Ангина при беременности на 1, 2 и 3 триместре: чем лечить, что можно
Как безопасно избавиться от болезни, не навредив плоду? Можно ли пить антибиотики при беременности и есть ли противопоказания?
Ангина и беременность
В период беременности, у женщин ослабевает иммунитет. За счет этого часто развиваются заболевания дыхательных путей, особенно – ангина.
Болезнь делится на несколько разновидностей, характеризуется болью в горле, гипертермией и еще рядом симптомов. Чтобы благополучно ее вылечить, следует ознакомиться с методами терапии.
Определение
Ангиной называют инфекционную патологию, обуславливающуюся воспалением лимфатического глоточного кольца, чаще – небных миндалин. Пик заболеваемости наблюдается осенью и весной.
Виды ангины
Разновидности тонзиллита отличаются между собой типом возбудителя, симптоматикой. Метод терапии зависит от вида заболевания.
Гнойная
Данная форма считается тяжелой, сопровождается наличием гнойного налета на гландах. Возбудителями выступают бактерии (стафилококки, стрептококки, пневмококки) и вирусы, попавшие в организм.
Возбудителями выступают бактерии (стафилококки, стрептококки, пневмококки) и вирусы, попавшие в организм.
При оказании своевременной медицинской помощи, болезнь отступает за 1 неделю. Если не лечиться, возникает риск осложнений – паратонзиллярный абсцесс, менингит, сепсис.
Лечится заболевание антибиотиками, симптоматическими средствами.
Вирусная
Такой вид болезни провоцируется вирусами – ротавирусами, риновирусами, аденовирусами, вирусами Коксаки. Вначале патогенные агенты локализуются в задней части горла, позже – переходят на гланды. Лечение происходит с помощью противовирусных средств, антибиотики бессильны. Отмечается наиболее высокая температура, в отличие от других видов тонзиллита.
Инфекционная
Данный тип ангины вызывается стрептококками, стафилококками, грибками или вирусами, вызвавшими воспаление гланд. Протекает ярко и остро, с выраженной клинической картиной. Симптомы проявляются на 1-4 день с момента заражения патогенными агентами. Терапия зависит от конкретного возбудителя, лечение показано комплексное.
Терапия зависит от конкретного возбудителя, лечение показано комплексное.
В сочетании с тонзиллитом
Иногда встречается ангина в совокупности с хроническим тонзиллитом. Болезнь развивается вследствие не оказания медицинской помощи на острой фазе, в виде осложнения выступает тонзиллит. Болезнь чревата возникновением рубца на месте гнойной пробки.
Ткань миндалины полностью замещается соединительной, они перестают выполнять защитную функцию. Инфекция, поселившаяся в гландах, постоянно провоцирует образование гноя, который не только эвакуируется наружу, но и разносится кровью по организму.
На фоне этого нередко возникает воспаление сердца, суставов, почек, мозга.
Ангина и беременность: риски на разных сроках вынашивания
В зависимости от срока, возникают соответствующие последствия тонзиллита. Некоторые из них несут непоправимый характер.
1 триместр
Если воспаление миндалин возникло на 2-4 неделе беременности, возникает опасность. Женщина на таком сроке еще не знает о своем положении, и лечит ангину антибиотиками или противовирусными средствами, которые негативно влияют на эмбрион. Если бороться с тонзиллитом таким путем, до 4 недель возникает выкидыш, либо разовьются врожденные пороки.
Женщина на таком сроке еще не знает о своем положении, и лечит ангину антибиотиками или противовирусными средствами, которые негативно влияют на эмбрион. Если бороться с тонзиллитом таким путем, до 4 недель возникает выкидыш, либо разовьются врожденные пороки.
Ангина на 4-12 неделе также опасна. Женщина уже знает о своем положении, препараты ей назначают соответствующие, но возбудители болезни все равно влияют на плод. Они могут нарушить его нормальное развитие и повлечь за собой несовместимые пороки внутренних органов. Чем меньше срок, тем больше рисков выкидыша.
При тонзиллите появляется гипертермия и общая интоксикация – еще одни губительные факторы для будущего ребенка. Повышение температуры более 37.5 градусов, чревато самопроизвольным выкидышем на сроке до 12 недель. Прерывание беременности происходит на пике болезни или через несколько недель после излечения.
2 триместр
На 2 триместре вылечить ангину проще, чем вначале беременности. К такому сроку у ребенка уже сформированы органы, подбирать лекарства проще. Последствия встречаются реже, чем на ранних периодах формирования плода. Негативные явления возникают у матери в первую очередь.
Последствия встречаются реже, чем на ранних периодах формирования плода. Негативные явления возникают у матери в первую очередь.
У беременной может появиться:
- миокардит;
- сердечная недостаточность;
- пиелонефрит.
3 триместр
На последней фазе беременности, при отсутствии лечения тонзиллита, нередко возникает:
- септическое отравление;
- сильный токсикоз;
- преждевременные роды;
- отслоение плаценты.
По отношению к плоду возникают отклонения в развитии, проблемы со здоровьем.
Лечение ангины при беременности
Лечат тонзиллит с помощью комплексной терапии:
- Показан курс антибиотиков, противовирусных либо противогрибковых средств. При беременности разрешен малый перечь таких препаратов, они не влияют на плод. Принимают средства краткими курсами в 5-7 дней, в зависимости от результата.
- Полоскание глотки травами, антисептическими растворами.
- Обильное теплое питье поможет вывести токсины из организма.

- Нетрадиционные методы дополнят эффект от аптечных препаратов.
Где проходит лечение
Борьба с тонзиллитом проходит обычно в домашних условиях. Если у беременной дольше 5-7 дней держится температура, присутствуют нетерпимые симптомы, из-за боли в горле невозможно есть – показана госпитализация.
Использование антибиотиков от тонзиллита при беременности должны соответствовать таким условиям:
- быть результативными против стафилококков, стрептококков;
- не оказывать тератогенного действия на ребенка.
Беременным не назначают антибиотики, по исследованиям которым было выявлено негативное влияние на плод в виде аномалий.
Поддерживающая терапия витаминами
При тонзиллите положено укрепление ослабившихся защитных функций организма витаминами. Это необходимо, чтобы иммунитет смог побороть инфекционные, вирусные или грибковые агенты, окончательно выздороветь. Назначают витамин С. В чистом виде, микроэлемент опасен для беременных, но в виде продуктов питания – вполне подходит. Рекомендуется налегать на фрукты:
Рекомендуется налегать на фрукты:
- апельсины;
- клубнику;
- ананас;
- лимоны.
Овощи:
- болгарский перец;
- перец чили;
- брокколи;
- брюссельская капуста.
Курс лечения
При грамотной терапии, выздоровление наступает в течение 7-10 дней. Если игнорировать лечебные меры, появляются осложнения, которые требуют более длительного лечения – от 1 месяца до полугода. Хроническая стадия тонзиллита устраняется за 14-21 день.
Последствия для плода
Наиболее опасен тонзиллит на 1 триместре, а именно:
- при фолликулярной форме, есть риск проникновения бактерий в кровоток, развивается септическое отравление;
- внутриутробные отклонения в развитии ребенка и формировании его органов;
- замирание плода.
На поздних сроках, женский организм истощен, могут возникать такие проблемы:
- миокардит;
- абсцесс горла;
- менингит;
- септическая интоксикация;
- воспалением лимфатических узлов;
- полиартритом инфекционной природы.

Также есть риск слабой родовой деятельности.
Можно ли лечить ангину при беременности в домашних условиях
Бороться с воспалением миндалин в домашних условиях можно, но под контролем доктора. Женщина должна принимать препараты в соответствии с указаниями доктора, по графику.
Лечение тонзиллита при беременности в домашних условиях
Дома можно выполнять такие лечебные мероприятия:
- укреплять организм витаминами С в качестве фруктов, овощей;
- пить много жидкости;
- орошать горло щелочными растворами и травяными отварами;
- при чувстве слабости, соблюдать постельный режим;
- если повысилась температура, смочить в воде полотенце, приложить ко лбу, обтирать тело водой с уксусом.
Также рекомендуются следующие действия:
- Устранить боль можно новокаиновым компрессом, его накладывают наружно на горло. Для приготовления используют 100 миллилитров спирта, ампулу новокаина (1,5-2 кубика), 2,5 г ментола и 2 грамма «Меновазина».
 Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком. Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком. Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала. - Гнойный налет с гланд устраняют с помощью антисептических растворов. Орошать ротоглотку необходимо ежечасно, по 3-4 полоскания. Если скопления гноя не удаляются домашними методами, прибегают к вакуумному аспиратору. Этим прибором вычищают налет в кабинете врача.
- Миндалины мажут антибактериальными препаратами – аэрозоль «Люголь».
- Препараты точечного использования – спрей «Биопарокс». Он содержит в себе антибактериальные компоненты широкого спектра действия – фузафунгин.
Если состояние ухудшилось, вызвать скорую помощь.
Чем полоскать
С помощью орошений горла удастся снизить активность болезнетворных агентов, и вымоют гнойный налет. Рекомендуется проводить процедуры на основе таких растворов:
- «Фурацилин» – 2 таблетки растворить в стакане кипятка;
- «Хлоргексин» – раствор с концентрацией 0,05%;
- «Мирамистин» – раствор продается готовым к применению, им можно еще протирать гланды;
- спиртовой раствор «Хлорофиллипт» – разводить в соотношении 1:10.

Разрешается полоскать горло после еды неограниченное количество раз в день, каждый час. По мере улучшения состояния, частоту орошений снижают.
Что пить
При тонзиллите рекомендуют пить:
- отвар из плодов шиповника;
- простую воду;
- слабый чай;
- морсы;
- натуральные соки.
Все напитки должны быть теплыми.
Безопасные антибактериальные препараты при беременности:
- пенициллин – «Амоксициллин», «Оксациллин», «Ампициллин»;
- цефалоспорины – «Цефатоксим», «Цефазолин»;
- макролиды – «Азитромицин», «Эритромицин».
Такие антибиотики назначают и в период лактации. Они также подходят новорожденным.
Риски для беременности и осложнения для ребенка
Патологии сердца, суставов и почек возникают из-за того, что организм беременной женщины слишком активно борется с патогенными агентами, вызвавшими тонзиллит. Иммунитет, стремясь погасить возбудитель, тратит большие силы. После выздоровления, защитные функции находятся на крайне низком уровне, поэтому препятствовать осложнениям не может.
После выздоровления, защитные функции находятся на крайне низком уровне, поэтому препятствовать осложнениям не может.
Бороться с тонзиллитом при беременности можно вполне успешно и без массы аптечных препаратов. При грамотном использовании нетрадиционных и щадящих средств, удается получить достойный результат без негативного воздействия на плод.
Воспаление миндалин на ранних сроках – это не повод для искусственного аборта. При благополучном лечении, в большинстве случаев, патологи проходит бесследно, ребенок рождается здоровый.
Ангина при беременности в третьем триместре: чем и как лечить на разной неделе
Тонзиллит, который является распространенным воспалением горла и миндалин, может быть вирусным, грибковым или бактериальным.
Лечение патологии должно быть начато вовремя, так как оно может иметь опасные последствия для почек, легких и других систем организма.
стенокардия во время беременности в третьем триместре больше не наносит серьезного удара развивающемуся плоду, но игнорирование симптомов заболевания может иметь неблагоприятные последствия для младенца, включая гипоксию и смерть.
На 30-ой неделе, до 34-35, развитие всех органов и систем плода завершено, он почти готов к жизни вне утробы. Но сильное течение тонзиллита у матери может быть вредным для малыша, особенно при резком повышении температуры и длительной гипертермии.
Если инфекция возникла в возрасте 36-37 недель, то острая форма патологии часто провоцирует преждевременные роды, особенно в сочетании с беременностью (поздний токсикоз).
После 38-39 недель инвалидная стенокардия может вызвать плохие роды и осложнения во время родов.
Многие женщины считают, что в третьем триместре инфекция больше не опасна для плода, и игнорируют симптомы болезни или лечатся дома без консультации с врачом, вызывая тем самым осложнения.
Перед рождением ребенка организм тратит всю свою энергию на рождение плода, нагрузка на систему удваивается и иммунитет сильно ослабляется, так что стенокардия может быть тяжелой.
По этой причине важно лечить инфекционные заболевания на каждой стадии беременности.
Болезнь следует лечить
Виды ангины и их симптомы
Во время инфекции организм тратит энергию на усиление снабжения плода питательными веществами и витаминами через плаценту, поэтому у многих беременных женщин изначально нет жара. Патогенными микроорганизмами являются группа A Стрептококки, стафилококки, пневмококки, грибки и гемофильная палочка. Инфекция происходит по воздушно-капельным и внутренним каналам.
Симптомы патологии похожи на ОРВ и грипп — женщина чувствует перфорацию в горле, общую слабость, ссадины в мышцах.
По мере прогрессирования симптомов они становятся более выраженными и зависят от типа стенокардии:
- катаральный — эта форма считается самой мягкой. Миндалины поражены поверхностно, температура немного повышается, и общее самочувствие не должно нарушаться. Если его не лечить, болезнь прогрессирует сама по себе или переходит в следующую стадию;
- фолликулярная — воспаление поражает фолликулы миндалин.
 Горло опухло, через слизистую оболочку появляются гнойные включения. Содержимое высвобождается из фолликулов и накапливается на поверхности миндалин. Температура достигает 38-39оС;
Горло опухло, через слизистую оболочку появляются гнойные включения. Содержимое высвобождается из фолликулов и накапливается на поверхности миндалин. Температура достигает 38-39оС; - лакунар — имеет сильный поток, столбик термометра поднимается до 39-40оС. В лакунах накапливается миндальный гной, они выглядят как широкие белые и желтые борозды. Патологическая бляшка также распространяется по поверхности гортани;
- язвенно-некротическая форма стенокардии является наиболее тяжелой формой стенокардии. Миндалины покрыты темно-зеленым налетом, после чего на слизистой оболочке остаются кровоточащие язвы. Состояние сильно ухудшается, усугубляется рвотой, высокой температурой, потерей сознания.
Внимание! Пульверизованная стенокардия наиболее опасна для будущей матери и ребенка, так как бактериальные патогены могут попасть в плод через весь кровоток и вызвать инфекцию. Терапия должна начинаться в начальной катаральной стадии, когда можно избежать применения антибиотиков и предотвратить тяжелые последствия.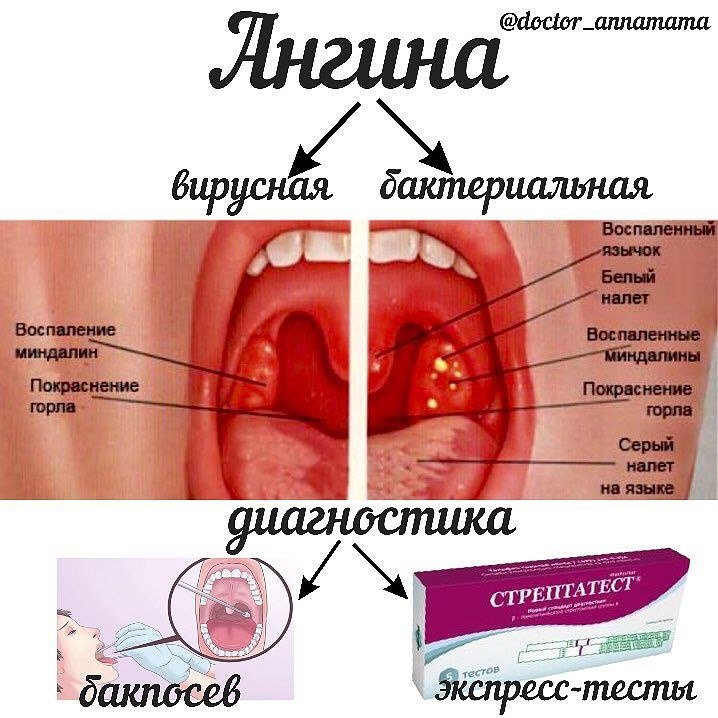
Как лечить ангину беременной женщине в 3 триместре
При развитии плода важно избегать самолечения, которое имеет побочные эффекты и может нанести больше вреда, чем тонзиллит.
На ранних стадиях беременности показаны следующие терапевтические мероприятия:
- постельный режим отдыха не менее 2-3 дней в изоляции от остальных членов семьи;
- обильное теплое питье — не менее 2 литров компотов, ягодных укусов, зеленого чая и молока, минеральной воды следует употреблять в день;
- местное лечение с помощью спреев с дезинфицирующим и обезболивающим действием, леденцов для впитывания, растворов типа лугол;
- — промывание гортани антисептическими формулами и травяными отварами;
- — прием витаминов и иммуномодуляторов;
- — не употреблять в пищу продукты, раздражающие горло (слишком горячая или холодная, острая, кислотная, соленая, грубая пища).
Основным лечением стенокардии является полоскание горла — процедуру следует проводить каждые 2 часа по разным формулам.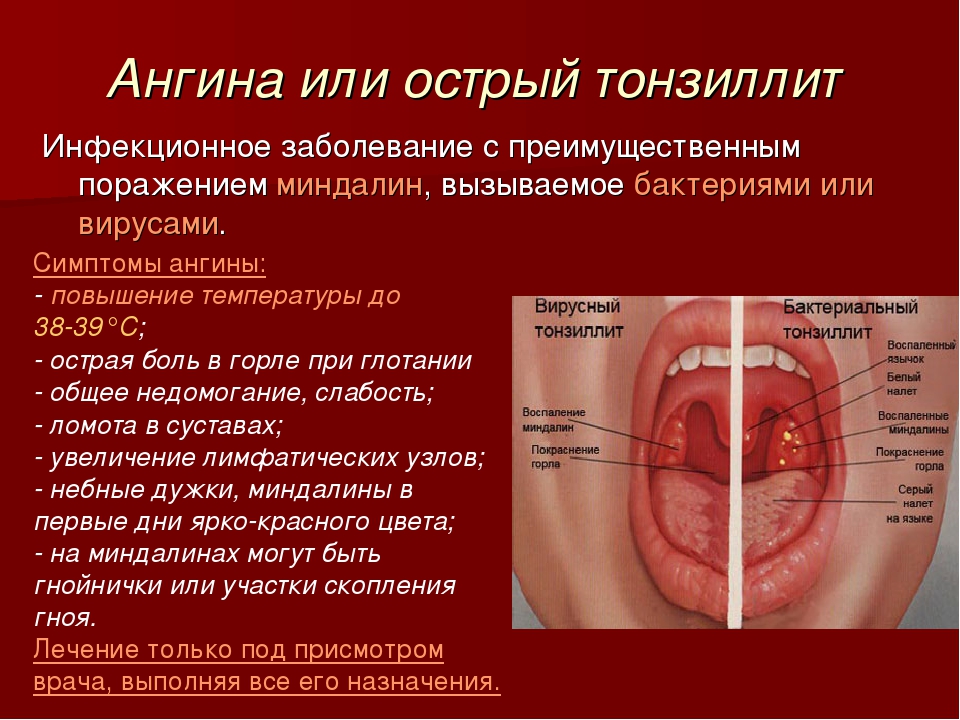 Можно приготовить обычный солевой раствор или сделать бульон из трав, обладающих противовоспалительными и антисептическими свойствами, таких как ромашка, мать и мачеха, календула, подорожник, мята.
Можно приготовить обычный солевой раствор или сделать бульон из трав, обладающих противовоспалительными и антисептическими свойствами, таких как ромашка, мать и мачеха, календула, подорожник, мята.
Промывка помогает смыть патогенную флору с поверхности миндаля и ускорить восстановление. Рекомендуется смазывать эпителий гортани раствором Луголя — это снижает температуру и уменьшает воспаление.
https://www.youtube.com/watch?v=oCbWI6—HGM
Ингаляции с травами, солевым раствором безвредны для беременной женщины, но их можно проводить без высокой температуры. По назначению врача, горло является UVB, что позволяет остановить рост микроорганизмов и исцелить слизистую оболочку.
Лекарства от ангины
Тонзиллит — это патология, которая может быть излечена только на ранней стадии без лекарств. Сложный курс требует назначения лекарств, но не все лекарства могут быть использованы.
Список препаратов, разрешенных к применению во время беременности:
- Антипиретики — Парацетамол и Ибуфен.
 Они безвредны для плода и эффективно устраняют гипертермия, в отличие от аспирина, который опасен при нарушениях кровообращения;
Они безвредны для плода и эффективно устраняют гипертермия, в отличие от аспирина, который опасен при нарушениях кровообращения; - местные средства — мирамистин, хлорофиллип, хлоргексидин. Антисептики обрабатывают шею несколько раз в день;
- спреи с дезинфицирующими и обезболивающими свойствами — Гексорал, Ингалипт, Каметон, Пропосол. Они не оказывают системного эффекта, действуют непосредственно в зоне воспаления и безопасны для малыша;
- леденцы и леденцы для всасывания — Стрептококки, Лизобакт, Фарингосепт, Доктор Мама. Местные средства оказывают обезболивающее, противовоспалительное и очищающее действие на боль в горле;
- антигистамины — Супрастин, Зиртек. Применяется в случае сильной отечности гортани и аллергической предрасположенности пациента.
Заключение эксперта Боровикова Ольги Самоадминистрирование антибиотиков беременным женщинам запрещено, так как они негативно влияют на плод. Особенно опасны тетрациклин и левомицетин, после их применения у ребенка развиваются дисфункции слуха, почек и печени.
Антибиотики
Если женщина на ранних стадиях стенокардии обратилась к врачу, все равно можно избежать антибактериального лечения.
Они обязательны в следующих случаях:
- тяжелое течение патологии лакунарной или язвенно-некротической формы;
- высокая температура;
- облачное сознание, рвота, конвульсивный синдром;
- длительная гипертермия, опасное развитие гипоксии плода;
- острая боль в горле с невозможностью глотать пищу и жидкость.
мониторингБезопаснейшими препаратами являются амоксициллин, амоксиклав, аугментин, оксациллин (пенициллины), цефазолин, цефотаксим, цефтриаксон (цефалоспорины), сумамед, азитромицин, макропен (макролиды). Они не оказывают негативного влияния на плод и разрешены к применению во время беременности. Дозировка рассчитывается врачом в зависимости от тяжести симптомов и чувствительности патогена к антибиотикам.
Нео-Ангин
Препарат содержится в таблетках без сахара и в абсорбирующем желе. Неоангин содержит противовоспалительные, противогрибковые и обезболивающие компоненты, наиболее важными из которых являются левоментол и амилметакрезол. Продукт обладает хорошей переносимостью, приятным вкусом и быстрым всасыванием.
Неоангин содержит противовоспалительные, противогрибковые и обезболивающие компоненты, наиболее важными из которых являются левоментол и амилметакрезол. Продукт обладает хорошей переносимостью, приятным вкусом и быстрым всасыванием.
Беременные женщины получают по одной таблетке каждые 2-3 часа, до шести таблеток в день. Нео-ангин устраняет острую боль в горле, предотвращает дальнейшее размножение бактерий и грибков, останавливает воспаление.
Наибольший эффект препарат оказывает на ранних стадиях тонзиллита, когда нет необходимости назначать антибиотики широкого спектра действия.
Анти-Ангин
Препарат продается в виде спрея для местной обработки гортани и в таблетированной форме для всасывания. Аэрозоль содержит хлоргексидин и тетракаин, в то время как таблетка также содержит витамин С. Его можно использовать в третьем триместре беременности, он безопасен для будущей мамы и малыша.
Эффект антиангиогенности объясняется свойствами его компонентов:
- хлоргексидин — действует против штаммов бактерий и грибов, наиболее часто вызывающих тонзиллит;
- тетракаин — эффективно устраняет боль и раздражение гортани;
- витамин С — стимулирует неспецифическую иммунную реакцию организма и повышает сопротивляемость слизистой оболочки инфекциям.

Сорбционные таблетки берутся по отдельности каждые 2-3 часа, не более 6 таблеток в день. Распылять 5-6 раз в день, 1-2 дозы в день на пораженный участок миндаля. Курс лечения определяется врачом, но не должен превышать 5 дней подряд.
Доверьтесь врачу
Что делать в домашних условиях
Одновременно с лечением, назначенным врачом, вы можете запросить рецепты народной медицины на дому. Они безопасны для плода и помогают организму ускорить восстановление и повысить сопротивляемость инфекции.
Дома используются следующие методы:
- сжимает — помогает успокоить горло при помощи компресса из сырой картошки (натирает овощи и марлю, оставляет на шее на ночь). Не менее эффективным является прохладный отвлекающий компресс из творога — его нужно раздавить, положить на ткань и оставить на шее на полчаса;
- ополаскивание горла — народные средства включают разбавленную соковую свеклу и морковь, лимонный сироп или яблочный уксус, смешанный с водой, отвары с целебными травами;
- ингаляции — паровые процедуры выполняются при отсутствии температуры.
 Можно приготовить раствор соли и соды, высушенную паром траву эвкалипта, ромашки или мяты. Вдыхание производится в течение 8-10 минут, после чего в течение четверти часа невозможно переохлаждать, есть и пить.
Можно приготовить раствор соли и соды, высушенную паром траву эвкалипта, ромашки или мяты. Вдыхание производится в течение 8-10 минут, после чего в течение четверти часа невозможно переохлаждать, есть и пить.
Для внутреннего напитка можно приготовить напиток из свежей смородины, листьев вишни и картофеля. Знаменитый лечебный ингредиент мёда используется при отсутствии аллергической предрасположенности. Продукт пчеловодства добавляется в чай, чтобы сделать его водой для полоскания горла. Можно сосать кусок прополиса в рот, это хорошо, снимает боль и останавливает воспаление.
Ослабляет организм
Чем опасна ангина при беременности в третьем триместре
Несмотря на то, что после 33-35 недель у малыша уже сформировались органы, стенокардия все еще представляет опасность не только для малыша, но и для матери. Организм женщины ослаблен повышенной нагрузкой на системы, а также снижена ее защита.
В результате сильного течения тонзиллита беременная женщина может пострадать от опасных последствий:
- менингит;
- пневмония;
- ревматизм;
- миокардит;
- почечная инфекция;
- полиартрит;
- общее опьянение.

Такие осложнения вызваны выраженной интоксикацией внутренних органов продуктами распада патогена.
Чтобы избежать их, нельзя игнорировать симптомы болезни и лечить себя долгое время. Бактериальная стенокардия требует применения антибиотиков, без которых патология переходит на плод.
Последствия для ребенка
Тонзиллит угрожает не только самой женщине, но и здоровью ребенка. При отсутствии лечения основным осложнением при преждевременных родах считается тонзиллит. Это может быть спровоцировано отслойкой плаценты, тяжелым поздним токсикозом (гестозом), повышенной сократительной активностью матки.
Вспомните эксперта Боровикова ОльгуПри высокой температуре у женщины, у которой плод страдает от недостатка кислорода. Если гипертермия не устраняется, стойкая гипоксия приводит к гибели частиц мозга и плода. Вот почему так важно немедленно обратиться к врачу в случае стенокардии и
я 31 недель беременна, на второй день у меня болит горло, лихорадка поднялась. По совету врача я полоскаю горло раствором мирамистина, смотрю, как отдыхают в постели, пьют много жидкости, вдыхают травы. Надеюсь, антибиотики не попадут по рецепту, боюсь, как бы они не навредили ребенку.
По совету врача я полоскаю горло раствором мирамистина, смотрю, как отдыхают в постели, пьют много жидкости, вдыхают травы. Надеюсь, антибиотики не попадут по рецепту, боюсь, как бы они не навредили ребенку.
Елена, 32 года. Когда у его старшего сына в возрасте 7 месяцев случилась стенокардия, ему прописали суспензию Аугментина. Так что теперь, когда у меня острая боль в горле и жар поднялся до 39oC, я начал пить этот препарат, я думаю, что он безопасен, когда его прописывают маленьким детям. Я не могу сейчас пойти к врачу, пить чай с медом в одно и то же время и прополоскать горло солевым раствором — все это из копилки народной медицины.
Заключение
Лучшим способом предотвращения стенокардии во время беременности является повышение общего иммунитета. Чтобы избежать инфекций, будущая мать должна много выходить на свежий воздух , есть пищу, богатую витаминами и минералами, и полностью расслабляться. Если инфекции не удалось избежать, важно своевременно обратиться к врачу, чтобы избежать осложнений для себя и ребенка.
Список литературы:
Soldaten I.B. (1994). ‘Лекции по оториноларингологии’. М.: Медицина.
Опубликовано профессором Л.Е. Зиганшиной (2014). ‘Большой справочник лекарств’. ‘GOTAR Media’.
Плужников М.С., Лавренова Г.В. и др. (2014). ‘Хронический тонзиллит’.
Кошелев В.Н. (1982). ‘Лазерная терапия хронического тонзиллита’.
- 33 неделя беременности — развитие ребенка
- 9 месяц беременности — описание периода
- 30 неделя беременности — как выглядит женщина
- признаки родов на 42-й неделе беременности. Неделя беременности
- 32 неделя беременности — что происходит
- 36 неделя беременности — что происходит
Информация, опубликованная на сайте Sberemennost. предназначена только для чтения и является справочной. Посетители сайта не должны использовать его в качестве медицинского совета!
Как лечат ангину при беременности
Ангина во время беременности является опасным осложнением, которое может произойти у матери или плода. Чтобы избежать их, необходимо консультироваться с врачом с первых часов заболевания и внимательно следовать его рекомендациям.
Чтобы избежать их, необходимо консультироваться с врачом с первых часов заболевания и внимательно следовать его рекомендациям.
Единственное, что вы можете сделать перед консультацией с врачом, это каждый час полоскать горло бульоном нейтральных трав, таких как ромашка или раствор газировки с солью.
Адекватный медицинский рецепт значительно снижает вероятные последствия для ребенка.
Ангина особенно опасна в начале
Ангина — острое инфекционное (ложное — заразное) заболевание небных миндалин, обычно вызываемое стрептококками и стафилококками.
Небесные миндалины образуют защитное лимфатическое кольцо, которое охраняется телом. Любая инфекция, которая пытается проникнуть в тело через нос или рот, встречает сопротивление со стороны иммунной системы.
Полем боя в данном случае является горло, которое сильно воспалено.
Пектрис ангины во время беременности, как и в любой другой период, острый и хронический. Острая форма развивается после респираторной инфекции или переохлаждения, что снижает защитные силы организма. Хроническая форма исчезает и обострения имеют те же симптомы, что и острая форма.
Хроническая форма исчезает и обострения имеют те же симптомы, что и острая форма.
Симптомы следующие:
- острая реакция с резким повышением температуры тела до 39 градусов и более;
- острая интоксикация — озноб, головная боль, слабость, ссадины на теле, потливость, отсутствие аппетита;
- боль в горле, вызванная увеличением и опуханием миндалины, когда невозможно проглотить твердую пищу;
- увеличение и болезненные лимфатические узлы под ушами и в нижней челюсти
Пекторис ангины особенно опасен на ранней стадии, так как организм не только начинает бороться с болезнетворными микроорганизмами, но и вовлекает в этот процесс собственные внутренние органы — сердце, почки, суставы — через механизм аутоиммунной защиты. Вырабатывается слишком много антител, которые могут повредить плод как в первом триместре, так и в другие периоды.
Инфекция имеет возможность проникновения в каждый внутренний орган через сеть лимфатических сосудов, которая более разветвлена, чем кровоток.
Симптомы ангины могут быть проявлением совершенно разных заболеваний: Дифтерия, инфекционный монон Самостоятельное лечение от вирусов не только не имеет смысла, но и наносит очевидный ущерб: организм должен не только бороться с возбудителем воспаления, но и нейтрализовать препарат, который тщетно обременяет организм будущей матери.
Первый триместр — наиболее уязвимое время беременности для плода, когда он отключает внутренние органы. Малейшая неисправность в это время приводит к нарушениям развития, которые не могут быть исправлены в будущем.
Второй триместр — это время, когда формируются основные органы плода и он лучше защищен. Однако, когда женщина становится более восприимчивой, могут развиться болезни сердца и почек с тяжелыми дисфункциями этих органов, которые могут длиться всю жизнь.
В третьем триместре болезнь опасна как для плода, так и для женщины, возможны такие осложнения:
- преждевременные роды;
- заторможенность плода;
- плацентарная отслоение;
- поздний токсикоз.

Правильное лечение, назначенное врачом, почти всегда позволяет избежать неблагоприятных последствий, особенно на ранней стадии.
Лечение дополняет постельный режим и теплое питье
На ранней стадии особое внимание уделяется созданию оптимальных условий для развития плода и профилактики инфекции. До тех пор, пока поддерживается температура, режим хранения должен поддерживаться, что снижает вероятность повреждения сердца.
Нужно выпить много теплой жидкости, чтобы организм мог быстро избавиться от бактериальных фрагментов, метаболических патологий и токсинов. Чая, минеральной воды, домашнего компота достаточно.
Важно пить ровно в тепле, при комнатной температуре.
Ешь, когда хочешь. Если аппетит вообще отсутствует, то не стоит питаться силой: Организм тратит энергию на борьбу с инфекцией и не оставляет никаких запасов пищи. Один или два дня на полуголодной диете не могут повредить плоды, у организма есть резервы на этот случай.
Первый триместр слишком важен для борьбы с телом. Питание простое и мягкое: бульон, мясо тёртое, творог, картофельное пюре, яйцо пропитано. Тебе нужно что-то, что легко проглотить. Глотание пищи через боль не только неприятно, но и вредно: вы можете механически повредить воспаленную ткань.
Питание простое и мягкое: бульон, мясо тёртое, творог, картофельное пюре, яйцо пропитано. Тебе нужно что-то, что легко проглотить. Глотание пищи через боль не только неприятно, но и вредно: вы можете механически повредить воспаленную ткань.
Желательно, чтобы горло было прополоскано в течение часа, регулярное полоскание удаляет болезнетворные микроорганизмы с поверхности миндалин. Орошение не может противостоять проникновению возбудителя во внутренние органы и сокращает продолжительность болезни, но хорошо улучшает общее состояние. Очень полезно полоскать горло после каждого приема пищи.
Подходит для промывки:
- 200 мл или стакан теплой воды;
- 1 частичная чайная ложка соли;
- 1 частичная чайная ложка соды;
- несколько капель йода (2-4, не более) при отсутствии заболевания щитовидной железы.
Травяные отвары можно использовать с разрешения врача. Многие лекарственные растения — череда, полынь, чабрец, шалфей — во время беременности противопоказаны из-за своих свойств. Перед тем, как варить растение, необходимо проконсультироваться с врачом.
Перед тем, как варить растение, необходимо проконсультироваться с врачом.
Антипиретики также рекомендуются вашим врачом. Наиболее безопасным для матери и плода является парацетамол, в отношении которого были проведены полные клинические исследования. Парацетамол доступен под различными торговыми марками фармацевтических компаний во многих странах мира.
Применение антибактериальных препаратов, особенно во втором триместре, является обязательным без возможности осложнений. Испытанные и проверенные антибиотики используются, желательно те, которые беременная женщина использовала ранее. Это предотвращает аллергическую реакцию.
Какой антибиотик используется — дело рук врача.
После назначения антибиотиков вы почувствуете себя лучше через 1-2 дня. Самой распространенной и опасной ошибкой за это время является прекращение приема лекарств без разрешения. Снижение температуры и ослабление боли не означает, что болезнь закончилась. Инфекционные агенты и антитела против них продолжают циркулировать в организме и выполняют свою разрушительную работу.
Подавляющее число воспалений почек и ревматических заболеваний является результатом нелеченной стенокардии.
Антигистамины вводятся одновременно с антибактериальными препаратами для снижения вероятности появления аутоиммунного
Есть много мифов о лечении. В частности, широко распространено мнение, что каждая инфекция лечится ‘три раза в день’ антибиотиком. На самом деле, это далеко не так. Бактерии настолько приспособились к антибиотикам, что многие виды просто перестали реагировать на лекарства. Именно врач, а не фармацевт, должен назначать лечение.
- Вы не можете воспринимать рекламу наркотиков всерьёз: Никто не отвечает за самолечение.
- Лучшая профилактика — хорошее питание, свежий воздух и достаточный отдых.
Полноценная диета — это диета, в которой полный набор питательных веществ доступен в достаточном количестве.
Питание важно не только для развития плода, но и для иммунитета: при недостатке животного белка иммунная реакция может быть неэффективной.
Прогулки в воздухе и на солнце укрепляют иммунную систему, насыщая ее кислородом. Во время сна восстанавливается нервная система, что приносит пользу женщине и будущему ребенку.
Пекторис ангины у беременных женщин может закончиться восстановлением и не оставить никаких последствий, если лечение начинается врачом с первых часов.
Не стоит экспериментировать с самолечением
Лечение назначает только врач, учитывая индивидуальные особенности организма и продолжительность беременности.
Ангина — инфекционное заболевание, поэтому заболевание невозможно без источника инфекции. Либо необходим контакт с пациентом, либо организм должен активировать очаг хронической инфекции.
Хронические инфекции могут возникать, например, в кариозных зубах, увеличенных и рыхлых миндалинах. Женщина детородного возраста всегда должна бороться с очагом инфекции, особенно если она планирует забеременеть.
Желательно избегать контакта с больными людьми, постоянно мыть руки и использовать отдельную посуду и нижнее белье.
Хронический тонзиллит во время беременности
Ангина при беременности на 1, 2 и 3 триместре: чем лечить, что можно
Пекторис ангины во время беременности довольно распространен, так как организм подвергается сильным нагрузкам, что приводит к снижению иммунитета.
Пектрис ангины описывается как острое или хроническое инфекционное воспаление горла, которое без должного лечения приводит к развитию других серьезных заболеваний.
Во время беременности сложность заключается в том, что многие лекарства остаются запрещенными, а отрицательное влияние на развитие ребенка велико.
Особенности заболевания у беременных
В течение каждого триместра беременности может развиться любая форма стенокардии: катаральная, бактериальная или гнойная. Патогены (стафилококки, аденовирусы, стрептококки) легко передаются при контакте и по воздуху.
Пекторы ангины можно отличить от других простудных заболеваний по следующим характеристикам:
- высокая температура;
- сильная боль, сухость и потливость в горле;
- сухой кашель;
- увеличение подчелюстных или околоушных лимфатических узлов;
- ухудшение сна, снижение аппетита, сонливости, апатии.

При обследовании терапевт или специалист по инфекционным заболеваниям отмечает красным цветом воспаленное горло, миндалины увеличиваются, а белые или желтоватые бляшки хорошо видны. При наличии гнойной формы стенокардии также могут быть обнаружены гнойные карманы.
При лечении стенокардии во время беременности необходимо строго следовать всем рекомендациям врача . Вы не должны пить лекарства сами и менять дозировку. Только терапевт и специалист по инфекционным заболеваниям выбирает безопасные лекарства и рассчитывает дозировку с учетом недели беременности.
Лечение тонзиллита не проводится без антибиотиков, дезинфицирующих средств для лечения, промывки и орошения ротоглотки, фитотерапии.
Первый триместр
Первые месяцы беременности характеризуются перемещением важных органов плода, и все инфекции и воспалительные процессы в организме женщины могут нарушить этот процесс. Беременность продолжается с осложнениями и постоянным риском выкидыша.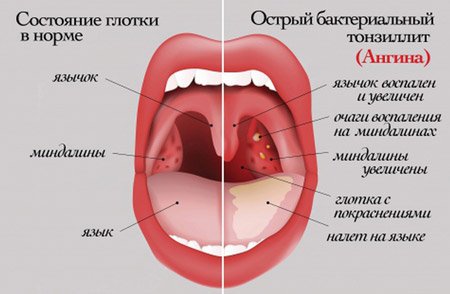
Пектрис ангины при беременности в первом триместре приводит к недостатку кислорода, развивается гипоксия плода. Вероятность выкидыша увеличивается.
При обнаружении первых симптомов следует обратиться за специализированной медицинской помощью. Не рекомендуется лечить стенокардию антибиотиками на ранних стадиях беременности. Ваш врач выберет наиболее безопасную терапию, но только в том случае, если нет осложнений со стенокардией.
Второй и третий триместр
Если стенокардия возникает во время беременности во втором и третьем триместре, то угроза для будущего ребенка остается, хотя и не в такой степени:
- По-прежнему существует риск дефицита кислорода из-за плохого распределения кровоснабжения.
- Токсины вызывают отравление плода.
- Количество питательных веществ, поступающих в организм плода, снижается, а рост и развитие задерживаются.
Лечение стенокардии у беременных во 2-м и 3-м триместрах проводится антибиотиками пенициллина или цефалоспорина.
Для нахождения правильного метода лечения производится предварительный диагноз. Врач осматривает горло пациента, определяет состояние осязаемых лимфатических узлов, прислушивается к грудной клетке и выслушивает основные жалобы.
лабораторные результаты обязательны. Мазок миндаля берется для определения патогена и его чувствительности к группе антибиотиков.
анализы крови помогают определить степень заражения.
Пекторис ангины часто лечится антибактериальными средствами.
Наименее безопасными и эффективными антибиотиками при стенокардии беременности считаются: ‘Ампициллин’, ‘Амоксициллин’, ‘Азитромицин’, ‘Эйтромицин’.
Прописываются медленно поглощающие спреи, таблетки и леденцы (‘антиангин’, ‘лизобакт’, ‘гексализ’). Они дезинфицируют слизистую оболочку и устраняют воспаление.
Разрешенным и проверенным методом лечения является ополаскивание рта травами (приготовление бульонов на основе шалфея, ромашки, календулы). Дезинфицирует поверхности, уменьшает воспаление, снимает болевой раствор ‘фурацилин’.
Дезинфицирует поверхности, уменьшает воспаление, снимает болевой раствор ‘фурацилин’.
Антибактериальная терапия
При выборе антибиотиков против стенокардии во время беременности следует учитывать их эффективность против возбудителя и тяжесть заболевания.
Лекарства не должны негативно влиять на плод.
Разрешенные препараты, обычно прописанные при тонзиллите, считаются разрешенными: ‘Амоксиклав, азитромицин, аугментин, вилпрафен, рвамицин, флемоксин, stannous, sumamed. Активные ингредиенты этих препаратов не оказывают отрицательного влияния на развитие детей.
Лечение стенокардии антибиотиками цефалоспоринового и пенициллинового ряда выполняется только в стационарных условиях.
Питание и уход
Рекомендуется лежать в постели и пить много жидкости во время острой фазы стенокардии. Диета должна включать витаминизированные продукты. Мультивитамины также должны быть приняты. Это помогает повысить сопротивляемость организма стенокардии. Пища должна быть фракционирована, лучше питаться в измельченном виде, чтобы не повредить воспаленное горло снова.
Пища должна быть фракционирована, лучше питаться в измельченном виде, чтобы не повредить воспаленное горло снова.
Лучше не употреблять в пищу острую, кислую, соленую, жирную и сладкую пищу, так как они еще больше усиливают раздражение воспаленного горла и способствуют распространению инфекции. Не стоит есть слишком острую пищу.
Местная терапия
Таблетки и леденцы для отсасывания (‘Лизобакт’, ‘Фарингосепт’, ‘Имудон’) помогают облегчить боль, уничтожить бактерии и предотвратить их дальнейшее распространение.
Помогает удалить налет, дезинфицировать поверхность и уменьшить площадь воспаления с помощью растворов для обработки миндалем.
бинты обертываются вокруг пальца, увлажняются в растворе и обрабатывается горло. Хорошие и проверенные антисептики: ‘Стоматидин’, хлорофилловая губа, ‘Лугол’.
Спрей с локальным действием позволяет равномерно распределить состав и эффективно контролировать патоген: ‘Мирамистин’, ‘Стопангин’, ‘Ингалипт’.
Много вещей для полоскания горла беременных со стенокардией:
- Ускорение выздоровления, снятие воспаления и уменьшение болевого синдрома способствует растворению ‘фурацилина’. Для его производства достаточно растворить одну таблетку препарата в воде.
- Раствор для промывки ‘Стопангин’ не нужно разбавлять перед использованием. Для одной процедуры достаточно 13 мл.
- Помогает промыть Мирамист. Возьмите 12 мл раствора для одного полоскания.
- Назначьте Ротокана. Возьмите 5 мл состава и растворите в 180 мл воды.
- Содовый раствор считается эффективным.
Регулярно полоскание горла травяными отварами (эффективными считаются календула, ромашка, эвкалипт, шалфей).
Температура при ангине и беременность
Лихорадка в организме во время беременности со стенокардией из-за повышения температуры может вызвать физические и психологические нарушения в развитии ребенка.
При жаре кровь начинает конденсироваться и медленнее циркулировать в организме. Количество кислорода и питательных веществ, поступающих в плод через плаценту, значительно снижается. Гипоксия развивается. Поэтому понизить температуру нелегко, но это необходимо.
Количество кислорода и питательных веществ, поступающих в плод через плаценту, значительно снижается. Гипоксия развивается. Поэтому понизить температуру нелегко, но это необходимо.
При высокой температуре жаропонижающее средство следует принимать в течение более длительного периода времени.
Для снижения температуры рекомендуется пить много жидкости (подходящий компот, малина, имбирь, лимонный чай с медом).
Полотенце, пропитанное прохладной водой, может быть прикреплено к лобу. Быстрому и безопасному понижению температуры способствует травяной чай, приготовленный из душицы, подорожника, а также мамы и мачехи. Каждая трава берётся в количестве 30 г. Залить смесь кипятком и оставить стоять на 40 минут. Готовый отвар рекомендуется пить три раза в день по 90 мл.
При повышении температуры тела до 39 градусов необходимо принимать средство для снижения температуры ( Нурофен, Ибупрофен, Парацетамол, Панадол). Их использование в последние месяцы беременности крайне нежелательно. Вы не можете понизить температуру ‘Аспирина’.
Вы не можете понизить температуру ‘Аспирина’.
Как можно вылечить стенокардию во время беременности, должны решать специалисты. Терапевт должен назначить подходящие лекарства с учетом рекомендаций гинеколога по особенностям течения беременности.
Если вовремя начать лечение, можно избавиться от болезни за 7-9 дней.
сжимает в области шеи, противопоказаны горячие ванны для ног, согревание и другие термические процедуры невозможны.
Чем опасна ангина при беременности
Если начать лечение стенокардии на любой стадии беременности поздно или с помощью неправильных препаратов, риск осложнений возрастает.
В опасности находится не только сама женщина, но и плод, особенно в первом и втором триместре беременности.
Проникновение воспалительного процесса в соседние органы становится провоцирующим фактором при менингите, пневмонии, пиелонефрите, тяжелых сердечных заболеваниях и может даже привести к заражению крови. В этом случае необходимо лечение в стационаре под постоянным медицинским наблюдением.
В этом случае необходимо лечение в стационаре под постоянным медицинским наблюдением.
При вторичной инфекции нарушается кровообращение, уменьшается приток крови к плаценте, развивается гипоксия, интоксикация плода, замедляется рост и развитие плода, плацента преждевременно отделяется.
Профилактика
Для предотвращения развития стенокардии во время беременности женщина должна следовать ряду рекомендаций:
- следует ограничить посещениями зон с сильной перегрузкой;
- следует избегать контакта с холодными пациентами;
- рекомендуется носить марлевую повязку при посещении клиники;
- в холодное время года следует начинать принимать витамины;
- помещение следует регулярно проветривать и влажно убирать.
Болезнь легче предотвратить, чем бороться с неприятными симптомами и возможными последствиями. Вы можете обсудить этот вопрос со своим гинекологом и терапевтами, и они помогут Вам найти подходящие средства защиты от инфекции.
Автор статьи: Юлия Калашник
причины, симптомы, диагностика, лечение, профилактика
Представляет собой острое воспалительно-инфекционное поражение язычных и небных миндалин, а также лимфоаденоидных тканей на задней стенке глотки и в гортани, которое возникает в гестационном периоде.
Причины
Данное заболевание возникает у женщин в период вынашивания ребенка и относится к категории антропонозных инфекций, которые передаются преимущественно воздушно-капельным путем. Заболевание возникает в результате инфекционного поражения лимфоидных образований глоточного кольца
Развивается в результате инфицирования условно патогенной и патогенной флорой тканей лимфоидных образований глоточного кольца. Быстрое прогрессирование заболевания и развитие более глубокой деструкции тканей обусловлено естественным снижением иммунитета в период вынашивания ребенка, вследствие чего не наблюдается отторжениягенетически чужеродного плода. Ангина во время беременности вызывается теми же инфекционными агентами, что и вне гестационного периода.
Примерно у 80% женщин, вынашивающих ребенка возникновение ангины связывают с β-гемолитическим стрептококком группы А. В редких случаях развитие недуга связывают со стрептококками, стафилококками, пневмококками, менингококками, гонококками, клебсиеллами, брюшнотифозной и гемофильной палочкой, анаэробами, спирохетми Венсана в ассоциации с веретенообразной палочкой.
Вирусы. В наши дни участились случаи ангины вирусного генеза. Иногда воспалительное поражение небных миндалин может являться осложнением аденовирусной, герпевирусной, энтеровирусной и респираторной вирусной инфекции.
В редких случаях ангина может возникать при заражении хламидиями и микоплазмами.
Возникновению заболевания способствует переохлаждение, нехватка питания, длительное пребывание в пыльном помещении, а также нахождение беременной в местах значительного скопления людей. Предрасполагающими факторами к развитию ангины являются хронические воспалительные заболевания десен и кариес.
Симптомы
В большинстве случаев заболевание начинается остро с подъема температуры до высоких цифр, появления озноба, головных, суставных и мышечных болей, ломоты в костях и поясниц. Также у женщины отмечается возникновение выраженных симптомов интоксикации, иногда может наблюдаться появление тошноты, рвоты и ухудшения аппетита. Женщина может жаловаться на быструю утомляемость и слабость, неприятный запах изо рта и охриплость голоса. Для заболевания также характерно появление болей в горле, которые усиливаются при глотании и разговоре, а также могут иррадиировать в ухо. По мере развития заболевания происходит уплотнение и увеличение лимфатических узлов, которые становятся болезненными.
Также у женщины отмечается возникновение выраженных симптомов интоксикации, иногда может наблюдаться появление тошноты, рвоты и ухудшения аппетита. Женщина может жаловаться на быструю утомляемость и слабость, неприятный запах изо рта и охриплость голоса. Для заболевания также характерно появление болей в горле, которые усиливаются при глотании и разговоре, а также могут иррадиировать в ухо. По мере развития заболевания происходит уплотнение и увеличение лимфатических узлов, которые становятся болезненными.
Диагностика
На инфекционное поражение миндалин указывает их покраснение и увеличение в размере. При визуальном осмотре в области миндалин могут выявляться белые фолликулы, из которых желтовато-белого отделяемого. При появлении некротических процессов возможно появление грубых дефектов на слизистой миндалин. При герпетической ангине на слизистой оболочке ротоглотки наблюдается возникновение красноватых пузырьков.
Для точной постановки диагноза больному назначают фарингоскопию, посев мазка на флору из глотки, клиническое и биохимическое исследование крови.
Лечение
Во время гипертермии женщинам в гестационном периоде необходим строгий постельный режим, а также употребление значительного количества жидкости.
Для устранения бактериальной инфекции женщине назначают корректную антибиотикотерапию, основанную на приеме некоторых цефалоспоринов, природных и полусинтетических макролидов, β-лактамных пенициллинов широкого спектра действия. При вирусных формах ангины антибиотики не применяются. Также показано полоскание горла дезинфицирующими растворами.
Профилактика
Для предупреждения возникновения ангины женщине на этапе гестации рекомендуют в период эпидемии избегать посещения мест с большим скоплением людей, а также исключить вероятность переохлаждения. На этапе вынашивания ребенка женщина должна максимально внимательно относиться к своему здоровья: как можно больше гулять на свежем воздухе, правильно питаться и отказаться от вредных привычек.
Лечение горла при беременности — Лор-заболевания у беременных
Беременность и больное горло
Больное горло — распространенная проблема, отягченная тем, что совершенно непонятно, какие лекарственные препараты можно использовать без вреда для будущего ребенка, какие меры не принесут негативных последствий.
Чем же можно лечиться, если горло самостоятельно никак не проходит? Какое лекарство взять с аптечной полки, если на каждом надписано «противопоказано при беременности»?
Народная медицина знает немало рецептов, которые женщины передают друг другу веками. В отличие от таблеток, которые всегда представляют собой потенциальную угрозу, народные средства не содержат опасных химических элементов, их применение предпочтительно.
Вы можете найти статьи, содержащих народные методы лечения горла при беременности, но не полагайтесь на них полностью — при возникновении малейшего сомнения в адекватности рецепта обсудите его с лечащим врачом.
Отличным средством снятия воспаления и уменьшение болевых ощущений является полоскание горла растворами соды и соли, сока лимона, морской воды. Можно использовать отвары из трав.
Данные процедуры нужно проводить многократно в течение дня.
Почему лечение горла при беременности не приносит ожидаемого эффекта?
Как так выходит, что иной раз справиться с болью в горле позволяет всего день полосканий содой, а в другой раз, что бы вы ни делали, облегчения не наступает и становится только хуже (развивается тяжелый кашель, ухудшается общее состояние)?
Просто заболевания, которые вызвали эти симптомы, разные. Давайте попробуем разобраться.
Давайте попробуем разобраться.
Боль в горле при беременности появляется, когда в организм попадает инфекция и провоцирует воспаление миндалин. Вирус беременной женщине подхватить несложно, ведь иммунная защита женского организма ослаблена. Заразить может муж или дети, болезнью может обернуться поход в магазин или плановое посещение поликлиники.
Наиболее частые заболевания горла — это фарингит или тонзиллит (ангина).
Фарингит — заболевание полости глотки, чаще вирусного характера, имеющее следующие симптомы:
- покалывающая боль,першение и сухость в горле
- слабость, общее недомогание
- насморк
- легкий кашель
- покалывающая боль,першение и сухость в горле
- подъем температуры
Ангина (острый тонзиллит) — воспаление миндалин, представляет опасность для здоровья матери и её будущего ребенка. Без профессионального лечения болезнь может стать причиной неблагоприятного исхода беременности. Лечить тонзиллит обязательно нужно под контролем врача: показан постельный режим и противовоспалительная терапия.
Без профессионального лечения болезнь может стать причиной неблагоприятного исхода беременности. Лечить тонзиллит обязательно нужно под контролем врача: показан постельный режим и противовоспалительная терапия.
Симптомами ангины являются:
- сильная боль в горле
- увеличение и покраснение миндалин
- общая слабость
- высокая температура
И в том , и в другом случае без консультации специалиста не обойтись!Врач определит заболевание горла на первых стадиях и назначит соответствующий лечебный курс. Это позволит вам сохранить здоровье — ваше и ребенка.
Чего нельзя делать при беременности:
- Не следует перегреваться. Не используйте горчичники, паровые ванны. Не увлекайтесь горячим чаем с малиной — все это не рекомендуется при беременности
- С осторожностью используйте в лечении травы. Предварительно выясните, как они влияют на тонус матки, артериальное давление и почки.
 Пижма, алоэ, зверобой, череда открывают список нерекомендуемых трав
Пижма, алоэ, зверобой, череда открывают список нерекомендуемых трав - Медикаментозные препараты опасны в любом триместре беременности: большинство из них имеет побочные эффекты. Даже если вы привыкли считать препарат безопасным, не будет лишним уточнить у лечащего врача допустимость его применения
Лекарственные препараты, в т.ч. растительного происхождения без консультации врача применять нельзя.
катаральная, лакунарная, фолликулярная, герпетическая, флегмонозная симптомы и лечение
По данным статистики, несвоевременное обращение к врачу чревато осложнениями в 90% случаев. Многие совершают огромную ошибку, пытаясь вылечить симптомы болезни, не подозревая, что последствия ангины могут себя проявить через 2-3 недели, даже после антибактериального курса.
Подрастающее поколение больше подвержено риску болезни, но взрослые болеют ангиной чаще, чем дети, окруженные родительской заботой.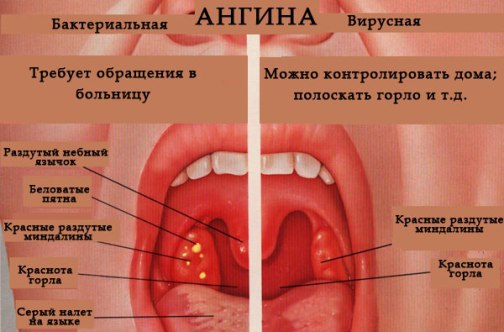
Ангина может появиться, как самостоятельное заболевание или развивается на фоне другой болезни. Заражение происходит воздушно-капельным путем, при контакте с заболевшим, а также при использовании общей посуды, вещей и продуктов питания.
Самые распространенные факторы — провокаторы ангины:
злоупотребление алкоголем и табакокурение.
В любом случае, острое воспалительное заболевание сопровождается двухсторонним покраснением миндалин, больному трудно глотать, горло болит и саднит. В зависимости от формы ангины, к основным признакам добавляется ряд специфических симптомов.
Формы ангины и симптомы заболевания у взрослых
Каждая форма ангины проявляет себя по-разному. Важно выяснить, какой патогенный микроорганизм стал причиной заболевания. Но в домашних условиях это определить невозможно. Только квалифицированный врач, может точно выявить природу возбудителя и назначить адекватное лечение ангины, способствующее скорейшему и полному выздоровлению.
Только квалифицированный врач, может точно выявить природу возбудителя и назначить адекватное лечение ангины, способствующее скорейшему и полному выздоровлению.
Катаральная ангина
Приобретается при контакте с инфицированным человеком, начинается остро, с небольшим повышением температуры тела и ощущением слабости. Миндалины и подчелюстные лимфатические узлы увеличены незначительно. Сухость во рту и горле сопровождается першением, глотать больно и трудно. Не остановленное вовремя заболевание может перейти в тяжелую форму с последующими осложнениями.
Лакунарная ангина
Гнойная форма ангины отличается очень быстрым проявлением симптомов. Лимфатические узлы увеличиваются и припухают, миндалины выраженно отечны и покрываются бело-желтым гнойным налетом. Горло при лакунарной ангине болит особенно сильно.
Повышение температуры до 40 градусов сопровождается головной, мышечной и суставной болями, иногда отдающими в сердце. На фоне лихорадки могут появиться судороги, рвота и спутанность сознания.
На фоне лихорадки могут появиться судороги, рвота и спутанность сознания.
При отсутствии должного лечения лакунарная ангина может перерасти в фибринозную, когда начинается тяжелая гнойная интоксикация организма, в некоторых случаях вызывающая поражения мозга.
Фолликулярная ангина
Гнойная форма имеет схожие с лакунарной ангиной симптомы. Миндалины покрываются множеством гнойных фолликулов. Иногда больной жалуется на боль в пояснице, суставы ломит, как при гриппе. Нестерпимая боль в горле отдает и в ухо.
Данная форма гнойной ангины опасна широким спектром осложнений, а также разрывом фолликулов внутрь с последующим гнойным абсцессом.
Герпетическая ангина
Опасная вирусная форма, приобретаемая при пользовании общим туалетом, при рукопожатии и любом виде тактильного контакта с носителем заболевания —человеком или животным. На миндалинах, горле и небе появляются мелкие серозные пузырьки. Горло болит невыносимо, шейные лимфоузлы припухают и болезненны на ощупь.
На миндалинах, горле и небе появляются мелкие серозные пузырьки. Горло болит невыносимо, шейные лимфоузлы припухают и болезненны на ощупь.
Одновременно появляются все симптомы, характерные для гриппа: лихорадка, озноб, головная боль, тошнота, диарея.
Подтвердить диагноз «герпетическая ангина» возможно только обратившись к доктору. Квалифицированный специалист в первую очередь направит пациента сдать анализы на серологическое исследование и вирусологию, после чего назначит курс необходимых антибиотиков.
В противном случае, неправильное лечение может иметь серьезные последствия: энцефалит, менингит, а также миокардит.
Флегмонозная ангина у взрослых
Это гнойная форма заболевания, характерная для возрастной категории 20-40 лет. Возбудителем являются стрептококки, а причиной — не давняя катаральная или фолликулярная ангина. При данной форме ангины наблюдается покраснение не только неба и миндалин, но и околоминдального пространства.
При данной форме ангины наблюдается покраснение не только неба и миндалин, но и околоминдального пространства.
Горло болит с одной стороны, очаг нагноения не имеет четких границ и требует хирургического вмешательства.
Больного знобит и лихорадит, голос сиплый или полностью пропадает. В результате гнойного расплавления миндалины изо рта идет характерный, неприятный запах.
Лечение флегмонозной ангины не терпит промедления. При отсутствии своевременной помощи специалистов в большинстве случаев возникают шейные или мозговые абсцессы, гнойный менингит, а также общее заражение крови.
Лечение ангины должно происходить под строгим контролем врача, который сможет вовремя заметить и предотвратить развитие осложнений, имеющих самый неожиданный характер.
Осложнения после ангины: откуда ждать удар?
Прежде всего под удар попадают ближайшие к очагу воспаления ЛОР-органы, особенно уязвимые после перенесенной ангины. Поэтому период выздоровления, проходящий под наблюдением специалиста, исключит развитие ряда опасных заболеваний:
Поэтому период выздоровления, проходящий под наблюдением специалиста, исключит развитие ряда опасных заболеваний:
- лимфаденит (воспаление лимфоузлов) может сопровождать любую форму ангины. При нагноении лимфоузлов требуется незамедлительное хирургическое вмешательство;
- хронический тонзиллит возникает после тяжелого течения или частых повторений ангины. Разрастание тканей миндалин лечится медикаментозно, хотя в некоторых случаях требуется операция;
- отек гортани является следствием чрезмерной отечности миндалин и может распространиться дальше, на голосовые связки. Быстро развивающееся удушье представляет серьезную угрозу для жизни пациента;
- медиастинит может возникнуть в результате нагноения задней стенки глотки. Воспалительный процесс захватывает глубокие шейные отделы, вплоть до средостения.
Поэтому так важно доверить лечение ангины квалифицированному врачу, который определит форму заболевания и назначит антибиотики, обязательные при лечении ангины.
Курс терапии должен проходить под наблюдением специалиста, способного быстро и правильно среагировать на любые изменения в организме и предотвратить развитие необратимых последствий.
При беременности ангина представляет особую опасность. Интоксикация организма матери может навредить ребенку, а на ранних сроках (до 12 недель) часто возникает угроза выкидыша.
Ангина у взрослых: методы доврачебной помощи
До обращения в клинику, необходимо соблюдать постельный режим в изолированном помещении, пользоваться индивидуальной посудой, свести к минимуму контакты со здоровыми членами семьи.
При лихорадке и ознобе принимать жаропонижающие средства, согласно предписанным рекомендациям. Пить как можно больше жидкости: чай, сладкие соки, настои трав.
Каждые полчаса желательно полоскать горло любыми антисептическими растворами.
Курс антибиотиков будет назначен врачом на основании осмотра пациента и результатов лабораторных исследований. При необходимости специалист порекомендует курс лечения микротоками, УВЧ, а в случае хронического течения болезни — лазерную лакунотомию.
Нельзя шутить с ангиной и пускать болезнь на самотек, а также переносить заболевание на ногах или пытаться вылечить народными средствами!
Здоровье превыше всего, поэтому доверять лечение ангины можно только опытным врачам высокой квалификации.
Выкидыш, как избежать — Планирование и ведение беременности в гинекологии поликлиники Литфонда после выкидыша
Выкидыш всегда связан с тяжелыми последствиями для всего организма женщины и для ее репродуктивных органов в особенности, так же он отражается на семейной ситуации, нарушает рабочий график женщины. Неблагоприятный исход беременности требует больших душевных и физических затрат со стороны родителей.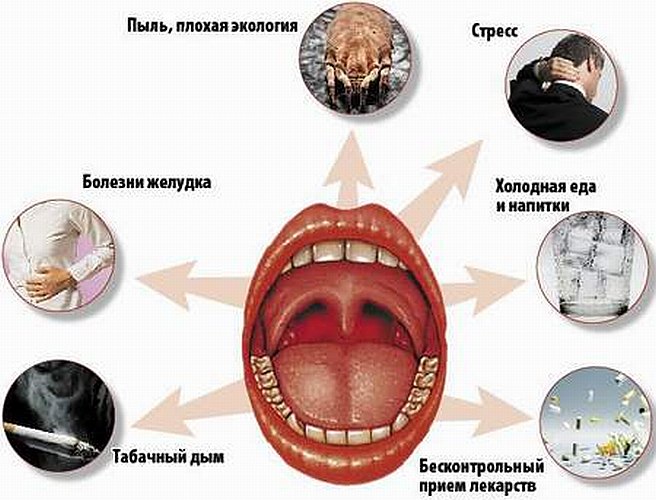 Поэтому обращение к врачам за выяснением причин проблемы составляет самый первый и правильный шаг на пути к рождению ребенка.
Поэтому обращение к врачам за выяснением причин проблемы составляет самый первый и правильный шаг на пути к рождению ребенка.
Любой грамотный гинеколог скажет, что проблему выкидыша можно решить. При грамотной подготовке к беременности и ее ведении в следующий раз у Вас будет благополучное завершение беременности. Большинство девушек после выкидыша впадают в крайность: принимают попытки скорее забеременеть снова. А если это удается, то выкидыш очень часто повторяется. А нужно дать организму отдохнуть 2-3 месяца, затем выявить и устранить причину. И только потом пробовать.
Причины выкидыша
Многие убеждены, что выкидыш происходят из-за падения, ушиба или другого какого-то физического потрясения. Любая женщина, у которой был выкидыш, может вспомнить, что незадолго до этого она или падала, или подняла что-то тяжелое. И уверена, что потеряла будущего ребенка именно из-за этого. Однако падают и поднимают тяжелое и те женщины, беременность которых прошла нормально. Большинство внезапных выкидышей происходит не поэтому. Причина в нарушениях самой беременности. Примерно половина выкидышей происходит по причине неправильного генетического развития плода, которое может быть наследственным или случайным. Милосердная природа, следующая во всем принципам естественного отбора, уничтожает неполноценный и нежизнеспособный плод. Но пугаться этого не стоит. То, что в одном зародыше оказался дефект, вовсе не означает, что и все остальные будут такими.
Причина в нарушениях самой беременности. Примерно половина выкидышей происходит по причине неправильного генетического развития плода, которое может быть наследственным или случайным. Милосердная природа, следующая во всем принципам естественного отбора, уничтожает неполноценный и нежизнеспособный плод. Но пугаться этого не стоит. То, что в одном зародыше оказался дефект, вовсе не означает, что и все остальные будут такими.
В другой половине выкидышей почти всегда виноват организм женщины. Они вызываются различными известными и неизвестными факторами, такими как: острые инфекционные заболевания, перенесенные в первом триместре беременности, плохая экология или тяжелые условия труда, чрезмерное психологическое или физическое напряжение, неправильное развитие матки, радиация, алкоголь, курение и некоторые виды лекарств.
Причины выкидыша на ранних и более поздних сроках могут различаться, хотя могут и совпадать. Самое главное — выяснить и устранить или компенсировать Вашу собственную причину невынашивания. Обнаружив причину, гинеколог подскажет, как избежать очередной потери.
Обнаружив причину, гинеколог подскажет, как избежать очередной потери.
Замершая беременность
В статистику выкидышей входит и «замершая беременность». Иногда так происходит, что зародыш погибает и задерживается в полости матки. Чаще всего этот факт выявляется на УЗИ. Погибший плод может начать разлагаться, а это, тем самым, приведет к отравлению материнского организма.
Врачи прибегают к хирургическому выскабливанию, которое связано с риском воспалений и осложнений. При таком выкидыше следующую беременность планируют после полного восстановления организма – не раньше года. За этот год придется выяснить причину замершей беременности и провести лечение.
Выкидыш на сроке до 6 недель
Основными причинами выкидыша на этом строке являются пороки развития самого эмбриона. Статистика гласит, что от 70-90 % эмбрионов имели хромосомные нарушения: они случайны и не возникнут при других беременностях. Возможно, вы приболели, принимали лекарства или были под воздействием иных вредных факторов. Судьба вас уберегла от ребенка с пороками развития.
Судьба вас уберегла от ребенка с пороками развития.
Организм человека совершенен и сам находит способ исправить ситуацию выкидышем. Сегодня для вас – это трагедия. Настоящей трагедией стало бы сохранение и рождение больного, нежизнеспособного ребенка. Так что не плачьте и поймите: все к лучшему, слезами горю не поможешь… И через тройку месяцев попробуйте повторить попытку – почти наверняка она окажется удачной.
Следует также учесть, что факт выкидыша еще не означает, что вы что-то потеряли. Так на сроке 7-8 недель обнаруживается отсутствие эмбриона в плодном яйце – «анэмбриония». Есть мнение, что в 80-90 % случаев выкидыши – это недиагностированные неразвивающиеся беременности.
Выкидыш на сроке от 6 до 12 недель
Выкидыш в этом периоде тоже считается ранним. Наиболее частыми его причинами являются:
Эндокринные нарушения
Эндокринные нарушения, когда яичники синтезируют недостаточно гормонов для удержания плода в утробе матери, либо увеличено количество мужских половых гормонов, – одна из наиболее распространенных причин невынашивания беременности и выкидыша.
Нарушение баланса гормонов в организме женщины с большой вероятностью может привести к прерыванию беременности на раннем сроке. При недостатке главного гормона прогестерона, вырабатываемого яичниками, это случается чаще всего. Еще одна гормональная проблема – повышение тонуса матки, провоцирующее изгнание плода.
Прогестерон обеспечивает подготовку слизистой матки к имплантации, и является гормоном сохранения беременности в первые месяцы. Если же зачатие происходит, зародыш не может должным образом закрепиться в матке. В итоге плодное яйцо отторгается. Но беременность можно спасти с помощью препаратов прогестерона при благовременном обнаружении этой проблемы.
Также причиной раннего выкидыша может быть избыток мужских половых гормонов, подавляющих выработку эстрогенов и прогестерона. Нередко, причиной повторяющихся выкидышей являются андрогены, влияющие на формирование и развитие беременности; так же гормоны щитовидной и железы надпочечников. Следовательно, изменение функции этих желёз может привести к выкидышу.
Недолеченные половые инфекции
Эту проблему необходимо решить еще до зачатия. Зачастую причиной выкидыша становятся инфекции, передающиеся половым путём: сифилис, трихомониаз, токсоплазмоз, хламидиоз, цитомегаловирусная и герпетическая инфекции. Их влияние на плод и течение беременности различно у каждой женщины и зависит от сроков инфицирования, активности микроорганизма, степени иммунной защиты и наличия других неблагоприятных факторов. В зависимости от ситуации они могут привести к формированию пороков развития плода, его внутриутробному инфицированию, фето-плацентарной недостаточности, выкидышу на ранних сроках или преждевременным родам. Инфицирование плода и поражение оболочки плода приводит к выкидышу. Во избежание этого, лечение инфекций стоит проводить до беременности. Применение терапии возможно и во время беременности по предписанию врача.
Вирусные инфекции и другие заболевания
К выкидышу могут привести любые заболевания, сопровождающиеся интоксикацией и повышением температуры выше 38оС. Краснуха, грипп и вирусный гепатит – занимают лидирующую позицию в этом списке. На сроке 4-10 недель для беременности стать трагичной может и обычная ангина, более серьезный риск несет за собой пневмония. Пиелонефрит и аппендицит может вызвать ранние роды. Планируя беременность, обязательно нужно пройти медицинское обследование, чтобы выявить и пролечить очаги инфекций.
Краснуха, грипп и вирусный гепатит – занимают лидирующую позицию в этом списке. На сроке 4-10 недель для беременности стать трагичной может и обычная ангина, более серьезный риск несет за собой пневмония. Пиелонефрит и аппендицит может вызвать ранние роды. Планируя беременность, обязательно нужно пройти медицинское обследование, чтобы выявить и пролечить очаги инфекций.
Крайне опасна во время беременности краснуха – она приводит к тяжелейшим порокам развития плода, поэтому заражение ею во время беременности является показанием для медицинского аборта.
Любое заболевание на фоне беременности может привести к нежизнеспособности зародыша. И организм путем выкидыша страхует вас от нежелательного потомства. При таком выкидыше следующая беременность имеет все шансы пройти благополучно.
Иммунные причины выкидыша
Иногда в крови беременной образуются антитела, враждебные плоду. Эту причину можно спрогнозировать и устранить заранее. Чаще всего конфликт возникает, когда эмбрион наследует положительный резус-фактор отца, а отрицательный резус-фактор организм матери отторгает чужеродные для него ткани эмбриона. Постоянный контроль титра антител и введение антирезусных иммуноглобулинов позволяет поддержать и сохранить беременность. При иммунном конфликте также используют препараты прогестерона для профилактики невынашивания плода, оказывающего в этом случае иммуномодулирующее действие.
Постоянный контроль титра антител и введение антирезусных иммуноглобулинов позволяет поддержать и сохранить беременность. При иммунном конфликте также используют препараты прогестерона для профилактики невынашивания плода, оказывающего в этом случае иммуномодулирующее действие.
Пониженный иммунитет
Пониженный иммунитет беременной также относится к иммунным причинам. Организм просто не в состоянии вырастить в себе новую жизнь. Вам нужно позаботиться о себе и восстановиться до следующего зачатия.
Анатомические причины выкидыша
Анатомические причины невынашивания – самые трудноразрешимые. Пороки развития матки – серьезное основание выкидыша. Иногда с этим приходится просто смириться.
Выкидыш на сроке от 12 до 22 недель
Такой выкидыш считается поздним. Причины его совпадают с причинами выкидышей на ранних сроках (анатомические, иммунные, инфекционные, эндокринные).
На таком сроке выкидыш случается еще и из-за истмико-цервикальной недостаточности – слабая шейка матки не может удержать плод и раскрывается.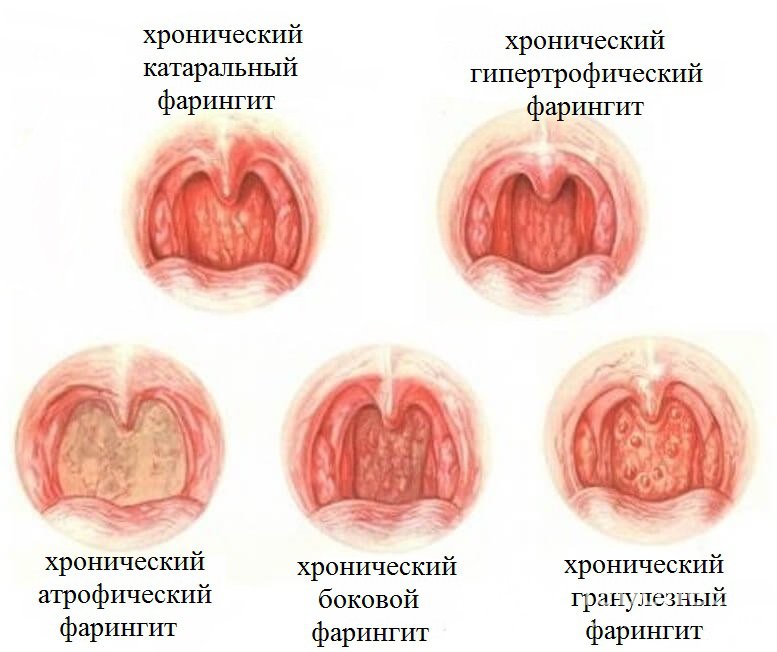 По этой причине выкидыш может произойти во 2-3 триместре. Истмико-цервикальная недостаточности наблюдается у 15,0-42,7% женщин, страдающих невынашиванием. Тщательное наблюдение за беременной позволяет вовремя выявить проблему и произвести хирургическую коррекцию шейки до наступления родов.
По этой причине выкидыш может произойти во 2-3 триместре. Истмико-цервикальная недостаточности наблюдается у 15,0-42,7% женщин, страдающих невынашиванием. Тщательное наблюдение за беременной позволяет вовремя выявить проблему и произвести хирургическую коррекцию шейки до наступления родов.
При истмико-цервикальной недостаточности существует только один метод лечения — это механическое сужение канала шейки матки. Для этого шейку либо зашивают, либо одевают на нее специальное кольцо. Однако последний метод менее эффективный, т.к. кольцо может легко соскальзывать с шейки, тогда оно уже не будет сдерживать процесс ее раскрытия.
После наложения швов, при необходимости, возможно применение антибиотиков и препаратов, нормализующих микрофлору влагалища. Обработку влагалища и контроль за состоянием швов проводят ежедневно в течение 5 дней. Швы снимают в 37-38 недель и при преждевременном начале родовой деятельности.
Истмико-цервикальная недостаточность может быть первичной (без видимых причин), может являться следствием абортов или гормональных нарушений (повышенного уровня андрогенов – мужских половых гормонов или их предшественников).
Выкидыш на сроке после 22-й недели
Такую потерю трудно забыть. Акушеры говорят о преждевременных родах после 28-й недели беременности. Традиционно, жизнеспособным считается ребенок, рожденный именно после этого срока. Но медицине известно немало случаев, когда удавалось сохранить жизнь и более ранним деткам.
Рекомендуем Вам тщательно обследоваться на предмет невынашивания беременности, проверьте вышеперечисленные факторы. Кроме них причиной выкидыша может быть антифосфолипидный синдром, при этом организм женщины воспринимает ребенка, как нечто чужеродное и отторгает его. Это заболевание, как и другие перечисленные поддается коррекции, т.е. у Вас есть вполне реальные шансы выносить ребенка.
Выкидыши из-за нарушений гемостаза
Все вышеперечисленные причины составляют лишь 30-40%. До 70% выкидышей обусловлено нарушениями в системе свертываемости крови (гемостаза).
Нарушения свертывающей системы крови, приводящие к потере беременности, можно разделить на тромбофилические (повышенная свертываемость) и геморрагические (склонность к кровотечениям). Обе эти крайности опасны для плода. Различные нарушения, приводящие к формированию мелких тромбов приводят к тому что плод теряет достаточное кровоснабжение, нарушается развитие и плод отторгается.
Обе эти крайности опасны для плода. Различные нарушения, приводящие к формированию мелких тромбов приводят к тому что плод теряет достаточное кровоснабжение, нарушается развитие и плод отторгается.
Основные геморрагические изменения могут проявиться еще в детском возрасте в виде повышенной кровоточивости при порезах, удалении зубов, начале менструации. Но порой они заявляют о себе только при беременности и являются причиной выкидыша. Кровотечения на ранних сроках и отслойку хориона трудно остановить.
Вы можете и не догадываться, но непонятные головные боли, слабость, утомляемость, временное снижение обоняния или слуха могут оказаться симптомами нарушений в свертывающей системе крови.
При планировании беременности нужно пройти генетическое обследование и при необходимости начать лечение.
Желательно обследоваться на скрытые дефекты гемостаза даже тем, кто считает себя здоровым. Это позволит прогнозировать возникновение осложнений и предупредить потерю. Заранее начатая терапия позволяет предупредить выкидыш в 98% случаев. Если дефекты гемостаза обнаружились уже при беременности, сохранить ее бывает сложно.
Если дефекты гемостаза обнаружились уже при беременности, сохранить ее бывает сложно.
Что делать после выкидыша?
Выявлять причину! Идеальный вариант – обследоваться будущим родителям: гораздо разумнее отложить зачатие и потратить два-три месяца на выявление причин, чем рискнуть снова забеременеть, провести два месяца в ожидании, а потом все вновь потерять и все равно отправиться к врачам.
Пока вы не поняли причину, она не испариться. В большинстве случаев, ответы лежат на поверхности. Позаботьтесь о своем здоровье и о своем будущем малыше.
Записывайтесь на консультацию акушер-гинеколога по телефону +7(495)150-60-01
Возврат к списку
опасность для мамы и ребенка
Ангина при беременности: опасность для мамы и ребенка
Беременность накладывает на женщину двойную ответственность, и если раньше об инфекционных заболеваниях можно было не беспокоиться до самого их появления, то теперь все силы уходят на их профилактику.
Предотвратить ангину (острый тонзиллит) во время беременности – важная задача каждой будущей мамы, ведь коварная болезнь может нанести ребенку вред. Поскольку иммунитет беременной женщины ослаблен, организм легко подвергается воздействию патогенных бактерий и вирусов. Но не стоит паниковать заранее: не каждая боль в горле – признак ангины.
Симптомы ангины
Научимся определять первые признаки ангины, заметив которые женщина должна незамедлительно обратиться к врачу:
- Миндалины (гланды) опухают и краснеют, появляется боль в горле, особенно ощутимая при глотании.
- Температура тела повышается до 38-40 градусов, сопровождается сильной головной болью.
- Лимфоузлы на шее увеличиваются, при пальпации ощущается боль, отдающая в уши.
- Через время на миндалинах появляется белый налет или гнойные пробки.
- Язык покрывается белым или желтоватым налетом, изо рта слышен неприятный запах, голос меняется.

- Пропадает аппетит, появляется тошнота, рвота, боль в животе.
Почему ангина опасна для беременных?
Как и любое инфекционное заболевание, ангина вызывает общую интоксикацию организма, что, в свою очередь, грозит токсикозом, развитием гипоксии плода, отслоением плаценты, нарушениями в развитии плода, замиранием беременности и даже выкидышем.
Именно поэтому ангина особенно опасна в 1 триместре.
На поздних сроках ангина способна больше навредить матери. Если возбудителем заболевания стал стрептококк, осложнения могут перейти на сердце, почки и суставы.
Именно поэтому самолечение ангины недопустимо, и все терапевтические меры должны быть согласованы с доктором. Это правило касается также ОРВИ, гриппа и других заболеваний.
Лечение ангины при беременности
Для лечения тонзиллита у беременных используют комплексный подход, выбирая наиболее щадящие методы и исключая препараты, которые могут навредить плоду. Это сложная задача, ведь многие антибиотики, необходимые для уничтожения бактериальной ангины, запрещено принимать во время беременности или кормления грудью. В таких случаях могут быть назначены сумамед, флемоксин солютаб, кларитромицин, ровамицин, цефепим и цефалозин. Также больной показан постельный режим, регулярные полоскания горла, ингаляции и обильное питье.
Это сложная задача, ведь многие антибиотики, необходимые для уничтожения бактериальной ангины, запрещено принимать во время беременности или кормления грудью. В таких случаях могут быть назначены сумамед, флемоксин солютаб, кларитромицин, ровамицин, цефепим и цефалозин. Также больной показан постельный режим, регулярные полоскания горла, ингаляции и обильное питье.
Своевременное начало лечения и строгое соблюдение предписаний врача помогут справиться с воспалением миндалин быстро и без последствий.
Как избежать ангины?
Простые профилактические меры помогут вам избежать неоправданных рисков.
- Не контактируйте с людьми, больными ОРВИ.
- Посещая общественные места в межсезонье, не забудьте надеть медицинскую маску. Также рекомендуется полоскать горло и регулярно промывать нос раствором морской соли.
- Регулярно посещайте стоматолога: кариес и воспаления десен могут стать причиной ангины.
- Укрепляйте иммунитет, правильно питайтесь, налегайте на свежие фрукты, овощи и ягоды, гуляйте на свежем воздухе, попросите доктора назначить вам курс поливитаминов, и инфекция ни за что вас не победит.

25.07.2017 12493 Показ
Источник. likar.info
Администрация сайта med-practic.com не несет ответственности за содержание информации
чем опасна, чем лечить, возможные последствия
Ангина — сама по себе довольно неприятное и болезненное заболевание, которое сопровождается воспалением миндалин, повышением температуры тела и общей слабостью организма. Это болезнь инфекционного характера, которую часто диагностируют в детском возрасте, но и взрослых она не всегда обходит стороной. Ангина при беременности — явление не самое частое, но и не самое редкое, организм женщины в этот период сильно уязвим, так как большую часть сил отдает на развитие плода.
Типология болезни
Этиология заболевания может быть вирусной и бактериальной, передается воздушно-капельным путем, а также через предметы быта и личной гигиены. Бактериальная ангина считается наиболее распространенной, ее возбудителями чаще всего являются стафилококки.
Бактериальная ангина считается наиболее распространенной, ее возбудителями чаще всего являются стафилококки.
В медицинской практике принято выделять несколько типов ангины:
- Катаральная ангина — белый или желтый налет на миндалинах отсутствует, они покрываются слизью.
- Гнойная ангина, которая разделяется на фолликулярную, лакунарную и некротическую.
При беременности гнойная ангина — наиболее распространенный вид заболевания, почти 75 % случаев приходится именная на нее. Провести диагностику можно самостоятельно в домашних условиях, но после незамедлительно обратиться к врачу, чтобы обезопасить свое здоровье и здоровье будущего малыша.
Симптомы болезни
На ранних стадиях ангину при беременности можно спутать с другими заболеваниями, однако симптомы говорят только об одном, что организму требуется грамотная врачебная помощь.
Общая симптоматика:
- Потеря аппетита, озноб, слабость.
- Шейные и подчелюстные лимфоузлы увеличиваются в размере (болезненны при пальпации).

- Белый или желтый налет на миндалинах.
- Увеличение температуры, головная боль, потливость.
- Процесс глотания сопровождается болью.
Стоит отдельно обратить внимание, что некоторые виды ангины имеют свои признаки:
- Распространенная при беременности фолликулярная ангина сопровождается образованием белых и желтых точек на миндалинах. Очаги воспаления болезненны и являются скоплением основных источников воспаления.
- Некротический тип ангины редко появляется самостоятельно, чаще всего это осложнение другой болезни. Главная особенность – это отмирание клеток миндалин, требует серьезного медикаментозного лечения.
- Лакунарная гнойная ангина характеризуется образованием пленки на воспаленных миндалинах, которая полностью их покрывает. Это и становится зоной основного воспаления.
Ангина при беременности особенно опасна на ранних сроках. Если оставить ее без должного лечения, это может спровоцировать осложнения на сердце, почки и суставы, что также отразится на развитии плода.
Ангина в 1-м триместре
При беременности в первом триместре ангина может сильно отразиться на развитии плода. Именно в первые три месяца происходит формирование и развитие основных органов малыша, а повышенная температура и болезненное состояние матери приводят к кислородному голоданию и интоксикации. В самых тяжелых случаях приходится прибегать к абортам по медицинским показаниям из-за патологических последствий для плода.
Очень важно своевременно установить причину недомогания будущей мамы и назначить курс лечения, чтобы оградить малыша от необратимых последствий и вылечить женщину с наименьшим ущербом для вынашивания плода.
Ангина в период беременности после 1-го триместра
Ангина при беременности во втором триместре, а тем более в третьем не в состоянии спровоцировать пороки в развитии ребенка, так как все его органы уже сформированы. Однако это не значит, что к лечению можно подойти несерьезно.
Ангина при беременности на более поздних сроках чревата развитием осложнений, которые грозят гипоксией для будущего малыша, а также повышают риск преждевременных родов. Лечение ангины с 4-го по 6-й месяц беременности может оказать неблагоприятное воздействие на организм матери, а значит, и на организм будущего ребенка.
Лечение ангины с 4-го по 6-й месяц беременности может оказать неблагоприятное воздействие на организм матери, а значит, и на организм будущего ребенка.
Именно по этой причине подходить к выбору лекарственных препаратов стоит с повышенной осторожностью и только вместе с лечащим врачом.
Лечение ангины при беременности
Период беременности самый волнительный и непростой в жизни любой женщины. Лечение возможных инфекционных заболеваний сильно осложняется тем, что будущей матери можно выписывать далеко не все лекарственные препараты.
Чем опасна ангина при беременности, мы рассмотрели выше, теперь важно узнать, как ее можно лечить с наименьшими последствиями для здоровья матери и ребенка. В первую очередь будущая мама должна строго соблюдать постельный режим, лишняя активность только навредит здоровью.
Антибиотики
Самым распространенным методом борьбы с ангиной считается курсовой прием антибиотиков. Период беременности не является исключением, но сопровождается нюансами, которые должен внимательно учитывать лечащий врач.
Прежде чем назначать антибиотики при ангине, у беременной женщины должны быть взяты все необходимые анализы, врач должен полностью представлять картину течения беременности и общего здоровья матери.
Самым распространенный препаратом на сегодняшний день признан «Биопорокс» (в виде спрея), он оказывает местное воздействие, практически не всасывается в кровь и не влияет на малыша. Микрочастицы лекарственного препарата попадают в горло и спускаются ниже в дыхательные пути, где и оказывают свое терапевтическое действие.
Существуют и другие антибиотики, которые часто прописывают для лечения ангины. Зачастую врачу приходится взвешивать степень риска для ребенка и потенциальную пользу для здоровья матери. Использование ряда препаратов допускается, только если положительный эффект многократно превосходит возможный ущерб для здоровья ребенка.
Антисептики
Только лечащий врач может определить, как лечить ангину в каждом конкретном случае. Помимо курса антибиотиков назначаются антисептические препараты местного действия в форме полосканий, таблеток для рассасывания или раствора для смазывания миндалин.
Таблетки оказывают в первую очередь обезболивающее воздействие на воспаленное горло, параллельно справляясь с бактериями, которые в нем поселились. Такая форма лечения назначается довольно часто, однако одними рассасывающимися таблетками с болезнью не справиться.
Раствор для полоскания горла помогает удалить неприятный болезненный налет с миндалин. Выбором лекарственного средства должен заниматься врач с учетом индивидуальных особенностей организма женщины. Вариантов в современной медицине множество, но самолечением заниматься нельзя, особенно в период беременности.
Так, например, известный всем раствор Люголя, который рекомендуется в большинстве случаев для лечения ангины, противопоказан к применению во время беременности.
Раствор для самостоятельной обработки миндалин предназначен для снятия неприятного налета. Кусочек ваты, намотанный на палочку, смачивают в средстве и аккуратно протирают им миндалину. Процесс довольно кропотливый и не слишком удобный, поэтому чаще данные растворы также используют в виде полосканий полости рта и горла.
Антипиретики
Ангина часто сопровождается увеличением температуры тела, что способствует развитию лихорадки. Женщины задаются вопросом, как сбить жар, чтобы не навредить себе и ребенку.
Существует большой выбор антипиретиков, которые предназначены именно для этого, но большинство из них оказывает неблагоприятное воздействие на плод. Так, например, широко известный «Нурофен» может спровоцировать преждевременные роды.
Какими средствами и как лечить ангину, сможет определить только врач. Назначение дополнительных лекарственных препаратов оправдано только в тех случаях, когда польза для матери превышает риск для ребенка.
В медицинской практике существует негласное правило. Если температура беременной женщина не превышает 38,5 градуса, то антипиретики не назначаются. Врачи рекомендуют пить больше чая с малиной, проводить специальные обтирки для тела и использовать другие народные средства, разрешенные специалистом.
Медикаменты применяются только при более высоких температурах, которые держатся длительное время.
Диета при ангине
Помимо описанных выше методов борьбы с болезнью женщина должна внимательно следить за своим питанием. Ангина сопровождается потерей аппетита, но в период беременности полноценное питание для ослабленного организма необходимо.
Существует ряд нехитрых рекомендаций:
- Отказаться от твердой пищи, которую тяжело проглотить при больном горле.
- На ранних стадиях болезни добавить в рацион куриный бульон.
- Вся еда не должна быть слишком горячей, острой или кислой.
- Продукты должны быть легкоусвояемые.
- Употреблять овощные соки из моркови, огурца и свеклы.
- Исключить употребление газированных напитков.
- Исключить из рациона сметану, йогурты, жареную пищу.
Как только болезнь начнет отступать, рекомендуется несколько дней посидеть на фруктах, что не перегрузит организм, но снабдит его недостающими витаминами и микроэлементами.
Осложнения после ангины
Рассмотрев методы борьбы с болезнью, нельзя не упомянуть о возможных последствиях и осложнениях.
Как ни странно, но легче всего ангина переносится на первых неделях беременности, когда организм матери еще не успел перестроиться и успешно выработал антитела для борьбы с заразой.
Самым опасным признан конец первого триместра, когда плод еще недостаточно защищен, а вирусы и бактерии спокойно переносятся по кровотоку, приводя к септическим отравлениям организма.
Среди самых опасных последствий ангины выделяют:
- Усиление интенсивности токсикоза, развитие гестоза.
- Отслойку плаценты, которая угрожает осложнениями в развитии органов и систем малыша.
- Выкидыш.
- Замирание развития плода в утробе матери.
В конце беременности, несмотря на достаточное развитие ребенка, защита материнского организма слабеет, так как силы истощены. Именно поэтому следует тщательно следить за здоровье на решающем этапе вынашивания ребенка.
Ангина может спровоцировать развитие ряда сопутствующих патологий:
- Менингит.
- Сепсис.

- Почечное воспаление.
- Воспаление лимфатических узлов.
- Абсцесс.
- Сбой родовой деятельности.
Профилактика ангины
Профилактика ангины необходима, ведь не допустить развитие болезни гораздо проще, нежели потом от нее избавиться.
Врачи дают беременным женщинам следующие рекомендации:
- Проводить регулярное укрепление иммунитета.
- Следить за носовым дыханием.
- Своевременно лечить зубы.
- Отказаться от вредных привычек.
- Скорректировать рацион питания.
- Вести умеренно активный образ жизни.
- Избегать переохлаждения, не пить ледяных напитков.
Правила очень просты, но ими не стоит пренебрегать, чтобы снизить риск развития неприятного и опасного заболевания.
Беременные женщины с сердечными заболеваниями должны рожать не позднее 40 недель беременности — ScienceDaily
Беременные женщины с сердечными заболеваниями должны рожать не позднее 40 недель беременности. Это одна из рекомендаций в Руководстве Европейского общества кардиологов (ESC) 2018 года по ведению сердечно-сосудистых заболеваний во время беременности, опубликованном сегодня в Интернете в European Heart Journal и на веб-сайте ESC.
Это одна из рекомендаций в Руководстве Европейского общества кардиологов (ESC) 2018 года по ведению сердечно-сосудистых заболеваний во время беременности, опубликованном сегодня в Интернете в European Heart Journal и на веб-сайте ESC.
«Беременность после 40 недель не приносит дополнительных преимуществ для ребенка и может даже иметь негативные последствия», — сказала профессор Джолиен Роос-Хесселинк, сопредседатель рабочей группы по разработке рекомендаций и кардиолог медицинского центра Erasmus в Роттердаме, Нидерланды.«Беременность — это рискованный период для женщин с сердечными заболеваниями, потому что он создает дополнительную нагрузку на сердце, поэтому в руководстве рекомендуется вызвать роды или кесарево сечение на 40 неделе».
Болезнь сердца — основная причина смерти женщин во время беременности в западных странах. По сравнению со здоровыми беременными женщинами, у женщин с сердечными заболеваниями риск смерти или сердечной недостаточности в 100 раз выше. Большинство женщин с сердечными заболеваниями имеют здоровую беременность. Тем не менее, они должны знать, что у них более высокий риск акушерских осложнений, включая преждевременные роды, преэклампсию и послеродовое кровотечение.По оценкам, у 18–30% потомков возникают осложнения, и до 4% новорожденных умирают.
Большинство женщин с сердечными заболеваниями имеют здоровую беременность. Тем не менее, они должны знать, что у них более высокий риск акушерских осложнений, включая преждевременные роды, преэклампсию и послеродовое кровотечение.По оценкам, у 18–30% потомков возникают осложнения, и до 4% новорожденных умирают.
Заболеваемость сердечно-сосудистыми заболеваниями во время беременности увеличивается по мере того, как все больше женщин с врожденными пороками сердца достигают совершеннолетия благодаря улучшенному лечению и по мере увеличения возраста первой беременности, что сопровождается более высокими показателями ишемической болезни сердца у пожилых женщин по сравнению с более молодыми женщинами. Факторы риска сердечно-сосудистых заболеваний, включая гипертонию, диабет и избыточный вес, также увеличиваются во время беременности, поскольку женщины более старшего возраста беременеют, а женщины приобретают факторы риска в более молодом возрасте.
Руководство содержит рекомендации по экстракорпоральному оплодотворению (ЭКО), контрацепции и прерыванию беременности у женщин с сердечными заболеваниями. При ЭКО часто используются высокие дозы гормонов, повышающие риск тромбоза и сердечной недостаточности, поэтому женщинам с сердечными заболеваниями необходимо подтверждение кардиолога о безопасности выбранного метода. Поскольку вынашивание более одного ребенка создает большую нагрузку на сердце, женщинам с сердечными заболеваниями, которым проводится ЭКО, настоятельно рекомендуется переносить один эмбрион.Девушкам с врожденным пороком сердца необходимы советы по контрацепции, чтобы избежать незапланированной беременности. Некоторые методы контрацепции противопоказаны пациентам с некоторыми видами сердечных заболеваний.
При ЭКО часто используются высокие дозы гормонов, повышающие риск тромбоза и сердечной недостаточности, поэтому женщинам с сердечными заболеваниями необходимо подтверждение кардиолога о безопасности выбранного метода. Поскольку вынашивание более одного ребенка создает большую нагрузку на сердце, женщинам с сердечными заболеваниями, которым проводится ЭКО, настоятельно рекомендуется переносить один эмбрион.Девушкам с врожденным пороком сердца необходимы советы по контрацепции, чтобы избежать незапланированной беременности. Некоторые методы контрацепции противопоказаны пациентам с некоторыми видами сердечных заболеваний.
Для препаратов, используемых для лечения сердечных заболеваний, в руководстве приводится информация о побочных эффектах, полученная в ходе исследований на людях и животных. Кроме того, в руководстве говорится: «В экстренных случаях нельзя отказывать матери в приеме лекарств, не рекомендованных фармацевтической промышленностью во время беременности и кормления грудью.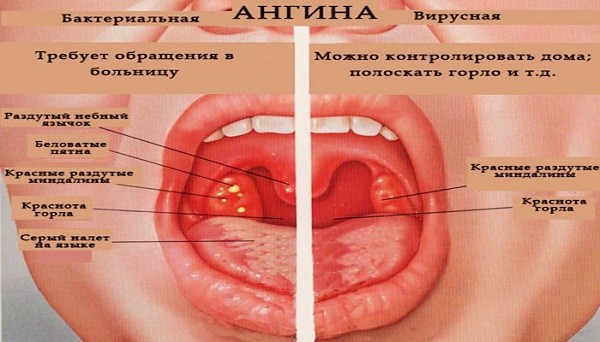 Потенциальный риск лекарственного препарата и возможная польза от терапии должны быть сопоставлены друг с другом ».
Потенциальный риск лекарственного препарата и возможная польза от терапии должны быть сопоставлены друг с другом ».
Профессор Вера Регитц-Загросек, председатель рабочей группы по разработке рекомендаций и директор Института гендерной медицины, Берлинский университетский медицинский центр Шарите, Германия, сказала: «Когда фармацевтические компании не имеют данных о том, безопасно ли лекарство во время беременности и кормления грудью, они обычно говорят, что это не рекомендуется. Может быть уместным дать лекарство тяжелобольной женщине, если в базах данных, перечисленных в руководящих принципах, нет вредных побочных эффектов.«
Беременность не рекомендуется пациентам с определенными типами сердечных заболеваний — например, легочной артериальной гипертензией, сильно расширенной аортой или сильно сниженной способностью сердца перекачивать кровь.
Женщины с сердечными заболеваниями, которые хотят иметь ребенка, нуждаются в оценке риска и консультировании до беременности. Пациенты с умеренным или высоким риском осложнений должны быть обследованы кардиологической бригадой беременных с кардиологом, акушером, гинекологом и анестезиологом.План родов должен быть разработан на сроке 20-30 недель с указанием вагинальных родов или кесарева сечения, использования эпидуральной анестезии или щипцов, а также продолжительности пребывания в больнице после родов.
Пациенты с умеренным или высоким риском осложнений должны быть обследованы кардиологической бригадой беременных с кардиологом, акушером, гинекологом и анестезиологом.План родов должен быть разработан на сроке 20-30 недель с указанием вагинальных родов или кесарева сечения, использования эпидуральной анестезии или щипцов, а также продолжительности пребывания в больнице после родов.
Профессор Роос-Хесселинк сказал: «План родов должен быть доступен 24 часа в сутки, чтобы, когда беременная женщина с сердечным заболеванием поступает в родильную больницу, персонал родильного дома точно знал, что делать».
Профессор Регитц-Загросек: «Мы надеемся, что эти рекомендации улучшат осведомленность врачей о рисках сердечных заболеваний во время беременности, а также о терапевтических вариантах, которые доступны для ведения беременности у этих женщин.«
Риск сердечного приступа среди беременных растет
Беременным женщинам, особенно старшего возраста, следует следить за признаками сердечного приступа по мере развития беременности и рождения детей.
По данным исследования, опубликованного в среду в Mayo Clinic Proceedings, риск сердечного приступа во время беременности, родов или в течение двух месяцев после родов вырос на 25 процентов с 2002 по 2014 год. Количество умерших пациентов оставалось высоким, но стабильным в течение этого периода — 4 человека.5 процентов.
«Быть осознанным — это самое важное сообщение для женщин», — сказал СЕГОДНЯ доктор Шрипал Бангалор, соавтор исследования, интервенционный кардиолог и доцент медицины в NYU Langone Health.
«Даже если вы в детородном возрасте, это не полностью защищает вас от сердечного приступа. … При этом я не хочу преувеличивать риск — риск невелик ».
Тем не менее, авторы назвали рост числа сердечных приступов, осложняющих беременность, «замечательным», учитывая, что это произошло, несмотря на успехи в профилактике сердечных заболеваний за последнее десятилетие.
Одно из объяснений может заключаться в том, что многие будущие матери сейчас старше, чем в прошлом, а «пожилой возраст матери», определяемый как 35 лет и старше, был тесно связан с сердечным приступом во время беременности, пишут исследователи. У беременных женщин от 35 до 39 лет вероятность сердечного приступа в пять раз выше, чем у женщин в возрасте от 20 лет; Те, кому за 40, подвергаются в десять раз большему риску, чем женщины в возрасте 20 лет.
У беременных женщин от 35 до 39 лет вероятность сердечного приступа в пять раз выше, чем у женщин в возрасте от 20 лет; Те, кому за 40, подвергаются в десять раз большему риску, чем женщины в возрасте 20 лет.
«Возраст сам по себе был одним из самых сильных предикторов», — отметил Бангалор.
Другая причина может заключаться в том, что сердечные приступы стало легче обнаруживать, благодаря чему женщины и их врачи лучше осведомлены о сердечных приступах.
Симптомы могут быть «затуманенными»
В рамках исследования исследователи проанализировали более 55 миллионов госпитализаций в связи с беременностью с 1 января 2002 г. по 31 декабря 2014 г. в базе данных National Inpatient Sample и обнаружили 4471 случай сердечных приступов. . Около 20 процентов произошли за недели и месяцы до родов, почти 24 процента — во время схваток и родов и более 53 процентов — в недели после родов.
Общее количество пострадавших женщин все еще было относительно небольшим: около восьми случаев на 100 000 женщин, госпитализированных во время беременности и в первые недели после родов. В целом гормональные и другие изменения во время беременности повышают риск сердечного приступа у женщины.
В целом гормональные и другие изменения во время беременности повышают риск сердечного приступа у женщины.
Связанные
Диагностика иногда может быть сложной задачей, сказал Бангалор. Например, у беременных женщин может быть кислотный рефлюкс, и становится трудно определить, изжога это из-за беременности или дискомфорт в груди, который может быть вызван сердечным приступом.Бангалор добавил, что некоторые симптомы также могут быть «затуманены» во время родов. Если во время родов женщине вводили успокоительное, она может не ощущать типичных болей в груди.
Это исследование показало, что сердечные приступы связаны с преклонным возрастом матери, курением, высоким кровяным давлением, высоким уровнем холестерина, диабетом, сердечной недостаточностью, анемией и раком. Они также чаще встречались у женщин, у которых была диагностирована преэклампсия, и у женщин, родивших через кесарево сечение.
Как лучше всего лечить сердечные приступы во время беременности, остается «неясным», отмечается в исследовании, но меньше женщин умирает при инвазивном лечении, таком как шунтирование и другие процедуры, чем при консервативном подходе врачей.
Если вы беременны, врачи предложили следующие советы:
Они включают боль в груди, давление и дискомфорт в груди, головокружение, одышку и общее ощущение необычно плохого самочувствия или усталости. По словам Бангалора, эти классические симптомы применимы и к беременным женщинам.
Знайте факторы риска
Если вы беременны и старше 35 лет и / или у вас высокое кровяное давление, диабет и / или высокий уровень холестерина, обращайте особое внимание на свое тело.Если вы испытываете какие-либо тревожные симптомы, немедленно сообщите об этом своему врачу.
Оставайтесь здоровыми
Бросьте курить, возьмите под контроль высокое кровяное давление или диабет и внимательно следите за набором веса, если вы страдаете ожирением. По мнению Американского колледжа акушеров и гинекологов, похудение до беременности — лучший способ снизить риск проблем, вызванных ожирением. Ожирение во время беременности подвергает женщин риску серьезных проблем со здоровьем, включая преэклампсию, нарушение кровяного давления.
Следуйте за А. Павловским в Facebook, Instagram и Twitter.
Сердечно-сосудистые исходы и исходы беременности у женщин с коронарной микрососудистой дисфункцией: серия клинических случаев | Европейский журнал сердца — Отчеты о клинических случаях
Аннотация
Предпосылки
Коронарная микрососудистая дисфункция (CMD) связана с неблагоприятными сердечно-сосудистыми исходами. Коронарно-микрососудистая дисфункция наблюдается у женщин детородного возраста, однако частота неблагоприятных исходов беременности (АПО) неизвестна.
Краткое описание случая
Были включены женщины, ранее входившие в единый проспективный регистр CMD с диагнозом инвазивное исследование коронарной реактивности. Из 279 включенных в исследование женщин 5 из 47 (10,6%) детородного возраста (18–44 года) впоследствии забеременели, что составляет 36,8 рождений на 1000 женщин-лет. Ни у кого в анамнезе не было гипертонии, диабета или курения. У четырех (80%) в анамнезе был самопроизвольный выкидыш. Средний возраст постановки диагноза CMD составлял 32 года (IQR: 32–35).Во время беременности большинство сообщали о стабильной или улучшенной стенокардии, в то время как одна сообщала об учащении стенокардии, обращении в отделение неотложной помощи и ускоренной антиангинальной терапии. Ни у кого не было гестационной гипертензии, диабета, преэклампсии, инфаркта миокарда или смерти. Двое (40%) испытали APO преждевременных родов и маленьких новорожденных для гестационного возраста. После беременности степень тяжести стенокардии и / или функциональные возможности снизились у трех женщин (60%).
У четырех (80%) в анамнезе был самопроизвольный выкидыш. Средний возраст постановки диагноза CMD составлял 32 года (IQR: 32–35).Во время беременности большинство сообщали о стабильной или улучшенной стенокардии, в то время как одна сообщала об учащении стенокардии, обращении в отделение неотложной помощи и ускоренной антиангинальной терапии. Ни у кого не было гестационной гипертензии, диабета, преэклампсии, инфаркта миокарда или смерти. Двое (40%) испытали APO преждевременных родов и маленьких новорожденных для гестационного возраста. После беременности степень тяжести стенокардии и / или функциональные возможности снизились у трех женщин (60%).
Обсуждение
В этой первой серии случаев из пяти женщин с ВМК, которые забеременели, усиление стенокардии и ускоренное лечение во время беременности и в послеродовом периоде обычно не наблюдались.Показатели фертильности были ниже, чем в среднем по стране, в то время как предыдущие самопроизвольные выкидыши и последующие APO были выше.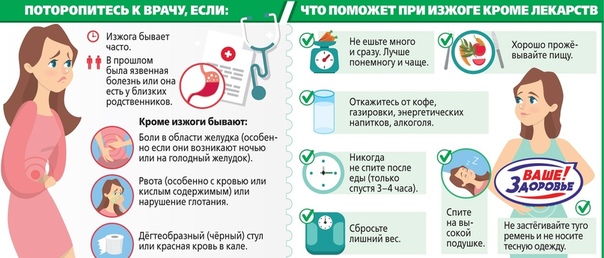 Необходимы дальнейшие исследования для понимания и ведения беременности у женщин с ВМД, а также влияния беременности на более длительную стенокардию, функциональные возможности и исходы.
Необходимы дальнейшие исследования для понимания и ведения беременности у женщин с ВМД, а также влияния беременности на более длительную стенокардию, функциональные возможности и исходы.
Введение
Коронарно-микрососудистая дисфункция (CMD) — это состояние, характеризующееся стенокардией, признаками ишемии при неинвазивном стресс-тестировании, отсутствием обструктивной болезни коронарных артерий (CAD) и чаще наблюдается у женщин.Коронарно-микрососудистая дисфункция диагностируется с помощью инвазивного тестирования реактивности коронарных артерий, включая оценку эндотелиально-зависимой и независимой функции, и связана с рецидивирующей стенокардией, госпитализациями стенокардии и неблагоприятными сердечно-сосудистыми исходами, включая инфаркт миокарда и сердечно-сосудистую смертность. 1
Хотя большая часть ВМК диагностируется после менопаузы, до 20% женщин находятся в пременопаузе, 2 и потенциально находятся в детородном возрасте. Обструктивная ИБС связана со значительной материнской и фетальной заболеваемостью и смертностью, 3 , и предыдущие отчеты показали связь между дисфункцией эндотелиальных сосудов и осложнениями беременности. 4 Материнские сердечные приступы и случаи беременности у женщин с ВМД ранее не регистрировались, что ограничивает возможности консультирования по беременности, предлагаемых в настоящее время этим пациенткам.
Обструктивная ИБС связана со значительной материнской и фетальной заболеваемостью и смертностью, 3 , и предыдущие отчеты показали связь между дисфункцией эндотелиальных сосудов и осложнениями беременности. 4 Материнские сердечные приступы и случаи беременности у женщин с ВМД ранее не регистрировались, что ограничивает возможности консультирования по беременности, предлагаемых в настоящее время этим пациенткам.
В этой серии случаев мы сообщаем о сердечно-сосудистых исходах и исходах беременности у пяти женщин, забеременевших после диагноза ВМД.
Очки обучения
Наблюдалась относительно высокая частота 40% неблагоприятных исходов беременности (APO); учащение стенокардии и ускоренное лечение во время беременности и в послеродовом периоде не были распространены у 20%.
Мы предполагаем, что APO может быть результатом взаимодействия между коронарной микрососудистой дисфункцией, воспалительными состояниями и параллельными аномалиями в микроциркуляторном русле матки; Для дальнейшего изучения этих результатов необходимы более масштабные исследования.

Хронология
| Случай 1 | |
| 2008/11 | Первоначальная причина для консультации — стенокардия, СКВ и ревматоидный артрит в анамнезе |
| 2008/11 | Неинвазивное тестирование — стресс-CMRI, показывающий инферо-индуцированный стресс гипокинез боковой стенки |
| 2008/12 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2009/11 | Подтверждение беременности, внеплановая — на этинилэстрадиол / норэтистерона ацетат, ратхлоронквацинацимаб, гидрохлорид карведилол и аторвастатин, которые были отменены после подтверждения беременности |
| 2010/04 | Вспышка волчанки, госпитализация через 28 4/7 недель, лечение преднизоном |
| 2010/07 | Роды в 37 4/7 недель беременности |
| 2010/08 | Не сообщалось о побочных эффектах через 6 недель перорально st-partum |
| Случай 2 | |
| 2009/04 | Первоначальная причина для консультации — стенокардия, СКВ в анамнезе |
| 2009/12 | Неинвазивное тестирование — стресс-CMRI показывает окружное напряжение — индуцированная гипоперфузия |
| 2010/01 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2012/08 | Прекращение приема бета-блокаторов и статинов в ожидании зачатия |
| 2013/02 | —10 неделя беременности, запланирована, не принимает контрацептивы |
| 2013/08 | Роды на сроке беременности 35 1/7 |
| 2013/09 | На 6 неделях послеродового периода побочных эффектов не зарегистрировано |
| Случай 3 | |
| 2010/02 | Первоначальная причина обращения — стенокардия |
| 2010/02 | Неинвазивное тестирование — ОФЭКТ сердца с нагрузкой — 1.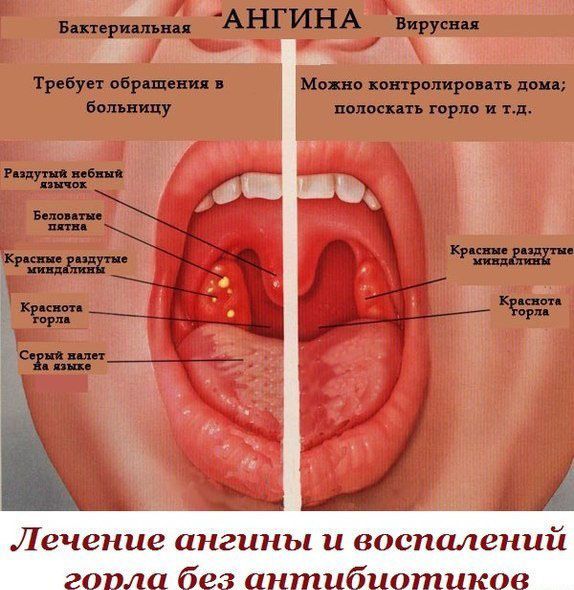 Депрессии сегмента ST 65 мм при ЭКГ с нагрузкой Депрессии сегмента ST 65 мм при ЭКГ с нагрузкой |
| 2010/03 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2010/09 | Бета-адреноблокаторы прекращены в ожидании зачатия |
| 12 2011/07 | |
| 2011/09 | Роды на сроке беременности 40 6/7 недель |
| 2011/10 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 4 | |
| 2012/10 | Первоначальная причина консультации — стенокардия |
| 2012/10 | Неинвазивное тестирование — физическая ОФЭКТ сердца — 12% обратимый дефект средней дистальной части передней стенки |
| 2012/11 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2013/10 901 24 | Карведилол был заменен на лабеталол, а ранолазин остановлен в ожидании зачатия |
| 2014/01 | Трансвагинальное УЗИ, подтверждающее беременность на сроке 13 недель |
| 2014/07 | Кардиологическое наблюдение — 37 недель беременность, лабеталол прекратился при улучшении симптомов |
| 2014/08 | Роды на сроке 39 5/7 недель |
| 2014/09 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 5 | |
| 2014/10 | Первоначальная причина для консультации — стенокардия |
| 2014/10 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 2014/11 | Исследование коронарной реактивности окончательное диагностическое тестирование |
| 2014/12 | Лабеталол начался в ожидании зачатие |
| 2016/12 | Визит в отделение неотложной помощи по поводу боли в груди на 7 неделе беременности по LMP |
| 2017/01 | Трансвагинальное УЗИ, подтверждающее беременность на 11 неделе беременности |
| 2017/02 | Кардиологическое наблюдение вверх — лабеталол увеличился до 100 мг перорально 3 раза в сутки |
| 2017/04 | Кардиологическое наблюдение — симптомы улучшились после приема лабеталола 100 мг 3 раза в сутки |
| 2017/08 | Роды на 40 0/7 неделях беременности |
| 2017/09 | Не сообщалось о нежелательных явлениях через 6 недель после родов |
| Случай 1 | |
| 2008/11 | Первоначальная причина для консультации — стенокардия, СКВ и ревматоидный артрит в анамнезе |
| 2008/11 | Неинвазивное тестирование — стресс-CMRI, показывающий индуцированный стрессом гипокинез нижней и боковой стенки |
| 20 08/12 | Исследование реактивности коронарных сосудов для окончательного диагностического исследования |
| 2009/11 | Подтверждение беременности, незапланированной — на этинилэстрадиол / норэтистерона ацетат, эпратузумаб, гидрохлорохин, преднизон, азатиоприн, карвиластрилатин, в комбинации с рамиприлатином все прекратились после подтверждения беременности |
| 2010/04 | Обострение волчанки, госпитализация на 28 4/7 неделях, лечение преднизоном |
| 2010/07 | Роды на 37 4/7 неделях беременности |
| 2010/08 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 2 | |
| 2009/04 г. | Первоначальная причина для консультации — стенокардия, СКВ в анамнезе |
| 2009 / 12 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 201 0/01 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2012/08 | Прекращение приема бета-блокаторов и статинов в ожидании зачатия |
| 2013/02 г. | Кардиологическое наблюдение — 10 недель беременности, планируется , без контрацепции |
| 2013/08 | Роды на сроке беременности 35 1/7 |
| 2013/09 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 3 | |
| 2010/02 | Первоначальная причина для консультации — стенокардия |
| 2010/02 | Неинвазивное тестирование — ОФЭКТ сердца с физической нагрузкой — 1.Депрессии сегмента ST 65 мм при ЭКГ с нагрузкой |
| 2010/03 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2010/09 | Бета-адреноблокаторы прекращены в ожидании зачатия |
| 12 2011/07 | |
| 2011/09 | Роды на сроке беременности 40 6/7 недель |
| 2011/10 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 4 | |
| 2012/10 | Первоначальная причина консультации — стенокардия |
| 2012/10 | Неинвазивное тестирование — физическая ОФЭКТ сердца — 12% обратимый дефект средней дистальной части передней стенки |
| 2012/11 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2013/10 901 24 | Карведилол был заменен на лабеталол, а ранолазин остановлен в ожидании зачатия |
| 2014/01 | Трансвагинальное УЗИ, подтверждающее беременность на сроке 13 недель |
| 2014/07 | Кардиологическое наблюдение — 37 недель беременность, лабеталол прекратился при улучшении симптомов |
| 2014/08 | Роды на сроке 39 5/7 недель |
| 2014/09 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 5 | |
| 2014/10 | Первоначальная причина для консультации — стенокардия |
| 2014/10 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 2014/11 | Исследование коронарной реактивности окончательное диагностическое тестирование |
| 2014/12 | Лабеталол начался в ожидании зачатие |
| 2016/12 | Визит в отделение неотложной помощи по поводу боли в груди на 7 неделе беременности по LMP |
| 2017/01 | Трансвагинальное УЗИ, подтверждающее беременность на 11 неделе беременности |
| 2017/02 | Кардиологическое наблюдение вверх — лабеталол увеличился до 100 мг перорально 3 раза в сутки |
| 2017/04 | Кардиологическое наблюдение — симптомы улучшились после приема лабеталола 100 мг 3 раза в сутки |
| 2017/08 | Роды на 40 0/7 неделях беременности |
| 2017/09 | Не сообщалось о нежелательных явлениях через 6 недель после родов |
| Случай 1 | |
| 2008/11 | Первоначальная причина для консультации — стенокардия, СКВ и ревматоидный артрит в анамнезе |
| 2008/11 | Неинвазивное тестирование — стресс-CMRI, показывающий индуцированный стрессом гипокинез нижней и боковой стенки |
| 20 08/12 | Исследование реактивности коронарных сосудов для окончательного диагностического исследования |
| 2009/11 | Подтверждение беременности, незапланированной — на этинилэстрадиол / норэтистерона ацетат, эпратузумаб, гидрохлорохин, преднизон, азатиоприн, карвиластрилатин, в комбинации с рамиприлатином все прекратились после подтверждения беременности |
| 2010/04 | Обострение волчанки, госпитализация на 28 4/7 неделях, лечение преднизоном |
| 2010/07 | Роды на 37 4/7 неделях беременности |
| 2010/08 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 2 | |
| 2009/04 г. | Первоначальная причина для консультации — стенокардия, СКВ в анамнезе |
| 2009 / 12 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 201 0/01 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2012/08 | Прекращение приема бета-блокаторов и статинов в ожидании зачатия |
| 2013/02 г. | Кардиологическое наблюдение — 10 недель беременности, планируется , без контрацепции |
| 2013/08 | Роды на сроке беременности 35 1/7 |
| 2013/09 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 3 | |
| 2010/02 | Первоначальная причина для консультации — стенокардия |
| 2010/02 | Неинвазивное тестирование — ОФЭКТ сердца с физической нагрузкой — 1.Депрессии сегмента ST 65 мм при ЭКГ с нагрузкой |
| 2010/03 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2010/09 | Бета-адреноблокаторы прекращены в ожидании зачатия |
| 12 2011/07 | |
| 2011/09 | Роды на сроке беременности 40 6/7 недель |
| 2011/10 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 4 | |
| 2012/10 | Первоначальная причина консультации — стенокардия |
| 2012/10 | Неинвазивное тестирование — физическая ОФЭКТ сердца — 12% обратимый дефект средней дистальной части передней стенки |
| 2012/11 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2013/10 901 24 | Карведилол был заменен на лабеталол, а ранолазин остановлен в ожидании зачатия |
| 2014/01 | Трансвагинальное УЗИ, подтверждающее беременность на сроке 13 недель |
| 2014/07 | Кардиологическое наблюдение — 37 недель беременность, лабеталол прекратился при улучшении симптомов |
| 2014/08 | Роды на сроке 39 5/7 недель |
| 2014/09 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 5 | |
| 2014/10 | Первоначальная причина для консультации — стенокардия |
| 2014/10 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 2014/11 | Исследование коронарной реактивности окончательное диагностическое тестирование |
| 2014/12 | Лабеталол начался в ожидании зачатие |
| 2016/12 | Визит в отделение неотложной помощи по поводу боли в груди на 7 неделе беременности по LMP |
| 2017/01 | Трансвагинальное УЗИ, подтверждающее беременность на 11 неделе беременности |
| 2017/02 | Кардиологическое наблюдение вверх — лабеталол увеличился до 100 мг перорально 3 раза в сутки |
| 2017/04 | Кардиологическое наблюдение — симптомы улучшились после приема лабеталола 100 мг 3 раза в сутки |
| 2017/08 | Роды на 40 0/7 неделях беременности |
| 2017/09 | Не сообщалось о нежелательных явлениях через 6 недель после родов |
| Случай 1 | |
| 2008/11 | Первоначальная причина для консультации — стенокардия, СКВ и ревматоидный артрит в анамнезе |
| 2008/11 | Неинвазивное тестирование — стресс-CMRI, показывающий индуцированный стрессом гипокинез нижней и боковой стенки |
| 20 08/12 | Исследование реактивности коронарных сосудов для окончательного диагностического исследования |
| 2009/11 | Подтверждение беременности, незапланированной — на этинилэстрадиол / норэтистерона ацетат, эпратузумаб, гидрохлорохин, преднизон, азатиоприн, карвиластрилатин, в комбинации с рамиприлатином все прекратились после подтверждения беременности |
| 2010/04 | Обострение волчанки, госпитализация на 28 4/7 неделях, лечение преднизоном |
| 2010/07 | Роды на 37 4/7 неделях беременности |
| 2010/08 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 2 | |
| 2009/04 г. | Первоначальная причина для консультации — стенокардия, СКВ в анамнезе |
| 2009 / 12 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 201 0/01 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2012/08 | Прекращение приема бета-блокаторов и статинов в ожидании зачатия |
| 2013/02 г. | Кардиологическое наблюдение — 10 недель беременности, планируется , без контрацепции |
| 2013/08 | Роды на сроке беременности 35 1/7 |
| 2013/09 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 3 | |
| 2010/02 | Первоначальная причина для консультации — стенокардия |
| 2010/02 | Неинвазивное тестирование — ОФЭКТ сердца с физической нагрузкой — 1.Депрессии сегмента ST 65 мм при ЭКГ с нагрузкой |
| 2010/03 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2010/09 | Бета-адреноблокаторы прекращены в ожидании зачатия |
| 12 2011/07 | |
| 2011/09 | Роды на сроке беременности 40 6/7 недель |
| 2011/10 | В течение 6 недель после родов побочные эффекты не зарегистрированы |
| Случай 4 | |
| 2012/10 | Первоначальная причина консультации — стенокардия |
| 2012/10 | Неинвазивное тестирование — физическая ОФЭКТ сердца — 12% обратимый дефект средней дистальной части передней стенки |
| 2012/11 | Тестирование коронарной реактивности для окончательного диагностического тестирования |
| 2013/10 901 24 | Карведилол был заменен на лабеталол, а ранолазин остановлен в ожидании зачатия |
| 2014/01 | Трансвагинальное УЗИ, подтверждающее беременность на сроке 13 недель |
| 2014/07 | Кардиологическое наблюдение — 37 недель беременность, лабеталол прекратился при улучшении симптомов |
| 2014/08 | Роды на сроке 39 5/7 недель |
| 2014/09 | Не сообщалось о побочных эффектах через 6 недель после родов |
| Случай 5 | |
| 2014/10 | Первоначальная причина для консультации — стенокардия |
| 2014/10 | Неинвазивное тестирование — стресс-CMRI, показывающий гипоперфузию, вызванную периферическим стрессом |
| 2014/11 | Исследование коронарной реактивности окончательное диагностическое тестирование |
| 2014/12 | Лабеталол начался в ожидании зачатие |
| 2016/12 | Визит в отделение неотложной помощи по поводу боли в груди на 7 неделе беременности по LMP |
| 2017/01 | Трансвагинальное УЗИ, подтверждающее беременность на 11 неделе беременности |
| 2017/02 | Кардиологическое наблюдение вверх — лабеталол увеличился до 100 мг перорально 3 раза в сутки |
| 2017/04 | Кардиологическое наблюдение — симптомы улучшились после приема лабеталола 100 мг 3 раза в сутки |
| 2017/08 | Роды на 40 0/7 неделях беременности |
| 2017/09 | Не сообщалось о побочных эффектах через 6 недель после родов |
Методы
Женщины, ранее входившие в реестр перспективных CMD академического центра высшего образования, были проверены на беременность после зачисления с помощью телефонных интервью и обзора карт.Клинические характеристики и акушерский анамнез были собраны при зачислении. Частота симптомов оценивалась на исходном уровне и ежегодно с использованием опросника Сиэтлской ангины (SAQ), проверенного самостоятельно заполняемого опросника из 19 пунктов, чувствительного к клиническим изменениям у стабильных пациентов с ИБС. 5 Исходные данные и годовые последующие функциональные возможности в метаболических эквивалентах (METS) были оценены с использованием индекса состояния активности Duke (DASI), утвержденного опросника для самостоятельного заполнения из 12 пунктов, 6 или оценены на основе медицинских записей / анкеты SAQ если анкеты DASI были неполными / недоступными.Коронарная микрососудистая дисфункция была диагностирована с помощью тестирования коронарной реактивности в соответствии с ранее опубликованным протоколом. 7 При отсутствии обструктивной ИБС в левую переднюю нисходящую артерию вводили провод Доплера для измерения скорости кровотока. 7 Коронарная микрососудистая дисфункция была определена как аномалия в ≥1 из четырех путей функции коронарных микрососудов: эндотелиально-независимые пути были протестированы путем оценки резерва коронарного кровотока (CFR) в ответ на внутрикоронарный (IC) аденозин [Нормальный ( N ) ≥ 2.5] и изменение диаметра коронарной артерии в ответ на IC нитроглицерин [ΔNTG] ( N ≥ 20%). Эндотелиально-зависимые пути были протестированы путем оценки увеличения коронарного кровотока [ΔCBF] до IC ацетилхолина (Ach) ( N ≥ 50%) и увеличения диаметра коронарной артерии в ответ на IC Ach [ΔACH] ( N > 0%).
Представляющие интерес результаты были получены с момента подтверждения беременности до 6 недель после родов и включали увеличение частоты стенокардии, посещение отделения неотложной помощи или госпитализацию по поводу стенокардии, инфаркта миокарда или смерти.Неблагоприятные исходы беременности (APO) включали гестационную гипертензию, гестационный диабет, преэклампсию / эклампсию, преждевременные роды (<37 недель, спонтанные или по медицинским показаниям) и небольшой для гестационного возраста вес при рождении (<10-й перцентиль для гестационного возраста). Были собраны баллы по анкете Сиэтлской ангины и оценочная функциональная способность по DASI на исходном уровне, во время беременности (если таковая имеется) и, наконец, после возможного наблюдения после беременности. Коэффициент фертильности на 1000 женщин-лет был рассчитан путем деления количества рождений на количество женщин-лет для женщин детородного возраста (в возрасте 18–44 лет), умноженного на 8 на 1000.
Результаты
В проспективном регистре ВМД 279 пациентов с подозрением на ВМД, которым проводилось исследование на коронарную реактивность, 54 (19,3%) были женщины детородного возраста. Из них 7 были потеряны для последующего наблюдения, а информация о беременностях после включения была доступна у 47. Пять женщин (10,6%) забеременели после диагноза CMD (, рисунок 1) в течение 135,6 женщин-лет наблюдения, что представляет собой коэффициент рождаемости 36,8 рождений на 1000 женщин-лет.Клинические данные, сведения о беременности и результаты CMD суммированы в таблицах 1 и 2. Исходные и последующие баллы SAQ и оценочная функциональная способность DASI суммированы в таблицах 3 и 4. Ни у одной из женщин в анамнезе не было гипертонии. , дислипидемия, сахарный диабет, курение, гестационный диабет, гестационная гипертензия или преэклампсия. Четыре (80%) имели в анамнезе самопроизвольный выкидыш. Средний возраст при постановке диагноза CMD составлял 32 года [межквартильный интервал (IQR): 32–35], а средний возраст на момент беременности составлял 35 лет (IQR: 34–36).Тестирование коронарной реактивности продемонстрировало средний CFR 2,3 (IQR: 2,1–2,6), медианное значение ΔNTG 17% (IQR: 12–21%), медианное значение ΔACH 11% (IQR: 0–11%) и ΔCBF 40% (IQR: 10–58%). Женщин консультировали по поводу потенциальной тератогенности ингибиторов преобразования фермента ангиотензина (ИАПФ), блокаторов рецепторов ангиотензина (БРА), ранолазина и статинов, часто используемых для лечения ВМД. Эти агенты были прекращены до зачатия, когда женщина выразила намерение забеременеть. Всем женщинам было рекомендовано продолжать прием аспирина 81 мг один раз в день во время беременности.
Рисунок 1
Блок-схема женщин с коронарной микрососудистой дисфункцией, которые забеременели после включения в исследование.
Рисунок 1
Блок-схема женщин с коронарной микрососудистой дисфункцией, которые забеременели после включения в исследование.
Таблица 1
Клинические данные и результаты исследования коронарной реактивности
| . | Результаты исследования коронарной реактивности . | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус . | Возраст на момент постановки диагноза ВМД (лет) . | LVEDP (мм рт. Ст.) . | CFR . | ΔNTG (%) . | ΔCBF (%) . | ΔACH (%) . | ||||||
| 1 | 32 | 10 | 1,6 | 31 | 40 | 11 | ||||||
| 2 | 11 | 11 | 11 | 11 | 3 | 17 | 58 | 11 | ||||
| 3 | 35 | 12 | 2,1 | 21 | 89 | 17 | 3,3 | 12 | 10 | −8 | ||
| 5 | 26 | 10 | 2,6 | 10 9124 10 9127 | ||||||||
| . | Результаты исследования коронарной реактивности . | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус . | Возраст на момент постановки диагноза ВМД (лет) . | LVEDP (мм рт. Ст.) . | CFR . | ΔNTG (%) . | ΔCBF (%) . | ΔACH (%) . | ||||||||
| 1 | 32 | 10 | 1.6 | 31 | 40 | 11 | ||||||||
| 2 | 32 | 11 | 2.3 | 17 | 58 | 12 | 2,1 | 21 | 89 | 17 | ||||
| 4 | 35 | 17 | 3,3 | 12 | 0 12 | 9127 | 9127 9127 9124 | 5 | 26 | 10 | 2.6 | 10 | −8 | 0 |
Таблица 1
Клинические данные и результаты исследования коронарной реактивности
| . | Результаты исследования коронарной реактивности . | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус . | Возраст на момент постановки диагноза ВМД (лет) . | LVEDP (мм рт. Ст.) . | CFR . | ΔNTG (%) . | ΔCBF (%) . | ΔACH (%) . | |||||
| 1 | 32 | 10 | 1,6 | 31 | 40 | 11 | |||||
| 2 | 7 | 58 | 11 | ||||||||
| 3 | 35 | 12 | 2.1 | 21 | 89 | 17 | |||||
| 4 | 35 | 17 | 3,3 | 12 | 10 9124 | 10 | 10 | 2,6 | 10 | −8 | 0 |
| . | Результаты исследования коронарной реактивности . | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус . | Возраст на момент постановки диагноза ВМД (лет) . | LVEDP (мм рт. Ст.) . | CFR . | ΔNTG (%) . | ΔCBF (%) . | ΔACH (%) . | |||||
| 1 | 32 | 10 | 1,6 | 31 | 40 | 11 | |||||
| 2 | 11 | 11 | 11 | 11 | 3 | 17 | 58 | 11 | |||
| 3 | 35 | 12 | 2,1 | 21 | 89 | 17 | 3,3 | 12 | 10 | −8 | |
| 5 | 26 | 10 | 2,6 | 10 9127 10 9127 | |||||||
Таблица 2
Данные о предшествующей и случайной беременности
| Случай . | Возраст при беременности . | Акушерский анамнез . | Самопроизвольный выкидыш в анамнезе . | Аспирин при беременности . | Гестационный возраст (недели) . | Вес при рождении (г) . |
|---|---|---|---|---|---|---|
| 1 | 34 | G5P3A1 | Да | Да | 37 4/7 | 2265 |
| 2 | 35 35 1/7 | 2665 | ||||
| 3 | 36 | G4P2A1 | Да | Да | 40 5/7 | 3286 |
| 4 | Да | 39 5/7 | 3969 | |||
| 5 | 29 | G2P0A1 | Да | Да | 40 0/7 | 3560 |
Кейс
.
.
.
.
.
.
.
Таблица данных до 2 случаев и таблица
.
.
.
.
.
.
.
Кейс
.
.
.
.
.
.
.
Таблица 3 Показатели опросника
Сиэтлской ангины (SAQ) на исходном уровне и, наконец, доступны и после беременности
| . | . | Физические ограничения . | Стенокардия стабильности . | Частота стенокардии . | Удовлетворенность лечением . | Восприятие болезни . | Изменение от исходного уровня к последнему доступному наблюдению . |
|---|---|---|---|---|---|---|---|
| Случай 1 | Исходный уровень | 47,20 | 100,00 | 80.00 | 87.50 | 58.30 | ↓ |
| 10 месяцев PP | 41.70 | 25.00 | 60.00 | 81.30 | 41.70 | ||
| 100,00 | 41,70 | ↑ | |||||
| 5 лет. ПП | 91,70 | 100,00 | 80,00 | 100,00 | 91.70 | ||
| Вариант 3 | Исходный уровень | 100,00 | 50,00 | 70,00 | 50,00 | 16,70 | ↑ |
| 12 месяцев PP | 100.00 | 12 мес. | |||||
| Случай 4 | Исходный уровень | 66,70 | 50,00 | 70,00 | 81,30 | 75,00 | ↓ |
| 15 нед.жест | 88.90 | 50.00 | 90.00 | 100.00 | 66.70 | ||
| 4 г. ПП | 86.10 | 50.00 | 60.00 | 66.70 | 58.30 |
| . | . | Физические ограничения . | Стенокардия стабильности . | Частота стенокардии . | Удовлетворенность лечением . | Восприятие болезни . | Изменение от исходного уровня к последнему доступному наблюдению . | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Случай 1 | Базовый уровень | 47.20 | 100.00 | 80.00 | 87.50 | 58.30 | ↓ | |||||||
| 10 месяцев | 41.70 | |||||||||||||
| Случай 2 | Базовый уровень | 80,60 | 50,00 | 80,00 | 100,00 | 41,70 | ↑ | |||||||
| 5 лет. PP | 91.70 | 100.00 | 80.00 | 100.00 | 91.70 | |||||||||
| Случай 3 | Базовый уровень | 100.00 | 50.00 | 70.00 | 50.00 | 70.00 | 50.00 | 50.00 | 100.00 | 50.00 | 80.00 | 75.00 | 33.30 | |
| Вариант 4 | Базовая линия | 66.70 | 50.00 | ↓ 70.00 | 81.30 | 9012 75.00 | 81.30 | жест | 88.90 | 50.00 | 90.00 | 100.00 | 66.70 | |
| 4 г. ПП | 86,10 | 50,00 | 60,00 | 66.70 | 58,30 |
Таблица 3 Показатели по опроснику ангины Сиэтла (SAQ)
на исходном уровне и, наконец, доступны и после беременности
| . | . | Физические ограничения . | Стенокардия стабильности . | Частота стенокардии . | Удовлетворенность лечением . | Восприятие болезни . | Изменение от исходного уровня к последнему доступному наблюдению . | |||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Случай 1 | Базовый уровень | 47.20 | 100.00 | 80.00 | 87.50 | 58.30 | ↓ | |||||
| 10 месяцев | 41,70 | |||||||||||
| Случай 2 | Исходный уровень | 80,60 | 50.00 | 80,00 | 100,00 | 41,70 | ↑ | |||||
| 5 лет. PP | 91.70 | 100.00 | 80.00 | 100.00 | 91.70 | |||||||
| Случай 3 | Базовый уровень | 100.00 | 50.00 | 70.00 | 50.00 | 70.00 | 50.00 | 100,00 | 50,00 | 80,00 | 75.00 | 33,30 |
| Случай 4 | Исходный уровень | 66,70 | 50,00 | 70,00 | 81,30 | 75,00 | ↓ | |||||
| 15 нед. жест | 88.90 | 50.00 | 90.00 | 100.00 | 66.70 | |||||||
| 4 г. ПП | 86.10 | 50.00 | 60.00 | 66.70 | 58.30 |
| . | . | Физические ограничения . | Стенокардия стабильности . | Частота стенокардии . | Удовлетворенность лечением . | Восприятие болезни . | Изменение от исходного уровня к последнему доступному наблюдению . |
|---|---|---|---|---|---|---|---|
| Случай 1 | Исходный уровень | 47,20 | 100,00 | 80.00 | 87.50 | 58.30 | ↓ |
| 10 месяцев PP | 41.70 | 25.00 | 60.00 | 81.30 | 41.70 | ||
| 100,00 | 41,70 | ↑ | |||||
| 5 лет. ПП | 91,70 | 100,00 | 80,00 | 100,00 | 91.70 | ||
| Вариант 3 | Исходный уровень | 100,00 | 50,00 | 70,00 | 50,00 | 16,70 | ↑ |
| 12 месяцев PP | 100.00 | 12 мес. | |||||
| Случай 4 | Исходный уровень | 66,70 | 50,00 | 70,00 | 81,30 | 75,00 | ↓ |
| 15 нед.жест | 88.90 | 50.00 | 90.00 | 100.00 | 66.70 | ||
| 4 г. ПП | 86.10 | 50.00 | 60.00 | 66.70 | 58.30 |
Таблица 4 Оценка функциональной способности по метаболической оценке (METS) с помощью инвентаризации состояния активности
Duke (DASI) на исходном уровне и после беременности
| . | Исходный уровень . | Во время беременности . | Последние данные после беременности . | Последний доступный срок после беременности (лет) . | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус 1 | 3,60 | — | 4,0 a | 0,83 | ||||||||
| Корпус 2 | 2,30 | — | 9,40 | — | 9,40 | — | 9,40 | — | 9,40 | — | 12.30 | 1 |
| Корпус 4 | 10,00 | 12,10 | 6,20 a | 4 | ||||||||
| Корпус 5 | 5,40 | — | — | 2,80 | . | Исходный уровень . | Во время беременности . | Последние данные после беременности . | Последний доступный срок после беременности (лет) . | |||
| Корпус 1 | 3,60 | — | 4,0 a | 0,83 | ||||||||
| Корпус 2 | 2,30 | — | 9,40 | — | 9,40 | — | 9,40 | — | 9,40 | — | 12,30 | 1 |
| Корпус 4 | 10,00 | 12,10 | 6,20 a | 4 | ||||||||
| Корпус 5 | 5.40 | — | 2,80 | 0,58 |
Таблица 4 Оценка метаболической оценки (METS) функциональной способности
Duke Activity Status Inventory (DASI) на исходном уровне и после беременности
| . | Исходный уровень . | Во время беременности . | Последние данные после беременности . | Последний доступный срок после беременности (лет) . | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Корпус 1 | 3,60 | — | 4,0 a | 0,83 | ||||||||
| Корпус 2 | 2,30 | — | 9,40 | — | 9,40 | — | 9,40 | — | 9,40 | — | 12,30 | 1 |
| Корпус 4 | 10,00 | 12,10 | 6,20 a | 4 | ||||||||
| Корпус 5 | 5.40 | — | 2,80 | 0,58 |
| . | Исходный уровень . | Во время беременности . | Последние данные после беременности . | Последний доступный срок после беременности (лет) . |
|---|---|---|---|---|
| Корпус 1 | 3,60 | — | 4,0 a | 0,83 |
| Корпус 2 | 2.30 | — | 9,40 | 5 |
| Корпус 3 | 10,70 | — | 12,30 | 1 |
| Корпус 4 | 1012.10 | 10,00 12,10 | 900 | |
| Корпус 5 | 5,40 | — | 2,80 | 0,58 |
Корпус 1
У этого 32-летнего пациента G4P3A1 (три предшествующие несложные беременности, родившиеся в срок и один самопроизвольный выкидыш) была стенокардия.В анамнезе у нее был ревматоидный артрит и системная красная волчанка (СКВ), лечилась азатиоприном 50 мг перорально три раза в сутки, плаквенилом 200 мг перорально два раза в сутки и преднизоном. При физикальном обследовании жизненные показатели были в пределах нормы. Сердечно-легочная аускультация и периферический пульс были нормальными, без признаков перегрузки объемом. Коронарно-микрососудистая дисфункция, диагностированная с помощью CRT с двумя из четырех патологических путей ( Таблица 1). Она прошла стрессовую магнитно-резонансную томографию сердца (CMRI), которая показала индуцированный стрессом гипокинез нижнебоковой стенки.Примерно через год после постановки диагноза у нее была незапланированная беременность. Лечение системной красной волчанки было прекращено после подтверждения беременности, а преднизон был возобновлен на 28 неделе из-за подозрения на обострение СКВ. Карведилол был отменен в начале беременности. Частота стенокардии была стабильной на протяжении всей беременности без неблагоприятных сердечных исходов. У нее была АПО, поскольку ее ребенок женского пола был мал для гестационного возраста, весил 2265 г на сроке 37 недель.Приблизительно через год наблюдения ухудшились показатели анкеты Сиэтлской ангины, а функциональная способность оставалась стабильной (, таблицы 3 и 4).
Корпус 2
Эта 32-летняя женщина с G3P2A1 (две доношенные неосложненные беременности и один самопроизвольный выкидыш) с диагнозом СКВ в анамнезе, лечившаяся плаквенилом в дозе 400 мг перорально ежедневно, и перенесенный инсульт, первоначально поступила со стенокардией. При физикальном обследовании жизненные показатели были в пределах нормы. Сердечно-легочная аускультация и периферический пульс были нормальными, без признаков перегрузки объемом.Она перенесла стрессовую CMRI, которая показала гипоперфузию, вызванную периферическим стрессом. Коронарно-микрососудистая дисфункция была очевидна в двух из четырех патологических путей (, таблица 1). Карведилол был отменен до зачатия. Плаквенил был продолжен во время беременности. Забеременела через 3 года после постановки диагноза ВМД. Частота стенокардии, сообщаемая самими пациентами, оставалась стабильной на протяжении всей беременности. У нее были преждевременные роды по медицинским показаниям из-за уменьшения движений плода и неутешительного биофизического профиля, в результате чего родилась девочка весом 2665 граммов на сроке беременности 35 недель.Как баллы SAQ, так и функциональные возможности были улучшены через 5 лет наблюдения (, таблицы 3 и 4).
Корпус 3
Эта 35-летняя женщина с G3P2A1 (три неосложненные беременности, родившиеся в срок и один самопроизвольный выкидыш), у которой в анамнезе ранее не было болезни, изначально была стенокардия. При физикальном обследовании жизненные показатели были в пределах нормы. Сердечно-легочная аускультация и периферический пульс были нормальными, без признаков перегрузки объемом.Ей была сделана однофотонная эмиссионная компьютерная томография (ОФЭКТ) сердца с нагрузкой, и на электрокардиограмме (ЭКГ) с нагрузкой было обнаружено депрессия сегмента ST на 1,65 мм. Коронарная микрососудистая дисфункция была очевидна по одному из четырех патологических путей ( Таблица 1). До зачатия она не принимала бета-адреноблокаторы. Она забеременела через 6 месяцев после постановки диагноза ВМД. Частота стенокардии по самооценке была стабильной на протяжении всей беременности. APO не было, и она родила здорового ребенка женского пола весом 3286 г на 40 неделе беременности.Как баллы SAQ, так и функциональные возможности были улучшены через 1 год наблюдения ( таблицы 3 и 4).
Корпус 4
У этой 35-летней женщины с G2P1A1 (одна неосложненная беременность, родившаяся в срок и один терапевтический аборт), у которой не было анамнеза, изначально была стойкая стенокардия. При физикальном обследовании жизненные показатели были в пределах нормы. Сердечно-легочная аускультация и периферический пульс были нормальными, без признаков перегрузки объемом.Ей была проведена ОФЭКТ сердца с физической нагрузкой, которая показала 12% -ный обратимый дефект в средне-дистальном отделе передней стенки. Коронарно-микрососудистая дисфункция была диагностирована с тремя из четырех патологических путей (, таблица 1). Карведилол был переведен на лабеталол, потому что она планировала забеременеть, и она забеременела через год после постановки диагноза ВМД. Во время беременности частота стенокардии снизилась, и лабеталол был отменен. У нее не было АПО, и на 39 неделе беременности у нее родился ребенок женского пола весом 3969 г.Четыре из пяти оценок SAQ улучшились во время беременности, но ухудшились при последнем доступном 4-летнем наблюдении, как и функциональная способность (, таблицы 3 и 4).
Корпус 5
У этого 26-летнего пациента G1P0A1 (один предыдущий самопроизвольный выкидыш) без истории болезни была стенокардия. При физикальном обследовании жизненные показатели были в пределах нормы. Сердечно-легочная аускультация и периферический пульс были нормальными, без признаков перегрузки объемом. Она перенесла стрессовую CMRI, которая показала гипоперфузию, вызванную периферическим стрессом.Коронарная микрососудистая дисфункция затрагивает три из четырех патологических путей ( Таблица 1). Лабеталол был прописан с учетом ее плана зачатия, и она забеременела примерно через 1 год после постановки диагноза ВМД. На 7 неделе беременности она обратилась в отделение неотложной помощи с обострением стенокардии. ЭКГ была неишемической, серийные уровни тропонина были отрицательными. Лабетолол был титрован до 100 мг перорально 3 раза в сутки на 37 неделе беременности и продолжался на протяжении всей беременности по поводу стенокардии. В остальном ее беременность протекала без осложнений, и она родила здорового ребенка мужского пола весом 3560 г на 40 неделе беременности.Базовые оценки стенокардии SAQ для этой женщины не были доступны. Функциональная способность была хуже через 7 месяцев после беременности ( Таблица 4).
Обсуждение
Насколько нам известно, это первая серия случаев сердечно-сосудистых заболеваний и исходов беременности у женщин с ВМК. Неблагоприятные материнские сердечно-сосудистые исходы во время беременности были необычными в этой серии случаев, с увеличением частоты стенокардии только у одной женщины. Это открытие отражает возникновение стенокардии, требующей медикаментозного лечения во время беременности, у женщин с установленной обструктивной ИБС.В серии из 43 женщин, у которых было в общей сложности 50 беременностей с обструктивной ИБС или перенесенным инфарктом миокарда, 8 женщин (19%) испытали нарастающую стенокардию во время беременности, 2 из которых нуждались в антиангинальной терапии, а 1 нуждалась в госпитализации для серийные биомаркеры. 3 Высокий уровень эндогенного эстрогена и прогестерона в крови во время беременности может ограничивать возникновение и частоту стенокардии, поскольку наше небольшое рандомизированное контролируемое исследование ранее показало, что экзогенная гормональная терапия может улучшить стенокардию у женщин с ВМД. 9
Три женщины (60%) с ВМД сообщили либо об ухудшении симптомов, либо о снижении функциональной способности, либо о том и другом после беременности. И стойкая боль в груди, и плохая функциональная способность связаны с побочными эффектами в этой популяции. 10 Беременность представляет собой важный гемодинамический стресс, связанный с более высоким риском неблагоприятных исходов при многочисленных сердечных заболеваниях при долгосрочном наблюдении. Остается неясным, независимо от того, ускоряет ли он ЦМД или напрямую влияет на долгосрочное функциональное состояние, и женщинам следует надлежащим образом проконсультировать.
Хотя это относительно небольшая серия случаев, коэффициент фертильности был ниже, чем в среднем по стране (62,0 рождений на 1000 женщин). 11 Более низкие показатели фертильности и более высокие показатели APO предполагают, что CMD в сочетании с другими факторами может играть роль в исходах беременности. Более низкий коэффициент фертильности, наблюдаемый у женщин с ВМК, может быть вторичным по отношению к общей тяжести ишемической микрососудистой болезни или личному выбору. Ингибиторы преобразования фермента ангиотензина, БРА и статины, используемые для лечения CMD, считаются тератогенными.Бета-адреноблокаторы, важная антиангинальная терапия, связаны с задержкой роста плода. 12 Возможно, что некоторые женщины, которые улучшили эти методы лечения, решат продолжить лечение, а не забеременеть. Только одна из пяти женщин в этой серии случаев использовала противозачаточные средства и имела незапланированную беременность. Предыдущие отчеты о женщинах с INOCA показали, что 44% сообщили о предшествующем использовании оральных контрацептивов по сравнению с 29% в общей популяции, что позволяет предположить, что использование противозачаточных средств может быть выше в этой популяции. 13 , 14
Частота возникновения ОПО у двух из пяти женщин (40%) и случай самопроизвольных выкидышей в анамнезе у четырех из пяти женщин (80%) выше, чем распространенность среди населения в целом (10). %, 11 и 31%, 15 соответственно. Несмотря на то, что история выкидышей или APO не была связана с доказательствами CMD, диагностированной с помощью CFR, измеренного с помощью дипиридамольного стрессового эхо, 16 этот метод ограничен оценкой эндотелиально-независимой CMD, и эндотелиально-зависимые пути могут в первую очередь участвовать в APO , о чем свидетельствуют данные, полученные у женщин с преэклампсией. 4 Обе женщины, перенесшие APO, имели сопутствующий диагноз СКВ, что потенциально может противоречить нашим наблюдениям, и состояние, связанное как с CMD 17 , так и с APO, 18 , при котором аномальный маточный допплеровский кровоток связан с возникновением внутриутробного развития плода. потеря, задержка роста плода и преждевременные роды. 18 Эндометрий снабжен спиральными артериолами размером 200 мкм в внебрачной матке, 19 и может иметь сходство с коронарным микрососудом, включая активность и реакцию вазоактивных веществ, таких как путь l-аргинин-NO, который обеспечивает расширение сосудов как в коронарных артериях 20 , так и в сосудах матки и плаценты. 21 Состояния, влияющие на функцию микрососудистого русла, такие как СКВ и ЦМД, могут способствовать плохой оксигенации плаценты и недостаточному кровотоку в матке из-за нарушений вазоактивности и функции мелких сосудов.
Коронарная микрососудистая дисфункция, которая связана с микрососудистой дисфункцией в других органах, 22 может быть суррогатом функциональных аномалий в микрососудов матки, потенциально нарушающих регуляцию механизмов, ответственных за ремоделирование сосудов и развитие плаценты.В исследовании на животных, изучающем путь l-аргинин-NO, мыши с нокаутом эндотелиального NO-синтазы-фермента не смогли показать нормального снижения сопротивления маточной артерии. 23 Хотя эти результаты еще предстоит подтвердить в исследованиях на людях, а допплерография матки у наших пациентов не проводилась, пути NO, которые часто являются аномальными при CMD, могут изменяться в микрососудистом русле матки у женщин с установленным CMD и способствовать спонтанным выкидыш и АПО.
Выводы
В этой первой серии случаев из пяти женщин с подтвержденным ВМД, которые забеременели, частота стенокардии оставалась стабильной во время беременности у большинства пациенток без возникновения неблагоприятных сердечно-сосудистых исходов у матери.В целом, 80% женщин сообщили о ранее перенесенных самопроизвольных выкидышах, а у 40% произошла APO. Учитывая высокую распространенность СКВ в этой серии, мы могли бы предположить взаимодействие между СКВ и ВМД в микрососудистой дисфункции, что наряду с высоким уровнем циркулирующих гормонов во время беременности потенциально может объяснить наши выводы. Необходимы более масштабные исследования для дальнейшего изучения того, оказывает ли беременность долгосрочное влияние на функциональный статус в этой популяции.
Биография ведущего автора
Д-р Кристин Пачеко закончила медицинский факультет, стажировку по внутренним болезням и кардиологии для взрослых в Монреальском университете, а затем продолжила стажировку в области здоровья сердца женщин в Cedars-Sinai в Лос-Анджелесе.Ее клинические и исследовательские интересы включают коронарную микрососудистую дисфункцию, инфаркт миокарда у женщин и сердечно-сосудистые заболевания, связанные с беременностью.
Финансирование
Исследования, представленные в этой публикации, были поддержаны Национальным институтом сердца, легких и крови (NHLBI) под номерами грантов N01HV68161, N01HV68162, N01HV68163, N01HV68164, U01HL64829, U01HL64914, U01HL64924, K23HL1057L01, U01HL64924, K23HL1057L01HL и R663HL01. Национальный институт старения (NIA) под номером гранта R03AG032631; Национальный центр исследовательских ресурсов (NCRR) под номером гранта M01RR000425; Национальный центр развития трансляционных наук (NCATS) под номерами грантов UL1TR000124, UL1TR000064 и UL1TR001427.Эта работа также была поддержана грантами Исследовательского фонда Густава и Луи Пфайфферов, Данвилл, Нью-Джерси; Общество помощи дамам в больницах Западной Пенсильвании, Питтсбург, Пенсильвания; Общество исследования здоровья женщин (SWHR), Вашингтон, округ Колумбия; QMED, Inc., Лоуренс Харбор, Нью-Джерси; Женская гильдия Cedars-Sinai, Эдит Л. Брод, Стипендии по исследованию сердца женщин Констанс Остин, Программа исследований и образования женщин в области сердечно-сосудистой системы Барбры Стрейзанд, Программа здоровья сердца женщин Линды Джой Поллин, Программа Эрики Дж.Инициатива Глейзер по исследованию женского сердца и Фонд семьи Адельсон, Медицинский центр Сидарс-Синай, Лос-Анджелес, Калифорния; Gatorade Trust и Консорциум клинических исследований PCORnet-One Флориды CDRN-1501-26692, Университет Флориды, Гейнсвилл, Флорида. Авторы несут исключительную ответственность за содержание и не обязательно отражают официальную точку зрения Национальных институтов здравоохранения.
Наборы слайдов: Полностью отредактированный набор слайдов с подробным описанием этого случая и подходящий для локальной презентации доступен в Интернете в качестве дополнительных данных.
Согласие: Авторы подтверждают, что письменное согласие на подачу и публикацию этого отчета о клиническом случае, включая изображения и соответствующий текст, было получено от пациента в соответствии с рекомендациями COPE.
Конфликт интересов : не объявлен.
Список литературы
1
Sharaf
B
,
Wood
T
,
Shaw
L
,
Johnson
BD
,
Kelsey
S
,
Cd
000 Pd
000 P
,
Бэйрей Мерц
CN.
Неблагоприятные исходы среди женщин с признаками и симптомами ишемии и отсутствием обструктивной болезни коронарных артерий: данные основной ангиографической лаборатории по оценке ишемического синдрома у женщин, спонсируемой Национальным институтом сердца, легких и крови (WISE)
.
Am Heart J
2013
;
166
:
134
—
141
,2
Рейс
SE
,
Голубков
R
,
Конрад Смит
AJ
,
Келси
SF2
SF2
SF2
Reichek
N
,
Rogers
WJ
,
Merz
CN
,
Sopko
G
,
Pepine
CJ.
Коронарно-микрососудистая дисфункция широко распространена у женщин с болью в груди в отсутствие ишемической болезни сердца: результаты исследования NHLBI WISE
.
Am Heart J
2001
;
141
:
735
—
741
.3
Burchill
LJ
,
Lameijer
H
,
Roos-Hesselink
JW
000 Rual
Grewal
,
Kulikowski
JD
,
Burchill
LA
,
Oudijk
MA
,
Wald
RM
,
Colman
JM
,
9000 9000 PG
, SC
Silversides
СК.
Риск беременности у женщин с уже существующей ишемической болезнью сердца или после острого коронарного синдрома
.
Сердце
2015
;
101
:
525
—
529
.4
Камеры
JC
,
Fusi
L
,
Malik
IS
,
Haskard
DO
, Haskard
DO
Кунер
JS.
Связь материнской эндотелиальной дисфункции с преэклампсией
.
JAMA
2001
;
285
:
1607
—
1612
.5
Spertus
JA
,
Winder
JA
,
Dewhurst
TA
,
000
000 Deyo
,
000 Pro
МакДонелл
M
,
Fihn
SD.
Разработка и оценка опросника Сиэтлской ангины: новая мера функционального статуса при ишемической болезни сердца
.
J Am Coll Cardiol
1995
;
25
:
333
—
341
,6
Hlatky
MA
,
Boineau
RE
,
Higginbotham
MB
,
000
KL2000 Lee
KL Califf
RM
,
Cobb
FR
,
Pryor
DB.
Краткая анкета для самостоятельного заполнения для определения функциональных возможностей (Индекс статуса активности Duke)
.
Am J Cardiol
1989
;
64
:
651
—
654
,7
Wei
J
,
Mehta
PK
,
Johnson
BD
,
Samuels
000
B
Андерсон
RD
,
Азарбал
B
,
Петерсен
J
,
Sharaf
B
,
Handberg
E
,
Shufelt
000 Kp
ko
C
G
,
Lerman
A
,
Shaw
L
,
Kelsey
SF
,
Pepine
CJ
,
Merz
CN
.
Безопасность тестирования коронарной реактивности у женщин без обструктивной болезни коронарных артерий: результаты исследования WISE (Оценка женского синдрома ишемии)
, спонсируемого NHLBI.
JACC Cardiovasc Interv
2012
;
5
:
646
—
653
,8
Johnson
K
,
Posner
SF
,
Biermann
J
,
Cordero
JF
0002
Parker
CS
,
Boulet
S
,
Curtis
MG
; CDC / ATSDR рабочая группа по уходу до зачатия; Выберите Панель по предзачатию.
Рекомендации по улучшению здоровья до зачатия и медицинской помощи — США. Отчет рабочей группы CDC / ATSDR по предзачатовному уходу и специальной комиссии по до зачатию
.
MMWR Recomm Rep
2006
;
55
:
1
—
23
.9
Merz
CN
,
Olson
MB
,
McClure
C
,
Ян
YC
Сопко
G
,
Келси
SF
,
Handberg
E
,
Johnson
BD
,
Cooper-DeHoff
RM
,
Rogers
Sharaf
Пепин
CJ
.
Рандомизированное контролируемое исследование низкодозной гормональной терапии ишемии миокарда у женщин в постменопаузе без обструктивной болезни коронарных артерий: результаты оценки синдрома женской ишемии у женщин (WISE), спонсируемой Национальным институтом здоровья / Национальным институтом сердца, легких и крови
.
Am Heart J
2010
;
159
:
987.e1
—
e7
.10
Shaw
LJ
,
Olson
MB
,
Kip
K
,
Kelsey SF
Johnson
,
Марк
DB
,
Рейс
SE
,
Манкад
S
,
Rogers
WJ
,
Pohost
GM
,
Arant
CB
,
CB
Chaitman
BR
,
Sopko
G
,
Handberg
E
,
Pepine
CJ
,
Bairey Merz
CN.
Значение предполагаемой функциональной способности при оценке исхода: результаты исследования
по оценке ишемического синдрома женщин, спонсируемого NHBLI (WISE).
J Am Coll Cardiol
2006
;
47
:
S36
—
S43
.11
Martin
JH
,
Osterman
MJK
и др.
Рождений: окончательные данные за 2016 г. Национальный центр статистики здравоохранения
.
Natl Vital Stat Rep
2018
;
67
:
1
—
55
.12
van den Bosch
AE
,
Ruys
TPE
,
Roos-Hesselink
JW.
Использование кардиологических препаратов во время беременности и их влияние
.
Кардиол будущего
2015
;
11
:
89
—
100
,13
Enewold
L
,
Brinton
LA
,
McGlynn
KA
,
Zahm
9000 9000
SH
Zahm
SH
Чжу
К.
Использование оральных контрацептивов среди женщин-военнослужащих и населения США в целом
.
J Womens Health (Larchmt)
2010
;
19
:
839
—
845
.14
Merz
CN
,
Johnson
BD
,
Berga
S
,
Braunstein
000 Reis
G
000 SE Биттнер
В.
Прошлое использование оральных контрацептивов и ангиографическая ишемическая болезнь сердца у женщин в постменопаузе: данные Оценки синдрома ишемии женщин
, спонсируемой Национальным институтом сердца, легких и крови.
Fertil Steril
2006
;
85
:
1425
—
1431
.15
Wilcox
AJ
,
Weinberg
CR
,
O’Connor
lat JF
,
000 DD2000
Baird
Baird
,
Canfield
RE
,
Armstrong
EG
,
Nisula
BC.
Частота прерывания беременности на ранних сроках
.
N Engl J Med
1988
;
319
:
189
—
194
.16
Suhrs
HE
,
Kristensen
AM
,
Rask
AB
,
Michelsen
ad
MM
MM
MM
Mygind
ND
,
Bové
K
,
Prescott
E.
Коронарно-микрососудистая дисфункция не связана с факторами риска репродукции в анамнезе у женщин со стенокардией — субисследование iPOWER
.
Maturitas
2018
;
107
:
110
—
115
.17
Ишимори
ML
,
Мартин
R
,
Берман
DS
,
Гойхман
P
,
P
J Шуфельт
C
,
Slomka
PJ
,
Thomson
LEJ
,
Schapira
J
,
Yang
Y
,
000 Baire
000 DJ
000 DJ Wallace
000 Мерц
CN.
Ишемия миокарда при отсутствии обструктивной болезни коронарных артерий при системной красной волчанке
.
JACC Cardiovasc Imaging
2011
;
4
:
27
—
33
.18
Мадазли
R
,
Юксель
MA
,
Oncul
M
,
Imamoglu
H
0002
0002 H
0002
Акушерские исходы и прогностические факторы волчаночной беременности
.
Arch Gynecol Obstet
2014
;
289
:
49
—
53
,19
Whitley
GS
,
Cartwright
JE.
Клеточная и молекулярная регуляция ремоделирования спиральной артерии: уроки сердечно-сосудистой системы
.
Плацента
2010
;
31
:
465
—
474
.20
Байрей Мерц
CN
,
Пепин
CJ
,
Walsh
MN
,
Fleg
000,
PG
0002, PG
Чилиан
WM
,
Clayton
JA
,
Cooper
LS
,
Crea
F
,
Di Carli
M
,
Douglas
S
S
S
S
S
S
Gurbel
P
,
Handberg
EM
,
Hasan
A
,
Hill
JA
,
Hochman
JS
,
Iturriaga
000
000 Eurriaga
Levine
GN
,
Libby
P
,
Lima
J
,
Mehta
P
,
Desvigne-Nickens
P
,
Olive
M
,
Pearson
GD
,
Quyyumi
AA
,
Reynolds
H
,
Robinson
B
,
Sopko
,
Sopko
Wei
J
,
Wenger
N.
Ишемия и отсутствие обструктивной болезни коронарной артерии (INOCA): разработка методов лечения, основанных на фактических данных, и программа исследований на следующее десятилетие
.
Тираж
2017
;
135
:
1075
—
1092
.21
Лопес-Харамильо
P
,
Arenas
WD
,
Garcia
RG
,
Rincon 9000
,
Rincon 9000
Роль пути L-аргинин-оксид азота в преэклампсии
.
Ther Adv Cardiovasc Dis
2008
;
2
:
261
—
275
.22
Mohandas
R
,
Segal
MS
,
Huo
T
,
Handberg
EM
EM
EM
Johnson
BD
,
Sopko
G
,
Bairey Merz
CN
,
Pepine
CJ.
Функция почек и коронарная микрососудистая дисфункция у женщин с симптомами / признаками ишемии
.
PLoS One
2015
;
10
:
e0125374.
23
Куландавелу
S
,
Whiteley
KJ
,
Qu
D
,
Mu
J
,
Bainbridge
SA
,
Адамсон
Дефицит эндотелиальной синтазы оксида азота снижает кровоток в матке, удлинение спиральной артерии и оксигенацию плаценты у беременных мышей
.
Гипертония
2012
;
60
:
231
—
238
.
© Автор (ы) 2019. Опубликовано Oxford University Press от имени Европейского общества кардиологов.
Это статья в открытом доступе, распространяемая в соответствии с условиями некоммерческой лицензии Creative Commons Attribution (http://creativecommons.org/licenses/by-nc/4.0/), которая разрешает некоммерческое повторное использование, распространение, и воспроизведение на любом носителе при условии правильного цитирования оригинала. По вопросам коммерческого повторного использования обращайтесь по адресу [email protected]
Тревога и панические атаки при беременности
Что вызывает беспокойство?
Тревога может развиться у любого человека, но вероятность ее возникновения повышается, если у вас есть:
- семейный анамнез тревожности или панических атак
- в прошлом имели приступы тревоги или паники
- пережил травматическое событие или жестокое обращение
- употребляли запрещенные наркотики
- депрессия
- длительное или болезненное состояние
- испытывал дополнительный стресс из-за проблем в отношениях, денежных забот или безработицы.
Тревоги и фобии, связанные с беременностью
Вы можете немного беспокоиться или бояться родов. Это очень часто. Беременность и роды — важные события в жизни, поэтому не переживайте из-за этих чувств. Поговорите с акушеркой и сделайте несколько положительных вещей для подготовки к родам.
Фобия — это всепоглощающий и изнурительный страх чего-либо. Это редкость, но некоторые женщины так боятся родить, что не хотят терпеть, даже если они действительно хотят иметь ребенка.Сильный страх родов также может повлиять на их решение о том, как родить ребенка. Это называется токофобией.
У некоторых женщин появляется страх перед родами, потому что они пережили родовой травматический опыт, выкидыш или смерть новорожденного. В этом случае у них может быть посттравматическое стрессовое расстройство.
Фобия иглы также может вызвать проблемы во время беременности, поскольку она может заставить некоторых женщин избегать важных анализов крови или лечения.
Если вы испытываете непреодолимое чувство тревоги или ужаса по поводу чего-либо, связанного с беременностью или которое может повлиять на вашу беременность, очень важно поговорить с вашей акушеркой или терапевтом.Это должен лечить специалист по психическому здоровью.
«Мое беспокойство было очень похоже на« черную собаку », всегда на заднем плане, мелкую. Это было похоже на неизвестный риск, неконтролируемый страх, который застает меня врасплох ».
Эмбер, мама одного. Подробнее …
Влияет ли тревога на моего ребенка?
Беспокойство о том, повлияет ли тревога или стресс на вашего ребенка, понятно, но это также может создать порочный круг мыслей. Вы можете испытывать беспокойство во время беременности, а затем начнете беспокоиться, если это влияет на вашего ребенка, и, таким образом, вы станете еще более тревожным.
Очень маловероятно, что ваше беспокойство повлияет на вашего ребенка, особенно если вы получите правильное лечение и поддержку. Поэтому постарайтесь сосредоточиться на том, чтобы попросить о помощи и найти способы справиться со своими симптомами.
Будьте уверены, что делаете все возможное, чтобы заботиться о своем ребенке.
Узнайте больше о стрессе и своем ребенке.
Что мне делать, если я беспокоюсь во время беременности?
Поговорите со своей акушеркой или врачом, если вы:
- большую часть времени чувствую тревогу более двух недель
- иметь беспокойство, из-за которого вы чувствуете себя физически плохо с учащенным сердцебиением, учащенным дыханием, потоотделением, слабостью, плохим самочувствием и диареей
- имеют приступ паники / с
- неприятные мысли возвращаются, и вы не можете их контролировать.
- обнаружите, что повторяете действие (например, стирку, проверку, счет), чтобы почувствовать себя лучше.
- настолько боятся родить, что вы не хотите с этим мириться
- вы так боитесь анализов крови, что избегаете их.
Сообщите акушерке или терапевту, если вы раньше испытывали беспокойство, даже если сейчас вы не чувствуете беспокойства. Чем больше они узнают о вашем психическом здоровье, тем лучше они смогут поддержать вас во время беременности.
Акушерка или врач не будут критиковать или осуждать вас за эти чувства.Они знают, что такое случается со многими беременными женщинами, и сосредоточатся на поиске правильного лечения, которое поможет вам выздороветь.
Если вам трудно говорить о тревоге, вы можете записать, что вы чувствуете, до встречи или взять кого-нибудь с собой для поддержки.
Как лечить тревогу во время беременности?
Ваша акушерка или терапевт расскажет вам обо всех возможных вариантах, а также о плюсах и минусах каждого лечения. Что лучше для вас, будет зависеть от таких вещей, как:
- Насколько серьезны ваши симптомы
- что помогало вам в прошлом (если у вас раньше было беспокойство)
- , какие услуги доступны на местном уровне.
Тревога, фобии и панические атаки обычно лечатся с помощью методов самопомощи, основанных на когнитивно-поведенческой терапии (КПТ).
«Я не думал, что КПТ сработает, но я нашел его настолько полезным. У меня был небольшой путеводитель, поэтому, если я чувствовал беспокойство на работе или дома, я мог обратиться к нему за советами и указателями, которые помогут мне пройти через определенные ситуации. »
Кэти, мама одного ребенка. Подробнее …
Если вам потребуется дополнительная помощь, вас могут направить к специалистам по охране психического здоровья беременных женщин.Вам также могут предложить терапию, такую как когнитивно-поведенческая терапия, внимательность и прикладная релаксация с профессиональным терапевтом. Вам также могут предложить лекарства, например антидепрессанты.
Узнайте больше о лечении и поддержке психического здоровья.
Как я могу предотвратить или справиться с тревожностью во время беременности?
Вы также можете попробовать книгу самопомощи
Королевский колледж психиатров рекомендует эти:
- Преодоление тревоги Хелен Кеннерли
- Преодоление тревоги, стресса и паники: подход из пяти областей Криса Уильямса
- Сьюзан Джефферс « Почувствуй страх и сделай это все равно »
- Преодоление паники и агорафобии, Деррик Силов и Виджая Маникавасагар
- Панические атаки: что это такое, почему они случаются и что вы можете с ними сделать, Кристин Ингрэм
- Введение в борьбу с фобиями Бренды Хоган
Составьте план благополучия
Наш онлайн-план благополучия — это инструмент, который поможет вам задуматься о том, как вы себя чувствуете и какая поддержка вам может понадобиться во время беременности и после родов.
Вы можете использовать его, чтобы поговорить со своим партнером, семьей, друзьями или акушеркой о том, как вы себя чувствуете.
Симптомы, причины, диагностика и лечение
Что такое стенокардия?
Стенокардия — это боль в груди, которая возникает из-за того, что в часть сердца поступает недостаточно крови. Это может быть похоже на сердечный приступ с давлением или сдавливанием в груди. Иногда это называют стенокардией или ишемической болью в груди.
Это симптом сердечного заболевания, и он возникает, когда что-то блокирует ваши артерии или в артериях недостаточный кровоток, по которому кровь, богатая кислородом, поступает в ваше сердце.
Стенокардия обычно быстро проходит. Тем не менее, это может быть признаком опасной для жизни проблемы с сердцем. Важно узнать, что происходит, и что вы можете сделать, чтобы избежать сердечного приступа.
Обычно лечение стенокардии можно контролировать с помощью изменения образа жизни. Если ситуация более серьезная, вам может потребоваться операция. Или вам может понадобиться так называемый стент, крошечная трубка, которая подпирает открытые артерии.
Существуют разные виды стенокардии:
Стабильная стенокардия. Это самый распространенный.Физическая активность или стресс могут вызвать его. Обычно это длится несколько минут и проходит, когда вы отдыхаете. Это не сердечный приступ, но это может быть признаком того, что он у вас выше. Сообщите своему врачу, если это произойдет с вами.
Продолжение
Нестабильная стенокардия. Вы можете принимать это, пока вы отдыхаете или не очень активны. Боль может быть сильной и продолжительной и возвращаться снова и снова. Это может быть сигналом о том, что у вас случится сердечный приступ, поэтому немедленно обратитесь к врачу.
Микроваскулярная стенокардия. При этом типе у вас есть боль в груди, но нет закупорки коронарной артерии. Наоборот, это происходит из-за того, что ваши мельчайшие коронарные артерии не работают должным образом, поэтому ваше сердце не получает необходимой крови. Боль в груди обычно длится более 10 минут. Этот тип чаще встречается у женщин.
Ангина Принцметала (вариантная стенокардия). Это редкий тип. Это может произойти ночью, когда вы спите или отдыхаете. Ваши сердечные артерии внезапно сужаются или сужаются.Это может вызвать сильную боль, и вам следует лечиться.
Симптомы стенокардии
Боль в груди — это симптом, но на людей он влияет по-разному. У вас могут быть:
- Болит
- Жжение
- Дискомфорт
- Головокружение
- Усталость
- Ощущение полноты в груди
- Чувство тяжести или давления
- Расстройство желудка или рвота12
- Одышка
- Потоотделение
Продолжение
Вы можете принять боль или жжение за изжогу или газы.
Скорее всего, у вас будет боль за грудиной, которая может распространяться на плечи, руки, шею, горло, челюсть или спину.
Стабильная стенокардия часто проходит после отдыха. Нестабильная стенокардия может и не усугубиться. Это неотложная медицинская помощь.
Стенокардия у женщин и мужчин
Мужчины часто чувствуют боль в груди, шее и плечах. Женщины могут чувствовать дискомфорт в животе, шее, челюсти, горле или спине. У вас также может быть одышка, потливость или головокружение.
Одно исследование показало, что женщины чаще использовали слова «давить» или «давить» для описания своих ощущений.
Причины стенокардии
Стенокардия обычно возникает из-за болезни сердца. Жировое вещество, называемое бляшками, накапливается в ваших артериях, блокируя приток крови к сердечной мышце. Это заставляет ваше сердце работать с меньшим количеством кислорода. Это вызывает боль. У вас также могут быть сгустки крови в артериях вашего сердца, которые могут вызвать сердечные приступы.
Продолжение
Менее распространенные причины боли в груди включают:
Факторы риска стенокардии
Некоторые факторы, связанные с вами или вашим образом жизни, могут повысить риск стенокардии, в том числе:
Диагностика стенокардии
Ваш врач проведет физический осмотр осмотрите и спросите о своих симптомах, факторах риска и семейном анамнезе.Им может потребоваться провести тесты, в том числе:
- ЭКГ. Этот тест измеряет электрическую активность и ритм вашего сердца.
- Стресс-тест. Проверяет, как работает ваше сердце во время тренировки.
- Анализы крови. Ваш врач проверит наличие белков, называемых тропонинами. Многие из них высвобождаются при повреждении сердечной мышцы, например, при сердечном приступе. Ваш врач может также провести более общие анализы, такие как метаболическая панель или полный анализ крови (CBC).
- Визуальные тесты. Рентген грудной клетки может исключить другие причины, вызывающие боль в груди, например заболевания легких. Эхокардиограммы, КТ и МРТ могут создавать изображения вашего сердца, чтобы помочь врачу выявить проблемы.
- Катетеризация сердца. Ваш врач вставляет длинную тонкую трубку в артерию на ноге и продвигает ее к сердцу, чтобы проверить кровоток и давление.
- Коронарная ангиография. Ваш врач вводит краситель в кровеносные сосуды вашего сердца.Краситель появляется на рентгеновском снимке, создавая изображение ваших кровеносных сосудов. Они могут делать эту процедуру во время катетеризации сердца.
Продолжение
Вопросы по стенокардии для вашего врача
- Нужны ли мне дополнительные анализы?
- Какой у меня тип стенокардии?
- У меня повреждено сердце?
- Какое лечение вы рекомендуете?
- Как я буду себя чувствовать?
- Что я могу сделать, чтобы предотвратить сердечный приступ?
- Есть дела, которые мне не следует делать?
- Поможет ли смена диеты?
Лечение стенокардии
Ваше лечение зависит от того, насколько сильно повреждено ваше сердце.Для людей с легкой степенью стенокардии изменения в медицине и образе жизни часто могут улучшить кровоток и контролировать симптомы.
Лекарства
Ваш врач может прописать лекарства, в том числе:
- Нитраты или блокаторы кальциевых каналов для расслабления и расширения кровеносных сосудов, позволяя большему притоку крови к сердцу
- Бета-блокаторы, чтобы замедлить ваше сердце, чтобы оно не работало. Работать нужно изо всех сил
- Разжижающие кровь или антитромбоцитарные препараты для предотвращения образования тромбов
- Статины для снижения уровня холестерина и стабилизации бляшек
Кардиологические процедуры
Если лекарств недостаточно, вам может потребоваться блокировка артерии, открытые с помощью медицинской процедуры или хирургического вмешательства.Это может быть:
Продолжение
Ангиопластика / стентирование. Врач продвигает крошечную трубку с воздушным шариком внутри через кровеносный сосуд к вашему сердцу. Затем они надувают баллон внутри суженной артерии, чтобы расширить ее и восстановить кровоток. Они могут вставить небольшую трубку, называемую стентом, внутрь вашей артерии, чтобы она оставалась открытой. Стент постоянный и обычно металлический. Он также может быть изготовлен из материала, который со временем впитывается вашим телом. В некоторых стентах также есть лекарство, которое помогает предотвратить повторную закупорку артерии.
Обычно процедура занимает не более 2 часов. Вы, наверное, останетесь на ночь в больнице.
Аортокоронарное шунтирование (АКШ) или шунтирование. Ваш хирург берет здоровые артерии или вены из другой части вашего тела и использует их для обхода закупоренных или суженных кровеносных сосудов.
Вы можете остаться в больнице примерно через неделю после этого. Вы будете в отделении интенсивной терапии день или два, пока медсестры и врачи будут внимательно следить за вашим пульсом, артериальным давлением и уровнем кислорода.Затем вы перейдете в обычную комнату, чтобы поправиться.
Продолжение
Изменения образа жизни
Вы все еще можете быть активными, но важно прислушиваться к своему телу. Если вы чувствуете боль, остановитесь и отдохните. Знайте, что вызывает стенокардию, например, стресс или интенсивные упражнения. Старайтесь избегать вещей, которые могут его вызвать. Например, если большие порции вызывают проблемы, ешьте меньшие и ешьте чаще. Если вы все еще чувствуете боль, посоветуйтесь со своим врачом, чтобы сдать дополнительные анализы или сменить лекарства.Поскольку стенокардия может быть признаком чего-то опасного, важно пройти обследование.
Эти советы по образу жизни могут помочь защитить ваше сердце:
Если вы курите, бросьте. Он может повредить ваши кровеносные сосуды и увеличить риск сердечных заболеваний.
Придерживайтесь здоровой для сердца диеты , чтобы снизить кровяное давление и уровень холестерина. Когда они выходят за пределы нормы, повышается вероятность сердечных заболеваний. Ешьте в основном фрукты и овощи, цельнозерновые продукты, рыбу, нежирное мясо, а также обезжиренные или нежирные молочные продукты.Ограничьте употребление соли, жира и сахара.
Продолжение
Используйте меры по снятию стресса , такие как медитация, глубокое дыхание или йога, чтобы расслабиться.
Выполняйте упражнения большую часть дней в неделю.
Регулярно посещайте врача.
Если у вас появилась новая или необычная боль в груди, и вы думаете, что у вас сердечный приступ, немедленно позвоните в службу 911. Очень важно быстрое лечение. Это может защитить вас от большего урона.
Стенокардия, прогноз
Стенокардия повышает риск сердечного приступа.Но это излечимо. Считайте это предупреждающим знаком и делайте правильный выбор.
Поговорите с другими, у кого он есть. Это может помочь вам научиться чувствовать себя лучше.
Вашей семье также может потребоваться поддержка, чтобы помочь им понять вашу стенокардию. Они захотят узнать, чем они могут помочь.
Лекарства от сердечно-сосудистых заболеваний во время беременности
Из этого обзора следует помнить следующее об использовании сердечно-сосудистых препаратов во время беременности:
Общие
- Во время беременности происходит несколько гемодинамических и физиологических адаптаций, и фармакокинетика сердечно-сосудистых препаратов может меняться на протяжении всей беременности.Данные о безопасности лекарств часто получают из наблюдательных исследований и мнений экспертов.
- Управление по санитарному надзору за качеством пищевых продуктов и медикаментов заменило систему классификации ABCDX для маркировки безопасности лекарств во время беременности системой повествовательной маркировки. Правило маркировки беременности и кормления грудью (PLLR) предназначено для предоставления дополнительной информации о доступных данных, клинических аспектах и различиях в степени риска для плода.
Аритмии
- Нестабильные аритмии следует лечить с помощью электрической кардиоверсии.По возможности следует избегать приема антиаритмических препаратов в первом триместре и использовать самую низкую эффективную дозу. Следует избегать приема амиодарона из-за риска развития осложнений со стороны щитовидной железы и нервной системы плода.
- Наджелудочковую тахикардию (СВТ) можно лечить сначала с помощью вагусных маневров, затем аденозином, бета-адреноблокаторами и верапамилом в качестве терапии третьей линии. Бета-адреноблокаторы (с дигоксином или без него) или пероральный верапамил могут использоваться для подавляющей терапии СВТ при отсутствии преждевременного возбуждения.Соталол или флекаинид можно рассматривать при отсутствии структурных аномалий сердца. При синдроме Вольфа-Паркинсона-Уайта (WPW) для профилактики СВТ рекомендуются флекаинид или пропафенон.
- Фибрилляцию предсердий и трепетание предсердий можно лечить бета-адреноблокаторами, верапамилом и дигоксином. Соталол, флекаинид и пропафенон могут быть рассмотрены, если требуется контроль ритма. Внутривенный прокаинамид используется для лечения фибрилляции предсердий с предварительным возбуждением (широкая комплексная тахикардия).
- Бета-адреноблокаторы часто используются для лечения ряда сердечно-сосудистых заболеваний во время беременности. Крупные ретроспективные исследования не показывают связи между использованием бета-адреноблокаторов и серьезными врожденными аномалиями. Бета-адреноблокаторы связаны с ограничением внутриутробного развития (незначительно для младенцев гестационного возраста), повышенным риском преждевременных родов, а также неонатальной брадикардией и гипогликемией. Атенолол не рекомендуется из-за повышенного риска задержки роста плода.
- Дигоксин можно применять при беременности. Следует отметить, что анализ для измерения уровня дигоксина во время беременности может привести к ложно завышенным уровням из-за циркулирующих дигоксиноподобных фрагментов.
- Антиаритмические средства: флекаинид можно применять во время беременности. Побочные эффекты включают нарушение зрения у матери, удлинение интервала QT у матери, удлинение интервалов QT у новорожденных и сердечную недостаточность на токсичных уровнях, холестаз при беременности и снижение вариабельности сердечного ритма плода.Существуют ограниченные данные об использовании пропафенона во время беременности. Соталол предвещает повышенный риск пуантах де torsades из-за удлинения QT и обычно используется только при аритмиях плода.
- Желудочковая тахикардия (ЖТ): Электрокардиоверсия должна выполняться при нестабильной ЖТ. Если беременная женщина гемодинамически стабильна, может быть рассмотрена электрическая кардиоверсия, лидокаин или бета-адреноблокаторы. В рекомендациях Европейского общества кардиологов рекомендуются прокаинамид, флекаинид или соталол.Амиодарон следует использовать только в том случае, если другие методы лечения неэффективны.
Гипертония
- Плацента не саморегулирует кровоток; следовательно, острая гипотензия у матери из-за гипотензивного лечения может вызвать дистресс плода.
- К препаратам первого ряда при хронической гипертензии или гипертонии беременных относятся лабеталол, нифедипин и метилдопа. Снижение дозы может потребоваться во втором триместре, когда часто наблюдается снижение среднего артериального давления на 5-10 мм рт.ст. из-за физиологических изменений беременности.Диуретики могут вызвать гипоперфузию плаценты.
Сердечная недостаточность
- Можно использовать бета-адреноблокаторы и рассмотреть возможность применения дигоксина. Диуретики (фуросемид, буметанид, гидрохлоротиазид) можно использовать при отеке легких, но чрезмерное дозирование сопряжено с риском гипоперфузии плаценты и электролитных нарушений у плода.
- Во время беременности гидралазин плюс нитраты можно использовать для уменьшения постнагрузки (ингибиторы ангиотензинпревращающего фермента [АПФ] противопоказаны).
- Ингибиторы АПФ, блокаторы рецепторов ангиотензина, прямые ингибиторы ренина, ингибиторы рецептора ангиотензина-неприсилин, спиронолактон и эплеренон противопоказаны.
- Эналаприл, каптоприл и беназеприл можно безопасно назначать в период лактации.
Статины
- Статины по-прежнему считаются противопоказаниями во время беременности, хотя в многоцентровом наблюдательном проспективном исследовании и недавнем систематическом обзоре не было обнаружено никакой связи с врожденными дефектами.Гемфиброзил, фенофибрат и эзетимиб также считаются потенциально тератогенными.
Антикоагулянтная защита для механических клапанов
- Эмбриопатия, выкидыш и мертворождение чаще встречаются при суточных дозах варфарина> 5 мг. Если доза варфарина> 5 мг / день, женщинам следует перейти на низкомолекулярный гепарин (НМГ) или нефракционированный гепарин (НФГ) к концу шестой недели гестации, чтобы снизить риск варфариновой эмбриопатии.
- НМГ не проникает через плаценту.Необходимо тщательно следить за пиковыми и минимальными уровнями анти-Ха. Переход с варфарина на НМГ — это периоды повышенного риска тромбоза клапана и тромбоэмболического риска.
- Женщины, получающие варфарин, должны быть переведены на НМГ или НФГ на сроке беременности 36 недель, чтобы снизить риск внутриутробного кровотечения и кровотечения у матери во время родов.
- Регионарная анестезия не может быть дана в течение 24 часов после последней дозы НМГ. Кесарево сечение должно быть выполнено, если мать рожает во время приема варфарина.Отмена варфарина витамином К у матери не гарантирует обратное действие у плода.
Антиагрегантные препараты
- Низкие дозы аспирина считаются безопасными во время беременности и кормления грудью и обычно используются для профилактики преэклампсии. Следует избегать приема высоких доз аспирина из-за риска преждевременного закрытия артериального протока.
- Клопидогрель применялся при беременности, но, поскольку данные ограничены, рекомендуется использовать его в течение как можно более короткого периода времени.Его следует прекратить за 7 дней до нейроаксиальной анестезии, чтобы снизить риск эпидуральной гематомы.
Легочная артериальная гипертензия
- Парентеральные и ингаляционные простагландины могут использоваться в соответствующих условиях, а также могут рассматриваться ингибиторы фосфодиэстеразы-5. Блокаторы рецепторов эндотелина (бозентан, амбризентан, мацитентан) обладают тератогенным действием и не должны применяться.
Чрезвычайные ситуации
- Для лечения сердечно-легочной реанимации или кардиогенного шока следует использовать стандартные препараты.
Клинические темы: Антикоагулянтное лечение, аритмии и клиническая EP, врожденные пороки сердца и детская кардиология, дислипидемия, сердечная недостаточность и кардиомиопатии, профилактика, антикоагулянтная терапия и фибрилляция предсердий, имплантируемые устройства, EP Basic Science, SCD / Ventrication / Суправентрикулярные аритмии, врожденные пороки сердца, ВПС, педиатрия и аритмии, ИБС, педиатрия и профилактика, липидный обмен, острая сердечная недостаточность, гипертония
Ключевые слова: адренергических бета-агонистов, ингибиторов ангиотензинпревращающего фермента, антиаритмических агентов, антикоагулянтов, аритмий, сердечно-сосудистых заболеваний, аспирин Gestril Сердечная недостаточность, Гепарин, с низким молекулярным весом, Гипертония, Гипотония, Фармакокинетика, Ингибиторы агрегации тромбоцитов, Профилактика эклампсии, Простагландины, Варфарин, Женщины, Синдром Вольфа-Паркинсона-Уайта
<Вернуться к спискам
Беременность и COVID-19: что нужно знать, если вы беременны
Пандемия COVID-19 вызвала много беспокойства за последние несколько месяцев, особенно среди беременных женщин.Беременность может вызывать стресс в лучшие времена, и я знаю, что новый коронавирус вызывает у моих пациенток серьезное напряжение.
Каждый делает все возможное, чтобы оставаться дома и оставаться в безопасности, но новая информация появляется ежедневно, и уследить за ней может быть сложно.
Вот что вам нужно знать во время беременности во время COVID-19.
Вам следует принять дополнительные меры предосторожности
Люди старше 65 лет или лица с сопутствующими заболеваниями, такими как заболевание легких, тяжелая астма, сердечные заболевания, ослабленная иммунная система, ожирение, диабет, заболевание почек или печени, подвергаются более высокому риску тяжелого заболевания от COVID-19. .
Мы не знаем, имеют ли здоровые беременные женщины больше шансов на заражение или тяжелое заболевание COVID-19, чем у населения в целом. Пока что, похоже, они подвергаются такому же риску, как и небеременные взрослые. Однако другие вирусы верхних дыхательных путей, такие как грипп, могут вызывать более тяжелые заболевания у беременных, поэтому вам все равно следует принимать меры предосторожности.
Кроме того, не представляется, что передача вируса от матери к ребенку во время беременности, хотя существует риск того, что мать может передать COVID-19 своему ребенку вскоре после родов.
Как обезопасить себя и своего ребенка
Если вы беременны, старайтесь как можно дольше оставаться дома и вдали от больных.
Если возможно, вам и вашему работодателю следует подумать о плане работы на дому для вас. Ваш врач может помочь задокументировать важность работы из дома. Если вы не можете работать из дома, ваш работодатель должен следовать рекомендациям по безопасности сотрудников Центров по контролю и профилактике заболеваний (CDC).
Вам также следует:
- Ограничьте количество ненужных покупок или поездок
- Избегайте ненужных посетителей
- Ежедневно очищайте в доме подходящие дезинфицирующие средства поверхности, к которым часто прикасаются, включая телефоны и клавиатуры, дверные ручки, выключатели света, смесители, столы и столешницы.
Если вы все-таки выходите из дома, держитесь на расстоянии шести футов от других, тщательно мыть руки и не прикасайтесь к лицу.CDC также рекомендует носить тканевую маску для защиты других. Я сделал несколько тканевых масок для нашей клиники — после трех дней борьбы со швейной машинкой. Вы также можете сделать простую маску из разрезанной футболки, банданы или шарфа без швейной машинки.
Что делать, если у вас симптомы COVID-19
Симптомы COVID-19 могут варьироваться от легких до тяжелых, и симптомы могут появиться через 2–14 дней после контакта с вирусом.
Легкие симптомы включают сухой кашель, легкую одышку, жар и озноб.Менее распространенные симптомы включают головные боли, мышечные боли, потерю вкуса или запаха, боль в горле, насморк и диарею.
Тяжелые симптомы, такие как сильная одышка, боль в груди, новое замешательство, сильная слабость или посинение губ или лица, являются неотложными. Позвоните в службу 911 или обратитесь в ближайшее отделение неотложной помощи, если вы или ваш любимый человек испытываете эти серьезные симптомы.
В Houston Methodist люди с тяжелыми симптомами, требующими госпитализации, проходят тестирование в отделении неотложной помощи, в то время как люди с более легкими симптомами, которые, вероятно, можно лечить дома, проходят тестирование в амбулаторных условиях.Если у вас легкие симптомы, не обращайтесь непосредственно к врачу. Вместо этого позвоните заранее или рассмотрите возможность использования Houston Methodist Virtual Emergency Care.
Если у вас есть симптомы, вам следует изолировать дома — оставаться дома, если вам не нужна медицинская помощь. Если вам нужна медицинская помощь, заранее позвоните в кабинет врача, наденьте маску и избегайте общественного транспорта. Находясь дома, по возможности оставайтесь в отдельной комнате вдали от семьи и желательно использовать отдельную ванную комнату. Вам также следует избегать совместного использования личных вещей, таких как посуда, постельное белье и полотенца, и регулярно дезинфицировать поверхности, к которым часто прикасаются.Если вам нужно быть рядом с семьей, наденьте маску. Убедитесь, что вы отдыхаете, избегаете обезвоживания и поддерживаете связь со своим врачом.
Получение необходимой помощи по-прежнему безопасно
Houston Methodist предлагает своим пациентам виртуальные видеосеансы, чтобы ограничить контакт пациентов как с беременными, так и с небеременными.
Для наших беременных мы обычно чередуем видеосещения с визитами в офис. Мы также стараемся по возможности увеличивать время между личными визитами.Естественно, некоторые посещения должны быть в офисе из-за лабораторных работ, плановой вакцинации, цервикальных осмотров и мониторинга плода, особенно в третьем триместре.
Беременным пациентам, которые проходят видеосмотр, рекомендуется приобрести манжету для измерения кровяного давления, чтобы контролировать свое кровяное давление. В местную аптеку можно отправить рецепт, чтобы покрыть это страховкой. Мы также рекомендуем нашим пациентам приобрести фетальный допплер, чтобы проверить сердцебиение вашего ребенка.Однако, если вы можете чувствовать движения ребенка, в этом нет необходимости. Вы можете купить фетальный допплер в различных интернет-магазинах. Мы рекомендуем вам проверять свое кровяное давление, вес и сердцебиение ребенка до или во время видеосмотра с вашим акушером.
Когда вам действительно нужно посетить клинику, мы рекомендуем вам оставлять посетителей дома или в машине, чтобы снизить потенциальное воздействие коронавируса на персонал и других пациентов. Если вы инвалид или нуждаетесь в помощи, вам может помочь один посетитель.
При посещении наших клиник знайте, что мы принимаем дополнительные меры предосторожности, чтобы обеспечить вашу безопасность, в том числе:
- Проверка всех сотрудников, пациентов и необходимых посетителей перед входом
- Требование, чтобы все пациенты и сотрудники носили маски
- Практика социального дистанцирования в залах ожидания и сокращение времени ожидания в зале ожидания
- Поощрение пациентов к заполнению регистрационных документов заранее онлайн
- Тщательная уборка всех смотровых кабинетов, ванных комнат и зон ожидания в течение дня
Если вы обеспокоены тем, что можете заразиться COVID-19 или думаете, что заразились, пожалуйста, позвоните в офис до вашего визита.



 Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком. Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком. Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
 Горло опухло, через слизистую оболочку появляются гнойные включения. Содержимое высвобождается из фолликулов и накапливается на поверхности миндалин. Температура достигает 38-39оС;
Горло опухло, через слизистую оболочку появляются гнойные включения. Содержимое высвобождается из фолликулов и накапливается на поверхности миндалин. Температура достигает 38-39оС; Они безвредны для плода и эффективно устраняют гипертермия, в отличие от аспирина, который опасен при нарушениях кровообращения;
Они безвредны для плода и эффективно устраняют гипертермия, в отличие от аспирина, который опасен при нарушениях кровообращения;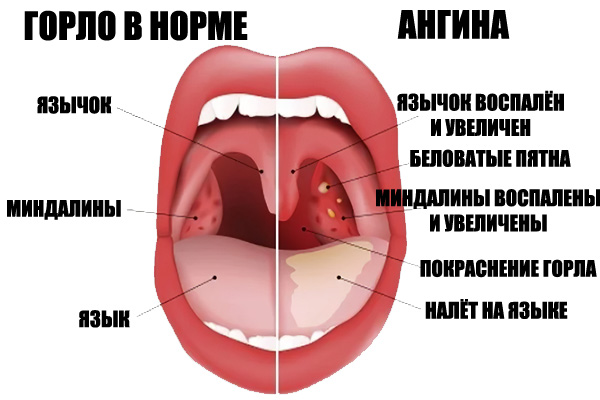
 Можно приготовить раствор соли и соды, высушенную паром траву эвкалипта, ромашки или мяты. Вдыхание производится в течение 8-10 минут, после чего в течение четверти часа невозможно переохлаждать, есть и пить.
Можно приготовить раствор соли и соды, высушенную паром траву эвкалипта, ромашки или мяты. Вдыхание производится в течение 8-10 минут, после чего в течение четверти часа невозможно переохлаждать, есть и пить.




 Пижма, алоэ, зверобой, череда открывают список нерекомендуемых трав
Пижма, алоэ, зверобой, череда открывают список нерекомендуемых трав