Лечение бронхоэктатической болезни в санатории «Красная Пахра»
Лечение бронхоэктатической болезни в санатории «Красная Пахра»
Мы заботимся о наших гостях и принимаем меры по борьбе с распространением вируса COVID-19.
Мы заботимся о безопасности наших гостей.
Подробнее
Бронхоэктатическая болезнь – хроническое воспалительное заболевание, сопровождающееся расширением бронхов. Чаще всего причиной недуга становится генетическая предрасположенность, кашель, пневмония или воздействие на бронхи извне (закупорка инородным телом или сдавливание лимфатическими узлами).
Лечение бронхоэктатической болезни, в основном, проводится при помощи медикаментов. Назначаются противовоспалительные, разжижающие мокроту препараты и антибиотики. Применяется также метод механической отчистки бронхов от мокроты с помощью специального аппарата. Важна также реабилитация после острого периода бронхоэктатической болезни. Ее рекомендуется проводить в санаторно-курортных учреждениях.
Санаторно-курортные учреждения предлагают специальные физиотерапевтические процедуры для борьбы с недугом, такие как вибрационный массаж, ингаляции, гальванизация. Также наиболее эффективны дыхательная гимнастика и прием воздушных ванн. Благодаря правильному питанию, распорядку дня, прогулкам на свежем воздухе пребывание в санатории позволяет восстановить организм после обострения, а физиотерапевтические процедуры позволяют продлить период ремиссии (период улучшения состояния).
Противопоказания
- Все заболевания в острой стадии, хронические заболевания в стадии обострения и осложненные острогнойными процессами
- Острые инфекционные заболевания.

- Злокачественные новообразования.
- Все заболевания и состояния, требующие стационарного лечения.
- Часто повторяющиеся и обильные эпизоды кровохарканья, интоксикационный синдром, астения, выпот в плевральную полость, пневмоторакс.
- Все формы туберкулеза в активной стадии.
- Дыхательная недостаточность выше II-й степени.
- Бронхиальная астма тяжелого и средней тяжести течения, неконролируемая адекватной базисной терапией.
Результаты лечения
Положительная динамика самочувствия больного, уменьшение потливости, слабости. Уменьшение кашля, количества отделяемой мокроты, одышки. Клинические, лабораторные и рентгенологические признаки ремиссии воспалительного процесса в легких. Отсутствие обострения заболевания в течение 6 мес.
Последствия отсутствия лечения
Нарастание кашля, количества отделяемой мокроты гнойного характера. Ухудшение общего самочувствия. Появление слабости. Потливости, повышения температуры тела. Увеличение количества сухих и разнокалиберных хрипов в легких. Рентгенологические и лабораторные признаки активности воспалительного процесса в легких. Нарастание сердечно-легочной недостаточности.
Ухудшение общего самочувствия. Появление слабости. Потливости, повышения температуры тела. Увеличение количества сухих и разнокалиберных хрипов в легких. Рентгенологические и лабораторные признаки активности воспалительного процесса в легких. Нарастание сердечно-легочной недостаточности.
Бронхоэктатическая болезнь — характеризуется хроническим нагноительным процессом в необратимо измененных, расширенных. Деформированных и функционально неполноценных бронхах преимущественно нижних отделов легких.
Лучевая диагностика заболеваний воздухопроводящих путей
Стенограмма второй части видеолекции Соколиной Ирины Александровны о лучевой диагностике заболеваний воздухопроводящих путей из второй передачи цикла лучевая диагностика для терапевтов.
Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
— Я с удовольствием предоставляю слово Ирине Александровне Соколиной для продолжения нашего разговора о патологии бронхов. Пожалуйста, Ирина Александровна, вам слово.
Ирина Александровна Соколина, кандидат медицинских наук:
— Добрый вечер, уважаемые коллеги. Сегодня мое сообщение будет посвящено лучевой диагностике заболеваний воздухопроводящих путей. Мы будем говорить о бронхиальном дереве и патологических изменениях, возможностях лучевых методов, об оценке состояния бронхиального дерева и патологических процессов.
Методом лучевой диагностики бронхиального дерева традиционно считается обычная рентгенография, линейная, при которой мы можем выявить такие изменения как изменение легочного рисунка, наличие признаков, указывающих на бронхоэктазы.
Для уточнения тех или иных изменений, которые выявляются при обычном бронхиологическом исследовании, возможно использование линейной томографии, которая позволяет детализировать характер патологических изменений.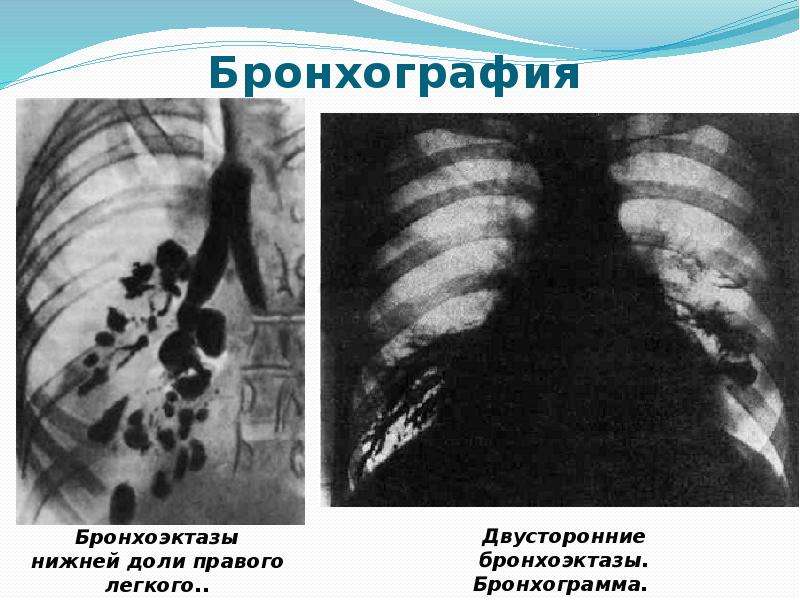 Длительное время для оценки бронхоэктазов использовалось бронхография.
Длительное время для оценки бронхоэктазов использовалось бронхография.
В настоящее время, как вы уже видели, акцент в изменении легких все больше и больше смещается на применение компьютерной томографии (КТ), в выявлении дифференциальной диагностики патологических изменений в легких и в бронхиальном дереве.
Показаниями к компьютерно-томографическому изучению бронхиального дерева являются:
— кровохарканье неясной этиологии;
— больные с метастазами в головной мозг и надпочечники. Часто бронхиальные аденокарциномы, которые локализуются в бронхах, могут метастазировать в головной мозг.
— ателектазы, выявляемые при рентгенографии органов грудной полости:
— пациенты с затяжной пневмонией;
— пациенты с патологическими образованиями корня легкого;
— воспалительные заболевания бронхов (бронхоэктазы, бронхиолиты).
При КТ бронхи очень хорошо визуализируются. Во-первых, можно оценить анатомическое строение, нет ли каких-то аномалий, пороков развития.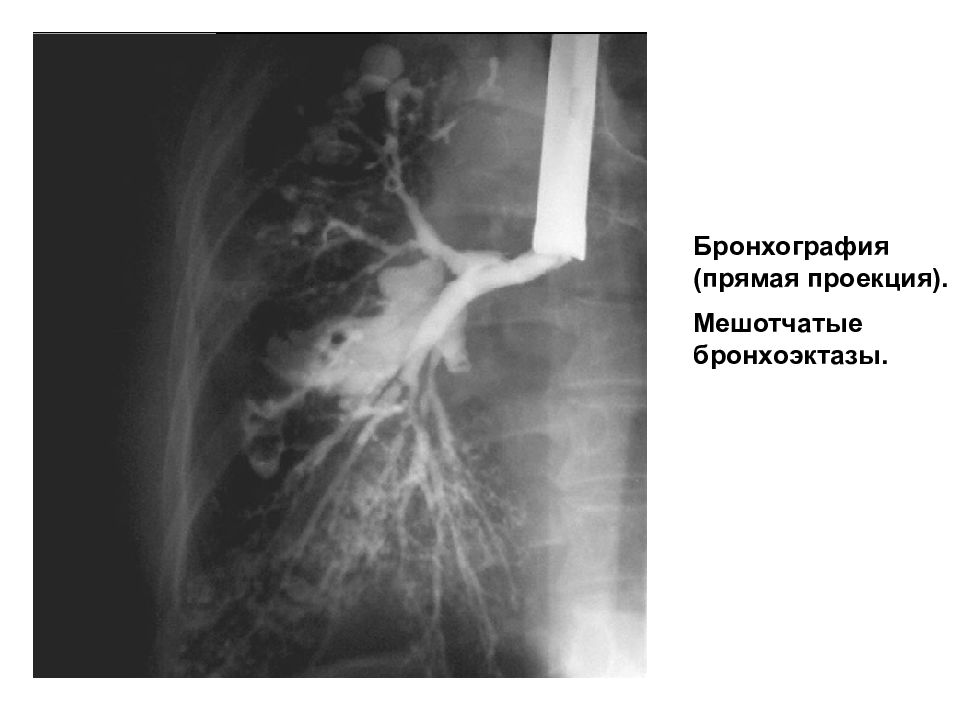 Во-вторых, очень хорошо можно оценить состояние стенки, состояние просвета, окружающей паренхимы, выявить воспалительные, склеротические изменения и так далее.
Во-вторых, очень хорошо можно оценить состояние стенки, состояние просвета, окружающей паренхимы, выявить воспалительные, склеротические изменения и так далее.
02:43
В норме соотношение диаметра бронха к диаметру рядом расположенной артерии около 0,7. У высоких пациентов соотношение может быть равно 1. Когда больше 1, то такие изменения, расширение бронха расценивается как бронхоэктазы.
Здесь представлены компьютерно-томографические срезы на разных уровнях. Мы имеем возможность видеть просветы всех бронхов, оценить состояние их стенок и окружающей легочной паренхимы. Для того чтобы лучше оценить характер патологических изменений, возможно использование КТ высокого разрешения.
Очень хорошо дифференцируются утолщенные стенки, наличие содержимого в просвете бронхов (бронхиолоэктазы), состояние бронхиальной обструкции.
Об экспираторной КТ Игорь Евгеньевич уже говорил. Она заключается в выявлении «воздушных ловушек». С помощью исследований КТ на выдохе возможно выявить «воздушные ловушки», которые представляют собой локальное отсутствие изменений отсутствия плотности легочной ткани.
С помощью построения реконструкции во фронтальной, сегетальной плоскости можно выявить распространенность этих изменений в легочной ткани и в каждой из долей отдельно.
При обычном исследовании мы видим аксиальные срезы. Построение мультипланарных реформаций позволяет нам оценить в пространстве те или иные изменения.
Приведем пример мальчика 7-ми лет, который в течение 4-х лет наблюдался с рецидивирующим бронхообструктивным синдромом. При проведении КТ у него было выявлено инородное тело в просвете промежуточного бронха. Мы это хорошо видим в строении реконструкции во фронтальной плоскости. На мультисрезовых томографах за счет того, что возможно выполнить исследование тонкими срезами возможно выполнение виртуальной бронхоскопии.
05:20
(Демонстрация слайда).
Виртуальная эндоскопия. Пациент, который был на предыдущем слайде с инородным телом. Сейчас мы видим бифуркацию. Правый главный бронх отходит в верхний долевой бронх.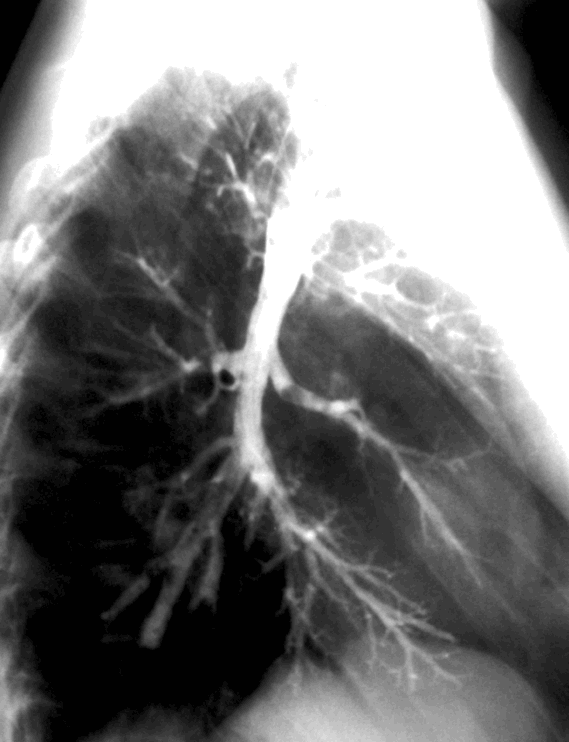 В промежуточном бронхе структура представляет собой инородное тело.
В промежуточном бронхе структура представляет собой инородное тело.
Ко всему виртуальному надо и относиться соответствующим образом. Но применение виртуальной эндоскопии позволяет изучать поперечное сечение трахеи достаточно крупных бронхов диаметром более 2-х мм. Используется при стенозах, при каких-то органических поражениях. Позволяет предварительно в сложных случаях (как, например, у данного пациента) с эндоскопистом решить возможность лечебных мероприятий.
Объемные преобразования поверхностей позволяют получать истинно трехмерные изображения изучаемого объекта в любой плоскости. Это применяется в отношении патологии бронхов. Здесь приведем пример трахеобронхомегалии и многочисленных дивертикул трахеи.
Программа «проекции минимальной интенсивности» позволяет исследовать патологические процессы в бронхах и трахее. Мы видим воспалительные изменения в прикорневой области в верхней доле левого легкого. Оценить вовлеченность бронхов в этот патологический процесс.
Если говорить об основных рентгенологических признаках, которые включают и компьютерно-томографические патологии воздухопроводящих путей, то их можно разделить на три составляющих.
1. Патологические изменения бронхов (бронхит):
— утолщение стенки;
— сужение или расширение просвета;
— деформация просвета бронхов;
— формирование бронхоэктазов;
— изменение воздушности просветов.
2. Нарушение воздушности вентилируемых отделов легких:
— гиперинфляция, обусловленная бронхиальной обструкцией;
— гиповентиляция;
— ателектаз.
3. Эмфизема.
Это основные рентгенологические признаки.
07:43
Рентгенологическими признаками хронического бронхита являются изменения легочного рисунка. Его усиление и деформация. Утолщение стенок бронхов, что проявляется симптомами «трамвайных рельсов». В половине случаев при хроническом бронхите рентгенологическая картина может быть нормальной.
При КТ признаками хронического бронхита является утолщение стенок бронхов за счет воспаления фиброза. В норме стенки бронхов достаточно тонкие. Деформация наружных контуров бронхов, которая может быть обусловлена как отеком перебронхиального интерстиция, так и воспалительными изменениями.
Перебронхиальный фиброз приводит к различной степени деформации наружных контуров. Утолщение стенок приводит к сужению просветов бронхов. За счет нарушения бронхиальной проходимости все это может вызывать неравномерную воздушность легочной ткани в зоне патологических изменений.
(Демонстрация слайда).
Приведены примеры. Мы видим, как утолщена стенка бронхов на правом слайде. Завуалирован просвет бронхов в средней доле правого легкого, утолщены стенки, имеется содержимое в просвете бронхов.
Бронхоэктазы представляют собой локальное необратимое расширение стенки бронха. Рентгенологически проявляются выраженной сетчатой ячеистой деформацией легочного рисунка.
КТ является золотым стандартом выявления бронхоэктазов. Это неинвазивный метод. Она обладает очень высокой чувствительностью выявления и специфичностью. Практически около 100%.
09:44
Основными признаками бронхоэктазов являются расширения просвета бронха больше 1 относительно диаметра рядом находящейся артерии. Это отсутствие нормального уменьшения диаметра бронхов по направлению к периферии. Видимость просвета бронхов в кортикальных отделах легких.
Приведена бронхоэктатическая деформация одного из сегментарных бронхов.
КТ позволяет не только выявить бронхоэктазы, но и различить их по видам. Различают цилиндрические бронхоэктазы, которые представляют собой цилиндрическое расширение просвета бронха. Чаще всего это поствоспалительные бронхоэктазы в исходе воспалительных процессов.
Они имеют очень характерный симптом при компьютерно-томографическом исследовании – симптом кольца перстня с камнем или кольца с камнем. Кольцо (мы видим в нижней доле левого легкого) представляет собой расширенный просвет бронхов с достаточно толстыми стенками. Камешек – это рядом располагающаяся артерия.
Кольцо (мы видим в нижней доле левого легкого) представляет собой расширенный просвет бронхов с достаточно толстыми стенками. Камешек – это рядом располагающаяся артерия.
Цилиндрические бронхоэктазы в основном формируются в исходе воспалительных процессов. Варикозные (веретенообразные) бронхоэктазы представляют собой неравномерные варикозно-расширенные просветы бронхов, которые часто могут заканчиваться кистовидными расширениями.
Чаще всего такие бронхоэктазы мы наблюдаем при аномалиях бронхиального дерева и при кистозном фиброзе. При патологических процессах, которые сопровождаются нарушением дренажной функции бронхов. Там формируются веретенообразные бронхоэктазы.
Мы можем хорошо оценить по КТ состояния, есть ли воспаления, то есть активность процесса. Либо это уже явления фиброза.
Мешотчатые бронхоэктазы характерны для бронхоэктатической болезни. Чаще это врожденные мешотчатые бронхокистовидные бронхоэктазы. При КТ мы видим мешотчатообразные структуры, которые могут содержать в себе горизонтальный уровень, различная степень заполнения содержимым может быть. Это свидетельствует о воспалении.
Это свидетельствует о воспалении.
12:31
Таким образом, КТ позволяет не только лучше выявить бронхоэктазы, различить их по видам, но и оценить степень активности.
О бронхиальной обструкции очень подробно сегодня было рассказано. Она представляет собой неравномерную воздушность легочной паренхимы за счет вздутия вторичных долек и олигемии, без явных признаков деструкции.
(Демонстрация слайда).
Приведена плотность легочной паренхимы в различных отделах. Мы видим, что она не совсем равномерная.
Если говорить о клиническом значении и о применении КТ в диагностике изменений воздухопроводящих путей, то следует начать с аномалий и пороков развития бронхов. Это состояние, которое закладывается еще внутриутробно. Как правило, врожденное состояние. Но выявляется уже где-то на второй-третьей декаде жизни, если мы говорим о бронхах.
Агенезия (аплазия) легкого – это достаточно редко встречающийся порок. Агенезия представляет собой отсутствие легкого вместе с главным бронхом. Аплазия – отсутствие легкого при наличии рудиментарного главного бронха.
Агенезия представляет собой отсутствие легкого вместе с главным бронхом. Аплазия – отсутствие легкого при наличии рудиментарного главного бронха.
Клиническая картина заключается в повторных пневмониях, бронхитах, продуктивном кашле, одышке, отставании в физическом развитии. При осмотре мы можем выявить деформацию грудной клетки в виде западания или уплощения на стороне порока, поскольку отсутствует легкое.
При бронхоскопии выявляется отсутствие или рудимент главного бронха.
Характерная рентгенологическая картина при агенезии бронхов. Признаком является уменьшение объема грудной клетки на стороне поражения за счет отсутствия легкого. Сужение межреберных промежутков. Интенсивное однородное затенение на стороне порока. Он проявляется синдромом тотального затенения легкого на стороне порока.
Мы видим смещение средостения в эту сторону. Контуры диафрагмы и сердца не дифференцируются на этом фоне. Возможно пролабирование увеличенного единственного легкого через средостение – «легочная грыжа».
Приведен пример аплазии левого легкого в сочетании с сепарацией правого верхушечного бронха. Одно только правое легкое, которое значительно увеличено в размерах, пролабирует через переднее и заднее средостение, охватывая его. Мы видим только присутствие левого главного бронха и культю левого главного бронха. Полное отсутствие его долевых и сегментарных ветвей.
15:45
Сепарация правого верхушечного бронха. Правый главный бронх делится на передний и задний сегменты. Верхушечный отходит от трахеи.
Агенезия доли легкого не имеет клинического значения, так как гемиторакс заполняется увеличенной в размерах и нормально развитой долей (долями), которая функционально мало отличается от нормального легкого.
Но рентгенологически каким образом можно заподозрить этот порок. Вообще отсутствие чего-то можно заподозрить по смещению корня легкого, диафрагмы средостения.
Пациентка с агенезией верхней доли правого легкого. Смещение к верху корня. Правое легкое находится практически на одном уровне с левым, а должен находиться ниже, на межреберье. Незначительное смещение средостения. Трахея смещена вправо. Повышение воздушности верхних отделов правого легкого.
Правое легкое находится практически на одном уровне с левым, а должен находиться ниже, на межреберье. Незначительное смещение средостения. Трахея смещена вправо. Повышение воздушности верхних отделов правого легкого.
Аплазия доли легкого – это еще более редко встречающаяся аномалия. Развивается слепо заканчивающийся долевой бронх, который имеет продолжение в виде двух разветвлений. В культе недоразвитого бронха очень часто развивается хронический воспалительный процесс. Формируются кистовидные бронхоэктазы с наличием горизонтальных уровней.
Клиническая картина этого порока имеет сходство с бронхоэктатической болезнью.
Гипоплазия легкого представляет собой равномерное недоразвитие органа с редукцией бронхиального дерева. Клинически проявляется кашлем с мокротой, умеренной одышкой при физической нагрузке. Возможно, кровохарканьем.
При бронхоскопии возможно выявление нормальной или воспаленной слизистой оболочки бронхов. Наличие секрета в бронхах, смещение трахеи в сторону поражения.
При обычном рентгенологическом исследовании выявляется уменьшение объемов грудной клетки на стороне порока, сужение межреберей. Высокое стояние диафрагмы. Смещение органов средостения в сторону порока и ячеистая деформация легочного рисунка либо его обеднение на стороне недоразвитого легкого.
18:19
(Демонстрация слайда).
Показана гипоплазия левого легкого у ребенка. Здесь мы не видим культи главного бронха, как в случае аплазии. Здесь все-таки имеется деление главного бронха на долевые, сегментарные. Но имеется недоразвитие легочной ткани и формирование мешотчатых бронхоэктазов.
В то же время компенсаторное повышение воздушности правого легкого с формированием передней диастинальной грыжи.
Трахеобронхомегалия – порок развития, который характеризуется расширением трахеи и крупных бронхов вследствие врожденного недоразвития эластических и мышечных волокон, их стенок. Этот порок был описан в 1932-м году. Еще известен под названием синдрома P. Mounier-Khun.
Еще известен под названием синдрома P. Mounier-Khun.
Патогенетически, учитывая, что такие широкие бронхи, широкая трахея, происходит нарушение дренажно-очистительной функции и развитие постоянного рецидивирующего бронхиального дерева, развития бронхоэктазов.
Клинически проявляется характерным грубым «вибрирующим» кашлем, длительным отхаркиванием, рецидивирующей бронхолегочной инфекцией. Постепенно происходит развитие дыхательной недостаточности.
При бронхоскопии выявляют расширенный просвет трахеи и бронхов и слабость стенок бронхов. В плане диагностики возможно применение рентгенографии, КТ, бронхоскопии.
Пример. Пациент 43-х лет. С раннего детства – рецидивирующие гнойные бронхиты. В 25 лет ему был поставлен диагноз: Бронхоэктатическая болезнь. Бронхография ни разу не проводилась.
Что обращает на себя внимание уже при обычном рентгенологическом исследовании. Это резкое расширение трахеи. В норме поперечник должен составлять где-то 18 мм.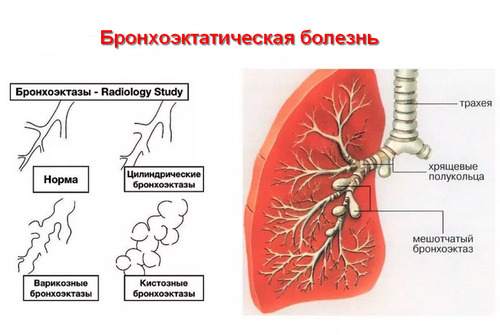 Но у крупных людей он не превышает 22-х. Здесь мы видим значительное расширение трахеи и выраженную деформацию легочного рисунка в средних и нижних отделах с формированием кистовидных структур с горизонтальным уровнем.
Но у крупных людей он не превышает 22-х. Здесь мы видим значительное расширение трахеи и выраженную деформацию легочного рисунка в средних и нижних отделах с формированием кистовидных структур с горизонтальным уровнем.
20:42
(Демонстрация слайда).
Проведение КТ. Значительное расширение просвета трахеи, главных и долевых бронхов и формирование бронхоэктазов.
Молодая женщина 28-ми лет. Наблюдается у пульмонолога с диагнозом: Бронхоэктатическая болезнь. В основе расширения бронхов и трахеи лежит трахеобронхомегалия. Мы видим увеличение трахеи и значительное расширение бронхов.
Синдром Вильямса Кемпбелла – это порок развития, который характеризуется полным отсутствием и недостаточным развитием хрящей бронхов от второго до 6-8 порядков, который проявляется генерализованными бронхоэктазами.
Этот порок был описан в 1860-м году. В основе лежит гипоплазия и полное отсутствие хрящей бронхов, которое приводит к экспираторному коллапсу бронхов среднего калибра. Вследствие этого нарушается дренажно-очистительная функция легких. Это все приводит к развитию гнойного эндобронхита и формированию бронхоэктазов.
Вследствие этого нарушается дренажно-очистительная функция легких. Это все приводит к развитию гнойного эндобронхита и формированию бронхоэктазов.
Клиническая картина проявляется вентиляционными нарушениями и постоянными рецидивирующими бронхо-легочными инфекциями. При бронхоскопии выявляют катаральный и гнойный эндобронхит, дискенезию бронхиальных стенок.
Пример пациентки, которая около 3-х лет наблюдалась в туберкулезном диспансере с диагнозом: Очаговый туберкулез (то в стадии ремиссии, то обострение). В верхних отделах легких с обеих сторон на уровне второго заднего сегмента очагово-подобные уплотнения легочной ткани.
Хотя при линейной томографии очень хорошо видно (особенно слева), что они имеют вид линейных и ветвящихся структур.
При КТ мы очень хорошо видим, что причиной этих состояний являются двусторонние расширенные бронхи с наличием внутри бронхов содержимого, уплотнения, утолщения стенок бронхов. Двусторонний процесс, который при бронхологическом исследовании и при биопсии был верифицирован как синдром Вильямса Кемпбелла.
23:21
При мультипланарной реконструкции мы очень хорошо видим распространенность этих изменений.
При обострении бронхи заполнялись, имели вид очагово-подобных уплотнений при рентгенологическом исследовании. В фазе ремиссии вроде все проходило.
Солитарная киста представляет собой порок развития одного из мелких бронхов. Рентгенологическая картина зависит от состояния. До прорыва бронх это может быть округлая тень с четкими контурами. После прорыва бронх – круглая тонкостенная полость с горизонтальным уровнем жидкости.
Синдром Зиверта Картагенера представляет собой триаду симптомов. Это бронхоэктазия с хроническим бронхитом, рецидивирующей пневмонией и бронхореей. Хронические синуситы с назальным полипозом и ринореей. Situs viscerum inversus totalis/partialis.
Клинический пример. Пациентка 43-х лет. В 1979-м году, когда ей было 10 лет, у нее определили декстра позицию сердца. Затем постепенно в течение жизни, начиная с 10-ти лет, постоянно беспокоил кашель. Нарастала гнойная мокрота в течение жизни, одышка на 4-м десятке и постоянно рецидивирующая пневмония.
В 1993-м году у нее были заподозрены бронхоэктазы. Бронхография не проводилась. К нам в клинику она поступила в 2002-м году. Она замужем, но детей нет. У нее никогда не было беременности. Было поставлено бесплодие.
При рентгенологическом исследовании органов грудной клетки мы видим обратное расположение сердца (декстракардию).
При УЗИ потом было выявлено и обратное расположение всех органов. Изменение нижней доли правого легкого в виде ячеистой деформации легочного рисунка.
При КТ очень хорошо определялось, что правое легкое двухдолевое по расположению между левых щелей. Левое легкое трехдолевое, потому что мы видим и добавочную и главную междолевую щель. При КТ мы видим объемные уменьшения нижней доли с наличием многочисленных бронхоэктазов и в нижней доле, и в средней доле, и в левом легком – мешотчатых варикозных бронхоэктазов.
25:52
Были выявлены признаки полипозного синусита околоносовых пазух. Таким образом, у нас имеется триада. На основании этого пациентке был поставлен диагноз: Синдром Зиверта Картагенера. После лечения бронхоскопия, санационная бронхоскопия – достаточно хорошая, положительная динамика.
Имеются пороки развития бронхов, которые хорошо выявляются при КТ исследовании. Но могут быть еще различные варианты ветвления бронхиального дерева, что представляет собой трахеальный бронх, прежде всего. Он чаще встречается по правой стенке и располагается на 2 см выше карины.
В большинстве случаев никаких патологических изменений не выявляется. Выявляется, как правило, случайно при проведении КТ и бронхографии.
Трахеальный бронх – это собирательное понятие, потому что существует несколько вариантов его отхождения, когда верхушечный бронх отходит от трахеи (сепарация). Собственный трахеальный бронх, когда верхние долевые бронхи имеют нормальное количество.
Наиболее клинически значимая – это транспозиция верхнего долевого бронха. Когда весь верхний долевой бронх с сегментарными ветвями отходит от трахеи, это может иметь определенное значение при оказании анестезиологического пособия. Инкубационная трубка будет располагаться ниже.
Сепарация трахеального бронха.
У нас очень много осталось материала. Я думаю, что мы в следующий раз продолжим. Сейчас мы остановились в основном на аномалиях бронхиального дерева. С помощью КТ это хорошо выявляется. Очень длительно пациенты наблюдаются с другими диагнозами.
В этом смысле лучевое исследование имеет очень большое значение.
Бронхоэктатическая болезнь | Кафедра внутрішньої медицини № 3 та ендокринології
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Локализованная форма ХНЗЛ | Патологическое региональное расширение ветвей бронхиального дерева | преимущественно в базальных отделах |
с хроническим эндобронхиальным нагноением | ||
Мужчины 60% | 120 на 10 000 взрослых | 4 на 10 000 детей |
ЭТИОЛОГИЯ
Генетически обусловленная неполноценность бронхиальной стенки | ||||
Бронхолегочные инфекции | ||||
Недостаточность гладкой мускулатуры | Дефект эластических и хрящевых компонентов | Снижение нервномышечного тонуса бронхов | Нарушение клиренса бронхов | Замедление мукоцилиарного транспорта |
Трахео-бронхомегалия | Аневризмы легочной артерии | Лимфостаз | Синдром неподвижных ресничек | |
Хронические очаги инфекции назофарингеальной области | Дефицит IgА и IgG | |||
ПАТОГЕНЕЗ
Нарушение бронохиальной проходимости | Обтурационный ателектаз | Нагноение дистальнее места обтурации бронха |
Снижается устойчивость бронхиальной стенки к повышению эндобронхиального давления во время кашля | Стойкое расширение просвета бронхов | |
КЛИНИЧЕСКАЯ КАРТИНА
КАШЕЛЬ С МОКРОТОЙ | |||
| Длительный, на протяжении нескольких лет | выражен по утрам, после пробуждения | больной отхаркивает значительное количество мокроты„полным ртом“ | |
| приступы кашля возобновляяются в течение дня | в связи с переменой положения тела | чаще всего наклоном в одну или другую сторону | |
В дальнейшем слизистая оболочка утрачивает чувствительность | кашлевой рефлекс не реализуется | ||
Мокрота лучше всего отходит при строго определенном положении тела | зависящим от локализации процесса | ||
| от 50 до 250 мл мокроты в сутки | |||
| Характер мокроты | зависит от тяжести течения, фазы заболевания | от состояния дренажной функции бронхов | |
| В период обострения | мокрота гнойная с гнилостным запахом | свидетельствует о длительном застое секрета | |
КРОВОХАРКАНЬЕ
10-65% случаев | редко массивные легочные кровотечения, возможны летальные |
ОДЫШКА
В 1/3 случаев | шунтирование венозной крови в артериальное русло | нарушение соотношения между вентиляцией и кровотоком в легочной паренхиме |
БОЛИ В ГРУДИ
У 50% больных | тупой характер | соответствующие локализации процесса |
СИМПТОМЫ ИНТОКСИКАЦИИ
Вялость | Снижение роботоспособности | Подавленность | Головные боли |
ЛИХОРАДКА
Часто | Небольшая неправильного типа | зависит от стадии заболевания,фазы процесса |
Физикальные данные
| Землистый цвет кожных покровов | Истощение | |
| Концевые фаланги пальцев рук и ног вследствие хронической интоксикации изменены (остеопатия) | ногти в виде часовых стекол | |
| фаланги в виде барабанных палочек | ||
| Конфигурация грудной клетки | чаще не изменена или | |
| уменьшена в объеме половины грудной клетки при тотальном поражении | ||
| Ограничение дыхательных экскурсий | при тотальном поражении одного легкого | |
| Характерных перкуторных симптомов нет | ||
| При аускультации над пораженными, чаще задне-базальными отделами | ||
| звучные крупно- и среднопузырчатые хрипы “пулеметная трескотня“ | ||
| После откашливания мокроты | количество хрипов уменьшается | |
| количество хрипов уменьшается | ||
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ
Гемограмма | |||||
Лейкоцитоз | Сдвиг лейкоцитарной формулы влево | Ускорение СОЭ | Анемия | ||
Клинический анализ мокроты | |||||
Прожилки крови | Слепки фибрина | Эластические волокна | |||
Функция внешнего дыхания
Уменьшение ЖЕЛ | Признаки бронхиальной обструкции |
Рентгенологически
Усиление и деформация легочного рисунка | Очаговая эмфизема |
Кистозные образования нередко с уровнями жидкости | |
Компьютерная томография
Более информативна | Сотовый рисунок в очаге поражения |
Бронхография
Решающий и незаменимый метод исследования | проводится в период ремиссии | ||
Цилиндрическое или мешотчатое расширение бронхов 4-6–го калибра | их сближение, деформация | Отсутствие контрастирования дистальных ветвей бронхов | |
Бронхоскопия
Наличие анатомических дефектов | Определение локализации источников кровотечения |
КЛАССИФИКАЦИЯ БРОНХОЭКТАТИЧЕСКОЙ БОЛЕЗНИ
J 47. Бронхоэктатическая болезнь |
ОСОБЕННОСТИ ТЕЧЕНИЯ И ОСЛОЖНЕНИЯ
| Периодические обострения процесса | Сменяющиеся длительными ремиссиями | |||
Приходится на осенне-весенний период | Связана с переохлаждением, гриппом | |||
Заболевание носит прогрессирующий характер: осложняется | ||||
Обструктивным бронхитом | Легочным сердцем | Бронхиальной астмой | Амилоидозом | |
ЛЕЧЕНИЕ БРОНХОЭКТАТИЧЕСКОЙ БОЛЕЗНИ
1. АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ | |||
Полусинтетические пенициллины | |||
| Ампициллин | таблетки, капсулы по 0,25 г | каждые 4-6 часов в/м, в/в | |
| флаконы по 0,25 и 0,5 г | Высшая суточная доза – 12 г | ||
| Бекампициллин | внутрь через каждые 6-8 часов | Средняя суточная доза – 2,4-3,2 г | |
| Амоксициллин | внутрь каждые 8 часов | Средняя суточная доза – 1,5-3 г | |
| Циклациллин | каждые 8 часов | Средняя суточная доза – 1-2 г | |
| Аугментин | по 1-2 таблетки | 3 раза в сутки каждые 8 часов | |
| сочетание амоксициллина (250 г) и клавулановой кислоты (125 г) | |||
| Ампиокс | таблетки и капсулы по 0,25 г и флаконы по 0,1, 0,2 и 0,5 г | ||
| сочетание ампициллина и оксациллина (2:1) | Средняя суточная доза – 2-4 г | ||
Цефалоспорины первого поколения
| Цефалоридин (цепорин,лоридин) | флаконы по 0,25, 0,5 и 1 г | Средняя суточная доза – 3-4 г | ||
| в/м, в/в через 6 часов | ||||
| Цефазолин (кефзол, цефамезин, ацеф) | флаконы по 0,25, 0,5, 1, 2 и 4 г | Суточная доза – 1-2 г | ||
| в/м, в/в через 6 часов | ||||
второго поколения | ||||
| Цефадроксил (дурацеф) | внутрь с интервалами 12 часов | Средняя суточная доза – 2 г | ||
| Цефамандол (мандол) | в/в/, в/м через 6 часов | Суточная доза – 2-4 г | ||
| Цефоранид (прецеф) | в/в/, в/м через 12 часов | Суточная доза – 1 г | ||
третьего поколения | ||||
| Цефотетан (цефотан) | в/в/, в/м через 12 часов | Средняя суточная доза – 3-4 г | ||
| Цефатоксим (клофаран) | по 1 г в/м, в/в через 8 ч | Средняя суточная доза – 4 г | ||
четвертого поколения | ||||
| Цефтазидим | ампулы по 0,25, 0,5, 1 и 2 | Средняя суточная доза – 2 г | ||
| (кефадим, фортум) | в/в/, в/м через 12 часов | Cочетается с метрогилом | ||
| Цефроперазол (цефробид) | в/в/, в/м через 12 часов | Средняя суточная доза 2-4 г | ||
Аминогликозиды
| Гентамицин (гарамицин) | ампулы по 2 мл 4% | Суточная доза – 2,4-3,2 мг/кг |
| Тобрамицин | ампулы по 2 мл 80 мг | в/в, в/м с интервалом 8 часов |
Тетрациклины
Тетрациклин | таблетки по 0,1 и 0,25 г | Суточная доза – 1-2 г |
| интервал 6 часов | ||
| Доксициклин (вибрамицин) | капсулы по 0,5 и 0,1 г | Внутрь применяют по 0,1 г 2 раза в сутки |
| ампулы для в/в введения по 0,1 г |
Хинолины
| Офлоксацин (таривид) | в таблетках по 0,2 г | Применяется 2 раза в день. |
| флаконы по 0,2 г в/в | В сутки 0,4-0,8 г. | |
| Ципрофлоксацин (ципробай) | таблетки по 0,25, 0,5 и 0,75 г, | Средняя суточная доза –1 г |
| флаконы по 50 мл | ||
| Абактал (перфлоксацин) | в таблетках по 0,4 г | внутрь по 0,4 г 2 раза в день |
| ампулах по 5 мл (0,4 г) в/в | в 250 мл 5 % раствора глюкозы |
2. САНАЦИЯ БРОНХИАЛЬНОГО ДЕРЕВА
| Инстилляция через носовой катетер (метод интратрахеальных промываний) или при бронхоскопии | вводят лечебные растворы антисептиков | |
| 10 мл 1:1000 раствора фурацилина | ||
| 10 мл 1% раствора диоксидина | ||
| Муколитики (мукосольвин, ацетилцистеин –2 мл 10% раствора) | ||
| Постуральный дренаж несколько раз в день | Прием бронходилататоров и отхаркивающих средств | |
| Массаж грудной клетки, ЛФК | ||
3. ДЕЗИНТОКСИКАЦИОННАЯ ТЕРАПИЯ
4. ИММУНОМОДУЛИРУЮЩАЯ ТЕРАПИЯ
| Декарис (левамизол) | по 100-150 мг в день | 2-3 дней с 4-дневным перерывом (8-12) |
| Т-активин | по 100 мг 1 раз в день | в течение 3-4 дней |
Бронхоэктатическая болезнь лечение. Бронхоэктатическая болезнь легких симптомы. Бронхоэктатическая болезнь диагностика.
Наша задача – подобрать схему лечения, которая облегчит состояние пациента c бронхоэктатической болезнью и вернет ему
комфортное эмоциональное состояние.
- Причины бронхоэктатической болезни
Патологические механизмы заболевания
остаются до конца не установленными. В значительной мере доказана роль
генетического фактора как основной первичной причины бронхоэктатической
болезни. К развитию бронхоэктазов может приводить врожденная слабость
бронхиальной стенки, недостаточное развитие гладкой мускулатуры бронхов. Старт болезни,
как правило, дают инфекционно-воспалительные заболевания бронхов и легких
(особенно рецидивирующие). Вторичные бронхоэктазы нередко сопутствуют
муковисцидозу — системному заболеванию, связанному с нарушением функций желез
внешней секреции и дыхательных органов. Кроме того, развитию болезни
способствуют хронические бактериальные процессы верхних дыхательных путей (гнойные
тонзиллиты, синуситы, аденоиды и т.д.), которые выявляются почти у половины
пациентов.
В процессе диагностики бронхоэктатической
болезни важно отделить первичное заболевание от вторичных патологических
процессов, а также от других заболеваний бронхолегочной системы. В тех случаях,
когда вторичные бронхоэктазы становятся следствием хронического воспалительного
процесса, как правило, развиваются патологические изменения в респираторном
отделе легких, что и отличает вторичную патологию от самостоятельного
заболевания. Рентгенологическое обследование при бронхоэктатической болезни
помогает выявить очаги пневмосклероза, а компьютерная томография – определить
объем поражения.
Для диагностики бронхоэктатической
болезни специалисты Ильинской больницы используют метод визуального осмотра
бронхов – бронхоскопию. Во время этой эндоскопической процедуры под местным
обезболиванием врач вводит в дыхательные пути гибкий эндоскоп с оптической
системой и проводит осмотр внутренней поверхности бронхов. При помощи
манипулятора для проведения биопсии специалист может взять образцы тканей для
дальнейшего гистологического исследования. Кроме того, бронхоскопия позволяет
вводить внутрь бронхиального дерева лекарственные препараты, что делает ее не
только диагностической, но и лечебной процедурой.
- Лечение бронхоэктатической болезни
Одним из основных методов
консервативной терапии бронхоэктатической болезни является санация
бронхиального дерева с удалением гнойной мокроты и последующим введением
антимикробных средств, воздействующих на патологическую микрофлору. Подобные
манипуляции могут быть проведены через трансназальный катетер или во время
бронхоскопии. Благоприятное воздействие при заболевании могут оказать и
средства вспомогательной терапии: постуральный дренаж (физиотерапевтический
метод, способствующий очищению бронхов от мокроты), вибрационный массаж грудной
клетки, дыхательная гимнастика и т.д. При наличии болевого синдрома, врачи
Ильинской больницы проводят симптоматическое лечение с помощью анальгетических
препаратов, способных облегчить состояние пациента и вернуть ему комфортное
эмоциональное состояние, необходимое для последовательного достижения стойкого
терапевтического эффекта.
Страница не найдена |
Страница не найдена |
404. Страница не найдена
Архив за месяц
ПнВтСрЧтПтСбВс
262728293031
12
12
1
3031
12
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
Необходимость компьютерной томографии при болезни легких
Болезни легких по-прежнему являются одной из самых распространенных патологий, которой страдает огромное количество людей. Причина этой проблемы заключается в экологическом загрязнении воздуха, скапливающихся отходов промышленности, выхлопных газов автомобилей, продуктов энергетики, последствий войн, промышленных аварий. Огромное количество людей заболевает бронхо-легочной патологией, не смотря на современный и высокий уровень медицинской помощи.
Классические рентгенологические методики позволяют идентифицировать болезни легких только в очевидных случаях. В свою очередь, компьютерная томография относится к видам диагностики, которые без преувеличения можно назвать революционным прорывом в способах определения заболеваний. Клиника Dixion обладает высококачественным оборудованием, которое позволяет провести полный курс самых разнообразных диагностических манипуляций.
ПОКАЗАНИЯ ДЛЯ ПРОВЕДЕНИЯ КОМПЬЮТЕРНОЙ ТОМОГРАФИИ В КЛИНИКЕ DIXION
- Легочные формы туберкулеза
- Доброкачественные и злокачественные опухоли легких и органов средостения
- Метастазы, их количества и распространенность
- Аневризм грудного отдела аорты
- Эмфиземы легких и бронхоэктатическая болезнь
- Инородные тела в трахее, бронхах и мелких бронхиолах
- Обнаружение точной локализации и размеров опухолей грудной клетки
- Определение гнойно-очаговых процессов
- Определение проникновения тканей злокачественных новообразований из шеи на органы грудной клетки
- Определение состояния лимфатических узлов и сосудов
- Выявление сосудистых проблем, связанных с расслоением стенки артерий
Компьютерная томография позволяет своевременно обнаружить заболевания самой разной сложности, а результаты обследований помогают врачам назначить эффективное лечение.
Лечитесь с комфортом в клинике Dixion! ⠀ ⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀⠀ ⠀ ⠀ ⠀ ⠀⠀⠀⠀⠀⠀⠀⠀⠀ ⠀⠀⠀⠀⠀ ⠀
Бронхоэктатическая болезнь у детей > Клинические протоколы МЗ РК
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
• Увлажненный кислород 1-2 л\мин.
• Аминофиллин, ампула
Другие виды лечения
Другие виды лечения, оказываемые на амбулаторном уровне
Массаж дренажный грудной клетки:
| Порядок проведения массажа по расположению долей легких | Отделы легких | Положение тела |
| 1 и 2 | Для верхне-передних долей легких | Положение, сидя или стоя с опорой спины, голова прямо |
| 3 и 4 | Для верхне-задних долей легких | Положение сидя или стоя с опорой груди |
| 5 | Для правой средней доли | В разогнутом положении на валике на левом боку, правая рука поднята вверх за голову, ноги вниз |
| 6 | Для средних отделов слева | В разогнутом положении на валике на правом боку, левая рука поднята вверх за голову, ноги вниз |
| 7 и 8 | Для правой и левой нижних долей | Положение лежа на животе, либо на валике, либо на дренажной доске, голова резко опущена вниз, ножной конец приподнят вверх |
Другие виды, оказываемые на стационарном уровне: массаж грудной клетки.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводятся.
Хирургическое вмешательство
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
• торакотомия: операция односторонних кистозных бронхоэктазах.
Профилактические мероприятия:
• ограничение контактов с больными и вирусоносителями, особенно в сезоны повышения респираторной заболеваемости;
• ношение масок и мытье рук членов семьи с заболеванием ОРВИ;
• поддержание оптимального воздушного режима в помещении;
• проведение закаливающих мероприятий.
Дальнейшее ведение:
Пациенты находятся на диспансерном наблюдении (осмотры проводятся 1 раз в 6 месяцев).
• ОАК;
• Рентгенография грудной клетки;
• Спирография.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
• исчезновение втяжения нижней части грудной клетки;
• нормализация частоты дыхания;
• положительная перкуторная и аускультативная динамика;
• уменьшение интоксикации;
• отсутствие осложнений.
Радиология — бронхоэктазы
Визуализация бронхоэктазов
Бронхоэктазия определяется как необратимое расширение части бронхиального дерева. Три наиболее важных механизма, которые способствуют патогенезу бронхоэктазов, — это инфекция, обструкция дыхательных путей и перибронхиальный фиброз.
Визуализация играет ключевую роль в диагностике бронхоэктазов. Компьютерная томография высокого разрешения (HRCT) является краеугольным камнем в радиологической диагностике клинически подозрительных случаев.КТВР — наиболее чувствительный и специфический неинвазивный метод диагностики бронхоэктазов. В дополнение к постановке диагноза картина заболевания на КТВР может позволить ограничить дифференциацию одним / несколькими конкретными причинными объектами.
Рентгенограмма у пораженных людей часто нормальная или неспецифическая. Его роль в основном сводилась к наблюдению за интеркуррентной инфекцией, прогрессирующим коллапсом долей или подозрением на развитие полостной болезни у пациентов с известными бронхоэктазами.
При описании бронхоэктазов использовались определенные описательные термины. Они только описывают внешний вид пораженных дыхательных путей, но не ускользают от конкретной причины.
Эти условия включают:
Цилиндрический (трамвайный знак):
Это описание относится к расширенным дыхательным путям, видимым в горизонтальной ориентации.
Кольцо с печаткой:
Это описание дыхательных путей, рассматриваемых в поперечной плоскости.Расширенные дыхательные пути прилегают к ветви легочной артерии, создавая вид кольца.
Варикозное расширение
Подразумевает неравномерное расширение бронхов.
Кистозная или саккулярная
Скопление тонкостенных кистозных пространств
Выводы рентгенографии
Прямые указатели
Непрозрачность параллельных линий (слежение за трамваем) Рис. 1а, б
Трубчатые помутнения (слизистая оболочка бронхов) Рис.2
Кольцевые помутнения (расширенные концевые бронхи) Рис.1
Косвенные знаки
Долевой ателектаз (вторичный по причине закупорки слизистой) Рис.1
Компенсаторное чрезмерное вдувание менее пораженной доли / легкого Рис.
Техника мультидетекторной КТ-визуализации
Многодетекторные компьютерные томографы
позволяют получать объемные данные со сканированием всей грудной клетки за одну задержку дыхания.Это может быть достигнуто за несколько секунд или меньше, тем самым сводя к минимуму артефакты дыхательных и сердечных движений. Затем изображения могут быть реконструированы в нескольких плоскостях и толщинах срезов. Рекомендуется реконструировать изображения тонких срезов толщиной 1-2 мм через каждые 10 мм, то есть сканированные изображения не являются смежными. При использовании этого метода в просматриваемых изображениях есть пробелы, поэтому из объемного набора данных также должна быть предоставлена вторая серия, содержащая более толстые (5 мм), но непрерывные срезы. Это гарантирует, что дополнительные патологии, такие как небольшие узелки в легких или новообразования, не будут случайно пропущены.
Иногда бывает полезно получить изображения выдоха, чтобы оценить степень захвата воздуха, как очагового, так и диффузного. Хотя это действительно создает проблемы, связанные с повышенной дозой облучения, в определенных клинических ситуациях это может быть оправдано, например, врач может с подозрением относиться к поражению небольших дыхательных путей, что не всегда можно оценить с помощью инспираторной КТВР. Истечение срока может преувеличить эти результаты, демонстрируя мозаику / географические области захвата воздуха. Особым заболеванием, при котором это может наблюдаться, является облитерирующий бронхиолит.
Интерпретация HRCT:
Расширение бронхов.
Это наиболее важный результат для постановки диагноза бронхоэктазии. Расширение определяется как внутренний диаметр бронха, больший, чем диаметр прилегающей легочной артерии. Это называется знаком перстня-печатки. Рис. 3a, b, c, d
Отсутствие сужения бронхов.
Нормальные дыхательные пути уменьшаются в размере по мере того, как они расширяются к периферии легких.Рис 4
Визуализация бронхов в пределах 1 см от реберной плевры.
Нормальные дыхательные пути не должны визуализироваться так далеко по периферии легких. Рис 5
Визуализация бронхов, примыкающих к плевре средостения. Рис 6а, б
Мукоидная импакция. Могут быть видны как дольчатые, трубчатые ветвящиеся структуры. Слизистая может стать плотной из-за хронического уплотнения. Рис 7
Утолщение бронхиальной стенки. Это неспецифично и может быть обратимым, если имеется интеркуррентная инфекция, приводящая к развитию острого бронхита.Рис 8
Мозаичное затухание легких. Этот термин используется для описания неоднородной плотности легких из-за захвата воздуха в пораженных сегментах легких и, как следствие, имеет географическое распространение. Это открытие может быть произведено или преувеличено по истечении срока годности. Рис 9.
Функции КТ для прогнозирования смертности (Loebinger et al 2011):
увеличенная толщина стенки
эмфизема
степень дилатации
закупорка малых и больших дыхательных путей
мозаика
Заключение
HRCT продолжает оставаться золотым стандартом для установления диагноза, анатомической протяженности и тяжести бронхоэктазов.
Рентгенография используется для последующего наблюдения за этими пациентами после установления диагноза, особенно когда они поступают остро с обострением. Поскольку бронхоэктазы — это хроническое заболевание, часто требующее многократных госпитализаций в течение всей жизни в связи с обострениями, мы должны учитывать кумулятивную дозу облучения каждого пациента. При трудных для интерпретации рентгенограммах или пациентах, которым не удалось улучшить лечение после приема традиционных антибиотиков, HRCT может использоваться для помощи в постоянном ведении пациентов, исключая необычные инфекции, такие как мицетома, демонстрируя новый или прогрессирующий коллапс долей или для проведения бронхоскопии.
Список литературы
Бронхоэктазия — рентгенография и компьютерная томография
Бронхоэктаз сложно идентифицировать на рентгенограммах грудной клетки, и часто он отчетливо виден только в тяжелых случаях, как в этом примере у молодого пациента с муковисцидозом. На рентгенограмме (а) вы заметите, что легкие гиперинфлированы (обратите внимание на опущенные диафрагмы и тупые реберно-диафрагмальные углы). Есть Port-a-Cath на месте (стрелка). Наиболее распространенные сценарии использования одного из этих устройств венозного доступа в нашем учреждении — у онкологических пациентов, проходящих химиотерапию, и у пациентов с муковисцидозом.
В легких видны множественные кистозные структуры, особенно в средней и верхней зонах. Их легче идентифицировать на увеличенном изображении (b), обозначенном стрелками. Они представляют собой сильно расширенные бронхи. Соответствующее изображение коронарной КТ грудной клетки (c) показывает эти расширенные бронхи гораздо более четко. Кроме того, в правом легком вы можете увидеть один из типичных признаков бронхоэктазии при КТ, известный как знак «перстень с печаткой» — он обведен кружком, а его увеличенная версия показана на изображении (d).Этот вид вызван расширенным бронхом и сопровождающей его легочной артерией — артерия представляет собой небольшой узелок мягких тканей латеральнее бронха и обозначен стрелкой. Обычно диаметр артерии равен диаметру соседнего бронха, поэтому этот признак полезен при диагностике легких бронхоэктазов на КТ.
Существует несколько потенциальных причин бронхоэктазов, включая врожденные нарушения, обструкцию бронхов (например, доброкачественное новообразование), хроническую инфекцию и «тяговые» бронхоэктазы (вызванные соседним фиброзным процессом — см. Пример здесь).
Расположение бронхоэктазов помогает сузить дифференциальный диагноз, если основная причина неизвестна. Муковисцидоз является наиболее частой причиной бронхоэктазов с преобладанием верхних долей, тогда как бронхоэктазы с преобладанием нижних долей могут быть вызваны рецидивирующими инфекциями, аспирацией и тракцией из-за интерстициального фиброза. При синдроме Картагенера (первичная цилиарная дискинезия с situs inversus) ассоциированные бронхоэктазы поражают нижние доли, а также среднюю долю и язычок.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера на прием файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.
Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Бронхоэктатическая болезнь — AMBOSS
Последнее обновление: 23 сентября 2020 г.
Резюме
Бронхоэктазия — это необратимое и аномальное расширение бронхиального дерева, которое, как правило, вызывается циклами воспаления бронхов в дополнение к закупорке слизистой и прогрессирующей деструкции дыхательных путей.Хотя широкое использование антибиотиков сделало бронхоэктазы редкими, такие состояния, как муковисцидоз (CF), тяжелая или затяжная пневмония, иммунодефицит и ХОБЛ, продолжают вызывать его. Наиболее важным клиническим проявлением является хронический кашель с обильным слизисто-гнойным отхождением мокроты. Другие симптомы могут включать одышку, риносинусит и кровохарканье. При физикальном осмотре при аускультации выявляются хрипы и хрипы, часто сопровождающиеся хрипами. Компьютерная томография высокого разрешения — лучший диагностический тест, который показывает утолщенные стенки бронхов, вид печатки и линии «трамвайных путей».Лечение направлено на облегчение симптомов и предотвращение обострений и включает легочную физиотерапию и антибиотики для лечения основных инфекций. В редких случаях массивное кровохарканье может осложнить бронхоэктазы и потребовать хирургического вмешательства или эмболизации легочной артерии.
Этиология
Бронхоэктазия требует сочетания двух важных процессов, происходящих в бронхах: либо местной инфекции, либо воспаления наряду с недостаточным удалением секрета, обструкцией дыхательных путей или нарушением защитных сил организма.Эти процессы приводят к постоянному расширению дыхательных путей.
- Легочные инфекции (например, бактериальные, вирусные, грибковые), особенно тяжелые или хронические инфекции
- Нарушения очистки секрета или закупорка слизистых оболочек
- Сужение бронхов или другие формы обструкции
- Иммунодефицит (например, общий вариабельный иммунодефицит, гипогаммаглобулинемия, ВИЧ)
- Хронические воспалительные заболевания (например, ревматоидный артрит, синдром Шегрена, болезнь Крона)
19 [Ссылки]: 1 [2] [3]
Клинические особенности
Бронхоэктаз следует подозревать у пациентов с хроническим кашлем, который выделяет большое количество мокроты.
Каталожные номера: [3] [5]
Диагностика
- Изображение
- Рентген грудной клетки: лучший начальный тест
- Воспаление и фиброз стенок бронхов приводят к появлению параллельных линий «трамвайных путей».
- Тонкостенные кисты (т. Е. Расширенные бронхи, образующие мешочки), возможно, с уровнями воздух-жидкость.
- Поздняя стадия бронхоэктазов: ячеистая
- Компьютерная томография высокого разрешения (КТВР): подтверждающий тест
- Расширенные бронхи с утолщенными стенками; возможное появление перстней и трамвайных путей
- Кисты, особенно на концах бронхов в нижних долях, и соты.
- Рентген грудной клетки: лучший начальный тест
- Другие исследования
Бронхоэктазия не может быть исключена с помощью рентгена грудной клетки — это должно быть подтверждено с помощью компьютерной томографии!
Каталожные номера: [3] [5] [6] [7]
Лечение
Бронхоэктаз — это постоянный анатомический порок развития, который невозможно вылечить.Однако симптомы и развитие болезни можно контролировать. Также очень важно лечение любой основной причины.
- Консервативный
- Инвазивные процедуры
Ссылки: [1] [2] [3] [5] [8]
Осложнения
Каталожные номера: [5]
Перечислим наиболее важные осложнения. Выбор не исчерпывающий.
Профилактика
Ссылки: [5]
Список литературы
Magis-Escurra C, Reijers MH.Бронхоэктатическая болезнь. Клинические данные BMJ . 2015; 2015 г.
.Гао Й, Гуань В., Лю С. и др. Этиология бронхоэктазов у взрослых: систематический обзор литературы. Респирология . 2016; 21 год
(8): с.1376-1383.
DOI: 10.1111 / resp.12832. | Открыть в режиме чтения QxMDЧанг А.Б., Буш А., Гримвуд К. Бронхоэктазия у детей: диагностика и лечение. Ланцет . 2018; 392
(10150): с.866-879.
DOI: 10.1016 / s0140-6736 (18) 31554-х. | Открыть в режиме чтения QxMDГао Ю., Гуань В., Чжу Ю., Чен Р., Чжан Г. Устойчивая к антибиотикам инфекция Pseudomonas aeruginosa у пациентов с бронхоэктазами: распространенность, факторы риска и прогностические последствия. Международный журнал хронической обструктивной болезни легких . 2018; Том 13
: с.237-246.
DOI: 10.2147 / copd.s150250. | Открыть в режиме чтения QxMD- Каспер Д.Л., Фаучи А.С., Хаузер С., Лонго Д., Джеймсон Л.Дж., Лоскальцо Дж. Принципы внутренней медицины Харрисона .
McGraw-Hill Medical Publishing Division
; 2016 г. King PT. Патофизиология бронхоэктазов. Int J Chron Obstruct Pulmon Dis . 2009; 4
: с.411-419.Чалмерс Дж.Д., Чанг А.Б., Чотирмалл С.Х., Дхар Р., МакШейн П.Дж.. Бронхоэктатическая болезнь. Nature Reviews Праймеры для болезней . 2018; 4
(1).
DOI: 10.1038 / s41572-018-0042-3.| Открыть в режиме чтения QxMD- Бронхоэктатическая болезнь.
http://www.merckmanuals.com/professional/pulmonary-disorders/bronchiectasis-and-atelectasis/bronchiectasis .
Обновлено: 1 июля 2013 г.
Доступ: 14 февраля 2017 г. Polverino E, Goeminne PC, McDonnell MJ и др. Рекомендации Европейского респираторного общества по лечению бронхоэктазов у взрослых. Eur Respir J . 2017; 50
(3): с.1700629.DOI: 10.1183 / 13993003.00629-2017. | Открыть в режиме чтения QxMD
Симптомы и диагностика бронхоэктазов | Американская ассоциация легких
Каковы симптомы бронхоэктазии?
Симптомы бронхоэктазов развиваются через месяцы или годы и постепенно ухудшаются. Два основных симптома — это кашель и ежедневное выделение слизи (мокроты). К другим симптомам обычно относятся:
- Ежедневный кашель желтой или зеленой слизью
- Одышка, усиливающаяся во время обострений
- Усталость, усталость или усталость
- Лихорадка и / или озноб
- Свистящий звук во время дыхания
- Кашель с кровью или слизью, смешанной с кровью, состояние, называемое кровохарканьем
- Боль в груди из-за повышенного усилия дышать
- Клубнище или утолщение кожи под ногтями
Как диагностируется бронхоэктаз?
Бронхоэктазия — недиагностированное состояние.Если есть подозрение на это, ваш врач сначала потребует подробный семейный анамнез и анализы крови, чтобы определить, есть ли у вас основное заболевание, которое может вызвать бронхоэктазы. Эти анализы крови также могут сказать вашему врачу, если у вас низкий уровень клеток крови, борющихся с инфекциями.
Поскольку это заболевание легких, ваш врач также захочет проверить вашу функцию легких. Они начнут с прослушивания ваших легких, чтобы проверить наличие закупорок и аномалий. Функциональные тесты легких могут определить, насколько хорошо работают ваши легкие.Кроме того, посев мокроты может определить, есть ли у вас в легких бактерии.
Как только они исключат другие причины ваших симптомов, наиболее распространенный способ диагностики бронхоэктазов — это рентген грудной клетки или компьютерная томография. Оба теста создают подробные изображения ваших легких, сердца или дыхательных путей и дают врачу полную картину вашей ситуации.
В тяжелых случаях, когда бронхоэктазы не поддаются лечению, врачи могут порекомендовать бронхоскопию. Эта гибкая узкая трубка вводится в дыхательные пути, чтобы помочь найти закупорки и источники инфекции.
Когда обращаться к врачу
Пациентам, у которых диагностирован бронхоэктаз, важно регулярно посещать врача для периодических осмотров. См. Вопросы, которые можно задать врачу.
Живите своей жизнью с бронхоэктазами
- Выучить
- Получение диагноза
Что может спросить врач и почему
Если вы обратитесь к врачу по поводу имеющихся у вас симптомов, он задаст вам вопросы о:
- Симптомы, которые у вас есть e.грамм. кашель, мокрота, одышка, количество инфекций и курсов антибиотиков.
- Как долго у вас наблюдаются эти симптомы? Иногда у людей с бронхоэктазами симптомы проявляются довольно долго до постановки диагноза.
- Любые другие проблемы со здоровьем или лекарства, которые вы можете принимать.
- Любая семейная история проблем со здоровьем.
- Ваш врач также должен спросить вас о курении или контакте с чем-либо, что потенциально может повлиять на легкие человека. Люди с бронхоэктазами часто никогда не курили, в то время как некоторые заболевания легких вызваны курением, поэтому важно спросить, чтобы убедиться в правильности диагноза.
- Если есть подозрение на бронхоэктаз, вас направят к врачу больницы, специализирующемуся на этом состоянии.
Как вы себя чувствуете
- Диагноз бронхоэктаза влияет на людей по-разному, и реакции могут включать неверие, беспокойство или даже облегчение от объяснения ваших симптомов. Некоторые люди могут расстроиться, если симптомы у них наблюдаются в течение длительного времени.
- Мы опросили пациентов, чтобы узнать об их опыте постановки диагноза, и вот некоторые из их мыслей:
«Я был шокирован, но отчасти рад, потому что это объясняло, почему я так долго не чувствовал себя хорошо» Том, 33
«Что сначала пришло мне в голову… чем это вызвано? Можно ли вылечить? Что это значит для меня? » Майк, 43
«Бронхоэктатическая болезнь… Я просто подумал, что это другое слово для обозначения« бронхита », я особо не задумывался об этом.” Пол, 75
«Я часто задаюсь вопросом:« Было ли это у меня в детстве? » когда я вспоминаю разные симптомы, которые у меня были ». Ширли, 67
Рентген и компьютерная томография
- Вам, скорее всего, сначала сделают рентген грудной клетки, а затем проведут компьютерную томографию легких, если есть подозрение на бронхоэктаз.Это может быть запрошено вашим терапевтом или при посещении больничной клиники.
- Рентген грудной клетки не обязательно показывает какие-либо изменения у пациентов с бронхоэктазами, и компьютерная томография необходима для подтверждения диагноза.
Это изображение, которое вы получите при компьютерной томографии легких. Эти изображения сделаны в виде «срезов» легких и смотрятся так, как если бы вы смотрели с ног, когда вы лежали. Ваш врач сможет увидеть любые изменения, которые обычно наблюдаются при бронхоэктазах.
Дыхательные пробы
Дыхательные пробы
- Их также можно назвать функциональными тестами легких, легочными функциональными тестами или спирометрией.
- Иногда это может сделать ваш терапевт, но чаще они проводятся в больничной клинике специалистом по лечению легких, физиологом легких или врачом.
- Этот тест показывает, насколько хорошо работают ваши легкие, и может помочь в лечении.
- Ваши результаты могут быть нормальными, даже если у вас есть бронхоэктазы, или они могут показывать некоторые изменения.
- Вы, вероятно, будете повторять эти тесты каждый раз, когда будете на приеме в клинике, чтобы можно было следить за функцией легких и прогрессом.
Дыхательные тесты выполняются на изображенном на рисунке аппарате.
Когда вы вдыхаете в прикрепленную трубку, аппарат записывает, сколько воздуха вы можете выдохнуть за 1 секунду (ОФВ1 или объем форсированного выдоха), а также когда вы полностью выдохнете (ФЖЕЛ или форсированная жизненная емкость легких).Машина построит график, подобный приведенному ниже.
Затем результаты сравниваются с ожидаемыми для человека вашего возраста и роста. Таким образом мы сможем увидеть, работают ли ваши легкие должным образом.
Анализ мокроты (мокроты)
- Очень важно иметь возможность удалить мокроту из груди, а также регулярно отправлять образцы в лабораторию для анализа.
- Таким образом мы сможем увидеть, какие микробы могут присутствовать в легких, что может помочь вам в лечении.
- При посещении клиники вас попросят сдать образец мокроты в стерильной посуде.
- Будет полезно, если вы можете попробовать сдать образец при инфекции или обострении болезни, прежде чем начать курс антибиотиков, чтобы убедиться, что вы принимаете правильное лечение. Вы можете начать прием антибиотиков до получения результатов, поскольку это может занять несколько дней.
Анализы крови
- При диагностике бронхоэктатической болезни необходимо сделать определенные анализы крови.Часто это делается на вашем первом визите в больницу, но может и ваш терапевт.
- После этих первоначальных анализов крови вам, вероятно, не понадобятся регулярные анализы крови, если в этом есть особая необходимость. Некоторые лекарства могут потребовать регулярных анализов крови.
Ваша кровь будет отправлена на:
Иммунология
Проверка вашей иммунной системы и реакции вашего организма на определенные бактерии, вакцины и другие вещества, на которые у вас может быть аллергия.
Гематология
Проверка клеток крови.
Биохимия
Проверка почек, печени и уровня витамина D.
Генетика
В определенных ситуациях могут быть проведены более подробные генетические тесты.
Более подробные тесты
- Иногда необходимо проводить более подробные тесты.
- Это может включать генетические тесты или тесты того, как работают реснички (крошечные волоски в легких и дыхательных путях), в зависимости от вашего возраста и семейного анамнеза, или специальные типы изображений, например, если вы кашляли кровью (кровохарканье), или исследование легких с помощью камеры, называемое бронхоскопией. Это дополнительные тесты, которые обычно не проводятся. Ваш врач объяснит вам об этих тестах, если они вам понадобятся.
- Британское торакальное общество разработало рекомендации по бронхоэктазу, в которых подробно описывается, какие анализы следует делать и почему.Это руководство написано для профессионалов здравоохранения, а не для пациентов.
Вернуться к началу
Диагностическая визуализация диффузного инфильтративного заболевания легких — FullText — Респирация 2004, Vol. 71, № 1
Абстрактные
Обычная рентгенография грудной клетки остается первым методом диагностики диффузного инфильтративного заболевания легких, но имеет ограниченную диагностическую чувствительность и специфичность.Многие заболевания остаются скрытыми или неправильно оцениваются с помощью рентгена грудной клетки, проявляясь неспецифическим «ретикулонодулярным паттерном». КТ высокого разрешения (КТВР) на самом деле является рекомендуемым методом визуализации при диагностике, оценке и последующем наблюдении за этими заболеваниями, позволяя также оценить эффективность медикаментозной терапии и выбрать тип и место проведения биопсии. при необходимости. Для получения высококачественных снимков HRCT необходимо использовать соответствующие методы, при этом наиболее важными факторами являются тонкая коллимация и алгоритм высокой пространственной реконструкции.Узловой рисунок, линейные и ретикулярные помутнения, кистозные поражения, помутнения матового стекла и уплотнения являются наиболее частыми картинами КТВР при диффузном инфильтративном заболевании легких. В этой статье рассматривается роль рентгенографии грудной клетки и КТВР в диагностике и оценке этих заболеваний, технические аспекты КТВР, ее клинические показания и рентгенологическая картина наиболее распространенных типов хронических диффузных инфильтративных заболеваний легких.
© 2004 S. Karger AG, Базель
Введение
Радиологический диагностический подход к диффузному инфильтративному заболеванию легких классически основан на рентгенографии грудной клетки.Среди наиболее сложных задач радиологии рентген грудной клетки остается непревзойденным по стоимости, дозе облучения, доступности и простоте выполнения. Однако рентгенография грудной клетки имеет существенные ограничения: она нормальна у 10–15 процентов симптомных пациентов с доказанным инфильтративным заболеванием легких [1, 2]; он может имитировать интерстициальное заболевание у пациентов с различными поражениями легких (например, парасептальная эмфизема и заболевание мелких дыхательных путей) и часто является довольно неспецифическим, хотя и ненормальным.
Периферические ретикулярные, кистозные, линейные, узловые поражения и плотность матового стекла являются основными радиологическими картинами, используемыми при интерпретации диффузной болезни легких при простой пленочной интерпретации.К сожалению, интерстициальное заболевание легких часто проявляется неспецифическим «ретикулонодулярным» паттерном [3]. Распределение помутнений и история болезни играют фундаментальную роль в оценке неспецифических паттернов.
В нескольких исследованиях общая чувствительность и специфичность рентгеновских лучей грудной клетки составляли 80 и 82% соответственно для выявления диффузного заболевания легких; Уверенный диагноз был возможен только в 23% случаев, а верный — в 77% [4].
С 1982 года, когда Todo et al.[5] впервые описали методику КТВР, высокая корреляция между результатами КТВР и отклонениями, наблюдаемыми на соответствующих образцах легких с фиксированным раздувом, вызвала большой интерес [5, 6]. Впервые вторичная легочная долька и анатомические детали, такие как междолевые щели, междольковые перегородки, центральнолобулярные артериальные ветви и, в некоторых случаях, тонкие внутрилобулярные перегородки могут быть правильно идентифицированы с помощью рентгенологического метода. В настоящее время, более чем через 20 лет после его внедрения, HRCT считается лучшим инструментом визуализации в этой области применения для оценки легочного интерстиция и вторичной легочной дольки для диагностики и оценки диффузного заболевания легких.
Несколько авторов сообщили о чувствительности 95% и специфичности, приближающейся к 100% для HRCT при обнаружении заболеваний [4, 7]. Уверенный конкретный диагноз был возможен примерно в половине случаев, и эти диагнозы оказались правильными в 93% по сравнению с 77% при рентгенографии грудной клетки.
Grenier et al. [8] оценили, используя байесовский анализ, последовательное значение клинических результатов рентгенографии грудной клетки и КТ для классификации хронического диффузного инфильтративного заболевания легких. Авторы продемонстрировали дополнительную диагностическую пользу КТВР: в серии из 100 пациентов с диффузным заболеванием легких точный диагноз был поставлен на основании клинических данных только в 27% случаев, увеличившись до 53% в сочетании с рентгенологическими данными и 61% с данными КТ.
В этой статье рассматривается роль рентгенографии грудной клетки и КТВР в диагностике и лечении диффузных инфильтративных заболеваний легких, технические аспекты КТВР, ее клинические показания и рентгенологические картины наиболее распространенных заболеваний.
Анатомические аспекты и технический подход
В высококонтрастной среде легкого разрешение КТВР составляет 0,2–0,3 мм. Такое «высокое» разрешение позволяет проводить радиологическую оценку анатомических и патологических данных, аналогично соответствующим образцам легких с фиксированным раздувом [9].
Наименьшей анатомической единицей легкого, видимой на КТВР, является вторичная легочная долька (долька Миллера), то есть наименьшая область паренхимы легкого, окруженная перегородками из соединительной ткани [10, 11] (рис. 1). Эти перегородки, известные как междольковые перегородки, лучше всего развиты и видны на периферии передней, латеральной, околородостенной области верхних и средних долей, а также на периферии передней и диафрагмальной областей нижних долей. В нормальном состоянии они видны лишь изредка, поскольку значение 0.Толщиной 1 мм они находятся на нижней границе разрешающей способности методики [12].
Рис. 1
HRCT — признак вторичной легочной дольки, наименьшего участка паренхимы легкого, окруженного перегородками из соединительной ткани; в середине дольки правильно определяется центрилобулярная артерия.
Аномальное утолщение межлобулярных перегородок, соответствующее линиям Керли на рентгенограмме грудной клетки, всегда выявляется на КТВР. Точно так же всегда можно обнаружить аномальное утолщение тонких внутрилобулярных перегородок, осевого интерстиция, окружающего бронховаскулярные пучки, и субплеврального периферического интерстиция.Центрилобулярная артерия (диаметром 1 мм) и внутрилобулярные ацинарные артерии (диаметром 0,5 мм) идентифицируются правильно, тогда как нормальные бронхиолы, снабжающие вторичную дольку (диаметром 1 мм), с толщиной стенки примерно 0,15 мм, являются за пределами разрешения КТВР [13]. Нормальные дыхательные пути во вторичных долях легких не обнаруживаются с помощью КТВР.
Клиническая роль HRCT в диффузном инфильтративном заболевании легких
HRCT играет решающую роль в исследовании диффузного заболевания легких и обычно используется для решения конкретных проблем, таких как [14]: (1) обнаружение и оценка характер, распределение и, в некоторых случаях, активность и потенциальная обратимость диффузного заболевания легких, в том числе у пациентов с симптомами с нормальной или неспецифической рентгенограммой грудной клетки; (2) прогноз ответа на терапию и вероятность выживания; (3) выбор типа и места биопсии при необходимости; (4) наблюдение за заболеваниями и оценка эффективности медикаментозной терапии и (5) оценка сопутствующих заболеваний, таких как эмфизема, бронхоэктазы и бронхиолит.
Технические характеристики
Для получения высококачественных снимков HRCT необходимо использовать соответствующие методы [6, 11, 15, 16, 17]. Цель HRCT — повысить пространственное разрешение для обнаружения небольших структур и тонких аномалий; высокая контрастность легких компенсирует потерю контрастного разрешения. Использование алгоритма тонкой коллимации и высокочастотной реконструкции — два наиболее важных фактора, которые влияют на пространственное разрешение и качество КТВР.Другими относительно менее важными контролируемыми факторами являются поле зрения, пик в киловольтах (кВп), мА, уровень и ширина окна. И последнее, но не менее важное: соблюдение требований и способность технолога научить пациента дышать до и во время сканирования имеют основополагающее значение для получения высококачественных изображений без движения. Пример стандартного протокола КТВР для диффузного заболевания легких приведен в таблице 1. Большинство сканирований ВРКТ получают при полном вдохе, когда пациенты находятся в положении лежа на спине; только в отдельных случаях требуется сканирование на животе и послеэкспираторное сканирование.
Таблица 1
Стандартный протокол HRCT для диффузного заболевания легких
Коллимация
Тонкая коллимация и алгоритмы высокой пространственной частоты используются для уменьшения усреднения объема и повышения пространственного разрешения изображений HRCT [18, 19]. Для оптимизации разрешения изображения следует использовать как можно более тонкую коллимацию (обычно 1–1,5 мм) [11]. Более тонкая коллимация (<1 мм) не улучшает пространственное разрешение и снижает отношение сигнал / шум. Более толстая коллимация (> 1.5–2 мм) не обнаруживает тонких различий в плотности паренхимы легких и ставит под угрозу правильную оценку небольших узелков, матового стекла (GGO), бронхоэктазов, стенок кист и утолщенных межлобулярных перегородок. Хотя срезы толщиной от 2 до 3 мм по-прежнему считаются высоким разрешением, субъективное ухудшение качества изображения заметно по сравнению с более тонкими срезами [20].
Алгоритм реконструкции
Алгоритм реконструкции обеспечивает частоту записи полученных данных сканирования при создании данных изображения [18].Стандартные алгоритмы реконструкции мягких тканей, используемые в обычной компьютерной томографии, характеризуются низкой пространственной частотой; эти алгоритмы сглаживают изображение, уменьшают шум изображения и улучшают контрастное разрешение с потерей пространственного разрешения. HRCT использует алгоритм реконструкции с высокой пространственной частотой (резкий или костный) для оптимизации анатомических деталей; границы структуры и границы раздела тканей кажутся более резкими, и, хотя шум увеличивается, а контрастное разрешение снижается, это уравновешивается высококонтрастной средой легких [11].
Отбор проб
HRCT — это метод отбора проб, при котором сканирование выполняется с разнесенными интервалами. При «диффузных» инфильтративных заболеваниях легких результаты патологии будут представлены для анализа по крайней мере на некоторых изображениях, полученных путем случайной выборки. Однако следует подчеркнуть, что этот метод «отбора проб» не подходит для обнаружения очень маленьких мультифокальных узелков, таких как метастазы, единичные легочные узелки или очаговое заболевание. Мы выполняем стандартное сканирование HRCT с интервалом 10 мм по всем легким, что является наиболее распространенным протоколом сканирования.Уменьшение интервала между изображениями для получения большего количества изображений не увеличивает диагностическую точность, но увеличивает продолжительность процедуры и увеличивает дозы облучения. В выбранных протоколах визуализация выполняется на заданных анатомических уровнях, таких как дуга аорты, киль или чуть выше диафрагмы; Если в дополнение к рутинному исследованию лежа на спине при полном вдохе необходимы специализированные исследования (сканирование HRCT на животе или выдохе), интервалы сканирования увеличиваются до 20 мм или выполняется только несколько изображений в патологических областях, чтобы уменьшить дополнительное облучение.
Положение пациента и дыхание
Обычно сканирование HRCT выполняется, когда пациент находится в положении лежа на спине при полном вдохе, тогда как положение лежа рекомендуется пациентам с нормальной или почти нормальной рентгенограммой грудной клетки. Они могут устранить зависимый ателектаз, проявляющийся в виде повышенного помутнения или тонких аномалий (линейная плотность, плохо очерченные участки повышенной плотности или матовое затухание) в заднебазальных сегментах легкого, что может имитировать ранние признаки инфильтративного заболевания [21]. .Сканирование на животе не требуется, если рентгенограмма грудной клетки явно ненормальна (например, при развитом интерстициальном фиброзе). Сканирование на выдохе необходимо выполнять, чтобы отличить неоднородное ослабление (матовое стекло) паренхимы легких из-за инфильтративного заболевания легких от мозаичной перфузии из-за захвата воздуха или обструкции сосудов [22, 23, 24].
Реконструкция мишени
Для уменьшения размера пикселя следует использовать наименьшее возможное поле зрения, которое охватывает и легкие, и наибольшую доступную матрицу при реконструкции данных сканирования (обычно 512 × 512) [15].Уменьшение размера пикселя относительно оцениваемой области означает улучшение и максимальное увеличение пространственного разрешения при сканировании HRCT. Увеличение изображения не приводит к дальнейшему улучшению пространственного разрешения, поскольку увеличивается только размер пикселя, но не разрешение.
Ширина окна и уровень
Не существует единой идеальной комбинации ширины окна и уровня для оценки паренхимы легких [15]; соответствующий уровень окна в случае подозрения на диффузное инфильтративное заболевание составляет от –500 до –900 единиц Хаунсфилда (HU), а уровень ширины — от 1100 до 2000 HU.Для оценки грудной стенки и средостения следует использовать традиционную ширину окна (350–450 HU) и уровни окон (50 HU). В отдельных случаях можно выбрать разные настройки окна.
Пик в киловольтах, миллиамперах и время сканирования
Шум изображения обратно пропорционален квадратному корню из числа фотонов, поступающих во время сканирования. Шум можно уменьшить, изменив кВп, мА и время сканирования. Время сканирования должно быть коротким (обычно 1 с), чтобы максимально уменьшить артефакты движения.Увеличение тока трубки (мА) или кВп может помочь уменьшить шум изображения. Как правило, значения мА (от 200 до 300 — для более крупных пациентов) и значения кВп (от 120 до 140) повышают качество изображений.
Были некоторые дебаты относительно использования уменьшенного тока трубки для получения изображений КТВР с методом уменьшенной дозы, потому что, хотя доза линейно связана с током трубки, любое уменьшение силы тока увеличивает шум изображения и может в некоторой степени сделать исследование недействительным. .
Некоторые исследователи сообщили, что для выявления мелких и незаметных аномалий (например, субплевральных линий или GGO) необходим минимум 160 мА, в то время как другие обнаружили, что повышенный шум и худшее качество изображения при использовании техники малых доз (всего 40 mA) не исключают выявления анатомических деталей [25, 26, 27, 28]. Эффективная доза исследования HRCT (сечения 1,5 мм, интервалы 10 мм, стандартные миллиамперы и киловольты) составляет примерно 1 миллизиверт (мЗв) по сравнению с 6.5 мЗв при обычной компьютерной томографии грудной клетки (10-миллиметровый непрерывный разрез).
Volumetric HRCT
Volumetric HRCT (VHRCT) — новый и многообещающий метод исследования диффузных инфильтративных заболеваний легких [29, 30]. VHRCT проводится с использованием спирального компьютерного томографа стопки до восьми смежных 1-миллиметровых срезов. Затем они реконструируются для создания одного изображения с использованием алгоритмов реконструкции с максимальной (MIP) и минимальной проекцией (MINIP).
MIP-изображения на самом деле считаются превосходящими традиционную КТВР в том, что они показывают обильность и распределение микронодулей, а также позволяют лучше различать микронодули и сосуды (рис.2).
Рис. 2
Мужчина 56 лет, больной милиарным туберкулезом. MIP-изображение четко показывает обилие и распределение микронодулей и позволяет различать микронодули и сосуды.
На одном срезе толщиной 1 мм небольшая круглая субсантиметровая структура может интерпретироваться как узелок в легком или как сосуд, тогда как на изображении реконструкции MIP сосуды можно распознать как линейные и ветвящиеся структуры. MINIP может улучшить обнаружение тонких участков мозаичной олигемии, эмфиземы или GGO и лучше дифференцировать сотовый рисунок легочного фиброза от суперинфицированной центрилобулярной эмфиземы.
HRCT-модели диффузного инфильтративного заболевания легких
Узловатые помутнения
Узловатые узлы включают узелки в воздушном пространстве и интерстициальные узелки, оба относятся к множественным круглым помутнениям диаметром от 1 мм до 1 см, с гладкими или нерегулярными краями при наличии или отсутствии кавитации [31]. По своему распределению узелки можно разделить на: перилимфатических узелков , центрилобулярных узелков и диффузных узелков .Перилимфатические узелки чаще всего наблюдаются при саркоидозе, лимфангитном карциноматозе и силикозе. Эти узелки имеют субплевральное расположение и обнаруживаются вдоль междолевых перегородок, междолевых щелей и вдоль бронховаскулярных пучков. Обычно они имеют неоднородное распределение (рис. 3). Центрилобулярные узелки чаще всего обнаруживаются при внешнем аллергическом альвеолите, респираторном бронхиолите, гистиоцитозе из клеток Лангерганса и бронхиолоальвеолярно-клеточной карциноме. Распространение этих узелков диффузное или пятнистое.Диффузные (случайные или периваскулярные) узелки имеют равномерное и диффузное распределение; эти узелки указывают на гематогенное распространение и обычно наблюдаются при милиарном туберкулезе, милиарном грибковом заболевании и гематогенных метастазах (рис. 4).
Рис. 3
Перилимфатические узелки при лимфангитном карциноматозе. У 60-летнего мужчины с раком желудка HRCT показывает узловое утолщение межлобулярных перегородок и узелков под плевральной локализацией с пятнистым распределением. Дополнительные узелки в паренхиме легких представляют собой гематогенные метастазы.
Рис. 4
Мужчина 45 лет, больной милиарным туберкулезом. Равномерное и диффузное распространение микроконкреций, проявление гематогенного распространения болезни.
Линейные и ретикулярные помутнения
Линейные и ретикулярные помутнения, создающие бесчисленные переплетающиеся тени линий, предполагающие наличие сетки, возникают из-за утолщения интерстиция легких в результате фиброза, отека и инфильтрации клеток или другого материала [10, 31]. Ретикулярный рисунок можно разделить на крупный (утолщение междольковых перегородок), промежуточный (одновременно с сотовым рисунком) и тонкий (утолщение внутрилобулярных перегородок).Утолщение межлобулярной перегородки может быть гладким, узловатым или нерегулярным.
Гладкое утолщение перегородки характерно для отека легких, но его также можно обнаружить при лимфангитном карциноматозе. Менее распространенные причины включают легочное кровотечение, амилоидоз и альвеолярный протеиноз. Узловое утолщение перегородки типично для лимфангитного карциноматоза и реже наблюдается при саркоидозе и пневмокониозе. Нерегулярное утолщение перегородки, демонстрирующее характерное искажение дольчатой архитектуры, отражает интерстициальный фиброз и обычно присутствует при обычном интерстициальном пневмоните (UIP) и асбестозе (рис.5). Неравномерные линейные помутнения и мелкий ретикулярный узор — признаки утолщения внутрилобулярного интерстиция. Сетчатый узор можно увидеть при UIP, асбестозе и саркоидозе.
Рис. 5
Мужчина 50 лет с UIP. ВРКТ-сканирование, выполненное с пациентом в положении лежа, показывает нерегулярные и внутрилобулярные перегородки с перекрывающейся плотностью матового стекла в нижних субплевральных зонах легких, с искажением дольчатой архитектуры, тракционными бронхоэктазами и бронхиолэктазами.
Кистозные поражения
Киста определяется как тонкостенное, четко очерченное и ограниченное поражение, содержащее воздух или жидкость, с эпителиальной или фиброзной стенкой [10, 32].Наличие определяемой стенки отличает кисты от центрилобулярной эмфиземы. Кистозный рисунок может указывать на: гистиоцитоз X, лимфангиолейомиоматоз и соты. Соты представляют собой кистозное воздушное пространство с толстыми, четко определяемыми стенками, выстланными бронхиолярным эпителием, преимущественно в базальной и субплевральной областях [31]. Это рентгенологический признак деструкции альвеол и потери ацинарной архитектуры, указывающий на конечную стадию легкого (рис. 6). Соты, типичная черта легочного идиопатического фиброза, позволяет точно диагностировать заболевание.
Рис. 6
HRCT сканирование демонстрирует соты у 60-летнего мужчины с UIP на поздней стадии.
Матовая непрозрачность
GGO определяется как «… повышенное затухание легких с сохранением краев бронхов и сосудов …» [10] (рис. 7). Это частая, но неспецифическая находка, указывающая на паренхиматозные аномалии, ускользающие от пространственного разрешения КТВР. Это может быть связано с частичным заполнением воздушных пространств, утолщением интерстициальной ткани, частичным коллапсом альвеол, нормальным выдохом и повышенным объемом капиллярной крови.В соответствующем клиническом и радиологическом контексте это может привести к конкретному диагнозу или, чаще, представлять области активного воспаления после биопсии, но GGO также может быть вызван микроскопическим фиброзом. Хронические инфильтративные заболевания легких, обычно связанные с GGO, включают интерстициальную десквамативную интерстициальную пневмонию (DIP), гиперчувствительный пневмонит и легочный альвеолярный протеиноз.
Рис. 7
ВРКТ показывает GGO как мутное увеличенное затухание легких с сохранением бронхиального и сосудистого краев; Распространение поражений неоднородное.
Консолидация
Консолидация (рис. 8) характеризуется замещением альвеолярного воздуха жидкостью, клетками, тканью или другими веществами, которые затемняют подлежащие сосудистые структуры [10]. Это часто связано с воздушными бронхограммами. Консолидация обычно наблюдается при облитерирующем бронхиолите с органической пневмонией, хронической эозинофильной пневмонией, липоидной пневмонией, бронхоальвеолярной карциномой и лимфомой.
Рис. 8
Мужчина 57 лет, больной облитерирующим бронхиолитом с организуемой пневмонией.КТВР показывает уплотнения в средней и нижней правой доле с воздушной бронхограммой.
Рентгенологические паттерны наиболее распространенных хронических диффузных инфильтративных заболеваний легких
Идиопатическая интерстициальная пневмония
UIP, DIP, острая интерстициальная пневмония, неспецифическая интерстициальная пневмония и респираторный бронхиолит с интерстициальной болезнью легких с четко определенными интерстициальными поражениями представляют собой гетерогенную группу поражений. и поэтому классифицируется как идиопатическая интерстициальная пневмония [33].Диффузное воспаление и интерстициальный фиброз с рентгенологическим ретикулярным рисунком с лобулярным и внутрилобулярным архитектурным утолщением и деформацией являются отличительными признаками этих диффузных инфильтративных заболеваний. UIP — самый распространенный тип.
Рентгенограммы грудной клетки показывают периферический ретикулярный паттерн, характеризующийся интерстициальными помутнениями и небольшими кистозными пространствами, которые обычно лучше всего видны в реберно-диафрагмальных углах и в нижних зонах легких. В терминальной стадии заболевания группы линий, образующие небольшое кистозное пространство, могут включать также верхние зоны, даже если периферическое и базальное преобладание остается ключевым признаком заболевания [3].Мелкие или нерегулярные внутрилобулярные линейные помутнения (ретикулярный узор), обычно более серьезные и преобладающие в нижних зонах легких с субплевральным распределением, часто связанные с тракционными бронхоэктазами и бронхиолэктазами, являются типичными признаками ВРКТ НВП. Часто наблюдаются неправильные границы раздела плевры, сосудов и бронхов.
Сотовый рисунок, характеризующийся наличием кистозных воздушных пространств с толстыми (1-3 мм), четко видимыми фиброзными стенками, отмечает заключительную стадию заболевания (конечную стадию легкого), что позволяет с уверенностью диагностировать фиброз легких ( инжир.9). Сотовый узор присутствует у 80–95% пациентов с UIP. Отсутствие этого паттерна должно указывать на альтернативный диагноз. Соты, как и другие поражения, являются субплевральными и преимущественно распространяются в нижней доле.
Рис. 9
Мужчина 57 лет с UIP. КТВР в положении лежа показывает запущенное заболевание с сотовой структурой, тракционными бронхоэктазами, ретикулярным узором и GGO.
Кистозные полости размером от нескольких миллиметров до нескольких сантиметров, часто заполненные воздухом, наслоены в несколько рядов и уложены друг на друга вдоль плевральной поверхности; если они связаны с бронхиолами, они могут медленно увеличиваться в диаметре, имитируя буллы эмфиземы, а также могут разрываться, приводя к пневмотораксу.
Связь центрилобулярной и парасептальной эмфиземы с фиброзом легких, обнаруживаемая у заядлых курильщиков, может помочь выявить клинические характеристики с помощью HRCT. HRCT часто показывает у одного и того же пациента и в одной и той же области легкого пятнистое или географическое распределение поражений с ретикулярным рисунком, смешанным с нормальной паренхимой легкого, фиброзом и GGO. Часто связанное с матовым стеклом ослабление, обычно менее выраженное в ретикулярном или кистозном паттерне, является обычным и может представлять фиброз с микроскопическими сотами или более активные области воспаления [34].
Однако значение матового стекла у пациентов с UIP является предметом обсуждения [35]. У 10% пациентов затухание матового стекла преобладает или является единственным поражением. Следовательно, следует учитывать альтернативные диагнозы, которые включают идиопатическую интерстициальную пневмонию (особенно DIP или неспецифическую интерстициальную пневмонию), гиперчувствительный пневмонит, отек, альвеолярный протеиноз и бронхиолоальвеолярно-клеточную карциному [36]. У этих пациентов для подтверждения диагноза требуется биопсия.Области матового стекла, если они преобладают и не связаны с фиброзом, могут быть полностью или частично поддаются лечению, тогда как при отсутствии лечения они развиваются по типичному сотовому узору. В нескольких исследованиях [37, 38, 39, 40] было высказано предположение, что у пациентов с UIP области ослабления матового стекла (обычно сопутствующие ретикулярной структуре) предшествуют развитию фиброза легких, который прогрессирует, несмотря на терапию.
HRCT и функциональные тесты фактически используются для отслеживания UIP; степень поражения паренхимы и степень потери объема коррелируют с тяжестью функционального нарушения.HRCT показывает увеличение средостенных лимфатических узлов у 70–90% пациентов с UIP.
Коллагеновые сосудистые заболевания
Коллагеновые сосудистые заболевания, такие как склеродермия или ревматоидный артрит (АР), могут перерасти в интерстициальное заболевание легких с периферическим ретикулярным паттерном. Дифференциальный диагноз с UIP может быть трудным, но известный анамнез заболевания, часто предшествующий развитию интерстициальных поражений легких, и серологические данные могут подсказать правильный диагноз.
HRCT показывает лучшую чувствительность и специфичность, чем рентген грудной клетки [41].Schurawitzki et al. [42] в серии из 23 пациентов со склеродермией сообщили о 91% чувствительности КТВР при обнаружении поражения паренхимы по сравнению с 39% при рентгенографии грудной клетки. Признаки склеродермии с помощью ВРКТ включают нерегулярное утолщение межлобулярных перегородок, субплевральные линии, хорошо заметные как линейные и криволинейные помутнения длиной более 2 см из-за утолщения многих межлобулярных перегородок и утолщения внутрилобулярного интерстициального пространства, вызывающего повышенное внутрилобулярное ослабление. HRCT может выявить дополнительные признаки склеродермии, такие как утолщение плевры, аденопатия средостения и дилатация пищевода.
Рентгенологические и гистологические признаки AR неотличимы от признаков UIP. Интерстициальные поражения в виде базальных линейных помутнений и ретикулонодулярного рисунка, а также соты в конечной стадии заболевания выявляются на рентгенограммах грудной клетки в 2–10% случаев с АР, тогда как функциональные нарушения присутствуют в 30–40% случаев. . ВРКТ выявляет внутрилобулярные и межлобулярные интерстициальные утолщения, искажения паренхиматозной структуры, ячеистые поражения на поздних стадиях заболевания и более значительные признаки АР, такие как бронхоэктазы, бронхиолэктазы, центрилобулярные микроканалы и мозаичная перфузия с захватом выдыхаемого воздуха.
DIP и респираторный бронхиолит с интерстициальным заболеванием легких
DIP недавно был связан с заболеванием, связанным с респираторным брохиолитом (RBILD), как единое целое с идентичными поражениями и характеристиками HRCT, различающимися только тяжестью и степенью поражения (RBILD = мягкий / ранний ДИП) [43]. DIP и RBILD на самом деле представляют собой разную степень вовлечения мелких дыхательных путей и паренхиматозную реакцию на курение сигарет и, следовательно, тесно связаны.Обычно пациенты реагируют на терапию, и болезнь может быть обратимой, если пациенты бросают курить.
Рентгенограммы грудной клетки могут выглядеть нормально, но чаще (70% случаев) обнаруживаются базальные или диффузные тонкие помутнения с мелкими сетчатыми и микронодулярными узорами [44]; Эти данные неспецифичны и похожи на «грязные легкие» заядлых курильщиков [45]. КТВР показывает матовое стекло с двух сторон, по периферии и преимущественно в нижних зонах легких, с диффузным или пятнистым распределением, что является наиболее типичным признаком ДИП [41] (рис.10).
Рис. 10
Пациент 50 лет с ДИП. КТВР с пациентом в положении лежа показывает двусторонний диффузный GGO и ретикулярные периферические помутнения в нижних зонах легких.
Фиброз (ретикулярный периферический паттерн), субплевральный и базальный по локализации, наблюдается у 50% пациентов, хотя он легкий и гораздо более ограниченный по степени по сравнению с UIP. Маленькие кисты, вероятно, из-за обструкции бронхов, можно увидеть в областях затухания матового стекла.Эти данные могут имитировать очень легкое сотрясение и могут реагировать на терапию, в отличие от соты UIP.
Асбестоз
У пациентов с историей воздействия асбеста (как правило, на работе) результаты КТВР: небольшие узелки и разветвления внутри и внутри дольки, утолщение перегородки, субплевральные и паренхиматозные полосы, плевральные бляшки, диффузное утолщение плевры и участки мозаичная олигемия — это довольно специфические признаки, по которым ставится диагноз асбестоз [46].Бляшки, связанные с асбестом, или фиброторакс, если они есть, могут использоваться для подтверждения диагноза (рис. 11).
Рис. 11
Мужчина 40 лет, страдающий асбестозом. При оценке грудной стенки и средостения с шириной и уровнем окна средостения выявляются многочисленные плевральные бляшки и утолщения плевры.
Что касается рентгена грудной клетки, HRCT может лучше выявить ранние признаки асбестоза, такие как периферические центрилобулярные микронодули, тонкие и базальные ретикулярные узоры, субплевральные линии (тонкие криволинейные помутнения, параллельные плевральной поверхности) и паренхиматозные полосы.
В литературе процент бессимптомных пациентов с историей воздействия асбеста, имеющих нормальные рентгенограммы грудной клетки, но результаты КТВР, типичные для асбестоза, колеблется от 5 до 20–30% [47, 48, 49]. В запущенных случаях субплевральное и базальное распределение фиброза при асбестозе напоминает фиброз легких при UIP, хотя асбестоз обычно связан с плевральными бляшками и диффузными утолщениями плевры. Поражение плевры сильно коррелирует с тяжестью фиброза.Зоны затухания в матовом стекле необычны и ограничены. Даже если ни один из радиологических признаков не является патогномоничным для асбестоза, HRCT часто выполняется, чтобы прояснить патологию, наблюдаемую на рентгенограмме грудной клетки, или когда нет корреляции между функциональным нарушением и рентгенологическими данными.
Лимфангитный карциноматоз
Результаты рентгенологического исследования лимфатического карциноматоза (ЛК) неспецифичны, и у многих пациентов (23–50%) с симптомами и подтвержденным заболеванием рентгенограммы грудной клетки могут быть нормальными [50, 51, 52, 53, 54].Линии Керли A и B, выражение утолщения периферических межлобулярных перегородок, субплевральный выпот, диффузный ретикулярный паттерн с вовлечением одной или обеих долей легкого с аденопатией или без нее, а иногда и утолщение плевры и перикарда и / или выпот, являются наиболее распространенными формами грудной клетки X -лучевые особенности LC.
HRCT может правильно определить распространение лимфангиита у 50% пациентов с симптомами и нормальной рентгенограммой грудной клетки. Он показывает утолщение межлобулярных перегородок, бронховаскулярного и субплеврального интерстиция, а также утолщение структур бронховаскулярного ядра во вторичной дольке без фиброзной деформации паренхимы легкого (рис.12).
Рис. 12
Характерное проявление лимфангитного карциноматоза у 48-летней женщины с известным раком груди. ВРКТ показывает утолщение междольковых перегородок и бронховаскулярных пучков без фиброзной деформации паренхимы легкого.
Пораженные интерстициальные структуры могут быть узловыми, бусинчатыми или гладкими, создавая типичный ретикулонодулярный узор [17]; эти результаты могут быть двусторонними и диффузными или очаговыми и односторонними, как при лимфангитном карциноматозе, вызванном первичным раком легких.Сопутствующими признаками являются внутрилегочные узелки (гематогенные метастазы), внутригрудная лимфаденопатия или лимфаденопатия средостения и плевральный выпот.
У пациентов с клиническим анамнезом первичной карциномы груди, легкого, желудка, поджелудочной железы, шейки матки, предстательной железы или щитовидной железы или у пациентов с метастазами аденокарциномы неизвестной первичной локализации характерны особенности ВРКТ LC и достоверный диагноз почти всегда можно получить.
Отсутствие искажения паренхимы легкого и более линейное, гладкое вовлечение перегородки, несмотря на обширное вовлечение, отличает LC от саркоидоза, что может показывать похожие результаты.
Гистиоцитоз X
Гистиоцитоз X, иначе известный как гистиоцитоз из клеток Лангерганса, эозинофильная гранулема и гранулематоз из клеток Лангерганса в легких, это связанное с курением заболевание легких с пока неизвестной этиологией, которое может улучшиться или исчезнуть, если пациенты бросят курить. . Системные, скелетные и висцеральные проявления наблюдаются у 40% пациентов, но у остальных (60%) легкое является единственным участком поражения с типичным преобладанием верхних долей. Рентгенография грудной клетки показывает узловые, кистозные, ретикулярные и ретикулонодулярные поражения, чаще симметрично вовлекающие среднюю и верхнюю зоны легких и часто не затрагивающие реберно-диафрагмальные борозды.
КТВР гораздо более специфична и чувствительна, чем рентген грудной клетки, в оценке степени и активности заболевания с высокой степенью корреляции с функциональными нарушениями; Grenier et al. [55] показали правильный диагноз первого выбора в 90% случаев при использовании КТВР по сравнению с 60% при рентгенографии грудной клетки.
Ранняя стадия заболевания характеризуется бронхиолоцентрической гранулематозной реакцией с поражением бронхиолярной стенки и сосудов. Соответствующий внешний вид HRCT представляет собой узелковый рисунок: перибронхиолярные и центрилобулярные узелки обычно <5 мм в диаметре (более крупные узелки диаметром ≥10 мм могут встречаться, но встречаются редко).В зависимости от активности заболевания узелки могут быть немногочисленными или многочисленными.
При прогрессирующем заболевании возникают кавитированные (полые) узелки, утолщение бронхиолярных стенок и кистозные воздушные пространства с толщиной стенок от едва заметных до нескольких миллиметров [17] (рис. 13). В период ремиссии можно обнаружить только тонкостенные кисты.
Рис. 13
40-летний мужчина с гистиоцитозом X. ВРКТ показывает круглые или странной формы кистозные воздушные пространства разных размеров. В паренхиме легких также есть узелки и фиброзные тяжи.
Кисты, выявляемые у 80% пациентов, являются наиболее типичным признаком болезни. Они могут быть круглыми, дольчатыми, неправильной или причудливой формы и обычно имеют диаметр <10 мм, но могут сливаться, а затем становиться> 20 мм. Разрыв кисты в плевральной полости — причина частых эпизодов пневмоторакса. Узлы и кисты могут возникать по отдельности, но у большинства пациентов они обнаруживаются одновременно. Иногда можно увидеть пятнистый или диффузный GGO. Заболевание демонстрирует преобладание верхних долей с сохранением оснований легких и реберно-диафрагмальных борозд; объем легких в норме, а иногда и увеличен.
Результаты HRCT нерегулярных, причудливых кист и перибронхиолярных центрилобулярных узелков, затрагивающих верхние доли у курильщика сигарет, позволяют уверенно диагностировать гистиоцитоз X.
Лимфангиомиоматоз и туберозный склероз детородного возраста, и это не связано с курением. Гамартоматозная прогрессирующая пролиферация гладкомышечных клеток вдоль бронховаскулярных пучков, лимфатических сосудов и легочных вен является гистопатологическим открытием LAM; такие же рентгенологические и патологические данные обнаруживаются у пациентов с туберозным склерозом с поражением легких (1% случаев).
Выраженное гиперэкспандирование легких, спонтанный пневмоторакс, хилоторакс и кровохарканье — частые клинические проявления заболевания. В 70% случаев аномалии плевры и паренхимы четко видны на рентгенограмме грудной клетки: часто обнаруживается диффузный / симметричный ретикулярный узор или узор, напоминающий соты с увеличенными или нормальными легочными объемами и задержкой выдыхаемого воздуха. Часто наблюдаются плевральные выпоты и рецидивирующие пневмотораксы.
Важно подчеркнуть, что сетчатые и сотовые структуры, видимые на рентгенограмме грудной клетки, обусловлены наложенными кистозными поражениями, многочисленными и почти одинаковыми по диаметру; при ЛАМ фиброзный компонент отсутствует или не актуален.КТВР значительно превосходит рентгенограмму грудной клетки в оценке протяженности и распределения кистозных поражений; кроме того, результаты КТВР хорошо коррелируют с клиническими и функциональными нарушениями.
ВРКТ признаки ЛАМ типичны и характерны: бесчисленные тонкостенные кисты диаметром от 2 мм до 5 см, окруженные в основном нормальной паренхимой [35, 41] (рис. 14). Кистозные поражения равномерно и симметрично распределены в верхних и нижних долях, не щадя паренхимы легких; сосуды смещены по периферии кисты.Толщина стенок кист варьируется от редко заметных до нескольких миллиметров. Типичным является также отсутствие признаков фиброза и лишь изредка регистрируются узелки.
Рис. 14
Типичные признаки ВРКТ лимфангиомиоматоза у 34-летней женщины: бесчисленные тонкостенные кисты полностью замещают паренхиму легкого.
Пятнистый GGO (очаговое кровотечение из-за закупорки мелких легочных вен) или утолщение межлобулярных перегородок (интерстициальный отек из-за обструкции легочных лимфатических сосудов).Другие особенности HRCT включают: средостенную или внутригрудную аденопатию, хилезный перикард, плевральный и перитонеальный выпоты и спонтанные пневмотораксы из-за разрыва кист в плевральных пространствах.
У подозреваемых пациентов (женщины детородного возраста с рецидивирующим пневмотораксом, хилезными выпотами, обструктивными или функциональными нарушениями) настоятельно рекомендуется исследование HRCT, которое в конечном итоге может быть дополнено КТ головы и брюшной полости при подозрении на туберозный склероз. Наличие тонкостенных кист одинакового размера, распределенных от центра к периферии и от верхушки к нижней зоне легкого, является практически патогномоничным для ЛАМ.
Саркоидоз
Саркоидоз — хроническое мультисистемное заболевание неизвестной причины, характеризующееся — в пораженных органах — накоплением Т-лимфоцитов и мононуклеарных фагоцитов, неказеозными эпителиоидными гранулемами и нарушением нормальной архитектуры тканей [56].
Легочные проявления встречаются у 90% пациентов, и классическое проявление состоит из увеличенных внутригрудных и средостенных лимфатических узлов с поражением паренхимы легких или без него. В паренхиме пораженного легкого образуются скопления воспалительных клеток и саркоидных гранулем, образующих узелки, которые искажают стенки альвеол, бронхов и кровеносных сосудов, изменяя нормальный газообмен в запущенных случаях.В группе гранулематозных заболеваний, проявляющихся на рентгенограмме грудной клетки узловым интерстициальным паттерном, саркоидоз является одним из самых распространенных.
Часто диагноз сначала устанавливается после рентгенографии грудной клетки, и поэтому стадия заболевания основана на результатах рентгенографии грудной клетки: стадия I = внутригрудная лимфаденопатия и лимфаденопатия средостения; стадия II = лимфаденопатия средостения в сочетании с узловой интерстициальной болезнью легких; стадия III = узловое интерстициальное заболевание без лимфаденопатии, стадия IV = фиброз легких.
Двусторонняя симметричная правосторонняя паратрахеальная лимфаденопатия с поражением паренхимы или без нее встречается у 60–70% пациентов. Паренхиматозные поражения обнаруживаются в виде множества крошечных узловатых плотностей, варьирующихся от 1 до 5 мм в диаметре, редко более крупных, связанных с линейными и нерегулярными помутнениями. На стадии IV обычно наблюдается втягивание ворот вверх в сочетании с поперечной полосой фиброза, исходящей из ворот.
Хорошо известно, что саркоидоз сильно различается по радиологическим характеристикам и может имитировать многие другие диффузные инфильтративные заболевания.Тем не менее, типичные черты HRCT активного саркоидоза [57] включают несколько небольших четко очерченных узелков, показывающих «перилимфатическое» распределение по отношению к их субплевральному расположению (имитирующее плевральные бляшки) вдоль междольковых перегородок, междолевых щелей и вдоль бронховаскулярных пучков (рис. 15а). ). В дольчатом ядре узелки прилегают к сосудам, которые кажутся увеличенными нерегулярно. Узловатые поражения неправильной формы преобладают в перихилярной и дорсальной областях с относительной щадью периферии легкого, но они также могут быть обнаружены в обоих легких в верхней и средней зонах или могут быть сгруппированы одно- или двусторонне на небольших участках.
Рис. 15
HRCT 38-летнего мужчины с активным саркоидозом в положении лежа. на сканировании HRCT показывает несколько небольших четко очерченных узелков с перилимфатическим распределением и внутригрудной и средостенной лимфоузловой кальцификацией. b HRCT показывает большие узелки и уплотнения.
Крупные узелки (1–4 см в диаметре) и уплотнения с воздушной бронхограммой (так называемый «альвеолярный саркоидный узор») обнаруживаются примерно у 15–25% пациентов [57, 58, 59, 60] (рис.15б). Примерно у 20% пациентов развивается фиброз легких: конгломерированные парахилярные образования, искажающие бронхи и сосуды, тракционные бронхоэктазы, утолщение перегородки и соты [35].
HRCT часто показывает области ослабления матового стекла с пятнистым распределением, часто связанные с узловыми и фиброзными структурами, как выражение интерстициального воспаления и раннего паренхиматозного фиброза. КТ показывает внутригрудную и средостенную лимфаденопатию у 80% пациентов с нормальной рентгенограммой грудной клетки и обнаруживает кальцификаты лимфатических узлов примерно у 50% старых саркоидозов.Некоторые авторы подчеркнули, что микроскопические внутрилегочные гранулемы не могут быть обнаружены с помощью КТВР [59, 61, 62].
Однако КТ более чувствительна и специфична, чем рентгенография грудной клетки, в обнаружении ранних паренхиматозных аномалий, даже если рентгенография указывает только на аденопатию [17, 41]. Например, потеря объема в задних зонах верхних долей, хорошо распознаваемая при КТВР как смещение бронхов кзади, является важным ранним признаком деформации легких.
Типичные черты саркоидоза хорошо известны.Редко возникают проблемы при дифференциальной диагностике таких заболеваний, как ЦП, силикоз и пневмокониоз угольщиков, которые имеют схожую узловую перилимфатическую структуру. Преобладающее распределение узелков вдоль перихилярных бронховаскулярных пучков и в субплевральных зонах, а также наличие воздушных бронхограмм в фиброзных областях являются важными признаками диагностического процесса.
Ведутся споры о превосходстве КТВР по сравнению с рентгенографией в отношении (не строго) корреляции радиологических результатов с функциональными нарушениями [58, 63, 64, 65].Однако, как отмечает Hansell et al. [66] показали, что обструктивное или смешанное функциональное нарушение, обнаруживаемое при запущенном заболевании, по-видимому, лучше коррелирует с наличием и распространением фиброзных поражений, чем с размером и распределением узелков и уплотнений.
Силикоз и пневмокониоз угольных рабочих
Силикоз и пневмокониоз угольных рабочих, вызванные вдыханием содержащего пыль кристаллизованного диоксида кремния и угольной пыли, соответственно, имеют огромное социальное, экономическое и медицинское значение в промышленно развитых странах [67].Рентгенологические признаки силикоза и пневмокониоза угольщиков не различимы; Рентгенограмма грудной клетки показывает преобладание узелковых помутнений в верхних зонах легких, диаметром 1–10 мм, как правило, с очень резкими краями, напоминающими песок.
При запущенном заболевании в верхних долях разовьется область фиброза с периферической рубцовой эмфиземой. Характерными результатами КТВР являются [41] небольшие (2–5 мм) четко очерченные, обычно центрилобулярные узелки, равномерно разбросанные в перихилярной и дорсальной зонах легких с преобладанием верхней доли.
Узелки могут со временем кальцифицироваться и / или увеличиваться в диаметре, группироваться и сливаться в большие узелки или большие конгломерированные массы с неровными краями, так называемые силикомы. Этот процесс отражает эволюцию от простого силикоза к сложному. Эти образования массивного фиброза легких обычно имеют парахилярную локализацию, имеют яйцевидную форму и связаны с фиброзным искажением паренхимы и парацикатриальной эмфиземой.
Часто отмечаются увеличенные грудные лимфатические узлы с кальцификациями «яичной скорлупы».Даже если использование КТВР еще не стандартизировано, этот метод имеет лучшую чувствительность и специфичность, чем рентгенография грудной клетки, при обнаружении более ранних признаков патологии. Таким образом, он может исключить вовлечение паренхимы или подтвердить наличие заболевания в тех случаях, когда рентгенологические данные являются нормальными или неопределенными.
Степень эмфиземы коррелирует (как и при всех гранулематозных заболеваниях) лучше с функциональными нарушениями, чем степень обильности узлов.
Аллергический внешний альвеолит (гиперчувствительный пневмонит)
Гиперчувствительный пневмонит, или аллергический внешний альвеолит, представляет собой иммунологически индуцированное воспаление паренхимы легких, затрагивающее альвеолярные стенки и конечные дыхательные пути, после повторного вдыхания органических или других агентов восприимчивым хозяином [68].Рентген грудной клетки не является ни специфическим, ни отличительным. В острой или подострой фазе симптомы варьируются от плохо определенных, пятнистых или диффузных инфильтратов до дискретных узловых инфильтратов и, в хронической фазе, ретикулонодулярного инфильтрата. Функция КТВР является протеидной, в зависимости от стадии заболевания.
Диффузные двусторонние зоны затухания из матового стекла с географическим распределением являются наиболее частыми находками в острой фазе. Результаты мозаичной перфузии и захвата воздуха из-за обструкции бронхиол, которые лучше или распознаются только при сканировании выдоха, можно найти часто, а иногда они являются преобладающими признаками.
HRCT особенно полезен при подострой стадии внешнего аллергического альвеолита: типичными находками являются GGO, небольшие нечетко очерченные центрилобулярные узелки (1–5 мм), которые преобладают в нижних зонах, и слегка утолщенные стенки бронхов [41] ( рис.16). Фиброзные поражения легких характеризуют хронический внешний аллергический альвеолит: часто наблюдаются нерегулярные ретикулярные помутнения, утолщение внутрилобулярных интерстициальных и межлобулярных перегородок, тяговые бронхоэктазы и бронхиолэктазы, а также сотовые структуры.Поражения нерегулярны и различаются по распределению: пятнистые, субплевральные и перибронховаскулярные.
Рис. 16
Больной 37 лет с подострым аллергическим внешним альвеолитом. HRCT показывает небольшие нечетко очерченные центрилобулярные узелки.
Даже если КТВР более чувствительна и специфична, чем рентгенография грудной клетки, она может быть нормальной в случаях гистологически подтвержденного заболевания. Дифференциальный HRCT-диагностика подострого аллергического внешнего альвеолита включает DIP, альвеолярный протеиноз, лимфоидную интерстициальную пневмонию (LIP) и интерстициальные заболевания, связанные с респираторным бронхиолитом.
Альвеолярный протеиноз
Альвеолярный протеиноз, характеризующийся заполнением альвеолярных пространств PAS-положительным белковым материалом, богатым липидами, является редким заболеванием. В большинстве случаев это идиопатическое заболевание, даже если оно иногда связано с химиотерапевтическим лечением, иммунологическими нарушениями или злокачественными новообразованиями крови.
Рентгенологические находки при альвеолярном протеинозе — диффузное помутнение альвеол, пятнистое и двустороннее по распределению, с рентгенологическим проявлением, напоминающим отек легких.Типичными характеристиками альвеолярного протеиноза ВРКТ являются [41]: участки матового стекла с географическим распределением, связанным с ретикулярным рисунком из-за утолщения межклеточной перегородки и внутрилобулярного интерстиция; сетчатый узор из-за отека или реактивного фиброза накладывается на участки затухания матового стекла (рис. 17). Это так называемое «сумасшедшее покрытие» строго наводит на мысль, даже если не является патогномоничным, на альвеолярный протеиноз.
Рис. 17
Мужчина 48 лет с альвеолярным протеинозом.ВРКТ-сканирование показывает «сумасшедшую мощь»: участки матового стекла с географическим распределением, связанным с наложенным сетчатым узором.
Другими находками являются пятнистые или географические скопления, резко отделенные от окружающей нормальной паренхимы, и узловые поражения, причем оба результата являются результатом наложенных друг на друга инфекций. Дифференциальная диагностика включает многие заболевания воздушного пространства и интерстициальные заболевания легких [69].
Сумасшедший вид брусчатки для альвеолярного протеиноза, хотя и сильно свидетельствует о заболевании (100% распространенность этого паттерна), не является специфическим.
Основной дифференциальный диагноз включает диффузное альвеолярное поражение, наложенное на UIP, острую интерстициальную пневмонию, острый респираторный дистресс-синдром и бронхоальвеолярную карциному.
Сумасшедшая брусчатка также встречается с меньшей распространенностью при лекарственном пневмоните, оппортунистической пневмонии, облитерирующем бронхиолите с органической пневмонией, хронической эозинофильной пневмонии, радиационно-индуцированном пневмоните и кардиогенном отеке легких [35].
Хроническая эозинофильная пневмония
Характерные периферические и субплевральные уплотнения или зоны ослабления матового стекла, преобладающие в верхних долях, лучше видны при КТВР, чем при рентгенографии грудной клетки.Хроническая эозинофильная пневмония обычно имеет признаки отека легких с перевернутым распределением [17, 41, 46]. HRCT может показать уплотнения с воздушной бронхограммой и реактивной аденопатией.
Периферийные полосы могут быть обнаружены на ранней стадии регрессии. В правильной клинической среде признаки почти характерны для хронической эозинофильной пневмонии. Хронические диффузные инфильтративные заболевания легких, связанные с уплотнением воздушного пространства, включают облитерирующий бронхиолит с органической пневмонией (преобладающей в нижних долях), первичную лимфому и бронхоальвеолярную карциному.
Выводы
Первым диагностическим подходом к визуализации диффузного инфильтративного заболевания легких остается рентгенография грудной клетки. Однако из-за ограничений по чувствительности, специфичности и диагностической точности исследование HRCT требуется особенно для симптоматических пациентов с нормальным или неспецифическим рентгеновским снимком грудной клетки.
ВРКТ в настоящее время считается лучшим инструментом визуализации диффузных заболеваний легких, так как он играет важную исследовательскую роль. Его обычно используют с отличными результатами для обнаружения и оценки заболеваний, а также для прогнозирования реакции на терапию и вероятности выживания.
Кроме того, при необходимости, он используется для выбора типа и места биопсии для последующего наблюдения и оценки реакции на медикаментозное лечение.
HRCT представляет собой самый важный прогресс в диагностической визуализации заболеваний легких за многие годы. По сравнению с рентгенологическим исследованием грудной клетки, КТР позволяет более детально и точно оценить заболевание с помощью более воспроизводимого, сопоставимого и менее субъективного радиологического метода: одним словом, это более «научный» метод.
Новые рубежи в визуализации легких открываются благодаря клиническому использованию мультисрезовых сканеров.
По сравнению с односрезовой спиральной КТ, многосрезовая КТ может получить больший объем (все легкие за несколько секунд) за одну задержку дыхания с лучшим продольным и пространственным разрешением в плоскости. В настоящее время доступны многоплоскостные изображения высшего качества; Коронковые срезы позволяют использовать диагностический подход к инфильтративным заболеваниям легких, который является таким же точным, как и результаты сканирования HRCT, со значительным сокращением количества изображений [70].
Кроме того, с помощью мультиспиральной компьютерной томографии можно получить непрерывное сканирование грудной клетки и высококлассные срезы HRCT, выполнив одно сканирование; таким образом возможна комплексная диагностика у пациентов с подозрением на очаговое и диффузное заболевание легких [71].
В заключение, сегодня и в ближайшем будущем оценка диффузных инфильтративных заболеваний легких будет все чаще и чаще основываться на радиологической оценке, начиная с рентгена грудной клетки, а затем все чаще завершаясь с помощью КТВР.
Список литературы
- Padley SPG, Hansell DM, Flower CDR, Jennings P: Сравнительная точность компьютерной томографии с высоким разрешением и рентгенографии грудной клетки в диагностике хронического диффузного инфильтративного заболевания легких.Clin Radiol 1991; 44: 227–231.
- Эплер GR, McLoud TC, Gaensler EA, Mikus JP, Carrington CB: Нормальные рентгенограммы грудной клетки при хроническом диффузном инфильтративном заболевании легких. N Engl J Med 1978; 298: 934–939.
- Миллер В.Т. Младший: Рентгенологическая оценка диффузного инфильтративного заболевания легких: обзор умирающего искусства.Eur J Radiol 2002; 44: 182–197.
- Mathieson JR, Mayo JR, Staples CA, Müller NL: Хроническое диффузное инфильтративное заболевание легких: Сравнение диагностической точности КТ и рентгенографии грудной клетки. Радиология 1989; 171: 111–116.
- Todo G, Itoh H, Nakano Y, Dodo Y, Maeda H, Murata K, Odori T, Torizuka K, Izumi T., Oshima S: КТ высокого разрешения (HR-CT) для оценки легочных периферических заболеваний.Jpn J Clin Imaging 1982; 27: 1319–1326.
- Казеруни EA: КТ легких с высоким разрешением. AJR 2001; 177: 501–519.
- Мюллер Н.Л.: Клиническое значение КТ высокого разрешения при хроническом диффузном заболевании легких.AJR 1991; 157: 1163–1170.
- Grenier P, Chevret S, Beigelman C, Brauner MW, Chastang C, Valeyre D: Хроническое диффузное инфильтративное заболевание легких: определение диагностической ценности клинических данных, рентгенографии грудной клетки, компьютерной томографии и байесовского анализа. Радиология 1994; 191: 383–390.
- Heitzman ER: Легкие: радиологические и патологические корреляции, изд 3. Сент-Луис, Мосби, 1984, стр. 43–49.
- Остин Дж. М., Мюллер Н. Л., Фридман П. Дж., Ханселл Д. М., Найдич Д. П., Реми-Жардин М., Уэбб В. Р., Зерхуни Е. А.: Глоссарий терминов для КТ легких: Рекомендации Номенклатурного комитета Общества Флейшнера.Радиология 1996; 200: 327–331.
- Griffin CB, Primack S: КТ высокого разрешения. Нормальная анатомия, методы и подводные камни. Радиол Клин Норт Am 2001; 39: 1073–1090.
- Мурата К., Ито Х., Тодо Г., Канаока М., Нома С., Фурута М., Асамото Х., Торизука К.: Центрилобулярные поражения легких: Демонстрация компьютерной томографии высокого разрешения и патологической корреляции.Радиология 1986; 161: 641–645.
- Webb WR, Stein MG, Finkbeiner WE, Im JG, Lynch D, Gamsu G: Нормальные и больные изолированные легкие: КТ с высоким разрешением. Радиология 1988; 166 (1 Pt 1): 81–87.
- Hansell DM: КТ высокого разрешения диффузного заболевания легких.Ценность и ограничения. Радиол Клин Норт Ам 2001; 39: 1091–1113.
- МакГиннесс Дж .: Компьютерная томография высокого разрешения: техника и подводные камни. Семинары по рентгенологии 2002; 37: 5–16.
- Webb WR (ed): HRCT паренхимы легких.Радиол Clin North Am 1989; 27: 1085–1097.
- Webb WR, Müller NL, Naidich DP: HRCT of the Lung, ed 2. Philadelphia, Lippincott-Raven, 1996.
- Mayo JR, Webb WR, Gould R и др.: КТ легких с высоким разрешением: оптимальный подход.Радиология 1987; 163: 507–510.
- Webb WR, Müller NL, Naidich DP: HRCT of the Lung, ed 3. Philadelphia, Lippincott, 2001.
- Мурата К., Хан А., Рохас К. А., Герман П. Г.: Оптимизация техники компьютерной томографии для демонстрации тонкой структуры легкого.Инвест Радиол 1988; 23: 170–175.
- Volpe J, Storto ML, Lee K, Webb WR: КТ легких с высоким разрешением: Определение полезности компьютерных томограмм, полученных у пациента, склонного к предрасположенности, на основе простых рентгенографических данных. AJR 1997; 169: 369–374.
- Аракава Х., Уэбб В. Р., МакКоуин М., Кацу Г., Ли К. Н., Зейтц Р. Ф .: Неоднородное ослабление легких при КТ тонких срезов: диагностическая ценность сканирования выдоха.Радиология 1998; 206: 89–94.
- Webb WR, Stern EJ, Kanth N, Gamsu G: Динамическая КТ легких: результаты у нормальных взрослых мужчин. Радиология 1993; 186: 117–124.
- Аракава Х., Уэбб В.Р. Захват воздуха на КТ-сканировании с высоким разрешением на выдохе при отсутствии аномалий инспираторного сканирования: корреляция с легочными функциональными тестами и дифференциальной диагностикой.AJR 1998; 170: 1349–1353.
- Zwirewich CV, Mayo JR, Müller NL: КТ с низким разрешением и высоким разрешением паренхимы легких. Радиология 1991; 180: 413–417.
- Rotondo A, Guidi G, Catalano O, Smaltino F: Компьютерная томография высокого разрешения при исследовании паренхимы легких: возможность протокола с низкой дозой.Радиол Мед 1994; 87: 603–607.
- Маджурин М.Л., Варпула М., Курки Т., Паккала Л.: КТ легких с высоким разрешением у субъектов, подвергшихся воздействию асбеста: сравнение КТ с низкой и высокой дозой. Acta Radiol 1994; 35: 473–477.
- Маджурин М.Л., Валаваара Р., Варпула М., Курки Т., Кулмала Дж.: КТ легких с высоким разрешением и низкими дозами и обычными дозами легочных изменений у пациентов с раком молочной железы, леченных лучевой терапией в тангенциальном поле.Eur J Radiol 1995; 20: 114–119.
- Gavelli G, Giampalma E, Cenni M, Pierotti L, Cavina M, Bergamini C: Объемная компьютерная томография легкого с высоким разрешением: оптимизация техники и качества изображения в зависимости от его клинико-диагностического использования и дозы для пациента.Радиол Мед 1998; 95: 322–328.
- Vernhet H, Bousquet C, Vergnes C, Thiebault C, Lesnik A, Durand C, Giron J, Senac JP: Вклад объемной компьютерной томографии высокого разрешения (HRVCT) в исследование диффузных инфильтративных заболеваний легких. Преподобный Мал Респир 1999; 16: 188–197.
- Коллинз Дж .: КТ-признаки и паттерны заболеваний легких. Радиол Клин Норт Am 2001; 39: 1115–1135.
- Webb WR, Müller NL, Naidich DP: Стандартизированные термины компьютерной томографии легкого с высоким разрешением: предлагаемый глоссарий.J Thorac Imaging 1993; 8: 167–185.
- Макадамс Х., Розато М., Вехант В., Фишбэк N: пересмотр алфавитного супа. Радиография 1996; 16: 1009–1033.
- Реми-Жардин М., Жиро Ф., Реми Дж., Копин М.С., Госселин Б., Дюамель А: Важность ослабления матового стекла при хроническом диффузном инфильтративном заболевании легких: корреляция между патологическими и компьютерными томографами.Радиология 1993; 189: 693–698.
- Schaefer-Prokop C, Prokop M, Fleischamann D, Herold C: КТ с высоким разрешением диффузного интерстициального заболевания легких: основные выводы при распространенных заболеваниях. Eur Radiol 2000; 11: 373–392.
- Коллинз Дж., Стерн Э. Дж .: Непрозрачность матового стекла в КТ: Азбука.AJR 1997; 169: 355–367.
- Lee J, Im JG, Ahn JM, Kim YM, Han MC: Фиброзирующий альвеолит: прогностическое значение ослабления матового стекла при КТ высокого разрешения. Радиология 1992; 184: 451–454.
- Terriff BA, Kwan SY, Chan-Yeung MM, Müller NL: Фиброзирующий альвеолит: рентгенография и КТ грудной клетки как предикторы клинических и функциональных нарушений при последующем наблюдении у 26 пациентов.Радиология 1992; 184: 445–449.
- Wells AU, Hansell DM, Rubens MB, Cullinan P, Black CM, du Bois RM: Прогностическая ценность внешнего вида на компьютерной томографии тонких срезов при фиброзирующем альвеолите. Am Rev Respir Dis 1993; 148 (4 Pt 1): 1076–1082.
- Wells AU, Rubens MB, du Bois RM, Hansel DM: Серийная компьютерная томография при фиброзирующем альвеолите: прогностическое значение исходного паттерна.AJR 1993; 161: 1159–1165.
- Rotondo A, Grassi R, Catalano O и др.: La patologia interstiziale polmonare nella sclerosi sistemica: caratteristiche семиologiche con la tomography computerizzata con alta risoluzione e confronto con altre metodiche. Радиол Мед 1993; 86: 213–219.
- Schurawitzki H, Stiglbauer R, Graininger W, Herold C, Polzeitner D, Burghuber OC, Tscholakoff D: Интерстициальное заболевание легких при прогрессирующем системном склерозе: КТ с высоким разрешением по сравнению с рентгенографией. Радиология 1990; 176: 755–759.
- Heyneman LE, Ward S, Lynch DA и др.: Респираторный бронхиолит, интерстициальное заболевание легких, связанное с респираторным бронхиолитом, и десквамативная интерстициальная пневмония: разные сущности или часть спектра одного и того же болезненного процесса? AJR 1999; 173: 1617–1622.
- Yousem S, Colby T, Gaensler E: Интерстициальное заболевание легких, связанное с респираторным бронхиолитом, и его связь с десквамативной интерстициальной пневмонией. Mayo Clin Proc 1989; 64: 1373–1380.
- Линч Д: Визуализация болезни мелких дыхательных путей.Clin Chest Med 1993; 14: 623–634.
- Бономо Л., Чиккотосто С., Гавелли Дж., Зомпатори М: Bronchioliti croniche dell’adulto: TAC ad alta risoluzione del Torace. Ньокки-Идельсон 1996; 9: 131–150.
- Аберле Д.Р., Гамсу Г., Рэй К.С.: КТ с высоким разрешением доброкачественных заболеваний, связанных с асбестом: клиническая и рентгенологическая корреляция.AJR 1988; 151: 883–891.
- Леунг А.Н., Staples CA, Мюллер Н.Л.: Хроническое диффузное инфильтративное заболевание легких: сравнение диагностической точности КТ высокого разрешения и обычной компьютерной томографии. AJR 1991; 157: 693–696.
- Webb WR, Müller NL, Naidich DP: HRCT of the Lung.Нью-Йорк, Рэйвен, 1992, стр. 51–87.
- Goldsmith S, Bailey H, Cattahan E, et al: Легочные метастазы из карциномы груди. Arch Surg 1967; 94: 483–488.
- Нома С., Хан А., Герман П. Г. и др.: Компьютерная томография легочной паренхимы с высоким разрешением.Семин Ультразвук CT MR 1990; 11: 365–379.
- Romagnoli R, Bertolani M, Guicciardi L: Diagnostica per immagini della patologia interstiziale non infettiva. Лучи 1992; 17: 242–261.
- Спенсер Х .: Патология легкого.Oxford, Pergamon Press, 1985, стр. 1085.
- Штейн М., Майо Дж., Мюллер Н.Л. и др.: Легочное лимфангитное распространение карциномы: появление на компьютерной томографии. Радиология 1987; 162: 371–375.
- Гренье П., Валейр Д., Клюзель П., Браунер М. В., Ленуар С., Частанг С. Хроническое диффузное интерстициальное заболевание легких: диагностическая ценность рентгенографии грудной клетки и КТ высокого разрешения.Радиология 1991; 179: 123–132.
- Crystal RG, саркоидоз; in Fauci AS, Braunwald E, Isselbacher KJ, Wilson JD, Martin JB, Kasper DL, Hanser SL, Longo DL (eds): Harrison: Principi di Medicina Interna, ed 14. Trento, McGraw-Hill, 1999, pp 2192–2198 .
- Нисимура К., Ито Х., Китаичи М., Нагаи С., Изуми Т.: Легочный саркоидоз: корреляция КТ и гистопатологических данных.Радиология 1993; 189: 105–109.
- Бергин CJ, Белл DJ, Coblentzl CL, Chiles C, Gamsu G, MacIntyre NR, Coleman RE, Putman CE: Саркоидоз: корреляция легочного паренхиматозного паттерна на КТ с результатами легочных функциональных тестов. Радиология 1989; 171: 619–624.
- Мюллер Н.Л., Кулльниг П., Миллер Р.Р .: Результаты компьютерной томографии легочного саркоидоза: анализ 25 пациентов.AJR 1989; 152: 1179–1182.
- Браунер М.В., Ленуар С., Гренье П., Клатцель П., Баттести Дж. П., Валейр Д.: Легочный саркоидоз: КТ-оценка обратимости поражения. Радиология 1992; 182: 349–354.
- Наката Х., Кимото Т., Накаяма Т., Кидо М., Миядзаки Н., Харада С.: Диффузное заболевание периферических легких: оценка с помощью компьютерной томографии высокого разрешения.Радиология 1985; 157: 181–185.
- Линч Д.А., Уэбб В.Р., Гамсу Г. и др.: Компьютерная томография при легочном саркоидозе. J Comput Assist Tomogr 1989; 13: 405–410.
- Остин Дж. М.: Легочный саркоидоз: чему мы учимся с помощью КТ? Радиология 1989; 171: 603–605.
- Мюллер Н.Л., Моусон Дж. Б., Мэтисон Дж. Р., Аббуд Р., Оструу Д. Н., Чемпион П. Саркоидоз: корреляция степени заболевания с клиническими, функциональными и рентгенологическими данными. Радиология 1989; 171: 613–618.
- Реми-Жардин М., Жиро Ф., Реми Дж., Ваттинн Л., Валларт Б., Дюамель А: Легочный саркоидоз: роль КТ в оценке активности заболевания и функциональных нарушений и оценке прогноза.Радиология 1994; 191: 675–680.
- Hansell DM, Milne DG, Wilsher ML, Wells AU: Легочный саркоидоз: морфологические ассоциации обструкции воздушного потока на тонком срезе КТ. Радиология 1998; 209: 697–704.
- Speizer FE: «Патология внешних агентов»; in Fauci AS, Braunwald E, Isselbacher KJ, Wilson JD, Martin JB, Kasper DL, Hanser SL, Longo DL (ред.): Harrison: Principi di Medicina Interna, ed 14.Макгроу-Хилл, Тренто, 1999, стр. 1638–1639.
- Hunninghake GW, Richerson HB: Polmoniti da ipersensibilità e polmoniti eosinofile; in Fauci AS, Braunwald E, Isselbacher KJ, Wilson JD, Martin JB, Kasper DL, Hanser SL, Longo DL (ред.): Harrison: Principi di Medicina Interna, ed 14.Макгроу-Хилл, Тренто, 1999, стр. 1632–1636.
- Johkoh T, Itoh H, Müller NL, Ichikado K, Nakamura H, Ikezoe J, Akira M, Nagareda T: сумасшедшее появление на тонком срезе. КТ: спектр заболеваний и патологических находок. Радиология 1999; 211: 155–160.
- Реми-Жардин М., Кампистрон П., Амара А., Мастора I, Тилли-Леблон I, Деланной В., Дюамель А., Реми Дж .: Полезность коронарных перестроек в диагностической оценке инфильтративного заболевания легких.J Comput Assist Tomogr 2003; 27: 266–273.
- Schoepf UJ, Bruening RD, Hong C, Eibel R, Aydemir S, Crispin A, Becker C, Reiser M: Многосрезовая спиральная компьютерная томография очаговых и диффузных заболеваний легких: комплексная диагностика с реконструкцией смежных срезов КТ высокого разрешения из одного тонкого -коллимационное сканирование.AJR 2001; 177: 179–184.
Автор Контакты
Проф. Маурицио Зомпатори
Istituto di Scienze Radiologiche, Ospedale ‘Rasori’
Via Rasori 10
IT – 43100 Parma (Италия)
Тел. +39 0521 703432, факс +39 0521 986352, электронная почта maurizio.zompatori@unipr.это
Подробности статьи / публикации
Предварительный просмотр первой страницы
Получено: 14 октября 2003 г.
Принято: 14 октября 2003 г.
Опубликовано в Интернете: 13 февраля 2004 г.
Дата выпуска: январь — февраль
г.
Количество страниц для печати: 16
Количество фигур: 17
Количество столов: 1
ISSN: 0025-7931 (печатный)
eISSN: 1423-0356 (онлайн)
Для дополнительной информации: https: // www.karger.com/RES
Авторские права / Дозировка препарата / Заявление об ограничении ответственности
Авторские права: Все права защищены. Никакая часть данной публикации не может быть переведена на другие языки, воспроизведена или использована в любой форме и любыми средствами, электронными или механическими, включая фотокопирование, запись, микрокопирование, или какой-либо системой хранения и поиска информации, без письменного разрешения издателя. .
Дозировка лекарств: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор и дозировка лекарств, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации.Однако с учетом продолжающихся исследований, изменений в правительственных постановлениях и постоянного потока информации, касающейся лекарственной терапии и реакций на них, читателю рекомендуется проверять листок-вкладыш для каждого препарата на предмет любых изменений показаний и дозировки, а также дополнительных предупреждений и меры предосторожности. Это особенно важно, когда рекомендованным агентом является новый и / или редко применяемый препарат.
Отказ от ответственности: утверждения, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и соавторам, а не издателям и редакторам.Появление в публикации рекламы и / или ссылок на продукты не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности.

