Откачивание жидкости из легких
(Плевроцентез или торакоцентез)
Ежегодно растет тенденция к увеличению пульмонологических заболеваний. В России сегодня около 5 млн населения страдает патологией бронхолегочной системы.
После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Среди легочных заболеваний преобладают:
- хронические бронхиты
- пневмонии
- астма
- плевриты
- ХОБЛ
- туберкулез
Растет заболеваемость раком легких, который лидирует среди всех других онкологий
Для обеспечения нормальной работы легких у здорового человека в плевральной области всегда есть около 2 мл серозной жидкости. Если ее объем превысил 10 мл, требуется удаление.
Скопление жидкости наиболее часто возникает при:
- сердечных заболеваниях
- заболеваниях печени
- сахарном диабете
- почечной недостаточности
- воспалении в легких
- раке легких
- ХОБЛ
- отеке легких
- травмах головы и грудной клетки
Перед откачиванием жидкости из легких, как правило проводится диагностика:
- рентгенография
- УЗИ
- анализ газового состава крови
- исследование на заболевания сердца
- биохимия крови
- определение свертываемости
- определение давления в легких
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости.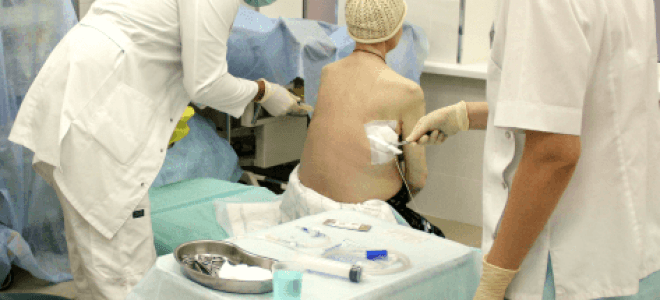 Обезболивание производится местной анестезией.
Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.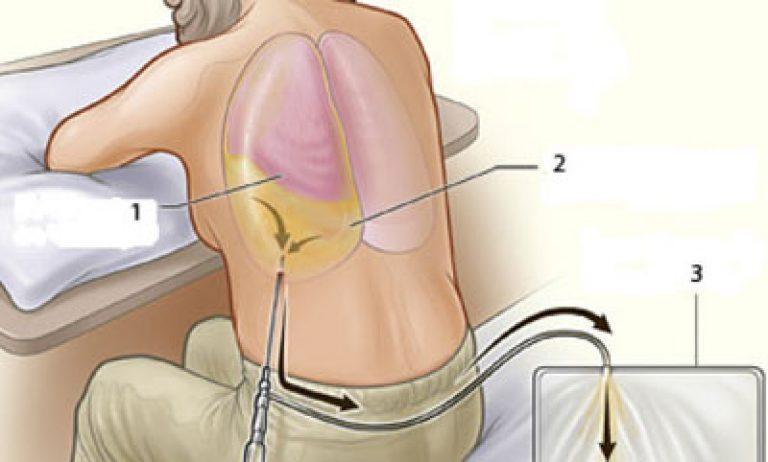
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
Волкова Татьяна Николаевна
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.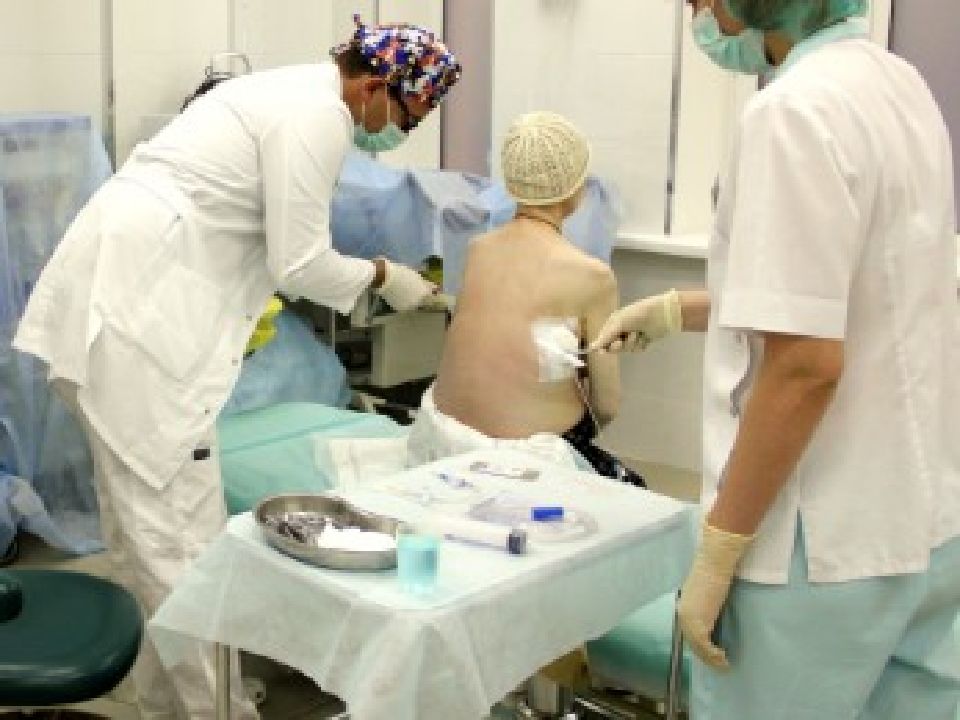
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
«Поделись»: реалити о том, как человек справляется с болезнью. Последний выпуск — Новости 17 июля 2018 г.
Никто из нас не готовится к худшему, не планирует, как и что он будет делать, если столкнется с бедой. Наверное, поэтому сообщение о серьезной, тяжелой болезни всегда вызывает шок и ощущение абсолютной беспомощности. Особенно если ты не миллионер, не депутат, не городской голова или какой-никакой бизнесмен на худой конец. Если все твои сбережения – деньги до следующей зарплаты, а все твои знакомства в медицинской сфере – твой участковый врач.
Сегодня мы начинаем этот реалити-проект «Поделись» для таких людей. Людей столкнувшихся с серьезной болезнью и не представляющих, что делать дальше.
Наша героиня (она просила не называть ее имя) столкнулась с серьезным заболеванием совсем недавно. И ее первая встреча с медициной, врачами, анализами подкосили ее моральные и духовные силы. Она согласилась делиться своими переживаниями, своим опытом в надежде получать отклик от тех, кто уже пережил подобные проблемы, кто может подсказать, посоветовать, что делать, куда можно обращаться.
Мы очень просим всех, кто будет следить за развитием ситуации, не оставлять глупых, оскорбительных комментариев и замечаний не по делу. Наша героиня рассчитывает на помощь и участие…
ВАЖНО: мы располагаем дневник пациентки в хронологическом порядке, поэтому пролистайте страницу вниз, чтобы прочесть новые записи.
День первый
Знаете, что самое сложное в болезни? Это признаться самой себе, что ты болен. Просто потому что это страшно. Мне 67 лет. Почти 7 лет я не работаю и живу на пенсию . За 7 лет я ни разу не обращалась к врачу.
Раньше я трудилась на комбинате им. Ильича, проходила профосмотры. После того, как в 2010 году всех пенсионеров отправили на заслуженный отдых, я перестала посещать больницы. Спросите почему? А вы сами часто обращаетесь к врачу? Болит голова – выпил таблетку, температура – выпил жаропонижающее, кашель – купил сироп из рекламы.
Еще осенью у меня появился кашель. Думала , обычная простуда, купила Мукалтин. Кашель не проходил, появилась одышка, когда я поднималась по лестнице. Но мне ведь не 17 лет. Подумала – нормально, возраст. Но с каждым днем мне становилось все хуже, появилась слабость, одышка мучала все чаще – даже когда я просто ходила по квартире. Но к врачу я идти категорически не хотела. Все пройдет, говорила я сама себе. Боялась, если честно . Я боялась услышать свой диагноз, боялась, что будет самое худшее и ну и тянула, сколько могла.
В какой-то момент я не смогла подняться по лестнице. И только тогда я позвонила дочери, попросив о помощи. Согласилась на поход в поликлинику. Н и о какой больнице я и думать не могла.
Н и о какой больнице я и думать не могла.
И вот я на приеме у терапевта в центре первичной медико-санитарной помощи №8. Здесь возникла первая проблема. Поскольку я живу не по месту прописки, меня не хотели принимать. Нужно было писать заявление с просьбой принять меня на имя главного врача, затем отстоять очередь в кабинет заведующей и только потом получить направления на обследование. Благо рядом со мной находилась дочь, которая решала все вопросы. Одна я никогда бы не справилась…
Врач послушала мои легкие и тихо сказала: «Похоже у вас рачок в левом легком, я совсем его не слышу». Мои ноги подкосились.
Надеюсь, никому из тех, кто читает этот текст, не придется услышать такие слова. Тебя словно поражает молния. Ты ведь понимаешь, что , скорее всего, это конец. Начинаешь вспоминать счастливые истории о борьбе с онкологией, но их оказывается слишком мало. К тому, же учитывая мой возраст…
Я плохо помню, что было дальше. Как дочь отвела меня с 3 на 4 этаж на рентген.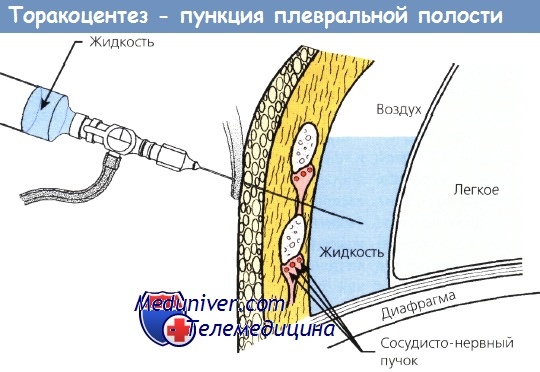 Все в тумане. Я думала, сколько еще мне осталось, будет ли мне больно и что будет дальше.
Все в тумане. Я думала, сколько еще мне осталось, будет ли мне больно и что будет дальше.
Снимок стоил 74 грн. Не знаю почему я запомнила эти цифры. Мне сказали, что это деньги за пленку. Правда, прочесть снимок никто не мог. Рентгенолога не было, хирурга, который может понимать рентгенснимки — тоже . Лаборантка глянула на снимок и заявила, чтобы мы срочно искали кого-нибудь, кто сможет его прочесть. Для меня это была надежда. Спустя час моя дочь подошла ко мне с новостью, что у меня сильнейшая пневмония и нужно срочно лечь в больницу. Оказывается, снимок прочел знакомый врач, никто другой не соглашался. Даже в частной клинике ответили, что могут расшифровывать только те снимки, которые сделаны на их аппарате.
Я не хотела в больницу, но разве у меня был выбор? Я хочу жить, хочу гулять по улице, хочу видеть радостные лица внуков. А потому я согласилась на лечение.
В приемном отделении горбольницы №9, куда меня направили , было 3 правила – бахилы, медицинская маска и вход строго без верхней одежды. Пока персонал заполнял бланки, мне измеряли температуру и давление, а затем предложили на коляске отвезти в отделение. Я отказалась, решила идти сама. У меня же пневмония, а не рак!
Пока персонал заполнял бланки, мне измеряли температуру и давление, а затем предложили на коляске отвезти в отделение. Я отказалась, решила идти сама. У меня же пневмония, а не рак!
Правда, уже через час я уже не была так уверена в диагнозе. На УЗИ, которое мне сделали в терапевтическом отделении, четко было видно – у меня гидроторакс. Малопонятное для меня слово . Мне пояснили – в моих легких жидкость. В левом 1,7 литра, в правом 500 милилитров. Эта болезнь не самостоятельная. Она возникает на фоне другого более опасного диагноза. Ее невозможно выяснить без постановки точного диагноза. Мне сказали, что гидроторакс вызывают около 90 разных болезней. Чем болею я, они намерены выяснить. Пока же назначили курс антибиотиков, чтобы не терять время.
Вместе со мной в палате находились 2 пожилые женщины. Одна поступила с астмой. Рассказывает, что страдает этой болезнью много лет. Вторая – перенесла инсульт. За ней ухаживает дочь. Родственники одной из женщин привезли телевизор. Значит, лежать в больнице будет не так скучно.
День второй
Проснулась с чувством ужаса. Не дома, больная. Предстоит сделать множество анализов. И если сдавать кровь с пальца просто неприятно, то пункция плевральной жидкости – это реальной страшно. Чтобы откачать жидкость из моих легких, врач должен засунуть огромную иглу мне в спину и с ее помощью выкачать как можно больше жидкости. Меня посещали мысли, что я могу отказаться от этого, но желание жить победило.
К счастью, пункция проводится под обезболивающим, и я ничего не почувствовала. Врач откачал около литра жидкости темно-красного цвета. Буквально через несколько часов после процедуры дышать мне стало легче. Одышка прошла. Дела идут на поправку!
Но не все было так просто. Цвет жидкости указывал на какой-то очень серьезный процесс в моем организме. Дочь отвезла образец в онкодиспансер. Ответ оказался отрицательным – раковых клеток в жидкости нет. Я очень скоро поправлюсь и выйду из больницы!
День третий
От приема антибиотиков появилась слабость, но проснулся аппетит. Оказалось, что больничная еда очень вкусная.
Оказалось, что больничная еда очень вкусная.
К нам в палату положили женщину с пневмонией. Она здесь уже второй раз за месяц. Ее выписали, а через 10 дней она снова оказалась в больнице с тем же диагнозом. Замечательная медицина!
Сегодня я осознала, насколько важно, чтобы родные о тебе заботились. Ведь лекарства настолько дорогие (500 грн. в сутки), что покупать их приходится каждый день. Медсестры говорят, что завтра могут назначить что-то новое и будут «выброшенные на ветер» деньги.
К соседке по палате приходят не каждый день. Ей приходится просить сестричек или же посторонних людей покупать ей лекарства.
Пришла дочь. Грустная. Говорит, что врачи не могут поставить диагноз. Что если это не онкология, то они просто не знают, что это может быть. На понедельник назначены новые обследования. Но я чувствую, что это просто пневмония. Антибиотики обязательно помогут. Одышка прошла, аппетит есть.
День шестой
На выходных я очень много думала над своим диагнозом.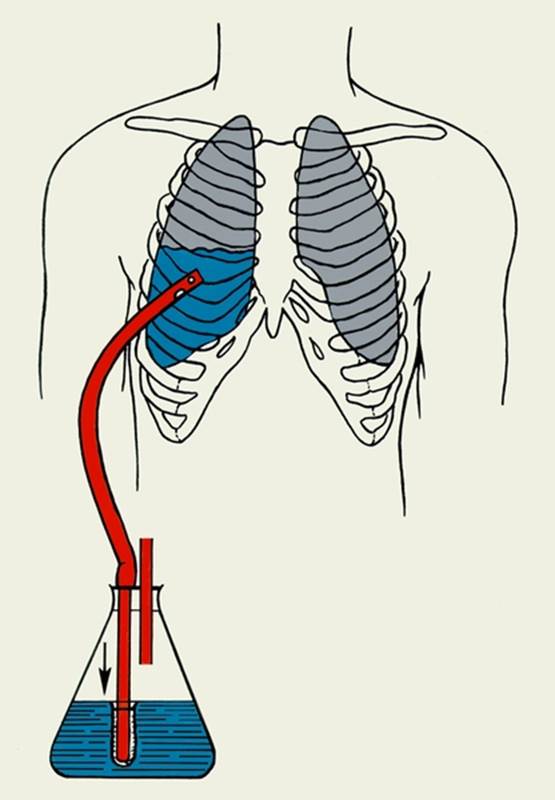 Сегодня решила напрямую спросить врача. Она уверена, что у меня рак. Заявила, что жидкость в легких очень нехорошего цвета, что идет очень плохой процесс. Она сказала, что анализы могут ошибаться. Но на пневмонию все это не похоже.
Сегодня решила напрямую спросить врача. Она уверена, что у меня рак. Заявила, что жидкость в легких очень нехорошего цвета, что идет очень плохой процесс. Она сказала, что анализы могут ошибаться. Но на пневмонию все это не похоже.
Результаты УЗИ очень огорчили – жидкость скапливается снова. Сейчас в левом легком 1,3 литра, в правом – 600 миллилитров.
Это не пневмония. Тогда что это? Неужели врач прав? Узнать можно только после компьютерной томографии. Она точно должна показать, что со мной не так.
Оказалось, что на продцедуру стоимостью 1750 грн очередь. Меня удалось записать только на следующую неделю, а это значит, что еще неделю меня будут лечить непонятно от чего. Мы уже потратили более трех тысяч на лекарства. Только вдумайтесь, я за 6 дней потратила на лекарства всю свою пенсию!
Моя дочь не хотела так долго ждать. Пришлось искать знакомых, которые помогли найти время для КТ на завтра. Нам повезло, мы нашли. Но говорят, не у всех так получается. Приходится ждать.
Честно, понимая, что завтра я узнаю свой диагноз и воодушевляют, и пугают. Но я верю, что все будет хорошо.
День седьмой
КТ мы делали в бывшей 5 горбольнице. Сейчас там военный госпиталь, но компьютерная томография все еще работает. Приехали, как было сказано, в 10.30. Меня попросили заполнить и форму и ждать очереди.
Ждать пришлось очень долго. Если честно, в моем состоянии мне было очень тяжело сидеть 2,5 часа. Но был ли выбор? Где-то через час ожидания мне дали воду со специальной добавкой. Нужно было пить стакан воды 5 минут, затем 5 минут отдыхать и так по новой, пока не выпьешь литр. Это делалось для контрастирования.
Спустя 2,5 часа я отправилась на томографию. Сама процедура заняла всего 20 минут. Ответ мне не дали, сказали приехать за ним завтра во второй половине дня…
И снова ожидание. Я так устала за эти дни жить в бесконечном ожидании. Меня снова ждут капельницы и уколы, которые не в силах мне помочь. Но отказаться от них я тоже не могу. Замкнутый круг.
Замкнутый круг.
День восьмой
Как дожить до 16.00? Именно в это время дочь заберет результаты обследования. Я так похудела из-за болезни. Так ведь бывает при онкологии? Неужели у меня рак?
Я тщетно гоню дурные мысли из головы, но они не уходят. Есть не хочется совсем. Хочется лишь получить ответ.
Дочь пришла ко мне почти в 17.00. Она уже была у моего лечащего врача, отдала результаты. Смотрит на меня и плачет. Пытается объяснить, что это еще не приговор, но КТ показало метастазы в легких и даже в костях…
Неужели это конец или еще есть шанс побороться?
День двенадцатый
Проснулась с ужасным ощущением. Ошибки быть не может – у меня рак. Однажды мне уже ставили этот диагноз. 24 года назад врачи обнаружили у меня рак груди. Моя дочь еще училась в школе, и я очень боялась оставить ее одну. Тогда я согласилась на операцию, о чем жалею до сих пор.
После операции меня отпустили домой. Я не проходила химио- или гармонотерапию, не облучалась. Я просто пришла домой. Но жизнь уже была сломана. Муж меня не поддержал, даже я сама сто раз жалела о своем решении. Я была убеждена, что врачи ошиблись. Но все уже было сделано.
Я просто пришла домой. Но жизнь уже была сломана. Муж меня не поддержал, даже я сама сто раз жалела о своем решении. Я была убеждена, что врачи ошиблись. Но все уже было сделано.
И вот сейчас, спустя 24 года, я слышу тот же диагноз. Мне нужно снова ехать в онкологию, снова проходить через этот ужас. Моя дочь давно взрослая, но я не готова оставить ее одну.
Я согласилась поехать в онкодиспансер на консультацию, но это оказалось не так просто. Для моей поездки нужна была выписка. Пришлось сначала ждать врача, затем теребить машинистку. Только в 11.30 мне выдали на руки документ, с которым мы и поехали в онкологию, которая находится на территории горбольницы №3.
Поездка оказалась неудачной. Врач, специализирующийся на раке легких работал до 12.00, к тому же принимает строго по записи. Пришлось договариваться на следующий день. А это еще одна ночь полная вопросов – смогу ли я жить или нет…
День тринадцатый
Мы приехали в онкодиспансер в 08. 30 утра, так как было указано в талоне. Врач – молодая женщина. Едва взглянув на мою карточку (она уже была в онкодсипансере), она заявила, что я пришла не к тому врачу. Что рак легкого это вторичное, а первичное – рак молочной железы.
30 утра, так как было указано в талоне. Врач – молодая женщина. Едва взглянув на мою карточку (она уже была в онкодсипансере), она заявила, что я пришла не к тому врачу. Что рак легкого это вторичное, а первичное – рак молочной железы.
Но в груди у меня нет ни опухоли, ни метастаз! Как же так?
Врач же пояснила, что даже при отсутствии очага могут пойти метастазы.
Что самое интересно – она не смотрела мои снимки, она читала заключение КТ, в котором все метастазы ставились под сомнение. Врач же была уверена – ошибки нет.
«Не беспокойтесь, вы можете пройти гормонотерапию, и она вам поможет, а с метастазами в кости вы могли жить уже очень давно и даже ничего не замечать. Если не падать, то все будет хорошо. Есть такие таблеточки, которые поддерживают прочность костей», — говорила она.
В тот момент я подумала, что слишком оптимистичные прогнозы у этого врача. Но ей легко было дать мне надежду, она ведь не собиралась меня лечить. Все, что она могла – дать мне направление на повторную цитологию плевральной жидкости и попросить в следующий раз идти в другой кабинет, к другому врачу…
День четырнадцатый
Вчерашняя поездка плохо сказалась на моем самочувствии.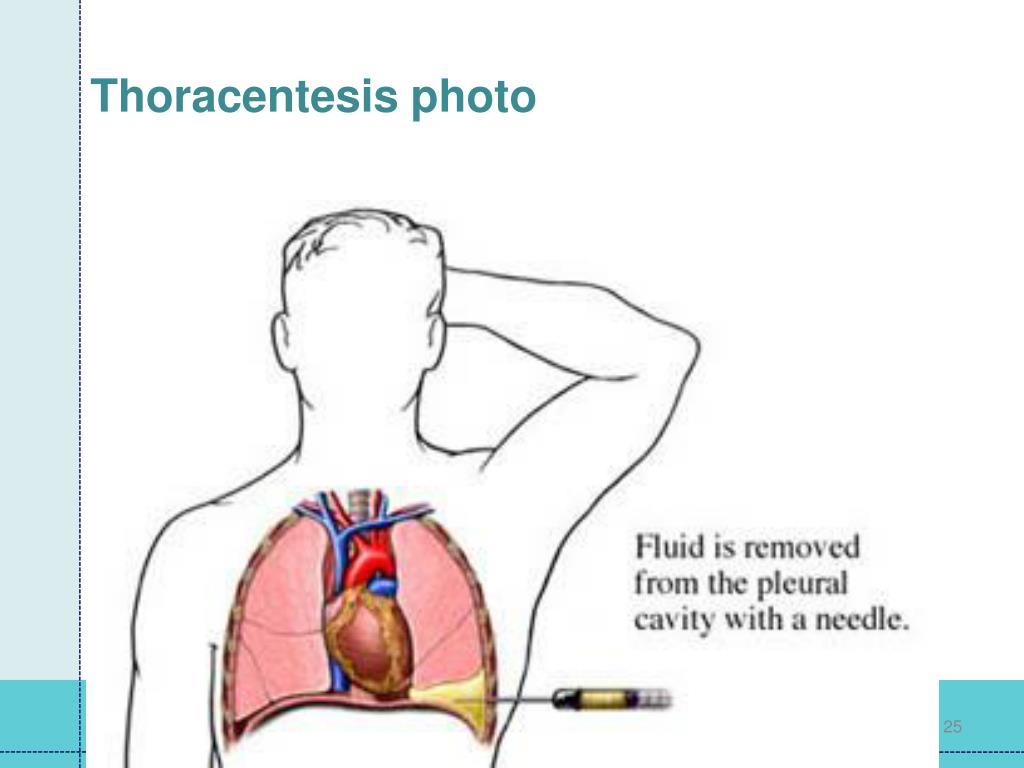 Мне снова стало тяжело дышать, вернулась одышка. Я уже ничему не верю, уже ничего не понимаю. Очень хочется домой. Порой я начинаю плакать. Соседки по палате меня успокаивают, говорят, что все ошибка. А я просто не понимаю, как жить дальше, не понимаю, сколько мне осталось…
Мне снова стало тяжело дышать, вернулась одышка. Я уже ничему не верю, уже ничего не понимаю. Очень хочется домой. Порой я начинаю плакать. Соседки по палате меня успокаивают, говорят, что все ошибка. А я просто не понимаю, как жить дальше, не понимаю, сколько мне осталось…
Около 11:00 пришел заведующий отделением. Мне снова проткнули спину иглой и откачали жидкость. Он снова отказалась красно-коричневой. Врач уверен, что дело плохо…
Пока дочь поехала в онкодиспансер, чтобы еще раз сделать цитологию жидкости из моего легкого, я не находила себе места. С одной стороны результат очевиден, с другой – остается надежда. Но что это может быть еще? Мне каждый день ставят капельницы, уколы. Но легче не становится…
Около 14.30 дочь влетела в палату со словами: «Мама, рака нет! У тебя нашли клетки Пирогова — Лангханса». Она положила вещи на мою кровать и направилась к лечащему врачу. Спустя 10 минут она вновь зашла ко мне в палату, ее лицо изменилось, стало грустным.
Оказалось, эти гигантские клетки бывают при туберкулезе, но характер жидкости из плевральной полости и ее цвет, говорят об обратном. Врачи не верят в туберкулез, но консультацию фтизиатра назначили.
Врачи не верят в туберкулез, но консультацию фтизиатра назначили.
Я шокирована, теперь у меня туберкулез…
День пятнадцатый
Сегодня мне отменили часть лекарств, готовят к выписке. Фтизиатр будет только завтра, а потому приходится гадать.
Зато в палате перемены. У нас две новенькие. Обеих привезли вчера на «скорой». Пожилая женщина практически в бессознательном состоянии и молодая девушка с пневмонией. Первая не дала нам сегодня поспать. Всю ночь она стонала, кричала. От ее криков просыпалось все отделение. Сегодня она уже может самостоятельно есть и сидеть. А вот в туалет она ходит в палате. У меня такое ощущение, что она все понимает и просто издевается над нами. Утром она решила справить нужду именно во время завтрака, когда все мы ели.
В обед у меня появилось ощущение, что в пожилой соседке по палате живут бесы. Я решила помолиться, попросить Господа помочь мне пережить болезнь, начала читать «Отче наш». Эта женщина вскочила, заорала, а потом практически упала с криком на пол…
Молодая девушка все время молчала.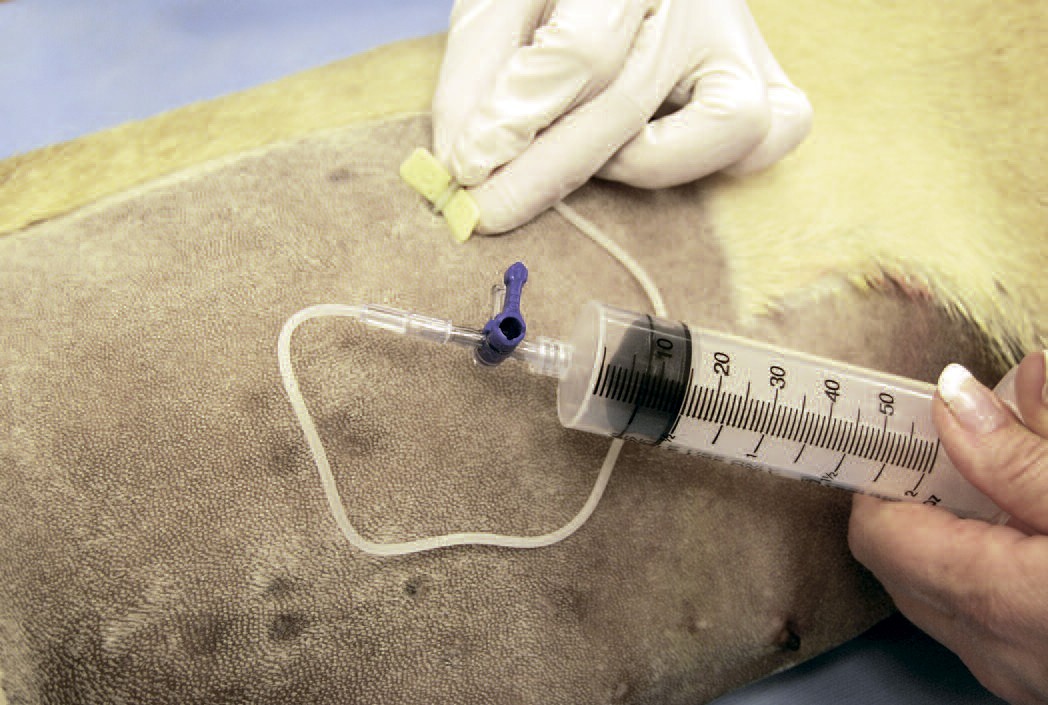 Мы даже не знаем ее имени. Но это длилось до тех пор, пока к нам в палату не зашла санитарка, чтобы отвезти пациентку на рентген. Девушка начала сопротивляться, стала пихать санитарку руками и ногами. Бедная женщина выбежала из палаты чуть ли не в слезах…
Мы даже не знаем ее имени. Но это длилось до тех пор, пока к нам в палату не зашла санитарка, чтобы отвезти пациентку на рентген. Девушка начала сопротивляться, стала пихать санитарку руками и ногами. Бедная женщина выбежала из палаты чуть ли не в слезах…
День шестнадцатый
Мой лечащий врач во время осмотра заявила, что завтра меня выпишут. Но как, меня же не вылечили? Я очень хочу домой, но разве пациент не должен идти на поправку при выписке? Оказалось, что нет.
Фтизиатр посмотрел мои анализы и решил взять меня к себе на учет. Несмотря на то, что все анализы чисты, не исключается, что у меня закрытая форма туберкулеза. Собственно, из-за этого и появилась жидкость в легких.
«Попьете таблеточки, и жидкость уйдет», — заявила врач.
В этот же день я сдала анализы, сделала кардиограмму. Завтра нужно сделать рентген.
Мысли о выписке не оставляют в покое. Да, мне немного легче, чем до поступления в больницу, но я не здорова. Кто будет откачивать жидкость, которая постоянно скапливается? Как будет проходить дальнейшее лечение? И самый главный вопрос – где настоящий диагноз?
День семнадцатый
Я готова ехать домой. Я так соскучилась по своей кровати, по горячей воде, по родному углу. Мне хочется нормально помыться, хочется приготовить домашний обед, а не есть холодную еду… Мне надоело слышать крики женщины, надоел больничный запах. Дома мне точно станет лучше!
Я так соскучилась по своей кровати, по горячей воде, по родному углу. Мне хочется нормально помыться, хочется приготовить домашний обед, а не есть холодную еду… Мне надоело слышать крики женщины, надоел больничный запах. Дома мне точно станет лучше!
Однако, покинуть больницу мне удалось лишь к обеду. Очень долго готовили выписку, про рентген вообще забыли. Я здесь уже никому не нужна и не интересна, в отделение везут новых пациентов. Я не успела собрать вещи, как на мою кровать уже положили женщину. Но я еду домой, и это не может не радовать.
Оказалось, что даже лифтер стал ко мне безжалостен. Она отказалась спустить меня с третьего этажа на первый, заявив, что только поднимает, а не спускает. Да, мне тяжело идти, но я еду домой.
По пути зашли к фтизиатру. Она вновь посмотрела все мои документы и неуверенным голосом сказала, что это может быть туберкулез и можно попробовать его лечить. Она сообщила, что через 2 дня состоится комиссия, на которой будет принято решение, что делать дальше. Пока же мне назначили пробное лечение и выдали антибиотики на 3 дня.
Пока же мне назначили пробное лечение и выдали антибиотики на 3 дня.
Увидев лекарства, я была шокирована – 11 таблеток в день, которые нужно выпить до полудня. Пока дали на три дня. Денег не взяли…
День двадцать первый
Я уже четвёртый день дома. Здесь мне лучше, здесь нет этой ужасной обстановки. С горем пополам пью таблетки. Это очень тяжело за раз выпить 11 штук. Терплю, перебарываю себя. Но это все только ради дочери, ради ее спокойствия. На самом деле я знаю, что у меня нет туберкулеза… Это все порча.
Я твердо решила найти «бабку», которая меня вылечит. Соседи рассказали о девушке, которая принимает по соседству. Перед ее дверьми всегда очередь, наверняка она мне поможет.
Правда, записаться к ней было не легко. Пришлось стоять под дверью около получаса. «Бабкой» оказалась молоденькая девушка. В ее внешности было что-то мистическое. Принять меня она согласилась только через 8 дней. Уверена, она меня вылечит лучше всяких врачей.
День двадцать шестой
Мне плохо. Нет сил встать с кровати, нет аппетита, просто очень сильная слабость. От таблеток возникает тошнота. Я больше не могу их пить, не могу, не буду…
Нет сил встать с кровати, нет аппетита, просто очень сильная слабость. От таблеток возникает тошнота. Я больше не могу их пить, не могу, не буду…
Дочь заставляет ехать в онкологию, говорит, что вызовет «скорую». Но я не поеду! У меня нет туберкулеза, у меня нет рака! Мне просто сделали порчу, как родные не могут этого понять.
Все, что меня держит в этом мире – вера, что «бабка» снимет с меня порчу, вылечит меня, поможет. Осталось несколько дней. Уже совсем скоро.
День двадцать девятый
Я не могла дождаться 15:00. Именно на это время мне назначила прием ведунья. Пришла ровно в назначенное время. Она сразу же с порога заявила, что мне завидуют, хотя и завидовать-то нечему. «Бабка» зажгла свечу и стала что-то вышептывать у меня над головой. Я сразу почувствовала, как мне стало легче.
Рака у вас нет! – заявила она. – Я вижу проблему в легком, но это не рак. Не беспокойтесь, я вам помогу, я вас вылечу.
Не знаю почему, но я ей верю. Она права, что это порча. А что еще это может быть. Я даже знаю, кто мог это сделать. Только почему «бабка» назвала имя Галя, если у меня нет таких знакомых. Да и ощущения, что кто-то еще живет в моем доме, у меня также нет. Никаких домовых…
А что еще это может быть. Я даже знаю, кто мог это сделать. Только почему «бабка» назвала имя Галя, если у меня нет таких знакомых. Да и ощущения, что кто-то еще живет в моем доме, у меня также нет. Никаких домовых…
Но все это мелочи, самое главное, что она меня вылечит, даже рецепт выписала. Нужно посетить три церкви, поставить в каждой по свече и заказать во всех трех Сорокоуст. Завершить ритуал нужно, подав нищему милостыню при выходе из последней церкви.
Делать все это нужно завтра до полудня. Уверена, это поможет!
День тридцатый
Выполнять поручения ведуньи стала моя дочь, поскольку я слишком плохо себя чувствую. Я ее попросила, и она пошла мне навстречу. Сегодня она объездила три церкви, купила в каждой по свече. Выполнила все, как положено. Единственная проблема – ни у одной из церквей не было нищих. Дочка объездила весь город в поисках попрошаек, но их не было ни в центре, ни на вокзале, ни возле рынков. Наверное, погода нелетная. С большим трудом она нашла старенькую бабушку, торгующую семечками, и отдала милостыню ей.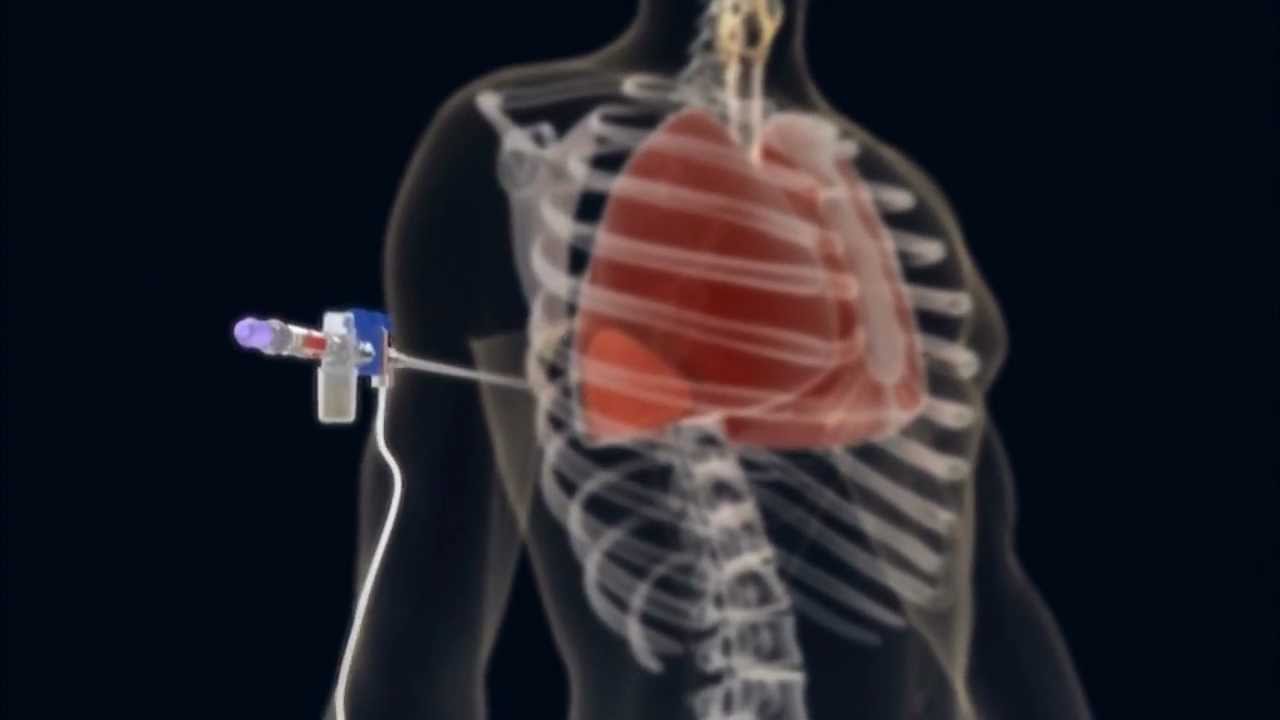
День тридцать пятый
Не знаю, что помогло, но мне стало легче. Я начала выходить из дома, ходить в магазин. Завтра собираюсь идти в церковь. Правда, чувствуется, что жидкость из легких не ушла… Но все будет хорошо, я поправлюсь.
День тридцать девятый
Сегодня посетила «бабку». Она выписала рецепт, который поможет мне избавиться от жидкости. Он довольно простой – мед, молоко, яйцо…
Я начала выходить из дому, вчера даже ездила в ЖЭК, заплатила за квартиру. Я чувствую, что все самое плохое позади.
День пятидесятый
В больнице меня не долечили-таки. Я ем, но не поправляюсь, выхожу на улицу, но не могу долго ходить. Задышка вернулась…
Вчера позвонила врач-фтизиатр. Предложила приехать в больницу, сделать рентген. Я ей сообщила, что уже давно не пью таблетки и от них мне стало намного хуже. Но, наверное, в больницу съезжу. Пусть откачают жидкость и ответят на вопрос – почему я потратила столько денег и до сих пор больна.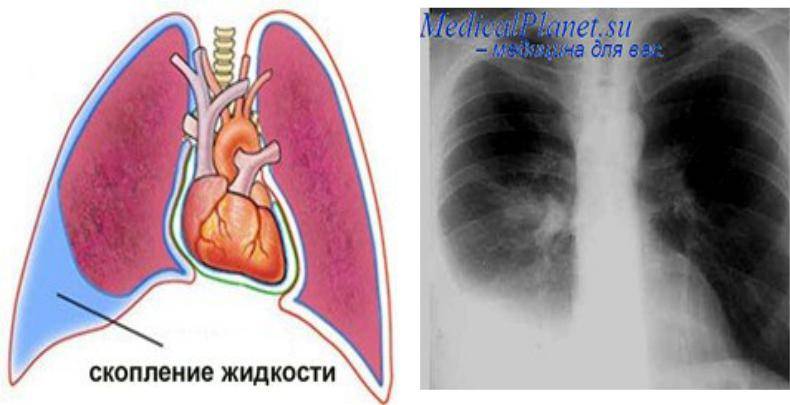 Они не умеют лечить? Не могут диагноз поставить?
Они не умеют лечить? Не могут диагноз поставить?
Решено – завтра еду в больницу.
День пятьдесят первый
В больнице я требовала у врачей объяснить, что со мной такое. Почему я не могу поправиться? Рентгенография показала, что с момента моей выписки и до сегодняшнего дня ничего не изменилось. УЗИ показало, что жидкость в легких есть, и ее нужно откачивать.
Если честно, я настолько хочу вылечится, что согласна на все. Я послушаюсь врачей и завтра поеду в онкодиспансер. Пусть меня осмотрят, пусть скажут, что делать. Я очень хочу жить, я очень хочу нормально дышать. Если для этого нужно вновь ехать в эту страшную больницу, я готова. Даже, если это рак, это еще не приговор. Поборемся…
От редакции
Героиня этой истории умерла 28 июня 2018 года, прожив 128 дней после начала дневника. В связи с плохим самочувствием она не могла продолжать вести дневник. О том, что произошло с мариупольчанкой расскажем мы, журналисты 0629.
Еще в марте женщина таки посетила мариупольскую онкологию, где ей поставили диагноз «рак молочной железы с метастазами в легкие, кости средостения, лимфостему, печень». Врачи предложили ей пройти курс химиотерапии, который в ее ситуации, не смог бы вылечить. Но в случае успеха мариупольчанка должна была прожить год – полтора. Однако, обследование сердца показало, что ни о какой химии речь идти не может – сердце не выдержит.
Родственники забрали героиню домой, она прошла поддерживающее лечение сердца. В целом состояние здоровья мариупольчанки в марте было стабильным. Она ненадолго выходила на улицу, посещала церковь и даже ходила в магазин. В онкологии ей сделали две пункции, что облегчало ее состояние.
В апреле ситуация ухудшилась. Женщина стала задыхаться, сидя на кровати. Так, героиня дневника попала в областную больницу, где лечилась на протяжении месяца. Здесь лечение было поддерживающим. Антибиотики, гормоны, мочегонные давали временный эффект. Когда ее кололи, она чувствовала себя лучше, когда же уколы прекращались – начинала задыхаться.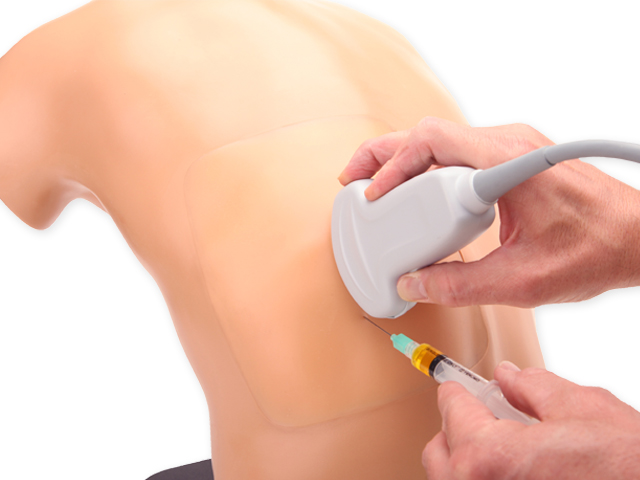
В середине мая, несмотря на плохое состояние, пациентку выписали. Причина была одна – лучше ей уже не станет.
До конца мая героиня находилась дома. Если описать ее состояние — она могла приготовить себе манную кашу, но не могла наклониться, чтобы насыпать кошке еду. Периодически наступали приступы удушья, которые снимались медпрепаратами. Поначалу помогала 1 ампула дексаметазона в день, к началу июня не дексаметазон, не сульфакамфокаин эффекта не давали. Ежедневно героиня вызывала «скорую помощь», которая на время облегчала ее состояние.
3 июня мариупольчанка согласилась снова лечь в больницу.
Женщину снова положили в областную больницу, где она провела 10 дней. Результаты обследований показали, что в ее легких уже практически нет жидкости. Однако, они настолько «потрепаны» болезнью, что ей уже нечем дышать.
Из больницы героиню забрали домой, где родственники круглосуточно находились рядом с ней. Женщина уже с трудом передвигалась, лекарства вызывали лишь короткое облегчение. Практически ежедневно приезжала «скорая».
Практически ежедневно приезжала «скорая».
25 июня мариупольчанку привезли в онкологию, где должны были сделать пункцию. Ходить самостоятельно героиня уже не могла – ее перевозили на каталке. Главный врач онкодиспансера Сергей Волошин лично изучил новые снимки. По его настоянию мариупольчанку положили в отделение. Именно здесь она провела свои последние три дня.
Врачами рассматривался вопрос химиотерапии. Однако до назначенной даты героиня не дожила.
В какой-то момент медикаменты перестали помогать. Тогда для того, чтобы облегчить состояние пациентки ее перевели в палату интенсивной терапии и подсоединили к аппарату с кислородом. Без этого она не могла дышать. Попытка сделать пункцию не увенчалась успехом – жидкость найти не удалось. Ее оказалось настолько мало, что вводить иглу нужно было только под аппаратом УЗИ. Но все это не имело смысла.
Врачи делали все возможное, но помочь в такой ситуации не могли даже самые сильные препараты.
28 июня в 02.00 сердце женщины перестало биться. В официальной причине смерти указывается, что мариупольчанка умерла от интоксикации, вызванной злокачественным новообразованием…
В официальной причине смерти указывается, что мариупольчанка умерла от интоксикации, вызванной злокачественным новообразованием…
Медицинский бардак
Медицинский бардак
23.07.2013
Рубрика: Работа службы скорой и неотложной медиц-ой помощи; Жалобы на работу медицинских учреж и медицинских работников
Здравствуйте,очень возмущен работой медиков города Стерлитамак,а именно городской поликлиникой №1 и городской больницей №3,моя бабушка 1929 года рождения труженица тыла вдова ветерана войны, заболела ,ей стало плохо 17 июля 2013 года,обратились в поликлинику №1,назначили прохождение анализов и снимков,в следствии обнаружилось скопление жидкости в легких,направили в городскую больницу №1 для откачки жидкости ,врач посоветовал добраться своим ходом,так как сказал что будете долго ждать скорую,мы сами увезли ее,там откачали жидкость 2 литра,оттуда нас направили в гор больницу №4 в пульмоотделение и так же сказали ехать своим ходом,приехав туда сделали кучу анализов и снимков,в итоге нам отказали в госпитализации,причина в ремонте отделения больницы,проконсультировали и отправили домой,на следующий день бабушке снова стало плохо,вызвали участкового врача,врач написал направление в гор больницу №3,снова посоветовав добираться своим ходом без вызова скорой помощи,в гор больнице №3 осмотрели,сделали снова кучу анализов и снимков,выписали таблетки нитросорбит и снова отправили домой,поставив на очередь на 26 июля 2013 года,сказав что нет мест некуда класть вашу бабушку,с горем пополам продержались мы до 22 июля,утром подскочила температура 39 и началась одышка и кашель,вызвали скорую помощь,но пришла участковый терапевт,она снова назначила таблетки и уколы,но мы сказали что уколы делать сами не умеем,тогда сказала давайте только таблетки,хотя могла сказать что нас может посещать участковая медсестра и делать уколы бабушке,ближе к вечеру бабушке стало еще хуже,снова вызвали скорую и со скандалом и ругательствами диспетчера (она не назвала свою фамилию) нам прислали «скорую помощь»,фельдшер осмотрела бабушку и обнаружила вновь скопление жидкости в легком,сказала нам собрать вещи бабушки для дальнейшей госпитализации,приехав в гор больницу №3,сделали снова кучу анализов,снимков,сделали заключение жидкость в легком,вызвали хирурга фамилия Нигматуллин ( бейджиков нет ни у кого из персонала приемного отделения,пришлось спрашивать фамилии ,а на замечания почему нет бейджиков они сказали-мы сами знаем что нам носить). Хирург сказал да сейчас откачаю и идите домой,мы стали возмущаться от такого хамского обращения с ветераном да и вообще просто с пожилым человеком,что значит сейчас еще раз выкачаю и можете быть свободным ,а лечение,как же лечение,он сказал ничего страшного я каждый понедельник могу откачать жидкость,приезжайте,в госпитализации нет необходимости,мы снова стали ввязываться в словесную перепалку так у самих уже нервы были на пределе,а Нигматуллин сказал скажите спасибо что я еще вам добро делаю. ЧТО ЭТО ТАКОЕ??? откачал полтора литра жидкости из лёгкого Затем вышла врач терапевт,фамилию свою так и не сказала,сказала давайте еще раз проверим давление,бабушка еле живая уставшая от всех этих анализов заплакала и сквозь слезы сказала никуда непоеду мне очень плохо ,лягу вот здесь на скамеечку и буду умирать,после измерения давления,она снова направила ее в кабинет экг,и в итоге смилостивились над бабушкой по истечении трёх часов как мы приехали в эту больницу,оформили историю и отвели в палату и это всё после наших угроз в их адрес что будем жаловаться в горздрав города Стерлитамак и даже по республике Башкортостан.
Хирург сказал да сейчас откачаю и идите домой,мы стали возмущаться от такого хамского обращения с ветераном да и вообще просто с пожилым человеком,что значит сейчас еще раз выкачаю и можете быть свободным ,а лечение,как же лечение,он сказал ничего страшного я каждый понедельник могу откачать жидкость,приезжайте,в госпитализации нет необходимости,мы снова стали ввязываться в словесную перепалку так у самих уже нервы были на пределе,а Нигматуллин сказал скажите спасибо что я еще вам добро делаю. ЧТО ЭТО ТАКОЕ??? откачал полтора литра жидкости из лёгкого Затем вышла врач терапевт,фамилию свою так и не сказала,сказала давайте еще раз проверим давление,бабушка еле живая уставшая от всех этих анализов заплакала и сквозь слезы сказала никуда непоеду мне очень плохо ,лягу вот здесь на скамеечку и буду умирать,после измерения давления,она снова направила ее в кабинет экг,и в итоге смилостивились над бабушкой по истечении трёх часов как мы приехали в эту больницу,оформили историю и отвели в палату и это всё после наших угроз в их адрес что будем жаловаться в горздрав города Стерлитамак и даже по республике Башкортостан.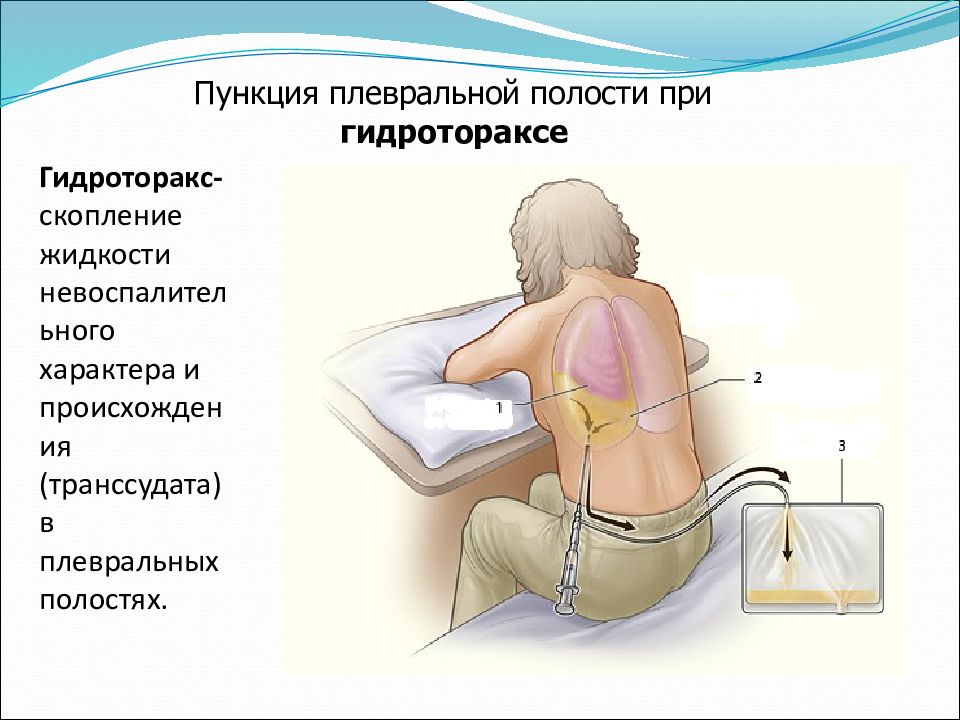 Труженица тыла,вдова ветерана ВОВ,неужели она не заслужила человеческого отношения со стороны медработников города Стерлитамак.Прошу рассмотреть моё письмо,и принять меры,почему врачи сами советуют добираться тяжелобольному до больницы,не говорят о том что уколы может делать на дому участковая медсестра и почему мы с шумом ,криком и обещанием пожаловаться на них должны добиваться места в палате,неужели наши старики и ветераны заслужили этого,простого человеческого отношения от людей в белых халатах
Труженица тыла,вдова ветерана ВОВ,неужели она не заслужила человеческого отношения со стороны медработников города Стерлитамак.Прошу рассмотреть моё письмо,и принять меры,почему врачи сами советуют добираться тяжелобольному до больницы,не говорят о том что уколы может делать на дому участковая медсестра и почему мы с шумом ,криком и обещанием пожаловаться на них должны добиваться места в палате,неужели наши старики и ветераны заслужили этого,простого человеческого отношения от людей в белых халатах
Важно не упустить время — ТОГБУЗ «ГКБ им. Арх. Луки г. Тамбова»
В ТОГБУЗ «ГКБ им. Арх. Луки г. Тамбова» на очередном занятии школы практического мастерства говорили о плевральных пункциях.
Да, пункция плевры – процедура из тех, что не нравится абсолютному большинству тех людей, кому ее проводили. Но с точки зрения диагностики ее значимость трудно переоценить, поскольку она дает возможность вовремя поставить диагноз, как правило, достаточно серьезного заболевания, а следовательно, и своевременно начать его лечение.
Одной из практических задач данного занятия для медицинских сестер было понять смысл плевральной пункции, поскольку именно медицинская сестра может помочь провести эмоциональную подготовку пациентов к процедуре, вызывающей настороженность и чувство страха у большей части из них.
Знание строения плевры и ее патологий позволяет убедить таких больных в важности и значимости этой процедуры. Плевральные листки – это оболочки, которые окружают легкие и «держат» их форму. Наружная плевра прикреплена изнутри к костному каркасу грудной клетки, а внутренняя покрывает снаружи легкие. Между ними находится плевральная полость, в которой в норме находится прозрачная жидкость (плевральная жидкость). Она препятствует трению листков плевры друг о друга в процессе дыхания и при движении. При различных воспалительных заболеваниях плевры состав этой жидкости меняется.
Пункция как раз и служит цели выявления изменений в ее составе. При гнойных плевритах плевральная жидкость имеет гнойный характер, а при метастатических поражениях плевры при раке в этой жидкости можно выявить злокачественные клетки.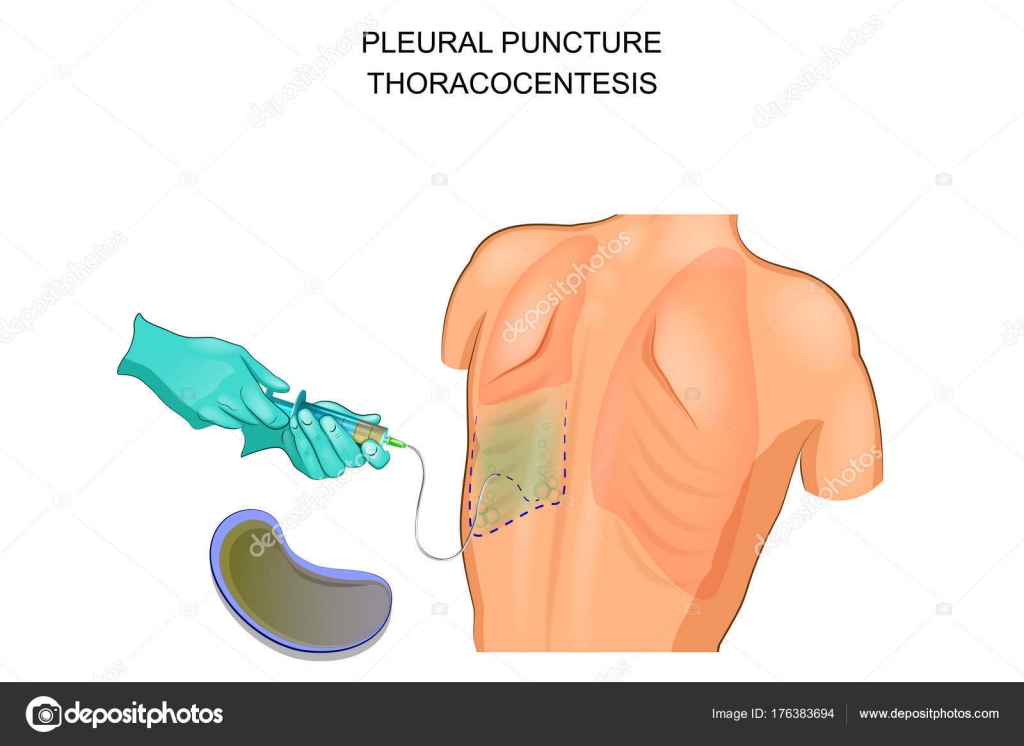 Лечебная цель – это выведение наружу содержимого плевральной полости, когда это необходимо. Например, при травмах и ранениях грудной клетки в плевральной полости может накапливаться кровь, при плевритах – гной. Для того, чтобы пациент быстрее поправился нужно как можно скорее удалить эти патологические жидкости. Так же после откачивания этих жидкостей плевральную полость промывают различными антисептиками и вводят туда лекарственные растворы. Очень часто при проведении плевральной пункции обе эти цели преследуются одновременно.
Лечебная цель – это выведение наружу содержимого плевральной полости, когда это необходимо. Например, при травмах и ранениях грудной клетки в плевральной полости может накапливаться кровь, при плевритах – гной. Для того, чтобы пациент быстрее поправился нужно как можно скорее удалить эти патологические жидкости. Так же после откачивания этих жидкостей плевральную полость промывают различными антисептиками и вводят туда лекарственные растворы. Очень часто при проведении плевральной пункции обе эти цели преследуются одновременно.
С целью диагностики пункцию плевральной полости проводят при:
– наличии в ней воспалительной жидкости – транссудата или экссудата;
– скопления в полости плевры крови – гемотораксе;
– скопления в полости плевры лимфатической жидкости – хилотораксе;
– наличии в ней гнойных масс – эмпиеме;
– наличии в ней воздуха – пневмотораксе.
Особых подготовительных мероприятий к проведению пункции полости плевры не требуется. Перед процедурой пациенту проводят рентгенографию органов грудной клетки или же УЗИ. Это необходимо для того, чтобы окончательно убедиться в необходимости манипуляции, определить границы жидкости, наметить наилучшую точку для проведения пункции.
Перед процедурой пациенту проводят рентгенографию органов грудной клетки или же УЗИ. Это необходимо для того, чтобы окончательно убедиться в необходимости манипуляции, определить границы жидкости, наметить наилучшую точку для проведения пункции.
Максимально безопасной для пациента пункция будет при условии его спокойного поведения и равномерного дыхания. Если же больного беспокоит сильный кашель, если он испытывает сильную боль, проведение пункции следует предварить приемом обезболивающих и противокашлевых лекарственных средств. Эта простая мера предосторожности значительно снизит вероятность развития осложнений во время процедуры.
Перед проведением плевральной пункции следует заручиться согласием пациента на данную процедуру. Проводят ее в условиях процедурного кабинета либо перевязочной. Если состояние больного тяжелое и ему не рекомендовано передвигаться, осуществляют прокол непосредственно в палате.
Во время манипуляции пациент находится в положении сидя на стуле лицом к его спинке, на которую он опирается руками, либо лицом к столу, и тогда руками он опирается на него. При пневмотораксе больной может расположиться лежа на здоровом боку, а верхнюю руку отвести за голову.
При пневмотораксе больной может расположиться лежа на здоровом боку, а верхнюю руку отвести за голову.
Плевральная пункция, по сути, является инвазивной процедурой, поэтому проводится она специалистами, имеющими на это все необходимые сертификаты.
Обычно перед проведением пункции больному делают рентгеновское исследование органов грудной клетки, чтобы врач определил, какое место целесообразнее пунктировать.
Перед пункцией врач обезболивает место прокола растворами местного анестетика. После этого он делает непосредственно прокол толстой иглой и отсасывает содержимое плевральной полости. Далее тактика меняется в зависимости от той цели, которую преследует врач. Если это только диагностика – он берет небольшое количество плевральной жидкости и отправляет ее в лабораторию на анализ. Если это лечебная цель – то он удаляет то количество плеврального экссудата, которое считает необходимым. Через два часа после пункции делается рентгенография легких для исключения осложнений и определения эффективности процедуры.
Перикардит — Кардиология | Хирсланден Швейцария
Сердечная сумка (перикард) — это двухслойная оболочка из нежной ткани с тонкой разделительной щелью между двумя слоями. Перикард огибает сердце со всех сторон и обеспечивает бесперебойную насосную функцию сердца с направлением крови в полость грудной клетки. Самой частой причиной воспаления этой сумки являются вирусные инфекции. Реже -бактериальные инфекции отвечают за воспаление. Наряду с вирусными и бактериальными инфекциями, также инфаркт сердца, иммунные реакции, заболевания обмена веществ, опухолевые заболевания или травмы могут приводить к воспалению сердечной сумки или к выпоту в перикард.
Тяжелым осложнением выпота в перикарде является тампонада сердца. При этом сердце за счет давления на него скопившейся жидкости в перикарде сжимается и вдавливается. Нормальная работоспособность сердца из-за этого сжатия и давления сильно нарушается. В таком случае необходимо действовать безотлагательно, чтобы разгрузить сердце. В качестве отдалённых последствий перикардит может приводить к образованию рубцов на перикарде. Рубцы могут так сильно „зашнуровывать“ сердечную сумку, что сердце может лишиться способности к достаточной эластичности и растяжимости. В этом случае говорят о панцирном сердце (Pericarditis constrictiva – констриктивный перикардит).
В качестве отдалённых последствий перикардит может приводить к образованию рубцов на перикарде. Рубцы могут так сильно „зашнуровывать“ сердечную сумку, что сердце может лишиться способности к достаточной эластичности и растяжимости. В этом случае говорят о панцирном сердце (Pericarditis constrictiva – констриктивный перикардит).
В зависимости от степени тяжести перикардита, картина жалоб может быть разной — более или менее выраженной. Иногда пациенты чувствуют себя только несколько разбитыми и у них немного повышена температура тела. Но также и колющие боли за грудиной, которые усиливаются при вдохе, могут указывать на перикардит. Дифференцировать перикардит от других заболеваний, протекающих в грудной клетке, зачастую дается с трудом из-за неспецифических симптомов.
При выпоте в перикард с тампонадой сердца возникают одышка с нехваткой воздуха, цианоз (синюшная окраска кожи) и пальпитации (усиленное сердцебиение), а также может развиться шоковое состояние.
Наряду с внешним физикальным осмотром, включая выслушивание сердца методом аускультации, для диагностики перикардита или выпота в перикарде проводятся дополнительные исследования. К ним относятся ЭКГ, [эхокардиография], анализы крови и, в любом случае, такие радиологические исследования, как КТ или МРТ.
К ним относятся ЭКГ, [эхокардиография], анализы крови и, в любом случае, такие радиологические исследования, как КТ или МРТ.
Лечение перикардита зависит от причины воспаления сердечной сумки. Воспаления сердечной сумки вирусной этиологии лечат при помощи противовоспалительных и обезболивающих медикаментов. В случае бактериального перикардита дополнительно к этому назначают антибиотики. При воспалениях сердечной сумки в связи с иммунной реакцией назначают кортизон.
При выпоте в перикард или тампонаде перикарда жидкость необходимо откачать как можно быстрее. Это возможно при пункции полости перикарда. Хирургические возможности лечения с частичным или полным удалением сердечной сумки применяются при хроническом перикардите или рубцевании сердечной сумки.
Айгуль Фазыйловой три дня подряд откачивают жидкость из легких
Айгуль Фазыйловой предстоит третий этап откачки жидкости из легких. В течение первых двух медики бригады паллиативной помощи откачали несколько пакетов – в общей сложности, почти 3 литра.
«Сказали, что жидкости много, нужно будет еще завтра откачать», — поделилась девушка.
В сообщении Айгуль поблагодарила всех неравнодушных за помощь и поддержку, как моральную, так и материальную. Люди продолжают перечислять средства, чтобы помочь в лечении.
В начале недели Айгуль рассказала об ухудшении самочувствия: «все эти дни не было сил и желания писать», говорила девушка, добавляя, проблема с жидкостью в легких так и не решается.
«Состояние не очень, целую неделю беспокоит сильная одышка. На той неделе откачивали с обоих легких жидкость, но результата нет, стало еще хуже».
По совету врача Айгуль прошла обследование у кардиолога, которое показало перикарду.
«Перикарда — это наружная соединительная оболочка сердца, из соединительной ткани, заполненной серозной жидкостью. Одним словом, возле сердца есть мешочек и там у меня собираться жидкость».
Айгуль Фазыйлова борется с онкологическим заболеванием. О своей проблеме она говорила в эфире ток-шоу «Пусть говорят», отмечая, что хочет найти своему маленькому сыну Амиру новых родителей.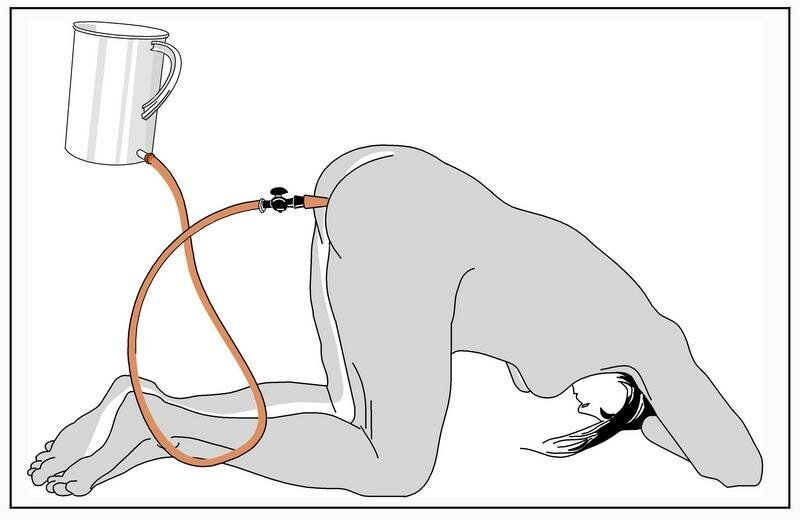 На случай, если внезапно умрет – стадия заболевания у нее такова, что подобный исход вполне вероятен. Айгуль продолжает курс лечения, проходит химиотерапию. Амира же после громкого обсуждения истории помогли отдать под опеку тети – Рахили Зайнуллиной, которая счастлива возможности заботиться о мальчике, но, как говорила Айгуль, она – пожилой человек, и, возможно, ей также понадобится помощь. Да и сможет ли Рахиля воспитывать мальчика в свои годы? Как бы там ни было, просмотр первого же ролика с потенциальными приемными родителями показал: уверенности в том, что ребенка придется отдать нет ни у Айгуль, ни у тети Рахили. Оставшиеся дни Айгуль старается проводить с сыном, много гуляет с мальчиком по городу и признается, что каждый час такого времяпрепровождения — счастье для нее.
На случай, если внезапно умрет – стадия заболевания у нее такова, что подобный исход вполне вероятен. Айгуль продолжает курс лечения, проходит химиотерапию. Амира же после громкого обсуждения истории помогли отдать под опеку тети – Рахили Зайнуллиной, которая счастлива возможности заботиться о мальчике, но, как говорила Айгуль, она – пожилой человек, и, возможно, ей также понадобится помощь. Да и сможет ли Рахиля воспитывать мальчика в свои годы? Как бы там ни было, просмотр первого же ролика с потенциальными приемными родителями показал: уверенности в том, что ребенка придется отдать нет ни у Айгуль, ни у тети Рахили. Оставшиеся дни Айгуль старается проводить с сыном, много гуляет с мальчиком по городу и признается, что каждый час такого времяпрепровождения — счастье для нее.
откачиваем жидкость из легких — Translation into English — examples Russian
These examples may contain rude words based on your search.
These examples may contain colloquial words based on your search.
Удаляем селезенку, откачиваем жидкость из легких и выясняем, что вызывает кровотечение.
We got to remove the spleen, drain the lung and figure out what’s causing the bleed.
Suggest an example
Ты должен был выпить эту жидкость из бутылки.
You were supposed to drink the stuff in the bottle.
Изъяли все продукты и жидкости из отеля на проверку.
Taking every food and liquid off the resort to be tested.
Описан способ подъема жидкости из скважины при помощи насосной установки, включающей насос.
A method for lifting a liquid out of a well with the aid of a pump apparatus comprising a pump is described.
С помощью пара жидкость из промежуточной полости подают в полость высокого давления.
The liquid from an intermediary cavity is fed into the high pressure cavity with the help of the steam.
Результаты гистологии ткани выявили потерю жидкости из поврежденного кровеносного сосуда.
Histology results of the tissue reveal fluid loss from damaged blood vessels.
Эта процедура для удаления жидкости из его глазной камеры.
It’s a procedure that will draw the fluid Out of his eye’s anterior chamber.
Закрытие угла блокирует выход жидкости из глаза, что приводит к увеличению внутриглазного давления.
The closing of the angle prevents fluid from leaving the eye resulting in an increase in intraocular pressure.
Гофман также разработал метод определения молекулярных масс жидкостей из плотностей паров.
Hofmann also developed a method for determining the molecular weights of liquids from vapour densities.
Устройство для введения или выведения жидкостей из тела.
A device used to introduce or extract fluids from the body.
Хорошая новость: пока жидкость из лёгких вышла.
Этой иглой мы набираем жидкость из позвоночника.
We use this needle to collect fluid from your spine.
Это — жидкость из организма, так что…
It’s body fluid, so… it’s your problem.
И прозрачная жидкость из носа не от наркотиков.
Мы откачали жидкость из области перикарда.
У неё аллергическая реакция на жидкость из цисты.
She’s having an allergic reaction to the cyst fluid.
Хирургам удалось откачать жидкость из плевральных полостей.
Кочиз… он думает, что жидкость из шипов Денни может вылечить тебя.
See, Cochise — he thinks that the fluid from Denny’s spikes — they can heal you. No.
Мы пытались взять жидкость из шипов Дэнни, вколоть ей, но её тело отвергло это.
We tried taking the fluid out of Denny’s spikes, injecting it into her, but her body rejected it.
Установка для добычи негазированной жидкости используется при работе в среде газа повышенного давления для подъема жидкости из буровых скважин.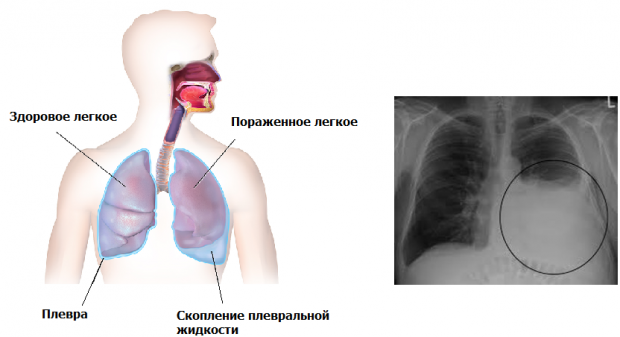
An installation for extracting non-gasified liquid is used during operation in a raised pressure gas medium for raising liquid from oil wells.
Отек легких | Воробей
Причины отека легких различны. Отек легких делится на две категории в зависимости от того, где возникла проблема.
- Если болезнь сердца вызывает отек легких, это называется кардиогенным отеком легких. Чаще всего скопление жидкости в легких происходит из-за сердечного приступа.
- Если отек легких не связан с сердцем, его называют некардиогенным отеком легких.
- Иногда отек легких может быть вызван как проблемами с сердцем, так и другими причинами.
Понимание взаимосвязи между легкими и сердцем может помочь объяснить, почему может возникнуть отек легких.
Как работают ваши легкие
В легких есть множество маленьких эластичных воздушных мешочков, называемых альвеолами.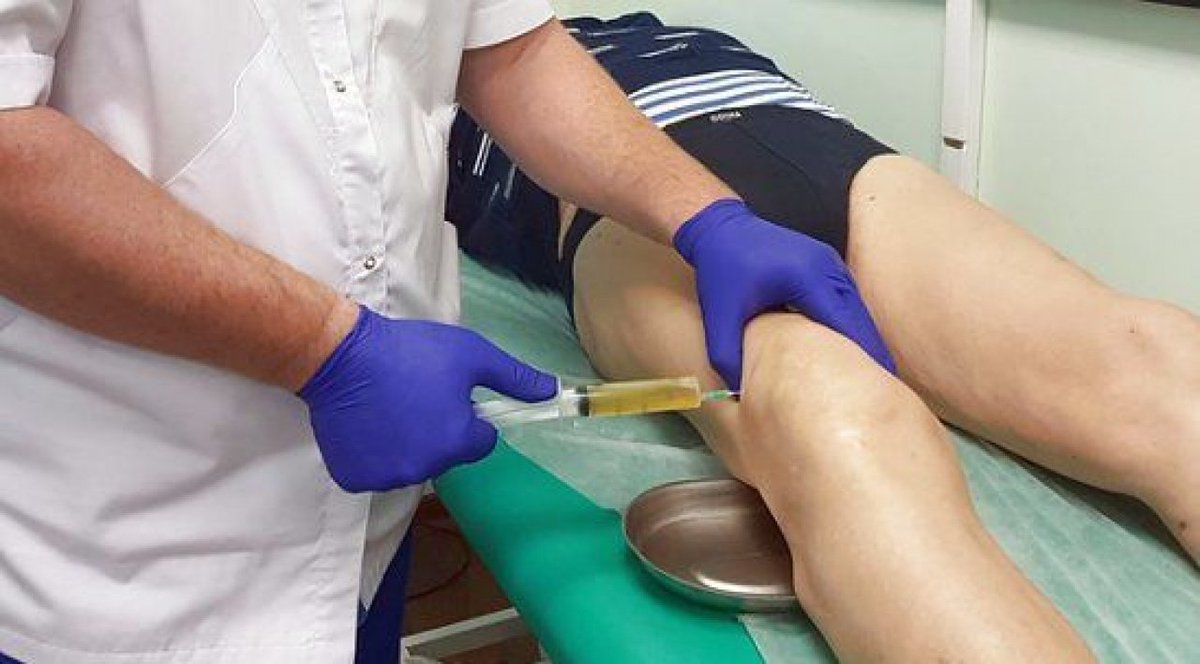 С каждым вдохом эти воздушные мешочки поглощают кислород и выделяют углекислый газ. Обычно этот газообмен происходит без проблем.
С каждым вдохом эти воздушные мешочки поглощают кислород и выделяют углекислый газ. Обычно этот газообмен происходит без проблем.
Но иногда альвеолы заполняются жидкостью, а не воздухом, предотвращая попадание кислорода в кровоток.
Как работает ваше сердце
Ваше сердце состоит из двух верхних и двух нижних камер. Верхние камеры (правое и левое предсердия) принимают поступающую кровь и перекачивают ее в нижние камеры (правый и левый желудочки). Нижние камеры откачивают кровь из вашего сердца.
Обычно деоксигенированная кровь со всего вашего тела поступает в правое предсердие, а затем в правый желудочек, где она перекачивается через крупные кровеносные сосуды (легочные артерии) в легкие. Там кровь выделяет углекислый газ и забирает кислород, проходя через альвеолы.
Богатая кислородом кровь затем возвращается в левое предсердие через легочные вены, течет через митральный клапан в левый желудочек и, наконец, покидает ваше сердце через самый большой кровеносный сосуд в организме, называемый аортой.
Клапаны сердца поддерживают кровоток в правильном направлении. Аортальный клапан препятствует обратному току крови в сердце. Из аорты кровь поступает к остальному телу.
Сердечный (кардиогенный) отек легких
Кардиогенный отек легких вызывается повышенным давлением в сердце.
Обычно это результат сердечной недостаточности. Когда больной или перегруженный левый желудочек не может откачать достаточно крови, которую он получает из легких, давление в сердце повышается. Повышенное давление выталкивает жидкость через стенки кровеносных сосудов в воздушные мешочки.
Заболевания, которые могут вызвать сердечную недостаточность и привести к отеку легких, включают:
- Ишемическая болезнь сердца. Со временем артерии, кровоснабжающие сердечную мышцу, могут сужаться из-за жировых отложений (бляшек).Медленное сужение коронарных артерий может ослабить левый желудочек. Иногда в одной из этих суженных артерий образуется сгусток крови, блокирующий кровоток и повреждающий часть сердечной мышцы, что приводит к сердечному приступу.
 Поврежденная сердечная мышца больше не может качать кровь должным образом.
Поврежденная сердечная мышца больше не может качать кровь должным образом. - Кардиомиопатия. Этот термин означает повреждение сердечной мышцы. Если у вас кардиомиопатия, ваше сердце должно работать сильнее, и давление повышается. Сердце может быть неспособно реагировать на условия, требующие от него более тяжелой работы, такие как физические упражнения, инфекция или повышение артериального давления.Когда левый желудочек не справляется с возложенными на него требованиями, жидкость возвращается в легкие.
- Проблемы с сердечным клапаном. Сужение аортального или митрального клапанов сердца (стеноз) или клапана, который протекает или не закрывается должным образом, влияет на кровоток в сердце. Сердцу приходится больше работать, и давление возрастает. Если утечка клапана возникает внезапно, у вас может развиться внезапный и тяжелый отек легких.
- Высокое кровяное давление (гипертония). Нелеченное или неконтролируемое высокое кровяное давление может привести к увеличению сердца.

- Другие проблемы с сердцем. Воспаление сердечной мышцы (миокардит), врожденные пороки сердца и нарушения сердечного ритма (аритмии) также могут вызывать отек легких.
- Болезнь почек. Высокое кровяное давление из-за сужения почечных артерий (стеноз почечной артерии) или скопление жидкости из-за заболевания почек может вызвать отек легких.
- Хронические заболевания. Заболевание щитовидной железы и накопление железа (гемохроматоз) или белка (амилоидоз) также могут способствовать сердечной недостаточности и вызывать отек легких.
Отек легких, не связанный с сердцем (некардиогенный)
Отек легких, не вызванный повышенным давлением в сердце, называется некардиогенным отеком легких.
Причины некардиогенного отека легких включают:
- Острый респираторный дистресс-синдром (ОРДС). Это серьезное заболевание возникает, когда ваши легкие внезапно наполняются жидкостью и воспалительными лейкоцитами.
 ARDS могут вызывать многие состояния, включая тяжелую травму (травму), широко распространенную инфекцию (сепсис), пневмонию и сильное кровотечение.
ARDS могут вызывать многие состояния, включая тяжелую травму (травму), широко распространенную инфекцию (сепсис), пневмонию и сильное кровотечение. - Побочная реакция на лекарство или передозировка лекарством. Известно, что многие наркотики — от аспирина до запрещенных наркотиков, таких как героин и кокаин — вызывают отек легких.
- Сгусток крови в легких (тромбоэмболия легочной артерии). Если сгусток крови переместится из кровеносных сосудов ног в легкие, у вас может развиться отек легких.
- Воздействие определенных токсинов. Вдыхание токсинов или вдыхание некоторого содержимого желудка при рвоте (аспирация) вызывает сильное раздражение мелких дыхательных путей и альвеол, что приводит к скоплению жидкости.
- Большая высота. Отек легких наблюдался у альпинистов, лыжников, туристов и других людей, которые путешествуют на большие высоты, обычно выше 8000 футов (около 2400 метров).
 Высотный отек легких (HAPE) обычно возникает у тех, кто сначала не привык к возвышенности (что может занять от нескольких дней до недели или около того).Но люди, живущие на больших высотах, могут получить HAPE без изменения высоты, если у них респираторная инфекция.
Высотный отек легких (HAPE) обычно возникает у тех, кто сначала не привык к возвышенности (что может занять от нескольких дней до недели или около того).Но люди, живущие на больших высотах, могут получить HAPE без изменения высоты, если у них респираторная инфекция. - На грани утопления. Вдыхание воды вызывает скопление жидкости в легких, которое можно предотвратить, если потребуется немедленная медицинская помощь.
- Отек легких с отрицательным давлением. Отек легких может развиться после того, как закупорка верхних дыхательных путей вызывает отрицательное давление в легких из-за интенсивных попыток дышать, несмотря на закупорку. После лечения большинство людей с этим типом отека легких выздоравливают примерно через 24 часа.
- Состояние или процедуры нервной системы. Тип отека легких, называемый нейрогенным отеком легких, может возникнуть после травмы головы, судорожного припадка или операции на головном мозге.

- Отравление дымом. Дым от огня содержит химические вещества, которые повреждают мембрану между воздушными мешочками и капиллярами, позволяя жидкости попадать в легкие.
- Повреждение легких, связанное с переливанием крови. Переливание крови может вызвать перегрузку жидкостью в левом желудочке, что приведет к отеку легких.
- Вирусные инфекции. Отек легких может быть вызван такими вирусами, как хантавирус и вирус денге.
Факторы риска
Сердечная недостаточность и другие сердечные заболевания, повышающие давление в сердце, повышают риск отека легких. Факторы риска сердечной недостаточности включают:
- Нарушения сердечного ритма (аритмии)
- Употребление алкоголя
- Врожденный порок сердца
- Ишемическая болезнь сердца
- Диабет
- Порок клапана сердца
- Высокое кровяное давление
- Апноэ во сне
Тем не менее, некоторые состояния нервной системы и повреждения легких в результате утопления, употребления наркотиков, вдыхания дыма, вирусных инфекций и образования тромбов также повышают ваш риск.
Люди, которые путешествуют на высоте более 8000 футов (около 2400 метров), более склонны к развитию высокогорного отека легких (HAPE). Обычно это поражает тех, кто не привык к возвышению (что может занять от нескольких дней до недели или около того).
Дети с существующей легочной гипертензией и структурными дефектами сердца могут с большей вероятностью получить HAPE .
Осложнения
Осложнения зависят от основной причины.
В целом, если отек легких продолжается, давление в легочной артерии может возрасти (легочная гипертензия). В конце концов сердце становится слабым и начинает давать сбои, и давление в сердце и легких возрастает.
Осложнения могут включать:
- Затруднение дыхания
- Отек ног, стоп и живота
- Накопление жидкости в мембранах, окружающих легкие (плевральный выпот)
- Застой и отек печени
При остром отеке легких необходимо немедленное лечение для предотвращения смерти.
Профилактика
Вы можете предотвратить отек легких, управляя имеющимися заболеваниями сердца или легких и придерживаясь здорового образа жизни.
Например, вы можете снизить риск многих видов сердечных заболеваний, приняв меры по контролю уровня холестерина и артериального давления. Следуйте этим советам, чтобы сохранить здоровье своего сердца:
- Придерживайтесь здоровой диеты, богатой свежими фруктами, овощами, цельнозерновыми продуктами, обезжиренными или нежирными молочными продуктами, а также разнообразными белками.
- Управляйте своим весом.
- Регулярно выполняйте физические упражнения.
- Не курите.
- Ограничьте употребление соли и алкоголя.
- Управляйте стрессом.
Предотвращение высотного отека легких (HAPE)
Чтобы предотвратить HAPE , постепенно поднимайтесь на большую высоту. Хотя рекомендации различаются, большинство экспертов советуют увеличивать высоту не более чем на 1000–1200 футов (примерно от 300 до 360 метров) в день, как только вы достигнете 8 200 футов (примерно 2500 метров).
Некоторые альпинисты принимают рецептурные лекарства, такие как ацетазоламид или нифедипин (Adalat CC, Procardia), чтобы предотвратить появление признаков и симптомов HAPE . Чтобы предотвратить появление HAPE , начните прием лекарства как минимум за день до восхождения. Спросите своего врача, сколько времени вам нужно принимать лекарство после прибытия в пункт назначения на большой высоте.
Диагностика
Проблемы с дыханием требуют немедленной диагностики и лечения. Ваш врач может поставить предварительный диагноз отека легких на основе ваших признаков и симптомов, а также результатов медицинского осмотра, электрокардиограммы и рентгена грудной клетки.
Когда ваше состояние станет более стабильным, ваш врач задаст вопросы о вашей истории болезни, особенно о том, были ли у вас когда-либо сердечно-сосудистые или легочные заболевания.
Тесты, которые могут быть выполнены для диагностики отека легких или определения причины появления жидкости в легких, включают:
- Рентген грудной клетки.
 Рентген грудной клетки может подтвердить диагноз отека легких и исключить другие возможные причины вашей одышки. Обычно это первое обследование, которое проводится при появлении признаков или симптомов отека легких.
Рентген грудной клетки может подтвердить диагноз отека легких и исключить другие возможные причины вашей одышки. Обычно это первое обследование, которое проводится при появлении признаков или симптомов отека легких. - Сундук CT . Компьютерная томография (КТ) грудной клетки может не выявить причину отека легких, но может дать вашему врачу косвенные подсказки, которые помогут поставить диагноз.
- Пульсоксиметрия. Датчик прикреплен к вашему пальцу или уху и использует свет для определения количества кислорода в вашей крови.
- Анализ газов артериальной крови. Кровь берется обычно из артерии запястья и проверяется на содержание в ней кислорода и углекислого газа (концентрации газов в артериальной крови).
- Анализ крови на натрийуретический пептид B-типа (BNP). Повышенный уровень BNP может сигнализировать о сердечном заболевании.

- Прочие анализы крови. Анализы крови для диагностики отека легких и его причин также обычно включают общий анализ крови, метаболическую панель для проверки функции почек и тест функции щитовидной железы.
- Электрокардиограмма (ЭКГ или ЭКГ). Этот безболезненный тест определяет и записывает время и силу сигналов вашего сердца с помощью небольших датчиков (электродов), прикрепленных к коже на груди и ногах.Сигналы записываются в виде волн на миллиметровой бумаге или мониторе. ЭКГ может показать признаки утолщения сердечной стенки или перенесенного сердечного приступа. Переносной аппарат ECG , такой как монитор Холтера, можно использовать для постоянного контроля вашего сердцебиения дома.
- Эхокардиограмма. Эхокардиограмма создает движущееся изображение вашего сердца с помощью звуковых волн (ультразвука). Он может определить участки с плохим кровотоком, аномальные сердечные клапаны и сердечную мышцу, которая не работает нормально.
 Ваш врач может использовать этот тест для диагностики жидкости вокруг сердца (перикардиальный выпот).
Ваш врач может использовать этот тест для диагностики жидкости вокруг сердца (перикардиальный выпот). Катетеризация сердца и коронарная ангиограмма. Этот тест может быть проведен, если ЭКГ , эхокардиограмма или другие тесты не показывают причину отека легких или если у вас также есть боль в груди.
Во время катетеризации сердца врач вставляет длинную тонкую трубку (катетер) в артерию или вену в паху, шее или руке. Рентгеновские лучи помогают направить катетер по кровеносному сосуду к сердцу.Во время коронарной ангиограммы краситель проходит через катетер, позволяя кровеносным сосудам более четко отображаться на рентгеновских снимках. Коронарная ангиограмма может выявить любые закупорки и измерить давление в камерах сердца.
- УЗИ легких. В этом безболезненном тесте используются звуковые волны для измерения кровотока в легких. Он может быстро выявить признаки скопления жидкости и множественных излияний.
 УЗИ легких стало точным инструментом диагностики отека легких.
УЗИ легких стало точным инструментом диагностики отека легких.
Лечение
Первым средством лечения острого отека легких является дополнительный кислород. Обычно кислород поступает через маску для лица или носовую канюлю — гибкую пластиковую трубку с двумя отверстиями, через которую кислород поступает в каждую ноздрю. Это должно облегчить некоторые из ваших симптомов.
Ваш врач будет внимательно следить за уровнем кислорода. Иногда может потребоваться облегчить дыхание с помощью аппарата, например, аппарата искусственной вентиляции легких или аппарата, обеспечивающего положительное давление в дыхательных путях.
В зависимости от тяжести вашего состояния и причины отека легких вы также можете получить одно или несколько из следующих лекарств:
- Диуретики. Врачи обычно назначают диуретики, такие как фуросемид (Лазикс), для снижения давления, вызванного избытком жидкости в сердце и легких.
- Морфин (MS Contin, Oramorph, другие).
 Этот наркотик можно принимать внутрь или вводить через IV для облегчения одышки и беспокойства.Но некоторые врачи считают, что риски морфина могут перевешивать преимущества, и они с большей вероятностью будут использовать другие препараты.
Этот наркотик можно принимать внутрь или вводить через IV для облегчения одышки и беспокойства.Но некоторые врачи считают, что риски морфина могут перевешивать преимущества, и они с большей вероятностью будут использовать другие препараты. - Лекарства от кровяного давления. Если у вас высокое или низкое кровяное давление, когда у вас развивается отек легких, вам дадут лекарства, которые помогут справиться с этим состоянием. Ваш врач может также прописать лекарства, снижающие давление в сердце или из него. Примеры таких лекарств — нитроглицерин (Нитромист, Нитростат и др.) И нитропруссид (Нитропресс).
- Инотропы. Этот тип лекарства можно получить через IV , если вы находитесь в больнице с тяжелой сердечной недостаточностью. Инотропы улучшают насосную функцию сердца и поддерживают артериальное давление.
Важно диагностировать и лечить, если возможно, любые проблемы нервной системы или причины сердечной недостаточности.
Лечение высокогорного отека легких (HAPE)
Как и при других формах отека легких, кислород обычно является первым лечением.Если дополнительный кислород недоступен, вы можете использовать портативные барокамеры, которые имитируют спуск в течение нескольких часов, пока вы не сможете перейти на более низкую высоту.
Лечение высокогорного отека легких ( HAPE ) также включает:
- Сразу спуск на более низкую отметку. Если вы поднимаетесь или путешествуете на большой высоте и у вас легкие симптомы HAPE , спуститесь с 1000 до 3000 футов (примерно от 300 до 1000 метров) как можно быстрее и в пределах разумного.В зависимости от тяжести вашего состояния вам может потребоваться спасательная помощь, чтобы спуститься с горы.
- Прекратите тренировку и согрейтесь. Физическая нагрузка и холод могут усугубить отек легких.

- Лекарства. Некоторые альпинисты принимают рецептурные лекарства, такие как ацетазоламид или нифедипин (Adalat CC, Procardia), чтобы лечить или предотвращать симптомы HAPE . Чтобы предотвратить HAPE , лечение начинают как минимум за день до восхождения.
Образ жизни и домашние средства
Изменение образа жизни — важная часть здоровья сердца и может помочь вам справиться с некоторыми формами отека легких.
- Держите артериальное давление под контролем. Если у вас высокое кровяное давление, принимайте лекарства в соответствии с предписаниями и регулярно проверяйте свое кровяное давление. Запишите результаты. Спросите своего врача о своем целевом артериальном давлении.
- Управление другими заболеваниями. Устраните любые основные заболевания, например, контролируйте уровень глюкозы, если у вас диабет.

- Избегайте причины вашего состояния. Если отек легких вызван, например, употреблением наркотиков или большой высотой, этого следует избегать, чтобы предотвратить дальнейшее повреждение легких.
- Не курите. Бросить курить — всегда полезно. Если вам нужна помощь в отказе от курения, поговорите со своим врачом. Он или она может дать советы, а иногда и лекарства, которые помогут вам бросить курить.
- Ешьте меньше соли. Соль помогает вашему телу удерживать жидкость.У некоторых людей с серьезно нарушенной функцией левого желудочка слишком большого количества соли может быть достаточно, чтобы вызвать застойную сердечную недостаточность. Ваш врач может порекомендовать диету с низким содержанием соли. Если вам нужна помощь, диетолог может показать вам, как определять содержание соли в продуктах и составлять питательную диету с хорошим вкусом. В целом, большинство людей должны потреблять менее 2300 миллиграммов соли (натрия) в день.
 Спросите своего врача, какой уровень безопасен для вас.
Спросите своего врача, какой уровень безопасен для вас. - Выбирайте здоровую диету. Вам захочется есть много фруктов, овощей и цельнозерновых продуктов.Ограничьте потребление насыщенных жиров и трансжиров, добавленных сахаров и натрия.
- Следите за своим весом. Даже небольшой лишний вес увеличивает риск сердечно-сосудистых заболеваний. С другой стороны, даже небольшая потеря веса может снизить артериальное давление и уровень холестерина, а также снизить риск диабета.
- Регулярно выполняйте физические упражнения. Здоровые взрослые должны получать как минимум 150 минут умеренной аэробной активности или 75 минут интенсивной аэробной активности в неделю, или их комбинацию.Если вы не привыкли к упражнениям, начинайте медленно и постепенно наращивайте. Обязательно проконсультируйтесь с врачом, прежде чем начинать программу упражнений.
Подготовка к приему
Если у вас отек легких, вас, скорее всего, сначала осмотрит врач отделения неотложной помощи. Если вы считаете, что у вас есть признаки или симптомы отека легких, позвоните в службу 911 или в службу неотложной медицинской помощи, а не записывайтесь на прием к амбулаторному пациенту.
Если вы считаете, что у вас есть признаки или симптомы отека легких, позвоните в службу 911 или в службу неотложной медицинской помощи, а не записывайтесь на прием к амбулаторному пациенту.
Во время пребывания в больнице вы можете обратиться к нескольким специалистам.После стабилизации состояния вас могут направить к врачу, имеющему опыт работы с сердечными заболеваниями (кардиолог) или легочными заболеваниями (пульмонолог).
Что вы можете сделать
- Запишите все симптомы, которые вы испытываете, включая любые, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите, были ли у вас подобные симптомы в прошлом, даже если вы не обращались к врачу.
- Запишите ключевую личную информацию, , включая любые серьезные стрессы или недавние изменения в жизни.
- По возможности получайте копии медицинских карт. Сводки выписок из больницы и результаты анализов сердца, а также сводные письма от любых предыдущих специалистов, которых вы видели, могут быть полезны вашему новому врачу.

- Составьте список всех лекарств , а также всех витаминов и добавок, которые вы принимаете.
- Записывайте свой вес, , и возьмите его с собой, чтобы врач мог найти любые тенденции.
- Составьте список соленых продуктов, которые вы едите регулярно. Укажите, если вы недавно ели их больше.
- Попросите прийти с собой члена семьи или друга, , если возможно. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы, которые задайте своему врачу.
Ваше время с врачом ограничено, поэтому подготовка списка вопросов поможет вам максимально эффективно проводить время вместе.Перечислите свои вопросы от наиболее важных до наименее важных на случай, если время истечет. Вот несколько основных вопросов, которые следует задать врачу при отеке легких:
- Какая наиболее вероятная причина симптомов, которые я испытываю в настоящее время?
- Какие тесты мне нужны? Требуют ли эти тесты специальной подготовки?
- Что показывают рентген грудной клетки и электрокардиограмма?
- Какие методы лечения доступны и какие вы рекомендуете?
- Каких побочных эффектов можно ожидать от лечения?
- Есть ли альтернативы основному подходу, который вы предлагаете?
- Каков мой прогноз?
- Есть ли какие-либо ограничения в питании или активности, которым я должен следовать? Помогло бы посещение диетолога?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете посещать?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема в любое время, когда вы чего-то не понимаете.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Продолжались ли симптомы?
- Вы в последнее время ели больше соленой пищи?
- Насколько серьезны ваши симптомы? Повлияли ли ваши симптомы на вашу работу или повседневную деятельность?
- У вас диагностировали обструктивное апноэ во сне или у вас есть какие-либо симптомы обструктивного апноэ во сне?
- Кажется, что-нибудь улучшает ваши симптомы?
- Что, по-видимому, ухудшает ваши симптомы?
- Есть ли у вас в семейном анамнезе болезни легких или сердца?
- У вас когда-нибудь диагностировали хроническую обструктивную болезнь легких (ХОБЛ) или астму?
- Вы курили или курили раньше? Если да, то сколько упаковок в день и когда вы бросили курить?
- Вы путешествуете на высоту более 1 мили?
Контент Mayo Clinic Обновлено:
© 1998-2020 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации
Преходящее тахипноэ новорожденных (ТТН) (для родителей)
Что такое преходящее тахипноэ у новорожденных?
У некоторых новорожденных очень учащенное или затрудненное дыхание в первые несколько часов жизни из-за состояния легких, называемого преходящим тахипноэ новорожденных (ТТН). «Переходный» означает, что он длится недолго — обычно менее 24 часов. «Тахипноэ» (tak-ip-NEE-uh) означает быстрое дыхание.
Младенцы с преходящим тахипноэ находятся под пристальным наблюдением в больнице, и некоторым из них может потребоваться дополнительный кислород в течение нескольких дней. Большинство младенцев полностью выздоравливают. TTN обычно не оказывает длительного воздействия на рост или развитие ребенка.
Что вызывает преходящее тахипноэ у новорожденных?
До рождения развивающийся плод не использует легкие для дыхания — весь кислород поступает из кровеносных сосудов плаценты. За это время легкие малыша наполняются жидкостью.
За это время легкие малыша наполняются жидкостью.
По мере приближения срока родов легкие начинают абсорбировать жидкость. Некоторое количество жидкости также может быть выдавлено во время родов, когда ребенок проходит через родовые пути. После родов, когда ребенок впервые дышит, легкие наполняются воздухом, и жидкость выталкивается наружу. Оставшаяся жидкость затем откашливается или медленно всасывается через кровоток и лимфатическую систему.
Младенцы с TTN имеют лишнюю жидкость в легких или жидкость уходит слишком медленно. Таким образом, они должны дышать быстрее и тяжелее, чтобы получить достаточное количество кислорода в легкие.
Кто болеет преходящим тахипноэ новорожденных?
Преходящее тахипноэ у новорожденных чаще встречается у:
- недоношенных детей, потому что их легкие не полностью развиты
- младенцев, рожденных быстрыми вагинальными родами или кесаревым сечением без родов. Они не претерпевают обычных гормональных изменений во время родов, поэтому не успевают всасывать много жидкости.

- младенцев, матери которых страдают астмой или диабетом
Каковы признаки и симптомы преходящего тахипноэ у новорожденных?
Симптомы TTN включают:
- очень быстрое, затрудненное дыхание, более 60 вдохов в минуту
- хрюкающих звуков, когда ребенок выдыхает (выдыхает)
- раздувающиеся ноздри или покачивание головой
- втягивание кожи между ребрами или под грудной клеткой при каждом вдохе (известное как втягивание)
- голубоватая кожа вокруг рта и носа (цианоз)
Как диагностируется преходящее тахипноэ у новорожденных?
Врачи обычно диагностируют преходящее тахипноэ у новорожденных в первые несколько часов после рождения ребенка.
Врач осмотрит ребенка, а также может назначить один или все из этих анализов:
- Рентген грудной клетки . Этот безопасный и безболезненный тест использует небольшое количество радиации, чтобы сфотографировать грудную клетку.
 Врачи могут увидеть, есть ли в легких жидкость.
Врачи могут увидеть, есть ли в легких жидкость. - Пульсоксиметрия. Этот безболезненный тест измеряет количество кислорода в крови. Небольшой кусок ленты с кислородным датчиком обматывают вокруг ступни или руки ребенка, а затем подключают к монитору.
- Общий анализ крови . Этот анализ крови проверяет наличие признаков инфекции.
Как лечат преходящее тахипноэ у новорожденных?
Младенцы с TTN находятся под пристальным наблюдением и могут быть отправлены в отделение интенсивной терапии новорожденных (NICU) или в специализированный детский сад. Там врачи проверяют частоту сердечных сокращений, частоту дыхания и уровень кислорода у младенцев, чтобы убедиться, что дыхание замедляется, а уровень кислорода в норме.
Помощь при дыхании
Некоторым детям с TTN требуется дополнительный кислород.Они получают это через маленькую трубку под носом под названием .
носовая канюля .
Ребенку, который получает дополнительный кислород, но все еще с трудом дышит, может потребоваться непрерывного положительного давления в дыхательных путях (CPAP) , чтобы предотвратить коллапс легких. С помощью CPAP аппарат проталкивает постоянный поток сжатого воздуха или кислорода через носовую канюлю или маску. Это помогает держать легкие открытыми во время дыхания.
Питание
Хорошее питание может стать проблемой, если ребенок дышит так быстро, что не может сосать, глотать и дышать одновременно.Если да, то
внутривенные (IV) жидкости могут поддерживать водный баланс ребенка, предотвращая слишком низкое падение уровня сахара в крови.
Если у вашего ребенка TTN, и вы хотите кормить грудью, поговорите со своим врачом или медсестрой по поводу сцеживания и хранения грудного молока до тех пор, пока ваш ребенок не будет готов к кормлению. Иногда младенцы могут получать грудное молоко или смесь через:
- назогастральный зонд: небольшая трубка, вводимая через нос ребенка, по которой еда доставляется прямо в желудок
- орогастральный зонд (OG): небольшой зонд, вводимый через рот ребенка, по которому пища доставляется прямо в желудок
Если у вашего ребенка есть одна из этих трубок, узнайте у врача, как кормить ребенка грудным молоком.
Симптомы преходящего тахипноэ обычно проходят в течение 24–72 часов. Ребенок может пойти домой, если дыхание нормальное, и он или она хорошо кормили в течение как минимум 24 часов.
Когда мне позвонить врачу?
Младенцы с TTN обычно полностью выздоравливают. Немедленно позвоните своему врачу, если у вашего ребенка:
- имеет затрудненное дыхание
- быстро дышит
- плохо питается
- имеет синюю кожу вокруг рта
Легочный альвеолярный протеиноз (ЛПА)
Обзор
Легочный альвеолярный протеиноз
Что такое легочный альвеолярный протеиноз (ЛПА)?
ПАП — это заболевание легких, вызванное накоплением белков, жиров и других веществ (вместе называемых сурфактантами) в воздушных мешочках легких, называемых альвеолами.Альвеолы - это часть легких, содержащая воздух. Именно там происходит обмен газов между легкими и кровью.
ПАП — редкое заболевание, которым страдает примерно 1 человек из 100 000 человек во всем мире, из них менее 10 000 — в США. Обычно развивается у взрослых, но может быть врожденным (с чем вы родились). Иногда его называют фосфолипидозом или легочным альвеолярным липопротеинозом.
Обычно развивается у взрослых, но может быть врожденным (с чем вы родились). Иногда его называют фосфолипидозом или легочным альвеолярным липопротеинозом.
Существуют ли разные типы альвеолярного протеиноза легких (ЛАП)?
Да.Типы включают:
- Аутоиммунный альвеолярный протеиноз легких (aPAP): Этот тип является наиболее распространенным и, как полагают, составляет около 90% взрослых, которые им болеют. Эти взрослые в основном в возрасте от 30 до 60 лет.
- Вторичный PAP: Этот тип является результатом другого типа заболевания или состояния или воздействия токсина какого-либо типа.
- Врожденный: Существует форма ПАП, которая возникает из-за генетических дефектов, передаваемых в семьях.
Кто заболел альвеолярным протеинозом легких (ЛПА)?
Это состояние чаще встречается у мужчин, чем у женщин. Обычно он поражает людей в возрасте от 30 до 60 лет. Воздействие пыли и курение увеличивает риск ПАП, что может объяснить, почему это заболевание чаще обнаруживается у мужчин.
Симптомы и причины
Что вызывает легочный альвеолярный протеиноз (ЛАП)?
В большинстве случаев ПАП у взрослых причиной подозревается отсутствие или проблема с гранулоцитарно-макрофагальным колониестимулирующим фактором (GM-CSF).Это вещество необходимо для развития определенных иммунных клеток. Без него воздушные мешочки не могут убрать все следы белковосодержащих материалов. Это приводит к скоплению мусора в воздушных мешках и, в конечном итоге, к проблемам с дыханием.
Каковы симптомы легочного альвеолярного протеиноза (ЛАП)?
PAP имеет следующие симптомы:
- Одышка, также называемая одышкой
- Боль или стеснение в груди
- Лихорадка
- Похудание
- Кашель (иногда, но не всегда)
- Низкий уровень кислорода в крови
- Ногтевые булавы (аномальный рост ногтей на ногах или руках)
Диагностика и тесты
Как диагностируется легочный альвеолярный протеиноз (ЛАП)?
Если ваш врач подозревает ПАП, он или она сначала осмотрит вас.Если у вас ПАП, ваш врач может услышать потрескивающий звук, когда послушает ваши легкие. Возможны и другие тесты, в том числе:
- Анализы крови, в том числе те, которые измеряют уровень газов в крови.
- Легочные функциональные тесты, которые измеряют, насколько хорошо работают ваши легкие.
- Визуальные тесты, включая рентген грудной клетки или компьютерную томографию высокого разрешения (HRCT).
- Бронхоскопия, тест, при котором используются тонкие микроскопы для исследования дыхательных путей.
- Трансбронхиальная биопсия, менее инвазивный способ использования бронхоскопа для исследования ткани или жидкости из легких для дальнейшего исследования.
- Открытая хирургическая биопсия легкого — тест, при котором из легких удаляется ткань для исследования под микроскопом.
Ведение и лечение
Промывание легких (промывание легких) при легочном альвеолярном протеинозе (ПАП).
Как лечится легочный альвеолярный протеиноз (ЛАП)?
Основой лечения ПАП в течение очень долгого времени был терапевтический лаваж всего легкого (WLL). Эта процедура включает в себя очистку одного легкого физиологическим раствором, в то время как другое легкое наполняется кислородом.Во время процедуры вы надеваете на грудь волнующий (вибрирующий) жилет. Когда литры физиологического раствора проходят через ваше легкое через специальные трубки, возбуждение от жилета и физиологического раствора заставляет ваши дыхательные пути высвобождать закупоривающее дыхание сурфактант. Другая трубка, расположенная в вашем легком, всасывает жидкость из вашего тела. Эта процедура «промывки легких» проводится под общим наркозом и обычно занимает от двух до пяти часов.
Изученные новые методы лечения включают:
- Гранулоцитарно-макрофагальный колониестимулирующий фактор (GM-CSF), вводимый в виде инъекций под кожу или вдыхаемых через небулайзер
- Ритуксимаб, моноклональное антитело, вводимое в виде внутривенной (IV) инфузии
Если у человека вторичная ПАП, необходимо лечить первопричину, например опухоль.Если причиной является воздействие какого-либо токсина или раздражителя, сначала необходимо прекратить воздействие.
Человеку с ПАП может быть прописан кислород для облегчения дыхания.
Бронходилататор (лекарство для улучшения воздушного потока) может быть прописан, если ваш тип ПАП вызывает симптомы астмы.
В некоторых случаях пациенту с ПАП проводят плазмаферез или трансплантацию легких. Плазмаферез удаляет плазму крови из организма, обрабатывает ее, а затем возвращает в организм.
Редко кто-то с ПАП видит, что состояние разрешается само по себе без лечения.
Профилактика
Можно ли предотвратить легочный альвеолярный протеиноз (ЛАП)?
Нет. В настоящее время невозможно предотвратить возникновение этого состояния.
Перспективы / Прогноз
Каков прогноз для пациентов с легочно-альвеолярным протеинозом (ЛАП)?
Лечение, такое как промывание всего легкого (WLL), может принести облегчение и вернуться к нормальной жизнедеятельности в течение нескольких дней.Кислород может потребоваться в течение первых нескольких дней после процедуры, пока легкие не закончат очищение и очистку самостоятельно.
Без лечения ЛПА может иногда вызывать дыхательную недостаточность или смерть.
Жить с
Как я могу помочь себе, если у меня легочный альвеолярный протеиноз (ЛПА)?
- Не курите и избегайте пассивного курения.
- Старайтесь держаться подальше от больных.
- Мойте руки после туалета, а также до и после еды.
- Соблюдайте здоровую диету и стремитесь достичь и поддерживать здоровый вес.
- Делайте прививку от гриппа каждый год (подтвердите это своим врачом). Вам также следует сделать прививку от пневмонии.
- Обратитесь к своему врачу, если ваши симптомы ухудшатся.
- Возможно, вы имеете право на участие в клинических испытаниях. (Спросите об этом своего врача или посетите https://clinicaltrials.gov/)
Ресурсы
Есть ли ресурсы для людей с легочно-альвеолярным протеинозом (ЛАП) и их семей?
Да.В частности, вы можете связаться с:
Диуретики | PHA
Что такое диуретики?
Диуретики обычно называют «водными таблетками». Они работают за счет увеличения диуреза. Есть несколько различных типов диуретиков, и они обычно принимаются в виде таблеток. Многим, но не всем людям с ЛГ назначают диуретики. Диуретики действуют, заставляя почки увеличивать количество соли и натрия, которые отфильтровываются из крови и попадают в мочу. Когда эти соли отфильтровываются из крови почками, вода также притягивается (как магнит).Поскольку диуретики удаляют жидкость из организма, они часто используются для лечения состояний, при которых в организме задерживается избыток жидкости (что известно под медицинским термином «отек»). Удаление воды из крови уменьшает объем жидкости, циркулирующей по кровеносным сосудам. Это впоследствии снижает давление в кровеносных сосудах. Сердечная недостаточность может привести к скоплению жидкости вокруг легких, вызывая одышку. Диуретики используются, чтобы помочь организму вывести эту лишнюю жидкость и, следовательно, облегчить симптомы сердечной недостаточности.Делая это, они облегчают сердцу перекачку крови по телу. Это полезно при сердечной недостаточности, когда насосный механизм сердца менее эффективен. Поскольку диуретики вызывают у людей больше мочи, многие люди предпочитают принимать их утром, а не перед сном, поскольку это снижает вероятность необходимости вставать ночью, чтобы сходить в туалет.
Распространенные диуретики:
- фуросемид (ранее назывался фуросемид)
- буметанид
- бендрофлуметиазид
- метолазон
- спиронолактон.
- амилорид
Как принимать диуретики
Диуретики принимают, чтобы пациенты вырабатывали больше мочи. По очень практическим причинам рекомендуется принимать их утром (для приема один раз в день) со второй дозой в обеденное время, если это предписано. В исключительных случаях вы можете немного изменить время приема мочегонного средства. Вы можете принять его позже днем, чтобы облегчить вам работу, например, поездку на машине или важные встречи.Если в один из этих дней вы назначены на прием к врачу или медсестре, вы должны сообщить им об этом изменении. В противном случае они могут подумать, что ваше мочегонное средство не действует должным образом.
Побочные действия диуретиков
Люди, принимающие диуретики, должны регулярно сдавать анализы крови для контроля функции почек. Ниже приведен список возможных побочных эффектов диуретиков. Не беспокойтесь о возможных побочных эффектах. Тот факт, что здесь указан побочный эффект, не означает, что вы его испытаете.
• Головная боль.
• Жажда.
• Нарушение сна.
• Падение артериального давления, которое происходит при переходе из положения лежа в положение сидя или стоя, что приводит к головокружению и бреду.
• Усталость.
• Нарушения со стороны кишечника, такие как диарея, запор, тошнота, рвота или боль в животе.
• Головокружение.
• Потеря аппетита.
• Изменения уровней химических компонентов, электролитов в крови (обнаруживаются при анализе мочи или крови).
• Общее недомогание (недомогание).
• Сыпь или зуд.
Некоторые люди могут испытывать усталость при первом приеме диуретиков, но обычно она проходит после того, как они в течение некоторого времени принимали лекарства. О любом из следующих симптомов следует незамедлительно сообщать врачу. Это необходимо для того, чтобы можно было проверить количество жидкости и солей в вашем теле: чрезмерная жажда, вялость, спутанность сознания, слабость, сонливость, мышечные судороги, более низкое, чем обычно, выделение мочи, тошнота и рвота.
Если у вас возникнут побочные эффекты, вам следует обсудить их со своим врачом-терапевтом, медсестрой или терапевтом.Они могут порекомендовать другое лекарство.
Промывание всего легкого | Легочный | Система здравоохранения Генри Форда
Промывание всего легкого (WLL) — это очень специфическая процедура, при которой используется физиологический раствор (соленая вода) для «промывания» легких. Иногда это называется промыванием легких.
Программа интервенционной пульмонологии в системе здравоохранения Генри Форда имеет огромный опыт в выполнении WLL. Мы одна из немногих систем здравоохранения в США.S., который может выполнять лаваж обоих легких во время одной и той же процедуры, называется двусторонним лаважем всего легкого. Когда мы промываем оба легких одновременно, вам делают только одну анестезию. Большинство людей сразу же чувствуют себя лучше.
Кому может помочь промывание всего легкого?
Промывание всего легкого помогает людям с заболеванием, известным как легочный альвеолярный протеиноз (ЛАП). При ПАП в альвеолах (воздушных мешочках) легких накапливаются отложения похожего на песок материала. Отложения ПАП могут затруднять дыхание людей.
Мы выполняем WLL, чтобы вымыть этот материал из легких. После WLL людям становится намного легче дышать.
Как работает промывание всего легкого?
Мы выполняем процедуру лаважа в нашем Центре интервенционной пульмонологии и Бронхоскопии. Пациенты обычно проводят одну ночь в больнице после WLL.
- Вам сделают анестезию (уложат спать), чтобы вы могли оставаться неподвижными во время процедуры. На протяжении всей процедуры мы внимательно следим за вашим состоянием.
- Врачи осторожно вводят трубку через рот в дыхательные пути (трахею) для доставки промывочного раствора.
- Осматривая внутреннюю часть ваших легких через бронхоскоп, врачи промывают одно легкое за раз. Мы пропускаем через каждое легкое по 20-30 литров физиологического раствора. Перед промыванием второго легкого мы проверяем, готово ли первое легкое дышать за ваше тело, когда вы проснетесь.
- Торакальные физиотерапевты проводят во время процедуры физиотерапию грудной клетки. Физиотерапия грудной клетки — это лечение, помогающее удалить отложения из легких.
- Мы собираем раствор по мере его выхода из легких, чтобы убедиться, что мы полностью удалили его из легких. Первые литры раствора более непрозрачны (менее прозрачны), потому что в них больше всего отложений. подвешен в них. Когда мы очищаем ваши легкие, раствор становится светлее.
Чего следует ожидать после полного лаважа легких?
После WLL вам может потребоваться использовать кислород в течение нескольких дней, пока ваши легкие не очистятся. В это время вы, вероятно, почувствуете кашель.
Процедура не устраняет PAP, но очистка депозитов позволяет большинству людей вернуться к полноценной активной жизни. Ваш врач организует соответствующее последующее наблюдение и любую другую помощь, которая может вам понадобиться для поддержания вашего здоровья после WLL. Узнайте больше о нашей заботе о легких и респираторных заболеваниях.
Когда вашему ребенку нужна грудная трубка
Плевральная полость — это область между легким и грудной стенкой. Если в это пространство попадет воздух, кровь или жидкость, это может быть проблемой.Этот воздух, жидкость или кровь могут вызвать коллапс одного или обоих легких, что затрудняет дыхание. Дренажная трубка может дренировать плевральную полость. Эта трубка мягкая и гибкая. Вашему ребенку может потребоваться плевральная дренажная трубка, чтобы предотвратить коллапс его или ее легкого. Или он или она может нуждаться в этом, чтобы позволить легкому расшириться после коллапса.
Каковы причины плевральной дренажной трубки?
Вашему ребенку может потребоваться плевральная дренажная трубка:
После операции на легких или сердце
Из-за жидкости в плевральной полости от легочной инфекции (пневмонии)
Из-за проблемы с легкими при рождении
Из-за коллапса легкого
Помощь вашему ребенку в подготовке к процедуре
Вы можете помочь своему ребенку получить лучший опыт, подготовив его или ее заранее.Как вы это делаете, зависит от потребностей вашего ребенка. (Конечно, это может оказаться невозможным, если процедура должна выполняться в экстренных случаях.)
Кратко и просто объясните процедуру вашему ребенку. У детей младшего возраста, как правило, меньше внимания уделяется, поэтому делайте это незадолго до процедуры. Детям постарше следует дать больше времени для понимания процедуры заранее.
Если ваш ребенок не спит во время процедуры, опишите, как он будет себя чувствовать, как можно лучше.Кроме того, подготовьте ребенка к тому, чего ожидать после этого. Пусть ваш ребенок задает вопросы.
Используйте игру, когда это полезно. Это может включать ролевые игры с любимой игрушкой или предметом ребенка. Дети постарше могут захотеть посмотреть картинки или фильмы, которые ясно показывают, что будет происходить во время процедуры.
Процедура установки трубки
Поставщик медицинских услуг помещает дренажную трубку в операционную после операции, пока ваш ребенок еще спит или находится под действием седативных препаратов.Это также может произойти в отделении неотложной помощи или радиологии, или у постели больного, как правило, в отделении интенсивной терапии (ICU). Процедура занимает менее 30 минут. Вот что можно ожидать:
Ваш ребенок сначала получит обезболивающее. Местная анестезия вызывает онемение кожи в месте установки плевральной трубки. Вашему ребенку также могут назначать лекарства, которые заставят его или ее уснуть и расслабиться. Это доставляется с помощью маски или капельницы.
Под ребром делается небольшой разрез в области между легким вашего ребенка и его слизистой оболочкой, куда будет помещена трубка.
Поставщик медицинских услуг может использовать ультразвук, который показывает изображения внутренней части тела вашего ребенка. Эти изображения помогают врачу установить трубку.
Длинная гибкая трубка подсоединяется к всасывающему устройству.
Врач может пришить трубку к коже. Затем на место накладывается повязка (повязка).
Поставщик медицинских услуг может сделать рентгеновский снимок, чтобы убедиться, что трубка находится в правильном положении.
После процедуры размещения
Вашему ребенку вводят обезболивающее внутрь или через капельницу. У более старшего ребенка может быть насос для обезболивания, управляемый пациентом (PCA), присоединенный к внутривенной инъекции. Это позволяет вашему ребенку принимать обезболивающие.
Дренажная трубка подсоединяется к емкости на полу. В этом контейнере находится стерильная вода. Во время всасывания издает булькающий звук.
Вашему ребенку могут потребоваться антибиотики для профилактики или лечения инфекции.
Ваш ребенок обычно носит трубку на срок от 1 до 4 дней, в зависимости от того, зачем она была нужна. Как только жидкость, кровь или воздух уйдут, трубку удаляют. Часто это делается у постели больного.
Перед извлечением трубки врач зажимает ее и делает рентгеновский снимок, проверяя наличие воздуха или жидкости. Ваш ребенок может получить обезболивающее до того, как будет удалена трубка.
В зависимости от состояния вашего ребенка вы можете забрать его домой после удаления трубки.
Обратитесь к врачу в течение 48 часов. В это время врач проверит, заживает ли разрез, и может сделать больше рентгеновских снимков, чтобы проверить, нет ли жидкости и насколько хорошо восстанавливается легкое.
Помощь вашему ребенку после процедуры
После процедуры вы можете помочь с дренажом или заживлением:
Поощряя глубокое дыхание и кашель
Поощряя ребенка двигаться и ходить
Спросите у поставщика медицинских услуг о безопасных занятиях для вашего ребенка
Кормление ребенка обычной пищей, если поставщик медицинских услуг говорит, что это нормально
Уход за разрезом
После того, как поставщик медицинских услуг извлечет трубку, могут быть наложены швы. закрыть разрез.Или разрезу позволяют закрыться самостоятельно. Затем на разрез накладывают повязку и держат на месте в течение 48 часов с последующим наложением лейкопластыря. Вот несколько рекомендаций по уходу за раной:
Как только струп образовался, вы можете оставить это место на воздухе, чтобы помочь заживлению.
Ваш ребенок может принимать душ, но не купаться, пока не образуется полная корка.
После заживления разреза у вашего ребенка может остаться небольшой постоянный шрам.
Риски и возможные осложнения
Пока ваш ребенок находится в больнице, медицинские работники будут следить за любыми проблемами, возникающими в результате установки дренажной трубки. Они редки, но могут включать:
Утечка воздуха
Инфекция
Реакции на анестезию или лекарства
Кровотечение
Жидкость в легких
Трубка может быть
помещен в неправильное место и требует перестановки
Повреждение легкого
Получите неотложную помощь
Получите неотложную помощь, если у вашего ребенка есть одно из следующих:
Кряхтение при дыхании
Внезапная боль в груди или плече или шее
Быстрое дыхание или широко открывающиеся ноздри, чтобы вдохнуть воздух
Кожа на шее или между ребрами, втягивающаяся при каждом вдохе
Беспокойство, плач или раздражительность
Обморок
Одышка
Lung Fluid — обзор
Поверхностно-активное вещество
После удаления большого объема жидкости из легких плода при рождении остается тонкий слой жидкости из легких для защиты нежного альвеолярного эпителия.Поверхностное натяжение, создаваемое этим водным слоем, препятствует вздутию альвеол и способствует коллапсу альвеол при малых объемах альвеол в конце выдоха. Пленка поверхностно-активного вещества на границе раздела воздух-жидкость снижает поверхностное натяжение по мере уменьшения площади альвеолярной поверхности, тем самым предотвращая коллапс альвеол, поддерживая функциональную остаточную емкость и снижая силу, необходимую для последующего надувания альвеол.
Поверхностно-активное вещество представляет собой смесь фосфолипидов, нейтральных липидов и белков, которые синтезируются, упаковываются и секретируются альвеолярными клетками типа II (обзор в Hawgood and Clements, 1990) (Таблица 42-3).Накопление сурфактанта происходит в мембраносвязанной органелле, полученной из лизосом, ламеллярном теле, которое подвергается регулируемой секреции в ответ на различные стимулы, большинство из которых приводит к повышению уровня внутриклеточного кальция. В альвеолах поверхностно-активные фосфолипиды претерпевают переход через внеклеточную запасающую форму, тубулярный миелин, в сочетании с SP-A и SP-B. Гидрофобные SP-B и SP-C необходимы для высвобождения поверхностно-активных фосфолипидов из этой структуры и для упорядочения фосфолипидов в монослое на границе раздела воздух-жидкость.Фосфолипидные и белковые компоненты рециклируются из монослоя и возвращаются в альвеолярную клетку типа II, где их можно переупаковывать в пластинчатые тела. Альтернативно, альвеолярные макрофаги способны фагоцитировать и разрушать компоненты поверхностно-активного вещества (Wright, 1990).
Преобладающим поверхностно-активным фосфолипидом является динасыщенный фосфатидилхолин (в частности, дипальмитоилфосфатидилхолин [DPPC]), а остальные фосфолипиды состоят из мононенасыщенного фосфатидилхолина и других фосфолипидов (Rooney, 1989).Динасыщенные фосфолипиды сжимаемы, что позволяет упаковывать поверхностную пленку в конце срока годности, что снижает поверхностное натяжение почти до нуля. Количество DPPC и фосфатидилглицерина в легких плода увеличивается с приближением срока беременности из-за повышенной активности ферментов, ответственных за синтез фосфолипидов. Экспрессия и активность ферментов пути включения холина, основного пути синтеза фосфолипидов сурфактанта, не только регулируются в процессе развития, но также индуцируются гормонами, в частности глюкокортикоидами, гормоном щитовидной железы и агентами, увеличивающими внутриклеточный цАМФ.
Поверхностно-активное вещество содержит группу специфических белков с функциями, соответствующими многим основным функциям легких (Kuroki and Voelker, 1994). Четыре поверхностно-активных белка — SP-A, SP-B, SP-C и SP-D — подразделяются на основе их физических характеристик на гидрофобные (SP-B и SP-C) и гидрофильные (SP-A и SP. -D) белки. Гидрофобные поверхностно-активные белки играют главную роль в поверхностно-активных свойствах поверхностно-активного вещества, тогда как основные роли гидрофильных белков поверхностно-активного вещества заключаются в защите хозяина (см. Ниже), а также в клиренсе и метаболизме поверхностно-активного вещества.SP-B — это секреторный белок, который проявляет сильную ассоциацию с мембранами; SP-C содержит трансмембранный домен, который интегрирует белок в фосфолипидные слои (обзор Weaver and Conkright, 2001). Оба синтезируются в виде больших про-белков-предшественников, которые подвергаются обширному посттрансляционному процессингу через секреторный путь, в конечном итоге приводя к ламеллярному телу. SP-B важен для процесса образования ламеллярных тел, а альвеолярные клетки II типа у младенцев с наследственной недостаточностью SP-B лишены пластинчатых тел.Пластинчатые тела являются местом финальных событий в процессинге SP-C, и младенцы с наследственной недостаточностью SP-B, следовательно, испытывают дефицит зрелого SP-C, вместо этого накапливая более крупный предшественник SP-C. Таким образом, пациенты с наследственным дефицитом SP-B, несмотря на относительно нормальные профили фосфолипидов сурфактанта, вырабатывают легочный сурфактант с очень плохими свойствами поверхностного натяжения из-за комбинированных дефектов синтеза SP-B и SP-C. Вместе гидрофобные белки способствуют высвобождению поверхностно-активного фосфолипида из канальцевого миелина на поверхностный монослой и способствуют распространению липидов в пленке и стабильности пленки в конце срока годности (Veldhuizen and Haagsman, 2000).
SP-B и SP-C демонстрируют онтогенетическую и гормональную регуляцию экспрессии (обзор у Mendelson, 2000). У плодов человека мРНК SP-C обнаруживается уже на 12 неделе беременности, а мРНК SP-B — на 14 неделе беременности, однако зрелые белки обнаруживаются в ткани легких плода только после 24 недель беременности. Более того, белок SP-B обнаруживается в околоплодных водах только после 30 недель беременности (рис. 42-4), и его количество увеличивается к сроку (Pryhuber et al, 1991). Это связано с онтогенетической регуляцией посттрансляционных событий протеолитического процессинга про-SP-B и про-SP-C.Следовательно, у недоношенных младенцев снижены уровни как поверхностно-активных компонентов поверхностно-активного вещества, фосфолипида, так и гидрофобных белков поверхностно-активного вещества.
В отсутствие достаточного количества зрелого легочного сурфактанта у недоношенных детей развивается прогрессирующий ателектаз и респираторный дистресс-синдром. Скорость дифференцировки клеток типа II и, во-вторых, продукции сурфактанта легкими плода модулируется уровнями эндогенных кортикостероидов и ускоряется введением глюкокортикоидов (Mendelson, 2000).

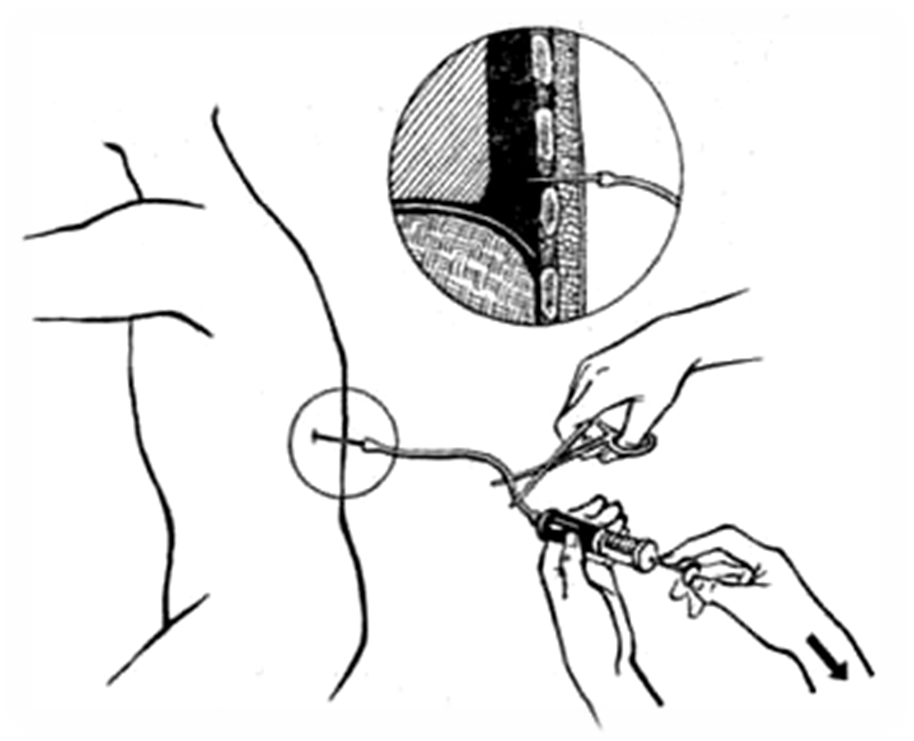 Поврежденная сердечная мышца больше не может качать кровь должным образом.
Поврежденная сердечная мышца больше не может качать кровь должным образом.
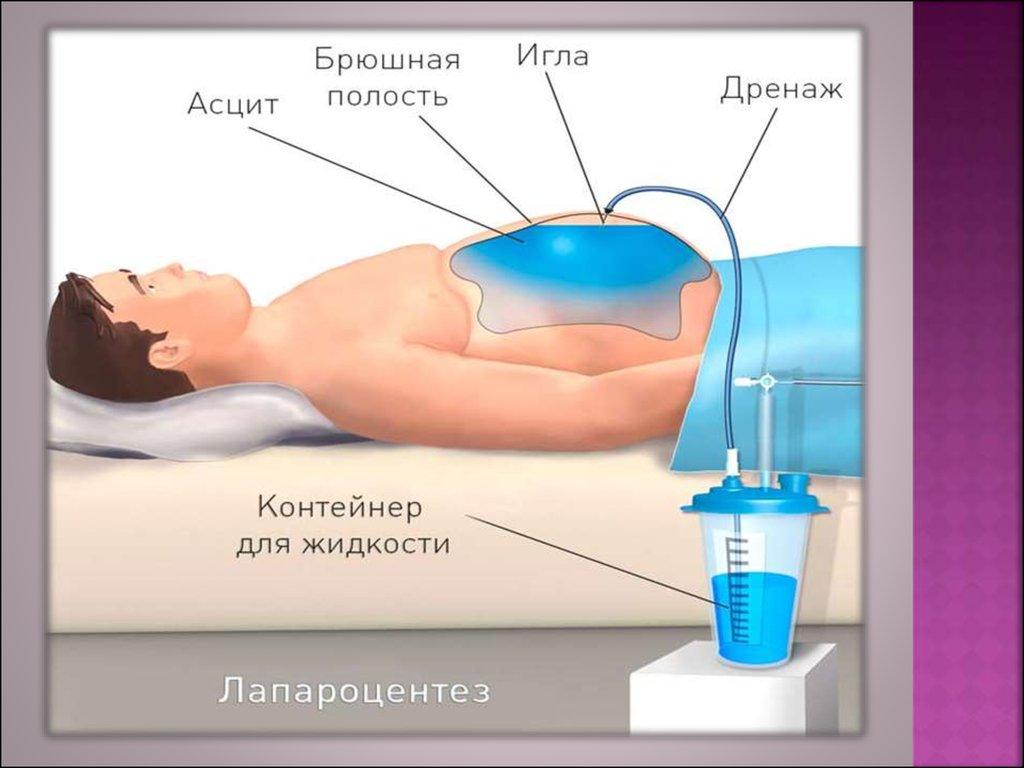 ARDS могут вызывать многие состояния, включая тяжелую травму (травму), широко распространенную инфекцию (сепсис), пневмонию и сильное кровотечение.
ARDS могут вызывать многие состояния, включая тяжелую травму (травму), широко распространенную инфекцию (сепсис), пневмонию и сильное кровотечение. Высотный отек легких (HAPE) обычно возникает у тех, кто сначала не привык к возвышенности (что может занять от нескольких дней до недели или около того).Но люди, живущие на больших высотах, могут получить HAPE без изменения высоты, если у них респираторная инфекция.
Высотный отек легких (HAPE) обычно возникает у тех, кто сначала не привык к возвышенности (что может занять от нескольких дней до недели или около того).Но люди, живущие на больших высотах, могут получить HAPE без изменения высоты, если у них респираторная инфекция.
 Рентген грудной клетки может подтвердить диагноз отека легких и исключить другие возможные причины вашей одышки. Обычно это первое обследование, которое проводится при появлении признаков или симптомов отека легких.
Рентген грудной клетки может подтвердить диагноз отека легких и исключить другие возможные причины вашей одышки. Обычно это первое обследование, которое проводится при появлении признаков или симптомов отека легких.
 Ваш врач может использовать этот тест для диагностики жидкости вокруг сердца (перикардиальный выпот).
Ваш врач может использовать этот тест для диагностики жидкости вокруг сердца (перикардиальный выпот)./GettyImages-453885149-1cee51d638db4f93ae69933d389bffc6.jpg) УЗИ легких стало точным инструментом диагностики отека легких.
УЗИ легких стало точным инструментом диагностики отека легких. Этот наркотик можно принимать внутрь или вводить через IV для облегчения одышки и беспокойства.Но некоторые врачи считают, что риски морфина могут перевешивать преимущества, и они с большей вероятностью будут использовать другие препараты.
Этот наркотик можно принимать внутрь или вводить через IV для облегчения одышки и беспокойства.Но некоторые врачи считают, что риски морфина могут перевешивать преимущества, и они с большей вероятностью будут использовать другие препараты.

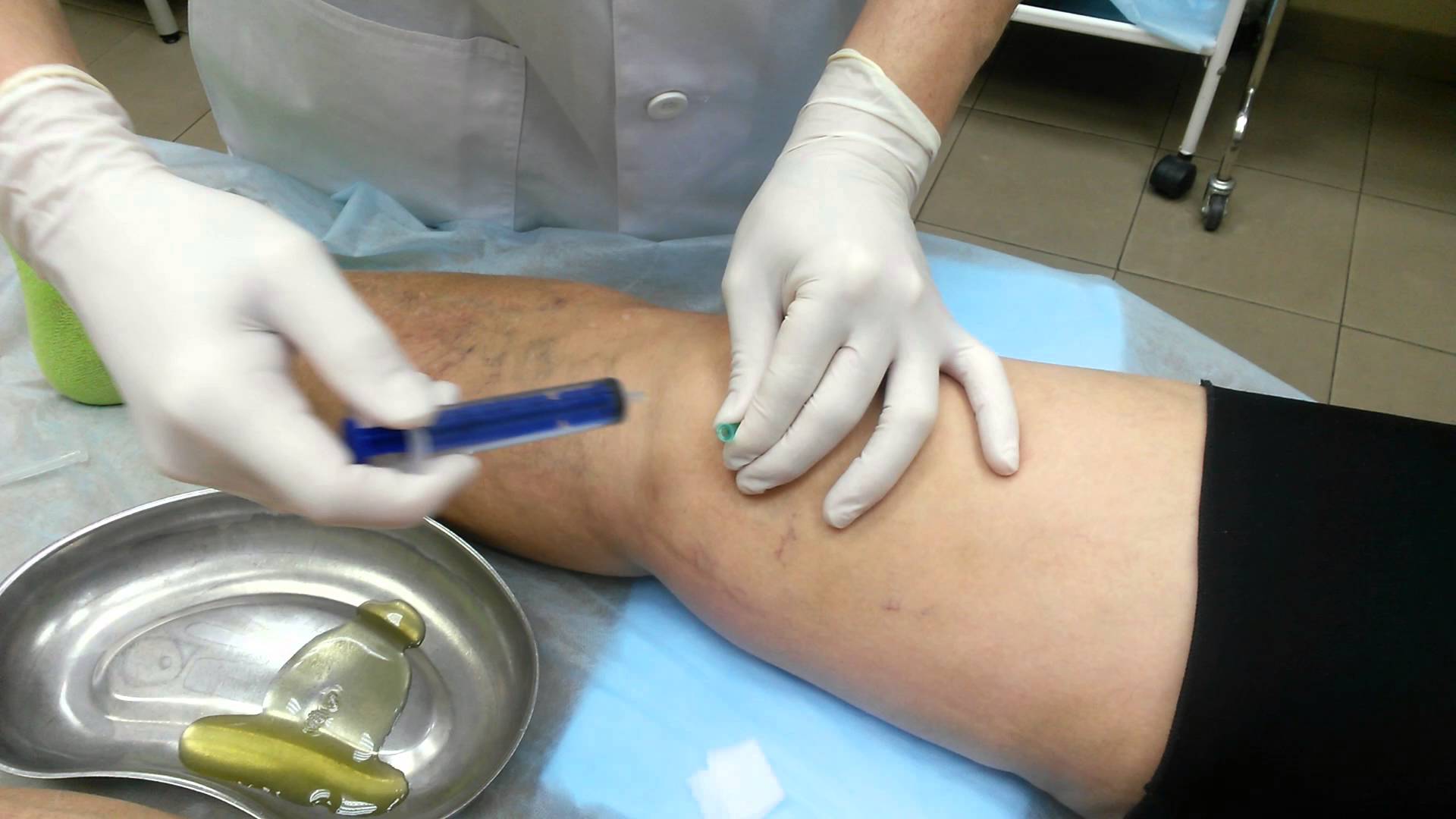 Спросите своего врача, какой уровень безопасен для вас.
Спросите своего врача, какой уровень безопасен для вас.

 Врачи могут увидеть, есть ли в легких жидкость.
Врачи могут увидеть, есть ли в легких жидкость.