Урогенитальный кандидоз | Медицинский центр «Президент-Мед»
Развитие урогенитального кандидоза вызывают дрожжеподобные грибы Candida, заболевание поражает в основном слизистые органов мочеполовой системы, и кожные покровы, расположенные рядом. У женщин недуг может локализоваться на половых губах, клиторе, ягодицах и на всей паховой области. В мужском организме развитие патологии диагностируется на головке пениса, а также крайней плоти. Если заражение произошло в результате анального или орального контакта, симптомы заболевания отмечаются в прямой кишке или ротовой полости. Довольно часто кандидоз развивается в тандеме с циститом.
В группе риска развития патологии женщины, у них заболевание диагностируется в 10-12 раз чаще, чем у мужчин. Статистика показывает, что около 70% представительниц прекрасного пола хотя бы раз в жизни болели молочницей, в половине случаев болезнь имела рецидивы.
Обычно заражение недугом происходит во время полового контакта, но поскольку грибы Candida довольно распространены в природе, то возникнуть недуг может и при нарушениях иммунитета, гормональном дисбалансе, а также после приема антибиотиков. Это объясняет случаи, когда кандидоз диагностируется у девственниц. В зависимости от симптоматики проявления существует три формы заболевания.
Классификация урогенитального кандидоза:
- Острая форма – симптоматика проявляется ярко. Такой кандидоз без лечения может протекать до двух месяцев, далее заболевание приобретает хроническое течение.
- Хронический кандидоз – характеризуется частыми рецидивами.
- Кандидоносительство – протекает бессимптомно, однако некоторые факторы могут спровоцировать переход молочницы в острую форму.
Симптомы урогенитального кандидоза
У женщин при урогенитальном кандидозе наблюдается отек и покраснение слизистой половых органов, со временем на поверхности образуется белый налет. Белесое выделение может иметь хлопьевидный, сливкообразный или творожистый вид.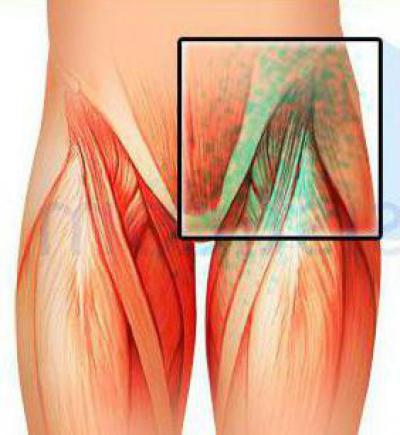 В деликатных местах появляется зуд и жжение. В запущенных случаях выделения могут приобретать слизисто-гнойный характер.
В деликатных местах появляется зуд и жжение. В запущенных случаях выделения могут приобретать слизисто-гнойный характер.
Урогенитальный кандидоз у мужчин может никак не проявляться зачастую представители сильного пола являются кандидоносителями. Иногда симптоматика молочницы схожа с баланопоститом, уретритом или баланитом.
Симптомы мужского кандидоза:
- Зуд и раздражение полового органа.
- Чувство жжения.
- Неприятный запах.
- Нарушения мочеиспускания.
- Белый творожистый налет в районе головки члена.
- Неприятные ощущения обычно усиливаются во время сна, после водных процедур или секса.
Диагностика и лечение урогенитального кандидоза
Признаки острого урогенитального кандидоза врач сможет обнаружить и при обычном осмотре пациента. Однако всем больным рекомендуют сдать мазок для анализа, это позволит подтвердить диагноз, поскольку при хронической форме и кандидоносительстве зрительно элементов грибка может быть и не обнаружено.
Если случается рецидив заболевания, назначается культуральный метод исследования, он позволяет выявить нетипичные штаммы грибов Candida. В этом случае выполняется бакпосев материала (проверяется чувствительность грибов), он помогает подобрать наиболее эффективный противогрибковый препарат для лечения. Кроме того, может быть назначена полимеразная цепная реакция, она определяет ДНК возбудителя. Диагностика показывает, есть ли дрожжеподобные грибки в нормальной микрофлоре.
После диагностических процедур и постановки диагноза врач подберет наиболее действенную терапию. При хроническом течении заболевания лечение должны пройти оба партнера. Обязательно назначаются противогрибковые препараты, могут быть прописаны имидазолы, а также триазолы.
Терапия должна включать обработку пораженных участков антисептиками и местными препаратами, женщинам может быть показано использование суппозиториев, а также специальных вагинальных таблеток. Часто назначают спринцевания марганцовокислым калием, борной кислотой или раствором соды. Прописываются и кортикостероидные кремы. В каждом случае лечение подбирается индивидуально, поскольку есть риск осложнений и аллергической реакции.
Прописываются и кортикостероидные кремы. В каждом случае лечение подбирается индивидуально, поскольку есть риск осложнений и аллергической реакции.
Для диагностики и лечения урогенитального кандидоза обращайтесь в медицинские центры Президент-Мед
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Наталья
Выражаю большую благодарность Бадмаеве Тамаре Борисовна! Помогла в лечение, отличный врач![…]
Валерия
Много лет лечилась, обошла много врачей, но никак не удавалось найти подходящее лечение. Эти бесконечные неудобства в жизни стали ее неотъемлемой частью, я уже свыклась с таким состоянием.
Так вышло,что привела сына на консультацию в связи с подростковыми угрями и Тамара Борисовна сразу заметила и мою проблему.
Таким образом она помогла и сыну, и нашла источник моей…[…]
причины, покраснение и другие симптомы, а также как вылечить грибок в паху
Область между бедрами и туловищем (пах) у человека имеет постоянный запас влаги в виде пота и других телесных жидкостей.
Содержание влаги выше летом, а иногда, даже зимой, когда человек носит несколько слоев плотной одежды.
Влажная среда благоприятствует развитию грибковой инфекции, что приводит к высыпаниям, вызванным грибком в паху у женщин и мужчин.
Без лечения она может распространяться и передаваться сексуальному партнеру, а также доставить массу неприятных ощущений, в частности, зуд.
Правильный медицинский термин для этого типа грибковой инфекции — опоясывающий дерматомикоз, но кроме этого она известна и под другими названиями «зуд промежности», «жокейский зуд» и «паховый стригущий лишай».
В основном грибок в паху у женщин вызван определенным типом грибков, известных как дерматофиты. Два вида, которые, скорее всего, будут отвечать за грибок в паху — это Trichophyton rubrum и Epidermophyton floccosum.
Другие виды Trichophyton и дрожжи Candidia (кандида) также могут привести к грибковой инфекции кожи в области паха. Хотя многие женщины подвергаются воздействию этих грибов, инфекции кожи возникает только у некоторых из них. Есть ряд известных рисков, но медики считают, что важную роль в развитии грибковой инфекции играет индивидуальная предрасположенность, которая может быть генетической.
Грибок в паху у женщин часто возникает в паре с каким-то основным заболеванием кожи. Общим предрасполагающим фактором в этом отношении являются опрелости. Они нередко встречаются у женщин с ожирением, так как в складках кожи возникает трение. Другим фактором, способствующим появлению грибка, является ношение тесного нижнего белья. Это может вызвать раздражение кожи в области промежности.
Хотя грибок в паху чаще встречается у мужчин, он, вероятно, возникнет у любого человека с одним или несколькими из этих факторов риска, помимо тех, которые упомянуты выше:
- Жизнь в условиях жаркого и влажного климата.
- Слишком плотное нательное белье.
- Повторный курс антибиотиков широкого спектра действия.
- Сахарный диабет.
- Иммунодефицит.
- Чрезмерная потливость.
- Плохая личная гигиена.
- Ношение мокрой одежды.
- Совместное использование личных вещей, таких как полотенца или белье с инфицированным человеком.

Как предотвратить появление грибка в паху у женщин:
- Шаг 1
Нужно смазать область паха вазелином или геморроидальным кремом. Применение крема каждые несколько часов во время занятия энергичным видом спорта или упражнением поможет предотвратить появление и распространение грибка. - Шаг 2
Нужно мыть область паха теплой водой каждый день, чтобы помочь предотвратить распространение бактерий. Если возможно, принимать ванну или душ, особенно после физических упражнений или занятий спортом. - Шаг 3
Нужно тщательно промокать паховую область полотенцем после тренировки, принятия душа или плавания. - Шаг 4
Нужно надевать чистое белье каждый день — или менять его чаще после участия в какой-либо деятельности, которая приводит к интенсивному потению. - Шаг 5
Нужно носить свободно облегающие белье, брюки и шорты, чтобы помочь уменьшить трение в области паха и ограничить накопление влаги. Желательно выбирать синтетические материалы, такие как лайкра, то есть дышащие и с гладкой текстурой.
Покраснение в паху у женщин и другие симптомы грибковой инфекции
Симптомы грибковой инфекции варьируются в зависимости от ее местоположения.
Наиболее распространенными симптомами опоясывающего дерматомикоза, наряду с покраснением в паху у женщин, являются зуд и сыпь на коже. Этот зуд, как правило, стойкий, и облегчить его можно лишь временно, сильно расчесывая ногтями зудящую область.
Кожа в пораженной области отслаивается или шелушится и в то время как область изначально красная, ее цвет постепенно становится темнее. Иногда возникает затхлый запах сырости в области даже без потоотделения. Жжение, боль и высокая температура вместе с неприятным запахом может свидетельствовать о присоединении к грибковой инфекции еще и бактериальной. Симптомы варьируются в зависимости от местоположения инфекции.
Инфекции кожных складок, спровоцированные Candida albicans, обычно вызывают ярко-красную сыпь. Могут появиться небольшие пустулы, особенно по краям сыпи, и сыпь может быть интенсивно зудящей или ощущаться как ожог. У младенцев может развиться кандидозная сыпь в области подгузников.
Могут появиться небольшие пустулы, особенно по краям сыпи, и сыпь может быть интенсивно зудящей или ощущаться как ожог. У младенцев может развиться кандидозная сыпь в области подгузников.
Вагинальный кандидоз (вульвовагинит, молочница) является обычным явлением, особенно среди женщин, которые беременны, больны диабетом, или принимают антибиотики.
Симптомы этой инфекции включают:
- белые или желтые выделения из влагалища и жжение,
- зуд и покраснение вдоль стенок и внешней области влагалища.
Как правило, врачи могут идентифицировать грибковую инфекцию, наблюдая внешние признаки заболевания, такие как покраснение в паху у женщин и сыпь.
Для того чтобы подтвердить диагноз, врач может взять соскоб кожи. Этот образец затем исследуют под микроскопом или помещают в питательную среду (вещество, которое позволяет микроорганизмам расти) для идентификации конкретного гриба.
Мазь от грибка в паху и другие способы как вылечить грибок в паху
Есть целый ряд местных и пероральных препаратов, которые могут помочь искоренить грибок.
Лучшие кремы или мази от грибка в паху, отпускаемые без рецепта в аптеках:
- Тербинафин — противогрибковый агент, используемый для лечения «зуда жокея», микозов и стригущего лишая. Этот крем следует наносить непосредственно на пораженный участок, по крайней мере, один раз в день или по указанию врача. Перед нанесением тонкого слоя крема нужно вымыть пораженный участок с мылом и водой и промокнуть насухо.
- Миконазол эффективно справляется с зудом и жжением в пораженной грибком области. Эта мазь от грибка в паху влияет на клеточную мембрану гриба, что приводит к его смерти. Клеточная мембрана — это то, что удерживает клетку вместе и позволяет ей функционировать. Если инфекция не исчезает после четырех недель, необходимо обговорить с гинекологом или урологом другие способы лечения.
- Эконазол — противогрибковый крем, который работает путем вмешательства в грибковые клеточные мембраны и ослабление их.
 Этот крем следует использовать только по указанию врача. Некоторые пациенты, использующие Эконазол, могут испытывать незначительные побочные эффекты, включая жжение, зуд, покраснение в месте применения.
Этот крем следует использовать только по указанию врача. Некоторые пациенты, использующие Эконазол, могут испытывать незначительные побочные эффекты, включая жжение, зуд, покраснение в месте применения.
Оральные противогрибковые препараты назначаются в том случае, если инфекция не реагирует на препараты местного применения.
Лекарство под названием Флуконазол (группа триазолов) было использовано в качестве краткосрочной терапии для вагинальной дрожжевой инфекции и как средство для лечения тяжелых системных грибковых инфекций. Также может применяться при стригущем лишае в паху.
Итраконазол (группа триазолов) используется для лечения широкого спектра грибковых инфекций, в том числе тяжелых и стойких дерматофных инфекций, таких как «зуд жокея».
И Флуконазол и Итраконазол могут вызвать изменения в функционировании сердца, печени или почек и могут взаимодействовать с рядом других лекарственных препаратов. Поэтому самолечение ими недопустимо.
Важно
Антибиотики необходимы только при наличии вторичной бактериальной инфекции.
Лучшие домашние средства лечения грибка в паху:
- Масло чайного дерева. Обладает естественными противогрибковыми свойствами, которые могут эффективно лечить грибковые инфекции в паху. Также поможет облегчить зуд и воспаление, связанные с заболеванием. Масло наносят ватным тампоном на пораженные участки кожи два раза в день. Лечение следует продолжать в течение нескольких дней, пока симптомы не исчезнут полностью.
Масло может вызвать легкое жжение, чтобы этого избежать нужно перед нанесением на кожу смешать четыре или пять капель масла чайного дерева с одной столовой ложкой кокосового или оливкового масла. Можно использовать мыло или гель для душа, содержащие масло чайного дерева. Желательно, чтобы средство при этом содержало еще и березовый деготь — хороший антисептик. - Яблочный уксус. Обладает сильным противогрибковым и антибактериальными свойствами.
 Две столовые ложки яблочного уксуса нужно смешать с двумя чашками теплой воды. Затем следует промыть зараженную зону этим раствором, и дайте ему высохнуть (не промокая тканью). Процедуру повторять два или три раза в день, особенно перед сном.
Две столовые ложки яблочного уксуса нужно смешать с двумя чашками теплой воды. Затем следует промыть зараженную зону этим раствором, и дайте ему высохнуть (не промокая тканью). Процедуру повторять два или три раза в день, особенно перед сном.
Генитальный зуд у девочек
Одна из распространенных жалоб, которые врачи слышат от родителей маленьких девочек, на зуд в области наружных половых органов.
Жалобы формулируются примерно таким образом: «Девочка постоянно ёрзает на стуле», «руки все время в области паха», «плохо спит ночью». Причин у зуда может быть довольно много, но все они обязательно требуют внимания со стороны родителей, а зачастую и вмешательства специалиста.
Основные причины появления зуда в области гениталий у девочек:
1. Аллергический вульвит. Покраснение и зуд появляются как реакция на какой-либо аллерген, например, стиральный порошок или продукты питания. Причем, на других участках кожи могут не проявляться признаки аллергии. Иногда наблюдаются слизистые выделения без запаха. Эти симптомы исчезнут, как только будет убран вызывающий их аллерген.
2. Ирритативный вульвит. Это заболевание возникает при дефиците гигиены. На вульве у девочек есть сальные железы, вырабатывающие секрет для защиты. Но, когда секрет скапливается, появляется дискомфорт и зуд. Лечение очень простое, нужно наладить ежедневную гигиену внешних половых органов обычной теплой водой.
3. Кандидозный вульвит. Это серьезная грибковая инфекция, которая, к сожалению, встречается сейчас и у девочек дошкольного возраста. Может появиться после длительного приема антибиотиков. Для лечения этого заболевания необходимо обратиться к врачу детскому гинекологу, сдать анализы и получить правильное назначение, заниматься самолечением неправильно и опасно.
4. Глистная инвазия. Появление в организме паразитов, таких как глисты или острицы. Паразиты могут появиться, если в доме есть животные (собаки, кошки), ребенок летом играет в песочнице во дворе, куда могут ходить собаки и кошки, в деревне или на даче ребенок ест немытые ягоды, фрукты. Лечение проводится педиатром.
Паразиты могут появиться, если в доме есть животные (собаки, кошки), ребенок летом играет в песочнице во дворе, куда могут ходить собаки и кошки, в деревне или на даче ребенок ест немытые ягоды, фрукты. Лечение проводится педиатром.
5. Склероатрофический лихен или лейкоплакия вульвы. Серьезное хроническое заболевание, которые можно диагностировать в раннем возрасте. Проявляется в начальной стадии зудом в области вульвы, особенно по вечерам, появлением белесоватых пятен на вульве и перианальной области, уплотнением кожи и слизистой. Затем могут образоваться очаги кровоизлияния в кожу и слизистую. Это заболевание требует лечения и постоянного наблюдения сначала у врача детского гинеколога.
6. Онанизм (мастурбация). У детей в раннем возрасте, у девочек, в том числе, чаще всего носит опознавательный характер. Ребенок знакомится со своим телом, поэтому родителям не стоит концентрировать негативное внимание на таком поведении. У детей дошкольного возраста это поведение очень редко сопровождается сексуальным возбуждением, но возникает на фоне повышенной возбудимости ребенка, провоцировать его может и неправильное тесное белье ребенка. Устранить проблему такого характера поможет детский психолог.
Таким образом, получается, что зуд в области внешних половых органов может сигнализировать о серьезных проблемах в репродуктивной сфере даже у маленьких девочек. Поэтому родителям необходимо быть очень внимательными к поведению и жалобам детей, не игнорировать посещение врачей, в особенности детского гинеколога, и не в коем случае не заниматься самолечением.
В Клинике21 ведет прием врач детский гинеколог, запись по телефону (8352)32-40-29.
Тромбоз глубоких вен
Срочно обратиться к врачу
В случае подозрения на тромбоз глубоких вен необходимо срочно проконсультироваться с врачом.
Чаще всего тромбы образуются в венах таза и ног. Эти кровеносные сосуды собирают кровь от нижней части тела и транспортируют ее обратно к сердцу. Тромбоз глубоких вен требует незамедлительной врачебной помощи.
Эти кровеносные сосуды собирают кровь от нижней части тела и транспортируют ее обратно к сердцу. Тромбоз глубоких вен требует незамедлительной врачебной помощи.
При тромбозе глубоких вен очень высок риск развития эмболии легочной артерии. Тромб может сместиться, попасть с кровотоком в легочную артерию и закупорить ее. Если же то же самое происходит в поверхностных венах, тромб движется в направлении глубоких вен, что менее опасно.
Формирование тромба
Симптомы тромбоза глубоких вен
Наиболее распространенные симптомы
- Ноющая, тянущая боль
- Покраснение или цианоз кожи
- Чувство давления и отек
Тромбоз может возникать в сосудах паховой области, бедра, подколенной ямки, голени или стопы. Стоять и ходить в таких случаях особенно больно.
Как развивается тромбоз глубоких вен
Тромб может образоваться, если
- скорость кровотока замедляется, например, во время длительного постельного режима или при перелетах на дальние расстояния
- изменена стенка кровеносного сосуда
- повышена свертываемость крови.
Скорость тока крови в венах меньше, чем в артериях, поэтому тромбоз гораздо чаще развивается в венах. Тромбоз глубоких вен чаще всего развивается в глубоких венах голени и бедра.
Диагностика тромбоза глубоких вен
Быстрая диагностика и лечение тромбоза глубоких вен необходимы для профилактики развития тромбоэмболии легочной артерии. Обследование области с болезненностью и лабораторные анализы крови могут подтвердить диагноз тромбоза. Перед началом лечения врач может также использовать допплерографию и дуплексное УЗИ, чтобы точно локализовать тромб.
Обследование области с болезненностью и лабораторные анализы крови могут подтвердить диагноз тромбоза. Перед началом лечения врач может также использовать допплерографию и дуплексное УЗИ, чтобы точно локализовать тромб.
У кого высок риск развития тромбоза глубоких вен?
У пожилых мужчин и женщин примерно одинаковый риск развития тромбоза глубоких вен. В более молодом возрасте тромбоз глубоких вен чаще поражает женщин, чем мужчин. Причины:
- имеющиеся заболевания вен
- нарушение системы свертывания крови
- прием лекарств
- беременность
- курение и избыточный вес
- хирургические вмешательства
- длительный постельный режим
- высокая физическая нагрузка
Как можно предотвратить развитие тромбоза глубоких вен (профилактика тромбозов)
Комбинация медикаментозного и физического воздействия является стандартом профилактики тромбозов в Германии. Врач выбирает препарат, дозировку и длительность лечения.
- Целью физического воздействия является улучшение венозного оттока. Существуют различные способы и средства достижения этой цели:
- Медицинский компрессионный трикотаж для профилактики развития тромбозов (стандартизированная компрессия)
- Бандажирование эластичными бинтами (нестандартизированная компрессия)
- Регулируемые нерастяжимые компрессионные бандажи
Также в качестве лечебно-профилактических мероприятий используются ранняя мобилизация и приподнятое положение ног
К кому следует обращаться в случае тромбоза глубоких вен
- Врач общей практики
- Флеболог
- При стационармом лечении — лечащий врач и медицинский персонал
Как лечится тромбоз глубоких вен?
Многие пациенты могут не заметить даже серьезные тромбозы. Это очень опасно, поскольку тромб, вызвавший тромбоз глубоких вен, может сместиться. Если он достигнет легкого, он может вызвать угрожающую жизни легочную эмболию.
Это очень опасно, поскольку тромб, вызвавший тромбоз глубоких вен, может сместиться. Если он достигнет легкого, он может вызвать угрожающую жизни легочную эмболию.
Приоритетные цели в лечении тромбозов:
- остановка роста тромба
- удаление тромба
- профилактика легочной эмболии
- профилактика посттромботического синдрома (необратимое повреждение венозных клапанов).
Стратегия лечения включает:
- Основные меры, такие как мобилизация и компрессионная терапия
- Антикоагулянтные препараты для разжижения крови, например, гепарин
- Тромболизис для разрушения кровяного сгустка (тромба)
- Возможно проведение операции для удаления тромба
Компрессионная терапия
Пациенту с диагностированным тромбозом глубоких вен вместе с медикаментозным лечением назначается и компрессионный трикотаж. Он оказывают механическое давление на вены, за счет чего их диаметр уменьшается и скорость возврата крови к сердцу увеличивается. Компрессия должна иметь физиологический градиент: она должна быть максимальной на уровне лодыжек и уменьшается по направлению к колену. Впоследствии врач проверит степень нарушения кровотока и порекомендует, следует ли продолжать компрессионное лечение или можно его прекратить.
Путешествия
Желаем вам здоровой поездки и вернуться отдохнувшими
Путешествия
Сахарный диабет и КОЖА / Дерматология / Статьи о здоровье / Статьи и энциклопедия / madez.
 ru
ru
Что происходит с кожей при сахарном диабете
Высокий уровень сахара приводит к вне- и внутриклеточному обезвоживанию, дестабилизации клеточных мембран и нарушению энергетического метаболизма клеток кожи, сальных и потовых желез. Как следствие нарушаются нормальное восстановление эпидермиса и формирование защитной жировой пленки, что проявляется выраженной сухостью, резким снижением эластичности кожи, шелушением и гиперкератозом.
Проблемы со стороны кожи могут встречаться у всех людей, но у пациентов с диабетом они встречаются чаще. К ним относятся кожные бактериальные инфекции, грибковые инфекции и кожный зуд. Это так называемые – неспецифические поражения кожи.
Среди специфических осложнений сахарного диабета со стороны кожи можно выделить: черный акантоз, диабетическая дермопатия, диабетический липоидный некробиоз, диабетические волдыри, эруптивный ксантоматоз, пальцевой склероз, диссеминированная кольцевидная гранулема.
Уход за кожей при сахарном диабете
Правильный уход за кожными покровами способен не только улучшить качество жизни больных сахарным диабетом, но и защитить от тяжелых осложнений. Главные правила следующие:
- Для очищения кожи следует пользоваться очищающими средствами (жидкое мыло, гель для душа и т.д.) с нейтральным pH. Так как обычное мыло с щелочным pH у больных сахарным диабетом может привести к еще большему высушиванию, разрушению защитного липидного слоя эпидермиса и повреждению кожи.
- Любые трещины при появлении важно сразу обработать антисептическим составом, отлично подойдет раствор фукорцина, водный раствор метиленовой сини, либо ё1хлоргексидин;
- При появлении микротрещин, что ощущается покалыванием, либо небольшой болезненностью, полезно применять средства на основе декспантенола. Это лекарственное вещество, оказывающее быстрое заживляющее действие, что позволит избежать появления больших трещин.

- Увлажнять кожу следует постоянно, так как она теряет влагу из-за усиленной работы почек вследствие избытка сахара в крови. Для этого подойдут крема на основе мочевины, с содержанием глицерина или декспантенола. Среди косметических средств лучше выбирать крем, где главной составляющей является не вода, а парафиновое масло. После его нанесения образуется защитная увлажняющая пленка. Крем следует наносить не менее 3 раз за сутки.
- Нежелательны химические пилинги, а также инъекционные омолаживающие процедуры. Так как нарушение целостности кожных покровов создает ворота для внедрения болезнетворных микроорганизмов. Иногда можно сделать исключение для препаратов, содержащих гиалуроновую кислоту. Она стимулирует синтез собственного коллагена, что положительно сказывается на увлажнении и питании кожи. Но исключение допустимо лишь в том случае, если целевой уровень глюкозы крови достигнут и поддерживается на стабильном уровне. Можно применять аппаратное омоложение, обеспечивающее лазерное или ультразвуковое воздействие. Но после процедуры обязателен увлажняющий крем на основе декспантенола или мочевины. Так удастся сохранить не только здоровую кожу, но и придать ей свежесть и молодость.
- Очень часто больные сахарным диабетом II типа страдают ожирением или имеют излишний вес. Опрелости в крупных складках кожи и под молочными железами доставляют им значительные неудобства и являются излюбленными местами обитания бактерий и грибков. Поэ тому тучным больным необходимо не только тщательно очищать крупные кожные складки, но и дополнительно обрабатывать их тальком или наносить на них специальные кремы, содержащие окись цинка, которые не только защищают кожу от мацерации, но и одновременно ухаживают за ней.
Уход за ногами при диабете
Наиболее уязвимыми для проникновения инфекции являются стопы. Из-за нарушения нервной проводимости (диабетическая нейропатия) при диабете снижена болевая чувствительность нижних конечностей./57304376-56a0e5ed3df78cafdaa62f31.jpg) Больной может наступить на острый предмет, получить ожог, натереть ногу и не почувствовать этого, а нарушения капиллярного кровотока (микроангиопатия) резко снижают скорость регенерации кожных покровов. Таким образом, даже незначительное повреждение, оставаясь долгое время незамеченным, в конечном итоге может привести к развитию тяжелого осложнения сахарного диабета — синдрома диабетической стопы и даже ампутации.
Больной может наступить на острый предмет, получить ожог, натереть ногу и не почувствовать этого, а нарушения капиллярного кровотока (микроангиопатия) резко снижают скорость регенерации кожных покровов. Таким образом, даже незначительное повреждение, оставаясь долгое время незамеченным, в конечном итоге может привести к развитию тяжелого осложнения сахарного диабета — синдрома диабетической стопы и даже ампутации.
Уход за ногами при диабете должен быть систематическим. Он укладывается в достаточно простой алгоритм:
- Удобная «нежмущая» обувь.
- Ежедневный осмотр стоп.
- Ежедневное мытье ног теплой водой с тщательным осушением мягким полотенцем. Особое внимание уделяется межпальцевым промежуткам.
- В случае сухой и очень сухой кожи нанесение специального смягчающего крема (лучше утром и вечером).
- В случае наличия гиперкератоза и трещин использование специальных смягчающего и защитного кремов.
- При наличии мозолей и натоптышей использование специального крема для интенсивного ухода с повышенным (не менее 10%) содержанием мочевины.
- Пациентам с сахарным диабетом надо делать щадящий аппаратный педикюр. При диабете нельзя распаривать ноги в горячей воде и срезать мозоли. Запрещено использовать мозольную жидкость и пластыри.
Больной сахарным диабетом должен регулярно и тщательно проверять свое состояние здоровья, сдавая анализы и проходя обследования, самостоятельно осматривать свою кожу.
При появлении признаков воспаления — покраснение, отек, болезненность — больному следует немедленно показаться врачу, чтобы избежать тяжелых осложнений.
Если на фоне общего благополучия у Вас возник кожный зуд; сыпь, преимущественно локализованная в области голени; пигментация в области кожных складок; если у Вас часто возникают гнойничковые заболевания или кандидоз кожи, желательно обратиться к врачу-дерматологу, т.к. зачастую сахарный диабет диагностируется именно в кабинете у дерматолога.
В Центре Женского Здоровья есть возможность совместной работы врача-энокринолога и врача-дерматолога, с целью успешной коррекции метаболических нарушений и сохранения красивой и здоровой кожи у пациентов с сахарным диабетом.
Автор Скрылова Ксения Алексеевна врач – дерматовенеролог , к.м.н., врач первой категории
Причины появления дискомфорта во влагалище (зуд, жжение, выделения)
Причины дискомфорта во влагалище, решение проблемы
Если у женщины появился зуд в области промежности, изменился цвет и консистенция выделений из влагалища, периодически присутствует ощущение жжения, то ей необходимо посетить гинеколога для выяснения причин такого состояния. Чтобы прием у врача прошел качественно и дал результаты, женщина должна запомнить несколько правил подготовки:
- за пару суток до посещения гинеколога не нужно применять спреи и вагинальные свечи
- следует отказаться от употребления противозачаточных гормональных препаратов
- от половых контактов нужно воздерживаться за 3 дня до приема у врача
- интимную гигиену нужно проводить без применения каких-либо антибактериальных средств
- перед посещением врача нельзя спринцеваться
- за 3 часа до приема у гинеколога лучше не мочиться.
Только в таком случае врач сможет выяснить причины дискомфорта во влагалище, провести нужное обследование и назначить эффективное лечение. В противном случае врач не сможет точно диагностировать заболевание и назначить медикаментозную терапию.
Почему начинается зуд во влагалище
Первой причиной такого дискомфорта считается сухость влагалища, когда слизистая не выделяет достаточное количество смазки. Естественно, происходит сильное раздражение сухой поверхности влагалища, что и провоцирует появление зуда. Сухость во влагалище во время секса может быть связана с нарушением секреторной функции слизистой – она нарушена, смазка просто не выделяется даже при сильном возбуждении. Зуд в этом случае будет появляться сразу после полового акта, носить устойчивый характер и длиться 2-3 дня. Нередко сухость и сопровождающий ее зуд появляются во время климакса и причиной этому будут гормональные изменения в организме женщины. Лечение сухости во влагалище при климаксе сводится к назначению гормональных лекарственных препаратов и применению специальных свечей/таблеток, которые увеличат выделение слизи.
Зуд в этом случае будет появляться сразу после полового акта, носить устойчивый характер и длиться 2-3 дня. Нередко сухость и сопровождающий ее зуд появляются во время климакса и причиной этому будут гормональные изменения в организме женщины. Лечение сухости во влагалище при климаксе сводится к назначению гормональных лекарственных препаратов и применению специальных свечей/таблеток, которые увеличат выделение слизи.
Нередко зуд – симптом гинекологического заболевания, а именно инфекционных патологических процессов, которые протекают в области гениталий. Это может быть кандидоз, кольпит, вульвовагинит. Нередко зуд при таких заболеваниях сопровождают выделения из влагалища со специфическим запахом.
Иногда у женщины возникает зуд сразу после полового контакта, причем половой партнер у нее один. В таком случае врачи будут подозревать аллергию на сперму – такое явление, хоть и редко, но случается. Будут проведены необходимые исследования и по их результатам назначено лечение. Нередко при аллергии на сперму появляется ощущение жжения во влагалище после полового акта. Оно исчезает только после того, как женщина проведет процедуру спринцевания.
Но аллергия может быть и на некоторые лекарственные препараты – например, если появился сильный зуд во влагалище после антибиотиков или местных антисептиков, то это укажет либо на неадекватную реакцию организма на эти медикаменты, либо на передозировку.
Выделения из влагалища
В норме они должны быть прозрачными и в нормальном количестве. Но нередко женщина отмечает, что они изменяются – это признак прогрессирования какого-либо гинекологического заболевания. Например, густые слизистые выделения из влагалища без запаха могут свидетельствовать о ранней стадии развития кандидоза (молочницы). Если диагностика патологии будет проведена именно на этой стадии, то женщина сможет получить быстрое и малозатратное лечение.
Если женщина отмечает появление обильных кровянистых выделений из влагалища, то это повод немедленного обращения за квалифицированной медицинской помощью. Дело в том, что такие изменения могут свидетельствовать о развитии маточного кровотечения, признаком начавшегося самопроизвольного аборта, прогрессировании эрозии шейки матки.
Дело в том, что такие изменения могут свидетельствовать о развитии маточного кровотечения, признаком начавшегося самопроизвольного аборта, прогрессировании эрозии шейки матки.
Женщина должна знать здоровый характер выделений из влагалища, чтобы быстро сориентироваться в собственном состоянии здоровья и определить необходимость срочного обращения к специалистам.
Зуд и покраснение
Женщина сама не может заметить у себя покраснение влагалища, но на это укажет отечность – ощущения будут такие, словно область расположения входа во влагалище налита кровью, ее «распирает». Если эти ощущения сопровождаются зудом, то врач будет подозревать прогрессирование хламидиоза или трихомоноза, гонореи и других заболеваний, передающих половым путем. Зуд и покраснение влагалища – повод для прохождения полноценного обследования на предмет выявления половых инфекций. Кстати, если в этот момент женщина не обращается к врачам, то через несколько дней дискомфорт исчезнет, но это совсем не означает, что и проблема решена – наоборот, патология будет прогрессировать, что приведет к осложнениям.
Полную информацию о том, какие дискомфортные ощущения должны насторожить женщину, как избавиться от чувства дискомфорта в области влагалища во время беременности и в каких случаях нужно немедленно обращаться к гинекологам, можно получить на нашем сайте Добробут.ком.
Связанные услуги:
Гинекологический Check-up
Кольпоскопия
Уход: предотвращение высыпаний в паховой области
Обзор темы
Паховая область требует тщательной очистки, чтобы предотвратить сыпь и инфекции. Сыпь чаще всего образуется на влажных участках, где кожа соприкасается с кожей, например в складках паха, под грудью и на животе. Других проблемных участков у людей больших размеров являются складки на шее, руках, внутренней поверхности локтей, ног, под коленями и между пальцами ног.
Ежедневная чистка может помочь предотвратить эти проблемы.Но это может быть неловко или неловко для человека, о котором вы заботитесь, особенно если это человек противоположного пола. Постарайтесь расслабиться. Это может помочь человеку почувствовать себя более комфортно. Сообщите человеку, что вы следите за тем, чтобы у него или нее не было высыпаний. Позвольте человеку сделать как можно больше уборки. Предоставьте человеку уединение, если он или она в безопасности один.
Если вы помогаете, объясните, что вы делаете. Раскройте только ту область, которую вы чистите. Это помогает сохранить скромность человека.
Причины высыпаний
Высыпания в паховой и анальной областях могут быть вызваны несколькими причинами. Грибковая или бактериальная инфекция может вызвать сыпь. Так же может раздражение от проблем с мочевым пузырем или кишечником. Защитное белье также может вызвать сыпь или раздражение кожи. Или у человека может быть аллергия на запахи материала.
Люди, у которых есть определенные проблемы со здоровьем, такие как диабет, могут подвергаться повышенному риску инфекций из-за ослабленной способности бороться с инфекциями.
Как предотвратить сыпь
Чтобы предотвратить сыпь:
- Смените защитное белье как можно скорее после того, как оно испачкалось или намокло.
- Дайте коже высохнуть на воздухе в течение 5–10 минут перед тем, как надеть новую пару трусов. (Но из скромности держите человека прикрытым.)
- Ежедневно очищайте это место и проверяйте наличие высыпаний, чтобы вылечить их, как только они появятся.
Как лечить высыпания
Лечение в домашних условиях часто помогает высыпаниям исчезнуть.
- Держите кожу сухой.
- Проверяйте сводки каждые 3 часа. При необходимости измените.
- Осторожно промойте пах и анальную область теплой водой и мягкой мочалкой. Хорошо промыть и полностью высушить. (См. Ниже, чтобы узнать, как очистить область паха).
- Используйте фен в тепле, чтобы полностью высохнуть.
- Если у человека была диарея, нанесите мазь, такую как Desitin, Diaparene, A&D Ointment или оксид цинка.
- Дайте больше жидкости, чтобы моча стала менее концентрированной.(Убедитесь, что человеку не нужно ограничивать потребление жидкости по медицинским показаниям.)
- Обратитесь к врачу, если сыпь не исчезнет или появятся признаки инфекции (например, усиление боли, отека, тепла или покраснения). ).
Как чистить паховую область
Дайте человеку помыться как можно больше. Но в некоторых случаях нужно делать купание.
Для чистки паха:
- Вымойте руки.
- Подумайте, надеть ли перчатки, особенно если у человека рвота или диарея.Если вы решили надеть перчатки, убедитесь, что они плотно прилегают, но не слишком тугие.
- Дайте человеку мочалку с мылом, чтобы он вымылся. Предложите еще одну теплую влажную тряпку для мытья посуды.
- При стирке будьте осторожны. Не трите кожу.
- Для мужчин:
- Начните с кончика полового члена и промойте кончик круговыми движениями. С кончика очистите от отверстия уретры.
- Вымойте остальную часть полового члена, двигаясь вниз к мошонке.Смывать. Пэт насухо.
- Если мужчина необрезанный, осторожно оттяните крайнюю плоть и протрите под ней. Не трите эту область. Промыть, но не сушить. Замените крайнюю плоть.
- Очистите верхнюю и боковые части мошонки. Промойте и высушите.
- Попросите мужчину повернуться на бок или помочь ему повернуться. Очистите нижнюю часть мошонки и анальную область. Промойте и высушите.
- Для женщин:
- Разделите половые губы и аккуратно протрите тряпкой для мытья посуды одним движением спереди назад.
- Поверните тряпку для мытья посуды, чтобы использовать новую ее часть, и протирайте тем же движением, пока она не станет чистой. Пэт насухо.
- Попросите женщину повернуться на бок или помочь ей повернуться. Очистите анальную область спереди назад. Пэт насухо.
- Не используйте увлажняющие средства в тех областях, где кожа соприкасается с кожей.
Особые опасения, если у человека деменция
Человек, страдающий деменцией, может сбиться с толку или забыть, как себя чистить. Успокаивающим голосом объясните шаг за шагом, что человек должен делать.Человеку с более выраженной деменцией потребуется ваша чистка. Объясните, что вы делаете.
В некоторых случаях человек может расстроиться или попытаться ссориться с вами. Не заставляйте человека убираться. Попробуйте еще раз в другое время. Выберите время, когда человек наиболее отдохнувший и спокойный.
Лучшее средство для лечения и предотвращения зуда у спортсменов
Это дискомфортное состояние, которое некоторым трудно обсуждать, — ужасный зуд спортсмена. Хотя из названия следует, что эта инфекция в основном возникает у спортсменов, у любого мужчины или женщины может развиться зуд.
Что такое зуд у спортсменов?
«Джок зуд — это кожный грибок, который развивается в кожных складках и паху», — говорит Викаш Моди, доктор медицины, врач семейной медицины из Пьемонта. «Это похоже на грибок, который развивается при стригущем лишайнике или стопе атлета».
Зуд спортсмена возникает, когда длительное увлажнение в области паха вызывает размножение грибка на коже, вызывая инфекцию.
«Мы часто видим это в летние месяцы, когда люди потеют под жарким солнцем», — говорит д-р.Моди. «Зуд спортсмена также может быть вызван трением об одежду. Мы видим это у людей, которые носят униформу, таких как полицейские или курьеры ».
Зуд спортсмена обычно начинается с красного пятна кожи на верхней части бедра, которое перемещается к центру тела и распространяется наружу.
«Сыпь имеет резкий рисунок и может начать подниматься по краям», — говорит д-р Моди. «Это очень зуд, и у некоторых людей действительно возникает чувствительность в этой области, когда кожа становится сырой и раздраженной.”
Как лечить зуд спортсмена
В большинстве случаев зуд спортсменов можно вылечить с помощью лекарств, отпускаемых без рецепта.
«Вы можете использовать противогрибковый крем местного действия, например, лечебный порошок Gold Bond, тинактин или мазь ламизил», — говорит д-р Моди. «Если это не сработает, вы можете пойти к врачу и получить по рецепту лосьон с аналогичным противогрибковым порошком или кремом».
Как предотвратить зуд у спортсменов
Чтобы предотвратить зуд у спортсменов, доктор Моди рекомендует следующее:
Избегайте тесной одежды.
Сообщите своему врачу о проблеме потоотделения. Если проблема связана с потоотделением, вы можете поговорить со своим врачом по поводу получения рецептурных антиперспирантов для использования в области паха.
Используйте сушильные порошки. После потоотделения или душа нанесите сушильный порошок на это место.
Носите хлопковое нижнее белье.
«Если у вас появится зуд, вы также рискуете получить грибок в других частях вашего тела, например, в подмышках», — говорит д-р.Моди. «Поэтому очень важно относиться к нему агрессивно, когда вы его замечаете, и быть к нему готовым в теплое время года».
Доктор Моди практикует в Piedmont Physician Brookhaven, расположенном по адресу 3925 Peachtree Road Northeast, Suite 300, Brookhaven, GA 30319. Запишитесь на прием к доктору Моди или одному из других поставщиков первичной медико-санитарной помощи. Экономьте время, бронируйте онлайн.
Вульвовагинальных инфекций | Сидарс-Синай
Не то, что вы ищете?
Инфекции влагалища и наружных женских половых органов включают состояния, вызванные бактериями, вирусами, раком, доброкачественными опухолями и разрастанием тканей, инородными телами или свищами (аномальные проходы между органами или органом и полостью тела, которые позволяют жидкости проходить из одного к другому).Эти инфекции включают:
- Бактериальный вагиноз, составляющий около 60% всех вагинальных инфекций.
- Грибковые инфекции, на долю которых приходится от 30 до 35 процентов вагинальных инфекций. Большинство из них вызвано Candida albicans. Дрожжи появляются у 15-20 процентов небеременных и у 20-40 процентов беременных женщин.
- Трихомонадный вагинит (отек, покраснение и болезненность влагалища, вызванные трихомонадой), который передается половым путем. Он вызывает от пяти до 10% вагинальных инфекций.
- Вирус простого герпеса (ВПГ), вызывающий генитальные язвы (язвы). Он отличается от сифилиса и шанкроида.
- Остроконечные кондиломы, вызванные вирусом папилломы человека, являются наиболее распространенным вирусным заболеванием, передающимся половым путем. Около шести процентов женщин в возрасте от 20 до 34 лет страдают этой инфекцией.
Симптомы
Вульвовагинальные инфекции поражают в первую очередь влажные стенки влагалища и, в меньшей степени, вульву. Конкретные симптомы различаются в зависимости от причины заболевания.Например:
- Грибковые инфекции вызывают зуд и белые выделения, похожие на творог.
- Трихомонадный вагинит не проявляет никаких симптомов примерно у половины женщин, у которых есть этот организм. У другой половины могут наблюдаться обильные выделения из влагалища (пенистые, желтовато-зеленые и щелочные) с рыбным запахом. Другие симптомы включают боль при опорожнении мочевого пузыря (мочеиспускании) и при половом акте. Стенки влагалища могут быть опухшими, а в серьезных случаях — клубничного цвета.
- Вирус простого герпеса (ВПГ) имеет период роста от пяти до семи дней до появления симптомов. Это облегчает распространение между половыми партнерами. Когда женщина впервые заражается, ее симптомы могут включать плохое самочувствие, увеличение лимфатических узлов в паху и лихорадку, которая обычно проходит через неделю. На половых органах образуются болезненные язвы, которые заживают примерно за 21 день. Вирус время от времени возвращается. Когда он возвращается, может ощущаться чувство онемения или покалывания в том месте, где развивается язва.Рецидивы, как правило, более легкие и в одном месте. Язвы заживают примерно через 10 дней. Человек может заразить других в течение примерно четырех дней после исчезновения симптомов.
- Водянистые выделения, особенно кровянистые, могут указывать на злокачественное новообразование. Другие причины кровотечения включают полипы шейки матки и атропию влагалища, сокращение или истощение стенок влагалища. Обычно это происходит после менопаузы.
- Бактериальный вагиноз вызывает выделения с рыбным запахом. Также часто встречаются зуд и раздражение.
Причины и факторы риска
Вагинальные инфекции имеют множество причин, и факторы риска зависят от конкретной причины инфекции. Например:
- Использование внутриматочной спирали может подвергнуть женщину большему риску заражения бактериальным вагинозом или дрожжевой инфекцией.
- Наличие нескольких половых партнеров или половой акт с человеком, у которого есть определенные бактерии, вирусы или другие организмы, увеличивает риск вагинальных проблем, включая бактериальный вагиноз, простой герпес, трихомонадный вагинит или остроконечные кондиломы.
- Беременные женщины, страдающие диабетом, недавно принимавшие антибиотики, регулярно принимающие кортикостероиды, больные СПИДом или имеющие ослабленную иммунную систему, подвергаются большему риску заражения дрожжевой инфекцией.
Диагноз
Бактериальный вагиноз . Диагноз ставится при гинекологическом осмотре. Врач проверит наличие выделений и рыбного запаха. Врач может измерить уровень кислотности в области влагалища и взять образцы для исследования под микроскопом.
Кандидозный вагинит . Диагноз ставится при гинекологическом осмотре и измерении кислотности или щелочности влагалища. Врач также проверит под микроскопом дрожжевые клетки.
Трихомонадный вагинит . При гинекологическом осмотре выявляются воспаленные участки шейки матки и влагалища, имеющие клубничный вид. Также могут быть взяты клетки, чтобы их можно было исследовать под микроскопом.
Лечение
Тип лечения зависит от причины заболевания.В некоторых случаях лечение полностью излечивает состояние. В других случаях это облегчает симптомы и сокращает период воздействия на человека. Например, простой герпес в настоящее время невозможно вылечить, но своевременные противовирусные препараты могут помочь снизить его эффект. Другие методы лечения вульвовагинальных инфекций могут включать:
- Кремы вагинальные
- Лечение полового партнера женщины при определенных состояниях
- Остроконечные кондиломы можно лечить с помощью кислотного раствора.Другие методы лечения — замораживание, ожог или лазерная терапия бородавок.
Не то, что вы ищете?
Как лечится зуд Джока?
Tinea cruris — распространенная проблема, которая в основном поражает подростков и взрослых мужского пола. Эту грибковую инфекцию, также известную как зуд спортсмена, а иногда и зуд Доби или маржевая экзема 1 , необходимо лечить, поскольку она не пройдет сама по себе. Tinea cruris широко распространен во всем мире, особенно в местах с высокой влажностью и температурой, например в тропиках. 1,2 Другие факторы риска включают постоянное трение кожи о кожу, диабет, повышенное потоотделение, ожирение и плохую гигиену. 1,3,4 Это состояние растет среди женщин, особенно тех, кто носит слишком тесную одежду или чулки; редко встречается у детей. 5,6
Инфекции опоясывающего лишая часто вызываются дерматофитами. Дерматофит, наиболее часто вызывающий дерматофитию, является Trichophyton rubrimus, который является тем же возбудителем дерматофитии стопы. Другие виды, способствующие развитию, включают Epidermophyton floccosum, Microsporum canis и Trichophytom mentagrophytes 1,6,7 ; иногда присутствует вторичная инфекция, вызванная бактериями или дрожжами. 7
Самостоятельная инокуляция в паховую область может произойти из-за опоясывающего лишая стопы, поскольку эти 2 инфекции обычно связаны друг с другом. 1,7 Другая возможность заражения — косвенный контакт при совместном использовании спортивного инвентаря или полотенец. 1
КЛИНИЧЕСКАЯ ПРЕЗЕНТАЦИЯ
Первоначальные симптомы tinea cruris представляют собой одностороннюю эритематозную сыпь, которая начинается в паховой складке и может распространяться на верхнюю часть бедра. 1,3 Сыпь обычно имеет форму полумесяца с четкими чешуйчатыми краями и чешуйками. Иногда пузырьки выходят из паховой складки.
Сыпь может распространиться на другое бедро (если оно изначально не инфицировано), ягодичные складки, лобковые, надлобковые и перианальные области, обычно не затрагивая половой член и мошонку. Поражения часто имеют тенденцию к центральному очищению, а сателлитные участки встречаются нечасто. Зуд — частая жалоба. 1,5-9 Также может присутствовать боль, описываемая как жжение и покалывание, особенно в случаях вторичной инфекции. 4
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА / ОБРАБОТКА
Tinea cruris необходимо отличать от других высыпаний (рисунок 1,3,5,6 ). Возможные дифференциальные диагнозы включают кандидоз, эритразму, опрелости, разноцветный лишай и псориаз. Кандидоз и опрелости также вызывают высыпания в паху. Кандидоз имеет характерный «мясистый красный» вид с интенсивной эритемой, нечеткими границами и белыми пустулами. Также распространены многочисленные небольшие спутниковые сайты.Intertrigo похож на tinea cruris, поскольку имеет сыпь в форме полумесяца в паховой области, которая может распространяться на бедро из-за скопления влаги. 4-6 Разноцветный лишай иногда может присутствовать в области паха; однако бессимптомные невоспаленные поражения, присутствующие в этой сыпи, могут помочь в различении двух состояний.
Дополнительные рекомендации: контактный дерматит и эритразма. Лампа Вуда может помочь отличить опоясывающий лишай от других кожных инфекций, так как под ней эритразма выглядит как кораллово-красный, а грибковые инфекции часто светятся светло-зеленым светом.Расположение поражений на других частях тела может помочь выявить другие высыпания, такие как дерматит или псориаз. 1,3 Для точного диагноза требуется образец, взятый из границ прогрессирующей чешуи для исследования гидроксида калия. 5
ЛЕЧЕНИЕ
Tinea cruris требует лечения. Некоторые общие предложения относительно того, что можно сделать до появления необходимости в рецептурных лекарствах, включают следующее:
- Купание в немойкой воде до тех пор, пока кожа не очистится, так как инфицированная кожа может раздражаться с помощью мыла
- Вытираться хорошо после тренировки или плавания, а не после переодевания в мокрую одежду
- Использование местных безрецептурных лекарств, таких как мази, порошки и спреи 4
- Ношение хорошо подогнанной, не слишком тесной одежды
Местные лекарства эффективны для большинства пациентов с опоясывающим лишаем, и к ним относятся аллиламины, бутенафин, циклопирокс, имидазол или толнафтат.Лечение следует наносить на пораженные участки дважды в день в течение как минимум 10–14 дней, иногда до 3 недель, в зависимости от степени высыпания. Завершение лечения очень важно. 1,2,5 Не следует использовать пероральные препараты, если местное лечение не дает результатов. 10 Симптомы обычно улучшаются в течение 2–3 недель лечения, но часто возникают рецидивы. Осложнения возникают редко, но может появиться аллергическая реакция или вторичная бактериальная инфекция. 4,10
ЗАКЛЮЧЕНИЕ
Поскольку tinea cruris может иметь сходные проявления и признаки / симптомы других состояний, необходимо тщательное обследование и использование соответствующих инструментов для диагностики.Можно предпринять шаги, чтобы уменьшить его развитие и распространение, но вмешательство имеет решающее значение, поскольку инфекция не исчезнет сама по себе.
ССЫЛКИ
- Metin A, Dilek N, Demirseven DD. Грибковые инфекции складок (интертригинозных участков). Clin Dermatol. 2015; 33 (4): 437-447. DOI: 10.1016 / j.clindermatol. 2015.04.005.
- Саху А.К., Махаджан Р. Управление дерматомиозом, дерматомикозом и стеблем стопы: всесторонний обзор. Индийский дерматол онлайн J .2016; 7 (2): 77-86. DOI: 10.4103 / 2229-5178.178099.
- Clebak KT, Мэлоун Массачусетс. Кожные инфекции. Prim Care . 2018; 45 (3): 433-454. Doi: 10.1016 / j.pop.2018.05.004.
- Safran MR, Zachazewski J, Stone DA. Tinea cruris (зуд спортсмена). В: Safran MR, Zachazewski J, Stone DA, ред. Инструкции для больных спортивной медициной. 2-е изд. Филадельфия, Пенсильвания: Эльзевир; 2012.
- Kaushik N, Pujalte CG, Reese ST. Поверхностные грибковые инфекции. Prim Care. 2015; 42 (4): 501-516. DOI: 10.1016 / j.pop.2015.08.004.
- Panthagani AP, Tidman MJ. Диагностика направляет лечение грибковых поражений кожи. Практикующий. 2015; 259 (1786): 25-29, 3.
- Доусон А.Л., Деллавалле Р.П., Элстон Д.М. Инфекционные кожные заболевания: обзор и оценка потребностей. Dermatol Clin. 2012; 30 (1): 141-151. DOI: 10.1016 / j.det.2011.08.003.
- Хэй Р. Поверхностные грибковые инфекции. Медицинский журнал Великобритании. 2017; 45 (11): 707-710. Doi: 10.1016 / j.mpmed.2017.08.006.
- Эль-Гохари М., ван Зуурен Э.Дж., Федорович З. и др.Местные противогрибковые препараты для опоясывающего лишая и тинея тела. База данных Cochran Syst Rev.2014; 8: CD009992 doi: 10.1002 / 14651858.CD009992.pub2.
- Decker CF. Инфекции кожи и мягких тканей у спортсмена. Dis Mon . 2010; 56 (7): 414-421. DOI: 10.1016 / j.disamonth.2010.05.002.
Инфекция опоясывающего лишая
Что такое инфекция опоясывающего лишая?
Опоясывающий лишай — это грибковая инфекция кожи. Опоясывающий лишай также известен как стригущий лишай. Это потому, что он может вызвать появление красных пятен на коже в форме колец.Но это не черви. Это вызвано разными видами грибов. Инфекция опоясывающего лишая может поразить любую часть тела. Инфекции опоясывающего лишая стоп, ногтей и области гениталий не часто называют стригущим лишаем. Это потому, что красные пятна могут не выглядеть как кольца. Но чаще всего это происходит на влажных участках тела и вокруг волос. Грибок может передаваться от человека к человеку.
Различные типы грибковых инфекций (опоясывающий лишай) названы в честь того места, где они возникают на теле. Самые распространенные типы:
Спортивная стопа (tinea pedis). Этот тип часто встречается на ступнях и между пальцами ног. Это может быть вызвано потоотделением, отсутствием сушки ног после купания или купания, ношением тесных носков и обуви, а также теплой погодой.
Джок зуд (tinea cruris). Эта сыпь возникает в паху. Зуд спортсмена трудно вылечить. Это состояние чаще встречается у мужчин и редко у женщин. Чаще бывает в теплую погоду.
Стригущий лишай на коже черепа (tinea capitis). Стригущий лишай на коже головы. Это очень заразно, но редко у взрослых.
Инфекция ногтей (tinea unguium или онихомикоз). Это инфекция ногтей на ногах, а иногда и на пальцах рук. Это вызывает утолщение, деформацию и изменение цвета ногтей вместо сыпи.
Стригущий лишай на теле (tinea corporis). Это происходит на любом участке тела или на лице.Но чаще встречается в кожных складках. Это также чаще встречается в более теплом климате.
Что вызывает инфекцию опоясывающего лишая?
Грибок, вызывающий опоясывающий лишай, очень распространен во всем мире, включая США. Он очень заразен. Грибок передается при прямом контакте с:
После контакта с грибком может пройти несколько дней или до 2 недель, прежде чем у вас разовьется инфекция. Грибки, вызывающие стригущий лишай, могут долго жить на предметах.Из-за этого вы можете не знать точный источник.
Кто подвержен риску заражения опоясывающим лишаем?
Вы более подвержены риску заражения опоясывающим лишаем, если вы:
Жить в теплом климате
Имейте контакт с людьми или домашними животными, у которых есть опоясывающий лишай
Заниматься контактными видами спорта, такими как борьба
Пользоваться общими банями или раздевалками
Совместное использование полотенец, одежды, гребней или щеток
Соблюдайте правила гигиены
Иммунная система подавлена из-за болезни или лекарств
Плохое питание
Каковы симптомы опоясывающего лишая?
Симптомы могут проявляться у каждого человека по-разному.
Симптомы микоза стопы (tinea pedis) могут включать:
Зудящая, жгучая сыпь на стопах
Отбеливание и разрушение кожи между пальцами ног
Масштабирование стопы
Волдыри на стопах
Симптомы кожного зуда (tinea cruris) могут включать:
Красные кольцевидные пятна в паховой области и на внутренней стороне бедер, но не на мошонке
Зуд в паховой области
Боль в паховой области
Симптомы стригущего лишая волосистой части головы (tinea capitis) могут включать:
Симптомы инфекции ногтей (tinea unguium, онихомикоз) могут включать:
Симптомы стригущего лишая на теле (tinea corporis) могут включать:
Симптомы инфекции опоясывающего лишая могут быть такими же, как и при других состояниях здоровья.Псориаз, розовый питириаз и атопический дерматит похожи друг на друга. Обязательно обратитесь к врачу для постановки диагноза.
Как диагностируется инфекция опоясывающего лишая?
Ваш лечащий врач спросит о ваших симптомах и истории болезни. Они проведут вам медицинский осмотр. Медицинский осмотр будет включать внимательный осмотр вашей кожи или ногтей. У вас также могут быть тесты, например:
Соскоб кожи. Медицинский работник может поцарапать верхнюю часть кожи небольшим инструментом.Это не повредит. Соскобленную ткань исследуют под микроскопом. Этот тест может подтвердить диагноз.
Биопсия. Если инфекция поражает кожу головы или ногти, врач возьмет образцы волос или кусочки ногтей, чтобы посмотреть на них под микроскопом, чтобы определить грибок.
Культивирование кожи. Образец кожи можно отправить в лабораторию, чтобы узнать, какой грибок растет.Это называется культурой.
Как лечится инфекция опоясывающего лишая?
Опоясывающий лишай трудно вылечить. Стригущий лишай кожи головы и инфекцию ногтей лечить труднее всего. Продолжительность лечения зависит от расположения опоясывающего лишая. Грибки могут долго жить на коже. Из-за этого инфекцию опоясывающего лишая трудно вылечить, и она может легко вернуться. Возможно, потребуется повторить лечение.
Лечение микоза стопы (tinea pedis) может включать:
Лечение зуда спортсмена (tinea cruris) может включать:
Лечение стригущего лишая волосистой части головы (дерматомикоза головы) может включать:
Противогрибковое лекарство для приема внутрь в течение недель или месяцев
Специальный шампунь, помогающий убить грибок.Шампуни используются вместе с пероральными препаратами. Сами они от грибка не избавятся.
Лечение инфекции ногтей (tinea unguium) может включать:
Противогрибковое лекарство для приема внутрь в течение недель или месяцев. Это наиболее эффективное лечение.
Лечебные лаки для ногтей. Иногда это бывает полезно.
Лечение стригущего лишая на теле (tinea corporis) может включать:
Во время лечения:
Не царапайте и не ковыряйте сыпь.Это может вызвать инфекцию и рубцевание.
Принимайте лекарство в соответствии с предписаниями. Если вам прописали крем, наносите его точно так, как указано. Нанесите крем на сыпь, а также на кожу на 1-2 дюйма вокруг сыпи.
Протрите руки теплой водой с мылом не менее 20 секунд до и после того, как вы нанесете лекарство на сыпь. Это предотвратит распространение грибка.
Принимайте лекарство внутрь в соответствии с указаниями, пока ваш лечащий врач не скажет прекратить.
Не допускайте распространения опоясывающего лишая на других. Он может передаваться при контакте кожи с кожей и при совместном использовании личных вещей, таких как щетки, обувь или полотенца.
Когда вы моете участок тела, пораженный стригущим лишаем, мойте руки, прежде чем касаться любой другой части тела. Вытрите остальную часть тела другим полотенцем, чтобы предотвратить распространение стригущего лишая. Вымойте полотенца в горячей мыльной воде.
Следите за чистотой и сухостью той части тела, на которой имеется стригущий лишай.
Носите обувь для душа в общественных бассейнах, спортзалах, раздевалках и общественных душевых. Стригущий лишай может долго жить на тренажерах.
Поговорите со своим лечащим врачом о рисках, преимуществах и возможных побочных эффектах всех видов лечения.
Каковы возможные осложнения инфекции опоясывающего лишая?
Опоясывающий лишай волосистой части головы также может перерасти в керион.Это большая болезненная опухшая язва в области опоясывающего лишая. Это вызвано повышенной чувствительностью к дерматофитии. Лимфатические узлы на шее могут опухать и болеть. У вас также может появиться сыпь на другой части тела. Керион можно лечить стероидными препаратами, чтобы уменьшить воспаление и отек.
В некоторых случаях инфекция опоясывающего лишая может привести к бактериальной инфекции. Это можно лечить антибиотиками.
Можно ли предотвратить инфекцию опоясывающего лишая?
Некоторые типы инфекции опоясывающего лишая можно предотвратить, если:
Мойте одежду после того, как вы испачкались или вспотели, а также после использования раздевалки.
Не ходи босиком. Носите обувь для душа в общественных душевых, спортзалах, раздевалках и бассейнах.
Не используйте совместно полотенца, расчески, щетки, одежду или обувь.
Следите за тем, чтобы кожа и ноги оставались сухими.
Носите чистое свободное нижнее белье.
Убедитесь, что у вашего питомца нет стригущего лишая.Люди могут заразиться стригущим лишаем от животных. Если вы считаете, что у вашего питомца стригущий лишай, обратитесь к ветеринару для лечения. Ветеринар посоветует, как продезинфицировать дом.
Когда мне следует позвонить своему врачу?
Позвоните поставщику медицинских услуг, если:
Сыпь не проходит через 10 дней лечения
Сыпь распространяется на другие участки тела
Покраснение вокруг сыпи усиливается
Утечки жидкости из высыпаний
У вас поднялась температура 100 градусов.4º (38ºC) или выше, или по указанию вашего лечащего врача
Основные сведения об инфекции опоясывающего лишая
Опоясывающий лишай — это грибковая инфекция кожи. Он также известен как стригущий лишай. Но это не глисты.
Грибок очень заразен и может передаваться от человека к человеку.
Инфекция опоясывающего лишая может поразить любую часть тела.Но чаще всего это происходит на стопах, паху, ногтях, теле и волосистой части головы.
Лечение зависит от того, какая часть тела инфицирована. Он может включать противогрибковый крем, шампунь или лекарство для приема внутрь.
Некоторые типы инфекции опоясывающего лишая можно предотвратить, если вы не пользуетесь средствами личной гигиены, одеждой или обувью и не держите кожу сухой.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
Знайте причину вашего визита и то, что вы хотите.
Перед визитом запишите вопросы, на которые хотите получить ответы.
Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
Во время посещения запишите название нового диагноза и все новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
Спросите, можно ли вылечить ваше состояние другими способами.
Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
Узнайте, как можно связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Эти домашние средства от зуда спортсмена могут усилить симптомы
Посмотрите вокруг. Хорошо, берег чистый. Протяни руку вниз. * Царапины, царапины. * Ах, наконец, сладкое облегчение.Ну, на мгновение. Это кратко. Вот так и снова раздражающий зуд вокруг ваших яиц.
Если ваша промежность или яйца зудят и неудобны до такой степени, что вы можете неудобно расчесывать и приспосабливаться в течение нескольких дней, существует множество разных причин, которые могут быть причиной проблемы. Один из главных виновников? Паховая эпидермофития.
Несмотря на то, что спортивные ремни уже давно не используются, зуд от спортсмена оставался постоянным раздражителем на протяжении многих лет.И независимо от того, как и когда это начнется, вы, вероятно, просто захотите избавиться от него как можно скорее.
Чтобы избавиться от зуда спортсмена, вы должны сначала уметь его идентифицировать. Как только он будет идентифицирован, вы сможете навсегда прекратить царапины.
Как выглядит зуд у спортсменов?
По словам сертифицированного дерматолога доктора Джоша Фархадиана, есть несколько характерных признаков.
«Если сыпь имеет четко выраженную [круглую границу], которая кажется более воспаленной, чем центр, то, вероятно, вы имеете дело с зудом у спортсменов», — говорит Фархадян.«Кроме того, зуд обычно возникает на внутренней поверхности бедер или в складке между бедрами и мошонкой, но не на самой мошонке».
Хотя это может показаться безошибочным, Фархадян, который проводит приемы в Медицинской школе Нью-Йоркского университета и Медицинской школе Йельского университета, говорит, что самодиагностика не всегда надежна. Лучше доверить эту задачу профессионалам.
По словам доктора Фархадиана, «пациенты часто думают, что любая сыпь в паховой области — это зуд спортсмена (с медицинской точки зрения называемый tinea cruris), но это далеко не так.«И вот тут-то и возникает проблема с часто разрекламированными домашними средствами.
Есть ли какие-нибудь домашние средства от зуда у спортсменов?
Хорошие новости: есть« лекарства »в виде простой профилактики, да. Плохие новости: на самом деле не существует надежных домашних средств, когда заболевание уже вылечено.
«На самом деле не существует хороших домашних средств от зуда, — говорит доктор Фархадян. — Я бы посоветовал любому пациенту держаться подальше от кладовой, когда лечить настоящий зуд спортсмена, так как нанесение яблочного уксуса, какао-масла или VapoRub Вика (все из которых были рекомендованы в Интернете) потенциально может вызвать вторичные проблемы.»
Вот в чем дело: есть зуд спортсмена, а затем существует множество других видов инфекций, реакций и состояний. Их часто путают друг с другом. Использование домашнего средства, предназначенного для одного, может фактически усугубить побочные эффекты другого.
«Зуд спортсмена вызывается грибком, чаще всего Trichophyton rubrum. Другие типы сыпи, такие как аллергические кожные реакции, хроническое раздражение, псориаз или бактериальные кожные инфекции, могут выглядеть точно так же, — предупреждает Фархадиан.«Очень важно поставить правильный диагноз, потому что, хотя крем со стероидами для местного применения может помочь в лечении псориаза или аллергической кожной реакции, использование того же лекарства только при зуде у спортсменов только ухудшит состояние».
Когда дело доходит до зуда, лучшее домашнее средство — это изменение ваших повседневных привычек.
Доктор Фархадян рекомендует своим пациентам тщательно вытирать паховую область после душа и носить дышащее свободное белье, предпочитая трусы-боксеры.
Чтобы не допустить попадания влаги после душа, рассмотрите возможность нанесения порошка или спрея на пах перед тем, как одеваться.Спреи, такие как Dollar Shave Club Swamp-Stop Ball Spray , и порошки, такие как Beast Ball & Body Powder , сохраняют пах сухой, впитывая пот и влагу, как это происходит — наносите после душа, тренировки или в любое другое время, когда вы чувствуете себя появляются влажность и зуд. Если спреи вам не нравятся, попробуйте гель, например, Manscaped Crop Preserver, , который при высыхании становится пудровым без беспорядка.
Грибок, вызывающий зуд у спортсменов, «процветает в темных и влажных средах, поэтому поддержание сухости в этом месте имеет первостепенное значение», — говорит Фархадян.«Фен на слабом огне может помочь удалить остаточную влагу из области паха после сушки полотенцем».
По словам доктора Фархадиана, «грибок, вызывающий зуд у спортсменов, часто передается от ступней к паху при надевании нижнего белья, поэтому всегда лучше надевать носки перед нижним бельем, когда вы одеваетесь».
Существуют ли какие-либо безрецептурные лекарства от зуда у спортсменов?
Как только зуд у спортсменов будет правильно идентифицирован, вылечить его можно будет так же просто, как отправиться в аптеку.
«Самое замечательное в зуде у спортсменов — это то, что хорошие лекарства доступны без рецепта», — говорит Фархадян. «Я сейчас лечу кремом Lamisil (тербинафин 1%). Наносите его на область дважды в день, и сыпь должна исчезнуть в течение двух недель. При более серьезных инфекциях могут потребоваться более длительные курсы».
Доктор Фархадиан также рекомендует крем Лотримин в качестве другого варианта. Он также говорит, что эти лекарства используются для лечения стопы спортсмена, поэтому они могут выполнять двойную функцию после продолжительного зуда у спортсмена.
Фархадян говорит, что еще один «удивительный» союзник — это активный ингредиент в Monistat, который используется для лечения дрожжевых инфекций. Обычный крем также является эффективным средством от зуда у спортсменов.
При этом, «если подозрение на зуд у спортсмена не поддается лечению, рекомендуется посетить дерматолога, поскольку может потребоваться пероральный прием лекарств или может быть другая причина», — советует Фархадиан.
В некоторых случаях иммунная недостаточность может вызвать хронический или повторяющийся зуд спортсмена.
Только, пожалуйста, не втирайте VapoRub Вика в свое барахло. Это вызовет зуд, который вы точно не сможете почесать.
Спрей для мячей для бритья Dollar Shave Club
долларыhaveclub.com
6,00 долл. США
Пудра для мяча и тела Tame the Beast Skin
Manscaped Сохранитель урожая
Anthony No Sweat Body Defense Anti-Chafe Крем без талька
Lamisil AT Противогрибковый крем для ног спортсмена
Lotrimin AF Jock Itch Противогрибковый крем
Monistat 7-дневное лечение дрожжевой инфекции
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Интертриго: основы практики, история вопроса, патофизиология
Фон
Интертриго (интертригинозный дерматит) — это воспалительное состояние кожных складок, вызванное или усугубляющееся действием тепла, влаги, мацерации, трения и отсутствия циркуляции воздуха.
Интертриго часто усугубляется инфекцией, которая чаще всего встречается у Candida видов.Также может возникнуть бактериальная, вирусная или другая грибковая инфекция.
Опрелость обычно поражает подмышечную впадину, промежность, складки под грудью и складки живота. В редких случаях он также может поражать складки на шее и межпальцевые области.
Признаки и симптомы опрелостей
Опрелость обычно хроническая с незаметным началом зуда, жжения, боли и покалывания в кожных складках.
Интертриго первоначально проявляется в виде небольших эритематозных пятен на обеих сторонах кожной складки.Эритематозные поражения могут прогрессировать до слезотечения, эрозий, трещин, мацерации или образования корок.
Ухудшение эритемы или воспаления может указывать на развитие вторичной кожной инфекции.
Этиология опрелостей
Интертриго развивается в результате механических факторов и вторичной инфекции. Тепло и мацерация играют центральную роль в этом процессе. Противоположные поверхности кожи трутся друг о друга, иногда вызывая воспаление эрозий.
Вторичные кожные инфекции могут быть вызваны различными грамположительными или грамотрицательными бактериями или грибами, включая различные дрожжи и дерматофиты.
Диагностика опрелостей
Основные микробиологические диагностические исследования могут быть выполнены для выявления потенциального возбудителя опрелостей и выбора противомикробной терапии.
Тест гидроксида калия (КОН), окраска по Граму или посев полезны для исключения первичной или вторичной инфекции и для определения курса терапии опрелостей.
Биопсия кожи обычно не требуется, если опрелость не поддается лечению.
Лечение опрелостей
Простые опрелости можно обрабатывать осушающими средствами
Зараженные опрелости следует лечить комбинацией подходящего противомикробного средства (противогрибкового или антибактериального) и местного стероида низкой активности.
Профилактика опрелостей
Во время инструктажа пациента обращайте внимание на такие темы, как потеря веса, контроль уровня глюкозы (у пациентов с диабетом), соблюдение правил гигиены и необходимость ежедневного ухода и наблюдения.Кроме того, профилактические меры по снижению трения кожи о кожу и влажности могут помочь в лечении текущего опрелостей и предотвратить будущие эпизоды.
Осложнения
Поскольку опрелость часто бывает колонизированной или вторично инфицированной, могут возникать вторичные кожные инфекции и острый целлюлит.


 Этот крем следует использовать только по указанию врача. Некоторые пациенты, использующие Эконазол, могут испытывать незначительные побочные эффекты, включая жжение, зуд, покраснение в месте применения.
Этот крем следует использовать только по указанию врача. Некоторые пациенты, использующие Эконазол, могут испытывать незначительные побочные эффекты, включая жжение, зуд, покраснение в месте применения. Две столовые ложки яблочного уксуса нужно смешать с двумя чашками теплой воды. Затем следует промыть зараженную зону этим раствором, и дайте ему высохнуть (не промокая тканью). Процедуру повторять два или три раза в день, особенно перед сном.
Две столовые ложки яблочного уксуса нужно смешать с двумя чашками теплой воды. Затем следует промыть зараженную зону этим раствором, и дайте ему высохнуть (не промокая тканью). Процедуру повторять два или три раза в день, особенно перед сном.
 Среди взрослых принято умалчивать об этой деликатной проблеме, но такая тактика неверна: раннее обращение к врачу и своевременное лечение избавят от риска возможных осложнений и позволят вести привычный образ жизни.
Среди взрослых принято умалчивать об этой деликатной проблеме, но такая тактика неверна: раннее обращение к врачу и своевременное лечение избавят от риска возможных осложнений и позволят вести привычный образ жизни.
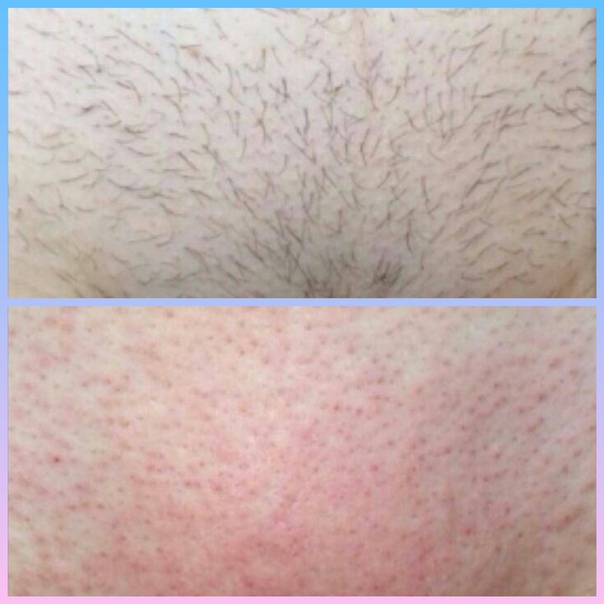 Раствором смазывают пораженные зоны и дают коже подсохнуть, после чего можно наносить лечебную мазь.
Раствором смазывают пораженные зоны и дают коже подсохнуть, после чего можно наносить лечебную мазь.