Рубромикоз — симптомы, диагностика и методы лечения заболевания
Автор статьи: Врач дерматолог-косметологКонькова Ю. Г.
Стаж работы: 12 лет
Опубликовано: 05-08-2016
Обновлено: 16-10-2020
Рубромикоз (rubromycosis, руброфития) — наиболее распространенное грибковое заболевание. Поражает главным образом ладони и подошвы, а также ногти (онихомикоз). Возбудитель — Trichophyton rubrum (Т. rubrum).
Кожа ладоней и подошв грубая, сухая, утолщенная вследствие разлитого гиперкератоза; нередко образуются омозолелости с глубокими болезненными трещинами. Характерно муковидное шелушение в кожных бороздках. Изменения кожи на стопах могут иметь вид сквамозной или дисгидротической эпидермофитии; межпальцевые складки при руброфитии поражаются все.
Цены на услуги
Первичный приём дерматолога (оценка жалоб пациента, сбор анамнеза, осмотр, постановка предварительного диагноза, консультация)
Первичный прием – обращение к врачу конкретной специальности в первый раз.
Записаться на прием
В больших складках кожи рубромикоз проявляется так же, как паховая эпидермофития.
В патологический процесс может вовлекаться кожа голеней, ягодиц, реже — живота, спины, лица; иногда он принимает распространенный характер. Наблюдаются высыпания шелушащихся эритем с синюшным оттенком и фолликулярных узелков. Характерны: фестончатые очертания очагов, прерывистость их границ, группировка узелков, формирование из них дугообразных, кольцевидных, гирляндообразных фигур по периферии эритематозно-сквамозных поражений. В пушковых волосах нередко обнаруживаются элементы гриба, располагающиеся преимущественно внутри волоса, что обусловливает длительность течения заболевания и резистентность его по отношению к наружной фунгицидной терапии.
В пушковых волосах нередко обнаруживаются элементы гриба, располагающиеся преимущественно внутри волоса, что обусловливает длительность течения заболевания и резистентность его по отношению к наружной фунгицидной терапии.
Руброфития волосистой части головы, верхней губы, подбородка иногда напоминает сикоз.
При руброфитии наблюдается множественное, относительно быстро наступающее поражение всех ногтевых пластинок стоп и кистей. Патологический процесс у подавляющего большинства больных начинается со стоп. Описаны единичные случаи онихомикозов кистей без каких-либо проявлений руброфитии на стопах. Причиной изолированного онихомикоза кистей является тесный контакт с больными в семье или заражение во время маникюра.
Выделяются три разновидности онихомикозов, обусловленных Т. rubrum: нормотрофическая, гипертрофическая и онихолитическая, которые, однако, не являются строго отграниченными друг от друга, могут переходить одна в другую и наблюдаться сочетанно у одного и того же больного.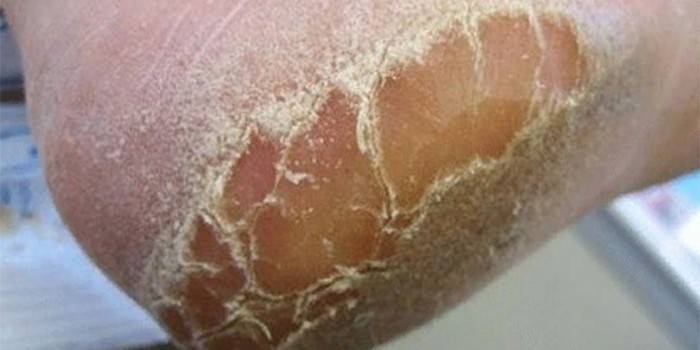
При нормотрофическом онихомикозе ногтевые пластинки длительное время сохраняют свою конфигурацию и толщину, наружная пластинка ногтя имеет обычный блеск. В толще ногтя наблюдаются пятна и полоски, цвет которых варьируется от белого до охряно-желтого. Чаще эти изменения возникают в толще латеральных участков ногтевых пластинок. Постепенно пятна и полосы сливаются, занимая почти весь ноготь; свободным от поражения остается только проксимальный отдел.
Гипертрофический онихомикоз характеризуется выраженным подногтевым гиперкератозом, что приводит к значительному утолщению ногтя. Ногтевая пластинка становится грязно-желтой, легко крошится как с боковых, так и со свободных краев. Вследствие гипертрофии ногтя возможно развитие микотического онихогрифоз, при котором ногти значительно утолщаются и искривляются, напоминая когти птицы. При неравномерном разрушении утолщенного свободного края возникают своеобразные изменения, получившие название «изъеденный ноготь».
Записаться на прием
При онихолитическом типе поражения ногтевые пластинки становятся тонкими и часто очень быстро отделяются от ногтевого ложа со свободного края. Отделившаяся их часть имеет тусклый, грязно-серый цвет. Проксимальная часть ногтевой пластинки, особенно в области луночки, очень долго сохраняет нормальный оттенок. В области ногтевого ложа, лишенного ногтевой пластинки, образуются выраженные гиперкератотические наслоения.
Ногтевые валики при онихомикозе, обусловленном Т. rubrum, в процесс не вовлекаются.
Диагноз. Руброфития может симулировать самые разнообразные дерматозы, и поэтому постановка диагноза нередко представляет большие трудности. Подтверждением грибковой этиологии поражения кожи служат, как и при эпидермофитии, положительные результаты микроскопического исследования (в чешуйках — нити ветвящегося мицелия, иногда артроспорового), однако решение вопроса о характере микоза нередко требует посева патологического материала на искусственные питательные среды (культуральная диагностика).
Пути и условия заражения. Аналогичны таковым при эпидермофитии. Кроме того, возможна передача инфекции через полотенца, перчатки, рукавицы.
Другие статьи автора
Врачи
Все врачи
причины, симптомы, диагностика и лечение
Рубромикоз – дерматомикоз, поражающий кожу стоп, кистей, пахово-бедренных складок и других участков. Проявлениями рубромикоза служат гиперемия, сухость, гиперкератоз, растрескивание, муковидное шелушение участков кожи. Поражение ногтевых пластинок характеризуется их утолщением, повышенной ломкостью, развитием подногтевого гиперкератоза. Диагностика рубромикоза осуществляется дерматологом-микологом на основании внешнего осмотра и результатов лабораторных исследований (бактериологического посева, соскоба на патогенные грибы). Терапия рубромикоза включает обработку пораженной кожи и ногтей, прием внутрь противомикотических препаратов
Терапия рубромикоза включает обработку пораженной кожи и ногтей, прием внутрь противомикотических препаратов
Общие сведения
Рубромикоз – это микотическое заболевание кожи, возбудителем которого является грибок Trichophyton rubrum, чья высокая ферментативная активность вызывает поражение кожи стоп, иногда кожи в крупных складках и еще реже рубромикозом поражаются пушковые и длинные волосы. Возбудитель рубромикоза подразделяется на гипсовидного, пушистого и бархатного, гипсовидный тип грибка наиболее агрессивный и в основном вызывает поражения стоп. Рубромикоз составляет 60-80% всех случаев грибковых заболеваний стоп. По локализационному признаку в дерматологии выделяют рубромикоз стоп, кистей (в т. ч. ногтей) и генерализованный рубромикоз.
Рубромикоз
Механизм заражения рубромикозом
Инфицирование происходит при контакте с больным человеком, но ввиду высокой вирулентности рубромикоза, заражение через пользование общими предметами обихода тоже встречается часто. Применение антибактериальных препаратов, цитостатиков и гормональных лекарств способствует инокуляции возбудителя рубромикоза. Нарушение тонуса сосудов и нарушение кровообращения в нижних конечностях, что случатся при различных заболеваниях, например при облитерирующием эндартериите, способствуют обсеменению спорами грибка. После перенесенного заболевания иммунитет к рубромикозу не развивается. Точный инкубационный период рубромикоза не установлен, при контакте со спорами грибка может развиться длительное носительство, вследствие чего человек, не имеющий клинических проявлений рубромикоза, становиться источником заражения.
Применение антибактериальных препаратов, цитостатиков и гормональных лекарств способствует инокуляции возбудителя рубромикоза. Нарушение тонуса сосудов и нарушение кровообращения в нижних конечностях, что случатся при различных заболеваниях, например при облитерирующием эндартериите, способствуют обсеменению спорами грибка. После перенесенного заболевания иммунитет к рубромикозу не развивается. Точный инкубационный период рубромикоза не установлен, при контакте со спорами грибка может развиться длительное носительство, вследствие чего человек, не имеющий клинических проявлений рубромикоза, становиться источником заражения.
Клинические проявления рубромикоза
Рубромикоз стоп диагностируют в 90% случаях заболеваний, вызванных грибком Tr. Rubrum. После инкубационного периода одновременно поражаются все межпальцевые складки, далее в процесс вовлекается кожа подошв. Внешне кожа, пораженная рубромикозом, выглядит инфильтрированной, сухой, отмечается диффузная гиперемия, кожный рисунок и борозды становятся отчетливо видны, на поврежденной коже отмечается ярко выраженное мукоидное шелушение, более интенсивное в местах кожных бороздок. При отсутствии терапии рубромикоз распространяется на тыльные и боковые поверхности стоп и на пальцы. У детей при рубромикозе стоп может быть экссудация, что затрудняет диагностику. При хронизации процесса рубромикоз поражает ногтевые пластины и диссеминирует на другие участки кожи.
При отсутствии терапии рубромикоз распространяется на тыльные и боковые поверхности стоп и на пальцы. У детей при рубромикозе стоп может быть экссудация, что затрудняет диагностику. При хронизации процесса рубромикоз поражает ногтевые пластины и диссеминирует на другие участки кожи.
Рубромикоз кистей возникает путем самозаражения, реже рубромикоз кистей диагностируют первично. Клинические проявления те же, что и при поражении стоп, но менее интенсивные из-за частого мытья рук. Кроме того, по периферии очагов поражения наблюдается прерывистый валик, который зачастую переходит и на тыльную часть ладоней.
Рубромикоз ногтей обычно диагностируют при уже имеющихся поражениях кожи, как отдельное заболевание встречается крайне редко. Для рубромикоза ногтей характерно одновременное поражение всех ногтевых пластин. На свободных и/или боковых краях ногтя образуются полоски белого или желтоватого цвета, такие же полоски просвечивают в толще ногтя. При гипертрофической форме рубромикоза ногтей ногтевая пластина утолщена, крошится и ломается, отмечается подногтевой гиперкератоз, иногда имеются желтоватые полосы. При атрофической форме ногтевая пластина постепенно истончается, разрушается, и ее остатки сохраняются лишь вблизи ногтевого валика, иногда ногтевая пластина отделяется от ногтевого ложа.
При атрофической форме ногтевая пластина постепенно истончается, разрушается, и ее остатки сохраняются лишь вблизи ногтевого валика, иногда ногтевая пластина отделяется от ногтевого ложа.
Клинические проявления генерализованного рубромикоза
Генерализация рубромикоза развивается после более или менее длительного существования ограниченных форм. Заболевания внутренних органов, эндокринной и нервной систем, трофические изменения кожи, а так же прием препаратов из группы антибиотиков, цитостатиков и гормонов при отсутствии адекватного лечения локализованных форм, являются основной причиной генерализации рубромикоза.
Эритематозно-сквамозная форма рубромикоза локализуется на любых участках кожи, сопровождается сильным зудом и маскируется под другие заболевания. Дифференцировать такую форму рубромикоза нужно с атопическим дерматитом, атипичной экземой и парапсориазом. Микотическая природа подтверждается при внимательном осмотре, очаги поражения располагаются группами, склонны образовывать кольца, дуги, полудуги и гирлянды. Гипрепигментация и шелушение от центра к периферии также говорят о микотическом происхождении изменений кожи. Фестончатые края с наличием отечного прерывистого валика являются характерными признаками рубромикоза. Заболевание имеет волнообразное хроническое течение с обострениями в теплое время года.
Гипрепигментация и шелушение от центра к периферии также говорят о микотическом происхождении изменений кожи. Фестончатые края с наличием отечного прерывистого валика являются характерными признаками рубромикоза. Заболевание имеет волнообразное хроническое течение с обострениями в теплое время года.
Фолликулярно-узловатая форма рубромикоза характеризуется глубокими поражениями кожи ступней, кистей, голеней, ягодиц и предплечий. Элементы склонны к периферическому росту и к слиянию и приобретают внешнее сходство с узловатым васкулитом и узловатой эритемой. Если в процесс вовлекается кожа лица, то клинические проявления маскируются под проявления красной волчанки.
Рубромикоз тела поражает межъягодичные складки, кожу под молочными железами, у людей с избыточной массой тела и повышенной потливостью поражаются любые естественные складки кожи. Очаги поражения инфильтрированы, их поверхность желтовато-красная или бурая, отмечается шелушение от центра к периферии. Прерывистый фестончатый валик с наличием папул и корочек позволяет дифференцировать рубромикоз тела от кандидозной инфекции и от микробной экземы. Важным диагностическим признаком является отсутствие мацерации, что наблюдается при кандидозе и отсутствие полиморфизма элементов как при экземах.
Прерывистый фестончатый валик с наличием папул и корочек позволяет дифференцировать рубромикоз тела от кандидозной инфекции и от микробной экземы. Важным диагностическим признаком является отсутствие мацерации, что наблюдается при кандидозе и отсутствие полиморфизма элементов как при экземах.
Диагностика рубромикоза
Клинические проявления рубромикоза, несмотря на мимикрию под другие кожные заболевания, весьма специфичны, поэтому внимательный осмотр пациента позволяет поставить точный диагноз. Для подтверждения диагноза проводят цитологическое исследование патологического материала. Для выявления точного типа возбудителя проводят посев и культуральное обследование, которое также помогает определить его чувствительность к препаратам. Дифференциальный диагноз нужно проводить с псориазом, микробной экземой, туберкулезом кожи, и, если поражена кожа лица — с красной волчанкой.
Лечение и профилактика рубромикоза
Если на первое место выступает отек и мокнутие пораженной кожи, то необходимо применение местных успокаивающих и охлаждающих гелей и примочек.![]() Нормализация работы кишечника и лечение системных заболеваний занимают важное место в терапии рубромикоза. При проявлении аллергических реакций, в том числе и на вдыхаемые споры гриба, необходимо назначение десенсибилизирующих препаратов и препаратов, снижающих выработку гистамина – лоратадин, фексофенадин и другие.
Нормализация работы кишечника и лечение системных заболеваний занимают важное место в терапии рубромикоза. При проявлении аллергических реакций, в том числе и на вдыхаемые споры гриба, необходимо назначение десенсибилизирующих препаратов и препаратов, снижающих выработку гистамина – лоратадин, фексофенадин и другие.
После того, как воспалительный процесс стихает, назначают кератолитические препараты, чтобы произвести отслойку утолщенного эпидермиса, иначе противогрибковые мази будут неэффективными. Мыльносодовые ванны и бранш с помощью скальпеля или ножниц позволяют максимально очистить поверхность от роговых масс. Если пациенты чувствуют боль при ходьбе, то необходимо пользоваться костылями, так как в таком случае повязка с агрессивными кератолитическим веществами не соскальзывает на непораженную кожу.
После отслойки утолщенной кожи к терапии рубромикоза подключают обработку кожи и ногтей пораженных участков противомикотическими препаратами. Лечение мазями, содержащими оксиконазол и тербинафин, длительное от 1 до 6 месяцев, после чего необходим перерыв и, если необходимо, продолжение терапии. Для общего курсового лечения назначают те же препараты внутрь, в таблетированных формах.
Лечение мазями, содержащими оксиконазол и тербинафин, длительное от 1 до 6 месяцев, после чего необходим перерыв и, если необходимо, продолжение терапии. Для общего курсового лечения назначают те же препараты внутрь, в таблетированных формах.
При рубромикозе гладкой кожи отслойка эпидермиса не требуется, и сразу начинают терапию противогрибковыми мазями и препаратами для приема внутрь. Рекомендуется соблюдать диету с преобладанием белковой пищи и продуктов, богатых витаминами А и Е, для улучшения регенерации кожи. Лечение сопутствующих заболеваний проводят в фоновом режиме. При терапии рубромикоза ногтей используют противогрибковые пластыри и лаки для ногтей, препараты, в набор которого входит мазь, пластырь и скребок для ногтей. В некоторых случаях требуется хирургическое удаление ногтевой пластины.
Процесс лечения рубромикоза длительный, а потому от пациента требуется терпение и полное соблюдение приема препаратов, так как нерегулярный прием таблеток и нерегулярное местное лечение лишь вырабатывают у возбудителя рубромикоза устойчивость к лекарственным веществам. Ежедневная смена нательного и постельного белья и его стирка с добавлением соды и двойное проглаживание помогает уничтожить споры рубромикоза и предотвратить повторное инфицирование. Больной рубромикозом должен иметь отдельные предметы обихода и избегать прямых контактов со здоровыми людьми.
Ежедневная смена нательного и постельного белья и его стирка с добавлением соды и двойное проглаживание помогает уничтожить споры рубромикоза и предотвратить повторное инфицирование. Больной рубромикозом должен иметь отдельные предметы обихода и избегать прямых контактов со здоровыми людьми.
Профилактике рубромикоза уделяется особое внимание ввиду распространенности этого заболевания среди городского населения. Обязательному осмотру подлежат работники бань, саун, спортивных комплексов и бассейнов. И, если вы посещаете подобные заведения, то профилактический осмотр дерматолога должен быть обязательным, так как возможно длительное носительство рубромикоза без клинических проявлений. Индивидуальные банные принадлежности, отказ от совместного ношения одежды внутри семьи снижает риск внутрисемейных очагов рубромикоза и других инфекционных заболеваний.
причины, симптомы, диагностика и лечение в СПб
По статистике, рубромикоз (руброфития) является одним из наиболее распространенных грибковых поражений кожных покровов и ногтевых пластин. На его долю приходится до 80% всех диагностируемых случаев микозов стоп. Заболевание обычно имеет упорное течение, однако при условии вовремя начатого лечения от рубромикоза можно избавиться навсегда.
Причины рубромикоза
Возбудитель заболевания – красный трихофитон (Trichophyton rubrum). Это крайне контагиозный грибок-дерматофит, который питается кератинами, входящими в состав кожи и ногтей. Пути заражения рубромикозом могут быть следующими:
-
При тесном контакте с носителем заболевания, пользовании общими мочалками, полотенцами, обувью, носками. -
В случае длительной антибиотикотерапии. -
При снижении защитных сил организма. -
При недостаточной гигиене и гипергидрозе стоп.
Так как заразиться рубромикозом можно во время посещения общественных душей, бассейнов, саун и бань, отправляйтесь в такие места с индивидуальными резиновыми тапочками.
Симптомы рубромикоза
Признаки патологии зависят от ее локализации:
-
Рубромикоз стоп начинается с поражения межпальцевых складок, после чего болезнь распространяется и на всю остальную кожу стопы. Эта разновидность руброфитии представлена выраженной сухостью кожных покровов стоп, ее шелушением и образованием трещин. Наблюдается гиперемия и усиление кожного рисунка. Постепенно заболевание распространяется с кожи стоп на ногти. -
Отличительная черта рубромикоза ногтей – одновременное поражение всех ногтевых пластин на руке или ноге. Происходит их деформация: ногти утолщаются, крошатся, на их поверхности образуются белые или желтоватые полосы. Возможен и обратный вариант развития заболевания, при котором ногтевые пластины постепенно истончаются и атрофируются. - Рубромикоз паховой области и крупных складок (ягодичных, бедренных и пр.) проявляется в виде образования на коже розовых и красноватых округлых пятен, имеющих четко выраженные границы. По мере прогрессирования заболевания поверхность высыпаний отекает и покрывается мелкими чешуйками, возникает кожный зуд. В патологический процесс вовлекаются не только кожные покровы, но также пушковые и длинные волосы: они теряют эластичность и блеск, легко ломаются.
Если болезнь не лечить, возникает опасность ее распространения на другие участки тела. В таком случае может возникнуть генерализованный рубромикоз гладкой кожи лица и тела. Эта форма заболевания чаще всего возникает в тех случаях, если руброфития развилась у людей с иммунодефицитными состояниями и эндокринными нарушениями.
Лечение рубромикоза
При подозрении на рубромикоз обратитесь к дерматологу. Чтобы терапия была максимально успешной, необходимо точно поставить диагноз и отграничить рубромикоз от некоторых других заболеваний, имеющих схожую симптоматику. При подозрении на руброфитию проводится дифференциальная диагностика с системной красной волчанкой, псориазом, экземой, трихофитией, непаразитарным сикозом. Диагноз ставится на основании данных, полученных при микроскопическом анализе биоматериала – кожных чешуек, волос, частичек ногтевых пластин.
Лечение рубромикоза включает в себя наружную обработку пораженных участков противомикотическими препаратами, нанесение на них противовоспалительных и кератолитических мазей и кремов, а также прием антигистаминных средств для уменьшения кожного зуда. Также может быть рекомендовано проведение сеансов физиотерапии.
Лечение руброфитии обычно занимает много времени и требует от пациента выполнения всех врачебных рекомендаций. Только в этом случае можно полностью избавиться от возбудителя заболевания.
Если вы столкнулись с симптомами рубромикоза и не знаете, с чего начать борьбу с ними, рекомендуем обратиться в медцентры «ЭкспрессМедСервис», расположенные в Выборгском и Фрунзенском районах СПб. Наши специалисты проведут диагностику заболевания и подберут оптимальные способы лечения.
Источники:
- Сергеев Ю.В. Фармакотерапия микозов / Ю.В. Сергеев, Б.И. Шпигель, А.Ю Сергеев. М., 2003. — 135 с.
-
Грибковые заболевания кожи. Учебное пособие / Под ред. С.И.Данилова. – СПб., 2005. – 124 с. -
Мюллер Э., Леффлер В. Микология. Пер. с нем.- М.: «Мир», 1995. – 343 с. -
Евсеенко, И.А. Генерализованный рубромикоз (обзор литературы) / И.А. Евсеенко //Проблемы здоровья и экологии. — 2009. — С. 49.
Рубромикоз — признаки, причины, симптомы, лечение и профилактика
Причины
Главной причиной развития процесса является поражение грибком Trichophyton rubrum, который из-за высокой степени вирулентности может передаваться через общие предметы обихода, а особенно при контакте с зараженным человеком.
Инокуляция вируса происходит при приеме цитостатиков, гормональных и антибактериальных медикаментозных средств.
Среди причин выделяют изменения сосудистого тонуса и кровообращения в ногах, что может быть симптомом другого заболевания, например облитерирующего эндартериита. Болезнь не вызывает выработку иммунитета в дальнейшем.
Симптомы
Проявляется рубромикоз появлением своеобразного белого налета на пораженном участке, который имеет свойство отшелушиваться. Кожа становится желтовато-красноватой, появляются папулы.
Инфицированию подвержены сразу все межпальцевые складки, затем патология переходит на подошвенную кожу. Для этого процесса характерна инфильтрированная сухая кожа с диффузной гиперемией, своеобразным кожным узором и явно выраженными бороздами. Если процесс запущен, споры рассеиваются на тыльные стороны и на бока.
Кистевой тип возникает при самозаражении. Ногтевая пластина поражается, как правило, уже после поражения кожного покрова. При этом появляются белесые полоски на краешках и свободных частях, которые просматриваются даже в самой толще пластины. Сами ногти имеют утолщенную форму, они крошатся и ломаются, под ними встречается гиперкератоз, также характерны желтоватые полосы.
Постепенно ногтевая пластина истончается, затем разрушается и может остаться только на краях у ногтевого валика, а в некоторых случаях может полностью отделиться от своего ложа.
В силу своей ферментативной активности грибок распространяется на ступнях, кистях, крупных складках, голенях, ягодицах, предплечьях и в некоторых случаях на пушковых волосах.
Рубромикоз (руброфития)
Является наиболее распространенным грибковым заболеванием (90 % всех случаев микоза стоп).
Поражает главным образом подошвы, ладони, ногти. В патологический процесс
может вовлекаться также кожа голеней, ягодиц, живота, спины, лица, иногда он
принимает весьма распространенный характер.
Симптомы и течение. На подошвенных поверхностях стоп на фоне застойной
гиперемии отмечается утолщение рогового слоя, доходящее до образования
омозолелостей с глубокими болезненными трещинами. Типично отрубевидное
(муковидное) шелушение в кожных бороздках, из-за чего они кажутся
прорисованными мелом. При поражении ногтей стоп и кистей в их толще образуются
серовато-желтые пятна и полосы, постепенно занимающие весь ноготь.
Распознавание. Диагноз подтверждают нахождением в чешуйках из очагов поражения
мицелия патогенного гриба.
Профилактика. Борьба с избыточной потливостью, соблюдение элементарных правил
личной гигиены, тщательное обсушивание межпальцевых промежутков после купания,
ношение удобной обуви, обязательное кипячение чулок и носков с последующим их
проглаживанием и пр. Резиновая обувь и резиновые стельки — фактор,
благоприятствующий для развития микоза. В весенне-летний период целесообразна
профилактическая обработка стоп фунгицидными препаратами. Общественная
профилактика включает гигиеническое содержание бань, душевых установок,
бассейнов.
Лечение. Зависит от характера изменений. В случаях остро протекающего процесса
с обильным мокнутием и отеком — вначале необходимо успокоить воспалительные
явления. Для этого назначают покой, охлаждающие примочки, чередуя их с
согревающими компрессами, например, из Гулярдовой воды, жидкости Бурова (1-2
столовых ложки на стакан воды), 1-2 % водного раствора азотно-кислого серебра
(ляписа) и 1-2 % раствора риванола и пр. Крупные пузыри, после предварительной
дезинфекции спиртом, прокалывают. Необходимо тщательно и ежедневно удалять
ножницами нависающий мацерированный роговой слой.
При аллергических высыпаниях — десенсибилизирующая терапия: внутривенные
вливания 20 % раствора гипосульфита натрия; молочно-вегетарианский стол.
Необходимо следить за правильной функцией кишечника.
По мере стихания воспалительного процесса назначают пасты: 2-3 %
борно-деггярные, серно-дегтярные или борно-нафталановые. На заключительном
этапе наружной терапии применяют фунгицидные растворы и мази («Ундецин»,
«Микозолон», «Микосентин», «Цинкундан»).
При рубромикозе гладкой кожи, стоп и ладоней назначают отслойки рогового слоя
мазями или лаками с кератолитическими веществами, смазывания 2 % спиртовым
раствором йода с последующим применением мазей: «Микозол», 3-5 % серную,
серносалициловые и дегтярные.
Следует обратить внимание, что правильно проведенная отслойка рогового слоя
является залогом успешного лечения фунгицидными средствами. Как ладони, так и
подошвы, обрабатываются поочередно: вначале одна, затем другая. После горячей
мыльно-содовой ванны (из расчета 2-3 чайные ложки соды и 20-30 г мыла на литр
воды) накладывается под компрессную повязку 2030 % салициловая мазь или мазь,
содержащая 6 % молочной кислоты и 12 % салициловой. Через 48 ч накладывается
на сутки 510 % салициловая мазь. При обработке подошвы больные должны
пользоваться костылями, иначе при хотьбе мазь будет смещаться с пораженной
кожи. В амбулаторных условиях лучше использовать молочно-салициловый коллодий:
в течение 3 дней ежедневно смазывать кожу подошв троекратно равномерным слоем.
После применения кератолитических средств вновь делают мыльносодовую ванну, и
скальпелем или браншей ножн и ц удаляются роговые массы. В тех случаях, когда
очистить от них кожу полностью не удалось, на 2-3 дня накладывается 5 %
салициловая мазь. После отслойки втирают фунгицидные мази и растворы, их
целесообразно чередовать каждые 3-4 дня или мази применять на ночь, а растворы
— днем. 1 раз в неделю обязательны ножные (ручные) ванны.
Лечение очагов рубромикоза вне ладоней и подошв проводится с самого начала
фунгицидными средствами. Пораженные ногти удаляют, ложе ногтя лечат
противогрибковыми пластырями, мазями и жидкостями. Одновременно назначают
длительно (до полугода) внутрь гризеофульвин или низорал. Лечение онихомикозов
процесс весьма сложный и трудоемкий. Эффективность терапии зависит в основном
от тщательности выполнения необходимых манипуляци
Рубромикоз ногтей: фото, причины, лечение
Рубромикоз ногтей – грибковое заболевание, поражающее ногтевые пластины и близлежащие ткани. В последние годы патология все чаще стала поражать людей независимо от их возраста. Заражение происходит при бытовом и прямом контакте. Чаще всего заражение проходит во время посещения общественных мест – душевых, саун и бассейнов.
Свернуть
Содержание
Факторы, предрасполагающие к развитию заболевания
Можно выделить несколько факторов, вследствие которых развивается рубромикоз ногтей:
- Иммунитет больного понижен.
- Вследствие того, что нарушен гормональный фон, развиваются эндокринные заболевания.
- Кожные покровы слишком потливые, либо наоборот отмечается чрезмерная сухость.
- В нижних конечностях нарушено кровообращение.
Очень часто продолжительное лечение и прием сильнодействующих препаратов также может стать одной из причин появления всех видов рубромикоза. Есть также статистика, которая говорит, что каждый второй пациент, столкнувшийся с руброфитией ногтей, работает в помещении с повышенной влажностью и температурой. В группе риска банщики, работники бассейнов, литейных цехов и шахтеры.
На заметку! Доказано, что развитию руброфитии ногтей способствуют избыточный вес, повышенная потливость и нарушение правил гигиены. У каждого второго пациента, страдающего гипергидрозом стоп, диагностируют грибок ногтевых пластин.
Фото рубромикоза ногтей
Симптоматика
Симптомы заболевания следующие:
- Рубромикоз может поразить сразу все ногти, причем как на ногах, так и на руках.
- Заражение заболеванием чаще всего происходит со свободного края или с боковой стороны пластины ногтя.
- Можно заметить, что с внешней стороны ногтя образовались полосы желтого или белого цвета, причем, иногда они просвечиваются как будто бы изнутри.
- На начальном этапе развития заболевания толщина пораженных ногтей не изменяется, однако спустя некоторое время возникает подногтевой гиперкератоз, ногти крошатся, ломаются и слоятся.
Есть определенная стадия заболевания, называется она атрофическая, характерна она тем, что ноготь полностью отходит от ногтевого ложа, пластинка истончается, а затем полностью разрушается.
Лечение и профилактика
Руброфития трудно поддается лечению, поэтому терапия всегда проходит в несколько этапов. Успешного результата можно добиться только в том случае, если больной будет соблюдать все рекомендации лечащего врача. Также желательно иметь представление о том, что все микозы стоп лечатся в два этапа: подготовительного и основного.
Рубромикоз ногтей можно начинать лечить дома. Начинается все с того, что всю поврежденную часть ногтя больной должен спилить пилочкой, затем это место дезинфицируется, для этого можно использовать спирт. Сверху наносится противогрибковый лак.
При повреждении ногтей необходимо применять наружные средства – Ламикон, Миконазол, Экзодерил. Применять препараты необходимо в соответствии с инструкцией. Продолжительность такого лечения зависит от того, на какой стадии развития находилось заболевание и, как правило, длится от двух недель до года.
Запущенные случаи лечатся с помощью комбинирования системных и местных препаратов. Хорошими отзывами пользуется комбинирование гризеофульвина с клотримазолом. Также некоторые врачи могут порекомендовать прием флуконазола внутрь и пимафуцин наружно. В особо тяжелых случаях может потребоваться удаление ногтевой пластины с помощью хирургического вмешательства или кератолических средств. После удаления показана обработка ногтевого ложа с помощью противогрибковых препаратов в течение 1-2 месяцев.
Эффективное действие оказывают лаки с содержанием Лоцерила, применять их нужно следующим образом: первый месяц два – три раза в неделю, следующие 4 месяца один раз в неделю.
В лечении заболевания главную роль играет профилактика, выполнять ее нужно не только в момент развития заболевания, но и после пройденного курса лечения во избежание рецидива. В первую очередь нужно соблюдать правила личной гигиены. Ежедневно меняйте белье, никогда не пользуйтесь предметами личной гигиены других людей, а также не давайте никому свои. Посещая общественные места, например, сауны или бани, надевайте только свою обувь. При соблюдении всех рекомендаций шанс на выздоровление и отсутствие рецидивов в будущем значительно повышается.
Если вы столкнулись с симптомами рубромикоза и не знаете, с чего начать борьбу с ними, рекомендуем обратиться в медцентры «ЭкспрессМедСервис», расположенные в Выборгском и Фрунзенском районах СПб. Наши специалисты проведут диагностику заболевания и подберут оптимальные способы лечения.
Источники:
- Сергеев Ю.В. Фармакотерапия микозов / Ю.В. Сергеев, Б.И. Шпигель, А.Ю Сергеев. М., 2003. — 135 с.
-
Грибковые заболевания кожи. Учебное пособие / Под ред. С.И.Данилова. – СПб., 2005. – 124 с. -
Мюллер Э., Леффлер В. Микология. Пер. с нем.- М.: «Мир», 1995. – 343 с. -
Евсеенко, И.А. Генерализованный рубромикоз (обзор литературы) / И.А. Евсеенко //Проблемы здоровья и экологии. — 2009. — С. 49.
Рубромикоз — признаки, причины, симптомы, лечение и профилактика
Причины
Главной причиной развития процесса является поражение грибком Trichophyton rubrum, который из-за высокой степени вирулентности может передаваться через общие предметы обихода, а особенно при контакте с зараженным человеком.
Инокуляция вируса происходит при приеме цитостатиков, гормональных и антибактериальных медикаментозных средств.
Среди причин выделяют изменения сосудистого тонуса и кровообращения в ногах, что может быть симптомом другого заболевания, например облитерирующего эндартериита. Болезнь не вызывает выработку иммунитета в дальнейшем.
Симптомы
Проявляется рубромикоз появлением своеобразного белого налета на пораженном участке, который имеет свойство отшелушиваться. Кожа становится желтовато-красноватой, появляются папулы.
Инфицированию подвержены сразу все межпальцевые складки, затем патология переходит на подошвенную кожу. Для этого процесса характерна инфильтрированная сухая кожа с диффузной гиперемией, своеобразным кожным узором и явно выраженными бороздами. Если процесс запущен, споры рассеиваются на тыльные стороны и на бока.
Кистевой тип возникает при самозаражении. Ногтевая пластина поражается, как правило, уже после поражения кожного покрова. При этом появляются белесые полоски на краешках и свободных частях, которые просматриваются даже в самой толще пластины. Сами ногти имеют утолщенную форму, они крошатся и ломаются, под ними встречается гиперкератоз, также характерны желтоватые полосы.
Постепенно ногтевая пластина истончается, затем разрушается и может остаться только на краях у ногтевого валика, а в некоторых случаях может полностью отделиться от своего ложа.
В силу своей ферментативной активности грибок распространяется на ступнях, кистях, крупных складках, голенях, ягодицах, предплечьях и в некоторых случаях на пушковых волосах.
Рубромикоз (руброфития)
Является наиболее распространенным грибковым заболеванием (90 % всех случаев микоза стоп).
Поражает главным образом подошвы, ладони, ногти. В патологический процесс
может вовлекаться также кожа голеней, ягодиц, живота, спины, лица, иногда он
принимает весьма распространенный характер.
Симптомы и течение. На подошвенных поверхностях стоп на фоне застойной
гиперемии отмечается утолщение рогового слоя, доходящее до образования
омозолелостей с глубокими болезненными трещинами. Типично отрубевидное
(муковидное) шелушение в кожных бороздках, из-за чего они кажутся
прорисованными мелом. При поражении ногтей стоп и кистей в их толще образуются
серовато-желтые пятна и полосы, постепенно занимающие весь ноготь.
Распознавание. Диагноз подтверждают нахождением в чешуйках из очагов поражения
мицелия патогенного гриба.
Профилактика. Борьба с избыточной потливостью, соблюдение элементарных правил
личной гигиены, тщательное обсушивание межпальцевых промежутков после купания,
ношение удобной обуви, обязательное кипячение чулок и носков с последующим их
проглаживанием и пр. Резиновая обувь и резиновые стельки — фактор,
благоприятствующий для развития микоза. В весенне-летний период целесообразна
профилактическая обработка стоп фунгицидными препаратами. Общественная
профилактика включает гигиеническое содержание бань, душевых установок,
бассейнов.
Лечение. Зависит от характера изменений. В случаях остро протекающего процесса
с обильным мокнутием и отеком — вначале необходимо успокоить воспалительные
явления. Для этого назначают покой, охлаждающие примочки, чередуя их с
согревающими компрессами, например, из Гулярдовой воды, жидкости Бурова (1-2
столовых ложки на стакан воды), 1-2 % водного раствора азотно-кислого серебра
(ляписа) и 1-2 % раствора риванола и пр. Крупные пузыри, после предварительной
дезинфекции спиртом, прокалывают. Необходимо тщательно и ежедневно удалять
ножницами нависающий мацерированный роговой слой.
При аллергических высыпаниях — десенсибилизирующая терапия: внутривенные
вливания 20 % раствора гипосульфита натрия; молочно-вегетарианский стол.
Необходимо следить за правильной функцией кишечника.
По мере стихания воспалительного процесса назначают пасты: 2-3 %
борно-деггярные, серно-дегтярные или борно-нафталановые. На заключительном
этапе наружной терапии применяют фунгицидные растворы и мази («Ундецин»,
«Микозолон», «Микосентин», «Цинкундан»).
При рубромикозе гладкой кожи, стоп и ладоней назначают отслойки рогового слоя
мазями или лаками с кератолитическими веществами, смазывания 2 % спиртовым
раствором йода с последующим применением мазей: «Микозол», 3-5 % серную,
серносалициловые и дегтярные.
Следует обратить внимание, что правильно проведенная отслойка рогового слоя
является залогом успешного лечения фунгицидными средствами. Как ладони, так и
подошвы, обрабатываются поочередно: вначале одна, затем другая. После горячей
мыльно-содовой ванны (из расчета 2-3 чайные ложки соды и 20-30 г мыла на литр
воды) накладывается под компрессную повязку 2030 % салициловая мазь или мазь,
содержащая 6 % молочной кислоты и 12 % салициловой. Через 48 ч накладывается
на сутки 510 % салициловая мазь. При обработке подошвы больные должны
пользоваться костылями, иначе при хотьбе мазь будет смещаться с пораженной
кожи. В амбулаторных условиях лучше использовать молочно-салициловый коллодий:
в течение 3 дней ежедневно смазывать кожу подошв троекратно равномерным слоем.
После применения кератолитических средств вновь делают мыльносодовую ванну, и
скальпелем или браншей ножн и ц удаляются роговые массы. В тех случаях, когда
очистить от них кожу полностью не удалось, на 2-3 дня накладывается 5 %
салициловая мазь. После отслойки втирают фунгицидные мази и растворы, их
целесообразно чередовать каждые 3-4 дня или мази применять на ночь, а растворы
— днем. 1 раз в неделю обязательны ножные (ручные) ванны.
Лечение очагов рубромикоза вне ладоней и подошв проводится с самого начала
фунгицидными средствами. Пораженные ногти удаляют, ложе ногтя лечат
противогрибковыми пластырями, мазями и жидкостями. Одновременно назначают
длительно (до полугода) внутрь гризеофульвин или низорал. Лечение онихомикозов
процесс весьма сложный и трудоемкий. Эффективность терапии зависит в основном
от тщательности выполнения необходимых манипуляци
Рубромикоз ногтей: фото, причины, лечение
Рубромикоз ногтей – грибковое заболевание, поражающее ногтевые пластины и близлежащие ткани. В последние годы патология все чаще стала поражать людей независимо от их возраста. Заражение происходит при бытовом и прямом контакте. Чаще всего заражение проходит во время посещения общественных мест – душевых, саун и бассейнов.
Свернуть
Содержание
Факторы, предрасполагающие к развитию заболевания
Можно выделить несколько факторов, вследствие которых развивается рубромикоз ногтей:
- Иммунитет больного понижен.
- Вследствие того, что нарушен гормональный фон, развиваются эндокринные заболевания.
- Кожные покровы слишком потливые, либо наоборот отмечается чрезмерная сухость.
- В нижних конечностях нарушено кровообращение.
Очень часто продолжительное лечение и прием сильнодействующих препаратов также может стать одной из причин появления всех видов рубромикоза. Есть также статистика, которая говорит, что каждый второй пациент, столкнувшийся с руброфитией ногтей, работает в помещении с повышенной влажностью и температурой. В группе риска банщики, работники бассейнов, литейных цехов и шахтеры.
На заметку! Доказано, что развитию руброфитии ногтей способствуют избыточный вес, повышенная потливость и нарушение правил гигиены. У каждого второго пациента, страдающего гипергидрозом стоп, диагностируют грибок ногтевых пластин.
Фото рубромикоза ногтей
Симптоматика
Симптомы заболевания следующие:
- Рубромикоз может поразить сразу все ногти, причем как на ногах, так и на руках.
- Заражение заболеванием чаще всего происходит со свободного края или с боковой стороны пластины ногтя.
- Можно заметить, что с внешней стороны ногтя образовались полосы желтого или белого цвета, причем, иногда они просвечиваются как будто бы изнутри.
- На начальном этапе развития заболевания толщина пораженных ногтей не изменяется, однако спустя некоторое время возникает подногтевой гиперкератоз, ногти крошатся, ломаются и слоятся.
Есть определенная стадия заболевания, называется она атрофическая, характерна она тем, что ноготь полностью отходит от ногтевого ложа, пластинка истончается, а затем полностью разрушается.
Лечение и профилактика
Руброфития трудно поддается лечению, поэтому терапия всегда проходит в несколько этапов. Успешного результата можно добиться только в том случае, если больной будет соблюдать все рекомендации лечащего врача. Также желательно иметь представление о том, что все микозы стоп лечатся в два этапа: подготовительного и основного.
Рубромикоз ногтей можно начинать лечить дома. Начинается все с того, что всю поврежденную часть ногтя больной должен спилить пилочкой, затем это место дезинфицируется, для этого можно использовать спирт. Сверху наносится противогрибковый лак.
При повреждении ногтей необходимо применять наружные средства – Ламикон, Миконазол, Экзодерил. Применять препараты необходимо в соответствии с инструкцией. Продолжительность такого лечения зависит от того, на какой стадии развития находилось заболевание и, как правило, длится от двух недель до года.
Запущенные случаи лечатся с помощью комбинирования системных и местных препаратов. Хорошими отзывами пользуется комбинирование гризеофульвина с клотримазолом. Также некоторые врачи могут порекомендовать прием флуконазола внутрь и пимафуцин наружно. В особо тяжелых случаях может потребоваться удаление ногтевой пластины с помощью хирургического вмешательства или кератолических средств. После удаления показана обработка ногтевого ложа с помощью противогрибковых препаратов в течение 1-2 месяцев.
Эффективное действие оказывают лаки с содержанием Лоцерила, применять их нужно следующим образом: первый месяц два – три раза в неделю, следующие 4 месяца один раз в неделю.
В лечении заболевания главную роль играет профилактика, выполнять ее нужно не только в момент развития заболевания, но и после пройденного курса лечения во избежание рецидива. В первую очередь нужно соблюдать правила личной гигиены. Ежедневно меняйте белье, никогда не пользуйтесь предметами личной гигиены других людей, а также не давайте никому свои. Посещая общественные места, например, сауны или бани, надевайте только свою обувь. При соблюдении всех рекомендаций шанс на выздоровление и отсутствие рецидивов в будущем значительно повышается.
Загрузка…
Просмотры: 2595
Грибок ногтей
Рубромикоз
Рубромикоз
Возбудителем заболевания является
антропофильный гриб Trichophyton
purpureum, или Trichophyton rubrum.
В последние годы распространенность
рубромикоза увеличилась как среди
взрослых, так и детей. Инфицирование
происходит теми же путями, что и при
эпидермофитии.
Однако большое эпидемиологическое
значение рубромикоза связано с тем, что
инфицирование осуществляется не только
при прямом контакте, но часто через
предметы бытового обихода. Значительная
роль в формировании рубромикоза
принадлежит дисбалансу иммунного
статуса с выраженной вторичной
иммуносупрессией вследствие наличия
разнообразных метаболических и
нейроэндокринных нарушений, а также
нарушению тонуса сосудов нижних
конечностей. В патогенезе рубромикоза
значительное место принадлежит
лекарственным препаратам — антибиотикам,
цитостатикам и кортикостероидным
гормонам. Иммунитет после перенесенного
заболевания не развивается. Инкубационный
период не установлен. Возможно длительное
носительство.
Рубромикоз
стоп.
Рубромикоз стоп — наиболее
частая локализация микоза. Начинается
с межпальцевых складок, которые в отличие
от эпидермофитии поражены все или почти
все. Затем процесс захватывает кожу
подошв, которая инфильтрируется,
становится сухой, диффузно гиперемированной,
отчетливо видны кожные борозды, где
отмечается хорошо выраженное муковидное
шелушение. Процесс распространяется
также на тыльные и боковые поверхности
кожи стоп и пальцев. У детей эта форма
рубромикоза нередко сопровождается
выраженными экссудативными явлениями,
что может приводить к диагностическим
ошибкам. Поражение кожи стоп, как правило,
рано или поздно приводит к вовлечению
в патологический процесс ногтевых
пластинок. В других случаях процесс
начинается с поражения ногтевых
пластинок, а затем захватывает и кожу
стоп.
Рубромикоз стоп и
кистей.
Заболевание начинается
с кожи стоп, а уже затем поражаются кожа
и ногтевые пластинки пальцев кистей.
Реже возбудитель внедряется первоначально
в кожу кистей. Клиническая картина
заболевания почти аналогична поражению
кожи стоп, но интенсивность поражения
менее выражена (за счет многократного
мытья рук). По периферии очагов имеется
прерывистый валик, который нередко
располагается и на тыльной поверхности
кистей.
Рубромикоз ногтевых
пластинок.
Заболевание встречается
часто. Иногда это изолированное поражение
ногтей. В других случаях оно сочетается
с поражениями кожи стоп, кистей или с
генерализованным рубромикозом. Характерна
массовость вовлечения в процесс ногтевых
пластинок; нередко поражены все ногти
на стопах и кистях. При нормотрофическом
типе рубромикозной онихии толщина
ногтевой пластинки не изменяется;
поражение начинается со свободного
края или с боковых краев ногтя, где
образуются белого или желтоватого цвета
полосы; такие же полосы могут просвечивать
в толще ногтевой пластинки. При
гипертрофическом типе рубромикозной
онихии ногтевая пластинка утолщается,
легко крошится, ломается, отмечается
подногтевой гиперкератоз, могут
наблюдаться упомянутые выше полосы.
При атрофическом типе онихии ногтевая
пластинка истончается, ее большая часть
разрушается, сохраняясь лишь у ногтевого
валика. Иногда ногтевая пластинка
отделяется от ногтевого ложа по типу
онихолизиса.
Генерализованный
рубромикоз.
Клиническая картина
заболевания весьма разнообразна в связи
с чем условно можно выделить несколько
разновидностей: эритематозно-сквамозные
(поверхностные), фолликулярно-узловатые
(глубокие) и поражение типа
эритродермии.
Эритематозно-сквамозные
очаги рубромикоза могут
располагаться на любых участках кожного
покрова, сопровождаются выраженным
зудом и напоминают атопический дерматит,
парапсориаз, кольцевидную гранулему,
некоторые формы экзем, чешуйчатый лишай
и др. По клинической диагностике
заподозрить микоз помогают склонность
очагов к группировке, к образованию
колец, дуг, полудуг и гирлянд,
гиперпигментация и легкое шелушение в
центре. Особое значение в диагностике
придают фестончатости в очертании
очагов и наличию отечного, прерывистого
валика по периферии. Течение процесса
хроническое с тенденцией к обострению
в теплое время года.
Фолликулярно-узловатая
(глубокая) форма рубромикоза
чаще всего поражает голени, ягодицы и
предплечья, а ее элементы склонны
образовывать разнообразные фигуры.
Паховые, межъягодичные складки, кожа
под молочными железами поражены довольно
часто. Поверхность очагов желтовато-красного
или бурого цвета. Они нерезко
инфильтрированы, шелушатся. Края
возвышаются, имеют прерывистый фестончатый
валик, на котором располагаются мелкие
папулы и корочки.
При рубромикозной
эритродермии очаги поражения
насыщенно красного цвета с синюшным
оттенком, сливаются между собой,
захватывая большие поверхности кожи.
Многообразные формы рубромикоза
диагностируются на основании клинической
симптоматики и локализации процесса.
Подтверждается диагноз
рубромикоза с помощью микроскопического
и культурального анализов.
Лечение
эпидермофитии и рубромикоза. При
распространенном поражении кожи,
вовлечении в процесс ногтевых пластинок,
пушковых волос назначаются внутрь
системные антимикотики: гризеофульвин,
низорал, ламизил, орунгал. Очаги гладкой
кожи, ладони и подошвы обрабатывают
отслаивающими мазями Уайтфилда или
Ариевича, смазывают 2 % спиртовым раствором
йода с последующим применением мази
микозолон, 10-15 % серной мази с 2-3 %
концентрацией дегтя или мази Вилькиисона.
Вместо отслойки мазью применяют
фунгицидно-кератолитический лак.
Дерматофитные инфекции — AMBOSS
Последнее обновление: 14 апреля 2021 г.
Резюме
Дерматофитные инфекции, также известные как опоясывающий лишай, являются наиболее распространенными грибковыми инфекциями кожи, волос и ногтей. Термин «дерматофит» относится к видам грибов, которые поражают ороговевшую ткань, и включает представителей родов Trichophyton, Microsporum и Epidermophyton. Опоясывающий лишай классифицируется в зависимости от места его расположения (например, дерматит стоп возникает на ступнях, а дерматит на голове — на коже черепа).Дети и люди с ослабленным иммунитетом более подвержены инфекциям, вызываемым опоясывающим лишаем, особенно дерматомикозом головы. Однако люди любого возраста могут страдать от опоясывающего лишая или опоясывающего лишая. Клинические признаки дерматофитной инфекции включают зуд, шелушение и эритему. Лучшим начальным тестом для диагностики дерматофитной инфекции является препарат гидроксида калия (КОН), который позволяет увидеть сегментированные гифы под микроскопом. Обычно лечение дерматофитных инфекций проводится местными противогрибковыми препаратами.Противогрибковые препараты для перорального применения (например, тербинафин, гризеофульвин) всегда используются при дерматомикозе головы, а также при тяжелых, рефрактерных случаях других видов опоясывающего лишая. Также следует лечить сопутствующие инфекции опоясывающего лишая у членов семьи или домашних животных.
Tinea versicolor, несмотря на свое название, не вызывается дерматофитами и обсуждается в другой статье.
Обзор
Общие
[1]
Лечение дерматофитных инфекций
[4]
- Противогрибковые средства для местного применения
- Системная противогрибковая терапия
- Химические и хирургические методы лечения онихомикоза
- Химическое удаление ногтя (например,g., с высокой дозой мочевины или йодида калия)
- Хирургическое удаление ногтя показано, если системная терапия неэффективна.
- Другие меры
- Обследование и лечение членов семьи с симптомами
- Избегайте близких личных контактов и следует избегать совместного использования потенциально зараженных предметов (например, обуви, гребней), чтобы предотвратить распространение инфекции.
Поскольку местные препараты не могут проникнуть внутрь волосяного стержня, при дерматомикозе головы необходима системная терапия пероральными противогрибковыми средствами, такими как гризеофульвин или тербинафин.
Во избежание распространения инфекций, вызываемых опоясывающим лишаем, зараженные предметы не должны использоваться совместно (например, обувь, расчески). Остальные инфицированные члены семьи и домашние животные также должны пройти курс лечения!
Tinea
- Определение
- Эпидемиология
- Предрасполагающие факторы
- Закрытая тесная обувь
- Общественные душевые [5]
- Возбудитель: чаще всего T. rubrum, T. interdigitale
- Клинические особенности по типу
- Диагностика и лечение: см. Раздел «Обзор» выше.
- Осложнение: вторичная бактериальная суперинфекция (например, рожа)
- Профилактика
- Пудра для ног
- Открытая обувь в теплую влажную погоду
- Противогрибковая обработка обуви
- Обувь для общественных душевых
Tinea corporis (стригущий лишай)
- Определение: дерматофитная инфекция, поражающая не стопы, кожу головы, ногти и пах; в основном руки и верхняя часть тела.
- Предрасполагающие факторы
- Контакт с инфицированными людьми или животными
- Влажная среда (например, общественные бассейны)
- Возбудитель: чаще всего T. rubrum.
- Клиническая картина [6]
- Диагностика и лечение: см. Раздел «Обзор» выше.
Tinea capitis
- Определение: дерматофитная инфекция, поражающая голову и кожу головы.
- Эпидемиология: в основном встречается у детей.
- Возбудитель: T.tonnsurans (наиболее распространены), Microsporum canis, Microsporum audouinii
- Клиническая картина [7]
- Диагностика и лечение: см. Раздел «Обзор» выше.
- Прогноз
- Обычно хороший
- Волосы полностью отрастают
- Затяжная инфекция и керион могут привести к стойкой алопеции.
Favus
- Определение
- Хроническая инфекция, вызванная T. schoenleinii
- Тяжелая форма опоясывающего лишая
- Эпидемиология: чаще встречается в Африке, на Ближнем Востоке и в Средиземноморье
- Клиническая картина: образование желтой корки с неприятным запахом и последующей рубцовой алопецией
- Лечение
- Определение: грибковое поражение ногтя
- Возбудитель
- Клиническая картина: обесцвеченные (белые, серые или желтые) и ломкие ногти.
- Диагностика и лечение: см. Раздел «Обзор» выше.
Успешное лечение онихомикоза включает не только устранение источников инфекции, но также соблюдение личной гигиены, дезинфекцию обуви и устранение предрасполагающих факторов.
- Определение: грибковое поражение паховой области
- Возбудитель: чаще всего T. rubrum.
- Клиническая картина
- Диагностика и лечение: см. Раздел «Обзор» выше.
Ссылки: [5] [6] [7] [7] [8]
Дифференциальный диагноз
Перечисленные здесь дифференциальные диагнозы не являются исчерпывающими.
Ссылки
- Goldstein AO, Goldstein BG. Дерматофитные (дерматофитные) инфекции. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/dermatophyte-tinea-infections?source=search_result&search=tinea%20infections&selectedTitle=1~142#h400483 . Последнее обновление: 23 ноября 2015 г. Дата обращения: 20 февраля 2017 г.
- Джеймс В.Д., Бергер Т., Элстон Д. Болезни кожи Эндрюса: клиническая дерматология .Elsevier Health Sciences
; 2015 г. - Маркс Дж. Дж. Младший, Миллер Дж. Дж. Принципы дерматологии Lookingbill и Marks .
Сондерс Эльзевир
; 2013 - Гольдштейн АО. Онихомикоз: эпидемиология, клинические особенности и диагностика. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/onychomycosis-epidemiology-clinical-features-and-diagnosis , Последнее обновление: 26 июня 2017 г.Дата обращения: 14 мая 2018 г.
- Ричард Геррант Дэвид Уокер Питер Веллер. Тропические инфекционные болезни: принципы, возбудители и практика .
Сондерс
; 2011 г. Hainer BL. Дерматофитные инфекции .. Am Fam Physician . 2003; 67
(1): с.101-8.Эвантия Тамбозис, Кристофер Лим. Сравнение контрастных красок Chicago Blue, Chlorazole Black и Parker Ink для быстрой диагностики инфекций кожи и ногтей. Международный журнал дерматологии . 2012 г.
.Джая Гарг, Рагини Тилак, Атул Гарг, Прадёт Пракаш, Анил Кумар Гулати и Гопал Натх. Быстрое обнаружение дерматофитов на коже и волосах. Ads Исследования BMC . 2009 г.
.- Гольдштейн А.О., Бхатия Н. Онихомикоз: управление. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/onychomycosis-management .Последнее обновление: 14 февраля 2017 г. Дата обращения: 29 марта 2017 г.
- Ле Т., Бхушан В., Чен В., Кинг М. Первая помощь для USMLE Step 2 CK .
McGraw-Hill Education
; 2015 г. - Ле Т., Бхушан В. Первая помощь для USMLE Шаг 1 2015 .
McGraw-Hill Education
; 2014 г. - Лешер JL младший Tinea Corporis. Тинея Корпорис . Нью-Йорк, штат Нью-Йорк: WebMD. http: //emedicine.medscape.com / article / 10
. Обновлено: 8 августа 2016 г. Дата обращения: 29 марта 2017 г. - Robbins CM. Tinea Pedis. Tinea Pedis . Нью-Йорк, штат Нью-Йорк: WebMD. http://emedicine.medscape.com/article/1091684 . Обновлено: 5 августа 2016 г. Дата обращения: 29 марта 2017 г.
- Handler MZ. Tinea Capitis. Tinea Capitis . Нью-Йорк, штат Нью-Йорк: WebMD. http://emedicine.medscape.com/article/10
. Обновлено: 13 мая 2016 г. Дата обращения: 29 марта 2017 г.
Характерные особенности курса и оптимизации терапии
Сертаконазол (Dermofix®, Ertaczo ™, Ginedermofix®, Monazol, Mykosert® или Zalain®), имидазол противогрибковое средство, подавляет синтез эргостерола, важного компонента клеточной стенки грибов.Он показан в ЕС для лечения поверхностных микозов кожи, таких как дерматофития (включая tinea corporis, tinea cruris, tinea manus, tinea barbae и tinea pedis), кожного кандидоза, разноцветного лишая и себорейного дерматита волосистой части головы, а также в США. только для tinea pedis.
Сертаконазол обладает противогрибковым действием широкого спектра действия против дерматофитов родов Trichophyton, Epidermophyton и Microsporum, а также дрожжей родов Candida и Cryptococcus; кроме того, он эффективен против условно-патогенных мицелиальных грибов и грамположительных бактерий.Более того, противогрибковая активность сертаконазола сохраняется в клинических изолятах дерматофитов, которые проявляют пониженную чувствительность к другим азолам. Хотя препарат хорошо проникает через кожу, это не связано с системной абсорбцией. В клинических испытаниях у пациентов с поверхностными микозами 2% крем сертаконазола, применяемый дважды в день, был эффективен в искоренении ряда дерматофитозов, и значительно большая часть пациентов была излечена по сравнению с теми, кто получал 2% крем миконазола дважды в день.У пациентов с вульвовагинальным кандидозом сертаконазол в виде однократной яйцеклетки или таблеток был эффективен в эрадикации Candida spp. И обеспечивал как более быстрое, так и более высокое излечение по сравнению с тройной дозой эконазола. Как крем для местного применения, так и препарат для суппозиториев, сертаконазол обычно хорошо переносился. Сертаконазол представляет собой хорошо зарекомендовавшее себя противогрибковое средство, которое в настоящее время доступно в различных формах и остается полезным вариантом лечения, особенно у пациентов с грибковыми инфекциями, устойчивыми к другим азолам.Фармакологические свойства
Как и другие азолы, сертаконазол подавляет синтез эргостерина, важного компонента клеточных стенок грибов, что приводит к нарушению роста и репликации мицелия. Однако в более высоких концентрациях сертаконазол напрямую связывается с липидами нестерола в клеточной стенке грибов, что приводит к повышенной проницаемости и последующему лизису мицелия. Таким образом, в зависимости от концентрации сертаконазол может проявлять как фунгистатическое, так и фунгицидное действие.
Сертаконазол проявляет хорошую фунгистатическую активность in vitro против широкого круга дерматофитов родов Trichophyton, Epidermophyton и Microsporum, а также дрожжей родов Candida и Cryptococcus.Геометрическая минимальная ингибирующая концентрация (МПК) сертаконазола варьировала от 0,06 до 1 мг / мл в отношении различных изолятов дерматофитов (n = 456), включая 114 изолятов с пониженной чувствительностью к флуконазолу (МПК ≥16 мкг / мл). Аналогичным образом, в отношении различных Candida spp. Значения МИК, при которых подавлялось 90% культур (МИК90) для сертаконазола, составляли ≤0,1–4 мкг / мл по сравнению с МИК90 от 0,1 до> 100 мкг / мл для флуконазола. Кроме того, фунгицидная активность сертаконазола была очевидна против ряда Candida spp., с минимальными значениями фунгицидной концентрации 0,5–64 мкг / мл.
Кроме того, сертаконазол показал антибактериальную активность с геометрической МИК 0,88 мкг / мл против 21 изолята грамположительных бактерий. При местном применении на экспериментальных моделях воспаления сертаконазол показал некоторые доказательства противовоспалительного действия. Только 4% из 250 клинических изолятов дерматофитов и Scopulariopsis brevicaulis из испанских больниц показали устойчивость к сертаконазолу, а непрерывная культура Candida spp.в среде, содержащей сертаконазол, не индуцирует резистентность. После применения сертаконазола в виде крема для местного применения или вагинальных суппозиториев уровни препарата в плазме крови у здоровых добровольцев оставались неопределяемыми.
Терапевтическая эффективность
В рандомизированных двойных слепых многоцентровых исследованиях продолжительностью 3–6 недель (n = 127–383) было достигнуто значительно большее количество пациентов с дерматомикозом голой кожи и дерматомикозом стопы, получавших местный 2% крем сертаконазола один или два раза в день. успешное микологическое излечение по сравнению с получателями крема плацебо.Более того, частота клинического излечения и частота микологического излечения 2% крема сертаконазола два раза в день была значительно выше, чем у 2% крема миконазола два раза в день у пациентов с рядом кожных микозов (n = 631) в рандомизированном двойном слепом исследовании. , многоцентровое, III фаза, испытание компаратора продолжительностью 35 дней. Более того, большая часть пациентов, получавших сертаконазол, достигла категории клинического излечения в значительно более ранний момент времени, чем получатели миконазола.Открытое испытание не меньшей эффективности продолжительностью 28 дней с участием 313 пациентов с tinea corporis, tinea pedis или соответствующим кандидозом показало, что сертаконазол в виде 2% раствора был так же эффективен, как и лечение 2% кремом.
Сертаконазол в виде однократной дозы 300 мг вагинальной яйцеклетки или таблетки 500 мг оказался успешным в искоренении Candida spp. у 65–100% пациенток с вагинальным кандидозом в исследованиях, в которых оценивалась степень клинического и микологического излечения в течение 1 года после последнего применения лечения (n = 37–327).Кроме того, показатель клинического излечения и показатель микологического излечения от однократной дозы сертаконазола в таблетке 500 мг был значительно выше, чем у трехдозного эконазола 150 мг при эрадикации Candida albicans, а также был достигнут более быстрый ответ у пациентов с вагинальным кандидозом. (n = 37).
Переносимость
Сертаконазол обычно хорошо переносился пациентами с дерматологическими и гинекологическими микозами. Побочные эффекты, связанные с местным применением крема сертаконазола, были в основном связаны с кожей и включали контактный дерматит, сухость или жжение кожи, реакцию в месте нанесения, экзему, зуд и болезненность кожи.Однако частота нежелательных явлений не отличалась от таковой в группе лечения плацебо. Кроме того, сертаконазол не продемонстрировал сенсибилизирующего действия, вызывающего контактный дерматит у здоровых добровольцев. Сертаконазол, вводимый в виде вагинальных суппозиториев, обычно ассоциировался с отсутствием побочных эффектов и, если сообщалось, включал только местное раздражение после введения.
RACGP — Поверхностные грибковые инфекции
Общие сведения
Опоясывающий лишай — это распространенная грибковая инфекция, которая может поражать кожу, ногти и волосы.Инфекция опоясывающего лишая имеет множество клинических проявлений и поражает все возрастные группы, от микозов стопы у взрослых до опоясывающего лишая у детей препубертатного возраста.
Цель
В этой статье представлен обновленный обзор общих клинических проявлений и практических подходов к диагностике и лечению инфекций опоясывающего лишая.
Поверхностные грибковые инфекции вызываются дерматофитами из родов Microsporum , Trichophyton и Epidermophyton . 1 Дерматофиты питаются кератином, который содержится в коже, волосах и ногтях. Есть свидетельства того, что продолжающиеся миграции и массовый туризм способствуют изменению эпидемиологических тенденций. 2,3 Инфекции опоясывающего лишая называют в соответствии с латинским термином, обозначающим анатомическое место инфекции, например, tinea capitis (скальп), tinea corporis (тело), tinea manuum (рука), tinea cruris (пах), tinea pedis. (стопа) и tinea unguium (ноготь).
Клинические проявления
Tinea pedis
Tinea pedis, в просторечии известный как «атлетическая стопа», является наиболее распространенной дерматофитной инфекцией.Его распространенность увеличивается с возрастом; 4 редко у детей. 5 Воздействие окклюзионной обуви, потоотделение и общественные места являются предрасполагающими факторами к дерматофитии стопы. 6 Межпальцевой подтип является наиболее распространенной формой дерматомикоза стопы, который проявляется в виде мацерации или образования чешуек между пальцами ног (рис. 1). 7 Другой подтип — хронический гиперкератотический (мокасинового типа) tinea pedis, который характеризуется хронической подошвенной эритемой с шелушением на латеральной и подошвенной поверхностях стопы (рис. 2).У этого подтипа дорсальная поверхность обычно отсутствует. Менее частым проявлением опоясывающего лишая стопы является пузырно-пузырчатая или воспалительная форма, которую иногда бывает трудно клинически отличить от помфоликсовой экземы. 8 Рецидив дерматомикоза стопы может быть вызван скоплением необработанного микоза в ногтях.
Рис. 1. Межпальцевой дерматит стопы: эрозия и чешуйки подпальцевой и межпальцевой кожи стопы
Рисунок 2. Мокасиновый или хронический гиперкератотический микоз стопы: эритема и гиперкератоз подошвенных / боковых сторон стопы; рассмотреть возможность пероральной терапии в этих тяжелых случаях
Tinea unguium (онихомикоз)
Tinea unguium, также известный как онихомикоз, представляет собой дерматофитную инфекцию ногтей. Онихомикоз очень распространен среди пожилых людей с распространенностью до 50% среди людей старше 70 лет. 9 Почти у половины пациентов с онихомикозом ногтей на ногах были обнаружены сопутствующие грибковые инфекции кожи, чаще всего tinea pedis. 7 Наиболее распространенным клиническим подтипом является дистальный латеральный подногтевой онихомикоз, который проявляется в виде желтоватого или коричневатого обесцвечивания, связанного с онихолизом и подногтевым гиперкератозом (рис. 3). Другой распространенный подтип — белый поверхностный онихомикоз, при котором на ногтевой пластине появляются белые пятна, которые при отсутствии лечения могут поражать весь ноготь. Онихомикоз имеет много имитаторов (таблица 1), поэтому до начала терапии важно установить микологический диагноз.Лица с основным заболеванием ногтей подвержены повышенному риску сопутствующего онихомикоза. Хозяева с ослабленным иммунитетом и диабетом не только подвергаются большему риску онихомикоза, но также более восприимчивы к бактериальным осложнениям онихомикоза, таким как целлюлит.
Рис. 3. Дистально-латеральный подногтевой онихомикоз: наиболее распространенный подтип онихомикоза
| Таблица 1. Дифференциальный диагноз онихомикоза 33–37 | |
| Дифференциальная диагностика | Клинические особенности |
| Псориаз ногтей |
|
| Красный плоский лишай |
|
| Синдром желтого ногтя |
|
| Травматическая ониходистрофия |
|
| очаговая алопеция |
|
| Возрастные дистрофии ногтей |
|
Tinea capitis
Tinea capitis — дерматофитная инфекция волосистой части головы и волос, чаще всего встречающаяся у детей предпубертатного возраста. 10 Три основных клинических проявления дерматомикоза на голове — чешуйчатые пятна с облысением, облысение с черными точками на фолликулярном отверстии и диффузное шелушение кожи головы с незначительной потерей волос. Тяжелая форма опоясывающего лишая называется «керион», которая характеризуется болезненным налетом с пустулами и корками. 11 При отсутствии лечения керион может вызвать стойкое рубцевание и алопецию. Шейная лимфаденопатия — частая сопутствующая находка у пациентов с опоясывающим лишаем на голове. 12
Tinea corporis и tinea cruris
Tinea corporis, широко известный как стригущий лишай, относится к дерматофитной инфекции кожи других участков, кроме лица, рук, ступней или паха. Tinea cruris, также известный как «зуд спортсмена», возникает в паховой складке и чаще встречается у взрослых мужчин. 13 Tinea corporis чаще всего встречается у детей и молодых людей. Tinea corporis (Рисунок 4) и tinea cruris (Рисунок 5) классически представлены в виде кольцевых бляшек с центральным просветом и ведущей шкалой.Поражения могут быть одиночными или множественными и различного размера, которые могут сливаться. Иногда на активном крае могут образовываться пустулы или пузырьки. Хотя инфекция опоясывающего лишая является обычным явлением, важно учитывать множество других причин кольцевидной сыпи, как описано в таблице 2.
Рис. 4. Тинеа тела шеи: классический кольцевой эритематозный налет с ведущей шкалой
Рис. 5. Tinea cruris: кольцевой налет над паховой складкой
| Таблица 2.Не ограничивайтесь опоясывающим лишаем: дифференциальная диагностика опоясывающего лишая (кольцевидная сыпь) 32 | |
| Дифференциальная диагностика | Клинические особенности |
| Дискоидная экзема (числовая) |
|
| Кольцевой псориаз |
|
| Розовый лишай |
|
| Подострая кожная красная волчанка |
|
| кольцевидная эритема центрифуги |
|
Tinea incognito
Опоясывающий лишай инкогнито — это термин, обозначающий инфекцию опоясывающего лишая, которая была неправильно диагностирована и неправильно лечилась местными кортикостероидами или другими иммунодепрессантами.Клинические признаки могут маскироваться уменьшенными чешуйками и эритемой, а также менее четко очерченной границей (рис. 6). Инфекция также может обостриться, поскольку дерматофиты проникают в дерму или подкожную ткань, вызывая глубокий фолликулит, также называемый гранулемой Майокки. 13
Рис. 6. Tinea incognito: потеря характерного внешнего вида опоясывающего лишая из-за местного кортикостероида
Практический подход к диагностике
Диагноз инфекции опоясывающего лишая можно заподозрить на основании анамнеза и обследования.Поскольку многие состояния могут имитировать инфекции опоясывающего лишая, рекомендуется провести обследование для подтверждения диагноза. Хотя незначительные локализованные инфекции можно лечить с помощью эмпирической местной терапии, перед началом системной терапии следует провести тестирование. Без диагностического подтверждения врачи могут не знать, когда прекратить терапию.
При рецидивирующих случаях дерматофитии важно определить потенциальный резервуар дерматофитии. Ногти на пальцах ног являются обычным резервуаром опоясывающего лишая и могут привести к рецидиву опоясывающего лишая стопы, а также к передаче путем аутоинокуляции другим частям тела, таким как рука и пах. 14,15 Поскольку дерматофиты часто одновременно поражают более одной части тела, необходимо провести полное обследование кожи, чтобы определить степень поражения и потенциальный резервуар. Кроме того, резервуарами могут быть животные. Microsporum canis — наиболее распространенный изолят дерматофитов при дерматофитии, при этом кошки и собаки считаются важными естественными хозяевами. 16 В этих случаях животные должны быть проверены и лечиться до микологического излечения, чтобы предотвратить повторное заражение людей.
Диагностические тесты
Инфекцию опоясывающего лишая можно диагностировать с помощью микроскопии и посева грибков, что позволяет определить вид и жизнеспособность грибов. Микроскопия грибков соскобов кожи и ногтей выполняется на КОН (гидроксид калия) и может быть быстрой. Посев на грибок может занять от четырех до шести недель, но дает ложноотрицательный результат не менее 30% для образцов ногтей. 17 Повторный посев следует провести, если есть высокий индекс клинического подозрения.
Консультации по сбору образцов
- Предшествующая местная противогрибковая терапия может привести к ложноотрицательным результатам посева.
- Крем с кортикостероидами для местного применения обычно не влияет на изоляцию дерматофитов, но может затруднить сбор достаточного количества образцов. Крем следует стереть перед тем, как соскоблить.
- Каждый сайт необходимо собрать в отдельно помеченные контейнеры, чтобы можно было правильно идентифицировать инфекционные сайты.
- Соберите как можно больше образцов, чтобы увеличить урожай.
- Для соскобов кожи:
- Используйте лезвие скальпеля, удерживаемое под углом.
- Всегда пробы с активного переднего края поражения. Грибки редко идентифицируются по межпальцевым мацерированным образцам или в центре поражения. Влажные межпальцевые области стопы обычно колонизированы сопутствующими бактериальными изолятами, такими как бета-гемолитические стрептококки, Staphylococcus aureus и Pseudomonas aeruginosa . 18
- Для обрезки / соскоба ногтей:
- Используйте кусачки для ногтей, чтобы обрезать инфицированную часть ногтевой пластины.
- В дополнение к образцу ногтевой пластины соберите столько подногтевого мусора и проксимальнее, сколько безболезненно, с помощью кюретки или лезвия скальпеля.
- Для образца волос:
- Используйте щипцы или щетку для сбора инфицированных волос. Убедитесь, что корень волос был собран, и соскребите пораженный участок лезвием скальпеля.Зараженные волосы обычно легко выпадают.
- Для маленьких детей альтернативным методом является использование стерильного смоченного ватного тампона, который оказался столь же надежным и атравматичным методом. 19
Методы лечения
Способ лечения зависит от степени и локализации инфекции опоясывающего лишая. Общие советы по лечению инфекции опоясывающего лишая перечислены во вставке 1. Системная терапия пероральным тербинафином и азолами кратко изложена в таблице 3.
| Вставка 1. Советы по лечению опоясывающего лишая 20,42 |
|
| Таблица 3. Прямое сравнение перорального тербинафина с азолами при лечении онихомикоза 20,23,24,38–41 | |||
| Тербинафин | Азолы (флуконазол и итраконазол) | ||
| Рекомендуемая линия терапии | |||
| Дозировка |
|
| |
| Частота рецидивов (последующие 10–13 месяцев) | |||
| Побочные эффекты |
|
| |
| Рекомендуемый мониторинг |
|
| |
| Меры предосторожности |
|
| |
| Категории беременности |
| ||
| Совместимость с грудным вскармливанием |
|
| |
Местная противогрибковая терапия
В большинстве случаев tinea corporis, tinea cruris и tinea pedis поддаются местной терапии.Рекомендуемая местная терапия первой линии — 1% крем тербинафина один или два раза в день в течение одной-двух недель. 20
В случаях онихомикоза с противопоказаниями к системной терапии можно предложить от 9 до 12 месяцев 8% лака для ногтей циклопирокс 1 раз в день или 5% лака аморолфина 1 раз в день с обработкой гиперкератозных ногтей, но они имеют низкие показатели микологического излечения — 29–36%. 21 и 38%, 22 соответственно.
Противогрибковая терапия для перорального применения
Пероральную терапию следует рассматривать в следующих случаях:
- онихомикоз
- опоясывающий лишай головы
- обширный опоясывающий лишай на коже
- не удалось местное лечение
- пациента с ослабленным иммунитетом.
Рекомендуемая пероральная терапия первой линии тербинафином 250 мг один раз в день для взрослых. 20 См. Таблицу 3 для педиатрической дозировки. Тербинафин обычно безопасен для применения у здоровых пациентов без необходимости интервального мониторинга крови. 23 Однако он противопоказан пациентам с тяжелой печеночной недостаточностью, а пациентам с хроническим заболеванием почек средней и тяжелой степени требуется снижение дозы (CrCl <50 мл / мин). 20
Продолжительность пероральной терапии зависит от участка:
- кожа головы: четыре недели
- ногтей: шесть недель
- ногти на ногах: 12 недель (требуется более длительная терапия из-за снижения кровоснабжения в этой области, особенно у пожилых людей)
- , кроме кожи головы и ногтей: две недели.
Кокрановский обзор 24 2017 г. показал, что тербинафин превосходит флуконазол и итраконазол как в клиническом, так и в микологическом излечении от онихомикоза (таблица 3). Также не было различий в частоте рецидивов и нежелательных явлений.
Гризеофульвин в течение шести-восьми недель (педиатрическая доза: от 10 мг / кг до 500 мг) является терапией первой линии при дерматомикозе головы, вызванном инфекциями Microsporum . 20 Напротив, гризеофульвин рекомендуется в качестве терапии третьей линии при микозе тела, поскольку он менее эффективен, чем тербинафин и азолы при этом показании. 20 Гризеофульвин обычно не рекомендуется при онихомикозе, поскольку он имеет более длительную продолжительность лечения, более высокую частоту побочных эффектов и не более эффективен, чем тербинафин и азолы. 24 Дозировки гризеофульвина варьируются в зависимости от его показаний: 500 мг один раз в день рекомендуется при дерматомикозе головы, микозе тела и толстом кишечнике; При дерматомикозе стопы и онихомикозе рекомендуется 1 г 1 раз в день. 25
Лазерная терапия
Показатели эффективности лазерной терапии при онихомикозе значительно ниже, чем при местной и пероральной терапии. 26,27 Учитывая ограниченную эффективность и высокую стоимость, лазерная терапия не может быть рекомендована в качестве лечения онихомикоза первой линии. 28
Профилактика рецидивов
После лечения онихомикоза частота рецидивов или повторного заражения может достигать 25%. 29,30 Пациентам следует рекомендовать устранять изменяемые факторы риска для предотвращения инфекции опоясывающего лишая, в том числе избегать совместного использования щеток для волос, одежды или обуви; избегать хождения босиком по общественным душевым и бассейнам; и регулярно меняют обувь и носки.
После излечения в качестве профилактики можно еженедельно применять местную противогрибковую терапию (циклопирокс, аморолфин, бифоназол, тербинафин). В ретроспективном исследовании было показано, что этот метод значительно снижает частоту рецидивов. 31 Оптимальная продолжительность профилактики неясна и может быть неопределенной.
Вывод
Опоясывающий лишай — это обычная инфекция среди населения. Это диагноз, который часто упускают, если мы не думаем о нем и не проверяем его.Своевременное распознавание и лечение инфекции опоясывающего лишая помогает снизить заболеваемость и связанные с ней осложнения, а также снизить вероятность передачи инфекции. Местоположение и тяжесть инфекции опоясывающего лишая определяют эмпирический метод и продолжительность лечения. Поскольку существует множество имитаторов опоясывающего лишая, клиницисты не должны назначать пероральную противогрибковую терапию без подтвержденного диагноза.
Конкурирующие интересы: Нет.
Происхождение и экспертная оценка: Не заказан, внешняя экспертная оценка.
Финансирование: Нет.
ВИКТОРИНА
ВОПРОСЫ СТУДЕНТАМ IV МЕДИЦИНСКОГО ФАКУЛЬТЕТА СПЕЦИАЛЬНОСТЬ «ЛЕЧЕНИЕ»
ДЛЯ ДЕРМАТОВЕНЕРОЛОГИИ
- Методика обследования пациента дерматологического профиля.
- Вторичные морфологические элементы сыпи. Их характеристика.
- Кровоснабжение и иннервация кожи.
- Наиболее распространенные лекарственные формы, применяемые в дерматовенерологии для наружной терапии (лосьоны, пудра, взбалтываемые смеси, пасты, мази, кремы, пластыри, лаки).
- Экссудативные морфологические элементы высыпаний.
- Первичные морфологические элементы сыпи.
- Понятие о сыпи и ее видах.
- Потовые железы, их функции, строение. Перечислите заболевания потовых желез.
- Признаки острого и хронического воспаления кожи.
- Сальные железы, их функции, строение. Перечислите заболевания сальных желез.
- Волосы и волосяные фолликулы, их строение.Перечислите болезни волос.
- Строение дермы.
- Строение эпидермиса.
- Функции кожи.
- Гвозди, их строение. Основные заболевания ногтей.
- Бородавки. Этиология, клинические формы, их характеристика, лечение.
- Остроконечные кондиломы, дифференциальная диагностика с широкими кондиломами, лечение, профилактика.
- Вульгарные угри. Этиология, патогенез, клиника, лечение, профилактика.
- Истинная экзема. Этиология, патогенез, клиника, диагностика, лечение.
- Контактный аллергический дерматит. Классификация раздражителей, патогенез, клиника, лечение.
- Красная волчанка. Этиология, патогенез, классификация, клиника, лечение, диспансеризация.
- Красный плоский лишай. Этиология, патогенез, клиника, атипичные формы, лечение, профилактика.
- Микробная экзема. Этиология, патогенез, клинические формы, их характеристика, лечение.
- Атопический дерматит. Этиология, патогенез, классификация, понятие об атопии, клиника, лечение, диспансеризация.
- Дерматомикозы (эпидермофития и рубромикоз). Этиология, эпидемиология, клинические формы, лечение, профилактика.
- Простой герпес. Этиология, патогенез, клиника, лечение.
- Опоясывающий лишай. Этиология, патогенез, клиника, лечение.
- Стрептодермия. Классификация, клиника различных форм, лечение, профилактика.
- Розовые угри. Этиология, патогенез, роль клеща демодекс, клинические формы, их характеристика, принципы лечения.
- Лишайник розовый. Этиология, патогенез, клиника, лечение.
- Склеродермия. Этиология, патогенез, классификация, лечение, диспансеризация.
- Токсикодермия. Очаговые и распространенные формы. Этиология, клиника, лечение.
- Герпетиформный дерматит Дюринга. Этиология, патогенез, клиника, диагностика, лечение.
- Microsporia. Этиология, эпидемиология, классификация, клиническая характеристика поражений волосистой части головы и гладкой кожи, диагностика, лечение, профилактика.
- Кандидамикоз кожи и слизистых оболочек. Этиология, эпидемиология, патогенез, клиника, диагностика, лечение, профилактика.
- Отрубевидный лишай (разноцветный). Этиология, патогенез, предрасполагающие факторы, клиника, лечение, профилактика.
- Пемфигоид (неакантолитическая пузырчатка).Этиология, патогенез, классификация, принципы лечения.
- Стафилодермия. Классификация, клиника различных форм, лечение, профилактика.
- Псориаз. Этиология, эпидемиология, патогенез, сезонность, клиника, атипичные формы, лечение.
- Чесотка. Этиология, эпидемиология, клиника, диагностика, лечение, профилактика.
- Педикулез. Классификация. Этиология, эпидемиология, клиника, диагностика, лечение, профилактика.
- Трихофития. Этиология, эпидемиология, клиника, диагностика, лечение, профилактика.
- Бледная трепонема, ее морфологические и биологические особенности.
- Врожденный сифилис. Путь передачи потомству, социальная значимость, классификация, организация борьбы.
- Вторичный период сифилиса. Классификация, продолжительность, клинические проявления, диагностика, лечение.
- Клиническая характеристика атипичных форм твердого шанкра, его разновидностей.Дифференциальный диагноз, лечение.
- Клиническая характеристика типичного твердого шанкра, его разновидности, дифференциальная диагностика, лечение.
- Лечение сифилиса (специфическое, профилактическое, профилактическое, пробное). Основные группы противосифилитических препаратов. Критерий излечения.
- Общественная и личная профилактика заболеваний, передающихся половым путем.
- Первичный период сифилиса. Классификация, клинические проявления, лабораторная диагностика, лечение.
- Поздний врожденный сифилис. Достоверные, вероятные признаки, дистрофия. Профилактика.
- Серодиагностика сифилиса. Клиническая значимость серологических реакций (DAC, RIT, RIF, IFA).
- Третичный туберкулезный сифилис. Клинические разновидности, их характеристика, дифференциальный диагноз.
- Третичный сифилис. Клинические разновидности, их характеристика, дифференциальный диагноз.
- Сифилис младенческий, поражение кожных покровов, слизистых оболочек, костей, нервной системы.Лечение, профилактика.
- Бактериальный вагиноз (гарднереллез). Этиология, эпидемиология, клиника, лечение, профилактика.
- Гонорея. Возбудитель, его морфологические и биологические особенности заболевания. Классификация гонореи.
- Клинические проявления ВИЧ-инфекции на коже. Классификация саркомы Капоши. Профилактика.
- Неосложненная гонорея нижних мочевыводящих путей. Тематическая диагностика, клиника, лечение.
- Осложнения заднего гонококкового уретрита: простатит (классификационная клиника), орхиэпидидимит, везикулит, цистит, их клинические особенности, лечение.
- Осложнения переднего гонококкового уретрита: парауретический, периуретральный, титанический, баланит, баланопостит, литерит, морганит, куперет, их клиника лечения.
- Трихомониаз. Этиология, эпидемиология, клиника, лечение, профилактика.
- Микоплазменная инфекция половых органов.Этиология, эпидемиология, клиника, диагностика, лечение, профилактика.
- Хламидиоз. Этиология, эпидемиология, клиника, лечение.
Как вылечить рубромикоз в домашних условиях?
Рубромикоз — инфекционное грибковое заболевание, поражающее ногтевую пластину, а также кожу. В последнее время заболеванием все чаще страдают и дети, и взрослые. Вне зависимости от возраста или пола пациента грибок возникает в благоприятных для этого условиях. Заражение происходит при контакте с больным человеком.В этом случае грибок может поразить любую часть тела — тело, лицо, шею и так далее.
Возбудитель
Рубромикоз уже давно удалось выявить возбудителя болезни — Trichophyton purpureum. Вы можете разделить его на несколько типов:
Последний считается наиболее опасным видом заболевания, поражает чаще остальных.
Факторы развития
Рубромикоз возникает под действием сразу нескольких факторов:
- Иммунитет больного нарушен, ослаблен под воздействием болезней.
- Есть эндокринные заболевания, они способствуют тому, что гормоны нарушаются.
- Кожа сухая, повышенное потоотделение.
- В нижних конечностях нарушено кровообращение.
- Длительное время пациент принимает лекарства, например, антибиотики.
Чаще всего встречаются первые две точки.
Фотография рубромикоза кожи
Симптомы и разновидности рубромикоза
Заболевание всегда проявляется по-разному, в зависимости от формы.Симптомы будут зависеть от того, на какой части тела находится грибок.
Лечение рубромикоза начинает поражать кожу между пальцами. Постепенно переходит на подошву, а также на поверхность пальцев. Кожа слишком сухая, если присмотреться, можно увидеть бороздки, в которых кожа отслаивается. В месте стопы кожа утолщается, снаружи покрывается своеобразной чешуей. Постепенно инфекция передается на руки и ногти.
Рубромикоз ногтей поражает ногтевую пластину на руках и ногах.Инфекция попадает на ногти с боковой пластины; Поверхность ногтей полупрозрачная, образует небольшие желтые полоски. На первом этапе развития болезни ногти не утолщаются, впоследствии сломаются. Последний этап опасен тем, что ноготь оторвется от ложа, пластина полностью разрушится.
Рубромикоз гладкой кожи чаще всего локализуется в месте крупных складок, например, под молочными железами. Запущенная стадия характеризуется сильными высыпаниями по всей коже.Вокруг голени проявляется в виде колец или дуг. Внешне симптомы напоминают экзему, самостоятельно поставить диагноз не получится.
Рубромикоз паховой области — очень распространенное заболевание. Поражения красного или коричневого цвета локализуются в лобковой области и на внутренней стороне ног. Кожица отслаивается, края немного приподнимаются. В крупных складках возникновение кандидоза.
Румбикоз обыкновенный — особая форма, которая развивается, если вовремя не начать лечение. Симптомы включают:
- Поражены кожные складки.
- Вначале можно заметить небольшие розовые пятна, они явно отличаются от здоровых участков.
- Оружейные волосы тусклые, со временем исчезнут.
- В местах поражения сильный зуд. Следует отметить, что ни в коем случае нельзя чесать больной участок, грибок, таким образом, разовьется еще больше.
Обычно поражаются как внешние, так и глубокие участки кожи, поэтому все виды рубромикоза делятся на поверхностные и глубокие формы.
Форма поверхности:
- Возможно повреждение кожи где угодно.Внешние симптомы напоминают экзему или лишай. Основное отличие в том, что очаги можно группировать в одном месте, внешне это похоже на кольцо или гирлянду. В центре поражения небольшое шелушение.
- Вместе с первыми симптомами появляется сильный невыносимый зуд.
- В теплое время года, например летом, наблюдаются обострения.
Глубокая форма:
- Сыпь на ягодицах, голенях или предплечьях.
- Сыпь напоминает некоторые цифры, это еще одно серьезное отличие болезни.
- При поражении складок под молочными железами или ягодицами пятна станут сверлящими или ярко-красными. В центре пятна небольшие папулы, края приподнимаются.
Гораздо более распространена форма поверхности. Начальные стадии легко поддаются лечению.
Диагностика и лечение
Диагностировать рубромикоз можно только при микроскопическом исследовании. Из складок, из-под ногтей и валиков по краям врач берет соскоб.Считается, что в этом месте в большом количестве собираются нити мицелия. По результатам обследования можно поставить диагноз грибкового заболевания.
При появлении первых признаков рубромикоза любой формы необходимо обращаться в медицинское учреждение, заниматься самолечением не рекомендуется.
Лечение длится долго и всегда сложно, особенно если форма заболевания обычная. Без лекарств не обойтись.
Препараты для внутреннего использования
Чаще всего в рецептах большинства дерматологов можно встретить следующие препараты от рубромикоза:
- Гризеофульвин.Под действием препарата подавляется грибок. Принимать нужно полностью весь месяц, не пропуская ни одного дня, затем два месяца подряд лекарство пьют через день.
- Ламизил. Взрослым пациентам необходимо принимать по 250 мг препарата два раза в сутки. Общий курс лечения длится от двух недель до шести месяцев в зависимости от степени поражения кожи.
- Sporanox. Рекомендуется использовать вне зависимости от вида грибковой инфекции. Курс лечения до одного месяца.
По отзывам пациентов, Ламизил особенно эффективен.
Внешние продукты
Если ногти повреждены, необходимо аккуратно срезать пораженный участок пилочкой, затем все обрабатывается спиртом. Сверху ноготь покрывается противогрибковым лаком, в состав которого входит аморолфин. Необходимо применять препараты наружно: Миконазол, Ламизил, Залаин. Курс лечения может достигать 8 месяцев
Руброфитирование кожи стоп, рук, лица, ногтей: причины, симптомы, диагностика, лечение
Различают следующие формы рубромикоза: фиброз плевры стоп, рубромикоз стоп и кистей, рубромикоз генерализованный.
Онихомикоз стоп
Руберомикоз стоп является наиболее распространенным. Клиническая картина заболевания начинается с поражения межпальцевых складок стоп. Постепенно процесс распространяется на кожу подошв 2-й ногтевой пластины (онихомикоз).
Кожа пораженных подошв застойная гиперемирована, умеренно лихеническая, кожный рисунок усилен, поверхность обычно сухая; в бороздах довольно хорошо выражено муковидное шелушение или шелушение в виде небольших колец и фигур фестончатых очертаний.Со временем кожно-патологический процесс переходит на боковую и тыльную поверхности стоп. Субъективно кожный зуд, иногда болезненный.
В патологический процесс, как правило, вовлекаются также ногти пальцев рук.
Существует три типа поражения ногтевой пластины: нормотрофическое, гипертрофическое и атрофическое.
При нормотрофическом типе ногтевая пластина поражается с боковых (или свободных) краев в виде полос белого или желтоватого цвета или тех же полос, которые видны сквозь толщину ногтевой пластины.
При гипертрофическом типе ногтевая пластина утолщается из-за подногтевого гиперкератоза. Он тусклый, крошится со свободного края. В его толще также видны упомянутые полосы.
При атрофическом типе большая часть ногтевой пластины разрушается, лишь частично остается в ногтевом валике. Иногда ногтевую пластину можно отделить от ногтевого ложа по типу онихолизиса.
Рибромикоз стоп и кистей
Эта форма рубромикоза встречается у пациентов, страдающих микозом стоп.
Клиническая картина рубромикоза на руках очень похожа на проявление ромбикоза стопы. Кожно-патологический процесс гораздо менее выражен из-за многократного мытья рук в течение дня. Акцентируется внимание на наличие очагов: очаги с перемежающимся воспалительным гребнем по периферии и на тыльной поверхности кисти, красновато-синюшный фон кожи ладоней. На поверхности элементов в разной степени наблюдается хлопьевидное шелушение.При вовлечении в патологический процесс ногтевых пластин рук они также поражаются по нормотрофическому, гипертрофическому или атрофическому типу.
Генерализованные легочные синдромы
Генерализация грибковой инфекции наблюдается у пациентов, страдающих хроническим рубмикозом кожи стоп или онихомикозом. Распространению фибромикоза способствует патология внутренних органов, эндокринной системы, отсутствие иммунитета. Чаще поражаются крупные складки, особенно пахово-бедренные, ягодичные и голени, но очаги могут возникать и на других участках кожи.Вначале появляются розовые или розово-красные пятна округлых очертаний, синюшного оттенка, четко отграниченные от здоровой кожи. В дальнейшем цвет очагов становится желтовато-красным или коричневым. Они незначительно инфильтрированы, их поверхность покрыта мелкими чешуйками, а по периферии имеется прерывистый зубчатый валик, состоящий из мелких папул, пузырьков и корочек. В результате периферического роста и слияния друг с другом пятна занимают огромные площади. Глубокие поражения красным трихофитоном преимущественно голеней, ягодиц и предплечий рассматриваются как фолликулярно-узловая разновидность заболевания.Высыпания сопровождаются значительным зудом, процесс склонен к рецидивам, особенно в теплое время года. В генерализованном виде волосы повреждаются. Они теряют блеск, тускнеют, обламываются (иногда в виде «черных точек»).
Важность диагностики заболевания — обнаружение грибка при микроскопическом исследовании патологического материала (чешуйки, пушковые волосы) и посадка материала на питательную среду для получения культуры красного трихофитона.
Явления генерализованного рубромикоза развиваются у большинства пациентов после наличия поражений кожи и ногтей стоп (или стоп и кистей) в течение более или менее продолжительных периодов (от нескольких месяцев до 5-10 лет и более) на фоне патологии внутренних органов, эндокринной и нервной системы, кожных заболеваний трофического характера или вследствие других изменений в организме. Например, развитию генерализованных проявлений рубромикоза часто способствует длительное лечение антибиотиками, цитостатиками и стероидными препаратами.
Красный трихофитон вызывает как поверхностные, так и глубокие поражения гладкой кожи, которые иногда наблюдаются у одного и того же пациента. Так, одновременно могут быть высыпания в паховых и межреберных складках и глубокие (узловато-узловые) очаги на голенях или других участках кожи.
Глубокие поражения красным грихофитоном преимущественно голеней, ягодиц и предплечий считаются фолликулярно-узловой разновидностью заболевания. В этой форме наряду с папулезными фолликулярными элементами встречаются и более глубоко расположенные элементы, склонные к группировке, расположенные в виде дуг, незамкнутых дорожек и гирлянд.Высыпания сопровождаются значительным зудом. Процесс склонен к рецидивам, особенно в теплое время года. Очаги этой формы рубромикоза могут имитировать эритему Базена, узловатую эритему, папулонротический туберкулез (часто на месте очагов наблюдаются рубцовые изменения), узловатый васкулит, глубокая пиодермия, лейкемиды и проявления других дерматозов. Так, например, при локализации рубромикоза на коже лица очаги могут очень сильно напоминать красную волчанку, туберкулезную волчанку, проявления стафилококкового сикоза и даже пигментную ксеродерму у пожилых людей.
Генерализованный рубромикоз, безусловно, может протекать и без образования глубоко расположенных очагов. В таких случаях поражения по клиническим проявлениям могут быть очень близки к экземе, нейродермиту, парапсориазу, псориазу, кольцевидной гранулеме, депривации волос Деверджи и т. Д. Экссудативные проявления рубромикоза — мелкие пузырьковые высыпания и корочки на стопах, руках и других участках. кожи можно наблюдать.
Следует отомстить, что при экссудативных проявлениях рубромикоза у ряда больных на коже туловища и конечностей могут появиться вторичные (аллергические) высыпания, не содержащие грибковых элементов.
Достаточно распространены формы рубромикоза, когда очаги насыщенного красного цвета (часто с голубоватым оттенком), сливаясь друг с другом, имеют более или менее выраженное шелушение на поверхности. Выделить клинические разновидности заболевания грибковой эритродермией и ладонно-подошвенно-паховым и ягодичным синдромом. При этом синдроме, наблюдаемом у многих больных генерализованным рубромикозом, как правило, поражаются кожа стоп, ладоней и ногтевые пластины.
Поражения крупных складок — межгодовых, паховых и бедренных, кожи ягодиц, под молочными железами обычно возникают после более или менее продолжительного существования очагов микоза на стопах и ладонях.Очаги как бы исходят из глубины крупных складок, распространяясь на внутренние квадранты ягодиц и далее на внешние. Поверхность очагов желтовато-красная или коричневая. Они слегка инфильтрированы, слегка шелушатся. Края очагов слегка приподняты, имеют прерывистую зубчатую подушку, состоящую из мелких папул и корочек. Обычно валик имеет более интенсивный красновато-синюшный оттенок, чем сам очаг.
Дерматомикоз. Патогенез — онлайн-презентация
1.Дерматомикоз Запорожье 2016
2. Патогенез
Несмотря на обилие грибов в окружении человека,
только некоторые из них обладают выраженной патогенностью. Кроме того,
следует признать, что они являются факультативно патогенными
формы, потому что необходимы благоприятные факторы для болезней
развить: возраст, иногда пол, состояние
активность эндокринных желез, pH водно-липидной мантии, пот
химизм и повышенное потоотделение.У детей, например,
кератин эпидермических и волосковых клеток
ороговение недостаточно плотное и компактное, что
способствует развитию и жизнедеятельности
проникшие кератинофилы. Инфекционные и хронические
болезни снижают реактивность организма, изменяют химизм пота и
состояние кожи и волос и, таким образом, приводит к
нервные и эндокринные расстройства и продвигают
трансформация сапрофитной грибной флоры в патогенную
формы.
3. Классификация грибковых болезней
Различают 4 основные группы:
а) Кератомикоз: разноцветный лишай; условно:
эритразма, узловатый триспорум; подмышечный трихомикоз
б) Дерматомикоз: эпидермофитон, рубромикоз,
Трихофитон, микроспорум, фавус, трихомикоз. Это
— самая распространенная группа.
в) Кандидоз кожи, слизистой оболочки внутренний
органы
г) Системные микозы: актиномикоз, бластомикоз,
хромомикоз.Они встречаются редко.
4. Кератомикоз
Цветные лишайники
Этиология и патогенез. Возбудитель
это Pityrosporum orbiculare. Лежит в
роговой слой. Модель
предрасполагающие факторы увеличены
потоотделение, pH кожи, расстройство
роговой слой, снижение иммунитета.
Заболевание не очень заразное.
Болезнь носит длительный характер.
Рецидивы часты после клинических случаев
излечивать. При этом следует учитывать, что
пациенты могут быть быстро излечены к
солнечные лучи и в таких случаях кожа в
мест предыдущего извержения ни
загорелые и белые плевки
сформирован.
5. Кератомикоз
Гистопатология. При отсутствии воспалительных явлений —
рыхлость рогового слоя, в котором нити мицелия и спор
грибок.
Клинические характеристики — образование пятен разного размера и
пятен.
форма на коже живота, реже на шее и волосистой части
головы. Пятна бывают разного цвета: от желтого до темного
коричневый. Они покрыты отрубевидной чешуей.Тест Bolster —
положительный. Зуд незначительный или может отсутствовать.
Лечение: кератолиты и фунгициды. 5% раствор йода, 5% салициловый
спирт 10-20%, резорцин 3-5%; Мазь 10-20% серы,
Метод Демьяновича, бензилбензоат и др.
Профилактика. Лечится повышенное потоотделение и принимаются меры по его улучшению
общего состояния. Пациентам следует избегать перегрева.
Следует строго соблюдать гигиену кожи. В профилактических целях протирать кожу водкой или 8-процентным уксусом один-два раза в неделю —
назначают после выздоровления.
6. Эритразма
Этиология и патогенез. Модель
Возбудителем являются корнебактерии, которых
поражает только роговой слой,
обычно в больших складках. Поверхность
может быть гладким, а может быть
мелкие чешуйки. Заболевание
хронический с множеством рецидивов. Как
Правило, субъективных нет
чувства, но может быть
незначительный зуд.
Патогистологические изменения
такие же, как и при питириазе
разноцветный.
7.Эритразма
Лечение. Те же средства, что и при разноцветном лишайе
применяются в лечении, но в более низкой концентрации
потому что эритразмы локализуются более чем в
нежные кожные складки. Заявка 5 процентов
особенно рекомендуется мазь с эритромицином
потому что при эритразме, в отличие от кожного грибка
очагах поражения, оказывает выраженный лечебный эффект.
Мазь втирают в кожу от 12 до 18 дней.
В диффузном процессе 1.Выдано 0 г эритромицина
ежедневно per os.
Профилактика. Кожа протерта 2 проц.
борная кислота-салициловый спирт и порошок с кислотой
пудра.
8. Дерматомикоз
Это большая группа грибковых заболеваний, в которой не
задействована только кожа, но и ее придатки. Все
дерматомикозы, вызывающие грибки, заразны к
в большей или меньшей степени и широко распространены в природе.
Почва, очевидно, является резервуаром инфекции для примерно
человек.
из них (зоофильные Trichophytons и Microsporum
lanosum).Изучение дерматомикозов велико
эпидемиологическое значение при организации
их контроль — проблема социальной значимости.
9. Эпидермофития (Эпидермофития)
Эпидермофития — заразное заболевание группы
.
поверхностные слои гладкой кожи и ногтевые пластины
вызывается грибами рода Epidermophyton. Модель
волосы не задействованы. Две клинические формы
Различают эпидермофитию: эпидермофитию
больших складок, или эпидермофития (опоясывающий лишай)
inguinalis и эпидермофития стоп, или опоясывающий лишай
педикюр.
10. Эпидермофития больших кожных складок
Этиология. Возбудитель —
гриб Epidermophyton inguinale
Сабуро (E. floccosum).
Патогенез. Повышенное потоотделение у
пахово-бедренные складки и подмышечные впадины,
особенно у тучных людей и у
больные сахарным диабетом,
увлажнение кожи компрессами
факторы, которые способствуют
развитие болезни. Модель
заболевание чаще всего встречается у мужчин;
у детей и подростков он встречается редко.
11. Эпидермофития стоп — широко распространенное заболевание.
Этиология. Возбудитель — Trichophyton
.
ментагрофиты. Заболевание заразное. Инфекция
проходит в банях, бассейнах, душах,
на пляжах; через обувь и носки.
Патогенез: повышенное потоотделение, плотные стопы, плоские
стопы, сыпь, поражение центральной и периферической крови
нервная система, изменение температуры
окружение и др.
12. Интертригинозная форма
Может встречаться самостоятельно
но чаще это
развивается при наличии
слабо выраженный
плоскоклеточная форма.
13. Плоскоклеточная форма
Умеренное шелушение по
слегка гиперемированный
скин обнаружен на
своды стоп.
Масштабирование может быть
ограничено малым
области или может расширяться
на больших поверхностях.
Некоторые пациенты
жаловаться на небольшое
зуд чувствовал сейчас и
очередной раз.
14. Дисгидротическая форма
Характеризуется образованием
группа пузырьков на дуге
ступня. Везикулы напоминают
зерна саго всмятку, у них
жесткий верх и их размер варьируется от
размером с булавочную головку до
горох мелкий.Везикулы сливаются
и образуют мультилокулярные буллы в
место которых эродированные поверхности
с гребнем мацерированного эпидермиса
на периферийной форме. Процесс
может распространяться на боковой и
медиальные поверхности стопы и, следовательно,
образует единый патологический очаг
с опрелостью.
15. Рубромикоз или руброфиты.
Возбудитель — tinea rubrum. Занимает
центральное положение между Epidermophyton
и трихофитон.Это касается не только
кожа, но и волосы. Очень заразно
и широко распространенный. Коробка передач от
так же, как при эпидермофитии; так
стоит обратить внимание на полотенца,
варежки, перчатки; рукопожатие.
Клинические особенности: некоторые формы
дифференцированный: Tinea pedis, Tinea manuum,
рубромикоз общий и рубромикоз
ногти.
Лечение: кератолиты, фунгициды. В каких-то
условия необходимо использовать
гипосенсибилизирующая и общая терапия.
16. Трихофития
Корпоративная трихофития и хроническая
трихофития гнойно-инфильтративная
трихофития. К таким грибам относят
большие споры и мелкие споры
Трихофитоны. Коробка передач занимает
место от больных и вещей
общее использование.
Клинические признаки. Поверхностное
трихофития волосистой части головы гладкая
кожа, ногти.
Поверхностная трихофития
волосистой части головы (трихофития головы).
Поверхностная трихофития
гладкая кожа
17. Microsporia
Этиология. Возбудитель —
антропофильные грибы и
зооантропофильный.
Эпидемиология та же
как при трихофитии.
Привязанность к
скальп.
Фокус на
гладкая кожа .
Этиология. Возбудитель — Trichophyton schoenleinii endothrix
.
разновидность.
Эпидемиология. Фавус менее заразен. Хронический характер.
Заражение от больных людей и через предметы.Детей
часто заражаются. Обычно волосистая часть головы, реже гвоздь
пластины и еще более редкая кожа.
Патогенез. Аналогично другим микозам. Слабых детей
часто заражаются.
Клинические признаки. Есть много форм фавуса: scutula,
.
плоскоклеточное импетиго волосистой части головы,
поражает кожу и ногтевые пластины. Висцеральный фавус, инфекция
г.
любой внутренний орган (легкие, пищеварительный тракт, мозговые оболочки и
вещество мозга), возможно.
Диагноз ставится на основании типичных клинических признаков и составляет
подтверждается лабораторными данными.
19. Лечение трихофитона, микроспорума и фавуса.
При инфицировании кожи применяют растворы йода.
Салициловый спирт, кератолитические и фунгицидные мази. Если
присутствует инфекция волосистой части головы: гризеофульвин,
1таб. 3 раза в день в течение 3 недель. В дальнейшем при отсутствии грибов:
гризеофульвин 1 таб. 3 раза через день в течение примерно 3 недель.
Применение гризеофульвина противопоказано при заболеваниях крови,
печень, почки, злокачественные и порфириновые заболевания.
При наличии микрофлоры: гипосенсибилизирующее лечение, за
слабые пациенты: общая терапия. Местно 2-3% растворы йода
чередование с мазью Уилкинсона. 10-15% серы-дегтя
мазь.
При наличии противопоказаний или реакции на гризеофульвин,
необходимо провести эпиляцию волос будущим
местная фунгицидная терапия.Контроль: через 3 месяца после лечения.
20. Кандидоз
Инфекция кожи, слизистой оболочки, ногтя
пластинки и внутренние органы, вызванные дрожжеподобными грибами
Вид Candida albicans. Патогенез. Дрожжевой
грибы растут на плоде, овощах и фруктах. Это
найдено на коже и слизистой оболочке человека как
сапрофиты. В патогенезе экзогенные и эндогенные
факторы дифференцированы. К экзогенным факторам относятся
травмы кожи и слизистых оболочек, онихии
паронихия при маникюре, повышенной влажности и повышенной влажности
чувствительность к грибкам.К эндогенным факторам относят
истощение организма из-за разных заболеваний.
21. Кандидоз
Клиника и
классификация. Поверхностное
инфекция (кандидоз кожи
,00
складки, слизистая оболочка,
онихия, паронихия) и
системный или висцеральный
инфекции дифференцированы.
Общая форма
(гранулематозный кандидоз)
форма переходная к
системные заболевания.
Также встречается кандидоз.
22.Кандидоз
Лечение. Прежде всего, устраните факторы, вызывающие
болезни. Местно спиртовые и водные растворы. 12% анилиновые морилки, мази и пасты
содержат салициловую кислоту, серу, деготь, бензойную кислоту и
другие. Внутрь назначают нистатин и леворин
2-3 миллиона единиц в сутки (в дозах), витаминов
группа В, С, рутин, детям: витамин А.
