Аллергия у детей — виды, симптомы, что делать, чем лечить
Причины
Наука и медицина пока еще не сделали точных выводов о том, почему аллергия может развиться именно у детей. Однако есть определенные факторы, которые способствуют развитию аллергических реакций у малыша. Так, например, если мама во время беременности злоупотребляла продуктами, имеющими славу аллергенов — например, орехами, цитрусовыми, мёдом, копченостями, то вполне возможно, что у новорожденного будут признаки аллергии. Если мама отказалась от грудного вскармливания или его продолжительность была крайне недолгой – аллергия может проявится во всей красе. Ведь аллергия — это иммунный ответ организма, и, если ребёнок не получает необходимых антител от мамы, то риск развития болезни повышается. Также её могут спровоцировать самые разнообразные пищевые привычки ребенка — сладости, шоколад, фрукты, особенно мандарины и апельсины. Содержащиеся в этих продуктах аллергены могут спровоцировать у ребёнка сенсибилизацию — развитие повышенной чувствительности к подобным веществам. В результате иммунного ответа организм бурно реагирует на аллерген, и при последующем его употреблении развивается аллергическая реакция. Среди других многочисленных причин, которые могут спровоцировать развитие аллергий можно выделить частые инфекционные заболевания, постоянный контакт с аллергенами – пылью, кожей животных, средствами бытовой химии, в том числе по уходу за детской кожей.1,2,4
В результате иммунного ответа организм бурно реагирует на аллерген, и при последующем его употреблении развивается аллергическая реакция. Среди других многочисленных причин, которые могут спровоцировать развитие аллергий можно выделить частые инфекционные заболевания, постоянный контакт с аллергенами – пылью, кожей животных, средствами бытовой химии, в том числе по уходу за детской кожей.1,2,4
А вот частое мнение, что аллергия передается по наследству, на практике подтверждается не так часто. Даже если оба родителя страдают аллергическими заболеваниями, то у потомства риск развития заболевания составляет примерно 60%.4
Виды
-
Аллергический дерматит
Кожные проявления,
которой чаще поражаются открытые
части тел, которые соприкасаются
со средствами для ухода или
подгузниками. -
Аллергический конъюнктивит
Развивается при сенсибилизации
на цветение растений, продукты
жизнедеятельности домашних
питомцев, вследствие пищевой
аллергии.
-
Аллергическая энтеропатия
Лекарственная или пищевая
непереносимость с симптомами
в виде болей в животе,
продолжительных и выраженных
приступов колик. -
Поллиноз, сенная лихорадка
Ежегодное обострение аллергии,
связанное с цветением или
созреванием растений. -
Аллергия на ультрафиолет
Проявляется в виде крапивницы,
зуда и боли.
-
Крапивница или уртикарная сыпь
Название точно отображает
характер реакции: она похожа
на ожоги от крапивы
или множественные укусы
насекомых. -
Аллергический ринит
Реакция на пищевые и бытовые
аллергены, но основной провокатор
сезонного ринита — цветение
и пыление деревьев и растений. -
Лекарственная аллергия
Развивается в ответ на введение
в организм медикаментов.
-
Холодовая аллергия
Аллергическая реакция на низкую
температуру воздуха,
проявляющаяся в виде
затрудненного дыхания, отека
слизистой носа и глаз,
покраснением кожи. -
Отек Квинке
Острая аллергическая реакция,
которая требует экстренной
медицинской помощи. Отмечается
при пищевой, лекарственной
аллергии, при укусах насекомых
или после контакта с
животным.1,2,3,4
Симптомы и признаки
Диагностика и назначении лечения детской аллергии часто представляет из себя настоящий квест для специалистов, потому что проявления аллергических заболеваний у детей многообразны, к тому же они нередко «прячутся» под другие заболевания или протекают одновременно с ними. Так, например, затруднительна диагностика аллергической энтеропатии, поскольку она легко маскируется под проявление других заболеваний, например, колик или диспепсию. Однако есть наиболее частые проявления заболевания, позволяющие более точно определить их причину.
Однако есть наиболее частые проявления заболевания, позволяющие более точно определить их причину.
Так, например, симптомы ринита (заложенность носа, чихание, насморк) указывают на респираторную (дыхательную) аллергию в ответ на попадание аллергена в слизистую дыхательных путей . В более тяжелых случаях дыхательная аллергия сопровождается сухим навязчивым кашлем, одышкой, хрипами. А своеобразной «вершиной» становится бронхиальная астма.1,3,4
Кожные высыпания на щеках, сгибах локтей и колен, за ушами, вокруг глаз и крыльев носа, на ягодицах сигнализируют о аллергическом дерматите, которые у детей часто провоцируется пищевой, холодовой и лекарственной аллергиями.1,4
Если же у ребенка покраснели веки, обильно льются слезы (при этом он в обычном настроении), слизь в уголках глаз, чешутся глазки – это все может быть следствием аллергического конъюнктивита.
Но самые опасные симптомы у анафилактического шока, аллергической реакции немедленного типа, требующей срочной медицинской помощи. К ним относятся бледность, липкий холодный пот, одышка, судороги или подергивание отдельных частей тела, непроизвольное мочеиспускание и дефекация, потеря сознания, редкое дыхание а также снижение частоты сердечных сокращений.1,4
К ним относятся бледность, липкий холодный пот, одышка, судороги или подергивание отдельных частей тела, непроизвольное мочеиспускание и дефекация, потеря сознания, редкое дыхание а также снижение частоты сердечных сокращений.1,4
Методы диагностики
При подозрении на аллергию нужно обратиться к педиатру, который после проведения первичного обследования, направит ребенка к аллергологу. И уже там врач назначит все необходимые процедуры, которые помогут точно понять что за аллергическая реакция и на что у ребенка. Это и кожные пробы и анализ крови на общий и специфический IgE. А также провокационные пробы с нанесением препарата с аллергеном на слизистую глаза, носа, в дыхательные пути, внутрь. Естественно, что это исследование проводится только под наблюдением врача.1,4
Пищевая аллергия у детей — Семейная Клиника Александровская
Детские аллергологи Семейной Клиники Александровская
Пищевая аллергия у детей.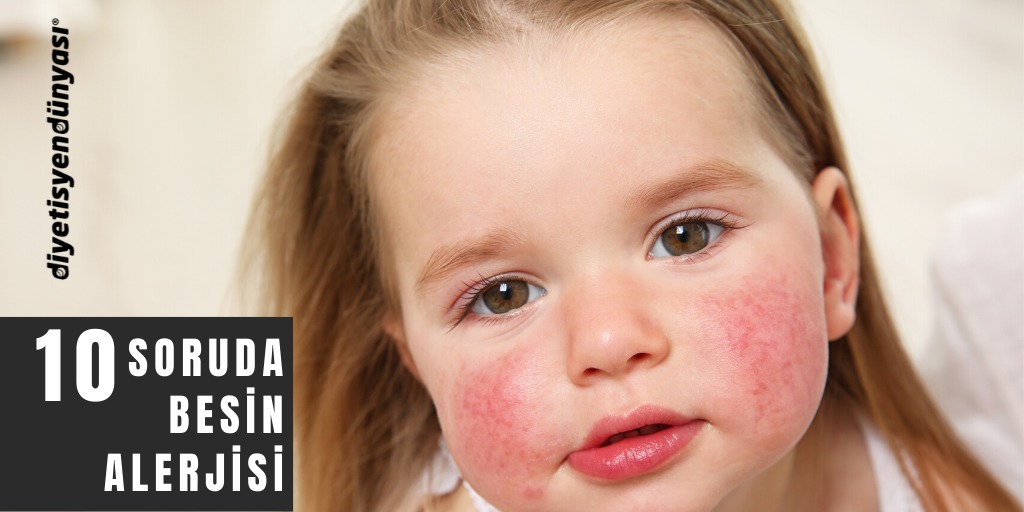 Рекомендации наших лучших детских врачей!
Рекомендации наших лучших детских врачей!
Диагностика и лечение аллергии, отзывы о аллергологах, наши цены…
В настоящее время, все чаще и чаще, на приеме у врача педиатра появляются дети с различными проявлениями аллергических заболеваний. Пищевая аллергия, то есть патологическая реакция организма ребенка на некоторые продукты питания, становится одним из ведущих факторов развития аллергических заболеваний и ухудшения качества жизни, как самого ребенка, так и всей семьи в целом. В прямом смысле этого слова, пищевая аллергия не является самостоятельным диагнозом, но в каждом случае аллергического заболевания указывает на причину его возникновения.
Как часто встречается пищевая аллергия? На этот вопрос нет однозначного ответа. По данным научных исследований до 3% населения земного шара имеют те или иные проявления пищевой аллергии. Причем, отмечена прямая зависимость от возраста, то есть, чем младше ребенок, тем чаще встречается извращенная реакция на продукты питания, так, в раннем возрасте до 20% детей имеют различные проявления пищевой аллергии. Кроме того, риск реализации аллергических заболеваний у детей напрямую зависит от состояния здоровья родителей. Если в семье у мамы или папы есть те или иные заболевания, связанные с пищевой аллергией, то вероятность развития такого заболевания у ребенка приближается к 50%. Если же у обоих родителей имеются проявления пищевой аллергии, то риск возникновения патологии у ребенка возрастает до 70% и более.
Причем, отмечена прямая зависимость от возраста, то есть, чем младше ребенок, тем чаще встречается извращенная реакция на продукты питания, так, в раннем возрасте до 20% детей имеют различные проявления пищевой аллергии. Кроме того, риск реализации аллергических заболеваний у детей напрямую зависит от состояния здоровья родителей. Если в семье у мамы или папы есть те или иные заболевания, связанные с пищевой аллергией, то вероятность развития такого заболевания у ребенка приближается к 50%. Если же у обоих родителей имеются проявления пищевой аллергии, то риск возникновения патологии у ребенка возрастает до 70% и более.
Как проявляется пищевая аллергия у ребенка?
1. Прежде всего, развитием аллергических поражений кожи:
- атопический дерматит различной степени выраженности, от небольшой сухости кожи щек до развития экземы: распространенных мокнущих поверхностей кожи, сопровождающихся интенсивным зудом и нарушением сна.
 Среди детей с атопическим дерматитом частота встречаемости пищевой аллергии достигает 30% — 40%.
Среди детей с атопическим дерматитом частота встречаемости пищевой аллергии достигает 30% — 40%. - крапивница – острая аллергическая реакция в виде распространенных уртикарных ярких элементов, кожу как будто обожгли листьями крапивы. Значительно нарушается состояние ребенка, может отмечаться повышение температуры тела, выраженный зуд.
- отек мягких тканей лица, кистей, стоп при развитии отека Квинке, грозным осложнением которого может стать отек голосовых связок, бронхоспазм и быстрое нарастание дыхательной недостаточности.
2. Кроме поражения кожи, среди клинических проявлений часто выступает патология пищеварительного тракта: тошнота, рвота, жидкий стул, боль в животе, возникающие после употребления продукта, являющегося аллергеном для ребенка.
Какие пищевые продукты чаще всего виновны в развитии аллергических заболеваний?
1. На первом месте стоят белки коровьего молока, именно они чаще всего вызывают аллергические заболевания у грудных детей, в дальнейшем у большинства малышей развивается толерантность, то есть невосприимчивость к данным аллергенам и ребенок выздоравливает к школьному возрасту. Важно знать, что аллергические свойства белков коровьего молока не уменьшаются в процессе обработки (кипячения, пастеризации). Более значима эта проблема для детей, находящихся на искусственном вскармливании. В организм ребенка, с еще несформированными ферментными системами и незрелым пищеварительным трактом, поступает большое количество аллергенов, проникающих в кровь и вызывающих значимый ответ со стороны иммунной системы малыша. Да и ребенок, находящийся на грудном вскармливании, не застрахован от появления аллергических заболеваний в случае попадания белка коровьего молока в мамино молоко. Кроме коровьего молока в роли аллергена может выступить молоко любого млекопитающего, в том числе и козье.
На первом месте стоят белки коровьего молока, именно они чаще всего вызывают аллергические заболевания у грудных детей, в дальнейшем у большинства малышей развивается толерантность, то есть невосприимчивость к данным аллергенам и ребенок выздоравливает к школьному возрасту. Важно знать, что аллергические свойства белков коровьего молока не уменьшаются в процессе обработки (кипячения, пастеризации). Более значима эта проблема для детей, находящихся на искусственном вскармливании. В организм ребенка, с еще несформированными ферментными системами и незрелым пищеварительным трактом, поступает большое количество аллергенов, проникающих в кровь и вызывающих значимый ответ со стороны иммунной системы малыша. Да и ребенок, находящийся на грудном вскармливании, не застрахован от появления аллергических заболеваний в случае попадания белка коровьего молока в мамино молоко. Кроме коровьего молока в роли аллергена может выступить молоко любого млекопитающего, в том числе и козье.
2. Следующий значимый аллерген – куриное яйцо, в основном за счет белков, хотя и аллерген желтка также способен вызвать аллергическую реакцию. В курином яйце содержится около 13 различных белков, многие из них разрушаются, а значит, теряют свои аллергизирующие свойства при интенсивной термической обработке, этим объясняется тот факт, что при наличии аллергии к белкам куриного яйца, многие люди способны употреблять в пищу небольшие количества данного продукта, прошедшего значительную термическую обработку.
Следующий значимый аллерген – куриное яйцо, в основном за счет белков, хотя и аллерген желтка также способен вызвать аллергическую реакцию. В курином яйце содержится около 13 различных белков, многие из них разрушаются, а значит, теряют свои аллергизирующие свойства при интенсивной термической обработке, этим объясняется тот факт, что при наличии аллергии к белкам куриного яйца, многие люди способны употреблять в пищу небольшие количества данного продукта, прошедшего значительную термическую обработку.
3. Соя – вызывает серьезные аллергические реакции при употреблении в пищу продуктов, ее содержащих. Поэтому смена молочной смеси у ребенка первого года жизни на смесь на основе сои, не уменьшает проявления атопического дерматита, а может привести к усугублению ситуации и ухудшению состояния ребенка.
4. Арахис – входит в состав многих продуктов, являясь, «скрытым» аллергеном. При термической обработке аллергизирующие свойства продукта только усиливаются, вызывая развитие тяжелых реакций.
5. Орехи – практически любые виды орехов вызывают развитие перекрестных аллергических реакций.
6. Белки злаков – преимущественно в роли аллергена выступают белки пшеницы (глиадин), ржи, овса и ячменя. Проявления аллергических заболеваний появляются у детей старше 6 месяцев , при введении прикорма. Стоит отметить тот факт, что в большинстве случаев к 4 – 5 годам развивается невосприимчивость к глиадину пшеницы и состояние ребенка улучшается.
7. Рыба и морепродукты – определенные белки рыбы вызывают тяжелые аллергические проявления при употреблении их в пищу, причем они не разрушаются при термической обработке, а переходят в пар и становятся значимыми ингаляционными аллергенами, приводя к серьезным реакциям со стороны дыхательной системы. Белки аллергены сходны по своей структуре у основных видов рыб, поэтому очень часто встречается перекрестная аллергия. С возрастом невосприимчивость к белкам рыбы не развивается, поэтому многие взрослые люди продолжают страдать от аллергических заболеваний, связанных с ее употреблением. Достаточно очень небольшого количества аллергена рыбы или морепродуктов для развития тяжелых системных аллергических реакций, вплоть до развития анафилаксии.
С возрастом невосприимчивость к белкам рыбы не развивается, поэтому многие взрослые люди продолжают страдать от аллергических заболеваний, связанных с ее употреблением. Достаточно очень небольшого количества аллергена рыбы или морепродуктов для развития тяжелых системных аллергических реакций, вплоть до развития анафилаксии.
8. И целый ряд продуктов, к которым относятся шоколад, мед, цитрусовые, кофе, какао, способствующих возникновению аллергических заболеваний за счет высвобождения гистамина из клеток мишеней, запускающего воспалительный процесс. К подобным продуктам также относятся разнообразные консервы, ферментированные сыры, квашеная капуста, томаты.
9. Кроме того, аллергическую реакцию может вызвать не сам продукт, а вещества, добавляемые в него пищевой промышленностью для сохранения его потребительских качеств: разнообразные красители, консерванты, нитриты, глютаматы (кодировка Е с различными цифрами на упаковке продукта).
Диагностика пищевой аллергии достаточно трудоемкий процесс, нет единого критерия, с помощью которого можно с большой долей уверенности говорить о наличии или отсутствии признаков пищевой аллергии у конкретного человека. Врач педиатр при постановке диагноза будут опираться на данные клинической картины, связь обострений заболевания с тем или иным продуктом питания, данные аллергологического обследования ребенка с пищевыми аллергенами. Решающим же этапом чаще становится улучшение состояние ребенка или полное его выздоровление после назначения диеты, предусматривающей полное исключение продуктов питания, выступающих в роли аллергена у малыша.
Принципы диетотерапии у детей с пищевой аллергией:
1. У ребенка первого года жизни, рекомендуется приложить максимум усилий для сохранения грудного вскармливания. При аллергии на белки коровьего молока из рациона матери исключаются коровье молоко, говядина, телятина. С учетом того, что аллергические реакции редко вызываются только одним аллергеном, также рекомендуется исключить и другие продукты, обладающие высокоаллергизирующими свойствами. Разрешены: макаронные изделия, овощи и фрукты, преимущественно светлой окраски, овощные супы, индейка, кролик, нежирная свинина, гречневая, кукурузная, рисовая, овсяная каши.
При аллергии на белки коровьего молока из рациона матери исключаются коровье молоко, говядина, телятина. С учетом того, что аллергические реакции редко вызываются только одним аллергеном, также рекомендуется исключить и другие продукты, обладающие высокоаллергизирующими свойствами. Разрешены: макаронные изделия, овощи и фрукты, преимущественно светлой окраски, овощные супы, индейка, кролик, нежирная свинина, гречневая, кукурузная, рисовая, овсяная каши.
2. При смешанном или искусственном вскармливании: ребенок переводится на смесь на основе высокогидролизованного белка. Если в течение 2 недель в состоянии ребенка не наблюдается улучшений, то вводится аминокислотная смесь. Подобное питание назначается не менее, чем на 6 месяцев, или до достижения возраста ребенка года. Затем, после определения титра специфических антител, пробуют ввести кисломолочный продукт, содержащий белок коровьего молока.
3. Введение прикорма: прикорм у здорового ребенка вводится не позднее 6 месячного возраста, те же сроки устанавливаются и при наличии у ребенка проявлений пищевой аллергии. Первым прикормом может стать овощное пюре или безмолочная каша. При введении нового продукта следует помнить, что его состав должен быть однокомпонентным, в небольшом количестве, не более чайной ложки, вводить продукт в рацион необходимо в первую половину дня, чтобы отследить изменения в состоянии ребенка. При хорошей переносимости количество продукта постепенно увеличивают и доводят до необходимого по возрасту в течение 10 – 14 дней.
Введение прикорма: прикорм у здорового ребенка вводится не позднее 6 месячного возраста, те же сроки устанавливаются и при наличии у ребенка проявлений пищевой аллергии. Первым прикормом может стать овощное пюре или безмолочная каша. При введении нового продукта следует помнить, что его состав должен быть однокомпонентным, в небольшом количестве, не более чайной ложки, вводить продукт в рацион необходимо в первую половину дня, чтобы отследить изменения в состоянии ребенка. При хорошей переносимости количество продукта постепенно увеличивают и доводят до необходимого по возрасту в течение 10 – 14 дней.
4. У детей старше года: состав диеты составляется на основе лечебной диеты № 5, учитывая тот факт, что очень часто пищевой аллергии сопутствует патология пищеварительной системы. Используются принципы механического, термического щажения желудочно-кишечного тракта. Стараются использовать приготовление блюд на вару, в отварном или запеченном виде. Из рациона питания исключаются все те же значимые аллергены, описанные выше. Если в результате составленной диеты становится понятным, что рацион ребенка скуден и отмечается дефицит основных пищевых веществ, то в рацион питания вводятся специальные смеси, содержащие весь необходимый набор основных ингредиентов, включая минералы и витамины.
Из рациона питания исключаются все те же значимые аллергены, описанные выше. Если в результате составленной диеты становится понятным, что рацион ребенка скуден и отмечается дефицит основных пищевых веществ, то в рацион питания вводятся специальные смеси, содержащие весь необходимый набор основных ингредиентов, включая минералы и витамины.
5. Медикаментозная терапия используется достаточно редко, и включает в себя назначение антигистаминных препаратов на короткий срок.
Таким образом, становится понятным, что проблема пищевой аллергии может быть решена путем соблюдения принципов элиминационной диеты. И чем ответственнее родители подойдут к рациону своего малыша, чем тщательнее будут соблюдать рекомендации врача педиатра в этом вопросе, тем больше шансов у маленького ребенка вырасти сильным и здоровым человеком.
Запишитесь на прием к аллергологу нашей клиники, и мы ответим на все ваши вопросы!
+7(922)750-61-43
симптомы проявления аллергии у ребенка
ПИЩЕВАЯ АЛЛЕРГИЯ У ДЕТЕЙ
Пищевая аллергия представляет собой группу патологических состояний, которые характеризуются чрезмерным ответом иммунной системы на те или иные белки пищи. По данным разных авторов наибольшая частота заболевания отмечается в возрасте 5-12 лет. Другие исследования указывают на большую распространенность в раннем детстве (до 2 лет), а с возрастом заболеваемость постепенно снижается. Гиперчувствительность может наблюдаться практически к любому продукту питания, но в раннем возрасте наиболее распространена аллергия к белкам коровьего молока.
По данным разных авторов наибольшая частота заболевания отмечается в возрасте 5-12 лет. Другие исследования указывают на большую распространенность в раннем детстве (до 2 лет), а с возрастом заболеваемость постепенно снижается. Гиперчувствительность может наблюдаться практически к любому продукту питания, но в раннем возрасте наиболее распространена аллергия к белкам коровьего молока.
КАКИЕ ФАКТОРЫ СПОСОБСТВУЮТ РАЗВИТИЮ ЗАБОЛЕВАНИЯ
Пищевая аллергия чаще возникает у детей, которые:
- имеют наследственную предрасположенность;
- находятся на искусственном вскармливании;
- не имеют режима кормления, подвержены перекармливанию;
- имеют повышенную проницаемость кишечной стенки или дисбактериоз;
- страдают нарушением функции поджелудочной железы или дискинезией желчевыводящих путей;
- появились на свет с патологией центральной нервной системы.
Еще одной возможной причиной развития заболевания у детей первого года жизни являются нарушения характера питания матери во время беременности. Например, если рацион женщины не сбалансирован или она злоупотребляет каким-либо одним видом пищи, то у малыша в будущем могут наблюдаться аллергические реакции.
Например, если рацион женщины не сбалансирован или она злоупотребляет каким-либо одним видом пищи, то у малыша в будущем могут наблюдаться аллергические реакции.
Развитию гиперчувствительности к белкам коровьего молока может способствовать необоснованный докорм новорожденного смесью в родильном доме. Также повышенный риск появления этого вида аллергии имеется у тех малышей, которых рано перевели на смешанное или искусственное вскармливание. Самой кормящей матери не следует употреблять слишком много молочных продуктов и творога.
КАК ПРОЯВЛЯЕТСЯ ПИЩЕВАЯ АЛЛЕРГИЯ У ДЕТЕЙ?
Аллергическая реакция на белки пищи может проявляться в виде следующих заболеваний и синдромов:
- крапивница, которая проявляется образованием на коже волдырей розового или красного цвета. Высыпания обычно исчезают в течение суток;
- атопический дерматит — хроническое воспаление кожных покровов, которое наблюдается при генетически предрасположенной чувствительности организма к действию различных аллергенов.
 У детей до 2-3 лет поражается лицо (за исключением носогубного треугольника), ягодицы, наружная поверхность конечностей. На фоне покраснения появляются небольшие зудящие пузырьки. В возрасте 3-12 лет локализация и характер сыпи изменяются. На коже разгибательных поверхностей конечностей, шеи, запястий наблюдается шелушение, трещины, расчесы;
У детей до 2-3 лет поражается лицо (за исключением носогубного треугольника), ягодицы, наружная поверхность конечностей. На фоне покраснения появляются небольшие зудящие пузырьки. В возрасте 3-12 лет локализация и характер сыпи изменяются. На коже разгибательных поверхностей конечностей, шеи, запястий наблюдается шелушение, трещины, расчесы; - оральный аллергический синдром — характеризуется зудом и отеком губ, языка, неба. Чувство дискомфорта начинается через несколько минут после контакта с аллергеном и, как правило, бывает непродолжительным;
- поражение желудочно-кишечного тракта, которое может проявляться болью в животе, рвотой, диареей, примесью крови в кале, потерей веса;
- реакции со стороны респираторных органов, например, аллергический ринит;
- отек Квинке. Вид аллергии, при котором появляется отечность кожи, подкожно-жировой клетчатки и слизистых оболочек. Наиболее часто поражаются губы, веки, щеки, половые органы. Могут наблюдаться симптомы удушья;
- анафилактический шок — системная реакция, при которой наблюдается отек гортани, нарушение проходимости бронхов, снижение давления, аритмия и другие угрожающие жизни симптомы.

Реакция организма на пищевые белки имеет временный характер. К 3 годам симптомы пищевой аллергии перестают выявляться у большинства детей. Но такая тенденция характерна не для всех продуктов. Например, в 5-летнем возрасте в 10% случаев сохраняется гиперчувствительность к коровьему молоку, в 20% — к яичному белку и в 60% — к арахису.
МЕТОДЫ ДИАГНОСТИКИ
Пищевая аллергия у ребенка выявляется при анализе типичных жалоб, а также сборе подробного анамнеза заболевания. Подтвердить диагноз помогают результаты лабораторного и инструментального обследования.
Детям с подозрением на наличие пищевой аллергии назначается специальный анализ крови, в ходе которого чувствительная тест-система выявляет присутствие специфических иммуноглобулинов — белков, которые образуются в ответ на попадание в организм продукта-раздражителя. Кроме того, используется метод кожного тестирования.
ЛЕЧЕНИЕ
Главным принципом терапии является исключение из рациона тех продуктов, употребление которых приводит к симптомам заболевания. В легких случаях пищевая аллергия у детей при этом полностью устраняется.
В легких случаях пищевая аллергия у детей при этом полностью устраняется.
Лекарственные препараты для устранения проявлений аллергии должны применяться только после консультации с врачом. Могут быть назначены антигистаминные средства в индивидуальной дозировке. Дополнительно может быть назначено симптоматическое лечение, которое поможет устранить различные проявления аллергии.
Аллергические состояния, которые могут угрожать жизни ребенка (отек Квинке, анафилаксия), требуют оказания квалифицированной врачебной помощи. При развитии подобных реакций, следует незамедлительно обратиться в службу спасения.
Одной из основных мер профилактики развития пищевой аллергии является исключительно грудное вскармливание до возраста 4-6 месяцев.
Беременным женщинам рекомендовано разнообразное полноценное питание. Для детей из группы высокого риска, которые имеют наследственную отягощенность по аллергическим заболеваниям, рекомендована диетопрофилактика — полное исключение или ограничение употребления высокоаллергенных продуктов.
ПРИМЕНЕНИЕ ЭРИУС® ПРИ ПИЩЕВОЙ АЛЛЕРГИИ У ДЕТЕЙ ВОЗМОЖНО ПРИ ПОЯВЛЕНИИ КРАПИВНИЦЫ ИЛИ АЛЛЕРГИЧЕСКОГО РИНИТА
Эриус® выпускается в двух формах — сироп и таблетки. Сироп может применяться у детей с 6 месяцев, а таблетки — у детей с 12 лет. Действие препарата начинает проявляться уже через полчаса после приема и сохраняется на протяжении суток. Таким образом, Эриус® можно принимать всего один раз в день.
Препарат облегчает такие симптомы как: зуд, слезотечение, покраснение глаз, заложенность носа, чихание, зуд и выделения из носа, зуд неба, зуд кожи и сыпь.
L.RU.MKT.CC.04.2020.3169
Профилактика пищевой аллергии у детей
Причем на первом году жизни ребенка наиболее распространенной является именно пищевая аллергия.
Ведущим фактором риска развития аллергии у ребенка является наличие в семье отягощенной наследственности. Если это один из родителей, то шансы заболеть и остаться здоровым у ребенка приблизительно 50 х 50 .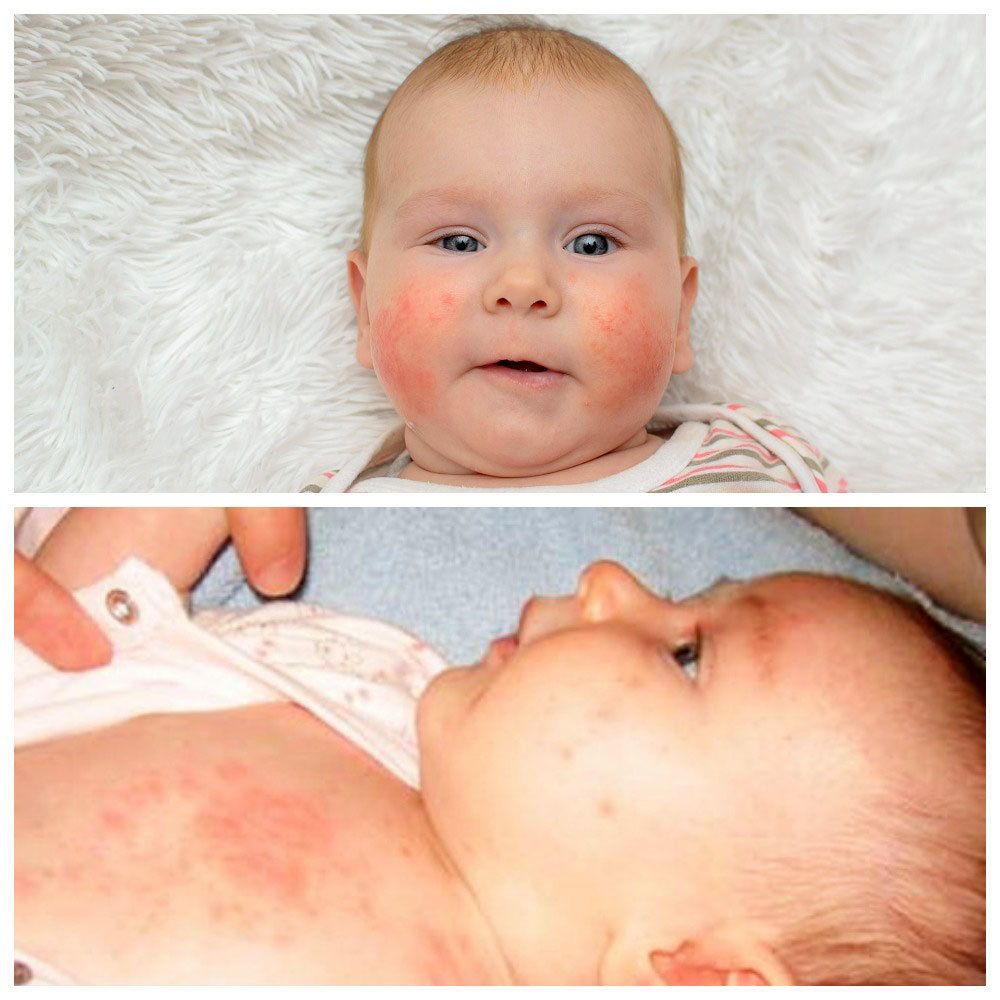 При этом вероятность развития аллергии у малыша гораздо выше, если ей подвержены родственники женского пола. Если же аллергией страдают и мама, и папа, то вероятность реализации аллергической реакции составляет уже 75%.
При этом вероятность развития аллергии у малыша гораздо выше, если ей подвержены родственники женского пола. Если же аллергией страдают и мама, и папа, то вероятность реализации аллергической реакции составляет уже 75%.
Очень важным фактором риска развития аллергии является также питание будущей мамы во время беременности. Чрезмерном увлечении аллергенными продуктами (например, молоко и молочные продукты) даже при отсутствии у самой матери аллергии на них, можно спровоцировать у малыша развитие заболевания как сразу после рождения, так еще и во внутриутробном периоде.
Проявления аллергии у детей раннего возраста
Основными проявлениями аллергии у детей первого года жизни являются дерматит ( зуд, покраснение, шелушение, сыпь, расчесы, сухость или мокнутие кожи) и диспепсия — срыгивания, рвота, жидкий стул или запоры, повышенное газообразование, боли в животике. Малыш становится беспокойным, капризничает, часто плачет, как кажется, без причины, плохо ест и спит. Очень редко может наблюдаться кашель, появление элементов крапивницы на коже, отек Квинке — отек век, губ или всего лица, гортани. Все эти нарушения чаще всего возникают в течение 24—48 часов после употребления аллергенного продукта. Но нередко аллергия «накапливается» в организме ребенка, пока он изо дня в день ест неподходящую для него пищу. В таком случае заболевание носит отсроченный характер и проявляется в течение 5—7 дней, постепенно нарастая.
Очень редко может наблюдаться кашель, появление элементов крапивницы на коже, отек Квинке — отек век, губ или всего лица, гортани. Все эти нарушения чаще всего возникают в течение 24—48 часов после употребления аллергенного продукта. Но нередко аллергия «накапливается» в организме ребенка, пока он изо дня в день ест неподходящую для него пищу. В таком случае заболевание носит отсроченный характер и проявляется в течение 5—7 дней, постепенно нарастая.
Аллергенные продукты
Для детей первого полугодия жизни, находящихся на искусственном и смешанном вскармливании, аллергенами могут являться белки коровьего и козьего молока, соевый белок (то есть изготовленные на их основе адаптированные смеси).
У малышей, получающих прикорм, и у более старших детишек аллергия может появляться при употреблении не только облигатных аллергенов (цитрусовых, клубники, земляники, куриных яиц, рыбы, морепродуктов и икры, орехов, меда и других продуктов пчеловодства, некоторых пряностей, шоколада), но и вполне обычных продуктов (курица, телятина, говядина, пшеничная и ржаная мука, овощи, гречка и т. д. не вызывающих повышенной чувствительности у других детей. В настоящее время значимыми аллергенами становятся пищевые красители и усилители вкуса, которые добавляются при промышленном производстве продуктов питания и сладостей
д. не вызывающих повышенной чувствительности у других детей. В настоящее время значимыми аллергенами становятся пищевые красители и усилители вкуса, которые добавляются при промышленном производстве продуктов питания и сладостей
Пищевая аллергия: лечение или профилактика?
Аллергия является хроническим заболеванием. Разумеется, аллергия, как и любое другое заболевание, поддается лечению. При этом полностью вылечить аллергию невозможно, но можно добиться длительной ремиссии. Назначается лечение только врачом и включает в себя выявление и удаление причинного аллергена, диету, использование противоаллергических средств, активную наружную терапию с применением различных мазей и кремов.
Однако самое правильное — попытаться предотвратить развития пищевой аллергии у младенца. И начинать профилактику нужно еще до беременности, пройдя обследование у аллерголога при малейшем подозрении на аллергию. Возможно, будущей маме потребуется прием специальных лекарственных препаратов, которые подготовят ее иммунитет к рождению малыша. В период ожидания ребенка необходимо избегать не только неподходящие для мамы продукты, но также ограничивать любые аллергенных продуктов. На сегодняшний день к таким относятся не только традиционные цитрусовые и клубника, но также молочные продукты, глютен, яйца, рыба, соя
В период ожидания ребенка необходимо избегать не только неподходящие для мамы продукты, но также ограничивать любые аллергенных продуктов. На сегодняшний день к таким относятся не только традиционные цитрусовые и клубника, но также молочные продукты, глютен, яйца, рыба, соя
Питание мамы и малыша
После рождения малыша профилактика пищевой аллергии складывается из нескольких компонентов
При грудном вскармливании очень большое значение имеет питание кормящей мамы. Она должна продолжать соблюдать диету и отказаться от употребления в своем рационе упомянутые выше аллергенными продукты.
Если ребенок находится на искусственном или смешанном вскармливании, при подборе смеси необходимо учитывать следующие факторы:
— Основная масса смесей готовится на основе цельного коровьего молока, поэтому является по факту заведомо АЛЛЕРГЕННЫМИ
— Детям из группы риска по развитию пищевой аллергии назначаются профилактические и даже лечебные смеси, в которых цельный коровий белок подвержен частичному или полному гидролизу
— Белок коровьего и козьего молока имеют перекрестную аллергию. Поэтому смеси на основе козьего молока НЕ НАЗНАЧАЮТСЯ для лечебного питания детей с пищевой аллергией.
Поэтому смеси на основе козьего молока НЕ НАЗНАЧАЮТСЯ для лечебного питания детей с пищевой аллергией.
Правильно подобрать адаптированный заменитель грудного молока, подходящий конкретному ребенку поможет врач- педиатр, врач-аллерголог- иммунолог. Чем раньше начата грамотная диетотерапия, тем быстрее наступит ремиссия
Нужно быть очень осторожными и с введением прикорма.
Детям, находящимся на естественном вскармливании, введение новых продуктов рекомендовано после 6 месяца, а искусственникам — с 4-хмесячного возраста
Прикорм лучше начинать с однокомпонентных овощных пюре. Каждый новый продукт нужно вводить постепенно, не смешивая с другими, начиная с половинки чайной ложечки, в течение недели доведя до необходимого количества. Делать это нужно, только если ребенок абсолютно здоров, выбирая на первом этапе пищу низкой степени аллергенности (например, кабачок, цветная капуста, зеленое яблоко, зеленая груша, слива, рис, кукуруза, индейка, свинина, кролик). В любом случае подбор индивидуальной диеты малышу с пищевой аллергией должен осуществлять врач-педиатр,
В любом случае подбор индивидуальной диеты малышу с пищевой аллергией должен осуществлять врач-педиатр,
Развитие пищевой аллергии у ребенка во многом зависит от родителей. Чем раньше начать ее профилактику, тем меньше риск возникновения у малыша нежелательных реакций на различные продукты. А значит, когда малыш подрастет, его рацион будет более богатым и разнообразным.
Ждем Вас на консультацию опытного врача аллерголога-иммунолога в Клинике «Мать и дитя» Юго-Запад
«Сладкая» аллергия у детей — Управление здравоохранения Тамбовской области
В преддверии Нового года многие родители задумываются — что же
подарить своему ребенку? И часто этим становится сладкий подарок,
который в детском возрасте может привести к весьма неприятным сюрпризам.
Аллергия на сладкое является одной из неприятнейших
проблем со здоровьем. Сладости любят все дети, и для многих родителей
отказ ребенку в конфетах, мармеладе и других сладких продуктах является
большой проблемой. Основные сложности вызывает аллергия на сладкое у
Основные сложности вызывает аллергия на сладкое у
маленьких детей — ребенок просто не понимает, почему ему запрещают все
те соблазнительные вещи, которые вокруг употребляют другие дети.
Родителям заболевших детей приходится проделывать трудную работу для того, чтобы полностью вылечить малыша:
* Во-первых, необходимо установить источник аллергии на сладкое;
* Во-вторых, объяснить ребенку доступным языком, почему именно этот продукт он не должен пробовать;
* В-третьих, необходимо постоянно следить, чтобы доброжелатели не угостили малыша запрещенной сладостью.
Симптомы аллергической реакции на сладости сходны с некоторыми другими
заболеваниями, поэтому нужно при изменении самочувствия ребенка
научиться правильно определять источник появления проблемы. Иммунная
система любого человека устроена таким образом, что при встрече с
чужеродным
белком выделяет особые вещества. Сахар, являясь
углеводом, сам по себе в принципе не может повлиять на развитие
аллергии. Появление признаков заболевания провоцирует процесс брожения
Появление признаков заболевания провоцирует процесс брожения
продуктов, в котором участвует сахароза. А вот источником этой сахарозы
могут быть самые разнообразные сладости, начиная от выпечки, шоколадных
конфет и заканчивая безобидными на первый взгляд фруктами. В результате
брожения выделяются токсические вещества, повинные в появлении симптомов
аллергии на сладкое.
Во всех сладостях ребенка ограничивать
нельзя, и дело здесь не только в его силе воли, но и в том, что без
глюкозы организм любого человека не сможет нормально функционировать.
Недостаток глюкозы приводит к снижению настроения, к раздражительности,
к уменьшению концентрации внимания, в тяжелых случаях развивается
депрессия. Поэтому родители при выявлении аллергии на сладкое у ребенка
должны поставить перед собой задачу выявить продукты и сладости,
приводящие к появлению симптомов заболевания.
Сделать это на
первоначальном этапе возникновения недуга можно только практическим
способом, то есть, наблюдая за реакцией организма ребенка на продукты
питания.
Аллергия на сладкое чаще всего возникает не в момент
первого употребления сладости, а спустя некоторое время, это и
составляет основные трудности в выявлении источника непереносимости.
Основными симптомами аллергии на сладости считаются кожные проявления.
Появляется сыпь на разных участках тела, чаще всего это сгибательная
поверхность локтей, предплечья, ключицы, ягодицы, на лице – щеки,
подбородок. Вместо мелкой сыпи могут появиться небольшие участки
покраснений в виде сухих пятнышек. Места высыпаний при аллергии на
сладкое подвержены интенсивному зуду.
Быстро развивающиеся
аллергические реакции в виде отека лица, горла определяются редко, но в
этом случае требуют оказания немедленной помощи. Кожные проявления
быстро проходят, если вывести из питания аллергенный продукт.
Аллергия на сладкое полностью устраняется только при отказе от продукта,
приводящего к развитию заболевания. Исключить употребление продуктов,
Исключить употребление продуктов,
вызывающих аллергию, поможет врач соответствующего профиля.
Для того чтобы у ребенка не возникла аллергия на сладости существуют возрастные границы употребления конфет.
Диетологи рекомендуют конфеты и шоколад давать детям не раньше, чем с
6-х лет. Современная педиатрия требует вообще исключить шоколад из
детского рациона. Избыточное употребление сладкого приводит к нарушению
обмена веществ и ожирению; аллергическим реакциям; заболеваниям
поджелудочной
железы и печени; чрезмерное образование в
организме сахарозы способствует образованию молочной кислоты, которая
повреждает зубную эмаль, повышая тем самым угрозу появления кариеса.
Если хотите сделать детство ребенка «сладким», то не раньше, чем с трех
лет. Из всего многообразия конфет, полезнее употреблять в пищу конфеты
из темного шоколада с фруктовой начинкой из вишни, кураги, изюма,
чернослива, которые богаты антоксидантами, пектинами, железом, калием,
магнием. Богаты белками, калием, фосфором, цинком и другими полезными
Богаты белками, калием, фосфором, цинком и другими полезными
веществами конфеты с орехами, миндалем.
Все права на материалы и новости, опубликованные на сайте Управления здравоохранения Тамбовской области, охраняются в соответствии с законодательством РФ. Допускается цитирование с обязательной прямой ссылкой на Управление здравоохранения Тамбовской области.
Аллергия у детей – Педиатрия – Информация – Пациентам – ОКДЦ ПАО «Газпром»
У каждого пятого человека на Земле хотя бы однажды в жизни возникали аллергические реакции. Более того, заболеваемость аллергией возрастает. Те, кто страдают аллергией, совершенно правы, задавая многочисленные вопросы. Почему я — аллергик? Как мне избежать аллергических проблем? Как предотвратить аллергическую реакцию? Передаётся ли болезнь по наследству? Как диагностировать аллергию? Как её лечить?
Ребёнок, у которого один из родителей страдает аллергией, подвергается 30-процентному риску развития аллергических реакций. При наличии аллергии у обоих родителей этот риск удваивается. Так аллергия «скачет» от поколения к поколению.
При наличии аллергии у обоих родителей этот риск удваивается. Так аллергия «скачет» от поколения к поколению.
Аллергические реакции многообразны по проявлениям и тяжести течения, они способны вовлекать различные органы и ткани организма.
Существуют разные виды аллергии:
- аллергия дыхательных путей — в виде сенной лихорадки (поллиноза), круглогодичный аллергический ринит, бронхиальная астма;
- пищевая аллергия;
- аллергия на укусы насекомых;
- лекарственная аллергия.
Главным принципом лечения аллергии является исключение контакта с аллергеном, что, правда, не всегда возможно.
Хочется дать несколько советов по предотвращению развития аллергических реакций у детей.
- Кормите ребенка грудью по возможности дольше.
- При выборе детского питания следуйте указаниям врача.
- Избегайте кормления ребенка коровьим молоком до 1 года.

- Не давайте ребенку животного белка (мясо, рыба, яйцо) до 6-7 мес.
- Если Вы впервые даете ребенку новый продукт, ограничьте его минимумом.
- Держите детскую комнату в чистоте, избегайте пыли.
- Ежедневно проветривайте детскую комнату, убирайте ее пылесосом, включая постель.
- Не держите дома животных. Следует быть внутренне готовыми к тому, что если у ребенка развилась аллергия, их придется отдать.
- Не покупайте одежды из чистой шерсти.
- Убедитесь в том, что в доме нет плесени.
- Не курите в присутствии ребенка.
- Ограничьте контакты с пыльцой растений.
- Пользуйтесь только качественной детской косметикой.
Следуйте советам врача, а не слухам о «чудесном исцелении» от аллергии.
Только врач имеет право назначать лечение вашему ребенку. Никогда не принимайте лекарств, не посоветовавшись с врачом! Будьте здоровы.
Пищевая аллергия у детей
Что нужно знать о питании детей раннего возраста с пищевой аллергией
Пищевая аллергия относится к самой ранней форме аллергических заболеваний и может проявляться уже с первых месяцев жизни. Её пагубное влияние на здоровье связано не только с непосредственными признаки пищевой аллергии у детей, которые сами по себе могут быть мучительными для малыша, например, кожным зудом или кишечными коликами, но и с тем, что в связи с вынужденным ограничением питания возникает угроза нормальному развитию ребенка. С другой стороны, текущая пищевая аллергия у детей создаёт условия для быстрого формирования последующих форм аллергических болезней, в том числе и таких тяжелых, как бронхиальная астма.
Причины пищевой аллергии
Главная причина пищевой аллергии кроется в нарушении фундаментального механизма процесса питания, который на языке специалистов называется пищевой толерантностью. Его биологический смысл состоит в том, что, с одной стороны, он позволяет различным природным веществам проникать в составе пищи во внутреннюю среду организма, чтобы затем строить из них ткани и органы. С другой стороны, этот же механизм обеспечивает мощный заслон на пути проникновения тех веществ, которые могут нарушить генетическую неприкосновенность человеческого организма. Этот механизм относится к сфере деятельности иммунной системы. В силу своей чрезвычайной важности он начинает формироваться очень рано, уже с 7 недели внутриутробного развития. Интересно, что его совершенствование происходит под непосредственным управлением самих же пищевых веществ, которые сначала проникают в плод через пуповинную кровь в организм младенца с молоком матери, а затем через самостоятельное питание ребенка.
Все основные компоненты пищи, а именно: белки, жиры, углеводы, микроэлементы, витамины оказывают сильное влияние на иммунитет. Они регулируют работу иммунных клеток, кооперируют взаимодействие различных участников иммунного процесса и даже способны изменять деятельность генов, отвечающих за иммунный ответ. Это влияние особенно мощно проявляется в первые месяцы и годы жизни, но не утрачивается во всех остальных периодах жизни человека. Активную роль в формировании пищевой толерантности играют полезные микроорганизмы кишечника. Они обеспечивают правильный баланс отдельных участников иммунной системы, усиливают выработку защитных иммунных белков и поддерживают с помощью продуктов своей жизнедеятельности общую активность иммунной системы.
Какие продукты вызывают пищевую аллергию у детей?
Проявиться пищевая аллергия может после употребления в пищу целого ряда продуктов питания, обладающих аллергенными свойствами.
Наиболее аллергенными считаются белки животной пищи, особенно те, структура которых значительно (более чем на 55%) отличается от структуры человеческих белков. К ним относятся белки мышечной ткани ракообразных, рыб, молока млекопитающих, куриного яйца. В возрасте первых 3 лет, особенно на первом году жизни, самыми важными аллергенами являются белки молока животных (коровьего, козьего). В молоке их насчитывается более 200. Каждый из них или одновременно несколько белков могут стать для ребенка аллергенными, поэтому считать, что какое-то молоко менее аллергенно, чем другое с практической точки зрения не целесообразно.
Растительная пища также обладает рядом аллергенных свойств. Её аллергенный потенциал во многом определяется наличием так называемых «белков защиты растений». Эти вещества способны расщеплять хитин насекомых, защищают растение от микробов и грибков, помогают ему бороться с химическими и механическими повреждениями. При неблагоприятных условиях роста растений или ненадлежащих условиях хранения пищевого сырья (овощей, фруктов, злаков, орехов) их концентрация может быть очень большой, поэтому, срезая поврежденную часть плода, Вы ненамного уменьшите его аллергенные свойства.
Высокой аллергенностью обладают также белки зародышей семян, зерновых и компоненты клейковины. С практической точки зрения важно, что аллергены некоторых растений имеют между собой определенное сходство. Это приводит к тому, что одновременно у ребенка может существовать непереносимость родственных в антигенном отношении пыльцы (например, пыльцу березы и полыни), овощей (например, морковь) и фруктов (например, яблоки). За способность к перекрестному реагированию такие аллергены называют «паналлергенами». С этим же свойством растительных аллергенов связывают закономерное формирование пыльцевой аллергии (поллиноза) у ребенка, у которого проявляется пищевая аллергия на растительную пищу.
Можно ли снизить аллергенные свойства пищи?
Исследования доказали несостоятельность попыток снижения аллергенных свойств пищи путем кулинарной или промышленной обработки. С 60-х годов прошлого века стало известно, что если воздействовать на белок не слишком агрессивно, то он временно изменяет свою «архитектуру», но потом спонтанно восстанавливает её при «нормализации» среды (Анфинсена К.Б., 1972, Нобелевская премия). Например, в ходе промышленного изготовления детских молочных смесей при пастеризации, высушивании и других воздействиях белок молока уменьшает свои аллергенные свойства, но при разведении сухой молочной формулы водой вновь его обретает. В некоторых случаях длительная температурная обработка может привести к значительному усилению аллергенных свойств белка. Так, в процессе приготовления любимой детьми вареной сгущенки белок молока соединяется с сахаром и образует агрессивное химическое соединение, способное вызывать тяжелые проявления пищевой аллергии. Аналогичные соединения образуются и при длительном, превышающем рекомендуемые сроки, хранении вскрытой упаковки сухой детской смеси.
Существуют пищевые продукты, которые ни в процессе кулинарной обработки, ни в процессе пищеварения, не теряют своей высокой аллергенности и способны стать причиной пищевой аллергии, вызывать аллергические реакции даже при употреблении их в незначительных количествах. К таким продуктам относятся рыба, икра, креветки, яйца, орехи, мед, грибы, цитрусовые, клубника, кофе, какао, шоколад. Их называют облигатными аллергенами и в обязательном порядке удаляют из детской диеты при пищевой аллергии.
Рекомендации детского аллерголога
Риск проявления пищевой аллергии у маленького ребенка связан также с высокой проницаемостью его кишечника. Особенно высока она у ребенка первых месяцев жизни. В условиях грудного вскармливания это не опасно, поскольку поступление пищевых аллергенов через материнское молоко крайне мало, к тому же само грудное молоко обладает мощными противоаллергическими свойствами. В то же время, раннее искусственное вскармливание может привести к неадекватно высокому проникновению в организм белков с высокими аллергенными свойствами. Так с 40г стандартной молочной смеси ребенок получит такое количество самого аллергенного белка молока (ß-lactoglobulin), сколько его содержится в 8000л грудного молока! В условиях незрелой иммунной системы и особенно, если у ребенка имеется наследственное предрасположение к аллергии, это приводит к быстрому формированию пищевой аллергии у детей. Такой же нежелательный эффект возникает при необоснованно раннем введении продуктов прикорма, особенно если они содержат высоко аллергенные компоненты.
Ошибки в организации питания ребенка создают высокий риск развития пищевой аллергии. В то же время при правильном управлении именно питание становится мощным и эффективным лечебным и профилактическим мероприятием.
Диета для детей при пищевой аллергии
Особенности организации диеты при пищевой аллергии у ребенка, безусловно, зависят от возраста, однако есть общие правила, обеспечивающие её эффективность:
- Строгое соответствие употребления продуктов питания возрасту ребенка. Для ребенка первого года жизни, это, безусловно, длительное (не менее 6 мес.) грудное вскармливание. В тех редких случаях, когда аллергены, проникающие через грудное молоко, вызывают у ребенка симптомы аллергии, необходимо организовать гипоаллергенную диету матери с исключением облигатных пищевых аллергенов, продуктов, вызывающие аллергические реакции у ребенка (чаще всего, это молочные продукты), раздражающих блюд. В условиях искусственного вскармливания диета для детей при пищевой аллергии строится на основе высоко эффективных лечебных продуктов, в которых молочный белок расщеплен до неаллергенных субстанций. Они называются полными гидролизатами. Их выбор достаточно широк. Такие смеси можно подобрать даже к определенному клиническому проявлению, например, преимущественному поражению кожи или желудочно-кишечного тракта. Они имеют в своем составе все необходимое для хорошего развития ребенка и могут использоваться долго. При имеющихся у ребенка признаках пищевой аллергии на белки коровьего молока, ни в коем случае нельзя заменять лечебные смеси кисломолочными продуктами или так называемыми гипоаллергенными смесями, которые предназначены только для профилактики пищевой аллергии, если есть риск её развития.
Очень важны сроки и правильная последовательность введения прикормов. У детей с пищевой аллергией прикормы вводятся не ранее 4,5 и не позднее 6 мес. жизни. Выгоднее начать с овощей, поскольку общий аллергенный потенциал у них ниже, чем у каш. Оптимальным первым выбором являются монокомпонентные пюре из кабачков, цветной капусты, брокколи без соли и сахара. С 5 мес. можно вводить пюре из тыквы, моркови и овощные смеси, далее – овощные рагу и овощи, дополненные злаками, например, рисом. На остроте заболевания не рекомендуется картофель. Его главный аллерген (Sola t1) устойчив к перевариванию и термической обработке и может вызывать реакцию. Крахмал не содержит этот аллерген. Первая каша должна быть не только монокомпонентая, но и безглютеновая (низкоаллергенная гречневая, рисовая, кукурузная). Раннее введение злаков, содержащих глютен (например, манной каши), может вызвать аллергическое воспаление слизистой оболочки кишечника и увеличить её проницаемость. Отсутствие глютенсодержащих подмесов могут гарантировать только каши промышленного производства. К их достоинствам, важным для ребенка с аллергией, относится дополненность полезными для иммунитета веществами — пищевыми волокнами, жирными кислотами, витаминами и минералами. Мясной прикорм вводится детям с пищевой аллергией вовремя (7-8 мес.) и в полном объеме, т.к. он обеспечивает поступление в достаточном количестве таких важных для развития иммунитета пищевых веществ, как белок, железо и цинк. При выборе вида мяса следует руководствоваться его аллергенными свойствами. Предпочтительными являются конина, крольчатина, индейка, свинина, говядина. Во время диеты при пищевой аллергии не даются рыба, икра, яйца (иногда допускается замена куриных яиц на перепелиные), орехи, мед, какао, шоколад (они могут быть компонентом некоторых детских каш и печенья), клубника, земляника, цитрусовые.
- Коррекция возникающих дефицитов питания. Лишение ребенка на длительный срок важных для его возраста продуктов питания может привести к формированию пищевых дефицитов, прежде всего, минеральных солей и витаминов. В условиях применения специализированных лечебных смесей это не происходит, но лишь в случае их достаточного суточного объема. Если же они не используются в диете детей при пищевой аллергии, или их объем слишком мал, то может понадобиться дополнительная коррекция поливитаминными и минеральными комплексами. Особенно важны для поддержания иммунитета витамины А, Е, С, B6, B12, фолаты, минеральные вещества цинк и селен. Оптимально их сочетание с полиненасыщенными жирными кислотами (омега-кислотами).
- Обеспечение экологической чистоты продуктов. К сожалению, современные продукты питания характеризуются высокой степенью экологической загрязненности. Это могут быть антибиотики, гормоноподобные вещества, следы удобрений и пестицидов, плесневые грибки, выделяющие токсические вещества. Промышленное производство пищевых продуктов, их транспортировка и хранение немыслимы без так называемых пищевых добавок. Оказалось, что многие из них провоцируют проявление пищевой аллергии у детей. Особенно часто это случается при употреблении продуктов, содержащих бензойную кислоту и бензоаты (Е 210-213), бутилированный оксианизол (Е320), бутилированный окситолуол (Е 321), галлаты (Е 310-313), глютамат натрия (Е621), дифенил (Е230) и некоторые другие. Все эти нежелательные примеси в изобилии находятся в промышленных продуктах общего назначения, поэтому ни в коем случае нельзя кормить маленького ребенка блюдами с общего семейного стола. Эта пища не соответствует пищеварительным и иммунным возможностям ребенка и всегда ставит его на грань заболевания. Единственно надежным выбором являются промышленные детские продукты, изготовляемые в условиях экологически чистого производства.
Организация питания ребенка с пищевой аллергией – дело хлопотное и кропотливое. Оно требует точного следования рекомендациям детского аллерголога, предельной внимательности в выборе продуктов питания, соблюдения длительности лечебной диеты. Будьте терпеливы. Для перемен нужно время, но Вы будете вознаграждены тем, что принесете ребенку существенное облегчение его страданий, а иногда и полное выздоровление.
Смотрите также:
аллергии у детей | Сидарс-Синай
Не то, что вы ищете?
Какие бывают аллергии?
дети?
Аллергия — это проблема иммунной системы. Большинство аллергических реакций случаются, когда
иммунная система реагирует на «ложную тревогу». Обычно человеческое тело защищает себя от
вредные вещи, такие как вирусы или бактерии. Но иногда защита яростно атакует
в основном мягкие предметы, такие как пыль, плесень или пыльца.
Обычно аллергены безвредны. Но когда у человека аллергия, организм думает
эти аллергены вредны. Затем организм атакует аллергены с помощью антител, называемых
иммуноглобулин Е (IgE). Эти антитела прикрепляются к специальным клеткам, называемым тучными клетками.
клетки. К антителам прилипают аллергены. Это заставляет тучные клетки выделять гистамин.
и другие химические вещества, вызывающие аллергическую реакцию. Когда поблизости раздражают химические вещества
ткань носа, это вызывает симптомы аллергии на нос.Когда это происходит в легких »
дыхательные трубки, это может вызвать симптомы астмы, такие как кашель и хрипы. Когда
реакция затрагивает весь организм, это может быть тяжелая аллергическая реакция.
Каковы симптомы аллергии?
в детстве?
An
аллергическая реакция может произойти в любом месте тела. Это включает кожу, глаза, подкладку
желудка, носа, носовых пазух, горла и легких.Это места, где иммунитет
системные клетки борются с микробами, которые вдыхаются, проглатываются или попадают внутрь.
контакт с кожей. Аллергические реакции могут вызывать:
- Душно
нос, чихание, зуд или насморк и зуд в ушах или небе - Красный,
зуд, слезотечение - Красный,
зудящая, сухая кожа - Ульи или
зудящие рубцы - Зуд
сыпь - Астма
симптомы, такие как одышка, кашель, хрипы - А
тяжелая, опасная для жизни аллергическая реакция (анафилаксия).Это может вызвать проблемы
дыхание, рвота, диарея, низкое кровяное давление, обморок или смерть.
Что вызывает аллергию у
ребенок?
Многие
вещи могут вызвать аллергические реакции. Но самые распространенные триггеры или аллергены
являются:
- Дерево,
трава и пыльца сорняков - Натуральный
каучук латекс - Формы
- Пыль
клещи - Животное
перхоть, моча и кожный жир - Продукты
- Лекарства
- Перья
- Пчела
укусы - Вредители
такие как тараканы и мыши
Какие дети подвержены риску
аллергия?
Аллергия может поразить любого.Это не имеет значения, независимо от возраста, пола, расы или
социоэкономический статус. Как правило, аллергия чаще встречается у детей. Но аллергия
может случиться в любом возрасте. И они могут вернуться после ремиссии для многих
годы.
Аллергия обычно возникает в семьях. Но точная причина пока не выяснена.
Симптомы аллергии часто проявляются постепенно.
Как диагностируют аллергию в
ребенок?
Кому
диагностировать аллергию, врач соберет полную историю болезни и
осмотрите своего ребенка.Провайдер также может провести следующие тесты:
- Кожный тест.
Это самый распространенный тест на аллергию. Кожные тесты определяют, есть ли IgE
антитела к определенным аллергенам (например, пищевым продуктам, пыльце или перхоти животных). Маленький
количество разбавленного аллергена наносится на кожу. Место покалывания или царапины.
Если у человека аллергия на аллерген, небольшая выпуклость (например, укус комара)
появляется примерно через 15 минут.Одновременно можно проводить тестирование на многие аллергены.
время. Аллерголог может также провести внутрикожный тест. В этом тесте небольшое количество
аллерген вводится прямо под кожу. Этот тип кожной пробы более чувствителен.
чем укол или царапина. Результаты кожной пробы доступны сразу после
тестирование сделано. - Анализ крови.
Анализы крови на аллергию определяют антитела IgE к определенным аллергенам в
кровь.Наиболее часто применяемое тестирование называется RAST (радиоаллергосорбентный тест).
Анализы крови можно использовать, когда невозможно провести кожные пробы. Например, у людей с
определенные кожные заболевания. Или люди с очень недавней тяжелой аллергической реакцией. А
Положительный анализ крови не всегда означает наличие у вас определенной аллергии. Любой
положительный результат анализа крови должен интерпретировать знакомый врач
с тестами и знает историю здоровья вашего ребенка.Эти тесты занимают больше времени, чтобы получить
полученные результаты. Они могут стоить больше, чем другие тесты на аллергию. - Challenge test. Этот тест проводится под контролем аллерголога. Очень небольшая сумма
аллергена назначают ребенку внутрь. Или его вдыхают. Только
провокационный тест может определить, насколько серьезна аллергия. Кожные реакции или реакции на анализ крови
говорите только о вероятности возникновения какой-либо реакции, а не о том, что эта реакция будет
быть.
Любой положительный тест должен быть объяснен врачом, который
знаком с тестом и историей здоровья вашего ребенка.
Как лечат аллергию в
ребенок?
Лечение будет зависеть от симптомов, возраста и общих симптомов вашего ребенка.
здоровье. Это также будет зависеть от степени тяжести состояния.
симптомы аллергии иногда выглядят как другие состояния или проблемы со здоровьем.Всегда
обратитесь к лечащему врачу вашего ребенка для постановки диагноза.
3
наиболее эффективными способами лечения аллергии являются избегание, уколы от аллергии (иммунотерапия) и
медицина. Избегать означает держаться подальше от того, что вызывает у вас аллергию.
реакция.
Рекомендации по избеганию аллергенов:
- Остаться
в помещении при высоком содержании пыльцы и в ветреные дни. - Контроль
пыль в доме, особенно в спальне вашего ребенка. - Использовать воздух
кондиционирование вместо того, чтобы открывать окна. - Поставить
осушитель воздуха во влажных помещениях дома. Но не забывайте чистить его почаще. - После
играть на улице, когда количество пыльцы много, пусть ваш ребенок принимает ванну или
принять душ, вымыть волосы и переодеться.
Дубль
каникулы в местах, где пыльца не так распространена, например, около океана.
Ваш
Медицинский работник также посоветует вам держаться подальше от
аллергены, вызывающие реакции.
Лечение сенной лихорадки (ринита) может включать:
- Антигистаминные препараты
- Спрей назальный
- Противоотечные средства
- Лекарства от симптомов астмы
- Аллергия
уколы (иммунотерапия аллергии) - Таблетки от аллергии (сублингвальная иммунотерапия)
Противоотечные средства не рекомендуются детям младше 4 лет.Поговорите со своим
Чтобы получить дополнительную информацию о лекарствах от аллергии, обратитесь к поставщику медицинских услуг.
Ключевые моменты об аллергии у
детский
- Аллергия — это проблема иммунной системы. Большинство аллергических реакций случаются, когда
иммунная система реагирует на «ложную тревогу». - Аллергические реакции часто вызывают пыльца деревьев, травы и сорняков, латекс, плесень,
пылевые клещи, продукты питания и лекарства. - Тесты, используемые для диагностики аллергии, включают кожные пробы, кровь
тесты или контрольные тесты. - 3
наиболее эффективными способами лечения аллергии являются избегание, уколы от аллергии (иммунотерапия),
и медицина. - Рабочий
с лечащим врачом вашего ребенка или аллергологом может помочь уменьшить или избавиться от
аллергия.
Следующие шаги
подсказок
чтобы помочь вам получить максимальную пользу от посещения врача вашего ребенка:
- Знать
причина визита и то, что вы хотите. - Раньше
во время вашего визита запишите вопросы, на которые хотите получить ответы. - На
посетите, запишите название нового диагноза и любые новые лекарства, методы лечения или
тесты. Также запишите любые новые инструкции, которые ваш провайдер дает вам для вашего
ребенок. - Знаю почему
прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знать
каковы побочные эффекты. - Спросите, если
состояние вашего ребенка можно лечить другими способами. - Знаю почему
рекомендуется пройти тест или процедуру и что могут означать результаты. - Знать
чего ожидать, если ваш ребенок не принимает лекарство, не проходит тест или
процедура. - Если ваш
у ребенка назначена контрольная встреча, запишите дату, время и цель для этого
посещение. - Знать
как вы можете связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если
ваш ребенок заболел, и у вас есть вопросы или вам нужен совет.
Не то, что вы ищете?
Сезонная аллергия у детей — HealthyChildren.org
Каждую осень у 5-летнего Тимми появляются насморк, зуд, опухшие глаза и приступы чихания. Его мать разделяет проблему, которую она считает незначительной.
сенная лихорадка и то, с чем ее сын должен научиться жить.Однако в последнее время Тимми также страдал от приступов
хрипы и затрудненное дыхание, когда он навещает свою бабушку и играет с ее кошками. Педиатр Тимми подозревает аллергическую астму и хочет, чтобы он прошел несколько анализов.
Симптомы Тимми отнюдь не редкость среди детей в Соединенных Штатах. Аллергия и астма часто начинаются в детстве и продолжаются на протяжении всей жизни. Хотя ни то, ни другое нельзя вылечить, при надлежащем уходе их обычно можно держать под контролем. Аллергия вызывается реакцией организма на вещества, называемые «аллергенами», которые заставляют иммунную систему реагировать на безвредные вещества, как если бы они атаковали организм.
Когда подозревать аллергию
Некоторые аллергии легко идентифицировать по типу симптомов, возникающих после контакта с определенным веществом. Но другие более тонкие и могут маскироваться под другие условия. Вот несколько общих подсказок, которые могут заставить вас подозревать, что у вашего ребенка аллергия.
Зуд или покалывание во рту и горле. Обычно зуд не является признаком простуды, но является признаком аллергии. Кашель, хрипы, затрудненное дыхание и другие респираторные симптомы.Рецидивирующие красные, зудящие, сухие, иногда чешуйчатые
высыпания в складках кожи, запястий и щиколоток также могут указывать на аллергию.
Экзема
Когда дело доходит до высыпаний, наиболее частым хроническим воспалительным заболеванием кожи у детей является
экзема, также называемая атопическим дерматитом. Хотя это не совсем аллергическое заболевание, экзема у маленьких детей имеет многие признаки аллергии и часто является признаком развития сенной лихорадки и астмы. Заболеваемость экземой, как и астмой, растет во всем мире.Там, где астма встречается редко, частота экземы также невысока.
Когда подозревать астму
Хотя
аллергия и астма часто идут вместе, на самом деле это два разных состояния.
- Астма — хроническое заболевание, которое начинается в легких.
- Аллергия — это реакции, которые начинаются в иммунной системе.
Не все люди, страдающие аллергией, страдают астмой, но у большинства людей, страдающих астмой, есть аллергия.
Приступы астмы
Дыхательные пути типичного ребенка, страдающего астмой, воспалены или опухли, что делает их сверхчувствительными.Когда они вступают в контакт с
«спусковой крючок» астмы — то, что вызывает
приступ астмы — дыхательные пути, называемые бронхами, чрезмерно реагируют, сужаясь (сужаясь).
Множество различных веществ и событий могут «спровоцировать» приступ астмы:
- Упражнение
- Холодный воздух
- Вирусы
- Загрязнение воздуха
- Определенные пары
- Другие аллергены
Фактически, около 80 процентов детей с астмой также есть аллергии, и для них аллергены часто являются наиболее частыми триггерами астмы.
Контроль симптомов аллергии
- По возможности полезно использовать кондиционеры, чтобы снизить воздействие
пыльца и в вашем доме, и в машине. - Плесень присутствует весной и в конце лета, особенно вокруг участков с гниющей растительностью. Детям, страдающим аллергией на плесень, не следует осенью играть в груды мертвых листьев.
- Пылевые клещи собираются в местах, где для них есть пища (например,г, чешуйки кожи человека) в изобилии. Это означает, что они чаще всего встречаются в мягкой мебели, постельных принадлежностях и коврах.
- Мягкая мебель , такая как матрасы, пружинные коробки, подушки и подушки, должна быть заключена в аллергеностойкие чехлы на молнии, которые можно приобрести в каталогах и у специализированных розничных продавцов.
- Мойка
постельное белье еженедельно и другие постельные принадлежности, такие как одеяла, каждые 2–3 недели в горячей воде, чтобы убить пылевого клеща. - Подушки следует заменять каждые 2–3 года.
Работа с педиатром вашего ребенка
Лечение аллергии и / или астмы вашего ребенка должно начинаться с вашего педиатра. При необходимости ваш педиатр может направить вас к
детского аллерголога для дополнительных обследований и
лечения, в зависимости от того, насколько серьезны симптомы у ребенка. Несмотря на то, что существует множество безрецептурных антигистаминных средств, противоотечных средств и назальных спреев, очень важно, чтобы вы работали с педиатром на протяжении многих лет, чтобы убедиться, что аллергия и астма у вашего ребенка правильно диагностированы, а симптомы должным образом устранены.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Аллергия у детей
Педиатр Детское здоровье. 2001 Oct; 6 (8): 555–566.
Язык: английский | Французский
Председатель, Канадский фонд аллергии, астмы и иммунологии, Оттава, Онтарио
Для переписки: д-р З. Чад, 267 O’Connor Street, Suite 403, Оттава, Онтарио K2P 1V3.Телефон 613-567-3904, факс 613-567-3917, электронная почта
ac.ocitapmys@jdnazCopyright © 2001, Pulsus Group Inc. Все права защищены
Реферат
Аллергические заболевания у детей значительно участились в последние годы и в настоящее время затрагивают до 35% детей. Они являются основной причиной заболеваемости у детей. Хотя существует генетическая предрасположенность, именно воздействие аллергенов окружающей среды, раздражителей и инфекций определяет сенсибилизацию к различным диетическим и вдыхаемым аллергенам.По мере того, как генетические факторы и факторы окружающей среды, которые действуют на незрелую клеточную иммунную систему, будут лучше выяснены и их роль будет установлена, будут разработаны более длительные профилактические меры. Однако в настоящее время лучший подход к ребенку с высоким риском развития аллергии — это заблаговременно принять меры по контролю за питанием и окружающей средой, чтобы снизить сенсибилизацию, а также распознать и надлежащим образом лечить развивающиеся признаки и симптомы аллергического заболевания.
Ключевые слова: Аллергические заболевания, Аллергия, Факторы окружающей среды
РЕЗЮМЕ:
Les maladies Allergiques chez l’enfant ont augmenté de manière considérable ces dernières années, et elles touchent désormais des enfant 35%.Elles représentent une cause important de morbidité chez l’enfant. Bien qu’il existe une predisposition génétique, c’est l’exposition aux аллергены окружающей среды, вспомогательные раздражители и другие инфекции, которые определяют сенсибилизацию различных аллергенов, диетических и ингаляционных. À mesure que les facteurs génétiques et environmental agissant sur un système immunitaire de cellules immatures seront élucidés et que leurs roles seront établis, des усилия по профилактике плюс постоянные серонтальные имплантаты.Cependant, pour l’instant, la meilleure démarche face à un enfant à haut risque de presenter des аллергии demeure des mesures précoces decontrôle diététique et окружающая среда, чтобы уменьшить сенсибилизацию, чтобы облегчить обнаружение и лечить симптомы аллергии, вызывающие другие симптомы аллергии .
Аллергическими заболеваниями страдают от 30% до 35% всех детей, и частота этих заболеваний в последние годы увеличивается. Дети с атопией имеют генетическую предрасположенность к выработке антител иммуноглобулина E (IgE) к целому ряду пищевых и ингаляционных аллергенов, воздействию которых они подвергаются.Последующее воздействие продуцируемого IgE, закрепившегося на тучных клетках, приводит к выбросу химических медиаторов, что вызывает как немедленную реакцию, так и позднюю воспалительную реакцию в целевом органе-мишени. Атопический дерматит (АД), IgE-опосредованная пищевая аллергия, астма и аллергический ринит часто взаимосвязаны. Они могут сосуществовать или по мере улучшения одного состояния может развиваться другое («аллергический марш»). Способность предотвращать и лечить аллергические заболевания зависит от понимания иммунологии, лежащей в основе развития и проявления аллергических заболеваний, а также от понимания факторов окружающей среды, способствующих их развитию.
Склонность к развитию аллергии на пищевые и ингаляционные аллергены в значительной степени определяется генетически. У 12% детей без семейной истории аллергии, от 30% до 50% детей с аллергией от одного родителя и от 60% до 80% детей с аллергией от одного родителя разовьется аллергическое заболевание (1).
Лица с атопией имеют тенденцию производить больше IgE при воздействии определенных антигенов. Т-хелперные клетки являются основной мишенью для генетических факторов, контролирующих экспрессию фенотипа ответчика IgE.Идентифицированы два типа клеток-помощников Т-лимфоцитов. Клетки Т-хелперы 1 (Th2) продуцируют гамма-интерферон (INF γ) и другие цитокины, которые необходимы для создания эффективного иммунного ответа против инфекции. Клетки T-хелперы 2 (Th3), которые продуцируют интерлейкин (IL) -4 и IL-5, играют доминирующую роль в продукции IgE (2,3) и активации эозинофилов. IL-4, который продуцируется клетками Th3, имеет решающее значение для инициирования переключения производства плазматическими клетками на IgE. IL-5 увеличивает активацию эозинофилов. INF γ, который продуцируется лимфоцитами-помощниками Th2, играет важную роль в клеточно-опосредованных ответах, но также может «подавлять» клетки Th3 и, следовательно, продукцию IL-4.И наоборот, IL-4 может также снижать продукцию INF γ клетками Th2. Оба типа Т-хелперных клеток реагируют на аллергены, но на клональном уровне атопический ответ проявляется преимущественно Th3, в отличие от Th2-клеток у здоровых людей.
По-видимому, существует сильная связь между воздействием аллергенов у младенцев и детей младшего возраста и проявлением атопического заболевания в более позднем возрасте (4). Во время беременности развивающийся плод подвергается воздействию Th3 среды плаценты (5).При рождении иммунная система новорожденного продолжает иметь перекос в сторону иммунитета типа Th3. Постнатальное созревание иммунной системы характеризуется постепенным развитием иммунитета Th2. В то время как устойчивость паттерна Th3 до некоторой степени определяется генетически, отклонение в сторону паттерна Th2 также в значительной степени модифицируется окружающей средой. Более медленное созревание иммунного ответа Th2, которое обычно происходит в течение первых 12–18 месяцев жизни, предрасполагает ребенка к последующему развитию аллергии и астмы (6).Таким образом, в дополнение к генетическим факторам, неспособность ответов Th3, которые присутствуют при рождении, отклоняться от ответов Th2 при нормальном созревании иммунной системы, постулируется как стимул к развитию аллергии и астмы. В самом деле, уменьшение образования клеток периферической крови INF-γ (генерируемого Th2-хелперами) было связано с большей вероятностью свистящего дыхания при инфекции респираторно-синцитиального вируса (RSV) (7,8). Лечение ИНФ-γ привело к уменьшению воспаления бронхов после инокуляции вируса у крыс (9).Воздействие специфических аллергенов и раздражителей окружающей среды в этот критический период может вызвать формирование долгоживущих Т-клеточных ответов памяти, которые станут клинически проявляться много лет спустя.
Гипотеза гигиены была впервые представлена в 1989 г. и основывалась на наблюдении, что существует обратная корреляция между размером домохозяйства и аллергическим ринитом (10). Частота инфицирования была выше в домохозяйствах с большим количеством членов семьи, и постулировалось, что это увеличение инфекции снижает развитие фенотипа аллергии.Считается, что инфекция стимулирует отклонение в сторону нормального ответа Th2. Дальнейшие эпидемиологические исследования, изучающие защитную роль детских инфекций в последующем развитии аллергии, дали противоречивые результаты: некоторые исследования подтверждают гипотезу гигиены, а другие исследования не показывают никакой связи. Природа инфекционных агентов (бактерии по сравнению с вирусами, а также конкретные бактерии или вирус), путь заражения, время заражения и продолжительность наблюдения — все это способствует противоречивым результатам в литературе.Тем не менее, была выдвинута гипотеза, что одной из причин значительного увеличения числа аллергических заболеваний в развитых странах является лучшая гигиена и относительное отсутствие «Th2-индуцирующих» инфекций в младенчестве. Кроме того, использование антибиотиков в младенчестве может быть связано с повышенным риском последующего развития аллергии. Предполагается, что антибиотики истощают нормальную бактериальную флору желудочно-кишечного тракта, которая обычно подавляет ответы Th3 (11,12).
Современные подходы к детям с аллергией включают выявление детей «группы риска», предотвращение потенциально сенсибилизирующих пищевых и ингаляционных аллергенов в раннем возрасте и распознавание развивающихся аллергических заболеваний.В молодости незрелая защита слизистой оболочки способствует усиленному всасыванию аллергенов, которые затем действуют на незрелую иммунную систему. У младенцев основное воздействие приходится на пищевые аллергены, тогда как у детей старшего возраста — на ингаляционные аллергены. Как следствие, дети, склонные к аллергии, могут сначала проявить IgE-опосредованную пищевую аллергию и экзему. Эти проявления могут улучшаться или сохраняться, но у детей старшего возраста преобладают астма и аллергический ринит, спровоцированные ингаляционными аллергенами.
ПИЩЕВЫЕ АЛЛЕРГИИ И НЕТЕРПИМОСТЬ
Немногие дети в педиатрии вызывают столько разногласий, как пищевая аллергия. Аллергические реакции на пищевые продукты представляют собой важную клиническую проблему, поскольку они часто возникают в молодом возрасте и могут вызывать опасные для жизни реакции. Побочные реакции на пищевые продукты делятся на две общие категории: неиммунологические реакции (пищевая непереносимость) и иммунологические реакции (пищевая аллергия).
Пищевая непереносимость (неиммунологические реакции)
Большинство побочных реакций на пищевые продукты опосредованы неиммунологическими механизмами.Наиболее важной причиной пищевых реакций является токсическое или микробное загрязнение.
Метаболические реакции в основном возникают из-за проблем с перевариванием углеводов, особенно лактозы, и включают симптомы, связанные с желудочно-кишечным трактом (диарея, вздутие живота и спазмы). Первичная и приобретенная недостаточность лактазы может сильно различаться среди групп населения. Североамериканские афроамериканцы и афроканадцы, а также большинство азиатов имеют первичный дефицит лактазы примерно у 80% населения.У большинства людей с этим заболеванием наблюдается низкий уровень лактазы между третьим годом жизни и половым созреванием. Напротив, распространенность лактазной недостаточности у скандинавов очень низка и колеблется от 5% до 20% у белых североамериканцев (13).
Некоторые продукты питания содержат вазоактивные амины (натуральные или добавленные), которые могут вызывать симптомы, аналогичные симптомам настоящей пищевой аллергии, при которой взаимодействие между IgE и пищевым антигеном стимулирует высвобождение вазоактивного амина гистамина.В некоторых случаях в пище или пищевой добавке присутствует достаточное количество вазоактивных химикатов, поэтому вызванная реакция подобна анафилаксии. Этот тип реакции называется «анафилактоидом».
Пищевая аллергия (иммунологические реакции)
Пищевая аллергия, опосредованная IgE:
Распространенность IgE-опосредованной пищевой аллергии неизвестна и составляет от 3% до 7,5%; более высокие частоты обычно встречаются у детей младшего возраста. Полтора процента младенцев будут испытывать аллергию на молоко в течение первого года жизни.Из этих детей 15% сохранят свою чувствительность до второго десятилетия жизни, а у 35% будет аллергия на другие продукты. Считается, что от аллергии на яйца страдают около 1,3% детей, а от аллергии на арахис — около 0,5% детей.
Генетическая предрасположенность, аллергенность пищи и время воздействия определяют продукты, на которые у ребенка с атопией разовьется аллергия. Особенно подвержены развитию пищевой аллергии младенцы. У детей младшего возраста наиболее распространенными продуктами питания являются молоко и яйца.Эти аллергии, как правило, проходят самостоятельно, и большинство из них проходит в течение нескольких лет с помощью соответствующих исключающих диет. Как и у детей старшего возраста и взрослых, аллергия на более аллергенные продукты (например, орехи, рыбу и морепродукты) сохраняется в течение всей жизни.
IgE-опосредованные реакции на пищевые продукты могут проявляться в виде спектра немедленных реакций (обычно происходящих в течение 4 часов), которые становятся все более серьезными и затрагивают различные системы органов. Поражение кожи включает периоральные кожные высыпания, AD, крапивницу и ангионевротический отек.Поражение дыхательных путей включает кашель, стридор и хрипы. Желудочно-кишечные симптомы включают рвоту, спазмы в животе, тошноту и диарею, а системные симптомы включают анафилаксию.
Анафилаксия:
Анафилаксия — это острая тяжелая аллергическая реакция, которая обычно затрагивает две или более системы органов, возникающая в результате быстрого высвобождения сильно фармакологически активных медиаторов из тучных клеток тканей. После воздействия провоцирующего фактора реакция может произойти в течение нескольких минут или часов, и у пациента может появиться широкий спектр признаков и симптомов (14).Анафилаксия может начаться с покраснения кожи и крапивницы, которая может быстро прогрессировать до кардиореспираторного нарушения и смерти. Другими проявлениями могут быть отек полости рта или гортани, бронхоспазм, спазмы в животе, рвота или диарея. Хотя большинство симптомов проходят спонтанно или в течение нескольких часов после лечения, в некоторых случаях симптомы затягиваются или повторяются через несколько часов (15). Сообщалось, что частота симптомов у пациентов с анафилаксией, наблюдаемых в отделении неотложной помощи, включает крапивницу в 79% случаев, хрипы и одышку у 70% пациентов и гипотензию у 24% пациентов (16).Истинная частота и распространенность анафилаксии неизвестны, но оценки составляют 1: 2700 госпитализаций по всем причинам, с до 500 случаев смерти в год в США (17). Распознавание анафилаксии и быстрое лечение () необходимы для успешного исхода. Наиболее частыми причинами анафилаксии являются продукты (18), лекарства (19) и укусы насекомых (20).
ТАБЛИЦА 1:
Управление тяжелыми реакциями на пищу у детей
| Выявление детей из группы высокого риска |
|
| Управление |
| Острая |
|
| Продолжить наблюдение до полного исчезновения реакции |
| Выписать пациента с Эпипеном (Dey Laboratories, США) или Anakit ( Hollister-Stier, USA) и обратитесь к аллергологу |
| Профилактика |
9001 3 — Составьте план лечения: проинструктируйте, как вводить адреналин и показания к его применению |
Сообщается, что широкий спектр продуктов вызывает анафилаксию, Наиболее часто встречающимися пищевыми аллергенами являются арахис, орехи, рыба, морепродукты, яйца и молоко.Пищевые антигены могут быть скрыты в продуктах питания и их трудно идентифицировать. Пациенты с риском смертельной пищевой аллергии обычно имеют в анамнезе предыдущую реакцию на пищу, и у большинства пациентов была сопутствующая астма. Sampson и др. (21) рассмотрели шесть смертельных анафилактических реакций и семь почти смертельных реакций. Все пациенты страдали астмой и аллергией на другие аллергены. В этом отчете четыре из шести смертельных реакций произошли в школе, и хотя адреналин был прописан трем пациентам, ни у одного из них он не был доступен на момент начала реакции.Основное различие в исходе между смертельной и нефатальной реакциями, по-видимому, заключалось в скорости введения адреналина. У некоторых пациентов реакция начиналась с боли в животе и не имела аллергического происхождения. У некоторых детей были довольно легкие симптомы до появления респираторных симптомов, и никто из них не получал адреналин до появления респираторных симптомов. Таким образом, при лечении анафилаксии следует незамедлительно вводить адреналин (22).
У пациентов со значительной реакцией, связанной с приемом пищи, подробный анамнез реакции, включая время начала, все проявления, характер прогрессирования, продолжительность реакции и ответ на лечение, необходимо.Во время реакции, после начала обработки, необходим список ингредиентов всех съеденных пищевых продуктов, названия производителей и, если возможно, номера партий пищевых продуктов. Эта информация полезна, когда подтверждение аллергии на подозреваемые продукты делает квалифицированный аллерголог.
Лечение анафилаксии включает информирование родителя и пациента о потенциальных рисках последующего заражения. Следует строго избегать продуктов, на которые у пациента сильная аллергия.Пациенты и родители должны быть обучены тому, как читать ингредиенты на этикетках и просить показать список ингредиентов продуктов в ресторанах, прежде чем принимать пищу. Если есть сомнения относительно того, что содержится в пище, ее нельзя принимать внутрь. Маленьких детей следует приучать не принимать какие-либо продукты, если их родители не разрешили это делать.
Пациенты с риском тяжелых реакций должны быть снабжены соответствующими препаратами для неотложной помощи, включая адреналин (Эпипен; Dey Laboratories, США) или анакит (Hollister-Stier, США).У молодых пациентов серьезные побочные эффекты адреналина, такие как сердечная аритмия или гипертонический криз, крайне редки, а спасительная польза адреналина намного превышает любой небольшой риск побочных эффектов.
Пациентам следует рекомендовать иметь браслеты MedicAlert, предупреждающие о возможности серьезных реакций. Если ребенок находится в детском саду или школе или отправляется в лагерь, родители должны проинформировать опекунов об аллергии у ребенка, научить их избегать и проинструктировать их, как и когда использовать спасательные препараты.
Ребенку с риском потенциально опасной для жизни реакции, то есть ребенку, у которого была реакция на орехи, рыбу и морепродукты или у которого в прошлом была выраженная реакция на любую пищу, следует немедленно ввести адреналин. , как только симптомы проявляются после приема внутрь. Не ждите появления серьезных симптомов. Затем можно вводить антигистаминные препараты, чтобы поддерживать контроль. После инъекции адреналина пациента следует как можно быстрее доставить в медицинское учреждение, где доступны кислород, устройство для открытия и поддержания дыхательных путей, бронходилататоры и внутривенные жидкости для восполнения объема.Пациент должен находиться под наблюдением не менее 4 часов, но предпочтительно от 12 до 24 часов, потому что в некоторых случаях реакция повторяется через несколько часов.
Отсроченные иммунологические реакции на пищевые продукты (не-IgE-зависимые)
Аллергическая гастроэнтеропатия представляет собой спектр заболеваний, при которых воспаление кишечника является основной проблемой. Реакции могут быть разной степени выраженности. Легкие симптомы включают спазмы в животе и срыгивание, но эти реакции могут прогрессировать до более значительных симптомов хронической диареи (часто с неприятным запахом стула с кровью и слизью), потери белка, анемии и задержки развития.Считается, что воспаление стимулируется клеточно-опосредованной реакцией, а не IgE-опосредованной реакцией. Проявления обычно начинаются с задержкой, кожа и дыхательная система вовлекаются редко.
При энтероколитических расстройствах младенческого возраста раздражительность, длительная рвота и диарея могут возникать через 1-3 часа после кормления. Продолжительное воздействие может привести к кровавой диарее, анемии, вздутию живота и задержке развития. Гипотония встречается примерно в 15% случаев и может быть связана с метаболическим ацидозом.Коровье молоко или смеси на основе сои являются основной причиной энтероколитических расстройств у детей младшего возраста, тогда как у детей старшего возраста основными причинами являются яйца, пшеница, рис, овес, арахис, орехи, курица, индейка и рыба. У взрослых моллюски, по-видимому, являются основной причиной.
Детские колики иногда могут быть серьезными и вызывать серьезное беспокойство. Имеется ряд сообщений об уменьшении симптомов колик, когда ребенка отказывают от смеси коровьего молока (23), и даже об улучшении состояния детей, находящихся на грудном вскармливании, когда кормящая мать перестает пить коровье молоко.Обычно реакция довольно драматична, и состояние ребенка улучшается в течение нескольких дней. Если улучшения не происходит, не следует продолжать вносить изменения в формулу. Точная этиология колик неизвестна, но в тяжелых случаях детские колики могут быть частью спектра детских колитов. Колики, даже если они вызваны молоком, редко, если вообще когда-либо, являются IgE-опосредованной реакцией.
Диагностика пищевой аллергии
Любая попытка диагностировать пищевую аллергию должна начинаться с тщательного сбора анамнеза. Это должно включать всю пищу или продукты, которые могут быть затронуты, время начала реакции после приема внутрь, вовлеченный орган (например, кожа, желудочно-кишечный тракт, дыхательные пути), развитие реакции и ответ на лечение.Общие рекомендации приведены в. Важные аспекты прошлого включают следующие детали ранней жизни: хирургическое вмешательство или желудочно-кишечная инфекция; дневник введения продуктов в рацион; и сосуществование других атопических проявлений, таких как атопический дерматит и астма. Предрасположенность пациента к развитию IgE-опосредованной пищевой аллергии следует оценивать на основании семейного анамнеза атопии у родственников первой степени родства. «Золотым стандартом» подтверждения нежелательной реакции на пищу является двойное слепое плацебо-контролируемое исследование.
ТАБЛИЦА 2:
Общие рекомендации, которые следует учитывать при оценке потенциальных пищевых аллергических реакций
| История болезни, как известно, неточная |
| Пищевая аллергия чаще всего встречается у маленьких детей, особенно у детей с атопическим дерматитом | Относительно небольшое количество продуктов вызывает подавляющее большинство аллергических реакций |
| Истинная пищевая аллергия обычно связана с «классическими» признаками и симптомами, которые влияют на кожу, желудочно-кишечный тракт и / или дыхательную систему |
| Субъективные или поведенческие симптомы как единственное проявление очень редко |
| Неблагоприятные реакции на красители и добавки встречаются редко |
Лабораторные диагностические исследования должны отражать тип предполагаемой реакции.Реакции, которые происходят в течение 2 часов и которые в первую очередь затрагивают кожу и дыхательные пути, следует оценивать с помощью соответствующих кожных тестов или, если кожные тесты невозможны или недоступны, CAP (Pharmacia and Upjohn Diagnostics AB, Швеция) или Радиоаллергосорбентом ( РАСТ) тесты.
Было обнаружено, что положительные кожные прик-тесты, которые в два раза больше, чем положительный контроль гистамина, позволяют предсказать положительный тест (24,25). Кроме того, тесты CAP также коррелировали с вероятностью положительных проблем.Следует отметить, что как кожные уколы, так и тесты in vitro могут оставаться положительными даже после снижения клинической чувствительности, и элиминационные диеты не должны основываться исключительно на положительных результатах тестов. Положительные лабораторные и / или кожные пробы помогают подтвердить диагноз, но для подтверждения клинической значимости следует проводить исследования, которые предпочтительно являются слепыми. Если причина реакции неясна, рекомендуется пробное исключение подозрительных продуктов с последующим повторным введением продуктов в рацион для подтверждения реакции.Если реакция опасна для жизни, повторное введение пищи или проблемы могут быть опасными и должны выполняться только в случае крайней необходимости с соответствующими мерами предосторожности под наблюдением врача. Поскольку большинство пищевых аллергий имеют тенденцию к уменьшению, необходимо периодическое повторное обследование.
Кожные пробы бесполезны в случаях, когда в первую очередь поражается желудочно-кишечный тракт, особенно если симптомы проявляются позже. Тесты, такие как тесты на витамин А и каротин в сыворотке, будут измерять абсорбцию, тогда как эозинофилия крови может указывать на эозинофильную инфильтрацию слизистой оболочки кишечника.Иногда наблюдается вторичная гипоальбуминемия на фоне энтеропатии с потерей белка. Также может быть обнаружена анемия из-за скрытого желудочно-кишечного кровотечения. Обычно при умеренном и тяжелом поражении кишечника необходимы эндоскопическое обследование и биопсия.
Лечение
После подтверждения диагноза предпочтительным методом лечения является строгое избегание идентифицированной пищи до тех пор, пока чувствительность не снизится. Большинство аллергий на молоко, яйца и сою, проявляющиеся в раннем детстве, как правило, перерастают, и продукты, как правило, можно снова включить в рацион.В большинстве случаев аллергия на арахис, древесные орехи, рыбу и морепродукты сохраняется. В случаях аллергической гастроэнтеропатии, которая связана со значительным воспалением, иногда необходимы кортикостероиды. Большинство аллергических гастроэнтеропатий, проявляющихся в раннем детстве, проходят.
АТОПИЧЕСКИЙ ДЕРМАТИТ
нашей эры обычно начинается в раннем младенчестве и поражает около 10% педиатрической популяции. Это сложное хроническое воспалительное заболевание кожи, которое характеризуется тяжелым зудом, хронически рецидивирующим течением, классическим кожным распределением и другими диагностическими критериями (26).БА проявляется в возрасте до одного года у 60% и в течение пяти лет у 85% тех, кому суждено его приобрести (27). Это связано с аномальной реакцией сосудов, повышенной трансэпидермальной потерей воды, снижением порога зуда и воспалением. У младенцев поражаются участки кожи головы около шеи и за ушами, а также разгибательные поверхности рук и ног. По мере взросления ребенка изгибные складки становятся более сложными.
Недавние исследования показали сложную взаимосвязь генетических, экологических, психологических, иммунологических и инфекционных факторов, которые способствуют развитию и тяжести БА.Иммунологически были продемонстрированы дефекты клеточного иммунитета, снижение фагоцитарной функции и увеличение продукции IgE (28). У детей с БА снизилось количество ИНФ-γ и увеличилась продукция ИЛ-4 (29). У большинства детей с БА развиваются другие атопические расстройства (30). Хотя роль пищевых или ингаляционных аллергенов в патогенезе БА является спорной, у многих пациентов имеются значительные доказательства причастности пищевых аллергенов (31). Ряд исследований подтвердили роль пищевых продуктов при БА с помощью двойных слепых, плацебо-контролируемых пищевых проб (32).Подсчитано, что от 30% до 40% пациентов с умеренной и тяжелой формой БА имеют аллергию на пищу, которая способствует их заболеванию. Большинство пациентов с пищевой чувствительностью, подтвержденной контролируемыми испытаниями, страдают аллергией только на некоторые продукты. Молоко, соя, яйца, пшеница, арахис, древесные орехи, рыба и морепродукты составляют почти 90% продуктов, подтвержденных испытанием. Также было замечено, что, хотя до 80% пациентов имели положительные кожные пробы на пищевые продукты, только около одной трети положительных тестов коррелируют с положительными непосредственными проблемами.Интересно, что если кожная проба на рассматриваемую пищу отрицательна, проблемы почти всегда отрицательны. Таким образом, положительный кожный тест полезен для выявления продуктов, которые могут способствовать возникновению проблемы. Затем подозреваемые продукты могут быть подтверждены пробной элиминационной диетой. Отрицательная кожная проба исключает подозрительные продукты и позволяет придерживаться более разнообразной диеты. Хотя положительные кожные пробы наводят на размышления, длительное исключение продуктов из рациона не должно основываться исключительно на положительных результатах тестов, если нет хорошей клинической корреляции между улучшением АД и исключением подозрительных продуктов.Роль аэроаллергенов в развитии БА неясна, но воздействие клещей домашней пыли и других аэроаллергенов затрагивает детей старшего возраста (33).
Staphylococcus aureus обнаруживается более чем у 90% пациентов с хроническими поражениями кожи AD, а также на непораженной коже пациентов с AD. Напротив, только 5% здоровых людей переносят этот организм на своей коже. Важность S aureus подтверждается значительным сокращением кожных заболеваний при лечении комбинацией антистафилококковых антибиотиков и местных кортикостероидов (34).Причина повышенного связывания S aureus с атопической кожей до конца не изучена, но, скорее всего, это вызвано атопическим воспалением. Было обнаружено, что лечение местными кортикостероидами снижает количество S aureus на атопической коже (35). S aureus может обострять или поддерживать воспаление кожи, выделяя токсины, известные как суперантигены (36), которые могут вызывать заметную активацию Т-клеток и макрофагов. Большинство пациентов с БА вырабатывают специфический IgE, направленный против стафилококковых суперантигенов, обнаруженных в их коже (37).
Лечение AD направлено на предотвращение причинных факторов, уменьшение потери воды с помощью смягчающих средств, уменьшение зуда с помощью антигистаминных препаратов и уменьшение воспаления с помощью кремов с кортикостероидами. Кроме того, было показано, что комбинация местных стероидов с антибиотиками более эффективна, чем местная стероидная или только антибиотикотерапия (38). Следует ограничить употребление острой или «кислой» пищи, такой как цитрусовые, которые содержат вазоактивные амины, которые могут непосредственно усилить зуд и расширение сосудов.
У большинства детей с детской экземой наблюдается улучшение (39) (хотя цитируется одно исследование, это было показано во многих других исследованиях). Менее благоприятные прогностические признаки включали позднее начало и поражение поверхностей разгибателей вместо поверхностей сгибателей. В другом исследовании (40) тяжелый широко распространенный дерматит, семейный анамнез БА, сопутствующие респираторные аллергии (такие как астма и аллергический ринит), раннее начало (моложе одного года) и женский пол были неблагоприятными прогностическими признаками.
ASTHMA
Рост заболеваемости (41,42) и смертности от астмы побудил к разработке руководящих принципов, поощряющих организованный подход к обучению пациентов, а также к диагностике, оценке и лечению астмы (43). В основе этого подхода лежит «повторное открытие» роли воспаления при астме и постоянное использование противовоспалительных препаратов. Кроме того, основой лечения стали меры по предотвращению воздействия на окружающую среду и просвещение.
Основными причинами астмы являются ранние вирусные инфекции, воздействие сигаретного дыма и атопия. Было также показано, что вирусные инфекции увеличивают гиперреактивность и связаны с обострениями астмы у детей (44–46). Уровень IgE к RSV был связан с увеличением тяжести бронхоспазма и гипоксии (47). Постоянное свистящее дыхание после инфицирования RSV в младенчестве непродолжительно при отсутствии других факторов, таких как атопический семейный анамнез или воздействие сигаретного дыма (48).Пассивное курение оказывает значительное влияние на количество эпизодов астмы, судя по госпитализации в течение первого года жизни (49,50). Большая часть этого эффекта может быть связана с курением матери, с менее устойчивым эффектом для курения отцов (51).
Исследования показали, что атопия является наиболее важным предиктором хронической астмы в детстве. Преходящие хрипы у младенцев не характеризуются обычными признаками астмы у детей старшего возраста, а именно семейным анамнезом астмы и маркерами атопического диатеза (52).Основным фактором риска преходящего свистящего дыхания у младенцев, по-видимому, является курение матери во время беременности.
Атопия, определяемая как чувствительность кожной пробы к общим аллергенам, тесно связана с астмой и гиперреактивностью бронхов (53,54). Доказанная сенсибилизация IgE с помощью кожной пробы или RAST-теста к аллергенам в окружающей среде стала одной из основных причин воспаления и была напрямую связана с повышенной гиперреактивностью бронхов и текущими астматическими симптомами (55,56).Хроническое воздействие низких доз аллергенов было связано с повышенной гиперреактивностью бронхов даже при отсутствии явных астматических симптомов (57). Было обнаружено, что чувствительность к клещам домашней пыли и перхоть кошек являются очень значимыми факторами риска, связанными с развитием астмы (58). Раннее воздействие высоких концентраций клещей домашней пыли в течение первого года жизни связано со значительно более высоким риском развития астмы (59). У детей школьного возраста значимость гиперреактивности бронхов и риск симптоматического заболевания коррелируют с количеством и размером положительных кожных тестов на аллергию.Недавние исследования показали, что у многих взрослых с «новой» астмой в анамнезе астматические симптомы начинались в детстве, что указывает на то, что, хотя симптомы могут проходить, астматическая предрасположенность сохраняется (60).
Знания о доме ребенка, дневной и школьной среде, а также о применении соответствующих мер по охране окружающей среды являются основой лечения астмы и обсуждаются ниже в разделе «Подход к ребенку, страдающему аллергией». Фармакологическое лечение астмы () основано на предыдущих симптомах пациента и воздействии окружающей среды.Эта информация может использоваться, чтобы предсказать, когда астма может ухудшиться, чтобы можно было начать противовоспалительное лечение на ранней стадии для контроля и / или предотвращения этих приступов.
ТАБЛИЦА 3:
|
При легкой, перемежающейся астме, бета- 2 агониста можно назначать «по мере необходимости» при свистящем дыхании и одышке или их можно принимать перед определенными провоцирующими факторами, такими как физическая нагрузка. Ингаляционный ипратропия бромид менее эффективен, но иногда используется как успокаивающее средство у пациентов, которые не переносят бета-2-агонисты короткого действия.Пациентам, которым требуется частое употребление успокаивающих препаратов, необходимы контролирующие / профилактические препараты. Эти лекарства включают ингаляционные (и пероральные) глюкокортикостероиды, антилейкотриеновые агенты и бета-агонисты длительного действия. Ингаляционные глюкокортикостероиды являются наиболее эффективными препаратами этой группы препаратов и считаются терапией первой линии. Ингаляционные стероиды следует вводить в соответствующих дозах, необходимых для поддержания контроля, и доза может быть увеличена или уменьшена для достижения этого результата.Если необходимы более высокие дозы, можно добавить дополнительные лекарства, такие как антилейкотриены и бета-агонисты длительного действия, чтобы снизить потребность в стероидах. Следует помнить, что противовоспалительное лечение откладывается в начале и также является профилактическим, и поэтому его следует продолжать в течение нескольких недель или месяцев после окончания острого приступа.
Взаимосвязь с другим аллергическим заболеванием
Поскольку по большей части астма является частью спектра аллергических заболеваний, ее можно предсказать на основании семейного анамнеза аллергического заболевания у родственника первой степени родства и / или появления другие аллергические заболевания, такие как AD, пищевая аллергия, опосредованная IgE, и аллергический ринит.В результате признаки и симптомы астмы можно распознать на ранней стадии и лечить соответствующим образом. У детей с AD или IgE-опосредованной пищевой аллергией хронический или продолжительный грубый кашель при простуде может быть признаком продолжающегося воспаления дыхательных путей.
Аллергический ринит и астма являются частью одного и того же системного заболевания. В нормальных условиях содержащиеся в воздухе раздражители, микробные агенты и аллергены попадают в дыхательные пути через нос. Вдыхаемый воздух становится турбулентным над носовыми раковинами и взаимодействует с цилиарной и секреторной гуморальной иммунной защитой, удаляя большинство раздражителей и аллергенов.Вдыхаемый воздух также увлажняется и поступает в легкие в кондиционированном и очищенном виде. Если носовые ходы закупориваются из-за воспаления или инфекции, вышеуказанные процессы не происходят, и легкие подвергаются повышенному воздействию раздражителей, аллергенов и микробов. У предрасположенных людей это повышенное воздействие усилит аллергические воспалительные процессы, приводящие к астме. Многие пациенты с аллергическим ринитом, у которых не было астмы в анамнезе, имеют признаки аномальной функции легких, которая возникает либо спонтанно, либо после бронхопровокации метахолином, гистамином или холодным воздухом (61,62).Сезонные колебания чувствительности дыхательных путей были продемонстрированы у пациентов с сезонным аллергическим ринитом (63). Было показано, что лечение аллергического ринита интраназальными кортикостероидами улучшает симптомы ринита и астмы, а также чувствительность дыхательных путей, измеренную с помощью провокации метахолином (64). Прямое противовоспалительное действие интраназального кортикостероида в легких представляется маловероятным, поскольку менее 2% назального лекарства доставляется в грудную клетку. Также было показано, что назальное лечение беклометазоном предотвращает увеличение реактивности бронхов, связанное с сезонным ринитом и астмой (65).
Связь синусита и астмы отмечается с 1920-х и 1930-х годов (66–68). Было высказано предположение, что постназальный дренаж может привести к посеву бактерий в нижних дыхательных путях, что приведет к инфекции и воспалению. Кроме того, стимуляция парасимпатической системы через афферентный вход тройничного нерва из носа и пазух и через эфферентные пути блуждающего нерва может вызвать рефлекторное сужение бронхов (69). В исследованиях, показывающих увеличение сопротивления нижних дыхательных путей после стимуляции верхних дыхательных путей, этот эффект может быть устранен введением атропина (70).Slavin et al (71) сообщили, что 70% пациентов с астмой показали субъективное улучшение, а 65% смогли снизить потребность в пероральных стероидах после медикаментозного или хирургического лечения синусита. Лечение синусита у детей с астмой комбинацией антибиотиков, антигистаминных препаратов и кортикостероидов показало связанное с этим улучшение реакции дыхательных путей на метахолин (72).
АЛЛЕРГИЧЕСКИЙ РИНИТ
Аллергический ринит — основная причина заболеваемости у детей. Это причина, сопутствующее заболевание или предрасполагающий фактор во многих случаях серозного отита, хронического синусита, повышенной восприимчивости к инфекциям верхних и нижних дыхательных путей и ортодонтических заболеваний, таких как неправильный прикус и недоразвитые зубные дуги (73).Многие дети, страдающие аллергическим ринитом, страдают хронической заложенностью носа или рецидивирующими инфекциями верхних дыхательных путей, и их постоянно лечат лекарствами от простуды и / или антибиотиками. Со временем часто наблюдается изменение более сезонного характера, и тогда выясняется, что проблема имеет аллергическое происхождение. Прямые затраты на медицинское обслуживание и лекарства, а также косвенные затраты времени, потерянного в школе и в рабочие дни, огромны. Тем не менее, аллергический ринит часто считается несущественным, и пациенты вынуждены сами искать лекарства.Другие симптомы аллергического ринита перечислены в. Аллергический ринит также можно распознать по признакам, перечисленным в.
ТАБЛИЦА 4:
Симптомы аллергического ринита
| Прозрачные водянистые выделения из носа |
| Храп |
| Дыхание через рот |
| Дыхание через рот |
| Подергивание |
| «Аллергический салют» |
| Рецидивирующий средний или серозный отит |
| Рецидивирующий синусит |
ТАБЛИЦА 5:
Признаки аллергического ринита отечные области под глазами из-за вазодилатации и уменьшения дренажа
Дифференциальный диагноз Аллергический ринит включает инфекционный ринит, хронический синусит, инородное тело (особенно если в анамнезе есть хронические односторонние гнойные выделения из носа), полипы носа или механическую заложенность носа.
Лечение
Антигистаминные препараты эффективны в уменьшении чихания, зуда и секреции при рините, а также в уменьшении зуда в глазах. Если имеется значительная заложенность носа, более эффективной может быть комбинация пероральных противоотечных средств и антигистаминных препаратов (74). К сожалению, антигистаминные препараты вызывают высокий процент побочных эффектов, наиболее распространенным из которых является седативный эффект. Новые антигистаминные препараты, не вызывающие седативного эффекта, потенциально более полезны, потому что они позволяют пациенту облегчить симптомы без седации.Однако у детей старшие антигистаминные препараты первого поколения вызывают меньший седативный эффект, чем у взрослых.
Если симптомы тяжелые или если необходимо быстро уменьшить заложенность носа, в течение коротких периодов времени можно использовать местное противозастойное средство. После нескольких дней регулярного использования, по-видимому, наблюдается эффект «отскока», при котором слизистая оболочка носа становится более перегруженной (медикаментозный ринит), и симптомы могут фактически усиливаться, пока пациент принимает местное противозастойное средство.
Если ринит носит сезонный характер, симптомы можно предвидеть, и профилактическая терапия местными кортикостероидами до и во время сезона полезна.Назальные кортикостероиды значительно уменьшают симптомы заложенности носа и чихания (75). Побочные эффекты назальных стероидов обычно включают жжение в носу, раздражение, чихание и носовое кровотечение. Если симптомы тяжелые, может потребоваться короткий курс пероральных стероидов для уменьшения симптомов. При синусите может потребоваться агрессивное и длительное лечение антибиотиками в дополнение к соответствующей противовоспалительной терапии.
Во многих контролируемых исследованиях иммунотерапия уменьшала симптомы ринита (76).Иммунотерапию следует рассматривать только после того, как меры предосторожности, связанные с окружающей средой, и надлежащее медицинское лечение не привели к адекватному улучшению симптомов. Выбор аллергенов для использования в иммунотерапии основан на истории болезни пациента и подтверждающих положительных кожных пробах. Положительные кожные пробы не должны быть единственными детерминантами аллергенов, которые должны быть включены в препарат иммунотерапевтической вакцины, потому что может быть плохая корреляция между титрами IgE и тяжестью симптомов в течение сезонов пыльцы (77).Пациентам следует сообщить, что для достижения значительного улучшения может потребоваться несколько лет; что им не следует прекращать прием лекарств до улучшения симптомов; это лечение является специфическим и не предотвратит симптомы, вызванные другими аллергенами; и что меры предосторожности, связанные с окружающей средой, должны продолжать снижать вероятность рецидива.
Обращение к ребенку с аллергией
Идентификация пациентов группы риска:
Имеется генетическая предрасположенность к развитию аллергических заболеваний; тем не менее, воздействие окружающей среды определяет, что пациент станет сенсибилизированным, а также тяжесть заболевания (78).Чтобы снизить частоту и тяжесть сенсибилизации, можно выявить пациентов из группы риска, собрав хороший семейный анамнез. Если нет близких родственников, страдающих аллергией, заболеваемость составляет около 12%, но если один из родителей страдает аллергией, заболеваемость возрастает до 30–50%. Если оба родителя страдают аллергией, вероятность рождения ребенка с аллергией составляет от 50% до 80%. У детей от матерей-аллергиков вероятность развития аллергии выше, чем у детей от отцов-аллергиков (79). Измерение IgE пуповинной крови использовалось для дальнейшего прогнозирования развития аллергии у ребенка.Первоначально считалось, что это будет иметь большую прогностическую ценность (80,81), но недавние исследования показали, что семейный анамнез более важен (82).
Хотя склонность к развитию аллергических заболеваний передается по наследству, болезнь проявляется после сенсибилизации к пищевым аллергенам и аллергенам окружающей среды. Состояния, которые снижают иммунитет слизистых оболочек и / или позволяют увеличить абсорбцию аллергенов, увеличивают вероятность сенсибилизации ().
ТАБЛИЦА 6:
Факторы, связанные с повышенным риском аллергической сенсибилизации и проявления аллергического заболевания
| Атопия в непосредственной семье |
| Курение матери |
| Снижение гуморальной и клеточной иммунной защиты |
| Хирургическое вмешательство или инфекция, которая нарушает целостность слизистой оболочки |
| Раннее воздействие проглоченных или вдыхаемых аллергенов |
|
| Воздействие раздражителей (сигареты, дровяные печи и т. Д.) |
Меры контроля диеты:
Если считается младенец подвергаться высокому риску развития При аллергическом заболевании младенец может получить пользу от снижения воздействия пищевых аллергенов, что снизит частоту возникновения пищевой аллергии в первые несколько лет жизни.Следует рассмотреть режим избегания диеты, который включает грудное вскармливание (или, при необходимости, добавление гипоаллергенного молока) в течение не менее четырех месяцев и отсроченное введение твердых аллергенных веществ (83). Было высказано предположение, что матери, кормящие грудью, избегают употребления сильно аллергенных продуктов, таких как орехи, рыба и морепродукты, чтобы уменьшить воздействие этих продуктов на младенцев. Было обнаружено, что у младенцев из группы высокого риска, соблюдающих этот режим питания, в течение первого года жизни значительно снизилась пищевая аллергия и АД, но в дальнейшем не наблюдается снижения заболеваемости астмой или ринитом.Если эти меры контроля диеты предпринимаются, важно, чтобы диетолог пересмотрел диету матери. Чтобы снизить вероятность потенциальной сенсибилизации на всю жизнь, введение высокоаллергенных продуктов, таких как рыба, орехи и морепродукты, следует отложить до возраста трех лет или позже. Однако было показано, что плод, вероятно, подвергался воздействию этих антигенов и может вызывать иммунологический ответ примерно с 22 недель беременности (84). Поскольку у многих детей с пищевой аллергией разовьются респираторные аллергии, такие как астма и ринит, следует проводить экологические консультации по вопросам предотвращения аллергенов и раздражителей, чтобы свести к минимуму эту эволюцию.
Меры по охране окружающей среды:
Меры по охране окружающей среды являются краеугольным камнем в лечении респираторных аллергий. Если они введены на раннем этапе в домах детей из группы высокого риска, они уменьшают воздействие ингаляционных аллергенов и, надо надеяться, снижают риск сенсибилизации (85).
Для выявления потенциальных раздражителей и аллергенов необходим тщательный сбор анамнеза, включая оценку условий дома, школы и / или детского сада (). Следует избегать раздражителей в окружающей среде, таких как сигаретный дым.Сенсибилизация к предполагаемым аллергенам должна быть подтверждена соответствующими кожными тестами или тестами in vitro, такими как RAST или CAP. Если это невозможно, следует рекомендовать корректирующие меры.
ТАБЛИЦА 7:
Основные аллергены и раздражители
| Домашние аллергены | |
| Клещи домашней пыли | |
| Перхоть животных (собаки, кошки) | |
| 3 903 903 903 903 903 903 903 903 903 903 903 903 903 903 903 903 903 903 Уличные аллергены | |
| Пыльца | |
| Деревья (от начала до конца весны) | |
| Трава (с конца весны до начала лета) | |
| Амброзия (конец лета) | |
| 3203 | 3 903 |
| Сигаретный дым | |
| Дровяные печи | |
| Выбросы красок, лаков, клеев |
Пылевые клещи:
Пылевые клещи питаются чешуей кожи человека и процветают, если влажность выше 50.Меры по предотвращению клещей состоят в устранении резервуаров пылевых клещей и снижении влажности (86). Спальни — самый важный источник воздействия аллергенов клещей и первое место, на котором следует сосредоточить меры контроля. Матрасы и подушки должны быть закрыты непроницаемыми чехлами на молнии. Постельное белье следует стирать в горячей воде (выше 55ºC).
Ковровые покрытия, особенно те, что уложены на бетонные плиты, являются отличными резервуарами клещей и по возможности должны быть удалены. Если их невозможно удалить, акарациды, такие как бензилбензоат (тонкий порошок, который посыпают ковры), могут уменьшить количество клещей.Поскольку дома с плотной изоляцией обычно более влажные, необходимо обеспечить надлежащую вентиляцию. Если трудно снизить влажность до менее 50%, может потребоваться осушитель или воздухообменник. Хотя очистители воздуха могут помочь снизить уровень аллергенов большего диаметра, большинство из них не уменьшат количество клещей домашней пыли. В системах принудительного воздушного отопления фильтры следует часто чистить или мыть. Отверстия воздуховодов в спальне пациента следует закрыть или закрыть фильтрами, а при необходимости установить электрические обогреватели плинтуса.Центральные увлажнители воздуха следует отключать или часто чистить.
У астматиков, чувствительных к клещам, наиболее эффективным лечением является контроль окружающей среды, и было обнаружено, что вышеуказанные меры предосторожности при аллергии значительно снижают тяжесть заболевания и потребность в симптоматических лекарствах (87).
Меры предосторожности в отношении пылевых клещей:
Пылевые клещи процветают во влажной и пыльной среде. Поэтому необходимо принять следующие меры по охране окружающей среды.
Влажность в доме должна быть ниже 50%.
Матрасы и подушки должны быть заключены в непроницаемые чехлы на молнии.
Постельное белье следует часто стирать в горячей (55ºC) воде.
В домах, которые отапливаются с помощью системы принудительного обдува, фильтры следует часто менять или мыть, а отверстие воздуховода в спальне должно быть закрыто или закрыто хлопковым фильтром.
По возможности ковровое покрытие следует удалить. В противном случае очистка паром и сушка, а также очистка с помощью высокоэффективного воздуха для твердых частиц или центрального вакуума уменьшают количество пылевых клещей, рециркулирующих в воздухе.
Пылеуловители в спальне, такие как чучела животных или книги, следует убрать или положить на закрытые книжные полки.
Аллергены тараканов:
Было обнаружено, что аллергены тараканов являются основным аллергеном в городских жилищах и других загрязненных местах (88,89). Контроль зависит, прежде всего, от правильного ведения домашнего хозяйства и инсектицидов. Даже в этом случае, поскольку тараканы, кажется, заражают целые здания, их воздействия трудно избежать, если только пациент не двигается.
Перхоть животных:
В идеале у пациентов, у которых обнаружена сенсибилизация к животным, животное должно быть удалено из дома. Для маленьких детей с высоким риском развития аллергии или детей, которые уже продемонстрировали признаки аллергического заболевания, даже если кожные пробы на данном животном могут быть отрицательными, следует применять такое же консультирование. Аллерген кошки, продуцируемый сальными железами кожи, представляет собой переносимые по воздуху частицы размером от 2 до 4 мкм, которые остаются в воздухе в течение длительного времени (90).После того, как кошку удалили из окружающей среды, на коврах и мягкой мебели может оставаться перхоть в течение длительного времени. Семьи, которые решают держать своих кошек, должны мыть животное еженедельно в теплой воде, чтобы уменьшить источник аллергена (91). Не допускайте попадания животных в спальню пациента и убирайте водоемы, такие как ковры и мягкую мебель. Матрасы должны быть закрыты непроницаемыми чехлами на молнии.
Плесень:
Основными домашними плесневыми грибами являются Aspergillus и Penicillium, но наружные плесени (такие как Alternaria и Cladosporium) проникают во внутреннюю среду (92).Общим для роста всех плесневых грибов является потребность в влажности, а основными резервуарами являются влажные, плохо вентилируемые подвалы, ванные комнаты и кухни. Центральные увлажнители, установленные в системах принудительного воздушного отопления, могут скапливать большое количество плесени, если не будут приняты надлежащие меры.
Если сенсибилизация плесени подтверждена, влажность должна быть низкой, по возможности до 35%, но не более 50%. Меры предосторожности включают усиление вентиляции во всем доме, особенно в подвалах и ванных комнатах; вентиляция сушилок наружу; удаление коврового покрытия из подвалов или других затопленных территорий; проверка стен на просачивание; и снятие обоев.Осушитель, воздухообменник или кондиционер также могут снизить влажность. Воздействие солнечного света на дом путем обрезки деревьев и веток по периметру также может снизить влажность.
Пыльца:
Важно знать время появления и исчезновения основных аллергенных пыльц в этом районе. Как правило, пыльца деревьев появляется от начала до конца весны, пыльца трав — с конца весны до начала лета, а пыльца амброзии — в конце лета. Важно поставить диагноз не только на основании истории болезни, но и на основании соответствующих кожных тестов.Иногда пациенты, страдающие классическими симптомами аллергии на пыльцу, также могут иметь аллергию на плесень, которая также проявляется в это время года. Пылевые клещи также, как правило, процветают в условиях влажности весной, в конце лета и осенью, и у пациентов, страдающих аллергией на пылевых клещей, могут появиться более симптомы. В ранние утренние часы в воздухе больше пыльцы. Окна в спальне в это время должны быть закрыты, чтобы пыльца не попала в дом. Кондиционер в доме и в машине может помочь, позволяя пациенту держать окна закрытыми.Следует планировать мероприятия на свежем воздухе, чтобы не находиться на улице в часы пиковой активности пыльцы. Для пациентов, страдающих тяжелыми симптомами, может быть оправдано планирование отпуска в местах, где пыльцы не так много.
Раздражители:
В течение многих лет было ясно, что воздействие сигаретного дыма оказывает большое влияние на частоту и тяжесть респираторных аллергий (93,94). Пациентам следует посоветовать бросить курить, а родители пациентов с респираторной аллергией должны курить вне дома, а не в машине.По мере роста затрат на электроэнергию появилась тенденция к усилению изоляции домов и, во многих случаях, к добавлению дровяных печей. Дети, живущие в домах с дровяными печами, чаще страдают респираторными инфекциями (95). Хобби, например обработка дерева или рисование, может усилить воздействие токсичных раздражителей. В таких случаях воздухообменники могут помочь удалить раздражители из дома.
ВЫВОДЫ
Аллергия у детей является результатом взаимодействия генетических факторов и факторов окружающей среды, влияющих на проявление болезни.Несмотря на генетическую предрасположенность, воздействие аллергенов окружающей среды, раздражителей и инфекций определяет сенсибилизацию пациента к различным диетическим и вдыхаемым аллергенам. По мере выяснения генетических факторов и факторов окружающей среды, воздействующих на незрелую клеточную иммунную систему, и установления их роли, будут разработаны более длительные профилактические меры. Однако в настоящее время лучший подход к ребенку с высоким риском развития аллергии — это заблаговременно принять меры по контролю за питанием и окружающей средой, чтобы снизить сенсибилизацию, а также распознать и надлежащим образом лечить развивающиеся признаки и симптомы аллергического заболевания.Воспаление является центральным элементом всех аллергических заболеваний, и противовоспалительное лечение следует начинать на ранней стадии, если симптомы сохраняются.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
1. Ownby DR. Факторы окружающей среды в сравнении с генетическими детерминантами детской аллергии на ингалянты. J Allergy Clin Immunol. 1990; 86: 279–87. [PubMed] [Google Scholar] 2. Финкельман Ф.Д., Холмс Дж., Катона И.М. и др. Лимфоцитарный контроль выбора изотипа иммуноглобилина in vivo. Энн Рев Иммунол. 1990; 8: 303–33. [PubMed] [Google Scholar] 3.Wierenga EA, Snoek M, De Groot C и др. Доказательства компартментализации функциональных подмножеств CD4 + Т — лимфоцитов у пациентов с атопией. J Immunol. 1990; 144: 4651–6. [PubMed] [Google Scholar] 4. Холт П.Г., МакМенамин С, Нельсон Д. Первичная сенсибилизация к ингаляционным аллергенам в младенчестве. Pediatr Allergy Immunol. 1990; 1: 3–13. [Google Scholar] 5. Вегманн Т.Г., Лин Х., Гильберт Л., Моссман Т.Р. Двунаправленное взаимодействие цитокинов в отношениях матери и плода: является ли успешная беременность феноменом Th3? Иммунол сегодня.1993. 14: 353–6. [PubMed] [Google Scholar] 6. Прескотт С.Л., Макаубус К., Смоллакомб Т., Холт Б.Дж., Хитрый П.Д., Холт П.Г. Развитие аллергенспецифической памяти у атопических и нормальных детей. Ланцет. 1999; 353: 196–200. [PubMed] [Google Scholar] 7. Renzi PM, Turgeon JP, Marcotte JE, et al. Снижение продукции гамма-интерферона у младенцев с бронхиолитом и астмой. Am J Respir Crit Care Med. 1999; 159: 1417–22. [PubMed] [Google Scholar] 8. Renzi PM, Turgeon JP, Yang JP, et al. Активизируется клеточный иммунитет, и ответ Th3 связан с ранним хрипом у младенцев после бронхиолита.J Pediatr. 1997; 130: 584–93. [PubMed] [Google Scholar] 9. Соркнесс Р.Л., Кастлман В.Л., Кумар А., Каплан М.Р., Леманске Р.Ф., младший. Профилактика хронических постбронхиолитических осложнений дыхательных путей с помощью лечения IFN-гамма у крыс. Am J Respir Crit Care Med. 1999; 160: 705–10. [PubMed] [Google Scholar] 11. Судо Н., Савамура С., Танака К., Айба Ю., Кубо С., Кога Ю. Требование кишечной флоры для развития системы производства IgE, полностью восприимчивой к индукции оральной толерантности. J Immunol. 1997; 159: 1739–45. [PubMed] [Google Scholar] 12.Oyama N, Sudo N, Sogawa H, Kubo C. Использование антибиотиков в младенчестве способствует сдвигу баланса Th2 / Th3 в сторону Th3-доминантного иммунитета мышей. J Allergy Clin Immunol. 2001; 107: 153–9. [PubMed] [Google Scholar] 13. Серый GM. Всасывание и нарушение всасывания пищевых углеводов. В: Winick M, редактор. Питание и гастроэнтерология. Нью-Йорк: Уайли; 1980. с. 50. [Google Scholar] 14. Бохнер Б.С., Лихтенштейн Л.М. Анафилаксия. N Engl J Med. 1991; 324: 1785–90. [PubMed] [Google Scholar] 15. Старк Б.Дж., Салливан Т.Дж.Двухфазная и затяжная анафилаксия. J Allergy Clin Immunol. 1986; 78: 76–83. [PubMed] [Google Scholar] 16. Вольф Б., Либерман П. Ретроспективный обзор 89 пациентов с анафилаксией J Allergy Clin Immunol 198881238 (Abst) [Google Scholar] 17. ДеДжарнетт А.С., Грант Дж. А.. Основные механизмы анафилаксии и анафилактоидных реакций. В: Райзман Р.Э., Либерман П., редакторы. Анафилаксия и анафилактоидные реакции. Филадельфия: WB Saunders Company; 1992. [Google Scholar] 18. Юнгингер Дж. У., Суини К. Г., Стёрнер В. К. и др.Смертельная пища вызвала анафилаксию. ДЖАМА. 1988; 260: 1450–2. [PubMed] [Google Scholar] 19. Саксон А., Билл Г. Н., Рор А. С.. Непосредственные реакции гиперчувствительности к бета-лактамным антибиотикам. Ann Intern Med. 1987; 107: 204–15. [PubMed] [Google Scholar] 20. Сеттипане Г.А., Ньюстед Г.Дж., Быд Г.К. Частота аллергии перепончатокрылых у атопической и нормальной популяции. J Allergy Clin Immunol. 1972: 50: 146–50. [PubMed] [Google Scholar] 21. Sampson HA, Mendelson L, Rosen JP. Смертельные и почти смертельные анафилактические реакции на пищу у детей и подростков.N Engl J Med. 1992. 327: 380–4. [PubMed] [Google Scholar] 22. Памфри RSH. Уроки управления анафилаксией на основе изучения фатальных реакций. Clin Exp Allergy. 2000; 30: 1144–50. [PubMed] [Google Scholar] 23. Lothe L, Lindberg T, Jakobsson I. Смесь коровьего молока как причина детских колик: двойное слепое исследование. Педиатрия. 1982; 70: 7–10. [PubMed] [Google Scholar] 24. Hill DJ, Hosking CS. Мельбурнское исследование аллергии на молоко, 1976–1988 гг. В: Hamburger RN, редактор. Пищевая непереносимость в младенчестве. Аллергология, иммунология и гастроэнтерология.Серия образовательных программ по питанию гвоздик, том 1. Нью-Йорк: Raven Press; 1989. С. 203–22. [Google Scholar] 25. Bédard PM, Hébert JR, Houde C, Ferland LM. Прогнозирование аллергии на коровье молоко у детей. Может J Pediatr. 1991 июн;: 18–21. [Google Scholar] 26. Ханифин Ю.М., Райка Р. Диагностические особенности атопического дерматита. Acta Derm Venereol (Stockh) 1980; 92: 44–7. [Google Scholar] 27. Райка Г. Атопический дерматит. В: Ладья А, редактор. Основные проблемы дерматологии. Vol. 3. Лондон: WB Saunders Company; 1975. С. 46–104.[Google Scholar] 28. Leung DYM. Атопический дерматит: новые идеи и возможности терапевтического вмешательства. J Allergy Clin Immunol. 2000; 105: 860–76. [PubMed] [Google Scholar] 29. Jujo K, Renz H, Abe J, Gelfand EW, Leung DYM. Снижение гамма-интерферона и увеличение выработки интерлейкина 4 при атопическом дерматите способствует выработке IgE. J Allergy Clin Immunol. 1992; 90: 323–31. [PubMed] [Google Scholar] 30. Стифлер туалет. Наблюдение за детской экземой в течение двадцати одного года. J Pediatr. 1965; 66: 164–5. [Google Scholar] 31.Сэмпсон HA, Джоли PL. Повышение концентрации гистамина в плазме после приема пищи у детей с атопическим дерматитом. N Engl J Med. 1984; 311: 372–6. [PubMed] [Google Scholar] 32. Сэмпсон HA, Маккаскилл CM. Пищевая гиперчувствительность и атопический дерматит: обследование 113 пациентов. J Pediatr. 1985; 107: 669–75. [PubMed] [Google Scholar] 33. Митчелл Э.Б., Кроу Дж., Уильямс Дж., Чепмен Н.Д., Платтс-Миллс ТАЕ. Увеличение количества тучных клеток кожи после хронического контакта с клещами домашней пыли. Br J Dermatol. 1986; 114: 65–73.[PubMed] [Google Scholar] 34. Левер Р., Хэдли К., Дауни Д., Маки Р. Стафилококальная колонизация при атопическом дерматите и эффект местной терапии мупироцином. Br J Dermatol. 1988. 119: 189–98. [PubMed] [Google Scholar] 35. Nilsson EJ, Henning CG, Magnusson J. Актуальные кортикостероиды и S aureus при атопическом дерматите. J Am Acad Dermatol. 1992; 27: 29–34. [PubMed] [Google Scholar] 36. Kotzin BL, Leung DYM, Kappler J, Marrack P. Суперантигены и их потенциальная роль в заболеваниях человека. Adv Immunol.1993. 54: 99–166. [PubMed] [Google Scholar] 37. Номура И., Танака К., Томита Х. и др. Оценка экзотоксинов стафилококка и их специфического IgE при детском атопическом дерматите. J Allergy Clin Immunol. 1999; 104: 441–6. [PubMed] [Google Scholar] 38. Wachs GN, Maibach HI. Совместное двойное слепое исследование комбинации антибиотиков и кортикоидов при импетигинизированном атопическом дерматите. Br J Dermatol. 1976; 95: 323–8. [PubMed] [Google Scholar] 39. Vickers CFH. Естественное течение атопической экземы. Acta Derm Venereol (Stockh) 1980; 92 (Дополнение): 113–5.[Google Scholar] 40. Ристедт И. Долгосрочное наблюдение при атопическом дерматите. Acta Derm Venereol (Stockh) 1985; 114 (Дополнение): 117–20. [PubMed] [Google Scholar] 41. Берни П.Г., Чинн С., Рома Р.Дж. Увеличилась ли распространенность астмы у детей? Данные национального исследования здоровья и роста 1973–86 гг. Br Med J. 1990; 300: 1306–10. [Бесплатная статья PMC] [PubMed] [Google Scholar] 44. Паттемор П.К., Джонстон С.Л., Бардин П.Г. Вирус как ускоритель симптомов астмы. I. Эпидемиология. Clin Exp Allergy. 1992; 22: 325–36.[Бесплатная статья PMC] [PubMed] [Google Scholar] 45. Minor TE, Dick EC, Baker JW, Ouellette JJ, Cohen M, Reed C. Rhinovirus и инфекции гриппа типа A как провоцирующие факторы астмы. Am Rev Respir Dis. 1976; 113: 149–53. [PubMed] [Google Scholar] 46. Folkerts G, Busse WW, Nijkamp FP, Sorkness R, Gern JE. Состояние дел: гиперреактивность дыхательных путей, вызванная вирусами, и астма. Am J Respir Crit Care Med. 1998; 157: 1708. [PubMed] [Google Scholar] 47. Велливер Р.К., Даффи Л. Взаимосвязь ответов антител к RSV-специфическому иммуноглобулину Е в младенчестве, рецидивирующему хрипу и функции легких в возрасте 7–8 лет.Педиатр Пульмонол. 1993; 15: 19–27. [PubMed] [Google Scholar] 48. Слай П., Хибберт М. Детская астма после госпитализации с острым вирусным бронхиолитом в младенчестве. Педиатр Пульмонол. 1989; 7: 153–8. [PubMed] [Google Scholar] 49. МакКонночи К., Рогманн К. Свистящее дыхание в возрасте 8 и 13 лет: изменение важности бронхиолита и пассивного курения. Педиатр Пульмонол. 1989; 6: 138–46. [PubMed] [Google Scholar] 50. Тейлор Б., Уодсворт Дж. Курение матери во время беременности и заболевания нижних дыхательных путей в раннем возрасте.Arch Dis Child. 1987. 62: 786–91. [Бесплатная статья PMC] [PubMed] [Google Scholar] 51. Янг С., Ле Суеф П.Н., Джелхоед Г.К. и др. Влияние семейной истории астмы и курения родителей на чувствительность дыхательных путей в раннем младенчестве. N Engl J Med. 1991; 324: 1168–73. [PubMed] [Google Scholar] 52. Мартинес Ф. Д., Ригт А. Л., Тауссиг Л. М. и др. Астма и хрипы в первые шесть лет жизни. N Engl J Med. 1995; 332: 133–8. [PubMed] [Google Scholar] 53. Хорвуд И.Л., Фергюссон Д.М., с отличием Б.А., Шеннон Ф.Т. Социальные и семейные факторы в развитии астмы в раннем детстве.Педиатрия. 1985. 75: 859–68. [PubMed] [Google Scholar] 54. Sporik R, Holgate ST, Cogswell JJ. Естественное течение астмы в детстве — когортное исследование при рождении. Arch Dis Child. 1991; 66: 1050–3. [Бесплатная статья PMC] [PubMed] [Google Scholar] 55. Кокрофт Д.В., Мердок К.Ю., Бершайд Б.А. Связь между атопией и гиперреактивностью бронхов к гистамину в случайной популяции. Энн Аллергия. 1984; 53: 26–9. [PubMed] [Google Scholar] 56. Торф Дж. К., Вулкок А. Дж. Чувствительность к распространенным аллергенам: связь с респираторными симптомами и гиперчувствительностью бронхов у детей из трех различных климатических зон Австралии.Clin Exp Allergy. 1991; 21: 573–81. [PubMed] [Google Scholar] 57. Ihre I, Zetterstrom O. Повышение неспецифической реакции бронхов после повторной ингаляции низких доз аллергена. Clin Exp Allergy. 1993; 23: 298–305. [PubMed] [Google Scholar] 58. Sears MR, Herbison GP, Holdaway MD, Hewitt CJ, Flannery EM, Silva PA. Относительный риск сенсибилизации к пыльце травы, клещу домашней пыли и кошачьей шерсти в развитии астмы у детей. Clin Exp Allergy. 1989; 19: 419–24. [PubMed] [Google Scholar] 59.Sporik R, Holgate ST, Platts-Mills TAE, Ciswell JJ. Воздействие аллергена клеща домашней пыли (DER p1) и развитие астмы в детстве. N Engl J Med. 1992; 323: 502–7. [PubMed] [Google Scholar] 60. Юнингер Дж. У., Рид К. Э., О’Коннелл Э.Д., Мелтон Л.Дж., О’Фаллон В.М., Сиверштейн, доктор медицины. Общественное исследование эпидемиологии астмы. Показатели заболеваемости 1964–1983 гг. Am Rev Respir Dis. 1992; 146: 888–94. [PubMed] [Google Scholar] 61. Браман С.С., Барроуз А.А., Декотисс Б.А., Сеттипане Г.А., Коррасо В.М. Повышенная чувствительность дыхательных путей при рините, фактор риска астмы.Грудь. 1987. 91: 671–4. [PubMed] [Google Scholar] 62. Чендлер Дил E, младший, McFadden ER, младший, Ingram RH, младший, Breslin FJ, Jaeger JJ. Чувствительность дыхательных путей к холодному воздуху и гиперапноэ у здоровых людей, а также у пациентов с сенной лихорадкой и астмой. Am Rev Respir Dis. 1980; 121: 621–8. [PubMed] [Google Scholar] 63. Герблих А.А., Шварц Х.Дж., Честер Э. Сезонное изменение функции дыхательных путей при аллергическом рините. J Allergy Clin Immunol. 1986; 77: 676–81. [PubMed] [Google Scholar] 64. Watson WTA, Becker AB, Simons FER. Лечение аллергического ринита интраназальными кортикостероидами у пациентов с легкой степенью астмы: влияние на чувствительность нижних дыхательных путей.J Allergy Clin Immunol. 1993; 91: 97–101. [PubMed] [Google Scholar] 65. Коррен Дж., Адинофф А.Д., Бухмайер А.Д., Ирвин К.Г. Назальный беклометазон предотвращает сезонное повышение реактивности бронхов у пациентов с аллергическим ринитом и астмой. J Allergy Clin Immunol. 1992; 90: 250–6. [PubMed] [Google Scholar] 66. Готтлиб MJ. Связь интраназального заболевания с производством бронхиальной астмы. ДЖАМА. 1925; 85: 105–7. [Google Scholar] 67. Буллен СС. Заболеваемость астмой в 400 случаях хронического синусита. J Аллергия.1932; 4: 402–7. [Google Scholar] 68. Weille FL. Исследования по астме: нос и горло в 500 случаях астмы. N Engl J Med. 1936; 215: 235–9. [Google Scholar] 69. Марни С.Р., младший Патофизиология реактивного заболевания дыхательных путей и синусита. Анн Отол Ринол Ларингол. 1996; 105: 98–100. [PubMed] [Google Scholar] 70. Кауфман Дж, Райт Ф.В. Влияние раздражения носа и носоглотки на сопротивление дыхательных путей у человека. Am Rev Respir Dis. 1969; 100: 629–30. [PubMed] [Google Scholar] 71. Славин Р.Г., Кэннон Р.Э., Фридман В.Х. и др.Гайморит и бронхиальная астма. J Allergy Clin Immunol. 1980; 66: 250–6. [PubMed] [Google Scholar] 72. Oliveira CA, Sole D, Nasplitz CK, Rachelefsky GS. Улучшение гиперреактивности бронхов у детей-астматиков, леченных по поводу сопутствующего синусита. Ann Allergy Asthma Immunol. 1997. 79: 70–4. [PubMed] [Google Scholar] 73. Ханнуксела А., Ваананен А. Факторы, предрасполагающие к неправильному прикусу у 7-летних детей, с особым упором на атопические заболевания. Am J Orthod Dentofacial Orthop. 1987. 92: 299–303.[PubMed] [Google Scholar] 74. Купер Дж. У., мл. Антигистаминные и противоотечные средства в лечении хронического ринита. В: Settipane GA, редактор. Ринит. Providence: New England and Regional Allergy Proceedings; 1984. С. 103–7. [Google Scholar] 75. Кокрофт DW, Харгрив FE, Долович Дж. Интраназальный беклометазон дипропионат при рините. В: Mygrind N, Clark TJH, редакторы. Местное стероидное лечение астмы и ринита. Лондон: Баллиер Тиндалл; 1980. С. 143–54. [Google Scholar] 76. Буске Дж., Локки Р., Мейллинг Х.Документ с изложением позиции ВОЗ. Аллергенная иммунотерапия: лечебные вакцины от аллергических заболеваний. Аллергия. 1998; 53 (Приложение 54) [PubMed] [Google Scholar] 77. Никельсон Дж. А., Георгитис Дж. В., Райзман РЭ. Отсутствие корреляции между титрами сывороточных аллерген-специфических IgE и симптомами у нелеченных пациентов с сезонным аллергическим ринитом. J Allergy Clin Immunol. 1986; 77: 43–8. [PubMed] [Google Scholar] 78. Bjorksten B, Kjellman NIM. Перинатальные факторы окружающей среды, влияющие на развитие аллергии. Clin Exp Allergy.1990; 20 (Дополнение 3): 3–8. [PubMed] [Google Scholar] 80. Croner S, Kjellman NIM, Eriksson B, Roth A. Скрининг IgE у 1701 новорожденного и развитие атопического заболевания в младенчестве. Arch Dis Child. 1982; 57: 364–8. [Бесплатная статья PMC] [PubMed] [Google Scholar] 81. Мишель Ф. Б., Буске Дж., Грейе П., Робине-Леви М., Кулон Ю. Сравнение концентрации иммуноглобулина Е в пуповинной крови и материнской аллергии для прогнозирования атопического заболевания в младенчестве. J Allergy Clin Immunol. 1980; 65: 422–30. [PubMed] [Google Scholar] 82.Lilja G, Johansson SGO, Kustoffsky E, Оман H. Уровни IgE в пуповинной крови и в возрасте 4–5 дней: связь с клиническими симптомами атопического заболевания в возрасте до 18 месяцев. Аллергия. 1990; 45: 436–44. [PubMed] [Google Scholar] 83. Zeiger RS, Heller S, Mellon MH и др. Влияние комбинированного избегания пищевых аллергенов матери и ребенка на развитие атопии в раннем младенчестве: рандомизированное исследование. J Allergy Clin Immunol. 1989; 84: 72–89. [PubMed] [Google Scholar] 84. Джонс А.С., Майлз Е.А., Уорнер Дж.О., Колвел Б.М., Брайант Т.Н., Уорнер Д.А.Пролиферативные ответы мононуклеарных клеток периферической крови плода на митогенные и аллергенные стимулы во время беременности. Paediatr Allergy Immunol. 1996; 7: 109–16. [PubMed] [Google Scholar] 85. Хорвуд Л.Дж., Фергюссон Д.М., Шеннон Ф.Т. Социальные и семейные факторы в развитии астмы в раннем детстве. Педиатрия. 1985. 75: 859–68. [PubMed] [Google Scholar] 86. Platts-Mills TAE, Chapman MD. Пылевые клещи: иммунология, аллергические заболевания и контроль окружающей среды. J Allergy Clin Immunol. 1987. 80: 755–75. [PubMed] [Google Scholar] 87.Kniest FM, Young E, Van Praag MCG и др. Клиническая оценка двойного слепого исследования по предотвращению попадания пыли на пациентов с аллергическим ринитом и аллергией на клещей. Clin Exp Allergy. 1991; 21: 39–47. [PubMed] [Google Scholar] 88. Schou C, Fernandez-Caldas E, Lockey RF, Lowenstein H. Анализ окружающей среды на аллергены тараканов. J Allergy Clin Immunol. 1991; 87: 828–34. [PubMed] [Google Scholar] 89. Полларт С.М., Смит Т.Ф., Моррис Э.С. и др. Воздействие аллергенов тараканов на окружающую среду: анализ с помощью иммуноферментных моноклональных анализов.J Allergy Clin Immunol. 1991; 87: 505–10. [PubMed] [Google Scholar] 90. Лучинская CM, Li Y, Chapman MD, Platts-Mills TAE. Концентрации в воздухе и гранулометрический состав аллергена, полученного от домашних кошек (Felis domesticus) Am Rev Respir Dis. 1990; 141: 361–7. [PubMed] [Google Scholar] 91. де Блой Ф., Чепмен М. Д., Platts-Mills TAE. Аллерген, переносимый кошками по воздуху (FEL D1): Контроль окружающей среды с кошкой на месте. Am Rev Respir Dis. 1991; 143: 1334–9. [PubMed] [Google Scholar] 92. Бердж Х. Биоаэрозоли: распространенность и воздействие на здоровье в помещениях.J Allergy Clin Immunol. 1990; 86: 687–701. [PubMed] [Google Scholar] 94. Педрейра Ф.А., Гуандоло В.Л., Фероли Э.Дж., Мелла Г.В., Вайс И.П. Инволонтное курение и частота респираторных заболеваний в течение первого года жизни. Педиатрия. 1985; 75: 594–97. [PubMed] [Google Scholar] 95. Фернандес-Калдас Э., Фокс РФ. Экологический контроль загрязнения воздуха в помещениях. Med Clin North Am. 1992; 22: 935–52. [PubMed] [Google Scholar] 96. Сэмпсон Х. Пищевая аллергия. Часть 2: Диагностика и лечение. J Allergy Clin Immunol. 1999; 103: 981–9.[PubMed] [Google Scholar]
Подозреваете, что у вашего нюхающего ребенка сезонная аллергия? Ищите этот знак — Основы здоровья от клиники Кливленда
Температура становится теплее — и многие люди стали постоянно чихать, тереть глаза и сморкаться.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Весна и лето могут принести страдания аллергикам, в том числе и детям.
Может быть, легко распознать собственные симптомы аллергии, но даже самому опытному родителю бывает сложно отличить детскую аллергию от простуды.
Один верный признак того, что у ребенка сезонная аллергия? «Они трет лицо, — говорит врач-аллерголог Сандра Хонг.
«Они трет глаза и нос, — говорит она. «Иногда у детей появляется эта крошечная полоска прямо на носу, и это потому, что они на самом деле надавливают на нее.Так что вы увидите там небольшую складку от всего того, что они потирают нос «.
Дети, страдающие аллергией, могут чувствовать себя очень несчастными, и их симптомы могут мешать им концентрироваться в школе или во время внеклассных занятий.
Большинство детей с сезонной аллергией будут казаться душными и перегруженными. Родители также могут заметить, что их ребенок ест с открытым ртом, потому что они не могут эффективно дышать через нос.Говорит Хонг.
У некоторых детей также есть симптомы астмы, вызывающие одышку и сильный кашель.
Могу ли я давать ребенку лекарства от аллергии?
Безрецептурные препараты, такие как солевые спреи, назальные стероидные спреи и антигистаминные препараты, могут помочь детям, но доктор Хонг рекомендует родителям поговорить со своим педиатром о различных лекарствах и правильной дозировке. Также важно следить за тем, как дети чувствуют себя от аллергии.
«Следите за тем, вызывают ли лекарства сонливость», — предлагает д-р Хонг. «Некоторые жидкости или таблетки могут вызывать сонливость, поэтому убедитесь, что вы принимаете их на ночь или выбираете те, которые немного лучше для вашего ребенка в течение дня, чтобы они не вызывали сонливость.
Если у вашего ребенка все время проявляются симптомы аллергии, доктор Хун советует проявлять инициативу и обращаться за медицинской помощью, чтобы он мог сосредоточиться на школе, а не на насморке и чихании в течение всего дня.
8 вещей, о которых следует помнить, пытаясь справиться с аллергией вашего ребенка
Если аллергия берет верх над вашим ребенком, следующие пункты могут помочь вам понять процесс и определить наилучший курс действий.
Урок №1: Знай своего противника
Чихание, зуд в носу и горле, зуд в глазах и покраснение обычно сигнализируют об аллергии. Как и при простуде, аллергия вызывает выделения из носа, но они выглядят прозрачными и водянистыми. При простуде слизь более густая, желтого или зеленого цвета.
Урок №2: Возраст имеет значение
Дети от 3 до 5 лет могут иметь сезонную аллергию. Домашние аллергены, такие как пылевые клещи и перхоть домашних животных, могут поражать детей в возрасте от 1 до 2 лет. Взрослые могут перерасти детскую аллергию или сохраняться на протяжении всей жизни.
Урок № 3: Родители сдают
Дети часто наследуют аллергию от мамы или папы. Загвоздка: у них не всегда бывает аллергия на одни и те же вещи. Вы наследуете способность стать аллергиком, а не специфическую чувствительность к аллергену.
Урок № 4: Обзор безрецептурных препаратов
Лекарства, отпускаемые без рецепта, хорошо справляются с симптомами аллергии у большинства детей. Неседативные антигистаминные препараты длительного действия, такие как лоратадин, фексофенадин и цетиризин (продаются под торговыми марками Claritin®, Allegra® и Zyrtec®), входят в состав детских препаратов. Они хорошо помогают при чихании и зуде, но не устраняют заложенность и дренаж. Назакорт®, назальный спрей, который продается без рецепта, хорошо справляется со всеми четырьмя симптомами.
Антигистаминные глазные капли помогают при зуде, но избегайте применения средств, уменьшающих покраснение. Что касается противоотечных средств, посоветуйтесь с врачом, прежде чем давать их ребенку, потому что они могут вызвать ряд побочных эффектов и серьезных осложнений.
Урок № 5: Оттачивайте технику родоразрешения
Даже если ваш ребенок чувствует себя лучше, вы можете продолжать давать ему лекарства от аллергии или назальный спрей в течение всего сезона пыльцы.
Давая ребенку назальный спрей, попробуйте эту технику: введите аппликатор в правую ноздрю, не слишком далеко.Направьте на правый глаз и распылите. Повторите с левой стороны. Правильное распыление поможет улучшить действие лекарства и уменьшить кровотечение из носа, что может быть возможным побочным эффектом.
Урок № 6: Избегание пыльцы
Избегание — лучшее средство от аллергии, но это сложно, когда спусковой крючок колеблется в воздухе. Однако есть способы минимизировать воздействие пыльцы на ребенка. Пик пыльцы травы и сорняков имеет тенденцию к пику утром, поэтому по возможности сохраните мероприятия на свежем воздухе для вечера.И пусть ваш ребенок будет носить солнцезащитные очки, когда он играет на улице, чтобы предотвратить зуд и раздражение глаз.
Внутри вы можете создать в спальне ребенка зону, свободную от пыльцы. Обязательно держите окна закрытыми, чтобы пыльца не попала внутрь. Еще вы можете использовать HEPA-фильтр для вашего центрального кондиционера или персональный воздушный фильтр в комнате вашего ребенка, чтобы уменьшить количество пыльцы в помещении. А после развлечений на свежем воздухе убедитесь, что ваш ребенок принял душ и вымыл волосы перед сном.
Урок № 7: Иммунотерапия от аллергии (уколы или сублингвальные таблетки) может быть вариантом
Если избегание и лекарства не помогают справиться с симптомами, спросите своего педиатра или аллерголога о иммунотерапии аллергии.Это включает серию еженедельных инъекций в течение нескольких месяцев с последующими поддерживающими инъекциями в течение нескольких лет. Иммунотерапия аллергии может помочь уменьшить тяжесть симптомов.
Таблетки сублингвальные — это таблетки, растворяющиеся под языком. Пациенты могут принимать их ежедневно до сезона аллергии и в течение всего периода. Они эффективны, как уколы, и их можно принимать дома при лечении определенных аллергенов.
Урок № 8: Осознайте опасность невылеченной аллергии
Дети с сезонной аллергией также могут болеть астмой.Когда аллергия не контролируется, она может вызвать обострение астмы с кашлем, хрипом и проблемами с дыханием. Как только вы заметите, что у вашего ребенка проблемы с аллергией, сразу же приступайте к их лечению. И как только они выйдут из-под контроля, обратитесь к своему врачу.
Как лечить сезонную аллергию у детей и малышей
Как скажет вам любой родитель или учитель начальной школы, дети болеют… очень часто. Может показаться, что они постоянно кашляют, чихают или вытирают насморк.Эти симптомы легко списать на новый вирус, распространенный в детском саду или в классе. Однако иногда они являются признаком более серьезной проблемы. Сезонная аллергия у детей и малышей часто выглядит как обычная простуда, но не проходит без лечения. Просто не забудьте принять во внимание эти особые соображения.
Что такое сезонная аллергия?
Сезонная аллергия, иногда называемая сенной лихорадкой или сезонным аллергическим ринитом, — это симптомы, которые возникают примерно в одно и то же время года каждый год, обычно в ответ на аллергены окружающей среды.Когда у вас аллергия на споры или пыльцу растений, ваше тело выделяет такие вещества, как гистамин, в ответ на эти аллергены. Это вызывает зуд, кашель и заложенность носа, связанные с сезонной аллергией. Если вы или ваш ребенок испытываете эти симптомы, вы не одиноки: сенной лихорадкой страдает примерно 7,7% взрослых в США и 7,2% детей
Симптомы сезонной аллергии у детей ясельного возраста
Симптомы сезонной аллергии у детей могут включать любую комбинацию из следующих:
- Царапающее горло
- Кашель
- Чихание
- Насморк или зуд в носу
- Красные раздраженные глаза
- Свистящее дыхание или затрудненное дыхание (реже)
Если вашему ребенку трудно сделать полный вдох, у него появилась сыпь, отек или жар, немедленно обратитесь за медицинской помощью.Это могут быть признаки тяжелой аллергической реакции.
«Симптомы сезонной аллергии могут влиять на различные системы органов», — объясняет Сальма Эльфаки, доктор медицины, сертифицированный педиатр в педиатрическом центре Lake Nona. «У некоторых детей может быть насморк, кашель, зуд в носу. У некоторых пациентов могут появиться зуд, покраснение и водянистые выделения из [их] глаз ».
Это довольно распространенные симптомы аллергии, но у некоторых детей реакция может быть более острой. «Более тяжелая аллергия может вызвать хрипы и обострение астмы», — сказал д-р.Эльфаки говорит. «У некоторых детей также могут развиваться кожные реакции, такие как экзема или крапивница, которые могут быть легкими или очень серьезными».
Получите дисконтную карту аптеки
Диагностика сезонной аллергии у детей
Как узнать, есть ли у вашего ребенка сезонная аллергия? Лучше посетить педиатра вашего ребенка, чем ставить себе диагноз и рисковать лечить вашего ребенка неправильными лекарствами. При диагностике аллергии лечащий врач вашего ребенка учтет несколько факторов:
- Возраст
- Степень тяжести и частота симптомов
- Влияние симптомов на повседневное функционирование
- Семейная история
- История болезни
- Предыдущее обращение
Педиатр вашего ребенка может посоветовать пройти тест на аллергию, если ваш ребенок регулярно испытывает эти симптомы в определенное время года.Тест на аллергию обычно проводится путем нанесения аллергенов на кожу или проведения анализов крови.
СВЯЗАННЫЙ: Когда проводить тест на аллергию у вашего ребенка
Сезонное облегчение аллергии: лечение и лечебные средства
«Существует лечение, которое может помочь детям почувствовать себя лучше», — говорит Кэтлин Дасс, доктор медицины, врач и генеральный директор Мичиганского центра аллергии, астмы и иммунологии.
Существует три основных типа безрецептурного лечения аллергии для детей:
- Пероральные антигистаминные препараты , такие как Детская Аллегра (фексофенадин), Детский Кларитин (лоратадин) и Детский Зиртек (цетиризин)
- Стероидные спреи для носа , такие как Детский Флоназ (флутиказон) и Детский Назакорт
- Противоотечные средства , такие как детский Судафед (псевдоэфедрин)
«Младенцы, малыши и дети младшего возраста с трудом переносят назальный спрей, поэтому лучше использовать пероральные антигистаминные препараты, такие как Allegra, Zyrtec [или] Claritin (которые выпускаются в жевательной и жидкой формах)», — сказал доктор.- говорит Дасс.
«Когда дети достаточно взрослые, стероиды для интраназального введения являются стандартом лечения и профилактики сезонной аллергии», — поясняет д-р Дасс.
Просто убедитесь, что вы используете версию, разработанную для детей, и дозировку, соответствующую возрасту вашего ребенка. Хотя некоторые лекарства от аллергии можно безопасно смешивать с лекарствами от астмы, такими как Singulair, опасно удваивать прием антигистаминных препаратов, если первое, что вы попробуете, не облегчит симптомы. Вы всегда должны проконсультироваться с педиатром, прежде чем принимать безрецептурные препараты для вашего ребенка.
СВЯЗАННЫЙ: Смешивание лекарств от аллергии
При тяжелой аллергии «уколы от аллергии полезны и могут помочь вам перерасти аллергию», — объясняет д-р Дасс. «Обычно мы не начинаем делать прививки от аллергии, пока ребенку не исполнится 5-6 лет, чтобы предотвратить аллергию. Кроме того, контролируя аллергию, вы потенциально можете помочь своему ребенку избавиться от экземы и предотвратить развитие астмы ».
Следующая таблица дозировок основана на инструкциях производителя:
| Детская аллегра (30 мг / 5 мл) | Спросите у врача | 5 мл каждые 12 часов; не более 10 мл за 24 часа | 5 мл каждые 12 часов; не более 10 мл за 24 часа |
| Детский кларитин (5 мг / 5 мл) | Спросите у врача | 5 мл; не более 5 мл за 24 часа | 10 мл; не более 10 мл за 24 часа |
| Детский зиртек (5 мг / 5 мл) | Спросите у врача | 2.5 мл каждые 12 часов; не более 5 мл за 24 часа | 5-10 мл; не более 10 мл за 24 часа |
| Детский Насакорт | Не использовать | 1 спрей в ноздрю в день | 1-2 распыления в ноздрю в день |
| Детский Sudafed (15 мг / 5 мл) | Не использовать | Не использовать детям младше 4 лет. Детям 4-5 лет можно принимать 5 мл каждые 4 часа; не более 4 раз в сутки | 10 мл каждые 4 часа; не более 4 раз в сутки |
Лучший способ остановить сезонную аллергию у детей — предотвратить симптомы до того, как они начнутся.Когда пыльца, на которую ваш ребенок реагирует, высока, обязательно закрывайте окна и по возможности держите детей дома. Фильтр HEPA может помочь уменьшить количество аллергенов в вашем доме, а природные средства, такие как нети-пот или холодный компресс, могут облегчить симптомы.
Если ваш ребенок страдает сезонной аллергией, важно проконсультироваться с врачом, чтобы определить лучший курс лечения. При правильном лечении и профилактических мерах вы, дети, сможете проводить больше времени за играми и меньше — оставаться внутри.
Как распознать аллергию у детей
Каждый третий ребенок страдает аллергией, и многие родители этого не осознают. Аллергия возникает, когда иммунная система принимает безвредное вещество за опасное. Аллергены вызывают аллергическую реакцию, которая проявляется зудом, слезотечением, заложенностью носа и другими симптомами аллергии. Эти симптомы также похожи на симптомы простуды, но если вы заметили, что симптомы сохраняются более двух недель, неоднократно в течение года или в одно и то же время каждый год, свяжитесь с нами для проведения теста на аллергию.
Аллергия на ингалянты
Ингаляционные аллергены, которые трудно избежать, включают пыльцу, перхоть домашних животных, пылевых клещей и споры плесени.
Признаки аллергии: заложенность носа, насморк, слезотечение, чихание, аллергические «синяки» и зуд в носу. У детей часто появляется «аллергическая складка» из-за привычки задирать нос ладонью. На носу появляется складка.
Лечение: Лекарства могут управлять симптомами аллергии, для устранения причины могут быть рекомендованы уколы от аллергии.
Пищевая аллергия
Восемь основных пищевых аллергенов: молоко, яйца, арахис, орехи, пшеница, соя, рыба и ракообразные. Пищевая аллергия может появиться в любом возрасте. Детскую аллергию на молоко, яйца, пшеницу и сою можно перерасти.
Признаки аллергии: Аллергическая реакция включает симптомы, влияющие на иммунную систему, такие как кожная сыпь (крапивница и экзема), хрипы, заложенность носа, рвота и диарея, а также анафилаксия. Многие путают пищевую непереносимость с пищевой аллергией из-за схожих симптомов.Однако симптомы пищевой непереносимости обычно ограничиваются пищеварительными симптомами, включая тошноту, рвоту, диарею, запор, газы и боль в животе.
Лечение: Избегание — лучшая защита от пищевой аллергии; лекарства нет.
Аллергия на жалящих насекомых
Укусы пчел, шершней, ос, желтых курток и огненных муравьев чаще всего вызывают аллергическую реакцию.
Признаки аллергии: Отек, зуд и покраснение возле укуса — нормальная реакция.Отек, выходящий далеко за пределы места укуса, — серьезная реакция. Системная аллергическая реакция является серьезной и может вызывать общий зуд, крапивницу, тошноту, рвоту, боль в животе, хрипы или затрудненное дыхание. Анафилаксия затрудняет дыхание, вызывает внезапное падение артериального давления и может вызвать шок в течение нескольких минут после укуса.
Лечение: Первым этапом лечения является неотложное лечение укуса, может быть введена доза адреналина и требуется немедленная медицинская помощь.Избегание — лучшая защита, но существует предотвратимое лечение основной аллергии с помощью иммунотерапии ядом.
Тестирование и лечение детской аллергии
Family Allergy and Asthma предлагает комплексное тестирование и лечение для пациентов любого возраста от младенчества до взрослого возраста. Многие из наших сертифицированных аллергологов также имеют педиатрическое образование и являются экспертами в работе с детьми, страдающими аллергией. Согласно Американской академии педиатрии, возраст не является препятствием для проведения кожных тестов, а это означает, что даже младенцы могут получить пользу.Кожная проба позволит определить аллергены, на которые у вашего ребенка аллергия.
Как только у вашего ребенка будет выявлена аллергия, наши поставщики услуг совместно с вами разработают лучший план лечения для вашего ребенка; это может включать лекарства и уколы от аллергии. Возраст, в котором можно рекомендовать прививки маленьким детям, определяется в индивидуальном порядке. Исследования также показали, что уколы от аллергии могут предотвратить развитие астмы у детей с аллергическим ринитом. Детская аллергия связана с пропуском школьных дней и плохим качеством детских игр. Если ваш ребенок борется с аллергией, назначьте встречу сегодня.
Аллергия и простуда у детей
Если у вашего ребенка постоянно насморк, кашель или заложенность носа, вы не одиноки.
«Дети нередко болеют от шести до восьми простуд в год, продолжительностью от 10 до 14 дней», — объясняет Майкл Ли, доктор медицины, педиатр из службы «Здоровье детей». «Кроме того, сезонные аллергии стали более распространенными».
Итак, как родители могут определить, простуда это или аллергия? Доктор Ли объясняет разницу между причинами и симптомами у детей.
Связанный подкаст
Узнайте больше о том, как помочь ребенку с сезонной аллергией, послушав подкаст Children’s Health Checkup.
В чем разница между простудой и аллергией?
При воздействии определенных частиц, таких как шерсть животных, пыльца, деревья и травы, у детей может возникнуть аллергическая реакция. Это происходит, когда иммунная система чрезмерно реагирует на аллергены, вызывая выброс гистамина и других химических веществ в кровоток.
Этот ответ вызывает общие симптомы аллергии, в том числе:
- Зуд, слезотечение
- Насморк
- Кашель и заложенность носа
- Чихание
- Иногда болит горло
С другой стороны, простуда — это заразная вирусная инфекция. Дети заражаются вирусами простуды при прямом контакте между людьми, контакте с воздушно-капельным путем или при прикосновении вирусов к поверхностям.
Симптомы простуды могут включать:
- Насморк
- Кашель и заложенность носа
- Чихание
- Боль в горле
- Усталость
- Слабые боли в теле
- Лихорадка, в отдельных случаях
У моего ребенка аллергия или простуда?
Хотя многие симптомы аллергии и простуды схожи, родители могут искать определенные подсказки, которые помогут отличить простуду от простуды.аллергия.
1. Если вашему ребенку меньше 1 года, скорее всего, он простужен
Сезонная аллергия редко бывает у ребенка в возрасте до 1 года. «С аллергией вы обычно должны подвергаться воздействию чего-либо несколько раз, чтобы получить аллергическую реакцию», — объясняет д-р Ли. «Дело не в том, что у ребенка не может быть аллергической реакции на что-либо в течение первого года жизни, но типичная сезонная аллергия обычно возникает у детей старшего возраста».
2. Лихорадка обычно свидетельствует о простуде или вирусной инфекции, а не об аллергии
Если у вашего ребенка высокая температура, скорее всего, у него простуда или другое вирусное заболевание, а не аллергия.«Лихорадка — одно из моих главных препятствий. Аллергия не вызывает лихорадку у детей», — объясняет д-р Ли.
3. Усталость и истощение обычно указывают на простуду или вирусное заболевание
Если у вашего ребенка симптомы простуды, и он чувствует себя разбитым и истощенным, это, вероятно, простуда или вирусное заболевание. «Дети, страдающие сезонной аллергией, плохо себя чувствуют, но обычно они могут нормально функционировать и посещать школу», — объясняет д-р Ли.
4. Проверьте глаза ребенка на наличие симптомов аллергии
Зудящие слезящиеся глаза чаще указывают на аллергию, а не на простуду.Также обратите внимание на пурпурные и красные пятна под нижним веком вашего ребенка, которые называются «аллергическим блеском». Некоторые средства для ухода за кожей указывают на отек и заложенность кожи, вызванные аллергией. Остальные — генетические.
5. Обратите внимание на выделения из носа у вашего ребенка
Прозрачные жидкие выделения из носа вместе с зудящими водянистыми глазами предполагают, что ваш ребенок страдает аллергией. Конечно, у детей с простудой тоже могут быть прозрачные выделения. Густые выделения из носа независимо от цвета говорят о простуде или другом инфекционном процессе.
6. Продолжительность симптомов
Симптомы простуды редко длятся дольше двух недель. Симптомы аллергии сохранятся, пока ребенок подвергается воздействию аллергена. Симптомы сезонной аллергии могут проявляться у вашего ребенка в течение многих недель во время сезона получения пыльцы весной, летом или осенью.
7. Горизонтальная линия носа указывает на возможную аллергию
Когда дети потирают ноздри вверх и вниз и шевелят носом из стороны в сторону, это движение создает морщину или складку на верхней части носа.Часто линия или складка белого или красноватого цвета. «Если ребенок неделями страдал от зуда, чихания и насморка, и мы видим горизонтальную линию на носу, мы подозреваем аллергию», — объясняет доктор Ли. «Эта складка в значительной степени характерна только для людей, страдающих аллергией, которые трет нос».
8. Если антигистаминные препараты работают, вероятно, это аллергия
Детям старше 1 года можно использовать антигистаминные препараты, чтобы определить, есть ли у них простуда или аллергия. «Попробуйте не седативный антигистаминный препарат.Если ваш ребенок не получает облегчения в течение следующих дней или двух, вероятно, это вирус простуды, — объясняет доктор Ли. — Однако, если симптомы быстро исчезнут с помощью антигистаминных препаратов, ваш ребенок, вероятно, страдает сезонными симптомами аллергии ».
Как лечить аллергию и простуду у детей
После того, как вы определили, есть ли у вашего ребенка простуда или аллергия, вы можете принять меры для его облегчения.
Лечение сезонной аллергии у детей
- Сведите к минимуму симптомы дома, стирая одежду после выхода на улицу, часто пользуясь пылесосом и используя воздушные фильтры и очистители.
- Попробуйте неседативный пероральный антигистаминный препарат, например Зиртек или Кларитин. Ваш ребенок почувствует облегчение в течение дня или двух.
- Если антигистаминный препарат помогает, но не сильно, добавьте назальный стероид, такой как отпускаемый без рецепта флоназ, который вы распыляете в нос. Иногда для борьбы с аллергией требуется и антигистаминный препарат, и назальный спрей.
- Вы также можете попробовать только назальный спрей. Если ваш ребенок почувствует облегчение, пропустите пероральный антигистаминный препарат.
Лечение простудных заболеваний у детей
- Используйте физиологический раствор в носу, чтобы ослабить заложенность носа и помочь детям высморкаться.Или отсосите застой с помощью шприца с грушей.
- Попробуйте некоторые домашние средства, которые помогут облегчить симптомы вашего ребенка. Детям старше 1 года ложка меда внутрь может помочь успокоить боль в горле. (НЕ давайте мед детям младше 1 года.)
- Используйте ацетаминофен или ибупрофен в соответствии с предписаниями врача для снятия болей и жара.
- Детям старше 2 лет можно наносить мазь с ментолом на верхнюю часть груди, чтобы успокоить и успокоить кашель, особенно при ночном кашле.
- Для детей старше 6 лет можно использовать противоотечные средства местного действия, такие как назальный спрей, чтобы облегчить заложенность носа. Если используется, используйте на ночь не более 3 дней подряд.
- Узнайте, когда следует проконсультироваться с врачом, если у вашего маленького ребенка симптомы простуды.
Имейте в виду, что пероральные препараты от кашля и простуды не рекомендуются детям в возрасте до 6 лет. «Обычно я стараюсь избегать приема лекарств от кашля и простуды для детей любого возраста», — говорит д-р.Ли. «Они неэффективны и могут иметь потенциальные побочные эффекты, такие как повышение артериального давления».
Если симптомы простуды и аллергии длятся у вашего ребенка более двух недель, проконсультируйтесь с врачом. Если вы обеспокоены тем, что у вашего ребенка симптомы COVID-19, вам также следует обратиться к педиатру вашего ребенка. Узнайте больше об аллергии и COVID-19.
Может быть трудно сказать, страдает ли ваш ребенок простудой или сезонной аллергией. Узнайте 8 способов отличить простуду от аллергии через @Childrens.
Получите помощь сейчас
Мы знаем, что болеть никогда не бывает удобно. Но теперь вы можете видеоконференцсвязь с поставщиком медицинских услуг 24 часа в сутки, 7 дней в неделю с виртуальным визитом от Children’s Health Virtual Care. Получите лечение прямо со своего смартфона, планшета или компьютера от аллергии, простуды и гриппа, порезов и многого другого.



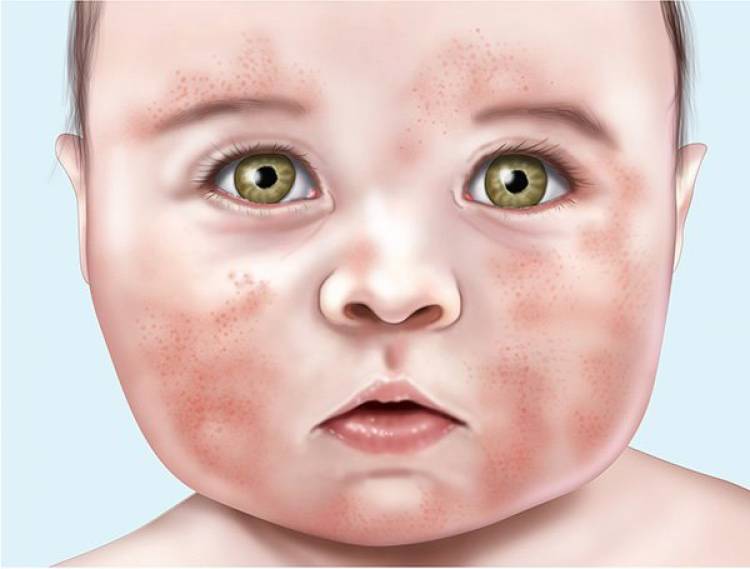 Среди детей с атопическим дерматитом частота встречаемости пищевой аллергии достигает 30% — 40%.
Среди детей с атопическим дерматитом частота встречаемости пищевой аллергии достигает 30% — 40%. У детей до 2-3 лет поражается лицо (за исключением носогубного треугольника), ягодицы, наружная поверхность конечностей. На фоне покраснения появляются небольшие зудящие пузырьки. В возрасте 3-12 лет локализация и характер сыпи изменяются. На коже разгибательных поверхностей конечностей, шеи, запястий наблюдается шелушение, трещины, расчесы;
У детей до 2-3 лет поражается лицо (за исключением носогубного треугольника), ягодицы, наружная поверхность конечностей. На фоне покраснения появляются небольшие зудящие пузырьки. В возрасте 3-12 лет локализация и характер сыпи изменяются. На коже разгибательных поверхностей конечностей, шеи, запястий наблюдается шелушение, трещины, расчесы;
