Диагностика гепатита В – SYNLAB Eesti
Вирус гепатита В – это DNA вирус, который относится к семейству Гепаднавирусов. Заражение происходит при контакте с кровью, сексуальным путем и во время родов от матери. Инкубационный период от 4 недель до 6 (иногда 9) месяцев. Даже минимальное количество крови (<1μl) может содержать вирус в достаточном количестве, чтобы вызвать заражение.
Клиническая картина зависит от возраста пациента и его иммунного статуса. 2⁄3 взрослых болеют бессимптомно или гриппоподобным заболеванием, 1⁄3 имеют ясно выраженную желтуху. Если болезнь протекает без клинической симптоматики, то человек не знает о наличии инфекции и в то же время является заразным для других.
90% пациентов с острым гепатитом В выздоравливает в течение 6 месяцев, у менее 10% возникает хронический гепатит (то есть вирус содержится в крови и спустя 6 месяцев после заражения), менее, чем у 1% возникает молниеносный гепатит с печеночной не- достаточностью. Цирроз печени возникает реже, чем в 1% случаев из всего количества заразившихся пациентов.
Цирроз печени возникает реже, чем в 1% случаев из всего количества заразившихся пациентов.
Цирроз печени может привести к возникновению гепатоцеллюлярной карциномы (особенно, если сопровождается употреблением алкоголя или/и хроническим гепатитом С). Спустя несколько дней после заражения в крови становится определяемым HBV DNA. Примерно через 6 недель в крови определяются также HBe Ag и HBs Ag. На 8-9 неделе в крови возникают HBc Ab и HBc IgM. Цитолиз вместе с симптомами гепатита появляется только на 14 неделе.
Самый первый признак выздоровления это исчезновение HBe Ag и появление HBe Ab (сероконверсия). После этого через несколько недель становятся негативными HBs Ag, HBV DNA и происходит обратное развитие симптомов гепатита. Между исчезновением HBs Ag и появлением HBs Ab есть промежуток времени, длящийся 4 недели – так называемый период окна. В это время еще определяются HBc Ab и HBc IgM. На более длительное время остаются в крови HBc Ab, HBs Ab и HBe Ab, которые указывают на перенесенный острый гепатит. При хроническом гепатите в крови остаются HBV DNA, HBeAg, HBs Ag, не появляются HBe Ab и HBs Ab. Также может быть повышенная активность трансаминаз в крови. Как при остром гепатите, через 6 месяцев исчезает HBc IgM и остается определяемым HBc Ab. Определять HBe Ag есть смысл только в том случае, если HBs Ag позитивен. Наличие HBe Ag показывает интенсивность репликаций вируса, а также инфекционную опасность пациента. При остром гепатите исчезновение HBeAg – хороший прогностический маркер, при хроническом гепатите указывает на достижение стабильного эффекта лечения. Негативный HBe Ag не исключает виремии HBV DNA (precore – мутация).
При хроническом гепатите в крови остаются HBV DNA, HBeAg, HBs Ag, не появляются HBe Ab и HBs Ab. Также может быть повышенная активность трансаминаз в крови. Как при остром гепатите, через 6 месяцев исчезает HBc IgM и остается определяемым HBc Ab. Определять HBe Ag есть смысл только в том случае, если HBs Ag позитивен. Наличие HBe Ag показывает интенсивность репликаций вируса, а также инфекционную опасность пациента. При остром гепатите исчезновение HBeAg – хороший прогностический маркер, при хроническом гепатите указывает на достижение стабильного эффекта лечения. Негативный HBe Ag не исключает виремии HBV DNA (precore – мутация).
Наименование исследования | Сроки исследований |
Исследования на ВИЧ-инфекцию | |
| 1 рабочий день |
Исследования на вирусные гепатиты | |
| 4 рабочих дня |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
Исследования на УГИ и СПИД-ассоциированные инфекции | |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
| Цитомегаловирусная инфекция (IgM, IgG, IgG-Авидность) | 1 рабочий день (возможно увеличение срока до 3 раб. дней) постановка материала — среда |
| Герпетическая инфекция (IgM, IgG, IgG-Авидность) | 1 рабочий день (возможно увеличение срока до 3 раб. дней) постановка материала — пятница |
Исследования на гормоны щитовидной железы методом ИФА | |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
Общие клинические исследования | |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
Исследования методом ПЦР | |
| до 14 рабочих дней |
| до 14 рабочих дней |
| до 14 рабочих дней |
| до 14 рабочих дней |
| до 14 рабочих дней |
| до 14 рабочих дней |
Исследования и диагностика клеща и клещевых инфекций | |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
| 1 рабочий день |
| Исследования на COVID-19 | |
| Коронавирус, мазок из зева и носа, ПЦР | 2 суток со дня забора. Постановка ежедневно, круглосуточно |
| Коронавирус, кровь, IgM, IgG, ИФА | 2 суток со дня забора. Постановка ежедневно, круглосуточно |
Таблица 2. Дифференциальный диагноз ХВГC у взрослых с гепатитами другой этиологии
Таблица 2 — Дифференциальный диагноз ХВГC у взрослых с гепатитами другой этиологии
Перечень критериев диагностики | Токсический гепатит | ||
Не характерна | Не характерна | Не характерна | |
Синдром интоксикации | |||
Изменения со стороны кожных покровов | Возможен синдром желтухи | Возможен синдром желтухи | Синдром желтухи |
Поражения других органов и систем | Комплекс внепеченочных проявлений (поражение почек, суставов, слюнных желез и др. | Комплекс внепеченочных проявлений (поражение почек, суставов, слюнных желез и др.) | Не характерны |
Печеночная недостаточность | Острая и хроническая | Острая и хроническая | Возможна, но быстро обратима |
Гепатомегалия | Зависит от степени выраженности фиброза | Зависит от степени выраженности фиброза | |
Спленомегалия | Зависит от степени выраженности фиброза | Зависит от степени выраженности фиброза | Не характерна |
Серологические маркеры | |||
Изменения общего анализа крови | Возможна тромбоцитопения | Возможна тромбоцитопения | Без изменений |
5N и более, обычно быстро снижается |
Комментарии. Наибольшую трудность для диагностики представляют случаи, при которых отсутствуют характерные эпидемиологические данные, а клиническая симптоматика ограничивается общеинтоксикационными симптомами.
Первичный склерозирующий холангит развивается во внепеченочных желчных протоках. Хронический воспалительный процесс в желчных протоках вызывает разрастание соединительной ткани и приводит к облитерации их просвета. В патологический процесс вовлекаются не только внепеченочные желчные пути, но и внутрипеченочные. Изменения в печени характеризуются наличием соединительнотканных разрастаний вокруг печеночных протоков с сужением их просвета. С течением времени определяются некробиотические изменения гепатоцитов с постепенным формированием билиарного цирроза печени. Наиболее сложной и практически важной является дифференциальная диагностика склерозирующего холангита и вирусного холестатического гепатита.
Первичный склерозирующий холангит характеризуется клиническим симптомокомплексом внепеченочной закупорки. Болезнь, как правило, начинается постепенно. Преджелтушный период затягивается. Больные предъявляют жалобы на кожный зуд, диспепсические расстройства, болевой синдром наблюдается редко.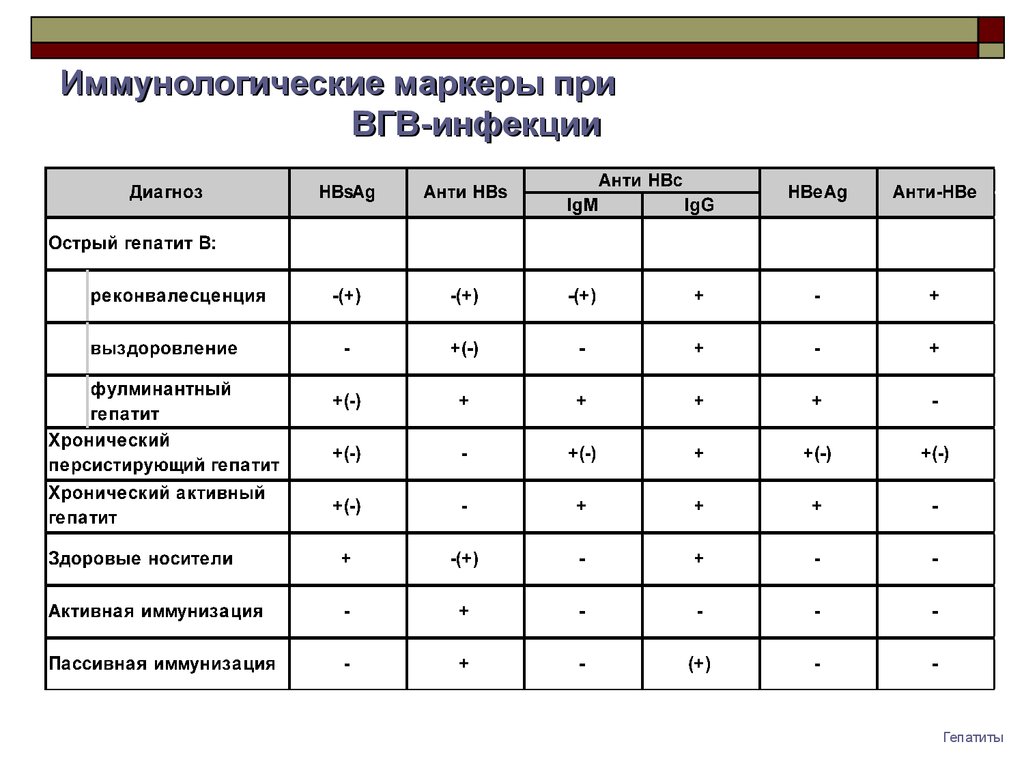 Желтушный период в отличие от вирусного гепатита не имеет цикличности. Однажды появившись, желтуха неуклонно прогрессирует, но чаще носит волнообразный характер. Отмечается перемежающаяся ахолия. В период спада желтухи при дуоденальном зондировании удается получить желчь. Патологические изменения в порциях желчи обнаруживаются постоянно. Основное внимание в клинической картине болезни привлекает кожный зуд как проявление холестаза. Увеличиваются размеры печени. Возможно увеличение желчного пузыря. Но этот признак проявляется в довольно поздние сроки, что зависит от локализации стеноза во внепеченочных желчных протоках и сроков формирования процесса. Нарастает лейкоцитоз, повышается скорость оседания эритроцитов (СОЭ). С первых дней болезни возникает эозинофилия. Отмечаются высокий уровень конъюгированной фракции билирубина, стойкая гиперфосфатаземия, гиперхолестеринемия, умеренная активность аминотрансфераз, нормальные показатели тимоловой пробы, глубокие нарушения протеиносинтетической функции печени, диспротеинемия.
Желтушный период в отличие от вирусного гепатита не имеет цикличности. Однажды появившись, желтуха неуклонно прогрессирует, но чаще носит волнообразный характер. Отмечается перемежающаяся ахолия. В период спада желтухи при дуоденальном зондировании удается получить желчь. Патологические изменения в порциях желчи обнаруживаются постоянно. Основное внимание в клинической картине болезни привлекает кожный зуд как проявление холестаза. Увеличиваются размеры печени. Возможно увеличение желчного пузыря. Но этот признак проявляется в довольно поздние сроки, что зависит от локализации стеноза во внепеченочных желчных протоках и сроков формирования процесса. Нарастает лейкоцитоз, повышается скорость оседания эритроцитов (СОЭ). С первых дней болезни возникает эозинофилия. Отмечаются высокий уровень конъюгированной фракции билирубина, стойкая гиперфосфатаземия, гиперхолестеринемия, умеренная активность аминотрансфераз, нормальные показатели тимоловой пробы, глубокие нарушения протеиносинтетической функции печени, диспротеинемия. Значительные сдвиги наблюдаются в глобулиновом спектре крови — повышение содержания альфа-2- и бета-глобулиновых фракций, что можно связать с выраженным холестазом, а также с воспалительной реакцией, сопровождающей экскреторно-билиарный синдром. Клинико-лабораторный комплекс позволяет заподозрить первичный склерозирующий холангит. В связи с первичной локализацией процесса в желчных путях перспективна эндоскопическая ретроградная панкреатохолангиография.
Значительные сдвиги наблюдаются в глобулиновом спектре крови — повышение содержания альфа-2- и бета-глобулиновых фракций, что можно связать с выраженным холестазом, а также с воспалительной реакцией, сопровождающей экскреторно-билиарный синдром. Клинико-лабораторный комплекс позволяет заподозрить первичный склерозирующий холангит. В связи с первичной локализацией процесса в желчных путях перспективна эндоскопическая ретроградная панкреатохолангиография.
Решающее значение в постановке диагноза склерозирующего холангита приобретает лапаротомия с одновременным проведением операционной холангиографии, которая дает представление о степени сужения общего желчного протока. При этом заболевании необходимо своевременное хирургическое вмешательство с длительным билиарным дренажем.
Обтурационная желтуха может развиться как возможное осложнение язвенной болезни двенадцатиперстной кишки. Обструкция располагается на уровне дистального отрезка общего желчного протока и его сфинктера. Изменения эти носят вторичный характер и развиваются вследствие постоянного рецидивирующего обострения язвенной болезни двенадцатиперстной кишки. В одних случаях отмечается только сдавление дистального отдела общего желчного протока в связи с перифокальным воспалением при обострении язвенного процесса или перфорации язвы с последующим обратным характером этих изменений; в других — прогрессирующий склерозирующий язвенный процесс вовлекает внепеченочные желчные пути, приводя к стойким необратимым изменениям и полной облитерации их просвета. Как в одном, так и в другом случае обтурационный синдром приводит к нарушению оттока желчи и развитию механической желтухи. В связи с наличием желтухи таких больных направляют с ошибочным диагнозом вирусного гепатита в инфекционные стационары. При распознавании истинного характера заболевания необходимо учитывать следующие особенности. При обтурирующем холедохите одним из постоянных клинических признаков является гастралгический синдром как проявление язвенной болезни. Наиболее частой локализацией боли является надчревная область. Боль часто носит приступообразный характер, сопровождаясь диспепсическими явлениями.
В одних случаях отмечается только сдавление дистального отдела общего желчного протока в связи с перифокальным воспалением при обострении язвенного процесса или перфорации язвы с последующим обратным характером этих изменений; в других — прогрессирующий склерозирующий язвенный процесс вовлекает внепеченочные желчные пути, приводя к стойким необратимым изменениям и полной облитерации их просвета. Как в одном, так и в другом случае обтурационный синдром приводит к нарушению оттока желчи и развитию механической желтухи. В связи с наличием желтухи таких больных направляют с ошибочным диагнозом вирусного гепатита в инфекционные стационары. При распознавании истинного характера заболевания необходимо учитывать следующие особенности. При обтурирующем холедохите одним из постоянных клинических признаков является гастралгический синдром как проявление язвенной болезни. Наиболее частой локализацией боли является надчревная область. Боль часто носит приступообразный характер, сопровождаясь диспепсическими явлениями. Боль и диспепсические симптомы могут наблюдаться и у больных вирусным гепатитом, если они сочетаются с язвенной болезнью. Но в отличие от обтурационной желтухи при вирусном гепатите обострение боли у больных язвенной болезнью возникает на фоне выраженных общетоксических явлений и нередко сочетается с артралгиями, ознобом, повышением температуры, увеличением размеров печени и селезенки. При распознавании характера желтухи, обусловленной склерозирующим язвенным процессом, имеет значение появление таких диагностических признаков, как кожный зуд, растяжение желчного пузыря, гастро-дуоденальное кровотечение, а также рентгенологическая картина — бульбарная и постбульбарная локализация ниши с воспалительным валом. Изменения крови не имеют дифференциально-диагностического значения. Только у больных язвенной болезнью с кишечным кровотечением наблюдается снижение уровня гемоглобина и эритроцитов, более часто регистрируется повышенная скорость СОЭ. Важное значение приобретает оценка результатов биохимического исследования.
Боль и диспепсические симптомы могут наблюдаться и у больных вирусным гепатитом, если они сочетаются с язвенной болезнью. Но в отличие от обтурационной желтухи при вирусном гепатите обострение боли у больных язвенной болезнью возникает на фоне выраженных общетоксических явлений и нередко сочетается с артралгиями, ознобом, повышением температуры, увеличением размеров печени и селезенки. При распознавании характера желтухи, обусловленной склерозирующим язвенным процессом, имеет значение появление таких диагностических признаков, как кожный зуд, растяжение желчного пузыря, гастро-дуоденальное кровотечение, а также рентгенологическая картина — бульбарная и постбульбарная локализация ниши с воспалительным валом. Изменения крови не имеют дифференциально-диагностического значения. Только у больных язвенной болезнью с кишечным кровотечением наблюдается снижение уровня гемоглобина и эритроцитов, более часто регистрируется повышенная скорость СОЭ. Важное значение приобретает оценка результатов биохимического исследования. При обтурирующем холедохите выявляется низкая активность ферментов, характеризующих синдром цитолиза (аминотрансфераз, урокиназы, малатдегидрогеназы и др.), повышенные показатели щелочной фосфатазы, характеризующей синдром холестаза.
При обтурирующем холедохите выявляется низкая активность ферментов, характеризующих синдром цитолиза (аминотрансфераз, урокиназы, малатдегидрогеназы и др.), повышенные показатели щелочной фосфатазы, характеризующей синдром холестаза.
Сепсис. Клиническая дифференциальная диагностика септических поражений печени от других инфекционных желтух может базироваться на следующих клинических особенностях: тяжесть течения, нередко с развитием септического шока, наличие очагов инфекции, геморрагического синдрома с признаками диссеминированного внутрисосудистого свертывания, гектическая или неправильная лихорадка с большими суточными размахами, ознобами, потливостью.
Токсические гепатиты. Поражение печени с развитием печеночной желтухи может наблюдаться при различных токсических гепатитах. Для дифференциальной диагностики инфекционных и токсических гепатитов большое значение имеет наличие признаков острого инфекционного процесса (лихорадка, признаки общей интоксикации, экзантема, эпидемиологические данные и др. ). Для диагностики токсических гепатитов имеют значение употребление гепатотропных токсических веществ (противотуберкулезные препараты, ингибиторы моноаминооксидазы, производные фенотиазина), технических жидкостей (дихлорэтан, этиленгликоль), профессиональные вредности (работа с окислителями на основе азотной кислоты, гидразином и др.), а также отсутствие проявлений инфекционного процесса.
). Для диагностики токсических гепатитов имеют значение употребление гепатотропных токсических веществ (противотуберкулезные препараты, ингибиторы моноаминооксидазы, производные фенотиазина), технических жидкостей (дихлорэтан, этиленгликоль), профессиональные вредности (работа с окислителями на основе азотной кислоты, гидразином и др.), а также отсутствие проявлений инфекционного процесса.
Острый алкогольный гепатит может развиться у лиц, страдающих хроническим алкоголизмом, после очередного злоупотребления алкоголем, при этом следует учитывать возможность токсического действия различных суррогатов алкоголя. В отличие от вирусного гепатита при алкогольном поражении печени чаще отмечаются лейкоцитоз, повышение активности щелочной фосфатазы, более высокое содержание в крови холестерина и B-липопротеидов, отмечается также билирубиново-аминотрансферазная диссоциация (степень повышения АлАТ несколько отстает от уровня гипербилирубинемии).
Медикаментозные гепатиты могут быть обусловлены многими лекарственными препаратами, но чаще возникают в тех случаях, когда препарат назначается длительно и в больших дозах. Более половины медикаментозных гепатитов связаны с длительным применением противотуберкулезных препаратов. Как правило, гепатит развивается к концу месяца от начала применения лекарственных средств. Помимо желтухи и увеличения печени могут быть и другие проявления лекарственной болезни: диспептические расстройства (тошнота, рвота, изжога), аллергические нарушения (зуд и жжение кожи, уртикарная или геморрагическая экзантема, лимфаденопатия, эозинофилия). В отличие от вирусного гепатита, который может наслоиться на туберкулез, отсутствует цикличность развития заболевания, нет типичных для вирусного гепатита изменений периферической крови (лейкопении, лимфоцитоза, снижения СОЭ). Показатели тимоловой пробы отрицательные.
Более половины медикаментозных гепатитов связаны с длительным применением противотуберкулезных препаратов. Как правило, гепатит развивается к концу месяца от начала применения лекарственных средств. Помимо желтухи и увеличения печени могут быть и другие проявления лекарственной болезни: диспептические расстройства (тошнота, рвота, изжога), аллергические нарушения (зуд и жжение кожи, уртикарная или геморрагическая экзантема, лимфаденопатия, эозинофилия). В отличие от вирусного гепатита, который может наслоиться на туберкулез, отсутствует цикличность развития заболевания, нет типичных для вирусного гепатита изменений периферической крови (лейкопении, лимфоцитоза, снижения СОЭ). Показатели тимоловой пробы отрицательные.
Открыть полный текст документа
диагностика вируса гепатита В (количественно)
Исследование для выявления возбудителя гепатита B (HBV), в ходе которого с помощью метода полимеразной цепной реакции в реальном времени определяется наличие генетического материала (ДНК) вируса и его количество (вирусная нагрузка) в образце крови.
ДНК HBV может быть обнаружена в концентрации, находящейся за нижней границей линейного диапазона концентраций. Линейный диапазон концентраций — это диапазон, в котором можно точно посчитать количество копий возбудителя. Для данного анализа линейный диапазон концентраций ДНК HBV, определяемых детектирующим амплификатором, составляет 7,5×102 – 1,0×108копий/мл образца.
Метод исследования
Полимеразная цепная реакция в режиме реального времени.
Единицы измерения
Копия/мл (копия на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до сдачи крови.
Общая информация об исследовании
Вирусный гепатит В (ВГВ) — инфекционное заболевание печени, вызванное ДНК-содержащим вирусом гепатита В (HBV). Среди всех причин развития острого гепатита и хронической вирусной инфекции вирус гепатита В считается одной из самых распространенных в мире.
В России количество носителей HBV превышает 5 миллионов человек.
Источник инфекции — больной ВГВ или бессимптомный вирусоноситель. HBV передается с кровью и другими биологическими жидкостями. Заразиться можно при незащищенном половом контакте, использовании нестерильных шприцев, переливании крови и пересадке донорских органов, ребенка может заразить мать во время или после родов (через трещины в сосках).
В группу риска входят: медицинские работники, у которых возможен контакт с кровью пациента, пациенты, получающие гемодиализ, инъекционные наркоманы, люди, ведущие беспорядочную половую жизнь, дети, рожденные от матерей с ВГВ.
Инкубационный период заболевания — от 4 недель до 6 месяцев. Вирусный гепатит В может протекать как в виде легких форм, длящихся несколько недель, так и в виде многолетней хронической инфекции. Основные признаки гепатита: желтушность кожных покровов, лихорадка, тошнота, утомляемость, в лабораторных анализах — нарушения функции печени и специфические антигены вируса гепатита В. Острое заболевание может быстро приводить к летальному исходу, переходить в хроническую инфекцию или заканчиваться полным выздоровлением. Считается, что после перенесенного ВГВ формируется стойкий иммунитет. Хронический вирусный гепатит В связан с развитием цирроза и рака печени.
Острое заболевание может быстро приводить к летальному исходу, переходить в хроническую инфекцию или заканчиваться полным выздоровлением. Считается, что после перенесенного ВГВ формируется стойкий иммунитет. Хронический вирусный гепатит В связан с развитием цирроза и рака печени.
Существует зависимость между концентрацией вируса в крови и исходом острого вирусного гепатита В. При низком уровне виремии вероятность перехода инфекции в хроническую форму близка к нулю, а инфицированный человек неопасен для окружающих. При высокой вирусной нагрузке (
Эффективность противовирусной терапии оценивается по уменьшению количества ДНК вируса в крови. Через 3-6 месяцев после начала лечения вирусная нагрузка при адекватном терапевтическом ответе должна уменьшиться на 1-2 порядка. Отсутствие уменьшения количества вируса или его увеличение на фоне проводимого лечения требует пересмотра и изменения терапии.
Количественное определение ДНК вируса гепатита В совместно с клинической картиной заболевания и биохимическими показателями, маркерами инфекции, а также результатом пункционной биопсии печени позволяет дать прогноз заболевания и оценить необходимость противовирусной терапии. 7 МЕ/мл) — ДНК вируса гепатита В обнаружена в концентрации выше линейного диапазона концентраций.
7 МЕ/мл) — ДНК вируса гепатита В обнаружена в концентрации выше линейного диапазона концентраций.
Важные замечания
- Количественное определение ДНК вируса гепатита В является обязательным исследованием до назначения противовирусной терапии. Во время курса лечения анализ необходимо повторить через 3-6 месяцев.
- Вирусный гепатит В нередко сочетается с вирусным гепатитом D.
Вопрос: Алёна | 19 Августа, 2021
Здравствуйте!Скажите пожалуйста, врач мне написала сдать анализ на «ДНК диагностику тромбофилии», т.к. две предыдущие беременности были замершими.Есть ли у вас данный вид анализа?
Вопрос: Ксения | 19 Августа, 2021
Если антитела к ковид М-это значит что я болею? спасибо
Наличие антител класса М, говорит о том, что человек либо ещё болеет, либо недавно переболел.
Система мер, обеспечивающая безопасность трансфузий компонентов крови | Тихомиров
Неотъемлемыми частями системы безопасности трансфузий являются административные меры по селекции донорских кадров, технологии, повышающие безопасность донорской крови при заготовке, достижения лабораторной диагностики вирусных инфекций, а также обоснованное клиническое применение компонентов.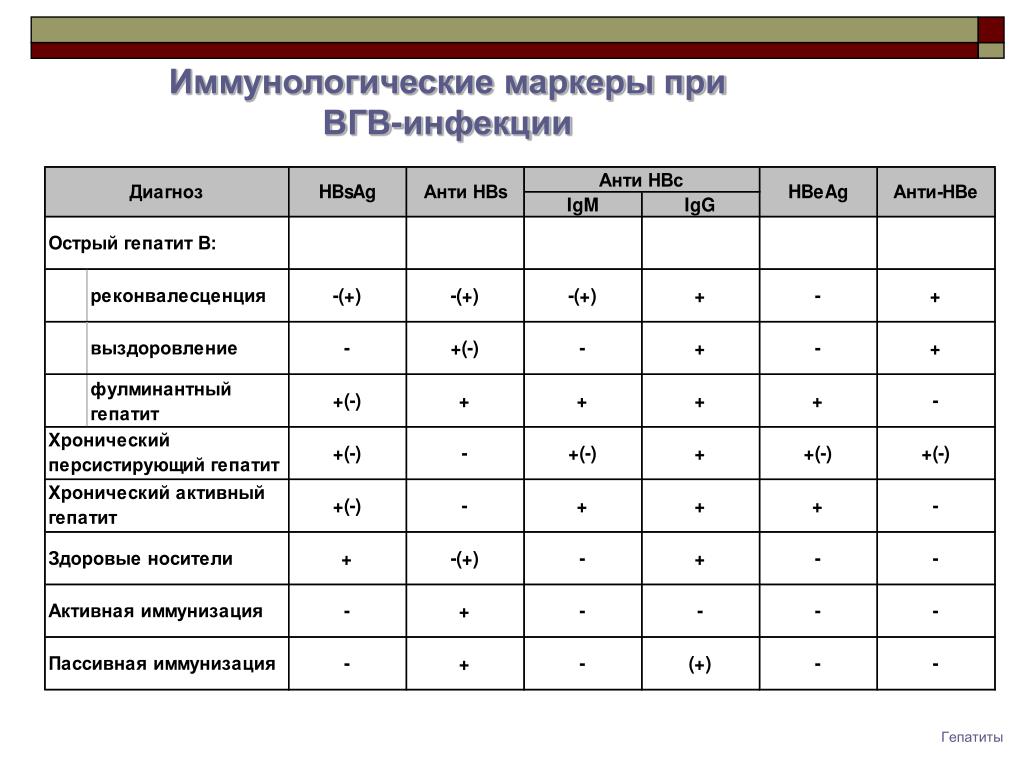 Основными возбудителями инфекций с парентеральным путем передачи являются вирусы иммунодефицита человека (ВИЧ) 1-го и 2-го типов, а также вирус гепатита В (ВГВ) и вирус гепатита С (ВГС). Почти 40 миллионов человек живет с ВИЧ-инфекцией [1][2], 248 миллионов — с хронической ВГВ-инфекцией [3] и 110 миллионов человек имеют антитела к ВГС, из которых у 80 миллионов вирус находится в стадии активной репликации [4]. По сравнению с ВИЧ-инфекцией вирусные гепатиты В и С являются более распространенной инфекцией, в 6,7 и 3 раза, соответственно. ВГВ и ВГС, несмотря на одинаковые клетки-мишени и сходство клинических проявлений инфекций, вызванных этими патогенами, обладают рядом фундаментальных отличий. Это влечет за собой различия в стратегии реализации генетической информации и, соответственно, в патогенезе инфекции как на уровне пораженной клетки, так и всего организма в целом. Острый гепатит B характеризуется симптомами острого поражения печени и интоксикации, может протекать с желтухой или без нее, отличается многообразием клинических проявлений и исходов заболевания [5].
Основными возбудителями инфекций с парентеральным путем передачи являются вирусы иммунодефицита человека (ВИЧ) 1-го и 2-го типов, а также вирус гепатита В (ВГВ) и вирус гепатита С (ВГС). Почти 40 миллионов человек живет с ВИЧ-инфекцией [1][2], 248 миллионов — с хронической ВГВ-инфекцией [3] и 110 миллионов человек имеют антитела к ВГС, из которых у 80 миллионов вирус находится в стадии активной репликации [4]. По сравнению с ВИЧ-инфекцией вирусные гепатиты В и С являются более распространенной инфекцией, в 6,7 и 3 раза, соответственно. ВГВ и ВГС, несмотря на одинаковые клетки-мишени и сходство клинических проявлений инфекций, вызванных этими патогенами, обладают рядом фундаментальных отличий. Это влечет за собой различия в стратегии реализации генетической информации и, соответственно, в патогенезе инфекции как на уровне пораженной клетки, так и всего организма в целом. Острый гепатит B характеризуется симптомами острого поражения печени и интоксикации, может протекать с желтухой или без нее, отличается многообразием клинических проявлений и исходов заболевания [5]. Острый гепатит С может проявляться общим недомоганием, повышенной утомляемостью, отсутствием аппетита, реже — тошнотой, рвотой, желтухой и сопровождается повышением активности аминотрансфераз сыворотки крови [5]. Хронический гепатит B (ХГВ), как и хронический гепатит С (ХГС), — это длительное воспалительное поражение печени, которое может приводить к циррозу и первичному раку печени. Клинически ХГВ и ХГС проявляются слабостью, общим недомоганием, снижением аппетита, чувством тяжести в правом подреберье, увеличением размеров печени, желтухой, повышением активности аминотрансфераз, однако в большинстве случаев симптомы заболевания слабо выражены. Особый интерес представляют латентные формы заболевая, о чем свидетельствует рост количества публикаций, посвященных латентным ВГВ-и ВГС-инфекциям в базах данных научной литературы с 2000 по 2018 г. (рис. 1).
Острый гепатит С может проявляться общим недомоганием, повышенной утомляемостью, отсутствием аппетита, реже — тошнотой, рвотой, желтухой и сопровождается повышением активности аминотрансфераз сыворотки крови [5]. Хронический гепатит B (ХГВ), как и хронический гепатит С (ХГС), — это длительное воспалительное поражение печени, которое может приводить к циррозу и первичному раку печени. Клинически ХГВ и ХГС проявляются слабостью, общим недомоганием, снижением аппетита, чувством тяжести в правом подреберье, увеличением размеров печени, желтухой, повышением активности аминотрансфераз, однако в большинстве случаев симптомы заболевания слабо выражены. Особый интерес представляют латентные формы заболевая, о чем свидетельствует рост количества публикаций, посвященных латентным ВГВ-и ВГС-инфекциям в базах данных научной литературы с 2000 по 2018 г. (рис. 1).
Рисунок 1. Количество публикаций, посвященных латентной ВГВ- и ВГС-инфекции в PubMed с 2000 до 2018 г.
Figure 1. Number of publications on Occult Hepatitis B virus infection and Occult Hepatitis C virus infection in PubMed during 2000-2018
Впервые латентная ВГВ-инфекция описана в 1978 г., когда у реципиента после переливания крови, содержащей антитела к core-антигену ВГВ (анти-НВс) в отсутствие HBsAg и антител к нему (анти-HBs), развился острый гепатит В [6]. В 2008 г. Европейской ассоциацией по изучению печени (The European Association for the Study of the Liver) было введен термин «латентная ВГВ-инфекция», под которым понималось присутствие ДНК ВГВ в печени, независимо от ее наличия в сыворотке крови, у больных, у которых в крови доступными методами не обнаруживается HBsAg [7]. При стандартном вирусологическом скрининге латентная форма гепатита В у донора крови и ее компонентов может быть не выявлена и компоненты крови, заготовленные от такого донора, могут быть перелиты реципиенту.
Латентная ВГС-инфекция впервые была описана в 2004 г. испанским ученым I. Castillo и соавт. [8], на основании обследования 100 больных с поражением печени и длительными устойчивыми отклонениями в биохимическом анализе крови. У всех больных, включенных в исследование, была выполнена биопсия печени, и в 57 % случаев методом полимеразной цепной реакции (ПЦР) с предварительной обратной транскрипцией в ткани печени была обнаружена РНК ВГС. При этом результаты были подтверждены методом гибридизации in situ: у 48 из 58 больных в ткани печени была обнаружена минус-цепь вирусной РНК. Поскольку ВГС обладает положительно направленным геномом, факт обнаружения минус-цепи как стадии синтеза вирусной геномной РНК подтверждал наличие вирусной репликации. Латентная форма ВГС-инфекции определяется наличием РНК ВГС в ткани печени и/или мононуклеарных клетках периферической крови при многократных отрицательных результатах выявления в периферической крови анти- ВГС и РНК ВГС и может протекать бессимптомно.
испанским ученым I. Castillo и соавт. [8], на основании обследования 100 больных с поражением печени и длительными устойчивыми отклонениями в биохимическом анализе крови. У всех больных, включенных в исследование, была выполнена биопсия печени, и в 57 % случаев методом полимеразной цепной реакции (ПЦР) с предварительной обратной транскрипцией в ткани печени была обнаружена РНК ВГС. При этом результаты были подтверждены методом гибридизации in situ: у 48 из 58 больных в ткани печени была обнаружена минус-цепь вирусной РНК. Поскольку ВГС обладает положительно направленным геномом, факт обнаружения минус-цепи как стадии синтеза вирусной геномной РНК подтверждал наличие вирусной репликации. Латентная форма ВГС-инфекции определяется наличием РНК ВГС в ткани печени и/или мононуклеарных клетках периферической крови при многократных отрицательных результатах выявления в периферической крови анти- ВГС и РНК ВГС и может протекать бессимптомно.
Спектр исследований, которые входят в стандартный скрининг донорской крови, указан в нормативной документации [9], регламентирующей работу службы крови, и включает в себя определение следующих вирусных маркеров: для ВИЧ это комбинированное определение антител и антигена р24/25, для ВГВ — определение поверхностного антигена (HBsAg), для ВГС — определение суммарных антител (анти-ВГС).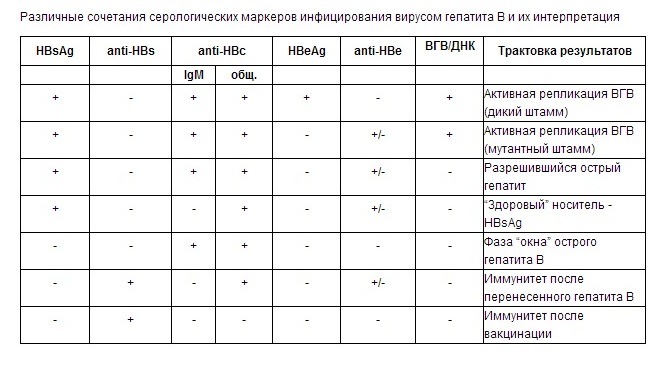 Тестирование на наличие нуклеиновых кислот вирусов (РНК ВИЧ, РНК ВГС и ДНК ВГВ) также является обязательным. В отличие от ВИЧ и ВГС, для ВГВ при обследовании доноров определяются антиген и вирусная нуклеиновая кислота, но не определяются антитела, которые являются долгосрочным, а в некоторых случаях — пожизненным свидетельством контакта организма с вирусом в прошлом. Очевидно, что такая схема обследования донора является неполной. Согласно нормативной документации [9], вирусный гепатит в анамнезе является абсолютным противопоказанием к донорству крови и ее компонентов, независимо от давности заболевания и результатов лечения. Таким образом, тестирование на анамнестические антитела как на однозначный факт перенесенного вирусного гепатита В является очевидной необходимостью, требующей пересмотра порядка обследования доноров крови и ее компонентов. Выявление в крови анти-HBs в качестве единственного маркера может являться результатом специфической вакцинации против ВГВ. Антитела к е-антигену ВГВ со временем пропадают из кровотока, поэтому также не могут служить анамнестическим маркером перенесенного гепатита В.
Тестирование на наличие нуклеиновых кислот вирусов (РНК ВИЧ, РНК ВГС и ДНК ВГВ) также является обязательным. В отличие от ВИЧ и ВГС, для ВГВ при обследовании доноров определяются антиген и вирусная нуклеиновая кислота, но не определяются антитела, которые являются долгосрочным, а в некоторых случаях — пожизненным свидетельством контакта организма с вирусом в прошлом. Очевидно, что такая схема обследования донора является неполной. Согласно нормативной документации [9], вирусный гепатит в анамнезе является абсолютным противопоказанием к донорству крови и ее компонентов, независимо от давности заболевания и результатов лечения. Таким образом, тестирование на анамнестические антитела как на однозначный факт перенесенного вирусного гепатита В является очевидной необходимостью, требующей пересмотра порядка обследования доноров крови и ее компонентов. Выявление в крови анти-HBs в качестве единственного маркера может являться результатом специфической вакцинации против ВГВ. Антитела к е-антигену ВГВ со временем пропадают из кровотока, поэтому также не могут служить анамнестическим маркером перенесенного гепатита В. Таким образом, из всего спектра антител к ВГВ наиболее перспективными в отношении детекции перенесенного ВГВ являются анти-НВс. Эти антитела вырабатываются в организме в течение 2—3 месяцев после первичного инфицирования и присутствуют в крови пожизненно (рис. 2).
Таким образом, из всего спектра антител к ВГВ наиболее перспективными в отношении детекции перенесенного ВГВ являются анти-НВс. Эти антитела вырабатываются в организме в течение 2—3 месяцев после первичного инфицирования и присутствуют в крови пожизненно (рис. 2).
Рисунок 2. Профиль серологических маркеров ВГВ при первичном инфицировании
Figure 2. Profile of HBV serological markers after primary infection
Согласно современным представлениям о патогенезе вирусных гепатитов, после первичного инфицирования элиминации ВГВ из организма не происходит [10]. Вирусный геном сохраняется в гепатоцитах чаще в виде стабилизированной хроматином кольцевой ковалентной замкнутой молекулы ДНК либо в интегрированном в геном хозяина виде, что происходит реже [10]. Вопрос об элиминации ВГС из организма окончательно не решен, поскольку есть данные как в пользу эрадикации вируса после спонтанного выздоровления, так и в пользу сохранения вируса в ткани печени или мононуклеарных клетках крови [11].
Диагностика латентных форм ВГВ — и ВГС-инфекций является необходимым этапом для определенных программ лечения, включающих химиотерапию и/или иммуносупрессивную терапию. При стандартном лабораторном скрининге, часто основанном только на диагностике HBsAg, реже — ДНК ВГВ, латентная форма ВГВ у больного может быть не выявлена. Проведение специфического лечения основного заболевания, включающего применение цитостатических препаратов, моноклональных антител и иммуносупрессоров прямого действия, может провоцировать реактивацию ВГВ и переход инфекции из латентной формы в остро манифестирующую, зачастую вызывающую необходимость прерывания терапии основного заболевания [12][13]. Проведение адекватного вирусологического скрининга у больного является важным аспектом оказания качественной и эффективной медицинской помощи как при первичном обращении в стационар, так и во время лечения.
Цель настоящей работы — описать многокомпонентную систему мониторинга вирусной безопасности трансфузий компонентов донорской крови.
Многокомпонентная система мониторинга вирусной безопасности трансфузий
Разработка системы повышения безопасности трансфузий компонентов донорской крови носит комплексный характер и затрагивает различные этапы, начиная от работы с донорами еще до заготовки компонентов и заканчивая расследованием случаев возможной трансфузионной передачи инфекции. Описывая все этапы, на которых могут быть предприняты меры и системные решения по повышению безопасности, можно условно выделить шесть основных из них, представленных на рисунке 3.
Рисунок 3. Элементы системы повышения вирусной безопасности трансфузий крови и ее компонентов
Figure 3. A system for ensuring the viral safety of blood transfusions
Работа с донорскими кадрами, позволяющая повысить инфекционную безопасность трансфузий компонентов донорской крови
Административные меры по отбору доноров среди лиц низкого риска инфицирования являются действенным методом, повышающим безопасность трансфузий еще до лабораторных исследований. К таким мерам относятся: привлечение безвозмездных доноров, разработка политики по созданию комфортных условий на всех этапах прохождения донации (уменьшение очередей, наличие беспроводных сетей в местах ожидания, информирование после донации посредством SMS и/или электронной почты об отсутствии отклонений в результатах лабораторных исследований и факте клинического использования заготовленных компонентов, что также дополнительно ориентирует доноров на повторный визит). Все указанные меры создают среду для формирования целевой группы повторных доноров, заготовка компонентов от которых является предпочтительной.
Первичное клинико-лабораторное исследование крови как часть системы повышения безопасности трансфузий
Первичное клинико-лабораторное исследование проводится до сдачи крови и ее компонентов, а его результаты позволяют не допустить до донации доноров с отклонениями от нормы каких-либо показателей периферической крови. Данные отклонения являются временным противопоказанием к донорству, за исключением повторного повышения сывороточной активности аланинаминотрансферазы (АЛТ) в 2 и более раз. Помимо рутинных исследований, значение могут иметь и дополнительные лабораторные исследования. Отклонения в лейкоцитарной формуле могут указывать на начало инфекционного заболевания, вызванного возбудителем с парентеральным путем передачи. Ниже приведено описание наблюдения, иллюстрирующего данное предположение.
Наблюдение № 1
Повторный донор Д., мужчина в возрасте 33 лет, у которого было выполнено 8 донаций в ФГБУ «НМИЦ гематологии» Минздрава России (3 донации цельной крови, 2 — аппаратных плазмафереза, 3 — аппаратных тромбоцитафереза), после 8-й донации (16.02.2016) был отстранен от донорства на основании выявления ДНК ВГВ. Предпоследняя донация состоялась 15.01.2016, при этом в общем анализе крови отмечались отклонения от нормы содержания моноцитов и лимфоцитов. Результаты общего анализа крови донора Д. при последних двух донациях перед отстранением от донорства представлены в таблице 1.
Таблица 1. Результаты общего анализа крови донора Д. при последних двух донациях перед отстранением от донорства
Table 1. Donor D’s blood count results for the last two donations before withdrawal
Параметры Parameters | Результаты Results | Референсные значения References | |
|---|---|---|---|
15.01.2016 (предпоследняя донация) (penultimate donation) | 16.02.2016 (последняя донация) (last donation) | ||
Гемоглобин, г/л Hemoglobin, g/l | 156 | 147 | 130-160 |
АЛТ, ед ALT, U | 19 | 13 | 0-41 |
Лейкоциты, ×10 9/л WBC, × 109 per l | 4,1 | 8,3 | 4-9 |
Тромбоциты, ×10 9/л PLT, x 109 per l | 252 | 254 | 180-320 |
СОЕ, мм/ч ESR, mm per hour | 4 | 4 | 2-10 |
Гематокрит Hematocrit | 45 | 44,1 | 40-49 |
Эритроциты, ×10 12/л RBC, x 1012 per l | 5,16 | 5,15 | 4-5,5 |
Лейкоцитарная формула WBС count | |||
Моноциты, % Monocytes, % | 13,8 | 8,7 | 2-10 |
Лимфоциты, % Lymphocytes, % | 51,6 | 35,7 | 18–38 |
В общем анализе крови в день предпоследней донации (15.01.2016) у донора при нормальных значениях основных показателей крови наблюдался относительный моноцитоз и относительный лимфоцитоз. В результатах общего анализа крови, исследованном при последней донации (16.02.2016), эти показатели уже находились в пределах нормальных значений. Поскольку отклонения в лейкоцитарной формуле были незначительными, донор 15.01.2016 был допущен к донации. При тестировании мини-пула из 6 образцов, в который попал образец донора Д., методом ПЦР была выявлена ДНК ВГВ. Распулирование и исследование образца в индивидуальной постановке показало низкую концентрацию вирусной ДНК (менее 150 МЕ/мл). Таким образом, у донора был заподозрен первичный вирусный гепатит В. Донор был отстранен от донорства, компоненты крови, заготовленные от донации 16.02.2016 (тромбоцитный концентрат) и 15.01. 2016 (плазма свежезамороженная из цельной крови), были утилизированы. Проверка всех реципиентов, получивших когда-либо трансфузии от этого донора, показала, что никто не был инфицирован трансфузионным путем. Наблюдение за донором выявило дальнейшую сероконверсию, увеличение ви- ремии и клиническую картину острого вирусного гепатита В, потребовавшего госпитализации донора в инфекционное отделение больницы.
Данный случай демонстрирует, что незначительное отклонение от нормы в лейкоцитарной формуле уже может быть первым симптомом инфицирования донора гемотрансмиссивными инфекциями. При этом сывороточная активность АЛТ была в пределах нормальных значений как при предпоследней, так и при последней донациях. Показательно, что ни добровольность, ни условная безвозмездность донаций, ни тот факт, что донор является повторным, не гарантируют ответственного отношения к донорству. В описанном случае донор сдавал кровь в раннем периоде после инфицирования, не распознав или проигнорировав факторы риска. В поведении донора прослеживается вероятная материальная заинтересованность, поскольку позднее, после выздоровления, донор обратился в следственные органы с обвинением персонала отдела заготовки крови в инфицировании его в момент донации и требованием денежной компенсации.
Повышение инфекционной безопасности компонентов донорской крови на этапе вирусологического скрининга
Одним из наиболее объективных методов обеспечения безопасности трансфузий является вирусологический скрининг образцов донорской крови. Как было указано ранее, для ВГВ у доноров при декретированном исследовании не определяются какие-либо антитела. Для устранения этого несоответствия был разработан и в 2014 г. внедрен в практику ФГБУ «НМИЦ гематологии» Минздрава России «Порядок обследования донорской крови и выбраковки компонентов по результатам лабораторного исследования на инфекционные маркеры», включающий в себя скрининг донорской крови на анти-НВс при каждой донации и отстранение от донорства на основании выявления этого маркера. Введение данного протокола позволило исключить передачу ВГВ больным с вторичным иммунодефицитом, несмотря на высокую трансфузионную нагрузку [14]. С марта 2014 г. по январь 2019 г. в ФГБУ «НМИЦ гематологии» Минздрава России было выполнено 54 007 трансфузий 3526 больным: 4609 трансфузий плазмы, 20 785 — эритроцитной взвеси, 27 257 — концентрата тромбоцитов и 1356 — криопреципитата. Для оценки частоты выявления маркеров инфекций в рамках действующего протокола было проанализировано 26 113 донаций: 8134 (31,1 %) от первичных и 17979 (68,9 %) от повторных доноров соответственно. В 6 образцах крови повторных доноров, ранее уже обследованных на анти-НВс, было зафиксировано появление этого маркера. При этом в 3 случаях это был единственный маркер ВГВ. В 2 образцах были выявлены и другие маркеры ВГВ, в том числе вирусная ДНК, и в 1 образце также были обнаружены маркеры ВИЧ-инфекции. Одновременное обнаружение у некоторых доноров анти-НВс и других маркеров инфекций указывает на возможную роль данного маркера в повышении чувствительности всего комплекса тестов на возможное инфицирование компонентов крови. Одновременное выявление нескольких маркеров инфекций является надежным свидетельством рискованного поведения донора в целом. Анализ индикаторов риска ко- или суперинфицирования показал, что положительный анти-НВс тест повышает вероятность обнаружения и других маркеров в 3—100 раз, данные представлены на рисунке 4.
Рисунок 4. Анализ сопряженности выявления различных маркеров гемотранс- миссивных инфекций у доноров крови и ее компонентов
Figure 4. Contingency analysis of blood-borne infection markers detection in blood donors
3.1. Проведение ретроспективного расследования при отводе повторного донора крови и ее компонентов по маркерам инфекции
Повторное многократное обследование донора не исключает риск передачи инфекции с компонентами крови. Минимальный допустимый период между донациями крови и ее компонентов составляет от двух недель до месяца, а «негативное окно» для некоторых гемотрансмиссивных инфекций — от нескольких недель до месяца при условии выполнения молекулярных исследований. Если маркеры инфекций выявляются у повторных доноров, часто сдающих кровь и ее компоненты, возникает риск передачи инфекции реципиенту, если донация осуществлялась в период «негативного окна». Отделом вирусологической диагностики ФГБУ «НМИЦ гематологии» Минздрава России был разработан и с 01.12.2018 внедрен в рутинную практику протокол ретроспективного расследования при отводе повторного донора крови и ее компонентов по маркерам инфекции. Согласно этому протоколу, после отстранения проводится поиск ранее заготовленных компонентов крови и их утилизация. После этого осуществляется поиск реципиентов, ранее получивших трансфузии компонентов крови от отстраненного донора, ревизия их вирусологического статуса и мониторинг в течение года после «рискованной» трансфузии. Всего проведено 18 расследований: в 7 случаях у повторных доноров были выявлены анти-ВГС, в 6 — маркеры ВИЧ, в 4 — РНК ВГС и в 1 случае — ДНК ВГВ. В ходе выполнения расследований была утилизирована 71 единица продукции, находившаяся на хранении. В период «негативного окна» всего было выполнено 118 «рискованных» трансфузий 96 реципиентам. При выполнении расследований выяснилось, что 17 реципиентов умерли во время периода возможного «негативного окна» после «рискованной» трансфузии от прогрессии основного заболевания либо от септического шока и инфекционных осложнений, 46 успешно проведена ревизия вирусологического статуса. Оставшимся 32 реципиентам провести ревизию не удалось (больные были выписаны из стационара еще до окончания возможного периода «негативного окна»), что является основным затруднением в проведении таких расследований. По этой причине расследование не удалось завершить в 9 из 18 случаев. В остальных 9 случаях удалось исключить факт передачи инфекции при переливании ранее заготовленных компонентов от доноров, отведенных впоследствии по маркерам инфекции.
Пример проведения ретроспективного вирусологического расследования
Донор Ф., статус — резервный, повторный, возраст — 27 лет. 17.11.2016 был отстранен от донорства в связи с выявлением маркеров ВИЧ-инфекции (результат подтвержден в иммуноблоте в Федеральном научно-методическом центре по профилактике и борьбе со СПИДом). Поиск компонентов, находившихся на длительном хранении, позволил утилизировать 2 единицы свежезамороженной плазмы. Всего было проведено 2 «рискованные» трансфузии компонентов крови от этого донора 2 реципиентам и 2 трансфузии вне зоны возможного «негативного окна» (в более ранний период) 1 реципиенту. Ревизия вирусологического статуса была проведена у всех реципиентов и показала отсутствие маркеров ВИЧ. Таким образом, расследование было успешно завершено, передача инфекции трансфузионным путем исключена. Схема данного расследования отображено на рисунке 5.
Рисунок 5. Проведение ретроспективного расследования после отстранения повторного донора Ф. по маркерам ВИЧ
Figure 5. Retrospective investigation of donor F. after suspension due to HIV detection
Повышение инфекционной безопасности компонентов донорской крови на стадии заготовки и хранения
Компоненты донорской крови, заготавливаемые для больных, страдающих опухолевыми заболеваниями системы крови, подвергаются лейкоредукции, что значительно повышает как инфекционную, так и иммунологическую безопасность трансфузий [15][16]. Дополнительными методами повышения безопасности являются редукция патогенов и облучение компонентов донорской крови [17]. Наибольшая концентрация вирусных частиц содержится в плазме крови донора, поэтому получение компонентов крови с частичным замещением плазмы добавочными или взвешивающими растворами позволяет повысить не только безопасность этих компонентов, но и увеличить сроки их хранения [16][18][19][20][21].
Другим действенным способом повышения вирусной безопасности компонентов донорской крови является карантинизация плазмы — хранение при температуре минус 20 °С не менее 120 суток и недопущение ее для клинического использования до получения результатов повторного скрининга донора на маркеры гемотрансмиссивных инфекций. Методы криоконсервирования и декриоконсервирования разработаны и апробированы как для эритроцитсодержащих компонентов [19], так и для концентратов донорских
тромбоцитов [18][20][21]. Однако карантинизация этих компонентов донорской крови практически не осуществляется из-за неизбежного уменьшения количества функционально активных тромбоцитов и лизиса эритроцитов при хранении и декриоконсервировании и материальных и трудозатрат.
Повышение инфекционной безопасности компонентов донорской крови при клиническом использовании
Действенной мерой повышения безопасности трансфузий является их назначение только в случае наличия объективных показаний у потенциального реципиента. Появление в крови реципиента маркеров парентеральных вирусных гепатитов в первую очередь связывают именно с фактом переливания. Однако источником инфекции не всегда является донор. Важным условием корректного осуществления мониторинга вирусных инфекций является необходимый и достаточный первичный вирусологический скрининг, проведенный до трансфузий. В случае латентной формы инфекции у больного применение стандартного вирусологического исследования (ВИЧ, HBsAg и анти-ВГС) при госпитализации не позволяет выявить факт инфицирования больного. После заражения ВГС в большинстве случаев происходит хронизация вирусного процесса, однако описаны случаи спонтанного клиренса вируса после первичной острой ВГС-инфекции [23]. J. M. Micallef и соавт. привели данные о персистенции ВГС преимущественно в гепатоцитах и дендритных клетках после первичной инфекции даже в случае исчезновения вирионов из крови [22]. Единого мнения о возможности полной эрадикации ВГС после инфицирования нет. Установление иммунологического контроля над активной инфекцией влечет за собой переход вируса в латентное состояние. В пользу этого факта говорит наличие CD4 и CD8 лимфоцитов, т. е. клеток «длительной памяти», специфичных против антигенов ВГВ, которые обнаруживаются и через несколько лет после первичной инфекции. В латентной фазе инфекции вирус синтезирует незначительное количество антигенов, которые не обнаруживаются с помощью существующих лабораторных методов, но их достаточно для поддержания ВГВ-специфического T-клеточного ответа [24]. В печени инфицированных лиц могут быть обнаружены, помимо молекул ковалентно замкнутой кольцевой ДНК ВГВ, все вирусные транскрипты [24]. При помощи количественной ПЦР в режиме реального времени детектируются небольшие, но все же значимые количества мРНК вируса. Таким образом, клиническое выздоровление при ВГВ-инфекции отражает не полную эрадикацию вируса, а лишь способность иммунной системы контролировать репродукцию вируса в печени после клинического выздоровления [24].
Характерной особенностью латентных форм ВГВ-инфекции и ВГС-инфекции является возможность активации на фоне вторичного иммунодефицита и развития острой инфекции [12, 13]. Это может произойти при применении цитостатических препаратов, глюкокортикостероидных гормонов, моноклональных антител и иммуносупрессоров прямого действия. Таким образом, определение вирусологического статуса больного при поступлении в стационар и регулярный мониторинг являются крайне актуальными. Согласно разработанному протоколу [25], при госпитализации проводится обследование всех больных на наличие анти-НВс, анти- HBs, ДНК ВГВ в дополнение к регламентированным. В случае обнаружения у больного HBsAg проводится дополнительное исследование на наличие е-антигена ВГВ (HBеAg). Если у больного при госпитализации в крови обнаружены анти-HBс проводится дополнительное исследование на наличие анти-НВс IgM. При получении отрицательного результата исследования на наличие анти-HB с и анти-HBs в крови больных показан мониторинг этих маркеров не реже 1 раза в 3—6 месяцев в зависимости от динамики клинико-лабораторных показателей. Выявление в крови анти-HBs может быть как результатом вакцинации, так и свидетельством контакта организма с вирусом, поэтому больным, в крови которых выявлены только эти антитела, показано исследование на наличие антител к е-антигену ВГВ для подтверждения инфицированности ВГВ. Если основное заболевание и/или его лечение предполагает трансфузии компонентов донорской крови, трансплантацию органов и тканей или пребывание в стационаре более одного месяца, то показано ежемесячное исследование наличия HBsAg, анти-ВГС, ДНК ВГВ и РНК ВГС. Остальные контингенты больных, вне зависимости от результатов тестирования при поступлении, обследуются на инфекционные маркеры ВГВ и ВГС по клиническим и эпидемиологическим показаниям.
Данный протокол был введен в рутинную практику ФГБУ «НМИЦ гематологии» Минздрава России с 10.01.2017 [25]. Его применение позволило получить более полную информацию об инфицированности больных, поступивших в стационар. Результаты вирусологического первичного исследования (до начала специфической и гемокомпонентной терапии) крови больных, поступивших на лечение в 2018 г. и начале 2019 г., представлены в таблице 2.
Таблица 2. Частота выявления маркеров ВГВ и ВГС при первичном обследовании больных за период 09.01.2018-11.03.2019
Table 2. Detection rate of HBV and HCV markers before treatment in patients administered over the 09.01.2018-11.03.2019 period
Вирус Virus | Исследуемые маркеры Investigated markers | Обследованные больные до начала лечения гематологического заболевания и гемокомпонентной терапии Patients screened before treating the hematologic disorder and blood component treatment | |||
|---|---|---|---|---|---|
общее количество обследованных больных total number of screened patients | больные с положительными результатами patients with positive results | ||||
n | доля обследованных больных на маркер, % % of screened patients for marker | n | % | ||
ВГВ HBV | HBsAg | 465 | 100,00 | 5 | 1,08 |
ДНК ВГВ HBV DNA | 70 | 15,05 | 2 | 2,86 | |
анти-НВс a-HBc | 404 | 86,88 | 83 | 20,54 | |
анти-HBs a-HBs | 404 | 86,88 | 117 | 28,96 | |
ВГС HCV | анти-ВГС a-HCV | 465 | 100,00 | 44 | 9,46 |
РНК ВГС HCVRNA | 71 | 15,27 | 6 | 8,45 | |
Согласно таблице 2, у 83 из 404 больных, обследованных до начала лечения гематологического заболевания и гемокомпонентной терапии на дополнительные маркеры ВГВ (анти-НВс и анти-HBs), были выявлены анти-HBc, что свидетельствовало об инфи- цированности ВГВ, но при этом только у 5 из них был выявлен HBsAg, у 2 из которых также была выявлена ДНК ВГВ в низкой концентрации (менее 150 МЕ/мл). Таким образом, у 78 из 404 (19,31 %) обследованных больных анти-HBc оказался единственным маркером ВГВ. Появление у реципиентов трансфузий компонентов донорской крови или реципиентов органов и тканей признаков активной ВГВ-инфекции расценивается как первичное инфицирование в процессе лечения, в то время как данный факт мог быть результатом реактивации латентного или малоактивного ВГВ.
Наблюдение № 2
В марте 2016 г. в ФГБУ «НМИЦ гематологии» Минздрава России был госпитализирован больной М., страдавший множественной миеломой. Диагноз у него был установлен на основании данных клинико-лабораторного обследования: инфильтрация плазматическими клетками костного мозга (10 %), моноклональная секреция белка G-каппа и протеинурия BJ-каппа, почечная недостаточность (креатинин 200 мкмоль/л), гиперкальциемия 3,9 мкмоль/л. При стандартном вирусологическом скрининге были получены отрицательные результаты. С 16.03.2016 ему были проведены множественные курсы химиотерапии. В марте 2017 г. проведена терапия высокими дозами мелфалана, трансплантация аутологичных стволовых кроветворных клеток.
После внедрения протокола «Протокол мониторинга вирусологического статуса больных заболеваниями системы крови с целью реализации повышения безопасности трансфузий» [25] в практику ФГБУ «НМИЦ гематологии» Минздрава России в марте 2017 г. у больного при отрицательных результатах стандартного вирусологического скрининга и отсутствии клинических признаков поражения печени в течение всего химиотерапевтического лечения впервые проведено исследование на расширенный спектр маркеров ВГВ: анти- НВс (результат положительный), анти-HBs (результат 179 Е/л) и анти-НВе (результат отрицательный), а также на ДНК ВГВ (результат положительный, концентрация 260 МЕ/мл). Полученный спектр маркеров соответствует неактивной фазе хронического вирусного гепатита В.
В июле 2018 г. после очередного курса химиотерапии у больного были выявлены признаки прогрессии основного заболевания, в связи с чем ему были проведено симптоматическое лечение, приведшее к улучшению самочувствия. Ухудшение состояния наступило 20.10.2018, больной был госпитализирован в экстренном порядке в связи с длительным носовым кровотечением, анемическим синдромом, выраженной тромбоцитопенией. Проводилась заместительная гемотрансфузионная терапия, носовое кровотечение было остановлено. При вирусологическом исследовании 22.10.2018 выявлены HBsAg и ДНК ВГВ в концентрации более 108 МЕ/мл, что позволило констатировать реактивацию хронического гепатита В на фоне прогрессии резистентной к терапии множественной миеломы. В результате специфического поражения печени и активного вирусного гепатита В развилась печеночная дисфункция с выраженной гипоальбуминемией до 16 г/л, гипопротромбинемией, повышением печеночных трансаминаз до 15—20 норм и лактатдегидрогеназы до 20 норм. Состояние больного прогрессивно ухудшалось, и 07.11.2017 он умер от полиорганной недостаточности в результате прогрессии основного заболевания и вирусного гепатита В.
Таким образом, у больного наблюдалась активация ВГВ, осложнившая течение множественной миеломы. Без дополнительных исследований на анти-НВс и анти-HBs данная картина могла быть расценена как первичное инфицирование.
5.1. Проведение расследования случаев возможного инфицирования реципиента компонентов донорской крови вирусом гепатита В или С
Внедрение протокола вирусологического обследования больных при госпитализации позволяет выявить больных, инфицированных ВГВ и/или ВГС, что дает возможность далее проводить адекватный мониторинг, отслеживать реактивацию вирусного процесса и планировать специфическую противовирусную терапию. Следствием внедренного протокола является мониторирование первичного появления маркеров ВГВ или ВГС у ранее неинфицированных больных. В настоящее время нормативные документы, описывающие алгоритм действий при выявлении инфекционных маркеров, разработан и применяется для ВИЧ- инфекции [26]. В рамках трансфузиологической службы ФГБУ «НМИЦ гематологии» Минздрава России был предложен, апробирован и с 01.11.2013 введен в практику алгоритм проведения расследования случаев первичного выявления маркеров ВГВ или ВГС у ранее неинфицированных реципиентов компонентов донорской крови, состоящий из трех этапов [27]. Согласно предложенному протоколу [27], после первичного выявления маркеров вирусных инфекций проводится исследование архивных образцов крови и определение/коррекция даты первичного выявления, исходя из которой рассчитывается период вероятного инфицирования больного, после чего проводятся сбор трансфузиологического анамнеза и поиск возможных источников инфекции среди доноров. Всего с момента внедрения протокола с 2013 по 2018 г. было проведено 10 расследований. В 7 случаях был исключен транс- фузионный путь передачи инфекции, 2 случая завершить не удалось, поскольку некоторые включенные в расследование первичные доноры отказались от проведения контрольного обследования, и в 1 случае более детальное исследование архивных образцов крови и костного мозга больного позволило констатировать у него не первичное инфицирование ВГС, а реактивацию хронической инфекции на фоне прогрессии основного заболевания и трансплантации гемопоэтических стволовых клеток.
Таким образом, вероятность передачи инфекций с донорской кровью и ее компонентами сохраняется, поскольку не существует способа, гарантирующего полную эрадикацию инфекционных агентов. В то же время существует комплекс мер повышения вирусной безопасности трансфузий. Мероприятия, проводимые на разных этапах, существенно отличаются как по характеру, так и по ресурсо- и трудозатратам. Однако все существующие меры являются не взаимоисключающими, а взаимодополняющими, создающими общую систему повышения вирусной безопасности трансфузий крови и ее компонентов. Введение новых диагностических маркеров, в частности анти-НВс, способствует выявлению скрыто инфицированных лиц среди доноров крови и ее компонентов, что снижает риск трансфузионной передачи инфекций, в том числе реципиентами множественных трансфузий, которые находятся в состоянии иммунодефицита. Непременным условием эффективного мониторирования безопасности трансфузий является полноценное выявление первично инфицированных лиц среди реципиентов компонентов крови и выполнение комплекса мер по расследованию возможных причин появления инфекции.
Вирусный гепатит В (HBV), количественный
Вирусный гепатит В (HBV), количественный
Вирусный гепатит В (HBV), количественный- исследование для выявления возбудителя гепатита B (HBV), в ходе которого с помощью метода полимеразной цепной реакции в реальном времени (РТ-ПЦР) определяется наличие генетического материала (ДНК) вируса и его количество (вирусная нагрузка) в образце крови. Вирусный гепатит В (ВГВ) – инфекционное заболевание печени, вызванное ДНК-содержащим вирусом гепатита В (HBV). Среди всех причин развития острого гепатита и хронической вирусной инфекции вирус гепатита В считается одной из самых распространенных в мире. Полимеразная цепная реакция отличается высокой чувствительностью и специфичностью. Методом ПЦР можно определить ДНК вируса качественно или количественно. Количественное определение вирусной нагрузки позволяет оценить интенсивность развития болезни, эффективность проводимой терапии или развитие устойчивости к противовирусным препаратам.
Существует зависимость между концентрацией вируса в крови и исходом острого вирусного гепатита В. При низком уровне виремии вероятность перехода инфекции в хроническую форму близка к нулю, а инфицированный человек неопасен для окружающих. При высокой вирусной нагрузке (< 105 копий/мл) хронизация возникает часто и больной является потенциальным источником инфекции. Эффективность противовирусной терапии оценивается по уменьшению количества ДНК вируса в крови. Через 3-6 месяцев после начала лечения вирусная нагрузка при адекватном терапевтическом ответе должна уменьшиться на 1-2 порядка. Отсутствие уменьшения количества вируса или его увеличение на фоне проводимого лечения требует пересмотра и изменения терапии. Количественное определение ДНК вируса гепатита В совместно с клинической картиной заболевания и биохимическими показателями, маркерами инфекции, а также результатом пункционной биопсии печени позволяет дать прогноз заболевания и оценить необходимость противовирусной терапии.
Подготовка к исследованию
Специальной подготовки не требуется.
Показания к исследованию
При качественном обнаружении ДНК вируса гепатита В.
При остром и хроническом вирусном гепатите В.
При микст-гепатитах.
До и во время противовирусной терапии.
Для прогнозирования течения вирусного гепатита В.
Для подтверждения хронической формы вирусного гепатита В.7 МЕ/мл).
На результаты могут влиять
загрязнение биоматериала;
наличие в образце ингибиторов – химических и белковых субстанций, влияющих на различные компоненты ПЦР;
присутствие в крови гепарина.
Уровень вирусной нагрузки крови не указывает на степень повреждения печени и тяжесть заболевания. Для их оценки необходимо исследовать биохимические показатели и материалы биопсии.
Количественное определение ДНК вируса гепатита В является обязательным исследованием до назначения противовирусной терапии. Во время курса лечения анализ необходимо повторить через 3-6 месяцев.
Вирусный гепатит В нередко сочетается с вирусным гепатитом D.
Назначается в комплексе с
HBsAg
anti-HBc, антитела
anti-HBe, антитела
anti-HBs, антитела
HBеAg
HBV, ДНК [ПЦР качественный]
anti-HDV, антитела
Anti-HCV, антитела, ИФА
Биохимический анализ крови при заболеваниях ЖКТ
Коагулограмма базовая
Гепатит | Лабораторные тесты онлайн
Источники, использованные в текущем обзоре
Центры по контролю и профилактике заболеваний (обновлено 27 августа 2015 г.). Часто задаваемые вопросы о гепатите А для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hav/havfaq.htm#general. По состоянию на 24 апреля 2016 г.
Центры по контролю и профилактике заболеваний (обновлено 16 декабря 2015 г.). Часто задаваемые вопросы о гепатите B для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hbv/hbvfaq.htm. По состоянию на 24 апреля 2016 г.
Центры по контролю и профилактике заболеваний (обновлено 31 мая 2015 г.). Часто задаваемые вопросы о гепатите А для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hcv/index.htm. По состоянию на 25 апреля 2016 г.
Центры по контролю и профилактике заболеваний (обновлено 8 декабря 2015 г.). Часто задаваемые вопросы о гепатите D для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hdv/index.htm. По состоянию на 25 апреля 2016 г.
Центры по контролю и профилактике заболеваний (обновлено 28 августа 2015 г.).Часто задаваемые вопросы о гепатите E для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hev/index.htm. По состоянию на 25 апреля 2016 г.
Пагана, Кэтлин Д., Пагана, Тимоти Дж. И Пагана, Тереза Н. (© 2015). Справочник Мосби по диагностике и лабораторным испытаниям. 12-е издание: Mosby, Inc., Сент-Луис, Миссури. Стр. 21-22, 29-30,452-453.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (обновлено 1 мая 2015 г.) Лечение гепатитов B и C. Доступно в Интернете по адресу http://www.fda.gov/forpatients/illness/hepatitisbc/ucm408658.htm. По состоянию на 25 апреля 2016 г.
Национальный институт диабета, болезней органов пищеварения и почек. LiverTox. Доступно в Интернете по адресу http://livertox.nih.gov/intro.html. По состоянию на 25 апреля 2016 г.
Клиника Мэйо (1 июня 2013 г.). Токсический гепатит (обновлено 1 июня 2013 г.). Доступно в Интернете по адресу http://www.mayoclinic.org/diseases-conditions/toxic-hepatitis/basics/definition/con-20026939. По состоянию на 26 апреля 2016 г.
Институт вирусологии человека, Школа медицины Университета Мэриленда.Информационное руководство по лекарственному гепатиту. Доступно в Интернете по адресу http://www.ihv.org/education/drug_hep.html. По состоянию на 26 апреля 2016 г.
Медицинский центр Университета Рочестера. Лекарственный гепатит. Доступно в Интернете по адресу https://www.urmc.rochester.edu/Encyclopedia/Content.aspx?ContentTypeID=85&ContentID=P00668. По состоянию на 26 апреля 2016 г.
Национальная медицинская библиотека США, MedlinePlus (обновлено 5 апреля 2016 г.). Лекарственный гепатит. Доступно в Интернете по адресу https://www.nlm.nih.gov/medlineplus/ency/article/000226.htm. По состоянию на 26 апреля 2016 г.
Американский фонд печени (обновлено 14 января 2015 г.). Дефицит альфа-1 антитрипсина. Доступно в Интернете по адресу http://www.liverfoundation.org/abouttheliver/info/alphaone/. По состоянию на 27 апреля 2016 г.
Домашний справочник Национальной медицинской библиотеки США по генетике (опубликовано 26 апреля 2016 г.). Альфа-1-антитрипсин-дефицит. Доступно в Интернете по адресу https://ghr.nlm.nih.gov/condition/alpha-1-antitrypsin-deficiency. По состоянию на 26 апреля 2016 г.
Американский фонд печени (обновлено 14 января 2015 г.).Болезнь Вильсона. Доступно в Интернете по адресу http://www.liverfoundation.org/abouttheliver/info/wilson/. По состоянию на 27 апреля 2016 г.
Американский фонд печени (обновлено 14 января 2015 г.). Аутоиммунный гепатит. Доступно в Интернете по адресу http://www.liverfoundation.org/abouttheliver/info/aihep/. По состоянию на 27 апреля 2016 г.
Mayo Clinic (30 декабря 2015 г.). Аутоиммунный гепатит. Доступно в Интернете по адресу http://www.mayoclinic.org/diseases-conditions/autoimmune-hepatitis/diagnosis-treatment/diagnosis/dxc-20167547.По состоянию на 28 апреля 2016 г.
Национальный институт диабета, болезней органов пищеварения и почек (март 2014 г.). Аутоиммунный гепатит. Доступно в Интернете по адресу http://www.niddk.nih.gov/health-information/health-topics/liver-disease/autoimmune-hepatitis/Pages/facts.aspx. По состоянию на 28 апреля 2016 г.
Американский фонд печени (обновлено 14 января 2015 г.). Безалкогольная жировая болезнь печени. Доступно в Интернете по адресу http://www.liverfoundation.org/abouttheliver/info/nafld/. По состоянию на 28 апреля 2016 г.
Национальный институт диабета, болезней органов пищеварения и почек (май 2014 г.). Безалкогольный стеатогепатит. Доступно в Интернете по адресу http://www.niddk.nih.gov/health-information/health-topics/liver-disease/nonalcoholic-steatohepatitis/Pages/facts.aspx. По состоянию на 28 апреля 2016 г.
NIDDK. Аутоиммунный гепатит. Доступно в Интернете по адресу http://livertox.nih.gov/Phenotypes_auto.html.
Канадский фонд печени. Токсический гепатит. Доступно в Интернете по адресу http://www.liver.ca/liver-disease/types/toxic-hepatitis.aspx.
Источники, использованные в предыдущих обзорах
Томас, Клейтон Л., редактор (1997). Циклопедический медицинский словарь Табера. Компания F.A. Davis, Филадельфия, Пенсильвания [18-е издание]. С. 884-886.
Пагана, Кэтлин Д. и Пагана, Тимоти Дж. (2001). Справочник Мосби по диагностическим и лабораторным тестам, 5-е издание: Mosby, Inc., Сент-Луис, Миссури. С. 477-480.
(15 января 2005 г., проверено). Информационный бюллетень о вирусном гепатите B. CDC, Национальный центр инфекционных заболеваний [онлайн-информация].Доступно в Интернете по адресу http://www.cdc.gov/ncidod/diseases/hepatitis/b/fact.htm.
(© 2005) Гепатит и болезнь печени в США. Американский фонд печени [Он-лайн информация]. Доступно в Интернете по адресу http://www.liverfoundation.org/db/articles/1008.
(© 2002-2003) Информационный бюллетень по гепатиту А. Американский фонд печени [Он-лайн информация]. Доступно в Интернете по адресу http://www.liverfoundation.org/db/articles/1061.
(© 2002-2003) Что такое аутоиммунный гепатит? Американский фонд печени [Он-лайн информация].Доступно в Интернете по адресу http://www.liverfoundation.org/db/articles/1011.
(© 2002-2003) Химическая и лекарственная травма печени. Американский фонд печени [Он-лайн информация]. Доступно в Интернете по адресу http://www.liverfoundation.org/db/articles/1056.
(15 января 2005 г., рецензия). Интерпретация CDC панели по гепатиту B. Национальный центр инфекционных болезней [Он-лайн информация]. Доступно в Интернете по адресу http://www.cdc.gov/ncidod/diseases/hepatitis/b/Bserology.htm.
(15 января 2005 г., рецензия).Информационный бюллетень по гепатиту C, CDC. Национальный центр инфекционных болезней [Он-лайн информация]. Доступно в Интернете по адресу http://www.cdc.gov/ncidod/diseases/hepatitis/c/fact.htm.
(© 2005). Вирус гепатита В (HBV). Руководство ARUP по клиническим лабораторным исследованиям [он-лайн информация]. Доступно в Интернете по адресу http://www.arup-lab.com/guides/clt/tests/clt_291a.jsp#1150957.
Харт, Дж. (3 октября 2003 г.). Гепатит. MedlinePlus Health Information Медицинская энциклопедия [Он-лайн информация]. Доступно в Интернете по адресу http: // www.nlm.nih.gov/medlineplus/ency/article/001154.htm.
(© 2005). ARUP Вирус гепатита А (HAV). Руководство ARUP по клиническим лабораторным исследованиям [он-лайн информация]. Доступно в Интернете по адресу http://www.arup-lab.com/guides/clt/tests/clt_290a.jsp#1150939.
Оуэнс, Т. (9 февраля 2005 г., обновлено). Церулоплазмин. Медицинская энциклопедия MedlinePlus [Он-лайн информация]. Доступно в Интернете по адресу http://www.nlm.nih.gov/medlineplus/ency/article/003662.htm.
(© 2005). Церулоплазмин. Руководство ARUP по клиническим лабораторным исследованиям [он-лайн информация].Доступно в Интернете по адресу http://www.aruplab.com/guides/clt/tests/clt_a162.jsp.
(© 2002-2006). ТЕХНИЧЕСКОЕ ОБНОВЛЕНИЕ Церулоплазмина (Cp). Лаборатория Interpath [Он-лайн информация]. Доступно в Интернете по адресу http://www.interpathlab.com/TechnicalUpdates/ceruloplasmin.htm.
Twomey, P. et. al. (2005). Взаимосвязь между сывороточной медью, церулоплазмином и медью, не связанной с церулоплазмином, в повседневной клинической практике. Клиническая химия . 2005; 51: 1558-1559 [Электронный журнал]. Доступно в Интернете по адресу http: // www.Clinchem.org/cgi/content/full/51/8/1558.
О болезни Вильсона. Ассоциация болезни Вильсона [он-лайн информация]. Доступно в Интернете по адресу http://www.wilsonsdisease.org/about%20wilsons%20disease.html.
(© 2005) Панель скрининга болезни Вильсона, сыворотка. Руководство пользователя ARUP [онлайн-информация]. Доступно в Интернете по адресу http://www.arup-lab.com/guides/ug/tests/0020598.jsp.
(© 2005) Свободная медь (прямая) в ультрафильтрате сыворотки. Руководство ARUP по клиническим лабораторным исследованиям [он-лайн информация].Доступно в Интернете по адресу http://www.arup-lab.com/guides/clt/tests/clt_a278.jsp#5461569.
(© 2005) Copper and Copper-Ceruloplasmin Index. Руководство ARUP по клиническим лабораторным исследованиям [он-лайн информация]. Доступно в Интернете по адресу http://www.arup-lab.com/guides/clt/tests/clt_alp9.jsp#1155978.
(13 июня 2008 г.) Центры по контролю и профилактике заболеваний. Гепатит А. Доступно в Интернете по адресу http://cdc.gov/hepatitis/HAV/HAVfaq.htm#general. По состоянию на сентябрь 2009 г.
(8 июля 2008 г.) Центры по контролю и профилактике заболеваний.Гепатит B. Доступно в Интернете по адресу http://cdc.gov/hepatitis/HBV/HBVfaq.htm#overview. По состоянию на сентябрь 2009 г.
(21 июля 2008 г.) Центры по контролю и профилактике заболеваний. Гепатит C, часто задаваемые вопросы для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/HCV/HCVfaq.htm#section1. По состоянию на сентябрь 2009 г.
(17 декабря 2008 г.) Клиника Мэйо. Токсический гепатит. Доступно в Интернете по адресу http://www.mayoclinic.com/health/toxic-hepatitis/DS00811. По состоянию на сентябрь 2009 г.
(Обновлено 8 мая 2007 г.) Медицинский центр UCSF.Токсический гепатит. Доступно в Интернете по адресу http://www.ucsfhealth.org/adult/medical_services/liver/toxic/conditions/toxichep/treatments.html. По состоянию на сентябрь 2009 г.
(4 июня 2009 г.) Mehta, N, et al. Гепатотоксичность, вызванная лекарственными средствами. eMedicine. Доступно в Интернете по адресу http://emedicine.medscape.com/article/169814-overview. По состоянию на сентябрь 2009 г.
(28 сентября 2007 г.) Американский фонд печени. Альфа-1 Антитрипсин. Доступно в Интернете по адресу http://www.liverfoundation.org/education/info/alphaone/.По состоянию на сентябрь 2009 г.
(28 сентября 2007 г.) Американский фонд печени. Болезнь Вильсона. Доступно в Интернете по адресу http://www.liverfoundation.org/education/info/wilson/. По состоянию на сентябрь 2009 г.
(14 марта 2007 г.) Американский фонд печени. Гемахроматоз. Доступно в Интернете по адресу http://www.liverfoundation.org/education/info/hemochromatosis/. По состоянию на сентябрь 2009 г.
Национальный институт злоупотребления алкоголем и алкоголизма. Алкоголь и печень. № 19 PH 329 январь 1993 г.Доступно в Интернете по адресу http://pubs.niaaa.nih.gov/publications/aa19.htm. По состоянию на ноябрь 2009 г.
(28 сентября 2007 г.) Американский фонд печени. Заболевание печени, вызванное употреблением алкоголя. Доступно в Интернете по адресу http://www.liverfoundation.org/education/info/alcohol/. По состоянию на июнь 2009 г.
(12 сентября 2008 г.) Mayoclinic.com. Гемахроматоз. Доступно в Интернете по адресу http://www.mayoclinic.com/health/hemochromatosis/DS00455. По состоянию на сентябрь 2009 г.
(19 февраля 2009 г.) Mayoclinic.com.Безалкогольная жировая болезнь печени. Доступно в Интернете по адресу http://www.mayoclinic.com/health/nonalcoholic-fatty-liver-disease/DS00577. По состоянию на октябрь 2009 г.
(27 сентября 2007 г.) Американский фонд печени. Жирная печень. Доступно в Интернете по адресу http://www.liverfoundation.org/education/info/fattyliver/. По состоянию на октябрь 2009 г.
(28 февраля 2007 г.) McAvoy N, et al. Безалкогольная жировая болезнь печени: естествознание, патогенез и лечение. Medscape Today из Британского журнала диабета и сосудистых заболеваний .2006; 6 (6): 251-260. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/552003. По состоянию на октябрь 2009 г.
(22 августа 2008 г.) Юноси З. Обзорная статья: Текущее лечение неалкогольной жировой болезни печени и неалкогольного стеатогепатита. Medscape сегодня. Доступно в Интернете по адресу http://www.medscape.com/viewarticle/578709. По состоянию на октябрь 2009 г.
(12 сентября 2007 г.) Американский фонд печени. Аутоиммунный гепатит. Доступно онлайн по адресу http://www.liverfoundation.org/education/info/aihep/.По состоянию на октябрь 2009 г.
Национальный информационный центр по заболеваниям пищеварительной системы. Аутоиммунный гепатит. Доступно в Интернете по адресу http://digestive.niddk.nih.gov/ddiseases/pubs/autoimmunehep/. По состоянию на октябрь 2009 г.
Университет Висконсина, Школа медицины и общественного здравоохранения. Информация о здоровье: Панель аутоиммунных заболеваний печени. Доступно в Интернете по адресу http://apps.uwhealth.org/health/hie/1/003328.htm. По состоянию на октябрь 2009 г.
(23 мая 2006 г.) Чая А. Аутоиммунный гепатит — подход к диагностике, MedScape сегодня.Доступно в Интернете по адресу http://www.medscape.com/viewarticle/524097. По состоянию на октябрь 2009 г.
Принципы внутренней медицины Харрисона . 16-е изд. Каспер Д., Браунвальд Э., Фаучи А., Хаузер С., Лонго Д., Джеймсон Дж. Л., ред. McGraw-Hill, 2005 Pp 1822-1828, 1838-1841, 1869-1872.
(14 октября 2015 г.) Центры по контролю и профилактике заболеваний. Часто задаваемые вопросы о гепатите C для медицинских работников. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hcv/hcvfaq.htm#d3. По состоянию на декабрь 2015 г.
(15 октября 2015 г.) Центры по контролю и профилактике заболеваний. Часто задаваемые вопросы о гепатите C для общественности. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/hcv/cfaq.htm#cFAQ61. По состоянию на декабрь 2015 г.
Центры по контролю и профилактике заболеваний. Статистика и эпиднадзор за вирусными гепатитами. Доступно в Интернете по адресу http://www.cdc.gov/hepatitis/Statistics/2011Surveillance/Commentary.htm#hepB. Дата обращения 01.09.2013.
Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC).Безалкогольный стеатогепатит. Доступно в Интернете по адресу http://digestive.niddk.nih.gov/ddiseases/pubs/nash/#treatment. Дата обращения 02.09.2013.
Fischbach, F.T., (2004) Руководство по лабораторным и диагностическим тестам. 7-е издание, Липпинкотт Уильямс и Уилкинс, Филадельфия.
Генри «Клиническая диагностика и лечение с помощью лабораторных методов». 22-е изд. Макферсон Р., Пинкус М., ред. Филадельфия, Пенсильвания: Saunders Elsevier: 2011, стр. 308-309.
(16 февраля 2012 г.) Национальный информационный центр по заболеваниям пищеварительной системы.Аутоиммунный гепатит. Доступно в Интернете по адресу http://digestive.niddk.nih.gov/ddiseases/pubs/autoimmunehep/. По состоянию на октябрь 2013 г.
(4 октября 2011 г.) Американский фонд печени. Аутоиммунный гепатит. Доступно в Интернете по адресу http://www.liverfoundation.org/abouttheliver/info/aihep/. По состоянию на октябрь 2013 г.
Как диагностируют гепатит
В зависимости от причины и степени распространенности заболевания гепатит обычно диагностируется с помощью некоторой комбинации анализа крови, визуализационных исследований и биопсии печени.При подозрении на вирусный гепатит проводятся анализы крови для выявления наличия определенного вируса гепатита или антител, вырабатываемых иммунной системой для борьбы с этим вирусом. Анализы крови для поиска признаков повреждения печени также могут использоваться для диагностики вирусного гепатита, а также невирусного гепатита. Для полной диагностики и оценки всех типов гепатитов можно использовать более обширное тестирование.
Пять типов вирусного гепатита
Лаборатории и тесты
Симптомы, которые могут побудить врача заподозрить у пациента гепатит, включают гриппоподобные или желудочно-кишечные симптомы, а также желтуху (пожелтение кожи или белков глаз, темная моча или бледный стул).Эти симптомы, а также история болезни и физический осмотр могут привести к назначению анализов крови.
Функциональные пробы печени
Кровь может дать много информации о том, насколько хорошо работает печень. Функциональный тест печени, или панель печени, используется для поиска маркеров заболеваний печени, вызванных гепатитом, таких как повышенный билирубин (побочный продукт крови, ответственный за желтуху) и определенные ферменты печени, которые помогают выполнять важные функции.
Обычно печень строго контролирует эти ферменты. Но когда он поврежден, ферменты могут попадать в кровь, где они могут быть обнаружены в небольшом образце, взятом вашим практикующим врачом.
При подозрении на повреждение печени проверяются четыре наиболее распространенных фермента:
- Аланинаминотрансаминаза (АЛТ)
- Аспартатаминотрансфераза (AST)
- Гамма-глутамилтрансаминаза (GGT)
- Билирубин общий
В целом, тестирование на повышенные ферменты печени — надежный подход к диагностике вирусного гепатита, но есть один недостаток: хотя результаты могут определить, есть ли воспаление или возможное повреждение печени, они не могут выявить причину, другими словами , какой вирус гепатита стоит за инфекцией.
Тесты на антитела
Иммунная система вырабатывает два типа антител, специфичных к отдельным вирусам: как только организм идентифицирует один, он вырабатывает антитела IgM для борьбы с этим специфическим вирусом. Ближе к концу инфекции организм вырабатывает антитела IgG, которые также специфичны к вирусу, но функционируют, чтобы обеспечить будущий иммунитет.
Существуют тесты на антитела IgM и IgG, специфичные к трем вирусам гепатита: гепатит A (HAV), гепатит B (HBV) и гепатит C (HCV).
Джон Федел / Blend Images / Getty Images
Прямые меры по борьбе с вирусом
Помимо выявления антител к HBV и HCV, тесты, называемые полимеразной цепной реакцией или ПЦР, могут использоваться для прямого измерения количества вируса в крови.
Изображения
Хотя визуализирующие тесты не могут обнаружить вирусную инфекцию печени, некоторые из них могут выявить воспаление, изменения в размере и опухоли, которые могут быть последствиями хронической инфекции или заболевания печени, вызванного гепатитом любого типа.
- УЗИ брюшной полости: Этот тест позволяет оценить аномалии печени и брюшной полости, а также выявить скопление жидкости в брюшной полости, которое может возникнуть при печеночной недостаточности.
- Компьютеризированная аксиальная томография (КТ): КТ брюшной полости может обнаружить изменения в размере и плотности печени и может визуализировать образования или признаки раннего рака (потенциальное осложнение гепатита).
- Магнитно-резонансная томография (МРТ): МРТ может выявить аномалии, указывающие на дисфункцию или рак печени.
Биопсия
Биопсия печени — это срез ткани, взятой из органа и оцениваемый под микроскопом для выявления признаков заболевания.
Наиболее распространенный тип биопсии печени называется чрескожной биопсией , при которой через брюшную полость в печень вводят полую иглу, через которую можно извлечь образец ткани.
Это амбулаторная процедура, а значит, пребывание в больнице не требуется.Обычно требуется только местная анестезия (чтобы обезболить область, в которую будет введена игла). Однако при необходимости можно использовать успокаивающее средство.
Часто задаваемые вопросы
Сколько времени нужно, чтобы получить результаты анализа крови на гепатит?
Чтобы получить результаты, тесты на антитела к гепатиту могут занять от нескольких дней до нескольких недель. Некоторые клиники предлагают экспресс-тесты на гепатит С, которые могут дать результаты через 20–30 минут.
Как скоро можно пройти тест на гепатит после заражения?
Антитела к гепатиту С можно обнаружить в анализе крови примерно через 8–11 недель после контакта с вирусом.Антитела к гепатиту B обычно можно обнаружить примерно через четыре недели после заражения с возможным диапазоном от одной до девяти недель. Антитела к гепатиту А могут появиться примерно через две недели.
Слово Verywell
Поскольку симптомы гепатита могут быть легкими или имитировать другие заболевания — при наличии каких-либо симптомов — может быть сложно диагностировать. Если у вас есть какие-либо симптомы, которые, по вашему мнению, могут указывать на проблему с печенью, особенно желтуху, обратитесь к врачу. Простой анализ крови может быть всем, что необходимо, чтобы определить, есть ли у вас гепатит и нужно ли вам лечиться.
Лечение и ведение хронического гепатита B
Скрининг HBV
Оппортунистическое тестирование бессимптомных людей с риском инфицирования ВГВ должно проводиться в первичной практике, особенно для людей, родившихся в странах со средней и высокой распространенностью.
Скрининг людей из этих групп важен, поскольку хроническая инфекция HBV, приобретенная при рождении или в раннем детстве, обычно остается бессимптомной до позднего возраста, когда печеночная недостаточность или рак печени могут развиваться в 40% случаев. 2
Рекомендации Американской ассоциации по изучению заболеваний печени (AASLD), Всемирной организации здравоохранения (ВОЗ) и Британской ассоциации сексуального здоровья и ВИЧ (BASHH) рекомендуют скрининг на инфекцию HBV в приоритетных группах населения (Таблица 1). 1,3,4
Таблица 1: Группы высокого риска инфицирования ВГВ, которые должны пройти скрининг †
| |
| |
| |
| |
| |
| |
| |
|
† Таблица не включает все.Полный список см. В Руководстве AASLD 2018.
Δ химиотерапия, иммуносупрессия, связанная с трансплантацией органов, и иммуносупрессия при ревматологических или гастроэнтерологических заболеваниях.
ALT, аланинаминотрансфераза; AST, аспартатаминотрансфераза; ВГС, вирус гепатита С; МСМ, мужчины, практикующие секс с мужчинами; ЛУИН, люди, употребляющие инъекционные наркотики; ЛЖВ, люди, живущие с ВИЧ.
Информированное согласие
Информированное согласие должно быть получено до тестирования, и следует учитывать культурные убеждения и обычаи человека, его медицинскую грамотность, поведение и язык.Поддержка и информация о процессе тестирования должны быть предоставлены по адресу:
- минимизировать влияние положительного диагноза на человека и его семьи,
- изменить поведение, связанное с повышенным риском, связанное со здоровьем, и
- уменьшить беспокойство
Скрининговые тесты на ВГВ
5
Первоначальное тестирование должно включать:
Поверхностный антиген гепатита B (HBsAg). Наличие HBsAg указывает на инфекцию HBV и обычно выявляется в течение 4–10 недель.Хроническая инфекция HBV определяется по сохранению HBsAg более 6 месяцев.
Антитело к поверхностному антигену (анти-HBs). Anti-HBs — это защитные антитела, которые развиваются при разрешении острой инфекции или после успешной вакцинации против HBV.
Антитело к коровому антигену (анти-HBc). Иммуноглобулин G (IgG) против HBc остается положительным на всю жизнь после контакта с HBV; однако, в отличие от анти-HBs, анти-HBc не является защитным антителом, и этот тест может иногда давать ложноположительный результат.
Интерпретация результатов вышеупомянутых тестов позволяет классифицировать большинство людей по их статусу ВГВ: а) восприимчивые к инфекции; б) иммунный за счет вакцинации; в) иммунный за счет разрешенной инфекции; или г) хронически инфицированы HBV. Это позволяет избежать пропущенных диагнозов, ненужной вакцинации, отзыва людей или запроса дополнительных анализов.
Таблица 2: Результаты теста на ВГВ и их интерпретация 5
HBsAg, поверхностный антиген гепатита В; anti-HBc, антитело к коровому антигену гепатита B; anti-HBs, антитело к поверхностному антигену гепатита B; IgM anti-HBc, антитело иммуноглобулина M к коровому антигену гепатита B; ВГВ, вирус гепатита В.
Таблица 3. Что делать, если результаты неубедительны? 5
| Тесты | Результаты |
|---|---|
| HBSAg | Отрицательный |
| анти-HBc | Положительно |
| анти-HBs | Отрицательный |
HBsAg, поверхностный антиген гепатита В; anti-HBc, антитело к коровому антигену гепатита B; anti-HBs, антитело к поверхностному антигену гепатита B
В отдельных случаях результаты тестов могут быть неубедительными (см. Таблицу 3).В таких случаях возможности интерпретации включают:
Дистанционно разрешенная инфекция ВГВ — наиболее распространенная интерпретация, особенно у людей, родившихся в эндемичных по ВГВ районах.
Ложноположительный результат — чаще встречается у людей с низким риском перенесенной инфекции HBV.
Устранение острой инфекции HBV — в период между потерей HBsAg и развитием определяемых анти-HBs.
Пассивный перенос материнского анти-HBc — у детей до 3 лет.
Скрытая инфекция HBV — ДНК HBV определяется в отсутствие HBsAg; это можно определить, обнаружив ДНК HBV в сыворотке крови.
В случае неубедительных результатов теста следует рассмотреть возможность подтверждения повторным серологическим тестированием.
Бессимптомные люди из группы риска, не обладающие иммунитетом к HBV, должны быть мишенью для вакцинации. Люди из групп высокого риска должны быть проверены на активную или разрешенную инфекцию до вакцинации, поскольку вакцинация не приносит пользы лицам, уже подвергшимся воздействию ВГВ.
Лица, хронически инфицированные ВГВ, должны быть идентифицированы для получения соответствующего лечения. 4 Кроме того, домашние контакты и половые партнеры HBV-инфицированных лиц требуют уведомления и обследования.
О наличии острого или хронического ВГВ следует сообщать в органы здравоохранения (путь распространения зависит от страны). 4
Передача подтвержденного результата теста на ВГВ
Передача результатов теста должна осуществляться с учетом культурных особенностей и безопасности людей с низким уровнем владения английским языком с помощью переводчика, соответствующего полу и диалекту.
Важно, чтобы результаты были получены незамедлительно, когда гарантируется конфиденциальность, и чтобы проблемы человека решались путем предоставления четкой информации, доступа к консультированию и психологической поддержке.
В следующей таблице приведены рекомендации, которые следует учитывать при передаче подтвержденной острой или хронической инфекции HBV.
Таблица 4. Вопросы, которые следует обсудить при передаче результатов теста на ВГВ 5
Результат | Обсудить | Дополнительные пункты для передачи |
|---|---|---|
Острая HBsAg + ve анти-HBc + ve анти-HBs -ve | Вероятность исчезновения инфекции или перехода в хроническую форму. Врачебный менеджмент, направления | Срочные потребности и поддержка. Способы передачи и снижение риска. Кому рассказать и как. Тестирование половых партнеров, членов семьи, домашних контактов. Стратегии поддержания здоровья (например, ↓ алкоголь, потеря веса, отказ от курения, снижение вреда ПИН). Гибкие стратегии борьбы с ВГВ, соответствующие потребностям человека. Достаточное время для ответов на вопросы. Надлежащее использование устных переводчиков и переводных ресурсов. |
хроническая HBsAg + ve анти-HBc + ve анти-HBs -ve | Необходимость постоянного, возможно, пожизненного мониторинга. Варианты лечения, лечение, направления. |
Адаптировано из: ASHM. Гепатит B и поставщики первичной медико-санитарной помощи. 2014
HBsAg, поверхностный антиген гепатита В; anti-HBc, антитело к коровому антигену гепатита B; anti-HBs, антитело к поверхностному антигену гепатита B; ПИН, внутривенное употребление наркотиков
Профилактика HBV
Вакцинация против ВГВ недорогая, безопасная и эффективная.Доступные в настоящее время вакцины против HBV состоят из рекомбинантного HBsAg, продуцируемого дрожжами, и доступны уже более двух десятилетий. Серия из 3 внутримышечных инъекций может обеспечить уровни серопротективных антител к поверхностному антигену гепатита В (анти-HBs)> 10 миллионов МЕ / мл примерно у 95% вакцинированных лиц. 6
ВОЗ рекомендует проводить всеобщую вакцинацию против ВГВ для всех младенцев и вводить первую дозу как можно скорее после рождения. Эта стратегия привела к резкому снижению распространенности хронического ВГВ среди детей младшего возраста в регионах мира, где были реализованы программы всеобщей вакцинации младенцев. 6,7
Люди из групп высокого риска должны быть проверены на активную или разрешенную инфекцию до вакцинации, поскольку вакцинация не приносит пользы лицам, уже подвергшимся воздействию ВГВ. Иммунизация также должна быть рассмотрена для всех взрослых с риском инфицирования HBV (Таблица 5). 8
Таблица 5. Группы риска заражения ВГВ, которых следует рассмотреть для вакцинации 8
| История текущего или недавнего употребления инъекционных наркотиков |
| Международные путешественники в страны с высоким или средним уровнем эндемической инфекции HBV (распространенность HBsAg ≥2%) |
| Хроническое заболевание печени (включая, помимо прочего, ВГС, цирроз, жировую болезнь печени, алкогольную болезнь печени, аутоиммунный гепатит и уровень АЛТ или АСТ, превышающий верхний предел нормы более чем в два раза) |
| ВИЧ-инфекция |
| В группе риска заражения половым путем (например,g., половые партнеры HBsAg-позитивных лиц, сексуально активные люди, не состоящие в длительных моногамных отношениях, лица, желающие пройти обследование или лечение от инфекции, передающейся половым путем, МСМ) |
| Подвержены риску заражения через кожный контакт или контакт слизистой оболочки с кровью (например, домашние контакты HBsAg-положительных людей, жители и персонал учреждений для лиц с ограниченными возможностями развития, работники здравоохранения и общественной безопасности с разумно ожидаемым риском контакта с кровью или кровью -Загрязненные биологические жидкости, пациенты, находящиеся на гемодиализе, и пациенты перед диализом, перитонеальный диализ и пациенты на домашнем диализе) |
| Лица с сахарным диабетом моложе 60 лет и лица с сахарным диабетом в возрасте не менее 60 лет по усмотрению лечащего врача 9 |
| Заключенные |
| Другие лица, ищущие защиты от инфекции HBV (даже без подтверждения конкретного фактора риска) |
На момент написания нет убедительных доказательств для рекомендации бустерной дозы вакцины против ВГВ в программах плановой иммунизации. 6
Иммуноглобулин против гепатита B
Иммуноглобулин против гепатита В (HBIG) получают из объединенной плазмы с образцами, отобранными на основе высоких уровней анти-HBs. HBIG рекомендуется для младенцев, рожденных от HBsAg-положительных матерей, а также для людей, не обладающих иммунитетом, которые контактировали с кровью людей с хронической инфекцией HBV. 5
Невакцинированным взрослым HBIG следует вводить в течение 72 часов после воздействия, поскольку эффективность снижается со временем, начиная с 48 часов после воздействия.Вакцину против HBV можно вводить одновременно с HBIG или в течение 7 дней после заражения. 5
Что делать, если у моего пациента нет иммунитета после вакцинации?
Если адекватный уровень анти-HBs (≥10 мМЕ / мл) не достигается после третьей дозы: 5
- Если неизвестно, проведите тест для исключения инфекции HBV (HBsAg и анти-HBc).
- HBsAg-отрицательным пациентам, не отвечающим на лечение, следует предложить дополнительные дозы — либо в виде четвертой двойной дозы, либо в виде следующих 3 доз с ежемесячными интервалами, с дальнейшим тестированием ответа по крайней мере через 4 недели после последней дозы.
- Постоянно не отвечающие на вопросы лица должны быть проинформированы о том, что они не защищены и должны минимизировать облучение. Им также следует сообщить о необходимости введения иммуноглобулина ВГВ в течение 72 часов после парентерального воздействия ВГВ.
Оценка людей с хроническим ВГВ
Поскольку хронический ВГВ — это динамическое заболевание, людей, не получающих лечения, следует регулярно обследовать, чтобы определить, появились ли показания для лечения. 3
Необходимость лечения обычно определяется комбинацией трех критериев: 10
- оценка сывороточной ДНК HBV
- уровней сывороточной аланинтрансферазы (АЛТ) и
- степень тяжести заболевания печени (на основании оценки фиброза).
История болезни 11
Первоначальная оценка включает исчерпывающую историю. К аспектам, заслуживающим пристального внимания, относятся этническое происхождение, семейный анамнез HBV и / или гепатоцеллюлярной карциномы (HCC). Также следует учитывать кофакторы заболеваний печени, включая употребление алкоголя, курение и коинфекцию вирусом гепатита С (ВГС), вирусом гепатита D (HDV) и ВИЧ.
Медицинский осмотр
Медицинский осмотр может выявить периферические признаки хронического заболевания печени, в том числе: 5
- печеночная энцефалопатия,
- спленомегалия,
- асцитов и
- отек периферический.
Примерно у 10-20% пациентов с хроническим ВГВ развиваются внепеченочные проявления с вовлечением многих систем органов. Примеры включают: 5
- узелковый полиартериит,
- колит,
- гломерулонефрит,
- невропатия,
- васкулитных кожных высыпаний и
- пальпируемая пурпура.
Лабораторные исследования
Тесты, перечисленные в таблице 6, позволяют клиницистам оценить фазу заболевания, определить необходимость лечения и определить степень основного заболевания печени.
Таблица 6. Тесты, использованные при первичной оценке пациентов с хроническим ВГВ 3-5,10
Тест | Важность |
|---|---|
HBeAg, анти-HBe и ДНК HBV | Важно для количественной оценки репликации, определения фазы инфекции, прогноза и рассмотрения лечения. |
Серология на ВГА, ВГС, HDV и ВИЧ | Предоставьте информацию о коинфекции и потенциальной необходимости вакцинации, если вы подвержены ВГА. |
LFT, FBC, PT, INR, AFP и УЗИ печени | Позволяет оценить заболевание печени: некровоспалительную активность, синтетическую функцию, тромбоцитопению (потенциальный цирроз), портальную гипертензию и ГЦК. |
anti-HBe, антитела к антигену оболочки; AFP, альфа-фетопротеин; FBC, полный анализ крови; HAV — вирус гепатита А; HBeAg, антиген оболочки гепатита В; ВГВ, вирус гепатита В; HCC.Гепатоцеллюлярная карцинома; ВГС, вирус гепатита С; HDV, вирус гепатита D; ВИЧ, вирус иммунодефицита человека; INR — международный нормализационный коэффициент; LFT, функциональный тест печени; ПВ, протромбиновое время.
Если лабораторные маркеры показывают неубедительные результаты, следует провести биопсию печени или неинвазивный тест для оценки фиброза и воспаления. Показания для лечения, указанные Европейской ассоциацией изучения печени (EASL), перечислены в таблице 7. 10
Таблица 7. Показания к лечению 10
* Определяется по ДНК HBV> 2000 МЕ / мл, АЛТ> ВГН и / или по крайней мере умеренному некровоспалению или фиброзу печени;
† Определяется постоянно нормальным уровнем АЛТ и высоким уровнем ДНК HBV;
‡ Даже при невыполнении типичных показаний к лечению.
HBeAg, оболочечный антиген гепатита В; HBV, вирус гепатита B, АЛТ, аланинаминотрансфераза; ULN, верхний предел нормы; ГЦК, гепатоцеллюлярная карцинома.
Мониторинг
У пациентов, которые не являются кандидатами на лечение, мониторинг включает периодическую оценку сывороточных АЛТ, ДНК HBV и неинвазивных маркеров фиброза печени. Частота наблюдения определяется возрастом, семейным анамнезом, фазой инфекции HBV, степенью активности и другими факторами, такими как сопутствующие заболевания (таблица 8). 10
Таблица 8. Наблюдение за пациентами, в настоящее время не получающими лечение 10
HBeAg, оболочечный антиген гепатита В; ВГВ, вирус гепатита В, ВГН, верхняя граница нормы.
Идентификация и мониторинг пациентов с хронической инфекцией ВГВ или находящихся в группе риска представлены на Рисунке 1.
Таким образом, скрининг людей, подверженных риску инфицирования ВГВ, дает возможность диагностировать, вмешиваться и предотвращать болезни и смерть.
Поставщик первичной медико-санитарной помощи обычно является первым контактным лицом для человека, подверженного риску заражения ВГВ, и поэтому играет центральную роль в этом процессе, наряду с постоянным предоставлением информации, поддержки и направления по мере необходимости.Во всех случаях для оптимального ведения пациентов с инфекцией ВГВ или с риском инфицирования ВГВ требуется эффективное общение между поставщиками первичной медико-санитарной помощи, специалистами и специализированными центрами. 12
Рисунок 1. Выявление и мониторинг пациентов с хронической инфекцией ВГВ 10
HBeAg, оболочечный антиген гепатита В; HBV, вирус гепатита B, АЛТ, аланинаминотрансфераза; anti-HBe, антитела к антигену оболочки; HCC. Гепатоцеллюлярная карцинома.
Для получения дополнительной информации о тестировании на ВГВ посетите: Европейская ассоциация изучения печени (EASL) по адресу: http://www.easl.eu/research/our-contributions/clinical-practice-guidelines
Связанное содержание
Последние взгляды наших экспертов на HBV
Подробнее
Здесь приводится исчерпывающий обзор имеющихся в настоящее время знаний о ВГВ — информация, которая подтверждает ключевую роль врачей первичной медико-санитарной помощи в скрининге, диагностике и ведении людей, живущих с ВГВ.
Знакомство с основными местными ресурсами по ВГВ, от эпидемиологии до практической информации для поставщиков первичной медико-санитарной помощи, выявления лиц, подверженных риску, и потенциальных кандидатов на лечение.
Обсуждение того, кого лечить и когда лечить, рекомендации по терапии и постоянное наблюдение.
Выводы экспертов об обновленных данных по конкретным случаям и фактическим данным о ведении пациентов, живущих с хроническим ВГВ.
Список литературы
- Рекомендации ВОЗ по тестированию на гепатиты B и C. Женева: Всемирная организация здравоохранения; 2017. Лицензия: CC BY-NC-SA 3.0 IGO.
- Гастроэнтерологическое общество Австралии. Рекомендации Австралии и Новой Зеландии по хроническому гепатиту В (ХГВ). 2 nd издание 2009/10.
- Terrault NA, et al. Обновленная информация о профилактике, диагностике и лечении хронического гепатита B: руководство AASLD 2018 по гепатиту B. Гепатология 2018; 67: 1560-99.
- Национальные рекомендации BASHH по лечению вирусных гепатитов. Промежуточный отчет за 2017 год. Доступно по адресу: https://www.bashh.org/guidelines (по состоянию на ноябрь 2018 г.).
- Австралазийское общество медицины ВИЧ (ASHM). B положительный. Все, что вы хотели знать о гепатите B. Руководство для поставщиков первичной медико-санитарной помощи. Доступно по адресу: (по состоянию на ноябрь 2018 г.).
- ВОЗ. Вакцины против гепатита В. Wkly Epidemiol Rec. 2009; 84: 405–20
- ВОЗ. Руководство по профилактике, уходу и лечению лиц с хронической инфекцией гепатита В.Март 2015 г. Доступно по адресу: https://www.who.int/hiv/pub/hepatitis/hepatitis-b-guidelines/en/ (по состоянию на январь 2019 г.).
- Schillie S, et al. Рекомендации Консультативного комитета по практике иммунизации по использованию вакцины против гепатита В с новым адъювантом. MMWR Morb Mortal Wkly Rep.2018; 67: 455-8.
- Центры по контролю и профилактике заболеваний (CDC). Использование вакцинации против гепатита В для взрослых с сахарным диабетом: рекомендации Консультативного комитета по практике иммунизации (ACIP).MMWR Morb Mortal Wkly Rep.2011; 60: 1709-11.
- EASL 2017 Руководство по клинической практике ведения инфекции вируса гепатита B. Доступно по адресу: http://www.easl.eu/research/our-contributions/clinical-practice-guidelines (по состоянию на ноябрь 2018 г.).
- Белл С.Дж. и Нгуен Т. Ведение гепатита B. Австралийский специалист по предписаниям 2009; 32: 99-104.
- АШМ. ВИЧ, вирусный гепатит и ИППП: руководство для первичной медико-санитарной помощи. 2008; 122.
.
LID / IHQ / 18-12 // 1048c (1) Дата подготовки: август 2019 г.
Hepatitis B — Knowledge @ AMBOSS
Summary
Гепатит B — это вирусная инфекция, вызываемая вирусом гепатита B (HBV), который встречается во всем мире и может передаваться половым, парентеральным или перинатальным путем.После инкубационного периода продолжительностью 1–6 месяцев у большинства пациентов развивается бессимптомное или легкое воспаление печени, которое обычно проходит спонтанно в течение нескольких недель или месяцев. Однако у 5% всех взрослых пациентов и 90% младенцев, рожденных от матери, инфицированной гепатитом B, развивается хронический гепатит. Хронически инфицированные люди могут быть бессимптомными носителями или иметь продолжающееся воспаление печени с повышенным риском цирроза печени и гепатоцеллюлярной карциномы. Серологическое тестирование, которое имеет решающее значение для диагностики HBV, первоначально включает определение антигена HBs.Повышение уровня анти-HBs в сыворотке крови (указывающее на сероконверсию) является признаком выздоровления или успешной иммунизации. Хронический гепатит со стойким воспалением печени характеризуется постоянно повышенным уровнем антигена HBs, ДНК HBV и уровня трансаминаз. Лечение острого гепатита В состоит из поддерживающих мероприятий. В случае молниеносного гепатита может потребоваться трансплантация печени. При хроническом гепатите B пегилированный интерферон альфа и аналоги нуклеозидов / нуклеотидов (например, тенофовир) используются для снижения репликации вируса и инфекционности.Профилактическая иммунизация рекомбинантной вакциной рекомендуется для всех возрастных групп. Другие профилактические меры включают постконтактную профилактику для новорожденных от гепатит B-положительных матерей и невакцинированных лиц, недавно контактировавших с теми, кто инфицирован гепатитом B.
Эпидемиология
- Распространенность: после введения вакцины против гепатита В в 1991 году заболеваемость острым гепатитом В в США снизилась примерно на 1 год. 82%. [1]
- В 2016 году было зарегистрировано 862000 случаев (∼ 0.3% населения США) в США. [2] [3]
- В 2015 году во всем мире было зарегистрировано> 257 миллионов случаев (3,5% населения мира). [4]
- Западная часть Тихого океана является наиболее пострадавшим регионом мира (6,2% его населения). [4]
Эпидемиологические данные относятся к США, если не указано иное.
Этиология
Передача
[4]
Частота и характер передачи различаются по всему миру.Возможны следующие пути передачи, которые подвергают ряд различных групп высокому риску инфицирования HBV:
- Половой: передается при контакте жидкостей организма с поврежденной кожей или слизистыми оболочками (ртом, гениталиями или прямой кишкой). В группы риска входят:
- Парентерально: из-за загрязненных игл или инструментов, которые вступают в контакт с кровью пациента. В группы риска входят:
- Передача от матери ребенку [4]
- Общие ассоциации
Патофизиология
Цикл репликации HBV
[8] [9] [10]
HBV несет ДНК-полимеразу с ДНК- и РНК-зависимыми функциями, также известную как обратная транскриптаза (RT ).
- После проникновения в ядро клетки-хозяина обратная транскриптаза завершает положительную цепь частично двухцепочечной релаксированной кольцевой ДНК вируса (ркДНК).
- РкДНК преобразуется в ковалентно замкнутую кольцевую ДНК (кзкДНК) главным образом ферментами хозяина в процессе, который до конца не изучен.
- Затем кскДНК транскрибируется в вирусную мРНК с помощью РНК-полимеразы хозяина.
- Вирусная мРНК покидает ядро и транслируется в коровые белки HBV и новую обратную транскриптазу в цитоплазме.
- Вирусная мРНК и обратная транскриптаза упакованы в капсид, где вирусная мРНК затем обратно транскрибируется в вирусную ркДНК.
- Новые геномы вирусной ДНК покрываются оболочкой и покидают клетку в виде вирионов-потомков.
Острая инфекция
[11]
Хроническая инфекция
[13]
Вызывается персистентностью вируса из-за недостаточного иммунного клиренса, что способствует:
Клинические признаки
Острая инфекция, вызванная вирусом гепатита B
Острая инфекция HBV определяется как инфекция, приобретенная в течение последних 6 месяцев.
Хроническая инфекция, вызванная вирусом гепатита B
[15]
Хроническая инфекция HBV определяется как инфекция, сохраняющаяся более 6 месяцев с обнаружением HBsAg и, возможно, признаков и симптомов поражения печени.
- Большинство пациентов — неактивные, незаразные носители. [17]
- Возможная реактивация хронического неактивного гепатита может проявляться по-разному следующим образом:
- Бессимптомно
- Неспецифические симптомы
- Усталость, недомогание
- Тошнота, плохой аппетит
- Неспецифическая боль в животе
- Похож на острый гепатит
- Печеночная недостаточность
- Чем моложе инфицированный, тем выше вероятность развития хронического HBV [18]
- 90% младенцев
- ∼ 50% детей от 1 до 5 лет
- Только 5% взрослых
Диагностика
| Обзор антигенов HBV и соответствующих им антител | ||
|---|---|---|
| Антиген HBV / ДНК | Описание | Соответствующие антитела |
Поверхностный антиген гепатита B000 (HB5 g10 на поверхности | ||
Корневой антиген гепатита B (HBcAg) |
|
|
Антиген оболочки гепатита B (HBeAg) |
|
|
HBV DNA | ||
Серология гепатита В
| Интерпретация серологии гепатита В [19] | ||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| HBsAg | Anti-HBs | HBeA10 | 5 Anti- HBeAg 05 Anti-HBeAg 05 ДНК | Трансаминазы | ||||||||||||||||
| Острая инфекция | ↑ | не обнаруживается | ↑ | не обнаруживается | ↑ IgM | AS не обнаруживается или ↑ | 927 927 ↑ | не обнаруживается | не определяется | не определяется | не обнаруживается или ↑ | ↑ IgM, за которым следует ↑ IgG | не обнаруживается или ↑ | ↑ (ALT> AST) | ↑ (ALT> AST) неопределяемый | ↑ | ↑ IgG | неопределяемый | ||
Персистентность вируса (хроническая инфекция) | Активная хроническая инфекция (высокая трансмиссивность) | ↑ | неопределяемая | ↑ | ↑ 2000 МЕ / мл | Нормально или ↑ | ||||||||||||||
Неактивная хроническая инфекция (низкая трансмиссивность) | ↑ | не обнаруживается | не обнаруживается | ↑ | ↑ ДНК | Нормальный | ||||||||||||||
| Вакцинация | необнаруживаемая | ↑ | необнаруживаемая | необнаруживаемая | необнаруживаемая | необнаружимая | необнаруживаемая | |||||||||||||
Сероконверсия HBsAg в анти-HBs указывает на разрешение острого гепатита.
HBEAg указывает на высокую инфекцию.
Алгоритм тестирования
- Скрининг: определение HBsAg: и анти-HBc IgM
- Если HBsAg положительный: измерьте HBeAg: и ДНК HBV, чтобы определить трансмиссивность.
В период окна анти-HBc IgM и анти-HBe могут быть единственными доступными маркерами для диагностики острой инфекции HBV.
Сероконверсия HBsAg в анти-HBs указывает на иммунный клиренс HBV.
Дополнительные анализы
Лабораторные исследования
УЗИ брюшной полости
[20]
Биопсия печени
- Биопсия показана в следующих случаях:
- Диагноз не определен.
- Исключение других возможных причин поражения печени при хроническом заболевании или у лиц с тяжелым поражением
- Оценка тяжести заболевания у пациентов с активным хроническим заболеванием печени (т. Е. ↑ АСТ / АЛТ и определяемые уровни ДНК HBV)
- См. « Патология »ниже.
Тест на общие коинфекции
[21] [22]
Коинфекция гепатитом C, гепатитом D, сифилисом и ВИЧ является обычным явлением и требует соответствующего тестирования.
Патология
Активный вирусный гепатит
[23] [24]
Хронический вирусный гепатит
[23] [24]
- Формирование лимфоидных фолликулов и мононуклеарных инфильтратов.
- Частичный некроз
- Фиброзная перегородка [25]
- Гепатоциты из матового стекла [26]
Гепатоциты из матового стекла являются патогномоничными для HBV, тогда как частичный некроз, фиброзные перегородки и перипортальные инфильтраты также встречаются при других типах хронического гепатита.
Дифференциальный диагноз
| Дифференциальный диагноз вирусного гепатита | |||||||
|---|---|---|---|---|---|---|---|
| Возбудитель | Вирус гепатита А (HAV) [27] | Вирус гепатита B (HBV) 9010] HCV) [29] | Вирус гепатита D (HDV) [30] | Вирус гепатита E (HEV) [31] | |||
| Путь передачи | |||||||
| Инкубационный период | |||||||
| Клинические особенности |
| ||||||
| Клинический курс |
|
|
| ||||
| Риск хронификации |
|
|
| ||||
Серология |
| ||||||
| Внепеченочные проявления [37] | |||||||
| Лечение | Острый: поддерживающий | ||||||
| Иммунизация | |||||||
| 3 Прогноз |
|
|
|
| |||
Гласные (A и E) являются кишечными (передаются фекально-орально) и обычно вызывают только острый гепатит.
Показатели выздоровления от инфекции гепатита В у взрослых очень хорошие: менее 5% случаев прогрессируют до хронической инфекции. Напротив, риск развития хронического гепатита значительно выше у младенцев, инфицированных перинатально (90%), и детей раннего возраста (20–50%).
Перечисленные здесь дифференциальные диагнозы не являются исчерпывающими.
Лечение
Изменение образа жизни
- Потеря веса [40]
- Прекращение употребления психоактивных веществ (включая алкоголь)
- Прекращение приема гепатотоксических препаратов
Противовирусное лечение
Острый гепатит B
- Фармакологическое лечение обычно не показано, достаточно поддерживающей терапии.
- Информацию о лечении острой печеночной недостаточности см. В разделе «Осложнения» ниже. [28]
Хронический гепатит B
[28]
Особые группы населения
[28]
Осложнения
Инфекция, вызванная вирусом гепатита D
[45] [46]
Запомните 3 D гепатита D: Дефектный дельтавирус, зависящий от HBsAg-оболочки HBV, для входа.
Острая печеночная недостаточность
[47]
Мы перечисляем наиболее важные осложнения.Выбор не исчерпывающий.
Профилактика
Скрининг
[2]
- CDC рекомендует проводить скрининг для следующих групп населения:
- Лицам с положительным результатом теста следует предоставить консультации и направление к медицинскому специалисту, который может провести тщательную клиническую оценку и предоставить соответствующий уход.
Предконтактная профилактика гепатита В
Общие меры по образу жизни
[53]
- Регулярное тщательное мытье рук
- Использование презерватива
- Тщательно закрывайте раны и порезы, чтобы минимизировать риск контакта.
- Очистка пролитой возможно заразной крови смесью воды и раствора отбеливателя (9 частей воды, 1 часть отбеливателя)
- Избегайте незаконных уличных наркотиков (особенно внутривенных препаратов) или используйте новое, свежее, стерильное оборудование
- Изготовление Убедитесь, что процедуры, такие как пирсинг, татуировки и иглоукалывание, выполняются стерильными иглами
- Не делитесь острыми предметами, такими как бритвы, зубные щетки, кусачки для ногтей, а также серьги или кольца для тела
- Выбрасывание тампонов и гигиенических салфеток в полиэтиленовые пакеты
Рекомендации для активной иммунизации против гепатита B
[7]
Постконтактная профилактика гепатита B
[7]
Воздействие определяется как чрескожный контакт или контакт слизистой оболочки с кровью или биологическими жидкостями.
- В зависимости от статуса иммунизации пораженные лица получат:
Администрация
Рекомендации ПКП различаются в отношении воздействия ВГВ у медицинского персонала (HCP) и населения в целом.
- HCP
- Полностью вакцинированные лица с задокументированным ответом не нуждаются в каком-либо вмешательстве.
- Невакцинированные / частично вакцинированные лица получат 1 дозу HBIG и активную иммунизацию при контакте с жидкостями организма пациента с неизвестным или положительным статусом HBsAg.
- Полностью вакцинированный медицинский работник с неизвестным ответом и пациент должны пройти тестирование после контакта, независимо от статуса HBsAg пациента-источника.
- Население в целом
- Полностью вакцинированные лица с задокументированным ответом не требуют какого-либо вмешательства.
- Ранее вакцинированные и невакцинированные лица должны получить активную иммунизацию при контакте с источником с неизвестным статусом HBsAg.
- Если источник HBsAg-положительный, подвергшиеся воздействию невакцинированные / ранее вакцинированные лица должны получить полную серию вакцинации с одновременным введением HBIG.
Гепатит A и B — причины, симптомы, лечение, диагностика
Факты
Гепатит — это медицинский термин, обозначающий воспаление печени. Гепатит может быть острым (кратковременным, после которого человек выздоравливает) или хроническим (длительным, обычно более 6 месяцев).
Есть много причин гепатита, включая вирусы, алкоголизм и лекарства. Вирусный гепатит — основная причина хронического гепатита в Северной Америке.Существует множество вирусов гепатита, в том числе A, B, C, D и E. Наиболее распространенными типами в Канаде являются вирусы A, B и C. Есть также другие вирусы, которые могут вызывать воспаление печени, такие как вирус Эпштейна-Барра и цитомегаловирус. , но эти вирусы не называются вирусами гепатита.
Инфекции гепатита A и B гораздо чаще встречаются в развивающихся частях мира. Сообщается, что в Канаде гепатитов А и В заражают около 300 и 150 человек соответственно в год. Однако, поскольку у многих инфицированных людей симптомы отсутствуют, мы можем предположить, что реальный уровень инфицирования выше указанного.
Инфекция гепатитом А чаще всего встречается у детей и молодых людей, тогда как инфекция гепатита В чаще всего встречается у взрослых в возрасте от 30 до 60 лет.
Причины
Гепатит А передается в основном фекально-оральным путем. Это означает, что инфицированные люди выделяют вирусы с фекалиями. Если они не соблюдают надлежащую гигиену, вирус может оказаться у них на руках. Затем он распространяется через пищу, с которой они работали, поверхности, которых они коснулись, или иногда при прикосновении к другим людям, которые затем кусают ногти, берутся за еду и так далее.Он также может заразить людей через загрязненную воду.
Хотя это и менее распространено, вы также можете заразиться гепатитом А при прямом контакте, например, при половом контакте или при совместном использовании игл. Хотя у многих инфицированных людей нет симптомов, они все же могут передать болезнь.
К людям с высоким риском гепатита А относятся:
- любой, кто живет с инфицированным человеком
- детей и работников детских садов
- гомосексуалистов
- человек, употребляющих легкие наркотики
- человек с большим количеством половых партнеров
- те, кто недавно побывал на Ближнем Востоке, в Южной Америке, Восточной Европе, Центральной Америке, Африке или Юго-Восточной Азии — регионах с большей вероятностью контакта с зараженными продуктами питания или водой
Гепатит В передается через кровь и биологические жидкости. Основные пути передачи — половой контакт, совместное использование игл, нанесение татуировок и пирсинг, а также от матери к ребенку во время родов. Гепатит B имеет дополнительное осложнение — некоторые инфицированные люди становятся носителями на всю жизнь, независимо от того, есть у них симптомы или нет. Многие инфицированные люди бессимптомны, (без симптомов), но могут передавать вирус. Эти хронические носители подвержены повышенному риску печеночной недостаточности и рака печени.
К людям с высоким риском гепатита В относятся:
- наркопотребители
- человек, практикующих незащищенный секс
- гомосексуалистов
- человек, которые живут в тюрьмах
- те, кто недавно побывал на Ближнем Востоке, в Южной Америке, Восточной Европе, Центральной Америке, Африке или Юго-Восточной Азии
Симптомы и осложнения
У гепатита А инкубационный период (время между заражением и появлением первых симптомов) составляет от 2 до 6 недель.Гепатит B проявляется только через 2-6 месяцев. У большинства людей с инфекциями гепатита А и В симптомы легкие или отсутствуют.
У людей с симптомами гриппа предупреждающие симптомы (называемые продромом ) часто появляются примерно за 3–10 дней до появления симптомов со стороны печени. Симптомы включают субфебрильную температуру, мышечные боли, потерю аппетита, тошноту, рвоту и утомляемость. Курильщики могут внезапно обнаружить, что им не нравится курить. При гепатите B эти симптомы могут сопровождаться болями в суставах и кожными высыпаниями, напоминающими крапивницу (крапивница).
После этого может потемнеть моча и появиться желтуха. При желтухе кожа и белки глаз приобретают желтый оттенок. Воспаленная печень не может выполнять свои обычные метаболические функции, поэтому в организме накапливается вещество, называемое билирубином (побочный продукт старых красных кровяных телец, который также вызывает желтый цвет желчи ). Желчь — это жидкость, выделяемая печенью, которая содержит холестерин, соли желчных кислот и продукты жизнедеятельности, такие как билирубин.
Обычно вы начинаете чувствовать себя лучше, когда появляется желтуха, даже если вы продолжаете выглядеть хуже. Желтуха длится около недели при инфекции гепатита А. После этого вы начнете поправляться и, как правило, будете чувствовать себя и выглядеть снова в течение месяца. В редких случаях гепатит А может ненадолго вернуться через месяц, но не продлится долго, поскольку гепатит А не вызывает хронических инфекций. Вылечившись от гепатита А, вы получаете пожизненный иммунитет.
При гепатите В желтуха длится около двух недель. Хотя большинство людей излечивают инфекцию и полностью выздоравливают от инфекции гепатита В, некоторые люди не избавляются от инфекции в своем организме. Если это произойдет, у вас, вероятно, не будет никаких симптомов, но вы будете «носителем» на всю жизнь и должны будете принимать особые меры предосторожности, например, предупреждать половых партнеров. Вы также можете страдать от хронического воспаления печени ( хронический гепатит ) всю оставшуюся жизнь.
Хронический гепатит B чаще всего возникает у младенцев (вероятность около 90% при заражении в первый год жизни) и наименее вероятно у инфицированных взрослых (в целом вероятность 5%). Это может привести к циррозу (рубцеванию) печени.Это также увеличивает риск развития рака печени и печеночной недостаточности.
Как сделать диагноз
И гепатит А, и гепатит В диагностируются путем взятия образца крови, , который будет отправлен в лабораторию, чтобы определить, есть ли в вашей крови антитела, специфичные для этих вирусов. Если да, то вы заразились гепатитом А или В.
При гепатите B лаборатория также проверит, содержит ли ваша кровь какие-либо антигены гепатита B (белки на поверхности вируса, которые помогают вашей иммунной системе распознавать инфекции).
Помимо анализов крови и других инструментов (например, ферментов печени и функциональных тестов), ваш врач проведет физический осмотр и задаст вам вопросы о ваших симптомах, чтобы поставить диагноз.
Лечение и профилактика
Большинство людей с гепатитом А или В выздоравливают без лечения в течение 4-8 недель после появления симптомов.
Существуют вакцины как против гепатита А, так и против гепатита В. Эти вакцины показали свою очень эффективную профилактику инфекции. Любой, кто подвержен риску заражения этими вирусами, должен быть вакцинирован. В канадских школах есть программы вакцинации против гепатита В.
По оценкам правительства, по меньшей мере 100000 канадцев являются хроническими носителями гепатита B. Вы также можете снизить риск гепатита B, если не будете пользоваться предметами личной гигиены, которые могут быть загрязнены кровью (например, бритвами, зубными щетками), и обеспечив нанесение татуировок и татуировок. пирсинг выполняется на очищенном и стерилизованном оборудовании. Соблюдение правил личной гигиены также может помочь предотвратить распространение гепатита А.
Вакцинация перед поездкой снижает риск заражения гепатитом. Во время путешествий избегайте уличной еды. Употребление расфасованных продуктов и напитков, а также питье воды из бутылок снизит вероятность заражения гепатитом.
Если вы подверглись воздействию гепатита A или B (например, вы недавно имели половой акт с кем-то, инфицированным гепатитом A или B), вы также можете иметь право на получение иммуноглобулина, который содержит антитела, которые могут помочь предотвратить и уменьшить тяжесть заболевания. инфекций гепатита А или В.Иммуноглобулин наиболее эффективен, если его вводить как можно скорее после контакта.
Беременные женщины обычно проходят скрининг на гепатит B. Если он обнаружен, некоторых женщин можно лечить пероральными препаратами во время беременности. Ребенку делают прививку от гепатита B, а также иммуноглобулин, препарат, сделанный из иммунной крови кого-то, кто ранее был инфицирован.
Противовирусные препараты, такие как тенофовир * и пегинтерферон альфа, наряду с некоторыми другими, могут использоваться для лечения некоторых людей с хроническим гепатитом B.Эти лекарства не излечивают заболевание и не предотвращают его передачу другим, но они могут снизить уровень и активность вируса, что может помочь уменьшить признаки повреждения печени. В случаях тяжелого поражения печени может потребоваться пересадка печени.
Людям, у которых был диагностирован гепатит А или В, следует избегать употребления алкоголя, поскольку он может усугубить повреждение печени. Они также должны убедиться, что их врач знает все лекарства, которые они принимают, в том числе лекарства, отпускаемые без рецепта, и лекарственные травы, потому что некоторые лекарства могут быть вредными для печени.
* Все лекарства имеют как общие (генерические), так и фирменные наименования. Торговая марка — это то, что конкретный производитель называет продуктом (например, Тайленол®). Обычное название — это медицинское название лекарства (например, ацетаминофен). У лекарства может быть много торговых наименований, но только одно общее название. В этой статье перечислены лекарства по их общим названиям. Информацию о конкретном лекарстве можно найти в нашей базе данных о лекарствах. Для получения дополнительной информации о торговых марках поговорите со своим врачом или фармацевтом.
Авторские права на все материалы принадлежат MediResource Inc. 1996–2021 гг. Условия использования. Содержимое этого документа предназначено только для информационных целей. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья. Источник: www.medbroadcast.com/condition/getcondition/Hepatitis-A-and-B
Вирус гепатита — обзор
Введение
Вирусный гепатит — серьезная глобальная проблема здравоохранения, связанная со значительной заболеваемостью и смертностью.На сегодняшний день охарактеризовано пять основных вирусов гепатита человека, которые называются гепатитом A, B, C, дельта и E соответственно (, таблица 12.1, ). Хотя клинические проявления, вызываемые каждым из этих вирусов, схожи, все пять вирусов обладают различными вирусными структурами, репликативными циклами и эпидемиологическими профилями. Вирус гепатита А (HAV) передается преимущественно фекально-оральным путем и может передаваться между половыми партнерами. 1 , 2 Вирус гепатита B (HBV), вирус гепатита C (HCV) и вирус гепатита D или дельта-вирус (HDV) являются вирусами, передающимися с кровью, и эти вирусы передаются как парентерально, так и половым путем. 3–5 Вирус гепатита E (HEV) передается фекально-оральным путем; однако, в отличие от HAV, передача половым путем не зарегистрирована. 6
В Соединенных Штатах (США) частота зарегистрированных случаев острого вирусного гепатита существенно снизилась, хотя зарегистрированные случаи составляют лишь часть всех инфекций. 1 Кроме того, данные эпиднадзора за острыми заболеваниями не включают бремя болезней, вызванных хронической инфекцией HBV или HCV, которые представляют собой серьезные проблемы для общественного здравоохранения.Популяционные исследования в США показывают, что 40% –60% хронических заболеваний печени связано с вирусным гепатитом, что приводит к примерно 10 000–15 000 смертей каждый год из-за осложнений хронического заболевания печени (CDC, неопубликованные данные).
Клиническая картина острой инфекции, вызванной каждым из этих вирусов, аналогична (, таблица 12.2, ), желтуха (, рис. 12.1, ) и повышение уровня аланинаминотрансферазы (АЛТ) и других ферментов печени как проявления гепатита.Таким образом, диагноз зависит от использования специальных тестов на серологические маркеры и вирусные нуклеиновые кислоты ( таблицы 12,3, , 12,4 ). Эпидемиология этих вирусов определяется множеством факторов, включая способы их передачи, которые, в свою очередь, определяются жидкостями организма, в которых каждый вирус обнаружен у инфицированных людей. При наличии вакцин для предотвращения передачи HAV, HBV и (косвенно) HDV существуют специальные меры для защиты лиц, которые подвергаются риску заражения этими вирусами в результате полового акта.
Среди подростков и взрослых передача HAV, HBV, HCV и HDV половым путем является важным путем передачи. Поэтому в этой главе основное внимание будет уделено этим вирусам гепатита. Гепатит Е (ВГЕ) в основном передается через водные вспышки в развивающихся странах и через периодическую передачу в промышленно развитых странах, возможно, в связи с зоонозной передачей и другими факторами. Хотя данные национального опроса показывают, что около одной пятой населения США имеет доказательства воздействия HEV или HEV-подобных агентов, HEV не вызывает значительной смертности или заболеваемости в США и не будет обсуждаться в этой главе. 6
Клинические рекомендации по медицинскому ведению гепатита C
D. Диагноз
1. Тестирование на инфекцию ВГС
Рекомендации по тестированию основаны на опубликованных доказательствах и мнениях экспертов. 22,23 Существует множество вариантов тестирования на ВГС, и по мере внедрения новых диагностических технологий тестирование на ВГС должно стать более рационализированным. Кроме того, у некоторых поставщиков будет ограниченный выбор для тестирования из-за протоколов лабораторных исследований и проблем с компенсацией.Провайдерам рекомендуется проконсультироваться со своими лабораториями для получения информации о доступных тестах и протоколах тестирования.
Рекомендации
Все пациенты с подозрением на инфицирование ВГС должны быть проверены на антитела к ВГС (анти-ВГС) с помощью скринингового теста EIA (иммуноферментный анализ). У пациентов из группы низкого риска с положительным результатом теста EIA следует проводить подтверждающее тестирование с помощью рекомбинантного иммуноблоттинга (RIBA). Пациентам из группы низкого риска с положительными результатами EIA и RIBA следует провести подтверждающее тестирование с помощью качественного ПЦР-теста для выявления РНК HCV.
Для пациентов с умеренным или высоким риском и / или необъяснимым повышенным значением сывороточной аланинаминотрансферазы (АЛТ) положительный результат ИФА должен сопровождаться качественным тестом на РНК ВГС в крови.
Для пациентов с ослабленным иммунитетом из группы высокого риска с необъяснимым повышенным значением АЛТ и отрицательным скрининговым ИФА необходимо провести качественный тест на определение РНК ВГС для диагностики инфекции ВГС.
Нет рекомендаций для серийного или периодического скрининга, если не было повторного или продолжающегося поведения высокого риска.Пациентам-кандидатам на противовирусную терапию следует проводить количественные ПЦР-тесты на РНК HCV.
2. Тестирование на хроническую инфекцию ВГС
Первоначальный скрининговый тест, который следует использовать при любых обстоятельствах, — это тест на антитела к вирусным белкам гепатита С (анти-HCV). Эти тесты становятся положительными уже через 8-10 недель после заражения, будут положительными у 97% пациентов через 6 месяцев после заражения и, вероятно, сохранятся на всю жизнь. Наличие анти-HCV не определяет активности инфекции.До 25% пациентов излечивают инфекцию спонтанно, но при этом у них по-прежнему обнаруживаются анти-HCV. Тесты на антитела, рекомендуемые в настоящее время для скрининга на анти-ВГС, включают тест EIA и более специфический RIBA; последний используется для подтверждения положительного результата теста EIA в некоторых ситуациях (например, для подтверждения положительности EIA у пациентов из группы низкого риска). Эти тесты на антитела очень надежны для определения инфекции ВГС в какой-то момент в прошлом.
Обнаружение РНК ВГС в крови в настоящее время является признанным «золотым стандартом» диагностики активной инфекции ВГС.Тесты на РНК ВГС бывают как качественными, так и количественными, различаются по техническим аспектам и по-разному сообщают значения.
3. Характеристики тестов на антитела для диагностики хронической инфекции ВГС
Доступные в настоящее время тесты EIA очень чувствительны и полезны для скрининга. Однако среди населения с низким риском даже высокочувствительный тест не обеспечивает желаемой прогностической ценности положительного теста. Чем ниже вероятность заражения, тем выше риск ложноположительного теста.И наоборот, чем выше риск гепатита С в популяции, тем больше вероятность того, что положительный скрининговый тест EIA указывает на инфекцию. В группах населения с необъяснимым повышением АЛТ и по крайней мере одним основным фактором риска гепатита С прогностическая ценность положительного результата ИФА составляет не менее 95%. Это значение снижается до менее 50% для пациентов с нормальным уровнем АЛТ и минимальными факторами риска или их отсутствием. 38
Были использованы две стратегии для уменьшения вероятности «ложноположительных» тестов EIA:
- Повторная калибровка значения теста EIA, называемого «положительным», позволила получить более высокую степень положительного прогноза для теста в целом.Это дает тесту EIA отличные характеристики для использования в соответствующих группах населения и упрощает использование подтверждающих тестов.
- Подтверждающее тестирование на более специфические антитела к вирусу гепатита С. Рекомендуемый тест — RIBA для подтверждения положительного результата теста EIA у пациента с низким риском гепатита C.
Относительно небольшая часть населения, которое считается подверженным риску, может иметь ложноотрицательный результат скринингового теста. В эти группы входят пациенты с продвинутой стадией ВИЧ, пациенты на гемодиализе и пациенты с выраженной иммуносупрессией в результате трансплантации солидных органов. 39 Также включены пациенты, инфицированные и прошедшие скрининг вскоре после воздействия, когда уровень антител еще не установлен. Когда другие клинические или лабораторные данные подтверждают возможный диагноз гепатита С, целесообразно качественное тестирование на РНК ВГС с помощью ПЦР или анализа, опосредованного транскрипцией (ТМА). (см. Таблицу 2).
4. Тестирование на острый гепатит C
Через 1–8 недель после передачи гепатита С РНК ВГС становится обнаруживаемой с помощью ПЦР-тестирования.Несмотря на то, что у большинства пациентов через 6-12 недель после передачи будут обнаружены некоторые отклонения при тестировании функции печени (LFT), только около четверти пациентов будут иметь синдром недомогания, боли в животе и желтуху, которые характерны для острого гепатита C. К 12 неделям после развития виремии гепатита С до 25% пациентов спонтанно и навсегда избавляются от вируса. 40 Спонтанный клиренс, по-видимому, гораздо чаще встречается у пациентов с синдромом острого гепатита С, чем у пациентов с бессимптомной виремией. 41 Выработка антител к гепатиту С происходит уже через 8-10 недель после передачи. 42 У некоторых людей с ослабленным иммунитетом антитела к гепатиту С могут не развиваться, несмотря на наличие виремии. 43
| Качественный | Метод; Производитель | Динамический диапазон (МЕ / мл) * |
|---|---|---|
| Тест Amplicor HCV 2.0 | ПЦР; Рош | ≥50 |
| Тест COBAS Amplicor на ВГС 2.0 | ПЦР; Рош | ≥50 |
| VERSANT Анализ РНК HCV | TMA; Bayer | ≥5 |
| Количественный | Метод; Производитель | Динамический диапазон (МЕ / мл) * |
| Versant tm РНК HCV 3.0 | бДНК; Bayer | 615 — 77,7 x10 6 |
| Монитор §COBAS Amplicor HCV tm | КПЦР; Рош | 600-7 x 10 5 |
| COBAS TaqMan TM HCV | КПЦР; Рош | 10-2 x 10 8 |
| Celera HCV QT ASR | КПЦР; Эбботт | 25-5 x 10 8 |
| * Результаты могут отличаться на нижнем пределе обнаружения в зависимости от лаборатории, выполняющей тест. §Использование только для исследований — не одобрено для использования пациентом bDNA: ДНК с разветвленной цепью PCR: полимеразная цепная реакция qPCR: количественная полимеразная цепная реакция TMA: анализ, опосредованный транскрипцией ASR: реагент, специфичный для аналита Использование патентованных наименований не означает одобрения со стороны Министерства здравоохранения штата Нью-Йорк. | ||
5. Обзор доступных тестов для скрининга на ВГС
Сравнение доступных в настоящее время тестов на РНК ВГС показано в таблице 2, а алгоритм тестирования показан на рисунке 1.
- EIA — это воспроизводимый и недорогой тест, подходящий для скрининга. Этот тест определяет наличие антител к HCV. Доступные в настоящее время тесты третьего поколения обладают высокой специфичностью и чувствительностью более 99%. 22,23 Высокая чувствительность и специфичность могут устранить необходимость подтверждающего иммуноблоттинга у пациентов с клиническими проявлениями заболевания печени, особенно у пациентов с высоким риском гепатита С.
- RIBA определяет наличие антител к вирусу гепатита C. Этот тест очень чувствителен и надежен, и его можно использовать в качестве подтверждающего теста EIA. Положительный RIBA не является диагностическим признаком активной инфекции HCV, так как до 25% пациентов избавляются от HCV спонтанно после острой инфекции, но остаются положительными по анти-HCV. Диагноз активной инфекции HCV требует дополнительного тестирования.
- ПЦР-тестирование используется для определения наличия РНК HCV и является признаком активной инфекции.Существует два типа ПЦР-тестов, обычно называемых тестами на вирусную нагрузку: качественные и количественные (см. Таблицу 2).
- Качественный анализ ПЦР или ТМА определяет наличие ВГС или его отсутствие. Традиционно качественные тесты были более чувствительными с нижним пределом обнаружения 5 МЕ / мл. Качественные результаты испытаний могут быть положительными или отрицательными и не указываются в числовом виде. Единичный отрицательный качественный тест не исключает виремию, поскольку вирусная нагрузка может временно снижаться.Отрицательный результат теста может свидетельствовать о том, что вирусная нагрузка в этот конкретный момент времени была ниже уровня, определяемого анализом.
- Количественная ПЦР определяет количество присутствующего вируса. Нижний предел обнаружения для более ранних версий этих тестов составлял около 600 МЕ / мл. Более поздние версии более чувствительны с более широким динамическим диапазоном от примерно 5-25 МЕ / мл до> 108 МЕ / мл, в зависимости от лаборатории.
Рисунок 1
Эти новые технологии могут помочь упростить процесс тестирования при использовании для подтверждения анти-HCV, терапевтического мониторинга и тестирования излечения.
- Тестирование генотипа широко доступно и полезно при планировании лечения, а также для определения продолжительности и возможных ответов на лечение. Тестирование генотипа должно проводиться как часть первоначальной оценки пациента после подтверждения ХГС.
- Биохимический анализ печени, хотя и недорогой, является нечувствительным средством оценки активности заболевания. Повышение уровня АЛТ и аспартатаминотрансферазы (АСТ) может указывать на наличие заболевания печени, но не определяет тип заболевания печени, причину его возникновения или степень повреждения печени.
6. Биопсия печени
Рекомендации
У пациентов с генотипом 1 или 4 перед лечением следует проводить биопсию печени, чтобы оценить вероятность устойчивого вирусологического ответа (УВО).
У пациентов с генотипом 2 или 3 может не потребоваться биопсия печени.
Биопсия печени остается единственным окончательным тестом для оценки стадии фиброза, а стадия фиброза является наиболее надежным средством оценки прогноза и предоставления информации для принятия решений о необходимости начала терапии.Поскольку до 80% пациентов с заболеванием HCV генотипа 2 или 3 положительно реагируют на противовирусную терапию, решение о лечении является более простым, и биопсия печени перед лечением может не потребоваться для пациентов с заболеванием генотипа 2 или 3. В случае выполнения биопсии печени должны пройти оценку патологи, имеющие подготовку и опыт в области гистологии печени.
Биопсия печени считалась важным параметром, помогающим направлять ведение и лечение, особенно в то время, когда ответ на лечение был низким.В последнее время, с повышением эффективности лечения, ценность биопсии печени была поставлена под сомнение из-за потенциальных рисков, связанных с процедурой, и из-за опасений, связанных с ошибкой выборки. Это побудило некоторых оспорить необходимость биопсии и предположить, что процедура может быть необязательной до лечения. В настоящее время Американская ассоциация по изучению заболеваний печени (AASLD) рекомендует проводить биопсию печени независимо от уровня АЛТ, если результаты повлияют на то, рекомендуется ли лечение.Однако биопсия не является обязательной для начала терапии. 22
7. Неинвазивное тестирование для оценки фиброза печени
Рекомендация
Использование неинвазивных тестов для оценки фиброза печени пока не рекомендуется.
Различные неинвазивные тесты исследуются для определения стадии фиброза печени. Эти тесты могут использоваться при принятии решения о том, следует ли начинать противовирусную терапию, и для мониторинга эффектов такой терапии.44 Множество таких тестов было бы очень желательно, если бы они были надлежащим образом валидированы, поскольку биопсия печени может быть недоступна ввиду большого числа больных гепатитом С, рисков, связанных с выполнением биопсии печени, и проблемы ошибки выборки биопсия, позволяющая недооценить цирроз печени в 10-30% случаев.
Стандартные биохимические тесты печени, измерения функции печени, такие как исследования коагуляции, и радиологическая визуализация печени могут быть достаточно чувствительны для диагностики запущенного цирроза, но не являются точными при определении развивающегося фиброза печени и ранних стадий цирроза. 44 Был опубликован ряд исследований, в которых использовались различные непрямые маркеры фиброза печени (Fibrosure и Fibrostat), включая стандартные химические характеристики печени, количество тромбоцитов, протромбиновый индекс и концентрации липопротеина A1. Эти тесты получили признание в Европе как альтернатива биопсии печени. 45, 46 Однако полезность этих тестов требует дальнейшей проверки в проспективных исследованиях.
Также изучаются прямые маркеры фиброза печени, включая ряд анализов сыворотки или мочи, которые, как считается, напрямую отражают отложение или удаление внеклеточного матрикса, участвующего в формировании фиброзной ткани в печени. 44 Подобно косвенным маркерам, эти тесты, такие как анализы на коллаген IV типа и гиалуроновую кислоту, могут помочь идентифицировать пациентов со значительным фиброзом и циррозом. Также могут быть идентифицированы пациенты с ранним фиброзом. Однако ограничение как прямых, так и непрямых серологических маркеров по-прежнему не позволяет точно определить промежуточные стадии фиброза печени.44
Текущие исследования должны помочь решить эту проблему и поместить эти исследования в надлежащий контекст для ведения пациентов с гепатитом С.Необходима соответствующая стандартизация и доступность этих тестов, прежде чем они станут полезными для клинициста при принятии решений о необходимости биопсии печени и о начале или прекращении терапии. Дальнейшая работа должна определить идеальный алгоритм для оптимального использования серологических тестов или тестов для включения в клиническую практику. При надлежащей валидации возможно, что такие тесты могут быть равными или превосходящими биопсию печени при оценке степени фиброза печени.
8. Скрининг гепатоцеллюлярной карциномы
Рекомендация
Пациенты с циррозом печени должны проходить скрининг на гепатоцеллюлярную карциному (ГЦК) с помощью анализа альфа-фетопротеина (AFP) и ультразвукового исследования печени не реже одного раза в год.
Гепатит С является наиболее распространенным предрасполагающим фактором для развития ГЦК в США. 47, 48 Резекция и местная абляционная терапия уже давно используются для лечения пациентов с ГЦК. Трансплантация печени все чаще становится вариантом для пациентов с ранней стадией ГЦК, которым хирургическая резекция вряд ли поможет. 49 Несмотря на то, что эти методы лечения приносят определенный успех, скрининг на ГЦК вызывает споры. 50 Скрининг чаще всего выполняется с помощью регулярной визуализации с помощью ультразвукового исследования или компьютерной томографии и определения сывороточного АФП.Одно только тестирование на АФП имеет относительно низкую чувствительность и специфичность в отношении ГЦК. В недавнем исследовании 357 пациентов с ХГС, но без ГЦК, у 23% был повышенный уровень сыворотки крови.
Уровень АФП, который был независимо связан с фиброзом печени III / IV стадии, повышенным уровнем AST и пролонгированным международным нормализованным соотношением (INR). 51
Ультразвук печени имеет большую чувствительность, чем тест на АФП, но связан со значительной долей ложноположительных результатов, особенно при регенеративных узелках, связанных с циррозом.Небольшое количество исследований свидетельствует о том, что скрининг на ГЦК улучшает выживаемость. Например, проспективное рандомизированное исследование, проведенное в Китае, и ретроспективный анализ пациентов с циррозом и хроническим заболеванием печени в Италии показали, что выживаемость улучшилась благодаря эпиднадзору за ГЦК, вероятно, потому, что опухоли были идентифицированы на более ранней стадии. 52, 53 Однако этиология цирроза печени в этих исследованиях была неоднородной. В настоящее время, несмотря на отсутствие убедительных доказательств эффективности эпиднадзора, стандартной практикой остается скрининг на ГЦК с тестированием на АФП и ультразвуковой визуализацией печени; однако оптимальный интервал для
скрининг остается неопределенным.Недавнее исследование показывает, что двухгодичное УЗИ / ОВП является экономически эффективным. 54 Существует большая потребность в более чувствительных и специфических скрининговых тестах. Следует также учитывать, можно ли ожидать, что пациент, проходящий скрининг, получит пользу от лечения ГЦК и перенесет его. Необходимы дальнейшие исследования, чтобы лучше определить надежность, преимущества, а также стандарт лечения в отношении частоты скрининга на ГЦК.
| Предыдущая | Далее |
.

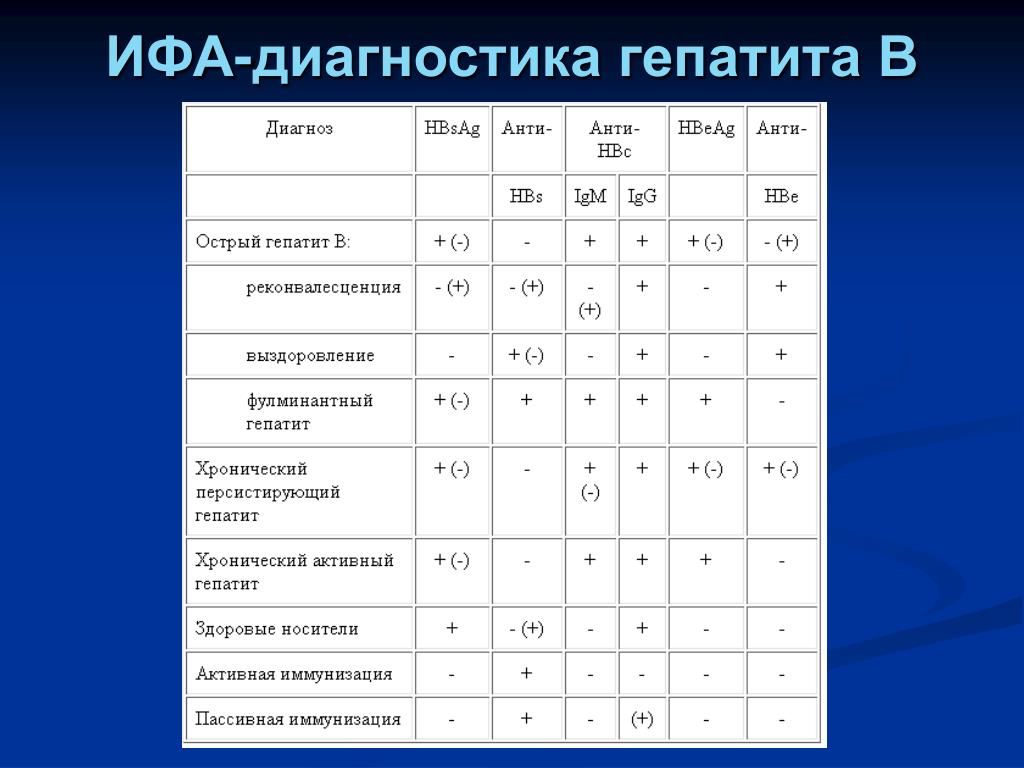 дней)
дней)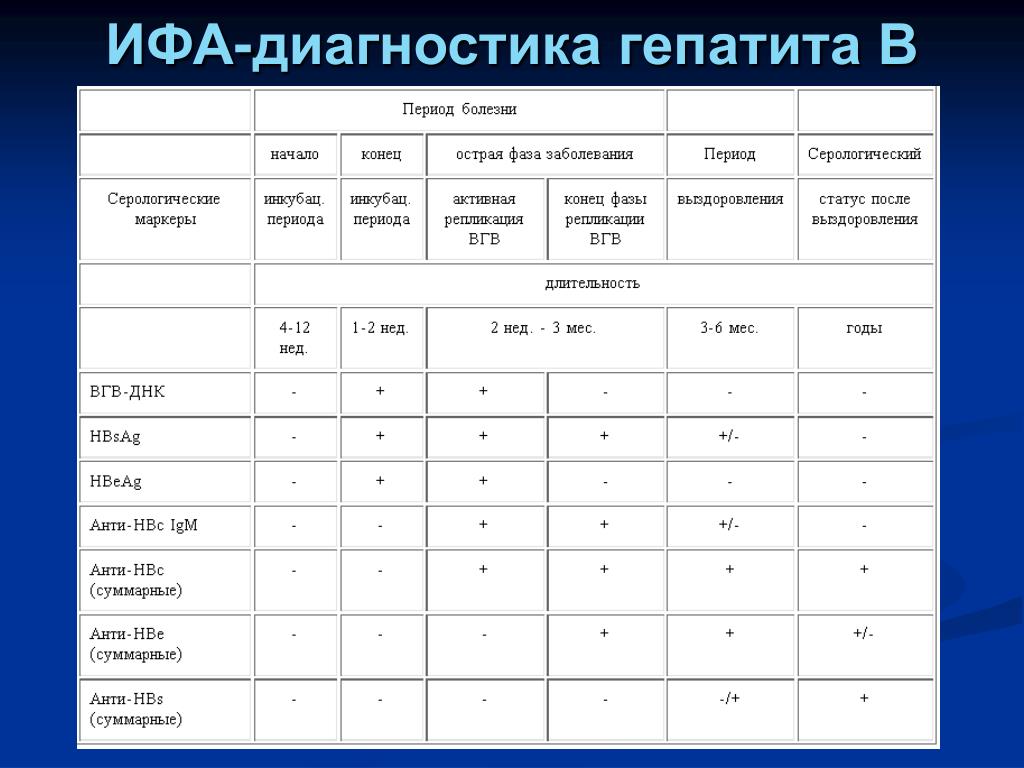 дней)
дней)  дней)
дней)  дней)
дней) дней)
дней) дней)
дней) )
)