Стоит ли давать антибиотики при ангине?
Рейтинг статьи
(Проголосовало: )
Ангина
— это острое инфекционное заболевание, при котором инфекция поражает небные
миндалины.
Причины развития ангины
У
детей старше 5 лет в 90% случаев ангина является бактериальной инфекцией. Как
правило, возбудителем является
бета-гемолитический стрептококк, а у каждого пятого ребенка ангина является
стафилококковой или сочетанной инфекцией стафилококка со стрептококком. У малышей до трех лет природа ангины чаще
вирусная — это могут быть:
- герпес-вирусы
- цитомегаловирусы
- аденовирусы
- вирус
Эпштейн Баррра (возбудитель инфекционного мононуклеоза) - респираторно-синцитиальный
вирус - энтеровирус.
Также
причиной ангины могут быть: грибы, пневмококки, спирохеты.
Пути
передачи инфекции:
- воздушно-капельным путем
- контактно-бытовым (через игрушки, посуду, пищу)
Возникновению
ангины способствуют следующие факторы:
- переохлаждение
- холодные
напитки - переутомление
- нерациональное
питание - снижение
иммунитета - недавно
перенесенные вирусные инфекции. - снижение
иммунитета - наличие
какого-либо очага инфекции в организме (кариес, гайморит, отит)
Какие
бывают разновидности ангин:
- Банальные (катаральная, фолликулярная,
смешанная, флегмонозная) - Атипичные (вирусная, грибковая,
язвенно-некротическая) Ангины, развивающиеся при инфекционных
заболеваниях (коревая, дифтерийная, скарлатинная, сифилитическая, при
ВИЧ-инфекции)Ангины при болезнях крови (агранулоцитарная,
моноцитарная, лейкоцитарная)Ангины, выделяемые по локализации (ангина
гортани, ангина глоточной миндалиниы, язычной, тубарной, ангина боковых
валиков)
Как
диагностировать ангину
Острое начало — повышение температуры тела до
39-40*Слабость, недомогание, головная боль, апатия,
отсутствие аппетита, ознобУвеличение, покраснение миндалин, появление
гнойничков, затруднения при глотании.
Даже
один из перечисленных симптомов является поводом немедленного обращения к
доктору, поскольку диагностировать и лечить ангину должен только врач.
Самолечение при ангине недопустимы, так как диагностика и лечение не столь
просты, как кажется на первый взгляд. Можно пропустить другие болезни, которые
по симптоматике схожи с ангиной. А не правильная и вовремя не назначенная терапия может
привести к серьезным осложнениям, таким как:
ревматическое поражение сердечной мышцы, которое
очень опасно формированием клапанных пороков.- пиелонефрит, гломерулонефрит
поражение суставов
абсцесс,
флегмона клетчаткиотек гортани
Поэтому
крайне важно вовремя диагностировать причину возникновения ангины.
Нужно ли давать антибиотики при ангине?
Антибиотики
при ангине давать нужно, если ангина бактериального происхождения, что
определить может только врач. При вирусной ангине — необходимы противовирусные
При вирусной ангине — необходимы противовирусные
препараты, здесь антибиотики не помогут. И процесс выздоровления может
затянуться, и более того привести к осложнениям. При грибковой ангине —
необходимы противогрибковые препараты, а вот антибиотики в данной ситуации не
только не помогут, а лишь усугубят течение заболевания.
Для
качественного лечения ангины нужна своевременная правильная диагностика и
оптимальный подбор препарата. Возможности нашей клиники позволяют качественно
диагностировать причину возникновения ангины, назначить и провести оптимальное
лечение, предотвратив осложнения. Вовремя провести комплексную профилактику.
Звоните
прямо сейчас! Клиника работаете круглосуточно!
Антибиотики в лечении тонзиллярной патологии
А.И. КРЮКОВ, д.м.н., профессор, Н.Л. КУНЕЛЬСКАЯ, д.м.н., профессор, Г.Ю. ЦАРАПКИН, д.м.н., А.С. ТОВМАСЯН, к.м.н., О.А. КИСЕЛЕВА, Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения г. Москвы
Л.И. Свержевского Департамента здравоохранения г. Москвы
Тонзиллярная патология относится к наиболее распространенным во всем мире. Ей подвержены люди всех возрастов, но наибольшую актуальность воспалительные заболевания миндалин имеют в детском возрасте в связи с опасностью тяжелых осложнений. Алгоритмы лечения тонзиллярной патологии описаны в различных международных и национальных руководствах, тем не менее вопросы практического выбора антимикробных средств нередко вызывают трудности у практических специалистов.
До 80% острых и обострений хронических респираторных заболеваний сопровождается симптомом боли в горле, который является одной из наиболее частых причин обращения больных к педиатру, терапевту, оториноларингологу и врачам иных специальностей. Острое воспаление глотки является причиной 1,1% от всего числа посещений пациентами врачей; 6% от числа всех визитов к педиатру; острые тонзиллофарингиты входят в число 20 наиболее часто диагностируемых заболеваний [1, 2].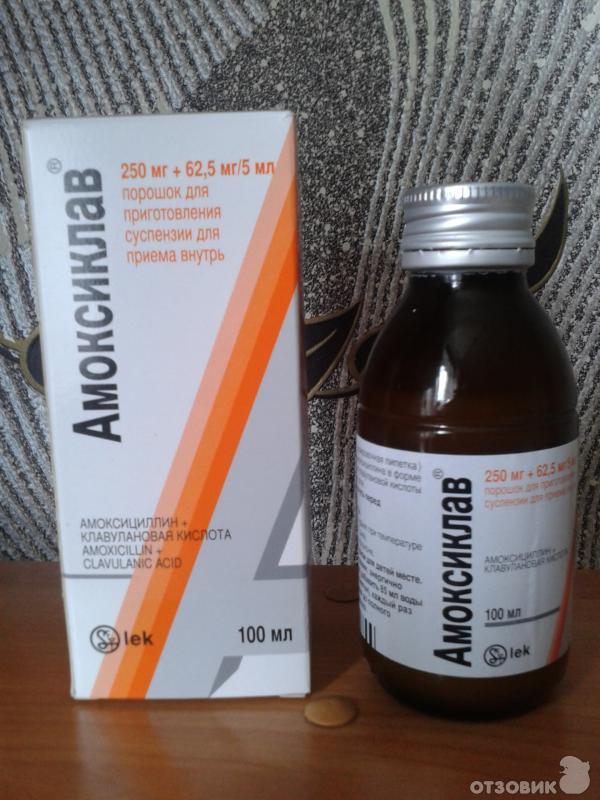 При этом боль в горле может являться доминирующей проблемой, неизбежно отражаясь на качестве жизни пациента [3]. Актуальность тонзиллярной проблемы определяется не только высокой распространенностью заболевания, но и значительным риском развития сопряженных системных заболеваний, таких как острая ревматическая лихорадка, бактериальный эндокардит, гломерулонефрит, токсический шок и т. д.
При этом боль в горле может являться доминирующей проблемой, неизбежно отражаясь на качестве жизни пациента [3]. Актуальность тонзиллярной проблемы определяется не только высокой распространенностью заболевания, но и значительным риском развития сопряженных системных заболеваний, таких как острая ревматическая лихорадка, бактериальный эндокардит, гломерулонефрит, токсический шок и т. д.
В отечественной практике при острой инфекции с поражением миндалин обычно используют термин «ангина» или «тонзиллит», а воспаление лимфоидных фолликулов задней стенки глотки обычно характеризуют термином «фарингит». В клинической практике нередко, особенно в детском возрасте, наблюдается сочетание тонзиллита и фарингита, поэтому в литературе, особенно англоязычной, широко используют термин «тонзиллофарингит», предполагая воспаление стенок ротоглотки. В частности, к развитию бактериального тонзиллита чаще приводит инфекция, вызванная бета-гемолитическим стрептококком группы А (БГСА), фарингиты обычно вызваны респираторными вирусами, аденоидиты — вирусами, Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, эпиглоттиты — H. influenzae.
influenzae.
Острые тонзиллиты классифицируют на первичные (банальные) ангины (катаральная, фолликулярная, лакунарная, смешанная, флегмонозная), вторичные, возникающие при инфекционных заболеваниях (скарлатина, корь, дифтерия, сифилис и т. д.), при заболеваниях крови (лейкоз, агранулоцитоз, моноцитоз), атипичные (Симановского — Плаута — Венсана, вирусная, грибковая). В клинической практике наиболее часто встречается эпидемическая форма заболевания, когда инфекция передается воздушно-капельным или контактным путем и вызывает первичные ангины. В детском возрасте бактериальную природу имеют до 30% ангин; в подавляющем большинстве случаев этиологическим фактором является БГСА. Значительно чаще к развитию острого тонзиллита приводит вирусная инфекция, в первую очередь аденовирусы, респираторно-синцитиальные вирусы, вирус Эпштейна — Барр. Вирусные формы острых тонзиллитов преимущественно возникают в осенне-зимний период и преобладают у детей первых 3 лет жизни (до 90%), а в возрасте старше 5 лет увеличивается частота бактериальных форм (до 50%) [4].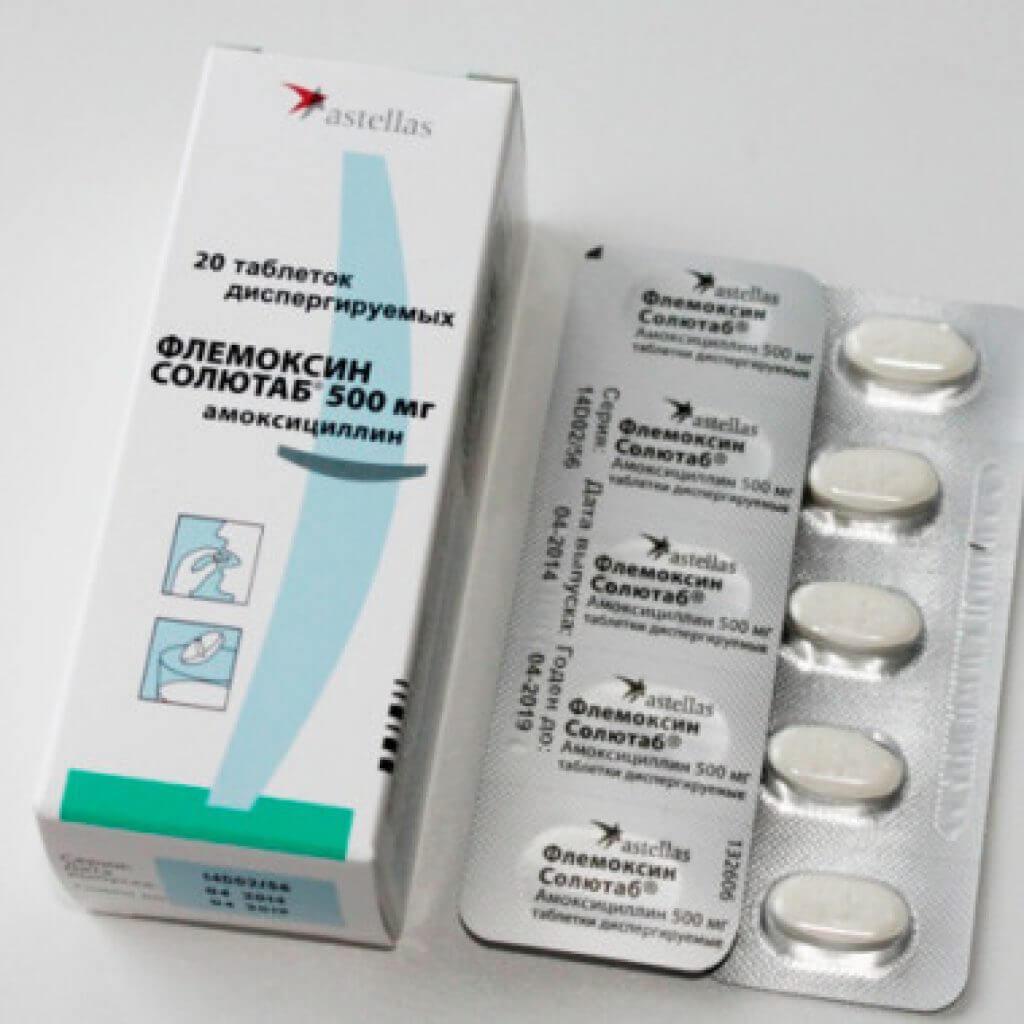 Значимую роль в развитии заболевания в детском возрасте имеют также внутриклеточные возбудители — Mycoplasma pneumoniae, Chlamydia pneumoniae, которые высевают соответственно в 10—24 и 5—21% наблюдений, причем хламидиями инфицируется весь эпителий глотки, что может являться причиной хронизации процесса [5, 6].
Значимую роль в развитии заболевания в детском возрасте имеют также внутриклеточные возбудители — Mycoplasma pneumoniae, Chlamydia pneumoniae, которые высевают соответственно в 10—24 и 5—21% наблюдений, причем хламидиями инфицируется весь эпителий глотки, что может являться причиной хронизации процесса [5, 6].
Считается, что развитие ангины происходит по типу гиперергической аллергической реакции, причем к сенсибилизации организма приводит разнообразная микрофлора лакун миндалин и продукты белкового распада, а пусковым механизмом развития заболевания могут являться различные факторы экзогенной или эндогенной природы. Аллергический фактор может служить предпосылкой возникновения инфекционно-аллергических заболеваний, таких как ревматизм, гломерулонефрит, неспецифический инфекционный полиартрит, достаточно часто являющихся осложнением тонзиллита, особенно индуцированного БГСА, т. к. они обладает высокой адгезивной способностью к мембранам слизистых оболочек, устойчивостью к фагоцитозу, выделяют многочисленные экзотоксины, вызывающие сильный иммунный ответ, содержат антигены, перекрестно реагирующие с миокардом, а включающие их иммунные комплексы участвуют в поражении почек [7, 8].
Лечение острых тонзиллитов и фарингитов комплексное и включает ирригационную терапию, использование местных антибактериальных препаратов и системные антибиотики.
При вирусной этиологии тонзиллитов и фарингитов возможно ограничиться назначением ирригационной терапии и местных антисептиков, однако бактериальная этиология заболевания, особенно БГСА, требует обязательного применения системных антибиотиков.
В связи с этим крайне важно следовать принципам рациональной антибактериальной терапии, а именно: назначение препарата с целью максимально быстрого клинического и бактериологического выздоровления; спектр действия препарата должен соответствовать вероятному возбудителю инфекции, преодолевать возможно имеющиеся механизмы резистентности и создавать максимальную концентрацию в очаге инфекции. Что особенно актуально в педиатрической практике — назначаемый препарат должен быть удобен в применении.
Адекватная трактовка ведущего этиологического фактора (бактерии, вирусы, грибки, простейшие), клиническая форма ангины (первичная или вторичная), острота заболевания (при остром тонзиллите обычно один возбудитель, при обострении хронического — смешанная флора) [9] позволяют назначить терапию эмпирически, с учетом сведений о чувствительности к антибиотикам, способности препарата создавать адекватные концентрации в очаге инфекции и доказанной эффективности и безопасности его применения.
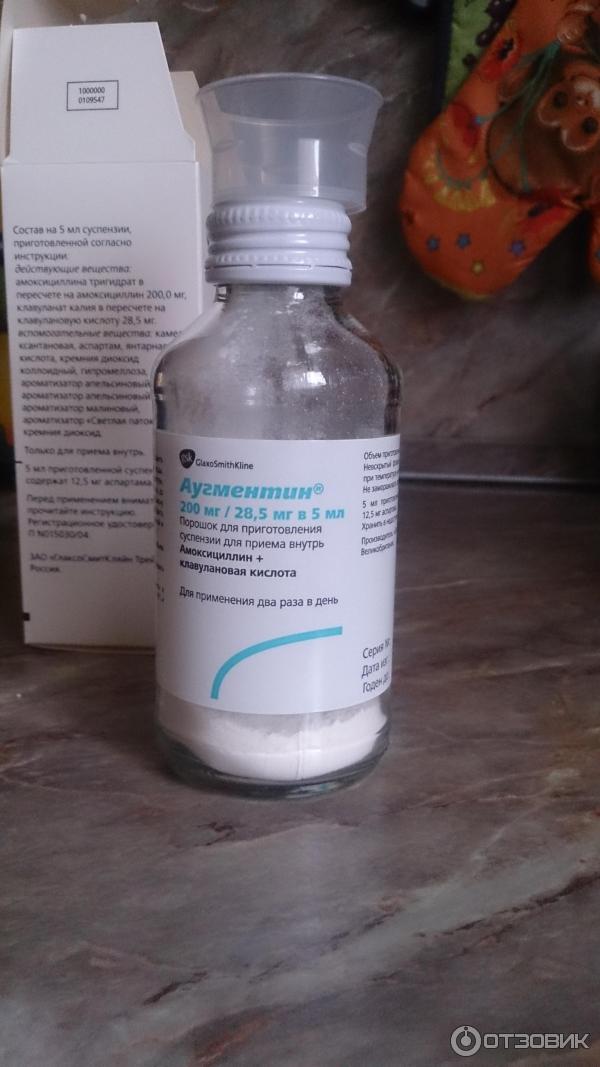
Традиционно препаратами выбора при БГСА-тонзиллите являются полусинтетические пенициллины широкого спектра действия. Они эффективны против наиболее вероятных возбудителей тонзиллита (БГСА), относятся к безопасным группам антибиотиков и все имеют пероральные формы. При типичной картине заболевания они рассматриваются в качестве препаратов выбора.
Наиболее известный представитель данной группы — амоксициллин, который обладает выраженным бактерицидным эффектом. Механизм действия препарата связан с угнетением синтеза пептидогликана (вещества, являющегося основой бактериальной мембраны), что приводит к нарушению целостности клеточных мембран бактерий и их гибели. Амоксициллин активен в отношении штаммов Staphylococcus spp. и Streptococcus spp., а также Neisseria meningitidis, Neisseria gonorrhoeae, Escherichia coli, Salmonella spp., Shigella spp., Klebsiella spp. Терапевтические концентрации амоксициллина поддерживаются в плазме в течение 8 часов после перорального приема. Амоксициллин быстро абсорбируется в пищеварительном тракте и достигает пиковых концентраций в плазме в течение 1—2 ч после приема. Прием пищи практически не влияет на биодоступность и скорость абсорбции амоксициллина. Активный компонент устойчив в кислой среде желудка. Высокие концентрации действующего вещества создаются в бронхиальном секрете, мокроте, плазме крови, перитонеальной и плевральной жидкости, а также в тканях легких. Концентрации амоксициллина в тканях и биологических жидкостях пропорциональны принятой дозе.
Амоксициллин быстро абсорбируется в пищеварительном тракте и достигает пиковых концентраций в плазме в течение 1—2 ч после приема. Прием пищи практически не влияет на биодоступность и скорость абсорбции амоксициллина. Активный компонент устойчив в кислой среде желудка. Высокие концентрации действующего вещества создаются в бронхиальном секрете, мокроте, плазме крови, перитонеальной и плевральной жидкости, а также в тканях легких. Концентрации амоксициллина в тканях и биологических жидкостях пропорциональны принятой дозе.
В процессе метаболизма амоксициллина образуются фармакологически неактивные вещества. Порядка 50—70% принятой дозы экскретируется почками в неизменном виде, около 10—20% — печенью, остальная часть амоксициллина выводится в виде метаболитов. В настоящее время доступен амоксициллин российского производства Амосин (ОАО «Синтез», г. Курган). Препарат предназначен для перорального применения. Капсулы принимают до или после приема пищи через равные промежутки времени. Как правило, взрослым и детям старше 10 лет (при массе тела более 40 кг) назначают прием 500 мг амоксициллина трижды в сутки. При тяжелом течении заболевания дозу амоксициллина увеличивают до 750—1 000 мг трижды в сутки. Для детей от 5 до 10 лет терапевтическая доза составляет 250 мг амоксициллина трижды в сутки. Средний курс терапии длится от 5 до 12 дней (как правило, терапию продолжают в течение 2—3 дней после исчезновения клинических проявлений заболевания).
Как правило, взрослым и детям старше 10 лет (при массе тела более 40 кг) назначают прием 500 мг амоксициллина трижды в сутки. При тяжелом течении заболевания дозу амоксициллина увеличивают до 750—1 000 мг трижды в сутки. Для детей от 5 до 10 лет терапевтическая доза составляет 250 мг амоксициллина трижды в сутки. Средний курс терапии длится от 5 до 12 дней (как правило, терапию продолжают в течение 2—3 дней после исчезновения клинических проявлений заболевания).
Однако следует учитывать, что H. influenzae, а также M. catarrhalis являются активными продуцентами β-лактамаз. Это диктует необходимость использования в качестве препаратов стартовой терапии защищенных аминопенициллинов, которые по праву считаются «золотым стандартом» терапии острой гнойно-воспалительной патологии лор-органов. Одним из наиболее часто применяемых антибиотиков при лечении тонзиллярной патологии является комбинированный препарат, содержащий полусинтетический пенициллин — амоксициллин и необратимый ингибитор лактамаз – клавулановую кислоту. На рынке амоксициллин клавуланат представлен рядом торговых наименований, среди которых можно выделить российский препарат Арлет®. Клавулановая кислота благодаря наличию в ее структуре β-лактамного кольца образует стойкие комплексы с лактамазами бактерий и защищает амоксициллин от разрушения этими ферментами. Такое сочетание компонентов обеспечивает высокую бактерицидную активность препарата. Арлет® активен в отношении как чувствительных к амоксициллину микроорганизмов, так и штаммов, продуцирующих β-лактамазы:
На рынке амоксициллин клавуланат представлен рядом торговых наименований, среди которых можно выделить российский препарат Арлет®. Клавулановая кислота благодаря наличию в ее структуре β-лактамного кольца образует стойкие комплексы с лактамазами бактерий и защищает амоксициллин от разрушения этими ферментами. Такое сочетание компонентов обеспечивает высокую бактерицидную активность препарата. Арлет® активен в отношении как чувствительных к амоксициллину микроорганизмов, так и штаммов, продуцирующих β-лактамазы:
• грамположительные аэробы: Streptococcus pneumoniae, БГСА, Staphylococcus aureus (кроме метициллинорезистентных штаммов), S. epidermidis (кроме метициллинорезистентных штаммов), Listeria spp., Enteroccocus spp.;
• грамотрицательные аэробы: Bordetella pertussis, Brucella spp., Campylobacter jejuni, Escherichia coli, Gardnerella vaginalis, Haemophilus influenzae, H. ducreyi, Klebsiella spp., Moraxella catarrhalis, Neisseria gonorrhoeae, N. meningitidis, Pasteurela multocida, Proteus spp., Salmonella spp., Shigella spp., Vibrio cholerae, Yersinia enterocolitica;
meningitidis, Pasteurela multocida, Proteus spp., Salmonella spp., Shigella spp., Vibrio cholerae, Yersinia enterocolitica;
• анаэробы: Peptococcus spp., Peptostreptococcus spp., Clostridium spp., Bacteroides spp., Actinоmyces israelii.
Фармакокинетика амоксициллина и клавулановой кислоты имеет много общего. Оба компонента хорошо всасываются в желудочно-кишечном тракте, прием пищи не влияет на степень их всасывания. Пик плазменных концентраций достигается примерно через час после приема препарата. Амоксициллин и клавулановая кислота характеризуются хорошим распределением в жидкостях и тканях организма, созданием терапевтических концентраций в очагах инфекций верхних дыхательных путей (небные миндалины, слизистая оболочка глотки, околоносовых пазух, барабанной полости и т. д.). Амоксициллин выводится из организма почками в неизмененном виде путем тубулярной секреции и клубочковой фильтрации. Клавулановая кислота элиминируется через клубочковую фильтрацию, частично — в виде метаболитов. Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
Амоксициллин/клавуланат характеризуется хорошей переносимостью. Нежелательные явления встречаются относительно редко в виде диареи, тошноты и кожной сыпи. Таблетки препарата Арлет® следует, не разжевывая, принимать внутрь во время еды, запивая небольшим количеством воды. Взрослым и детям старше 12 лет (или с массой тела более 40 кг) обычная доза при легком и среднетяжелом течении инфекций составляет 1 таблетку 250/125 мг 3 раза в сутки. При тяжелом течении инфекций назначают по таблетке 500/125 мг 3 раза в сутки, также при необходимости применяются таблетки препарата Арлет® в дозе 875/125 мг или по 1 таблетке 500/125 мг 3 раза в сутки. Курс лечения доходит до 5—14 дней. Длительность лечения определяет лечащий врач. Лечение не должно продолжаться более 14 дней без повторного медицинского осмотра.
При атипичных проявлениях болезни (микоплазменной и хламидофильной инфекции) препаратами выбора являются макролиды. Их рекомендуется использовать у детей в качестве стартовой терапии при лечении атипичных форм тонзиллита, а также в тех случаях, когда имеется непереносимость бета-лактамных антибиотиков. Макролиды рассматриваются как альтернативные антибактериальные средства, которые могут быть назначены в случае отсутствия эффекта от стартовой терапии, при развитии побочных и нежелательных явлений, связанных с применением препаратов первого ряда [10, 11].
Литература
1. Nash DR, Harman J, Wald ER, Kelleher KJ. Antibiotic prescribing by primary care physicians for children with upper respiratory tract infections. Arch Pediatr Adolesc Med, 2002. 156. 11: 1114-1119.
2. Panasiuk L, Lukas W, Paprzycki P. Empirical first-line antibioticotherapy in adult rural patients with acute respiratory tract infections. Ann Agric Environ Med, 2007. 14. 2: 305-311.
3. Бабияк В.И., Говорухин М.И., Митрофанов В.В. Некоторые психологические аспекты проблемы «качества жизни» человека. Российская оторинолар., 2004. 1(8): 3-6.
4. Таточенко В.К., Бакрадзе М.Д., Дарманян А.С. Острые тонзиллиты в детском возрасте: диагностика и лечение. Фарматека, 2009. 14: 65-69.
5. Гаращенко Т.И., Страчунский Л.С. Антибактериальная терапия ЛОР-заболеваний в детском возрасте. В кн.: Детская оториноларингология: Руководство для врачей. Под ред. М.Р. Богомильского, В.Р. Чистяковой. Т. II. М.: Медицина, 2005: 275-317.
6. Линьков В.И., Цурикова Г.П., Нуралова И.В., Панькина Н.А. Значение хламидийной инфекции в развитии хронических воспалительных заболеваний глотки. Новости отоларингологии и логопатологии, 1995. 3(4): 146-146.
7. Крюков А.И. Клиника, диагностика и лечение тонзиллярной патологии (Пособие для врачей). М., 2011. 32 с.
8. Лучихин Л.А. Ангина. Оториноларингология: национальное руководство. Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008: 652–673.
Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008: 652–673.
9. Гаращенко Т.И. Макролиды в терапии острого тонзиллита и его осложнений у детей. РМЖ, 2001. 9., 19: 812-816.
Источник: Медицинский совет, № 11, 2015
Ангина – причины возникновения, симптомы и лечение
Ангина или острый тонзиллит — это воспалительный процесс, который развивается на небных миндалинах, вызванный инфекционным заражением. Главная жалоба при ангине — боль в горле. Она возникает вследствие воспаления ткани глотки, что ведет к местному отеку, который в свою очередь сдавливает и раздражает нервные окончания горла. Боль в горле может быть также проявлением острого фарингита и ларингита. Отличие острого тонзиллита от этих двух заболеваний в том, что в процесс вовлекаются разные ткани глотки. При остром фарингите воспалительный процесс наблюдается в области задней стенки глотки. При ларингите страдают ткани в области голосовых связок. А при ангине — небные миндалины. Диагностировать заболевание и подобрать правильную схему лечения может только врач, поэтому при проявлении симптомов ангины запишитесь на прием к педиатру в нашу частную медицинскую клинику “Доктор Анна”.
Диагностировать заболевание и подобрать правильную схему лечения может только врач, поэтому при проявлении симптомов ангины запишитесь на прием к педиатру в нашу частную медицинскую клинику “Доктор Анна”.
Виды ангины
Существует классификация ангины по внешним проявлениям и формам протекания, среди которых можно выделить наиболее часто встречающиеся:
-
Катаральная. Миндалины увеличены, покрасневшие, местами покрыты слизью и гноем. Язык обложен белым налетом. -
Лакунарная ангина. Имеет схожие проявления с фолликулярной, но более тяжелая. На миндалинах возникают как гнойные точки, так и гнойный налет. -
Фолликулярная. Признаки схожие с катаральной формой, но более выражены. На миндалинах появляются желтовато-белые гнойные точки — так выглядят воспаленные фолликулы. -
Флегмонозная. Гнойное расплавление миндалин, возникающее при ослабленном иммунитете, массивном заражении микробами или при неправильном лечении более легких форм ангины. Чаще всего она бывает односторонней.
Гнойное расплавление миндалин, возникающее при ослабленном иммунитете, массивном заражении микробами или при неправильном лечении более легких форм ангины. Чаще всего она бывает односторонней.
-
Герпесная ангина. На миндалинах высыпания в виде пузырьков, покраснение, острая боль и повышенная температура. Развивается при поражении вирусом Коксаки.
Фолликулярная и лакунарная формы относятся к гнойным ангинам. В миндалинах скапливается гной, который выделяется при надавливании.
Причины возникновения ангины
Первопричиной этого заболевания являются вирусы и бактерии. Наиболее частые из них — бета-гемолитический стрептококк и стафилококк. Проникнуть в организм они могут из окружающей среды или их источников хронической инфекции внутри самого организма. Иммунная система здорового человека должна подавить патогенные микроорганизмы, однако есть провоцирующие факторы развития ангины:
- курение;
- дефицит витаминов и сбалансированного питания;
- переохлаждение;
- травматизация горла;
- наличие других воспалительных процессов.

Ангина у детей
Дети в отличие от взрослых особенно тяжело переносят ангину, которая сопровождается сильной болью, высокой температурой до 39-40 градусов, трудностями с глотанием и затруднением дыхания. Заразиться ребенок может в школе или детском саде. Самую опасную форму болезнь принимает у детей до года, поэтому при его диагностировании ребенка обычно госпитализируют. Начинается заболевание с повышения температуры, острой боли в горле и ощущения комка при проглатывании. Родители могут прощупать увеличившиеся подчелюстные лимфоузлы. Отек дыхательных путей вызывает затруднения дыхания, от чего ребенок может храпеть во сне. Если у ребенка присутствуют все признаки ангины, заниматься самолечением и использовать народные средства крайне опасно, поэтому нужно непременно записаться на прием к педиатру. Для скорейшего выздоровления детям стоит не только принимать все необходимые медикаменты и соблюдать исключительно постельный режим, но и придерживаться специальной диета. Она заключается в употреблении большого количества фруктов и овощей в протертом и запеченом виде, супы, бульоны и достаточное количество жидкости — морс, чай, сок. Рекомендуется исключить различные приправы и острые соусы, очень горячие блюда, соленое и жареное.
Она заключается в употреблении большого количества фруктов и овощей в протертом и запеченом виде, супы, бульоны и достаточное количество жидкости — морс, чай, сок. Рекомендуется исключить различные приправы и острые соусы, очень горячие блюда, соленое и жареное.
Ангина у взрослых
Стоит помнить, что это заболевание носит инфекционный характер. Поэтому, если лечение проходит дома, необходимо пользоваться индивидуальными столовыми приборами, стараться меньше контактировать с окружающими. При тяжелом течении острого тонзиллита, возможно помещение больного в стационар под наблюдение врачей. Каждый взрослый человек с большой долей вероятности ни раз переносил ангину. Но, если она возникает часто, небные миндалины увеличиваются в размере, становятся более рыхлыми, деформированными, а их защитная функция — участие в формировании иммунитета — нарушается настолько, что они сами становятся постоянным очагом инфекции. В миндалинах, даже вне обострения болезни, начинает скапливаться гной, слизь и пищевые отходы, формируются гнойные пробки, создающие неприятный запах изо рта. Все эти проявления — симптомы хронического тонзиллита. Это заболевание опасно тем, что в миндалинах постоянно протекает воспалительный процесс, приводящий к частым обострениям. В этом случае имеет место самая большая вероятность осложнений для внутренних органов. Хронический процесс в небных миндалинах снижает иммунитет, ослабляя организм и делая его более восприимчивым к различным инфекциям.
Все эти проявления — симптомы хронического тонзиллита. Это заболевание опасно тем, что в миндалинах постоянно протекает воспалительный процесс, приводящий к частым обострениям. В этом случае имеет место самая большая вероятность осложнений для внутренних органов. Хронический процесс в небных миндалинах снижает иммунитет, ослабляя организм и делая его более восприимчивым к различным инфекциям.
Симптомы ангины
Существует ряд признаков, по которым можно самостоятельно заподозрить болезнь:
-
боль в горле при глотании, может отдаваться в ушах; -
ощущение сухости в горле, першение; -
повышение температуры тела от незначительной до 39-40 градусов, нарушение общего состояния, слабость, сонливость, озноб, головная боль; -
увеличение лимфоузлов; -
изменение миндалин.
Даже если больной знает, как лечить ангину, самостоятельно выдавливать гнойные пробки не в коем случае нельзя, потому что при механическом воздействии на миндалину, возможно извлечь только малую долю содержимого, основная масса остается внутри, которая при давлении погружается вглубь, что чревато осложнениями (абсцесс, отек, флегмона шеи, сепсис).
Осложнения
Нужно с полной серьезностью относиться к ангине, так как данная болезнь может давать серьезные осложнения на сердце и суставы в виде ревматизма, могут поражаться почки и возникает гломерулонефрит. При игнорировании проблемы, возможен переход ангины в хроническую форму, которая называется хроническим тонзиллитом. Отсутствие своевременного лечения может привести к абсцессу заглоточного пространства, синуситам и гайморитам, отитам. Гнойное воспаление шеи и воспаление органов средостения являются очень опасными состояниями, нередко заканчивающимися летальным исходом. Также характерны аутоиммунные поражения сердца и почек, менингит, сепсис, ревматоидный артрит.
Также характерны аутоиммунные поражения сердца и почек, менингит, сепсис, ревматоидный артрит.
Диагностика
Самостоятельно заподозрить болезнь у себя или ребенка можно прежде всего по боли в горле, болезненном глотании. Часто причинами болевого ощущения являются простуда или острая респираторная вирусная инфекция, которые приводят к фарингиту. Если же боль носит острый характер, это проявление ангины, но сказать точно может только врач. Существуют разные критерии постановки диагноза. Одним из них является анапестический или сбор данных, причин заболевания, возможных контактов с зараженными, наличие заболеваний горла у родственников. Далее осуществляется визуальный осмотр, при котором врач оценивает глотку, миндалины, проводит фарингоскопию. Для того, чтобы выявить заболевание, доктор берет мазки из горла для определения вида бактерий, а также для определения чувствительности к различным антибиотикам. За 2 часа до взятия мазка запрещается употреблять пищу и различные напитки. Помимо этого, сдается общий анализ крови, мочи и проведение электрокардиограммы для контроля лечения и отслеживания внезапно возникших осложнений. Если в крови обнаружится лейкоцитоз и нейтрофильный сдвиг, это говорит о бактериальном происхождении болезни, а при наличии более высокого уровня моноцитов и эозинофилов можно говорить о вирусной инфекции.
Помимо этого, сдается общий анализ крови, мочи и проведение электрокардиограммы для контроля лечения и отслеживания внезапно возникших осложнений. Если в крови обнаружится лейкоцитоз и нейтрофильный сдвиг, это говорит о бактериальном происхождении болезни, а при наличии более высокого уровня моноцитов и эозинофилов можно говорить о вирусной инфекции.
Лечение
Лечение ангины — это удел терапевта, к нему нужно обращаться при первых подозрениях на данный недуг, и ни в коем случае не стоит заниматься самолечением. Разные виды ангины требуют разного подхода к лечению, универсального лекарства не существует. Многие неквалифицированные врачи при любых заболеваниях горла, даже при легкой ангине, назначают пациенту прием антибиотиков, не взирая на то, что частый прием этих препаратов ведет к резистентности и приносят организму большой вред.
Если же процесс хронический, врачи предлагают решить проблему радикально путем удаления миндалин. Однако, эти подходы неверные, поскольку опытный специалист должен в первую очередь обследовать пациента и подобрать ему грамотную схему лечения, всячески стараясь избежать оперативного вмешательства. Обращаться к антибиотикам нужно к крайнем случае и только по назначению врача, потому что их длительный и частый прием приводит в снижению иммунитета. Также многие заболевания горла вызваны не бактериями, а вирусами, против которых антибиотики бессильны. Гланды или миндалины удалять нужно только в самом крайнем случае, когда воспаление очень сильное и никакие другие методы лечения не помогают. Ведь гланды — это защитные ворота организма, предохраняющие от проникновения в него любых инфекций. Также в миндалинах вырабатываются клетки иммунитета, без них иммунитет снижается и, если их удалить, шансы заразиться той или иной инфекцией увеличиваются. После такой операции можно получить довольно серьезные проблемы с сердцем и почками, могут начаться различные аллергические заболевания. Вместо этого доктор может назначить применение “Йодинола”. Этот препарат имеет низкую стоимость в аптеках и гораздо действеннее многих дорогих медикаментов. С его помощью рекомендуется приготовить раствор, которым регулярно полоскать горло.
Обращаться к антибиотикам нужно к крайнем случае и только по назначению врача, потому что их длительный и частый прием приводит в снижению иммунитета. Также многие заболевания горла вызваны не бактериями, а вирусами, против которых антибиотики бессильны. Гланды или миндалины удалять нужно только в самом крайнем случае, когда воспаление очень сильное и никакие другие методы лечения не помогают. Ведь гланды — это защитные ворота организма, предохраняющие от проникновения в него любых инфекций. Также в миндалинах вырабатываются клетки иммунитета, без них иммунитет снижается и, если их удалить, шансы заразиться той или иной инфекцией увеличиваются. После такой операции можно получить довольно серьезные проблемы с сердцем и почками, могут начаться различные аллергические заболевания. Вместо этого доктор может назначить применение “Йодинола”. Этот препарат имеет низкую стоимость в аптеках и гораздо действеннее многих дорогих медикаментов. С его помощью рекомендуется приготовить раствор, которым регулярно полоскать горло. Но у “Йодинола” есть противопоказания связанные с тем, что он оказывает влияние на щитовидную железу, поэтому не подходит при аутоиммунном тиреоидите, беременным женщинам и кормящим мамам. В таком случае можно использовать недорогие антисептические средства такие как “Хлоргексидин” и “Мирамистин”. Для лечения тонзиллита также используют относительно недорогой и очень эффективный прибор для домашнего использования — кварцевый ультрафиолетовый облучатель со специальными насадками для горла.
Но у “Йодинола” есть противопоказания связанные с тем, что он оказывает влияние на щитовидную железу, поэтому не подходит при аутоиммунном тиреоидите, беременным женщинам и кормящим мамам. В таком случае можно использовать недорогие антисептические средства такие как “Хлоргексидин” и “Мирамистин”. Для лечения тонзиллита также используют относительно недорогой и очень эффективный прибор для домашнего использования — кварцевый ультрафиолетовый облучатель со специальными насадками для горла.
Немаловажным вкладом в лечении является повышение иммунитета, употребление достаточного количества жидкости. Рекомендуется убрать из рациона сладости и сладкие, газированные напитки, так сахар — питательная среда для развития микроорганизмов. При хронической болезни следует проверить здоровье зубов, потому что заболевания горла нередко возникают на фоне того, что в полости рта присутствует инфекция.
Ангина у детей, симптомы, лечение
Ангина – инфекционное воспаление миндалин, с развитием общей интоксикацией организма. Вызывают данное заболевание различные микроорганизмы: вирусы, бактерии, грибы.
Самыми часто встречаемыми микробами выступают стрептококки – это бактерии. Они попадают в организм с вдыхаемым воздухом, и в случае недостаточно сильного локального иммунитета, остаются в миндалинах и начинают активно размножаться. При этом токсичные продукты их жизнедеятельности, всасываясь в кровь, вызывают местную и общую воспалительную реакцию организма.
Основные проявления (симптомы) АНГИНЫ:
- боль в горле, усиливающаяся при глотании,
- высокая температура (38, 5 – 39,0 градусов и выше),
- сильная слабость, недомогание – проявления общей интоксикации организма,
- при осмотре — покраснение миндалин, выраженные налёты.
Также необходимо знать, что иммунная система у детей несовершенна. Она постепенно созревает и становится сильнее. При встрече с различными вирусами, бактериями иммунная система определенным образом «тренируется», но это происходит медленно, весь период взросления.
Не менее часто поражение миндалин осуществляется респираторными вирусами. Клинические проявления болезни очень схожи со стрептококковой ангиной, но имеются характерные отличия. Определить их может только опытный доктор. Так же помогает в диагностике специфический тест – стрептатест. Этот тест проводится врачом на приеме, готовность результата в течение 5-7 минут.
В случае бактериальной (стрептококковой) ангины применение антибиотиков оправдано, в случае вирусного поражения миндалин применение антибиотиков не показано, назначаются противовирусные препараты.
Выраженное воспаление миндалин развивается и при вирусном и при бактериальном поражениях миндалин.
Применение местных процедур значительно ускоряет процесс выздоровления и профилактирует такие осложнения как паратонзиллярный абсцесс, флегмона и т.д.
Процедуры для лечения АНГИНЫ:
1) Ультразвуковое орошение слизистой (РОСА) горла, миндалин с антисептическими лекарствами (диоксидин, мирамистин, хлоргексидин), а также с озонированным физиологическим раствором, который является природным антибактериальным и противовирусным средством.
«ЭКСТРЕННАЯ ПОМОЩЬ при АНГИНЕ!» – так написано в руководстве к ультразвуковому аппарату РОСА.
2) Тубус-кварц или УФО (ультрафиолетовое облучение) — применение ультрафиолета на слизистую глотки и миндалин.
Всем известны лечебные свойства ультрафиолета — противомикробный, противовирусный и противовоспалительный эффекты.
Как правило эти процедуры назначает врач курсом от 3 до 7 (10) процедур.
В любом случае необходимо помнить, что своевременное и комплексное начало лечения в значительной степени снижает риск возникновения серьёзных осложнений со стороны суставов, почек, сердца.
Ангина: причины, лечение и симптомы | Блог о здоровье
Мы часто не обращаем внимание на температуру, слабость и боль в горле, считая это лёгкой простудой. Но не стоит думать, что подобные симптомы всегда безопасны и проходят сами собой. Ангина и её осложнения часто несут угрозу здоровью и даже жизни.
Что вызывает ангину?
Причина ангины — инфекции и воспаления в миндалинах и лимфоузлах носоглотки. Инфекция легко переходит в ротовую полость из полипов носа, глубокого кариеса и воспалений дёсен. Часто ангина является сопутствующим заболеванием при общих бактериальных, грибковых или вирусных заражениях: гриппе, сифилисе, тифе.
Кроме того, ангину могут вызвать обычно безопасные стрептококки, находящиеся в горле. При ухудшении условий — пониженной температуре, высокой влажности, несбалансированной пище — они активизируются и начинают атаковать организм.
При каких симптомах стоит бить тревогу
Общие симптомы ангины похожи на обычное ОРЗ: высокая температура, слабость, головная боль и озноб. Но есть три признака, по которым можно отличить ангину от других болезней:
- Незатруднённое дыхание. Простуду обычно сопровождает заложенность носа, но при ангине дискомфорт сосредоточен только в области горла;
- Боль при глотании, вызванная воспалением миндалин;
- Участки на нёбе и миндалинах, покрытые пузырьками с гноем, светлым или ярко-жёлтым налётом, а в запущенных случаях — серыми участками некроза.
Из-за обширного воспаления уменьшается просвет горла, глотать становится всё труднее, а под нижней челюстью можно нащупать увеличенные плотные лимфоузлы.
Внимание!
Важно не пропустить первые тревожные признаки — при отсутствии лечения ангина может привести к заражению крови, абсцессу и отёку гортани. Могут воспалиться сердечные клапаны, среднее ухо, начнут разрушаться почки и суставы.
Виды ангин
У болезни несколько классификаций: по типу инфекции, тяжести заболевания и причине заражения.
По причине ангину делят на две формы:
- Наружная — если инфекция попала из внешней среды;
- Внутренняя — если заражение распространилось по своему организму или началось из-за снижения иммунитета.
Наружную ангину провоцирует контакт с больным человеком, а внутренняя может начаться как при уже имеющихся инфекционных болезнях (грипп, хламидии, дифтерия), так и из-за ослабления организма.
По типу возбудителя выделяют три формы:
- Бактериальная ангина — самый распространённый тип у взрослых больных. Его можно отличить по беловатому налёту на миндалинах. Обычно её вызывают стрептококки, пневмококки и энтеробактерии. При грамотном лечении она длится не больше недели, но без вмешательства может спровоцировать поражение суставов, почек и сердечных клапанов.
- Вирусная ангина — обычно ей болеют дети до 3 лет, взрослых больных практически не встречается. На миндалинах появляются маленькие язвочки, по которым легко определить тип болезни. Помимо обычных симптомов, из-за возраста прибавляются проблемы с желудочно-кишечным трактом.
- Грибковая ангина — самая редкая форма. Возникает из-за заражения патогенными грибами и нарушения микрофлоры. На миндалинах появляется светлый творожистый налёт, распространяющийся на нёбо и язык.
По клинической картине ангину делят на:
- Катаральную — поражена только слизистая оболочка миндалин;
- Фолликулярную — помимо слизистой оболочки, поражаются и гноятся фолликулы;
- Лакунарную — заражение проникает глубоко в миндалины, начинается более выраженное заражение всего организма.
Как диагностировать ангину?
Поможет в этом только врач-отоларинголог. Помимо визуального осмотра глотки, фарингоскопии и пальпации лимфоузлов, он может отправить вас на следующие анализы:
- общий анализ крови,
- мазок зева,
- мазок полости носа.
Анализ крови покажет наличие инфекции и общее состояние организма, а бактериоскопическое исследование мазков поможет определить тип возбудителя инфекции.
Фарингоскопия — метод осмотра носоглотки и гортани при помощи специального шпателя (и, иногда, носоглоточного зеркала). При необходимости применяется местный анестетик для уменьшения рвотного рефлекса, затем язык прижимается шпателем.
Ангину должен лечить только специалист
Главной сложностью в подборе лечения является определение причины болезни. Так, антибиотики помогут при бактериальной форме, но при вирусной будут не только бесполезны, но и нанесут вред организму. Кроме того, можно не заметить начавшегося некроза или абсцесса.
Под каждый тип ангины подбирается специфическое лечение, направленное на уничтожение очага инфекции и устранение симптомов. Сначала определяют тип инфекции, затем вид возбудителя. После — назначают препарат, направленный именно на этот микроорганизм. Помимо этого, вам пропишут антигистаминные препараты, чтобы исключить негативную реакцию на терапию, а также порекомендуют промывать горло антисептиком. Остальные назначения зависят от симптомов. Например, если нет острых болей и температуры, анальгетики или жаропонижающие препараты вам не пропишут.
Лечение ангины длится до двух недель. Однако, при острой форме, вам могут назначить лечение в стационаре инфекционной больницы. Если лечитесь дома, не забудьте изолироваться от контактов с домочадцами: используйте отдельное полотенце и посуду, тщательно мойте руки.
Поможет ли профилактика?
Можно существенно снизить шансы заразиться внешней формой ангины, если следовать простым правилам:
- Избегать переохлаждения, не употреблять очень холодные напитки и пищу;
- Следить за рационом — очень пряная и солёная еда раздражает слизистую горла;
- Регулярно наблюдаться у стоматолога и отоларинголога, чтобы вовремя заметить начало инфекционных процессов;
- Постараться избегать контактов с больным человеком.
Не помешает также следить за общим состоянием организма, ведь к ангине может привести множество вирусных заболеваний. Главное, что нужно помнить — при малейших признаках ангины не следует заниматься самолечением. Тогда любую её форму можно будет быстро победить и избежать последствий.
лечение и симптомы, диагностика ангины в Москве, Клинический Госпиталь на Яузе
Ангина (острый тонзиллит) имеет инфекционную природу и сопровождается появлением острого воспалительного процесса в области небных миндалин. Развитие заболевания происходит при контакте со стрептококком и стафилококком, а также при поражении аденовирусами или грибком. Лечение ангины следует доверять опытным специалистам, чтобы исключить вероятность осложнений.
Клинические проявления
Симптомы ангины проявляются в зависимости от вида возбудителя и степени тканевых поражений. Первичные признаки имеют схожесть с ОРВИ и гриппом.
Основные формы заболевания:
- Катаральная – затрагивает слизистую оболочку в области миндалин. Сопровождается появлением сухости, першения в горле, головной боли, общего недомогания. У некоторых пациентов наблюдается незначительное повышение температуры (37,9-38,5°C) и озноб. При визуальном осмотре обнаруживается гиперемия миндалин. У детей такая форма болезни проявляется ярче.
- Фолликулярная – характерна резким повышением температуры до 39°C, появлением внезапного озноба и сильными болями в области горла. Ощущается слабость, ломит мышцы и суставы, беспокоит сильная головная боль. Миндалины покрываются гнойными фолликулами (1-3 мм), которые созревают в течение 2-4 суток.
- Лакунарная – вызывает резкий скачок температуры до 40°C, появляется озноб и общее недомогание. Сильный болевой синдром охватывает глотку, голову, мышцы, суставы и сердце. Происходит обильная выработка слюны. Ребенок не всегда может с этим справиться, что приводит к рвотному рефлексу. Осмотр гортани подтверждает значительное увеличение и покраснение миндалин, наличие желтовато-белого налета. При пальпации обнаруживается болезненность и увеличение лимфоузлов в области шеи.
- Язвенно-пленчатая – не имеет ярко выраженных симптомов. Присутствуют незначительные боли при глотании, невысокая температура до 37,5°C. На миндалинах появляются язвенные участки с налетом грязно-серого оттенка.
Записаться на прием
к ЛОР-врачу
Как правило, симптомы ангины начинают свое проявление по окончании инкубационного периода. Очень высокая температура может привести к появлению фебрильных судорог.
Мнение эксперта:
«При ангине необходим строгий постельный режим. Ходить на работу при этом заболевании недопустимо, чтобы не столкнуться с осложнениями и не заразить коллег. Болезнь инфекционной природы лечится антибактериальными препаратами в 100% случаев. Самолечение недопустимо, т. к. перед назначением необходимо определить возбудителя. Под ангиной может «срываться» дифтерия вызванная бациллой Леффлера», которая несет серьезную опасность для жизни».
Дубцова Елена Анатольевна,
врач оториноларинголог, к.м.н.
Причины ангины
Заражение происходит воздушно-капельным путем, через рукопожатие и при использовании предметов общего обихода.
Причины развития острого тонзиллита:
- сезонные колебания температуры и влажности;
- снижение общей реактивности организма к холоду;
- механическое травмирование миндалин;
- конституциональная предрасположенность, например при лимфатико-гиперпластических изменениях у детей.
Предрасполагающие к ангине факторы – хронические воспалительные процессы в околоносовых пазухах, полости носа и рта. Развивается заболевание по типу аллергически-гиперергической реакции, что является предпосылкой для развития серьезных осложнений (острый диффузный нефрит, ревматизм и пр.).
Записаться к отоларингологу
Методы диагностики
Диагностика ангины начинается с визуального обследования горла и основана на клинических симптомах болезни. Врач определяет, в каком состоянии находятся миндалины и лимфатические узлы, а также проводит осмотр на предмет гнойничковых образований.
Постановка диагноза осуществляется по результатам комплексного обследования:
- Анализ крови. Определяет уровень лейкоцитов и СОЭ, характерных для ангины бактериального типа. При вирусной форме заболевания количество лейкоцитов, как правило, не превышает показателей или несколько понижается.
- Посев. Забор слизи из ротоглотки в лабораторных условиях для выявления возбудителя ангины.
В качестве обязательных мер диагностики назначается стандартная эндоскопия ЛОР-органов. Также проводится бактериологическое исследование на BL (бациллу Леффлера) для исключения дифтерии.
Лечение ангины в Клиническом госпитале на Яузе
При подозрении на ангину запрещается заниматься самолечением. Проведение своевременной диагностики и правильно поставленное лечение помогут предотвратить развитие хронической формы болезни. Хронический тонзиллит в стадии декомпенсации является поводом для удаления миндалин.
Госпитализации подлежат пациенты только при наличии опасных форм ангины. Начальные стадии заболевания поддаются амбулаторному лечению. Методика сводится к купированию основных признаков и устранению самого возбудителя.
Основные назначения при ангине в Клиническом госпитале на Яузе:
- соблюдение постельного режима – рекомендуется на момент повышения температуры и несколько дней после нормализации состояния, во избежание осложнений;
- полоскание горла – эффективный способ для устранения фибринозного налета с миндалин и уменьшения интоксикации организма;
- использование аэрозольных препаратов, таблеток, леденцов – снимают воспаление, оказывают обезболивающий и антибактериальный эффект;
- назначение антибиотиков – показаны при фолликулярной, лакунарной, катаральной ангине, при тяжелом течении заболевания применяются антибиотики для инъекций.
Чтобы помочь организму справиться с инфекцией, врач назначает иммуномодуляторы и витаминные комплексы. Очень осторожно следует отнестись к рациону как взрослым, так и детям. Необходимо исключить соленые, кислые и острые продукты.
Записаться на консультацию
Профилактика ангины
Правила предотвращения заболеваемости:
- Мыть руки с мылом после возвращения домой.
- Исключить переохлаждения.
- Избегать контакта с больными ангиной (дистанция должна составлять не менее 2-х метров).
- Своевременно лечить кариозные зубы и заболевания верхних дыхательных путей.
Источники
- https://cyberleninka.ru/article/n/anginy-diagnostika-i-lechenie/viewer
- https://www.rmj.ru/articles/otorinolaringologiya/Anginy_diagnostika_i_lechenie/
Статья проверена врачом-оториноларингологом, к.м.н. Дубцовой Е.А., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Острый тонзиллит (обиходное название — ангина)
инфекционное заболевание с местными проявлениями в виде острого воспаления компонентов лимфатического глоточного кольца, чаще всего нёбных миндалин, вызываемое стрептококками или стафилококками, реже другими микроорганизмами, вирусами и грибами , Ангиной также называют обострение хронического тонзиллита.
Наиболее часто встречаются вульгарные (обычные, банальные) ангины: катаральная, лакунарная, фолликулярная, фибринозная , флегмонозная, герпетическая и язвенно-пленчатая. В последние годы все виды ангин называют- Острый тонзиллит.
Катаральная
Катара́льная ангина развивается остро, пациент предъявляет жалобы на ощущение в горле жжения, сухости, першения, а затем возникает небольшая боль при глотании. Наблюдается клиника астено-вегетативного синдрома. Температура, как правило, субфебрильная. При осмотре миндалины гиперемированы, несколько увеличены в размерах, местами могут быть покрыты тонкой плёнкой слизисто-гнойного экссудата. Язык сухой, обложен. Наблюдается незначительное увеличение регионарных лимфатических узлов. Обычно клинические проявления исчезают в течение 3—5 дней.
Фолликулярная
Фолликулярная ангина начинается с повышения температуры тела до 38—39 °C. И возникновения сильной боли в горле при глотании, часто иррадиирующей в ухо. В зависимости от выраженности интоксикации возникает головная боль, боль в пояснице, лихорадка, озноб, общая слабость.. Чаще всего, подчелюстные лимфатические узлы увеличены, пальпация их болезненная. Наблюдается гиперемия мягкого неба, миндалин, на поверхности которых видны многочисленные круглые, несколько возвышающиеся желтоватые или желтовато-белые точки. Продолжительность заболевания 5—7 дней.
Лакунарная
Лакунарная ангина протекает с симптомами, аналогичным фолликулярной, но более тяжело. При ней на фоне гиперемированной поверхности увеличенных миндалин появляются желтовато-белые налёты. Продолжительность заболевания 5—7 дней..
Фибринозная
Фибринозная ангина характеризуется образованием единого сплошного налёта беловато-жёлтого цвета, который может выходить за пределы миндалин. Такой тип ангины может развиться из лакунарной либо протекать самостоятельно с наличием сплошной плёнки уже в первые часы заболевания. В последнем случае характерно острое начало с высокой лихорадкой, ознобом, тяжёлыми явлениями общей интоксикации, иногда с признаками поражения головного мозга.
Флегмонозная (интратонзиллярный абсцесс)
Флегмонозная ангина встречается относительно редко. Её развитие связано с гнойным расплавлением участка миндалины. Поражение, как правило, одностороннее. Миндалина увеличена, гиперемирована, поверхность её напряжена, при пальпации болезненна. При осмотре характерно вынужденное положение головы, увеличение регионарных лимфоузлов, болезненных при пальпации. Жалобы на боли в горле при глотании, разговоре; головную боль, повышение температуры тела до 39—40 °C, симптомы общей интоксикации. При фарингоскопии: миндалина увеличена, гиперемирована, поверхность её напряжена, при пальпации болезненна. Характерен тризм жевательных мышц, асимметричный зев за счёт смещения язычка и миндалины в здоровую сторону. Подвижность мягкого нёба ограничена.
Герпетическая
Герпетическая ангина чаще развивается в детском возрасте. Её возбудителем является вирус Коксаки А. Заболевание отличается высокой контагиозностью, передаётся воздушно-капельным и редко фекально-оральным путём. Герпетическая ангина дебютирует остро, появляется лихорадка, температура повышается до 38—40 °C, возникают боли в горле при глотании, головная боль, мышечные боли в области живота; могут быть рвота и понос. В области мягкого неба, язычка, на небных дужках, на миндалинах и задней стенке глотки видны небольшие красноватые пузырьки. Через 3—4 дня пузырьки лопаются или рассасываются, слизистая оболочка приобретает нормальный вид.
Язвенно-плёнчатая
Возбудителем язвенно-плёнчатой ангины считают симбиоз веретенообразной палочки и спирохеты полости рта, которые часто обитают в полости рта у здоровых людей. Морфологические изменения характеризуются некрозом поверхности одной миндалины с образованием язвы. Больной предъявляет жалобы на ощущение неловкости и инородного тела при глотании, гнилостный запах изо рта, повышение слюноотделения. Температура тела, как правило, не повышена. В крови умеренный лейкоцитоз. Регионарные лимфатические узлы увеличены на стороне поражения. Продолжительность заболевания от 1 до 3 недель, иногда продолжается несколько месяцев.
При ангине более чем в 50%[1] случаев основная этиологическая роль принадлежит β-гемолитическому стрептококку группы А., аденовирусам, вирусу герпеса, Энтеровирусу Коксаки, спирохете Венсана, грибам рода Кандида.
Предрасполагающие факторы: местное и общее переохлаждение организма, снижение местного и общего иммунитета, травма миндалин, состояние центральной и вегетативной нервной системы, нарушение носового дыхания, хронические воспалительные процессы в полости рта, носа и околоносовых пазух[1].
Клинические проявления
При остром первичном тонзиллите клиническая картина проявляется симптомами поражения миндалин — различной степени выраженности болью в горле при глотании, признаками общей интоксикации, гиперемией, припухлостью миндалин ,фибринозно-гнойным налётом в устьях лакун, серовато-желтыми налётом, под которыми обнаруживаются поверхностные малоболезненные язвы ,регионарным лимфаденитом.
Начинается ангина с боли в горле и резкого повышения температуры тела до 39–40 °С (иногда до 41 °С). Боль в горле, как правило, сильная и резкая, но может быть и умеренной. Увеличиваются лимфатические узлы. Они хорошо прощупываются под нижней челюстью и при этом вызывают болезненные ощущения. Ангина может протекать и при меньших температурах тела — от 37 до 38 °C, но с бо́льшим поражением горла.
Боли в горле нередко бывают и при ОРВИ, особенно аденовирусного происхождения, но при этом сравнительно редко увеличиваются лимфоузлы.
Диагностика
Основным диагностическим приёмом при распознавании является осмотр глотки — фарингоскопия, а также оценка жалоб и анамнеза заболевания. Также для определения вида инфекции проводится забор мазка слизи или гноя, который берётся с миндалин. Биоматериал направляется на разные виды анализов по решению лечащего врача.
Из осложнений ангины наиболее часто встречаются острый средний отит, острый ларингит, отёк гортани, флегмона шеи, окологлоточный абсцесс, острый шейный лимфаденит.
Лечение
Основные рекомендации: постельный режим в первые дни заболевания, нераздражающая, мягкая и питательная диета, витамины, обильное питье.
В лечении ангины выбор лекарственного средства зависит от типа микроба, вызвавшего болезнь. Тип препарата, дозировка и метод применения определяются лечащим врачом.
- В лечении бактериальных ангин используют различные виды антибиотиков и противомикробных препаратов синтетического происхождения (зависит от чувствительности микроба и реакции пациента на лекарства), различные локальные антисептики, которые выпускаются в виде спрея или аэрозоля, а также таблеток, леденцов и пастилок.
- В лечении грибковых ангин (такая болезнь провоцируется в основном грибком из рода Кандида), используют противогрибковые препараты. Грибковая ангина часто возникает после длительного лечения антибиотиками.
- Лечение вирусных ангин предусматривает применение противовоспалительных препаратов, а также симптоматических средств.
Часто при ангине любого происхождения отоларинголог назначает различные антисептические и очищающие растворы для полоскания горла, которые назначаются к использованию ежечасно. В последнее время специалисты считают, что полоскание горла не ускоряет процесс выздоровления, но возможно, облегчает самочувствие
При температуре выше 38 градусов можно принимать жаропонижающие. При бактериальной этиологии ангин во многих случаях назначают антибиотик, обладающий активностью в отношении кокковой флоры (стрептококки и стафилококки), курс проводится не менее 7 дней,
Для предупреждения ангины необходима своевременная санация очагов хронической инфекции (кариозные зубы, хронический тонзиллит, гнойные поражения придаточных пазух носа и др.), устранение причин нарушения носового дыхания.
Ангина может быть контагиозной (особенно при скарлатине), поэтому больного надо поместить в отдельную комнату, часто проветривать её и проводить влажную уборку, не допускать к нему детей и пожилых людей. Для больного выделяют специальную посуду, которую после каждого использования кипятят или обдают кипятком.
Растворы для полоскания горла:
- Раствор фурацилина ( готовый аптечный раствор разводить не нужно)
- Раствор хлоргексидина ( взрослым – без разведения, детям на одну часть хлоргексидина 2 части воды)
- Раствор хлорофиллипта спиртовой ( одна чайная ложка на 100мл воды)
- Настойка прополиса аптечная ( 5-10капель на 100мл воды)
- Отвары трав ( ромашка, календула, шалфей в смеси или отдельно)
Для того,чтобы полоскание было эффективным:
- Раствор должен быть теплым
- Один эпизод полоскания должен быть не меньше 30 секунд по продолжительности
- После полоскания желательно отказаться от питья или приема пищи в течение часа.
Необходимо полоскать горло курсом ( как минимум 3 раза в день 5 дней)
- Плоды фенхеля -10,0
- Листья мяты – 30,0
- Цветки ромашки – 30,0
- Листья шалфея- 30,0
Применять в виде теплого настоя по1/2 стакана для полоскания при ларингите, тонзиллите, ангинах.
Врач – инфекционист Криницина Милена
УЗ « 22 – ягородская поликлиника»
Стенокардия | Детская больница CS Mott
Обзор темы
Что такое стенокардия?
Стенокардия (скажем «ANN-juh-nuh» или «ann-JY-nuh») — это симптом болезни сердца. Стенокардия возникает при недостаточном притоке крови к сердечной мышце. Это часто является результатом сужения кровеносных сосудов, обычно вызванного затвердением артерий (атеросклероз).
Стенокардия может быть опасной. Поэтому важно обращать внимание на свои симптомы, знать, что для вас типично, научиться контролировать это и понимать, когда вам нужно лечиться.
Каковы симптомы?
Симптомы стенокардии включают боль или давление в груди или странное ощущение в груди. Некоторые люди чувствуют боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, или в одном или обоих плечах или руках. Другие симптомы стенокардии включают одышку, тошноту или рвоту, головокружение или внезапную слабость, а также быстрое или нерегулярное сердцебиение.
Некоторые люди описывают свою стенокардию как давление, тяжесть, тяжесть, стеснение, сдавливание, дискомфорт, жжение или тупую боль в груди.Люди часто прикладывают кулак к груди, описывая свою боль. Некоторые люди могут чувствовать покалывание или онемение в руке, кисти или челюсти при стенокардии.
Вам может быть трудно указать точное место, где болит ваша боль. Давление на грудную стенку не вызывает боли , а не .
Ваши симптомы могут начаться с низкого уровня, а затем усилиться в течение нескольких минут, чтобы достичь пика. Стенокардия, которая начинается с активности, обычно уменьшается, когда активность прекращается.Боль в груди, которая начинается внезапно или длится всего несколько секунд, с меньшей вероятностью может быть стенокардией.
Женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как тошнота, боль в спине или челюсти. Это ощущение может возникать не только в груди, но и в области шеи или челюсти.
Не ждите, если вам кажется, что у вас сердечный приступ. Быстрая помощь может спасти вам жизнь. Даже если вы не уверены, что это сердечный приступ, проверьте его.
Какие бывают виды стенокардии?
Стабильная стенокардия
Стабильная стенокардия означает, что вы обычно можете предсказать, когда проявятся ваши симптомы.Вы, наверное, знаете, что вызывает стенокардию. Например, вы знаете, какая активность обычно вызывает стенокардию.
Симптомы стенокардии возникают, когда ваше сердце работает с большей нагрузкой и ему требуется больше кислорода, чем может быть доставлено через суженные артерии. Стенокардия может возникнуть, если вы:
- Выполняете физические упражнения (особенно, если обычно не занимаетесь).
- Воздействие низких температур.
- Наличие внезапных сильных эмоций, таких как гнев или страх.
- Курение.
- Есть тяжелая еда.
- Употребление кокаина или амфетаминов.
Боль уходит, когда вы отдыхаете или принимаете нитроглицерин. Это может продолжаться без особых изменений годами.
Нестабильная стенокардия
Нестабильная стенокардия является неожиданной. Это изменение вашего обычного паттерна стабильной стенокардии. Это происходит, когда приток крови к сердцу внезапно замедляется из-за сужения сосудов или небольших сгустков крови, которые образуются в коронарных артериях.Симптомы нестабильной стенокардии похожи на симптомы сердечного приступа. Это срочно. Это может произойти в покое или при легкой активности. Он не уходит ни отдыхом, ни нитроглицерином.
Стенокардия, вызванная спазмами коронарных артерий
Менее распространенные типы стенокардии вызваны спазмами коронарных артерий. Эта стенокардия возникает, когда коронарная артерия внезапно сокращается (спазм), уменьшая приток богатой кислородом крови к сердечной мышце. В тяжелых случаях спазм может заблокировать кровоток и вызвать сердечный приступ. Большинство людей, страдающих такими спазмами, страдают ишемической болезнью сердца, хотя у них не всегда есть бляшки, сужающие их артерии.
Спазмы могут быть вызваны курением, употреблением кокаина, холодной погодой, электролитным дисбалансом и другими причинами. Но во многих случаях неизвестно, что вызывает спазмы.
Вазоспастическая стенокардия , также называемая стенокардией Принцметала или вариантной стенокардией, является одним из типов стенокардии, вызванным спазмом коронарной артерии. Имеет характерный узор. Обычно это происходит, когда вы отдыхаете. Часто это происходит каждый день в одно и то же время. Например, часто бывает ночью или ранним утром.Симптомы обычно сначала легкие, затем ухудшаются, а затем становятся менее интенсивными. Эпизод может длиться около 15 минут. Нитроглицерин может облегчить симптомы.
Как справиться со стабильной стенокардией?
Большинство людей со стабильной стенокардией могут контролировать свои симптомы, принимая назначенные лекарства и нитроглицерин при необходимости.
Советы по ведению стенокардии см .:
Что ухудшает симптомы?
Другие проблемы со здоровьем, такие как лихорадка или инфекция, анемия или другие проблемы с сердцем, могут усугубить симптомы стенокардии.Они также могут вызывать нестабильную стенокардию.
Стенокардия может ухудшиться при другом заболевании:
- Заставляет сердце работать интенсивнее, что увеличивает количество необходимого ему кислорода.
- Уменьшает количество кислорода, получаемого сердцем.
В любом случае существует дисбаланс между количеством кислорода, в котором нуждается ваше сердце, и количеством, которое оно получает через кровоснабжение из ваших коронарных артерий. Если вашему сердцу не хватает кислорода, симптомы стабильной стенокардии могут ухудшиться.
Лекарства от боли в груди (стенокардия)
Стенокардия (боль в груди) сигнализирует о ишемической болезни сердца (ИБС). Узнайте о различных методах лечения в отделении кардиологии Национального кардиологического центра Сингапура (NHCS).
Стенокардия: что это такое?
Стенокардия, или просто стенокардия, широко известна как боль в груди.Стенокардия — один из наиболее распространенных симптомов ишемической болезни сердца (болезни сердца), которую иногда трудно отличить от других типов боли в груди, например дискомфорта от несварения желудка.
«Стенокардия (стенокардия) — это тип боли в груди, который обычно описывается как ощущение сдавливания, давления, тяжести или стеснения в груди», — говорит
Д-р Фам Цзян Мин, младший консультант,
Отделение кардиологии,
Национальный кардиологический центр Сингапура (NHCS), член
Группа SingHealth.
Он добавляет: «Если боль ощущается в плечах, руках, шее или спине и сопровождается потливостью, одышкой и тошнотой, вам следует немедленно обратиться за неотложной помощью».
Что вызывает боль в груди при стенокардии?
Стенокардия (стенокардия) возникает из-за снижения притока крови к сердечной мышце. Чаще всего это результат ишемической болезни сердца, когда жировые отложения, называемые бляшками, ограничивают поступление богатой кислородом крови к сердцу.
В периоды низкой потребности в кислороде, например, когда вы находитесь в состоянии покоя, ваше сердце может справиться с уменьшенным объемом кровотока.Однако, когда потребность в кислороде увеличивается, например, во время физических упражнений, может начаться стенокардия.
Как лечат стенокардию?
Лечение стенокардии (стенокардии) зависит от тяжести состояния. В большинстве случаев, когда пациенты страдают стенокардией легкой степени, сочетание изменения образа жизни и приема лекарств может помочь контролировать симптомы.
Изменения в образе жизни часто включают здоровое питание, снижение уровня холестерина, регулярные физические упражнения, отказ от курения, а также контроль диабета и высокого кровяного давления.Лекарства, используемые для лечения стенокардии, работают либо за счет увеличения количества кислорода, доставляемого сердцу, либо за счет уменьшения потребности сердца в кислороде.
4 общих прописанных лекарства для лечения стенокардии (боли в груди):
1. Нитраты
Нитраты могут предотвратить приступы стенокардии, а также облегчить симптомы стенокардии. Они работают, расслабляя кровеносные сосуды сердца, тем самым увеличивая приток крови и кислорода.
Примерами нитратов являются динитрат изосорбида (таблетки) и тринитрат глицерина, также называемые GTN (сублингвальные таблетки или трансдермальный пластырь).
Возможные побочные эффекты нитратов:
- Покраснение (покраснение кожи)
- Головокружение, обмороки, учащенное сердцебиение
- Головные боли
- Покраснение, зуд или ощущение жжения (там, где был наложен пластырь GTN)
Эти побочные эффекты обычно носят временный характер. Для облегчения головной боли можно принять обезболивающее или парацетамол. Если симптомы не исчезнут, обратитесь к врачу.
Прочтите, чтобы узнать о более распространенных лекарствах от стенокардии.
Ссылка: R14
Лекарства от стенокардии
В дополнение к нитроглицерину для немедленного облегчения симптомов стенокардии ваш врач может прописать одно или несколько лекарств, перечисленных ниже, чтобы уменьшить ваши симптомы и риск сердечного приступа, и других сердечно-сосудистых проблем.
Тип лекарства | Назначение |
Аспирин | Для предотвращения и растворения сгустков в артериях |
Прочие антитромбоцитарные препараты (плавикс, брилинта, эфиент) | Для разжижения крови и предотвращения образования сгустков, особенно в артериях и стентах |
Бета-блокаторы | Для снижения артериального давления и частоты сердечных сокращений, тем самым уменьшая потребность сердца в кислороде |
Блокаторы кальциевых каналов | Для снижения артериального давления и / или частоты сердечных сокращений, что снижает потребность сердца в кислороде. |
Ранолазин | Благоприятно влияет на метаболизм сердечной мышцы и увеличивает время, в течение которого можно тренироваться, до возникновения стенокардии |
Кратковременные нитраты | Для облегчения или профилактики стенокардии по мере необходимости |
Долгосрочные нитраты | Ежедневно для уменьшения эпизодов стенокардии |
Статины | Для снижения уровня холестерина и риска сердечного приступа и инсульта |
Это может показаться очевидным, но для того, чтобы лекарства были эффективными, их нужно принимать в соответствии с предписаниями.Одно дело знать это, а другое — практиковать. Об этом очень легко забыть, а для многих из нас лекарства обходятся дорого. Узнайте больше о , принимающих лекарства , включая советы и ресурсы для решения этих проблем.
Лечение стенокардии
Стенокардия — это способ вашего тела сообщить вам, что у вас ишемическая болезнь сердца (ИБС) . Воскообразное вещество, состоящее из холестерина и других веществ (бляшка , ), накапливается в артериях до такой степени, что кровоток ограничен и сердце не получает достаточно кислорода для выполнения своей работы.Лечить стенокардию — значит лечить эту основную проблему. Другими словами, увеличение притока крови к сердцу облегчит симптомы.
К сожалению, волшебной таблетки от ангины не существует. Его нельзя «вылечить». Но вы можете найти некоторое облегчение, поработав со своим врачом, чтобы найти правильное сочетание изменения образа жизни, лекарств и медицинских процедур.
Немедленное избавление от симптомов
Если вам нужно немедленное облегчение при стенокардии:
- Остановитесь, расслабьтесь и отдохните.Ложись, если можешь. Успокойтесь, сосредоточив внимание на своем дыхании. Вдохните через нос и медленно выдохните через рот.
- Возьмите нитроглицерин .
- Если боль или дискомфорт не прекращаются через несколько минут после приема нитроглицерина или если ваши симптомы усиливаются, позвоните в службу 911 или сообщите кому-нибудь, что вам нужна немедленная медицинская помощь.
После того, как вы вылечились от симптомов, запишите их в SecondsCount Tracking Your Angina Worksheet и продолжайте читать, чтобы узнать о выполнении плана лечения, который может помочь снизить частоту и тяжесть вашей стенокардии.
Не сдерживайся
Если у вас стенокардия, одна из самых важных вещей, которые вы можете сделать для себя, — это открыто общаться со своим врачом — при первом диагнозе стенокардии и на протяжении всего курса лечения. Вы и ваш врач должны внимательно следить за вашим прогрессом и при необходимости вносить коррективы с течением времени.
Доннетт испытала некоторое облегчение от стенокардии после того, как узнала ценность открытого обсуждения своих симптомов и проблем.(Видео предоставлено компанией Speak from the Heart www.SpeakFromTheHeart.com, товарным знаком Gilead Sciences, Inc.) |
Очень важно обсудить с врачом конкретные симптомы. Запись и отслеживание ваших симптомов в SecondsCount Tracking You r Таблица стенокардии является одним из ключевых элементов, но стенокардия влияет на вас во многих отношениях, помимо непосредственного ощущения ваших симптомов.Каждый день думайте о том, как стенокардия влияет на вас эмоционально и физически, и рассказывайте врачу. Если это слишком сложно, сначала поговорите с близким другом или членом семьи, чтобы получить поддержку и поддержку. Взгляните на Ангина Руини n g Твоя жизнь? Поделитесь своими ответами на эти вопросы — еще один отличный способ начать разговор.
Корректировка образа жизни
С помощью врача вы можете многое сделать, чтобы вылечить стенокардию и почувствовать себя лучше.Выбор, который вы делаете каждый день, может замедлить образование бляшек в артериях и снизить риск сердечного приступа . Вот список, с которого можно начать —
- Примите диету, полезную для сердца — Поддержание здорового веса и здоровая диета с низким содержанием жиров и соли снизит риск сердечного приступа и инсульта. Посетите центр «Здоровое питание и диета для сердца» SecondsCount, где можно найти советы и инструменты, которые изменят вашу жизнь.
- Бросьте курить —Курение — один из наиболее значительных факторов риска ишемической болезни сердца, инсульта и сердечного приступа.
- Поддержание идеальной массы тела — Избыточный вес в значительной степени способствует возникновению критических факторов риска сердечных заболеваний, таких как диабет и высокое кровяное давление . Вы можете многое сделать для снижения риска ишемической болезни сердца с помощью здоровая диета, включающая контроль порций. Регулярная программа упражнений также поможет вам поддерживать идеальный вес.
- Делайте упражнения не менее 30 минут 5 раз в неделю— Сделать регулярную физическую активность частью вашего образа жизни — один из наиболее эффективных способов улучшить здоровье сердца.Посетите центр SecondsCount, посвященный физической активности и упражнениям , которые помогут вам начать работу.
- Управляйте своим стрессом — Знаете вы это или нет, ваш разум и тело очень тесно связаны. Тревога и другие сильные эмоции вызываются мыслями, но ощущаются телом. Что происходит, когда вы испытываете стресс или испугаетесь? Скорее всего, ваше сердце бьется быстрее, и вам будет труднее дышать. Это заставляет ваше сердце работать тяжелее, а это значит, что у вас может быть стенокардия. Управление стрессом такие навыки, как обучение позитивному подходу к жизни, установление реалистичных ожиданий и поиск здоровых способов расслабиться и справиться со стрессом, могут помочь вам уменьшить симптомы.
- Спросите своего врача о кардиологической реабилитации — Нелегко изменить сразу столько сфер своей жизни. Cardiac rehab — отличный способ научиться новым привычкам и создать систему поддержки, встречаясь с другими людьми, которые вносят аналогичные изменения. Это также может снизить риск депрессии — проблемы, которая часто встречается у людей с проблемами сердца.
Лекарства
В дополнение к нитроглицерину для немедленного облегчения симптомов ваш врач может назначить одно или несколько из перечисленных ниже лекарств, чтобы уменьшить ваши симптомы и снизить риск сердечного приступа и сердечно-сосудистых проблем.
| Тип лекарства | Назначение |
| Аспирин | Для предотвращения и растворения сгустков в артериях |
| Другие антитромбоцитарные препараты (плавикс, брилинта, эфиент) | Для разжижения крови и предотвращения образования тромбов, особенно в артериях и стентах |
| Бета-блокаторы | Для снижения артериального давления и частоты сердечных сокращений, тем самым уменьшая потребность сердца в кислороде |
| Блокаторы кальциевых каналов | Для снижения артериального давления и / или частоты сердечных сокращений, что снижает потребность сердца в кислороде. |
| Ранолазин | Благоприятно влияет на метаболизм сердечной мышцы и увеличивает время, в течение которого можно тренироваться, до возникновения стенокардии |
| Кратковременные нитраты | Для облегчения или профилактики стенокардии по мере необходимости |
| Долгосрочные нитраты | Ежедневно для уменьшения эпизодов стенокардии |
| Статины | Для снижения уровня холестерина и риска сердечного приступа и инсульта |
Чтобы узнать больше о лекарствах от стенокардии, щелкните здесь.
Это может показаться очевидным, но для того, чтобы лекарство было эффективным, его нужно принимать в соответствии с предписаниями. Одно дело знать это, а другое — практиковать. Об этом очень легко забыть, а для многих из нас лекарства обходятся дорого. См. В центре SecondsCount Medications & Heart Health советы и ресурсы для решения этих проблем.
Ангиопластика и стентирование
Для отображения этого содержимого требуется Flash Player. |
| Ангиопластика и стентирование помогли Рут избавиться от стенокардии и долгих лет на танцполе. (Видео любезно предоставлено Вашингтонской адвентистской больницей, Такома-Парк, штат Мэриленд.) |
Если вы обнаружите, что после значительных изменений в своем образе жизни и приема лекарств вы не заметили достаточного улучшения своих симптомов, поговорите со своим врачом об ангиопластике и стентировании . Ангиопластика — это минимально инвазивная процедура открытия артерий, которые заблокированы или сужены зубным налетом, чтобы увеличить приток богатой кислородом крови к сердцу.
Ангиопластика выполняется путем введения небольшой трубки, называемой оболочкой, в артерию, а затем протягивания длинных пластиковых трубок, называемых катетерами , , к артериям сердца, чтобы сделать снимки, которые используются для выявления закупорок, которые могут мешать кровотоку в сердце. После выявления закупорки катетер также можно использовать для вставки стента , , , который представляет собой сетчатую трубку, которая постоянно вставляется в артерию, чтобы держать ее открытой.
Нажмите здесь , чтобы узнать больше об ангиопластике и стентировании .
Операция по шунтированию коронарной артерии (АКШ)
Ваш врач может порекомендовать операцию коронарного шунтирования , если длинная часть артерии сужается, если артерия сильно заблокирована или если закупорка находится в критическом месте. Хирург делает разрез возле закупоренной артерии, а затем прикрепляет новый кровеносный сосуд (из другой части тела) выше и ниже закупорки.Обеспечивая канал для крови, чтобы обойти закупорку, новый сосуд, называемый трансплантатом , позволяет крови продолжать течь к ноге и ступне. После прикрепления сосуда хирург закрывает разрез швами или скобами. Щелкните здесь, чтобы узнать больше об операции коронарного шунтирования, , которая также известна как операция по аортокоронарному шунтированию (АКШ).
Улучшенная внешняя контрпульсация (УНКП)
Как правило, УНКП используется для лечения стенокардии у пациентов, которые продолжают испытывать боль или дискомфорт в груди даже после лечения медикаментами, ангиопластики и стентирования.Он также используется для лечения пациентов с проблемами кровотока в кровеносных сосудах, которые слишком малы для лечения другими процедурами.
УНКП — это неинвазивная процедура, которая увеличивает приток крови к сердцу с помощью надувных манжет на ногах, которые направляют кровь обратно к сердцу между ударами. Лечение занимает один-два часа на ежедневный сеанс в течение примерно 7 недель. Подробнее об УНКП здесь.
Как ваш врач решает, какое лечение лучше для вас?
Врачи на основе исследований разрабатывают рекомендации, которые помогают им определить наилучшее лечение для каждого пациента.Исследования стенокардии показывают, что лекарства могут иметь большое значение, поэтому в руководстве рекомендуется попробовать изменить образ жизни и принять лекарства перед ангиопластикой и стентированием. Для получения дополнительной информации о том, как исследования влияют на рекомендации вашего врача по лечению, см. Лечение стенокардии с помощью COURAGE и FAME-2: лекарства, стенты или и то, и другое?
Предоставьте врачу как можно больше информации
Помните, вы являетесь экспертом в своей собственной стенокардии. Вы живете с этим каждый день и знаете, каково это.Ваши врачи обладают обширными медицинскими знаниями, но они не могут точно знать, что вы чувствуете или испытываете, если вы им не расскажете.
Боль в груди у детей | Причины и инструкции для родителей
Распространенные болезни, вызывающие боль в груди
Боль в груди может быть симптомом серьезного основного заболевания. К счастью, большая часть боли в груди у детей вызвана доброкачественными или самостоятельно купирующимися заболеваниями. Ниже перечислены некоторые распространенные заболевания, которые могут вызывать боль в груди.
Костохондрит
Костохондрит возникает вследствие воспаления «сустава» между грудиной и ребрами.Это особенно часто встречается у девочек-подростков и женщин предподросткового возраста, но может возникнуть у любого человека в любом возрасте.
Часто это заболевание вызывается вирусным заболеванием или частым кашлем, симптомы со стороны верхних дыхательных путей часто сопровождаются. Это может длиться несколько недель.
Может возникнуть боль при глубоком вдохе или выдохе, но истинное затруднение дыхания встречается редко и должно вызывать беспокойство при других диагнозах.
Отличительным признаком костохондрита является болезненность при надавливании на реберно-хрящевой сустав, что соответствует вдавлению по бокам грудины.
Лечение обычно состоит из одно-двухнедельного курса безрецептурных противовоспалительных препаратов, таких как ибупрофен.
Травма
Травма мышц и костей грудной стенки может иметь множество причин. Некоторые из них очевидны, например, прямой удар во время спортивного соревнования или падение. Другие менее очевидные причины включают поднятие тяжестей, частый кашель или интенсивные аэробные упражнения, которые могут вызвать напряжение в мышцах ребер.
Лечение обычно поддерживающее с помощью покоя и безрецептурных болеутоляющих.Проконсультируйтесь с врачом, если травма вызывает сильную, постоянную или связанную с затрудненным дыханием боль в груди.
Стресс или тревога
Хотя немногие люди готовы поверить в то, что стресс может вызвать такой тревожный симптом, боль в груди, связанная со стрессом, на самом деле ничем не отличается от головной боли, связанной со стрессом. Боль часто бывает тупой или неспецифической и усиливается при стрессе или тревоге.
Общие основные факторы стресса включают потерю родственника, школьные экзамены и «разрыв» с парнем или девушкой.
Часто стресс может усилить боль в груди по другой причине. Важно понять, является ли боль в груди причиной беспокойства или результатом.
Синдром прекардиальной хватки
Доброкачественное заболевание неизвестной причины. Чаще всего возникает у подростков и характеризуется внезапным появлением сильной острой боли в груди или спине.
Боль возникает исключительно при вдохе (вдохе). Типичный эпизод длится несколько минут и разрешается спонтанно.
Боль также можно «сломать» с помощью принудительного глубокого вдоха. В день может происходить несколько эпизодов.
Хотя его причина остается неясной, прекардиальный синдром не имеет серьезных побочных эффектов. Специального лечения не существует, и частота событий обычно снижается в подростковом возрасте.
Кислотный рефлюкс
Может вызывать боль в животе или груди. Иногда это проявляется в виде жжения ниже грудины, хотя дети могут быть не в состоянии точно описать этот симптом.
Боль может меняться в зависимости от приема пищи. В настоящее время существует множество рецептурных и безрецептурных лекарств для лечения кислотного рефлюкса.
Причины сердечной боли в груди у детей
В отличие от взрослых, сердечная боль в груди у детей встречается крайне редко. Помните, что следующие состояния встречаются редко, когда вы анализируете причины боли в груди.
Перикардит
Воспаление внутренней оболочки сердца. Обычно это вызвано излечимой или самоограничивающейся инфекцией, но может иметь и другие, более серьезные причины.Типичная боль при перикардите резкая, в средней части грудины и может распространяться на плечи.
Принятие сидячего положения или наклона вперед часто облегчает боль. Часто наблюдаются кашель, затрудненное дыхание и жар.
Аномалии коронарных артерий
Может ограничивать поступление кислорода в сердце и вызывать симптомы, похожие на симптомы боли в груди у взрослых. Это может быть связано с врожденными аномалиями положения артерий или приобретенными заболеваниями, такими как болезнь Кавасаки.
Сильное утолщение сердечной мышцы и продолжительные эпизоды учащенного сердцебиения также могут ограничивать кровоснабжение сердца.Дети могут испытывать «типичную» сокрушающую боль в средней части грудины, которая распространяется на шею и подбородок или на левое плечо и руку. Скорее всего, у детей будут менее специфические жалобы.
Также могут возникать затрудненное дыхание и потоотделение. Любой человек с этими симптомами должен незамедлительно обратиться к врачу.
Пролапс митрального клапана
Незначительное отклонение от нормы клапана, заполняющего основную насосную камеру сердца (левый желудочек). Это происходит примерно у 6 процентов женщин и реже у мужчин.
Хотя пролапс митрального клапана, как сообщается, связан с повышенной частотой боли в груди, точная причина остается неясной.
При отсутствии других тревожных признаков и симптомов боль в груди у пациентов с пролапсом митрального клапана имеет тенденцию протекать без осложнений.
Артериальная аневризма
Артериальная аневризма — это растяжение и выпячивание сосуда, которое может привести к разрыву. У детей боль в груди из-за аневризмы аорты встречается крайне редко и почти исключительно на фоне других необычных заболеваний, особенно синдрома Марфана.
Другие причины боли в груди
Другие относительно частые причины включают несоответствующее скопление воздуха, жидкости или воспаление в грудной клетке, а также инфекции легких и астму. Поищите другие тревожные симптомы, чтобы определить, нуждается ли ваш ребенок в немедленном обследовании.
Вопросы о боли в груди
Что мне делать, если у моего ребенка болит грудь?
Не паникуйте. Помните, что боль в груди обычно возникает из-за доброкачественного заболевания или заболевания, которое проходит самостоятельно. Сердечная болезнь или другое серьезное заболевание — маловероятная причина.
Однако, если у вашего ребенка сильная боль в груди или в груди, связанная с затрудненным дыханием, лихорадкой, потоотделением или пульсом выше 200, вам следует незамедлительно проконсультироваться с врачом.
При отсутствии этих симптомов боль в груди в большинстве случаев может подождать удобного времени для оценки. Если вы не уверены, позвоните своему врачу.
Если я считаю, что моего ребенка нужно обследовать, к какому врачу мне обратиться?
Обычно лучше начать с педиатра или семейного врача, чем со специалистом.Большинство детей с болью в груди не нуждаются в услугах врача-специалиста.
Кроме того, разные причины боли в груди находятся в ведении разных специалистов. Если вам все же нужно обратиться к специалисту, ваш врач может решить, какой из врачей вам подойдет.
Что мне следует ожидать в кабинете врача, если у моего ребенка обнаружена боль в груди?
Оценка обычно начинается с тщательного изучения истории проблемы и физического осмотра.После этого оценка может заметно отличаться в зависимости от первоначальных выводов.
Многим детям не требуется дополнительных анализов для установления диагноза и начала лечения. В некоторых случаях может потребоваться рентген грудной клетки, электрокардиограмма, исследование дыхания или консультация специалиста.
Что, если мой ребенок конкретно говорит, что у него или ее «сердце болит»?
Для многих маленьких детей сердце является наиболее узнаваемым органом грудной клетки, поэтому они используют эту фразу для обозначения боли в груди любого рода.
Хорошая новость заключается в том, что дети редко могут отличить сердечную боль от несердечной боли в груди, поэтому вряд ли они будут правы, возложив вину на сердце.
Плохая новость заключается в том, что, когда родители и другие лица, осуществляющие уход, слышат эту фразу, может быть чрезвычайно трудно убедить их, что сердце не виновато.
Детей, жалующихся на «боль в сердце», следует обследовать так же, как и других детей с болью в груди, с уделением внимания степени тяжести и сопутствующим симптомам.
Боль в груди у детей и подростков
Цели
После прочтения этой статьи читатели смогут:
Перечислить наиболее частые причины боли в груди у педиатрических пациентов.
Отличите сердечную боль в груди от боли вне сердца.
Опишите подробное обследование педиатрического пациента с болью в груди.
Проверяйте и выявляйте пациентов, которым требуется направление к детскому кардиологу или другому специалисту.
Объясните, как устранить частые причины боли в груди у детей.
Примеры из практики
Случай 1
Во время ежегодного медицинского осмотра 12-летняя девочка жалуется на периодическую боль в груди в течение последних 5 дней, которая локализуется в левой верхней части грудины. Боль острая и колющая, имеет силу 5/10, усиливается при глубоком дыхании и длится менее 1 минуты. У пациента в анамнезе нет лихорадки, кашля, непереносимости физических упражнений, сердцебиения, головокружения или обмороков.При медицинском осмотре девочка не испытывает боли и страданий, а показатели жизнедеятельности нормальные для ее возраста. При осмотре груди не обнаружено никаких признаков воспаления грудины или грудной клетки. Пальпация выявляет легкую или умеренную болезненность в области второго и третьего реберно-хрящевых сочленений слева. Пациентка сообщает, что боль при физикальном обследовании аналогична боли в груди, которую она испытывала в течение последних 5 дней. Детальное обследование сердечно-сосудистой системы и других органов дает нормальные результаты.Какая наиболее вероятная причина боли в груди у этого пациента? Что вы порекомендуете этому пациенту? Ей нужно идти к детскому кардиологу?
Дело 2
17-летний мальчик играет в футбол в субботу днем, и у него на поле произошел синкопальный синдром. Он приходит в сознание в течение нескольких секунд, в реанимации не нуждается, его отправляют в отделение неотложной помощи. Пациент сообщает врачу, что у него возникла внезапная боль в груди и головокружение в средней части груди, прежде чем он потерял сознание.Его жизненные показатели нормальны для возраста, он внимателен, ориентирован и не испытывает видимой боли или страдания. При физикальном обследовании обнаружен щелчок изгнания и резкий систолический шум изгнания 3/6 степени у основания сердца и правой верхней границы грудины с облучением обеих сонных артерий. Остальные результаты физикального осмотра в норме, за исключением незначительных ссадин на локтях и коленях, вызванных падением. Электрокардиография (ЭКГ) в двенадцати отведениях выявляет гипертрофию левого желудочка с депрессией сегмента ST в отведениях V5 и V6.Какой диагноз? Что бы вы посоветовали этому пациенту? Нужно ли ему направление к детскому кардиологу?
Введение
Боль в груди у детей является одной из наиболее частых причин внепланового посещения кабинета терапевта и отделения неотложной помощи, на которую приходится более 650 000 посещений врача в год у пациентов в возрасте от 10 до 21 года. (1) Хотя боль в груди у детей вызывает тревогу у детей, она обычно не вызвана серьезным заболеванием, в отличие от боли в груди у взрослых, которая вызывает опасения по поводу ишемии коронарных артерий.Боль в груди уступает только шуму в сердце для направления к детскому кардиологу. (2) Боль в груди у детей можно разделить на сердечную боль в груди или некардиальную боль в груди. Несердечная боль в груди, безусловно, является наиболее частой причиной боли в груди у детей и подростков. В этой статье рассматривается большинство причин боли в груди у детей и подростков, с акцентом на сердечные причины, а также даются рекомендации по оценке ребенка или подростка, страдающего болью в груди.
Несердечная боль в груди
Боль в груди некардиального происхождения более чем у 98% детей и подростков, которые на нее жалуются.(3) Несердечные причины боли в груди можно разделить на скелетно-мышечные, легочные, желудочно-кишечные и прочие (таблица 1).
| Скелетно-мышечный |
|
| Легочные или дыхательные пути |
| Желудочно-кишечный |
| Разное |
Таблица 1.
Несердечные причины боли в груди у детей (4–6)
Скелетно-мышечная боль или боль в грудной клетке
Наиболее частой причиной боли в груди у детей и подростков является боль в опорно-двигательном аппарате или грудной клетке. Распространенность скелетно-мышечной боли в груди составляет от 15% до 31%. (6) (7) Существуют различные типы скелетно-мышечной боли.
КОСТОХОНДРИТ.
Костохондрит, или реберно-грудинный синдром, характеризуется односторонней острой колющей болью вдоль двух или более смежных реберно-хрящевых суставов.Боль обычно усиливается при глубоком дыхании и длится от нескольких секунд до нескольких минут. Признаков воспаления нет, хотя болезненность грудной стенки можно воспроизвести путем пальпации пальпации над пораженным участком. У большинства пациентов боль из-за костохондрита проходит самостоятельно, с периодическими обострениями, возникающими в подростковом возрасте.
СИНДРОМ ТИТЦЕ.
Синдром Титце — это локализованное негнойное воспаление реберно-хрящевого, реберно-грудинного или грудинно-ключичного сустава, наблюдаемое у подростков и молодых людей.Причина неизвестна, но имеется в виду недавняя инфекция верхних дыхательных путей с чрезмерным кашлем. (8) Синдром Титце обычно затрагивает единственный сустав, обычно на втором или третьем ребре. В отличие от более диффузного костохондрита, синдром Титце отличается локальным поражением одного сустава вместе с признаками воспаления в виде тепла, отека и болезненности.
ИДИОПАТИЧЕСКАЯ БОЛЬ В ГРУДИ.
Это заболевание, также известное как неспецифическая боль в грудной стенке, является одной из частых причин боли в груди у детей.Боль резкая, длится от нескольких секунд до минут, локализуется в середине грудины или в области под грудью и усиливается при глубоком дыхании или ручном давлении на грудину или грудную клетку. Признаки воспаления отсутствуют.
СИНДРОМ соскальзывающих ребер.
Синдром скольжения ребер, также известный как синдром боли в нижних ребрах, встречается у детей нечасто, и его точная распространенность неизвестна. Синдром скользящего ребра характеризуется сильной болью в нижней части грудной клетки или верхней части живота, вызванной травмой или вывихом 8-го, 9-го и 10-го ребер.Поскольку эти ребра не прикрепляются к грудине напрямую, а скорее прикрепляются друг к другу через хрящевую шапочку или фиброзную ленту, они могут быть гипермобильными и склонными к травмам. Боль при синдроме проскальзывания ребер может быть воспроизведена с помощью «маневра зацепа», при котором исследователь помещает свои пальцы под нижний край ребра и тянет край ребра наружу и вверх. (9) Иногда во время этого маневра боль сопровождает щелкающий звук.
ТРАВМА И НАПРЯЖЕНИЕ МЫШЦ.
Подростки, активно занимающиеся гимнастикой и большинством других видов спорта, склонны к травмам грудной клетки.В одной серии травма скелета была причиной боли в груди у 2% детей. (6) Травма грудной стенки может вызывать локальную боль и болезненность и обычно связана с отеком или эритемой в месте травмы. Подростки, которые испытывают напряжение грудных мышц, обычно рассказывают, что занимались тяжелой атлетикой. Для пациентов, у которых в анамнезе были серьезные травмы грудной клетки, обнаружение сильной боли в груди, аритмии и одышки может указывать на ушиб миокарда и гемоперикард.
ПРЕДВАРИТЕЛЬНЫЙ УЛОВ.
Боль при грудном защемлении, также известная как «тексидоровский укол», обычно внезапная и острая, длится несколько секунд и локализуется в одном межреберье вдоль левой нижней границы грудины или в верхушке сердца. (10) Происхождение боли неизвестно, но прекардиальный захват связан с плохой осанкой и может быть вызван защемлением нерва. Боль возникает либо в состоянии покоя, либо при умеренной активности и усиливается при вдохе, часто приводя к поверхностному дыханию, чтобы облегчить боль.
КСЕФОИДНАЯ БОЛЬ ИЛИ КСИФОДИНИЯ.
Также известная как синдром гиперчувствительного мечевидного отростка, ксифодиния — это локализованная боль или дискомфорт в области мечевидного отростка грудины, которые могут усиливаться при употреблении тяжелой еды, кашле, сгибании или вращении. (11) Причина боли неизвестна. Сдавление мечевидного отростка пальцами вызывает тупую боль.
ЛЕЧЕНИЕ.
Успокоение, покой и обезболивание — основные методы лечения скелетно-мышечной боли в груди. В большинстве случаев ослабление страхов пациента и родителей путем консультирования их по поводу доброкачественного характера заболевания помогает уменьшить беспокойство по поводу боли в груди и уменьшить ее степень.Пациентам, испытывающим сильную боль, могут быть полезны теплые компрессы и прием нестероидных противовоспалительных препаратов (НПВП) в течение 1 недели.
Причины, связанные с легочными и дыхательными путями
Распространенность боли в груди, вызванной респираторными причинами, составляет приблизительно от 2% до 11%. (12) Бронхиальная астма — наиболее частая легочная причина боли в груди. Астма, вызванная физическими упражнениями, часто вызывает боль в груди, даже у пациентов, у которых нет слышимого свистящего дыхания. Weins и соавторы (13) проанализировали легочную функцию во время тестирования на беговой дорожке в группе из 88 в остальном здоровых детей и подростков, у которых была боль в груди, и обнаружили, что примерно у 73% были лабораторные доказательства астмы, что позволяет предположить, что частота астмы, вызванной физической нагрузкой, превышает сообщалось ранее.Пациентам, у которых возникает боль в груди из-за реактивного заболевания дыхательных путей, следует назначать ингаляционные бронходилататоры.
Инфекции бронхиального дерева или легких, включая бронхит, плеврит, плевральный выпот, пневмонию, эмпиему, бронхоэктазы и абсцесс легкого, могут вызывать острую боль в груди. Сильная боль в груди при гипоксии — проявление тромбоэмболии легочной артерии. Пациенты с серповидно-клеточной анемией могут испытывать боль в груди из-за острого грудного синдрома или инфаркта легких.
Желудочно-кишечные причины
Евангелиста и его коллеги (14) обнаружили, что распространенность боли в груди, вызванной желудочно-кишечными причинами, составляет около 8%.Распространенными желудочно-кишечными причинами боли в груди у детей являются гастроэзофагеальная рефлюксная болезнь (ГЭРБ), язвенная болезнь, спазм или воспаление пищевода и холецистит. Редкие желудочно-кишечные причины включают стриктуры пищевода, инородное тело и прием едких веществ. Боль в груди, вызванная ГЭРБ, обычно описывается как жгучая боль в эпигастральной области, которая часто имеет временную связь с приемом пищи. Блокаторы гистамина-2 или ингибиторы протонной помпы являются основой лечения ГЭРБ.Если симптомы указывают на холецистит, показано быстрое направление к специалисту и лечение антибиотиками.
Разное
Психогенная боль в груди у детей старшего возраста иногда может быть результатом тревоги или конверсионного расстройства, вызванного недавними стрессовыми факторами в личной или семейной жизни. Пантелл и Гудман (6) сообщили, что примерно у трети подростков, обратившихся в амбулаторную клинику с жалобами на боль в груди, в анамнезе были стрессовые события в семье или в школе.Психогенная боль в груди часто связана с другими соматическими жалобами, а также с нарушениями сна.
Гипервентиляция, вызванная тревогой или паническим расстройством, может вызвать боль в груди, которая сопровождается жалобами на затрудненное дыхание, головокружение или парестезии. Спазм диафрагмы, вздутие желудка, вызванное аэрофагией, и сужение коронарных сосудов из-за гипокапнического алкалоза — постулируемые объяснения боли в груди во время гипервентиляции.
Боль в груди из-за причин, связанных с грудью, имеет распространенность от 1% до 5%.(6) Девушки в постменархальном периоде могут жаловаться на пульсирующую или жгучую боль в груди, вызванную маститом, фиброзно-кистозной болезнью или беременностью. Юноши, страдающие гинекомастией, иногда жалуются на одностороннюю или двустороннюю боль в груди.
Инфекция опоясывающего герпеса грудной стенки может проявляться жгучей болью или парестезией по дерматомическому типу, иногда на несколько дней раньше, чем сыпь.
Дети со сколиозом или другими деформациями, которые приводят к сдавлению спинного мозга или нервных корешков, также могут жаловаться на боль в груди в качестве первоначального проявления и должны быть направлены к ортопеду для дополнительного обследования и лечения.
Сердечная боль в груди
Боль в груди из-за сердечного заболевания редко встречается у детей и подростков, с распространенностью менее 6%. (2) (5) В таблице 2 перечислены распространенные причины сердечной боли в груди.
| Воспалительные: перикардит, миокардит |
|
| Повышенная потребность миокарда или снижение предложения |
|
| Аномалии коронарных артерий |
|
| Разное |
| Лекарства |
|
Таблица 2.
Сердечные причины боли в груди у детей
Воспалительные причины
Перикардит с перикардиальным выпотом или без него обычно имеет инфекционное происхождение. Перикардит проявляется в виде острой загрудинной боли в груди, которая часто иррадирует в левое плечо, усиливается, когда пациент лежит на спине или делает глубокий вдох, и облегчается при наклоне вперед. Миокардит или эндокардит также могут проявляться болью в груди.
Повышенная потребность миокарда или снижение поступления кислорода
Боль в груди может быть первой жалобой, указывающей на неожиданный анатомический дефект сердца.Боль, связанная с сердцебиением, головокружением и паническими атаками, может быть симптомом у некоторых пациентов с пролапсом митрального клапана (синдром Барлоу). Пролапс митрального клапана обычно сопровождается среднесистолическим щелчком и, иногда, апикальным средним или поздним систолическим сигналом. Биссет и его коллеги (15) сообщили, что только 18% пациентов в группе из 119 детей с пролапсом митрального клапана жаловались на атипичную боль в груди.
Пациенты с обструкцией выводящего тракта левого желудочка в виде стеноза аортального клапана, области субаортального клапана или области надаортального клапана или у которых имеется коарктация аорты, могут возникать боли в груди, связанные с головокружением и усталостью.При стенозе аортального клапана при аускультации выслушивается резкий систолический шум изгнания с облучением шеи. Может быть слышен щелчок выброса из стенозированного двустворчатого аортального клапана.
Боль в груди в сочетании с непереносимостью физических упражнений и утомляемостью может быть первоначальной жалобой пациентов с гипертрофической или дилатационной кардиомиопатией.
Аномалии коронарных артерий
Боль в груди из-за ишемии миокарда может возникать у пациентов с аномальной анатомией коронарной артерии, включая врожденные аномалии коронарной артерии, свищи коронарной артерии и стеноз или атрезию устья коронарной артерии.Аномалии коронарных артерий уступают только гипертрофической кардиомиопатии по причине внезапной сердечной смерти у подростков. К сожалению, внезапная смерть может быть первым и единственным проявлением аномалии коронарных артерий. Тем не менее, у значительного числа пациентов с аномальными соединениями коронарных артерий первоначально наблюдается стенокардия в груди, обычно связанная с физической нагрузкой.
Пациенты описывают ишемическую боль в груди как ощущение сдавливания, стеснения, давления, сжатия, жжения или переполнения в груди.Одним из примеров боли в груди из-за ишемии миокарда является состояние, при котором левая главная коронарная артерия или левая передняя нисходящая коронарная артерия возникает из правого синуса Вальсальвы или правой коронарной артерии и проходит между аортой и легочной артерией. (16) (17) Во время нагрузки аорта и легочная артерия сдавливают левую главную коронарную артерию или левую переднюю нисходящую артерию, что приводит к ишемии миокарда и, иногда, к внезапной смерти у подростков. Младенцы с коронарной недостаточностью из-за аномального происхождения левой коронарной артерии от легочной артерии обычно проявляют раздражительность, подтягивание колен к животу после кормления, бледность, потоотделение и циркуляторный шок.Этим младенцам часто ошибочно ставят диагноз колики.
Дети, перенесшие операцию на сердце и трансплантацию сердца, также подвержены ишемии миокарда и могут предъявлять первые жалобы на боль в груди. По прошествии первого года после трансплантации вторичные злокачественные новообразования и коронарная васкулопатия после трансплантации являются наиболее частыми причинами смерти. (18) У пациентов, перенесших ортотопическую трансплантацию сердца, боль в груди может быть признаком отторжения или ускоренной васкулопатии коронарных артерий с ишемией миокарда.Пациенты, которым была сделана операция по переключению артерий для d-транспозиции магистральных артерий (d-TGA), подвержены риску развития стеноза устья коронарных артерий.
Затяжным осложнением болезни Кавасаки является стеноз коронарной артерии. Гигантские аневризмы коронарной артерии при болезни Кавасаки имеют высокий риск разрыва, окклюзии из-за тромбоза или стеноза, вызывающего ишемию или инфаркт миокарда. (19) Като и соавторы (20) в последующем исследовании, продолжавшемся от 10 до 21 года, сообщили, что у 46% пациентов с болезнью Кавасаки и гигантскими аневризмами коронарных артерий в анамнезе развился стеноз или полная обструкция, а у 67% — миокардиальная недостаточность. инфаркт со смертностью 50%.Факторами риска развития аневризм коронарных артерий, тромбоза и стеноза являются мужской пол, ранний возраст (<6 месяцев) или пожилой возраст (> 5 лет) на момент постановки диагноза. (19)
Ишемическая болезнь сердца также может наблюдаться у пациентов, в семейном анамнезе которых имеется гиперхолестеринемия, но у детей и подростков редко бывает достаточно обструкции, чтобы вызвать боль в груди из-за ишемии. Ишемическая болезнь сердца может проявляться в течение первых двух десятилетий у пациентов, рожденных с гомозиготной семейной гиперхолестеринемией, в отличие от пациентов с гетерозиготной семейной гиперхолестеринемией, у которых ишемическая болезнь сердца обычно возникает после пятого десятилетия жизни.Согласно рекомендациям по профилактике заболеваний Американской академии педиатрии (AAP), каждый ребенок должен проходить оценку риска дислипидемии, начиная с 2-летнего возраста, и ее следует повторять каждые 2 года до 10 лет, а затем ежегодно. (21) Для детей и подростков, у которых в семейном анамнезе была гиперхолестеринемия, AAP рекомендует измерение концентрации общего холестерина в сыворотке крови в качестве начального скринингового теста с последующим определением липидного профиля натощак, если уровень общего холестерина отклоняется от нормы.(21)
Разные причины
Когда пациент жалуется на чрезвычайно сильную рвущую боль в грудной клетке с иррадиацией в спину, следует рассмотреть возможность расслоения аорты. Педиатрические пациенты с синдромом Марфана подвержены риску расслоения аневризмы аорты, которая может проявляться внезапным появлением сильной боли в груди. Расслоение корня аорты также наблюдается у пациентов с синдромом Тернера, синдромом Элерса-Данлоса IV типа и гомоцистинурией.
Маленькие дети, которые не могут описать учащенное сердцебиение, вызванное аритмией, могут жаловаться на боль в груди и указывать на грудину.Боль в груди у детей или подростков с врожденным пороком сердца, которым проводится паллиативная терапия по Фонтану или горчичная или сеннинговая паллиативная терапия для d-TGA, может иметь внутрипредсердную аритмию повторного входа (медленное трепетание предсердий).
Первичная или вторичная легочная гипертензия может проявляться болью в груди в сочетании с усталостью, одышкой или обмороком при физической нагрузке.
Боль в груди, вызванная токсическими препаратами
Токсическое воздействие кокаина, марихуаны, метамфетаминов и симпатомиметических деконгестантов может быть причиной боли в груди из-за ишемии миокарда или аритмий.
Лечение боли в груди у детей и подростков
Хотя сердечные заболевания редко проявляются в виде боли в груди, врачи первичного звена должны обследовать каждого пациента, жалующегося на боль в груди, чтобы исключить какое-либо существенное основное заболевание. Сбор анамнеза и физикальное обследование — первые шаги в диагностике причины такой боли у большинства педиатрических пациентов (Таблица 3).
| История |
|
| Физикальное обследование |
| Жизненно важные признаки, дисморфические признаки, периферический пульс, осмотр грудной клетки, воспроизводимая боль в груди, гипердинамическое прекардиум, нерегулярное сердцебиение, отдаленные сердечные тоны, аномальный громкий второй звук сердца, систолические щелчки или шумы галоп, бедренный пульс отсутствует |
Таблица 3.
Анамнез и физикальное обследование педиатрического пациента с болью в груди
История болезни
История болезни должна включать описание боли; связанные жалобы; и провоцирующие, отягчающие и облегчающие факторы. Острая боль в груди может быть вызвана травмой, тромбоэмболией легочной артерии, астмой и сердечными причинами, включая расслоение аорты или ишемическую боль из-за аномалий коронарной артерии. Хроническая боль в груди обычно носит некардиальный характер и может быть причиной скелетно-мышечной, желудочно-кишечной, психогенной или идиопатической природы.
Иногда определить причину боли помогает локализация боли. Локализованная или точечная боль обычно возникает у грудной клетки или плевры; диффузная боль в груди обычно возникает из-за основного заболевания внутренних органов легких или сердца. Облучение боли в груди в определенную область может указывать на конкретную причину. Боль в груди из-за ишемии миокарда может распространяться на шею, горло, нижнюю челюсть, зубы, верхнюю конечность или плечо. При остром холецистите боль в груди распространяется в правое плечо. Пациенты с перикардитом жалуются на боль в груди с иррадиацией в левое плечо.Боль в груди из-за расслоения аорты часто иррадирует в межлопаточное пространство спины.
Определенные провоцирующие и отягчающие факторы могут помочь определить причину боли в груди. Скелетно-мышечная боль в груди может усиливаться при определенных положениях тела, движении и глубоком дыхании. Боль в груди, усиливающаяся от еды или связанная с рвотой, срыгиванием или глотанием, предполагает желудочно-кишечную причину. Боль в груди, вызванная физической нагрузкой и связанная с одышкой, может быть связана с сердечным или респираторным заболеванием.Недавняя инфекция верхних дыхательных путей с лихорадкой и текущими симптомами боли в груди должно вызывать подозрение на перикардит. Боль в груди, связанная с повторяющимися множественными соматическими жалобами, такими как головная боль, боль в животе или боль в конечностях, может быть психогенной. Боль в груди с головокружением и парестезиями связана с гипервентиляцией. Аритмия может проявляться в виде боли в груди с учащенным сердцебиением.
Наличие в анамнезе астмы должно предупредить врача о бронхоспазме как причине боли в груди.Следует учитывать астму, вызванную физическими упражнениями, если пациент жалуется на кашель, боль в груди и затрудненное дыхание после физической активности.
Подростки, страдающие болью в груди, могут рассказать в недавнем анамнезе о травмах, поднятии тяжестей или растяжении мышц во время занятий спортом или физических упражнений. Следует изучить анамнез любого недавнего употребления табака или рекреационных наркотиков. Бронхит — частая причина боли в груди у курильщиков табака. Кокаин и другие симпатомиметические препараты являются сильнодействующими вазоконстрикторами, и их использование может привести к ишемии миокарда.
Наличие в анамнезе болезни Кавасаки или операции переключения артерии для d-TGA должно предупредить врача о возможности стеноза устья коронарных артерий, вызывающего ишемию миокарда. Пациенты, перенесшие транскатетерную установку стента или закрытие дефекта межпредсердной или межжелудочковой перегородки устройством, могут жаловаться на боль в груди, связанную с эмболизацией устройства или соударением с соседними структурами. Ангинозная боль в груди может быть основным симптомом у пациентов, рожденных с аномалиями коронарной артерии, коронарной васкулопатией у пациентов с трансплантатом сердца и сужением коронарной артерии из-за семейной гиперхолестеринемии.Острый грудной синдром у пациентов с серповидно-клеточной анемией может быть причиной боли в груди. Наличие в анамнезе болезни Крона, системной красной волчанки или других аутоиммунных заболеваний должно предупредить врача о перикардите как причине боли в груди.
Семейный анамнез определенных генетических нарушений или заболеваний соединительной ткани, таких как синдром Марфана, должен побуждать к оценке специфических особенностей, связанных с заболеванием.
Медицинский осмотр
Медицинский осмотр ребенка, жалующегося на боль в груди, всегда следует начинать с показателей жизненно важных функций и антропометрических измерений.Высокий рост может указывать на определенные генетические причины (синдром Марфана). Лихорадка и тахипноэ могут помочь подтвердить инфекционное заболевание, обычно легкого и реже сердца, особенно если боль связана с тахикардией и усиливается в положении лежа (перикардит с выпотом или без него). Повышенное давление в яремной вене или гипотензия должны указывать на систолическую или диастолическую дисфункцию сердца (миокардит или кардиомиопатию). Следует отметить любой лицевой дисморфизм или аномалию хрусталика (синдром Марфана).Визуальный осмотр грудной клетки важен для выявления каких-либо костных аномалий, таких как pectus excatum или carinatum, сколиоз или хирургические рубцы. Телархе у девочек или гинекомастия у мальчиков-подростков могут вызывать боль в груди. При мастите возникают тепло, покраснение и болезненность вокруг сосков и груди. Особое внимание следует уделять выявлению любой воспроизводимой болезненности, подобной ощущаемой боли в груди, при пальпации грудной стенки. Кашель, хрипы или хрипы могут указывать на гиперреактивность дыхательных путей в бронхах (астма или астма, вызванная физической нагрузкой) или легочный процесс.
Подробное сердечно-сосудистое обследование должно включать пальпацию прекардиальной области на предмет вздутия (припухлость правого желудочка при легочной гипертензии) или острых ощущений (обструктивные поражения клапанов). Особое внимание следует обратить на тоны сердца. Когда тоны сердца далекие или плохо слышны, следует поставить диагноз перикардиального выпота. Громкий второй тон сердца вдоль левого верхнего края грудины указывает на легочную гипертензию. Шумение перикарда может быть слышно при выпоте в перикард от легкой до умеренной степени.
Пациенты с миокардитом могут иметь тахикардию, приглушенные тоны сердца, ритм галопа и шум митральной регургитации. Систолический щелчок выброса слышен при стенозе аорты и среднесистолический щелчок при пролапсе митрального клапана. Резкий среднесистолический шум средней высоты слышен у пациентов с фиксированной обструкцией аорты из-за клапанного, подклапанного или надклапанного стеноза или гипертрофической кардиомиопатии. У пациентов с пролапсом митрального клапана мидсистолический щелчок может сопровождаться апикальным средне- или поздним систолическим гудком.Непрерывный шум слышен у пациентов, у которых есть свищи коронарной артерии или разрыв пазухи Вальсальвы. Слабый или отсутствующий пульс на бедренной кости с гипертензией верхних конечностей и непрерывным шумом в левом нижнем крае лопатки может потребовать обследования на коарктацию аорты. Гепатомегалия, асцит и периферические отеки должны побуждать врача искать причины застойной сердечной недостаточности.
Исследования
Пациенты с клиническими признаками скелетно-мышечной боли в груди и отсутствием других примечательных результатов не требуют дополнительного обследования или направления.Те, у кого есть значительный анамнез или отклонения от нормы при физикальном обследовании, должны пройти дополнительное диагностическое обследование и направление к детскому кардиологу при подозрении на сердечное заболевание. Оценка индивидуальна на основе связанных симптомов и результатов. Рентгенограмма грудной клетки должна быть выполнена для выявления костных поражений, кардиомегалии, дыхательных путей, а также паренхиматозных или плевральных поражений легких. ЭКГ полезна для оценки частоты и ритма, а также признаков ишемии, перикардита или гипертрофии камеры.Дополнительное обследование следует оставить на усмотрение детского кардиолога. Когда исходные значения ЭКГ в норме, может потребоваться тест с физической нагрузкой для оценки развития аритмии или ишемии во время нагрузки. У пациентов, которые испытывают боль в груди при физической нагрузке и другие сердечно-сосудистые симптомы, может быть оправдано выполнение нагрузочного тестирования с физической нагрузкой вместе с тестированием функции легких.
Эхокардиография, проводимая в педиатрическом центре под наблюдением детского кардиолога, является очень ценным инструментом для определения анатомии сердца.(22) Диагноз выпота в перикарде, расслоения корня аорты, левосторонних обструктивных поражений, кардиомиопатии, легочной гипертензии и дисфункции желудочков может быть установлен с помощью двумерной эхокардиографии. Эхокардиография также может помочь выявить коронарные аномалии, включая аномальное происхождение и течение коронарных артерий, коронарные аневризмы и свищи коронарных артерий. Исторически коронарная ангиография была золотым стандартом для оценки происхождения и хода коронарных артерий.Однако новые неинвазивные методы, такие как компьютерная томография с 64 срезами или магнитно-резонансная ангиография, все чаще используются для определения аномальной анатомии коронарных артерий. Иногда электрофизиологические исследования могут помочь диагностировать основную аритмию.
Лечение боли в груди
Успокоение, обезболивание, отдых или любая комбинация этих трех мер — лучшее лечение для пациентов, испытывающих некардиальную боль в груди. НПВП, назначенные в течение 1 недели, часто уменьшают воспаление и боль.Пациентам с перикардитом и выпотом в перикард следует назначать ибупрофен. Назначение стероидов может быть рассмотрено при рефрактерных случаях перикардита и перикардиальных выпотов. (23) Соответствующий специалист должен лечить конкретные сердечные, легочные, желудочно-кишечные и психогенные причины боли в груди. Большинству, но не всем пациентам, которые испытывают боль в груди и ожидают консультации кардиолога, следует ограничить физическую активность до окончательного кардиологического обследования.
Направление пациента к детскому кардиологу
Консультация детского кардиолога настоятельно рекомендуется всем детям или подросткам, у которых боль в груди связана с физической нагрузкой, учащенным сердцебиением, внезапным обмороком (особенно во время физических упражнений) или отклонениями при кардиологическом обследовании или ЭКГ. ; история прошлых кардиохирургических операций или вмешательств; или семейный анамнез генетического синдрома, аритмий, внезапной сердечной смерти или высокого риска ишемической болезни сердца (Таблица 4).Пациенты, у которых в анамнезе была болезнь Кавасаки, врожденные пороки сердца, кардиохирургические операции или трансплантация сердца, подвержены риску развития ишемической болезни сердца. Пациенты с трансплантатом сердца, у которых наблюдается ишемия миокарда, могут не жаловаться на боль в груди из-за симпатической денервации пересаженного сердца, но могут иметь неспецифические симптомы, такие как тошнота, рвота и учащенное сердцебиение в состоянии покоя. Пациенты, которым была проведена процедура Mustard или Senning для d-TGA или которым была проведена паллиативная терапия по Фонтану для одного желудочка, подвержены высокому риску возникновения тахикардии с повторным входом в предсердие (также называемой медленным трепетанием предсердий), и их следует незамедлительно направить к педиатру. кардиолог.
|
Таблица 4.
Причины направления детей, у которых болит грудь, к кардиологу
Дети или подростки, недавно перенесшие транскатетерное вмешательство на сердце, включая закрытие устройства или установку стента, должны быть обследованы кардиологом на предмет эмболизации устройством или компрессии соседних структур. К жалобам на боли в груди у пациентов, недавно перенесших коррекцию врожденных пороков сердца, следует отнестись серьезно. Следует осмотреть грудную клетку, чтобы исключить любую инфекцию разреза стернотомии и участков дренажной трубки.Наличие в анамнезе лихорадки, усиления боли в груди в положении лежа на спине и отдаленных тонов сердца при аускультации должны вызывать подозрение на постперикардиотомический синдром. Пациенты, которым была сделана операция по переключению артерий для d-TGA, и пациенты, у которых в анамнезе была болезнь Кавасаки, подвержены риску стеноза или атрезии коронарной артерии и последующей ишемии или инфаркта миокарда. ЭКГ — хорошая отправная точка для поиска признаков ишемии.
Стоит ли беспокоиться о боли в груди у ребенка? — Основы здоровья от клиники Кливленда
Дети
также могут появиться боли в груди — даже внезапные, резкие, от которых перехватывает дыхание.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Хотя это может быть страшно, короткие эпизоды боли в груди обычно не вызываются сердцем или легкими, говорит детский кардиолог Кеннет Зака, доктор медицины.
«Конечно, проблемы с сердцем — первое, о чем думают многие родители, но боль в груди у детей чаще всего возникает не из-за серьезного заболевания», — говорит он.
Распространенные причины боли в груди у детей
Так какой же часто вызывает боль в груди у детей и подростков? Это могло произойти из-за:
- Растяжение мышц или суставов. «Дети могут испытывать боль в груди при выполнении других или более интенсивных, чем обычно, занятий», — говорит д-р Зака. «Обычно они могут вызвать боль определенным движением или нажатием на определенную область».
- Воспаление. «Если ребра прилегают к грудине болезненные, это может быть костохондрит, тип воспаления суставов», — говорит он.
Эти
условия проходят через несколько дней. Лучшее лечение — прием обезболивающих.
и воздерживаться от действий, которые усугубляют боль.
Еще одна частая причина: приступы боли Тексидора
Укол Тексидора (также называемый синдромом прекардиального захвата) также является частой причиной боли в груди у детей. (Он назван в честь одного из врачей, впервые обнаруживших его в 1955 году.) К счастью, наибольший вред, который он приносит, — это причинять беспокойство.
Доктор.
Zahka описывает это как:
- Внезапная резкая и сильная боль.
- Обычно на левой стороне груди.
- Продолжительность всего секунды или минуты.
- Происходит несколько раз в день или только один раз.
- Поражает здоровых в остальном детей и подростков.
- Не вызывается физической активностью.
- Часто возникает в состоянии покоя.
- Ухудшение при вдохе, выдохе или движении.
Это
боль может быть ошеломляющей. Но обычно он уходит так же быстро, как приходит — с
Никаких объяснений.
Что
вызывает у Тексидора приступ боли, точно неизвестно, но, скорее всего, он не к чему
делать с сердцем.Некоторые врачи считают, что это мышечный спазм или
сдавленный нерв.
Итак, что вы должны делать с приступами боли у Texidor? Как и другие распространенные в детстве боли в груди, от нее нет лечения, но она должна быстро исчезнуть сама по себе. Если боль повторяется, попробуйте противовоспалительное средство, например ибупрофен.
«Texidor’s
приступы боли не опасны и не опасны для жизни и обычно проходят в зрелом возрасте »,
— говорит доктор Зака.

 Гнойное расплавление миндалин, возникающее при ослабленном иммунитете, массивном заражении микробами или при неправильном лечении более легких форм ангины. Чаще всего она бывает односторонней.
Гнойное расплавление миндалин, возникающее при ослабленном иммунитете, массивном заражении микробами или при неправильном лечении более легких форм ангины. Чаще всего она бывает односторонней.