Как вывести мокроту из бронхов
Появление мокроты без явных причин должно насторожить человека. Самым комфортным способом исследования является ультразвуковая диагностика бронхов, которую вы можете сделать в медицинском центре «Ваш Доктор».
В этой статье вы узнаете распространенные лекарственные средства для выведения мокроты из бронхов, а также народные средства и питание при этом состоянии.
Лекарственные средства
Препараты, которые можно приобрести в аптеке, по своему действию делятся на два типа:
- Разжижающие мокроту, уменьшающие ее густоту. К таким лекарствам относятся: Бромгексин, Амброксол, АЦЦ, Лазолван.
-
Стимулирующие отхаркивание мокроты (Туссин, Колдрекс).
Перед применением любых лекарственных препаратов стоит первоначально обратиться к врачу за консультацией. Кашель является симптомом разнообразных заболеваний, при которых назначаются определенные препараты.
Народные средства
Для выведения мокроты из бронхов можно воспользоваться народными средствами. Они не хуже по своему действию с аптечными препаратами, но порой бюджетнее.
Они не хуже по своему действию с аптечными препаратами, но порой бюджетнее.
Отвар овса является универсальным средством. Оно будет эффективным даже при длительном течении заболевания. Для приготовления отвара нужно залить 200-250 г. очищенного и промытого овса пятью стаканами воды и варить на маленьком огне 1 час. Остудить отвар и выпить в течении одного дня, повторяя процедуру до улучшения.
Хорошим средством считается молоко с добавлением соды. Нужно в стакан теплого молока добавить щепотку соды. Можно добавлять в теплое молоко мед, желток яйца, масло.
Одну луковицу мелко нарезать, засыпать 2-3 ст.л. сахара, оставить на ночь. Готовый сироп употребить в течение дня по столовой ложке. Повторить процедуру до улучшения.
Питание при кашле
При болезнях важную роль играет и рацион. Рекомендовано, при плохом отхождении мокроты, пить травяные чаи; употреблять мед, имбирь, лимон; кушать чеснок; умеренное потребление острых продуктов тоже помогает разжижать мокрот облегчая ее отхождение.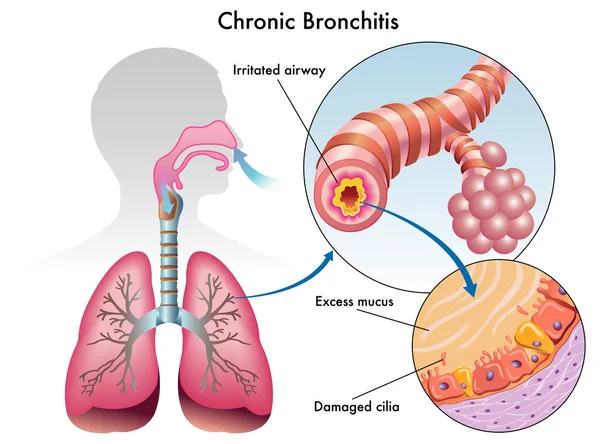
Некоторые продукты могут негативно сказаться на состоянии организма и усугубить процесс выведения мокроты из бронхов, делая ее более густой. Не желательно употреблять в пищу жаренные и жирные продукты, кисло-молочные продукты, мясо, продукты, вызывающие аллергию.
Если придерживаться всех пунктов лечения то можно быстро избавиться от мокроты в бронхах. Главное, уделить внимание питанию, влажности воздуха в помещении, своевременному отхаркиванию мокроты, разумному применению лекарственных и народных средств, а также употреблять больше жидкости.
что это такое? Как избавится от мокроты: способы лечения
Мокрота представляет собой продукт секреции клеток дыхательных путей, выделяемый в просвет трахеи и бронхов. Основными функциями мокроты являются создание нормальной среды в дыхательных путях, защита поверхности эпителия трахеи и бронхов, удаление механических и инфекционных частиц, попадающих в дыхательные пути при вдохе.
У здорового человека мокрота является жидкой, прозрачной, не имеет запаха.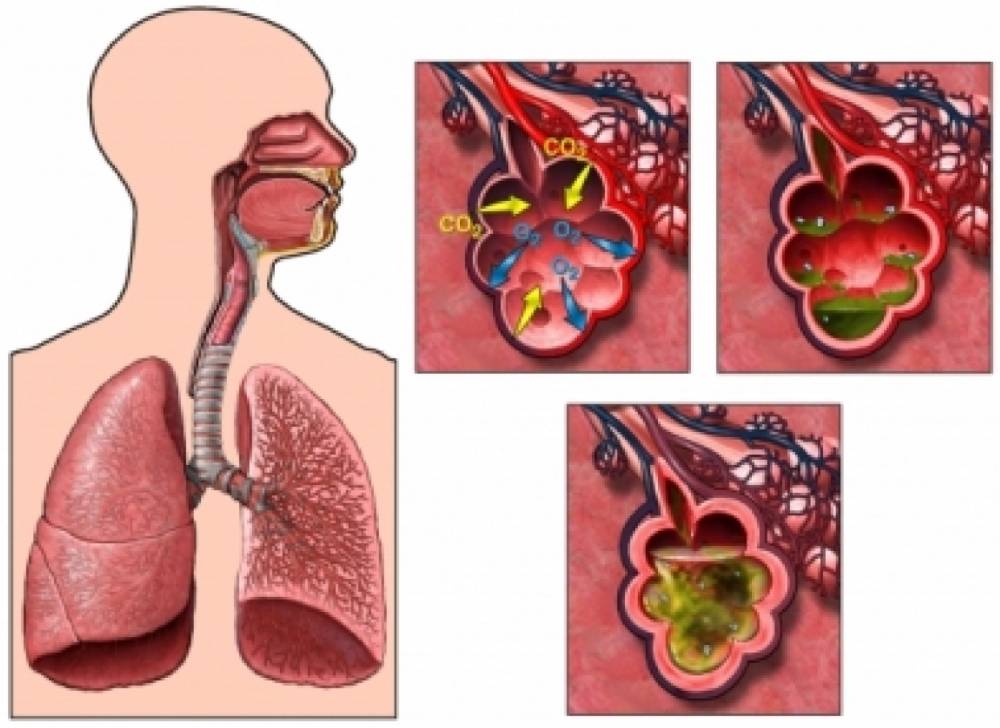 В норме мокрота поступает по бронхам и трахее в направлении вверх, ее движение обеспечивается функционированием специального реснитчатого эпителия дыхательных путей. После того, как мокрота с содержащимися в ней пылевыми частицами доходит до уровня глотки, она проглатывается и попадает в пищевод, а затем в желудок.
В норме мокрота поступает по бронхам и трахее в направлении вверх, ее движение обеспечивается функционированием специального реснитчатого эпителия дыхательных путей. После того, как мокрота с содержащимися в ней пылевыми частицами доходит до уровня глотки, она проглатывается и попадает в пищевод, а затем в желудок.
Состав мокроты
Мокрота более чем на 95% состоит из воды, 5% составляют протеины, углеводы и минеральные соли.
У пациентов с заболеваниями дыхательных путей в мокроте может содержаться белок, кровь, полисахаридные компоненты, бактерии, вирусы, грибковые субстанции. При онкологических процессах в составе мокроты появляются атипичные опухолевые клетки. В подобных случаях меняются огранолептические характеристики мокроты – она становится слизистая, вязкая, может быть водянистой, включает прожилки крови либо становится кровянистой в массе. У мокроты появляется неприятный запах, меняется цвет.
Анализ и исследования мокроты пациентов
Мокрота служит важным диагностическим материалом для постановки диагноза при заболеваниях дыхательных путей. По внешнему виду, наличию или отсутствию гноя либо крови в мокроте, а также по данным микробиологического исследования, врач может сделать предположение о характере патологического процесса в дыхательных путях пациента. По виду, запаху, объему и составу мокроты заболевания легких можно разделить на инфекционные, травматические, онкологические, и т.д. В определенных случаях можно заподозрить наличие отека или даже некроза легких.
По внешнему виду, наличию или отсутствию гноя либо крови в мокроте, а также по данным микробиологического исследования, врач может сделать предположение о характере патологического процесса в дыхательных путях пациента. По виду, запаху, объему и составу мокроты заболевания легких можно разделить на инфекционные, травматические, онкологические, и т.д. В определенных случаях можно заподозрить наличие отека или даже некроза легких.
Исследование мокроты позволяет врачу определить дальнейшую диагностическую стратегию и выбрать правильные методы инструментальной и лабораторной диагностики. Помимо диангостики, характеристики мокроты у обследуемого больного помогают врачу предпринять неотложные мероприятия по организации антибиотикотерапии, кровоостанавливающей и противоотечной терапии. В ряде случаев быстрое начало лечения позволяет спасти жизнь пациенту.
Во всех случаях, когда у пациента наблюдается изменение свойств мокроты, доктор должен определить причину состояния, которое привело к указанным изменениям. После того, как причина найдена, назначается этиотропное лечение, направленное на устранение причины заболевания. Кроме того, во всех случаях поводится неспецифическая терапия, с помощью которой нормализуется объем, вязкость и состав мокроты.
После того, как причина найдена, назначается этиотропное лечение, направленное на устранение причины заболевания. Кроме того, во всех случаях поводится неспецифическая терапия, с помощью которой нормализуется объем, вязкость и состав мокроты.
Способы лечения мокроты и сгустков в дыхательных путях
Как правило, пациенты принимают препараты, разжижающие мокроту. Это важно для того, чтобы не допустить обструкции (перекрытия просвета) средних и мелких бронхов вязкой мокротой и выключения сегментов легких из процесса дыхания.
Дополнительно назначаются отхаркивающие лекарства, стимулирующие работу реснитчатого эпителия, который проводит элиминацию (удаление) мокроты из дыхательных путей. Часто применяются фармакологические средства, снимающие спазм бронхиол. В большинстве случаев назначают антибиотикотерапию для подавления инфекционного процесса.
Аппаратное лечение
В серьезных ситуациях мокроту отсатывают специальным вакуумным аспиратором, а также проводят бронхоскопическую санацию бронхиального дерева.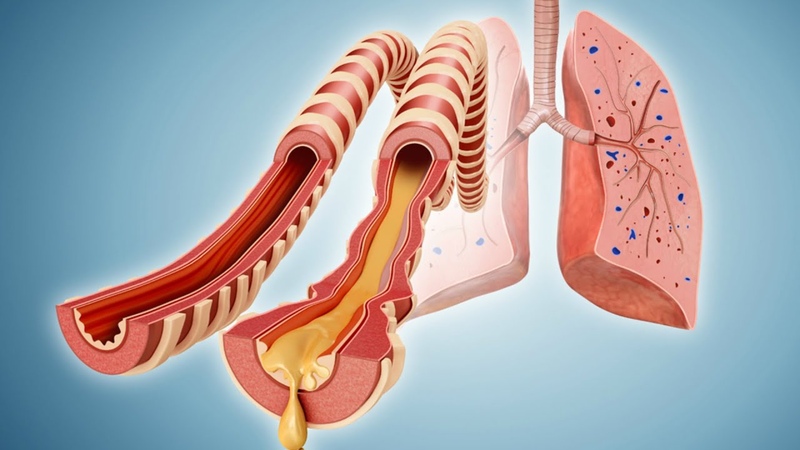
Мокрота преследует людей, злоупотребляющих курением. Утренний “кашель курильщика”, сопровождающийся отделением вязкой слизистой мокроты – привычное дело для тех, кто курит более 5 сигарет в день на протяжении нескольких лет. У курящих людей имеет место хронический воспалительный процесс на слизистой оболочке трахеи и бронхов вследствие постоянного токсического воздействия на клетки эпителия компонентами сигаретного дыма. Воспаленная слизистая продуцирует мокроту в количествах, значительно превышающих нормальные показатели. К асептическому воспалению постепенно присоединяется хроническое бактериальное воспаление, вследствие чего отделяемая мокрота приобретает желто-зеленый или бурый цвет.
Отказ от курения позволяет перевести воспаление дыхательных путей в состояние ремиссии и прекратить возникновение утреннего кашля с мокротой.
Определяем вид мокроты по цвету и консистенции
Ниже приводится список разновидностей мокроты и состояний / заболеваний, при которых подобная мокрота может встречаться :
- вязкая слизистая мокрота – бронхоспастические процессы, бронхиальная астма
- желтоватая мокрота с прожилками гноя – пневмония (воспаление легких)
- ржавая мокрота – крупозная пневмония
- ярко-красная мокрота с содержанием крови – некротический процесс (инфаркт) легких
- желто-коричневая мокрота – абсцесс легкого
- пенистая кровянистая мокрота – отек легких
- прозрачная мокрота и волоконцами крови – бронхогенный рак легких
- кровянистая мокрота – рак легкого
- мокрота со сладковатым неприятным запахом – гнойный бронхит
- мокрота со зловонным запахом – гангрена легкого
Пять непростительных ошибок в лечении кашля.
 Что делать, если мокрота не отходит
Что делать, если мокрота не отходит
Продуктивное лечение болезни зависит от ее стадии. И если вы проснулись с болью в горле, необходимо понять что происходит с организмом в данную минуту.
Первая стадия: сухой кашель (непродуктивный)
Это первая стадия болезни. Вирус попал в организм, и вы чувствуете как горло и трахеи начали раздражаться. Инстинктивно вам хочется кашлять, но нечем.
Вторая стадия: влажный кашель (продуктивный)
На этой стадии уже появилась мокрота, кашель стал влажным. В этот период ее важно вывести из легких. Посетите врача, и вам выпишут муколитические препараты. К примеру, Флуимуцил®. Препарат разжижает мокроту, и помогает ей легко выйти из организма.
Третья стадия: глубокий сильный кашель
На этой стадии врачи прогнозируют осложнения. Бронхит и пневмония, которые могут протекать даже без симптомов. Если вы заметили небольшую температуру (около 37 градусов), усталость, затрудненное дыхание – обязательно посетите врача.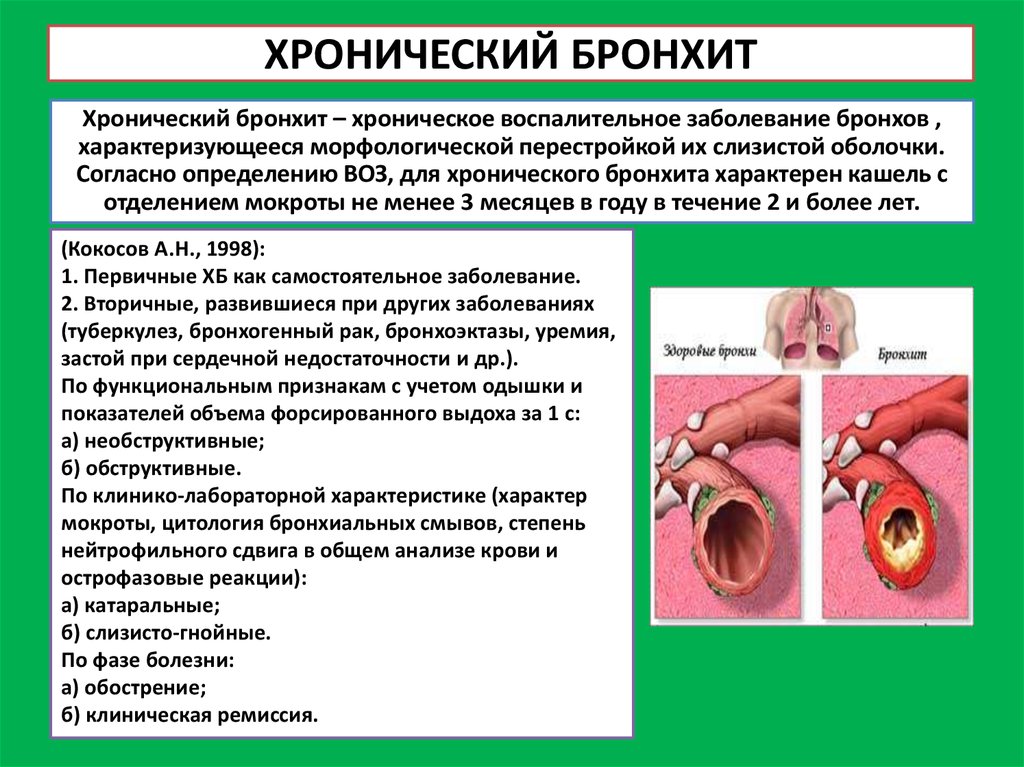 Он послушает вас, при необходимости – сделает рентген и назначит более серьезные препараты для лечения болезни (антибиотики).
Он послушает вас, при необходимости – сделает рентген и назначит более серьезные препараты для лечения болезни (антибиотики).
Основные ошибки и заблуждения в лечении кашля:
1. Кашель нужно лечить антибиотиками
Антибиотики подходят для лечения бактериальной инфекции (кашля третьей стадии) и их может назначить только врач после получения анализов пациента. Как правило, простудный кашель вызван вирусом, а не бактериями, поэтому лечить его нужно совсем другими препаратами.
Для того чтобы предотвратить присоединение бактериальной инфекции, важно вывести мокроту из легких как можно скорее. В этом помогут муколитические препараты. Флуимуцил® разжижает мокроту, увеличивает объем и облегчает ее отделение.
Врач, кандидат медицинских наук Антон Родионов в своей книге: «Лекарства. Как выбрать нужный и безопасный препарат» отмечает: «Не надо назначать антибиотики, если их можно не назначать. Это самое важное правило»[1]
2. Принимать противокашлевые препараты при влажном кашле
Принимать противокашлевые препараты при влажном кашле
Иногда кашель настолько мешает жить, что хочется его подавить хотя бы в офисе или на ночь. Это опасно. Вы мешаете организму бороться с вирусом. Противокашлевые препараты подавляют рецепторы, которые отвечают за кашель, а кашель, в свою очередь, призван убирать из легких мокроту и противостоять осложнениям.
Одновременное применение Флуимуцила® с противокашлевыми средствами может усилить застой мокроты из-за подавления кашлевого рефлекса.
3. Если врач назначил антибиотики, то принимать отхаркивающие препараты не имеет смысла
При визите к врачу, обязательно возьмите с собой препараты, которые уже принимаете. Антибиотики уничтожают источник воспаления, а вспомогательные препараты способствуют отхождению мокроты из легких. Важно! Только врач сможет правильно подобрать комбинацию препаратов для успешного лечения.
Обратите внимание! Интервал между приемом ацетилцистеина (действующего вещества препарата Флуимуцил®) и антибиотиков должен составлять не менее 2 часа [2].
4. В помещении должно быть тепло и сухо, иначе получу осложнения
Это не совсем так. Если в помещении слишком сухой воздух, вы очень вероятно столкнетесь с затруднением в отхождении мокроты из легких. Исследователи Национальной академии наук обнаружили прямую взаимосвязь между влажностью воздуха в помещении и скоростью выздоровления пациентов:
«Повышение влажности — полезная стратегия для уменьшения симптомов гриппа и ускорения выздоровления. Вдыхание сухого воздуха вызывает стрессовые реакции, нарушающие функцию интерферонов — веществ, играющих важнейшую роль в противовирусной защите», — пишут ученые из Йельского университета в Нью-Хейвене Акико Ивасаки [3] .
Именно поэтому важно часто проветривать помещение, где находится пациент и делать там влажную уборку.
5. Буду принимать растительные аналоги, зачем эта химия?
Частое заблуждение. Действующее вещество в растительном аналоге может превышать необходимое вам в несколько раз. А препарат помогает четко рассчитать необходимую дозу так, чтобы исключить побочные эффекты.
А препарат помогает четко рассчитать необходимую дозу так, чтобы исключить побочные эффекты.
Что делать, если мокрота не отходит?
«Мокрота в горле может быть симптомом как заболеваний горла и носа, так и заболеваний верхних и нижних дыхательных путей» – говорит врач-оториноларинголог Арина Макоева, автор инстаграм-аккаунта @doctor_makoeva:
«При хроническом синусите, аденоидите, полипозных образованиях околоносовых пазух стекание густой вязкой слизи по задней стенке глотки и последующее ее откашливание может ошибочно расцениваться пациентом как мокрота. В начале заболевания пациенты часто жалуются на кашель с трудноотделяемой густой прозрачной мокротой, иногда с прожилками крови при сильном надрывном кашле. Через пару дней отмечается более продуктивный кашель с мокротой, которая приобретает уже желтоватый оттенок. Кроме основной жалобы на кашель с мокротой, пациента также беспокоят симптомы общей интоксикации — слабость, головная боль, повышение температуры до 38° С. Лечение подобного состояния основывается на комплексном подходе с назначением муколитиков, НПВС, антибиотиков и симптоматической терапии».
Лечение подобного состояния основывается на комплексном подходе с назначением муколитиков, НПВС, антибиотиков и симптоматической терапии».
Если вы отметили у себя эти симптомы – обратитесь к врачу, он назначит вам анализы и подберет подходящие в вашем конкретном случае препараты.
Будьте здоровы!
*Вся информация носит ознакомительный характер и не может служить заменой очной консультации врача
**На правах рекламы
__________________
Источники:
1. Лекарства. Как выбрать нужный и безопасный препарат/ Антон Родионов. – Москва: Издательство «Э», 2015. – 160 с. – (Академия доктора Родионова)
2. Инструкция по медицинскому применению препарата Флуимуцил П N012971/01
3. PNAS [Электронный ресурс] / Eriko Kudo, Eric Song, View ORCID ProfileLaura J. Yockey, и др. — Электрон. журн. — National Academy of Sciences, 2019. — Режим доступа: pnas.org/content/116/22/10905, свободный. — Электрон. версия печ. публикации.
Бронхит: симптомы и лечение. Лечение бронхита в Рязани
Основными факторами, способствующими заболеванию бронхитом, могут быть неправильно пролеченная простуда, заражение организма бактериями или вирусами. Дополнительные причины — вдыхание пыли, табачного дыма, испарений токсичных химических веществ, а также неправильный образ жизни, негативные привычки, сниженный иммунитет, постоянное переутомление, хронические стрессы, прием некоторых медикаментов и многое другое.
Склонность к бронхиту может быть вызвана характеристиками строения органов дыхания. Например, при узких просветах в бронхах даже небольшое воспаление способствует образованию и скоплению мокроты, а это – идеальная среда для развития вредоносных микроорганизмов.
Разновидности и симптомы бронхита
Выделяют несколько видов бронхита. Каждый из них имеет свои симптомы. И в зависимости от конкретного вида назначается лечение бронхита.
Острый бронхит обычно возникает в осенне-зимнее время. Он отличается симптомами, схожими с простудами:
Он отличается симптомами, схожими с простудами:
- вялость, слабость, быстрая утомляемость, снижение работоспособности;
- боль в горле;
- сухой кашель, который затем «трансформируется» в мокрый. Цвет слизи – прозрачный, с оттенком желтизны, зеленоватый;
- в некоторых случаях – повышение температуры до 38-40 градусов;
- повышенная потливость, озноб;
- при просушивании в грудной клетке слышны выраженные хрипы.
При остром бронхите, в случае тяжелого протекания болезни, может наблюдаться кровохарканье, выделение гноя, затруднение дыхания. Средняя продолжительность острого бронхита составляет две недели.
Провоцировать бронхиты могут также инфекции. При инфекционном бронхите наблюдаются:
- сухой кашель, который через некоторое время становится мокрым. При среднетяжелом бронхите кашель сильный, дыхание затрудненное;
- слабость, высокая утомляемость;
- болевые ощущения и дискомфорт в зоне грудной клетки;
- повышение температуры тела;
- при прослушивании грудины заметны такие признаки, как хрипы и жесткость дыхания.

Выделяют также аллергические бронхиты. Их диагностируют по таким признакам:
- сухой кашель;
- сухие хрипы;
- температура тела не повышается;
- отдышка на вдохе;
- при кашле не выделяется гнойная мокрота;
- исчезновение после устранения аллергена.
Такой бронхит возникает при непосредственном контакте с аллергеном – растительной пыльцой, парфюмом, шерстью, бытовой химией или другим.
Возможно также заболевание химическим бронхитом. Он возникает при попадании в органы дыхания химических элементов, раздражающих слизистые. Его наиболее распространенные признаки:
- сильный мучительный кашель;
- головная боль;
- боль в грудной клетке;
- отдышка вплоть до развития симптомов дыхательной недостаточности;
- жесткие сухие хрипы;
- слизистые приобретают синюшный оттенок.
Хроническим бронхитом называется заболевание, которое продолжается несколько месяцев.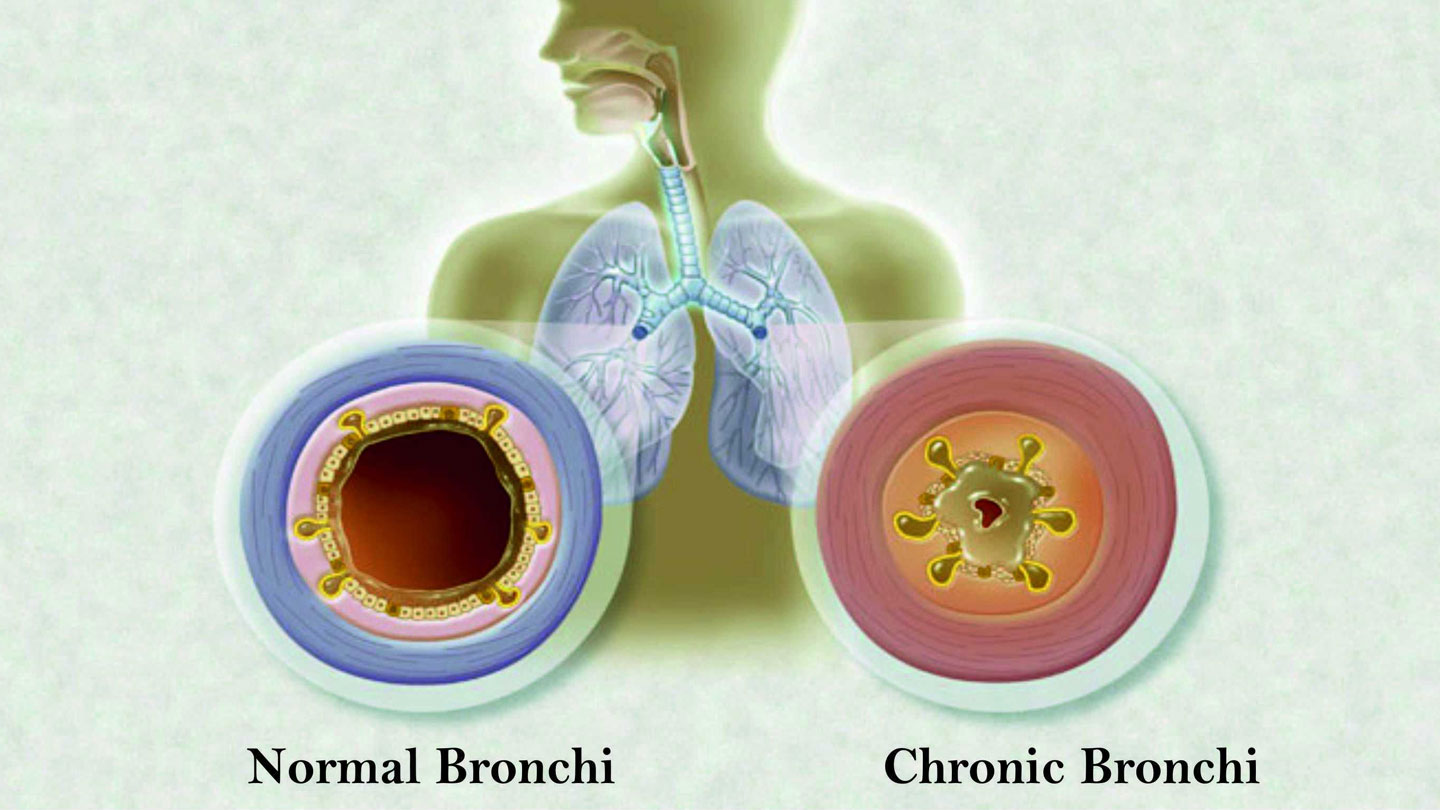 При этом оно может повторяться ежегодно, и каждый раз проявление признаков наблюдается все дольше. Развивается хронический бронхит при длительном воздействии на организм провоцирующих факторов – табачного дыма, токсичных веществ и других.
При этом оно может повторяться ежегодно, и каждый раз проявление признаков наблюдается все дольше. Развивается хронический бронхит при длительном воздействии на организм провоцирующих факторов – табачного дыма, токсичных веществ и других.
Возможные осложнения после заболевания
При неправильном лечении, перенесении болезни на ногах, ослаблении иммунной системы заболевание может дать серьезные осложнения. К ним относится пневмония вплоть до септического процесса, обструктивная болезнь легких, бронхиальная астма. Последняя наиболее часто проявляется у пациентов, склонных к аллергическим реакциям. Результатом отказа от лечения или неправильной терапии является также хронический бронхит. Если человек ведет здоровый образ жизни, а лечение подобрано правильно, здоровье полностью восстанавливается уже через две-три недели.
Как происходит лечение бронхита
Лечение бронхита должно быть комплексным. Оно направлено на ликвидацию инфекции, вызвавшей заболевание, уменьшение отечности слизистых, очищение просвета бронхов от скопившейся слизи, устранение симптомов интоксикации. Болезнь лечится фармацевтическими препаратами, физиотерапией, вспомогательными методами.
Болезнь лечится фармацевтическими препаратами, физиотерапией, вспомогательными методами.
Для лечения бронхита назначаются средства:
- антибактериальные или противовирусные – в зависимости от природы заболевания;
- нестероидные противовоспалительные препараты, которые, снимают не только воспаление, но также болевые ощущения и жар;
- препараты-муколитики, способствующие разжижению мокроты;
- отхаркивающие средства – повышающие отделение слизи при мокром кашле;
- общеукрепляющие препараты.
Лечение всех видов бронхитов предусматривает также кислородотерапию, физиотерапевтические процедуры (электрофорез, УВЧ, магнитотерапия, парафиновые аппликации и другие), ингаляции, орошение слизистых горла и носа специальными спреями.
Пациенты, которые тщательно относятся к своему здоровью, лечат бронхит и вспомогательными методами – лечебной гимнастикой, массажами и другими.
Профилактика заболевания
Лучшей профилактикой всех видов бронхитов является устранение всех неблагоприятных факторов, которые могут вызвать заболевание. Следует вести здоровый образ жизни, отказаться от табакокурения и других вредных привычек, наладить режим питания, практиковать умеренные физические нагрузки. В период эпидемий вирусных и инфекционных простудных заболеваний необходимо следовать рекомендациям оп организации профилактических мер.
Следует вести здоровый образ жизни, отказаться от табакокурения и других вредных привычек, наладить режим питания, практиковать умеренные физические нагрузки. В период эпидемий вирусных и инфекционных простудных заболеваний необходимо следовать рекомендациям оп организации профилактических мер.
Победить бронхит на любой стадии заболевания вам помогут опытные специалисты сети клиник «Медком».
Бронхит, как частое осложнение ОРВИ
С наступлением осенне-зимнего периода жители России все чаще начинают страдать от острых респираторных заболеваний и гриппа. Особенно часто этими заболеваниями, болеют дети дошкольного и младшего школьного возраста. И, если, при соблюдении постельного режима и других рекомендаций врача, заболевание проходит спустя 5-7 дней, то при недостаточном внимании к своему здоровью ОРВИ и грипп могут осложниться таким заболеванием, как острый бронхит.
Острый бронхит является одним из самых частых осложнений после перенесенного вирусного заболевания, и находится в первой пятерке причин обращаемости пациентов за медицинской помощью.
В большинстве случаев причиной бронхита являются вирусы гриппа, парагиппа, адено- и риновирусы. Изначально, при ОРВИ эти вирусы локализуются в верхних дыхательных путях, но при неправильном лечении, нарушении постельного режима и на фоне пониженного иммунитета инфекция может опуститься в бронхи и вызвать их воспаление.
Таки образом, бронхит – это заболевание дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи.
При присоединении бактериальной инфекции причиной бронхита могут быть пневмококки, стрептококки, гемофильная палочка и другие.
Крайне редко, как правило, на фоне длительного приема антибактериальных препаратов либо при различных иммунодефицитных состояниях, может развиться грибковый бронхит.
Симптомы острого бронхита:
-
Осложнение общего состояния на 5-7 день после начала заболевания ОРВИ с повышением температуры тела, как правило, до 38 °, слабостью и вялостью.
-
Присоединение надсадного, приступообразного кашля, сначала сухого, затем с мокротой. Мокрота может быть различного цвета и консистенции в зависимости от того, какая инфекция спровоцировала заболевание. -
Важно не путать мокроту, выделяемую из бронхов, с выделениями, образующихся в верхних дыхательных путях при насморке, которые нередко спускаются по задней стенке глотки и отхаркиваются через рот, а также с отделяемым при патологии ротоглотки и гортани. -
При бронхите количество мокроты, как правило, невелико. - Приступообразный кашель, возникающий чаще в ночное время и вызывающий болезненные ощущения в мышцах брюшного пресса и грудной клетки
- Хрипы при дыхании. При воспалении бронхов значительно уменьшается их просвет, в результате чего дыхание становится жёстким и могут появиться хрипы.
Достоверно подтвердить наличие хрипов в нижних дыхательных путях может только врач.
Диагностировать острый бронхит может только врач, на основании клинической картины заболевания и лабораторных анализов. Лечение бронхита зависит от провоцирующего фактора, типа течения и формы заболевания.
Прием антибиотиков при лечении острого бронхита целесообразно только в том случае, если доказано, что причиной болезни стало присоединение бактериальной инфекции. Но в подавляющем большинстве случаев острый бронхит провоцируют вирусы, а значит прием антибактериальных препаратов не только не эффективен, но и опасен.
Острый бронхит в неосложненной форме при правильном лечении и соблюдении всех рекомендаций врача длится около двух недель и заканчивается полным выздоровлением.
Профилактика бронхита
- вакцинация от гриппа и пневмококковой инфекции снижает вероятность заболевания гриппом в осенне-зимний период и, следовательно, снижает вероятность возникновения бронхита;
- своевременное лечение простудных заболеваний;
- сбалансированное питание;
- закаливание;
- оптимальная физическая активность;
- отказ от вредных привычек, в том числе, от курения;
- соблюдение режима труда и отдыха;
- своевременное лечение хронических легочных инфекций.

Будьте внимательны к своему здоровью! Помните, что лучше предотвратить бронхит, чем потом заниматься его лечением.
Устраняем слизь и мокроту из лёгких домашними способами
Все мы болели заболеваниями верхних дыхательных путей и прекрасно знаем, как трудно вывести слизь и мокроту из лёгких. А без этого не может идти речь о полном выздоровлении.
Аптечные полки ломятся от разнообразных отхаркивающих препаратов, сиропов и леденцов. Но природа предусмотрела свои пути решения этой проблемы. Предлагаем вашему вниманию несколько народных рецептов, которые облегчат отхождение слизи и мокроты. Все ингредиенты абсолютно безопасны.
Способ 1. Лимон с мёдом
Оба этих продукта являются мощными антисептиками. Кроме этого они обладают антибактериальными и противогрибковыми свойствами. Просто смешайте 1 столовую ложки органического меда с двумя столовыми ложками сока лимона. Тщательно перемешайте и употребляйте полученную смесь три раза в день за час до еды и через час после еды.
Способ 2. Имбирь
Именно этот продукт считается прекрасным средством, который обладает отхаркивающим, антибактериальным и противовирусным средством.
Применение: возьмите два стакана воды, добавьте в нее 1 чайную ложку чёрного перца, 7 ломтиков имбиря и 1 чайную ложку меда. Все ингредиенты тщательно перемешайте и принимайте три раза в день.
Способ 3. Ингаляции
Паровые ингаляции являются эффективным способом лечения. Отварите половину чайной ложки тимьяна и столько же сухого розмарина в 5 стаканах воды. Голову накройте плотным одеялом и подсушите парами. После нескольких процедур у вас улучшится отхождение мокроты и кашель отступит.
Берегите себя и своих близких!
Вся предоставленная информация носит ознакомительный характер и не может быть использована без обязательной консультации с врачом!
admin
автор статьи
admin
Любое использование фото/видео/текстовых материалов без письменного разрешения редакции запрещено. Запрещено публиковать любые фрагменты материала, фотографии и видеоматериалы в пабликах ФБ, ВК, ОК Instagram.
Запрещено публиковать любые фрагменты материала, фотографии и видеоматериалы в пабликах ФБ, ВК, ОК Instagram.
Раздел для практикующего врача, назначающего лечение, наглядно демонстрирующий применение новейших научных разработок в области медицины. Статьи носят рекомендательный характер, сочетая в себе практическую информацию и научные обзоры.
Е.М. ОВСЯННИКОВА, д.м.н., М.Б. ШАБАТ, О.В. КАРАШТИНА, Т.Ю. СТОЙКО, поликлиника ОАО «Газпром», Москва, Н.А. КОРОВИНА, д.м.н.,кафедра педиатрии Российской медицинской академии последипломного образования, Москва
В статье приведены основные причины кашля у детей, представлены сведения о дифференциальной диагностике кашля различной бронхолегочной патологии. Даны основные характеристики основных заболеваний, протекающих с симптомом кашля, рассмотрены современные подходы к выбору противокашлевой терапии у детей.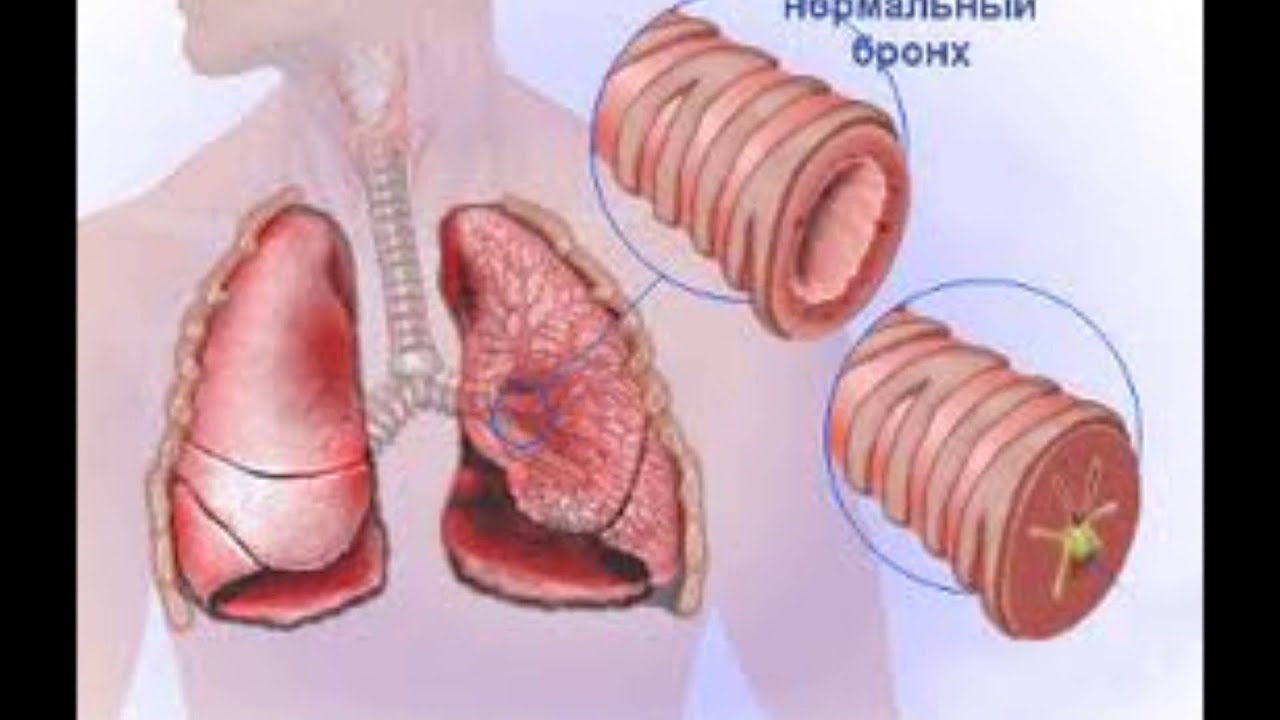
Респираторный тракт имеет несколько физиологических механизмов защиты, к ним относятся эндогенный сурфактант, мукоцилиарный клиренс. Кашель является вспомогательным механизмом очищения дыхательных путей.
Кашель — сложнорефлекторный защитный механизм, направленный на выведение из дыхательных путей как инородных веществ, поступающих с вдыхаемым воздухом, так и слизи, образующейся в респираторном тракте.
В основе кашля лежит сложный защитный рефлекс, направленный на выведение из респираторного тракта инородных веществ, поступающих с вдыхаемым воздухом, и слизи, скапливающейся в респираторном тракте. Возбуждение нескольких групп чувствительных рецепторов, таких как n.vagus, расположенных в дыхательных путях, и рецепторов плевры приводит к передаче нервных импульсов в кашлевой центр продолговатого мозга. Благодаря активизации кашлевого центра и при участии ретикулярной формации формируется ответная реакция в виде кашля. Кашель возникает в результате сложнокоординированного сокращения мышц гортани, бронхов, грудной клетки, диафрагмы и живота [1].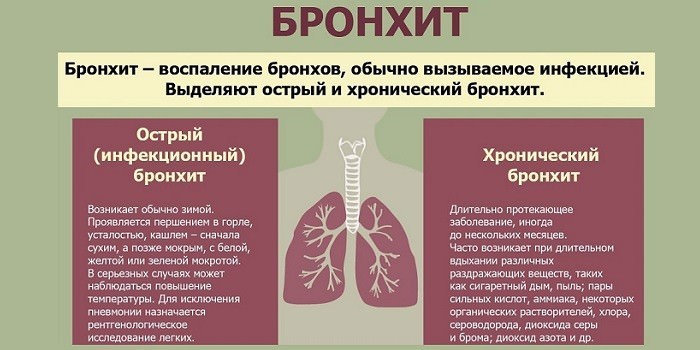
Кашель, играя вспомогательную роль при различных заболеваниях, может являться важным симптомом, помогающим в диагностике.
При симптоме кашля доктору предстоит ответить на следующие вопросы:
-
Почему возник кашель и какова его причина? - Связан ли он с бронхолегочной патологией или обусловлен экстрапульмональными причинами?
- Каковы ведущие патогенетические механизмы и сопутствующие симптомы?
- Надо ли лечить кашель у больного? Какое лечение целесообразно?
Основные диагностические ориентиры при наличии кашля [1, 2]:
-
длительность кашля (до 3 мес. или более 3 мес.), - контакты с раздражающими веществами,
- предшествующая инфекция дыхательных путей,
- признаки аллергии (лекарственная, пищевая и др.)
- выделения из носа,
- изжога и отрыжка,
- заболевание сердца,
- внелегочные злокачественные опухоли,
- лихорадка,
- отделение мокроты и ее характер.

Подробная характеристика симптома кашля в комплексе с анамнестическими данными, результатами клинического и дополнительных обследований значительно облегчает диагностический поиск.
Кашель может быть проявлением воспалительных процессов как верхних (ротоносоглотка, гортань), так и нижних (трахея, бронхи) отделов респираторного тракта, а также легочной ткани и плевры [2—4] (табл. 1).
|
Таблица 1. Диагностические мероприятия при кашле |
|
Анамнез жизни Анамнез заболевания Объективный осмотр Консультация оториноларинголога Rg клетки Кровь на антитела к Ch. pneumonia, Micoplasma pneumonia, Pneumocistae, гельминтам Томография Бронхоскопия Эзофагогастроскопия Спирометрия Аллергологические пробы |
Часто возникновение кашля у детей связано с острым ринитом или назофарингитом. Заложенность носа при этих заболеваниях приводит к затруднению носового дыхания. Дыхание через рот сопровождается подсушиванием слизистой оболочки глотки. Последнее, наряду со стеканием слизи по задней стенке глотки, приводит к возникновению кашля. Усиление кашля обычно происходит ночью и утром. Хронические заболеваниях носоглотки (аденоидит, рецидивирующий назофарингит) также могут сопровождаться кашлем.
Заложенность носа при этих заболеваниях приводит к затруднению носового дыхания. Дыхание через рот сопровождается подсушиванием слизистой оболочки глотки. Последнее, наряду со стеканием слизи по задней стенке глотки, приводит к возникновению кашля. Усиление кашля обычно происходит ночью и утром. Хронические заболеваниях носоглотки (аденоидит, рецидивирующий назофарингит) также могут сопровождаться кашлем.
При ларингите, истинном и ложном крупе кашель может быть одним из первых симптомов этих заболеваний. Кашель при этом обычно сухой и грубый («лающий»). Часто кашель сочетается с афонией и охриплостью голоса, которые возникают в результате резкого набухания голосовых связок и слизистой гортани.
Кашель в начальном периоде острого бронхита и трахеобронхита обычно сухой и навязчивый. При трахеобронхите кашель может сопровождаться чувством давления или болями за грудиной. На второй неделе заболевания кашель при этих заболеваниях, как правило, становится продуктивным, появляется тенденция к уменьшению его интенсивности и частоты.
При обструктивных бронхитах кашель в начале заболевания также может быть сухим, а затем постепенно становится влажным. Продолжительность и интенсивность кашля зависят от этиологии и характера воспалительного процесса. Если возбудителем бронхита является РС-вирус, вирус гриппа, парагриппа, энтеровирус, то кашель купируется к 10—14-му дню от начала заболевания. При бронхитах, вызванных аденовирусом и внутриклеточными возбудителями (хламидии, микоплазмы), кашель более продолжительный, упорный, с трудноотделяемой мокротой. При этом он может отмечаться на протяжении 3—4-й нед. и более. Длительно сохраняющийся кашель требует исключения не только заболеваний инфекционно-воспалительного генеза, но и таких состояний, как инородное тело и синдром хронической аспирации.
Инородное тело в дыхательных путях характеризуется внезапным развитием приступа кашля, нередко с цианозом и асфиксией. В дальнейшем приступы периодически возобновляются. Кашель при этом частый, сухой, мучительный, не приносящий облегчения и нередко истощающий ребенка.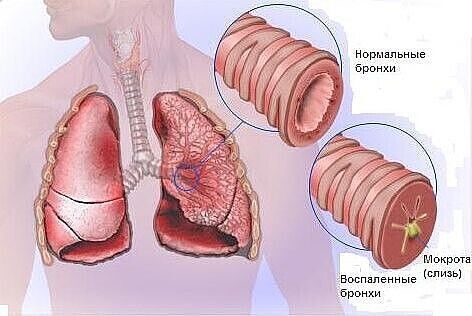
Хроническая аспирация пищи возникает при трахеопищеводном свище, гастроэзофагальном рефлюксе 3-й стадии, а также при органическом поражении центральной нервной системы (бульбарные или псевдобульбарные нарушения). Характерным признаком этих патологических состояний является возникновение приступов удушья, цианоза, сопровождающихся приступом сильного кашля во время или сразу после еды.
При острой пневмонии, как и при бронхите, характер кашля меняется в зависимости от стадии заболевания. В начале заболевания кашель сухой. Продолжительность периода сухого кашля, как правило, составляет 3—5 дней. Постепенно кашель становится влажным с отделением небольшого количества мокроты. Кашель при неосложненном течении пневмонии может отмечаться в течение 14—18 дней. При вовлечении в воспалительный процесс плевры кашель становится болезненным, поверхностным.
Кашель является постоянным симптомом хронических неспецифических заболеваний легких (ХНЗЛ). Интенсивность кашля при этих заболеваниях тесно коррелирует с объемом поражения легочной ткани. Так, при поражении в пределах сегментов одной доли кашель в период ремиссии бывает редким и непостоянным. Кашель при этом отмечается обычно по утрам, с незначительным отделением мокроты. В некоторых случаях при поражении 1—2-х легочных сегментов кашель бывает лишь при обострении воспалительного процесса. Распространенные поражения вызывают более постоянный кашель, иногда со значительным количеством мокроты.
Интенсивность кашля при этих заболеваниях тесно коррелирует с объемом поражения легочной ткани. Так, при поражении в пределах сегментов одной доли кашель в период ремиссии бывает редким и непостоянным. Кашель при этом отмечается обычно по утрам, с незначительным отделением мокроты. В некоторых случаях при поражении 1—2-х легочных сегментов кашель бывает лишь при обострении воспалительного процесса. Распространенные поражения вызывают более постоянный кашель, иногда со значительным количеством мокроты.
При легочной форме муковисцидоза кашель является одним из основных симптомов заболевания. При этом характер кашля меняется в зависимости от стадии заболевания и степени поражения бронхолегочной системы. В начальной стадии муковисцидоза с минимальными функциональными нарушениями кашель непостоянный, возникает в основном по утрам, сопровождается отхождением небольшого количества мокроты. Однако чрезмерная вязкость мокроты затрудняет ее эвакуацию и сопровождается снижением местного иммунитета.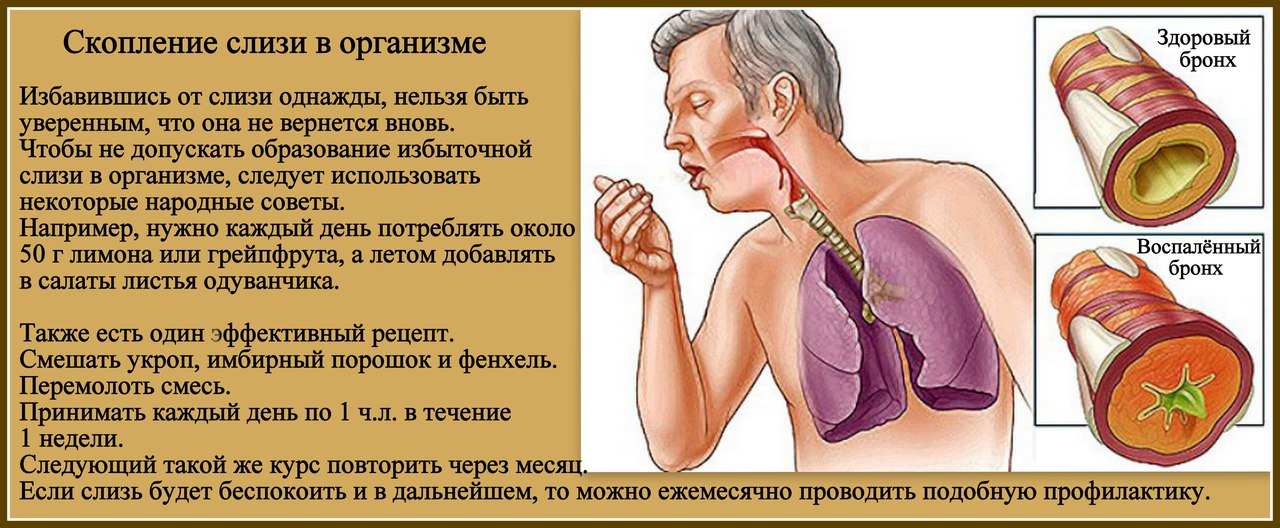 Это приводит к бактериальному заселению бронхиального дерева, развитию воспаления с закономерным отеком и инфильтрацией стенки бронхов. Кашель при этом становится постоянным, мучительным, приступообразным и малопродуктивным.
Это приводит к бактериальному заселению бронхиального дерева, развитию воспаления с закономерным отеком и инфильтрацией стенки бронхов. Кашель при этом становится постоянным, мучительным, приступообразным и малопродуктивным.
При бронхиальной астме в предприступный период может возникать першение в горле и сухой приступообразный кашель. В период приступа больного беспокоит кашель с трудноотделяемой, тягучей и вязкой мокротой. В постприступном периоде бронхиальной астмы отмечается влажный кашель с выделением светлой слизистой мокроты.
Кашель является одним из постоянных признаков пороков развития трахеи и бронхов. К группе таких пороков относятся синдром Мунье-Куна (трахеобронходилятация), трахеобронхомаляция, синдром Вильямса-Кемпбела, бронхомаляция. Кашель при этих заболеваниях постоянный, влажный с выделением большого количества мокроты.
Для синдрома Картагенера — врожденного заболевания, характеризующегося комбинированными пороками внутренних органов, синусоринопатиями, частым обратным расположением органов также характерны и признаки хронического воспаления бронхолегочной системы.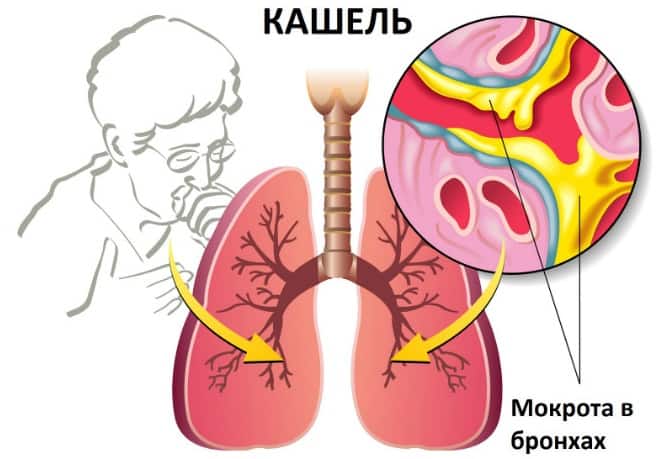 Развитие воспалительного процесса при этом связано с дисфункцией реснитчатого эпителия бронхов, что приводит к нарушению мукоцилиарного клиренса. Бронхолегочные изменения при синдроме Картагенера сопровождаются постоянным кашлем с трудноотделяемой слизистой или слизисто-гнойной мокротой.
Развитие воспалительного процесса при этом связано с дисфункцией реснитчатого эпителия бронхов, что приводит к нарушению мукоцилиарного клиренса. Бронхолегочные изменения при синдроме Картагенера сопровождаются постоянным кашлем с трудноотделяемой слизистой или слизисто-гнойной мокротой.
Паразитарные заболевания легких у детей диагностируются относительно редко. Поражения легких наблюдаются при инвазии паразитов, для которых человек является как окончательным, так и промежуточным хозяином. Легкие могут поражаться транзиторно (при аскаридозе, эхинококкозе) или служить местом окончательной локализации паразита (при парагонимозе). Поражение органов дыхания проявляется кашлем, в результате которого выделяется желтоватая слизистая мокрота, нередко с примесью крови.
Иммунодефицитные состояния у детей часто сопровождаются развитием хронических воспалительных процессов в бронхолегочной системе с постоянным влажным кашлем и с отхождением большого количества гнойной мокроты. Безусловно, выше были перечислены далеко не все состояния, которые актуально обсуждать при кашле у ребенка.
Безусловно, выше были перечислены далеко не все состояния, которые актуально обсуждать при кашле у ребенка.
При симптоме кашля необходимо провести комплексное обследование ребенка и обратить внимание на следующие данные:
— Наличие отягощенного анамнеза по заболеваниям бронхолегочной системы и атопии (наличие бронхиальной астмы, поллинозов, респираторного аллергоза) у ребенка и у родственников.
— При анализе анамнеза заболевания выясняются данные эпидемиологического анамнеза, «привитость» ребенка (в т. ч. наличие БЦЖ и АКДС), частоты и длительности заболеваний респираторной системы в целом.
— При объективном осмотре обращается внимание на характер дыхания, частоту дыхания, наличие одышки и хрипов.
— Консультация отоларинголога необходима для исключения патологии лор-органов (отиты, синуситы, фарингиты).
— Rg грудной клетки для исключения патологии в легких.
— Исследование слюны методом ПЦР и крови методом иммуноферментного анализа для выявления антигенов и антител к Ch. pneumoniae, Micoplasma pneumoniae, Рneumocistае, глистной инвазии, что может выступать в качестве этиологического фактора поражения респираторно тракта и клинически проявляться симптомом кашля.
pneumoniae, Micoplasma pneumoniae, Рneumocistае, глистной инвазии, что может выступать в качестве этиологического фактора поражения респираторно тракта и клинически проявляться симптомом кашля.
— Томография для исключения патологии бронхолегочной системы, не выявляемой по данным стандартного рентгенологического исследования (порок развития, специфический процесс в легких и др.) (рис.1).
Рисунок 1.
Клинический случай
Данные дополнительного обследования
Рентгенологическое обследование грудной клетки (при сохраняющемся кашле и субфебрилитетом у ребенка, наблюдавшегося с пневмонией).
По данным Rg инфильтративных теней нет.
По данным КТ, легочный рисунок с обеих сторон значительно деформирован, справа в области верхушки легкого определяется округлый участок уплотнения с «дорожкой». Первичный туберкулезный комплекс справа. Благодаря данному методу был выставлен диагноз туберкулеза и назначена специфическая терапия.
- Эзофагогастроскопия для исключения гастроэзофагальной недостаточности, которая может быть причиной микроаспирации содержимого желудка.
- Спирометрия для оценки функции внешнего дыхания.
- Аллергологические пробы для оценки аллергологического статуса ребенка и определение роли аллергии в генезе кашля.
Анализ особенностей кашля и данные обследования помогают в каждом конкретном случае определиться в постановке диагноза и дифференцировано подходить к назначению терапии.
Острая патология органов дыхания в 70—90% случаев сопровождается симптомом кашля. Остро возникший кашель при острой патологии, как правило, бывает сухим, частым, резким и непродуктивным. Такой кашель нарушает качество жизни пациента.
В ряде случаев кашель теряет свою физиологическую целесообразность и не только не способствует разрешению патологического процесса в респираторной системе, но и приводит к развитию осложнений. Мучительный, навязчивый, малопродуктивный «сухой» кашель, сочетающийся с болью в груди, одышкой, требует применения противокашлевых средств [6].
Мучительный, навязчивый, малопродуктивный «сухой» кашель, сочетающийся с болью в груди, одышкой, требует применения противокашлевых средств [6].
У детей раннего возраста, а также детей с выраженным рвотным рефлексом, высоким риском аспирации противопоказаны отхаркивающие препараты, увеличивающие объем секрета и особенно усиливающие рвотный и кашлевой рефлексы. А для целенаправленного подавления непродуктивного кашля, обусловленного раздражением слизистой дыхательных путей (например, при коклюше), наоборот, возможно использование противокашлевых ненаркотических средств центрального действия.
К препаратам центрального действия, обладающим наименьшим количеством побочных реакций и эффективно устраняющим сухой кашель, относятся ненаркотические лекарственные препараты на основе бутамирата цитрата, которые не уступают по эффективности кодеинсодержащим, но при этом не оказывают угнетающего действия на дыхательный центр и не вызывают привыкания. Данные препараты хорошо переносятся детьми, купируя приступы сухого кашля с первого применения. Противокашлевое действие начинается через 30 мин после приема препарата, максимальный эффект наступает через полтора часа.
Противокашлевое действие начинается через 30 мин после приема препарата, максимальный эффект наступает через полтора часа.
Показаниями к применению препаратов бутамирата цитрата является сухой, раздражающий, мучительный кашель, который наблюдается при остром ларингите, трахеите, бронхите, при гриппе, ОРВИ, а также кашель и боли при сухом плеврите.
Некоторые препараты бутамирата цитрата разрешены детям с 2-месячного возраста, длительность терапии составляет 3—4 дня.
Препараты назначаются перед едой. Особо следует подчеркнуть, что при соблюдении рекомендуемых режимов дозирования бутамирата цитрат характеризуется хорошей переносимостью и высоким профилем безопасности, обладая не только противокашлевым, но и умеренным противовоспалительным действием, а также способствует умеренной бронходилатации.
Данные препараты быстро и полностью всасываются при приеме внутрь. Период полувыведения бутамирата цитрата в форме сиропа составляет 6 ч. При повторном назначении препарата его концентрация в крови остается линейной и кумуляции не наблюдается. Метаболиты бутамирата цитрата также обладают противокашлевой активностью. В целом высокая терапевтическая эффективность и переносимость таких препаратов отмечены при лечении непродуктивного кашля у детей с различными инфекциями респираторного тракта (коклюш, хламидиоз, микоплазмоз и др.), а также при использовании для подавления кашлевого рефлекса в пред- и послеоперационном периоде при хирургических вмешательствах и бронхоскопии [6].
Метаболиты бутамирата цитрата также обладают противокашлевой активностью. В целом высокая терапевтическая эффективность и переносимость таких препаратов отмечены при лечении непродуктивного кашля у детей с различными инфекциями респираторного тракта (коклюш, хламидиоз, микоплазмоз и др.), а также при использовании для подавления кашлевого рефлекса в пред- и послеоперационном периоде при хирургических вмешательствах и бронхоскопии [6].
Правильный подход, рациональный выбор терапии и своевременное включение противокашлевых препаратов в комплексную терапию заболеваний органов дыхания, сопровождающихся кашлем, значительно повышает эффективность базисного лечения и улучшает качество жизни пациента при сухом навязчивом кашле [7].
Литература
1. Коровина Н.А с соавт. Кашель у детей. Пособие для врачей. М.: 2000.
2. Мизерницкий Ю.Л., Мельникова И.М. Муклитическая и отхаркивающая фармакотерапия при заболеваниях легких у детей. Проблема и решение.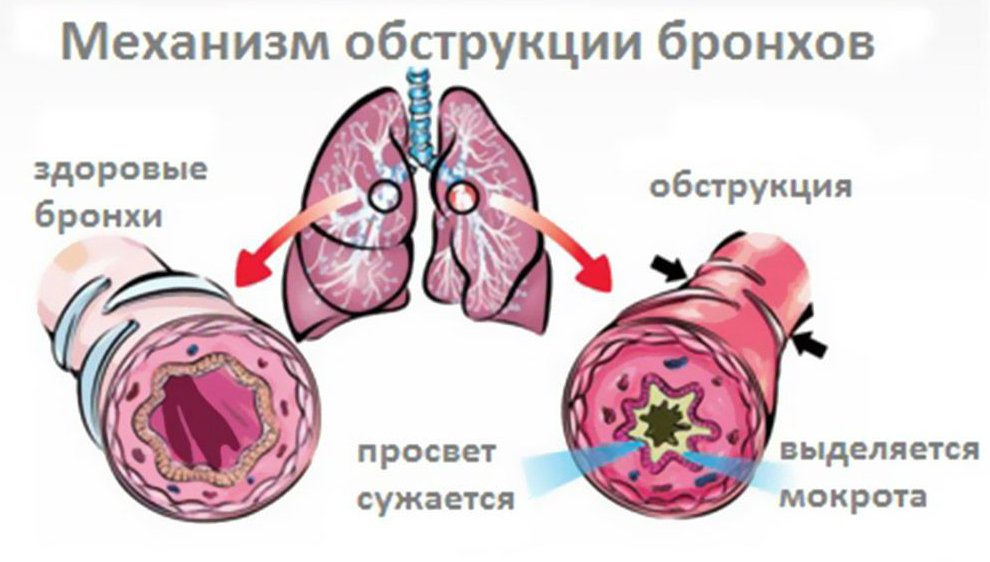 М. 2013.
М. 2013.
3. Чучалин А.Г. с соавт. Кашель. Рязань, 2002.
4. Анохина Е.В., Соловьева И.Л. Применение противокашлевых препаратов в педиатрии. М. Consilium Medicum. Приложение. 2002.
5. Dulfano MJ, Adler KB. Phisical properties of sputum. Amer. Rev. Resp. Dis. 1975, 112: 341.
6. Федеральное руководство для врачей по использованию лекарственных средств (формулярная система). Вып. XIII. M:. Эхо, 2013.
7. Самсыгина Г.А. Противокашлевые препараты в педиатрии. М. Consilium Medicum. Приложение. 2002.
Источник: Медицинский совет, № 6, 2015
Как лечить увеличение слизи в легких
Разнообразные методы лечения могут помочь уменьшить чрезмерное скопление слизи или мокроты, которое возникает при заболеваниях легких, таких как бронхоэктазы и хроническая обструктивная болезнь легких (ХОБЛ). Эти выделения могут блокировать суженные дыхательные пути, затрудняя дыхание. Слизь также может стать питательной средой для инфекций.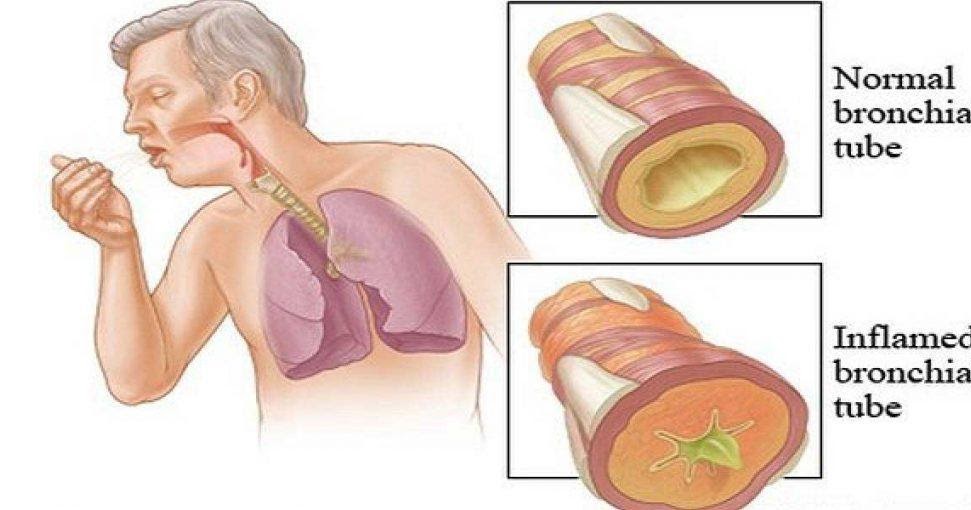
Варианты лечения включают контролируемый кашель, прием лекарств и физиотерапию грудной клетки. Ваш врач может порекомендовать вам комбинацию методов.Уменьшение количества слизи в легких может уменьшить симптомы и помочь избежать инфекций, таких как пневмония.
Веривелл / Эмили Робертс
Домашние средства и образ жизни
Если у вас заболевание легких, вы можете выполнять домашние упражнения, чтобы предотвратить и уменьшить скопление слизи в легких. Эти простые методы следует выполнять регулярно для профилактики — до того, как накопится чрезмерное количество слизи.
Контролируемый кашель
Контролируемый кашель — это терапевтический метод, при котором задействуются мышцы груди и живота, улучшая выведение слизи.Есть два распространенных метода сдерживания кашля.
Глубокий кашель:
- Сядьте поудобнее на стуле, поставив ноги на землю
- Обхватите руками живот, глубоко вдохните
- Держа губы сжатыми, извергните сильный кашель, крепко сжимая руки в мышцах живота
Хафф Кашель:
- Сделайте глубокий медленный вдох, чтобы полностью расширить легкие
- Затем, напрягая мышцы живота, сделайте три быстрых выдоха с открытым ртом, издавая звук «ха» при каждом выдохе.

- Продолжайте повторять это, сохраняя сердцевину твердо, пока не почувствуете, что слизь распадается
- Глубоко откашляйтесь, чтобы очистить легкие
В отличие от хакерства, при котором мышцы груди задействуются больше, чем диафрагма, контролируемый кашель направлен на стабилизацию основных мышц для более эффективного взаимодействия с диафрагмой.
Глубокое дыхание
Упражнения на глубокое дыхание включают в себя длительные вдохи, которые помогают легким расширяться при вдохе (вдохе) и максимальном выдохе (выдохе).
Это одна из групп методов лечения, описываемых как легочная гигиена — методов, которые используют изменения в физическом положении для удаления секрета из легких.
Ваш терапевт может научить вас техникам глубокого дыхания, которые вы можете выполнять дома по регулярному графику.
Безрецептурные препараты
Некоторые безрецептурные препараты могут помочь избавиться от лишней слизи из легких. Робитуссин и Муцинекс (оба являются разновидностями гвайфенезина) обычно используются отхаркивающие средства.
Робитуссин и Муцинекс (оба являются разновидностями гвайфенезина) обычно используются отхаркивающие средства.
Отхаркивающие средства смазывают и разжижают слизь, так что от нее можно легко откашляться. Они также могут блокировать выработку муцина, основного белка, содержащегося в слизи.
Отхаркивающие средства обычно доступны без рецепта, хотя некоторые комбинированные отхаркивающие средства могут содержать ингредиенты, отпускаемые по рецепту.
Рецепты
Муколитики включают N-ацетилцистеин и карбоцистеин и часто доступны только по рецепту.
Они разжижают выделения из легких по другому механизму, чем отхаркивающие средства, разрывая химические связи в слизи, чтобы облегчить отхаркивание выделений.
Физиотерапия грудной клетки
Физиотерапия грудной клетки (СРТ) включает методы, которые выполняются вручную или с помощью механического устройства. Некоторые методы можно выполнять в одиночку, в то время как другие требуют помощи партнера, например терапевта или члена семьи дома.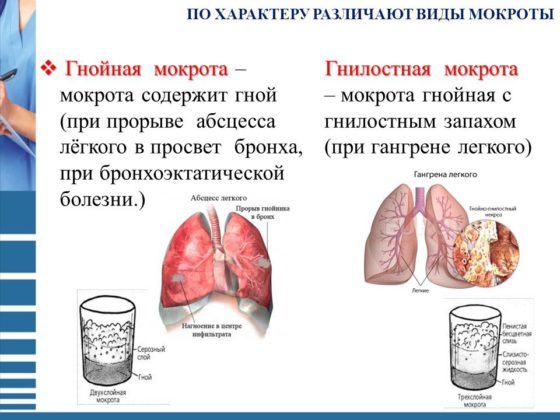
Ручной CPT сочетает в себе перкуссию (при которой сложенные ладони многократно хлопают по груди или спине) и вибрацию (при которой плоские руки вибрируют грудную стенку), чтобы разжижить слизь и вызвать кашель.Взаимодействие с другими людьми
Ваш терапевт покажет вам, как принять позу, в которой сила тяжести помогает отводить слизь.
Устройства очистки дыхательных путей , — это ручные устройства, которые используют высокочастотную вибрацию, низкочастотные звуковые волны и другие методы для разрушения слизи. Их легко использовать самостоятельно. Некоторые устройства носят как жилет, в то время как другие требуют, чтобы вы дышали в них, как на флейте.
Пока вы проходите физиотерапию грудной клетки, вы должны медленно и полностью вдыхать и выдыхать, пока слизь не станет достаточно рыхлой, чтобы ее можно было удалить.Процедура может занять от 20 минут до часа.
Упражнения по очистке слизи следует выполнять регулярно по расписанию, чтобы ваши дыхательные пути были чистыми.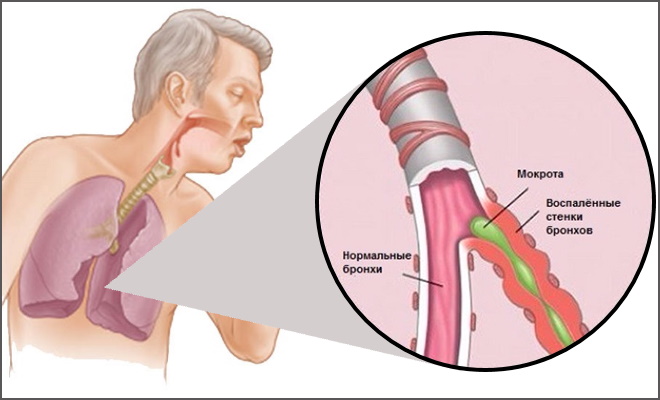
Альтернативная медицина
Вы также можете использовать натуральные средства, чтобы уменьшить количество слизи в легких. Имейте в виду, что некоторые методы дополнительной и альтернативной медицины (САМ) имеют побочные эффекты, хотя и являются естественными.
CAM-методы лечения, которые могут помочь очистить слизь, включают:
- Горячие жидкости: Питье теплой (не горячей) жидкости может помочь разжижить загустевшую слизь.Варианты включают чай, теплый бульон или горячую воду с лимоном.
- Пар: Вы можете использовать такие устройства, как увлажнитель с холодным туманом или паровой испаритель, чтобы вдыхать теплый воздух. Как вариант, вы можете принять горячий душ или вдохнуть пары из кастрюли с кипящей водой. Эти методы вводят влажный воздух в ваши дыхательные пути, что помогает разжижить слизь.
- Мед: Мед может уменьшить воспаление и кашель. Неизвестно, помогает ли мед откашливать слизь.

- Китайская медицина: использовались китайских трав и лечебных средств, часто с неофициальными сообщениями об улучшениях. Однако данные о преимуществах с точки зрения уменьшения слизи в легких не ясны. Несколько трав — мао хуан ( Herba ephedrae ), тао рен ( Semen persicae ) и хуанцинь ( Radix scutellariae ) и цигун были предложены в качестве альтернативы для облегчения симптомов респираторных заболеваний.
Посоветуйтесь со своим врачом, прежде чем пробовать какие-либо травы или добавки.Не вдыхайте масла, так как они могут вызвать воспалительную или аллергическую реакцию легких.
Слово Verywell
Уменьшение секреции слизи и ее откашливание могут помочь предотвратить инфекции, поэтому важно, чтобы вы использовали стратегии уменьшения слизи на регулярной основе, а не только тогда, когда симптомы проявляются. Поговорите со своим врачом или респираторным терапевтом о лучших методах борьбы с накоплением слизи, если у вас диагностировано заболевание легких.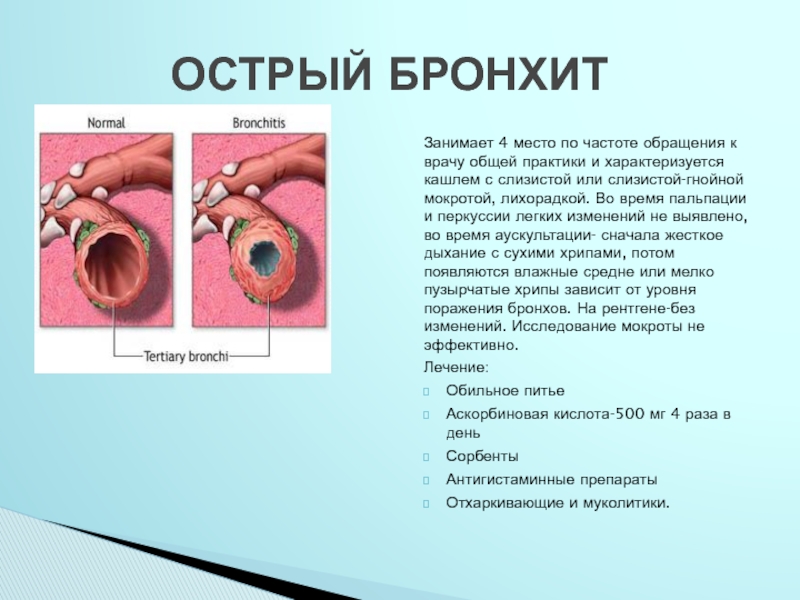
Лечение бронхоэктазов | Американская ассоциация легких
Как лечится бронхоэктаз?
Целью лечения бронхоэктазов является предотвращение инфекций и обострений.Это делается с помощью комбинации лекарств, гидратации и физиотерапии грудной клетки. Кислородная терапия может быть рекомендована для повышения низкого уровня кислорода в крови. Хирургическое вмешательство может быть рекомендовано в экстремальных ситуациях, когда бронхоэктатическая болезнь изолирована от части легкого или имеется сильное кровотечение.
Антибиотики являются наиболее распространенным средством лечения бронхоэктазов. В большинстве случаев рекомендуются пероральные антибиотики, но для более тяжелого лечения инфекций может потребоваться внутривенное (IV) введение антибиотиков.Макролиды — это особый тип антибиотиков, которые не только убивают определенные виды бактерий, но и уменьшают воспаление в бронхах. Хотя они могут быть полезны для некоторых людей, они используются только в самых тяжелых ситуациях, поскольку имеют сильные побочные эффекты.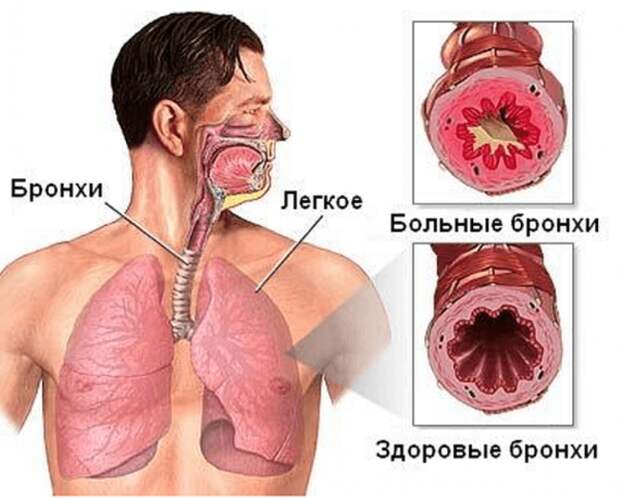
Лекарство, разжижающее слизь, может быть назначено, чтобы помочь пациентам с бронхоэктазами отхаркивать слизь. Эти лекарства часто вводятся через небулайзер, где они смешиваются с гипертоническим солевым раствором, превращаются в туман и вдыхаются глубоко в легкие.Они обычно используются вместе с противоотечным средством.
Устройства очистки дыхательных путей : Некоторые пациенты выдыхают через переносное устройство, чтобы помочь разложить слизь. Некоторые из этих устройств — это качающееся положительное давление на выдохе (PEP), внутрилегочная перкуссионная вентиляция (IPV) и постуральный дренаж. Физиотерапия грудной клетки (СРТ) или физиотерапия грудной клетки — это популярная методика респираторного терапевта, которая включает в себя хлопки по груди определенным образом, что помогает удалить слизь из легких, чтобы ее можно было удалить.Теперь доступны электронные грудные хлопушки или жилеты, чтобы облегчить выполнение CPT дома.
Некоторые пациенты могут иметь право на участие в клинических испытаниях . Вы можете искать клинические испытания в Регистре клинических испытаний Ассоциации легких или на сайте ClinicalTrials.gov.
Вы можете искать клинические испытания в Регистре клинических испытаний Ассоциации легких или на сайте ClinicalTrials.gov.
Как лечить бронхоэктаз
Бронхоэктаз — это хроническое заболевание с симптомами, которое необходимо лечить в течение многих лет. Пациенты должны работать в тесном сотрудничестве с врачом, чтобы определить здоровые привычки, которые ограничат обострения.Вот несколько предложений:
- Бросьте курить и избегайте пассивного курения.
- Придерживайтесь здоровой диеты с низким содержанием натрия, добавленных сахаров, насыщенных жиров и очищенного зерна.
- Сохраняйте водный баланс, пейте много воды, чтобы предотвратить накопление слизи.
- Ежедневно принимать оральные и ингаляционные препараты и выполнять методы очистки от слизи с усердием.
- Будьте в курсе вакцинации.
- Принимайте антибиотики в течение 1-2 недель во время обострений.
Несмотря на здоровый образ жизни, эпизодические обострения могут возникать.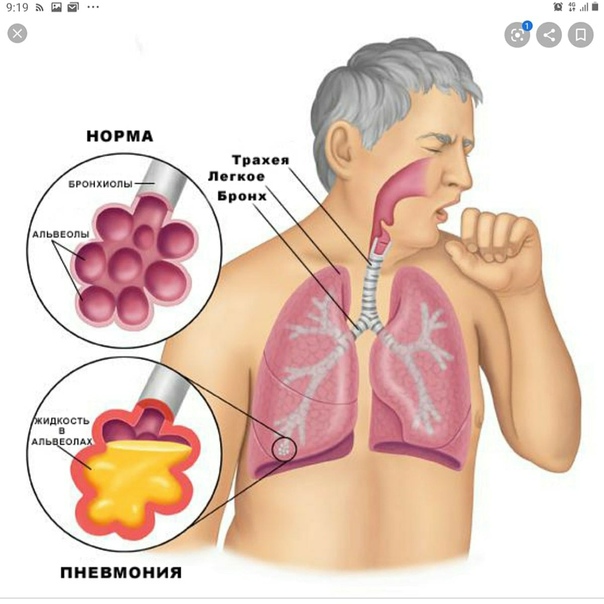 Это часто происходит из-за новой респираторной инфекции или чрезмерного роста бактерий. Признаками обострения могут быть такие симптомы, как усиление выделения слизи (мокроты) с кровью или другим цветом, лихорадка, усталость, потеря веса и усиливающаяся одышка. В этих случаях вам следует немедленно обратиться к врачу.
Это часто происходит из-за новой респираторной инфекции или чрезмерного роста бактерий. Признаками обострения могут быть такие симптомы, как усиление выделения слизи (мокроты) с кровью или другим цветом, лихорадка, усталость, потеря веса и усиливающаяся одышка. В этих случаях вам следует немедленно обратиться к врачу.
Бронхоэктазия | Сидарс-Синай
Не то, что вы ищете?
Что такое бронхоэктазия?
Бронхоэктазия — это заболевание, при котором
влияет на дыхательные пути к легким.Часто это вызвано инфекцией или другим
воспалительное состояние. Вы также можете родиться с заболеванием, которое делает его более вероятным.
разрабатывать. Бронхоэктатическая болезнь поражает стенки дыхательных путей. Со временем они становятся
рубцы, воспаление и расширение. Тогда они не могут очистить слизь. Этот ущерб может привести к
серьезные инфекции легких и другие серьезные проблемы со здоровьем.
Дыхательные пути состоят из серии
разветвлений труб.Они называются бронхами, а более мелкие — бронхиолами.
Через эти трубки легкие доставляют в организм кислород. Они также удаляют углерод
диоксид из организма.
Дыхательные пути часто имеют покрытие из
слизь. Это липкое вещество помогает удалять пыль, бактерии и мусор с
дыхательные пути. Крошечные волосковидные структуры (реснички) помогают продвигать слизь. Этот процесс
очищает слизь. Со временем вы его проглатываете или кашляете.
Различные условия, такие как
инфекция может вызвать скопление слизи в дыхательных путях. Это наращивание создает идеальный
место для роста бактерий. Это может привести к большему количеству инфекций. Каждая инфекция вредит
дыхательные пути еще немного. Тогда у них больше шансов заразиться другой инфекцией.
Со временем эти повторяющиеся
инфекции могут необратимо повредить стенки дыхательных путей. Дыхательные пути расширяются. Они
Дыхательные пути расширяются. Они
становятся рубцами и утолщаются.Со временем они могут перестать переносить кислород в
воздух из легких в тело. У любого человека может развиться бронхоэктазия. Но чаще встречается
у женщин. У детей он чаще поражает мальчиков, чем девочек.
Бронхоэктазы не распространены в
США. Это более распространено в тех частях мира, которые имеют плохой доступ к здравоохранению и
более высокий риск инфекций легких.
Что вызывает бронхоэктазы?
Все, что вызывает постоянное повреждение дыхательных путей, может привести к бронхоэктазу.Курение — один из примеров. Инфекции легких также являются основной причиной. То же самое и с заболеваниями, которые либо повреждают сами легкие, либо повышают вероятность инфекций легких. К ним относятся:
- Муковисцидоз (приводит к почти 50 из
каждые 100 случаев в США) - Тяжелая инфекция пневмонии
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Коклюш или корь
- Туберкулез
- Грибковые инфекции
- Нарушения иммунодефицита
- Аллергический бронхолегочный аспергиллез (АБЛА)
- Заболевания, влияющие на функцию ресничек
- Хроническое вдыхание пищи или жидкости в легкие
- Определенные аутоиммунные заболевания, такие как
ревматоидный артрит - Закупорка дыхательных путей (например, от
предмет, вдыхаемый в детстве или из опухоли) - Проблемы развития легких, которые были
присутствует при рождении (врожденное)
Во многих случаях точная причина неизвестна.
Кто подвержен риску бронхоэктазов?
У вас больше шансов получить
бронхоэктазия, если у вас есть заболевание, которое повреждает дыхательные пути или увеличивает ваш шанс
легочной инфекции. Лечение этих проблем со здоровьем может снизить риск
бронхоэктазы.
Каковы симптомы бронхоэктазии?
Повреждение дыхательных путей часто начинается в детстве.У вас могут не появиться симптомы в течение месяцев или лет после повторных инфекций. Общие признаки включают:
- Постоянный кашель (может переходить в кровь)
- Большое количество слизи (мокрота)
кашлял ежедневно - Одышка
- Свистящее дыхание
- Боль в груди
- Утолщение кожи под ногтями на руках и ногах (дубинка)
- Сильная усталость (утомляемость)
- Неспособность ребенка набрать вес и
правильно расти
У некоторых людей симптомы отсутствуют или отсутствуют. У других наблюдаются ежедневные симптомы, которые со временем ухудшаются.
У других наблюдаются ежедневные симптомы, которые со временем ухудшаются.
Как диагностируется бронхоэктазия?
Ваш лечащий врач сначала
спросить вас об истории вашего здоровья. Он или она также сдаст вам экзамен. Вам может понадобиться
тесты, помогающие с диагностикой. Эти тесты могут помочь выяснить основные причины, которые
может потребоваться лечение. Тесты могут включать:
- Chest CT
сканировать. Показывает точные изображения ваших дыхательных путей. Обычно используется для
поставьте диагноз. - Сундук
Рентгеновский снимок. Здесь представлена информация о вашем сердце и легких. - Кровь
тесты. Это делается, чтобы выяснить, есть ли у вас основное состояние - Мокрота
культура. Это делается для проверки наличия в мокроте определенных бактерий или
Это делается для проверки наличия в мокроте определенных бактерий или
грибы. - Пот
тест или генетическое тестирование. Это делается для исключения муковисцидоза. - Кровь
тесты. Это делается, чтобы увидеть, есть ли у вас низкий уровень антител.
(иммуноглобулины) в крови. - Легкое
функциональные тесты. Они могут увидеть, насколько сильно у вас повреждены легкие. - Бронхоскопия. Это смотрит внутрь дыхательных путей. Это сделано, если вы не отвечаете
к лечению.
Как лечится бронхоэктазия?
Бронхоэктатическая болезнь часто лечится лекарствами. Вам также может потребоваться физиотерапия. Вам также следует избегать обезвоживания. Употребление достаточного количества воды может помочь предотвратить загустение слизи, что может затруднить откашливание.
Употребление достаточного количества воды может помочь предотвратить загустение слизи, что может затруднить откашливание.
Вот некоторые возможные лекарства, которые вы можете принимать:
- Антибиотики. Лечат повторные инфекции.
- Бронходилататоры. Они расслабляют мышцы дыхательных путей и заставляют дышать
Полегче. - Вдохнул
стероиды. Они уменьшают воспаление (часто объединяются в одном ингаляторе
как бронходилататоры) - Отхаркивающие и разжижающие слизь. Они помогают разжижать слизь в легких и
облегчить кашель. - Противоотечные средства. Это помогает уменьшить заторы.
Физиотерапия груди — другое
важная часть лечения. Он включает в себя многократные удары по груди и спине, чтобы
Он включает в себя многократные удары по груди и спине, чтобы
освободите легкие от слизи. Вы также можете изучить специальные методы дыхания. Эти
может переместить слизь в верхнюю часть дыхательных путей, чтобы вы могли ее откашлять.Ваш
Поставщик медицинских услуг также может посоветовать использовать портативное или носимое устройство. Эти помогают двигаться
и очистить легкие от слизи. Доступно много устройств. Ваш провайдер скажет вам
варианты, которые лучше всего подходят для вас.
Некоторым людям может потребоваться кислородная терапия. Уровень кислорода в их крови может быть слишком низким. Ваш лечащий врач также может порекомендовать операцию. Это может быть вариант, если другие методы лечения не помогли и заболевание изолировано в одной области легкого.В редких случаях может потребоваться пересадка легкого.
Ваш план лечения будет зависеть от
серьезность ваших симптомов, другие состояния вашего здоровья и другие факторы. Рано
Рано
диагностика и лечение могут остановить ухудшение состояния.
Какие возможные осложнения при бронхоэктазии?
Дыхательная недостаточность — одно из возможных осложнений. Это происходит, когда из легких в кровь поступает недостаточно кислорода.Это может вызвать сильную одышку. Ваша кожа также может стать голубоватой. Вам может потребоваться кислородная терапия или CPAP (постоянное положительное давление в дыхательных путях).
При повреждении дыхательных путей они
может привести к уменьшению толщины стенок некоторых кровеносных сосудов дыхательных путей. Это
с большей вероятностью сломается и вызовет кровотечение из легкого. Это называется кровохарканьем.
Если слизь становится густой и блокирует все дыхательные пути, часть легкого также может разрушиться.Это может вызвать одышку.
Что я могу сделать, чтобы предотвратить бронхоэктазы?
Следующие шаги могут помочь предотвратить бронхоэктазы:
- Убедитесь, что у вас и ваших детей есть
сделали прививки от кори и коклюша.
- Сделайте ежегодную вакцинацию от гриппа и рекомендованную пневмонию
прививки - Держитесь подальше от вредных веществ, которые
может повредить ваши легкие, например, дым, газы и пары. - Немедленно обратитесь за лечением любого легкого
инфекции. - Понаблюдайте за детьми, чтобы убедиться, что они не
вдыхать мелкие предметы. Если это произойдет, немедленно обратитесь за медицинской помощью. - Быстро вылечите любое состояние, при котором
вызывают бронхоэктазы.
Как лечить бронхоэктазы
Ваш лечащий врач сообщит
как управлять бронхоэктазами.Эти инструкции могут включать:
- Прививка от гриппа и пневмонии
- Часто мыть руки
- Бросить курить
- Соблюдение здорового питания
- Как избежать обезвоживания
- Сохранение физической активности
Когда мне следует позвонить своему врачу?
Немедленно позвоните своему врачу, если у вас есть следующие симптомы:
- Лихорадка
- Проблемы с дыханием
- Другие признаки инфекции
Если ваши симптомы ухудшатся, запланируйте
скоро обратитесь к своему врачу.
Основные сведения о бронхоэктазах
- Бронхоэктазия — это заболевание, при котором поражаются дыхательные пути к легким. Со временем дыхательные пути перестают очищать слизь так, как раньше. В этом случае повышается вероятность заражения.
- Это часто бывает вызвано инфекцией или
другое воспалительное состояние. Вы также можете родиться с заболеванием, которое делает его
с большей вероятностью развиваться. - Со временем это может вызвать серьезные проблемы со здоровьем у некоторых людей. К ним относятся сердечная или дыхательная недостаточность.
- Раннее лечение респираторных заболеваний может помочь предотвратить бронхоэктазы. Это также может предотвратить ухудшение состояния.
- Лечение может включать медикаменты и физиотерапию. Вам также может потребоваться внести некоторые изменения в образ жизни.

Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и все новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.

- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться с вашим провайдером, если у вас есть вопросы.
Не то, что вы ищете?
Бронхоэктазы — причины, симптомы, лечение
Бронхоэктазия — это хроническое заболевание легких, при котором поврежденные дыхательные пути вызывают скопление слизи и повторяющиеся серьезные инфекции легких. Основным симптомом бронхоэктазии является влажный грудной кашель.
Лечение может включать антибиотики и другие лекарства, в то время как физиотерапия используется для удаления слизи из легких. Было подсчитано, что примерно один из 550 новозеландцев страдает тяжелыми бронхоэктазами.
Причины
В легких дыхательные пути, называемые бронхами, образуют древовидную структуру, через которую воздух входит и выходит. Бронхи выстланы крошечными волосковыми выступами, называемыми ресничками, которые поднимают слизь вверх по легким, позволяя легко откашляться.
Бронхи выстланы крошечными волосковыми выступами, называемыми ресничками, которые поднимают слизь вверх по легким, позволяя легко откашляться.
Бронхоэктазия — это пожизненное заболевание, при котором некоторые бронхи покрываются рубцами и необратимо увеличены. В процессе болезни реснички повреждаются, так что они не могут эффективно смывать слизь.
В результате слизь накапливается в пораженных частях легких, что увеличивает риск развития легочных инфекций. Рецидивирующие инфекции могут вызвать дальнейшее рубцевание бронхов, и состояние может прогрессировать.
Около трети случаев бронхоэктазов у взрослых вызваны тяжелой инфекцией легких, имевшей место в детстве. До введения национальной программы иммунизации бронхоэктазы часто возникали в результате заражения корью или коклюшем.Сегодня бронхоэктазы чаще возникают в результате пневмонии.
Другие причины включают:
- Муковисцидоз
- Иммунодефицит
- Вдыхание содержимого желудка в легкие
- Вдыхание инородного предмета в легкие (при отсутствии лечения)
- Вдыхание вредных химических веществ, например: аммиака
- В редких случаях может быть врожденным (присутствует при рождении).

Во многих случаях основная причина состояния не может быть идентифицирована.
Признаки и симптомы
Основным симптомом бронхоэктазов является влажный кашель, который представляет собой кашель с выделением слизи (также известной как мокрота или мокрота). Кашель обычно усиливается по утрам и часто возникает из-за смены позы. Слизь может иметь желто-зеленый цвет и иметь неприятный запах, что указывает на наличие инфекции.
Другие симптомы могут включать:
- Кашель с кровью (чаще встречается у взрослых)
- Неприятный запах изо рта
- Свистящее дыхание в груди — при прослушивании с помощью стетоскопа можно услышать характерный потрескивающий звук.
- Рецидивирующие легочные инфекции
- Снижение общего состояния здоровья
- При запущенных бронхоэктазах может возникнуть одышка.
Симптомы часто появляются медленно. По мере прогрессирования заболевания кашель усиливается и выделяется все больше слизи.
Обратитесь к врачу, если у вас или вашего ребенка появляется постоянный влажный грудной кашель, который длится четыре недели и более.
Диагностика
Первоначальный диагноз бронхоэктазии основывается на симптомах пациента, его истории болезни и физическом обследовании.
Дополнительные диагностические тесты могут включать:
- Рентген грудной клетки
- КТ (компьютерная томография)
- Анализы крови
- Исследование слизи на наличие бактерий (анализ мокроты)
- Проверка уровня кислорода в крови
- Функциональные пробы легких (спирометрия).
Лечение
Бронхоэктатическая болезнь — это хроническое (длительное) заболевание, требующее пожизненного лечения. Хорошее лечение этого состояния жизненно важно для предотвращения постоянного повреждения легких и ухудшения состояния.Конечная цель лечения — очистить грудную клетку от слизи и предотвратить дальнейшее повреждение легких.
Два основных типа лечения:
Лекарства
- Антибиотики используются для лечения острых инфекций легких. Если инфекция тяжелая, может потребоваться лечение внутривенными антибиотиками в больнице.
- Бронходилататоры (применяемые у людей, страдающих астмой) для улучшения притока воздуха в легкие.
- Лекарства, уменьшающие воспаление в легких.
- Иногда могут использоваться лекарства для разжижения слизи.
- Вакцинация против гриппа (гриппа) и пневмококковой пневмонии.
Физиотерапия и упражнения
Физиотерапия грудной клетки и постуральный дренаж используются для удаления слизи из легких. Обычно разрабатывается индивидуальная программа, в которой отрабатываются упражнения и дыхательные техники для очистки легких от слизи.
К другим важным факторам при лечении этого состояния относятся отказ от пыли, дыма и других раздражителей дыхательных путей, а также соблюдение сбалансированной и питательной диеты.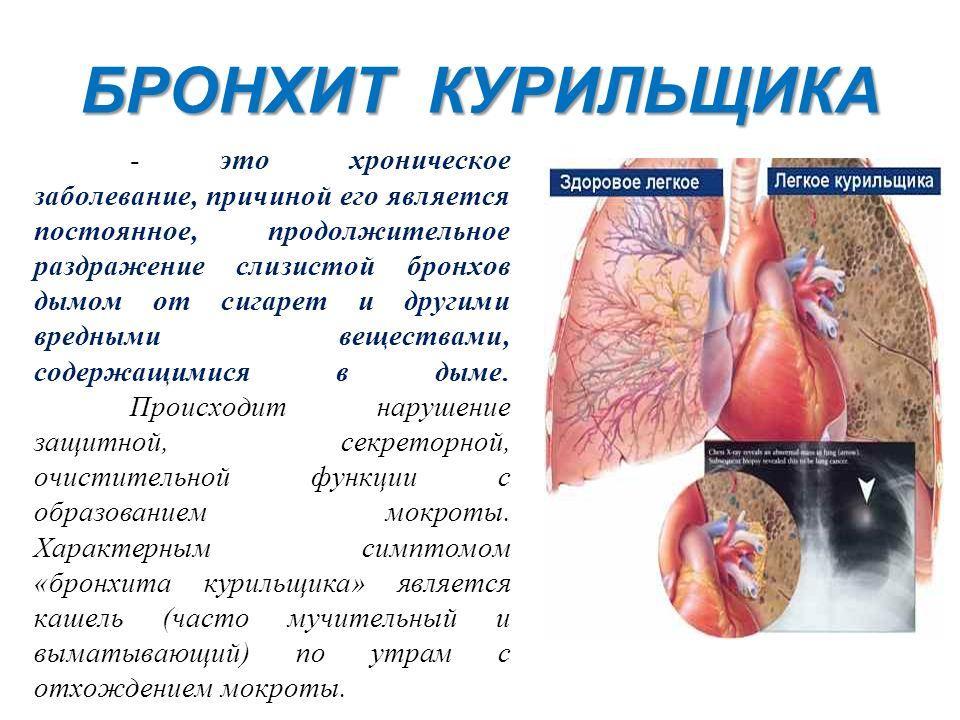
Также важно выявлять и лечить любые основные состояния, которые приводят к развитию бронхоэктазов.
В некоторых случаях тяжелых бронхоэктазов может быть предложено хирургическое вмешательство для удаления пораженной части легкого. Однако это вариант только в том случае, если заболевание локализовано на одном или двух небольших участках.
Профилактика
Министерство здравоохранения рекомендует следующие меры для предотвращения бронхоэктазов у детей:
- Бросьте курить (особенно во время беременности) и сделайте дом для некурящих
- Накормите детей грудью
- Соблюдение здорового сбалансированного питания
- Регулярные тренировки
- Раннее выявление и лечение инфекций органов дыхания
- Убедитесь, что в доме тепло и сухо (что снижает вероятность инфекций грудной клетки)
- Сделайте иммунизацию детей от таких болезней, как корь и коклюш, которые могут привести к бронхоэктазам.

- Делайте вакцину против гриппа каждый год.
- Не позволяйте младенцам и детям вдыхать посторонние предметы, такие как частицы пищи (например, не давать бутылочку лежащему ребенку и следить за тем, чтобы младенцы сидели во время еды)
- Немедленно обратитесь за медицинской помощью, если посторонний предмет попал в легкие.
Список литературы
Ашер И., Эдвардс Э. (2013). Бронхоэктазия (веб-страница). Клинические рекомендации Starship. Окленд: Здоровье детей Starship.https://www.starship.org.nz/guidelines/bronchiectasis/ [дата обращения: 17.02.20]
KidsHealth (2017). Бронхоэктазия (веб-страница). Педиатрическое общество Новой Зеландии (Крайстчерч) и Starship Foundation (Окленд). https://www.kidshealth.org.nz/bronchiectasis [дата обращения: 17.02.20]
Министерство здравоохранения (2018 г.). Бронхоэктазия (веб-страница). Веллингтон: Министерство здравоохранения Новой Зеландии. www.health.govt.nz/your-health/conditions-and-treatments/diseases-and-illities/bronchiectasis [дата обращения: 17.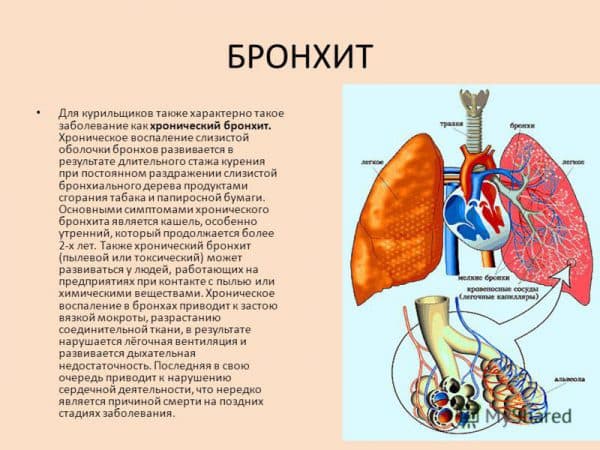 02.20]
02.20]
NHS (2018).Бронхоэктазия (веб-страница). Реддич: Национальная служба здравоохранения (NHS)
Англия. https://www.nhs.uk/conditions/Bronchiectasis/ [дата обращения: 17.02.20]
O’Toole, M.T. (Ред.) (2017). Бронхоэктазия. Словарь Мосби по медицине, медсестрам и профессиям здравоохранения (10-е изд.). Сент-Луис, Мичиган: Эльзевир.
Барнард, Л. Т., Чжан Дж. (2018). Воздействие респираторных заболеваний в Новой Зеландии: обновление 2018 г. (Отчет в формате PDF). Данидин: Университет Отаго. https://s3-ap-southeast-2.amazonaws.com/assets.asthmafoundation.org.nz/images/NZ-Impact-Report-2018_FINAL.pdf
Последняя редакция — февраль 2020 г.
Бронхит: основы практики, история болезни, патофизиология
Автор
Джазила Файяз, DO Лечащий врач, отделение легочной медицины и медицины сна, медицинский директор лаборатории сна, больница Unity
Джазила Файяз, DO является членом следующих медицинских обществ: Американской академии медицины сна, Американского колледжа грудной клетки Врачи, Американское торакальное общество
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Роджер Б. Оладе, доктор медицины, магистр здравоохранения Медицинский директор, Genesis Health Group
Роджер Б. Оладе, доктор медицины, магистр здравоохранения является членом следующих медицинских обществ: Американский колледж медицины труда и окружающей среды, Американский колледж врачей
Раскрытие информации: Нечего раскрывать.
Клаус-Дитер Лесснау, доктор медицины, FCCP Бывший клинический адъюнкт-профессор медицины Школы медицины Нью-Йоркского университета; Медицинский директор лаборатории легочной физиологии, директор по исследованиям в области легочной медицины, медицинский департамент, отделение легочной медицины, больница Ленокс Хилл
Клаус-Дитер Лесснау, доктор медицины, FCCP является членом следующих медицинских обществ: Американский колледж грудных врачей , Американский колледж врачей, Американская медицинская ассоциация, Американское торакальное общество, Общество интенсивной терапии
Раскрытие: Ничего не говорится.
Главный редактор
Заб Мосенифар, доктор медицины, FACP, FCCP Джери и Ричард Браверман, заведующий кафедрой легочной медицины и реанимации, профессор и исполнительный вице-председатель медицинского факультета, медицинский директор Института легких женской гильдии, Медицинский центр Сидарс-Синай, Калифорнийский университет, Лос-Анджелес, Медицинская школа Дэвида Геффена
Заб Мосенифар, доктор медицины, FACP, FCCP является членом следующих медицинских обществ: Американский колледж грудных врачей, Американский колледж врачей, Американская федерация медицинских исследований, Американское торакальное общество
Раскрытие информации : Нечего раскрывать.
Благодарности
Пол Блэкберн, DO, FACOEP, FACEP Лечащий врач, Отделение неотложной медицины, Медицинский центр Maricopa
com»> Пол Блэкберн, DO, FACOEP, FACEP, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи, Американского колледжа врачей неотложной помощи остеопатии, Американской медицинской ассоциации и Медицинской ассоциации АризоныРаскрытие: Ничего не раскрывать.
Дэвид Ф.М. Браун, доктор медицины Адъюнкт-профессор, отделение неотложной медицины, Гарвардская медицинская школа; Заместитель председателя, Отделение неотложной медицины, Массачусетская больница общего профиля
Дэвид Ф.М. Браун, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: роялти за учебники Липпинкотта; Учебник Wiley: роялти
webmd.com»> Али Хмиди, MD Врач-резидент, Отделение внутренней медицины, Бруклинский госпитальный центр, Медицинский колледж Вейл КорнеллРаскрытие: Ничего не раскрывать.
Джеффри Насименто, DO, MS Научный сотрудник, Отделение легочной медицины, Госпиталь Ленокс Хилл
Джеффри Насименто, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа грудных врачей, Американской медицинской ассоциации, Американской остеопатической ассоциации, Американского торакального общества, Медицинского общества округа Нью-Йорк и Общества интенсивной терапии
Раскрытие: Ничего не раскрывать.
Роберт О’Коннор, доктор медицины, магистр здравоохранения Профессор и заведующий кафедрой неотложной медицины, Система здравоохранения Университета Вирджинии
webmd.com»> Роберт О’Коннор, доктор медицинских наук, магистр здравоохранения, является членом следующих медицинских обществ: Американской академии экстренной медицины, Американского колледжа врачей неотложной помощи, Американского колледжа врачей, Американской кардиологической ассоциации, Американской медицинской ассоциации, Медицинского общества штата Делавэр. , Национальная ассоциация врачей скорой медицинской помощи, Общество академической неотложной медицины и Общество медицины дикой природыРаскрытие: Ничего не раскрывать.
Самуэль Онг, MD Приглашенный доцент, отделение неотложной медицины, Olive View-UCLA Medical Center
Раскрытие: Ничего не раскрывать.
Самер Кара, доктор медицины Консультант по реанимации легких, отделение внутренней медицины, отделение легочной и интенсивной терапии, Бруклинский госпитальный центр и Корнельский университет
webmd.com»> Самер Кара, доктор медицины, является членом следующих медицинских обществ: Американский колледж реаниматологииРаскрытие: Ничего не раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
ХОБЛ: очистка легких | Michigan Medicine
Введение
ХОБЛ (хроническая обструктивная болезнь легких) — это хроническое заболевание, из-за которого тяжело дышать. Когда у вас ХОБЛ, воздух не может легко попасть в легкие и выйти из них.У вас может быть одышка, сильный кашель и много слизи в легких. Научившись очищать легкие, вы сможете сэкономить энергию и кислород, а также предотвратить легочные инфекции.
Чтобы очистить легкие, можно сделать три вещи:
- Контролируемый кашель.
 Этот тип кашля исходит из глубины легких. Он разжижает слизь и выводит ее по дыхательным путям.
Этот тип кашля исходит из глубины легких. Он разжижает слизь и выводит ее по дыхательным путям. - Постуральный дренаж. Вы ложитесь в разных положениях, чтобы помочь слить слизь из легких.
- Перкуссия груди. Вы слегка похлопываете по груди и спине. Постукивание разжижает слизь в легких.
Как вы контролируете кашель, постуральный дренаж и перкуссию грудной клетки?
Контролируемый кашель
Кашель — это то, как ваше тело пытается избавиться от слизи. Но тот кашель, который вы не можете контролировать, только усугубляет ситуацию. Это вызывает закрытие дыхательных путей. Он также задерживает слизь в легких.
Контролируемый кашель исходит из глубины легких.Он разжижает слизь и выводит ее по дыхательным путям. Лучше всего это делать после того, как вы воспользуетесь ингалятором или другим лекарством. Чтобы контролировать кашель, выполните следующие действия:
- Сядьте на край стула и поставьте обе ноги на пол.
- Немного наклонитесь вперед и расслабьтесь.

- Медленно вдохните через нос и скрестите руки на животе.
- На выдохе наклонитесь вперед. Упритесь руками в живот.
- Кашель 2 или 3 раза на выдохе с приоткрытым ртом.Сделайте кашель коротким и резким. Во время кашля надавите руками на живот. При первом кашле слизь выводится по дыхательным путям легких. Следующий кашель поднимает его и прекращает.
- Вдохните еще раз, но делайте это медленно и осторожно через нос. Не делайте быстрых или глубоких вдохов через рот. Он может блокировать выход слизи из легких. Это также может вызвать неконтролируемый кашель.
- Отдохните и повторите, если нужно.
Постуральный дренаж
Постуральный дренаж — это лежа в разных положениях для отвода слизи из легких.
Удерживайте каждую позицию по 5 минут. Сделайте это примерно через 30 минут после использования ингалятора. Убедитесь, что у вас пустой желудок. Если вам нужно кашлять, сядьте и кашляйте под контролем.
Для постурального дренажа выполните следующие действия:
- Лягте на кровать или на пол. Используйте подушки, чтобы помочь вам в разных положениях.
Для осушения передней части легких
- Лягте на спину.Убедитесь, что ваша грудь ниже бедер. Подложите две подушки под бедра. Положите небольшую подушку под голову. Руки держите по бокам.
- Затем следуйте этим инструкциям по дыханию: Держа одну руку на животе, а другую на груди, сделайте вдох. Вытолкните живот как можно дальше. Вы должны почувствовать движение руки на животе, а рука на груди не должна двигаться. На выдохе вы должны почувствовать движение руки на животе.Это называется брюшным дыханием или диафрагмальным (скажем, die-uh-fruhg-MAT-ik) дыханием. Вы также будете использовать его в других положениях дренажа.
Для осушения боковых стенок легких
- Сделайте этот шаг, лежа на боку.
 Затем переверните и сделайте это с другой стороны.
Затем переверните и сделайте это с другой стороны. - Подложите две или три подушки под бедра. Положите небольшую подушку под голову. Убедитесь, что ваша грудь ниже бедер.Используйте дыхание животом. Через 5 или 10 минут смените сторону.
- Сделайте этот шаг, лежа на боку.
Для осушения задней стенки легких
- Лягте на живот.
- Подложите две или три подушки под бедра. Положите небольшую подушку под голову.
- Обхватите руками голову.
- Используйте дыхание животом.
Перкуссия груди
Перкуссия груди означает легкое постукивание по груди и спине.Постукивание разжижает слизь в легких.
Выполните следующие действия, чтобы выполнить перкуссию грудной клетки:
- Обхватите ладонью ладонь и слегка постучите по груди и спине.
- Спросите своего врача, где лучше всего использовать.
 Избегайте позвоночника и грудины.
Избегайте позвоночника и грудины. - Возможно, будет проще попросить кого-нибудь постукивать за вас.
Кредиты
Текущий по состоянию на:
9 июня 2019 г.,
Автор: Healthwise Staff
Медицинский обзор:
E.Грегори Томпсон, врач-терапевт
Адам Хусни, врач-семейная медицина
Хасмина Катурия, врач-пульмонология, реаниматология, медицина сна
По состоянию на 9 июня 2019 г.
Автор:
Здоровый персонал
Медицинский обзор: E. Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Хасмина Катурия, доктор медицины, пульмонология, реанимация, медицина сна
Мокрота — обзор | ScienceDirect Topics
Мокрота
Индукция мокроты широко использовалась при изучении воспаления дыхательных путей при астме и ХОБЛ, потому что это безопасный, воспроизводимый и неинвазивный метод, который можно использовать многократно, даже во время обострений [186–188].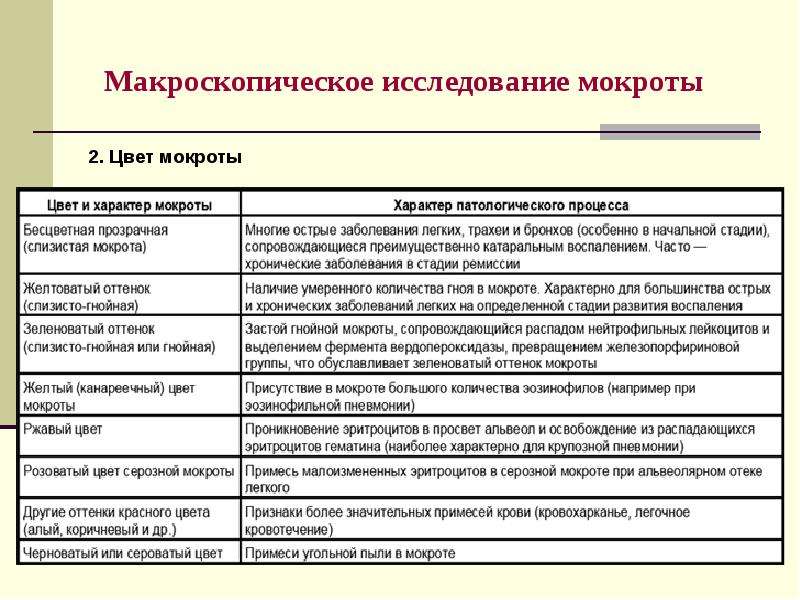 Находки мокроты в основном представляют собой бронхиальный отсек. Мокрота, индуцированная астматическими пациентами в стабильных условиях, обычно характеризуется более высоким процентом эозинофилов и метахроматических клеток, чем в образцах здоровых людей [189, 190]. Нейтрофилия мокроты также может присутствовать в зависимости от степени тяжести заболевания; его идентификация важна, поскольку связана с плохой реакцией на глюкокортикостероиды [191–193].
Находки мокроты в основном представляют собой бронхиальный отсек. Мокрота, индуцированная астматическими пациентами в стабильных условиях, обычно характеризуется более высоким процентом эозинофилов и метахроматических клеток, чем в образцах здоровых людей [189, 190]. Нейтрофилия мокроты также может присутствовать в зависимости от степени тяжести заболевания; его идентификация важна, поскольку связана с плохой реакцией на глюкокортикостероиды [191–193].
В стабильных условиях для бывших или нынешних курильщиков с ХОБЛ характерно повышенное общее количество клеток в спонтанной или индуцированной мокроте, с преобладанием нейтрофилов и небольшим процентом эозинофилов у некоторых субъектов [133, 194, 195].У некоторых курильщиков с хроническим бронхитом, с хроническим ограничением воздушного потока или без него, также может наблюдаться повышенная доля эозинофилов (> 3%) в секретах нижних дыхательных путей (так называемый «эозинофильный бронхит») [100, 186, 187]. Недавнее исследование элегантно показало, что у пациентов с ХОБЛ основными клетками мокроты являются нейтрофилы и макрофаги с большим количеством макрофагов и эозинофилов, чем в субфенотипе пациентов с хроническим бронхитом [196].
Анализ мокроты пациентов с обострениями астмы или ХОБЛ дал новую интересную информацию.Легкие обострения астмы, вызванные снижением дозы ингаляционных стероидов, связаны с эозинофилией мокроты [197, 198]. Напротив, легкие спонтанные обострения связаны с эозинофилией примерно у 50% пациентов, но у других 50% эозинофилия мокроты отсутствует [199]. У детей эозинофильное воспаление дыхательных путей связано с ухудшением состояния астмы со временем. Это согласуется с гипотезой о том, что воспаление дыхательных путей отрицательно влияет на прогноз астмы у детей, и предполагает роль мониторинга воспаления в лечении астмы [200].Тяжелые обострения астмы связаны с более выраженной нейтрофилией мокроты [201]. Бронхиальная нейтрофилия также наблюдалась в жидкости бронхиального лаважа у астматиков во время астматического статуса [202].
Интересно, что обострения хронического бронхита или ХОБЛ связаны с очень похожими изменениями в количестве клеток мокроты. Легкие обострения хронического бронхита или ХОБЛ связаны с эозинофилией в мокроте и в биоптатах [203, 204], тогда как тяжелые обострения ХОБЛ связаны с нейтрофилией мокроты [205].
Таким образом, по крайней мере, в мокроте изменения воспалительных клеток во время обострений могут быть такими же, как при астме и ХОБЛ. Еще раз, эти данные подчеркивают сходство между двумя заболеваниями и сложность дифференциальной диагностики в тех немногих случаях, когда клинические результаты не являются окончательными.
Несколько биохимических маркеров были изучены в индуцированной мокроте как у пациентов с астмой, так и у пациентов с ХОБЛ [206–210] (Таблица 41.4). Хотя некоторые маркеры при астме и ХОБЛ заметно различаются, и изучение этих маркеров может предоставить полезную информацию для протоколов исследований, их использование в клинической практике не было показано лучше, чем простой подсчет клеток.
Таблица 41.4. Анамнез, симптомы и результаты тестов функции легких при дифференциальной диагностике астмы и ХОБЛ.
| Астма | ХОБЛ | |||||
|---|---|---|---|---|---|---|
| Начало | В основном в детстве | В среднем и позднем возрасте | ||||
| Курение | Обычно 908 | Курильщики | Обычно некурящие 9080 Хронический кашель и мокрота | Отсутствует | Частое (хронический бронхит) | |
| Одышка при усилии | Вариабельна и обратима при лечении | Постоянно, плохо обратимо и прогрессирующе | ||||
| Ночью | ||||||
| Ограничение воздушного потока | Повышенная суточная изменчивость | Нормальная суточная вариабельность | ||||
| Ответ на бронходилататор | Хороший | Плохой | ||||
| Гиперреактивность дыхательных путей | или без ограничения дыхания | пациентов | 808 | У большинства пациентов с ограничением воздушного потока |
.



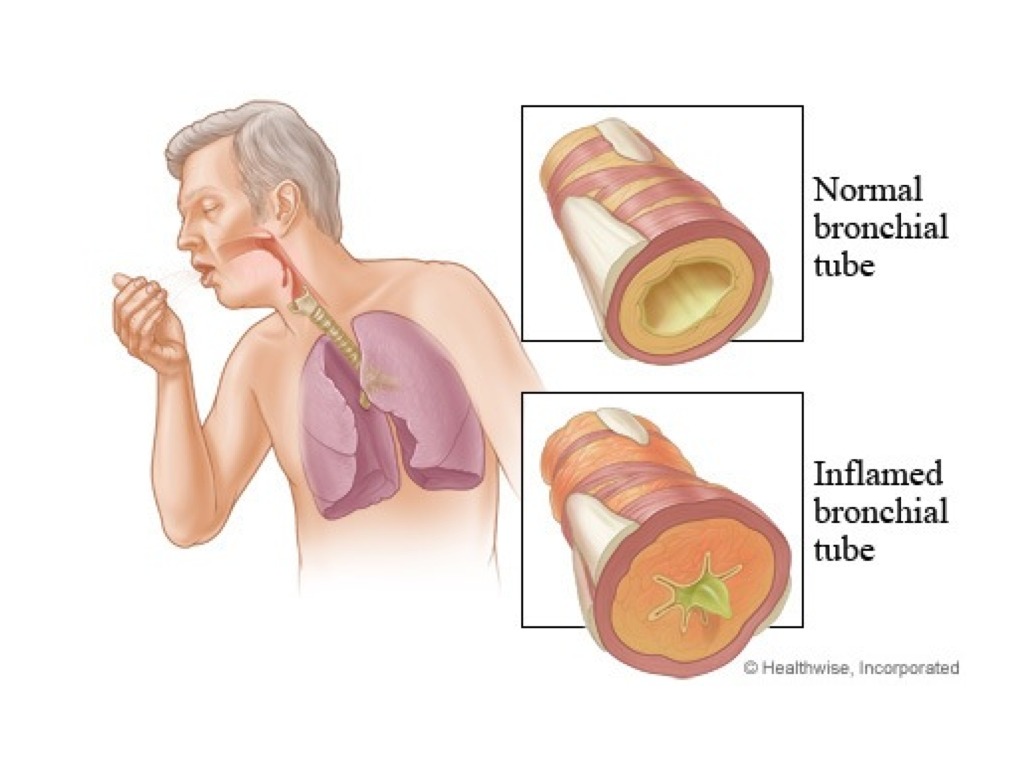
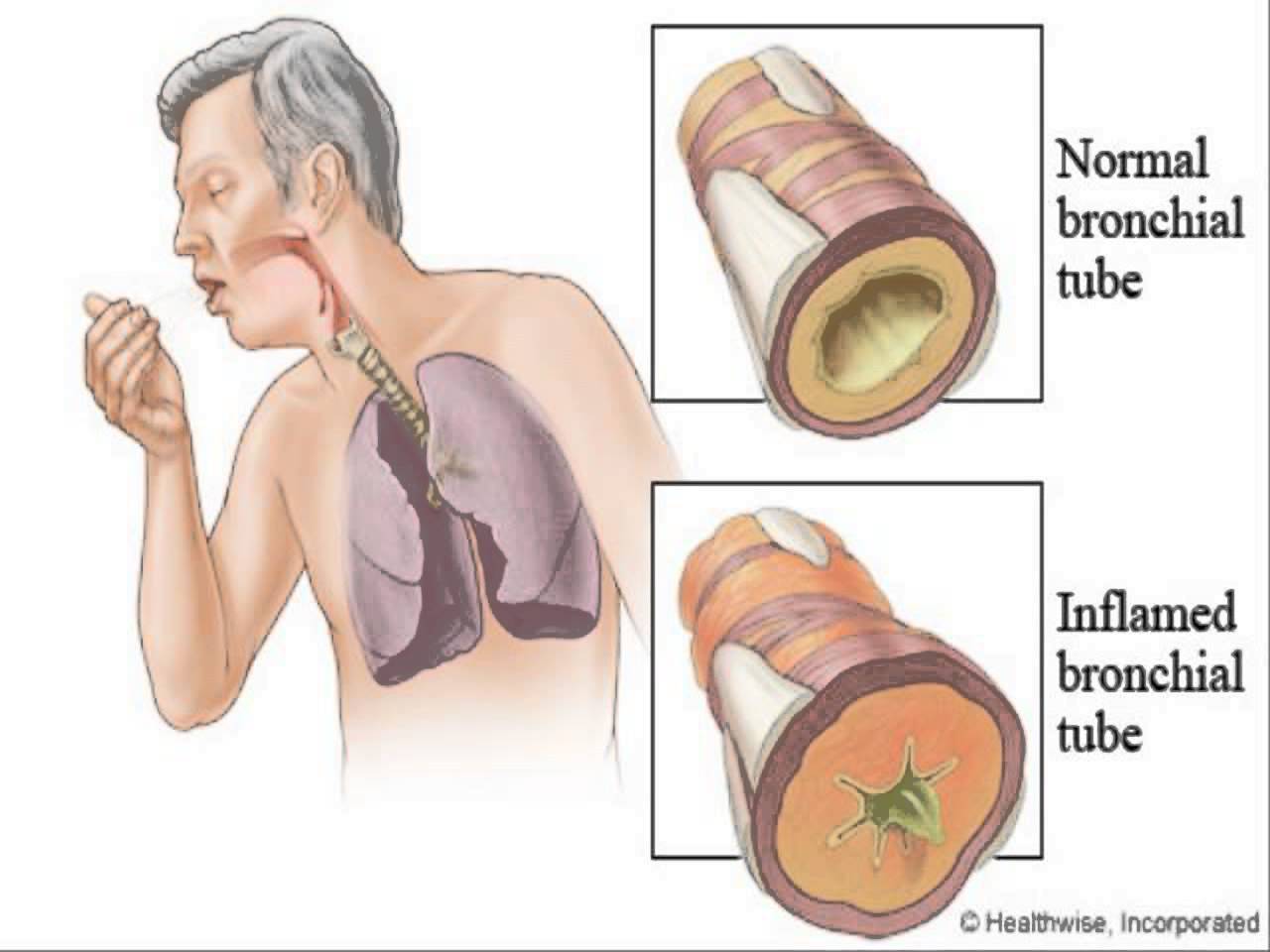
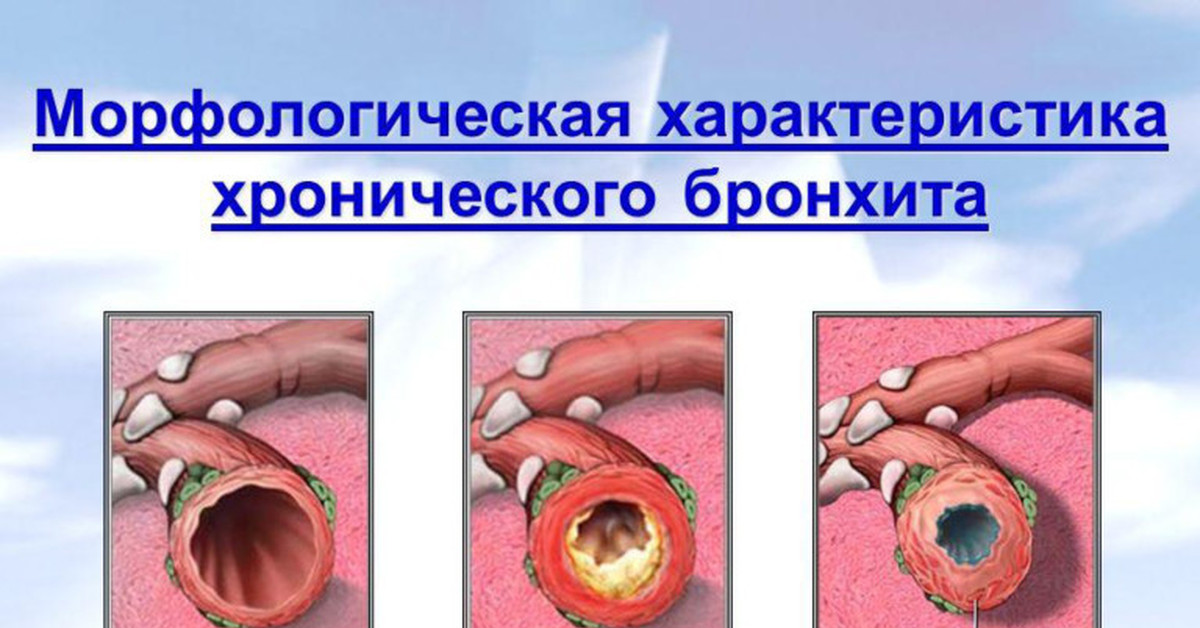
 Это делается для проверки наличия в мокроте определенных бактерий или
Это делается для проверки наличия в мокроте определенных бактерий или


 Этот тип кашля исходит из глубины легких. Он разжижает слизь и выводит ее по дыхательным путям.
Этот тип кашля исходит из глубины легких. Он разжижает слизь и выводит ее по дыхательным путям.
 Затем переверните и сделайте это с другой стороны.
Затем переверните и сделайте это с другой стороны. Избегайте позвоночника и грудины.
Избегайте позвоночника и грудины.