причины и симптомы. Лечение пневмонии в Москве
Пневмония верхней доли правого легкого характеризуется воспалением паренхимы, в большинстве случаев развивается из-за инфекционного поражения, проявляется сильным кашлем, недостаточностью дыхательной функции, образованием экссудата, высокой температурой тела, изменениями, которые определяются во время рентгенологического исследования. Пневмонией чаще всего болеют маленькие дети, пожилые и ослабленные после болезни люди, причиной заболевания служит снижение иммунитета.
Воспаление правой верхней доли легкого протекает менее тяжело, чем пневмония верхней доли левого легкого, во время которого происходит поражение до пяти сегментов органа. Сегментарная пневмония чаще всего развивается в правом легком, почти в 95% случаев поражает сегмент только одного легкого. Лечение сегментарной пневмонии проводят в отделении терапии Юсуповской больницы. Современное диагностическое оборудование больницы обеспечивает эффективность обследования.
В половине случаев правосторонняя пневмония развивается с инфицированием средней доли легкого из-за анатомической особенности строения среднедолевого правого бронха. Тяжесть течения заболевания зависит от возбудителя, вызвавшего пневмонию. В случае правосторонней верхнедолевой пневмонии воспалительный процесс охватывает от одного до трех сегментов органа. Верхнедолевая пневмония протекает тяжелее, чем нижнедолевое воспаление легких. При диагностике верхнедолевой пневмонии часто возникают сложности – воспалительный процесс нередко имеет схожесть с туберкулезом легких.
Пневмония верхних долей легких: причины и симптомы
Пневмония верхних долей легкого может быть первичным или вторичным поражением органа. Вторичный тип заболевания возникает как осложнение других заболеваний. Сначала пневмония имеет признаки простуды, затем поднимается высокая температура, усиливается кашель, мучает тошнота, больной чувствует слабость, появляется одышка, которая усиливается с каждым днем, желтеет белок глаз из-за гибели эритроцитов, пропадает аппетит. Пневмония протекает на начальной стадии заболевания без выраженных признаков, с постепенным нарастанием симптомов. Больной чувствует недомогание, слабость. Если пневмонию не лечить, состояние больного будет стремительно ухудшаться с каждым днем, у больного могут появиться галлюцинации, бред, развиться тяжелая дыхательная недостаточность.
Пневмония протекает на начальной стадии заболевания без выраженных признаков, с постепенным нарастанием симптомов. Больной чувствует недомогание, слабость. Если пневмонию не лечить, состояние больного будет стремительно ухудшаться с каждым днем, у больного могут появиться галлюцинации, бред, развиться тяжелая дыхательная недостаточность.
Причиной развития пневмонии становятся вирусы, грибы, микробы. Чаще всего пневмонию вызывают микробы: пиогенные стрептококки, стафилококки, палочка Финдлера, пневмококки. Нередко причиной развития пневмонии становится сочетание нескольких инфекций. Развитие воспалительного процесса начинается на слизистых оболочках носа, гортани. При ослабленном иммунитете происходит проникновение инфекции из верхних дыхательных путей в нижние дыхательные пути (трахею, бронхи, легкие).
Пневмония верхней доли правого легкого: диагностика
Для диагностики воспаления легких назначают анализ крови, рентгенологическое исследование, бактериальный посев мокроты.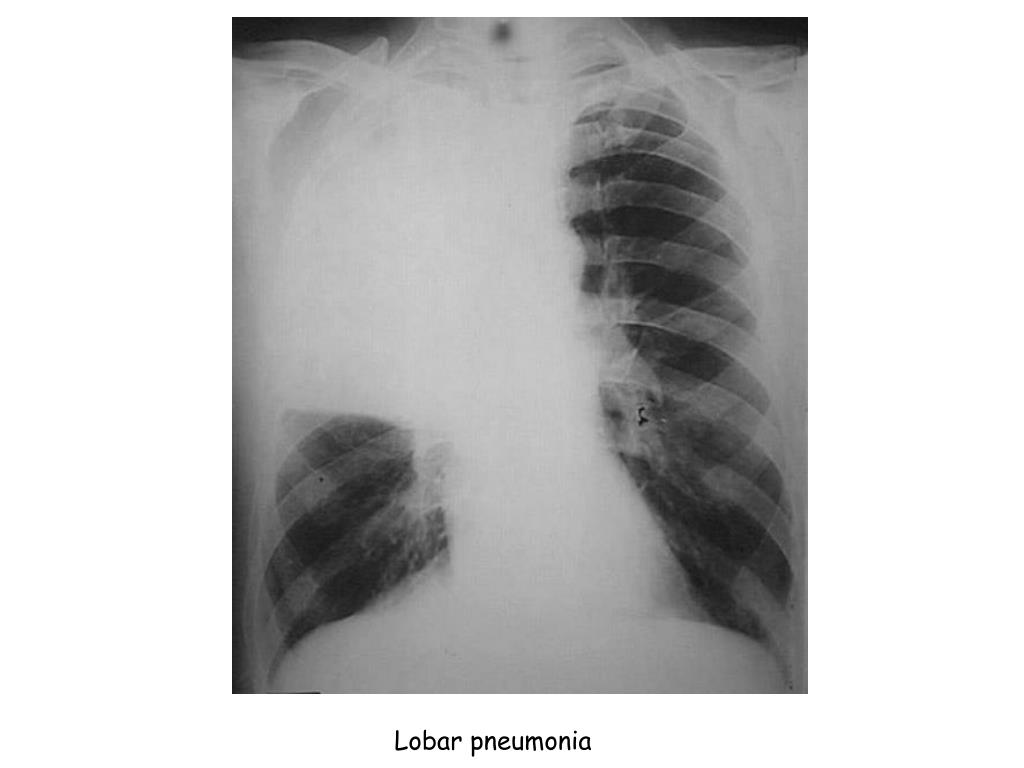 Врач-терапевт прослушивает пациента каждый день, определяя усиление или ослабление хрипов в легких. Лечение воспаления верхней доли правого легкого проводится с помощью антибактериальной терапии. Проводится стабилизация состояния пациента с помощью дезинтоксикации, оксигенотерапии (для лечения заболевания применяется кислород), устранения сердечно-сосудистых нарушений, бронхообструкции.
Врач-терапевт прослушивает пациента каждый день, определяя усиление или ослабление хрипов в легких. Лечение воспаления верхней доли правого легкого проводится с помощью антибактериальной терапии. Проводится стабилизация состояния пациента с помощью дезинтоксикации, оксигенотерапии (для лечения заболевания применяется кислород), устранения сердечно-сосудистых нарушений, бронхообструкции.
Пневмония верхней доли правого легкого: лечение
При назначении адекватного и своевременного лечения происходит регрессирование признаков воспалительного процесса в легких, в то же время в течение нескольких недель сохраняются изменения на рентгеновских снимках. При ателектазе (безвоздушности ткани легкого, спадании альвеол правостороннего верхнего сегмента легкого) может развиться хроническая пневмония, которая протекает медленно, процесс затягивается на несколько месяцев. Пневмония верхней правой доли легкого нередко осложняется абсцессом легкого, плевритом, эмпиемой плевры, может вызвать острую сердечную недостаточность, коллапс, нейротоксикоз, кардиоваскулярный синдром, артериальную гипертензию и другие осложнения.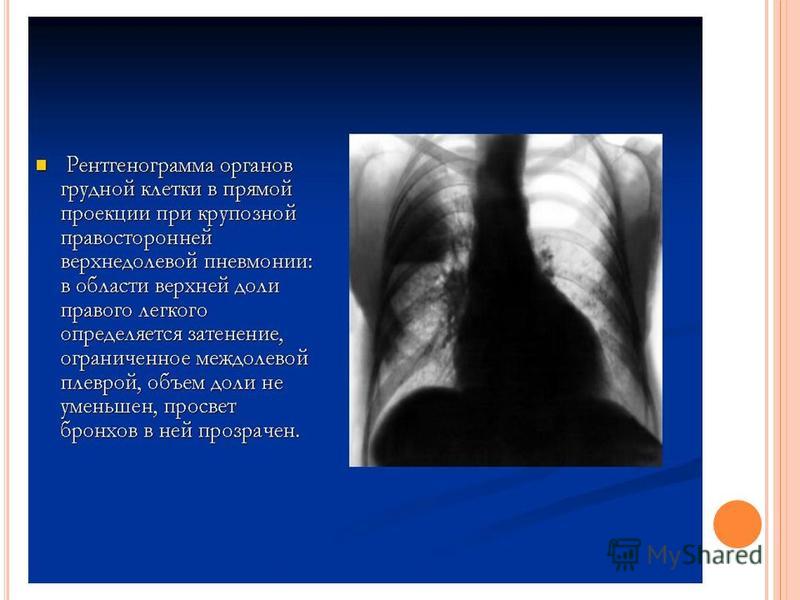
Врачи Юсуповской больницы оказывают помощь пациентам при остром течении заболевания, стабилизируют состояние больного, применяя инновационные методики лечения и диагностики. Главное направление деятельности больницы – это восстановление и сохранение здоровья пациентов. В терапевтическом отделении можно получить консультацию пульмонолога, пройти исследования: рентген органов грудной клетки, исследование дыхательной функции, МСКТ органов грудной клетки. Записаться на прием к врачу-пульмонологу можно по телефону Юсуповской больницы.
Ошибки ведения больных внебольничной пневмонией Текст научной статьи по специальности «Клиническая медицина»
УДК 616.24-002
ОШИБКИ В ВЕДЕНИИ БОЛЬНЫХ ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИЕЙ
М. А. Похазникова, Г. С. Баласанянц
ГОУ ДПО Санкт-Петербургская медицинская академия последипломного образования Росздрава,
Россия
MISTAKES OF THE CLINICAL MANAGEMENT OF COMMUNITY-ACQUIRED PNEUMONIA PATIENTS
M. A. Pokhaznikova, G. S. Balasanyants St-Petersburg Medical Academy of Postgraduate Studies, Russia © М. А. Похазникова, Г. С. Баласанянц, 2010 г.
A. Pokhaznikova, G. S. Balasanyants St-Petersburg Medical Academy of Postgraduate Studies, Russia © М. А. Похазникова, Г. С. Баласанянц, 2010 г.
Проблема рационального ведения больных вне-больничной пневмонией (ВП) является актуальной для практического здравоохранения. Существующие практические рекомендации по диагностике, лечению и профилактике внебольничной пневмонии у взрослых подробно освещают типичные ошибки в лечении внебольничной пневмонии [1—4]. Неправильная тактика может явиться причиной не только фатального исхода, но и имеет социальные и экономические последствия, повышает как прямые, так и косвенные затраты на лечение. Традиционно антибактериальная терапия
амбулаторных больных с нетяжелой пневмонией зависит от возраста (до и старше 60 лет) и наличия сопутствующих заболеваний [1, 2]. Сопутствующими заболеваниями, влияющими на этиологию и прогноз внебольничной пневмонии, являются: сахарный диабет, хроническая обструктивная болезнь легких, хроническая сердечная недостаточность, хроническая почечная недостаточность, цирроз печени, алкоголизм, наркомания, общая дистрофия. В табл. 1 и 2 представлены основные сведения об антибактериальной терапии амбулаторных пациентов [2].
В табл. 1 и 2 представлены основные сведения об антибактериальной терапии амбулаторных пациентов [2].
Таблица 1
Антибактериальная терапия внебольничной пневмонии у амбулаторных пациентов
Группа Наиболее частые возбудители Препараты выбора Альтернативные препараты
Нетяжелая форма у пациентов в возрасте до 60 лет без сопутствующих заболеваний S. pneumoniae M. pneumoniae С. pneumoniae H. influenzae Амоксициллин внутрь или макролиды внутрь1 Респираторные фторхино-лоны (левофлоксацин, моксифлоксацин) внутрь Доксициклин внутрь2
Нетяжелая форма у пациентов в возрасте 60 лет и старше и/или с сопутствующими заболеваниями S. pneumoniae H. influenzae С. pneumoniae S. aureus Enterobacteriacea Амоксициллин/ клавула-нат внутрь или цефуро-ксим аксетил внутрь Респираторные фторхино-лоны (левофлоксацин, моксифлоксацин) внутрь
Примечания:
‘Следует отдавать предпочтение макролидным антибиотикам с улучшенными фармакокинетическими свойствами (кларитромицин, рокситромицин, азитромицин, спирамицин).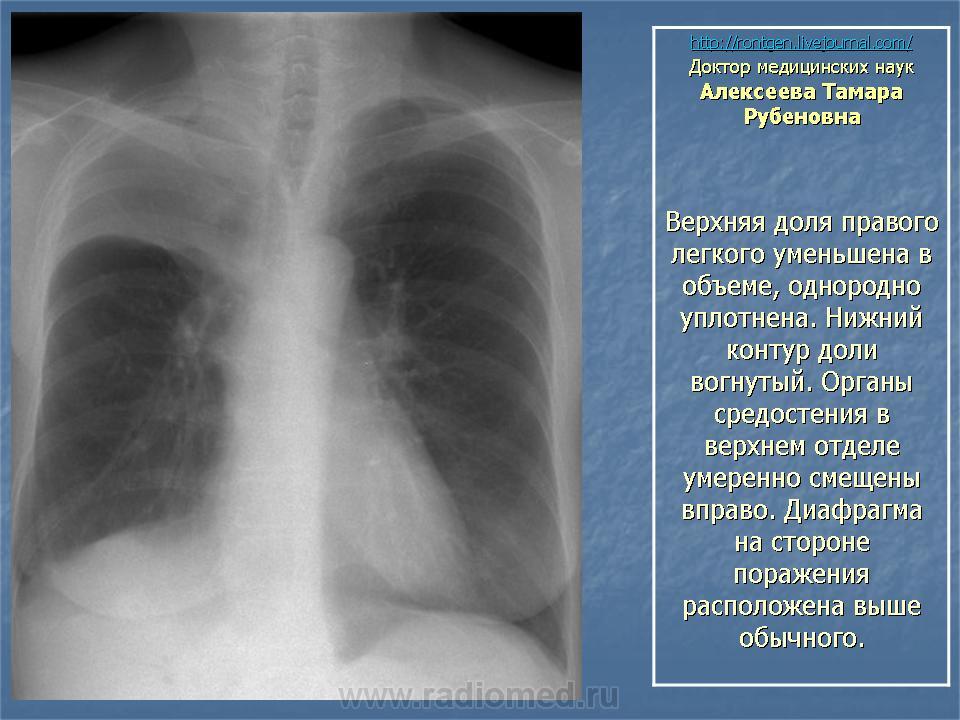 Макролиды являются препаратами выбора при подозрении на атипичную этиологию внебольничной пневмонии (С. pneumoniae, M. pneumoniae). 2Доксициклин можно назначать при подозрении на атипичную этиологию пневмонии, однако следует учитывать высокий (более 25%) уровень резистентности к нему пневмококков в России.
Макролиды являются препаратами выбора при подозрении на атипичную этиологию внебольничной пневмонии (С. pneumoniae, M. pneumoniae). 2Доксициклин можно назначать при подозрении на атипичную этиологию пневмонии, однако следует учитывать высокий (более 25%) уровень резистентности к нему пневмококков в России.
Таблица 2
Выбор антибактериального препарата при неэффективности стартового режима терапии внебольничной пневмонии в амбулаторных условиях
Препарат выбора Препарат резерва Комментарии
Амоксициллин Макролиды, доксициклин Возможны атипичные микро-
организмы
Clinical case
Таблица 2 (окончание)
Препарат выбора Препарат резерва Комментарии
Амоксициллин/клавулановая кислота, цефуроксим аксетил Макролиды, доксициклин (можно назначать вместо бета-лактамов или в дополнение к ним), респираторные фторхинолоны Возможны атипичные микроорганизмы
Макролиды Амоксициллин, амоксициллин/ клавулановая кислота, респираторные фторхинолоны Возможны резистентные пневмококки к макролидам или грам-отрицательные бактерии
На примере нескольких пациентов, перенесших внебольничную пневмонию в Санкт-Петербурге в 2009 г. разбираются наиболее типичные ошибки ведения.
разбираются наиболее типичные ошибки ведения.
Клинический случай 1
Больная К., 57 лет, пенсионерка. Из анамнеза известно, что страдает хроническими заболеваниями ЖКТ (гастроэзофагеальная рефлюксная болезнь, язвенная болезнь двенадцатиперстной кишки, хронический панкреатит). Заболела внезапно, появилась ломота в суставах, озноб, повышение температуры тела до 39,9 °С. Участковый врач был вызван больной на вторые сутки. При осмотре патологических изменений не выявлено. Была диагностирована ОРВИ. Назначен цифран, который больная принимала 4 дня. Состояние ухудшалось, температура оставалась повышенной до 39 °С. Появились жалобы на боли справа в грудной клетке, кашель с небольшим количеством мокроты. В последующем цифран был заменен врачом на сумамед, который пациентка принимала еще 3 дня. После этого была выполнена флюорография и с диагнозом внебольнич-ная верхнедолевая правосторонняя пневмония больная была госпитализирована в городскую больницу (через 8 дней от начала заболевания).
При анализе амбулаторного этапа ведения больной можно отметить следующие тактические ошибки.
1. Назначение антибактериального препарата при клинической картине ОРВИ на вторые сутки заболевания необоснованно. Респираторные симптомы (боли в грудной клетке, кашель с мокротой) появились на третьи сутки заболевания. Ошибки на этапе принятия решения о необходимости назначения антибактериальных препаратов вызваны неправильной трактовкой симптоматики или стремлением предотвратить бактериальные осложнения вирусной инфекции. Как показывают данные литературы [4] и конкретной ситуации, раннее назначение антибиотиков не предотвращает развитие пневмонии.
2. Выбор в качестве стартового антибактериального препарата ципрофлоксацина (цифран)
считается нерациональным. Ранние фторхино-лоны (ципрофлоксацин и др. ) имеют низкую активность в отношении основных возбудителей внебольничной пневмонии Streptococcus pneumoniae, Mycoplasma pneumoniae и не рекомендованы для начальной терапии внебольничной пневмонии у амбулаторных пациентов.
) имеют низкую активность в отношении основных возбудителей внебольничной пневмонии Streptococcus pneumoniae, Mycoplasma pneumoniae и не рекомендованы для начальной терапии внебольничной пневмонии у амбулаторных пациентов.
3. Первоначальная оценка эффективности терапии была проведена через 4 дня после начала лечения, что возможно в случае клинического улучшения. В данном случае у пациентки не только сохранялась лихорадка, интоксикация, но и прогрессировала респираторная симптоматика. Пациентка не была осведомлена о более раннем вызове врача в случае ухудшения состояния. Другой возможностью оценить эффективность антибактериальной терапии в сроки 48-72 ч от начала лечения является телефонный контакт врача с пациентом.
4. Задержка с назначением рентгенологического исследования легких и клинического анализа крови также связана с отсутствием контакта с больной (личного или телефонного) в течение четырех дней прогрессирования заболевания.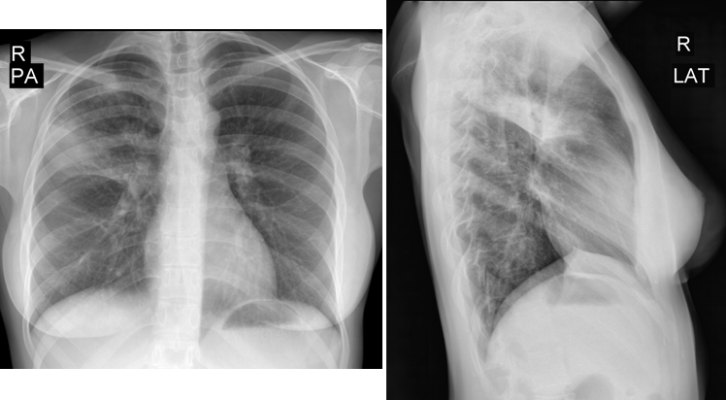
5. Выбор второго антибактериального препарата из группы макролидов также нерационален. У пациентки старше 50 лет не было клинических признаков атипичной инфекции (мико-плазменной, хламидийной). Наиболее обоснован и предпочтителен в данной ситуации выбор ß-лак-тамного антибиотика или респираторного фтор-хинолона.
При поступлении в больницу пациентка предъявляла жалобы на повышение температуры до 38 °С, резкие боли справа в грудной клетке, слабость, кашель с небольшим количеством мокроты. При аускультации справа спереди под ключицей выслушивалось небольшое количество крепитирующих хрипов. Со стороны других органов и систем патологических изменений не выявлено.
Клинический анализ крови: Hb — 135 г/л, эритроциты — 4,39 X 1012/л, лейкоциты — 11,4 X 109/л, палочкоядерные лейкоциты (п.) — 0%, сегментоядерные лейкоциты (с.) — 59%, лимфоциты (л.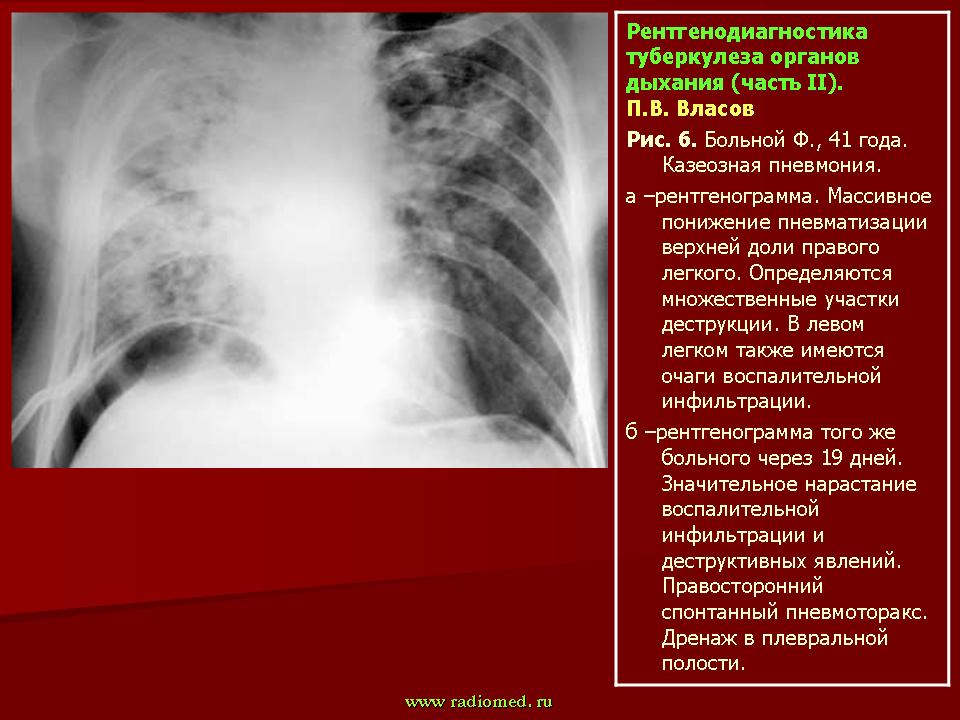 ) — 27%, моноциты (м.) — 10%, СОЭ —
) — 27%, моноциты (м.) — 10%, СОЭ —
24 мм/ч. Биохимический анализ крови: повышение активности печеночных трансаминаз (АЛТ 80 ед/л), остальные биохимические показатели в пределах нормальных значений. ЭКГ: ЧСС 80 в 1 мин, нарушение внутрижелудочковой проводимости. Кислотоустойчивые микобактерии в мокроте (КУМ) не выявлены.
Рентгенологическое исследование легких проведено дважды: при поступлении в стационар и через 6 дней после начала лечения. Отмечена инфильтрация в верхней доле правого легкого с реакцией междолевой плевры.
Назначено лечение: амикацин, амброксал.
Через 11 дней стационарного лечения отмечены положительная клиническая динамика, уменьшение интенсивности жалоб. Сохранялась умеренно повышенная температура тела. При контрольном рентгенологическом исследовании динамики не получено. Больная консультирована фтизиатром и переведена в туберкулезную больницу для дальнейшего лечения с диагнозом: инфильтративный туберкулез верхней доли правого легкого (на 19-й день болезни).
Больная консультирована фтизиатром и переведена в туберкулезную больницу для дальнейшего лечения с диагнозом: инфильтративный туберкулез верхней доли правого легкого (на 19-й день болезни).
При анализе стационарного этапа ведения больной обращают на себя внимание следующие тактические ошибки.
1. Пациентка на амбулаторном этапе получила два курса антибактериальной терапии препаратами без выраженной антипневмококковой активности (ципрофлоксацин, азитромицин). Вероятнее всего, неэффективность терапии связана с этим фактом. Назначение амикацина, антибиотика группы аминогликозидов III поколения с противотуберкулезной активностью, также нерационально. Оптимальным выбором в случае нетяжелого течения внебольничной пневмонии у госпитализированных пациентов является назначение комбинированной терапии — ß-лак-тамного препарата в сочетании с макролидом, либо монотерапия респираторными фторхино-лонами, то есть терапия, активная в отношении всех потенциальных возбудителей внебольнич-ной пневмонии, как типичных, так и атипичных.
2. В биохимическом анализе крови отмечено повышение активности печеночных трансами-наз. Не была определена причина такого состояния, связь с предшествующей антибактериальной терапией, либо с патологией печени.
3. У больной отмечена положительная клиническая динамика, уменьшение интенсивности жалоб при сохранении субфебрильной температуры. Однако отсутствие быстрой рентгенологической регрессии определило врачебную тактику — перевод в туберкулезный стационар. Не были проанализированы факторы затяжного течения, которые могли быть причиной замедленного рассасывания пневмонии. Так, напри-
мер, при пневмококковой пневмонии у пациентов моложе 50 лет полное рассасывание очаго-во-инфильтративных изменений в легких в течение четырех недель наблюдается в 82-93%, а у пациентов старше 50 лет — только в 43-75% случаев [5]. В данном случае присутствуют факторы риска затяжного течения внебольничной пневмонии: возраст старше 50 лет, клиническая неэффективность начальной терапии, вероятная резистентность возбудителей к антибиотикам. Современные руководства по ведению больных внебольничной пневмонией рекомендуют при наличии факторов затяжного течения и стойком клиническом улучшении провести повторное рентгенологическое исследование органов грудной клетки через 4 недели [1, 2].
Современные руководства по ведению больных внебольничной пневмонией рекомендуют при наличии факторов затяжного течения и стойком клиническом улучшении провести повторное рентгенологическое исследование органов грудной клетки через 4 недели [1, 2].
В туберкулезную больницу пациентка поступила с жалобами на редкий кашель с незначительным количеством мокроты, потливость в ночное время, тянущие боли справа под лопаткой. Ранее больная туберкулезом не болела, контакт с больными отрицает.
При осмотре — состояние удовлетворительное. Кожа и видимые слизистые обычной окраски, периферические лимфоузлы не увеличены. Тоны сердца ясные, чистые. АД 140/80 мм рт. ст. Пульс — 70 ударов в 1 мин.
Грудная клетка нормостенической конфигурации. Частота дыхательных экскурсий — 16 в 1 мин. Пальпация и перкуссия грудной клетки — без отклонений от нормы. Аускультативно — везикулярное дыхание, хрипов нет. Отклонений со стороны других органов и систем не выявлено.
Аускультативно — везикулярное дыхание, хрипов нет. Отклонений со стороны других органов и систем не выявлено.
Клинический анализ крови при поступлении: Hb — 135 г/л, эр. — 4,3 X 1012/л, ЦП — 0,94, лейкоциты — 5,9 X 109/л, п. — 0%, с. — 60%, л. — 38%, м. — 2%, СОЭ — 15 мм/ч. Клинический анализ крови при выписке: Hb — 135 г/л, эр. — 5,0 X 1012/л, ЦП — 0,94, лейкоциты — 5,0 X 109/л, п. — 0%, с — 67%, л. — 20%, м. — 12%, СОЭ — 2 мм/ч. Тест на кислотоустойчивые микобактерии (КУМ) отрицательный трижды, посев мокроты на МБТ — отрицательный. Фибробронхоскопия (ФБС) — посттуберкулезные рубцы в бронхах: В3 справа, В6, В8-9 и верхнедолевого бронха слева.
При поступлении на рентгенограммах и томограммах легких — слева поля чистые. Справа в основании верхней доли на уровне II межребе-рья инфильтрация неоднородной структуры с реакцией междолевой плевры. Корни структурны. Синусы свободные. По сравнению с данными предыдущего стационарного лечения — частичное рассасывание инфильтрации.
Больной был установлен диагноз: инфильт-ративный туберкулез верхней доли правого легкого через месяц от начала заболевания. Диагноз подтвержден на городской комиссии по малым
Clinical case
формам туберкулеза. Процесс расценивали как ограниченный туберкулез без распада в легочной ткани и бактериовыделения. Начато лечение: изониазид, канамицин, рифампицин, пиразина-мид, этамбутол, витамины, эссенциале, симптоматическое лечение. За время лечения больная жаловалась на непостоянные боли в верхней половине живота, связанные с приемом пищи. При пальпации живот мягкий, умеренно болезненный в эпигастрии и правом подреберье. По данным УЗИ органов брюшной полости — гепатосплено-мегалия, диффузные изменения печени, УЗИ-признаки панкреатита. ФГДС — рефлюкс-эзо-фагит, подострый пилоробульбит.
Через один месяц лечения в туберкулезном стационаре проведено контрольное рентгенологическое исследование и отмечено продолжающееся рассасывание инфильтрации справа в основании верхней доли при сохранении реакции междолевой плевры. Еще через 2 месяца пребывания в туберкулезной больнице при рентгенологическом обследовании обнаружено полное рассасывание инфильтрации в основании верхней доли справа, осталась «подчеркнутой» междолевая плевра.
Еще через 2 месяца пребывания в туберкулезной больнице при рентгенологическом обследовании обнаружено полное рассасывание инфильтрации в основании верхней доли справа, осталась «подчеркнутой» междолевая плевра.
Спустя три месяца противотуберкулезного лечения повторная комиссия по малым формам туберкулеза заключила, что данных за туберкулез легких нет. Больная перенесла правостороннюю верхнедолевую внебольничную пневмонию, затяжное течение. Общая продолжительность заболевания составила 4 месяца.
При анализе стационарного этапа ведения больной в туберкулезной больнице отмечены следующие тактические ошибки.
1. Исходная картина развития заболевания была неправильно оценена как ограниченный туберкулез без распада легочной ткани. Такая форма туберкулеза, как правило, развивается бессимптомно или малосимптомно. Туберкулез может протекать с высокой температурой и ознобом, но это характерно для распространенного процесса, как правило, подтвержденного бакте-риовыделением. Результаты бронхоскопического исследования выявили множественные посттуберкулезные изменения бронхов, которые также могли привести к затяжному течению пневмонии.
Результаты бронхоскопического исследования выявили множественные посттуберкулезные изменения бронхов, которые также могли привести к затяжному течению пневмонии.
2. На этом этапе нарушена последовательность утверждения диагноза туберкулеза. В случае, если больной поступает не из противотуберкулезного диспансера, а из городского лечебного учреждения (поликлиники или больницы) диагноз обязательно утверждается клинико-экс-пертной комиссией туберкулезного стационара и только потом выносится на утверждение городской комиссии. У этой больной подобная оче-
редность была нарушена, что исключило дополнительный анализ истории развития патологии, который мог бы изменить тактику ведения пациентки.
Таким образом, выявлены ошибки на всех этапах ведения больной. Нерациональный выбор антибактериальных средств привел к клинической неэффективности начальной антибактериальной терапии. Неправильная интерпретация клинических симптомов связана с неэффективностью терапии и игнорированием факторов затяжного течения внебольничной пневмонии. На заключительном этапе нарушение последовательности диагностики туберкулеза привело к ошибочному проведению длительной противотуберкулезной терапии и пребыванию больной в туберкулезном стационаре.
Неправильная интерпретация клинических симптомов связана с неэффективностью терапии и игнорированием факторов затяжного течения внебольничной пневмонии. На заключительном этапе нарушение последовательности диагностики туберкулеза привело к ошибочному проведению длительной противотуберкулезной терапии и пребыванию больной в туберкулезном стационаре.
Клинический случай 2
Больная К., 20 лет заболела остро — повысилась температура тела до 38 °С, появился сухой кашель. На следующий день обратилась к врачу участковой поликлиники, была выполнена флюо-рограмма и установлен диагноз пневмонии. Врачом был назначен амоксиклав с 5 дня болезни, на фоне приема которого уменьшился кашель, нормализовалась температура тела. Препарат принимала в течение 11 дней. Через 10 дней после первого рентгенологического исследования на фоне клинического улучшения состояния была выполнена контрольная рентгенограмма, на которой выявлен ателектаз в левом легком. По данным компьютерной томографии, в верхней и средней долях правого легкого и нижних отделах левого легкого обнаружена инфильтрация. Пациентку направили на консультацию в противотуберкулезный диспансер, откуда она была госпитализирована с предварительным диагнозом «Инфильт-ративный туберкулез верхней доли правого легкого? Внебольничная пневмония верхней доли правого легкого?» в городскую туберкулезную больницу.
По данным компьютерной томографии, в верхней и средней долях правого легкого и нижних отделах левого легкого обнаружена инфильтрация. Пациентку направили на консультацию в противотуберкулезный диспансер, откуда она была госпитализирована с предварительным диагнозом «Инфильт-ративный туберкулез верхней доли правого легкого? Внебольничная пневмония верхней доли правого легкого?» в городскую туберкулезную больницу.
При поступлении пациентка жаловалась на кашель с небольшим количеством мокроты, слабость, снижение аппетита, повышенную потливость головы, шеи, верхней части грудной клетки. Из анамнеза известно, что у пациентки в детстве была гиперергическая реакция Манту, по поводу которой она получала превентивное лечение.
При осмотре состояние удовлетворительное. При аускультации в легких выслушивалось жесткое дыхание над всей поверхностью легких, хрипов нет. Со стороны других органов и систем без отклонений от нормы.
Клинический анализ крови при поступлении: НЬ — 145 г/л, эр. — 4,5 X 1012/л, ЦП — 0,94, лей-
коциты — 5,1 X 109/л, п. — 4%, с. — 50%, э. — 2%, л. — 36%, м. — 8%, СОЭ — 16 мм/ч. Биохимические показатели крови в пределах нормы. Реакция Манту 10 мм. Фибробронхоскопия — правосторонний верхнедолевой эндобронхит с гипертрофией слизистой. Мокрота на кислотоустойчивые микобактерии отрицательна в пяти анализах.
Описание контрольной рентгенограммы, выполненной в поликлинике: — справа в верхней доле определяется инфильтрация гомогенного характера без распада. На рентгенограмме и томограммах, выполненных через две недели, в легочной ткани без инфильтративных и очаговых изменений, увеличенных лимфоузлов нет.
В противотуберкулезном стационаре проведено антибактериальное и противовоспалительное лечение: цефазолин, эреспал, тиосульфат натрия, феназид был назначен в качестве химио-профилактики. Самочувствие нормализовалось в течение одной недели.
Самочувствие нормализовалось в течение одной недели.
Через две недели стационарного лечения больная была выписана с диагнозом — внебольнич-ная правосторонняя верхнедолевая пневмония в фазе рассасывания. Клинически и рентгенологически пневмония разрешилась в стандартные сроки — 25 дней.
Данный случай демонстрирует необоснованность госпитализации в туберкулезную больницу пациентки с внебольничной пневмонией. Повторная рентгенограмма была назначена слишком рано, через 10 дней от начала антибактериальной терапии. Контрольное рентгенологическое исследование в случае отсутствия факторов затяжного течения пневмонии не рекомендуется проводить раньше 14-16 дня от начала лечения.
Возможной причиной госпитализации послужи-ланеверная трактовка рентгенологических данных (ателектаз в левом легком, инфильтрация в верхней и средней долях правого легкого и нижних отделах левого легкого), которые в дальнейшем при анализе рентгенограмм не подтвердились. Этот факт подчеркивает важность квалифицированного рентгенологического исследования, от которого во многом зависит врачебная тактика ведения больного.
Этот факт подчеркивает важность квалифицированного рентгенологического исследования, от которого во многом зависит врачебная тактика ведения больного.
Назначение цефазолина после 10-дневного курса амоксиклава, антибиотика с аналогичным спектром действия, но с более низкой антипневмококковой активностью, можно считать нерациональным. При поступлении в стационар у пациентки сохранялись слабость, потливость. Полный регресс всех симптомов астении и кашля с мокротой в течение недели после поступления в стационар связан, вероятнее всего, не с антибактериальной, а с симптоматической терапией и с естественным ходом разрешения пневмонии.
Напрасное назначение дополнительного противотуберкулезного препарата — феназида, необоснованная госпитализация, тем более в туберкулезный стационар, привели к дополнительным затратам на лечение.
Анализ данных случаев внебольничной пневмонии показывает, что для улучшения диагностики пневмонии необходимо следовать клиническим рекомендациям. Кроме этого, информирование участников лечебного процесса о результатах обследования, лечения и исходов предыдущих этапов ведения пациентов позволит предотвратить ошибки и повысит профессиональный уровень практических врачей.
Кроме этого, информирование участников лечебного процесса о результатах обследования, лечения и исходов предыдущих этапов ведения пациентов позволит предотвратить ошибки и повысит профессиональный уровень практических врачей.
Литература
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике: Пособие для врачей / Под ред. А. Г. Чучалина, Л. С. Синопальникова, А. И. Страчунского, Р. С. Козлова, С. А. Рачи-ной, С. В. Яковлева / Современные клинические рекомендации по антимикробной терапии. — Выпуск 2. — Смоленск: МАКМАХ. — 2007. — 608 с.
2. Руководство по первичной медико-санитарной помощи. — М.: ГЕОТАР-Медиа, 2007. — 1584 с.
3. Руководство по рациональному использованию лекарственных средств / Под ред. А. Г. Чучалина, Ю. Б. Бе-лоусова, Р. У. Хабриева, Я. Е. Зиганшиной.— М.: ГЭОТАР-Медиа, 2006. — 768 с.
У. Хабриева, Я. Е. Зиганшиной.— М.: ГЭОТАР-Медиа, 2006. — 768 с.
4. Дворецкий Л. И., Яковлев С. В. Ошибки в антибактериальной терапии инфекций дыхательных путей в амбулаторной практике //Лечащий Врач. — 2003. — № 8. — С. 1-8.
5. Синопальников А. И. Внебольничная пневмония у лиц старших возрастных групп // Лечащий врач. — 2003. — № 8. — С. 16-22.
Авторы:
Похазникова Марина Александровна — к.м.н., доцент кафедры семейной медицины СПбМАПО
Баласанянц Гоар Сисаковна — д. м. н., профессор кафедры семейной медицины СПбМАПО
Адрес для контакта: [email protected]
Протокол РГ исследования / КонсультантПлюс
Протокол по результатам проведенной РГ формируется по стандартным правилам:
— Вид исследования, проекции, положение пациента в момент РГ;
— Все медицинские устройства и иные предметы, видимые на снимках (интубационная трубка, катетеры, дренажи, зонды, искусственные водители ритма, инородные тела и проч. ), их расположение и правильность установки;
), их расположение и правильность установки;
— Видимые патологические изменения;
— Наличие участков уплотнения легочной ткани, их расположение (периферическое, центральное, диффузное, нарастание в направлении диафрагмы/верхушек). Локальные изменения соотносятся с отдельными долями и/или сегментами. Участки уплотнения легочной ткани при РГ обычно не разделяют на матовое стекло и консолидацию;
— Форма участков уплотнения: округлая, любая другая;
— Интенсивность тени уплотнений в легких: низкая (обычно соответствует симптому «матового стекла» при КТ), средней интенсивности (обычно соответствует консолидации при КТ), высокая (может наблюдаться при тотальном или субтотальном поражении легких) или их сочетание;
— Признаки нарушения легочного кровообращения: усиление (в т.ч. перераспределение в верхние доли) легочного рисунка, расширение корней легких, перибронхиальные муфты, линии Керли, расширение камер сердца, расширение сосудистой ножки сердца;
— Другие признаки патологии легких: полости, очаговые диссеминации, локальные долевые и сегментарные уплотнения и проч;
— Плевральные синусы: признаки плеврального выпота;
— Признаки пневмоторакса и/или пневмомедиастинума и/или пневмоперитонеума.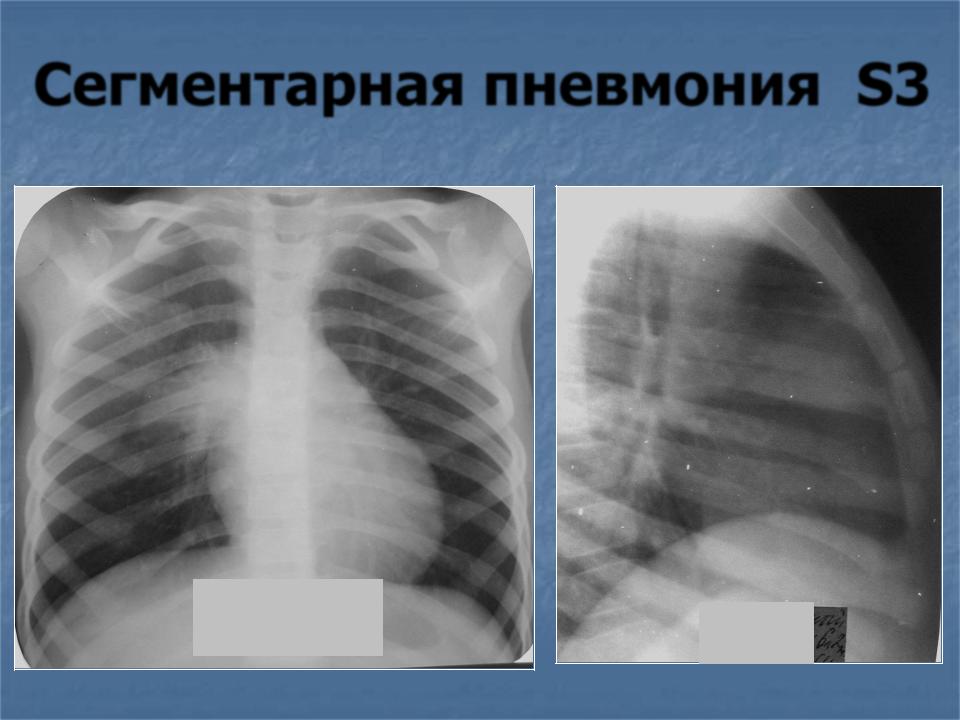
В заключении необходимо указать наличие патологических изменений и их распространенность.
В случае первичного исследования рекомендуется указать вероятность соответствия выявленных изменений пневмонии COVID-19 — высокая/типичная картина, средняя/неопределенная картина, низкая/нетипичная картина, норма (для оценки степени вероятности можно использовать приводимую ниже таблицу для формулировки заключений КТ). Например, вероятная рентгенологическая картина пневмонии COVID-19; или картина усиления легочного рисунка без характерных рентгенографических признаков пневмонии COVID-19; или рентгенологическая картина отека легких; или рентгенологическая картина абсцесса верхней доли правого легкого.
При повторных исследованиях обязательно указывается динамика изменений в грудной полости.
При необходимости указываются дополнительные исследования, которые по мнению рентгенолога могут помочь в оценке изменений: КТ, УЗИ, фибробронхоскопия и др.
Открыть полный текст документа
Пневмония | MyPathologyReport.
 ca
ca
Что такое пневмония?
Пневмония — это инфекция легких, вызванная: вирусы, бактерии или грибки. Большинство случаев пневмонии начинается, когда инфекционные частицы, вдыхаемые через нос и рот, попадают по дыхательным путям в легкие. Пневмония может поражать одно или оба легких одновременно. Заболевание может поражать только часть пораженного легкого или целиком.
Легкие
Когда вы дышите, воздух попадает в ваше тело через рот и нос и по дыхательным путям попадает в легкие. Внутри легких кислород попадает в кровь, а углекислый газ выводится из организма.
Самый большой дыхательный путь называется трахеей. Попадая в грудную клетку, трахея разделяется на две ветви, называемые бронхами. Дыхательные пути представляют собой полые трубки, выстланные клетками с тонкими микроскопическими волосковидными структурами на поверхности, называемыми ресничками. Реснички помогают предотвратить инфекции, удаляя вдыхаемые частицы до того, как они попадут в ваши легкие. Дыхательные пути также содержат железы которые производят густую слизь, задерживающую частицы в воздухе.
Дыхательные пути также содержат железы которые производят густую слизь, задерживающую частицы в воздухе.
У вас два легких: одно с правой стороны груди, а другое — с левой. Легкие делятся на части, называемые долями. Правое легкое состоит из трех долей — верхней, средней и нижней. Левое легкое немного меньше по размеру и имеет две доли — верхнюю и нижнюю. Когда бронхи входят в легкие, они разделяются на все меньшие и меньшие дыхательные пути, известные как бронхиолы, в конечном итоге заканчиваясь заполненными воздухом пространствами, называемыми альвеолами.
Альвеолы - это чрезвычайно маленькие чашевидные заполненные воздухом пространства, выстланные плоскими клетками, называемыми пневмоцитами. Есть два типа пневмоцитов. Пневмоциты 1 типа маленькие и плоские. Пневмоциты 2 типа более толстые и имеют форму куба. Альвеолы окружены тонкой сетью кровеносных сосудов, называемых капиллярами, по которым кровь попадает в легкие и выходит из них.
Какие симптомы пневмонии?
Наиболее частые симптомы пневмонии включают кашель, лихорадку, озноб, выделение слизи и затрудненное дыхание. Другие менее распространенные симптомы включают спутанность сознания, боль в груди, посинение губ и ногтей и потерю аппетита. Пневмония, как и другие инфекции, протекает хуже у пожилых людей и людей с ослабленной иммунной системой.
Другие менее распространенные симптомы включают спутанность сознания, боль в груди, посинение губ и ногтей и потерю аппетита. Пневмония, как и другие инфекции, протекает хуже у пожилых людей и людей с ослабленной иммунной системой.
Виды пневмонии
Существует много типов пневмонии, но большинство из них вызывается бактериями или вирусы. Менее распространенные виды вызваны грибком.
Бактериальная пневмония
Этот тип пневмонии начинается, когда бактерии попадают в легкие и альвеолы, обычно из носа или рта. Бактерии также могут попадать в легкие из других частей тела через кровь. Бактерии в альвеолах будут расти в воздушном пространстве, пока их не обнаружит иммунная система организма, которая попытается удалить бактерии из организма. Чтобы помочь в этом процессе, маленькие капилляры, окружающие альвеолы, открываются, увеличивая приток крови к легким. Это позволяет больше воспалительные клетки включая нейтрофилы, чтобы достичь легких. Патологоанатомы описывают этот процесс как острое воспаление. Зеленая или желтая мокрота, образующаяся при кашле человека с пневмонией, состоит из миллионов нейтрофилов и остатков поврежденных тканей и мертвых бактерий. Это признак того, что в легких происходит активное воспаление.
Зеленая или желтая мокрота, образующаяся при кашле человека с пневмонией, состоит из миллионов нейтрофилов и остатков поврежденных тканей и мертвых бактерий. Это признак того, что в легких происходит активное воспаление.
Хотя нейтрофилы необходимы для уничтожения и удаления бактерий в легких, они также могут повредить пневмоциты, выстилающие альвеолы. Сочетание поврежденных пневмоцитов с дополнительным кровотоком может привести к тому, что жидкость заполнит воздушные пространства. Этот процесс называется отеком. Поскольку жидкость предотвращает попадание воздуха в альвеолы, у человека с пневмонией может быть затрудненное дыхание. Когда выполняется рентген или компьютерная томография, участки легкого с инфекцией и отеком описываются как «консолидированные».
Как только ваша иммунная система возьмет инфекцию под контроль, специализированные иммунные клетки, называемые макрофагами, будут перемещаться, чтобы очистить мертвые бактерии и поврежденные ткани. В то же время отечная жидкость организуется в воздушных пространствах и станет более твердой. Эти области легкого будут выглядеть серыми или белыми на рентгеновском снимке или компьютерной томографии.
Эти области легкого будут выглядеть серыми или белыми на рентгеновском снимке или компьютерной томографии.
Бактериальную пневмонию можно разделить на крупозную и бронхопневмонию. При крупозной пневмонии бактерии распространились и охватили большую часть доли одного легкого. При бронхопневмонии бактерии распространяются через небольшие воздушные пространства, поражая части более чем одной доли легкого. Из-за этого области легкого, пораженные бронхопневмонией, обычно находятся рядом с дыхательными путями.
Типы бактерий, которые обычно вызывают пневмонию, включают:
- Стрептококк
- Стафилококк
- Klebsiella
- Pseudomonas
- Legionella
- Mycoplasma
Вирусная пневмония
Этот тип пневмонии начинается, когда вирусный частицы попадают в организм, как правило, через нос или рот. Вирус попадает в легкие, где заражает пневмоциты или другие клетки альвеол и дыхательных путей.
Вирусы используют специализированные белки, обнаруженные на их поверхности, для присоединения к другим белкам на поверхности клеток легких.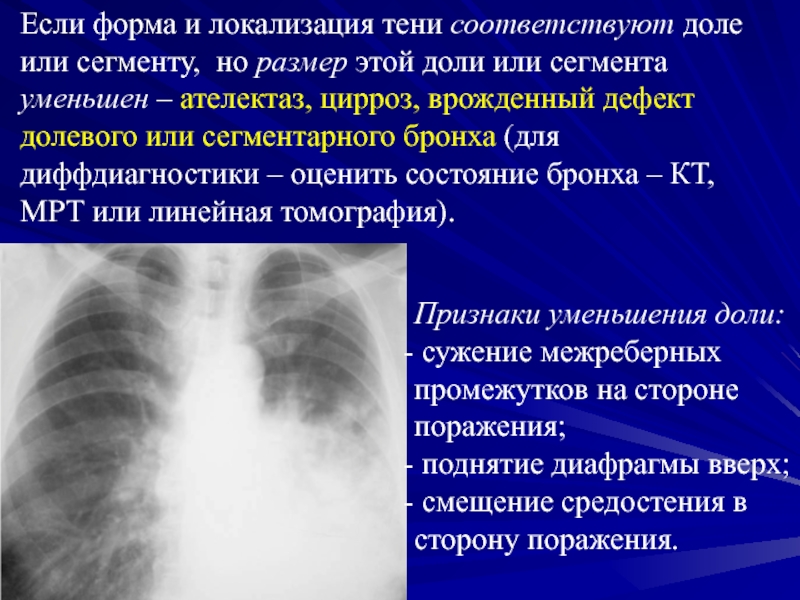 Например, SARS-CoV-2, вирус, вызывающий Covid-19 использует белок на своей поверхности для присоединения к белку ангиотензинпревращающего фермента 2 (ACE2) на клетках легких. После того, как вирус прикрепляется к клетке, он попадает внутрь клетки, где использует механизмы клетки для создания новых копий вируса.
Например, SARS-CoV-2, вирус, вызывающий Covid-19 использует белок на своей поверхности для присоединения к белку ангиотензинпревращающего фермента 2 (ACE2) на клетках легких. После того, как вирус прикрепляется к клетке, он попадает внутрь клетки, где использует механизмы клетки для создания новых копий вируса.
Пневмоциты, инфицированные вирусом, могут повредиться и погибнуть. Организм реагирует на эту травму заменой тонких пневмоцитов 1 типа более толстыми и сильными пневмоцитами 2 типа. Поврежденные пневмоциты также испускают сигналы, которые сообщают специализированным иммунным клеткам, борющимся с вирусами, которые называются лимфоциты прийти в легкие. Как и при бактериальной пневмонии, жидкость заполняет воздушные пространства, что затрудняет дыхание человека с пневмонией.
Патологи используют термин гиалиновые мембраны для описания толстых розовых полос ткани на внутренней поверхности альвеол. Эти гиалиновые мембраны часто встречаются в сочетании с пневмоцитами 2 типа и жидкостью, заполняющей воздушные пространства и альвеолярные стенки. Людям с пневмонией трудно дышать, потому что утолщенные альвеолярные стенки затрудняют обмен кислорода между легкими и кровью. Изменения, связанные с вирусной пневмонией, на рентгеновском снимке или компьютерной томографии также будут более серыми или белыми, потому что в этих областях альвеолы имеют меньше воздуха, чем обычно.
Людям с пневмонией трудно дышать, потому что утолщенные альвеолярные стенки затрудняют обмен кислорода между легкими и кровью. Изменения, связанные с вирусной пневмонией, на рентгеновском снимке или компьютерной томографии также будут более серыми или белыми, потому что в этих областях альвеолы имеют меньше воздуха, чем обычно.
Типы вирусов, которые обычно вызывают пневмонию, включают:
- Тяжелый острый респираторный синдром коронавирус 2 (SARS-CoV-2)
- Грипп
- парагриппа
- корь
- респираторно-синцитиальный вирус
- Вирус цитомегалии
- аденовирус
- Вирус простого герпеса
- Вирус ветряной оспы
Как патологоанатомы диагностируют пневмонию?
Патолог может поставить диагноз пневмонии после исследования образца ткани легкого под микроскопом. Процедура, при которой удаляется только небольшой образец ткани, называется биопсия. Количество ткани, отправляемой на микроскопическое исследование, будет зависеть от типа выполняемой биопсии.
Общие типы биопсии включают:
- Трансбронхиальная биопсия: Небольшой образец ткани удаляется с помощью щипцов, которые вводятся через стенку бронха в легкое.
- Криобиопсия: Образец ткани большего размера получается путем замораживания небольшого участка легкого с помощью зонда и удаления замороженной ткани из тела.
- Эндобронхиальный биопсия: Несколько небольших образцов ткани удаляются с помощью щипцов, чтобы получить ткань изнутри дыхательных путей или стенок дыхательных путей.
- Клиновидная биопсия: Большой кусок легкого удаляется хирургом в операционной.
Большинство изменений, связанных с пневмонией, можно увидеть, когда ткань окрашивается комбинацией красителей, называемых гематоксилин и эозин (ОН). Однако, чтобы определить тип пневмонии, ваш патологоанатом может назначить особые пятна такие как окраски по Граму, GMS и PAS. Другой тип теста называется иммуногистохимия может быть заказан поиск конкретных типов вирусов. Однако точную причину можно определить только после того, как образец ткани будет отправлен в микробиологическую лабораторию, где есть специальные инструменты для выявления вирусов, бактерий и грибков.
Однако точную причину можно определить только после того, как образец ткани будет отправлен в микробиологическую лабораторию, где есть специальные инструменты для выявления вирусов, бактерий и грибков.
Другие полезные ресурсы
Центры по контролю и профилактике заболеваний
Всемирная организация здравоохранения
Радиопедия — Пневмония
Катерина Баранова, доктор медицины и Мэтью Дж. Чеккини, доктор медицинских наук, FRCPC (обновлено 3 августа 2021 г.)
Публикации в СМИ
Бактериальная деструкция лёгких (БДЛ) — гнойно-воспалительное заболевание лёгких и плевры, осложняющее бактериальную пневмонию и характеризующееся образованием полостей в лёгких и склонностью к развитию сепсиса.
Классификация • Преддеструкция • Лёгочная деструкция •• Мелкоочаговая множественная •• Внутридолевая •• Гигантский кортикальный абсцесс •• Стафилококковые буллы • Лёгочно-плевральная деструкция •• Пиоторакс (острая эмпиема плевры, гнойный плеврит) •• Пиопневмоторакс •• Пневмоторакс • Хронические формы и исходы •• Бронхоэктазы •• Вторичные лёгочные кисты •• Хроническая эмпиема плевры.
Этиология • Staphylococcus aureus • Klebsiella pneumoniae • Pseudomonas aeruginosa • Proteus • Histoplasma • Aspergillus.
Факторы риска • Аспирация носо- и ротоглоточного содержимого (неврогенные нарушения акта глотания, длительный постельный режим, эпилепсия) • Механическая или функциональная обструкция бронхов: опухоль, инородное тело, стеноз бронха • Ослабление иммунитета: алкоголизм, СД, длительный приём стероидных гормонов • Наличие источников тромботических или септических эмболов.
Клиническая картина и диагностика
• Преддеструкция — процесс, предшествующий развитию БДЛ: стафилококковая пневмония, острый гнойный лобит (чаще верхней доли правого лёгкого) •• Лихорадка •• Одышка •• Влажные хрипы •• Перкуторный звук тупой •• Лейкоцитоз, повышение СОЭ •• Для идентификации возбудителя проводят окрашивание мазка мокроты по Граму, а также её бактериологическое исследование •• Рентгенография органов грудной клетки — гомогенное затенение.
• Мелкоочаговая множественная БДЛ характеризуется поверхностной инфильтрацией паренхимы лёгких. Особенности: •• Субплевральные мелкие очаги деструкции склонны к прорывам в плевральную полость •• На обзорной рентгенограмме органов грудной клетки — просветления (ячеистость) на фоне неинтенсивного затенения.
• Внутридолевая БДЛ развивается как исход острого лобита при отсутствии лечения, характеризуется возникновением стремительно прогрессирующего очага деструкции. Особенности: •• Обильная гнойная мокрота. Зловонность мокроты часто указывает на анаэробную этиологию •• Перкуссия: локальное укорочение перкуторного звука •• Аускультация: ослабленное дыхание, влажные средне- или мелкопузырчатые хрипы; при наличии крупной полости — амфорическое дыхание •• ОАК: резкий лейкоцитоз со сдвигом влево, анемия •• Бактериоскопия и бактериологическое исследование мокроты позволяют выявить возбудителя. При подозрении на анаэробную этиологию используют образцы мокроты, полученные при фибробронхоскопии, т. к. откашливаемая мокрота содержит в основном анаэробы ротовой полости •• Обзорная рентгенограмма органов грудной клетки — просветления неправильной формы на фоне тотального затенения поражённой доли. Абсцессы аспирационного происхождения обнаруживают преимущественно в верхнем сегменте нижней доли и в заднем сегменте верхней доли.
к. откашливаемая мокрота содержит в основном анаэробы ротовой полости •• Обзорная рентгенограмма органов грудной клетки — просветления неправильной формы на фоне тотального затенения поражённой доли. Абсцессы аспирационного происхождения обнаруживают преимущественно в верхнем сегменте нижней доли и в заднем сегменте верхней доли.
• Гигантский кортикальный абсцесс — субкортикальное скопление гнойно-некротических масс. Особенность — на обзорной рентгенограмме органов грудной клетки толстостенная полость больших размеров. При наличии сообщения с бронхом — горизонтальный уровень жидкости.
• Стафилококковые буллы — воздушные полости, склонные к самопроизвольному регрессу, течение доброкачественное.
• Пиопневмоторакс — результат прорыва гноя из очага деструкции лёгочной ткани в плевральную полость. Особенности: •• Острая дыхательная недостаточность (возникает в момент прорыва в плевральную полость): внезапное апноэ, приступ кашля, нарастающий цианоз, одышка •• Плевропульмональный шок (сопутствует острой дыхательной недостаточности): снижение АД, тахикардия, нитевидный пульс •• Выбухание и отставание в акте дыхания поражённой половины грудной клетки •• При перкуссии тимпанический звук в верхних и притупление звука в нижних отделах лёгких, смещение средостения в здоровую сторону •• На рентгенограмме органов грудной клетки: коллапс лёгкого, горизонтальный уровень жидкости, смещение тени средостения в здоровую сторону.
• Пневмоторакс — наличие воздуха в плевральной полости. Редкое осложнение БДЛ в результате разрыва стафилококковой буллы. Клиническая картина аналогична таковой при пиопневмотораксе. На рентгенограмме органов грудной клетки: коллапс лёгкого, просветление на стороне поражения; смещение тени средостения в здоровую сторону.
• Бронхоэктазы — результат грубых деструктивных изменений стенок бронхов и перибронхиальной ткани с последующей деформацией.
• Вторичные кисты лёгких — полости санированных абсцессов.
• Хроническая эмпиема плевры.
Дифференциальная диагностика • Бронхогенный рак лёгкого в фазе распада • Туберкулёз • Инфицированная киста лёгкого • Силикотический узел с центральным некрозом • Гранулематоз Вегенера.
ЛЕЧЕНИЕ
• Тактика ведения •• Постуральный дренаж •• Антибактериальная терапия (в течение нескольких недель или месяцев до полной санации полости абсцесса и ликвидации перифокальной инфильтрации).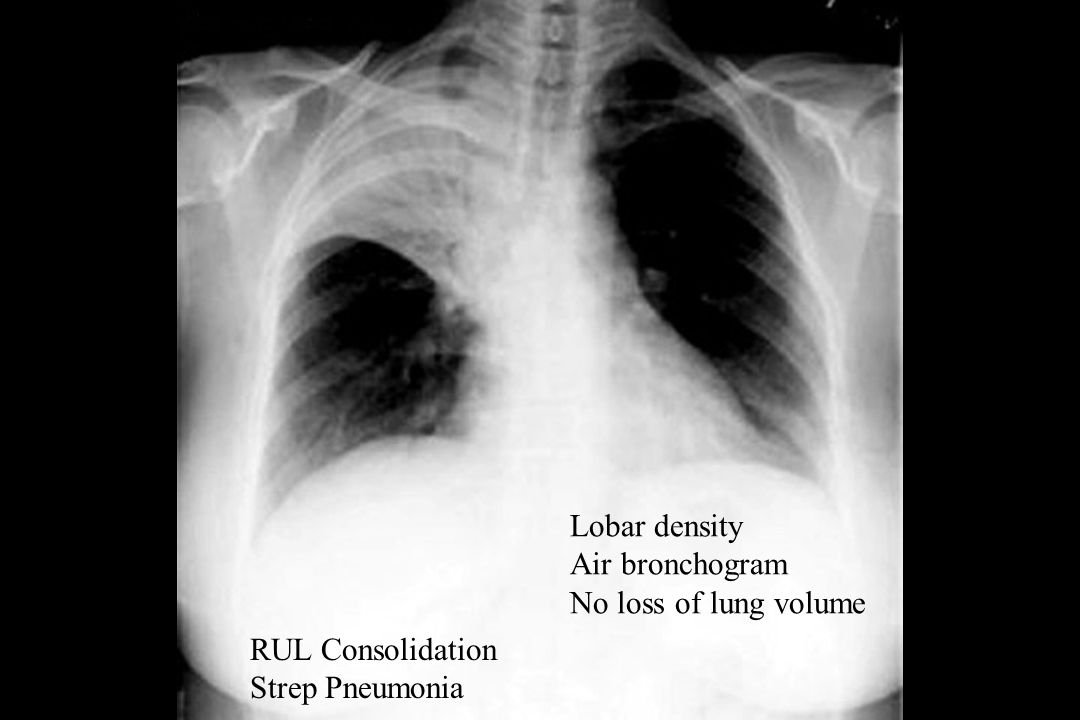 До получения результатов бактериологического исследования мокроты рационально назначить: ••• Клиндамицин по 600 мг в/в 3 р/сут, далее по 300 мг внутрь 4 р/сут, или его сочетание с амикацином в дозе 15–30 мг/кг/сут или гентамицином по 3–7,5 мг/кг/сут в/м или в/в в 3 приёма, или ••• Цефалоспорины II или III поколения (например, цефуроксим по 0,75–1,5 г в/в каждые 8 ч или цефамандол по 0,5–1 г каждые 4–6 ч в/в), или ••• Бензилпенициллин (натриевая соль) по 2–10 млн ЕД/сут в/в в сочетании с метронидазолом в дозе 500–700 мг внутрь 4 р/сут •• Инфузионная дезинтоксикационная терапия.
До получения результатов бактериологического исследования мокроты рационально назначить: ••• Клиндамицин по 600 мг в/в 3 р/сут, далее по 300 мг внутрь 4 р/сут, или его сочетание с амикацином в дозе 15–30 мг/кг/сут или гентамицином по 3–7,5 мг/кг/сут в/м или в/в в 3 приёма, или ••• Цефалоспорины II или III поколения (например, цефуроксим по 0,75–1,5 г в/в каждые 8 ч или цефамандол по 0,5–1 г каждые 4–6 ч в/в), или ••• Бензилпенициллин (натриевая соль) по 2–10 млн ЕД/сут в/в в сочетании с метронидазолом в дозе 500–700 мг внутрь 4 р/сут •• Инфузионная дезинтоксикационная терапия.
• Лечение отдельных форм БДЛ имеет особенности •• Лёгочная деструкция ••• Бронхоскопическая санация с катетеризацией дренирующего бронха и дренированием полости по Сельдингеру или Мональди ••• Временная окклюзия дренирующего бронха с одновременным введением дренажной трубки, активная аспирация через введённый в полость дренаж, введение в полость склерозирующих или клеевых композиций ••• Резекция лёгкого — при выраженном кровохарканье или подозрении на бронхогенный рак •• Пиопневмоторакс ••• Торакоцентез и дренирование по Бюлау ••• Разгрузочная плевральная пункция толстой иглой (при нарастающем клапанном пиопневмотораксе) для перевода закрытого напряжённого пиопневмоторакса в открытый. После стабилизации состояния — дренирование плевральной полости ••• Временная окклюзия бронха — при наличии функционирующего бронхоплеврального свища через 12–24 ч с момента проведения плевральной пункции •• Пневмоторакс ••• Плевральные пункции ••• Дренирование показано при неэффективности пункционной терапии или при синдроме бронхиального сброса (проникновении воздуха в плевральную полость через бронх) •• Хроническая эмпиема — показание к плеврэктомии.
После стабилизации состояния — дренирование плевральной полости ••• Временная окклюзия бронха — при наличии функционирующего бронхоплеврального свища через 12–24 ч с момента проведения плевральной пункции •• Пневмоторакс ••• Плевральные пункции ••• Дренирование показано при неэффективности пункционной терапии или при синдроме бронхиального сброса (проникновении воздуха в плевральную полость через бронх) •• Хроническая эмпиема — показание к плеврэктомии.
Осложнения • Кровотечение из эрозированного сосуда • Бронхогенная диссеминация с развитием тотальной пневмонии • Бронхоэктазы • Вторичный абсцесс мозга.
Сокращение. БДЛ — бактериальная деструкция лёгких
МКБ-10 • J85 Абсцесс лёгкого и средостения • J86 Пиоторакс
Что скрывается за матовым стеклом – признаком «ковидной» пневмонии › Статьи и новости › ДокторПитер.ру
— Ну все-таки какие-то лекарства уже используются в лечении пневмонии, вызванной новым коронавирусом.
— Я в профессии уже 30 лет. Не могу сказать, что пульмонология — самая оптимистичная область медицины. Но мы многим способны помочь. Всегда важно, когда врач понимает: назначу такие-то лекарства, и завтра у человека все будет хорошо. Ладно, пусть не завтра, но мы либо справимся с проблемой, либо человек получит возможность сосуществовать с ней с нормальным качеством жизни. Допустим, пациенту с астмой, рекомендую ингалятор и говорю: «Сегодня вам станет лучше, через неделю будете чувствовать себя хорошо, через месяц вам будет очень хорошо, но вы лекарство не отменяйте». То есть я знаю, что человеку надо, и какой у него прогноз. А сейчас мы лечим, будто с завязанными глазами. Стараемся использовать лекарства, в соответствии с последними временными рекомендациями Минздрава. Но все понимают, почему они называются временными. Смотрите, у вас заболела голова – вы принимает обезболивающий препарат, и она через полчаса перестает болеть. Вы уверены – лекарство действует. Весь мир, как и мы, использует сейчас препараты, предназначенные для лечения малярии и ВИЧ. Человек получает первый, температура три дня сохраняется, а на 4-й падает. И я не понимаю, она снизилась благодаря препарату или организм сам борется с воспалением. Одно и то же лекарство используем в лечении двух человек с одинаковым состоянием: у одного ситуация улучшается, у другого нет. И я не знаю, почему. Это самое страшное. Второй вариант настолько распространен, что врач чувствует, что он бессилен. Потому что мы все-таки привыкли помогать людям осознанно: назначаем лекарство и знаем, когда человеку станет лучше и почему. Тут же совершенно другая ситуация: даже в отношении того пациента, которому стало лучше, я не могу сказать, что это произошло благодаря лекарству. И не могу ответить на вопрос: «Что будет дальше?».
— Но так может происходить и с обычной, скажем, пневмококковой пневмонией – назначается лекарственная терапия, а температура спадает не сразу. И не всегда лекарство действует.
— Это совсем не так. Если при бактериальной пневмонии правильно подбираешь антибиотик, чаще всего, уже на утро человек чувствует себя лучше. При гриппе с осложнением на нижние дыхательные пути назначаешь осельтамивир, и лихорадка на следующий день уходит.
— А можно сравнить «ковидную» пневмонию с той, что развивается в эпидемию гриппа?
— Это сложно, потому что в эпидемию гриппа мы никогда не делали в таком количестве компьютерную томографию. Но то, что степень поражения легких при «гриппозной» и «ковидной» пневмонии отличается в разы, бесспорно. Возможно, это объясняется тем, что с одними или другими штаммами гриппа мы регулярно встречаемся и какая-то иммунная защита даже к вновь появляющимся штаммам есть. А COVID-19 для нашего организма совершенно новый. Изменений, какие он провоцирует, мы никогда в жизни не видели. И если бы мне показали такие результаты КТ, например, в декабре или даже в январе, я не поверила бы, что на такое способен вирус.
— Вы имеете в виду тот самый эффект матового стекла, который внезапно стал известен людям, даже далеким от медицины?
— Да, хотя это красивое определение «картинки» на снимке КТ возникло вовсе не в связи с коронавирусом. Этот термин придумали рентгенологи, которые описывают результаты исследования КТ. «Матовое стекло» означает степень выраженности снижения прозрачности легочной ткани. Легочная ткань в норме должна быть прозрачной – поэтому на «картинке» здоровые легкие черного цвета. «Мутность» — тот самый эффект матового стекла возникает, когда в альвеолах есть какая-то жидкость, необязательно связанная с вирусами. Это может быть пропотевание на фоне сердечной недостаточности, воспаление, связанное с другими причинами, отек легких. Они не полностью заполнены жидкостью – на ее фоне видны сосуды, просветы бронхов, утолщения межальвеолярных перегородок. Но из-за этой жидкости легочная ткань перестает быть воздушной и прозрачной, какой она должна быть в норме. То есть патологичное состояние может быть никак не связано с инфицированием, но степень прозрачности снижена –это и выглядит на КТ, как матовое стекло.
В эпидемию COVID, видя в легких эти очаги «за стеклом», никогда не знаем, через 5 дней увеличатся они или останутся такими же. Сейчас их немного – хорошо, если они останутся в том же объеме и через 20 дней: значит, в организме выработались антитела, и он переживет период, когда болезнь может пойти плохим путем. Но в момент, когда он только заболел, и мы видим три небольших участка матового стекла, которые ему сегодня никак не угрожают, понимаем, что они могут быть предвестниками плохих событий. А известных мер, способных остановить развитие драматического сценария не существует. Мы не знаем, какое лекарство дать, чтобы болезнь не прогрессировала. Да, мы пытаемся, даем известные на сегодня препараты, но как говорят врачи, легкие уже завтра могут «полыхнуть» — под матовым стеклом окажется почти весь орган. И мы будем делать все, что угодно, а человек все равно погибнет.
COVID-19 пневмония: великий радиологический имитатор | Анализ изображений
Диагностическая ассоциация результатов КТ пневмонии COVID-19 и различных неинфекционных дифференциальных диагнозов обобщена в таблице 2.
Таблица 2 Результаты КТ пневмонии COVID-19 и неинфекционных заболеваний
Отек легких
При отеке легких могут наблюдаться диффузные или пятнистые GGO, аналогичные таковым при пневмонии COVID-19. Однако центральное и гравитационное преобладание GGO и другие сопутствующие данные, такие как утолщение межлобулярной перегородки, перераспределение сосудов, перибронховаскулярные манжеты, кардиомегалия и плевральный выпот, могут помочь отличить кардиогенный отек легких от пневмонии COVID-19 [28] (рис. .5).
Рис. 5
Распределение матового стекла при отеке легких и пневмонии COVID-19. a , b Двусторонние преимущественно центральные GGO наблюдаются у пациента с отеком легких. Видно субплевральное щадящее действие. Также наблюдается кардиомегалия и двусторонний плевральный выпот (звездочки). c , d У двух разных пациентов с COVID-19 диффузные GGO видны в двусторонних верхних долях на аксиальных КТ-изображениях. Отсутствие дополнительных данных, таких как плевральный выпот и кардиомегалия, может помочь в дифференциальной диагностике.
Напротив, GGO, связанные с COVID-19, могут влиять на симптомы асимметричного отека, такие как отек, связанный с митральной регургитацией или нейрогенный отек.При митральной регургитации из-за рефлюкса, направленного в правую верхнюю легочную вену, отек, как правило, возникает в правой верхней доле [29]. Нейрогенный отек легких наблюдается у пациентов с черепно-мозговой травмой, и почти в половине случаев помутнения паренхимы располагаются на верхушках [30].
Легочное кровотечение
GGO и уплотняющие помутнения также часто наблюдаются при многих причинах альвеолярного кровотечения, таких как коллаген-сосудистые заболевания, идиопатический легочный гемосидероз, васкулит (эозинофильный гранулематоз с полиангиитом, контагиозный синдром Гудпастурии) и антикоагулянтная терапия [31, 32].(Рис. 6). При легочном кровотечении могут наблюдаться двусторонние, очаговые или пятнистые помутнения и сумасшедший узор. Кроме паренхиматозных помутнений, при легочном васкулите могут наблюдаться узелки с кавитацией или без нее, центрилобулярные узелки, признак ореола при КТ из-за перилезионного кровоизлияния, поражение дыхательных путей и плевральный выпот [17, 33]. Обратный знак ореола также наблюдается при гранулематозе с полиангиитом [15]. Сопутствующие результаты КТ, анамнез пациента, клинические данные и серологические тесты важны для дифференциальной диагностики.
Рис. 6
Васкулитные заболевания, имитирующие пневмонию COVID-19. a Осевое КТ-изображение пациента с диагнозом гранулематоз с полиангиитом показывает двусторонние GGO верхней доли с наложенными утолщениями перегородки из-за кровотечения. Виден двусторонний минимальный плевральный выпот (звездочки). b Подобные двусторонние ГГО верхней доли с наложенными утолщениями перегородки наблюдаются при пневмонии COVID-19. c Двусторонние в основном периферические тонкие GGO у пациента с диагнозом эозинофильный гранулематоз с полиангиитом (Churg-Strauss) (стрелки). d Периферические тонкие GGOs наблюдаются у пациента с COVID-19 как ранняя находка (стрелки)
Новообразования
Очаговые GGO или помутнения с округлой морфологией могут встречаться при пневмонии COVID-19 [10]. При наличии очаговых ГГО также следует учитывать неопластические процессы. Преинвазивные поражения (атипичная аденоматозная гиперплазия и аденокарцинома in situ), аденокарцинома на ранней стадии (рис.7) и мультифокальная аденокарцинома (рис.8) могут иметь различные особенности визуализации, такие как чистые GGO, GGO в сочетании с консолидацией, узелки, окруженные ореол GGO (знак ореола CT) и GGO с сумасшедшим рисунком мощения.Можно увидеть воздушные бронхограммы при более крупных поражениях, плевральном выпоте и лимфаденопатии [34,35,36,37]. Точно так же метастазы муцинозной аденокарциномы могут проявляться как очаговые или мультифокальные GGO, консолидации и узелки со знаком ореола CT [38, 39]. Помимо опухолевого роста, знак ореола CT может указывать на перитуморальное кровоизлияние при геморрагических метастазах, таких как ангиосаркома [17] (рис. 9).
Рис. 7
Аденокарцинома легкого, имитирующая пневмонию COVID-19. a Осевое изображение КТ грудной клетки показывает округлое очаговое помутнение, гистопатологически доказанное как аденокарцинома в правой верхней доле (стрелка). b — d КТ-изображения трех разных пациентов с COVID-19, демонстрирующих унифокальные круглые помутнения, имитирующие аденокарциному (стрелки)
Рис. 8
Мультифокальная аденокарцинома легкого, имитирующая пневмонию. a , b Множественные случайно распределенные GGO с наложенным утолщением перегородки в обоих легких; гистопатологически доказано, что это аденокарцинома. c , d Множественные GGO у пациента с COVID-19 с округлой морфологией и наложенными утолщениями перегородки, имитирующими мультифокальную аденокарциному
Рис.9
COVID-19 пневмония, имитирующая геморрагические метастазы. a Множественные двусторонние GGO с наложенными утолщениями внутрилобулярной перегородки у пациента с метастазами геморрагической эпителиоидной ангиосаркомы. b У пациента с диагнозом пневмония COVID-19 в верхних долях наблюдаются двусторонние множественные GGO с наложенными утолщениями внутрилобулярной перегородки
Организационная пневмония
Организационная пневмония может быть криптогенной или вторичной по отношению к другим легочным или системным заболеваниям (инфекция, токсичность лекарств, связанные с лучевой терапией, васкулиты, коллагеновые сосудистые заболевания и интерстициальные заболевания легких) [40,41,42].Типичные результаты КТ — двусторонние, асимметричные, перибронховаскулярные и субплевральные GGO и консолидации [41, 43]. Необычно можно увидеть сумасшедший узор мощения [36]. Другая находка, обратный знак ореола, которая также наблюдалась при пневмонии COVID-19, была впервые описана при организации пневмонии [44] (рис. 10).
Рис. 10
Знак обратного ореола при криптогенной организующей пневмонии и пневмонии COVID-19. a Аксиальное КТ-изображение, показывающее организуемую пневмонию со знаком обратного ореола (стрелки). b Круглая непрозрачность со знаком обратного ореола и окружающими GGO в правой нижней доле при пневмонии COVID-19 (стрелка). GGOs видны в правой средней доле и медиальной правой нижней доле (белые стрелки).
Организационная пневмония может развиться во время курса заболевания легких, вызванного лучевой терапией (RILD) [45]. GGOs и / или консолидация с наложенным утолщением перегородки, вызывающим сумасшедший рисунок мощения, и знак ореола CT могут возникать на ранней стадии RILD [46, 47].
Другой причиной вторичной организующейся пневмонии является лекарственная токсичность.Заболевания легких, вызванные лекарственными препаратами, могут иметь различные результаты визуализации в зависимости от основного механизма (кровотечение, диффузное альвеолярное повреждение, отек и интерстициальное заболевание) [48] (рис. 11).
Рис. 11
Лекарственная токсичность и пневмония, вызванная COVID-19. a Двусторонние периферические GGO наблюдаются на аксиальном КТ-изображении пациента, получающего химиотерапию блеомицином по поводу злокачественного новообразования яичек. После отмены препарата помутнения полностью исчезли. b У пациента с диагнозом пневмония COVID-19 наблюдаются двусторонние множественные GGO, напоминающие ( a )
Легочный альвеолярный протеиноз
Наиболее частыми результатами КТ легочного альвеолярного протеиноза являются двусторонние, диффузные или пятнистые GGO и уплотнения [49].Сумасшедший узор (GGO, наложенный на утолщение межлобулярной и внутрилобулярной перегородок), о котором недавно сообщалось при пневмонии COVID-19, первоначально был описан при легочном альвеолярном протеинозе [50] (рис. 12). Считается, что увеличение помутнения и наличие паттерна пневмонии COVID-19 отражают прогрессирование заболевания [12].
Рис. 12
Образец безумной укладки. a , b Безумная картина при легочно-альвеолярном протеинозе (ПАП). c , d Осевые КТ-изображения пациента с COVID-19 показывают широко распространенные GGO с сумасшедшим рисунком в обоих легких
Саркоидоз
Пневмония COVID-19 может напоминать атипичный саркоидоз в некоторых случаях с пятнистыми или узловыми / массами -подобные GGO, уплотнения, сумасшедший узор и знак обратного ореола (рис.13). Типичные признаки саркоидоза, такие как средостенная и / или двусторонняя внутригрудная лимфаденопатия и перилимфатические узловые помутнения с предрасположенностью верхних долей, не соответствуют таковым при пневмонии COVID-19 [51, 52]. При саркоидозе уплотняющее кольцо обратного знака ореола может иметь узелки из-за гранулематозного процесса [15].
Рис. 13
Обратный знак гало при саркоидозе и пневмонии COVID-19. a Саркоидоз с паттерном организации пневмонии, периферическими GGO и признаками обратного гало (стрелки). b Помутнения при пневмонии COVID-19 с обратным знаком ореола в правой нижней доле (стрелка). Наблюдаются сопутствующие мультифокальные помутнения
Инфаркт легкого
Периферические GGO и обратный ореол пневмонии COVID-19 могут имитировать паренхиматозные изменения, связанные с тромбоэмболией легочной артерии. Предшествующие периферические GGO могут также присутствовать у пациентов с тромбоэмболией легочной артерии до развития консолидации [53]. Подтверждением результатов КТ тромбоэмболической болезни легких являются периферические клиновидные помутнения, признак обратного ореола, ателектаз и прямая визуализация дефектов внутрипросветного наполнения (рис.14). Может наблюдаться плевральный выпот [15, 54].
Рис. 14
Инфаркт легкого и пневмония, связанная с COVID-19. a Осевое КТА-изображение в окне средостения показывает тромбы в ветвях легочной артерии (белые стрелки). b У того же пациента инфаркт легкого проявляется в виде субплеврального клиновидного помутнения в правом легком (стрелка). c КТ-ангиография легких была получена у пациента, поступившего в отделение неотложной помощи с одышкой.КТ-ангиография показала субплевральное помутнение, но не было тромба в соответствующей ветви легочной артерии (стрелка). Результат ОТ-ПЦР пациента на COVID-19 оказался положительным
Недавно сообщалось о повышении частоты тромбоэмболии легких при пневмонии, вызванной COVID-19 [55]. Поскольку в рутинной практике диагностики COVID-19 используется неулучшенная компьютерная томография грудной клетки, следует помнить о результатах паренхиматозного инфаркта легких. Если состояние пациента внезапно ухудшается, следует рассмотреть возможность тромбоэмболии легких и провести КТ-ангиографию легких.
Интерстициальные заболевания легких
Интерстициальные заболевания легких также могут иметь перекрывающиеся результаты КТ, особенно при обнаружении подострой фазы пневмонии COVID-19. Нижняя зона и периферически распределенные GGO описаны при неспецифической интерстициальной пневмонии (NSIP) и десквамативной интерстициальной пневмонии (DIP) [56, 57]. В NSIP сумасшедший рисунок мощения и отсутствие сот могут напоминать пневмонию COVID-19 [36, 56]. В то время как при DIP наблюдаются кистозные изменения и нерегулярные линейные помутнения, соты также встречаются редко [57] (рис.15).
Рис. 15
Интерстициальное заболевание легких, имитирующее пневмонию COVID-19. a , b При десквамативной интерстициальной пневмонии (ДИП) наблюдаются двусторонние периферические ГГО. c , d Осевое КТ-изображение, показывающее двусторонние субплевральные GGO и помутнения у пациента с диагнозом COVID-19
GGO являются наиболее частой находкой КТ лимфоцитарной интерстициальной пневмонии (LIP). В отличие от пневмонии COVID-19, при LIP обнаруживается диффузное, а не периферическое распространение, наличие центрилобулярных узелков, лимфаденопатия и кистозные воздушные пространства [58].
Острая эозинофильная пневмония характеризуется двусторонними GGOs и консолидациями со случайным или периферическим распределением, утолщением межлобулярной перегородки и сумасшедшей структурой (рис. 16). Плевральный выпот — еще одна часто встречающаяся находка [59].
Рис. 16
Эозинофильная пневмония и пневмония COVID-19. a Узловатые GGO видны в правой верхней доле у пациента с диагнозом эозинофильная пневмония (стрелки). b , c Аксиальные КТ-изображения пациента с COVID-19 показывают узловые GGO в правой нижней доле (стрелки).
GGO с преобладанием нижней зоны также распространены при подострой гиперчувствительной пневмонии.Дополнительные данные, такие как центрилобулярные узелки, мозаичная перфузия и задержка воздуха на изображениях выдоха, могут помочь в дифференциальной диагностике [60].
Аспирационная пневмония
Аспирационная пневмония также в основном поражает нижние доли и заднее легкое и может проявляться в виде пятнистых GGO и / или уплотнений. В то время как признаки бронхиолита, такие как центрилобулярные узелковые помутнения и узор «дерево в почке», обычны при аспирационной пневмонии, они обычно не обнаруживаются при пневмонии COVID-19 [61, 62] (рис.17). Знание ранее существовавших состояний пациента, общего и психического статуса может помочь в дифференциальной диагностике.
Рис. 17
Аспирационная пневмония и пневмония COVID-19. a Пациент перенес инсульт, интубирован. Осевое КТ-изображение показывает двусторонние уплотнения нижних долей и центрилобулярные узловые помутнения (стрелки), указывающие на аспирационную пневмонию. b КТА с контрастным усилением был получен при подозрении на тромбоэмболию легочной артерии у пациента с диагнозом пневмония COVID-19.На КТ-снимке видны двусторонние уплотнения в нижних долях и рассеянные очаги ГГО (стрелки)
Основы постурального дренажа и перкуссии
PD&P легко сделать. Для ребенка с МВ PD&P может делать кто угодно, например родители, братья и сестры и даже друзья. Это также могут сделать физиотерапевты, респираторные терапевты или медсестры во время посещения медицинского центра или в больнице.
Люди с МВ иногда используют другие виды лечения, такие как ингаляционные бронходилататоры и антибиотики, чтобы поддерживать здоровье легких.Если назначено, бронходилататоры следует принимать до PD&P, чтобы открыть дыхательные пути, а ингаляционные антибиотики следует принимать после PD&P, чтобы лекарство проникало глубоко в легкие и лучше боролось с инфекциями. Ваша медицинская бригада поможет вам разработать распорядок дня, который лучше всего подойдет вам или вашему ребенку
Знай свои легкие
Более подробная информация о дыхательной системе и ее взаимосвязи с другими органами тела может помочь вам понять, почему PD&P методы лечения эффективны.
Целью PD&P является удаление слизи из каждой из пяти долей легких путем перемещения слизи в более крупные дыхательные пути, чтобы ее можно было кашлять. Правое легкое состоит из трех долей: верхней доли, средней доли и нижней доли. Левое легкое состоит всего из двух долей: верхней и нижней.
Доли делятся на более мелкие участки, называемые сегментами. Верхние доли слева и справа состоят из трех сегментов: верхнего (апикального), заднего (заднего) и переднего (переднего).
Сегменты долей состоят из сети дыхательных путей, воздушных мешков и кровеносных сосудов. Эти мешочки обеспечивают обмен кислорода и углекислого газа между кровью и воздухом. Во время PD&P осушаются именно эти сегменты.
Выполнение PD&P
PD&P включает комбинацию техник, включая несколько положений для дренирования легких, перкуссию, вибрацию, глубокое дыхание и кашель.
Когда человек с МВ находится в одном из положений, лицо, ухаживающее за ним, может хлопать его по грудной клетке.Обычно это длится от трех до пяти минут и иногда сопровождается вибрацией в той же области в течение примерно 15 секунд (или во время пяти выдохов). Затем человека побуждают кашлять или сильно фыркнуть, чтобы вывести слизь из легких.
Описание методов PD&P
Постуральный дренаж использует силу тяжести, чтобы помочь переместить слизь из легких в горло. Человек лежит или сидит в разных положениях, чтобы дренируемая часть легкого находилась как можно выше.Затем эту часть легкого дренируют с помощью перкуссии, вибрации и силы тяжести. Ваша группа по уходу за CF может адаптировать эти должности к вашим потребностям или потребностям вашего ребенка.
Перкуссия или хлопанье опекуном по стенке грудной клетки по дренируемой части легкого помогает переместить слизь в более крупные дыхательные пути. Рука сложена чашей, как если бы она держала воду, но ладонью вниз (как показано на рисунке ниже). Рука в форме чаши изгибается к грудной стенке и захватывает воздушную подушку, чтобы смягчить хлопки.
Перкуссия выполняется с силой и ровной долей. Каждая перкуссия также должна иметь глухой звук. Большая часть движений происходит в запястье с расслабленной рукой, что делает перкуссию менее утомительной. Если рука сложена правильно, перкуссия не должна вызывать боли или жжения.
Следует обращать особое внимание на то, чтобы не хлопать по позвоночнику, грудине, животу и нижним ребрам или спине, чтобы не повредить селезенку слева, печень справа и почки в нижней части спины.
Вместо традиционного метода удара ладонью в форме чашеобразной ладони можно использовать другие устройства. Спросите своего врача или терапевта, какой из них лучше всего подойдет вам.
Вибрация мягко вытряхивает слизь в более крупные дыхательные пути. Лицо, осуществляющее уход, плотно кладет руку на грудную стенку над той частью легкого, из которой осуществляется дренирование, и напрягает мышцы руки и плеча, создавая легкое дрожащее движение. Затем опекун слегка надавливает на вибрируемую область.(Лицо, осуществляющее уход, также может положить одну руку на другую, а затем прижать друг к другу верхнюю и нижнюю руки, чтобы они начали вибрировать.)
Вибрация выполняется плоской рукой, а не ладонью чашеобразной формы (см. Рисунок ниже). Выдох должен быть как можно более медленным и полным.
Глубокое дыхание перемещает разрыхленную слизь и может вызвать кашель.
Дыхание диафрагмой, дыхание животом или дыхание нижней грудью.
чтобы помочь человеку сделать более глубокий вдох и направить воздух в нижние легкие.Живот выдвигается наружу, когда человек вдыхает, и опускается, когда он или она
выдыхает. Ваш респираторный или физиотерапевт из вашей бригады по уходу за CF может
поможет вам узнать больше об этом типе дыхания.
Время проведения PD&P
Обычно каждый сеанс лечения может длиться от 20 до 40 минут. PD&P лучше всего проводить до еды или через полтора-два часа после еды, чтобы уменьшить вероятность рвоты. Обычно рекомендуется раннее утро и время отхода ко сну.Продолжительность PD&P и количество раз в день может потребоваться увеличить, если человек более загружен или заболевает. Ваш врач CF или терапевт поможет вам узнать, какие позиции, как часто и как долго следует выполнять PD&P.
Улучшение PD&P для человека и опекуна
И человек с CF, и лицо, осуществляющее уход, должны чувствовать себя комфортно во время PD&P. Перед началом этого человека следует снять тесную одежду, украшения, пуговицы и молнии на шее, груди и Талия.Можно носить легкую мягкую одежду, например футболку. Не выполняйте PD&P на голой коже. Опекун должен снять кольца и другие громоздкие украшения, такие как часы или браслеты. Держите запас салфеток или место для откашливания слизи поблизости.
Удобное и осторожное выполнение PD&P
Лицо, осуществляющее уход, не должно наклоняться вперед при выполнении перкуссии, а должно оставаться в вертикальном положении, чтобы защитить свою спину. Стол, на котором лежит больной МВ, должен находиться на удобной высоте для лица, осуществляющего уход.
Закупка оборудования
Может оказаться полезным такое оборудование, как дренажные столы, электрические и неэлектрические перкуссоры для ладоней и вибраторы. Их можно приобрести в магазинах медицинского оборудования. Детям старшего возраста и взрослым перкуссоры могут быть полезны при выполнении их собственных PD&P. Поговорите со своим врачом или терапевтом в вашем центре помощи CF об оборудовании для PD&P.
Многие семьи считают полезным использовать подушки, диванные подушки, пачки газет под подушками для поддержки, детские кроватки с регулируемой высотой / наклоном матраса, клинья из пенопласта или кресла-мешки при выполнении PD&P.Младенцы могут быть размещены с подушками или без них на коленях лица, осуществляющего уход.
Делаем PD&P более приятным
Чтобы улучшить качество времени, которое вы проводите за PD&P, выполните одно из следующих действий:
- Запланируйте PD&P вокруг любимого телешоу.
- Слушайте любимые песни или записанные рассказы.
- Проводите время за игрой, разговором или пением до, во время и после PD&P.
- Для детей: поощряйте дыхательные или кашляющие игры во время PD&P, например, подувание вертушки или кашель при самом глубоком кашле.
- Попросите готовых и способных родственников, друзей, братьев и сестер сделать PD&P. Это может обеспечить желанный перерыв от повседневной рутины.
- Минимизируйте прерывания. Поиск способов, которые сделают PD&P более приятным, поможет вам поддерживать регулярный распорядок дня и получить максимальную пользу для здоровья.
Инструкции для PD&P
На следующих схемах описываются положения для PD&P. На схемах заштрихованные области показывают, где следует ударить по груди или хлопнуть в ладоши.
Для дополнительного комфорта можно использовать подушки. Если человек быстро устает, порядок позиций можно варьировать, но следует постучать по всем областям груди или хлопать в ладоши.
Пожалуйста, не забывайте ударять и вибрировать только по ребрам. Избегайте сотрясений и вибраций в области позвоночника, грудины, живота и нижних ребер или спины, чтобы предотвратить травмы селезенки слева, печени справа и почек в нижней части спины. Не стучите и не трясите голую кожу.
Самостоятельная перкуссия — верхние доли
Ваш ребенок должен сидеть прямо и тянуться поперек груди, чтобы хлопать передней частью груди по мышечной области между ключицей и верхней частью лопатки. Повторите на противоположном сайте. Ваш ребенок также может похлопать себя по верхней части спины, если сможет дотянуться до нее.
Верхняя передняя часть грудной клетки — верхние доли
Пусть ваш ребенок сядет прямо. Хлопайте с обеих сторон верхней части груди по мышечной области между ключицей и верхней частью лопатки.
Верхняя часть спинки — верхние доли
Попросите ребенка сесть и наклониться вперед на подушке над спинкой дивана или мягкого стула под углом 30 градусов. Встаньте или сядьте позади ребенка и похлопайте по обеим сторонам верхней части спины. Следите за тем, чтобы не хлопать ребенка по позвоночнику.
Верхняя часть грудной клетки — верхние доли
Попросите ребенка лечь на спину, раскинув руки по бокам. Встаньте за голову вашего ребенка. Хлопайте ребенка грудью с обеих сторон между ключицей и соском.
Левая передняя грудь
Попросите ребенка лечь левой стороной вверх и поднять левую руку над головой. Хлопайте по нижним ребрам чуть ниже области сосков на передней стороне левой груди. Не хлопайте ребенка по животу.
Правая передняя грудь
Попросите ребенка лечь правой стороной вверх и поднять правую руку над головой. Хлопайте по нижней части груди чуть ниже области сосков на передней стороне правой груди. Не хлопайте ребенка по нижней части грудной клетки.
Нижняя часть спины — нижние доли
Попросите ребенка лечь на живот. Хлопайте с обеих сторон внизу его или ее груди чуть выше нижнего края грудной клетки. Не хлопайте в ладоши по нижней части грудной клетки или по позвоночнику.
Левая нижняя часть спинки — нижняя доля
Попросите ребенка лечь левой стороной вверх и повернуться к вам на четверть оборота, чтобы вы могли дотянуться до спины ребенка. Хлопните в нижнюю левую часть его или ее груди чуть выше нижнего края грудной клетки.
Правая нижняя сторона спинки — нижняя доля
Попросите ребенка лечь правой стороной вверх и повернуться к вам на четверть оборота, чтобы вы могли дотянуться до спины ребенка. Хлопните в нижнюю правую часть его или ее груди чуть выше нижнего края грудной клетки.
* Дети показаны без рубашек, чтобы лучше продемонстрировать технику PD&P на иллюстрациях. Изображения взяты из программы семейного образования CF.
Рентгенологические аномалии грудной клетки — доли, трещины и контуры
Ключевые точки
- Знание анатомических структур, прилегающих к трещинам, диафрагме и контурам сердца, может помочь определить локализацию заболевания без необходимости смотреть сбоку
- Заболевание внутри правая средняя доля может закрывать правую границу сердца или может быть ограничена горизонтальной щелью, или обеими
Зоны или доли?
Хотя обычно лучше всего определять локализацию аномалий легких в терминах зон, иногда вы будете видеть признаки, которые скажут вам, какая конкретная доля поражена.
Заболевание правой средней доли
Правая средняя доля ограничена сверху горизонтальной щелью, а медиально — правой границей сердца. Любая аномалия, которая увеличивает плотность этой доли, может, таким образом, затемнять правую границу сердца или ограничиваться сверху горизонтальной щелью.
Консолидация правой средней доли
Наведите / выключите изображение, чтобы показать / скрыть результаты
Нажмите на изображение, чтобы показать / скрыть результаты
Щелкните изображение, чтобы выровнять с верхней частью страницы
Консолидация правой средней доли
- правый край сердца (правый край предсердия) не виден
- Консолидация ( звездочка ) ограничена сверху четкой линией, образованной горизонтальной щелью
- Следовательно, патология должна затрагивать правую среднюю долю
- Более обширное затемнение также включает правая и левая перихилярные области
Клиническая информация
- Ребенок с кашлем и лихорадкой
Диагноз
- Пневмония с поражением средней доли правой доли
Горизонтальное смещение трещины
Смещение другой горизонтальной трещины индикатор расположения патологии.Если трещина смещена вверх, это может быть связано с потерей объема правой верхней доли, например, из-за коллапса или фиброза. Если горизонтальная трещина смещена вниз, может быть процесс, который вызвал потерю объема правой нижней доли.
Сжатие правой верхней доли
Наведите указатель мыши на изображение, чтобы показать / скрыть результаты
Нажмите на изображение, чтобы показать / скрыть результаты
Щелкните изображение, чтобы выровнять его с верхней частью страницы
Свертывание правой верхней доли
- горизонтальная трещина ( белая линия ) смещена вверх от исходного положения ( красная линия )
- Плотное помутнение ( звездочка ) медиальной части правой верхней зоны
- Увеличенное правое плечо
Клиническая информация
- Курильщик
- Прогрессирующая одышка и кашель
Диагноз
- Коллапс правой верхней доли
Другие исследования
- Бронхоскопия выявила рак легких, вызывающий непроходимость правой верхней доли бронхов
- Большая круглая толстостенная полость легких
- Полость находится в средней левой зоне, близко к воротам
- В какой доле, по вашему мнению, она находится? См. Вид сбоку ниже
- Полость находится за косой щелью ( синяя линия ) и, следовательно, должна быть в нижней доле
- Долгоживущий курильщик с кашлем
- Полость левой нижней доли легкого — в в данном случае из-за плоскоклеточного рака легкого
Полостные поражения легких обычно связаны с грибковой, микобактериальной, аутоиммунной, паразитарной или неопластической этиологией.
Хотя обычно не наблюдается у пациентов с вирусной пневмонией, кавитация в легких может возникать при COVID-19.
Клиницисты должны быть в курсе меняющихся результатов радиологического исследования пневмонии COVID-19.
- Национальная исследовательская группа по скринингу легких, Aberle DR, Adams AM, et al. Снижение смертности от рака легких с помощью низкодозовой компьютерной томографии. N Engl J Med 2011; 365: 395-409. [Crossref] [PubMed]
- Каллистер М.Э., Болдуин Д.Р., Акрам А.Р. и др. Рекомендации Британского торакального общества по исследованию и лечению легочных узелков. Thorax 2015; 70 Приложение 2: ii1-ii54. [Crossref] [PubMed]
- Slatore CG, Horeweg N, Jett JR и др.Официальное заявление об исследовании Американского торакального общества: рамки исследований для оценки и лечения легочных узлов. Am J Respir Crit Care Med 2015; 192: 500-14. [Crossref] [PubMed]
- Винер Р.С., Гулд М.К., Аренберг Д.А. и др. Официальное заявление о политике Американского торакального общества / Американского колледжа грудных врачей: внедрение в клиническую практику программ скрининга рака легких с помощью компьютерной томографии с низкой дозой облучения. Am J Respir Crit Care Med 2015; 192: 881-91. [Crossref] [PubMed]
- McWilliams A, Tammemagi MC, Mayo JR, et al.Вероятность рака в легочных узелках, обнаруженных при первом скрининговом КТ. N Engl J Med 2013; 369: 910-9. [Crossref] [PubMed]
- Гулд М.К., Анант Л., Барнет П.Г. и др. Клиническая модель для оценки предтестовой вероятности рака легких у пациентов с одиночными легочными узелками. Сундук 2007; 131: 383-8. [Crossref] [PubMed]
- Swensen SJ, Silverstein MD, Ilstrup DM, et al. Вероятность злокачественного образования солитарных узелков в легких. Нанесение на небольшие радиологически неопределенные узелки.Arch Intern Med 1997; 157: 849-55. [Crossref] [PubMed]
- Костис В.Дж., Янкелевиц Д.Ф., Ривз А.П. и др. Небольшие легочные узелки: воспроизводимость трехмерных объемных измерений и оценка времени до контрольной компьютерной томографии. Радиология 2004; 231: 446-52. [Crossref] [PubMed]
- Chu XY, Hou XB, Song WA и др. Диагностические значения SCC, CEA, Cyfra21-1 и NSE для рака легких у пациентов с подозрительными легочными массами: анализ из одного центра. Cancer Biol Ther 2011; 11: 995-1000.[Crossref] [PubMed]
- Hou JM, Krebs MG, Lancashire L, et al. Клиническое значение и молекулярные характеристики циркулирующих опухолевых клеток и циркулирующих микроэмболий опухоли у пациентов с мелкоклеточным раком легкого. Дж. Клин Онкол 2012; 30: 525-32. [Crossref] [PubMed]
- Кребс М.Г., Слоан Р., Прист Л. и др. Оценка и прогностическое значение циркулирующих опухолевых клеток у пациентов с немелкоклеточным раком легкого. Дж. Клин Онкол 2011; 29: 1556-63. [Crossref] [PubMed]
- Sihoe AD, Hiranandani R, Wong H, et al.Операция на подозрительном образовании в легком без предоперационной диагностики тканей: за и против. Eur J Cardiothorac Surg 2013; 44: 231-7; обсуждение 237. [Crossref] [PubMed]
- Ян Х.Х., Ву К.М., Сима С.С. и др. Долгосрочная выживаемость на основе хирургического подхода к лобэктомии для клинической стадии немелкоклеточного рака легкого I: сравнение роботизированной торакальной хирургии и торакотомии лобэктомии. Энн Сург 2017; 265: 431-7. [Crossref] [PubMed]
- Непрозрачный сегмент или мочка (уплотнение).
- Края непрозрачности могут иметь пушистую границу из-за распространения через альвеолярные мешочки через поры Кона.
- Консолидация не пересекает трещин.
- Объем непрозрачного легкого сохранен.
- Могут присутствовать воздушные бронхограммы.
00 926000
Крупные (или косые) трещины не могут быть идентифицированы на фронтальном рентгеновском снимке грудной клетки.Это потому, что они ориентированы под наклоном.
Вид сбоку может показать, находится ли патология легких кпереди или кзади от основных трещин.
Полость левой нижней доли — вид спереди
Наведите / выключите изображение, чтобы показать / скрыть результаты
Нажмите на изображение, чтобы показать / скрыть результаты
Щелкните изображение, чтобы выровнять с верхней частью страницы
Полость левой нижней доли — вид спереди
Полость левой нижней доли — вид сбоку
Наведите / выключите изображение, чтобы показать / скрыть результаты
Нажмите на изображение, чтобы показать / скрыть результаты
Полость левой нижней доли — вид сбоку
Клиническая информация
Диагноз
Правая верхняя доля легкого
Правая верхняя доля легкого — одна из трех долей, составляющих правое легкое.Легочная ткань этой доли отвечает за большую часть газообмена в правом легком при спокойном поверхностном дыхании.
Анатомия
Правая верхняя доля легкого расположена в правом верхнем углу грудной полости латеральнее трахеи и пищевода. Он превосходит горизонтальную и косую щели, отделяющую верхнюю долю от средней и нижней долей правого легкого. Продолжайте прокрутку, чтобы узнать больше ниже …
Нажмите, чтобы просмотреть большое изображение
Продолжение сверху…
Правая верхняя доля начинается на вершине, слегка заостренном самом верхнем конце правого легкого. От вершины верхняя доля расширяется и расширяется в стороны, где ее выпуклая кривизна повторяет внутреннюю часть грудной клетки. На медиальном конце правая верхняя доля вогнутая и имеет несколько выступающих выемок, которые вмещают трахею, пищевод и основные кровеносные сосуды средостения. Сразу ниже правой верхней доли выступает корень правого легкого, который содержит главный бронх, кровеносные сосуды и нервы, входящие в легкое.
Воздух поступает в корень правого легкого через правый главный бронх, который разделяется на три вторичных бронха. Из этих трех вторичных бронхов правый верхнедолевой бронх выходит вверх, обеспечивая воздухом правую верхнюю долю. Внутри правой верхней доли правый верхний долевой бронх делится на три третичных бронха, которые обеспечивают воздухом три бронхолегочных сегмента: верхушечный, передний и задний. Апикальный сегмент включает ткань верхушки и простирается медиально до корня легкого.Передний и задний сегменты составляют соответственно переднюю и заднюю области нижних областей верхней доли.
Физиология
Воздух, вдыхаемый во время дыхания, проходит через верхние дыхательные пути и трахею в легкие. В нижнем конце трахеи главные бронхи разделяются, чтобы переносить воздух в каждое легкое. В правом легком воздух из правого главного бронха дополнительно разделяется между тремя долями вторичными бронхами.Правый верхний долевой бронх переносит воздух в правую верхнюю долю, где он распространяется через третичные бронхи в каждый из бронхолегочных сегментов. Каждый сегмент заполнен множеством крошечных бронхиол, которые распространяются по легочной ткани и далее разветвляются на терминальные бронхиолы. Все терминальные бронхиолы оканчиваются пучком чашеобразных структур, известных как альвеолы. Каждая альвеола состоит из простого плоского эпителия, окруженного крошечными капиллярами.
Когда воздух достигает альвеол, стенки настолько тонкие, что газы диффундируют по градиентам их концентрации между кровью в капиллярах и воздухом внутри альвеол.Кислород, концентрация которого в воздухе выше, проникает в кровь и переносится в ткани организма. Углекислый газ, концентрация которого в крови выше, диффундирует в воздух и выводится из организма во время выдоха.
Кавитация в легких из-за пневмонии COVID-19
Описание
Мужчина 52 лет с недавним диагнозом COVID-19 3 недели назад поступил в больницу с множественными эпизодами кровохарканья, перемежающимся кашлем и одышкой.В анамнезе не было кровотечений, носовых кровотечений, лихорадки, озноба, ночного потоотделения или потери веса. Он был выписан за 1 неделю до этого по поводу правосторонней сегментарной и субсегментарной легочной эмболии и тромбоза глубоких вен правой ноги, который лечился апиксабаном. Первоначальная компьютерная томография грудной клетки также показала двустороннее мультифокальное пятнистое заболевание воздушного пространства, соответствующее пневмонии COVID-19 (рисунок 1).
Рисунок 1
Компьютерная томография грудной клетки с контрастированием, показывающая двустороннюю мультифокальную пятнистую болезнь воздушного пространства.
При медицинском осмотре при поступлении обнаружено несколько грубых хрипов с обеих сторон. Повторная компьютерная томография грудной клетки выявила помутнение в левой верхней доле с кавитацией (рис. 2) и небольшой левосторонний пневмоторакс, которые были новыми по результатам предыдущих исследований. Он поддерживал адекватное насыщение кислородом комнатного воздуха и был выписан домой на апиксабане. Через 2 недели он поступил в больницу с рецидивирующим кровохарканьем и одышкой. Компьютерная томография грудной клетки выявила множественные новые полостные образования с обеих сторон, самое большое поражение находилось в левой нижней доле (рис. 3).Консультанты по инфекционным заболеваниям, ревматологии и пульмонологии рекомендовали обширное обследование, включая тесты на микобактериальные, аутоиммунные, ВИЧ и грибковые тесты, которые дали отрицательный результат. Лабораторные исследования имели значение для легкой эозинофилии и титров антинуклеарных антител 1: 160. Пик С-реактивного белка составлял 259 мг / л, а максимальная потребность в кислороде составляла 4 л / мин. Анализы ПЦР с обратной транскрипцией для тяжелого острого респираторного синдрома — коронавируса-2 (SARS-CoV-2) были устойчиво положительными. Проведена бронхоскопия, образцы бронхоальвеолярного лаважа не показали роста.Прошел 14-дневный курс амоксициллина-клавуланата. Его симптомы и потребность в кислороде постепенно улучшились, и он был выписан домой на апиксабане, без дальнейших приступов кровохарканья.
Рисунок 2
КТ грудной клетки с контрастом с затемнением в левой верхней доле с кавитацией.
Рисунок 3
Компьютерная томография грудной клетки, показывающая новое полостное поражение размером 7 × 5 см в левой нижней доле наряду с ранее отмеченным полостным поражением левой верхней доли.
Полостные поражения легких обычно связаны с микобактериальной, паразитарной, грибковой, аутоиммунной или неопластической этиологией.Типичные особенности КТ-визуализации COVID-19 в основном включают матовое стекло и консолидированное помутнение легких, в первую очередь в нижних долях. Примечательно, что также отсутствует кавитация, лимфаденопатия и плевральный выпот.1 2 Кавитация в легких после тромбоэмболии легочной артерии и инфаркта была описана ранее у пациентов без COVID-19.3 4 В нашем случае кавитация преимущественно возникала в левом легком, тогда как легочная эмболия в первую очередь была замечена в правом легком. Скорость развития множественных полостных поражений в течение нескольких недель была признана нетипичной для Mycobacterium tuberculosis или грибковых инфекций, таких как аспергиллез, и, скорее всего, связанных с осложнениями пневмонии COVID-19.
Кавитация в легких, вызванная пневмонией COVID-19, встречается редко.5 Хотя точный механизм кавитации при пневмонии COVID-19 неизвестен, она может быть связана с диффузным альвеолярным повреждением, внутриальвеолярным кровотечением и некрозом паренхиматозных клеток на основании предшествующего вскрытия. отчеты.6 7 В то время как большинство случаев проходят самостоятельно и лечатся консервативно, как в нашем случае, респираторный статус необходимо тщательно контролировать у пациентов с массивным кровохарканьем.
Клинический спектр вторичных заболеваний по отношению к SARS-CoV2 продолжает развиваться.Ранние и поздние осложнения, связанные с COVID-19, до сих пор неизвестны. Общие причины полостных поражений легких должны быть надлежащим образом исследованы у всех пациентов. Клиницисты должны быть в курсе меняющихся результатов компьютерной томографии COVID-19 и должны организовать соответствующее последующее наблюдение за выздоравливающими пациентами с COVID-19, чтобы гарантировать полное выздоровление.
Очки обучения
Легочный узелок, «обнаруженный» пневмонией: клинический случай —
юаней Введение
Число пациентов с легочными узлами в последнее время увеличилось, потому что несколько организаций рекомендуют ежегодное сканирование с помощью низкодозной компьютерной томографии (КТ) для взрослых с высоким риском рака легких, что, как было доказано, снижает смертность от рака легких (1).После постановки диагноза легочные узелки пациенты сначала спрашивают точный диагноз: насколько вероятно, что узелок будет доброкачественным или злокачественным? Кроме того, они могут попросить подходящие варианты лечения: дальнейшее наблюдение, дополнительная биопсия или хирургическое удаление. У нас уже есть несколько рекомендаций по лечению большинства узлов, включая рекомендации Британского торакального общества (BTS) (2) и Американского торакального общества (ATS) (3,4). Рекомендации были простыми с подробным подходом к различным типам конкреций.У нас также есть несколько исследований, в которых были разработаны комбинированные модели прогнозирования узелков в легких (5,6). Однако реальность пациентов всегда была более сложной. Суждение клиницистов и комплаентность пациента могут повлиять на реализацию рекомендаций в клинической практике. Здесь мы сообщаем о пациенте с легочными узлами; мы пытаемся описать обнаружение, мониторинг и лечение поражений легких. И мы надеемся, что этот случай предоставит больше подсказок для лечения таких узелков.
Презентация кейса
Мужчина 58 лет поступил в нашу больницу 14 марта 2016 г. по поводу кашля, мокроты и боли в груди слева в течение 3 дней.Симптомы начались 11 марта, пациентка перорально принимала антибиотики (амоксициллин). Однако симптомы не исчезли. Потом он приехал в нашу больницу для уточнения диагноза и лечения. Он жаловался на отсутствие одышки, лихорадки, озноба или ночного потоотделения. В анамнезе не было артериальной гипертензии, сахарного диабета. Он не подвергался воздействию табака, ядов или химикатов. Семейный анамнез не имел значения.
При медицинском осмотре у него не было хрипов или хрипов в легких. Обычные анализы крови, мочи и стула в норме.C-реактивный белок (CRP) составлял 25,8 мг / л (нормальный диапазон менее 8 мг / л). Карциноэмбриональный антиген (CEA) составлял 1,5 мкг / л (нормальный диапазон 9,7 мкг / л). КТ грудной клетки при поступлении показала двусторонние бронхопневмонические инфильтраты в верхних и нижних долях обоих легких. В правой верхней доле был обнаружен твердый легочный узел ( Рисунок 1A-C ). Предварительный диагноз этого пациента — «внебольничная пневмония». Мы предложили ему принять активное лечение антибиотиками (биапенем 0.3 г, в / в, 1/8 ч, плюс левофлоксацин 0,5 г, в / в, 1 раз в день).
Рисунок 1 Компьютерная томография (КТ) грудной клетки. (A-C) Компьютерная томография от 14 марта 2016 г. показала двусторонние бронхопневмонические инфильтраты в верхних и нижних долях обоих легких. В правой верхней доле обнаружен твердый легочный узел; (D-F) КТ от 22 марта показала абсорбцию воспаления более чем на 50%. Легочный узелок в правой верхней доле был почти таким же; (G-I) КТ от 11 августа 2016 г. продемонстрировала дальнейшее рассасывание пневмонии.Узелок в легких все еще оставался стабильным.
После противоинфекционной терапии в течение 1 недели симптомы кашля, мокроты и боли в груди почти исчезли. 22 марта 2016 года компьютерная томография показала, что воспаление абсорбируется более чем на 50%. Однако легочный узелок в правой верхней доле был почти таким же (диаметр 8 мм) ( Рисунок 1D-F ). Мы предложили контрольную компьютерную томографию через 3 месяца.
3 мая 2016 г. пациент обратился в поликлинику.Он пожаловался, что в последние дни сильно беспокоился по поводу узелка в легких, и попросил немедленного повторного обследования. Мы могли обнаружить дальнейшее рассасывание воспаления, пока легочный узел был еще стабильным. И мы сочли правильным выбором для него дальнейшее наблюдение с более длительным интервалом.
Три месяца спустя пациент обратился в специализированную клинику с завершенной компьютерной томографией ( Рисунок 1G-I ), он попросил точный диагноз легочного узелка, и узел в правой верхней доле повлиял на качество его жизни. шутки в сторону.Тогда CEA в сыворотке составлял 2,1 мкг / л. Для компьютерной томографии была проведена трехмерная реконструкция, которая показала ретракцию плевры и сосудистую инвазию в узелке (, рис. 2, ). Пациент был допущен к участию в клиническом испытании одиночных легочных узелков (SPN), спонсируемом Pfizer [Клиническое испытание для оценки значения циркулирующих опухолевых клеток (ЦКО) в дифференциации доброкачественных и злокачественных легочных узелков]. Мы определили уровень ЦОК в периферической крови, и результаты составили 13 ЦОК / 3 мл (отсечка этого исследования составляла 8.7 СТС / 3 мл). После подробного обсуждения с пациентом и его семьями, пациент решил согласиться на доступ к торакальной хирургии с помощью видеосъемки (VATS). При микроскопическом исследовании узелка сообщалось: высокодифференцированная аденокарцинома ( Рисунок 3 ), тогда как иммунохимический (ИГХ) анализ показал: TTF1 (3+), CK7 (3+), P53 (-), Ki-67 15%. Мутации в домене тирозинкиназы рецептора эпидермального фактора роста (EGFR) и перестройки киназы анапластической лимфомы (ALK) не были обнаружены у этого пациента.Послеоперационных осложнений не было, пациентка до сих пор находилась под наблюдением.
Рисунок 2 Трехмерная реконструкция снимков компьютерной томографии (КТ), выполненных 14 марта 2016 г. (A-C) и 11 августа 2016 г. (D-F).
Рис. 3 Микрофотография легочной ткани в результате торакальной хирургии с использованием видеосъемки (VATS), которая показала высокодифференцированную аденокарциному [окрашивание гематоксилином и эозином (H & E)].
Обсуждение
В связи с развитием технологии компьютерной томографии диагностируется все больше и больше легочных узелков, и особое внимание уделяется скринингу пациентов с высоким риском рака легких. Фактически, большинство диагностированных узелков в легких доброкачественные. У нас уже есть различные рекомендации и модели прогнозов, которые помогают нам различать доброкачественные поражения и злокачественные узелки. Наиболее упоминаемые клинические факторы включали пожилой возраст, курение в анамнезе и внелегочный рак в анамнезе.К радиологическим факторам относились увеличенный объем узелка, спикуляция, расположение верхней доли, вдавливание плевры и время удвоения объема менее 400 дней (2).
Радиологический анализ
Легочные узелки — частые случайные находки при компьютерной томографии грудной клетки. Они часто делились на твердые узелки или субтвердые узелки (SSN), которые в дальнейшем уточнялись как частично твердые узелки (PSN) и чистые узелки из матового стекла (PGGN) (2). Различные типы узелков могут быть включены в разные способы лечения.Мы дополнительно рассмотрели модели прогнозирования легочных узелков. Наиболее часто сообщаемыми предикторами злокачественного новообразования при КТ были: (I) увеличение диаметра узелка; (II) спикуляция; (III) расположение верхней доли; (IV) плевральная впадина (5-7). Возвращаясь к описанному случаю, узел в правой верхней доле был определен как твердый узел диаметром около 8 мм. В сочетании с клиническими характеристиками у пациента не было курения и внелегочного рака в анамнезе. Этому пациенту мы предлагаем КТ-наблюдение.
Тогда какой временной интервал подходит для этого пациента? Костис и др. . продемонстрировали, что критическое время для последующего наблюдения составляло 12 месяцев для узелков 2–5 мм, 5 месяцев для узелков 5–8 мм и 3 месяца для узелков 8–10 мм (8). Итак, медицинское предложение от нас заключалось в том, что сначала через 3 месяца была проведена еще одна компьютерная томография.
Применение биомаркеров
Хотя некоторые биомаркеры, особенно циркулирующие маркеры, показали интересные первые результаты в дифференциации злокачественных новообразований от доброкачественных, необходимы дальнейшие исследования для подтверждения чувствительности и специфичности у определенных пациентов, прежде чем они будут рекомендованы для клинического применения.
сыворотки CEA, которая использовалась в качестве стандартного скрининга в нашем отделении, были впервые обнаружены у этого пациента. Чу и др. . провели поперечное исследование, в котором использовали СЕА, фрагменты цитокератина 19 и нейрон-специфическую энолазу для прогнозирования пациентов с подозрительными легочными массами. А продемонстрированная чувствительность составила всего 23,2% (9). Казалось, что CEA не обеспечивает достаточной точности.
Было установлено, что
ЦКО являются прогностическими, прогностическими и фармакодинамическими биомаркерами при различных типах солидных опухолей, включая рак легких (10,11).Можно ли считать количество ЦКО в периферической крови биомаркером точности для легочных узелков? Мы с нетерпением ждем результатов ранее описанного клинического испытания.
Хирургическое иссечение
Когда врач должен предложить пациентам эксцизионную биопсию? Мы рассмотрели две ситуации: (I) мы провели предоперационную биопсию легкого и получили положительные результаты; (II), где узелок считается достаточно высоким риском злокачественности (2).Для этого пациента мы посоветовали это сделать по следующим причинам: (I) хотя не было значительного увеличения объема узелка, трехмерная реконструкция компьютерной томографии показала вмятину в плевре и сосудистую инвазию; (II) количество ЦКО было относительно высоким в клиническом исследовании; (III) пациентка очень беспокоилась по поводу узелка, который серьезно снижал качество жизни. Нам нужно найти баланс между желанием пациента поставить определенный диагноз и риском хирургического вмешательства.Исследования показали, что пациенты без предоперационного подтверждения злокачественности имели более короткое время ожидания и более низкие общие затраты на больницу (12). Затем пациенту был предложен другой выбор: хирургический подход (роботизированная лобэктомия против . VATS против . Торакотомия). Ян и др. . обнаружили, что минимально инвазивные подходы приводят к такому же долгосрочному выживанию, как и торакотомия. Результатом стало использование VATS, а роботизация привела к сокращению продолжительности пребывания в больнице (13).Наш пациент наконец выбрал минимально инвазивный подход к операции, и до сих пор нет симптомов рецидива.
Таким образом, мы описали 58-летнего мужчину с узлом легкого в правой верхней доле, который иногда обнаруживался во время периода пневмонии. Мы предложили два периода наблюдения, и пациент также был допущен к участию в клиническом исследовании ЦКО. В конце концов он согласился на хирургическое удаление. И патологический диагноз — аденокарцинома. Ключ к разгадке, который мы могли бы получить из этого случая, включали: (I) для нас было бы правильным предложить КТ-наблюдение пациентам с твердыми узелками с максимальным диаметром около 8 мм; (II) когда у нас есть подозрение на злокачественное новообразование, трехмерная реконструкция компьютерной томографии может предоставить больше информации о деталях узелков; (III) подсчет ЦКО в периферической крови показал результаты, представляющие интерес в предварительных исследованиях, однако до клинической практики все еще требовалась дальнейшая валидация; (IV) перед узелками с высоким риском злокачественности и без возможности предоперационной биопсии, минимально инвазивная хирургия может быть рассмотрена после получения полностью информированного согласия.
Благодарности
Финансирование: Эта работа была поддержана Фондом естественных наук провинции Цзянсу в Китае (BK20140736, Донг-Мей Юань) и Китайским фондом естественных наук (81602015, Донг-Мей Юань).
Конфликт интересов: Авторы не заявляют о конфликте интересов.
Информированное согласие: Письменное информированное согласие было получено от пациента на публикацию этой рукописи и любых сопутствующих изображений.
Список литературы
Цитируйте эту статью как: Yuan DM, Zhang JY, Yao YW, Sun HM, Wu GN, Cao EH, Bertolaccini L, Lv TF, Song Y; написано от имени AME Collaborative Group по раку легких.Легочный узелок, «обнаруженный» пневмонией: описание случая. Перевод Lung Cancer Res 2017; 6 (1): 92-96. DOI: 10.21037 / tlcr.2017.02.01
Пневмония — Основы диагностической визуализации для студентов
Корпус 1
Консолидация правой верхней и левой нижней доли с воздушными бронхограммами
Клинический:
История — Этот 50-летний мужчина только что вернулся из поездки на Кубу. Он поступил с жаром, утомляемостью и кашлем с выделением зеленой мокроты.
Симптомы — Прогрессивно ухудшающийся кашель, связанный с лихорадкой 39 ° C. У него выделялась зеленая мокрота. Он также жаловался на легкую боль в горле.
Физическое состояние — Грубые хрипы были слышны в правой верхней части грудной клетки и левой нижней части грудной клетки. В этих регионах также слышны передаваемые звуки дыхания. Миндалины и глотка покраснели от белого экссудата на миндалинах.
Лаборатория — Количество лейкоцитов у него было повышено.
DDx:
Фарингит
Пневмония
Бронхит
Рекомендации по визуализации
ACR — Грудная клетка — острое респираторное заболевание у иммунокомпетентного пациента, вариант 4
Рентген грудной клетки
Ссылка ODIN для изображений пневмонии, рис. 9.17A и B: https://mistr.usask.ca/odin/?caseID=20170221151826268
Рисунок 9.17A Рентгенограмма грудной клетки, пневмония.
Рисунок 9.17B Рентгеновский снимок боковой части грудной клетки, пневмония.
Оценка изображений
Выводы :
Небольшие двусторонние плевральные выпоты. Правая верхняя доля и левая нижняя доля были плотно консолидированы с воздушными бронхограммами, видимыми в этих областях. В легких наблюдалась неоднородная консолидация воздушного пространства. Никаких новообразований или аденопатии.
Устный перевод :
Двустороннее уплотнение легких, связанное с небольшими двусторонними излияниями. Если клиническая картина включает лихорадку, это, скорее всего, пневмония.
Диагноз:
Консолидация правой верхней доли и левой нижней доли с воздушными бронхограммами — внебольничная пневмония
Обсуждение:
Генерализованное помутнение легкого с сохраненным объемом легкого называется консолидацией . Консолидация может быть вызвана жидкостью (транссудат, экссудат), кровью, белком и клетками. В клинических условиях сопутствующей лихорадки и аномалий количества лейкоцитов картина лучше всего подходит для инфекционной консолидации (пневмония, экссудат).
Пневмония может быть определена как уплотнение легкого, вызванное воспалительным экссудатом , обычно в результате действия инфекционного агента. Большинство пневмоний вызывают заболевание воздушного пространства, как долевое, так и сегментарное. Другие пневмонии демонстрируют интерстициальное заболевание, а другие вызывают симптомы как в воздушном пространстве, так и в интерстиции. Большинство микроорганизмов, вызывающих пневмонию, передаются в легкие через трахеобронхиальное дерево путем вдыхания или аспирации организмов.
Воздушная бронхограмма — это наличие трубчатого, заполненного воздухом бронха, не содержащего экссудата. Края консолидированного легкого имеют неправильную форму, так как альвеолы рекрутируются путем прохождения экссудата от одной к другой через поры Кона, что приводит к плохо очерченному краю консолидации. Трещины блокируют распространение консолидации, и имеется прямолинейное демаркационное уплотнение, примыкающее к трещине.
Рентгенологические данные могут включать:
Корпус 2
Консолидация правой верхней доли у детей
Упирается в большую трещину
Клинический:
История болезни — Этот пятилетний мальчик был вялым и выглядел нездоровым.У него поднялась температура, появился кашель с зеленой мокротой и утомляемость.
Симптомы — Прогрессивно ухудшающийся кашель, связанный с лихорадкой 39 ° C. У него выделялась зеленая мокрота. Он также жаловался на легкую боль в горле.
Физическое состояние — Грубые хрипы были слышны в правой верхней части грудной клетки и левой нижней части грудной клетки. В этих регионах также слышны передаваемые звуки дыхания. Миндалины и глотка покраснели от белого экссудата на миндалинах.Его барабанные перепонки в норме.
Лаборатория — Количество лейкоцитов у него было повышено.
Рекомендации по визуализации
ACR — Грудная клетка — острое респираторное заболевание у иммунокомпетентного пациента, вариант 4
Рентген грудной клетки
ODIN Link Rounded Pneumonia images, рис. 9.18A и B: https://mistr.usask.ca/odin/?caseID=20150702231205343
Рисунок 9.18A Рентген грудной клетки у детей. Круглая пневмония
Рисунок 9.18B Боковой рентгеновский снимок грудной клетки у детей.Круглая пневмония.
Оценка изображений
Выводы :
Признаков плеврального выпота не было. Правая верхняя доля была консолидирована воздушными бронхограммами, наблюдаемыми в этой области. Края непрозрачности легкого имеют закругленные контуры в нескольких местах. В легких наблюдалась неоднородная консолидация воздушного пространства. Никаких новообразований или аденопатии.
Устный перевод :
Уплотнение правого легкого. Если клиническая картина включает лихорадку, это, скорее всего, пневмония.Плавный контур зоны консолидации типичен для «округлой пневмонии», которая чаще всего встречается у детей.
Диагноз:
Консолидация правой верхней доли, округлая пневмония, с воздушными бронхограммами — внебольничная пневмония
Круглая пневмония
Это подтип пневмонии, развивающейся у детей в возрасте от 2 до 10 лет. Поры Кона и коммуникации между бронхиолами у детей менее зрелые, и это предотвращает распространение экссудата по этим путям.Следовательно, края пневмонии в этом подтипе более гладкие и более четкие, что приводит к закругленному краю контура уплотнения.
Рис. 9.17A. Рентгенограмма грудной клетки, пневмония, сделанная доктором Брентом Бербриджем, доктором медицины, FRCPC, Консультанты по медицинской визуализации при университете, Медицинский колледж, Университет Саскачевана, используется в соответствии с лицензией CC — BY-NC-SA 4.0.
Рис. 9.17B. Рентгенография боковой грудной клетки, пневмония, сделанная доктором Брентом Бербриджем, доктором медицины, FRCPC, Медицинскими консультантами по визуализации при университете, Медицинский колледж, Университет Саскачевана, используется в соответствии с CC — BY-NC-SA 4.0 лицензия.
Рисунок 9.18A Рентген грудной клетки у детей. Круглая пневмония, разработанная доктором Брентом Бербриджем, доктором медицины, FRCPC, Университетскими консультантами по медицинской визуализации, Медицинский колледж, Университет Саскачевана, используется в соответствии с лицензией CC — BY-NC-SA 4.0.
Рисунок 9.18B Боковой рентгеновский снимок грудной клетки у детей.
