Виды гайморита у детей, диагностика и лечение
Гайморит у детей — серьезный диагноз, которого боятся многие родители. Но не стоит паниковать раньше времени. Для начала нужно понять, к какому виду относится гайморит у Вашего ребенка и каким способом его нужно лечить.
В зависимости от характера протекания болезни, гайморит у детей бывает острый и хронический.
Чаще всего дети подвержены острому гаймориту, который возникает в качестве осложнения гриппа, скарлатины, кори и других инфекционных заболеваний или простудного насморка.
Хронический гайморит у детей — это вялотекущий воспалительный процесс, длящийся более месяца и не реагирующий на лечение. Он появляется у ребенка после очередного воспаления верхнечелюстных пазух, а может стать следствием искривления носовой перегородки и других анатомических особенностей гайморовых пазух. Хронический гайморит иногда трудно отличить от обычного насморка, поэтому дети часто приходят на прием к врачу с уже запущенными стадиями хронического воспаления. Распознать хронический гайморит все же можно по некоторым характерным признакам: постоянно сохраняющаяся температура (не более 37,5), бледность кожных покровов, синяки под глазами, краснота глаз и чрезмерное слезоточение, постоянная заложенность носа, несмотря на принимаемые лекарственные средства.
Распознать хронический гайморит все же можно по некоторым характерным признакам: постоянно сохраняющаяся температура (не более 37,5), бледность кожных покровов, синяки под глазами, краснота глаз и чрезмерное слезоточение, постоянная заложенность носа, несмотря на принимаемые лекарственные средства.
В зависимости от вида возбудителей и причин возникновения гайморит у детей бывает риногенным, гематогенным, одонтогенным, травматическим, вазомоторным и аллергическим.
- Риногенный гайморит – это воспаление, возникшее как осложнение после гриппа, ОРВИ и других острых респираторных заболеваний;
- Гематогенный гайморит – это воспалительный процесс, возникший вследствие попадания инфекции в организм через кровь. Этот вид заболевания развивается в качестве осложнения после таких инфекционных болезней как дифтерит, корь, скарлатина и т.д.;
- Одонтогенный – это вид гайморита, реже всего встречающийся у детей.
 Он может проявиться при респираторных заболеваниях, рините, а также в результате попадания инфекции через пораженные зубы, при таких заболеваниях как периостит, остеомиелит, периодонтит и т.д.;
Он может проявиться при респираторных заболеваниях, рините, а также в результате попадания инфекции через пораженные зубы, при таких заболеваниях как периостит, остеомиелит, периодонтит и т.д.; - Название травматический гайморит говорит само за себя. Причинами этого вида заболевания могут послужить травмы, переломы носовой перегородки, сильные удары носом;
- Вазомоторный гайморит характерен для подростков, страдающих вегето-сосудистой дистонией. Причиной его появления может стать сниженный тонус кровеносных сосудов;
- Аллергический вид гайморита сопровождается отеком пазух носа и вызван действием определенного аллергена.
Детские гаймориты также делят на односторонний, при котором поражается одна пазуха и двусторонний, при воспалении соответственно двух пазух. В силу анатомических особенностей носа дети в большей степени подвержены двустороннему гаймориту.
Кроме того, гайморит у детей может быть катаральным (без образования гноя, но с отеком), гнойным, атрофическим (с нарушением функционирования слизистых желез), гиперпластическим (с разрастанием слизистой) и полипозным (с образованием полипов в гайморовой пазухе).
Диагностика
Диагностировать любой из перечисленных видов гайморита у ребенка может только детский отоларинголог. В «Медицентре» Вы можете записать Вашего ребенка на прием к квалифицированным ЛОР — врачам. Во время осмотра специалист обследует полость рта и носа пациента, включая поврежденные и запломбированные зубы, и в случае сомнения может направить ребенка к стоматологу. Обязательной также является сдача общих анализов.
Основным видом диагностики гайморитов является рентген. Но в силу вредного для растущего организма излучения детям чаще всего назначают диафаноскопию и УЗИ. В «Медицентре» ребенку в случае тяжелого течения болезни могут также назначить КТ, позволяющую увидеть развитие воспалительного процесса, а также саму его локализацию и МРТ. Иногда для точной постановки диагноза может понадобиться диагностический прокол (пункция).
В «Медицентре» ребенку в случае тяжелого течения болезни могут также назначить КТ, позволяющую увидеть развитие воспалительного процесса, а также саму его локализацию и МРТ. Иногда для точной постановки диагноза может понадобиться диагностический прокол (пункция).
Лечение
Гаймориты у детей практически всегда лечатся комплексно. С учетом возраста и индивидуальных особенностей маленького пациента ему могут назначить антибиотики. Также широко применяются сосудосуживающие капли, гомеопатические средства, противовоспалительные лекарства и препараты для укрепления иммунитета. В зависимости от вида гайморита ребенку прописывают физиотерапевтические процедуры, а также промывание гайморовых пазух и носа. По назначению врача в качестве хирургического лечения может быть произведена и пункция для удаления застоявшегося гноя.
На протяжении всего лечения ребенок должен соблюдать постельный режим в домашних условиях.
Наши клиники в Санкт-Петербурге
Медицентр Юго-Запад
Пр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону
+7 (812) 640-55-25
Гайморит у ребенка: симптомы и лечение
Простуда зимой у детей дело не редкое.
 Сама по себе она не опасна, но осложнения могут быть серьезными. Одно из них — гайморит. Лечить его правильно надо с самого начала, иначе гайморит может затянуться на годы и даже перейти во взрослую жизнь.
Сама по себе она не опасна, но осложнения могут быть серьезными. Одно из них — гайморит. Лечить его правильно надо с самого начала, иначе гайморит может затянуться на годы и даже перейти во взрослую жизнь.
Гайморит у ребенка
Как не пропустить начинающийся гайморит у ребенка?
Первый тревожный «звоночек» — насморк не прошел за 7−10 дней. Значит, начинается воспаление в пазухах. У младенцев развивается этмоидит (воспаление слизистой оболочки ячеек решетчатого лабиринта – эта носовая пазуха расположена в глубине черепа у основания носа). В более старшем возрасте почти треть случаев – этмоидит плюс гайморит.
Чаще всего у детей бывает так называемый катаральный – воспаляется слизистая гайморовых пазух без образования гноя. Его симптомы – обильные водянистые выделения из носа, боль в переносице, отек нижних век, припухлость в уголках глаз, вялость и др. Начинать лечение надо незамедлительно, чтоб не допустить осложнений (чем младше ребенок, тем выше их вероятность) – может начаться гнойный процесс, перейти на костные ткани (у детей они тонкие) и вызвать воспаление надкостницы верхней челюсти, глазницы…
При переходе катарального гайморита в гнойный появляются зеленоватые мутные выделения из носа. У подростков и взрослых процесс может идти вяло – иммунные клетки сопротивляются активнее. Из носа не льет, но он постоянно заложен. А когда нет выхода слизи – условия для быстрого размножения бактерий идеальные: воспаление набирает силу: мучает сильная головная боль, нередко держится температура 37 или чуть выше.
У подростков и взрослых процесс может идти вяло – иммунные клетки сопротивляются активнее. Из носа не льет, но он постоянно заложен. А когда нет выхода слизи – условия для быстрого размножения бактерий идеальные: воспаление набирает силу: мучает сильная головная боль, нередко держится температура 37 или чуть выше.
Чем дольше продолжается болезнь, тем больше меняется слизистая: ее структура и функции — она набухает, разрастается, плохо защищает от инфекции, реснички полости носа теряют способность передвигать слизь. Такие изменения могут стать необратимыми и привести к хроническому гаймориту.
Правильно лечить гайморит у детей
Возможно ли лечение гайморита без антибиотиков?
Да, если заболевание не запущено. Пока нет гноя, действуют три главных правила лечения гайморита у детей. Снять отек – для этого используют сосудосуживающие капли и антигистаминные средства; обеспечить эвакуацию слизи – несколько раз в день проводят промывания полости носа; подавить инфекцию – применяют спреи и капли в нос. Иногда нужны средства, разжижающие слизь. Когда острый процесс стихнет, проводят курс физиотерапии (электро или фонофорез, лазерное, ультразвуковое воздействие).
Иногда нужны средства, разжижающие слизь. Когда острый процесс стихнет, проводят курс физиотерапии (электро или фонофорез, лазерное, ультразвуковое воздействие).
Если началось гнойное воспаление, к этой схеме лечения антибиотики добавляют обязательно – без них воспаление не остановить. Иногда необходимо откачивание гноя через пазухи – врач очищает их либо через катетер, либо используя специальный электроотсос и после процедуры вводит антибактериальный препарат. Ну, а когда болезнь сильно запущена, делают прокол пазухи, промывают ее антисептиками, вводят антибиотики плюс назначают их прием внутрь.
У детей гайморит чаще всего возникает из-за неправильного лечения банального насморка. Но есть и другие причины – если у ребенка появились проблемы с носом, обязательно надо проверить состояние аденоидов, нет ли анатомических патологий (искривление носовой перегородки и др.). Гайморит, а также любой затянувшийся насморк (на медицинском языке синусит) – нередкая причина развития отита у детей.
Гайморит — осложнение насморка
Через три недели после ОРВИ сын начал жаловаться: болит ухо. Отоларинголог поставил диагноз – гайморит и отит одновременно. В чем причины, ведь мы выполняли все назначения педиатра, даже пили антибиотики? Как теперь лучше лечиться?
К сожалению, это нередкая история. При подозрении, что после «простуды» к вирусной инфекции присоединилась бактериальная, педиатры нередко назначают детям антибиотик, чтобы избежать осложнений. В итоге инфекция в пазухах придавлена, но болезнь не вылечена до конца. И воспаление продолжается со стертыми симптомами – развивается гайморит. Слизь из носа может выходить не только «вперед», но и стекать по стенке глотки, оттуда попадает в слуховую трубу, вызывая воспаление ее слизистой.
Если отит и гайморит «работают дуэтом», обязательно назначается лечение антибиотиками, чтобы подавить инфекцию. Важно быстрее снять отечность в носу и слуховой трубе – назначают сосудосуживающие капли в нос, противоаллергические и противовоспалительные спреи.
Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
Но это «общие моменты» лечения, конкретную схему врач подбирает в зависимости от течения заболевания, эффективности проводимой терапии, возраста ребенка. Детям младше двух лет может быть рекомендовано лечение в стационаре.
Читайте также
Как вылечить хронический насморк? 8 вопросов оториноларингологу
Симптомы синусита, пройдите тест на синусит.
Синуфорте – эксперт в лечении
синусита и гайморита!
Инструкция
Синусит — это поражение слизистой оболочки одной или нескольких придаточных пазух носа (иначе они называются синусами) воспалительного характера. Статистика показывает, что в Росии с синуситом сталкивается около 10 миллионов человек в год.(https://www.mediasphera.ru/issues/rossijskaya-rinologiya/2017/1/1086954742017011003)
Чаще всего синусит возникает не сам по себе, а как осложнение таких инфекционных недугов, как ринит, ларингит и фарингит, грипп и ОРВИ, скарлатина и корь. Возбудителями заболевания – инфекционными агентами чаще всего выступают вирусы и бактерии; возможно развитие синусита и грибкового происхождения. Не исключено развитие синусита при аллергиях как следствие частой отечности оболочки носовых ходов, затрудняющих отток секрета из придаточных пазух носа и при травмах носа.
Возбудителями заболевания – инфекционными агентами чаще всего выступают вирусы и бактерии; возможно развитие синусита и грибкового происхождения. Не исключено развитие синусита при аллергиях как следствие частой отечности оболочки носовых ходов, затрудняющих отток секрета из придаточных пазух носа и при травмах носа.
К факторам риска по развитию синусита относятся частые переохлаждения, аллергические заболевания слизистой носа. Также риск синусита возрастает из-за, высокой загрязненности воздуха и длительного течения хронических заболеваний, угнетающих работу иммунной системы; из-за наличия полипов в носу и искривления внутренней перегородки носа.
Синуситы могут протекать и остро, и хронически. При этом наиболее сложный для терапии хронический синусит может длиться до полугода и даже более.
При синусите могут быть поражены разные придаточные пазухи носа, от гайморовых до лобных и клиновидной пазухи, а также ячейки решетчатого лабиринта.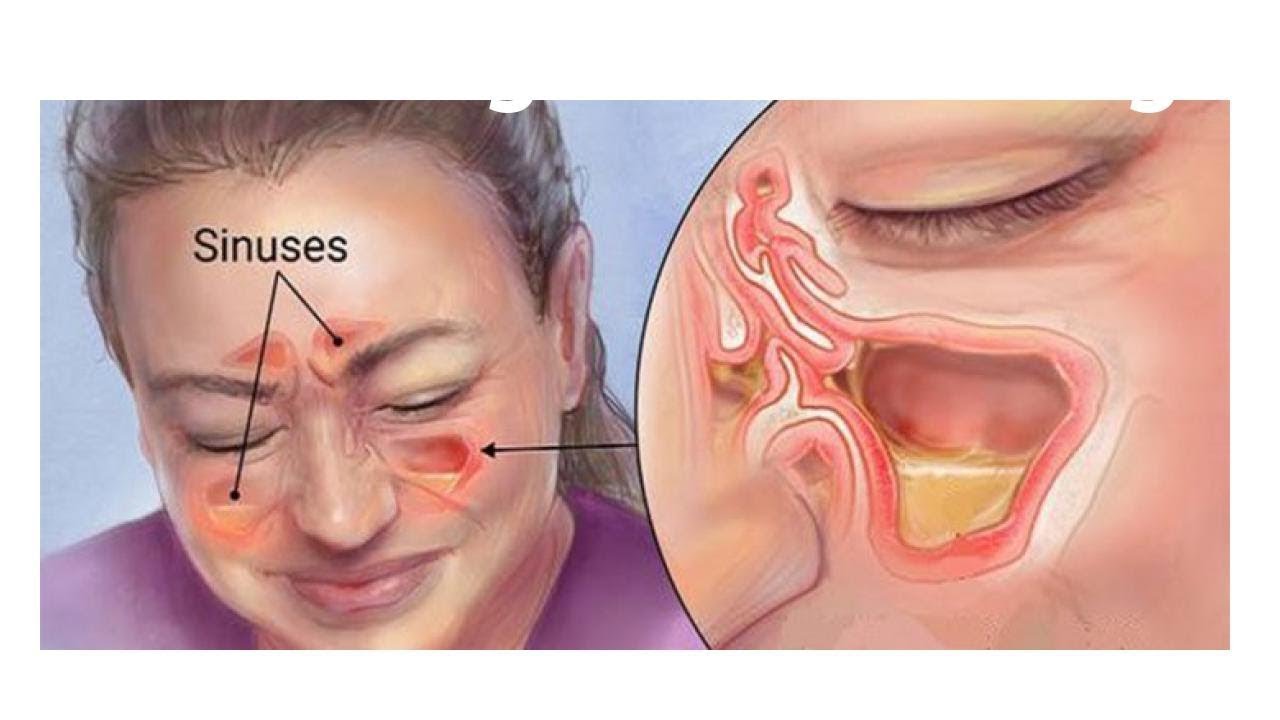
Основные симптомы синусита у взрослых — это не просто банальный насморк, но тяжесть и распирание в околоносовой и лобной областях. Характерны гнусавость голоса, боли, которые явно усиливаются в вечернее и ночное время. Носовое дыхание нарушено, наблюдается снижение обоняния или его совсем нет. Температура тела возрастает до 38-39 градусов, человека лихорадит, он жалуется на слабость, суставные и головне боли, отсутствие аппетита, озноб.
Отличительной особенностью протекания синуситов у детей является то, они часто кашляют, особенно в ночное время. Головная боль и лицевые боли у детей встречаются редко.
Гайморит — воспалительное заболевание, затрагивающее исключительно верхнечелюстные придаточные пазухи носа, которые называются гайморовыми. При этой недуге слизистая оболочка, выстилающая гайморовы пазухи изнутри, воспаляется; иногда воспаление переходит и на костные стенки пазух. Гайморит считается инфекционно-воспалительным заболеванием, распространенность которого увеличивается в холодное время года.
Гайморит считается инфекционно-воспалительным заболеванием, распространенность которого увеличивается в холодное время года.
Как правило, гайморит возникает в качестве осложнения ринита, острой респираторной вирусной инфекции или ее разновидности — гриппа. Причиной развития гайморита могут быть разрастание аденоидов и патологии верхних коренных зубов. Чаще всего при гайморите к вирусной инфекции присоединяется бактериальная флора, стрептококки, стафилококки, некоторые виды простейших и грибков, хламидии и микоплазмозы.
К факторам, увеличивающим риск развития гайморита, можно причислить хронические заболевания лор-органов (фарингит, тонзиллит, часто рецидивирующая ангина), врожденные патологии элементов носа, длительная слабость иммунитета и наличие аллергических реакций в анамнезе.
Основные симптомы гайморита у взрослых и детей — это сильная, длительная, изматывающая головная боль, отдающая в ухо или в верхнюю челюсть, часто усиливающаяся при наклоне вперёд, поворотах головы, высокая температура, слабость, отсутствие работоспособности, заложенность носа и обильное отделяемое, снижение обоняния, припухлость щек, отек век, иногда ― слезотечение и светобоязнь.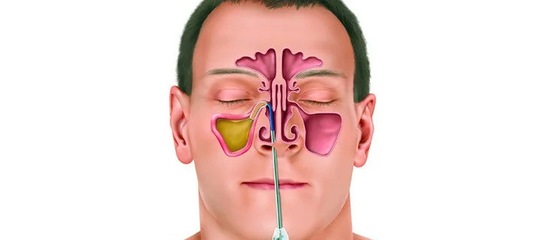 Как признаки хронического гайморита рассматриваются также насморк и кашель, которые не утихают при стандартной терапии.
Как признаки хронического гайморита рассматриваются также насморк и кашель, которые не утихают при стандартной терапии.
Подведем итог, и определим, в чем же разница между этими заболеваниями:
Признаки гайморита у взрослых и детей
О происхождении многих заболеваний большинство людей даже не догадывается, относясь халатно к своему здоровью и обращаясь за помощью к специалистам только в экстренных случаях. Например, когда пациентов одолевает насморк, многие не обращают внимание на заболевание, однако, несвоевременное лечение может стать едва ли не патовой ситуацией и необходимостью в госпитализации и экстренному вмешательству со стороны специалистов.
Насморк занимает первое место в списке самых распространенных патологий, его симптомы довольно хорошо известны широкому кругу людей, однако о возможности развития гайморита в следствие невылеченных воспалительных процессов в слизистой оболочке носа осведомлен лишь малый круг пациентов.
Заболевание способно поражать пациентов всех возрастов. До 15% взрослого населения страдают различными формами синусита, у грудных детей и детей раннего возраста (до 5 лет) заболевание встречается реже, поскольку придаточные пазухи еще не достаточно развиты, но протекает более болезненно.
Гайморит – воспаление, которое охватывает верхнечелюстную пазуху носа и развивается на фоне осложнений заболеваний инфекционного характера (наличия в организме стрептококков, стафилококков, пневмококков и т.д.).
Воспалительный процесс вызывает размножение патогенных микроорганизмов, проникающих через полость носа и локализующихся в задних верхних зубах, также факторами развития заболевания могут послужить травмы носовой перегородки и аллергические заболевания.
Нарушение оттоков из пазухи слизистого секрета являет собой идеальную среду для развития воспалительных процессов, так как носовые ходы закрываются, пазухи перестают очищаться, а в полости скапливаются микробы, вместе с тем иммунитет организма снижается.
Признаки гайморита выражаются в первую очередь болезненными ощущениями в области воспаления. Признаки гайморита у взрослых людей при острой форме также могут сопровождаться дополнительными симптомами:
— Выделения из носа гнойного или слизистого характера;
— Боль в глазах как реакция на яркий свет;
— Повышенная слезоточивость;
— В случаях поражения какой-либо из сторон пазухи носа — расстройство обоняния;
— Головные боли и резкое повышение температуры тела;
— Ухудшение общего самочувствия;
— При затрагивании лицевой стороны пазухи носа – усиление болевых ощущений;
— При поражении надкостницы наблюдается припухлость щеки и отечность верхнего или нижнего века пациента.
Острая форма заболевания длится на протяжении 2-х недель, далее может переходить в стадию хронической. Признаки хронического гайморита выражаются чередующимися фазами обострения и ремиссиями. Симптомы патологии у женщин и мужчин схожи между собой, так как физиологическое строение пазух носа не отличается у разных полов, различием является лишь индивидуальная восприимчивость и способность иммунной системы противостоять заболеваниям.
Симптомы патологии у женщин и мужчин схожи между собой, так как физиологическое строение пазух носа не отличается у разных полов, различием является лишь индивидуальная восприимчивость и способность иммунной системы противостоять заболеваниям.
Сигналом о том, что болезнь находится в организме, служит заложенность носа, терапия не излечивает выделения из носовых пазух, носовое дыхание у пациентов практически отсутствует, может появляться конъюнктивит, боль локализуется в области глазниц, головные боли периодически усиливаются и вновь спадают.
Как правило, у детей заболевание развивается стремительно и протекает более тяжело, это связано с неразвитой иммунной системой, лор-заболевание может спровоцировать целый ряд вирусных инфекций: корь, скарлатина, запущенные случаи ОРВИ и т.д. Признаки гайморита у детей выражаются болевыми ощущениями в области носа, головными болями, повышением температуры тела, ухудшением общего состояния и снижением аппетита.
При гайморите, признаках, лечение врачом-отоларингологом начинается с диагностических процедур, что позволяет установить форму патологий на основе визуального осмотра и рентгенологической диагностики. В случаях затруднения установления точного диагноза применяют метод инструментальной диагностики при помощи томографа, который позволяет получить послойное изображение гайморовых пазух.
В случаях затруднения установления точного диагноза применяют метод инструментальной диагностики при помощи томографа, который позволяет получить послойное изображение гайморовых пазух.
Лечение заболевания должен подразумевать комплексный подход. Определив природу заболевания, отоларинголог назначает пациенту в обязательном порядке промывание пазух носа, прием лекарственных препаратов: антибиотики широкого спектра, препараты для повышения иммунитета, сосудосуживающие препараты. В случаях отсутствия результатов лечения или скопления большого количества экссудата, назначают пункционное промывание или хирургическое вмешательство, которое подразумевает формирование отверстия по нижнему краю носового хода.
Говоря о профилактике, наиболее эффективным методом является своевременное и грамотное лечение заболеваний на начальных стадиях. Резюмируя, предотвратить воспалительные процессы гайморовых пазух можно предотвращая первичные очаги – вирусные инфекции, заболевания зубов, исправления деформаций носовой перегородки т. д.
д.
Лечение гайморита без прокола: описание болезни, причины, симптомы, стоимость лечения в Москве
Вылечить гайморит без прокола вполне реально при своевременном обращении за помощью. Неприятная процедура сегодня используется только как крайняя мера при тяжелом состоянии больного и высоком риске появления осложнений заболевания, когда необходимо экстренно удалить скопление гноя и слизи из верхнечелюстных придаточных пазух носа.
Данная форма синусита является наиболее распространенной. Гайморит – это инфекционно-воспалительное заболевание, при котором поражаются одна или обе верхнечелюстные придаточные пазухи носа. Процесс может быть односторонним или двухсторонним. Первый вариант чаще появляется при воспалении из-за больных зубов, а второй – по причине вирусных, бактериальных или грибковых инфекций.
Гайморит встречается в любом возрасте. У маленьких детей до 7 лет оно возникает не часто, так как их пазухи еще не очень глубоки и в них скопление секрета происходит редко. Большинство больных относятся к возрастной категории старше 10 лет. Пол не влияет на вероятность появления болезни. Современное лечение гайморита без прокола проводится у пациентов любого возраста.
Большинство больных относятся к возрастной категории старше 10 лет. Пол не влияет на вероятность появления болезни. Современное лечение гайморита без прокола проводится у пациентов любого возраста.
Пик заболеваемости приходится на холодное время года. Связано это с общим ослаблением иммунитета в этот период и распространением вирусных инфекций. В момент эпидемии гриппа и ОРВИ гайморит часто развивается как осложнение и имеет острую форму.
Особенности строения пазух, влияющие на появление воспаления
Чем больше пазуха, тем шире ее просвет и тем проще возбудителям воспаления проникнуть в нее. Гайморовы пазухи самые крупные, а их протоки расположены снизу вверх, из-за чего отток их содержимого легко осложняется, а для болезнетворных агентов условия создаются самые благоприятные.
Достаточно даже частичной закупорки пазухи или ослабления биения ворсинок эпителия пазух, которые удаляют их содержимое, как создаются предпосылки для гайморита.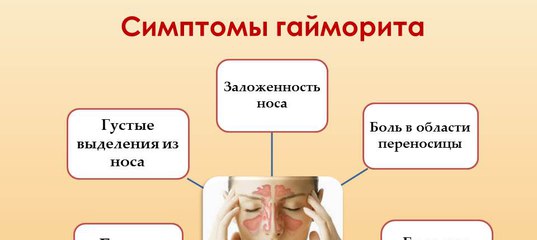 В такой ситуации и незначительные провоцирующие факторы вызывают острое развитие патологии.
В такой ситуации и незначительные провоцирующие факторы вызывают острое развитие патологии.
Значительно повышается риск развития болезни
Если образ жизни человека такой, что на него воздействуют постоянно негативные факторы. Повышают вероятность воспаления в гайморовой пазухе такие особенности жизни:
-
отказ от своевременного лечения зубов – основное условие появления гайморита; -
ношение не по сезону легкой одежды и отказ от шапки в холодное время года; -
курение в активной и пассивной формах – токсины из состава никотина отравляюще действуют на слизистые всех отделов дыхательной системы и приводят к изменениям в их работе; -
работа на вредном химическом производстве без необходимых средств индивидуальной защиты – из-за постоянного раздражения происходит воспаление слизистой носа и ее отек, вследствие чего перекрываются протоки пазух; -
самолечение при вирусных инфекциях – в тех случаях, когда заболевание оказывается не вылеченным полностью, а просто снимаются основные симптомы, инфекция остается в организме и медленно развивается.
Гайморит у детей – как распознать и начать лечение? – ЛОР ЦЕНТР
Гайморит в медицине называют верхнечелюстным синуситом. Заболевание характеризуется воспалительными процессами в слизистой ткани гайморовой пазухи. Гайморит у детей – распространенная проблема. Лечить его необходимо своевременно, чтобы не спровоцировать разрастание аденоидов.
Взрослые не всегда вовремя могут диагностировать синусит у детей, вследствие чего гайморит переходит в хроническую форму. Это значительно усугубляет ситуацию, так как хроническая форма заболевания требует длительного лечения.
Причины
Заболевание имеет 2 формы: острую и хроническую. Детский гайморит чаще всего имеет острую форму. Хронический – в основном наблюдается у взрослых, хотя есть исключения.
Причинами острой формы заболевания являются:
- Осложнения после других вирусных и инфекционных заболеваний. Например, ринита (насморка), гриппа, ОРВИ, кори, скарлатины.

- Аллергический насморк, при котором появляются отеки пазух.
- Ослабление иммунитета.
- Нарушения кровообращения, при котором дыхательные пути не обеспечиваются кровью в полном объеме.
- Стоматологические заболевания.
- Наличие аденоидов, которые являются источниками инфекций.
Хроническая форма гайморита может проявиться на фоне врожденных дефектов органов дыхания. Также может возникать в запущенных стадиях, при отсутствии лечения синусита.
Причины возникновения хронической формы заболевания:
- Утолщенная слизистая ткань в гайморовых полостях.
- Искривление перегородки носа в результате травм или генетических дефектов.
- Гипертрофия одной или двух раковин органов дыхания.
По источнику возникновения гайморит в детском возрасте бывает:
- риногенный – возникает после насморка;
- гематогенный – передается от другого инфекционного источника с кровью к носовым пазухам;
- одонтогенный – последствия несвоевременного лечения ротовой полости.
 Например, во время кариеса, стоматита;
Например, во время кариеса, стоматита; - травматический – в результате полученных повреждений носа.
Грудные дети не подвержены заболеванию. Врачи заметили, что гайморит у ребенка 3 лет может только начать развиваться. У малышей другое строение черепа. Гайморит у ребенка 2 лет возникнуть не может. Так как пазухи еще не до конца сформированы, а широкие выходные отверстия не позволяют слизи застаиваться.
В носовой области находятся:
- одна клиновидная пазуха;
- две лобных в районе глазницы;
- две решетчатых в полости носа.
Через небольшие отверстия вентилируется воздух. Если, по какой-либо причине, канал непроходим, то в пазухе начинает накапливаться патологический секрет. В результате слизистая воспаляется.
Симптомы
Взрослым необходимо своевременно распознать гайморит у детей, симптомы у каждого ребенка могут проявляться по-разному.
Симптомы гайморита у подростков не отличаются от признаков заболевания детей младшего возраста.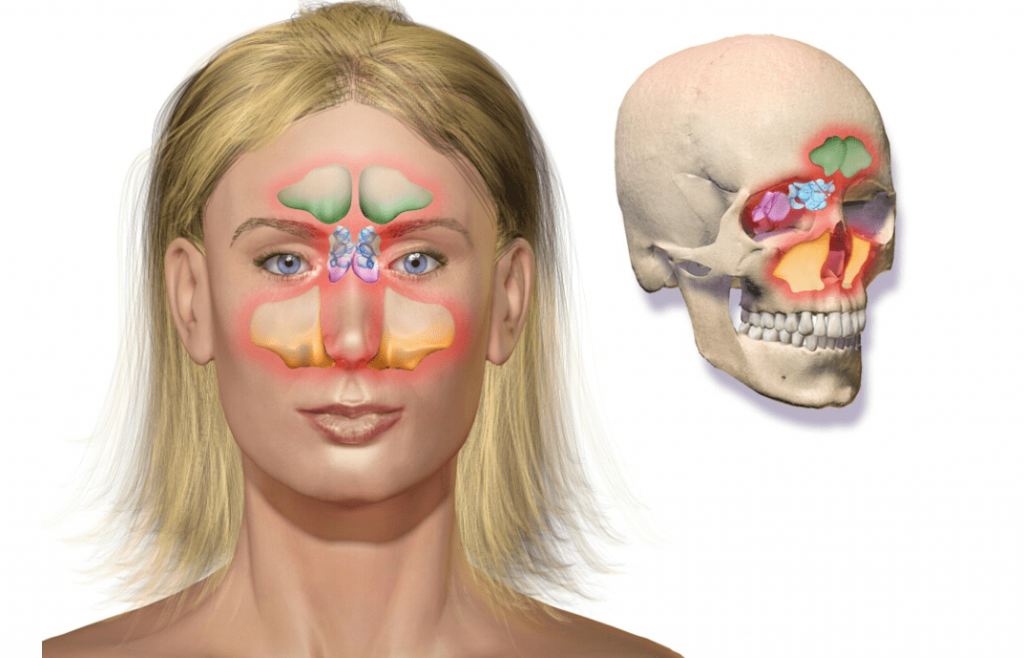
К отоларингологу нужно обратиться, если:
- насморк не проходит более 5–7 дней;
- ребенка мучают головные боли, которые усиливаются в вечернее время;
- носовое дыхание затруднено – нос постоянно заложен, выделений может не быть;
- появились боли вокруг переносицы;
- часто болят уши и ухудшен слух;
- температура тела повышена;
- наблюдаются зубные боли, но стоматолог не видит причины.
Необязательно должны проявиться все симптомы, могут присутствовать некоторые из перечисленных. Если появляется гайморит у ребенка 5 лет, то его можно спросить о самочувствии.
Способы выявления гайморита у ребенка:
- определить заложена одна ноздря или две. Обычно при насморке проходимость воздуха отсутствует. При гайморите зачастую заложена одна ноздря;
- нажать на ямочки щеки или внутренний угол глаза. При заболевании возникнут болевые ощущения;
- если из носа вытекают гнойные выделения, то в пазухах идут серьезные воспалительные процессы;
- попросить ребенка сделать наклоны головой по сторонам.
 Во время гайморита появляется боль в переносице.
Во время гайморита появляется боль в переносице.
Отличия от насморка
Патологию гайморовых впадин бывает довольно сложно отличить от обычного насморка, особенно если речь идет о детях младшего возраста. Врач должен обратить внимание на жалобы, анамнез, данные осмотра, а также обязательно провести диагностические исследования.
Собирая жалобы, рекомендуется беседовать не только с родителями, которые могут искажать информацию из-за неправильного понимания, но и с ребенком, особенно если он уже находится в сознательном возрасте и может отвечать на вопросы врача.
Обращают внимание на следующие признаки гайморита у детей, которые помогут отличить его от насморка:
- уточняют, осложнено ли дыхание через оба носовых хода или только через один: односторонний гайморит обычно сопровождается односторонней заложенностью с пораженной стороны, в то время как для насморка характерна заложенность с обеих сторон;
- обязательно обращают внимание на болевой симптом и его особенности: для насморка появление болей вообще не является характерным признаком, в отличие от гайморита, для которого свойственны жалобы на боль, усиливающуюся при попытке склонить голову в сторону, а также облегчающуюся при высмаркивании на некоторое время;
уточняют, есть ли болезненность при надавливании в области пазух: при насморке ребенок спокойно даст прикоснуться к лицу, при гайморите он будет жаловаться на боль или изначально начнет капризничать при попытках провести осмотр.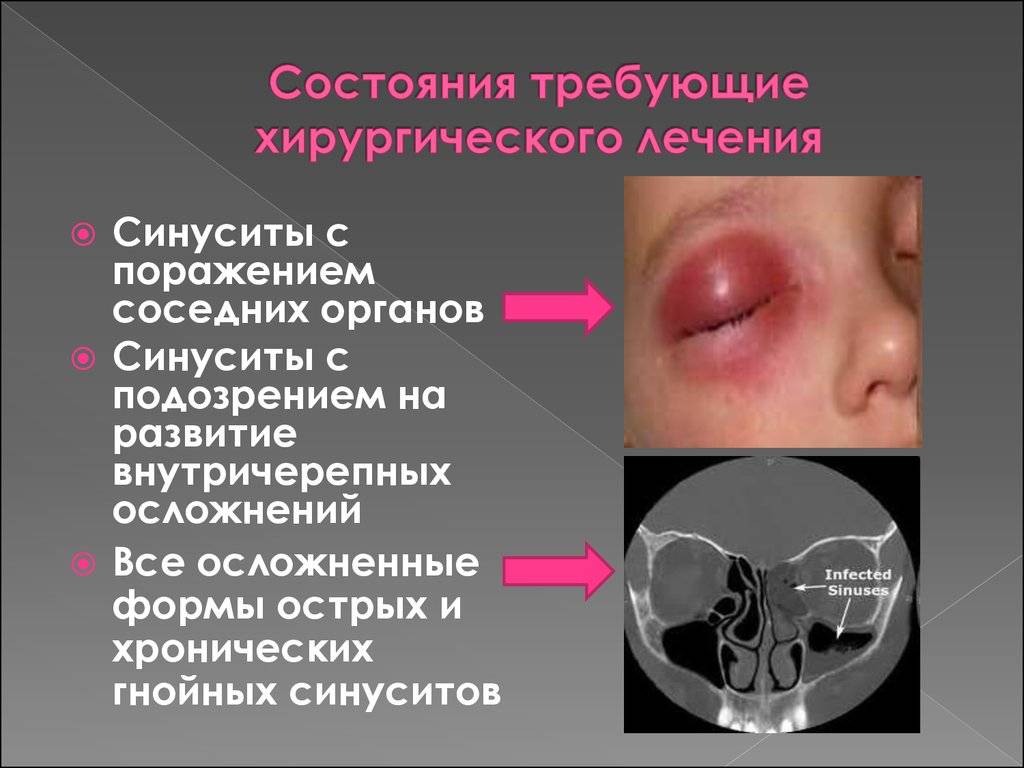
При появлении симптомов, напоминающих гайморит, необходимо обратиться к ЛОР-врачу, который грамотно оценит жалобы пациента, проведет осмотр и, использую диагностические мероприятия, окончательно подтвердит диагноз. Только после этого можно приступать к лечению патологии.
Диагностика
Диагностика гайморита у детей происходит следующим образом:
- диафаноскопия;
- для ребенка старшего возраста – рентген;
- компьютерная томография;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- анализы крови;
- пункция.
Маленьким детям из-за вредного излучения рентген не назначают.
Диафаноскопия – это исследование тканей и состояния пазух с помощью специальной лампочки, которую берет ребенок в рот.
На компьютерную томографию могут выдать направление, если есть подозрение на хроническую форму гайморита.
Магнитно-резонансные исследования проводятся довольно редко. Этот метод используют при подозрениях, что воспалительные процессы могли распространиться на ткани лица. Послойные снимки позволяют получить общую картину носовых пазух. УЗИ также позволяют осмотреть общее состояние носовых полостей и их содержимое.
Этот метод используют при подозрениях, что воспалительные процессы могли распространиться на ткани лица. Послойные снимки позволяют получить общую картину носовых пазух. УЗИ также позволяют осмотреть общее состояние носовых полостей и их содержимое.
Анализ крови. В крови при гайморите, в отличие от простудных заболеваний, будет выявлен лейкоцитоз.
Пункция применяется в редких случаях, так как она может дать осложнения. Метод информативный, но болезненный. К осложнениям относят эмфиземы глазниц, закупорка кровеносных сосудов, абсцесс, – поэтому процедуру применяют в крайних случаях.
Возможные осложнения
Как вылечить гайморит у ребенка и избежать осложнений?
Нужно своевременно обратиться к врачу. Серьезные последствия связаны с переходом заболевания в хроническую стадию. Осложнения после гайморита возникают из-за анатомического строения черепа. Верхняя стенка гайморовой полости находится рядом с глазами и головным мозгом, а нижняя – располагается, касаясь верхней челюсти.
При хронической форме гайморита воспалительные процессы могут перейти на костные ткани и вызвать остеомиелит. При гнойном заболевании, если жидкость попадет в черепную полость, может развиваться менингит. Такие случаи происходят очень редко.
Если у ребенка обнаружили конъюнктивит, периостит (воспаление верхней челюсти), ангину, ухудшение слуха (отит), лучше провериться на хронический гайморит.
Среди возможных осложнений также могут быть последствия, вызванные распространением инфекции по крови. К таким заболеваниям относят:
- воспаление легких;
- миокардит;
- ревматизм;
- артрит;
- бронхит;
- нефрит.
Лечение
Лечение гайморита у детей в домашних условиях возможно, если заболевание не запущено. Но медики рекомендуют лечение в условиях стационара. В больничные условия помещают ребенка, чтобы определить причину недуга, и назначить соответствующее лечение.
Различают следующие методы лечения заболевания:
- Консервативный.
 Назначаются носовые капли, промывание гайморовой полости физраствором или антибактериальными препаратами. Все лекарственные средства направлены на уменьшение отечности и воспаления. Капли способствуют выведению слизи из верхнечелюстных пазух.
Назначаются носовые капли, промывание гайморовой полости физраствором или антибактериальными препаратами. Все лекарственные средства направлены на уменьшение отечности и воспаления. Капли способствуют выведению слизи из верхнечелюстных пазух. - Классическая пункция. Через специальный шприц с длинной иглой препарат вводят в носовую пазуху. Этот метод используют, если консервативные средства не дали результата или в полости находится гной. Обычно пункцию осуществляют под наркозом.
- Физиотерапевтические. Эта мера лечения не является самостоятельной. Фонофорез, лазеротерапию и электрофорез проводят в комплексе с медикаментозным методом. Физиотерапия не подходит при остром гайморите.
- Нетрадиционная медицина. Лечение народными средствами гайморита у детей согласовывается с отоларингологом, чтобы не причинить вреда маленькому организму.
Во время болезни ребенок должен соблюдать постельный режим. Рацион должен включать в себя минералы и микроэлементы. Рекомендуется употреблять калорийную пищу, которая легко усваивается, а также фрукты и овощи. Обильное питье способствует выведению токсических веществ из организма.
Рекомендуется употреблять калорийную пищу, которая легко усваивается, а также фрукты и овощи. Обильное питье способствует выведению токсических веществ из организма.
Лекарственные препараты
Медикаменты для лечения гайморита может выписывать только врач. Самолечение может усугубить состояние больного.
Ребенку, как и взрослому, прописывают курс антибиотиков на 7–10 дней. Детям рекомендуют препараты в виде сиропов и таблеток. В тяжелой форме заболевания делают внутримышечные уколы.
Также выписывают:
- противоотечные препараты;
- антигистаминные лекарственные средства;
- жаропонижающее, если имеется высокая температура.
Гайморит у детей 4 лет лечится Санорином, Ксимелином, Нафтизином и другими. Препараты освобождают носовой проход от слизи. Малышам их можно капать нечасто лишь несколько дней.
При гайморите запрещено прогревать пазухи солью или песком. Это лишь усилит воспалительный процесс и способствует появлению гнойных выделений.
Средства народной медицины
Народные средства от гайморита у детей предполагают ингаляции над отваренным картофелем или вдыхание паров настойки календулы. Мазь из прополиса благоприятно способствует лечению гайморита. Ватные тампоны, пропитанные средством, нужно вставить в нос на 5 минут. Вместо капель в нос, можно использовать свежий сок моркови.
Рецепт раствора для промывания носовых полостей:
- Заварить одну ложку зеленого чая в 200 г. кипятка.
- Процедить жидкость через сито и остудить.
- Нос промывайте спринцовкой до 10 раз на день, а на ночь закапайте чай в нос по 3–4 капли.
Все методы нетрадиционной медицины обсуждаются с врачом.
Массаж и дыхательная гимнастика
Эти меры также используются в комплексном лечении гайморита.
При первых признаках недуга можно проводить:
- Массаж – постукивайте 3 минуты фалангой большого пальца по переносице.
 Действие повторять каждые полчаса.
Действие повторять каждые полчаса. - Дыхательную гимнастику – закрывайте поочередно каждую ноздрю и дышите в течение 5 секунд.
В любом случае лечение необходимо начинать своевременно, чтобы не допустить прогрессирование заболевания и серьезных осложнений.
Хирургическое лечение
К оперативному вмешательству прибегают, когда консервативные методы лечения не эффективны.
К хирургическим операциям относят:
- удаление полипов и аденоидных образований;
- коррекция перегородки носа.
Оперативные методы могут применяться при врожденных дефектах лица и после травмы органа дыхания.
Профилактика
К гаймориту иммунитета нет. Ребенок может им переболеть несколько раз. Чтобы не запустить заболевание, специалисты рекомендуют своевременно обращаться в медицинскую клинику. Вылечить гайморит на ранних стадиях можно с применением носовых капель, промыванием гайморовых пазух раствором, употреблением антибиотиков, снижающих отеки. Гайморит может перейти в хроническую форму в результате неправильного лечения.
Профилактика гайморита у детей заключается в следующем:
- повышение иммунитета – достигается путем приема витаминов, длительных прогулок, полноценным рационом;
- регулярное посещение стоматолога и устранение заболеваний ротовой полости;
- забота о факторах риска получения искривления носовой перегородки;
- соблюдение режима дня, полноценный отдых;
- умение детей правильно сморкаться.
Здоровье детей должен контролировать опытный специалист. Никогда не занимайтесь самолечением, чтобы не усугубить ситуацию.
Преимущества лечения в ЛОР-центре
Лечение заболеваний уха, горла и носа в ЛОР ЦЕНТРЕ – это комплексный и индивидуальный подход к каждому пациенту. Сделав предварительную запись на сайте медицинского центра или по телефону, вы сможете:
- получить очную консультацию специалиста;
- пройти лечение ЛОР заболеваний с использованием прогрессивных методик;
- получить рекомендации по дальнейшему консервативному лечению и профилактике ЛОР-заболеваний.
Обращайтесь в ЛОР ЦЕНТР: здесь вам помогут решить любую проблему в компетенции ЛОР-врачей максимально эффективно, безопасно, быстро и безболезненно.
Гайморит — причины, симптомы, диагностика и лечение гайморита
Автор статьи: Маневич Игорь Семенович, Врач оториноларинголог высшей категории, член European Rhinologic Society
Гайморит – это распространенное среди людей заболевание, во время которого происходит воспаление слизистой оболочки гайморовой пазухи. Она также известна в медицине как верхнечелюстная. К верхнечелюстным пазухам относятся околоносовые придаточные пазухи, которые сами по себе внутри человеческого организма выглядят как воздухоносные полости. Без этих полостей организм человека не может нормально функционировать, поскольку их основная задача – выравнивать атмосферное и внутричерепное давление, выполнять резонаторные функции, кондиционировать воздух. В итоге все гайморовы пазухи попадают в полость носа, обволакиваются оболочкой из слизи, которая относится к костному скелету. Воспаление гайморовых пазух носа приводит к очень серьезным последствиям. Вот почему проведение лечения острого гайморита имеет крайне важное значение.
Очень часто гайморит начинает развиваться после повторного продолжительного насморка или долгосрочной простуды, которая в первый раз была вылечена не до конца без присмотра доктора. Важно отметить, что насморк и простуда – это не единственные факторы, из-за которых начинает развиваться заболевание. Гайморит может заявить о себе из-за запущенных зубов, в особенности верхних, но об основных причинах заболевания позже. Постоянно заложенный нос, слизь, гной, температура – это явные признаки заболевания, на которые не стоит закрывать глаза и нужно обращаться к доктору.
Если закрыть глаза на все признаки, то гайморит из легкой стадии может перейти в гнойную. Тогда человек может начать страдать не только из-за гайморита, но и из-за ряда других болезней. Стоит опасаться острого гайморита, поскольку в процессе этого заболевания тонкая слизистая оболочка начинает очень сильно воспаляться. В итоге она заслоняет гайморовы пазухи, что приводит к осложнениям. Помимо пазухи, в таком случае страдают еще и рядом расположенные кровеносные сосуды.
Гаймориту подвергаются люди абсолютно разных возрастов. В этом случае пол человека абсолютно не важен. Если ссылаться на общедоступную статистику, то чаще всего из-за гайморита начинают страдать осенью и зимой, иногда обострение может начаться ранней весной. В наши дни лечение такого гайморита возможно, причем очень даже успешно. Важно обратиться к правильному специалисту.
Симптомы, признаки гайморита
Симптомы и признаки возникновения гайморита у человека могут быть разными, но есть несколько общих признаков, на которые действительно стоит обратить внимание. Итак, очень распространенный признак гайморита, как у взрослого, так и у ребенка – сильная боль в области носа и около него, которая с каждым часом или днем становится все больше. Важно отметить гайморит вызывает симптомы больше вечером, чем утром, потом у человека начинается сильнейшая головная боль, которая дополняется еще и неприятными ощущениями в носу. Врачи отмечают, что иногда он возникает только с одной стороны носа.
Еще один признак – это гнусавый голос больного человека, происходит из-за заложенности носа, дыхание через пазухи носа затрудняется. Иногда отмечается, что на ранней стадии отекает то первая пазуха, то вторая. Явный симптом развития болезни – это наличие насморка. Если наблюдаются гнойные, слизистые выделения из носа при гайморите, то стоит обратить на это внимание. Бывают случаи, когда нос очень сильно заложен, и желтая, зеленая, прозрачная слизь не выделяется.
Очень часто при лечении данного гайморита бывает повышенная температура тела, которая иногда доходит до 38 градусов и даже выше. С гайморитом необходимо бороться, иначе он может стать хроническим, а высокая температура тела подкосит все здоровье организма. Вдобавок ко всему больной может испытывать сильное утомление, слабость, у него может быть отсутствие аппетита. Наличие такого симптома, как бессонница, тоже может акцентировать внимание на проблемах с носом. Намного сложнее протекает гайморит у взрослых, особенно это заметно при гнойном гайморите.
Перечень симптомов гайморита:
- слизистые выделения из носа;
- из-за сильного давления в области пазух появляется гайморит;
- бессонница;
- затрудненное дыхание;
- постоянная усталость;
- по очень высокой температуре можно распознать гайморит;
- бывают такие симптомы у гайморита: озноб, сильный кашель, недомогание, боль в области всей головы.
Что касается температуры во время гайморита, то таким образом себя проявляет заболевание в основном на начальной стадии. Именно так организм человека пытается реагировать на инфекцию, которая в него попала. Поскольку происходит полнейшая интоксикация с другими симптомами, если не начать проводить лечение гайморита. На разных стадиях гайморита бывает не только заложенность носа, но и часто изменяющаяся температура. Сильный жар очень часто случается, когда пазухи заложены. Если же болезнь стала хронической, то такого явления, как высокая температура тела, может и не быть, потому что проблема кроется в другом и все проявляется через другие симптомы.
Вообще есть довольно большой список симптомов, о которых должен рассказать врач, если будет проводиться лечение гайморита. Все зависит от возраста человека, его образа жизни, особенностей организма, иммунитета и параллельного развития ряда иных заболеваний. Поэтому заложенный долгое время нос – это не повод думать, что начался гайморит, все зависит от состояния пазух.
Если заболевание начинает активно прогрессировать, то у пациентов врачи наблюдают такие признаки:
- полная или частичная потеря обоняния;
- непроходящий неделями насморк;
- глаза начинают постоянно слезиться из-за того, что нос заложен;
- боль в районе пазух, которая усиливается ближе к ночи;
- обильное выделение пота;
- человек перестает дышать носом;
- проявление неприятного запаха носовых пазух.
У вас появились симптомы гайморита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Диагностика гайморита
По общим признакам, которые выделяют профессиональные врачи, самостоятельно невозможно эффективно определить гайморит, поскольку для подтверждения всех догадок необходимо полное прохождение диагностики. Существует диагностика как для взрослых, так и для детей. Она характеризуется и ориентирована на определение серьезных заболеваний и поиск удачного метода лечения. Для начала в медицинском центре проводится риноскопия. Также специалист должен взять мазки, сделать рентген, чтобы понять, насколько поражены пазухи. Только после того, как врачи клиники проведут полное обследование, сделают диагностику, обсуждается цена и метод, которым будет проводиться лечение гайморита.
Во время диагностики специалисты сначала осматривают все возможные визуальные факторы, связанные с заболеванием. Осмотру подлежит лицо, поскольку проблемы пазухи могут отображаться через асимметричность щек. Если же врач замечает, что глазные яблоки слегка выпячены, то это причина, чтобы продолжить обследование и начать эффективное лечение гайморита. Если врачом было выявлено, что ощущается боль в области пазух, есть насморк и гайморит, подвижность мягких тканей ограничена, то это тоже является причиной, чтобы задуматься о лечении.
Еще один эффективный метод – это аускультативная диагностика. Специалист прослушивает нос на наличие гноя, потому что он является хорошим проводником звука. Для этого врач использует специальное приспособление – камертон, его необходимо установить ровно посреди темени или в носовых пазухах. Кроме этого, уже в гайморовых пазухах устанавливается фонендоскоп, который как раз и позволяет все прослушивать.
Тот факт, нужно ли лечение гайморита, позволяет определить и такая диагностика, как риноскопия. При помощи специальных оптических средств врач осматривает носовые полости. Стоит отметить, что этот метод многие считают одним из самых точных. Но классическим методом обследования в больнице, одним из самых эффективных, считается рентген. Это надежный способ, после которого чаще всего врачом и устанавливается диагноз и подбирается способ, чтобы быстро вылечить гайморит. Таким образом, врач при помощи рентгена находит области затемнения гайморовых пазух.
Если у пациента постоянный насморк, то как диагностика может использоваться еще и контрастное исследование, которое очень эффективно во время гнойного гайморита. Человека, страдающего возможным гайморитом, иногда направляют на электротентгенографию, которая считается одним из самых современных и инновационных методов, позволяющих поставить точный диагноз и назначить лечение гайморита взрослых.
Важно отметить, что любое наличие дискомфорта пазух должно настораживать, потому что иногда все протекает незаметно, когда начинается гайморит и бывает позднее обращение в больницу, методы лечения не помогают. Лучше сразу же сдавать анализы, проверяться на возникновение осложнений при гнойном гайморите и пытаться вылечиться. Тем более что стоимость лечения гайморита очень даже подъемная для жителей Москвы и всей страны. Конечно, лучше не знать, что это такое – острый гайморит, чем характеризуются его признаки. Поэтому клиника предлагает эффективное лечение и советует лишний раз провериться на наличие проблем пазух.
Причины гайморита
В большинстве случаев основной причиной забивания пазух носа считается инфекция, которая может попасть в полость пазух через кровь или даже обычное дыхание. В основном носовое дыхание может нарушаться из-за того, что носовая перегородка человека была искривлена или он страдал от ринита, если речь идет о детях, то выделяют такие причины, как аденоиды или аллергическая реакция. Даже из-за низкого иммунитета вполне может начаться болезнь, после чего следует долгое лечение гайморита.
Профессионалы выделяют причины различного характера, так как страдать может любая часть организма. Также может быть возникновение гайморита из-за стафилококка, который на самом деле очень длительный период времени проживает в человеческом носу и никак не дает о себе знать. Без специального обследования человек даже не догадается о том, что ежедневно он переносит в себе бактерию. Но если же бактерия проявит свою активность, то в пазухе может начаться гнойный гайморит, который при обычном насморке никак не заявляет о себе.
Причины, по которым развивается болезнь:
- слизистая пазуха была как-либо травмирована;
- в носоглотке поселились бактерии или при насморке попали вирусы и начались гнойные выделения;
- не была оказана первая помощь при гайморите на ранней стадии;
- насморк был не до конца вылечен;
- простудное заболевание оказалось запущено и протекало без присмотра врача;
- при гайморите может начаться повторная простуда;
- на лечение гайморита долгое время закрывались глаза;
- больной часто находился на сквозняке;
- гигиена полости рта не соблюдалась;
- слизистая страдала от агрессивной среды;
- больной недавно перенес простуду или грипп;
- организм сильно переохладился;
- ранее были опасные заболевания, которые стали причиной, чтобы начать лечение гайморита.
Лечение гайморита
Вылечить гайморит позволяют инновационные решения и подходы к лечению. Достаточно пройти один качественный эффективный курс лечения, чтобы забыть о проблеме на долгие годы или даже навсегда. Больница предлагает профессиональное лечение для взрослых, лечение разного гайморита.
О том, как лечить болезнь подробно и индивидуально, может рассказать только доктор во время личного приема, поэтому лечение гайморита подбирается для каждого больного. К лечению гайморита стоит относиться серьезно как доктору, так и пациенту. В современном мире рекомендуются и используются различные принципы лечения, важно найти основную причину всех проблем и проверить ее.
Основная цель, которую ставит перед собой любой доктор при лечении симптомов гайморита – снять отек. Есть много способов лечения гайморита взрослых, но первое, что делает каждый специалист, – выводит слизь, расположенную с пазухой. Такой способ считается очень эффективным. Он дает возможность действовать дальше. В первую очередь необходимо всеми эффективными попытками уничтожить бактерию или инфекцию, из-за которой в принципе и началось лечение гайморита.
Очень часто используется антибактериальная терапия, которая уничтожает все вирусы, а для того, чтобы снять отек, эффективны специальные сосудосуживающие препараты. Иногда доктора решают промывать носовые ходы, чтобы лечение гайморита продвигалось быстрее. Такие меры тоже довольно эффективные. В таком случае доктора рекомендуют применять солевые растворы, антисептики. Важная часть лечения любого гайморита – избавление от гноя, после чего пациент обязательно должен посещать физиотерапевтические процедуры для полного восстановления.
Если все попытки при лечении гайморита тщетны, то клиника имеет право на основе своих показаний проводить хирургическое вмешательство. Этот способ точно поможет навсегда избавиться от болезни, но только в случае, если у пациента нет никаких противопоказаний и лечение гайморита согласовано со всеми специалистами.
Классификация гайморита
Существуют различные виды и стадии гайморитов, о которых даже не подозревают люди, когда страдают насморком, потому что во время болезни нос забит. Все доктора говорят об однотогенном, хроническом, аллергическом, полипозном, гнойном, двустороннем, остром и катаральном гайморитах. Во всех этих случаях при помощи определенного подходящего метода лечащим врачом диагностируется тип гайморита, с которым необходимо бороться. Наиболее часто доктора диагностируют гнойный, острый, двусторонний гайморит.
Врачи, занимающиеся лечением этой болезни
Многие люди, которые не разбираются в тонкостях заболевания, но, к сожалению, должны пройти срочное лечение гайморита, знают, какой врач лечит данный недуг. Если говорить подробнее о врачах, которые работают в клинике, то непосредственно лечением гайморита занимается ЛОР. Он специализируется на изучении и лечении не только носа, но еще и ушей, горла, а также на профилактике всех возможных в данной области патологий. Изучению и лечению гайморита посвящена целая наука – отоларингология, которая имеет большое значение в лечении пациентов.
ЛОР-врач имеет несколько специализаций, поскольку он должен уметь проводить амбулаторную диагностику, лечить острый и хронический ринит, давать профессиональное показание и т.д. В современном мире ЛОР пользуется как проверенными традиционными способами медикаментозного и хирургического лечения гайморита, так и новейшими разработками. ЛОР лечит полости носа, применяя высокие технологии, поэтому ему можно доверить собственное здоровье. Полный список врачей и стоимость их услуг можно найти в отделении одной из клиник, поскольку у каждого специалиста свои цены в зависимости от стадии болезни и способа ее лечения.
Показания
На первых порах можно предотвратить гайморит, если придерживаться некоторых правил и методов лечения:
- необходимо укреплять иммунитет в холодное время года и ранней весной;
- любая простуда должна быть правильно своевременно залечена;
- лучше всего избавиться от контактов с аллергенами или свести их к минимуму;
- необходимо контролировать состояние зубов, поскольку очень часто они становятся причиной гайморита;
- заниматься самолечением строго запрещено, нужно сразу же обратиться к доктору, тем более, что цены на лечение приемлемы.
Противопоказания
На любой стадии гайморита противопоказаны такие действия:
- нельзя пытаться вылечить недуг собственными силами без предписания врача, основываясь на информации из интернета, больной никогда не сможет самостоятельно поставить себе диагноз;
- если доктор выписал и сказал определенные инструкции к дополнительным процедурам, физиотерапии, приему и дозировке препаратов, то их необходимо беспрекословно выполнять. Иначе это приведет к тому, что заболевание вернется с новой силой и ударит по организму;
- проходя лечение в клинике, не рекомендуется пытаться улучшить результат, применяя что-то из народной медицины, поскольку некоторые лекарства и какие-то травы вместе могут дать отрицательный результат, который только усугубит лечение;
- во время лечения гайморита нельзя находиться на холоде долгое время и лучше всего стараться избегать сквозняков;
- чтобы случайно не подцепить новые вирусы и бактерии, во время болезни лучше всего находиться дома и избегать контактов с большим количеством людей;
- лучше всего 2-3 недели посвятить лечению и полному выздоровлению, чтобы в итоге не получить хроническое воспаление носа.
Стоимость первичного приема, исследований, лечения
Чтобы навсегда избавиться от гайморита, а не просто излечить его на время, нужно записаться в клинику на первичный прием. Там профессиональный ЛОР выслушает все жалобы потенциального будущего пациента, проанализировав все аспекты и изучив первичные симптомы, доктор должен будет провести небольшую диагностику. Так уже на первом сеансе он сможет выявить, действительно ли человек страдает от гайморита или все это ложные симптомы и проблема совсем в другом. Цена первичного приема небольшая. Ознакомиться с ней можно в полном списке цен за услуги клиники. Если гайморит был выявлен, диагностика и все анализы это подтвердили, то в дальнейшем с пациентом оговариваются все аспекты лечения, начиная со списка исследований, которые рекомендуется пройти и заканчивая определением способа лечения заболевания. Вылечиться за один день невозможно, потому что для этого нужен комплексный подход, чтобы индивидуально подобрать метод, препараты, на которые нет аллергической реакции, процедуры и план восстановления.
Преимущества лечения в клинике АО «Медицина»
АО «Медицина» (клиника академика Ройтберга) – это профессиональная частная клиника, которая заслуженно считается одним из лучших медицинских центров. Клиника ежегодно находит новые подходы к лечению. Качество обследований и лечения соответствуют медицинским стандартам. Кроме того, большим преимуществом клиники является то, что у каждого пациента будет свой персональный врач-куратор, который будет следить за всем лечением и согласовывать каждое решение с профильными специалистами. Чтобы не было никаких вопросов или проблем, клиника ведет учет всей истории болезни каждого клиента, поэтому любой из них может лично отслеживать ход лечения. Клиника АО «Медицина» гарантирует отсутствие очередей, приятную атмосферу и обслуживание на очень высоком уровне.
Синусовая боль у детей | Детская больница Колорадо
- Полнота, давление или боль на лице над пазухой
- Боль в пазухах возникает над бровью, за глазом и под скулой
- Другими частыми симптомами могут быть заложенность носа, выделения из носа или постназальные выделения
Симптомы
- Чаще всего боль или давление ощущаются только на одной стороне лица.
- Отек только вокруг одного глаза.
- Другими частыми симптомами являются заложенность или заложенность носа или выделения из носа.У вашего ребенка также может быть капля из носа в задней части глотки. Это называется постназальной каплей.
- Менее распространенными симптомами является неприятный запах изо рта или дыхание через рот. Также может появиться боль в горле и прочистка горла из-за постназального выделения.
- Возрастное ограничение. Боль в носовых пазухах не является распространенным симптомом в возрасте до 5 лет.
Причины заложенности носовых пазух
- Вирусная инфекция носовых пазух. Часть простуды. Простуда поражает слизистую носа.Он также включает выстилку всех носовых пазух.
- Бактериальная инфекция носовых пазух. Проблема при заражении пазухи бактериями. (Встречается при 5% простудных заболеваний). Это начинается как вирусная инфекция носовых пазух. Основные симптомы — усиление боли в носовых пазухах или возобновление лихорадки. Кожа вокруг век или щек может покраснеть или опухнуть. Густые выделения из носа, продолжающиеся более 14 дней, могут указывать на инфекцию носовых пазух. Это может произойти у детей младшего возраста.
- Аллергическая Синусовая реакция. Заложенность носовых пазух часто возникает при аллергии на нос (например, на пыльцу). На эту причину указывают чихание, зуд в носу и прозрачные выделения из носа.
Лечение заложенности носовых пазух
- Вирусная инфекция носовых пазух. Промывание носа физиологическим раствором. Антибиотики не помогают.
- Бактериальная инфекция носовых пазух. Антибиотики внутрь.
- Аллергическая реакция носовых пазух. Лечение аллергии носа лекарствами от аллергии также часто помогает при симптомах носовых пазух.
- Полностью толстый носовой дренаж. Назальные выделения необходимо обработать физиологическим раствором, если они закупоривают нос. Также лечите, если они затрудняют дыхание через нос. Если дыхание шумное, это может означать, что засохшая слизь находится дальше назад. Промывание носа физиологическим раствором может удалить его.
Цвет выделений из носа при простуде
- Выделения из носа меняют цвет на разных стадиях простуды. Это нормально.
- Начинается с прозрачных выделений, затем становится мутной.
- Иногда на несколько дней приобретает желтый или зеленый цвет. Это все еще нормально.
- Цветные выделения часто возникают после сна, приема лекарств от аллергии или при низкой влажности. Причина: все эти события уменьшают количество нормальных выделений из носа.
Бактериальные инфекции носовых пазух: когда подозревать
- Желтые или зеленые выделения из носа наблюдаются при вирусных и бактериальных инфекциях носовых пазух. Заподозрите бактериальную инфекцию, если выделения становятся густыми (похожими на гной).Но ему также нужен один или несколько из этих симптомов:
- Боль в носовых пазухах, а не просто нормальная заложенность носовых пазух. Боль возникает в основном за скулой или глазом или
- Отек или покраснение кожи над любой пазухой или
- Лихорадка длится более 3 дней или
- Лихорадка возвращается после того, как она ушла более 24 часов или
- Выделения из носа и пост- назальный капель длится более 14 дней без улучшения
Детский синусит
Пазухи вашего ребенка не полностью развиты до 20 лет.При рождении присутствуют верхнечелюстная (за щекой) и решетчатая (между глазами) пазухи, хотя и маленькие. В отличие от взрослых, детский синусит сложно диагностировать, потому что симптомы могут быть незаметными, а причины сложными.
Как узнать, что у моего ребенка синусит?
Следующие симптомы могут указывать на инфекцию носовых пазух у вашего ребенка:
- «простуда» продолжительностью более 10–14 дней, иногда с субфебрильной температурой
- толстый желто-зеленый носовой дренаж
- Постназальное выделение, иногда приводящее к боли в горле, кашель, неприятный запах изо рта, тошнота и / или рвота или проявляющееся в них
- головная боль, обычно у детей от шести лет
- раздражительность или утомляемость
- припухлость вокруг глаз
Маленькие дети имеют незрелую иммунную систему и более подвержены инфекциям носа, носовых пазух и ушей, особенно в первые несколько лет жизни.Чаще всего они вызваны вирусными инфекциями (простудными заболеваниями) и могут усугубляться аллергией. Однако, если ваш ребенок болеет дольше обычной недели или десяти дней, вероятна серьезная инфекция носовых пазух.
Вы можете снизить риск инфекций носовых пазух для вашего ребенка, уменьшив воздействие известных экологических аллергий и загрязняющих веществ, таких как табачный дым, сократив его / ее время на дневном уходе и вылечив кислотный рефлюкс желудка.
Как доктор лечит синусит?
Острый синусит: большинство детей очень хорошо поддаются лечению антибиотиками.Для кратковременного облегчения заложенности носа также могут быть назначены назальные противозастойные средства или местные назальные спреи. Назальный солевой раствор (соленая вода) в каплях или нежный спрей могут быть полезны для разжижения секрета и улучшения функции слизистых оболочек.
Если у вашего ребенка острый синусит, симптомы должны улучшиться в течение первых нескольких дней. Даже если состояние вашего ребенка резко улучшится в течение первой недели лечения, важно продолжать терапию до тех пор, пока не будут приняты все антибиотики. Ваш врач может решить лечить вашего ребенка дополнительными лекарствами, если у него / нее есть аллергия или другие состояния, которые усугубляют инфекцию носовых пазух.
Хронический синусит: Если ваш ребенок страдает одним или несколькими симптомами синусита в течение как минимум двенадцати недель, у него или нее может быть хронический синусит. Хронический синусит или повторяющиеся эпизоды острого синусита, число которых превышает четыре-шесть в год, являются показателями того, что вам следует обратиться за консультацией к специалисту по лечению ушей, носа и горла (ЛОР). ЛОР может порекомендовать медикаментозное или хирургическое лечение носовых пазух.
Диагностика синусита: если ваш ребенок обратится к ЛОР-специалисту, он осмотрит его / ее уши, нос и горло.Тщательный сбор анамнеза и обследование обычно приводят к постановке правильного диагноза. Иногда во время посещения офиса будут использоваться специальные инструменты, чтобы заглянуть в нос. Рентген, называемый компьютерной томографией, может помочь определить, как сформированы носовые пазухи вашего ребенка, где произошла закупорка, и надежность диагноза синусита.
Когда требуется операция при синусите?
Операция предназначена для небольшого процента детей с тяжелыми или стойкими симптомами синусита, несмотря на медикаментозное лечение.Используя инструмент, называемый эндоскопом, ЛОР-хирург открывает естественные дренажные пути пазух вашего ребенка и делает узкие проходы шире. Это также позволяет проводить культивирование, чтобы антибиотики могли быть направлены специально против инфекции носовых пазух вашего ребенка. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к уменьшению количества и тяжести инфекций носовых пазух.
Кроме того, ваш врач может посоветовать удаление лимфоидной ткани из-за носа в рамках лечения синусита.Хотя лимфоидная ткань напрямую не блокирует пазухи, инфекция лимфоидной ткани, называемая аденоидитом, или закупорка задней части носа, может вызывать многие симптомы, похожие на синусит, а именно насморк, заложенность носа и т. Д. -носливость, неприятный запах изо рта, кашель и головная боль.
Сводка
Гайморит у детей отличается от гайморита у взрослых. У детей чаще наблюдается кашель, неприятный запах изо рта, капризность, упадок сил и припухлость вокруг глаз вместе с густой желто-зеленой каплей из носа или из носа.После того, как диагноз синусита поставлен, в большинстве случаев детей успешно лечат антибиотиками. Если медикаментозное лечение не помогает, хирургическое лечение может быть использовано как безопасный и эффективный метод лечения заболеваний носовых пазух у детей.
случаев клинического синусита у детей раннего возраста под наблюдением педиатров первичного звена | Отоларингология | JAMA Педиатрия
Объектив
Определить долю маленьких детей, наблюдаемых в педиатрической практике первичного звена, которые соответствуют клиническим критериям диагностики синусита, а также варианты ведения этих пациентов.
Конструкция
Наблюдательное когортное исследование.
Настройка
Педиатрические практики в Сиэтле, штат Вашингтон, участвуют в Пьюджет-Саундской педиатрической исследовательской сети, региональной исследовательской организации, основанной на практике.
Пациенты
Дети от 1 до 5 лет, представленные по любой причине для участия в тренировках.
Методы
Родители всех 1307 детей, отвечающих критериям, заполнили анкету, в которой подробно излагали наличие заложенности или выделений из носа и дневного кашля, продолжительность этих симптомов и улучшение симптомов.Для пациентов, соответствующих клиническим критериям синусита (заложенность носа и дневной кашель, сохраняющийся> 9 дней без улучшения ), педиатр зафиксировал наличие / тяжесть других признаков и симптомов, а также назначенное лечение. Тяжесть симптомов была повторно оценена с помощью телефонных интервью с родителями через 48–72 часа, а затем через 10–14 дней после посещения офиса. Данные исследования собирались во время блоков от 1 до 3 недель в каждом офисе в зимние месяцы.
Результаты
Данные были собраны по 1307 детям; 121 имел стойкие респираторные симптомы, соответствующие критериям диагноза синусита (9,3%, 95% доверительный интервал, 7,7-10,9%). Пациенты, у которых были симптомы простуды / кашля, значительно чаще соответствовали критериям синусита, чем пациенты, обращавшиеся по любой другой причине (17,3% против 4,2%, соответственно, P <0,001). Форма исследования была заполнена с участием 87 детей со стойкими симптомами; антибиотики были назначены 68 (78%) из этих пациентов.Пациенты, получавшие антибиотики, с большей вероятностью имели симптомы, длящиеся более 29 дней ( P = 0,004) и гнойные выделения из носа ( P = 0,03), и были признаны более тяжелыми при включении в исследование ( P ). = 0,001), чем у нелеченных детей. Сопутствующий средний отит диагностирован у 40 (46%) из 87 пациентов; если исключить долю детей со средним отитом, можно ожидать, что 5% детей в возрасте от 1 до 5 лет, наблюдаемых в педиатрии первичного звена, будут получать антибиотики исключительно для диагностики синусита.Через 24–48 часов и через 10–14 дней после посещения клиники была отмечена тенденция к более быстрому улучшению среди тех детей, которые лечились антибиотиками.
Заключение
При строгом соблюдении критериев только у небольшой части маленьких детей, наблюдаемых в течение зимних месяцев в педиатрической практике первичной медико-санитарной помощи, будет диагностирован синусит.
СРЕДНЕЕ ребенок болеет от 6 до 8 простуд в год, и было подсчитано, что от 5% до 10% всех инфекций верхних дыхательных путей осложняются синуситом. 1 , 2 Таким образом, синусит является серьезной и распространенной проблемой в педиатрической практике первичной медико-санитарной помощи.
Классически острый верхнечелюстной синусит представляет собой четко выраженное заболевание с характерными признаками и симптомами гнойных выделений из носа, болезненности лица, головной боли и лихорадки. 3 Однако данные показывают, что у детей с менее специфическими симптомами также может быть бактериальный синусит. Wald et al. 4 -6 провели серию исследований детей с симптомами со стороны верхних дыхательных путей, поступающих в отделение неотложной помощи университета или в клинику отоларингологии.Характер симптомов коррелировали с результатами аспирации пазух и рентгенограммами гайморовой пазухи, а также оценивали течение болезни с антибактериальной терапией и без нее. У 75% маленьких детей с симптомами и положительными рентгенограммами аспираты носовых пазух выявили патогенные бактерии. 5 У этих пациентов проявились две четкие картины симптомов: «тяжелые» симптомы гнойных выделений из носа, значительного повышения температуры, лицевой или головной боли; и «стойкие» симптомы, определяемые как наличие заложенности носа или дренажа любого характера и дневной кашель в течение более 9 дней без улучшения.Среди детей в возрасте от 2 до 6 лет, у которых были тяжелые или стойкие респираторные симптомы, аспираты носовых пазух были положительными в 70-75%. 5 Только анамнез предсказал аномальную рентгенограмму носовых пазух у 88% всех детей младше 6 лет со стойкими симптомами. 6 Вероятность быстрого выздоровления и выздоровления у этих детей была выше при лечении антибиотиками по сравнению с плацебо. 5 Был сделан вывод, что дети со стойкими респираторными симптомами составляют небольшую подгруппу всех детей с инфекциями верхних дыхательных путей и что их следует лечить антибиотиками от бактериального синусита. 5 , 6
На основании этих данных, собранных у отдельных детей, посещаемых в медицинских центрах третичного уровня, было высказано предположение, что симптомы выделений из носа и дневного кашля продолжительностью более 9 дней без улучшения де-факто являются свидетельством острого гайморита у детей младше 6 лет. 5 Кроме того, рекомендуется использование антибиотиков у детей с этими симптомами. 6 Этот рекомендуемый подход может представлять дилемму для практикующих педиатров.Клинический опыт показывает, что у значительной части маленьких детей, наблюдаемых в зимние месяцы, наблюдаются стойкие респираторные симптомы. Отделения неотложной помощи центров третичной медицинской помощи и клиники отоларингологии могут обслуживать более серьезно или хронически больных пациентов или тех, кто обращается за помощью на более поздней стадии заболевания. Следовательно, лечение всех таких пациентов в частном педиатрическом кабинете может быть ненужным. В некоторых случаях это могло также привести к осложнениям без пользы. Кроме того, многие врачи могут быть обеспокоены тем, что соблюдение этих рекомендаций приведет к тому, что многим детям дошкольного возраста будут вводить антибиотики, что будет способствовать обострению проблемы устойчивости к антибиотикам.Чтобы педиатры первичной медико-санитарной помощи чувствовали себя комфортно при использовании критериев синусита, установленных Wald et al, важно развеять эти опасения.
Мы провели исследование, чтобы помочь прояснить взаимосвязь между стойкими респираторными симптомами и клиническим синуситом у маленьких детей, наблюдаемых в педиатрических учреждениях первичной медико-санитарной помощи. Наша цель состояла в том, чтобы установить, актуальны ли критерии стойких респираторных симптомов синусита, предложенные Уолдом и соавторами, для педиатрической популяции первичного звена, наблюдаемой в зимние месяцы.Мы изучили варианты лечения детей с этими симптомами, а также реакцию на различные терапевтические подходы. Мы предположили, что стойкие респираторные симптомы будут присутствовать у значительной части детей, посещающих частные педиатрические кабинеты в зимние месяцы. Мы также предположили, что при сравнении лечения стойких респираторных симптомов во многих общих педиатрических практиках не возникнет единой схемы лечения.
Исследование было проведено педиатрической исследовательской сетью Пьюджет-Саунд.Сеть педиатрических исследований Пьюджет-Саунд — это региональная научно-исследовательская организация, в состав которой входят около 40 педиатров первичного звена из 12 практик в Сиэтле, штат Вашингтон. Для этого исследования данные были собраны в 6 офисах.
Данные исследования были собраны в течение 1-3 недель в каждом офисе в зимние месяцы (1 ноября 1995 г. — 31 марта 1996 г.). Была предпринята попытка собрать информацию за зимний период; таким образом, периоды сбора данных были разнесены, и каждая практика собирала данные как минимум в течение 2 отдельных периодов времени.Сроки и продолжительность каждого периода сбора данных определялись наличием сотрудников офиса для распространения и сбора исследовательских форм.
В течение каждого периода сбора данных родителей всех детей в возрасте от 1 до 5 лет, которых по какой-либо причине осматривал один из участвующих педиатров, просили заполнить анкету относительно респираторных симптомов у их ребенка (рис. 1). В частности, родителей спросили, есть ли у их ребенка заложенность носа или дренаж; продолжительность присутствия симптома; и происходил ли кашель, если он присутствует, днем или ночью.Их также спросили, улучшаются ли симптомы. Также была собрана демографическая информация, включая причину визита к врачу и возраст ребенка.
Форма для оценки характера и продолжительности респираторных симптомов у детей в возрасте от 1 года до 5 лет.
Анкеты для родителей были рассмотрены педиатрами во время визита к врачу. Родителей детей с заложенностью носа и дневным кашлем продолжительностью более 9 дней без улучшения (т.е. отвечающих критериям диагноза клинического синусита) попросили принять участие в фазе оценки и наблюдения в исследовании.После получения письменного информированного согласия врач заполнил форму исследования, в которой перечислены выявленные симптомы (лихорадка в анамнезе, текущая температура, характер выделений из носа, периорбитальный отек, раздражительность в анамнезе, боль в животе и головная боль), история аллергического ринита и / или астма, а также краткое изложение результатов физикального обследования (наличие хрипов или хрипов, болезненность и / или припухлость лица, состояние слизистой оболочки носа и наличие острого или серозного среднего отита). Педиатр также оценил общую тяжесть заболевания по 7-балльной шкале Лайкерта (1 = наименее больной, 7 = наиболее больной).Врач записал свое лечение респираторных симптомов у ребенка, включая название любого назначенного антибиотика, продолжительность антибактериальной терапии и названия любых других назначенных или рекомендованных лекарств. Дети, которые получали антибиотики в предыдущие 3 дня, имели в анамнезе муковисцидоз или иммунодефицит или нуждались в госпитализации, были исключены из фазы последующего наблюдения, как и те, чьи родители не говорили по-английски или не знали Домашний телефон.
Анкета для родителей и формы для обследования врачом всех детей, участвовавших в фазе оценки и последующего наблюдения за проектом, ежедневно собирались и отправлялись по факсу сотрудникам сети педиатрических исследований Пьюджет-Саунд. Используя установленные протоколы и сценарии, исследовательский персонал пытался связаться с родителями каждого из этих детей, участвующих в исследовании, через 48–72 часа и через 10–14 дней после посещения врача. Во время каждого последующего визита родителей спрашивали, улучшились ли респираторные симптомы (заложенность носа, кашель) у их ребенка, ухудшились или не изменились с момента посещения, был ли дальнейший контакт с педиатром ребенка и был ли ребенок прием любых назначенных лекарств.
Полнота сбора данных оценивалась путем сравнения количества анкет для родителей, собранных в каждом офисе, с общим количеством детей в возрасте от 1 до 5 лет, посещенных в этих офисах в периоды сбора данных. Общее количество этих детей было определено с использованием компьютеризированных учетных записей или путем подсчета форм для выставления счетов. Эта оценка была проведена в 5 из 6 участвовавших практик.
До начала проекта мы оценили, что примерно три четверти детей, отвечающих критериям синусита, будут получать антибиотики, и что у 75% пролеченных пациентов будет улучшение симптомов во время первого контрольного визита (48-72 часа). после посещения врача).С учетом этих оценок, 200 детей со стойкими респираторными симптомами должны быть включены в исследование, чтобы иметь 80% -ную мощность для выявления разницы в 25 процентных пунктов в улучшении симптомов при первом последующем контакте между леченными антибиотиками и нелеченными пациентами. Мы ожидали, что более 20% детей, включенных в исследование, будут иметь стойкие респираторные симптомы; Таким образом, мы надеялись собрать данные не менее чем о 1000 пациентах.
Для анализа использовались критерии χ 2 или точные критерии Фишера для категориальных данных, в то время как различия в непрерывных переменных оценивались с помощью тестов t .Для непараметрических данных использовались критерии Манна-Уитни U . Различия считались значимыми при P <0,05. Исследование было одобрено институциональным наблюдательным советом детской больницы и медицинского центра Сиэтла.
Всего в проекте приняли участие 1307 пациентов. Обзор счетов по счетам в участвующих практик показал, что 82,5% детей, отвечающих критериям, были зачислены в исследование. Из 1307 включенных пациентов 252 (19%) обратились за медицинской помощью, 502 (38%) имели основную жалобу на симптомы простуды / кашля, 259 (20%) имели плановое последующее посещение и 294 (22 %) пришли в офис по другим причинам.Средний возраст детей в исследовании составил 34 месяца.
121 пациент имел стойкие респираторные симптомы, соответствующие диагнозу синусита. Таким образом, среди этой неотобранной группы детей в возрасте от 1 до 5 лет, наблюдаемых в кабинетах частных педиатров в зимние месяцы, 121 из 1307 (9,3%, 95% доверительный интервал [ДИ], 7,7-10,9%) соответствовали критериям синусита. . Дети, обратившиеся из-за симптомов простуды / кашля, значительно чаще соответствовали критериям синусита, чем те, кто обратился по всем другим причинам (17.3% против 4,2%, P <0,001). Среди подгруппы пациентов, обратившихся к педиатру из-за симптомов простуды / кашля, средний возраст тех, кто соответствовал критериям, был аналогичен возрасту детей, которые этого не сделали (34,7 ± 15,7 месяца и 34,6 ± 17,4 месяца, соответственно, P = 0,23). Не было различий в частоте стойких симптомов у детей в возрасте от 1 до 2 лет и детей в возрасте от 2 до 5 лет (8,9% и 9,8% соответственно, P = 0,59). Доля пациентов, отвечающих критериям в каждой из 6 участвовавших практик, варьировалась от 5.От 1% до 14,5%; при рассмотрении всех подходящих детей или подгруппы с симптомами простуды / кашля существенных различий в конкретной практике распространенности синусита не было ( P = 0,21 и 0,43, соответственно).
Среди 121 ребенка с симптомами синусита было 18 пациентов, получавших антибактериальную терапию в течение предшествующих 72 часов. Эти 18 детей были исключены из последующей фазы исследования, как и ребенок одной матери, которая не говорила по-английски.Форма исследования врача была заполнена 87 (85%) из оставшихся 102 детей, отвечающих критериям отбора; из них 68 (78%) получали антибиотики. Практика показала, что доля детей, получающих антибиотики, мало варьировалась ( P = 0,75). Хотя наиболее часто назначали амоксициллин (n = 31, 46%), использовался широкий спектр антибиотиков, включая триметоприм-сульфаметоксазол (n = 19, 28%), амоксициллин-клавуланат калия (n = 4, 6%), кларитромицин. (n = 4,6%), цефаклор (n = 1, 1%), эритромицин-сульфизоксазол (n = 2, 3%) и ряд других (n = 7, 10%).
Признаки и симптомы на момент постановки диагноза у пациентов, получавших антибиотики, сравнивались с данными у пациентов, не получавших лечения (Таблица 1). У детей, получавших антибиотики, в анамнезе значительно чаще наблюдались гнойные выделения из носа и симптомы продолжались не менее 1 месяца. Физические признаки, за исключением красной слизистой оболочки носа, были необычными; частота специфических отклонений была одинаковой у тех, кто лечился, и у тех, кто не лечился антибиотиками.Однако по семибалльной шкале Лайкерта, оценивающей общую тяжесть заболевания (1 = наименее больные, 7 = наиболее больные), средний балл для детей, получавших антибиотики, составил 2,4 ± 0,8 против 1,7 ± 0,7 для тех, кто был необработанные ( P = 0,001, тест Манна-Уитни U ).
Таблица 1.
Сравнение признаков и симптомов у детей, леченных и не получавших антибиотики
Из 87 детей, которые соответствовали критериям синусита и по которым была заполнена медицинская анкета, у 40 (46%) был диагностирован сопутствующий средний отит.Точно так же среди тех пациентов с основной жалобой на симптомы простуды / кашля, которые соответствовали критериям синусита, у 46% был диагностирован средний отит. Таким образом, в нашей популяции, если исключить детей, получающих антибиотики от среднего отита, и все пациенты, которые соответствовали критериям синусита, прошли лечение, 5,0% (95% ДИ, 3,8% -6,2%) всех детей в возрасте от 1 до 5 лет наблюдались в офис в зимние месяцы получил бы антибиотики исключительно для диагностики синусита, и 9,4% (95% ДИ, 6.8% -12,0%) из тех, у кого были симптомы простуды / кашля, будут назначены антибиотики специально от синусита.
Были предприняты попытки дозвониться по телефону для 87 детей, которые соответствовали критериям синусита и для которых была заполнена форма врача; С родителями 67 пациентов (77%) связались через 48–72 часа, а с родителями 61 пациента (70%) через 10–14 дней после визитов в рамках исследования. Результаты через 48–72 часа и через 10–14 дней суммированы в таблице 2. Тенденция к более быстрому исчезновению симптомов была отмечена у детей, получавших лечение антибиотиками.Однако, поскольку доля детей, которые соответствовали критериям клинического синусита, была меньше, чем ожидалось, возможности выявления клинически значимых различий между леченными и нелеченными детьми были ограничены. Кроме того, через 10–14 дней после посещения с целью исследования родители большинства детей сообщали об улучшении симптомов, независимо от статуса лечения.
Таблица 2.
Статус последующего наблюдения пациентов, соответствующих критериям клинического синусита *
Ребенок дошкольного возраста с кашлем и насморком может показаться повсеместным явлением в педиатрии первичной медико-санитарной помощи в зимние месяцы.Однако данные этого исследования показывают, что, когда продолжительность и характер этих симптомов конкретно выявлены, только небольшая часть детей в возрасте от 1 до 5 лет соответствует установленным клиническим критериям диагноза синусита. Мы обнаружили, что 17,3% детей дошкольного возраста, обращавшихся в педиатрическую клинику по поводу симптомов простуды / кашля, соответствовали критериям синусита. Эта цифра аналогична оценкам Wald et al, 2 , которые сообщили, что от 13,4% до 21,5% инфекций верхних дыхательных путей у детей от 1 до 3 лет сохраняются более 10 дней, а 6.От 5% до 13,1% длились дольше 15 дней. Только 4,2% детей, обратившихся к врачу по причинам, не связанным с простудой / кашлем, имели длительные респираторные симптомы. В целом пациенты в этом исследовании, удовлетворяющие клиническим критериям синусита, не имели серьезных заболеваний; для большинства детей педиатры оценили тяжесть заболевания менее 3 по 7-балльной шкале, независимо от того, лечили они ребенка антибиотиками или нет.
Мы были несколько удивлены отсутствием различий как в распространенности, так и в лечении стойких респираторных симптомов в этой популяции.Хотя мы ожидали, что разные процедуры сортировки приведут к заметно разному количеству пациентов, соответствующих критериям, пропорции существенно не различались среди участвующих практик, и среди педиатров было небольшое различие в доле пациентов, соответствующих критериям клинического синусита, которые были удовлетворены. лечится антибиотиками. Наконец, большая часть маленьких детей со стойкими респираторными симптомами получала антибиотики от других инфекций; почти у половины пациентов, отвечающих критериям симптомов в исследовании, был диагностирован средний отит.
Wald et al. 6 сообщили, что у детей от 2 до 16 лет со стойкими респираторными симптомами, получавших амоксициллин или комбинацию амоксициллин-клавуланат, вероятность выздоровления или улучшения их симптомов была значительно выше, чем у аналогичных пациентов, получавших плацебо. Через три дня после начала антибактериальной терапии у 83% пациентов наступило улучшение или выздоровление по сравнению с 51% пациентов, получавших плацебо ( P = 0,002). В нашем исследовании, хотя наблюдалась тенденция к более быстрому исчезновению симптомов, мы не смогли продемонстрировать, что у детей, получавших антибиотики, были явно лучшие результаты по сравнению с детьми, не получавшими антибиотики.
Наше исследование имеет некоторые четкие ограничения. Мы были разочарованы тем, что не смогли окончательно сделать вывод о том, что антибактериальная терапия улучшает исход в этой популяции. Это было связано с несколькими факторами. В нашем исследовании доля детей со стойкими респираторными симптомами была примерно вдвое меньше ожидаемой. Несмотря на то, что в исследование было включено более 1300 пациентов, только 102 ребенка имели право на последующее наблюдение вместо 200, что ограничивало нашу способность обнаруживать какие-либо различия в результатах.В дополнение к меньшему, чем ожидалось, размеру выборки, были различия между леченными антибиотиками и нелеченными пациентами, что могло повлиять на результаты. У пролеченных детей была больше шансов иметь гнойные выделения из носа, и они были признаны более тяжелыми при зачислении, чем те, кто не получал антибиотики. Кроме того, среди пациентов, получавших антибиотики, у 31% были симптомы, длящиеся 30 или более дней, по сравнению с теми, кто не лечился и имел симптомы в течение этого времени ( P = 0,004). В рандомизированном контролируемом исследовании детей с симптомами, сохраняющимися более 21 дня, исследователи не обнаружили существенной разницы в разрешении симптомов при сравнении тех, кто получал антибиотики, с получателями плацебо. 7 Wald et al 4 -6 специально исключили пациентов с симптомами, длящимися более 29 дней.
Несмотря на эти ограничения, наше исследование действительно проливает свет на частоту возникновения и текущее лечение стойких респираторных симптомов у маленьких детей, наблюдаемых в условиях первичной медико-санитарной помощи. В начале этого исследования мы предположили, что критерии стойких респираторных симптомов для диагностики бактериального синусита слишком неспецифичны, чтобы быть клинически полезными в педиатрической практике первичного звена.Наш вывод о том, что менее 10% детей в возрасте от 1 до 5 лет, которых видели в офисе в зимние месяцы, соответствовали этим критериям, был удивительным. Кроме того, наши результаты показывают, что результаты исследований, проведенных Wald et al., 4 -6 в учреждениях третичной медицинской помощи, могут быть обобщены на общую практику первичной медико-санитарной помощи. Результаты нашего исследования не способствуют чрезмерному употреблению антибиотиков, а показывают, что при строгом соблюдении критериев заложенности носа и дневного кашля в течение более 9 дней без улучшения и вычитании доли детей со средним отитом назначается антибактериальная терапия. Исключительно от синусита будет показан только около 5% дошкольников, посещающих зимние месяцы.Поставщики первичной медико-санитарной помощи должны тщательно узнать о характере и продолжительности симптомов, а также о том, улучшаются ли симптомы, прежде чем принимать решение о терапии антибиотиками у детей, у которых наблюдаются стойкие респираторные симптомы. Когда используются строгие критерии симптомов, предложенные в предыдущих исследованиях Wald et al. 4 -6 , клинический синусит обычно не наблюдается в педиатрических учреждениях первичной медико-санитарной помощи.
Принята к публикации 27 октября 1997 г.
Мы хотим поблагодарить следующих педиатров, которые собрали данные для этого исследования: Ann Champoux, MD; Рут Конн, доктор медицины; Стивен Дассел, доктор медицины; Кэтрин Дель Беккаро, доктор медицины; Роберт Фукура, доктор медицины; Джон Дж. Клекотка, доктор медицины; Кэтрин Колемей, доктор медицины; Пегги Кульпа, доктор медицины; Кэрол Ленджил, доктор медицины; Урания Маллирис, доктор медицины; Эдвард М. МакМахон, младший, доктор медицины; Зайга Филлипс, доктор медицины; Донна Смит, доктор медицины; Терри Смит, доктор медицины; Джеффри Стил, доктор медицины; Роберт Телзроу, доктор медицины; Ли Винсент, доктор медицины; Маргарет Уиллер, доктор медицины; Кэти Уилкинсон, доктор медицины; Роберта Винч, доктор медицины; Агнес Вонг, доктор медицины; Кайл Ясуда, доктор медицины.
Примечание редактора: клиницистов может удивить относительно небольшая доля детей, отвечающих критериям синусита. Я думаю, что это лишь одна из нескольких инфекций верхних дыхательных путей, диагноз которых сильно переоценивается. Как насчет среднего отита? — Кэтрин Д. ДеАнгелис, доктор медицины
Автор, ответственный за переписку: Мэри Эйткен, доктор медицины, магистр здравоохранения, педиатрия / CARE, Детская больница Арканзаса, 800 Marshall St, Little Rock, AR 72202 (электронная почта: maitken @ care.ach.uams.edu).
2.Уолд
ERGuerra
NByers
C Инфекции верхних дыхательных путей у детей: продолжительность и частота осложнений. Педиатрия. 1991; 87129-133Google Scholar3.Handler
С.Д. Нос и придаточные пазухи носа. Рудольф
AMed. Педиатрия Рудольфа. 19 изд. East Norwalk, Conn Appleton & Lange, 1991; 948, Google Scholar4.Wald.
ERMilmoe
GJBowev
А
и другие.Острый гайморит у детей. N Engl J Med. 1981; 304749-754Google ScholarCrossref 5.Wald
ERReilly
АОассельбрант
M
и другие. Лечение острого гайморита в детстве: сравнительное исследование амоксициллина и цефаклора. J Pediatr. 1984; 104297-302Google ScholarCrossref 6.Wald
Э.Р.Чипонис
DLedesma-Medina
J Сравнительная эффективность амоксициллина и амоксициллина-клавуланата при острых инфекциях околоносовых пазух у детей: двойное слепое плацебо-контролируемое исследование. Педиатрия. 1986; 77795-800Google Scholar7.Dohlman
AWHemstreet
МПБОдрезин
Г. Т. Бартолуччи
AA Подострый синусит: нужны ли противомикробные препараты? J Allergy Clin Immunol. 1993; 911015-1023Google ScholarCrossref
Хронический риносинусит у детей
Риносинусит — очень распространенное заболевание во всем мире, особенно среди населения США. Это распространенное заболевание у детей, но его диагноз может быть недооценен. Заболевание у детей может быть упущено по нескольким причинам.Симптомы у детей ограничены и могут быть очень похожи на симптомы простуды или аллергии. Кашель и выделения из носа могут быть единственными симптомами, присутствующими у детей. Для постановки диагноза риносинусита у этих детей необходим высокий индекс подозрительности. Большинство этих детей получают медицинское лечение. Лишь немногим из них потребуется хирургическое вмешательство, если лечение не даст результатов. Осложнения риносинусита, хотя и встречаются редко, могут иметь высокий уровень заболеваемости и смертности.
1. Введение
Риносинусит (RS) — распространенное заболевание у детей, которое иногда не замечают. В среднем у детей 6–8 респираторных вирусных заболеваний верхних дыхательных путей, из которых 0,5–5% прогрессируют до острого риносинусита (ОЛБ). У неопределенного числа этих детей разовьется хронический риносинусит (ХРС) [1]. Заболевание оказывает большое влияние на систему здравоохранения и экономику страны в целом [2].
Клинические симптомы ОРС у детей включают заложенность носа, цветные выделения из носа и кашель с последующим нарушением сна.Боль в лице / головная боль может присутствовать у детей старшего возраста. ОЛБ определяется как симптомы, длящиеся до 4 недель, подострый — когда симптомы длится от 4 до 12 недель, а СВК — когда симптомы присутствуют более 12 недель [3].
Риносинусит определяется как симптоматическое воспалительное состояние слизистой оболочки носовой полости и придаточных пазух носа, жидкостей в этих пазухах и / или подлежащей кости [4]. Термин «синусит» был заменен на «риносинусит» из-за доказательств того, что слизистая оболочка носа почти повсеместно вовлечена в процесс заболевания [5].
2. Этиология и патогенез
Этиология СВК является предметом многочисленных дискуссий и продолжающихся исследований. Текущая гипотеза — это мультифакторный патогенез. Придаточные пазухи представляют собой группу парных аэрированных полостей, которые впадают в полость носа через устье пазух. Несколько дренажных отверстий в среднем проходе, что приводит к «остеомеатальному комплексу» (OMC) как очагу патологии [6]. Хотя истинная анатомическая роль придаточных пазух носа неясна, их способность очищать нормальные слизистые выделения зависит от трех основных факторов: проходимости устья, функции ресничек и консистенции слизистой [4, 7].Любые побуждающие факторы могут раздражать слизистую пазухи носа, вызывая воспаление, отек, размножение бактерий, нарушение оттока и мукоцилиарную дисфункцию.
Связь между СВК и аллергическими состояниями, в частности ринитом, хорошо изучена. Исследования показали, что пациенты со стойким или сезонным аллергическим ринитом имели более значительные рентгенологические данные о заболевании носовых пазух [8, 9]. Кроме того, пациенты с СВК с сопутствующим аллергическим ринитом имеют значительно более низкий уровень долгосрочного успеха после хирургического лечения [10].
Микробы играют противоречивую роль в СВК. Хотя известно, что вирусные инфекции предшествуют эпизодам вирусного риносинусита [11], вирусные инфекции обычно не являются целью лечения СВК. Однако использование антибактериальных средств для многих врачей остается лечением первой линии, несмотря на сомнительную роль бактерий. Придаточные пазухи носа, которые обычно считаются стерильными, содержат характерный набор бактерий при СВК. Недавнее исследование показало, что более половины изучаемых пациентов с СВК продуцировали полимикробную флору.Наиболее частыми возбудителями были те, что были обнаружены при ОРС. Staphylococcus aureus и коагулазонегативные стафилококки были отмечены в этих культурах от детей с хроническим заболеванием. Было показано, что процент анаэробов выше у детей с СВК [12]. Литература изобилует исследованиями, показывающими благоприятный ответ пациента на лечение антибиотиками, нацеленными на эти виды, что предполагает некоторую роль бактерий в этиологии СВК [13].
Роль медиаторов воспаления в патогенезе СВК у детей остается неясной.У взрослых акцент делается на воспалительную реакцию на присутствие бактерий, а не на действие самих микробов. Обнаружение инфильтрата слизистой оболочки пазух эозинофилов, плазматических клеток и лимфоцитов предполагает процесс «бактериальной аллергии». В действительности, вероятно, существует целый спектр заболеваний, варьирующихся от инфекционной этиологии до чисто неинфекционного воспаления [14].
Системные факторы могут предрасполагать к развитию СВК. У пациентов с муковисцидозом развивается хроническое воспаление слизистой оболочки и полипы носа, вызывающие механическую закупорку устьев пазухи [15].Первичная цилиарная дискинезия, хотя и нечасто, является примером СВК, вызванного дефектом определенного элемента мукоцилиарного клиренса [16]. При наличии клинических подозрений, тестирование на наличие аллергии или любого из вышеперечисленных состояний поможет подобрать схему лечения.
3. Практический пример
3.1. Жалоба главного врача
5-летняя девочка обращается к своему лечащему врачу с жалобами на заложенность носа, цветные выделения из носа и кашель в течение последних нескольких недель.
3.2. История болезни
Пациент был душным и кашлял в основном по ночам, из-за чего родители и ребенок не могли уснуть. Так продолжалось некоторое время в прошлом году. Она лечится антибиотиками; Кажется, ей становится лучше, но потом все начинается снова. Родители были расстроены из-за этого. У нее диагностировали астму, и она принимала ингаляторы и лекарства, но с частыми обострениями. Ее проверили на аллергию, и, похоже, у нее нет аллергии, несмотря на то, что последние несколько месяцев она принимала назальные стероидные спреи, а также пероральные антигистаминные препараты.Этот текущий эпизод начался пару недель назад и не разрешился, несмотря на пероральные антигистаминные препараты, назальные стероидные спреи и лекарства от простуды.
Ее прошлый медицинский анамнез отрицательный. Ребенок храпит, когда болеет, но не болел в горле или ушных инфекциях. Также нет предшествующей хирургической операции. Бабушка и дедушка курят, но не рядом с ней.
3.3. Медицинский осмотр
Пациентка выглядит здоровой, очень отзывчивой, с нормальными показателями жизнедеятельности. Тоны сердца и легких в норме.При осмотре головы и шеи обнаруживается отклонение носовой перегородки вправо. Передняя риноскопия показывает двустороннюю гипертрофию нижних носовых раковин со слизисто-гнойным отделяемым. Уши ясные, с подвижными барабанными перепонками. Полость рта чистая, миндалины не увеличены. Подслизистой расщелины не отмечается.
4. Диагноз
ХРС у детей — это клинический диагноз. Он основан на клинической картине, а также на продолжительности симптомов. В первые 7–10 дней это обычно вирусная инфекция, за исключением случаев ухудшения симптомов и развития осложнений.Если симптомы сохраняются и не улучшаются в течение 10 дней, необходимо лечить острый риносинусит [17]. СВК — это когда симптомы сохраняются более 12 недель. Иногда могут возникать острые обострения этих симптомов. Аллергический ринит может проявляться схожей клинической картиной, и его следует различать по времени появления симптомов, а также по наличию или отсутствию гноя.
Физическое обследование пациента с подозрением на ХРС включает прямую визуализацию полости носа и связанных структур.Передняя риноскопия с помощью отоскопа легко проводится у детей и должна быть частью первоначального обследования. Обращают внимание на носовую перегородку, все видимые носовые раковины и наличие цветных выделений. Эндоскопия носа у более старшего или более склонного к сотрудничеству ребенка может быть очень полезной.
Некоторые авторы сообщили об использовании лабораторных тестов, в том числе скорости оседания, количества лейкоцитов и уровней С-реактивного белка, чтобы помочь диагностировать острый синусит. Эти тесты, по-видимому, мало добавляют к прогностической ценности клинических данных при постановке диагноза [18].
Визуализирующие исследования не нужны, когда вероятность синусита высока или низкая, но могут быть полезны, когда диагноз вызывает сомнения, основанный на тщательном анамнезе и физикальном обследовании. Рентгенограммы носовых пазух могут продемонстрировать утолщение слизистой оболочки, уровни жидкости и воздуха и помутнение носовых пазух. Компьютерная томография необходима при подозрении на осложнение, у детей с полипами или у тех детей, которые не прошли медикаментозную терапию и которым предполагается хирургическое вмешательство [1].
5. Лечение
Представленный случай соответствует диагностическим критериям СВК, основанным на ее жалобах на заложенность носа, цветные выделения из носа и кашель с обострениями продолжительностью более 12 недель, а также обнаружение цветных выделений при передней риноскопии. .
Целью лечения риносинусита является уменьшение воспаления слизистой оболочки, устранение закупорки устья и нарушение мукоцилиарного оттока, что является отличительным признаком заболевания.
Эмпирическое лечение с курсом перорального приема антибиотиков было основой лечения. При ОРС 10–14-дневный курс перорального амоксициллина является первой линией лечения. Если в течение 48–72 часов пациенту не станет лучше, антибиотик следует заменить на амоксициллин с клавулановой кислотой.Амоксициллин с клавулановой кислотой от трех до четырех недель является препаратом первой линии для лечения СВК или детей с обострением СВК из-за адекватного проникновения через слизистую пазухи и эффективности против S. aureus и анаэробов [19]. Выбор антибиотика во многом определяется переносимостью пациента. Однако в случаях неудачного лечения у взрослых посев и чувствительность выделений из носовых пазух могут определять выбор антибиотика [20]. Поскольку это не может быть выполнено у детей в офисе, выполнение этих культур в операционной может быть вариантом.Однако получение культур не является стандартом лечения при начальной терапии. Недостаточно данных, сравнивающих рандомизированную прямую эффективность различных классов антибиотиков или демонстрирующих преимущества мультиантибиотических схем.
Первичное лечение также включает схему местного применения кортикостероидов. Флутиказон, беклометазон, будесонид и мометазон являются популярными препаратами. Было показано, что местные кортикостероиды подавляют воспалительный цитокиновый профиль слизистой оболочки носовых пазух и улучшают субъективные симптомы пациента [21–23].Хотя это случается редко, пациенты должны знать о местных побочных эффектах высыхания слизистой оболочки и кровотечениях. Часто выбор агента просто зависит от местной практики. Продолжительность терапии составляет до 3 месяцев, и ответ пациента маловероятен до 2 недель использования. Системная абсорбция местных агентов минимальна, но есть доказательства того, что использование дозированных ингаляторов, а не аэрозольных баллончиков, предотвращает случайную передозировку и последующее подавление надпочечников [21]. Из-за побочных эффектов обычно избегают применения системных стероидов в ускоренном или постепенном режиме.Они действительно играют роль у пациентов со значительным полипозом, поскольку это может физически препятствовать доставке местных агентов к месту действия. Орошение носа физиологическим раствором с использованием 2-3% раствора оказалось полезным. Было показано, что ежедневное орошение значительно снижает симптомы и улучшает качество жизни [24, 25]. Облегчение, вероятно, связано с улучшением оттока слизистой и уменьшением секреции и нагрузки медиаторов воспаления.
Некоторые врачи назначают назальные деконгестанты для симптоматического применения.Эти агенты, однако, не следует использовать дольше 3-4 дней, потому что они имеют относительно короткое действие и могут вызвать застойные явления при хроническом применении. Также продолжаются исследования по использованию антилейкотриенов. Хотя они теоретически эффективны в ситуациях эозинофильного воспаления, существенных доказательств нет [16]. Будущие директивы по медицинскому ведению включают использование иммунотерапии для уменьшения воспаления, особенно у пациентов с устойчивым заболеванием и у пациентов с сопутствующим аллергическим заболеванием.
6. Неудачи лечения
В случае неэффективности лечения направление к отоларингологу может быть полезным для дальнейшего лечения и, возможно, хирургического вмешательства. Другие показания для направления включают наличие серьезных признаков, включая кровотечение, орбитальные симптомы, отек лица, неуверенность в диагнозе или наличие полипоза носа.
Носовая эндоскопия у совместно работающего ребенка и старшего ребенка в офисе может быть очень информативной. Анатомические аномалии, полипы носа и гипертрофия аденоидов — это находки, которые помогут в дальнейшем ведении ребенка (рис. 2).
На основании результатов обследования можно получить компьютерную томографию. Важно, чтобы сканирование было получено после как минимум 3-недельного курса антибиотиков. Обычные снимки носовых пазух бесполезны из-за низкой чувствительности и специфичности. МРТ действительно используется для оценки осложнений, поражения мягких тканей и подозрений на неоплазию.
После направления на дальнейшее обследование у нашего пациента обнаружилась двусторонняя слизистая гнойно-гнойный процесс. После 20-дневного лечения антибиотиками и местными стероидами для носа с промыванием носа физиологическим раствором была проведена компьютерная томография, которая показала блокаду области ее остеомеатального комплекса с утолщением слизистой оболочки в обеих верхнечелюстных пазухах (рис. 3).
7. Хирургическое лечение
Хирургическим лечением ХРС, не прошедшего медикаментозную терапию, у взрослых является ЭСС [26]. Однако у детей есть несколько вариантов хирургического вмешательства, которые следует рассмотреть перед ESS. Большинство выступают за аденоидэктомию как на начальный этап хирургического лечения таких детей. Однако вероятность успеха находится в диапазоне 50–60% [27, 28], что меньше, чем 87% успеха с ESS [29]. Интересно, что недавнее исследование, сравнивающее наличие биопленки в образцах аденоидов у детей с СВК, показало, что частота присутствия биопленки в этих образцах составляет 95% по сравнению с только 2% в образцах аденоидов у детей с апноэ во сне.Это может частично объяснить важность удаления аденоидов у детей с СВК [30]. Отоларингологи не хотят использовать ESS в качестве первой линии лечения из-за страха задержки роста лица [31]. Несмотря на то, что одно исследование показало отсутствие разницы в росте лица через 10 лет после ESS у детей по сравнению с группой детей, не перенесших хирургического вмешательства, эта проблема все еще существует [32]. Из-за средней степени успешности только аденоидэктомии рекомендуется промывание носовых пазух во время аденоидэктомии.Процедура промоет носовые пазухи, и в то же время будет получен посев на антибиотики. Успешность этой процедуры составила 88% [33].
После подробного обзора детей, которым не удалось выполнить аденоидэктомию, было отмечено, что у детей с астмой или тяжелым заболеванием носовых пазух, как было отмечено их оценкой компьютерной томографии, был худший исход. Основываясь на этой информации, последующие исследования отметили, что у детей с астмой и более тяжелым заболеванием результат был значительно улучшен, если во время аденоидэктомии выполнялись промывание носовых пазух или хирургическое вмешательство [34].
Функциональная эндоскопическая хирургия придаточных пазух носа (FESS) — это термин, обозначающий минимально инвазивные процедуры, предназначенные для восстановления естественных дренажных путей придаточных пазух носа [26]. FESS проводится под общим наркозом, как правило, в тот же день. Полость носа визуализируется напрямую, и используются различные специализированные инструменты для снятия обструктивных поражений оттока носовых пазух, включая полипы и пораженную слизистую оболочку. Пораженные воздушные клетки пазухи открываются таким образом, что усиливается естественный мукоцилиарный отток.У таких детей процедура обычно консервативная [35].
FESS показан пациентам с CRS, которые не прошли медикаментозное лечение или демонстрируют осложнения заболевания. Хирургические осложнения возникают редко и обычно связаны с повреждением соседних структур, включая содержимое глазницы и основание черепа. Регулярное послеоперационное наблюдение очень важно. Лечение антибиотиками и интраназальными стероидами можно продолжить после операции, особенно если у детей есть аллергический ринит.
8. Результаты и резюме
Нашей пациентке была сделана аденоидэктомия с промыванием пазух верхнечелюстных пазух, так как у нее была тяжелая астма и тяжелое заболевание, согласно результатам компьютерной томографии. Операционных осложнений не было. В послеоперационном периоде ей вводили пероральные антибиотики с контролем посева в течение 14 дней. Через шесть месяцев не было зарегистрировано инфекций носовых пазух, и ее симптомы значительно улучшились. Она продолжает использовать местные назальные стероиды. Ее астма значительно улучшилась, когда ее родители сообщили о прекращении приема всех ее лекарств от астмы.
9. Выводы
СВК является распространенным заболеванием у детей, которое, как было показано, оказывает значительное влияние на качество жизни этих детей. В большинстве случаев лечение оказывается очень успешным; однако у небольшого процента детей, страдающих астмой, может потребоваться хирургическое лечение. Правильный отбор пациентов, консультирование и последующее наблюдение имеют важное значение для благоприятного хирургического результата.
Острый гайморит — детский | Навигатор здоровья
Синусит (pokenga pakohu ihu) — это инфекция или воспаление носовых пазух.Есть некоторые различия в симптомах и лечении острого синусита у детей по сравнению со взрослыми.
Эта страница об остром синусите у детей. Прочтите об остром гайморите у взрослых.
Ключевые моменты
- Симптомы и методы лечения острого синусита у детей отличаются от взрослых.
- В большинстве случаев дети с острым синуситом выздоравливают без лекарств или, при необходимости, успешно выздоравливают с помощью антибиотиков.
- Однако дети более подвержены осложнениям, чем взрослые. Если вы заметили отек или покраснение века или щеки у ребенка с синуситом, срочно обратитесь к врачу.
- Есть вещи, которые вы можете сделать дома, чтобы облегчить симптомы у вашего ребенка, когда он болен.
- Вы можете помочь предотвратить острый синусит у своего ребенка, держась подальше от сигаретного дыма и хорошо справляясь с любыми аллергиями.
Что вызывает острый синусит у детей?
Острый синусит обычно вызывается вирусной инфекцией, например, простудой.Если у вашего ребенка симптомы простуды продолжаются дольше, чем обычно в течение недели или 10 дней, то у него может быть острая инфекция носовых пазух. Маленькие дети более подвержены инфекциям в носовых пазухах, особенно в первые несколько лет. Эти инфекции могут усугубиться, если у вашего ребенка есть аллергия.
Каковы симптомы острого синусита у детей?
У детей симптомы могут включать:
- Раздражительность и лихорадка
- дискомфорт в ухе
- храп
- дыхание через рот
- сложность кормления
- носовая речь
- неприятный запах изо рта
- кашель.
Какие осложнения могут возникнуть у детей с острым синуситом?
Наиболее частое осложнение — хронический гайморит. Хронический синусит вызывает симптомы, сходные с острым синуситом, но длится дольше.
Другие осложнения редки, но могут быть серьезными. Это может включать инфекции, распространяющиеся из носовых пазух вокруг глаза, в кости, кровь или мозг. Дети более подвержены таким осложнениям, чем взрослые. Срочно обратитесь к врачу, если у ребенка с синуситом наблюдается отек или покраснение века или щеки.
Как диагностируется острый гайморит у детей?
Ваш врач осмотрит уши, нос и горло вашего ребенка. Врач может искать факторы, которые повышают вероятность заражения вашего ребенка инфекцией носовых пазух, например, структуру дыхательных путей, любые аллергии или состояния, влияющие на его иммунную систему.
В некоторых случаях врач может также сделать компьютерную томографию, чтобы определить, насколько полно развиты пазухи вашего ребенка, где произошла закупорка, и подтвердить диагноз синусита.
Как я могу ухаживать за своим ребенком с острым синуситом?
Чтобы облегчить боль и дискомфорт, вызванные синуситом, попробуйте следующие домашние средства для вашего ребенка:
- Убедитесь, что они отдыхают, чтобы помочь своему телу быстрее заживать.
- Поддерживайте их водный баланс, поощряя их пить много жидкости — это помогает разжижать слизь.
- Приложите горячий компресс или теплую маску для лица к болезненному участку.
- Рассмотрите возможность использования солевого спрея или капель для носа или полоскания носовых пазух домашним солевым раствором, чтобы уменьшить заложенность носа и заложенность носа.
| Солевой раствор домашнего приготовления |
|---|
| Домашний физиологический раствор приготовлен из 1/4 чайной ложки не йодированной соли, 1/4 чайной ложки пищевой соды, растворенной в 250 мл (1 чашке) теплой (предварительно кипяченой) воды. Вы можете купить в аптеке бутылку или горшок для промывания носовых пазух. Узнайте больше о солевых спреях, каплях и полосканиях для носа. |
Вдыхание паром — традиционное средство, но не рекомендуется. Это потому, что мало доказательств того, что это помогает.Также существует риск, что ваш ребенок может обжечься. Однако некоторые люди говорят, что их нос на короткое время проясняется после горячего душа.
Лекарства от гайморита
Обезболивающие: вы можете дать ребенку парацетамол, чтобы уменьшить боль и дискомфорт. Подробнее о безопасном введении парацетамола детям
Противоотечные назальные спреи (например, Отривин) не следует применять детям младше 2 лет. Антигистаминные препараты и пероральные деконгестанты обычно неэффективны при вирусных инфекциях верхних дыхательных путей у детей, и их не следует назначать детям младше 6 лет.
Нужны ли моему ребенку антибиотики при гайморите?
Антибиотики редко нужны для лечения синусита, потому что синусит чаще всего вызывается вирусами (вирусная инфекция). Антибиотики действуют только против бактерий (бактериальная инфекция), но не против вирусов.
| Устойчивость к антибиотикам |
|---|
| Использование антибиотиков, когда они не нужны, может привести к устойчивости к антибиотикам. Это когда чрезмерное употребление антибиотиков стимулирует рост бактерий, с которыми нелегко бороться с помощью лекарств.Это повышает риск заражения вашего ребенка устойчивыми к антибиотикам инфекциями в будущем и делает антибиотики менее эффективными для всех. |
- Антибиотиками считаются, когда симптомы длятся более 10 дней, начинают улучшаться, но затем снова ухудшаются, или если они очень тяжелые, например, температура выше 39 ° C, сильная боль и болезненность в пазухах или признаки кожи инфекция, например, горячая красная сыпь, которая быстро распространяется.
- Если вашему ребенку дают антибиотики, важно, чтобы он закончил полный курс, даже если через несколько дней ему станет лучше.
Нужна ли моему ребенку операция по поводу синусита?
У небольшого процента детей с тяжелыми или стойкими симптомами синусита, несмотря на прием лекарств, можно рассмотреть возможность хирургического вмешательства. Это делает хирург. Они используют инструмент, называемый эндоскопом, чтобы открыть естественные дренажные пути пазух вашего ребенка и сделать узкие проходы шире. Открытие носовых пазух и обеспечение циркуляции воздуха обычно приводит к меньшему количеству и менее серьезным инфекциям носовых пазух.
Аденоидэктомия (удаление аденоидов) также может рассматриваться во время операции, поскольку это также может помочь уменьшить симптомы синусита.
Как я могу предотвратить острый синусит у моего ребенка?
Вы можете снизить риск инфекций носовых пазух для вашего ребенка, если будете контролировать его аллергию, лечить любой кислотный рефлюкс и следить за тем, чтобы он не подвергался воздействию табачного дыма.
Узнать больше
По следующим ссылкам можно найти дополнительную информацию об остром синусите у детей.Имейте в виду, что веб-сайты из других стран могут содержать информацию, отличную от рекомендаций Новой Зеландии.
Синусит у детей Stanford Children’s Health, США, 2018
Список литературы
- Детский синусит Американская академия отоларингологии, США, 2018
- Использование лекарств от кашля и простуды у детей — обновленный совет Medsafe 2013
- Информация для пациентов с острым синуситом, Великобритания, 2018
- Острый бактериальный риносинусит у детей — клиника и диагностика UpToDate, 2018
- AAP выпускает руководство по диагностике и лечению острого бактериального синусита у детей от 1 до 18 лет Am Fam Physician.2014 15 апреля; 89 (8): 676-681.
Отзыв пользователя
| Доктор Эндрю Чо занимается частной практикой в отделении хирургии головы и шеи роботов, а также отоларингологом и хирургом головы и шеи в округе Манукау, округ Окленд. Ранее он работал в больнице Starship в Окленде и получил престижную стипендию Американского общества головы и шеи в Калифорнийском университете в области онкологической хирургии головы и шеи и реконструкции микрососудов.Его область знаний включает в себя общий ЛОР, детский ЛОР, синусит, а также хирургию головы и шеи. |
Информация для медицинских работников о синусите — остром у детейСодержимое этой страницы будет наиболее полезно для врачей, таких как медсестры, врачи, фармацевты, специалисты и другие поставщики медицинских услуг. |
Острый бактериальный синусит следует диагностировать у ребенка с острой инфекцией верхних дыхательных путей с хроническим заболеванием (т. Е. Выделениями из носа, дневным кашлем или и тем, и другим), длящимся более 10 дней; Ухудшение кашля, ухудшение или новые выделения из носа, дневной кашель или лихорадка после первоначального улучшения; или сильное начало лихорадки и гнойных выделений из носа не менее 3 дней подряд.Клиницист должен назначить антибиотики при остром бактериальном синусите у детей с тяжелым началом или с ухудшением течения. Детям с хроническим заболеванием следует назначить антибактериальную терапию или предложить дополнительное наблюдение в течение 3 дней. DeMuri G, Wald ER. Острый бактериальный синусит у детей Обзор педиатрии, 01 октября 2013 г .; 34 (10): 429-437.
Осложнения редки (порядка 1 из 10 000 случаев синусита), но чаще возникают у детей. К ним относятся орбитальный целлюлит, менингит, абсцесс мозга, остеомиелит (известный как опухоль Потта при поражении лобной кости) и тромбоз кавернозного синуса.Изредка образуется кожный свищ. Острый синусит может перейти в хроническую форму. Синусит PatientInfo Professional, Великобритания, 2014
Детский синусит Американская академия отоларингологии, США, 2018
AAP выпускает руководство по диагностике и лечению острого бактериального синусита у детей от 1 до 18 лет Am Fam Physician. 2014 15 апреля; 89 (8): 676-681.
Wald ER, Applegate KE, Bordley C. Руководство по клинической практике по диагностике и лечению острого бактериального синусита у детей в возрасте от 1 до 18 лет Педиатрия.2013 июль; 132
Острый бактериальный риносинусит у детей — клиника и диагностика UpToDate, 2018
Regional HealthPathways NZ
Доступ к следующим региональным каналам связи локализован для каждого региона, и доступ ограничен поставщиками медицинских услуг. Если вы не знаете данные для входа, обратитесь в DHB или PHO для получения дополнительной информации:
Распространенность клинических синуситов у детей раннего возраста, находящихся под наблюдением педиатров первичного звена
Задача:
Определить долю маленьких детей, наблюдаемых в педиатрической практике первичного звена, которые соответствуют клиническим критериям диагностики синусита, а также варианты ведения этих пациентов.
Дизайн:
Наблюдательное когортное исследование.
Настройки:
Педиатрические практики в Сиэтле, штат Вашингтон, участвуют в Пьюджет-Саундской педиатрической исследовательской сети, региональной исследовательской организации, основанной на практике.
Пациенты:
Дети от 1 до 5 лет, представленные по любой причине для участия в тренировках.
Методы:
Родители всех 1307 детей, отвечающих критериям, заполнили анкету, в которой подробно излагали наличие заложенности или выделений из носа и дневного кашля, продолжительность этих симптомов и улучшение симптомов. Для пациентов, соответствующих клиническим критериям синусита (заложенность носа и дневной кашель, сохраняющийся> 9 дней без улучшения), педиатр регистрировал наличие / тяжесть других признаков и симптомов, а также назначенное лечение.Тяжесть симптомов была повторно оценена с помощью телефонных интервью с родителями через 48–72 часа, а затем через 10–14 дней после посещения офиса. Данные исследования собирались во время блоков от 1 до 3 недель в каждом офисе в зимние месяцы.
Результаты:
Данные были собраны по 1307 детям; 121 имел стойкие респираторные симптомы, соответствующие критериям диагноза синусита (9.3%, 95% доверительный интервал, 7,7% -10,9%). Пациенты, у которых были симптомы простуды / кашля, значительно чаще соответствовали критериям синусита, чем пациенты, обращавшиеся по любой другой причине (17,3% против 4,2%, соответственно, P <0,001). Форма исследования была заполнена с участием 87 детей со стойкими симптомами; антибиотики были назначены 68 (78%) из этих пациентов. Пациенты, принимавшие антибиотики, чаще имели симптомы продолжительностью более 29 дней (P = 0,004) и гнойные выделения из носа (P =.03), и при включении в исследование были признаны более тяжелыми (P = 0,001), чем у нелеченных детей. Сопутствующий средний отит диагностирован у 40 (46%) из 87 пациентов; если исключить долю детей со средним отитом, можно ожидать, что 5% детей в возрасте от 1 до 5 лет, наблюдаемых в педиатрии первичного звена, будут получать антибиотики исключительно для диагностики синусита. Через 24–48 часов и через 10–14 дней после посещения клиники была отмечена тенденция к более быстрому улучшению среди тех детей, которые лечились антибиотиками.
Вывод:
При строгом соблюдении критериев только у небольшой части маленьких детей, наблюдаемых в течение зимних месяцев в педиатрической практике первичной медико-санитарной помощи, будет диагностирован синусит.
Медицинское лечение детского синусита: основы практики, патофизиология, эпидемиология
Автор
Хасан Х. Рамадан, доктор медицины, магистр, FACS, FARS Профессор и председатель, директор Центра ринологии и аллергии, Отделение отоларингологии — хирургия головы и шеи, профессор кафедры педиатрии Медицинской школы Университета Западной Вирджинии
Хассан Х Рамадан, доктор медицины, магистр наук, FACS, FARS является членом следующих медицинских обществ: Американской академии отоларингической аллергии, Американской академии отоларингологии — хирургии головы и шеи, Американского колледжа хирургов, Американского ринологического общества
Раскрытие: нечего раскрывать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получал зарплату от Medscape за работу. для: Medscape.
Ted L Tewfik, MD Профессор отоларингологии — хирургия головы и шеи, профессор детской хирургии, медицинский факультет Университета Макгилла; Старший персонал Монреальской детской больницы, Монреальской больницы общего профиля и больницы Royal Victoria
Тед Л. Тьюфик, доктор медицины, является членом следующих медицинских обществ: Американское общество детской отоларингологии, Канадское общество отоларингологии — хирургия головы и шеи
Раскрытие информации: Нечего раскрывать.
Главный редактор
Арлен Д. Мейерс, доктор медицины, магистр делового администрирования Профессор отоларингологии, стоматологии и инженерии, Медицинская школа Университета Колорадо
Арлен Д. Мейерс, доктор медицины, магистр делового администрирования является членом следующих медицинских обществ: Американской академии лицевой пластики и реконструктивной хирургии. Хирургия, Американская академия отоларингологии — хирургия головы и шеи, Американское общество головы и шеи
Раскрытие информации: Служить (d) в качестве директора, должностного лица, партнера, сотрудника, советника, консультанта или попечителя для: Cerescan; Cliexa, eMedevents, Neosoma, MI10
Получен доход в размере 250 долларов США от:, Cliexa ;; Neosoma
Получены акции от RxRevu; Получена доля владения от Cerescan за консультацию; для: Neosoma, eMedevents, MI10.
Дополнительные участники
Ted L Tewfik, MD Профессор отоларингологии — хирургия головы и шеи, профессор детской хирургии, медицинский факультет Университета Макгилла; Старший персонал Монреальской детской больницы, Монреальской больницы общего профиля и больницы Royal Victoria
Тед Л. Тьюфик, доктор медицины, является членом следующих медицинских обществ: Американское общество детской отоларингологии, Канадское общество отоларингологии — хирургия головы и шеи
Раскрытие информации: Нечего раскрывать.
Благодарности
Авторы и редакторы eMedicine выражают признательность предыдущим авторам, Карле Р. Браун, доктору медицины, и Линкольну Липпинкотту, доктору медицины, за их вклад в разработку и написание этой статьи.
.

 Он может проявиться при респираторных заболеваниях, рините, а также в результате попадания инфекции через пораженные зубы, при таких заболеваниях как периостит, остеомиелит, периодонтит и т.д.;
Он может проявиться при респираторных заболеваниях, рините, а также в результате попадания инфекции через пораженные зубы, при таких заболеваниях как периостит, остеомиелит, периодонтит и т.д.;
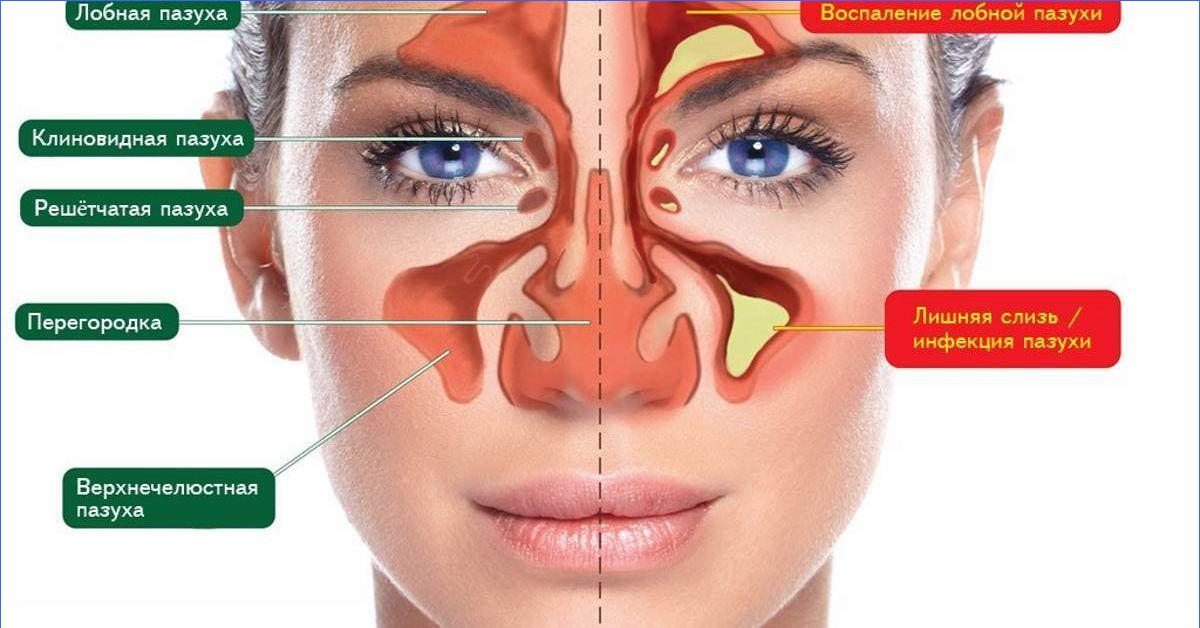 Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.

 Например, во время кариеса, стоматита;
Например, во время кариеса, стоматита;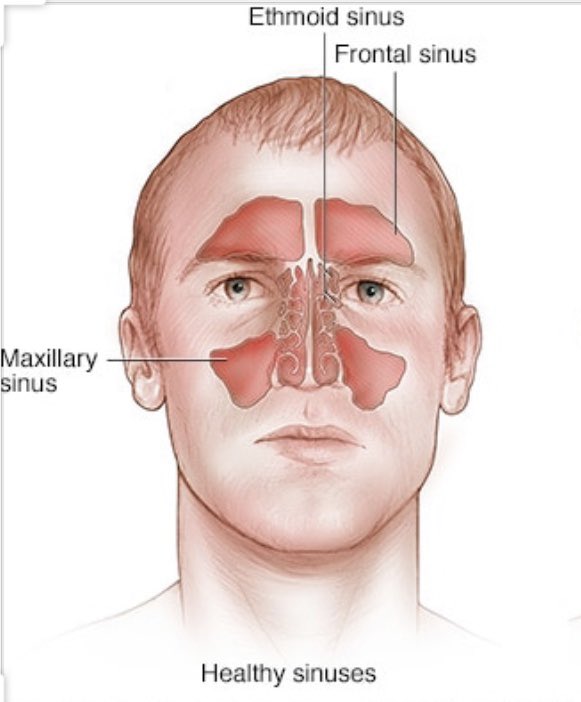 Во время гайморита появляется боль в переносице.
Во время гайморита появляется боль в переносице. Назначаются носовые капли, промывание гайморовой полости физраствором или антибактериальными препаратами. Все лекарственные средства направлены на уменьшение отечности и воспаления. Капли способствуют выведению слизи из верхнечелюстных пазух.
Назначаются носовые капли, промывание гайморовой полости физраствором или антибактериальными препаратами. Все лекарственные средства направлены на уменьшение отечности и воспаления. Капли способствуют выведению слизи из верхнечелюстных пазух. Действие повторять каждые полчаса.
Действие повторять каждые полчаса.