Алтайские врачи рассказали о том, как уберечь детей от коронавируса
Медики отмечают, что у маленьких пациентов болезнь протекает иначе, чем у взрослых, поэтому родителям и опекунам нужно быть особо внимательными.
Как рассказали специалисты детского ковидного госпиталя, у большинства детей и подростков, которые поступают на лечение, заболевание проходит в скрытой форме. Далеко не у всех появляются внешние симптомы, по которым коронавирус могут заподозрить у взрослого человека. Например, редко встречаются очевидные проблемы с дыханием.
У них, как правило, не формируются симптомы, характерные для взрослых: слабость, падение сатурации. В основном для детей характерна высокая длительная температура, которая определяет тяжесть заболевания, и наличие осложнений. Осложнения – это пневмония. Если дома кто-то уже болеет и у ребёнка появились хоть какие-то признаки, неважно, это кашель, насморк, температура или жидкий стул, ребёнок заболел неважно чем – обращаемся к педиатру.Чем дальше затягивать, тем тяжелее лечить.
Наталья Седых, заведующая инфекционным отделением 11-й барнаульской городской больницы
Наталья Седых отметила, что у многих детей, заражённых коронавирусом, при обследовании выявляют воспаление лёгких, поэтому игнорировать симптомы болезни нельзя. Впрочем, при правильном лечении полное выздоровление наступает куда быстрее, чем у взрослых пациентов.
Дети наши очень быстро выздоравливают, и, как правило, у них никаких последствий не остаётся. Те симптомы астении, которые есть у взрослых – слабость, еле ноги волочат, кишечный синдром очень часто бывает, – у наших деток нет ничего этого. Они пролечились у нас десять дней и уходят практически здоровые. Конечно, мы даём рекомендации, сколько там наблюдать, какие препараты получать. Но клинически они более здоровы, слабости этой нет. Они как бегали, играли, так и бегают, играют.
Наталья Седых, заведующая инфекционным отделением 11-й барнаульской городской больницы
В последние дни в крае ежедневно фиксируют 10-15 заражений коронавирусом среди несовершеннолетних. Всего с начала пандемии инфекцию перенесло более трёх с половиной тысяч детей.
Госпитализация при пневмонии | Скорая помощь в СПб и ЛО
Пневмония – воспалительный процесс в лёгочной ткани, который сопровождается дыхательной недостаточностью. Пневмония у детей требует обязательной госпитализации, взрослым стационарное лечение нужно не всегда. Если заболевание вовремя диагностировано, лечение назначено и даёт результат, а состояние больного не вызывает опасений, госпитализация при пневмонии не требуется. Решение о направлении в стационар в любом случае принимает врач, исходя из состояния больного, а также технической возможности проведения терапии в амбулаторных условиях.
Показания для госпитализации при пневмонии у взрослых
-
Больной находится в состоянии изменённого сознания (бред, галлюцинации), не может принимать лекарственные препараты внутрь.
-
Поражено несколько долей лёгкого. -
Выраженные нарушения основных физиологических показателей (артериальное давление, пульс, частота дыхания). -
Вторичные гнойные инфекции и другие сопутствующие заболевания.
Причины пневмонии делятся на инфекционные (бактерии, вирусы, грибки, простейшие) и неинфекционные (застойные явления в лёгких). Лечение назначается после лабораторной и инструментальной диагностики. Сроки госпитализации при пневмонии определяются состоянием больного, тем, насколько хорошо он откликается на проводимое лечение, тяжести и характера сопутствующих заболеваний. Стандартный курс терапии рассчитан на 7-10 дней, но может меняться в зависимости от течения заболевания.
Служба скорой помощи «Приоритет» готова оказать услуги по госпитализации и медицинской эвакуации больных с пневмонией. Мы поможем подобрать клинику, подготовим документы для приёма в стационар, бережно и быстро эвакуируем больного в состоянии любой степени тяжести. Получить консультацию по госпитализации вы можете по телефону +7 (812) 313-21-21.
Получить консультацию по госпитализации вы можете по телефону +7 (812) 313-21-21.
Хотите задать вопрос?
Заполните форму заявки и в течение 5 минут Вам перезвонят
Заявка на обратный звонок успешно отправлена
Произошла ошибка. Попробуйте повторить позднее.
Можно ли дома лечить пневмонию и какие препараты должны быть в аптечке? Спросили у пульмонолога
Болезнь не является приговором, ведь легкие – это орган, который полностью восстанавливается.
Пневмония болезнь не новая, и о ней знают практически все.
Знаете ли вы:
- пневмония является причиной смертности 15 % детей до 5 лет во всем мире;
- от пневмонии умирает каждый 64-й заболевший;
- в год диагноз пневмония ставится более 17 млн человек, при этом мужчины болеют на 30% чаще, чем женщины;
- к особым группам риска относятся дети до 5 лет и пожилые люди в возрасте старше 65 лет.
С появлением коронавируса число заболевших пневмонией увеличилось в разы. Сложившая эпидобстановка привела к тому, что накануне больной не обязательно подвергается сильному переохлаждению, как это было раньше, и не страдает длительное время от недугов, связанных с дыхательными путями. Разобраться в этих вопросах обозревателю портала 1prof.by помогла заведующая пульмонологическим отделением 3-й городской клинической больницы им. Е.В. Клумова Светлана Савицкая.
Что нужно знать о пневмонии?
По данным ученых, основными возбудителями пневмонии являются бактерии и вирусы, реже ее вызывают микоплазмы, грибы и паразиты. В соответствии с этим выделяется три основных вида пневмонии: вирусная, бактериальная и грибковая.
В соответствии с этим выделяется три основных вида пневмонии: вирусная, бактериальная и грибковая.
– Ежегодно в связи с ростом заболеваемости вирусными инфекциями в осенне-зимний период наблюдается пик заболеваемости пневмониями. Пандемия коронавируса, к сожалению, также нередко сопровождается пневмонией. Это как раз вирусная пневмония, которую, в отличие от бактериальной, не всегда лечат антибиотиками, – отмечает Светлана Евгеньевна.
По критерию распространенности процесса пневмония может быть:
- очаговой – то есть занимать небольшой очаг легкого;
- сегментарной – распространяться на один или несколько сегментов легкого;
- долевой – захватывать долю легкого;
- сливной – слияние мелких очагов в более крупные;
- тотальной – распространяется на все легкое.
Кроме того, пневмонии бывают односторонними и двусторонними.
Заболеваемость зависит от многих факторов: уровня жизни, социального и семейного положения, условий труда, контакта с животными, путешествий, наличия вредных привычек, контакта с больными людьми, индивидуальных особенностей человека, географической распространенности того или иного возбудителя.
Отдельно следует остановиться на профилактике пневмонии. Для детей это, прежде всего, вакцинация против гемофильной палочки типа B, пневмококка, кори и коклюша. Снижает заболеваемость среди людей всех возрастов и борьба с загрязнением воздуха. Поэтому никогда не стоит забывать о пользе загородного отдыха.
– К главным мерам предосторожности сейчас, безусловно, нужно отнести соблюдение социальной дистанции, использование СИЗов и мытье рук. Каждый должен самостоятельно заботиться о своем здоровье. Не стоит забывать, что в зимнее время года следует одеваться по погоде, не забывать о головном уборе. К сожалению, заразиться пневмонией можно где угодно. В частности, в общественном транспорте. Поэтому всегда и везде нужно помнить о профилактике, – дает важные советы Светлана Савицкая.
Как распознать симптомы пневмонии?
Врачи предупреждают, что эта болезнь достаточно коварная. В начале своего развития она схожа с простудой или гриппом, поэтому так сложно пропустить первые «звоночки» и симптомы. Пневмония передается воздушно-капельным путем, особенно если организм ослаблен и иммунитет низкий. Она может развиваться, если назначено неправильное лечение бронхита или гриппа, а также на фоне любого другого респираторного заболевания и коронавируса.
Пневмония передается воздушно-капельным путем, особенно если организм ослаблен и иммунитет низкий. Она может развиваться, если назначено неправильное лечение бронхита или гриппа, а также на фоне любого другого респираторного заболевания и коронавируса.
В зависимости от того, какой вид пневмонии поразил организм, отличаются и признаки пневмонии. Вирусная пневмония сопровождается сухим кашлем, головной болью, высокой температурой, болью в мышцах, быстрой утомляемостью, лихорадкой. Прогрессируя, болезнь приводит к тому, что признаки, такие как, кашель, температура, лихорадка становятся все сильнее, появляются характерные боли в грудной клетке.
Бактериальную пневмонию позволят определить такие симптомы, как повышенное потоотделение, одышка, частый пульс, тяжелое дыхание, синеватый оттенок губ и ногтей. Кроме того, симптомами могут быть кровянистые выделения при кашле, мокрота зелено-коричневого цвета, тошнота и рвота с ощущениями нехватки воздуха, отсутствие аппетита и общая вялость.
Лечение пневмонии: от дома до стационара
Несмотря на всю тяжесть болезни, она излечима в большинстве случаев. Главное – вовремя поставить диагноз и обратиться к врачу. Первым шагом к выздоровлению станет рентгенография грудной клетки. В перечень анализов, которые необходимо сдать, войдут общий анализ мочи и крови, а также анализ мокроты.
В зависимости от результатов анализов больным подбирают курс лечения пневмонии. Если организм поразил вирус, справиться помогут противовирусные препараты. Если болезнь развивалась на фоне стафилококка или из-за гемофильных бактерий, подключаются антибиотики.
Выбор антибиотика осуществляется в зависимости от микроорганизма, вызвавшего пневмонию. Для лечения болезни также используются препараты, расширяющие бронхи и разжижающие мокроту – внутрь или в виде ингаляций, кортикостероиды, внутривенные солевые растворы, кислород. Иногда выполняются плевральная пункция и бронхоскопия. Часто специалисты назначают физиотерапию: ультрафиолетовое облучение, вибрационный массаж, лечебную физкультуру, парафин и озокерит.
Важно помнить, что самолечение при данном заболевании заниматься нельзя. При первых же настораживающих признаках необходимо обратиться за помощью к специалистам. При правильном лечении полное выздоровление наступает в течение 2 недель.
– Конечно, чем больше мы узнаем о новом вирусе, тем быстрее можем вылечить пациента, в том числе и от пневмонии, – говорит заведующая пульмонологическим отделением. – Но многое зависит от степени тяжести болезни. Пневмонии легкой степени в наше непростое время все же дома лучше лечить. Но строго под наблюдением врача. А вот когда речь идет о среднем и тяжелом протеканиях болезни, лечение необходимо проводить в стационаре. В самых сложных ситуациях, когда пациентам необходима респираторная поддержка, они госпитализируются в отделение реанимации. К счастью, основная масса людей выздоравливает.
Вместе с тем врач отмечает, что восстановление после пневмонии, вызванной коронавирусом, более длительное, чем после обычной. На полную реабилитацию может уйти месяц или даже больше. Людей довольно долго могут беспокоить слабость, одышка и т.д. Здесь играют роль такие показатели, как возраст, наличие тяжелых сопутствующих заболеваний, например, сердечно-сосудистых, диабет, онкологических и других. К сожалению, они нередко усугубляют ситуацию.
Людей довольно долго могут беспокоить слабость, одышка и т.д. Здесь играют роль такие показатели, как возраст, наличие тяжелых сопутствующих заболеваний, например, сердечно-сосудистых, диабет, онкологических и других. К сожалению, они нередко усугубляют ситуацию.
Аптечка впрок – деньги в мусорку
Заведующая пульмонологическим отделением 3-й больницы повторяет, что дома лечить пневмония можно, но исключительно под наблюдением врача.
– Безусловно, домашняя аптечка должна быть в каждой семье. Туда следует положить жаропонижающие препараты, например, парацетамол и легкие противовирусные средства. А вот антибиотики дома держать нет смысла. Их выдают в основном по рецепту, и срок годности у них часто ограничен. Бесконтрольное использование столь серьезных медпрепаратов к добру точно не приведет. Пульсоксиметром же (прибор для определения уровня насыщения артериальной крови кислородом. – Прим. авт.) при возможности обзавестись неплохо. COVID-19 поражает дыхательную систему, из-за этого падает степень насыщения крови кислородом. Нормальной считается сатурация в 96-100%, а снижение показателя ниже 94% это тревожный признак, – делится Светлана Савицкая.
COVID-19 поражает дыхательную систему, из-за этого падает степень насыщения крови кислородом. Нормальной считается сатурация в 96-100%, а снижение показателя ниже 94% это тревожный признак, – делится Светлана Савицкая.
Увлечение лекарственными препаратами при острой необходимости еще никому не принесло пользу. А вот о таких важных действенных и в то же время простых профилактических мерах, как правильное питанию и прогулки на свежем воздухе, нужно помнить всегда.
Наталья МАРЦИНКЕВИЧ
Фото из открытых интернет-источников
Ирина Мукатова, пульмонолог: «У того, кто лёг и лежит, больше шансов оказаться в реанимации»
— Насколько долго?
— Это очень индивидуально. Всё зависит от степени выраженности поражения легких, от наличия сопутствующих патологий, от возраста пациента, от длительности пребывания на аппарате ИВЛ, от той терапии, которую проводил сам пациент до больницы, от той терапии, которую он получал там, возможны и поражения других органов. Процесс восстановления займет не один и не два месяца, может, это будет полгода, может год. Возможно, в ближайший год-два увеличится количество пациентов, которые будут нуждаться в постоянном наблюдении и коррекции.
Процесс восстановления займет не один и не два месяца, может, это будет полгода, может год. Возможно, в ближайший год-два увеличится количество пациентов, которые будут нуждаться в постоянном наблюдении и коррекции.
— Один врач рассказывал, что в каждой клинике есть отделение хирургии, но нет отделения пульмонологии. Как вы думаете, после пандемии ситуация изменится?
— Да, так сложилось, что у нас дефицит врачей-пульмонологов, так же как пульмонологических кабинетов, коек и центров. Может быть, сейчас молодые врачи, которые только оканчивают вуз, задумаются о том, что легкие – это немаловажный орган. Мы будем ожидать пересмотра количества мест для поступления в пульмонологию, и будем ожидать увеличения количества молодых специалистов, которые захотят этим заниматься.
— Давайте вернемся к аппаратам искусственной вентиляции легких. Ходит много страшилок о том, что каждый второй под ИВЛ погибает. Так ли это?
— Знаете, статистика в разных странах разная. Пока еще нет единых рекомендаций на тот счет, на каком этапе подключать пациента к ИВЛ, то есть рекомендации отличаются в разных странах. Казахстан как раз-таки одна и тех стран, которые не пытаются сразу перевести пациента на искусственную вентиляцию легких, потому что это не простая ситуация для организма. Нужно понимать, что если пациент уходит на ИВЛ, это не заканчивается одним днем и зачастую даже одной неделей. Естественно, аппаратное дыхание имеет свои плюсы и свои минусы, и нужно понимать, что мы будем иметь в результате. Врачи-реаниматологи совместно с пульмонологами за этот период коронавирусной инфекции в Казахстане выработали свои критерии, основываясь, конечно, на международном и своем опыте, и на сегодня у нас, наверное, летальность не составляет 50%, она меньше. В некоторых странах действительно половина тех, кто попал на ИВЛ, погибают. Но надо понимать, что на ИВЛ уходят самые тяжелые пациенты, с тотальным поражением легких. И конечно, шансы выжить есть далеко не у всех.
Пока еще нет единых рекомендаций на тот счет, на каком этапе подключать пациента к ИВЛ, то есть рекомендации отличаются в разных странах. Казахстан как раз-таки одна и тех стран, которые не пытаются сразу перевести пациента на искусственную вентиляцию легких, потому что это не простая ситуация для организма. Нужно понимать, что если пациент уходит на ИВЛ, это не заканчивается одним днем и зачастую даже одной неделей. Естественно, аппаратное дыхание имеет свои плюсы и свои минусы, и нужно понимать, что мы будем иметь в результате. Врачи-реаниматологи совместно с пульмонологами за этот период коронавирусной инфекции в Казахстане выработали свои критерии, основываясь, конечно, на международном и своем опыте, и на сегодня у нас, наверное, летальность не составляет 50%, она меньше. В некоторых странах действительно половина тех, кто попал на ИВЛ, погибают. Но надо понимать, что на ИВЛ уходят самые тяжелые пациенты, с тотальным поражением легких. И конечно, шансы выжить есть далеко не у всех. Особенно если пациент имеет какие-то свои дополнительные факторы: хронические заболевания, излишний вес, курение, сахарный диабет, хронические заболевания бронхов, легких – если они не очень хорошо поддавались лечению или пациент просто игнорировал врачебные назначения, это всегда будет отягощающим фактором. Сейчас то время, когда стоит вспомнить о своем здоровье, отрегулировать свои препараты по какому-либо имеющемуся у вас заболеванию. Это спасет многим жизни.
Особенно если пациент имеет какие-то свои дополнительные факторы: хронические заболевания, излишний вес, курение, сахарный диабет, хронические заболевания бронхов, легких – если они не очень хорошо поддавались лечению или пациент просто игнорировал врачебные назначения, это всегда будет отягощающим фактором. Сейчас то время, когда стоит вспомнить о своем здоровье, отрегулировать свои препараты по какому-либо имеющемуся у вас заболеванию. Это спасет многим жизни.
— Сейчас многие критикуют минздрав за то, что он включил в протокол лечения гидроксихлорахин, лапиновир, по которым ВОЗ остановил испытания.
— Нет ни одной эффективной медикаментозной схемы лечения при этом заболевании. Все препараты пока либо на стадии изучения, либо экспериментальные — используются с согласия пациента. Гидроксихлорофин – известный противомалярийный препарат. Он неоднозначно влияет на состояние сердца и сосудов, поэтому требует строгого контроля. Не всегда даже ежедневный контроль позволяет избавить пациента от серьезных, зачастую смертельных побочных эффектов. И учитывая, что этот препарат не показал своей стопроцентной результативности для лечения этой инфекции, учитывая необходимость строго мониторинга, и все равно высокую вероятность летального исхода, конечно, есть смысл от него отказаться. Ведь в медицине есть основной принцип – не навреди. Если мы по каким-то причинам не можем глобально изменить состояние пациента, то мы должны сделать всё, чтобы не навредить ему. Поэтому ВОЗ остановила дальнейшее использование гидроксихлорофина. Но некоторые страны в своих протоколах его пока еще оставили и продолжают дальнейшее наблюдение. Наш опыт не столь громаден как в целом мировой опыт, наши разработчики посчитали возможным его там оставить. Но однозначно его нельзя пойти купить в аптеку и пить самому.
И учитывая, что этот препарат не показал своей стопроцентной результативности для лечения этой инфекции, учитывая необходимость строго мониторинга, и все равно высокую вероятность летального исхода, конечно, есть смысл от него отказаться. Ведь в медицине есть основной принцип – не навреди. Если мы по каким-то причинам не можем глобально изменить состояние пациента, то мы должны сделать всё, чтобы не навредить ему. Поэтому ВОЗ остановила дальнейшее использование гидроксихлорофина. Но некоторые страны в своих протоколах его пока еще оставили и продолжают дальнейшее наблюдение. Наш опыт не столь громаден как в целом мировой опыт, наши разработчики посчитали возможным его там оставить. Но однозначно его нельзя пойти купить в аптеку и пить самому.
— Смертельный исход – это совокупность нескольких факторов? Возраста, хронических заболеваний, позднего обращения?
— Это заболевание не развивается за один день. Когда мы столкнулись с коронавирусной инфекцией, мы ожидали в числе погибших людей старшего возраста с сопутствующими заболеваниями, но надо сказать, что это не всегда так. Есть ситуации, когда относительно молодые люди – 30-40-50 лет погибают. И вроде бы по жизни они вели здоровый образ жизни и соблюдали рекомендации. Есть небольшой процент таких пациентов, которые, казалось бы, должны были пережить эту инфекцию, но… Казахстан, и позже другие страны, в частности, Россия, столкнулись с ситуацией, когда возрастных ограничений особо и нет. Есть в нашей стране люди в возрасте 80-90 лет, которые пережили эту инфекцию и живут дальше, а есть более молодые, которые, к сожалению, не пережили. Но нужно понимать, что появление симптомов должно в первую очередь заставить человека сделать звонок специалисту. Риски погибнуть всегда выше у тех, кто начинает бегать. Ведь вспомните, как лечится простуда: человек остается дома, не тратит энергию зря, важно, чтобы все силы шли на борьбу с инфекцией, нужно пить жидкость, чай, набираться сил. Большинство инфекций лечатся именно так. Что происходит сейчас?
Есть ситуации, когда относительно молодые люди – 30-40-50 лет погибают. И вроде бы по жизни они вели здоровый образ жизни и соблюдали рекомендации. Есть небольшой процент таких пациентов, которые, казалось бы, должны были пережить эту инфекцию, но… Казахстан, и позже другие страны, в частности, Россия, столкнулись с ситуацией, когда возрастных ограничений особо и нет. Есть в нашей стране люди в возрасте 80-90 лет, которые пережили эту инфекцию и живут дальше, а есть более молодые, которые, к сожалению, не пережили. Но нужно понимать, что появление симптомов должно в первую очередь заставить человека сделать звонок специалисту. Риски погибнуть всегда выше у тех, кто начинает бегать. Ведь вспомните, как лечится простуда: человек остается дома, не тратит энергию зря, важно, чтобы все силы шли на борьбу с инфекцией, нужно пить жидкость, чай, набираться сил. Большинство инфекций лечатся именно так. Что происходит сейчас?
Пневмония. Больничный дневник журналистки «Медиазоны»
Как бы отсюда свалить.
 Воскресенье, 5 апреля
Воскресенье, 5 апреля
Мне снится жуткий реалистичный сон, будто я открываю ленту новостей и вижу молнию: ПУТИН ПРОДЛИЛ РЕЖИМ ВСЕОБЩЕЙ ИЗОЛЯЦИИ ДО 1 ЯНВАРЯ 2021 ГОДА — ИНТЕРФАКС.
Во сне я почему-то понимаю: это автоматически значит, что весь год я проведу в госпитале. Я начинаю рыдать и просыпаюсь в слезах, в панике хватаю телефон, пытаясь сообразить, кому позвонить в первую очередь — в редакцию, в Минздрав, С., маме? Через несколько секунд успокаиваюсь и понимаю, что это все неправда. Я не знаю, когда меня отпустят домой, но уж точно раньше следующего года.
Правда ведь?
Кошмар разбудил меня совсем рано утром, еще до замера температуры. Слышу шум и беготню в коридоре. Из отрывочных фраз персонала узнаю, что в отделение привезли «как минимум двенадцать человек» и везут еще, некоторых — в реанимацию. Появляется смутная надежда, что меня все-таки выпишут в понедельник, потому что кому-то эта койка явно нужнее. Но потом вспоминаю, с какой неохотой меня сюда клали и надежда быстро пропадает. Вполне вероятно, что нас с соседками будут держать тут до последнего, чтобы не принимать новых пациентов, у каждого из которых — как минимум подозрение на пневмонию.
Вполне вероятно, что нас с соседками будут держать тут до последнего, чтобы не принимать новых пациентов, у каждого из которых — как минимум подозрение на пневмонию.
У меня впервые нормальная температура, но теперь чешется все тело, и особенно — места уколов. Судя по царапинам на коже, я чесалась во сне. Понятия не имею, что это такое. Возможно, аллергия на хлорку, которой нам в палате протерли пол.
Заранее отказываюсь от больничного завтрака и употребляю один пакетик пюре «Агуша». Иду до раковины выплеснуть остатки кофе: в кружке плавают несколько тараканов, один очень большой и помельче. Вздыхаю и выливаю содержимое кружки в раковину. Тараканы тут же расползаются и вскоре скрываются где-то под плиткой. Кажется, они как телеканал RT — от них не спасет даже зомби-апокалипсис. Долго и старательно намыливаю кружку, обрабатываю ее антисептиком, потом тщательно мою горячей водой и иду за «кипятком».
В отделении хаос, и сейчас до меня никому нет дела. Сдаю бутылку из-под «Боржоми» и наливаю себе кофе. Настроение приподнятое. У меня важная задача сегодня: добиться передачи катетеров-бабочек, чтобы я не двинула кони во время следующего укола.
Настроение приподнятое. У меня важная задача сегодня: добиться передачи катетеров-бабочек, чтобы я не двинула кони во время следующего укола.
С девяти до полудня я несколько раз хожу в ординаторскую, чтобы поговорить об этом с дежурным врачом, которая должна запросить разрешение на эту передачу у «главного». Всякий раз меня останавливают и пытаются развернуть обратно в палату, но я гордо говорю, что меня «просили зайти» (это правда). По дороге наблюдаю совершенно возмутительные вещи.
Сестринский пост условно делит коридор на две части — мужскую и женскую. В мужской части отделения находится комната отдыха, после — проход в другие отделения этого госпиталя и выход на лестницу. Дальше поста я еще ни разу не доходила. Вот теперь мне вроде как можно. По дороге до ординаторской невольно замираю в коридоре, чувствуя резкий запах дешевого табака.
Я не курила четыре дня. Этот запах я не перепутаю ни с чем. Поворачиваюсь влево и вижу туалет. На двери табличка, напоминающая, что за курение на территории госпиталя пациент подлежит немедленной выписке. И подпись: «Срабатывает сигнализация!» Ну да, я вижу, как она срабатывает. Мимо меня в туалет и обратно ходят пациенты, очевидно, это место пользуется у них большой популярностью.
И подпись: «Срабатывает сигнализация!» Ну да, я вижу, как она срабатывает. Мимо меня в туалет и обратно ходят пациенты, очевидно, это место пользуется у них большой популярностью.
С третьей попытки я узнаю, что никаких катетеров мне сегодня не видать: дежурная врач «сделала все, что могла», но ответ был простой — «не положено». У меня трясутся коленки, и я иду обратно в палату. По дороге захожу в ту самую комнату с аквариумом, сажусь на диван и наблюдаю за рыбами. Мне нельзя здесь находиться, но сейчас мне на это **** [безразлично]. Среди растений в комнате замечаю монстеру. У меня тоже такая есть, товарищ подарил на двадцатипятилетие — совсем недавно, 10 марта. Думаю про свою монстеру и другие растения, которые остались дома без ухода. Очень переживаю и с этими мыслями возвращаюсь обратно в палату. Соседки спрашивают меня про катетеры, я передаю им слова врача. Сажусь на кровать и начинаю плакать, периодически ругаюсь матом.
***
Меня бесит все, и это надо куда-то девать, поэтому я принимаю решение мусорнуться и настучать на постояльцев мужской части отделения. Полагаю, сейчас до курильщиков никому дела нет, но если мне нельзя выходить из палаты, пусть и другим тоже будет нельзя. Вот такая вот я сволочь. Запасы эмпатии за период пребывания в этом госпитале истрачены почти полностью, остатки — для моих соседок. Делаю вид, что наливаю себе кофе (из чайника с «кипятком» в кружку льется холодная вода). Останавливаю первую попавшуюся медсестру и жалуюсь ей, не моргнув глазом. Ответ простой: «Мы их уже наругали». Лол, ну ладно тогда, расходимся.
Полагаю, сейчас до курильщиков никому дела нет, но если мне нельзя выходить из палаты, пусть и другим тоже будет нельзя. Вот такая вот я сволочь. Запасы эмпатии за период пребывания в этом госпитале истрачены почти полностью, остатки — для моих соседок. Делаю вид, что наливаю себе кофе (из чайника с «кипятком» в кружку льется холодная вода). Останавливаю первую попавшуюся медсестру и жалуюсь ей, не моргнув глазом. Ответ простой: «Мы их уже наругали». Лол, ну ладно тогда, расходимся.
До обеда в принципе ничего больше не происходит, я лежу и играю в Animal Crossing. Стараюсь не думать о том, что сейчас мои друзья без меня играют в D&D — меня тоже звали, но я решила избавить своих соседок от четырех часов прослушивания того, как я прохожу «Гробницу кошмаров».
От обеда я отказываюсь, но его все равно для меня оставляют. От скуки фотографирую еду и стоящий на столе спрей от тараканов. В какой-то момент насекомые начинают ползать по столу и по тарелкам — но слишком мелкие, чтобы получился забавный кадр. Один раз тараканы могли принести мне пользу и не справились даже с этим.
Один раз тараканы могли принести мне пользу и не справились даже с этим.
***
Вскоре после обеда незнакомая медсестра объявила: всем, кто может ходить, уколы сегодня будут делать в процедурном кабинете. Ну все, ****** [конец] мне, думаю я и иду в процедурный кабинет первой. Там, кроме нее, был медбрат, которого я тоже раньше не видела. Девушка называет мою фамилию и смеется: «Про ваши вены уже все отделение говорит». Медсестра находит тонкую венку на правой руке, рядом с синяками от прошлых уколов, и готовит шприцы. Я отворачиваюсь, свободной рукой сжимаю стул, на котором сижу. Уколы, как я и думала, были очень болезненными. Я терплю и молчу, но ровно до того момента, как вена ожидаемо лопается. От места укола по руке мгновенно разливается резкая боль, я машинально поворачиваюсь и смотрю на это.
Вид крови, в том числе и собственной, меня никогда не смущал. Но сейчас мне моментально становится дурно, я заливаюсь слезами, с меня падают очки, а кровь льется, и льется, и льется, пока медсестра ищет, чем ее остановить.
«Трусиха, что ли? Нашатыря дать?» — смеется она. Упрекать больных в том, что им больно, очень некрасиво, сквозь слезы замечаю я. Сестра бинтует мне руку и говорит, что надо терпеть, потому что им надоело и они устали, в отделении семьдесят человек и в каждой палате есть такие нервные. Извините, говорю я. И напоминаю, что не просила, чтобы меня сюда забирали. Раз положили, значит — надо, коротко замечает она в ответ.
Я возвращаюсь обратно в палату, рыдая от боли. Сажусь на кровать и матерюсь, захлебываясь слезами. Соседки меня утешают, отчего мне тут же становится стыдно. И я замолкаю — но ненадолго. Перебравшись с кофты на руку, под мои бинты заползает Вася средних размеров. Я громко кричу и выкидываю его оттуда, потом извиняюсь перед соседками. «Ни за что не попадайте в такие госпитали в старости, — меланхолично говорит Ирина Владимировна, — Людей сюда привозят умирать, кого не жалко».
Ирине Владимировне сегодня хуже, чем обычно. Она почти не встает с кровати, даже укол ей сделали лежа. Она зовет медсестру и просит измерить ей давление. Приходит та же медсестра, которая делала мне укол. Измеряя давление, она говорит: «Не трогайте нас, мы устали». «Это ваша работа», — спокойно замечает Ирина Владимировна, — «Я пятьдесят лет работала на государство, я инженер-конструктор второй категории. Я тоже устала. Теперь работайте вы». Молодая девушка упрекает 94-летнюю блокадницу и возмущенно говорит ей, что та не работала с больными. «Вы сами выбрали себе такую работу», — говорит Ирина Владимировна. Медсестра сообщает ей, что ее давление и пульс в норме, и покидает палату.
Она зовет медсестру и просит измерить ей давление. Приходит та же медсестра, которая делала мне укол. Измеряя давление, она говорит: «Не трогайте нас, мы устали». «Это ваша работа», — спокойно замечает Ирина Владимировна, — «Я пятьдесят лет работала на государство, я инженер-конструктор второй категории. Я тоже устала. Теперь работайте вы». Молодая девушка упрекает 94-летнюю блокадницу и возмущенно говорит ей, что та не работала с больными. «Вы сами выбрали себе такую работу», — говорит Ирина Владимировна. Медсестра сообщает ей, что ее давление и пульс в норме, и покидает палату.
«Они молодые, выглядят как цветочки у мамы с папой в горшочке», — грустно говорит Ирина Владимировна, — «А мы на своих плечах поднимали всю страну. Но они устали, и нам говорят, чтобы мы их не трогали». Мне жалко ее до слез. Моей собственной бабушке скоро семьдесят пять, она ветеран труда, всю жизнь работала на заводе художественной вышивки, пока его не закрыли. Я понимаю, что медперсонал устал, и искренне всем сочувствую. Но я не понимаю, как вообще язык поворачивается говорить такие вещи пожилому человеку, который к тому же болеет.
Но я не понимаю, как вообще язык поворачивается говорить такие вещи пожилому человеку, который к тому же болеет.
Соседке в процедурном кабинете сказали, что мои катетеры не приняли вовсе не потому что «в выходные не положено» — персонал опасается, что с катетерами в госпиталь «занесут заразу». Что это значит, я не понимаю. Нам больше не будут отдавать передачи? И то есть, тараканы — это ок, но из-за стерильных иголок в индивидуальной упаковке этот госпиталь точно превратится в очаг бубонной чумы.
Очень хочу бутерброд с сыром — здесь их иногда на завтрак дают диабетикам. Соседка шутит, что даже в тюрьмах людей кормят лучше, чем нас, но с другой стороны, там люди работают, а мы — нет. Ради бутерброда с сыром я готова помыть полы во всем отделении, отшучиваюсь я. Остерегайся своих желаний, весело говорит вторая соседка.
Ложусь на кровать и обрабатываю фотографии шаблонными фильтрами, чтобы хоть что-то в этом госпитале казалось мне красивым. Публикую несколько кадров в инстаграме и твиттере, на одной из них — стол с лотком, в котором лежат шприцы с моими лекарствами. «Это что, лаваш для шавухи?» — спрашивает меня один из моих подписчиков про подстилку в лотке. Нет, это типа стерильный госпиталь.
«Это что, лаваш для шавухи?» — спрашивает меня один из моих подписчиков про подстилку в лотке. Нет, это типа стерильный госпиталь.
На другом снимке — тарелка с моим больничным обедом, описывать ее подробно у меня нет никакого желания. Пока читаю реплаи, приносят ужин — он выглядит ничуть не лучше, и его я тоже не ем. Некоторые комментарии я зачитываю вслух, например, замечание какой-то дамочки из внешнего твиттера о том, что я должна быть благодарна, что кто-то готовит еду за меня. «Ешь, что дают!!» — смеемся мы с соседками. Одна из них — повар по образованию. Говорит, что не стала бы давать такое даже собакам.
***
К вечеру атмосфера в отделении резко меняется: кажется, слово «карантин» начинают воспринимать всерьез. В коридорах ни души, и вот теперь уже на аквариум точно не посмотришь — при любой попытке пройти дальше туалета ругаются и загоняют обратно в палату. Несколько раз за вечер полы, подоконники и стол в палате протирают хлоркой, моя аллергия усиливается, и меня посещают вьетнамские флешбеки о несложившейся (к счастью) карьере в синхронном плавании. Еду теперь не разносят по тумбочкам, санитарка ставит ее на общий стол и сразу уходит. После ужина раздают таблетки и спрашивают, кто кашляет (кашляют все). Замеряют температуру — у меня снова поднялась, хотя днем недолго была нормальная.
Еду теперь не разносят по тумбочкам, санитарка ставит ее на общий стол и сразу уходит. После ужина раздают таблетки и спрашивают, кто кашляет (кашляют все). Замеряют температуру — у меня снова поднялась, хотя днем недолго была нормальная.
Я лежу на кровати и разговариваю с С., мы обсуждаем релокацию. «Блин, круто, наверное, жить в стране, в которой никто не думает «ФАК, КАК БЫ ОТСЮДА СВАЛИТЬ», — пишет С. Набираю ответ и отвлекаюсь на таракана, который ползет по моей тумбочке. Фак, думаю я. Как бы отсюда свалить.
Завтра нас будет осматривать лечащий врач. Решили всей палатой написать отказ от госпитализации. Интересно, в какой формулировке нам откажут.
Примерно час я играю в Animal Crossing. Там уже который день пасхальный ивент, и надо по всему острову собирать яйца. Это ****** [достало] меня почти так же сильно, как лежать в этом госпитале, но милые антропоморфные зверушки по крайней мере не рвут мне вены и регулярно говорят, что я молодец.
Внезапно в палату заходит мужчина лет сорока с разбитым лицом, одетый в спортивный костюм. Он окидывает палату оценивающим взглядом и спрашивает у «девчонок», кто одалживал у него спички. Какие спички, говорит соседка, нас едва выпускают из палаты. Но ты, разумеется, ходишь курить на лестницу, мрачно думаю я. Мужик предлагает «показать место» и уходит. Да я и без тебя знаю, где это место находится. Пару минут я мучаюсь, думая, а не забить ли мне и не пойти ли курить. Хм, острый бронхит, подозрение на пневмонию, герпес и температура. Прихожу к выводу, что пожалуй, курить мне не стоит. И немедленно приклеиваю третий никотиновый пластырь — на другое запястье. Завтра буду клеить их уже на лоб, как Эми Сантиаго из «Бруклин 9-9». Я могу любить две вещи.
Он окидывает палату оценивающим взглядом и спрашивает у «девчонок», кто одалживал у него спички. Какие спички, говорит соседка, нас едва выпускают из палаты. Но ты, разумеется, ходишь курить на лестницу, мрачно думаю я. Мужик предлагает «показать место» и уходит. Да я и без тебя знаю, где это место находится. Пару минут я мучаюсь, думая, а не забить ли мне и не пойти ли курить. Хм, острый бронхит, подозрение на пневмонию, герпес и температура. Прихожу к выводу, что пожалуй, курить мне не стоит. И немедленно приклеиваю третий никотиновый пластырь — на другое запястье. Завтра буду клеить их уже на лоб, как Эми Сантиаго из «Бруклин 9-9». Я могу любить две вещи.
Соседка предлагает имбирный леденец от кашля. Может, я уже сошла с ума, но мне начинает казаться, что он помогает лучше, чем все таблетки и антибиотики. Надеваю маску, очень осторожно выхожу в коридор, чтобы заварить себе чай. Там целая толпа народа — от первой же лавки и вплоть до самой столовой. Я уже не удивляюсь, насколько несерьезно все относятся к местному «карантину». Глубоко плевать даже и мне. Уже в палате слышу, как в коридоре санитарка орет на всех, чтобы все разошлись. Ваша акция не согласована, негромко шучу я. Не мешайте проходу граждан.
Глубоко плевать даже и мне. Уже в палате слышу, как в коридоре санитарка орет на всех, чтобы все разошлись. Ваша акция не согласована, негромко шучу я. Не мешайте проходу граждан.
***
Лежа наблюдаю за тараканом, ползущим по упаковке «Ацикловира» на моей тумбочке. Все соседки спят. Внезапно Ирина Владимировна садится в кровати и включает лампочку над ней. Я интересуюсь у нее, не стало ли ей плохо. Ирина Владимировна отвечает, что чувствует себя нормально.
Надеваю маску, снова выхожу в коридор за кипятком. Мне плохо и мне очень хочется какого-то горячего питья. Дохожу до столовой: во всех чайниках кончилась вода. Это и неудивительно в два часа ночи. Меня замечает санитарка, она ругается. Больше в коридоре никого нет.
Вернувшись, я ставлю чашку на тумбочку, ложусь и пытаюсь уснуть. Ирина Владимировна так и сидит на кровати, закрыв ладонями лицо. Мне хочется что-то ей сказать, но я не знаю, что. Я переворачиваюсь на другой бок и думаю о том, что людям в СИЗО и колониях намного хуже, чем мне — особенно сейчас.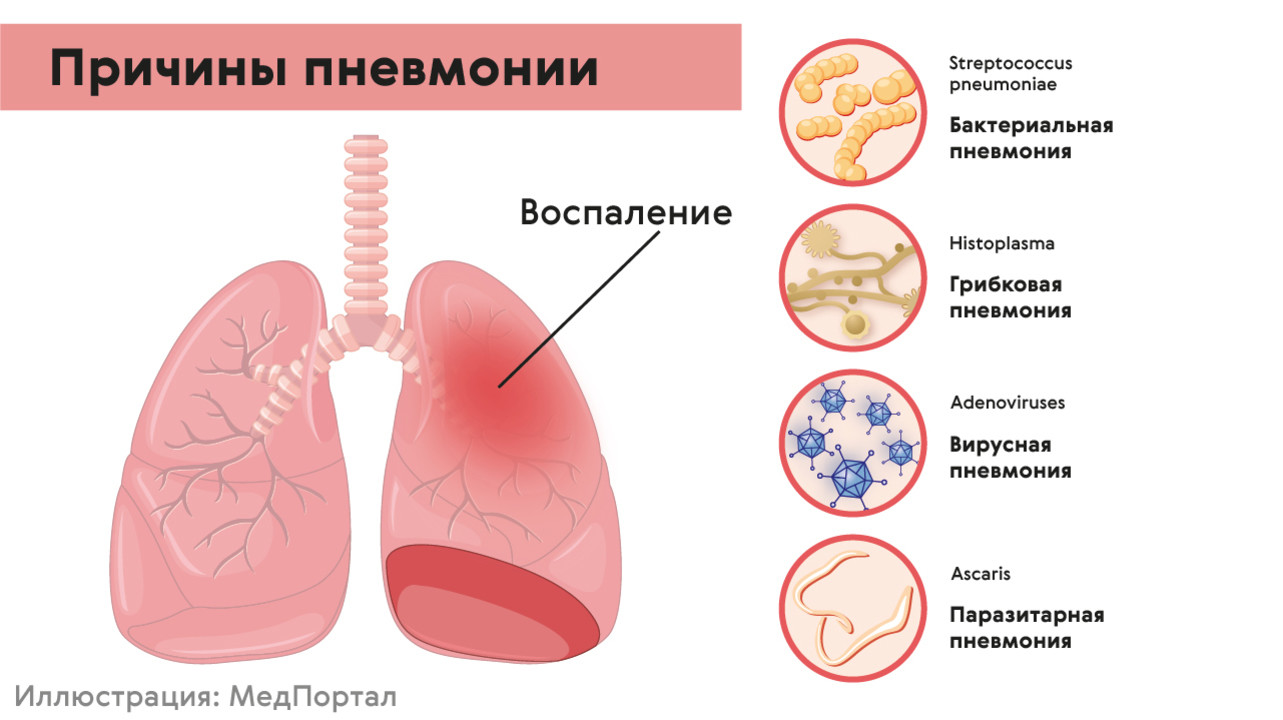 Я думаю о том, что я ****** [оборзела] жаловаться. В какой-то момент я проваливаюсь в сон.
Я думаю о том, что я ****** [оборзела] жаловаться. В какой-то момент я проваливаюсь в сон.
симптомы, диагностика, лечение у взрослых и детей, возможные осложнения
Даниил Давыдов
медицинский журналист
Профиль автора
Пневмония, или воспаление легких, считается одной из самых опасных болезней на Земле.
По данным ВОЗ, на ее долю приходится 15% смертей всех детей до пяти лет. Опасна пневмония и для взрослых. Столкнуться с тяжелыми осложнениями и даже погибнуть рискуют все заболевшие, но особенно — люди старше 65 лет и пациенты с хроническими заболеваниями вроде болезней сердечно-сосудистой системы и сахарного диабета.
Чтобы было легче разобраться, как правильно действовать при подозрении на пневмонию, давайте сначала посмотрим, как работают легкие.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Как устроены легкие
Легкие — парные органы, живущие в грудной клетке, которые нужны нам для дыхания. Во время вдоха насыщенный кислородом воздух попадает в легкие не сразу. Сначала он поступает в носовую полость, выстланную слизистым эпителием. Эпителий увлажняет и согревает воздух до температуры тела, а еще выделяет слизь, которая улавливает большую часть пыли и микробов.
Из чего состоит дыхательная система — Lumen Learning
Пневмония у взрослых — Uptodate
Затем согретый и очищенный воздух проходит через серию «трубопроводов»: сначала через глотку, а затем через трахею, которая разветвляется на два хода под названием бронхи. Бронхи тоже выстланы эпителием, выделяющим слизь. Эпителий покрыт мелкими ресничками, которые помогают слизи с застрявшей в ней пылью и микробами подниматься по горлу в рот, где ее можно выплюнуть или проглотить.
В легких бронхи начинают ветвиться на более мелкие трубочки — бронхиолы, самая крохотная из которых диаметром всего полмиллиметра. Наименьшие по размеру бронхиолы заканчиваются воздушными мешочками-альвеолами, их оплетают мелкие кровеносные сосуды-капилляры. Альвеолы — конечная остановка для воздуха, который мы вдохнули. Именно в них происходит то, ради чего все затевалось: кровь насыщается кислородом и расстается с углекислым газом.
Альвеолы состоят из клеток, которые выделяют в просвет альвеол слизь, облегчающую их расширение при вдохе. Там же, в легочной ткани, есть иммунные клетки-макрофаги: они патрулируют альвеолы и пожирают вирусы и микробы, проскочившие барьер из слизи.
Путь воздуха начинается в носу и заканчивается в альвеолах легких, где и происходит газообмен
Таким образом, у легких есть три эффективные системы защиты от микробов — слизь, реснички и пожиратели-макрофаги. Но иногда защита дает сбой, и в легкие попадают болезнетворные микроорганизмы, с которыми макрофаги справиться не могут. В этой ситуации может развиться инфекция легких, которая способна привести к пневмонии.
Как мы уже знаем, к группе наибольшего риска относятся люди, у которых в силу возраста или других причин возникают проблемы с иммунной защитой: младенцы и маленькие дети, взрослые в возрасте 65 лет и старше, пациенты с серьезными болезнями.
УЧЕБНИК
Как победить выгорание
Курс для тех, кто много работает и устает. Цена открыта — назначаете ее сами
Начать учиться
Что такое пневмония и какой она бывает
Пневмония — воспаление одного или обоих легких, которое провоцируют болезнетворные бактерии, вирусы или, значительно реже, патогенные грибки. Как правило, возбудители болезни передаются от больного к здоровому при чихании и кашле или если здоровый человек прикоснется к предмету, на который попали возбудители инфекции.
Что такое пневмония — American Lung Association
Заразна ли пневмония — NHS
Но иногда бактериальная пневмония начинается с вирусного заболевания — простуды, гриппа или коронавирусной болезни. У некоторых людей вирусы настолько ослабляют организм, что он временно утрачивает иммунную защиту. Болезнетворные бактерии, которым в обычных обстоятельствах иммунитет не оставляет ни малейшего шанса, с удовольствием поселяются в беззащитных легких и вызывают пневмонию.
Бактериальные и вирусные пневмонии немного отличаются друг от друга. Например, бактериальная пневмония обычно длится дольше вирусной, а ее симптомы тяжелее. В остальном пневмонии, вызванные разными возбудителями, очень похожи. Когда вирусы или микробы попадают в легкие, организм включает универсальный иммунный ответ, предназначенный для защиты от любых возбудителей инфекции. Вот что происходит:
- Температура тела увеличивается свыше 38 °C — при такой жаре вирусам и бактериям тяжело размножаться.
- В зону воспаления, то есть в пораженные микробами альвеолы, перемещается множество иммунных клеток: они помогают макрофагам атаковать патогены, но при этом вызывают воспалительную реакцию. Погибая, иммунные клетки остаются в легких и превращаются в гной, придающий мокроте зеленый или желтый оттенок.
- В ответ на воспаление в альвеолах выделяется больше слизи — это увеличивает шанс, что микробы увязнут в ней и не распространятся в другие участки легких.
Универсальный иммунный ответ защищает легкие от патогенов. Но он же и вызывает симптомы болезни: лихорадку, кашель, при котором из легких «вылетает» зеленая слизь, и затрудненное дыхание, связанное с тем, что лишняя мокрота в альвеолах мешает нормальному газообмену.
Из-за того, что различать пневмонии по типам возбудителей трудно, на практике врачи чаще используют классификацию, основанную на том, где и при каких обстоятельствах заразился больной.
Классификация пневмоний — Informed Health Online
Зная это, врач может предположить, какие именно микробы вызвали пневмонию. Например, подхватить легионелл можно, выпив грязной воды, а пациенты больниц чаще заражаются метициллин-устойчивым золотистым стафилококком (MRSA). Эта информация позволяет начать лечение, не дожидаясь результатов анализов и обследований.
Выделяют три основных типа пневмонии.
Внебольничную пневмонию, как правило, вызывают:
- респираторные вирусы, например вирусы гриппа А и В;
- риновирусы, аденовирусы и коронавирусы, такие как возбудитель коронавирусной болезни SARS-CoV-2;
- типичные бактерии — пневмококк, стрептококк группы А, гемофильная палочка и золотистый стафилококк;
- атипичные бактерии, которые реагируют только на специально подобранные под них антибиотики, например легионелла, микоплазма и хламидии.
Ну и что? 27.03.20
Самые важные вопросы про коронавирус
Иногда внебольничную пневмонию провоцирует грибковая инфекция. Но грибку куда труднее проникнуть в легкие, чем вирусам и бактериям. Так что от грибковой инфекции страдают либо пациенты с ослабленным иммунитетом, например, зараженные ВИЧ и не принимающие антиретровирусную терапию, либо люди, постоянно контактирующие с патогенными грибками, такие как фермеры.
Грибковая инфекция — Medscape
Госпитальная пневмония — Medscape
Внутрибольничная пневмония — болезнь, которой заражаются пациенты, госпитализированные совсем по другому поводу. Считается, что пациенты больниц более уязвимы, потому что их иммунная система уже ослаблена «основной» болезнью. А еще они подолгу находятся в больничных стенах, то есть дольше контактируют с внутрибольничными патогенами, и им часто ставят катетеры и подвергают другим инвазивным процедурам, из-за которых в организм могут пробраться лекарственно-устойчивые бактерии.
Почему пациенты заболевают внутрибольничными инфекциями — Osmosis
Помимо устойчивого к антибиотикам золотистого стафилококка, внутрибольничную инфекцию вызывают псевдомонады, клебсиеллы и устойчивые к антибиотикам кишечные палочки.
Аспирационная пневмония — болезнь, которая возникает, когда в легкие попадает слюна, рвота или вода из пруда, озера, реки или другого водоема. Это случается, когда пациента подключают к аппарату для искусственной вентиляции легких или когда удается спасти утопающего, который успел нахлебаться воды.
Аспирационная пневмония — Medscape
Пневмония, связанная с утоплением — Международный журнал исследований окружающей среды и публичного здравоохранения
Аспирационную пневмонию вызывают бактерии, живущие в ротоглотке и некипяченой воде. Это могут быть стрептококки, гемофильные палочки или золотистый стафилококк.
Внутрибольничной и аспирационной пневмонией люди обычно заражаются в больнице, так что врачи узнают об этом на месте. Поэтому дальше мы будем говорить о внебольничной пневмонии, так как вероятность заболеть ей выше.
Как заподозрить пневмонию
Симптомы внебольничных пневмоний разного происхождения обычно похожи.
Большинство людей жалуются на лихорадку — когда температура повышается выше 38° C. Но нужно иметь в виду, что люди старше 65 лет могут болеть пневмонией и без лихорадки.
Лихорадка помогает врачам отличить бактериальную пневмонию от острого вирусного бронхита, который не требует лечения антибиотиками. При бронхите пациенты кашляют 10—20 дней подряд, иногда выплевывая прозрачную, желтую или зеленую слизь. Но лихорадки при этом часто нет.
Острый бронхит у взрослых — Uptodate
Другие частые симптомы пневмонии — учащенное сердцебиение и дыхание, одышка, боль в груди при дыхании, кашель, при котором отплевывается прозрачная, желтая или зеленая мокрота, тошнота, рвота и понос. У некоторых людей возникает озноб и путаница в мыслях.
Если у вас или у ваших близких три-четыре дня держится высокая температура и симптомы, напоминающие простуду, самостоятельно в поликлинику лучше не приходить: при лихорадке безопаснее оставаться в кровати. Вызовите врача на дом. Сделать это можно бесплатно по полису ОМС, а за деньги — позвонив в частную клинику.
Из-за эпидемии коронавирусной болезни врачи из многих частных клиник не выезжают на дом к пациентам с симптомами, напоминающими простуду. А больных, которые планируют посетить клинику самостоятельно, могут попросить сначала сдать ПЦР-мазок на COVID-19 или записать на прием только после предварительной консультации по телефону или онлайн.
Стоимость вызова врача на дом в Москве — бесплатно или от 4000 Р.
Большинство пациентов с пневмонией могут поправляться дома. Как правило, госпитализируют только пациентов с пневмонией, которые:
- болеют особенно тяжело — с нарушениями сознания, давлением ниже 90 на 60 мм рт. ст. и тахипноэ, то есть с учащенным поверхностным дыханием свыше 30 вдохов в минуту;
- рискуют заработать серьезные осложнения, например сепсис, то есть заражение крови, или абсцесс легкого, при котором на месте живой легочной ткани образуется заполненная гноем полость. В группе риска пациенты с хроническими болезнями и люди старше 65 лет.
Как диагностируют пневмонию
В нашей стране врачи ставят диагноз «пневмония», если соблюдены два условия:
- У пациента на рентгеновском снимке видны очаги поражения легочной ткани.
- У пациента есть любые два симптома из этого списка: лихорадка с температурой выше 38 °C; кашель с мокротой; в легких прослушиваются хрипы; в общем анализе крови уровень лейкоцитов выше 10×109/л; в общем анализе крови больше 10% палочкоядерных лейкоцитов.
Внебольничная пневмония у взрослых — клинические рекомендации Минздрава, 2019 годPDF, 2,16 МБ
Это означает, что для подтверждения диагноза нужно сделать следующее:
- Пройти обследование у врача. Доктор должен измерить температуру и послушать дыхание при помощи стетоскопа.
- Сделать рентгеновский снимок грудной клетки в передней прямой и в боковой проекциях. Если неизвестно, какое легкое поразило воспаление, снимок делают в правой боковой проекции. О том, какой снимок требуется, нужно спрашивать у врача.
- Сдать общий анализ крови.
Сколько стоит диагностика. Сделать рентгеновский снимок и сдать анализ крови можно бесплатно по полису ОМС или в частной клинике за деньги.
Стоимость рентгеновского снимка грудной клетки в двух проекциях в Москве — от 370 Р.
Стоимость общего (клинического) анализа крови вместе со взятием биоматериала в Москве — от 475 Р.
Кроме того, составители российских клинических рекомендаций советуют измерять сатурацию — насыщение крови кислородом — всем пациентам с подозрением на пневмонию. Сатурацию измеряют при помощи пульсоксиметра. Скорее всего, при первом визите это сделает врач. Но если человека не планируют госпитализировать, стоит спросить доктора, имеет ли смысл купить собственный прибор, чтобы наблюдать за состоянием здоровья самостоятельно.
Микробиологические анализы крови или мокроты назначают только госпитализированным пациентам — это помогает точнее подобрать антибиотик. Пациентам, которых оставили выздоравливать дома, микробиологические анализы сдавать не рекомендуется. Результат все равно не повлияет на тактику лечения и не увеличит вероятность выздороветь.
Как лечат пневмонию
Основная цель лечения внебольничной пневмонии — избавиться от инфекции и предотвратить осложнения.
Когда врач ставит диагноз «пневмония», он чаще всего не знает, что ее вызвало — вирусы или бактерии. Зато он может оценить тяжесть симптомов и знает, где и как человек заразился. Это позволяет подобрать лечение, направленное на борьбу с наиболее вероятными патогенами.
Обзор внебольничной пневмонии у взрослых — Uptodate
Как правило, пациентам с внебольничной пневмонией без серьезных заболеваний, которые моложе 65 лет и выздоравливают дома, выписывают рецепт на антибиотики, помогающие против пневмококка и других «популярных» возбудителей. Обычно это амоксициллин, который нужно принимать три раза в день.
Иногда врачи добавляют еще один антибиотик. Например, из класса макролидов — азитромицин или доксициклин. Большинству пациентов достаточно принимать антибиотики в течение пяти дней, но у некоторых людей лихорадка и другие симптомы болезни за это время не проходят. В такой ситуации врач может продлить курс антибиотиков.
Стоимость амоксициллина — от 111 Р, азитромицина — от 150 Р, доксициклина — от 297 Р.
Пациентам с хроническими заболеваниями сердца, легких, почек или печени, с сахарным диабетом, алкогольной зависимостью или с иммуносупрессией, курильщикам и пациентам, которые принимали антибиотики в течение последних трех месяцев, нужен другой набор антибиотиков — например, амоксициллин с клавулановой кислотой. Цена этого препарата начинается от 96 Р.
При этом бывают люди с аллергией на амоксициллин и индивидуальными противопоказаниями, среди них пациенты, которые принимают лекарства, несовместимые с некоторыми из «базовых» антибиотиков. Потому врачам все равно приходится адаптировать стандартную терапию под конкретного пациента.
Некоторым пациентам, в легких которых образовалась густая вязкая слизь, от которой сложно избавиться вместе с кашлем, врач может назначить муколитик — препарат, разжижающий мокроту. Например, препарат с ацетилцистеином или лекарство на основе бромгексина.
Стоимость препарата с ацетилцистеином — от 132 Р, с бромгексином — от 223 Р.
Промывание носа солевым раствором. Поможет облегчить дыхание и избавиться от соплей. Солевой раствор можно сделать самостоятельно или купить — цена начинается от 50 Р.
Жаропонижающий препарат на основе парацетамола или ибупрофена. Поможет людям, у которых температура перевалила за 39,4 °C и тем, кто плохо переносит лихорадку. Цена начинается от 25,5 Р.
Как лечить лихорадку — Клиника Майо
Комбинированный препарат с парацетамолом, фенилэфрином и фенирамином. Это лекарство — три в одном: работает как жаропонижающее, сосудосуживающее и противоотечное. Людям, которые его выберут, не нужны сосудосуживающие капли и жаропонижающие лекарства. Цена начинается от 178 Р.
Как работают комбинированные препараты — Национальный центр исследований здоровья
Госпитализированным пациентам с внебольничной пневмонией тоже выписывают антибиотики. Обычно применяют комбинированную терапию: назначают и бета-лактам, и антибиотик из класса макролидов. Если у пациента есть аллергия на одно из этих лекарств, назначают антибиотик фторхинолон.
Помимо антибиотиков, пациентам, выздоравливающим в больнице, и тем, у которых развилось очень тяжелое воспаление, могут назначить гормональный препарат — например, глюкокортикоидный гормон преднизолон.
Такое лечение помогает большинству госпитализированных пациентов. Однако у некоторых болезнь не проходит или развиваются осложнения. Таких пациентов переводят в реанимацию, продолжают лечить антибиотиками и обеспечивают им искусственную вентиляцию легких при помощи аппарата ИВЛ, который доставляет кислородную смесь прямо в легкие. Обычно пациента на ИВЛ вводят в медикаментозную кому, чтобы он не чувствовал дискомфорта и боли, а кормят через катетер.
Какие средства бесполезны при пневмонии
Бесполезно принимать противовирусные лекарства вроде римантадина, иммуномодуляторы вроде кагоцела, витамин С в добавках и гомеопатические средства. Римантадин — лекарство от гриппа, которое уже утратило силу. У иммуномодуляторов и высоких доз витамина С мало доказательств эффективности, а гомеопатия в принципе не работает.
Препараты от кашля на основе бутамирата при пневмонии применять тоже не стоит. Кашель — защитная реакция, помогающая выбросить из организма слизь, в которой увязли бактерии и вирусные частицы. Так что безопаснее и полезнее его потерпеть.
Добавки с пробиотиками и пребиотиками. БАДы с полезными кишечными бактериями из групп Lactobacillus и Bifidobacterium часто советуют принимать вместе с антибиотиками, чтобы восполнить утрату полезных кишечных микробов. Однако о пользе такой практики единого мнения нет.
Некоторые специалисты считают, что принимать добавки с пробиотиками и пребиотиками, скорее всего, бесполезно, потому что бактерии из добавок не приживаются в кишечнике.
С другой стороны, члены Всемирной гастроэнтерологической организации утверждают, будто существуют доказательства того, что пробиотики полезны для профилактики диареи, связанной с антибиотиками. А исследователи из Кокрановского сообщества пришли к выводу, что при назначении пробиотиков с антибиотиками риск развития связанной с антибиотиками диареи, вызванной клостридиями, снижается в среднем на 60%.
Ситуация усложняется тем, что добавки заметно различаются и по видовому составу полезных бактерий, и по их концентрации. Поэтому выбор пробиотика имеет смысл обсудить с лечащим врачом.
Как избежать пневмонии: профилактика
Сделайте прививку от гриппа и пневмококка. Прививку от гриппа ежегодно делают всем гражданам России — по полису ОМС это бесплатно.
Как не заболеть пневмонией — American Lung Association
В нашей стране есть две вакцины от пневмококка: «Превенар 13», защищающий от 13 штаммов, и «Пневмовакс 23», защищающий от 23 штаммов. По полису ОМС прививают только детей в 2, 4,5 и 12 месяцев, призывников и людей старше 65 лет из группы риска. Эту прививку стали делать детям только в 2014 году, так что у большинства взрослых людей защиты нет. Тем, кого от пневмококка не прививали, стоит задуматься насчет вакцинации в частной клинике за деньги. Стоимость вакцинации от пневмококка в частной клинике в Москве с осмотром у врача — 4700 Р.
Национальный календарь профилактических прививок
«Превенар 13» — официальный справочник Минздрава ГРЛС
«Пневмовакс 23» — официальный справочник Минздрава ГРЛС
Мойте руки. Особенно после улицы, туалета и перед едой. Иначе есть шанс проглотить вирус или бактерию, которые могут спровоцировать болезнь.
Берегите себя, если простудились. Дайте себе время отлежаться — так меньше шанс, что к вирусной инфекции добавится бактериальная и разовьется пневмония.
Постарайтесь бросить курить. Табачный дым повреждает легкие, так что у курильщиков выше риск заболеть пневмонией. Люди, которые продолжают курить, входят в одну из групп высокого риска, которой рекомендуется сделать прививку от пневмококка.
На лечение пневмонии можно потратить от 5500 Р
| Назначение | Цена в Москве |
|---|---|
| Вызов врача на дом | Бесплатно или от 4000 Р |
| Общий анализ крови вместе со взятием биоматериала | От 475 Р |
| Солевой раствор, сосудосуживающие капли, жаропонижающее или комбинированный препарат | От 400 Р |
| Рентгеновский снимок грудной клетки в двух проекциях | От 370 Р |
| Азитромицин или доксициклин | От 150 Р или от 297 Р |
| Амоксициллин | От 111 Р |
Назначение
Цена в Москве
Вызов врача на дом
Бесплатно или от 4000 Р
Общий анализ крови вместе со взятием биоматериала
От 475 Р
Солевой раствор, сосудосуживающие капли, жаропонижающее или комбинированный препарат
От 400 Р
Рентгеновский снимок грудной клетки в двух проекциях
От 370 Р
Азитромицин или доксициклин
От 150 Р или от 297 Р
Амоксициллин
От 111 Р
Почему коронавирус опасен для детей не меньше, чем для взрослых
Принято считать, что для детей заболевание коронавирусной инфекцией нового типа является не настолько опасным, как для взрослых пациентов. Отчасти это действительно так — в большинстве случаев юные пациенты переносят COVID-19 в легкой форме или бессимптомно. Однако это не значит, что болезнь проходит бесследно для их здоровья. О том, чем заболевание коронавирусом опасно для детей и как защитить их от заражения в интервью «Газете.Ru» рассказала заведущая кафедрой педиатрии Московского государственного медико-стоматологического университета им. А. И. Евдокимова, профессор, доктор медицинских наук Ольга Зайцева.
— Как дети переносят коронавирусную инфекцию нового типа?
— Коронавирусную инфекцию SARS COV2 (COVID-19) дети переносят по-разному. Чаще всего они болеют легко. Более того, часть детей, и не малая, вообще переносит болезнь бессимптомно. Но это не значит, что нет проблем. Есть даже две проблемы. Во-первых, больные являются источником для инфицирования окружающих: в школе, семье, где угодно. Например, ребенок болел бессимптомно и инфицировал всех членов семьи, которые продолжают распространять вирус. Иногда COVID-19 напоминает легкое течение ОРВИ, и в этих случаях дети тоже являются разносчиками инфекции. Это первое.
Вторая проблема – через месяц-полтора у ребенка, который болел легко или бессимптомно, может развиться тяжелое осложнение – мультисистемный воспалительный синдром, который по клиническим проявлениям напоминает синдром Кавасаки: высокая лихорадка, дерматит, хейлит, стоматит, лимфоаденопатия, признаки системного васкулита. Причем происходит это внезапно: вот ребенок вроде бы выздоровел, а через месяц-полтора оказывается в больнице. Недавно у нас был такой случай — родители болели, ребенок был здоров. А через полтора месяца ребенок поступает к нам в тяжелейшем состоянии: лихорадка, температура 39 градусов, интоксикация, клиника мультисистемно-воспалительного синдрома, когда сразу страдают несколько органов. Это уже не инфекция, это тяжелые последствия инфекции.
close
100%
Заведущая кафедрой педиатрии Московского государственного медико-стоматологического университета им. А. И. Евдокимова, профессор, доктор медицинских наук Ольга Зайцева
Распознать COVID-19 у детей сложно, так как симптомы, наблюдаемые у взрослых при этом заболевании, частно не проявляются у детей. Как я уже говорила, большинство из них переносит коронавирусную инфекцию как легкое ОРВИ, кроме того, дети крайне редко теряют обоняние и вкусовые ощущения. Конечно, бывают и тяжелые случаи коронавирусной инфекции среди детей, но намного реже, чем у взрослых пациентов. Эти дети обязательно госпитализируются.
— Давайте немного подробнее остановимся на тех последствиях, которые наблюдаются у детей после перенесенного COVID-19…
— Дети, переболевшие COVID-19, в течение нескольких месяцев после выздоровления могут легко заболеть бактериальной инфекцией, например, пневмонией в тяжелой форме. Вроде бы здоровый ребенок, перенес коронавирусную инфекцию, перенес легко. Однако у него снижена сопротивляемость организма, причем снижена довольно долго.
— То есть получается, что COVID-19 оказывает какой-то комплексный угнетающий эффект на иммунную систему?
— Да. Этот аспект еще мало изучен, поэтому нельзя сказать точно, когда и какие возникают иммунологические последствия, но просто по опыту мы видим, что эти дети потом тяжелее болеют инфекционными заболеваниями. Сопротивляемость у них определенно ниже. На самом деле, это очень характерно и для других инфекций. Например, инфекционный мононуклеоз или корь тоже имеют иммуносупрессивный эффект. Это хорошо изученные болезни, когда снижение иммунитета наблюдается 2-3 месяца — достаточно долго. В случае с COVID-19 у меня складывается впечатление, что происходит аналогичный процесс, потому что в результате редко болеющие дети вдруг поступают к нам с тяжелейшей пневмонией. Некоторые дети на фоне мультисистемного синдрома дают тяжелое осложнение на почки и на сердце.
— То есть получается, что представление о том, что для детей COVID-19 не особенно опасен, на самом деле не соответствует действительности?
— Конечно.
— Что же тогда делать родителям, если где-то в очаге инфекции оказались дети? Например, если заболел кто-то из родителей, или инфекция появилась в коллективе, где находится ребенок? Что можно предпринять?
— Главная мысль заключается в том, что это все-таки респираторная вирусная инфекция, и методы профилактики для всех вирусных инфекций одинаковы. Они имеют два основных направления.
Первое направление – это уменьшить вероятность инфицирования или хотя бы количество инфекционного возбудителя.
Это то, чему мы сейчас научились – маски, мытье рук, орошение полости носа соленой водой, лучше всего морской. Для этого есть специальные растворы, позволяющие смыть, уменьшить количество вируса, попавшего в организм, если это вдруг произошло. Очень хорошо для профилактики использовать спрей, капли, гель или мазь на основе препаратов интерферона альфа.
Второе направление профилактики – это повышение иммунитета.
Вести здоровый образ жизни, гулять, дышать свежим воздухом, долго не сидеть у компьютера. Кстати, вести здоровый образ жизни — самое сложное. Кроме того, обязательно нужно, чтобы носоглотка и зубы были здоровы. Для этого ребенка надо регулярно показывать ЛОР-врачу и стоматологу. Иногда родители спрашивают: «Почему ребенок болеет?» А у него во рту все зубы кариозные, или в носоглотке запущенный аденоидит. Важно, чтобы в организме не было очагов хронической инфекции.
Если же ребенок находится в близком контакте с инфекцией, например, если заболел кто-то из членов семьи, то рекомендуется в профилактических целях назначить ему — пока существует опасность заболеть — Арбидол (умифеновир).
— Получается, детям, как и взрослым, необходимо носить маски?
— Конечно. Разумеется, маска полностью не спасет от вирусов, но она позволит уменьшить количество, попавших в организм. Недавно было опубликовано очень интересное исследование: ученые отметили, что в этом году практически не было гриппа и в разы снизилось количество случаев острых респираторных заболеваний. Почему? Да просто потому, что мы соблюдали эти, казалось бы, примитивные меры профилактики.
— Дети – это достаточно общее понятие. Можно ли говорить о том, что дети какого-то возраста больше подвержены тяжелому течению заболевания или у них чаще наступают какие-то негативные последствия после COVID-19?
— Есть группы детей, которые действительно склонны к частым заболеваниям. Во-первых, это младенцы, так как они еще плохо защищены собственным иммунитетом. Во-вторых, дети, которые родились недоношенными. В-третьих, дети раннего возраста, лет до 3-4. Кроме того, в группе риска дети из социально неблагополучных семей, дети с хроническими заболеваниями: болезнями ЛОР-органов, сердца, почек, аллергики. Они более подвержены заболеваниям любыми респираторными инфекциями, в том числе и коронавирусом. Дети, ослабленные по какой-то другой причине: например, они только что перенесли тяжелое заболевание. Очевидно, если снижена иммунная защита, то вероятность заразиться выше. И, разумеется, риск выше, если они посещают какие-то детские коллективы.
— Каковы клинические рекомендации Минздрава относительно профилактики и лечения детей от коронавирусной инфекции нового типа?
— В отношении профилактики и лечение COVID-19 у Минздрава есть очень четкие рекомендации, которые во многом отражают международные гайдлайны. В Клинических рекомендациях от 8 февраля 2021 года указано, что ребенку с легким течением коронавирусной инфекцией COVID-19 необходимо назначить препараты интерферона альфа. Например, эндоназально Генферон лайт в виде капель или спрея. Более сильное, системное действие оказывают свечи. Поэтому, если ребенок заболел, то есть смысл не только вводить препараты интерферона в носовые ходы, но и сочетать с введением ректальных свечей. Это рекомендации для детей с легким течением заболевания. Если же у ребенка заболевание средней степени тяжести, то мы должны одновременно назначить препараты интерферона и как раз Арбидол.
— А с какого возраста можно применять эти препараты?
— Собственно Арбидол — с двух лет, а интерфероны — с рождения, можно даже недоношенным детям. До двух лет — только препараты интерферона альфа. Ну и тут, конечно нельзя забывать, что если нет признаков бактериальной инфекции, то антибиотики не назначаются.
— Расскажите, пожалуйста, а насколько рекомендации Минздрава совпадают с подходами к лечению, принятыми в других странах? Например, тот же Арбидол используется только в России, или и в других странах мира тоже?
— Вообще он широко используется и в других странах. Например, в Китае, Иране. Китайцы провели широкомасштабные исследования по эффективности и безопасности умифеновира при COVID-19, и теперь сами производят умифеновир. Понятно, что препарат с успехом применяют в странах постсоветского пространства. Кроме того, очень интересное исследование провели ученые из США: они изучили in vitro антивирусную активность против коронавируса у 48 препаратов, в том числе и у умифеновира. Этот тест показал высокую эффективность умифеновира.
— Давайте мы попробуем подвести некий результирующий итог этой беседы. Что мы можем посоветовать родителям для профилактики заражения их детей COVID-19, и что делать, если ребенок все же заболел?
— Есть один важный нюанс, о котором необходимо упомянуть: лечение вируса надо начинать рано, при первых признаках заболевания. Если человек болеет уже несколько дней, то прием противовирусных препаратов менее эффективен. Согласно рекомендациям ВОЗ, противовирусная терапия должна начинаться в первые 48 часов с момента появления симптомов заболевания. Дело в том, что противовирусные препараты не уничтожают вирусы, они прекращают их размножение. Поэтому, при первых признаках респираторного заболевания нужно применять интерферон альфа и Арбидол, они продаются без рецепта. И желательно создать максимальную изоляцию больного от других членов семьи. И обязательно вызвать врача, чтобы спланировать дальнейшее лечение.
Рассмотрение подходов, госпитализация, гемодинамическая поддержка
Автор
Мухаммад Васим, MBBS, MS, FAAP, FACEP, FAHA Профессор экстренной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, MBBS, MS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии наук Медицина неотложной помощи, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие: нечего раскрывать.
Соавтор (ы)
Мари-Мишлен Ломини, доктор медицины Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлин Ломини, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие информации: раскрывать нечего.
Главный редактор
Рассел Стил, доктор медицины Профессор-клиницист, Медицинский факультет Тулейнского университета; Врач-штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие информации: нечего раскрывать.
Дополнительные участники
Джозеф Домачовске, доктор медицины Профессор педиатрии, микробиологии и иммунологии, кафедра педиатрии, отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк, Государственный университет штата Нью-Йорк
Джозеф Домачовске, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных заболеваний, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по вопросам Medico: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины Почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров детских программ, Американского общества инфекционных болезней и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не раскрывать.
Брент Р. Кинг , MD, MMM Клайв Нэнси и Пирс Раннеллс Заслуженный профессор экстренной медицины; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи, Госпиталь Мемориал Германн и Госпиталь LBJ
Раскрытие: Ничего не раскрывать.
Джефф Л. Майерс, доктор медицины, доктор медицинских наук Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не раскрывать.
Хосе Рафаэль Ромеро, доктор медицины Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных заболеваний, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Общества инфекционных болезней Америки, Нью-Йоркской академии наук и Общества детских инфекционных болезней
Раскрытие: Ничего не раскрывать.
Маника Сурьядевара, доктор медицины Научный сотрудник педиатрических инфекционных болезней, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, Госпиталь на Голгофе, Канберра, АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия,
Раскрытие: Ничего не раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не раскрывать.
Пневмония | Райли Детское Здоровье
У детей дошкольного возраста и младше вирусы являются наиболее частой причиной пневмонии.Общие вирусные причины включают респираторно-синцитиальный вирус (RSV), метапневмовирус человека и грипп. Бактерии (например, Streptococcus pneumoniae или Staphylococcus aureus ) или атипичные организмы (например, Mycoplasma pneumoniae) также могут вызывать инфекцию, особенно у детей старшего возраста.
Эти вирусные инфекции обычно не столь серьезны у большинства взрослых. Однако они могут вызвать пневмонию у детей, потому что у детей не полностью сформирована иммунная система и дыхательные пути меньше.Дети с иммунодефицитом, астмой, хроническими заболеваниями легких, нервно-мышечными заболеваниями или другими хроническими заболеваниями могут с большей вероятностью заболеть пневмонией. Дети, не получившие прививок или подвергшиеся воздействию пассивного курения, также имеют повышенный риск пневмонии.
Симптомы пневмонии обычно начинаются как простуда и включают насморк и кашель. Симптомы могут усилиться и включать высокую температуру, учащенное или затрудненное дыхание.Другие симптомы могут включать беспокойство, потерю аппетита, боль в груди или животе и рвоту.
Диагноз пневмонии
Райли из IU Health врачи могут использовать простые тесты, чтобы определить, есть ли у вашего ребенка пневмония. К ним относятся:
- История болезни. Во время осмотра истории болезни врач задаст вам много вопросов о здоровье вашего ребенка. Врач может спросить, каковы симптомы у вашего ребенка, когда они появились, и о предыдущей истории болезни вашего ребенка.
- Физический осмотр. Врач измерит температуру вашего ребенка, осмотрит его или ее уши, нос и горло, а также послушает легкие в рамках обследования для диагностики пневмонии. Вашему ребенку может потребоваться только медицинский осмотр и история болезни для точного диагноза.
- Рентген грудной клетки. В некоторых случаях врач может попросить вашего ребенка пройти рентген грудной клетки, чтобы выявить закупорку легких. В зависимости от того, как появляются закупорки, врачи могут определить, вызвана ли пневмония бактериями или вирусами.
- Анализ крови. Иногда анализ крови также может выявить наличие бактерий в крови, помогая врачам диагностировать причину пневмонии и назначать более точное лечение.
Пневмония | Детская больница CS Mott
Обзор темы
Что такое пневмония?
Пневмония — это легочная инфекция, от которой вы можете серьезно заболеть. Вы можете кашлять, поднимать температуру и испытывать затруднения с дыханием. Большинство людей лечит пневмонию дома.Часто проходит через 2–3 недели после лечения. Но пожилые люди, младенцы и люди с другими заболеваниями могут серьезно заболеть. Возможно, им придется лечь в больницу.
Вы можете заразиться пневмонией в повседневной жизни, например, в школе или на работе. Это называется внебольничной пневмонией. Вы также можете получить его, когда находитесь в больнице или доме престарелых. Это называется пневмонией, связанной с оказанием медицинской помощи. Это может быть тяжелее, потому что вы уже больны. Эта тема посвящена пневмонии, с которой вы сталкиваетесь в повседневной жизни.
Что вызывает пневмонию?
Микробы, называемые бактериями или вирусами, обычно вызывают пневмонию.
Пневмония обычно начинается, когда вы вдыхаете микробы в легкие. У вас может быть больше шансов заразиться после простуды или гриппа. Эти заболевания затрудняют борьбу легких с инфекцией, поэтому легче заболеть пневмонией. Наличие длительного или хронического заболевания, такого как астма, болезнь сердца, рак или диабет, также повышает вероятность заболевания пневмонией.
Каковы симптомы?
Симптомы пневмонии могут включать:
- Кашель. Скорее всего, вы откашляетесь от слизи (мокроты) из легких. Слизь может быть ржавой, зеленой или с оттенком крови.
- Лихорадка, озноб и потливость.
- Учащенное дыхание и ощущение одышки.
- Боль в груди, которая часто усиливается при кашле или вдохе.
- Учащенное сердцебиение.
- Чувство сильной усталости или слабости.
Если у вас менее серьезные симптомы, ваш врач может назвать это «ходячей пневмонией».»
У пожилых людей могут быть другие, меньшее количество или более легкие симптомы. У них может не быть лихорадки. Или у них может быть кашель, но не выделяется слизь. Основным признаком пневмонии у пожилых людей может быть изменение их самочувствия. подумайте. Путаница или делирий являются обычным явлением. Или, если у них уже есть заболевание легких, это заболевание может усугубиться.
Симптомы, вызываемые вирусами, такие же, как и симптомы, вызываемые бактериями. Но они могут проявляться медленно и часто не так очевидно или плохо
Как диагностируется пневмония
Ваш врач спросит вас о ваших симптомах и проведет медицинский осмотр.Он или она может заказать рентген грудной клетки и общий анализ крови. Обычно этого достаточно, чтобы врач узнал, есть ли у вас пневмония. Вам могут потребоваться дополнительные тесты, если у вас плохие симптомы, вы являетесь пожилым человеком или имеете другие проблемы со здоровьем. В общем, чем вы больнее, тем больше анализов вам может понадобиться.
Ваш врач может также проверить слизь из ваших легких, чтобы выяснить, не вызывают ли бактерии вашу пневмонию. Выявление причины пневмонии может помочь врачу выбрать для вас лучшее лечение.Однако часто организм не может быть обнаружен и может быть назначен антибиотик широкого спектра действия.
Как лечится?
Антибиотики — это обычное лечение, потому что организм не может быть обнаружен. Но если пневмония вызвана вирусом, могут быть назначены противовирусные препараты. Иногда для предотвращения осложнений могут использоваться антибиотики.
Антибиотики обычно лечат пневмонию, вызванную бактериями. Обязательно принимайте антибиотики точно в соответствии с инструкциями. Не прекращайте их принимать только потому, что вам лучше.Вам необходимо пройти полный курс антибиотиков.
Пневмония может вызвать сильное недомогание. Но после приема антибиотиков вы должны почувствовать себя намного лучше, хотя вы, вероятно, не вернетесь к нормальному состоянию в течение нескольких недель. Позвоните своему врачу, если вы не почувствуете себя лучше после 2-3 дней приема антибиотиков. Немедленно позвоните врачу, если вам станет хуже.
Есть вещи, которые помогут вам почувствовать себя лучше во время лечения. Больше отдыхайте и спите, пейте много жидкости.Не курю. Если из-за кашля вы не можете уснуть по ночам, поговорите со своим врачом о лекарствах от кашля.
Возможно, вам придется обратиться в больницу, если у вас плохие симптомы, слабая иммунная система или другое серьезное заболевание.
Как можно предотвратить пневмонию?
Специалисты рекомендуют иммунизацию для детей и взрослых. Дети получают пневмококковую вакцину в рамках обычных прививок. Людям в возрасте 65 лет и старше рекомендуются два разных типа пневмококковых вакцин.Если вы курите или у вас есть хронические проблемы со здоровьем, рекомендуется сделать пневмококковую вакцину. Это может не уберечь вас от пневмонии. Но если вы действительно заболеете пневмонией, вы, вероятно, не так сильно заболеете. Вы также можете сделать прививку от гриппа, чтобы предотвратить грипп, потому что иногда люди заболевают пневмонией после гриппа.
Вы также можете снизить свои шансы заболеть пневмонией, держась подальше от людей, которые болеют гриппом, респираторными симптомами или ветряной оспой. Вы можете заболеть пневмонией после одного из этих заболеваний.Часто мойте руки. Это помогает предотвратить распространение вирусов и бактерий, которые могут вызвать пневмонию.
Причина
Вирусы, бактерии, грибки или (в редких случаях) паразиты или другие организмы могут вызывать пневмонию.
- В большинстве случаев конкретный организм (например, бактерии или вирус) не может быть идентифицирован даже при тестировании. сноска 1 Когда организм идентифицируется, это обычно бактерии Streptococcus pneumoniae .
- Многие виды бактерий могут вызывать пневмонию. Пневмония, вызванная Mycoplasma pneumoniae , иногда протекает менее серьезно и называется «ходячая пневмония».
- Вирусы, такие как грипп A (вирус гриппа) и респираторно-синцитиальный вирус (RSV), могут вызывать пневмонию.
У людей с ослабленной иммунной системой пневмония может быть вызвана другими организмами, в том числе некоторыми формами грибов, такими как Pneumocystis jiroveci (ранее называвшаяся Pneumocystis carinii ).Этот грибок часто вызывает пневмонию у людей, больных СПИДом. Некоторые врачи могут предложить пройти тест на ВИЧ, если считают, что пневмонию вызывает Pneumocystis jiroveci .
Как можно заразиться пневмонией?
Вы можете заболеть пневмонией:
- После того, как вы вдохнете зараженные частицы воздуха в легкие.
- После того, как вы вдохнете определенные бактерии из носа и горла в легкие.
- Во время или после вирусной инфекции верхних дыхательных путей, такой как простуда или грипп (грипп).
- Как осложнение вирусного заболевания, такого как корь или ветряная оспа.
- Если вы вдыхаете большое количество пищи, желудочный сок из желудка или рвоту в легкие (аспирационная пневмония). Это может произойти, если у вас есть заболевание, которое влияет на вашу способность глотать, например припадок или инсульт.
Нос и горло здорового человека часто содержат бактерии или вирусы, вызывающие пневмонию. Пневмония может развиться, когда эти организмы распространяются в ваши легкие, в то время как ваши легкие могут быть инфицированы с большей вероятностью.Это может произойти во время или вскоре после простуды или если у вас длительное (хроническое) заболевание, например, хроническая обструктивная болезнь легких (ХОБЛ).
Вы можете заразиться пневмонией в повседневной жизни, например, в школе или на работе (пневмония, связанная с общественностью), или когда вы находитесь в больнице или доме престарелых (пневмония, связанная с оказанием медицинской помощи). Лечение пневмонии, связанной с оказанием медицинской помощи, может отличаться, поскольку бактерии, вызывающие инфекцию в больницах, могут отличаться от тех, которые вызывают ее в обществе.В этой теме основное внимание уделяется пневмонии, связанной с населением.
Симптомы
Симптомы пневмонии у здоровых людей часто возникают во время или после инфекции верхних дыхательных путей, такой как грипп или простуда. Симптомы могут включать:
- Кашель, часто с выделением слизи, также называемой мокротой, из легких. Слизь может быть ржавой, зеленой или с оттенком крови.
- Лихорадка, озноб и потливость, которые могут быть реже у пожилых людей.
- Быстрое, часто поверхностное дыхание с ощущением одышки.
- Боль в грудной стенке, которая часто усиливается от кашля или вдоха.
- Учащенное сердцебиение.
- Чувство сильной усталости или слабости.
Если симптомы легкие, врач может назвать ваше состояние «ходячей пневмонией».
У пожилых людей и детей
У пожилых людей могут быть другие, меньшие или более легкие симптомы, например отсутствие лихорадки или кашель без слизи (сухой или непродуктивный кашель). Основным признаком пневмонии у пожилых людей может быть изменение того, насколько ясно они думают (замешательство или бред), или обострение уже имеющегося у них заболевания легких.
У детей симптомы могут зависеть от возраста:
- У младенцев в возрасте до 1 месяца симптомы могут включать недостаток энергии или ее отсутствие (летаргия), плохое питание, хрюканье или лихорадку.
- У детей симптомы пневмонии часто такие же, как у взрослых. Ваш врач будет искать такие признаки, как кашель и учащенное дыхание.
Некоторые состояния с симптомами, похожими на пневмонию, включают бронхит, ХОБЛ и туберкулез.
What Happens
После того, как вы заразились возбудителем пневмонии, симптомы проявятся через 1–3 или 7–10 дней.Насколько серьезна пневмония и как долго она длится, зависит от:
- Ваш возраст и здоровье. У пожилых и более больных людей обычно более тяжелые случаи. И их случаи пневмонии с большей вероятностью вызовут осложнения, такие как наличие бактерий в кровотоке (бактериемия) или во всем теле (сепсис).
- Пневмония была вызвана бактериями или вирусом. Вирусная пневмония обычно менее тяжелая, чем бактериальная пневмония.
- Как быстро вы его лечите. Чем раньше вы вылечите пневмонию, тем скорее исчезнут симптомы.
- Ваша иммунная система. Люди с ослабленной иммунной системой чаще болеют тяжелой пневмонией, чем люди со здоровой иммунной системой.
У здоровых людей пневмония может быть легкой болезнью, которую почти не замечают и проходит через 2–3 недели. У пожилых людей и людей с другими проблемами со здоровьем выздоровление может занять от 6 до 8 недель или дольше.
Поход в больницу
Если у вас тяжелая пневмония, вам, возможно, придется обратиться в больницу:
- В большинстве случаев пневмония, которую вы получаете в повседневной жизни, например, в школе или на работе (пневмония по месту жительства) , необязательно ехать в больницу. сноска 2
- Около одной трети людей с внебольничной пневмонией в возрасте 65 лет и старше. сноска 2 Пожилые люди чаще проходят лечение в больнице и дольше остаются из-за этого заболевания, чем молодые люди. сноска 2 Пневмония более серьезна в этой группе, потому что у них часто бывают и могут развиться другие медицинские проблемы.
Передача пневмонии другим людям
Если ваша пневмония вызвана вирусом или бактериями, вы можете передать инфекцию другим людям, пока вы заразны.Как долго вы заразны, зависит от того, что вызывает пневмонию, и от того, лечитесь ли вы. Вы можете заразиться от нескольких дней до недели.
Если вы получаете антибиотики, вы обычно не можете передать инфекцию другим после дня лечения.
Что увеличивает ваш риск
Вероятность заболевания пневмонией выше, если вы:
- Курите. Курение сигарет — сильный фактор риска пневмонии у здоровых молодых людей.
- Есть другое заболевание, особенно болезни легких, такие как хроническая обструктивная болезнь легких (ХОБЛ) или астма.
- Вы моложе 1 года или старше 65 лет.
- Имеете ослабленную иммунную систему.
- Примите лекарство, называемое ингибитором протонной помпы (например, Prilosec или Protonix), которое снижает количество кислоты в желудке. сноска 3, сноска 4
- Употребление чрезмерного количества алкоголя.
- Недавно простудился или простудился.
Вероятность осложнений пневмонии выше, и вам необходимо обратиться в больницу, если вы:
- Вы старше 65 лет.
- Имеете какое-либо другое заболевание (например, ХОБЛ, диабет или астму) или обращались в больницу с медицинской проблемой в течение последних 3 месяцев.
- Вам удалили селезенку или она не работает (например, при серповидно-клеточной анемии).
- Есть проблемы с употреблением алкоголя.
- Имеют слабую иммунную систему.
- Проживайте в месте, где люди живут близко друг к другу, например в общежитии колледжа или доме престарелых.
Когда вам следует позвонить своему врачу?
Чем быстрее вы получите лечение, тем быстрее вы переболеете пневмонией.Это особенно актуально для очень молодых, для людей старше 65 лет и для всех, у кого есть другие длительные (хронические) проблемы со здоровьем, такие как астма.
Позвонить
911
или другие службы экстренной помощи немедленно , если вы:
- У вас есть давящая или давящая боль в груди, усиливающаяся или возникающая с любыми другими симптомами сердечного приступа.
- У вас такие проблемы с дыханием, что вы беспокоитесь, что у вас не будет сил или возможности продолжать дышать.
- Отхаркивайте большое количество крови.
- Почувствуйте, как вы можете упасть в обморок, когда садитесь или стоите.
Немедленно вызовите врача. , если у вас:
- Кашель, при котором из легких выделяется кровянистая или ржавая слизь.
- Лихорадка с дрожащим ознобом.
- Затрудненное, поверхностное, учащенное дыхание с одышкой или хрипами.
Если у вас кашель, обратитесь к врачу:
- Часто из легких выделяется желтая или зеленая слизь, длящаяся более 2 дней.Не путайте слизь из легких со слизью, стекающей по задней стенке горла из носовых проходов (постназальная капля). Постназальный дренаж — это не проблема.
- Возникает с лихорадкой 101 ° F (38,3 ° C) или выше с выделением желтой или зеленой слизи из легких (не постназальный дренаж).
- Вызывает сильную рвоту.
- Продолжается более 4 недель.
Также позвоните своему врачу, если у вас появилась новая боль в груди (больше, чем дискомфорт при кашле), которая усиливается при глубоком дыхании, и если у вас есть другие симптомы пневмонии, такие как одышка, кашель и лихорадка.
Бдительное ожидание
Бдительное ожидание — это выжидательный подход. Если вы поправитесь самостоятельно, вам не потребуется лечение. Если вам станет хуже, вы и ваш врач решите, что делать дальше.
Домашнее лечение может быть целесообразным, если:
- У вас есть классические симптомы простуды (заложенность носа, легкая ломота в теле или головная боль, умеренная температура).
- Вы кашляете слизью, которая стекает по задней стенке глотки из носовых ходов (постназальная капля).Но кашель, при котором слизь определенно исходит из легких, а не из носовых ходов, представляет собой более серьезную проблему, и вам следует обратиться к врачу.
- У вас есть признаки гриппа (высокая температура, сильные мышечные или головные боли, а также легкие респираторные симптомы). Для получения дополнительной информации см. Тему Грипп.
К кому обратиться
К медицинским работникам, которые могут диагностировать и лечить пневмонию, относятся:
Обследования и анализы
Ваш врач обычно диагностирует пневмонию с помощью:
- вашей истории болезни.
- Медицинский осмотр.
- Рентген грудной клетки, который почти всегда делается для выявления изменений в легких, которые могут означать пневмонию, и для поиска других причин ваших симптомов. Но рентген не всегда показывает, есть ли у вас пневмония, особенно если он сделан, когда вы впервые заболели. В некоторых случаях результаты рентгена могут:
- Подсказать тип организма (бактериальный, вирусный или грибковый), вызывающий пневмонию.
- Показать осложнения пневмонии, такие как инфекция сердечной мышцы или мешка, окружающего сердце.
- Покажите состояния, которые могут возникнуть при пневмонии, например наличие жидкости в грудной полости или коллапса легкого.
- Выявить другое состояние, например сердечную недостаточность, рак легких или острый бронхит.
Лабораторные тесты на пневмонию
Потребность в дополнительных тестах часто зависит от тяжести ваших симптомов, вашего возраста и общего состояния здоровья. В общем, чем вы больнее, тем больше анализов вам может понадобиться. Это особенно актуально для пожилых людей и младенцев.Одним из примеров теста, который вы можете пройти, является анализ газов артериальной крови.
Тест на слизь
Если вы очень больны, у вас сильная одышка или у вас есть состояние, повышающее ваш риск (например, астма или ХОБЛ), ваш врач может проверить вашу слизь. Тесты включают окраску по Граму и посев мокроты.
Экспресс-анализ мочи
Этот тест позволяет выявить некоторые бактерии, вызывающие пневмонию. Это может помочь в лечении пневмонии.
Тест на ВИЧ
У людей с ослабленной иммунной системой пневмония может быть вызвана другими организмами, в том числе некоторыми формами грибов, такими как Pneumocystis jiroveci (ранее называвшаяся Pneumocystis carinii ).Этот грибок часто вызывает пневмонию у людей, больных СПИДом. Некоторые врачи могут предложить пройти тест на ВИЧ, если считают, что пневмонию вызывает Pneumocystis jiroveci .
Другие тесты легких
Если у вас тяжелая пневмония, вам могут потребоваться другие тесты, в том числе тесты, чтобы проверить наличие осложнений и выяснить, насколько хорошо работает ваша иммунная система.
Обзор лечения
Бактериальная пневмония
Врачи используют антибиотики для лечения пневмонии, вызванной бактериями, которые являются наиболее частой причиной заболевания.Антибиотики имеют высокий уровень излечения от пневмонии. сноска 5
Ваш врач выберет вам антибиотик на основании ряда факторов, включая ваш возраст, ваши симптомы и степень их тяжести, а также необходимость обращения в больницу. Количество дней, в течение которых вы принимаете антибиотики, зависит от вашего общего состояния здоровья, серьезности пневмонии и типа принимаемого антибиотика.
Большинство людей видят некоторое улучшение симптомов через 2–3 дня. Если вам не станет хуже в это время, ваш врач обычно не меняет ваше лечение в течение как минимум 3 дней.
Начало лечения антибиотиками вскоре после перенесенной пневмонии может помочь выздоровлению. сноска 5
Если улучшения не наблюдается или если ваши симптомы ухудшаются, вам может потребоваться посев и тест на чувствительность. Эти тесты помогают определить организм, вызывающий ваши симптомы. Эти тесты также помогут вашему врачу выяснить, устойчивы ли бактерии к антибиотику.
Если вам не нужно лечь в больницу по поводу пневмонии, обычно нет необходимости идентифицировать организм, вызывающий пневмонию, до начала лечения.Если вы все-таки пойдете в больницу, вам, вероятно, придется пройти обследование для выявления бактерий.
Скорее всего, вам не придется ехать в больницу, если вы:
- Вы старше 65 лет.
- Есть другие проблемы со здоровьем, такие как ХОБЛ, сердечная недостаточность, астма, диабет, длительная (хроническая) почечная недостаточность или хроническое заболевание печени.
- Не может заботиться о себе или не сможет никому рассказать, если ваши симптомы ухудшатся.
- Вы страдаете тяжелым заболеванием, при котором снижается количество кислорода, поступающего в ткани.
- Боль в груди, вызванная воспалением слизистой оболочки легкого (плеврит), поэтому вы не можете эффективно откашлять слизь и очистить легкие.
- Вы лечитесь вне больницы, и вам не становится лучше (например, не проходит одышка).
- Вы не можете есть или не принимать пищу, поэтому вам необходимо вводить жидкость через вену (внутривенно).
Вирусная пневмония
Пневмония также может быть вызвана вирусами, например вирусами, вызывающими грипп и ветряную оспу (ветряная оспа).Антибиотики , а не помогают лечить пневмонию, вызванную вирусом.
- Люди, которые с большей вероятностью заболеют пневмонией после гриппа (например, беременные женщины), могут получать противовирусные препараты, такие как осельтамивир (Тамифлю) или занамивир (Реленза), чтобы облегчить симптомы.
- Ветряная оспа, пневмония, которая встречается редко, также поддается лечению противовирусными препаратами.
Что думать
В большинстве случаев пневмония — это краткосрочное заболевание, которое поддается лечению.Но частые приступы пневмонии могут быть серьезным осложнением длительного (хронического) заболевания, например, хронической обструктивной болезни легких (ХОБЛ). Если у вас длительное тяжелое заболевание, вам может быть трудно вылечить пневмонию, или вы можете отказаться от лечения. Вы и ваш врач должны обсудить это. Это обсуждение может включать информацию о том, как составить предварительное распоряжение.
Для получения дополнительной информации см .:
Профилактика
Есть несколько шагов, которые вы можете предпринять, чтобы предотвратить заражение пневмонией.
- Бросьте курить. Если вы курите, у вас больше шансов заболеть пневмонией.
- Избегайте людей, у которых есть инфекции, которые иногда приводят к пневмонии.
- Держитесь подальше от людей, болеющих простудой, гриппом или другими инфекциями дыхательных путей.
- Если вы не болели корью или ветряной оспой или не получали вакцины от этих болезней, избегайте людей, у которых они есть.
- Часто мойте руки. Это помогает предотвратить распространение вирусов и бактерий, которые могут вызвать пневмонию.
Прививки
Дети получают пневмококковую конъюгированную вакцину (ПКВ) в качестве плановой вакцинации. Людям в возрасте 65 лет и старше рекомендуются две разные прививки от пневмококка. Некоторым людям с длительными (хроническими) заболеваниями также нужна пневмококковая вакцина.
Пневмококковая вакцина не может предотвратить пневмонию. Но он может предотвратить некоторые серьезные осложнения пневмонии, такие как инфекция в кровотоке (бактериемия) или во всем теле (сепсис), у молодых людей и людей старше 55 лет со здоровой иммунной системой. сноска 6, сноска 7
Другие вакцины могут предотвратить распространенные заболевания, которые иногда приводят к пневмонии, такие как:
- Корь. Вакцинация детей от кори может предотвратить большинство случаев кори. Взрослым может потребоваться вакцинация от кори, если они не болели этой болезнью или не были вакцинированы в детстве.
- Грипп. Ежегодная вакцинация против гриппа может предотвратить заражение гриппом. Грипп часто может привести к пневмонии, особенно у пожилых людей или у людей, страдающих другими хроническими заболеваниями.Вы можете сделать прививку от гриппа одновременно с пневмококковой вакциной.
- Ветряная оспа. Прививка от ветряной оспы (вакцина против ветряной оспы) может предотвратить большинство случаев пневмонии, вызванной вирусом, вызывающим ветряную оспу. Подумайте о прививке, если вам больше 13 лет и вы не болели ветряной оспой.
Домашнее лечение
Домашнее лечение важно для выздоровления от пневмонии. Следующие меры помогут вам выздороветь и избежать осложнений:
- Больше отдыхайте.Пейте много жидкости, чтобы предотвратить обезвоживание.
- Позаботьтесь о своем кашле, если вам трудно отдыхать. Кашель — это один из способов избавления организма от инфекции. И вам не следует пытаться остановить кашель, если он не является достаточно сильным, чтобы затруднить дыхание, вызвать рвоту или помешать отдыху.
- Рассмотрите возможность приема ацетаминофена (например, тайленола) или аспирина, чтобы снизить температуру и почувствовать себя более комфортно. Не давайте аспирин лицам моложе 20 лет из-за риска развития синдрома Рея.Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Ваш врач может захотеть увидеть вас после недели лечения, чтобы убедиться, что вам становится лучше. Обязательно обратитесь к врачу, если вы не чувствуете себя лучше, кашель усиливается, у вас одышка или жар, вы чувствуете слабость или слабость при вставании.
Лекарства от кашля и простуды
Будьте осторожны с лекарствами от кашля и простуды. Они могут быть небезопасными для маленьких детей или людей, у которых есть определенные проблемы со здоровьем, поэтому сначала проверьте этикетку.Если вы все-таки принимаете эти лекарства, всегда следуйте инструкциям по дозировке в зависимости от возраста и веса.
Всегда проверяйте, не содержат ли какие-либо безрецептурные лекарства от кашля или простуды, которые вы принимаете, ацетаминофен. Если это так, убедитесь, что ацетаминофен, который вы принимаете вместе с лекарством от простуды, плюс любой другой ацетаминофен, который вы, возможно, принимаете, не превышает суточную рекомендуемую дозу. Спросите своего врача или фармацевта, сколько вы можете принимать каждый день.
Лекарства
Врачи используют антибиотики для лечения пневмонии, вызванной бактериями.Хотя эксперты расходятся в своих рекомендациях, обычно первым используется антибиотик, убивающий широкий спектр бактерий (антибиотик широкого спектра действия). сноска 8, сноска 9 Все используемые антибиотики обладают высокой эффективностью лечения пневмонии. сноска 10
Существует много видов антибиотиков. Ваш врач решит, какой антибиотик лучше всего подойдет вам. В большинстве случаев врач прописывает антибиотики, не определив предварительно точный организм, вызывающий заболевание.
Если вам не станет лучше после первого антибиотика, ваш врач может добавить второй антибиотик, чтобы покрыть другие бактерии, которые не лечатся первым. Или вы можете пройти дополнительное тестирование, чтобы определить конкретный организм, вызывающий пневмонию.
Иногда в начале лечения врачи используют два антибиотика.
Что думать
Все больше и больше бактерий становятся устойчивыми к определенным антибиотикам, что делает их менее эффективными.Примером этого является MRSA или устойчивый к метициллину Staphylococcus aureus , устойчивый ко многим типам пенициллина. Чтобы помочь в борьбе с устойчивостью к антибиотикам, спросите своего врача, как правильно принимать антибиотики, например, всегда заканчивая рецепт.
Другое лечение
В большинстве случаев пневмонии у молодых, в остальном здоровых людей с сильной иммунной системой, лечение можно проводить дома. Антибиотики, отдых, жидкости и домашний уход — все, что вам нужно для выздоровления.Но людям, у которых проблемы с дыханием или другие проблемы с легкими, может потребоваться дополнительное лечение. Иногда вам может потребоваться кислород или лекарства, которые вы вдыхаете с помощью ингалятора или небулайзера, чтобы облегчить одышку и симптомы свистящего дыхания.
Если домашнее лечение не помогает, если симптомы ухудшаются или развиваются признаки осложнений пневмонии, вам, возможно, придется обратиться в больницу. Больничное лечение пневмонии может включать:
- Антибиотики, вводимые непосредственно в кровоток.Маленькая игла вводится в вену (внутривенно или внутривенно) для доставки лекарства.
- Жидкости, вводимые через вену (IV). Их назначают, если вы не можете пить жидкости из-за одышки или слабости.
- Респираторная терапия для удаления слизи из легких. Эта терапия может включать упражнения на глубокое дыхание, постуральный дренаж, стимулирующую спирометрию и физиотерапию грудной клетки, которая включает удары по груди сложенной ладонью или применение вибрирующего устройства к груди для разжижения слизи.В большинстве случаев физиотерапия грудной клетки не требуется. Но это может быть полезно для людей с другими заболеваниями легких, такими как бронхоэктазы.
- Кислородная терапия. Вам может потребоваться кислородная терапия, если ваш врач считает, что клетки вашего тела не получают достаточно кислорода. Кислород можно вводить через носовую трубку или маску для лица. Детям кислород часто доставляют с помощью палатки, которая надевается на кроватку.
- Кортикостероиды, которые могут снизить вероятность некоторых тяжелых осложнений пневмонии.Это может сократить время пребывания в больнице.
Список литературы
Цитаты
- Нидерман М.С. (2004). Пневмония, включая внебольничную и внутрибольничную пневмонию. В JD Crapo et al., Eds., Учебник Баума по легочным заболеваниям , 7-е изд., Том. 1. С. 424–454. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- Нидерман М.С. (2004).Пневмония, включая внебольничную и внутрибольничную пневмонию. В JD Crapo et al., Eds., Учебник Баума по легочным заболеваниям , 7-е изд., Том. 1. С. 424–454. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- Laheij RJF и др. (2004). Риск внебольничной пневмонии и прием препаратов, снижающих кислотность желудочного сока. JAMA , 292 (16): 1955–1960.
- Herzig SJ, et al. (2009). Использование кислотоподавляющих препаратов и риск внутрибольничной пневмонии. JAMA , 301 (20): 2120–2128.
- Леб М. (2010). Внебольничная пневмония, дата поиска январь 2010 г. Онлайн-версия BMJ Clinical Evidence : http://www.clinicalevidence.com.
- Moberley SA и др. (2008). Вакцины для профилактики пневмококковой инфекции у взрослых. Кокрановская база данных систематических обзоров (1). Оксфорд: Обновите программное обеспечение.
- Маруяма Т. и др.(2010). Эффективность 23-валентной пневмококковой вакцины в профилактике пневмонии и улучшении выживаемости жителей домов престарелых: двойное слепое, рандомизированное и плацебо-контролируемое исследование. BMJ . Опубликовано в Интернете 8 марта 2010 г. (doi: 10.1136 / bmj.c1004).
- Арнольд Ф.В. и др. (2009). Улучшение результатов у пожилых пациентов с внебольничной пневмонией за счет соблюдения национальных рекомендаций: результаты когортного исследования Международной организации внебольничной пневмонии. Архив внутренней медицины , 169 (16): 1515–1524.
- McCabe C, et al. (2009). Согласованная с рекомендациями терапия и снижение смертности и продолжительности пребывания взрослых с внебольничной пневмонией: игра по правилам. Архив внутренней медицины , 169 (16): 1525–1531.
- Леб М. (2010). Внебольничная пневмония, дата поиска январь 2010 г. Онлайн-версия BMJ Clinical Evidence : http: // www.clinicalevidence.com.
Кредиты
Текущий по состоянию на:
26 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Э. Грегори Томпсон, врач-терапевт
Джон Поуп, доктор медицины, педиатрия
Адам Хусни, врач, семейная медицина
Р. Стивен Таррат, доктор медицины, MPVM, FACP, FCCP — пульмонология, реаниматология, медицина Токсикология
Нидерман М.С. (2004).Пневмония, включая внебольничную и внутрибольничную пневмонию. В JD Crapo et al., Eds., Учебник Баума по легочным заболеваниям , 7-е изд., Том. 1. С. 424-454. Филадельфия: Липпинкотт Уильямс и Уилкинс.
Нидерман М.С. (2004). Пневмония, включая внебольничную и внутрибольничную пневмонию. В JD Crapo et al., Eds., Учебник Баума по легочным заболеваниям , 7-е изд., Том. 1. С. 424-454. Филадельфия: Липпинкотт Уильямс и Уилкинс.
Laheij RJF, et al.(2004). Риск внебольничной пневмонии и прием препаратов, снижающих кислотность желудочного сока. JAMA , 292 (16): 1955-1960.
Herzig SJ, et al. (2009). Использование кислотоподавляющих препаратов и риск внутрибольничной пневмонии. JAMA , 301 (20): 2120-2128.
Леб М (2010). Внебольничная пневмония, дата поиска январь 2010 г. Онлайн-версия BMJ Clinical Evidence : http://www.clinicalevidence.com.
Moberley SA и др.(2008). Вакцины для профилактики пневмококковой инфекции у взрослых. Кокрановская база данных систематических обзоров (1). Оксфорд: Обновите программное обеспечение.
Маруяма Т. и др. (2010). Эффективность 23-валентной пневмококковой вакцины в профилактике пневмонии и улучшении выживаемости жителей домов престарелых: двойное слепое, рандомизированное и плацебо-контролируемое исследование. BMJ . Опубликовано в Интернете 8 марта 2010 г. (doi: 10.1136 / bmj.c1004).
Арнольд Ф.В. и др. (2009). Улучшение результатов у пожилых пациентов с внебольничной пневмонией за счет соблюдения национальных рекомендаций: результаты когортного исследования Международной организации внебольничной пневмонии. Архив внутренней медицины , 169 (16): 1515-1524.
McCabe C, et al. (2009). Согласованная с рекомендациями терапия и снижение смертности и продолжительности пребывания взрослых с внебольничной пневмонией: игра по правилам. Архив внутренней медицины , 169 (16): 1525-1531.
Леб М (2010). Внебольничная пневмония, дата поиска январь 2010 г. Онлайн-версия BMJ Clinical Evidence : http://www.clinicalevidence.com.
Детская больница Джонса Хопкинса
Что такое пневмония?
Пневмония — это инфекция легких.Воздушные мешочки в легких (называемые альвеолами) заполняются гноем и другой жидкостью. Это затрудняет попадание кислорода в кровоток.
У больного пневмонией может быть жар, кашель или затрудненное дыхание.
Каковы признаки и симптомы пневмонии?
Симптомы различаются в зависимости от возраста человека и причины пневмонии, но могут включать:
- очень учащенное дыхание (в некоторых случаях это единственный симптом)
- дыхание с хрипом или хрипом
- усердно дышит; это может включать раздувание ноздрей, дыхание животом или движение мышц между ребрами
- лихорадка
- кашель
- заложенный нос
- озноб
- рвота
- боль в груди
- Боль в животе (ребенок кашляет и старается дышать)
- меньше активности
- потеря аппетита (у детей старшего возраста) или плохое питание (у младенцев), что может привести к обезвоживанию организма
- в крайнем случае голубоватый или серый цвет губ и ногтей
Если пневмония находится в нижней части легких около живота, у человека может быть жар и боль в животе или рвота без проблем с дыханием.
Что вызывает пневмонию?
Пневмония вызывается различными микробами (вирусами, бактериями, грибами и паразитами). Однако большинство случаев вызвано вирусами . К ним относятся аденовирусы, риновирус, вирус гриппа (грипп), респираторно-синцитиальный вирус (RSV) и вирус парагриппа (который также может вызывать круп).
Часто пневмония начинается после инфекции верхних дыхательных путей (инфекции носа и горла), а симптомы появляются через 2-3 дня простуды или боли в горле.Затем он перемещается в легкие. Жидкость, лейкоциты и мусор начинают скапливаться в воздушных пространствах легких и блокировать беспрепятственный проход воздуха, затрудняя работу легких.
Дети с пневмонией, вызванной бактериями , обычно заболевают довольно быстро, начиная с внезапной высокой температуры и необычно учащенного дыхания.
Дети с пневмонией, вызванной вирусами , вероятно, будут иметь симптомы, которые проявляются более постепенно и менее тяжелые, хотя хрипы могут быть более распространенными.
Некоторые симптомы дают важные подсказки о том, какой микроб вызывает пневмонию. Например:
- У детей старшего возраста и подростков очень распространена пневмония, вызванная Mycoplasma (также называемая ходячей пневмонией). Помимо обычных симптомов пневмонии, он вызывает боль в горле, головную боль и сыпь.
- У младенцев пневмония, вызванная хламидиозом, может вызывать конъюнктивит (конъюнктивит) только в легкой форме и без лихорадки.
- Когда пневмония возникает из-за коклюша, у ребенка могут возникать продолжительные приступы кашля, он может посинеть от недостатка воздуха или издавать классический крик при попытке сделать вдох.К счастью, вакцина от коклюша может помочь защитить детей от коклюша.
Промежуток времени между воздействием микроба и началом плохого самочувствия варьируется в зависимости от того, какой микроб вызвал пневмонию (например, от 4 до 6 дней для RSV и от 18 до 72 часов для гриппа).
Как диагностируется пневмония?
Врачи обычно ставят диагноз пневмония после обследования. Они будут проверять внешний вид ребенка, его характер дыхания и жизненные показатели, а также выслушивать легкие на предмет аномальных звуков.Они могут заказать рентген грудной клетки или анализы крови, но ни то, ни другое не обязательно для постановки диагноза.
Как лечится пневмония?
В большинстве случаев пневмония вызывается вирусом, для которого не требует антибиотиков. Пневмонию, вызванную бактериями, лечат антибиотиками, принимаемыми внутрь дома. Тип используемого антибиотика зависит от типа бактерий, которые, как считается, вызвали пневмонию.
Противовирусные препараты теперь также доступны, но предназначены для лечения гриппа, если их обнаруживают на ранних стадиях болезни.
Детям может потребоваться лечение в больнице, если пневмония вызывает стойкую высокую температуру, проблемы с дыханием или если они:
- требуется кислородная терапия
- имеют легочную инфекцию, которая могла распространиться в кровоток
- имеют хроническое заболевание, поражающее иммунную систему
- настолько сильно рвут, что не могут принимать лекарство через рот
- продолжаю болеть пневмонией
- может быть коклюшем
Больничное лечение может включать внутривенное (IV) введение антибиотиков (в вену) и респираторную терапию (дыхательные процедуры).В более тяжелых случаях можно лечить в отделении интенсивной терапии (ОИТ).
Как я могу помочь своему ребенку?
Больному пневмонией необходимо много отдыхать и пить много жидкости, пока организм борется с инфекцией.
Если у вашего ребенка бактериальная пневмония и врач прописал ему антибиотики, давайте лекарство по графику в течение указанного времени. Это поможет вашему ребенку быстрее выздороветь и предотвратит распространение инфекции на других членов семьи.При хрипе врач может порекомендовать небулайзер или ингалятор.
Проконсультируйтесь с врачом, прежде чем принимать лекарство от кашля у ребенка. Средства от кашля не позволяют легким выводить слизь, что не помогает при пневмонии. Лекарства от кашля и простуды, отпускаемые без рецепта, не рекомендуются любым детям младше 6 лет.
Измеряйте температуру вашего ребенка хотя бы один раз каждое утро и каждый вечер. Обратитесь к врачу, если температура превышает 102 ° F (38,9 ° C) у младенцев или детей старшего возраста или выше 100.4 ° F (38 ° C) у ребенка в возрасте до 6 месяцев.
Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые. Позвоните своему врачу, если они голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Как долго длится пневмония?
При лечении большинство видов бактериальной пневмонии излечиваются за 1-2 недели. Пневмония при ходьбе и вирусная пневмония могут полностью исчезнуть через 4–6 недель.
Заразна ли пневмония?
В целом пневмония не заразна, но вирусы верхних дыхательных путей и бактерии, вызывающие ее, заразны.Когда эти микробы попадают в жидкость изо рта или носа инфицированного человека, этот человек может распространять болезнь через кашель и чихание.
Совместное использование стаканов и столовых приборов, а также прикосновение к использованным тканям или носовым платкам инфицированного человека также может распространять пневмонию. Поэтому лучше держать детей подальше от тех, у кого есть симптомы респираторной инфекции (заложенность или насморк, боль в горле, кашель и т. Д.).
Можно ли предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин.Обычно дети проходят плановую иммунизацию против пневмококка Haemophilus influenzae и коклюша, начиная с 2-месячного возраста.
Вакцина от гриппа рекомендуется всем здоровым детям в возрасте от 6 месяцев до 19 лет, но особенно детям с хроническими заболеваниями, такими как сердечные или легочные заболевания или астма.
Поскольку они подвержены более высокому риску серьезных осложнений, рано родившиеся дети могут получать лечение, которое временно защищает от RSV, поскольку это может привести к пневмонии у детей младшего возраста.
Врачи могут прописать антибиотики для предотвращения пневмонии у детей, которые контактировали с кем-то с определенными типами пневмонии, такими как коклюш. Люди с ВИЧ-инфекцией могут получать антибиотики для предотвращения пневмонии, вызываемой Pneumocystis jirovecii .
Если кто-то в вашем доме болен респираторной инфекцией или инфекцией горла, храните его стаканы и столовые приборы отдельно от принадлежностей других членов семьи и часто мойте руки, особенно если вы работаете с использованными салфетками или грязными носовыми платками.
Когда мне позвонить врачу?
Немедленно позвоните своему врачу, если у вашего ребенка есть какие-либо признаки пневмонии, но особенно если он или она:
- затрудненное дыхание или слишком быстрое дыхание
- имеет голубоватый или серый цвет на ногтях или губах
- имеет лихорадку 102 ° F (38,9 ° C) или выше 100,4 ° F (38 ° C) у детей младше 6 месяцев
Руководство дает детям правильное лекарство от пневмонии
Эми Нортон, Reuters Health
НЬЮ-ЙОРК (Reuters Health) — После того, как одна больница установила рекомендации по лечению детей с пневмонией, число людей, получающих правильные инъекции антибиотиков, выросло. находит новое исследование.
Пневмония — это воспаление легких, вызванное инфекцией. У младенцев и дошкольников пневмония обычно вызывается вирусом, и инфекция проходит сама по себе.
Однако у некоторых детей развивается пневмония, вызванная бактериями, и эти случаи обычно более серьезны — с такими симптомами, как высокая температура и проблемы с дыханием, которые требуют антибиотиков, а иногда и пребывания в больнице.
Согласно рекомендациям Американского общества инфекционистов (IDSA), большинство детей, госпитализированных с бактериальной пневмонией, должны получать более старый пенициллиноподобный антибиотик ампициллин, а не более новые, более мощные антибиотики, убивающие широкий спектр бактерий. .
Но эти рекомендации были опубликованы только в прошлом году, поэтому больницы США исторически сами разрабатывали планы лечения.
«Существует много вариантов, — сказал доктор Джейсон Г. Ньюленд, который работал над новым исследованием.
Его центр, Детская больница милосердия в Канзас-Сити, штат Миссури, опередил требования IDSA. В 2008 году больница установила собственные правила, согласно которым детям с «неосложненной» бактериальной пневмонией следует назначать ампициллин.
И, согласно новому исследованию, опубликованному в журнале Pediatrics, этот шаг действительно изменил привычки врачей.
В год, предшествовавший появлению рекомендаций, всего 13% детей, госпитализированных с бактериальной пневмонией, получали ампициллин. Эта цифра подскочила до 63 процентов через год после того, как руководство вступило в силу.
Напротив, в течение года, предшествующего введению рекомендаций, 72 процента детей получали цефтриаксон (роцефин), новый антибиотик «широкого спектра действия».
Антибиотики широкого спектра действия убивают ряд бактерий. Проблема, как объяснил Ньюленд, заключается в том, что чрезмерное употребление антибиотика, такого как цефтриаксон, может привести к устойчивости к антибиотикам, а это означает, что лекарство становится неэффективным по крайней мере против некоторых из насекомых, которые он предназначен для уничтожения.
Ампициллин, напротив, представляет собой препарат узкого спектра действия, который борется с наиболее частой причиной бактериальной пневмонии у детей — Streptococcus pneumoniae.
Команда Ньюленда обнаружила, что переход на ампициллин не принес никакого вреда.
В год, предшествующий введению рекомендаций, у 1,5 процента из 530 детей была «неудача» лечения — это означало, что пневмония усугубилась и потребовалось больше лекарств или инвазивного лечения. Этот показатель составлял один процент в год после того, как руководство вступило в силу.
«Были опасения, что ампициллин будет недостаточно хорош?» — сказал Ньюленд.
Но это исследование помогает подтвердить, что ампициллин безопасен и эффективен при детской пневмонии, говорят специалисты Newland.
«И это подтверждает новые национальные правила (IDSA)», — сказал Ньюленд.
Что касается того, почему раньше цефтриаксон был предпочтительным антибиотиком в больницах, то, по его словам, он подозревает, что это было, по крайней мере, частично из-за простоты использования препарата. Его нужно давать только один раз в день, что делает его обычным выбором в педиатрии.
Но такие руководящие принципы, как IDSA, нацелены на то, чтобы дать большему количеству пациентов антибиотики, которые являются наиболее эффективными, безопасными и с наименьшей вероятностью усугубят более серьезную проблему устойчивости к антибиотикам.
«Мы пытаемся стандартизировать эти аспекты, чтобы улучшить качество обслуживания», — сказал Ньюленд.
Для родителей, отметил он, полученные данные являются напоминанием о том, что чем новее и мощнее, тем лучше.
«Некоторые люди просят (новые антибиотики)», — сказал Ньюленд. «Такое ощущение, что чем больше, тем лучше.Но эти антибиотики (например, ампициллин) хороши тем, что имеют более узкую фокусировку ».
Родители также могут помочь защитить своих детей от пневмонии, подчеркивает IDSA. У детей, как и у взрослых, часто возникает бактериальная пневмония после вирусной инфекции, в том числе гриппа.
Таким образом, IDSA утверждает, что для детей в возрасте шести месяцев и старше важно делать ежегодную прививку от гриппа и быть в курсе всех рекомендованных прививок.
ИСТОЧНИК: bit.ly/yvYlWV Pediatrics, онлайн 20 февраля 2012 г.
Внебольничная пневмония: последствия для госпитализированного ребенка
Пневмония связана с 2 миллионами ежегодных случаев смерти среди детей во всем мире и 19% всех случаев смерти среди детей в возрасте до 5 лет (1). Это один из наиболее распространенных диагнозов, которые ставят остро больному ребенку, с ежегодной заболеваемостью от 34 до 40 случаев на 1000 детей в Европе и Северной Америке.
В прошлом вирусные патогены вызывали до 80% случаев. Streptococcus pneumoniae обычно считался наиболее частой бактериальной причиной внебольничной пневмонии (ВП), особенно в случаях осложненного парапневмонического выпота.Инфекционная этиология зависит от возраста, при этом бактериальная этиология преобладает у младенцев раннего возраста, а вирусные патогены — у младенцев старшего возраста и взрослых (Таблица 1). Знание наиболее вероятного возбудителя, преобладающей восприимчивости этих возбудителей инфекции и тяжести заболевания поможет принять решение о назначении антибиотика и другого лечения.
Большинству детей не требуется госпитализация, а детям с легкими заболеваниями, у которых вероятно вирусное заболевание, не нужны антибиотики.Следующее руководство будет пытаться помочь практикующему врачу определить тех, кто действительно нуждается в госпитализации, и предоставить подход к ведению пациентов с осложненной инфекцией.
Распознавание пациента с ВП
Первое препятствие — выявить пациента с пневмонией. При ведении ребенка с ВП важно различать детей с другой основной патологией, включая астму, RSV или другую подтвержденную вирусную этиологию. Важно помнить, что патогены у пораженного хозяина, пациента с муковисцидозом или пациента с другой хронической легочной патологией отличаются от типичных возбудителей ВП и включают широкий спектр различий.Большинство пациентов с ВП имеют острое заболевание, связанное с лихорадкой (> 38 ° C), кашлем и признаками симптомов / признаков со стороны нижних дыхательных путей. Рентгенограмма грудной клетки обычно показывает легочный инфильтрат. Независимо от того, является ли это пятнистым инфильтратом или крупнокалиберным, это может помочь практикующему врачу в принятии решения о лечении, поскольку последнее с большей вероятностью будет связано с бактериальной этиологией.
После рассмотрения диагноза дальнейшая оценка должна быть сосредоточена на статусе гидратации, гемодинамических параметрах и оксигенации.Тщательная оценка должна выявить другие ассоциированные очаги (например, менингит или бактериемию) при осмотре и лабораторной оценке.
Идентификация пациента, требующего госпитализации
Рассмотрите возможность госпитализации токсичного пациента, пациента с измененным психическим статусом, значительным обезвоживанием, гипоксемией, одышкой, хрипящим дыханием или втягиванием, а также любым пациентом с гемодинамической нестабильностью. Рентгенограмма грудной клетки, показывающая значительный плевральный выпот, также должна рассматриваться как показатель госпитализации.
Бактериальные патогены более вероятны у тяжелобольных пациентов, пациентов с быстро прогрессирующим процессом, а также у пациентов с рентгенологическими признаками консолидации долей или плеврального выпота. Некоторым детям с вирусными процессами может потребоваться госпитализация.
Оперативное распознавание пациента с эмпиемой
Для пациентов с пневмонией и парапневмоническим выпотом различие между свободно текущим выпотом и эмпиемой плевры имеет решающее значение. Стандартная плоская пленка может идентифицировать легочный инфильтрат, а часто экссудативный и боковой пленочный слой пролежня может помочь идентифицировать свободно текущий выпот (рис. 1).В то время как компьютерная томография более эффективно выявляет фибринозные спайки плевры, которые могут захватывать легкие, ультразвук наиболее эффективно выявляет сложные скопления жидкости с локализацией и перегородкой, и его можно использовать для определения торакоцентеза.
Эмпиема определяется как гной в плевральной полости и, по оценкам, встречается у 10–40% пациентов с пневмонией. Эмпиема также может быть вызвана причинами, отличными от осложнения бактериальной пневмонии, такими как травма грудной клетки или послеоперационное осложнение, разрыв абсцесса легкого, разрыв пищевода или осложнение, связанное с установкой постоянного катетера.Обычно это происходит поэтапно, включая острую (ранняя мутная жидкость), фибрино-гнойный (более густая, многокомпонентная жидкость) и организованная (поздно с толстой плевральной кожурой и захватом легкого).
В таких случаях оценка плевральной жидкости важна как для диагностики, так и для назначения лечения. Сборы плевральной жидкости определяются как транссудативные или экссудативные на основании биохимической оценки. Оценка включает тип клеток и дифференциал, pH, глюкозу, белок и ЛДГ. Мазок, окрашенный по Граму, необходимо выполнить на всех образцах во время посева.Эмпиема экссудативная, обычно с низким содержанием глюкозы и высоким уровнем ЛДГ (Таблица 2 на странице 64) (2).
Изменение эпидемиологии и принятие решений об антибиотиках
Данные, представленные Финляндией и Барнсом в 1978 г., подтвердили, что S. pneumoniae , стрептококк группы А (ГАЗ) и золотистый стафилококк были наиболее часто обнаруживаемыми патогенами при эмпиеме в 1935 г. с S. aureus , появившимся в 1950-х годах (3). В большей части литературы 1960–1980-х годов, подробно описывающей этиологию пневмонии с эмпиемой плевры, по-прежнему подчеркивалась роль S.aureus в таких случаях. Во всех обзорах отмечается, что стафилококковая пневмония в первую очередь является болезнью младенцев. В 1 обзоре 100 случаев стафилококковой пневмонии средний возраст составил 5 месяцев, 78 пациентов были моложе 1 года (4). Chartrand и McCracken проанализировали 79 случаев стафилококковой пневмонии и отметили, что примерно в 75% случаев стафилококковая пневмония была первичной пневмонией у младенцев со средним возрастом 6 месяцев. В этом исследовании у детей старшего возраста вероятность поражения легких в качестве вторичного признака диссеминированного стафилококкового заболевания была выше.Плевральный выпот был обнаружен у 80% младенцев с первичной пневмонией и у 61% младенцев с вторичным заболеванием, что указывает на более серьезный процесс для клинициста (5). Высокий индекс подозрения на S. aureus у новорожденных с пневмонией важен, поскольку врачи должны ожидать быстрого прогрессирования клинического течения болезни. Этим младенцам часто требуется искусственная вентиляция легких, изменение выбора антибиотиков и быстрое распознавание плевральных осложнений, включая пневмоторакс и пневматоцеле.
Данные 1990-х годов подчеркнули роль пневмококка с множественной лекарственной устойчивостью как патогена эмпиемы. В недавнем обзоре случаев в эпоху постпневмококковой конъюгированной болезни пневмококк оставался наиболее часто подтвержденным этиологическим агентом, наряду с другими грамположительными патогенами, включая GAS и S. aureus , также зарегистрированные (6). Несмотря на широкое внедрение пневмококковой конъюгированной вакцины (ПКВ) и популяционное эпиднадзорное исследование в США, которое показало, что добавление ПКВ к календарю иммунизации детей было связано с 10-кратным сокращением заболеваемости пневмонией (7), серьезной пневмонией, вызванной С.pneumoniae продолжали поступать. Распространенность серотипов 1 и 3 как причины таких инфекций может ограничивать применимость нынешней вакцины. Одно исследование, проведенное в Греции, показало, что наиболее распространенными серотипами, вызывающими бактериемическую пневмонию, были 14, 6B, 1 и 19F (8). Отмечается рост детской эмпиемы в Великобритании, и недавнее исследование 47 случаев эмпиемы подтвердило, что пневмококк является основным патогеном, причем более половины из них вызвано серотипом 1 (9).
Более свежие данные указывают на еще одно изменение эпидемиологии эмпиемы.Schultz et al. из Хьюстона, штат Техас, проанализировали десятилетний опыт с 1993–2002 гг., и, хотя они выявили снижение общего числа случаев эмпиемы, было отмечено появление метициллин-резистентной инфекции S. aureus (MRSA) (10).
Хотя MRSA долгое время считался важным патогеном в этиологии инфекций, связанных с оказанием медицинской помощи, опыт нашего учреждения также подтверждает появление растущего числа случаев внебольничной болезни MRSA. Ванкомицин, несомненно, входит в схему лечения детей из группы риска по стафилококковой пневмонии, хотя многие применяли клиндамицин для лечения некритических пациентов.Очевидно, что увеличение числа таких случаев имеет важное значение для принятия решений о лечении, поскольку MRSA с индуцибельной устойчивостью к клиндамицину еще не распознается в каждом учреждении. Отсутствуют данные, подтверждающие полезность триметоприм-сульфаметоксазола при серьезных внебольничных инфекциях MRSA, а роль новых антибиотиков, таких как линезолид, четко не определена.
Ведение: антибиотики и роль процедур дренирования плевры
На рис. 2 на стр. 58 показан алгоритм, который направляет клиническое ведение пациента с эмпиемой.После постановки диагноза следует обратить внимание на жидкостную и электролитную коррекцию, стабилизацию гемодинамики и респираторную поддержку (то есть оксигенацию и вентиляцию). Следует начать прием антибиотиков, и выбор зависит от тяжести заболевания и возраста ребенка.
Дренирование плеврального гноя уже давно признано неотъемлемой частью успеха в лечении пневмонии с эмпиемой. В последнее время было много споров о том, какой метод использовать и когда.
Во многих исследованиях было показано, что внутриплевральная фибринолитическая терапия снижает продолжительность пребывания в стационаре без увеличения риска.Данные, собранные в Кокрановской базе данных, сравнивающие фибринолитическую терапию с более консервативным лечением, предполагают, что внутриплевральная фибринолитическая терапия дает значительные преимущества по сравнению с контролем с физиологическим раствором; однако окончательного заявления сделано не было, поскольку количество испытаний было слишком маленьким (11). Более свежие данные из Кокрановской базы данных и систематический обзор показывают, что видео-торакостомия (VATS), выполненная на ранней стадии заболевания, связана с лучшим исходом, чем дренирование плевральной дренажной трубки со стрептокиназой в отношении продолжительности установки плевральной дренажной трубки и пребывания в больнице.Однако есть вопросы о валидности, и это исследование слишком мало, чтобы делать выводы (12,13). На Рисунке 3 показаны типичные результаты, обнаруженные в ВАТС у ребенка с эмпиемой.
Ретроспективный обзор диаграммы, проведенный нашим учреждением с декабря 2000 г. по март 2004 г., за исключением хозяев с ослабленным иммунитетом, выявил 96 случаев рентгенологической пневмонии с плевральным выпотом. Тридцать четыре соответствовали критериям эмпиемы, включая УЗИ и / или КТ грудной клетки, показывающие локализацию и септацию плевральной жидкости, или гнойную жидкость / положительный посев.Средний возраст составил 5 лет, патогены определены у 38% пациентов. Средняя продолжительность пребывания составляла 9 дней с диапазоном от 5 до 23 дней. Двое не подвергались вмешательству и находились в стационаре 8 дней, 14 перенесли торакостомию через трубку и провели в среднем 11,5 дней с 6 неудачными попытками, 10 прошли торакостомию и фибринолитическую терапию со средней продолжительностью пребывания 7 дней, у 3 были ранние ВАТС со средней продолжительностью пребывания. 7 дней, а в 5 — просрочка по НДС со средним сроком пребывания 10,4 дня. В нашем учреждении среди инвазивных вмешательств только трубочная торакостомия имела более длительный LOS и больше неудач.Ранний VATS и внутриплевральный фибринолиз имеют более короткий срок пребывания и находятся в нижней части шкалы затрат: 25 549 долларов против 21 062 доллара соответственно (рис. 4).
Решение об интервенционном лечении эмпиемы, вероятно, будет институционально изменчивым в отсутствие крупных рандомизированных контролируемых исследований. Учреждения с агрессивными интервенционными радиологами могут отдать предпочтение торакостомической трубке с фибринолизом. Те, у кого есть хирурги, обладающие опытом в области видеоскопической хирургии, могут предоставить раннюю операцию VATS. Данные о вмешательстве ясно показывают преимущества, превышающие те, которые дает обычная установка плевральной дренажной трубки.Ключевым моментом становится своевременная диагностика эмпиемы с ранним использованием УЗИ, знание местной чувствительности к антибиотикам и четкие руководящие принципы, разработанные каждым учреждением для руководства интервенционным лечением.
Будущее
Повышение точности диагностического тестирования детей с ВП, вероятно, приведет к снижению заболеваемости, смертности и общей стоимости лечения. Использование ПЦР становится все более распространенным и может использоваться для более быстрого подтверждения диагноза как chlamydophila pneumoniae , mycoplasma pneumoniae , так и вируса гриппа A (14).Хорошо известно, что грипп A вызывает серьезную заболеваемость и смертность и может быть наиболее распространенным вирусом, вызывающим ВП, с сопоставимым клиническим бременем с вирусами, такими как респираторно-синейтиальный вирус. Это еще одно свидетельство в пользу всеобщей иммунизации детей против гриппа. Расширение серотипов, включенных в пневмококковые конъюгированные вакцины (PCV), должно включать серотипы 1 и 3, которые в настоящее время не являются штаммами PCV в вакцине США.
По мере того, как эпидемиология ВП продолжает развиваться, практикующим врачам необходимо знать о распространенных патогенах в их регионе.В эпоху сохраняющейся устойчивости бактериальных патогенов к противомикробным препаратам важно знать особенности местной чувствительности к противомикробным препаратам, чтобы правильно выбрать эмпирическую терапию при подозрении на бактериальный процесс. Эти данные обычно могут предоставить местные лаборатории.
Каким бы ни было будущее, нам по-прежнему необходимы сотрудничество и опыт практикующего врача, специалиста по инфекционным заболеваниям и хирурга / интервенциониста. Все это необходимо для своевременного распознавания эмпиемы и необходимости своевременного медикаментозного и хирургического вмешательства для этих пациентов.
Каталожные номера
- Bryce J, Boschi-Pinto C, Shibuya K, Black RE; Справочная группа ВОЗ по эпидемиологии здоровья детей. Оценки ВОЗ причин смерти детей. Ланцет . 2005; 365: 1147-52.
- Уиллер Дж. Г., Джейкобс РФ. Плевральный выпот и эмпиема. В: Фейгин Р.Д., Черри Д.Д., Деммлер Г.Дж., Каплан С.Л., ред. Учебник детских инфекционных болезней . 5-е изд. Филадельфия, Пенсильвания: Сондерс; 2004: 320-30.
- Финляндия M, Barnes MW. Изменение экологии острой бактериальной эмпиемы: возникновение и смертность в Бостонской городской больнице в течение 12 выбранных лет с 1935 по 1972 год. J Заразить Dis . 1978; 137: 274-91.
- Goel A, Bamford L, Hanslo D, Hussey G. Первичная стафилококковая пневмония у маленьких детей: обзор 100 случаев. Дж. Троп Педиатр . 1999; 45: 233-6.
- Chartrand SA, McCracken GH Jr. Стафилококковая пневмония у младенцев и детей Pediatr Infect Dis . 1982; 1: 19-23.
- Buckingham SC, King MD, Miller ML. Заболеваемость и этиология осложненных парапневмонических выпотов у детей, 1996–2001 гг. Pediatr Infect Dis J .2003; 22: 499-504.
- Poehling KA, Lafleur BJ, Szilagyi PG, et al. Популяционное воздействие пневмококковой конъюгированной вакцины на детей раннего возраста. Педиатрия . 2004; 114: 755-61.
- Syriopoulou V, Daikos GL, Soulis K, et al. Эпидемиология инвазивных детских пневмококковых инфекций в Греции. Acta Paediatr Suppl . 2000; 89: 30-4.
- Eastham KM, Freeman R, Kearns AM и др. Клинические особенности, этиология и исход эмпиемы у детей на северо-востоке Англии. Грудь . 2004; 59: 522-5.
- Шульц К.Д., Фан Л.Л., Пинский Дж. И др. Меняющееся лицо эмпием плевры у детей: эпидемиология и лечение. Педиатрия . 2004; 113: 1735-40.
- Кэмерон Р., Дэвис HR. Внутриплевральная фибринолитическая терапия в сравнении с консервативным лечением парапневмонических выпотов и эмпиемы. Кокрановская база данных Syst Rev . 2004: CD002312. Обзор.
- Coote N. Хирургическое и нехирургическое лечение эмпиемы плевры. Кокрановская база данных Syst Rev . 2002: CD001956. Обзор.
- Gates RL, Caniano DA, Hayes JR, Arca MJ. Обеспечивает ли VATS оптимальное лечение эмпиемы у детей? Систематический обзор. J Педиатр Хирург . 2004; 39: 381-6. Обзор.
- Laundy M, Ajayi-Obe E, Hawrami K, Aitken C, Breuer J, Booy R. Грипп A внебольничная пневмония у младенцев и детей раннего возраста в Восточном Лондоне. Pediatr Infect Dis J . 2003; 22 (Дополнение): S223-7.
Новое исследование CDC подчеркивает бремя госпитализаций с пневмонией на U.С. дети | Центр новостей CDC
Пресс-релиз
Запрещено до: среды, 25 февраля 2015 г., 17:00 по восточноевропейскому времени
Контактное лицо: Связи со СМИ
(404) 639-3286
На детей младше 5 лет приходилось 70 процентов госпитализаций с пневмонией среди детей, сообщили Центры по контролю и профилактике заболеваний в опубликованном сегодня исследовании. Пневмония остается основной причиной госпитализации детей в США.Два с половиной года исследования, опубликованные в New England Journal of Medicine исследователями CDC и тремя детскими медицинскими центрами США, оценили бремя госпитализаций с внебольничной пневмонией среди детей в США. Исследователи также обнаружили, что респираторные вирусы, а не бактериальные патогены, чаще всего обнаруживаются у детей, госпитализированных с пневмонией.
«Пневмония ежегодно отправляет в больницу тысячи маленьких детей, что в США дорого обходится.около 1 миллиарда долларов, не говоря уже о страданиях детей и лишениях их семей », — сказал директор CDC Том Фриден, доктор медицинских наук. «Это новаторское исследование показывает, насколько сильно нам нужны более быстрые и менее дорогие диагностические тесты, чтобы врачи могли точно диагностировать причину пневмонии и эффективно ее лечить».
«Данные, собранные в ходе этого исследования, дополняют доказательную базу того, что респираторные вирусные инфекции приводят к госпитализации с пневмонией и осложнениям у детей», — сказал д-р.Сима Джайн, ведущий автор статьи и медицинский эпидемиолог из отдела гриппа CDC. «Мы надеемся, что это послужит стимулом для непрерывной и будущей разработки эффективных методов лечения и вакцин против патогенов, для которых такие контрмеры недоступны. Это также подчеркивает важность использования существующих методов лечения и вакцин, например, против пневмококка и гриппа ».
Исследование CDC Etiology of Pneumonia in the Community (EPIC) было направлено на восполнение пробелов в знаниях о пневмонии у детей путем предоставления оценок частоты госпитализаций с внебольничной пневмонией в U.С. дети. Дети в исследование были включены в исследование с января 2010 года по июнь 2012 года в трех детских больницах США в Мемфисе, Нашвилле и Солт-Лейк-Сити. Исследовательский персонал тестировал детей с помощью ряда лабораторных тестов на предмет выявления вирусных и бактериальных респираторных патогенов.
В течение периода исследования в исследовательскую группу EPIC было включено 2638 детей, из которых 2358 (89 процентов) страдали пневмонией, подтвержденной рентгенологически. Средний возраст детей в исследовании составлял 2 года. В интенсивной терапии нуждались 497 (21 процент) детей, трое детей умерли.Среди 2222 детей с рентгенологической пневмонией и образцами, доступными как для бактериального, так и для вирусного тестирования, патоген был обнаружен у 1802 (81 процент) детей. Один или несколько вирусов были обнаружены у 1472 (66 процентов) этих детей. Бактерии были обнаружены у 175 человек (8 процентов), а совместное обнаружение бактерий и вирусов — у 155 (7 процентов).
По оценкам исследования, ежегодная заболеваемость пневмонией составляла 15,7 на 10 000 детей в течение периода исследования. Наибольшая заболеваемость была среди детей младше 2 лет (62.2 / 10,000). Респираторно-синцитиальный вирус (RSV) был наиболее частым (28 процентов) обнаруживаемым патогеном, и он был связан с самой высокой заболеваемостью среди детей младше 2 лет с пневмонией.
Риновирус человека был обнаружен в 22 процентах случаев, но он также был идентифицирован у 17 процентов бессимптомных контролей, которые были включены в исследование путем удобной выборки в тех же центрах в течение того же периода. Это затрудняет интерпретацию значения обнаружения человеческого риновируса у детей, госпитализированных с пневмонией.
Включено прочих выявленных вирусных патогенов:
- метапневмовирус человека (13 процентов),
- аденовирус (11 процентов), вирусы парагриппа (7 процентов),
- гриппа (7 процентов) и
- коронавирусов (5 процентов).
Выявлено бактериальных патогенов, в том числе:
- Mycoplasma pneumoniae (8 процентов),
- Streptococcus pneumoniae (4 процента),
- Staphylococcus aureus (1 процент) и
- Streptococcus pyogenes (<1%).
Некоторые вирусы чаще выявлялись у детей младше 5 лет, чем у детей старшего возраста. Респираторно-синцитиальный вирус (РСВ) был обнаружен у 37 процентов детей с пневмонией в возрасте до 5 лет по сравнению с 8 процентами у детей старшего возраста. Аналогичным образом, аденовирус был обнаружен у 15 процентов против 3 процентов, а метапневмовирус человека был обнаружен у 15 процентов против 8 процентов детей младше 5 лет по сравнению с детьми более старшего возраста. Напротив, микоплазма Mycoplasma pneumoniae реже выявлялась у детей младше 5 лет по сравнению с детьми старшего возраста (3 процента против 19 процентов).
Хотя бактерии выявлялись реже, авторы отмечают, что результаты исследования отражают успех широко распространенной бактериальной конъюгированной вакцинации в США в значительном сокращении ранее распространенных бактериальных инфекций, таких как пневмококковая инфекция и болезнь Haemophilus influenzae типа B. Однако доступные в настоящее время бактериальные диагностические средства имеют ограниченную чувствительность, особенно у детей. В отсутствие общепризнанного общего стандарта обнаружения бактериальных патогенов при пневмонии результаты исследования EPIC, основанные на современной диагностике, позволяют предположить, что частота бактериальной пневмонии ниже, чем сообщалось ранее.
Это исследование было опубликовано в журнале New England Journal of Medicine 26 февраля 2015 г. и доступно в Интернете по адресу http://www.

 Чем дальше затягивать, тем тяжелее лечить.
Чем дальше затягивать, тем тяжелее лечить.