Медицинский вестник Северного Кавказа :: Научно-практический журнал
[Обзор]
Пузырева Лариса Владимировна; Сафонов Александр Дмитриевич; Мордык Анна Владимировна;
Представлена микробиологическая характеристика возбудителя пневмоцистой пневмонии, клиника и возможные методы диагностики. Уделяется внимание вопросам этиотропной терапии. Описаны критерии прогноза выживаемости от пневмоцистной пневмонии.
Скачать
Список литературы:
1. Аналитический обзор эпидемии ВИЧ-инфекции в Сибирском федеральном округе в 2014 г. / Г. А. Калачева, А. Т. Тюменцев, Е. С. Довгополюк [и др.]. – Омск : ООО Издательский центр «Омский научный вестник», 2015. – 31 с.
2. Аравийский, Р. А. К вопросу о диагностике пневмоцистной пневмонии (применение реакции Бауэра для индикации Pneumocystis carinii в патологическом материале) / Р. А. Аравийский, Л. А. Семенова // Лаб. дело. – 1991. – № 6. – С. 44–46.
3. Байтугаева, С. А. Туберкулез как СПИД- ассоциированное заболевание у ВИЧ-инфицированных в Омской области / С.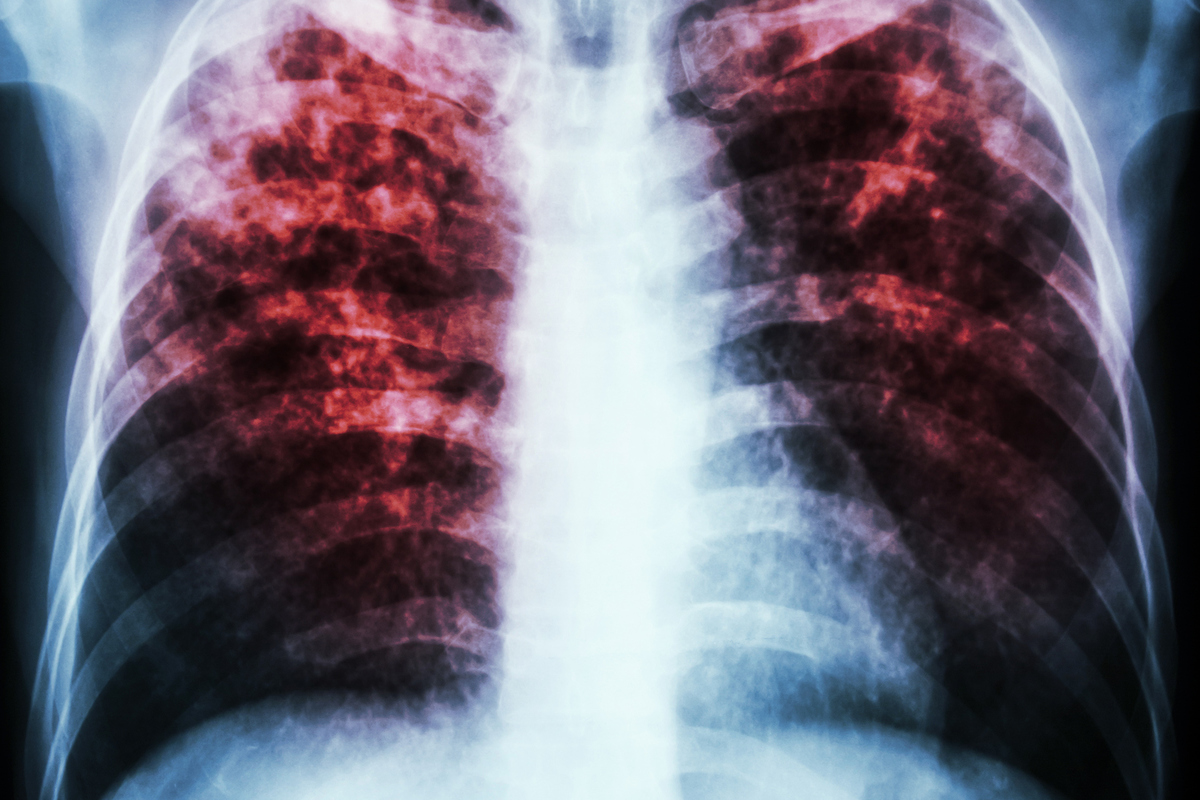 А. Байтугаева, А. Д. Сафонов, Н. И. Коваленко [и др.] // Омский научный вестник. – 2005. – Т. 4, № 33. – С. 16–18.
А. Байтугаева, А. Д. Сафонов, Н. И. Коваленко [и др.] // Омский научный вестник. – 2005. – Т. 4, № 33. – С. 16–18.
4. Баранов, А. А. Социальные и организационные проблемы педиатрии : избр. очерки / А. А. Баранов, В. Ю. Альбицкий. – Медицина, 2003. – 512 с.
5. Баянова, Т. А. Анализ вторичной заболеваемости и смертности ВИЧ-инфицированных больных, поступивших для стационарного лечения в инфекционную больницу (по материалам Иркутской области) / Т. А. Баянова, В. А. Борисова, А. Д. Ботвинкин // Сибирский медицинский журнал. – 2007. – № 6. –С. 69–73.
6. Боровицкий, В. С. Пневмоцистная пневмония. Этиология, патогенез, клиника, дифференциальная диагностика, лечение (лекция) / В. С. Боровицкий // Проблемы медицинской микологии. – 2012. – Т. 14, № 1. – С. 13–20.
7. Бочкова, Л. Г. Клинические особенности пневмоцистной пневмонии у новорожденных детей / Л. Г. Бочкова, А. С. Эйберман, Т. А. Гасанова // Саратовский научно-медицинский журнал. – 2012. – Т. 8, № 4.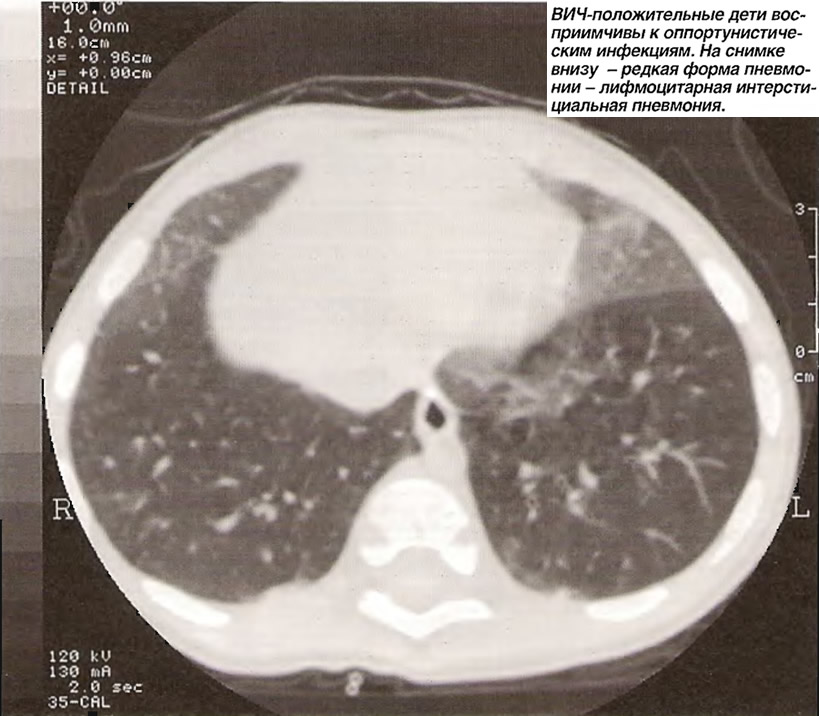 – С. 962–965.
– С. 962–965.
8. Бурданова, Т. М. Особенности течения туберкулеза и пневмоцистной пневмонии при поздних стадиях ВИЧ-инфекции / Т. М. Бурданова, Л. С. Орлова, М. В. Лемешевская [и др.] // Бюллетень ВСНЦ СО РАМН. – 2011. – Т. 78, № 2. – С. 243–244.
9. Васильева, Т. Е. Легочная патология у больных ВИЧ-инфекцией / Т. Е. Васильева, Н. Г. Литвинова, В. И. Шахгильдян [и др.] // Терапевтический архив. –2007. – Т. 79, № 11. – С. 31–35.
10. Виноградова, Т. Н. ВИЧ-инфекция в Санкт-Петербурге / Т. Н. Виноградова, А. Г. Рахманова, О. Н. Леонова, В. В. Рассохин // Казанский медицинский журнал. – 2011. – Т. 92, № 2. – С. 269–272.
11. Волкова, Г. В. Летальные случаи у ВИЧ-инфицированных женщин, родивших детей / Г. В. Волкова, Е. Б. Ястребова // СПИД, секс, здоровье. – 2009. – № 2. – С. 16–18.
12. Ермак, Т. Н. Вторичные заболевания у больных ВИЧ- инфекцией в России / Т. Н. Ермак, А. В. Кравченко, О. Г. Юдин // Эпидемиология и инфекционные болезни. – 1998.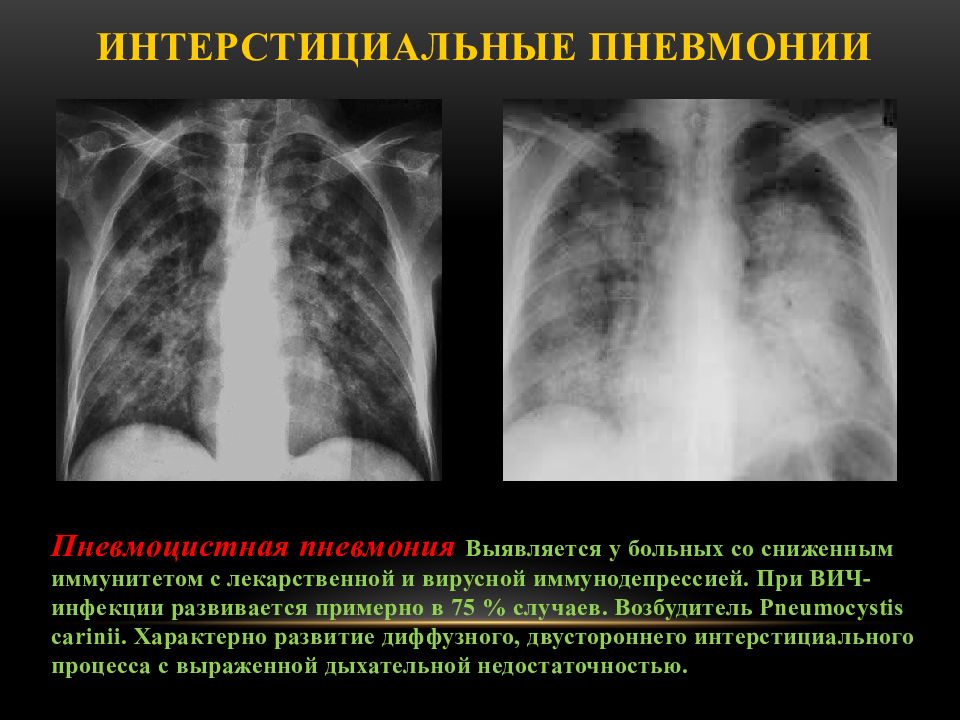 – № 5. – С. 32–35.
– № 5. – С. 32–35.
13. Ермак, Т. Н. Лечение пневмоцистной пневмонии при ВИЧ-инфекции / Т. Н. Ермак // Фарматека. – 2003. – № 3. – С. 7–21.
14. Ермак, Т. Н. Оппортунистические (вторичные) заболевания у больных ВИЧ-инфекцией в Российской Федерации: структура, клиническая диагностика, лечение. Часть 1. Туберкулез и пневмоцистная пневмония / Т. Н. Ермак // Фарматека. – 2010. – Т. 198, № 4. – С. 52–56.
15. Ермак, Т. Н. Пневмоцистная пневмония в сочетании с туберкулезом как первые клинические проявления на поздних стадиях ВИЧ-инфекции / Т. Н. Ермак, Н. Г. Литвинова, Э. Р. Самитова [и др.] // Терапевтический архив. – 2005. – № 11. – С. 21–23.
16. Ермак, Т. Н. Причины летальных исходов больных ВИЧ-инфекцией в России: ситуация в последние годы / Т. Н. Ермак, A. B. Кравченко, H. H. Ладная, В. И. Шахгильдян // Инфекционные болезни. – 2009. – № 7. – С. 65–66.
17. Ерохин, В. В. Клеточная биология легких в норме и патологии / В. В. Ерохин, Л. К. Романова. – М. : Медицина, 2000. – 496 с.
Романова. – М. : Медицина, 2000. – 496 с.
18. Зюзя, Ю. Р. Морфологические особенности пневмоцистной пневмонии при ВИЧ-инфекции / Ю. Р. Зюзя, Ю. Г. Пархоменко, В. Н. Зимина, О. А. Тишкевич // Пульмонология. – 2012. – № 5. – С. 56–61.
19. Зюзя, Ю. Р. Сочетанные ВИЧ-ассоциированные инфекции легких – особенности морфологической верификации и дифференциальной диагностики / Ю. Р. Зюзя, Ю. Г. Пархоменко, В. Н. Зимина, Д. М. Флигиль // Клин. и экспер. морфол. – 2012. – № 1. – С. 21–26.
20. Каражас, Н. В. Пневмоцистная пневмония: клинические и микробиологические аспекты / Н. В. Каражас, А. В. Дехнич // Клиническая микробиология и антимикробная химиотерапия. – 1999. – № 1. – С. 12–14.
21. Каражас, Н. В. Пневмоцистоз. Современное состояние проблемы / Н. В. Каражас // Альманах клинической медицины. – 2010. – № 23. – С. 49–55.
22. Карев, В. Е. Случай летального исхода у ребенка с ВИЧ-инфекцией и пневмоцистной пневмонией / В. Е. Карев, Н. В. Скрипченко, А. В. Вахнина // Журнал инфектологии. – 2013. – Т. 5, № 2. – С. 103–108.
В. Вахнина // Журнал инфектологии. – 2013. – Т. 5, № 2. – С. 103–108.
23. Климко, Н. Н. Фармакоэпидемиологический анализ использования противогрибковых средств в многопрофильном стационаре / Н. Н. Климко, А. С. Колбин, И. В. Карабельская // Клиническая микробиология и антимикробная химиотерапия. – 2008. – № 4. – С. 355–361.
24. Коротяев, А. И. Медицинская микробиология, иммунология и вирусология / А. И. Коротяев, С. А. Бабичев. – СПб. : СпецЛит, 2008. – 767 с.
25. Куделя, Л. М. Особенности течения пневмоцистной пневмонии у пациентов с ВИЧ-инфекцией / Л. М. Куделя, В. Г. Каширских, Ю. В. Балабанова // Медицина и образование в Сибири. – 2012. – № 1. – С. 15–20.
26. Лепеха, Л. Н. Пневмоцистоз легкого в эксперименте и клинике / Л. Н. Лепеха, Т. Г. Бархина, Ю. Г. Пархоменко // Арх. патологии. – 1998. – № 5. – С. 46–52.
27. Михайловский, А. М. Пневмоцистная пневмония у больных с сочетанной патологией туберкулеза и ВИЧ-инфекцией по данным патоморфологических исследований / А. М. Михайловский, С. А. Чуркин // Вестник современной клинической медицины. – 2015. – Т. 8, № 2. – С. 28–32.
М. Михайловский, С. А. Чуркин // Вестник современной клинической медицины. – 2015. – Т. 8, № 2. – С. 28–32.
28. Мордык, А. В. Опыт применения противотуберкулезной и антиретровирусной терапии у больных туберкулезом с ВИЧ-инфекцией / А. В. Мордык, С. В. Ситникова, Л. В. Пузырева // Журнал инфектологии. – 2014. – Т. 6, № 3. – С. 51–55.
29. Мордык, А. В. Оценка проявлений ВИЧ-инфекции и результатов лечения пациентов от туберкулеза в специализированном стационаре / А. В. Мордык, С. В. Ситникова, Л. В. Пузырева [и др.] // ВИЧ- инфекция и иммуносупрессии. – 2015. – Т. 7, № 1. – С. 69–75.
30. Мордык, А. В. Туберкулез в сочетании с ВИЧ- инфекцией на территории Омской области за период с 2008 по 2012 гг. / А. В. Мордык, Л. В. Пузырева, С. В. Ситникова, О. Г. Иванова // ВИЧ-инфекция и иммуносупрессии. – 2014. – Т. 6, № 2. – С.106–110.
31. Насникова, И. Ю. Мультиспиральная компьютерная томография в диагностике поражения легких у больного терминальной стадией ВИЧ-инфекции / И. Ю. Насникова, С. П. Морозов, А. В. Девяткин [и др.] // Кремлевская медицина. – 2009. – № 4. –
Ю. Насникова, С. П. Морозов, А. В. Девяткин [и др.] // Кремлевская медицина. – 2009. – № 4. –
С. 87–91.
32. Потехин, Н. П. СПИД-ассоциированная пневмоцистная пневмония / Н. П. Потехин, А. Ф. Шепеленко, М. Б. Миронов [и др.] // Воен.-мед. журн. – 2005. – № 10. – С. 42–48.
33. Самитова, Э. Р. Пневмоцистная пневмония у больных ВИЧ-инфекцией: особенности клиники, диагностики и лечения: автореф. дис. … канд. мед. наук / Самитова Э. Р. – М., 2011. – 21 с.
34. Самитова, Э. Р. Случай сочетания пневмоцистной пневмонии с диссеминированным туберкулезом легких у больного ВИЧ-инфекцией / Э. Р. Самитова, Т. Н. Ермак, Б. М. Груздев // Вестник РУДН, серия Медицина. – 2007. – № 1. – С. 81–83.
35. Сафонов, А. Д. Анализ эпидемиологических особенностей сочетанной формы туберкулеза и ВИЧ- инфекции на территориях, существенно отличающихся уровнем пораженности населения вирусом иммунодефицита человека / А. Д. Сафонов, И. Ф. Копылова, О. Н. Конончук [и др. ] // Омский научный вестник. – 2006. – Т. 37, № 3, ч. III. – С. 228–234.
] // Омский научный вестник. – 2006. – Т. 37, № 3, ч. III. – С. 228–234.
36. Тюрин, И. Е. Компьютерная томография органов грудной полости / И. Е. Тюрин. – СПб. : ЭЛБИ-СПб., 2003. – 371 с.
37. Ходош, Э. М. Симптом «матового стекла»: клинико-лучевая параллель / Э. М. Ходош, О. А. Ефремова, Д. А. Хорошун // Научные ведомости. – 2014. – Т.189, № 18. – С. 11–23.
38. Холкина, Ю. В. Неонатальная пневмоцистная пневмония / Ю. В. Холкина, М. А. Мартынова // Бюллетень медицинских интернет-конференций. – 2013. – Т. 3, № 3. – С. 720–722.
39. Шахгильдян, В. И. Молекулярная диагностика пневмоцистной пневмонии у ВИЧ-инфицированных больных с легочной патологией / В. И. Шахгильдян, О. Ю. Шипулина, Д. А. Куевда [и др.] // Эпидемиол. и инфекц. болезни. – 2008. – № 3. – С. 58–60.
40. Carmona, E. M. Update on the Diagnosis and Treatment of Pneumocystis Pneumonia / E. M. Carmona, A. H. Limper // Ther. Adv. Resp. Dis. – 2011. – Vol. 5, № 1. – P. 41–59.
41. Demirkazik, F. B. CT findings in immunocompromised patients with pulmonary infections / F. B. Demirkazik, A. Akin, O. Uzun [et al.] // Diagn. Interv. Radiol. – 2008. – Vol. 14, № 2. – P. 75–82.
Demirkazik, F. B. CT findings in immunocompromised patients with pulmonary infections / F. B. Demirkazik, A. Akin, O. Uzun [et al.] // Diagn. Interv. Radiol. – 2008. – Vol. 14, № 2. – P. 75–82.
42. Huang, L. HIV-associated Opportunistic Pneumonias / L. Huang, K. Crothers // Respirology. – 2009. – Vol. 14, № 4. – P. 474–485.
43. Morris, A. Current Epidemiology of Pneumocystis Pneumonia / A. Morris, J. D. Lundgren, H. Masur [et al.] // Emerg. Infect. Dis. – 2004. – Vol. 10, № 10. – P. 1713–1720.
44. Weverling, G. J. Discontinuation of Pneumocystis carinii prophylaxis after star of highly active antiretroviral therapy in HIV-1 infection / G. J. Weverling // Lancet. – 1999. – № 53. – P.1293–1298.
Ключевые слова: ВИЧ-инфекция, пневмоцистная пневмония, лечение
СПИД: история возникновения, распространение, симптомы
https://ria.ru/20210605/spid-1735418325.html
СПИД: история возникновения, распространение, симптомы
СПИД: история возникновения, распространение, симптомы — РИА Новости, 05.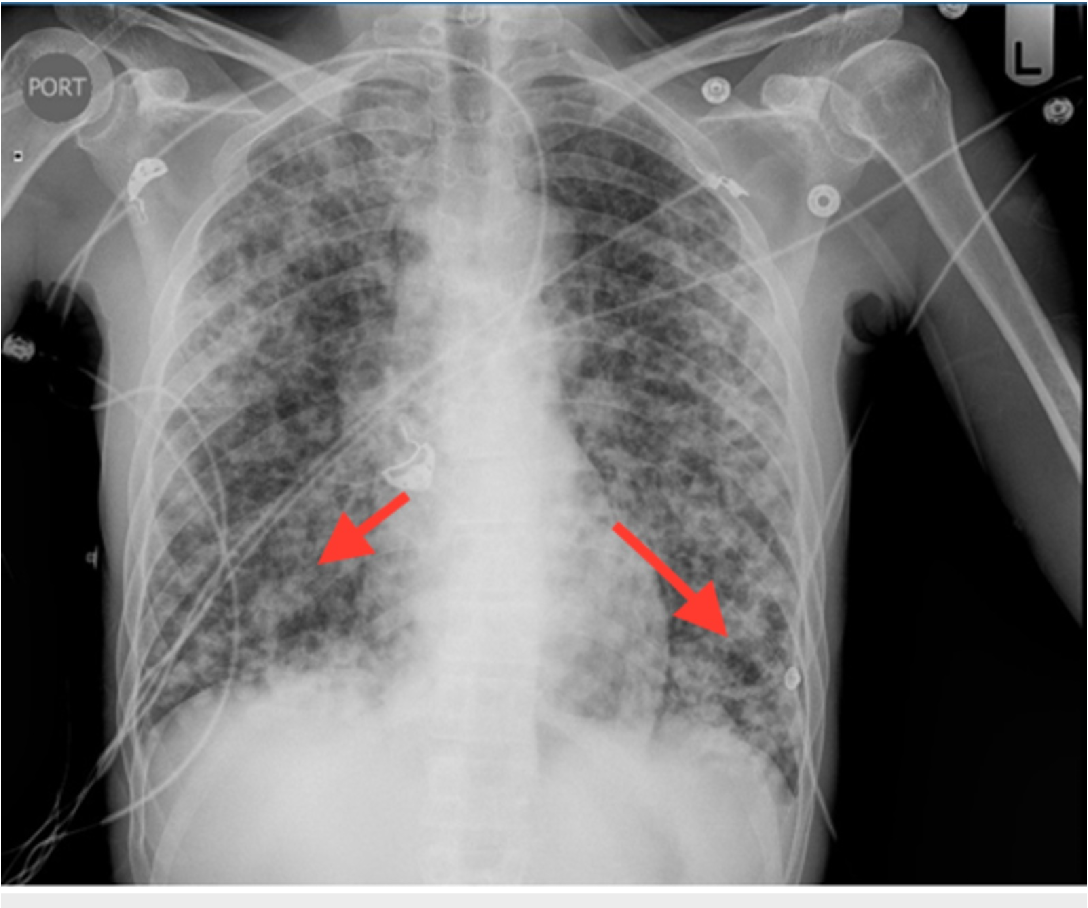 06.2021
06.2021
СПИД: история возникновения, распространение, симптомы
СПИД (синдром приобретенного иммунного дефицита; англ. АIDS – acquired immune deficiency syndrome) – хроническое патологическое состояние, вызываемое… РИА Новости, 05.06.2021
2021-06-05T00:36
2021-06-05T00:36
2021-06-05T00:36
справки
спид
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn25.img.ria.ru/images/98088/20/980882051_0:158:2000:1283_1920x0_80_0_0_68df306b8fe8c1d0aafcce2667d7d960.jpg
СПИД (синдром приобретенного иммунного дефицита; англ. АIDS – acquired immune deficiency syndrome) – хроническое патологическое состояние, вызываемое иммунодефицита человека вирусами; последняя стадия ВИЧ-инфекции, характеризующаяся тяжелым поражением системы иммунитета, которое приводит к смерти больного в результате развития оппортунистических инфекций, злокачественных опухолей, поражения центральной нервной системы (энцефалит). ВИЧ-инфекция – медленно прогрессирующее инфекционное заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ). Размножаясь ВИЧ поражает клетки иммунной системы – CD4+-Т-лимфоциты. В результате размножения ВИЧ количество CD4+-Т-лимфоцитов постепенно уменьшается. ВИЧ-инфекция поражает защитную систему организма человека, и он становится более подвержен другим инфекционным и опухолевым заболеваниям. ВИЧ-инфекция начинается с момента заражения (инфицирования) им и продолжается много лет до самой смерти человека. Если лечение не начато вовремя и количество CD4+-Т-лимфоцитов снизилось ниже критического уровня 200 клеток на микролитр у пациента вырастает вероятность развития СПИДа. Считается, что с момента заражения до достижения стадии СПИДа в отсутствии лечения проходит, в среднем, 10 лет (от пяти до 15 лет).В течении ВИЧ-инфекции выделяют четыре периода. Инкубационный период длится от трех дней до нескольких месяцев. Период первичных проявлений (до 2,5 месяцев) характеризируется увеличением лимфатических узлов, частым повышение температуры, сыпью, диареей, фарингитом, в крови – лимфоцитозом, нейтропенией (в периферической крови человека снижается количество нейтрофилов (подкласса лейкоцитов, белых кровяных клеток ниже определенной нормы), ВИЧ или его антигеном, а затем антителами к ВИЧ.
ВИЧ-инфекция – медленно прогрессирующее инфекционное заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ). Размножаясь ВИЧ поражает клетки иммунной системы – CD4+-Т-лимфоциты. В результате размножения ВИЧ количество CD4+-Т-лимфоцитов постепенно уменьшается. ВИЧ-инфекция поражает защитную систему организма человека, и он становится более подвержен другим инфекционным и опухолевым заболеваниям. ВИЧ-инфекция начинается с момента заражения (инфицирования) им и продолжается много лет до самой смерти человека. Если лечение не начато вовремя и количество CD4+-Т-лимфоцитов снизилось ниже критического уровня 200 клеток на микролитр у пациента вырастает вероятность развития СПИДа. Считается, что с момента заражения до достижения стадии СПИДа в отсутствии лечения проходит, в среднем, 10 лет (от пяти до 15 лет).В течении ВИЧ-инфекции выделяют четыре периода. Инкубационный период длится от трех дней до нескольких месяцев. Период первичных проявлений (до 2,5 месяцев) характеризируется увеличением лимфатических узлов, частым повышение температуры, сыпью, диареей, фарингитом, в крови – лимфоцитозом, нейтропенией (в периферической крови человека снижается количество нейтрофилов (подкласса лейкоцитов, белых кровяных клеток ниже определенной нормы), ВИЧ или его антигеном, а затем антителами к ВИЧ. Эти первоначальные признаки болезни (симптомы) быстро исчезают, а часто их вовсе не бывает. Период вторичных проявлений длится от нескольких месяцев до 8-10 лет. В это время происходит генерализованное увеличение лимфатических узлов (на задней стороне шеи, над ключицей), подострый энцефалит (воспаление головного мозга), ослабление кожно-аллергических реакций, в крови появляются антитела к ВИЧ. Период поражений протекает от нескольких месяцев до 3-5 лет. Во время него у человека развивается кандидоз (молочница) полости рта, герпес, фурункулез. Он сопровождается лихорадкой, похуданием, появлением нескольких оппортунистических инфекций (пневмоцистная пневмония, цитомегаловирусное поражение различных органов и др.) и опухолей (часто саркома Капоши). При СПИДе иммунитет ослабевает настолько, что любое сопутствующее заболевание может привести к летальному исходу. Во время него болезни вирусы и бактерии поражают жизненно важные органы, включая опорно-двигательный аппарат, систему дыхания, пищеварения, головной мозг. Следствием СПИДа могут быть сепсис, менингит, поражение костей и суставов, гистоплазмоз (в первую очередь болезнь поражает легкие), сальмонеллез и др.ВИЧ живет и размножается только в организме человека. Инфекция содержится во всех биологических жидкостях организма больного человека. Однако достаточное для заражения другого человека количество ВИЧ находится в крови, сперме, вагинальном секрете, грудном молоке. Слюна, пот и моча не содержат достаточного для инфицирования количества вируса. Заразиться ВИЧ-инфекцией может каждый независимо от пола, возраста, национальности, сексуальной ориентации, материального достатка или принадлежности к какой-либо социальной группе. Самый распространенный и естественный путь передачи ВИЧ – при половых контактах. Кроме того, заражение может произойти при проникновении крови, зараженной ВИЧ, во внутренние среды организма незараженного. Это происходит при переливании крови от зараженного ВИЧ донора, при уколах, сделанных иглами и шприцами, загрязненными инфицированной кровью. Зараженная кровь чаще всего остается на иглах и шприцах, которыми пользуются наркоманы. Известны случаи, когда инфицирование происходило и в больнице через медицинские инструменты, если медики не соблюдали правил предосторожности. ВИЧ может передаться ребенку от зараженной беременной матери, а также во время родов или при грудном вскармливании.Первые случаи заболевания были выявлены в конце 1970-х годов в Центральной Африке, на островах Карибского моря и в США. Однако многие ученые считают, что все началось еще раньше – между 1926 и 1946 годами. Недавние исследования показывают, что вирус иммунодефицита человека мог появиться еще в XVII веке.Основной теорией возникновения ВИЧ является естественно-природная. Науке известно несколько штаммов вируса иммунодефицита обезьян. Каждый штамм характерен для одного вида приматов. Передача вируса от обезьяны человеку могла произойти довольно давно – об этом свидетельствуют ретроспективные исследования, но за территорию африканского континента вирус распространился только в конце 1970-х годов. СПИД впервые был описан 5 июня 1981 года американским ученым из Центра по контролю над заболеваниями Майклом Готлибом. В 1983 году французским ученым Люком Монтанье из Института Пастера была установлена вирусная природа болезни, а в 1984 году директор Института вирусологии человека Мэрилендского университета (США) Роберт Галло сумел выделить вирус. В 1987 году Всемирная организация здравоохранения (ВОЗ) учредила Глобальную программу по СПИДу, а Всемирной ассамблеей здравоохранения была принята глобальная стратегия борьбы со СПИДом. С этого момента во всем мире ведется борьба с распространением ВИЧ/СПИДа.Однако спустя сорок лет с начала эпидемии ВИЧ, СПИД завоевал все страны и по-прежнему является одной из главных причин смерти в мире. По данным ВОЗ, за это время он унес почти 33 миллиона человеческих жизней. В 2019 году от СПИДа и связанных с ним болезней умерли 690 тысяч человек. В том же году 1,7 миллиона человек узнали о том, что у них ВИЧ. Всего в мире насчитывается 38 миллионов ВИЧ-инфицированных и 12 миллионов из них не имеют никакого доступа к лечению. Более двух третей от общего числа людей, живущих с ВИЧ, в мире проживают в Африканском регионе ВОЗ (25,7 миллиона). В то же время в Восточной Европе и Центральной Азии эпидемия ВИЧ-инфекции распространяется быстрее, чем где-либо в мире. С 2010 по 2019 годы, число новых случаев в этих странах увеличилось на 72% – это больше, чем в любом другом регионе. Для сравнения – на Ближнем Востоке и в Северной Африке этот показатель за тот же период вырос лишь на 21%. В России на конец 2020 года были зарегистрированы более 1,1 миллиона человек, живущих с ВИЧ. Случаи заболевания ВИЧ зарегистрированы во всех регионах РФ. В последнее время ВИЧ стали диагностировать в более старших возрастных группах. В 2020 году доля впервые выявленных пациентов с ВИЧ старше 30 лет составила 85,3%. Наиболее высокий уровень пораженности – у россиян в возрасте от 30 до 44 лет. В 2020 году в сравнении с 2019 годом на 4,3% снизилось число умерших с ВИЧ. Ведущей причиной смертей среди людей с ВИЧ продолжает оставаться туберкулез, средний возраст умерших составил 39 лет.Лекарство, которое могло бы вывести ВИЧ из организма, еще не найдено, поэтому ВИЧ-инфекция пока является неизлечимой. Но ее можно контролировать с помощью антиретровирусной терапии, основной механизм которой состоит в том, чтобы контролировать вирусную нагрузку на организм человека и не допустить развития заболевания до стадии СПИДа. Лечение замедляет развитие ВИЧ-инфекции и ее переход в стадию СПИДа, снижая концентрацию вируса в крови до неопределяемого уровня. Благодаря этому снижается риск передачи вируса, а также уменьшается риск развития оппортунистических заболеваний, а иммунитет восстанавливается в достаточной степени, чтобы организм самостоятельно боролся с большинством заболеваний. Раннее начало лечения и высокая приверженность больного к терапии существенно увеличивают продолжительность жизни. Так, средняя продолжительность жизни ВИЧ-инфицированных может достигать 35-75 лет.Единственный способ защиты от ВИЧ-инфекции – это не допускать заражения, соблюдая все возможные меры профилактики. Материал подготовлен на основе информации РИА Новости и открытых источников
Эти первоначальные признаки болезни (симптомы) быстро исчезают, а часто их вовсе не бывает. Период вторичных проявлений длится от нескольких месяцев до 8-10 лет. В это время происходит генерализованное увеличение лимфатических узлов (на задней стороне шеи, над ключицей), подострый энцефалит (воспаление головного мозга), ослабление кожно-аллергических реакций, в крови появляются антитела к ВИЧ. Период поражений протекает от нескольких месяцев до 3-5 лет. Во время него у человека развивается кандидоз (молочница) полости рта, герпес, фурункулез. Он сопровождается лихорадкой, похуданием, появлением нескольких оппортунистических инфекций (пневмоцистная пневмония, цитомегаловирусное поражение различных органов и др.) и опухолей (часто саркома Капоши). При СПИДе иммунитет ослабевает настолько, что любое сопутствующее заболевание может привести к летальному исходу. Во время него болезни вирусы и бактерии поражают жизненно важные органы, включая опорно-двигательный аппарат, систему дыхания, пищеварения, головной мозг. Следствием СПИДа могут быть сепсис, менингит, поражение костей и суставов, гистоплазмоз (в первую очередь болезнь поражает легкие), сальмонеллез и др.ВИЧ живет и размножается только в организме человека. Инфекция содержится во всех биологических жидкостях организма больного человека. Однако достаточное для заражения другого человека количество ВИЧ находится в крови, сперме, вагинальном секрете, грудном молоке. Слюна, пот и моча не содержат достаточного для инфицирования количества вируса. Заразиться ВИЧ-инфекцией может каждый независимо от пола, возраста, национальности, сексуальной ориентации, материального достатка или принадлежности к какой-либо социальной группе. Самый распространенный и естественный путь передачи ВИЧ – при половых контактах. Кроме того, заражение может произойти при проникновении крови, зараженной ВИЧ, во внутренние среды организма незараженного. Это происходит при переливании крови от зараженного ВИЧ донора, при уколах, сделанных иглами и шприцами, загрязненными инфицированной кровью. Зараженная кровь чаще всего остается на иглах и шприцах, которыми пользуются наркоманы. Известны случаи, когда инфицирование происходило и в больнице через медицинские инструменты, если медики не соблюдали правил предосторожности. ВИЧ может передаться ребенку от зараженной беременной матери, а также во время родов или при грудном вскармливании.Первые случаи заболевания были выявлены в конце 1970-х годов в Центральной Африке, на островах Карибского моря и в США. Однако многие ученые считают, что все началось еще раньше – между 1926 и 1946 годами. Недавние исследования показывают, что вирус иммунодефицита человека мог появиться еще в XVII веке.Основной теорией возникновения ВИЧ является естественно-природная. Науке известно несколько штаммов вируса иммунодефицита обезьян. Каждый штамм характерен для одного вида приматов. Передача вируса от обезьяны человеку могла произойти довольно давно – об этом свидетельствуют ретроспективные исследования, но за территорию африканского континента вирус распространился только в конце 1970-х годов. СПИД впервые был описан 5 июня 1981 года американским ученым из Центра по контролю над заболеваниями Майклом Готлибом. В 1983 году французским ученым Люком Монтанье из Института Пастера была установлена вирусная природа болезни, а в 1984 году директор Института вирусологии человека Мэрилендского университета (США) Роберт Галло сумел выделить вирус. В 1987 году Всемирная организация здравоохранения (ВОЗ) учредила Глобальную программу по СПИДу, а Всемирной ассамблеей здравоохранения была принята глобальная стратегия борьбы со СПИДом. С этого момента во всем мире ведется борьба с распространением ВИЧ/СПИДа.Однако спустя сорок лет с начала эпидемии ВИЧ, СПИД завоевал все страны и по-прежнему является одной из главных причин смерти в мире. По данным ВОЗ, за это время он унес почти 33 миллиона человеческих жизней. В 2019 году от СПИДа и связанных с ним болезней умерли 690 тысяч человек. В том же году 1,7 миллиона человек узнали о том, что у них ВИЧ. Всего в мире насчитывается 38 миллионов ВИЧ-инфицированных и 12 миллионов из них не имеют никакого доступа к лечению. Более двух третей от общего числа людей, живущих с ВИЧ, в мире проживают в Африканском регионе ВОЗ (25,7 миллиона). В то же время в Восточной Европе и Центральной Азии эпидемия ВИЧ-инфекции распространяется быстрее, чем где-либо в мире. С 2010 по 2019 годы, число новых случаев в этих странах увеличилось на 72% – это больше, чем в любом другом регионе. Для сравнения – на Ближнем Востоке и в Северной Африке этот показатель за тот же период вырос лишь на 21%. В России на конец 2020 года были зарегистрированы более 1,1 миллиона человек, живущих с ВИЧ. Случаи заболевания ВИЧ зарегистрированы во всех регионах РФ. В последнее время ВИЧ стали диагностировать в более старших возрастных группах. В 2020 году доля впервые выявленных пациентов с ВИЧ старше 30 лет составила 85,3%. Наиболее высокий уровень пораженности – у россиян в возрасте от 30 до 44 лет. В 2020 году в сравнении с 2019 годом на 4,3% снизилось число умерших с ВИЧ. Ведущей причиной смертей среди людей с ВИЧ продолжает оставаться туберкулез, средний возраст умерших составил 39 лет.Лекарство, которое могло бы вывести ВИЧ из организма, еще не найдено, поэтому ВИЧ-инфекция пока является неизлечимой. Но ее можно контролировать с помощью антиретровирусной терапии, основной механизм которой состоит в том, чтобы контролировать вирусную нагрузку на организм человека и не допустить развития заболевания до стадии СПИДа. Лечение замедляет развитие ВИЧ-инфекции и ее переход в стадию СПИДа, снижая концентрацию вируса в крови до неопределяемого уровня. Благодаря этому снижается риск передачи вируса, а также уменьшается риск развития оппортунистических заболеваний, а иммунитет восстанавливается в достаточной степени, чтобы организм самостоятельно боролся с большинством заболеваний. Раннее начало лечения и высокая приверженность больного к терапии существенно увеличивают продолжительность жизни. Так, средняя продолжительность жизни ВИЧ-инфицированных может достигать 35-75 лет.Единственный способ защиты от ВИЧ-инфекции – это не допускать заражения, соблюдая все возможные меры профилактики. Материал подготовлен на основе информации РИА Новости и открытых источников
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn24.img.ria.ru/images/98088/20/980882051_0:0:1778:1333_1920x0_80_0_0_79182f5303d7e2ae44d89da97b0ab80f.jpg
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
справки, спид
СПИД (синдром приобретенного иммунного дефицита; англ. АIDS – acquired immune deficiency syndrome) – хроническое патологическое состояние, вызываемое иммунодефицита человека вирусами; последняя стадия ВИЧ-инфекции, характеризующаяся тяжелым поражением системы иммунитета, которое приводит к смерти больного в результате развития оппортунистических инфекций, злокачественных опухолей, поражения центральной нервной системы (энцефалит).
ВИЧ-инфекция – медленно прогрессирующее инфекционное заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ). Размножаясь ВИЧ поражает клетки иммунной системы – CD4+-Т-лимфоциты. В результате размножения ВИЧ количество CD4+-Т-лимфоцитов постепенно уменьшается. ВИЧ-инфекция поражает защитную систему организма человека, и он становится более подвержен другим инфекционным и опухолевым заболеваниям.
ВИЧ-инфекция начинается с момента заражения (инфицирования) им и продолжается много лет до самой смерти человека. Если лечение не начато вовремя и количество CD4+-Т-лимфоцитов снизилось ниже критического уровня 200 клеток на микролитр у пациента вырастает вероятность развития СПИДа. Считается, что с момента заражения до достижения стадии СПИДа в отсутствии лечения проходит, в среднем, 10 лет (от пяти до 15 лет).В течении ВИЧ-инфекции выделяют четыре периода. Инкубационный период длится от трех дней до нескольких месяцев. Период первичных проявлений (до 2,5 месяцев) характеризируется увеличением лимфатических узлов, частым повышение температуры, сыпью, диареей, фарингитом, в крови – лимфоцитозом, нейтропенией (в периферической крови человека снижается количество нейтрофилов (подкласса лейкоцитов, белых кровяных клеток ниже определенной нормы), ВИЧ или его антигеном, а затем антителами к ВИЧ. Эти первоначальные признаки болезни (симптомы) быстро исчезают, а часто их вовсе не бывает. Период вторичных проявлений длится от нескольких месяцев до 8-10 лет. В это время происходит генерализованное увеличение лимфатических узлов (на задней стороне шеи, над ключицей), подострый энцефалит (воспаление головного мозга), ослабление кожно-аллергических реакций, в крови появляются антитела к ВИЧ. Период поражений протекает от нескольких месяцев до 3-5 лет. Во время него у человека развивается кандидоз (молочница) полости рта, герпес, фурункулез. Он сопровождается лихорадкой, похуданием, появлением нескольких оппортунистических инфекций (пневмоцистная пневмония, цитомегаловирусное поражение различных органов и др.) и опухолей (часто саркома Капоши). При СПИДе иммунитет ослабевает настолько, что любое сопутствующее заболевание может привести к летальному исходу. Во время него болезни вирусы и бактерии поражают жизненно важные органы, включая опорно-двигательный аппарат, систему дыхания, пищеварения, головной мозг. Следствием СПИДа могут быть сепсис, менингит, поражение костей и суставов, гистоплазмоз (в первую очередь болезнь поражает легкие), сальмонеллез и др.
ВИЧ живет и размножается только в организме человека. Инфекция содержится во всех биологических жидкостях организма больного человека. Однако достаточное для заражения другого человека количество ВИЧ находится в крови, сперме, вагинальном секрете, грудном молоке. Слюна, пот и моча не содержат достаточного для инфицирования количества вируса.
Заразиться ВИЧ-инфекцией может каждый независимо от пола, возраста, национальности, сексуальной ориентации, материального достатка или принадлежности к какой-либо социальной группе. Самый распространенный и естественный путь передачи ВИЧ – при половых контактах. Кроме того, заражение может произойти при проникновении крови, зараженной ВИЧ, во внутренние среды организма незараженного. Это происходит при переливании крови от зараженного ВИЧ донора, при уколах, сделанных иглами и шприцами, загрязненными инфицированной кровью. Зараженная кровь чаще всего остается на иглах и шприцах, которыми пользуются наркоманы. Известны случаи, когда инфицирование происходило и в больнице через медицинские инструменты, если медики не соблюдали правил предосторожности. ВИЧ может передаться ребенку от зараженной беременной матери, а также во время родов или при грудном вскармливании.
Первые случаи заболевания были выявлены в конце 1970-х годов в Центральной Африке, на островах Карибского моря и в США. Однако многие ученые считают, что все началось еще раньше – между 1926 и 1946 годами. Недавние исследования показывают, что вирус иммунодефицита человека мог появиться еще в XVII веке.Основной теорией возникновения ВИЧ является естественно-природная. Науке известно несколько штаммов вируса иммунодефицита обезьян. Каждый штамм характерен для одного вида приматов. Передача вируса от обезьяны человеку могла произойти довольно давно – об этом свидетельствуют ретроспективные исследования, но за территорию африканского континента вирус распространился только в конце 1970-х годов.
СПИД впервые был описан 5 июня 1981 года американским ученым из Центра по контролю над заболеваниями Майклом Готлибом. В 1983 году французским ученым Люком Монтанье из Института Пастера была установлена вирусная природа болезни, а в 1984 году директор Института вирусологии человека Мэрилендского университета (США) Роберт Галло сумел выделить вирус.
В 1987 году Всемирная организация здравоохранения (ВОЗ) учредила Глобальную программу по СПИДу, а Всемирной ассамблеей здравоохранения была принята глобальная стратегия борьбы со СПИДом. С этого момента во всем мире ведется борьба с распространением ВИЧ/СПИДа.
Однако спустя сорок лет с начала эпидемии ВИЧ, СПИД завоевал все страны и по-прежнему является одной из главных причин смерти в мире. По данным ВОЗ, за это время он унес почти 33 миллиона человеческих жизней. В 2019 году от СПИДа и связанных с ним болезней умерли 690 тысяч человек. В том же году 1,7 миллиона человек узнали о том, что у них ВИЧ. Всего в мире насчитывается 38 миллионов ВИЧ-инфицированных и 12 миллионов из них не имеют никакого доступа к лечению. Более двух третей от общего числа людей, живущих с ВИЧ, в мире проживают в Африканском регионе ВОЗ (25,7 миллиона). В то же время в Восточной Европе и Центральной Азии эпидемия ВИЧ-инфекции распространяется быстрее, чем где-либо в мире. С 2010 по 2019 годы, число новых случаев в этих странах увеличилось на 72% – это больше, чем в любом другом регионе. Для сравнения – на Ближнем Востоке и в Северной Африке этот показатель за тот же период вырос лишь на 21%. В России на конец 2020 года были зарегистрированы более 1,1 миллиона человек, живущих с ВИЧ. Случаи заболевания ВИЧ зарегистрированы во всех регионах РФ. В последнее время ВИЧ стали диагностировать в более старших возрастных группах. В 2020 году доля впервые выявленных пациентов с ВИЧ старше 30 лет составила 85,3%. Наиболее высокий уровень пораженности – у россиян в возрасте от 30 до 44 лет.
В 2020 году в сравнении с 2019 годом на 4,3% снизилось число умерших с ВИЧ. Ведущей причиной смертей среди людей с ВИЧ продолжает оставаться туберкулез, средний возраст умерших составил 39 лет.Лекарство, которое могло бы вывести ВИЧ из организма, еще не найдено, поэтому ВИЧ-инфекция пока является неизлечимой. Но ее можно контролировать с помощью антиретровирусной терапии, основной механизм которой состоит в том, чтобы контролировать вирусную нагрузку на организм человека и не допустить развития заболевания до стадии СПИДа. Лечение замедляет развитие ВИЧ-инфекции и ее переход в стадию СПИДа, снижая концентрацию вируса в крови до неопределяемого уровня. Благодаря этому снижается риск передачи вируса, а также уменьшается риск развития оппортунистических заболеваний, а иммунитет восстанавливается в достаточной степени, чтобы организм самостоятельно боролся с большинством заболеваний. Раннее начало лечения и высокая приверженность больного к терапии существенно увеличивают продолжительность жизни. Так, средняя продолжительность жизни ВИЧ-инфицированных может достигать 35-75 лет.
Единственный способ защиты от ВИЧ-инфекции – это не допускать заражения, соблюдая все возможные меры профилактики.
Материал подготовлен на основе информации РИА Новости и открытых источников
Оппортунистические заболевания
Одной из наиболее серьезных проблем для здоровья ВИЧ-позитивных людей являются так называемые оппортунистические инфекции.
Оппортунистические инфекции – это большая группа разнообразных инфекционных болезней. Объединяет их то, что они возникают только при выраженном снижении иммунитета. У здорового человека или человека, инфицированного ВИЧ с хорошим состоянием иммунитета, эти заболевания, как правило, не возникают или протекают в легкой форме.
В связи с возможностью возникновения этих болезней человек, живущий с ВИЧ, должен контролировать состояние своего иммунитета. Основным анализом, показывающим, что происходит с иммунной системой, является иммунограмма. Основным показателем в этом анализе является уровень СD4-клеток. Если этот показатель 800 клеток и выше, то с иммунитетом все в порядке. Уровень СD4-клеток ниже 350 клеток свидетельствует о выраженном снижении иммунитета и высоком риске возникновения оппортунистических инфекций.
Важно помнить!
Избежать возможного заражения другими инфекциями позволят следующие правила:
Не рекомендуется:
• употреблять в пищу непрожаренное или сырое мясо, рыбу
• есть сырые куриные яйца, яичницу-глазунью
• пить сырую воду (особенно за городом)
• парное молоко (козье, коровье)
• есть немытые фрукты, овощи
Если в доме есть кошка. По возможности надо доверить уход, уборку за кошкой другому человеку. Если такой возможности нет, необходимо использовать при уборке за животным резиновые перчатки. После уборки необходимо тщательно вымыть руки.
Если у Вас дома кто-то заболел (грипп, ОРЗ, кишечная инфекция и т.д.) необходимо этого человека изолировать, максимально ограничить общение с ним. При уходе за таким больным необходимо использовать средства индивидуальной защиты (маска, при необходимости перчатки).
Основные оппортунистические заболевания:
• Туберкулез
• Пневмоцистная пневмония
• Цитомегаловирусная инфекция
• Токсоплазмоз
• Герпес
Туберкулез.
Считается, что туберкулез это заболевание легких. Это не совсем так. Помимо легких бактерия – возбудитель туберкулеза (бацилла Коха) способна поражать практически любые органы: кишечник, кости, почки, половые органы и т.д.
При ВИЧ-инфекции туберкулез протекает более агрессивно.
Бактерия-возбудитель распространяется по крови и попадает в разные органы и ткани. При этом поражения легких может вообще не быть.
Если отмечается утомляемость, потливость, температура в пределах 37,2 – 37,5°С более 1 недели, кашель, необходимо срочно обратиться к врачу-специалисту (фтизиатру) и пройти обследование.
Основными способами выявления туберкулеза являются флюорограмма (разновидность рентгена легких) и проба Манту или Диаскин-тест. Эти исследования необходимо проходить минимум 2 раза в год.
Вовремя выявленный туберкулез может быть вылечен.
Пневмоцистная пневмония (ПЦП).
Возбудитель ПЦП широко распространен среди людей. При нормальных показателях иммунитета этот микроб находится в легких, но заболевания не вызывает.
Болезнь возникает только на фоне резкого снижения иммунитета. Такое состояние возникает на поздней стадии ВИЧ-инфекции – стадии СПИДа.
Как видно из названия заболевание протекает с поражением легких. Отмечается сухой кашель, одышка, температура. Эти симптомы — достаточно серьезный повод, чтобы заподозрить ПЦП и обратиться к врачу.
ПЦП лечится Бисептолом по специальной схеме.
Люди, живущие с ВИЧ/СПИД, при показателях CD4 ниже 200 клеток, даже при отсутствии признаков ПЦП, должны постоянно принимать этот препарат с профилактической целью.
Конкретные схемы приема препарата назначает врач.
Цитомегаловирусная инфекция (ЦМВИ).
Возбудитель этой инфекции широко распространен среди людей. Считается, что до 80% всех людей инфицированы этим вирусом. При этом заболевание развивается в крайне редких случаях.
У ВИЧ-позитивных людей, особенно при снижении показателей иммунограммы, цитомегаловирус может вызывать поражения самых разных органов – от легких до глаз и головного мозга. Из частых признаков болезни можно отметить длительное повышение температуры, выраженное снижение аппетита, боли в мышцах, суставах, потливость (особенно по ночам).
Лечение этого заболевания достаточно сложное, дорогостоящее и продолжительное.
Герпес (герпетическая инфекции).
Это широко распространенное среди людей заболевание. Герпес – хроническая вирусная инфекция. Однажды попав в организм человека, вирус герпеса остается в нем на всю жизнь.
Если состояние иммунитета хорошее, то возбудитель себя никак не проявляет (в этом случае человек может не знать, что он заражен вирусом герпеса). Стрессы, тяжелые инфекции, снижение иммунитета при ВИЧ-инфекции приводят к обострению болезни.
У людей, живущих с ВИЧ/СПИД, герпес протекает тяжело. Высыпания на коже могут занимать большие участки. Кроме пузырьков могут образовываться длительно незаживающие язвы. Возможно поражение глаз, головного мозга.
Существующие препараты полностью герпес не вылечивают. Тем не менее, они активно подавляют вирус и позволяют добиться исчезновения признаков бо-лезни на длительное время.
Токсоплазмоз.
В отличие от предыдущих инфекций токсоплазмоз передается человеку от животных. По современным представлениям до 30% населения инфицировано этим паразитом. Основную опасность в плане заражения для человека представляют кошки. Они могут выделять возбудителя с испражнениями. При этом сами кошки не болеют. Крайне редко можно заразиться при употреблении сырого мяса.
У людей, живущих с ВИЧ, токсоплазмоз наиболее часто протекает с поражением нервной системы, в первую очередь головного мозга. Это менингиты, энцефалиты, абсцессы головного мозга.
Для выявления токсоплазмоза используются специальные лабораторные тесты и компьютерная томография головного мозга.
Основные признаки токсоплазмоза:
• длительное повышение температуры
• головные боли
• тошнота, рвота
• судороги
При появлении у ВИЧ-инфицированного человека
этих симптомов настоятельно рекомендуется обратиться к врачу.
Своевременное обращение к врачу
и точное выполнение его предписаний
– залог успеха в лечении оппортунистических заболеваний.
Выявление, лечение и профилактика ВИЧ инфекции
Более подробно с информацией можно ознакомиться по следующим ссылкам:
Государственное бюджетное учреждение здравоохранения «Свердловский областной центр профилактики и борьбы со СПИД»
Единый информационный портал профилактики и борьбы со СПИД
Официальный интернет-портал Минздрава России о профилактике ВИЧ/СПИД
#СТОПВИЧСПИД
Синдром приобретенного иммунодефицита уже на протяжении более сорока лет является одной из ключевых проблем современного общества. Поэтому ВИЧ-диагностика сейчас привлекает много внимания и ресурсов. Ведь чем раньше будет обнаружен вирус, разрушающий иммунную систему организма, тем более высокими окажутся шансы избежать летального исхода.
Под аббревиатурой ВИЧ скрывается определение вируса иммунодефицита человека — одного из самых опасных среди ныне существующих. Под его воздействием происходит глубокое угнетение всех защитных свойств организма. Это, в свою очередь, приводит к возникновению различных злокачественных образований и вторичных инфекций.
Протекать ВИЧ-инфекция может по-разному. Иногда заболевание уничтожает человека за 3-4 года, в некоторых же случаях может длиться более 20 лет. Стоит знать о том, что данный вирус является нестойким и быстро гибнет, если находится вне организма носителя. Содержаться ВИЧ может в сперме, крови, менструальных выделениях и секрете вагинальных желез. В качестве причин инфицирования нужно вспомнить о таких проблемах, как пародонтоз, ссадины, травмы и др. ВИЧ может передаваться искусственно, гемоконтактным путем и посредством биоконтактного механизма. Если имел место единичный контакт с носителем вируса, то риск заражения будет низким, но при постоянном взаимодействии он значительно повышается. Диагностика ВИЧ-инфекции — это то, чем нельзя пренебрегать, особенно при смене полового партнера Уделить внимание стоит и парентеральному пути заражения. Оно может произойти во время гемотрансфузий зараженной крови, инъекций с использованием игл, которые загрязнены кровью ВИЧ-инфицированных, а также при нестерильных медицинских манипуляциях (татуировки, пирсинг, стоматологические процедуры с использованием инструментов, не обработанных должным образом).
Основные симптомы
Конечно, лучший способ идентифицировать проблему или ее отсутствие — это диагностика ВИЧ-инфекции. Но какие причины могут быть у человека, ведущего здоровый образ жизни, идти и проверять себя на факт заражения? Естественно, что подобная инициатива должна быть чем-то обоснована. Поэтому важно знать, какие симптомы могут свидетельствовать о разрушительных процессах, угнетающих иммунную систему. Стадию инкубации вируса без анализа крови выявить вряд ли получится, поскольку организм в это время еще никак не реагирует на враждебные элементы. Вторая стадия (первичные проявления) без помощи врача также может протекать незаметно. Но иногда происходит активная репликация вируса, и организм на это начинает реагировать — отмечается лихорадка, различные полиморфные высыпания, лиенальный синдром и фарингит. На второй стадии возможно присоединение таких вторичных заболеваний, как герпес, грибковые инфекции, пневмония и др. Для третьей, латентной стадии, характерно постепенное нарастание иммунодефицита. Из-за того, что клетки защитной системы гибнут, динамика их производства повышается, и это позволяет компенсировать ощутимые потери. На данном этапе несколько лимфатических узлов, принадлежащих разным системам, могут воспалиться. Но сильные болезненные ощущения при этом не наблюдаются. В среднем латентный период длится от 6 до 7 лет, но может затянуться и на 20.
Методы диагностики ВИЧ-инфекции
Говоря о глубоком угнетении защитных механизмов организма вследствие воздействия вируса, стоит отметить, что будущее пациента в этом случае напрямую зависит от своевременной и точной диагностики. Для этого в современной медицине используются различные тест-системы, в основе которых лежит иммунохемилюминесцентный, а также иммуноферментный анализ крови. Эти методики позволяют определить наличие антител, принадлежащих различным классам. Такой результат помогает ощутимо увеличить информативность методов аналитической, клинической специфичности и чувствительности при работе с инфекционными заболеваниями. Интересным также является тот факт, что именно метод полимеразной цепной реакции позволил вывести диагностику ВИЧ на принципиально новый уровень. В качестве материала для исследования подходят самые разные биологические материалы: плазма крови, биоптат, соскоб, сыворотка, спинномозговая или плевральная жидкость. методы диагностики вич инфекции Если говорить о методах лабораторных исследований, они прежде всего ориентированы на выявление нескольких ключевых заболеваний. Речь идет о ВИЧ-инфекции, туберкулезе, всех инфекциях, которые передаются половым путем, и вирусных гепатитах. Для идентификации вируса иммунодефицита используются также молекулярно-генетические и серологические тесты. В первом случае определяется РНК вируса и ДНК провируса, во втором случае проводится анализ антител к ВИЧ и выявляется антиген Р24. В клиниках, применяющих, так сказать, классические способы диагностики, используется преимущественно стандартный протокол серологического тестирования.
Ранняя диагностика ВИЧ
Этот вид определения факта заражения необходим для того, чтобы выявить угрозу поражения иммунной системы как можно раньше. Это, во-первых, позволяет избежать распространения инфекции, во-вторых, повлиять на заболевание в начальной стадии. Если рассматривать пример России, то в армии и на флоте РФ была введена клиническая классификация ВИЧ-инфекции. Это дало свои положительные результаты: процесс ранней клинической диагностики стал значительно легче. ранняя диагностика вич В качестве распространенных симптомов, свидетельствующих о возможном поражении иммунной системы, можно определить головную боль, ночную потливость и немотивированную утомляемость. Возможно также развитие лихорадки, сопровождающейся признаками тонзиллита. Это означает, что повышается температура до 38 градусов и выше, и при этом увеличиваются небные миндалины, а также появляются боли во время глотания. Все это дополняется быстрой потерей веса. При этом данные симптомы часто имеют комплексный характер. В некоторых случаях ВИЧ-инфекция на ранних стадиях может проявляться в виде различных изменений состояния кожи. Речь идет о пятнах, розеолах, гнойничках, фурункулезах и др. Ранняя ВИЧ-диагностика также включает работу с такими симптомами, как генерализованное или ограниченное увеличение периферических лимфатических узлов. Если наблюдается одновременный рост нескольких лимфоузлов, длящийся на протяжении трех месяцев и более, причем в разных группах, за исключением паховой области, то есть все основания подозревать вирус иммунной системы человека. Говоря о диагностике в более поздний период, нужно обратить внимание на проявление вторичного иммунодефицита, который часто протекает под видом разных клинических симптомов. Речь идет о следующих проявлениях: немотивированная генерализованная периферическая лимфаденопатия; артралгия невыясненной этиологии, которая имеет волнообразное течение; ОРВИ (ОРЗ), воспалительные поражения легких и дыхательных путей, которые дают о себе знать достаточно часто; лихорадки неясного генеза и длительный субфебрилитет; общая интоксикация, которая проявляется посредством немотивированной слабости, быстрой утомляемости, вялости и др. методы лабораторной диагностики вич инфекции ВИЧ-диагностика на позднем этапе включает обследование при таком заболевании, как саркома Капоши, проявляющаяся появлением множественных новообразований часто в верхней части тела у молодых людей с последующим динамичным развитием и метастазированием.
Лабораторная диагностика
Все чаще в современных лабораторных условиях используется многоэтапный метод оценки состояния иммунной системы. Такая методика нередко подразумевает определение субпопуляции иммуноглобулинов, лимфоцитов в крови. Это означает, что в учет берется соотношение клеток CD4/CD8. Если результат показывает менее 1,0, то есть основание подозревать иммунодефицит. Лабораторная диагностика ВИЧ-инфекции должна включать этот тест в обязательном порядке, поскольку для данного вируса характерно избирательное поражение CD4-лимфоцитов, что и приводит к заметному нарушению упомянутого выше соотношения (менее 1,0). диагностика вич спид Для оценки иммунологического статуса медики могут проводить тест на предмет наличия «грубых» или общих дефектов в системе гуморального и клеточного звена иммунитета. Речь идет о гипогаммаглобулинемии или гипергаммаглобулинемии в терминальной стадии, а также снижении продукции цитокинов, повышении концентрации циркулирующих иммунных комплексов, ослаблении ответа со стороны лимфоцитов на митогены и антигены. Стоит обратить внимание и на тот факт, что лабораторная диагностика ВИЧ имеет два ключевых этапа: Скрининговая лаборатория. Если был получен положительный результат в ИФА (иммуноферментный анализ), то его повторяют еще два раза в той же системе и без изменения сыворотки. В том случае, когда два из трех обследований привели к обнаружению влияния вируса, сыворотку отправляют для дальнейшего исследования в референс-лабораторию. Второй этап, который включают в себя методы лабораторной диагностики ВИЧ-инфекции, — это определение состояния иммунной системы. Проводится оно в упомянутой выше референс-лаборатории. Здесь положительная сыворотка снова исследуется в ИФА, но уже с использованием другой тест-системы, которая отличается от прежней составом антигенов, антител или форматом самих тестов. При определении отрицательного результата проводится повторное исследование в третьей тест-системе. Если воздействие вируса в итоге так и не было обнаружено, то фиксируется отсутствие ВИЧ-инфекции. А вот при положительном итоге сыворотка исследуется в линейном или иммунном блоте. В конечном счете такой алгоритм приводит к получению положительных, нейтральных или отрицательных результатов. методы лабораторной диагностики вич Каждый гражданин должен знать о том, что ему доступна диагностика ВИЧ. СПИД могут идентифицировать в учреждениях частной, муниципальной или государственной системы здравоохранения.
Лечение
Естественно, идентификация вируса была бы мало полезна при отсутствии различных методов воздействия на инфекцию. И хотя на данный момент еще нет вакцины, которая могла бы полностью нейтрализовать вирус, грамотная диагностика, лечение ВИЧ и последующая профилактика способны ощутимо улучшить состояние больного, продлив тем самым ему жизнь. Этот тезис подтверждает тот факт, что средняя продолжительность жизни мужчин, которые начали своевременное лечение ВИЧ, составляет 38 лет. Женщины, начавшие борьбу с вирусом иммунодефицита, живут в среднем 41 год. После того как была проведена диагностика, лечение ВИЧ сводится к применению нескольких методик. В качестве одной из наиболее распространенных можно определить активную антиретровирусную терапию, она же ВААРТ. Если вовремя и грамотно применить этот вид лечения, то можно значительно замедлить развитие СПИДа или вовсе остановить его. Суть ВААРТ сводится к тому, что одновременно используется несколько фармпрепаратов, целью которых является воздействие на различные механизмы развития вируса иммунодефицита. вич инфекция диагностика лечение После того как разные методы диагностики ВИЧ определили факт заражения, могут использоваться лекарства, которые оказывают следующие виды воздействия: Иммунологическое. Стабилизируется иммунная система, поднимается уровень Т-лимфоцитов, а также восстанавливается защита от различных инфекций. Клиническое. Предупреждается развитие СПИДа и любых его проявлений, продлевается срок жизни пациентов с сохранением всех функций тела. Вирусологическое. Происходит блокировка размножения вируса, вследствие чего уменьшается вирусная нагрузка и впоследствии фиксируется на низком уровне. Трудно переоценить важность таких мер воздействия на болезнь, как диагностика, лечение, профилактика ВИЧ-инфекции. Поэтому самое лучшее, что можно сделать после положительного итога исследования на предмет заражения, — это сразу начать бороться с болезнью. В качестве еще одного метода, который поможет это сделать, можно определить вирусологическое лечение. В этом случае речь идет об использовании препаратов, которые не позволяют вирусу прикрепиться к Т-лимфоциту и попасть внутрь организма. Называются такие препараты ингибиторами проникновения. В качестве конкретного примера можно привести «Целзентри». диагностика лечение вич Для подавления ВИЧ могут использоваться ингибиторы вирусной протеазы. Целью этой группы лекарств является предотвращение заражения новых лимфоцитов. Это такие препараты, как «Вирасепт», «Реатаз», «Калетра» и др. Третья группа актуальных лекарств — это ингибиторы обратной транскриптазы. Они нужны для блокировки фермента, позволяющего размножаться РНК вируса в ядре лимфоцита. Подобные методы позволяют ощутимо повлиять на такую проблему, как ВИЧ-инфекция. Диагностика, лечение и профилактика СПИДа — это дело квалифицированных врачей, поэтому алгоритм использования препаратов, должны составлять именно они. При необходимости может использоваться также иммунологическое и клиническое воздействие.
Профилактика
Всемирная организация здравоохранения предлагает следующие методы борьбы с ВИЧ-инфекцией: Профилактика заражения половым путем. Это защищенный секс, распространение презервативов, лечение ЗППП и обучающие программы. Для беременных женщин, у которых была выявлена ВИЧ-инфекция, — диагностика, профилактика с использованием соответствующих химических препаратов, а также профессиональное консультирование и лечение. Организация профилактики через препараты крови. В этом случае речь идет об антивирусной обработке и проверке доноров. Социальная и медицинская помощь больным, а также их семьям. диагностика лечение профилактика вич инфекции Для того чтобы ВИЧ-диагностика не выявила наличие вируса, нужно следовать простым правилам безопасности: если кровь инфицированного попала на кожу, ее нужно сразу же смыть водой с мылом, после чего обработать место контакта спиртом; если было получено повреждение предметом с элементами вируса, то ранку нужно сжать, выдавить кровь, обработать это место перекисью водорода, а края прижечь йодом; никогда не пользоваться шприцами, стерильность которых была нарушена; при половых контактах использовать презерватив, а лучше изначально проверить партнера на предмет заражения.
Благодаря тому факту, что ВИЧ-диагностика не стоит на месте, тысячи людей получают возможность вовремя начать лечение и значительно увеличить продолжительность жизни. Главное, не игнорировать очевидные симптомы и не бояться идти к врачу.
Пневмоцистная пневмония и генерализованный туберкулез у больных ВИЧ-инфекцией
Аннотация
Представлен клинический случай течения пневмоцистной пневмонии на фоне генерализованного туберкулеза у больной ВИЧ-инфекцией. Отсутствие профилактики, поздние диагностика и лечение пневмоцистоза привели к летальному исходу. Обсуждается проблема ранней клинической диагностики пневмоцистоза при сочетанном течении вторичных поражений.
Ключевые слова: ВИЧ-инфекция, пневмоцистная пневмония, туберкулез, вторичные заболевания.
________________________________________________
The paper describes a clinical case of pneumocystis pneumonia in the presence of generalized tuberculosis in a female patient with HIV infection. The lack of prevention of pneumocystosis and its late diagnosis and treatment resulted in a fatal outcome. The problem of early clinical diagnosis in the concurrent course of secondary involvements is discussed.
Key words: HIV infection, pneumocystis pneumonia, tuberculosis, secondary diseases.
Авторы
Н.Р. МИХАЙЛОВА 1, Т.Н. ЕРМАК 2, А.М. МИХАЙЛОВСКИЙ 3
1 Оренбургская государственная медицинская академия;
2 Центральный НИИ эпидемиологии Роспотребнадзора, Москва;
3 Оренбургский областной клинический противотуберкулезный диспансер
________________________________________________
N.R. MIKHAILOVA 1, T.N. ERMAK 2, A.M. MIKHAILOVSKY 3
1 Orenburg State Medical Academy;
2 Central Research Institute of Epidemiology, Federal Service on Customers’ Rights Protection and Human Well-being Surveillance, Moscow;
3 Orenburg Regional Clinical Tuberculosis Dispensary
Список литературы
- Тишкевич О.А., Шахгильдян В.И., Пархоменко Ю.Г. Структура летальных исходов и патологическая анатомия у больных ВИЧ-инфекцией в Москве. Эпидемиол и инфекц бол 2004; 4: 42-46.
- Ермак Т.Н., Кравченко А.В., Шахгильдян В.И. и др. Анализ причин летальных исходов больных ВИЧ-инфекцией в РФ. Эпидемиол и инфекц бол 2010; 3: 19-22.
- ВИЧ-инфекция и СПИД. Национальное Руководство. М: ГЭОТАР-Медиа 2013; 608.
- Ермак Т.Н., Самитова Э.Р., Токмалаев А.К., Кравченко А.В. Современное течение пневмоцистной пневмонии у больных ВИЧ-инфекцией. Тер арх 2011; 11: 19-24.
- Самитова Э.Р. Пневмоцистная пневмония у больных ВИЧ-инфекцией: особенности клиники, диагностики и лечения: Автореф. дис. … канд. мед. наук. М 2011; 24.
Наука: Наука и техника: Lenta.ru
В настоящее время на Земле бушует сразу несколько пандемий. Виновником одной из них является коронавирус SARS-CoV-2, а другая разгорелась ровно 40 лет назад, когда ученые столкнулись с неизвестным и смертельным на тот момент заболеванием. Сейчас оно известно под названием СПИД. Вызывается вирусом иммунодефицита человека. До сих пор не существует ни прививки, ни гарантированного излечения от инфекции, которая продолжает уносить жизни тысяч людей. «Лента.ру» рассказывает об истории ВИЧ-пандемии и о том, как ей можно противостоять.
5 июня 1981 года Центры по контролю и профилактике заболеваний (CDC) сообщили о необычных случаях пневмонии, вызванной микроскопическим грибом Pneumocystis jirovecii, у пяти ранее здоровых молодых людей гомосексуальной ориентации в Лос-Анджелесе. Этот тип инфекции встречается исключительно у пациентов с тяжелым иммунодефицитом. У всех пяти мужчин, двое из которых вскоре умерли, был обнаружен цитомегаловирус (ЦМВ или вирус герпеса пятого типа), который способен вызвать заболевания различной тяжести. Изначально врачи предположили, что причиной пневмонии является ослабление иммунитета, вызванного именно ЦМВ. Однако чтобы подтвердить это, требовалось больше данных.
Тогда еще никто не догадывался, что это лишь первый сигнал будущей пандемии смертельно опасного и коварного вируса, который скрыто подрывает защиту организма и доводит его до терминального состояния в течение десятилетия. Вскоре появилось сообщение, что у 26 мужчин гомосексуальной ориентации была выявлена саркома Капоши — раковое заболевание в необычно агрессивной форме. У некоторых это сопровождалось такими инфекциями, как пневмоцистная пневмония и некротирующий токсоплазмоз центральной нервной системы. Саркома Капоши обычно встречается у пожилых мужчин, поэтому вспышка этого заболевания у молодых людей, у которых также выявлялась пневмоциста, заставило ученых предположить, что она как-то связана с пятью предыдущими случаями пневмонии.
Фотография вирусных частиц ВИЧ
К концу года врачи зафиксировали 270 случаев тяжелого иммунодефицита среди геев, при этом 121 пациент скончался. В июне 1982 года количество случаев среди мужчин-геев в Южной Калифорнии позволило предположить, что причина иммунодефицита была половой, и синдром назвали иммунодефицитом, связанным с геями (или GRID). Позже, в том же месяце, странная болезнь была зарегистрирована у больных гемофилией и гаитян, что заставило многих специалистов предположить, что первоначально инфекция возникла на Гаити и связана не только с гомосексуалами. В сентябре CDC впервые использовал термин «СПИД» (синдром приобретенного иммунодефицита), описывая его как какое-либо заболевание (пневмоцистная пневмония, саркома Капоши и другие оппортунистические инфекции), возникающее из-за дефекта иммунной системы у пациента, у которого не обнаруживаются другие причины снижения устойчивости к этому заболеванию.
В тот момент еще не существовало надежного метода выявления СПИДа, а специалисты не знали, что его вызывало, и как он передавался. В январе 1983 года СПИД был обнаружен у женщин, которые являлись сексуальными партнерами больных мужчин. Это позволило ученым предположить, что заболевание могло передаваться через гетеросексуальный контакт. СПИДом начинали болеть и дети, которые могли заразиться от матерей до или после своего рождения. Хотя патоген еще не был выделен, эпидемиологи смогли определить все основные пути его передачи, исключив случайный контакт, пищу, воду, воздух и поверхности. К концу 1983 года в США было известно о 3064 случаях СПИДа, при этом 1292 человека умерли. Через 30 лет число смертей в мире вырастет почти до миллиона.
В 1983 году вирус, вызывающий СПИД, был независимо выделен несколькими лабораториями. В институте Пастера (Франция) группа специалистов под руководством Люка Монтанье назвали LAV (вирус, ассоциированный с лимфаденопатией), а ученые Национального института рака (США) обнаружили у больного СПИДом вирус, который они отнесли к группе Т-лимфотропных вирусов человека (HTLV). Позднее они объявили, что обнаруженный ими ретровирус HTLV-III, скорее всего, является причиной СПИДа и идентичен вирусу LAV. В 1986 году стало ясно, что HTLV-III и LAV являются одним и тем же вирусом. В 1984 году ученые Калифорнийского университета также выделили у больных то, что они называли СПИД-ассоциированным ретровирусом.
Строение вириона ВИЧ
В 1984 году ученые были уверены, что LAV (или ВИЧ) является возбудителем СПИДа. Доказательством связи между ВИЧ и СПИДом служило то, что вирус всегда выделялся у пациентов со СПИДом или даже до того, как у них развивался иммунодефицит. Исследователи успешно культивировали патоген на активированных Т-лимфоцитах, экспрессирующих гликопротеин CD4, которые погибали из-за вируса, и даже охарактеризовали его геном, который оказался длиннее ретровирусных геномов, известных к тому времени.
ВИЧ прочно прикрепляется к CD4 и дополнительным клеточным рецепторам CXCR4 или CCR5 (или к обоим). После этого мембрана клетки и вирусная оболочка сливаются, а патогенная РНК проникает внутрь. Путем обратной транскрипции на основе вирусной РНК синтезируется ДНК, которая отправляется в ядро клетки и встраивается в человеческий геном. Для встраивания необходимо, чтобы лимфоциты были активированными, для чего им необходимо распознать антигены. Встроенная вирусная ДНК называется провирусом и является источником вирусной матричной РНК, которая проникает в цитоплазму, где участвует в сборке белков ВИЧ.
И вирусные белки, и РНК, которая составляет геном ВИЧ, перемещаются к мембране клетки, где происходит сборка вирионов — полноценных вирусных частиц. Вирионы отрываются от поверхности клетки, разрушая мембрану и вызывая ее гибель. За восемь часов они должны инфицировать новые клетки, прежде чем погибнуть. Развивается острая фаза ВИЧ-инфекции, так как вирус начинает поражать различные ткани и органы. Пациент чувствует гриппоподобные симптомы, включая лихорадку и недомогание. После следует скрытый период заболевания.
Саркома Капоши
Естественно, иммунная система пытается бороться с вирусом, замедляя прогрессирование заболевания. Однако ВИЧ постепенно уничтожает клетки с CD4, а вирус размножается. Скрытый период длится 5-10 лет и может характеризоваться увеличением лимфатических узлов, что и называется лимфаденопатией. Однако в конце концов начинается угнетение иммунитета, начинают проявляться сопутствующие заболевания, например, герпес. СПИД — последняя, терминальная стадия ВИЧ-инфекции. Иммунитет человека угнетен настолько, что возникают опухоли и развиваются оппортунистические инфекции, которые и приводят к гибели человека в отсутствие лечения всего за один-три года.
Основным способом сдерживания ВИЧ-пандемии является профилактика. Следует знать, что заражение может осуществляться через контакт слизистой оболочки или поврежденной кожи с зараженными биологическими жидкостями, например, кровью, спермой, грудным молоком или секретом влагалища (но не слюной). Основные пути передачи: незащищенный половой акт, вне зависимости от сексуальной ориентации, употребление наркотиков через инъекции, грудное вскармливание и переливание крови.
Материалы по теме
00:03 — 27 октября 2016
00:01 — 16 января 2018
В настоящий момент полное излечение человека с помощью антиретровирусной терапии невозможно именно из-за провирусов, которые могут активироваться даже после длительной антиретровирусной терапии. В то же время правильная терапия способна отсрочить наступление СПИДа на неограниченно долгий срок, вероятно, на всю жизнь. В настоящее время активно развивается технология CRISPR/Cas9, с помощью которой можно вносить изменения в ДНК клеток человека. Считается, что она может стать основой для эффективной терапии, элиминирующей провирусы из генома зараженных клеток.
Существуют люди, обладающие генетически обусловленной защитой против определенных штаммов ВИЧ. Это объясняется наличием мутаций в клеточных рецепторах, которые ВИЧ использует для заражения клеток. Некоторые препараты, применяющиеся для лечения инфекции, нацелены на те компоненты вируса, что взаимодействуют с этими рецепторами. Разработано несколько десятков терапевтических средств, блокирующих разные этапы заражения вирусом клетки, начиная от его проникновения и заканчивая формированием вирионов.
Только два человека в истории, несомненно, полностью излечились от ВИЧ, однако эти случаи являются исключительными: лечение было осуществлено через трансплантацию костного мозга от донора с мутацией в гене CCR5. Такая терапия не является безопасной и применяется только в исключительных случаях, например, при лечении рака крови. Врачи предполагают, что есть еще третий случай полного излечения благодаря антиретровирусной терапии, однако, в этом случае нельзя исключать возможность рецидива заболевания.
Медицинские факты — Выявление и лечение заболевания — ВИЧ/СПИД: материалы Детского фонда ООН
Выявление и лечение заболевания
Медицинские факты
Вирус иммунодефицита человека (ВИЧ) нельзя увидеть невооруженным взглядом. При заражении у большинства людей не появляется симптомов или физических признаков того, что они заражены ВИЧ-инфекцией. Поэтому наличие ВИЧ-инфекции в организме можно установить только при помощи анализа крови на наличие антител к ВИЧ. Антителами называют белки, которые организм вырабатывает после заражения ВИЧ-инфекцией.
Однако иногда до того, как организм начинает вырабатывать антитела в достаточном количестве, позволяющем выявить их во время анализа, проходит до трех месяцев. Поэтому анализ, сделанный менее чем за три месяца после заражения, может быть неточным. Следует помнить, что, будучи зараженным ВИЧ, вы можете заразить и других, в случае, если вы будете совершать рискованные поступки, например практиковать незащищенный секс.
Распространение информации о антиретровирусной терапии (Зимбабве). Фото ЮНИСЕФ.ВИЧ становится причиной других заболеваний, потому что он разрушает клетки CD4 (называемые также клетки T4), которые являются основной защитой организма от различных болезней. Без этих клеток CD4 организм не может защитить себя от самых распространенных инфекций таких, как пневмония или диарея. Кроме того, через некоторое время, как правило через несколько месяцев и даже лет, количество клеток CD4 снижается до такой степени, что ВИЧ-инфекция перетекает в другую стадию — СПИД.
Термин СПИД (синдром приобретенного иммунодефицита) используется для обозначения более серьезной стадии развития ВИЧ-инфекции, при которой иммунная система организма ослабевает настолько, что зараженный человек не может бороться с инфекциями, которые обычно не влияют на здоровых людей. По сведениям Центров по борьбе с заболеваниями и их профилактике США, ВИЧ-инфицированному человеку ставят диагноз СПИД только тогда, когда количество клеток CD4 на кубический миллиметр крови составляет менее 200. У здорового взрослого человека содержание клеток CD4 на кубический миллиметр крови достигает 1000 и больше.
Жизнь с ВИЧ
С медицинской точки зрения для того, чтобы жить с ВИЧ-инфекцией, нужно соблюдать два условия: предупреждение общих инфекционных заболеваний и прием антиретровирусных препаратов.
Предупреждение общих инфекционных заболеваний: Ниже приводятся некоторые способы, используя которые можно предупредить заражение общими инфекционными заболеваниями, вне зависимости от наличия или отсутствия ВИЧ-инфекции в организме:
- гигиена: используйте только чистую воду для умывания и питья, а также правильно избавляйтесь от отходов жизнедеятельности человека и животных;
- прекращение курения: курение подвергает людей риску заражения респираторными заболеваниями, например пневмонией или туберкулезом;
- использование москитных сеток: в районах, где распространена малярия, следует спать под сетками, защищающими от проникновения насекомых;
- медицинский уход: старайтесь своевременно и с использованием надлежащих медикаментов лечить все инфекционные заболевания, включая заражение организма паразитами (например, червями) и венерические заболевания.
Лечение с использованием анитиретровирусных препаратов (АРП): АРП — это лекарства, которые обычно применяют в сочетании с двумя или даже четырьмя другими препаратами для того, чтобы остановить распространение ВИЧ в организме. Уменьшая уровень вируса иммунодефицита, данные препараты также способствуют увеличению количества клеток CD4 в организме, что в свою очередь позволяет ему восстановить свои свойства защиты от инфекции. АРП наиболее эффективны, когда у вас есть вся необходимая информация о лечении, а также когда с вами работает врач, которому вы доверяете.
Причины, симптомы, диагностика и лечение
Что такое пневмоцистная пневмония?
Пневмоцистная пневмония (PCP) — серьезная инфекция, вызывающая воспаление и скопление жидкости в легких. Это вызвано грибком Pneumocystis jirovecii , который распространяется по воздуху.
Этот гриб очень распространен. Иммунная система большинства людей борется с этим к 3–4 годам. Но из-за него люди с ослабленной иммунной системой, например, из-за ВИЧ, могут серьезно заболеть.
Это редко, но PCP также может влиять на другие части вашего тела, включая лимфатические узлы, печень и костный мозг.
Pneumocystis Симптомы пневмонии
На раннем этапе заражения симптомы могут отсутствовать или они могут быть легкими. Они могут включать:
Симптомы обычно проявляются медленно, в течение нескольких недель, у людей, живущих с ВИЧ. У тех, чья иммунная система ослаблена по другой причине, они, как правило, начинаются через несколько дней.
Факторы риска пневмоцистной пневмонии
ПП обычно встречается у людей, перенесших трансплантацию органов, имеющих ВИЧ, больных раком крови или принимающих определенные лекарства от аутоиммунных заболеваний, таких как ревматоидный артрит, воспалительное заболевание кишечника и рассеянный склероз. .
Pneumocystis Пневмония у людей с ВИЧ
В конце 1980-х годов, до появления лекарств для лечения ВИЧ, около трех четвертей людей, больных СПИДом, заболевали ПЦП. Антиретровирусная терапия (АРТ) теперь защищает людей с ВИЧ от СПИДа, и не многие из них заболевают PCP. Но у людей, больных СПИДом, это все еще самая распространенная оппортунистическая инфекция — заболевание, которое чаще или хуже проявляется у людей со слабой иммунной системой.
Вы, скорее всего, заразитесь PCP, если число ваших CD4-клеток (один из видов лейкоцитов) меньше 200.Люди, инфицированные ВИЧ и получившие PCP, в восемь раз чаще нуждаются в госпитализации, чем те, кто получает PCP, но не инфицирован ВИЧ. Даже при лечении PCP может быть смертельным для людей, больных СПИДом.
Связанные заболевания
Многие другие состояния могут вызывать аналогичные симптомы у людей, живущих с ВИЧ, включая:
- Грипп. Люди, живущие с ВИЧ, подвергаются высокому риску осложнений от гриппа, включая пневмонию.
- Бактериальная или грибковая пневмония. Бактерии и грибки также могут вызывать жар, озноб, кашель и затрудненное дыхание.
- Дыхательная недостаточность. Когда ваши легкие не могут вывести из крови достаточное количество углекислого газа или обеспечить поступление кислорода в кровь, у вас возникнут проблемы с дыханием.
- Отек легких. Жидкость может накапливаться в легких из-за проблемы с сердцем, приема лекарств или из-за высокого давления. Это может вызвать кашель, затрудненное дыхание, боль в груди и усталость.
- Другие заболевания, связанные с ВИЧ. Такие состояния, как диссеминированный гистоплазмоз, цитомегаловирус и саркома Капоши, также могут повлиять на ваши легкие.
Pneumocystis Pneumonia Диагностика и тесты
Техник будет использовать микроскоп для поиска следов грибка в жидкости или тканях ваших легких. Ваш врач поможет вам откашляться. Или они могут использовать специальный инструмент, называемый бронхоскопом, который проходит через ваш рот в дыхательные пути, чтобы взять образец. Они также могут сделать биопсию, используя иглу или нож, чтобы удалить небольшое количество клеток из вашего легкого.
Тест, называемый ПЦР (полимеразная цепная реакция), делает копии определенных фрагментов ДНК, чтобы можно было обнаружить меньшее количество грибка в образцах.
Вы также можете пройти рентген грудной клетки или сделать анализы крови, чтобы проверить низкий уровень кислорода или высокий уровень того, что называется бета-D-глюканом.
Лечение пневмоцистной пневмонии
Врачи обычно лечат пневмоцистную пневмонию двумя антибиотиками, триметопримом и сульфаметоксазолом, также известными как TMP / SMX (Bactrim, Cotrim, Septra). В зависимости от того, насколько вы больны, вы получите их в виде таблеток для проглатывания или через иглу в вену (внутривенно) в больнице.
К другим лекарствам, борющимся с инфекцией, относятся:
Кортикостероиды могут помочь при низком уровне кислорода.
Pneumocystis Профилактика пневмонии
Никакая вакцина не может уберечь вас от этого типа пневмонии. Если у вас ВИЧ, лучший способ предотвратить PCP — это не отставать от АРТ, которое повышает уровень CD4, чтобы ваша иммунная система могла лучше бороться с инфекциями.
Лекарства, которые лечат PCP, также могут предотвратить его. Ваш врач может дать вам его, когда:
- Вы уже получали PCP раньше.
- У вас количество CD4 ниже 200.
- Вы принимаете лекарства, подавляющие вашу иммунную систему.
Если вы получили PCP, ваш врач может посоветовать вам продолжать принимать лекарство после того, как оно уйдет, чтобы вы не получили его снова.
Пневмоцистная пневмония и СПИД | Michigan Medicine
Обзор темы
Pneumocystis — грибок, который иногда может вызывать пневмонию у людей, больных СПИДом.
Пневмония — это инфекция легких.Пневмония может затруднить дыхание и затруднить поступление кислорода в кровоток. Симптомы часто возникают внезапно и могут быть похожи на симптомы инфекции верхних дыхательных путей, например, гриппа или простуды. Общие симптомы пневмонии включают:
- Лихорадка от 100 ° F (38 ° C) до 106 ° F (41 ° C).
- Трясущийся озноб.
- Кашель, часто с выделением цветной слизи (мокроты) из легких. Мокрота может быть ржавого или зеленого цвета или с оттенком крови. У пожилых людей может быть только легкий кашель и отсутствие мокроты.
- Учащенное, часто поверхностное дыхание.
- Боль в грудной стенке, часто усиливающаяся при кашле или глубоком дыхании.
- Утомляемость и чувство слабости (недомогания).
Ваш врач может предложить пройти тест на ВИЧ, если вам не поставлен диагноз ВИЧ и Пневмоцистная пневмония пневмония:
- Предполагается на рентгенограмме грудной клетки.
- Обнаружен при исследовании мокроты (густая жидкость, вырабатываемая в легких и в дыхательных путях, ведущих к легким).
Если вы заболели PCP, его можно вылечить. Антибиотики могут избавить от инфекции. Вы также можете позаботиться о себе дома:
- Принимайте антибиотики в соответствии с указаниями. Не прекращайте их принимать только потому, что вам лучше. Вам необходимо пройти полный курс антибиотиков.
- Принимайте все лекарства точно в соответствии с предписаниями. Позвоните своему врачу, если у вас возникли проблемы с приемом лекарства. Если вы принимаете лекарство внутривенно дома, следуйте инструкциям врача.
- Больше отдыхайте и выспитесь. Некоторое время вы можете чувствовать слабость и усталость, но со временем ваш уровень энергии улучшится.
- Пейте много жидкости, чтобы ваша моча стала светло-желтой или прозрачной, как вода. Выбирайте воду и другие прозрачные жидкости без кофеина, пока не почувствуете себя лучше. Если у вас заболевание почек, сердца или печени и вам необходимо ограничить потребление жидкости, проконсультируйтесь с врачом, прежде чем увеличивать количество потребляемой жидкости.
- Позаботьтесь о своем кашле, чтобы вы могли отдохнуть.Кашель с выделением слизи из легких — обычное явление при пневмонии. Это один из способов избавления организма от инфекции. Но если кашель мешает вам отдыхать или вызывает сильную усталость и боль в грудной клетке, поговорите со своим врачом. Он или она может посоветовать вам принять лекарство от кашля.
- Используйте увлажнитель для увеличения влажности воздуха. Сухой воздух усиливает кашель. Следуйте инструкциям по очистке машины.
- Не курите и не позволяйте другим курить рядом с вами.Если вам нужна помощь в отказе от курения, поговорите со своим врачом о программах отказа от курения и лекарствах. Это может увеличить ваши шансы навсегда бросить курить.
Регулярно сдавайте анализ крови, чтобы проверять силу вашей иммунной системы и помочь врачу решить, нужно ли вам принимать лекарства для предотвращения этого типа пневмонии. Если вам поставили диагноз ВИЧ, но вы не лечитесь от него, начните антиретровирусную терапию (АРТ), чтобы укрепить вашу иммунную систему и снизить риск возвращения PCP.
Кредиты
Текущий по состоянию на:
23 сентября 2020 г.
Автор: Healthwise Staff
Медицинское обозрение:
Э. Грегори Томпсон, врач внутренних болезней
Адам Хусни, доктор медицины, семейная медицина
Питер Шалит, доктор медицины, врач внутренних болезней
По состоянию на 23 сентября 2020 г.
Автор:
Здоровый персонал
Медицинское заключение: E. Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Питер Шалит, доктор медицины, врач внутренних болезней
ВИЧ-ассоциированные оппортунистические пневмонии
Респирология.Авторская рукопись; доступно в PMC 2010 1 мая.
Опубликован в окончательной отредактированной форме как:
PMCID: PMC2835537
NIHMSID: NIHMS132444
Laurence Huang
1 Подразделение легочной медицины и критической помощи Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
Кристина А. Кротерс
2 Легочная и реанимационная медицина, Отделение внутренней медицины Медицинской школы Йельского университета, Нью-Хейвен , CT 06520
1 Отделение легочной медицины и реанимации и Отделение ВИЧ / СПИДа, Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
2 Легочная и реанимационная помощь Медицина, Департамент внутренней медицины, Медицинская школа Йельского университета, Нью-Хейвен, CT 06520
Соответствующий автор r: Лоуренс Хуанг, М.D. Отделение ВИЧ / СПИДа, отделение 84, больница общего профиля Сан-Франциско, 995 Potrero Avenue, Сан-Франциско, Калифорния, , Соединенные Штаты Америки Телефон: (415) 476-4082, добавочный номер 406 Факс: (415) 476-6953 Электронная почта: ude. fscu.php@gnauhl Окончательная отредактированная версия этой статьи издателем доступна на сайте Respirology. См. другие статьи в PMC, в которых цитируется опубликованная статья.
Abstract
Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основной причиной заболеваемости и смертности.Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Бактериальная пневмония — наиболее частая оппортунистическая пневмония в Соединенных Штатах и Западной Европе, в то время как туберкулез (ТБ) является доминирующим патогеном в Африке к югу от Сахары. Благодаря использованию комбинированной антиретровирусной терапии и профилактики заболеваемость Pneumocystis pneumonia (PCP) снизилась. Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику.Хотя пневмонии, вызванные Cryptococcus neoformans , Histoplasma capsulatum , Coccidioides immitis , цитомегаловирусом (CMV) и Toxoplasma gondii , встречаются реже, их присутствие в легочной артерии часто указывает на диссеминированное заболевание легких. .
Ключевые слова: Вирус иммунодефицита человека (ВИЧ), синдром приобретенного иммунодефицита (СПИД), оппортунистическая инфекция, бактериальная пневмония, туберкулез, Pneumocystis пневмония
Введение
Легкие являются основной мишенью вируса иммунодефицита человека (ВИЧ ) -ассоциированные осложнения, и люди с ВИЧ-инфекцией подвергаются повышенному риску развития широкого спектра условно-патогенных пневмоний, новообразований и легочных состояний ().Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основными причинами заболеваемости и смертности и часто являются причиной направления к специалистам по респираторным заболеваниям для диагностики и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Этот обзор предоставит обзор эпидемиологии оппортунистических пневмоний, связанных с ВИЧ, и опишет важные особенности диагностической оценки.В обзоре также будут описаны классические клинические и рентгенологические проявления, диагностика, лечение и профилактика наиболее распространенных оппортунистических пневмоний, связанных с ВИЧ.
Таблица 1
Спектр ВИЧ-ассоциированных заболеваний легких
| Оппортунистические инфекции |
| Бактерии |
| Streptococcus pneumoniae |
| Haemophilus 9000 6 видов |
| Синегнойная палочка |
| Другие бактерии |
| Микобактерии |
| Mycobacterium tuberculosis |
| Комплекс Mycobacterium avium |
| Mycobacterium kansasii |
| Другие микобактерии |
| Грибы |
| Pneumocystis jirovecii (ранее P.carinii ) |
| Криптококк neoformans |
| Гистоплазма капсула |
| Coccidioides immitis |
| Penicillium marneffei |
| Aspergillus видов (чаще всего A. fumigatus ) |
| Другие грибы |
| Вирусы |
| Цитомегаловирус |
| Другие вирусы |
| Паразиты |
| Toxoplasma gondii |
| Прочие паразиты |
| Злокачественные новообразования |
| Саркома Капоши |
| Неходжкинская лимфома |
| Бронхогенная карцинома |
| Интерстициальные пневмониты |
| Лимфоцитарный интерстициальный пневмонит (LIP) ¶ |
| Неспецифический интерстициальный пневмонит (NSIP) |
| Другое |
| Хроническая обструктивная болезнь легких (ХОБЛ) |
| Легочная артериальная гипертензия (ЛАГ) |
| Воспалительный синдром восстановления иммунитета (ВСВИ) |
Эпидемия ВИЧ / СПИДа оказала большое влияние По всему миру.В декабре 2007 года Всемирная организация здравоохранения (ВОЗ) / Объединенная программа Организации Объединенных Наций по ВИЧ / СПИДу (ЮНЭЙДС) подсчитали, что 33 миллиона человек живут с ВИЧ. (1) (http://www.unaids.org/en/) KnowledgeCentre / HIVData / GlobalReport / 2008 / 2008_Global_report.a sp) Большинство этих людей не знают о своей ВИЧ-инфекции и, как следствие, неосознанно способствуют распространению инфекции.
Эпидемия непропорционально сильно поразила людей, проживающих в регионах мира, у которых меньше ресурсов для борьбы с этой болезнью.По оценкам ВОЗ / ЮНЭЙДС, в 2007 г. было 2,7 миллиона человек, впервые инфицированных ВИЧ, и более 95% этих новых случаев инфицирования произошли среди лиц, проживающих в странах с низким и средним уровнем дохода (СНСД). (1) Счета стран Африки к югу от Сахары. по оценкам, на 22 миллиона случаев ВИЧ / СПИДа и имеет оценочную распространенность 5% среди взрослых в возрасте от 15 до 49 лет. В этих LIMC эпидемия ВИЧ / СПИДа часто перегружала инфраструктуру здравоохранения, не имеющую достаточных ресурсов.
Эпидемия была основной причиной заболеваемости и смертности во всем мире.По оценкам ВОЗ / ЮНЭЙДС, 25 миллионов человек умерли от ВИЧ / СПИДа, в том числе 2 миллиона человек умерли в 2007 году. (1) Значительная часть этих смертей была вызвана условно-патогенными пневмониями. Например, по оценкам ВОЗ, туберкулез стал причиной смерти 200 000 человек с ВИЧ / СПИДом в 2006 г. (2) (http://www.who.int/tb/publications/global_report/2008/pdf/fullreport. pdf) Масштабы эпидемии ВИЧ / СПИДа привели к беспрецедентным во всем мире усилиям по предоставлению жизненно важной антиретровирусной терапии и были задействованы партнерства между правительственными, неправительственными, благотворительными, медицинскими и фармацевтическими организациями.Помимо предоставления антиретровирусной терапии ВИЧ-инфицированным, важными стратегиями снижения заболеваемости и смертности от ВИЧ / СПИДа являются точный диагноз, соответствующее лечение и профилактика связанных с ВИЧ оппортунистических пневмоний.
Эпидемиология
В США Pneumocystis пневмония (PCP), туберкулез (TB) и рецидивирующая бактериальная пневмония (определяемая как два эпизода, происходящие в течение 12-месячного периода) являются 3 из 10 наиболее частых случаев СПИДа. болезни.(3) В западном европейском регионе ВОЗ PCP и туберкулез являются двумя наиболее распространенными заболеваниями-индикаторами СПИДа, а туберкулез является наиболее распространенным заболеванием-индикатором СПИДа в их центральном и восточном регионах (2006 г.). Хотя сопоставимые данные за пределами США и Европы ограничены, очевидно, что туберкулез является доминирующим патогеном у лиц, проживающих в LIMC. Кроме того, все чаще регистрируется ПХФ в таких регионах мира, как Африка к югу от Сахары, где он ранее считался редким патогеном. (4) В эндемичных регионах основными причинами являются Coccidioides immitis и Histoplasma capsulatum . ВИЧ-ассоциированного заболевания, в то время как Cytomegalovirus и Toxoplasma gondii являются наиболее частыми зарегистрированными ВИЧ-ассоциированными вирусными и паразитарными пневмониями, соответственно.
Оценка
В идеале оценка респираторных симптомов и подозрения на пневмонию у человека с ВИЧ-инфекцией направлена на установление окончательного диагноза. Однако для окончательного диагноза могут потребоваться инвазивные диагностические процедуры, такие как бронхоскопия, и могут потребоваться сложные лабораторные методы, которые часто недоступны во многих клинических условиях по всему миру. Независимо от условий, цель любой оценки состоит в том, чтобы сузить дифференциальный диагноз до единственного вероятного диагноза, чтобы можно было начать соответствующую терапию и, в зависимости от имеющихся ресурсов, получить соответствующее диагностическое тестирование.Проблема ВИЧ-инфекции заключается в том, что клинические и рентгенографические проявления ВИЧ-ассоциированной оппортунистической пневмонии частично совпадают, а также то, что у людей с ВИЧ-инфекцией может быть более одной сопутствующей пневмонии.
Оценка начинается с сбора анамнеза и физического осмотра (). Анамнез должен включать информацию о последнем количестве клеток CD4, факторах риска и привычках человека к ВИЧ, предшествующих оппортунистических инфекциях и текущем использовании профилактики оппортунистических инфекций и комбинированной антиретровирусной терапии, а также информацию о проживании или поездках в регионы с преобладанием туберкулеза. и эндемичные грибы.Следует узнать о предъявлении жалоб, а также о времени и продолжительности подачи этих жалоб. При физикальном обследовании следует искать признаки, указывающие на внелегочное или диссеминированное заболевание, которые могут связывать воедино респираторные жалобы и легочные симптомы. На основании анамнеза и объективного обследования пациентам с подозрением на пневмонию показана рентгенография грудной клетки. Часто конкретные рентгенографические данные грудной клетки — в сочетании с количеством клеток CD4 — вызывают дифференциальный диагноз и план ведения и лечения (и).Выбранные лабораторные исследования могут быть показаны для оценки конкретных заболеваний (например, сывороточного криптококкового антигена, CrAg) или тяжести заболевания (например, газов артериальной крови, ABG). В некоторых случаях может быть показана томография грудной клетки (КТ). По возможности, дальнейшая оценка должна быть направлена на установление окончательного диагноза с микробиологической оценкой мокроты на наличие пятен и посевов, а в некоторых случаях — с бронхоскопией.
Диагностическая оценка для ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4> 200 клеток / мкл.КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; КТ, компьютерная томография грудной клетки; HRCT, компьютерная томография грудной клетки высокого разрешения; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds. СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Диагностическое обследование ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4 <200 клеток / мкл.* Некоторые диагнозы возникают, когда количество клеток CD4 составляет ≤100 клеток / мкл или даже ≤50 клеток / мкл. КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; ЦМВ, цитомегаловирус; CRAG, криптококковый антиген; HRCT, компьютерная томография грудной клетки высокого разрешения; KS, саркома Капоши; НХЛ, неходжкинская лимфома; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds.СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Таблица 2
Оценка ВИЧ-ассоциированной оппортунистической пневмонии
| Число CD4-клеток | ||
| Любая | Бактериальная пневмония (особенно Streptococcus pneumoniae | Туберкулез (ТБ) |
| <200 клеток / мкл | Pneumocystis пневмония (PCP) | |
| Cryptococcus neoformans пневмония | ||
| Внелегочный или диссеминированный ТБ | ||
| <100 клеток / мкл | Бактериальная пневмония, вызванная Pseudomonas aeruginosa | |
| Toxoplasma gondii 9022 9022 9022 Toxoplasma gondii 9022 ides immitis, обычно сопровождается диссеминированным заболеванием | ||
| Histoplasma capsulatum, обычно сопровождается диссеминированным заболеванием | ||
| Cytomegalbacovirus, обычно сопровождается диссеминированным заболеванием |
Связанные с ВИЧ оппортунистические пневмонии могут быстро прогрессировать до дыхательной недостаточности и смерти без соответствующей терапии.Таким образом, эмпирическую терапию предполагаемого диагноза (ов) следует начинать в ожидании результатов диагностических исследований. В США Национальные институты здравоохранения (NIH), Центры по контролю и профилактике заболеваний (CDC) и Ассоциация медицины ВИЧ Американского общества инфекционных заболеваний (HIVMA / IDSA) публикуют «Рекомендации по профилактике и лечению оппортунистических заболеваний». Инфекции у ВИЧ-инфицированных взрослых и подростков », в котором представлены рекомендации по лечению и профилактике первого ряда и альтернативным методам лечения.(5) (http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf) Хотя доступные методы лечения и рекомендации могут отличаться в разных регионах мира, для целей этого обзора руководящие принципы NIH / CDC / HIVMA / IDSA будут служить основой для рекомендуемых схем лечения и профилактики.
Бактериальная пневмония
Заболеваемость бактериальной пневмонией среди людей с ВИЧ-инфекцией выше, чем среди людей без ВИЧ. (6) У людей с ВИЧ бактериальная пневмония часто рецидивирует, а рецидивирующая пневмония является заболеванием, определяющим СПИД.Бактериальная пневмония может быть первым проявлением лежащей в основе ВИЧ-инфекции, и поэтому наличие ВИЧ-инфекции следует учитывать у любого человека с бактериальной пневмонией, особенно если у человека нет других факторов риска пневмонии или если пневмония повторяется. Подобно людям без ВИЧ-инфекции, виды Streptococcus pneumoniae и Haemophilus являются наиболее часто выявляемыми причинами внебольничной бактериальной пневмонии. (7) Атипичные патогены, такие как Legionella pneumophila , Mycoplasma pneumoniae и Chlamydphila. виды являются менее частыми причинами пневмонии и встречаются с такой же частотой, как и среди лиц без ВИЧ.Напротив, Pseudomonas aeruginosa и Staphylococcus aureus чаще регистрируются как внебольничные причины пневмонии у людей с ВИЧ-инфекцией. Факторы риска для Pseudomonas включают распространенный ВИЧ / СПИД (т. Е. Число CD4-клеток на уровне или ниже 50 клеток / мкл), основное заболевание легких (бронхоэктазы), нейтропению, прием кортикостероидов и тяжелое недоедание. Факторы риска для S. aureus включают недавнюю вирусную инфекцию или грипп, а также употребление инъекционных наркотиков.
Клиническая презентация
Бактериальная пневмония может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4. Однако по мере снижения количества клеток CD4 увеличивается частота бактериальной пневмонии, а также частота сопутствующих бактериемии и сепсиса. Последнее особенно характерно для S. pneumoniae . Клиническая картина ВИЧ-ассоциированной бактериальной пневмонии аналогична таковой у людей без ВИЧ-инфекции. У людей с бактериальной пневмонией обычно наблюдается острое начало (3-5 дней) озноба / озноба, боли в груди, одышки и кашля с выделением гнойной мокроты.Обследование легких выявляет уплотнение, а иногда и плевральный выпот. Лабораторные исследования обычно отличаются повышенным количеством лейкоцитов, часто с преобладанием полиморфно-ядерных лейкоцитов (PMN).
Радиология грудной клетки
Рентгенологические проявления ВИЧ-ассоциированной бактериальной пневмонии аналогичны таковым у людей без ВИЧ-инфекции. У большинства людей с S. pneumoniae или Haemophilus пневмония проявляется односторонней, фокальной, сегментарной или долевой консолидацией, иногда сопровождающейся плевральным выпотом.Однако частота этих рентгенологических находок частично зависит от основного бактериального патогена. Например, у подгруппы людей с пневмонией Haemophilus имеются двусторонние интерстициальные или смешанные интерстициально-альвеолярные инфильтраты, неотличимые от PCP. Кроме того, пневмония, вызванная P. aeruginosa или S. aureus , часто связана с кавитацией. По крайней мере, в одном исследовании у людей с ВИЧ-инфекцией был повышенный риск осложненного парапневмонического выпота, особенно из-за S.pneumoniae или S. aureus.
Диагноз
Текущие руководящие принципы США рекомендуют пациентам, госпитализированным с подозрением на бактериальную пневмонию, проходить диагностическое обследование на конкретные патогены. (5) Это обследование не является обязательным для людей, которые достаточно хорошо себя чувствуют, чтобы получать амбулаторное лечение. Кроме того, при подозрении на присутствие этих патогенов на основании эпидемиологических, клинических и рентгенологических признаков лица должны пройти диагностическое обследование на предмет выявления конкретных патогенов, которые могут изменить стандартное лечение (например, P. aeruginosa или S. aureus ). .Как правило, диагностическая оценка подозреваемой бактериальной пневмонии включает в себя образец отхаркиваемой мокроты перед лечением, отправленный на окрашивание по Граму и посев, два посева крови и, возможно, плевроцентез при наличии плеврального выпота.
Лечение
Принципы лечения ВИЧ-ассоциированной бактериальной пневмонии аналогичны принципам лечения людей без ВИЧ-инфекции. В одном исследовании у ВИЧ-инфицированных людей с бактериальной пневмонией время, сопоставимое с клинической стабильностью, продолжительностью госпитализации и смертностью, было сопоставимо с ВИЧ-неинфицированными людьми с бактериальной пневмонией.(8) Однако существует несколько важных отличий. Во-первых, монотерапия макролидами не рекомендуется из-за повышенного риска развития лекарственной устойчивости S. pneumoniae у людей с ВИЧ-инфекцией. (5) Вместо этого люди должны получать бета-лактам плюс макролид. Респираторный фторхинолон является альтернативой бета-лактаму у лиц с аллергией на пенициллин, а доксициклин — альтернативой макролиду. Одно важное предостережение: фторхинолоны активны против Mycobacterium tuberculosis , и их следует использовать только в тех случаях, когда презентация явно указывает на бактериальную пневмонию, поскольку в противном случае это привело бы к монотерапии ТБ в случае, если ТБ является этиологией пневмонии.Если туберкулез считается подозреваемой этиологией, следует также использовать стандартную терапию туберкулезом из четырех препаратов.
Профилактика
Согласно действующим руководящим принципам США, людям с ВИЧ-инфекцией, у которых количество клеток CD4 превышает 200 клеток / мкл, следует вводить 23-валентную полисахаридную пневмококковую вакцину. (5) Поскольку продолжительность защитного эффекта вакцинации неизвестно, следует рассматривать вопрос о ревакцинации каждые 5 лет. Лицам, у которых число клеток CD4 менее 200 клеток / мкл, также можно предложить вакцину.Хотя ее эффективность может быть снижена у лиц с развитой иммуносупрессией, обсервационные исследования показывают, что вакцина все еще может снизить риск пневмонии в этой популяции (9, 10). Если эти люди планируют начать антиретровирусную терапию, вакцину можно вводить после CD4. количество клеток превышает 200 клеток / мкл.
Другие меры могут снизить заболеваемость пневмонией среди ВИЧ-инфицированных. Как правило, вакцина Haemophilus influenzae типа B не рекомендуется взрослым с ВИЧ-инфекцией, учитывая низкую заболеваемость этой инфекцией в этой группе.(5) Инактивированную вакцину против гриппа следует вводить всем людям с ВИЧ-инфекцией ежегодно до начала сезона гриппа. Триметоприм-сульфаметоксазол при ежедневном назначении для профилактики PCP снижает частоту бактериальных респираторных инфекций. Точно так же азитромицин и кларитромицин, вводимые для профилактики Mycobacterium avium complex (MAC), могут снизить частоту бактериальной пневмонии. Однако, учитывая призрак лекарственной устойчивости, ни одно из этих лекарств не следует назначать исключительно для предотвращения бактериальной инфекции.Наконец, бактериальная пневмония значительно увеличивается среди ВИЧ-инфицированных, которые в настоящее время курят, что позволяет предположить, что усилия по отказу от курения могут привести к значительному снижению заболеваемости бактериальной пневмонией.
Туберкулез (ТБ)
По оценкам, одна треть населения мира инфицирована M. tuberculosis . Лица с ВИЧ-инфекцией имеют значительно больший риск прогрессирования латентной туберкулезной инфекции (ЛТИ) в активный ТБ по сравнению с людьми без ВИЧ-инфекции.У людей с ВИЧ-инфекцией расчетный годовой риск развития активного ТБ составляет от 35 до 162 на 1000 человеко-лет по сравнению с 12,9 на 1000 человеко-лет для людей без ВИЧ-инфекции. (5) Подобно бактериальной пневмонии, ТБ может проявляться. первое проявление лежащей в основе ВИЧ-инфекции и, следовательно, наличие ВИЧ-инфекции следует учитывать у любого больного туберкулезом.
Клиническая картина
ТБ может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4.(11) Однако по мере снижения количества клеток CD4 заболеваемость туберкулезом возрастает, как и заболеваемость сопутствующей микобактериемией и внелегочными или диссеминированными заболеваниями. У людей, у которых количество клеток CD4 превышает 350-400 клеток / мкл, клинические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции. Обычно у таких людей болезнь ограничивается легкими. Классические симптомы включают жар, озноб, ночную потливость, анорексию, потерю веса и кашель (обычно проявляющийся в течение 3 недель и более).Обследование легких может выявить признаки уплотнения, а иногда и плеврального выпота. У людей, у которых количество клеток CD4 ниже 200 клеток / мкл, клинические проявления ТБ могут включать симптомы и признаки, вызванные внелегочным поражением. У этих людей лабораторные отклонения, такие как повышенные показатели функции печени, анемия, лейкопения и тромбоцитопения, могут свидетельствовать о поражении ТБ печени и костного мозга соответственно.
Радиология грудной клетки
У людей, у которых количество клеток CD4 выше 350-400 клеток / мкл, рентгенологические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции.У большинства этих людей наблюдается классическая рентгенографическая картина реактивационного ТБ, состоящая из односторонних или двусторонних фибронодулярных инфильтратов верхней зоны легких с кавитацией или без нее (12, 13). первичный туберкулез, состоящий из инфильтратов средней и нижней зоны легких, или милиарный паттерн. Иногда рентгенограмма грудной клетки может быть нормальной. Кавитация встречается реже, но внутригрудная аденопатия чаще встречается у лиц с запущенной стадией ВИЧ / СПИДа.
Диагноз
Обычно диагностическая оценка подозрения на ТБ включает от 2 до 3 образцов мокроты, отправляемых на мазок на кислотоустойчивые бациллы (КУБ) и, если возможно, посев на микобактерии. (5) В идеале образцы собирают утром в отдельные дни . Тесты прямой амплификации нуклеиновых кислот могут выполняться на образцах, которые имеют положительный результат мазка на КУБ, и положительный результат амплификации нуклеиновых кислот в этих случаях имеет высокую прогностическую ценность для ТБ. Также следует получать микобактериальные культуры крови, особенно у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл, и / или лиц с признаками диссеминированного заболевания.Также может быть выполнена пункционная аспирация или биопсия ткани доступных внелегочных поражений (например, лимфатического узла). Следует предполагать, что положительный результат мазка на КУБ соответствует M. tuberculosis , и лечение туберкулеза следует начинать или продолжать в ожидании результатов посева микобактерий.
Лечение
Принципы лечения туберкулеза аналогичны лечению людей без ВИЧ-инфекции. Текущие руководящие принципы США рекомендуют терапию под непосредственным наблюдением (DOT) для всех людей с ВИЧ-инфекцией и туберкулезом.Первоначальное лечение предполагаемого лекарственно-чувствительного ТБ состоит из изониазида (INH), рифампицина (RIF) или рифабутина (RFB), пиразинамида (PZA) и этамбутола (EMB) (также следует назначать пиридоксин). (5) Чувствительный туберкулез состоит из 6-месячного курса лечения начальными 4 препаратами в течение 2 месяцев с последующим приемом INH и RIF (или рифабутина) в течение 4 дополнительных месяцев. Лица с полостным заболеванием легких, у которых повторный посев мокроты через 2 месяца остается положительным, должны получить дополнительные 3 месяца лечения (всего 9 месяцев).Лица с внелегочным туберкулезом, поражающим центральную нервную систему (ЦНС), кости или суставы, должны получать лечение от 9 до 12 месяцев, а больные внелегочным туберкулезом с поражением других локализаций — от 6 до 9 месяцев. Консультации со специалистом по ТБ следует получить у лиц с заведомо лекарственно-устойчивым (множественной лекарственной устойчивостью, МЛУ или широкой лекарственной устойчивостью, ШЛУ) ТБ, а также у лиц, не получающих стандартную четырехкомпонентную терапию, при подозрении на лекарственную устойчивость. . У лиц, получающих антиретровирусную терапию, могут возникать лекарственные взаимодействия, в частности, между рифамицинами и как ингибиторами протеазы, так и ненуклеозидными ингибиторами обратной транскриптазы.В таких случаях следует проконсультироваться со специалистами по ВИЧ. Кроме того, у лиц, получающих двойную терапию ВИЧ-инфекции и ТБ, может развиться синдром восстановления иммунитета, IRS (или воспалительный синдром восстановления иммунитета, IRIS) [см. Сопроводительный обзор].
Профилактика
Текущие руководящие принципы США рекомендуют, чтобы люди с ВИЧ-инфекцией независимо от их возраста получали лечение от ЛТИ, если у них нет доказательств активного ТБ, и (1) положительный диагностический тест на ЛТИ и отсутствие предшествующего лечения от ЛТИ или активного ТБ ; (2) отрицательный диагностический тест на ЛТИ, но считается, что они находятся в тесном контакте с людьми с инфекционным туберкулезом легких; или (3) наличие в анамнезе нелеченного или неадекватно пролеченного ТБ (i.д., свидетельство старых фиброзных поражений на рентгенограмме грудной клетки), независимо от результатов их теста на ЛТИ. (5) У людей с ВИЧ уплотнение ≥5 мм через 48-72 часа считается положительным результатом очищенного производного белка (PPD). туберкулиновая кожная проба (ТКП). Анализ высвобождения гамма-интерферона (IGRA) также может использоваться для диагностики ЛТИ. (14, 15) Поскольку ВИЧ-инфекция связана с высоким риском прогрессирования туберкулеза, текущие рекомендации рекомендуют рассматривать людей с положительным тестом TST или IGRA. инфицированы M.tuberculosis . (5) Лица с ВИЧ-инфекцией должны получать INH ежедневно или два раза в неделю в течение 9 месяцев. Лица, получающие изониазид, также должны получать пиридоксин, чтобы свести к минимуму риск развития периферической невропатии.
Pneumocystis pneumonia (PCP)
PCP остается наиболее частым диагнозом, определяющим СПИД в Соединенных Штатах; однако его общая заболеваемость в США снижается. (16) Использование комбинированной антиретровирусной терапии и профилактики PCP способствовало резкому снижению, о котором сообщается.Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику. (17) Кроме того, PCP все чаще регистрируется в регионах в мире, например в Африке к югу от Сахары, где ранее считалось, что он является редким патогеном. (4)
Клиническая картина
Примерно 90-95% случаев PCP у подростков и взрослых происходит у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл.Как правило, PCP проявляется лихорадкой, непродуктивным кашлем и одышкой. Симптомы подостры и обычно сохраняются в течение 3-4 недель. При физикальном осмотре грудная клетка ничем не примечательна примерно в 50% случаев. Хрипы на вдохе являются наиболее частой аномалией при обследовании легких. У большинства людей с ПП повышен уровень лактатдегидрогеназы (ЛДГ) в сыворотке крови. Однако уровень ЛДГ в сыворотке неспецифичен, и его повышение может наблюдаться при многих легочных и нелегочных состояниях. Другие тесты, включая уровни S-аденозилметионина и бета-D-глюкан, изучались как диагностические тесты для PCP.
Радиология грудной клетки
Классически PCP проявляется двусторонними, симметричными, ретикулярными (интерстициальными) или зернистыми помутнениями. (18) При легкой форме заболевания эти помутнения обычно являются околоядровыми; тогда как при тяжелом течении болезни помутнения диффузные. Реже ПП может проявляться односторонним или асимметричным помутнением. Тонкостенные кисты или пневматоцеле наблюдаются в 10-20% случаев. Плевральный выпот и внутригрудная аденопатия редко возникают из-за ПП. PCP также может присутствовать при нормальной рентгенограмме грудной клетки.По нашему опыту, это происходит менее чем в 5% случаев. У людей с нормальной рентгенограммой грудной клетки помутнения могут быть обнаружены с помощью компьютерной томографии грудной клетки с высоким разрешением (HRCT), а отсутствие помутнений матового стекла на HRCT практически исключает диагноз PCP. (19)
Диагноз
Не существует единого мнения. подход к ведению пациентов с подозрением на ПП. Некоторые учреждения лечат людей с подозрением на PCP эмпирически, оставляя диагностические процедуры для группы людей, которые не реагируют на лечение, в то время как другие, такие как больница общего профиля Сан-Франциско, преследуют окончательный диагноз.(20) Поскольку Pneumocystis нельзя культивировать, диагностика ПП основывается на микроскопической визуализации характеристик кист или трофических форм на окрашенных респираторных образцах. Как правило, эти образцы получают путем индукции мокроты или бронхоскопии с бронхоальвеолярным лаважем (БАЛ). (5) Чувствительность индуцированной мокроты к ПХФ частично зависит от метода лабораторного окрашивания, причем иммунофлуоресцентное окрашивание обычно более чувствительно, чем тинкториальное окрашивание. Как правило, отрицательный результат исследования мокроты не может исключить диагноз ПП.Бронхоскопия с БАЛ будет следующим шагом; БАЛ, отрицательный на Pneumocystis , по существу исключает диагноз PCP в исследованиях, проводимых до комбинированной антиретровирусной терапии. (20)
Лечение
Стандартное лечение PCP составляет 21 день; некоторые люди будут хорошо реагировать до этого времени, и терапию часто можно прекратить, а другие останутся симптоматическими и потребуют продолжения терапии. Триметоприм-сульфаметоксазол (TMP-SMX) рекомендуется для лечения ПП любой степени тяжести.(5) Альтернативы TMP-SMX включают внутривенное введение пентамидина и клиндамицина плюс примахин для лечения умеренного и тяжелого ПП и раствор триметоприма плюс дапсон или атоваквон для более мягкого ПП. Дополнительные кортикостероиды рекомендуются людям с умеренным и тяжелым PCP и PaO2 ниже 70 мм рт. Ст. Или альвеолярно-артериальным градиентом кислорода более 35 мм рт. Ст. (5). может развиться IRS. Иногда IRS бывает достаточно серьезным, чтобы вызвать дыхательную недостаточность.
Профилактика
Первичная профилактика PCP рекомендуется людям с числом клеток CD4 ниже 200 клеток / мкл или кандидозом ротоглотки в анамнезе, независимо от числа клеток CD4. Первичная профилактика может быть рассмотрена для людей с процентным содержанием клеток CD4 ниже 14% или в анамнезе у пациентов с предшествующим заболеванием, определяющим СПИД. Вторичная профилактика PCP рекомендуется лицам с историей PCP. Профилактика рекомендуется пожизненно, если количество клеток CD4 не превышает 200 клеток / мкл в течение более 3 месяцев в результате комбинированной антиретровирусной терапии.TMP-SMX — это рекомендованная первичная и вторичная профилактика PCP. (5) Альтернативы TMP-SMX включают дапсон с пириметамином или без него плюс лейковорин, атоваквон и пентамидин в аэрозольной форме.
Другие грибковые пневмонии
Некоторые грибы вызывают пневмонию у людей с ВИЧ-инфекцией. Cryptococcus neoformans , наиболее частая причина ВИЧ-ассоциированного менингита, может проявляться ассоциированной пневмонией. Эндемичные грибы Coccidioides immitis , Histoplasma capsulatum и Penicillium marneffei часто являются одними из наиболее частых причин ВИЧ-ассоциированных заболеваний в своих географических регионах, и все они имеют важные легочные проявления.Наконец, видов Aspergillus , особенно A. fumigatus , могут иметь инвазивную пневмонию, а также весь спектр легочных заболеваний, связанных с Aspergillus , у людей с ВИЧ-инфекцией (например, аллергический бронхолегочный аспергиллез, аспергиллома).
Cryptococcus neoformans
Cryptococcus neoformans — это инкапсулированные дрожжи округлой или овальной формы, окруженные полисахаридной капсулой. Выделяют два патогенных варианта: C.neoformans var neoformans , который вызывает большинство заболеваний у людей с ВИЧ-инфекцией, и C. neoformans var gattii .
Клиническая презентация
Большинство случаев криптококковой инфекции возникает у людей с количеством клеток CD4 ниже 200 клеток / мкл, обычно ниже 50 клеток / мкл. Криптококкоз чаще всего проявляется менингитом или менингоэнцефалитом и жалобами на лихорадку, усталость или недомогание и головную боль. (21) Классические симптомы менингита, такие как тошнота или рвота, изменение психического статуса, ригидность шеи и светобоязнь, присутствуют в меньшинстве.Пневмония может сопровождать менингит, или пневмония может быть единственным проявлением криптококкоза с лихорадкой, кашлем, одышкой и, реже, болью в груди. До 10% людей с диссеминированным криптококкозом также могут иметь острую дыхательную недостаточность. (22) Физический осмотр грудной клетки может выявить инспираторные хрипы, признаки уплотнения или иногда плевральный выпот.
Радиология грудной клетки
Криптококковая пневмония чаще всего проявляется диффузными двусторонними интерстициальными инфильтратами.(23) Рентгенологический вид часто имитирует PCP. Помимо двусторонних интерстициальных инфильтратов, были зарегистрированы односторонние интерстициальные инфильтраты, очаговая консолидация, узелки, узловые помутнения, кавитация, плевральный выпот и внутригрудная лимфаденопатия. (23) В отчетах о случаях также документируется возникновение милиарного паттерна, одиночных легочных узелков, легочные массы, изолированный плевральный выпот и пневмоторакс, вызванные C. neoformans . Наконец, криптококковая пневмония также может проявляться при нормальной рентгенограмме.В одном обзоре нормальная рентгенограмма грудной клетки наблюдалась в 11% из 92 случаев. (23)
Диагноз
Хотя почти все люди с криптококковым менингитом или диссеминированным криптококкозом имеют положительный сывороточный криптококковый антиген (CrAg), пациенты с изолированным легочным Заболевание может иметь отрицательный уровень CrAg в сыворотке. (5) Культуры грибков в крови специфичны и должны быть получены как часть диагностической оценки. Диагноз криптококкового менингита обычно устанавливается с помощью люмбальной пункции.Диагноз легочного криптококкоза обычно устанавливается на основании посева мокроты или БАЛ, а иногда и плевральной жидкости. Образцы биопсии из трансбронхиальной биопсии и биопсии плевры также могут быть диагностическими. Новые кожные поражения могут быть признаками диссеминации, и их внезапное появление должно побудить к рассмотрению вопроса о биопсии кожи.
Лечение
Большинство данных о лечении ВИЧ-ассоциированного криптококкового заболевания касалось лиц с криптококковым менингитом, для которых рекомендуемая схема индукционной терапии — амфотерицин B плюс флуцитозин в течение не менее 2 недель.(5) За этим следует консолидирующая терапия флуконазолом (400 мг в день) в течение 8 недель, а затем поддерживающая терапия флуконазолом (200 мг в день) в течение всей жизни или до тех пор, пока количество клеток CD4 не превысит 200 клеток / мкл в течение как минимум 6 месяцев. в результате антиретровирусной терапии. По этой схеме следует лечить людей с менингитом и пневмонитом. Однако флуконазол с флуцитозином или без него применялся у людей с изолированной пневмонией, особенно при легких заболеваниях. Как и в случае с туберкулезом, у лиц, получающих двойную терапию от ВИЧ-инфекции и криптококкоза, может развиться IRS.
Профилактика
Было продемонстрировано, что флуконазол снижает частоту первичного криптококкового заболевания среди людей с ВИЧ-инфекцией и снижает количество клеток CD4 ниже 50 клеток / мкл. Однако большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие преимущества для выживаемости в рандомизированных контролируемых исследованиях, потенциальную токсичность, лекарственные взаимодействия, лекарственную устойчивость и стоимость. (5)
Histoplasma capsulatum
Гистоплазмоз вызывается диморфным грибом, обитающим в почве, Histoplasma capsulatum . H. capsulatum является эндемиком долин реки Огайо, Миссисипи и Св. Лаврентия, а также некоторых районов Центральной и Южной Америки. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы.
Клиническая презентация
Хотя порталом входа Histoplasma является легкое, диссеминированный гистоплазмоз часто проявляется у ВИЧ-инфицированных как лихорадочное истощение. (24) Большинство случаев диссеминированного гистоплазмоза встречается у людей с числом клеток CD4. ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250–500 клеток / мкл.Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, усталость и потеря веса. Иногда гистоплазмоз проявляется драматично с сепсисоподобным синдромом, связанным с гипотонией, дыхательной недостаточностью, печеночной и почечной недостаточностью и коагулопатией. (24) Кашель и одышка являются наиболее частыми респираторными симптомами. Эти симптомы обычно обнаруживаются у людей с аномалиями рентгенограммы грудной клетки и часто отсутствуют у людей с нормальными рентгенограммами. Физикальное обследование часто неспецифично и чаще всего выявляет лихорадку и истощение.Осмотр груди может выявить потрескивания. Также могут наблюдаться гепатомегалия, спленомегалия, периферическая лимфаденопатия, поражение центральной нервной системы и кожные поражения. Частые лабораторные данные включают анемию, лейкопению, тромбоцитопению и повышение показателей функции печени. Также сообщалось о повышении уровня ЛДГ и сывороточного ферритина, часто выраженного.
Рентгенограмма грудной клетки
Диссеминированный гистоплазмоз в значительной части случаев проявляется при нормальной рентгенограмме грудной клетки.(24, 25) Наиболее частыми рентгенологическими находками являются диффузные, часто грубые ретикулярные, ретикулонодулярные или милиарные инфильтраты. (25) Иногда видны альвеолярные инфильтраты; очаговые помутнения встречаются реже. Аденопатия корня и средостения, а также кальцинированные гранулемы встречаются у меньшинства людей.
Диагноз
Тест на полисахаридный антиген (HPA) Histoplasma — это начальный тест для диагностики диссеминированного гистоплазмоза. (5) Тест на HPA можно проводить на моче, сыворотке, спинномозговой жидкости или жидкости БАЛ.Хотя тест HPA в моче и сыворотке чувствителен при диссеминированном гистоплазмозе, он часто бывает отрицательным при изолированном легочном заболевании. Для окончательного диагноза требуется посев на организм из клинических образцов. Грибковые культуры крови специфичны и должны быть получены как часть диагностической оценки. Иногда в мазке периферической крови обнаруживаются внутриклеточные дрожжи. Другие потенциальные источники диагностики включают костный мозг, лимфатический узел и кожу. Диагноз легочного гистоплазмоза может быть установлен путем прямого исследования и посева мокроты, жидкости БАЛ или трансбронхиальной биопсии.
Лечение
Амфотерицин B (липосомальный) является рекомендуемым препаратом первой линии для лечения диссеминированного гистоплазмоза. (5) Людей следует лечить амфотерицином B до клинического улучшения (обычно не менее 2 недель). Затем следует итраконазол (200 мг три раза в день в течение 3 дней, затем 200 мг два раза в день) в течение не менее 12 месяцев. Людям с тяжелым диссеминированным гистоплазмозом или поражением ЦНС, а также пациентам с рецидивом, несмотря на соответствующую терапию, следует принимать итраконазол (200 мг в день), вероятно, пожизненно.
Профилактика
Лицам с ВИЧ-инфекцией и числом клеток CD4 ниже 150 клеток / мкл, которые проживают или путешествуют в районы, эндемичные по Histoplasma , следует избегать нарушения почвы или территорий, загрязненных пометом птиц или летучих мышей, или исследовать пещеры, которые Все виды деятельности связаны с повышенным риском воздействия на организм. Было продемонстрировано, что итраконазол снижает частоту гистоплазмоза среди людей, проживающих в эндемичных районах. Однако никаких улучшений выживаемости отмечено не было.Таким образом, итраконазол (200 мг в день) может рассматриваться только для людей с числом клеток CD4 ниже 150 клеток / мкл, которые проживают в эндемичных регионах и имеют высокий риск заражения организмом. (5)
Кокцидиоидомикоз (Coccidioides immitis) и Coccidioides posadasii)
Кокцидиоидомикоз вызывается диморфным грибом, обитающим в почве, состоящим из двух видов: Coccidioides immitis и Coccidioides posadasii . C. immitis является эндемиком юго-запада США, северной Мексики и некоторых частей Центральной и Южной Америки.Эндемичные районы — это засушливые теплые регионы. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы. Передачи от человека к человеку не существует.
Клиническая презентация
Хотя порталом входа Coccidioides является легкое, кокцидиоидомикоз часто проявляется диссеминированным заболеванием, диффузной пневмонией и менингитом. (26, 27) Другие частые локализации включают кожу, лимфатические узлы и печень. Поражение легких может проявляться как очаговая или диффузная пневмония.Сообщалось также о случаях эндотрахеального или эндобронхиального поражения. Большинство случаев диссеминированного кокцидиоидомикоза возникает у людей с количеством клеток CD4 ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250 клеток / мкл. Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, озноб, ночная потливость и потеря веса. Больные менингитом могут иметь головную боль и вялость. Кашель — самая частая респираторная жалоба. Результаты физикального обследования связаны с конкретными вовлеченными участками.Часто присутствуют лихорадка и истощение. Осмотр груди может выявить потрескивания. Также могут наблюдаться кожные поражения, лимфаденопатия и гепатоспленомегалия.
Рентгенограмма грудной клетки
Пневмония Coccidioides чаще всего проявляется диффузными ретикулонодулярными инфильтратами. Очаговые помутнения встречаются реже и могут состоять из ретикулонодулярных инфильтратов или уплотнений, единичных или множественных легочных узелков и полостей. Также сообщалось о плевральном выпоте и прикорневой лимфаденопатии.Наконец, диссеминированный кокцидиоидомикоз также может проявляться при нормальной рентгенограмме грудной клетки.
Диагноз
В отличие от криптококкоза и гистоплазмоза не существует специального теста на антиген для диагностики кокцидиоидомикоза. Таким образом, для окончательного диагноза требуется посев микроорганизма из клинических образцов или идентификация патогномоничных гигантских шариков в цитологических или гистологических препаратах. (5) Посевы грибков в крови дают положительный результат в меньшинстве случаев, обычно у пациентов с запущенной стадией ВИЧ / СПИДа и диффузной пневмонией или диссеминированное заболевание.Прямое исследование и посев мокроты, БАЛ или трансбронхиальная биопсия могут установить диагноз легочного кокцидиоидомикоза.
Лечение
Амфотерицин B — это рекомендуемый препарат первой линии для лечения диссеминированного кокцидиоидомикоза и случаев диффузной пневмонии. (5) Людей следует лечить амфотерицином B до клинического улучшения. Флуконазол или итраконазол можно использовать в случаях очаговой пневмонии.
Профилактика
ВИЧ-инфицированным лицам, проживающим в эндемичных для Coccidioides районах или путешествующим в них, следует избегать нарушения почвы.Лица, проживающие в эндемичной зоне, с положительным серологическим тестом на Coccidioides IgM или IgG и числом CD4-клеток ниже 250 клеток / мкл, но без симптомов или признаков активного заболевания, должны получать флуконазол или итраконазол. (5)
Вирусные пневмонии
Цитомегаловирус (ЦМВ) — наиболее частая вирусная пневмония, наблюдаемая у людей с ВИЧ-инфекцией. Большинство заболеваний возникает у лиц с положительной реакцией на ЦМВ, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Цитомегаловирус
Клиническая картина
Ретинит и желудочно-кишечные заболевания являются двумя наиболее частыми проявлениями ЦМВ-болезни; пневмонит встречается редко. ЦМВ часто выделяют из жидкости БАЛ людей с развитой иммуносупрессией, которые проходят обследование на предмет оппортунистических инфекций. В большинстве этих случаев его присутствие свидетельствует о выделении вируса, а не о реальном пневмоните. Однако ЦМВ может вызывать заболевание легких, и перед клиницистами стоит задача распознать эти случаи.(28, 29) Большинство случаев пневмонии возникает у людей с количеством клеток CD4 менее 50 / мкл. Кашель, одышка и лихорадка — наиболее частые симптомы ЦМВ-пневмонии. Респираторные симптомы обычно присутствуют в течение 2-4 недель. Физический осмотр грудной клетки может быть нормальным, может выявить потрескивания или признаки плеврального выпота. Сообщалось о повышении сывороточного ЛДГ при ЦМВ-пневмонии.
Рентгенограмма грудной клетки
Результаты рентгенографии грудной клетки при ЦМВ-пневмонии различаются и включают ретикулярные или матовые помутнения, альвеолярные инфильтраты и узелки или узловые помутнения.(30) Также можно увидеть плевральный выпот. Последнее открытие может помочь отличить ЦМВ пневмонию от пневмонии, при которой плевральные выпоты редки.
Диагноз
ЦМВ обычно является диссеминированным заболеванием и обычно поражает несколько систем органов. Лица с подозрением на ЦМВ-пневмонит должны пройти тщательное дилатационное обследование сетчатки, проводимое опытным офтальмологом, даже если нет глазных жалоб. (5) Диагностика ЦМВ-пневмонии требует демонстрации цитопатических включений и широко распространенных специфических цитопатических изменений в легких.Ни жидкости БАЛ, ни посевов трансбронхиальной биопсии недостаточно для диагностики ЦМВ-пневмонита.
Лечение
При подозрении на ЦМВ-легочную болезнь в сочетании с другим заболеванием органов-мишеней (например, ретинитом) необходимо немедленно начать терапию ЦМВ. На самом деле лечение одного ЦМВ-заболевания, вызывающего заболевание, излечивает все, хотя продолжительность терапии может различаться в зависимости от системы органов. Терапевтическая дилемма усугубляется, когда поражаются только легкие. Ганцикловир (внутривенно) и фоскарнет использовались для лечения ЦМВ пневмонии.(5)
Профилактика
Было продемонстрировано, что пероральный ганцикловир снижает частоту ЦМВ-ретинита среди людей с ВИЧ-инфекцией и количество клеток CD4 ниже 50 клеток / мкл. Тем не менее, большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие положительного эффекта на выживаемость в рандомизированных контролируемых испытаниях, возможность лекарственной устойчивости и стоимость. (5)
Паразитарные пневмонии
Toxoplasma gondii — наиболее частая паразитарная пневмония, встречающаяся у людей с ВИЧ-инфекцией.Большинство заболеваний встречается у Toxoplasma -серопозитивных индивидуумов, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Toxoplasma gondii
Клиническая картина
T. gondii Энцефалит — это хорошо известное осложнение прогрессирующего заболевания, связанного с ВИЧ, и заболевание, определяющее СПИД. Хотя токсоплазмоз является наиболее частой причиной очаговых абсцессов головного мозга у ВИЧ-инфицированных, поражение легких встречается редко. Заболевание легких может возникать у людей с ЦНС, диссеминированным заболеванием или изолированным поражением легких.Токсоплазмоз проявляется при количестве клеток CD4 ниже 100 клеток / мкл. Легочный токсоплазмоз обычно проявляется непродуктивным кашлем, одышкой и лихорадкой. Иногда диссеминированный токсоплазмоз может проявляться острой дыхательной недостаточностью. Физический осмотр грудной клетки может быть нормальным или может выявить трещины. Часто встречаются очаговые неврологические находки.
Рентгенограмма грудной клетки
Рентгенограмма грудной клетки обычно выявляет двусторонние инфильтраты, либо мелкие ретикулонодулярные инфильтраты, неотличимые от PCP, либо более грубые узловые структуры, подобные тем, которые наблюдаются при туберкулезе или грибковой пневмонии.(31, 32) Наблюдаются плевральные выпоты, а также описан ряд других рентгенологических находок.
Диагноз
Почти все люди с токсоплазмозом имеют положительные сывороточные антитела Toxoplasma IgG. (5) Их отсутствие делает диагноз пневмонии Toxoplasma маловероятным. Диагноз легочного токсоплазмоза обычно устанавливается при бронхоскопии с БАЛ.
Лечение
Сульфадиазин плюс пириметамин — это рекомендованное лечение первой линии при энцефалите Toxoplasma .(5) Лейковорин вводят совместно с пириметамином, чтобы уменьшить возникновение гематологической токсичности пириметамина. Клиндамицин плюс пириметамин (и лейковорин) и триметоприм-сульфаметоксазол являются основными альтернативами.
Профилактика
Лица, подверженные риску токсоплазмоза (т. Е. Число CD4-клеток ниже 100 клеток / мкл), также подвержены риску PCP. Триметоприм-сульфаметоксазол, используемый для профилактики PCP, также эффективен против T. gondii . (5) Дапсон плюс пириметамин (и лейковорин) и атоваквон с пириметамином (и лейковорином) или без него рекомендуются лицам, которые не переносят TMP-SMX.
Заключение
Оппортунистические пневмонии являются основными причинами заболеваемости и смертности среди людей с ВИЧ-инфекцией и часто являются причиной направления к специалистам по легочным и респираторным заболеваниям для диагностической оценки и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Точный диагноз, соответствующее лечение и профилактика оппортунистических пневмоний, связанных с ВИЧ, являются важной стратегией снижения заболеваемости и смертности от ВИЧ / СПИДа.
Благодарности
Авторы поддержаны следующими грантами NIH: NIH K24HL087713 (LH), R01HL0
(LH) и NIH R01HL0
(KAC). Авторы выражают благодарность г-же Сьюзан Чанг за редакционную помощь.
Ссылки
3. Джонс Дж. Л., Хэнсон Д. Л., Дворкин М. С., Олдертон Д. Л., Флеминг П. Л., Каплан Дж. Э. и др. Эпиднадзор за оппортунистическими заболеваниями, определяющими СПИД, 1992–1997 годы. MMWR CDC Surveill Summ. 1999. 48 (2): 1-22. [PubMed] [Google Scholar] 4. Фиск Д.Т., Мешник С., Казанджян РН.Пневмоцистная пневмония у пациентов в развивающихся странах с синдромом приобретенного иммунодефицита. Clin Infect Dis. 2003. 36 (1): 70–8. [PubMed] [Google Scholar] 5. Национальные институты здравоохранения (NIH) Центры по контролю и профилактике заболеваний (CDC) Ассоциация медицины ВИЧ Общества инфекционных болезней Америки (HIVMA / IDSA) MMWR. 2009. Руководство по профилактике и лечению оппортунистических инфекций у ВИЧ-инфицированных взрослых и подростков. http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf. [PubMed] [Google Scholar] 6. Hirschtick RE, Glassroth J, Jordan MC, Wilcosky TC, Wallace JM, Kvale PA, et al. Бактериальная пневмония у лиц, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. N Engl J Med. 1995. 333 (13): 845–51. [PubMed] [Google Scholar] 7. Бурак Дж. Х., Хан Дж. А., Сен-Морис Д., Якобсон М. А.. Микробиология внебольничной бактериальной пневмонии у лиц с инфекцией вируса иммунодефицита человека 1 типа и из группы риска. Значение для рациональной эмпирической антибактериальной терапии.Arch Intern Med. 1994. 154 (22): 2589–96. [PubMed] [Google Scholar] 8. Кристенсен Д., Фельдман С., Росси П., Марри Т., Блази Ф., Луна С. и др. ВИЧ-инфекция не влияет на клинические исходы у госпитализированных пациентов с бактериальной внебольничной пневмонией: результаты международного когортного исследования CAPO. Clin Infect Dis. 2005. 41 (4): 554–6. [PubMed] [Google Scholar] 9. Пенаранда М., Фалько В., Пайерас А., Джордано К., Курран А., Пареха А. и др. Эффективность полисахаридной пневмококковой вакцины у ВИЧ-инфицированных пациентов: исследование случай-контроль.Clin Infect Dis. 2007; 45 (7): e82–7. [PubMed] [Google Scholar] 10. Родригес-Баррадас М.С., Гуле Дж., Браун С., Гетц М.Б., Римланд Д., Симберкофф М.С. и др. Влияние пневмококковой вакцинации на заболеваемость пневмонией в зависимости от статуса ВИЧ-инфекции среди пациентов, включенных в 5-местное когортное исследование ветеранов старения. Clin Infect Dis. 2008. 46 (7): 1093–100. [Бесплатная статья PMC] [PubMed] [Google Scholar] 11. Гавлир Д.В., Барнс П.Ф. Туберкулез у больных с инфекцией вируса иммунодефицита человека. N Engl J Med. 1999; 340 (5): 367–73.[PubMed] [Google Scholar] 12. Батунгванайо Дж., Тельман Х., Дхоте Р., Богертс Дж., Аллен С., Ван де Перре П. Туберкулез легких в Кигали, Руанда. Влияние инфекции вируса иммунодефицита человека на клиническую и рентгенографическую картину. Am Rev Respir Dis. 1992. 146 (1): 53–6. [PubMed] [Google Scholar] 13. Джонс Б.Э., Янг С.М., Антонишкис Д., Дэвидсон П.Т., Крамер Ф., Барнс П.Ф. Связь проявлений туберкулеза с количеством клеток CD4 у пациентов с инфекцией вируса иммунодефицита человека. Am Rev Respir Dis.1993. 148 (5): 1292–7. [PubMed] [Google Scholar] 14. Мензис Д., Пай М., Комсток Г. Мета-анализ: новые тесты для диагностики латентной туберкулезной инфекции: области неопределенности и рекомендации для исследований. Ann Intern Med. 2007. 146 (5): 340–54. [PubMed] [Google Scholar] 15. Steingart KR, Henry M, Laal S, Hopewell PC, Ramsay A, Menzies D, et al. Коммерческие серологические тесты на обнаружение антител для диагностики туберкулеза легких: систематический обзор. PLoS Med. 2007; 4 (6): e202. [Бесплатная статья PMC] [PubMed] [Google Scholar] 16.Томас CF, младший, Limper AH. Пневмоцистная пневмония. N Engl J Med. 2004. 350 (24): 2487–98. [PubMed] [Google Scholar] 17. Каплан Дж. Э., Хэнсон Д., Дворкин М. С., Фредерик Т., Бертолли Дж., Линдегрен М.Л. и др. Эпидемиология оппортунистических инфекций, связанных с вирусом иммунодефицита человека, в США в эпоху высокоактивной антиретровирусной терапии. Clin Infect Dis. 2000; 30 (Приложение 1): S5–14. [PubMed] [Google Scholar] 18. ДеЛоренцо LJ, Хуанг CT, Maguire GP, Stone DJ. Рентгенографические картины пневмонии, вызванной Pneumocystis carinii, у 104 больных СПИДом.Грудь. 1987. 91 (3): 323–7. [PubMed] [Google Scholar] 19. Груден Дж. Ф., Хуанг Л., Тернер Дж., Уэбб В. Р., Меррифилд С., Стэнселл Дж. Д. и др. КТ высокого разрешения в оценке клинически подозреваемой пневмонии Pneumocystis carinii у пациентов со СПИДом с нормальными, двусмысленными или неспецифическими рентгенографическими данными. AJR Am J Roentgenol. 1997. 169 (4): 967–75. [PubMed] [Google Scholar] 20. Хуанг Л., Хехт FM, Стэнселл Дж. Д., Монтанти Р., Хэдли В. К., Хоупвелл ПК. Подозрение на пневмонию Pneumocystis carinii с отрицательным результатом индуцированного исследования мокроты.Полезна ли ранняя бронхоскопия? Am J Respir Crit Care Med. 1995. 151 (6): 1866–71. [PubMed] [Google Scholar] 21. Чак С.Л., Санде Массачусетс. Инфекции Cryptococcus neoformans при синдроме приобретенного иммунодефицита. N Engl J Med. 1989. 321 (12): 794–9. [PubMed] [Google Scholar] 22. Visnegarwala F, Graviss EA, Lacke CE, Dural AT, Johnson PC, Atmar RL, et al. Острая дыхательная недостаточность, связанная с криптококкозом у больных СПИДом: анализ прогностических факторов. Clin Infect Dis. 1998. 27 (5): 1231–7. [PubMed] [Google Scholar] 23.Meyohas MC, Roux P, Bollens D, Chouaid C, Rozenbaum W, Meynard JL и др. Легочный криптококкоз: локализованные и диссеминированные инфекции у 27 больных СПИДом. Clin Infect Dis. 1995. 21 (3): 628–33. [PubMed] [Google Scholar] 24. Пшеничный Л.Дж., Коннолли-Стрингфилд П.А., Бейкер Р.Л., Курфман М.Ф., Идс М.Э., Израиль К.С. и др. Диссеминированный гистоплазмоз при синдроме приобретенного иммунодефицита: клинические данные, диагностика и лечение, а также обзор литературы. Медицина (Балтимор) 1990; 69 (6): 361–74.[PubMed] [Google Scholar] 25. Conces DJ, мл., Stockberger SM, Tarver RD, Wheat LJ. Диссеминированный гистоплазмоз при СПИДе: результаты рентгенограмм грудной клетки. AJR Am J Roentgenol. 1993. 160 (1): 15–9. [PubMed] [Google Scholar] 26. Бронниманн Д.А., Адам Р.Д., Галгиани Дж. Н., Хабиб М. П., Петерсен Е. А., Портер Б. и др. Кокцидиоидомикоз при синдроме приобретенного иммунодефицита. Ann Intern Med. 1987. 106 (3): 372–9. [PubMed] [Google Scholar] 27. Сингх В.Р., Смит Д.К., Лавренс Дж., Келли П.К., Томас А.Р., Шпиц Б. и др. Кокцидиоидомикоз у пациентов, инфицированных вирусом иммунодефицита человека: обзор 91 случая в одном учреждении.Clin Infect Dis. 1996. 23 (3): 563–8. [PubMed] [Google Scholar] 28. Уоллес Дж. М., Ханна Дж. Цитомегаловирусный пневмонит у пациентов со СПИДом. Результаты вскрытия. Грудь. 1987. 92 (2): 198–203. [PubMed] [Google Scholar] 29. Родригес-Баррадас М.С., Стул Э., Мушер Д.М., Гате Дж. Младший, Гольдштейн Дж., Гента Р.М. и др. Диагностика и лечение цитомегаловирусной пневмонии у больных СПИДом. Clin Infect Dis. 1996. 23 (1): 76–81. [PubMed] [Google Scholar] 30. Саломон Н., Гомес Т., Перлман, округ Колумбия, Лайя Л., Эбер К., Милдван Д.Клинические особенности и исходы цитомегаловирусной пневмонии, связанной с ВИЧ. СПИД. 1997. 11 (3): 319–24. [PubMed] [Google Scholar] 31. Помрой С., Филиче Г.А. Легочный токсоплазмоз: обзор. Clin Infect Dis. 1992. 14 (4): 863–70. [PubMed] [Google Scholar] 32. Rabaud C, May T, Lucet JC, Leport C, Ambroise-Thomas P, Canton P. Легочный токсоплазмоз у пациентов, инфицированных вирусом иммунодефицита человека: Национальное исследование Франции. Clin Infect Dis. 1996. 23 (6): 1249–54. [PubMed] [Google Scholar]
ВИЧ-ассоциированная оппортунистическая пневмония
Респирология.Авторская рукопись; доступно в PMC 2010 1 мая.
Опубликован в окончательной отредактированной форме как:
PMCID: PMC2835537
NIHMSID: NIHMS132444
Laurence Huang
1 Подразделение легочной медицины и критической помощи Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
Кристина А. Кротерс
2 Легочная и реанимационная медицина, Отделение внутренней медицины Медицинской школы Йельского университета, Нью-Хейвен , CT 06520
1 Отделение легочной медицины и реанимации и Отделение ВИЧ / СПИДа, Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
2 Легочная и реанимационная помощь Медицина, Департамент внутренней медицины, Медицинская школа Йельского университета, Нью-Хейвен, CT 06520
Соответствующий автор r: Лоуренс Хуанг, М.D. Отделение ВИЧ / СПИДа, отделение 84, больница общего профиля Сан-Франциско, 995 Potrero Avenue, Сан-Франциско, Калифорния, , Соединенные Штаты Америки Телефон: (415) 476-4082, добавочный номер 406 Факс: (415) 476-6953 Электронная почта: ude. fscu.php@gnauhl Окончательная отредактированная версия этой статьи издателем доступна на сайте Respirology. См. другие статьи в PMC, в которых цитируется опубликованная статья.
Abstract
Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основной причиной заболеваемости и смертности.Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Бактериальная пневмония — наиболее частая оппортунистическая пневмония в Соединенных Штатах и Западной Европе, в то время как туберкулез (ТБ) является доминирующим патогеном в Африке к югу от Сахары. Благодаря использованию комбинированной антиретровирусной терапии и профилактики заболеваемость Pneumocystis pneumonia (PCP) снизилась. Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику.Хотя пневмонии, вызванные Cryptococcus neoformans , Histoplasma capsulatum , Coccidioides immitis , цитомегаловирусом (CMV) и Toxoplasma gondii , встречаются реже, их присутствие в легочной артерии часто указывает на диссеминированное заболевание легких. .
Ключевые слова: Вирус иммунодефицита человека (ВИЧ), синдром приобретенного иммунодефицита (СПИД), оппортунистическая инфекция, бактериальная пневмония, туберкулез, Pneumocystis пневмония
Введение
Легкие являются основной мишенью вируса иммунодефицита человека (ВИЧ ) -ассоциированные осложнения, и люди с ВИЧ-инфекцией подвергаются повышенному риску развития широкого спектра условно-патогенных пневмоний, новообразований и легочных состояний ().Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основными причинами заболеваемости и смертности и часто являются причиной направления к специалистам по респираторным заболеваниям для диагностики и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Этот обзор предоставит обзор эпидемиологии оппортунистических пневмоний, связанных с ВИЧ, и опишет важные особенности диагностической оценки.В обзоре также будут описаны классические клинические и рентгенологические проявления, диагностика, лечение и профилактика наиболее распространенных оппортунистических пневмоний, связанных с ВИЧ.
Таблица 1
Спектр ВИЧ-ассоциированных заболеваний легких
| Оппортунистические инфекции |
| Бактерии |
| Streptococcus pneumoniae |
| Haemophilus 9000 6 видов |
| Синегнойная палочка |
| Другие бактерии |
| Микобактерии |
| Mycobacterium tuberculosis |
| Комплекс Mycobacterium avium |
| Mycobacterium kansasii |
| Другие микобактерии |
| Грибы |
| Pneumocystis jirovecii (ранее P.carinii ) |
| Криптококк neoformans |
| Гистоплазма капсула |
| Coccidioides immitis |
| Penicillium marneffei |
| Aspergillus видов (чаще всего A. fumigatus ) |
| Другие грибы |
| Вирусы |
| Цитомегаловирус |
| Другие вирусы |
| Паразиты |
| Toxoplasma gondii |
| Прочие паразиты |
| Злокачественные новообразования |
| Саркома Капоши |
| Неходжкинская лимфома |
| Бронхогенная карцинома |
| Интерстициальные пневмониты |
| Лимфоцитарный интерстициальный пневмонит (LIP) ¶ |
| Неспецифический интерстициальный пневмонит (NSIP) |
| Другое |
| Хроническая обструктивная болезнь легких (ХОБЛ) |
| Легочная артериальная гипертензия (ЛАГ) |
| Воспалительный синдром восстановления иммунитета (ВСВИ) |
Эпидемия ВИЧ / СПИДа оказала большое влияние По всему миру.В декабре 2007 года Всемирная организация здравоохранения (ВОЗ) / Объединенная программа Организации Объединенных Наций по ВИЧ / СПИДу (ЮНЭЙДС) подсчитали, что 33 миллиона человек живут с ВИЧ. (1) (http://www.unaids.org/en/) KnowledgeCentre / HIVData / GlobalReport / 2008 / 2008_Global_report.a sp) Большинство этих людей не знают о своей ВИЧ-инфекции и, как следствие, неосознанно способствуют распространению инфекции.
Эпидемия непропорционально сильно поразила людей, проживающих в регионах мира, у которых меньше ресурсов для борьбы с этой болезнью.По оценкам ВОЗ / ЮНЭЙДС, в 2007 г. было 2,7 миллиона человек, впервые инфицированных ВИЧ, и более 95% этих новых случаев инфицирования произошли среди лиц, проживающих в странах с низким и средним уровнем дохода (СНСД). (1) Счета стран Африки к югу от Сахары. по оценкам, на 22 миллиона случаев ВИЧ / СПИДа и имеет оценочную распространенность 5% среди взрослых в возрасте от 15 до 49 лет. В этих LIMC эпидемия ВИЧ / СПИДа часто перегружала инфраструктуру здравоохранения, не имеющую достаточных ресурсов.
Эпидемия была основной причиной заболеваемости и смертности во всем мире.По оценкам ВОЗ / ЮНЭЙДС, 25 миллионов человек умерли от ВИЧ / СПИДа, в том числе 2 миллиона человек умерли в 2007 году. (1) Значительная часть этих смертей была вызвана условно-патогенными пневмониями. Например, по оценкам ВОЗ, туберкулез стал причиной смерти 200 000 человек с ВИЧ / СПИДом в 2006 г. (2) (http://www.who.int/tb/publications/global_report/2008/pdf/fullreport. pdf) Масштабы эпидемии ВИЧ / СПИДа привели к беспрецедентным во всем мире усилиям по предоставлению жизненно важной антиретровирусной терапии и были задействованы партнерства между правительственными, неправительственными, благотворительными, медицинскими и фармацевтическими организациями.Помимо предоставления антиретровирусной терапии ВИЧ-инфицированным, важными стратегиями снижения заболеваемости и смертности от ВИЧ / СПИДа являются точный диагноз, соответствующее лечение и профилактика связанных с ВИЧ оппортунистических пневмоний.
Эпидемиология
В США Pneumocystis пневмония (PCP), туберкулез (TB) и рецидивирующая бактериальная пневмония (определяемая как два эпизода, происходящие в течение 12-месячного периода) являются 3 из 10 наиболее частых случаев СПИДа. болезни.(3) В западном европейском регионе ВОЗ PCP и туберкулез являются двумя наиболее распространенными заболеваниями-индикаторами СПИДа, а туберкулез является наиболее распространенным заболеванием-индикатором СПИДа в их центральном и восточном регионах (2006 г.). Хотя сопоставимые данные за пределами США и Европы ограничены, очевидно, что туберкулез является доминирующим патогеном у лиц, проживающих в LIMC. Кроме того, все чаще регистрируется ПХФ в таких регионах мира, как Африка к югу от Сахары, где он ранее считался редким патогеном. (4) В эндемичных регионах основными причинами являются Coccidioides immitis и Histoplasma capsulatum . ВИЧ-ассоциированного заболевания, в то время как Cytomegalovirus и Toxoplasma gondii являются наиболее частыми зарегистрированными ВИЧ-ассоциированными вирусными и паразитарными пневмониями, соответственно.
Оценка
В идеале оценка респираторных симптомов и подозрения на пневмонию у человека с ВИЧ-инфекцией направлена на установление окончательного диагноза. Однако для окончательного диагноза могут потребоваться инвазивные диагностические процедуры, такие как бронхоскопия, и могут потребоваться сложные лабораторные методы, которые часто недоступны во многих клинических условиях по всему миру. Независимо от условий, цель любой оценки состоит в том, чтобы сузить дифференциальный диагноз до единственного вероятного диагноза, чтобы можно было начать соответствующую терапию и, в зависимости от имеющихся ресурсов, получить соответствующее диагностическое тестирование.Проблема ВИЧ-инфекции заключается в том, что клинические и рентгенографические проявления ВИЧ-ассоциированной оппортунистической пневмонии частично совпадают, а также то, что у людей с ВИЧ-инфекцией может быть более одной сопутствующей пневмонии.
Оценка начинается с сбора анамнеза и физического осмотра (). Анамнез должен включать информацию о последнем количестве клеток CD4, факторах риска и привычках человека к ВИЧ, предшествующих оппортунистических инфекциях и текущем использовании профилактики оппортунистических инфекций и комбинированной антиретровирусной терапии, а также информацию о проживании или поездках в регионы с преобладанием туберкулеза. и эндемичные грибы.Следует узнать о предъявлении жалоб, а также о времени и продолжительности подачи этих жалоб. При физикальном обследовании следует искать признаки, указывающие на внелегочное или диссеминированное заболевание, которые могут связывать воедино респираторные жалобы и легочные симптомы. На основании анамнеза и объективного обследования пациентам с подозрением на пневмонию показана рентгенография грудной клетки. Часто конкретные рентгенографические данные грудной клетки — в сочетании с количеством клеток CD4 — вызывают дифференциальный диагноз и план ведения и лечения (и).Выбранные лабораторные исследования могут быть показаны для оценки конкретных заболеваний (например, сывороточного криптококкового антигена, CrAg) или тяжести заболевания (например, газов артериальной крови, ABG). В некоторых случаях может быть показана томография грудной клетки (КТ). По возможности, дальнейшая оценка должна быть направлена на установление окончательного диагноза с микробиологической оценкой мокроты на наличие пятен и посевов, а в некоторых случаях — с бронхоскопией.
Диагностическая оценка для ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4> 200 клеток / мкл.КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; КТ, компьютерная томография грудной клетки; HRCT, компьютерная томография грудной клетки высокого разрешения; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds. СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Диагностическое обследование ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4 <200 клеток / мкл.* Некоторые диагнозы возникают, когда количество клеток CD4 составляет ≤100 клеток / мкл или даже ≤50 клеток / мкл. КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; ЦМВ, цитомегаловирус; CRAG, криптококковый антиген; HRCT, компьютерная томография грудной клетки высокого разрешения; KS, саркома Капоши; НХЛ, неходжкинская лимфома; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds.СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Таблица 2
Оценка ВИЧ-ассоциированной оппортунистической пневмонии
| Число CD4-клеток | ||
| Любая | Бактериальная пневмония (особенно Streptococcus pneumoniae | Туберкулез (ТБ) |
| <200 клеток / мкл | Pneumocystis пневмония (PCP) | |
| Cryptococcus neoformans пневмония | ||
| Внелегочный или диссеминированный ТБ | ||
| <100 клеток / мкл | Бактериальная пневмония, вызванная Pseudomonas aeruginosa | |
| Toxoplasma gondii 9022 9022 9022 Toxoplasma gondii 9022 ides immitis, обычно сопровождается диссеминированным заболеванием | ||
| Histoplasma capsulatum, обычно сопровождается диссеминированным заболеванием | ||
| Cytomegalbacovirus, обычно сопровождается диссеминированным заболеванием |
Связанные с ВИЧ оппортунистические пневмонии могут быстро прогрессировать до дыхательной недостаточности и смерти без соответствующей терапии.Таким образом, эмпирическую терапию предполагаемого диагноза (ов) следует начинать в ожидании результатов диагностических исследований. В США Национальные институты здравоохранения (NIH), Центры по контролю и профилактике заболеваний (CDC) и Ассоциация медицины ВИЧ Американского общества инфекционных заболеваний (HIVMA / IDSA) публикуют «Рекомендации по профилактике и лечению оппортунистических заболеваний». Инфекции у ВИЧ-инфицированных взрослых и подростков », в котором представлены рекомендации по лечению и профилактике первого ряда и альтернативным методам лечения.(5) (http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf) Хотя доступные методы лечения и рекомендации могут отличаться в разных регионах мира, для целей этого обзора руководящие принципы NIH / CDC / HIVMA / IDSA будут служить основой для рекомендуемых схем лечения и профилактики.
Бактериальная пневмония
Заболеваемость бактериальной пневмонией среди людей с ВИЧ-инфекцией выше, чем среди людей без ВИЧ. (6) У людей с ВИЧ бактериальная пневмония часто рецидивирует, а рецидивирующая пневмония является заболеванием, определяющим СПИД.Бактериальная пневмония может быть первым проявлением лежащей в основе ВИЧ-инфекции, и поэтому наличие ВИЧ-инфекции следует учитывать у любого человека с бактериальной пневмонией, особенно если у человека нет других факторов риска пневмонии или если пневмония повторяется. Подобно людям без ВИЧ-инфекции, виды Streptococcus pneumoniae и Haemophilus являются наиболее часто выявляемыми причинами внебольничной бактериальной пневмонии. (7) Атипичные патогены, такие как Legionella pneumophila , Mycoplasma pneumoniae и Chlamydphila. виды являются менее частыми причинами пневмонии и встречаются с такой же частотой, как и среди лиц без ВИЧ.Напротив, Pseudomonas aeruginosa и Staphylococcus aureus чаще регистрируются как внебольничные причины пневмонии у людей с ВИЧ-инфекцией. Факторы риска для Pseudomonas включают распространенный ВИЧ / СПИД (т. Е. Число CD4-клеток на уровне или ниже 50 клеток / мкл), основное заболевание легких (бронхоэктазы), нейтропению, прием кортикостероидов и тяжелое недоедание. Факторы риска для S. aureus включают недавнюю вирусную инфекцию или грипп, а также употребление инъекционных наркотиков.
Клиническая презентация
Бактериальная пневмония может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4. Однако по мере снижения количества клеток CD4 увеличивается частота бактериальной пневмонии, а также частота сопутствующих бактериемии и сепсиса. Последнее особенно характерно для S. pneumoniae . Клиническая картина ВИЧ-ассоциированной бактериальной пневмонии аналогична таковой у людей без ВИЧ-инфекции. У людей с бактериальной пневмонией обычно наблюдается острое начало (3-5 дней) озноба / озноба, боли в груди, одышки и кашля с выделением гнойной мокроты.Обследование легких выявляет уплотнение, а иногда и плевральный выпот. Лабораторные исследования обычно отличаются повышенным количеством лейкоцитов, часто с преобладанием полиморфно-ядерных лейкоцитов (PMN).
Радиология грудной клетки
Рентгенологические проявления ВИЧ-ассоциированной бактериальной пневмонии аналогичны таковым у людей без ВИЧ-инфекции. У большинства людей с S. pneumoniae или Haemophilus пневмония проявляется односторонней, фокальной, сегментарной или долевой консолидацией, иногда сопровождающейся плевральным выпотом.Однако частота этих рентгенологических находок частично зависит от основного бактериального патогена. Например, у подгруппы людей с пневмонией Haemophilus имеются двусторонние интерстициальные или смешанные интерстициально-альвеолярные инфильтраты, неотличимые от PCP. Кроме того, пневмония, вызванная P. aeruginosa или S. aureus , часто связана с кавитацией. По крайней мере, в одном исследовании у людей с ВИЧ-инфекцией был повышенный риск осложненного парапневмонического выпота, особенно из-за S.pneumoniae или S. aureus.
Диагноз
Текущие руководящие принципы США рекомендуют пациентам, госпитализированным с подозрением на бактериальную пневмонию, проходить диагностическое обследование на конкретные патогены. (5) Это обследование не является обязательным для людей, которые достаточно хорошо себя чувствуют, чтобы получать амбулаторное лечение. Кроме того, при подозрении на присутствие этих патогенов на основании эпидемиологических, клинических и рентгенологических признаков лица должны пройти диагностическое обследование на предмет выявления конкретных патогенов, которые могут изменить стандартное лечение (например, P. aeruginosa или S. aureus ). .Как правило, диагностическая оценка подозреваемой бактериальной пневмонии включает в себя образец отхаркиваемой мокроты перед лечением, отправленный на окрашивание по Граму и посев, два посева крови и, возможно, плевроцентез при наличии плеврального выпота.
Лечение
Принципы лечения ВИЧ-ассоциированной бактериальной пневмонии аналогичны принципам лечения людей без ВИЧ-инфекции. В одном исследовании у ВИЧ-инфицированных людей с бактериальной пневмонией время, сопоставимое с клинической стабильностью, продолжительностью госпитализации и смертностью, было сопоставимо с ВИЧ-неинфицированными людьми с бактериальной пневмонией.(8) Однако существует несколько важных отличий. Во-первых, монотерапия макролидами не рекомендуется из-за повышенного риска развития лекарственной устойчивости S. pneumoniae у людей с ВИЧ-инфекцией. (5) Вместо этого люди должны получать бета-лактам плюс макролид. Респираторный фторхинолон является альтернативой бета-лактаму у лиц с аллергией на пенициллин, а доксициклин — альтернативой макролиду. Одно важное предостережение: фторхинолоны активны против Mycobacterium tuberculosis , и их следует использовать только в тех случаях, когда презентация явно указывает на бактериальную пневмонию, поскольку в противном случае это привело бы к монотерапии ТБ в случае, если ТБ является этиологией пневмонии.Если туберкулез считается подозреваемой этиологией, следует также использовать стандартную терапию туберкулезом из четырех препаратов.
Профилактика
Согласно действующим руководящим принципам США, людям с ВИЧ-инфекцией, у которых количество клеток CD4 превышает 200 клеток / мкл, следует вводить 23-валентную полисахаридную пневмококковую вакцину. (5) Поскольку продолжительность защитного эффекта вакцинации неизвестно, следует рассматривать вопрос о ревакцинации каждые 5 лет. Лицам, у которых число клеток CD4 менее 200 клеток / мкл, также можно предложить вакцину.Хотя ее эффективность может быть снижена у лиц с развитой иммуносупрессией, обсервационные исследования показывают, что вакцина все еще может снизить риск пневмонии в этой популяции (9, 10). Если эти люди планируют начать антиретровирусную терапию, вакцину можно вводить после CD4. количество клеток превышает 200 клеток / мкл.
Другие меры могут снизить заболеваемость пневмонией среди ВИЧ-инфицированных. Как правило, вакцина Haemophilus influenzae типа B не рекомендуется взрослым с ВИЧ-инфекцией, учитывая низкую заболеваемость этой инфекцией в этой группе.(5) Инактивированную вакцину против гриппа следует вводить всем людям с ВИЧ-инфекцией ежегодно до начала сезона гриппа. Триметоприм-сульфаметоксазол при ежедневном назначении для профилактики PCP снижает частоту бактериальных респираторных инфекций. Точно так же азитромицин и кларитромицин, вводимые для профилактики Mycobacterium avium complex (MAC), могут снизить частоту бактериальной пневмонии. Однако, учитывая призрак лекарственной устойчивости, ни одно из этих лекарств не следует назначать исключительно для предотвращения бактериальной инфекции.Наконец, бактериальная пневмония значительно увеличивается среди ВИЧ-инфицированных, которые в настоящее время курят, что позволяет предположить, что усилия по отказу от курения могут привести к значительному снижению заболеваемости бактериальной пневмонией.
Туберкулез (ТБ)
По оценкам, одна треть населения мира инфицирована M. tuberculosis . Лица с ВИЧ-инфекцией имеют значительно больший риск прогрессирования латентной туберкулезной инфекции (ЛТИ) в активный ТБ по сравнению с людьми без ВИЧ-инфекции.У людей с ВИЧ-инфекцией расчетный годовой риск развития активного ТБ составляет от 35 до 162 на 1000 человеко-лет по сравнению с 12,9 на 1000 человеко-лет для людей без ВИЧ-инфекции. (5) Подобно бактериальной пневмонии, ТБ может проявляться. первое проявление лежащей в основе ВИЧ-инфекции и, следовательно, наличие ВИЧ-инфекции следует учитывать у любого больного туберкулезом.
Клиническая картина
ТБ может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4.(11) Однако по мере снижения количества клеток CD4 заболеваемость туберкулезом возрастает, как и заболеваемость сопутствующей микобактериемией и внелегочными или диссеминированными заболеваниями. У людей, у которых количество клеток CD4 превышает 350-400 клеток / мкл, клинические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции. Обычно у таких людей болезнь ограничивается легкими. Классические симптомы включают жар, озноб, ночную потливость, анорексию, потерю веса и кашель (обычно проявляющийся в течение 3 недель и более).Обследование легких может выявить признаки уплотнения, а иногда и плеврального выпота. У людей, у которых количество клеток CD4 ниже 200 клеток / мкл, клинические проявления ТБ могут включать симптомы и признаки, вызванные внелегочным поражением. У этих людей лабораторные отклонения, такие как повышенные показатели функции печени, анемия, лейкопения и тромбоцитопения, могут свидетельствовать о поражении ТБ печени и костного мозга соответственно.
Радиология грудной клетки
У людей, у которых количество клеток CD4 выше 350-400 клеток / мкл, рентгенологические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции.У большинства этих людей наблюдается классическая рентгенографическая картина реактивационного ТБ, состоящая из односторонних или двусторонних фибронодулярных инфильтратов верхней зоны легких с кавитацией или без нее (12, 13). первичный туберкулез, состоящий из инфильтратов средней и нижней зоны легких, или милиарный паттерн. Иногда рентгенограмма грудной клетки может быть нормальной. Кавитация встречается реже, но внутригрудная аденопатия чаще встречается у лиц с запущенной стадией ВИЧ / СПИДа.
Диагноз
Обычно диагностическая оценка подозрения на ТБ включает от 2 до 3 образцов мокроты, отправляемых на мазок на кислотоустойчивые бациллы (КУБ) и, если возможно, посев на микобактерии. (5) В идеале образцы собирают утром в отдельные дни . Тесты прямой амплификации нуклеиновых кислот могут выполняться на образцах, которые имеют положительный результат мазка на КУБ, и положительный результат амплификации нуклеиновых кислот в этих случаях имеет высокую прогностическую ценность для ТБ. Также следует получать микобактериальные культуры крови, особенно у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл, и / или лиц с признаками диссеминированного заболевания.Также может быть выполнена пункционная аспирация или биопсия ткани доступных внелегочных поражений (например, лимфатического узла). Следует предполагать, что положительный результат мазка на КУБ соответствует M. tuberculosis , и лечение туберкулеза следует начинать или продолжать в ожидании результатов посева микобактерий.
Лечение
Принципы лечения туберкулеза аналогичны лечению людей без ВИЧ-инфекции. Текущие руководящие принципы США рекомендуют терапию под непосредственным наблюдением (DOT) для всех людей с ВИЧ-инфекцией и туберкулезом.Первоначальное лечение предполагаемого лекарственно-чувствительного ТБ состоит из изониазида (INH), рифампицина (RIF) или рифабутина (RFB), пиразинамида (PZA) и этамбутола (EMB) (также следует назначать пиридоксин). (5) Чувствительный туберкулез состоит из 6-месячного курса лечения начальными 4 препаратами в течение 2 месяцев с последующим приемом INH и RIF (или рифабутина) в течение 4 дополнительных месяцев. Лица с полостным заболеванием легких, у которых повторный посев мокроты через 2 месяца остается положительным, должны получить дополнительные 3 месяца лечения (всего 9 месяцев).Лица с внелегочным туберкулезом, поражающим центральную нервную систему (ЦНС), кости или суставы, должны получать лечение от 9 до 12 месяцев, а больные внелегочным туберкулезом с поражением других локализаций — от 6 до 9 месяцев. Консультации со специалистом по ТБ следует получить у лиц с заведомо лекарственно-устойчивым (множественной лекарственной устойчивостью, МЛУ или широкой лекарственной устойчивостью, ШЛУ) ТБ, а также у лиц, не получающих стандартную четырехкомпонентную терапию, при подозрении на лекарственную устойчивость. . У лиц, получающих антиретровирусную терапию, могут возникать лекарственные взаимодействия, в частности, между рифамицинами и как ингибиторами протеазы, так и ненуклеозидными ингибиторами обратной транскриптазы.В таких случаях следует проконсультироваться со специалистами по ВИЧ. Кроме того, у лиц, получающих двойную терапию ВИЧ-инфекции и ТБ, может развиться синдром восстановления иммунитета, IRS (или воспалительный синдром восстановления иммунитета, IRIS) [см. Сопроводительный обзор].
Профилактика
Текущие руководящие принципы США рекомендуют, чтобы люди с ВИЧ-инфекцией независимо от их возраста получали лечение от ЛТИ, если у них нет доказательств активного ТБ, и (1) положительный диагностический тест на ЛТИ и отсутствие предшествующего лечения от ЛТИ или активного ТБ ; (2) отрицательный диагностический тест на ЛТИ, но считается, что они находятся в тесном контакте с людьми с инфекционным туберкулезом легких; или (3) наличие в анамнезе нелеченного или неадекватно пролеченного ТБ (i.д., свидетельство старых фиброзных поражений на рентгенограмме грудной клетки), независимо от результатов их теста на ЛТИ. (5) У людей с ВИЧ уплотнение ≥5 мм через 48-72 часа считается положительным результатом очищенного производного белка (PPD). туберкулиновая кожная проба (ТКП). Анализ высвобождения гамма-интерферона (IGRA) также может использоваться для диагностики ЛТИ. (14, 15) Поскольку ВИЧ-инфекция связана с высоким риском прогрессирования туберкулеза, текущие рекомендации рекомендуют рассматривать людей с положительным тестом TST или IGRA. инфицированы M.tuberculosis . (5) Лица с ВИЧ-инфекцией должны получать INH ежедневно или два раза в неделю в течение 9 месяцев. Лица, получающие изониазид, также должны получать пиридоксин, чтобы свести к минимуму риск развития периферической невропатии.
Pneumocystis pneumonia (PCP)
PCP остается наиболее частым диагнозом, определяющим СПИД в Соединенных Штатах; однако его общая заболеваемость в США снижается. (16) Использование комбинированной антиретровирусной терапии и профилактики PCP способствовало резкому снижению, о котором сообщается.Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику. (17) Кроме того, PCP все чаще регистрируется в регионах в мире, например в Африке к югу от Сахары, где ранее считалось, что он является редким патогеном. (4)
Клиническая картина
Примерно 90-95% случаев PCP у подростков и взрослых происходит у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл.Как правило, PCP проявляется лихорадкой, непродуктивным кашлем и одышкой. Симптомы подостры и обычно сохраняются в течение 3-4 недель. При физикальном осмотре грудная клетка ничем не примечательна примерно в 50% случаев. Хрипы на вдохе являются наиболее частой аномалией при обследовании легких. У большинства людей с ПП повышен уровень лактатдегидрогеназы (ЛДГ) в сыворотке крови. Однако уровень ЛДГ в сыворотке неспецифичен, и его повышение может наблюдаться при многих легочных и нелегочных состояниях. Другие тесты, включая уровни S-аденозилметионина и бета-D-глюкан, изучались как диагностические тесты для PCP.
Радиология грудной клетки
Классически PCP проявляется двусторонними, симметричными, ретикулярными (интерстициальными) или зернистыми помутнениями. (18) При легкой форме заболевания эти помутнения обычно являются околоядровыми; тогда как при тяжелом течении болезни помутнения диффузные. Реже ПП может проявляться односторонним или асимметричным помутнением. Тонкостенные кисты или пневматоцеле наблюдаются в 10-20% случаев. Плевральный выпот и внутригрудная аденопатия редко возникают из-за ПП. PCP также может присутствовать при нормальной рентгенограмме грудной клетки.По нашему опыту, это происходит менее чем в 5% случаев. У людей с нормальной рентгенограммой грудной клетки помутнения могут быть обнаружены с помощью компьютерной томографии грудной клетки с высоким разрешением (HRCT), а отсутствие помутнений матового стекла на HRCT практически исключает диагноз PCP. (19)
Диагноз
Не существует единого мнения. подход к ведению пациентов с подозрением на ПП. Некоторые учреждения лечат людей с подозрением на PCP эмпирически, оставляя диагностические процедуры для группы людей, которые не реагируют на лечение, в то время как другие, такие как больница общего профиля Сан-Франциско, преследуют окончательный диагноз.(20) Поскольку Pneumocystis нельзя культивировать, диагностика ПП основывается на микроскопической визуализации характеристик кист или трофических форм на окрашенных респираторных образцах. Как правило, эти образцы получают путем индукции мокроты или бронхоскопии с бронхоальвеолярным лаважем (БАЛ). (5) Чувствительность индуцированной мокроты к ПХФ частично зависит от метода лабораторного окрашивания, причем иммунофлуоресцентное окрашивание обычно более чувствительно, чем тинкториальное окрашивание. Как правило, отрицательный результат исследования мокроты не может исключить диагноз ПП.Бронхоскопия с БАЛ будет следующим шагом; БАЛ, отрицательный на Pneumocystis , по существу исключает диагноз PCP в исследованиях, проводимых до комбинированной антиретровирусной терапии. (20)
Лечение
Стандартное лечение PCP составляет 21 день; некоторые люди будут хорошо реагировать до этого времени, и терапию часто можно прекратить, а другие останутся симптоматическими и потребуют продолжения терапии. Триметоприм-сульфаметоксазол (TMP-SMX) рекомендуется для лечения ПП любой степени тяжести.(5) Альтернативы TMP-SMX включают внутривенное введение пентамидина и клиндамицина плюс примахин для лечения умеренного и тяжелого ПП и раствор триметоприма плюс дапсон или атоваквон для более мягкого ПП. Дополнительные кортикостероиды рекомендуются людям с умеренным и тяжелым PCP и PaO2 ниже 70 мм рт. Ст. Или альвеолярно-артериальным градиентом кислорода более 35 мм рт. Ст. (5). может развиться IRS. Иногда IRS бывает достаточно серьезным, чтобы вызвать дыхательную недостаточность.
Профилактика
Первичная профилактика PCP рекомендуется людям с числом клеток CD4 ниже 200 клеток / мкл или кандидозом ротоглотки в анамнезе, независимо от числа клеток CD4. Первичная профилактика может быть рассмотрена для людей с процентным содержанием клеток CD4 ниже 14% или в анамнезе у пациентов с предшествующим заболеванием, определяющим СПИД. Вторичная профилактика PCP рекомендуется лицам с историей PCP. Профилактика рекомендуется пожизненно, если количество клеток CD4 не превышает 200 клеток / мкл в течение более 3 месяцев в результате комбинированной антиретровирусной терапии.TMP-SMX — это рекомендованная первичная и вторичная профилактика PCP. (5) Альтернативы TMP-SMX включают дапсон с пириметамином или без него плюс лейковорин, атоваквон и пентамидин в аэрозольной форме.
Другие грибковые пневмонии
Некоторые грибы вызывают пневмонию у людей с ВИЧ-инфекцией. Cryptococcus neoformans , наиболее частая причина ВИЧ-ассоциированного менингита, может проявляться ассоциированной пневмонией. Эндемичные грибы Coccidioides immitis , Histoplasma capsulatum и Penicillium marneffei часто являются одними из наиболее частых причин ВИЧ-ассоциированных заболеваний в своих географических регионах, и все они имеют важные легочные проявления.Наконец, видов Aspergillus , особенно A. fumigatus , могут иметь инвазивную пневмонию, а также весь спектр легочных заболеваний, связанных с Aspergillus , у людей с ВИЧ-инфекцией (например, аллергический бронхолегочный аспергиллез, аспергиллома).
Cryptococcus neoformans
Cryptococcus neoformans — это инкапсулированные дрожжи округлой или овальной формы, окруженные полисахаридной капсулой. Выделяют два патогенных варианта: C.neoformans var neoformans , который вызывает большинство заболеваний у людей с ВИЧ-инфекцией, и C. neoformans var gattii .
Клиническая презентация
Большинство случаев криптококковой инфекции возникает у людей с количеством клеток CD4 ниже 200 клеток / мкл, обычно ниже 50 клеток / мкл. Криптококкоз чаще всего проявляется менингитом или менингоэнцефалитом и жалобами на лихорадку, усталость или недомогание и головную боль. (21) Классические симптомы менингита, такие как тошнота или рвота, изменение психического статуса, ригидность шеи и светобоязнь, присутствуют в меньшинстве.Пневмония может сопровождать менингит, или пневмония может быть единственным проявлением криптококкоза с лихорадкой, кашлем, одышкой и, реже, болью в груди. До 10% людей с диссеминированным криптококкозом также могут иметь острую дыхательную недостаточность. (22) Физический осмотр грудной клетки может выявить инспираторные хрипы, признаки уплотнения или иногда плевральный выпот.
Радиология грудной клетки
Криптококковая пневмония чаще всего проявляется диффузными двусторонними интерстициальными инфильтратами.(23) Рентгенологический вид часто имитирует PCP. Помимо двусторонних интерстициальных инфильтратов, были зарегистрированы односторонние интерстициальные инфильтраты, очаговая консолидация, узелки, узловые помутнения, кавитация, плевральный выпот и внутригрудная лимфаденопатия. (23) В отчетах о случаях также документируется возникновение милиарного паттерна, одиночных легочных узелков, легочные массы, изолированный плевральный выпот и пневмоторакс, вызванные C. neoformans . Наконец, криптококковая пневмония также может проявляться при нормальной рентгенограмме.В одном обзоре нормальная рентгенограмма грудной клетки наблюдалась в 11% из 92 случаев. (23)
Диагноз
Хотя почти все люди с криптококковым менингитом или диссеминированным криптококкозом имеют положительный сывороточный криптококковый антиген (CrAg), пациенты с изолированным легочным Заболевание может иметь отрицательный уровень CrAg в сыворотке. (5) Культуры грибков в крови специфичны и должны быть получены как часть диагностической оценки. Диагноз криптококкового менингита обычно устанавливается с помощью люмбальной пункции.Диагноз легочного криптококкоза обычно устанавливается на основании посева мокроты или БАЛ, а иногда и плевральной жидкости. Образцы биопсии из трансбронхиальной биопсии и биопсии плевры также могут быть диагностическими. Новые кожные поражения могут быть признаками диссеминации, и их внезапное появление должно побудить к рассмотрению вопроса о биопсии кожи.
Лечение
Большинство данных о лечении ВИЧ-ассоциированного криптококкового заболевания касалось лиц с криптококковым менингитом, для которых рекомендуемая схема индукционной терапии — амфотерицин B плюс флуцитозин в течение не менее 2 недель.(5) За этим следует консолидирующая терапия флуконазолом (400 мг в день) в течение 8 недель, а затем поддерживающая терапия флуконазолом (200 мг в день) в течение всей жизни или до тех пор, пока количество клеток CD4 не превысит 200 клеток / мкл в течение как минимум 6 месяцев. в результате антиретровирусной терапии. По этой схеме следует лечить людей с менингитом и пневмонитом. Однако флуконазол с флуцитозином или без него применялся у людей с изолированной пневмонией, особенно при легких заболеваниях. Как и в случае с туберкулезом, у лиц, получающих двойную терапию от ВИЧ-инфекции и криптококкоза, может развиться IRS.
Профилактика
Было продемонстрировано, что флуконазол снижает частоту первичного криптококкового заболевания среди людей с ВИЧ-инфекцией и снижает количество клеток CD4 ниже 50 клеток / мкл. Однако большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие преимущества для выживаемости в рандомизированных контролируемых исследованиях, потенциальную токсичность, лекарственные взаимодействия, лекарственную устойчивость и стоимость. (5)
Histoplasma capsulatum
Гистоплазмоз вызывается диморфным грибом, обитающим в почве, Histoplasma capsulatum . H. capsulatum является эндемиком долин реки Огайо, Миссисипи и Св. Лаврентия, а также некоторых районов Центральной и Южной Америки. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы.
Клиническая презентация
Хотя порталом входа Histoplasma является легкое, диссеминированный гистоплазмоз часто проявляется у ВИЧ-инфицированных как лихорадочное истощение. (24) Большинство случаев диссеминированного гистоплазмоза встречается у людей с числом клеток CD4. ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250–500 клеток / мкл.Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, усталость и потеря веса. Иногда гистоплазмоз проявляется драматично с сепсисоподобным синдромом, связанным с гипотонией, дыхательной недостаточностью, печеночной и почечной недостаточностью и коагулопатией. (24) Кашель и одышка являются наиболее частыми респираторными симптомами. Эти симптомы обычно обнаруживаются у людей с аномалиями рентгенограммы грудной клетки и часто отсутствуют у людей с нормальными рентгенограммами. Физикальное обследование часто неспецифично и чаще всего выявляет лихорадку и истощение.Осмотр груди может выявить потрескивания. Также могут наблюдаться гепатомегалия, спленомегалия, периферическая лимфаденопатия, поражение центральной нервной системы и кожные поражения. Частые лабораторные данные включают анемию, лейкопению, тромбоцитопению и повышение показателей функции печени. Также сообщалось о повышении уровня ЛДГ и сывороточного ферритина, часто выраженного.
Рентгенограмма грудной клетки
Диссеминированный гистоплазмоз в значительной части случаев проявляется при нормальной рентгенограмме грудной клетки.(24, 25) Наиболее частыми рентгенологическими находками являются диффузные, часто грубые ретикулярные, ретикулонодулярные или милиарные инфильтраты. (25) Иногда видны альвеолярные инфильтраты; очаговые помутнения встречаются реже. Аденопатия корня и средостения, а также кальцинированные гранулемы встречаются у меньшинства людей.
Диагноз
Тест на полисахаридный антиген (HPA) Histoplasma — это начальный тест для диагностики диссеминированного гистоплазмоза. (5) Тест на HPA можно проводить на моче, сыворотке, спинномозговой жидкости или жидкости БАЛ.Хотя тест HPA в моче и сыворотке чувствителен при диссеминированном гистоплазмозе, он часто бывает отрицательным при изолированном легочном заболевании. Для окончательного диагноза требуется посев на организм из клинических образцов. Грибковые культуры крови специфичны и должны быть получены как часть диагностической оценки. Иногда в мазке периферической крови обнаруживаются внутриклеточные дрожжи. Другие потенциальные источники диагностики включают костный мозг, лимфатический узел и кожу. Диагноз легочного гистоплазмоза может быть установлен путем прямого исследования и посева мокроты, жидкости БАЛ или трансбронхиальной биопсии.
Лечение
Амфотерицин B (липосомальный) является рекомендуемым препаратом первой линии для лечения диссеминированного гистоплазмоза. (5) Людей следует лечить амфотерицином B до клинического улучшения (обычно не менее 2 недель). Затем следует итраконазол (200 мг три раза в день в течение 3 дней, затем 200 мг два раза в день) в течение не менее 12 месяцев. Людям с тяжелым диссеминированным гистоплазмозом или поражением ЦНС, а также пациентам с рецидивом, несмотря на соответствующую терапию, следует принимать итраконазол (200 мг в день), вероятно, пожизненно.
Профилактика
Лицам с ВИЧ-инфекцией и числом клеток CD4 ниже 150 клеток / мкл, которые проживают или путешествуют в районы, эндемичные по Histoplasma , следует избегать нарушения почвы или территорий, загрязненных пометом птиц или летучих мышей, или исследовать пещеры, которые Все виды деятельности связаны с повышенным риском воздействия на организм. Было продемонстрировано, что итраконазол снижает частоту гистоплазмоза среди людей, проживающих в эндемичных районах. Однако никаких улучшений выживаемости отмечено не было.Таким образом, итраконазол (200 мг в день) может рассматриваться только для людей с числом клеток CD4 ниже 150 клеток / мкл, которые проживают в эндемичных регионах и имеют высокий риск заражения организмом. (5)
Кокцидиоидомикоз (Coccidioides immitis) и Coccidioides posadasii)
Кокцидиоидомикоз вызывается диморфным грибом, обитающим в почве, состоящим из двух видов: Coccidioides immitis и Coccidioides posadasii . C. immitis является эндемиком юго-запада США, северной Мексики и некоторых частей Центральной и Южной Америки.Эндемичные районы — это засушливые теплые регионы. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы. Передачи от человека к человеку не существует.
Клиническая презентация
Хотя порталом входа Coccidioides является легкое, кокцидиоидомикоз часто проявляется диссеминированным заболеванием, диффузной пневмонией и менингитом. (26, 27) Другие частые локализации включают кожу, лимфатические узлы и печень. Поражение легких может проявляться как очаговая или диффузная пневмония.Сообщалось также о случаях эндотрахеального или эндобронхиального поражения. Большинство случаев диссеминированного кокцидиоидомикоза возникает у людей с количеством клеток CD4 ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250 клеток / мкл. Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, озноб, ночная потливость и потеря веса. Больные менингитом могут иметь головную боль и вялость. Кашель — самая частая респираторная жалоба. Результаты физикального обследования связаны с конкретными вовлеченными участками.Часто присутствуют лихорадка и истощение. Осмотр груди может выявить потрескивания. Также могут наблюдаться кожные поражения, лимфаденопатия и гепатоспленомегалия.
Рентгенограмма грудной клетки
Пневмония Coccidioides чаще всего проявляется диффузными ретикулонодулярными инфильтратами. Очаговые помутнения встречаются реже и могут состоять из ретикулонодулярных инфильтратов или уплотнений, единичных или множественных легочных узелков и полостей. Также сообщалось о плевральном выпоте и прикорневой лимфаденопатии.Наконец, диссеминированный кокцидиоидомикоз также может проявляться при нормальной рентгенограмме грудной клетки.
Диагноз
В отличие от криптококкоза и гистоплазмоза не существует специального теста на антиген для диагностики кокцидиоидомикоза. Таким образом, для окончательного диагноза требуется посев микроорганизма из клинических образцов или идентификация патогномоничных гигантских шариков в цитологических или гистологических препаратах. (5) Посевы грибков в крови дают положительный результат в меньшинстве случаев, обычно у пациентов с запущенной стадией ВИЧ / СПИДа и диффузной пневмонией или диссеминированное заболевание.Прямое исследование и посев мокроты, БАЛ или трансбронхиальная биопсия могут установить диагноз легочного кокцидиоидомикоза.
Лечение
Амфотерицин B — это рекомендуемый препарат первой линии для лечения диссеминированного кокцидиоидомикоза и случаев диффузной пневмонии. (5) Людей следует лечить амфотерицином B до клинического улучшения. Флуконазол или итраконазол можно использовать в случаях очаговой пневмонии.
Профилактика
ВИЧ-инфицированным лицам, проживающим в эндемичных для Coccidioides районах или путешествующим в них, следует избегать нарушения почвы.Лица, проживающие в эндемичной зоне, с положительным серологическим тестом на Coccidioides IgM или IgG и числом CD4-клеток ниже 250 клеток / мкл, но без симптомов или признаков активного заболевания, должны получать флуконазол или итраконазол. (5)
Вирусные пневмонии
Цитомегаловирус (ЦМВ) — наиболее частая вирусная пневмония, наблюдаемая у людей с ВИЧ-инфекцией. Большинство заболеваний возникает у лиц с положительной реакцией на ЦМВ, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Цитомегаловирус
Клиническая картина
Ретинит и желудочно-кишечные заболевания являются двумя наиболее частыми проявлениями ЦМВ-болезни; пневмонит встречается редко. ЦМВ часто выделяют из жидкости БАЛ людей с развитой иммуносупрессией, которые проходят обследование на предмет оппортунистических инфекций. В большинстве этих случаев его присутствие свидетельствует о выделении вируса, а не о реальном пневмоните. Однако ЦМВ может вызывать заболевание легких, и перед клиницистами стоит задача распознать эти случаи.(28, 29) Большинство случаев пневмонии возникает у людей с количеством клеток CD4 менее 50 / мкл. Кашель, одышка и лихорадка — наиболее частые симптомы ЦМВ-пневмонии. Респираторные симптомы обычно присутствуют в течение 2-4 недель. Физический осмотр грудной клетки может быть нормальным, может выявить потрескивания или признаки плеврального выпота. Сообщалось о повышении сывороточного ЛДГ при ЦМВ-пневмонии.
Рентгенограмма грудной клетки
Результаты рентгенографии грудной клетки при ЦМВ-пневмонии различаются и включают ретикулярные или матовые помутнения, альвеолярные инфильтраты и узелки или узловые помутнения.(30) Также можно увидеть плевральный выпот. Последнее открытие может помочь отличить ЦМВ пневмонию от пневмонии, при которой плевральные выпоты редки.
Диагноз
ЦМВ обычно является диссеминированным заболеванием и обычно поражает несколько систем органов. Лица с подозрением на ЦМВ-пневмонит должны пройти тщательное дилатационное обследование сетчатки, проводимое опытным офтальмологом, даже если нет глазных жалоб. (5) Диагностика ЦМВ-пневмонии требует демонстрации цитопатических включений и широко распространенных специфических цитопатических изменений в легких.Ни жидкости БАЛ, ни посевов трансбронхиальной биопсии недостаточно для диагностики ЦМВ-пневмонита.
Лечение
При подозрении на ЦМВ-легочную болезнь в сочетании с другим заболеванием органов-мишеней (например, ретинитом) необходимо немедленно начать терапию ЦМВ. На самом деле лечение одного ЦМВ-заболевания, вызывающего заболевание, излечивает все, хотя продолжительность терапии может различаться в зависимости от системы органов. Терапевтическая дилемма усугубляется, когда поражаются только легкие. Ганцикловир (внутривенно) и фоскарнет использовались для лечения ЦМВ пневмонии.(5)
Профилактика
Было продемонстрировано, что пероральный ганцикловир снижает частоту ЦМВ-ретинита среди людей с ВИЧ-инфекцией и количество клеток CD4 ниже 50 клеток / мкл. Тем не менее, большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие положительного эффекта на выживаемость в рандомизированных контролируемых испытаниях, возможность лекарственной устойчивости и стоимость. (5)
Паразитарные пневмонии
Toxoplasma gondii — наиболее частая паразитарная пневмония, встречающаяся у людей с ВИЧ-инфекцией.Большинство заболеваний встречается у Toxoplasma -серопозитивных индивидуумов, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Toxoplasma gondii
Клиническая картина
T. gondii Энцефалит — это хорошо известное осложнение прогрессирующего заболевания, связанного с ВИЧ, и заболевание, определяющее СПИД. Хотя токсоплазмоз является наиболее частой причиной очаговых абсцессов головного мозга у ВИЧ-инфицированных, поражение легких встречается редко. Заболевание легких может возникать у людей с ЦНС, диссеминированным заболеванием или изолированным поражением легких.Токсоплазмоз проявляется при количестве клеток CD4 ниже 100 клеток / мкл. Легочный токсоплазмоз обычно проявляется непродуктивным кашлем, одышкой и лихорадкой. Иногда диссеминированный токсоплазмоз может проявляться острой дыхательной недостаточностью. Физический осмотр грудной клетки может быть нормальным или может выявить трещины. Часто встречаются очаговые неврологические находки.
Рентгенограмма грудной клетки
Рентгенограмма грудной клетки обычно выявляет двусторонние инфильтраты, либо мелкие ретикулонодулярные инфильтраты, неотличимые от PCP, либо более грубые узловые структуры, подобные тем, которые наблюдаются при туберкулезе или грибковой пневмонии.(31, 32) Наблюдаются плевральные выпоты, а также описан ряд других рентгенологических находок.
Диагноз
Почти все люди с токсоплазмозом имеют положительные сывороточные антитела Toxoplasma IgG. (5) Их отсутствие делает диагноз пневмонии Toxoplasma маловероятным. Диагноз легочного токсоплазмоза обычно устанавливается при бронхоскопии с БАЛ.
Лечение
Сульфадиазин плюс пириметамин — это рекомендованное лечение первой линии при энцефалите Toxoplasma .(5) Лейковорин вводят совместно с пириметамином, чтобы уменьшить возникновение гематологической токсичности пириметамина. Клиндамицин плюс пириметамин (и лейковорин) и триметоприм-сульфаметоксазол являются основными альтернативами.
Профилактика
Лица, подверженные риску токсоплазмоза (т. Е. Число CD4-клеток ниже 100 клеток / мкл), также подвержены риску PCP. Триметоприм-сульфаметоксазол, используемый для профилактики PCP, также эффективен против T. gondii . (5) Дапсон плюс пириметамин (и лейковорин) и атоваквон с пириметамином (и лейковорином) или без него рекомендуются лицам, которые не переносят TMP-SMX.
Заключение
Оппортунистические пневмонии являются основными причинами заболеваемости и смертности среди людей с ВИЧ-инфекцией и часто являются причиной направления к специалистам по легочным и респираторным заболеваниям для диагностической оценки и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Точный диагноз, соответствующее лечение и профилактика оппортунистических пневмоний, связанных с ВИЧ, являются важной стратегией снижения заболеваемости и смертности от ВИЧ / СПИДа.
Благодарности
Авторы поддержаны следующими грантами NIH: NIH K24HL087713 (LH), R01HL0
(LH) и NIH R01HL0
(KAC). Авторы выражают благодарность г-же Сьюзан Чанг за редакционную помощь.
Ссылки
3. Джонс Дж. Л., Хэнсон Д. Л., Дворкин М. С., Олдертон Д. Л., Флеминг П. Л., Каплан Дж. Э. и др. Эпиднадзор за оппортунистическими заболеваниями, определяющими СПИД, 1992–1997 годы. MMWR CDC Surveill Summ. 1999. 48 (2): 1-22. [PubMed] [Google Scholar] 4. Фиск Д.Т., Мешник С., Казанджян РН.Пневмоцистная пневмония у пациентов в развивающихся странах с синдромом приобретенного иммунодефицита. Clin Infect Dis. 2003. 36 (1): 70–8. [PubMed] [Google Scholar] 5. Национальные институты здравоохранения (NIH) Центры по контролю и профилактике заболеваний (CDC) Ассоциация медицины ВИЧ Общества инфекционных болезней Америки (HIVMA / IDSA) MMWR. 2009. Руководство по профилактике и лечению оппортунистических инфекций у ВИЧ-инфицированных взрослых и подростков. http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf. [PubMed] [Google Scholar] 6. Hirschtick RE, Glassroth J, Jordan MC, Wilcosky TC, Wallace JM, Kvale PA, et al. Бактериальная пневмония у лиц, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. N Engl J Med. 1995. 333 (13): 845–51. [PubMed] [Google Scholar] 7. Бурак Дж. Х., Хан Дж. А., Сен-Морис Д., Якобсон М. А.. Микробиология внебольничной бактериальной пневмонии у лиц с инфекцией вируса иммунодефицита человека 1 типа и из группы риска. Значение для рациональной эмпирической антибактериальной терапии.Arch Intern Med. 1994. 154 (22): 2589–96. [PubMed] [Google Scholar] 8. Кристенсен Д., Фельдман С., Росси П., Марри Т., Блази Ф., Луна С. и др. ВИЧ-инфекция не влияет на клинические исходы у госпитализированных пациентов с бактериальной внебольничной пневмонией: результаты международного когортного исследования CAPO. Clin Infect Dis. 2005. 41 (4): 554–6. [PubMed] [Google Scholar] 9. Пенаранда М., Фалько В., Пайерас А., Джордано К., Курран А., Пареха А. и др. Эффективность полисахаридной пневмококковой вакцины у ВИЧ-инфицированных пациентов: исследование случай-контроль.Clin Infect Dis. 2007; 45 (7): e82–7. [PubMed] [Google Scholar] 10. Родригес-Баррадас М.С., Гуле Дж., Браун С., Гетц М.Б., Римланд Д., Симберкофф М.С. и др. Влияние пневмококковой вакцинации на заболеваемость пневмонией в зависимости от статуса ВИЧ-инфекции среди пациентов, включенных в 5-местное когортное исследование ветеранов старения. Clin Infect Dis. 2008. 46 (7): 1093–100. [Бесплатная статья PMC] [PubMed] [Google Scholar] 11. Гавлир Д.В., Барнс П.Ф. Туберкулез у больных с инфекцией вируса иммунодефицита человека. N Engl J Med. 1999; 340 (5): 367–73.[PubMed] [Google Scholar] 12. Батунгванайо Дж., Тельман Х., Дхоте Р., Богертс Дж., Аллен С., Ван де Перре П. Туберкулез легких в Кигали, Руанда. Влияние инфекции вируса иммунодефицита человека на клиническую и рентгенографическую картину. Am Rev Respir Dis. 1992. 146 (1): 53–6. [PubMed] [Google Scholar] 13. Джонс Б.Э., Янг С.М., Антонишкис Д., Дэвидсон П.Т., Крамер Ф., Барнс П.Ф. Связь проявлений туберкулеза с количеством клеток CD4 у пациентов с инфекцией вируса иммунодефицита человека. Am Rev Respir Dis.1993. 148 (5): 1292–7. [PubMed] [Google Scholar] 14. Мензис Д., Пай М., Комсток Г. Мета-анализ: новые тесты для диагностики латентной туберкулезной инфекции: области неопределенности и рекомендации для исследований. Ann Intern Med. 2007. 146 (5): 340–54. [PubMed] [Google Scholar] 15. Steingart KR, Henry M, Laal S, Hopewell PC, Ramsay A, Menzies D, et al. Коммерческие серологические тесты на обнаружение антител для диагностики туберкулеза легких: систематический обзор. PLoS Med. 2007; 4 (6): e202. [Бесплатная статья PMC] [PubMed] [Google Scholar] 16.Томас CF, младший, Limper AH. Пневмоцистная пневмония. N Engl J Med. 2004. 350 (24): 2487–98. [PubMed] [Google Scholar] 17. Каплан Дж. Э., Хэнсон Д., Дворкин М. С., Фредерик Т., Бертолли Дж., Линдегрен М.Л. и др. Эпидемиология оппортунистических инфекций, связанных с вирусом иммунодефицита человека, в США в эпоху высокоактивной антиретровирусной терапии. Clin Infect Dis. 2000; 30 (Приложение 1): S5–14. [PubMed] [Google Scholar] 18. ДеЛоренцо LJ, Хуанг CT, Maguire GP, Stone DJ. Рентгенографические картины пневмонии, вызванной Pneumocystis carinii, у 104 больных СПИДом.Грудь. 1987. 91 (3): 323–7. [PubMed] [Google Scholar] 19. Груден Дж. Ф., Хуанг Л., Тернер Дж., Уэбб В. Р., Меррифилд С., Стэнселл Дж. Д. и др. КТ высокого разрешения в оценке клинически подозреваемой пневмонии Pneumocystis carinii у пациентов со СПИДом с нормальными, двусмысленными или неспецифическими рентгенографическими данными. AJR Am J Roentgenol. 1997. 169 (4): 967–75. [PubMed] [Google Scholar] 20. Хуанг Л., Хехт FM, Стэнселл Дж. Д., Монтанти Р., Хэдли В. К., Хоупвелл ПК. Подозрение на пневмонию Pneumocystis carinii с отрицательным результатом индуцированного исследования мокроты.Полезна ли ранняя бронхоскопия? Am J Respir Crit Care Med. 1995. 151 (6): 1866–71. [PubMed] [Google Scholar] 21. Чак С.Л., Санде Массачусетс. Инфекции Cryptococcus neoformans при синдроме приобретенного иммунодефицита. N Engl J Med. 1989. 321 (12): 794–9. [PubMed] [Google Scholar] 22. Visnegarwala F, Graviss EA, Lacke CE, Dural AT, Johnson PC, Atmar RL, et al. Острая дыхательная недостаточность, связанная с криптококкозом у больных СПИДом: анализ прогностических факторов. Clin Infect Dis. 1998. 27 (5): 1231–7. [PubMed] [Google Scholar] 23.Meyohas MC, Roux P, Bollens D, Chouaid C, Rozenbaum W, Meynard JL и др. Легочный криптококкоз: локализованные и диссеминированные инфекции у 27 больных СПИДом. Clin Infect Dis. 1995. 21 (3): 628–33. [PubMed] [Google Scholar] 24. Пшеничный Л.Дж., Коннолли-Стрингфилд П.А., Бейкер Р.Л., Курфман М.Ф., Идс М.Э., Израиль К.С. и др. Диссеминированный гистоплазмоз при синдроме приобретенного иммунодефицита: клинические данные, диагностика и лечение, а также обзор литературы. Медицина (Балтимор) 1990; 69 (6): 361–74.[PubMed] [Google Scholar] 25. Conces DJ, мл., Stockberger SM, Tarver RD, Wheat LJ. Диссеминированный гистоплазмоз при СПИДе: результаты рентгенограмм грудной клетки. AJR Am J Roentgenol. 1993. 160 (1): 15–9. [PubMed] [Google Scholar] 26. Бронниманн Д.А., Адам Р.Д., Галгиани Дж. Н., Хабиб М. П., Петерсен Е. А., Портер Б. и др. Кокцидиоидомикоз при синдроме приобретенного иммунодефицита. Ann Intern Med. 1987. 106 (3): 372–9. [PubMed] [Google Scholar] 27. Сингх В.Р., Смит Д.К., Лавренс Дж., Келли П.К., Томас А.Р., Шпиц Б. и др. Кокцидиоидомикоз у пациентов, инфицированных вирусом иммунодефицита человека: обзор 91 случая в одном учреждении.Clin Infect Dis. 1996. 23 (3): 563–8. [PubMed] [Google Scholar] 28. Уоллес Дж. М., Ханна Дж. Цитомегаловирусный пневмонит у пациентов со СПИДом. Результаты вскрытия. Грудь. 1987. 92 (2): 198–203. [PubMed] [Google Scholar] 29. Родригес-Баррадас М.С., Стул Э., Мушер Д.М., Гате Дж. Младший, Гольдштейн Дж., Гента Р.М. и др. Диагностика и лечение цитомегаловирусной пневмонии у больных СПИДом. Clin Infect Dis. 1996. 23 (1): 76–81. [PubMed] [Google Scholar] 30. Саломон Н., Гомес Т., Перлман, округ Колумбия, Лайя Л., Эбер К., Милдван Д.Клинические особенности и исходы цитомегаловирусной пневмонии, связанной с ВИЧ. СПИД. 1997. 11 (3): 319–24. [PubMed] [Google Scholar] 31. Помрой С., Филиче Г.А. Легочный токсоплазмоз: обзор. Clin Infect Dis. 1992. 14 (4): 863–70. [PubMed] [Google Scholar] 32. Rabaud C, May T, Lucet JC, Leport C, Ambroise-Thomas P, Canton P. Легочный токсоплазмоз у пациентов, инфицированных вирусом иммунодефицита человека: Национальное исследование Франции. Clin Infect Dis. 1996. 23 (6): 1249–54. [PubMed] [Google Scholar]
ВИЧ-ассоциированная оппортунистическая пневмония
Респирология.Авторская рукопись; доступно в PMC 2010 1 мая.
Опубликован в окончательной отредактированной форме как:
PMCID: PMC2835537
NIHMSID: NIHMS132444
Laurence Huang
1 Подразделение легочной медицины и критической помощи Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
Кристина А. Кротерс
2 Легочная и реанимационная медицина, Отделение внутренней медицины Медицинской школы Йельского университета, Нью-Хейвен , CT 06520
1 Отделение легочной медицины и реанимации и Отделение ВИЧ / СПИДа, Департамент медицины, Общая больница Сан-Франциско, Калифорнийский университет Сан-Франциско, Сан-Франциско, Калифорния
2 Легочная и реанимационная помощь Медицина, Департамент внутренней медицины, Медицинская школа Йельского университета, Нью-Хейвен, CT 06520
Соответствующий автор r: Лоуренс Хуанг, М.D. Отделение ВИЧ / СПИДа, отделение 84, больница общего профиля Сан-Франциско, 995 Potrero Avenue, Сан-Франциско, Калифорния, , Соединенные Штаты Америки Телефон: (415) 476-4082, добавочный номер 406 Факс: (415) 476-6953 Электронная почта: ude. fscu.php@gnauhl Окончательная отредактированная версия этой статьи издателем доступна на сайте Respirology. См. другие статьи в PMC, в которых цитируется опубликованная статья.
Abstract
Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основной причиной заболеваемости и смертности.Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Бактериальная пневмония — наиболее частая оппортунистическая пневмония в Соединенных Штатах и Западной Европе, в то время как туберкулез (ТБ) является доминирующим патогеном в Африке к югу от Сахары. Благодаря использованию комбинированной антиретровирусной терапии и профилактики заболеваемость Pneumocystis pneumonia (PCP) снизилась. Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику.Хотя пневмонии, вызванные Cryptococcus neoformans , Histoplasma capsulatum , Coccidioides immitis , цитомегаловирусом (CMV) и Toxoplasma gondii , встречаются реже, их присутствие в легочной артерии часто указывает на диссеминированное заболевание легких. .
Ключевые слова: Вирус иммунодефицита человека (ВИЧ), синдром приобретенного иммунодефицита (СПИД), оппортунистическая инфекция, бактериальная пневмония, туберкулез, Pneumocystis пневмония
Введение
Легкие являются основной мишенью вируса иммунодефицита человека (ВИЧ ) -ассоциированные осложнения, и люди с ВИЧ-инфекцией подвергаются повышенному риску развития широкого спектра условно-патогенных пневмоний, новообразований и легочных состояний ().Среди легочных осложнений, связанных с ВИЧ, условно-патогенные пневмонии являются основными причинами заболеваемости и смертности и часто являются причиной направления к специалистам по респираторным заболеваниям для диагностики и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Этот обзор предоставит обзор эпидемиологии оппортунистических пневмоний, связанных с ВИЧ, и опишет важные особенности диагностической оценки.В обзоре также будут описаны классические клинические и рентгенологические проявления, диагностика, лечение и профилактика наиболее распространенных оппортунистических пневмоний, связанных с ВИЧ.
Таблица 1
Спектр ВИЧ-ассоциированных заболеваний легких
| Оппортунистические инфекции |
| Бактерии |
| Streptococcus pneumoniae |
| Haemophilus 9000 6 видов |
| Синегнойная палочка |
| Другие бактерии |
| Микобактерии |
| Mycobacterium tuberculosis |
| Комплекс Mycobacterium avium |
| Mycobacterium kansasii |
| Другие микобактерии |
| Грибы |
| Pneumocystis jirovecii (ранее P.carinii ) |
| Криптококк neoformans |
| Гистоплазма капсула |
| Coccidioides immitis |
| Penicillium marneffei |
| Aspergillus видов (чаще всего A. fumigatus ) |
| Другие грибы |
| Вирусы |
| Цитомегаловирус |
| Другие вирусы |
| Паразиты |
| Toxoplasma gondii |
| Прочие паразиты |
| Злокачественные новообразования |
| Саркома Капоши |
| Неходжкинская лимфома |
| Бронхогенная карцинома |
| Интерстициальные пневмониты |
| Лимфоцитарный интерстициальный пневмонит (LIP) ¶ |
| Неспецифический интерстициальный пневмонит (NSIP) |
| Другое |
| Хроническая обструктивная болезнь легких (ХОБЛ) |
| Легочная артериальная гипертензия (ЛАГ) |
| Воспалительный синдром восстановления иммунитета (ВСВИ) |
Эпидемия ВИЧ / СПИДа оказала большое влияние По всему миру.В декабре 2007 года Всемирная организация здравоохранения (ВОЗ) / Объединенная программа Организации Объединенных Наций по ВИЧ / СПИДу (ЮНЭЙДС) подсчитали, что 33 миллиона человек живут с ВИЧ. (1) (http://www.unaids.org/en/) KnowledgeCentre / HIVData / GlobalReport / 2008 / 2008_Global_report.a sp) Большинство этих людей не знают о своей ВИЧ-инфекции и, как следствие, неосознанно способствуют распространению инфекции.
Эпидемия непропорционально сильно поразила людей, проживающих в регионах мира, у которых меньше ресурсов для борьбы с этой болезнью.По оценкам ВОЗ / ЮНЭЙДС, в 2007 г. было 2,7 миллиона человек, впервые инфицированных ВИЧ, и более 95% этих новых случаев инфицирования произошли среди лиц, проживающих в странах с низким и средним уровнем дохода (СНСД). (1) Счета стран Африки к югу от Сахары. по оценкам, на 22 миллиона случаев ВИЧ / СПИДа и имеет оценочную распространенность 5% среди взрослых в возрасте от 15 до 49 лет. В этих LIMC эпидемия ВИЧ / СПИДа часто перегружала инфраструктуру здравоохранения, не имеющую достаточных ресурсов.
Эпидемия была основной причиной заболеваемости и смертности во всем мире.По оценкам ВОЗ / ЮНЭЙДС, 25 миллионов человек умерли от ВИЧ / СПИДа, в том числе 2 миллиона человек умерли в 2007 году. (1) Значительная часть этих смертей была вызвана условно-патогенными пневмониями. Например, по оценкам ВОЗ, туберкулез стал причиной смерти 200 000 человек с ВИЧ / СПИДом в 2006 г. (2) (http://www.who.int/tb/publications/global_report/2008/pdf/fullreport. pdf) Масштабы эпидемии ВИЧ / СПИДа привели к беспрецедентным во всем мире усилиям по предоставлению жизненно важной антиретровирусной терапии и были задействованы партнерства между правительственными, неправительственными, благотворительными, медицинскими и фармацевтическими организациями.Помимо предоставления антиретровирусной терапии ВИЧ-инфицированным, важными стратегиями снижения заболеваемости и смертности от ВИЧ / СПИДа являются точный диагноз, соответствующее лечение и профилактика связанных с ВИЧ оппортунистических пневмоний.
Эпидемиология
В США Pneumocystis пневмония (PCP), туберкулез (TB) и рецидивирующая бактериальная пневмония (определяемая как два эпизода, происходящие в течение 12-месячного периода) являются 3 из 10 наиболее частых случаев СПИДа. болезни.(3) В западном европейском регионе ВОЗ PCP и туберкулез являются двумя наиболее распространенными заболеваниями-индикаторами СПИДа, а туберкулез является наиболее распространенным заболеванием-индикатором СПИДа в их центральном и восточном регионах (2006 г.). Хотя сопоставимые данные за пределами США и Европы ограничены, очевидно, что туберкулез является доминирующим патогеном у лиц, проживающих в LIMC. Кроме того, все чаще регистрируется ПХФ в таких регионах мира, как Африка к югу от Сахары, где он ранее считался редким патогеном. (4) В эндемичных регионах основными причинами являются Coccidioides immitis и Histoplasma capsulatum . ВИЧ-ассоциированного заболевания, в то время как Cytomegalovirus и Toxoplasma gondii являются наиболее частыми зарегистрированными ВИЧ-ассоциированными вирусными и паразитарными пневмониями, соответственно.
Оценка
В идеале оценка респираторных симптомов и подозрения на пневмонию у человека с ВИЧ-инфекцией направлена на установление окончательного диагноза. Однако для окончательного диагноза могут потребоваться инвазивные диагностические процедуры, такие как бронхоскопия, и могут потребоваться сложные лабораторные методы, которые часто недоступны во многих клинических условиях по всему миру. Независимо от условий, цель любой оценки состоит в том, чтобы сузить дифференциальный диагноз до единственного вероятного диагноза, чтобы можно было начать соответствующую терапию и, в зависимости от имеющихся ресурсов, получить соответствующее диагностическое тестирование.Проблема ВИЧ-инфекции заключается в том, что клинические и рентгенографические проявления ВИЧ-ассоциированной оппортунистической пневмонии частично совпадают, а также то, что у людей с ВИЧ-инфекцией может быть более одной сопутствующей пневмонии.
Оценка начинается с сбора анамнеза и физического осмотра (). Анамнез должен включать информацию о последнем количестве клеток CD4, факторах риска и привычках человека к ВИЧ, предшествующих оппортунистических инфекциях и текущем использовании профилактики оппортунистических инфекций и комбинированной антиретровирусной терапии, а также информацию о проживании или поездках в регионы с преобладанием туберкулеза. и эндемичные грибы.Следует узнать о предъявлении жалоб, а также о времени и продолжительности подачи этих жалоб. При физикальном обследовании следует искать признаки, указывающие на внелегочное или диссеминированное заболевание, которые могут связывать воедино респираторные жалобы и легочные симптомы. На основании анамнеза и объективного обследования пациентам с подозрением на пневмонию показана рентгенография грудной клетки. Часто конкретные рентгенографические данные грудной клетки — в сочетании с количеством клеток CD4 — вызывают дифференциальный диагноз и план ведения и лечения (и).Выбранные лабораторные исследования могут быть показаны для оценки конкретных заболеваний (например, сывороточного криптококкового антигена, CrAg) или тяжести заболевания (например, газов артериальной крови, ABG). В некоторых случаях может быть показана томография грудной клетки (КТ). По возможности, дальнейшая оценка должна быть направлена на установление окончательного диагноза с микробиологической оценкой мокроты на наличие пятен и посевов, а в некоторых случаях — с бронхоскопией.
Диагностическая оценка для ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4> 200 клеток / мкл.КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; КТ, компьютерная томография грудной клетки; HRCT, компьютерная томография грудной клетки высокого разрешения; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds. СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Диагностическое обследование ВИЧ-инфицированного пациента с респираторными симптомами и количеством клеток CD4 <200 клеток / мкл.* Некоторые диагнозы возникают, когда количество клеток CD4 составляет ≤100 клеток / мкл или даже ≤50 клеток / мкл. КУБ, кислотоустойчивые бациллы; АД, бактериальная пневмония; ЦМВ, цитомегаловирус; CRAG, криптококковый антиген; HRCT, компьютерная томография грудной клетки высокого разрешения; KS, саркома Капоши; НХЛ, неходжкинская лимфома; PCP, Pneumocystis пневмония; PFT, легочные функциональные пробы; Туберкулез, туберкулез; URI, инфекция верхних дыхательных путей. По материалам: Huang, L. Респираторные заболевания. В Dolin, R, Masur, H, и Saag, M, eds.СПИД-терапия. Третье издание. Филадельфия: Churchill Livingstone Elsevier, Inc., 2007. pp. 1225-1252.
Таблица 2
Оценка ВИЧ-ассоциированной оппортунистической пневмонии
| Число CD4-клеток | ||
| Любая | Бактериальная пневмония (особенно Streptococcus pneumoniae | Туберкулез (ТБ) |
| <200 клеток / мкл | Pneumocystis пневмония (PCP) | |
| Cryptococcus neoformans пневмония | ||
| Внелегочный или диссеминированный ТБ | ||
| <100 клеток / мкл | Бактериальная пневмония, вызванная Pseudomonas aeruginosa | |
| Toxoplasma gondii 9022 9022 9022 Toxoplasma gondii 9022 ides immitis, обычно сопровождается диссеминированным заболеванием | ||
| Histoplasma capsulatum, обычно сопровождается диссеминированным заболеванием | ||
| Cytomegalbacovirus, обычно сопровождается диссеминированным заболеванием |
Связанные с ВИЧ оппортунистические пневмонии могут быстро прогрессировать до дыхательной недостаточности и смерти без соответствующей терапии.Таким образом, эмпирическую терапию предполагаемого диагноза (ов) следует начинать в ожидании результатов диагностических исследований. В США Национальные институты здравоохранения (NIH), Центры по контролю и профилактике заболеваний (CDC) и Ассоциация медицины ВИЧ Американского общества инфекционных заболеваний (HIVMA / IDSA) публикуют «Рекомендации по профилактике и лечению оппортунистических заболеваний». Инфекции у ВИЧ-инфицированных взрослых и подростков », в котором представлены рекомендации по лечению и профилактике первого ряда и альтернативным методам лечения.(5) (http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf) Хотя доступные методы лечения и рекомендации могут отличаться в разных регионах мира, для целей этого обзора руководящие принципы NIH / CDC / HIVMA / IDSA будут служить основой для рекомендуемых схем лечения и профилактики.
Бактериальная пневмония
Заболеваемость бактериальной пневмонией среди людей с ВИЧ-инфекцией выше, чем среди людей без ВИЧ. (6) У людей с ВИЧ бактериальная пневмония часто рецидивирует, а рецидивирующая пневмония является заболеванием, определяющим СПИД.Бактериальная пневмония может быть первым проявлением лежащей в основе ВИЧ-инфекции, и поэтому наличие ВИЧ-инфекции следует учитывать у любого человека с бактериальной пневмонией, особенно если у человека нет других факторов риска пневмонии или если пневмония повторяется. Подобно людям без ВИЧ-инфекции, виды Streptococcus pneumoniae и Haemophilus являются наиболее часто выявляемыми причинами внебольничной бактериальной пневмонии. (7) Атипичные патогены, такие как Legionella pneumophila , Mycoplasma pneumoniae и Chlamydphila. виды являются менее частыми причинами пневмонии и встречаются с такой же частотой, как и среди лиц без ВИЧ.Напротив, Pseudomonas aeruginosa и Staphylococcus aureus чаще регистрируются как внебольничные причины пневмонии у людей с ВИЧ-инфекцией. Факторы риска для Pseudomonas включают распространенный ВИЧ / СПИД (т. Е. Число CD4-клеток на уровне или ниже 50 клеток / мкл), основное заболевание легких (бронхоэктазы), нейтропению, прием кортикостероидов и тяжелое недоедание. Факторы риска для S. aureus включают недавнюю вирусную инфекцию или грипп, а также употребление инъекционных наркотиков.
Клиническая презентация
Бактериальная пневмония может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4. Однако по мере снижения количества клеток CD4 увеличивается частота бактериальной пневмонии, а также частота сопутствующих бактериемии и сепсиса. Последнее особенно характерно для S. pneumoniae . Клиническая картина ВИЧ-ассоциированной бактериальной пневмонии аналогична таковой у людей без ВИЧ-инфекции. У людей с бактериальной пневмонией обычно наблюдается острое начало (3-5 дней) озноба / озноба, боли в груди, одышки и кашля с выделением гнойной мокроты.Обследование легких выявляет уплотнение, а иногда и плевральный выпот. Лабораторные исследования обычно отличаются повышенным количеством лейкоцитов, часто с преобладанием полиморфно-ядерных лейкоцитов (PMN).
Радиология грудной клетки
Рентгенологические проявления ВИЧ-ассоциированной бактериальной пневмонии аналогичны таковым у людей без ВИЧ-инфекции. У большинства людей с S. pneumoniae или Haemophilus пневмония проявляется односторонней, фокальной, сегментарной или долевой консолидацией, иногда сопровождающейся плевральным выпотом.Однако частота этих рентгенологических находок частично зависит от основного бактериального патогена. Например, у подгруппы людей с пневмонией Haemophilus имеются двусторонние интерстициальные или смешанные интерстициально-альвеолярные инфильтраты, неотличимые от PCP. Кроме того, пневмония, вызванная P. aeruginosa или S. aureus , часто связана с кавитацией. По крайней мере, в одном исследовании у людей с ВИЧ-инфекцией был повышенный риск осложненного парапневмонического выпота, особенно из-за S.pneumoniae или S. aureus.
Диагноз
Текущие руководящие принципы США рекомендуют пациентам, госпитализированным с подозрением на бактериальную пневмонию, проходить диагностическое обследование на конкретные патогены. (5) Это обследование не является обязательным для людей, которые достаточно хорошо себя чувствуют, чтобы получать амбулаторное лечение. Кроме того, при подозрении на присутствие этих патогенов на основании эпидемиологических, клинических и рентгенологических признаков лица должны пройти диагностическое обследование на предмет выявления конкретных патогенов, которые могут изменить стандартное лечение (например, P. aeruginosa или S. aureus ). .Как правило, диагностическая оценка подозреваемой бактериальной пневмонии включает в себя образец отхаркиваемой мокроты перед лечением, отправленный на окрашивание по Граму и посев, два посева крови и, возможно, плевроцентез при наличии плеврального выпота.
Лечение
Принципы лечения ВИЧ-ассоциированной бактериальной пневмонии аналогичны принципам лечения людей без ВИЧ-инфекции. В одном исследовании у ВИЧ-инфицированных людей с бактериальной пневмонией время, сопоставимое с клинической стабильностью, продолжительностью госпитализации и смертностью, было сопоставимо с ВИЧ-неинфицированными людьми с бактериальной пневмонией.(8) Однако существует несколько важных отличий. Во-первых, монотерапия макролидами не рекомендуется из-за повышенного риска развития лекарственной устойчивости S. pneumoniae у людей с ВИЧ-инфекцией. (5) Вместо этого люди должны получать бета-лактам плюс макролид. Респираторный фторхинолон является альтернативой бета-лактаму у лиц с аллергией на пенициллин, а доксициклин — альтернативой макролиду. Одно важное предостережение: фторхинолоны активны против Mycobacterium tuberculosis , и их следует использовать только в тех случаях, когда презентация явно указывает на бактериальную пневмонию, поскольку в противном случае это привело бы к монотерапии ТБ в случае, если ТБ является этиологией пневмонии.Если туберкулез считается подозреваемой этиологией, следует также использовать стандартную терапию туберкулезом из четырех препаратов.
Профилактика
Согласно действующим руководящим принципам США, людям с ВИЧ-инфекцией, у которых количество клеток CD4 превышает 200 клеток / мкл, следует вводить 23-валентную полисахаридную пневмококковую вакцину. (5) Поскольку продолжительность защитного эффекта вакцинации неизвестно, следует рассматривать вопрос о ревакцинации каждые 5 лет. Лицам, у которых число клеток CD4 менее 200 клеток / мкл, также можно предложить вакцину.Хотя ее эффективность может быть снижена у лиц с развитой иммуносупрессией, обсервационные исследования показывают, что вакцина все еще может снизить риск пневмонии в этой популяции (9, 10). Если эти люди планируют начать антиретровирусную терапию, вакцину можно вводить после CD4. количество клеток превышает 200 клеток / мкл.
Другие меры могут снизить заболеваемость пневмонией среди ВИЧ-инфицированных. Как правило, вакцина Haemophilus influenzae типа B не рекомендуется взрослым с ВИЧ-инфекцией, учитывая низкую заболеваемость этой инфекцией в этой группе.(5) Инактивированную вакцину против гриппа следует вводить всем людям с ВИЧ-инфекцией ежегодно до начала сезона гриппа. Триметоприм-сульфаметоксазол при ежедневном назначении для профилактики PCP снижает частоту бактериальных респираторных инфекций. Точно так же азитромицин и кларитромицин, вводимые для профилактики Mycobacterium avium complex (MAC), могут снизить частоту бактериальной пневмонии. Однако, учитывая призрак лекарственной устойчивости, ни одно из этих лекарств не следует назначать исключительно для предотвращения бактериальной инфекции.Наконец, бактериальная пневмония значительно увеличивается среди ВИЧ-инфицированных, которые в настоящее время курят, что позволяет предположить, что усилия по отказу от курения могут привести к значительному снижению заболеваемости бактериальной пневмонией.
Туберкулез (ТБ)
По оценкам, одна треть населения мира инфицирована M. tuberculosis . Лица с ВИЧ-инфекцией имеют значительно больший риск прогрессирования латентной туберкулезной инфекции (ЛТИ) в активный ТБ по сравнению с людьми без ВИЧ-инфекции.У людей с ВИЧ-инфекцией расчетный годовой риск развития активного ТБ составляет от 35 до 162 на 1000 человеко-лет по сравнению с 12,9 на 1000 человеко-лет для людей без ВИЧ-инфекции. (5) Подобно бактериальной пневмонии, ТБ может проявляться. первое проявление лежащей в основе ВИЧ-инфекции и, следовательно, наличие ВИЧ-инфекции следует учитывать у любого больного туберкулезом.
Клиническая картина
ТБ может возникать на любой стадии ВИЧ-инфекции и при любом количестве клеток CD4.(11) Однако по мере снижения количества клеток CD4 заболеваемость туберкулезом возрастает, как и заболеваемость сопутствующей микобактериемией и внелегочными или диссеминированными заболеваниями. У людей, у которых количество клеток CD4 превышает 350-400 клеток / мкл, клинические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции. Обычно у таких людей болезнь ограничивается легкими. Классические симптомы включают жар, озноб, ночную потливость, анорексию, потерю веса и кашель (обычно проявляющийся в течение 3 недель и более).Обследование легких может выявить признаки уплотнения, а иногда и плеврального выпота. У людей, у которых количество клеток CD4 ниже 200 клеток / мкл, клинические проявления ТБ могут включать симптомы и признаки, вызванные внелегочным поражением. У этих людей лабораторные отклонения, такие как повышенные показатели функции печени, анемия, лейкопения и тромбоцитопения, могут свидетельствовать о поражении ТБ печени и костного мозга соответственно.
Радиология грудной клетки
У людей, у которых количество клеток CD4 выше 350-400 клеток / мкл, рентгенологические проявления ТБ аналогичны таковым у людей без ВИЧ-инфекции.У большинства этих людей наблюдается классическая рентгенографическая картина реактивационного ТБ, состоящая из односторонних или двусторонних фибронодулярных инфильтратов верхней зоны легких с кавитацией или без нее (12, 13). первичный туберкулез, состоящий из инфильтратов средней и нижней зоны легких, или милиарный паттерн. Иногда рентгенограмма грудной клетки может быть нормальной. Кавитация встречается реже, но внутригрудная аденопатия чаще встречается у лиц с запущенной стадией ВИЧ / СПИДа.
Диагноз
Обычно диагностическая оценка подозрения на ТБ включает от 2 до 3 образцов мокроты, отправляемых на мазок на кислотоустойчивые бациллы (КУБ) и, если возможно, посев на микобактерии. (5) В идеале образцы собирают утром в отдельные дни . Тесты прямой амплификации нуклеиновых кислот могут выполняться на образцах, которые имеют положительный результат мазка на КУБ, и положительный результат амплификации нуклеиновых кислот в этих случаях имеет высокую прогностическую ценность для ТБ. Также следует получать микобактериальные культуры крови, особенно у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл, и / или лиц с признаками диссеминированного заболевания.Также может быть выполнена пункционная аспирация или биопсия ткани доступных внелегочных поражений (например, лимфатического узла). Следует предполагать, что положительный результат мазка на КУБ соответствует M. tuberculosis , и лечение туберкулеза следует начинать или продолжать в ожидании результатов посева микобактерий.
Лечение
Принципы лечения туберкулеза аналогичны лечению людей без ВИЧ-инфекции. Текущие руководящие принципы США рекомендуют терапию под непосредственным наблюдением (DOT) для всех людей с ВИЧ-инфекцией и туберкулезом.Первоначальное лечение предполагаемого лекарственно-чувствительного ТБ состоит из изониазида (INH), рифампицина (RIF) или рифабутина (RFB), пиразинамида (PZA) и этамбутола (EMB) (также следует назначать пиридоксин). (5) Чувствительный туберкулез состоит из 6-месячного курса лечения начальными 4 препаратами в течение 2 месяцев с последующим приемом INH и RIF (или рифабутина) в течение 4 дополнительных месяцев. Лица с полостным заболеванием легких, у которых повторный посев мокроты через 2 месяца остается положительным, должны получить дополнительные 3 месяца лечения (всего 9 месяцев).Лица с внелегочным туберкулезом, поражающим центральную нервную систему (ЦНС), кости или суставы, должны получать лечение от 9 до 12 месяцев, а больные внелегочным туберкулезом с поражением других локализаций — от 6 до 9 месяцев. Консультации со специалистом по ТБ следует получить у лиц с заведомо лекарственно-устойчивым (множественной лекарственной устойчивостью, МЛУ или широкой лекарственной устойчивостью, ШЛУ) ТБ, а также у лиц, не получающих стандартную четырехкомпонентную терапию, при подозрении на лекарственную устойчивость. . У лиц, получающих антиретровирусную терапию, могут возникать лекарственные взаимодействия, в частности, между рифамицинами и как ингибиторами протеазы, так и ненуклеозидными ингибиторами обратной транскриптазы.В таких случаях следует проконсультироваться со специалистами по ВИЧ. Кроме того, у лиц, получающих двойную терапию ВИЧ-инфекции и ТБ, может развиться синдром восстановления иммунитета, IRS (или воспалительный синдром восстановления иммунитета, IRIS) [см. Сопроводительный обзор].
Профилактика
Текущие руководящие принципы США рекомендуют, чтобы люди с ВИЧ-инфекцией независимо от их возраста получали лечение от ЛТИ, если у них нет доказательств активного ТБ, и (1) положительный диагностический тест на ЛТИ и отсутствие предшествующего лечения от ЛТИ или активного ТБ ; (2) отрицательный диагностический тест на ЛТИ, но считается, что они находятся в тесном контакте с людьми с инфекционным туберкулезом легких; или (3) наличие в анамнезе нелеченного или неадекватно пролеченного ТБ (i.д., свидетельство старых фиброзных поражений на рентгенограмме грудной клетки), независимо от результатов их теста на ЛТИ. (5) У людей с ВИЧ уплотнение ≥5 мм через 48-72 часа считается положительным результатом очищенного производного белка (PPD). туберкулиновая кожная проба (ТКП). Анализ высвобождения гамма-интерферона (IGRA) также может использоваться для диагностики ЛТИ. (14, 15) Поскольку ВИЧ-инфекция связана с высоким риском прогрессирования туберкулеза, текущие рекомендации рекомендуют рассматривать людей с положительным тестом TST или IGRA. инфицированы M.tuberculosis . (5) Лица с ВИЧ-инфекцией должны получать INH ежедневно или два раза в неделю в течение 9 месяцев. Лица, получающие изониазид, также должны получать пиридоксин, чтобы свести к минимуму риск развития периферической невропатии.
Pneumocystis pneumonia (PCP)
PCP остается наиболее частым диагнозом, определяющим СПИД в Соединенных Штатах; однако его общая заболеваемость в США снижается. (16) Использование комбинированной антиретровирусной терапии и профилактики PCP способствовало резкому снижению, о котором сообщается.Тем не менее, PCP по-прежнему встречается у людей, которые не знают о своей ВИЧ-инфекции, у тех, кто не может получить доступ к медицинской помощи, и у тех, кто не соблюдает антиретровирусную терапию или профилактику. (17) Кроме того, PCP все чаще регистрируется в регионах в мире, например в Африке к югу от Сахары, где ранее считалось, что он является редким патогеном. (4)
Клиническая картина
Примерно 90-95% случаев PCP у подростков и взрослых происходит у лиц, у которых количество клеток CD4 ниже 200 клеток / мкл.Как правило, PCP проявляется лихорадкой, непродуктивным кашлем и одышкой. Симптомы подостры и обычно сохраняются в течение 3-4 недель. При физикальном осмотре грудная клетка ничем не примечательна примерно в 50% случаев. Хрипы на вдохе являются наиболее частой аномалией при обследовании легких. У большинства людей с ПП повышен уровень лактатдегидрогеназы (ЛДГ) в сыворотке крови. Однако уровень ЛДГ в сыворотке неспецифичен, и его повышение может наблюдаться при многих легочных и нелегочных состояниях. Другие тесты, включая уровни S-аденозилметионина и бета-D-глюкан, изучались как диагностические тесты для PCP.
Радиология грудной клетки
Классически PCP проявляется двусторонними, симметричными, ретикулярными (интерстициальными) или зернистыми помутнениями. (18) При легкой форме заболевания эти помутнения обычно являются околоядровыми; тогда как при тяжелом течении болезни помутнения диффузные. Реже ПП может проявляться односторонним или асимметричным помутнением. Тонкостенные кисты или пневматоцеле наблюдаются в 10-20% случаев. Плевральный выпот и внутригрудная аденопатия редко возникают из-за ПП. PCP также может присутствовать при нормальной рентгенограмме грудной клетки.По нашему опыту, это происходит менее чем в 5% случаев. У людей с нормальной рентгенограммой грудной клетки помутнения могут быть обнаружены с помощью компьютерной томографии грудной клетки с высоким разрешением (HRCT), а отсутствие помутнений матового стекла на HRCT практически исключает диагноз PCP. (19)
Диагноз
Не существует единого мнения. подход к ведению пациентов с подозрением на ПП. Некоторые учреждения лечат людей с подозрением на PCP эмпирически, оставляя диагностические процедуры для группы людей, которые не реагируют на лечение, в то время как другие, такие как больница общего профиля Сан-Франциско, преследуют окончательный диагноз.(20) Поскольку Pneumocystis нельзя культивировать, диагностика ПП основывается на микроскопической визуализации характеристик кист или трофических форм на окрашенных респираторных образцах. Как правило, эти образцы получают путем индукции мокроты или бронхоскопии с бронхоальвеолярным лаважем (БАЛ). (5) Чувствительность индуцированной мокроты к ПХФ частично зависит от метода лабораторного окрашивания, причем иммунофлуоресцентное окрашивание обычно более чувствительно, чем тинкториальное окрашивание. Как правило, отрицательный результат исследования мокроты не может исключить диагноз ПП.Бронхоскопия с БАЛ будет следующим шагом; БАЛ, отрицательный на Pneumocystis , по существу исключает диагноз PCP в исследованиях, проводимых до комбинированной антиретровирусной терапии. (20)
Лечение
Стандартное лечение PCP составляет 21 день; некоторые люди будут хорошо реагировать до этого времени, и терапию часто можно прекратить, а другие останутся симптоматическими и потребуют продолжения терапии. Триметоприм-сульфаметоксазол (TMP-SMX) рекомендуется для лечения ПП любой степени тяжести.(5) Альтернативы TMP-SMX включают внутривенное введение пентамидина и клиндамицина плюс примахин для лечения умеренного и тяжелого ПП и раствор триметоприма плюс дапсон или атоваквон для более мягкого ПП. Дополнительные кортикостероиды рекомендуются людям с умеренным и тяжелым PCP и PaO2 ниже 70 мм рт. Ст. Или альвеолярно-артериальным градиентом кислорода более 35 мм рт. Ст. (5). может развиться IRS. Иногда IRS бывает достаточно серьезным, чтобы вызвать дыхательную недостаточность.
Профилактика
Первичная профилактика PCP рекомендуется людям с числом клеток CD4 ниже 200 клеток / мкл или кандидозом ротоглотки в анамнезе, независимо от числа клеток CD4. Первичная профилактика может быть рассмотрена для людей с процентным содержанием клеток CD4 ниже 14% или в анамнезе у пациентов с предшествующим заболеванием, определяющим СПИД. Вторичная профилактика PCP рекомендуется лицам с историей PCP. Профилактика рекомендуется пожизненно, если количество клеток CD4 не превышает 200 клеток / мкл в течение более 3 месяцев в результате комбинированной антиретровирусной терапии.TMP-SMX — это рекомендованная первичная и вторичная профилактика PCP. (5) Альтернативы TMP-SMX включают дапсон с пириметамином или без него плюс лейковорин, атоваквон и пентамидин в аэрозольной форме.
Другие грибковые пневмонии
Некоторые грибы вызывают пневмонию у людей с ВИЧ-инфекцией. Cryptococcus neoformans , наиболее частая причина ВИЧ-ассоциированного менингита, может проявляться ассоциированной пневмонией. Эндемичные грибы Coccidioides immitis , Histoplasma capsulatum и Penicillium marneffei часто являются одними из наиболее частых причин ВИЧ-ассоциированных заболеваний в своих географических регионах, и все они имеют важные легочные проявления.Наконец, видов Aspergillus , особенно A. fumigatus , могут иметь инвазивную пневмонию, а также весь спектр легочных заболеваний, связанных с Aspergillus , у людей с ВИЧ-инфекцией (например, аллергический бронхолегочный аспергиллез, аспергиллома).
Cryptococcus neoformans
Cryptococcus neoformans — это инкапсулированные дрожжи округлой или овальной формы, окруженные полисахаридной капсулой. Выделяют два патогенных варианта: C.neoformans var neoformans , который вызывает большинство заболеваний у людей с ВИЧ-инфекцией, и C. neoformans var gattii .
Клиническая презентация
Большинство случаев криптококковой инфекции возникает у людей с количеством клеток CD4 ниже 200 клеток / мкл, обычно ниже 50 клеток / мкл. Криптококкоз чаще всего проявляется менингитом или менингоэнцефалитом и жалобами на лихорадку, усталость или недомогание и головную боль. (21) Классические симптомы менингита, такие как тошнота или рвота, изменение психического статуса, ригидность шеи и светобоязнь, присутствуют в меньшинстве.Пневмония может сопровождать менингит, или пневмония может быть единственным проявлением криптококкоза с лихорадкой, кашлем, одышкой и, реже, болью в груди. До 10% людей с диссеминированным криптококкозом также могут иметь острую дыхательную недостаточность. (22) Физический осмотр грудной клетки может выявить инспираторные хрипы, признаки уплотнения или иногда плевральный выпот.
Радиология грудной клетки
Криптококковая пневмония чаще всего проявляется диффузными двусторонними интерстициальными инфильтратами.(23) Рентгенологический вид часто имитирует PCP. Помимо двусторонних интерстициальных инфильтратов, были зарегистрированы односторонние интерстициальные инфильтраты, очаговая консолидация, узелки, узловые помутнения, кавитация, плевральный выпот и внутригрудная лимфаденопатия. (23) В отчетах о случаях также документируется возникновение милиарного паттерна, одиночных легочных узелков, легочные массы, изолированный плевральный выпот и пневмоторакс, вызванные C. neoformans . Наконец, криптококковая пневмония также может проявляться при нормальной рентгенограмме.В одном обзоре нормальная рентгенограмма грудной клетки наблюдалась в 11% из 92 случаев. (23)
Диагноз
Хотя почти все люди с криптококковым менингитом или диссеминированным криптококкозом имеют положительный сывороточный криптококковый антиген (CrAg), пациенты с изолированным легочным Заболевание может иметь отрицательный уровень CrAg в сыворотке. (5) Культуры грибков в крови специфичны и должны быть получены как часть диагностической оценки. Диагноз криптококкового менингита обычно устанавливается с помощью люмбальной пункции.Диагноз легочного криптококкоза обычно устанавливается на основании посева мокроты или БАЛ, а иногда и плевральной жидкости. Образцы биопсии из трансбронхиальной биопсии и биопсии плевры также могут быть диагностическими. Новые кожные поражения могут быть признаками диссеминации, и их внезапное появление должно побудить к рассмотрению вопроса о биопсии кожи.
Лечение
Большинство данных о лечении ВИЧ-ассоциированного криптококкового заболевания касалось лиц с криптококковым менингитом, для которых рекомендуемая схема индукционной терапии — амфотерицин B плюс флуцитозин в течение не менее 2 недель.(5) За этим следует консолидирующая терапия флуконазолом (400 мг в день) в течение 8 недель, а затем поддерживающая терапия флуконазолом (200 мг в день) в течение всей жизни или до тех пор, пока количество клеток CD4 не превысит 200 клеток / мкл в течение как минимум 6 месяцев. в результате антиретровирусной терапии. По этой схеме следует лечить людей с менингитом и пневмонитом. Однако флуконазол с флуцитозином или без него применялся у людей с изолированной пневмонией, особенно при легких заболеваниях. Как и в случае с туберкулезом, у лиц, получающих двойную терапию от ВИЧ-инфекции и криптококкоза, может развиться IRS.
Профилактика
Было продемонстрировано, что флуконазол снижает частоту первичного криптококкового заболевания среди людей с ВИЧ-инфекцией и снижает количество клеток CD4 ниже 50 клеток / мкл. Однако большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие преимущества для выживаемости в рандомизированных контролируемых исследованиях, потенциальную токсичность, лекарственные взаимодействия, лекарственную устойчивость и стоимость. (5)
Histoplasma capsulatum
Гистоплазмоз вызывается диморфным грибом, обитающим в почве, Histoplasma capsulatum . H. capsulatum является эндемиком долин реки Огайо, Миссисипи и Св. Лаврентия, а также некоторых районов Центральной и Южной Америки. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы.
Клиническая презентация
Хотя порталом входа Histoplasma является легкое, диссеминированный гистоплазмоз часто проявляется у ВИЧ-инфицированных как лихорадочное истощение. (24) Большинство случаев диссеминированного гистоплазмоза встречается у людей с числом клеток CD4. ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250–500 клеток / мкл.Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, усталость и потеря веса. Иногда гистоплазмоз проявляется драматично с сепсисоподобным синдромом, связанным с гипотонией, дыхательной недостаточностью, печеночной и почечной недостаточностью и коагулопатией. (24) Кашель и одышка являются наиболее частыми респираторными симптомами. Эти симптомы обычно обнаруживаются у людей с аномалиями рентгенограммы грудной клетки и часто отсутствуют у людей с нормальными рентгенограммами. Физикальное обследование часто неспецифично и чаще всего выявляет лихорадку и истощение.Осмотр груди может выявить потрескивания. Также могут наблюдаться гепатомегалия, спленомегалия, периферическая лимфаденопатия, поражение центральной нервной системы и кожные поражения. Частые лабораторные данные включают анемию, лейкопению, тромбоцитопению и повышение показателей функции печени. Также сообщалось о повышении уровня ЛДГ и сывороточного ферритина, часто выраженного.
Рентгенограмма грудной клетки
Диссеминированный гистоплазмоз в значительной части случаев проявляется при нормальной рентгенограмме грудной клетки.(24, 25) Наиболее частыми рентгенологическими находками являются диффузные, часто грубые ретикулярные, ретикулонодулярные или милиарные инфильтраты. (25) Иногда видны альвеолярные инфильтраты; очаговые помутнения встречаются реже. Аденопатия корня и средостения, а также кальцинированные гранулемы встречаются у меньшинства людей.
Диагноз
Тест на полисахаридный антиген (HPA) Histoplasma — это начальный тест для диагностики диссеминированного гистоплазмоза. (5) Тест на HPA можно проводить на моче, сыворотке, спинномозговой жидкости или жидкости БАЛ.Хотя тест HPA в моче и сыворотке чувствителен при диссеминированном гистоплазмозе, он часто бывает отрицательным при изолированном легочном заболевании. Для окончательного диагноза требуется посев на организм из клинических образцов. Грибковые культуры крови специфичны и должны быть получены как часть диагностической оценки. Иногда в мазке периферической крови обнаруживаются внутриклеточные дрожжи. Другие потенциальные источники диагностики включают костный мозг, лимфатический узел и кожу. Диагноз легочного гистоплазмоза может быть установлен путем прямого исследования и посева мокроты, жидкости БАЛ или трансбронхиальной биопсии.
Лечение
Амфотерицин B (липосомальный) является рекомендуемым препаратом первой линии для лечения диссеминированного гистоплазмоза. (5) Людей следует лечить амфотерицином B до клинического улучшения (обычно не менее 2 недель). Затем следует итраконазол (200 мг три раза в день в течение 3 дней, затем 200 мг два раза в день) в течение не менее 12 месяцев. Людям с тяжелым диссеминированным гистоплазмозом или поражением ЦНС, а также пациентам с рецидивом, несмотря на соответствующую терапию, следует принимать итраконазол (200 мг в день), вероятно, пожизненно.
Профилактика
Лицам с ВИЧ-инфекцией и числом клеток CD4 ниже 150 клеток / мкл, которые проживают или путешествуют в районы, эндемичные по Histoplasma , следует избегать нарушения почвы или территорий, загрязненных пометом птиц или летучих мышей, или исследовать пещеры, которые Все виды деятельности связаны с повышенным риском воздействия на организм. Было продемонстрировано, что итраконазол снижает частоту гистоплазмоза среди людей, проживающих в эндемичных районах. Однако никаких улучшений выживаемости отмечено не было.Таким образом, итраконазол (200 мг в день) может рассматриваться только для людей с числом клеток CD4 ниже 150 клеток / мкл, которые проживают в эндемичных регионах и имеют высокий риск заражения организмом. (5)
Кокцидиоидомикоз (Coccidioides immitis) и Coccidioides posadasii)
Кокцидиоидомикоз вызывается диморфным грибом, обитающим в почве, состоящим из двух видов: Coccidioides immitis и Coccidioides posadasii . C. immitis является эндемиком юго-запада США, северной Мексики и некоторых частей Центральной и Южной Америки.Эндемичные районы — это засушливые теплые регионы. Заражение вызывается вдыханием организмов, которые переносятся по воздуху в результате разрушения почвы. Передачи от человека к человеку не существует.
Клиническая презентация
Хотя порталом входа Coccidioides является легкое, кокцидиоидомикоз часто проявляется диссеминированным заболеванием, диффузной пневмонией и менингитом. (26, 27) Другие частые локализации включают кожу, лимфатические узлы и печень. Поражение легких может проявляться как очаговая или диффузная пневмония.Сообщалось также о случаях эндотрахеального или эндобронхиального поражения. Большинство случаев диссеминированного кокцидиоидомикоза возникает у людей с количеством клеток CD4 ниже 50–100 клеток / мкл, но очаговая пневмония может возникать у людей с количеством клеток CD4> 250 клеток / мкл. Клиническая картина часто неспецифична. Часто наблюдаются лихорадка, озноб, ночная потливость и потеря веса. Больные менингитом могут иметь головную боль и вялость. Кашель — самая частая респираторная жалоба. Результаты физикального обследования связаны с конкретными вовлеченными участками.Часто присутствуют лихорадка и истощение. Осмотр груди может выявить потрескивания. Также могут наблюдаться кожные поражения, лимфаденопатия и гепатоспленомегалия.
Рентгенограмма грудной клетки
Пневмония Coccidioides чаще всего проявляется диффузными ретикулонодулярными инфильтратами. Очаговые помутнения встречаются реже и могут состоять из ретикулонодулярных инфильтратов или уплотнений, единичных или множественных легочных узелков и полостей. Также сообщалось о плевральном выпоте и прикорневой лимфаденопатии.Наконец, диссеминированный кокцидиоидомикоз также может проявляться при нормальной рентгенограмме грудной клетки.
Диагноз
В отличие от криптококкоза и гистоплазмоза не существует специального теста на антиген для диагностики кокцидиоидомикоза. Таким образом, для окончательного диагноза требуется посев микроорганизма из клинических образцов или идентификация патогномоничных гигантских шариков в цитологических или гистологических препаратах. (5) Посевы грибков в крови дают положительный результат в меньшинстве случаев, обычно у пациентов с запущенной стадией ВИЧ / СПИДа и диффузной пневмонией или диссеминированное заболевание.Прямое исследование и посев мокроты, БАЛ или трансбронхиальная биопсия могут установить диагноз легочного кокцидиоидомикоза.
Лечение
Амфотерицин B — это рекомендуемый препарат первой линии для лечения диссеминированного кокцидиоидомикоза и случаев диффузной пневмонии. (5) Людей следует лечить амфотерицином B до клинического улучшения. Флуконазол или итраконазол можно использовать в случаях очаговой пневмонии.
Профилактика
ВИЧ-инфицированным лицам, проживающим в эндемичных для Coccidioides районах или путешествующим в них, следует избегать нарушения почвы.Лица, проживающие в эндемичной зоне, с положительным серологическим тестом на Coccidioides IgM или IgG и числом CD4-клеток ниже 250 клеток / мкл, но без симптомов или признаков активного заболевания, должны получать флуконазол или итраконазол. (5)
Вирусные пневмонии
Цитомегаловирус (ЦМВ) — наиболее частая вирусная пневмония, наблюдаемая у людей с ВИЧ-инфекцией. Большинство заболеваний возникает у лиц с положительной реакцией на ЦМВ, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Цитомегаловирус
Клиническая картина
Ретинит и желудочно-кишечные заболевания являются двумя наиболее частыми проявлениями ЦМВ-болезни; пневмонит встречается редко. ЦМВ часто выделяют из жидкости БАЛ людей с развитой иммуносупрессией, которые проходят обследование на предмет оппортунистических инфекций. В большинстве этих случаев его присутствие свидетельствует о выделении вируса, а не о реальном пневмоните. Однако ЦМВ может вызывать заболевание легких, и перед клиницистами стоит задача распознать эти случаи.(28, 29) Большинство случаев пневмонии возникает у людей с количеством клеток CD4 менее 50 / мкл. Кашель, одышка и лихорадка — наиболее частые симптомы ЦМВ-пневмонии. Респираторные симптомы обычно присутствуют в течение 2-4 недель. Физический осмотр грудной клетки может быть нормальным, может выявить потрескивания или признаки плеврального выпота. Сообщалось о повышении сывороточного ЛДГ при ЦМВ-пневмонии.
Рентгенограмма грудной клетки
Результаты рентгенографии грудной клетки при ЦМВ-пневмонии различаются и включают ретикулярные или матовые помутнения, альвеолярные инфильтраты и узелки или узловые помутнения.(30) Также можно увидеть плевральный выпот. Последнее открытие может помочь отличить ЦМВ пневмонию от пневмонии, при которой плевральные выпоты редки.
Диагноз
ЦМВ обычно является диссеминированным заболеванием и обычно поражает несколько систем органов. Лица с подозрением на ЦМВ-пневмонит должны пройти тщательное дилатационное обследование сетчатки, проводимое опытным офтальмологом, даже если нет глазных жалоб. (5) Диагностика ЦМВ-пневмонии требует демонстрации цитопатических включений и широко распространенных специфических цитопатических изменений в легких.Ни жидкости БАЛ, ни посевов трансбронхиальной биопсии недостаточно для диагностики ЦМВ-пневмонита.
Лечение
При подозрении на ЦМВ-легочную болезнь в сочетании с другим заболеванием органов-мишеней (например, ретинитом) необходимо немедленно начать терапию ЦМВ. На самом деле лечение одного ЦМВ-заболевания, вызывающего заболевание, излечивает все, хотя продолжительность терапии может различаться в зависимости от системы органов. Терапевтическая дилемма усугубляется, когда поражаются только легкие. Ганцикловир (внутривенно) и фоскарнет использовались для лечения ЦМВ пневмонии.(5)
Профилактика
Было продемонстрировано, что пероральный ганцикловир снижает частоту ЦМВ-ретинита среди людей с ВИЧ-инфекцией и количество клеток CD4 ниже 50 клеток / мкл. Тем не менее, большинство специалистов по ВИЧ не рекомендуют его рутинное использование в качестве первичной профилактики по нескольким причинам, включая низкую частоту заболевания, отсутствие положительного эффекта на выживаемость в рандомизированных контролируемых испытаниях, возможность лекарственной устойчивости и стоимость. (5)
Паразитарные пневмонии
Toxoplasma gondii — наиболее частая паразитарная пневмония, встречающаяся у людей с ВИЧ-инфекцией.Большинство заболеваний встречается у Toxoplasma -серопозитивных индивидуумов, и заболевание представляет собой реактивацию латентной инфекции, а не новую инфекцию.
Toxoplasma gondii
Клиническая картина
T. gondii Энцефалит — это хорошо известное осложнение прогрессирующего заболевания, связанного с ВИЧ, и заболевание, определяющее СПИД. Хотя токсоплазмоз является наиболее частой причиной очаговых абсцессов головного мозга у ВИЧ-инфицированных, поражение легких встречается редко. Заболевание легких может возникать у людей с ЦНС, диссеминированным заболеванием или изолированным поражением легких.Токсоплазмоз проявляется при количестве клеток CD4 ниже 100 клеток / мкл. Легочный токсоплазмоз обычно проявляется непродуктивным кашлем, одышкой и лихорадкой. Иногда диссеминированный токсоплазмоз может проявляться острой дыхательной недостаточностью. Физический осмотр грудной клетки может быть нормальным или может выявить трещины. Часто встречаются очаговые неврологические находки.
Рентгенограмма грудной клетки
Рентгенограмма грудной клетки обычно выявляет двусторонние инфильтраты, либо мелкие ретикулонодулярные инфильтраты, неотличимые от PCP, либо более грубые узловые структуры, подобные тем, которые наблюдаются при туберкулезе или грибковой пневмонии.(31, 32) Наблюдаются плевральные выпоты, а также описан ряд других рентгенологических находок.
Диагноз
Почти все люди с токсоплазмозом имеют положительные сывороточные антитела Toxoplasma IgG. (5) Их отсутствие делает диагноз пневмонии Toxoplasma маловероятным. Диагноз легочного токсоплазмоза обычно устанавливается при бронхоскопии с БАЛ.
Лечение
Сульфадиазин плюс пириметамин — это рекомендованное лечение первой линии при энцефалите Toxoplasma .(5) Лейковорин вводят совместно с пириметамином, чтобы уменьшить возникновение гематологической токсичности пириметамина. Клиндамицин плюс пириметамин (и лейковорин) и триметоприм-сульфаметоксазол являются основными альтернативами.
Профилактика
Лица, подверженные риску токсоплазмоза (т. Е. Число CD4-клеток ниже 100 клеток / мкл), также подвержены риску PCP. Триметоприм-сульфаметоксазол, используемый для профилактики PCP, также эффективен против T. gondii . (5) Дапсон плюс пириметамин (и лейковорин) и атоваквон с пириметамином (и лейковорином) или без него рекомендуются лицам, которые не переносят TMP-SMX.
Заключение
Оппортунистические пневмонии являются основными причинами заболеваемости и смертности среди людей с ВИЧ-инфекцией и часто являются причиной направления к специалистам по легочным и респираторным заболеваниям для диагностической оценки и лечения. Спектр оппортунистических пневмоний, связанных с ВИЧ, широк и включает бактериальные, микобактериальные, грибковые, вирусные и паразитарные пневмонии. Точный диагноз, соответствующее лечение и профилактика оппортунистических пневмоний, связанных с ВИЧ, являются важной стратегией снижения заболеваемости и смертности от ВИЧ / СПИДа.
Благодарности
Авторы поддержаны следующими грантами NIH: NIH K24HL087713 (LH), R01HL0
(LH) и NIH R01HL0
(KAC). Авторы выражают благодарность г-же Сьюзан Чанг за редакционную помощь.
Ссылки
3. Джонс Дж. Л., Хэнсон Д. Л., Дворкин М. С., Олдертон Д. Л., Флеминг П. Л., Каплан Дж. Э. и др. Эпиднадзор за оппортунистическими заболеваниями, определяющими СПИД, 1992–1997 годы. MMWR CDC Surveill Summ. 1999. 48 (2): 1-22. [PubMed] [Google Scholar] 4. Фиск Д.Т., Мешник С., Казанджян РН.Пневмоцистная пневмония у пациентов в развивающихся странах с синдромом приобретенного иммунодефицита. Clin Infect Dis. 2003. 36 (1): 70–8. [PubMed] [Google Scholar] 5. Национальные институты здравоохранения (NIH) Центры по контролю и профилактике заболеваний (CDC) Ассоциация медицины ВИЧ Общества инфекционных болезней Америки (HIVMA / IDSA) MMWR. 2009. Руководство по профилактике и лечению оппортунистических инфекций у ВИЧ-инфицированных взрослых и подростков. http://aidsinfo.nih.gov/contentfiles/Adult_OI.pdf. [PubMed] [Google Scholar] 6. Hirschtick RE, Glassroth J, Jordan MC, Wilcosky TC, Wallace JM, Kvale PA, et al. Бактериальная пневмония у лиц, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. N Engl J Med. 1995. 333 (13): 845–51. [PubMed] [Google Scholar] 7. Бурак Дж. Х., Хан Дж. А., Сен-Морис Д., Якобсон М. А.. Микробиология внебольничной бактериальной пневмонии у лиц с инфекцией вируса иммунодефицита человека 1 типа и из группы риска. Значение для рациональной эмпирической антибактериальной терапии.Arch Intern Med. 1994. 154 (22): 2589–96. [PubMed] [Google Scholar] 8. Кристенсен Д., Фельдман С., Росси П., Марри Т., Блази Ф., Луна С. и др. ВИЧ-инфекция не влияет на клинические исходы у госпитализированных пациентов с бактериальной внебольничной пневмонией: результаты международного когортного исследования CAPO. Clin Infect Dis. 2005. 41 (4): 554–6. [PubMed] [Google Scholar] 9. Пенаранда М., Фалько В., Пайерас А., Джордано К., Курран А., Пареха А. и др. Эффективность полисахаридной пневмококковой вакцины у ВИЧ-инфицированных пациентов: исследование случай-контроль.Clin Infect Dis. 2007; 45 (7): e82–7. [PubMed] [Google Scholar] 10. Родригес-Баррадас М.С., Гуле Дж., Браун С., Гетц М.Б., Римланд Д., Симберкофф М.С. и др. Влияние пневмококковой вакцинации на заболеваемость пневмонией в зависимости от статуса ВИЧ-инфекции среди пациентов, включенных в 5-местное когортное исследование ветеранов старения. Clin Infect Dis. 2008. 46 (7): 1093–100. [Бесплатная статья PMC] [PubMed] [Google Scholar] 11. Гавлир Д.В., Барнс П.Ф. Туберкулез у больных с инфекцией вируса иммунодефицита человека. N Engl J Med. 1999; 340 (5): 367–73.[PubMed] [Google Scholar] 12. Батунгванайо Дж., Тельман Х., Дхоте Р., Богертс Дж., Аллен С., Ван де Перре П. Туберкулез легких в Кигали, Руанда. Влияние инфекции вируса иммунодефицита человека на клиническую и рентгенографическую картину. Am Rev Respir Dis. 1992. 146 (1): 53–6. [PubMed] [Google Scholar] 13. Джонс Б.Э., Янг С.М., Антонишкис Д., Дэвидсон П.Т., Крамер Ф., Барнс П.Ф. Связь проявлений туберкулеза с количеством клеток CD4 у пациентов с инфекцией вируса иммунодефицита человека. Am Rev Respir Dis.1993. 148 (5): 1292–7. [PubMed] [Google Scholar] 14. Мензис Д., Пай М., Комсток Г. Мета-анализ: новые тесты для диагностики латентной туберкулезной инфекции: области неопределенности и рекомендации для исследований. Ann Intern Med. 2007. 146 (5): 340–54. [PubMed] [Google Scholar] 15. Steingart KR, Henry M, Laal S, Hopewell PC, Ramsay A, Menzies D, et al. Коммерческие серологические тесты на обнаружение антител для диагностики туберкулеза легких: систематический обзор. PLoS Med. 2007; 4 (6): e202. [Бесплатная статья PMC] [PubMed] [Google Scholar] 16.Томас CF, младший, Limper AH. Пневмоцистная пневмония. N Engl J Med. 2004. 350 (24): 2487–98. [PubMed] [Google Scholar] 17. Каплан Дж. Э., Хэнсон Д., Дворкин М. С., Фредерик Т., Бертолли Дж., Линдегрен М.Л. и др. Эпидемиология оппортунистических инфекций, связанных с вирусом иммунодефицита человека, в США в эпоху высокоактивной антиретровирусной терапии. Clin Infect Dis. 2000; 30 (Приложение 1): S5–14. [PubMed] [Google Scholar] 18. ДеЛоренцо LJ, Хуанг CT, Maguire GP, Stone DJ. Рентгенографические картины пневмонии, вызванной Pneumocystis carinii, у 104 больных СПИДом.Грудь. 1987. 91 (3): 323–7. [PubMed] [Google Scholar] 19. Груден Дж. Ф., Хуанг Л., Тернер Дж., Уэбб В. Р., Меррифилд С., Стэнселл Дж. Д. и др. КТ высокого разрешения в оценке клинически подозреваемой пневмонии Pneumocystis carinii у пациентов со СПИДом с нормальными, двусмысленными или неспецифическими рентгенографическими данными. AJR Am J Roentgenol. 1997. 169 (4): 967–75. [PubMed] [Google Scholar] 20. Хуанг Л., Хехт FM, Стэнселл Дж. Д., Монтанти Р., Хэдли В. К., Хоупвелл ПК. Подозрение на пневмонию Pneumocystis carinii с отрицательным результатом индуцированного исследования мокроты.Полезна ли ранняя бронхоскопия? Am J Respir Crit Care Med. 1995. 151 (6): 1866–71. [PubMed] [Google Scholar] 21. Чак С.Л., Санде Массачусетс. Инфекции Cryptococcus neoformans при синдроме приобретенного иммунодефицита. N Engl J Med. 1989. 321 (12): 794–9. [PubMed] [Google Scholar] 22. Visnegarwala F, Graviss EA, Lacke CE, Dural AT, Johnson PC, Atmar RL, et al. Острая дыхательная недостаточность, связанная с криптококкозом у больных СПИДом: анализ прогностических факторов. Clin Infect Dis. 1998. 27 (5): 1231–7. [PubMed] [Google Scholar] 23.Meyohas MC, Roux P, Bollens D, Chouaid C, Rozenbaum W, Meynard JL и др. Легочный криптококкоз: локализованные и диссеминированные инфекции у 27 больных СПИДом. Clin Infect Dis. 1995. 21 (3): 628–33. [PubMed] [Google Scholar] 24. Пшеничный Л.Дж., Коннолли-Стрингфилд П.А., Бейкер Р.Л., Курфман М.Ф., Идс М.Э., Израиль К.С. и др. Диссеминированный гистоплазмоз при синдроме приобретенного иммунодефицита: клинические данные, диагностика и лечение, а также обзор литературы. Медицина (Балтимор) 1990; 69 (6): 361–74.[PubMed] [Google Scholar] 25. Conces DJ, мл., Stockberger SM, Tarver RD, Wheat LJ. Диссеминированный гистоплазмоз при СПИДе: результаты рентгенограмм грудной клетки. AJR Am J Roentgenol. 1993. 160 (1): 15–9. [PubMed] [Google Scholar] 26. Бронниманн Д.А., Адам Р.Д., Галгиани Дж. Н., Хабиб М. П., Петерсен Е. А., Портер Б. и др. Кокцидиоидомикоз при синдроме приобретенного иммунодефицита. Ann Intern Med. 1987. 106 (3): 372–9. [PubMed] [Google Scholar] 27. Сингх В.Р., Смит Д.К., Лавренс Дж., Келли П.К., Томас А.Р., Шпиц Б. и др. Кокцидиоидомикоз у пациентов, инфицированных вирусом иммунодефицита человека: обзор 91 случая в одном учреждении.Clin Infect Dis. 1996. 23 (3): 563–8. [PubMed] [Google Scholar] 28. Уоллес Дж. М., Ханна Дж. Цитомегаловирусный пневмонит у пациентов со СПИДом. Результаты вскрытия. Грудь. 1987. 92 (2): 198–203. [PubMed] [Google Scholar] 29. Родригес-Баррадас М.С., Стул Э., Мушер Д.М., Гате Дж. Младший, Гольдштейн Дж., Гента Р.М. и др. Диагностика и лечение цитомегаловирусной пневмонии у больных СПИДом. Clin Infect Dis. 1996. 23 (1): 76–81. [PubMed] [Google Scholar] 30. Саломон Н., Гомес Т., Перлман, округ Колумбия, Лайя Л., Эбер К., Милдван Д.Клинические особенности и исходы цитомегаловирусной пневмонии, связанной с ВИЧ. СПИД. 1997. 11 (3): 319–24. [PubMed] [Google Scholar] 31. Помрой С., Филиче Г.А. Легочный токсоплазмоз: обзор. Clin Infect Dis. 1992. 14 (4): 863–70. [PubMed] [Google Scholar] 32. Rabaud C, May T, Lucet JC, Leport C, Ambroise-Thomas P, Canton P. Легочный токсоплазмоз у пациентов, инфицированных вирусом иммунодефицита человека: Национальное исследование Франции. Clin Infect Dis. 1996. 23 (6): 1249–54. [PubMed] [Google Scholar]
Что вызывает пневмонию у пациентов с ВИЧ-инфекцией?
Эттингер Н.А., Трулок Е.П.Легочные аспекты трансплантации органов. Часть I. Am Rev Respir Dis . 1991 июн. 143 (6): 1386-405. [Медлайн].
Фишман Ю.А., Рубин Р.Х. Инфекция у реципиентов трансплантата. N Engl J Med . 1998 11 июня. 338 (24): 1741-51. [Медлайн].
Ramsey PG, Rubin RH, Толков-Рубин NE. Пациент после трансплантации почки с лихорадкой и легочными инфильтратами: этиология, клинические проявления и лечение .3. Балтимор: Медицина; 1980 Май. 59: 206-22.
Розенов ЕС 3-й. Диффузные легочные инфильтраты у хозяина с ослабленным иммунитетом. Clin Chest Med . 1990 марта, 11 (1): 55-64. [Медлайн].
Уинстон Ди-джей, Эммануилидес С, Бусуттил RW. Инфекции у реципиентов трансплантата печени. Clin Infect Dis . 1995 21 ноября (5): 1077-89; викторина 1090-1. [Медлайн].
Joos L, Chhajed PN, Wallner J, Battegay M, Steiger J, Gratwohl A.Легочные инфекции, диагностированные с помощью БАЛ: 12-летний опыт лечения 1066 пациентов с ослабленным иммунитетом. Респир Мед . 2007 Январь 101 (1): 93-7. [Медлайн].
Hart M, Steel A, Clark SA, Moyle G, Nelson M, Henderson DC, et al. Потеря дискретных субпопуляций В-клеток памяти связана с нарушением иммунизационных реакций при ВИЧ-1-инфекции и может быть фактором риска инвазивного пневмококкового заболевания. Дж Иммунол . 2007 15 июня. 178 (12): 8212-20. [Медлайн].
Бек Дж. М., Розен М. Дж., Пиви Х. Х.Легочные осложнения ВИЧ-инфекции. Отчет Четвертого семинара NHLBI. Am J Respir Crit Care Med . 2001 декабрь 1. 164 (11): 2120-6. [Медлайн].
Boyton RJ. Инфекционные осложнения легких у больных ВИЧ / СПИДом. Curr Opin Pulm Med . 2005 Май. 11 (3): 203-7. [Медлайн].
Kanmogne GD. Неинфекционные легочные осложнения ВИЧ / СПИДа. Curr Opin Pulm Med . 2005 Май. 11 (3): 208-12. [Медлайн].
Schneider E, Moore M, Castro KG.Эпидемиология туберкулеза в США. Clin Chest Med . 26 июня 2005 г. (2): 183-95, т. [Medline].
Тенденции заболеваемости туберкулезом — США, 2006 г. MMWR Morb Mortal Wkly Rep . 2007 23 марта. 56 (11): 245-50. [Медлайн].
Hsieh SM, Hung CC, Chen MY, Chang SC, Hsueh PR, Luh KT, et al. Клинические особенности туберкулеза, ассоциированного с ВИЧ-инфекцией, в Тайване. J Formos Med Assoc . 1996 декабрь.95 (12): 923-8. [Медлайн].
Cattamanchi A, Smith R, Steingart KR, Metcalfe JZ, Date A, Coleman C. Анализы высвобождения гамма-интерферона для диагностики латентной туберкулезной инфекции у ВИЧ-инфицированных: систематический обзор и метаанализ. J Синдр иммунодефицита Acquir . 2011 г. 1. 56 (3): 230-8. [Медлайн].
Нагу Т.Дж., Абуд С., Мвиру Р., Мати М.И., Рао М., Фавзи В.В. и др. Смертность от туберкулеза в перспективной когорте в странах Африки к югу от Сахары: ассоциация с ВИЧ и антиретровирусной терапией. Int J Заразить Dis . 2017 Март 56: 39-44. [Медлайн].
Hirschtick RE, Glassroth J, Jordan MC, Wilcosky TC, Wallace JM, Kvale PA. Бактериальная пневмония у лиц, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. N Engl J Med . 1995, 28 сентября. 333 (13): 845-51. [Медлайн].
Польски Б., Голд Дж. В., Уимби Е., Дрянски Дж., Браун А. Е., Шиффман Г. и др. Бактериальная пневмония у больных с синдромом приобретенного иммунодефицита. Энн Интерн Мед. . 1986, январь, 104 (1): 38-41. [Медлайн].
Witt DJ, Craven DE, McCabe WR. Бактериальные инфекции у взрослых пациентов с синдромом приобретенного иммунодефицита (СПИД) и СПИД-ассоциированным комплексом. Am J Med . 1987 май. 82 (5): 900-6. [Медлайн].
Park DR, Sherbin VL, Goodman MS, Pacifico AD, Rubenfeld GD, Polissar NL. Этиология внебольничной пневмонии в городской государственной больнице: влияние инфекции вируса иммунодефицита человека и исходная тяжесть заболевания. J Заразить Dis . 2001 августа 1. 184 (3): 268-77. [Медлайн].
Ortqvist A, Hedlund J, Kalin M. Streptococcus pneumoniae: эпидемиология, факторы риска и клинические особенности. Semin Respir Crit Care Med . 2005 26 декабря (6): 563-74. [Медлайн].
Салливан Дж. Х., Мур РД, Керули Дж. К., Чейссон РЭ. Влияние антиретровирусной терапии на частоту бактериальной пневмонии у пациентов с запущенной ВИЧ-инфекцией. Am J Respir Crit Care Med .2000 Июль 162 (1): 64-7. [Медлайн].
Helweg-Larsen J, Tsolaki AG, Miller RF, Lundgren B, Wakefield AE. Кластеры пневмонии Pneumocystis carinii: анализ передачи от человека к человеку путем генотипирования. QJM . 1998 декабрь 91 (12): 813-20. [Медлайн].
Мартинес-Эрнандес Л., Вилар-Компте Д., Корнехо-Хуарес П., Волков-Фернандес П. [Нозокомиальная пневмония у пациентов со злокачественными гематологическими заболеваниями]. Gac Med Mex . 2016 июл-авг.152 (4): 465-72. [Медлайн].
Тутар Н., Метан Г., Коч А.Н., Йилмаз И., Бозкурт И., Симсек З.О. и др. Инвазивный аспергиллез легких у пациентов с хронической обструктивной болезнью легких. Многопрофильный Респир Мед . 2013 4 сентября. 8 (1): 59. [Медлайн].
Саманта П., Сингх Н. Осложнения инвазивных микозов у реципиентов трансплантата органов. Expert Rev Anti Infect Ther . 2016 14 декабря (12): 1195-1202. [Медлайн].
Вассер Л., Талавера В.Легочный криптококкоз при СПИДе. Сундук . 1987 Октябрь 92 (4): 692-5. [Медлайн].
Wheat LJ, Kauffman CA. Гистоплазмоз. Инфекция Dis Clin North Am . 2003 Mar.17 (1): 1-19, vii. [Медлайн].
Анстед GM, Graybill JR. Кокцидиоидомикоз. Инфекция Dis Clin North Am . 2006 Сентябрь 20 (3): 621-43. [Медлайн].
Уоллес MR, Hooper DG, Pyne JM, Graves SJ, Malone JL. Иммунитет к ветряной оспе и клиническое заболевание у ВИЧ-инфицированных взрослых. South Med J . 1994, январь 87 (1): 74-6. [Медлайн].
Кейзер ПБ, Нутман ТБ. Strongyloides stercoralis в популяции с ослабленным иммунитетом. Clin Microbiol Ред. . 2004 17 января (1): 208-17. [Медлайн].
Freifeld AG, Bow EJ, Sepkowitz KA, Boeckh MJ, Ito JI, Mullen CA. Руководство по клинической практике использования противомикробных препаратов у пациентов с нейтропенией и раком: обновление 2010 г., подготовленное Американским обществом инфекционистов. Clin Infect Dis . 2011 15 февраля. 52 (4): e56-93. [Медлайн].
Rosenow EC 3-й, Wilson WR, Cockerill FR 3-й. Легочная болезнь у хозяина с ослабленным иммунитетом. 1. Mayo Clin Proc . 1985 июл. 60 (7): 473-87. [Медлайн].
Розенов ЕС 3-й. Диффузные легочные инфильтраты у хозяина с ослабленным иммунитетом. Clin Chest Med . 1990 марта, 11 (1): 55-64. [Медлайн].
Таплитц Р.А., Кеннеди Э.Б., Боу Э.Дж., Крюс Дж., Глисон С., Хоули Д.К. и др.Антимикробная профилактика для взрослых пациентов с иммуносупрессией, связанной с раком: Обновление клинических рекомендаций ASCO и IDSA. Дж Клин Онкол . 2018 4 сентября. JCO1800374. [Медлайн].
Нельсон Р. Новые рекомендации: антимикробная профилактика онкологических больных. Медицинские новости Medscape. Доступно на https://www.medscape.com/viewarticle/
9. 18 сентября 2018 г .; Доступ: 7 января 2019 г.
Инадзава Н., Хори Т., Нодзима М., Сайто М., Игараси К., Ямамото М. и др.Реактивация вируса после трансплантации аутологичных гемопоэтических стволовых клеток, обнаруженная с помощью мультиплексной ПЦР. J Med Virol . 2017 Февраль 89 (2): 358-362. [Медлайн].
Kadakia MP, Rybka WB, Stewart JA, Patton JL, Stamey FR, Elsawy M. Человеческий герпесвирус 6: инфекция и заболевание после аутологичной и аллогенной трансплантации костного мозга. Кровь . 15 июня 1996 г., 87 (12): 5341-54. [Медлайн].
Wilborn F, Schmidt CA, Zimmermann R, Brinkmann V, Neipel F, Siegert W.Обнаружение вируса герпеса 6 типа методом полимеразной цепной реакции у доноров крови: рандомизированные тесты и проспективные продольные исследования. Br J Haematol . 1994 Сентябрь 88 (1): 187-92. [Медлайн].
Crocchiolo R, Giordano L, Rimondo A, Bologna M, Sarina B, Morabito L и др. Репликация вируса герпеса человека 6 предсказывает реактивацию цитомегаловируса после трансплантации аллогенных стволовых клеток от гаплоидентичного донора. Дж. Клин Вирол . 2016 ноябрь 84: 24–26. [Медлайн].
Zandman-Goddard G, Shoenfeld Y. Инфекции и СКВ. Аутоиммунитет . 2005 ноябрь 38 (7): 473-85. [Медлайн].
Bosch X, Guilabert A, Pallares L, Cerveral R, Ramos-Casals M, Bove A. Инфекции при системной красной волчанке: проспективное и контролируемое исследование 110 пациентов. Волчанка . 2006. 15 (9): 584-9. [Медлайн].
Mecoli CA, Saylor D, Gelber AC, Christopher-Stine L. Pneumocystis jiroveci, пневмония при ревматических заболеваниях: 20-летний опыт работы в одном центре. Clin Exp Rheumatol . 2017 27 января. [Medline].
Falagas ME, Manta KG, Betsi GI, Pappas G. Заболеваемость и смертность, связанные с инфекциями, у пациентов с заболеваниями соединительной ткани: систематический обзор. Clin Rheumatol . 2007 май. 26 (5): 663-70. [Медлайн].
Белый DA. Легочная инфекция, вызванная лекарственными средствами. Clin Chest Med . 2004 25 марта (1): 179-87. [Медлайн].
Singh JM, Palda VA, Stanbrook MB, Chapman KR.Кортикостероидная терапия для пациентов с обострениями хронической обструктивной болезни легких: систематический обзор. Arch Intern Med . 2002 9-23 декабря. 162 (22): 2527-36. [Медлайн].
Робинетт С.Д., Фраумени Дж. Ф. младший. Спленэктомия и последующая смертность ветеранов войны 1939-45 гг. Ланцет . 1977 16 июля. 2 (8029): 127-9. [Медлайн].
Рамануджам П., Ратлев Н.К. Посев крови не меняет тактику у госпитализированных пациентов с внебольничной пневмонией. Acad Emerg Med . 2006 июл.13 (7): 740-5. [Медлайн].
Mandell LA, Wunderink RG, Anzueto A, Bartlett JG, Campbell GD, Dean NC, et al. Общество инфекционных болезней Америки / Американское торакальное общество согласовали руководящие принципы ведения внебольничной пневмонии у взрослых. Clin Infect Dis . 2007 г. 1. 44 Приложение 2: S27-72. [Медлайн].
Savaş Bozbaş Ş, Er Dedekargınolu B, Ulubay G, Haberal M. Роль уровней прокальцитонина в сыворотке крови у пациентов с трансплантацией твердых органов. Exp Clin Трансплантация . 2016 14 ноября (Приложение 3): 116-120. [Медлайн].
Казиани К., Сотириу А., Димопулос Г. Продолжительность терапии пневмонии и роль биомаркеров. Curr Opin Infect Dis . 2017 Апрель 30 (2): 221-225. [Медлайн].
Ян ST, Sun LC, Jia HB, Gao W, Yang JP, Zhang GQ. Уровни прокальцитонина при инфекциях кровотока, вызванных различными источниками и видами бактерий. Am J Emerg Med . 2016 10 декабря.[Медлайн].
Ониши А., Сугияма Д., Когата Ю., Саегуса Дж., Сугимото Т., Кавано С. и др. Диагностическая точность сывороточного 1,3-β-D-глюкана при пневмонии пневмоцистной пневмонии, инвазивном кандидозе и инвазивном аспергиллезе: систематический обзор и метаанализ. Дж. Клин Микробиол . 2012 января 50 (1): 7-15. [Медлайн].
Гринберг С.Д., Фрагер Д., Сустер Б., Уокер С., Ставропулос С., Ротперл А. Активный туберкулез легких у пациентов со СПИДом: спектр рентгенологических данных (включая нормальный внешний вид). Радиология . 1994 Октябрь 193 (1): 115-9. [Медлайн].
Rano A, Agusti C, Sibila O, Torres A. Легочные инфекции у пациентов с иммунодефицитом, не связанным с ВИЧ. Curr Opin Pulm Med . 2005 Май. 11 (3): 213-7. [Медлайн].
Вентилятор LC, Лу HW, Cheng KB, Li HP, Xu JF. Оценка ПЦР в жидкости бронхоальвеолярного лаважа для диагностики пневмонии, вызванной Pneumocystis jirovecii: двумерный метаанализ и систематический обзор. PLoS One .2013 4 сентября 8 (9): e73099. [Медлайн].
Hohenadel IA, Kiworr M, Genitsariotis R, Zeidler D, Lorenz J. Роль бронхоальвеолярного лаважа у пациентов с ослабленным иммунитетом и пневмонией, получающих лечение антибиотиками широкого спектра и противогрибковыми режимами. Грудь . 2001 Февраль 56 (2): 115-20. [Медлайн].
Раньо А., Агусти С., Хименес П., Ангрилл Дж., Бенито Н., Данес С. и др. Легочные инфильтраты у пациентов с ослабленным иммунитетом без ВИЧ: диагностический подход с использованием неинвазивных и бронхоскопических процедур. Грудь . 2001 Май. 56 (5): 379-87. [Медлайн].
Kropski JA, Pritchett JM, Mason WR, Sivarajan L, Gleaves LA, Johnson JE, et al. Бронхоскопическая криобиопсия для диагностики диффузного паренхиматозного заболевания легких. PLoS One . 2013 12 ноября 8 (11): e78674. [Медлайн].
Tomassetti S, Cavazza A, Colby TV, Ryu JH, Nanni O, Scarpi E, et al. Трансбронхиальная биопсия полезна для прогнозирования картины UIP. Respir Res .2012 29 октября, 13:96. [Медлайн].
Ньюберри Л., О’Хара Б., Кеннеди Н., Селман А., Омар С., Доусон П. и др. Раннее применение кортикостероидов у младенцев с клиническим диагнозом пневмонии, вызванной Pneumocystis jiroveci, в Малави: двойное слепое рандомизированное клиническое исследование. Paediatr Int Child Health . 2017 1. 1-8 февраля. [Медлайн].
Vaglum P, Friis S, Vaglum S, Larsen F. Сравнение диагнозов расстройства личности в DSM-III и DSM-III-R: надежность, диагностическое совпадение, прогностическая достоверность. Психопатология . 1989. 22 (6): 309-14. [Медлайн].
Wang LI, Liang H, Ye LI, Jiang J, Liang B, Huang J. Дополнительные кортикостероиды для лечения пневмонии Pneumocystis jiroveci у пациентов с ВИЧ: метаанализ. Эксперт Тер Мед . 2016 11 февраля (2): 683-687. [Медлайн]. [Полный текст].
Дон М.Н., Уайт М.Л., Вигдорт Е.М., Ральф Банчер С., Герцберг В.С., Баумэн Р.П. Географическая кластеризация пневмонии, вызванной Pneumocystis carinii, у пациентов с ВИЧ-инфекцией. Am J Respir Crit Care Med . 2000 ноябрь 162 (5): 1617-21. [Медлайн].
Bultink IE, Hamann D, Seelen MA, Hart MH, Dijkmans BA, Daha MR. Дефицит функционального лектина, связывающего маннозу, не связан с инфекциями у пациентов с системной красной волчанкой. Arthritis Res Ther . 2006. 8 (6): R183. [Медлайн].
Йошикава Т. Инфекция вируса герпеса человека 6 у пациентов с трансплантацией гемопоэтических стволовых клеток. Br J Haematol .2004 Февраль 124 (4): 421-32. [Медлайн].
внебольничная пневмония (ВП) | NIH
Эпидемиология
Бактериальные респираторные заболевания, включая синусит, бронхит, отит и пневмонию, являются одними из наиболее частых инфекционных осложнений у пациентов с ВИЧ, возникающих с повышенной частотой при подсчете всех лимфоцитов CD4 (CD4). 1 Эта глава будет посвящена диагностике, профилактике и лечению бактериальной внебольничной пневмонии (ВП) у пациентов с ВИЧ.
В целом, хотя данные ограничены, внутрибольничная пневмония и пневмония, связанная с аппаратом искусственной вентиляции легких, не отличаются по микробиологии, клиническому течению, лечению или профилактике у людей с ВИЧ по сравнению с людьми без ВИЧ с аналогичными сопутствующими заболеваниями, не связанными с ВИЧ. Поэтому они не будут рассматриваться в данном руководстве.
Бактериальная пневмония — частая причина заболеваемости, связанной с ВИЧ. Рецидивирующая пневмония, рассматриваемая как два или более эпизода в течение 1 года, является заболеванием, определяющим СПИД.Заболеваемость бактериальной пневмонией у людей с ВИЧ постепенно снизилась с появлением комбинированной антиретровирусной терапии (АРТ). 2-7 В одном исследовании заболеваемость бактериальной пневмонией снизилась с 22,7 эпизодов на 100 человеко-лет до введения АРТ до 9,1 эпизодов на 100 человеко-лет к 1997 году после введения АРТ. С тех пор заболеваемость бактериальной пневмонией среди людей с ВИЧ в развитых странах продолжала снижаться. В исследовании «Стратегическое время антиретровирусного лечения» (START) частота серьезных бактериальных инфекций в целом составляла 0.87 на 100 человеко-лет, и примерно 40% этих инфекций были вызваны бактериальной пневмонией. 4 Рецидивирующая бактериальная пневмония как заболевание, определяющее СПИД, также реже встречается у лиц, получающих АРТ; однако его точную частоту трудно оценить, поскольку данные эпиднадзора по нему не собираются систематически, как для других оппортунистических инфекций. 8
Несмотря на АРТ, бактериальная пневмония по-прежнему чаще встречается у людей с ВИЧ, чем у людей, не инфицированных ВИЧ. 9-11 Бактериальная пневмония может быть первым проявлением лежащей в основе ВИЧ-инфекции и может возникать на любой стадии ВИЧ-инфекции и при любом количестве CD4. Бактериальная пневмония у людей с ВИЧ возникает в результате множества факторов риска, в частности иммунных дефектов. Снижение числа CD4, особенно при уровне ниже 100 клеток / мм 3 продолжает оставаться основным фактором риска пневмонии из-за обычных бактериальных патогенов. Другие иммунные дефекты включают количественные и качественные аномалии В-клеток, которые приводят к нарушению продукции патоген-специфических антител, аномалии функции или количества нейтрофилов и аномалии функции альвеолярных макрофагов. 12,13 Отсутствие АРТ или периодическое использование АРТ увеличивает риск пневмонии, вероятно, из-за неконтролируемой вирусемии ВИЧ. 14
Дополнительные факторы риска, которые способствуют сохранению риска бактериальной пневмонии у людей с ВИЧ, включают употребление табака, алкоголя и / или инъекционных наркотиков; и хронический вирусный гепатит. 3,10,15,16 Хроническая обструктивная болезнь легких (ХОБЛ), злокачественные новообразования, почечная недостаточность и застойная сердечная недостаточность становятся факторами риска пневмонии, особенно среди пожилых людей с ВИЧ. 17 Риск ВП также может увеличиваться с ожирением, 4 возникающая проблема со здоровьем у людей, живущих с ВИЧ.
Микробиология
У людей с ВИЧ наиболее часто выявляемыми причинами внебольничной бактериальной пневмонии, как и у людей без ВИЧ, являются Streptococcus pneumoniae ( S. pneumoniae ) и Haemophilus . 18-24 Золотистый стафилококк ( S. aureus ) и S.pneumoniae являются одной из наиболее частых причин пневмонии, связанной с инфекцией гриппа. 25,26 Атипичные бактериальные патогены, такие как Legionella pneumophila , Mycoplasma pneumoniae и Chlamydophila , были зарегистрированы как нечастые причины ВП у людей с ВИЧ. 21,27 Однако, когда было проведено более обширное тестирование, такое как серология для выявления антител IgM и / или положительная полимеразная цепная реакция (ПЦР) респираторного секрета, были обнаружены дополнительные инфекции, вызванные Mycoplasma и Chlamydia . 28 Респираторные вирусы также являются частой причиной ВП. Хотя вирусно-индуцированная ВП менее изучена у людей с ВИЧ, данные исследования эпидемиологии ВП у взрослых пациентов, проведенного Центрами по контролю и профилактике заболеваний (CDC) в пяти больницах в Нэшвилле и Чикаго, показали, что респираторные вирусы были обнаружены почти у одного человека. четверть взрослых с ВП (23% имели один или несколько респираторных вирусов и 3% имели и респираторные вирусы, и бактерии). 29
Частота Pseudomonas aeruginosa ( P.aeruginosa ) и S. aureus как внебольничных патогенов чаще встречается у людей с ВИЧ, чем у людей без ВИЧ, согласно исследованиям, проведенным в начале эры комбинированной АРТ. 22,30 Многие из этих пациентов часто имели плохо контролируемый ВИЧ или наличие других сопутствующих факторов риска, которые способствовали риску заражения P. aeruginosa или S. aureus . Пациенты с распространенным заболеванием ВИЧ (число CD4 ≤50 клеток / мм 3 ) или нейтропенией, а также с уже существующим заболеванием легких, таким как бронхоэктазы или тяжелая ХОБЛ, имеют повышенный риск инфицирования P.aeruginosa . Другие факторы риска инфицирования включают использование кортикостероидов, тяжелое недоедание, госпитализацию в течение последних 90 дней, проживание в медицинском учреждении или доме престарелых и хронический гемодиализ. 31
S. aureus следует рассматривать у пациентов с недавней вирусной инфекцией (особенно гриппом), употреблением наркотиков в анамнезе или тяжелой двусторонней некротической пневмонией. Факторы риска пневмонии S. aureus у пациентов с ВИЧ включают прием антибиотиков до госпитализации, сопутствующие заболевания и недавнее обращение за медицинской помощью. 32 Вспышки метициллин-устойчивой инфекции S. aureus (MRSA) также наблюдались среди мужчин, практикующих секс с мужчинами. 33 Исследования пациентов без ВИЧ выявили, что гемодиализ, известная предшествующая колонизация или инфицирование MRSA, а также рецидивирующие кожные инфекции являются факторами риска MRSA-пневмонии. 31 Примечательно, что носительство через нос и колонизация участков кожи MRSA чаще встречается у людей с ВИЧ, чем у людей без ВИЧ, и более вероятно у пациентов, недавно заключенных в тюрьму и / или госпитализированных. 34,35
Клинические проявления
Клинические и рентгенологические проявления бактериальной пневмонии у людей с ВИЧ, особенно у людей с более высоким числом CD4 и подавлением вируса ВИЧ, аналогичны таковым у людей без ВИЧ. 36 Пациенты с пневмонией, вызванной бактериями, такими как S. pneumoniae или Haemophilus , обычно имеют острое начало (3-5 дней) симптомов, включая лихорадку, озноб, озноб, боль в груди или плеврит, гнойный кашель. мокрота и одышка. 37 Наличие лихорадки, тахикардии и / или гипотонии может быть признаком сепсиса. Тахипноэ и снижение сатурации артериальной крови кислородом указывают на пневмонию от умеренной до тяжелой, и в таких случаях клиницисты должны серьезно рассмотреть возможность госпитализации пациента.
Пациенты с бактериальной пневмонией обычно имеют признаки очаговой консолидации, такие как эгофония и / или плевральный выпот при обследовании легких. Напротив, у пациентов с пневмонией Pneumocystis (PCP) обследование легких часто является нормальным, а при отклонении от нормы выявляет дыхательные хрипы.У пациентов с бактериальной пневмонией количество лейкоцитов (лейкоцитов) обычно повышено. Повышение может относиться к исходному количеству лейкоцитов у людей с продвинутой стадией ВИЧ. Может присутствовать нейтрофилия или сдвиг влево дифференциала лейкоцитов.
У людей с бактериальной пневмонией на рентгенограмме грудной клетки характерна односторонняя, фокальная, сегментарная или долевая консолидация. Однако частота этих типичных рентгенографических результатов может зависеть от основного бактериального патогена.Пациенты с пневмонией, вызванной S. pneumoniae или Haemophilus , обычно имеют уплотнение, тогда как кавитация может быть признаком P. aeruginosa или S. aureus .
У людей с ВИЧ частота бактериемии, сопровождающей пневмонию, выше, чем у людей без ВИЧ, особенно когда инфекция вызвана S. pneumoniae . 38 По данным CDC, частота инвазивного пневмококкового заболевания, включая бактериемию, была значительно выше у людей с ВИЧ; показатели составляли 173 случая на 100 000 среди людей с ВИЧ-инфекцией, по сравнению с 3 случаями.8 на 100 000 среди молодых людей в возрасте 18–34 лет и 36,4 на 100 000 среди людей в возрасте ≥ 65 лет среди населения в целом. 39 Аналогичным образом, в исследовании, проведенном в Кении, частота пневмококковой бактериемии была значительно выше у людей с ВИЧ-инфекцией (соотношение уровней ВИЧ-положительных и ВИЧ-отрицательных взрослых, 19,7, 95% ДИ, 12,4–31,1). 40 С введением АРТ и пневмококковых конъюгированных вакцин как для педиатрической популяции в целом, так и для людей, живущих с ВИЧ, это различие в уровне заболеваемости бактериемией между людьми с ВИЧ и без него уменьшилось, но не устранено. 41-45 Факторы риска, связанные с бактериемией, включают отсутствие АРТ, низкий уровень CD4 (особенно <100 клеток / мм 3 ), а также злоупотребление алкоголем, курение в настоящее время и сопутствующие заболевания, особенно заболевания печени. 42
У всех пациентов с пневмонией следует оценивать тяжесть заболевания и оксигенацию артерий. Неинвазивное измерение сатурации артериальной крови кислородом с помощью пульсоксиметрии является подходящим скрининговым тестом. Анализ газов артериальной крови показан пациентам с признаками гипоксемии, предполагаемыми неинвазивным обследованием, а также пациентам с тахипноэ и / или респираторным дистресс-синдромом.Использование систем оценки тяжести пневмонии и их применение к пациентам с ВИЧ обсуждается в разделе «Лечение заболеваний».
Хотя некоторые исследования предполагают, что бактериальная пневмония связана с повышенной смертностью среди людей с ВИЧ, 22,46,47 другие нет. 36,48-50 Независимыми предикторами повышения смертности в проспективном многоцентровом исследовании людей с ВИЧ и внебольничной бактериальной пневмонией были число CD4 <100 клеток / мм 3 , рентгенологическое прогрессирование заболевания и наличие шока. 51 В этом исследовании многодолевые инфильтраты, полостные инфильтраты и плевральный выпот на исходных изображениях были независимыми предикторами рентгенологического прогрессирования заболевания. Однако у пациентов, получающих АРТ с контролируемой ВИЧ-виремией и высоким числом CD4 (> 350 клеток / мм 3 ), клиническое течение и исходы пневмонии, по-видимому, аналогичны таковым у пациентов без ВИЧ. 36
Как и у пациентов без ВИЧ, пневмония может повлиять на долгосрочные результаты лечения пациентов с ВИЧ.Это включает более высокую долгосрочную смертность, поскольку госпитализация по поводу пневмонии была связана с увеличением смертности до одного года спустя. 52 Пневмония также связана с нарушением функции легких и риском последующего рака легких у людей с ВИЧ. 53-55
Диагностика
Общий подход
Пациентам с клиническими симптомами и признаками, указывающими на ВП, следует делать задне-переднюю и боковую рентгенограммы грудной клетки; Признаки пневмонии также можно найти на компьютерной томографии (КТ) грудной клетки, но рутинное использование компьютерной томографии грудной клетки для этой цели не рекомендуется.Ультразвук легких также может использоваться для диагностики пневмонии. Если доступны предыдущие рентгенограммы, их следует просмотреть для оценки новых результатов. Клинический диагноз бактериальной пневмонии требует очевидного инфильтрата на рентгенограмме грудной клетки или других методов визуализации в сочетании с совместимыми клиническими симптомами и признаками.
Дифференциальный диагноз пневмонии у людей с ВИЧ является широким, и необходимо проводить подтвержденный микробиологический диагноз. Идентификация микробов может позволить клиницистам нацелить на конкретный патоген (ы) и прекратить терапию антибиотиками широкого спектра и / или эмпирическую терапию, направленную на небактериальные патогены.Учитывая повышенную заболеваемость Mycobacterium tuberculosis ( M. tuberculosis ) у людей с ВИЧ, у ВИЧ-инфицированных пациентов с пневмонией всегда следует учитывать диагноз туберкулеза (ТБ). Пациенты с клиническими и рентгенологическими данными, позволяющими предположить наличие ТБ, должны лечиться как потенциально больные ТБ (т. Е. Респираторная изоляция для госпитализированных пациентов), и для оценки кислотоустойчивых бацилл следует брать от двух до трех образцов мокроты (включая ПЦР на ТБ; см. Mycobacterium tuberculosis ). Инфекция и болезнь).Следует рассмотреть возможность проведения бронхоскопии с бронхоальвеолярным лаважем, особенно если дифференциальный диагноз включает условно-патогенные микроорганизмы, такие как Pneumocystis jirovecii .
Тестирование на прокальцитонин (ПКТ) было предложено в качестве инструмента для различения бактериальных и вирусных респираторных инфекций. В одном исследовании, проведенном в Африке, специально оценивалась полезность тестирования PCT для выявления ВБ, вызванного бактериями (не туберкулезом), M. tuberculosis и PCP у людей с ВИЧ.В целом уровни ПКТ, связанные с бактериальной пневмонией, выше, чем уровни, связанные с вирусными или грибковыми пневмониями, но уровни также могут быть повышены при небактериальных легочных инфекциях. 56 Конкретные пороговые значения ПКТ не установлены и не подтверждены при ВИЧ-ассоциированной бактериальной пневмонии. Таким образом, учитывая отсутствие данных, использование ПКТ для принятия решений относительно этиологии пневмонии, начала антибактериального лечения или продолжительности лечения у пациентов с ВИЧ не рекомендуется.
Рекомендуемая диагностическая оценка при внебольничной пневмонии
Рекомендации по микробиологическому тестированию для диагностики ВП у людей без ВИЧ, как правило, также применимы к людям с ВИЧ. 57
- У пациентов с ВИЧ с ВП, которые достаточно хорошо себя чувствуют, чтобы их лечить в амбулаторных условиях, обычные диагностические тесты для выявления бактериального этиологического диагноза не являются обязательными, особенно если микробиологические исследования не могут быть выполнены в кратчайшие сроки.
- Пациентам с ВИЧ, госпитализированным по поводу ВП, рекомендуется окрашивание по Граму откашливаемой мокроты и два посева крови, особенно при тяжелой пневмонии, у тех, кто не получает АРТ; или у тех, у кого количество CD4 <350 клеток / мм 3 (и особенно если <100 клеток / мм 3 ) до госпитализации.В идеале образцы должны быть получены до начала приема антибиотиков или в течение от 12 часов до 18 часов после начала лечения.
- Тесты на антиген в моче на L. pneumophila и S. pneumoniae рекомендуются госпитализированным пациентам, особенно с тяжелой ВП. Кроме того, секреты нижних дыхательных путей следует культивировать на Legionella на селективных средах или пройти тестирование амплификации нуклеиновых кислот Legionella у взрослых с тяжелой ВП.Тестирование на Legionella также следует проводить у пациентов с ВИЧ с нетяжелой ВП, если на это указывают эпидемиологические факторы, такие как связь со вспышкой Legionella или недавнее путешествие.
- Микробиологическое диагностическое тестирование показано всякий раз, когда эпидемиологические, клинические или радиологические признаки вызывают подозрение на конкретные патогены, которые могут повлиять на стандартные эмпирические управленческие решения.
- Если возможно, следует провести быстрое назальное исследование MRSA, особенно у пациентов с факторами риска MRSA или в условиях высокой распространенности, поскольку результаты могут определять эмпирическую терапию антибиотиками. 58
Окраска по Граму и посев мокроты рекомендуется всем госпитализированным пациентам, отвечающим указанным выше критериям, и необязателен для людей с ВИЧ и ВП, не соответствующих этим критериям. Как правило, окрашивание по Граму и посев откашливаемой мокроты следует выполнять только в том случае, если образец хорошего качества можно получить до (или не более чем через 12–18 часов после) начала приема антибиотиков, а также меры качества для сбора, транспортировки и обработка образцов может быть встречена.Было показано, что посев мокроты у пациентов с ВИЧ выявляет бактериальную этиологию в 30–40% образцов хорошего качества 47,59 , хотя в других исследованиях результат был меньше. 14,28 Корреляция посева мокроты с окраской по Граму может помочь в интерпретации данных посева мокроты. У интубированных пациентов образец эндотрахеального аспирата должен быть получен сразу после интубации, в противном случае может быть показана бронхоскопия.
Посев крови более вероятен у людей с ВИЧ, чем у людей без ВИЧ.Пациенты с ВИЧ, особенно с более низким числом CD4, подвергаются повышенному риску инвазивной инфекции S. pneumoniae . Учитывая опасения по поводу лекарственно-устойчивых S. pneumoniae , 60,61 , а также S. aureus и / или других лекарственно-устойчивых патогенов, посев крови рекомендуется для пациентов с ВИЧ, которые соответствуют критериям, указанным выше. и являются необязательными для тех, кто не соответствует перечисленным критериям.
Диагностический торакоцентез должен выполняться всем пациентам с плевральным выпотом, если есть опасения по поводу сопутствующей эмпиемы, и плевральная жидкость должна быть отправлена на микробиологические исследования.Терапевтический плевроцентез следует выполнять для облегчения респираторного дистресса, вторичного по отношению к плевральному выпоту от умеренного до большого размера. Учитывая повышенный риск инвазивного пневмококкового заболевания у пациентов с ВИЧ, клиницисты должны внимательно следить за доказательствами внелегочных осложнений инфекции.
Предотвращение воздействия
Не существует эффективных средств для снижения воздействия S. pneumoniae и Haemophilus influenzae , которые широко распространены в обществе.Общие меры предосторожности для поддержания здоровья, такие как соблюдение гигиены рук и этикета при кашле, а также воздержание от тесного контакта с людьми, страдающими респираторными инфекциями, должны быть подчеркнуты для пациентов с ВИЧ, как и для других групп пациентов.
Профилактика болезней
Вакцинация против S. pneumoniae и гриппа, использование АРТ и изменение образа жизни — все это важные меры профилактики бактериальной пневмонии. Многочисленные обсервационные исследования показали преимущества пневмококковой полисахаридной вакцины (PPV) у людей с ВИЧ. 16,62-68 Несколько исследований также документально подтвердили связь между вакцинацией и снижением риска пневмококковой бактериемии. 42,67 Одно рандомизированное плацебо-контролируемое исследование PPV в Африке парадоксальным образом обнаружило, что вакцинация связана с повышенным риском пневмонии. 69 Последующее наблюдение этой когорты подтвердило рост пневмонии у вакцинированных участников, но также показало снижение общей смертности. 70 Однако последующие обсервационные исследования показали, что вакцинация PPV обеспечивает людям с ВИЧ умеренную защиту от пневмококковой инфекции. 71
13-валентная пневмококковая конъюгированная вакцина (PCV13) рекомендована Консультативным комитетом по практике иммунизации для использования у взрослых с иммунодефицитными состояниями, включая ВИЧ-инфекцию. 39 Рандомизированное двойное слепое плацебо-контролируемое исследование 7-валентной ПКВ среди взрослых с ВИЧ в Малави продемонстрировало 74% эффективность против инвазивного пневмококкового заболевания вакцинного типа с четкими доказательствами эффективности у пациентов с числом CD4 <200 клеток / мм 3 . 72
Взрослые и подростки с ВИЧ, которые никогда не получали пневмококковой вакцины, должны получить однократную дозу PCV13 независимо от числа CD4. (AI) . 39 Пациенты с числом CD4> 200 клеток / мм 3 должны получить дозу 23-валентного PPV (PPV23) не менее чем через 8 недель (AI) . 62-68,73,74 В то время как людям с ВИЧ с количеством CD4 <200 клеток / мм 3 также можно предложить PPV23 не менее чем через 8 недель после получения PCV13 (CIII) (e.g., когда есть проблемы с удержанием в лечении), PPV23 предпочтительно следует отложить до тех пор, пока количество CD4 индивидуума не возрастет до> 200 клеток / мм 3 при АРТ (BIII) . Клинические данные, подтверждающие использование PPV23 у лиц с числом CD4 <200 клеток / мм 3 , наиболее убедительны у пациентов, у которых также РНК ВИЧ <100 000 копий / мл; 73,74 данные также свидетельствуют о пользе для тех, кто начинает АРТ до вакцинации против PPV. 67,75
Продолжительность защитного эффекта PPV23 неизвестна; однократная ревакцинация PPV рекомендуется, если прошло ≥5 лет с момента введения первой дозы PPV23 (BII) . 66 Последняя доза PPV23 рекомендуется после 65 лет и должна вводиться ≥5 лет после любых доз, которые были даны до 65 лет. (BII) . Обычно в течение жизни вводится не более трех доз PPV23.
PCV13 следует также назначать пациентам с ВИЧ, которые уже получили PPV23 (AII) . 76 Однако в таких случаях взрослым пациентам следует подождать ≥1 года после их последней дозы PPV23, прежде чем получить однократную дозу PCV13 (BIII) ; 39 подростки в возрасте <19 лет должны ждать ≥8 недель (BIII) .Последующие дозы PPV23 следует вводить в соответствии с графиком, изложенным выше (т. Е. ≥5 лет между дозами PPV23 и не более чем 3-мя пожизненными дозами).
Инактивированную или рекомбинантную вакцину против гриппа следует вводить ежегодно в течение сезона гриппа всем людям с ВИЧ (AII) . 77 Эта рекомендация относится к профилактике бактериальной пневмонии, которая может возникать как осложнение гриппа. Во время одного визита можно вводить вакцины против гриппа и пневмококка.Использование живой аттенуированной вакцины против гриппа противопоказано, и вакцина не рекомендуется. для людей с ВИЧ. (AIII) .
Использование высоких доз инактивированной противогриппозной вакцины связано со снижением заболеваемости гриппом и повышением уровня антител у взрослых без ВИЧ в возрасте ≥65 лет. 78 Одно исследование показало большую иммуногенность у людей с ВИЧ в возрасте ≥18 лет, которым вводили вакцину против гриппа в высоких дозах, по сравнению со стандартной дозой инактивированной вакцины. 79 Хотя поставщики медицинских услуг также могут вводить высокие дозы вакцины против гриппа своим пациентам с ВИЧ в возрасте ≥65 лет (CIII) , нет данных об эффективности высоких доз вакцины против гриппа у людей с ВИЧ. В настоящее время вакцина с высокими дозами является трехвалентной, а не четырехвалентной, обеспечивая защиту от одного, а не двух вирусов гриппа B и двух вирусов гриппа A.
Заболеваемость инфекцией H. influenzae типа b среди взрослых с ВИЧ является низкой.Следовательно, вакцина типа H. influenzae обычно не рекомендуется для использования взрослыми. (BIII) 75 , если только у пациента нет анатомической или функциональной асплении.
Несколько факторов связаны со снижением риска бактериальной пневмонии при ВИЧ, включая использование АРТ и триметоприм-сульфаметоксазола (TMP-SMX) для профилактики PCP. 47 Во многих исследованиях ежедневное назначение TMP-SMX для профилактики PCP снижало частоту бактериальных респираторных инфекций. 9,80,81 Этот момент следует учитывать при выборе средства для профилактики PCP; однако неизбирательное использование TMP-SMX (если не показано для профилактики PCP или по другим причинам) может способствовать развитию TMP-SMX-устойчивых организмов. Таким образом, в Соединенных Штатах TMP-SMX не следует назначать исключительно для предотвращения бактериальной респираторной инфекции (AIII) . Точно так же кларитромицин или азитромицин не следует назначать исключительно для предотвращения бактериальной респираторной инфекции (AIII) .
Снижение абсолютного числа нейтрофилов (например, <500 клеток / мм 3 ) связано с повышенным риском бактериальных инфекций, включая пневмонию, хотя этот риск был продемонстрирован в первую очередь у людей со злокачественными новообразованиями. Чтобы снизить риск таких бактериальных инфекций, клиницисты должны принять меры по обращению нейтропении, например, отменить миелосупрессивные препараты (CIII) . Исследования гранулоцитарно-колониестимулирующего фактора у людей с ВИЧ не подтвердили положительных результатов. 82,83
Поддающиеся изменению факторы, связанные с повышенным риском бактериальной пневмонии, включают курение сигарет, употребление инъекционных наркотиков и употребление алкоголя. 9,68,84-86 Клиницисты должны поощрять прекращение такого поведения, направлять пациентов в соответствующие службы и / или назначать лекарства для поддержки отказа от курения. Данные показывают, что отказ от курения может снизить риск бактериальной пневмонии. 15
Лечение болезней
Общий подход к лечению
Основные принципы лечения ВП антибиотиками для пациентов с ВИЧ такие же, как и для пациентов, не инфицированных ВИЧ. 57 Как обсуждалось в разделе «Диагностика», если образцы должны быть собраны для диагностики, их предпочтительно следует собирать до начала антибактериальной терапии или в течение от 12 до 18 часов после начала приема антибиотиков. Однако антибактериальную терапию следует назначать своевременно, не дожидаясь результатов диагностических исследований. Эмпирическая терапия варьируется в зависимости от географического региона и распространенных патогенов в этих регионах, и должна учитывать местные закономерности резистентности, результаты экспресс-теста мазка на MRSA, если он был проведен, и индивидуальные факторы риска пациента, включая тяжесть иммунодефицита (недавний подсчет клеток CD4, вирусная инфекция ВИЧ). нагрузка) и использование АРТ.
У пациентов с ВИЧ медработники также должны учитывать риск оппортунистических инфекций легких, таких как PCP, которые могут повлиять на эмпирическое лечение. В условиях высокой распространенности ТБ начало эмпирической терапии как бактериальной пневмонии, так и ТБ может быть целесообразным для пациентов, у которых оба диагноза имеют большое значение, и после проведения диагностических исследований. Поскольку респираторные фторхинолоны также активны против M. tuberculosis , их следует применять с осторожностью у пациентов с подозрением на туберкулез, которые не лечатся одновременно со стандартной четырехкомпонентной терапией туберкулеза.Таким образом, пациенты с ТБ, которые лечатся фторхинолонами в отсутствие стандартной четырехкомпонентной терапии ТБ, могут иметь начальный, но вводящий в заблуждение ответ, который может задержать диагностику ТБ и начало соответствующей комбинированной терапии ТБ, увеличивая риск лекарственно-устойчивой терапии. Передача туберкулеза и туберкулеза.
Оценка степени тяжести заболевания и место лечения
Следует ли лечить пациентов амбулаторно или госпитализировать, зависит от нескольких факторов. В дополнение к соображениям относительно способности принимать пероральные препараты, соблюдения режима лечения и других мешающих факторов (например,g., жилье, сопутствующие заболевания), тяжесть заболевания является ключевым фактором, который помогает принимать решения относительно места лечения ВП — амбулаторно или стационарно, включая отделение интенсивной терапии (ОИТ). Примечательно, что никакие проспективные рандомизированные клинические испытания не оценивали эффективность индекса тяжести пневмонии (PSI) для ВП или других показателей тяжести (например, степень тяжести Американского общества инфекционных заболеваний [IDSA] / Американского торакального общества [ATS] [ATS / IDSA] критерии 57 или CURB-65 Score for Pneumonia Severity) для принятия решений относительно места стационарного или амбулаторного лечения для людей с ВИЧ.Однако PSI, CURB-65, критерии тяжести ATS / IDSA и другие системы оценки, по-видимому, пригодны для прогнозирования смертности у пациентов с ВИЧ с ВП, особенно при использовании в сочетании с подсчетом CD4. 51,87,88 В одном исследовании было высказано предположение, что решение о месте оказания помощи должно определяться путем одновременного рассмотрения баллов PSI и числа CD4. 87 Смертность была увеличена у пациентов с более высоким классом риска PSI; однако даже у тех, у кого не было повышенного риска смертности по PSI, количество CD4 <200 клеток / мм 3 было связано с повышенным риском смерти. 87 Это привело к предложению госпитализировать пациентов с ВП с количеством CD4 <200 клеток / мм 3 и использовать PSI для помощи в принятии решений пациентам с более высоким числом CD4. 89 Однако другие исследования показали, что PSI позволяет прогнозировать исходы независимо от количества CD4. 90 Кроме того, количество CD4 или уровень РНК ВИЧ не связаны с краткосрочными исходами ВП. 91 Другие системы оценки ВИЧ, такие как индекс когортного исследования ветеранов старения (VACS), хотя изначально были разработаны для прогнозирования общей смертности, также могут быть полезны для прогнозирования поступления в ОИТ и смертности.В исследовании пожилых пациентов с ВП и без ВИЧ-инфекции более высокий индекс VACS был связан с более высокой 30-дневной смертностью, повторной госпитализацией и продолжительностью пребывания в стационаре. 92
Таким образом, в целом подтвержденные оценки клинического прогноза для прогноза могут использоваться у пациентов с ВИЧ в сочетании с клинической оценкой для определения места лечения ВП. Пациенты с низким уровнем риска, у которых нет других опасений относительно приверженности или осложняющих факторов, могут лечиться амбулаторно.Пациенты с тяжелой формой ВП, включая пациентов с шоком или дыхательной недостаточностью, обычно требуют более высокого уровня лечения, как правило, в отделении интенсивной терапии. Кроме того, критерии тяжелой ВП могут включать класс риска по PSI III или IV или баллы CURB-65 ≥3. Пациенты с ≥3 критериями незначительной степени тяжести ATS / IDSA для ВБП 57 часто также нуждаются в отделении интенсивной терапии или более высоком уровне помощи.
Эмпирическая антибиотикотерапия в зависимости от условий лечения и тяжести заболеваний
Клинических испытаний, оценивающих различные схемы лечения ВП для лечения ВП в популяциях с ВИЧ, очень мало, а также отсутствие доказательств того, что ответ на лечение антибиотиками отличается у людей с ВИЧ, чем у людей без ВИЧ.Таким образом, рекомендации по лечению ВП у людей с ВИЧ в целом соответствуют рекомендациям для людей без ВИЧ.
Амбулаторное лечение внебольничной пневмонии
Лица с ВИЧ, получающие амбулаторное лечение, должны получать пероральный бета-лактам плюс пероральный макролид (AI) или пероральный респираторный фторхинолон (AI) . Предпочтительными бета-лактамами являются амоксициллин в высоких дозах или клавуланат амоксициллина; альтернативы — цефподоксим или цефуроксим.Предпочтительными макролидами являются азитромицин или кларитромицин. Предпочтительными пероральными респираторными фторхинолонами являются моксифлоксацин или левофлоксацин. Респираторный пероральный фторхинолон (моксифлоксацин или левофлоксацин) следует использовать в качестве альтернативы бета-лактаму у пациентов с аллергией на пенициллин. Если у пациента есть противопоказания к применению макролидов или фторхинолонов, то вместо бета-лактама следует назначать доксициклин (BIII) .
Эмпирическая монотерапия макролидом при амбулаторной ВП обычно не рекомендуется пациентам с ВИЧ по двум причинам (BIII) .Во-первых, сообщалось о повышении частоты резистентности пневмококков, причем показатели резистентности к макролидам достигают 30%, 93 , что вызывает опасения по поводу возможной неэффективности лечения. В этом отношении местные образцы лекарственной устойчивости, если таковые имеются, могут помочь при принятии решения о лечении. Во-вторых, пациенты, которые уже получают макролиды для профилактики МАК, могут иметь резистентность из-за хронического воздействия и также не должны получать монотерапию макролидами для эмпирического лечения бактериальной пневмонии. Однако макролиды можно использовать как часть комбинированного режима ВП.
Стационарное лечение нетяжелой внебольничной пневмонии
Лица с ВИЧ, которые проходят лечение в стационаре, должны получать внутривенный (IV) бета-лактам плюс макролид (AI) или респираторный фторхинолон (AI) внутривенно. Монотерапия макролидом в стационарных условиях не рекомендуется. Роль двойной терапии макролидом несколько противоречива, основываясь на предыдущих наблюдательных исследованиях и двух проспективных клинических испытаниях с участием пациентов без ВИЧ с ВП, в которых оценивались исходы у пациентов, получавших монотерапию бета-лактамом, и у пациентов, получавших двойную терапию, включая макролид. 94,95 В одном исследовании не было обнаружено, что монотерапия бета-лактамом не уступает комбинированной терапии бета-лактамом / макролидами. Примечательно, что в группе монотерапии пациенты с более тяжелой ВБП, на что указывает PSI ≥IV, или у которых были атипичные патогены, с меньшей вероятностью достигли клинической стабильности. Среди пациентов, получавших монотерапию, также было больше 30-дневных повторных госпитализаций. 94 Хотя наблюдалась тенденция к улучшению результатов у пациентов, получавших двойную терапию, разница между группами не была статистически значимой.В прагматическом кластерно-рандомизированном перекрестном исследовании госпитализированных пациентов с ВП, не находящихся в отделении интенсивной терапии, было обнаружено, что монотерапия бета-лактамом не уступает комбинированной терапии бета-лактамом / макролидами или монотерапии фторхинолоном. 95 Однако в этом исследовании диагноз ВП не требовал рентгенологического подтверждения, заболевание было легким, и между группами наблюдались переходы между группами. До сих пор только в одном исследовании сравнивали цефалоспорин (цефтриаксон) с двойной терапией цефалоспорином (цефтриаксон) и макролидом у 225 человек с ВИЧ с ВП, не обнаружив разницы между внутрибольничной или 14-дневной смертностью между группами; большинство пациентов имели более низкую степень тяжести заболевания: только 7% когорты имели балл CURB-65> 2 и 17% с классом риска PSI> III. 96 Учитывая неоднородность и ограничения недавних исследований и скудность данных по пациентам с ВИЧ, пациентам с ВИЧ, госпитализированным с нетяжелой ВП, остается рекомендация назначать либо комбинированную терапию бета-лактамом / макролидом, либо режим приема одного лекарства. респираторного фторхинолона (AI) .
Предпочтительными бета-лактамами являются цефтриаксон, цефотаксим или ампициллин-сульбактам. Предпочтительными макролидами являются азитромицин и кларитромицин. Предпочтительными респираторными фторхинолонами являются моксифлоксацин или левофлоксацин.Если у пациента есть противопоказания к применению макролидов или фторхинолонов, то вместо бета-лактама следует назначать доксициклин (BIII) . Изменения Института клинических и лабораторных стандартов и Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) в контрольных точках пенициллина для лечения неменингитного пневмококкового заболевания предполагают, что пенициллин внутривенно является приемлемым вариантом лечения пневмококковой инфекции у пациентов с ВИЧ (BIII) . 97 Пациентам с аллергией на пенициллин следует вводить только респираторный фторхинолон (моксифлоксацин или левофлоксацин [750 мг / день]) внутривенно. (AI) .Как уже отмечалось, монотерапию фторхинолоном следует применять с осторожностью у пациентов с подозрением на туберкулез, но не получающих одновременную стандартную четырехкомпонентную терапию туберкулеза.
Лечение тяжелой внебольничной пневмонии
Пациенты с тяжелой ВП не должны получать эмпирическую монотерапию, даже фторхинолоном, из-за ряда потенциальных патогенов и желательности быстрой и микробиологически активной терапии. (AI) . В одном исследовании использование двойной терапии (обычно с бета-лактамом и макролидом) было связано со снижением смертности у пациентов с бактериемической пневмококковой пневмонией, в том числе госпитализированных в отделение интенсивной терапии. 98 Пациентам с тяжелой пневмонией следует назначать бета-лактам в / в плюс азитромицин (AI) в / в или респираторный фторхинолон (моксифлоксацин или левофлоксацин [750 мг / день]) (AI) . Предпочтительными бета-лактамами являются цефтриаксон, цефотаксим или ампициллин-сульбактам. Пациентам с аллергией на пенициллин следует назначать азтреонам плюс респираторный фторхинолон внутривенно (моксифлоксацин или левофлоксацин [750 мг / день]) (BIII) .
Большинство патогенов ВП можно адекватно лечить с помощью рекомендуемых эмпирических схем.Исключение составляет повышенная заболеваемость P. aeruginosa и S. aureus (включая внебольничный MRSA) как причин ВП. Оба патогена встречаются в определенных эпидемиологических паттернах с различными клиническими проявлениями, для которых может потребоваться эмпирический охват антибиотиками. Диагностические тесты (окраска мокроты по Граму и посев мокроты), вероятно, дадут высокий результат в отношении этих патогенов, что позволит досрочно прекратить эмпирическое лечение, если результаты будут отрицательными.
Добавление кортикостероидов для лечения ВП не изучалось у людей с ВИЧ.Данные исследований с участием людей без ВИЧ с ВП позволяют предположить, что кортикостероиды могут снижать совокупный исход смертности, время достижения клинической стабильности и продолжительность пребывания в больнице, 99 , за исключением гриппозной пневмонии, где кортикостероиды повышают смертность. 100 Оптимальный режим, включая дозу, продолжительность и состав кортикостероидов, а также популяция пациентов с бактериальной ВП, не связанной с гриппом, с наибольшей вероятностью выиграет от дополнительного использования кортикостероидов, остается неопределенным.Отбор пациентов без ВИЧ с тяжелой ВП и усиленным воспалением, определяемым уровнем С-реактивного белка> 150 мг / мл, является одной из стратегий лечения ВП, которая оказалась полезной. 101 В целом, использование кортикостероидов у пациентов с ВИЧ с тяжелой ВП обычно не рекомендуется (CIII) из-за отсутствия данных, конкретно касающихся популяций с ВИЧ. Если поставщики услуг назначают кортикостероиды пациентам с ВИЧ с тяжелой ВП, они должны убедиться в отсутствии других противопоказаний к применению стероидов; у пациентов, у которых нет противопоказаний и которые имеют стойкий шок, несмотря на инфузионную реанимацию, в соответствии с Руководством по выживанию при сепсисе 102 и введение гидрокортизона 200 мг внутривенно в день в течение 3-7 дней (или постепенное снижение дозы после того, как вазопрессоры больше не нужны) целесообразно (CIII) .
Empiric
Pseudomonas aeruginosa Лечение
Если присутствуют факторы риска инфекции Pseudomonas , следует использовать антипневмококковый, антипсевдомональный бета-лактам плюс ципрофлоксацин или левофлоксацин (доза 750 мг). (AI) . Предпочтительными бета-лактамами являются пиперациллин-тазобактам, цефепим, имипенем или меропенем. Рекомендуются альтернативные терапевтические агенты: антипневмококковый, антипсевдомональный бета-лактам плюс аминогликозид и азитромицин (BII) или антипневмококковый, антипсевдомональный бета-лактам плюс аминогликозид и антипневмококковый фторхинолон (BII).Пациентам с аллергией на пенициллин рекомендуется использовать азтреонам вместо бета-лактама (BII) .
Empiric
Staphylococcus aureus Лечение
Мазок из носа на MRSA может помочь в принятии решения о том, должно ли начальное эмпирическое обследование включать MRSA. В исследованиях пациентов без ВИЧ отрицательные результаты тестов имеют высокую отрицательную прогностическую ценность для пневмонии, вызванной MRSA. Если мазок из носа отрицательный на MRSA, а пневмония не является тяжелой и отсутствуют другие факторы риска или признаки, указывающие на MRSA-пневмонию, эмпирический охват на MRSA может быть приостановлен. (BII) . 58
Однако у пациентов с факторами риска инфекции S. aureus к схеме антибиотиков (AII) следует добавить ванкомицин или линезолид. Эмпирический охват для MRSA также должен быть добавлен, если экспресс-мазок из носа положителен на MRSA, хотя положительная прогностическая ценность для пневмонии только умеренная, и терапию следует снизить, если посев отрицательный. (BIII) . Хотя это обычно не рекомендуется, добавление клиндамицина к ванкомицину (но не к линезолиду) или использование одного линезолида рекомендуется многими экспертами при наличии тяжелой некротической пневмонии для минимизации продукции бактериального токсина (CII) .
Телаванцин — альтернативный агент, который может быть использован против S. aureus pneumonia (BIII) ; В настоящее время он одобрен FDA для лечения внутрибольничной и связанной с аппаратом искусственной вентиляции легких (а не внебольничной) пневмонии на основании исследований на лицах без ВИЧ-инфекции. 103 Хотя цефтаролин обладает активностью против MRSA, и данные показывают, что он может быть эффективным при пневмонии MRSA, он был одобрен FDA для лечения внебольничной бактериальной пневмонии на основании двух исследований, в которые не были включены изоляты MRSA. 104 Ни телаванцин, ни цефтаролин специально не изучались у пациентов с ВИЧ и бактериальной пневмонией. Даптомицин не следует использовать для лечения пневмонии, поскольку он не активен в легких (AI) .
Патоген-направленная терапия
Когда этиология пневмонии установлена на основе надежных микробиологических методов, антимикробную терапию следует изменить и направить на выявленный патоген. (BIII) .
Переход с внутривенной на пероральную терапию
Следует рассмотреть возможность перехода на пероральную терапию у пациентов с ВП, получающих внутривенную антибактериальную терапию, у которых клиническое улучшение улучшилось, они могут глотать и переносить пероральные препараты и имеют сохранную функцию желудочно-кишечного тракта.Предлагаемые критерии клинической стабильности включают температуру ротовой полости <37,8 ° C, частоту сердечных сокращений <100 ударов в минуту, частоту дыхания <24 вдохов в минуту, систолическое артериальное давление ≥90 мм рт.ст. и сатурацию воздуха в помещении кислородом> 90% или парциальное давление кислорода. в артериальной крови> 60 мм рт. ст. (BII) . 57 Более длительная внутривенная и общая антибактериальная терапия часто необходима пациентам с тяжелой ВП или бактериемией, особенно если это вызвано S. pneumoniae или S.aureus и присутствует осложненная инфекция.
Особые соображения относительно того, когда начинать антиретровирусную терапию
У пациентов с бактериальной пневмонией, которые еще не получают АРТ, АРТ следует начинать незамедлительно (т. Е. В течение 2 недель после начала терапии пневмонии), если сопутствующие заболевания не делают АРТ неразумной (AI) .
Мониторинг ответа на терапию и нежелательных явлений (включая ВСВИ)
Клинический ответ на соответствующую противомикробную терапию ВП у пациентов с ВИЧ и без него одинаков. 36,50 Клинический ответ (т. Е. Снижение температуры и улучшение респираторных симптомов, физические данные и лабораторные исследования) обычно наблюдается в течение 48-72 часов после начала соответствующей противомикробной терапии. Обзор пациентов с ВП показал, что прогрессирующая ВИЧ-инфекция и количество CD4 <100 клеток / мм 3 были предикторами более длительного времени клинической стабильности (т.е.> 7 дней) и что пациенты, получавшие АРТ, как правило, становились клинически стабильными раньше и результаты были лучше. 89,92 Наличие бактериемии является важным фактором, влияющим на результаты. Среди пациентов с пневмококковой пневмонией более длительное время до клинической стабильности чаще наблюдается на фоне бактериемии. Как и у пациентов без ВИЧ, улучшение рентгенологического исследования обычно отстает от клинического улучшения.
Воспалительный синдром восстановления иммунитета (ВСВИ) редко описывается в связи с бактериальной ВП и началом лечения АРТ у пациентов с ВИЧ. Это могло быть вторичным по ряду причин:
- Пациенты с рецидивирующей пневмонией не были включены в исследуемую популяцию;
- IRIS среди участников с бактериальной пневмонией не указан, или
- Это осложнение действительно не наблюдалось. 2,105
Только отчеты о случаях описывают ВСВИ с пневмонией, вызванной Rhodococcus equii . Чаще ВСВИ возникает при пневмонии, вызванной Pneumocystis и микобактериальными инфекциями.
Управление отказом от лечения
Пациенты, которые не отвечают на соответствующую противомикробную терапию, должны пройти дополнительное обследование для поиска вторичных осложнений пневмонии (эмпиема, образование абсцесса, метастатическая инфекция), другого инфекционного процесса и / или неинфекционных причин легочной дисфункции (тромбоэмболия легочной артерии, ХОБЛ).
Предотвращение рецидивов
Пациенты с ВИЧ должны получить пневмококковую вакцину (AI) и противогриппозную вакцину (AII) в соответствии с рекомендациями. Химиопрофилактика антибиотиками обычно не рекомендуется специально для предотвращения рецидивов бактериальных респираторных инфекций из-за возможности развития устойчивых к лекарствам микроорганизмов и токсичности лекарств. (AI) . Отказ от курения снижает риск бактериальной пневмонии примерно на 27%, 106 , и пациентов, которые курят табак, следует побуждать к отказу от курения и предоставлять соответствующие инструменты и направления, когда это возможно (AI) .Точно так же пациентов с расстройствами, связанными с употреблением психоактивных веществ (алкоголь, инъекционные или неинъекционные наркотики), следует направлять для получения соответствующих консультаций и услуг (AI) . Однако, вероятно, наиболее важным вмешательством для профилактики бактериальной пневмонии (первого эпизода или рецидива) является начало и соблюдение АРТ, что полезно даже для людей с высоким числом CD4 на момент начала АРТ. 4 Таким образом, быстрое начало или повторное начало АРТ рекомендуется всем пациентам с ВИЧ и бактериальной пневмонией (AI) .
Особенности беременности
Диагностика бактериальных инфекций дыхательных путей у беременных женщин такая же, как и у небеременных, с соответствующей защитой живота во время рентгенологических процедур. У беременных женщин, как и у небеременных, следует лечить бактериальные инфекции дыхательных путей, за некоторыми исключениями. Среди макролидов кларитромицин не рекомендуется из-за повышенного риска врожденных дефектов, наблюдаемого в некоторых исследованиях на животных.Два исследования, в каждом из которых участвовало ≥100 женщин, подвергшихся воздействию кларитромицина в первом триместре, не выявили явного увеличения или конкретной картины врожденных дефектов, хотя в одном исследовании был отмечен повышенный риск самопроизвольного аборта. 107,108 Азитромицин не вызывал врожденных дефектов в исследованиях на животных, но опыт использования человека в первом триместре ограничен. Азитромицин рекомендуется при назначении макролидов при беременности (BIII) . Артропатия была отмечена у неполовозрелых животных при воздействии хинолонов на in utero .Исследования, оценивающие использование хинолонов у беременных женщин, не обнаружили повышенного риска врожденных дефектов или нарушений опорно-двигательного аппарата. 109,110 При наличии показаний хинолоны можно использовать во время беременности при серьезных респираторных инфекциях, только если нет более безопасной альтернативы. (CIII) . 111
Доксициклин не рекомендуется использовать во время беременности из-за повышенной гепатотоксичности и окрашивания зубов и костей плода. Бета-лактамные антибиотики не были связаны с тератогенным действием или повышенной токсичностью во время беременности.Использование клиндамицина во время беременности не было связано с повышенным риском врожденных дефектов или неблагоприятных исходов. 112 Аминогликозиды можно использовать по мере необходимости. Теоретический риск повреждения почек или восьмого нерва плода существует при воздействии аминогликозидов во время беременности, но этот результат не был задокументирован у людей, за исключением стрептомицина (риск 10%) и канамицина (риск 2%). Исследования репродуктивной токсичности животных на крысах и кроликах дали отрицательный результат на ванкомицин, но данные о воздействии на человека в первом триместре ограничены. 113 Исследование новорожденных после воздействия in utero не обнаружило доказательств почечной или ототоксичности. 114 Исследования репродуктивной токсичности телаванцина на животных показали повышенную частоту пороков развития конечностей у крыс, кроликов и мини-свиней при дозах, аналогичных воздействию на человека; данные о людях отсутствуют. 113 Следует избегать использования телаванцина в первом триместре, если доступны альтернативные препараты с большим опытом использования во время беременности. О случаях воздействия телаванцина во время беременности следует сообщать в регистр беременных телаванцина по телефону 1-855-633-8479.Опыт применения линезолида при беременности человека был ограничен, но он не оказывал тератогенного действия на мышей, крыс и кроликов.
Пневмония во время беременности связана с повышенным риском преждевременных родов. Беременные женщины с пневмонией после 20 недель беременности должны находиться под наблюдением на наличие сокращений (BII) . Пневмококковая вакцина (AIII) может вводиться во время беременности с использованием PPV23 взрослым, у которых есть указанные выше показания для PPV23. Хотя безопасность вакцины в течение первого триместра не оценивалась, о побочных эффектах у новорожденных, матери которых были случайно вакцинированы во время беременности, не сообщалось.Нет данных, чтобы дать рекомендации по применению PCV13 во время беременности, но вскоре ожидаются результаты испытаний (NCT02717494).
Инактивированная вакцина против гриппа рекомендуется всем беременным женщинам во время сезона гриппа (AIII) . Живую аттенуированную противогриппозную вакцину нельзя применять людям с ВИЧ (AIII) . Поскольку введение вакцин может быть связано с временным повышением уровня РНК ВИЧ в плазме, вакцинация беременных женщин рекомендуется после начала АРТ, чтобы минимизировать повышение уровней РНК ВИЧ в плазме, которое может повысить риск перинатальной передачи ВИЧ.
| Профилактика Streptococcus pneumoniae Инфекций Показания для вакцинации от пневмококков:
Рекомендации по вакцинации
Для лиц, ранее получавших PPV23:
Повторная вакцинация против PPV23:
Дозировка вакцины:
Профилактика гриппа и бактериальной пневмонии как осложнения гриппа
Вакцинация:
Примечание: Живая аттенуированная вакцина против гриппа противопоказана людям с ВИЧ (AIII) . |
| Лечение внебольничной бактериальной пневмонии Примечание: Эмпирическую противомикробную терапию следует начинать незамедлительно для пациентов, у которых имеются клинические и рентгенологические данные, соответствующие бактериальной пневмонии. Приведенные ниже рекомендации являются рекомендуемой эмпирической терапией. Схема должна быть изменена по мере необходимости после получения результатов микробиологических исследований и определения чувствительности к лекарственным препаратам.Медицинские работники также должны учитывать риск оппортунистических инфекций легких (например, PCP, TB), которые могут повлиять на эмпирическую терапию. Эмпирическая амбулаторная терапия (перорально)
Предпочтительные бета-лактамы:
Альтернативные бета-лактамы:
Альтернативная терапия:
Эмпирическая терапия для госпитализированных пациентов с нетяжелой ВБП
Предпочтительные бета-лактамы:
Альтернативная терапия:
Эмпирическая терапия для пациентов с тяжелой ВБ
Предпочтительные бета-лактамы:
Альтернативная терапия:
Эмпирическая терапия для пациентов с риском Pseudomonas Пневмония
Предпочтительные бета-лактамы :
Альтернативная терапия:
Для пациентов с аллергией на пенициллин:
Эмпирическая терапия для пациентов с риском MRSA-пневмонии
|
Продолжительность терапии:
Переход с внутривенной на пероральную терапию:
Другие соображения:
|
Список литературы
- Уоллес Дж. М., Хансен Н. И., Лаванж Л. и др. Тенденции респираторных заболеваний в когорте исследования легочных осложнений ВИЧ-инфекции. Группа изучения легочных осложнений ВИЧ-инфекции. Am J Respir Crit Care Med. 1997; 155 (1): 72-80. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/
92.
- Золопа А., Андерсен Дж., Пудерли В. и др. Ранняя антиретровирусная терапия снижает прогрессирование / смертность от СПИДа у лиц с острыми оппортунистическими инфекциями: многоцентровое рандомизированное стратегическое исследование. PLoS One . 2009; 4 (5): e5575. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/19440326.
- Mussini C, Galli L, Lepri AC и др. Заболеваемость, время и детерминанты бактериальной пневмонии среди ВИЧ-инфицированных: данные когорты фонда ICONA. J Acquir Immune Defic Syndr. 2013; 63 (3): 339-345. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/235.
- О’Коннор Дж., Вжеча М.Дж., Филипс А.Н. и др. Влияние немедленного начала антиретровирусной терапии на риск тяжелых бактериальных инфекций у ВИЧ-положительных людей с количеством клеток CD4 более 500 на мкл: вторичный результат является результатом рандомизированного контролируемого исследования. Ланцет ВИЧ. 2017; 4 (3): e105-e112. Доступно по адресу: https://www.ncbi.nlm.nih.gov / pubmed / 28063815.
- Джонс Дж. Л., Хэнсон Д. Л., Дворкин М. С. и др. Эпиднадзор за оппортунистическими заболеваниями, определяющими СПИД, 1992–1997 годы. MMWR CDC Surveill Summ. 1999; 48 (2): 1-22. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/12412613.
- Салливан Дж. Х., Мур Р. Д., Керули Дж. К., Чейссон РЭ. Влияние антиретровирусной терапии на частоту бактериальной пневмонии у пациентов с запущенной ВИЧ-инфекцией. Am J Respir Crit Care Med. 2000; 162 (1): 64-67. Доступно по адресу: https: // www.ncbi.nlm.nih.gov/pubmed/10
1.
- Serraino D, Puro V, Boumis E, et al. Эпидемиологические аспекты основных оппортунистических инфекций дыхательных путей у людей со СПИДом: Европа, 1993-2000 гг. СПИД . 2003; 17 (14): 2109-2116. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/14502014.
- Buchacz K, Lau B, Jing Y, et al. Заболеваемость оппортунистическими инфекциями, определяющими СПИД, в многокомпонентном анализе ВИЧ-инфицированных в США и Канаде, 2000–2010 гг. J Заразить Dis . 2016; 214 (6): 862-872. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/27559122.
- Hirschtick RE, Glassroth J, Jordan MC, et al. Бактериальная пневмония у лиц, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. N Engl J Med. 1995; 333 (13): 845-851. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/7651475.
- Sogaard OS, Lohse N, Gerstoft J, et al. Госпитализация по поводу пневмонии среди людей с ВИЧ-инфекцией и без нее, 1995–2007 годы: датское популяционное общенациональное когортное исследование. Clin Infect Dis. 2008; 47 (10): 1345-1353. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18834317.
- Aston SJ, Ho A, Jary H и др. Этиология и факторы риска смертности в когорте взрослых пациентов с внебольничной пневмонией в Малави. Am J Respir Crit Care Med. 2019; 200 (3): 359-369. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/30625278.
- Jambo KC, Banda DH, Kankwatira AM и др. Маленькие альвеолярные макрофаги инфицированы преимущественно ВИЧ и обладают нарушенной фагоцитарной функцией. Mucosal Immunol. 2014; 7 (5): 1116-1126. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/24472847.
- Чарльз Т.П., Шеллито Дж. Э. Инфекция вируса иммунодефицита человека и защита хозяина в легких. Semin Respir Crit Care Med. 2016; 37 (2): 147-156. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/26974294.
- Gordin FM, Roediger MP, Girard PM, et al. Пневмония у ВИЧ-инфицированных: повышенный риск при курении сигарет и прерывании лечения. Am J Respir Crit Care Med . 2008; 178 (6): 630-636. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18617640.
- Бенард А., Мерси П., Алиум А. и др. Бактериальная пневмония среди ВИЧ-инфицированных: снижение риска после прекращения курения. ANRS CO3 Aquitaine Cohort, 2000-2007. PLoS One. 2010; 5 (1): e8896. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20126646.
- Lamas CC, Коэльо LE, Grinsztejn BJ, Veloso VG. Внебольничные инфекции нижних дыхательных путей у ВИЧ-инфицированных пациентов, получающих антиретровирусную терапию: предикторы в современном когортном исследовании. Инфекция . 2017; 45 (6): 801-809. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28660356.
- Attia EF, McGinnis KA, Feemster LC и др. Связь ХОБЛ с риском легочных инфекций, требующих госпитализации у ВИЧ-инфицированных ветеранов. J Acquir Immune Defic Syndr. 2015; 70 (3): 280-288. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/26181820.
- Polsky B, Gold JW, Whimbey E и др. Бактериальная пневмония у больных с синдромом приобретенного иммунодефицита. Энн Интерн Мед. . 1986; 104 (1): 38-41. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/3484420.
- Burack JH, Hahn JA, Saint-Maurice D, Jacobson MA. Микробиология внебольничной бактериальной пневмонии у лиц с инфекцией вируса иммунодефицита человека 1 типа и из группы риска. Значение для рациональной эмпирической антибактериальной терапии. Arch Intern Med. 1994; 154 (22): 2589-2596. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/7979856.
- Миллер РФ, Фоли Н.М., Кессель Д., Джеффри А.А.Внебольничная крупозная пневмония у больных ВИЧ-инфекцией и СПИДом. Грудь . 1994; 49 (4): 367-368. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/8202910.
- Манди Л.М., Аувертер П.Г., Олдах Д. и др. Внебольничная пневмония: влияние иммунного статуса. Am J Respir Crit Care Med. 1995; 152 (4 Пт 1): 1309-1315. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/7551387.
- Афесса Б., Грин Б. Бактериальная пневмония у госпитализированных пациентов с ВИЧ-инфекцией: исследование легочных осложнений, поддержки в отделении интенсивной терапии и прогностических факторов у госпитализированных пациентов с ВИЧ (PIP). Сундук . 2000; 117 (4): 1017-1022. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10767233.
- Парк Д.Р., Щербин В.Л., Гудман М.С. и др. Этиология внебольничной пневмонии в городской государственной больнице: влияние инфекции вируса иммунодефицита человека и исходная тяжесть заболевания. J Infect Dis. 2001; 184 (3): 268-277. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/11443551.
- Rimland D, Navin TR, Lennox JL, et al. Проспективное изучение этиологических агентов внебольничной пневмонии у пациентов с ВИЧ-инфекцией. СПИД. 2002; 16 (1): 85-95. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/11741166.
- Лобо Л.Дж., Рид К.Д., Вундеринк Р.Г. Расширенная клиническая картина внебольничной метициллин-резистентной пневмонии Staphylococcus aureus. Сундук. 2010; 138 (1): 130-136. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20173050.
- Klein EY, Monteforte B, Gupta A, et al. Частота гриппа и бактериальной коинфекции: систематический обзор и метаанализ. Другие респирные вирусы гриппа. 2016; 10 (5): 394-403. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/27232677.
- Tarp B, Jensen JS, Ostergaard L, Andersen PL. Поиск агентов, вызывающих атипичную пневмонию у ВИЧ-инфицированных пациентов, с помощью ПЦР-тестов с ингибитором. Евро Респир J . 1999; 13 (1): 175-179. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10836344.
- Фигейредо-Мелло С., Науклер П., Негра, доктор медицины, Левин А.С. Проспективное этиологическое исследование внебольничных легочных инфекций у госпитализированных людей, живущих с ВИЧ. Медицина (Балтимор). 2017; 96 (4): e5778. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28121925.
- Jain S, Self WH, Wunderink RG, et al. Внебольничная пневмония среди взрослых в США, требующая госпитализации. N Engl J Med. 2015; 373 (5): 415-427. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/26172429.
- Levine SJ, Белый Д.А., Фелс АО. Частота и значение Staphylococcus aureus в респираторных культурах от пациентов, инфицированных вирусом иммунодефицита человека. Am Rev Respir Dis. 1990; 141 (1): 89-93. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/2297190.
- Shorr AF, Zilberberg MD, Micek ST, Kollef MH. Прогнозирование инфекции, вызванной устойчивыми к антибиотикам бактериями, с помощью отдельных факторов риска пневмонии, связанной с оказанием медицинской помощи. Arch Intern Med. 2008; 168 (20): 2205-2210. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/1
96.
- Everett CK, Subramanian A, Jarisberg LG, Fei M, Huang L. Характеристики лекарственно-чувствительной и лекарственно-устойчивой пневмонии Staphylococcus aureus у пациентов с ВИЧ. Эпидемиология (Саннивейл) . 2013; 3 (1). Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25346868.
- Diep BA, Chambers HF, Graber CJ, et al. Появление клона USA300 Staphylococcus aureus clone USA300 с множественной лекарственной устойчивостью, ассоциированным с населением, устойчивым к метициллину Staphylococcus aureus у мужчин, практикующих секс с мужчинами. Ann Intern Med. 2008; 148 (4): 249-257. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18283202.
- Попович К.Ю., Хота Б., Аручева А. и др. Бремя колонизации устойчивых к метициллину Staphylococcus aureus, связанных с сообществом, у ВИЧ-инфицированных пациентов. Clin Infect Dis. 2013; 56 (8): 1067-1074. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/23325428.
- Зервоу Ф. Н., Захариоудакис И. М., Зиакас П. Д., Рич Дж. Д., Милонакис Э. Распространенность и факторы риска колонизации метициллин-резистентного золотистого стафилококка при ВИЧ-инфекции: метаанализ. Clin Infect Dis. 2014; 59 (9): 1302-1311. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25031291.
- Cilloniz C, Torres A, Manzardo C и др. Внебольничная пневмококковая пневмония у взрослых пациентов с вирусологически подавленной ВИЧ-инфекцией: исследование случай-контроль. Сундук. 2017; 152 (2): 295-303. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28302496.
- Selwyn PA, Pumerantz AS, Durante A, et al. Клинические предикторы пневмонии, вызванной Pneumocystis carinii, бактериальной пневмонии и туберкулеза у ВИЧ-инфицированных пациентов. СПИД. 1998; 12 (8): 885-893. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/9631142.
- Бордон Дж. М., Фернандес-Ботран Р., Вимкен Т. Л. и др. Бактериемическая пневмококковая пневмония: клинические исходы и предварительные результаты воспалительной реакции. Инфекция. 2015; 43 (6): 729-738. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/26424683.
- Центры профилактики болезни C. Использование 13-валентной пневмококковой конъюгированной вакцины и 23-валентной пневмококковой полисахаридной вакцины для взрослых с иммунодефицитными состояниями: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Morb Mortal Wkly Rep. 2012; 61 (40): 816-819. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/23051612.
- Feikin DR, Jagero G, Aura B и др.Высокий уровень пневмококковой бактериемии в потенциальной когорте детей старшего возраста и взрослых в районе с высокой распространенностью ВИЧ в сельских районах западной Кении. BMC Infect Dis. 2010; 10: 186. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20573224.
- Хеффернан Р.Т., Барретт Н.Л., Галлахер К.М. и др. Снижение заболеваемости инвазивными инфекциями Streptococcus pneumoniae среди людей со СПИДом в эпоху высокоактивной антиретровирусной терапии, 1995–2000 годы. J Infect Dis. 2005; 191 (12): 2038-2045.Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/15897989.
- Грау I, Палларес Р., Тубау Ф. и др. Эпидемиологические изменения бактериальной пневмококковой инфекции у пациентов с вирусом иммунодефицита человека в эпоху высокоактивной антиретровирусной терапии. Arch Intern Med. 2005; 165 (13): 1533-1540. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16009870.
- Flannery B, Heffernan RT, Harrison LH, et al. Изменения в заболеваемости инвазивным пневмококком среди ВИЧ-инфицированных взрослых, живущих в эпоху детской пневмококковой иммунизации. Ann Intern Med. 2006; 144 (1): 1-9. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16389249.
- Коэн А.Л., Харрисон Л.Х., Фарли М.М. и др. Профилактика инвазивного пневмококкового заболевания среди ВИЧ-инфицированных взрослых в эпоху детской пневмококковой иммунизации. СПИД. 2010; 24 (14): 2253-2262. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20671543.
- Burgos J, Penaranda M, Payeras A, et al. Инвазивное пневмококковое заболевание у ВИЧ-инфицированных взрослых: клинические изменения после введения пневмококковой конъюгированной вакцины у детей. J Acquir Immune Defic Syndr. 2012; 59 (1): 31-38. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/22156821.
- Осмонд Д.Х., Чин Д.П., Глассрот Дж. И др. Влияние бактериальной пневмонии и пневмонии, вызванной Pneumocystis carinii, на прогрессирование болезни, вызванной вирусом иммунодефицита человека. Группа исследования легочных осложнений ВИЧ. Clin Infect Dis. 1999; 29 (3): 536-543. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10530443.
- Kohli R, Lo Y, Homel P, et al. Бактериальная пневмония, терапия ВИЧ и прогрессирование заболевания среди ВИЧ-инфицированных женщин в исследовании эпидемиологических исследований ВИЧ (HER). Clin Infect Dis . 2006; 43 (1): 90-98. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16758423.
- Малинис М., Майерс Дж., Бордон Дж. И др. Клинические результаты госпитализированных ВИЧ-инфицированных с бактериальной внебольничной пневмонией. Int J Заразить Dis . 2010; 14 (1): e22-27. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/19586789.
- Сандерс К.М., Маррас ТК, Чан СК. Индекс тяжести пневмонии у лиц с ослабленным иммунитетом. Джан Респир Дж. 2006; 13 (2): 89-93.Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16550266.
- Кристенсен Д., Фельдман С., Росси П. и др. ВИЧ-инфекция не влияет на клинические исходы у госпитализированных пациентов с бактериальной внебольничной пневмонией: результаты международного когортного исследования CAPO. Clin Infect Dis. 2005; 41 (4): 554-556. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16028168.
- Cordero E, Pachon J, Rivero A, et al. Внебольничная бактериальная пневмония у пациентов, инфицированных вирусом иммунодефицита человека: проверка критериев тяжести.Grupo Andaluz para el Estudio de las Enfermedades Infecciosas. Am J Respir Crit Care Med. 2000; 162 (6): 2063-2068. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/11112115.
- Sogaard OS, Lohse N, Gerstoft J, et al. Смертность после госпитализации по поводу пневмонии среди людей с ВИЧ, 1995–2008 годы: датское когортное исследование. PLoS One. 2009; 4 (9): e7022. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/19750011.
- Маркус Дж. Л., Лейден, Вашингтон, Чао С. Р. и др.Иммунодефицит, пневмония, связанная со СПИДом, и риск рака легких у ВИЧ-инфицированных. СПИД. 2017; 31 (7): 989-993. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28252529.
- Sigel K, Wisnivesky J, Crothers K и др. Иммунологические и инфекционные факторы риска рака легких у ветеранов США с ВИЧ: продольное когортное исследование. Ланцет ВИЧ. 2017; 4 (2): e67-e73. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/274.
- Моррис А.М., Хуанг Л., Баккетти П. и др.Постоянное снижение легочной функции после пневмонии у людей, инфицированных вирусом иммунодефицита человека. Группа изучения легочных осложнений ВИЧ-инфекции. Am J Respir Crit Care Med . 2000; 162 (2 Пет 1): 612-616. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/105.
- Nyamande K, Lalloo UG. Прокальцитонин в сыворотке различает ВП, вызванную бактериями, Mycobacterium tuberculosis и PJP. Int J Tuberc Lung Dis. 2006; 10 (5): 510-515. Доступно по адресу: https: // www.ncbi.nlm.nih.gov/pubmed/16704032.
- Mandell LA, Wunderink RG, Anzueto A, et al. Общество инфекционных болезней Америки / Американское торакальное общество согласовали руководящие принципы ведения внебольничной пневмонии у взрослых. Clin Infect Dis. 2007; 44 Приложение 2: С27-72. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/17278083.
- Parente DM, Cunha CB, Mylonakis E, Timbrook TT. Клиническая применимость назального скрининга на метициллин-резистентный золотистый стафилококк (MRSA) для исключения пневмонии MRSA: диагностический мета-анализ с последствиями для управления антимикробными препаратами. Clin Infect Dis. 2018; 67 (1): 1-7. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/2
93.
- Cordero E, Pachon J, Rivero A, et al. Полезность посева мокроты для диагностики бактериальной пневмонии у ВИЧ-инфицированных. Eur J Clin Microbiol Infect Dis. 2002; 21 (5): 362-367. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/12072920.
- Джордано К., Фалько В., Альмиранте Б. и др. Инвазивное пневмококковое заболевание у пациентов, инфицированных ВИЧ: все еще угроза в эпоху высокоактивной антиретровирусной терапии. Clin Infect Dis. 2004; 38 (11): 1623-1628. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15156452.
- Hamel MJ, Greene C, Chiller T и др. Выбирает ли профилактика котримоксазолом для профилактики ВИЧ-ассоциированных оппортунистических инфекций резистентные патогены у взрослых в Кении? Ам Дж. Троп Мед Хиг . 2008; 79 (3): 320-330. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18784222.
- Дворкин М.С., Хэнсон Д.Л., Навин Т.Р. Выживаемость пациентов со СПИДом после диагноза пневмонии, вызванной Pneumocystis carinii, в США. J Infect Dis. 2001; 183 (9): 1409-1412. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/11294675.
- Гебо КА, Мур Р.Д., Керули Дж.С., Чаиссон РЭ. Факторы риска пневмококковой инфекции у пациентов, инфицированных вирусом иммунодефицита человека. J Infect Dis. 1996; 173 (4): 857-862. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/8603963.
- Герреро М., Крюгер С., Сайто А. и др. Пневмония у ВИЧ-инфицированных пациентов: исследование факторов риска и профилактики методом случай-контроль. СПИД. 1999; 13 (14): 1971-1975. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10513657.
- Брейман РФ, Келлер Д.В., Фелан М.А. и др. Оценка эффективности 23-валентной пневмококковой капсульной полисахаридной вакцины для ВИЧ-инфицированных пациентов. Arch Intern Med. 2000; 160 (17): 2633-2638. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10999977.
- Консультативный комитет по иммунизации P. Рекомендуемый график иммунизации взрослых: США, октябрь 2007 г. — сентябрь 2008 г. Ann Intern Med. 2007; 147 (10): 725-729. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/17947396.
- Hung CC, Chen MY, Hsieh SM, Hsiao CF, Sheng WH, Chang SC. Клинический опыт вакцинации 23-валентной капсульной полисахаридной пневмококковой вакциной у ВИЧ-1-инфицированных пациентов, получающих высокоактивную антиретровирусную терапию: проспективное обсервационное исследование. Вакцина. 2004; 22 (15-16): 2006-2012. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15121313.
- Родригес-Баррадас М.С., Гуле Дж., Браун С. и др.Влияние пневмококковой вакцинации на заболеваемость пневмонией в зависимости от статуса ВИЧ-инфекции среди пациентов, включенных в 5-местное когортное исследование ветеранов старения. Clin Infect Dis . 2008; 46 (7): 1093-1100. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18444830.
- French N, Nakiyingi J, Carpenter LM и др. 23-валентная пневмококковая полисахаридная вакцина у взрослых жителей Уганды, инфицированных ВИЧ-1: двойное слепое, рандомизированное и плацебо-контролируемое исследование. Ланцет. 2000; 355 (9221): 2106-2111.Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10
4.
- Watera C, Nakiyingi J, Miiro G и др. Пневмококковая полисахаридная вакцина 23-Valent у ВИЧ-инфицированных взрослых в Уганде: 6-летнее наблюдение за группой клинических испытаний. СПИД. 2004; 18 (8): 1210-1213. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/15166540.
- Pedersen RH, Lohse N, Ostergaard L, Sogaard OS. Эффективность вакцинации против пневмококковых полисахаридов у ВИЧ-инфицированных взрослых: систематический обзор. HIV Med. 2011; 12 (6): 323-333. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/21059168.
- French N, Gordon SB, Mwalukomo T, et al. Испытание 7-валентной пневмококковой конъюгированной вакцины на ВИЧ-инфицированных взрослых. N Engl J Med . 2010; 362 (9): 812-822. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20200385.
- Penaranda M, Falco V, Payeras A, et al. Эффективность полисахаридной пневмококковой вакцины у ВИЧ-инфицированных пациентов: исследование случай-контроль. Clin Infect Dis. 2007; 45 (7): e82-87. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/17806042.
- Teshale EH, Hanson D, Flannery B и др. Эффективность 23-валентной полисахаридной пневмококковой вакцины против пневмонии у ВИЧ-инфицированных взрослых в США, 1998-2003 гг. Вакцина. 2008; 26 (46): 5830-5834. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18786586.
- Рубин Л.Г., Левин М.Дж., Люнгман П. и др. Руководство IDSA по клинической практике для вакцинации хозяев с ослабленным иммунитетом, 2013 г. Clin Infect Dis. 2014; 58 (3): 309-318. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/24421306.
- Глесби М.Дж., Уотсон В., Бринсон С. и др. Иммуногенность и безопасность 13-валентной пневмококковой конъюгированной вакцины у ВИЧ-инфицированных взрослых, ранее вакцинированных пневмококковой полисахаридной вакциной. J Infect Dis. 2015; 212 (1): 18-27. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25395187.
- Fiore AE, Uyeki TM, Broder K и др. Профилактика гриппа и борьба с ним с помощью вакцин: рекомендации Консультативного комитета по практике иммунизации (ACIP), 2010 г. MMWR Recomm Rep . 2010; 59 (РР-8): 1-62. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20689501.
- DiazGranados CA, Dunning AJ, Kimmel M и др. Эффективность высоких доз вакцины против гриппа по сравнению со стандартной дозой у пожилых людей. N Engl J Med. 2014; 371 (7): 635-645. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25119609.
- McKittrick N, Frank I., Jacobson JM, et al. Повышенная иммуногенность высокодозной вакцины против сезонного гриппа у ВИЧ-инфицированных: одноцентровое параллельное рандомизированное исследование. Ann Intern Med. 2013; 158 (1): 19-26. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/23277897.
- Anglaret X, Chene G, Attia A и др. Ранняя химиопрофилактика триметоприм-сульфаметоксазолом для ВИЧ-1-инфицированных взрослых в Абиджане, Кот-д’Ивуар: рандомизированное исследование. Cotrimo-CI Study Group. Ланцет. 1999; 353 (9163): 1463-1468. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/10232311.
- Харди В.Д., Файнберг Дж., Финкельштейн Д.М. и др. Контролируемое испытание триметоприм-сульфаметоксазола или пентамидина в аэрозольной форме для вторичной профилактики пневмонии, вызванной Pneumocystis carinii, у пациентов с синдромом приобретенного иммунодефицита.Протокол группы клинических испытаний СПИДа 021. N Engl J Med. 1992; 327 (26): 1842-1848. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/1448121.
- Angel JB, High K, Rhame F и др. Исследование фазы III гранулоцитарно-макрофагального колониестимулирующего фактора при запущенной стадии ВИЧ-инфекции: влияние на инфекции, количество клеток CD4 и подавление ВИЧ. Группа изучения лейкина / ВИЧ. СПИД . 2000; 14 (4): 387-395. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10770541.
- Кейзер П., Радемахер С., Смит Дж. В., Скист Д., Вадде В.Использование гранулоцитарного колониестимулирующего фактора связано со снижением бактериемии и увеличением выживаемости у ВИЧ-инфицированных пациентов с нейтропенией. Am J Med. 1998; 104 (1): 48-55. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/9528719.
- Кротерс К., Гриффит Т.А., Макгиннис К.А. и др. Влияние курения сигарет на смертность, качество жизни и сопутствующие заболевания среди ВИЧ-инфицированных ветеранов. J Gen Intern Med. 2005; 20 (12): 1142-1145. Доступно по адресу: https: //www.ncbi.nlm.nih.gov/pubmed/16423106.
- Navin TR, Rimland D, Lennox JL, et al. Факторы риска внебольничной пневмонии у лиц, инфицированных вирусом иммунодефицита человека. J Infect Dis. 2000; 181 (1): 158-164. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/10608762.
- Justice AC, Lasky E, McGinnis KA, et al. Медицинские заболевания и употребление алкоголя среди ветеранов с инфекцией иммунодефицита человека: сравнение стратегий измерения заболеваний. Медицинское обслуживание .2006; 44 (8 приложение 2): S52-60. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/16849969.
- Курран А., Фалько В., Креспо М. и др. Бактериальная пневмония у ВИЧ-инфицированных пациентов: использование индекса тяжести пневмонии и влияние текущего лечения на заболеваемость, этиологию и исход. HIV Med. 2008; 9 (8): 609-615. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/18557951.
- Almeida A, Almeida AR, Castelo Branco S, Vesza Z, Pereira R. CURB-65 и другие маркеры тяжести болезни при внебольничной пневмонии среди ВИЧ-положительных пациентов. Int J ЗППП, СПИД. 2016; 27 (11): 998-1004. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/26394997.
- Madeddu G, Laura Fiori M, Stella Mura M. Бактериальная внебольничная пневмония у ВИЧ-инфицированных пациентов. Curr Opin Pulm Med. 2010; 16 (3): 201-207. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20154625.
- Chew KW, Yen IH, Li JZ, Winston LG. Предикторы тяжести пневмонии у ВИЧ-инфицированных взрослых, поступивших в городскую государственную больницу. ЗППП для больных СПИДом. 2011; 25 (5): 273-277. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/21488749.
- Бордон Дж., Капур Р., Мартинес С. и др. Подсчет CD4 + клеток и уровни РНК ВИЧ не позволяют предсказать исход внебольничной пневмонии у госпитализированных ВИЧ-инфицированных пациентов. Int J Infect Dis. 2011; 15 (12): e822-827. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/21885316.
- Barakat LA, Juthani-Mehta M, Allore H, et al. Сравнение клинических исходов у ВИЧ-инфицированных и неинфицированных пожилых мужчин, госпитализированных с внебольничной пневмонией. HIV Med . 2015; 16 (7): 421-430. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25959543.
- Центры профилактики болезни C. Streptococcus pneumoniae, 2016. 2018. Доступно по адресу: https://www.cdc.gov/abcs/reports-findings/survreports/spneu16.pdf.
- Гарин Н., Дженн Д., Карбалло С. и др. Монотерапия бета-лактамом по сравнению с комбинированным лечением бета-лактамом-макролидом при внебольничной пневмонии средней тяжести: рандомизированное исследование не меньшей эффективности. JAMA Intern Med. 2014; 174 (12): 1894-1901. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25286173.
- Postma DF, van Werkhoven CH, van Elden LJ, et al. Стратегии лечения антибиотиками внебольничной пневмонии у взрослых. N Engl J Med. 2015; 372 (14): 1312-1323. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25830421.
- Фигейредо-Мелло С., Науклер П., Негра, доктор медицины, Левин А.С. Цефтриаксон в сравнении с цефтриаксоном плюс макролид при внебольничной пневмонии у госпитализированных пациентов с ВИЧ / СПИДом: рандомизированное контролируемое исследование. Clin Microbiol Infect. 2018; 24 (2): 146-151. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28648859.
- Вайнштейн М.П., Клугман К.П., Джонс Р.Н. Обоснование пересмотра контрольных точек чувствительности к пенициллину по сравнению с Streptococcus pneumoniae: преодоление чувствительности к противомикробным препаратам в эпоху устойчивости . Clin Infect Dis. 2009; 48 (11): 1596-1600. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/144.
- Баддур Л.М., Ю.В.Л., Клугман К.П. и др. Комбинированная антибактериальная терапия снижает смертность среди тяжелых больных пневмококковой бактериемией .Am J Respir Crit Care Med. 2004; 170 (4): 440-444. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/15184200.
- Семенюк Р.А., Мид М.О., Алонсо-Коэльо П. и др. Кортикостероидная терапия для пациентов, госпитализированных с внебольничной пневмонией: систематический обзор и метаанализ. Ann Intern Med. 2015; 163 (7): 519-528. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/26258555.
- Ni YN, Chen G, Sun J, Liang BM, Liang ZA. Влияние кортикостероидов на смертность пациентов с гриппной пневмонией: систематический обзор и метаанализ. Crit Care. 2019; 23 (1): 99. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/30
6.
- Торрес А., Сибила О, Феррер М. и др. Влияние кортикостероидов на неэффективность лечения среди госпитализированных пациентов с тяжелой внебольничной пневмонией и высокой воспалительной реакцией: рандомизированное клиническое исследование. JAMA. 2015; 313 (7): 677-686. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25688779.
- Родс А., Эванс Л. Е., Альхазани В. и др. Кампания по выживанию после сепсиса: международные рекомендации по ведению сепсиса и септического шока: 2016 г. Intensive Care Med . 2017; 43 (3): 304-377. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/28101605.
- Рубинштейн Э, Лалани Т., Кори Г.Р. и др. Сравнение телаванцина с ванкомицином при внутрибольничной пневмонии, вызванной грамположительными возбудителями. Clin Infect Dis. 2011; 52 (1): 31-40. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/21148517.
- File TM, Jr., Low DE, Eckburg PB, et al. Комплексный анализ FOCUS 1 и FOCUS 2: рандомизированные, двойные слепые, многоцентровые испытания фазы 3 эффективности и безопасности цефтаролина фозамила по сравнению с цефтриаксоном у пациентов с внебольничной пневмонией. Clin Infect Dis. 2010; 51 (12): 1395-1405. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/21067350.
- Новак Р.М., Ричардсон Дж. Т., Бухач К. и др. Воспалительный синдром восстановления иммунитета: частота возникновения и последствия для смертности. СПИД. 2012; 26 (6): 721-730. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/22233655.
- Де П, Фарли А., Линдсон Н., Авеард П. Систематический обзор и метаанализ: влияние отказа от курения на заболеваемость пневмонией у ВИЧ. BMC Med. 2013; 11:15. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/23339513.
- Эйнарсон А., Филлипс Э., Моуджи Ф. и др. Проспективное контролируемое многоцентровое исследование применения кларитромицина при беременности. Am J Perinatol. 1998; 15 (9): 523-525. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/98
.
- Дринкард К.Р., Шатин Д., Клауз Дж. Постмаркетинговый надзор за лекарствами и исходами беременности: кларитромицин и врожденные пороки развития. Pharmacoepidemiol Drug Saf. 2000; 9 (7): 549-556. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/11338912.
- Schaefer C, Amoura-Elefant E, Vial T и др. Исход беременности после дородового воздействия хинолонов. Оценка реестра случаев Европейской сети тератологических информационных служб (ENTIS). евро J Obstet Gynecol Reprod Biol. 1996; 69 (2): 83-89. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/8
8.
- Loebstein R, Addis A, Ho E, et al. Исход беременности после гестационного воздействия фторхинолонов: многоцентровое проспективное контролируемое исследование. Противомикробные агенты Chemother. 1998; 42 (6): 1336-1339. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/9624471.
- Nahum GG, Uhl K, Kennedy DL. Использование антибиотиков при беременности и кормлении грудью: что известно и что неизвестно о тератогенных и токсических рисках. Акушерский гинекол . 2006; 107 (5): 1120-1138. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/16648419.
- McCormack WM, Rosner B, Lee YH, Munoz A, Charles D, Kass EH. Влияние лечения беременных женщин эритромицином на массу тела при рождении. Акушерский гинекол. 1987; 69 (2): 202-207. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/3543767.
- Bookstaver PB, Bland CM, Griffin B, Stover KR, Eiland LS, McLaughlin M. Обзор использования антибиотиков во время беременности. Фармакотерапия. 2015; 35 (11): 1052-1062.
