▶Аппендицит у детей: симптомы, диагностика, лечение✅ADONIS
Аппендицит – это острое, подострое или хроническое воспаление червеобразного отростка слепой кишки, или аппендикса. Он может развиваться у детей любого возраста, начиная с нескольких месяцев жизни. При этом симптоматика заболевания, особенно у детей дошкольного и младшего школьного возраста, может различаться. Согласно статистике, только в 30% случаев у пациентов наблюдается классическое развитие заболевания. В оставшихся 70% диагностируют атипичное течение аппендицита.
При болях в животе у ребенка, которые не проходят в течение 1-2 часов или сопровождаются другими симптомами, нужно срочно обратиться к детскому хирургу. При своевременной диагностике аппендицит успешно лечится хирургическим путем. Однако, если операцию не провести вовремя, гной из аппендикса может прорваться в брюшную полость и спровоцировать развитие тяжелых осложнений, несущих угрозу для жизни ребенка.
Причины развития аппендицита у детей
Причины возникновения аппендицита у детей до конца не изучены. Сегодня существует около 6 теорий, ни одна из которых не имеет достаточного подтверждения.
Основной на сегодняшний день считается механическая теория, согласно, которой причиной развития аппендицита является обструкция и инфекционное поражение аппендикса в результате попадания в его просвет каловых камней, паразитов или инородных предметов. Также существует вероятность, что развитие аппендицита провоцируют инфекционные заболевания и эндокринные факторы.
Чаще всего заболевание встречается у детей старше 5 лет и у взрослых в возрасте от 20 до 40 лет.
Симптомы аппендицита у детей
Наиболее распространенным у детей является острый аппендицит. Его симптомы проявляются в среднем через 12 часов после начала развития заболевания, а его полный цикл составляет от 24 до 36 часов.
Симптоматика аппендицита у детей может значительно различаться из-за расположения аппендикса и стадии заболевания.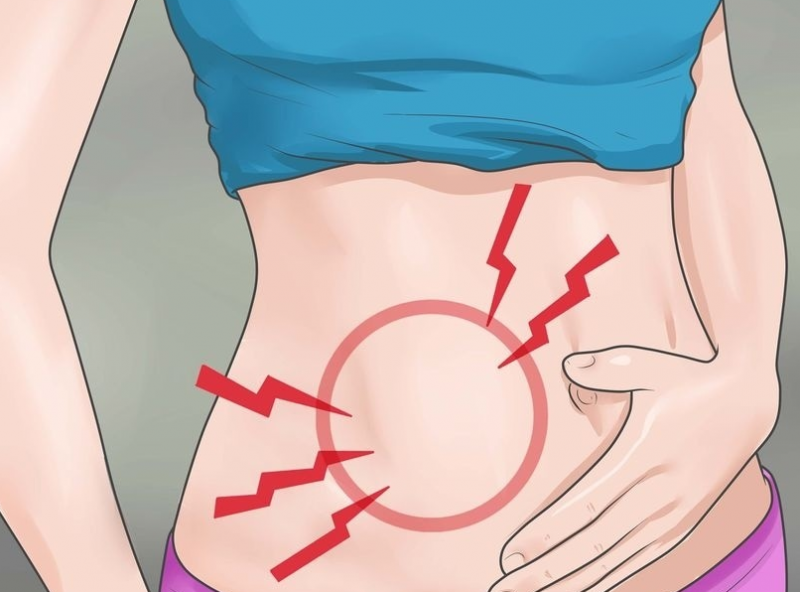 Поставить правильный диагноз может только врач, после проведения диагностики.
Поставить правильный диагноз может только врач, после проведения диагностики.
Основными признаками аппендицита у детей являются:
- Боль в животе, которая может распространяться по всей брюшине или локализироваться в правом нижнем углу
- Усиление боли при движении, кашле и другой активности
- Резкая боль при нажатии на живот
- Раздражение брюшины (живот становится жестким)
- Боль в спине или кишечнике
- Учащение мочеиспускания, болезненность
- Диарея
- Разовая рвота
- Повышение пульса и давления
- Повышение температуры до 37-38 °C (при осложнении – выше)
- Ухудшение общего самочувствия
- Отсутствие аппетита.
Одним из первых симптомов аппендицита является боль, локализирующаяся в области пупка или желудка. Немного позже она может переходить в правый нижний угол живота, поясницу, правое подреберье или надлобковую зону. Локализация боли зависит от места расположения аппендикса. Маленькие дети, как правило, не могут точно сказать, где болит. Они чаще жалуются на общую боль в животе или в области пупка.
При прогрессировании аппендицита боль может становится сильнее, однако на определенной стадии его развития может, наоборот, уменьшиться. Это не означает, что ребенок выздоравливает. При аппендиците боль может уменьшаться, если происходит гибель нервного аппарата аппендикса или начинается гангренозное воспаление. Также боль может быть мало выраженной, если аппендикс располагается позади слепой кишки.
Классическим симптомом аппендицита также является рвота, которая происходит один раз, и повышение температуры до субфебрильных значений. При нетипичном течении аппендицита также может происходить нарушение мочеиспускания и стула.
Диагностику и лечение аппендицита у детей обязательно должен проводить хирург. Это заболевание лечится только оперативно в условиях детского стационара.
Особенности разных форм аппендицита
Аппендиксом называют небольшой червеобразный отросток, который ответвляется от прямой кишки. Его длина не превышает – 5-15 см, а диаметр – 1 см, при этом он постепенно сужается и не имеет сквозного прохода.
При аппендиците происходит закупорка просвета аппендикса, начинается воспаление и образование гноя. В зависимости от степени заболевания и расположения аппендикса выделяют разные формы аппендицита, симптоматика которых несколько различается.
К атипичным формам аппендицита относят:
- Ретроцекальный аппендицит, сопровождающийся болью в области поясницы, которая может отдавать в бедро
- Левосторонний аппендицит, вызывающий боль с левой стороны в подвздошной области живота
- Тазовый аппендицит, который сопровождается болью в области пупка и внизу живота, нарушением диуреза и повышением температуры
- Эмипиему, которая характеризуется медленным развитием заболевания и болью в подвздошной области живота.
Острый аппендицит у детей
Наиболее распространенным видом у детей является острый аппендицит.
Симптомы острого аппендицита у детей могут несколько различаться. До 3 лет дети часто жалуются на боли животе из-за несварения или газов, поэтому родители могут не сразу заподозрить, что в данном случае симптом вызван развитием острого аппендицита. Для первичной диагностики в домашних условиях надо знать основные признаки острого аппендицита у детей:
- Сильная боль в животе, которая может мигрировать
- Усиление боли при прощупывании живота
- Уменьшение боли в положении лежа на боку с согнутыми ногами
- Постоянное напряжение мышц живота
- Постоянная тошнота и периодическая рвота
- Запор или диарея
- Повышение температуры тела
- Уменьшение активности ребенка
- Отказ от еды
- Капризность.

Боль в животе является основным симптомом острого аппендицита. Однако проявляться она может по-разному. У детей боль может возникать в верхней части живота, в правом или левом боку, отдавать под ребра или в область половых органов. Локализация боли может периодически меняться. Именно это порой заставляет думать, что причиной боли не может быть аппендицит.
Также нужно учитывать, что при атипичном течение аппендицита у детей боль может быть и ноющей, поочередно уменьшаться и усиливаться. При временном исчезновении боли на 2-3 день может показаться, что началось улучшение. Однако это происходит, обычно, при разрыве аппендикса и развитии у взрослых и детей дооперационных осложнений острого аппендицита. В результате может возникнуть перитонит, который несет серьезную угрозу для жизни.
Диагностика аппендицита у детей
Врачи проводят диагностику острого аппендицита у детей по клиническим проявлениям, результатам осмотра и пальпации живота. При необходимости детям делают дифференциальную диагностику, которая позволяет выявить острый аппендицит или другое заболевание.
Для диагностики аппендицита проводят:
- Осмотр ребенка и пальпацию живота
- Ультразвуковое исследование (УЗИ)
- Компьютерную томографию (КТ)
- Лабораторные анализы.
УЗИ и КТ проводят по показаниям, когда необходимо подтвердить диагноз и установить точное расположение аппендикса. Для дифференциальной диагностику врач может назначить КТ с контрастированием, которое обеспечивает лучшую визуализацию и позволяет выявить не только аппендицит, но и при его отсутствии установить другую причину боли в животе. УЗИ является менее информативным. Оно позволяет подтвердить развитие аппендицита, но малоинформативно при других заболеваниях.
Лабораторные анализы проводят для подтверждения воспалительного процесса в организме и подготовке ребенка к операции.
Лечение аппендицита
Лечение острого аппендицита у детей и взрослых проводится только оперативным путем. Во время операции аппендикс полностью удаляют.
Во время операции аппендикс полностью удаляют.
Сегодня применяют два вида аппендэктомии:
- Классическую – это полостная операция, которая предусматривает разрез живота;
- Лапароскопическую – это эндоскопическая операция, которая предусматривает эндоскопический доступ в брюшную полость через небольшое отверстие.
Выбор хирургического метода зависит от расположения аппендицита, стадии заболевания и других факторов. Также значение имеет опыт врача и наличие в клинике оборудования для проведения эндоскопических операций.
Лапароскопическая аппендэктомия является менее травматичной. Она сопровождается меньшим повреждением мягких тканей и меньшей кровопотерей. Период реабилитации после нее более короткий, чем после полосной операции, когда ребенка могут оставлять в отделении детской хирургии до 10 дней.
Аппендэктомию детям проводят, как правило, под общим наркозом. Пациентов погружают в состояние медикаментозного сна на время операции и выводят из него сразу после завершения процедуры. При наличии противопоказаний к наркозу иногда применяют местное обезболивание.
Первая помощь
При болях в животе ребенку нельзя давать обезболивающие препараты и спазмолитики. Они могут изменить симптоматику или спровоцировать развитие осложнений. Также не следует прикладывать к животу горячую грелку или другое тепло. Это ускоряет развитие воспалительного процесса. В некоторых случаях для уменьшения боли прикладывают лед.
При подозрении на аппендицит ребенка нужно скорее показать врачу. Если лечение не провести в течение 1-2 суток, заболевание может спровоцировать развитие перитонита и других осложнений.
Профилактика аппендицита
От чего появляется аппендицит у детей, до конца неизвестно. Поэтому профилактические рекомендации носят общий характер. Чтобы снизить риск заболевания, рекомендуют придерживаться правильного питания, не допускать образования запоров, своевременно лечить инфекционные и воспалительные заболевания.
Острый аппендицит у детей | Клиника «Оберіг»
Острый аппендицит у детей случай не редкий. Это связано с анатомическими и физиологическими особенностями детского организма, что определяет повышенную степень опасности в течение этого заболевания у детей. Первая из них заключается в том, что поставить ребенку диагноз острого аппендицита гораздо сложнее, чем взрослому. Это объясняется тем, что проявления заболевания не носят ярко выраженный характер как у взрослых и воспалительный процесс в аппендиксе развивается гораздо быстрее, чем у взрослых. Поэтому гораздо чаще он заканчивается возникновением перитонита (разлитого воспаления брюшной полости) и другими осложнениями.
Аппендицит может встречаться во всех возрастных группах, тем не менее, в первые 2 года жизни он встречается очень редко. В последующие годы частота заболевания нарастает, достигая своего пика в 8-12 лет.
Причинные факторы возникновения аппендицита разнообразны: так возможно развитие аппендицита на фоне любых перенесенных соматических воспалительных заболеваний, введение и изменение рациона питания ребенка, так же провоцирующими факторами развития могут быть аномалии отростка (неправильное положение, перегибы), попадание в просвет червеобразного отростка инородных тел (каловые камни, косточки, паразиты). Червеобразный отросток состоит преимущественно из лимфатической ткани и любой воспалительный процесс в желудочно-кишечном тракте может привести к аппендициту.
В младшей возрастной группе (до 3-4 лет) заболевание начинается с вроде бы обычных симптомов. Ребёнок беспокоится, не спит. Но через некоторое время у него появляется многократная рвота, повышается температура. Нередко бывает и жидкий стул со слизью. Жалобы на боль в правой подвздошной области, которые являются характерными для острого аппендицита у взрослых, в этом возрасте почти не встречаются. Обычно ребёнок жалуется на боли вокруг пупка, ребёнок не спит, сворачивается калачиком, «стучит» ножками и беспокоится при перемене положения тела. Если ваш ребёнок пожаловался на боли в животе, то ни в коем случае НЕЛЬЗЯ прикладывать на больное место ГРЕЛКУ и давать ребёнку обезболивающее. Тепло во много раз увеличит скорость воспалительного процесса и будет способствовать возникновению осложнений, а препараты снижающие боль могут привести к сглаживанию симптомов аппендицита. Когда у ребёнка проявляются перечисленные симптомы (боль, понос, температура, рвота и слабость) необходима срочная консультация детского хирурга.
Если ваш ребёнок пожаловался на боли в животе, то ни в коем случае НЕЛЬЗЯ прикладывать на больное место ГРЕЛКУ и давать ребёнку обезболивающее. Тепло во много раз увеличит скорость воспалительного процесса и будет способствовать возникновению осложнений, а препараты снижающие боль могут привести к сглаживанию симптомов аппендицита. Когда у ребёнка проявляются перечисленные симптомы (боль, понос, температура, рвота и слабость) необходима срочная консультация детского хирурга.
МЕДЛИТЬ – НЕДОПУСТИМО!
Ни в коем случае нельзя ждать (как это часто бывает) самопроизвольного исчезновения этих признаков или заниматься самолечением. При развитии перитонита болезненные ощущения начинают быстро распространятся по всему животу и очень скоро появляется его вздутие. При этом часто наблюдается задержка газов и стула. Что касается внешних признаков, то ребёнок выглядит беспокойным, у него испуганные глаза, черты лица заострены, а кожа приобретает серо-зелёный оттенок. Такое состояние у ребёнка может развиться почти сразу после первых жалоб, и поэтому родители могут просто не успеть адекватно, среагировать. Во всех случаях острого аппендицита необходима операция. Достойной альтернативы оперативному лечению острого аппендицита не существует.
ЛЕЧЕНИЕ ОСТРОГО АППЕНДИЦИТА У ДЕТЕЙ
Современная детская хирургия, уже не должна ассоциироваться с большими операциями и разрезами, которые в дальнейшем остаются на всю жизнь в виде рубца (подпись хирурга). Развитие новых технологий привело к замене разрезов на маленькие проколы брюшной стенки. Это означает, что операция проводится бесшовно, а аппендицит удаляется через небольшой прокол, размером 5-7 мм. Операция занимает меньше часа и уже через несколько дней после нее ребёнок даже не помнит о произошедшей с ним неприятности.
При стандартном методе хирургического лечения делается разрез в правой подвздошной области и выведением аппендикса наружу с последующим его удалением. При тяжелых формах нередко используют большие срединные разрезы ниже пупка.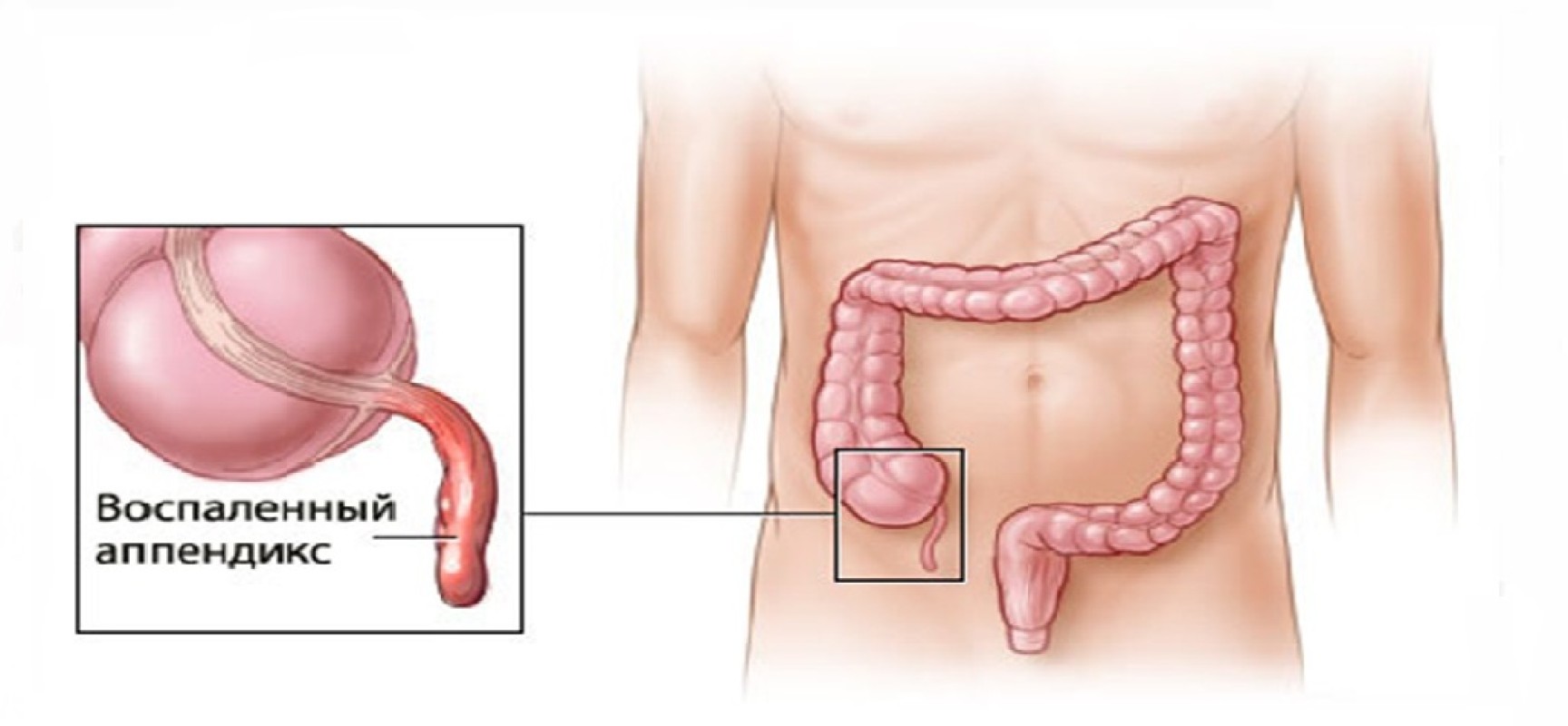 Лапароскопический метод дает хирургу ряд преимуществ, таких как миниатюрная камера, которая поможет осмотреть всю брюшную полость для исключения другой патологии, максимальное устранение воспалительного процесса при тяжелых формах аппендицита, убрать весь гной при перитоните, работа инструментами диметром 3-5мм приводит к бережному отношению к органам брюшной полости.
Лапароскопический метод дает хирургу ряд преимуществ, таких как миниатюрная камера, которая поможет осмотреть всю брюшную полость для исключения другой патологии, максимальное устранение воспалительного процесса при тяжелых формах аппендицита, убрать весь гной при перитоните, работа инструментами диметром 3-5мм приводит к бережному отношению к органам брюшной полости.
Преимущество данной методики это косметический и эстетический вид после оперативного вмешательства. А также данный метод коррекции аппендицита настолько малотравматичен, что уже через 1-2 дня пациент может быть выписан домой.
В Центре Инновационных технологий в детской хирургии и урологии мы используем такие малотравматичные методики при оперативном лечении детей любого возраста. Мы знаем, как минимизировать страдания ребенка и объем вмешательств хирурга. Если Вы ищете экспертный центр в сфере детской хирургии и урологии — обратитесь к Универсальной клиники «Оберіг» и мы найдем наиболее оптимальное решение проблемы для Вашего ребенка! Госпитализация круглосуточно! Звоните:
(044) 521 30 03
Острый аппендицит у детей — клиника «Добробут»
Клиническое течение острого аппендицита у детей более тяжелое, чем у взрослых. Острый аппендицит сложно диагностировать, после него быстрее развиваются осложнения. Поэтому при первых болях в животе необходимо обращаться к врачу. Об особенностях возникновения острого аппендицита у детей, симптомах и лечении заболевания в статье врача детского хирурга высшей категории МС «Добробут» Высоцкого Игоря Анатольевича.
Что родителям важно знать об остром аппендиците у детей?
Острый аппендицит – это воспаление червеобразного отростка слепой кишки (аппендикса). Это самое распространенное заболевание у детей, требующее неотложной хирургической помощи. Острым аппендицитом могут страдать дети всех возрастов. Довольно редко заболевание встречается у малышей до года благодаря анатомо-физиологическим особенностям строения аппендикса и характеру питания (жидкая пища). Чаще всего заболевание диагностируется в возрасте 8-12 лет.
Чаще всего заболевание диагностируется в возрасте 8-12 лет.
Клиническая картина острого аппендицита у детей зависит от индивидуальной реакции организма, анатомических особенностей расположения аппендикса и возраста ребенка. Диагностировать аппендицит у малышей достаточно сложно, особенно в раннем возрасте. Это объясняется тем, что детки еще не могут четко сформулировать свои жалобы, понятно выразить свою реакцию при осмотре и манипуляциях врача. Поэтому важно, чтобы врач-хирург досконально владел методикой обследования, имел достаточный опыт диагностики и лечения заболевания, а также мог наладить доверительный контакт с ребенком.
Основные признаки острого аппендицита: на что обратить внимание?
- Вас должно насторожить изменение общего состояния ребенка. Он может стать вялым, у него может наблюдаться сонливость и снижение аппетита. Ребенок, особенно в раннем возрасте, напротив, может быть беспокойным.
- Основным признаком острого аппендицита являются боли в животе. Они могут возникать как в проекции аппендикса, так и в околопупочной области (у младшей возрастной группы). Ребенок также может жаловаться на боль в подреберной области справа, поясничной, проекции мочевого пузыря и других, в зависимости от расположения отростка и развития осложнений.
- Повышается температура тела от 37С до 38-40С (у детей раннего возраста и при развитии осложнений).
- Рвота (как однократная, так и многократная у детей младшего возраста) также может служить признаком острого аппендицита.
- Обратите внимание на задержку стула либо его разжижение. Заболевание может проявиться таким симптомом при тазовом расположении аппендикса.
- При перечисленных выше симптомах у ребенка напряжены мышцы живота.
7. Острый аппендицит проявляет себя увеличением количества лейкоцитов в крови.
Лечение острого аппендицита
Острый аппендицит у детей лечится только оперативно. Решение об операции принимается после дополнительного обследования ребенка, а самой операции предшествует предоперационная подготовка.
Известны открытые (классические) и лапароскопические (малоинвазивные) методики выполнения операций. Золотым стандартом при лечении острого аппендицита и его осложнений во всем мире на сегодняшний день являются лапароскопические операции. Малоинвазивные операции позволяют значительно сократить сроки лечения, являются наименее травматичным методом, заметно снижают риск развития спаечной болезни, обладают и другими преимуществами.
Как проходит восстановление после операции?
Период восстановления длится 1-2 месяца и зависит от выбранного метода хирургического лечения, формы острого аппендицита и выраженности осложнений. В послеоперационный период возможно применение антибактериальной, дезинтоксикационной, обезболивающей физиотерапии. Для предотвращения осложнений в период реабилитации рекомендуется ограничивать физическую нагрузку, соблюдать диету с постепенным ее расширением. После антибактериальной терапии назначается прием пробиотиков, а при деструктивных формах заболеваниях проводится профилактика спайкообразования.
Важно знать!
Не давайте ребенку обезболивающие препараты при любых болях в животе. Возможно применение спазмолитика (но-шпа, риабал и т.д.). Если же спазмолитик не принес облегчения состояния, и боли в животе не проходят в течение часа, необходимо тут же показать ребенка специалисту – педиатру либо детскому хирургу.
Чтобы записаться на прием к врачу, свяжитесь с контакт-центром МС «Добробут»: 044 495 2 888 или 097 495 2 888.
Статью подготовил детский врач-хирург высшей категории Высоцкий Игорь Анатольевич.
причины, симптомы, диагностика, лечение, профилактика
Хроническое, подострое или острое воспалительное поражение червеобразного отростка у детей.
Причины
У детей воспалительное поражение аппендицита возникает вследствие обструкции и последующего инфекционного поражения червеобразного отростка. Иногда обструкция возникает в результате попадания в просвет аппендикса каловых камней, инородных тел либо паразитов. Также вызвать данное заболевание может гиперплазия лимфоидных фолликулов, воспалительное поражение, стриктуры, а также врожденные аномалии и анатомические особенности червеобразного отростка, такие как перекруты и загибы.
Иногда обструкция возникает в результате попадания в просвет аппендикса каловых камней, инородных тел либо паразитов. Также вызвать данное заболевание может гиперплазия лимфоидных фолликулов, воспалительное поражение, стриктуры, а также врожденные аномалии и анатомические особенности червеобразного отростка, такие как перекруты и загибы.
В просвете отростка в результате механической обструкции и повышенной выработки слизи возникает повышенное давление, сопровождающееся отеком слизистой аппендикса и повышением напряжения его стенок. Такие процессы сопровождаются уменьшением перфузии органа, венозным застоем и активным размножением патогенной либо условно патогенной флоры. Спустя 12 часов формируется трансмуральное воспаление аппендикса, сопровождающееся раздражением брюшины. Помимо этого, возникшая обструкция вызывает нарушение артериального кровотока с дальнейшим развитием ишемии тканей органа и формированием некроза аппендикулярной стенки на всю толщину. Если в этот момент больной не получит квалифицированную помощь, то на следующем этапе может возникнуть перфорация стенки аппендикса с проникновением в брюшную полость фекального содержимого и гнойного секрета. В целом полный цикл развития аппендицита может длиться от 24 до 36 часов.
У детей младше двух лет острый аппендицит встречается достаточно редко, что объясняется пищевым рационом и анатомическими особенностями, которые способствуют его опорожнению. В редких случаях у детей этой возрастной группы заболевание возникает на фоне некоторых особенностей развития лимфатических фолликулов, располагающихся в червеобразном отростке, но к шести либо восьми годам отмечается полное созревание фолликулярного аппарата, вследствие чего повышается вероятность возникновения аппендицита.
В большинстве случаев в возникновении аппендицита у детей происходит на основании собственной кишечной микрофлоре ребенка. Довольно часто возникновение заболевания связывают с заносом инфекции лимфогенными либо гематогенным путем из других очагов, имеющихся в организме.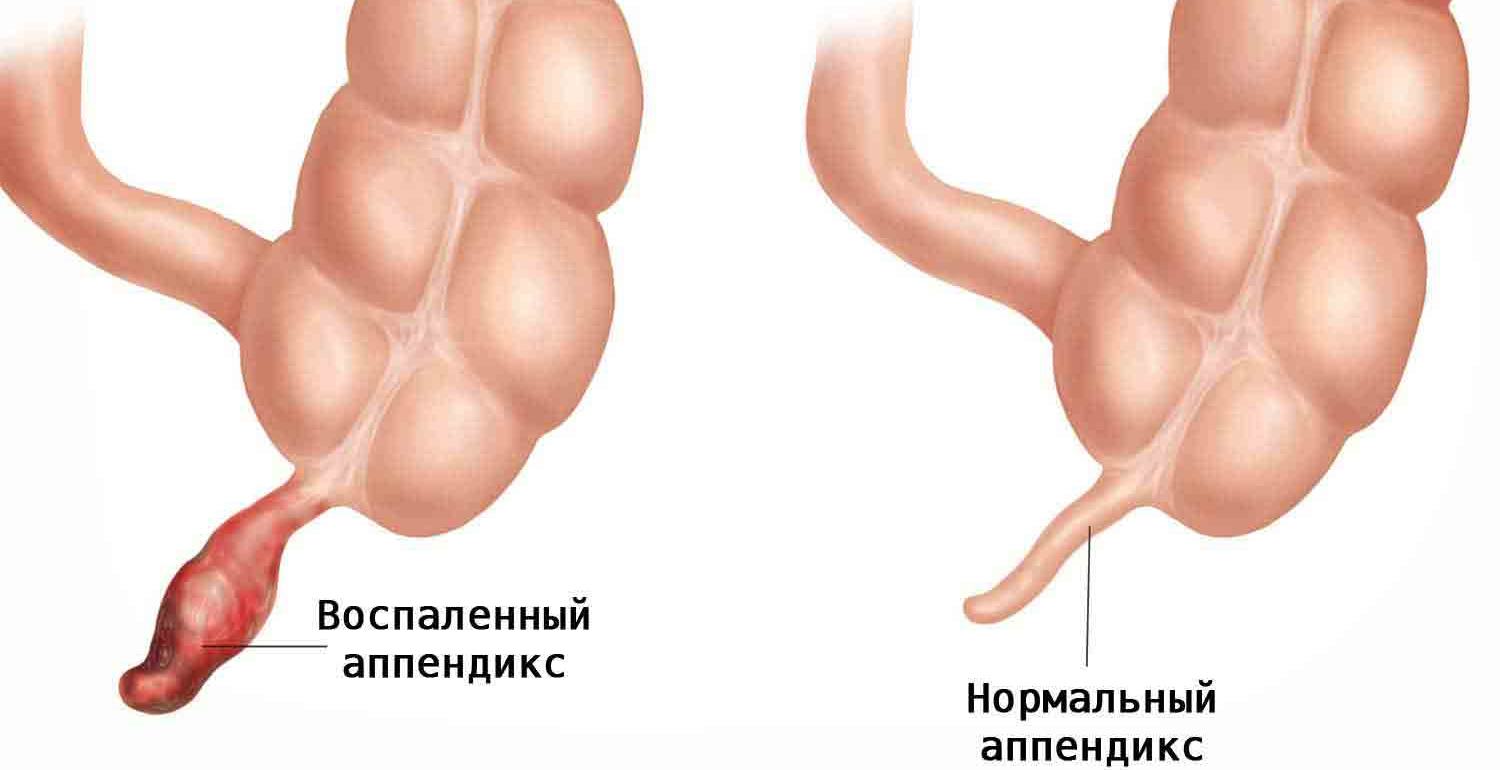 Специалисты отмечают, что при нарушении работы иммунной системы возможно развитие недуга на фоне острой респираторной вирусной инфекции, кори, отита, синусита и фолликулярной ангины.
Специалисты отмечают, что при нарушении работы иммунной системы возможно развитие недуга на фоне острой респираторной вирусной инфекции, кори, отита, синусита и фолликулярной ангины.
Предрасполагающими факторами к развитию аппендицита являются сниженное потребление клетчатки, переедание, прием продуктов с высоким содержанием сахара, гельминтозы, частые запоры, дисбактериоз и гастроэнтериты.
Симптомы
Острый аппендицит отличается развитием обширной симптоматики, которая зависит от локализации отростка в полости брюшины, стадии воспалительного процесса и возраста ребенка.
Одним из типичных и самых ранних проявлений заболевания является боль, которая при классическом течении локализуется в области желудка либо околопупочной области, которая затем может смещаться в правую подвздошную область либо область проекции расположения отростка.
В случае ретроцекального расположения отростка боль может локализироваться в области поясницы, при подпеченочном расположении – в области правого подреберья, а при тазовом – в надлобковой зоне. При обследовании малыши старшего возраста могут довольно точно указать область локализации болей. У детей младшего возраста можно заподозрить аппендицит в том случае, если ребенок проявляет беспокойство, плачет, подтягивает ножки к животу, оказывает сопротивление при попытке осмотра и отказываться от приема пищи.
Одним из типичных признаков заболевания является рвота, нарушение стула, повышение температуры тела до субфебрильных, а иногда и фебрильных цифр. У детей старшего возраста может отмечаться появление симптома ножниц, проявляющегося несоответствием пульса и температуры тела. При тазовом расположении отростка может отмечаться учащение мочеиспускания.
Диагностика
При подозрении на аппендицит ребенку может потребоваться проведения физикального, лабораторного и инструментального обследования.
При пальпации у малыша определяется напряжение мышц и резкая болезненность в правой подвздошной области, а также положительные симптомы раздражения брюшины. У детей младшего возраста обследование рекомендуется проводить во время медикаментозного либо физиологического сна. В редких случаях может потребоваться проведение пальцевого ректального обследования, во время которого может обнаруживаться болезненность и нависание передней стенки прямой кишки либо наличие инфильтрата. Также ребенку назначается проведение общего анализа крови и ультразвукового обследования брюшной полости.
У детей младшего возраста обследование рекомендуется проводить во время медикаментозного либо физиологического сна. В редких случаях может потребоваться проведение пальцевого ректального обследования, во время которого может обнаруживаться болезненность и нависание передней стенки прямой кишки либо наличие инфильтрата. Также ребенку назначается проведение общего анализа крови и ультразвукового обследования брюшной полости.
Лечение
Дети с подозрением на аппендицит подлежат немедленной госпитализации. Наличие у ребенка симптомов острого либо хронического аппендицита – это абсолютное показание к проведению операции.
При деструктивных типах аппендицита предоперационная подготовка должна занимать не больше 4 часов, в этот период малыш может получать в терапевтических целях антибиотико- и инфузионную терапию.
Профилактика
Предупредить развитие острого аппендицита поможет правильное питание, своевременное лечение запоров и инфекционных заболеваний.
Острый аппендицит — симптомы, современные методы диагностики и лечения
Аппендицит считают самым распространенным из опасных недугов пищеварительной системы. Вероятность столкнуться с острым аппендицитом в течение жизни довольно высока. Он диагностируется у 5-10% людей.
Острый аппендицит представляет собой воспаление червеобразного отростка слепой кишки и является наиболее часто встречаемым хирургическим заболеванием. Однако, несмотря на хорошую изученность данного заболевания, сохраняется высокая частота развития осложнений что связано, в основном, с поздним обращением пациентов в клинику для получения медицинской помощи.
Записаться на консультацию перед операцией
Первая консультация бесплатно!
Есть вопросы?
Оставьте телефон –
и мы Вам перезвоним
Диагностика
Заболевание это коварно, успешно маскируется под другие заболевания, и первые симптомы не всегда позволяют правильно идентифицировать воспаление. Боли проявляются внезапно и нарастают постепенно, в первой стадии – без ярких клинических проявлений. Обычно пациент не связывает недомогание или боли в животе с развитием катастрофы в брюшной полости. Несмотря на ряд характерных для аппендицита клинических признаков, крайне опасно пытаться поставить диагноз либо начать лечение самостоятельно. Любые попытки самолечения, в том числе прием обезболивающих, затрудняют диагностику на госпитальном этапе и могут служить причиной развития ряда осложнений острого аппендицита.
Боли проявляются внезапно и нарастают постепенно, в первой стадии – без ярких клинических проявлений. Обычно пациент не связывает недомогание или боли в животе с развитием катастрофы в брюшной полости. Несмотря на ряд характерных для аппендицита клинических признаков, крайне опасно пытаться поставить диагноз либо начать лечение самостоятельно. Любые попытки самолечения, в том числе прием обезболивающих, затрудняют диагностику на госпитальном этапе и могут служить причиной развития ряда осложнений острого аппендицита.
Лечение
Во всем мире признанным и эффективным методом точного установления диагноза и оперативного лечения является диагностическая лапароскопия с последующей аппендэктомией – удалением воспаленного червеобразного отростка.
Наши ведущие специалисты
Преимущества Госпитального центра
Индивидуальная схема лечения для каждого пациента
Для каждого пациента в обязательном порядке, ещё на догоспитальном этапе, разрабатывается индивидуальная схема лечения, с учетом всех особенностей организма: возраста, состояния здоровья, анамнеза заболевания и т.д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
Мультидисциплинарный подход
Медицинский персонал Госпитального центра представляет собой единую команду, составленную из врачей – экспертов разной специализации, что позволяет осуществлять мультидисциплинарный подход. Мы лечим пациента, видя перед собой не список имеющихся у него заболеваний, а человека, проблемы которого взаимосвязаны и взаимообусловлены. Предпринимаемые лечебные меры всегда направлены на общее улучшение здоровья, самочувствия и качества жизни больного, а не исчерпываются устранением симптомов конкретного заболевания.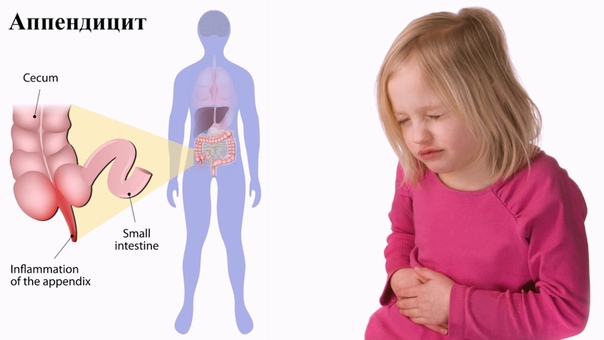
Оперативное лечение любого уровня сложности
Оперирующие врачи Госпитального центра владеют передовыми и высокотехнологичными способами выполнения операций. Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.
Высокотехнологичные, малоинвазивные методы лечения
Основу методологии лечения, проводимого в Госпитальном центре, составляют принципы минимизации рисков для пациента и максимально быстрой реабилитации.
Осуществление подобного подхода возможно только при использовании самых высокотехнологичных методик, современного оборудования и применения последних достижений медицинской науки.
Квалификация врачей в сочетании с современным оборудованием позволяет нам успешно реализовывать данный подход к лечению.
Fast-track хирургия
Fast-track — это комплексная методика, позволяющая свести к минимуму сроки пребывания пациента в стационаре без ущерба качества лечения.
В основе подхода лежит минимизация хирургической травмы, снижение риска послеоперационных осложнений и ускоренное восстановление после хирургических операций, что обеспечивает нашим пациентам минимальное время пребывания в стационаре.
Даже такие сложные операции, как, например, холецистэктомия, благодаря данному подходу требуют пребывания в стационаре не более 3-х дней.
Персональное врачебное наблюдение в послеоперационном периоде
Для полного исключения развития возможных осложнений ранний послеоперационный период все пациенты, независимо от сложности операции, проводят в отделении реанимации под индивидуальным наблюдением врача-реаниматолога.
Перевод пациента в палату осуществляется только при полном отсутствии даже минимально возможных рисков.
Информирование родственников 24/7
Мы максимально открыты и проявляем заботу не только о пациенте, но и его близких. Информация о состоянии здоровья пациентов предоставляется родственникам семь дней в неделю, 24 часа в сутки.
Посещение пациентов так же возможно в любое удобное время.
Высококомфортабельные одно- и двухместные палаты
К услугам пациентов просторные комфортабельные палаты одно- и двухместного размещения, оборудованные всем необходимым для отдыха и восстановления.
В детском отделении наши маленькие пациенты размещаются совместно с родителями.
Налоговый вычет
Согласно налоговому законодательству РФ каждый пациент имеет право на компенсацию до 13% от суммы, потраченной им на свое лечение, а так же лечение близких родственников.
Наши специалисты подготовят для вас пакет документов для налоговой инспекции на возврат 13% от суммы расходов на лечение, а так же дадут рекомендации по различным способам взаимодействия с налоговой инспекцией.
Контакты
+7 (499) 583-86-76
Москва, улица Бакунинская, дом 1-3
Ближайшая станция метро: Бауманская
Острый аппендицит
Главная/О больнице/Статьи/Острый аппендицит
Острый аппендицит — (воспаление червеобразного отростка) – самое частое хирургическое заболевание органов брюшной полости у детей.
Ежегодно в нашу больницу поступает несколько тысяч пациентов с подозрением на острый аппендицит. У большинства детей хирургический диагноз не подтверждается, и они получают лечение по поводу других заболеваний в соматических отделениях.
Ежегодно мы оперируем 200-300 детей по поводу воспаления червеобразного отростка.
Острый аппендицит — серьезное хирургическое заболевание. Смертность от него, по данным различных авторов, колеблется от 0,06 до 7%.
В нашей больнице летальных исходов от острого аппендицита не было.
Мы все являемся учениками и последователями Гирея Алиевича Баирова – выдающегося детского хирурга, который многие годы своей жизни посвятил разработке единых правильных подходов к диагностике, методикам операции и послеоперационному лечению детей с различной хирургической патологией.
Клиническая картина при остром аппендиците очень вариабельна и во многом зависит от возраста ребенка. Данное заболевание встречается даже у детей первого года жизни.
Я оперировал ребенка 4 месяцев по поводу «Флегмонозного аппендицита». Воспалительные изменения в червеобразном отростке были явно выражены и промедление с операцией привело бы к развитию грозных осложнений, угрожающих жизни ребенка.
Классическая триада симптомов острого аппендицита:
- Боли в животе
- Тошнота или рвота
- Повышение температуры
Рассмотрим их по-порядку:
- Боли в животе могут иметь различную локализацию (они зависят от анатомического расположения червеобразного отростка) – в области пупка, в левой половине живота, ниже пупка, справа от пупка, над лоном, под печенью. Начало болей внезапное — «среди полного здоровья». Интенсивность болей различная – от «тупой, ноющей» до резкой. Симптом «перемещения боли» в правую подвздошную область (типичное место расположения червеобразного отростка) встречается редко, как правило, у детей старшего возраста. Маленькие дети часто показывают на область пупка, занимают вынужденное положение в кроватке, становятся вялыми, малоподвижными, отказываются от активных игр.
- Тошноты и рвоты в первые часы от начала заболевания может и не быть у детей старшего возраста. Эти симптомы на ранних стадиях заболевания характерны для детей младших возрастных групп.
 У маленьких детей так же может отмечаться «неустойчивый» или «жидкий стул».
У маленьких детей так же может отмечаться «неустойчивый» или «жидкий стул». - Повышение температуры до 38.0º С и выше характерно для детей младших возрастных групп. У старших детей наблюдается субфебрилитет – 37.2-37.8º С.
Выше перечислены основные симптомы заболевания. Однако острый аппендицит — очень коварное заболевание и может протекать с различной симптоматикой: болями в правом подреберье, учащенным мочеиспусканием, болями в правой поясничной области и т. д.
Дорогие родители запомните чего нельзя делать при возникновении болей в животе у вашего ребенка:
- Лечить при помощи «грелки на живот»!
- Давать анальгетики (болеутоляющие лекарства) и спазмолитики (Баралгин, Но-шпа) до осмотра врача!
- Наблюдать самостоятельно дома за состоянием и развитием болезни у вашего ребенка в течение длительного времени!
Ваши действия – вызов врача неотложной или скорой помощи. Не отказывайтесь от госпитализации вашего ребенка в стационар, где ему будет оказана квалифицированная врачебная помощь, сделаны необходимые анализы, подтверждающие или исключающие хирургическую патологию. Лечение острого аппендицита — только оперативное, а благоприятный прогноз для здоровья и жизни вашего ребенка будет зависеть от ваших оперативных действий. Детей с «острым аппендицитом» необходимо оперировать до развития грозных осложнений, угрожающих жизни вашего ребенка.
Обоснование диагноза «хронический аппендицит» у детей
На правах рукописи
003172ВБ0
Сулавко Яков Павлович
ОБОСНОВАНИЕ ДИАГНОЗА «ХРОНИЧЕСКИЙ АППЕНДИЦИТ» У ДЕТЕЙ
14 00 35 — детская хирургия
Автореферат диссертации на соискание ученой степени кандидата медицинских наук
2 6 Р13М 2000
Москва-2008
003172860
Работа выполнена в Государственном образовательном учреждении высшего профессионального образования «Российский государственный медицинский университет Федерального агентства по здравоохранению и социальному развитию »
Научный руководитель
Доктор медицинских наук, профессор Смирнов Алексей Николаевич
Официальные оппоненты
Доктор медицинских наук, профессор Гельдт Вадим Георгиевич
Московский НИИ педиатрии и детской хирургии Росздрава
Доктор медицинских наук, профессор Машков Александр Евгеньевич
МОНИКИ им М Ф Владимирского
Ведущее учреждение
ГУ Научный центр Здоровья Детей РАМН
Защита диссертации состоится « » 2008 в 14 00 на заседании
диссертационного совета Д 208 072 02 в Российском государственном медицинском университете по адресу 117997, Москва, ул Островитянова, д 1
С диссертацией можно ознакомиться в библиотеке Российского государственного медицинского университета
Автореферат разослан « » 2008г
Ученый секретарь диссертационного совета доктор медицинских наук, профессор
Н П. Котлукова
Общая характеристика работы Актуальность ппобпемы
Проблема рецидивирующих периодических болей в животе у пациентов детского возраста остается достаточно сложной для решения вплоть до настоящего времени Это один из наиболее частых симптомов, с которым приходится сталкиваться врачам различных специальностей Являясь общим признаком множества различных заболеваний, хронический абдоминальный синдром становится поводом для проведения обследования ребенка Не всегда при тщательно проведенном исследовании удается выявить истинную причину болей в животе Назначаемая эмпирическая терапия по поводу гастродуоденита, синдрома раздраженной кишки, дискинезий различных органов желудочно-кишечного тракта нередко не приносит желаемого результата, но снижает социальную активность ребенка, предопределяет иное качество жизни маленького пациента [Gorenstin А 1996, Graham D 2001, Fingerhut А 2001, Hofler Н 1980, PeitzU 1999]
Особенно остро данная проблема стоит в случаях, когда хронический болевой абдоминальный синдром проявляется острыми приступами болей в животе, которые являются поводом для экстренной госпитализации ребенка в хирургические стационары Хотя в последствии в ходе динамического наблюдения данных за острую хирургическую патологию не выявляется, подобные эпизоды могут представлять неблагоприятную атмосферу развития и жизни ребенка С одной стороны, постоянная необходимость обращения к врачу, требующая госпитализации, ограничивает возможность отдыха, учебы С другой стороны, пренебрежительное несерьезное отношение к «привычным» приступам болей в животе может стать причиной позднего обращения в случае возможного развития острого хирургического заболевания органов брюшной полости [Березин И Ф 1972, KoudelkaJ 1996, Stroh С 1999]
Одной из вероятных причин рецидивирующих болей в животе является хроническая патология червеобразного отростка Однако, диагностика хронического аппендицита достаточно затруднительна, отсутствуют четкие, патогномоничные симптомы данного заболевания Учитывая определенные трудности и ошибки в диагностики хронического аппендицита, сложился стереотип скептического отношения к этому диагнозу в среде врачей педиатрического профиля, вплоть до отрицания возможности развития хронического воспаления в червеобразном отростке [Казаков Г М 1960, Церенцян Д М 1971,MangiA А 2000]
Широкое внедрение лапароскопии в повседневную практику отделения абдоминальной хирургии и многолетний опыт наблюдения детей с хроническими рецидивирующими болями в животе позволяют утверждать, что хронический подострый воспалительный процесс в червеобразном отростке в детском возрасте встречается достаточно часто [Спопе О 2001, Коис1е1ка J 1996, Naffis Б 1993, БЬ^еЮ 1999]
Отсутствие четко определенного алгоритма обследования, дифференциальной диагностики и показаний к лечению хронического аппендицита у детей предопределяют актуальность и необходимость проведения исследования по данному вопросу
Цель исследования
Обосновать правомочность диагноза «хронический аппендицит» в детском возрасте
Задачи исследования’
1 Изучить и детально описать клиническую картину хронического аппендицита у детей
2 Определить, по данным ультразвукового исследования, объективные критерии хронического воспаления червеобразного отростка
3 Доказать наличие определенных морфологических изменений червеобразного отростка и регионарных лимфатических узлов, сопутствующих хроническому воспалительному процессу
4 Разработать тактику и методику лечебных мероприятий при установлении диагноза хронический аппендицит у детей
Научная новизна исследования-
В настоящее время, подавляющее большинство пациентов с хроническими рецидивирующими болями, преимущественно в правой подвздошной области, длительное время наблюдаются педиатрами, гастроэнтерологами Проводимая консервативная эмпирическая терапия не оказывает ожидаемого эффекта Разработан алгоритм обследования детей с рецидивирующими болями в животе, включающий обширный диапазон лабораторных и инструментальных методов диагностики Периодически возникающие приступы острых болей в животе, типичные по локализации в правых отделах живота, и нередкие госпитализации с подозрением на острый аппендицит являются показанием для выполнения ультразвукового исследования органов брюшной полости и малого таза с прицельным сканированием правой подвздошной ямки с целью выявления
возможной патологи» червеобразного отростка Предложены критерии ультразвуковой диагностики хронической патологии червеобразного отростка Обнаружение изменений в сонографической картине структур илеоцекальной области, а именно чередование участков сужения и расширения червеобразного отростка, невыраженная гипоэхогенность мышечного слоя и отсутствие перистальтики, увеличение регионарных мезентериальных лимфатических узлов, содержание свободной жидкости в правой подвздошной ямке, — позволяет диагностировать хронический аппендицит Учитывая длительный характерный болевой абдоминальный синдром и отсутствие патологии со стороны других органов брюшной полости при обследовании, показано проведение диагностической лапароскопии для подтверждения диагноза хронического аппендицита и исключения возможной другой патологии органов брюшной полости Определен оптимальный этиологически обоснованный малоинвазивный метод лечения — лапароскопическая аппендэктомия Предложенная тактика сводит к минимуму возможные отрицательные последствия оперативного лечения Оценены изменения при морфологическом исследовании образцов удаленных червеобразных отростков Выявление межуточной формы продуктивного воспаления с гиперплазией лимфоидного аппарата и лимфогистиоцитарной инфильтрацией определило правильность трактовки клинических проявлений и объективность диагностических процедур Длительное катамнестическое наблюдение, в ходе которого отмечается купирование хронического абдоминального синдрома, также доказало адекватность проводимого лечения
Практическая значимость работы
Внедрен в клиническую практику алгоритм обследования детей с рецидивирующими болями в животе, позволяющий выявить причину абдоминального синдрома в стучае хронического воспаления червеобразного отростка В случае длительного абдоминального синдрома в правых отделах живота показано проведение ультразвукового исследования органов брюшной полости и малого таза, фиброэзофагогастродуоденоскопии, лабораторных исследований крови, мочи, кала Необходимость проведения других диагностических манипуляций обусловлена выявленными изменениями Возможной причиной периодических болей в правых отделах живота следует рассматривать хронический воспалительный процесс в червеобразном отростке
Предложены клинические и ультразвуковые критерии наличия хронического аппендицита, объективность которых доказаны при морфологическом исследовании удаленных червеобразных отростков по поводу хронического аппендицита
Обоснован и внедрен в клиническую практику принцип активной хирургической тактики с использованием лапароскопической техники -лапароскопическая аппендэктомия при хроническом аппендиците у детей
Внедрение в практику
Результаты исследования внедрены в практику отделения неотложной и гнойной хирургии детской городской клинической больницы № 13 им Н Ф Филатова г Москвы (главный врач, докт мед наук, профессор Попов В В ), отделения абдоминальной хирургии Измайловской детской городской клинической больницы (главный врач Жарков А П), а также используется при проведении лекций и практических занятий на курсе эндоскопии и эндоскопической хирургии ФУВ кафедры детской хирургии РГМУ (заведующий кафедрой, докт мед наук, профессор Гераськин А В )
Материалы диссертации доложены на
1 Заседании секции детских хирургов Москвы и Московской области № 466 от 26 02 2004 г
2 X Съезде педиатров России «Пути повышения эффективности медицинской помощи детям», Москва, 4-8 02 2005
3 Научно-практической конференции «Современные технологии в педиатрии и детской хирургии», октябрь 2005
4 Научно-практической конференциии сотрудников кафедры хирургических болезней детского возраста, сотрудников ДГКБ №13 им Н Ф Филатова от 18 12 2006
Публикации-
По теме диссертации опубликованы 8 научных работ
Объем и структура диссертации
Диссертация состоит из введения, 3 глав, заключения, выводов, практических рекомендаций, списка литературы
Работа изложена на 112 страницах машинописного текста, иллюстрирована 31 рисунками и 1 таблицей Указатель литературы содержит ссылки на 49
отечественных и 96 зарубежных источников
# * #
Работа выполнена в 2005-2008 годах на кафедре детской хирургии ВПО ГОУ РГМУ Росздрава (заведующий кафедрой, докт мед наук, профессор А В Гераськин), на базе детской городской клинической больницы № 13 имени НФ Филатова города Москвы, (главный врач, докт мед наук, профессор В В Попов) Морфологические микропрепараты консультированы кандидатом медицинских наук Левитским М В , на кафедре Патологической анатомии педиатрического факультета ВПО ГОУ РГМУ Росздрава (заведующий кафедрой, докт мед наук, профессор Талалаев А Г)
Содержание диссертации Материалы и методы исследования Общая характеристика бочьных
Были проанализированы данные 3120 пациентов, поступивших и находившихся на обследовании и лечении в период с 1997 по 2001 год в ДГКБ № 13 с хроническим болевым синдромом Все пациенты обследованы в плановом порядке Выполнялись лабораторные исследования крови, мочи, кала, микробного пейзажа толстой кишки, ультразвуковое исследование органов брюшной полости и малого таза, фиброэзофагогастродуоденоскопия
По показаниям проводились Рн-метрия желудка, контрастная рентгенография желудочно-кишечного тракта, эскреторная урография, уретероцистография, ректороманоскопия
У 138 рассматриваемых пациентов при всестороннем обследовании не было выявлено какой-либо патологии Однако сохраняющийся болевой синдром в виде периодических приступов болей в правых отделах живота явился поводом для госпитализации в отделение неотложной и гнойной хирургии С направляющим диагнозом острый аппендицит в клинику поступили 96,55% пациентов В 3,45% случаев поступили с диагнозом рецидивирующие боли в животе, подозрение на хронический аппендицит В 46,3 % случаев пациенты первично обратились в приемное отделение ДГКБ № 13 им НФ Филатова 35,2% детей доставлены бригадой скорой медицинской помощи В 18,5% случаев дети направлены амбулаторно-поликлиническим учреждением Возраст детей составлял от 7 до 15 лет (таблица 1)
Таблица 1 Распределение больных по возрасту в исследуемой группе
Возраст, год Всего
7-9 10-12 13-15
Количество больных 46 35 57 138
Итого в процентах 25,37% 33,33% 41,3% 100%
Распределение больных по полу мальчики — 56 (40,6%), девочки — 82 (59,4%)
Принимая во внимания, что подавляющее число пациентов госпитализированы с диагнозом «подозрение на острый аппендицит», больные находились под динамическим наблюдением с периодичностью осмотров каждые 3 часа в первые 12 часов пребывания в стационаре
В ходе наблюдения данных за острую хирургическую патологию не выявлялось Впоследствии пациенты подвергались клиническому обследованию, включавшему более детальный сбор анамнеза, физикальный осмотр и консультация педиатра
При сборе анамнеза выяснялись жалобы, сроки возникновения болевого абдоминального синдрома Особое внимание уделялось изучению результатов обследования в ходе предыдущих госпитализаций
Клинический осмотр проводился по общепринятой методике С учетом жалоб пациентов оценивались результаты пальпаторного исследования живота, включая бимануальную пальпацию и выявление симптомов раздражения брюшины
Методы исследования
В план лабораторного обследования пациентов входили общий и биохимический анализ крови, общий анализ мочи, копрологический анализ кала и анализ кала на дисбактериоз, определение микрофлоры ротовой полости и толстой кишки, забор крови для выявления инфекций (сифилис, гепатиты, ВИЧ), определение группы крови и резус-фактора
С целью исключения патологии верхних отделов пищеварительного тракта, пациентам, в анамнезе которых отсутствовало указание на ранее выполненную фиброэзофагогастродуоденоскопию в течение последних 6 месяцев, проводилось вышеуказанное исследование с использованием модели фиброскопа У01-РР-7
Методика ультразвукового исследования у пациентов с подо фением на хронический аппендицит
Всем пациентам с хроническими рецидивирующими болями в животе проводилось ультразвуковое исследование органов брюшной полости и малого таза с использованием аппарата УЗИ марки Akuson 128 ХР/10, конвексным датчиком с частотой 7 МГц и линейным датчиком 7,5 МГц Для обзорной ультрасонографип применяется датчик 5 МГц Для визуализации структур правой подвздошной области, в частности червеобразного отростка используется линейный датчик 7,5 МГц
Исследование проводилось, как правило, на 2-ой день госпитализации Части пациентам ультрасонография была выполнена при поступлении в стационар В день процедуры исключался прием пищи и жидкости до обследования При необходимости для выявления патологии органов малого таза у пациентов женского пола пубертатного возраста проводилось повторное исследование с наполненным мочевым пузырем При отсутствии патологии со стороны органов малого таза, в последующем для выявления эхографической картины хронического аппендицита исследование проводилось при умеренном наполнении мочевого пузыря
Обследование начинается с осмотра органов брюшной полости Выявляются особенности ультразвуковой картины петель кишечника, наличие увеличенных мезентеральных узлов Проводится исследование органов малого таза
В основе выявления хронически измененного червеобразного отростка лежит прямая визуализация его структур В случае отсутствия значительного газонаполнения купола слепой кишки во всех случаях удавалось визуализировать червеобразный отросток, имевший характерные изменения Наиболее часто червеобразный отросток определялся при поперечном сканировании на уровне передней ости подвздошной кости с дозированной компрессией датчиком на переднюю брюшную стенку
У 21 пациента обследование проводилось с использованием аппарата с небольшой разрешающей способностью (Hitachi 450 UB, Aloca 1400) с применением датчика 7,5 МГц, что не помещало выявить изменения червеобразного отростка, характерные, по нашему мнению, для хронического аппендицита
Диагностическая лапароскопия и лапароскопическая методика лечения хронического аппендицита у детей
Полученные данные выше описанных методов обследования и анамнестические сведения позволили нам связать болевой абдоминальный синдром в правых отделах живота лишь с хронической патологией червеобразного отростка
Методом лечения хронического аппендицита являлось удаление аппендикса Родителям предоставлялась исчерпывающая информация о заболевании ребенка, объяснялся смысл и необходимость хирургического лечения и последствия отказа от лечения Выбор оставался за родителями
После согласия родителей на оперативное лечение проводилось обследование ребенка, подготовка к хирургическому лечению — выполнялась ЭКГ, осмотр педиатра, осмотр пациента анестезиологом, с целью определения риска оперативного вмешательства
Всем пациентам выполнена диагностическая лапароскопия по методике открытой лапароскопии
Принципиально важным являлось проведение тщательной ревизии брюшной полости для выявления возможной причины болевого абдоминального синдрома, учитывая возможность ложноположительного заключения ультразвукового исследования о патологии червеобразного отростка
Всем пациентам выполнялась лапароскопическая аппендэктомия
Также у 11 пациентов произведена биопсия лимфатических узлов брыжейки червеобразного отростка
Для профилактики возможных осложнений в послеоперационном периоде проводилась антибактериальная (цефазолин (в форме натриевой соли) 50 мг/кг/сут, гентамицина сульфат 3 мг/кг/сут, метронидазол 40 мг/кг/сут) и десенсибилизирующая терапия (хлоропирамина гидрохлорид) в течение 5 дней
На 5-е послеоперационные сутки проводилось контрольное УЗИ органов брюшной полости и малого таза Перед выпиской проводился общий анализ крови и мочи Выписка осуществлялась на седьмые-десятые послеоперационные сутки при отсутствии патологии при контрольном обследовании
Методика гистологического исследования
При макроскопической оценке препарата уделяли внимание размерам, отмечали наличие деформации червеобразного отростка, наличию неравномерного
расширения ограниченных участков, изучалось содержимое просвета червеобразного отростка
Для оценки микроскопической структуры удаленные червеобразные отростки и лимфатические узлы собственной брыжейки аппендикса фиксировали в 10% растворе нейтрального формалина Для гистологического исследования червеобразных отростков производились поперечные срезы, а также срезы лимфатических узлов Срезы толщиной 6 мкм подвергали дальнейшей обработке по общепринятым методикам Морфологическая структура изучалась после обработки препаратов гематоксилином и эозином при микроскопическом увеличении 126 крат Результаты клинического обследования
Клинически во всех наблюдениях имелось приступообразное течение заболевания с локальными болями в животе, длительностью от 6 месяцев до 4 лет
В большинстве случаев после очередного подобного приступа ребенок госпитализировался с диагнозом подозрение на острый аппендицит Однократно госпитализировались 76 детей, двукратно- 45, более двух раз 17 больных У 4 детей в анамнезе имеются указание на проведение диагностической лапароскопии по поводу подозрения на острый аппендицит, которая не выявила острого воспалительного процесса в области червеобразного отростка, аппендэктомия не проводилась
У большинства больных боли локализовались в правой подвздошной области (78 наблюдений — 56,7%), в нижних отделах живота в 25 случаях (17,9%), реже в околопупочной области (у 16 больных — 11,9%) и в правых отделах живота (у 19 больных — 13,5%) У ряда больных приступы болей в животе сопровождались тошнотой (16 пациентов — 11,9%), рвотой (у 31 — 22,3%), запорами или поносами (у 19 — 13,4%) У 46,4% пациентов отмечалась субфебрильная температура тела (до 38 градусов) Фебрильная лихорадка выявлена была у 3,4% больных
При объективном осмотре пальпаторно определялась умеренная болезненность в правой подвздошной области в 92 случаях (67,2%), внизу живота у 25 пациентов (17 9%), в правых отделах живота у 21 больных (14,9% ) У 19 детей (13,4%) отмечались слабо положительные симптомы раздражения брюшины У одного пациента отмечался положительный симптом поколачивания справа При ректальном обследовании у 2 пациентов справа выявлялась болезненность
По данным лабораторных анализов у 20,5% пациентов выявлен лейкоцитоз (до 15 х 109), у одного больного абсолютный лимфоцитоз У 5% пациентов
отмечалось повышение скорости оседания эритроцитов У 2 детей относительная эозинофилия Остальные показатели, выявленные в процессе обследования, оставались в пределах возрастной нормы
Результаты ультразвукового исследования
У всех пациентов в ходе эхографического исследования брюшной полости и малого таза не было выявлено ультразвуковых признаков патологии внутренних органов При прицельном сканировании правой подвздошной ямки во всех случаях отмечалось наличие в правой подвздошной ямке свободной жидкости в количестве 1-5 мл или жидкости в межпетлевых пространствах виде эхонегативных линий, прилежащих к червеобразному отростку, которые облегчали выявление аппендикса В случае отсутствия значительного газонаполнения купола слепой кишки во всех случаях удавалось визуализировать червеобразный отросток, имеющий характерные изменения Наиболее часто червеобразный отросток определялся при поперечном сканировании на уровне передней ости подвздошной кости с дозированной компрессией датчиком на переднюю брюшную стенку
Диаметр червеобразного отростка, как правило, оставался в норме (в пределах 4-6 мм), но неодинаковый на протяжении, с чередующимися участками сужения до 3 мм и расширения до 6 мм (92%) Реже отмечалось увеличение диаметра червеобразного отростка до 1 см (15,2%) У всех пациентов достаточно хорошо визуализировалась слоистая структура стенки аппендикса, за счет эхографической дифференцировки гипоэхогенного мышечного и гиперэхогенного слизистого слоя Толщина среднего слоя, пониженной эхогенности, составляла около 1-2 мм Просвет отростка оставался не расширенным, но при продольном сканировании можно было выявить не только различный диаметр в разных его отделах, но и наличие плотных включений в виде структур неправильной овальной или округлой формы, различного размера и в большинстве случаев повышенной эхогенности и соответствующее расширение просвета аппендикса (у 44,2% больных) В 17 (12,3%) случаях определялись копролиты, выполняющие просвет отростка У 3 пациентов была выявлена частичная облитерация просвета червеобразного отростка Червеобразный отросток имел булавовидную или веретенообразную форму (63%)
Характерным проявлением хронического аппендицита по ультразвуковой картине является выявление увеличенных в размере до 10-20 мм мезентериальных лимфатических узлов в правых отделах живота Увеличения других групп
мезентериальных лимфатических узлов не отмечалось (в проекции ворот печени, в области поджелудочной железы, в левых отделах брюшной полости)
Выявление локальной болезненности при дозированной компрессии датчиком в правой подвздошной области, с одной стороны являлось в определенном степени патогномоничным признаком патологии червеобразного отростка, с другой стороны позволяло с большей легкостью визуализировать его среди структур правой подвздошной ямки Также при надавливании датчиком выявлялись несжимаемость, ригидность червеобразного отростка (17,4%), отсутствие его смещаемости относительно слепой кишки (22,5%), париетальной брюшины, подвздошной мышцы, что может косвенно рассматриваться как проявление хронического воспалительного процесса с образование спаек, фиксирующих червеобразный отросток
В ряде случаев, отросток удавалось увидеть, окруженным образованием несколько повышенной эхогенности (частью сальника), неправильной формы, мелкоячеситой структуры, расположенной преимущественно между передней стенкой брюшной полости и структур илеоцекапьной области (слепой, подвздошной кишки, червеобразного отростка)
При наличии достаточно хорошо видимых изменений червеобразного отростка, структура слепой кишки, терминального отдела подвздошной кишки не претерпевала каких-либо изменений, визуализировалась нормальная толщина стенок (1-4 мм), хорошо поддающаяся компрессии слепая кишка, с содержимым различной эхогенности
Стоит отметить, что у 8,7 % пациентов ультрасонографическая картина напоминала изменения, выявляемые при флегмопозном аппендиците Отмечалось увеличение диаметра червеобразного отростка от 6 до 13 мм, с выраженной гипоэхогенностью среднего слоя аппендикса (мышечный слой), расширение просвета червеобразного отростка до 4 мм, реактивные изменения сальника в виде мелкоячеистой гиперэхогенной структуры, интимно прилегающей к слепой кишке и червеобразному отростку, не смещаемой при компрессии, наличие 10 мл и более свободной жидкости в правой повздошной ямке и малом тазу
Резучьтаты диагностической лапароскопии Во всех случаях в процессе выполнения диагностической лапароскопии не было выявлено какой-либо патологии со стороны органов брюшной полости и малого таза
Червеобразный отросток был изменен у всех пациентов деформирован плоскостными спайками различной степени выраженности с фиксацией на
протяжении к куполу слепой кишки или к париетальной брюшине (79,7%), утолщен в средней трети или на верхушке (в 68,1% случаев), ригиден (21%), с незначительными фибринозными наложениями (7,25%)
У 19 (13,8%) больных пальпаторно манипулятором хорошо определялось наличие калового камня в просвете
Всем пациентам выполнена лапароскопическая аппендэктомия по описанной выше методике Ни в одном случае мы не встретились с интраоперационными проблемами и осложнениями в послеоперационном периоде Результаты гистологического исследования Макроскопическое изучение 138 червеобразных отростков, удаленных в ходе аппендэктомии у детей с клиническим диагнозом хронический аппендицит, дало нам возможность обнаружить изменения, которые варьировали от минимальных проявлений в виде гиперемии серозной оболочки различной степени выраженности в 84 случаях, сочетающихся с наличием одиночных спаек в 72 случаях, до выраженных изменений анатомического строения червеобразного отростка в виде утолщения стенок и уменьшения просвета, обусловленных процессами фиброза
При гистологическом исследовании выше описанного материала обнаруженные в червеобразных отростках изменения можно разделить на следующие большие группы В первую группу вошли червеобразные отростки (72 случая), в которых были выявлены признаки хронического воспаления, характеризующиеся увеличением соединительной ткани и лнмфогистиоцитарными инфильтратами в различных слоях червеобразного отростка
В слизистой оболочке червеобразного отростка отмечалась атрофия призматического эпителия с метаплазией его в кубический в большом количестве случаев В собственной пластинке слизистой оболочки выявлено разрастание соединительной ткани различной степени выраженности с утолщением и склерозом стенок интрамуральных сосудов В 27 случаях в слизистой оболочке и подслизистом слое отмечалась незначительная лимфогистиоцитарная инфильтрация
В подслизистом слое отмечались процессы, которые проявлялись изменением количественного и качественного состава соединительной ткани Эти изменения затрагивали и сосудистый компонент подслизистого слоя в виде утолщения стенок и уменьшения просвета сосудов, вплоть до полной его облитерации При исследовании лимфоидного аппарата в этой группе отмечался широкий спектр изменений, которые характеризовались полиморфизмом, проявляющимся от незначительной гиперплазии лимфоидных фолликулов, до выраженного увеличения
количества лимфоидиой ткани в червеобразном отростке с образованием реактивных центров, что не сопровождалось сколько-нибудь значительной инфильтрацией слизистой оболочки и подслизистого слоя клетками воспалительного ряда В ходе исследовании нами были отмечены 3 случая, в которых склероз подслизистого слоя приводил к полной атрофии лимфоидного аппарата червеобразного отростка
В мышечном слое отмечались изменения в виде липоматоза, незначительного разрастания соединительной ткани, переходящего в склероз, вплоть до полной атрофии мышечного слоя и замещения его соединительнотканными структурами
Как правило, при этом наблюдались выраженные изменения интрамурального нервного аппарата, в виде клеточных повреждений, проявляющихся вакуолизацией цитоплазмы Нередко, наблюдались изменения интрамурлльных сосудов в виде гипертрофии их стенок
При исследовании серозной оболочки, червеобразных отростков этой группы, не было выявлено сколько-нибудь выраженной патологии В 23 случаях на фоне фиброза и склероза отмечались изменения в виде незначительного отека серозной оболочки, что проявлялось в виде визуализации клеток мезотелия при микроскопическом исследовании и в 5 случаях наблюдалось умеренное полнокровие сосудов серозной оболочки В то же время ни в одном исследованном случае в этой группе не отмечалось наличия экссудативного воспаления с элементами лейкоцитарной инфильтрации затрагивающего хотя бы одни из слоев червеобразного отростка
Вторая группа, 39 случаев, была выделена на основании патологических изменений, которые на фоне выше перечисленных морфологических признаков хронического воспаления сочетались с вариантами острого экссудативного воспаления в виде простого или поверхностного аппендицита, и характеризовались соответствующей клинической картиной
В слизистой обочочке отмечались изменения собственной пластинки, характеризующиеся увеличением в ней соединительнотканных структур — склероза, гипертрофии стенки сосудов с уменьшением их просвета Эта морфологическая картина сопровождалась наличием в слизистои оболочке червеобразного отростка тех или иных форм острого поверхностного аппендицита, характеризующихся стазами в кровеносных сосудах, а так же краевым стоянием лейкоцитов и незначительной периваскулярной инфильтрацией клетками воспаления
В подслизистом слое, наряду с фиброзом и склерозом, характеризующими хроническое течение процесса, так же отмечались изменения характерные для
острого поверхностного аппендицита Это проявлялось в виде гиперплазии лимфоидной ткани червеобразного отростка, инфильтрации нейтрофильными лейкоцитами, как подслизистого слоя, так и слизистой оболочки различной степени выраженности, особенно в дистальных отделах отростка
Микроскопическое исследование серозной оболочки, во всех выше изложенных случаях с обострением хронического аппендицита, показало отек и полнокровие сосудов не сопровождающееся наличием в ней клеточных инфильтратов
В третью группу вошли 27 случаев При исследовании этой группы препаратов в просвете червеобразных отростков нами были обнаружены этиологические факторы, способствующие обострению процесса каловые камни в 19 случаях, в 6 случаях острицы, и в 2 случаях инородные тела растительного происхождения (овощное семечко и древесная щепка)
При микроскопическом исследовании этой группы препаратов в слизистой оболочке червеобразных отростков отмечались процессы, характеризующиеся атрофией клеток эпителия, наличием участков изъязвления, утолщением собственной пластинки слизистой оболочки, благодаря процессам разрастания соединительной ткани В слизистой оболочке отмечалось наличие инфильтратов клетками лимфогистиоцитарной природы с небольшим количеством лейкоцитов и эозинофилов В сосудах слизистой оболочки выявлялось полнокровие, стенки сосудов утолщены, просвет их сужен
В подслизистом слое преобладают процессы склероза с гиперплазией лимфоидного аппарата и образованием реактивных центров в лимфоидных фолликулах В просвете некоторых сосудов отмечается краевое стояние лейкоцитов, а вокруг периваскулярная инфильтрация клетками воспаления
В мышечном слое отмечаются процессы атрофии мышечных волокон с замещением их соединительнотканными структурами Серозная оболочка незначительно утолщена за счет отека и фиброза
В 11 случаях нами были исследованы участки лимфоидной ткани, лимфатических узлов, ассоциированной с червеобразными отростками В них при микроскопическом исследовании определялись реактивные изменения, которые выражались в уменьшении количества лимфоцитов в корковом веществе, формировании центров размножения, в которых отмечалось незначительное количество клеток лимфопоэтического ряда в состоянии митотического деления, что
вписывается в общую морфологическую картину, характеризующую хроническое течение процесса
Результаты лечения и клтамнестмческого наблюдения
Отдаленные результаты оперативного лечения хронического аппендицита прослежены у всех больных в сроки от 5 до 7 лет после операции при непосредственном контакте или по анкетам
Анкета (заполняется ребенком совместно с родителями при катамнестическом обследовании)
Критерии Да Нет
1 Хорошее самочувствие
2 Есть ли польза от операции (аппендэктомии) — упучшение самочувствия
3 Исчезли ли боли, беспокоившие до операции
4 Боли в животе чаще 1 раза в неделю
5 Боли в животе чаще 1 раза в 3 месяца
6 Частые пропуски занятий в школе по причине болей в животе
7 Обращение в поликлинику по поводу болей в животе
8 Госпитализация в больницу с болями в животе после операции
9 Тяжесть в животе после еды
10 Тошнота, рвота
11 Запоры (частота стула реже 1 раза в 2 дня), понос
12 Боли в животе связанные с перееданием, употреблением некачественных продуктов в сочетании с рвотой, поносом
В 98 случаях в сроки от 3 месяцев до 1 года после операции проведено ультразвуковое исследование органов брюшной полости, при котором не было выявлено какой-либо патологии
Все дети и их родители отмечали положительные изменения в общем состоянии, заключавшиеся в исчезновении болевого абдоминального синдрома, повышения физической активности ребенка, улучшении аппетита Стоит отметить отличный косметический результат оперативного вмешательства В ближайшем послеоперационном периоде ни в одном случае не отмечалось воспалительных явлений в области послеоперационных ран Заживление послеоперационных ран
происходило первичным натяжением с образованием тонкого рубца длиной до 7 мм
Развития гипертрофических и келоидных рубцов не отмечалось
***
Таким образом, результаты проведенного исследования показывают что, хронический аппендицит, выявляемый у 4,4% пациентов с рецидивирующим абдоминальным болевым синдромом, можно расценить как редко встречаемое заболевание желудочно-кишечного тракта Принципиальное значение имеет периодичность болевых приступов в животе, и однотипность болевого синдрома если не по интенсивности, то по локализации Подавляющее ботьшинство пациентов предъявляли жалобы на боли в правых отделах живота, в правой подвздошной области Именно локализация болевого абдоминального синдрома может стать поводом возникновения подозрения на хронический аппендицит На этапе диагностических поисков хронический аппендицит выступает как «диагноз исключения»
В ходе исследования выявлено, что наиболее часто хронический аппендицит встречается в подростковом возрасте Из большого количества предложенных симптомов, указывающих на хронический аппендицит, нам представляется приемлемым определение следующих локальная болезненность при пальпации живота, выявление симптомов раздражения брюшины В ходе проведенного исследования выявить какие-либо изменения лабораторных показателей, закономерно отмечаемых у больных с хроническим аппендицитом, не удалось Мы отказались от проведения рентгеноконтрастного исследования всем пациентам с подозрением на хронический аппендицит Наиболее ценным и информативным методом предоперационной диагностики хронического аппендицита у детей, по нашему мнению, является ультрасонография Стоит отметить особенную ценность этого обследования как метода исключения, помогающего провести дифференциальную диагностику с заболеваниями, проявляющимися хроническим абдоминальным болевым синдромом Нам представляется, что выполнение ультразвукового исследования полностью может продублировать информацию, полученную при проведении более сложного рентгеноконтрастного исследования
В 110 случаях при диагностической лапароскопии у больных с хроническим аппендицитом были выявлены спайки разной степени выраженности, фиксирующие червеобразный отросток к париетальной брюшине, куполу слепой кишки и терминальным отделам подвздошной кишки Именно связь с аппендиксом позволяет отличать выявленные спайки от естественных связок, фиксирующих илеоцекальный
отдел При проведении лапароскопической аппендэктомии в процессе «скелетизации» аппендикса от брыжейки производится разделение спаек тупым и острым путем с применением биполярной, реже монополярнои коагуляции Эго несколько осложняет проведения аппендэктомии Однако стоит отметить, что проведение оперативного вмешательства в плановом порядке, в отсутствии выраженного острого воспаления в илеоцекальной области, позволяет провести аппендэктомию с минимальным риском интраоиерационных осложнений
Данные гистологического исследования предопределили то, что мы обозначили патологическое состояние, выявленное у пациентов, явившихся объектами нашего исследования, как «хронический аппендицит», ориентируясь на общепринятые принципы оценки вышеуказанных изменений
Принципиальное значение в нашем исследовании мы придавали длительности катамнестического наблюдения Основным критерием правильности избранной активной хирургической тактики в отношении пациентов с хроническим аппендицитом явилось исчезновение характерного абдоминального болевого синдрома Немаловажный факт, на который указывали родители, был психологический комфорт, отсутствие опасений за ребенка в плане развития острою аппендицита, тревоживших родителей до оперативного лечения Отсутствие характерных болей в животе, а следовательно, хороший эффект предпринятого лечения, по-видимому, можно объяснить тем, что тщательным образом выявлены и оценены показания к оперативному лечению
Выводы
1 Хронический аппендицит у детей встречается в 4,4 % спучаев от общего количества пациентов с рецидивирующим болевым абдоминальным синдромом
2 Основными симптомами хронического аппендицита при УЗИ брюшной полости являются чередование участков сужения и расширения червеобразного отростка, невыраженная гипоэхогенность мышечного слоя и отсутствие перистальтики, увеличение регионарных мезентериальных лимфатических узлов, содержание свободной жидкости в правой подвздошной ямке
3 Морфологически хронический воспалительный процесс в червеобразном отростке протекает в виде межуточной формы продуктивного воспаления с гиперплазией лимфоидного аппарата и лимфогистиоцитарпой инфильтрацией, а также с увеличением количества соединительной ткани, фиброзом или склерозом всех слоев аппендикса вплоть до полной их атрофии
4 Лечение хронического аппендицита у детей только оперативное Операцией выбора является лапароскопическая аппендэктомия
Практические рекомендации
1 Пациентам с рецидивирующими болями в животе следует проводить расширенное инструментальное и лабораторное исследование, включающее ультразвуковое сканирование органов брюшной полости и малого таза, фиброэзофагогастродуоденоскопию, общий анализ крови и мочи, биохимический анализ крови, анализ кала на яйца глистов, копрограмму Дополнительные методы обследования, типа колоноскопии, различных видов рентгенографии, выполняются по показаниям в зависимости от результатов ранее проведенных методов
2 Наиболее информативным методом исследования у пациентов с хроническим аппендицитом является прицельное ультразвуковое сканирование правых отделов живота с выявлением характерных признаков
3 Объективными диагностическими критериями хронического аппендицита являются периодические боли в правых отделах живота в совокупности с сонографичексими признаками изменений аппендикса при отсутствии другой патологии при обследовании
4 Проведение диагностической лапароскопии позволяет уточнить диагноз хронического аппендицита и исключить другую патологию, проявляющуюся сходной клинической картиной Выявление признаков хронического аппендицита является показанием к проведению лапароскопической аппендэктомии
Синеок плбот. опубчнкопанных по теме диссертации
1 Сулавко Я П Хронический аппендицит у детей, обоснование правомерности диагноза //Вестник РГМУ -2002 -№ I (22) -С 97
2 Смирнов А H , Сулавко Я П Хронический аппендицит у детей (обзоры ) // Детская хирургия -2003 — № 4 — С 43-44
3 Смирнов А H , Дронов А Ф , Поддубный И В , Левитскнй M В , Фатеев 10 Е , Маннанов А Г , Залихин Д В , Чундокова M А , Аль-Машат H А , Сулавко
Я П Трунов В О , Ярустовский П M , Война CAO правомочности диагноза «хронический аппендицит» у детей // Детская хирургия -2005 -№4 — С 2427
4 Сулавко Я П Обоснование правомочности диагноза — хронический аппендицит у детей // Сборник материалов научно-практической конференции педиатров России «фармакотерапия в педиатрии» 2005 -С 143
5 Смирнов А H , Дронов А Ф , Поддубный И В , Маннанов А Г , Залихин Д В , Чундокова M А , Аль-Машат H А , Сулавко Я П , Трунов В О , Ярустовский П M Новые технологии в диагностике и лечении хронического аппендицита у детей // 2005 Москва, 25-27 окт — С 371-372
6 Смирнов А H , Дронов А Ф , Левитская M В , Аль-Машат H А , Маннанов
А Г , Залихин Д В , Чундокова M А , Трунов В О , Ярустовский П M , Сулавко Я П Критерии диагностики и тактика лечения хронического аппендицита у детей // Эндоскопическая хирургия — Материалы IX съезда Общества эндоскопических хирургов России -2006 Москва, 15-17 02 том 3/12 -С 61
7 Сулавко Я П , Левитский M В , Аль-Машат H А Диагностические критерии диагноза «хронический аппендицит» у детей, тактика ведения // Гастроэнтерология (специальный выпуск) -2006-Апрель -С 185
8 Смирнов А H, Дронов А Ф , Поддубный И В , Левитский M В , Фатеев 10 Е , Маннанов А Г , Залихин Д В , Чундокова M А , Аль-Машат H А , Сулавко
Я П Трунов В О , Ярустовский П M , Война С А Хронический аппендицит как первопричина длительных рецидивирующих болей в животе у детей Вопросы современной педиатрии — 2007 /том 6 / — №7 — С 24-28
Заказ К» 55/06/08 Подписано в печать 02 06 2008 Тираж 70 экз Уел п л 1 25
О ООО «Цифровичок», тел (495)797-75-76,(495) 778-22-20 \v\vw ср’ ги , е-тай т/о@с/г ги
Инфекции мочевыводящих путей (ИМП) (для родителей)
[Перейти к содержанию]
Открыть поиск
- для родителей
- Родительский сайт
- Sitio para padres
- Общее здоровье
- Рост и развитие
- Инфекции
- Заболевания и состояния
- Беременность и младенец
- Питание и фитнес
- Эмоции и поведение
- Школа и семейная жизнь
- Первая помощь и безопасность
- Доктора и больницы
- Видео
- Рецепты
- Закрыть для родителей nav
- для детей
- Детский сайт
- Sitio para niños
- Как устроен организм
- Половое созревание и взросление
- Сохранение здоровья
- Остаться в безопасности
- Рецепты и кулинария
- Проблемы со здоровьем
- Болезни и травмы
- Расслабься и расслабься
- Люди, места и вещи, которые помогают
- Чувства
- Ответы экспертов, вопросы и ответы
- Фильмы и другое
- Закрыть детское нав
- для подростков
- Подростковый сайт
- Место для подростков
- Кузов
- Разум
- Сексуальное здоровье
- Еда и фитнес
- Заболевания и состояния
- Инфекции
- Наркотики и алкоголь
- Школа и работа
- Спорт
- Ответы экспертов (вопросы и ответы)
- Остаться в безопасности
- Видео
Аппендицит | Бостонская детская больница
Что такое аппендицит?
Аппендицит — болезненная опухоль и инфекция аппендикса (узкий, похожий на палец мешочек, ответвляющийся от толстой кишки).Врачи не совсем уверены, что делает аппендикс, но его удаление не вредно. Аппендицит — самая частая причина экстренного хирургического вмешательства в детском возрасте.
Аппендицитом страдает 1 человек из 1000, проживающий в США. Большинство случаев аппендицита возникает в возрасте от 10 до 30 лет.
Поскольку инфицированный аппендикс может разорваться и стать опасной для жизни проблемой, немедленно позвоните своему врачу или обратитесь в отделение неотложной помощи, если у вашего ребенка наблюдаются следующие симптомы:
- внезапная резко выраженная боль в области пупка
- за короткий промежуток времени боль переходит в нижнюю правую часть живота, и вашему ребенку может быть трудно дышать
Каковы симптомы аппендицита у детей?
Ниже приведены наиболее распространенные симптомы аппендицита у детей.Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- боль в животе, которая может начинаться в области вокруг пупка и переходить в нижнюю правую часть живота, но может также начинаться в нижней правой части живота
- обычно становится серьезнее со временем
- может ухудшаться при движении, глубоком вдохе, прикосновении, кашле или чихании
- может распространиться по брюшной полости при разрыве аппендикса
- тошнота и рвота
- потеря аппетита
- лихорадка и озноб
- изменений в поведении
- понос или запор
Что вызывает аппендицит у детей?
Аппендицит возникает, когда внутренняя часть аппендикса заполняется чем-то, что вызывает его набухание, например слизью, калом или паразитами.Затем аппендикс раздражается и воспаляется. Кровоснабжение аппендикса прекращается по мере увеличения отека и раздражения. Чтобы часть тела оставалась здоровой, необходим адекватный кровоток. Когда кровоток уменьшается, аппендикс начинает отмирать. Разрыв (или перфорация) происходит, когда в стенках аппендикса образуются отверстия, позволяющие стулу, слизи и другим веществам просачиваться через брюшную полость. Инфекция внутри живота, известная как перитонит, возникает при перфорации аппендикса.
Почему аппендицит вызывает беспокойство у детей?
Раздраженный аппендикс может быстро превратиться в инфицированный и разорванный аппендикс, иногда в течение нескольких часов. Разрыв аппендикса может быть опасным для жизни. При разрыве аппендикса бактерии поражают внутренние органы брюшной полости, вызывая перитонит. Бактериальная инфекция может распространяться очень быстро, и ее трудно вылечить, если диагноз поставлен позже.
Как мы лечим аппендицит
Аппендицит может быть неотложной ситуацией.В отделении хирургии Бостонской детской больницы есть хирурги, готовые днем и ночью диагностировать аппендицит, а затем удалить аппендикс вашего ребенка до или после его разрыва.
Аппендицит — наиболее частая неотложная хирургическая помощь в детском возрасте, но диагностика может быть сложной, особенно у детей, часто приводящей либо к ненужному хирургическому вмешательству у детей без аппендицита, либо к разрыву аппендикса и серьезным осложнениям при упущенном заболевании.
Врачи скорой помощи и ученые из центра протеомики Бостонского детского центра продемонстрировали, что белок, обнаруживаемый в моче, может служить «биомаркером» аппендицита, потенциально позволяя поставить диагноз в считанные минуты.
Аппендицит у детей | Детская больница Филадельфии
Аппендицит — это инфекция или воспаление аппендикса, части толстой кишки размером с мизинец с трубчатой структурой. Аппендикс расположен в правом нижнем отделе живота у большинства детей.
Аппендицит — результат закупорки аппендикса твердой слизью или стулом, или отека, вызванного вирусом. Закупорка вызывает опухание и воспаление аппендикса.Если не лечить опухоль и инфекцию, аппендикс может лопнуть (перфорировать), в результате чего содержимое аппендикса попадет в брюшную полость, что приведет к распространению инфекции.
Аппендицит — самая частая причина экстренной абдоминальной хирургии у детей. Хотя это может произойти в любом возрасте, аппендицит чаще встречается у детей школьного возраста и редко возникает в возрасте до 1 года.
Признаки и симптомы аппендицита могут варьироваться от ребенка к ребенку. Наиболее частые симптомы аппендицита у детей:
- Боль в животе, которая начинается вокруг пупка и переходит в правую нижнюю часть живота.Боль обычно усиливается при ходьбе, прыжках или кашле и обычно усиливается с течением времени.
- Лихорадка
- Тошнота и / или рвота
- Потеря аппетита
- Диарея
Аппендицит диагностируется после тщательного изучения истории болезни и медицинского осмотра. Вашему ребенку может потребоваться пройти визуализационное исследование, такое как УЗИ, МРТ или компьютерная томография, чтобы увидеть приложение. Вашему ребенку также могут быть выполнены лабораторные исследования, такие как общий анализ крови (CBC), чтобы определить степень инфекции.
Сразу после постановки диагноза пациенты с аппендицитом будут получать антибиотики для лечения инфекции.
В конечном счете, лечение аппендицита — это операция по удалению аппендикса, которая называется аппендэктомией . Хирург вашего ребенка поможет подобрать оптимальное лечение для вашего ребенка.
Пожалуйста, позвоните нам, если у вашего ребенка после операции аппендицита возникло одно из следующих заболеваний:
- Температура выше 101,5 градусов по Фаренгейту
- Рвота или непереносимость любой пищи или жидкости
- Усиливающаяся или постоянная боль в животе
- Вздутие живота (вздутие или увеличение)
- Дренаж из разреза (-ов)
- Покраснение или припухлость разреза (-ов)
- Если у вас есть дополнительные вопросы или проблемы
Аппендицит считается неотложным состоянием, требующим немедленного внимания.Если вы считаете, что у вашего ребенка может быть аппендицит, попросите его обследовать его в отделении неотложной помощи.
У моего ребенка расстройство желудка или аппендицит?
Вы едете с семейной прогулки, и каждый раз, когда ваша машина проезжает по лежачим полицейским, ваш младший ребенок кричит. Когда вы спрашиваете, что случилось, они хныкают и изо всех сил пытаются объяснить. Затем вы вспоминаете, как ранее в тот день, когда дети играли на улице, ваш ребенок внезапно остановился и пожаловался на боль в животе.Это расстройство желудка или эти жалобы могут указывать на что-то более серьезное — например, аппендицит?
Нет никаких известных средств профилактики аппендицита, воспаления аппендикса. Трубчатая структура, соединенная с первой частью толстой кишки, сам отросток окутан тайной, потому что его назначение или функция неизвестны. Что касается того, почему возникает аппендицит, исследования показывают, что небольшой шарик стула может застрять в аппендиксе, вызывая закупорку и воспаление.
Аппендицит — это неотложная медицинская помощь, потому что, если не лечить закупорку, аппендикс может лопнуть и распространить инфекцию в другом месте. По данным Национального института диабета, болезней пищеварительной системы и почек, даже несмотря на то, что это может случиться с кем угодно, чаще всего аппендицит поражает молодых людей в возрасте от 10 до 30 лет. Обычно для лечения требуется удаление аппендикса.
Расстройство желудка против аппендицита
Как определить, страдает ли ваш ребенок расстройством желудка или аппендицитом, может быть непросто — и тем более, чем младше ребенок.Признаки и симптомы аппендицита у детей и взрослых похожи, но ребенок старшего возраста или подросток может более четко описать свой дискомфорт. Часто ваш ребенок может жаловаться на «боль в животе», когда впервые начинается аппендицит, и может даже проснуться из-за боли. Классический случай начинается с пупка, но разница в том, что боль в животе продолжает усиливаться в течение 24-48 часов, а не утихает или проходит. Боль может усиливаться при движении, например при ходьбе, прыжках, смехе, кашле или чихании.
К другим контрольным признакам аппендицита относятся:
Вздутие живота
Низкая температура
Потеря аппетита
Тошнота и рвота
Неспособность пропускать газ
Запор или диарея
По данным Национального института здоровья, у детей жар и боль, которые начинаются в середине и переходят в правую часть тела, являются двумя наиболее ценными индикаторами аппендицита.Могут возникать и другие симптомы, такие как рвота и потеря аппетита, но у разных пациентов они могут различаться.
Что делать, если я думаю, что у моего ребенка аппендицит?
Немедленно позвоните своему педиатру или доставьте ребенка в отделение неотложной помощи для обследования, если вы считаете, что у него может быть аппендицит. Медицинская бригада соберет историю вашего ребенка, которая может включать:
Медицинский осмотр для оценки живота вашего ребенка
Лаборатории для проверки количества лейкоцитов, которые обычно повышаются при аппендиците
Визуализация, такая как УЗИ или компьютерная томография (КТ) для лучшей оценки
Моему ребенку нужна операция — чего ожидать?
Разрыв аппендикса может привести к инфекции брюшной полости.После удаления аппендикса его отправляют патологу, который также исследует его для подтверждения диагноза.
Дальнейшие действия будут зависеть от типа аппендицита у вашего ребенка:
При неперфорированном аппендиците мы можем отправить вашего ребенка домой без антибиотиков после операции. Наша цель состоит в том, чтобы они придерживались обычной диеты и контролировали боль перед выпиской из больницы и возвращением домой.
При перфорированном аппендиците мы обычно лечим вашего ребенка в течение 72 часов с помощью внутривенной антибиотикотерапии.После этого мы хотим, чтобы они могли придерживаться обычной диеты без рвоты, иметь дефекацию и облегчить боль в животе, не теряя при этом лихорадки.
Симптомы, на которые следует обратить внимание после операции, включают усиление боли в животе, лихорадку и боль при мочеиспускании или рвоте. Если вы заметили что-либо из этого у своего ребенка, немедленно обратитесь к врачу или обратитесь в отделение неотложной помощи.
Но самое главное — не беспокойтесь о долгосрочном прогнозе вашего ребенка. Наше тело прекрасно работает без аппендикса.Дети обычно возвращаются к своим обычным занятиям примерно через неделю после операции, при этом никаких изменений в образе жизни не требуется.
Хотите узнать больше?
Подпишитесь на нашу электронную рассылку, чтобы получать больше советов и лучших практик от педиатров.
Подпишите здесь
Детский аппендицит — Статья A SAGES Wiki
Эпидемиология:
Аппендицит — наиболее частое острое хирургическое заболевание у детей.Ежегодно в Соединенных Штатах Америки страдают около 70 000 детей. Пик заболеваемости аппендицитом у детей приходится на возраст от 12 до 18 лет. Мальчики страдают чаще, чем девочки. Смертность низкая, но высокая заболеваемость при перфорированном аппендиците. Перфорация присутствует у 20-35% детей, чаще у детей младшего возраста, приближаясь к 100% у младенцев.
Патофизиология:
Предполагается, что аппендицит возникает из-за закупорки просвета аппендикса фекалиями, инородными телами, паразитами, опухолями и / или лимфоидной гиперплазией.Эта обструкция в конечном итоге приводит к увеличению внутрипросветного давления, которое вызывает лимфатический и венозный застой, нарушение артериальной перфузии и, наконец, ишемию и некроз аппендикса, ведущие к перфорации.
Типичное представление:
Сначала у ребенка наблюдается недомогание и анорексия, которые могут быстро прогрессировать до боли в животе и рвоты. Боль в животе изначально не связана с активностью, коликами и околопупочной локализацией из-за висцерального воспаления.Через 12-24 часа боль становится соматической, локализующейся в правом нижнем квадранте живота. Соматическая боль обычно усиливается при движении и сопровождается анорексией. За болью в животе обычно следуют тошнота и рвота. Лихорадка обычно субфебрильная с легкой тахикардией. Менее 50% детей будут иметь классические проявления аппендицита, несмотря на наличие аппендицита. Если диагностика откладывается более чем на 48 часов, частота перфорации превышает 65%. После перфорации у ребенка обычно меньше боли в животе и острых симптомов, но в конечном итоге появляются признаки сепсиса и / или непроходимости тонкой кишки.
Физический осмотр:
Сначала заставьте ребенка успокоиться, расслабиться и отвлечься. Понаблюдайте за ребенком на предмет признаков усталости или сонливости. Затем осторожно пальпируйте от области боли. Постучите по животу. Можно ввести небольшую дозу наркотиков, чтобы ребенку было комфортнее, не меняя экзамена.
Точка МакБерни: болезненность при пальпации на расстоянии 1/3 между пупком и правой передней верхней подвздошной остью.
Признак Ровсинга: Боль в правом нижнем квадранте при пальпации левого нижнего квадранта является признаком отраженной боли от аппендицита, поскольку иннервация кишечника не локализуется должным образом абсцесс и может указывать на то, что аппендикс имеет ретроцекальное расположение, так как подвздошно-поясничная мышца забрюшинно.
Запирательный признак: боль в правом нижнем квадранте с внутренней ротацией согнутого правого бедра указывает на раздражение внутренней запирательной мышцы, что является еще одним признаком аппендицита.
Эти признаки могут отсутствовать у детей.
Рентгенография / Лаборатории:
Общий анализ крови может первоначально показать нормальное количество лейкоцитов, но в конечном итоге прогрессирует до лейкоцитоза со сдвигом влево. Анализ мочи ненормален в 10-25% с лейкоцитами и / или эритроцитами без бактерий. Около сорока процентов педиатрического аппендицита можно диагностировать после физического осмотра и лабораторных исследований без дальнейшего обследования.
Ультразвук часто является первой линией в оценке аппендицита и имеет 85% чувствительность и 94% специфичность.Аппендикс обычно имеет целевой внешний вид, имеет диаметр> 6 мм и не сжимается. Чтобы исключить аппендицит с помощью УЗИ, необходимо визуализировать нормальный аппендикс. КТ более точна с чувствительностью и специфичностью 95%, но обычно не используется у детей из-за воздействия радиации. Его использование ограничено пациентами, у которых диагноз не установлен клиническими исследованиями / лабораториями или УЗИ. КТ может быть наиболее полезной у детей с ожирением и у детей с подозрением на длительную перфорацию, у которых есть подозрение на наличие абсцесса.Расширенный толстостенный аппендикс, воспалительная полоса окружающей брыжеечной жировой ткани и / или абсцесс — все это признаки аппендицита или разрыва аппендикса.
Точность детских хирургов составляет около 95% при использовании осмотра, лабораторных исследований и выборочного наблюдения с повторным осмотром и лабораторными исследованиями.
Дифференциальный диагноз:
Дифференциальный диагноз аппендицита у детей включает инвагинацию, дивертикул Меккеля, гастроэнтерит, запор, мезентериальный аденит, пиелонефрит, нефролитиаз, воспалительные заболевания органов малого таза, внематочную беременность, тифлит.
Лечение:
Традиционное лечение неперфорированного аппендицита состоит из аппендэктомии и периоперационных антибиотиков, которые покрывают кожную и кишечную флору, таких как цефокситин или пиперациллин / тазобактам. Есть ранние данные, позволяющие предположить, что многих пациентов можно успешно лечить только антибиотиками, хотя в настоящее время это не считается стандартным лечением.
В случае явного перитонита следует провести хирургическое обследование и агрессивное орошение.В случае перфорированного аппендицита со зрелой полостью абсцесса, IR дренаж и внутривенное введение антибиотиков с или без отсроченной интервальной аппендэктомии обсуждаются, но обычно используются.
Лапароскопическая аппендэктомия (LA):
После размещения пуповинного порта два дополнительных порта диаметром 3-5 мм обычно размещаются в нижней части живота. Также описана аппендэктомия с одним портом через пуповину. Пациента слегка поворачивают, чтобы приподнять правый бок. Отросток идентифицируется по прослойке слепой кишки до ее основания.Приложение захватывается. В основании брыжейки создается окно. Аппендикулярная артерия и основание отростка перевязывают и разделяют. Можно использовать ряд стратегий, включая прижигание, эндо-петли, Harmonic и т. Д. Затем аппендикс помещают в мешок для образцов и удаляют через рану пупочного порта. Затем подтверждается гемостаз.
В послеоперационном периоде пациентам предлагается диета, если аппендикс не был перфорирован, вместе с периоперационными обезболивающими. В случаях перфорированного аппендицита Американская педиатрическая хирургическая ассоциация рекомендует минимум пять дней внутривенного введения антибиотиков.Средняя продолжительность госпитализации детей, перенесших лапароскопическую аппендэктомию, составляет 1,6 дня.
Лапароскопическая или открытая аппендэктомия (ОА):
Преимущества лапароскопической аппендэктомии — это более короткое пребывание в больнице (LA: 1,6 дня, OA: 2,0 дня), менее заметные места разрезов и возможность выполнить диагностическую лапароскопию, если у пациента нет аппендицита.
Не сообщается о значительных различиях в послеоперационных осложнениях между открытой и лапароскопической аппендэктомией, включая одинаковую частоту внутрибрюшных абсцессов, сшивающих абсцессов, раневых инфекций и непроходимости тонкой кишки.
Просмотры сообщений:
10 776
Связанные
Аппендицит у детей | Детская больница Колорадо
Как лечится аппендицит?
В Детском Колорадо детские хирурги проводят операцию, называемую аппендэктомией, по удалению аппендикса с использованием малоинвазивных хирургических методов. Это означает, что хирурги делают три небольших разреза, чтобы заглянуть внутрь тела с помощью камеры и выполнить операцию по удалению.Это называется лапароскопическим методом. Иногда хирурги не могут выполнить операцию таким образом, и вместо этого им нужно сделать больший разрез от двух до четырех дюймов, что позволяет им видеть внутреннюю часть тела вашего ребенка без использования камеры.
Чтобы закрыть разрезы, под кожу накладывают швы, которые рассасываются в течение нескольких недель. Небольшие перевязочные ленты, называемые стерильными полосками, будут помещены поверх разреза (-ов).
После операции пациент будет помещен в хирургическое отделение больницы для наблюдения за его выздоровлением.В течение этого времени мы наблюдаем за детьми, чтобы убедиться, что инфекция исчезла.
Как лечить перфорированный аппендицит?
Есть два способа лечения перфорированного аппендицита. Метод лечения зависит от клинических симптомов пациента, физического осмотра и диагностических исследований. Аппендицит можно лечить с помощью аппендэктомии, как описано выше. Однако иногда содержимое толстой кишки выплескивается в брюшную полость из-за отверстия (перфорации) в аппендиксе. Это может вызвать очень инфицированную и воспаленную среду в брюшной полости, что делает этот сценарий не идеальным для операции.
В этом случае хирург может решить, что лучше всего лечить пациента внутривенными антибиотиками в течение нескольких недель. Пациенту будет введена линия PICC (периферически введенный центральный катетер), который представляет собой внутривенное вливание, которое пациент может использовать вне больницы и получать внутривенно антибиотики дома.
Примерно через пять-восемь недель, когда инфекция исчезнет и пациент выздоровеет, хирург удалит аппендикс.
Почему выбирают Детский Колорадо для лечения аппендицита вашего ребенка?
Малоинвазивные техники
В Children’s Colorado наши детские хирурги выполняют новейшие минимально инвазивные операции, включая лапароскопию и одиночный разрез.Такой подход сокращает время заживления и уменьшает боль и дискомфорт при операции у детей.
Бригада по уходу за вашим ребенком имеет педиатрическое образование
Children’s Colorado имеет специальную команду детских хирургов и анестезиологов, которые обслуживают исключительно детей. Наша команда по уходу имеет большой опыт в этой процедуре и в обеспечении наилучшего ухода за детьми.
Общенациональная детская больница :: Аппендицит у детей
Что такое аппендицит у детей?
Аппендицит — болезненная опухоль, воспаление и инфекция аппендикса.Это неотложная медицинская помощь, потому что аппендикс может лопнуть или разорваться. Это серьезно и может привести к более широкому распространению инфекции. Если не лечить, это может привести к летальному исходу.
Аппендикс представляет собой тонкую трубку в форме пальца, которая соединяется с толстой кишкой. Он находится в нижней правой части живота (брюшной полости). Специалисты точно не знают, какую роль играет аппендикс в организме. Это не жизненно важный орган. Удаление не вредно.
Операция по удалению аппендикса называется аппендэктомией.Это самый распространенный вид экстренной хирургии у детей. Большинство детей выздоравливают без длительных проблем.
Что вызывает аппендицит у ребенка?
Аппендицит возникает, когда внутренняя часть аппендикса чем-то заблокирована, вызывая инфекцию. Закупорка может быть вызвана слизью, стулом или паразитами. Или закупорка может быть вызвана изгибом или скручиванием самого отростка.
Затем аппендикс болезнен, воспаляется или опухает. Это потому, что микробы (бактерии) в аппендиксе начинают быстро увеличиваться.По мере усиления отека и болезненности кровоснабжение аппендикса прекращается.
Все части тела нуждаются в правильном кровотоке, чтобы оставаться здоровыми. Когда кровоток уменьшается, аппендикс начинает отмирать. Аппендикс лопнет или разорвется, поскольку в его стенках появятся дыры. Эти отверстия позволяют стулу, слизи и другим веществам просачиваться внутрь живота или брюшной полости. При разрыве аппендикса в животе может возникнуть серьезная инфекция, называемая перитонитом. Если не лечить, это может привести к летальному исходу.
Какие дети подвержены риску развития аппендицита?
Большинство случаев аппендицита случается в возрасте от 10 до 30 лет. Дети с муковисцидозом могут иметь больший риск. Наличие в семейном анамнезе аппендицита также может увеличить риск этого заболевания у ребенка.
Какие симптомы аппендицита у ребенка?
Симптомы у каждого ребенка могут отличаться. Ниже приведены некоторые общие симптомы аппендицита.
Боль в животе (животе) — самый частый симптом.Эта боль:
Может начинаться в области вокруг пупка и переходить в нижнюю правую часть живота. Или это может начаться в нижней правой части живота.
Часто со временем становится хуже
Может быть хуже, когда ребенок двигается, делает глубокие вдохи, прикасается к нему или кашляет и чихает
Может ощущаться по всему животу при разрыве аппендикса
Другие общие симптомы включают:
Расстройство желудка (тошнота) и рвота
Потеря аппетита
Лихорадка и озноб
Изменения в поведении
Проблемы с опорожнением кишечника (запор)
Жидкий стул (диарея)
Вздутие живота у детей младшего возраста
Как диагностируют аппендицит у ребенка?
Лечащий врач вашего ребенка изучит историю болезни и проведет медицинский осмотр.Провайдер также может заказать тесты, в том числе:
УЗИ брюшной полости. В этом тесте визуализации используются высокочастотные звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов. Он привык видеть внутренние органы, как они работают.
Компьютерная томография. В этом визуальном тесте используются как рентгеновские лучи, так и компьютерные технологии, чтобы показать подробные изображения любой части тела. Сюда входят кости, мышцы, жир и органы.Он более подробный, чем обычный рентгеновский снимок.
Другие тесты могут включать:
Анализы крови. Эти тесты проверяют наличие инфекции и воспаления. Они также могут увидеть, есть ли проблемы с другими органами брюшной полости, такими как печень или поджелудочная железа.
Анализ мочи. Этот тест может определить наличие инфекции мочевого пузыря или почек, которая может иметь некоторые из тех же симптомов, что и аппендицит.
Симптомы аппендицита могут быть похожи на другие проблемы со здоровьем. Всегда обращайтесь к врачу вашего ребенка для постановки диагноза.
Как лечить аппендицит у ребенка?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка. Аппендицит требует неотложной медицинской помощи. Скорее всего, аппендикс лопнет и вызовет серьезную смертельную инфекцию. По этой причине лечащий врач вашего ребенка, скорее всего, порекомендует вашему ребенку операцию по удалению аппендикса.Вашему ребенку могут вводить антибиотики и жидкости через внутривенную (IV) линию до начала операции.
Хирургия — наиболее распространенное лечение аппендицита. Но некоторым детям врач может назначить антибиотики вместо операции.
Приложение можно удалить двумя способами:
Открытая или традиционная хирургия. Вашему ребенку сделали анестезию. В нижней правой части живота делается разрез или разрез.Хирург находит аппендикс и удаляет его. Если аппендикс разорвался, можно ввести небольшую трубку или шунт для отвода гноя и других жидкостей из живота. Шунт будет удален через несколько дней, когда хирург почувствует, что инфекция ушла.
Лапароскопическая хирургия. Вашему ребенку сделали анестезию. Этот метод использует несколько небольших разрезов и камеру, называемую лапароскопом, чтобы заглянуть внутрь живота. Хирургические инструменты вводятся через один или несколько небольших разрезов.Лапароскоп вводится через другой разрез. Этот метод обычно не применяется, если аппендикс уже лопнул.
Интервальная аппендэктомия
Иногда аппендикс лопается, и может образовываться скопление инфицированной жидкости или гноя (абсцесс). Если это произойдет и ваш ребенок стабилен, врач может порекомендовать не удалять аппендикс сразу. Вместо этого врач может сначала вылечить инфекцию и слить инфицированную жидкость из абсцесса.Приложение будет удалено позже. Эта отсроченная операция называется интервальной аппендэктомией.
При интервальной аппендэктомии вашему ребенку будут назначены антибиотики внутривенно. Они вводятся через внутривенную трубку, называемую PICC-линией, или через периферически введенный центральный катетер. Это остается на месте от 10 до 14 дней. Врач также может использовать компьютерную томографию или изображения под контролем УЗИ для дренирования абсцесса. Как только инфекция и воспаление пройдут, вашему ребенку будет сделана операция по удалению аппендикса примерно через 6-8 недель.
После операции
Ребенку, у которого разорвался аппендикс, придется оставаться в больнице дольше, чем ребенку, у которого аппендикс был удален до того, как он разорвался. Некоторым детям нужно будет принимать антибиотики внутрь в течение определенного периода времени после того, как они вернутся домой.
После операции вашему ребенку нельзя будет есть или пить в течение определенного периода времени. Это позволяет кишечнику зажить. В течение этого времени жидкости, антибиотики и обезболивающие будут вводиться в кровоток внутривенно.
По мере заживления ваш ребенок сможет пить прозрачные жидкости, такие как вода, спортивные напитки или яблочный сок. и постепенно перейдем к мягкой, а затем к твердой пище.
После выписки вашего ребенка из больницы поставщик медицинских услуг, скорее всего, ограничит его или ее деятельность. Ваш ребенок не должен заниматься тяжелой атлетикой или заниматься контактными видами спорта в течение нескольких недель после операции или в соответствии с инструкциями. Если дренаж остается на месте, когда ваш ребенок идет домой, ему не следует принимать ванну или плавать, пока дренаж не будет удален.
Вам дадут рецепт на обезболивающее, которое ребенок сможет принимать дома. Некоторые обезболивающие могут вызвать у ребенка запор, поэтому спросите своего лечащего врача или фармацевта о любых побочных эффектах. Движение после операции, а не лежа в постели, может помочь предотвратить запор. Также может помочь употребление фруктовых соков. Когда ваш ребенок снова сможет есть твердую пищу, употребление фруктов, цельнозерновых злаков, хлеба и овощей также может помочь остановить запор.
У большинства детей, которым удалили аппендикс, не будет долгосрочных проблем.
Какие возможные осложнения аппендицита у ребенка?
Раздраженный аппендикс может быстро превратиться в инфицированный и разорванный аппендикс. Это может произойти за несколько часов. Разрыв аппендикса — экстренная ситуация. Если не лечить, это может привести к летальному исходу. При разрыве аппендикса микробы (бактерии) заражают внутренние органы брюшной полости. Это вызывает бактериальную инфекцию, называемую перитонитом. Бактериальная инфекция может распространяться очень быстро. Если диагноз задерживается, лечение может быть затруднено.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Инфицированный аппендикс может лопнуть или разорваться. Это чрезвычайная ситуация и может привести к летальному исходу. Если вы подозреваете, что у вашего ребенка аппендицит, немедленно обратитесь к врачу и обратитесь в отделение неотложной помощи.
Основные сведения об аппендиците у детей
Аппендицит — болезненная опухоль и инфекция аппендикса. Это неотложная медицинская помощь.
Аппендикс может разорваться или разорваться, что приведет к еще большей инфекции.Если не лечить, это может привести к летальному исходу.
Медицинские работники, скорее всего, порекомендуют удалить аппендикс у ребенка.
Аппендэктомия — это наиболее распространенный вид экстренной хирургии у детей.
Большинство детей выздоравливают без длительных проблем.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
Знайте причину визита и то, что вы хотите.
Перед визитом запишите вопросы, на которые хотите получить ответы.
Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку.Также знайте, каковы побочные эффекты.
Спросите, можно ли вылечить состояние вашего ребенка другими способами.
Знайте, почему рекомендуется тест или процедура и что могут означать результаты.


 У маленьких детей так же может отмечаться «неустойчивый» или «жидкий стул».
У маленьких детей так же может отмечаться «неустойчивый» или «жидкий стул».