симптомы и признаки болезни, диагностика и лечение
Существует множество заболеваний кишечника. Все они сопровождаются воспалительными изменениями и нарушениями переваривания. Вариабельность признаков усложняет диагностику. Лечение часто вызывает затруднения из-за нарушения всасывания.
Симптомы патологий кишечника
Общие симптомы
- Истощение организма (кахексия). Снижение веса происходит в результате нарушений всасывания из-за воспалительных патологий слизистой и недостаточностью переваривания. Это приводит к дефициту энергетических соединений, строительного материала клеточных структур.
- Интоксикационный синдром. Проявляется вялостью, слабостью, повышенной утомляемостью при сниженной нагрузке, сонливостью. Возможны обморочные состояния и потеря сознания.
- Снижение иммунитета. Недостаточность энергии также вызывает значительное снижение защитных сил организма от инфекционных агентов бактериальной, вирусной или грибковой природы.

- Анемия. Недостаточное всасывание витаминов (витамин В12) и микроэлементов (железа) приводит к формированию дефицитарных анемий, или наличие хронического кровотечения из слизистой оболочки кишечника проводит к постгеморрагической анемии.
- Гипертермия. Может наблюдаться при воспалительных заболеваниях, распаде опухоли и так далее.
- Головные боли и головокружения. Последствия анемии в виде гипоксии головного мозга.
Тонкий кишечник
Признаки поражения тонкого кишечника следующие:
- Болевой синдром. Локализация болей преимущественно в районе околопупочной области. При поражении двенадцатиперстной кишки может быть в районе эпигастрия, чаще боли носят спазматический характер, усиливаясь при перистальтике. Голод снижает болевой синдром.
- Бурчание в животе. Бурление, ощущения переливания возникают вследствие избыточного пропитывания через слизистую жидкостного компонента плазмы, всасывания воды при этом не происходит.
 Содержимое желудка чрезмерно разбавляется.
Содержимое желудка чрезмерно разбавляется. - Рвота. Может быть как следствием интоксикации, так и результатом непроходимости и закупорки просвета тонкого кишечника объемными образованиями.
- Осмотические диареи. Поносы, содержащие большое количество жидкости, так как нарушается работа тонкого кишечника – всасывание жидкости не происходит.
- Мелена. Черный стул может быть при поражении язвенной болезнью двенадцатиперстной кишки или дивертикулите. Меленой называют гемолизированную желудочным соком кровь.
- Характер стула. Помимо обильного количества жидкости стул часто пенится, имеет непереваренные включения, так как при нарушении работы тонкого кишечника наблюдается ферментативная недостаточность, обнаруживаются растительные волокна.
- Процесс дефекации. Внезапные, сильные и частые позывы к дефекации: человек может ходить в туалет от 3-5 раз в сутки и больше.
Толстый кишечник
Некоторые признаки указывают на патологию в толстом кишечнике:
- Болевой синдром.
 Локализация болевого синдрома чаще наблюдается в подвздошных областях (правая и левая нижняя часть живота), преимущественно слева, также может наблюдаться по флангам, где расположены восходящий и нисходящий отделы ободочной кишки. Имеет спастический характер по ходу перистальтики.
Локализация болевого синдрома чаще наблюдается в подвздошных областях (правая и левая нижняя часть живота), преимущественно слева, также может наблюдаться по флангам, где расположены восходящий и нисходящий отделы ободочной кишки. Имеет спастический характер по ходу перистальтики. - Характер стула. Запоры, каловые массы часто с прожилками слизи, крови, возможные зеленые включения – по типу болотной тины.
- Акт дефекации. Затруднен, часто наблюдаются ложные болезненные позывы (тенезмы).
- Метеоризм. Вследствие застойных процессов происходит гниение и брожение в просвете кишечника. Наблюдаются зловонные газы и каловые массы.
В первую очередь у больного с вышеуказанными жалобами диагностические мероприятия направлены на подтверждение или исключение наиболее распространенных заболеваний кишечника.
Наиболее частые патологии кишечника
Заболевания тонкой кишки
К наиболее распространенным и часто встречающимся заболеваниям тонкого кишечника относят:
- Энтерит.
 Воспалительное заболевание, вызванное преимущественно бактериальными или вирусными агентами, попавшими в просвет кишечника с пищей. Может быть результатом приема некоторых лекарственных средств (например, некоторые антибактериальные препараты, нестероидные противовоспалительные и другие) или вследствие лечения лучевой терапией.
Воспалительное заболевание, вызванное преимущественно бактериальными или вирусными агентами, попавшими в просвет кишечника с пищей. Может быть результатом приема некоторых лекарственных средств (например, некоторые антибактериальные препараты, нестероидные противовоспалительные и другие) или вследствие лечения лучевой терапией. - Целиакия (глютеновая энтеропатия). Нарушение переваривания глютена — белков, содержащихся в злаковых культурах (пшеница, ячмень, рожь). Результатом является атрофия слизистой оболочки и абсорбции (всасывания) питательных веществ. Проявляется в детском возрасте.
- Новообразования тонкого кишечника. Редко в тонком кишечнике формируются злокачественные новообразования. Доброкачественная опухоль характеризуется медленным ростом, злокачественная – разрастается стремительно, происходит быстрое нарастание симптоматики.
- Дивертикулы Меккеля. Во внутриутробном периоде организм матери и ребенка сообщаются между собой пупочным канатиком.
 После его перерезания может остаться небольшой отросток в области подвздошного кишечника, при этом кислотность в данном отделе соответствует желудочной, так как в слизистой есть обкладочные клетки, продуцирующие соляную кислоту. Это, а также мешковидная форма, может привести к воспалению отростка. Чаще проявляется в детском возрасте.
После его перерезания может остаться небольшой отросток в области подвздошного кишечника, при этом кислотность в данном отделе соответствует желудочной, так как в слизистой есть обкладочные клетки, продуцирующие соляную кислоту. Это, а также мешковидная форма, может привести к воспалению отростка. Чаще проявляется в детском возрасте. - Язва двенадцатиперстной кишки. Часто сочетается с язвенной болезнью желудка. Частой причиной болезни является инсеминация Helicobacter Pylori, употребление алкоголя, прием некоторых лекарственных средств.
Заболевания толстого кишечника
К наиболее распространенным патологиям толстого кишечника относят:
- Неспецифический язвенный колит. Этиология заболевания считается неизвестной. Одной из теорий является аутоиммунное происхождение болезни, поражающее слизистую оболочку толстого кишечника. Развивается преимущественно в возрасте 40-50 лет. Может быть предраковым заболеванием.
- Рак толстого кишечника (см.
 здесь). Чаще всего злокачественные новообразования, которые имеют экзофитный рост и приводят к низкой кишечной непроходимости, развивающейся медленно, следовательно, имеющей выраженный интоксикационный синдром.
здесь). Чаще всего злокачественные новообразования, которые имеют экзофитный рост и приводят к низкой кишечной непроходимости, развивающейся медленно, следовательно, имеющей выраженный интоксикационный синдром. - Синдром раздраженного кишечника. Не имеет в основе органической видимой патологии, выраженные клинические проявления. Основные симптомы связанная с нарушением перистальтики толстого кишечника.
- Врожденные аномалии строения. Являются наиболее частой причиной запоров. К ним относят: долихоколон, долихосигму, болезнь Гиршпрунга (мегаколон) и так далее. Образование дополнительных петель затрудняет прохождение химуса по толстому кишечнику, а отсутствие нервных ганглиев (при болезни Гиршпрунга) нарушает перистальтику, формирует аневризмы кишечника и вызывает кишечную непроходимость.
- Геморрой. Является наиболее частым заболеванием прямой кишки. При этом расширяются геморроидальные венозные узлы, в кале обнаруживаются прожилки крови, присутствует болезненность при дефекации, сидении.

- Псевдомембранозный колит. Воспалительное инфекционное заболевание. Является следствием дисбактериоза и разрастанием патологической флоры. Чаще происходит на фоне длительного приема лекарственных средств, частых клизм, лучевой терапии.
Заболевание обоих отделов кишечника
Существуют и такие заболевания, которые поражают все отделы кишечной трубки:
- Полипоз. Полипы могут образовываться в любом отделе кишечной трубки. Выросты слизистой часто травмируются пищевым комком, могут полностью закупорить просвет, в особенности в тонком отделе.
- Болезнь Крона. Заболевание может поражать любой отдел кишечной трубки. Характеризуется образованием на слизистой оболочке язвенных дефектов в форме булыжной мостовой. Этиология заболевания неизвестна.
- Инфекционный гастроэнтероколит. Инфекционное воспаление слизистой кишечника, вследствие употребления в пищу продуктов или воды, содержащей инфекционный агент вирусной, бактериальной или грибковой природы.

- Спаечная болезнь. Наличие спаек отмечают после оперативных вмешательств на органах брюшной полости и наличие выпота – перитонита. Может привести к кишечной непроходимости – острой хирургической патологии.
Причины патологий
Наиболее частыми причинами заболеваний кишечника являются:
- Нарушение диеты. Прием в пищу некачественных продуктов питания приводит не только к инфекционным болезням кишечника, но и может стать причиной целиакии, содержание канцерогенов в пище – к развитию онкопатологии. Чаще всего запрещенными продуктами являются чрезмерно жирные, острые продукты, фаст-фуд.
- Вредные привычки. Наркомания, курение и алкоголизм приводит к снижению иммунного ответа и, как следствие, разрастанию патологической флоры в просвете кишечника. Алкоголь и курение может стать причиной язвенной болезни, аномалий строения кишечника у детей (при употреблении во время беременности), развитием аутоиммунной и других патологий.

- Стрессовые состояния. Частые нервные встряски могут стать причиной онкологической патологии, развитием язвенных дефектов слизистой, синдрома раздраженной кишки и так далее.
- Генетическая причина. Чаще всего происходит либо передача заболевания по наследству, либо «поломка» генетического кода плода. Предположительно это является причиной неспецифического язвенного колита, болезни Крона, полипоза кишечника и других заболеваний.
- Прием некоторых лекарств. Приводит к дисбалансу условно-патогенной и полезной флоры в кишечнике, побочное действие некоторых лекарств – нарушение перистальтики. Лекарства могут стать основной причиной формирования изъязвлений кишечной стенки.
- Малоподвижный образ жизни. Считается основной причиной образования геморроидальных узлов.
Диагностика заболеваний кишечника
Проводят основные специальные исследования для оценки функции и строения кишечника:
- Рентгенография кишечника.
 При наличии симптомов непроходимости проводят рентгенологическое исследование для выявления чаш Клойбера и немого кишечника ниже непроходимости.
При наличии симптомов непроходимости проводят рентгенологическое исследование для выявления чаш Клойбера и немого кишечника ниже непроходимости. - Рентгеноскопия с контрастированием (ирригоскопия). Позволяет оценить проходимость контрастного вещества, окрашивание стенок визуализирует плюс (полипы, онкопатология) или минус (изъязвления и дивертикулы) ткань просвета кишечника.
- Анализ кала на скрытую кровь. Экспресс-тест, оценивающий наличие гемоглобина в каловых массах, не видимого глазом, определяющее скрытое кишечное кровотечение.
- Эндоскопическое исследование с взятием материала на биопсию. Для визуализации слизистой двенадцатиперстной кишки и по возможности верхнего отдела тонкой используют фиброгастродуоденоскопию. Для визуализации слизистой толстого кишечника – колоноскопия.
- Томография (КТ или МРТ). Позволяет выявить объемные образование, наличие метастазов при раковой патологии.
Рекомендации по профилактике заболеваний кишечника
К основным рекомендациям по профилактике можно отнести следующие мероприятия:
Синдром раздраженной толстой кишки — симптомы, лечение, профилактика, причины, первые признаки
Общие сведения
Например, у одного — это запор (трудное и редкое опорожнение кишечника), у другого диарея, а у третьего могут быть и те и другие симптомы одновременно. В норме стул должен быть оформленным, но при этом не твёрдым, не содержать прожилок крови, акт дефекации не должен сопровождаться болью или спазмами кишечника. Частота актов дефекации у каждого разная для одного это 3 раза в день, для другого 3 раза в неделю. СРКТ не является тяжелым заболеванием. В сущности, врачи считают СРКТ функциональным расстройством, поскольку при обследовании толстой кишки признаков болезни не выявляется. Часто СРКТ появляется на фоне стресса, усталости, нервного перевозбуждения.
В норме стул должен быть оформленным, но при этом не твёрдым, не содержать прожилок крови, акт дефекации не должен сопровождаться болью или спазмами кишечника. Частота актов дефекации у каждого разная для одного это 3 раза в день, для другого 3 раза в неделю. СРКТ не является тяжелым заболеванием. В сущности, врачи считают СРКТ функциональным расстройством, поскольку при обследовании толстой кишки признаков болезни не выявляется. Часто СРКТ появляется на фоне стресса, усталости, нервного перевозбуждения.
Новости по теме
Причины
Хотя причины СРКТ не ясны, известно, что толстая кишка людей, страдающих этим заболеванием, более реактивна, чем здоровых. У человека с СРКТ работу толстого отдела кишечника изменяют некоторые триггеры, например определенная пища, медикаменты или стресс.
Симптомы
- боль в животе
- вздутие живота
- образование газов
- изменения в работе кишечника, например, запор или диарея.

Что можете сделать вы
- ведите дневник вашей диеты, избегайте продуктов, вызывающих у вас СРКТ (например, шоколад),
- избегайте жирной пищи, в особенности жирного мяса, кожи домашней птицы, цельного молока, крема, сыра, сливочного и растительного масла, маргарина, авокадо и взбитых сливок,
- увеличьте долю клетчатки в вашем рационе (для этого подойдет цельнозерновой хлеб, бобы, фрукты и овощи),
- для купирования диареи и спазмов кишечника ешьте маленькими порциями, но часто,
- старайтесь меньше нервничать, используйте различные методики для снятия стресса,
- если у вас лихорадка, в каловых массах есть примесь крови, вы теряете в весе или страдаете длительными болями в животе, обратитесь к врачу.
Употребление в пищу клетчатки и приём слабительного (изредка) может снять запор, но для начала вам стоит проконсультироваться с вашим врачом.
Исследования показали, что у женщин симптомы проявляются острее в период менструального кровотечения, поэтому если вы принимаете половые гормоны, помните, что они могут вызвать обострение СРКТ.
Что может сделать врач
Специфического анализа на СРКТ не существует. Врач назначит вам анализы и исследования для того, чтобы исключить другие заболевания. Исключив из списка возможных диагнозов серьёзные заболевания, врач успокоит вас.
В таких случаях обычно рекомендуют диету, богатую клетчаткой. Врач посоветует, что вам необходимо изменить в образе жизни.
Из лекарственных средств назначают мягкие транквилизаторы (в случае если вы находитесь в состоянии стресса или патологической тревоги), спазмолитики, противодиарейные препараты и слабительное средства в случае запора.
Профилактика синдрома раздраженной толстой кишки
- выбирайте пищу, богатую клетчаткой, например цельнозерновой хлеб, овощи и фрукты.
- старайтесь не употреблять пищу, которая может усугубить симптомы, например искусственные сахарозаменители, молочные продукты и кофеин, особенно при диарее. Составьте личный список продуктов, которые вы плохо переносите.

Учитесь справляться со стрессом, делайте специальные упражнения и используйте различные техники релаксации.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
лечение народными и традиционными методами
Толстый кишечник является заключительным звеном в длительном процессе переваривания пищи, обеспечивающим организм необходимыми веществами и микроэлементами, защищающим от отравления токсинами внутренних органов. Лечение толстой кишки, как и любого органа человека, требует индивидуального подхода специалиста-гастроэнтеролога.
Отчего начинаются нарушения в пищеварительном тракте, какие симптомы этому сопутствуют, как правильно лечить различные болезни толстого кишечника? Ответы на эти вопросы приводятся в этой статье.
Содержание статьи
Местоположение и строение толстого кишечника
Полный тракт толстой кишки распределён на брюшную полость и область малого таза.
Орган состоит из шести кишечных отделов — прямой, сигмовидной, нисходящей ободочной, поперечной ободочной, восходящей ободочной и слепой кишки.
Протяжённость толстого кишечника составляет 0,8—1,4 м, в зависимости от половых различий и возраста пациента. Средний диаметр колеблется в пределах 4,5—8,2 см.
Главное отличие от тонкого кишечника определяется:
- Наличием продольных мышц в кишечных стенках.
- Выпячиванием стенок.
- Жировыми отростками.
- Серым цветом.
- Увеличенным диаметром.
Роль толстого кишечника в здоровье человека
Хорошая микрофлора в кишечнике необходима для истребления вредоносных бактерий, прекращения гниения, получение организмом из поступаемой пищи необходимых аминокислот, витаминов и микроэлементов. На конечной стадии пищеварения происходит остаточное переваривание пищи, всасывание остатков воды и соляных растворов, выведение отходов жизнедеятельности человека. Главный результат работы сложных биохимических процессов заключается в создании и поддержании крепкого иммунитета.
Целостность слизистой оболочки, хорошая перистальтика (мышечные сокращения) и сохранение равновесия микрофлоры толстой кишки является основным делом в профилактике и лечении болезни. Регулярный уход за телом важен не только снаружи. Внутренняя генеральная уборка позволит избежать появления раковых опухолей, проблем с сердцем, заболеваний почек, печени, проявлений аллергии, астмы, артрита. Проблемы с нарушением пищеварения служат причиной развития 72 заболеваний у пациентов.
Регулярный уход за телом важен не только снаружи. Внутренняя генеральная уборка позволит избежать появления раковых опухолей, проблем с сердцем, заболеваний почек, печени, проявлений аллергии, астмы, артрита. Проблемы с нарушением пищеварения служат причиной развития 72 заболеваний у пациентов.
Начало болезни сопровождается специфическими признаками.
Общие симптомы заболевания
Запоры, поносы
При наличии стула у человека (дефекации) один раз в сутки нет поводов для беспокойства. Если это случается 1 раз в 3 дня и более, или наоборот 2—3 раза за день, можно говорить о нарушении эвакуаторной способности кишечника, возможно — развития гипомоторной дискинезии. В этом случае процессы всасывания полезных веществ и переваривания не работают на 100%. Дополнительной причиной может стать болезни других органов пищеварения, чью работу должен выполнять толстый кишечник.
Появление болей, выделение крови при дефекации
Наличие постоянной боли говорит о развитии воспаления. Игнорирование этого сигнала и отсутствие лечения приводят к раку толстого кишечника. В случае приёма некачественной пищи происходит быстрый вывод пищи, без переваривания. Также должно настораживать постоянное чувство расширения в животе, повышенное газоотделение, урчание.
Игнорирование этого сигнала и отсутствие лечения приводят к раку толстого кишечника. В случае приёма некачественной пищи происходит быстрый вывод пищи, без переваривания. Также должно настораживать постоянное чувство расширения в животе, повышенное газоотделение, урчание.
Появление выделений крови во время дефекации указывает на внутренние кровотечения, возможно из-за разрыва толстой кишки, а их цвет — на артериальную или венозную принадлежность.
Это серьёзный повод для эндоскопной проверки системы пищеварения.
Анемия
Малокровие появляется в случае постоянного или острого кровотечения из внутренних органов. При раковом заболевании кишечника анемия возникает при хронической кровопотере и нарушении процесса образование кровяных клеток — тромбоцитов, лейкоцитов, эритроцитов.
Виды заболеваний, причины возникновения, способы лечения
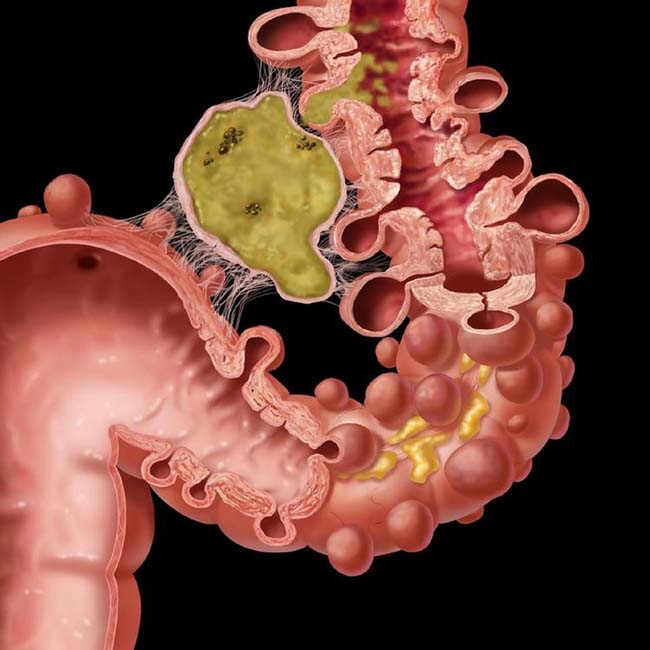
Болезнь Крона
Воспалительное заболевание кишечника, способное поразить весь тракт пищеварения, от пищевода до прямой кишки называется болезнью Крона. Причины болезни до конца не исследованы, основными факторами считается попадание инфекции, нарушение поведения аутоиммунных (защитных) клеток.
Причины болезни до конца не исследованы, основными факторами считается попадание инфекции, нарушение поведения аутоиммунных (защитных) клеток.
При заболевании поражаются все слои кишечника и проходящие рядом кровеносные сосуды.
Основные симптомы:
- Частая диарея, чувство распирания в животе, метеоризм.
- Резкая острая боль, сопровождающаяся кишечной непроходимостью.
- Лихорадочное состояние при высокой температуре с образованием свищей в анальной области.
При отсутствии лечения нарушается обмен веществ, развиваются патология сердца, анемия, остеопороз. На фоне дефицита микроэлементов, витаминов, электролитов происходит истощение организма. Результатом запущенной болезни бывает нарушение прочности суставов, высыпания на коже, язвы, дефекты зрения.
При лечении болезни Крона используются гормональные препараты, обострения сглаживаются при помощи антибиотиков. Для исключения повторений диагноза применяют препараты сульфамильной группы. В ходе лечения полностью исключается алкоголь, специи, пища с клетчаткой, уменьшается количество жиров, продуктов из молока. Рекомендовано использование перетёртой пищи, калорийное белковое питание, каши на воде.
В ходе лечения полностью исключается алкоголь, специи, пища с клетчаткой, уменьшается количество жиров, продуктов из молока. Рекомендовано использование перетёртой пищи, калорийное белковое питание, каши на воде.
Язвенный колит
Хроническое заболевание толстого кишечника с нарушением функций слизистой оболочки называется язвенный колит. В результате болезни начинаются кровотечения из слизистой. При продолжительном процессе возможен рост новообразований и полипов.
Основные симптомы:
- Частые смена запоров и поносов.
- Снижение веса, ухудшение самочувствия.
- Кровотечения из заднего прохода.
В лечении язвенного колита медикаментозную терапию сочетают с диетой. В случае обострения пациент принимает гормональные средства. Для полного выздоровления необходим длительный курс сульфанильных препаратов. В питании ограничивают раздражающие продукты, грубую клетчатку. Исключаются полностью молочные продукты.
Ишемический колит
В ходе поражения слизистой толстого кишечника, вызванного повреждением сосудов кишечных стенок, возникает ишемический колит. Следствием воспалительного процесса становится разрушение слизистой оболочки. Атеросклероз, сахарный диабет, тромбофлебит провоцируют эти изменения.
Следствием воспалительного процесса становится разрушение слизистой оболочки. Атеросклероз, сахарный диабет, тромбофлебит провоцируют эти изменения.
Симптомы болезни:
- Следы крови в испражнениях.
- Отсроченные боли в левом боку живота после приёма пищи.
- Возникновение кровотечений.
- Анемия, снижение аппетита и веса.
При запущенном заболевании происходит омертвление кишечника. В этом случае необходимо проведение операции. На ранних стадиях назначается приём антибиотиков, анальгетиков, в ходе лечения применяют препараты для улучшения капиллярной проводимости и циркуляции крови. Для закрепления результатов лечения принимаются витамины, пробиотики, железистые препараты.
В питании применяются общие рекомендации при лечении кишечника, направленные на исключения поносов, запоров, снятия мышечного тонуса.
Растяжение стенки толстого кишечника
Растягивания стенки кишечника с выпячиванием его в брюшину называется дивертикулом, который образуется при нарушении мышечного тонуса кишечных стенок. Результат нарушений проявляется в виде запоров, ощущений тяжести, с переходом в дивертикулит — воспалительный процесс.
Результат нарушений проявляется в виде запоров, ощущений тяжести, с переходом в дивертикулит — воспалительный процесс.
Клиника болезни:
- Высокая температура.
- Боли в животе, понос со следами крови.
Без лечения болезнь прогрессирует в направлении полного нарушения тонуса стенок кишечника. В начальной стадии болезни используются антибиотики, на конечном этапе в кишечник вводится полезная микрофлора. При хроническом протекании и для профилактики применяются ферменты и сульфанильные препараты. При ураганном развитии болезни необходимо хирургическое вмешательство.
Синдром раздражённого кишечника
Спастическая кишка, дискинезия, слизистый колит относится к одному классу заболевания — синдрому раздражённого кишечника. Заболевания может носить сопутствовать основному заболеванию, или быть самостоятельной болезнью, как дисфункция моторной деятельности. На изменение моторики кишки влияет малое количество клетчатки в еде, аллергия на продукты, стрессы, кишечные инфекции.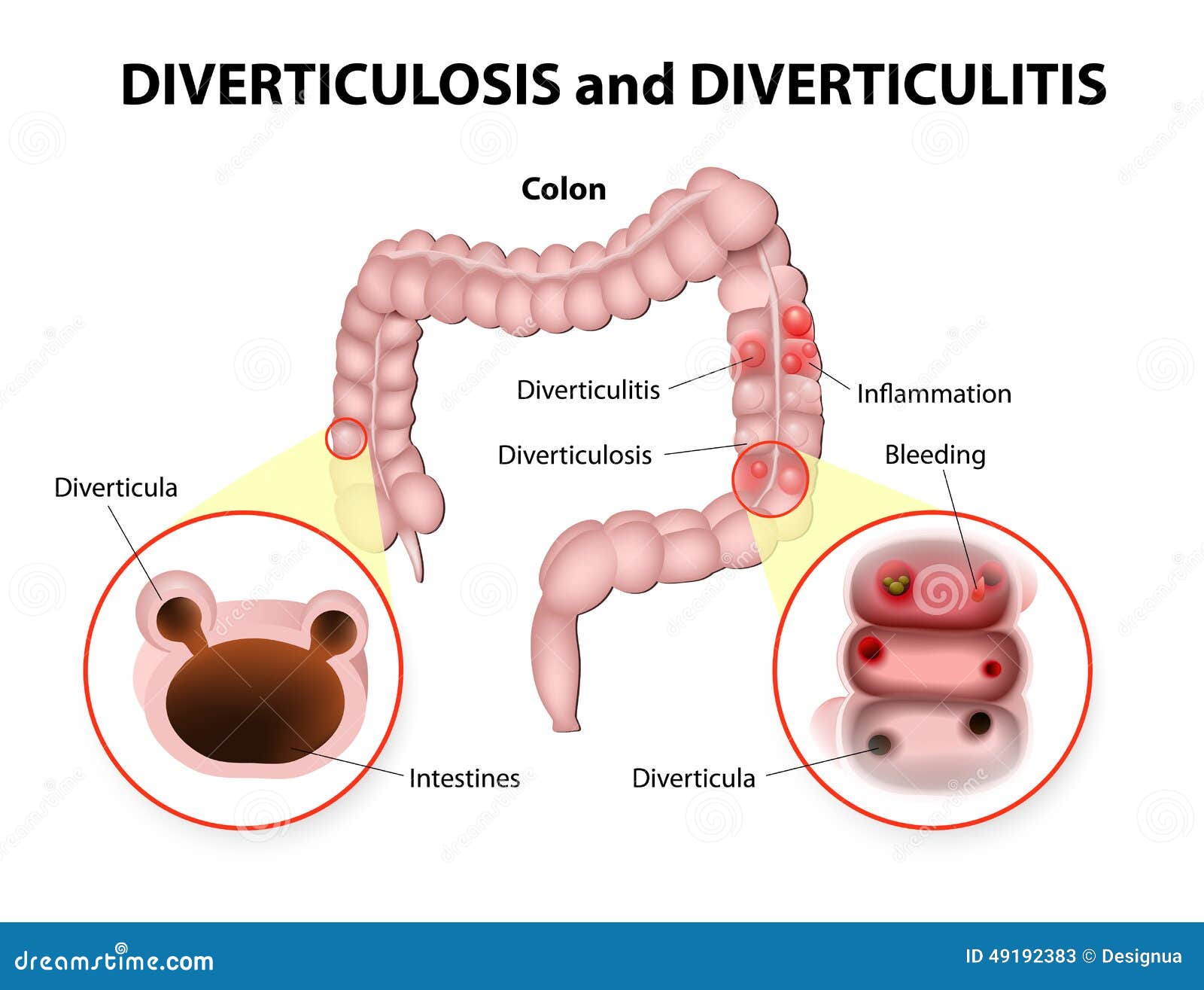
Симптомы:
- Запоры, диарея, урчание в животе.
- Отсутствие эффекта после смены диеты.
- Ложная сердечная, суставная, спинная боль.
Лечение направлено на исключения вредных факторов. При психосоматических причинах прописываются успокаивающие средства, при аллергии — медикаменты для её устранения. В комплексе используются ферменты, спазмолитики, препараты для улучшения микрофлоры кишечника, препараты для восстановления мышечного тонуса стенок. Главная роль отводится диете. Запрещена жареная, острая, солёная, грубая пища. Исключается алкоголь, очень горячие и холодные блюда.
Рак толстой кишки
Злокачественные новообразования, опухоли толстого кишечника, относящиеся к онкологическим заболеваниям, называются раком толстого кишечника. Это самое распространенное в онкологии заболевание. Главная причина возникновения состоит в отсутствии витаминов и клетчатки в пище, употребление искусственных добавок, рафинированных продуктов. Также причиной развития рака толстой кишки могут быть аденоматозные полипы в кишечнике.
Сложная для диагностики на ранней стадии, болезнь быстро прогрессирует с увеличением приступов боли, кровяными выделениями, снижением веса, зарастания полипами просвета кишечника. Поэтому важна ранняя диагностика и постановка точного диагноза болезни.
Общие симптомы:
- Выделение крови в стуле.
- Частые запоры в связи с непроходимостью кишечника.
- Приступы боли.
Выздоровление возможно только при использовании радикальных способов — оперативного вмешательства. Хирургия сочетается с облучением, химиотерапией. Во избежание повторения диагноза показано регулярное обследование кишечника, возвращение к правильному образу жизни, физические нагрузки, постоянная здоровая диета.
Для профилактики и в начальной стадии лечения болезни больничную терапию можно совмещать с применением народных средств.
Народное лечение заболеваний толстой кишки
В связи с большим значением питания при лечении заболевания, применение народных рецептов помогает улучшить состояние пациентов на начальной стадии болезни. Основные задачи по устранению диареи, запоров, снятия воспаления, улучшению моторики решаются применением народных лекарственных рецептов.
Основные задачи по устранению диареи, запоров, снятия воспаления, улучшению моторики решаются применением народных лекарственных рецептов.
При лечении колитов, связанных с воспалением слизистой, хорошо помогает овсяный настой, полученный при варке на воде овсяной крупы, а также употребление настоя малины перед едой.
Для выведения глистов, инфекций применяются клизмы из настоя чеснока, с употреблением после процедуры репчатого лука. Профилактике от остриц помогает употребление внутрь заваренной полыни.
Эффективным средством для избавления от дисбактериоза является употребления настойки прополиса, травы лапчатки. Прекращению поноса способствует навар дубовой коры.
Нарушения, связанные с запорами лечатся употреблением смеси из чернослива, инжира и кураги. Избавиться от метеоризма помогает мелисса и корень имбиря, заваренные в кипятке. При спазмах кишечника хорошо действует смесь корня валериана и плодов фенхеля.
Важно! Перед применением народных средств необходимо обсудить с врачом дозировку и частоту их применения.
Коррекция рациона питания — один из главных шагов в лечении заболеваний толстой кишки. На длительный срок необходимо уменьшить количество мяса, исключить из рациона белый хлеб. Отличный эффект даёт ежедневное употребление свежие фрукты и овощи, зелень, морепродуктов, рыбы, кисломолочных продуктов.
Профилактика
Как и все заболевания пищеварительной системы, болезни толстой кишки можно и нужно предупреждать. Налаживание рекомендованного врачом рациона питания с хорошим качеством продуктов и потреблением умеренного их количества является одним из главных условий профилактики заболевания.
Давно доказано благоприятное действие постоянных физических нагрузок для улучшения кровообращения, усиления перистальтики кишечника.
Третье главное правило заключается в изменении образа жизни, отказе от вредных привычек. Помните, лучше здоровым загорать на пляже, в крайнем случае — под лампами в солярии, чем больным под операционными лампами в хирургической палате.
Врач сайта: Антон палазников
Врач-гастроэнтеролог, терапевт
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Болезни толстой кишки: симптомы
Заболевания толстой кишки можно определить по трем признакам: вздутию живота, нарушению стула, болезненным ощущениям. Пациенты с болезнями толстого кишечника жалуются на вздутие, которое не дает им покоя в послеобеденное время.
Они отмечают, что боль утихает лишь с наступлением ночи. Если говорить о нарушениях стула, то это непременный признак патологии толстой кишки.
Одних беспокоят запоры, другие мучаются от диареи. Запоры бывают чаще, если же начинается понос, то он отличается высокой частотностью дефекаций, небольшим количеством испражнений, содержащих слизь, кровь.
Характер боли при патологиях толстой кишки
Снижение — веса признак патологии толстой кишки.
Боли при патологии толстой кишки имеют своеобразную локализацию. Зачастую они ощущаются сбоку живота и около заднего прохода.
Реже отмечаются неприятные ощущения в подложечной области, а также выше пупка.
Даже при отсутствии болевого синдрома при пальпации зоны в подвздошной области справа и слева будут боли.
Они становятся интенсивнее, если человек попил молока, съел много овощей либо грубых круп. Основной характер боли– ноющий, сопровождающийся чувством распирания.
Если кишечник освобождается от газов, каловых масс, боли утихают. Однако непосредственно перед актом дефекации боли могут стать сильнее. Иногда они носят схваткообразный характер.
Для облегчения состояния рекомендовано пользоваться грелкой, принимать ферменты. Отличить патологию толстой кишки от заболеваний тонкого кишечника можно по отсутствию таких признаков:
- снижение веса;
- нарушение обмена веществ;
- гиповитаминоз.

Однако признаки общего недомогания также присутствуют. Больные быстро утомляются, ощущают слабость, раздражительность, плаксивость, их сон нарушается. В общем, имеются признаки интоксикации, которую провоцируют частые запоры.
Язвенный колит
Язвенный колит начинается с прямой кишки.
Среди заболеваний толстой кишки язвенный колит, пожалуй, единственная патология, ведущая к резкому снижению веса.
При язвенном колите развивается воспаление слизистой оболочки. Чаще всего поражается прямая кишка, здесь болезнь берет начало.
А уже потом при отсутствии адекватного лечения быстро распространяется по толстому кишечнику дальше. Заболевание относится к хроническим, при этом обострения случаются довольно часто.
Анализируя причины возникновения язвенного колита, исследователи пришли к выводу об участии наследственного фактора. Ведь начинается заболевание в случае генетического дефекта, имеющегося в иммунной системе.
Проявляется болезнь в появлении изъязвленности, эрозийных поверхностей, очагов кровоизлияний непосредственно в самой кишке. Может сопровождаться образованием полипов, прочих новообразований.
Может сопровождаться образованием полипов, прочих новообразований.
К местным признакам проявления колита относят кровотечение. При этом больные обнаруживают кровь в кале практически постоянно. Даже вне обострения кровь может присутствовать. Еще один важный местный признак, о котором уже шла речь выше, — нарушение стула.
Запоры, как и поносы, обязательно дают о себе знать. При этом нет никакой системы. Одни страдают от запоров, другие – от поносов, а третьи – от их чередования.
Еще один известный местный признак – боли в животе слева. Во всем животе боли чувствуются крайне редко. После дефекации боль на время уходит. Изредка боль усиливается после опорожнения кишечника.
У язвенного колита не только местные признаки. К общим признакам можно отнести слабость, утомляемость, похудение. Особое внимание следует уделять крови в кале. Это опасный симптом. Чтобы удостовериться, что причина появления крови – именно в язвенном колите, надо обнаружить изменения на слизистой.
Делают это с помощью колоноскопии или рентгена. После уточнения диагноза начинают лечение. На полное преодоление болезни уходит много времени, только полное следование советам врача поможет избавиться от такого неприятного заболевания.
Под постоянным контролем врача принимают сульфасалазин / месалазин. Порядок лечения, схему составляет специалист.
Если состояние не слишком тяжелое, то в течение продолжительного времени принимают только один из вышеназванных препаратов. Такая терапия дает устойчивый эффект, позволяет поддерживать организм пациента в нормальном состоянии.
Обычно в сложных случаях в лечение с самого начала вводится гормон коры надпочечников. Только после того, как состояние перестанет быть критическим, можно переводить больного на сульфасалазин либо месалазин. Поскольку эти средства принимают очень долго, правильную дозировку должен рассчитывать врач с учетом состояния больного.
Не стоит забывать, что главнейшая роль в лечении отводится диете. В данной ситуации она достаточно специфичная: следует отказаться от молочного. Причина такой рекомендации – в неспособности многих больных воспринимать молочный белок.
В данной ситуации она достаточно специфичная: следует отказаться от молочного. Причина такой рекомендации – в неспособности многих больных воспринимать молочный белок.
Смотрите видеоролик о заболеваниях толстой кишки:
Болезнь Крона
Болезнь Крона — быстро развивается в организме.
Отличие болезни Крона от язвенного колита – распространение воспалительного процесса как на саму кишку, так и на соседние органы (пищевод, желудок).
Поражению подвергается не вся поверхность, а отдельные участки. Воспаленные области идут по очереди со здоровыми зонами.
Прямую кишку воспалительный процесс вообще может не затронуть. Если он там начнется, то кишка подвергнется патологическому сужению, ведь поражена бывает не только сама слизистая, но и подслизистые слои.
Именно там собираются клетки гранулемы. По ходу развития болезни затрагиваются лимфатические сосуды.
Симптоматика зависит от особенностей развития болезни. Если воспалительный процесс затронул правую часть толстой кишки, то будет заметно вздутие, появится понос, боли. Если заболевание сопровождается сужением просвета, то возможна кишечная непроходимость.
Она может быть полной или частичной. В любом случае пациент почувствует резкие боли, тошноту, которая может быстро перерасти в рвоту. Если болезнь затронула только тонкую кишку, то появятся признаки, характерные для всех заболеваний данного органа: похудение, гиповитаминоз, нарушение обмена веществ.
Усугубляется ситуация появлением гнойных свищей в области анального отверстия. При поражении двенадцатиперстной кишки, пищевода симптоматика аналогична признакам язвенной болезни.
Болезнь Крона – очень серьезное заболевание. Она приводит не только к местным негативным проявлениям. Довольно быстро развивается нерадостная общая симптоматика. Это лихорадочное состояние, изменения в суставах, глазах, печени. Нередко появляются кожные высыпания.
Это лихорадочное состояние, изменения в суставах, глазах, печени. Нередко появляются кожные высыпания.
Поставить диагноз «болезнь Крона» сложно. Лучше обследоваться в стационарных условиях, так как там в максимально короткие сроки можно провести ряд важных тестов. При постановке такого диагноза начинают с исключения молочных продуктов и компенсации поступления белка через другую пищу.
Медикаментозное лечение проводится теми же средствами, что и при язвенном колите. Это группа сульфасалазина, гормоны коры надпочечников, например, преднизолон.
Как правило, такого лечения бывает достаточно. Однако процесс длительный, а препараты имеют много побочных эффектов. Поэтому во избежание негативных последствий терапия должна вестись под наблюдением врача.
Ишемический колит
Атеросклероз — причина ишемического колита.
Данное заболевание вызвано патологическим сужением сосудов, отвечающих за кровоснабжение толстой кишки.
Заболевание начинается с появления воспалений на участках, недополучающих полезные вещества. Потом начинается изъязвление в этих местах.
Потом начинается изъязвление в этих местах.
В конце просвет кишки сужается, приводя к непроходимости. Основные причины ишемического колита – серьезные заболевания, следствием которых является нарушение кровоснабжения:
Перечисленные патологии приводят к ишемическому колиту спустя длительное время. Поэтому основная возрастная группа пациентов – пожилые люди, старики.
Задуматься о возможности развития ишемического колита нужно, если после еды (спустя 15 минут) чувствуются боли в животе слева, в стуле есть примеси крови. По мере развития болезни эти два симптома будут становиться ярче.
Боли усилятся, а кровотечения станут регулярными, в кале будут появляться даже сгустки.
Колит после атибиотикотерапии
Линкомицин служит причиной развития специфического колита.
Длительное лечение антибиотиками служит причиной развития специфического колита. Чаще всего болезнь начинается после приема линкомицина, тетрациклина.
Отмечено, что вероятность заболевания усиливается у тех, кто принимал лекарства перорально, при этом совмещал их с другими медикаментозными средствами.
Например, со слабительными препаратами. Из-за попадания в кишечник опасных для микроорганизмов веществ происходит массовое уничтожение полезной микрофлоры, ее вымывание (как в случае со слабительными).
В таких условиях начинает активно размножаться клостридия. Это опасный микроб, выделения которого пагубно сказываются на состоянии стенки кишечника. Его токсичные выделения приводят к разрушению слизистой стенки кишечника и даже могут стать причиной прободения.
Отличительным признаком этого заболевания считают бляшки, которые можно найти на слизистой повсюду. По-другому их называют мембраны, а сам колит именуют псевдомембранозным.
В зависимости от тяжести состояния больного разграничивают 3 стадии болезни: легкую, среднюю, тяжелую.
- Легкая форма проявляется только поносом. Он продолжается, пока в организм поступают антибиотики. После окончания курса антибиотикотерапии симптомы исчезают.
- Средняя тяжесть отличается продолжением проявления симптоматики даже после отмены антибиотиков.
 К частым водянистым поносам добавляются боли перед дефекацией. Постепенно нарастают признаки интоксикации. Ощущается слабость, тошнота, которая может перерасти в рвоту.
К частым водянистым поносам добавляются боли перед дефекацией. Постепенно нарастают признаки интоксикации. Ощущается слабость, тошнота, которая может перерасти в рвоту. - Тяжелая форма. Признаки, характерные для состояния средней тяжести усугубляются. Появляются проблемы с сердцем: учащается пульс, а давление может значительно понизиться.
Чтобы не доводить состояние до критического, лучше при появлении поноса на фоне лечения антибиотиками приостановить их прием, посоветоваться с доктором. Это позволит избежать развития заболевания.
Если необходимо продолжить лечение, назначают средства, убивающие клостридии. Например, метронидазол, ванкомицин. Если ситуацию не удается нормализовать, больного госпитализируют.
Опухоли кишечника
В толстой кишке развиваются 2 виды новообразований.
В толстой кишке очень часто развиваются доброкачественные и злокачественные новообразования. При этом первенство – за последними.
Раком толстого кишечника, а особенно прямой кишки страдают очень многие.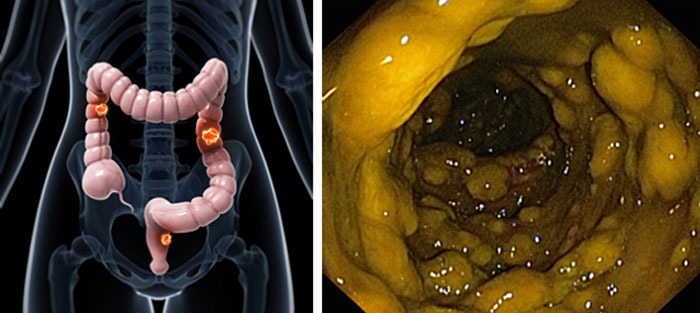
Причем, в основном поражается именно левый отдел (3/4 всех случаев). Наибольшее количество заболевших – среди людей старше 50 лет.
Чем старше человек, тем выше риск развития такой патологии. Считается, что в группе риска находятся следующие группы лиц:
- в рационе которых превалируют продукты, богатые животными жирами;
- пораженные полипами толстой кишки;
- болеющие язвенным колитом;
- с отягощенной наследственностью;
- с раком толстой кишки в анамнезе.
Определить рак на ранних стадиях практически невозможно. Как правило, на запоры и небольшие боли в животе люди просто не обращают внимания. Настораживает лишь кровь в стуле, да и то ее могут отнести к проявлениям геморроя.
Если опухоль находится справа, то повышается температура, уходит вес, слишком частыми становятся поносы. Если опухоль слева, то будут мучить запоры, боли будут иметь схваткообразный характер.
Раздраженная толстая кишка
Вздутие — признак раздраженной толстой кишки.
Под синдромом раздраженного кишечника понимают целый комплекс патологий, связанных с функционированием данного органа.
Органических поражений при этом не отмечается, а вот функциональность нарушена.
Выделяют первичную форму и вторичную. В первом случае это отдельное заболевание. Во втором состояние развивается под воздействием иных поражений органов пищеварения.
Последние исследования доказывают, что раздраженный кишечник как состояние сопровождается сбоями в нервной регуляции, нарушением выделения гормонов внутри самого органа. Определить патологию можно по таким признакам:
- боли неопределенной локализации, пациенты жалуются на болезненные ощущения по всему животу;
- боли могут быть разными: ноющими или резкими, тупыми или острыми;
- живот вздувается, урчит;
- запоры, которые иногда сменяются поносами.
Для постановки диагноза проводится многоплановое обследование. В определении методики лечения опираются на причины, спровоцировавшие раздраженный кишечник. Основные моменты терапии – диета, физиолечение, двигательная активность, курортное лечение с водами, грязями.
Основные моменты терапии – диета, физиолечение, двигательная активность, курортное лечение с водами, грязями.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
Болезнь толстой кишки — болезни и варианты лечения
Каковы признаки и симптомы полипов толстой кишки и / или колоректального рака?
Полипы редко вызывают симптомы сами по себе. Иногда полипы могут кровоточить, что обычно проявляется в виде темного или дегтеобразного стула. Такое открытие должно побудить вас позвонить вашему врачу.
Часто симптомы колоректального рака на ранних стадиях отсутствуют. Когда симптомы действительно возникают, они будут варьироваться в зависимости от местоположения и размера рака.
Симптомы могут включать:
- Длительные изменения в вашем обычном кишечнике, включая диарею или запор.

- Изменения размера или формы дефекации (то есть узкий, тонкий стул).
- Постоянная боль или вздутие живота.
- Ректальное кровотечение или кровь в стуле — ярко-красная или темная в зависимости от того, где находится рак.
- Необъяснимая потеря веса или изменение аппетита.
Факторы риска:
Есть много факторов, которые могут повлиять на развитие рака толстой кишки.
Некоторые включают:
- Возраст: ваши шансы заболеть колоректальным раком повышаются после 50 лет.
- Семейный анамнез: ваш риск выше, если у близкого члена семьи (брата, сестры, родителя) рак толстой кишки.
- Полипы толстой кишки в анамнезе: некоторые полипы увеличивают риск рака, особенно если они большие или встречаются в большом количестве.
- Воспалительное заболевание кишечника: длительный язвенный колит или болезнь Крона в анамнезе связаны с повышенным риском.
- Диабет: у людей с диабетом риск рака толстой кишки повышен на 40%.

- Диета: диета с высоким содержанием жиров (особенно животных жиров) может повысить риск рака толстой кишки.
- Курение сигарет / алкоголь: может увеличить ваш риск.
- Сидячий образ жизни.
- : у афроамериканцев самое большое количество случаев колоректального рака в Соединенных Штатах, и причина этого до сих пор неизвестна.
Раса
Скрининг и диагностика:
Большинство видов рака толстой кишки развиваются из аденоматозных полипов, поэтому ранний и регулярный скрининг очень важен для выявления рака толстой кишки.
Общие процедуры проверки включают следующее:
- Цифровое ректальное исследование: проводится в офисе и обычно безболезненно. Врач пальцем в перчатке осматривает последние несколько дюймов прямой кишки. Это обследование не может обнаружить полипы или аномалии выше в толстой / прямой кишке.
- Анализ кала на скрытую кровь: этот тест проверяет образец стула на наличие скрытой крови.
 Когда начинают формироваться полипы или рак, в стуле может быть очень небольшое количество крови.Это можно сделать как в кабинете врача, так и самостоятельно дома, используя специальный набор. Если результаты анализа крови положительные, необходимо провести дополнительный анализ, чтобы определить точную причину кровотечения.
Когда начинают формироваться полипы или рак, в стуле может быть очень небольшое количество крови.Это можно сделать как в кабинете врача, так и самостоятельно дома, используя специальный набор. Если результаты анализа крови положительные, необходимо провести дополнительный анализ, чтобы определить точную причину кровотечения. - Гибкая сигмоидоскопия: этот тест обычно проводится в офисе. Ваш врач использует тонкую трубку с подсветкой, прикрепленную к видеокамере, чтобы он / она мог осмотреть вашу прямую и сигмовидную кишки. Если обнаружен полип или аномалия, вам будет рекомендовано пройти формальную колоноскопию для исследования всей толстой и прямой кишки, а также для удаления или биопсии любых обнаруженных полипов.
- Колоноскопия: Это наиболее полный и чувствительный тест на рак толстой кишки. Этот инструмент представляет собой более длинную версию гибкой сигмоидоскопии и позволяет исследовать толстую и прямую кишку по всей длине.
 Накануне вас попросят пройти подготовку кишечника, чтобы очистить толстую кишку. А во время процедуры вы получите легкое успокаивающее средство, чтобы сделать процедуру более комфортной. Большинство пациентов отправляются домой в тот же день.
Накануне вас попросят пройти подготовку кишечника, чтобы очистить толстую кишку. А во время процедуры вы получите легкое успокаивающее средство, чтобы сделать процедуру более комфортной. Большинство пациентов отправляются домой в тот же день.
Лечение колоректального рака:
Существует 4 основных типа лечения колоректального рака:
- Хирургия
- Лучевая терапия
- Химиотерапия
- Таргетная лекарственная терапия
Лечение или комбинация методов лечения зависит от стадии или степени имеющегося рака: локализации рака, того, как далеко рак проник в стенку кишечника, и распространился ли рак на лимфатические узлы и другие части твое тело.
Лечение колоректального рака: хирургия
Хирургия — это основной метод лечения рака толстой кишки.
Сегментарная колэктомия — это хирургическая процедура, при которой удаляется часть толстой кишки, содержащая рак, а также края здоровой толстой кишки с обеих сторон, чтобы убедиться, что рак не остался позади. Затем два конца толстой кишки обычно повторно соединяются.
Затем два конца толстой кишки обычно повторно соединяются.
Традиционно операция при раке толстой кишки проводится через один большой разрез в брюшной полости.Совсем недавно было проведено несколько крупномасштабных исследований, чтобы доказать, что лапароскопическая хирургия может использоваться для безопасного удаления рака толстой кишки и повторного прикрепления концов *. Это известно как лапароскопическая колэктомия. В каждом из исследований исследователи показали, что пациенты с раком толстой кишки, получавшие лапароскопическую колэктомию, имеют такую же склонность к выживанию, как и пациенты, получавшие открытую колэктомию, но получают все преимущества более быстрого восстановления после лапароскопической операции.
При лапароскопической колэктомии хирурги используют специальные инструменты и камеры, которые вводятся внутрь тела через несколько небольших надрезов, а не через один большой.Пациенты обычно быстрее восстанавливаются после этого метода и в среднем покидают больницу раньше, чем пациенты, выбравшие открытую операцию. Также действуют косметические преимущества. Не все подходят для лапароскопической колэктомии. Люди с большими опухолями или те, кто в прошлом перенёс множество операций на брюшной полости, не могут быть кандидатами на эту технику. Это следует обсудить с вашим хирургом, поскольку решение всегда зависит от вашей уникальной ситуации и уровня комфорта вашего хирурга.
Также действуют косметические преимущества. Не все подходят для лапароскопической колэктомии. Люди с большими опухолями или те, кто в прошлом перенёс множество операций на брюшной полости, не могут быть кандидатами на эту технику. Это следует обсудить с вашим хирургом, поскольку решение всегда зависит от вашей уникальной ситуации и уровня комфорта вашего хирурга.
Риски лапароскопической колэктомии по поводу полипов толстой кишки или рака толстой кишки:
Риски любого хирургического вмешательства должны быть сопоставлены с рисками, связанными с болезненным состоянием, требующим вмешательства.В случае полипов или рака риски развития или оставления известного рака в организме выше, чем риски, описанные ниже, и поэтому показано хирургическое вмешательство.
Основные риски лапароскопической колэктомии при полипах или раке толстой кишки могут включать, но не ограничиваются:
- Инфекция раны (1-3%), возможно, требующая вскрытия раны, дренажа, антибиотиков и длительного ухода за раной.

- Инфекция брюшной полости (1-3%), возможно, требующая антибиотиков, дренирования инфекции через катетер или повторной операции для дренирования инфекции.
- Утечка из точек повторного соединения (утечка анастомоза) (5–10%), приводящая к инфекции и, возможно, дренированию инфекции через катетер или повторной операции по дренированию инфекции. Повторная операция может также потребовать создания временной колостомы, чтобы дать организму время вылечить инфекцию. Обычно это можно исправить через 4-6 месяцев.
- Кровотечение из хирургических участков (1-3%), требующее наблюдения, переливания крови или повторной операции.
Лечение рака прямой кишки: лучевая терапия
Радиация обычно предназначена для пациентов с раком прямой кишки только потому, что опасно облучать тонкую кишку, которая соприкасается с областями толстой кишки, кроме прямой кишки.Лучевая терапия включает лечение мощными энергетическими лучами, убивающими раковые клетки.
Если рак большой или если расположение рака затрудняет хирургическое лечение, лучевая терапия может уменьшить опухоль до операции.
Существует два основных типа лучевой терапии в зависимости от источника высокоэнергетических лучей:
- Наружная лучевая терапия чаще всего используется для людей с колоректальным раком. Лечение обычно проводится 5 дней в неделю в течение нескольких недель.Каждая процедура длится всего несколько минут.
- Внутренняя лучевая терапия включает размещение небольших семян радиоактивного материала непосредственно в раке или рядом с ним.
Это позволяет лучам высокой энергии фокусироваться непосредственно на опухоли. Этот метод чаще используется при раке прямой кишки, раке простаты, а также у пожилых или больных пациентов, которые не могут перенести операцию.
Лучевая терапия вызывает несколько побочных эффектов: тошноту, раздражение кожи, диарею, раздражение прямой кишки или мочевого пузыря или утомляемость
Лечение колоректального рака: химиотерапия
Также известен как «химиотерапия» и представляет собой использование лекарств, убивающих раковые клетки. Их можно вводить внутривенно или перорально. Лекарства проникают через кровоток, что делает их эффективными при раковых заболеваниях, распространившихся по всему телу.
Их можно вводить внутривенно или перорально. Лекарства проникают через кровоток, что делает их эффективными при раковых заболеваниях, распространившихся по всему телу.
Химиотерапия после операции может повысить выживаемость некоторых пациентов с инвазивным колоректальным раком. Однако у химиотерапии есть и отрицательные стороны. Убивая раковые клетки, химиотерапевтические препараты могут также повредить нормальные здоровые клетки.
Это приводит к таким побочным эффектам, как:
- Тошнота, рвота
- Усталость
- Диарея
- Выпадение волос
- Повышенный риск заражения
- Кровотечение или синяк
- Язвы / язвы во рту
Большинство побочных эффектов (например, выпадение волос) проходят после завершения химиотерапии.
Лечение колоректального рака: таргетная лекарственная терапия
Эти препараты воздействуют на особые дефекты, которые позволяют раковым клеткам расти и размножаться. В настоящее время для пациентов с запущенными формами рака доступны 3 препарата, которые все еще являются экспериментальными.
В настоящее время для пациентов с запущенными формами рака доступны 3 препарата, которые все еще являются экспериментальными.
ЗНАЕТЕ ЛИ ВЫ?
Ранний колоректальный рак является одним из наиболее предотвратимых и излечимых видов рака. Поскольку многие полипы остаются без лечения, колоректальный рак сейчас занимает третье место по распространенности среди мужчин и женщин.Каждый год регистрируется более 153 000 новых случаев колоректального рака и более 52 000 случаев смерти, связанных с колоректальным раком **.
Список литературы
* COST Study Group. Сравнение лапароскопической ассистированной и открытой колэктомии при раке толстой кишки. N Engl J Med. 2004; 350: 2050-2059., Veldkamp R, Kuhry E, Hop WC, et al;
Группа по изучению лапароскопической или открытой резекции рака толстой кишки. Лапароскопическая хирургия против открытой хирургии рака толстой кишки: краткосрочные результаты рандомизированного исследования.Ланцет Онкол. 2005; 6: 477-484. , Guillou PG, Quirke P, Thorpe H, et al.
, Guillou PG, Quirke P, Thorpe H, et al.
Краткосрочные конечные точки традиционной и лапароскопической хирургии у пациентов с колоректальным раком (маршрут MRC CLASICC): мулицитр, рандомизированное контролируемое исследование. Ланцет 2005; 356: 1718-1726.
** www.cancer.gov (Национальный институт рака)
Полипы толстой кишки — Симптомы, диагностика и лечение полипов толстой кишки — Paras Hospitals
Полипы толстой кишки
Полипы толстой кишки — это разрастания в слизистой оболочке толстой и прямой кишки.У вас может быть более одного полипа в толстой кишке. Полипы — это грибовидные выступы на конце стебля. Другие выглядят как бугорки, прилегающие к стенке кишечника.
Симптомы
- Кровотечение из прямой кишки. Вы можете заметить кровь в нижнем белье или на туалетной бумаге, если испражнялись.
- В стуле кровь. Из-за крови стул может выглядеть черным, а кровь на нем может выглядеть как красные полосы.
- Вы чувствуете усталость из-за анемии и дефицита железа в организме.
 Кровотечение из полипов толстой кишки может вызвать анемию и дефицит железа.
Кровотечение из полипов толстой кишки может вызвать анемию и дефицит железа.
Диагностика
Ниже приведены тесты для проверки наличия полипов толстой кишки:
- Ректальное прикосновение. Врач вводит палец в перчатке в прямую кишку, чтобы проверить наросты или необычные образования. Однако этот процесс может обнаружить полипы в прямой кишке, на несколько дюймов ниже кишечника.
- Анализ кала на скрытую кровь — образец стула анализируется на крошечные следы крови, свидетельствующие о полипах.
- Ригмоидоскопия. Тонкая световая трубка с видеокамерой вводится в толстую кишку через задний проход, что позволяет врачу исследовать область полипов.
- Колоноскопия — расширенная версия сигмоидоскопии позволяет увидеть всю длину толстой кишки.
Лечение полипов толстой кишки
Ваш врач, скорее всего, удалит все полипы, обнаруженные во время обследования кишечника. Методы удаления включают:
Ловушка — большинство полипов можно удалить во время колоноскопии, перекусив их проволочной петлей, которую она одновременно прижигает, чтобы предотвратить кровотечение.
Хирургия — большее количество полипов или полипов, до которых невозможно добраться, безопасно удаляются хирургическим путем с использованием лапароскопических методов (что включает в себя несколько небольших разрезов в брюшной стенке и инструменты, прикрепленные к камерам, которые отображают две точки на мониторе).
Удаление толстой и прямой кишки. В редких случаях унаследованных синдромов, таких как FAP, хирург удаляет всю толстую кишку, заменяя ее мешочком, позволяющим регулярно удалять отходы.
Симптомы | Болезнь Паркинсона
Симптомы двигателя
Люди обычно лучше знакомы с моторными (двигательными) симптомами болезни Паркинсона (БП).Эти признаки заметны снаружи и используются врачами для постановки диагноза. Три «кардинальных» моторных симптома БП:
- Жесткость (жесткость): жесткость мышц, выявленная врачом при осмотре
- Медлительность (брадикинезия): снижение спонтанных и произвольных движений; может включать более медленную ходьбу, меньшее раскачивание рук при ходьбе или уменьшение моргания или выражения лица
- Тремор покоя : ритмичное непроизвольное дрожание, которое возникает в пальце, руке или конечности, когда они расслаблены, и исчезает во время произвольного движения
Не все люди с болезнью Паркинсона испытывают все три двигательных симптома, но медлительность присутствует всегда. И хотя тремор является наиболее частым симптомом при постановке диагноза, не у всех с болезнью Паркинсона есть тремор .
И хотя тремор является наиболее частым симптомом при постановке диагноза, не у всех с болезнью Паркинсона есть тремор .
Другие двигательные симптомы — Проблемы с ходьбой или трудности с равновесием и координацией — также могут возникать. Это может произойти в любое время на протяжении болезни Паркинсона, но более вероятно, когда болезнь прогрессирует.
Немоторные симптомы
Немоторные (неподвижные) симптомы иногда называют «невидимыми» симптомами болезни Паркинсона , потому что вы не можете увидеть их снаружи.Эти общие симптомы могут влиять практически на все системы организма, возникать в любое время в течение болезни (даже до появления двигательных симптомов или постановки диагноза) и различаются по степени тяжести от человека к человеку. Немоторные симптомы могут значительно повлиять на качество жизни людей с болезнью Паркинсона и их семей. Они могут включать:
Вегетативная дисфункция
Болезнь Паркинсона может влиять на автоматические / непроизвольные функции, которые выполняет наш организм.
- Запор : уменьшение или затруднение дефекации
- Низкое кровяное давление (ортостатическая гипотензия): снижение кровяного давления при смене положения, например стоя из положения сидя, что может вызвать головокружение, головокружение или обморок
- Сексуальные проблемы : эректильная дисфункция у мужчин; снижение либидо или боли у женщин
- Проблемы с потоотделением : чрезмерное потоотделение, даже когда не жарко и не тревожно
- Проблемы с мочеиспусканием : частое мочеиспускание, непроизвольная потеря мочи (недержание мочи) или затруднение опорожнения мочевого пузыря (слабая струя)
Изменения настроения и мышления
Болезнь Паркинсона может повлиять на то, как вы чувствуете и думаете.
- Апатия : отсутствие мотивации и интереса к деятельности
- Память или мышление (когнитивные) проблемы : сильно различаются; варьируются от многозадачности и проблем с концентрацией, которые не мешают повседневной деятельности (легкие когнитивные нарушения), до серьезных проблем, влияющих на работу, повседневную и социальную деятельность (деменция)
- Расстройства настроения : депрессия (грусть, потеря энергии, снижение интереса к деятельности) и тревога (неконтролируемое беспокойство)
- Психоз : видеть вещи, которых нет (зрительные галлюцинации), и иметь ложные, часто параноидальные убеждения (заблуждения), например, что супруг изменяет или крадут деньги
Прочие физические изменения
Болезнь Паркинсона может вызывать и другие проблемы.
- Слюнотечение : скопление слюны из-за затрудненного глотания
- Чрезмерная дневная сонливость или усталость : чувство сонливости, вялости или истощения; могут быть симптомами сами по себе или возникать в результате приема лекарств от болезни Паркинсона
- Боль : дискомфорт в одной части тела или во всем теле
- Изменения кожи : жирная или сухая кожа; повышенный риск меланомы
- Проблемы со сном : бессонница (трудности с засыпанием или засыпанием), синдром беспокойных ног (неприятное ощущение в ногах, которое проходит при движении ими) или расстройство поведения во сне в фазе быстрого сна (разыгрывание снов)
- Потеря запаха : снижение способности обнаруживать запахи
- Проблемы с речью : говорить тихим и монотонным голосом, иногда невнятно или невнятно бормотать
- Проблемы с глотанием : удушье, кашель и прочищение горла во время еды и питья
Рак толстой кишки: симптомы и лечение рака толстой кишки
Диагностика рака толстой кишки выполняет следующие основные задачи:
- установление локализации колоректального рака, его распространения, анатомической формы роста и морфологического строения;
- определение локальной и отдаленной распространенности опухолевого процесса;
- Оценка общего состояния пациента и функции жизненно важных органов и систем.

Обследование больного начинается с тщательного изучения жалоб, анамнеза заболевания. При физикальном осмотре следует обращать внимание на цвет кожи, состояние периферических лимфатических узлов, в большей степени паховых. При пальпации живота можно обнаружить опухолевидное образование, как правило, при больших размерах опухоли, а также болезненный инфильтрат, свидетельствующий о присоединении воспаления. У истощенных пациентов можно пальпировать пораженную метастазами печень.
Объективное исследование заканчивается пальпацией прямой кишки, а у женщин — влагалищным исследованием. Пальцевое исследование эффективно у 70% пациентов. Если до опухоли добраться пальцем, то можно определить ее локализацию по краю, а также подвижность по отношению к окружающим структурам.
Ректоманоскопия позволяет диагностировать рак прямой кишки и нижних отделов сигмовидной кишки, определить его степень, анатомическую форму роста, а также взять биопсию для определения морфологической структуры опухоли.
Рентгенологическое исследование толстой кишки позволяет распознать до 90% опухолей. В качестве контрастного вещества чаще всего используется сульфат бария. Контрастное вещество можно вводить через рот, а затем наблюдать за его продвижением по желудочно-кишечному тракту с помощью повторных рентгенологических исследований. Чаще используют введение контраста клизмами. Методика такого рентгенологического исследования (ирригоскопия) состоит из следующих этапов:
- исследование контуров кишечника при его наполнении контрастом;
- исследование рельефа слизистой оболочки после частичного опорожнения кишечника;
- исследование после введения в кишечник по воздуху (двойное контрастирование).
Рентгенологические признаки рака толстой кишки:
- непроходимость просвета кишки с выраженной деформацией контуров;
- сужение просвета кишечника;
- дефект заполнения;
- плоская «ниша» в контуре кишечника;
- изменение рельефа слизистой оболочки кишечника;
- отсутствие перистальтики измененного отрезка кишечника;
- Жесткость стенки кишечника;
- нарушение эвакуации контраста.

Колоноскопия — эндоскопический метод исследования толстой кишки. Этот метод диагностики доступен для опухолей диаметром до 1 см, которые часто определяются с помощью ирригоскопии. К сожалению, не всегда удается выполнить полную колоноскопию. В связи с этим следует обследовать всю толстую кишку как с помощью колоноскопии, так и ирригоскопии. Это особенно важно при множественных поражениях толстой кишки, когда дистально расположенная опухоль сужает просвет кишечника и не позволяет колоноскопу выйти за пределы места сужения.Таким образом, вышеуказанные опухоли диагностируются во время операции или, что еще хуже, после нее. Визуальная диагностика при колоноскопии обязательно верифицируется морфологически.
Для оценки критерия T теоретически идеальным методом является эндоскопическое ультразвуковое исследование. Ультразвуковая колоноскопия предлагается как метод уточнения диагноза эпителиальных новообразований толстой кишки, который по эндосонографическим критериям дифференцирует доброкачественные и злокачественные опухоли, определяет глубину их инвазии в стенку кишечника и определяет наличие метастазов в регионарные лимфатические узлы.
С помощью ультразвуковой колоноскопии можно получить ранее недоступную по характеру, объему и качеству диагностическую информацию:
- обнаружение и оценка на основе известной эндоскопической семиотики различных новообразований толстой кишки, определение их характера, размеров, типа роста, получение фрагментов тканей для морфологического исследования;
- определение отсутствия или наличия опухолевой инвазии (в том числе оценка ее глубины) обнаруженной опухоли в толщу стенки толстой кишки;
- определение локальной распространенности выявленных злокачественных новообразований, вовлекающих в них прилегающие к пораженному участку стенки кишечника органы и ткани, регионарные кавернозные лимфатические узлы.
Установлено, что чувствительность ультразвуковой колоноскопии в дифференциальной диагностике эпителиальных новообразований толстой кишки составляет 96,7%, специфичность 82,4%.
Правильное определение глубины опухолевой инвазии стенки толстой кишки возможно в 75,4% случаев, при этом наилучшие результаты получены при установлении инвазии Т3 и Т4, где диагностическая точность составила 88,2 и 100% соответственно.
Точность ультразвуковой колоноскопии для визуализации регионарных лимфатических узлов 80.3%, чувствительность — 90,9%, специфичность — 74,4%. При оценке характера визуализированных лимфатических узлов слепой кишки с помощью ультразвука диагностическая точность составляет 63,6% y
В сравнительном аспекте изучалась разрешающая способность ультразвуковой колоноскопии и других инструментальных методов диагностики.
По всем критериям оценки эффективности метод ультразвуковой колоноскопии превосходит рутинный (точность выше на 9,5%, чувствительность на 8,2, специфичность на 11,8%).Ультразвуковая колоноскопия по диагностической эффективности превосходит рентгенологический метод исследования новообразований толстой кишки. Точность ультразвуковой колоноскопии была выше на 6,7%, чувствительность на 20, специфичность на 10%.
Таким образом, ультразвуковая колоноскопия является наиболее информативным, неинвазивным, повторяемым, безопасным методом объективной уточняющей диагностики эпителиальных новообразований толстой кишки, диагностическая эффективность которого намного превосходит все стандартные методы инструментальной диагностики, применяемые до сих пор в клинической практике. онкология.
онкология.
Возможность определения наличия прорастания опухоли через стенку кишечника методом компьютерной томографии (КТ) очень ограничена по сравнению с EUS. Действительно, хорошая чувствительность КТ (82-89%) соседствует с низкой специфичностью (51%), в основном из-за того, что опухоль имеет внешний край неправильной формы, окруженный отечной периорректальной жировой тканью, что вызывает переоценку. сценического распределения.
Ядерно-магнитно-резонансная томография (ЯМР) не может оценить опухолевую инфильтрацию стенки прямой кишки с высокой точностью, но, как и КТ, она дает хорошее представление о вовлечении окружающих тканей и структур и в 81–82% случаев позволяет прогнозировать поражение метастазами регионарных лимфатических узлов.
Что касается оценки критерия N, определенную информацию можно получить с помощью EUS, CT таза и ЯМР. Более специфические исследования, такие как лимфангиография, интерстициальная лимфосцинтиграфия (с Tc-99t трисульфида сурьмы, коллоидный раствор вводится на глубину 4 см в каждую седло-ректальную ямку), ректальная лимфосцинтиграфия (из Tc-99t — коллоидный раствор сульфид олова, вводимый в подслизистую оболочку прямой кишки с помощью специальной иглы через ректоскоп) и иммунолимфосцинтиграфия прямой кишки с моноклональными антителами используются для повышения точности диагностики метастазов поражения лимфатических узлов.
Наконец, что касается оценки критерия М, известно, что синхронные метастазы в печень развиваются у 10-15% пациентов с раком прямой кишки, проявляясь болью в правом верхнем квадранте живота: правом верхнем квадранте, правой задней части грудной клетки или правом плече. . Боль может быть хронической или острой, вызванной кровотечением или некрозом метастазов. Увеличение печени можно диагностировать при обычном клиническом обследовании пациентов, которые не жалуются. Эхотомография печени (ультразвук) является первым методом диагностики метастазов, хотя и менее точным, чем КТ или ЯМР, особенно у пациентов с диффузным поражением паренхимы печени, поскольку фиброз и рубцевание тканей могут маскировать наличие небольших опухолей.Однако КТ и ЯМР не следует использовать при отсутствии четких указаний. Пациентам, у которых метастазы в печени диагностированы с помощью ультразвука, следует пройти предоперационную чрескожную игольную биопсию, чтобы лучше спланировать хирургическое лечение.
Для планирования лечения и определения прогноза заболевания необходимо определить характеристики биологической агрессивности опухолей с разной скоростью роста и, как следствие, разными кинетическими и клиническими особенностями.
Наиболее важными здесь являются оперативные маркеры, такие как СЕА, степень дифференцировки, показатели пролиферации клеток, плоидность ДНК. Тест с раком-эмбриональным антигеном (CEA) полезен и является основой для наблюдения за пациентом и помогает прогнозировать. Действительно, существует четкая корреляция между дооперационным уровнем CEA, дифференциацией и стадией заболевания. В высокодифференцированных опухолях КЭА увеличивался в 61% случаев, а в случаях низкой степени злокачественности — только в 3.5% случаев. Кроме того, значения CEA коррелируют со стадиями опухолевого процесса (чем более запущенная стадия, тем выше CEA).
Степень дифференцировки опухолевых клеток (G) — еще один полезный предоперационный параметр, который может помочь в биологической оценке опухолей толстой кишки. В настоящее время выделяют четыре степени дифференцировки: G1 — высокодифференцированные опухоли; G2 — опухоли средней дифференцировки; G3 — опухоли низкой степени злокачественности; G4 — недифференцированные опухоли. Эта классификация основана на анализе различных газопатологических критериев опухолевых клеток, таких как митотический индекс, потеря ядерной полярности, размер ядра, гиперхроматизм, атипия желез и клеток, плеоморфизм и инвазивность.Около 20% опухолей прямой кишки высокодифференцированные, 50% — средней дифференцировки, остальные 30% — плохо дифференцированные и недифференцированные. Подчеркивается, что степень дифференцировки четко коррелирует с наличием метастазов в лимфатических узлах: действительно, метастазы в лимфатические узлы наблюдаются в Gl, G2 и G3-4 в 25, 50 и 80% случаев соответственно.
В настоящее время выделяют четыре степени дифференцировки: G1 — высокодифференцированные опухоли; G2 — опухоли средней дифференцировки; G3 — опухоли низкой степени злокачественности; G4 — недифференцированные опухоли. Эта классификация основана на анализе различных газопатологических критериев опухолевых клеток, таких как митотический индекс, потеря ядерной полярности, размер ядра, гиперхроматизм, атипия желез и клеток, плеоморфизм и инвазивность.Около 20% опухолей прямой кишки высокодифференцированные, 50% — средней дифференцировки, остальные 30% — плохо дифференцированные и недифференцированные. Подчеркивается, что степень дифференцировки четко коррелирует с наличием метастазов в лимфатических узлах: действительно, метастазы в лимфатические узлы наблюдаются в Gl, G2 и G3-4 в 25, 50 и 80% случаев соответственно.
Гистограмма проточной цитометрии колоректального рака DNJ была выполнена в сравнении с размером опухоли, стадией Duke, степенью дифференцировки, предоперационным уровнем CEA и выживаемостью пациента. При исследовании диплоидной ДНК в опухолях прогноз был статистически хуже (p = 0,017) для недиплоидной ДНК по сравнению с диплоидной ДНК, но худший прогноз — при наличии тетраплоидной ДНК в опухолевых клетках.
При исследовании диплоидной ДНК в опухолях прогноз был статистически хуже (p = 0,017) для недиплоидной ДНК по сравнению с диплоидной ДНК, но худший прогноз — при наличии тетраплоидной ДНК в опухолевых клетках.
Скрининг рака толстой кишки
На сегодняшний день ведется поиск путей и методов раннего выявления рака и предраковых заболеваний толстой кишки. Целесообразность проведения профилактических осмотров с целью выявления заболеваний толстой кишки не вызывает сомнений.Однако при обследовании врач сталкивается с рядом трудностей и, прежде всего, с нежеланием практически здорового человека проходить такие процедуры, как ректоскопия, колоноскопия и др. Поэтому необходимо разработать организационно легко выполнимое исследование. В настоящее время это тест на скрытую кровь в фекалиях, который был разработан в начале 1960-х годов и с 1977 года внедрен в широкую клиническую практику. Этот метод основан на известной реакции гваякола, модернизированной Грегором и названной «тестом гемокультуры».
На сегодняшний день гемоккульт — единственный скрининговый тест на наличие колоректального рака. Проста в исполнении, не требует больших затрат. Этот тест широко используется в Европе и США, а также в Юго-Восточной Азии и Японии. С помощью теста на гемокультуру можно снизить смертность от колоректального рака на 14-18%.
Скрининг колоректального рака следует проводить не реже одного раза в два года. При положительном результате каждому пациенту необходимо выполнить колоноскопию.
Поскольку рак толстой кишки развивается преимущественно из полипов, которые также можно обнаружить с помощью теста на гемокулянт, этот метод можно рассматривать не только как метод раннего выявления рака, но и как метод профилактики. Обнаружение и лечение полипов толстой кишки — важная профилактическая мера в уменьшении рака прямой и толстой кишки.
В США предлагается еще один скрининговый тест для раннего выявления рака прямой и толстой кишки. Метод основан на анализе слизи, взятой из прямой кишки. Окрашенная реактивом Шиффа, слизь меняет цвет при новообразовании в толстой кишке. Метод прост, дешев, быстр и не дает большого процента ложноположительных и ложноотрицательных результатов. К тесту прилагается набор для его выполнения.
Окрашенная реактивом Шиффа, слизь меняет цвет при новообразовании в толстой кишке. Метод прост, дешев, быстр и не дает большого процента ложноположительных и ложноотрицательных результатов. К тесту прилагается набор для его выполнения.
В последнее время значительный интерес вызвали разработки отечественных и зарубежных исследователей, позволяющих проводить генетический скрининг колоректального рака. Клетки колоректального рака секретируются с фекалиями, что дает возможность раннего выявления заболевания неинвазивным методом.
Метод основан на обнаружении мутантных генов TP53, BAT26, K-KA5 в выделенной из кала и размноженной с помощью полимеразной цепной реакции (ПЦР) ДНК из колоректальных опухолей. Этот метод находится в стадии разработки, но когда речь идет о приемлемой чувствительности и специфичности, а также о стоимости его перспектив, он очень перспективен.
Недавно для скрининга колоректального рака было предложено исследование мошонки на M2-пируваткиназу опухоли. Этот метод позволяет обнаруживать некроинтестинальные опухоли в толстом кишечнике, отличается высокой чувствительностью и специфичностью.Результаты применения этой методики пока не описаны в отечественной литературе.
Этот метод позволяет обнаруживать некроинтестинальные опухоли в толстом кишечнике, отличается высокой чувствительностью и специфичностью.Результаты применения этой методики пока не описаны в отечественной литературе.
Для повышения качества диагностики необходимо внедрение в клиническую практику скрининговых тестов с последующим применением рентгенологических и эндоскопических методов, а также дальнейшая научная разработка критериев, позволяющих сформировать группу высокого риска.
[79], [80], [81], [82], [83], [84], [85], [86]
.


 Содержимое желудка чрезмерно разбавляется.
Содержимое желудка чрезмерно разбавляется. Локализация болевого синдрома чаще наблюдается в подвздошных областях (правая и левая нижняя часть живота), преимущественно слева, также может наблюдаться по флангам, где расположены восходящий и нисходящий отделы ободочной кишки. Имеет спастический характер по ходу перистальтики.
Локализация болевого синдрома чаще наблюдается в подвздошных областях (правая и левая нижняя часть живота), преимущественно слева, также может наблюдаться по флангам, где расположены восходящий и нисходящий отделы ободочной кишки. Имеет спастический характер по ходу перистальтики. Воспалительное заболевание, вызванное преимущественно бактериальными или вирусными агентами, попавшими в просвет кишечника с пищей. Может быть результатом приема некоторых лекарственных средств (например, некоторые антибактериальные препараты, нестероидные противовоспалительные и другие) или вследствие лечения лучевой терапией.
Воспалительное заболевание, вызванное преимущественно бактериальными или вирусными агентами, попавшими в просвет кишечника с пищей. Может быть результатом приема некоторых лекарственных средств (например, некоторые антибактериальные препараты, нестероидные противовоспалительные и другие) или вследствие лечения лучевой терапией. После его перерезания может остаться небольшой отросток в области подвздошного кишечника, при этом кислотность в данном отделе соответствует желудочной, так как в слизистой есть обкладочные клетки, продуцирующие соляную кислоту. Это, а также мешковидная форма, может привести к воспалению отростка. Чаще проявляется в детском возрасте.
После его перерезания может остаться небольшой отросток в области подвздошного кишечника, при этом кислотность в данном отделе соответствует желудочной, так как в слизистой есть обкладочные клетки, продуцирующие соляную кислоту. Это, а также мешковидная форма, может привести к воспалению отростка. Чаще проявляется в детском возрасте.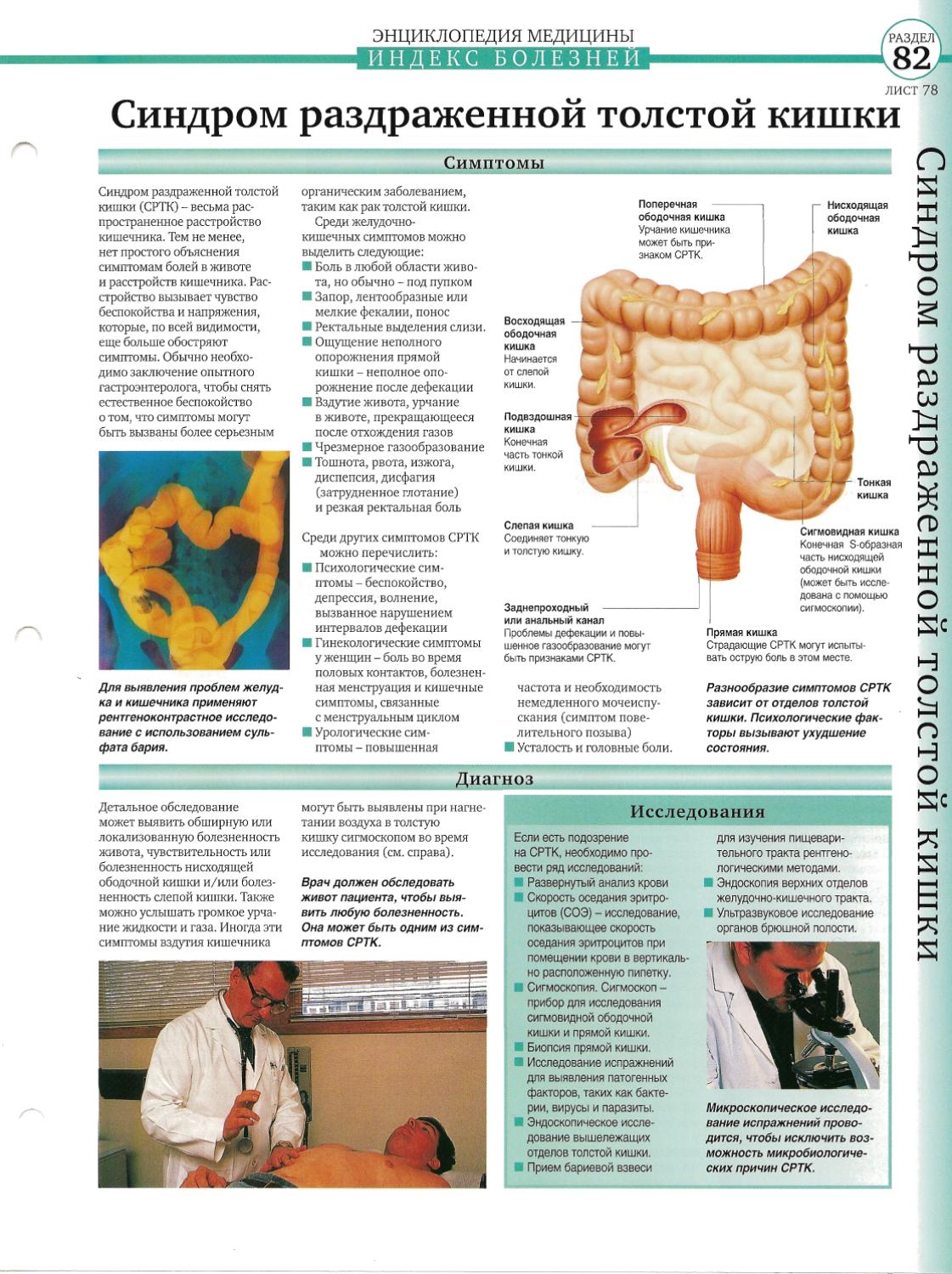 здесь). Чаще всего злокачественные новообразования, которые имеют экзофитный рост и приводят к низкой кишечной непроходимости, развивающейся медленно, следовательно, имеющей выраженный интоксикационный синдром.
здесь). Чаще всего злокачественные новообразования, которые имеют экзофитный рост и приводят к низкой кишечной непроходимости, развивающейся медленно, следовательно, имеющей выраженный интоксикационный синдром.


 При наличии симптомов непроходимости проводят рентгенологическое исследование для выявления чаш Клойбера и немого кишечника ниже непроходимости.
При наличии симптомов непроходимости проводят рентгенологическое исследование для выявления чаш Клойбера и немого кишечника ниже непроходимости.


 К частым водянистым поносам добавляются боли перед дефекацией. Постепенно нарастают признаки интоксикации. Ощущается слабость, тошнота, которая может перерасти в рвоту.
К частым водянистым поносам добавляются боли перед дефекацией. Постепенно нарастают признаки интоксикации. Ощущается слабость, тошнота, которая может перерасти в рвоту.
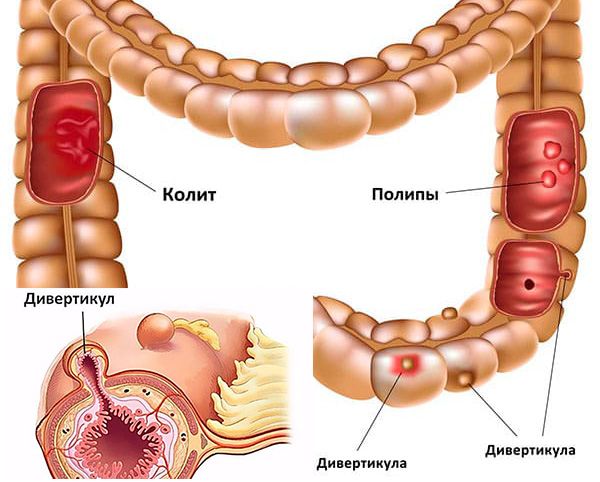 Когда начинают формироваться полипы или рак, в стуле может быть очень небольшое количество крови.Это можно сделать как в кабинете врача, так и самостоятельно дома, используя специальный набор. Если результаты анализа крови положительные, необходимо провести дополнительный анализ, чтобы определить точную причину кровотечения.
Когда начинают формироваться полипы или рак, в стуле может быть очень небольшое количество крови.Это можно сделать как в кабинете врача, так и самостоятельно дома, используя специальный набор. Если результаты анализа крови положительные, необходимо провести дополнительный анализ, чтобы определить точную причину кровотечения. Накануне вас попросят пройти подготовку кишечника, чтобы очистить толстую кишку. А во время процедуры вы получите легкое успокаивающее средство, чтобы сделать процедуру более комфортной. Большинство пациентов отправляются домой в тот же день.
Накануне вас попросят пройти подготовку кишечника, чтобы очистить толстую кишку. А во время процедуры вы получите легкое успокаивающее средство, чтобы сделать процедуру более комфортной. Большинство пациентов отправляются домой в тот же день.
 Кровотечение из полипов толстой кишки может вызвать анемию и дефицит железа.
Кровотечение из полипов толстой кишки может вызвать анемию и дефицит железа.