Признаки бронхита у ребенка 2-3 года
Бронхит – это воспалительное заболевание дыхательной системы. Патология возникает в носоглотке, затем «переходит» на бронхи. Это распространенное заболевание, с которым сталкиваются все родители у детей двух-трех лет.
При воспалении дыхательные пути отекают, бронхиальные трубки сужаются, затрудняя дыхание. Опасность заболевания для детей, прежде всего, заключается в ухудшении вентиляции легких и возникновении бронхоспазмов. Кроме того, бронхит чреват осложнениями, развитием пневмонии.
В 2–3 года дети болеют часто, как мальчики, так и девочки. Необходимо рассматривать физиологические особенности развития отдельного ребенка и возрастной группы в целом. Симптомы бронхита специфические и отличаются от простудных заболеваний, что позволит своевременно распознать признаки бронхита у ребенка.
Согласно международной классификации выделяют три разновидности бронхита у детей:
- Острый бронхиолит (воспаление поражает бронхиолы – мелкие бронхи).

- Острый бронхит (острое воспаление слизистой оболочки бронхов).
- Острый обструктивный бронхит (воспаление приводит к изменению структуры слизистой оболочки).
Острый бронхиолит
При остром бронхиолите у ребенка сильно затруднено дыхание, слышны хрипы. Заболевание развивается преимущественно у маленьких детей (1–2 года) и имеет вирусную природу. Заражение обычно происходит от других детей или взрослых. Симптомы похожи на респираторную инфекцию: насморк, чихание, кашель. Затем инфекция опускается ниже и поражает область мелких бронхов.
Ребенок становится вялым, раздражительным, дыхание усиливается, появляются сухие хрипы, общее состояние ухудшается, возможно проявление лихорадки. Сильного повышения температуры обычно нет. При возникновении признаков острого бронхиолита требуется немедленное участие врача и квалифицированное лечение.
Острый бронхит
Острый бронхит в детском возрасте (3 года) частое явление. Выявить заболевание можно по наличию четырех важных признаков:
- Кашель.
 Это главный признак, означающий начало воспалительного процесса в бронхах. Необходимо обратить внимание на характерную черту кашля при бронхите. Он отличается мягкостью и протекает в двух фазах: сначала сухой, затем влажный, проявляется примерно через равные временные промежутки.
Это главный признак, означающий начало воспалительного процесса в бронхах. Необходимо обратить внимание на характерную черту кашля при бронхите. Он отличается мягкостью и протекает в двух фазах: сначала сухой, затем влажный, проявляется примерно через равные временные промежутки. - Повышение температуры: проявляется до кашля, сохраняется в течение нескольких дней.
- Хрипы: грубые влажные или сухие, которые можно услышать даже без медицинских приборов.
- Развитие общего недомогания: беспокойного сна, снижения аппетита, одышки, учащенного дыхания при остром бронхите нехарактерны.
Острый бронхит серьезное заболевание и требует обязательного участия лечащего врача. Дети двух-трех лет могут быть госпитализированы или проходить лечение дома. Обязательно соблюдать лечебный режим, назначенный доктором.
Обструктивный бронхит
Первые признаки острого обструктивного бронхита – сухой кашель и насморк, которые сильнее проявляются ночью. Скоро сухой кашель сменяется влажным, появляется мокрота. Эта форма заболевания сопровождается отеком бронхов, тяжелым дыханием и может привести к осложнениям.
Эта форма заболевания сопровождается отеком бронхов, тяжелым дыханием и может привести к осложнениям.
Признаки обструктивного бронхита развиваются быстро и достаточно своеобразны, что позволяют ускорить диагностику:
- начало кашля по ночам, часто после длительных прогулок и общения с другими детьми;
- изменение поведения. Дети младшего возраста плачут, плохо спят, капризничают, раздражительны;
- затрудненное, клокочущее дыхание, хрипы, которые можно услышать даже на расстоянии. Напряжение при дыхании, выдох с усилием;
- влажный кашель, мокрота;
- тахикардия как следствие затрудненного дыхания, возможна синюшность кожи.
Лечение обструктивной формы заболевания нельзя откладывать, необходим визит врача и строгое соблюдение предписаний.
Своевременное обращение к врачу и грамотно подобранное лечение является основой для выздоровления. Точное следование лечебному процессу сведет вероятность осложнения к минимуму. Уберечь ребенка от всех заболеваний невозможно. И диагностика бронхита у малыша не является поводом для паники.
И диагностика бронхита у малыша не является поводом для паники.
Бронхит у ребенка 3 лет: симптомы и лечение детей
Если поставлен диагноз бронхит у ребенка 3 лет, симптомы и лечение немного различаются в зависимости от формы заболевания. Но в любом случае речь идет о возникновении отека стенок бронхов и скоплении секрета в них.
Чаще всего бронхит является следствием вирусной инфекции, которая, проникая в организм малыша, сосредотачивается в бронхах. Но спазмирование мышц бронхов, которое является причиной надрывного кашля, возникает и при аллергической или бактериальной этиологии заболевания.
Проявления острого бронхита
На фоне вирусной инфекции, которая сопровождается сильным насморком, покраснением горла, в три года бывает поражение бронхов. Их поверхностные оболочки воспаляются, отекают. Появляются явные симптомы острого бронхита:
- температура выше 37°С;
- сильный кашель;
- хрипы в грудине;
- головные боли;
- плохой аппетит.

Поначалу кашель сухой, детям трудно прокашляться. Через несколько дней он становится влажным. Откашливается слизистая мокрота. Температура тела иногда понижается до нормального уровня.
Острый бронхит у ребенка иногда протекает и в слабой форме. Все зависит от состояния его иммунитета, способности организма сопротивляться вирусу.
Маленький больной может быть вялым, апатичным. Иногда он остается подвижным, с удовольствием играет любимыми игрушками.
Болезнь обычно проходит через 2-3 недели. Исчезают кашель и насморк.
В некоторых случаях, когда вирус протекает особенно тяжело, на фоне возникновения бронхита у ребенка трех лет может возникать обструктивный синдром. Большинство педиатров в этом случае ставят диагноз — обструктивный бронхит.
Но известный российский детский врач, Евгений Комаровский, опровергает мнение существования этой формы бронхита как отдельного заболевания. И с ним трудно не согласиться. Ведь симптомы при обструктивном синдроме те же, что и при обычном бронхите.
Единственным отличием является сильный лающий кашель и обильное выделение из легких мокроты. Кашель у детей иногда бывает настолько сильным, что срабатывает рвотный рефлекс. Как лечить бронхит и какие лекарства принимать?
Принципы лечения
Рисунок обструкции бронхов.
Лечить бронхит следует при появлении первых симптомов, то есть при сухом кашле. При остром протекании заболевания ребенку дают антигистаминные средства, препараты кальция, жаропонижающие. Если нет температуры, прибегают к масляным ингаляциям. Для этого подходят аромамасла аниса, эвкалипта, чайного дерева.
При бронхите с обструктивным синдромом лечение дополняют спреем для вдыхания Сальбутамолом. Если болезнь продолжается длительное время, рекомендуются такие препараты, как Теофиллин, Эуфиллин.
В случаях, когда повышенная температура у малыша в три года держится более 4 дней, ему назначают антибиотики. Ведь запущенный бронхит впоследствии переходит в воспаление легких или бронхиальную астму.
Малышам 3 лет обычно прописывают муколитики. Принимать препараты следует не дольше недели. После проведенного курса следует пропить пробиотики. Допускается заменять их кисломолочными продуктами, содержащими бифидобактерии.
Лечение малышей в три года при вирусном бронхите включает дыхательную гимнастику, лечебную физкультуру, массаж. Эти мероприятия положительно воздействуют на легкие, способствуют более быстрому отделению мокроты и откашливанию. Проводятся они только при отсутствии повышенной температуры, когда ребенок, несмотря на нездоровье, весел и подвижен.
Лечить бронхит следует при соблюдении некоторых условий. Помещения, где пребывает больной ребенок, следует часто проветривать в его отсутствие. Воздух должен быть слегка прохладным, не превышать 22°С. Если на улице жарко, следует ходить каждый день гулять с больными детьми.
И последнее, главное условие — умеренная влажность в квартире. В идеале она должна составлять 55%. При слишком сухом воздухе дети в три года болеют дольше, мокрота отходит медленнее.
Другие формы бронхита и лечение
Помимо вирусного у детей в три года бывает бактериальный и аллергический бронхит.
Таблица видов бронхита.
Симптомами бактериального бронхита являются:
- сильный кашель;
- отсутствие насморка;
- откашливание обильной гнойной мокроты;
- высокая температура;
- сильная слабость.
В данном случае раздражение слизистых бронхов происходит в результате активного размножения патогенных бактерий (стафилококков, стрептококков).
В возрасте 3 лет данной формой бронхита болеют только ослабленные дети, малыши, страдающие ВИЧ и другими иммунными заболеваниями. Таких больных насчитывается не более 1%.
Лечение малышей проходит в условиях стационара. Обычно им назначаются антибактериальные препараты и антибиотики.
Гораздо чаще педиатрам приходится сталкиваться с аллергическим бронхитом. Как утверждает доктор Евгений Комаровский, одной из причин заболевания является все та же вирусная инфекция. В результате ее развития ослабевают силы организма ребенка: он становится гиперчувствительным к ароматам, химическим веществам, которые входят в состав стиральных гелей и порошков, к обыкновенной пыли. В результате возникает отечность слизистых бронхов, скапливание в них слизи, о чем свидетельствует сухое покашливание.
В результате ее развития ослабевают силы организма ребенка: он становится гиперчувствительным к ароматам, химическим веществам, которые входят в состав стиральных гелей и порошков, к обыкновенной пыли. В результате возникает отечность слизистых бронхов, скапливание в них слизи, о чем свидетельствует сухое покашливание.
Лечение в данном случае проводится в обязательном порядке. Запущенная болезнь легко переходит в бронхиальную астму. Но как лечить аллергический бронхит?
Нужно давать малышам антигистамины из тех, которые не пересушивают слизистые, по нескольку раз на день вдыхать спрей Сальбутамол.
Как и при вирусном бронхите, следует поддерживать чуть прохладную температуру в квартире. При теплой хорошей погоде гулять (но только не в пору цветения деревьев!).
Также родителям стоит прекратить на время пользоваться дезодорантами, туалетной водой, использовать для стирки порошки и мыло с сильной отдушкой.
Как не следует лечить ребенка при бронхите
Когда у малыша в три года педиатр диагностирует бронхит, мамы и бабушки стараются использовать народные методы. Считается, что травки помогут ребенку быстрее справиться с болезнью, чем всякая «химия».
Считается, что травки помогут ребенку быстрее справиться с болезнью, чем всякая «химия».
Детям ставят горчичники, банки, уговаривают дышать над разваренной картошкой, парить ноги горчицей. Часто такое лечение не приводит к ожидаемым результатам, кашель усугубляется.
Родителям и родителям родителей следует знать, что малышей в три года не рекомендуется лечить от бронхита при помощи:
- отхаркивающих средств;
- водных ингаляций;
- прогревания грудной клетки;
- иммуностимуляторов.
Все эти методы лишь усугубляют ситуацию. Они способствуют выделению обильной мокроты, которая налипает на стенки бронхов, подсыхает там и сужает проходы для поступления в легкие воздуха. Дыхание ребенка становится тяжелым, булькающим.
Видео о обструктивном бронхите у детей:
Даже в тех случаях, когда у ребенка в три года повышенная температура, не нужно вынуждать его лежать в постели.
Недостаточная подвижность приводит к застою слизи в легких, что осложняет дыхание.
Часто лечение детских бронхитов народными средствами заканчивается тяжелыми осложнениями или хроническим бронхитом. А они излечиваются очень трудно и долго, подрывают здоровье маленького ребенка.
Как и чем лечить бронхит у ребенка 3 лет: эффективные препараты
Бронхитом называют воспаление нижних дыхательных путей. Такая патология встречается не только у взрослых, но у и детей, даже у самых маленьких. При этом малыши, которым, например, только исполнился год, переносят заболевание более тяжело, чем дети старшего возраста. Все дело в том, что у маленького ребенка еще слабый кашлевой рефлекс, и поэтому отход мокроты естественным путем затруднен.
В медицине различают несколько видов бронхитов, например, острый и хронический. Впрочем, вторая форма более характерна для взрослых. Также, в зависимости от наличия или отсутствия функциональных нарушений, выделяют обструктивный и необструктивный бронхит. Имеет также значение и протяженность воспалительного процесса. В зависимости от этого выделяют диффузный и ограниченный тип.
Имеет также значение и протяженность воспалительного процесса. В зависимости от этого выделяют диффузный и ограниченный тип.
Чем и как лучше лечить бронхит у ребенка, начиная от 3-х лет
Терапия при данном заболевании в первую очередь зависит от спровоцировавших его причин. Это вам подтвердит любой специалист, в том числе и знаменитый педиатр Евгений Комаровский. Кроме того, врач также должен учесть целый ряд иных факторов. Например, 3-летнему ребенку можно давать далеко не все те препараты, которые назначаются взрослым. Немаловажное значение здесь также имеет форма заболевания и степень его развития. То есть заниматься самолечением в такой ситуации означает подвергать огромному риску здоровье малыша.
Ведь ошибка с выбором препарата может спровоцировать появление опасных осложнений. После этого на решение проблемы потребуется куда больше времени и сил.
Читайте также: Заразен ли бронхит для окружающих и пути заражения
Распознать наличие бронхита у ребенка может даже неспециалист, ведь у заболевания есть определенные ярко выраженные признаки.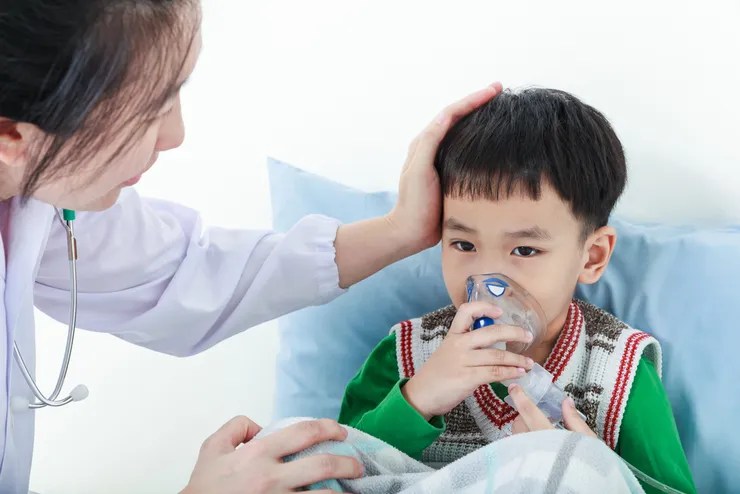 Это, в частности:
Это, в частности:
- сильный кашель с последующим появлением мокроты;
- повышение температуры;
- насморк;
- вялость и общее недомогание;
- затрудненное дыхание.
Еще один симптом заболевания – это боли, появляющиеся как в груди, так и между лопатками. Однако при этом не стоит забывать, что 3-летние дети не могут точно описать свои ощущения. Поэтому для постановки диагноза нужно обязательно обращаться к терапевту. Кстати, нередко бронхит протекает и без температуры – это довольно тревожный признак, который зачастую указывает на присутствие каких-либо осложнений.
Чаще всего для лечения бронхита у 3-летних детей назначаются препараты, стимулирующие процесс отхода мокроты, такие, например, как Лазолван, Бромгексин, Мукалтин или настойка корня алтея. Здесь также можно применить специальный лечебный массаж – медовый, точечный, баночный, дренажный, вибрационный.
Однако нередко бывает так, что на начальной стадии заболевания ребенка мучает непродуктивный, то есть сухой кашель. В данном случае понадобится применение препаратов, помогающих подавить кашлевой рефлекс. Наиболее эффективными средствами этой группы являются Стоптуссин, Туссин плюс, Либексин, Тусупрекс. Однако их применение возможно только лишь в том случае, если не запущен процесс образования в бронхах мокроты. Кроме того, в данной ситуации возможно применение и таких средств, как Гербион и Проспан. Они не угнетают кашлевой центр, но при этом способны устранить сухой кашель.
В данном случае понадобится применение препаратов, помогающих подавить кашлевой рефлекс. Наиболее эффективными средствами этой группы являются Стоптуссин, Туссин плюс, Либексин, Тусупрекс. Однако их применение возможно только лишь в том случае, если не запущен процесс образования в бронхах мокроты. Кроме того, в данной ситуации возможно применение и таких средств, как Гербион и Проспан. Они не угнетают кашлевой центр, но при этом способны устранить сухой кашель.
На начальной стадии заболевания применяется антивирусная терапия, например, с помощью Интерферона. Антибиотики детям назначают только лишь в случае, если бронхит спровоцирован бактериями, или при наличии иных патологий, требующих приема препаратов данной группы. Если у ребенка высокая температура, то не обойтись без жаропонижающих средств, таких как Панадол или Парацетамол. Помочь малышу в такой ситуации можно и народными средствами – нужно периодически обтирать тело ребенка тряпочкой, смоченной в 9-процентном растворе уксуса.
Читайте также: Как можно определить бронхит у взрослого или ребенка
Не менее эффективным способом борьбы с бронхитом являются ингаляции. Здесь есть два возможных варианта. Первый – применение небулайзера, второй – традиционное вдыхание пара над кастрюлей. Если вы используете небулайзер, то здесь понадобятся традиционные лекарственные средства. Во втором случае прекрасно подходят отвары целебных трав – мать-и-мачехи, душицы, ромашки, шалфея. Также хорошо помогают при таком заболевании и эфирные масла.
Вместе с тем обязательно нужно помнить, что процедура проводится не ранее чем через 2 часа после того, как ребенок поел. Для 3-летних детей продолжительность ингаляции не должна превышать 3-х минут. Впрочем, более точные рекомендации по этому вопросу даст лечащий врач. Однако если болезнь сопровождается высокой температурой, то ингаляции делать нельзя. В данном случае под запретом будут и другие, весьма популярные народные способы лечения бронхита – горчичники и согревающие компрессы. Если же высокой температуры нет, то их вполне можно применить в качестве вспомогательной терапии.
Если же высокой температуры нет, то их вполне можно применить в качестве вспомогательной терапии.
В частности, при бронхите лечебные компрессы нужно накладывать не только на грудь, но еще и на ноги и спину. Для того чтобы не вызвать неприятных ощущений, заверните смесь в мягкую ткань или несколько слоев марли. Одним из наиболее эффективных компрессов, издавна применяемых для борьбы с бронхитом, является сочетание вареного картофеля и пищевой соды. Приготовить его очень просто. Для этого предварительно сварите в кожуре 4 картофелины. Далее разминаем их (не очищая), а затем добавляем 2 чайные ложки пищевой соды. Тщательно перемешиваем компоненты и делаем из них две лепешки. Одну из них нужно положить ребенку на грудь, вторую – на спину. Снимать компресс нужно после того, как он полностью остынет.
Читайте также: Как и чем можно лечить бронхит при беременности
Весьма эффективным вариантом лечения бронхита у детей является натирание животным жиром – гусиным, барсучьим или свиным. Средство нужно осторожно втереть в кожу ребенка, после чего обматываем грудь теплой тканью – это поможет усилить целебный эффект процедуры. Также не забывайте о том, что при таком заболевании, как бронхит, нужно обильное питье и соблюдение полупостельного режима.
Средство нужно осторожно втереть в кожу ребенка, после чего обматываем грудь теплой тканью – это поможет усилить целебный эффект процедуры. Также не забывайте о том, что при таком заболевании, как бронхит, нужно обильное питье и соблюдение полупостельного режима.
Бронхит у детей — причины, симптомы, диагностика и лечение острого бронхита у ребенка в Москве в клинике «СМ-Доктор»
Найти врача
- Абасова Эльнара Гарибовна
- Абдулаева Сати Абдулаевна
- Абидова Майя Магомедовна
- Абрамова Татьяна Борисовна
- Аветисян Карине Ониковна
- Агаянц Александр Ованесович
- Агеева Лилия Шамилевна
- Адамбаева Ангелина Даниловна
- Адамян Арпине Нориковна
- Адиатуллина Галина Андреевна
- Азарова Эльвира Викторовна
- Акимова Виолетта Вадимовна
- Аккерман Юлия Олеговна
- Акопян Лилит Грачьевна
- Аксенова Ирина Анатольевна
- Акулова Людмила Владимировна
- Алаев Олег Сергеевич
- Алексеев Константин Александрович
- Алешин Евгений Михайлович
- Алиев Надир Сабирович
- Алпацкая Екатерина Олеговна
- Амосов Григорий Николаевич
- Андреева Анастасия Петровна
- Анпилогова Ирина Энгельсовна
- Антонова Дарья Андреевна
- Антонова Ольга Александровна
- Асекова Бурлиянт Арсланбековна
- Астамирова Зарема Руслановна
- Атаман Анастасия Николаевна
- Атясова Елена Викторовна
- Афанасьев Никита Александрович
- Афиногенова Ирина Робертовна
- Афонская Татьяна Алексеевна
- Ахтиманова Наталья Вячеславовна
- Ашурова Гуля Закировна
- Бабаева Афелия Мирзоевна
- Бабаева Рената Магамедовна
- Багрянцева Мария Евгеньевна
- Баева Елена Юрьевна
- Бандина Ольга Николаевна
- Баранова Ирина Дмитриевна
- Батурко Ольга Александровна
- Баширова Наима Магомедовна
- Беднякова Марина Васильевна
- Беленко Елена Владимировна
- Белов Вячеслав Николаевич
- Белов Михаил Александрович
- Беляева Елена Сергеевна
- Белянская Татьяна Владимировна
- Бессонова Любовь Валентиновна
- Бикинеева Дина Ильинична
- Благовская Мария Альбертовна
- Блинова Елена Николаевна
- Богданова Виктория Александровна
- Богданова Юлия Владимировна
- Боженко Владимир Валерьевич
- Божьева Светлана Сергеевна
- Бозунов Алексей Викторович
- Болдырева Светлана Николаевна
Бронхит у ребенка 3 лет симптомы и лечение
Бронхит у детей. Что с этим делать?
Что с этим делать?
Бронхит у ребенка 3 лет симптомы и лечение. Среди детских болезней особую группу заболеваний занимают так называемые респираторные заболевания. Как правило, они имеют сезонность, чаще всего болеют ими в холодную пору года, причем как дети, так и взрослые.
У ребёнка обструктивный бронхит
И если у взрослых все понятно, то у детей сложно разобраться, когда же ребенок заболевает, ведь кажется, что еще только начал покашливать, и вот уже на расстоянии слышны хрипы тяжелого бронхита.
Острый бронхит у детей входит в группу респираторных заболеваний, является воспалительным заболеванием бронхов.
Острый бронхит. Предрасполагающие факторы развития
Такими факторами является переохлаждение, перенесенная вирусная инфекция, бронхиты часто возникают у детей посредством нисходящей инфекции, начинаясь от горла, с ангины.
Возбудители заболевания
Возбудителями острого бронхита могут быть стрептококк, гемофильная палочка. Случается так, что инфекция носит смешанный характер, поскольку в организм попадает сразу вирусная инфекция, а затем бактериальная.
Воспаление слизистой оболочки может вызвать аллергический компонент. Острый бронхит у детей может возникать в результате вдыхания различных химических веществ.
Классификация острого бронхита
Классификация острого бронхита основана на причине, вызвавшей бронхит. Так, различают инфекционный, аллергический, физико-химический бронхит.
Острый бронхит симптомы и причины
Признаки острого бронхита у детей разнообразны, они практически такие же, как и при любом респираторном заболевании. Однако в связи с тем, что воспаление возникает в бронхах, заболевание характеризуется появлением частого кашля, вначале сухого, а затем с мокротой.
При остром бронхите будет и повышение температуры тела, симптомы интоксикации: слабость, головокружение.
Диагностика заболевания
Для диагностики заболевания необходимо провести лабораторную диагностику, изменения будут характерными для того или иного вида возбудителя.
На рентгенограмме определяется усиление легочного рисунка.
Анализ мокроты позволяет дифференцировать вид возбудителя заболевания, а также чувствительность этого возбудителя к антибиотикам. Это поможет в тактике лечения бронхита.
При аускультации определяются хрипы разного калибра в зависимости от диаметра пораженных бронхов.
Принципы лечения острого бронхита
Заболевание, как правило, не превышает 2 недель.
При наличии температуры ребенку нужно принимать обильное теплое питье, лучше всего щелочное, поскольку это помогает разжижать мокроту.
В зависимости от того, кто является возбудителем заболевания, назначают антибиотики. Считают, что при вирусном возбудителе специального лечения не требуется. Назначая антибиотики, наблюдают за ребенком.
В том случае, если через 2-3 дня после начала приема препарата кашель стал уменьшаться, температура стала спадать и уменьшились симптомы интоксикации, то антибиотик выбран правильно. В том случае, если эффекта от терапии нет, то следует сменить антибиотик.
Для того чтобы обеспечить отхождение мокроты, назначают отхаркивающие средства. В первые три дня назначают средства, которые помогают разжижать мокроту, затем – улучшающие ее выведение.
При наличии одышки часто назначают ингаляции. В связи с тем, что маленькие дети подвержены ларингитам, бронхитам и другим подобным заболеваниям, часто родители имеют дома ингаляторы. Для улучшения разжижения мокроты назначают ингаляции с минеральной водой или изотоническим раствором.
В отдельных случаях используют гормональные препараты для снятия отека слизистой, например, беродуал.
Для того, чтобы кашель не причинял дискомфорта, ребенку дают пить теплое молоко с добавлением сливочного масла, минеральной воды, меда, соды.
На грудную клетку можно положить компресс с камфорным маслом. Оно разогревает грудную клетку, уменьшая кашель.
Дифференциальная диагностика острого бронхита
Кашель является симптомом не только бронхита, но и такого опасного заболевания, как пневмония, или воспаление легкого. В таком случае характерно изменение картины крови, быстрое нарастание одышки, выраженные симптомы интоксикации.
В таком случае характерно изменение картины крови, быстрое нарастание одышки, выраженные симптомы интоксикации.
Диагностика пневмонии не вызывает затруднений, поскольку при аускультации определяются жесткое дыхание в нижних отделах легкого, наличие крепитации. В некоторых случаях дыхание снижено со стороны воспаления, то есть плохо прослушивается. В любом случае пневмония требует подтверждения рентгенографически.
Профилактика острого бронхита
Профилактика острого бронхита у детей предполагает устранение факторов развития заболевания. Это избегание переохлаждения, чрезмерного перегревания. С целью предупреждения ОРВИ назначают иммуномодуляторы и сезонно курс витаминотерапии.
Бронхит опасен тем, что может привести к развитию пневмонии, поэтому в случае появления температуры следует обратиться к врачу. Даже в том случае, если кажется, что клиническая картина ясна, самолечением заниматься не следует.
Неправильно относясь к заболеванию, можно добиться перехода бронхита в хроническую форму, что чревато проблемами на всю жизнь.
Бронхит у детей дошкольников: симптомы и лечение
У маленьких детей воспаление бронхов часто возникает после ОРВИ как осложнение. В этом возрасте организм еще слабый и не имеет сил противостоять огромному количеству вирусов, которые его окружают. По этой причине малыши часто болеют вирусными и бактериальными инфекциями, в том числе бронхитами, и заболевания протекают сложно и длительно. Чтобы не допустить осложнений, родители должны знать, как лечить бронхит у ребенка.
Бронхит в детском возрасте опасен своими последствиями и тяжелым течением. В каждом возрастном периоде дети по-разному его переносят. Особенно внимание уделяется малышам, заболевшим бронхитом до года.
Характеристика бронхита
Детский бронхит характеризуется воспалительным процессом в бронхах, захватывающим их слизистую оболочку. Патологический процесс приводит к сужению пространства в дыхательных ходах, скопления в них эсскудата, происходит нарушение газообмена в дыхательных органах. В маленьком возрасте дети еще не могут сказать, что их беспокоит, основным в диагностике является анализ симптомов и лабораторные исследования. Но прежде всего, нужно понять причины бронхита у детей.
В маленьком возрасте дети еще не могут сказать, что их беспокоит, основным в диагностике является анализ симптомов и лабораторные исследования. Но прежде всего, нужно понять причины бронхита у детей.
Этиология детского бронхита
Причины возникновения бронхита разнообразны. Перед назначением лечения врач должен собрать анамнез заболевания, чтобы понять причину развивающейся патологии.
- Проникновение вирусов в нижние дыхательные пути. Это возможно не сразу же. Часто это является причиной вторичного бронхита, возникающего на основе перенесенного ребенком вирусного заболевания. Грипп, парагрипп, ОРВИ, аденовирусы – все эти болезни при определенных условиях переходят в развитие бронхита.
- Воспаление слизистой бронхов возникает из-за проникновения бактериальной инфекции. У малышей эта причина также занимает лидирующие позиции. Но бактерии проникают не воздушно-капельным путем, а из-за попадания в дыхательные пути инородных тел. Малыш может вдохнуть маленькие частицы игрушек, кусочки продуктов.
 С их «поселением» в бронхах размножается и инфекция. Даже после удаления инородных тел инфекция остается и приводит к возникновению бронхита.
С их «поселением» в бронхах размножается и инфекция. Даже после удаления инородных тел инфекция остается и приводит к возникновению бронхита. - У ребенка бронхит возникает также в результате присоединения бактериальной инфекции к уже проникшей вирусной.
- Воздействие на органы ребёнка различных химических веществ. Это может быть воздух с примесями газов, ядовитых паров, дым и так далее.
- Односторонний и двухсторонний бронхит возникает на основе ответа организма на определенный аллерген. В последнее время все больше деток склонны к аллергическим реакциям. Раздражителей, на которые реагирует детский организм, много: бытовая пыль, пыльца деревьев и цветов, запахи бытовой химии, определенные продукты, шерсть домашних животных и так далее.
Лечение у детей начинается с определения локализации воспалительного процесса. Описанные причины могут привести к:
- воспалению крупных бронхов и трахеи – это заболевание носит название трахеобронхит;
- воспалению средних, мелких бронхов бронхиального дерева – это бронхит;
- воспалительному процессу в самых маленьких элементах бронхиального дерева – бронхиолах – этот процесс называется бронхиолитом.

Как проявляется патология у детей?
Признаки бронхита у детей могут сопровождать текущее вирусное заболевание. По этой причине родители пропускают момент раннего лечения болезни, когда можно обойтись без применения антибактериальных препаратов. Как проявляется бронхит?
Малыши до года
Бронхит у детей до года – опасное заболевание, он быстро и интенсивно развивается. Так как малыш постоянно лежит, особенно месячного – четырехмесячного возраста, у него нет возможности отхаркивать мокроту. Даже детки годовалого возраста не всегда могут справиться с этой болезнью. Происходит застой слизи, иногда это приводит к закупорке бронхов. Инфекция при этом распространяется, переходя на бронхиолы и легкие. В случае характерной для этих процессов клинической картины ребенка срочно нужно госпитализировать. На что нужно обратить пристальное внимание?
- Сухой кашель – он приступообразный, возникает одышка и трудности в дыхании.
- При раздувании крыльев носа, мышечными усилиями ребенка для откашливания, бледности кожных покровов и посинении носогубного треугольника, есть вероятность, что развился обструктивный бронхит у ребенка.

- Постоянная сухость во рту, при плаче нет слез.
- Малыш редко ходит в туалет, мало кушает и пьет жидкости.
- Как правило, поднимается температура при бронхите у детей. Она не достигает максимума. Отличается от пневмонии тем, что она не сильно выражена и поддается действию жаропонижающих препаратов.
- При аускультации прослушиваются хрипы.
- Малыши капризны и возбуждены.
- При сдаче анализа крови можно увидеть незначительные изменения в результатах (повышенное СОЭ, лейкоцитов).
- Симптомы у детей младше 6 месяцев дополняются длительностью течения заболевания. Особенно бронхиолит длится более 1 месяца.
Если симптомы бронхита у детей до года дополняются конъюнктивитом, учащенный дыханием, можно полагать, что возбудителем заболевания являются хламидии. У ребенка 1 года эта форма болезни проходит сложно, поэтому в этом случае также желательна госпитализация.
Дети от года до пяти лет
У детей 2 и более лет бронхит протекает немного легче. Это связано с их подвижностью и возможностями применить больше профилактических и лечебных мер для преодоления этой болезни.
Это связано с их подвижностью и возможностями применить больше профилактических и лечебных мер для преодоления этой болезни.
У детей 2-3 лет часто проявляются симптомы обструктивного бронхита. Детки в этот период особенно расположены к аллергической природе болезни. А этот вид бронхита характеризуется интенсивными симптомами и быстрым развитием. Симптомы бронхита у ребенка:
- Одышка на выдохе – дыхание затруднено, малышу очень трудно выдыхать воздух, появляется паника, которая только усугубляет состояние маленького пациента.
- Детки могут потеть во сне, бывает вся подушка мокрая после ночи.
- Кашель.
- Влажные хрипы.
- Повышенная утомляемость и иногда высокая температура при бронхите у детей.
Наличие обструкции у детей
Полный обзор обструктивного бронхита у детей вы можете почитать перейдя по ссылке https://medboli.ru/lechenie-bronhita/obstruktivnyj-bronhit-prichiny-razvitiya-u-detej-simptomy-i-preparaty-dlya-lecheniya. html
html
Острый обструктивный бронхит довольно часто диагностируется у малышей трех-четырех лет. Этот вид болезни отличается повышенной опасностью особенно для маленьких пациентов. При обструктивном бронхите у детей резко начинаются проблемы с функционированием дыхательных органов. Значительно сужается просвет дыхательных путей бронхиального дерева, в них скапливается слизь, развивается дыхательная недостаточность и непроходимость бронхов.
Лечение обструктивного бронхита у детей должно начинаться незамедлительно. У ребенка до года интенсивность симптомов может вызвать приступ удушья, который купировать можно только в медицинской клинике. При таком патологическом процессе в результате гипоксии могут проявляться такие признаки, как посинение кожи конечностей и губ детей, дыхание затруднено, кашель приступообразный иногда до рвоты.
Симптомы обструктивного бронхита у детей дошкольного возраста проявляются часто, но практически не наблюдаются у подростков. Мы не всегда понимаем, что ребенка беспокоит, пока не проведем тщательного обследования. С обструктивным воспалением бронхов дело обстоит иначе – проявляющиеся приступы кашля и посинение дополняются «вздутием» грудной клетки. Этот симптом легко виден визуально: ребра располагаются горизонтально, при дыхании лечащему врачу и даже родным слышны свистящие хрипы.
С обструктивным воспалением бронхов дело обстоит иначе – проявляющиеся приступы кашля и посинение дополняются «вздутием» грудной клетки. Этот симптом легко виден визуально: ребра располагаются горизонтально, при дыхании лечащему врачу и даже родным слышны свистящие хрипы.
Острое течение бронхита
Симптомы острого бронхита у детей следующие:
- Общая слабость, ребенок ничего не может делать, заметно снижается его активность.
- Появляется головная боль, в этом состоянии малыши могут быть капризными, а могут постоянно спать. Уже с первых симптомов нужно начинать лечение бронхита у детей.
- Вместе с общей слабостью на первых стадиях развития болезни появляется сухой надрывный кашель, который переходит во влажный уже спустя 4-7 дней.
- Температура у ребенка при бронхите может повышаться до 39 градусов, а может быть не выше 37,5. Показатели температуры теля зависят от характера протекания болезни, ее вида и индивидуальных защитных сил организма.

- Прослушиваются влажные хрипы при аускультации.
В среднем период воспаления бронхов длится от 7 до 21 дня. Несвоевременная и неправильная терапия может привести к осложнениям.
Диагностика детского бронхита
Как вылечить бронхит у ребенка, решает врач после проведенной диагностики. Для чего она проводится? Есть несколько разновидностей воспаления бронхов, другие заболевания дыхательной системы. Воспалительный процесс в бронхах, проявляющийся индивидуально в зависимости от возбудителя и причины, легко спутать с другой патологией. Поэтому существуют диагностические манипуляции, которые подтверждают тот или иной вид болезни. После анализов врач определяет, чем лечить бронхит и кашель у детей.
- Бакпосев мокроты – необходим для выявления возбудителя болезни, когда ведущими симптомами являются кашель, зеленая мокрота и высокая температура с боле
Малярия у детей раннего возраста — причины, признаки и лечение
Последнее обновление
Малярия — серьезное заболевание, поражающее детей и взрослых. Это вызвано укусом самки комара Anopheles. Эта инфекция вызывает жар, озноб и симптомы гриппа у младенцев и детей ясельного возраста. Малярию можно вылечить, но для этого необходимы немедленные действия. Если инфекция станет серьезной, это может привести к таким осложнениям, как судороги, почечная недостаточность, кома и даже смерть.
Рекомендуется следовать методу «ABCD» для профилактики малярии. Это означает «осведомленность», «профилактика укусов», «гемопрофилактика (прием противомалярийных препаратов) и оперативная диагностика и лечение.
Прочтите, чтобы узнать больше о малярии у детей, ее распространении, симптомах, диагностике, лечении и т. Д.
Видео: Малярия у детей — причины, симптомы и лечение
Что такое малярия?
Малярия — это опасное для жизни заболевание, передаваемое комарами, вызываемое паразитами Plasmodium.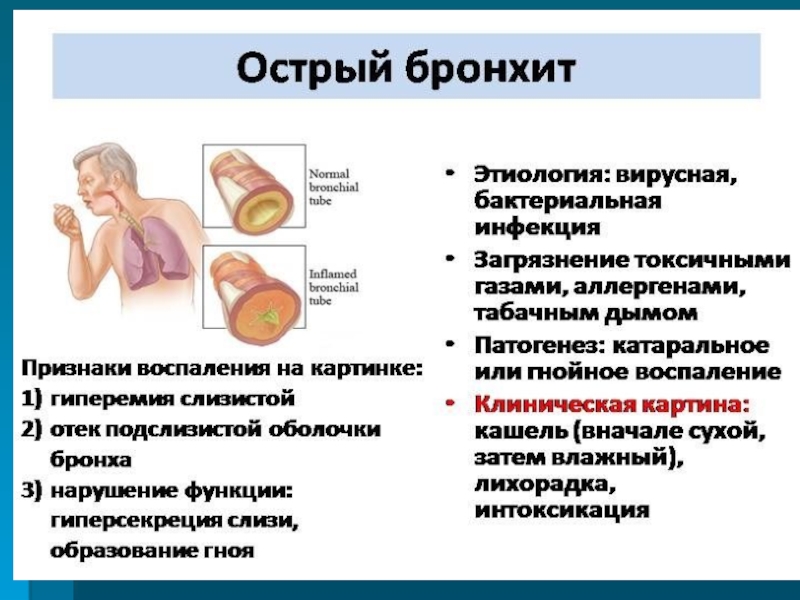 Этот паразит заражает комара Anopheles, который питается людьми. Самки комаров являются переносчиками паразита. Эти комары кусают в основном между закатом и рассветом.
Этот паразит заражает комара Anopheles, который питается людьми. Самки комаров являются переносчиками паразита. Эти комары кусают в основном между закатом и рассветом.
Малярия разрушает иммунную систему организма и поражает детей, задерживая их развитие. Заболевание обычно встречается в тропических регионах. У одних детей он вызывает легкое заболевание, а у других может оказаться смертельным.
В основном существует пять типов плазмодиев, вызывающих малярию, включая недавно обнаруженную новую форму.Их:
- Плазмодий Falciparum (P. falciparum): В основном встречается в тропических и субтропических регионах. Он вызывает большинство тяжелых случаев, связанных с малярией.
- Plasmodium Vivax (P. vivax): В основном встречается в Азии и Латинской Америке. Он вызывает более легкие симптомы по сравнению с P. falciparum. Известно, что он годами живет в стадии покоя, вызывая рецидивы.
- Plasmodium Ovale (P.
 ovale): Это необычно и в основном встречается на островах Тихого океана и в Западной Африке.
ovale): Это необычно и в основном встречается на островах Тихого океана и в Западной Африке. - Plasmodium Malariae (P. malariae): Это относительно редко. Он встречается в Западной Африке и, как известно, вызывает хронические инфекции.
- Плазмодий Ноулези (P. knowlesi): Этот недавно обнаруженный вид является редким и существует в Юго-Восточной Азии. Он может быстро перейти из доброкачественного случая в тяжелый.
Как малярия распространяется в организме младенцев и детей ясельного возраста?
Малярия вызывается паразитом Plasmodium, который переносится комаром Anopheles.Он передается у маленьких детей и взрослых через укусы инфицированных паразитами самок комара.
Помимо укусов комаров, к другим причинам малярии относятся переливание крови или совместное использование игл. Различные пути передачи инфекции малярии следующие:
1. Укус комара
- Когда неинфицированный комар Anopheles кусает зараженного малярией человека, он высасывает кровь, содержащую микроскопических паразитов малярии, и заражается.

- Когда этот инфицированный комар кусает другого человека, он переносит инфекцию в его кровоток.
- Паразит попадает в печень хозяина, где он растет и размножается. Часто он остается там в течение нескольких лет, прежде чем стать активным.
- Когда эти паразиты созревают, они покидают печень и попадают в кровоток хозяина.
- Попадая в кровоток, паразиты заражают и повреждают эритроциты. Это когда появляются симптомы малярии.
2. Переливание крови
Поскольку паразит, вызывающий малярию, переносится эритроцитами, он может передаваться даже при трансплантации органов, переливании крови или инфицированных шприцах.
3. Донорство органов
Как и переливание крови, малярия может быть вызвана донорством органов. Если донор органов заражен малярией, то это затронет и того, кто ее получает.
4. Общие иглы
Совместное использование игл делает ваше тело восприимчивым не только к малярии при переливании крови, но и к другим заболеваниям.
5. Врожденный
Беременная женщина, инфицированная малярией, может передать инфекцию своему будущему ребенку до или во время родов.Это называется «врожденной малярией».
Малярийный паразит имеет инкубационный период, в течение которого он остается в организме хозяина. Это период между укусом комара и появлением симптомов. Продолжительность может составлять от 10 дней до 4 недель после заражения. Инкубационный период малярии зависит от типа микроба и указан ниже:
- P. falciparum : от 9 до 14 дней
- P. vivax : от 12 до 18 дней, но некоторые штаммы могут инкубироваться от 8 до 10 месяцев или даже дольше
- П.овальный: от 12 до 18 дней
- P. malariae : от 18 до 40 дней
- P. knowlesi: от 9 до 12 дней
Признаки и симптомы малярии у детей
Младенцы, заболевшие малярией, могут демонстрировать внезапные изменения в поведении, такие как сонливость, раздражительность, беспокойство и летаргия. Многие из них даже жалуются на тошноту и диарею. Некоторые общие симптомы малярии у детей:
Многие из них даже жалуются на тошноту и диарею. Некоторые общие симптомы малярии у детей:
- Высокая температура: Высокая температура не обязательно является нормальной лихорадкой; это также может указывать на серьезную инфекцию или заболевание.Помимо других возможных заболеваний, он также может быть начальным симптомом малярии, если он сопровождается ознобом или дрожью.
- Рвота: Малярия может вызвать рвоту у детей. Реакция организма зависит от чувствительности ребенка к инфекции и ее степени тяжести.
- Головные боли: Головные боли характерны как для детей, так и для взрослых, но если они сопровождаются другими симптомами малярии, к ним следует относиться серьезно.
- Плохой аппетит: Плохой аппетит иногда может быть результатом малярии.Однако, прежде чем делать выводы, обязательно обратите внимание на наличие других симптомов малярии.
- Боль в желудке: Многие дети при заражении малярией жалуются на боли в животе и тошноту.
 Поскольку инфекция начинается в печени, эта область поражается в первую очередь.
Поскольку инфекция начинается в печени, эта область поражается в первую очередь. - Раздражительность и сонливость: Дети, как правило, капризны и капризны, когда устают или болеют, но если они постоянно раздражены и сонливы, это может указывать на серьезную проблему.
- Простуда и кашель: Простуда и кашель довольно часто встречаются у детей, но вы должны проверить наличие любых других симптомов. Если за ними следует лихорадка или какие-либо другие признаки, рекомендуется проконсультироваться с врачом.
- Бессонница: Малярия может вызывать разные симптомы у разных детей. У некоторых он вызывает сонливость, а у некоторых может быть источником бессонницы.
- Слабость: Если ваш ребенок чувствует себя слабым, лучше его проверить.Быстрый анализ крови — это все, что нужно для подтверждения или устранения малярии как причины, а раннее обнаружение обеспечивает скорейшее выздоровление.

Как снизить вероятность малярии у детей
Комары — основная причина малярии. Следовательно, необходимо держать детей подальше от них. Младенцы менее подвержены этому заболеванию в течение трех месяцев своей жизни, поскольку они защищены иммунитетом, который мать вырабатывает у них во время беременности. Однако по мере взросления их иммунитет строится с нуля, что делает их уязвимыми для этого заболевания.Вы должны подготовиться к профилактике детской малярии до начала инфекции, приняв следующие меры предосторожности:
1. Не допускайте попадания комаров в окружающую среду.
Не допускайте застоя воды в вашем доме и окрестностях, так как это рассадник комаров. Вы можете добавить несколько капель керосина в воздухоохладители, небольшие пруды, открытые стоки и другие места, где собирается вода, чтобы комары не откладывали яйца. Добавление масла цитронеллы в воду, используемую для мытья полов, также отпугнет мух и комаров.
2. Используйте противомоскитные сетки.
Используйте противомоскитные сетки.
Используйте соответствующие возрасту репелленты от комаров и противомоскитные сетки во время сна. Вы также можете нанести крем на основе масла цитронеллы на открытые участки кожи вашего ребенка, так как он отпугнет комаров.
3. Используйте москитные сетки.
Вы можете установить москитные сетки, чтобы закрыть двери и окна. Выбор съемных или застегнутых на липучку делает чистку легкой задачей.
4. Одевайте ребенка в правильные цвета.
Считается, что темные цвета привлекают комаров. Поэтому рекомендуется одевать ребенка в светлую одежду, которая хорошо его закрывает.
5. Используйте кондиционер.
Комары обычно не могут жить при низких температурах. Поэтому, чтобы свести к минимуму вероятность укусов комаров, держите ребенка в прохладных или кондиционированных помещениях.
6. Избегайте убежищ от комаров.
Собираясь в парки, следите за тем, чтобы ваш ребенок держался подальше от кустов и живых изгородей, так как они привлекают комаров.
7. Регулярно дезинфицируйте окружающую среду.
Рекомендуется регулярно дезинфицировать дом и окрестности, чтобы убить комаров. Вы также можете сжечь кокосовую скорлупу, шелуху или листья нима возле своего дома или по соседству. Это предотвратит размножение комаров.
Иногда, несмотря на эти меры предосторожности, ваш ребенок все же может заразиться. Если вы заметили какой-либо из упомянутых выше симптомов, вам следует немедленно обратиться к педиатру, чтобы избежать серьезных осложнений со здоровьем. Давайте также кратко рассмотрим их, прежде чем мы наконец обсудим диагностику и лечение малярии.
Осложнения малярии
Малярийные инфекции могут приводить к таким осложнениям, как судороги, потеря сознания и обезвоживание. В таких случаях следует немедленно госпитализировать пострадавшего ребенка. Возможно, им понадобится помощь при дыхании и они будут пить жидкости. Повреждения организма от малярии с высоким риском включают:
В таких случаях следует немедленно госпитализировать пострадавшего ребенка. Возможно, им понадобится помощь при дыхании и они будут пить жидкости. Повреждения организма от малярии с высоким риском включают:
1. Травма мозговой ткани
В некоторых случаях, когда малярия поражает мозг, она может вызвать отек мозга или привести к необратимому повреждению мозга или коме
2. Судороги (нарушение сознания) или церебральная малярия
Церебральная малярия является основной причиной смерти в случае тяжелой формы P.falciparum инфекция. Симптомы этой сложной инфекции включают судороги в непредсказуемой степени.
3. Почечная недостаточность
В некоторых редких случаях малярия приводит к острой почечной недостаточности (ОПН), которая в основном вызывается инфекцией P. falciparum. Иногда даже P. vivax и P. malariae способствуют почечной недостаточности у больных малярией. Это наиболее часто встречается у взрослых без иммунитета и у детей старшего возраста.
4. Анемия
Это состояние, при котором красные кровяные тельца не способны переносить достаточное количество кислорода к органам тела.Это вызывает чувство слабости и сонливости. Разрушение эритроцитов малярийным паразитом может привести к тяжелой анемии.
5. Отек легких
Иногда малярия вызывает задержку жидкости в легких. Это состояние называется отеком легких и может вызывать затруднение дыхания.
6. Низкий уровень сахара в крови
Это серьезное осложнение, часто вызываемое тяжелой инфекцией. Это также может привести к коме.
7. Желтое изменение цвета кожи
Малярия может вызывать желтуху, которая характеризуется желтым оттенком кожи.Это происходит, если красные кровяные тельца повреждены или потеряны.
8. Разрыв селезенки
Увеличенная селезенка — частое проявление малярии. Но в некоторых опасных для жизни ситуациях тяжелая инфекция P. vivax может привести к разрыву селезенки.
9. Гемоглобинурия (черная водная лихорадка)
Гемоглобинурия (черная водная лихорадка)
В этом состоянии P. falciparum приводит к взрыву огромного количества красных кровяных телец. Гемоглобин из этих клеток затем выводится с мочой. Из-за этого моча становится темно-красной, а в некоторых случаях почти черной.
10. Гипотермия
Это состояние, при котором температура вашего ребенка опускается ниже нормы. Это может привести к образованию тромбов, которые представляют риск гибели тканей или отказа органа.
11. Множественные отказы органов
В некоторых случаях тяжелая форма P. falciparum может вызывать полиорганную недостаточность. Это включает почечную, печеночную, мозговую или легочную недостаточность и может быть фатальным.
Диагноз малярии
Малярию можно разделить на три типа:
- Доброкачественная (неосложненная)
- Злокачественное (тяжелое)
- Церебральная малярия
Вкратце они описаны ниже:
1.Легкая (неосложненная) малярия
Легкая форма малярии считается неосложненной малярией и считается доброкачественной, поскольку ее легко лечить. Часто этот вид малярии трудно диагностировать у младенцев, потому что клинические отчеты аналогичны другим заболеваниям, таким как сепсис. Это может быть вызвано всеми штаммами паразита Plasmodium.
Часто этот вид малярии трудно диагностировать у младенцев, потому что клинические отчеты аналогичны другим заболеваниям, таким как сепсис. Это может быть вызвано всеми штаммами паразита Plasmodium.
2. Злокачественная (тяжелая) малярия
Злокачественная малярия может быстро перейти в тяжелую форму малярии и даже оказаться смертельной. Штамм P. falciparum вызывает этот тип малярии.Наиболее уязвимы для него дети, поскольку у них низкий иммунитет к паразиту. Основные симптомы злокачественной малярии включают затрудненное дыхание, низкий уровень сахара в крови и тяжелую анемию.
Чтобы диагностировать это, врач может проверить наличие у вашего ребенка симптомов гриппа и назначить анализ мазка крови. Этот тест определяет наличие малярийных паразитов.
Если результат мазка крови положительный, врач может предложить исследование печени.Этот тест проверяет работу печени, чтобы определить, здорова она или нет.
Полный анализ крови (CBC) вашего ребенка помогает определить, были ли повреждены эритроциты.
3. Церебральная малярия
Этот вид инфекции вызывается только Plasmodium falciparum. В этом состоянии может наблюдаться отек мозга инфицированного ребенка. Он проявляется тяжелыми симптомами и может привести к летальному исходу.
Вакцина против малярии для детей
Вакцина для лечения инфекции, вызванной малярийным паразитом, еще не разработана.Малярийный паразит Plasmodium — сложный организм с очень сложным жизненным циклом. Кроме того, сложные иммунные реакции, защищающие людей от малярии, до сих пор полностью не изучены. Многие ученые со всего мира работают над созданием эффективной вакцины от малярии. На сегодняшний день RTS, S / AS01 является наиболее продвинутым вариантом и считается жизнеспособной вакциной от малярии.
Лечение малярии у детей
Лечение малярии в основном включает прием лекарств и обеспечение здорового питания.Врачи обычно назначают противомалярийные препараты, такие как хинин или хлорохин, в зависимости от типа малярии и тяжести симптомов. Между тем, вы можете принять несколько мер, чтобы помочь своему ребенку, как только заметите какие-либо симптомы малярии. К ним относятся следующие:
1. Много отдыха
Болезни, подобные малярии, могут вызывать слабость и сильную усталость. Важно, чтобы ваш ребенок много отдыхал в случае заражения.
2. Повышенное потребление питательной пищи и воды
При борьбе с малярией или другими заболеваниями важно, чтобы организм был здоровым и сильным.Следовательно, вы должны кормить своего ребенка здоровой диетой.
3. Обтирание и лекарства для снижения температуры
Желательно следить за температурой ребенка. В случае повышения температуры регулярно используйте губку, чтобы снизить температуру. Перед тем, как давать ребенку парацетамол или какое-либо лекарство от лихорадки, проконсультируйтесь с врачом.
4. Противомалярийные препараты
В случае тяжелой инфекции может потребоваться госпитализация ребенка. Ему могут быть прописаны противомалярийные препараты, которые можно вводить перорально, в виде инъекций или внутривенно.Вот некоторые из противомалярийных лекарств, которые врач может выписать в зависимости от тяжести инфекции и устойчивости к хлорохину:
- Хлорохин (Арален)
- Мефлохин (Лариам)
- Доксициклин (вибрамицин)
- Атоваквон (меприн)
- Прогуанил (Маларон)
- Примахин
- Хинин
- Гидроксихлорохин (плаквенил)
- Артеметер и люмефантрин (коартем)
- Клиндамицин (клеоцин)
Долгосрочные последствия малярии и время выздоровления
Малярия — это болезнь, которая все еще требует серьезных исследований, чтобы найти надежное лекарство или полностью искоренить ее.Малярийные паразиты P. ovale и P. vivax часто прячутся в печени и остаются бездействующими в течение недель, месяцев и даже лет. Это означает, что инфекция может рецидивировать позже. Вот некоторые возможные отдаленные последствия малярии:
- Обзоры Американского журнала тропической медицины и гигиены показывают, что малярия у детей влияет на их общее когнитивное и поведенческое развитие.
- Согласно сведениям, опубликованным на сайте NCBI (Национальный центр биотехнологической информации, США), церебральная малярия может вызывать расстройства психического здоровья у детей в результате ишемического повреждения нервной системы (ограничение кровоснабжения тканей).
- Малярия также может серьезно повлиять на иммунную систему, делая детей предрасположенными к болезням в детстве.
Восстановление после малярии
Выздоровление от малярии зависит от различных факторов, таких как тип малярии, своевременность лечения и иммунитет пациента. Например, у беременных женщин и детей снижен иммунитет и, следовательно, они дольше страдают. Кроме того, тип малярии определяет серьезность и продолжительность инфекции.В случае P. malariae, менее быстрорастущей формы, он может сохраняться дольше, но не вызывает смертельного заболевания. При менее тяжелой форме малярии, если лечение начато немедленно, ребенок может выздороветь в течение двух недель.
Если вы подозреваете у своего ребенка какие-либо признаки малярии, обратитесь к врачу для ранней диагностики и лечения.
Также читают:
Чикунгунья у детей
Лихорадка денге у детей
Детская астма — Симптомы и причины
Обзор
При детской астме легкие и дыхательные пути легко воспаляются при воздействии определенных факторов, таких как вдыхание пыльцы, простуда или другая респираторная инфекция.Детская астма может вызывать неприятные повседневные симптомы, которые мешают игре, спорту, учебе и сну. У некоторых детей неконтролируемая астма может вызвать опасные приступы астмы.
Детская астма не отличается от астмы у взрослых, но дети сталкиваются с уникальными проблемами. Это состояние является основной причиной посещений отделения неотложной помощи, госпитализаций и пропусков школьных дней.
К сожалению, детскую астму невозможно вылечить, и симптомы могут сохраняться и во взрослой жизни.Но при правильном лечении вы и ваш ребенок сможете контролировать симптомы и предотвратить повреждение растущих легких.
Симптомы
Общие признаки и симптомы астмы у детей включают:
- Частый кашель, который усиливается, когда у вашего ребенка вирусная инфекция, возникает, когда ваш ребенок спит, или вызван физическими упражнениями или холодным воздухом
- Свистящий или хрипящий звук при выдохе
- Одышка
- Заложенность или стеснение в груди
Детская астма также может вызывать:
- Проблемы со сном из-за одышки, кашля или хрипов
- Приступы кашля или свистящего дыхания, усиливающиеся при простуде или гриппе
- Отсроченное выздоровление или бронхит после респираторной инфекции
- Проблемы с дыханием, затрудняющие игру или упражнения
- Усталость, которая может быть вызвана плохим сном
Признаки и симптомы астмы варьируются от ребенка к ребенку и со временем могут ухудшаться или улучшаться.У вашего ребенка может быть только один признак, например, продолжительный кашель или заложенность груди.
Иногда трудно определить, вызваны ли симптомы у вашего ребенка астмой. Периодические или продолжительные хрипы и другие симптомы астмы могут быть вызваны инфекционным бронхитом или другим респираторным заболеванием.
Когда обращаться к врачу
Отведите ребенка к врачу, если вы подозреваете, что у него астма. Раннее лечение поможет контролировать симптомы и, возможно, предотвратить приступы астмы.
Запишитесь на прием к врачу вашего ребенка, если вы заметили:
- Постоянный, прерывистый кашель или связанный с физической активностью
- Хрипы или свистящие звуки при выдохе ребенка
- Одышка или учащенное дыхание
- Жалобы на стеснение в груди
- Повторные эпизоды подозрения на бронхит или пневмонию
Если у вашего ребенка астма, он может сказать что-нибудь вроде: «Мне странно в груди» или «Я постоянно кашляю.«Прислушайтесь к кашлю, который может не разбудить вашего ребенка, когда он или она спит. Плач, смех, крик или сильные эмоциональные реакции и стресс также могут вызвать кашель или хрипы.
Если у вашего ребенка диагностирована астма, составление плана лечения астмы может помочь вам и другим лицам, осуществляющим уход, отслеживать симптомы и знать, что делать в случае приступа астмы.
Когда обращаться за неотложной помощью
В тяжелых случаях вы можете увидеть, как грудь и бока вашего ребенка тянутся внутрь, поскольку он или она изо всех сил пытается дышать.У вашего ребенка может быть учащенное сердцебиение, потливость и боль в груди. Обратитесь за неотложной помощью, если ваш ребенок:
- Должен остановиться на полуслове, чтобы отдышаться
- Использует мышцы живота для дыхания
- Ноздри расширились при дыхании
- Так сильно пытается дышать, что при вдохе живот засасывается под ребра.
Даже если у вашего ребенка не была диагностирована астма, немедленно обратитесь за медицинской помощью, если у него или нее проблемы с дыханием.Хотя приступы астмы различаются по степени тяжести, приступы астмы могут начинаться с кашля, который переходит в хрипы и затрудненное дыхание.
Причины
Причины детской астмы до конца не изучены. Некоторые факторы, которые считаются вовлеченными, включают:
- Унаследованная склонность к развитию аллергии
- Родители с астмой
- Некоторые типы инфекций дыхательных путей в очень молодом возрасте
- Воздействие факторов окружающей среды, таких как сигаретный дым или другое загрязнение воздуха
Повышенная чувствительность иммунной системы вызывает набухание легких и дыхательных путей и образование слизи при воздействии определенных триггеров.Реакция на триггер может быть отложена, что затрудняет идентификацию триггера. Триггеры различаются от ребенка к ребенку и могут включать:
- Вирусные инфекции, такие как простуда
- Воздействие загрязнителей воздуха, таких как табачный дым
- Аллергия на пылевых клещей, перхоть домашних животных, пыльцу или плесень
- Физическая активность
- Перемены погоды или холодный воздух
Иногда симптомы астмы возникают без явных триггеров.
Факторы риска
Факторы, которые могут увеличить вероятность развития астмы у вашего ребенка, включают:
- Воздействие табачного дыма, в том числе до рождения
- Предыдущие аллергические реакции, включая кожные реакции, пищевую аллергию или сенную лихорадку (аллергический ринит)
- Семейный анамнез астмы или аллергии
- Жизнь в районе с высоким уровнем загрязнения
- Ожирение
- Респираторные заболевания, такие как хронический насморк или заложенность носа (ринит), воспаление носовых пазух (синусит) или пневмония
- Изжога (гастроэзофагеальная рефлюксная болезнь, или ГЭРБ)
- Быть мужчиной
- Быть черным или пуэрториканцем
Осложнения
Астма может вызвать ряд осложнений, в том числе:
- Тяжелые приступы астмы, требующие неотложной или стационарной помощи
- Постоянное снижение функции легких
- Пропуск школьных дней или отставание в школе
- Плохой сон и утомляемость
- Симптомы, мешающие игре, спорту или другим занятиям
Профилактика
Тщательное планирование и предотвращение триггеров астмы — лучший способ предотвратить приступы астмы.
- Ограничьте воздействие триггеров астмы. Помогите своему ребенку избежать воздействия аллергенов и раздражителей, вызывающих симптомы астмы.
- Не позволяйте курить рядом с ребенком. Воздействие табачного дыма в младенчестве является серьезным фактором риска детской астмы, а также частым триггером приступов астмы.
- Поощряйте вашего ребенка быть активным. Если астма у вашего ребенка хорошо контролируется, регулярная физическая активность может помочь легким работать более эффективно.
При необходимости обратитесь к врачу. Проверяйте регулярно. Не игнорируйте признаки того, что астма у вашего ребенка не поддается контролю, например, необходимость слишком частого использования быстродействующего ингалятора.
Астма со временем меняется. Консультации с врачом вашего ребенка могут помочь вам внести необходимые коррективы в лечение, чтобы контролировать симптомы.
- Помогите своему ребенку поддерживать здоровый вес. Избыточный вес может ухудшить симптомы астмы и подвергнуть вашего ребенка риску других проблем со здоровьем.
- Держите изжогу под контролем. Кислотный рефлюкс или тяжелая изжога (гастроэзофагеальная рефлюксная болезнь или ГЭРБ) могут ухудшить симптомы астмы у вашего ребенка. Ему или ей могут потребоваться безрецептурные или рецептурные лекарства для контроля кислотного рефлюкса.
Симптомы, причины, лечение, астма у детей и многое другое.
Астма — это воспалительное заболевание дыхательных путей к легким.Это затрудняет дыхание и может сделать некоторые физические нагрузки сложными или даже невозможными.
По данным Центров по контролю и профилактике заболеваний (CDC), около 25 миллионов американцев страдают астмой.
Это наиболее распространенное хроническое заболевание среди американских детей: 1 ребенок из 12 болеет астмой.
Чтобы понять астму, необходимо немного понять, что происходит, когда вы дышите.
Обычно при каждом вдохе воздух проходит через нос или рот, попадает в горло и в дыхательные пути, в конечном итоге попадая в легкие.
В легких есть множество небольших воздушных проходов, которые помогают доставлять кислород из воздуха в кровоток.
Симптомы астмы возникают, когда слизистая оболочка дыхательных путей набухает и мышцы вокруг них напрягаются. Затем слизь заполняет дыхательные пути, еще больше уменьшая количество проходящего воздуха.
Эти состояния могут вызвать приступ астмы, то есть кашель и стеснение в груди, типичные для астмы.
Наиболее частым признаком астмы является хрип, визг или свист, издаваемый при дыхании.
Другие симптомы астмы могут включать:
- кашель, особенно ночью, во время смеха или во время упражнений
- сжатие в груди
- одышку
- затруднение при разговоре
- беспокойство или панику
- усталость
Тип астмы, который у вас есть, может определить, какие симптомы вы испытываете.
Не каждый страдающий астмой будет испытывать эти симптомы. Если вы считаете, что испытываемые вами симптомы могут быть признаком такого состояния, как астма, запишитесь на прием к врачу.
Первым признаком того, что у вас астма, может быть не настоящий приступ астмы.
Есть много разных типов астмы. Самый распространенный тип — бронхиальная астма, поражающая бронхи в легких.
Дополнительные формы астмы включают астму у детей и астму у взрослых. При астме у взрослых симптомы не проявляются по крайней мере до 20 лет.
Другие специфические типы астмы описаны ниже.
Аллергическая астма (внешняя астма)
Аллергены вызывают этот распространенный тип астмы.К ним могут относиться:
- перхоть домашних животных от таких животных, как кошки и собаки
- еда
- плесень
- пыльца
- пыль
Аллергическая астма часто носит сезонный характер, потому что она часто сопровождается сезонной аллергией.
Неаллергическая астма (внутренняя астма)
Раздражители в воздухе, не связанные с аллергией, вызывают этот тип астмы. Эти раздражители могут включать:
- горящую древесину
- сигаретный дым
- холодный воздух
- загрязнение воздуха
- вирусные заболевания
- освежители воздуха
- бытовые чистящие средства
- духи
Профессиональная астма
Профессиональная астма — это тип астмы, вызванной триггерами на рабочем месте.К ним относятся:
- пыль
- красители
- газы и пары
- промышленные химикаты
- животные белки
- резиновый латекс
Эти раздражители могут присутствовать в широком спектре отраслей, включая:
- сельское хозяйство
- текстиль
- деревообработка
- производство
Бронхоспазм, вызванный физической нагрузкой (EIB)
Бронхоспазм, вызванный физической нагрузкой (EIB), обычно поражает людей в течение нескольких минут после начала тренировки и до 10–15 минут после физической активности.
Это состояние ранее было известно как астма, вызванная физической нагрузкой (EIA).
До 90 процентов людей с астмой также страдают EIB, но не у всех с EIB будут другие типы астмы.
Аспирин-индуцированная астма
Аспирин-индуцированная астма (AIA), также называемая респираторным заболеванием, обостренным аспирином (AERD), обычно тяжелая.
Это вызвано приемом аспирина или другого НПВП (нестероидного противовоспалительного препарата), такого как напроксен (Алив) или ибупрофен (Адвил).
Симптомы могут проявиться в течение нескольких минут или часов. У этих пациентов также обычно есть носовые полипы.
Около 9 процентов людей, страдающих астмой, страдают АИА. Обычно она внезапно развивается у взрослых в возрасте от 20 до 50 лет.
Ночная астма
Симптомы этого типа астмы ухудшаются ночью.
Триггеры, которые, как считается, вызывают симптомы ночью, включают:
- изжогу
- перхоть домашних животных
- пылевые клещи
Естественный цикл сна организма также может вызвать ночную астму.
Кашлевая астма (CVA)
Кашлевая астма (CVA) не имеет классических астматических симптомов, таких как хрипы и одышка. Для него характерен постоянный сухой кашель.
Если не лечить, CVA может привести к полномасштабным обострениям астмы, которые включают другие более распространенные симптомы.
Не существует единого теста или экзамена, который определил бы, есть ли у вас или вашего ребенка астма. Вместо этого ваш врач будет использовать множество критериев, чтобы определить, являются ли симптомы результатом астмы.
Следующие данные могут помочь в диагностике астмы:
- История болезни. Если у вас есть родственники с нарушением дыхания, ваш риск выше. Сообщите своему врачу об этой генетической связи.
- Физический осмотр. Ваш врач послушает ваше дыхание с помощью стетоскопа. Вам также могут сделать кожную пробу для выявления признаков аллергической реакции, например крапивницы или экземы. Аллергия увеличивает риск астмы.
- Дыхательные пробы. Тесты функции легких (PFT) измеряют поток воздуха в легкие и из них. Для наиболее распространенного теста, спирометрии, вы подуете устройство, измеряющее скорость воздуха.
Врачи обычно не проводят тесты на дыхание у детей младше 5 лет, потому что получить точные показания сложно.
Вместо этого они могут прописать вашему ребенку лекарства от астмы и дождаться улучшения симптомов. Если они это сделают, у вашего ребенка, скорее всего, астма.
Взрослым врач может назначить бронходилататор или другое лекарство от астмы, если результаты анализов указывают на астму.
Если после приема этого лекарства симптомы улучшатся, ваш врач будет продолжать рассматривать ваше состояние как астму.
Чтобы помочь диагностировать и лечить астму, Национальная программа по обучению и профилактике астмы (NAEPP) классифицирует состояние на основе его тяжести до лечения.
Классификация астмы:
- Прерывистая. У большинства людей есть этот тип астмы, который не мешает повседневной деятельности. Симптомы легкие, длятся менее двух дней в неделю или двух ночей в месяц.
- Легкое стойкое. Симптомы возникают чаще двух раз в неделю, но не ежедневно, и до четырех ночей в месяц.
- Умеренно стойкий. Симптомы возникают ежедневно и не реже одного раза в неделю каждую неделю, но не каждую ночь. Они могут ограничивать некоторые повседневные занятия.
- Сильно стойкий . Симптомы возникают несколько раз каждый день и чаще всего по ночам. Ежедневные занятия крайне ограничены.
Ни одной причины астмы не выявлено.Вместо этого исследователи считают, что нарушение дыхания вызвано множеством факторов. Эти факторы включают:
- Генетика. Если у одного из родителей или брата или сестры есть астма, у вас больше шансов заболеть астмой.
- История вирусных инфекций. У людей, перенесших в детстве тяжелые вирусные инфекции (например, RSV), вероятность развития этого состояния выше.
- Гигиеническая гипотеза. Эта теория объясняет, что, когда младенцы не подвергаются воздействию достаточного количества бактерий в первые месяцы и годы, их иммунная система не становится достаточно сильной, чтобы бороться с астмой и другими аллергическими состояниями.
Лечения астмы делятся на три основные категории:
- дыхательные упражнения
- быстрого действия
- лекарства для длительного лечения астмы
Ваш врач порекомендует одно лечение или комбинацию процедур на основе:
- тип астмы
- ваш возраст
- ваши триггеры
Дыхательные упражнения
Эти упражнения помогут вам получить больше воздуха в легких и из них.Со временем это может помочь увеличить объем легких и уменьшить тяжелые симптомы астмы.
Ваш врач или терапевт может помочь вам изучить эти дыхательные упражнения при астме.
Быстрое лечение астмы
Эти лекарства следует использовать только в случае симптомов астмы или приступа. Они обеспечивают быстрое облегчение и помогают снова дышать.
Бронходилататоры
Бронходилататоры работают в течение нескольких минут, чтобы расслабить напряженные мышцы вокруг ваших радиоволн.Их можно принимать как ингалятор (спасательный) или небулайзер.
Первая помощь для лечения астмы
Если вы думаете, что у кого-то из ваших знакомых случился приступ астмы, попросите его сесть и помогите ему воспользоваться спасательным ингалятором или небулайзером. От двух до шести вдохов лекарства облегчить симптомы.
Если симптомы сохраняются более 20 минут и второй прием лекарств не помогает, обратитесь за неотложной медицинской помощью.
Если вам часто необходимо принимать препараты быстрого действия, вам следует спросить своего врача о другом типе лекарств для длительного контроля астмы.
Лекарства для длительного лечения астмы
Эти лекарства, принимаемые ежедневно, помогают уменьшить количество и тяжесть симптомов астмы, но не устраняют непосредственные симптомы приступа.
К лекарствам длительного действия для контроля астмы относятся следующие:
- Противовоспалительные средства. Принимаемые с помощью ингалятора кортикостероиды и другие противовоспалительные препараты помогают уменьшить отек и образование слизи в ваших радиоволнах, облегчая дыхание.
- Антихолинергические средства. Они помогают остановить напряжение мышц вокруг радиоволн. Обычно их принимают ежедневно в сочетании с противовоспалительными средствами.
- Бронходилататоры длительного действия. Их следует использовать только в сочетании с противовоспалительными лекарствами от астмы.
- Биотерапевтические препараты. Эти новые инъекционные препараты могут помочь людям с тяжелой астмой.
Бронхиальная термопластика
При этой процедуре используется электрод для нагрева воздушных волн внутри легких, помогая уменьшить размер мышцы и предотвратить ее сжатие.
Бронхиальная термопластика предназначена для людей с тяжелой формой астмы. Он не так широко доступен.
Когда симптомы астмы ухудшаются, это называется обострением или приступом астмы.
Дышать становится все труднее, потому что дыхательные пути опухли, а бронхи сузились.
Симптомы обострения могут включать:
- гипервентиляцию
- кашель
- свистящее дыхание
- одышку
- учащение пульса
- возбуждение
Хотя обострение может быстро закончиться без лекарств, вам следует обратиться к врачу потому что это может быть опасно для жизни.
Чем дольше длится обострение, тем сильнее оно может повлиять на вашу способность дышать. Вот почему обострения часто требуют обращения в реанимацию.
Обострения можно предотвратить, приняв лекарства, которые помогают контролировать симптомы астмы.
Хроническую обструктивную болезнь легких (ХОБЛ) и астму часто принимают друг за друга.
Они вызывают похожие симптомы, включая хрипы, кашель и затрудненное дыхание. Однако эти два условия совершенно разные.
ХОБЛ — это общий термин, используемый для обозначения группы прогрессирующих респираторных заболеваний, которые включают хронический бронхит и эмфизему.
Эти заболевания вызывают снижение воздушного потока из-за воспаления дыхательных путей. Со временем условия могут ухудшиться.
Астма может возникнуть в любом возрасте, при этом большинство диагнозов ставится в детстве. Большинству людей с ХОБЛ на момент постановки диагноза было не менее 45 лет.
Более 40 процентов людей с ХОБЛ также страдают астмой, и риск обоих состояний увеличивается с возрастом.
Неясно, что вызывает астму, кроме генетической, но приступы астмы часто являются результатом воздействия факторов, таких как физическая активность или запахи. Эти триггеры могут усугубить проблемы с дыханием.
Самая частая причина ХОБЛ — курение. Фактически, курение является причиной 9 из 10 смертей, связанных с ХОБЛ.
Цель лечения как астмы, так и ХОБЛ — уменьшить симптомы, чтобы вы могли вести активный образ жизни.
Определенные условия и окружающая среда также могут вызывать симптомы астмы.Список возможных причин и триггеров обширен. Триггеры включают:
- Болезнь. Респираторные заболевания, такие как вирусы, пневмония и грипп, могут вызывать приступы астмы.
- Упражнение. Повышенное движение может затруднить дыхание.
- Раздражители в воздухе. Люди, страдающие астмой, могут быть чувствительны к раздражителям, таким как пары химических веществ, резкие запахи и дым.
- Аллергены. Перхоть животных, пылевые клещи и пыльца — это лишь несколько примеров аллергенов, которые могут вызывать симптомы.
- Экстремальные погодные условия. Такие условия, как очень высокая влажность или низкие температуры, могут вызвать астму.
- Эмоции. Крик, смех и плач могут вызвать приступ.
Поскольку исследователи еще не установили точную причину астмы, сложно узнать, как предотвратить воспалительное заболевание.
Однако известно больше информации о предотвращении приступов астмы. Эти стратегии включают:
- Избегание триггеров. Держитесь подальше от химикатов, запахов или продуктов, которые в прошлом вызывали проблемы с дыханием.
- Снижение воздействия аллергенов. Если вы обнаружили аллергены, вызывающие приступ астмы, такие как пыль или плесень, старайтесь избегать их, насколько это возможно.
- Получение уколов от аллергии. Аллергенная иммунотерапия — это вид лечения, который может помочь изменить вашу иммунную систему. При обычных уколах ваше тело может стать менее чувствительным к любым триггерам.
- Принятие профилактических препаратов. Ваш врач может прописать вам лекарства, которые нужно принимать ежедневно. Это лекарство можно использовать в дополнение к тому, которое вы принимаете в экстренных случаях.
Ваш врач может помочь вам составить план действий при астме, чтобы вы знали, какие методы лечения использовать и когда.
Помимо приема поддерживающих лекарств, вы можете каждый день принимать меры, чтобы поправить здоровье и снизить риск приступов астмы. К ним относятся:
- Более здоровая диета. Здоровое и сбалансированное питание может помочь улучшить ваше общее состояние здоровья.
- Поддержание здорового веса. Астма, как правило, хуже у людей с избыточным весом и ожирением. Похудение полезно для сердца, суставов и легких.
- Бросить курить. Раздражители, такие как сигаретный дым, могут вызвать астму и повысить риск развития ХОБЛ.
- Регулярно тренируюсь. Активность может спровоцировать приступ астмы, но регулярные упражнения действительно могут помочь снизить риск проблем с дыханием.
- Управление стрессом. Стресс может вызвать симптомы астмы. Стресс также может затруднить купирование приступа астмы.
Продукты, богатые питательными веществами, жизненно важны для облегчения симптомов, но пищевая аллергия может вызвать симптомы астмы.
В настоящее время лекарства от астмы не существует. Однако существует множество эффективных методов лечения, которые могут уменьшить симптомы астмы. Изменение образа жизни и лекарства также могут помочь улучшить качество вашей жизни.
Если у вас не диагностирована астма, но вы испытываете такие симптомы, как свистящее дыхание, кашель или одышка, сообщите об этом своему врачу.Вы можете связаться с врачом в вашем районе с помощью инструмента Healthline FindCare.
После того, как вам поставили диагноз астмы, вы должны посещать врача не реже одного раза в год или чаще, если у вас сохраняются симптомы после лечения.
Немедленно позвоните своему врачу, если вы:
- чувствуете слабость
- не можете заниматься повседневными делами
- у вас хрип или кашель, который не проходит
Важно знать свое состояние и его симптомы.Чем больше вы знаете, тем более активно вы можете улучшить работу легких и улучшить самочувствие.
Поговорите со своим врачом о:
- вашем типе астмы
- , что вызывает ваши симптомы
- какие ежедневные методы лечения лучше всего для вас
- ваш план лечения приступа астмы
Гиперактивный мочевой пузырь у детей: причины, диагностика и лечение
Гиперактивный мочевой пузырь
Гиперактивный мочевой пузырь (ГАМП), особый тип недержания мочи, является распространенным заболеванием в детстве, определяемым внезапным и неконтролируемым позывом к мочеиспусканию.Это может привести к несчастным случаям в течение дня. Родитель также может спросить ребенка, нужно ли ему в туалет. Даже если ребенок говорит «нет», через несколько минут ему срочно нужно пойти. ГАМП — это не то же самое, что ночное недержание мочи или ночной энурез. Ночное недержание мочи встречается чаще, особенно у маленьких детей.
Симптомы OAB могут мешать ребенку выполнять повседневные обязанности. Важно терпеливо и с пониманием реагировать на дневные аварии. Эти случаи часто могут повлиять на социальное и эмоциональное развитие ребенка.Другие физические осложнения ГАМП у детей:
- затруднение полного опорожнения мочевого пузыря
- повышенный риск повреждения почек
- повышенный риск инфекций мочевыводящих путей
Поговорите со своим врачом, если вы подозреваете, что у вашего ребенка ГАМП. . В большинстве случаев автономная адресная книга со временем исчезает. В противном случае существуют методы лечения и домашние меры, которые помогут вашему ребенку преодолеть это состояние или справиться с ним.
Очень распространено недержание мочи у детей до 3 лет.Большинство детей смогут контролировать свой мочевой пузырь после того, как им исполнится 3 года, но этот возраст все еще может варьироваться. ГМП часто не диагностируют, пока ребенку не исполнится 5-6 лет. К 5 годам более 90 процентов детей могут контролировать мочу в течение дня. Ваш врач может не диагностировать ночное недержание мочи, пока вашему ребенку не исполнится 7 лет.
Ночное недержание мочи поражает 30 процентов 4-летних детей. Этот процент уменьшается с каждым годом по мере взросления детей. Около 10 процентов 7-летних, 3 процента 12-летних и 1 процент 18-летних по-прежнему мочатся в постель ночью.
Наиболее частым симптомом ГАМП у детей является позывание в туалет чаще, чем обычно. Обычная привычка ходить в туалет — это от четырех до пяти поездок в день. При ГАМП мочевой пузырь может сокращаться и вызывать чувство потребности в мочеиспускании, даже если он не наполнен. Ваш ребенок не может прямо сказать вам, что у него есть влечение. Обратите внимание на такие признаки, как ерзание на сиденье, танцы или прыжки с одной ноги на другую.
Другие признаки могут включать:
- Испытывают позывы к мочеиспусканию, но не выделяют мочу
- частые инфекции мочевыводящих путей
- несчастные случаи в течение дня
Реже у вашего ребенка может наблюдаться мочеиспускание, особенно когда он активен или когда чихание.
Ночное недержание мочи
Ночное недержание мочи возникает, когда ребенок не может контролировать свое мочеиспускание ночью. Это тип дисфункции, который может сопровождать гиперактивный мочевой пузырь, но обычно не связан с ним. Ночное недержание мочи считается нормальным у детей до 5 лет. У детей старшего возраста это состояние называется дисфункциональным мочеиспусканием, если оно сопровождается запорами и фекальными нарушениями.
Существует несколько возможных причин автономной адресной книги. Некоторые причины зависят от возраста ребенка.Например, у детей от 4 до 5 лет причиной может быть:
- изменение распорядка дня, например, переезд в новый город или появление в доме нового брата или сестры
- , которые забывают пользоваться туалетом, потому что они участие в другой деятельности
- болезнь
Другие причины у детей любого возраста могут включать:
- беспокойство
- употребление напитков с кофеином или газированных напитков
- эмоциональное расстройство
- проблемы с запорами
- частые инфекции мочевыводящих путей
- повреждение или сбой нервов, из-за которых ребенок не может распознать полный мочевой пузырь
- воздержание от полного опорожнения мочевого пузыря, когда он находится в туалете
- лежащее в основе апноэ во сне
У некоторых детей это может быть задержка созревания и в конечном итоге пройдет прочь с возрастом.Но поскольку сокращения мочевого пузыря контролируются нервами, вполне возможно, что ГАМП может быть вызвано неврологическим расстройством.
Ребенок также может научиться намеренно задерживать мочу, что может повлиять на его способность полностью опорожнять мочевой пузырь. Долгосрочными последствиями этой привычки могут быть инфекции мочевыводящих путей, учащенное мочеиспускание и повреждение почек. Обратитесь к врачу, если вас беспокоит, что ГАМП у вашего ребенка не исчезла сама по себе.
Запишитесь на прием к педиатру для проверки, если у вашего ребенка есть какие-либо признаки ГАМП.Это особенно актуально, если вашему ребенку 7 лет и старше. У большинства детей этого возраста есть контроль над мочевым пузырем.
Когда вы обратитесь к врачу, он захочет осмотреть вашего ребенка и выслушать историю симптомов. Ваш врач также может проверить наличие запора и взять образец мочи для анализа на наличие инфекции или других аномалий.
Вашему ребенку также может потребоваться пройти тест на мочеиспускание. Эти тесты могут включать в себя измерение объема мочи и всего, что остается в мочевом пузыре после мочеиспускания, или измерение скорости потока.В некоторых случаях ваш врач может захотеть сделать УЗИ, чтобы определить, могут ли быть причиной структурные проблемы мочевого пузыря.
OAB обычно уходит, когда ребенок становится старше. По мере роста ребенка:
- Они могут удерживать больше в мочевом пузыре.
- Их естественная телесная сигнализация начинает работать.
- Их автономная адресная книга располагается.
- Реакция их тела улучшается.
- Их организм стабилизирует выработку антидиуретического гормона — химического вещества, замедляющего выделение мочи.
Переобучение мочевого пузыря
Ваш педиатр, скорее всего, сначала предложит немедицинские стратегии, такие как переподготовка мочевого пузыря. Переобучение мочевого пузыря означает соблюдение графика мочеиспускания и попытки помочиться независимо от того, есть ли у вас позыв к мочеиспусканию. Ваш ребенок научится постепенно обращать больше внимания на потребность своего тела в мочеиспускании. Это приведет к более полному опорожнению мочевого пузыря и, в конечном итоге, к более продолжительному мочеиспусканию.
Пример расписания мочеиспускания: ходить в туалет каждые два часа.Этот метод лучше всего работает с детьми, которые имеют привычку часто бегать в туалет, но не всегда мочатся и у которых нет несчастных случаев.
Другой вариант называется двойным мочеиспусканием, при котором повторяется попытка помочиться после первого раза, чтобы убедиться, что мочевой пузырь полностью опорожнен.
Некоторые дети также реагируют на терапию, известную как биологическая обратная связь. Этот тренинг под руководством терапевта помогает ребенку научиться сосредотачиваться на мышцах мочевого пузыря и расслаблять их во время мочеиспускания.
Лекарства
Ваш педиатр, вероятно, порекомендует лекарства, если немедицинские стратегии не помогут вашему ребенку. Если у вашего ребенка запор, врач может прописать ему слабительное. Если у вашего ребенка инфекция, также могут помочь антибиотики.
Лекарства для детей помогают расслабить мочевой пузырь, что снижает частые позывы к мочеиспусканию. Примером является оксибутинин, побочные эффекты которого включают сухость во рту и запоры. Важно обсудить с врачом возможные побочные эффекты этих лекарств.ГМП может вернуться после того, как ребенок перестанет принимать лекарства.
Домашние средства правовой защиты
Домашние средства правовой защиты включают:
- Попросите вашего ребенка избегать напитков и еды с кофеином. Кофеин может стимулировать мочевой пузырь.
- Создайте систему поощрений, чтобы у детей был стимул. Важно не наказывать ребенка за случайное недержание мочи, а поощрять его за позитивное поведение.
- Подавать продукты и напитки, благоприятные для мочевого пузыря . Эти продукты включают семена тыквы, клюквенный сок, разбавленную тыкву и воду.
Обратите внимание на то, когда и почему ваш ребенок попадает в дневные аварии. Системы вознаграждений могут помочь вернуть вашего ребенка к расписанию. Это также может помочь создать положительные ассоциации для общения, чтобы ваш ребенок чувствовал себя комфортно, сообщая вам, когда ему нужно уйти. Читайте дальше, чтобы узнать об 11 продуктах, которых следует избегать, если у вас ГАМП.
Симптомы и причины первичного иммунодефицита
- Оплатите счет
- Портал для пациентов MyChildren
- Международные посетители
- Способы помощи
- Карьера
- Пожертвовать
- Пожертвовать
- Пациентам
- Для профессионалов здравоохранения
- Программы и услуги
- Условия и лечение
- Исследование
- Инновации
.


 Это главный признак, означающий начало воспалительного процесса в бронхах. Необходимо обратить внимание на характерную черту кашля при бронхите. Он отличается мягкостью и протекает в двух фазах: сначала сухой, затем влажный, проявляется примерно через равные временные промежутки.
Это главный признак, означающий начало воспалительного процесса в бронхах. Необходимо обратить внимание на характерную черту кашля при бронхите. Он отличается мягкостью и протекает в двух фазах: сначала сухой, затем влажный, проявляется примерно через равные временные промежутки.

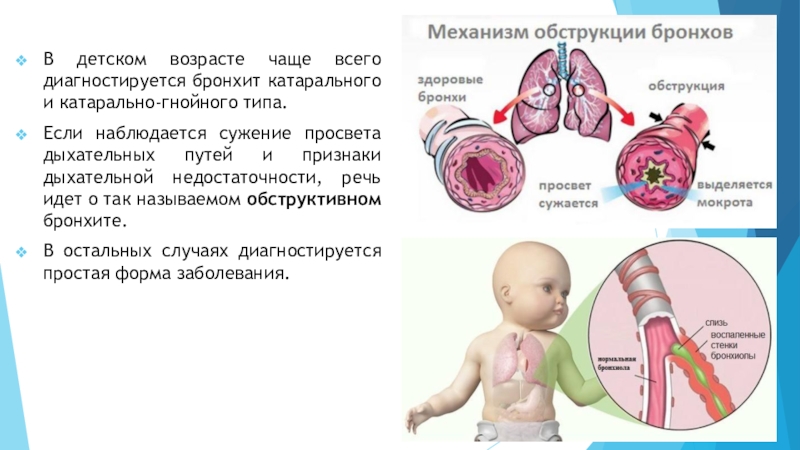 Что с этим делать?
Что с этим делать? С их «поселением» в бронхах размножается и инфекция. Даже после удаления инородных тел инфекция остается и приводит к возникновению бронхита.
С их «поселением» в бронхах размножается и инфекция. Даже после удаления инородных тел инфекция остается и приводит к возникновению бронхита.


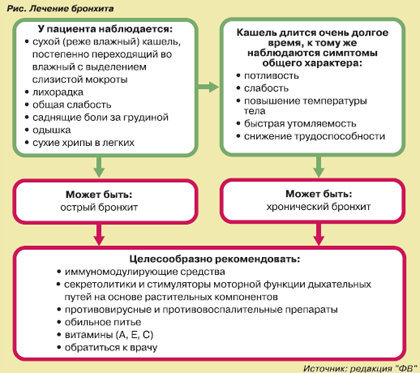 ovale): Это необычно и в основном встречается на островах Тихого океана и в Западной Африке.
ovale): Это необычно и в основном встречается на островах Тихого океана и в Западной Африке.
 Поскольку инфекция начинается в печени, эта область поражается в первую очередь.
Поскольку инфекция начинается в печени, эта область поражается в первую очередь.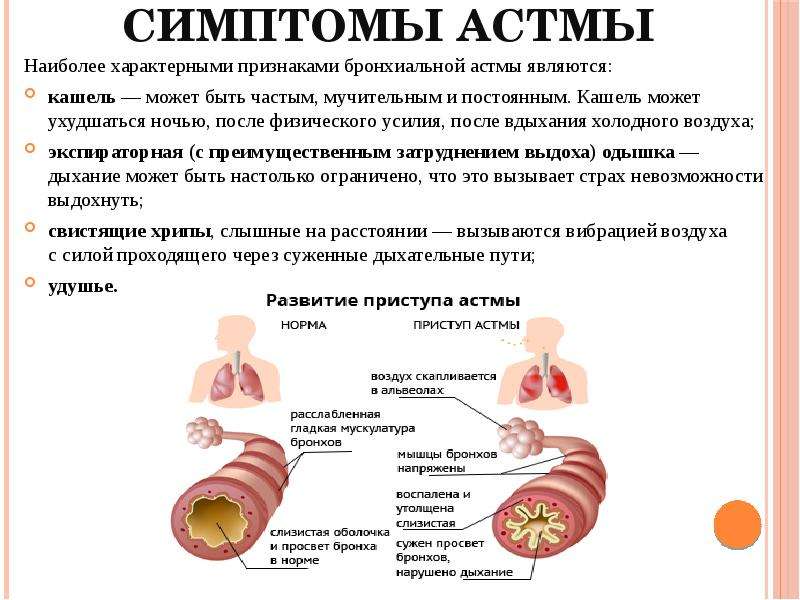
 Используйте противомоскитные сетки.
Используйте противомоскитные сетки. Гемоглобинурия (черная водная лихорадка)
Гемоглобинурия (черная водная лихорадка)