Диагностика и лечение отека легких у животных, ветцентр Воронцова
Отек легких – это патологическое состояние, при котором жидкая часть крови выпотевает и скапливается в межклеточном пространстве (интерстиции) легких или легочных альвеолах.
Легкие – основной орган дыхательной системы, именно в нем происходит газообмен. Правое и левое легкие образованы окруженными соединительной тканью бронхами, бронхиолами, альвеолярными ходами и альвеолами. Непосредственно газообмен в легких происходит в ацинусах. Это функциональная единица легкого, представленная бронхиолами, альвеолярными ходами и альвеолами. Альвеолы – это пузырьки, через которые идут капилляры, несущие кровь. Внутренняя поверхность альвеол выстлана специфическими эпителиальными клетками – респираторным эпителием. Его клетки тесно прилежат к клеткам кровеносных сосудов, благодаря чему и возможно осуществление обогащения крови кислородом.
Причины отека легких и что происходит
Отек легких может развиваться по 3 основным механизмам:
- Повышенное гидростатическое давление в сосудах малого круга кровообращения (когда при остром повышении давления в капилляре нарушается его проницаемость и жидкая часть крови выходит в интерстициальную ткань легкого).
 Это происходит при различных пороках сердца, кардиомиопатии, эндокардите и других заболеваниях сердца, а также при объемных и быстрых внутривенных инфузиях.
Это происходит при различных пороках сердца, кардиомиопатии, эндокардите и других заболеваниях сердца, а также при объемных и быстрых внутривенных инфузиях. - Снижение онкотического давления крови (в этом случае возникает разница между онкотическим давлением крови и онкотическим давлением межклеточной жидкости, и для того чтобы сравнять эту разницу, жидкость из сосуда выходит во внеклеточное пространство — интерстиций). Такой механизм развивается при гипопротеинемии.
- Повышение проницаемости капиллярно-альвеолярных мембран (в результате какого-либо повреждения нарушается белковая структура капиллярно-альвеолярных мембран с выходом жидкости в интерстициальное пространство). Этот процесс наблюдается при пневмонии, различных интоксикациях, синдроме диссеминированного внутрисосудистого свертывания крови.
Развитию отека легких также может способствовать почечная недостаточность, укус змеи, тепловой удар, электротравма, черепно-мозговая травма.
Виды отека легких
Таким образом учитывая механизм, по которому развивается патология, различают кардиогенный, некардиогенный и смешанный отек легких.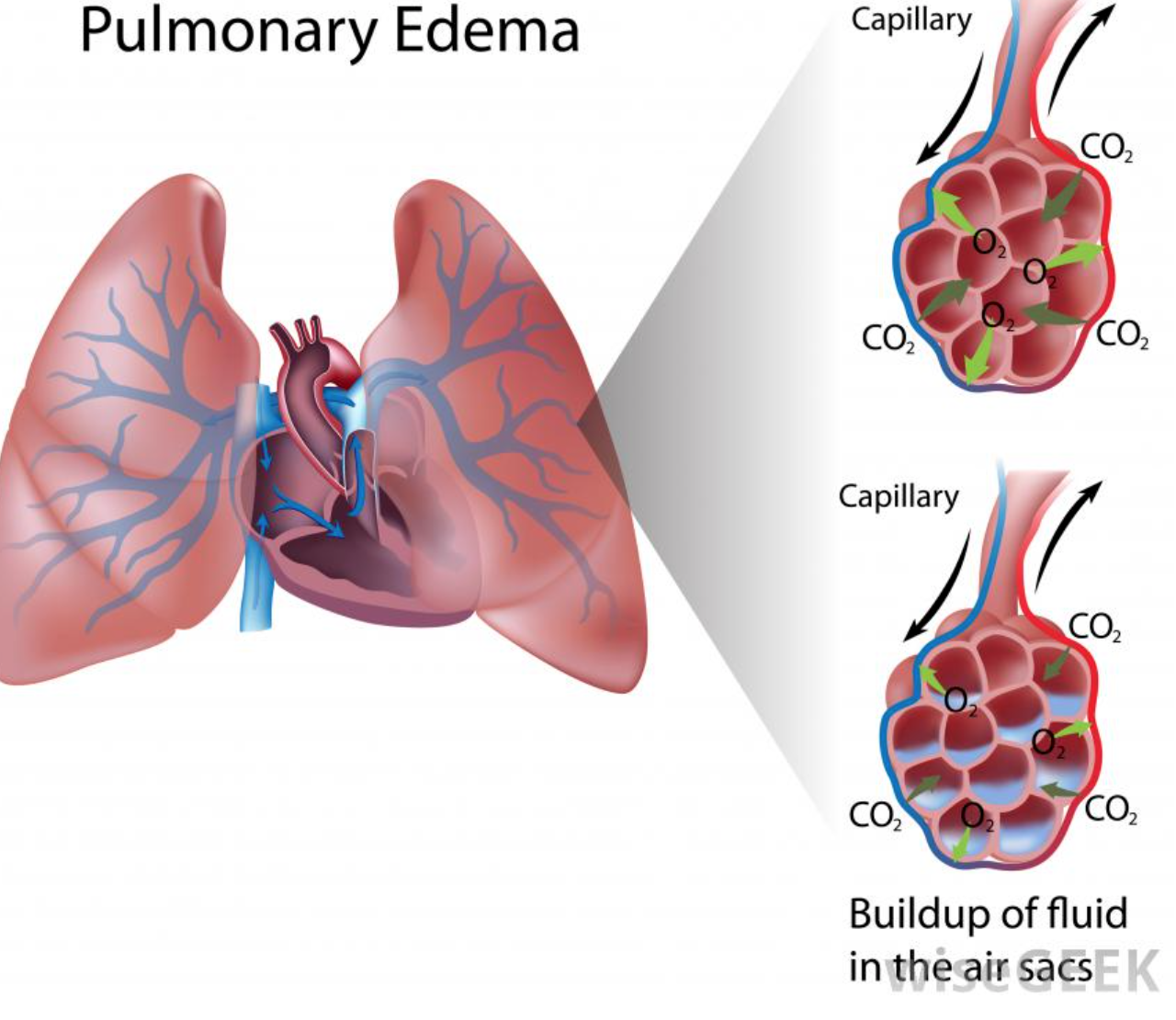
Кардиогенный (так называемый сердечный) отек легких развивается по причине увеличения гидростатического давления в системе малого круга кровообращения, ведущего к возникновению острой левожелудочковой недостаточности. При этом важна любая причина, приводящая к повышению давления в легочной артерии. Быстро нарастающее гидростатическое давление в малом круге кровообращения приводит к патологическому выпотеванию жидкости в легочную ткань, а затем и в альвеолы. Чаще всего кардиогенный отек легких развивается на фоне артериальной гипертензии, кардиосклероза, различных пороков сердца.
Некардиогенный отек легких – это скопление жидкости в интерстициальной ткани легкого и альвеолах, не связанное с заболеванием сердца. Возникает скорее из-за повышения проницаемости капилляров, а не в результате повышения гидростатического давления в отличие от кардиогенного отека легких. Встречается главным образом у собак, реже у кошек. Наиболее распространенные причины включают в себя обструкцию верхних дыхательных путей (паралич гортани, инородные тела, абсцессы), черепно-мозговую травму, отравление дымом, сепсис, анафилактический шок у кошек.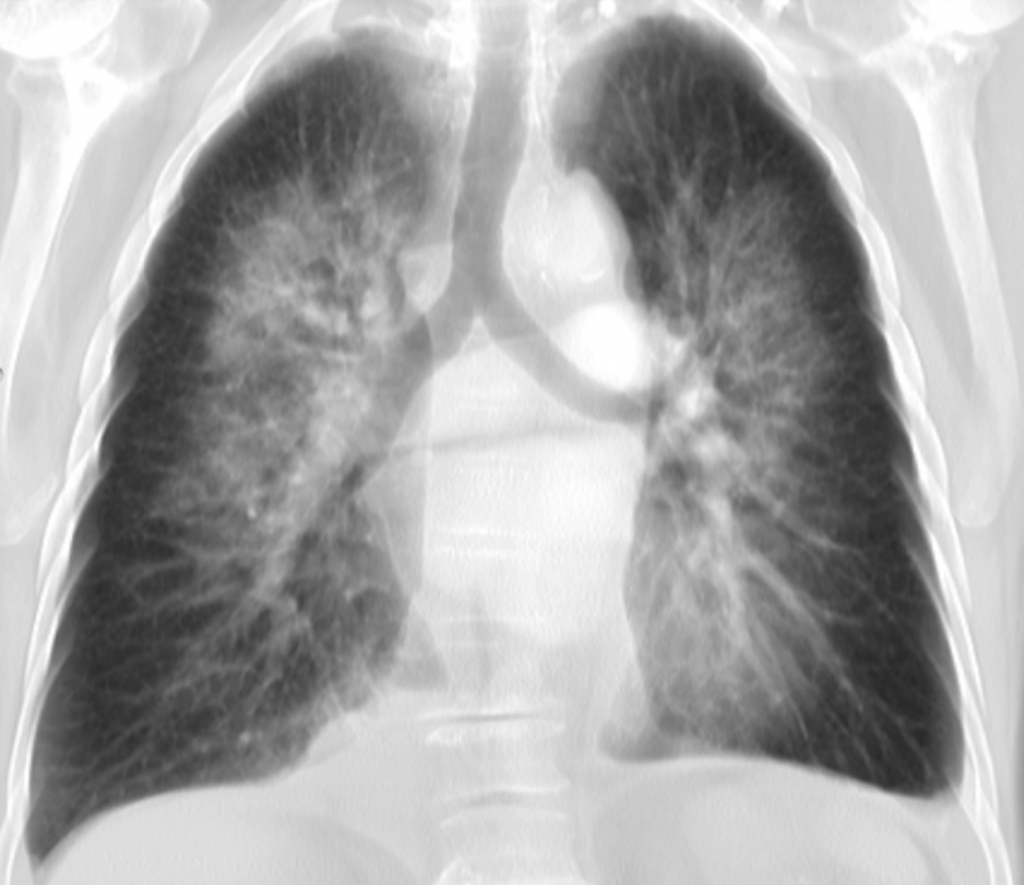
Отек легких симптомы
Отек легких у животных – это критическое состояние, требующее неотложной помощи. Сопровождается заболевание следующими симптомами:
- одышка,
- учащенное дыхание,
- беспокойное поведение,
- цианоз (синюшность) слизистых оболочек ротовой полости,
- обильное выделение пенистой розовой мокроты, которую можно принять за рвотные массы или слюну,
- тахикардия,
- дыхание с открытым ртом у кошек.
Симптомы могут появиться внезапно в зависимости от причины, вызвавшей отек, и приводят к тяжелой дыхательной недостаточности, представляющей угрозу для жизни животного.
Как диагностируют отек легких у кошек и собак
Диагноз основывается на основании клинических признаков, аускультации (прослушивания) легких, данных рентгенографического исследования. При аускультации отмечаются диффузные влажные хрипы. При лабораторных исследованиях крови иногда отмечают лейкоцитоз, гиперазотемию, повышение активности печеночных ферментов.
При эхокардиографическом исследовании можно исключить кардиологические патологии, приводящие к отеку легких.
Золотым стандартом диагностики отека легких является рентгенография грудной полости в двух взаимно перпендикулярных проекциях. На рентгеновском снимке выявляют понижение прозрачности легочной ткани, расширение и «размытость» корней легких. Эти изменения могут быть как диффузными и затрагивать все доли легких, так и очаговыми, что встречается реже.
Заболевание дифференцируют от других патологий, сопровождающихся одышкой: коллапс трахеи, паралич гортани, обструкция верхних дыхательных путей, новообразования, тромбоэмболия у кошек.
Отек легких на рентгене у животных
Как лечить отек легких у кошек и собак
Лечение включает в себя:
- ограничение физической активности животного,
- минимизацию стресса,
- оксигенотерапию (ингаляция кислородом),
- медикаментозную поддержку.
Необходимо назначение диуретических препаратов (фуросемид, маннит), глюкокортикоидов (дексаметазон, преднизолон), в некоторых случаях целесообразно использование успокоительных препаратов (ацепромазин). Также показано использование вазодилататоров (нитроглицерин), бронхолитиков (эуфиллин).
Также показано использование вазодилататоров (нитроглицерин), бронхолитиков (эуфиллин).
При некардиогенном отеке легких проводится лечение основного заболевания, в частности лечение гипопротеинемии. Данные мероприятия направлены на купирование дыхательной недостаточности, коррекцию нарастающего кислородного голодания, профилактику шокового состояния.
Интенсивная терапия по поводу отека легких должна проводиться до полной стабилизации состояния животного. Чаще всего таким пациентам требуется стационарное наблюдение для постоянного мониторинга, возможности проведения дополнительных обследований и реанимационных мероприятий в случае ухудшения.
Прогнозы
Выздоровление и прогнозы зависят от основной причины, вызвавшей отек легких. В среднем выздоровление происходит чаще всего в течение 24-72 часов и далее не требует назначения специальной терапии. В тяжелых случаях развивается так называемый респираторный дистресс-синдром, который приводит к гибели животного.
Своевременное обращение за помощью для животных с явлениями одышки и немедленное оказание помощи таким пациентам необходимо для профилактики осложнений и улучшения прогнозов в лечении данного состояния.
Лечение отека легких в ветцентре Воронцова
При любых признаках отека легкого у вашего питомца — срочно обращайтесь к ветеринарному врачу. Ветклиника Воронцова находится в ЮАО, недалеко от пересечения МКАД и Каширского шоссе. Точный адрес: Совхоз им. Ленина, дом 3а (смотрите схему проезда), метро Домодедовская, Орехово, Зябликово, Красногвардейская. Имеется стационар.
ВСЕ ЦЕНЫ И УСЛУГИ
Записывайтесь по телефонам:
+7(495) 740-48-59
+7(936) 001-03-04
Отек легких: клинические формы (часть II) | Чучалин А.Г.
Для цитирования: Чучалин А.Г. Отек легких: клинические формы (часть II). РМЖ. 2006;4:170.
Современное представление об отеке легких позволяет выделить два принципиальных патогенетических процесса, с которыми связывают его развитие. Первый патофизиологический процесс, в основе которого лежит развитие отека легких, обусловлен повышением гидростатического давления в микрососудах малого круга кровообращения. Согласно закону Старлинга жидкость, электролиты и белки выходят за пределы сосудистой стенки и аккумулируются в интерстициальной ткани. Следующим этапом патологических изменений в легких является этап накопления жидкости на поверхности альвеол, что и становится причиной резкого ухудшения газообменной функции легких, приводящей к развитию гипоксемии. Вторая форма патофизиологических изменений при отеке легких связана с процессом нарушения проницаемости эндотелиальных клеток альвеолярных капилляров. При этом типе патологических изменений сосудистая проницаемость нарушается вследствие острого повреждения легочной ткани, которое может происходить при сепсисе, пневмонии и некоторых других заболеваниях. Клиническими формами, которые соответствуют указанным патофизиологическим процессам, являются кардиогенный отек легких и респираторный дистресс-синдром. К кардиогенной форме отека легких близко стоит остро протекающая форма отека легких, которая также встречается преимущественно при заболеваниях сердца или сосудов. Ко второй форме, которую иногда обозначают как некардиогенный отек легких, помимо респираторного дистресс-синдрома, относят также неврогенный отек легких, отек легких, который индуцируется приемом определенных лекарственных средств (например, героина, салицилатов), переливанием крови и кровезаменителей.
Клиническими формами, которые соответствуют указанным патофизиологическим процессам, являются кардиогенный отек легких и респираторный дистресс-синдром. К кардиогенной форме отека легких близко стоит остро протекающая форма отека легких, которая также встречается преимущественно при заболеваниях сердца или сосудов. Ко второй форме, которую иногда обозначают как некардиогенный отек легких, помимо респираторного дистресс-синдрома, относят также неврогенный отек легких, отек легких, который индуцируется приемом определенных лекарственных средств (например, героина, салицилатов), переливанием крови и кровезаменителей.
Современное представление об отеке легких позволяет выделить два принципиальных патогенетических процесса, с которыми связывают его развитие. Первый патофизиологический процесс, в основе которого лежит развитие отека легких, обусловлен повышением гидростатического давления в микрососудах малого круга кровообращения. Согласно закону Старлинга жидкость, электролиты и белки выходят за пределы сосудистой стенки и аккумулируются в интерстициальной ткани. Следующим этапом патологических изменений в легких является этап накопления жидкости на поверхности альвеол, что и становится причиной резкого ухудшения газообменной функции легких, приводящей к развитию гипоксемии. Вторая форма патофизиологических изменений при отеке легких связана с процессом нарушения проницаемости эндотелиальных клеток альвеолярных капилляров. При этом типе патологических изменений сосудистая проницаемость нарушается вследствие острого повреждения легочной ткани, которое может происходить при сепсисе, пневмонии и некоторых других заболеваниях. Клиническими формами, которые соответствуют указанным патофизиологическим процессам, являются кардиогенный отек легких и респираторный дистресс-синдром. К кардиогенной форме отека легких близко стоит остро протекающая форма отека легких, которая также встречается преимущественно при заболеваниях сердца или сосудов. Ко второй форме, которую иногда обозначают как некардиогенный отек легких, помимо респираторного дистресс-синдрома, относят также неврогенный отек легких, отек легких, который индуцируется приемом определенных лекарственных средств (например, героина, салицилатов), переливанием крови и кровезаменителей.
Следующим этапом патологических изменений в легких является этап накопления жидкости на поверхности альвеол, что и становится причиной резкого ухудшения газообменной функции легких, приводящей к развитию гипоксемии. Вторая форма патофизиологических изменений при отеке легких связана с процессом нарушения проницаемости эндотелиальных клеток альвеолярных капилляров. При этом типе патологических изменений сосудистая проницаемость нарушается вследствие острого повреждения легочной ткани, которое может происходить при сепсисе, пневмонии и некоторых других заболеваниях. Клиническими формами, которые соответствуют указанным патофизиологическим процессам, являются кардиогенный отек легких и респираторный дистресс-синдром. К кардиогенной форме отека легких близко стоит остро протекающая форма отека легких, которая также встречается преимущественно при заболеваниях сердца или сосудов. Ко второй форме, которую иногда обозначают как некардиогенный отек легких, помимо респираторного дистресс-синдрома, относят также неврогенный отек легких, отек легких, который индуцируется приемом определенных лекарственных средств (например, героина, салицилатов), переливанием крови и кровезаменителей.
Таким образом, современные подходы к классификации отека легких построены на патогенетических принципах. Выделяют следующие формы отека легких: кардиогенный отек легких (КОЛ), некардиогенный отек легких (НОЛ), остро протекающий отек легких (ОПОЛ), неврогенный отек легких (НЕОЛ) и другие редкие формы отека легких. Принципиально выделены формы, при которых ведущим патогенетическим механизмом является повышение гидростатического давления (КОЛ, ОПОЛ) и повышение сосудистой проницаемости (НОЛ, НЕОЛ). Это деление в определенной степени носит условный характер. Так, у больного, переносящего НОЛ, может развиться дисфункция левого желудочка, которая и приведет к развитию КОЛ. В другой клинической ситуации, когда больной с заболеванием сердца и с признаками застойной сердечной недостаточности переносит острый респираторный дистресс-синдром, т.е. у одного и того же больного может развиться как кардиогенный, так и некардиогенный отек легких. Разделительной точкой этих двух принципиально различных по патогенетическим механизмам формам отека легких является давление заклинивания. Если оно превышает 18 мм рт.ст., то отек легких развился вследствие высокого гидростатического давления. В противоположной ситуации, когда при отеке легких давление заклинивания ниже 18 мм рт.ст., отек развивается вследствие повышенной проницаемости сосудистой стенки альвеолярных капилляров.
Если оно превышает 18 мм рт.ст., то отек легких развился вследствие высокого гидростатического давления. В противоположной ситуации, когда при отеке легких давление заклинивания ниже 18 мм рт.ст., отек развивается вследствие повышенной проницаемости сосудистой стенки альвеолярных капилляров.
Кардиогенный отек легких (КОЛ) – один из частых синдромов, которые встречаются в практике врача, и он всегда рассматривается, как одно из наиболее тяжело протекающих осложнений, а порой является жизнеугрожающим проявлением. Основным клиническим проявлением КОЛ является развитие респираторного дистресса. У больного человека можно наблюдать тахипноэ, он жалуется на одышку, в дыхании участвует вспомогательная мускулатура грудной клетки; он вынужден занять положение ортопноэ, регистрируется тахикардия или же другие формы нарушения ритма сердца, снижается сатурация кислорода (
Патофизиологической характеристикой КОЛ является транссудация избыточного количества жидкости в легочную ткань вследствие вторичной природы повышения давления в левом предсердии. Этот гемодинамический феномен, в свою очередь, развивается вследствие повышения давления в легочных венах и легочных капиллярах. Изменения в гемодинамике малого круга кровообращения при КОЛ происходят в условиях, при которых отсутствует первичное повышение проницаемости эндотелиальных клеток капилляров и эпителиальных клеток дистального отдела дыхательных путей. Завершающим этапом развития отека является фильтрация жидкости, обедненной содержанием белка; жидкость, помимо аккумуляции в интерстиции, заполняет альвеолы, что значительно нарушает диффузию кислорода и диоксида углерода.
Этот гемодинамический феномен, в свою очередь, развивается вследствие повышения давления в легочных венах и легочных капиллярах. Изменения в гемодинамике малого круга кровообращения при КОЛ происходят в условиях, при которых отсутствует первичное повышение проницаемости эндотелиальных клеток капилляров и эпителиальных клеток дистального отдела дыхательных путей. Завершающим этапом развития отека является фильтрация жидкости, обедненной содержанием белка; жидкость, помимо аккумуляции в интерстиции, заполняет альвеолы, что значительно нарушает диффузию кислорода и диоксида углерода.
Компенсаторными механизмами в период развития КОЛ является частичная активация ренин-ангиотензин и симпатической нервной системы, результатом чего является развитие тахикардии. Повышение внутрисосудистого сопротивления рассматривается, с одной стороны, как компенсаторный механизм, направленность которого связана с уменьшением фильтрации жидкости из сосудов в интерстиций; с другой стороны, повышение сопротивления в сосудах приводит к ухудшению гемодинамических расстройств при отеке легких. Ответом на эту приспособительную реакцию является тахикардия и, как ее следствие – укорочение времени диастолы, что приводит к снижению способности левого желудочка наполняться кровью. Повышение сосудистого сопротивления увеличивает работу сердца, что, в свою очередь, приводит к повышению потребности миокарда в кислороде. В конечном счете, этот тип приспособительной реакции может привести к увеличению конечного диастолического давления и тем самым способствовать утяжелению течения отека легких. Количество жидкости, которое накапливается в интерстиции, в значительной степени регламентируется состоянием лимфатической системы, которая в данном случае выполняет дренирующую функцию. Через лимфатические сосуды удаляется избыточное количество жидкости, которое фильтровалось через стенку сосуда. Адаптация лимфатических сосудов к меняющимся гемодинамическим условиям колеблется от человека к человеку. При остром повышении гидростатического давления в легочных капиллярах она не успевает приспособиться, т.
Ответом на эту приспособительную реакцию является тахикардия и, как ее следствие – укорочение времени диастолы, что приводит к снижению способности левого желудочка наполняться кровью. Повышение сосудистого сопротивления увеличивает работу сердца, что, в свою очередь, приводит к повышению потребности миокарда в кислороде. В конечном счете, этот тип приспособительной реакции может привести к увеличению конечного диастолического давления и тем самым способствовать утяжелению течения отека легких. Количество жидкости, которое накапливается в интерстиции, в значительной степени регламентируется состоянием лимфатической системы, которая в данном случае выполняет дренирующую функцию. Через лимфатические сосуды удаляется избыточное количество жидкости, которое фильтровалось через стенку сосуда. Адаптация лимфатических сосудов к меняющимся гемодинамическим условиям колеблется от человека к человеку. При остром повышении гидростатического давления в легочных капиллярах она не успевает приспособиться, т. е. временной фактор в реализации дренажной функции лимфатических сосудов имеет значение. Так, КОЛ может развиться при давлении заклинивания менее 18 мм рт.ст., и лимфатическая система не успевает приспособиться к быстрым изменениям. Однако при хронической сердечной недостаточности, когда давление заклинивания может превышать 25 мм рт.ст., можно констатировать активную дренажную функцию лимфатических сосудов, регулирующих обмен воды у данной категории больных.
е. временной фактор в реализации дренажной функции лимфатических сосудов имеет значение. Так, КОЛ может развиться при давлении заклинивания менее 18 мм рт.ст., и лимфатическая система не успевает приспособиться к быстрым изменениям. Однако при хронической сердечной недостаточности, когда давление заклинивания может превышать 25 мм рт.ст., можно констатировать активную дренажную функцию лимфатических сосудов, регулирующих обмен воды у данной категории больных.
Этиология КОЛ характеризуется большой и разнообразной группой заболеваний, при которых в патологический процесс вовлекается сердце. Эти болезни объединяет одно из трех необходимых гемодинамических условий: нарушения систолы левого предсердия, систолическая или диастолическая дисфункция.
Хроническое нарушение систолической функции левого предсердия, с которым связывают развитие отека легких, часто сопровождается тахикардией, как это бывает при мерцании и трепетании предсердий, желудочковой тахикардии, повышении температуры тела, что и приводит, в конечном счете, к снижению времени наполнения левого желудочка кровью. Эти процессы могут развиться также при увеличении объема циркулирующей крови (как это может происходить у женщин в период беременности или же при большой солевой нагрузке). Наиболее типичная ситуация складывается у больных митральным стенозом, развившемся вследствие ревматической лихорадки. Другими заболеваниями, при которых развивается нарушение систолической функции левого предсердия, являются миксома левого предсердия, тромб ушка левого предсердия (или же он сформировался на поверхности искусственного клапана). При этих формах патологического поражения сердца происходит повышение конечного диастолического давления, что и препятствует эффективной работе левого предсердия. Острая недостаточность работы митральных клапанов может развиться вследствие дисфункции папиллярных мышц, разрыва хорды, но чаще всего это происходит у больных, переносящих инфаркт миокарда. Некоторые больные с ишемической болезнью сердца имеют не очень выраженную митральную регургитацию в состоянии покоя, однако она становится клинически значимой при возрастании физической нагрузки.
Эти процессы могут развиться также при увеличении объема циркулирующей крови (как это может происходить у женщин в период беременности или же при большой солевой нагрузке). Наиболее типичная ситуация складывается у больных митральным стенозом, развившемся вследствие ревматической лихорадки. Другими заболеваниями, при которых развивается нарушение систолической функции левого предсердия, являются миксома левого предсердия, тромб ушка левого предсердия (или же он сформировался на поверхности искусственного клапана). При этих формах патологического поражения сердца происходит повышение конечного диастолического давления, что и препятствует эффективной работе левого предсердия. Острая недостаточность работы митральных клапанов может развиться вследствие дисфункции папиллярных мышц, разрыва хорды, но чаще всего это происходит у больных, переносящих инфаркт миокарда. Некоторые больные с ишемической болезнью сердца имеют не очень выраженную митральную регургитацию в состоянии покоя, однако она становится клинически значимой при возрастании физической нагрузки. Гемодинамические изменения могут происходить при неизменном коронарном кровотоке, а наступать вследствие нарушения пространственной ориентации папиллярной мышцы, возникающей в период физической нагрузки.
Гемодинамические изменения могут происходить при неизменном коронарном кровотоке, а наступать вследствие нарушения пространственной ориентации папиллярной мышцы, возникающей в период физической нагрузки.
Дисфункция левого желудочка является наиболее частой причиной развития КОЛ. В настоящее время принято разделять систолическую, диастолическую дисфункцию и перегрузку левого желудочка в целом, а также обструкцию выходного тракта левого желудочка.
Систолическая дисфункция возникает вследствие нарушения контрактильной функции левого желудочка, что приводит к уменьшению фракции выброса из полости левого желудочка и, как следствие этих изменений, приводит к повышению давления в малом круге кровообращения. Систолическая дисфункция чаще всего развивается вследствие хронического заболевания коронарных сосудов, гипертонической болезни, клапанного поражения миокарда; причиной может явиться и идиопатическая дилатационная кардиомиопатия. Более редкими заболеваниями, при которых развивается систолическая дисфункция левого желудочка, являются миокардиты, вызванные вирусом Coxsackie B, гипотиреоз, токсины, как, например, антрациклины. Снижение фракции выброса при систолической дисфункции приводит к активизации ренин-ангиотензин-альдостероновой и симпатической нервной системы. Компенсаторной реакцией при этих метаболических процессах является увеличение ретенции натрия и воды, что способствует развитию отека легких.
Снижение фракции выброса при систолической дисфункции приводит к активизации ренин-ангиотензин-альдостероновой и симпатической нервной системы. Компенсаторной реакцией при этих метаболических процессах является увеличение ретенции натрия и воды, что способствует развитию отека легких.
Диастолическая дисфункция предполагает увеличение ригидности желудочка и снижение комплайнса, что проявляется в период диастолы левого желудочка. Чаще эти гемодинамические изменения возникают при хронических заболеваниях сердечной мышцы: гипертрофическая и рестриктивная кардиомиопатия, а также во время острой ишемии миокарда и при развитии гипертонического криза. Конечным эффектом этих изменений в функции левого желудочка является повышение конечного диастолического давления. Развитию отека легких содействует также сопутствующая систолическая дисфункция левого желудочка, снижение коронарного кровообращения в период диастолы, результатом чего является развитие субэндокардиальной ишемии и аритмии сердца. С помощью эхокардиографии выявляется диастолическая дисфункция. Данный метод может быть применен даже при острых состояниях, таких как гипертонический криз, инфаркт миокарда и другие острые состояния, которые встречаются в практике кардиолога.
С помощью эхокардиографии выявляется диастолическая дисфункция. Данный метод может быть применен даже при острых состояниях, таких как гипертонический криз, инфаркт миокарда и другие острые состояния, которые встречаются в практике кардиолога.
Перегрузка левого желудочка объемом может возникнуть при разрыве межсептальной перегородки, при недостаточности аортальных клапанов, при некоторых заболеваниях почек. Разрыв септальной перегородки является одним из грозных осложнений у больных инфарктом миокарда, возникающим, как правило, на 5-7 день от начала его развития. При недостаточности аортальных клапанов как остро возникший, так и хронически протекающий отек легких развивается вследствие увеличения объема крови левого желудочка, что и является причиной повышения конечного диастолического давления, повышения давления левого предсердия и, в конечном счете, развития отека легких. Недостаточность аортальных клапанов чаще всего возникает у больных с инфекционным эндокардитом, при разрыве аневризмы аорты или вследствие травмы грудной клетки.
Обструкция выходного тракта левого желудочка возникает при критических параметрах аортального стеноза, включая суправальвулярный и субвальвулярный стеноз, гипертрофической кардиомиопатии, а также злокачественной форме артериальной гипертонии. Хроническая обструкция выходного тракта левого желудочка приводит к развитию гипертрофии левого желудочка, которая, в свою очередь, обусловливает развитие систолической и диастолической дисфункции левого желудочка.
Диагностика кардиогенного и некардиогенного отека легких основана на клинической картине респираторного дистресса. По общим клиническим признакам часто бывает трудно разграничить эти две формы отека легких. Необходимо учитывать историю заболевания или заболеваний, предшествующих возникновению респираторного дистресса, и выполнить определенную программу обследования, включая и методы прямого измерения центральной гемодинамики.
Характерными жалобами для больных с КОЛ являются кашель и одышка. Интенсивность одышки возрастает и становится даже за короткое время осмотра больных мучительной для больного человека, и это – один из ведущих признаков отека легких. Одышке предшествует тахипноэ. В респираторном цикле участвует вспомогательная мускулатура верхнего плечевого пояса, грудной клетки, диафрагма и мышцы брюшного пресса. Необходимо при осмотре больных фиксировать внимание на группах мышц, участвующих в респираторном цикле, выделив особенно признаки парадоксального дыхания: сокращение диафрагмы и мышц грудной клетки находятся в противофазе. Данный признак свидетельствует об утомлении дыхательных мышц и рассматривается как прогностически неблагоприятный. Сочетание тахипноэ и признаков утомления дыхательных мышц, как правило, наблюдается в фазу альвеолярного отека. Эта форма одышки имеет ряд характерных жалоб, которые более специфичны для больных с сердечной недостаточностью. К этим жалобам относится чувство нехватки воздуха, затруднение, которое испытывает больной человек при вдохе, иногда жалоба носит более общий характер, как ощущение утомления или общее затруднения при дыхании. Однако следует отметить, что тяжесть состояния больного требует незамедлительной помощи, поэтому сбор анамнеза и обследование больного должно проводиться в предельно короткое время и высокопрофессионально.
Одышке предшествует тахипноэ. В респираторном цикле участвует вспомогательная мускулатура верхнего плечевого пояса, грудной клетки, диафрагма и мышцы брюшного пресса. Необходимо при осмотре больных фиксировать внимание на группах мышц, участвующих в респираторном цикле, выделив особенно признаки парадоксального дыхания: сокращение диафрагмы и мышц грудной клетки находятся в противофазе. Данный признак свидетельствует об утомлении дыхательных мышц и рассматривается как прогностически неблагоприятный. Сочетание тахипноэ и признаков утомления дыхательных мышц, как правило, наблюдается в фазу альвеолярного отека. Эта форма одышки имеет ряд характерных жалоб, которые более специфичны для больных с сердечной недостаточностью. К этим жалобам относится чувство нехватки воздуха, затруднение, которое испытывает больной человек при вдохе, иногда жалоба носит более общий характер, как ощущение утомления или общее затруднения при дыхании. Однако следует отметить, что тяжесть состояния больного требует незамедлительной помощи, поэтому сбор анамнеза и обследование больного должно проводиться в предельно короткое время и высокопрофессионально. При проведении аускультации легких выслушиваются влажные хрипы. Они локализуются изначально в верхних отделах, но в случаях развернутой клинической картины отека легких влажные хрипы начинают выслушиваться повсеместно. Если они исчезают в задних базальных отделах легких, то это, как правило, свидетельствует о скоплении свободной жидкости в плевральной полости. У некоторой категории больных с КОЛ при аускультации легких выслушиваются сухие рассеянные хрипы, часто возникает необходимость проводить дифференциальный диагноз с бронхиальной астмой. Появление сухих рассеянных хрипов у больных с отеком легких объясняется особенностями нарушения микроциркуляции. При интерстициальной фазе отека легких развитие бронхообструкции связывают с отеком слизистой дыхательных путей, включая и дистальный отдел. Однако когда отек легких приобретает развернутый характер, то доминируют в аускультативной картине влажные хрипы. Клиническая практика многообразна, и среди больных с КОЛ встречаются те, у которых сочетанное заболевание сердца и легких, поэтому врачи могут встречаться с больными с КОЛ, протекающей на фоне выраженной обструкции дыхательных путей (бронхиальная астма, обструктивный бронхит и другие формы легочной патологии).
При проведении аускультации легких выслушиваются влажные хрипы. Они локализуются изначально в верхних отделах, но в случаях развернутой клинической картины отека легких влажные хрипы начинают выслушиваться повсеместно. Если они исчезают в задних базальных отделах легких, то это, как правило, свидетельствует о скоплении свободной жидкости в плевральной полости. У некоторой категории больных с КОЛ при аускультации легких выслушиваются сухие рассеянные хрипы, часто возникает необходимость проводить дифференциальный диагноз с бронхиальной астмой. Появление сухих рассеянных хрипов у больных с отеком легких объясняется особенностями нарушения микроциркуляции. При интерстициальной фазе отека легких развитие бронхообструкции связывают с отеком слизистой дыхательных путей, включая и дистальный отдел. Однако когда отек легких приобретает развернутый характер, то доминируют в аускультативной картине влажные хрипы. Клиническая практика многообразна, и среди больных с КОЛ встречаются те, у которых сочетанное заболевание сердца и легких, поэтому врачи могут встречаться с больными с КОЛ, протекающей на фоне выраженной обструкции дыхательных путей (бронхиальная астма, обструктивный бронхит и другие формы легочной патологии). Отек легких может протекать как на фоне повышенных, так и пониженных цифр артериального давления. Уровень артериального давления имеет большое значение в выборе неотложных мероприятий у больных с КОЛ. Следует подчеркнуть, что гипотензия может указывать на выраженную желудочковую дисфункцию или же развитие кардиогенного шока. Аускультация сердца часто выявляет ритм галопа у больных с отеком легких, что всегда свидетельствует о тяжести гемодинамических расстройств у этой категории больных. Переполнение яремных вен шеи свидетельствует о дисфункции не только левых отделов сердца, но и правых. Всегда следует обратить внимание на отечность нижних конечностей. Если у больных не было признаков хронической сердечной недостаточности, до того как у них развился КОЛ, то отечность не определяется.
Отек легких может протекать как на фоне повышенных, так и пониженных цифр артериального давления. Уровень артериального давления имеет большое значение в выборе неотложных мероприятий у больных с КОЛ. Следует подчеркнуть, что гипотензия может указывать на выраженную желудочковую дисфункцию или же развитие кардиогенного шока. Аускультация сердца часто выявляет ритм галопа у больных с отеком легких, что всегда свидетельствует о тяжести гемодинамических расстройств у этой категории больных. Переполнение яремных вен шеи свидетельствует о дисфункции не только левых отделов сердца, но и правых. Всегда следует обратить внимание на отечность нижних конечностей. Если у больных не было признаков хронической сердечной недостаточности, до того как у них развился КОЛ, то отечность не определяется.
Терапию следует начинать незамедлительно, не дожидаясь получения данных лабораторного исследования. Однако желательно, приступая к ингаляциям кислорода, определить сатурацию кислорода с тем, чтобы установить выраженность гипоксемии. При этом необходимо исходить из показателей сатурации: если сатурация ниже 90% , то больной с отеком легких расценивается как с гипоксемией. Чем ниже показатели сатурации кислорода, тем степень гипоксемии выражена больше. Особенно неблагоприятно при отеке легких сочетание таких признаков, как парадоксальное дыхание, ритм галопа, гипотензия и сатурация ниже 88%. В плановом порядке проводится исследование крови и мочи, исключаются признаки почечной и печеночной недостаточности. Диагностическое значение приобретает оценка ишемии миокарда, поэтому исследуется активность ферментов, исключающих или подтверждающих повреждение миокарда. Эти данные необходимо сопоставить с ЭКГ, исследование которой предназначено для установления характера нарушения ритма сердца и ишемии или некроза миокарда. Совокупность электрокардиографических и энзимологических исследований направлена на поиск биологических маркеров некроза сердечной мышцы. Измерение уровня мозгового натрийуретического пептида позволяет подтвердить кардиологическую природу отека легких.
При этом необходимо исходить из показателей сатурации: если сатурация ниже 90% , то больной с отеком легких расценивается как с гипоксемией. Чем ниже показатели сатурации кислорода, тем степень гипоксемии выражена больше. Особенно неблагоприятно при отеке легких сочетание таких признаков, как парадоксальное дыхание, ритм галопа, гипотензия и сатурация ниже 88%. В плановом порядке проводится исследование крови и мочи, исключаются признаки почечной и печеночной недостаточности. Диагностическое значение приобретает оценка ишемии миокарда, поэтому исследуется активность ферментов, исключающих или подтверждающих повреждение миокарда. Эти данные необходимо сопоставить с ЭКГ, исследование которой предназначено для установления характера нарушения ритма сердца и ишемии или некроза миокарда. Совокупность электрокардиографических и энзимологических исследований направлена на поиск биологических маркеров некроза сердечной мышцы. Измерение уровня мозгового натрийуретического пептида позволяет подтвердить кардиологическую природу отека легких. Тест чувствителен в 90%, специфичен в 74% и его предсказуемость составляет 81%. Концентрация пептида повышается до 731 pg/ml, когда норма не выше 47 pg/ml. В настоящее время разработаны методы, позволяющие проводить экспресс-диагностику у постели больного с отеком легкого. Важным этапом в обследовании больного имеет рентгенография органов грудной клетки (рис. 1). С помощью рентгенографического метода может быть установлена фаза интерстициального или альвеолярного отека легких, скопление транссудата в плевральной полости, изменения размеров сердца. Изначально отек легких проявляется скоплением жидкости в области корней легких. В рентгенологии этот признак получил название «бабочки». Жидкость в плевральных полостях отсутствует, если отек легких не развился на фоне предшествующей хронической сердечной недостаточности.
Тест чувствителен в 90%, специфичен в 74% и его предсказуемость составляет 81%. Концентрация пептида повышается до 731 pg/ml, когда норма не выше 47 pg/ml. В настоящее время разработаны методы, позволяющие проводить экспресс-диагностику у постели больного с отеком легкого. Важным этапом в обследовании больного имеет рентгенография органов грудной клетки (рис. 1). С помощью рентгенографического метода может быть установлена фаза интерстициального или альвеолярного отека легких, скопление транссудата в плевральной полости, изменения размеров сердца. Изначально отек легких проявляется скоплением жидкости в области корней легких. В рентгенологии этот признак получил название «бабочки». Жидкость в плевральных полостях отсутствует, если отек легких не развился на фоне предшествующей хронической сердечной недостаточности.
Постановка катетера Swan–Ganz в легочную артерию позволяет получить принципиально важную информацию прямого измерения показателей центральной гемодинамики и провести дифференциальный диагноз с некардиогенным отеком легких. Высокоспецифичным тестом в дифференциации КОЛ и НОЛ является измерение давления заклинивания. Если оно превышает 18 мм рт.ст., то речь идет о развитии КОЛ. Однако в клинической практике встречаются больные, страдающие смешанной патологией, когда у одного и того же человека с заболеванием сердца развился респираторный дистресс-синдром. Такое диагностическое решение может быть принято при мониторировании давления заклинивания. Так, если в течение 24-48 часов при проведении лечебных мероприятий удалось нормализовать показатели давления заклинивания, но при этом в клинической картине продолжают доминировать симптомы респираторного дистресса, то можно говорить о сочетании у больного как кардиогенного, так и некардиогенного отека легких.
Высокоспецифичным тестом в дифференциации КОЛ и НОЛ является измерение давления заклинивания. Если оно превышает 18 мм рт.ст., то речь идет о развитии КОЛ. Однако в клинической практике встречаются больные, страдающие смешанной патологией, когда у одного и того же человека с заболеванием сердца развился респираторный дистресс-синдром. Такое диагностическое решение может быть принято при мониторировании давления заклинивания. Так, если в течение 24-48 часов при проведении лечебных мероприятий удалось нормализовать показатели давления заклинивания, но при этом в клинической картине продолжают доминировать симптомы респираторного дистресса, то можно говорить о сочетании у больного как кардиогенного, так и некардиогенного отека легких.
Остро прогрессирующий отек легких (ОПОЛ) выделяется в самостоятельную форму, так как он имеет целый ряд особенностей клинической картины и патофизиологических механизмов его развития. ОПОЛ – клинический синдром, который характеризуется внезапным и бурным проявлениям респираторного дистресса. Он возникает вследствие быстрого скопления жидкости в интерстициальной ткани, т.е. гидростатическое давление в легочных капиллярах резко повышается за предельно короткое время; давление в левом предсердии и легочных венах также быстро повышается.
Он возникает вследствие быстрого скопления жидкости в интерстициальной ткани, т.е. гидростатическое давление в легочных капиллярах резко повышается за предельно короткое время; давление в левом предсердии и легочных венах также быстро повышается.
Патофизиологической особенностью при развитии ОПОЛ является увеличение транссудата, в котором определяется низкое содержание белка, в интерстиции легочной ткани и альвеолярном пространстве. Вследствие изменившихся гемодинамических условий происходит нарушение диффузии кислорода и диоксида углерода, т.е. при ОПОЛ у больных за короткий промежуток времени прогрессивно снижается сатурация кислорода. Высокая скорость накопления жидкости в интерстициальной ткани приводит к значительному повышению гидростатического давления как в капиллярах легочной ткани, так и в интерстиции. Однако повышения давления заклинивания, как это происходит при КОЛ, не происходит. Этот признак и позволил выделить с патофизиологической точки зрения эти, казалось бы, две близкие клинические формы отека легких. Необходимо добавить, что и лимфатическая система не успевает адаптироваться к резко изменившимся гемодинамическим условиям, поэтому ее дренажная функция не способна адекватно реагировать на количество жидкости, накапливающейся в интерстиции. Этиологическим фактором развития ОПОЛ, как и при КОЛ, является изменение функционального состояния миокарда. Однако в случае развития ОПОЛ изменения в миокарде происходят настолько стремительно, что это и становится причиной вышеуказанных изменений. Внезапное падение сократительной способности миокарда приводит к острому увеличению конечного диастолического давления левого желудочка, что, в свою очередь, является причиной повышения давления в полости левого предсердия. Но, как уже отмечалось, увеличения давления заклинивания на этой стадии развития отека легких не происходит. Компенсаторным механизмом является повышение активности ренин-ангиотензиновой и симпатической нервной системы, результатом деятельности которых является тахикардия и повышение сосудистой сопротивляемости.
Необходимо добавить, что и лимфатическая система не успевает адаптироваться к резко изменившимся гемодинамическим условиям, поэтому ее дренажная функция не способна адекватно реагировать на количество жидкости, накапливающейся в интерстиции. Этиологическим фактором развития ОПОЛ, как и при КОЛ, является изменение функционального состояния миокарда. Однако в случае развития ОПОЛ изменения в миокарде происходят настолько стремительно, что это и становится причиной вышеуказанных изменений. Внезапное падение сократительной способности миокарда приводит к острому увеличению конечного диастолического давления левого желудочка, что, в свою очередь, является причиной повышения давления в полости левого предсердия. Но, как уже отмечалось, увеличения давления заклинивания на этой стадии развития отека легких не происходит. Компенсаторным механизмом является повышение активности ренин-ангиотензиновой и симпатической нервной системы, результатом деятельности которых является тахикардия и повышение сосудистой сопротивляемости.
Основная группа заболеваний, при которых возникает такое грозное осложнение, как развитие ОПОЛ, связана с поражением миокарда; в основе повреждения миокарда лежит его ишемия. Ишемия миокарда развивается в предельно короткий промежуток времени и приводит к падению как систолической, так и диастолической функции миокарда; ударный объем сердца резко снижается. С развитием систолической дисфункции падает фракция выброса левого желудочка, что очень скоро приводит к повышению диастолического давления в полости желудочка. Развитие дисфункции миокарда усугубляет степень выраженности ишемии миокарда. ОПОЛ может также развиться при внезапных патологических изменениях митральных или аортальных клапанов. Быстро сформировавшаяся митральная или аортальная регургитация может вызвать глубокую ишемию миокарда. Эти патологические изменения также являются причиной развития острого отека легких. Перфорация створок аортального клапана приводит к регургитации и повышению давления в полости левого желудочка.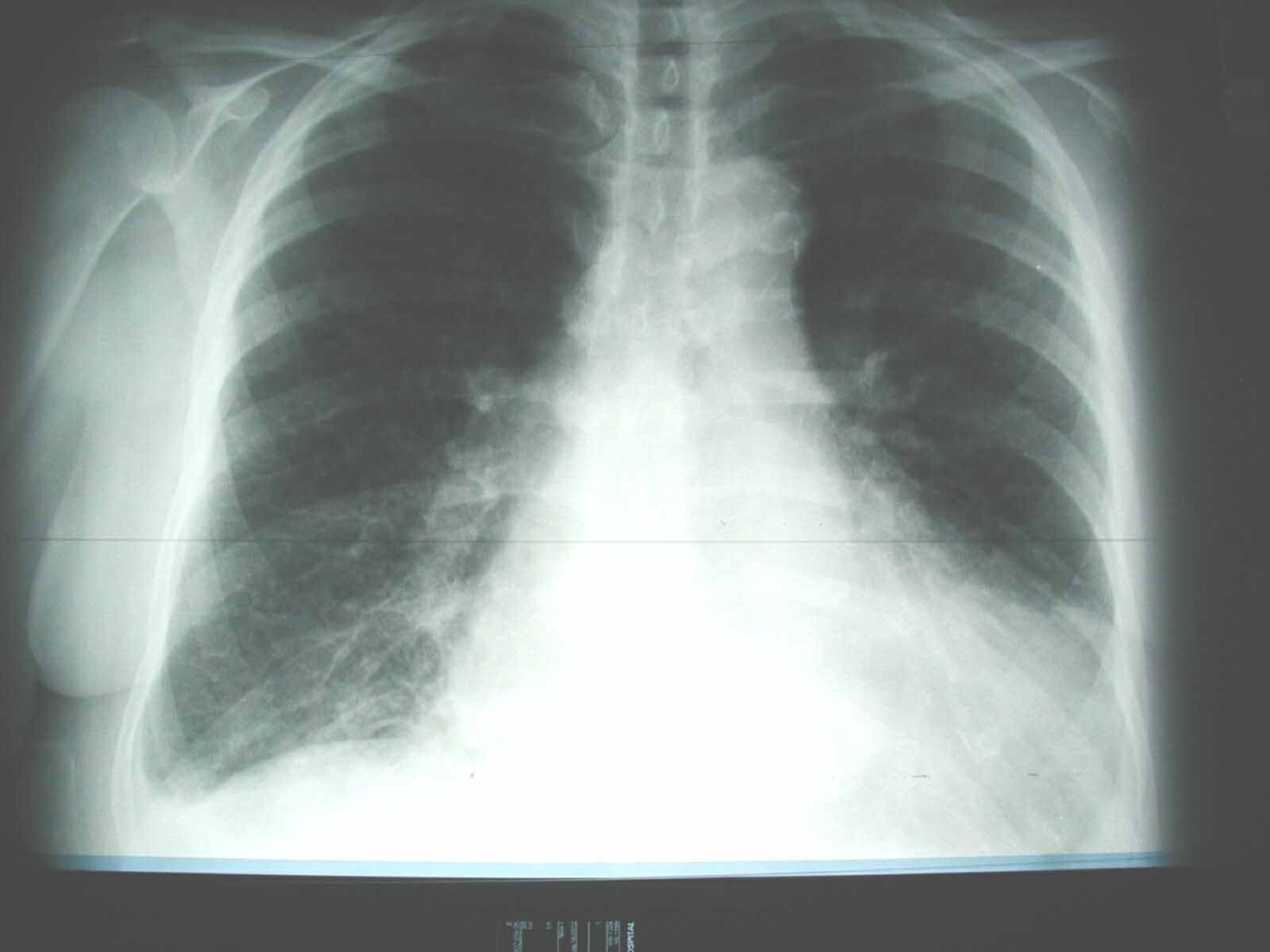 В клинической практике подобная картина встречается у больных с септическим эндокардитом, при разрыве расслаивающейся аневризмы аорты, осложнениях, возникших после имплантации искусственного клапана, при травматическом поражении аорты.
В клинической практике подобная картина встречается у больных с септическим эндокардитом, при разрыве расслаивающейся аневризмы аорты, осложнениях, возникших после имплантации искусственного клапана, при травматическом поражении аорты.
Острая регургитация митрального клапана, которая осложняется развитием ОПОЛ, возникает при разрыве хорд, что наблюдается при миксомах сердца. Другой причиной развития острой митральной регургитации является инфаркт миокарда, поражающий папиллярную мышцу; осложнения, возникающие после имплантации митрального клапана. ОПОЛ возникает при митральном стенозе, что может свидетельствовать о высокой степени стеноза и значительном повышении давления в полости левого предсердия. Клиническими особенностями ОПОЛ, которые отличают ее от КОЛ, является группа заболеваний, при которых встречается остро протекающая форма отека легких. Так, у больных с реноваскулярной гипертензией возникают эпизоды ОПОЛ. Это группа больных, у которых предрасполагающим фактором к развитию злокачественной гипертонии является стеноз ренальной артерии; более чем в 25% случаев у них возникает такое грозное осложнение, каким является ОПОЛ.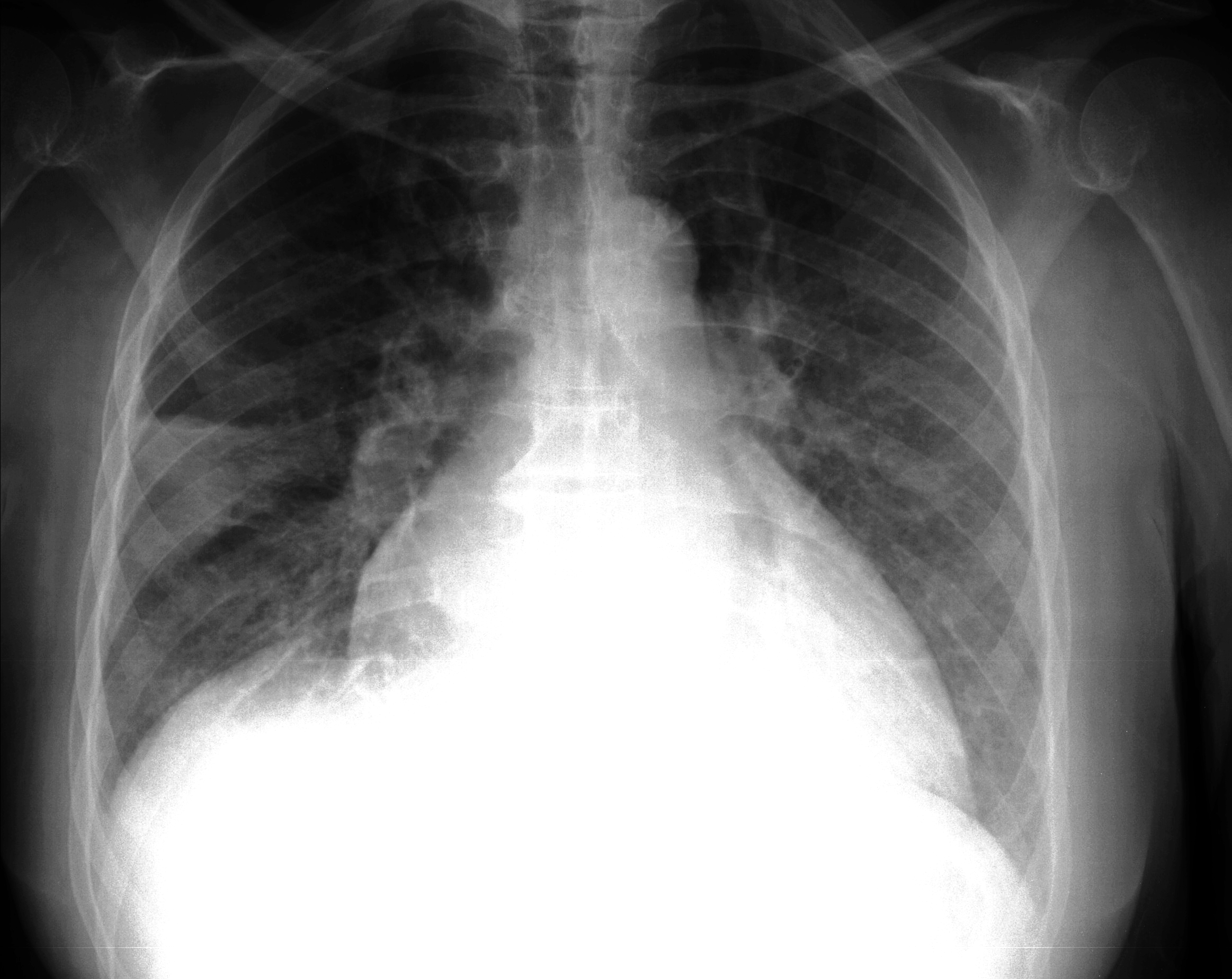 Особенно часто ОПОЛ возникает у больных с двусторонним поражением почечных артерий. Причиной развития отека легких у больных с реноваскулярной гипертонией является высокая систоло-диастолическая артериальная гипертония, приводящая к повышению конечного диастолического давления, в то время как систолическая дисфункция левого желудочка или же митральная регургитация не имеют гемодинамически значимого влияния у данной категории больных. Необходимо подчеркнуть, что диастолическая дисфункция является определяющим звеном в патогенезе ОПОЛ и может встречаться при большой группе заболеваний, которые сопровождаются высокой температурой, глубокой анемии, при сепсисе, тиреотоксическом кризе, а также при нарушениях ритма сердца.
Особенно часто ОПОЛ возникает у больных с двусторонним поражением почечных артерий. Причиной развития отека легких у больных с реноваскулярной гипертонией является высокая систоло-диастолическая артериальная гипертония, приводящая к повышению конечного диастолического давления, в то время как систолическая дисфункция левого желудочка или же митральная регургитация не имеют гемодинамически значимого влияния у данной категории больных. Необходимо подчеркнуть, что диастолическая дисфункция является определяющим звеном в патогенезе ОПОЛ и может встречаться при большой группе заболеваний, которые сопровождаются высокой температурой, глубокой анемии, при сепсисе, тиреотоксическом кризе, а также при нарушениях ритма сердца.
Основными клиническими проявлениями ОПОЛ являются кашель и одышка, впрочем, эти же симптомы в основном формируют клиническую картину КОЛ. Однако имеется отличие. Кашель и особенно одышка быстро развиваются. Одышка перерастает в ощущение удушья. Вся клиническая картина свидетельствует о предельно тяжелом состоянии; тяжесть обусловлена выраженностью респираторного дистресса. В предельно короткое время необходимо собрать основные анамнестические данные. Постараться определить болезнь и ее осложнения, приведшие к развитию ОПОЛ. Прогностически неблагоприятными признаками ОПОЛ является тахипноэ, участие вспомогательной мускулатуры верхнего плечевого пояса и грудной клетки в акте дыхания, повсеместно над грудной клеткой выслушиваются влажные хрипы, а также тахикардия, дисаритмия и гипотензия. Последние признаки свидетельствуют о диастолической дисфункции левого желудочка. Лабораторная диагностика не отличается от той, которая проводится в случаях КОЛ. Необходимо подчеркнуть, что давление заклинивания сохраняется в пределах физиологической нормы, являясь дифференциальным диагностическим признаком с кардиогенным отеком легких. Учитывая остроту клинических проявлений ОПОЛ, необходимо проводить дифференциальную диагностику с тромбоэмболией легочной артерии, тяжелой формой пневмонии, инфарктом миокарда. В случае дифференциальной диагностики с тромбоэмболией необходимо ориентироваться на данные ЭКГ, рентгенологических методов исследования.
В предельно короткое время необходимо собрать основные анамнестические данные. Постараться определить болезнь и ее осложнения, приведшие к развитию ОПОЛ. Прогностически неблагоприятными признаками ОПОЛ является тахипноэ, участие вспомогательной мускулатуры верхнего плечевого пояса и грудной клетки в акте дыхания, повсеместно над грудной клеткой выслушиваются влажные хрипы, а также тахикардия, дисаритмия и гипотензия. Последние признаки свидетельствуют о диастолической дисфункции левого желудочка. Лабораторная диагностика не отличается от той, которая проводится в случаях КОЛ. Необходимо подчеркнуть, что давление заклинивания сохраняется в пределах физиологической нормы, являясь дифференциальным диагностическим признаком с кардиогенным отеком легких. Учитывая остроту клинических проявлений ОПОЛ, необходимо проводить дифференциальную диагностику с тромбоэмболией легочной артерии, тяжелой формой пневмонии, инфарктом миокарда. В случае дифференциальной диагностики с тромбоэмболией необходимо ориентироваться на данные ЭКГ, рентгенологических методов исследования. Высокоспецифичным методом диагностики тромбоэмболии легочной артерии является проведение ангиопульмонографии. Однако следует подчеркнуть, что характер аускультативной картины легких при ОПОЛ и тромбоэмболии имеет отличия. Если в первом случае превалирует картина влажного легкого, то во втором влажные хрипы появляются гораздо позже и причина тому – развитие инфарктной пневмонии.
Высокоспецифичным методом диагностики тромбоэмболии легочной артерии является проведение ангиопульмонографии. Однако следует подчеркнуть, что характер аускультативной картины легких при ОПОЛ и тромбоэмболии имеет отличия. Если в первом случае превалирует картина влажного легкого, то во втором влажные хрипы появляются гораздо позже и причина тому – развитие инфарктной пневмонии.
Одним из осложнений, возникающих при развитии пневмонии, является острая дыхательная недостаточность. Причинами возникновения дыхательной недостаточности является или респираторный дистресс-синдром, или же остро прогрессирующий отек легких. Выраженная гипоксемия и другие признаки респираторного дистресса побуждают к проведению дифференциальной диагностики этих двух форм отека легких. Необходимо подчеркнуть, что при ОПОЛ достаточно выражена аускультативная картина влажных хрипов, отражающих альвеолярную фазу отека легких. Другим диагностически различимым признаком является ответ на проводимую терапию. Прогноз более благоприятен при ОПОЛ, чем при некардиогенном отеке легких.
Некардиогенный отек легких (НОЛ) развивается вследствие повышенной фильтрации жидкости через сосудистую стенку легочных капилляров. Транскапиллярная фильтрация возрастает не за счет повышения гидростатического давления, а преимущественно за счет повышенной сосудистой проницаемости. В интерстициальной ткани накапливается избыточное количество жидкости, в это же самое время дренирующая функция лимфатических сосудов по разным причинам снижена. НОЛ определяется как состояние, при котором радиографическими методами устанавливается скопление жидкости в интерстициальной ткани, в альвеолярном пространстве, но при этом давление заклинивания не превышает 18 мм рт.ст. Накопившаяся жидкость и белок в интерстициальной ткани начинают заполнять поверхность альвеол, что приводит к значительному ухудшению диффузии кислорода и диоксида углерода. У больных развиваются признаки респираторного дистресса, значительно снижается сатурация кислорода. Ведущей причиной развития НОЛ является респираторный дистресс-синдром взрослых. Реже эта форма отека легких встречается при высокогорной болезни и несколько чаще – при определенной группе неврологических заболеваний.
Реже эта форма отека легких встречается при высокогорной болезни и несколько чаще – при определенной группе неврологических заболеваний.
Механизмы, с которыми связывают повышение сосудистой проницаемости, являются предметом интенсивных научных исследований. В отличие от кардиогенного отека легких при этой форме жидкость, которая аккумулируется в интерстициальной ткани легких, содержит белок, составляя 60% от белка плазмы крови, в то время как при КОЛ количество белка не превышает 40%. Таким образом, в современных руководствах по этой проблеме подчеркивается высокая проницаемость капилляров легких при формировании респираторного синдрома взрослых. НОЛ встречается при большой и разнообразной по своей природе группе заболеваний. Наиболее часто НОЛ встречается при следующих заболеваниях: сепсис, острые инфекционные заболевания дыхательных путей, ингаляционное проникновение в дыхательные пути токсических субстанций (отравление ракетным топливом и другие токсические вещества), травма, при вдыхании кокаина, острое радиационное повреждение легких, у больных в постоперационном периоде после коронаропластики. Следует подчеркнуть, что перечисленные заболевания отличает разная клиническая картина и разный патогенез заболевания, однако объединяет единый сценарий развития респираторного дистресс-синдрома взрослых. Повышенная проницаемость стенки микрососудов легких возникает в ответ на повышенную концентрацию цитокинов, таких как интерлейкин-1, интерлейкин-8, фактор некроза опухоли и некоторых других. Высокая активность маркеров воспалительной реакции частично обусловлена повышенной миграцией нейтрофилов из сосудистого русла в очаги воспалительного повреждения легочной ткани. Необходимо отметить, что нейтрофилы изменяются под влиянием воспалительной реакции. Так, например, меняется экспрессия генов, с которыми связана продукция нейтрофильной эластазы, дефензинов и целый ряд других медиаторов воспалительной реакции.
Следует подчеркнуть, что перечисленные заболевания отличает разная клиническая картина и разный патогенез заболевания, однако объединяет единый сценарий развития респираторного дистресс-синдрома взрослых. Повышенная проницаемость стенки микрососудов легких возникает в ответ на повышенную концентрацию цитокинов, таких как интерлейкин-1, интерлейкин-8, фактор некроза опухоли и некоторых других. Высокая активность маркеров воспалительной реакции частично обусловлена повышенной миграцией нейтрофилов из сосудистого русла в очаги воспалительного повреждения легочной ткани. Необходимо отметить, что нейтрофилы изменяются под влиянием воспалительной реакции. Так, например, меняется экспрессия генов, с которыми связана продукция нейтрофильной эластазы, дефензинов и целый ряд других медиаторов воспалительной реакции.
Провести дифференциальный диагноз между респираторным дистресс-синдромом взрослых, который классифицируется как некардиогенный отек легких, от кардиогенного отека легких не всегда представляется возможным. Однако это разделение носит принципиальный характер, так как методы лечения и исход заболевания существенно разнятся. С клинических позиций очень важно установить непосредственную болезнь и ее осложнения, приведшие к развитию НОЛ или КОЛ. Поэтому указания на инфаркт миокарда или же сепсис могут помочь в принятии диагностического решения. Однако порой встречаются больные, у которых дифференциальный диагноз затруднен даже при самом тщательном сборе анамнеза. Так, у больного с сепсисом возможно поражение эндокарда, с последующей перфорацией клапанов сердца и развитием острого прогрессирующего отека легких. В другой клинической ситуации у больного могут наблюдаться обе формы отека легких. Существенным подспорьем является измерение давления заклинивания; в случаях неясной природы респираторного дистресса рекомендуется постановка катетера Swan-Ganz с тем, чтобы исследовать параметры центральной гемодинамики и определить уровень давления заклинивания. Для респираторного дистресс-синдрома взрослых характерны цифры ниже 18 мм рт.
Однако это разделение носит принципиальный характер, так как методы лечения и исход заболевания существенно разнятся. С клинических позиций очень важно установить непосредственную болезнь и ее осложнения, приведшие к развитию НОЛ или КОЛ. Поэтому указания на инфаркт миокарда или же сепсис могут помочь в принятии диагностического решения. Однако порой встречаются больные, у которых дифференциальный диагноз затруднен даже при самом тщательном сборе анамнеза. Так, у больного с сепсисом возможно поражение эндокарда, с последующей перфорацией клапанов сердца и развитием острого прогрессирующего отека легких. В другой клинической ситуации у больного могут наблюдаться обе формы отека легких. Существенным подспорьем является измерение давления заклинивания; в случаях неясной природы респираторного дистресса рекомендуется постановка катетера Swan-Ganz с тем, чтобы исследовать параметры центральной гемодинамики и определить уровень давления заклинивания. Для респираторного дистресс-синдрома взрослых характерны цифры ниже 18 мм рт. ст. Показатели давления заклинивания являются разделительной точкой, которая позволяет с высокой степенью достоверности предположить, какой патогенетический механизм привел к развитию острой дыхательной недостаточности. Если в основе произошедших гемодинамических нарушений лежит повышение гидростатического давления в легочных капиллярах, то давление заклинивания будет выше физиологической нормы. Если давление заклинивания в пределах физиологической нормы или даже ниже, то можно говорить о преобладании механизма повышенной сосудистой проницаемости, т.е. о развитии респираторного дистресс-синдрома взрослых.
ст. Показатели давления заклинивания являются разделительной точкой, которая позволяет с высокой степенью достоверности предположить, какой патогенетический механизм привел к развитию острой дыхательной недостаточности. Если в основе произошедших гемодинамических нарушений лежит повышение гидростатического давления в легочных капиллярах, то давление заклинивания будет выше физиологической нормы. Если давление заклинивания в пределах физиологической нормы или даже ниже, то можно говорить о преобладании механизма повышенной сосудистой проницаемости, т.е. о развитии респираторного дистресс-синдрома взрослых.
Другим заболеванием легких, которое сопровождается развитием НОЛ, является диффузный альвеолярный геморрагический синдром. При развитии этой формы патологии развивается синдром анемии, хотя кровохарканье может быть минимальным. Так, при описании некоторых форм геморрагической лихорадки (Ханта вирус и некоторые другие формы) отмечалась картина некардиогенного отека легких. Среди других заболеваний числится и рак легких, при котором развитие НОЛ возникает при массивном метастазировании.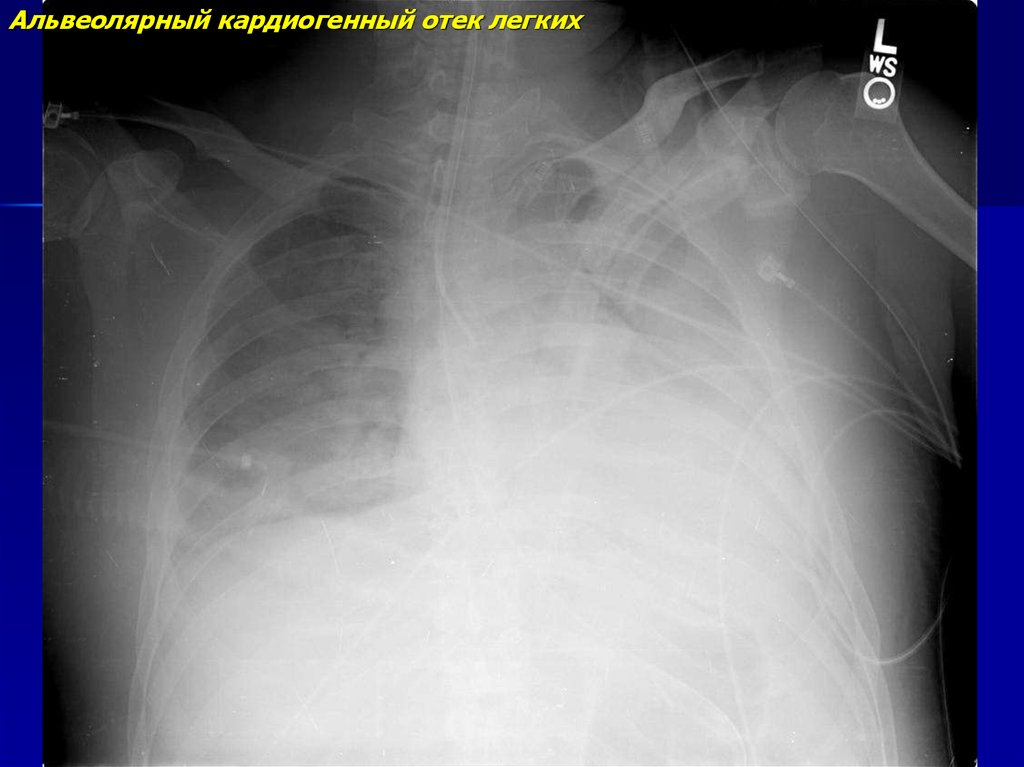 Ошибочный диагноз может возникнуть при лимфомах легких. Эта категория больных нуждается в проведении расширенных методов диагностики, включая и пункционную биопсию легких.
Ошибочный диагноз может возникнуть при лимфомах легких. Эта категория больных нуждается в проведении расширенных методов диагностики, включая и пункционную биопсию легких.
НОЛ описан при высокогорной болезни. Обычно развитие отека легких наступало у отдельных индивидуумов, которых быстро поднимали на высоту 3000-4000 м над уровнем моря. В небольшом проценте случаев он носил фатальный характер и заканчивался смертельным исходом. В основе развития этой формы некардиогенного отека легких лежит вазоконстрикторная реакция на высотную гипоксию.
Одним из патогенетических механизмов, который может привести к развитию некардиогенного отека легких, является реакция легочных сосудов на реперфузию. Чаще всего эта форма легочной патологии встречается у больных хирургического профиля, которым было проведено массивное переливание растворов, белковых субстанций и препаратов крови. В основе НОЛ лежит развитие повышенной сосудистой проницаемости, которая появилась в ответ на реперфузию. Описан НОЛ, возникший у больных после разрешения пневмоторакса и плеврита. При эвакуации свободной жидкости из плевральной полости более 1,5 литров (особенно, если удаление жидкости происходило быстро) появлялись признаки отека легких. В некоторых клинических случаях это осложнение развивалось через 24 ч после того, как была проведена процедура. Эти формы НОЛ характеризовались высоким процентом летальности. Механизмы развития отека легких при патологии плевры изучены мало.
При эвакуации свободной жидкости из плевральной полости более 1,5 литров (особенно, если удаление жидкости происходило быстро) появлялись признаки отека легких. В некоторых клинических случаях это осложнение развивалось через 24 ч после того, как была проведена процедура. Эти формы НОЛ характеризовались высоким процентом летальности. Механизмы развития отека легких при патологии плевры изучены мало.
Серьезную клиническую проблему составляет категория больных, злоупотребляющих наркотическими средствами. Среди известных наркотических средств НОЛ чаще встречался при использовании героина и метадона. Отек легких развивается к концу первых суток, после приема наркотических средств. Рентгенография выявляет неоднородное скопление жидкости в разных участках легких. Точный механизм некардиогенного отека легких при использовании наркотических средств установить не удалось. Предположительно патогенетическую роль играют сами токсические субстанции, оказывая влияние на сосудистую проницаемость капилляров легочной ткани. Вторичные эффекты при использовании наркотических средств, такие как гипоксия, отек головного мозга, ацидоз, другие метаболические расстройства, а также гипервентиляция, играют патогенетическую роль в развитии НОЛ.
Вторичные эффекты при использовании наркотических средств, такие как гипоксия, отек головного мозга, ацидоз, другие метаболические расстройства, а также гипервентиляция, играют патогенетическую роль в развитии НОЛ.
Токсическое действие салицилатов может осложниться развитием отека легких. Этот вариант некардиогенного отека легких описан у пожилых людей с хронической интоксикацией салицилатами. Острое повреждение легочных структур при интоксикации этой группой лекарственных соединений может сопровождаться повышением сосудистой проницаемости, приводящей к интенсивному накоплению жидкости в интерстициальной ткани. Бикарбонат соды является достаточно эффективным средством в купировании хронической интоксикации салицилатами и НОЛ.
Описаны случаи некардиогенного отека легких при тромбоэмболии легочной артерии. Подчеркивается, что отек легких происходил при выпоте жидкости в плевральную полость. В данном случае речь идет не об острой фазе отека легких, а о стадии формирования инфарктной пневмонии.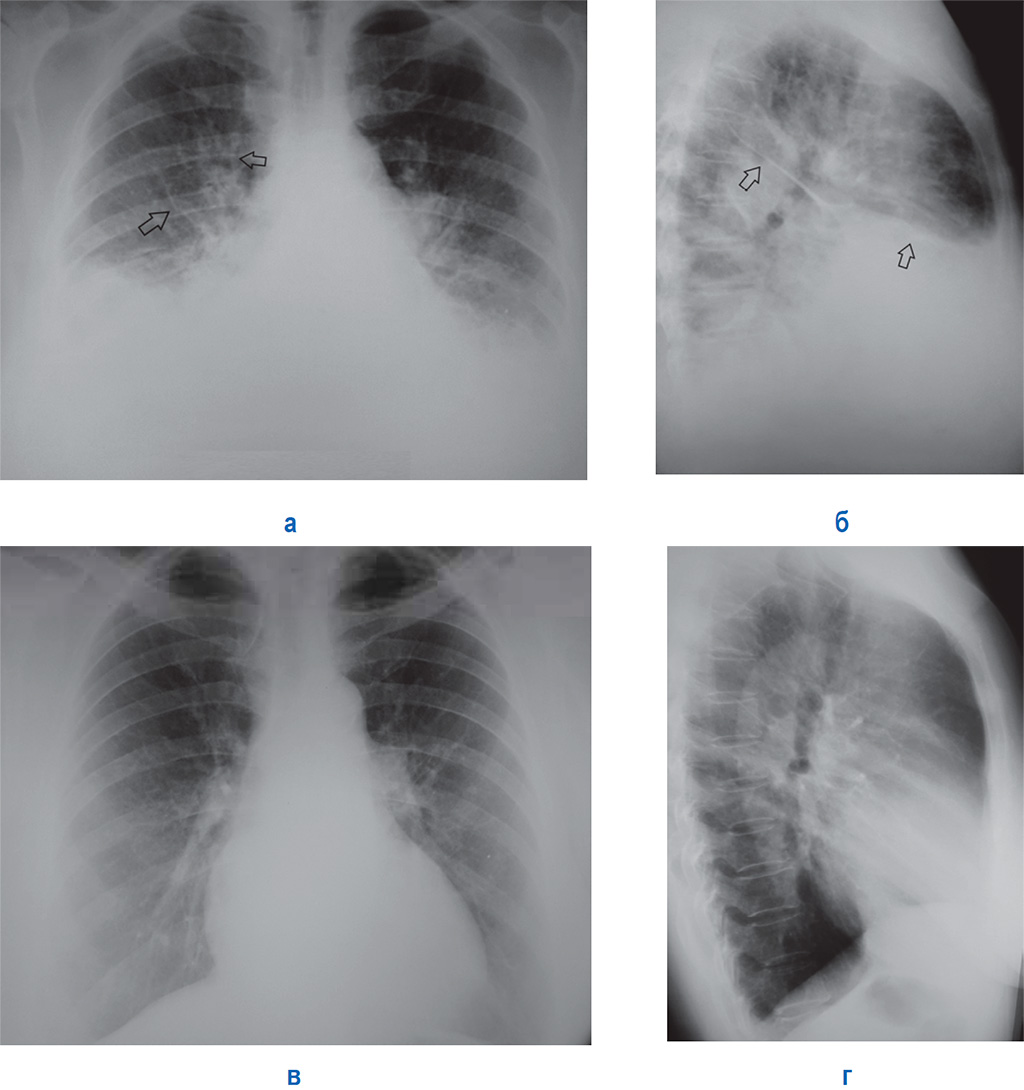 Один из патогенетических механизмов, объясняющий развитие отека легких, связывают с нарушением дренажной функции лимфатических сосудов при инфарктной пневмонии. В пользу этого предположения свидетельствует тот факт, что отек легких происходил при выпоте в плевральную полость, т.е. имеются в виду нарушения лимфотока в плевральной полости и в легочной ткани.
Один из патогенетических механизмов, объясняющий развитие отека легких, связывают с нарушением дренажной функции лимфатических сосудов при инфарктной пневмонии. В пользу этого предположения свидетельствует тот факт, что отек легких происходил при выпоте в плевральную полость, т.е. имеются в виду нарушения лимфотока в плевральной полости и в легочной ткани.
Нейрогенный отек легких (НЕОЛ) возникает вследствие увеличения количества жидкости в интерстициальной ткани, а также ее пропитывания на поверхность альвеол. Отек обычно развивается очень быстро после повреждения центральных структур головного мозга. Эти клинические проявления трактуются, как острый респираторный дистресс-синдром, хотя патофизиологические механизмы и прогноз значительно отличаются от некардиогенного отека легких.
НЕОЛ развивается у лиц с травмами головы. Часто с этой клинической проблемой врачи встречаются при военных действиях, когда пораженные поступают в госпитали с травмой головы. В мирное время это проблема пострадавших в транспортных авариях. Необходимо отметить, что процент развития отека легких у этой категории пострадавших очень высок, иначе говоря, отек легких в высоком проценте случаев встречается при черепно-мозговой травме. Продолжительность отека легких может быть в течение нескольких дней и в последующем разрешиться. Отек сопровождается тахипноэ, при котором в акте дыхания участвует вспомогательная мускулатура грудной клетки. Отечная жидкость, которая выделяется из дыхательных путей, может содержать небольшое количество крови. Легочное кровотечение не характерно для этой категории больных, поэтому если оно отмечено, то необходимо исключать другие болезни. При аускультации легких выявляются влажные хрипы, которые выслушиваются как в верхних, так и в нижних отделах легких. При рентгенографии выявляются застойные признаки в легких, при этом размеры сердца не изменены. Гемодинамические параметры, такие как артериальное давление, давление заклинивания, сердечный выброс – в пределах физиологической нормы. Эти признаки являются важными в проведении дифференциальной диагностики между различными формами отека легких.
Необходимо отметить, что процент развития отека легких у этой категории пострадавших очень высок, иначе говоря, отек легких в высоком проценте случаев встречается при черепно-мозговой травме. Продолжительность отека легких может быть в течение нескольких дней и в последующем разрешиться. Отек сопровождается тахипноэ, при котором в акте дыхания участвует вспомогательная мускулатура грудной клетки. Отечная жидкость, которая выделяется из дыхательных путей, может содержать небольшое количество крови. Легочное кровотечение не характерно для этой категории больных, поэтому если оно отмечено, то необходимо исключать другие болезни. При аускультации легких выявляются влажные хрипы, которые выслушиваются как в верхних, так и в нижних отделах легких. При рентгенографии выявляются застойные признаки в легких, при этом размеры сердца не изменены. Гемодинамические параметры, такие как артериальное давление, давление заклинивания, сердечный выброс – в пределах физиологической нормы. Эти признаки являются важными в проведении дифференциальной диагностики между различными формами отека легких. Итак, типичным для НЕОЛ являются нормальные показатели сердечного выброса и давления заклинивания, что более характерно для больных с острым респираторным дистресс-синдромом. Возникают трудности в проведении дифференциального диагноза с аспирационной пневмонией, которая достаточно часто осложняет лечение больных с черепно-мозговой травмой. Необходимо ориентироваться на отсутствие гнойного бронхиального секрета и двустороннее поражение легких в случаях развития НЕОЛ. В процессе наблюдения за больным появляется больше возможностей установить характер поражения легких. Так, аспирационная пневмония имеет склонность к абсцедированию, развитию плеврита, ее разрешение происходит в течение 2-3 недель, в то время как отек легких разрешается в более короткие сроки. Необходимо также исключать застойную сердечную недостаточность и острый респираторный дистресс-синдром, которые могут развиться у человека, получившего травму головы. Диагноз НЕОЛ представляется достаточно затруднительным. Необходимо исключить заболевания, при которых развивается респираторный дистресс-синдром.
Итак, типичным для НЕОЛ являются нормальные показатели сердечного выброса и давления заклинивания, что более характерно для больных с острым респираторным дистресс-синдромом. Возникают трудности в проведении дифференциального диагноза с аспирационной пневмонией, которая достаточно часто осложняет лечение больных с черепно-мозговой травмой. Необходимо ориентироваться на отсутствие гнойного бронхиального секрета и двустороннее поражение легких в случаях развития НЕОЛ. В процессе наблюдения за больным появляется больше возможностей установить характер поражения легких. Так, аспирационная пневмония имеет склонность к абсцедированию, развитию плеврита, ее разрешение происходит в течение 2-3 недель, в то время как отек легких разрешается в более короткие сроки. Необходимо также исключать застойную сердечную недостаточность и острый респираторный дистресс-синдром, которые могут развиться у человека, получившего травму головы. Диагноз НЕОЛ представляется достаточно затруднительным. Необходимо исключить заболевания, при которых развивается респираторный дистресс-синдром. После черепно-мозговой травмы другой частой причиной развития НЕОЛ является эпилепсия. Судорожный период эпилепсии может осложниться развитием НЕОЛ. Особенностью этой формы патологии человека является то, что отек легких возникает не в период судорог, а тогда, когда они прекратились. Прогноз у больных с эпилепсией и НЕОЛ принято считать неблагоприятным. У этой категории больных наиболее высок риск внезапной смерти, так как летальность у них выше, чем при других формах эпилепсии. НЕОЛ может осложнять течение геморрагического инсульта, особенно часто он развивается при субарахноидальном кровоизлиянии. У некоторых больных с инсультом НЕОЛ развивается несколько дней спустя после того, как он произошел. Патогенетические механизмы НЕОЛ остаются малоизученной областью, несмотря на то, что эта форма отека легких было описана более 100 лет назад.
После черепно-мозговой травмы другой частой причиной развития НЕОЛ является эпилепсия. Судорожный период эпилепсии может осложниться развитием НЕОЛ. Особенностью этой формы патологии человека является то, что отек легких возникает не в период судорог, а тогда, когда они прекратились. Прогноз у больных с эпилепсией и НЕОЛ принято считать неблагоприятным. У этой категории больных наиболее высок риск внезапной смерти, так как летальность у них выше, чем при других формах эпилепсии. НЕОЛ может осложнять течение геморрагического инсульта, особенно часто он развивается при субарахноидальном кровоизлиянии. У некоторых больных с инсультом НЕОЛ развивается несколько дней спустя после того, как он произошел. Патогенетические механизмы НЕОЛ остаются малоизученной областью, несмотря на то, что эта форма отека легких было описана более 100 лет назад.
Существует несколько теорий, с позиций которых делаются попытки объяснить развитие отека легких. Большое место отводится роли гипоталамуса в возникновении НЕОЛ. Важным механизмом является повышение внутричерепного давления, которое сопровождается активацией симпатического отдела нервной системы. Экспериментально удалось получить модель НЕОЛ при поражении дистального отдела ствола головного мозга (medulla oblongata), и считается, что это критическая зона, с которой связывают развитие неврогенного отека легких. Подтверждением этой гипотезы служат фармакологические эффекты фентоламина. Он способен блокировать центральные a-адренергические рецепторы и тем самым способствовать купированию НЕОЛ. Центральные механизмы оказывают влияние на движение жидкости из микрососудов легких в интерстициальную ткань, а также на уровень онкотического давления в интерстиции. Другой патогенетический механизм развития отека легких связан с эффектом вазоконстрикции.
Важным механизмом является повышение внутричерепного давления, которое сопровождается активацией симпатического отдела нервной системы. Экспериментально удалось получить модель НЕОЛ при поражении дистального отдела ствола головного мозга (medulla oblongata), и считается, что это критическая зона, с которой связывают развитие неврогенного отека легких. Подтверждением этой гипотезы служат фармакологические эффекты фентоламина. Он способен блокировать центральные a-адренергические рецепторы и тем самым способствовать купированию НЕОЛ. Центральные механизмы оказывают влияние на движение жидкости из микрососудов легких в интерстициальную ткань, а также на уровень онкотического давления в интерстиции. Другой патогенетический механизм развития отека легких связан с эффектом вазоконстрикции.
Таким образом, патогенетическая особенность неврогенного отека легких состоит в том, что в нем участвуют центральные механизмы ствола головного мозга, локальные изменения в гемодинамике легких затрагивают регулирующие механизмы гидростатического и онкотического давления как сосудов, так и интерстициальной ткани. Эти механизмы дополняются участием вазоспастических реакций малого круга кровообращения и их повышенной проницаемостью. В нарушении гемодинамических реакций легких принимает участие и нарушение функции левого желудочка. Таким образом, патогенез неврогенного отека легких вобрал в себя механизмы как кардиогенного, так и некардиогенного отека легких. В этом его отличие от других клинических форм отека легких.
Эти механизмы дополняются участием вазоспастических реакций малого круга кровообращения и их повышенной проницаемостью. В нарушении гемодинамических реакций легких принимает участие и нарушение функции левого желудочка. Таким образом, патогенез неврогенного отека легких вобрал в себя механизмы как кардиогенного, так и некардиогенного отека легких. В этом его отличие от других клинических форм отека легких.
Итак, опыт современной клинической практики позволяет выделить определенные формы отека легких: кардиогенный, некардиогенный, остро протекающий отек легких, неврогенный, а также такие редкие формы отека легких, какими является отек легких при высокогорной болезни, отравлении лекарственными веществами, и некоторые другие формы. Современный классификационный подход по выделению различных клинических форм отека легких построен на патогенетическом принципе. Так, выделены формы, при которых ведущим патогенетическим механизмом является повышение гидростатического давления в альвеолярных капиллярах легких: кардиогенный отек легких, остро протекающий отек легких. В противоположность этой форме выделены клинические формы отека легких, при которых ведущим патогенетическим механизмом является повышение сосудистой проницаемости: некардиогенный отек легких, отек легких при высокогорной болезни, неврогенный отек легких.
В противоположность этой форме выделены клинические формы отека легких, при которых ведущим патогенетическим механизмом является повышение сосудистой проницаемости: некардиогенный отек легких, отек легких при высокогорной болезни, неврогенный отек легких.
На клинические проявления отека легких оказывает влияние основное заболевание. Особую роль в оценке степени тяжести отека легких играет состояние сферы сознания больного человека, характеристика его гемодинамики и респираторной функции (особенно газообмена). Центральное место в клинической картине отека легких занимает респираторный дистресс, основным проявлением которого является одышка. Тахипноэ, диспноэ, удушье – это цепь клинических проявлений отека легких, имеющих разную прогностическую ценность.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Реперфузионный отек легкого как осложнение баллонной ангиопластики легочной артерии у пациентов с хронической тромбоэмболической легочной гипертензией
Хроническая тромбоэмболическая легочная гипертензия (ХТЭЛГ) — один из вариантов прекапиллярной легочной гипертензии, который возникает вследствие неполного разрешения тромбоэмболии легочной артерии (ТЭЛА). Частота формирования ХТЭЛГ после верифицированного эпизода тромбоэмболии, по данным разных авторов [1], составляет 0,5—8,8%, при этом смертность больных с ХТЭЛГ при отсутствии лечения крайне высока: более 90% пациентов умирают в течение 3 лет, если среднее давление в легочной артерии (ЛА) более 50 мм рт.ст. Диагноз ХТЭЛГ необходимо исключать у пациентов с необъяснимой одышкой, перенесших ТЭЛА в анамнезе и получающих не менее 3 мес эффективную антикоагулянтную терапию. Существует также небольшая группа пациентов, не имеющих указаний в анамнезе на тромбоэмболический эпизод, у которых предметом обращения к врачу служит одышка или впервые выявленная при эхокардиографическом (ЭхоКГ) исследовании легочная гипертензия. Диагностический алгоритм при подозрении на ХТЭЛГ включает визуализирующие методы для подтверждения эмболического генеза поражения русла ЛА и прямую манометрию камер сердца для верификации прекапиллярного характера легочной гипертензии (среднее давление в ЛА 25 мм рт.ст. и более; давление заклинивания легочных капилляров 15 мм рт.
Частота формирования ХТЭЛГ после верифицированного эпизода тромбоэмболии, по данным разных авторов [1], составляет 0,5—8,8%, при этом смертность больных с ХТЭЛГ при отсутствии лечения крайне высока: более 90% пациентов умирают в течение 3 лет, если среднее давление в легочной артерии (ЛА) более 50 мм рт.ст. Диагноз ХТЭЛГ необходимо исключать у пациентов с необъяснимой одышкой, перенесших ТЭЛА в анамнезе и получающих не менее 3 мес эффективную антикоагулянтную терапию. Существует также небольшая группа пациентов, не имеющих указаний в анамнезе на тромбоэмболический эпизод, у которых предметом обращения к врачу служит одышка или впервые выявленная при эхокардиографическом (ЭхоКГ) исследовании легочная гипертензия. Диагностический алгоритм при подозрении на ХТЭЛГ включает визуализирующие методы для подтверждения эмболического генеза поражения русла ЛА и прямую манометрию камер сердца для верификации прекапиллярного характера легочной гипертензии (среднее давление в ЛА 25 мм рт.ст. и более; давление заклинивания легочных капилляров 15 мм рт. ст. и менее, легочное сосудистое сопротивление более 500 дин · сек ⁄см–5) [2]. Морфология и уровень поражения ЛА оцениваются с помощью мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки и ангиографии ЛА. В оценке перфузионного дефицита «золотым стандартом» в настоящее время остается планарная перфузионная сцинтиграфия легких. В отличие от других вариантов легочной гипертензии, при ХТЭЛГ крайне важна оценка операбельности пациента, которая выполняется командой врачей в экспертном центре по диагностике и лечению легочной гипертензии, так как операция тромбэндартерэктомии из ЛА в условиях искусственного кровообращения и циркуляторного ареста по-прежнему остается основным методом лечения данной патологии [3, 4]. Благодаря оптимизации техники операции и протокола послеоперационного ведения в ведущих мировых экспертных центрах по лечению ХТЭЛГ 3-летняя выживаемость этой категории больных достигла 90% [5, 6]. При сегментарном/субсегментарном уровне поражения ЛА пациент признается неоперабельным, имея в виду невозможность выполнения тромбэндартерэктомии, и ему рекомендуется медикаментозная терапия (класс рекомендации Ib, ESC/ERS, 2015).
ст. и менее, легочное сосудистое сопротивление более 500 дин · сек ⁄см–5) [2]. Морфология и уровень поражения ЛА оцениваются с помощью мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки и ангиографии ЛА. В оценке перфузионного дефицита «золотым стандартом» в настоящее время остается планарная перфузионная сцинтиграфия легких. В отличие от других вариантов легочной гипертензии, при ХТЭЛГ крайне важна оценка операбельности пациента, которая выполняется командой врачей в экспертном центре по диагностике и лечению легочной гипертензии, так как операция тромбэндартерэктомии из ЛА в условиях искусственного кровообращения и циркуляторного ареста по-прежнему остается основным методом лечения данной патологии [3, 4]. Благодаря оптимизации техники операции и протокола послеоперационного ведения в ведущих мировых экспертных центрах по лечению ХТЭЛГ 3-летняя выживаемость этой категории больных достигла 90% [5, 6]. При сегментарном/субсегментарном уровне поражения ЛА пациент признается неоперабельным, имея в виду невозможность выполнения тромбэндартерэктомии, и ему рекомендуется медикаментозная терапия (класс рекомендации Ib, ESC/ERS, 2015). Высокая стоимость такого лечения и его пожизненная необходимость делают специфическую терапию малодоступной для больных с ХТЭЛГ. В последние годы для лечения неоперабельных пациентов с ХТЭЛГ применяют баллонную ангиопластику ветвей ЛА (класс рекомендации IIb, ESC/ERS, 2015). Впервые транскатетерная баллонная ангиопластика ЛА (БАПЛА) была выполнена в 1988 г. пациенту с ХТЭЛГ [7], однако широкого распространения метод не получил. В 2012 г. появились публикации японских коллег [8], имеющих на сегодняшний день наибольший опыт по применению баллонной ангиопластики в лечении больных с неоперабельными формами ХТЭЛГ. В соответствии с представленными данными, выполнение БАПЛА в нескольких последовательных сессиях позволяет достигнуть снижения среднего давления в ЛА и уменьшения функционального класса легочной гипертензии при летальности около 1,5%.
Высокая стоимость такого лечения и его пожизненная необходимость делают специфическую терапию малодоступной для больных с ХТЭЛГ. В последние годы для лечения неоперабельных пациентов с ХТЭЛГ применяют баллонную ангиопластику ветвей ЛА (класс рекомендации IIb, ESC/ERS, 2015). Впервые транскатетерная баллонная ангиопластика ЛА (БАПЛА) была выполнена в 1988 г. пациенту с ХТЭЛГ [7], однако широкого распространения метод не получил. В 2012 г. появились публикации японских коллег [8], имеющих на сегодняшний день наибольший опыт по применению баллонной ангиопластики в лечении больных с неоперабельными формами ХТЭЛГ. В соответствии с представленными данными, выполнение БАПЛА в нескольких последовательных сессиях позволяет достигнуть снижения среднего давления в ЛА и уменьшения функционального класса легочной гипертензии при летальности около 1,5%.
Наиболее распространенным и грозным осложнением БАПЛА считают реперфузионное повреждение легкого, возникающее в 30—35% случаев, в течение первых 48—72 ч после оперативного вмешательства и характеризующееся локальным отеком легкого [9].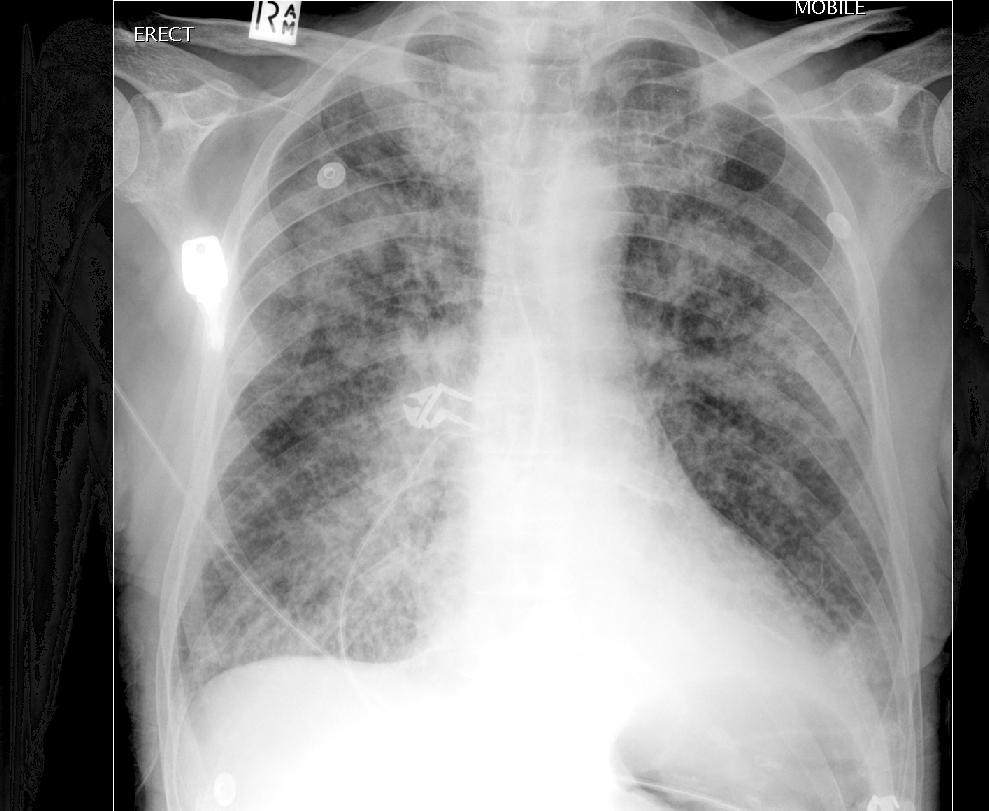 Появление инфильтративных изменений на рентгенограмме легких требует проведения МСКТ легких с контрастным усилением и динамической оценки клинической картины в рамках дифференциального диагноза между реперфузионным отеком легкого, повторным тромбозом ветвей ЛА и легочным кровотечением. Отек легкого характеризуется нарастанием инспираторной одышки, появлением кашля с отделением розовой пенистой мокроты и усугублением акроцианоза за счет снижения сатурации периферической крови. Факторами риска развития данного осложнения принято считать исходно высокое давление в ЛА, значение легочного сосудистого сопротивления (ЛСС) более 1000 дин · сек ⁄см–5 до начала БАПЛА, низкий сердечный выброс, а также высокий уровень мозгового натрийуретического пептида [10—12]. С целью оценки риска развития реперфузионного отека легких после процедуры БАПЛА японскими авторами [13, 14] предложен прогностический индекс развития отека легких PEPSI (Pulmonary Edema Predictive Scoring Index). Индекс PEPSI рассчитывается по формуле:
Появление инфильтративных изменений на рентгенограмме легких требует проведения МСКТ легких с контрастным усилением и динамической оценки клинической картины в рамках дифференциального диагноза между реперфузионным отеком легкого, повторным тромбозом ветвей ЛА и легочным кровотечением. Отек легкого характеризуется нарастанием инспираторной одышки, появлением кашля с отделением розовой пенистой мокроты и усугублением акроцианоза за счет снижения сатурации периферической крови. Факторами риска развития данного осложнения принято считать исходно высокое давление в ЛА, значение легочного сосудистого сопротивления (ЛСС) более 1000 дин · сек ⁄см–5 до начала БАПЛА, низкий сердечный выброс, а также высокий уровень мозгового натрийуретического пептида [10—12]. С целью оценки риска развития реперфузионного отека легких после процедуры БАПЛА японскими авторами [13, 14] предложен прогностический индекс развития отека легких PEPSI (Pulmonary Edema Predictive Scoring Index). Индекс PEPSI рассчитывается по формуле:
PEPSI = (PFG после БАП – PFG исходно) · ЛСС (Ед. Вуда).
Вуда).
Показатель PFG (perfusion flow grade — скорость кровотока) характеризует состояние кровотока по целевой для оперирующего хирурга сегментарной ветви ЛА и оценивается до и после процедуры БАПЛА. Значение данного показателя варьирует в диапазоне от 0 до 3 баллов:
— 0 баллов — окклюзия сегментарной артерии без антеградного тока;
— 1 балл — выраженное замедление кровотока по артерии после стенотического поражения без венозной фазы;
— 2 балла — антеградный кровоток по артерии сохранен, но отмечается отсрочка венозной фазы;
— 3 балла — полная перфузия ЛА и вен в исследуемом сегменте.
В табл. 1 приведена Клиническая характеристика пациентки Г., 70 лет Примечание. ТШХ — тест 6-минутной ходьбы; NTproBNP — натрийуретический пропептид; ПП — правое предсердие; ПЖ — правый желудочек; ПЖ/ЛЖ — отношение базальных размеров правого и левого желудочков; TAPSE — амплитуда движения латеральной части фиброзного кольца трикуспидального клапана; TAVS — скорость движения латеральной части фиброзного кольца трикуспидального клапана; FAC — процент изменения площади ПЖ в одном сердечном цикле; ДЗЛК – давление заклинивания легочных капилляров; ЦВД — центральное венозное давление; СВ — сердечный выброс; СИ — сердечный индекс; ЛСС — легочное сосудистое сопротивление; SvO2 — смешанная венозная сатурация. классификация по степеням реперфузионного отека легких, разработанная T. Inami и соавт. [13]. Авторы показали, что увеличение риска реперфузионного отека легких превышает 15% при индексе PEPSI выше 20. Значение PEPSI 35,4 предложено как маркер высокого риска развития реперфузионного отека.
классификация по степеням реперфузионного отека легких, разработанная T. Inami и соавт. [13]. Авторы показали, что увеличение риска реперфузионного отека легких превышает 15% при индексе PEPSI выше 20. Значение PEPSI 35,4 предложено как маркер высокого риска развития реперфузионного отека.
При индексе PEPSI более 35, рассчитанном интраоперационно, показан перевод пациента в отделение реанимации для проведения неинвазивной вентиляции легких в течение как минимум 4 ч. Остальные пациенты нуждаются в наблюдении в отделении интенсивной терапии как минимум в течение 12 ч с проведением инфузионной терапии (поддержание отрицательного водного баланса) и мониторированием сатурации периферической крови. Кроме того, рекомендуются выполнение рентгенограммы органов грудной клетки каждые 6 ч и поддержание целевого уровня гипокоагуляции с использованием низкомолекулярных гепаринов. Появление инфильтративных теней на рентгенограмме легких должно насторожить врача относительно высокого риска развития труднообратимых изменений легочной ткани и, как следствие, образования порочного круга: реперфузионный отек — прирост ЛСС — повышение давления в ЛА — реперфузионный отек. Крайняя степень выраженности реперфузионного повреждения сопровождается тяжелой гипоксемией, резидуальной легочной гипертензией, снижением сердечного выброса с клиникой правожелудочковой сердечной недостаточности. В таких ситуациях единственным средством поддержания нормальной оксигенации и гемодинамики может стать экстракорпоральная мембранная оксигенация.
Крайняя степень выраженности реперфузионного повреждения сопровождается тяжелой гипоксемией, резидуальной легочной гипертензией, снижением сердечного выброса с клиникой правожелудочковой сердечной недостаточности. В таких ситуациях единственным средством поддержания нормальной оксигенации и гемодинамики может стать экстракорпоральная мембранная оксигенация.
Для уменьшения вероятности возникновения реперфузионного отека предлагается поэтапное выполнение БАПЛА [15—17]. За одну сессию рекомендовано выполнение вмешательства не более чем на трех сегментарных артериях. При исходно высоком ЛСС предпочтительно начинать с поражения по типу субокклюзий с сохраненным периферических кровотоком. Постепенное расширение объема вмешательства на пораженных сегментах ЛА в несколько сеансов уменьшает индекс PEPSI. На заключительных этапах, когда риск развития реперфузионного отека минимален, а также в случае положительной динамики гемодинамических показателей возможно дилатирование целевой артерии референтным баллонным катетером.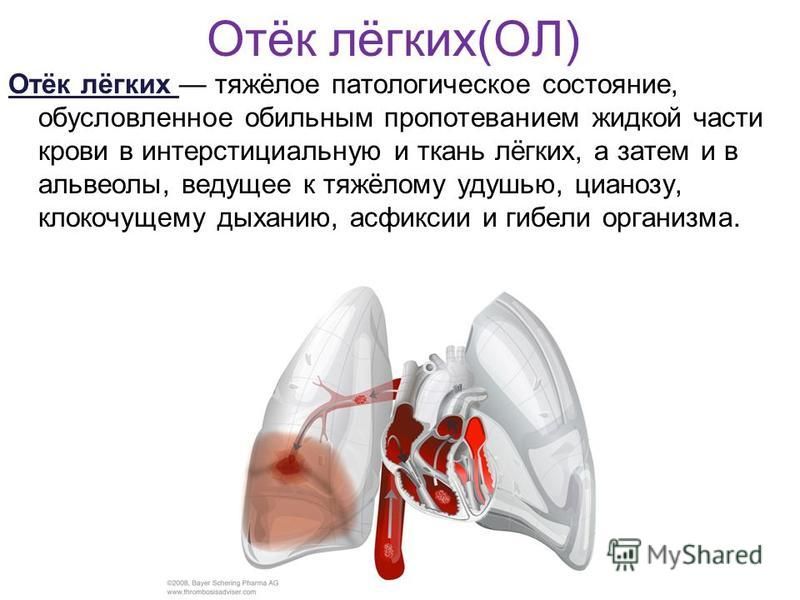
Клинический случай
Пациентка Г., 70 лет, с рецидивирующим течением ТЭЛА промежуточного риска: два верифицированных эпизода в 2014 и 2016 гг., имеет дополнительный фактор риска тромбоэмболических событий в виде антифосфолипидного синдрома. При поступлении в ФГБУ «НМИЦ им. В.А. Алмазова» имеются явления хронической сердечной недостаточности на уровне IV функционального класса с отечным синдромом и предсинкопальным состоянием. Данные ЭхоКГ и прямой манометрии камер сердца приведены в таблице.
При МСКТ-ангиографии и инвазивной ангиопульмонографии диагностирован дистальный тип поражения ветвей ЛА, определены показания к медикаментозной терапии в сочетании с поэтапной БАПЛА. С учетом необходимости применения специфической терапии легочной гипертензии пациентке с высоким риском сердечно-сосудистых заболеваний для исключения ишемической болезни сердца выполнена коронарография: данных за стенозирующее поражение коронарных артерий не получено.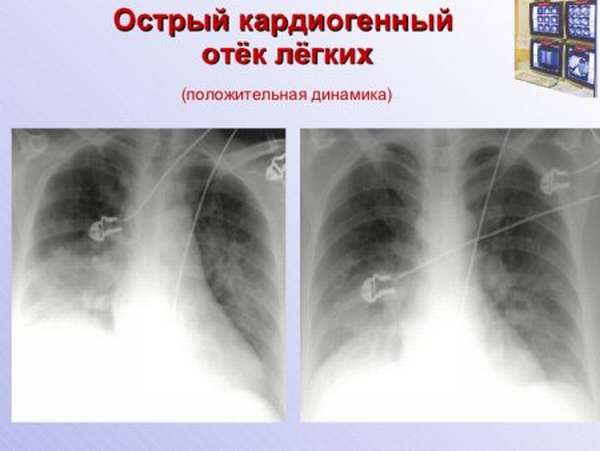 На фоне терапии петлевыми диуретиками и силденафилом в дозе 60 мг/сут достигнута компенсация сердечной недостаточности на уровне III функционального класса с купированием отечного синдрома. Под контролем рентгеноскопии и инвазивного мониторинга параметров центральной гемодинамики был выполнен первый этап баллонной ангиопластики хронической окклюзии устьев сегментарных артерий А8, А9 правого легкого. Использован баллонный катетер высокого давления диаметром 5,0 мм, длиной 20,0 мм (максимальное давление инфляции — 12 атм.). Восстановлен антеградный кровоток с появлением венозной фазы (скорость кровотока PFG — 3 балла) (рис. 2). Рис. 2. Баллонная ангиопластика хронической окклюзии сегментарной артерии А8 правой ЛА. а — окклюзия сегментарной ветви А8; б — проведение коронарного проводника через область окклюзии на периферию артерии с последующей дилатацией баллонным катетером; в — восстановление кровотока по артерии; г — баллонная пластика ветви второго порядка сегментарной артерии А8. Расчетный индекс PEPSI — 58,5; риск развития реперфузионного отека легкого — около 80%.
На фоне терапии петлевыми диуретиками и силденафилом в дозе 60 мг/сут достигнута компенсация сердечной недостаточности на уровне III функционального класса с купированием отечного синдрома. Под контролем рентгеноскопии и инвазивного мониторинга параметров центральной гемодинамики был выполнен первый этап баллонной ангиопластики хронической окклюзии устьев сегментарных артерий А8, А9 правого легкого. Использован баллонный катетер высокого давления диаметром 5,0 мм, длиной 20,0 мм (максимальное давление инфляции — 12 атм.). Восстановлен антеградный кровоток с появлением венозной фазы (скорость кровотока PFG — 3 балла) (рис. 2). Рис. 2. Баллонная ангиопластика хронической окклюзии сегментарной артерии А8 правой ЛА. а — окклюзия сегментарной ветви А8; б — проведение коронарного проводника через область окклюзии на периферию артерии с последующей дилатацией баллонным катетером; в — восстановление кровотока по артерии; г — баллонная пластика ветви второго порядка сегментарной артерии А8. Расчетный индекс PEPSI — 58,5; риск развития реперфузионного отека легкого — около 80%. Интраоперационное давление в ЛА на момент завершения процедуры составило 85/32/53 мм рт.ст., системное артериальное давление — 136/81 мм рт.ст.
Интраоперационное давление в ЛА на момент завершения процедуры составило 85/32/53 мм рт.ст., системное артериальное давление — 136/81 мм рт.ст.
Рис. 1. Классификация реперфузионного отека легких по степеням. Примечание. Данные приведены до и после выполнения процедуры БАПЛА; ИВЛ — искусственная вентиляция легких; ОГК — органы грудной клетки; МСКТ — мультиспиральная компьютерная томография.
Через 12 ч после завершения операции отмечено ухудшение состояния пациентки: одышка в покое, дискомфорт в правой половине грудной клетки, кашель, снижение сатурации артериальной крови: SpO2 — 86%, PaO2 — 56 мм рт.ст. На контрольной МСКТ органов грудной клетки — картина реперфузионного отека нижней доли правого легкого IV степени (рис. 3). Риc. 3. Мультиспиральная компьютерная томограмма с контрастным усилением через 12 ч после выполнения БАПЛА. а, в — восстановление кровотока в сегментарных ветвях А8, А9 (аксиальный и сагиттальный срезы), стрелками обозначена целевая артерия; б, г — зона реперфузионного отека нижней доли правого легкого в «легочном окне» МСКТ (аксиальный и сагиттальный срезы), стрелками обозначена зона реперфузионного отека.
В течение последующих 2 сут проводилась неинвазивная вентиляция легких с постоянным положительным давлением до 10 см вод.ст., агрессивная диуретическая терапия с поддержанием отрицательного баланса за сутки не менее 1000 мл, под контролем центрального венозного давления. На фоне усиления специфической терапии легочной гипертензии за счет подключения ингаляционного простаноида — препарата илопрост к 3-м суткам удалось стабилизировать состояние пациентки и добиться полного разрешения отека легкого. В дальнейшем планируется выполнение следующих этапов БАПЛА на оставшихся пораженных сегментарных артериях нижней доли левого легкого.
Внедрение баллонной ангиопластики ЛА у больных с «неоперабельными» формами ХТЭЛГ (дистальный тип эмболического поражения русла ЛА) позволит существенно улучшить прогноз пациентов, а также снизить бремя финансовых затрат, связанных с назначением дорогостоящей специфической терапии. Однако в дальнейшем требуется проведение многоцентровых клинических исследований, подтверждающих бóльшую эффективность баллонной ангиопластики ЛА по сравнению с медикаментозной терапией, а также оптимизация подходов к профилактике развития реперфузионного отека легкого после выполнения БАПЛА в целях создания протокола предоперационной подготовки больных.
Авторы заявляют об отсутствии конфликта интересов.
Участие авторов:
Концепция и дизайн исследования — Н.В., М.А.
Сбор и обработка материала — Н.В., М.А., Т.Д.
Статистическая обработка — М.А.
Написание текста — Н.В., М.А.
Редактирование — Д.А., М.А., О.М.
Сведения об авторах
Симакова М.А. E-mail: [email protected] ORCID: http://orcid.org/0000-0001-9478-1941;
Марукян Н.В. ORCID: http://orcid.org/0000-0003-0736-6278
Отек легких
Отек легких это собирательный термин обозначающий патологическое скопление жидкости в легких [1].
Патология
Один из подходов в классификации отека легких заключается в выделении четырех основных категорий отека в зависимости от патофизиологии:
- отек за счет повышения гидростатического давления
- патофизиологически и радиологически выделяют две фазы развития отека за счет повышения гидростатического давления
- интерстициальный отек
- альвеолярный отек
- эти фазы идентичны как для отека при левосторонней сердечной недостаточности так и для перегрузки жидкостью
- патофизиологически и радиологически выделяют две фазы развития отека за счет повышения гидростатического давления
- отек за счет диффузного альвеолярного повреждения ведущего к повышению проницаемости сосудистой стенки
- отек за счет повышения проницаемости сосудистой стенки без диффузного альвеолярного повреждения
- смешанный отек за счет одновременного повышения гидростатического давления и измнения проницаемости сосудистой стенки
Причины
- кардиогенный отек легких
- левосторонняя сердечная недостаточность
- недостаточность митрального клапана [5,7]
- некардиогенный отек легких:
- перегрузка жидкостью (гипергидратация)
- отек легких при приступе бронхиальной астмы
- реперфузионный отек легких
- постобструктивный отек легких
- тромбоэмболия легочной артерии
- респираторный дистресс-синдром
- нейрогенный отек легких
- острое посттрансфузионное повреждение легких (TRALI)
- отек легких после трансплантации легких и т.д.
Клиническая картина
Клинически при отеке легких определяется одышка, тахипноэ, цианоз, вынужденное положение – ортопноэ, отмечается беспокойство, обильное потоотделение, выделение пенистой мокроты розового цвета.
Диагностика
Рентгенография
Рентгенография грудной клетки и по сей день считается наиболее полезной с практической точки зрения модальностью позволяющей оценить отек легких [3-4]. Признаки используемые для оценки:
- признак оленьих рогов / венозное полнокровие верхних долей
- увеличение значений кардиоторакального индекса / оценка увеличения тени сердца полезна для поиска причины
- признаки интерстициального отека:
- расширение корней легких с нечеткими контурами (потерей структурности) в виде «крыльев бабочки»
- септальные линии / линии Керли
- утолщение междолевых щелей
- перибронхиальные муфты
- признаки альвеолярного отека легких:
- множественные расплывчатые, сливающиеся между собой очаговые тени
- плевральный выпот и скопление жидкости по ходу междолевых щелей
В целом прогрессирование рентгенологической картины отражает повышение давления измеряемого при помощи катетера в дистальной части легочной артерии (PCWP).
Дифференциальный диагноз
Отек легких | «Панацея»
это состояние, при котором происходит пропотевание жидкости их легочных капилляров в интерстициальное пространство, а затем в альвеолы.
Перемещение жидкости из легочных капилляров в интерстиций происходит за счет участия онкотического(создаваемой присутствием белка) и гидостатического давление.Общеее количество жидкости,перемещающееся из легочных каапилляров относительно небольшое. Если по каким-либо причинам жидкость накапливается в интерстиции, то наш «умный»организм посредством увеличения лимфоотока быстро состояние стабтлтзирует. Отек легких,как и любое декомпенсированное состояние наступает после истощения возможностей организма.
Причины отека легких. Основыне 2:
1. повышение градиента (разниц)гидростатического давления в легочных капиллярах (кардиогенный отек легких при ЛЖ недостаточности — застойное явление)
2. при повышении проницаемости мембраны альвеокапиллярной (соответственно при анализе такого транссудата в нем будт содержаться большое кол-во белка. При кардиогенном наоборот
Менее частые причины:длителная тяжелая обструкция дыхатльных путей,пребывание на большой высоте над уровнем моря,нарушение лимфооттока, тяжелая ЧМТ(нейрогенная причрина)
Отек легких подразделяют на кардиогенный и некардиогенный (РДСВ).
Стадии развития отека легких:
- интерстициальный отек По мере снижения растяжимости легких возникает тахипноэ. На рентггене — усиление бронхиального рисунка
- Жидкость начинает просачиваться в альвеола за счет увеличения гидростатического давления.Газообмен практически не нарушен
- Многие альвелы заполнены жидкостью и уже не содержат воздуха. Самое сильное заполнение в нижележащих участках.Выявляют гипоксемию и гипокапнию (вследствие одышки и гипервентиляции)
- Жидкость распространяется по дыхательным путям в виде пены. Имеются выраженные нарушения газообмена, обусловленные внутрилегочным шентированием и обструкцией дыхательных путей. Выяляют тяжелую гипоксемию и гиперкапнию прогрессирующую.
КАРДИОГЕННЫЙ ОТЕК ЛЕГКИХ
За счет длительного застоя повышается гидростатическое давление в капилляре и жидкость начинает пропотевать в интерстиций. Также проблемы могут случатьсся не только в связи с заастоем, но с увеличением легочного крвотока,превышающего компенсаторную способность. А это — гипергидратация (особенно быстрое введение больших объемов жидкостей), тяжелые анемии, длительные физичекие нагрузки
ЦЕЛЬ ЛЕЧЕНИЯ: снижение давления в легочных капиллярах. Для этого применяют фуросемид 2 мг/кг, вазодилятаторы (нитроглицерин), инотропы,положительное давление в дыхательных путях и повышение концентрайции кислорода во вдыхаемой смеси.
Как правило, выглядит схема так.
Нитроглицерин спрей или мазь(для снижения пред- и постнагрузки). Установка внутривенного катетра, седация, интубация ,ИВЛ с положиетльным давлением в конце выдоха и подачей кислорода — соответственно 100) поступление килорода, (менее эффектиынй,но часто используемый вариант — маски — обеспечивают 30-35% кислорода во вдыхаемой смеси и носовые канюли — по собственному опыту меньше животные их боятся — обеспечивают до 40-50 % кислорода. НУ и соответственно кислородные палатки). Пеногасители — спирт во вдыхаемой смеси или по вене в виде глюкета 2мл/кг — параллельно дает неплохую седацию, но без интубации. Фуросемид 2 мг/кг и дофамин (допмин, добутамин 5 мг/кг/час).
НЕКАРДИОГЕННЫЙ ОТЕК ЛЕГКИХ
при этом типе отека повышение воды происходит за счет увеличения проницаемости или деструкции альвеокапиллярной мембраны. Альбумины в норме не проникают через мембрану, только жидкости и газы. А здесь через некачественный барьер альбумины мигрируют. Онкотическое давление плазмы падает, интерстиция повышается. Происходит трассудация жидкости в интерстиций. Падает онкотическое далвениплазмы и процесс усугубляется..
РДСВ — это легочное прояление системной воспалительной реакции.. Причины: сепсис,шок,ДВС, политравма,панкреатит,ожоги,аспирация, многоочаговая ТЭЛА,ушиб легких, токсическое действие кислорода с возможным вымыванием сурфактанта или ожгом дыхательных путей,многократное переливание крови и некоторые другие причины.
Реакция деструкции мембран включает высвобождение большого колличество цитокинов и других медиаторов воспаление,те стимулирую выброс нейтрофилов и макрофагов,что увеличивает проницаемость мембраны,сужает сосуды, разрушает альвеолоциты 1 и 2.Скопление жидкости + нарушение образования сурфактанта приводит к спадению альвеол. Эксудативная фаза при РДСВ может протекать быстро или растягиваться на неопределенный период времени.
Первые клинические прояления — одышка, затруднение дыхания,цианоз,гипоксемия,гиперкапния. При прогрессии некроз клеток образует множественные эмболы, что крайне усугубляет витальный прогноз.
Лечение: в обязательное включено ИВЛ с положиетльным давение в конце выдоха,но не сильно,(для людей это не более 50 см вод ст),т.к. Может происходить перерастяжение альвеол, что усугубляет течение болезни.
Кортикостероиды (но показания ограничены по причинам, отсюда и расхожесть мнений в их необходимости), фуросемид2 мг/кг,верошпирон? (т.к. Действует накопительно), ГЭК 6% 5-15 мл/кг,как борьба с артериальной гипертонией улучшение микроцеркуляции,детоксикация.
Ни по каким источникам нельзя вводить маннитол,т.к. Обеспечивает гиперволемию объемом и повышением осмотического давления,а следовательно сам может привести к образованию отека легких. А также при быстром введении. Введении больших объемов и дегидратации непосредственно приводит к образованию отека лекгих. Маннитол не комбинируется с сердечными гликозидами,т.к. В разы у силивает их токсический эффект за счет гипокалиемии. Маннитол противопоказан при ПН, анурии, олигурии, т.к. Гипергидратация увеличивается без диуреза.
В медецине отмечают высокую эффективность при применении сурфактанта. Но 1 фл(маленький, по типу пенициллинового) стоит примерно 60 тыс руб, что делает его совершенно неаткуальным в ветеринарии..
PS думаю, что подача кислорода из баллонов через возможны только через маску или через ИВЛ . Канюли и введени через трубу невозможныи,т.к. Скорость потока не регулируется и кислород не увлажняется, что приводит к быстрому вымыванию сурфактанта, ожогу дыхательных путей и усугублению проблемы РДСВ.
С уважением, Ирина Маликова
Скачать PDF — Отек легких
Лечение отека легких у кошек
Владельцам столь потрясающих животных можно сказать в этой статье следующее. Если вы замечаете у вашей кошки одышку, первое, что нужно сделать, это обратиться в ветеринарную клинику срочно. Почему? Потому что одышка у кошки это очень и очень плохой признак, который может свидетельствовать о начале отёка лёгких. Хочется отметить, что к термину «одышка» относится дыхание с открытым ртом и высунутым языком, более частое, чем обычно, дыхание «животом». В дальнейшем, к данному симптому присоединяется цианоз (синюшность) слизистых оболочек, вялость, вынужденное положение тела лежа на грудине с разведенными в стороны локтевыми суставами. Возможно наличие влажного кашля с отделяемой мокротой. Что-то из этого наблюдаем? Значит экстренно в клинику. Экстренно, но без паники. В суете животное будет испытывать стресс и состояние может усугубиться. Но помочь кошке в домашних условиях вы, к сожалению, не сможете.
Как показывает практика, при терапии отёка лёгких, мы, зачастую, делаем ошибки, действуя по шаблонам, не задумываясь о физиологии конкретного случая. В этой статье попробуем досконально разобрать несколько причин развития данного процесса.
Начнем, как водится, сначала, а именно с анатомии и физиологии.
Воздух, который вдыхает кошка, перемещается вниз по трахее, которая делится на два бронха (бифуркация трахеи) – правый и левый. Каждый бронх продолжается более мелкими дыхательными путями уже в лёгких – бронхиолами, которые заканчиваются маленькими пузырьками – альвеолами. Они как будто окутаны сосудами с кровью, будучи отделенными от крови тонкой мембраной, через которую и происходит обогащение кислородом эритроцита и удаление углекислого газа.
Отёк лёгких – это состояние, при котором накапливается жидкость вне сосудов лёгких (в легочной соединительной ткани — интерстиции, в альвеолах, в бронхиолах). Механизмы развития отёков разделяют:
1. По причине повышенного гидростатического давления.
2. По причине повышенной проницаемости сосудов.
3. Смешанные причины.
Декомпенсация происходит, когда скорость образования интерстициальной жидкости подавляет механизмы защитного клиренса, к которым относится коррекция интерстициального гидростатического и онкотического давления и усиление лимфатического оттока.
В данной статье будем вести повествование, разделяя формы на кардиогенные и некардиогенные.
Кардиогенный лёгочный отёк является следствием повышенного гидростатического давления в сосудах, вызванного левосторонней сердечной недостаточностью. У кошек самым распространенным заболеванием сердца, приводящим к данной патологии, является гипертрофическая кардиомиопатия (ГКМП). На примере данной патологии и рассмотрим механизм развития отёка. При таком диагнозе, стенки левого желудочка утолщаются, и сократимость сердечной мышцы снижается.
При прогрессировании заболевания давление в левом предсердии повышается из-за затрудненного оттока крови. Так как кровь в левое предсердие попадает из легочных вен, в сосудах легких также растет давление. Сначала коррекция гидростатического и онкотического давления и усиление лимфатического оттока защищают лёгкие от избытка жидкости. Но со временем эти механизмы декомпенсируются. Большая трудность состоит в том, что кошка, имея данное заболевание, может не проявлять никаких клинических признаков, а при стрессе (например, при транспортировке в клинику для вакцинации) внезапно умереть от отёка лёгких. Именно по этой причине, кошки, предрасположенные генетически к ГКМП, подвергаются дополнительным исследованиям сердца даже перед плановыми операциями. Ведь в случае подтверждения заболевания, у владельцев есть возможность пересмотреть необходимость оперативного вмешательства, а у анестезиологов — данные об уровне анестезиологических рисков. И даже если операций не планируется, а ваша кошка имеет породную предрасположенность к сердечной патологии, правильно будет первые годы жизни наблюдаться у кардиолога, проводя ЭхоКГ (УЗИ сердца) раз в 6 месяцев, чтобы не пропустить возможное заболевание и вовремя взять его под контроль. Породы, склонные к ГКМП: мейн-кун, рэгдолл, сфинкс, британские короткошерстные, шотландские вислоухие, норвежские лесные, персидские.
Помимо кардиогенного отёка по типу повышенного гидростатического давления возникает и отёк на фоне некорректной инфузионной терапии.
К некардиогенным относятся несколько форм отёков, связанных с васкулитами и многочисленными болезнями, которые могут приводить к системной воспалительной реакции или патологиям ЦНС.
Довольно многие воспалительные заболевания могут приводить к синдрому системного воспалительного ответа (далее SIRS), который, как полагают, является следствием дисбаланса между системными воспалительными и противовоспалительными медиаторами. Воспаление, возникающее на одном участке, вызывает активацию лейкоцитов и высвобождение многочисленных цитокинов, кислородных метаболитов и других медиаторов воспаления, которые могут инициировать активацию каскадов комплемента и коагуляции. По мере усиления воспалительного и коагуляционного каскадов, дисбаланс противовоспалительных и антикоагулянтных факторов может привести к SIRS и вызвать прямое, опосредованное цитокином или лейкоцитом, повреждение лёгочного капиллярного эндотелия. Вследствие этого повышается проницаемость капилляров, и белки плазмы с воспалительными медиаторами проникают в лёгочные структуры. Этот поток жидкости приводит к отёку лёгких и, если он серьёзен, может вызвать острый респираторный дистресс-синдром (ARDS).
И SIRS, и ARDS возникают вторично к другим заболеваниям, которые могут находиться, главным образом, в лёгких или в других органах (при сепсисе, панкреатите, пневмонии, обширной травме тканей, иммунных заболеваниях и метастатической неоплазии). Также, причинами повышенной проницаемости сосудов являются тромбоэмболия лёгочной артерии, вентиляционно-ассоциированное повреждение лёгких, токсические травмы легких (летучими углеводородами и цисплатином).
Нейрогенный отек легких (некардиогенный отек лёгких в результате баротравмы) наблюдается у наших пациентов чаще всего в результате травмы головы, судорог, обструкции верхних дыхательных путей или поражении электрическим током. Хотя истинная патофизиология не была выяснена, она считается прямым результатом массивной центральной симпатической нервной стимуляции. Происходит высвобождение большого количества катехоламинов (например, адреналин, норадреналин) в кровоток. Известно, что они могут вызывать сильную легочную венозную и периферическую вазоконстрикцию (сужение сосудов), что приводит к легочной и системной гипертензии, соответственно. Увеличение системной гипертензии может, в свою очередь, привести к увеличению давления в левом предсердии, вызванного уменьшением сердечного выброса от повышенного сосудистого сопротивления. Сам этот процесс может привести к развитию отёка лёгких из-за увеличения гидростатического давления в сосудистой системе.
Диагностика отека легких у кошек
Для диагностики важен полный анамнез. Владельцам с животным, у которого признаки отёка лёгких, стоит быть готовыми ответить на вопросы о наличии заболеваний сердца и проводящейся терапии, либо о признаках возможной сердечной недостаточности. Также стоит еще на месте, где у животного манифестировали признаки отёка, обратить внимание на открытые провода, электроприборы, и вообще на положение тела и наличие травм у кошки. Возможно, это поможет определить причину патологии.
Экспертным методом, для подтверждения диагноза «отек лёгких», является торакальная рентгенография. У кошек с дыхательной недостаточностью проведение исследования часто затруднено и может ухудшить симптоматику из-за стресса. Но при аускультации обычно обнаруживаются довольно характерные крупнопузырчатые хрипы и «бульканье». Поставив предварительный диагноз, нужно начать проводить оксигенотерапию, убедиться, что можно провести исследование, не ухудшив состояние и сделать рентгеновский снимок в дорсовентральной проекции, для подтверждения диагноза и начала лечения. «Правильную» проекцию можно проводить, когда пациент достаточно стабилен, чтобы справиться с обследованием, и когда мы позаботились об анксиолизисе (противотревожная терапия).
Для диагностики причины отёка необходимо провести полное физическое обследование, возможно с перерывами и периодическим возвращением пациента в кислородную камеру. Обследование должно включать ЭхоКГ, общий клинический и биохимический анализы крови, общий анализ мочи, пульсоксиметрию. Несмотря на то, что ни один из этих тестов не является диагностическим показателем некардиогенного отёка лёгких (NCPE), результаты могут дать ключ к основополагающей причине, если в анамнезе не указана сердечная недостаточность, неврологическая травма или если подозревается воспалительный механизм с последующим SIRS.
Рентгенограмма, наиболее характерная для NCPE, представляет собой повышенную интерстициальную или альвеолярную непрозрачность, чаще всего в каудодорсальных легочных полях. В тяжелых случаях инфильтрат может стать диффузным, однако каудодорсальные поля, как правило, более глубоко затронуты. При кардиогенном отёке может быть очаговый, почти нодулярный, диффузный альвеолярный паттерн. В некоторых случаях можно увидеть легочные вены более явно, чем легочные артерии. Затемнения краниовентральных долей характерны для аспирационной пневмонии.
Лечение отека легких у кошек
Терапия при всех видах отека легких включает оксигенацию. Для кошек лучше всего подходит содержание в кислородной камере, т.к. маска и воротник Кроу причиняют сильный стресс. Однако при возможности применения анксиолитических препаратов, можно пользоваться и масками, если пациент позволяет. С использованием маски высокий процент (до 100%) вдыхаемого кислорода (FiO2) может достигаться при скорости кислорода от 100 до 200мл\кг\мин8(комнатный воздух обеспечивает примерно 20% FiO2). В кислородную камеру для предотвращения перегрева необходимо поместить контейнер со льдом. Еще вариант кислородной добавки – назальная инссуфляция (носовые канюли). Установив, с применением седации, носовой катетер можно обеспечить FiO2 от 40% до 60% в зависимости от скорости потока кислорода.
У пациентов с тяжелым респираторным дистрессом, при отсутствии реакции на вышеуказанную кислородную терапию, может потребоваться искусственная вентиляция легких (ИВЛ). Она показана для пациентов, у которых анализ газов артериальной крови показывает парциальное давление кислорода менее 60 мм рт.ст. или уровень углекислого газа более 60 мм рт.ст., или сатурация не поднимается выше 90%. В литературе имеются противоречивые данные о влиянии ИВЛ на разрешение отёка лёгких – в одних случаях может помочь в терапии, в других — замедлить лечение. Поэтому решение о необходимости вентиляции с положительным давлением стоит принимать индивидуально, не медлить в случае стремительного ухудшения состояния, но не применять без необходимости.
При использовании любого метода кислородной поддержки требуется тщательный мониторинг, т.к. длительное добавление кислорода может привести к тяжелым последствиям, включая легочный фиброз. Общее эмпирическое правило заключается в том, что пациентам не следует добавлять 100% кислород более 24 часов или 60% кислород более 48 часов. Уровни FiO2 менее 50% обычно считаются безопасными на более длительные периоды.
Положение тела животного – лежа на грудине с разведенными локтевыми суставами, помогает при газообмене, вероятно за счет уменьшения ателектаза.
У пациентов с кардиогенным отеком легких основной терапией после добавления кислорода является диуретик, такой как фуросемид, который помогает уменьшить как общий объём жидкости, так и повышенное гидростатическое давление в сосудистой системе. Предполагается, что фуросемид непосредственно влияет на способность альвеолярного эпителия откачивать жидкость из воздушного пространства. Вводится препарат в дозировке 1-4 мг\кг 1 раз в 4 часа (возможно чаще в начале терапии).
При NCPE причина отека НЕ в увеличении объема жидкости, приводящем к увеличению гидростатического давления. Поэтому использование фуросемида у этих пациентов может способствовать системной гиповолемии, что ухудшит состояние пациента. Однако, у пациентов с тяжелым эндотелиальным повреждением, онкотическое давление легочных капилляров уменьшается в результате протекания белка в интерстициальные и альвеолярные области, поэтому основной причиной потока жидкости является гидростатическое давление. Другими словами, количество жидкости, выделяющейся из поврежденного капилляра, определяется общим объемом её, проходящим через сосуд. По этой причине, некоторые клиницисты выступают за использование фуросемида в ИПС (инфузия с постоянной скоростью) с низкой дозой – 0,1 мг\кг\час.
В экстренных случаях полезной группой являются доноры оксида азота, к которым относится нитроглицерин. Он быстро вызывает вазодилатацию, тем самым снижая пред- и постнагрузку. Ингибиторы фосфодиэстеразы, такие как пимобендан, увеличивают уровень циклического аденозинмонофосфата (для увеличения реабсорбции жидкости из альвеолярного пространства) также могут использоваться для терапии отёка легких, но научных данных недостаточно.
Поскольку градиент гидростатического давления очень важен в патогенезе отека легких, разумно ограничить введение жидкости этим пациентам. Но решение стоит принимать с учетом рисков нарушения функции почек и развития полиорганной недостаточности. Легочный, микрососудистый барьер относительно проницаем к протеину и поэтому коллоиды могут увеличить онкотическое давление в легочных капиллярах, что приведет к уменьшению оттока жидкости в интерстициум. Однако, если поры поврежденного эндотелия достаточно велики для проникновения коллоидов, введение этих препаратов может усугубить процесс. Поэтому не рекомендуется болюсное введение препаратов (кристаллоидов и коллоидов) , чтобы не вызвать острый рост гидростатического давления., но возможно применение с ИПС.
Терапия кортикостероидами и бронходилататорами не показала себя полезной для терапии отёка лёгких.
Чтобы остановить прогрессирование отека легких, необходимо провести интенсивную терапию основного процесса заболевания. Попытку компенсировать сердечную недостаточность или заболевание, приведшее к SIRS или неврологическому дефициту. Как правило, интенсивная терапия требуется в течение 24-72 часов до полного устранения отёка.
В случае кардиогенной причины прогноз неблагоприятный, велика вероятность рецидива и дальнейшего ухудшения состояния. При некардиогенной форме прогноз обычно благоприятный, если удаётся установить первопричину и подобрать адекватное лечение.
Список литературы:
1. Noncardiogenic Pulmonary Edema BY ROBERT H. PRESLEY, DVM
JUNE 2006 (VOL 27, NO 6) FOCUS: CARDIOPULMONARY CONSIDERATIONS
2. Small Animal CRITICAL CARE MEDICINE 2009
Deborah C. Silverstein, Kate Hopper
3. Pulmonary edema (Proceedings)
Nov 01, 2009
By Elizabeth Rozanski, DVM, DACVIM, DACVECC
CVC IN SAN DIEGO PROCEEDINGS
4. Introduction to Lung and Airway Disorders of Cats
By Ned F. Kuehn, DVM, MS, DACVIM, Section
Chief, Internal Medicine, Michigan Veterinary Specialists
Если у вашей кошки наблюдаются признаки отека легких, то ветеринарные врачи ветеринарной городской поликлиники «VetState» помогут оказать экстренную помощь, а также провести интенсивную терапию и полную диагностику здоровья вашего питомца и эффективно справиться с проблемой.
Мы рады видеть вас 7 дней в неделю, 365 дней в году. Без праздников и выходных дней с 10.00 до 21.00.
За более подробной информацией Вы можете обращаться по многоканальному телефону
8 (499) 704-08-74
8 (499) 372-08-74
Лечение отека легких в Израиле: клиники, больницы, цены. Симптомы, отек легкого Израиль: отзывы, стоимость, центры
Отек легких может возникнуть при любом заболевании — пульмонологическом, кардиологическом, неврологическом. Но в любом случае его лечение требует интенсивной терапии, и клиники-партнеры компании ServiceMed располагают всеми необходимыми для этого средствами.
Отек легких развивается в результате резкого повышения проницаемости сосудов и выхода транссудата из капилляров в легочную ткань. Для эффективного лечения отека легких в Израиле применяются малоинвазивные хирургические методики и эффективные медпрепараты, в частности — периферические вазодилятаторы. Узнать больше…
Для лечения отека легких в клиники Израиля приезжают больные с различными формами этого заболевания.
- Кардиогенный отек развивается в результате острой левожелудочковой недостаточности, которая приводит к застою крови в легких. К кардиогенному отеку легких может привести инфаркт миокарда, левожелудочковая недостаточность, порок сердца, артериальная гипертензия, стенокардия.
- Некардиогенный отек легких. Причиной развития такой формы отека могут стать массивная почечная недостаточность, пневмоторакс, тяжелый приступ бронхиальной астмы, цирроз печени, рак легких.
- Смешанный отек легких является результатом отравления лекарствами, ядами, наркотиками, алкоголем, никотином. При этом цена лечения отека легких в центрах Израиля не зависит от того, какая именно форма диагностирована пациенту. Узнать больше…
По интенсивности развития различают затяжной отек легких, который развивается до суток и более, острый — до нескольких часов, и молниеносный, поражающий легкие всего за 10—15 минут. Острый отек легких зачастую настигает больного в ночное время, и он просыпается от внезапного удушья. Характерные для затяжной формы отека легких симптомы совершенно другие, и самый показательный из них – одышка, которая появляется при физических нагрузках, а потом – даже в состоянии покоя.
При своевременно начатом лечении отека легких в больницах Израиля болезнь можно успешно купировать. Как правило, лечение начинается с медикаментозной терапии — применения диуретиков, периферических вазодилятаторов, сердечных гликозидов, антиаритмических и тромболитических препаратов. В их числе – высокоэффективные препараты нового поколения, которые включаются в общую стоимость лечения отека легких в Израиле.
Особенности лечения
- Оксигенотерапия — ингаляции кислорода, которая осуществляется при помощи носовых катетеров либо через маску наркозного аппарата. Как отмечают пациенты, оставляя отзывы о лечении отека легких в Израиле, после каждого сеанса оксигенотерапии они ощущали значительное облегчение.
- Пеногашение. При отеке легких в воздухопроводящих путях возникает пенистая мокрота, которая нарушает распределение потока газа в бронхиальном дереве. Чтобы погасить эту пену, больному показаны ингаляции 30% этилового спирта.
- Эксфузия венозной крови проводится с целью разгрузки малого круга кровообращения. Объем кровопускания, как правило, составляет 400 — 600 мл. Однако израильские специалисты отдают предпочтение более щадящему методу — фармакологической эксфузии, которая проводится с применением ганглиоблокирующих препаратов.
- Трахеотомия и трахеостомия. Если у больного с отеком легких нарушено внешнее дыхание, ему необходимо срочное оперативное вмешательство. Это может быть трахеотомия (рассечение трахеи, в результате чего обеспечивается немедленный доступ воздуха в легкие) либо трахеостомия (наложение наружного отверстия на трахею).
- Интубация трахеи осуществляется при необходимости восстановления проходимости дыхательных путей. Больному в трахею вводится специальная трубка. Через нее в легкие поступает воздух.
- Искусственная вентиляция легких проводится при самых тяжелых случаях отека легких, когда консервативные мероприятия не дали должного эффекта и симптоматика отека продолжает нарастать, либо если у пациента прогрессирует нарушение сознания.
Программа лечения
- Диагностические мероприятия (УЗИ сердца, рентгенография; аускультация; ЭхоКГ; ЭКГ).
- Консультация пульмонолога.
- Интенсивная терапия.
- Разработка рекомендаций по лечению основного заболевания.
- Мониторинг состояния.
Вопросы наших пациентов
1. Можно ли помочь больному при отеке легких до приезда «неотложки»?
Успешного лечения отека легких можно добиться только в условиях стационара, но оказание неотложной помощи больному нужно начинать оказывать еще до приезда «скорой помощи». Больного следует усадить в постели, спустив его ноги на пол. Таким образом вы поможете разгрузить малый круг кровообращения. Обеспечьте больному доступ свежего воздуха: расстегните ему воротник, снимите ремень, распахните окна. Можно дать таблетку нитроглицерина под язык. Госпитализация должна проводиться максимально бережно.
2. У моей беременной жены сильные отеки, и она боится, что может случиться отек легкого? Возможно ли такое?
При позднем токсикозе у беременных иногда действительно бывает отек легких. Но это может случиться только при наличии сразу нескольких факторов — задержки жидкости, повышении проницаемости тканевых барьеров, а также нарушения кислородного режима на фоне артериальной гипертензии либо почечных расстройств. Вашей супруге следует обратиться в хорошую клинику, где ее обследуют и проведут целенаправленную патогенетическую терапию. Такое лечение способствует мобилизации и стимуляции защитных сил организма.
Преимущества лечения с ServiceMed
- Помощь специалистов с мировым именем.
- Современная аппаратура для точной диагностики.
- Инновационные технологии лечения.
- Медпрепараты нового поколения.
- Индивидуальные программы реабилитации.
С ServiceMed Вам доступны самые современные достижения медицины!
Отек легких: лечение, причины и симптомы
Отек легких возникает, когда жидкость накапливается в воздушных мешочках легких — альвеолах, что затрудняет дыхание. Это нарушает газообмен и может вызвать дыхательную недостаточность.
Отек легких может быть острым (внезапное начало) или хроническим (проявляющимся медленнее с течением времени). Если это остро, это классифицируется как неотложная медицинская помощь, требующая немедленного вмешательства.
Наиболее частой причиной отека легких является застойная сердечная недостаточность, когда сердце не может справляться с потребностями организма.
Лечение отека легких обычно направлено на улучшение дыхательной функции и устранение источника проблемы. Обычно это включает в себя дополнительный кислород и лекарства для лечения основных заболеваний.
Краткие сведения об отеке легких
- Отек легких — это состояние, связанное с скоплением жидкости в легких.
- Внезапный (острый) отек легких требует неотложной медицинской помощи.
- Симптомы включают одышку, кашель, снижение толерантности к физической нагрузке или боль в груди.
Чтобы поднять уровень кислорода в крови пациента, кислород подается либо через лицевую маску, либо через канюли — крошечные пластиковые трубки в носу. Дыхательная трубка может быть помещена в трахею, если необходим аппарат искусственной вентиляции легких или дыхательный аппарат.
Если анализы покажут, что отек легких вызван проблемой в системе кровообращения, пациенту будут назначены внутривенные лекарства, которые помогут удалить объем жидкости и контролировать кровяное давление.
При нормальном дыхании небольшие воздушные мешочки в легких — альвеолы - заполняются воздухом.Кислород попадает внутрь, а углекислый газ выводится. Отек легких возникает, когда альвеолы переполнены.
Когда альвеолы затоплены, возникают две проблемы:
- Кровоток не может получить достаточно кислорода.
- Организм не может правильно избавиться от углекислого газа.
Общие причины включают:
Помимо прямого повреждения легких, как и при ОРДС, другие причины включают:
- травмы головного мозга, такие как мозговое кровотечение, инсульт, травма головы, операция на головном мозге, опухоль или припадок
- большая высота
- переливание крови
Кардиогенный отек легких
Отек легких, вызванный непосредственной проблемой с сердцем, называется кардиогенным.
Застойная сердечная недостаточность — частая причина кардиогенного отека легких; В этом состоянии левый желудочек не может откачивать достаточно крови, чтобы удовлетворить потребности организма.
Это вызывает повышение давления в других частях системы кровообращения, заставляя жидкость попадать в воздушные мешочки легких и другие части тела.
Другие проблемы с сердцем, которые могут привести к отеку легких, включают:
- Перегрузка жидкости — это может быть результатом почечной недостаточности или внутривенной инфузионной терапии.
- Неотложная гипертоническая болезнь — сильное повышение артериального давления, вызывающее чрезмерную нагрузку на сердце.
- Выпот в перикарде с тампонадой — скопление жидкости вокруг мешочка, покрывающего сердце. Это может снизить способность сердца перекачивать кровь.
- Тяжелые аритмии — это может быть тахикардия (учащенное сердцебиение) или брадикардия (замедленное сердцебиение). Любой из них может привести к ухудшению работы сердца.
- Тяжелый сердечный приступ — это может привести к повреждению сердечной мышцы, затрудняя сцеживание.
- Аномальный клапан сердца — может влиять на отток крови из сердца.
Причины отека легких, не связанные с нарушением сердечной деятельности, называются некардиогенными; они обычно вызваны ОРДС (острым респираторным дистресс-синдромом). Это сильное воспаление легких, которое приводит к отеку легких и значительным затруднениям дыхания.
Острый отек легких вызывает значительные затруднения дыхания и может появиться без предупреждения.Это экстренная ситуация, требующая немедленной медицинской помощи. Без надлежащего лечения и поддержки это может привести к летальному исходу.
Наряду с затрудненным дыханием, другие признаки и симптомы острого отека легких могут включать:
- кашель, часто с розовой пенистой мокротой
- чрезмерное потоотделение
- беспокойство и беспокойство
- чувство удушья
- бледная кожа
- свистящее дыхание
- учащенный или нерегулярный сердечный ритм (учащенное сердцебиение)
- боль в груди
Если отек легких является хроническим, симптомы обычно менее серьезны, пока система организма не перестанет его компенсировать.Типичные симптомы включают:
- затрудненное дыхание в положении лежа (ортопноэ)
- отек (отек) ступней или ног
- быстрое увеличение веса из-за скопления избыточной жидкости
- пароксизмальная ночная одышка — эпизоды тяжелой внезапной одышки ночью
- усталость
- усиление одышки при физической активности
Отек легких возникает, когда жидкость собирается внутри легких, в альвеолах, что затрудняет дыхание.Множественный выпот также включает жидкость в области легких, которую иногда называют «вода в легких».
Однако при плевральном выпоте водная жидкость собирается в слоях плевры, расположенных вне легких. Это может быть следствием сердечной недостаточности, цирроза или тромбоэмболии легочной артерии. Это также может произойти после операции на сердце.
Отек легких может совпадать с пневмонией, но это другое состояние. Пневмония — это инфекция, которая часто возникает как осложнение респираторной инфекции, такой как грипп.
Иногда бывает трудно различить эти два понятия. Если человек или член семьи могут предоставить подробную историю болезни, это поможет врачу поставить правильный диагноз и назначить правильное лечение.
Поделиться на PinterestИногда рентген грудной клетки может помочь в диагностике отека легких.
Пациент сначала пройдет медицинский осмотр. Врач будет использовать стетоскоп, чтобы выслушать легкие на предмет потрескивания и учащенного дыхания, а также сердце на предмет аномальных ритмов.
Будут проведены анализы крови для определения уровня кислорода в крови; врач часто назначает другие анализы крови, в том числе:
- уровни электролитов
- функция почек
- функция печени
- показатели крови и маркеры сердечной недостаточности
УЗИ сердца, эхокардиограмма и электрокардиограмма ( ЭКГ) может помочь определить состояние сердца.
Рентген грудной клетки можно использовать, чтобы увидеть, есть ли жидкость в легких или вокруг них, и проверить размер сердца.Также можно заказать компьютерную томографию грудной клетки.
Пациенты с повышенным риском развития отека легких должны следовать советам своего врача, чтобы держать свое состояние под контролем.
Если проблема заключается в застойной сердечной недостаточности, соблюдение здоровой, хорошо сбалансированной диеты и поддержание здоровой массы тела может помочь снизить риск будущих эпизодов отека легких.
Регулярные упражнения также улучшают здоровье сердца:
- Уменьшение потребления соли — избыток соли может привести к задержке воды.Это увеличивает нагрузку на сердце.
- Снижение уровня холестерина — высокий уровень холестерина может привести к отложению жировых отложений в артериях, что, в свою очередь, увеличивает риск сердечного приступа и инсульта и, следовательно, отека легких.
- Отказ от курения — табак увеличивает риск ряда заболеваний, включая болезни сердца, болезни легких и проблемы с кровообращением.
Отек легких, вызванный высотой, можно свести к минимуму путем постепенного подъема, приема лекарств перед путешествием и избегания чрезмерных нагрузок при подъеме на большую высоту.
Отек легких: лечение, причины и симптомы
Отек легких возникает, когда жидкость накапливается в воздушных мешочках легких — альвеолах, что затрудняет дыхание. Это нарушает газообмен и может вызвать дыхательную недостаточность.
Отек легких может быть острым (внезапное начало) или хроническим (проявляющимся медленнее с течением времени). Если это остро, это классифицируется как неотложная медицинская помощь, требующая немедленного вмешательства.
Наиболее частой причиной отека легких является застойная сердечная недостаточность, когда сердце не может справляться с потребностями организма.
Лечение отека легких обычно направлено на улучшение дыхательной функции и устранение источника проблемы. Обычно это включает в себя дополнительный кислород и лекарства для лечения основных заболеваний.
Краткие сведения об отеке легких
- Отек легких — это состояние, связанное с скоплением жидкости в легких.
- Внезапный (острый) отек легких требует неотложной медицинской помощи.
- Симптомы включают одышку, кашель, снижение толерантности к физической нагрузке или боль в груди.
Чтобы поднять уровень кислорода в крови пациента, кислород подается либо через лицевую маску, либо через канюли — крошечные пластиковые трубки в носу. Дыхательная трубка может быть помещена в трахею, если необходим аппарат искусственной вентиляции легких или дыхательный аппарат.
Если анализы покажут, что отек легких вызван проблемой в системе кровообращения, пациенту будут назначены внутривенные лекарства, которые помогут удалить объем жидкости и контролировать кровяное давление.
При нормальном дыхании небольшие воздушные мешочки в легких — альвеолы - заполняются воздухом.Кислород попадает внутрь, а углекислый газ выводится. Отек легких возникает, когда альвеолы переполнены.
Когда альвеолы затоплены, возникают две проблемы:
- Кровоток не может получить достаточно кислорода.
- Организм не может правильно избавиться от углекислого газа.
Общие причины включают:
Помимо прямого повреждения легких, как и при ОРДС, другие причины включают:
- травмы головного мозга, такие как мозговое кровотечение, инсульт, травма головы, операция на головном мозге, опухоль или припадок
- большая высота
- переливание крови
Кардиогенный отек легких
Отек легких, вызванный непосредственной проблемой с сердцем, называется кардиогенным.
Застойная сердечная недостаточность — частая причина кардиогенного отека легких; В этом состоянии левый желудочек не может откачивать достаточно крови, чтобы удовлетворить потребности организма.
Это вызывает повышение давления в других частях системы кровообращения, заставляя жидкость попадать в воздушные мешочки легких и другие части тела.
Другие проблемы с сердцем, которые могут привести к отеку легких, включают:
- Перегрузка жидкости — это может быть результатом почечной недостаточности или внутривенной инфузионной терапии.
- Неотложная гипертоническая болезнь — сильное повышение артериального давления, вызывающее чрезмерную нагрузку на сердце.
- Выпот в перикарде с тампонадой — скопление жидкости вокруг мешочка, покрывающего сердце. Это может снизить способность сердца перекачивать кровь.
- Тяжелые аритмии — это может быть тахикардия (учащенное сердцебиение) или брадикардия (замедленное сердцебиение). Любой из них может привести к ухудшению работы сердца.
- Тяжелый сердечный приступ — это может привести к повреждению сердечной мышцы, затрудняя сцеживание.
- Аномальный клапан сердца — может влиять на отток крови из сердца.
Причины отека легких, не связанные с нарушением сердечной деятельности, называются некардиогенными; они обычно вызваны ОРДС (острым респираторным дистресс-синдромом). Это сильное воспаление легких, которое приводит к отеку легких и значительным затруднениям дыхания.
Острый отек легких вызывает значительные затруднения дыхания и может появиться без предупреждения.Это экстренная ситуация, требующая немедленной медицинской помощи. Без надлежащего лечения и поддержки это может привести к летальному исходу.
Наряду с затрудненным дыханием, другие признаки и симптомы острого отека легких могут включать:
- кашель, часто с розовой пенистой мокротой
- чрезмерное потоотделение
- беспокойство и беспокойство
- чувство удушья
- бледная кожа
- свистящее дыхание
- учащенный или нерегулярный сердечный ритм (учащенное сердцебиение)
- боль в груди
Если отек легких является хроническим, симптомы обычно менее серьезны, пока система организма не перестанет его компенсировать.Типичные симптомы включают:
- затрудненное дыхание в положении лежа (ортопноэ)
- отек (отек) ступней или ног
- быстрое увеличение веса из-за скопления избыточной жидкости
- пароксизмальная ночная одышка — эпизоды тяжелой внезапной одышки ночью
- усталость
- усиление одышки при физической активности
Отек легких возникает, когда жидкость собирается внутри легких, в альвеолах, что затрудняет дыхание.Множественный выпот также включает жидкость в области легких, которую иногда называют «вода в легких».
Однако при плевральном выпоте водная жидкость собирается в слоях плевры, расположенных вне легких. Это может быть следствием сердечной недостаточности, цирроза или тромбоэмболии легочной артерии. Это также может произойти после операции на сердце.
Отек легких может совпадать с пневмонией, но это другое состояние. Пневмония — это инфекция, которая часто возникает как осложнение респираторной инфекции, такой как грипп.
Иногда бывает трудно различить эти два понятия. Если человек или член семьи могут предоставить подробную историю болезни, это поможет врачу поставить правильный диагноз и назначить правильное лечение.
Поделиться на PinterestИногда рентген грудной клетки может помочь в диагностике отека легких.
Пациент сначала пройдет медицинский осмотр. Врач будет использовать стетоскоп, чтобы выслушать легкие на предмет потрескивания и учащенного дыхания, а также сердце на предмет аномальных ритмов.
Будут проведены анализы крови для определения уровня кислорода в крови; врач часто назначает другие анализы крови, в том числе:
- уровни электролитов
- функция почек
- функция печени
- показатели крови и маркеры сердечной недостаточности
УЗИ сердца, эхокардиограмма и электрокардиограмма ( ЭКГ) может помочь определить состояние сердца.
Рентген грудной клетки можно использовать, чтобы увидеть, есть ли жидкость в легких или вокруг них, и проверить размер сердца.Также можно заказать компьютерную томографию грудной клетки.
Пациенты с повышенным риском развития отека легких должны следовать советам своего врача, чтобы держать свое состояние под контролем.
Если проблема заключается в застойной сердечной недостаточности, соблюдение здоровой, хорошо сбалансированной диеты и поддержание здоровой массы тела может помочь снизить риск будущих эпизодов отека легких.
Регулярные упражнения также улучшают здоровье сердца:
- Уменьшение потребления соли — избыток соли может привести к задержке воды.Это увеличивает нагрузку на сердце.
- Снижение уровня холестерина — высокий уровень холестерина может привести к отложению жировых отложений в артериях, что, в свою очередь, увеличивает риск сердечного приступа и инсульта и, следовательно, отека легких.
- Отказ от курения — табак увеличивает риск ряда заболеваний, включая болезни сердца, болезни легких и проблемы с кровообращением.
Отек легких, вызванный высотой, можно свести к минимуму путем постепенного подъема, приема лекарств перед путешествием и избегания чрезмерных нагрузок при подъеме на большую высоту.
Отек легких: лечение, причины и симптомы
Отек легких возникает, когда жидкость накапливается в воздушных мешочках легких — альвеолах, что затрудняет дыхание. Это нарушает газообмен и может вызвать дыхательную недостаточность.
Отек легких может быть острым (внезапное начало) или хроническим (проявляющимся медленнее с течением времени). Если это остро, это классифицируется как неотложная медицинская помощь, требующая немедленного вмешательства.
Наиболее частой причиной отека легких является застойная сердечная недостаточность, когда сердце не может справляться с потребностями организма.
Лечение отека легких обычно направлено на улучшение дыхательной функции и устранение источника проблемы. Обычно это включает в себя дополнительный кислород и лекарства для лечения основных заболеваний.
Краткие сведения об отеке легких
- Отек легких — это состояние, связанное с скоплением жидкости в легких.
- Внезапный (острый) отек легких требует неотложной медицинской помощи.
- Симптомы включают одышку, кашель, снижение толерантности к физической нагрузке или боль в груди.
Чтобы поднять уровень кислорода в крови пациента, кислород подается либо через лицевую маску, либо через канюли — крошечные пластиковые трубки в носу. Дыхательная трубка может быть помещена в трахею, если необходим аппарат искусственной вентиляции легких или дыхательный аппарат.
Если анализы покажут, что отек легких вызван проблемой в системе кровообращения, пациенту будут назначены внутривенные лекарства, которые помогут удалить объем жидкости и контролировать кровяное давление.
При нормальном дыхании небольшие воздушные мешочки в легких — альвеолы - заполняются воздухом.Кислород попадает внутрь, а углекислый газ выводится. Отек легких возникает, когда альвеолы переполнены.
Когда альвеолы затоплены, возникают две проблемы:
- Кровоток не может получить достаточно кислорода.
- Организм не может правильно избавиться от углекислого газа.
Общие причины включают:
Помимо прямого повреждения легких, как и при ОРДС, другие причины включают:
- травмы головного мозга, такие как мозговое кровотечение, инсульт, травма головы, операция на головном мозге, опухоль или припадок
- большая высота
- переливание крови
Кардиогенный отек легких
Отек легких, вызванный непосредственной проблемой с сердцем, называется кардиогенным.
Застойная сердечная недостаточность — частая причина кардиогенного отека легких; В этом состоянии левый желудочек не может откачивать достаточно крови, чтобы удовлетворить потребности организма.
Это вызывает повышение давления в других частях системы кровообращения, заставляя жидкость попадать в воздушные мешочки легких и другие части тела.
Другие проблемы с сердцем, которые могут привести к отеку легких, включают:
- Перегрузка жидкости — это может быть результатом почечной недостаточности или внутривенной инфузионной терапии.
- Неотложная гипертоническая болезнь — сильное повышение артериального давления, вызывающее чрезмерную нагрузку на сердце.
- Выпот в перикарде с тампонадой — скопление жидкости вокруг мешочка, покрывающего сердце. Это может снизить способность сердца перекачивать кровь.
- Тяжелые аритмии — это может быть тахикардия (учащенное сердцебиение) или брадикардия (замедленное сердцебиение). Любой из них может привести к ухудшению работы сердца.
- Тяжелый сердечный приступ — это может привести к повреждению сердечной мышцы, затрудняя сцеживание.
- Аномальный клапан сердца — может влиять на отток крови из сердца.
Причины отека легких, не связанные с нарушением сердечной деятельности, называются некардиогенными; они обычно вызваны ОРДС (острым респираторным дистресс-синдромом). Это сильное воспаление легких, которое приводит к отеку легких и значительным затруднениям дыхания.
Острый отек легких вызывает значительные затруднения дыхания и может появиться без предупреждения.Это экстренная ситуация, требующая немедленной медицинской помощи. Без надлежащего лечения и поддержки это может привести к летальному исходу.
Наряду с затрудненным дыханием, другие признаки и симптомы острого отека легких могут включать:
- кашель, часто с розовой пенистой мокротой
- чрезмерное потоотделение
- беспокойство и беспокойство
- чувство удушья
- бледная кожа
- свистящее дыхание
- учащенный или нерегулярный сердечный ритм (учащенное сердцебиение)
- боль в груди
Если отек легких является хроническим, симптомы обычно менее серьезны, пока система организма не перестанет его компенсировать.Типичные симптомы включают:
- затрудненное дыхание в положении лежа (ортопноэ)
- отек (отек) ступней или ног
- быстрое увеличение веса из-за скопления избыточной жидкости
- пароксизмальная ночная одышка — эпизоды тяжелой внезапной одышки ночью
- усталость
- усиление одышки при физической активности
Отек легких возникает, когда жидкость собирается внутри легких, в альвеолах, что затрудняет дыхание.Множественный выпот также включает жидкость в области легких, которую иногда называют «вода в легких».
Однако при плевральном выпоте водная жидкость собирается в слоях плевры, расположенных вне легких. Это может быть следствием сердечной недостаточности, цирроза или тромбоэмболии легочной артерии. Это также может произойти после операции на сердце.
Отек легких может совпадать с пневмонией, но это другое состояние. Пневмония — это инфекция, которая часто возникает как осложнение респираторной инфекции, такой как грипп.
Иногда бывает трудно различить эти два понятия. Если человек или член семьи могут предоставить подробную историю болезни, это поможет врачу поставить правильный диагноз и назначить правильное лечение.
Поделиться на PinterestИногда рентген грудной клетки может помочь в диагностике отека легких.
Пациент сначала пройдет медицинский осмотр. Врач будет использовать стетоскоп, чтобы выслушать легкие на предмет потрескивания и учащенного дыхания, а также сердце на предмет аномальных ритмов.
Будут проведены анализы крови для определения уровня кислорода в крови; врач часто назначает другие анализы крови, в том числе:
- уровни электролитов
- функция почек
- функция печени
- показатели крови и маркеры сердечной недостаточности
УЗИ сердца, эхокардиограмма и электрокардиограмма ( ЭКГ) может помочь определить состояние сердца.
Рентген грудной клетки можно использовать, чтобы увидеть, есть ли жидкость в легких или вокруг них, и проверить размер сердца.Также можно заказать компьютерную томографию грудной клетки.
Пациенты с повышенным риском развития отека легких должны следовать советам своего врача, чтобы держать свое состояние под контролем.
Если проблема заключается в застойной сердечной недостаточности, соблюдение здоровой, хорошо сбалансированной диеты и поддержание здоровой массы тела может помочь снизить риск будущих эпизодов отека легких.
Регулярные упражнения также улучшают здоровье сердца:
- Уменьшение потребления соли — избыток соли может привести к задержке воды.Это увеличивает нагрузку на сердце.
- Снижение уровня холестерина — высокий уровень холестерина может привести к отложению жировых отложений в артериях, что, в свою очередь, увеличивает риск сердечного приступа и инсульта и, следовательно, отека легких.
- Отказ от курения — табак увеличивает риск ряда заболеваний, включая болезни сердца, болезни легких и проблемы с кровообращением.
Отек легких, вызванный высотой, можно свести к минимуму путем постепенного подъема, приема лекарств перед путешествием и избегания чрезмерных нагрузок при подъеме на большую высоту.
Типы, причины, симптомы, лечение и диагностика
Что такое отек легких?
Отек легких — это скопление жидкости в легких. Это может затруднить вам дыхание.
Когда вы делаете вдох, ваши легкие должны наполняться воздухом. Если у вас отек легких, они наполняются жидкостью. Когда это происходит, кислород из воздуха не может попасть из легких в кровь , там, где он нужен.
Симптомы отека легких
Острый отек легких возникает внезапно и может быть опасным для жизни.Если у вас есть какие-либо из этих симптомов, немедленно позвоните 911:
- Внезапная одышка, особенно после активности или в положении лежа
- Ощущение, что вы тонете или ваше сердце падает
- Беспокойство
- Проблемы с дыханием с сильным потоотделением
- Дыхание, которое звучит пузырчатым, хрипящим , или задыхается
- Кашель розовый, пенистый слюн
- Кожа холодная и липкая или выглядит синей или серой
- Быстрое неравномерное сердцебиение (сердцебиение)
- Ощущение головокружения, слабости или потливости, которые могут сигнализировать о падении артериального давления.
Когда проблема возникает с течением времени, это называется хронический отек легких. Вы можете:
- Усталость
- Быстро набрать вес (это может быть признаком скопления жидкости и застойной сердечной недостаточности)
- У вас больше проблем с дыханием, чем обычно, когда вы активны
- Отекли ноги и ступни
- Проблемы с дыханием в положении лежа
- Просыпаться ночью с ощущением одышки, которое становится лучше, если вы сядете
- Хрипы
Причины отека легких
Существует два основных типа отека легких: кардиогенный и некардиогенный.
Кардиогенный отек легких
Этот тип вызван проблемами с сердцем.
Во многих случаях левый желудочек (одна из камер сердца) не может откачивать кровь, которая поступает через кровеносные сосуды из легких. Это создает нарастание давления и жидкости.
Узкие артерии, повреждение сердечной мышцы, проблемы с сердечным клапаном и высокое кровяное давление — это факторы, которые могут ослабить левый желудочек.
Некардиогенный отек легких
Этот тип не связан с проблемами сердца.Другие причины включают:
- Острый респираторный дистресс-синдром (ARDS)
- Сгустки крови
- Операция на головном мозге или состояния, такие как судороги и травмы головы
- Высокое давление в груди после блокирования дыхательных путей
- Контакт с аммиаком, хлор или другие токсины
- Вдыхание дыма, содержащего определенные химические вещества
- Повреждение легких после удаления сгустков крови
- Почти утопление
- Реакция на некоторые лекарства, включая аспирин
- Передозировка опиоидов
- Переливание крови
- Вирусные инфекции
- Пневмония
- Отравление крови или сепсис
Продолжение
Отек легких также может быть вызван пребыванием на большой высоте, обычно выше 8000 футов.Альпинисты должны спуститься вниз и обратиться за медицинской помощью, если у них есть:
- Дискомфорт в груди
- Кашель
- Кашель с пенистой слюной, в которой может быть немного крови
- Быстрое, нерегулярное сердцебиение
- Лихорадка
- Головная боль
- Одышка в активном состоянии, которая со временем ухудшается
- Проблемы при ходьбе в гору, что приводит к затруднениям при ходьбе по плоской поверхности
Отек легких vs.Плевральный выпот и пневмония
Отек легких легко спутать с другими заболеваниями легких.
Плевральный выпот
В отличие от отека легких, при котором жидкость скапливается внутри легких, плевральный выпот накапливается в слоях ткани, выстилающих легкие снаружи и внутреннюю часть грудной клетки. Симптомы включают боль в груди, одышку и сухой кашель. Это может быть вызвано такими проблемами, как сердечная недостаточность, тромбы, пневмония, заболевание почек и туберкулез.
Пневмония
Пневмония также приводит к скоплению жидкости в крошечных воздушных мешочках в легких, но это вызвано инфекцией, вызванной вирусом, бактериями или грибком. Симптомы включают боль в груди, кашель, усталость, жар, одышку и проблемы с желудком. Пневмония иногда может вызвать отек легких.
Диагностика отека легких
Чтобы помочь своему врачу выяснить, что происходит, вам может потребоваться:
- Ответить на вопросы о вашей истории болезни
- Пройти медицинский осмотр
- Сделать рентген грудной клетки, чтобы врач мог изучить ваше сердце и легкие
- Пройдите тесты на сердце, чтобы определить, насколько хорошо ваше сердце бьется
- Пройдите анализ крови, чтобы узнать, сколько кислорода и углекислого газа в вашей крови
Лечение отека легких
Если у вас проблемы с дыханием и у вас низкий уровень кислорода, вы сразу получите кислород.Вы можете получить его через маску для лица или через трубку, вставленную в ноздри.
Ваше лечение будет зависеть от того, что вызывает отек легких. Будь то ваше сердце, лекарства или болезнь, ваш врач попытается разобраться с проблемой, которая ее вызвала.
Врач может прописать лекарство, например мочегонное средство, для снижения давления на сердце и легкие.
Профилактика отека легких
Некоторые изменения образа жизни могут предотвратить отек легких или помочь контролировать состояние.Сохраняйте свое сердце здоровым по:
Если вы собираетесь куда-нибудь на большой высоте, постарайтесь привыкнуть к медленному изменению высоты. Поговорите со своим врачом о лекарствах, которые могут снизить вероятность развития отека легких на большой высоте.
Почему отек легких является проблемой
Отек легких — серьезное заболевание, которое возникает, когда избыток жидкости начинает заполнять воздушные мешочки легких (альвеолы). Когда альвеолы заполнены жидкостью, они не могут в достаточной степени добавлять кислород в кровь или удалять из нее углекислый газ.Таким образом, отек легких вызывает значительные затруднения дыхания и часто может стать опасной для жизни проблемой.
КАТЕРИНА КОН / НАУЧНАЯ ФОТОБИБЛИОТЕКА / Getty Images
Почему отек легких — это проблема
В альвеолах происходит настоящая работа легких. В альвеолярных воздушных мешочках свежий воздух, которым мы дышим, поступает в непосредственной близости от капилляров, по которым кровь с низким содержанием кислорода поступает из тканей тела. (Эта бедная кислородом кровь только что перекачивается из правой части сердца в легкие через легочную артерию.)
Через тонкие стенки альвеол происходит критический газообмен между воздухом в альвеолярном мешочке и «отработанной» кровью в капиллярах. Кислород из альвеол поглощается капиллярной кровью, а диоксид углерода из крови диффундирует в альвеолы. Кровь, снова богатая кислородом, переносится в левую часть сердца, которая перекачивает ее в ткани. «Использованный» альвеолярный воздух выдыхается в атмосферу, когда мы дышим.
Сама жизнь зависит от эффективного обмена газов в альвеолах.
При отеке легких некоторые альвеолярные мешочки заполняются жидкостью. Критический обмен газов между вдыхаемым воздухом и капиллярной кровью больше не может происходить в заполненных жидкостью альвеолах. Если поражено достаточное количество альвеол, возникают тяжелые симптомы. А если отек легких станет обширным, может наступить смерть.
Симптомы
Отек легких может возникать остро, и в этом случае он обычно вызывает сильную одышку (одышку), а также кашель (который часто дает розовую пенистую мокроту) и хрипы.Внезапный отек легких также может сопровождаться сильным беспокойством и сердцебиением. Внезапно возникший отек легких часто называют «внезапным отеком легких», и чаще всего он указывает на внезапное ухудшение основной сердечной проблемы. Например, острый коронарный синдром может вызвать внезапный отек легких, как и острая стрессовая кардиомиопатия.
Острый отек легких всегда требует неотложной медицинской помощи и может привести к летальному исходу.
Хронический отек легких, который часто наблюдается при сердечной недостаточности, имеет тенденцию вызывать симптомы, которые со временем усиливаются и ослабевают, поскольку поражается больше или меньше альвеол.Распространенными симптомами являются одышка при физической нагрузке, ортопноэ (затрудненное дыхание в положении лежа), пароксизмальная ночная одышка (при ночном пробуждении с сильной одышкой), усталость, отек ног (отек) и увеличение веса (из-за скопления жидкости).
Причины отека легких
Врачи обычно делят отек легких на один из двух типов: отек легких и внесердечный отек легких.
Сердечный отек легких
Заболевания сердца — наиболее частая причина отека легких.Сердечный отек легких возникает, когда основная проблема с сердцем вызывает повышение давления в левой части сердца. Это высокое давление передается обратно через легочные вены к альвеолярным капиллярам. Из-за повышенного давления в легочных капиллярах жидкость просачивается из капилляров в альвеолярное воздушное пространство, и возникает отек легких.
Практически любое заболевание сердца может в конечном итоге привести к повышению левостороннего сердечного давления и, как следствие, к отеку легких.Наиболее частыми видами сердечных заболеваний, вызывающими отек легких, являются:
При хроническом сердечном отеке легких повышенное давление в капиллярах может в конечном итоге вызвать изменения в легочных артериях. В результате может возникнуть высокое давление в легочной артерии, состояние, называемое легочной гипертензией. Если правая сторона сердца должна перекачивать кровь против повышенного давления в легочной артерии, со временем может развиться правосторонняя сердечная недостаточность.
Внесердечный отек легких
При некоторых заболеваниях альвеолы могут заполняться жидкостью по причинам, не связанным с повышенным сердечным давлением.Это может произойти, когда капилляры в легких повреждаются и, как следствие, становятся «протекающими» и позволяют жидкости проникать в альвеолы.
Наиболее частой причиной несердечного отека легких такого рода является острый респираторный дистресс-синдром (ОРДС), который вызывается диффузным воспалением в легких. Воспаление повреждает альвеолярные стенки и способствует накоплению жидкости. ОРДС обычно наблюдается у тяжелобольных пациентов и может быть вызван инфекцией, шоком, травмой и рядом других состояний.
Помимо ОРДС, внесердечный отек легких также может быть вызван:
- Тромбоэмболия легочной артерии
- Болезнь на большой высоте
- Наркотики (особенно героин и кокаин)
- Вирусные инфекции
- Токсины (например, вдыхание хлора или аммиака)
- Неврологические проблемы (например, травма мозга или субарахноидальное кровоизлияние)
- Дым вдыхание
- При утоплении
Диагностика
Очень важно быстро поставить правильный диагноз отека легких, и особенно важно правильно диагностировать первопричину.
Диагностика отека легких обычно выполняется относительно быстро путем проведения физического обследования, измерения уровня кислорода в крови и рентгенографии грудной клетки.
Как только отек легких обнаружен, необходимо немедленно принять меры для выявления основной причины. В этих усилиях очень важна история болезни, особенно если в анамнезе есть болезни сердца (или повышенный риск сердечно-сосудистых заболеваний), употребление наркотиков, воздействие токсинов или инфекций или факторы риска тромбоэмболии легочной артерии.
Электрокардиограмма и эхокардиограмма часто очень полезны для выявления основного заболевания сердца. Если есть подозрение на сердечное заболевание, которое не может быть продемонстрировано неинвазивным тестированием, может потребоваться катетеризация сердца. Если есть подозрение не на сердечную причину, может потребоваться ряд других тестов.
Внесердечный отек легких диагностируется, когда отек легких присутствует при отсутствии повышенного давления в левой части сердца.
Лечение отека легких
Непосредственной целью лечения отека легких является уменьшение скопления жидкости в легких и восстановление нормального уровня кислорода в крови.Кислородная терапия практически всегда проводится сразу же. При наличии признаков сердечной недостаточности срочно назначают диуретики. Лекарства, расширяющие кровеносные сосуды, например нитраты, часто используются для снижения давления в сердце.
Если уровень кислорода в крови остается критически низким, несмотря на такие меры, может потребоваться искусственная вентиляция легких. Механическая вентиляция может использоваться для увеличения давления в альвеолах и возврата части скопившейся жидкости в капилляры.
Однако окончательное лечение отека легких — будь то сердечное или не сердечное заболевание — требует выявления и лечения основной медицинской проблемы.
Слово Verywell
Отек легких — серьезное заболевание, вызванное избытком жидкости в альвеолах легких. Чаще всего это связано с сердечными заболеваниями, но также может быть вызвано рядом некардиальных медицинских проблем. Его лечат путем быстрого устранения основной причины с помощью диуретиков, а иногда и искусственной вентиляции легких.
Отек легких
Ваш лечащий врач сообщил вам, что у вас отек легких. Читайте дальше, чтобы узнать больше об этом состоянии и о том, как его можно лечить.
Что такое отек легких?
Отек легких вызывается избытком жидкости в легких, а также возникает, когда воздушные мешочки (альвеолы) в легких наполняются жидкостью. Скопление жидкости затрудняет выполнение легкими своей работы, в том числе получение кислорода из воздуха, которым вы дышите.Это может затруднить дыхание. Отек легких может возникнуть внезапно или медленно развиваться с течением времени.
Наиболее частой причиной отека легких является сердечная недостаточность. Когда сердце не работает должным образом, это может вызвать повышение давления в венах (кровеносных сосудах) легких. По мере роста давления жидкость вытекает из перегруженных вен. Наполняет альвеолы. Дополнительная жидкость препятствует тому, чтобы кислород не проходил через легкие должным образом. Но сердечная недостаточность — не единственная причина отека легких.Повреждение легких или почечная недостаточность также могут привести к заполнению легких жидкостью. А в некоторых случаях жизнь или упражнения на большой высоте могут привести к скоплению жидкости в легких.
Как диагностируется отек легких?
Ваш лечащий врач проводит осмотр и спрашивает о вашем анамнезе. У вас также может быть одно или несколько из следующего:
Анализы крови. Это делается для проверки образцов крови.
Визуальные тесты. Эти тесты позволяют делать детальные снимки внутри тела. Они могут включать рентген грудной клетки и УЗИ.
Электрокардиография (ЭКГ) и эхокардиограмма. Это сделано, чтобы проверить, насколько хорошо работает сердце.
Как лечится отек легких?
Лечение часто зависит от того, что вызывает отек. Например, если это из-за сердечной недостаточности, лечение сердечной недостаточности устранит отек. Лечение также может облегчить симптомы.Терапия часто включает следующее:
Кислород. Это может быть дано через маску, которая закрывает нос. Его можно вводить через небольшую трубку, которая находится под носом. Иногда может потребоваться сжатый воздух через плотно прилегающую маску с помощью аппарата, называемого CPAP или BiPAP. Или его можно вводить через трубку, введенную в дыхательное горло (трахею). Если необходима трубка, будет использоваться дыхательный аппарат (вентилятор или респиратор).
Лекарственные средства. Сюда могут входить водные таблетки (диуретики), помогающие организму избавиться от лишней жидкости. Жидкость выходит из вашего тела в виде мочи. Вам также могут понадобиться лекарства для лечения сердца. Это может помочь вашему сердцу работать лучше. Это помогает уменьшить скопление жидкости в легких.
Каковы проблемы в долгосрочной перспективе?
При немедленном лечении отек легких можно уменьшить. Это даже может быть вылечено. Но в некоторых случаях необходимо постоянное лечение, чтобы помочь справиться с проблемой. Для этого могут потребоваться процедуры или прием лекарств в течение месяцев или лет.В некоторых случаях может потребоваться длительное использование кислородного или дыхательного оборудования. Это может привести к таким осложнениям, как повреждение легочной ткани. При необходимости ваш лечащий врач может рассказать вам больше.
Позвоните
911
Позвоните 911 в случае возникновения любого из этих событий:
Боль в груди или стеснение в груди
Ощущение гибели
Свистящее дыхание, которое не улучшается или не проходит после лечения
Одышка, которая не улучшается или не проходит после лечения
Серьезное затруднение дыхания и ощущение, что вы задыхаетесь
Кашель с кровью
Кожа становится синей, фиолетовой или серой
Не могу произносить полные предложения, пока не задохнется
Чувство обморока, головокружения или потери сознания
Когда звонить своему врачу
Немедленно позвоните своему врачу, если у вас возникли какие-либо из следующие:
Аномальное, быстрое или нерегулярное сердцебиение
Повышение тревожности ти, беспокойство
Изменение цвета мокроты
Повышенное потоотделение
Свистящее дыхание
Одышка
Кардиогенный отек легких: история болезни, этиология, прогноз
CPE вызывается повышенным гидростатическим давлением легочных капилляров, приводящим к транссудации жидкости в интерстиций легких и альвеолы.Повышенное давление LA увеличивает легочное венозное давление и давление в микроциркуляторном русле легких, что приводит к отеку легких.
Механизм CPE
Легочная капиллярная кровь и альвеолярный газ разделены альвеолярно-капиллярной мембраной, которая состоит из трех анатомически различных слоев: (1) эндотелий капилляров; (2) интерстициальное пространство, которое может содержать соединительную ткань, фибробласты и макрофаги; и (3) альвеолярный эпителий.
Обмен жидкости обычно происходит между сосудистым руслом и интерстицией. Отек легких возникает, когда чистый поток жидкости из сосудистой сети в интерстициальное пространство увеличивается. Отношения скворца определяют баланс жидкости между альвеолами и сосудистым руслом. Чистый поток жидкости через мембрану определяется с помощью следующего уравнения:
Q = K (P крышка — P ) — l (P крышка — P ),
где Q — чистая фильтрация жидкости; K — постоянная величина, называемая коэффициентом фильтрации; P cap — капиллярное гидростатическое давление, которое имеет тенденцию вытеснять жидкость из капилляра; P — это — гидростатическое давление в межклеточной жидкости, которое имеет тенденцию выталкивать жидкость в капилляр; l — коэффициент отражения, который указывает на эффективность стенки капилляра в предотвращении фильтрации белка; вторая крышка P представляет собой коллоидно-осмотическое давление плазмы, которое имеет тенденцию втягивать жидкость в капилляр; а второй P равен — это осмотическое давление коллоида в интерстициальной жидкости, которое вытягивает жидкость из капилляра.
Чистая фильтрация жидкости может увеличиваться при изменении различных параметров уравнения Старлинга. ЦПЭ преимущественно возникает на фоне нарушения оттока ЛП или дисфункции ЛЖ. Чтобы отек легких развился вторично по отношению к повышенному давлению в легочных капиллярах, давление в легочных капиллярах должно подняться до уровня, превышающего осмотическое давление коллоидов плазмы. Легочное капиллярное давление обычно составляет 8-12 мм рт. Ст., А осмотическое давление коллоидов — 28 мм рт. Высокое давление заклинивания легочных капилляров (PCWP) не всегда может быть очевидным при установленном CPE, потому что капиллярное давление могло вернуться к норме при выполнении измерения.
Лимфатическая система
Лимфатические сосуды играют важную роль в поддержании адекватного баланса жидкости в легких, удаляя растворенные вещества, коллоид и жидкость из интерстициального пространства со скоростью примерно 10-20 мл / ч. Резкое повышение давления в капиллярах легочной артерии (то есть до> 18 мм рт. Ст.) Может увеличить фильтрацию жидкости в интерстиций легких, но удаление лимфатических сосудов не увеличивается соответственно. Напротив, при хронически повышенном давлении в LA скорость удаления лимфатических сосудов может достигать 200 мл / ч, что защищает легкие от отека легких.
Этапы
Прогрессирование накопления жидкости в CPE может быть идентифицировано как три отдельных физиологических стадии.
1 этап
На стадии 1 повышенное давление LA вызывает расширение и открытие мелких легочных сосудов. На этом этапе газообмен крови не ухудшается или даже может немного улучшиться.
2 этап
На стадии 2 жидкость и коллоид перемещаются в интерстиций легких из легочных капилляров, но первоначальное увеличение лимфатического оттока эффективно удаляет жидкость.Продолжающаяся фильтрация жидкости и растворенных веществ может нарушить дренажную способность лимфатических сосудов. В этом случае жидкость сначала собирается в относительно податливом интерстициальном отсеке, которым обычно является периваскулярная ткань крупных сосудов, особенно в зависимых зонах.
Накопление жидкости в интерстиции может нарушить работу мелких дыхательных путей, что приведет к легкой гипоксемии. Гипоксемия на этой стадии редко бывает настолько сильной, чтобы стимулировать тахипноэ.Тахипноэ на этой стадии в основном является результатом стимуляции юкстапульмональных капиллярных рецепторов (J-типа), которые представляют собой немиелинизированные нервные окончания, расположенные рядом с альвеолами. Рецепторы J-типа участвуют в рефлексах, регулирующих дыхание и частоту сердечных сокращений.
3 этап
На этапе 3, когда фильтрация жидкости продолжает увеличиваться и происходит заполнение рыхлого межклеточного пространства, жидкость накапливается в относительно несовместимом межклеточном пространстве.Межклеточное пространство может содержать до 500 мл жидкости. При дальнейшем накоплении жидкость проникает через альвеолярный эпителий в альвеолы, что приводит к затоплению альвеол. На этом этапе заметны нарушения газообмена, жизненная емкость легких и другие дыхательные объемы существенно снижаются, а гипоксемия становится более тяжелой.
Сердечные расстройства, проявляющиеся как CPE
Обструкция оттока предсердия
Это может быть вызвано митральным стенозом или, в редких случаях, миксомой предсердий, тромбозом протезного клапана или врожденной мембраной в левом предсердии (например, cor triatriatum).Митральный стеноз обычно возникает в результате ревматической лихорадки, после которой он может постепенно вызывать отек легких. Другие причины CPE часто сопровождают митральный стеноз при остром CPE; пример — снижение наполнения ЛЖ из-за тахикардии при аритмии (например, мерцательной аритмии) или лихорадки.
Систолическая дисфункция ЛЖ
Систолическая дисфункция, частая причина CPE, определяется как снижение сократимости миокарда, которое снижает сердечный выброс.Падение сердечного выброса стимулирует симпатическую активность и увеличение объема крови за счет активации ренин-ангиотензин-альдостероновой системы, что вызывает ухудшение за счет уменьшения времени наполнения ЛЖ и повышения гидростатического давления в капиллярах.
Хроническая недостаточность ЛЖ обычно является результатом застойной сердечной недостаточности (ЗСН) или кардиомиопатии. Причины обострения включают следующее:
Острый инфаркт миокарда (ИМ) или ишемия
Несоблюдение пациентом диетических ограничений (например, ограничение потребления соли)
Несоблюдение пациентом приема лекарств (например, диуретиков)
Токсины миокарда (например, алкоголь, кокаин, химиотерапевтические агенты, такие как доксорубицин [адриамицин], трастузумаб [герцептин])
Хроническая болезнь клапанов, стеноз аорты, аортальная регургитация и митральная регургитация
Диастолическая дисфункция ЛЖ
Ишемия и инфаркт могут вызывать диастолическую дисфункцию ЛЖ в дополнение к систолической дисфункции.По аналогичному механизму ушиб миокарда вызывает систолическую или диастолическую дисфункцию.
Диастолическая дисфункция сигнализирует о снижении диастолической растяжимости (растяжимости) ЛЖ. Из-за этой пониженной податливости требуется повышенное диастолическое давление для достижения аналогичного ударного объема. Несмотря на нормальную сократимость ЛЖ, сниженный сердечный выброс в сочетании с чрезмерным конечным диастолическим давлением вызывает гидростатический отек легких. Диастолические нарушения также могут быть вызваны констриктивным перикардитом и тампонадой.
Дисритмии
Быстрая фибрилляция предсердий и желудочковая тахикардия могут быть причиной CPE.
Гипертрофия и кардиомиопатии ЛЖ
Они могут увеличивать жесткость ЛЖ и конечное диастолическое давление с отеком легких, возникающим в результате повышенного капиллярного гидростатического давления.
Объемная перегрузка НН
Объемная перегрузка ЛЖ возникает при различных сердечных и некардиальных состояниях.Сердечные заболевания — это разрыв межжелудочковой перегородки, острая или хроническая аортальная недостаточность, а также острая или хроническая митральная регургитация. Эндокардит, расслоение аорты, травматический разрыв, разрыв врожденной фенестрации клапана и ятрогенные причины являются наиболее важными причинами острой регургитации аорты, которая может привести к отеку легких.
Разрыв межжелудочковой перегородки, аортальная недостаточность и митральная регургитация вызывают повышение конечного диастолического давления ЛЖ и давления ЛП, что приводит к отеку легких.Обструкция оттока ЛЖ, например, вызванная стенозом аорты, вызывает повышение конечного диастолического давления наполнения, повышение давления ЛП и повышение давления в легочных капиллярах.
Некоторая задержка натрия может возникать в связи с систолической дисфункцией ЛЖ. Однако в определенных условиях, таких как первичные почечные заболевания, задержка натрия и объемная перегрузка могут играть главную роль. CPE может возникать у пациентов с почечной недостаточностью, зависимой от гемодиализа, часто в результате несоблюдения диетических ограничений или несоблюдения сеансов гемодиализа.
Инфаркт миокарда
Одним из механических осложнений инфаркта миокарда может быть разрыв межжелудочковой перегородки или сосочковой мышцы. Эти механические осложнения значительно увеличивают объемную нагрузку в острых условиях и, следовательно, могут вызвать отек легких.
Обструкция оттока ЛЖ
Острая обструкция аортального клапана может вызвать отек легких. Однако стеноз аорты, вызванный врожденным заболеванием, кальцификацией, дисфункцией протезного клапана или ревматическим заболеванием, обычно имеет хроническое течение и связан с гемодинамической адаптацией сердца.Эта адаптация может включать концентрическую гипертрофию ЛЖ, которая сама по себе может вызвать отек легких из-за диастолической дисфункции ЛЖ. Гипертрофическая кардиомиопатия является причиной динамической обструкции оттока ЛЖ.
