Гайморит у ребенка 7 лет симптомы и лечение
Какие операции при гайморите бывают?
Антибиотики, как средство лечения гайморита
Как избежать прокола, если очень страшно?
Техника выполнения точечного массажа от гайморита
Как лечить гайморит женщинам в положении?
Народные рецепты для лечения гайморита
Как прокалывают гайморит, и в чем опасность?
Капли и спреи эффективные при гайморите и насморке
Что может быть, если не лечить гайморит?
- Положение и коды гайморита в МКБ
- Особенности питания при гайморите
- Как проводить профилактику гайморита у взрослых и детей?
- Насморк и гайморит, чем они отличаются?
- Частые причины возникновения гайморита
Гайморит у детей – инфекционное воспаление слизистой оболочки гайморовой пазухи (верхнечелюстной), расположенной над верхней челюстью по бокам от носа внутри черепа. Пазуха имеет свободное пространство, покрытое слизистой оболочкой, оно отделено от верхнечелюстных зубов тонкой пластиной, а с носом пазуха соединяется при помощи тонкого соустья. Именно такое расположение пазухи обусловливает развитие воспаления и распространение инфекции.
Пазуха имеет свободное пространство, покрытое слизистой оболочкой, оно отделено от верхнечелюстных зубов тонкой пластиной, а с носом пазуха соединяется при помощи тонкого соустья. Именно такое расположение пазухи обусловливает развитие воспаления и распространение инфекции.
Гайморит можно вылечить, применяя традиционную медицину и народные средства, только необходимо правильно определить источник заболевания и направить все силы на его уничтожение.
Что вызывает патологию?
Как и любая болезнь, гайморит у детей имеет свои причины. Возбудителями являются вирусы и бактерии острых респираторных заболеваний.
Вирусы:
- гриппа и парагриппа;
- коронавирусы;
- аденовирусы;
- респираторно-синтициальный вирус;
- риновирус;
- метапневмовирус.
Бактерии:
- пневмококк;
- гемофильная палочка;
- моакселла.
При хроническом течении заболевания присоединяются другие возбудители: клебсиелла, золотистый стафилококк, анаэробы, пиогенный стрептококк. Также возможно развитие болезни у ребенка при смешанной инфекции: бактерии и вирусы.
Также возможно развитие болезни у ребенка при смешанной инфекции: бактерии и вирусы.
Кариес у ребенка может стать причиной развития гайморита
Предрасполагающие факторы
Развитие гайморита у детей происходит не спонтанно, а на фоне ослабленного иммунитета, из-за перенесенных или существующих болезней:
- вазомоторный ринит;
- хронический тонзиллит;
- нахождение на сквозняке;
- искривление носовой перегородки;
- сильное переохлаждение;
- гипертрофия носовых раковин;
- травма слизистой оболочки носа;
- слабая иммунная система;
- аденоиды;
- аллергическая предрасположенность;
- кариес.
Если существуют предрасполагающие факторы, обязательно проведите профилактику. Не хотите принимать лекарства — обратитесь к народным средствам.
Совет!
Если у вашего ребенка есть кариозные зубы, то обязательно их лечите, даже при поражении молочных зубов (которые «потом выпадут, и кариеса не будет»).
Кариес вызывают инфекции, которые могут проникать через тонкую пластину в пазуху носа и вызывать там воспаление!
Патогенез заболевания
Симптомы болезни напрямую зависят от того, как протекает заболевание!
Инфекция, попадая через носовую или ротовую полость ребенка, вызывает воспаление. Сосуды в слизистой оболочке наполняются кровью, возникает заложенность носа. Из-за воспалительной реакции, утолщения оболочки и нарушения функции клеток количество продуцируемой слизи увеличивается. Она не может свободно покинуть пазуху, вследствие чего развивается катаральный гайморит, чаще всего вызываемый вирусами.
Присоединение бактерий вызывает скопление иммунных клеток, при борьбе которых с инфекцией образуется гной, скапливающийся в свободном пространстве пазухи. Возникает гнойный гайморит. Неэффективное или неправильное лечение обеспечивает развитие хронического гайморита.
Перечисленные факторы обуславливают отек и накопление гноя, который может переходить в другие пазухи и приводить к осложнениям, поэтому лечение гайморита у детей нужно проводить своевременно!
Как проявляется гайморит?
Признаки гайморита у детей имеют как характерные только для него черты, так и общие с другими болезнями.
Характерные для гайморита симптомы:
- головная боль, усиливающаяся при наклоне головы, иррадиирующая в щеку или висок, обусловлена давлением скопившегося гноя или слизи на внутреннюю поверхность черепа;
- обильные выделения из носа светлой (слизь) или желто-зеленой (гной) жидкости;
- отсутствие жидкости и заложенность носа из-за закупорки соустья между пазухой и носовым ходом;
- нарушено носовое дыхание и обоняние;
- отечность лица, особенно век;
- изменение голоса, его гнусавость;
- боли в проекции верхнечелюстной пазухи;
- невозможно дышать через нос;
- боль при постукивании по верхней челюсти;
- повышение температуры до 38 0С при бактериальной инфекции;
- у детей до года при легком надавливании на область гайморовой пазухи появится плач.
Симптомы интоксикации при сильном течении болезни:
- усталость;
- общая слабость;
- нарушен сон и аппетит;
- головные боли;
- ребенок капризничает.

Хроническое течение
Важно знать, что вирусная инфекция лечится больше десяти дней, а неэффективное лечение гайморита у детей способствует хронизации воспалительного процесса 8-12 недель. Клинические проявления разнообразны – от редких обострений до постоянных выделений из носа. Больного будут мучить следующие симптомы: головные боли, усиливающиеся к вечеру, боли и дискомфорт в области гайморовых пазух, постоянно заложенный нос, изменившийся голос, сниженное обоняние. Обострения могут быть несколько раз в год.
При хронической форме болезни риск попадания инфекции в мозговые оболочки повышен, поэтому будьте бдительны!
Совет
Нельзя постоянно пользоваться средствами для лечения ринита, со временем они перестают действовать, а инфекция распространяется по пазухам ребенка. Если вам не удается победить ринит, то обратитесь к врачу с просьбой изменить терапию.
Как бороться с болезнью?
Лечение гайморита у детей должно начинаться безотлагательно при появлении первых симптомов.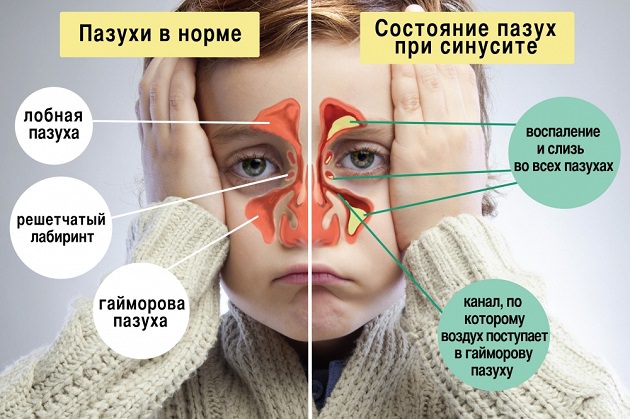
Традиционное лечение направлено на избавление от инфекции в носу, большого количества гноя и слизи – промывание носа совершается медленным закапыванием лечебного раствора (антисептик, физраствор) в ту ноздрю, на которой лежит больной ребенок.
Для снятия симптомов отека принимают сосудосуживающие капли, которые должен назначить врач, так как у них много противопоказаний. Например: капли в нос «Ксилен» можно применять тем, кто старше двух лет, а «Длянос» противопоказан детям до шести лет. При подозрении на аллергию назначают антигистаминные средства.
Используют физиотерапевтические методы для борьбы с болезнью: электрофорез, фонофорез, лазеротерапия – нельзя ограничивать лечение только этим, необходима комплексная терапия. Широко используемый метод нагревания носа горячей картошкой, яйцом и солью возможен только на стадии выздоровления. К этим народным средствам относитесь с осторожностью!
Совет
Не грейте нос в острую фазу заболевания, это распространит инфекцию по всему организму и усилит симптомы!
Гайморит у детей, вызванный бактериями, лечат антибиотиками: ампициллин, амоксициллин, цефалексин, более сильные – макропен, зитролид. Какие антибиотики принимать, выбирает сам врач после определения чувствительности к ним бактерий и оценки аллергического анамнеза ребенка.
Какие антибиотики принимать, выбирает сам врач после определения чувствительности к ним бактерий и оценки аллергического анамнеза ребенка.
При неэффективном консервативном лечении врач проводит пункцию гайморовой пазухи с целью освободить пазуху от гноя. Возможно применение наркоза для малыша.
Для снятия симптомов боли можно давать обезболивающие средства.
- «Кетанов» и «Кеторал» нельзя давать детям и подросткам до 16 лет.
- «Ибупрофен» в таблетках нельзя детям до шести лет, с рекомендации врача – до 12 лет.
- «Ибупрофен» свечи можно детям с трех месяцев до двух лет.
- «Нурофен» свечи можно ставить детям до 1 года.
Многие процедуры проводятся в больнице, поэтому вас и вашего малыша могут положить на дневной или постоянный стационар.
Лечение народными средствами
Распространено много народных средств для борьбы с заболеванием, но их обязательно сочетайте с традиционной медициной.
Прополис – сильное обеззараживающее бактерицидное народное средство, применять которое можно наравне с антибиотиками.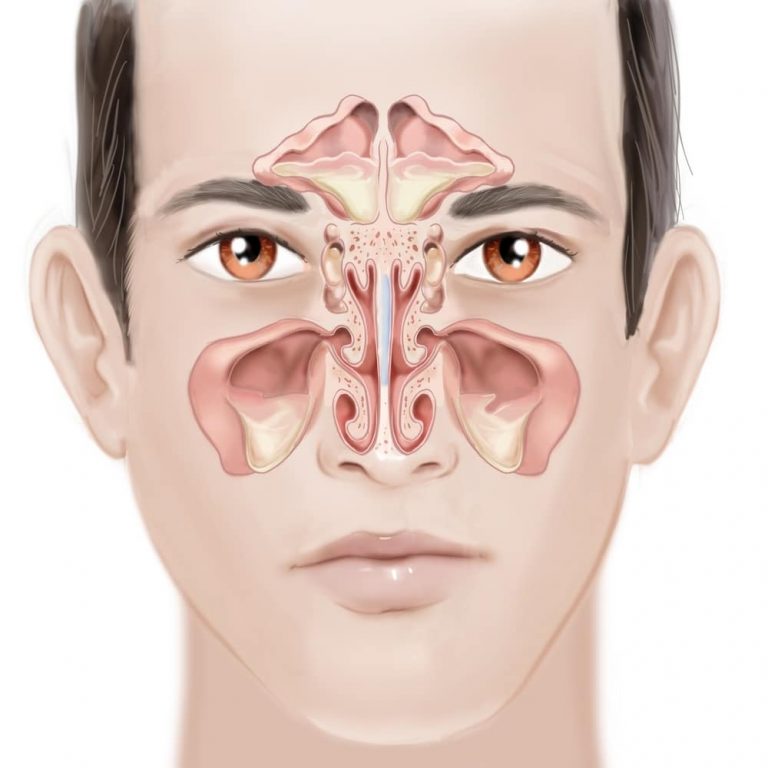 В аптеке можно приобрети водный раствор и закапывать его в нос. Приготовьте из прополиса мазь, смазывайте полость носа. Растопите в горячем масле прополис, смочите в растворе ватный тампон и вставляйте его в нос.
В аптеке можно приобрети водный раствор и закапывать его в нос. Приготовьте из прополиса мазь, смазывайте полость носа. Растопите в горячем масле прополис, смочите в растворе ватный тампон и вставляйте его в нос.
Эфирные масла: эвкалипта, сосны, чайного дерева – хорошо применять для проведения ингаляций, это хорошее народное средство для дезинфекции носовых ходов и дыхательных путей.
Важно!
Осложнением гайморита является поражение мозговых оболочек, что приводит к непоправимым последствиям.
Укрепляйте иммунитет своего малыша, не прекращайте лечение сразу после исчезновения признаков болезни, проходите курс лечения полностью, и кроха будет здоров!
Гайморит (верхнечелюстной синусит) представляет собой воспаление слизистой оболочки гайморовой (верхнечелюстной) пазухи.
Причины гайморита у детей
Заболевание может носить как острый, так и хронический характер. У детей чаще встречается острый гайморит, и развивается как осложнение острого или аллергического ринита (насморка), вирусных (гриппа, ОРВИ) и инфекционных (корь, скарлатина) заболеваний, нарушений иммунитета, заболеваний зубов (кариес) и полости рта (стоматит, тонзиллит – воспаление миндалин). Причиной гайморита могут быть и аденоиды, нарушающие процесс носового дыхание и служащие постоянным источником инфекции.
У детей чаще встречается острый гайморит, и развивается как осложнение острого или аллергического ринита (насморка), вирусных (гриппа, ОРВИ) и инфекционных (корь, скарлатина) заболеваний, нарушений иммунитета, заболеваний зубов (кариес) и полости рта (стоматит, тонзиллит – воспаление миндалин). Причиной гайморита могут быть и аденоиды, нарушающие процесс носового дыхание и служащие постоянным источником инфекции.
Хроническая форма заболевания, как правило, является следствием острого воспаления, если есть неблагоприятные условия для оттока накопившегося в пазухах патологического секрета. Причиной этому может быть утолщение слизистой оболочки носа, искривление носовой перегородки, гипертрофия носовых раковин.
Чаще всего гайморит возникает зимой, когда наблюдается естественное снижение иммунитета, сезонный гиповитаминоз.
По механизму возникновения различают такие виды гайморита: риногенный (как следствие ринитов), гематогенный (инфекционный возбудитель заносится в гайморову пазуху с кровью из других, отдаленных, очагов инфекции), одонтогенный (вследствие заболеваний зубов), травматический.
Гайморовые пазухи (парные) являются одними из околоносовых пазух. Различают также две лобные пазухи (над глазницами), две решетчатые пазухи (в полости носа), одна клиновидная пазуха (на основании черепа). Они представляют собой воздухоносные полости, которые залегают вокруг и внутри полости носа в толще костей черепа.
Все они сообщаются с полостью носа через небольшие отверстия и канальцы. Через эти отверстия происходит очищение и вентиляция пазух. Закрытие их вследствие каких-либо причин приводит к скоплению в пазухах патологического секрета, что и приводит к возникновению синуситов (воспалений слизистых оболочек пазух).
Околоносовые пазухи принимают участие в прогревании, очищении и увлажнении воздуха, проходящего через нос, формировании индивидуального звучания голоса и индивидуальных черт лица.
Гайморова пазуха представляет собой пещерку, верхнюю стенку которой образует нижняя стенка полости орбиты, нижнюю – стенка твердой части неба, внутреннюю – боковая стенка полости носа. Через отверстия и канальцы стенок инфекция проникает в гайморову пазуху и может распространятся из нее.
Симптомы гайморита у детей
Клиническая картина острого гайморита следующая. Характерны заложенность носа, обильные выделения слизистого, слизисто-гнойного или гнойного характера (при выраженном отеке слизистой выделения отсутствуют), распирающая боль головы, которая распространяется в щеку, область лба, висок, корень носа, зубы (как правило, на стороне поражения), усиливающиеся при наклонах, поворотах головы, кашле, чихании. Боль связана с накоплением патологического секрета в пазухах, и уменьшается в положении лежа, или после ночи, так как улучшается отток гноя из пазух. Также характерны снижение обоняния, гнусавость голоса, отеки на лице (чаще на щеках, веках), интоксикационный синдром (повышение температуры, озноб, вялость, капризность, нарушения аппетита и сна).
Отличить у ребенка гайморит от простого насморка помогут следующие моменты. Так, при гайморите ребенок будет жаловаться на то, что «не дышит одна сторона» (может быть попеременная смена «дышащей» ноздри), тогда как при обычном насморке заложены обе ноздри. При гайморите малыш будет чувствовать тупую боль и тяжесть в пазухе, однако высмаркивание не приносит длительного облегчения. При осторожном нажатии на точки в центре щеки («собачья ямка») и на внутреннем углу глаза ребенок почувствует боль.
Длительность простуды более 5-7 дней, появление температуры на 5-7 день от начала простуды, появление выделений из носа гнойного характера должно насторожить родителей и заставить обратить на это внимание врача.
При переходе острого процесса в хронический могут появиться першение, болезненность в горле при глотании, сухость. Хронический гайморит характеризуется наличием болей головы, недомоганием, общей слабостью, заложенностью носа, рецидивирующим насморком. Температура у ребенка при этом может быть нормальной или субфебрильной (37,1 – 37,9о С). Одним из наиболее выраженных симптомов болезни является упорный ночной кашель, не поддающийся традиционному лечению. Он возникает из-за стекания гноя из пораженной пазухи по задней стенке глотки. Иногда встречается кератит (воспаление роговицы глаза), или коньюктивит (воспаление коньюктивы), как следствие постоянного занесения инфекции из стойкого патологического очага в гайморовой пазухе.
Обследование ребенка при подозрении на гайморит
Диагностика гайморита основывается на клинической картине заболевания (выявленных симптомах), наличии воспалительного процесса по данным общего анализа крови и дополнительных методах диагностики. При наличии вышеописанных жалоб уместно провести инструментальное обследование для подтверждения диагноза. Наиболее удобным и доступным методом является рентгенография околоносовых пазух. На рентгеновском снимке можно увидеть затемнение в области гайморовых пазух (белый цвет на снимке).
Информативным методом является пункция верхнечелюстной пазухи. Однако ее применяют тогда, когда другие методы диагностики и лечения не дали результата, так как после ее применения могут возникать такие осложнения, как эмфизема щеки или глазницы (попадание воздуха из шприца в мягкие ткани), абсцесс (полость, заполненная гноем, и окруженная отмирающими воспаленными тканями) или флегмона глазницы, закупорка (эмболия) кровеносных сосудов.
В сомнительных случаях можно провести компьютерную томографию околоносовых пазух. Чаще всего ее проводят при подозрении на одонтогенный гайморит.
Лечение гайморита у детей
В зависимости от тяжести заболевания, причин, вызвавших гайморит, будет проводиться и лечение гайморита. Обязательный домашний или стационарный режим на 7-10 дней. Основным пунктом в любом случае будет являться ликвидация отека в пазухе, улучшение дренажа пазухи и оттока патологического секрета. Для этого используют назальные спреи и капли, которые содержат сосудосуживающие вещества (нафтизин, фармазолин, називин, длянос и др.). Такие спреи обеспечивают моментальное снятие отека слизистой и улучшают очищение пазухи. Но их использование ограничивается во времени (5-7 дней), потому что есть риск возникновения атрофии слизистой оболочки, а в дальнейшем – вазомоторного ринита.
Важным моментом при лечении гайморита является антибиотикотерапия. Хорошие результаты дает системное (внутрь) применение антибиотиков нового поколения (аугментин, цефалоспорины, азитромицин). В наше время широко применяются антибиотики местного действия (изофра, биопарокс), которые создают высокую концентрацию активного вещества непосредственно в очаге инфекции.
Если причиной гайморита является искривленная перегородка, то терапевтическое лечение может не дать должных результатов. В этом случае прибегают к оперативному вмешательству.
Симптоматически применяются жаропонижающие, противовоспалительные и обезболивающие, противоаллергические препараты.
Эффективными дополнительными методами лечения гайморита являются пункции верхнечелюстной пазухи с введением лекарственного вещества в пазуху, постановка синус катетера ЯМИК, промывания носовых ходов по Проэтцу (кукушка). Также, в стадии выздоровления, ребенку назначают физиотерапевтические процедуры (УВЧ, синий луч, микроволны). Такие процедуры позволяют уменьшить дозы и длительность приема антибиотиков, и сократить период заболевания.
Осложнения гайморита
Если воспалительный процесс длиться более 3-х месяцев, часто развиваются необратимые повреждения слизистой оболочки гайморовой пазухи, и она утрачивает свои защитные свойства.
Таким образом, острый гайморит переходит в хроническую форму. Могут также встречаться внутриглазничные или внутричерепные осложнения гайморита, когда из полости гайморовой пазухи инфекция проникает в соседние отделы: глазницу или полость черепа, повреждая ткани и функцию этих участков. Так, при попадании инфекции в глазницу наблюдается реактивный отек клетчатки глазницы и век, остеопериостит (воспаление костной ткани) глазницы, тромбоз (закупорка просвета сосуда тромбом) вен глазницы. При попадании инфекции в полость черепа возникают такие опасные внутричерепные осложнения, как серозный или гнойный менингит, менингоэнцефалит, риногенный абсцесс мозга.
Народные методы лечения гайморита и фитотерапия
Ингаляции являются безопасным методом самолечения. Делать их надо с 5-7-го дня непрекращающегося насморка. Для процедуры используйте готовый ингалятор, либо фарфоровый чайник. Смешайте по 1 столовой ложке листьев шалфея, цветков ромашки и календулы. Залейте стаканом крутого кипятка, доведите до кипения и тут же снимите с огня. При отсутствии аллергии для ингаляции можно использовать ментоловое масло и прополис, капая в кипяток по несколько капель того и другого.
При хроническом негнойном синусите ребенку можно помочь русская баня, особенно с сосновым и пихтовым отваром. Можно также прикладывать на ночь кусочки меди на область больной пазухи, и закрепить их пластырем.
Также рекомендуется массаж и дыхательная гимнастика. Несильно постукивайте по переносице 2-3 минуты большой фалангой большого пальца. В первое время нужно делать такое дренажное постукивание хотя бы 1 раз в полчаса.
Помогает при гайморите точечный массаж. Найдите следующие точки: внутренний верхний угол брови, центральную точку между бровей, внутреннюю нижнюю часть глазницы, среднюю точку по носогубной складке. Эти точки должны быть немного болезненные. Массируйте их по часовой стрелке (по 20-30 секунд на каждую точку).
Дыхательная гимнастика. Пусть ребенок по очереди подышит по 10 раз правой и левой ноздрей (по 4-6 секунд), закрывая их большим и указательным пальцами. Это упражнение помогает улучшить кровообращение.
Можно также применить следующий рецепт. Пропитайте 2 ватных турунды мазью прополиса. Затем вставьте их ребенку в нос и держите в течение 5 минут.
Профилактика гайморита у детей
Профилактика гайморита заключается в своевременном выявлении и полноценном лечении ОРВИ и ОРЗ, укреплении общего и местного иммунитета (закаливание, регулярное и правильное питание, полноценный сон, соблюдение режима труда и отдыха, частое пребывание на свежем воздухе). Можно также планово устранить предрасполагающие факторы, такие как искривление носовой перегородки, увеличенные аденоиды.
Семейный врач Андриана Павлюк
Синусит – это воспаление околоносовых пазух. Воспаление самых объемных по размеру гайморовых пазух называют гайморитом. Заболевание может быть односторонним или охватывать обе пазухи. Чаще встречается у детей дошкольного и раннего школьного возраста.
Острый гайморит у детей и обострение хронического чаще возникают в осенне-зимнее или весеннее время года в сезон частых респираторных инфекций. Нелеченный либо недолеченный острый гайморит плавно перетекает в хроническую форму.
В каком возрасте появляется гайморит
Гайморовы пазухи рентгенологически определяются у трехмесячного ребенка, но полного развития достигают лишь к возрасту 4–6 лет. Поэтому гайморита не бывает у грудничков – впервые его можно обнаружить после 3 лет. Окончательного развития гайморовы пазухи достигают после 16–20 лет в зависимости от индивидуальных возможностей организма подростка.
Дети дошкольного и младшего школьного возраста подвержены частым инфекциям – из-за анатомических особенностей строения носа воздух недостаточно прогревается и увлажняется, что становится причиной появления насморка. Поэтому пик заболеваемости гайморитом приходится на возраст детей 6–7 лет.
Разновидности
По характеру воспалительного процесса можно выделить 4 вида заболевания:
- катаральный;
- гнойный;
- аллергический;
- полипозный.
В зависимости от формы заболевания несколько различаются основные симптомы. Катаральный гайморит протекает легче, меньше беспокоят головные и лицевые боли. Гнойный отличается более тяжелым течением. Аллергическая форма характеризуется обильным слизетечением и конъюнктивитом, одновременно можно обнаружить и другие признаки аллергии.
По длительности воспаления различают острый, подострый и хронический гайморит. Острый протекает бурно, с подъемом температуры, все симптомы яркие, хорошо выражены. Обострение хронического нередко протекает вяло, со стертой клиникой и часто переносится детьми на ногах, без лечения.
Признаки
Гайморит у детей появляется после гриппа, аллергического или простудного насморка, но иногда пазухи воспаляются на фоне полного здоровья при кариозе зубов верхней челюсти.
Острый
Острый гайморит распознать легко: на 5–6 день простуды не приходит облегчение, сопли густеют, становятся тягучими и трудноотделяемыми, повышается до высоких цифр температура, начинается озноб, появляется разбитость и слабость.
Основные признаки острого гайморита у детей:
- заложенность носа, при одностороннем процессе заложенность беспокоит в одной, при двухстороннем – в обеих ноздрях. Нос может закладывать то с одной, то со второй стороны. Заложенность не удается вылечить сосудосуживающими каплями, они помогают лишь на некоторое время;
- плохой аппетит из-за заложенности;
- дети теряют способность различать запахи, жалуются, что еда безвкусная;
- выделения из носа при катаральном гайморите слизистые, при гнойном – гнойные, смешанного характера. Гнойные выделения не вытекают через нос, а спускаются по задней части горла. Но при высмаркивании гной может выходить и через нос.
- лицевая боль, которая отдает в верхние зубы, в область щек. Боль усиливается при кашле и чихании. Ребенок 3-4 лет при этом капризничает и плачет;
- головная боль в каком-то определенном месте, в области лба, либо проявляется сдавленностью за глазом, ощущается тяжесть при попытке приподнять веки. В детском возрасте пазухи быстрее наполняются гноем за счет их маленького размера. Поэтому головные и лицевые боли беспокоят детей чаще и сильнее, чем взрослых;
- тяжесть в голове;
- очень редко отмечается пульсирующая боль на щеке. Боль в пазухе проявляется при одонтогенном гайморите, когда беспокоят кариозные зубы. Если воспаление захватило тройничный нерв, возникает резкая боль в глазу, верхнем небе.
Симптомы острого гайморита у детей младше 6 лет протекают более ярко и тяжело, нежели у больших детей и подростков.
Хронический
Хроническим называется заболевание, если оно беспокоит более 2–4 раз в течение года. Хронический гайморит у детей – заболевание длительное, особенно, если его причиной является аллергия или полипы носа.
Острый гайморит переходит в хронический при частых обострениях, искривленной перегородке, утолщенных носовых раковинах, аденоидите, сниженном иммунитете или неправильном лечении. Поэтому, чтобы не допустить хронизации процесса, нужно лечить его на острой стадии.
Основные признаки гайморита у детей в хронической форме:
- затрудненное носовое дыхание – является основным симптомом независимо от причины;
- ощущение неприятного запаха;
- слизистые, гнойные или водянистые выделения из носа;
- голова болит в области лба, усиливается при наклоне головы вперед, симптом особенно выражен во второй половине дня;
- появляется ощущение надавливания или распирания в области воспаленной пазухи, при сильном надавливании на это место пальцем появляется неприятное ощущение. Боль в пазухе у детей, как правило, отсутствует;
- температура при хроническом гайморите может отсутствовать, подниматься до невысоких цифр;
- дети жалуются на слабость и повышенную утомляемость.
Хронический гайморит у детей поражает исключительно верхнечелюстную пазуху, реже сочетается с заболеванием решетчатого лабиринта – этмоидитом. У детей младшего возраста наблюдается катаральная или полипозно-гнойная форма, а не исключительно гнойная, как у взрослых и подростков.
Прочие признаки
- Частый симптом гайморита – ночной кашель. Появляется при стекании и застаивании слизи в задней части горла;
- Отит, появляется из-за стекания гноя по заднебоковой стенке глотки;
- Плохой ночной сон, храп;
- У детей закладывает уши, голос становится глухим, гнусавым;
- Нередко родители не замечают основных признаков заболевания и обращаются либо к педиатру по поводу повторяющихся обострений бронхита, воспаления шейных лимфоузлов, либо к окулисту по поводу рецидивов кератита и конъюнктивита.
Пазухи у подростков сформированы и имеют нормальные размеры, поэтому течение гайморита у подростков может быть более скрытым и вялым, как у взрослых.
Когда стоит насторожиться
Есть несколько симптомов и признаков, которые нельзя пропускать:
- Заподозрить заболевание можно, если с первого дня простудного насморка прошло 5–7 дней, а вместо улучшения у ребенка появилась заложенность носа, слабость, произошла вторая волна высокой температуры. Если ребенка беспокоит головная боль, боль в области лба или пазухи при одновременном исчезновении выделений из носа.
- Упорная головная боль, которая не купируется обезболивающими и противовоспалительными.
- Если ребенок отказывается вставать с постели, ему тяжело голову поднять, поворачивать ее в разные стороны, если на фоне головной боли появилась рвота, стало смутным сознание.
- В домашних условиях можно провести небольшое самообследование – при надавливании на точку в центре щеки или возле внутреннего угла глаза ощущается болезненность. Если присоединился этмоидит, то боль возникает при надавливании на переносицу.
Чем опасен гайморит
Очень важно вовремя выявить и начать лечить болезнь, ведь осложнения у ребенка развиваются стремительно и представляют большую опасность для здоровья и жизни.
Если гайморит не лечить, то инфекция из одной пазухи легко распространяется в другие, что может привести к пансинуситу, гемисинуситу. Пазухи сообщаются с орбитой, поэтому гайморит всегда представляет угрозу для глаза. При гнойном гайморите возможно появление гнойников на корнях больных зубов, расплавление костей носа.
Самое опасное и грозное осложнение – это проникновение гноя в оболочки мозга с развитием менингита и энцефалита, инфекция может распространиться с током крови по организму и осесть во внутренних органах.
Чаще всего осложнения возникают при самолечении в домашних условиях без врачебного осмотра.
Диагностика
Синуситы нужно обследовать у врача – проведение врачебных манипуляций в домашних условиях невозможно. Врач определяет заболевание при осмотре носа в зеркалах – видны полоски гноя, в основном, в средних носовых ходах. Слизистая оболочка этого участка красная, воспаленная и отечная. Полоска гноя обнаруживается не всегда, легче ее определить при анемизации среднего носового хода и наклоне головы вперед или здоровую сторону.
На рентгеновском снимке пазухи менее воздушны, имеют утолщенные стенки, содержат жидкость, для точности картины вводится контрастное вещество. Определить воспаленные пазухи можно с помощью эндоскопа, УЗИ. У детей старше 6 лет можно делать диагностический прокол пазухи. Для детей моложе 6 лет эта процедура запрещена, так как есть риск повредить нижнюю стенку глазницы, нарушить зачатки постоянных зубов.
Что делать
Если у вас появилось подозрение на гайморит у ребенка, не пытайтесь его вылечить в домашних условиях сами – высока вероятность, что вы запустите болезнь, и ребенок будет мучиться хронически. Обратитесь к лор-врачу или хотя бы к участковому педиатру. Врач сможет определить возможные причины, назначить необходимое обследование и дать рекомендации, как лечить болезнь.
Лечить гайморит можно в домашних условиях – средняя продолжительность лечения занимает одну–две недели. В больнице лечат детей первого года с этмоидитом либо детей до 3 лет при гнойном гаймороэтмоидите.
Лечение гайморита у детей начинается с сосудосуживающих капель в нос – Длянос, Називин, Назол кидс, при аллергическом гайморите их можно заменить на Виброцил. Сосудосуживающие капли небезопасны для детей до года, до 3 лет лучше выбирать капли, содержащие фенилэфрин, ксилометазолин.
Для устранения источника инфекции всегда назначается антибиотик; в домашних условиях можно лечиться антибиотиками в виде капель, таблеток. Антибиотики широкого спектра действия можно применять с первого года жизни. При аллергической форме назначают антигистаминные препараты.
В качестве вспомогательной терапии в домашних условиях широко используются жаропонижающие и обезболивающие препараты, промывание носа солевыми растворами, после выхода гноя и снижения температуры ребенку можно делать физиопроцедуры. Если причиной развития синуситов у ребенка является искривленная перегородка, полипы или аденоиды – лечить болезнь нужно хирургическим путем.
Чем раньше выявлен гайморит, тем легче его лечить. При хроническом гайморите родители должны внимательно наблюдать за симптомами насморка и простуды, чтобы вовремя распознать воспаление пазух и начать лечение гайморита у детей.
Copyright © 2015 | АнтиГайморит.ру |При копировании материалов с сайта обратная активная ссылка обязательна.
симптомы, диагностика и способы лечения : Labuda.blog
Воспаление у малышей гайморовых пазух обычно встречается в возрасте четырех лет и старше. До этого времени из-за особенности строения пазух и их малого размера такая болезнь диагностируется очень редко. Двусторонний гайморит у детей протекает намного тяжелее, чем односторонний, так как очаг инфекции формируется сразу с обеих сторон. Далее выясним, как проявляет себя двухсторонняя форма этого заболевания, рассмотрим лечение, признаки и причины, которые вызывают его.
Основные причины
Главным фактором, провоцирующим появление двустороннего гайморита у детей, выступают бактерии и вирусные инфекции, в результате их жизнедеятельности в гайморовых пазухах накапливается гной. Вредные микроскопические организмы проникают в них из-за недолеченного гриппа, ОРВИ, скарлатины, кори и прочих инфекционных болезней, а также при возникновении кариеса, стоматита и так далее. Статистика демонстрирует, что в пяти процентах случаев простудные детские заболевания приводят именно к такому процессу воспаления. Теперь разберемся, каким образом данное состояние проявляется у детей.
Симптомы у детей
Распознать двусторонний гайморит у детей вовсе не трудно, так как все признаки ярко выражены и проявляют себя сразу:
- Наличие температуры и заложенности обоих носовых проходов в сочетании с затрудненностью дыхания.
- Слизистая масса, выделяемая из носа, прозрачная или имеет зеленоватый оттенок.
- Присутствие болевых ощущений в районе щек, боли при наклоне головы и в ушах.
- Потеря обоняния и аппетита наряду со слабостью, вялостью. Малыши сильно капризничают.
Бывает, что симптомы гайморита без температуры проявляются. В случае наличия хотя бы нескольких таких признаков нельзя медлить, нужно обратиться к оториноларингологу. Несвоевременное обращение при двустороннем гайморите у ребенка в 3 года, да и в любом другом возрасте, чревато серьезными, а порой и опасными осложнениями наподобие гнойного отита, менингита или менингоэнцефалита.
Разновидности данной патологии у детей
Существует острая и хроническая форма двустороннего гайморита у детей. При остром течении вся симптоматика заболевания ярко выражена и причиняет малышу серьезный дискомфорт. В том случае, если не принять вовремя меры, болезнь может приобрести хронический характер, на фоне которого проявления становятся слабее, но сам недуг не отступает. На некоторое время состояние организма может улучшиться, но спустя определенный период возникнет обострение, и так будет происходить по кругу. Подобный «круговорот» очень изматывает маленьких пациентов, снижая у них иммунитет.
По характеру воспаления выделяют катаральную и гнойную форму недуга. Отличие первого типа — в полном отсутствии гноя в пазухах, и патология проходит остро. При втором виде болезни из носа выделяется гнойная масса.
Как быстро вылечить гайморит? Это будет зависеть от своевременной диагностики.
Диагностика
Достоверно выяснить, есть ли у ребенка двусторонний гайморит или это симптоматика других заболеваний, удастся с помощью проведения рентгенологического исследования пазух носа. Также можно сделать компьютерную томографию, но это дорогостоящий способ. Как правило, рентгена для правильной постановки диагноза в большинстве случаев уже достаточно.
При двустороннем катаральном гайморите у ребенка непосредственно в крови может наблюдаться лейкоцитоз наряду с увеличением количества нейтрофилов, являющихся одной из форм лейкоцитов. Все это определяется в общем анализе биоматериала. Теперь выясним, какие на сегодняшний день существуют способы избавления от рассматриваемого заболевания. Как вылечить гайморит в домашних условиях, расскажем ниже.
Способы лечения
В том случае, если ребенку поставлен диагноз «двусторонний гайморит», терапию можно осуществлять в домашних условиях и амбулаторно, но обязательно под контролем оториноларинголога. Необходимо в точности соблюдать график посещения лора, выполняя все его предписания. Каков самый быстрый способ лечения гайморита? На сегодняшний день применяют консервативные методики терапии, предполагающие использование антибиотиков для уничтожения инфекции, назначаются сосудосуживающие препараты для снятия заложенности наряду с обезболивающими средствами, промыванием пазух и физиологическими процедурами, закрепляющими противовоспалительное воздействие.
Промывание при гайморите лучше проводить под руководством грамотного оториноларинголога, так как неумелые манипуляции способны привести к проникновению антисептика в ухо и спровоцировать отит. Промывание носовых пазух носит имя американского доктора Артура Проетца, впервые применившего эту методику. Но сегодня в народе ее называют «кукушка». Суть ее заключается в следующем: в одну ноздрю вливается антисептический раствор, одновременно при этом из другой вытягивается под давлением патогенное содержимое. Во время такой манипуляции требуется произносить «ку-ку» для того, чтобы раствор не попал случайно в глотку и маленький пациент нечаянно не поперхнулся. Такая процедура полностью безопасна для малышей и значительно облегчает состояние.
Как быстро вылечить гайморит, расскажет врач. Когда консервативных методик недостаточно, доктор предложит произвести прокол пазухи для очищения ее содержимого. Далее внутрь помещают антисептик. Такую меру применяют редко, но в условиях хорошей клиники процедура для малышей проходит быстро и практически безболезненно.
Альтернативой проколу служит использование ЯМИК-катетера с двумя баллонами. Его вводят в ноздрю под местной анестезией. Оба баллона при этом раздувают: передний — в ноздре, задний — в носоглотке. С помощью шприца выкачивается воздух из полости. Создаваемым вакуумом приоткрываются пазухи и гнойное содержимое оттуда отсасывается в шприц.
В любом случае лечение у детей любой формы гайморита, в том числе и двухсторонней, требуется проводить комплексно, с использованием медикаментозных средств и физиологических процедур. В том случае, если малышу стало лучше, бросать рекомендованный доктором курс терапии не следует. Нужно все назначения обязательно доделать, закрепив положительный эффект. При своевременном обращении к врачу, а также при условии соблюдения рекомендаций вылечить двустороннюю форму болезни труда не составит.
Нужны ли антибиотики?
Наиболее адекватным и разумным методом лечения в данном случае является именно противомикробная терапия. Поэтому чаще всего такие лекарства выписываются в процессе борьбы с болезнью. Но нельзя забывать, что антибиотики вправе назначать не родители или родня с соседями, а квалифицированные врачи. К сожалению, дозы антибактериальных лекарств на фоне терапии двустороннего гайморита у детей большие, а курс составляет не семь дней, а минимум десять.
Дело в том, что для достижения эффективного лечения этого недуга необходимо, чтобы достаточная концентрация антибактериального средства накопилась не в крови, а непосредственно в слизистой самих гайморовых пазух. В связи с этим, если начато лечение курсом противомикробных препаратов, нельзя прерывать его, даже если у ребенка наблюдается заметное улучшение в состоянии.
Какие антибиотики пить при гайморите у детей?
На самом начальном этапе болезни ребенку назначают антибиотики, относящиеся к пенициллиновому ряду. Они действуют на организм намного мягче остальных, вызывая меньше побочных эффектов, речь идет об «Амоксиклаве», «Ампициллине» и «Амоксициллине».
В том случае, если пенициллины со своей задачей не справились и вылечить малыша не удалось или же маленький пациент недавно уже принимал антибиотики этой группы, тогда доктором назначаются макролиды наподобие «Рокситромицина», «Кларитромицина», «Азитромицина» или «Сумамеда».
Если и макролидами не оказано должное воздействие или у крохи запущенная стадия болезни, врач пропишет одно из лекарств цефалоспоринового ряда. Малышу придется принимать более тяжелые, но вместе с тем и наиболее эффективные препараты, например «Цефтриаксон» наряду с «Цефуроксимом» или «Цедексом».
И уж крайне редко при лечении хронического гайморита у ребенка врачи используют фторхинолоны. Это вовсе не детские антибиотики, но порой их все же прописывают малышам после пяти лет для устранения тяжелых форм, вызванных синегнойной палочкой: «Цифран», «Ципрофлоксацин», «Ломефлоксацин». Далее узнаем о народных приемах терапии.
Лечение ребенка в домашних условиях
Итак, выясним, как вылечить гайморит в домашних условиях. Следующие варианты могут помочь маленьким пациентам спокойно дышать:
- Выполнение акупрессуры – давления на определенные точки. Подобная манипуляция довольно эффективно помогает крохам, прочищая им нос. Точка для воздействия располагается между бровями, несколько выше корня носа. Надавливать необходимо указательным или большим пальцем в течение тридцати секунд. Давление нужно оказывать умеренно сильное, чтобы малышу не было больно.
- Освобождать нос помогают и самодельные капли, приготовленные из ромашки и сахара. В чашку добавляют две ложки основного ингредиента. Полученное средство снимает заложенность, и ребенок может нормально дышать.
- Ингаляция служит еще одним методом эффективного лечения гайморита в домашних условиях. Добавляют десять капель бронхиального бальзама в кипящую воду (объем жидкости — 1 литр). Ждут несколько минут для того, чтобы дать лекарственному составу немного остыть. Накрывают голову малыша полотенцем и просят его наклониться над посудой. Во время проведения этой процедуры надо быть осторожными, чтобы не обжечься.
- На помощь может прийти такой продукт, как мед. Его помещают в нос. За счет температуры тела он начинает плавиться и растекается по всей ноздре.
- Маточное молочко не менее эффективно может помочь. Его продают в виде пилюль для рассасывания.
У большинства детей появление двустороннего гайморита вызвано инфекцией. Лечение в домашних условиях с помощью народных средств, несомненно, является безопасным способом, но быстрого результата далеко не все добиваются. Терапия осуществляется симптоматично, в связи с этим в основном предлагаются лекарства против боли и воспаления. Антибиотики дают лишь в том случае, если наблюдаются явные признаки бактериального инфицирования или когда предыдущая терапия не помогает, а болезнь сильно ухудшается.
Особенности промывания носовых пазух детям в зависимости от возраста
Данная технология зависит от того, сколько маленькому пациенту лет. Промывания осуществляются, как правило, стерильным физраствором или кипяченой водой. Также используется раствор морской соли.
Для грудничков и детям до двух лет применяется следующий способ. Укладывают ребенка на спину и осторожно очищают ему нос ватными жгутиками, смоченными кипяченой водой. Затем аккуратно закапывают в каждую ноздрю по одной капле раствора с морской солью. Ждут несколько минут, в течение этого времени жидкость в глубине носа должна полностью растворить корочки. Затем вытягивают содержимое аспиратором, представляющим собой специальную грушу, которую можно купить в аптеке.
Для малышей допускается использовать капли либо спреи, основой которых служит натуральная морская вода. Желательно, чтобы они снабжались ограничительной специальной насадкой для исключения глубокого ввода наконечника в нос и обладали мягким типом распыления. К таким средствам относят, к примеру, препарат «Риностоп Аква Беби».
Промывание носа при гайморите ребенку начиная с двух лет происходит иначе. Малыша просят немного набок наклонить голову. В грушу набирают раствор для промывания. Вводят ее кончик в ноздрю неглубоко и начинают процедуру. Потом повторяют то же самое со второй ноздрей, наклоняя при этом голову крохи в другую сторону. После манипуляции просят маленького пациента высморкаться. Делать это необходимо с использованием правильной техники: приоткрыв рот, зажимая поочередно одну ноздрю, высмаркивают другую.
В случае резкого сморкания слизь может попадать во внутреннее ухо и провоцировать отит. Наиболее удобной альтернативой служит использование готового спрея на основе морской натуральной воды, который продается в аптеке. В этом случае процедура окажется менее неприятной и быстрой. Для любого ребенка это является существенными плюсами.
Промывание носа школьникам тоже выполняется несколько иначе. В этом возрасте уже можно объяснить детям важность процедуры, и они могут осуществлять ее самостоятельно, разумеется, под контролем взрослых. Этот способ особо не отличается от техники, которая используется для детей старше двух лет. Вместо груши можно использовать специальный резиновый чайник, представляющий собой емкость с изогнутым длинным носом.
Можно также применить альтернативную методику, в рамках которой надо наклонить свой корпус над ванной либо над раковиной, вдыхая и задерживая дыхание. При этом в ноздрю вводят насадку спрея либо емкости для орошения. Раствор подают в носовую полость, в процессе этого омываются отверстия органа и жидкость выходит из второй ноздри.
Осложнения
При неправильной терапии или отсутствии лечения развиваться могут как местные, так и общие осложнения, наподобие хронизации процесса, то есть формирования хронического гайморита. Помимо этого вероятны следующие негативные последствия:
- Возникновение абсцесса или флегмона глазницы.
- Появление менингита и сепсиса.
Стоит ли напоминать, что затягивание обращения к доктору, равно как неадекватное самолечение, способно приводить к плачевным результатам.
Профилактика
Для таковой используют стандартные методы, как и при любых других инфекциях. Необходимо предупреждение гриппа и отоларингологических патологий, общее укрепление организма плюс своевременное избавление от инфекционных заболеваний, в особенности связанных с патологиями дыхательных органов.
В рамках специфической профилактики на фоне частых гайморитов надо более тщательно подходить к обнаружению анатомического дефекта полости носа и исправлять это (хирургическим путем в том числе).
первые признаки, симптомы и лечение
Что такое «гайморит», наверняка, знает каждый человек. Иное название этого заболевания – «верхнечелюстной синусит». Это своеобразное воспаление, которому поддается слизистая оболочка гайморовых пазух и для того, чтобы лечение проходило максимально качественно, необходим будет антибиотик.
Какие могут быть причины появления гайморита?
Данное заболевание может наблюдаться не только у детей, но и у взрослых и лечить его необходимо не только антибиотиками. Оно носит, как хронический, так и острый характер. Дети часто страдают острой формой этого заболевания, потому как она проявляется в виде осложнения после перенесенного насморка, ОРВИ, гриппа или же скарлатины или кори. И в это время ребенок может быть заразен, поэтому ему временно нельзя будет общаться с другими детьми. Также предшественниками острого гайморита являются стоматит, кариес и тонзиллит.
Основные причины данного заболевания — это аденоиды, которые не дают ребенку полноценно дышать и постоянно служат серьезным источником инфекции, поэтому лечение гайморита у детей проводить обязательно, консультируясь с лечащим врачом.
Следствием острого воспаления при неблагоприятных условиях является хроническая форма гайморита, которая нуждается в лечении антибиотиками. Двухсторонний гайморит зачастую проявляется в холодное зимнее время, когда заметно снижается иммунитет и проявляется авитаминоз, поэтому лечить его нужно, чтобы не возникало осложнений. На начальной стадии заболевания, больной может быть сильно заразен, поэтому круг общения нужно немного сузить.
Механизм возникновения гайморита:
- катаральный;
- травматический;
- риногенный;
- одонтогенный;
- гематогенный.
Риногенный гайморит может наблюдаться после перенесенного ринита, а при проблемах с зубами может проявиться одонтогенный. В случае, если инфекция из других инфекционных очагов проникает в пазуху, то такой гайморит получил название гематогенный. Катаральный гайморит сопровождается воспалительным и отечным процессом слизистой и покраснением. Как только появляется гной, этот вид гайморита переименовывается в гнойный.
Катаральный гайморит очень часто наблюдается у детей, поэтому родители должны обратить особое внимание на это сразу, потому как потом простые капли не помогут и заболевание приобретет хроническую форму. Катаральный гайморит острой формы может быть как двусторонний, так и односторонний. Если вовремя не осуществить лечение (спреи, антибиотики, капли), то катаральный гайморит может дать осложнения:
- абсцессы в мозге;
- катаральный переходит в хронический;
- менингит;
- появление флегмон;
- тромбоз.
Симптоматика гайморита у детей
Двухсторонний гайморит узнать не так уж и сложно, главное вовремя выявить причины заболевания. Достаточно понаблюдать за малышом и не упустить момент развития заболевания, чтобы сразу приступить к его лечению. Главное, не запускать болезнь сильно, чтобы в будущем ребенку не пришлось страдать. Итак, какие же могут быть признаки гайморита у детей?
- Постоянная заложенность носа;
- Отечность лица с той стороны, где процветает заболевание;
- Головная боль, которая отдает в лобную часть головы, виски, щеки и даже на зубы;
- Сниженное обоняние;
- Капризное состояние;
- Гундосый голос;
- Сильные выделения из носа, которые могут иметь гнойно-слизистый характер;
- Слабость и вялость;
- Нарушение аппетита;
- Повышенная температура в момент интоксикационного синдрома.
Есть некоторые причины или особенности, которые могут показать, как распознать гайморит у ребенка. Когда у ребенка двухсторонний хронический гайморит, то он может жаловаться на то, что у него дышит только одна ноздря. Как правило, синдромом ОРВИ считается заложенность обоих.
Небольшая боль в носике, на которую поступают жалобы от малыша, также может говорить о таком заболевании, как хронический двусторонний гайморит. Причем при прочистке носа (высмаркивании) облегчение не будет ощутимым, а капли помогают только на время. Если легонько нажать на «собачью ямку» (точки посередине щеки), то ребенок может ощутить боль.
Заметили у ребенка выделения из носа, которые носят гнойный характер, то это серьезный повод для беспокойства, который не требует отлагательств. Осторожно, в такой период ребенок может быть заразен и нужно соблюдать все меры безопасности и предупредить заболевание, чтобы оно не перешло в хронический тип. И в первую очередь, необходимо обратиться к врачу и узнать, как вылечить гайморит у ребенка, чтобы избежать неприятных последствий. Будьте готовы к тому, что лечение будет проходить антибиотиками.
Нужно помнить, что острая форма заболевания всегда может со временем перейти в хронический вариант, при котором может наблюдаться першение, сухость во рту и болезненное глотание и гнойный вид слизи, поэтому лечить заболевание просто необходимо сразу. Самым серьезным симптомом заболевания является кашель ночью во время сна и не поддается лечению. Такой кашель провоцируется стеканием гноя, который находится в воспаленных пазухах.
Как правильно обследовать малыша на наличие гайморита?
Вся диагностика напрямую зависит от симптомов, которые выявил лечащий врач, по данным общего анализа крови. Кроме того, врач может назначить дополнительное средство диагностики, если посчитает нужным.
Самый удобный способ обследования является рентген околоносовых пазух, при котором можно четко увидеть определенные затемнения, которые и указывают на наличие гайморита.
Случается, что основные методы диагностики не дают должного результата, и узнать точный диагноз не получается. В таком случае медики прибегают к пункции верхнечелюстной пазухи или же к компьютерной томографии.
Как проводится лечение гайморита у детей?
Лечение гайморита у детей может проводиться различными способами. Все будет зависеть от степени тяжести болезни, а также учитываются причины, побудившие организм принять заболевание. Одно из главных условий, при которых лечится хронический двусторонний гайморит, является соблюдение стационарного или домашнего режима, периодом на 7-10 дней. Для начала врач будет справляться с отеками в пазухах и делать все возможное, чтобы проходил отток патологического секрета.
{{banner2-left}}В качестве лечения применяют различные спреи для носа, капли, в состав которых входят сосудосуживающие элементы. Спрей и капли – это довольно-таки эффективное средство и может хорошо лечить заболевание, но им можно пользоваться только до семи дней, во избежание появления атрофии слизистой носа.
Кроме того, лечение гайморита у детей не может проходить без наличия антибиотиков. Очень хорошее действие оказывает такой антибиотик, как «Аугментин» и «Азитромицин», принимаемые внутрь. Также эффективным считается и антибиотик местного действия. К ним относятся «Биопорокс» и «Зофра», которые действуют конкретно на сам инфекционный очаг. К антибиотикам врач может отдельно приписать определенные капли или спрей.
Случается, что искривление перегородки является причиной гайморита, поэтому простое терапевтическое лечение может не оказать желаемых результатов. Исходя из этого, борьба с таким заболеванием проходит только хирургическим путем. Своевременная диагностика поможет выявить причину появления заболевания.
Во время лечения, где используется антибиотик, больному приписывают как антигистаминные препараты, так и жаропонижающие и болеутоляющие. Совсем недавно популярным методом борьбы с гайморитом была «кукушка» (промывание носовых ходов).
Как только малыш заметно идет на поправку и лечение действует хорошо, то лечащий врач может снять антибиотик, поменять капли для носа и назначить физиотерапевтические процедуры, к которым относятся:
- микроволны;
- УВЧ;
- синий луч.
После того, как врач убрал антибиотик, считается, что больной в этот период больной уже не заразен.
Профилактические действия, предупреждающие появление гайморита
Самым эффективным способом предотвращения такой болезни является профилактика гайморита у детей. Для того, чтобы не испытывать на своем ребенке все прелести народной медицины и не отдавать его в руки лечащих врачей, предупреждение такой болезни просто необходимо.
Для начала необходимо придерживаться определенных правил, которые уменьшат риск заболевания. Обычно гайморит – это недолеченный насморк или же осложнение, появившееся вследствие перенесенной болезни дыхательных путей.
Необходимо следить, чтобы ребенок как можно чаще мыл руки после прогулки, после контакта с другими детьми, которые стали жертвами данной болезни. Если же заметили, что заболевание коснулось ребенка, то лучше обратиться к терапевту и провести полный курс лечения сразу, без отлагательств.
Аллергические реакции являются предвестниками сильных отеков слизистых и это, к сожалению, даст возможность развиваться заболеванию. Тут необходимо использовать назальные спреи или капли, которые помогут снять отек и противоаллегренных препаратов.
При сезонной аллергии не нужно длительное время находиться на улице, закрывать в помещении, где находится ребенок все окна. Если используется дома кондиционер, то в нем необходимо установить специальный фильтр от аллергенов.
Первая профилактика гайморита у детей – это наличие правильного воздуха в квартире. Сухой воздух позволяет микробам быстрее развиваться, поэтому верным решением будет покупка специального увлажнителя воздуха и поддержание влажности на 60%. Это будет достойное средство для профилактики. Также необходимо следить за ребенком, чтобы он употреблял достаточное количество жидкости.
Поддержка полноценного и здорового питания с достаточным количеством активных веществ и витаминов — это хорошее средство, которое позволит предотвратить неприятное заболевание.
Гайморит при беременности: причины, симптомы, диагностика, лечение
Согласно международной классификации болезней 10-го пересмотра, гайморит напрямую относится к нескольким категориям.
Класс X Болезни дыхательной системы (J00-J99)
J00-J06 Острые респираторные инфекции верхних дыхательных путей
- Острый гайморит включен в категорию (J00-J06) Острые респираторные инфекции верхних дыхательных путей. Код J01.0 Острый гайморит (синусит).
- Хронический синусит относится к категории (J30- J39) Другие болезни верхних дыхательных путей. Код J32.0 Хронический гайморит.
Очень часто возникает необходимость уточнить происхождение возбудителя заболевания. Для этого используйте дополнительную кодировку B95-B97. Согласно классификации B95, стрептококки и стафилококки являются причиной заболеваний, расположенных в другом месте. B96 — другие бактериальные агенты. B97 — вирусы, спровоцировавшие начало воспаления.
Гнойный гайморит при беременности
Самым опасным и трудноизлечимым является гнойный синусит. При беременности эта патология развивается из-за отсутствия должного лечения и смазанных симптомов. Очень часто при появлении этой формы воспаления врачи опасаются распространения инфекции на близлежащие органы и ткани.
Симптомы заболевания проявляются обильными выделениями из носа, потерей обоняния, болью в висках и носу, болью в голове, затруднением носового дыхания.Беременных должен насторожить ночной кашель, разрывающее давление на корни зубов. Если запущен гнойный процесс, то происходит снижение работоспособности, резкое повышение температуры.
Гнойный синусит при беременности развивается при следующих условиях:
- Наличие патогенной микрофлоры в дыхательных путях.
- Ослабление защитных свойств слизистых оболочек полости носа.
- Анатомические особенности строения перегородок носа.
Для диагностики необходимо пройти обследование у отоларинголога. Врач собирает анамнез, проводит рентгенологическое исследование носовых пазух. На рентгеновском снимке болезнь выглядит как затемнение. Возможное применение диагностической пункции. Этот метод применяется, когда на рентгене выявлены патологические изменения носовых пазух. Прокол пазухи позволяет откачать скопившийся гной и снизить давление. Если беременная женщина откажется от этой процедуры, это может привести к конъюнктивиту или энцефалиту.
Лечение должно быть комплексным. Для устранения недуга используют антибиотики, физиотерапевтические и общеукрепляющие методы. Но использование антибиотиков и любых других лекарств во время беременности очень опасно, так как может привести к серьезным осложнениям. Поэтому для устранения воспаления рекомендуются более безопасные продукты на растительной основе, которые врач подбирает индивидуально для каждого пациента.
[16], [17], [18], [19], [20]
Симптомы, диагностика, лечение и лечение синусовой инфекции
Обзор синусита
Если у вас заложенность носа, давление на лице, кашель и густые выделения из носа, у вас может быть риносинусит, обычно называемый синуситом.
Пазухи — это полые полости внутри скул, вокруг глаз и за носом. Они содержат слизь, которая помогает согревать, увлажнять и фильтровать воздух, которым вы дышите. Когда что-то препятствует нормальному оттоку слизи, может возникнуть инфекция.
Острый Синусит
Острый синусит — это симптомы синусита, длящиеся менее четырех недель. Большинство случаев начинается с простуды. Симптомы часто проходят в течение недели или 10 дней; но у некоторых людей развивается бактериальная инфекция.
Хроническая болезнь Синусит
Хронический синусит, также называемый хроническим риносинуситом, часто диагностируется, когда симптомы сохраняются более 12 недель, несмотря на лечение.
Люди с аллергическим ринитом или астмой чаще страдают хроническим синуситом. Это связано с тем, что дыхательные пути с большей вероятностью воспаляются при аллергическом рините или астме. Синусит также может быть вызван инфекцией, грибком, искривлением носовой перегородки, носовыми полипами или, в редких случаях, недостаточностью иммунной системы.
Проверьте свои знания о синусите с помощью нашей викторины.
Будьте в курсе последней информации и общайтесь с другими. Присоединяйтесь к нам в Facebook и Twitter.
Симптомы и диагностика синусита
Симптомы
Симптомы синусита, острые или хронические, часто развиваются после простуды или во время тяжелых или продолжающихся симптомов аллергического ринита. Самый очевидный признак синусита — болезненное давление в области щек и лба.Другие симптомы включают:
• Густые желто-зеленые выделения из носа
• Постназальное выделение, часто с неприятным вкусом
• Кашель
• Перегрузка
• Зубная боль
При остром синусите может развиться лихорадка.
Диагноз
Тестирование на аллергию, проведенное аллергологом / иммунологом, может определить, какие аллергические триггеры могут быть причиной ваших хронических или повторяющихся инфекций носовых пазух.
В хронических или тяжелых случаях ваш врач может также исследовать ваши носовые ходы с помощью техники, называемой риноскопией или носовой эндоскопией.В этой процедуре тонкий гибкий инструмент вводится в ноздрю для осмотра носовых ходов и поиска закупорок.
Ваш врач может назначить МРТ или компьютерную томографию для поиска аномалий в носовых пазухах — узких дренажных каналов, полипов или искривленной перегородки.
Немедленно обратитесь к врачу, если у вас: лихорадка, боль или отек лица или глаз, покраснение щек или вокруг глаз, сильные головные боли, спутанность сознания или жесткость шеи.
Видео: Выбор с умом »
Лечение и лечение синусита
Лечение синусита зависит от причины, тяжести и продолжительности симптомов.
Острый синусит
До 70% людей с острым синуситом выздоравливают без назначенных лекарств. Если причиной является бактериальная инфекция, лечение антибиотиками может сократить продолжительность острого синусита, а также уменьшить тяжесть симптомов. Другие варианты лечения включают:
- Противозастойные средства или спреи для носа могут помочь облегчить симптомы и способствовать оттоку инфекции.
- Многие люди находят облегчение, используя этот рецепт физиологического раствора для носовых пазух.
- Много отдыхайте и поддерживайте водный баланс тела, выпивая несколько стаканов воды в день.
- Могут быть полезны безрецептурные обезболивающие, такие как аспирин, ацетаминофен (Тайленол и др.) Или ибупрофен (Адвил, Мотрин и др.). НЕ давайте аспирин детям младше 18 лет.
- В дополнение к лекарствам некоторые люди с синуситом находят облегчение, вдыхая горячий влажный воздух, используя горячие компрессы или промывая носовые полости солевым раствором.
Хронический синусит
Хронический синусит обычно не вызван бактериальной инфекцией, поэтому лечение антибиотиками обычно не помогает. Избегайте занятий и мест, которые могут усугубить ваши симптомы, особенно если ваши симптомы связаны с аллергией.
Интраназальные кортикостероидные спреи могут быть подходящими при рецидивирующем синусите, но только под наблюдением врача. Если диагноз включает грибок, врач может прописать противогрибковые препараты.
Если аллерголог / иммунолог диагностировал аллергию, лечение этой аллергии путем избегания триггеров, лекарств или уколов от аллергии может помочь предотвратить рецидивы синусита. Меры экологического контроля, такие как предотвращение появления аллергенов, очень важны для людей с ринитом, вызванным домашними аллергенами, такими как пылевые клещи, плесень или перхоть животных. Эта стратегия лечения может предотвратить необходимость в хирургическом вмешательстве или предотвратить рецидив заболевания после операции.
При неэффективности лечения или приема лекарств альтернативой может быть эндоскопическая хирургия носовых пазух.Если вы планируете операцию на носовых пазухах, обязательно взвесьте многие факторы своего состояния. Это может быть очень сложное решение, и вам следует узнать мнение своего аллерголога / иммунолога.
Хирургическое вмешательство всегда следует рассматривать как а-ля
Боль в ногах у детей — симптомы, причины, лечение
Найти врача Назад Найти врача Найти врачей по специальности
- Семейная медицина
- Внутренняя медицина
- Акушерство и гинекология
- Стоматология
- Ортопедическая хирургия
- См. Все специальности
Найти врачей по 90 Состояние Фибромиалгия
Найдите врачей по процедуре
- Обезболивание
- Ортопедическая хирургия позвоночника
- Консультации по вопросам брака
- Помощь при грыже толстой кишки
- Миллионы людей находят подходящего врача и необходимую им помощь Найти больницу Назад Найти больницу Больницы с самым высоким рейтингом
- Просмотреть все
Лучшие больницы по специальности
- Аппендэктомия
- Хирургия спины и шеи (кроме спондилодеза )
- Бариатрическая хирургия
- Хирургия сонных артерий
- Просмотреть все
Больницы по наградам
- Превосходный уход за женщинами
- Безопасность пациентов
- Лучшие больницы Америки
- Просмотреть все
Здоровье от А до Я Назад Здоровье от А до Я Узнать О Условиях
- Боль в спине
- Рак
- Диабет
- Высокое кровяное давление
- Кожные заболевания
- Просмотреть все условия
Узнать о процедурах
- Ангиопластика
- Хирургия катаракты
- Замена коленного сустава
- Хирургия плеча
- Просмотреть все процедуры
Руководства по приемам
- Астма
- ХОБЛ
- Депрессия
- Псориаз
- Ревматоидный артрит
Лечение менингита 9 у детей, менингит, 9 симптомов у взрослых Менинги — это оболочки, которые покрывают и защищают головной и спинной мозг.Существует 3 слоя, известных как твердая мозговая оболочка, паутинная оболочка и мягкая мозговая оболочка.
- Dura mater — прочная внешняя мембрана. Он состоит из 2 слоев: периостального слоя , лежащего непосредственно под черепом и позвонком, и внутреннего менингеального слоя , лежащего в направлении головного и спинного мозга. Твердая мозговая оболочка обычно прикрепляется к черепу или костям позвоночного канала.
- Арахноидальная оболочка — тонкая нежная перепончатая оболочка, расположенная между твердой мозговой оболочкой и мягкой мозговой оболочкой.Обычно он прикрепляется к твердой мозговой оболочке.
- Pia mater — самая внутренняя мембрана. Он прочно прикреплен к поверхности головного и спинного мозга.
Все 3 слоя состоят из фиброзной ткани и листа плоских клеток, которые кажутся непроницаемыми для жидкости. Паутинная оболочка и мягкая мозговая оболочка вместе известны как лептоменинги.
Спинномозговая жидкость (CSF) заполняет желудочки мозга и пространство между паутинной оболочкой и мягкой мозговой оболочкой, известное как субарахноидальное пространство.Потенциальная полость между твердой мозговой оболочкой и паутинной оболочкой известна как субдуральное пространство.
Что такое менингит?
Менингит — это воспаление мозговых оболочек, защитных оболочек головного и спинного мозга. Чаще всего это вызвано бактериальными, вирусными, грибковыми или другими инфекциями, но также может быть вызвано некоторыми лекарствами, травмой головы или позвоночника или инфильтрацией менингеальных клеток раковыми клетками. Менингит или воспаление твердой мозговой оболочки известно как пахименингит, тогда как воспаление паутинной оболочки или мягкой мозговой оболочки известно как лептоменингит.
Менингит чаще всего встречается у новорожденных, младенцев, детей старшего возраста и молодых людей. Особому риску подвержены пожилые люди с ослабленной иммунной системой, например, больные СПИДом или раком. Симптомы у детей могут отличаться от симптомов у взрослых, а отсутствие специфических симптомов у младенцев часто затрудняет диагностику. Новорожденные и младенцы чаще подвергаются риску тяжелой инфекции.
Из различных инфекционных причин бактериальный менингит является самой тяжелой и чрезвычайно заразной.Это может быстро стать опасным для жизни, если не лечить немедленно соответствующими антибиотиками. Долгосрочные осложнения могут включать стойкие неврологические нарушения, такие как умственная отсталость, потеря слуха и паралич черепных нервов. К счастью, заболеваемость менингитом значительно снизилась в результате программ иммунизации.
Вирусная инфекция — наиболее частая причина менингита. Вирусный менингит обычно менее тяжелый и проходит самостоятельно и не требует специального лечения. Прогноз благоприятный, и обычно нет никаких серьезных побочных эффектов.Вирусный менингит встречается в основном у детей и молодых людей.
Патофизиология
Раздражение менингеальной оболочки может возникать при бактериальных, вирусных и грибковых инфекциях, а также при других неинфекционных состояниях, приводя к признакам менингизма. Гематоэнцефалический барьер обычно сдерживает инфекцию, не позволяя вредным организмам, таким как бактерии и вирусы, достигать мозга и мозговых оболочек через кровоток. Однако при определенных обстоятельствах гематоэнцефалический барьер может быть нарушен, и организмы вторгаются в спинномозговую жидкость (CSF), которая окружает головной и спинной мозг.Иммунная система организма пытается бороться с этой инфекцией за счет скопления большего количества лейкоцитов (WBC) в этой области. Это вызывает воспаление мозговых оболочек с последующим отеком или набуханием ткани мозга, что может препятствовать притоку крови к жизненно важным областям мозга. Образование гноя в мозговых оболочках может привести к спайкам. Они могут препятствовать свободному оттоку спинномозговой жидкости и приводить к гидроцефалии или могут вызывать повреждение черепных нервов у основания головного мозга. Вероятно повышение давления спинномозговой жидкости.
Причины и факторы риска менингита
Менингит чаще вызывает менингит у лиц с ослабленным иммунитетом, диабетиков, алкоголиков, беременных женщин и новорожденных. Возбудители инфекции могут заразиться несколькими возможными путями, включая:
- Воздушным путем и при прямом контакте, где он может проникнуть через носоглотку.
- Инфекция может распространяться непосредственно на мозговые оболочки из инфицированных близлежащих участков, например, от инфекции в ухе (средний отит) или носовых пазухах (синусит).
- Инфекция из отдаленных мест, например абсцесс легкого или пневмония, также может достигать мозга через кровоток.
- Прямой доступ после травмы головы, операции на головном или спинном мозге.
Факторы риска могут включать:
- Переполненные закрытые общины, школы и дневные центры способствуют легкой передаче инфекции.
- Дефицит антител, как у недоношенных новорожденных.
- Лица с ослабленным иммунитетом, например пациенты со СПИДом или пациенты, проходящие химиотерапию или лучевую терапию по поводу рака.
Наиболее частые организмы, вызывающие внебольничный менингит
Гемофильная инфекция и менингококковая инфекция типа C снизились в обществе благодаря вакцинации против этих организмов.
Новорожденные
- Escherichia coli ( E.coli )
- Бета-гемолитические стрептококки.
- Listeria monocytogenes
Дети до 14 лет
- Hemophilus influenzae для пациентов младше 4 лет и без вакцинации.
- Neisseria meningitides (менингококк)
- Streptococcus pneumoniae
- Туберкулез
Дети старшего возраста и взрослые
- Менингококк
- Streptococcus pneumonia (пневмококк).
Пожилые люди с ослабленным иммунитетом
- Пневмококк
- Listeria monocytogenes
- Туберкулез (ТБ)
- Грамотрицательные организмы
- Криптококк
Госпитальный (нозокомиальный) и посттравматический менингит
Эти организмы часто обладают множественной лекарственной устойчивостью.
- Klebsiella pneumoniae
- E. coli
- Pseudomonas aeruginosa
- Золотистый стафилококк
Особый менингит
- Пациенты с шунтами СМЖ — Staphylococcus aureus .
- Пациенты, которым выполняются операции на позвоночнике, такие как спинальная анестезия — Pseudomonas aeruginosa .
Признаки и симптомы у взрослых
Начало обычно быстрое, развивается в течение нескольких часов или в течение дня или двух.
Признаки менингизма (менингеального раздражения)
- Сильная головная боль.
- Светобоязнь — светочувствительность.
- Скованность в шее.
- Опистотонус — вид спазма, при котором голова, шея, позвоночник и пятки выгнуты назад, а тело образует перевернутый изгиб.
- Положительный признак Кернига — при пассивном разгибании колен с полностью согнутыми бедрами возникает боль и сопротивление.
- Положительный признак Брудзинского — бедра автоматически сгибаются при наклоне головы вперед.
Признаки повышенного внутричерепного давления (ВЧД)
- Очень сильная головная боль.
- Рвота.
- Раздражительность.
- Сонливость.
- Изъятия.
- Потеря сознания.
- Кома.
- Нерегулярное дыхание.
- Низкая частота пульса.
- Гипертония (высокое кровяное давление).
- Отек диска зрительного нерва — обычно это поздний признак.
Признаки сепсиса
- Высокая температура.
- Недомогание.
- Артрит.
- Странное поведение.
- Сыпь — может быть любого вида. Сыпь часто встречается при вирусном и менингококковом менингите. Петехиальная сыпь свидетельствует о менингококковом менингите.
- ДВС кровотечение.
- Учащение пульса.
- Низкое артериальное давление.
- Тахипноэ — учащение дыхания.
Признаки и симптомы у детей
У новорожденных и младенцев могут отсутствовать характерные симптомы головной боли и ригидности шеи.Отсутствие типичных признаков и симптомов часто затрудняет диагностику. Иногда единственными признаками могут быть необычный плач, плохое питание или рвота, особенно при напряженном родничке (мягком участке на голове ребенка). Рвота, вызванная желудочно-кишечными причинами, может вызвать запавший родничок.
Следует помнить о возможности развития менингита у новорожденных и младенцев со следующими признаками и симптомами
- Высокая температура с кожной сыпью или без нее.
- Раздражительный пронзительный плач — плач может усилиться, когда ребенка берут на руки.
- Рвота с напряженным родничком.
- Жесткость шеи обычно отсутствует у детей младше 18 месяцев.
- Плохое кормление.
- Признак Кернига положительный.
- Знак Брудзинского положительный.
- Опистотонус.
- Светобоязнь.
- Сонливость.
- Летаргия.
- Респираторный дистресс.
- Странное поведение.
- Артрит.
- Изъятия.
Диагностика
- Люмбальная пункция (LP) — важнейший диагностический тест.Это следует делать немедленно, если нет признаков повышенного ВЧД, таких как потеря сознания, судороги или сильная головная боль. ЦСЖ следует отправить на окрашивание по Граму, посев, вирусологию, глюкозу и белок. Исследование ликвора может указать на тип менингита. ЦСЖ может быть нормальным на ранних стадиях, поэтому может потребоваться повторная LP, если признаки и симптомы не исчезнут.
- КТ следует сделать как можно скорее, если LP противопоказана для исключения образования или гидроцефалии.
- Анализы крови включают общий анализ крови (CBC), электролиты сыворотки, мочевину и креатинин
- Посев крови в идеале должен быть сделан до начала приема антибиотиков.
- Анализ глюкозы крови для сравнения с глюкозой в спинномозговой жидкости.
- Анализ мочи включает рутинный анализ и посев.
- Тест стула .
- Рентген грудной клетки может указать на очаг инфекции, например на абсцесс легкого.
- Носовые мазки .
- Рентген черепа при наличии травм головы.
- Соскоб кожи петехиальной сыпи на менингококк.
Лечение
Вирусный менингит обычно проходит самостоятельно и не требует специального лечения. При бактериальном менингите выбор антибиотика зависит от поражающего организма.
Принимая во внимание такие факторы, как возраст пациента, возникновение болезни в сообществе или в больнице, известная локальная вспышка заболевания, травма головы в анамнезе или если у пациента ослаблен иммунитет, можно эмпирически начать лечение антибиотиками. скорее всего, будут участвовать до тех пор, пока не будут получены результаты анализов и отчеты о чувствительности к антибиотикам.
LP, посев крови и уровень глюкозы в крови необходимы для точного диагноза, но лечение антибиотиками не следует откладывать, если есть подозрение на менингит, но анализы нельзя проводить немедленно. Бензилпенициллин, вводимый внутривенной (IV) или внутримышечной (IM) инъекцией как можно скорее, иногда даже не дожидаясь результатов анализов, может спасти жизнь. В качестве альтернативы можно назначить цефтриаксон или цефотаксим
Общие меры могут включать:
- Защита дыхательных путей.
- Подача кислорода с высокой скоростью потока.
- Внутривенный доступ для жидкости и антибиотиков.
Профилактика менингококковой инфекции
Поскольку менингококковая инфекция очень заразна, члены семьи и другие близкие люди, контактирующие с пациентами, особенно дети, должны принимать профилактические меры для предотвращения заболевания. Рифампицин обычно назначают в течение 2 дней, взрослым — по 600 мг два раза в день. Доза для детей до 1 года составляет 5 мг / кг каждые 12 часов, а для детей старше 12 месяцев — 10 мг / кг каждые 12 часов.Взрослым можно назначать однократную дозу ципрофлоксацина 500 мг. Самый эффективный способ предотвращения менингококковой инфекции — вакцинация. Доступны вакцины для профилактики заболеваний, вызываемых менингококками Группы A и C, но не вакцины для группы B.
Вакцина
Вакцинация рекомендуется против некоторых форм бактериального менингита, таких как:
- Вакцина против Hemophilus influenzae типа b (Hib). До 1990-х годов ведущей причиной бактериального менингита был вирус Hemophilus influenzae типа b.В настоящее время вакцина против Hib проводится регулярно всем детям в возрасте от 2 месяцев в рамках плановой иммунизации. В результате резко сократилось количество случаев Hib-инфекции и связанного с ней менингита.
Эта вакцина также рекомендуется для лиц с ослабленным иммунитетом, таких как больные СПИДом, серповидноклеточной анемией, пациенты, проходящие лечение от рака, и тем, кто перенес спленэктомию (удаление селезенки).
- Пневмококковая конъюгированная вакцина вводится при плановой иммунизации детей, она эффективна для профилактики пневмококкового менингита.
- Два типа вакцин против Neisseria meningitides — это полисахаридная вакцина против менингококка (MPV) и конъюгированная вакцина против менингококка (MCV).
Людей с повышенным риском, которым следует сделать прививку от менингококковой инфекции:
- Обычная вакцинация MCV рекомендуется всем подросткам.
- Первокурсников колледжа, особенно если они проживают в общежитиях.
- Люди, которые путешествуют или проживают в странах, где распространена Neisseria meningitides.MCV4 рекомендуется для людей от 2 до 55 лет, а MPSV4 — для людей старше 55 лет.
- Лица со спленэктомией или повреждением селезенки.
- Люди, болеющие СПИДом.
СДВГ у детей — что нужно знать о симптомах и лечении
Расстройство дефицита внимания и гиперактивности (СДВГ) — это нарушение развития нервной системы, которое развивается, когда мозг и центральная нервная система страдают нарушениями, связанными с ростом и развитием. Ребенок с синдромом дефицита внимания и гиперактивности (СДВГ) может в течение дня с трудом удерживать внимание.Он или она может казаться беспокойным и проявлять гиперактивное или импульсивное поведение.
Для детей СДВГ может мешать их школьной работе, их отношениям с другими людьми и тому, как они видят себя в мире. Эти симптомы могут сохраняться в зрелом возрасте, вызывая проблемы в работе и отношениях.
Продолжение статьи ниже
Обеспокоены СДВГ?
Одна из наших 3-минутных самооценок может помочь определить, могут ли вы или ваш ребенок получить пользу от дальнейшей диагностики и лечения.
Тест на СДВГ для взрослых Тест на СДВГ для детей
Симптомы были обнаружены у детей в возрасте от 3 лет, и обычно они начинаются в возрасте до 12 лет. СДВГ чаще встречается у мальчиков, чем у девочек, и симптомы могут быть легкими, умеренными или тяжелыми. Состояние может также проявляться по-разному в зависимости от человека. Некоторые люди испытывают в основном симптомы невнимательности, которые известны как преимущественно невнимательный подтип СДВГ. Подтип с преобладанием гиперактивно-импульсивной активности описывает людей, которые в основном испытывают симптомы гиперактивности и импульсивности.Наконец, большинство людей с СДВГ испытывают комбинацию всех симптомов и подпадают под комбинированный подтип.
Как выглядит невнимательность?
Симптомы невнимательности могут выглядеть по-разному в зависимости от ситуации, но общие симптомы у детей включают:
- легко отвлекается.
- забывает делать работу по дому, не любит домашнюю работу, теряет предметы или задания.
- изо всех сил пытается следовать инструкциям и не может обращать внимание на детали.
- трудности с выполнением задач или с управлением своим временем.
- легко справляется с трудными задачами; проблемы с преодолением стрессовых ситуаций.
Родителям и учителям может казаться, что ребенок не слушает их, даже когда они разговаривают с ними.
Как выглядят гиперактивность и импульсивность?
Хотя все дети могут быть импульсивными или гиперактивными в определенные периоды времени, гиперактивный и импульсивный ребенок будет часто:
- ерзать или корчиться, пытаясь не двигаться.У них могут быть проблемы с удержанием на своих местах в классе, или они могут бегать и залезать на предметы или под предметы.
- трудно спокойно участвовать в делах, часто слишком много говорить, перебивать других или выпаливать ответы, когда не их очередь.
Как ребенку ставят диагноз СДВГ?
У ребенка должны быть симптомы в течение как минимум 6 месяцев, и эти симптомы должны нарушить жизнь в нескольких условиях. Например, невнимательность и / или гиперактивность ребенка могут вызывать проблемы как дома, так и в школе.Симптомы также не должны соответствовать поведению большинства детей в их возрастной группе. Например, у всех трехлетних детей короткая продолжительность концентрации внимания, и они иногда могут быть очень энергичными. Также важно помнить, что все дети разные. То, что один ребенок более оживлен, чем брат или сестра, не означает, что у них СДВГ.
Продолжение статьи ниже
Подробнее о диагностике СДВГ у детей
Полезно знать, что у вашего ребенка СДВГ, но понимание того, что этот диагноз означает для вас и вашего ребенка, поможет вам создать надлежащую систему поддержки.
Подробнее о диагностике СДВГ у детей
Какие проблемы испытывает ребенок с СДВГ?
СДВГ ставит перед молодыми людьми уникальные задачи. Это могут быть проблемы с учебной работой или негативные стереотипы, которые учителя и другие ученики могут высказывать о СДВГ. У них также может быть плохая самооценка, когда им трудно справляться с домашними и школьными задачами. Ребенок с СДВГ также подвержен риску несчастного случая и травм из-за невнимательности и импульсивности.Когда ребенок с СДВГ становится старше, он также может подвергаться риску экспериментов с употреблением наркотиков и алкоголя и другим рискованным поведением.
Что будет, когда мы обратимся к врачу?
Ваш семейный врач или педиатр вашего ребенка — отличная первая остановка для оценки и лечения возможного СДВГ. Они могут направить вас к врачу, специализирующемуся на этом состоянии, или к специалисту по оценке для будущей оценки. Они также могут порекомендовать координацию со школьными консультантами и психологами, чтобы адаптировать поведенческий и образовательный план вашего ребенка таким образом, чтобы он наилучшим образом служил ему.Врач также исключит другие причины симптомов, которые могут включать такие состояния, как тревожность, депрессия, вызывающее оппозиционное расстройство, нарушение обучаемости, расстройство поведения и т. Д.
Хотя от СДВГ нет лекарства, симптомы можно контролировать с помощью правильного лечения и поддержки. Лечение СДВГ обычно включает прием лекарств, помогающих уменьшить симптомы, и когнитивно-поведенческую терапию, которая учит навыкам справляться с повседневными проблемами. Раннее начало лечения может иметь огромное влияние на жизнь и самооценку ребенка.С помощью комбинации лекарств и / или методов самоконтроля дети могут научиться формировать жизненные навыки, необходимые для успешной учебы в школе, построения здоровых отношений и формирования положительного образа себя, который будет хорошо служить им во взрослой жизни. Подумайте, какие шаги вы можете предпринять сегодня, чтобы помочь своему ребенку построить здоровое и счастливое будущее.
Последнее обновление: 5 октября 2020 г.
Запор у детей: симптомы, лечение и ресурсы
Как лечится запор?
Лечение запоров и загрязнений состоит из трех этапов — очищения, ухода и восстановления привычного поведения при пользовании туалетом.
Фаза очистки
Этап очистки предназначен для удаления пробки стула из толстой кишки. Это можно сделать с помощью лекарств, принимаемых внутрь, клизм и суппозиториев, вводимых в прямую кишку, или их комбинации. Маленьким детям, которые держатся из-за болезненного испражнения или страха дефекации, лучше принимать лекарства, принимаемые внутрь. Хотя мягкие клизмы эффективны, они могут еще больше напугать ребенка.
Твердый стул выходит с трудом и болезненно.Фаза очищения вашего ребенка может быть начата с больших доз минерального масла для смягчения стула. Минеральное масло не всасывается и постепенно просачивается через твердый стул и смягчает его. Для размягчения большого количества уплотненного стула может потребоваться несколько дней минерального масла. Минеральное масло опасно только при попадании в легкие. Вот почему нельзя давать младенцам или детям, у которых есть проблемы с глотанием. Минеральное масло можно вводить через клизму или внутрь. Поскольку минеральное масло оставляет ощущение жирности, большинству детей лучше смешивать его с другой пищей.Некоторые из более простых способов добавить его в молочные коктейли, пудинг, яблочное пюре, мороженое, шоколадное молоко и соки.
Когда стул у вашего ребенка станет мягким, врач или медсестра могут посоветовать вам добавить другие лекарства внутрь или через прямую кишку. Очень важно удалить всю пробку стула во время фазы очистки, иначе следующая фаза не будет работать.
Ваш ребенок должен получать достаточно лекарств, чтобы предотвратить образование пробки в стуле.У детей, получающих соответствующую терапию, обычно бывает от одного до трех жидких или очень мягких стульев каждый день. Если дети находятся на терапии два-три дня без дефекации, их терапию следует увеличить. Загрязнение обычно означает пробку в стуле, а не слишком много лекарств.
Фаза обслуживания
После завершения фазы очистки ваш врач или практикующая медсестра скажет вам, какое лекарство будет принимать ваш ребенок каждый день. Маленькие дети, которые боятся болезненного испражнения, будут получать лекарства для смягчения стула.Минеральное масло очень эффективно для этого, потому что оно помогает стулу легче выскользнуть. Клетчатка, которая помогает удерживать воду в стуле, также может помочь в этом. Самый богатый источник клетчатки обычно содержится в хлопьях для завтрака. Чтобы узнать, сколько граммов клетчатки необходимо вашему ребенку каждый день, прибавьте 5 к возрасту ребенка. Например, трехлетнему ребенку необходимо около 8 граммов клетчатки каждый день.
Некоторые слабительные — это соли, задерживающие воду в стуле. Примеры включают Milk of Magnesia и Miralax. Другие слабительные действуют путем ферментации сахара и производства газа.К ним относятся яблочный сок, лактулоза и мальцупекс. Это не очень хорошие методы лечения, поскольку они могут вызвать газовые спазмы. Другие слабительные могут вызвать сокращение растянутых и ослабленных мышц. К ним относятся сенна и бисакодил. Ваш врач или медсестра могут предложить лечение, которое лучше всего подойдет вашему ребенку.
Легкий запор можно вылечить путем изменения диеты. Увеличение количества клетчатки может смягчить стул. Также можно употреблять сладкие напитки, которые ферментируют (например, яблочный и фруктовый сок).Черносливовый сок содержит клетчатку и натуральную сенну. Избыточная вода или жидкости обычно не достигают толстой кишки.
Детям с загрязненными или более тяжелыми запорами обычно требуются лекарства. Однако внесение изменений в диету вашего ребенка одновременно может помочь быстрее отучить его от приема лекарств. Может быть сложно заставить детей, особенно малышей, придерживаться той диеты, которую мы хотели бы, но дополнительные усилия будут вознаграждены более счастливыми детьми.
В этой таблице перечислены некоторые плюсы и минусы различных методов лечения:
Лекарства
Действие
Преимущества
Проблемы
Минеральное масло
Смазывает
Дешевый; табуреты легко проходимые
Не использовать с младенцами; Маслянистое ощущение
Молоко магнезииTM
Удерживает воду
Дешевый; табуретки легко проходимые
Вкус
Сенна
Стимулирует
Укрепляет мышцы
Может вызывать судороги
Бисакодил
Стимулирует
Укрепляет мышцы
Может вызывать судороги
Мальтсупекс
Добывает газ
Нет
Стоимость
Лактулоза
Добывает газ
Нет
Стоимость
MiralaxTM
Удерживает воду
Без вкуса
Стоимость
Лечения, которые НЕ следует использовать у детей:
Флот Фосфо-содовые клизмы не следует применять детям.Они могут серьезно нарушить баланс электролитов, когда находятся в толстой кишке.
Молоко и патока или клизма с лактулозой могут вызвать вздутие живота над пробкой стула с возможным разрывом. Поэтому они не рекомендуются детям с хроническим запором.
Восстановление привычного поведения при пользовании туалетом
После того, как у вашего ребенка будет регулярная мягкая, комфортная дефекация, следующим шагом будет восстановление его регулярного режима туалета.Часто этот распорядок нарушался из-за страха ребенка перед болезненным испражнением или из-за того, что он с меньшей вероятностью почувствовал, когда ему нужно использовать туалет для дефекации.
В нашу команду входят специалисты по поведению, которые оказывают дополнительную помощь пациентам с энкопрезом. Эти специалисты помогут вашему ребенку:
Начать регулярное пользование туалетом
Меньше беспокойства по поводу дефекации
Уменьшить сдерживание стула
Меньше конфликтов с родителями из-за проблемы
Почувствуйте себя частью лечебной бригады
.
6

 Кариес вызывают инфекции, которые могут проникать через тонкую пластину в пазуху носа и вызывать там воспаление!
Кариес вызывают инфекции, которые могут проникать через тонкую пластину в пазуху носа и вызывать там воспаление!