Может ли быть ошибочным анализ на гепатит с при беременности
Иногда, получая результаты анализов, люди видят, что их результат ложноположительный. Конечно, сразу об этом узнать нельзя, необходимо проводить дальнейшие исследования. Чаще всего такая ошибка встречается при сдаче анализов на гепатит С, который является одним из самых серьезных заболеваний, которые приводят к летальному исходу.
Немного о болезни
Прежде чем перейти к тому, почему результат анализа может быть ложноположительным, необходимо немного внимания уделить самой болезни.
Гепатит С это очень опасное инфекционное заболевание, во время которого поражается печень человека. А, как известно, если начались проблемы с печенью, то весь организм постепенно будет давать сбои. С момент заражения до появления первых симптомов может пройти от полутора месяцев до пяти. Все будет зависеть от иммунной системы человека, а также от других имеющихся хронических заболеваний.
После того, как вирус активизировался, выделяют две стадии развития. Первая (ее еще называют вялотекущей) характеризуется незначительным ухудшением состояния. Так, появляется слабость, иногда бессонница. В тот момент, когда вирус уже начинает действовать активнее, самочувствие человека ухудшается, моча становится темнее, кожи приобретает желтоватый оттенок. И в некоторых случаях начинают желтеть белки глаз.
Первая (ее еще называют вялотекущей) характеризуется незначительным ухудшением состояния. Так, появляется слабость, иногда бессонница. В тот момент, когда вирус уже начинает действовать активнее, самочувствие человека ухудшается, моча становится темнее, кожи приобретает желтоватый оттенок. И в некоторых случаях начинают желтеть белки глаз.
Одной из особенностей болезни, которая делает ее еще более опасной, является бессимптомное течение.
В большинстве случаев гепатит С протекает бессимптомно до того момента, пока не начинается цирроз печени. А до этого незначительное ухудшение самочувствия, такое как быстрая утомляемость и изменение цвета мочи, многими людьми списывается на стресс, хроническую усталость и неправильное питание. Именно потому, что в основной массе случаев гепатит С протекает бессимптомно, им очень легко заразится. Человек может даже не знать о болезни и передать ее другому, особенно во время полового акта.
Более 80 процентов людей, у которых имеется гепатит С, говорят, что узнали о болезни случайно, когда в один момент им нужно было пройти обследование и одним из пунктов была сдача анализов на кровь и гепатит. Около 20-30 процентов пациентов вылечиваются, но при этом качество их жизни значительно ухудшается из-за поражения печени.
Около 20-30 процентов пациентов вылечиваются, но при этом качество их жизни значительно ухудшается из-за поражения печени.
Также, примерно столько же человек перенесли острую форму болезни и могут считаться просто носителями вируса. Но большая опасность состоит в том, что болезнь переходит в хроническую стадию, и, несмотря на излечение, они являются носителями.
У таких людей есть следующие симптомы:
- Частая тошнота.
- Болезненные ощущения в области живота, которые могут быть как периодическими, так и постоянными.
- Боли в суставах, которые многие пациенты называют изнуряющими.
- Понос, который возникают часто и внезапно.
- Небольшое пожелтение кожи.
Считается, что распознать гепатит С самому практически невозможно, так как даже опытные врачи могут поставить диагноз, основываясь только на полученных результатах анализов.
Методы диагностики болезни
На сегодняшний день существует несколько методов диагностики гепатита С, самым главным из которых является анализ методом ИФА.
В самом начале, при подозрениях на гепатит С у человека, врач назначает иммуноферментный анализ, результаты которого готовы уже буквально через день. При таком анализе выявляется наличие антител в крови у человека.
Известно, что при каждом заболевании в организме человека вырабатываются специфические антитела. Именно поэтому такой вид анализа является наиболее достоверным. Правда, наличие антител в организме может свидетельствовать о двух вещах – либо человек уже вылечился, и у него остались антитела, либо же он только заболел, и организм усиленно борется с инфекцией.
Но иногда требуется уточнение полученного результата, так как не всегда, основываясь на нем, врач может поставить точный диагноз и назначить лечение.
Так, дополнительно назначаются:
- Общий анализ крови, который покажет не только уровень гемоглобина и лейкоцитов, но также и уровень других важных компонентов в крови.
- Анализ методом ПЦР, то есть выявление присутствия в крови ДНК возбудителя.

- УЗИ печени, во время которого можно заметить изменения.
- УЗИ органов брюшной полости.
Назначают эти анализы не только потому, то врачи иногда сомневаются в постановке диагноза, но и потому, что бывают случаи, когда анализ оказывается ложноположительным. И чтобы опровергнуть его, необходимо сделать дополнительные исследования.
Ложноположительный результат анализа
Иногда результат полученного анализа могут быть ложноположительными. В большинстве случаев это не ошибка медицинского персонала, а воздействие внешних и внутренних факторов на организм человека.
Так, существует несколько причин, почему анализ может быть ложноположительным:
- Аутоиммунные заболевания, во время которых организм в буквальном смысле слова борется сам с собой.
- Наличие в организме опухолей, которые могут быть как доброкачественными (то есть не опасными), так и злокачественными (лечить которые нужно сразу же)
- Наличие инфекции в организме, а именно Аткой, область воздействия и поражения которой очень схожа с гепатитом.

- Проведение вакцинации, например, от гриппа.
- Проведение терапии интерфероном альфа.
- Некоторые особенности организма, такие как постоянное повышение уровня билирубина в крови.
Больше информации о гепатите С можно узнать из видео.
Иногда ложноположительный результат анализа получают беременные женщины. Считается, что во время беременности организм претерпевает изменения. А при наличии резус-конфликта, когда организм матери попросту отторгает малыша, вероятность получения ложноположительного анализа возрастает. Иммунная система начинает работать по-другому, и может произойти такой сбой.
Также получить ложноположительный результат анализа могут те люди, которые принимают иммунодепрессанты.
Для того чтобы точно поставить диагноз, а также опровергнуть результаты анализов, необходимо провести дополнительные исследования.
Человеческий фактор
Считается, что иногда причиной получения ложноположительного результата анализа является человеческий фактор. Сюда можно отнести:
Сюда можно отнести:
- Неопытность врача, который проводи анализ.
- Случайная подмена пробирок.
- Ошибка лаборанта, который проводит исследования, например, просто опечатка в самом результате.
- Неправильная подготовка образцов крови к исследованию.
- Воздействие на образцы повышенной температурой.
Считается, что такая причина самая плохая, так как из-за человеческого фактора и малой квалификации, может пострадать человек.
Ложноположительный результат у беременных
Причины ложноположительного результата анализа у беременных
В самом начале беременности каждая женщина получает от своего врача направление на множество анализов, среди которых присутствует анализа на гепатит С. И, даже точно зная, что такой болезни у нее нет, женщине приходится сдавать его.
И, к огромному сожалению, некоторые женщины получают положительные результаты анализов. Сразу паниковать не нужно, так как во время беременности такое может случиться. И причиной будет не реальное присутствие в организме вируса, а просто реакция его самого на беременность.
И причиной будет не реальное присутствие в организме вируса, а просто реакция его самого на беременность.
В момент вынашивания малыша организм женщины претерпевает колоссальные изменения, и сбой может произойти где угодно.
Ложноположительные результаты анализов у беременных женщин связаны с:
- Сами процессом гестации, во время которого происходит выработка специфических белков.
- Изменение в гормональном фоне, которые попросту неизбежны, так как для вынашивания малыша необходимо, чтобы гормоны (некоторые) были немного завышены.
- Изменение состава крови, которое происходит из-за необходимости отдавать питательные вещества и витамины малышу. Да и к тому же, во время беременности женщины стараются питаться правильно и употребляют в пищу много фруктов, овощей, мяса, которые меняют состав крови.
- Повышенное содержание в крови цитокинов, которые участвуют в межклеточной и межсистемной регуляции в организме, и способствуют их лучшей выживаемости, росту и т.
 д.
д. - Наличие в организме других инфекций. Иногда иммунитет женщины во время вынашивания малыша снижается, и она становится очень восприимчивой к вирусам. Так, если у женщины насморк или болит горло, и она сдала анализ на гепатит, то вероятность получения ложноположительного результата увеличивается.
Многие врачи не сообщают своим пациентам о получении ложноположительных результатов, а просто отправляют их на дополнительные исследования. Делается это исключительно из добрых побуждений, так как любой стресс, особенно на раннем сроке, может привести к прерыванию беременности.
Кровь беременных женщин считают «очень сложной», так как в ней происходит увеличение абсолютно по всем показателям, и чтобы получить достоверный результат, специалист, проводящий анализ, должен быть очень опытным.
Как избежать ложноположительного результата
На самом деле, особых рекомендаций перед сдачей крови на гепатит С нет. Но при том, если есть возможность, то лучше всего выбирать клинику, в которой работают опытные врачи.
Узнать об этом можно у знакомых, а также из Интернет-ресурсов. Практически у каждой клиники есть свой сайт, на котором можно почитать отзывы. Но так как около половины отзывов покупные (то есть нанимаются специальные люди для их написания), то лучше всего обратить внимание на форумы.
Также, сдавать кровь лучше, когда нет никакого ухудшения самочувствия, например, простудного заболевания. Потому что, как было сказано выше, это влияет на результат.
Чтобы обезопасить себя от получения ложноположительного результата, можно параллельно сдать анализ на обнаружение в крови ДНК и РНК вируса. Такой анализ является более достоверным, так как очень сложно сделать ошибку, если компонентов вируса в крови нет. Правда, в простой поликлинике не проводят такие анализы, необходимо обращаться в платную.
Также, при наличии хронических заболеваний, необходимо сообщить об этом врачу, так как прием некоторых лекарственных препаратов может повлиять на результативность анализа.
Ложноположительный анализ на гепатит С встречается не часто, так как такая ошибка часто стоит врачам работы, а людям нервов. Получение ложноположительного анализа не должно приводить в шок, так как чтобы поставить диагноз и выяснить причину, нужно пройти несколько дополнительных исследований. И только после этого будут сделать выводы, был ли это ложноположительный результат, или же все-таки имеет место быть гепатит С.
Получение ложноположительного анализа не должно приводить в шок, так как чтобы поставить диагноз и выяснить причину, нужно пройти несколько дополнительных исследований. И только после этого будут сделать выводы, был ли это ложноположительный результат, или же все-таки имеет место быть гепатит С.
https://immco.ru/category/sofdac/
__________________________________________________
Почитать еще:
ложноположительный гепатит с при беременности — 25 рекомендаций на Babyblog.ru
Репродуктивные гормоны и маркеры ФПК
Фолликуло-стимулирующий гормон, лютеинизирующий гормон
ФСГ и ЛГ секретируются гонадотропными клетками передней доли гипофиза. Гонадотропины ФСГ и ЛГ, хориогонадотропин ХГ и тиротропин ТТГ являются гликопротеинами, молекулы которых состоят из двух ковалентно связанных субъединиц, а и ß . а-субъединицы ФСГ, ЛГ, ТТГ и ХГ идентичны, а ß-субъединицы специфичны для каждого гормона и определяют их биологическую активность. Небольшое количество свободных субъединиц могут циркулировать в крови, однако возможность любого из биологических эффектов реализуется лишь при условии ассоциации а-цепи с ß-цепью. Секреция ФСГ и ЛГ гонадотропными клетками передней доли гипофиза контролируется следующими факторами:
а-субъединицы ФСГ, ЛГ, ТТГ и ХГ идентичны, а ß-субъединицы специфичны для каждого гормона и определяют их биологическую активность. Небольшое количество свободных субъединиц могут циркулировать в крови, однако возможность любого из биологических эффектов реализуется лишь при условии ассоциации а-цепи с ß-цепью. Секреция ФСГ и ЛГ гонадотропными клетками передней доли гипофиза контролируется следующими факторами:
а) Гонадотропин-рилизинг гормон ( Gn — RH ), известным также как ЛГ-рилизинг гормоном ( LH — RH ), или как люлиберин. LH — RH является декапептидом, секретируемым гипоталамусом. LH — RH и его синтетические химические аналоги широко используются в терапевтических и диагностических целях (LH-RH-тест). LH — RH секретируется в портальную венозную систему гипофиза, где он стимулирует образование и пульсирующую секрецию ЛГ и, в меньшей степени, ФСГ.
б) стероидными гормонами, вырабатываемыми половыми железами. Именно эстрогены и гестагены контролируют секрецию гонадотропина по принципу положительной или отрицательной обратной
в) ингибином (гликопротеином, синтезируемым клетками Сертолли в процессе сперматогенеза и специфически ингибирующим секрецию ФСГ).
Эффект гонадотропинов реализуется через специфические рецепторы на поверхности клеточной мембраны. В этом процессе участвует важный межклеточный медиатор циклический аденозин монофосфат (цАМФ, сАМР).
Гонадотропины выводятся из организма с мочой. Так как их биологическая активность и иммунологические свойства в значительной мере остаются неизменными, концентрация этих гормонов в моче здоровых людей соответствует их концентрации в периферической крови.
Функции гонадотропинов у детей
У детей препубертатного периода уровни гонадотропинов и половых стероидов очень низкие. Во время пубертатного периода чувствительность гипофиза к LH — RH возрастает, в результате чего увеличивается секреция гонадотропинов, секреция половых стероидов и развиваются вторичные половые признаки.
Функции гонадотропинов у мужчин
У мужчин ЛГ стимулирует синтез тестостерона в клетках Лейдига, ФСГ стимулирует сперматогенез, синтез ингибина и андроген-связывающего белка в семенных канальцах, а также превращение тестостерона в 17- ß-эстрадиол в клетках сертоли. И тестостерон, и эстрогены оказывают ингибирующий эффект на секрецию гонадотропина посредством гипоталамического подавления L Н- RH.
И тестостерон, и эстрогены оказывают ингибирующий эффект на секрецию гонадотропина посредством гипоталамического подавления L Н- RH.
Функции гонадотропинов у женщин
а) У женщин детородного периода секреция гонадотропинов является наиболее важным условием поддержания менструального цикла. В последние несколько дней предыдущего цикла снижение концентрации стероидных гормонов повышает секрецию ФСГ, что стимулирует рост нескольких граафовых пузырьков. Один из фолликулов развивается более интенсивно, остальные — атрофируются. Растущий созревающий фолликул продуцирует повышающиеся количества эстрогенов, которые оказывают мягкий ингибирующий эффект на секрецию ФСГ. В конце фолликулярной фазы секреция эстрогенов резко возрастает и достигает максимума непосредственно перед овуляцией. Обратная связь концентраций гормонов из отрицательной становится положительной, что выражает ся в овуляторных пиках уровней ЛГ и ФСГ. Овуляция, завершающаяся разрывом фолликула и превращением его в желтое тело, приводит также к падению уровней гонадотропинов и эстрогенов на фоне повышающегося уровня прогестерона. Лютеинизация гранулезных клеток наступает при вторичном подъеме концентрации эстрогенов параллельно с возрастанием уровня прогестерона до максимума в середине лютеиновой фазы. Желтое тело рассасывается, и уровень стероидных гормонов падает к концу цикла, что приводит к отмене ингибирования секреции LH — RH гипоталамусом. Секреция гонадотропинов возрастает и начинается новый цикл.
Лютеинизация гранулезных клеток наступает при вторичном подъеме концентрации эстрогенов параллельно с возрастанием уровня прогестерона до максимума в середине лютеиновой фазы. Желтое тело рассасывается, и уровень стероидных гормонов падает к концу цикла, что приводит к отмене ингибирования секреции LH — RH гипоталамусом. Секреция гонадотропинов возрастает и начинается новый цикл.
б) В перименопаузе циклическая активность яичников снижается вплоть до полного угасания. Циклы в перименопаузе часто бывают ановуляторными и характеризуются значительной флюктуацией уровней стероидных и гипофизарных гормонов. В последствии все примордиальные фолликулы перестают реагировать на гонадотропную стимуляцию под воздействием стероидных гормонов.
в) В менопаузе исчезает отрицательная обратная связь и уровни гонадотропинов, в частности, ФСГ, значительно повышаются по сравнению с детородным периодом.
Рис.1. Динамика концентраций гонадотронпинов (ГТ), эстрадиола (Е2) и прогестерона (Пр) в крови на протяжении менструального цикла и при наступлении беременности.
Патология женщины детородного периода
Если исключается возможность гиперпролактинемии, определение ФСГ представляет собой первую часть исследований нарушений менструального цикла. Рекомендуется проводить одно временное определение ФСГ, ЛГ и пролактина в первой пробе крови. Повышенные уровни ФСГ обычно являются индикатором необратимой недостаточности функции яичников (за исключением очень редкого синдрома резистентности яичников). Пониженная или нормальная концентрация ФСГ при пониженной концентрации ЛГ имеет место при нарушении функции гипофиза или гипоталамуса. Если секреция эстрогенов понижена (при отрицательном анализе на прогестерон), овуляцию можно индуцировать гонадотропинами (Прегонал) или пульсирующим введением LH — RH . Если секреция эстрогенов в норме, лечение нужно начать с кломифена. Незначительное повышение концентрации ЛГ при нормальной концентрации ФСГ может наблюдаться при синдроме поликистозных яичников (РСО, синдром Штейна-Левенталя). Возникновение синдрома связано с гиперсекрецией андрогенов и замедленным синтезом эстрогенов яичниками, что компенсируется их ускоренным синтезом в периферии. Таким образом, уровень эстрогенов в сыворотке крови остается в норме. Довольно часто в этом случае наблюдается незначительная гиперпролактинемия.
Возникновение синдрома связано с гиперсекрецией андрогенов и замедленным синтезом эстрогенов яичниками, что компенсируется их ускоренным синтезом в периферии. Таким образом, уровень эстрогенов в сыворотке крови остается в норме. Довольно часто в этом случае наблюдается незначительная гиперпролактинемия.
У женщин с анорексией уровень гонадотропинов понижен. При стимуляции LH — RH наблюдается повышение содержания ФСГ, уровень ЛГ остается неизменным или незначительно возрастает.
Девочки пубертатного периода
При замедленном половом развитии диагностика проводится по схеме, приведенной для случаев недостаточности яичников. При повышенном уровне ФСГ необходимо провести полное эндокринологическое и генетическое обследование.
В случаях преждевременного созревания концентрация гонадотропинов часто бывает повышен ной по сравнению с нормальными для данного возраста уровнями. Диагностический тест с LH — RH часто приводит к резкому повышению секреции ЛГ.
У женщин в менопаузе пониженное содержание гонадотропинов наблюдается при проведении заместительной терапии ( HRT ) или у пациенток с эстроген-продуцирующими опухолями. Низкие уровни гонадотропинов также обнаруживаются при гипофизарной недостаточности.
Мужчины
Определение ФСГ проводят в случае подозрения на недостаточность половых желез в результате обнаружения азооспермии или олигоспермии. Высокий уровень ФСГ указывает на первичную тестикулярную недостаточность.
Показания к проведению исследований:
Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Недостаточность яичников
• Синдром поликистоза яичников
• Анорексия
• Гипофизарная недостаточность
Девочки пубертатного периода:
• Гипофизарная недостаточность
• Преждевременное половое созревание
• Замедленное половое созревание
• Недостаточность яичников
• Анорексия
Женщины в менопаузе:
• Гипофизарная недостаточность
• Метроррагия
• Гормональная заместительная терапия ( HRT )
Мужчины:
• Гипофизарная недостаточность
• Азооспермия, олигоспермия
Подготовка проб для анализа и содержание гонадотропинов в норме.
Уровни гонадотропинов не имеют циркадного ритма. Пульсирующий характер секреции с интервалами в 1-2 часа особенно характерен для ЛГ, поэтому результаты единичных анализов следует считать приблизительными. Образцы сыворотки или плазмы крови после образования сгустков и/или отделения эритроцитов стабильны в течение времени, достаточного для пересылки образцов по почте. Замороженные образцы можно хранить в течение длительного периода времени.
Не рекомендуется использовать гемолизированные, липемические или иктерические образцы, так как это может оказать влияние на результаты анализа. Снижение уровня гормонов может наблюдаться при приеме оральных контрацептивов, фенотиазинов, эстрогенов.
Современные иммуноанализы ЛГ и ФСГ основаны на использовании моноклональных антител, которые не имеют перекрестной реакции с ХГ.
ФСГ, (мМЕ/л)
ЛГ, (мМЕ/л)
Мужчины
0,7-1,1
0,8-7,6
Женщины
Фолликулярная фаза
2,8 — 11,3
1,1-11,6
Овулятрный пик
5,8-21
17-77
Лютеиновая фаза
1,2-9,0
0-14,7
Постменопауза
21,7-153
11,3-40
Препубертатные дети
<1
<1
Биологический материал :
• сыворотка крови
• гепаринизированная плазма крови
Пролактин
Пролактин человека — полипептид с молекулярной массой около 23 000 Да. В циркулирующей крови он находится в мономерной форме или в форме полимеров с различной биологической активностью. Количественное соотношение этих форм меняется при различных физиологических состояниях. По своей структуре пролактин имеет высокую степень подобия с гормоном роста и плацентарным лактогеном, возможно из-за их общего эволюционного происхождения. Биологический период полу-жизни пролактина около 15-20 мин. О способе выведения его из организма до настоящего времени известно немного.
В циркулирующей крови он находится в мономерной форме или в форме полимеров с различной биологической активностью. Количественное соотношение этих форм меняется при различных физиологических состояниях. По своей структуре пролактин имеет высокую степень подобия с гормоном роста и плацентарным лактогеном, возможно из-за их общего эволюционного происхождения. Биологический период полу-жизни пролактина около 15-20 мин. О способе выведения его из организма до настоящего времени известно немного.
Физиологические функции пролактина
Пролактин секретируется лактотропными клетками передней доли гипофиза Его секрецию гипотапамусом контролирует сложная система, в которой преобладает ингибирование (в результате перерезания ножки гипофиза секреция пролактина увеличивается). Дофамин — наиболее важное эндогенное соединение, ингибирующее секрецию пролактина, которое, возможно, идентично так называемому пролактин-ингибирующему фактору (PIF). Адреналин, норадреналин, ацетилхолин, соматостатин и простагландины не оказывают такого сильного влияния на секрецию пролактина.
Тиреолиберин (TRH) стимулирует секрецию пролактина, но не является физиологическим триггерным фактором. Другими эндогенными стимуляторами секреции пролактина являются: гамма -амино масляная кислота ( GAВA ), серотонин и мелатонин.
На секрецию пролактина влияет также уровень эстрогенов. Высокие уровни эстрогенов стимулируют секрецию пролактина посредством ингибирования синтеза дофамина, а низкие их уровни, вероятно, ингибируют секрецию пролактина посредством увеличения чувствительности гипофиза к дофамину.
Основной физиологической функцией пролактина является запуск и поддержание процесса лактации.
Во время беременности секреция пролактина постоянно возрастает в результате ускоренного синтеза эстрогенов в фето-плацентарной системе. Эстрогены и пролактин подготавливают молочную железу к лактации, воздействуя на процесс дифференциации альвеол и протоков.
Уровень пролактина повышен в амниотической жидкости и оболочках плода. Возможно, пролактин играет важную роль в формировании легочной ткани эмбриона. Новорожденные имеют относительно высокий уровень пролактина, который снижается в течение нескольких первых месяцев жизни, пока не достигнет уровня, характерного для детского возраста.
Возможно, пролактин играет важную роль в формировании легочной ткани эмбриона. Новорожденные имеют относительно высокий уровень пролактина, который снижается в течение нескольких первых месяцев жизни, пока не достигнет уровня, характерного для детского возраста.
Если женщина не кормит грудью, уровень пролактина после родов приходит в норму в течение 4 недель. У кормящих женщин уровень пролактина снижается медленнее, так как кормление стимулирует его секрецию.
Существует теория, что физиологический уровень пролактина необходим для нормального функционирования репродуктивной системы у обоих полов. Однако физиологическая роль пролактина у мужчин пока не доказана.
Патология: Гиперпролактинемия ослабляет функцию гонад обоих полов. У женщин она вызывает нарушения менструального цикла вследствие недостаточности лютеиновой фазы, олигоменорею, аменорею, которая может сочетаться с галактореей. У мужчин она сопровождается потерей либидо или импотенцией. Механизм этого не совсем ясен, но, возможно, он сходен с ингибированием циклической функции яичников у кормящих грудью женщин.
Механизм этого не совсем ясен, но, возможно, он сходен с ингибированием циклической функции яичников у кормящих грудью женщин.
Наиболее распространенные причины гиперпролактиемии следующие:
• секретирующие пролактин опухоли гипофиза, так называемые пролактиномы.
• расположенные над турецким седлом опухоли гипофиза, тормозящие выработку и транспорт дофамина.
• повреждения ножки гипофиза, приводящие к такому же эффекту.
• эктопический синтез пролактина
Кроме того повышение уровня пролактина может быть при:
• первичном гипотиреозе
• поликистозе яичников
• почечной недостаточности
Однако уровень пролактина не является единственным фактором, ответственным за возникновение клинических проявлений гиперпролактинемии. Изменение соотношения форм пролактина с различной биологической активностью или изменение количества рецепторов к пролактину могут также быть причиной возникновения данного заболевания. Именно поэтому в литературе описаны отдельные случаи нормального менструального цикла и беременности при наличии выраженной гиперпролактинемии, а с другой стороны, у бесплодных женщин с нормальным уровнем пролактина отмечен хороший терапевтический эффект при применении препаратов, подавляющих секрецию пролактина. Отдельным клиническим случаем является так называемая «латентная гиперпролактинемия», которая подтверждается в тесте стимуляции метоклопрамидом.
Отдельным клиническим случаем является так называемая «латентная гиперпролактинемия», которая подтверждается в тесте стимуляции метоклопрамидом.
Если гиперпролактинемия подтверждается при анализе нескольких проб крови и исключена фармакологическая причина повышения уровня пролактина, необходимо провести тщательную проверку на наличие опухолей гипофиза ( RTG обследование турецкого седла, СТ области седла проверка угла зрения, тесты на стимуляцию и подавление и т.п.). Вероятность наличия опухоли тем выше, чем выше уровень пролактина.
Рис.2. Содержание пролактина в сыворотке крови здоровых женщин и пациенток с гиперпролактинемией.
Определение уровня пролактина является важным моментом для оценки эффективности проведенного оперативного или консервативного лечения у пациентов с опухолями гипофиза. Лечение таких больных должно всегда проводится под наблюдением эндокринолога.
Показания к проведению исследований:
Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Нарушения лактации
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Мужчины:
• Тестикуляная недостаточность
• Азооспермия, олигоспермия
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Подготовка проб для анализа и содержание пролактина в норме
Информация, приведенная выше для гонадотропинов, справедлива и по отношению к пролактину. Однако, пролактин имеет довольно выраженный циркадный ритм с максимальным выбросом гормона во время ночного сна. Поэтому кровь для анализа берут утром, не ранее, чем через 3 часа после пробуждения.
Однако, пролактин имеет довольно выраженный циркадный ритм с максимальным выбросом гормона во время ночного сна. Поэтому кровь для анализа берут утром, не ранее, чем через 3 часа после пробуждения.
Рис.3. Суточный ритм секреции пролактина (индивидуальные графики).
Кроме того, уровень пролактина может повышаться в результате физического или эмоционального стресса, воздействий на молочные железы или операций на грудной клетке, после пребывания в сауне, а также после принятия спиртных напитков. Секрецию пролактина стимулирует ряд лекарственных препаратов: фенотиазиды, трициклические антидепрессанты, метилдофа, галоперидол, хлорпромазин, резерпин, циметидин и другие.
Концентрация пролактина выражается в нг/мл. Для перевода концентрации в мкМЕ/мл необходимо использовать следующее соотношение: 1 нг/мл = 30,3 мкМЕ/мл
Пролактин
нг/мл
мкМЕ/л
Мужчины
2,5-17
53-360
Женщины
Фолликулярная фаза
4,5- 33
98-784
Середина цикла
6,3-49
134-975
Лютеиновая фаза
4,9- 40
104-848
Биологический материал:
• сыворотка крови
• гепаринизированная плазма крови
ß- Эстрадиол (Е2)
17 ß-Эстрадиол — наиболее активный эстроген в периферической крови, секретируемый, в основном, яичниками, а также в меньшем количестве плацентой, надпочечниками и яичками. С точки зрения биосинтеза эстрадиол представляет собой производное холестерина, а его непосредственными пред шественниками являются андростендион и тестостерон. Более 98 % эстрадиола циркулирует в связанном с белками сыворотки крови состоянии, в основном с ГСПГ . Только небольшая часть эстрадиола находится в свободной форме и является носителем гормональной биологической активности. Эстрадиол быстро трансформируется в эстрон с меньшей биологической активностью, а затем в сульфат эстрона. Образование в организме сульфатов и глюкуронидов снижает эффективность метаболизма производных эстрадиола.
С точки зрения биосинтеза эстрадиол представляет собой производное холестерина, а его непосредственными пред шественниками являются андростендион и тестостерон. Более 98 % эстрадиола циркулирует в связанном с белками сыворотки крови состоянии, в основном с ГСПГ . Только небольшая часть эстрадиола находится в свободной форме и является носителем гормональной биологической активности. Эстрадиол быстро трансформируется в эстрон с меньшей биологической активностью, а затем в сульфат эстрона. Образование в организме сульфатов и глюкуронидов снижает эффективность метаболизма производных эстрадиола.
Физиологические функции эстрадиола у женщин
Наиболее значительное воздействие эстрогены оказывают на эндометрий, слизистую влагалища и шейку матки. Они также влияют на развитие молочных желез и тормозят выработку гонадотропинов как у мужчин, так и у женщин Биологический эффект эстрогенов осуществляется путем связывания с цитоплазматическими рецепторами эстрогенов в клетках тканей-мишеней.
Половое созревание
Эстрогены играют ключевую роль в формировании и развитии женских половых органов, а также вторичных половых признаков. Они также ускоряют рост трубчатых костей в длину, а затем, воз действуя на эпифиз, вызывают остановку дальнейшего роста.
Детородный период
Эстрадиол поступающий в периферическое кровообращение, почти исключительно секретируется яичниками. Под воздействием ЛГ в поверхностных клетках фоликулов происходит синтез предшественников андрогенов, андростендиона и тестостерона, из которых в гранулезных клетках, стимулированных ФСГ, образуются эстрогены. Изменение уровней эстрадиола в нормальном менструальном цикле описано в разделе, посвященном гонадотропинам.
Менопауза
В менопаузе синтез эстрогенов затухает, и их уровень в сыворотке крови снижается до очень низких значений.
Физиологические функции эстрадиола у мужчин
У мужчин часть эстрогенов синтезируется яичками, а другая часть образуется в периферических тканях путем ароматизации тестикулярных и надпочечниковых андрогенов. У мужчин в возрасте до 50 лет 20 % эстрадиола секретируется яичками, 60 % образуется в процессе ароматизации тесто стерона, а остальные 20 % — при восстановлении эстрона. В возрасте между 50 и 60 годами доля эстрадиола, синтезируемая яичками, относительно возрастает вследствие резкого снижения секреции андрогенов корой надпочечников.
Патология:
Девочки пубертатного периода и женщины детородного возраста:
• Гиперэстрогенемия
• Феминизация у детей
• Гормонсекретирующие опухоли яичника
• Гиперплазия надпочечников
• Гипоэстрогенемия
• Гипоганадизм
• Центральная анорексия (за счет снижения уровня гонадотропинов и нарушения синтеза эстрогенов)
• Прием гормональных контрацептивов
Женщины в менопаузе:
Гиперсекреция эстрогенов (т.е. менопаузальная метроррагия) может быть вызвана двумя причинами:
• повышенным периферическим синтезом
• секрецией эстрогенов опухолевыми тканями.
Мужчины:
Гиперсекреция эстрогенов :
• повышенная периферическая ароматазная активность,
• изменения в метаболизме эстрогенов, возникшие из за нарушений функции печени (напр., по причине алкоголизма)
• эстрогенсекретирующие опухоли (в том числе тестикулярные).
Кроме того, гиперэстрогенемия может наблюдаться при гипертиреозе. Показания к проведению исследований:
Девочки пубертатного периода:
• Замедленное половое созревание
• Ментальная анорексия
• Овариальная недостаточность
Женщины детородного периода:
• Овариальная недостаточность
• Нарушения менструального цикла
• Бесплодие
• Контроль за процессом индуцированной овуляции
• Мониторинг при экстракорпоральном оплодотворении
• Предупреждение синдрома гиперстимуляции
• Поликистоз яичников
• Гипофизарная недостаточность
Женщины в менопаузе:
• Гипофизарная недостаточность
• При назначении гормональной заместительной терапии ( HRT ) и во время ее мониторинга
• Менопаузальная метрор
ложноположительный анализ на гепатит при беременности — 25 рекомендаций на Babyblog.ru
Репродуктивные гормоны и маркеры ФПК
Фолликуло-стимулирующий гормон, лютеинизирующий гормон
ФСГ и ЛГ секретируются гонадотропными клетками передней доли гипофиза. Гонадотропины ФСГ и ЛГ, хориогонадотропин ХГ и тиротропин ТТГ являются гликопротеинами, молекулы которых состоят из двух ковалентно связанных субъединиц, а и ß . а-субъединицы ФСГ, ЛГ, ТТГ и ХГ идентичны, а ß-субъединицы специфичны для каждого гормона и определяют их биологическую активность. Небольшое количество свободных субъединиц могут циркулировать в крови, однако возможность любого из биологических эффектов реализуется лишь при условии ассоциации а-цепи с ß-цепью. Секреция ФСГ и ЛГ гонадотропными клетками передней доли гипофиза контролируется следующими факторами:
а) Гонадотропин-рилизинг гормон ( Gn — RH ), известным также как ЛГ-рилизинг гормоном ( LH — RH ), или как люлиберин. LH — RH является декапептидом, секретируемым гипоталамусом. LH — RH и его синтетические химические аналоги широко используются в терапевтических и диагностических целях (LH-RH-тест). LH — RH секретируется в портальную венозную систему гипофиза, где он стимулирует образование и пульсирующую секрецию ЛГ и, в меньшей степени, ФСГ.
б) стероидными гормонами, вырабатываемыми половыми железами. Именно эстрогены и гестагены контролируют секрецию гонадотропина по принципу положительной или отрицательной обратной
в) ингибином (гликопротеином, синтезируемым клетками Сертолли в процессе сперматогенеза и специфически ингибирующим секрецию ФСГ).
Эффект гонадотропинов реализуется через специфические рецепторы на поверхности клеточной мембраны. В этом процессе участвует важный межклеточный медиатор циклический аденозин монофосфат (цАМФ, сАМР).
Гонадотропины выводятся из организма с мочой. Так как их биологическая активность и иммунологические свойства в значительной мере остаются неизменными, концентрация этих гормонов в моче здоровых людей соответствует их концентрации в периферической крови.
Функции гонадотропинов у детей
У детей препубертатного периода уровни гонадотропинов и половых стероидов очень низкие. Во время пубертатного периода чувствительность гипофиза к LH — RH возрастает, в результате чего увеличивается секреция гонадотропинов, секреция половых стероидов и развиваются вторичные половые признаки.
Функции гонадотропинов у мужчин
У мужчин ЛГ стимулирует синтез тестостерона в клетках Лейдига, ФСГ стимулирует сперматогенез, синтез ингибина и андроген-связывающего белка в семенных канальцах, а также превращение тестостерона в 17- ß-эстрадиол в клетках сертоли. И тестостерон, и эстрогены оказывают ингибирующий эффект на секрецию гонадотропина посредством гипоталамического подавления L Н- RH.
Функции гонадотропинов у женщин
а) У женщин детородного периода секреция гонадотропинов является наиболее важным условием поддержания менструального цикла. В последние несколько дней предыдущего цикла снижение концентрации стероидных гормонов повышает секрецию ФСГ, что стимулирует рост нескольких граафовых пузырьков. Один из фолликулов развивается более интенсивно, остальные — атрофируются. Растущий созревающий фолликул продуцирует повышающиеся количества эстрогенов, которые оказывают мягкий ингибирующий эффект на секрецию ФСГ. В конце фолликулярной фазы секреция эстрогенов резко возрастает и достигает максимума непосредственно перед овуляцией. Обратная связь концентраций гормонов из отрицательной становится положительной, что выражает ся в овуляторных пиках уровней ЛГ и ФСГ. Овуляция, завершающаяся разрывом фолликула и превращением его в желтое тело, приводит также к падению уровней гонадотропинов и эстрогенов на фоне повышающегося уровня прогестерона. Лютеинизация гранулезных клеток наступает при вторичном подъеме концентрации эстрогенов параллельно с возрастанием уровня прогестерона до максимума в середине лютеиновой фазы. Желтое тело рассасывается, и уровень стероидных гормонов падает к концу цикла, что приводит к отмене ингибирования секреции LH — RH гипоталамусом. Секреция гонадотропинов возрастает и начинается новый цикл.
б) В перименопаузе циклическая активность яичников снижается вплоть до полного угасания. Циклы в перименопаузе часто бывают ановуляторными и характеризуются значительной флюктуацией уровней стероидных и гипофизарных гормонов. В последствии все примордиальные фолликулы перестают реагировать на гонадотропную стимуляцию под воздействием стероидных гормонов.
в) В менопаузе исчезает отрицательная обратная связь и уровни гонадотропинов, в частности, ФСГ, значительно повышаются по сравнению с детородным периодом.
Рис.1. Динамика концентраций гонадотронпинов (ГТ), эстрадиола (Е2) и прогестерона (Пр) в крови на протяжении менструального цикла и при наступлении беременности.
Патология женщины детородного периода
Если исключается возможность гиперпролактинемии, определение ФСГ представляет собой первую часть исследований нарушений менструального цикла. Рекомендуется проводить одно временное определение ФСГ, ЛГ и пролактина в первой пробе крови. Повышенные уровни ФСГ обычно являются индикатором необратимой недостаточности функции яичников (за исключением очень редкого синдрома резистентности яичников). Пониженная или нормальная концентрация ФСГ при пониженной концентрации ЛГ имеет место при нарушении функции гипофиза или гипоталамуса. Если секреция эстрогенов понижена (при отрицательном анализе на прогестерон), овуляцию можно индуцировать гонадотропинами (Прегонал) или пульсирующим введением LH — RH . Если секреция эстрогенов в норме, лечение нужно начать с кломифена. Незначительное повышение концентрации ЛГ при нормальной концентрации ФСГ может наблюдаться при синдроме поликистозных яичников (РСО, синдром Штейна-Левенталя). Возникновение синдрома связано с гиперсекрецией андрогенов и замедленным синтезом эстрогенов яичниками, что компенсируется их ускоренным синтезом в периферии. Таким образом, уровень эстрогенов в сыворотке крови остается в норме. Довольно часто в этом случае наблюдается незначительная гиперпролактинемия.
У женщин с анорексией уровень гонадотропинов понижен. При стимуляции LH — RH наблюдается повышение содержания ФСГ, уровень ЛГ остается неизменным или незначительно возрастает.
Девочки пубертатного периода
При замедленном половом развитии диагностика проводится по схеме, приведенной для случаев недостаточности яичников. При повышенном уровне ФСГ необходимо провести полное эндокринологическое и генетическое обследование.
В случаях преждевременного созревания концентрация гонадотропинов часто бывает повышен ной по сравнению с нормальными для данного возраста уровнями. Диагностический тест с LH — RH часто приводит к резкому повышению секреции ЛГ.
У женщин в менопаузе пониженное содержание гонадотропинов наблюдается при проведении заместительной терапии ( HRT ) или у пациенток с эстроген-продуцирующими опухолями. Низкие уровни гонадотропинов также обнаруживаются при гипофизарной недостаточности.
Мужчины
Определение ФСГ проводят в случае подозрения на недостаточность половых желез в результате обнаружения азооспермии или олигоспермии. Высокий уровень ФСГ указывает на первичную тестикулярную недостаточность.
Показания к проведению исследований:
Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Недостаточность яичников
• Синдром поликистоза яичников
• Анорексия
• Гипофизарная недостаточность
Девочки пубертатного периода:
• Гипофизарная недостаточность
• Преждевременное половое созревание
• Замедленное половое созревание
• Недостаточность яичников
• Анорексия
Женщины в менопаузе:
• Гипофизарная недостаточность
• Метроррагия
• Гормональная заместительная терапия ( HRT )
Мужчины:
• Гипофизарная недостаточность
• Азооспермия, олигоспермия
Подготовка проб для анализа и содержание гонадотропинов в норме.
Уровни гонадотропинов не имеют циркадного ритма. Пульсирующий характер секреции с интервалами в 1-2 часа особенно характерен для ЛГ, поэтому результаты единичных анализов следует считать приблизительными. Образцы сыворотки или плазмы крови после образования сгустков и/или отделения эритроцитов стабильны в течение времени, достаточного для пересылки образцов по почте. Замороженные образцы можно хранить в течение длительного периода времени.
Не рекомендуется использовать гемолизированные, липемические или иктерические образцы, так как это может оказать влияние на результаты анализа. Снижение уровня гормонов может наблюдаться при приеме оральных контрацептивов, фенотиазинов, эстрогенов.
Современные иммуноанализы ЛГ и ФСГ основаны на использовании моноклональных антител, которые не имеют перекрестной реакции с ХГ.
ФСГ, (мМЕ/л)
ЛГ, (мМЕ/л)
Мужчины
0,7-1,1
0,8-7,6
Женщины
Фолликулярная фаза
2,8 — 11,3
1,1-11,6
Овулятрный пик
5,8-21
17-77
Лютеиновая фаза
1,2-9,0
0-14,7
Постменопауза
21,7-153
11,3-40
Препубертатные дети
<1
<1
Биологический материал :
• сыворотка крови
• гепаринизированная плазма крови
Пролактин
Пролактин человека — полипептид с молекулярной массой около 23 000 Да. В циркулирующей крови он находится в мономерной форме или в форме полимеров с различной биологической активностью. Количественное соотношение этих форм меняется при различных физиологических состояниях. По своей структуре пролактин имеет высокую степень подобия с гормоном роста и плацентарным лактогеном, возможно из-за их общего эволюционного происхождения. Биологический период полу-жизни пролактина около 15-20 мин. О способе выведения его из организма до настоящего времени известно немного.
Физиологические функции пролактина
Пролактин секретируется лактотропными клетками передней доли гипофиза Его секрецию гипотапамусом контролирует сложная система, в которой преобладает ингибирование (в результате перерезания ножки гипофиза секреция пролактина увеличивается). Дофамин — наиболее важное эндогенное соединение, ингибирующее секрецию пролактина, которое, возможно, идентично так называемому пролактин-ингибирующему фактору (PIF). Адреналин, норадреналин, ацетилхолин, соматостатин и простагландины не оказывают такого сильного влияния на секрецию пролактина.
Тиреолиберин (TRH) стимулирует секрецию пролактина, но не является физиологическим триггерным фактором. Другими эндогенными стимуляторами секреции пролактина являются: гамма -амино масляная кислота ( GAВA ), серотонин и мелатонин.
На секрецию пролактина влияет также уровень эстрогенов. Высокие уровни эстрогенов стимулируют секрецию пролактина посредством ингибирования синтеза дофамина, а низкие их уровни, вероятно, ингибируют секрецию пролактина посредством увеличения чувствительности гипофиза к дофамину.
Основной физиологической функцией пролактина является запуск и поддержание процесса лактации.
Во время беременности секреция пролактина постоянно возрастает в результате ускоренного синтеза эстрогенов в фето-плацентарной системе. Эстрогены и пролактин подготавливают молочную железу к лактации, воздействуя на процесс дифференциации альвеол и протоков.
Уровень пролактина повышен в амниотической жидкости и оболочках плода. Возможно, пролактин играет важную роль в формировании легочной ткани эмбриона. Новорожденные имеют относительно высокий уровень пролактина, который снижается в течение нескольких первых месяцев жизни, пока не достигнет уровня, характерного для детского возраста.
Если женщина не кормит грудью, уровень пролактина после родов приходит в норму в течение 4 недель. У кормящих женщин уровень пролактина снижается медленнее, так как кормление стимулирует его секрецию.
Существует теория, что физиологический уровень пролактина необходим для нормального функционирования репродуктивной системы у обоих полов. Однако физиологическая роль пролактина у мужчин пока не доказана.
Патология: Гиперпролактинемия ослабляет функцию гонад обоих полов. У женщин она вызывает нарушения менструального цикла вследствие недостаточности лютеиновой фазы, олигоменорею, аменорею, которая может сочетаться с галактореей. У мужчин она сопровождается потерей либидо или импотенцией. Механизм этого не совсем ясен, но, возможно, он сходен с ингибированием циклической функции яичников у кормящих грудью женщин.
Наиболее распространенные причины гиперпролактиемии следующие:
• секретирующие пролактин опухоли гипофиза, так называемые пролактиномы.
• расположенные над турецким седлом опухоли гипофиза, тормозящие выработку и транспорт дофамина.
• повреждения ножки гипофиза, приводящие к такому же эффекту.
• эктопический синтез пролактина
Кроме того повышение уровня пролактина может быть при:
• первичном гипотиреозе
• поликистозе яичников
• почечной недостаточности
Однако уровень пролактина не является единственным фактором, ответственным за возникновение клинических проявлений гиперпролактинемии. Изменение соотношения форм пролактина с различной биологической активностью или изменение количества рецепторов к пролактину могут также быть причиной возникновения данного заболевания. Именно поэтому в литературе описаны отдельные случаи нормального менструального цикла и беременности при наличии выраженной гиперпролактинемии, а с другой стороны, у бесплодных женщин с нормальным уровнем пролактина отмечен хороший терапевтический эффект при применении препаратов, подавляющих секрецию пролактина. Отдельным клиническим случаем является так называемая «латентная гиперпролактинемия», которая подтверждается в тесте стимуляции метоклопрамидом.
Если гиперпролактинемия подтверждается при анализе нескольких проб крови и исключена фармакологическая причина повышения уровня пролактина, необходимо провести тщательную проверку на наличие опухолей гипофиза ( RTG обследование турецкого седла, СТ области седла проверка угла зрения, тесты на стимуляцию и подавление и т.п.). Вероятность наличия опухоли тем выше, чем выше уровень пролактина.
Рис.2. Содержание пролактина в сыворотке крови здоровых женщин и пациенток с гиперпролактинемией.
Определение уровня пролактина является важным моментом для оценки эффективности проведенного оперативного или консервативного лечения у пациентов с опухолями гипофиза. Лечение таких больных должно всегда проводится под наблюдением эндокринолога.
Показания к проведению исследований:
Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Нарушения лактации
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Мужчины:
• Тестикуляная недостаточность
• Азооспермия, олигоспермия
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Подготовка проб для анализа и содержание пролактина в норме
Информация, приведенная выше для гонадотропинов, справедлива и по отношению к пролактину. Однако, пролактин имеет довольно выраженный циркадный ритм с максимальным выбросом гормона во время ночного сна. Поэтому кровь для анализа берут утром, не ранее, чем через 3 часа после пробуждения.
Рис.3. Суточный ритм секреции пролактина (индивидуальные графики).
Кроме того, уровень пролактина может повышаться в результате физического или эмоционального стресса, воздействий на молочные железы или операций на грудной клетке, после пребывания в сауне, а также после принятия спиртных напитков. Секрецию пролактина стимулирует ряд лекарственных препаратов: фенотиазиды, трициклические антидепрессанты, метилдофа, галоперидол, хлорпромазин, резерпин, циметидин и другие.
Концентрация пролактина выражается в нг/мл. Для перевода концентрации в мкМЕ/мл необходимо использовать следующее соотношение: 1 нг/мл = 30,3 мкМЕ/мл
Пролактин
нг/мл
мкМЕ/л
Мужчины
2,5-17
53-360
Женщины
Фолликулярная фаза
4,5- 33
98-784
Середина цикла
6,3-49
134-975
Лютеиновая фаза
4,9- 40
104-848
Биологический материал:
• сыворотка крови
• гепаринизированная плазма крови
ß- Эстрадиол (Е2)
17 ß-Эстрадиол — наиболее активный эстроген в периферической крови, секретируемый, в основном, яичниками, а также в меньшем количестве плацентой, надпочечниками и яичками. С точки зрения биосинтеза эстрадиол представляет собой производное холестерина, а его непосредственными пред шественниками являются андростендион и тестостерон. Более 98 % эстрадиола циркулирует в связанном с белками сыворотки крови состоянии, в основном с ГСПГ . Только небольшая часть эстрадиола находится в свободной форме и является носителем гормональной биологической активности. Эстрадиол быстро трансформируется в эстрон с меньшей биологической активностью, а затем в сульфат эстрона. Образование в организме сульфатов и глюкуронидов снижает эффективность метаболизма производных эстрадиола.
Физиологические функции эстрадиола у женщин
Наиболее значительное воздействие эстрогены оказывают на эндометрий, слизистую влагалища и шейку матки. Они также влияют на развитие молочных желез и тормозят выработку гонадотропинов как у мужчин, так и у женщин Биологический эффект эстрогенов осуществляется путем связывания с цитоплазматическими рецепторами эстрогенов в клетках тканей-мишеней.
Половое созревание
Эстрогены играют ключевую роль в формировании и развитии женских половых органов, а также вторичных половых признаков. Они также ускоряют рост трубчатых костей в длину, а затем, воз действуя на эпифиз, вызывают остановку дальнейшего роста.
Детородный период
Эстрадиол поступающий в периферическое кровообращение, почти исключительно секретируется яичниками. Под воздействием ЛГ в поверхностных клетках фоликулов происходит синтез предшественников андрогенов, андростендиона и тестостерона, из которых в гранулезных клетках, стимулированных ФСГ, образуются эстрогены. Изменение уровней эстрадиола в нормальном менструальном цикле описано в разделе, посвященном гонадотропинам.
Менопауза
В менопаузе синтез эстрогенов затухает, и их уровень в сыворотке крови снижается до очень низких значений.
Физиологические функции эстрадиола у мужчин
У мужчин часть эстрогенов синтезируется яичками, а другая часть образуется в периферических тканях путем ароматизации тестикулярных и надпочечниковых андрогенов. У мужчин в возрасте до 50 лет 20 % эстрадиола секретируется яичками, 60 % образуется в процессе ароматизации тесто стерона, а остальные 20 % — при восстановлении эстрона. В возрасте между 50 и 60 годами доля эстрадиола, синтезируемая яичками, относительно возрастает вследствие резкого снижения секреции андрогенов корой надпочечников.
Патология:
Девочки пубертатного периода и женщины детородного возраста:
• Гиперэстрогенемия
• Феминизация у детей
• Гормонсекретирующие опухоли яичника
• Гиперплазия надпочечников
• Гипоэстрогенемия
• Гипоганадизм
• Центральная анорексия (за счет снижения уровня гонадотропинов и нарушения синтеза эстрогенов)
• Прием гормональных контрацептивов
Женщины в менопаузе:
Гиперсекреция эстрогенов (т.е. менопаузальная метроррагия) может быть вызвана двумя причинами:
• повышенным периферическим синтезом
• секрецией эстрогенов опухолевыми тканями.
Мужчины:
Гиперсекреция эстрогенов :
• повышенная периферическая ароматазная активность,
• изменения в метаболизме эстрогенов, возникшие из за нарушений функции печени (напр., по причине алкоголизма)
• эстрогенсекретирующие опухоли (в том числе тестикулярные).
Кроме того, гиперэстрогенемия может наблюдаться при гипертиреозе. Показания к проведению исследований:
Девочки пубертатного периода:
• Замедленное половое созревание
• Ментальная анорексия
• Овариальная недостаточность
Женщины детородного периода:
• Овариальная недостаточность
• Нарушения менструального цикла
• Бесплодие
• Контроль за процессом индуцированной овуляции
• Мониторинг при экстракорпоральном оплодотворении
• Предупреждение синдрома гиперстимуляции
• Поликистоз яичников
• Гипофизарная недостаточность
Женщины в менопаузе:
• Гипофизарная недостаточность
• При назначении гормональной заместительной терапии ( HRT ) и во время ее мониторинга
• Менопаузальная метроррагия
• Опухоли яичников и надпочечников
Мониторинг терапии тамоксифеном (уровень эстрадиола может служить индикатором эстрогенного статуса и помочь в оценке содержания рецепторов к прогестерону в опухолевых тканях).
Мужчины:
• Опухоли
• Азооспермия, олигоспермия
• Заболевания печени
Уровни эстрадиола в норме
Концентрации эстрадиола выражаются в пг/мл или пмоль/л. Для перевода пг/мл в пмоль/л необходимо использовать следующее соотношение: 1 пг/мл = 0,0037 пмоль/л. Нужно иметь в виду, что на фоне приема пероральных контрацептивов показатели эстрадиола могут быть занижены.
Эстрадиол
пг/мл
пмоль/л
Мужчины
<56
<206
Женщины
Фолликулярная фазф
0 –160
0-587
Предовуляторная фаза
34 – 400
124-1468
Лютеиновая фаза
27 – 246
101-905
Менопауза
<30
<110
Препубертатные дети старше 5 лет
<30
<110
Биологический материал:
• Сыворотка крови
• Гепаринизированная плазма крови
Прогестерон Прогестерон — природный гестаген, принадлежащий к группе С21 -стероидов. У небеременных женщин основное количество прогестерона синтезируется яичниками и, в меньшей степени, корой надпочечников. Около 97 % прогестерона находится в связанном состоянии с альбумином и другими транспортными белками: тироксинсвязывающим глобулином и кортикостероидсвязывающим глобулином. Период биологической полужизни прогестерона очень короткий. На 2/3 он метаболизируется в печени и выводится с мочой в виде сульфата или глюкуронида прегнадиола. Некоторые из 5 ß-восстановленных метаболитов прогестерона вызывают повышение базальной температуры тела во время лютеиновой фазы. Физиологическая функция прогестерона
Уровень секретируемого яичниками прогестерона остается низким во время фолликулярной фазы. Под воздействием структурных и биохимических изменений в фолликуле, достигающих пика
при овуляции, лютеинизация гранулезных клеток завершается разрывом фолликула и образованием желтого тела. Это приводит к значительному увеличению синтеза прогестерона, уровень которого достигает максимума примерно за 7 дней до начала менструации. Биологическая роль прогестерона заключается в подготовке стимулированного эстрогенами эндометрия к имплантации оплодотворенной яйцеклетки.
Синтез прогестерона желтым телом возрастает при воздействии ЛГ и хорионического гонадотропина (ХГ). Только что образовавшееся желтое тело содержит наибольшее количество рецепторов, специфичных к ХГ. После имплантации яйцеклетки ХГ стимулирует синтез прогестерона желтым телом беременности до появления плаценты на 8 неделе развития плода. На этом этапе прогестерон начинает синтезироваться плацентой и его главной функцией становится снижение сократительной способности матки для сохранения беременности.
Патология:
- Повышение концентрации прогестерона:
- Снижение концентрации:
• Врожденная гиперплазия надпочечников, обусловленная дефицитом 21- ß-, 17- ß- и 11- ß-монооксигенов
• Хорионэпителиома яичника
• Липидоклеточная опухоль яичника
• Угроза выкидыша
• Синдром галактореи-аминореи
• Прием гормональных контрацептивов
Показания к проведению исследований:
• Овариальная недостаточность
• Нарушения менструального цикла и аменорея
• Карцинома молочной железы (параллельно с определением рецепторов прогестерона)
Уровни прогестерона в норме
Влияние на результаты анализа связывающих белков устраняется использованием соответству ющих блокирующих агентов. Результаты выражаются в нмоль/л и нг/мл (1 нг/мл = 0,3145 нмоль/л).
Прогестерон
(нг/мл)
(нмоль/л)
Мужчины (20 — 70 лет)
0 – 0,75
0 – 2,4
Женщины
Фолликулярная фаза
0 — 1,13
0 -3,6
Овуляторный пик
0,48- 1,72
1,52 – 5,36
Лютеиновая фаза
0,95 — 21
3,02 –66,8
Менопауза
0 — 1
0 – 3,18
Биологический материал:
• сыворотка крови
• гепаринизированная плазма крови
Тестостерон
Тестостерон является наиболее важным андрогенным и природным анаболическим гормоном мужчин и женщин. Его предшественниками являются дельта-5-прегненолон и прогестерон; важными промежуточными продуктами являются дегидроэпиандростерон и андростендион. У мужчин он синтез ируется преимущественно в семенниках клетками Лейдига; у женщин — корой надпочечников и яичниками, а также в результате периферического метаболизма.
97- 98 % тестостерона циркулирует в крови в связанном состоянии. Основными связывающими белками являются ГСПГ и альбумин. Только свободный тесто стерон (около 2 % у мужчин и 1 % у женщин) обладает биологической активностью.
Физиологическая функция тестостерона
Нормальная секреция тестостерона необходима для поддержания функции воспроизведения у мужчин. Тестостерон контролирует сперматогенез, функцию простаты и потенцию. У обоих полов тестостерон стимулирует либидо, влияет на рост волос и голос.
Секрецию тестостерона клетками Лейдига стимулирует ЛГ. По принципу обратной связи тестостерон, а также образующийся из него эстрадиол, модулируют секрецию гонадотропинов гипофизом. Андрогенный компонент оказывает воздействие только на ЛГ, а эстрогенный — на ФСГ, поэтому нарушения функции семенников влекут за собой повышение уровня гонадотропинов в сыворотке крови. Синтез ФСГ подавляется ингибином семенных канальцев.
У женщин тестостерон секретируют яичники и кора надпочечников. Около половины тестостерона непосредственно секретируется стромой яичников, другая половина образуется в результате периферического метаболизма. Секреция тестостерона надпочечниками резко снижается у обоих полов после 50-60 лет. Патология:
Маленькие дети и дети пубертатного периода
Мужчины:
• Недостаток андрогенов может вызвать замедленное половое созревание, бесплодие и импотенцию.
• Низкий уровень тестостерона в сочетании с высоким уровнем гонадотропинов указывает на первичную тестикулярную недостаточность. Однако в некоторых случаях (например; при синдроме Клайнфельтера) уровень тестостерона может быть в норме.
• Низкий уровень тестостерона в сочетании с низким или нормальным уровнем ЛГ указывает на вторичную тестикулярную недостаточность. В этом случае проводят тест стимуляции LH — RH . Пациенту назначают гонадотропины, кломифен или пульсирующее введение LH — RH . Мониторинг проводится с помощью измерения уровня тестостерона и исследования эякулята.
Женщины:
а) повышенные уровни тестостерона и DHEAS указывают на избыток андрогенов надпочечникового происхождения. В качестве дополнительного исследования проводят определение циркадного цикла кортизола, тест на подавление дексаметазоном и тест на стимуляцию АСТН.
б) повышенный уровень тестостерона при нормальном или слегка повышенном уровне DHEAS указывает на избыток андрогенов овариального происхождения. У женщин с поликистозом яичников уровень тестостерона часто незначительно повышен; повышаются также уровни ЛГ, андростендиона и эстрона в сыворотке крови. Диагностический тест с LH — RH обычно приводит к повышению уровня ЛГ, но не ФСГ. При очень высокой концентрации тестостерона необходимо исключить наличие опухоли яичника, продуцирующей андрогены.
в) нормальные уровни тестостерона и DHEAS при клинически выраженном гиперандрогенизме указывают на повышение содержания свободного тестостерона вследствие снижения связы вающей емкости ГСПГ.
В случае тестикулярной феминизации пациенты имеют женский фенотип, слабый рост волос на лобке, хорошо развитые яички, расположенные либо в брюшной полости, либо в паху, и XY кариотип. Уровень тестостерона при этом соответствует нормальному мужскому уровню. Причиной заболевания является отсутствие рецепторов андрогенов в тканях-мишенях.
Показания к проведению исследований:
Пубертатный период:
• Тестикулярные нарушения у мальчиков
• Овариальные нарушения у девочек
• Нарушения деятельности надпочечников у обоих полов
• Замедленное половое созревание
Мужчины:
• Тестикулярная недостаточность
• Наблюдение за ходом лечения тестикулярной недостаточности
• Бесплодие
• Импотенция
• Гинекомастия
Женщины:
• Гирсутизм
• Тестикулярная феминизация
• Опухоли яичника, продуцирующие тестостерон
• Поликистоз яичников
• Нарушения менструального цикла
• Аменорея
• Бесплодие
Уровни тестостерона в норме
Изменяющийся уровень тестостерона объясняется эпизодической секрецией ЛГ. У женщин отмечен циркадный ритм тестостерона, что объясняется значительным вкладом надпочечников в синтез андрогенов. Поэтому уровень тестостерона у женщин достигает своего максимума в ранние утренние часы.
Повышение концентрации тестостерона может наблюдаться при приеме барбитуратов, кломифена, эстрогенов, пероральных контрацептивов. У мужчин причинами низкого уровня тестостерона могут быть длительный алкоголизм, стресс и физическое истощение.
Уровень тестостерона приводится в нмоль/л (1 нг/мл = 3,47 нмоль/л).
нг/мл
нмоль/л
Мужчины
2,9 – 15,1
9,9 – 52,4
Женщины
0,65 – 1,19
2,3 – 4,1
Примечание:
С возрастом уровень тестостерона постепенно снижается.
Биологический материал:
• сыворотка крови
• плазма крови.
Глобулин, связывающий половые гормоны (ГСПГ)
ГСПГ связывает циркулирующие в крови половые гормоны (тестостерон и эстрогены), переводя их в не активную фракцию. ГСПГ синтезируется в печени. Его уровень повышается под действием эстрогенов и тиреоидных гормонов, при беременности, неврогенной анорексии, циррозе печени. Снижение уровня ГСПГ наблюдается при гипотиреозе, гиперандрогенемии, ожирении, заболеваниях печени, ведущих к снижению синтетической способности.
Так как половые гормоны, связанные с ГСПГ выбывают из активного пула, снижение его уровня у женщин приводит к явлениям гиперандрогении без повышения уровня общих андрогенов. У мужчин повышение уровня ГСПГ приводит к клинике гипоандрогении при нормальном уровне общего тестостерона.
Содержание ГСПГ в норме
нмоль/л
Мужчины
13-71
Женщины
18-114
Дегидроэпиандростерон сульфат ( DHEAS ) DHEAS является надпочечниковым андрогеном, относящимся к группе 17-кетостероидов. DHEAS образуется из сульфата холестерола. Основное количество DHEAS катаболизируется организмом и только 10 % его выделяется с мочой. Ежесуточно в кровяное русло выделяется 10 — 20 мг DHEAS (35 — 70 моль) у мужчин и 3,5 — 10 мг (12 — 35 моль) у женщин. Секреция DHEAS не имеет циркадного ритма, для этого стероида нет также специфических стероидсвязывающих сывороточных белков, поэтому концентрация DHEAS не зависит от изменения содержания этих белков в сыворотке крови. Однако DHEAS способен связываться с альбумином сыворотки крови человека.
Помимо DHEAS в крови циркулирует DHEA (дегидроэпиандростерон) DHEA синтезируется в основном корой надпочечников и, частично, половыми железами. Он образуется в 4 раза медленнее, чем DHEAS , у мужчин и в 2 раза медленнее у женщин. Скорость его метаболизма значительно выше, поэтому концентрация циркулирующего DHEA может быть в 1 000 раз ниже, чем DHEAS . Высокая концентрация в крови, длинный период полу-жизни и высокая стабильность делают DHEAS отличным индикатором андрогенсекретирующей функции надпочечников.
Повышенный уровень тестостерона у женщин может иметь надпочечниковое или овариальное происхождение. Результаты определения DHEAS позволяют выявить причину гиперандрогении.
Патология:
• Значительное повышенная концентрация DHEAS (наблюдается только при гиперандрогении надпочечникового происхождения):
• андрогенсекретирующих опухолях надпоче-чников,
• двусторонней врожденной гиперплазии надпочечников с гиперандрокортицизмом (дефект 21-гидроксилазы и 11- ß-гидроксилазы)
• гирсутизме надпочечникового происхождения
• синдром Кушинга
• эктопический синтез АКТГ.
• Умеренное повышение может быть при поликистозе яичников.
• Снижение наблюдается при недостаточности коры надпочечников
Показания к проведению исследований:
• Опухоли надпочечников
• Дифференциальная диагностика овариальных нарушений
• Остеопороз
• Задержка полового развития
Содержание DHEAS в норме
мкг/дл
мкмоль/л
Мужчины
80 – 560
2,2 – 15,2
Женщины
35 – 430
0,9 – 11,7
Биологический материал:
• Кровь
• Гепаринизированная плазма крови
17-гидрокси-прогестерон 17-гидроксипрогестерон – это промежуточный продукт синтеза стероидов в корковом слое надпочечников и гонадах. Основное клиническое значение определения 17ОН-прогестерона состоит в выявлении дефицита 21-гидроксилазы (фермента, под действием которого 17ОН-прогестерон превращается в11-дезоксикортизол в каскаде стероидогенеза).
Дефицит 21-гидроксилазы является самой распространенной формой (90% случаев) врожденной гиперплозии коры надпочечников (ВГКН, адрено-генитальный синдром). Нарушение синтеза 11-дезоксикортизола приводит к дефициту кортизола и альдостерона, повышению уровня АКТГ, гиперплазии коры надпочечников и усилению секреции надпочечниковых андрогенов. Дефицит альдостерона приводит к формированию синдрома потери соли, который проявляется кризами у 75% новорожденных с ВГКН, в более старшем возрасте кризы могут провоцироваться интеркурентными заболеваниями. Избыточная продукция андрогенов, особенно андростендиона, вызывает вирилизацию, которая служит характерным признаком этой формы ВГКН. У девочек вирилизация начинается еще во внутриутробном периоде и к моменту рождения может достигнуть разной степени от клиторомегалии до полного сращения губно-мошоночных складок и формирования уретры, открывающейся в тело полового члена. После рождения у мальчиков и девочек наблюдается увеличение полового члена/ клитора, угри, ускоренный рост, раннее оволосение лобка. Рост детей 3-10 лет опережает сверстников, в 11-12 лет происходит закрытие эпифизарных зон, поэтому нелеченные дети остаются низкорослыми. Характерны нарушение полового развития и бесплодие, однако, лечение может обеспечить нормальное формирование вторичных половых признаков и фертильность. Особое внимание следует обратить на женщин с невыраженными проявлениями ВГКН, которые обращаются к гинекологам-эндокринологам с жалобами на нарушение менструального цикла, гирсутизм и бесплодие.
Содержание 17ОН-прогестерона в норме:
нг/мл
новорожденные
5-30 дней
0,7-2,5
31-60 дней
мальчики
0,8-5,0
девочки
0,5-2,3
дети
3-14 лет
0,7-1,7
мужчины
0,5-2,1
женщины
фоликулиновая фаза
0,1-0,8
овуляция
0,3-1,4
лютеиновая фаза
0,6-2,3
постменопауза
0,13-0,5
беременные 3 триместр
2,0-12,0
Биологический материал:
• Кровь
• Гепаринизированная плазма крови
Антитела к сперме
Около 15% всех семейных пар, желающих иметь детей, страдают бесплодием. Предполагают, что у 10 из 100 бесплодных пар бесплодие имеет иммунологические причины. Одной из таких причин может быть выработка специфических антител к поверхностным белкам сперматозоидов, которые влияют на подвижность и функции мужских половых клеток. Метод иммуноферментного определения антител к сперме может быть использован для проведения скрининговых обследований по выявлению бесплодия, обусловленного иммунологическими механизамами. В случае бесплодия неясной этиологии рекомендуется проводить исследование на наличие антител к сперме обоим супругам. Показано, что тесты на выявление антител к сперме могут так же применяться для контроля за проводимой терапией. Пограничная концентрация антиспермальных антител в сыворотке 75 Е/мл. Пробы с концентрацией превышающей 75 Е/мл считаются положительными.
Хорионический гонадотропин (ХГЧ)
Хорионический гонадотропин — наиболее важный из гестационных гормонов. ХГЧ продуцируется клетками синцитиотрофобласта плаценты и некоторыми опухолями.
Подобно гипофизарным гонадотропинам, ХГЧ является гликопротеином с молекулярной массой 40 кДа, который состоит из двух субъединиц. ß-субъединица ХГ содержит значительную часть аминокислотной последовательности ß-субъединицы ЛГ, а также 30 аминокислот на С-конце молекулы. В результате такой молекулярной гомологии возможность иммунохимической дифференциации ХГЧ и ЛГ зависит от способности антител определять небольшую часть молекулы ХГЧ, структурно отличающуюся от ЛГ. Использование моноклональных антител или специально обработанных поликлональных антител в ряде случаев делает возможным разрабатывать методы определения ХГЧ с пренебрежимо малой перекрестной реакцией с ЛГ, ФСГ и ТТГ.
Физиологические функции ХГЧ
Определяемые количества ХГЧ появляются в крови матери уже на 8-9 день после оплодотворения яйцеклетки. Во время первого триместра беременности уровень ХГЧ быстро возрастает, удваиваясь каждые 2-3 дня. Концентрация ХГЧ достигает своего максимума на 8-10 неделе беременности, после чего несколько снижается и остается постоянной в течение второй половины беременности. Быстрое возрастание концентрации ХГЧ в периферической крови и моче делает определение ХГЧ идеальным видом анализа для быстрой диагностики беременности. Физиологическая роль ХГЧ в ранние сроки беременности состоит в стимуляции синтеза прогестерона желтым телом. Считается также, что ХГЧ стимулирует синтез тестостерона половыми железами плода мужского пола, а также оказывает воздействие на кору надпочечников эмбриона.
При удалении матки, после родов или аборта ХГЧ детектируется в течение более длительного периода, чем это следует из периода его полу-жизни. Уровень ХГЧ возвращается в норму в течение 2-3 недель после хирургического вмешательства; если уровень ХГЧ не снижается, это указывает на неполное удаление матки или эктопическую беременность. Высокий уровень ХГЧ после миниаборта указывает на продолжающуюся беременность.
Патология:
Беременные женщины:
При внематочной беременности уровень ХГЧ в сыворотке крови и моче значительно ниже, чем при нормальной беременности в соответствующие сроки, либо его уровень повышается медленнее. Однако в случае имплантации эмбриона в достаточно благоприятном месте, уровень ХГЧ может повышаться, до значений, характерных для нормальной беременности. Таким образом, определение ХГЧ можно проводить в целях диагностики внематочной беременности. В случае положительного анализа на ХГЧ проводят дальнейшие исследования, в том числе эхографию, для дифференциации маточной и внематочной, физиологической и патологической беременности.
Пониженная концентрация гормона наблюдается при угрожающем или несостоявшемся выкидыше. Для подтверждения диагноза рекомендуется проводить повторные измерения уровня ХГЧ в динамике и ультразвуковое обследование.
В последние годы при повышенном уровне ХГЧ проводят определение альфа-фетопротеина (АФП) и других независимых маркеров для пренатальной диагностики синдрома Дауна. Кроме того, при повышении уровня ХГЧ необходимо исключать внутриматочную инфекцию.
При пузырном заносе (хорионаденоме) происходят изменения в хориальных ворсинах. Возрастает активность клеток синцитиотрофобласта, что влечет за собой гиперсекрецию ХГЧ. Если в случае нормальной беременности уровень ХГЧ снижается после 10 недели беременности, то при хорионаденоме он продолжает возрастать и может достигнуть миллиона МЕ/л. Оптимальная диагностическая информация достигается при использовании ультразвуковой эхографии.
Повышенные уровни у больных со злокачественными заболеваниями
• опухоли трофобласта или терминального происхождения
• рак яичек
• рак яичников
• хорионкарцинома
• пузырный занос
• рак желудка
• рак печени
• рак тонкой кишки
• рак толстой кишки
• рак почек
• мелкоклеточный бронхогенный рак легких (эктопическая секреция)
• рак яичников
• рак молочных желез (эктопическая секреция)
• рак матки
Женщины:
Злокачественные опухоли трофобласта. Злокачественные новообразования возникают у 5-10 % пациенток с хорионаденомой. Поэтому после удаления хорионаденомы необходимо проводить регулярное обследование пациенток до тех пор, пока уровень ХГЧ не перестанет детектироваться. В течение, как минимум, полугода анализ ХГЧ должен проводиться ежемесячно, в течение 2 последующих лет анализ проводят через более длительные промежутки времени. Определение ХГЧ при лечении пролиферирующих опухолей и хориокарцином цитостатическими агентами позволяет оценить эффективность терапии. Три отрицательных анализа с интервалами в три недели свидетельствуют о ремиссии. В дальнейшем мониторинг проводится, как в случаях беременности с пузырным заносом. Определение а-субъединицы ХГЧ имеет прогностическое значение, так как увеличение ее уровня свидетельствует об ухудшении состояния больной.
Мужчины:
Уровень ХГЧ определяют в случае злокачественных новообразований (например, тератом и других тестикулярных опухолей). Хотя уровень ХГЧ не всегда повышается до минимально детектируемого, или повышается только уровень свободных субъединиц, анализ ХГЧ позволяет оценить эффективность проводимой терапии.
Показания к проведению исследований:
Беременные женщины:
• Детекция беременности
• Внематочная беременность
• Диагностика угрожающего выкидыша
• Пузырный занос (хорионаденома)
• Злокачественные опухоли трофобласта
• Диагностика врожденных злокачественных опухолей плода
• Хромосомные аберрации плода
Мужчины и небеременные женщины:
• Тестикулярные опухоли
• Тератомы и тератобластомы
Содержание ХГЧ в норме
( МЕ/л )
Мужчины
0-2,5
Небеременные женщины
0-5,3
Беременность:
Гестационный возраст (недели)
Медиана (интервал значений)
2-3
300 (150-600)
3-4
700 (360-1400)
4-5
14000. (9000 –21000)
5-6
80000 (40000 –120000.)
6-7
155000 (130000 –200000)
7-8
185000 (150000 –220000)
9
175000 (140000 –210000)
10
170000 (135000 – 205000)
11
140000 (120000 –160000)
12
115000 (100000 -130000)
13
100000 (90000 – 110000)
14 90000 (80000 – 100000) 15 31700 (15900-63400) 16 27100 (13500-54100) 17 23100 (11000-46200) 18 21600 (10800-43200) 19 18200 (9100 – 36400) 20 16400 (8200-32800) 21 14600 (7300-29200) 22 12500 (6300-23000) 23 11000 (5500 – 22000) >24 7000 (3500 – 14000) Биологический материал:
• сыворотка крови
• гепаринизированная плазма крови
• моча
• амниотическая жидкость.
Альфафетопротеин (АФП )
АФП является специфическим фетальным а-глобулином с молекулярной массой 65-70 кДа. Первоначально АФП вырабатывается желтым телом. Начиная с 13 недели беременности, когда его уровень достигает максимума в сыворотке крови плода (3 мг/мл), он начинает синтезироваться печенью плода, и его уровень постепенно снижается до 0,08 мг/мл к моменту родов. В течение первого года жизни уровень АФП снижается до очень низких значений, характерных для взрослого человека.
Диагностическое значение АФП во время беременности
Во время физиологической беременности уровень АФП в амниотической жидкости снижается, а в материнской сыворотке, напротив, возрастает. Увеличение уровня АФП всегда служит показателем наличия серьезных нарушений.
Возможность определять дефекты незаращения нервной трубки плода (расщелину позвоночника, анэнцефалию) на базе повышенного уровня АФП в амниотической жидкости, полученной при отхождении околоплодных вод на 15-20 месяце, была показана в 1970г. Затем повышенный уровень АФП в амниотической жидкости стали связывать с наличием других аномалий развития плода.
Диагностика врожденных аномалий по уровню АФП в материнской сыворотке (MC АФП) основывается на тех же принципах. Так как физиологический уровень АФП зависит от срока беременности, результаты анализа МС АФП наиболее часто оценивают по отношению к среднему значению уровня АФП, характерному для данного срока Повышение уровня МС АФП в 2,5 и более раз выше нормы наблюдается при серьезных патологических состояниях, угрожающем выкидыше или гибели плода.
Понижение уровня АФП по сравнению с уровнем нормально развивающейся беременности может свидетельствовать о риске рождения ребенка с трисомией по 21 хромосоме. Однако, поскольку уровень АФП при патологической беременности (при трисомии) составляет лишь 0,7 от его уровня при физиологической беременности, рекомендуется анализ АФП комбинировать с определением других независимых маркеров, например, ХГЧ или его субъединиц, свободного эстирола и др.
Некоторые авторы советуют использовать анализ МС АФП в качестве дополнительного анализа при осложненной беременности.
Патология:
Повышенные уровни у больных со злокачественными опухолевыми заболеваниями:
• первичный рак печени (за исключением анапластической формы, при которой АФП — отрицательный)
• метастазы злокачественных опухолей в печень(при бронхогенной карциноме, раке молочной железы и раке прямой и сигмовидной кишки).
• опухоли терминального происхождения
• рак яичника
• рак яичка
• рак желудка
• рак толстой кишки
• рак поджелудочной железы
• рак молочной железы
• бронхиальные опухоли
Повышенные уровни при заболеваниях доброкачественной этиологии :
• цирроз печени
• острый вирусный гепатит
• хронический гепатит
• хроническая почечная недостаточность
Показания к проведению анализа:
Беременные женщины :
• Контроль за ходом 1-ого триместра беременности
• Угроза выкидыша
• Диагностика врожденных пороков развития
• Диагностика хромосомных аберраций
Пациенты с опухолями :
• Гепатоцеллюлярная карцинома
• Злокачественные опухоли желчного пузыря, желчных путей и поджелудочной железы
• Тестикулярные опухоли
• Тератомы, тератобластомы
• Опухоли, имеющие эмбриональное происхождение
Содержание АФП в норме
Результаты обычно выражаются в МЕ/мл (1 МЕ/мл = 1,21 нг).
МЕ/мл
нг/мл
Вне беременности
0,5 – 5,5
0,6 – 6,66
Во время беременности:
Гестационный возраст (недели)
Медиана (интервал), МЕ/мл
14
21,7 (10,9-21,8)
15
25,0 (12,5-50)
16
28,8 (14,4-57,6)
17
33,1 (16,5-66,2)
18
38,0 (19-76)
19
43,8 (21,9-87,6)
20
50,4 (25,2-100,8)
21
57,9 (28,9-115,8)
22
66,2 (33,1- 132,4)
23
90,0 (45-180)
Биологический материал:
• сыворотка
• гепаринизированная плазма
• амниотическая жидкость
• кистозная жидкость
• асцитическая жидкость
Неконъюгированный эстриол
Эстриол является стероидным гормоном, синтезируемым плацентой. На первой стадии синтеза, которая происходит в эмбрионе, холестерин, образующийся de novo, либо поступающий из крови матери, превращается в прегненолон, который сульфатируется корой надпочечников плода в дегидроэпиандростеронсульфат. Гидроксилирование этого соединения по 16 а-положению и отщепление сульфата сульфатазами плаценты приводит к образованию эстриола. Поскольку в образовании эстриола принимают участие как плод, так и плацента, измерение уровня эстриола может служить идеальным показателем функции фето-плацентарной системы.
Физиологические функции эстриола В материнской крови только небольшая часть эстриола циркулирует в свободном состоянии, основное его количество составляет глюкуронид а-сульфата Во время беременности уровень эстриола постепенно возрастает до 40 недели. Пониженный уровень эстриола или его резкое снижение свидетельствует о патологическом состоянии плода. Определение уровней общего или свободного эстриола используют для мониторинга беременности. Уровень свободного эстриола быстрее отражает ухудшение состояния плода. Патология
Определение эстриола используют для наблюдения за состоянием фетоплацентарной системы , а также для диагностики
Уровень неконъюгированного эстриола снижается при :
• осложненном течении беременности (поздний гестоз, анемия, пиелонефрит, хронические заболевания ЖКТ, патология надпочечников у беременной), сопровождающемся нарушением плацентарного кровообращения и возникновением плацентарной недостаточности, развитием гипоксии и ацидоза у плода
• внутриутробной гипотрофии плода
• алкогольном синдроме плода
• внутриутробном инфицировании плода
• некоторых видах наследственной патологии (врожденной гипоплазии надпочечников, синдроме Дауна, анэнцефалии и др.)
• нарушения сульфатазной активности плаценты (редкое врожденное заболевание, связанное с Х-хромосомой). Отсутствие этого фермента блокирует синтез эстриола из предшественников, что отражается в очень низком уровне эстриола при беременности без каких-либо других признаков неблагополучия плода. Такие беременности часто заканчиваются хирургическим вмешательством в процесс родов, причем рождаются исключительно младенцы мужского пола с признаками ихтиоза, появляющегося вскоре после рождения.
• применении кортикостероидов (например, для стимуляции созревания легочной ткани плода)
• применении некоторых антибиотиков.
Уровень неконъюгированного эстриола повышается при:
• почечной недостаточности.
Показания к проведению исследований:
Беременные женщины :
• Мониторинг состояния плода в третьем триместре беременности
• Диагностика хромосомных аберраций
Уровни неконъюгированного эстриола в норме
Гестационный возраст (недели)
Медиана, нмоль/л
Интервал, нмоль/л
6-7
1,19
0,98-1,38
8-9
1,63
1,37-1,89
10-12
4,03
2,3-5,77
13-14
7,72
5,74-9,68
15-16
10,0
5,4-21,0
17-18
12,0
6,6-25,0
19-20
14,93
10,76-19,1
21-22
24,48
19,34-29,62
23-24
28,33
22,11-34,54
25-26
30,80
23,40-38,19
27-28
32,55
24,39-40,71
29-30
35,38
28,09-42,67
31-32
45,63
35,01-56,26
33-34
43,0
39,08-46,93
35-36
51,68
44,77-53,59
37-38
63,68
54,90-72,47
39-40
65,07
57,61-72,53
Трофабластический ß — гликопротеин (ТБГ)
ТБГ синтезируется клетками трофобласта и является специфическим маркером беременности. В низких концентрациях (0,2-5,0 нг/мл) он определяется в крови здоровых небеременных женщин. Уже со 2 недели его уровень существенно возрастает, что позволяет использовать этот тест для ранней диагностики беременности. При нормальном течении беременности уровень ТБГ прогрессивно возрастает до 20-24 недели, затем стабилизируется и резко падает накануне родов. В послеродовом периоде содержание ТБГ через 30 – 40 часов уменьшается вдвое, а к 16 дню достигает уровня здоровых небеременных женщин. Одним из физиологических эффектов является его иммуносупрессивное действие, что необходимо для нормального развития беременности.
Патология:
Снижение:
• Менее 500нг/мл при сроке 3-5 недель:
• Внематочная беременность
• Функциональная недостаточность трофобласта
• Резкое снижение в более поздние сроки указывает на угрозу спонтанного преждевременного прерывания беременности (при падении в 6 раз в 100% случаев, а в 2-4 раза в 33,3% случаев)
• Уменьшение концентрации ТБГ в ходе лечения угрожающего выкидыша говорит о неэффективности терапии
• Медленное увеличение содержания ТБГ по мере развития беременности или стабилизации его показателей указывает на вероятность позднего выкидыша или преждевременных родов
• Снижение ТБГ наблюдается при наличии у плода трисомий
Повышение:
• Многоплодная беременность
• Сахарный диабет
• Резус-конфликтная беременность (уровень ТБГ увеличивается пропорционально тяжести гемолитической болезни плода)
• Перенашивание
• Онкологические заболевания (мониторинг течения и эффективности терапии):
• Рак матки
• Рак яичников
• Хорионкарцинома (ТБГ/ХГЧ = 0,1 – 1,0)
• Инвазивный занос (ТБГ/ХГЧ = 1,2 – 4,5)
• Пузырный занос (ТБГ/ХГЧ = 6,0 – 12,0)
• Анэнцефалия плода (наряду с исследованием АФП, ХГЧ и неконьюгированного эстриола).
Содержание ТБГ в норме
Гестационный возраст (недели)
ТБГ, нг/мл
2-3
50-150
3-4
150-300
4-5
300-500
5-6
500-1500
6-7
1500-3000
7-8
3000-5000
9
8000 — 10000
10
10000 — 13000
11
13000 — 17000
12
15000 – 18000
13
17000 – 20000
14
19000 – 24000
15
20000 –25000
16
22000 – 28000
17
25000 – 30000
18
30000 – 35000
19
32000 – 37000
20
33000 — 38000
21
35000 — 40000
22
37000 – 42000
23
40000 – 45000
24
45000 – 55000
25
55000 – 100000
26
100000 -200000
27
200000 –300000
28
300000 –400000
29 –40
400000 –500000
Биологический материал:
• Кровь
• Сыворота крови
ПАПП-А (РАРР-А) Белок РАРР-А (pregnancy associated plazma protein A) впервые был обнаружен в сыворотке крови беременных с помощью метода иммунодиффузии в 1974г. РАРР-А вырабатывается у беременных женщин трофобластом, у небеременных — клетками гранулезы, слизистой обочлочкой маточных труб и эндометрием, а у мужчин — клетками Лейдига. Молекулярная масса РАРР-А 200 кД. В сыворотке крови беременных РАРР-А находится в комплексе с проформой основного протеина эозинофилов, что позволяет ему разрывать мембрану цистосом и оказывать повреждающее воздействие на ткани. Подобный эффект вероятно необходим в процессах нидации плодного яйца и развития трофобласта. РАРР-А принимает участие в регуляции кровотока в межворсинчатом пространстве за счет ингибирования гемолиза, индуцированного системой комплимента, угнетает активность плазмина и имеет аффинитет к гепарину. РАРР-А in vitro до-зозависимо ингибирует пролиферативную активность лимфоцитов, индуцированную лейкинами или аллогенными клетками, поэтому он входит в группу белков-иммуносупрессоров.
Рост сывороточной концентрации РАРР-А при беременности зависит от массы плацентарных клеток. Прогностическая ценность по диагностике плацентарной недостаточности (ПН) у РАРР-А ниже, чем у трофобластического ?1-гликопротеина (ТБГ). При ПН уровень РАРР-А снижается, а при начавшемся самопроизвольном выкидыше, сопровождающемся деструкцией клеток синцитиотрофобласта — повышается.
Особый интерес исследования РАРР-А представляют для диагностики синдромов хромосомных трисомий плода по 21 (синдром Дауна), 18 (синдром Эдвардса), 13 (синдром Патау) хромосомам в I триместре беременности. Исследования показали, что уровень РАРР-А в сыворотке крови при названных синдромах снижается в сроке 9-13 недель менее 0,5 Мом. Для синдрома Дауна снижение РАРР-А выявлено в 65%, для синдромов Эдвардса и Патау до 70% случаев, при ложноположительных результатах 5%. Обнаружено снижение РАРР-А менее 0,5 Мом при синдроме Корнелии де Ланге.
Рекомендуется проводить определение РАРР-А оптимально с 9 до 11 недель (по последней менструации), за 7-10 дней до УЗИ эмбриона с измерением толщины его воротникового пространства (ТВП).
Содержание РАРР-А в сыворотке крови при беременности в норме:
Недели беременности по последней менструации
Медиана (Мом), ug/ml
Допустимые значения
0,5 Мом, ug/ml
2 Мом, ug/ml
8
2600
1300
5200
9
4200
2100
8400
10
7560
3780
15120
11
11000
5500
22000
12
15060
7530
30120
13
17000
8500
34000
14
21510
10750
43020
Коэффициенты пересчета единиц измерения:
1 mIU/ml = 450 ug/ml
1 ug/ml=2220 mIU/ml
Результаты анализа на вирус гепатита С у беременных
Положительный анализ на гепатит С при беременности — результат инфицирования вирусом, поражающим печень. Заболевание часто протекает без явных признаков.
Отмечается лишь общее недомогание. Во время вынашивания ребенка женщина проходит обследование, что позволяет выявить наличие скрытых инфекций. Таким способом обнаруживается и гепатит. Однако в некоторых случаях получают ложноположительный результат анализа.
В этой статье Вы узнаете:
Гепатит С при беременности
Заразиться гепатитом С можно тремя путями:
Гепатит С при беременности
- половым. Возбудитель проникает в организм будущей мамы во время незащищенного полового акта с инфицированным партнером;
- парентеральным (через кровь). Вирус попадает в кровь во время инъекционного введения наркотических средств, при использовании нестерильных медицинских инструментов, во время переливания крови, при нанесении тату узоров и пр.;
- вертикальным. Заражение происходит во время естественных родов.
Симптомы Гепатита С у беременных
Инкубационный период длится от 2 до 27 нед, составляя в среднем 7-8 нед. Заболевание делится на три фазы – острую, латентную и фазу реактивации. Острая инфекция, обусловленная HCV, в 80 % случаев протекает без клинических проявлений и приблизительно в 60-85 % случаев переходит в хроническую форму гепатита с риском развития цирроза печени и гепатоцеллюлярной карциномы.
В большинстве случаев острая фаза остается нераспознанной. Желтуха развивается у 20 % больных. Другие симптомы слабо выражены и характерны для всех вирусных гепатитов. Через 1 нед после инфицирования возможно выявление HCV с помощью ПЦР. Антитела появляются через несколько недель после инфицирования. В 10-20 % случаев возможно развитие транзиторной инфекции с элиминацией вируса, при которой пациент не приобретает иммунитет и остается подверженным реинфекции тем же или другим штаммом HCV.
Острый гепатит С как латентный, так и клинически манифестный в 30- 50 % случаев может закончиться выздоровлением с полной элиминацией HCV. Однако в большинстве случаев он сменяется латентной фазой с многолетним персистированием вируса. Латентная фаза сокращается при наличии фонового заболевания печени и других интеркуррентных заболеваний. В период латентной фазы инфицированные лица считают себя здоровыми и никаких жалоб не предъявляют.
Симптомы у беременных
Фаза реактивации соответствует началу клинически манифестной стадии гепатита С с последующим развитием хронического гепатита, цирроза печени и гепатоцеллюлярной карциномы. В этом периоде отчетливо выражена вирусемия с высоким содержанием в крови HCV-PHK и анти-HCV.
Цирроз развивается у 20-30 % хронических носителей в течение 10-20 лет. Гепатоцеллюлярная карцинома возникает у 0,4-2,5 % пациентов с хронической формой HCV-инфекции, особенно у больных с циррозом. Внепеченочные проявления HCV-инфекции включают артралгии, болезнь Рейно и тромбоцитопеническую пурпуру.
У больных с хроническим гепатитом С анти-HCV обнаруживаются в крови не только в свободном виде, но и в составе циркулирующих иммунных комплексов. Анти-HCV-IgG определяется при скрининговых исследованиях, для подтверждения сероконверсии и мониторинга при лечении интерферонами. Только 60-70 % анти-HCV-позитивных пациентов являются HCV-РНК-положительными. Обнаружение HCV в крови подтверждает вирусемию, свидетельствующую о продолжающейся активной репликации вируса.
При подтверждении репликативной активности лечение вне беременности проводят α-интерфероном, ингибирующим внедрение вируса в гепатоциты, его “раздевание” и синтез мРНК и протеинов. Вакцины от гепатита С на сегодняшний день не существует в связи с быстрой мутагенностью вируса и недостаточными знаниями о взаимодействии HCV и иммунной системы.
Причины ложноположительного результата анализа у беременных
В самом начале беременности каждая женщина получает от своего врача направление на множество анализов, среди которых присутствует анализа на гепатит С. И, даже точно зная, что такой болезни у нее нет, женщине приходится сдавать его.
И, к огромному сожалению, некоторые женщины получают положительные результаты анализов. Сразу паниковать не нужно, так как во время беременности такое может случиться. И причиной будет не реальное присутствие в организме вируса, а просто реакция его самого на беременность.
В момент вынашивания малыша организм женщины претерпевает колоссальные изменения, и сбой может произойти где угодно.
- Ложноположительные результаты анализов у беременных женщин связаны с:
- Сами процессом гестации, во время которого происходит выработка специфических белков.
- Изменение в гормональном фоне, которые попросту неизбежны, так как для вынашивания малыша необходимо, чтобы гормоны (некоторые) были немного завышены.
- Изменение состава крови, которое происходит из-за необходимости отдавать питательные вещества и витамины малышу. Да и к тому же, во время беременности женщины стараются питаться правильно и употребляют в пищу много фруктов, овощей, мяса, которые меняют состав крови.
- Повышенное содержание в крови цитокинов, которые участвуют в межклеточной и межсистемной регуляции в организме, и способствуют их лучшей выживаемости, росту и т.д.
- Наличие в организме других инфекций. Иногда иммунитет женщины во время вынашивания малыша снижается, и она становится очень восприимчивой к вирусам. Так, если у женщины насморк или болит горло, и она сдала анализ на гепатит, то вероятность получения ложноположительного результата увеличивается.
Многие врачи не сообщают своим пациентам о получении ложноположительных результатов, а просто отправляют их на дополнительные исследования. Делается это исключительно из добрых побуждений, так как любой стресс, особенно на раннем сроке, может привести к прерыванию беременности.
Человеческий фактор
Считается, что иногда причиной получения ложноположительного результата анализа является человеческий фактор. Сюда можно отнести:
- Неопытность врача, который проводи анализ.
- Случайная подмена пробирок.
- Ошибка лаборанта, который проводит исследования, например, просто опечатка в самом результате.
- Неправильная подготовка образцов крови к исследованию.
- Воздействие на образцы повышенной температурой.
Считается, что такая причина самая плохая, так как из-за человеческого фактора и малой квалификации, может пострадать человек.
Если результат анализа положительный
Если анализ на гепатит во время беременности положительный, сдавать его нужно повторно. Это необходимо для подтверждения диагноза. Инфицированных ставят на учёт, следят состоянием здоровья и поведением возбудителя в организме женщины. Для этого проверяют уровень РНК (рибонуклеиновых кислот) вируса на каждом этапе беременности. Врач должен контролировать риски передачи инфекции от матери к ребёнку как при вынашивании, так и во время родов.
Заражённой женщине, дабы свести риски к минимуму, нужно:
- использовать только свои личные предметы гигиены;
- при травмах и порезах предельно аккуратно и внимательно делать перевязки.
Медикам и беременной нужно учитывать, что гепатит во время вынашивания ребёнка повышает риск преждевременных родов и недостаточного внутриутробного питания плода. Последнее становится итогом отслойки плаценты от стенок матки. Соответственно, теряются соединяющие ребёнка с матерью сосуды, по которым поступали питательные вещества.
Профилактика
Так как гепатит С передаётся через кровь, следует нивелировать риск, по возможности избегая контакта с ней. Во время работы с биологическими жидкостями нужно надевать перчатки, маску и очки, пользоваться дезинфицирующими растворами.
Во время инвазивных процедур необходимы только одноразовые или тщательно стерилизованные инструменты. Переливание крови должно осуществляться от проверенных доноров.
Во избежание заражения ребёнка может рекомендоваться плановая операция кесарева сечения, отказ от кормления грудью и переход на искусственные смеси. Устанавливается систематическое наблюдение за состоянием здоровья малыша и проведение лабораторных исследований с целью диагностики возможного инфицирования.
Способы заражения ребенка и меры профилактики
Вероятность передачи гепатита С от матери к ребенку в период вынашивания минимальна, но не исключена. Вирус может проникать через плаценту из крови матери в кровь плода.
Вторая возможность заражения ребенка возникает в момент родов (прямой контакт с кровью матери). При этом не имеет значения, происходят ли роды естественным путем или с помощью кесарева сечения.
Малыш не может заразиться при кормлении грудью, поскольку возбудитель отсутствует в составе молока. Увеличение риска происходит в том случае, если соски женщины повреждены.
Важно! Наличие трещин на сосках, а также язвочек в полости рта ребенка является показанием к прекращению грудного вскармливания, иначе инфекция передастся малышу.
Поскольку вероятность инфицирования младенца одинакова при грудном и искусственном вскармливании, всем женщинам рекомендуют кормить дитя грудью
Для того чтобы предотвратить контакт «кровь с кровью», молодых мам направляют в стационар, где специально обученный персонал принимает все необходимые для этого меры. При этом носительница вируса не представляет опасности для других беременных женщин.
Обследование новорожденного происходит спустя некоторое время после появления на свет. Наличие вируса проверяется в возрасте одного месяца, затем трех, полгода и в год.
🤰 Гепатит С и беременность: всё, что нужно знать о болезни
Нередко гепатит С обнаруживается именно во время беременности? Ведь будущие мамы в обязательном порядке сдают ряд анализов, включающих пробы на ВИЧ-инфекцию и вирус гепатита. Согласно официальным статистическим данным, ВГС обнаруживается у каждой второй женщины, явившейся на обязательные исследования. Но опасен ли положительный гепатит С при беременности для будущего ребенка? Ответ на этот вопрос вы сможете найти в нашей статье.
Гепатит С у беременных: особенности протекания инфекции
Процент девушек, которые забеременели, зная о своём опасном диагнозе, достаточно мал. Ведь будущая мама опасается, что ее инфекция передастся ребенку, и считает, что гепатит С и беременность несовместимы. И эти опасения вполне оправданы, так как во время вынашивания и в период лактации организм малыша будет тесно связан с материнским.
Симптомы
Гепатит С не просто так прозвали «тихим убийцей». На ранних стадиях это заболевание может вообще никак не проявляться. В редких случаях симптомами гепатита С во время беременности могут стать:
- Постоянные головные боли;
- Участившиеся приступы тошноты;
- Тяжелый токсикоз;
- Общее недомогание, по ощущениям приближенное к простудному;
- Ощущение ломоты в суставах;
- Расстройства пищеварения.
При положительном гепатите беременность у женщины может протекать с некоторыми осложнениями. В частности, у некоторых пациенток на ранней стадии наблюдается острая непереносимость жареной пищи.
На поздних стадиях симптомы ВГС во время вынашивания ребенка могут быть более острыми и явными. Это могут быть и выраженные отеки конечностей и лица, и пожелтевшие белки глаз, и болевые ощущения в области печени с периодическими приступами тошноты. Часто при беременности и гепатите С на серьезной стадии заболевания наблюдается обесцвеченный и рыхлый стул и тёмный цвет мочи.
Исследование проведено при поддержке научно-исследовательского института индийского фармацевтического производителя Zydus Heptiza. Официальный сайт в России Zydus.ru
Диагностика и анализы гепатита С при беременности
Диагностировать ВГС при вынашивании можно только при помощи соответствующих исследований. Анализ на антитела гепатита С при беременности является стандартной процедурой, которая включает сбор крови пациентки в стерильную пробирку. Производятся стандартные исследования полученного биоматериала с целью обнаружения патогена гепатита разных типов посредством реакции на антитела. Положительный результат анализа может говорить о наличии у беременной женщины ВГС. Также следует сдать анализ ПЦР на гепатит С при беременности.
Ложноположительный гепатит С при беременности
Однако не всегда положительный анализ на антитела означает, что в организме женщины присутствует опасный вирус. Случается и так, что подобная реакция биоматериала на антитела гепатита С при беременности является ложной. При этом на самом деле женщина совершенно здорова.
Подобное явление называется ложноположительным гепатитом С при беременности. Причины у подобного явления могут быть следующие:
- Гормональная перестройка организма перед родами;
- Наличие доброкачественных или злокачественных новообразований;
- Вирусная инфекция, не обязательно ВГС.
Поэтому если у женщины при беременности обнаружили гепатит С, ей следует пройти ряд дополнительных обследований, которые опровергнут или подтвердят этот диагноз. В частности, сам анализ на антитела рекомендуется сдать несколько раз в течение всего срока вынашивания.
Лечение гепатита С у беременных: можно или нет?
Вирусный гепатит С и беременность – сложное сочетание ещё и по причине осложнения терапии заболевания. В настоящее время не утихают споры ведущих гепатологов о том, можно ли лечить ВГС во время вынашивания и лактации. Многие специалисты придерживаются мнения, что употребления большого количества лекарств может навредить плоду. Но если обнаружен гепатит С при беременности – что делать пациентке?
Согласно последним исследованиям адъюнкт-профессора Питтсбургского университета, Кэтрин Чаппел, стандартная суточная дозировка Ледипасвира (90 мг) и Софосбувира (400 мг) может дать положительный результат в случае гепатита С и беременности. Однозначно судить еще рано, но эксперимент Чаппел, проведенный с участием 9 беременных женщин, не только страдающих ВГС, но и ВИЧ-инфицированных, дал положительный результат.
12-недельный терапевтический комплекс способствовал выведению гепатовируса из их организмов. Однако эксперимент еще не закончен – за этими молодыми мамами и их малышами будет вестись пристальное наблюдение в течение последующего года.
Таким образом, можно предположить, что терапия гепатита С при беременности и родах возможна. Однако ни в коем случае нельзя заниматься самолечением. Обязательно посоветуйтесь с лечащим врачом.
Гепатит С, беременность и роды: последствия для ребенка
Многих пациенток волнует вопрос: можно ли планировать беременность при гепатите С? На самом деле, наличие в организме гепатовируса не является серьезным противопоказанием для беременности. Напротив, разрушительное влияние болезни на организм женщины во время вынашивания приостанавливается, а на плод патоген не оказывает негативного воздействия.
Не является противопоказанием для запланированной беременности и гепатит С у мужа. Такой семье просто придется чаще отмечаться у лечащих врачей и сдавать больше анализов.
Однако в случае гепатита С при беременности, возможные последствия для ребенка, все-таки, необходимо учитывать. Внутриутробные заражения плода регистрируются крайне редко, но все-таки, случаются.
Чтобы избежать при гепатите С при беременности последствий для ребенка, будущей маме с диагностированным ВГС следует регулярно консультироваться с лечащим врачом и следить за своим состоянием. Кроме того, мать может заразить ребенка и после родов – например, при уходе за малышом. Что касается гепатита С при беременности форумы и тематические страницы полны советов от молодых мам по уходу за новорожденным ребенком и защите новорожденного от возможного инфицирования ВГС.
Роды после лечения гепатита С
Беременность после гепатита С в большинстве случаев протекает стандартно без малейшего риска рецидива для матери и заражения для ребенка. Поэтому роды после борьбы с болезнью проходят без осложнений. Однако пациенткам, которые продолжают принимать лекарства в период лактации, нужно продолжать терапию под строгим надзором лечащего врача. Таким образом, после борьбы с гепатитом С при беременности последствий для родов не наблюдается.
Оцените статью:
| Всего голосов: 1 Средняя оценка: 5
⚠️ Ложноположительный анализ на гепатиты С и В
Диагностика вирусных гепатитов играет важную роль в лечении вирусного поражения печени. Чем раньше будет раскрыта причина недомогания пациента, тем эффективнее будет последующая терапия. При этом определить наличие вируса гепатита С или В довольно просто. Пациенту достаточно сдать небольшое количество венозной крови на лабораторное исследование.
Но что такое ложноположительный результат анализов на ВГС или ВГВ? Каковы причины данного явления? В чем особенности ложноположительного анализа на гепатит Б при беременности? Что делать пациенту, если результаты диагностики оказались ложными? В нашей статье вы сможете найти подробный ответ на каждый из этих вопросов.
Что такое ложноположительный результат анализа на ВГС и ВГВ?
Прежде чем выяснить, что такое ложноположительный результат анализа на ВГС или ВГВ, следует понять, как проходит сама процедура диагностики инфекционного поражения печени. Пациент приходит в поликлинику или специальное медицинское учреждение в ранние утренние часы. Обычно забор крови производится в 8 часов утра.
В лабораторных условиях у больного берется небольшое количество венозной крови в качестве материала для:
- Общеклинического анализа
- Теста на иммуноглобулины и маркеры вирусных гепатитов
- Проверки биохимического состава плазмы
Результаты диагностики обычно готовы уже на следующие сутки. Хорошей новостью для пациента станет отрицательный результат, тревожной — положительный. Однако достаточно часто встречаются и ложноположительные анализы на гепатиты С и В. Такой результат бывает, когда по факту человек не заражен гепатовирусом, но показатели диагностики оказались неточными ввиду изменения биохимического состава плазмы крови пациента.
Исследование проведено при поддержке научно-исследовательского института индийского фармацевтического производителя Zydus Heptiza. Официальный сайт в России Zydus.ru
Причины ложноположительного результата
Причины сомнительного анализа на гепатит С или Б могут быть следующими:
- Гормональный сбой
- Злокачественное или доброкачественное новообразование
- Патология аутоиммунного характера
- Наличие других инфекционных заболеваний
Также при анализе на гепатит С ложноположительный результат может быт следствием неправильной подготовки к диагностическим процедурам. В частности, биохимический состав крови пациента может поменяться, если за 8 часов до явки в лабораторию он употреблял жирную пищу, спиртные напитки и табачную продукцию.
В редких случаях хронический стресс также может стать причиной сомнительного анализа на гепатит С или В. Это также случается при депрессивных состояниях и интоксикации организма лекарствами и гепатоксичными веществами.
Ложноположительный анализ на гепатит Б при беременности
Ложноположительный анализ на гепатит Б при беременности — явление сравнительно редкое, но встречается чаще, чем по другим причинам. То же самое касается сомнительного результата теста на ВГС. Будущая мама совершенно здорова, однако результаты ее анализов говорят об обратном. Почему это происходит, и как с этим бороться? Многие женщины начинают паниковать и нервничать по этому поводу.
На самом деле, паниковать не нужно. Все дело в гормональном фоне, характерном для организма беременно женщины. Повышается уровень так называемых «родовых» гормонов, в результате которых подавляется иммунитет. Это необходимо, чтобы иммунная система женщины не отторгала плод. Поэтому белковые молекулы, попадающие в кровь будущей мамы в период гормонального всплеска, могут быть ошибочно приняты за маркеры вирусных гепатитов.
Диагностика на ВГС и ВГС при беременности проводятся как минимум 2 раза. В первый раз женщина сдает пробу крови при поступлении на учет, во второй раз — на 30-й неделе беременности. Это позволяет избежать ложноположительных анализов на гепатиты С и Б.
Что делать при ложноположительном результате?
Ложноположительный результат анализа — вовсе не повод для паники. Пациенту просто следует сдать повторное тестирование. Лучше всего сдать кровь через 2-3 недели после сомнительной пробы В этом случае, по мнению специалистов, результат получится наиболее точным.
При этом всегда нужно помнить, что анализ требует подготовки. Это означает, что:
- За 8 часов до явки в лабораторию нужно отказаться от приема любой пищи. От еды с большим содержанием жира отказаться следует как минимум за сутки.
- Накануне диагностики не рекомендуется употреблять спиртные напитки и курить. Никотин и алкоголь не только негативно влияют на печень, но и меняют биохимический состав плазмы крови.
- Перед явкой в лабораторию рекомендуется хорошо выспаться, не попадать в стрессовые ситуации и не перегружаться физически.
Для получения наиболее точного результата рекомендуется пройти диагностику в нескольких медицинских учреждениях.
Оцените статью:
| Всего голосов: 2 Средняя оценка: 5
Гепатит С у беременных: скрининг, лечение и ведение
Q | Каково естественное течение инфекции ВГС?
Помимо вертикальной передачи, ВГС передается через кожный контакт с кровью при использовании зараженных игл для инъекций запрещенных наркотиков или во время профессионального контакта. Половой акт — неэффективный способ передачи инфекции. Первые 6 месяцев после заражения HCV называют острой инфекцией HCV, которая протекает бессимптомно в 75% случаев.Когда возникают симптомы, они включают боль в животе, тошноту, анорексию, желтуху или недомогание. Без лечения примерно 15% инфицированных людей спонтанно избавляются от ВГС в течение 6 месяцев после заражения, хотя по некоторым оценкам это число достигает 45%. Те, кто не избавился от вируса, переносят его на всю оставшуюся жизнь и заболевают хронической инфекцией ВГС, которая является причиной большинства связанных с ВГС заболеваемости и смертности, в основном из-за цирроза и гепатоцеллюлярной карциномы.
Q | Как беременность влияет на ВГС?
Исследователи предполагают, что подавление материнского иммунного ответа, возникающее во время беременности, может уменьшить количество иммуно-опосредованных гепатоцеллюлярных повреждений, вызванных ВГС.Этот механизм также должен учитывать снижение уровней аланинтрансаминазы (АЛТ), наблюдаемое у беременных женщин с ВГС, и повышение уровней РНК ВГС в сыворотке во втором и третьем триместрах беременности. Некоторые гистологические данные также предполагают, что беременность может быть связана с уменьшением гепатита, опосредованного гепатитом С, но данные противоречивы.
Q | Какое влияние оказывает ВГС на исходы беременности?
Инфекция ВГС связана с неблагоприятными исходами беременности.Два популяционных ретроспективных когортных исследования и недавний метаанализ показали, что младенцы, рожденные от женщин, инфицированных ВГС, с большей вероятностью будут иметь неблагоприятные исходы при родах, включая задержку роста плода, низкий вес при рождении (НМТ) и врожденные аномалии, а также родиться преждевременно. Трудно с уверенностью сказать, вызван ли повышенный риск неблагоприятных исходов, таких как ограничение роста плода и низкая масса тела, вирусным эффектом ВГС или потенциально мешающими факторами в изучаемой популяции.
Кроме того, в нескольких исследованиях сообщалось о более высоких показателях гестационного диабета у женщин, инфицированных ВГС, по сравнению с неинфицированными женщинами, хотя в одном из этих исследований эта связь была ограничена женщинами с чрезмерным набором веса во время беременности. Другое популяционное ретроспективное когортное исследование показало, что младенцы, рожденные от женщин, инфицированных ВГС, с большей вероятностью будут иметь трудности с кормлением и другие неблагоприятные неонатальные исходы, включая кефалогематому, травму плечевого сплетения, дистресс плода, внутрижелудочковое кровоизлияние или неонатальные судороги.
Внутрипеченочный холестаз беременных (ВЧБ) также был связан с инфекцией ВГС. Общая частота ВЧД в общей акушерской популяции составляет от 0,2% до 2,5%, в то время как вероятность развития ВЧД в 20 раз выше у беременных женщин, инфицированных ВГС. Учитывая повышенный риск гибели плода, связанный с ВЧД, диагностика этого заболевания у беременных важна.
В настоящее время проводится многоцентровое проспективное обсервационное когортное исследование для оценки исходов беременности у женщин с ВГС.Изучаемые исходы включают преждевременные роды, гестационный диабет, преэклампсию, холестаз и массу тела при рождении (Clinicaltrials.gov: NCT01959321).
Q | Какова скорость вертикальной передачи ВГС?
Вертикальная передача ВГС — основная причина инфицирования ВГС у детей. Хотя от одной трети до половины случаев передачи ВГС от матери ребенку происходит внутриутробно до последнего месяца беременности, оставшаяся часть, как полагают, происходит либо на последнем месяце беременности, либо во время родов.У женщин с коинфекцией ВИЧ и ВГС риск вертикальной передачи почти вдвое выше, чем у женщин, инфицированных только ВГС.
В целом считается, что вертикальная передача ВГС представляет собой риск только для женщин с определяемой РНК ВГС во время беременности. Еще предстоит определить, коррелирует ли уровень виремии ВГС с риском передачи. Несколько исследований показали, что более высокая вирусная нагрузка коррелирует с повышенным риском передачи, тогда как другие исследования не смогли найти такой связи.
Q | Кому следует проходить скрининг на ВГС во время беременности и какой скрининг на ВГС является идеальным?
Текущие рекомендации Американского колледжа акушеров и гинекологов (ACOG) и Центров по контролю и профилактике заболеваний (CDC) рекомендуют скрининг на ВГС у беременных женщин с учетом риска. Мы рекомендуем, чтобы акушерские работники проверяли женщин с повышенным риском ВГС путем тестирования на антитела к ВГС во время их дородового визита. Если первоначальные результаты отрицательны, скрининг на ВГС следует повторить на более поздних сроках беременности у женщин со стойкими или новыми факторами риска инфекции ВГС после их первоначального скрининга (например,g., новое или продолжающееся употребление инъекционных или интраназальных запрещенных наркотиков).
Стандартный скрининговый тест на ВГС — это тест на антитела к ВГС. Антитела против HCV обычно развиваются через 2-6 месяцев после контакта — во время острой фазы инфекции — и сохраняются на протяжении всей жизни. Положительный результат теста указывает на одно из следующего: у пациента активная инфекция ВГС (острая или хроническая), у пациента была перенесенная инфекция, которая вылечилась, или результат является ложноположительным.
Положительный результат на антитела к HCV должен сопровождаться количественным тестом нуклеиновой кислоты на РНК HCV.Диагностика инфекции ВГС зависит от обнаружения антител против ВГС и рибонуклеиновой кислоты (РНК) ВГС. Виремия ВГС, то есть присутствие РНК ВГС в крови, указывает на активную инфекцию и может быть впервые обнаружена через 1–3 недели после заражения.
Q | Какая еще дополнительная оценка должна произойти?
Беременным женщинам с подтвержденной активной инфекцией ВГС необходимо провести количественный анализ РНК ВГС для определения исходной вирусной нагрузки. Базовые лабораторные исследования для оценки степени заболевания печени должны включать следующие лабораторные тесты: билирубин, АЛТ и аспартатаминотрансфераза (АСТ), альбумин, количество тромбоцитов и протромбиновое время.Чтобы помочь спланировать дальнейшее лечение, следует также провести тестирование на генотип ВГС (если это не было сделано ранее).
В свете общих факторов риска мы рекомендуем, чтобы акушерские работники проверяли беременных женщин с ВГС на наличие других заболеваний, передающихся половым путем, включая ВИЧ, сифилис, гонорею, хламидиоз и гепатит B (HBV). Пациентам с HBV-инфекцией и высокой вирусной нагрузкой может быть предложено дородовое лечение; младенцы должны получить вакцину против гепатита B, а также иммуноглобулин против гепатита.Инфекция, вызванная вирусом гепатита А (ВГА), также может усугубить поражение печени, если присутствует при инфекции ВГС. Консультативный комитет по практике иммунизации (ACIP) рекомендует вакцинировать женщин с инфекцией ВГС, у которых обнаружен риск заражения ВГВ и / или ВГА, и это безопасно делать во время беременности.
Q | Следует ли лечить ВГС фармакологически во время беременности?
До 2011 года стандартным лечением хронического ВГС был пегилированный интерферон (PegIFN) -Î ± и рибавирин.В 2011 году были выпущены противовирусные препараты прямого действия (ПППД), которые произвели революцию в лечении ВГС. Эти препараты напрямую ингибируют белки, участвующие в репликации ВГС, имеют меньше побочных эффектов, чем схемы на основе интерферона, и приводят к устойчивому вирусологическому ответу (УВО) до 60–100%. Схемы лечения обычно включают несколько ПППД для предотвращения вирусной устойчивости.
Поскольку нет адекватных данных о людях относительно каких-либо эффектов ПППД второго поколения на беременность, мы рекомендуем использовать схемы ПППД только в рамках клинических испытаний или отложить противовирусное лечение до послеродового периода в качестве схем ПППД. в настоящее время не одобрены для использования во время беременности.
Q | Каковы принципы медицинского ведения ВГС во время беременности?
Любая женщина, у которой во время беременности диагностирована инфекция ВГС, должна быть направлена к гепатологу или специалисту по инфекционным заболеваниям, имеющим опыт лечения гепатита, для получения долгосрочного лечения.
Употребление даже умеренного количества алкоголя было связано с прогрессированием заболевания печени, и мы рекомендуем рекомендовать пациентам с ВГС, включая беременных женщин, воздерживаться от алкоголя.
Серийное лабораторное наблюдение за функцией печени или серийная оценка вирусной нагрузки во время беременности у ВГС-положительных женщин, как правило, не рекомендуется. Как обсуждалось ранее, сывороточные уровни АЛТ имеют тенденцию к снижению во втором и третьем триместрах беременности, т.е. ожидается, что функция печени улучшится, а не ухудшится во время беременности.
Q | Безопасно ли инвазивное пренатальное диагностическое тестирование беременных женщин с ВГС?
Амниоцентез не увеличивает риск вертикальной передачи, хотя это заключение основано на ограниченных данных.Не было опубликовано исследований риска вертикальной передачи ВГС с использованием других инвазивных методов пренатального тестирования, включая отбор проб ворсинок хориона (CVS). Мы предлагаем, чтобы, если требуется инвазивное пренатальное диагностическое тестирование, женщинам следует сообщить, что данные о риске вертикальной передачи обнадеживают, но ограничены; амниоцентез рекомендуется вместо CVS ввиду отсутствия данных о последнем.
Q | Влияет ли способ доставки на риск вертикальной передачи?
Способ родоразрешения — вагинальный или кесарево — не является фактором риска вертикальной передачи ВГС.Однако, поскольку все опубликованные исследования способов доставки и риска вертикальной передачи ВГС носят наблюдательный характер и в большинстве случаев вирусная нагрузка во время родов не оценивалась, эти результаты следует интерпретировать с осторожностью. Мы не рекомендуем кесарево сечение только по показаниям на ВГС.
Q | Влияет ли организация труда на риск вертикальной передачи?
Несколько факторов в ведении родов могут быть связаны с повышенным риском вертикальной передачи ВГС, а именно длительный разрыв плодных оболочек, внутренний мониторинг плода и эпизиотомия.Основываясь на имеющихся данных, мы рекомендуем акушерским работникам избегать внутреннего наблюдения за плодом, длительного разрыва плодных оболочек и эпизиотомии при ведении родов у ВГС-положительных женщин, если это не является неизбежным в процессе ведения. Мы также рекомендуем акушерским работникам избегать ранней амниотомии и эпизиотомии при ведении родов у ВГС-положительных женщин.
Q | Безопасно ли грудное вскармливание для ВГС-инфицированных матерей?
Грудное вскармливание не влияет на риск вертикальной передачи ВГС.Мы не рекомендуем отказываться от грудного вскармливания на основании положительного статуса инфекции ВГС. Если у женщины есть трещины и кровоточащие соски, молоко следует сцеживать и отказываться.
Q | Как следует обследовать младенцев, рожденных от ВГС-положительных женщин, на ВГС-инфекцию?
Поскольку антитела против ВГС могут передаваться через плаценту от беременной женщины к плоду, наличие антител против ВГС в сыворотке новорожденного вскоре после родов не является диагностическим признаком неонатальной инфекции.Американская академия педиатрии и CDC рекомендуют проводить скрининг младенцев, рожденных от ВГС-положительных женщин, на антитела к ВГС в возрасте старше 18 месяцев или на РНК ВГС в двух случаях у детей старше 1 месяца.
Внематочная беременность — разрыв — Симптомы — ведение
Внематочная беременность — это любая беременность, имплантированная вне полости матки. В Великобритании 1 из 80-90 беременностей является внематочной. [NHS UK]
Наиболее частыми участками являются ампула и перешеек маточной трубы . Реже могут быть поражены яичники, шейка матки или брюшная полость.
В этой статье мы рассмотрим факторы риска, клинические особенности и ведение внематочной беременности.
Рис. 1. Внематочная беременность — это беременность, которая имплантируется вне полости матки. [/ caption]
Факторы риска
Факторы риска внематочной беременности приведены в таблице 1.
Примечание. Использование противозачаточных средств фактически снижает частоту наступления беременности.Однако при неэффективности перечисленных ниже типов контрацепции беременность, скорее всего, будет внематочной.
| История болезни | Контрацепция | Ятрогенный |
| Предыдущая внематочная беременность Воспалительные заболевания органов малого таза (вследствие образования спаек) Эндометриоз (спаечное образование) | Внутриматочная спираль или внутриматочная система Пероральный контрацептив или имплантат прогестерона (в связи с нарушением подвижности ресничек маточных труб) Перевязка или окклюзия маточных труб | Хирургия органов малого таза — особенно хирургия маточных труб (обращение стерилизации) Вспомогательная репродукция i.е. перенос эмбриона при ЭКО |
Клинические особенности
Ведущий симптом внематочной беременности боль . Пациенты обычно жалуются на боль в нижней части живота / таза, с вагинальным кровотечением или без него. Также может быть аменорея в анамнезе.
Примечание: вагинальное кровотечение при внематочной беременности является результатом децидуального распада в полости матки из-за субоптимальных уровней β-ХГЧ. Кровотечение при прерванной внематочной беременности обычно бывает внутрибрюшным, а не вагинальным.
Другие симптомы включают:
- Боль в кончике плеча — раздражение диафрагмы кровью в брюшной полости приводит к отраженной боли в кончике плеча. Это связано с тем, что диафрагма и надключичные нервы (которые иннервируют верхушку плеча) имеют общие дерматомы C3-C5.
- Выделения из влагалища — коричневого цвета, классически относящиеся к черносливовому соку. Это результат разрушения децидуальной оболочки.
При обследовании у пациентки могло быть обнаружено болезненных ощущений в животе , при вагинальном исследовании выявлено возбуждение шейки матки и / или болезненность придатков.
Если внематочная беременность прервалась, пациентка также может быть гемодинамически нестабильной (бледность, увеличенное время наполнения капилляров, тахикардия, гипотензия), с признаками перитонита (болезненность и сдержанность в области живота). Вагинальное исследование может выявить полноту в сумке Дугласа.
Дифференциальная диагностика
Внематочная беременность всегда следует рассматривать в случае боли в животе у женщин репродуктивного возраста.
Тем не менее, его клинические признаки в основном неспецифические , и их можно увидеть в других условиях:
- Выкидыш
- Несчастный случай кисты яичника (кровоизлияние в кисту, перекрут или разрыв)
- Острое воспалительное заболевание органов малого таза
- Инфекция мочевыводящих путей
- Аппендицит
- Дивертикулит
Рис. 2. Дифференциальный диагноз боли в каждой области живота.[/ caption]
Расследования
Тест на беременность (β-ХГЧ в моче) является наиболее важным начальным исследованием внематочной беременности.
В случае положительного результата следует выполнить USS таза — это может определить наличие или отсутствие внутриутробной («нормальной») беременности. Если внутриутробная беременность не выявляется при трансабдоминальном УЗИ, следует предложить трансвагинальное сканирование.
Если беременность не может быть идентифицирована на УЗИ (но β-ХГЧ положительный), это называется беременностью неизвестного места .Имеет три основных дифференциальных диагноза; (i) очень ранняя внутриутробная беременность; (ii) выкидыш; и (iii) внематочная беременность. В этой ситуации следует принять сывороточный β-ХГЧ :
- Если исходный уровень β-ХГЧ > 1500 МЕ (дискриминационный уровень), и при трансвагинальном УЗИ нет внутриутробной беременности, то это следует рассматривать как внематочную беременность, пока не будет доказано обратное, и следует провести диагностическую лапароскопию. предложенный.
- Если исходный уровень β-ХГЧ <1500 МЕ и состояние пациента стабильное, следующий анализ крови можно сдать через 48 часов:
- При жизнеспособной беременности уровень ХГЧ должен удваиваться каждые 48 часов.
- При невынашивании беременности уровень ХГЧ должен снижаться вдвое каждые 48 часов
- Если увеличение или уменьшение скорости изменения выходит за эти пределы, внематочная беременность не может быть исключена, и пациентка должна лечиться соответствующим образом.
При необходимости следует использовать другие исследования для исключения / исключения других дифференциальных диагнозов — например, общий анализ мочи на инфекцию мочевыводящих путей.
Рис. 3. Внематочная беременность, выявленная с помощью трансвагинального ультразвукового исследования у женщины с внутриматочным противозачаточным средством (ВМС).[/ caption]
Менеджмент
Любая пациентка с подозрением на внематочную беременность должна быть госпитализирована. В случае нестабильности следует использовать доступ A-E для реанимации пациента. Это может включать использование продуктов крови, если есть признаки гемодинамической нестабильности.
Окончательное ведение внематочной беременности может быть медикаментозным, хирургическим или консервативным.
Медицинский
Лечение внематочной беременности Метотрексат внутримышечно .Это антифолатный цитотоксический агент, который нарушает фолат-зависимое деление клеток развивающегося плода. Затем беременность постепенно пройдет.
Уровень β-ХГЧ в сыворотке крови регулярно контролируется, чтобы убедиться, что уровень снижается (более чем на 15% в дни 4-5). Если такого снижения нет, вводят повторную дозу.
Медицинское лечение предлагается пациентам в стабильном состоянии, с хорошо контролируемой болью и уровнем β-ХГЧ <1500 МЕ / мл. Внематочная должна быть неразорвавшейся и без видимого сердцебиения.Пациентка должна иметь доступ к круглосуточным гинекологическим услугам и быть проинформирована о симптомах разрыва.
- Преимущества : Избегает осложнений хирургического вмешательства, и пациент может находиться дома после инъекции.
- Недостатки : Возможные побочные эффекты метотрексата — боль в животе, миелосупрессия, нарушение функции почек, гепатит, тератогенез (пациентам необходимо рекомендовать использовать контрацептивы в течение 3-6 месяцев после применения метотрексата).Лечение может потерпеть неудачу, что потребует хирургического вмешательства.
Хирургический
Хирургическое лечение включает хирургическое удаление внематочной беременности.
В случаях трубной эктопии (наиболее распространенной) обычно выполняется лапароскопическая сальпингэктомия — удаление эктопической ткани и трубки, в которую она имплантирована.
Однако, если есть повреждение контралатеральной трубы в результате инфекции, болезни или хирургического вмешательства, может быть выполнена сальпинготомия (разрез в фаллопиевой трубе), чтобы удалить внематочную трубу и спасти трубу для сохранения фертильности в будущем.
Примечание. При сальпинготомии необходимо наблюдение ХГЧ до тех пор, пока его уровень не достигнет <5 МЕ (отрицательный), чтобы убедиться в отсутствии остаточного трофобласта. Риск повторной внематочной беременности в спасенной трубке будет увеличиваться.
Хирургическое лечение обычно предлагается пациентам с сильной болью, уровнем β-ХГЧ> 5000 мМЕ / мл, массой придатков> 34 мм и / или сердцебиением плода, видимым на сканировании.
- Преимущества : уверенность в том, когда будет проведено окончательное лечение, высокий процент успеха.
- Недостатки : Общий анестезиологический риск, риск повреждения соседних структур, таких как мочевой пузырь, кишечник, мочеточники, ТГВ / ПЭ, кровотечение, инфекция. При сальпинготомии также существует риск неудачи лечения, так как часть беременности может остаться в трубке.
Всем резус-отрицательным женщинам, получившим хирургическое лечение внематочной беременности, следует предложить анти-D профилактику.
Рис. 4. Лапароскопический вид внематочной беременности в левой фаллопиевой трубе (красные стрелки).Матка отмечена синими стрелками. [/ Caption]
Консервативный
Консервативное лечение включает бдительного ожидания стабильного пациента, позволяя эктопии разрешиться естественным путем. Это подходит только для небольшого числа избранных пациентов и не является лечением первой линии. Этот подход необходимо обсудить на высшем уровне.
Уровень B-hCG в сыворотке следует контролировать каждые 48 часов, чтобы убедиться, что он падает на 50% или более, пока не упадет примерно до <5 мМЕ / мл.
Этот метод предлагается пациентам, у которых маловероятен разрыв; это стабильных пациента , с хорошо контролируемой болью, с низким исходным уровнем β-ХГЧ, небольшой неразорвавшейся эктопией на УЗИ.
Пациентка должна иметь доступ к круглосуточным гинекологическим службам и быть проинформированными о симптомах разрыва.
- Преимущества : Избегайте рисков медикаментозного и хирургического лечения, можно проводить дома.
- Недостатки : Отказ или осложнения, требующие медикаментозного или хирургического лечения (25% пациентов), разрыв эктопии.
Осложнения
Осложнения индивидуального лечения подробно описаны выше.
Нелеченная внематочная беременность может привести к разрыву маточной трубы . Возникающая в результате кровопотеря может вызвать гиповолемический шок, приводящий к органной недостаточности и смерти.
Rh сенсибилизация во время беременности | Детская больница CS Mott
Обзор темы
Что такое резус-сенсибилизация во время беременности?
Если вы резус-отрицательный, на ваших эритроцитах нет маркера, называемого резус-фактором.В резус-положительной крови этот маркер есть. Если ваша кровь смешивается с резус-положительной кровью, ваша иммунная система будет реагировать на резус-фактор, вырабатывая антитела для его уничтожения. Этот ответ иммунной системы называется резус-сенсибилизацией.
Что вызывает резус-сенсибилизацию во время беременности?
Резус-сенсибилизация может возникнуть во время беременности, если вы резус-отрицательный и беременны развивающимся ребенком (плодом) с резус-положительной кровью. В большинстве случаев ваша кровь не смешивается с кровью ребенка до родов.На выработку антител, которые могут повлиять на ребенка, требуется время, поэтому во время вашей первой беременности ребенок, вероятно, не пострадает.
Но если вы снова забеременеете резус-положительным ребенком, антитела, уже содержащиеся в вашей крови, могут атаковать красные кровяные тельца ребенка. Это может вызвать у ребенка анемию, желтуху или более серьезные проблемы. Это называется резус-болезнью. Проблемы будут усугубляться с каждой резус-положительной беременностью.
Резус-сенсибилизация — одна из причин, по которой важно обратиться к врачу в первом триместре беременности.Это не вызывает никаких тревожных симптомов, и анализ крови — единственный способ узнать, что у вас это есть или что вы рискуете.
- Если вы находитесь в группе риска, резус-сенсибилизацию почти всегда можно предотвратить.
- Если у вас уже есть сенсибилизация, лечение может защитить вашего ребенка.
Кто получает резус-сенсибилизацию во время беременности?
Резус-сенсибилизация во время беременности может произойти только в том случае, если у женщины резус-отрицательная кровь и только если у ее ребенка резус-положительная кровь.
- Если мать резус-отрицательная, а отец резус-положительный, высока вероятность, что у ребенка будет резус-положительная кровь. Может возникнуть резус-сенсибилизация.
- Если у обоих родителей резус-отрицательная кровь, у ребенка будет резус-отрицательная кровь. Поскольку кровь матери и кровь ребенка совпадают, сенсибилизации не произойдет.
Если у вас резус-отрицательная кровь, ваш врач, вероятно, будет относиться к вам так, как будто кровь ребенка резус-положительная, независимо от группы крови отца, на всякий случай.
Как диагностируется резус-сенсибилизация?
Все беременные женщины сдают анализ крови при первом дородовом посещении на ранних сроках беременности. Этот тест покажет, есть ли у вас резус-отрицательная кровь и есть ли у вас резус-сенсибилизация.
Если у вас резус-отрицательная кровь, но не сенсибилизированы :
- Анализ крови можно повторить между 24 и 28 неделями беременности. Если тест по-прежнему показывает, что вы не сенсибилизированы, вам, вероятно, не понадобится еще один тест на антитела до родов.(Возможно, вам потребуется пройти повторный анализ, если у вас есть амниоцентез, если ваша беременность превышает 40 недель или если у вас есть такая проблема, как отслойка плаценты, которая может вызвать кровотечение в матке.)
- У вашего ребенка будет анализ крови при рождении. Если у новорожденного есть резус-положительная кровь, вам нужно будет пройти тест на антитела, чтобы узнать, были ли вы сенсибилизированы во время поздней беременности или родов.
Если у вас Rh-сенсибилизация, ваш врач будет внимательно следить за вашей беременностью.У вас может быть:
- Регулярные анализы крови, чтобы проверить уровень антител в вашей крови.
- Допплерография для проверки притока крови к мозгу ребенка. Это может показать анемию и ее серьезность.
- Амниоцентез через 15 недель для проверки группы крови и резус-фактора ребенка, а также для поиска проблем.
Как предотвратить резус-сенсибилизацию?
Если у вас резус-отрицательная кровь, но нет резус-сенсибилизации, ваш врач сделает вам одну или несколько инъекций резус-иммуноглобулина (например, RhoGAM).Это предотвращает сенсибилизацию резус-фактора почти у всех женщин, которые его используют.
Вы можете сделать прививку резус-иммуноглобулина:
- Если у вас есть такой тест, как амниоцентез.
- Примерно на 28 неделе беременности.
- После родов, если у вашего новорожденного резус-положительный результат.
Уколы действуют только на короткое время, поэтому вам нужно будет повторять эту процедуру каждый раз, когда вы забеременеете. (Чтобы предотвратить сенсибилизацию при будущих беременностях, резус-иммуноглобулин также назначается, когда у резус-отрицательной женщины выкидыш, аборт или внематочная беременность.)
Уколы не сработают, если у вас уже есть резус-сенсибилизация.
Как лечится?
Если вы чувствительны к резус-факторам, вам нужно будет регулярно проходить тесты, чтобы узнать, как поживает ваш ребенок. Возможно, вам также понадобится обратиться к врачу, специализирующемуся на беременностях с высоким риском (перинатологу).
Лечение ребенка зависит от степени потери эритроцитов (анемии).
- Если анемия у ребенка легкая, вам просто нужно пройти больше анализов, чем обычно, во время беременности.После рождения ребенок может не нуждаться в специальном лечении.
- Если анемия усиливается, безопаснее всего родить ребенка пораньше. После родов некоторым детям требуется переливание крови или лечение желтухи.
- При тяжелой анемии ребенку можно сделать переливание крови, пока он еще находится в матке. Это может помочь сохранить здоровье ребенка до тех пор, пока он или она не станет достаточно зрелым для родов. Возможно, вам сделают раннее кесарево сечение, и ребенку может потребоваться еще одно переливание крови сразу после рождения.
В прошлом сенсибилизация к резус-фактору часто была смертельной для ребенка. Но улучшенное тестирование и лечение означают, что теперь большинство детей с резус-инфекцией выживают и чувствуют себя хорошо после рождения.
Причина
Резус-сенсибилизация может возникнуть, когда человек с резус-отрицательной кровью подвергается воздействию резус-положительной крови. Большинство женщин, которые становятся сенсибилизированными, делают это во время родов, когда их кровь смешивается с резус-положительной кровью их плода. После воздействия иммунная система матери вырабатывает антитела против резус-положительных эритроцитов.
Минимальное количество смешиваемой крови, вызывающее сенсибилизацию, неизвестно. К счастью, резус-сенсибилизацию почти всегда можно предотвратить с помощью инъекции резус-иммуноглобулина.
Когда иммунная система резус-отрицательного человека впервые подвергается воздействию резус-положительной крови, ему требуется несколько недель для выработки антител к иммуноглобулину М или IgM. Антитела IgM слишком велики, чтобы проникать через плаценту. Таким образом, резус-положительный плод, который первым вызывает сенсибилизацию матери, обычно не страдает.
Иммунная система, ранее сенсибилизированная резус-фактором, быстро реагирует на резус-положительную кровь, как при второй беременности резус-положительным плодом. Обычно в течение нескольких часов после воздействия резус-положительной крови образуются более мелкие иммуноглобулины G или IgG. Антитела IgG могут проникать через плаценту и разрушать эритроциты плода. Это вызывает опасный для плода резус-фактор.
Некоторые резус-отрицательные люди никогда не становятся сенсибилизированными даже после контакта с большим количеством резус-положительной крови.Причина этого не известна.
Симптомы
Если вы уже являетесь резус-сенсибилизированным или стали резус-сенсибилизированным во время беременности, у вас не будет никаких необычных симптомов.
Проблемы плода в результате сенсибилизации по резус-фактору выявляются с помощью ультразвукового допплера, а иногда и с помощью амниоцентеза. Однако возможно, что плод с тяжелым резус-фактором будет двигаться реже, чем на более ранней стадии беременности.
Другие состояния с симптомами, сходными с симптомами резус-сенсибилизации, включают проблемы несовместимости по другим группам крови и инфекции плода.
Что происходит
Если вы резус-отрицательный
Если вам не назначили резус-иммуноглобулин непосредственно до или после события с высоким риском, такого как выкидыш, амниоцентез, аборт, внематочная беременность или роды, у вас есть шанс стать сенсибилизированы к крови резус-положительного плода.
Если вы были резус-сенсибилизированы в прошлом
Если вы были резус-сенсибилизированы в прошлом, вы должны находиться под пристальным наблюдением во время любой беременности с резус-положительным партнером, потому что ваш плод с большей вероятностью будет иметь резус-фактор. кровь положительная.В ответ на резус-положительный плод ваша иммунная система может быстро выработать антитела IgG, которые могут проникать через плаценту и разрушать эритроциты плода. Каждая последующая беременность резус-положительным плодом может вызвать более серьезные проблемы для плода. Возникающее в результате заболевание плода (называемое резус-болезнью, гемолитической болезнью новорожденного или эритробластозом плода) может быть от легкой до тяжелой.
- Легкий резус-фактор включает ограниченное разрушение эритроцитов плода, что может привести к легкой анемии плода.Плод, как правило, можно вынести доношенным и не требует специального лечения, но после рождения у него могут возникнуть проблемы с желтухой. Легкий резус-фактор с большей вероятностью разовьется при первой беременности после того, как произошла сенсибилизация.
- Умеренный резус-синдром включает разрушение большого количества эритроцитов плода. У плода может развиться увеличенная печень и может развиться анемия средней степени. Возможно, плод необходимо родить раньше срока, а также может потребоваться переливание крови до (в матке) или после рождения.Новорожденного с умеренным резус-фактором следует внимательно наблюдать на предмет желтухи.
- Тяжелая форма резус-фактора (водянка плода) связана с обширным разрушением эритроцитов плода. У плода развивается тяжелая анемия, увеличение печени и селезенки, повышение уровня билирубина и задержка жидкости (отек). Плоду может потребоваться одно или несколько переливаний крови до рождения. Плод с тяжелым резус-фактором, переживший беременность, может нуждаться в обмене крови. Эта процедура заменяет большую часть крови младенца донорской кровью (обычно тип O, резус-отрицательный).
- Наличие в анамнезе беременности с резус-фактором является признаком того, что вам потребуется специальное лечение, если вы беременны резус-положительным плодом.
Если у вас в прошлом была резус-сенсибилизация, резус-отрицательный плод не может вызвать иммунную реакцию.
Что увеличивает ваш риск
Резус-сенсибилизация может возникнуть, когда человек с резус-отрицательной кровью подвергается воздействию резус-положительной крови. Во время беременности резус-отрицательная женщина может стать сенсибилизированной, если вынашивает резус-положительный плод.
Факторы, повышающие риск смешивания крови и сенсибилизации во время беременности, включают:
Известно, что резус-сенсибилизация, хотя и редко, возникает после совместного использования игл между потребителями наркотиков. Переливание резус-положительной крови резус-отрицательному человеку также может вызвать сенсибилизацию. Но это бывает крайне редко, потому что кровь всегда проверяется перед переливанием.
Когда вам следует позвонить своему врачу?
Если у вас уже есть резус-сенсибилизация и вы беременны
Ваша беременность будет находиться под тщательным наблюдением.Обсудите с врачом возможные симптомы на ранних сроках беременности. Для наблюдения за плодом потребуется повторное диагностическое обследование.
Немедленно позвоните своему врачу , если вы заметили уменьшение подвижности плода после 24–26 недель беременности.
Если у вас отрицательный резус-фактор
Немедленно позвоните своему врачу , если вы:
- Считаете, что могли быть беременны и у вас случился выкидыш.
- Вы беременны и попали в аварию, которая могла повредить Ваш живот.
К кому обратиться
Женщину, у которой могут быть проблемы с резус-несовместимостью или сенсибилизацией, можно вылечить следующим образом:
Если вы дали положительный результат на резус-сенсибилизацию, ваша система здравоохранения или медицинский работник могут попросить вас, чтобы за вами наблюдали и лечили перинатолог или акушер, который без труда вызовет перинатолога.
Экзамены и анализы
Если вы беременны, первые пренатальные анализы вам предстоит пройти в течение первого триместра.Каждая женщина сдает анализ крови при первом дородовом посещении, чтобы узнать, какая у нее группа крови. Если ваша кровь резус-отрицательная, она также будет проверена на антитела к резус-положительной крови. Если у вас есть антитела, это означает, что вы были сенсибилизированы к резус-положительной крови. Теперь антитела могут убивать резус-положительные эритроциты.
Если вы резус-отрицательный, а ваш партнер резус-положительный, ваш плод, скорее всего, будет резус-положительным.
Если вы беременны или у вас произошел выкидыш, или если у вас был плановый аборт, частичная молярная беременность или внематочная беременность, вам потребуется пройти обследование, чтобы определить, есть ли у вас сенсибилизация к резус-положительной крови.
Если у вас резус-отрицательный результат
Всем беременным женщинам на ранних сроках беременности проводится непрямой тест Кумбса.
- При первом дородовом посещении ваша кровь проверяется, чтобы определить, были ли вы ранее чувствительны к резус-положительной крови. Если у вас резус-отрицательный результат и результаты теста показывают, что вы не сенсибилизированы, повторный тест может быть проведен между 24 и 28 неделями.
- Если результаты анализов на 28 неделе показывают, что у вас не было сенсибилизации, никаких дополнительных анализов на предмет проблем, связанных с резус-фактором, до родов не проводится (за исключением таких осложнений, как отслойка плаценты).Вам также сделают прививку резус-иммуноглобулина. Это снижает ваши шансы на сенсибилизацию в последние недели беременности.
- Если у вашего новорожденного будет обнаружен резус-фактор, ваша кровь будет снова проверена при родах с помощью непрямого теста Кумбса, чтобы определить, не были ли вы сенсибилизированы во время поздней беременности или родов. Если вы не были сенсибилизированы, вам сделают еще одну прививку резус-иммуноглобулина.
Если вы сенсибилизированы к резус-фактору
Если у вас уже есть резус-сенсибилизация или вы стали сенсибилизированы во время беременности, важно внимательно следить за тем, чтобы определить, причинен ли вред вашему плоду.
- Если возможно, отец будет проверен, чтобы определить, может ли плод быть резус-положительным. Если отец резус-отрицательный, плод резус-отрицательный и ему ничего не угрожает. Если у отца положительный резус-фактор, можно использовать другие тесты для определения группы крови плода. В некоторых медицинских центрах кровь матери может быть проверена, чтобы узнать группу крови ее плода. Это новый тест, который не является широко доступным.
- Во время беременности периодически проводится непрямой тест Кумбса, чтобы узнать, повышается ли уровень резус-положительных антител.Это типичный курс лечения для большинства сенсибилизированных женщин во время беременности.
- Ультразвуковая допплерография плода кровотока в головном мозге показывает анемию плода и насколько она серьезна. В медицинском центре с допплеровскими экспертами этот тест может дать вам те же данные о анемии, что и амниоцентез, без каких-либо рисков.
- Амниоцентез может быть проведен для проверки околоплодных вод на наличие признаков проблем плода или для определения группы крови плода и резус-фактора.
- Забор крови плода (кордоцентез) может быть сделан для непосредственной оценки здоровья вашего плода.Эта процедура используется ограниченно, обычно для мониторинга известных проблем сенсибилизации (например, когда у матери в прошлом была гибель плода, или когда другое тестирование показало признаки дистресс-синдрома плода).
- Электронный мониторинг сердца плода (нестрессовый тест) может проводиться в третьем триместре для проверки состояния плода. Необычный сердечный ритм плода, обнаруженный во время нестрессового теста, может быть признаком наличия у плода анемии, связанной с сенсибилизацией.
- Ультразвуковое исследование плода можно использовать по мере развития беременности для выявления проблем сенсибилизации, таких как задержка жидкости у плода (признак тяжелого резус-фактора).
Обзор лечения
Если вы сенсибилизированы к резус-фактору
Если ваша кровь резус-отрицательная и вы были сенсибилизированы к резус-положительной крови, теперь у вас есть антитела к резус-положительной крови. Антитела убивают резус-положительные эритроциты. Если вы забеременеете резус-положительным ребенком (плодом), антитела могут разрушить эритроциты вашего плода. Это может вызвать анемию.
Если у вас уже есть резус-сенсибилизация и вы беременны, ваше лечение будет сосредоточено на предотвращении или минимизации вреда для плода и предотвращении ранних (преждевременных) родов.
Варианты лечения зависят от того, насколько хорошо или плохо чувствует себя плод.
- Если анализ покажет, что ваш плод резус-положительный, но на него лишь незначительно влияют антитела к резус-фактору, за вами будут внимательно наблюдать, пока ваша беременность не достигнет срока. Ваш плод родится раньше срока, только если его или ее состояние ухудшится.
- Если тестирование покажет, что ваш плод умеренно поражен вашими резус-антителами, за состоянием вашего плода будут внимательно наблюдать, пока его или ее легкие не станут достаточно зрелыми для преждевременных родов.Кесарево сечение может использоваться для быстрых родов или для предотвращения трудностей, связанных с началом родов раньше срока. Новорожденному со средней степенью поражения иногда требуется переливание крови сразу после рождения.
- Если тестирование показывает, что ваш плод серьезно поражен антителами к резус-фактору, может быть проведено переливание крови до рождения (внутриутробное переливание крови плода). Это можно сделать через брюшную полость плода или непосредственно в пуповину плода. Скорее всего, потребуются преждевременные роды.Иногда требуется несколько переливаний крови для сохранения здоровья плода до тех пор, пока легкие плода не станут достаточно зрелыми, чтобы функционировать после рождения. Часто делают кесарево сечение, чтобы быстро родить ребенка. Иногда требуется переливание крови сразу после рождения.
Профилактика
Если вы резус-отрицательный и беременны
Если вы резус-отрицательная женщина и забеременели от резус-отрицательного партнера, вы не подвержены риску резус-сенсибилизации во время беременности.(Большинство медицинских работников относятся к всем резус-отрицательным беременным женщинам так, как если бы их отец мог быть резус-положительным.)
Если вы уже чувствительны к резус-фактору, ваша беременность должна находиться под тщательным наблюдением, чтобы предотвратить повреждение плода. Для получения дополнительной информации о лечении плода и новорожденного см. Обзор лечения.
Если у вас несенсибилизированный резус-отрицательный фактор, лечение направлено на предотвращение резус-сенсибилизации во время беременности и родов. Резус-иммунный глобулин (такой как RhoGAM) является высокоэффективным средством предотвращения сенсибилизации.
- Чтобы предотвратить сенсибилизацию на поздних сроках беременности или во время родов, вам необходимо сделать прививку резус-иммуноглобулина примерно на 28 неделе беременности. Это лечение предотвращает выработку иммунной системой антител против резус-положительных красных кровяных телец вашего плода.
- также необходима, если у вас была акушерская процедура, такая как амниоцентез или внешний головной вариант.
- Если ваш новорожденный резус-положительный, вам снова вводят резус-иммуноглобулин в течение 72 часов после родов.Предотвращая резус-сенсибилизацию от родов, вы защищаете своего следующего резус-положительного плода.
- Если у вашего новорожденного резус-отрицательный результат, сенсибилизация не может произойти, и лечение не требуется.
Инъекция иммуноглобулина Rh
Резус-иммуноглобулин также необходим в течение 72 часов после вагинального кровотечения, выкидыша, частичной молярной беременности, внематочной беременности или аборта.
Лекарства
Использование иммуноглобулина с резус-фактором эффективно для предотвращения сенсибилизации к резусу. Резус-иммунный глобулин содержит резус-антитела, полученные от доноров-людей.Это лечение предотвращает выработку антител нечувствительной резус-отрицательной матерью против резус-положительной крови ее плода.
Если необходимо родить пораженный плод младше 34 недель, матери могут быть назначены кортикостероиды (бетаметазон или дексаметазон) для ускорения развития легких плода перед преждевременными родами.
Список литературы
Консультации по другим работам
- Американский колледж акушерства и гинекологов (2017).Профилактика аллоиммунизации Rh D. Бюллетень практики ACOG № 181. Акушерство и гинекология, 130 (2): e57 – e70. DOI: 10.1097 / AOG.0000000000002232. По состоянию на 9 июля 2018 г.
- Moise KJ Jr (2008). Ведение резус-аллоиммунизации во время беременности. Акушерство и гинекология, 112 (1): 164–176.
- Роман А.С. (2013). Поздние осложнения беременности. В AH DeCherney et al., Eds., Current Diagnosis and Treatment Obstetrics & Gynecology, 11th ed., Pp. 250–266. Нью-Йорк: Макгроу-Хилл.
- Целевая группа по профилактическим услугам США (2004 г.). Скрининг на несовместимость Rh (D). Роквилл, Мэриленд: Агентство медицинских исследований и качества. Доступно в Интернете: http://www.uspreventiveservicestaskforce.org/uspstf/uspsdrhi.htm
Кредиты
Текущий по состоянию на:
29 мая, 2019
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина,
, Кэтлин Ромито, доктор медицины, семейная медицина,
E.Грегори Томпсон, врач-терапевт
Адам Хусни, врач-семейная медицина
Элизабет Т. Руссо, врач-терапевт
Киртли Джонс, врач-акушерство и гинекология
По состоянию на: 29 мая 2019 г.
Автор:
Здоровый персонал
Медицинский обзор: Сара Маршалл, доктор медицины, семейная медицина и Кэтлин Ромито, доктор медицины, семейная медицина, и Э.Грегори Томпсон, врач-терапевт, Адам Хусни, врач, семейная медицина, Элизабет Т. Руссо, врач-терапевт, Киртли Джонс, врач, акушерство и гинекология
.

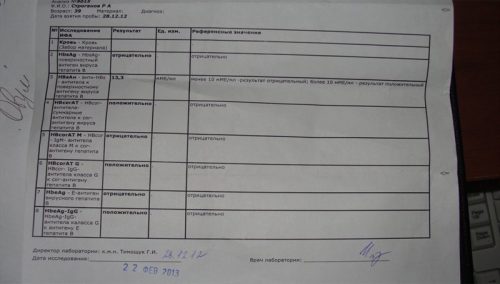
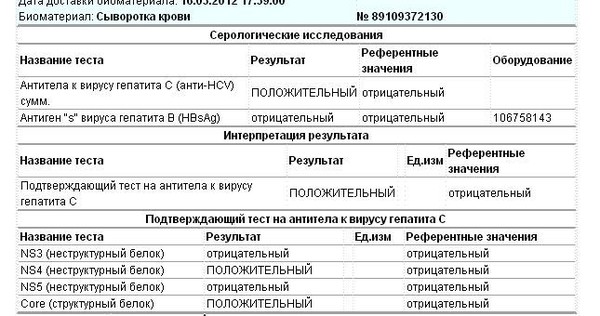
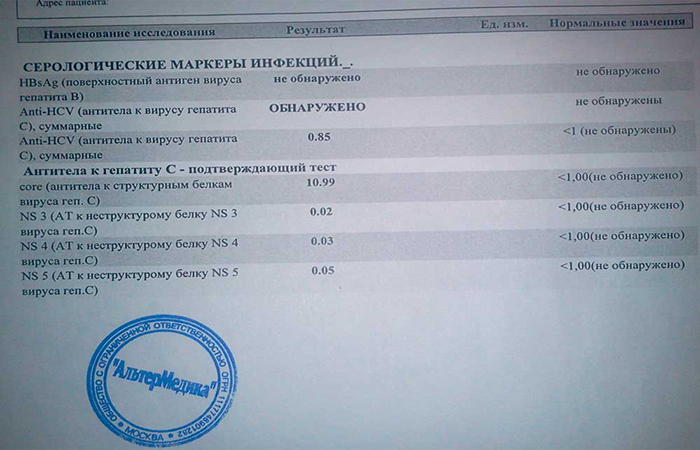 д.
д.