Герпетиформная экзема Капоши — причины, симптомы, диагностика и лечение
Герпетиформная экзема Капоши – это форма герпесвирусной инфекции, которая осложняет течение хронических заболеваний кожи ребенка. Основные клинические проявления – повышение температуры тела, увеличение лимфатических узлов, специфическая кожная сыпь, переходящая в кровоточащие эрозии. Диагностика базируется на сборе анамнестических данных, физикальном обследовании и результатах специфических лабораторных исследований – проба Тцанка, ИФА и ПЦР. Лечение включает в себя применение противовирусных препаратов, дезинтоксикационных средств, витаминов, иммуномодуляторов, проведение местной обработки кожи и симптоматической терапии.
Общие сведения
Герпетиформная экзема Капоши, или вариолиформный пустулез Юлиусберга – это осложнение хронических дерматозов у детей, спровоцированное вирусом простого герпеса. Зафиксированы случаи возникновения экземы у подростков и взрослых с иммунодефицитными состояниями. Заболевание впервые описано в 1887 г. венгерским дерматологом М. Капоши. В 1898 г. Юлиусберг описал схожую клинику, возникающую как при герпесвирусной инфекции, так и в ответ на вакцину от натуральной оспы. На данный момент доказано, что причиной в обоих случаях является вирус простого герпеса, а патологии объединены под одним названием – «герпетиформная экзема Капоши». Основная часть больных (95%) герпетиформной экземой Капоши – дети с атопическим дерматитом, реже – другими хроническими дерматозами. Отмечается сезонное обострение заболеваемости, возникающее поздней осенью, зимой и ранней весной.
Заболевание впервые описано в 1887 г. венгерским дерматологом М. Капоши. В 1898 г. Юлиусберг описал схожую клинику, возникающую как при герпесвирусной инфекции, так и в ответ на вакцину от натуральной оспы. На данный момент доказано, что причиной в обоих случаях является вирус простого герпеса, а патологии объединены под одним названием – «герпетиформная экзема Капоши». Основная часть больных (95%) герпетиформной экземой Капоши – дети с атопическим дерматитом, реже – другими хроническими дерматозами. Отмечается сезонное обострение заболеваемости, возникающее поздней осенью, зимой и ранней весной.
Герпетиформная экзема Капоши
Причины герпетиформной экземы Капоши
Основной возбудитель герпетиформной экземы Капоши – вирус простого герпеса (Herpes simplex). Чаще всего заболевание вызывает вирус типа А (typus 1), значительно реже – тип В (typus 2). Болеют дети в возрасте от 6 месяцев до 2 лет, пик заболеваемости – 7 месяцев-1,5 года. Это обусловлено тем, что до полугодовалого возраста ребенка защищают антитела к вирусу герпеса, полученные трансплацентарно в утробе матери. Собственные антитела начинают формироваться только с 2-3 лет. Герпетиформная экзема Капоши чаще возникает у детей с атопическим дерматитом, развившимся до 8 недель жизни. В группу риска входят младенцы, получающие глюкокортикостероиды или иммуносупрессивные препараты, а также находящиеся на искусственном вскармливании.
Собственные антитела начинают формироваться только с 2-3 лет. Герпетиформная экзема Капоши чаще возникает у детей с атопическим дерматитом, развившимся до 8 недель жизни. В группу риска входят младенцы, получающие глюкокортикостероиды или иммуносупрессивные препараты, а также находящиеся на искусственном вскармливании.
Источник заражения – инфицированный человек. Для детей это – родители, имеющие остаточные явления перенесенной инфекции на губах, коже лица и руках. Основные механизмы заражения – воздушно-капельный и контактно-бытовой. Наиболее частым путем считается непосредственная передача во время контакта с кожей, слизистыми оболочками или слюной носителя вируса. Вирус простого герпеса способен сохранять жизнеспособность на протяжении 10 часов при температуре 22-26°С, чем объясняется возможность реализации воздушно-капельного и бытового механизмов передачи.
Симптомы герпетиформной экземы Капоши
Инкубационный период герпетиформной экземы Капоши составляет от 1 до 10 дней, в среднем 4-5 суток.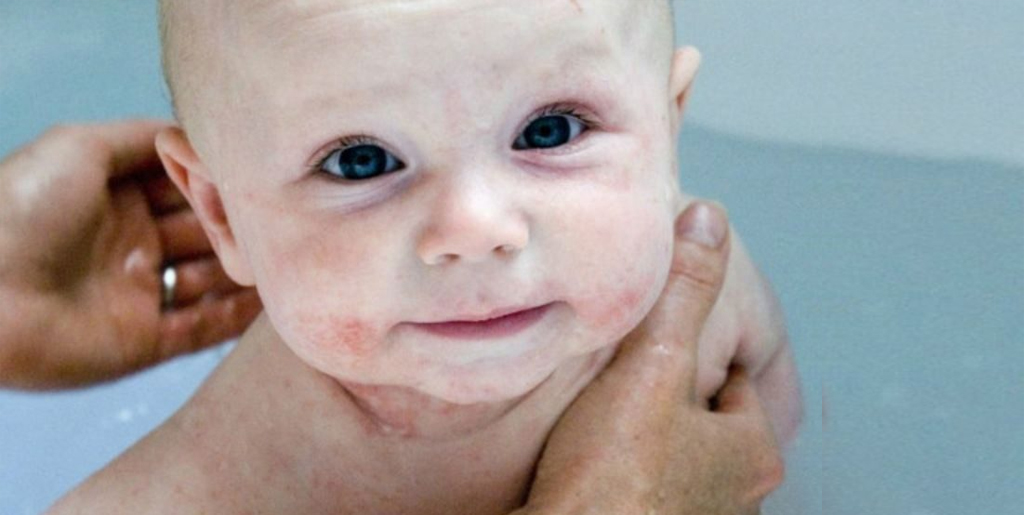 Возможно наличие продромального периода, который характеризуется возникновением общей слабости, сонливости и вялости ребенка. Его длительность составляет не более 3 суток. После этого периода резко возникают симптомы заболевания: значительное ухудшение общего состояния, гипертермия до 40°С, повышение ЧД и ЧСС, кожная сыпь. У всех детей наблюдается увеличение затылочных, подчелюстных и шейных лимфоузлов. При тяжелом течении развивается интоксикационный синдром, включающий в себя выраженную тахикардию и одышку, реже – судороги, истощение и гиперрефлексию. При легком варианте температура тела не поднимается выше 38°С, общее состояние практически не нарушено. Независимо от тяжести, гипертермия носит стабильный характер, дневные колебания температуры тела не превышают 1°С. Жаропонижающие средства малоэффективны.
Возможно наличие продромального периода, который характеризуется возникновением общей слабости, сонливости и вялости ребенка. Его длительность составляет не более 3 суток. После этого периода резко возникают симптомы заболевания: значительное ухудшение общего состояния, гипертермия до 40°С, повышение ЧД и ЧСС, кожная сыпь. У всех детей наблюдается увеличение затылочных, подчелюстных и шейных лимфоузлов. При тяжелом течении развивается интоксикационный синдром, включающий в себя выраженную тахикардию и одышку, реже – судороги, истощение и гиперрефлексию. При легком варианте температура тела не поднимается выше 38°С, общее состояние практически не нарушено. Независимо от тяжести, гипертермия носит стабильный характер, дневные колебания температуры тела не превышают 1°С. Жаропонижающие средства малоэффективны.
Одновременно с гипертермией возникают специфические кожные высыпания. Основные локализации сыпи: кожа лица, волосистая часть головы, кисти и предплечья. Реже поражаются стопы, ягодицы и туловище. На фоне тяжелых хронических дерматозов сыпь может приобретать генерализованный характер. Первично на фоне подъема температуры свыше 37,5°С возникает отечность и эритема кожи лица. Спустя 8-15 часов проявляются папулы, которые быстро трансформируются в везикулы и пустулы. Кожные элементы имеют округлую форму, выступают над уровнем прилегающих кожных покровов, в центре имеют углубление. Диаметр – от 1 до 4 мм. От окружающей кожи они отделены валиком воспаленного эпидермиса.
На фоне тяжелых хронических дерматозов сыпь может приобретать генерализованный характер. Первично на фоне подъема температуры свыше 37,5°С возникает отечность и эритема кожи лица. Спустя 8-15 часов проявляются папулы, которые быстро трансформируются в везикулы и пустулы. Кожные элементы имеют округлую форму, выступают над уровнем прилегающих кожных покровов, в центре имеют углубление. Диаметр – от 1 до 4 мм. От окружающей кожи они отделены валиком воспаленного эпидермиса.
Высыпания, как правило, обильные, объединены в группы, редко распространенны диффузно. На коже лица сыпь сливается, формируя очаги, часто вызывает зуд. Во время развития кожных элементов происходит их спонтанное вскрытие. На месте везикул или пустул формируются эрозии, склонные к кровотечению и слиянию между собой. Образуются большие пораженные участки, которые покрываются темно-коричневой геморрагической коркой. Спустя 1-2 недели корки отпадают, температура тела нормализуется. Общая продолжительность заболевания – до 3-х недель.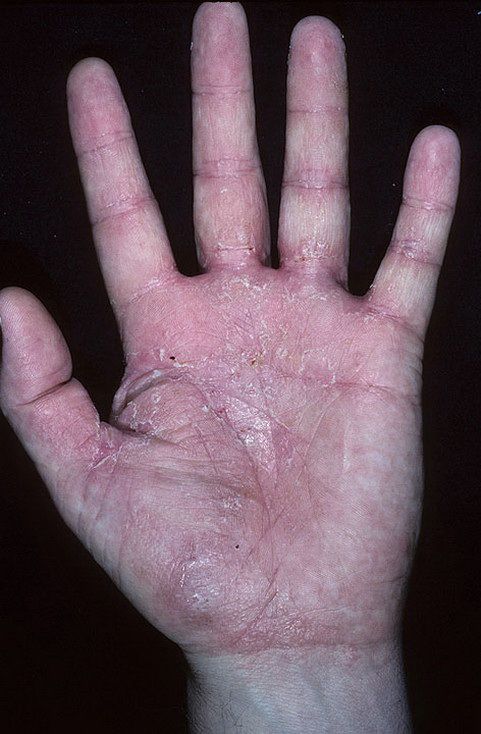 Рецидивы протекают в легкой форме, общее состояние не страдает.
Рецидивы протекают в легкой форме, общее состояние не страдает.
При герпетиформной экземе Капоши у части больных возникает диарея с дегидратацией. Возможно развитие гнойного отита, гнойничковых заболеваний кожи, менингита, сепсиса. Группа риска – дети с тяжелым течением и/или возрастом до 12 месяцев. В редких случаях возникают смертельно опасные осложнения в виде сдавливания гортани вследствие отека тканей шеи, тяжелых аритмий, пневмоний, почечной и печеночной недостаточности. Летальность при таких осложнениях составляет порядка 15-45%.
Диагностика герпетиформной экземы Капоши
При герпетиформной экземе Капоши диагноз устанавливается на основе данных анамнеза, физикального обследования, результатов специфических и неспецифических лабораторных методов диагностики. Анамнестические данные могут указывать на недавно перенесенную герпесную инфекцию родителями или другими контактирующими с ребенком лицами, острое начало заболевания, наличие хронических дерматозов. При физикальном обследовании выявляется кожная сыпь и ее характерная локализация, увеличение лимфатических узлов, гепатомегалия, редко – спленомегалия. В ОАК определяется гипохромная анемия, лейкоцитоз или лейкопения, эозинопения. У 1/3 детей с герпетиформной экземой Капоши в ОАМ можно выявить протеинурию, лейкоциты.
При физикальном обследовании выявляется кожная сыпь и ее характерная локализация, увеличение лимфатических узлов, гепатомегалия, редко – спленомегалия. В ОАК определяется гипохромная анемия, лейкоцитоз или лейкопения, эозинопения. У 1/3 детей с герпетиформной экземой Капоши в ОАМ можно выявить протеинурию, лейкоциты.
Специфическая диагностика включает в себя пробу Тцанка, ПЦР и ИФА. Проба Тцанка позволяет установить наличие герпесвирусных включений в клетках из дна везикул или пустул. Методом ИФА можно зафиксировать увеличение титра IgM в сыворотке крови более чем в 4 раза. ПЦР определяет наличие ДНК вируса простого герпеса в организме ребенка. Дифференциальная диагностика герпетиформной экземы Капоши проводится с простым герпесом, опоясывающим лишаем, ветряной оспой, стафилококковым, стрептококковым импетиго и другими пиодермиями.
Лечение герпетиформной экземы Капоши
Герпетиформная экзема Капоши лечится сугубо в условиях детского инфекционного стационара под постоянным мониторингом педиатра. Для таких детей выделяется отдельная палата, т.к. они могут стать источником инфекции для других детей с дерматозами.
Для таких детей выделяется отдельная палата, т.к. они могут стать источником инфекции для других детей с дерматозами.
С первого дня госпитализации проводится этиотропное лечение противовирусными средствами. Препарат выбора – ацикловир. Также в/м вводится противогерпетический иммуноглобулин. В комплексе могут использоваться иммуномодуляторы. Показано применение витаминов группы В, А, С. С целью уменьшения зуда используются антигистаминные средства (клемастин, хлоропирамин). Для профилактики гнойничковых заболеваний назначаются антибактериальные средства – цефалоспорины II и III поколений (цефуроксим, цефтриаксон). При тяжелом состоянии ребенка проводится инфузионная терапия (5% раствор глюкозы, 0,9% раствор NaCl). При выраженных признаках интоксикации используют свежезамороженную плазму, 10% раствор альбумина. При развитии опасных для жизни ребенка аритмий показаны сердечные гликозиды (дигоксин).
Местное лечение герпетиформной экземы Капоши зависит от стадии развития кожных элементов. До вскрытия везикул и пустул их обрабатывают 1% спиртовым раствором бриллиантового зеленого и противогерпетическими мазями (5% ацикловир). На уже образовавшиеся корки наносится 3% дерматоловая или 2% борно-нафталановая мазь. Для ускорения процесса отхождения их накрывают марлевыми салфетками с цинковым маслом. С целью заживления кожи после полного отделения геморрагических корок используют кератопластические средства (салицилово-цинковая паста).
До вскрытия везикул и пустул их обрабатывают 1% спиртовым раствором бриллиантового зеленого и противогерпетическими мазями (5% ацикловир). На уже образовавшиеся корки наносится 3% дерматоловая или 2% борно-нафталановая мазь. Для ускорения процесса отхождения их накрывают марлевыми салфетками с цинковым маслом. С целью заживления кожи после полного отделения геморрагических корок используют кератопластические средства (салицилово-цинковая паста).
Прогноз и профилактика герпетиформной экземы Капоши
Прогноз тяжелой формы герпетиформной экземе Капоши сомнительный. Общая летальность составляет 10-30%. Без своевременного лечения исход неблагоприятный. При легкой форме или рецидиве прогноз благоприятный. Специфических мер по профилактике герпетиформной экземы Капоши не разработано. Неспецифическая профилактика заключается в изоляции людей, инфицированных вирусом герпеса, и предотвращении их контакта с ребенком, страдающим дерматозами на срок не менее 3-х недель.
Вирусная экзема у детей и взрослых (фото): признаки, как вылечить
Экзема – довольно распространенное заболевание, которое поражает кожные покровы, склонно к частым рецидивам.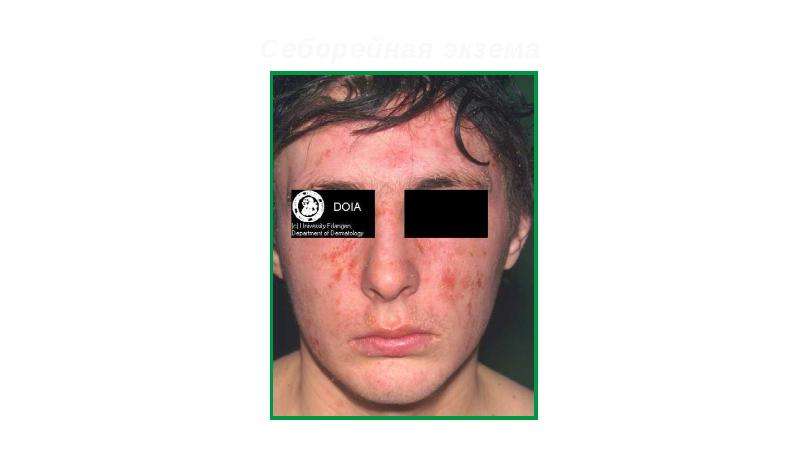 Без своевременной медицинской помощи экзема будет сопровождаться различными осложнениями, вторичными болезнями.
Без своевременной медицинской помощи экзема будет сопровождаться различными осложнениями, вторичными болезнями.
Одной из разновидностей экземы является вирусная форма, которая протекает с отличительными особенностями.
Что такое вирусная экзема
Вирусная экзема является осложненным дерматологическим заболеванием. Обычно его провоцирует вирус герпеса, реже причина кроется в энтеровирусе у детей. Вторая разновидность отличается слабым течением, практически не требует применения серьезных медикаментов.
Вирусная экзема встречается редко, в случаях ослабленной иммунной системы. Зачастую таким видом экземы страдают дети, которые уже сталкивались с аллергическими, хроническими дерматитами.
Заболевание обычно обостряется и прогрессирует в осенний, весенний период.
Причины возникновения
Заражение энтеровирусом происходит при контакте с другим больным человеком, у которого вирус не прогрессировал из-за сильной иммунной системы. Инвазия герпесом происходит несколькими способами:
Инвазия герпесом происходит несколькими способами:
- воздушно-капельным;
- контактно-бытовым.
После попадания на бытовые предметы, вирус герпеса может сохранять свои жизненные функции несколько часов. Дети младше двух лет более подвержены появлению вирусной экземы, поскольку их иммунная система еще слишком слаба и неспособна противостоять вражескому агенту. У взрослого человека данная форма экземы встречается крайне редко – обычно ее причиной становятся дерматиты, микозы, акне.
Высокая вероятность инфицирования герпесом существует у детей, которые страдают от ожога, бактериальной, грибковой инфекции, атопического дерматита. Также заболевание часто проявляется у недоношенных малышей с недостатком веса и детей на искусственном кормлении.
Вирусная экзема у детей
В отличие от других видов экземы, вирусная форма проявляется внезапно, с ярко-выраженной негативной симптоматикой. При появлении первых признаков, родители не должны медлить и срочно обратиться к врачу для своевременной медицинской помощи.
Симптомы
- Повышение температуры тела – жаропонижающие не оказывают результата.
- Развиваются признаки интоксикации.
- Значительно ухудшается общее состояние малыша, пропадает аппетит, нарушается сон.
- Пораженная кожа краснеет, развивается отек.
- Затем на покрасневшей дерме появляется сыпь, усиливается зуд, жжение.
- Происходит воспаление и увеличение лимфатических узлов, печени, селезенки.
Если болезнь запущена, родители могут наблюдать у малыша:
- повышенную тревожность;
- частые головные боли;
- потерю сознания;
- панические приступы;
- судороги;
- тахикардию.
Медлить при появлении негативной симптоматики нельзя. Родителям нужно сразу привести ребенка в медицинское учреждение для выбора адекватной терапии.
Лечение
Лечение проходит комплексно. Все препараты подбираются индивидуально. В схему терапии входят:
- противовирусные препараты;
- местные противовирусные;
- гормональные, противовоспалительные мази;
- антисептические растворы;
- антигистамины;
- жаропонижающие.

Вирусная экзема у взрослых
У взрослого человека данный вид экземы проявляется редко, в основном из-за ослабления иммунной системы, наличия др
Экзема у детей — фото, которые помогут вам уточнить диагноз
Коротко о главном
Экземой называют заболевание дерматологической группы, характерная черта которого — полиморфная папулезная сыпь. Природа высыпаний при экземе — аллергическая, однако их причиной может быть что угодно, вплоть до патологий нервной или эндокринной систем. Следующие фото продемонстрируют особенности протекания заболевания у детей.
Фото с проявлениями экземы у детей
Фото выше показывает пример детской экземы наглядно. В данном случае воспалительные процессы проходят в слоях эпидермиса на коже ног, хотя места локализации сыпи могут быть любыми.
Подробнее о заболевании
Экзема, что на фото, — неинфекционное заболевание. Оно не заразно, но при этом осложняется хроническим течением и риском вторичного инфицирования. Ребенок с экземой подлежит обязательному лечению.
Ребенок с экземой подлежит обязательному лечению.
Корень проблемы
Причины изображаемой на фото экземы объясняются воздействием комплекса внешних и внутренних факторов. У детей лечение требуется чаще всего из-за банальной аллергической реакции.
Предрасполагающие факторы
К предрасполагающим, то есть способствующим заболеванию факторам относятся травмы кожи, стрессы, эндокринные нарушения, проблемы с пищеварительным трактом. В то же время применительно к фото экземы у грудничка эти факторы маловероятны.
Механизмы развития
Особенности развития экземы у детей во многом определяются ее разновидностью. Так, начальная стадия наиболее распространенного атопического вида, как на фото, характеризуется отечностью и гиперемией кожных покровов, после чего появляется непосредственно папулезная сыпь.
Подробнее о высыпаниях
Первые симптомы экземы у ребенка, призывающие начать лечение, обычно проявляются на щеках.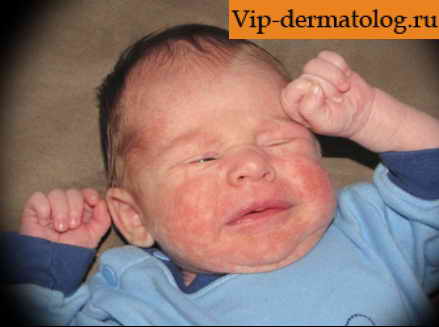 Как это бывает, показывает фото выше. Поначалу сыпь никак не беспокоит малыша, но затем начинает чесаться, становится причиной плохого сна, потери аппетита.
Как это бывает, показывает фото выше. Поначалу сыпь никак не беспокоит малыша, но затем начинает чесаться, становится причиной плохого сна, потери аппетита.
Виды экземы
ВАЖНО ЗНАТЬ!
Заболевание довольно богато на разновидности — их больше десятка. Наиболее часто после аллергической экземы диагностируются себорейная, истинная, микробная. Последнюю нередко можно видеть на фото у ребенка на руках.
Экзема на голове — самая безопасная
Фото выше показывает, как выглядит экзема у детей на открытых участках тела — на лице. Существует также такое понятие, как себорейная экзема. Это разновидность проявляется наслоением кожных чешуек на голове и обычно проходит самостоятельно.
Есть ли риски?
О рисках осложнений недвусмысленно говорит фото микробной экземы у детей. В случае присоединения бактериальной или грибковой инфекции течение заболевания значительно усложняется.
Особо тяжелые случаи
Выше на фото — пример экземы у новорожденных. В таком возрасте заболевание опасно развитием экземы Капоши, способной заканчиваться летально.
В таком возрасте заболевание опасно развитием экземы Капоши, способной заканчиваться летально.
Диагностика
Экзема — специализация дерматолога. Если речь идет о проявлении заболевания у ребенка, неважно — на лице, как на фото, или иначе, часто диагноз ставится педиатром на основании данных клинической картины.
Тактика терапии
Показанная на фото экзема у младенцев лечится преимущественно мазями и кремами. Детям постарше назначают прием внутрь антигистаминных препаратов. Обязательным условием является исключение аллергенов.
Проходит ли экзема сама?
Такое не исключено. Однако пускать заболевание на самотек не стоит. Любая, в том числе показанная выше на фото экзема на попе у ребенка без правильного лечения может перейти в хроническую форму, которой придется противостоять всю жизнь.
Профилактика
Большая часть фото с проявлениями экземы у ребенка — на голове и коже тела — получена вследствие недостаточно четкого соблюдения правил гигиены и ошибок в составлении детского меню. Внимание к этим деталям — залог здоровья.
Внимание к этим деталям — залог здоровья.
СОВЕТУЕМ ПОСМОТРЕТЬ:
Герпетическая экзема — симптомы болезни, профилактика и лечение Герпетической экземы, причины заболевания и его диагностика на EUROLAB
Что такое Герпетическая экзема —
Герпетическая экзема (старые названия: вариолиформный пустулез Капоши-Юлиусберга, герпетиформная экзема Капоши, синдром Капоши, острый оспенновидный пустулез Юлиусберга) — является диссеминированной герпесовирусной инфекцией, осложняющей течение хронических дерматозов с эрозивно-язвенными поражениями кожи у детей младшего возраста, реже у подростков и взрослых, и развивающейся на фоне нарушений иммунитета.
Венгерский ученый Kaposi М. в 1887 году описал характерные изменения на коже и связал их с общим нарушением состояния больного. В 1883 году Kaposi назвал это за6олевание герпетиформной экземой — «eczema herpetiforme». В 1898 году Jliusberg S. описал данный дерматоз, как «pustulosis acuta varioliformis» и предположил его вирусную этиологию. В понятие «острый вариолиформный пустулез» он включил как высыпания, наблюдаемые при гepпетической экземе, так и высыпания, возникающие в ответ на введение вакцинного штамма вируса натуральной оспы или при контакте больного с хроническим дерматозом с детьми, получившими противооспенную вакцину. Данное объединение двух схожих по клинической картине заболеваний длительное время затрудняло эпидемиологическое расследование. В настоящее время подобные ошибки исключены, так как в связи с ликвидацией заболеваемости оспой и прекращением противооспенных прививок возникновение вакциний невозможно.
В понятие «острый вариолиформный пустулез» он включил как высыпания, наблюдаемые при гepпетической экземе, так и высыпания, возникающие в ответ на введение вакцинного штамма вируса натуральной оспы или при контакте больного с хроническим дерматозом с детьми, получившими противооспенную вакцину. Данное объединение двух схожих по клинической картине заболеваний длительное время затрудняло эпидемиологическое расследование. В настоящее время подобные ошибки исключены, так как в связи с ликвидацией заболеваемости оспой и прекращением противооспенных прививок возникновение вакциний невозможно.
Несмотря на то, что в 1912 году вирус простого герпеса (ВПГ) был выделен Gruter W., а в 1941 году Esser М. и Seidenberg S. и Ruchman А. и Welsh А. в 1947 году доказали, что возбудителем при гепетической экземе является ВПГ, в отечественной дерматологии вплоть до 50-60 годов не разделялись понятия вакциний и герпетической экземы. В нашей стране этиологическую роль ВПГ в развитии герпетической экземы подтвердили Е.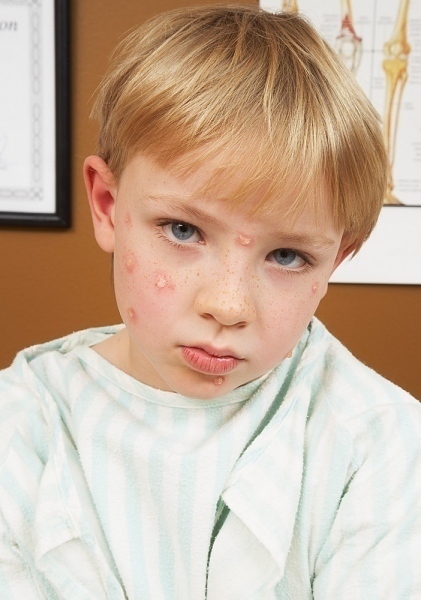 Л.Кифер (1958) и А.А.Витько (1970).
Л.Кифер (1958) и А.А.Витько (1970).
Большой вклад в исследование герпетической экземы внесли Ф.А.Зверькова, С.Я.Голосовкер, которые в 1955 году впервые в России описали 10 больных с данным дерматозом. В течение всех последующих лет продолжалось изучение особенностей эпидемиологии, клиники, течения болезни и совершенствование терапии.
В настоящее время многочисленные старые названия данного дерматоза, которыми ранее пользовались дерматологи, заменены термином герпетическая экзема, которая, на наш взгляд, наиболее четко отражает природу данного дерматоза и является удобным для постановки диагноза.
Что провоцирует / Причины Герпетической экземы:
На сегодняшний день герпетическую экзему принято рассматривать как одну из форм простого герпеса (Herpes simplex), или простого пузырькового лишая. Возбудителем герпетической инфекции является ДНК-содержащий ВПГ. Большинство исследователей подразделяют ВПГ на два типа: ВПГ-1 и ВПГ-2 (Herpesvirus hominis typus 1, typus 2). В подавляющем большинстве ГЭК вызывается ВПГ-1.
В подавляющем большинстве ГЭК вызывается ВПГ-1.
Отмечено, что герпетическая экзема чаще развивается у детей, у которых атопический дерматит возник в более ранние сроки – на 2-ом месяце жизни. Большая часть детей, страдающих герпетической экземой с раннего возраста, находилась на искусственном вскармливании.
Заболеваемость герпетической экземой выше у детей в возрасте от 6 мес. до 2-х лет, у подростков и взрослых герпетическая экзема встречается редко. Возникновение данного осложнения в раннем детском возрасте обусловлено резким падением внутриутробно переданных антител к ВПГ к 6 мес. жизни и появлению собственных антител к вирусу герпеса только к 2-3 годам. По данным А.А. Витько, изучавшего антитела к ВПГ у детей раннего возраста, динамика изменения количества антител следующая: у детей в возрасте от 4-х дней до 5 мес. в 94% случаев определялись антитела к ВПГ, у детей от 6 до 12 мес. – в 20%, а в возрасте от 1 года до 2-х лет количество повышается до 60%, т.к. у ребенка появляются уже собственные антитела.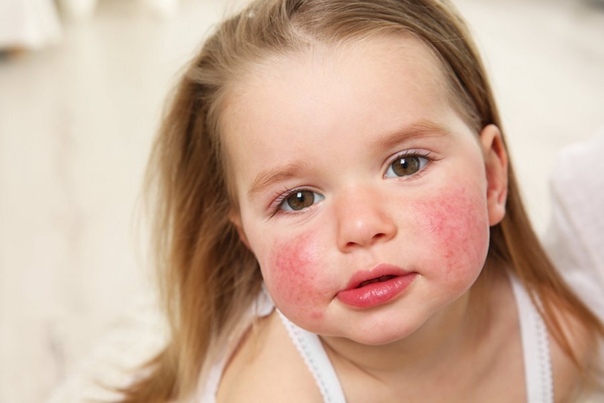 Это объясняет приходящийся на 7-12 месяцев жизни ребенка пик заболеваемости герпетической экземой.
Это объясняет приходящийся на 7-12 месяцев жизни ребенка пик заболеваемости герпетической экземой.
Группу риска составляют дети с ОРВИ и получавшие местно терапию глюкокортикостероидными средствами, а также дети и взрослые на иммуносупрессивной терапии по поводу гематоонкологии и другой соматической патологии.
Патогенез (что происходит?) во время Герпетической экземы:
Источником заражения детей является больной простым герпесом человек, чаще всего это ближайший родственник (мать, отец и т.д.). Часто при осмотре родственников удается обнаружить остаточные явления перенесенного простого герпеса, локализованные преимущественно на губах, крыльях носа, конъюнктиве глаз, руках. Пути передачи вируса разнообразны. Основными следует считать воздушно-капельный и прямой контактный пути передачи. Заражение происходит при соприкосновении с пораженной кожей, слизистой оболочкой ротовой полости, слюной больного. ВПГ инактивируется при комнатной температуре в течение 10 часов, поэтому заражение воздушно-капельным путем, а также через предметы обихода возможно.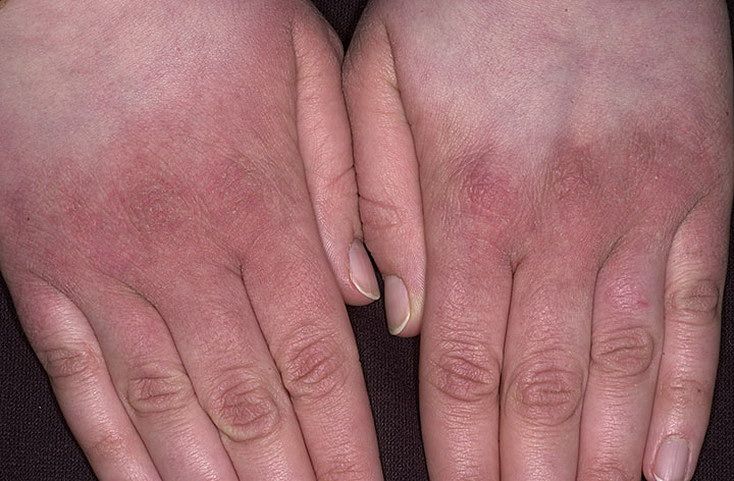 У больных простым герпесом вирус выделяется из различных секретов в зависимости от локализации поражений (слюна, слезы, содержимое везикул).
У больных простым герпесом вирус выделяется из различных секретов в зависимости от локализации поражений (слюна, слезы, содержимое везикул).
Симптомы Герпетической экземы:
Инкубационный период обычно составляет 2-7 дней, иногда может удлиняться до 10 дней. Сезонный подъем заболеваемости герпетической экземы отмечается во второй половине осени, зимой, а также в начале весны.
Герпетическая экзема осложняет течение хронических дерматозов, при которых имеются эрозивно-язвенные поражения кожи. В 90-95% случаев герпетической экземы развивается у больных атопическим дерматитом. 5-10% приходится на другие хронические дерматозы. В литературе описаны случаи возникновения герпетической экземы на фоне себорейного дерматита, хронической экземы, доброкачественной семейной пузырчатки Гужеро — Хейли — Хейли, болезни Дарье, при термических ожогах, акне, грибовидном микозе, вульгарной пузырчатке.
В большинстве случаев характерно острое начало. В некоторых случаях острому периоду предшествует продромальный период, в течение которого отмечается сонливость, вялость, безучастность ребенка.
Длительность продромального периода может составлять 1-3 дня и заканчивается резким ухудшением общего состояния ребенка и подъемом температуры тела до 39-40 С. Дыхание и пульс учащаются. Так, при тяжелом течении герпетической экземы отмечается выраженный токсикоз, проявляющийся выраженной одышкой, тахикардией, приглушенностью тонов сердца, могут присоединиться судороги, анорексия и другие неврологические симптомы. У ряда больных заболевание может протекать в более легкой форме, характеризующееся подъемом температуры тела до 38С, сравнительно удовлетворительным общим состоянием пациентов без заметных явлений токсикоза. Лихорадочный период в среднем длится 6-10 дней и совпадает с периодом высыпаний. Отмечено, что температурная реакция у больных герпетической экземой носит постоянный характер с колебаниями в течение суток в пределах одного градуса и плохо поддается воздействию жаропонижающих средств.
Наиболее частая локализация очагов поражения: кожа лица (щеки, лоб, заушные складки, ушные раковины), волосистая часть головы, шея, верхние конечности (тыльная поверхность кистей, предплечья), реже тыльная поверхность стоп, туловище, ягодицы.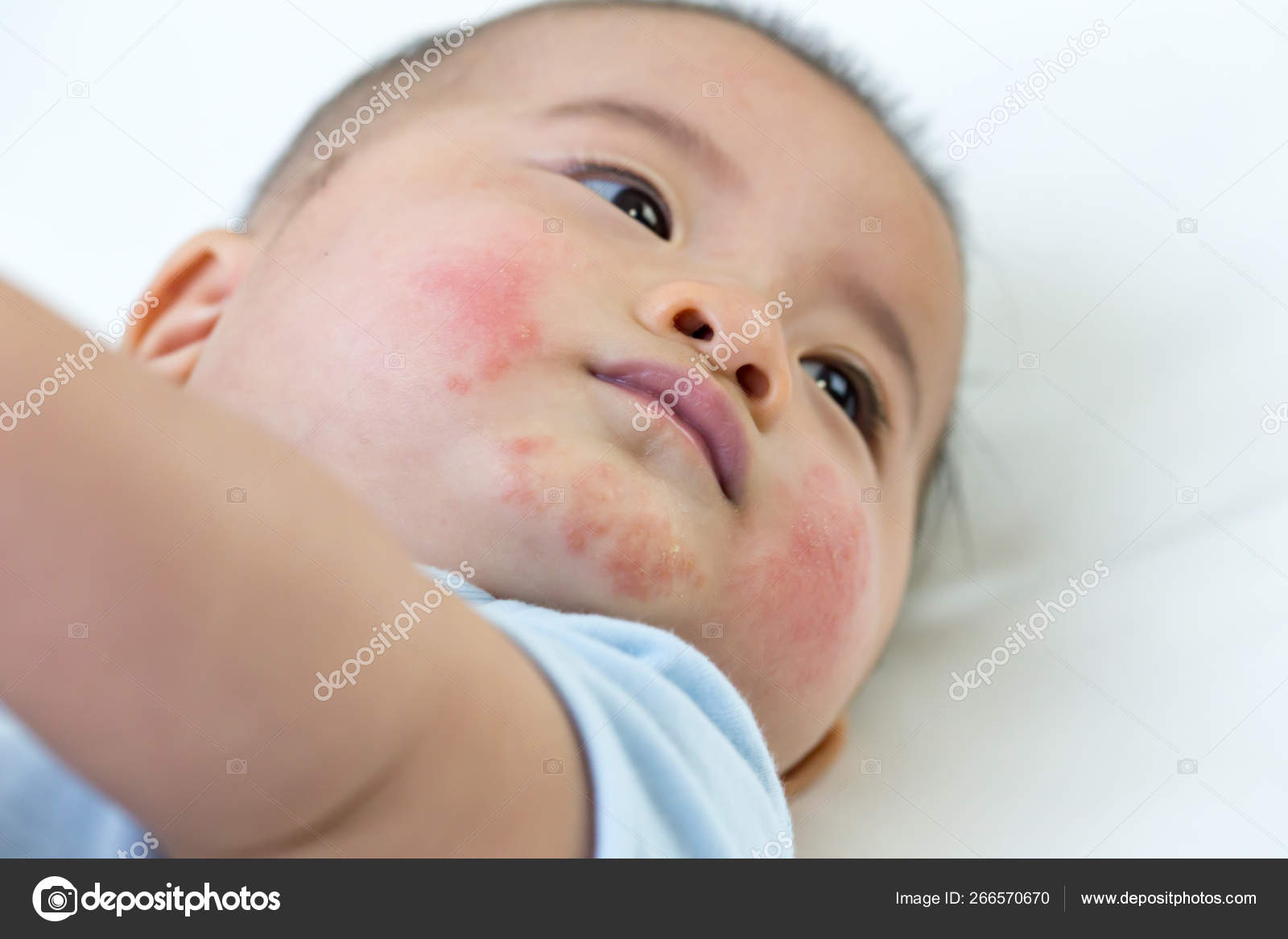 У отдельных больных с ранее тяжело протекающими хроническими дерматозами элементы сыпи могут покрывать весь кожный покров. В таких случаях сыпь имеет генерализованное распространение.
У отдельных больных с ранее тяжело протекающими хроническими дерматозами элементы сыпи могут покрывать весь кожный покров. В таких случаях сыпь имеет генерализованное распространение.
Наиболее важным для диагностики герпетической экземы является наличие типичных высыпаний на коже (на слизистых оболочках высыпания эфемерны и быстро превращаются в эрозии), которые и позволяют своевременно установить правильный диагноз. На фоне резкого повышения температуры отмечаются выраженный отек и воспалительная эритема лица ребенка. Далее в течение 6-12 часов появляются, последовательно подвергаясь эволюции, папуло-везикулы, везикулы с серозным, серозно-геморрагическим содержимым, пустулы. Везикулы и пустулы при герпетической экземе имеют типичный вид: высыпания примерно одного размера (1-3 мм в диаметре), куполообразной формы, с пупкообразным западением в центре и воспалительным валиком по периферии. Высыпания обильные, характерно герпетиформное расположение: большинство элементов сгруппированы. Также возможно и беспорядочное расположение, нередко напоминающее высыпания при ветряной оспе. На лице пустулы вследствие их обилия почти сливаются и образуют характерные очаги. По краям очагов рассеяны отдельные изолированные типичные пустулы.
Также возможно и беспорядочное расположение, нередко напоминающее высыпания при ветряной оспе. На лице пустулы вследствие их обилия почти сливаются и образуют характерные очаги. По краям очагов рассеяны отдельные изолированные типичные пустулы.
В процессе эволюции полостные элементы вскрываются, эрозии сливаются между собой, образуя огромные участки, лишенные эпидермиса, далее элементы подсыхают, покрываясь буровато-корчневыми геморрагическими корками. Характерными особенностями высыпаний при герпетической экземе являются: повышенная ранимость кожи, образование кровоточащих эрозий, глубоких трещин и наслоение массивных геморрагических корок.
В течение недели заболевания могут появляться новые элементы и вокруг основного очага, и на непораженной коже.
При не осложненном течении заболевания через 6-10 дней геморрагические корки отпадают. Иногда на месте высыпаний остается поверхностная атрофия в виде едва заметных, округлых, слегка вдавленных рубцов размером 3-5 мм в диаметре, реже крупные рубцы полициклической конфигурации.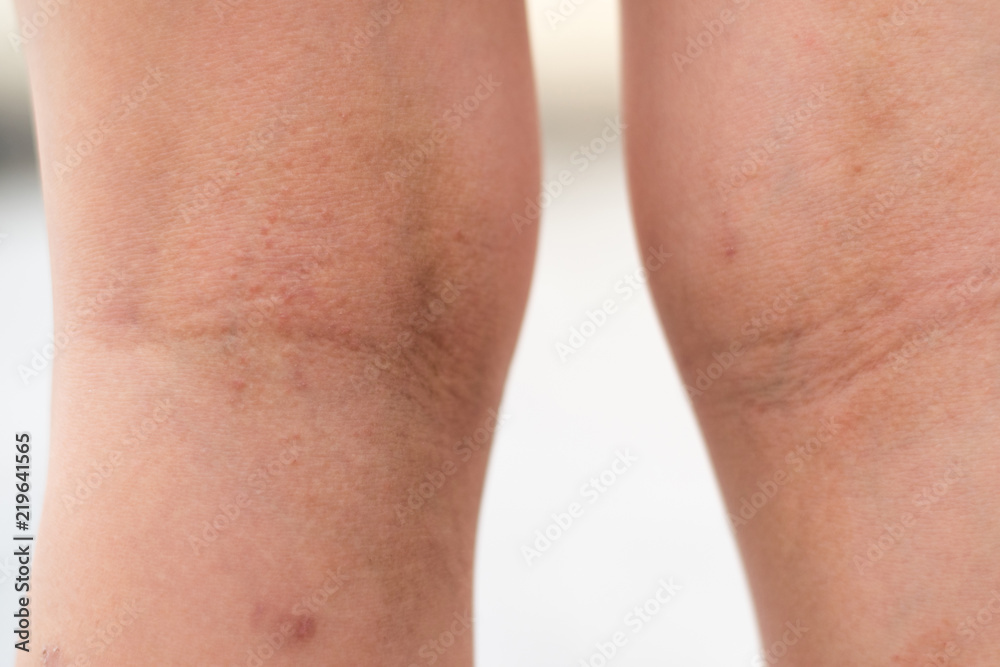
При появлении типичных для герпетической экземы везикуло-пустулезных высыпаний клиническая картина предшествующего атопического дерматита обычно ослабевает или исчезает. В период, когда герпетические высыпания разрешаются и высокая температура тела больного критически или литически снижается, в очагах снова на первый план выступают клинические проявления атопического дерматита, либо иного кожного процесса, предшествующего герпетической экземе.
Одновременно с высыпаниями на коже нередко в патологический процесс вовлекаются слизистые оболочки полости рта, глотки, — может развиться кератоконъюктивит, а также поражение слизистой половых органов.
При герпетическом стоматите высыпания локализуются чаще всего на слизистой оболочки щек, десен, неба, внутренней поверхности губ, на языке, реже на мягком и твердом небе, небных дужках и миндалинах. Процесс носит ограниченный характер и представляет собой везикулезно-эрозивные островки с остатками отслоившегося эпидермиса, расположенного на эритематозно-отечных участках слизистой оболочки рта.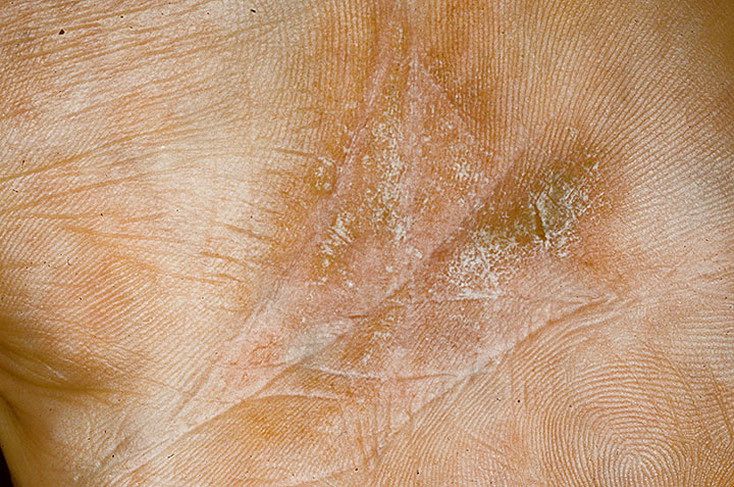 Десны на всем протяжении при герпетическом стоматите отечны. На небе могут образовываться сливающиеся эрозивные очаги с фестончатыми контурами. При глоссите на языке среди плотного белого налета видны редкие везикулы округлой формы. Раздражение слизистой оболочки приводит к постоянному слюнотечению. Из-за болезненности прием пищи ограничен.
Десны на всем протяжении при герпетическом стоматите отечны. На небе могут образовываться сливающиеся эрозивные очаги с фестончатыми контурами. При глоссите на языке среди плотного белого налета видны редкие везикулы округлой формы. Раздражение слизистой оболочки приводит к постоянному слюнотечению. Из-за болезненности прием пищи ограничен.
Поражение глаз при герпетической экземе встречается в 10-15% случаев и наиболее часто протекает либо в виде конъюктивита, либо в виде кератоконъюктивита. При герпетическом конъюктивите слизистая век, глазного яблока, краев век гиперемирована. Характерны умеренная светобоязнь и слезотечение.
Герпетическое поражение половых органов характеризуется островоспалительными проявлениями. У мальчиков высыпания локализуются на внутреннем листке крайней плоти, на головке, шейке и теле полового члена. У девочек поражаются чаще малые половые губы, клитор, влагалище. Высыпания также представлены везикулами, эрозиями, язвами на фоне эритемы и отечности, часто сопровождаются болезненностью, зудом. При вовлечении в процесс слизистой оболочки уретры появляется болезненность при мочеиспускании и серозные выделения из уретры.
При вовлечении в процесс слизистой оболочки уретры появляется болезненность при мочеиспускании и серозные выделения из уретры.
При крайне тяжелом течении герпетической экземы, которое встречается в 10-15% случаев (Зверькова Ф.А. – 1985г., Адаскевич В.П. – 2001г.), часто протекающей с выраженным токсико-септическим синдромом, летальность среди больных достигает 10-50%. Причинами смерти больных являются грозные осложнения: острый отек и стеноз гортани, нарушение ритма сердца, тяжелые пневмонии, поражения почек, печени. По данным Ф.А.Зверьковой (1985) у 10% больных детей наблюдались судороги, напряжение родничка, ригидность затылочных мышц и другие менингиальные симптомы вследствие развития менингита и менингоэнцефалита.
При герпетической экземе возможно развитие септических осложнений в виде стрепто- и стафилодермий, гнойного отита, сепсиса. У детей до одного года герпетическая экзема протекает наиболее тяжело и развитие осложнений у данной группы больных наиболее вероятно.
У всех больных вне зависимости от тяжести заболевания отмечается региональный лимфаденит: увеличение подчелюстных, шейных, затылочных лимфатических узлов. В 60% случаев отмечается гепатоспленомегалия, в 20% — спленомегалия. У ряда больных регистрируется расстройство стула, выражающееся в его учащении, разжижении.
Впервые возникшая герпетическая экзема продолжается в среднем 10-20 дней. Рецидивы протекают легче, без нарушения общего состояния.
Диагностика Герпетической экземы:
В настоящее время этиологический диагноз герпетической экземы устанавливается при обследовании пациентов с использованием специальных молекулярно-биологических, вирусологических, серологических, цитологических и иммунологических методов и обнаружении ВПГ 1 и 2 типа. Материалом для цитологического исследования служат мазки-отпечатки из соскобов клеток эпителия в области повреждений на коже, слизистой оболочке полости рта, конъюнктивы, роговицы, кожи.
• Наиболее доступным для диагностики ВПГ является цитологическое исследование содержимого герпетических пузырьков (проба Тцанка). При этом в мазках, приготовленных из жидкости и клеток дна пузырька, обнаруживают многоядерные гигантские клетки с внутриядерными включениями, характерные для герпетической инфекции. Однако наличие данных клеток характерно не только для вируса простого герпеса, но и для инфекций, вызванных вирусом varicella-zoster.
• Наиболее достоверным лабораторным методом на сегодняшний день является вирусологическое культуральное исследование, т.е. выделение и идентификация вируса. Вирусосодержащим материалом заражают культуру тканей – (диплоидные фибробласты, клетки почек кролика, клетки человеческого амниона т.д.) В зараженных культурах на 2-3 день, а при большой дозе вируса уже через 8 часов, определяется образование гигантских многоядерных клеток, округлых клеток и их конгломератов, в которых обнаруживаются внутриядерные включения. Метод является высокоспецифичным, но крайне трудоемким.
• К информативным методам диагностики герпетической инфекции относятся выделение вируса из различных клеточных культур. Методы основываются на обнаружении вирусов и вирусных антигенов. Экспресс-методы имеют высокую специфичность, но более низкую чувствительность по сравнению с методом выделения вируса в клеточных культурах. Наибольшей чувствительностью для выявления ДНК ВПГ характеризуется полимеразная цепная реакция (ПЦР). ПЦР может считаться самой чувствительной и быстрой реакцией в лабораторной диагностике герпесовирусных инфекций.
• Для экспресс-диагностики ВПГ еще в 1972 году была предложена электронная микроскопия. Препараты для микроскопирования готовят из содержимого везикул, которые потом контрастируют фосфорно-фольфрамовой кислотой, и просматривают в электронном микроскопе. Для дифференциации двух типов ВПГ от других вирусов семейства герпес используют электронную микроскопию и иммунофлюоресцентные методы (прямой и непрямой ИФА).
• Серологические методы выявляют антитела к ВПГ. Наиболее часто используют реакцию связывания комплемента (РСК) и реакцию нейтрализации вируса. А также РТГА, иммунофлюоресцентный, иммуноферментный анализ, иммунный блотинг. Эти методы имеют лишь относительную диагностическую ценность, т.к. у детей до 3-6 месяцев жизни обнаружение антител IgG может быть следствием их пассивного переноса через плаценту из организма матери, а у детей более старшего возраста может свидетельствовать о ранее перенесенном герпесе. Достоверным является 4-х кратное нарастание титра антител и появление в сыворотке крови IgM к ВПГ. При РСК возможны перекрестные реакции ВПГ и вирусом varicella-zoster.
По данным результатов лабораторных анализов в периферической крови у больных герпетической экземой обнаруживается гипохромная анемия. Характерной особенностью для детей в возрасте до года, страдающих герпетической экземой, является выраженный лейкоцитоз в периферической крови. Данный факт, по-видимому, связан с более частым присоединением вторичной инфекции, в то время как у более старших детей, даже при тяжелом течении, отмечается нейтропения или нормальное количество лейкоцитов.
Для гемограммы больных герпетической экземой является патогномоничным признаком уменьшение или полное исчезновение в периферической крови эозинофилов в начале и в разгар заболевания, в то время как для больных атопическим дерматитом характерна эозинофилия. После исчезновения проявлений герпетической экземы количество эозинофилов в периферической крови вновь возрастает.
Почти у трети больных отмечаются изменения в моче в виде появления белка, лейкоцитов 1-10 в поле зрения.
При рецидивирующих формах герпетической экземы целесообразно включить в обследование иммунного статуса для последующей коррекции.
Диагноз герпетической экземы основывается на данных анамнеза: наличие атопического дерматита или других дерматозов у больного, непосредственный контакт ребенка с больным простым герпесом за 5-10 дней до начала заболевания; на данных клинической картины: острое начало (резкое повышение температуры до 38-39С, нарушение общего состояния), типичные везикулезные и пустулезные элементы с пупковидным вдавлением в центре, кровоточащие эрозии, геморрагические корки, располагающиеся преимущественно на лице, шее, поражение слизистых оболочек.
В постановке окончательного диагноза помогают данные лабораторных исследований (положительная проба Тцанка, обнаружение в сыворотке крови IgM к ВПГ 1 и 2 типа, данные ПЦР).
Герпетическую экзему необходимо дифференцировать от пиодермии (стафилококковых и стрептококковых импетиго), простого герпеса, опоясывающего лишая, ветряной оспы.
При пиодермиях обычно резко не нарушается общее состояние больного, нет резкого подъема температуры, пустулезные элементы отличаются друг от друга размером, не имеют пупковидного вдавления в центре. Импетигинозные элементы покрыты большей частью рыхлыми медовыми корками, тогда как при герпетической экземе преобладают геморрагические корки, трещины.
При простом герпесе везикулезные элементы не так многочисленны и обычно локализованы (губы, крылья носа, кожа щек, подбородок, половые органы), везикулы и пустулы часто сливаются, на их покрышке нет пупковидного вдавления, и в большинстве случаев поражение затрагивает слизистые оболочки. Кроме того, высыпания при простом герпесе возникают на прежде неизмененной коже, а при герпетической экземе на фоне атопического дерматита или других дерматозов.
Опоясывающий лишай характеризуется односторонним расположением везикул на эритематозном основании, отсутствием пупковидного вдавления на везикулах с серозно-геморрагическим содержимым, наиболее частым поражением грудных дерматомов или зоны иннервации тройничного нерва. Опоясывающий лишай чаще встречается у взрослых, реже у детей. Также характерной особенностью опоясывающего лишая помимо кожных проявлений являются неврологические расстройства, которые проявляются в виде сильных, нестерпимых болей в области пораженного участка кожи, парестезии, парезов, трофических расстройств. В ряде случаев неврологические расстройства остаются и после исчезновения высыпаний.
Клиническая картина ветряной оспы отличается от герпетической экземы рассеянным расположением пятнистых, папулезных, везикулезных элементов, отсутствием избирательной локализации. Для ветряной оспы характерны указания в анамнезе на контакт ребенка с больным ветряной оспой или опоясывающим лишаем.
Лечение Герпетической экземы:
Лечение больных герпетической экземой должно быть комплексным: с учетом общего состояния больного, распространенности, характера и стадий высыпаний, их локализации, сопутствующих заболеваний и осложнений. Госпитализация больных обязательна. Требуется постоянное наблюдение врача в условиях инфекционного отделения. Больных герпетической экземой необходимо изолировать от других больных в боксированные палаты, т.к. они могут сами являться источником заражения других детей, страдающих атопическим дерматитом или другими дерматозами.
Диета у больных ГЭК должна соответствовать возрасту. Для детей грудного возраста рекомендуют продолжать грудное вскармливание. С целью детоксикации рекомендуется частое питье, при тяжелом состоянии показана трансфузионная терапия: внутривенное вливание 5-10 % раствора глюкозы, физиологического раствора с 5% раствором аскорбиновой кислоты и 50-100 мг кокарбоксилазы. В случаях выраженной интоксикации необходимо введение свежезамороженной плазмы, 10% раствора альбумина 10 мг/кг веса ребенка. При появлении неврологических симптомов больные должны быть проконсультированы невропатологом.
Этиотропная противогерпетическая терапия больным назначается с первого дня поступления в стационар. В детской практике препаратом выбора для лечения герпетической инфекции является ацикловир. Ацикловир стал первым высокоэффективным противогерпетическим препаратом, который блокирует синтез ДНК вируса и защищает неинфицированные клетки. Низкая токсичность ацикловира объясняется тем, что он переходит в активную фазу в присутствии вирусоспецифической тимидинкиназы, влияя, таким образом, лишь на инфицированные клетки, блокируя синтез вирусной ДНК и защищая неинфицированные клетки. У ацикловира отсутствуют иммуносупрессивные свойства. Период полувыведения ацикловира из организма около 3-х часов, причем на 90% препарат выводится с мочой и в неизмененном виде. Детям младшего возраста, страдающим ГЭК, вводят ацикловир внутривенно в дозе 5 мг/ кг веса каждые 8 часов в течение 5-8 дней, при ослабленном иммунитете дозы увеличивают до 10 мг/кг веса в сутки. Назначение ацикловира внутрь для взрослых и детям старше 12 лет производится из расчета 5 мг/кг массы тела каждые 8 часов.
С первого дня больным с герпетической экземой с целью повышения иммунитета вводится внутримышечно противогерпетический иммуноглобулин 1 доза 1 раз в день в 2-3 дня на курс 3-5 инъекций
Одновременно для уменьшения зуда и беспокойства у больных (особенно в период стихания проявлений герпеса) показано назначение антигистаминных препаратов (димедрол, супрастин, тавегил, диазолин), а также глюконат кальция в возрастных дозировках.
При выраженном синдроме интоксикации, протекающим с нарушением сердечной деятельности, детям назначают сердечные гликозиды. Всем больным целесообразно назначать витамин А в каплях внутрь, а также витамины Bl, В2, Вб, В12, С или аскорутин.
Для предупреждения опасных бактериальных осложнений применяются антибактериальные препараты (аминопенициллины, цефалоспорины второго и третьего поколения) курсом 7-10 дней в возрастных дозировках.
В комплексной терапии герпетической экземы также показано назначение иммунотропных препаратов. В настоящее время в комплексной терапии герпетической инфекции хорошо зарекомендовали себя препараты интерферонов, которые, являясь естейственными факторами неспецифической защиты и медиаторами иммунитета, обладают самым широким спектором противовирусного действия. Наиболее эффективным и удобным препаратом в детской практике является виферон, рекомбинантный интерферон альфа2b, обладающий антивирусной, антипролиферативной и иммуномодулирующей активностью. Препарат назначается по 2 свечи в сутки ежедневно в течение 5 дней. Затем прерывистым курсом по 1 свече 2 раза в сутки 3 раза в неделю в течении 4-х недель, далее 2 раза в неделю в течение 2-х месяцев. Детям грудного возраста назначают Виферон-1, содержащий 150000 МЕ, детям до 7 лет рекомендуется Виферон-2, содержащий 500 000 МЕ, а детям старше 7 лет – Виферон-3, содержащий 1 000 000 МЕ.
Наружное лечение герпетической экземы определяется стадией процесса. В начальной стадии процесса не вскрывшиеся пузырьки и пустулы тушируются 1% спиртовым раствором бриллиантового зеленого 2-3 раза в день. При остром отеке лица, яркой эритеме, кровоточащих эрозиях очаги обрабатываются 1% водными растворами бриллиантового зеленого и метиленового синего. После туширования очагов анилиновыми красителями высыпания смазывают противогерпетическими мазями. Назначать противовирусные средства для наружного применения следует не позднее 48 часов после появления герпетической сыпи. В лечение герпетической экземы у детей наружно применяют 5% ацикловировую мазь или крем, 3% видорабиновый крем, эпиген-спрей, вифероновую мазь и т.д. На массивные геморрагические корки накладывают 0,5-1% мази с этакридином лактата, 2-3% борно-нафталановую, либо 3% дерматоловую мази. Насильственное снятие геморрагических корок у больных герпетической экземой недопустимо, что может приводить к сильному кровотечению, образованию глубоких эрозий, трещин, а в последующем и грубых рубцов на лице у ребенка. Для ускорения и облегчения отторжения очень плотных и массивных геморрагическнх корок на них на 2-4 часа накладывают салфетку из 4-6 слоев марли, обильно пропитанную 5% стрептоцидовым линиментом, цинковым маслом, метилурациловой мазью или кремом с актовегином и солкосерилом. После отхождения корок применяются кератопластические пасты (2-3% нафталановая, паста Лассара). При герпетической экземе противопоказано местное применение мазей кортикостероидами.
Местное лечение при поражении слизистой оболочки полости рта заключается в проведении также противовирусной терапии. При герпетическом стоматите v больных герпетической экземой применяют 5% ацикловировую мазь, 2% алпизориновую мазь, 1% теброфеновую мазь, эпиген-спрей. Эти препараты назначаются 3-4 раза в день. Противовирусные препараты необходимо наносить на всю слизистую оболочку, а не только на пораженные участки, так как они дают как лечебный, так и профилактический эффект. Раз в день полость рта рекомендуется обрабатывать 0,1-0,5% раствором протеолитических ферментов (трипсин, хемотрипсин, панкреатин и др.), которые способствуют растворению некротизированных тканей. В период угасания болезни хорошие результаты дают аппликации масляных растворов витамина А, масла шиповника, каротолина, мази и желе солкосерила, мази с метилурацилом.
Независимо от локализации сыпи на коже ребенка с герпетической экземой необходимо проконсультировать у окулиста. При герпетическом поражении глаз с первых дней назначают противовирусные средства: 3% глазная мазь ацикловира 4-5 раз в день, интерферон в глазных каплях 6-8 раз в день, офтан-ИДУ, керецид, полудан. Длительность наружного применения любого из препаратов не должна превышать 7-10 дней. В качестве средств, усиливающих лечебный эффект противовирусных препаратов, применяют антиоксиданты: 5-10% масляный раствор токоферола в виде инстилляций или глазные 1% капли эмоксипина 3 раза в сутки. Для репаративного лечения роговицы используются глазной гель солкосерила, 3% глазные капли этадена.
Прогноз герпетической экземы всегда очень серьезный вследствие возможности опасных для жизни осложнений. По данным литературы летальность при герпетической экземе составляет от 5-30%. Наиболее частыми причинами смерти являются сепсис, пневмонии, менингоэнцефалит. Значительное снижение количества осложнений наблюдается при своевременной постановке диагноза, тщательном уходе за детьми, раннем и рациональном лечении уже в первые же часы после поступления в отделение и установления диагноза.
Профилактика Герпетической экземы:
В целях профилактики герпетической экземы необходимо исключить контакт детей, страдающих атопическим дерматитом или другими дерматозами, с больными герпетической инфекцией. С этой целью больных герпетической экземой необходимо госпитализировать в боксовые палаты инфекционных отделений по эпидпоказаниям.
К каким докторам следует обращаться если у Вас Герпетическая экзема:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Герпетической экземы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Инфекционные и паразитарные болезни:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Герпетиформная экзема Капоши как осложнение атопического дерматита
Атопический дерматит (АтД), как правило, наследственное заболевание, часто ассоциированное с астмой, пищевой аллергией, аллергическим ринитом и рецидивирующими кожными инфекциями. Инфекция может существенно изменить течение заболевания [1]. Описаны наблюдения, свидетельствующие о роли бактериальных и грибковых колонизаций в формировании резистентного к терапии и тяжелого рецидивирующего течения АтД [2, 3]. Одной из важных причин инфицирования кожи у больных АтД ученые считают дефицит антимикробных пептидов в коже, необходимых для защиты организма от бактерий, вирусов и грибов [4].
Считается, что инфекционные поражения кожных покровов при АтД сопровождаются определенными иммунологическими нарушениями: в случае вирусных поражений кожи — дефицитом эпидермальных антимикробных пептидов и дисбалансом Т-хелперов (Th2/Th3) [2,4]. По последним данным [4], у больных АтД с таким осложнением, как герпетическая экзема, в кератиноцитах кожи обнаружена достоверно низкая экспрессия антимикробных пептидов.
Кожа больных АтД инфицируется чаще вирусом простого герпеса 1-го и 2-го типов [3, 4]. Предполагают, что наибольшему риску подвержены пациенты с тяжелым течением АтД или больные, не получившие должного лечения [2].
По данным M. Furue и соавт. [6], наблюдавших в течение 6 мес 1271 пациента с атопическим дерматитом (из них 210 детей младшего возраста, 546 детей и 515 взрослых), были диагностированы следующие осложнения: герпетические инфекции и/или дерматит Капоши у 2,4% детей раннего возраста, 2,5% детей старшего возраста и 3,5% взрослых.
Отечественные специалисты указывают на формирование осложненных форм АтД в значительно большем числе случаев: у 25-34% детей, страдающих АтД [5].
Герпетиформную экзему Капоши характеризуют внезапное начало (озноб, недомогание, температура тела до 39-40 °С в течение 1-1,5 нед), обильная везикулезная сыпь на обширных участках кожного покрова, болезненный регионарный лимфаденит. В основном высыпания локализуются на лице, волосистой части головы, но могут поражать слизистые оболочки полости рта и гениталий. Сгруппированные и диссеминированные везикулы вскоре превращаются в пустулы. В центре элементов сыпи часто имеются пупковидные западения. После отторжения корок остается вторичная эритема. Субъективно сыпь сопровождается зудом, жжением, болезненностью кожи. Больные подлежат госпитализации в инфекционное отделение. При тяжелых формах в патологический процесс могут вовлекаться нервная система, глаза и внутренние органы. Рецидивы герпетиформной экземы Капоши редки, отличаются меньшей продолжительностью и слабовыраженными клиническими проявлениями [5].
Участие вирусов в развитии тяжелого рецидивирующего течения и осложнений АтД обусловливает необходимость дифференцированного подхода к комплексной терапии таких больных, включающей противовирусные и иммуномодулирующие средства [4].
Герпферон, мазь для местного и наружного применения (Р N003324/01 от 18.12.13), содержит интерферон-a-2b человеческий рекомбинантный (противовирусное и иммуномодулирующее средство), ацикловир (противовирусный препарат), лидокаина гидрохлорид (анестетик местного действия), а также вспомогательные вещества (метилпарагидроксибензоат, макрогол). Согласно инструкции, мазь Герпферон обладает противовирусным, иммуномодулирующим, противовоспалительным и местным обезболивающим действием.
Интерферон-a-2b человеческий рекомбинантный обладает противовирусной активностью. Доказано, что под воздействием экзогенного интерферона усиленно происходит синтез эндогенного интерферона. Ацикловир имеет выраженный противовирусный эффект против вируса герпеса (Herpes simplex) 1-го и 2-го типов. При этом высокая биодоступность препарата в сочетании с интерфероном позволила уменьшить концентрацию ацикловира с 5% до 3%. Лидокаин оказывает местное обезболивающее действие и снимает зуд.
Клинический случай
Больная К., 13 лет, госпитализирована в инфекционное отделение Омского областного кожно-венерологического диспансера 13 ноября 2013 г. При поступлении предъявляла жалобы на высыпания на коже лица, конечностей, болезненность, выраженный зуд. Пациентку беспокоило ощущение жара и повышение температуры до 38,2 °С в течение дня.
Анамнез: болеет атопическим дерматитом с раннего детского возраста. Обострения каждый год, преимущественно в холодное время и на фоне погрешностей в диете. Состоит на диспансерном учете у педиатра и дерматолога по месту жительства. Неоднократно лечилась в инфекционном отделении Омского областного кожно-венерологического диспансера по поводу обострений АтД, осложненного вторичной инфекцией. Последняя госпитализация — осенью 2011 г. Получала гипосенсибилизирующие, антигистаминные средства, наружную терапию и физиолечение с положительной динамикой. Около 1 нед после перенесенной острой респираторной вирусной инфекции (ОРВИ) отметила появление зуда и покраснения кожи лица и сгибательной поверхности конечностей, усиление шелушения и сухости кожи. На этом фоне в области лица появились пузырьки, болезненность, повышение температуры тела до 38,2 °С. Самостоятельно не лечилась, обратилась к дерматологу, которым была направлена на госпитализацию в инфекционное отделение.
Больная указала на аллергическую реакцию на молоко, цитрусовые, клубнику в виде обострений АтД. Заболевание у пациентки носит наследственный характер (АтД у матери). Отмечает частые ОРВИ, эпизоды герпетической инфекции на губах 1-2 раза в год.
Общий и локальный статус: больная достаточного питания. Масса тела 45 кг, рост 156 см, температура тела 37,6 °С. Положение активное, состояние удовлетворительное, сознание ясное. Пальпируются подчелюстные лимфатические узлы до 2,5 см в диаметре, болезненные, не спаянные между собой, кожа над ними не воспалена. Артериальное давление 110/70 мм рт.ст., пульс 69 в минуту. Тоны сердца ясные, ритмичные. Дыхание везикулярное. Хрипов нет. Живот мягкий, безболезненный. Симптом Пастернацкого отрицательный. Стул регулярный, оформленный. Дизурических явлений нет.
Патологический процесс на коже носит распространенный характер. Отмечается общая сухость кожного покрова и шелушение. На коже локтевых, лучезапястных, подколенных сгибов симметрично расположены обширные очаги гиперемии, инфильтрации и умеренной лихенизации. Также имеются линейные экскориации, серозно-геморрагические корочки. Кожа лица диффузно гиперемирована, инфильтрирована, пастозна. На этом фоне расположены множественные, сгруппированные и диссеминированные везикулы с мутным содержимым, эрозии, местами с гнойным налетом, серозно-геморрагические и импетигинозные корочки. Слизистая полости рта свободна от высыпаний.
Стандартные параклинические исследования без особенностей. На основании анализа жалоб, анамнеза, общего и локального статуса, а также данных лабораторного обследования больной выставлен диагноз: «Распространенный АтД, осложненный герпетиформной экземой Капоши и пиодермией».
Больной проведено лечение: левоцетиризин по 5 мг в сутки в течение 10 сут; азитромицин 500 мг в сутки в течение 5 сут; валацикловир 500 мг 2 раза в день на протяжении 7 сут; вскрытие везикул, обработка эрозий 3% раствором перекиси водорода, водным раствором хлоргексидина 3 раза в день в течение 7 сут; мазь Герпферон 5 раз в день на протяжении 10 сут, затем мазь пантодерм. На фоне лечения была отмечена положительная динамика патологического процесса. Субъективно ощущения зуда и болезненности исчезли к 5-м суткам терапии. Явления воспаления регрессировали на коже конечностей, на коже лица сохранилась легкая гиперемия и остаточная инфильтрация кожи, эрозии эпителизировались, корочки отторглись. Больная выписана со значительным клиническим улучшением (см. рисунок).Рисунок 1. Больная К.,13 лет, с распространенным атопическим дерматитом, осложненным герпетиформной экземой Капоши и пиодермией. а — до лечения; б — на 7-е сутки; в — на 10-е сутки терапии.
Таким образом, учитывая вирусную природу герпетиформной экземы Капоши как осложнения атопического дерматита, целесообразно использовать в комплексной терапии наружные комбинированные средства, обладающие противовирусным, иммуномодулирующим и обезболивающим эффектами.
Герпетиформная экзема капоши у взрослых (вирусная): причины и лечение
Экзема капоши (по МКБ-10 код В00.0) – это герпесвирусное заболевание кожных покровов, которое проявляется лихорадкой, лимфаденопатией, специфической сыпью. Патологическое состояние развивается преимущественно у детей на фоне хронических болезней.
Что такое, особенности экземы Капоши
Вариолиформный пустулез Юлиусберга — другое название герпетиформной экземы Капоши. Патологию открыли разные ученые. Впервые экзема была описана венгерским дерматолог Капоши в 1887 г. Профессор настаивал на грибковой этиологии болезни. Через 12 лет Юлиусберг выявил заболевание с похожей симптоматикой. По его мнению болезнь развивалась после заражения герпесвирусной инфекцией, натуральной оспой. Недуг на лбу вызывает вирус герпеса.
Болезнь поражает ослабленных детей. Инфекционное заболевание развивается у подростков, взрослых людей с ВИЧ-инфекцией, злокачественными образованиями, туберкулезом, сифилисом, после облучения и химиотерапии.
Экзема — заразное и опасное патологическое состояние. При несвоевременной диагностике и лечении недуг прогрессирует, вызывает серьезные осложнения.
Причины герпетиформной экземы
Пустулез Капоши-Юлиусберга возникает при заражении вирусом простого герпеса. Возбудитель экземы тропный к нервным клеткам. Вирус циркулирует по всему организму, образует патологические воспаления во внутренних органах. Передается воздушно-капельным, контактно-бытовым путем. Источником инфекции могут быть родители, которые болеют или переболели герпесом.
У взрослых патология практически не встречается. Патологическое состояние развивается у детей раннего возраста с признаками атопического дерматита. Пик состояния припадает на холодные периоды года (зиму, осень). Болеют дети с 6 месяцев до 2 лет. До полугодовалого возраста малыша защищают материнские антитела. С 2-х лет у него начинают самостоятельно вырабатываться антитела. Атопический дерматит поражает детей с 2-х месячного возраста. Обе патологии совпадают по временному промежутку и состоянию иммунитета.
Среди причин выделяют:
- частые переохлаждения;
- нарушение клеточного и гуморального иммунитета;
- длительный прием антибактериальных препаратов;
- рецидивирующие простудные болезни.
Группу риска составляют младенцы, которые получают глюкокортикостероиды, иммуносупрессоры или находятся на искусственном вскармливании. К заболеванию склонны недоношенные/переношенные дети, с внутриутробной инфекцией, врожденными патологиями, родовыми травмами, сниженным иммунитетом.
Симптомы и диагностика вирусного течения
Инкубационный период болезни составляет 1-10 суток с момента попадания вируса в детский организм. Выделяют продромальный период, когда герпетическая экзема еще не проявилась, но есть предпосылки к началу заболевания (слабость, снижение аппетита, вялость). Скрытое течение составляет 3 суток. Далее появляются ярко выраженные симптомы болезни:
- Отмечается тахикардия, тахипноэ, одышка.
- Выраженный интоксикационный синдром (лихорадка, вялость, слабость, снижение работоспособности, сонливость).
- Лимфаденопатия.
- На 2-3 день после повышения температуры появляется сыпь на коже. Высыпания появляются в местах хронического дерматита: на руках, ногах, губах, ягодицах, шеи, лице. Кожные поражения представлены пузырьками разного диаметра, которые заполнены прозрачной жидкостью. Со временем прыщи лопаются, образуется эрозия. На эрозивной поверхности находятся засохшие корочки. Высыпания болезненные.
- Ребенок страдает от зуда. Расчесывание сыпи приводит к заражению вторичной микрофлорой.
- Через две недели наступает улучшение состояния больного, спадает температура тела. На месте прежних высыпаний остаются рубцы.
- Вирусная экзема нередко сопровождается выраженной диареей, склонной к обезвоживанию.
- При герпетиформной экземе развивается стоматит. Недуг проявляется болезненными высыпаниями на слизистой оболочке ротовой полости. Патология представлена афтами в виде небольших пузырьков, которые лопаются с образованием язв. В патологический процесс втягивается язык. Он обложен белым налетом с небольшим количеством пузырьков. Наблюдается выраженное слюнотечение и отечность десен.
- Иногда развивается вирусный конъюнктивит. Веки становятся отечными, белки глаз краснеют. Отмечается постоянное слезотечение, светобоязнь, интенсивный зуд.
Ученые представили несколько фактов о необычном заболевании:
- признаки атопического дерматита сразу исчезают после появления экземы, но клинические проявления дерматита могут вернуться;
- после болезни не формируется пожизненный иммунитет. Во взрослом возрасте может произойти повторное заражение на фоне сниженного иммунитета или тяжелой болезни. Повторно протекает без осложнений. Выздоровление наступает через 5-10 дней.
Диагноз ставится на основании жалоб, анамнеза, осмотра, дополнительных методов исследования. Детальный расспрос родственников поможет установить факт герпесной инфекции у родителей, частые атопические/аллергические дерматиты у малыша, прием иммуносупрессоров, глюкокортикоидов.
При осмотре доктор обнаруживает специфическую сыпь с характерной локализацией, лимфаденопатию, увеличение размеров печени и селезенки.
Общий анализ крови поможет свидетельствует о вирусной природе заболевания (лейкоцитоз/лейкопения, гипохромная анемия, лимфоцитоз, эозинопения). В некоторых детей изменения наблюдаются в общем анализе мочи (протеинурия, лейкоцитурия).
Для подтверждения диагноза проводится ИФА, где определяется высокий титр антител. С помощью ПЦР выявляют ДНК вируса.
В дерматовенерологии проводят еще одно обследование под названием проба Тцанка. С помощью исследования получают клетки из пустул. При герпетическом поражении — содержат герпесвирусные включения.
Дифференциальную диагностику болезни проводят с различными пиодермиями, ветрянкой, опоясывающим лишаем.
Лечение герпетиформной экземы Капоши
Экзема — заразное заболевание, которое лечится строго в условиях инфекционного стационара. Ребенка с мамой помещают в отдельную палату, чтобы избежать заражения других малышей.
Герпетиформная лечится следующими препаратами:
- Ацикловир эффективно борется с вирусом простого герпеса. Препарат разрушает вирусную ДНК, вследствие чего воспроизведение вирусов прекращается. К показаниям для применения лекарственного средства относятся недуги, вызванные Herpes simplex 1, 2 типов, вирусами Эпштейна-Барр, цитомегаловирусами. Среди противопоказаний к применению выделяют индивидуальную непереносимость компонентов препарата, аллергические реакции. Лекарство назначается комплексно в виде таблеток и мази.
- Противогерпетический иммуноглобулин представляет собой антитела, которые действуют против вируса простого герпеса. Он вводится внутримышечно по 1, 5 мл 1 раз в день. Курс — 1 неделя.
Симптоматическая терапия включает:
- антигистаминные препараты — назначают для уменьшения симптомов зуда. Тавегил, супрастин вводят внутримышечно соответственно возрасту ребенка;
- инфузионная терапия проводится физраствором, глюкозой, раствором Рингера. Направлена на борьбу с интоксикацией, обезвоживанием;
- антибактериальные препараты назначаются с целью профилактики развития бактериальных осложнений;
- антисептики обеззараживают везикулы, профилактируют вторичное заражение. Эрозии обрабатывают раствором бриллиантового зеленого, дерматоловой, борной кислотой;
- для заживления эрозий используют салицилово-цинковую пасту;
- жаропонижающие в сиропе (Ибупрофен, Парацетамол) или уколах (Димедрол+Анальгин+Папаверин) используют для снижения температуры тела.
Прогноз и возможные осложнения
Тяжелое течение сопровождается серьезным нарушениям работы внутренних органов. Циркуляция вируса по всему организму приводит к таким осложнениям:
- менингит, энцефалит;
- гнойный отит;
- кератоконъюнктивит;
- септический шок;
- развитие вторичной бактериальной инфекции.
Осложнения лечатся в реанимационном отделении, где осуществляется круглосуточное наблюдение за пациентом.
Прогноз патологического состояния напрямую зависит от стойкости макроорганизма, иммунитета, тяжести, формы болезни. Летальный исход наступает в 20-30% случаев. По статистике неблагоприятный исход наблюдается при несвоевременном противовирусном лечении, позднем установлении диагноза, несоблюдении рекомендаций врача. При легком течении экземы прогноз благоприятный.
Специфической профилактики экземы Капоши не существует. Если ребенок болеет атопическим дерматитом, исключите контакты с возможными носителями вируса (больными ветряной оспой, опоясывающим лишаем, лабиальным/генитальным герпесом).
Статья проверена редакцией
Саркома Капоши: причины, симптомы и лечение
Саркома Капоши — редкая опухоль. Существует несколько типов саркомы Капоши, и самый распространенный тип связан с распространенным ВИЧ.
Вирус герпеса Вирус герпеса саркомы Капоши (KSHV) вызывает все формы саркомы Капоши (KS). Однако у большинства людей с KSHV не развивается СК, если у них нет ослабленной иммунной системы.
До распространения ВИЧ в США СК был чрезвычайно редким заболеванием. Однако к началу 1990-х годов заболеваемость СК увеличилась в 20 раз.С тех пор их число в США значительно сократилось из-за улучшения лечения от ВИЧ. Однако этот тип рака по-прежнему чаще всего развивается у людей с ВИЧ или СПИДом 3 стадии, а также у тех, кто принимает иммунодепрессанты.
В этой статье мы рассмотрим различные типы СК, причины их возникновения и способы лечения этого типа опухоли.
КС — многоцентровая сосудистая опухоль. Это означает, что он поражает кровеносные сосуды и может развиваться на мягких тканях сразу в нескольких частях тела.
Он образуется в эндотелиальных клетках, выстилающих кровеносные и лимфатические сосуды. KS позволяет этим клеткам расти быстрее и выживать дольше, чем обычно.
Люди со слабой иммунной системой подвержены высокому риску саркомы Капоши. Сюда входят люди с ВИЧ, люди, которые принимают лекарства для подавления иммунной системы после трансплантации органов, и пожилые люди, чей иммунитет с возрастом снизился.
KS вызывает развитие опухолей на коже, во рту или других частях тела, таких как лимфатические узлы или легкие.Когда СК поражает кожу, часто появляются поражения на ногах или лице. Эти поражения обычно безвредны. Однако поражения СК в печени, пищеварительном тракте или легких обычно более серьезны.
Почти все поражения KS содержат вирусную ДНК от KSHV. КШВ имеет несколько режимов трансмиссии. Он может передаваться половым и несексуальным путем, в том числе при трансплантации органов и слюне.
Существует четыре основных типа KS:
- Эпидемический KS: Это наиболее распространенная форма KS.Этот тип развивается у людей с диагнозом ВИЧ 3 стадии. Врачи считают, что СК является заболеванием, определяющим СПИД. Это означает, что как только у человека разовьется СК, скорее всего, ему поставят диагноз СПИД, а не ВИЧ. Однако у некоторых людей с хорошо управляемой ВИЧ-инфекцией и неопределяемой вирусной нагрузкой все же развивается СК.
- Классический KS: Это происходит в основном у пожилых людей восточноевропейского, средиземноморского и ближневосточного происхождения. Мужчины испытывают классический KS больше, чем женщины.Этот тип представляет собой поражения, которые растут медленнее, чем другие типы.
- Эндемический KS: Также известный как африканский KS, эта форма относительно распространена в экваториальной Африке. Обычно он развивается у людей младше 40 лет. Раньше это был самый распространенный тип СК в Африке, но с ростом заболеваемости СПИДом во всей Африке эпидемия СК стала самой распространенной.
- Латрогенный KS: Это также известно как связанный с трансплантатом KS. Этот тип может развиться у людей после приема препаратов, подавляющих иммунную систему, после трансплантации органов.Если человек является носителем KSHV, прием иммунодепрессантов может вызвать у него KS.
Узнайте больше о ВИЧ здесь.
Люди с СК не всегда имеют признаки или симптомы. Однако у многих людей поражения кожи более четко указывают на наличие заболевания.
KS часто представляет собой следы на коже со следующими характеристиками:
- коричневые, пурпурные, розовые или красные пятна или пятна
- склонность к слиянию в бляшки и узелки от сине-фиолетового до черного
- случайный отек и рост наружу или внутрь мягких тканей или костей
Пятна, бляшки или опухоли могут казаться синими или фиолетовыми, если опухоль представляет собой поражение слизистой оболочки.Это поражение слизистой оболочки, например опухоли рта или горла.
Поражение СК желудочно-кишечного тракта может вызвать кровянистый стул. Эти поражения обычно бессимптомны. В редких случаях они могут вызывать боль, диарею или физическую непроходимость.
Если СК поражает слизистую оболочку легких, это может вызвать одышку из-за закупорки. Кровоточащее поражение легкого может привести к попаданию крови в слизь, которую человек затем откашливает.
Различные типы имеют разные проявления:
- Эпидемия KS: Это более агрессивно, чем другие типы, и обычно вызывает множественные поражения, часто на лице и туловище.У людей с эндемическим СК обычно развиваются внутренние опухоли.
- Classic KS: Обычно это приводит к небольшому количеству поражений, обычно на коже нижних конечностей, особенно на щиколотках и подошвах ног. Поражения кожи растут медленнее, чем при других типах СК. У людей с классическим СК редко развиваются внутренние опухоли.
- Эндемический KS: Некоторые формы эндемического KS кажутся идентичными классическому Kaposi, в то время как другие типы поражают лимфатическую систему и внутренние органы.
- Латрогенные KS: Это может появиться внезапно. Поражения обычно остаются на коже, но это не всегда так.
Подробнее о распознавании рака кожи и высыпаний.
Лабораторное исследование образца может помочь врачу подтвердить подозрение на поражение СК на коже. Обычно они собирают этот образец с помощью пункционной биопсии, для которой может потребоваться местная анестезия.
Если врач подозревает, что у человека могут быть внутренние опухоли СК, например, у людей с ВИЧ-инфекцией 3 стадии, он может использовать другие тесты, в том числе:
- КТ или рентгеновское сканирование грудной клетки и брюшной полости
- бронхоскопия
- Эндоскопия желудочно-кишечного тракта
Не существует стандартного метода определения СК, и часто одновременно может появиться более одного поражения.Это может затруднить своевременное обнаружение изолированной опухоли врачом.
Люди, входящие в группу риска, например, с подавленной иммунной системой, могут проходить регулярные проверки на СК.
Врачи используют специальные официально утвержденные системы для диагностики большинства видов рака. Однако для определения стадии прогрессирования СК используют систему Группы клинических испытаний СПИДа (ACTG).
Система ACTG рассматривает:
- степень опухоли
- статус иммунной системы
- степень поражения в организме или системное заболевание
Исследователи в настоящее время изучают использование ультразвукового исследования кожи, которое это неинвазивная процедура для выявления поражений СК.
Многие люди не испытывают боли от опухолей и не нуждаются в лечении.
Тем не менее, варианты лечения СК аналогичны тем, которые врачи рекомендуют для других типов рака. К ним относятся:
Лечение СК направлено на поддержание здоровья иммунной системы. Обычно это включает в себя нацеливание на ВИЧ или использование иммунодепрессантов.
Антиретровирусная терапия (АРТ) — это комбинация препаратов против ВИЧ, которые делают лечение СК более эффективным.Врач может порекомендовать их как часть комбинированной терапии наряду с химиотерапией.
Это актуально только для людей с ВИЧ-инфекцией 3 стадии, у которых также есть опухоли СК. Это лечение направлено на повышение иммунитета человека за счет снижения нагрузки ВИЧ.
Люди с подавленной иммунной системой из-за приема лекарств могут справиться с СК, изменив или сократив режим приема лекарств.
Местные методы лечения СК включают:
- хирургическое иссечение, при котором хирург удаляет поражение с помощью скальпеля или кюретки
- криотерапия, при которой хирург пытается заморозить поражение на коже с помощью жидкого азота
- электрокоагуляция, в котором специалист по коже использует электричество для разрушения поражения.
Когда множественные поражения поражают лимфатические узлы, врач обычно применяет лучевую терапию непосредственно к поражениям.
Медицинские работники иногда рекомендуют крем с имиквимодом для лечения поверхностных опухолей, например, у людей с классическим СК. Этот крем борется с вирусами и укрепляет иммунную систему.
Врач может ввести некоторые химиотерапевтические препараты, такие как винбластин, непосредственно в опухоль.
Однако у многих людей винбластин вызывает нежелательные побочные эффекты. В результате исследователи изучают другие виды местного лечения, такие как тетрадецилсульфат натрия.Врач может порекомендовать препараты для внутривенной (IV) химиотерапии при более агрессивных формах СК.
Иммунотерапия саркома Капоши заставляет иммунную систему атаковать раковые клетки. Интерферон-альфа — одна из форм иммунотерапии. Медицинский работник вводит интерферон в мышечную ткань.
Узнайте больше о криотерапии.
Американское онкологическое общество использует показатель 5-летней выживаемости для измерения вероятности того, что человек проживет 5 лет после диагноза СК по сравнению с человеком, у которого нет рака.
Они предполагают, что люди, которые выявляют и лечат СК до того, как он распространился в близлежащие районы, имеют шанс 81% прожить 5 или более лет после постановки диагноза.
Однако это уменьшается до 45% для людей, у которых поражение СК распространилось на отдаленные части тела, такие как легкие.
Люди с ослабленной иммунной системой должны следовать советам своего врача относительно регулярного скрининга на СК.
Q:
Где чаще всего развиваются поражения СК?
A:
Поражения СК могут появляться как внутри, так и снаружи тела.
Когда они возникают вне тела, они обычно проявляются в виде кожных поражений на лице или ногах, среди других областей. Когда они находятся внутри тела, они, как правило, попадают в легкие, печень или пищеварительный тракт и могут вызывать неприятные или болезненные симптомы.
Если у человека есть поражения СК в пищеварительном тракте, в том числе во рту или горле, у него могут возникнуть трудности с глотанием, едой или речью.
Кристина Чун, MPH Ответы отражают мнение наших медицинских экспертов.Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Атопическая экзема у детей (от 1 года до 5 лет)
Что такое атопическая экзема?
Атопическая экзема, также известная как атопический дерматит, — это состояние, вызывающее сухость, зуд и шелушение кожи (NHS 2016). «Атопический» означает, что ваш ребенок может быть в целом более чувствительным к определенным аллергенам и другим триггерам, таким как холодный воздух. Экзема очень распространена в детстве, поражая примерно каждого пятого ребенка (Knott 2015, NICE 2017).
Подавляющее большинство детей с экземой заболевают до пятилетнего возраста (Knott 2015, NICE 2017), причем почти у половины она развивается до шести месяцев (NICE 2017).
Атопическая экзема часто передается в семье (NHS 2016a, NICE 2017). Около 70 процентов людей с экземой в семейном анамнезе страдали атопическими состояниями, такими как экзема, астма и сенная лихорадка (NICE, 2017).
Если у вас или вашего партнера экзема, у вашего ребенка также примерно три из пяти шансов на ее развитие.Если он есть у вас обоих, этот шанс возрастает до четырех из пяти (NICE 2017).
Каковы симптомы атопической экземы у детей
Основным симптомом экземы является красная, зудящая или шелушащаяся кожа. На темной коже экзема имеет коричневый, фиолетовый или серый цвет, и ее трудно увидеть (NHS 2019, SOCS nd). Это может повлиять на все тело или проявляться только пятнами. С наибольшей вероятностью будут затронуты руки, лицо, шея, локти и задняя часть колен вашего ребенка (NHS 2016a).
Экзема может приходить и уходить. Бывают случаи, когда у вашего ребенка вообще нет никаких симптомов, а в других случаях его кожа чешется и болит.Это известно как обострение (NHS 2016a). У вашего ребенка может случиться обострение, если он коснется определенного триггера (NHS 2016a).
Тяжелая экзема может сильно беспокоить вашего ребенка. У него может возникнуть непреодолимое желание почесаться, что может повредить его нежную кожу и ухудшить его состояние (NHS 2016a). Зуд также может нарушать сон вашего ребенка, делая его раздражительным (NICE 2015e).
Хорошая новость в том, что у большинства детей экзема вырастает. Около 65% случаев выздоравливают к семи годам и три четверти к 16 годам (NICE, 2017).А пока существует множество вариантов лечения (NHS 2016a).
Что вызывает экзему?
Общие триггеры экземы у малышей и детей включают:
- мыло, стиральный порошок, жидкость для мытья посуды и пену для ванны
- условия окружающей среды, такие как холодный и сухой воздух, влажность или слишком жарко или холодно
- общие аллергены, такие как как пылевые клещи, мех домашних животных, пыльца и плесень
- аллергенные продукты, такие как коровье молоко, яйца, арахис, соя и пшеница
- определенные ткани, включая шерсть и некоторые синтетические материалы
- кожные инфекции
- стресс
(NHS 2016a)
У разных детей разные триггеры, вызывающие обострение экземы (NHS 2016a).Если у вашего ребенка экзема, ваш терапевт будет работать с вами, чтобы определить его основные причины. Если вы думаете, что определенная пища вызывает обострения у вашего малыша, посоветуйтесь со своим терапевтом, прежде чем исключать какие-либо продукты из рациона вашего ребенка, на случай, если он упустит питание, необходимое для хорошего роста (NICE 2017).
Как лечится экзема у детей?
Есть много способов управлять этим заболеванием, в зависимости от того, насколько серьезна экзема у вашего ребенка (NHS 2016a).
Смягчающие средства
Слово «смягчающее средство» означает просто «увлажняющий крем» (NHS 2016a).Если у вашего ребенка экзема легкой степени или он находится в период между обострениями, ваш терапевт может прописать смягчающий лосьон, крем, мазь или гель для душа, чтобы предотвратить высыхание его кожи (NICE 2017).
Используйте много смягчающего средства несколько раз в день, даже если на коже вашего ребенка нет пятен экземы (NICE 2017). Использование смягчающего средства сразу после ванны вашего ребенка, когда его кожа влажная, также помогает удерживать влагу в его коже (NHS 2016a).
Вероятно, вы обнаружите, что вам нужно использовать много смягчающего средства, потребляя от 250 до 500 г в неделю (NICE 2017).Ваш врач должен предложить вам повторные рецепты, если вы узнаете, какой из них лучше всего подходит для лечения экземы вашего ребенка. Попросите дополнительное смягчающее средство, если ваш ребенок ходит в детский сад или детский сад, так что на случай обострения всегда найдется что-нибудь под рукой (NHS 2016a, NICE 2017).
Возможно, вам придется попробовать несколько разных смягчающих средств, чтобы найти то, которое лучше всего подходит вашему ребенку. Если ваш малыш долгое время использует одно и то же смягчающее средство, оно может стать менее эффективным или вызвать раздражение его кожи. Если это произойдет, попросите вашего терапевта назначить вам другой (NHS 2016a).
Одно смягчающее средство, которого следует избегать, если у вашего ребенка экзема, — это водный крем. Он содержит ингредиенты, которые могут раздражать кожу вашего ребенка и вызывать ощущение жжения или покалывания (MRHA 2013, NICE 2017).
Стероидный крем
Когда кожа вашего ребенка чешется и болит, стероидный крем (местный кортикостероид) может помочь уменьшить симптомы (NHS 2016a, NICE 2017). Доступны несколько сильных сторон стероидного крема, самый мягкий из которых (гидрокортизон) можно купить без рецепта в местной аптеке.
В зависимости от степени тяжести экземы у вашего ребенка врач может назначить более сильный стероид.
Стероидный крем должен подействовать в течение нескольких дней, чтобы успокоить кожу вашего малыша и помочь ему почувствовать себя лучше (NHS 2016a). Обычно вам нужно применять его только один раз в день, когда у него обострение, и в течение нескольких дней после того, как его кожа очистилась (NHS 2016a). Ваш терапевт будет рад дать вам совет о том, когда и как его применять (NHS 2016a).
В некоторых случаях ваш терапевт может порекомендовать время от времени использовать стероидный крем, даже если у вашего ребенка нет обострения.Это может помочь предотвратить обострения в будущем. Например, он может порекомендовать использовать крем два дня подряд каждую неделю (NHS 2016a, NICE 2017). Ваш ребенок может жаловаться на легкое покалывание, когда вы его наносите, но оно должно исчезнуть в течение минуты (NHS 2016a).
В редких случаях стероидные кремы могут вызывать побочные эффекты, например истончение кожи или усиление роста волос. Это более вероятно, если они используются в течение длительного времени или на чувствительных участках, таких как лицо, подмышки или пах (NHS 2016a).
Большинство этих побочных эффектов исчезнут, как только вы перестанете использовать стероидный крем. Если вас беспокоят побочные эффекты, обратитесь за дополнительной информацией к своему терапевту. Может быть обнадеживающе знать, что ваш терапевт пропишет самый слабый стероидный крем, который подойдет для лечения экземы вашего ребенка, чтобы минимизировать риски (NHS 2016a).
Бинты и бинты
Если у вашего ребенка экзема тяжелая, ваш терапевт может порекомендовать использовать специальные повязки или влажные бинты. Они помогают предотвратить высыхание кожи (NHS 2016a) и могут уменьшить зуд во время обострения (NES 2014).
Если ваш терапевт назначит повязку или повязку, он покажет вам, как их использовать, чтобы они лучше всего подходили для лечения вашего ребенка. Существуют различные типы и формы, в зависимости от того, где на теле вашего ребенка их нужно носить, и нужно ли вашему ребенку носить их на ночь (NES 2014, NICE 2017).
Антигистаминные препараты
Антигистаминные препараты могут помочь уменьшить зуд. Если зуд сильно беспокоит вашего ребенка в течение дня, ваш терапевт может назначить антигистаминное средство, которое будет контролировать зуд, не вызывая у него сонливости (NHS 2016a).
Если зуд не дает вашему ребенку спать по ночам, ваш терапевт может назначить седативный антигистаминный препарат, который вызовет у вашего малыша сонливость и поможет ему немного поспать (NICE, 2017). На следующий день он может быть немного более сонным, чем обычно, поэтому, если он пойдет в присмотр за детьми, стоит сообщить им, чего ожидать (NHS 2016a).
Экзема моего ребенка не поддается лечению. Следует ли ему обратиться к дерматологу?
Экзема может быть сложным заболеванием, и иногда требуется время, чтобы найти правильное лечение (NHS 2016a).Если экзема вашего малыша не поддается лечению, рекомендованному вашим терапевтом, его могут направить к кожному специалисту (дерматологу) для дальнейшего обследования и лечения (NICE 2017).
Дерматолог вашего ребенка может порекомендовать короткий курс пероральных стероидов, обычно назначаемых в виде растворимых таблеток. Пероральные стероиды обычно не подходят для длительного лечения. Это связано с тем, что риск побочных эффектов возрастает при применении более длительных или более сильных доз (NHS 2017).
Побочные эффекты могут варьироваться от несварения желудка, повышенного аппетита и затрудненного сна до повышенного риска инфекции, высокого уровня сахара в крови или заболеваний глаз (NHS 2017).Но риск этих побочных эффектов очень низок, если ваш ребенок прошел только один курс стероидов (NHS 2017, NICE 2017).
Если вашему ребенку исполнилось как минимум два года, дерматолог может также порекомендовать использовать крем, который помогает иммунной системе вашего ребенка уменьшить воспаление (ингибиторы кальциневрина) (BAD, 2016). Она посоветует, как часто нужно наносить это средство на кожу ребенка (BAD, 2016).
Еще одно лекарство, замедляющее иммунную систему и предотвращающее повторные обострения, — это использование таблеток иммунодепрессантов (NES nd c).Если вашему ребенку назначено это лечение, он будет находиться под тщательным наблюдением во время и после лечения (NES nd c).
В зависимости от возраста вашего ребенка и его реакции на другие виды лечения ему могут предложить световую терапию для улучшения его симптомов. Это включает в себя освещение его кожи ультрафиолетовым светом, постепенно увеличивая экспозицию с одной минуты до нескольких минут (BAD 2015). Ваш ребенок может проходить от двух до пяти процедур в неделю в течение четырех-шести недель (BAD 2015).
Что делать, если экзема моего ребенка заразится?
Поскольку экзема вызывает повреждение кожи, бактериям легче проникнуть внутрь и вызвать инфекцию. Это особенно актуально, если ваш ребенок много чешется (NHS 2016a). Если вы заметили какие-либо из следующих признаков инфицирования кожи вашего ребенка, как можно скорее отвезите его к терапевту:
- кожа с корками, мокнущая, болезненная или опухшая кожа
- маленькие желто-белые пятна
- лихорадка и в целом недержание погода
(NHS 2016a)
Если кожа вашего ребенка инфицирована, ваш терапевт, вероятно, пропишет антибиотики, чтобы очистить ее.Если инфекция поражает небольшой участок, это может быть крем или мазь с антибиотиком, которые можно использовать в течение нескольких недель. Но если инфекция широко распространена, она может вместо этого порекомендовать пероральные антибиотики (NICE, 2017). Если лечение не помогает, запишитесь на прием к врачу общей практики (NHS 2016a).
Если вы заметили на коже ребенка волдыри, наполненные жидкостью, возможно, у него более серьезная инфекция, известная как герпетическая экзема. Это происходит, когда экзема заражается вирусом простого герпеса, вызывающим герпес.
Важно быстро вылечить герпетическую экзему, так как это может серьезно ухудшить самочувствие вашего малыша. Немедленно обратитесь к своему терапевту, посетите местную больницу или позвоните в NHS 111 (в Уэльсе позвоните по телефону 0845 46 47, а в Северной Ирландии позвоните в местную хирургию терапевта, чтобы узнать о ваших нерабочее время). Врач назначит вашему ребенку противовирусный препарат ацикловир, чтобы остановить распространение вируса (NHS 2016a).
Что я могу сделать, чтобы предотвратить обострение экземы у моего ребенка?
Использование лекарства, которое прописал ваш терапевт, обычно помогает предотвратить обострения и принесет облегчение вашему малышу.Но есть еще несколько вещей, которые вы можете попытаться уменьшить частоту обострений:
Поощряйте ребенка не чесать
Экзема может вызывать сильный зуд, а искушение почесаться иногда может быть непреодолимым для вашего малыша. . Но расчесывание кожи вызывает повреждение, которое может усугубить экзему и повысить риск заражения (NHS 2016a). Уговорить маленьких детей не чесаться может быть очень сложно, но следующие советы могут помочь:
- держите ногти вашего ребенка подстриженными и чистыми
- покрывайте пораженную кожу легкой одеждой
- у младенцев и детей младшего возраста рассмотрите возможность использования варежки-царапины, которые можно купить в большинстве детских магазинов.
(NHS 2016a)
Избегайте триггеров экземы
Если симптомы у вашего ребенка возникают в ответ на определенный триггер, максимально избегайте этого, чтобы облегчить его симптомы.Чтобы определить все конкретные триггеры вашего ребенка, может потребоваться время, но ваш терапевт может помочь и предложить советы, как минимизировать контакты: (NHS 2016a).
- Если ваш ребенок считает, что синтетические ткани невыносимо зудят, вы можете попробовать натуральные дышащие ткани, такие как хлопок или бамбук.
- Если жара вызывает вспышку, постарайтесь держать малыша в прохладе, когда температура резко возрастет. Поможет использовать вентилятор в спальне и держать его в тени в солнечные дни.
- Если мыло и моющие средства вызывают экзему у вашего ребенка, существует множество безопасных для кожи заменителей, которые можно попробовать
(NHS 2016a)
Экзема у маленьких детей также часто вызывается некоторыми продуктами.Однако посоветуйтесь со своим терапевтом, прежде чем исключать какие-либо продукты из рациона вашего ребенка, просто чтобы убедиться, что он по-прежнему получает все необходимые ему питательные вещества. Ваш терапевт может помочь или направит вас к диетологу (NHS 2016a).
Вы можете связаться с Национальным обществом по борьбе с экземой для получения дополнительной информации и совета, или поговорить о экземе с другими родителями в нашей группе по борьбе с экземой.
Не уверен, что это экзема? Посмотрите, что еще это могло быть, в нашей фотогалерее состояний кожи.
Последний раз отзыв: июль 2018 г.
Список литературы
ПЛОХО.2016. Ингибиторы кальциневрина . Информационный буклет для пациента. http://www.bad.org.uk [Проверено в июле 2018 г.]
Knott L. 2015. Атопический дерматит и экзема. Пациент, педиатр. Patient.info [дата обращения: июнь 2018 г.]
MHRA. 2013. Крем на водной основе: содержит лаурилсульфат натрия, который может вызывать кожные реакции, особенно у детей с экземой . Агентство по регулированию лекарственных средств и товаров медицинского назначения, отчет об общественной оценке Великобритании. www.mhra.gov.uk [По состоянию на июнь 2018 г.]
NES.nd, а. Виды экземы. Национальное общество экземы, об экземе. eczema.org [Доступ в июне 2018 г.]
NES. nd, b. Атопический. Национальное общество экземы, Об экземе, Типы экземы. eczema.org [Доступ в июне 2018 г.]
NES. nd, c. Варианты лечения экземы. Национальное общество экземы. eczema.org [Доступ в июле 2018 г.]
NES. 2014. Паста бинты, бинты и лечебная одежда. Национальное общество экземы, буклет для пациентов. eczema.org [Доступ в июне 2018 г.]
NHS.2016a. Атопическая экзема . NHS Choices, Здоровье от А до Я. www.nhs.uk [по состоянию на июнь 2018 г.]
NHS. 2017. Стероидные таблетки . NHS Choices, Здоровье от А до Я. www.nhs.uk [по состоянию на июнь 2018 г.]
NHS. 2019. Атопическая экзема . NHS Choices, Здоровье от А до Я. www.nhs.uk [дата обращения: сентябрь 2020 г.]
NICE. 2017. Экзема — атопическая. Национальный институт здравоохранения и передового опыта, Сводки клинических знаний. cks.nice.org.uk [по состоянию на июнь 2018 г.]
SOCS.nd. Экзема Кожа общества цвета. https://skinofcolorsociety.org [по состоянию на сентябрь 2020 г.]
Как отличить
Младенцы склонны к высыпанию и другим кожным проблемам. Детские прыщи и экзема — это два кожных заболевания, которые часто встречаются у младенцев. Оба вызывают появление на коже пятен, похожих на сыпь, и бывает сложно определить разницу между ними.
Детские прыщи и экзема поддаются лечению, и симптомы обычно носят временный характер.
В этой статье мы описываем характеристики детских прыщей и экземы и объясняем, как их различать.
Детские прыщи, или прыщи новорожденных, — распространенное заболевание кожи, которым страдают примерно 20 процентов новорожденных. Обычно он проходит без лечения через несколько недель или месяцев.
Детские прыщи обычно появляются в возрасте около 2 недель, но могут появиться в любой момент до 6 недель. В некоторых случаях у ребенка могут появиться прыщи с рождения.
Как и в случае прыщей у взрослых, прыщи и прыщи характерны для детских прыщей. Они обычно появляются на лице, шее, груди и спине.
Родители и опекуны должны показать ребенка врачу, если у них появятся прыщи после 6-недельного возраста. На этой стадии врачи классифицируют его как младенческое.Детские прыщи обычно сохраняются от 6 месяцев до года, но могут сохраняться до подросткового возраста.
Ученые не уверены в том, что вызывает неонатальные прыщи, но они считают, что гиперактивные сальные железы и тестостерон могут способствовать возникновению детских прыщей.
Экзема относится к группе состояний, вызывающих покраснение, зуд и воспаление участков кожи. Экзема обычно развивается в возрасте от 6 месяцев до 5 лет и поражает более 30 миллионов человек в Соединенных Штатах.
Экзема не заразна, и от нее нет лекарства. Тем не менее, это чаще всего встречается у детей, и, по оценкам некоторых источников, более половины людей с этим заболеванием перерастают его к тому времени, когда становятся подростками.
Типы экземы включают:
- атопический дерматит
- себорейный дерматит или колыбельный дерматит
- контактный дерматит
- дисгидротическая экзема
Симптомы экземы включают:
- сухие воспаленные участки кожи
- красные или красные пятна темные участки кожи
- грубая или чешуйчатая кожа
- покрытая корками или сочащаяся кожа
- участки опухшей кожи
Хотя детские прыщи и экзема могут выглядеть очень похожими, они требуют совсем другого лечения.В связи с этим важно понимать, как их различать.
Внешний вид
Неонатальные прыщи проявляются в виде белых прыщиков или красных пятен. Детские угри, как правило, включают угри и белые точки, а также прыщи и пятна, а также могут вызывать кисты.
Люди могут принять экзему за другой тип сыпи на коже. У младенцев в возрасте до 6 месяцев экзема обычно выглядит красной и мокнущей. В случае инфицирования на коже может образоваться желтая корка или небольшие комочки, содержащие гной.
Возраст
Неонатальные угри имеют тенденцию развиваться в первые 6 недель жизни, тогда как экзема обычно появляется в возрасте от 6 месяцев до 5 лет.
Детские угри, которые встречаются реже, чем неонатальные прыщи, обычно развиваются в возрасте от 3 до 6 месяцев.
Пораженные участки тела
Эти два состояния имеют тенденцию влиять на разные части тела, хотя и частично совпадают.
Детские угри обычно появляются на:
- лбу
- подбородке
- волосистой части головы
- шее
- спине
- груди
В первые 6 месяцев жизни экзема обычно появляется на:
- лицо
- щеки
- подбородок
- лоб
- скальп
Экзема часто развивается на локтях и коленях ребенка в возрасте от 6 до 12 месяцев.
Иногда он также распространяется на другие области, но не влияет на область подгузника. Сыпь в этой области может быть опрелостью.
Детские прыщи и экзема требуют разных методов лечения.
Детские прыщи
Неонатальные прыщи обычно проходят сами по себе в течение нескольких недель или месяцев. Обычно не требует лечения.
Американская академия дерматологии предлагает следующие советы по уходу за кожей младенцев с неонатальными угрями:
- Никогда не используйте средство для мытья или лечения прыщей, если это не посоветует врач.
- Будьте осторожны и избегайте втирания и очистки пораженных участков.
- используйте теплую воду. и избегайте горячей воды
- избегайте любых средств по уходу за жирной или жирной кожей
Детские прыщи также обычно проходят сами по себе, но это может занять значительно больше времени.Он может сохраняться от 6 месяцев до года, и некоторые дети будут испытывать угри до подросткового возраста.
В некоторых случаях детских прыщей врач может прописать антибиотики или кремы для предотвращения рубцевания.
Экзема
Хотя лекарства от экземы не существует, несколько различных методов лечения могут помочь облегчить симптомы. Наиболее подходящее лечение зависит от типа, местоположения и тяжести состояния.
Крайне важно всегда посоветоваться с врачом перед тем, как использовать домашние средства и другие методы лечения младенцев или младенцев.
Врач может порекомендовать увлажняющие средства для лечения легкой экземы. Они могут уменьшить зуд и защитить кожу от микробов и веществ, которые могут ее раздражать, таких как загрязнения или стиральный порошок. Умение определять триггеры и избегать их воздействия может сыграть значительную роль в лечении экземы.
В более тяжелых случаях врач может порекомендовать специальное мыло, шампуни или стероидные кремы.
Люди могут также спутать другие кожные заболевания, такие как токсическая эритема новорожденных и ветряная оспа, с детскими акне или экземой.
Erythemaxicum neonatorum — это безвредное кожное заболевание, которое может возникнуть в течение первых двух дней жизни. На руках и ногах появляются небольшие пятна и прыщики диаметром 1–4 мм. Примечательно, что сыпь не появляется на ладонях рук или подошвах ног. Обычно она проходит сама по себе в течение 5–14 дней.
Ветряная оспа — это заразное кожное заболевание, вызывающее появление волдырей и прыщей на животе, спине и лице. Сыпь может распространяться по всему телу и, как правило, возникает вместе с зудом, усталостью и лихорадкой.
Ветряная оспа может привести к серьезным осложнениям у младенцев, поэтому любой, кто подозревает ветряную оспу у ребенка, должен немедленно обратиться к врачу.
Детские прыщи и экзема могут выглядеть одинаково, но лечение и сроки различаются, поэтому важно знать разницу.
Неонатальные угри обычно проходят без лечения в течение нескольких недель или месяцев. Детское угри может исчезнуть дольше, но обычно не требует лечения.
Экзема — это хроническое заболевание кожи, от которого нет лечения.Часто он исчезает к тому времени, когда ребенок достигает совершеннолетия. Существует множество различных методов лечения, которые помогают облегчить повседневные симптомы.
Саркома Капоши | Мемориальный онкологический центр им. Слоуна Кеттеринга
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Онкологическая помощь
- Типы рака
- Оценка рисков и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Становление пациента
- Поддержка пациентов
- Поддержка опекунов
- Наше местонахождение
- Нью-Джерси
- Город Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Найти врачаЗаписаться на прием Информация для посетителейMyMSK
- Пациенты-дети и подростки
▼- Обзор пациентов-детей и подростков
- Детское онкологическое лечение
- Наше лечение в MSK Kids
- Детское онкологическое лечение
- Лечение
- Педиатрические клинические испытания
- Ваш опыт
- Расскажите о наших пациентах
- Стать пациентом
- Жизнь в MSK Дети
- Поступающие в MSK Kids
- Стационарное лечение
- Амбулаторное лечение
- Размещение
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
.

