Диагностика и Лечение Рака, Обследование, Анализы на Рак Московская городская онкологическая больница № 62
Торакальное отделение оказывает плановую хирургическую помощь онкологическим больным с патологией органов грудной клетки, включая рак легкого, рак трахеи, рак бронхов, рак плевры. В течение года в отделении в среднем проводится обследование и лечение 600 больных, из них около 450 получают хирургическое лечение.
Специалисты отделения владеют всем современным арсеналом диагностических манипуляций и хирургических вмешательств:
Трахеобронхопластические операции. Применяются при доброкачественных и злокачественных опухолях трахеи и крупных бронхов, рубцовых посттравматических и посттуберкулезных стенозах трахеи и крупных бронхов. Позволяют выполнить радикальное удаление опухолей с максимальным сохранением легочной ткани и функции органа.
Ангиобронхопластические операции. Применяются при злокачественных опухолях легких и средостения с вовлечением в процесс магистральных сосудов (легочная артерия, верхняя и нижняя полые вены, аорта, предсердие). Дают возможность выполнения радикальных оперативных вмешательств при местно-распространенном опухолевом процессе в качестве альтернативы паллиативному химиолучевому лечению.
Дают возможность выполнения радикальных оперативных вмешательств при местно-распространенном опухолевом процессе в качестве альтернативы паллиативному химиолучевому лечению.
Операции при опухолях верхушки легкого с прорастанием в грудную стенку (опухоль Панкоста) из комбинированного цервикотрансстернально-торакотомного или заднего доступов. Применяются при периферическом раке верхней доли легкого IIВ ст.Т3N0-1М0 с поражением 1-3-го ребер, доброкачественных и злокачественных опухолей верхней апертуры. Дают возможность радикального оперативного вмешательства, как этапа комбинированного лечения после химио- и лучевой терапии в условиях одного онкологического учреждения.
Шейно-медиастинальная лимфаденэктомия из трансстернального доступа. Применяется при злокачественных опухолях легких, средостения, пищевода, трахеи. Дают возможность выполнения радикальных операций при наличии метастазов в лимфатические узлы шеи и средостения (в том числе и билатеральных) в рамках комбинированного и комплексного (химиолучевого) противоопухолевого лечения.
Пневмонэктомия с медиастинальной лимфодиссекцией. Применяется при раке легкого, воспалительных процессах легких (абсцессы и гангрена), требующих удаления легкого с целью профилактики бронхоплеврального свища. Дает возможность выполнения радикального удаления легкого в условиях неблагоприятных для заживления культи бронха (постлучевые, воспалительные), позволяет уменьшить число гнойных бронхоплевральных осложнений.
Открытая анатомическая сегментарная резекция легкого с медиастинальной лимфаденэктомией. Применяется при периферическом раке легкого 1 стадии, метастазах в легкие, доброкачественных опухолях (прикорневой локализации), неопухолевых процессах (туберкулема, пневмоцирроз, кисты). Дает возможность выполнения радикальной операции с максимальным сохранением объема и функции легкого, в том числе и у больных пожилого возраста с низкими сердечно-легочными резервами, а также применяется как альтернатива операции в объеме лобэктомии./98324992-56a46ff93df78cf77282686d.jpg)
Интраторакальное ультразвуковое исследование патологии легких и средостения при видеоторакоскопических операциях. Применяется при выявлении невизуализируемых очагов в легких (10-15мм) и узловых образованиях в средостении (опухоли средостения, лимфатические узлы) при видеоторакоскопии с целью биопсии и гистологического исследования. Позволяет уменьшить длительность процедуры поиска патологии, повысить ее точность и снизить травматичность инвазивной диагностики путем комбинации преимуществ видеоторакоскопии и интраторакального УЗИ.
Видеоторакоскопическая атипичная резекция легкого. Применяется при морфологической верификации узловых образований в легком (размерами от 5 мм до 3 см.), выявленных при компьютерной томографии грудной клетки, лечении солитарных и единичных метастазов в легкие, доброкачественных опухолях легкого и неопухолевой патологии (туберкулома, киста). Малотравматичная операция с короткими сроками реабилитации по сравнению с традиционной торакотомией.
Видеоассистированная и видеоторакоскопическая лобэктомия с медиастинальной лимфаденэктомией. Применяется при раке легкого 1-2 стадии, доброкачественных опухолях, внутрилегочной секвестрации, хроническом абсцессе. Дает возможность выполнения радикальной операции при вышеуказанной патологии малотравматичным доступом с короткими сроками реабилитации.
Видеоассистированная и видеоторакоскопическая анатомическая сегментэктомия с медиастинальной лимфаденэктомией. Применяется при прикорневой локализации доброкачественных опухолей легкого, солитарных и единичных метастазах, первичном периферическом раке легкого до 20мм. Дает возможность выполнения радикальной операции с максимальным сохранением легочной ткани малотравматичным доступом с короткими сроками реабилитации.
Видеоторакоскопический комбинированный плазменно-тальковый плевродез. Применяется при плевритах различной этиологии (метастатический, рецидивирующий неспецифический), спонтанном рецидивирующем пневмотораксе у больных с сохранными резервами сердечно-легочной системы. Дает возможность улучшения качества жизни пациента за счет заращения плевральной полости как альтернатива многократным плевральным пункциям.
Дает возможность улучшения качества жизни пациента за счет заращения плевральной полости как альтернатива многократным плевральным пункциям.
Видеоторакоскопическое удаление опухолей и кист средостения. Применяется при злокачественных и доброкачественных новообразованиях средостения. Дает возможность выполнения радикальной операции при вышеуказанной патологии малотравматичным доступом с короткими сроками реабилитации.
Радиочастотная или СВЧ термоаблация периферического рака легкого и солитарных метастазов в легкие. Применяется при периферическом раке легкого 1 стадии или солитарном метастазе в легкое размером до 3см субплевральной локализации у больных с функциональными противопоказаниями к хирургическому и лучевому лечению. Позволяет проводить локальное противоопухолевое лечение у функционально неоперабельных больных.
Амбулаторная трансторакальная игловая биопсия опухолей легкого и средостения под УЗИ+КТГ-навигацией с использованием технологии Fusion. Применяется при морфологической верификации узловых образований легкого, средостения, плевры. Позволяет проводить амбулаторную морфологическую верификацию интрапаренхиматозных узлов в легком с уменьшением лучевой нагрузки в сравнении с биопсией под рентгеновской КТГ- грудной клетки.
Применяется при морфологической верификации узловых образований легкого, средостения, плевры. Позволяет проводить амбулаторную морфологическую верификацию интрапаренхиматозных узлов в легком с уменьшением лучевой нагрузки в сравнении с биопсией под рентгеновской КТГ- грудной клетки.
Удаление опухоли средостения с резекцией и пластикой верхней полой вены из трансстернального доступа. Применяется при злокачественных опухолях средостения с поражением верхней полой вены остаточной опухоли средостения после химиолучевого лечения. Дает возможность радикального удаления опухоли, как альтернатива паллиативному химиолучевому лечению.
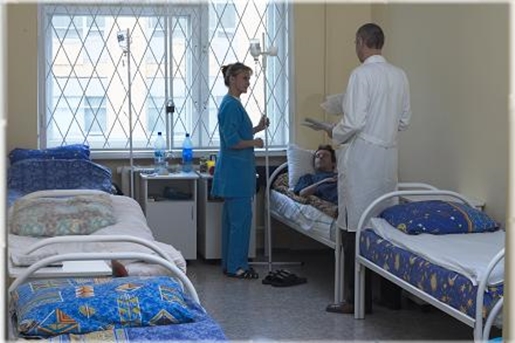
Размещение пациентов производится в одно-, двух-, трех- и четырехместные палаты. Всего в отделении развернуто 30 коек. Каждая палата оснащена функциональными кроватями и пультами связи пациента с постовыми сестрами, санузлами.
Одноместные палаты повышенной комфортности оборудованы индивидуальными санузлами с душевой кабиной, телевизором, холодильником.
Центр пульмонологии в СПб — платные услуги пульмонолога, цены в отделении клиники
Пульмонология – медицинское направление, которое занимается диагностикой и лечением заболеваний органов дыхания. Патологии дыхательной системы занимают лидирующие позиции среди болезней органов. Экологическая обстановка, курение, генетика и другие факторы способствуют распространению заболеваний легких и дыхательных путей. Среди основных патологий, которыми занимается пульмонология, можно выделить следующие:
- воспалительные процессы верхних и нижних дыхательных путей;
- грибковые и паразитарные заболевания легких;
- новообразования легких;
- профессиональные болезни дыхательных путей;
- врожденные аномалии органов дыхания;
- обструктивные заболевания и другие.
Болезни органов дыхательной системы лечит врач-пульмонолог. На основе жалоб пациента и ряда диагностических мероприятий и исследований специалист ставит диагноз и подбирает соответствующее лечение. В каждом индивидуальном случае необходимо учитывать место проживания, условия работы, генетические особенности. Поэтому для каждого пациента разрабатывается свой план лечения. Пульмонолог отслеживает динамику изменений, проводит промежуточную диагностику, а в случае необходимости корректирует схему лечения.
В каждом индивидуальном случае необходимо учитывать место проживания, условия работы, генетические особенности. Поэтому для каждого пациента разрабатывается свой план лечения. Пульмонолог отслеживает динамику изменений, проводит промежуточную диагностику, а в случае необходимости корректирует схему лечения.
Когда следует обратиться к пульмонологу
К врачу-пульмонологу следует обратиться при обнаружении одного или нескольких из нижеперечисленных симптомов:
- постоянный кашель;
- отхождение мокроты с кровью;
- боль за грудиной;
- частое повышение температуры;
- свист или хрипы в легких во время дыхания;
- одышка.
Кроме того, периодически посещать пульмонолога необходимо курящим людям и тем, кто работает на вредном производстве, связанном с химическим или механическим загрязнением воздуха.
Отделение пульмонологии «СМ-Клиника»
В отделении пульмонологии нашей клиники работают высококвалифицированные врачи-пульмонологи с большим опытом. Обратившись к нам со своей проблемой, пациенты получают не только внимательное и тактичное отношение, но и оперативную помощь, возможность качественной диагностики на современном оборудовании, составленный специалистом индивидуальный план лечения.
Обратившись к нам со своей проблемой, пациенты получают не только внимательное и тактичное отношение, но и оперативную помощь, возможность качественной диагностики на современном оборудовании, составленный специалистом индивидуальный план лечения.
Отделение пульмонологии нашей клиники предлагает услуги по диагностике и лечению следующих заболеваний:
- пневмонии,
- обструктивной болезни легких,
- туберкулеза (только диагностика),
- плеврита,
- кашля,
- бронхиальной астмы,
- трахеобронхита,
- легочной гипертензии,
- муковисцидоза,
- эмфиземы легких и других.
Отделение пульмонологии «СМ-Клиника» располагает всем необходимым современным оборудованием для качественного проведения обследования и получения высокоточных результатов. Комплексный подход, который помимо аппаратного обследования предполагает также лабораторные тесты и анализы, позволяет выявить причину заболевания и поставить точный диагноз на ранней стадии развития болезни, не допуская ее прогрессирования и появления осложнений.
Услуги пульмонологического центра «СМ-Клиника»
Компьютерная томография легких. Один из самых информативных, быстрых и точных диагностических методов. Показывает состояние легких в нескольких проекциях. Чтобы получить более подробные и четкие снимки, в вену вводят контрастное вещество. Процедура не требует особой предварительной подготовки, но перед ней не рекомендуется принимать пищу (возможны приступы тошноты).
Спирография. Диагностический метод, позволяющий оценить функции внешнего дыхания. На основе данных спирографии специалист делает заключение о динамике изменений в легких во время лечения, оценивает степень легочной недостаточности, делает прогноз о прогрессировании болезни. Спирометрия используется и для дифференциальной диагностики между недостаточностью легких и сердца.
Исследование диффузионной способности легких. При некоторых болезнях дыхательных путей происходят изменения альвеолярного объема легких (эмфизема). Данный диагностический метод дает возможность определить их степень.
Анализ мокроты. Данный вид исследования очень важен, так как содержимое мокроты может указывать на конкретные процессы, происходящие в легких, вплоть до рака.
Тесты с физической нагрузкой. Используются при бронхиальной астме для подбора максимально эффективного лекарственного средства. Тесты основаны на том, что именно физическая нагрузка является пусковым механизмом бронхоспазмов.
Преимущества центра пульмонологии «СМ-Клиника»
- Высокий профессионализм и компетентность специалистов-пульмонологов.
- Современное диагностическое оборудование.
- Широкие возможности лабораторных исследований.
- Возможность полного обследования дыхательной системы и оценки ее состояния.
- Ведение пациента с момента обращения до полного выздоровления с постоянным мониторингом изменений.
- Комфортные условия, посещение в удобное время, внимательный и доброжелательный персонал.
Обращайтесь в отделение пульмонологии нашей клиники в Санкт-Петербурге при любых проблемах с дыхательной системой. Мы делаем все возможное, чтобы каждый наш пациент мог свободно дышать полной грудью.
Мы делаем все возможное, чтобы каждый наш пациент мог свободно дышать полной грудью.
При серьезных заболеваниях бронхолегочной системы одним из информативных и простых методов диагностики является пикфлоуметрия. Она позволяет определить значения пиковой скорости выдоха, на основании которого определяется спазм в дыхательных путях.
Бронхография – это методика рентгеновского исследования состояния бронхиального дерева с применением контрастных веществ, заполняющих бронхи, и позволяющих получить четкую картинку. Эта методика позволяет выявлять серьезные структурные аномалии, которые невозможно определить иными способами.
Для диагностики заболеваний плевры и легких может быть назначена плевральная пункция. Она же именуется плевроцентезом или торакоцентезом. Проводится прокол наружной (париетальной) плевральной оболочки для диагностики (осмотр плевральной полости, забор скопившейся жидкости для исследования в лаборатории) или с лечебными целями (освобождение полости от выпота).
Бронхоскопия – это эндоскопическое обследование дыхательных путей – бронхов, трахеи, гортани, – чтобы выявить любые заболевания слизистых оболочек.
Спирография — один из наиболее важных методов диагностики пульмонологических заболеваний.
Анализ мокроты — исследование, при котором изучается отделяемое дыхательных путей (гортани, легких, бронхов, трахеи).
При заболеваниях респираторного тракта и для профилактики простудных заболеваний часто применяется ингаляционная терапия – применение различных лекарственных средств, в том числе фитотерапии путем вдыхания паровых или порошковых аэрозолей.
Одна из разновидностей ингаляционной терапии – небулайзерная терапия, которая проводится при различных проблемах органов дыхания.
Термином оксигенотерапия называют лечение кислородом или профилактику различных заболеваний, связанных с гипоксией (нехваткой кислорода в тканях и клетках). Суть метода – ингаляционное введение кислорода или другие способы его доставки (минуя легкие).
Суть метода – ингаляционное введение кислорода или другие способы его доставки (минуя легкие).
Записаться на прием к пульмонологу
Все врачи
на Дунайском пр-те,
дом 47
на пр-те Ударников,
дом 19, корп. 1
на ул. Маршала Захарова,
дом 20
на Выборгском ш.,
дом 17, корп. 1
Запись на прием
Врач «красной зоны» обозначил самые страшные особенности коронавируса: «Коварный противник»
08.05.2020
Коронавирусная инфекция стала «лакмусовой бумагой» для многих врачей. Одни из медиков непрофильных специальностей отказались в пандемию «переквалифицироваться в вирусологов». Но зато активно учат жизни в соцсетях. Другие – хирурги, терапевты, эндокринологи, отоларингологи, онкологи, травматологи — на время сменили специализацию и шагнули в «красную зону». Где вирус буквально висит в воздухе и свободных коек с каждым днем становится все меньше.
Один из тех, кто оказался «на передовой» — врач-кардиолог Антон Родионов, кто в период эпидемии стал руководителем смены приемного отделения COVID-госпиталя на базе Университетской клинической больницы №1 Сеченовского Университета. В мирное время «доктор Антон Владимирович», как называют его больные — доцент кафедры факультетской терапии №1, а сейчас работает на самом переднем крае. Занимается с коллегами приемом, первой помощью, сортировкой и маршрутизацией пациентов внутри огромного 800-коечного госпиталя.
О том, каково по 12 часов работать в «скафандре», какие факторы влияют на особенности течения болезни, как ведут себя пациенты, сколько из них попадает в реанимацию, насколько быстро может ухудшиться их состояние, боится ли он заразиться и как восстанавливается при выходе из зоны, Антон Родионов рассказал «МК».
«Нынешняя ковидная пневмония имеет очень специфическую картинку»
— Каким образом оказались на «передовой»?
— Все вышли работать в госпиталь исключительно по доброй воле, никого под дулом пулемета работать не принуждали и карами небесными не грозили. Кто оказался морально или физически не готов работать в новых условиях, спокойно сидят по домам. Это же касается и наших обучающихся – аспирантов, ординаторов и студентов, все пришли работать добровольно. Особое восхищение у меня вызывают наши студенты, сейчас на их плечи легла очень большая нагрузка – от транспортировки больных до первичного сбора анамнеза и измерения различных физиологических показателей. Эти юные коллеги, которые не побоялись и добровольно пришли в неизвестность – поистине «золотой запас» нашей медицины.
Кто оказался морально или физически не готов работать в новых условиях, спокойно сидят по домам. Это же касается и наших обучающихся – аспирантов, ординаторов и студентов, все пришли работать добровольно. Особое восхищение у меня вызывают наши студенты, сейчас на их плечи легла очень большая нагрузка – от транспортировки больных до первичного сбора анамнеза и измерения различных физиологических показателей. Эти юные коллеги, которые не побоялись и добровольно пришли в неизвестность – поистине «золотой запас» нашей медицины.
— Перед новой работой пришлось пройти какую–то подготовку, участвовать в вебинарах? Усвоить большое количество материала?
— Это не так ужасно, как кажется. Поскольку в мирной жизни я работаю на терапевтической кафедре, то, разумеется, все эти месяцы мы с коллегами регулярно читали и обсуждали мировую литературу, посвященную коронавирусной инфекции. Минздравовские онлайн-курсы существуют, но это скорее формальность, необходимая для получения сертификата инфекциониста «по ускоренной системе». Самое важное при подготовке к работе – получить практические навыки работы со средствами индивидуальной защиты (СИЗ). От того, насколько медперсонал будет соблюдать правила инфекционного контроля, зависит наше собственное здоровье.
Самое важное при подготовке к работе – получить практические навыки работы со средствами индивидуальной защиты (СИЗ). От того, насколько медперсонал будет соблюдать правила инфекционного контроля, зависит наше собственное здоровье.
— Как проходит ваша дежурная смена, сколько она длится?
— Двенадцать часов — дежурство, 24 часа – отдых. В моей команде три бригады, состоящих из врача, медсестры и санитара. В середине смены можно сделать часовой перерыв, во время которого нужно по определенному протоколу выйти из «красной зоны», раздеться, принять душ, после чего можно перекусить, передохнуть и снова вернуться в «зону». Если поток «скорых» уменьшается, стараюсь увеличить время сотрудников на отдых. Очень важно – не «загнать» персонал раньше времени. Уставшие люди начинают делать ошибки, а это негативно сказывается и на нашей безопасности, и на наших пациентах.
— Сколько уходит времени, чтобы облачиться в средства защиты?
— Полная процедура — минут пятнадцать: надеть хирургический костюм (в народе именуемый «пижамой»), забрызгать очки средством от запотевания на 5 минут, наклеить на физиономию пластыри, подогнать респиратор, обработать руки, надеть костюм, две пары перчаток, бахилы, обмотать контрольные точки скотчем, получить надпись на спине. В шлюзе круглосуточно работают ассистенты, это, как правило, операционные сёстры – строгие и внимательные.
В шлюзе круглосуточно работают ассистенты, это, как правило, операционные сёстры – строгие и внимательные.
«У рыбки гуппи мозгов больше, чем у вас, доктор!» — кричит на меня медсестра, увидев, что я перед входом в шлюз забываю обработать руки. А я не только не в обиде на неё, я ей безмерно признателен. Видно, что она ужасно устала за смену, но наша безопасность для неё превыше всего.
— Чтобы рукава костюма не задирались, делаете ножницами дырочку для большого пальца — life hack («лайф» в переводе — жизнь, «хак» — взламывать )?
— Обязательно. Иногда даже не ножницами, а прямо самим большим пальцем. Этому нас научили в первый же день.
— Чем обрабатываете маску, чтобы она не запотевала?
— У нас есть жидкости-антизапотеватели (анти-фог). Надо забрызгать маску и свои очки (я ж очкарик!) и оставить на 5 минут. Потом несильно смахнуть оставшиеся капли. Это работает. Кто-то, слышал, пользуется средством для посуды, кто-то растирает слюну.
— Маска создает ограничения в обзоре. Уже приспособились?
— Очень важно правильно подогнать все резинки по размеру, чтобы ничего не сползало и не давило. Потом, в зоне поправлять защиту сложно и небезопасно.
— Медики говорят, что очки-респираторы натирают нос и лицо, оставляя следы. Кто – то использует части гелевых подушечек для ботинок, которые продаются в обувных магазинах. Кто – то — гелевые накладки под глаза. Как вы выходите из положения?
— В первый день ужасно натёр переносицу, потом стал придумывать конструкции из нескольких пластырей. Вчера мне подарили банку с какими-то скользкими женскими штучками (дарительница назвала их «патчи»), на удивление с ними было очень комфортно. Но в целом – залог успеха – это неспешная подгонка перед зеркалом всего оборудования, тогда будет относительно комфортно.
— Как принимаете у дежурного персонала смену?
— Чем лучше отлажены рабочие процессы, тем меньше времени уходит на «пятиминутки». Старший доктор предыдущей смены рассказывает о количестве и составе поступивших, о нештатных ситуациях. Оцениваем исправность аппаратуры. Остальную информацию можно увидеть в компьютерах. У меня постоянно открыты три программы: база «скорой», которая позволяет видеть, сколько пациентов на подходе, и какова их тяжесть, база данных по инфицированным пациентам и собственно «электронная клиника», позволяющая видеть всё, что происходит с пациентами стационара.
Старший доктор предыдущей смены рассказывает о количестве и составе поступивших, о нештатных ситуациях. Оцениваем исправность аппаратуры. Остальную информацию можно увидеть в компьютерах. У меня постоянно открыты три программы: база «скорой», которая позволяет видеть, сколько пациентов на подходе, и какова их тяжесть, база данных по инфицированным пациентам и собственно «электронная клиника», позволяющая видеть всё, что происходит с пациентами стационара.
— Бывают дни по итальянскому сценарию, когда массово поступает большое количество больных? Сколько человек принимаете за смену?
— Нам, пожалуй, повезло, мы открылись во «втором эшелоне», поэтому 12-часовых очередей из 70 машин у нас не было. Хотя в первые дни были большие поступления – по 60-70 человек за сутки, но, всё же не одномоментно. Сейчас закладка корпуса приближается к завершению, поэтому и поток больных немного уменьшился.
У нас достаточное количество бригад в смене, если на компьютере я вижу, что скоро соберется очередь из «скорых», вызываю отдыхающих из «зеленой зоны».
— Какие параметры измеряются у пациента при поступлении?
— Измеряем сатурацию (насыщение) крови кислородом, давление-пульс, частоту дыхания, температуру, выполняем ЭКГ и компьютерную томографию. Исходя из этого определяем тяжесть пациента.
— Каков порядок госпитализации?
— Перед нами стоят три основные задачи. Первая: убедиться, что у пациента действительно вирусная пневмония. Неспециалистам может показаться удивительным, но для этих целей нужен не лабораторный тест, а компьютерная томография, поскольку нынешняя ковидная пневмония имеет очень специфическую картинку. Нередко «скорая» привозит пожилого пациента с нарастающей одышкой и хрипами в лёгких. Мы проводим осмотр, делаем КТ и выясняется, что одышка и хрипы – следствие сердечной недостаточности, а вирусной пневмонии в помине нет. В этом случае наша главная задача – как можно быстрее эвакуировать пациента в другой стационар. Каждая минута, проведенная в наших стенах, увеличивает риск инфицирования. Второе: оценка тяжести состояния. Кому-то нужна реанимация, кому-то подача кислорода, кому-то просто наблюдение на койке. Третье: выявление сопутствующих заболеваний. Мы, конечно, стараемся, чтобы пациент с сердечно-сосудистой патологией попал в бывшую кардиологию, онкологический больной – в бывшую онкологию, исходно здоровый пациент – в другие отделения. Но это не всегда получается.
Второе: оценка тяжести состояния. Кому-то нужна реанимация, кому-то подача кислорода, кому-то просто наблюдение на койке. Третье: выявление сопутствующих заболеваний. Мы, конечно, стараемся, чтобы пациент с сердечно-сосудистой патологией попал в бывшую кардиологию, онкологический больной – в бывшую онкологию, исходно здоровый пациент – в другие отделения. Но это не всегда получается.
— Телефон с собой смысла брать нет? Пользуетесь в «зоне» рацией?
— Рации закупили, но они не прижились. Удивительно, но далеко не все смогли к ним приспособиться. Многие старшие товарищи не понимают, чем разговор через рацию отличается от разговора по телефону. Так что пользуемся стационарными, местными телефонами и старыми мобильниками, которые запрещено выносить из зоны.
— Много времени уходит на работу с документацией?
— Терпимо. В электронной истории болезни есть свои плюсы. Если правильно подготовить шаблоны, то процесс оформления документов движется довольно шустро.
— Как ведут себя больные? Не пытаются ли на врачах срывать злость?
— В приемном отделении пациенты, как правило, ведут себя тихо: большое количество людей в герметичных скафандрах пугает. Многие пациенты, наоборот, теряются. Стараемся их приободрить, найти какие-то тёплые слова. Если пациент в приемнике начнет активно «срывать злость», я ж вполне могу его сразу домой отпустить, в конце концов, легкие формы болезни можно лечить амбулаторно, а с тяжелой дыхательной недостаточностью сильно не побуянишь. А вот в отделениях через несколько дней некоторые легкие пациенты действительно начинают выражать недовольство – палаты переполнены, выходить нельзя, заняться нечем, врачи разговаривают мало, капельницы не ставят… Тут доброе слово просто необходимо.
«Столкнулись с заболеванием, на течение которого практически невозможно повлиять»
— У многих ли из поступивших наблюдается двусторонняя пневмония?
— Практически у всех. Собственно, двусторонняя пневмония различной степени выраженности – это и есть достоверный признак вирусного поражения легких. Рентгенологи договорились делить тяжесть изменений на 4 степени. Пациентов с 1, а иногда и со 2 степенью можно лечить амбулаторно, 3—4 степени – абсолютное показание к госпитализации. Если у заведомо COVID-положительного пациента нет пневмонии, госпитализация в стационар ему не нужна.
Собственно, двусторонняя пневмония различной степени выраженности – это и есть достоверный признак вирусного поражения легких. Рентгенологи договорились делить тяжесть изменений на 4 степени. Пациентов с 1, а иногда и со 2 степенью можно лечить амбулаторно, 3—4 степени – абсолютное показание к госпитализации. Если у заведомо COVID-положительного пациента нет пневмонии, госпитализация в стационар ему не нужна.
Но чувствительность вирусологической диагностики методом ПЦР, к сожалению, невелика. У пациентов с очевидной вирусной пневмонией «положительные» результаты мазков приходят лишь в 34-70% случае, что зависит от качества забора материала. Дело в том, что правильный забор материала подразумевает погружение палочки с тампоном на 5 см вглубь носа. Пациенты это переносят довольно тяжело, и многие врачи боятся это делать, опасаясь осложнений.
— Много ли пациентов сразу попадают в реанимацию?
— Сейчас в реанимации 4% от всех поступивших. Кого-то переводят из отделений, а кого-то мы отправляем в реанимацию прямо от входа. Это пациенты с тяжелой дыхательной недостаточностью, которые не держат сатурацию даже при подаче кислорода.
Кого-то переводят из отделений, а кого-то мы отправляем в реанимацию прямо от входа. Это пациенты с тяжелой дыхательной недостаточностью, которые не держат сатурацию даже при подаче кислорода.
— Кого -то из «тяжелых» больных особо запомнили?
— Самое тяжелое – это госпитализировать коллег. Только в мои смены поступило несколько врачей и медсестер. Причем с одной медсестрой мы начинали вместе работать с первого дня, правда, в разных отделениях. А вчера вечером, когда я подъезжал к клинике, выяснилось, что моя напарница, с которой днем раньше мы работали в одной команде, лежит дома с температурой 39…
— Почему такое разное течение болезни? Влияет ли доза инфицирующего агента, если на человека попало, условно говоря, 10 единиц вируса, а если тысяча? Ответ на этот вопрос хотя бы частично найден?
— На особенности течения болезни, по-видимому, влияют три фактора: Первое – вирусная нагрузка, то есть количество вирусных частиц, которые получил человек (одно дело – больной человек прошел мимо и один раз чихнул, другое – жить с больным в одной квартире и спать в одной постели). Второе – иммунный ответ, то есть насколько иммунная система сможет справиться с попаданием возбудителя. Третье – какие-то генетические особенности, о которых мы можем только догадываться.
Второе – иммунный ответ, то есть насколько иммунная система сможет справиться с попаданием возбудителя. Третье – какие-то генетические особенности, о которых мы можем только догадываться.
— Может ли обывателя спасти обычная маска, перчатки, гель?
— Все это может уменьшить вирусную нагрузку. На второй и третий факторы, иммунную систему и генетические особенности, мы повлиять не можем. Что бы не обещали шарлатаны, реально работающих средств для стимуляции иммунитета в природе не существует.
— Ваши представления о коронавирусе изменились за то время, что вы работаете с этими больными?
— Прежде всего, должен покаяться: когда вирус появился в Китае, я недооценил угрозу и мои ранние интервью были неоправданно оптимистичны. Успокаиваю себя лишь тем, что и я, и мои столь же легкомысленные коллеги, своими выступлениями сместили начало паники на пару недель вперёд. Когда в Европе события стали развиваться драматично, стало понятно, что мы столкнулись с очень коварным противником. Вирус довольно быстро распространяется, человек начинает выделять его до появления симптомов (в этом большая проблема!). Что мы поняли еще – дело не только в поражении легких, но и в активации системы свертывания крови. Многие пациенты погибают от тромбозов, именно поэтому в профессиональном сообществе активно обсуждают применение противосвертывающих препаратов (антикоагулянтов) в лечении этих больных.
Вирус довольно быстро распространяется, человек начинает выделять его до появления симптомов (в этом большая проблема!). Что мы поняли еще – дело не только в поражении легких, но и в активации системы свертывания крови. Многие пациенты погибают от тромбозов, именно поэтому в профессиональном сообществе активно обсуждают применение противосвертывающих препаратов (антикоагулянтов) в лечении этих больных.
— Из того, что происходит сейчас, что самое страшное, на ваш взгляд?
— Отсутствие реально действующего лечения. Я же кардиолог в мирной жизни. Безмерно люблю свою родную кардиологию за то, что практически каждому больному я могу реально продлить жизнь. А тут мы столкнулись с заболеванием, на течение которого практически невозможно повлиять. Думаю, уже не для кого не секрет, что назначаемые и рекомендуемые антибиотики, противомалярийные и противовирусные препараты практически неэффективны и назначают их в основном по принципу «ну что-то же надо делать…» Если нарастает дыхательная недостаточность – дают дышать кислородом. Но это ж не лечение… Совсем тяжелых приходится интубировать и переводить на искусственную вентиляцию легких, но в этом случае прогноз очень плохой.
Но это ж не лечение… Совсем тяжелых приходится интубировать и переводить на искусственную вентиляцию легких, но в этом случае прогноз очень плохой.
— Как быстро может развиться поражение легких?
— Поражения легких развиваются довольно быстро, буквально за несколько дней. Бывает так: заболел человек и в первый день побежал на КТ, там ничего. На третий день состояние ухудшилось, появилась тяжелая одышка, снова сделали КТ, а там выраженное двустороннее поражение легких. И еще характерный признак, о котором писали многие коллеги, начавшие работу раньше нас: пациент чувствует себя хорошо, разговаривает без одышки и вдруг начинает ухудшаться на глазах.
«Понимаем, что каждому из нас предстоит «пропустить вирус через себя» и выработать антитела»
— Кто – то из врачей пишет свое имя на защитном костюме, кто – то прикрепляет свою фотографию, где он улыбается, чтобы меньше пугать пациентов своим «скафандром».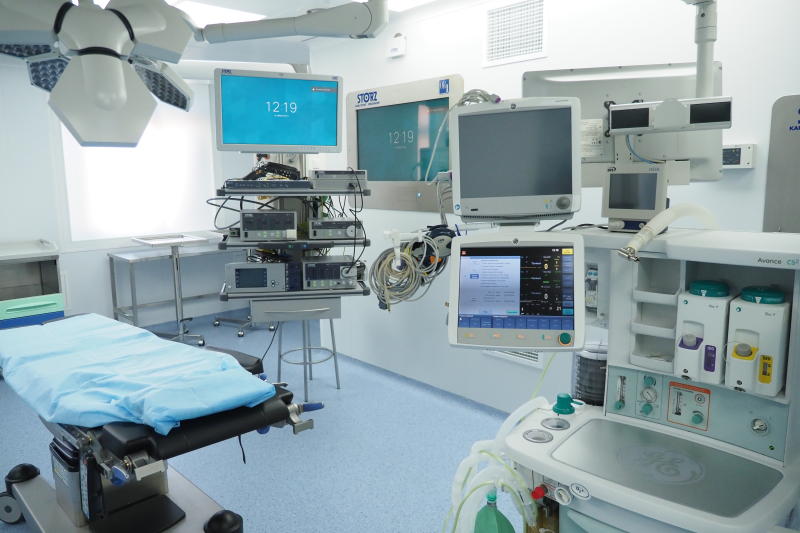 Какие у вас опознавательные знаки?
Какие у вас опознавательные знаки?
— Да, у меня бейджик с фотографией, на которой написано «Доктор Антон Владимирович». Это для пациентов. И еще фломастером на спине костюма написана фамилия. Это для коллег, чтобы в коридоре со спины проще было опознавать.
— Что делать если хочется пить? Кто – то из медиков советовал укреплять за поясом внутри костюма бутылочку с водой, вставлять в нее трубочку от капельницы…
— Меня выручает опыт горных походов: я могу совершенно спокойно не пить 6—12 часов. Ни разу не страдал от жажды. Соответственно нет и побочных эффектов избыточного потребления жидкости. Так что пикантными подробностями про памперсы порадовать вас не смогу.
— Насколько тяжело целый день проводить в респираторе, очках, костюме, который «не дышит»?
— В первый день было довольно тяжело, особенно в ночную смену. Потом опять же, как мне кажется, выручил опыт горных походов. Мне доводилось подниматься на Эльбрус и Казбек, это пятитысячники, там маршрут предусматривает нахождение в течение недели в атмосфере с низким содержанием кислорода. Вот я себя уговаривал, что это тоже своего рода горный поход длиной месяца в три… Помогает. Через две недели работы уже привык.
Мне доводилось подниматься на Эльбрус и Казбек, это пятитысячники, там маршрут предусматривает нахождение в течение недели в атмосфере с низким содержанием кислорода. Вот я себя уговаривал, что это тоже своего рода горный поход длиной месяца в три… Помогает. Через две недели работы уже привык.
— Что – то пьете для профилактики или закапываете в глаза?
— Ничего не пью и не закапываю, хотя нам и выдают таблетки и капли. Доказательная база этих медикаментов невелика.
— Не боитесь заразиться?
— Заразиться – беда не самая большая, в общем-то все мы понимаем, что каждому из нас предстоит «пропустить вирус через себя» и выработать антитела. Хотелось бы сделать это бессимптомно или малосимптомно. Тяжелой пневмонией болеть не хочется. Впрочем, во время работы об этом точно не думаешь.
Хотя у нас в команде есть правило – чаще смотрите друг на друга и в зеркало. Если появляются какие-то дефекты в системе защиты, их надо немедленно исправлять.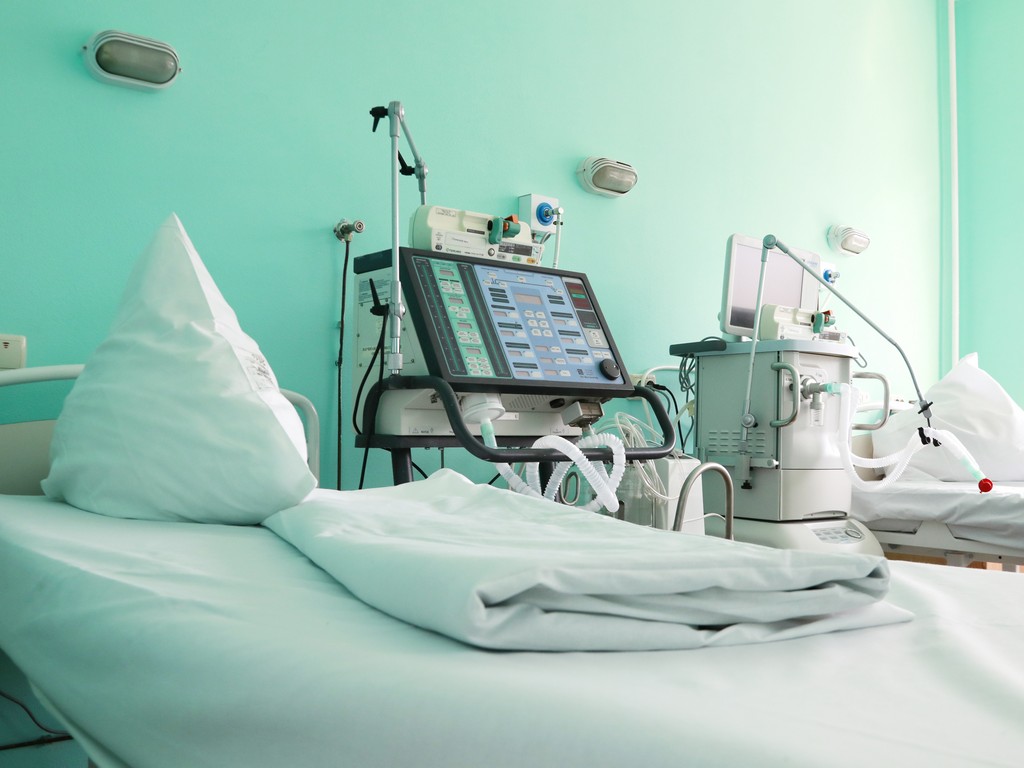
— Насколько часто вас тестируют на коронавирус?
— Пока не тестировали. Но, повторюсь, чувствительность тестов невелика. Отрицательный мазок — не гарантия того, что ты не инфицирован. Интересно будет через месяц посмотреть на титр антител IgG – маркер уже перенесенной инфекции и относительная гарантия невосприимчивости к заражению.
— Что чувствуете, когда снимаете защиту?
— Есть такой известный в медицинских кругах анекдот: «Выходят из больницы патологоанатом и гинеколог. На улице весна!
Патологоанатом:
— Смотри, кругом люди! Живые люди!
Гинеколог:
— И лица! Лица!!!»
Вот примерно такое же ощущение. Сегодня утром вышел из клиники – солнце, листья на деревьях распускаются и невообразимо прекрасный запах свежескошенной травы. Много ли надо для счастья…
— Приходится читать дополнительную литературу?
— Разумеется. Сейчас большинство профессиональных медицинских журналов переориентировались на COVID, причем все открыли бесплатный доступ. Читай – не хочу. Крутейшая мировая медицинская информационная система Uptodate тоже до конца мая обещает быть бесплатной.
Сейчас большинство профессиональных медицинских журналов переориентировались на COVID, причем все открыли бесплатный доступ. Читай – не хочу. Крутейшая мировая медицинская информационная система Uptodate тоже до конца мая обещает быть бесплатной.
— Французские исследователи, изучив статистические данные, пришли к выводу, что курильщики в четыре раза реже болеют вирусом COVID-19. Якобы, от атаки инфекции защищает «никотиновый ацетилхолиновый рецептор (nAChR)». Есть сомнения в этих результатах?
— Большие сомнения. К таким наблюдательным исследованиям вообще надо относиться очень осторожно. Возьмём самое простое – сбор данных. Я, например, заполняя историю болезни, даже не указываю, курит пациент или нет. Ну не до того мне, да и на тактику лечения это никак не влияет.
— После того, как человек переболеет коронавирусом, поражаются в какой – то степени легкие? Есть риск возникновения фиброза легких?
— Такой вариант развития событий возможен. В исходе воспаления действительно может развиваться фиброз. Честно говоря, я пока своими глазами не видел излеченных после тяжелой пневмонии пациентов, просто времени мало прошло. Через месяц, думаю, смогу сказать что-то более определенное.
В исходе воспаления действительно может развиваться фиброз. Честно говоря, я пока своими глазами не видел излеченных после тяжелой пневмонии пациентов, просто времени мало прошло. Через месяц, думаю, смогу сказать что-то более определенное.
— Что нового вы узнали о себе и своих коллегах во время работы на «передовой»?
— Помните «Петербургский романс» Александра Галича? «Можешь выйти на площадь, смеешь выйти на площадь в тот назначенный час?!» Вот теперь мы знаем поименно всех, кто «вышел на площадь», независимо от возраста, чинов и регалий – от студентов до профессоров. Я восхищаюсь дорогими коллегами, тем, как они работают в условиях тяжелого стресса, как оперативно принимают решения, как борются за обеспечение лекарствами, как стараются беречь друг друга, как находят в себе силы улыбаться и шутить.
Некоторые коллеги, которым в силу возраста или состояния здоровья нецелесообразно работать в зоне, делают колоссальную работу «на берегу», они координируют закупку средств защиты, продуктов, организуют набор и обучение волонтёров.
Есть, конечно, и плеяда «диванных экспертов», которые очень умело учат жизни в социальных сетях. О некоторых коллегах я узнал то, чего мне очень не хотелось бы знать. Но это оставим за кадром.
— Как «переключаетесь», восстанавливаетесь при выходе из «зоны»?
— Музыку пишу, на гитаре играю, вчера впервые устроил онлайн-концерт на Фейсбуке, невероятно приятно было увидеть несколько сотен зрителей, пусть и дистанционно. Потом никто ж не отменял занятия со студентами. Я ж на кафедре работаю в мирное время. Ковид — ковидом, а учебную программу нужно выполнять. Два раза в неделю встречаюсь со студентами на видеоконференциях, потом нужно время на проверку и обработку домашних заданий.
— Как, работая в «красной» зоне, избежать синдрома эмоционального выгорания?
— Общение с друзьями очень важно, пусть даже виртуальное. Увы, мы все теперь «контактёры», поэтому встречаться лично с обычными людьми нам не стоит. Я каждый день получаю множество сообщений, звонков, писем поддержки. Это мне очень важно и дорого. Спасибо, дорогие мои!
Я каждый день получаю множество сообщений, звонков, писем поддержки. Это мне очень важно и дорого. Спасибо, дорогие мои!
— Как думаете, вам, каким-то образом, может пригодиться полученный опыт?
— Очень надеюсь, что нет. Разве что буду «байки из склепа» на старости лет рассказывать.
Ссылка на публикацию: www.mk.ru
Пульмонолог: прием и осмотр дыхательных путей экспертным специалистом в Москве
Работа пульмонолога тесно связана с работой врачей других специальностей — терапевтов, фтизиатров, кардиологов, аллергологов, гастроэнтерологов.
В компетенции пульмонолога лечение инфекционных, воспалительных, опухолевых заболеваний органов дыхания и их структурных нарушений.
Прием пульмонолога
Хронический кашель, который не проходит 8 недель и дольше (4 недели у детей), одышка, боль в груди — серьезный повод обратиться к пульмонологу.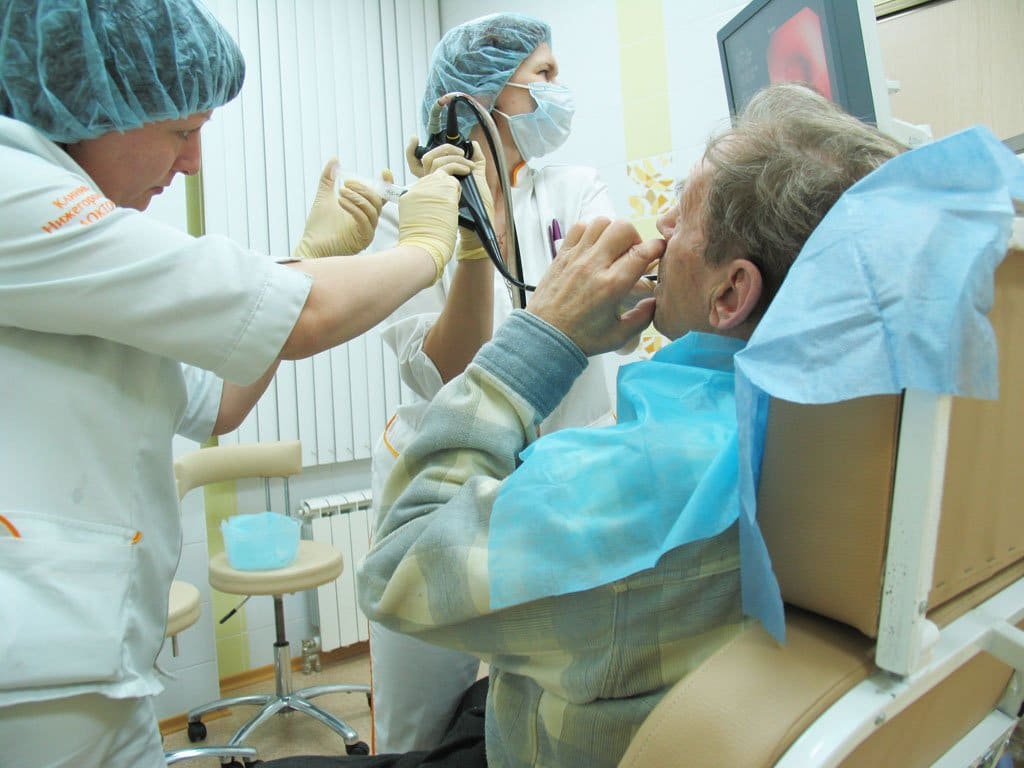
Если кашель вызван бактериальной или вирусной инфекцией и относится к острой форме (продолжается менее трех недель), можно записаться на прием к терапевту.
Заболевания
- бронхиальная астма
- бронхит
- пневмониты, вызванные аллергической реакцией или воздействием токсичных веществ
- пневмокониозы (хронические патологии легких, связанные с профессиональной деятельностью, вызванные вдыханием цементной пыли, микрочастиц асбеста)
- бронхиолит
- пневмония
- абсцесс легкого
- хроническая обструктивная болезнь легких (ХОБЛ)
- бронхоэктазия
- плеврит
- патологические состояния плевры, связанные с другими заболеваниями (эмпиема, гидроторакс, гемоторакс)
- аллергические реакции в легких (экзогенный аллергический альвеолит)
- синдром апноэ
- заболевания легких, вызванные плесневыми грибами (аспергиллез, внутриполостная мицетома)
- паразитарные заболевания легких
- туберкулез
- саркоидоз
- легочная гипертензия
- тромбоэмболия легочной артерии
- идиопатический легочный фиброз
- диффузный интерстициальный пневмофиброз
- кашель при сопутствующих заболеваниях (сердечно-сосудистых, болезнях ЖКТ)
- кашель, вызванный приемом лекарственных препаратов (ингибиторов АПФ и других)
- поражения легких при системных заболеваниях (ревматоидном артрите, системной красной волчанке, системной склеродермии, идиопатической воспалительной миопатии, микроскопическом полиангиите и других)
- наследственные заболевания легких (муковисцидоз)
- эмфизема
- рак легких
Симптомы
- кашель (особенно, если длится несколько недель)
- кашель с отделением мокроты зеленого и желтого цвета
- кашель с кровью
- одышка
- удушье, аспирация (трудно глотать)
- свистящее дыхание, хрипы
- храп и чрезмерная дневная сонливость
- боль в груди, тяжесть
- отеки ног
- резкая потеря веса
- высокая температура
К пульмонологу стоит обратиться, если кашель продолжается не менее трех недель. Если беспокоят боль и тяжесть в груди, одышка, свистящее дыхание, хрипы, трудно глотать. Если при кашле в отделяемом появилась кровь. Если наблюдается высокая температура (лихорадка). Если трудно вдохнуть, повысилась частота дыхательных движений (более 60 неглубоких вдохов в минуту), и темп нарастает. Если наблюдается вялость, апатия, заторможенность, обезвоживание. Если кожные покровы синеют (цианоз) — губы, кожа под ногтями. Если ночью беспокоят апноэ (кратковременная остановка дыхания во сне) и храп, а днем — чрезмерная сонливость. Если к пульмонологу направил другой специалист в связи с осложнением на легкие или другие органы дыхания.
Если беспокоят боль и тяжесть в груди, одышка, свистящее дыхание, хрипы, трудно глотать. Если при кашле в отделяемом появилась кровь. Если наблюдается высокая температура (лихорадка). Если трудно вдохнуть, повысилась частота дыхательных движений (более 60 неглубоких вдохов в минуту), и темп нарастает. Если наблюдается вялость, апатия, заторможенность, обезвоживание. Если кожные покровы синеют (цианоз) — губы, кожа под ногтями. Если ночью беспокоят апноэ (кратковременная остановка дыхания во сне) и храп, а днем — чрезмерная сонливость. Если к пульмонологу направил другой специалист в связи с осложнением на легкие или другие органы дыхания.
Прием пульмонолога в клинике Рассвет состоит из нескольких этапов:
Консультация пульмонолога
Врач попросит описать симптомы, рассказать, как часто и при каких условиях они возникают, вспомнить историю хронических или системных заболеваний. Он также спросит о факторах риска (вредное производство, курение) и семейной истории болезней органов дыхания.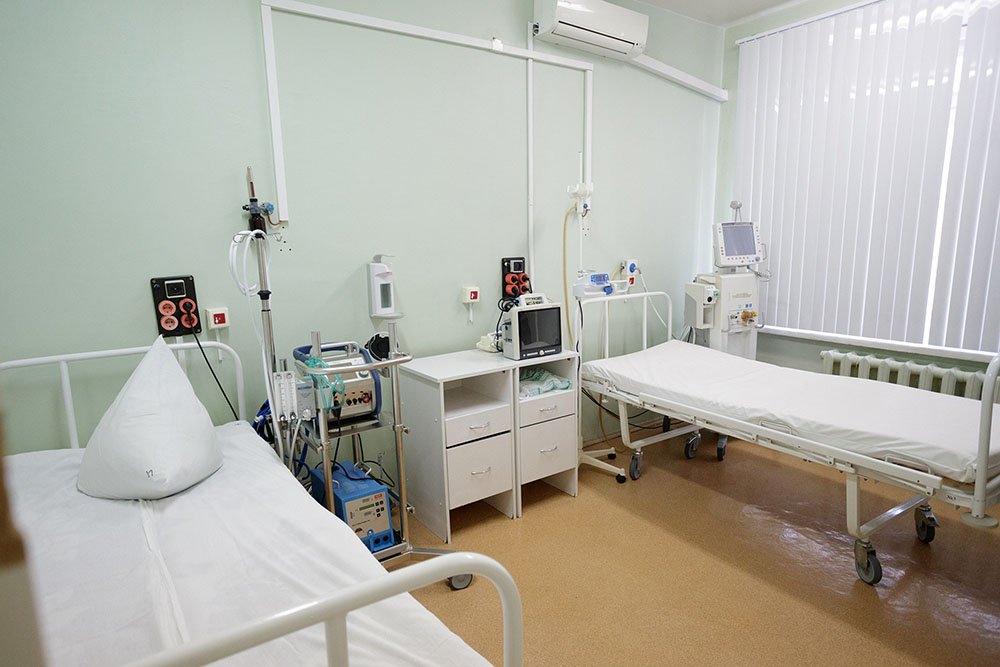
Диагностика органов дыхания
Нередко для установления диагноза пульмонологу достаточно провести физикальный осмотр, аускультацию (выслушивание) и перкуссию (простукивание) органов дыхания.
Если необходимо уточнение диагноза и развернутая оценка состояния пациента, врач может назначить анализы мочи, кала и крови (общий, биохимический, посев, иммунологический, серологический, на маркеры тромбоза), анализ мокроты, плевральную пункцию, пульсоксиметрию, спирометрию (и другие функциональные легочные тесты), бронхоскопию, визуализацию (рентгенография, КТ и МРТ легких, УЗИ плевры), полисомнографию, ангиографию легких (при диагностике тромбоэмболии легочной артерии).
Для проверки взаимосвязи хронического кашля с другими заболеваниями проводятся дополнительные исследования, например, гастроскопия и электрокардиография.
Лечение у пульмонолога
Лечение зависит от поставленного диагноза и может включать антибиотики, кортикостероиды и негормональные противовоспалительные препараты, бронхолитики (бронходилататоры), ингибиторы фосфодиэстеразы-4 (и другие блокаторы), заместительную терапию, антикоагулянты и тромболитики, цитостатические, противотуберкулезные лекарства, лучевую терапию, химиотерапию, а также хирургическое вмешательство.
Медикаментозная терапия назначается в виде таблеток, инъекций, ингаляционных препаратов (например, бронхолитиков короткого и длительного действия — для снятия приступа астмы или ХОБЛ и для постоянного использования).
После лечения рекомендуется восстановительная терапия, включающая адекватную физическую активность и правильное питание, обучение дыхательным упражнениям и техникам.
Что вы получите от пульмонолога клиники Рассвет?
Пульмонологи Рассвета назначают только необходимые диагностические обследования и анализы. Наша главная цель — быстро распознать заболевание и назначить эффективное лечение.
Мы располагаем всеми необходимыми и современными инструментами, которые помогают установить диагноз в кратчайшие сроки: лабораторными и экспресс-тестами, оборудованием для визуализации и исследований. Используем для лечения международные протоколы, препараты и методики, эффективность которых подтверждена клиническими испытаниями.
Практически для всех заболеваний органов дыхания, протекающих в самых сложных формах, существуют действенные методы лечения, которые помогают контролировать симптомы, снижать риск осложнений и повышают качество жизни пациента.
Системные васкулиты | Клиническая ревматологическая больница №25
Системные васкулиты – разнородная группа заболевания, в основе
которых лежит воспаление сосудистой стенки. При этом в зависимости от типа пораженного сосуда и характера воспаления, имеет место особенная клиническая симптоматика с поражением разных органов и тканей.
В первую очередь, васкулиты делят на первичные и вторичные.
К вторичным относят то поражение сосудов, которое возникает как
осложнение на фоне активно текущих инфекционных или онкологических заболеваний.
При этом лечение данных форм васкулитов рекомендовано проводить у инфекциониста или онколога до снятия обострения основного процесса. К примеру, часто возникает вторичный васкулит на фоне обострения вирусного гепатита, который
может регрессировать на фоне противовирусной терапии, проводимой инфекционистом. Если успешное лечение основного заболевания не подействовало на проявления васкулита, то тогда необходимо обратиться к ревматологу для дообследования.
Первичным же называют то поражение сосудов, которое происходит как самостоятельный процесс. При этом в случаях, когда имеется вариант изолированного поражения кожного покрова (геморрагическая сыпь, пятна, язвы и т.д.) при отсутствии каких-либо других признаков воспаления, необходимо изначально обратиться к дерматологу, который даст все необходимые рекомендации и, при необходимости, направит Вас на обследование к другим специалистам.
Во всех других случаях проявления системных васкулитов необходимо наблюдение у ревматолога.
Этиология системных васкулитов в настоящее время не ясна, однако предполагаемыми факторами риска являются, в первую очередь, инфекции (вирусные, бактериальные и др.), профессиональные вредности. У большинства васкулитов выявлена генетическая предрасположенность.
В зависимости от калибра пораженного сосуда васкулиты подразделяются на три группы:
1. Васкулиты с преимущественным поражением мелкого калибра (капилляры, артериолы, венулы): гранулематозный полиангиит
(гранулематоз Вегенера), эозинофильный гранулематозный полиангиит (синдром Черджа-Стросс), микроскопический полиангиит, васкулит гиперчувствительности, пурпура Шенлейна — Геноха, болезнь Бехчета, криоглобулинемический васкулит, васкулит при ревматических заболеваниях (СКВ, РA, ССД, болезнь Шегрена), кожный лейкоцитокластический васкулит.
2. Васкулиты с преимущественным поражением среднего калибра: болезнь Кавасаки, узелковый полиартериит.
3. Васкулиты с преимущественным поражением сосудов крупного калибра: гигантоклеточный артериит (болезнь Хортона), артериит Такаясу (неспецифический аортоартериит, синдром дуги аорты).
Соответственно, в зависимости от калибра пораженных сосудов, их локализации и типа поражения возникает определенная клиническая картина.
При этом поражение органов и систем может сопровождаться разнообразными симптомами:
— легкие (кашель, одышка, кровохарканье, эпизоды удушья),
— почки (отеки, повышение артериального давления),
— кожа (высыпания, язвы, побеление и посинение пальцев, язвы в области гениталий, гангрена),
— слизистые (язвочки во рту, высыпания)
— опорно-двигательный аппарат (боли и припухания суставов, мышечные боли),
— глаза (покраснения, боли и рези в глазах, потеря зрения),
— ЛОР-органы (выделения из носа и ушей, снижение слуха и обоняния, носовые кровотечения, осиплость голоса, деформация спинки носа),
— нервная система (судороги, головные боли и головокружение, эпилептические припадки, инсульты, изменения чувствительности, нарушение двигательной функции),
— желудочно-кишечный тракт (боли в животе, диарея, кровь в стуле),
— сердечно-сосудистой системы (боли за грудиной, перебои в работе сердца, повышение АД, отсутствие пульса на руках или ногах) и т. д.
д.
Также часто встречается повышение температуры тела, похудание, общая слабость. Иногда диагностика системных васкулитов занимает длительное время, так как клинические проявления могут медленно развиваться и быть стертыми.
При лабораторном исследовании часто выявляется ускорение СОЭ, повышение С-реактивного белка, фибриногена, возможен лейкоцитоз. По анализам крови и мочи можно выявить поражение почек (чаще повышение белка, эритроцитов и цилиндров в моче; повышение креатинина и мочевины в сыворотке крови, снижение клубочовой фильтрации).
При иммунологическом исследовании крови при некоторых васкулитах (гранулематозный полиангиит,эозинофильный гранулематозный полиангиит, микроскопический полиангиит) выявляются антинейтрофильные цитоплазматические антитела (АНЦА), что значимо помогает в уточнении диагноза.
Также важное значение имеют инструментальные методы обследования (рентгенография, ультразвуковое исследование, эхокардиография и др.).
Для подтверждения диагноза в большинстве случаев (если это выполнимо) проводят биопсию пораженного органа или ткани с последующим гистологическим и иммуногистохимическим исследованиями.
Для лечения системных васкулитов чаще всего используются
глюкокортикостероиды и цитостатики. При этом для достижения ремиссии проводят курсы «классической» пульс-терапии (3 внутривенных инфузии преднизолона по 1000мг и одна инфузия циклофосфана 1000мг), сеансы плазмафереза, инфузии внутривенного иммуноглобулина. В некоторых случаях используются генно-инженерные биологические препараты, которые назначаются при неэффективности стандартного лечения.
Для постановки диагноза системный васкулит консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте.
В больнице Святого Георгия вылечили 60 пациентов от COVID-19 со 100-процентным поражением легких
Спастись от ковида в 93 года, когда легкие поражены на 100%
На амбулаторное лечение из Городской больницы Святого Георгия выписан 60-й пациент и поражением легких, занимающим 100% ткани по данным КТ. Точнее, пациентка — женщина 72 лет с сахарным диабетом и сердечно-сосудистой патологией.
Точнее, пациентка — женщина 72 лет с сахарным диабетом и сердечно-сосудистой патологией.
Пациентка поступила в стационар на 6-й день с начала болезни, когда почувствовала нехватку воздуха при ходьбе по квартире. При первичной КТ при поступлении отмечалось поражение 60% легочной ткани. Контрольная КТ показала объем поражения легких уже 100%. Ее сумели «вытащить», не прибегая к ИВЛ с интубацией трахеи: проводили оксигенотерапию через носовые канюли в отделении, затем по мере прогрессирования дыхательной недостаточности — высокопоточную оксигенотерапию в реанимации, затем неинвазивную вентиляцию легких через маску. Параллельно использовалась иммуносупрессивная терапия, направленная на купирование «цитокинового шторма».
Эта пациентка была 60-й из тех, у кого выявлено тотальное поражение легких – 100-процентное. Но на самом деле, врачи больницы не знают, сколько еще таких пациентов им удалось спасти. Потому что в ситуации, когда поражено 90% легких, КТ не делается: даже, если понятно, что болезнь прогрессирует, терапия не изменится. Так что, скорее всего, число спасенных с поражением легких в 100% намного больше. Всего с КТ-4 (поражением от 75 до 100%) выписаны уже более 1000 человек.
Так что, скорее всего, число спасенных с поражением легких в 100% намного больше. Всего с КТ-4 (поражением от 75 до 100%) выписаны уже более 1000 человек.
Самому возрастному пациенту со 100-процентным поражением, которого удалось выписать, было 93 года. Как говорят врачи, «своими ногами» – кто с палочкой, кто с поддержкой родных – из больницы ушли трое пациентов старше 100 лет – им было 104, 103 и 101 год. У них легкие были поражены не на 100% (КТ-2 и КТ-3).
Основой лечения врачи называют своевременную иммуносупрессивную терапию, которая купирует избыточный иммунный ответ организма на коронавирус («цитокиновый шторм») и предотвращает стремительное поражение легких.
Что предотвращать, когда дышать уже нечем?
— Объем поражения мы видим на снимке. Но он не показывает, насколько поражена функция. А мы знаем, что это не та бактериальная пневмония, при которой альвеолы заполнены жидкостью, из-за чего человек и не может дышать. Ковидная пневмония создает межальвеолярный отек. То есть, да, газообмен нарушен, но он все-таки есть. И степень проницаемости легких для кислорода бывает разной, — объясняет Игорь Иванов. — Иммуносупрессия позволяет уменьшить интенсивность избыточного иммунного ответа на коронавирус, а чем меньше цитокинов, тем лучше газообмен. И тем легче в итоге поражение легких разрешается. Причем это происходит раньше, чем мы видим на КТ. Так происходит всегда – например, в легких картина еще сохраняется, дышится уже лучше, мы снимаем пациента с кислородотерапии, а на КТ по-прежнему большой обьем пораженной легочной ткани. Бывает и наоборот, человек уже не дышит, а КТ показывает 50% поражения легких.
То есть, да, газообмен нарушен, но он все-таки есть. И степень проницаемости легких для кислорода бывает разной, — объясняет Игорь Иванов. — Иммуносупрессия позволяет уменьшить интенсивность избыточного иммунного ответа на коронавирус, а чем меньше цитокинов, тем лучше газообмен. И тем легче в итоге поражение легких разрешается. Причем это происходит раньше, чем мы видим на КТ. Так происходит всегда – например, в легких картина еще сохраняется, дышится уже лучше, мы снимаем пациента с кислородотерапии, а на КТ по-прежнему большой обьем пораженной легочной ткани. Бывает и наоборот, человек уже не дышит, а КТ показывает 50% поражения легких.
Чаще всего врачам удается достичь успеха в лечении пациентов с КТ-4, то есть масштабным поражением легких, когда пациента удается пролечить без перевода на ИВЛ. В реанимации больницы святого Георгия находится до 70 пациентов, 40-50 коек занимают нуждающиеся в ИВЛ. 20-30 — в высокопоточной кислородотерапии (Hi-Flow). Подачу кислорода можно регулировать вплоть до чистого (100-процентная концентрация), если это необходимо, а поток — до 50 литров в минуту. Это серьезная заместительная кислородотерапия, по сути — вентиляция легких, при этом неинвазивная – она не требует интубации трахеи. С обычной, даже интенсивной кислородной поддержкой врачи часто справляются и на отделении без реанимации: кроме «обычной» подачи кислорода через носовые канюли или маску, применяется неинвазивная вентиляция легких с помощью специального аппарата через плотно прилегающую маску или шлем. Кислород подается под давлением, проводится подбор режимов вентиляции: пациент остается в сознании и участвует в процессе лечения.
Это серьезная заместительная кислородотерапия, по сути — вентиляция легких, при этом неинвазивная – она не требует интубации трахеи. С обычной, даже интенсивной кислородной поддержкой врачи часто справляются и на отделении без реанимации: кроме «обычной» подачи кислорода через носовые канюли или маску, применяется неинвазивная вентиляция легких с помощью специального аппарата через плотно прилегающую маску или шлем. Кислород подается под давлением, проводится подбор режимов вентиляции: пациент остается в сознании и участвует в процессе лечения.
— Конечно, из тысячи пациентов с КТ-4 большинство – те, кто справился с болезнью без ИВЛ и интубации трахеи. Многие думают, что это ИВЛ «такая опасная», что приводит к гибели. Виновата ведь не ИВЛ, просто этот метод используется, когда все другие способы дыхательной терапии не работают. ИВЛ — это такой же метод респираторной поддержки, причем эффективный, который применяется у самых тяжелых пациентов, — говорит Иванов.
Муж выздоровел на месяц раньше и встречал жену на выписке
Однозначно ответить на вопрос, почему при равных исходных условиях один выздоравливает на кислородотерапии, а другому требуется ИВЛ, врачи пока не могут. Так же, как не могут и понять, почему одни реагируют на терапию лучше, другие хуже: «Мы видим, что хуже удается справляться с диабетиками и имеющими повышенную массу тела. Хуже — с сердечниками, возрастными пациентами. Но когда у нас муж и жена — диабетики с одинаковым поражением, с одинаковой терапией по-разному на нее отзываются, нам это понятно не до конца».
Так же, как не могут и понять, почему одни реагируют на терапию лучше, другие хуже: «Мы видим, что хуже удается справляться с диабетиками и имеющими повышенную массу тела. Хуже — с сердечниками, возрастными пациентами. Но когда у нас муж и жена — диабетики с одинаковым поражением, с одинаковой терапией по-разному на нее отзываются, нам это понятно не до конца».
Врачи больницы были свидетелями трогательной встречи, когда женщину после выписки ждал муж. Они вместе попали в конце октября в больницу с низкой сатурацией, одышкой, высокими показателями воспаления и 60-процентным поражением легких, у обоих в анамнезе неосложненный диабет. Ему – 70, ей – 68. «По нашим меркам молодые», — говорят врачи, у которых самые сложные пациенты всегда возрастные. Они лежали в соседних палатах, но видеться не могли – передвижения в ковидном госпитале запрещены, чтобы не распространялась инфекция. С надеждой смотрели на своего доктора и деликатно интересовались состоянием друг друга. Их практически одинаково лечили – на кислородотерапии, в прон-позиции (лежа на животе улучшается дыхание), с одинаковой иммуносупрессивной терапией. Врачи рассказывают:
Врачи рассказывают:
— Муж начал довольно быстро поправляться, примерно к 7-му дню отпала потребность в кислороде и на 12-й мы его выписали. У супруги болезнь протекала по-другому, она постоянно требовала больше кислорода. Вынуждены были в итоге перевести ее в реанимацию на высокопоточную оксигенотерапию с уже 100-процентным поражением. Через 2 недели вернули в отделение, на неинавзивную (масочную) вентиляцию легких. Суммарно срок ее госпитализации составил 5 недель.
Можно ли избежать тотального поражения легких? Еще недавно, когда о новом коронавирусе врачи ничего не знали, никто не мог ответить на этот вопрос: наверное, можно, только никто не знал, как. Теперь знают:
— Все пациенты, которые к нам поступали со значительным поражением легких, были уже с одышкой. То есть какое-то время с одышкой и низкой сатурацией они лечились дома. И цитокиновый шторм у них начал развиваться дома, а значит, было упущено какое-то время, когда можно максимально рано провести иммуносупрессию и подключить кислородотерапию. То есть приезжают они к нам все-таки поздновато. Время – это единственное средство, которое помогает не допустить КТ-4. Мы сейчас понимаем, если у амбулаторного пациента появляется одышка, снижается сатурация, это говорит о том, что процесс зашел далеко, появилось поражение легких и надо незамедлительно обращаться за помощью. Именно одышка будет сигналом к тому, что необходимо усиливать терапию средствами, угнетающими избыточный иммунный ответ на коронавирус. Чем быстрее врачи смогут начать лечение, тем больше шансов предотвратить серьезное поражение легких и тем быстрее они восстановятся.
То есть приезжают они к нам все-таки поздновато. Время – это единственное средство, которое помогает не допустить КТ-4. Мы сейчас понимаем, если у амбулаторного пациента появляется одышка, снижается сатурация, это говорит о том, что процесс зашел далеко, появилось поражение легких и надо незамедлительно обращаться за помощью. Именно одышка будет сигналом к тому, что необходимо усиливать терапию средствами, угнетающими избыточный иммунный ответ на коронавирус. Чем быстрее врачи смогут начать лечение, тем больше шансов предотвратить серьезное поражение легких и тем быстрее они восстановятся.
Источник: https://doctorpiter.ru/articles/27481/
Положение на животе (лицом вниз) при искусственной вентиляции легких у взрослых при острой дыхательной недостаточности
Вопрос обзора
Цель обзора — изучение влияния технологии «искусственная вентиляция легких (ИВЛ) в положении на животе» в отделении интенсивной терапии на одну из конечных точек — риск смерти (смертность). Мы также хотели идентифицировать негативные последствия и осложнения, ассоциированные с ИВЛ в положении на животе, а также пользу на отдаленных сроках.
Мы также хотели идентифицировать негативные последствия и осложнения, ассоциированные с ИВЛ в положении на животе, а также пользу на отдаленных сроках.
Актуальность
Пациенты, поступившие в отделение интенсивной терапии (реанимации) и нуждающиеся в искусственной вентиляции легких вследствие повреждения легких из-за заболевания, имеют высокий риск смерти. Если легкие вовлекаются в процесс при заболевании, например, при пневмонии, то они состоят из нормальных и пораженных участков. Восстановление нормальной воздушности занимает время, и пациенту может потребоваться механическая поддержка с помощью аппарата ИВЛ. Вентиляция легких является потенциально жизнеспасающим мероприятием, так как с её помощью поддерживается надлежащий уровень кислорода в крови и удаляется двуокись углерода. Тем не менее, само использование аппарата ИВЛ может вызвать воспаление и, таким образом, привести к дополнительным осложнениям со стороны легких. Чем интенсивнее аппарат ИВЛ должен работать, чтобы добиться нормальной оксигенации и удаления углекислого газа, тем больше вероятность того, что здоровые участки легких могут быть повреждены, и состояние человека ухудшится. ИВЛ в положении лицом вниз (на животе) вместо ИВЛ в положении лежа на спине может улучшить эффективность работы аппарата ИВЛ, тем самым снижая эти нежелательные побочные эффекты.
ИВЛ в положении лицом вниз (на животе) вместо ИВЛ в положении лежа на спине может улучшить эффективность работы аппарата ИВЛ, тем самым снижая эти нежелательные побочные эффекты.
Характеристика исследований
Мы нашли и включили в этот обзор рандомизированные контролируемые испытания, проведенные среди взрослых, которые сравнивали обычную вентиляцию легких в положении лежа на спине с ИВЛ в положении лежа на животе.
Основные результаты
Отчеты девяти испытаний, включавших 2165 пациентов (10 публикаций), показали, что вентиляция в положении лежа на животе, не была более полезной для всех пациентов, требующих вентиляции; но были определены некоторые ситуации, в которых этот вид помощи может улучшить выживаемость. В одной группе пациентов с крайне тяжелым поражением легких было выявлено снижение смертности, также как у пациентов, у которых лечение было начато рано и продолжалось в течение длительного периода времени. Были описаны осложнения. Наиболее распространенными из них были пролежни и закупорка трахеальной трубки или обструкция. Были также выявлены низкое артериальное давление и нарушения ритма сердца. Клиницисты должны быть осведомлены об этом и предпринимать превентивные меры, когда это возможно. Применение ИВЛ в положении лежа на животе для всех пациентов реанимации, которые имеют низкий уровень оксигенации крови, не рекомендуется, но некоторые группы пациентов, например, те, у кого особенно низкое содержание кислорода, получат пользу, если ИВЛ будет проводиться в положении на животе. Дальнейшие клинические испытания помогли бы выявлению потенциальной пользы для таких групп пациентов, но дальнейшие испытания могут не быть проведены из-за наблюдаемой очень большой пользы от лечения у пациентов с очень низким уровнем кислорода. В отсутствие новых испытаний, мета-анализ, основанный на индивидуальных данных пациентов, может облегчить дальнейшую оценку.
Были описаны осложнения. Наиболее распространенными из них были пролежни и закупорка трахеальной трубки или обструкция. Были также выявлены низкое артериальное давление и нарушения ритма сердца. Клиницисты должны быть осведомлены об этом и предпринимать превентивные меры, когда это возможно. Применение ИВЛ в положении лежа на животе для всех пациентов реанимации, которые имеют низкий уровень оксигенации крови, не рекомендуется, но некоторые группы пациентов, например, те, у кого особенно низкое содержание кислорода, получат пользу, если ИВЛ будет проводиться в положении на животе. Дальнейшие клинические испытания помогли бы выявлению потенциальной пользы для таких групп пациентов, но дальнейшие испытания могут не быть проведены из-за наблюдаемой очень большой пользы от лечения у пациентов с очень низким уровнем кислорода. В отсутствие новых испытаний, мета-анализ, основанный на индивидуальных данных пациентов, может облегчить дальнейшую оценку.
Качество доказательств
Качество доказательств в отношении первичных исходов в этом систематическом обзоре было низким в результате серьезной несогласованности (непоследовательности исследований) и серьезного потенциального смещения.
Доказательства актуальны на 31 января 2014 года. Мы провели повторный поиск в базах CENTRAL, MEDLINE, EMBASE, CINAHL и LILACS в июне 2015. Пять новых исследований, представляющих потенциальный интерес, были добавлены в список «Исследования, ожидающие классификации» и будут включены в формальные результаты обзора при его обновлении.
Что такое пульмонолог?
Обзор
Пульмонология — это область медицины, в которой основное внимание уделяется здоровью дыхательной системы. Пульмонологи лечат все, от астмы до туберкулеза.
Что такое дыхательная система?
Дыхательная система включает органы, которые помогают дышать. Тремя основными частями этой системы являются дыхательные пути, легкие и дыхательные мышцы.
Дыхательные пути включают:
- нос
- рот
- глотку
- гортань
- трахея
- бронхи
- бронхиолы
- альвеолы
Во время дыхания вы задействуете несколько мышц. Самая примечательная — диафрагма. Остальные мышцы разделены на группы, в том числе:
Самая примечательная — диафрагма. Остальные мышцы разделены на группы, в том числе:
- межреберные мышцы, которые помогают при вдохе
- вспомогательные мышцы, которые помогают при вдохе, но не играют основной роли
- мышцы выдоха, которые помогают при сильном или активном выдохе
Эти специалисты диагностируют и лечат состояния, поражающие дыхательную систему мужчин и женщин, а также детей. Пульмонологи имеют опыт лечения следующих типов респираторных заболеваний:
- инфекционных
- структурных
- воспалительных
- неопластических, что означает наличие опухоли
- аутоиммунных
В некоторых случаях это распространяется на сердечно-сосудистую систему.Определенные состояния, такие как заболевание легочных сосудов, могут сначала повлиять на дыхательную систему, но затем повлиять на другие органы тела.
Пульмонолог может работать в своем кабинете или в рамках многопрофильной практики. Они также могут работать в больницах, особенно в отделениях интенсивной терапии.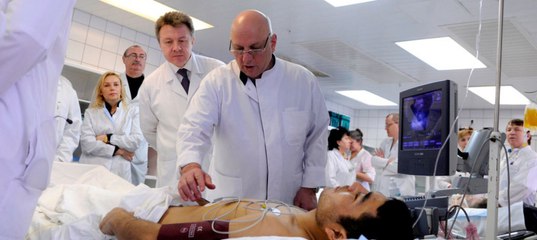
Пульмонология — это область медицины, которая специализируется на диагностике и лечении заболеваний дыхательной системы.
К специальностям пульмонологии относятся:
- интерстициальное заболевание легких, в котором основное внимание уделяется заболеваниям легких, отмеченным стойким воспалением и рубцеванием
- интервенционной пульмонологии, в которой используется многопрофильная помощь для лечения заболеваний дыхательных путей, рака легких и заболеваний плевры
- трансплантация легких, лечение до и после операции
- нервно-мышечное заболевание, которое относится к состояниям, которые возникают из-за недостаточности дыхательных мышц
- обструктивного заболевания легких, которое включает сужение или обструкцию дыхательных путей
- нарушение дыхания во сне
Чтобы стать пульмонологом, вы должны зарабатывать четырехлетнее высшее образование.После этого вы должны пройти четырехлетнюю программу медицинского факультета. Затем вы должны пройти трехлетнюю программу обучения или ординатуру по внутренней медицине.
Затем вы должны пройти трехлетнюю программу обучения или ординатуру по внутренней медицине.
После прохождения резидентуры вы должны пройти двух-трехлетнюю стажировку. Это позволяет получить дополнительную специализированную подготовку по пульмонологии. После завершения стажировки вы должны сдать сертификационный экзамен специализированного совета.
Состояния, которые обычно лечат пульмонологи, включают:
Пульмонологи могут использовать и интерпретировать результаты исследований и тестов, чтобы помочь установить диагноз, связанный с легкими.Они могут включать в себя следующее:
- Компьютерная томография для получения подробных изображений костей, мышц, жировых органов и кровеносных сосудов в груди
- Рентгеноскопия грудной клетки, рентгеновский тест, чтобы увидеть, насколько хорошо функционируют ваши легкие
- УЗИ грудной клетки для исследования органов и других структур грудной клетки
- Биопсия плевры для удаления небольшого образца ткани из плевры, которая является мембраной, окружающей ваши легкие
- Тест функции легких, дыхательный тест, чтобы увидеть, насколько хорошо работают ваши легкие
- пульсоксиметрический тест для определения уровня насыщения крови кислородом
- плевроцентез для удаления и отбора жидкости вокруг легких
- грудная трубка для удаления воздуха или жидкости вокруг легких
- бронхоскопия для исследования дыхательных путей и определения наличия любые проблемы с трахеей, нижними дыхательными путями, горлом или гортани
- исследование сна для диагностики нарушений сна, таких как апноэ во сне
В случае более серьезных заболеваний или состояний легких пульмонолог может направить вас к хирургу-грудному хирургу для выполнения таких процедур, как лобэктомия для удаления части пораженного легкого или трансплантация легкого.
Если у вас возникли какие-либо необычные симптомы, вам следует обратиться к лечащему врачу. Они проведут медицинский осмотр и оценят ваше общее состояние. Они могут направить вас к пульмонологу, если вы:
- испытываете затрудненное дыхание
- имеете постоянный кашель
- регулярно кашляете кровью или слизью
- дым
- имеете необъяснимую потерю веса
- испытываете проблемы с упражнениями из-за проблем с дыханием
Заболевания и лечение легких и грудной клетки: Отдел общей торакальной хирургии
Команда специалистов по лечению легких и грудной клетки в Колумбийском университете занимается лечением широкого спектра заболеваний и расстройств грудной клетки.Мы собрали образовательные руководства, которые помогут вам узнать о наиболее распространенных заболеваниях легких и грудной клетки и методах лечения, чтобы помочь вам принимать обоснованные решения о лечении.
Если вы хотите поговорить с нашей командой о любом из этих состояний или вариантов лечения, позвоните по телефону (212) 305-3408 для существующих пациентов, (212) 304-7535 для новых пациентов или запросите запись на прием через Интернет. сегодня.
сегодня.
Наша команда сейчас принимает пациентов в Нью-Джерси в нашем Центре лечения легких и пищевода в Нью-Джерси.Узнать больше »
Заболевания легких и грудной клетки
- ARDS — это острый респираторный дистресс-синдром, опасное для жизни состояние, связанное с накоплением жидкости в воздушных мешочках легких, из-за чего дыхание становится затрудненным или невозможным. Читать дальше »
- ХОБЛ — Группа заболеваний, вызывающих воспаление и утолщение легочной ткани, ограничивая поток воздуха в легкие и из них. Читать дальше »
- Муковисцидоз — прогрессирующее генетическое заболевание, вызывающее воспаление оболочек легких, приводящее к повышенной секреции слизи и стойким инфекциям.Читать дальше »
- Паралич и слабость диафрагмы — Нарушение связи между нервной системой и диафрагмой приводит к тому, что диафрагма работает неэффективно или вообще не функционирует.
 Читать дальше »
Читать дальше » - Ивентрация диафрагмы — Диафрагма поднята до ненормального положения в грудной полости, обычно из-за проблем с мышцами или нервом. Читать дальше »
- Диафрагмальные грыжи — Редкий врожденный дефект, при котором аномальное отверстие в диафрагме вызывает перемещение органов в грудную полость.Читать дальше »
- Эмфизема — Поврежденные воздушные мешки в легких теряют эластичность, что снижает абсорбцию кислорода и затрудняет дыхание. Читать дальше »
- ГЭРБ — Гастроэзофагеальная рефлюксная болезнь, резервное количество желудочной кислоты вызывает воспаление, которое обычно вызывает стойкую изжогу и расстройство желудка. Читать дальше »
- Гипергидроз — Чрезмерное потоотделение в подмышках или руках и ногах. Читать дальше »
- Интерстициальная болезнь легких и фиброз легких — группа заболеваний, вызывающих стойкое рубцевание легких, вызывающих жесткость легких и затрудненное дыхание.
 Читать дальше »
Читать дальше » - Рак легкого — одна из самых распространенных форм рака в США. Это основная причина смерти от рака. Когда рак легких прогрессирует, операция в сочетании с химиотерапией или лучевой терапией все еще может быть излечивающей. Читать дальше »
- Мезотелиома — Форма рака, покрывающая мезотелий или слизистую оболочку органов. Читать дальше »
- Myasthenia Gravis — Хроническое состояние, при котором мышцы тела быстро устают и слабеют.Может влиять на мышцы, контролирующие дыхательную функцию, в результате чего дыхание становится неэффективным. Читать дальше »
- Pectus Excavatum — Состояние, при котором грудина или грудина вдавлена в грудную клетку, придавая ей вогнутый вид. Читать дальше »
- Эмболическая болезнь легких — Закупорка, обычно из-за сгустка крови, не позволяет кислороду достичь участков легкого, вызывая одышку и боль в груди. Читать дальше »
- Легочная гипертензия — Аномально высокое кровяное давление в артериях легких.
 Читать дальше »
Читать дальше » - Синдром грудного выхода — Группа заболеваний, возникающих из-за сдавления кровеносных сосудов или нервов между ключицей и ребром. Читать дальше »
Лечение легких и грудной клетки
Для получения дополнительной информации позвоните по телефону (212) 305-3408 для существующих пациентов, (212) 304-7535 для новых пациентов или запросите запись на прием сегодня онлайн.
Связанные
Пульмонологические заболевания, расстройства и синдромы
Легочная медицина — это внутренняя медицина, специализирующаяся на профилактике, диагностике и лечении состояний, поражающих легкие и дыхательные пути.Вот некоторые из наиболее распространенных состояний, которые наши пульмонологи диагностируют и лечат:
Астма. Хроническое состояние, характеризующееся периодическим хрипом, стеснением в груди, одышкой и кашлем. Приступы астмы возникают, когда воспаление дыхательных путей заставляет их сужаться, ограничивая поток воздуха в легкие и из легких. Приступы могут длиться минуты или дни и могут быть опасными, если поток воздуха будет сильно ограничен.
Приступы могут длиться минуты или дни и могут быть опасными, если поток воздуха будет сильно ограничен.
Бронхоэктазия. Состояние, возникающее в результате повреждения и расширения (расширения) крупных бронхиальных дыхательных путей.Бронхи расширяются, образуя небольшие карманы, в которых развивается инфекция. Человек может родиться с бронхоэктатической болезнью или приобрести ее в более позднем возрасте, обычно в результате вдыхания инородного предмета или из-за рецидивирующих инфекций легких. Около половины всех случаев в Соединенных Штатах сегодня вызваны кистозным фиброзом.
Бронхит. Воспаление дыхательных путей, обычно вызванное инфекцией. Он может быть кратковременным (острым) или хроническим. Симптомы включают кашель с выделением слизи, хрипы, одышку, утомляемость и умеренную температуру.Острый бронхит часто возникает после вирусной респираторной инфекции, такой как простуда или грипп. Также часто встречается вторичная бактериальная инфекция.
Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ — это группа заболеваний легких, включающая воспаление дыхательных путей, повреждение легочной ткани и ограниченный воздушный поток. Хронический бронхит и эмфизема — наиболее частые формы ХОБЛ. При ХОБЛ трубки, по которым воздух входит и выходит из легких, частично закупорены, что затрудняет дыхание. Курение сигарет является наиболее частой причиной ХОБЛ, хотя длительное воздействие других раздражителей легких, таких как пыль, химические вещества и загрязнения, также может вызывать или способствовать развитию ХОБЛ.
- Хронический бронхит. Форма ХОБЛ. Хронический бронхит может быть диагностирован, если у пациента кашель с чрезмерным выделением слизи в течение большей части месяца в течение как минимум 3 месяцев.
- Эмфизема. Форма ХОБЛ. Эмфизема включает повреждение воздушных мешков (альвеол) в легких. Воздушные мешочки теряют эластичность и не могут полностью сдуться, что не позволяет им заполняться свежим воздухом для адекватной доставки кислорода к телу.

Интерстициальная болезнь легких. Интерстициальная болезнь легких (ILD) — это широкий термин, который включает длинный список хронических заболеваний легких. Хотя симптомы различаются в зависимости от конкретного типа ILD, одышка и сухой кашель являются общими для многих из этих заболеваний. ILD обычно является прогрессирующим заболеванием, которое начинается с воспаления глубоких тканей легких и в конечном итоге приводит к рубцеванию альвеол (воздушных мешков) и их поддерживающих структур (интерстиция). Это рубцевание, называемое фиброзом, приводит к тому, что обычно эластичные ткани легких становятся жесткими, что мешает нормальному дыханию и может затруднить выполнение рутинных действий, не задыхаясь.
Профессиональное заболевание легких. Заболевание, вызванное воздействием раздражающих или токсичных веществ на рабочем месте. Эти вещества могут вызывать острые или хронические респираторные проблемы при однократном тяжелом воздействии или, чаще, в результате длительного или многократного воздействия.
- Асбестоз. Прогрессирующее рубцевание легочной ткани, вызванное воздействием микроскопических волокон асбеста. Асбестоз чаще всего встречается у строительных и промышленных рабочих.
- Биссиноз (коричневая болезнь легких). Хроническое состояние, связанное с обструкцией мелких дыхательных путей, приводящее к серьезному нарушению функции легких. Наиболее частая причина — пыль от переработки конопли, льна и / или хлопка.
- Легкое фермера. Аллергическая реакция, вызванная контактом с организмом, который растет на сене, соломе, зерне и других органических материалах, встречающихся на фермах. Легкое фермера может развиться в острой форме, при этом симптомы гриппа развиваются через 4-8 часов после воздействия плесневой пыли.Это также может протекать как хроническое заболевание, которое развивается постепенно и вызывает прогрессирующее поражение легких. Легкое фермера можно контролировать, но нельзя вылечить.

- Гиперчувствительный пневмонит. Острое или хроническое воспаление дыхательных путей, вызванное воздействием вдыхаемого аллергена, такого как плесень, бактерии или грибки. Воздушные мешочки легких воспаляются, и в них может образовываться фиброзная рубцовая ткань, которая мешает нормальному функционированию и вызывает одышку и кашель.
- Силикоз. Заболевание легких, вызванное воздействием кремнеземной пыли в шахтах, литейных цехах, при проведении взрывных работ, а также при производстве камня, глины и стекла. В легких образуется рубцовая ткань, значительно повышающая риск туберкулеза.
Легочный фиброз. Утолщение и рубцевание легких, особенно интерстиция (область внутри и вокруг мелких кровеносных сосудов и воздушных мешочков, где происходит обмен кислорода и углекислого газа).Это приводит к снижению способности легких извлекать кислород из воздуха.
Ревматоидная болезнь легких.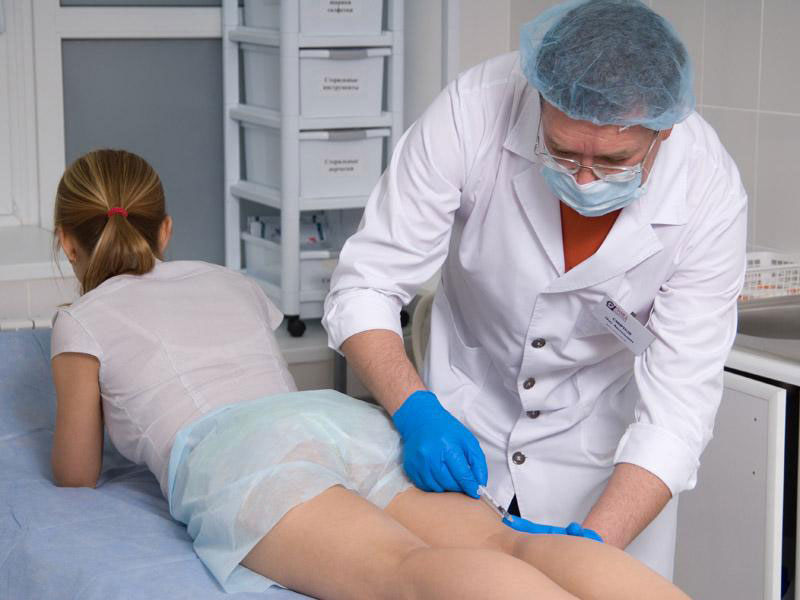 Ревматоидный артрит — это воспалительное заболевание, которое в первую очередь поражает суставы и окружающие ткани. Однако он также может повредить легкие, вызывая воспаление слизистой оболочки легких (плеврит), скопление жидкости вокруг легких (плевральный выпот), ревматоидные узелки (небольшие образования) в легких и рубцевание легких (фиброз легких). ).
Ревматоидный артрит — это воспалительное заболевание, которое в первую очередь поражает суставы и окружающие ткани. Однако он также может повредить легкие, вызывая воспаление слизистой оболочки легких (плеврит), скопление жидкости вокруг легких (плевральный выпот), ревматоидные узелки (небольшие образования) в легких и рубцевание легких (фиброз легких). ).
Саркоидоз. Воспалительное заболевание, характеризующееся гранулемами (крошечными скоплениями иммунных клеток), которые могут расти и слипаться в органах, влияя на их функцию. Саркоидоз обычно начинается в легких или лимфатических узлах, но в конечном итоге может затронуть и другие органы. Помимо легких и лимфатических узлов, наиболее часто поражаемыми органами являются кожа, глаза и печень. Течение болезни сильно различается: от легкого состояния, которое постепенно проходит само по себе, до тяжелого и прогрессирующего заболевания, которое вызывает необратимое повреждение органов.Нет известной причины и известного способа предотвратить саркоидоз.
Бронхоэктазия | NHLBI, NIH
Бронхоэктаз часто лечат с помощью лекарств, гидратации и физиотерапии грудной клетки (СРТ). Ваш врач может порекомендовать операцию, если бронхоэктазия изолирована от части легкого или у вас сильное кровотечение.
Если бронхоэктаз широко распространен и вызывает дыхательную недостаточность, ваш врач может порекомендовать кислородную терапию.
Цели лечения:
- Лечить любые сопутствующие заболевания и инфекции легких.
- Удалите слизь (слизистое вещество) из легких. Поддержание хорошей гидратации помогает удалить слизь.
- Предотвратить осложнения.
Ранняя диагностика и лечение основной причины бронхоэктазов могут помочь предотвратить дальнейшее повреждение легких.
Кроме того, необходимо лечить любое заболевание, связанное с бронхоэктазами, например муковисцидоз или иммунодефицит.
Лекарства
Ваш врач может назначить антибиотики, бронходилататоры, отхаркивающие средства или разжижающие слизь лекарства для лечения бронхоэктазов.
Антибиотики
Антибиотики являются основным средством лечения повторяющихся легочных инфекций, вызываемых бронхоэктазами. Для лечения этих инфекций часто используются пероральные антибиотики.
В случае трудноизлечимых инфекций врач может назначить внутривенные (IV) антибиотики. Эти лекарства вводятся через капельницу, введенную в вашу руку. Ваш врач может помочь вам договориться о том, чтобы поставщик услуг по уходу на дому назначил вам внутривенные антибиотики на дому.
Отхаркивающие и разжижающие слизь лекарства
Ваш врач может прописать отхаркивающие средства и разбавители слизи, чтобы помочь вам отхаркивать слизь.
Отхаркивающие средства помогают разжижить слизь в легких. Их часто сочетают с противоотечными средствами, которые могут принести дополнительное облегчение. Разжижители слизи, такие как ацетилцистеин, разжижают слизь, чтобы облегчить кашель.
Для некоторых из этих методов лечения мало информации, чтобы показать, насколько хорошо они работают.
Гидратация
Обильное питье, особенно воды, помогает предотвратить сгущение и липкость слизи в дыхательных путях. Хорошая гидратация помогает сохранять слизь в дыхательных путях влажной и скользкой, что облегчает откашливание.
Физиотерапия грудной клетки
СРТ также называется физиотерапией (FIZ-e-o-THER-ah-pe) или хлопками по груди или перкуссией. Эту технику обычно выполняет респираторный терапевт, но может выполняться и обученным членом семьи. При этом терапевт снова и снова бьет вас по груди и спине руками или устройством. Это поможет удалить слизь из легких, чтобы вы могли ее откашлять.
Вы можете сидеть с опущенной головой или лечь на живот с опущенной головой во время выполнения CPT.Сила тяжести и силы помогают вывести слизь из легких.
Некоторым людям делать CPT сложно или неудобно. Несколько устройств могут помочь с CPT, например:
- Электрический сундучок, известный как механический ударник.
- Надувной терапевтический жилет, который использует высокочастотные воздушные волны, чтобы направить слизь к верхним дыхательным путям, чтобы вы могли ее откашлять.

- Небольшое портативное устройство, через которое вы выдыхаете. Это вызывает вибрацию, которая вытесняет слизь.
- Маска, которая создает вибрацию, чтобы помочь отделить слизь от стенок дыхательных путей.
Некоторые из этих методов и устройств популярны среди пациентов и врачей, но мало информации о том, насколько хорошо они работают. Выбор обычно основан на удобстве и стоимости.
Также используются несколько дыхательных техник, чтобы помочь продвинуть слизь в верхние дыхательные пути, чтобы ее можно было кашлять. Эти методы включают технику форсированного выдоха (FET) и дыхание с активным циклом (ACB).
FET включает в себя пару выдохов и затем расслабленное дыхание.ACB — это метод FET, который включает упражнения на глубокое дыхание.
Другие методы лечения
В зависимости от вашего состояния врач также может порекомендовать бронходилататоры, ингаляционные кортикостероиды, кислородную терапию или хирургическое вмешательство.
Бронходилататоры
Бронходилататоры расслабляют мышцы вокруг дыхательных путей. Это помогает открыть дыхательные пути и облегчает дыхание. Большинство бронходилататоров — это ингаляционные препараты. Вы будете использовать ингалятор или небулайзер, чтобы вдыхать тонкий туман с лекарством.
Ингаляционные бронходилататоры работают быстро, потому что лекарство попадает прямо в легкие.Ваш врач может порекомендовать вам использовать бронходилататор непосредственно перед проведением CPT.
Ингаляционные кортикостероиды
Если у вас также есть свистящее дыхание или астма с бронхоэктазами, ваш врач может назначить ингаляционные кортикостероиды (используются для лечения воспаления в дыхательных путях).
Кислородная терапия
Кислородная терапия может помочь повысить низкий уровень кислорода в крови. Для этого лечения вы будете получать кислород через носовые канюли или маску. Кислородную терапию можно проводить дома, в больнице или в другом медицинском учреждении. (Дополнительную информацию см. В статье «Кислородная терапия».)
(Дополнительную информацию см. В статье «Кислородная терапия».)
Хирургия
Ваш врач может порекомендовать операцию, если никакое другое лечение не помогло и затронута только одна часть дыхательных путей. Если у вас сильное кровотечение из дыхательных путей, ваш врач может порекомендовать операцию по удалению части дыхательных путей или процедуру по остановке кровотечения.
В очень редких случаях тяжелых бронхоэктазов ваш врач может порекомендовать вам сделать трансплантат легкого, заменив больные легкие здоровыми легкими.
ХОБЛ | NHLBI, NIH
ХОБЛ пока не лечится. Однако изменение образа жизни и лечение могут помочь вам почувствовать себя лучше, оставаться более активными и замедлить прогрессирование болезни.
Цели лечения ХОБЛ включают:
- Облегчение симптомов
- Замедление развития болезни
- Повышение толерантности к физическим нагрузкам или способности оставаться активным
- Профилактика и лечение осложнений
- Улучшение общего состояния здоровья
Ваш семейный врач может посоветовать вам обратиться к пульмонологу для оказания помощи в лечении. Это врач, специализирующийся на лечении заболеваний легких.
Это врач, специализирующийся на лечении заболеваний легких.
Ведение ХОБЛ. Изучите варианты лечения и советы по здоровому образу жизни, которые помогут справиться с симптомами ХОБЛ.
Узнайте больше советов по ведению ХОБЛ.
Изменения образа жизни
Бросьте курить и избегайте раздражителей легких
Отказ от курения — самый важный шаг, который вы можете предпринять в лечении ХОБЛ.Поговорите со своим врачом о программах и продуктах, которые помогут вам бросить курить.
Если вам трудно бросить курить самостоятельно, подумайте о том, чтобы присоединиться к группе поддержки. Многие больницы, рабочие места и общественные группы предлагают занятия, чтобы помочь людям бросить курить. Попросите членов вашей семьи и друзей поддержать вас в ваших попытках бросить курить.
Попросите членов вашей семьи и друзей поддержать вас в ваших попытках бросить курить.
Также старайтесь избегать пассивного курения и мест с пылью, парами или другими токсичными веществами, которые вы можете вдохнуть.
Для получения дополнительной информации о том, как бросить курить, прочтите «Курение и ваше сердце» и Национальный институт сердца, легких и крови «Ваш путеводитель по здоровому сердцу» .Хотя эти ресурсы посвящены здоровью сердца, они включают основную информацию о том, как бросить курить. Чтобы получить бесплатную помощь и поддержку в отказе от курения, вы можете позвонить в Службу отказа от курения Национального института рака по телефону 1-877-44U-QUIT (1-877-448-7848).
Другие изменения образа жизни
Если у вас ХОБЛ, особенно в более тяжелых формах, у вас могут быть проблемы с достаточным количеством пищи из-за таких симптомов, как одышка и усталость. В результате вы можете не получать все необходимые калории и питательные вещества, что может ухудшить ваши симптомы и повысить риск инфекций.
Поговорите со своим врачом о соблюдении плана питания, который будет соответствовать вашим потребностям в питании. Ваш врач может посоветовать есть меньше и чаще; отдых перед едой; и прием витаминов или пищевых добавок.
Также поговорите со своим врачом о том, какие виды активности безопасны для вас. Вам может быть трудно оставаться активным со своими симптомами. Однако физическая активность может укрепить мышцы, которые помогают дышать, и улучшить общее самочувствие.
Лекарства
Бронходилататоры
Бронходилататоры расслабляют мышцы дыхательных путей.Это помогает открыть дыхательные пути и облегчает дыхание.
В зависимости от степени тяжести ХОБЛ врач может назначить бронходилататоры короткого или длительного действия. Бронходилататоры короткого действия действуют примерно 4–6 часов и должны использоваться только при необходимости. Бронходилататоры длительного действия действуют около 12 часов и более и используются каждый день.
Большинство бронходилататоров принимают с помощью ингалятора. Это устройство позволяет лекарству попадать прямо в легкие. Не все ингаляторы используются одинаково.Попросите вашего поставщика медицинских услуг показать вам, как правильно использовать ингалятор.
Если ваша ХОБЛ легкая, ваш врач может назначить только ингаляционные бронходилататоры короткого действия. В этом случае можно использовать лекарство только при появлении симптомов.
Если ваша ХОБЛ средней или тяжелой степени, ваш врач может назначить регулярное лечение бронходилататорами короткого и длительного действия.
Комбинированные бронходилататоры плюс ингаляционные глюкокортикостероиды (стероиды)
В общем, использование одних только ингаляционных стероидов не является предпочтительным лечением.Если ваша ХОБЛ протекает в более тяжелой форме или если ваши симптомы часто обостряются, ваш врач может назначить комбинацию лекарств, которая включает бронходилататор и ингаляционный стероид. Стероиды помогают уменьшить воспаление дыхательных путей.
Стероиды помогают уменьшить воспаление дыхательных путей.
Ваш врач может попросить вас попробовать ингаляционные стероиды с бронходилататором в течение испытательного периода от 6 недель до 3 месяцев, чтобы увидеть, помогает ли добавление стероидов облегчить ваши проблемы с дыханием.
Вакцины
Прививки от гриппа
Грипп или грипп может вызвать серьезные проблемы у людей с ХОБЛ.Прививки от гриппа могут снизить риск заражения гриппом. Поговорите со своим врачом о ежегодной прививке от гриппа.
Пневмококковая вакцина
Эта вакцина снижает риск пневмококковой пневмонии и ее осложнений. Люди с ХОБЛ подвержены более высокому риску пневмонии, чем люди без ХОБЛ. Поговорите со своим врачом о том, следует ли вам делать эту вакцину.
Узнайте больше о вакцинах, которые могут вам понадобиться при ХОБЛ.
Легочная реабилитация
Легочная реабилитация или реабилитация — это обширная программа, которая помогает улучшить самочувствие людей с хроническими проблемами дыхания.
Rehab может включать в себя программу упражнений, тренинг по управлению заболеваниями, а также консультации по питанию и психологию. Цель программы — помочь вам оставаться активным и заниматься повседневными делами.
В вашу реабилитационную бригаду могут входить врачи, медсестры, физиотерапевты, респираторные терапевты, специалисты по упражнениям и диетологи. Эти специалисты в области здравоохранения составят программу, соответствующую вашим потребностям.
Кислородная терапия
Если у вас тяжелая форма ХОБЛ и низкий уровень кислорода в крови, кислородная терапия может помочь вам лучше дышать.Для этого лечения кислород доставляется через носовые канюли или маску.
Дополнительный кислород может потребоваться постоянно или только в определенное время. Некоторым людям с тяжелой формой ХОБЛ может помочь дополнительный кислород в течение большей части дня:
- Выполняйте задания или действия, испытывая меньше симптомов
- Защитите свое сердце и другие органы от повреждений
- Больше спать ночью и повысить бдительность днем
- Живите дольше
Хирургический
Хирургия может принести пользу некоторым людям с ХОБЛ. Хирургия обычно является крайней мерой для людей с тяжелыми симптомами, которые не улучшились после приема лекарств.
Хирургия обычно является крайней мерой для людей с тяжелыми симптомами, которые не улучшились после приема лекарств.
Операции для людей с ХОБЛ, которая в основном связана с эмфиземой, включают буллэктомию и операцию по уменьшению объема легких (LVRS). Трансплантация легкого может быть вариантом для людей с очень тяжелой формой ХОБЛ.
Буллэктомия
Когда стенки воздушных мешков разрушаются, образуются большие воздушные пространства, называемые буллами. Эти воздушные пространства могут стать настолько большими, что мешают дыханию.При буллэктомии врачи удаляют из легких одну или несколько очень больших булл.
Операция по уменьшению объема легких
В LVRS хирурги удаляют поврежденные ткани из легких. Это помогает легким работать лучше. У тщательно отобранных пациентов LVRS может улучшить дыхание и качество жизни.
Пересадка легких
Во время трансплантации легкого врачи удаляют поврежденное легкое и заменяют его здоровым легким от донора.
Пересадка легких может улучшить функцию легких и улучшить качество жизни.Однако трансплантация легких сопряжена со многими рисками, такими как инфекции и отторжение пересаженного легкого.
Если у вас очень тяжелая форма ХОБЛ, поговорите со своим врачом о возможности трансплантации легких. Спросите своего врача о преимуществах и рисках этого типа операции.
Управление осложнениями
Симптомы ХОБЛ обычно со временем медленно ухудшаются. Однако они могут внезапно обостриться. Например, простуда, грипп или легочная инфекция могут вызвать быстрое ухудшение ваших симптомов.Вам может быть труднее перевести дыхание. У вас также может быть стеснение в груди, усиление кашля, изменение цвета или количества мокроты или слюны и повышение температуры.
Немедленно позвоните своему врачу, если ваши симптомы внезапно ухудшатся. Он или она может назначить антибиотики для лечения инфекции, а также другие лекарства, такие как бронходилататоры и ингаляционные стероиды, чтобы помочь вам дышать.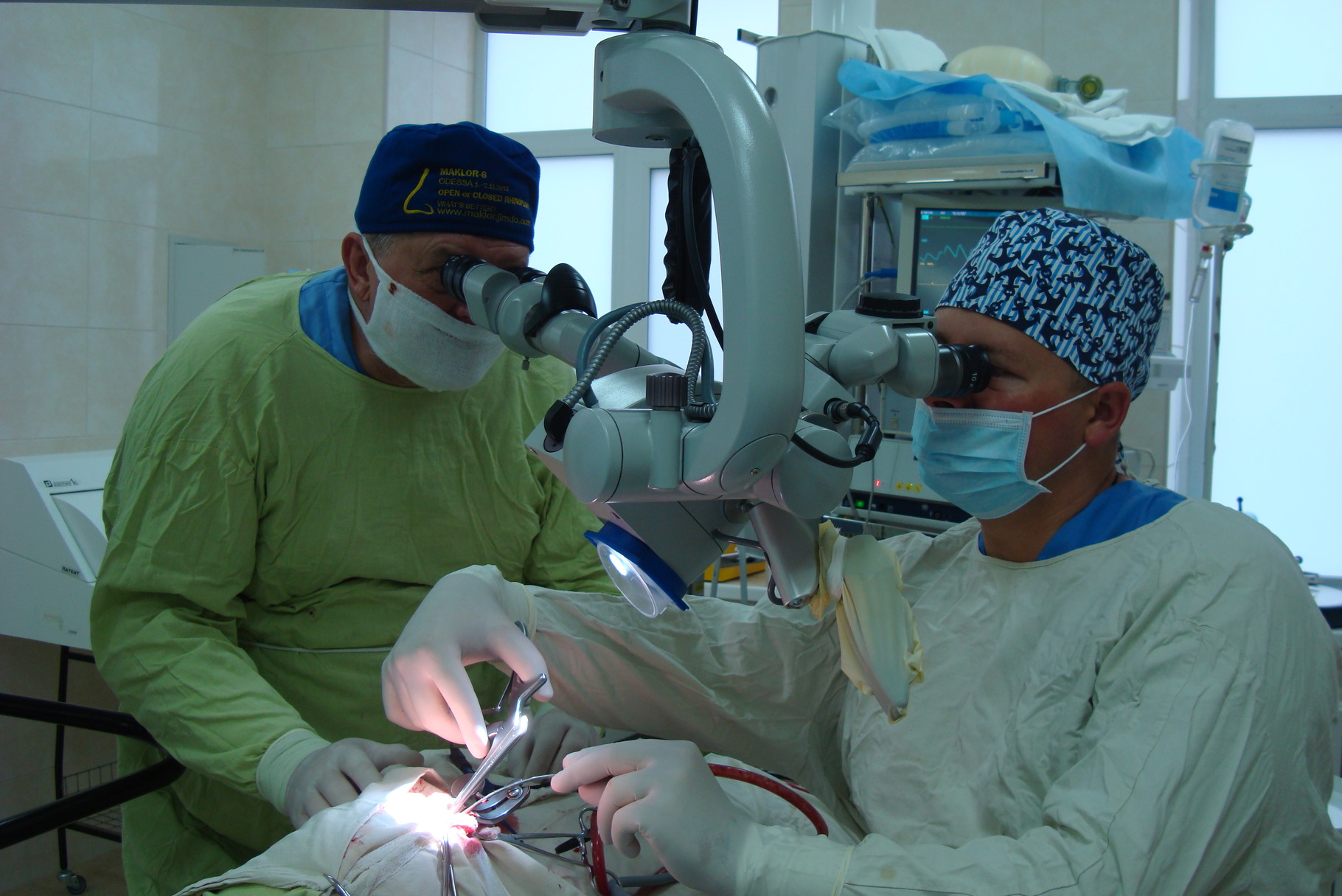
Некоторые серьезные симптомы могут потребовать лечения в больнице. Для получения дополнительной информации прочтите Признаки и симптомы.
Сканирование легких | Johns Hopkins Medicine
Что такое сканирование легких?
Сканирование легких — это визуализирующий тест, чтобы посмотреть на ваши легкие и помочь диагностировать
определенные проблемы с легкими. Сканирование легких также может использоваться, чтобы увидеть, насколько хорошо
лечение работает.
Сканирование легких — это разновидность теста на ядерную визуализацию. Это означает, что крошечный
количество радиоактивного вещества используется во время сканирования. Радиоактивный
вещество, называемое трассером, испускает гамма-лучи. Эти лучи улавливаются
сканер, чтобы сфотографировать ваши легкие.
Сканирование легких может быть сканированием вентиляции или сканированием перфузии. Вентиляция
Сканирование показывает, как воздух входит в легкие и выходит из них. В частности, это
смотрит, как воздух проходит через бронхи и бронхиолы внутри вашего
легкие. Сканирование перфузии показывает, как кровь течет в легких.
Сканирование перфузии показывает, как кровь течет в легких.
При сканировании перфузии радиоактивный индикатор всасывается равномерно там, где кровь
расход нормальный. Области, в которые не попадает кровь, не поглощают индикатор.
При вентиляционном сканировании индикатор заполняет легкие, если у вас нет
область, где воздух не может двигаться.
Области легких, где радиоактивный индикатор собирается в большей
суммы называются «горячими точками». Области, не впитывающие индикатор и
кажутся менее яркими на сканированном изображении, называются «холодными пятнами».
Сканирование легких чаще всего используется для диагностики и обнаружения сгустков крови или других
малые массы называют
эмболы в легких
. Но ваш лечащий врач может также использовать сканирование для диагностики других заболеваний.
состояния легких.
Другие сопутствующие процедуры, которые могут быть использованы для диагностики проблем с легкими.
и дыхательные пути включают
бронхоскопия
,
компьютерная томография (КТ) грудной клетки,
рентгеноскопия грудной клетки,
рентгенограмма грудной клетки,
УЗИ грудной клетки,
биопсия легкого, бронхография,
медиастиноскопия,
оксиметрия,
измерение пикового расхода,
позитронно-эмиссионная томография (ПЭТ),
биопсия плевры,
легочная ангиография,
легочные функциональные пробы и
плевроцентез.
Зачем мне может понадобиться сканирование легких?
Вам может потребоваться сканирование легких, если у вас есть симптомы тромба в легком.
Симптомы включают:
Если ваш лечащий врач считает, что у вас может быть тромб, у вас будет
сканирование вентиляции и сканирование перфузии. Они будут сделаны сразу после
другой. Если сканирование вентиляции в норме, но сканирование перфузии
нет, это называется несоответствием. Несоответствие часто означает, что у вас кровь
сгусток.
Вам также может потребоваться сканирование легких, если ваш лечащий врач считает, что вы можете
имеют:
Хроническое заболевание легких, такое как эмфизема или
ХОБЛ
Опухоли или другие закупорки легких или дыхательных путей
Вы также можете пройти сканирование легких перед операцией на легких.Это сделано, чтобы увидеть, как
кровь течет в ваши легкие и посмотреть, насколько хорошо они работают.
У вашего лечащего врача могут быть другие причины порекомендовать сканирование легких.
Каковы риски сканирования легких?
Риск от радиоактивного индикатора очень низок. Сумма, использованная в
тест очень маленький. Вы можете почувствовать легкий дискомфорт, когда индикатор
введен. Аллергические реакции на индикатор редко, но могут случиться.
Лежание на столе для сканирования во время процедуры может вызвать некоторый дискомфорт.
или боль для определенных людей.
Сообщите своему врачу, если вы:
Аллергия или чувствительность к лекарствам, контрастным красителям или латексу.
Вы беременны или думаете, что беременны, поскольку сканирование может
не быть безопасным для будущего ребенкаКормите грудью, поскольку индикатор может загрязнить грудное молоко.
У вас могут быть другие риски, которые уникальны для вас. Пусть ваше здоровье
Пусть ваше здоровье
провайдер знает обо всех ваших медицинских состояниях.
Составьте список вопросов, которые у вас есть по поводу процедуры. Обязательно обсудить
эти вопросы и любые проблемы с вашим лечащим врачом до
процедура. Подумайте о том, чтобы взять с собой члена семьи или надежного друга.
визит к врачу, чтобы помочь вам вспомнить свои вопросы и опасения.
Некоторые вещи могут снизить точность сканирования легких. К ним относятся:
Наличие радиоактивного индикатора в вашем теле от другого недавнего ядерного
тест на лекарствоПневмония
или обструктивное заболевание легких
Структурная проблема в груди
Маска для сканирования вентиляции плохо закреплена или плохо прилегает
Как подготовиться к сканированию легких?
МЕРЫ ПРЕДОСТОРОЖНОСТИ
: Если вы беременны или думаете, что беременны, пожалуйста, свяжитесь с вашим
врач перед назначением экзамена. Обсудим с вами другие варианты
Обсудим с вами другие варианты
и ваш врач.
ГРУДНОЕ ВСКАРМЛЕНИЕ
: Если вы кормите грудью, вам следует сообщить об этом своему врачу.
к риску заражения грудного молока индикатором.
ОДЕЖДА
: Вас могут попросить переодеться в халат для пациента. Будет предоставлено платье
для тебя. Предоставляются запирающиеся шкафчики для защиты ваших личных вещей. Пожалуйста
удалите все пирсинг и оставьте все украшения и ценные вещи дома.
EAT
/ НАПИТОК : Как правило, без предварительной подготовки, например, голодание.
или седация, требуется до сканирования легких.
АЛЛЕРГИИ
: Сообщите радиологу или технологу, если у вас аллергия на
чувствительны к лекарствам, контрастным красителям или йоду. Инъекция
радиоактивный индикатор может вызвать легкий дискомфорт. Аллергические реакции на
радиоактивные индикаторы встречаются редко, но могут встречаться.
РЕНТГЕНОВСКИЙ НАГРУДНИК
: Рентген грудной клетки может быть выполнен перед процедурой, если
уже были получены за предыдущие 24–48 часов.
В зависимости от вашего состояния здоровья врач может запросить другие конкретные
подготовка.
Что происходит во время сканирования легких?
Вам могут пройти сканирование легких амбулаторно или во время пребывания в стационаре.
больница. Способ проведения теста может варьироваться в зависимости от вашего состояния и
практики вашего поставщика медицинских услуг.
Вам может быть выполнено сканирование перфузии или вентиляции. Или у вас может быть
оба сканирования. Если у вас есть оба сканирования, одно будет выполнено сразу за другим.
Обычно сканирование легких следует за этим процессом:
Вас попросят снять любую одежду, украшения или другие предметы.
это может помешать сканированию.Вас могут попросить снять одежду. Если это так, вам будет предоставлено
платье носить.Для перфузионного сканирования легких вводится капельница в руке или
вооружите так, чтобы вам дали радиоактивный индикатор.
Радиолог будет медленно вводить индикатор в вашу вену, пока
вы лежите на испытательном столе.Индикатор будет собираться в кровеносных сосудах ваших легких.В
Радиолог будет использовать сканер для получения изображений легких. Ты
будет помогать в нескольких разных положениях во время теста.
Это позволит радиологу сделать снимки легких из
разные углы.Для сканирования вентиляции вы вдохнете газ с индикатором.
в него через маску для лица или может быть введен индикатор.Затем вас попросят ненадолго задержать дыхание.В
радиолог будет использовать сканер, чтобы сделать снимки ваших легких, пока
вы задерживаете дыхание. Он или она продолжит делать снимки
пока вы дышите в трассере еще несколько минут. Будь осторожен
не проглотить индикатор. Проглатывание индикатора может повлиять на
качество изображений.
После того, как индикаторный газ скопился в ваших легких, радиолог
снимет маску для лица. Когда вы дышите нормально, индикатор будет
постепенно покидайте легкие.Как только сканирование будет выполнено, линия IV будет удалена.
Сканирование легких безболезненно. Но вы можете испытывать дискомфорт или боль от
лежа неподвижно во время теста. Это может быть из-за недавней операции или сустава.
травма, повреждение. Технолог применит все возможные меры комфорта и выполнит ремонт.
сканировать как можно быстрее, чтобы минимизировать дискомфорт или боль.
Что происходит после сканирования легких?
Некоторое время после теста вы можете наблюдать за любыми признаками, которые означают:
у вас аллергия на индикатор.
Вставая из-за стола сканера, вы должны двигаться медленно, чтобы
головокружение или дурноту.
Вам могут посоветовать пить много жидкости и часто опорожнять мочевой пузырь.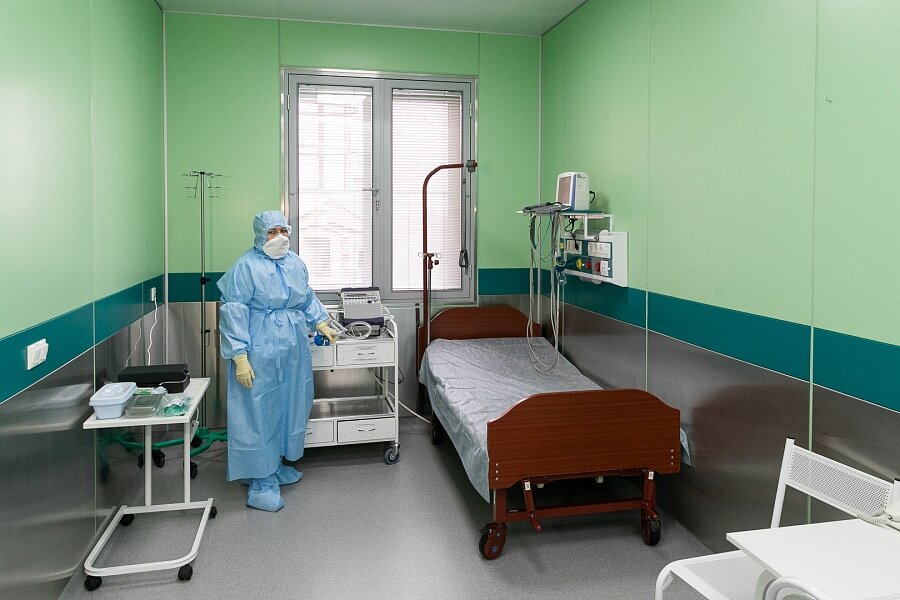
1-2 дня после сканирования. Это поможет смыть радиоактивный индикатор.
из вашего тела.
Медицинский персонал проверит место внутривенного вливания на наличие признаков покраснения или
припухлость. Сообщите своему врачу, если вы заметите боль, покраснение или
отек в месте внутривенного вливания после ухода домой.Это могут быть признаки инфекции
или другой тип реакции.
У вас не должно быть никаких других тестов ядерной медицины в следующие 24-48 лет.
часов после сканирования легких.
Вы можете вернуться к своей обычной диете и занятиям в соответствии с указаниями вашего
поставщик медицинских услуг.
Ваш лечащий врач может дать вам другие инструкции, в зависимости от вашего
ситуация.
болезней легких: широко распространенный источник кошачьего горя
У кошек часто встречается широкий спектр опасных для жизни заболеваний легких.
Несмотря на некоторые незначительные анатомические различия, легкие кошек устроены так же, как легкие человека, работают одинаково и служат той же цели. Как и у людей, эти два эластичных органа в форме мешка расположены напротив друг друга — по одному с каждой стороны сердца животного — и занимают большую часть пространства в его грудной полости.
Как и у людей, эти два эластичных органа в форме мешка расположены напротив друг друга — по одному с каждой стороны сердца животного — и занимают большую часть пространства в его грудной полости.
Как и любые легкие млекопитающих, говорит Ричард Гольдштейн, доктор ветеринарной медицины, легкие кошек выполняют две основные функции — вентиляцию и перфузию, — обе из которых необходимы для жизненно важных процессов кошки.«Любые анатомические различия между легкими кошки и легкими несущественны», — говорит доктор Голдштейн, доцент кафедры клинических наук Колледжа ветеринарной медицины Корнельского университета. Проблемы с этими жизнеобеспечивающими органами являются «очень, очень распространенными», — отмечает он, отмечая, что «в загруженной ветеринарной клинике неотложной помощи может наблюдаться один или несколько случаев легочного дистресса или заболевания каждый день».
Что такое вентиляция и перфузия?
Он объясняет, что вентиляция — это акт дыхания — ритмичный вдох и выдох воздуха из окружающей среды. Эта устойчивая непроизвольная активность в первую очередь осуществляется за счет мышечной активности диафрагмы, мембраны, разделяющей область груди животного и его брюшную полость.
Эта устойчивая непроизвольная активность в первую очередь осуществляется за счет мышечной активности диафрагмы, мембраны, разделяющей область груди животного и его брюшную полость.
Перфузия — это процесс, при котором легкие удаляют жизненно необходимый кислород из вдыхаемого воздуха и доставляют его в циркулирующую кровь кошки. В этом процессе кислород обменивается на углекислый газ, который вырабатывается в клетках животных. Затем диоксид углерода выделяется с выдыхаемым воздухом. Эта очистка происходит в микроскопических мешкообразных тканевых структурах, называемых альвеолами, которые заполнены крошечными кровеносными сосудами (капиллярами), которые способствуют эффективному прохождению газов в кровоток и из него.«Пока происходит вентиляция и перфузия, — говорит доктор Голдштейн, — кровь будет содержать соответствующий уровень кислорода».
Минимизируйте риск
Прогноз для многих заболеваний легких у кошек зависит от характера конкретного состояния, степени его прогрессирования и доступных методов лечения. С другой стороны, доктор Ричард Гольдштейн отмечает, что большинство случаев респираторного дистресс-синдрома вызвано либо астмой, либо плевральным выпотом, и эффективность экстренного лечения этих двух заболеваний «довольно высока».»
С другой стороны, доктор Ричард Гольдштейн отмечает, что большинство случаев респираторного дистресс-синдрома вызвано либо астмой, либо плевральным выпотом, и эффективность экстренного лечения этих двух заболеваний «довольно высока».»
«Оба эти заболевания легких обычно хорошо поддаются лечению, — говорит он, — в зависимости от первопричины плеврального выпота. Обычно пребывание в ветеринарной клинике длится от 24 до 48 часов. После этого необходимо начать постоянную терапию. чтобы уменьшить вероятность повторного нападения в будущем «.
Доктор Гольдштейн призывает владельцев кошек проходить медицинский осмотр не реже одного раза в год, который включает тщательное обследование всей дыхательной системы.Также следует периодически проводить обследования кала, а кошкам следует проводить дегельминтизацию по мере необходимости. Кроме того, он предлагает владельцам поддерживать воздух в своих домах как можно более чистым, без таких потенциальных аллергенов, как пыль, плесень и дым. «И все владельцы кошек должны знать о признаках респираторной недостаточности», — добавляет он. «Чем раньше эти признаки будут обнаружены, тем лучше».
«И все владельцы кошек должны знать о признаках респираторной недостаточности», — добавляет он. «Чем раньше эти признаки будут обнаружены, тем лучше».
Острые и хронические заболевания
К сожалению, а в некоторых случаях к сожалению, широкий спектр заболеваний, хронических или острых, может мешать надлежащей вентиляции и перфузии.Наиболее частые причины этих респираторных заболеваний включают аллергию, паразитарные инфекции, доброкачественные или раковые образования, гнойные абсцессы, побочные реакции на вдыхаемые грибы и нарушение работы других жизненно важных органов, особенно сердца.
Признаки острого респираторного заболевания включают затрудненное дыхание, периодические потери сознания или обмороки; бледные или голубоватые губы, десны и ткани носа; аритмия; и желудочно-кишечное расстройство. Серьезный острый приступ может привести к смерти кошки, если ветеринарное лечение не будет доступно немедленно.Признаки хронического заболевания легких похожи, но их проявления менее драматичны. При длительном состоянии симптомы, вероятно, усугубятся и станут заметны владельцу в течение длительного периода — возможно, лет — и, как правило, отмечены множественными приступами, прогрессирующей потерей аппетита, летаргией и потерей веса, прежде чем в конечном итоге вызвать смерть животного.
При длительном состоянии симптомы, вероятно, усугубятся и станут заметны владельцу в течение длительного периода — возможно, лет — и, как правило, отмечены множественными приступами, прогрессирующей потерей аппетита, летаргией и потерей веса, прежде чем в конечном итоге вызвать смерть животного.
Зловещие знаки
«Хроническое заболевание легких часто можно выявить во время обычного ветеринарного осмотра», — говорит д-р.Гольдштейн. В некоторых случаях может быть начата терапия хронического состояния, которая, если ее поддерживать на неопределенный срок, может продлить жизнь кошки на несколько лет. Прогноз при острых состояниях, которые внезапно вызывают тяжелую и неожиданную респираторную недостаточность, намного хуже.
По словам доктора Гольдштейна, «это связано с происхождением кошек» — уловками, которые они разрабатывали на протяжении тысяч лет, чтобы скрыть любую уязвимость для потенциальных злоумышленников в дикой природе. «В результате, — отмечает он, — кошки стали очень, очень хорошо скрывать любые признаки респираторной недостаточности. Они могут справиться с сильно сниженной функциональностью легких и при этом кажутся нормальными. Может быть, владелец заметит, что кошка дышит немного быстрее или двигается с небольшим усилием — но тогда произойдет что-то, что вызовет у животного настоящий респираторный дистресс ». В этот момент обычно требуется неотложная помощь. нужно было спасти жизнь подбитому животному.
Они могут справиться с сильно сниженной функциональностью легких и при этом кажутся нормальными. Может быть, владелец заметит, что кошка дышит немного быстрее или двигается с небольшим усилием — но тогда произойдет что-то, что вызовет у животного настоящий респираторный дистресс ». В этот момент обычно требуется неотложная помощь. нужно было спасти жизнь подбитому животному.
Распространенные заболевания легких
Несколько распространенных заболеваний, которые характеризуются нарушением функции легких и фактически считаются заболеваниями легких, не возникают в самих легких.Например, астма и бронхит рассматриваются как обструктивные заболевания легких, хотя они осаждаются не в легких, а в больших и малых дыхательных путях — бронхах и бронхиолах, которые ведут от дыхательного горла (трахеи) к легким. В этих условиях потоку воздуха в легкие препятствуют мышечные спазмы, слизь и отслоившиеся клеточные вещества в дыхательных трубках. Эти препятствия вызваны чрезмерной реакцией ткани, выстилающей бронхи, на любой из нескольких раздражителей, таких как бактерии и вирусы; паразитические черви; или вдыхал пыль, дым, плесень или пыльцу.
Другое сравнительно распространенное заболевание легких, плевральный выпот, возникает не в легком, а в пространстве между внешней поверхностью легких и внутренней поверхностью грудной полости, которые выстланы тонкой тканью, называемой плеврой. Широкий спектр причин, включая сердечную недостаточность, заболевания почек, инфекции, рак и травмы дыхательных путей, приводит к скоплению жидкости в плевральной полости, давление которой сжимает легкие и препятствует их расширению и сокращению.Это, в свою очередь, вызывает одышку, боли в груди, лихорадку и ряд других серьезных проблем.
По словам доктора Гольдштейна, наряду с астмой и бронхитом, наиболее распространенными заболеваниями легких у кошек являются те, которые приводят к плевральному выпоту. К ним относятся:
— пиоторакс, бактериальная инфекция грудной клетки;
— Инфекционный перитонит кошек (FIP), результат специфической вирусной инфекции, которая может вызвать скопление жидкости в брюшной и / или грудной полостях;
— Хилоторакс, скопление жировой жидкости (хилуса) в груди;
— лимфома, рак лимфоидной ткани; и
— гипертрофическая кардиомиопатия, заболевание сердца, приводящее к чрезмерному накоплению жидкости в тканях и полостях тела.
Также распространены заболевания легких, связанные с инфицированием вирусом иммунодефицита кошек (FIV), и заболевания, вызываемые такими паразитами, как сердечные черви и легочные черви, хотя распространенность этих паразитарных инфекций в значительной степени зависит от географических, климатических и сезонных факторов. Точно так же в некоторых сельских районах США наблюдается заболевание легких, называемое гистоплазмозом. Это состояние вызвано вдыханием грибка, особенно распространенного в почве, на которой выращивают цыплят.
Диагностика и лечение
Когда кошку, страдающую респираторным дистресс-синдромом, доставят в клинику, ветеринарный персонал, конечно же, попытается определить, какое из различных заболеваний легких является причиной этого, но не до того, как лечить потенциально смертельное затруднение дыхания у животного. Доктор Гольдштейн говорит: «Когда кошка оказывается в критической ситуации, мы должны сначала лечить, а позже ставить диагноз, потому что она очень, очень хрупкая.

 Читать дальше »
Читать дальше »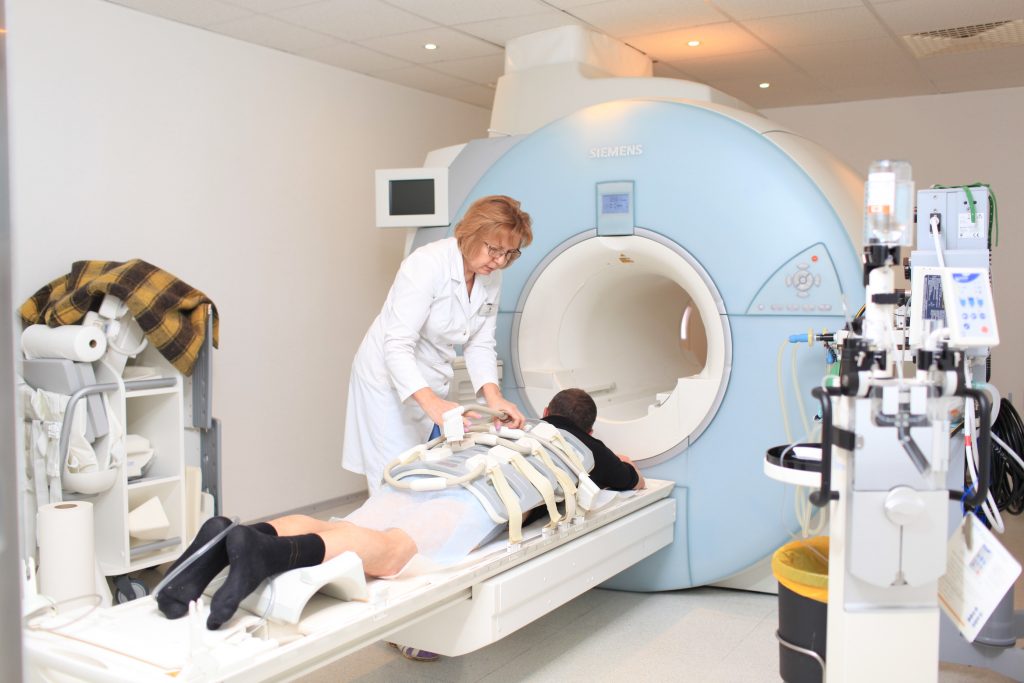 Читать дальше »
Читать дальше »