Мокрота с кровью (Цвет мокроты при кашле: желтая, зеленая, белая)
Если в мокроте при кашле появляется кровь, то нельзя оставлять этот симптом без внимания. Обычно мокрота откашливается естественным образом, выводя из организма ненужные вещества. Но слизь должна быть вязкой и прозрачной, без посторонних примесей. Поэтому даже при простудных инфекциях появление крови при кашле заставляет насторожиться и пройти дополнительное обследование. Появление гемоптизиса или выделение крови при ряде болезней опасно для жизни, поэтому не нужно ждать, когда «само пройдет», а направляться прямиком к врачу.
Содержание статьи
Отчего появляется кашель с кровью?

Существует примерная классификация, связанная с проявлением такой симптоматики:
- не угрожающая жизни или здоровью;
- аномалии врожденной природы;
- редкие патологии;
- достаточно распространенные заболевания.
Мокрота с кровью, не представляющая особой опасности, связана со следующими проявлениями: незначительные повреждения бронхиальных сосудов, физическое перенапряжение, надрывный кашель, травмы психического характера, прием лекарств, разжижающих кровь. В перечисленных примерах слизь содержит коричневые прожилки примесей. Данные признаки не предполагают лечение и проходят самостоятельно.
Обычно мокрота с кровью бывает при воспалении органов дыхания, таких как:
- синусит, связанный с инфекционным процессом в придаточных пазухах носа;
- ларингит, когда воспаление происходит в гортани;
- фарингит, возникающий при воспалении глотки;
- обструктивное хроническое заболевание легких, при котором ткани меняют свою структуру, и воздух с трудом проходит по дыхательным путям;
- пневмония, вызванная различными видами инфекции и связанная с воспалением альвеол;
- туберкулез, который развивается при заселении и размножении в легочной паренхиме палочки Коха, разрушающей ткани.
Мокрота с кровью проявляется при таких распространенных патологиях, как простуда или бронхит. Развивается она при раке легких, митральном стенозе, тромбоэмболии легочной артерии, абсцесса легких. К определяющим болезнь симптомам относится цвет мокроты, по виду которой можно провести предварительную диагностику и узнать стадию развития болезни.
Важно! Если кровь откашливается в ходе банальной простуды или неизвестной болезни, это должно насторожить, поскольку причину и последствия появления слизи в крови предсказать сложно.
При каких патологиях с мокротой выделяется кровь?

Для начала нужно определить источник «кровяного потока». Рвота и кашель с примесью крови возникают по разным причинам. Перед появлением кашля с кровью в горле ощущается жжение и покалывание, после чего появляется пена с алой слизью. При кровяной рвоте больного тошнит, и возникают боли (дискомфорт) в брюшной полости, а затем идут выделения густые и темно-красные.
В ходе пневмонии наблюдается субфебрильная температура, одышка, слабость. Развиваются боли в области груди, у больного плохой аппетит, высокое потоотделение, общая интоксикация. Через 2 недели сухой кашель переходит во влажный. Появляющиеся выделения становятся коричневыми с алыми вкраплениями.
При абсцессе легкого развивается болевая чувствительность за грудиной. Причиной общей слабости становится интоксикация и потеря веса. При абсцессе мокрота отходит с гноем и неприятным запахом. Кашель продолжается долго, между приступами наблюдается одышка.
Наиболее опасен туберкулез, поскольку кашель с гноем и сукровицей появляется на последних стадиях болезни. Сильно мучает больного по утрам. К симптоматике относятся и другие признаки:
- немного повышенная температура тела;
- нежелание принимать пищу и постепенное похудение;
- слабое или вялое состояние;
- анемия как результат потери крови при периодическом, надрывном кашле;
- ночное потоотделение.
Внимание! Такие болезни, как туберкулез, несут опасность и угрожают жизни не только больного, но и окружающих его людей. Поскольку путь передачи ‒ воздушно-капельный, это ведет к быстрому заражению окружающих.
При онкологии в легких на фоне характерных признаков болезней легких наблюдается тяжелый и продолжительный кашель. В слизи хорошо заметны алые прожилки. После приступа облегчение не наступает, больной испытывает удушье, обильное выделение пота, боль за грудиной.
Цвет мокроты зависит от конкретного заболевания:
- При бронхите выходит гной с красными густыми вкраплениями.
- При застойных явлениях в кровяном русле развивается кашель с кровью.
- Эмболия легочной артерии чревата кровяными выделениями.
- При простуде выделяется вязкая мокрота и сопли из носовой полости.
Существуют разные заболевания, при которых возможны выделения разного цвета и вязкости, определить природу которых может только врач.
Патологии, когда кровь выходит со слюной

При травмах или опасных заболеваниях органов ЖКТ, после операций в этой области возможна рвота в виде сгустков красного цвета. Это опасное явление, которое требует срочного медицинского вмешательства.
Кровь в слюне появляется по следующим причинам:
- когда происходит обезвоживание организма;
- при гипотериозе;
- в ходе развития бронхита,
- при развивающемся раке легких,
- на разных стадиях пневмонии,
- на последних стадиях туберкулеза.
Все перечисленные заболевания не относятся к простым, и появление кровяных сгустков или покраснение слюны считается опасным явлением. Иногда повреждаются слизистые оболочки ротовой полости, наблюдается кровоточивость десен, «виновником» становится плохо поставленный зубной протез. При таких явлениях выделения временны, они проходит самостоятельно или после несложных манипуляций.
Справка: у курящих людей слизистые оболочки в ротовой полости раздражены, сосуды кровоточат, и при сплевывании заметен коричневый или серый цвет слюны. При надрывном и сильном кашле мелкие сосуды лопаются, и наблюдается похожее явление.
Почему по утрам в мокроте наблюдаются кровянистые выделения?
Покашливая утром и замечая в слизи кровь, люди склонны впадать в панику. Обычно для этого есть основания, поскольку кровянистые сгустки с утра сигнализируют о давно развивающейся патологии. Но объяснение этого явления может быть и простым, например, лопнувший сосуд или кровоточивость десен.
Если кровь выделяется при кашле в утренние часы, то это признак:
- воспалительного процесса в легких;
- проблем в миндалинах или носоглотке;
- наличия инородного тела в дыхательном просвете;
- предшествующих медицинских процедур;
- разрыва кисты, когда содержимое выпадает в просвет бронхов;
- геморрагического диатеза, способствующего спонтанным кровотечениям;
- сосудистых аневризмов или варикоза.
Причины утренних кровохарканий довольно разнообразны. Даже глистные инвазии способны вызвать такую реакцию. Поэтому без диагностических мероприятий определить причину довольно затруднительно.
Когда и к какому врачу следует обратиться?

При первых подозрительных симптомах, когда возникают страх и беспокойство, нужно обращаться за помощью. Нужно насторожиться, если наблюдается:
- Кашель с соленым привкусом и красной слизью, который длится больше 3 дней.
- Помимо кашля, слабое состояние, отсутствие аппетита, потеря в весе.
- Одышка и грудные боли в спокойном состоянии.
Рассмотрит проблему участковый терапевт, он же проведет предварительную диагностику. Затем направит к фтизиатру, онкологу, пульмонологу в зависимости от заболевания. Лечение возможно только после детального обследования.
Диагностика
Определить «на глазок» появления крови в мокроте невозможно, поэтому проводится довольно большое количество диагностических мероприятий:
- общий анализ крови;
- анализ на свертываемость крови;
- общий анализ мокроты и ее посев на наличие микрофлоры;
- флюорография;
- КТ и МРТ грудной клетки;
- проба манту;
- кардиограмма;
- бронхоскопия;
- биопсия.
Необязательно использовать все методики. Важным показателем является густота крови и ее оттенок. Так, при пенистых выделениях алого цвета можно говорить о проблемах в отделах органов дыхания. При темно-красных или кофейных кровохарканьях возможны патологии ЖКТ. После предварительного диагноза назначают более конкретные диагностические процедуры.
Лечение мокроты с кровью и возможные последствия

Если гемоптизис продолжается довольно долго, то неизбежна госпитализация в отделение хирургии, где врачи примут экстренные меры по устранению проблемы. При определенном диагнозе назначается узконаправленное лечение, направленное на устранение конкретных причин недуга.
Пока проходят диагностические мероприятия, снимают кашлевой рефлекс, чтобы остановить кровяные выделения и снизить нагрузку на легкие. После выяснения причины назначают медикаментозное лечение или применяют хирургическое вмешательство.
Например, при бронхите возможны следующие терапевтические мероприятия:
- нахождение в состоянии покоя;
- употребление большого количества жидкости;
- назначение муколитиков и отхаркивающих препаратов.
Чтобы разжижить и вывести мокроту, используют Лазолван, Бромгексин, Амбробене, настойки термопсиса и корня алтея. Параллельно применяют физиотерапевтические процедуры. При обструкции бронхов лечение предполагает использование бронхорасширяющих препаратов: Эуфиллина, Беротека, Сальбутамола.
Данный симптом «сигнализирует» о неполадках в организме, поэтому так важно вовремя начать лечение. Без этого предсказать последствия сложно. Возможен летальный исход, если кровохарканье вызвано серьезным заболеванием.
Важно! Болезнь в запущенной стадии проявится в полной мере и принесет массу проблем со здоровьем, поскольку, помимо самого недуга, возможны осложнения.
Иные виды мокроты и причины их появления

При влажном кашле происходит выведение слизи с инородными веществами и микроорганизмами из дыхательных путей. Если это стекловидные выделения, то впереди больного ждет благоприятный исход. Но цвет выделений может быть и другим, который заставляет насторожиться.
Так, зеленая мокрота свидетельствует о затяжном воспалительном процессе, связанным с инфекцией. Зеленоватый цвет и гной являются признаком того, что болезнь не проходит, а начинается ее следующий этап. Острая фаза подошла к концу, и болезнь развивается по хроническому типу, или возникают осложнения, поэтому важно вовремя обратиться в медучреждение.
Зеленая мокрота предполагает застойные явления в дыхательных путях. Больной откашливается с трудом, при этом выходит вязкий секрет. Заболевание развивается под воздействием бактерий, которые с трудом поддаются медикаментозному лечению.
Важно! Если выделяется зеленая мокрота при кашле без температуры, то возможно развитие разных болезней, начиная от легочного абсцесса и заканчивая сибирской язвой.
Желтая мокрота выводится в небольшом объеме, но свидетельствует о серьезных недугах: бронхите, синусите, пневмонии или астме. Возникает под воздействием инфекции бактериальной природы. Желтоватый цвет может говорить о присутствии в выделениях гноя.
Белая мокрота «говорит» об отсутствии инфекции. Она проявляется при раке легких уже на раннем этапе его развития, затем приобретая пенистую консистенцию, розовый цвет и запах с примесью гнили. При гриппе также выделяется светлая слизь, густая по консистенции, которая отходит с большим трудом.
Темная, коричневая мокрота появляется не просто так. Подобный оттенок свидетельствует о распаде клеток крови – эритроцитов. А поскольку цвет коричневый, то патологический процесс протекает давно.
Причиной выделений подобного цвета может оказаться курение:
- видоизменяются ткани слизистой органов дыхания в результате различных мутаций;
- стенки капилляров истончаются, и наблюдается выход незначительного количества крови;
- мелкие кровеносные сосуды меняют свою структуру: стенки теряют эластичность и становятся тонкими, твердыми и ломкими;
- бронхи воспринимают табак как инородное вещество, выделяя дополнительные порции слизи за счет реснитчатого эпителия.
Коричневые кровохарканья в большинстве случаев возникают при бронхите, пневмонии, бронхоэктазах, туберкулезе легких или онкологических процессах. Причиной служит попадание в слизь гематологической жидкости. Данный симптом сигнализирует о продолжительном протекании болезни, которая была не долечена или не лечилась вовсе.
Любые выделения сопровождаются дополнительными симптомами, которые дают общую клиническую картину. Мокрота не выступает единственным и основным признаком болезни. Обычно любое кровохарканье сопровождают:
- повышенная температура до фебрильных или субфебрильных значений, иногда держится на протяжении длительного времени;
- болезненные проявления в области груди при вдохе и выдохе, что говорит о проблемах в нижних дыхательных путях;
- проявление одышки или удушья разной степени интенсивности и длительности;
- возникновение сонливости и слабости, тяжелого общего состояния.
Все эти симптомы нужно рассматривать в единой системе, чтобы диагноз соответствовал действительности, и только после этого назначить соответствующее лечение. Но уже при предварительном обследовании цвет слизи и ее консистенция при кашле предупреждает о развитии недуга и свидетельствует о сбоях в работе организма.
32 причины что это может быть, первая помощь и диагностика
Кашель с кровью имеет чаще внелёгочные причины, так на долю так называемого истинного кровохарканья приходится не более 25% всех клинических случаев, в то время как на кровотечения из носоглотки и иных анатомических структур — 75%.
Кровохарканье представляет собой опасный и грозный признак, указывающий, как правило, на неполадки в работе органов дыхательной или иных систем.
Если верить данным медицинской статистки, встречается указанное состояние в истинной форме не так часто. Тем не менее, «прикинув на глаз» выявить источник проблемы возможным не представляется. Требуется проведение тщательной диагностики.
Классификация причин кровохаркания
Такое состояние, как кровохарканье (мокрота с кровью при кашле, либо слизь или слюнной секрет с кровью) можно классифицировать по четырем основаниям.
Главное основание типизации — это характер первичного истечения биологической жидкости. Соответственно с этим критерием выделяют:
Истинное кровохаркание
Для него характерно быделение гематологической жидкости из легких, бронхов, трахеи и иных структур дыхательной системы.
Согласно медицинским выкладкам и практике, это состояние считается наиболее опасным, поскольку вполне способно повлечь летальный исход даже само по себе, не говоря уже о том, что речь идет о прямом указании на тяжелые заболевания.
Ложное кровохаркание
Если в первом случае имеет место кровь в мокроте, то в данной ситуации приходится говорить о её выделении при кашле из десен, желудка, носоглотки (гематологическая жидкость стекает по задней стенке горла и эвакуируется из организма).
На практике разграничить два указанных состояния можно только и исключительно посредством проведения объективных исследований.
Другое основание — степень истечения крови. В такой ситуации можно говорить:
- О кровохаркании. В данном случае выходит не более 50 миллилитров жидкости в течение суток.
- О генерализованном кровотечении. Выделяется не менее 60 и не более 80 миллилитров гематологической жидкости.
- О профузной форме. Как правило, встречается на последних стадиях онкологического процесса в легких и при запущенной форме туберкулеза. Влечет за собой смерть больного по причине массивной потери крови.
Наконец, говорить можно и о степени кровотечения, исходя из объема излияния гематологической жидкости. Определяют:
- Малое кровотечение. Не более 100 миллилитров в сутки.
- Средней интенсивности. Когда выделяется от 100 до 250 мл крови.
- Интенсивном кровотечении. Это самое опасное состояние, когда за сутки или однократно выходит более 250 мл.
Указанные классификации имеют большое значение для диагностики и назначения адекватного лечения.
Болезни, характерные появлением опасного симптома
Патологий, которые сопровождаются кровью в мокроте при отхаркивании, существует более десятка. Среди них мы выделим распространенные, а затем встречающиеся редко. Итак, о каких же недугах приходится вести речь?
- Травматические поражения органов дыхательной системы (легких, бронхов, трахеи).
В структуре указанной причины наиболее распространены химические повреждения и разрушения мелких капилляров при интенсивном кашле. Во втором случае опасности для жизни и здоровья нет, капиллярные кровотечения останавливаются сами.
Также речь может идти об огнестрельных, ножевых и осколочных ранениях при переломе ребер. В таких ситуациях нередким осложнением становится пневмоторакс: проникновение атмосферного воздуха в структуры грудной клетки.
Состояние характеризуется интенсивной болью в месте повреждения, нарушениями дыхания (пациент может вдохнуть, но не способен выдохнуть), падением артериального давления, наличием примеси крови в отделяемом при кашле.
Распространенное инфекционное заболевание, провоцируемое проникновением в дыхательные пути микробактерии туберкулеза (так называемой палочки Коха). Для патологии характерен интенсивный, «забивающий» кашель, который усиливается в светлое время суток и несколько ослабевает ночью.
В первый месяц от начала болезни кашель сухой, непродуктивный. Поднимается температура тела до уровня 37.5-38 градусов Цельсия. На протяжении всего времени течения недуга фебрильные и субфебрильные значения термометра сохраняются.
Далее начинает выделяться кровь при кашле, а в структуре мокроты наблюдается не только гематологическая жидкость, но и гной желтого или зеленоватого оттенка.
Пациенты отмечают общую слабость, постоянное желание спать, снижение работоспособности, выпадение волосяного покрова. На последних стадиях при кашле интенсивно отхаркивается кровь (сгустками), что приводит к смерти больного.
- Глистные инвазии.
Некоторые разновидности гельминтов оседают в легких. Они разрушают легочную ткань, провоцируя становление опасных для жизни и здоровья симптомов. Больных беспокоят: кашель, температура, кашель с примесью крови, слабость, интенсивные аллергические реакции даже на вещества, на которые ранее не было иммунного ответа, бронхоспазмы.
- Раковые опухоли легких.
 После туберкулеза данная причина истинного кровохарканья встречается наиболее часто.
После туберкулеза данная причина истинного кровохарканья встречается наиболее часто.
Типичные симптомы включают в себя кровохарканье (на первой же стадии), слабость, боли при дыхании, бронхоспазмы, субфебрильную температуру (до 38 градусов), повышенную потливость, резкое изменение массы тела в сторону уменьшения и другие.
Распознать неопластический процесс нужно как можно раньше, дабы назначить верное лечение и предотвратить метастазирование основной опухоли. Наиболее интенсивная кровопотеря наблюдаются при локализации злокачественного образования в центральной части легкого.
- Кровь в мокроте при отхаркивании может быть по причине грибковых заболеваний легочных структур.
В данной ситуации на ранних стадиях интенсивность кровотечений минимальная, позднее возможны разрывы крупных сосудов и развитие шока, а также обструкции бронхов.
- Аденоматоз бронхов и легких.
Аденома считается доброкачественной опухолью. Но подобная ее «доброкачественность» заключается лишь в отсутствии метастазирования. В остальном же наблюдается характерный компрессионный эффект с развитием все тех же проявлений, что и у рака органов дыхательной системы. Требуется срочное лечение.
- Бронхоэктазы.
Бронхоэктатическая болезнь характеризуется возникновением в полости бронхов альвеолярных расширений пузырькового вида. Подобные пузырьки заполнены серозной жидкостью, кровью и гноем. При интенсивном кашле эктазы разрываются, и их содержимое изливается, эвакуируясь из организма. Отсюда присутствие крови в мокроте без температуры. Гипертермия наблюдаюется в очень редких случаях.
Она же воспаление легких. Сопровождается повышением температуры тела до фебрильных отметок (38.1-39°C), болями за грудиной, одышкой и удушьем.
- Патологии ЖКТ
Язвенные заболевания пищеварительного тракта сопровождаются внутренним кровотечением. Кашель всегда сухой, образующаяся кровь имеет темный цвет, и отхаркивается в виде сгустков, без мокроты.
Перечень причин велик, однако он не исчерпывающий.
Редкие заболевания
Встречаются не чаще, чем в 0.5-1% случаев, если верить данным европейской статистики. Соответственно выделяются следующие характерные состояния:
| Заболевание | Симптомы |
|---|---|
| Контактный силикоз | Развивается при воздействии на организм и, в частности, на легочную систему кварцевых (силиконовых) соединений. Для недуга патогномонично легкое ощущение слабости, малое отхаркивание с кровью и постоянная субфебрильная температура. |
| Амилоидоз | Дистрофические изменения легких вследствие нарушения белкового обмена. Характеризуется ложными симптомами туберкулеза, обильным выделением крови при кашле. Отграничить одно заболевание от другого возможно только посредством объективной диагностики. |
| Обструкция легкого или одного из просветов бронхов инородным телом. | Попадание в бронхи экзогенного инородного объекта может сопровождаться сильным воспалением тканей, что приводит к их разрушению. В данном случае выделяется зловонная слизь с кровяными прожилками и гноем. |
| Эмфизема | Разрастание легочных (альвеолярных) пузырьков вследствие курения, занятий активным спортом и т.д. |
| Гемосидероз легких (метаболическое нарушение). | Одышка, удушье, симптомы бронхоспазма, а также иные характерные проявления со стороны легких, интенсивные кровохаркания, вот лишь некоторые типичные признаки избыточного накопления особого пигмента в клетках легких. |
Врожденные аномалии бронхолегочной системы
- Телеангиэктазия. Наследственное аутоиммунное заболевание. Здесь типично выделение небольшого количества крови на ранних этапах становления. В дальнейшем наблюдаются интенсивные кровотечения, способные повлечь летальный исход.
- Муковисцидоз. Развивается вследствие системных нарушений в работе организма. В ходе прогрессирования недуга появляются бронхоэктазы.
- Бронхиальные кисты.
- Бронхиальная астма с тяжелым течением.
- Гипоплазия сосудистых структур. Для нее типично слабое кровохаркание. Развивается вследствие повышенной проницаемости сосудов.
Материалы по теме:
Заболевания сердца
- Аневризма аорты.
- Сердечный отек.
- Митральный стеноз.
- Легочная эмболия.
Прочие редкие причины
Встречаются в исключительных случаях. Речь идет об аутоиммунных заболеваниях и состояниях.
Например, может возникнуть:
- Синдром Гудпасчера.
- Гранулематоз Вегенера.
- Саркоидоз.
- Системная красная волчанка.
- Узелковый полиартериит.
- Болезни крови (лейкоз, тромбоцитопении).
У женщин причиной развития проблемы может стать эндометриоз. Однако такое состояние, как кровотечения встречается крайне редко.
Кровохаркание вследствие медицинских манипуляций
Слизь с примесью крови может отделяться после двух диагностических исследований:
- Катетеризация артерий для тромболизиса и иных целей.
- Бронхоскопии.
Кровотечения в данных случаях минимальны и появляются по причине разрыва капилляров. Это не опасно, хотя и неприятно.
Кровь не в мокроте, а из близлежащих органов и тканей
Среди внелегочных причин наиболее часто встречается кровотечение из носа вследствии разрыва сосуда, из десен (гингивит, пародонтит), желудка (язва, особенно прободная, это смертельно опасное заболевание), эмболия, муковисцидоз, кисты легких и бронхов, аутоиммунные синдромы.
Первая помощь больному

В первую очередь требуется вызвать скорую. Самостоятельно справиться с легочным кровотечением невозможно. Пока неотложка едет нужно прибегнуть к следующим манипуляциям.
- Усадить или наполовину уложить больного. Обеспечить полный физический покой пострадавшему.
- Обеспечить приток кислорода, ослабить любую тугую одежду для облегчения дыхательной функции.
- Наложить на сторону поражения лед или компресс с холодной водой.
Никакие препараты самостоятельно вводить нельзя, за исключением глюконата кальция и сульфокамфокаина.
Они помогут снизить интенсивность истечения гематологической жидкости. Использовать горячую воду, горчичники строго воспрещается. Тепло в деле первой помощи должно быть исключено.
Противокашлевые препараты так же запрещены (многие из них расширяют сосуды).
Диагностические мероприятия
 Выявлением причин легочных кровотечений занимаются врачи-пульмонологи и фтизиатры (если речь идет о вероятном туберкулезе). На первичном приеме проводится устный опрос пациента на предмет жалоб, собирается анамнез жизни. Важно обнаружить вероятные факторы начала кровохаркания.
Выявлением причин легочных кровотечений занимаются врачи-пульмонологи и фтизиатры (если речь идет о вероятном туберкулезе). На первичном приеме проводится устный опрос пациента на предмет жалоб, собирается анамнез жизни. Важно обнаружить вероятные факторы начала кровохаркания.
Большая роль отводится специализированным медицинским манипуляциям:
- Рентгенографии. Позволяет выявить новообразования, туберкулез на поздних стадиях (на ранних показатели еще не столь специфичны).
- Физикальному исследованию.
- Функциональным тестам.
- Бронхоскопии.
- МРТ/КТ-диагностике. Своего рода, это золотой стандарт в деле исследования. Но ввиду дороговизны проводится оно крайне редко и только в спорных случаях.
Если нет данных за поражения легочной системы, обследуют иные органы: желудок, десены и т.д. В таком случае понадобится помощь профильных специалистов: стоматолога, ЛОРа, гастроэнтеролога.
Лечение
Направлено на купирование симптома, а также устранение первопричины отхаркивания мокроты с прожилками крови.
Назначаются препараты следующих групп:
- Гемостатические.
- Диуретики.
- Гипотензивные.
- Кардиотонические.
- Глюкокортикостероиды.
- Анальгетики.
Конкретные наименования подбираются врачом. Соответственно, все они в комплексе способствуют быстрой остановке кровотечения. Для устранения первопричины кашля с кровью с большой долей вероятности понадобится операция. Тактика терапии подбирается исключительно лечащим специалистом.
Кровохаркание — это грозный симптом, патогномоничный для целой группы заболеваний. Распознать причину может только врач. Его же прерогативой остается назначение лечения и диагностика. Самолечение категорически недопустимо.
Жить здорово!Три причины кровохарканья. (09.04.2013)
Вконтакте
Одноклассники
Мой мир
этиология и обзор причин, симптоматика, диагностика, принципы терапии

Кашель с кровью — симптом различных заболеваний, преимущественно респираторной системы. Данное явление в официальной медицине называется термином «кровохарканье». Чаще всего выделение крови из органов дыхания обусловлено бактериальной или вирусной инфекцией, онкологическими процессами, травматическим повреждением. Кровохарканье — клинический признак серьезных недугов, которые следует незамедлительно лечить.
Кашель с кровь — не отдельное заболевание, а один из основных симптомов тяжелых расстройств. Кровь в составе мокроты имеет вид плевков, прожилок или алой примеси. Обычно кровохарканье сочетается с другими признаками недуга — высокой температурой, ознобом, болью в груди, одышкой, катаральными и диспепсическими явлениями. Кровохарканье бывает истинным – кровь выделяется из бронхолегочного дерева, а также ложным — она стекает по задней стенке глотки из десен или носа.
Особое внимание необходимо уделять количеству выделяемой крови и ее цвету. Кровь из легких или бронхов пенистая и ярко-алая, из органов ЖКТ — густая и красно– коричневая, без пузырьков воздуха, из полости рта — не измененная, обычной консистенции и цвета.
 Небольшой объем светлой крови выходит в составе мокроты при простуде.
Небольшой объем светлой крови выходит в составе мокроты при простуде.- Прожилки красно-ржавого окраса – признак повреждения мелкого кровеносного сосуда. Если этот симптом появился однажды и больше не повторялся, он никак не повлияет на состояние здоровья человека и качество жизни.
- Присутствие в отделяемом кровяных сгустков — проявление серьезных заболеваний внутренних органов.
- Профузное кровотечение является симптомом последней стадии онкопатологии или туберкулезной инфекции.
Регулярно возникающий кашель с кровью сигнализирует об опасной проблеме, требующей обращения к специалисту для скорейшего устранения.
Кашель с кровью – повод для незамедлительного посещения медицинского учреждения. Диагностика патологии, проявляющейся данным симптомом, основывается на результатах комплексного обследования пациента. Необходимо выяснить этиологический фактор кровохарканья и обнаружить источник выделения крови. Чтобы устранить этот неприятный признак, следует ликвидировать причинное заболевание.
Этиология
Кашель с кровью – тревожный признак, который может возникнуть у человека любого пола, возраста и происхождения. Не существует естественных причин кровохарканья. Все этиологические факторы данной проблемы относятся к патологическим. Самые «безопасные» причины кровохарканья, связанные с разрывом мелких сосудов в бронхах — лечебно-диагностические инвазивные манипуляции, чрезмерное физическое перенапряжение, длительный прием антикоагулянтов.

Кашель с кровью — симптом целого ряда заболеваний и патологических состояний. Это болезни органов дыхания, сердца и сосудов, ЛОР-органов, пищеварительной системы. Основные причины кровохарканья:
- Воспаление нижних отделов респираторного тракта — бронхов и легких,
- Абсцесс легкого и бронхоэктатическая болезнь,
- Грибковая или паразитарная инфекция в легких – повреждение тканей аскаридами и другими патогенами,
- Кардиоваскулярные расстройства,
- Туберкулезная инфекция,
- Онкопатология,
- Синуситы,
- Воспаление носоглотки, ротоглотки, гортаноглотки,
- Травмы,
- Поражение различных отделов ЖКТ,
- Инфекционные заболевания — ОРВИ, грипп,
- Генетические и аутоиммунные патологии — гемофилия, тромбоцитопения, респираторный муковисцидоз, системная красная волчанка, васкулиты,
- Эндометриоз – прорастание тканей эндометрия в легкие.
Симптоматика
Кашель с кровью — основной, но единственный симптом заболеваний, спровоцировавших его появление. Лица с кровохарканьем жалуются на признаки общей астенизации организма — быструю утомляемость, бессилие, отсутствие аппетита, похудание; интоксикацию — подъем температуры, озноб, миалгию, головную боль, тошноту; дыхательные расстройства – одышку, неприятные ощущения в груди, удушающие приступы, хрипы.
Заболевания, проявляющиеся кашлем с кровью, имеют дополнительные симптомы, которые необходимо учитывать при постановке диагноза.
- Воспаление бронхов проявляется кашлем, который в начале процесса является сухим и мучительным, а спустя несколько дней становится влажным. Кровянистые примеси в мокроте обычно минимальные, имеют характер отдельных прожилок. По мере прогрессирования патологии больной буквально задыхается во время приступов кашля. Отхождение мокроты приносит некоторое облегчение. Температура при бронхите чаще субфебрильная. Она поднимется в тяжелых случаях, когда возбудителем болезни является вирус гриппа. У больных нарастают признаки интоксикации – слабость, сонливость, снижение аппетита, тошнота.

бронхит
- При пневмонии возникает продуктивный кашель, лихорадка, слабость, потливость, боль в груди, иррадиирующая в спину, одышка, акроцианоз, потеря аппетита, тошнота, диарея. На первый план обычно выходят признаки интоксикации. В тяжелых случаях фебрильная температура сопровождается спутанностью сознания, эпиприпадками, бредом. Возможны катаральные явления — охриплость голоса, насморк, дискомфорт в горле.
- ХОБЛ — замещение альвеол соединительнотканными волокнами, деструкция интерстиция, разрыв капилляров. Эти процессы приводят к появлению крови в мокроте, одышки в покое, цианоза.

ХОБЛ
- Туберкулез легких имеет слабовыраженную общую симптоматику. Затяжной кашель с алой кровью возникает на фоне стойкого субфебрилитета, слабости, отсутствия аппетита, упадка сил. Он обусловлен образованием в очаге поражения аневризматически расширенных сосудов и их разрывом. Генерализованное кровотечение проявляется алой кровью в мокроте.
- При раке легких больные быстро худеют, испытывают боль в груди и страдают от мучительного кашля с кровохарканьем, обусловленного распадом ткани и разрушением кровеносных сосудов, на которые давит растущая опухоль. Мокрота с кровью без кашля – признак серьезнейших болезней, которые далеко не всегда удается вылечить: туберкулеза и рака.
- Сердечно-сосудистые заболевания проявляются болью за грудиной, одышкой, изменением сердечного ритма, слабостью, похолоданием ног. При митральном стенозе затрудняется ток крови в левых отделах сердца, повышается давление в малом круге кровообращения. При разрыве сосудов легких возникает угрожающее жизни состояние – легочное кровотечение, проявляющееся кашлем с кровью.
- Воспаление гайморовой пазухи проявляется острой и пульсирующей головной болью, обильными гнойными выделениями из носа, лихорадкой, отеками вокруг глаз, щек и носа, нарушением обоняния, усиленным слезотечением, гипергидрозом, гнусавостью голоса, неприятным запахом изо рта, апатией, бессонницей ночью и сонливостью днем.
- При фарингите и тонзиллите покрасневшее горло болит, отечные миндалины покрыты гнойным налетом. Сначала возникает сухой, мучительный кашель. По мере прогрессирования патологии он увлажняется и сопровождается выделением слизисто–гнойного секрета с кровью. Кровеносные сосуды лопаются в результате сухого надсадного кашля, и выделяется кровь. После снятия налета с воспаленной миндалины образуются ранки, которые кровоточат. Больные, отхаркиваясь, видят в отделяемой слизи примесь крови.
- Заболевания органов пищеварения имеют общие симптомы: боль в эпигастрии, тяжесть и вздутие живота, тошнота и рвота, нарушение стула.
- Травматическое поражение внутренних органов сопровождается болью, кашлем и кровохарканьем, гипотензией, головокружением. Удары, падения, ранения, ожоги — причины поражения сосудистой стенки и кровотечения. Кашель с кровью нередко становится следствием хирургических операций и инвазивных манипуляций.
Диагностический процесс
Своевременная диагностика позволяет определить причину кашля с кровью и подобрать адекватное лечение. Врач выслушивает жалобы, собирает анамнез, осматривает больного и проводит физикальное обследование.

Пальпация, перкуссия и аускультация — первичные диагностические процедуры, с помощью которых можно предположить наличие у больного конкретной патологии. Для подтверждения или опровержения предполагаемого диагноза больным необходимо пройти лабораторные и аппаратные исследования.
Лабораторная диагностика:
- Гемограмма — признаки воспаления, анемии,
- Анализ мочи — следы белка при лихорадке,
- БАК — показатели работы внутренних органов,
- Бактериальный анализ мокроты — идентификация возбудителя инфекции и определение его чувствительности к антибиотикам,
- Иммунограмма — обнаружение в крови иммуноглобулинов различных классов,
- Коагулограмма – оценка состояния свертывающей системы крови.
Аппаратные методы обследования больного:
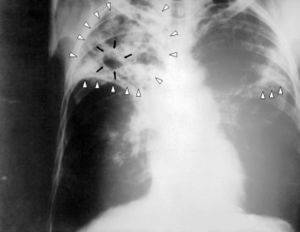
-

затемнение на правом лёгком (левая сторона на снимке)
Рентгенография органов грудной клетки – появление теней в легочной ткани указывает на пневмонию или рак. При увеличении размеров сердца можно заподозрить кардиологическое заболевание.
- Бронхоскопия — осмотр внутренней оболочки бронхов с помощью эндоскопической техники и оценка состояния бронхолегочного аппарата.
- Электрокардиография и эхокардиография – выявление ишемизированой зоны миокарда и нарушений сердечного ритма.
- ФЭГДС – эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки.
- Биопсия – взятие легочной ткани на гистологический или цитологический анализ.
- Томографическое исследование проводится в диагностически сложных случаях. С помощью него можно четко определить расположение патологического очага, степень его распространения, глубину поражения ткани, а также подробно обследовать легкие.
При заболеваниях ЖКТ, сердца, горла больным требуется консультация специалистов в области гастроэнтерологии, кардиологии, оториноларингологии, фтизиатрии.
Этот стандартный набор обследований поможет врачу определить причину проблему и подобрать оптимальную схему лечения для каждого больного.
Лечение
Чтобы избавиться от кашля с кровью, необходимо устранить причину его появления. Этот неприятный симптом различных заболеваний требует проведения комплексной терапии, включающей медикаментозное и физиотерапевтической воздействие, народные методы и оперативное вмешательство.
Общие принципы лечения заболеваний, проявляющихся кровохарканьем:
- Постельный режим,
- Соблюдение врачебных рекомендаций,
- Прием назначенных лекарств,
- Физиотерапевтические процедуры,
- Правильное питание,
- Оптимальный питьевой режим.

Лекарственные препараты, назначаемые больным:
- Антибиотики показаны при инфекционном воспалении легких, бронхов, пазух носа,
- Противовоспалительные пастилки, леденцы, спреи – «Стрепсилс», «Гексорал», «Граммидин»,
- Сосудосуживающие капли в нос – «Називин», «Тизин», «Ринонорм»,
- Отхаркивающие средства – «Бромгексин», «Амбробене», «Бронхолитин»,
- Витамины – «Аскорутин», «Аскорбиновая кислота».
В тяжелых случаях, когда возникает сильное кровотечение при кашле, проводят гемотрансфузионную терапию – переливают кровь. Абсцессы легких и бронхоэкстазы лечат оперативно. При онкопатологии показана комплексная терапия, включающая хирургические, химиотерапевтические и лучевые методы.
Туберкулезная инфекция является специфической. Для ее ликвидации нужны особые противомикробные препараты. Обычно назначают сразу несколько противотуберкулезных средств. Больным с проблемами бронхолегочной системы следует регулярно лечиться в специализированных санаториях.
Для борьбы с кровохарканьем можно использовать народные средства. Они дополняют, но не заменяют основное лечение, назначенное доктором. Выбор фитосредств, отвара или настоя должен быть одобрен лечащим врачом. Наиболее эффективные и популярные среди них:
- Отвары лекарственных трав — крапивы, ромашки, шалфея, солодки,
- Теплое молоко с минеральной водой,
- Имбирный чай с лимоном и медом,
- Ингаляции с эфирными маслами,
- Смесь из алоэ и меда.
Все процедуры, связанные с прогреванием, категорически запрещены лицам, которых мучает кашель с кровью.
Профилактические меры
Мероприятия, предупреждающие появление кровохарканья:
- Отказ от пагубных привычек,
- Правильное питание – максимум овощей, фруктов и кисломолочных продуктов, минимум жирной, жареной и сладкой пищи,
- Полноценная физическая активность с долгими пешими прогулками на улице,
- Профилактический прием витаминов и иммуностимуляторов,
- Закаливающие процедуры — контрастный душ, ходьба босиком, обливания холодной водой,
- Ежегодная флюорография,
- Защита организма от гипотермии и сквозняков,
- Полноценный сон,
- Оптимальный режим труда и отдыха,
- Защита от стрессов, эмоционального перенапряжения, психического переутомления,
- Отказ от посещения общественных мест во время эпидемий гриппа.
Кашель с кровь при своевременном лечение полностью проходит. Прогноз патологии благоприятный. Заболевания, проявляющиеся этим симптомом, при отсутствии медицинской помощи могут иметь негативные последствия, угрожающие жизни человека.
Кашель с кровью — потенциально опасное состояние, с которым сможет справиться только квалифицированный врач. Данное явление иногда перерастает в фатальное легочное кровотечение. Этот неприятный и часто пугающий симптом требует срочного обращения к специалисту, который проведет комплексную диагностику и назначит соответствующее лечение.
Видео: телепрограмма о причинах кашля с кровью
Мнения, советы и обсуждение:
Кашель с кровью: причины и лечение
Кашель с кровью – тревожный симптом. В лучшем случае, это лопнули капилляры при напряженном кашле. Появление мокроты с кровяными прожилками нельзя оставлять без внимания, а тем более, если это не рыжие прожилки, а следы алой крови. Нужно обратиться к врачу, если неприятное явление носит не эпизодический характер, а повторяется достаточно часто и доставляют дискомфорт. Что это может быть, ответить сможет только врач. Причин может быть очень много, и диагностику придется пройти.
Истинное и ложное кровохаркание
Следует различать биологические жидкости, выделяемые из ротовой полости при отхаркивании, это может быть:
- мокрота – выделяемый при кашле секрет бронхо-легочной системы;
- слизь – биологическая жидкость, продуцируемая носоглоткой при воспалении, стекающая по задней стенке в горло, и выделяемая при отхаркивании;
- слюна – биологическая жидкость, выделяемая слюнными железами в ротовую полость.
Кровохарканье бывает:
- Истинное – это выделение мокроты с прожилками крови при кашле либо сгустки крови в мокроте. Обусловлено появление сгустков в мокроте патологическими изменениями в бронхолегочном дереве.
- Ложное – это следы или сгустки, которые появляются при отхаркивании слизи, собирающейся в горле и стекающей из носоглотки или попадающей из пищевода. Это просто кровь в слюне при кашле.
Кроме того, немаловажна интенсивность выделения при отхаркивании секреторных жидкостей.
В зависимости от количества выделяемой крови, существует классификация этого явления:
- кровохарканье – это выделение менее 50 мл за сутки;
- генерализованное кровотечение – от 60-80 мл.
Существует еще профузное кровотечение, но обычно это случается на последней стадии онкологии или туберкулеза.
В случае истинного и ложного кровохарканья, процесс отхаркивания может сопровождаться кашлем. В любом случае идет кровь изо рта, поэтому очень трудно без исследования понять, какого рода кровохарканье наблюдается у пациента.
Возможные заболевания и дополнительные симптомы
Причиной кровохарканья могут быть патологии различных органов и систем человеческого организма. Поэтому важно распознать, что значит каждый симптом.
| Болезни-провокаторы кровохаркания | Характерные симптомы |
| Острый и хронический бронхит | Повышение температуры при острой форме, сильный кашель, отдающийся болью в грудной клетке, выделение вязкой мокроты с прожилками гноя. |
| Пневмония | Высокая температура, слабость и потливость, кашель сопряжен с болью в спине. |
| Туберкулез | Длительная субфебрильная температура, слабость, затяжной кашель, мокрота с алыми следами. |
| Онкологические заболевания легких | Резкая потеря веса, боль в груди, кашель тяжелый с кровавым отхаркиванием. |
| Болезни сердца | Тяжесть в теле и слабость, холодные конечности, боль за грудиной. |
| Воспаление носовых пазух | Заложенность носа, высокая температура, выделения через нос и горло с гноем. |
| Тонзиллиты, ларингиты, фарингиты | Боль в горле, сильный кашель с выделением мокроты с гноем. Воспаленное горло. |
| Болезни ЖКТ | Боль в эпигастральной области, тяжесть в желудке, тошнота и рвота. |
| Травмы внутренних органов | Боли в травмированном органе, кашель и кровавое отхаркивание. |
Заболевания легких
Легочные заболевания практически все могут сопровождаться отхаркиванием кровавой мокроты:
- Хроническая обструктивная болезнь легких (ХОБЛ) характеризуется вырождением легочной ткани и замещением ее соединительной тканью или известковыми отложениями. Разрушение легочной ткани нередко сопровождается разрывом мелких сосудов, что приводит к выделению крови с мокротой. Чаще всего это заболевание встречается у курильщика.
- Долевая или лобарная пневмония, вызванная пневмококком. Сначала начинается сухой кашель, а уже на 3-4 день дает такую картину, как кровавые следы в мокроте. Это обычное течение болезни.
- Очаговая пневмония с кровавым кашлем вызывает серьезную озабоченность, потому что может свидетельствовать о начале абсцесса легкого.
- При туберкулезе легких в очагах поражения наблюдаются аневризматические расширения сосудов. Когда аневризма лопается, возникает генерализованное кровотечение и больной отхаркивает алую кровь.
- При раке легких кровохарканье возникает из-за разрыва сосудов бронхов, на которые давит разрастающаяся опухоль. Сначала кашель сопровождается выделением мокроты с гноем, а позже с кровью, особенно по утрам. На III-VI стадии заболевания случается профузное кровотечение.
- При эмболии и глистной инвазии легких возможны легочные кровотечения. И тот, и другой случай требуют немедленной госпитализации.
Сердечно-сосудистые патологии
Если при кашле отхаркивается кровь и при этом налицо перебои в работе сердца, одышка, утомляемость, то скорее всего речь идет о митральном стенозе – сужении атриовентрикулярного устья и затруднении поступления крови из левого предсердия в левый желудочек. Это заболевание провоцирует гипертензию и инфаркт легочных сосудов, приводит к внутреннему кровотечению в легкое, кашлю и кровохарканью. Все это сопровождается лихорадкой и болью в боку.
Выделение крови может вызвать прорыв аневризмы аорты в просвет бронха, что влечет за собой летальный исход.
Простуда и грипп
То, что мы привыкли называть простудой, вызвано либо вирусной, либо бактериальной микрофлорой. Она находится в нашем теле в латентном состоянии, ожидая благоприятных для себя условий, либо мы ее получаем при общении с больным человеком. Так или иначе, но возникают все признаки заболевания верхних дыхательных путей, с кашлем и повышением температуры тела, которые диагностируются, как ОРЗ, ОРВИ или грипп.

Иногда кровь при кашле может наблюдаться даже при обычной простуде. В таком случае показан прием классических противомикробных средств. Например, Анаферона, Афлубина, Арбидола. Для улучшения выведения мокроты — Лазолван, Геделикс, Бромгексин, Амброксол, Мукалтин.
Нередко случается так, что при кашле в мокроте после простуды появляются кровавые вкрапления. Происходит это потому, что при респираторных заболеваниях бывает сильный кашель, от напряжения лопаются капилляры, и небольшое количество крови попадает в отхаркиваемый секрет респираторных путей.
Выделение при откашливании мокроты с кровью при гриппе и ОРЗ не представляет собой опасности, просто свидетельствует о том, что пора укреплять стенки сосудов, принимая витаминные комплексы.
Проблемы носа и горла
Причины кашля с кровью при ЛОР-заболеваниях редко вызывают серьезные опасения. Обусловлены они следующими причинами:
- Хрупкие капилляры в носу лопаются от сильной отечности, когда постоянно выделяется слизь из полости носа. Все это стекает по задней стенке носоглотки в горло и отхаркивается при кашле.
- При тонзиллите гнойный налет на миндалинах при обработке горла Люголем или полосканием оставляет после себя открытые ранки, которые кровоточат. При отхаркивании выходит кровавая слизь с гноем. Этому способствует и повышение температуры тела.
- Ларингит и фарингит вызывают сухой надсадный кашель. От напряжения лопаются капилляры в воспаленных стенках гортани и выделяется небольшое количество крови.
- Могут возникнуть и более серьезные заболевания ЛОР-органов – туберкулез или опухоль горла. Но в таких случаях кровотечения появятся на более поздних стадиях развития болезни, когда диагноз, скорее всего, уже давно поставлен.
Желудочно-кишечные болезни
Причиной кровотечения изо рта могут стать заболевания верхних органов желудочно-кишечного тракта:
- пищевода;
- желудка;
- двенадцатиперстной кишки.
Протекают они, как правило, без температуры, приобретая хроническую форму и нередко приводят к кровотечениям. Кровь истекает из поврежденных кровеносных сосудов в полостях органов желудочно-кишечного тракта. Это может быть:
- эрозивный геморрагический гастрит и дуоденит;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- хронический эзофагит;
- дивертикулы отделов ЖКТ – выпячивание стенок;
- опухоли различной этиологии, вызывающие разрыв сосудов.
На самом деле болезней ЖКТ, вызывающих внутреннее кровотечение, куда больше. Это лишь те примеры, которые провоцируют появление крови изо рта при отхаркивании. Кровь, появляющаяся из-за эрозий, выделяется в небольшом количестве. А вот все остальные заболевания вполне могут вызвать генерализованное кровотечение. В таком случае необходима срочная госпитализация.
Травмы
При травмах внутренних органов у взрослого и ребенка либо происходит генерализованное кровотечение, либо при отхаркивании выделяются сгустки крови.
Кашель с кровью может появиться в результате разрыва сосудов при падении, при огнестрельном или ножевом ранении в область ЖКТ или органов дыхания. В таком случае выделяется алая кровь.
Кровотечение возможно после хирургического вмешательства либо при попадании инородного тела в дыхательные пути. После извлечения предмета может быть травмирована их слизистая, которая какое-то время кровоточит.
Очень часто кровохарканье возникает на фоне травмы гортани, что приводит не только к болевому шоку, но и к значительной кровопотере. Это зависит от площади раневой поверхности.
Другие причины
Кашель с кровью могут спровоцировать достаточно редкие заболевания генетического или аутоиммунного происхождения.

Согласно медицинским выкладкам и практике, это состояние считается наиболее опасным, поскольку вполне способно повлечь летальный исход даже само по себе, не говоря уже о том, что речь идет о прямом указании на тяжелые заболевания.
К таким заболеваниям относятся:
- Гемофилия – это редкое наследственное заболевание, связанное с нарушением свертывания крови. При этом происходят кровоизлияния во внутренние органы, что приводит к кровохарканью. Если кровоизлияние произошло в верхних отделах ЖКТ, то появляется рвота и кашель с кровью у ребенка и взрослого.
- Тромбоцитопения – снижение количества тромбоцитов в циркулирующей крови. Это приводит к кровоточивости сосудов и плохой свертываемости. Отсюда и внутренние кровоизлияния, приводящие к выделению крови через рот при кашле, а нередко и отхаркивание с кровью без кашля.
- Респираторный муковисцидоз – заболевание, обусловленное мутацией гена, что влечет за собой серьезное поражение органов дыхания. Вызывает диффузный пневмосклероз, при разрушении сосудов выделяется кровь в просвет дыхательных путей, а путем откашливания выделяется с мокротой.
Как проводится диагностика
Диагностика начинается со сбора анамнеза, потому что такому тревожному симптому, как кровь при кашле, всегда сопутствуют дополнительные признаки. Дальше врач принимает решение, какие диагностические мероприятия необходимы. Обязательно проводятся:
- Развернутый анализ крови, чтобы исключить гемофилию и тромбоцитопению. Сюда входят химический анализ крови, коагулограмма и общий анализ крови.
- Если кровотечение связано с ЖКТ, то проводится фиброэзофагогастродуоденоскопия – эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки.
- Метод компьютерной или магниторезонансной томографии позволяет с высокой точностью обследовать любой орган человеческого тела и выявить самые глубоко протекающие патологические процессы, в том числе и провести подробное обследование легких.
- Бронхоскопия позволяет оценить состояние всего бронхиального древа и поставить диагноз с высокой точностью.
Лечебные меры и профилактика
Даже небольшие следы крови в мокроте нельзя оставлять без внимания, а тем более кровотечение изо рта. Нужно срочно вызывать скорую помощь. Лечение назначается в зависимости от установленного диагноза. Пневмонию и гнойный гайморит лечат антибиотиками. Сердечные и желудочно-кишечные болезни в основном поддаются консервативной терапии, но иногда требуется хирургическое вмешательство.
Профилактика любого заболевания – это здоровый образ жизни, полноценное питание. Нужно есть больше овощей и фруктов, кисломолочной продукции вместо фастфуда и жирной пищи.
причины, диагностика и методы лечения, профилактика
Мокрота красного цвета образуется при нарушении работы сердца, воспалении дыхательных органов. Кровавые сгустки формируются при разрыве аорты, переломе ребра, при длительном приеме медикаментов, при язве желудка. Лабораторные анализы, проводимое инструментальное обследование помогают определить причины появления кашля с кровью. Выделение коричневой мокроты часто сопровождается одышкой, рвотой, болью в грудине, высокой температурой, потерей аппетита.
Возможные причины кровохарканья
Кашель со сгустками и красными прожилками в слизи присутствует при многих патологических состояниях, требующих медикаментозного лечения, а иногда и оперативного вмешательства.
Тромбоэмболия сосудов легкого
После травм, при которых повреждаются венозные стенки, при варикозе, вследствие замедления скорости циркуляции крови закупоривается легочная артерия, развивается гипоксия. Патология стремительно прогрессирует, спасти жизнь человеку можно при немедленном лечении. Кровохарканье — один из признаков тромбоэмболии сосудов легкого.


Стеноз митрального клапана
При пороке сердца, возникающем после перенесенного ревматизма, реже красной волчанки, утолщаются и соединяются створки митрального клапана. При прогрессировании болезни появляется кровохарканье, мучит сильная одышка и кашель.
Левый желудочек недостаточно функционирует
Нарушение расслабления миокарда или сокращения предсердия приводит к тому, что в один из отделов органа поступает слишком мало крови. При дисфункции левого желудочка стенки утрачивают эластичность, мучит одышка, кашель, что становится сильнее, когда человек лежит, в слизи обнаруживаются прожилки крови.
Синдром Эйзенменгера
Болезни будущих мам, нарушение внутриутробного развития чреваты рождением малышей с различными аномалиями, среди которых синдром Эйзенменгера. Дефект межжелудочковых перегородок может долго не давать о себе знать, но затем начинается кашель, выделяется мокрота с кровью, синеет кожа.


Аномалия развития вен и артерий
Сосуды, пронизывающее все тело, поставляют в клетки и органы микроэлементы, кислород и другие питательные вещества. При нарушении развития артерий и вен, кроме частого роста давления и одышки, мучит сухой кашель, наблюдается кровохарканье.
Легочный васкулит
Под воздействием аутоиммунных процессов, происходящих в организме человека, ослаблении защитных сил воспаляются сосуды легочных тканей, возникает васкулит. Болезнь дает о себе знать поражением дыхательных путей, кашлем, выделением коричневой мокроты.


Геморрагический диатез
Патология, которая встречается у взрослых людей и младенцев, проявляется в виде пятен и высыпки, отличается частыми кровоизлияниями, что возникают даже после царапины. Геморрагический диатез чреват осложнениями вплоть до утраты зрения.
Синдром Гудпасчера
Аномалия, при которой воспаляются альвеолы легких, поражаются мембраны почечных клубочков, приводит к появлению изменений в сосудистом русле. При синдроме Гудпасчера человек кашляет кровью, в мокроте присутствуют сгустки и прожилки. Болезнь может прогрессировать стремительно, без лечения пациент умирает в течение года.


О чем говорит кровь в мокроте при отхаркивании
Слизь с красными прожилками появляется, когда в бронхах разрывается мелкий сосуд. Обычно проблема проходит за 2 дня. Кашель с мокротой, в котором присутствуют частички крови, возникает:
- при бактериальной пневмонии;
- при разрушении легких паразитами;
- при бронхите.
Человек резко худеет, мучится от боли в груди, удушья, когда появляется раковая опухоль в легких. Рост новообразования сопровождается кашлем с мокротой, в которой присутствуют кровяные сгустки.
О развитии пневмоторакса, при котором падает давление, затрудняется дыхание, говорит появление алых выделений при отхаркивании.


Присутствие крови не только в слизи, но и в слюне часто служит признаком серьезной патологии — рака, пневмонии. Кашель с гноем и коричневой мокротой сопровождает аденому, локализованную в бронхе.
Кровохарканье возникает при патологиях сосудов, болезнях миокарда. При сердечном отеке легкого:
- Присутствует сильная слабость.
- Ощущается дискомфорт в области груди.
- Выделяется пенистая мокрота розового или алого цвета.
Однако кашля при этом не бывает, как и при разрыве стенки аорты. И в одном, и в другом случае человеку грозит опасность, и требуется немедленное лечение.
Почему кровь в мокроте появляется по утрам
При длительном нарушении функционирования легких, что связано с присутствием раковой опухоли, пневмонии, запущенного туберкулеза, отхаркивание с сукровицей наблюдается после сна. При болезнях горла, носоглотки, при воспалении миндалин в небольшом количестве выделяется с гноем густая кровь темного цвета.
Если человек страдает от геморрагического диатеза, по утрам он отхаркивается с мокротой, в которой присутствуют красные прожилки.


Особенности диагностики
Слизистые выделения и кашель наблюдаются при разных патологиях.
При простуде
При переохлаждении, длительном хождении в мокрой обуви воспаляются верхние дыхательные пути, что приводит к появлению кашля, чиханию, отеку слизистой носа. Для исключения бронхита или пневмонии врач собирает анамнез, выписывает больному направление на общий анализ крови, на бакпосев из носоглотки. При необходимости проводится рентген грудной клетки, серологическое исследование, УЗИ.


При бронхите
Стафилококки, микоплазмы, вирусы, направляясь в организм при простуде, вызывают патологию, что начинается с сухого кашля, а затем растет температура, обильно выделяется алая мокрота, которую берут на бактериологическое исследование. Для подтверждения бронхита выполняется рентген грудной клетки.
При пневмонии
В результате осложнения респираторных болезней, гриппа воспаляются легкие, больного начинает мучить лихорадка, озноб, одышка, ломит все тело, температура растет до 40, учащается пульс. При сильном кашле с мокротой выходит кровь. При подозрении на патологический процесс в легких назначается:
- компьютерная томография;
- рентген грудной клетки;
- бронхоскопия.


Перед составлением схемы лечения воспаления и кашля узнают уровень иммуноглобулинов, количество лимфоцитов. Серологическое исследование позволяет выделить антиген к микробу, вызвавшему воспаление. При необходимости под микроскопом рассматривают мокроту, берут фрагмент ткани легкого на биопсию.
При беременности
Надсадный кашель у будущей мамы появляется при бронхите, простуде и не проходит несколько недель. Кровь в мокроте может возникнуть, если лопнул сосуд слизистой оболочки. Женщина должна сообщить о проблеме гинекологу, у которого она состоит на учете, поскольку кровотечение может говорить как о воспалении десен, так и о присутствии пневмонии.
Врач направит пациентку на сдачу анализов для лабораторного исследования, на основании результатов определяется необходимость инструментальной диагностики.


Туберкулез
При снижении иммунитета Mycobacterium tuberculosis, что попадают в дыхательные пути при чихании, кашле от носителя инфекции, вызывают тяжелую болезнь. Скрытый период туберкулеза может продолжаться до 3 месяцев, а то и несколько лет. Сильная боль в груди, кашель с кровохарканьем, высокая температура изматывают человека. Диагностика патологии включает:
- осмотр лимфоузлов и кожных покровов;
- прослушивание легких;
- рентген грудной клетки;
- бронхоскопию.
Лабораторное исследование мокроты помогает обнаружить возбудителя туберкулеза.
При использовании современной методики полимеразной реакции выявляют ДНК микобактерии, определяют ее устойчивость к тому или иному препарату.
Абсцесс легкого
При осложнении пневмонии, спровоцированной анаэробными микроорганизмами, стафилококками, при повреждении грудной клетки в результате травмы или ранения в легком скапливается гной. Образование полостей в органе при абсцессе сопровождается:
- ознобом;
- затруднением дыхания;
- болью в грудине.


Человек мучится от кашля, во время приступа выходит мокрота, обладающая специфическим запахом, присоединяется кровотечение.
Чтобы выявить присутствие абсцесса легких, берут кровь на общий анализ, исследуют окрашенную мокроту по Граму на культуру возбудителя, назначают рентгеноскопию грудины. Дополнительно проводится компьютерная томография, подсчитывается количество колоний, которых выделяют из материала в ходе биопсии.
Рак легкого
В начале появления злокачественного формирования человек не чувствует ухудшения здоровья. Больной обращается за медицинской помощью, когда кашель усиливается, с мокротой выходит кровь. Чтобы выявить рак в начале образования опухоли, требуется дифференцированная диагностика, предполагающая разные методы обследования.
Рентген грудины выполняют в 2 проекциях, что позволяет обнаружить проблемные участки. Используя компьютерную томографию, выявляют все пораженные очаги. В ходе бронхоскопии оценивается состояние трахей, определяется структура новообразования, МРТ показывает локализацию опухоли.
Цитология мокроты эффективна в том случае, когда раком поражены дыхательные пути.
Обнаруживают злокачественные клетки, подтверждают присутствие опухоли в легких, выполняя биопсию фрагмента измененной ткани. Процедура проводится после рентгена и КТ несколькими способами.
Во многих медицинских учреждениях вместо открытой чрезкожной биопсии делают видеотораскопическую, при которой мельчайшими инструментами и, используя камеру, выполняют 2 разреза в легких.


Бронхоэктатическая болезнь
Мучительный кашель, который приводит к разрыву сосудов, что локализуются в стенках дыхательных органов, выделению большого количество гноя, сопровождают бронхоэктазию. Чтобы дифференцировать болезнь от других воспалительных состояний, проводится:
- рентген;
- компьютерная томография;
- спирометрия.
Если у человека присутствует кашель и кровохарканье, показана бронхоскопия. Во время процедуры берется гнойная мокрота для цитологического исследования. Бакпосев содержимого позволяют обнаружить тип возбудителя, определить чувствительность к антибактериальному средству.
Сердечные нарушения
Сухой кашель в сочетании с болью в грудине мучит человека, страдающего ревматизмом, кровохарканье возникает при мерцательной аритмии. Пациенту с такой симптоматикой предлагают сделать электрокардиограмму, томографию, рентген. Для изучения структуры сердца предписывается Эхо-КГ.


Эмболия легочной артерии — признаки
При закупорке сосудов у больного внезапно начинается одышка, учащается пульс, бледнеет кожа, падает артериальное давление, мучит кашель. При тромбоэмболии присутствуют те же симптомы, что и при других патологиях легких:
- рвота;
- кровохарканье;
- судороги;
- боль в грудине.
Чтобы вовремя выявить проблему, проводится лабораторное исследование:
- рентген, ЭКГ, УЗИ вен, сцинтиография.
Дополнительно измеряется давление в отделах сердца. Подтвердить диагноз помогает ангиограмма, на ней отчетливо виден сосуд, пораженный тромбом.


Респираторный муковисцидоз
Приступы кашля, сопровождающиеся сильной одышкой, выделением гнойной мокроты с алыми примесями, возникают у больных, страдающих легочной формой муковисцидоза.
Для выявления причины кашля берут кровь на общий и биологический анализ, исследуют мочу и мокроту, делают рентген легких, бронхоскопию, КТ. Пациенту рекомендуют пройти потовый тест.
Заболевания желудка, пищевода или 12-перстой кишки
Кашель, при котором не выделяется мокрота, может указывать на присутствие язвы, гастрита, рефлюкса. Патологии ЖКТ выявляют на начальном этапе развития путем эндоскопического и инструментального обследования, зондирования желудка.


Патологии травматического генеза
При выполнении чрезкожной пункционной биопсии, фиброэзофагогастродуоденоскопии, после хирургического вмешательства и бронхоскопии появляется кашель со сгустками крови.
К какому врачу обратиться
С простудой, сопровождающейся высокой температурой, с острой респираторной болезнью взрослые обычно отправляются к семейному или участковому врачу, детей с кашлем показывают педиатру. При необходимости он направляет пациента к фтизиатру, пульмонологу и другим узким специалистам.


Что можно сделать самостоятельно
Если при простуде появился кашель, в домашних условиях не помешают ингаляции с эфирными маслами, принимают растительные лекарства:
- муколитики «Амброксол», АЦЦ;
- отхаркивающие средства «Пертуссин», корень солодки, «Бронхолитин»;
- противокашлевые медикаменты «Либексин».
При отсутствии облегчения используют более сильные препараты «Глауцин», «Кодеин». Разрешается применять сложные лекарства.
Первая помощь
Если мучит сухой кашель, нужно заварить ромашку вместе с шалфеем, полоскать горло каждый час. Можно вместо травяного настоя для процедуры развести в стакане теплой воды несколько капель йода, по 10 г соли и соды.
Облегчить кашель при ангине помогает пережевывание лимона, убивающего патогенные микроорганизмы, употребление чесночного молока, редьки с медом.
При болезнях дыхательных путей сухой кашель лечат антибиотиками, противовирусными препаратами. При астме используют глюкокортикостероиды, при патологиях ЖКТ — антациды.


Народные средства
Помимо медикаментов, справиться с сильным кашлем помогают старинные рецепты. В кипящее молоко насыпают мак, настаивают и пьют на ночь, употребляют горячую воду с каплями йода, делают компрессы на грудь из керосина и лука, вареного картофеля с кожурой.
Облегчают сухой кашель травяные чаи, настои из цветков и плодов калины. На ночь пьют теплое молоко с йодом или минеральную воду.
Чего делать нельзя
Ингаляции, растирания, горячие ванны помогают быстрее справиться с кашлем, но при высокой температуре такие процедуры противопоказаны, поскольку они вызывают нагрузку на сердце. Нельзя комбинировать муколитики с «Либексином» и другими препаратами от кашля.
Нужно осторожно применять травяные сборы, в которых присутствует имбирь. Корень сильно сушит слизистую рта.


Профилактика
Чтобы предупредить появление простуды, бронхита, пневмонии, в первую очередь нужно бросить курить и укрепить иммунитет. Простые меры помогают избежать появления кашля, необходимо:
- Тепло одеваться в холодную погоду.
- Стараться не контактировать с инфекционными больными.
- Не игнорировать прививки от гриппа, вызывающего различные осложнения.
В сезон простуд и эпидемий рекомендуют пить много воды. После пребывания на улице, в офисе, магазине надо тщательно мыть руки. Профилактика позволяет избежать заражения инфекцией, защититься от кашля.
Мокрота с кровью при кашле: причины, опасность и лечение
Все материалы на сайте публикуются под авторством, либо редакцией профессиональных медиков,
но не являются предписанием к лечению. Обращайтесь к специалистам!
Кашель – частый сопутствующий симптом болезней, связанных с воспалением органов дыхания. Такая защитная реакция организма считается нормой, пока цвет, выделяемой слизи не станет подозрительным. Мокрота с кровью при кашле – симптоматика, требующая срочного посещения больницы.

Что об этом говорят врачи
Мокрота – естественное выделение при спазме бронхов, которое состоит из слюны, вредных микроорганизмов, пыли и гнойных частичек. Если пациент откашливается, то врачи называют такой кашель продуктивным. Но при халатном отношении к начальным стадиям простуды станет выделяться мокрота с кровью.
Прожилки красного, алого или бордового цвета в слизи должны насторожить. Кровь в мокроте при отхаркивании не может возникнуть просто так. Такое состояние опасно для организма и жизни человека. Исключением является повреждение ротовой полости, из-за которого в слюну попали кровавые частички. Но если выделяется при откашливании мокрота с кровью постоянно, то тянуть с посещением доктора нельзя.
Что это может быть ответит опытный специалист, проведя ряд анализов. Если родитель видит у ребенка кровь на платке во время спазма, то нужно вызывать неотложку. Не исключено, что произошел разрыв в органах дыхания – это может привести к смерти. При этом воспаление может протекать без температуры, именно поэтому люди теряют драгоценное время.
Кашель с мокротой: основные причины
Если при кашле отхаркивается кровь, необходимо убедиться в том, что она не выходит из желудка. При воспалительном процессе в легких пациент может испытывать неприятные ощущения в грудной клетке. Мокрота с прожилками крови имеет пенистую консистенцию и чаще всего она алая.
Кашель до рвоты у ребенка часто может быть признаком повреждений в ЖКТ. Если он появился после простуды, то следует заподозрить сильный воспалительный процесс в легких ребенка. в любом случае нельзя тянуть с посещением доктора. Педиатр изучит кровь при кашле и назначит терапию, скорее всего лечение будет проходить в стационаре.
Почему может появиться такой неприятный симптом? Из-за различных заболеваний выходит мокрота с кровью при кашле. Причины могут заключаться в наличии следующих недугов:
- Бронхит – кровь при отхаркивании появляется в каждом втором случае. Часто алые прожилки выходят с гноем. Еще пациент страдает от высокой температуры и нехватки воздуха.
- Пневмония – слизь выделяется с вкраплениями гноя и кровавых прожилок.
- Абсцесс легкого – всегда присутствуют прожилки крови в мокроте, а слизь имеет неприятный зловонный запах.
- Туберкулез – опасная болезнь, которая в короткое время пошатывает иммунитет. Пациент страдает от высоких температур и при этом сильно теряет в массе. Отхаркивание с кровью присутствует всегда.
- Рак легких – если кашель мучает регулярно, а человек начинает худеть и еще по ночам его лихорадит, то игнорировать такие симптомы нельзя. Сначала возникает кровь в мокроте по утрам, но потом при каждом спазме.
- Эмболия лёгочной артерии – сначала пациент чувствует невыносимую боль за грудиной, а потом возникает кровь при кашле в мокроте.
Как только начинается отхаркиваться слизь с прожилками кровавых образований, то нужно не медлить с посещением доктора. Если приступ случился ночью, то лучше всего вызвать скорую помощь. При кашле мокрота с кровью – это не норма, поэтому действовать следует оперативно.

Бронхит: когда нужно беспокоиться?
Кашель с кровью при бронхите – явление нередкое. Хроническое протекание болезни может сопровождаться регулярными приступами в течение 2-3,5 месяцев. Люди не обращают на это внимание, но как только отхаркивается мокрота с кровью, то пациенты начинают паниковать. Доктора регулярно говорят о том, что своевременное обращение в больницу, избавит от массы проблем. Любую болячку проще предупреждать, чем проводить комплексную терапию.
Кровь в мокроте при кашле – симптом, при котором пациентов в 80% случаях кладут в стационар. В домашних условиях будет невозможно помочь человеку с такими серьезными показаниями. Если малыша при спазме рвет, и при этом просматриваются прожилки алого цвета, то можно заподозрить бронхит. Госпитализация – единственный способ помочь чаду.
При бронхите кашель с кровью часто напоминает туберкулез. Поэтому доктора часто перестраховываются и назначают большое количество анализов. Кровь в слюне – это всегда повод для чрезмерного беспокойства.

Появляется красная мокрота во время простуды: что делать
Кашель с кровью при простуде возникает редко. Если в слизи замечены алые прожилки, значит, состояние пациента только ухудшилось. Сильное воспаление будет сопровождаться высокой температурой тела. Иногда кашель кровью, причины имеет безобидные. При изнурительном спазме могут лопаться мелкие кровеносные сосуды. Для детей такое состояние более опасное, чем для взрослых. В любом случае нужно показаться педиатру или терапевту.
Мокрота с кровью при бронхите явление частое, но во время простуды такие образования должны пугать. Особенно опасно для здоровья сочетание кровавых прожилок и гноя. Откашлянную слизь всегда нужно рассматривать, чтобы вовремя заметить патологию.
Вот, что пишет один из пациентов Тверской частной клиники: «Я заметил, что харкаю кровавой массой. Заподозрил у себя бронхит, кашель при этом не мучал регулярно. Наверное, около месяца тянул с посещением к доктору. Пошел в больницу, когда понял, что отхаркиваю не только что-то красное, но и гной. При этом состояние резко ухудшилось, температура повысилась. В медицинском учреждении провели диагностику. Оказалось, что появляется такая мокрота с кровью при пневмонии. Терапия длилась долго и мучительно. А все могло бы быть проще, если бы я не перенес простуду на ногах и обратил бы внимание на цвет слизи во время спазмов бронхов».
Может ли человек избежать таких осложнений? Кровь в мокроте при бронхите, пневмонии и простуде возникают только в том случае, если не предпринимать лечения на ранних этапах заболевания. Чаще всего такое состояние появляется в запущенных случаях, кровавое отхаркивание может привести к летальному исходу, если продолжать халатное отношение к собственному здоровью.
Диагностика, если появляется алая слизь
Мокрота с кровью без кашля требует тщательного изучения, чтобы правильно назначить терапию. Для борьбы с кровохарканием проводятся следующую диагностику:
- рентген легких – очаги кровотечений будут заметны на таком снимке. Кашель кровью у ребенка тоже будет изучаться при помощи этого аппарата, хотя детям не рекомендуют проходить флюорографию;
- компьютерная томография – современный метод диагностики легкого;
- анализ кровавой мокроты – позволяет выявить микроорганизмов, которые оказывают негативное влияние на организм;
- общий анализ – обязательная методика, которая позволяет точно выявить воспаление.
Слизь с кровью у ребенка – опасный симптом. Лучше сразу вызвать скорую помощь и согласиться на госпитализацию.

Первая помощь и лечение
Когда пациенты откашливаются при простуде, то это считается хорошо. Но иногда течение болезни может быть нетипичным. Обильное слюноотделение и пена алого цвета – симптомы, требующие вызова скорой помощи.
Если происходит отхаркивание с кровью по утрам, то, скорее всего, имеются повреждения в носовой полости или во рту. За ночь происходит скапливание, а во время утренних процедур все выходит вместе со слюной.
Курильщики тоже могут часто сталкиваться со спазмами, которые сопровождаются опасными выделениями. Мокрота с кровью по утрам, боль в грудной клетке, одышка, дискомфорт в области сердца – все это признаки онкологии или изнашивания дыхательной системы.
Любой отхаркивающейся слизи необходимо обращать внимание. Появление прожилок алого или красного цвета, должны насторожить. Если у знакомого или близкого человека случился спазм бронхов с кровавыми образованиями, то следует действовать по схеме:
- вызвать скорую;
- помочь пациенту принять позу полусидя;
- дать проглотить кусочек льда;
- голова больного приподнимается;
- нельзя, чтобы человек глотал слизь, пусть выплевывает в платок.
В любом случае должны насторожить отхаркивания с кровью. Причины такого состояния могут быть очень серьезными. Лечение будет длительным, препараты назначаются в зависимости от характера заболевания, с учетом особенностей пациента.
К какому врачу обращаться?
Если появилась алая слизь при спазме бронхов у чада, то следует вызвать доктора домой. Взрослые люди не всегда стараются вызвать скорую помощь, но откладывать визит в больницу нельзя. К какому доктору следует обращаться за консультацией и точной терапией? Вот список специалистов, которые способны провести диагностику и назначить лечение:
- Терапевт – доктор широкого профиля. Исходя из результатов анализа, он назначит посещение узкопрофильного врача, если самостоятельно не сможет выбрать терапию. Также этот специалист дает направление на стационарное лечение, от которого отказываться не рекомендуется.
- Педиатр – врач, который специализируется на оказании помощи детям.
- Фтизиатр – занимается лечением дыхательных путей. К нему направляют, если снимки флюорографии не соответствуют норме.
- Онколог – к нему направит терапевт, если будет подозрение на раковое образование.
Спазм бронхов в сопровождении с нетипичной слизью – это тревожный знак. Нельзя игнорировать никакие кровавые выделения. В норме простудная мокрота имеет полупрозрачный вид и средней вязкости консистенцию. Гной и «что-то красное» – это уже осложнение, требующее немедленного лечения или госпитализации.
Внимание! Мы не являемся «клиникой» и не заинтересованы в оказании медицинских услуг читателям. Также напоминаем, что безопасное лечение «по интернету», без очного приема назначить невозможно! Все рекомендации носят ориентировочный характер. Обращайтесь к специалистам.
10 знаков опасности, которые нельзя игнорировать
Нажмите Ctrl + D , чтобы добавить эту страницу в закладки. Возможно, он вам понадобится в будущем.
Что такое внутреннее кровотечение?
Внутреннее кровотечение включает потерю крови , которая имеет место внутри тела.
Из-за того, что кровотечение происходит внутри тела и обычно в меньших количествах, может пройти некоторое время, прежде чем будет замечено кровотечение.
При кровотечении быстрое или интенсивное может возникнуть отек.В результате это вызывает изменение цвета под кожей. Если кровотечение происходит одновременно в разных частях тела, это может вызвать шок или потерю сознания. Прочтите факты о гемостазе.
Признаки внутреннего кровотечения могут отличаться. значительно в зависимости от местоположения места кровотечения. Постепенное внутреннее кровотечение может быть фактором риска развития анемии, что может привести к усталости, потере энергии, одышке и бледности кожи.
Кровотечение из желудочно-кишечного тракта может вызвать присутствие крови в стуле.Точно так же кровотечение из мочевыводящих путей может привести к появлению крови в моче.
Риск внутреннего кровотечения
Что вызывает внутреннее кровотечение? Есть несколько факторов, которые можно рассматривать в отношении причин внутреннего кровотечения. Некоторые из факторов риска внутреннего кровотечения включают: использование противосвертывающих препаратов, гемофилию (редкое наследственное заболевание крови) и травма .
В дополнение к определенным заболеваниям, которые, как было установлено, являются частыми причинами внутреннего кровотечения, есть также некоторые лекарства, связанные с внутренним кровотечением, которые включают долгосрочное применение нестероидных противовоспалительных препаратов (НПВП) , таких как индометацин (Индоцин). ), напроксен (Напросин, Алев) и ибупрофен (Адвил, Мотрин).
Хотя было установлено, что незначительное внутреннее кровотечение излечивает само по себе, оно может иметь определенные тяжелые последствия. Если кровотечение связано со значительной потерей крови, может потребоваться переливание крови.
Когда дело доходит до лечения внутреннего кровотечения , врачи могут порекомендовать один или все из следующих методов в зависимости от тяжести состояния: (a) идентификация мест кровотечения , (b) стабилизация жизненно важных органов, подобных тем вовлечены в дыхательную систему, систему кровообращения и (c) — управление и ремонт повреждений, которые могли возникнуть в результате кровотечения .
- ПОДРОБНЕЕ
Признаки и симптомы внутреннего кровотечения
Как узнать, есть ли у вас внутреннее кровотечение? На что похоже внутреннее кровотечение? Ниже приведены различные признаки, которые могут указывать на внутреннее кровотечение.
1. Боль в животе
Боль в животе может быть одним из признаков того, что у человека развилось внутреннее кровотечение. Боль в животе — это болезненность , ощущаемая в любом месте между грудной клеткой и пахом .
Однако наличие боли в животе не обязательно означает наличие внутреннего кровотечения. Потому что боль в животе также может быть результатом спазмов желудка (как при вирусном гастроэнтерите), среди других факторов.
В случае необычного дискомфорта в животе рекомендуется немедленно обратиться за медицинской помощью. Прочтите о симптомах язвы желудка.
2. Кровь в стуле
Кровь в стуле — еще один из нескольких обычно оцениваемых признаков внутреннего кровотечения.Кровь в стуле может появиться из-за нескольких интересных факторов, в первую очередь связанных с нарушениями в пищеварительной системе . Ознакомьтесь с 10 наиболее частыми причинами появления крови в стуле.
Кровавый стул может быть результатом кровотечения, расположенного в любом месте пищевода до заднего прохода. Кровотечение в нижних отделах пищеварительного тракта может вызвать ярко-красную кровь в стуле. Хотя учтите, что свекла и помидоры тоже могут сделать стул красноватым.
Врач может потребовать простой анализ стула, чтобы определить, есть ли в стуле кровь.Иногда из-за наличия крови в стуле выглядит дегтеобразным (черным) из-за места кровотечения в верхнем отделе ЖКТ, например, в желудке, пищеводе или первой части тонкой кишки.
Говоря о темной крови в стуле, врач может во время беседы называть указание «Мелена» . Прочтите «Тромбы в стуле».
3. Рвота кровью
Срыгивание пищи из желудка , сопровождаемое пятнами крови, является еще одним признаком, который можно отнести к симптомам внутреннего кровотечения.Рвотные массы содержат кровь, обычно малиново-красного или темно-красного цвета . Обычно это смесь пищи и крови, но иногда может выглядеть просто как кровь.
Кровь в рвотных массах может поступать из верхних отделов желудочно-кишечного тракта (глотка, пищевод и рот). Любые случайные, но продолжительные эпизоды рвоты или сильной рвоты могут вызвать разрыв мелких кровеносных сосудов , что в конечном итоге приведет к появлению крови в рвоте.
4. Кровь при кашле
Кашель с кровью включает плевание слизь с пятнами крови.Это может происходить из легких или горла (дыхательной системы). Состояние с медицинской точки зрения называется Кровохарканье .
Время от времени кажется, что слизь окрашена всего несколькими прожилками крови .
Признак считается признаком внутреннего кровотечения. Обычно кровь ярко-красная по цвету и ржавая по признаку .
Во многих случаях выделения с прожилками крови, сопровождающие кашель, выглядят пузырящимися (содержат пузырьки).Это происходит, когда состоит из смеси слизи и воздуха из легких.
5. Кровавая моча
Кровь в моче — еще один признак внутреннего кровотечения. В некоторых случаях количество крови в моче может появляться в небольших количествах , где видимость возможна только под микроскопом.
Если в случае, если основное кровотечение присутствует в значительном количестве и видно невооруженным глазом, мочи будет достаточно , чтобы превратить туалетную воду в красный или розовый цвет во время мочеиспускания.
Гематурия — это медицинский термин, используемый для обозначения состояния, при котором кровь присутствует в моче. Существует несколько причин гематурии, о которых важно знать, которые, скорее всего, связаны с проблемами в почках , или отделах мочевыводящих путей , обычно из-за повреждения мочевого пузыря или самой почки . Другие включают рак мочевого пузыря или почек и почечную недостаточность. Считайте тромбы в моче.
6. Вагинальное кровотечение
Обильные и продолжительные нерегулярные менструации могут быть признаком внутреннего кровотечения.Часто нормальные месячные длятся 4 дня (с добавлением или минус 2-3 дня) и обычно происходят через каждые 28 дней. Узнайте причины нерегулярных менструаций.
Вагинальное кровотечение после менопаузы также было выявлено , происходящим у некоторых людей, и это может быть связано с рядом факторов; но большинство из них излечимы. Прочтите о кровянистых выделениях между менструациями.
Аномальное вагинальное кровотечение также было связано с раковыми заболеваниями .Считается, что у женщин, у которых наблюдается постменструальных кровотечений , вероятность развития рака на 10% выше.
7. Компартмент-синдром
В некоторых случаях кровотечение может происходить в мышцах после травмы, которая в конечном итоге приводит к опухоли. Набухание обычно вызывает повышенное давление в мышце до такой степени, что называется синдромом отсеков .
Часто бывает в результате перелома или мышечной травмы.Пациенты с компартментным синдромом обычно демонстрируют снижение кровоснабжения и, следовательно, испытывают значительные повреждения нервов .
Компартмент-синдром приводит к онемению и затруднению движений . При длительном состоянии компартментного синдрома могут развиться такие симптомы, как мышечные спазмы, почечная недостаточность и повреждение нервов.
8. Ударная
Шок — один из симптомов, связанных с интенсивным внутренним кровотечением. Шок обычно возникает в результате уменьшения на объема крови в системе кровообращения.
Признаки шока могут включать учащенное сердцебиение, потливость кожи (прохладная потная кожа), низкое кровяное давление и ухудшение умственных функций. Симптомы становятся более серьезными, когда продолжается кровопотеря.
9. Болезненные суставы
Проблемы, связанные с функцией суставов (костные и компактные) могут привести к немедленным и значительным болям из-за давления , которое он оказывает на кровеносные сосуды . Это также основная причина того, что он вызывает значительное внутреннее кровотечение.
Некоторые пациенты с гемофилией считают боль хронической, невыносимой и неуправляемой по своей природе. Этот вид кровотечения обычно встречается у пациентов, которым человек принимает антикоагулянтные препараты .
10. Кровотечение в голове
Наличие любого кровотечения в голове свидетельствует о его собственном отличительных признаках внутреннего кровотечения. В основном для него характерны общая слабость тела, спутанность сознания, головная боль, невнятная речь, изменение психического статуса и проблемы со зрением.
Справочный журнал :
- Перес-Миранда М., Гомес-Седенилья А., Леон-Коломбо Т., Пахарес Дж., Мате-Хименес Дж. Влияние пищевых добавок на внутреннее кровотечение при геморрое . Гепатогастроэнтерология , 01 ноября 1996 г .; https://europepmc.org/abstract/med/8975955
- Кейитиро Ито, Сигеки Сугано, Хироясу Ивата. Алгоритм обнаружения внутреннего кровотечения, основанный на определении границы органа с помощью анализа набора низкой яркости. Международная конференция по интеллектуальным роботам и системам , 12 октября 2012 г .; https://ieeexplore.ieee.org/abstract/document/6385745/
- Эндрю Д. Фишер MPAS PA-C, Эйлин М. Балджер, MD2, Марк Л. Гестринг, MD3. Остановить кровотечение: просвещение общественности. JAMA. , 2018; https://jamanetwork.com/journals/jama/article-abstract/2696991
- Эрин Лавик. Разработка гемостатических наночастиц для остановки внутреннего кровотечения. Империал A., ноябрь 2016 г .; https://aiche.confex.com/aiche/2016/webprogram/Paper454746.html
- Майкл Т. Макэвой, Арье Шандер. Анемия, кровотечение и переливание крови в отделении интенсивной терапии: причины, риски, затраты и новые стратегии. Am J Crit Care. , ноябрь 2013 г .; http://ajcc.aacnjournals.org/content/22/6/eS1.abstract
Нажмите Ctrl + D , чтобы добавить эту страницу в закладки. Возможно, он вам понадобится в будущем.
- ПОДРОБНЕЕ
.
Сгустков крови в легких — симптомы, причины и лечение
Последний раз рассмотрено доктором Мэри 4 октября 2018 г.
Легочная эмболия или сгустки крови в легких — это проблема, которая возникает, когда одна или несколько артерий в легких заблокированы. Во многих случаях сгустки крови в легких возникают из-за скоплений крови, которые поступают в легкие из другой части тела — чаще всего из ног.
Сгустки крови в легких могут возникнуть у здоровых людей.Симптомы и признаки могут варьироваться от человека к человеку, но часто включают необъяснимую и внезапную одышку, боли в области груди и кашель, при котором может выделяться мокрота с кровяным оттенком.
Сгустки крови в легких могут быть опасными для жизни, но своевременное лечение с помощью препаратов, препятствующих свертыванию, может значительно снизить любой риск смерти. Принятие мер по предотвращению образования тромбов в ногах также может помочь защитить человека от тромбоэмболии легочной артерии или от перемещения сгустка из ноги в легкие.
Сгустки крови в легких Симптомы
Тромбы в легких имеют симптомы, которые могут значительно различаться в зависимости от того, какая часть легкого поражена, размера сгустка и общего состояния здоровья человека, особенно наличия или отсутствия какого-либо основного заболевания сердца или легких.
Общие симптомы и признаки включают:
- Боль в груди — Человек может чувствовать, будто у него сердечный приступ. Эта боль может усиливаться при глубоком дыхании, еде, кашле, остановке или наклоне.Эта боль усиливается при нагрузке, но не проходит, даже когда человек находится в состоянии покоя.
- Одышка — Этот симптом обычно появляется внезапно, а также возникает независимо от того, находитесь ли вы в состоянии покоя или активны.
- Кашель — При этом кашле может выделяться мокрота с кровью или прожилками крови.
Дополнительные симптомы и признаки, которые могут возникнуть при сгустках крови в легких, включают:
- Свистящее дыхание
- Голубоватая или липкая кожа
- Отек ноги
- Чрезмерное потоотделение
- Нерегулярное или учащенное сердцебиение
- Обморок или головокружение
- Слабый пульс
Тромбоэмболия легочной артерии или сгустки крови в легких могут быть опасными для жизни.Человеку необходимо срочно обратиться за медицинской помощью, если он испытывает необъяснимую одышку, боль в груди или кашель с выделением кровавой мокроты.
Причины образования тромбов в легких
Сгустки крови возникают, когда масса материала, чаще всего сгусток крови, вклинивается в артерию легких. Эти сгустки часто образуются в глубоких венах ног; однако они также могут исходить из других частей тела. Это состояние также называется
«тромбоз глубоких вен» или ТГВ
.
Иногда другие вещества могут образовывать закупорку кровеносных сосудов в легких.Некоторые примеры включают:
- Часть опухоли
- Жир из костного мозга сломанной кости
- Пузырьки воздуха
Одиночный тромб бывает очень редко. Фактически, в большинстве случаев задействовано несколько сгустков. Ткань легкого, через которую проходит каждая заблокированная артерия, не получает энергии и может погибнуть. Из-за этого легким становится гораздо сложнее доставлять кислород к остальному телу.
Поскольку эти сгустки почти всегда возникают в сочетании с «тромбозом глубоких вен», многие врачи называют эти две ситуации вместе как «венозная тромбоэмболия» или ВТЭ.
Лечение
Быстрое лечение тромбов в легких необходимо, чтобы остановить тяжелые заболевания или даже смерть.
Лекарства
Антикоагулянты
Гепарин — это препарат, который действует очень быстро и обычно вводится с помощью иглы. Варфарин или кумадин принимают перорально. Оба этих препарата предотвращают образование новых тромбов, но прежде чем варфарин начнет действовать, потребуется несколько дней. Риски могут включать кровоточащие десны, а также образование синяков.
Растворители сгустков — тромболитики
Сгустки обычно растворяются сами по себе, но некоторые лекарства могут способствовать их быстрому растворению. Поскольку эти препараты, разрушающие сгустки, могут вызвать сильное и внезапное кровотечение, они обычно используются только в опасных для жизни ситуациях.
Хирургические, а также другие процедуры
Удаление сгустка
Если у человека есть сгусток в легком очень большого размера, врач может удалить его с помощью гибкой тонкой трубки — катетера, продетой через кровеносные сосуды.
Фильтр вен
Это когда катетер также используется для установки фильтра в главной вене — нижней полой вене — которая ведет от ног к правой стороне сердца. Этот фильтр предотвращает перенос сгустков в легкие. Это процедура, которая обычно предназначена для людей, которые не могут принимать какие-либо антикоагулянты или когда антикоагулянтные препараты не работают очень хорошо.
.
PPT — Симптомы заболеваний легких. Одышка, цианоз, кашель, мокрота с прожилками крови, боль в груди. PowerPoint Presentation
Симптомы болезней легких. Одышка, цианоз, кашель, мокроты с прожилками крови, боль в груди. Доктор Сатмари Миклош Семмельвейс Первый медицинский факультет университета 04. Октябрь 2011 г.
Субъективные симптомы бронхолегочных заболеваний • Одышка • Кашель • Мокрота (кровохарканье) • Боль в груди
Характеристики нормального дыхания • Вдохновение — это результат активной работы мышц (диафрагмы, скален, грудино-сосцевидных мышц и сокращения межреберных мышц.• Истечение — это пассивное сокращение эластичной ткани легких. • Более короткий вдох, более длительный выдох • Частота дыхания составляет около 14-20 ударов в минуту. • Стимуляторы дыхательного центра: pCO2, ацидоз, гипоксия
Одышка • Дискомфортное ощущение дыхания • Одышка — «légszomjam van» • Ощущение удушья — «fojtogató érzés» • Неспособность получить достаточное количество воздуха — elég levegőt ”• Сколько ступенек может подняться пациент, не останавливаясь передохнуть? — «Hány lépcsőt tud felfelé menni megállás nélkül?» • Количественно определяется количеством подушек, на которых спит пациент — «Hány párnát használ alvás alatt?»
Одышка Субъективное ощущение дискомфорта при дыхании Одышка при физической нагрузке всегда более зловещая, потому что она отражает гипоксию. Важными характеристиками являются: — время — обстановка — отягчающие и успокаивающие факторы Ортопноэ: одышка, улучшающаяся, когда лежащий пациент сидит; как и пароксизмальная ночная одышка, это обычно признак сердечной недостаточности, а не заболевания легких.
Причины одышки — экзогенные — pO2Ż — токсичные ингалянты (например, хлорид) — респираторные заболевания — деформации грудной клетки (нарушение движений) — сужение дыхательных путей ® хрипы — сжатие — обильная секреция — бронхоспазм — уменьшение альвеолярной поверхности — нарушение легочное кровообращение — сердечные заболевания (сердечная недостаточность) — снижение O2-связывающей способности крови — нервные расстройства — паралич дыхательных мышц — дисфункция мозговых центров — истерия (болезнь Шарко)
Обращение к пациенту с одышкой 1. • Анамнез: опишите ощущение дискомфорта, влияние положения, инфекций и внешних раздражителей на одышку) • Ортопноэ: застойная сердечная недостаточность или механическое нарушение диафрагмы (ожирение) • Ночная одышка: застойная сердечная недостаточность или астма. Он будит пациента от сна. • Острые периодические эпизоды одышки: эпизоды ишемии миокарда, бронхоспазм или тромбоэмболия легочной артерии. • Хроническая одышка: ХОБЛ и интерстициальное заболевание легких. Подходить к пациенту с одышкой 2. • Физикальное обследование: • Неспособность пациента говорить полными предложениями до остановки, чтобы сделать глубокий вдох • Доказательства увеличения работы дыхания: надключичное втягивание, использование вспомогательных мышц вентиляции, положение тела пациента, носовые вспышки • Оценка частоты дыхания • Признаки анемии • Осмотр грудной клетки • Кардиологическое обследование • Признаки повышенного давления в правом отделе сердца (вздутие яремных вен, отек, усиление P2 • Дисфункция левого желудочка (галопы S3 и S4) • Заболевание клапанов • Исследование живота • Движение внутрь живот во время вдоха (признак слабости диафрагмы)
Обращение к пациенту с одышкой 3. • Рентгенограмма грудной клетки • Объем легких • Паренхима легких • Сосудистая сеть легких • Силуэт сердца • Плевральный выпот • Компьютерная томография грудной клетки • Для дальнейшей оценки паренхимы легких и возможной тромбоэмболии легочной артерии • ЭКГ, эхокардиография • Признаки гипертрофии левого желудочка и перенесенного инфаркта миокарда • Оценка систолической и диастолической функции сердца • Порок клапанов сердца ?, легочная гипертензия? • Измерение сатурации O2 (а также PCO2, pH и т. Д.)
Проверка дыхания • Наблюдение за частотой, ритмом, глубиной и усилием дыхания: нормальный взрослый человек в состоянии покоя дышит спокойно и регулярно от 14 до 20 раз в минуту.• Осмотр пациента на предмет каких-либо признаков респираторной недостаточности: • Оценивает цвет пациента на цианоз • Слушайте дыхание пациента — слышно ли хрипы? • Осмотр шеи — есть ли сокращение грудино-сосцевидной мышцы или других вспомогательных мышц или втягивание надключичной мышцы во время вдоха? Это сигналы о серьезном затруднении дыхания.
Нарушения частоты, глубины и ритма дыхания Нормальное Учащенное поверхностное дыхание (пневмония, плевритная боль в груди, приподнятая диафрагма) Вдыхание Выдох Медленное дыхание (диабетическая кома, повышение внутричерепного давления, угнетение дыхания, вызванное лекарствами Быстрое глубокое дыхание ( метаболический ацидоз, гипогликемия, кома, гипоксия, физическая нагрузка).Глубокое дыхание + ацидоз = дыхание Куссмауля
Нарушения частоты, глубины и ритма дыхания, периодическое дыхание Дыхание Чейна-Стокса (сердечная недостаточность, уремия, отравление) Дыхание биотом (церебральное кровоизлияние, обычно на медуллярном уровне) Дыхание циклически просыпается и ослабевает. Периоды глубокого дыхания чередуются с апноэ. Нерегулярность и апноэ.
Цианоз • Синеватый цвет кожи и слизистых оболочек в результате повышенного количества пониженного гемоглобина (более 50 г / л) в мелких кровеносных сосудах этих областей .• Обычно он наиболее заметен на губах, ногтях, ушах и скуловых возвышениях. • Центральный цианоз может быть надежно обнаружен, когда сатурация артериальной крови O2 упала до 85% (у темнокожих лиц 75%).
Цианоз • Центральный (артериальный) цианоз: Sa O2 снижен или присутствует аномальное производное гемоглобина, а также поражены слизистые оболочки и кожа. • обструкция дыхательных путей • уменьшение альвеолярной поверхности • уменьшение альвеолярной перфузии • уменьшение альвеолярной диффузии • смешивание с венозной кровью (шунты) • периферический (венозный) цианоз возникает из-за замедления кровотока и аномально высокой экстракции O2 из нормально насыщенных артериальных сосудов. кровь.В этих условиях слизистые оболочки ротовой полости часто можно щадить. Это происходит в результате сужения сосудов и снижения периферического кровотока • Воздействие холода • Застойная сердечная недостаточность, шок • Заболевание периферических сосудов • Различение двух типов цианоза: • Массаж или легкое нагревание цианотичной конечности увеличивает периферический кровоток и устраняет периферический, но не центральный цианоз.
Кашель • Определение: взрывной выдох, обеспечивающий нормальный защитный механизм для очистки трахеобронхиального дерева от секретов и инородных материалов.• Аномальный кашель чрезмерный и / или беспокоящий. • Кашель может начаться произвольно или рефлекторно. • «Сухой» кашель — «продуктивный» кашель.
Кашель • Причины: • экзогенные раздражители (газы, пыль, инородные тела (аспирация), горячий или холодный воздух • эндогенные раздражители: • гастроэзофагеальная рефлюксная болезнь (частично блуждающий рефлекторный механизм • инфекция дыхательных путей: вирусный или бактериальный бронхит • Вирусный бронхит может вызывать продолжительный кашель спустя долгое время после исчезновения острых симптомов.• Астма с хрипом или одышкой или без них • Бронхогенная карцинома, проникающая в стенку дыхательных путей • Сдавление дыхательных путей приводит к появлению внешних масс, таких как лимфатические узлы или опухоль средостения, или, в редких случаях, из-за аневризмы аорты • Паренхиматозное заболевание легких: пневмония, абсцесс легкого • Застойная сердечная недостаточность ( как следствие интерстициального, а также перибронхиального отека) • Ингибиторы АПФ
Обращение к пациенту с кашлем 1. • Анамнез: • Продолжительность: • Острая (<недель): чаще всего инфекция верхних дыхательных путей • Подострая ( от 3 до 8 недель): • Постинфекционные (вирусные, хламидиоз, микоплазма) • Постназальные выделения (выделения из носа, частое прочищение горла • Хронические (более 8 недель) • У курильщиков ХОБЛ или бронхогенная карцинома • У некурящих ингибитор АПФ терапия • Постназальное выделение • Связано ли это с лихорадкой или мокротой? Если мокрота присутствует, каковы ее характеристики?
Мокрота Важные характеристики: — объем — c цвет — запах — консистенция Типы мокроты: — серозная (пенистая) — слизистая (полупрозрачная) — слизисто-гнойная — гнойная — зловонная (дурно пахнущая) — красноватая (красная, липкая) — цилиндры Куршмана — кровохарканье — с прожилками крови — равномерно перемешанная — чистая кровь
Кровохарканье • Первоначально важно определить, что кровь не идет из носоглотки или желудочно-кишечного тракта • Кровь из желудочно-кишечного тракта: темно-красный цвет и кислый pH • Кровь из дыхательных путей: ярко-красный и щелочной pH .• Причины: • Бронхит и бронхогенная карцинома — две наиболее частые причины • Туберкулез, бронхоэктазии • Пневмония, абсцесс легкого • Тромбоэмболия легочной артерии • Митральный стеноз (повышенное давление в легочной вене) • Аутоиммунные расстройства (СКВ, гранулематоз Вегенера, синдром Гудпастура
)
Обращение к пациенту с кровохарканьем 1. • Анамнез: • Слизисто-гнойная или зудящая мокрота с прожилками крови: бронхит • Кровянистая мокрота с гнилостным запахом — абсцесс легкого • Хроническое и большое количество мокроты: бронхоэктазии • Острое начало и боль в плевральной груди — легочная эмболия • Курение и воздействие асбеста — бронхогенная карцинома • У больных СПИДом — эндобронхиальная или легочная паренхиматозная саркома Капоши
Обращение к пациенту с кровохарканьем 2. • Физический осмотр: • Трение плевры — тромбоэмболия легочной артерии • Локализованные хрипы — пневмония • Признаки обструкции воздушного потока — бронхит • Выраженные хрипы с хрипами или хрипами или без них — бронхоэктазы • Кардиологическое обследование — сердечная недостаточность (митральный стеноз, легочная гипертензия • Кожа обследование — красная волчанка, саркома Капоши • Диагностическая оценка: • Рентген грудной клетки, КТ, бронхоскопия, общий анализ крови, профиль коагуляции, оценка почечной недостаточности — анализ мочи, креаэтинин в сыворотке и азот мочевины.Грамм мокроты и кислотостойкие окрашивания, а также соответствующие посевы
БОЛЬ В ГРУДЕ • Один из наиболее распространенных симптомов • подробный и подробный анамнез • Примечание: поведение пациентов • Физическое обследование имеет ограничения (часто нормальные) • Диагностические тесты может быть дорогостоящим Доброкачественные, угрожающие жизни минимизация преувеличения
Классификация боли в груди:
Заболевания легких Заболевания плевры: — обычно воспаление («сухой» плеврит) — обостряется — вдох — кашель — движение грудной клетки Пневмоторакс: — резкая, внезапная боль, связанная с одышкой. Тромбоэмболия легочной артерии: — тяжесть боли и другие симптомы зависят от размера закупоренной легочной артерии — одышка, тахипноэ — тахикардия, недостаточность правого желудочка — кровохарканье — цианоз Легочная гипертензия — стабильная ишемия желудка? Сдавление нерва: — опухоль плевры, неоплазия легких
СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ Ишемическая болезнь сердца Перикардит Расслоение аорты Застойная сердечная недостаточность Стеноз и регургитация аорты Гипертрофическая кардиомиопатия Легочная гипертензия ПЛЕМЕННАЯ ДИСЕРАЗИЯ ПЛЕВРОГАСТИЧЕСКАЯ ЭМБЛЕМА рефлюкс Нарушения моторики пищевода Папская язва Камни в желчном пузыре НЕЙРОМЫШЕЧНО-СКЕЛЕТНЫЕ ЗАБОЛЕВАНИЯ Перелом грудины или ребра Спондилоартроз Периартрит плечево-лопаточный межреберный спазм Синдром Титце ПРОЧИЕ 15 Поддиафрагмальный абсцесс Опоясывающий герпес 9000 Эпидемиологическое поражение грудной клетки 9000 9000 Заболевание грудной клетки 9000 Заболевание грудной клетки в первичном звене и у пациентов, обращающихся в отделение неотложной помощи
Дифференциальный диагноз дискомфорта в груди • Острый мио инфаркт сердца • Продолжительность боли часто более 30 минут • Часто более сильная, чем стенокардия • Отсутствие приема нитроглицерина • Может быть связано с признаками сердечной недостаточности или аритмии • Расслоение аорты • Разрывающая, рвущая боль с внезапным началом • Связана с гипертонией, и / или заболевание соединительной ткани • В зависимости от места расслоения: • Потеря периферического пульса • Перкардиальная тампонада • Шум аортальной недостаточности
Дифференциальный диагноз дискомфорта в груди • Перикардит • Продолжительность боли составляет от нескольких часов до нескольких дней • Острая загрудинная боль, которая усиливается при кашле, глубоком вдохе или изменении положения тела (облегчается при сидении и наклоне вперед). • Тромбоэмболия легочной артерии. • Внезапное начало боли.Часто латеральное расположение. • Сопутствующие симптомы — одышка, тахикардия и иногда кровохарканье. • Пневмоторакс. • Внезапное появление плевритной боли в груди. Расположение: сбоку от пневмоторакса. • Одышка, снижение шума дыхания, барабанный перкуторный звук. • Пневмония или плеврит • Локализованная острая боль, похожая на нож, • Боль усиливается при вдохе и кашле • Одышка, лихорадка, хрипы, иногда шум трения плевры
Дифференциальный диагноз дискомфорта в груди • Рефлюкс пищевода • Дискомфорт от глубокого жжения, который может усиливаться алкоголем, аспирином или некоторыми продуктами.• Ухудшение после постпрандиального лежания, облегчение от антацидов • Язвенная болезнь • Симптомы, не связанные с физической нагрузкой • Прологированная жгучая боль • Обычно возникает через 60–90 минут после еды, когда постпрандиальная кислота больше не нейтрализуется пищей в желудке • Заболевание желчного пузыря : • Длительная боль при коликах • Возникает через час или более после еды
Дифференциальный диагноз дискомфорта в груди • Нервно-скелетные заболевания • Заболевание шейного диска: сдавление нервных корешков — кожное распределение (боль в дерматомном распределении также может быть вызвана межреберными связями). мышечные судороги и опоясывающий лишай) • Боль усиливается при движении • Реберно-хрящевой и хондростернальный синдромы (синдром Титце) • прямое давление на реберно-реберно-грудинные соединения может воспроизвести боль.• Психиатрические состояния • Симптомы часто описываются как внутренняя стеснение или ноющие боли, которые длятся более 30 минут.
.
Отхаркивание — Кашель и отхаркивание — Глава 27.
НАПРАВЛЯЮЩИЕ СИМПТОМЫ HERING НАШЕГО MATERIA MEDICA Кэлвин Б. Кнерр, доктор медицины
Nux-v.
Яркий и кровавый,
с ощущением кашля и тошноты в груди: —
Rhus-t.
Яркий, кричащий
кашель: —
Ars.
Яркий, смешанный с
coagula: —
Hyos.
Ярко, днем,
при коклюше: —
Цинк.
Яркий, иногда в
Последствия насильственного перенапряжения: —
млн.,
Rhus-t.
Яркий, пенящийся: —
Led.
Яркий, пенистый, часто
предшествует отхаркивание с ощущением полноты и внутреннего
беспокойство, так что он переполняется тревогой: —
Coloc.,
Кали-м., Нац., СТАНН.
Кашель вечером
и утром: —
Кали-ц.
Кашель и
обострение головной боли: —
Coloc.
Кашель и
нагноение правого легкого: —
Carb-an.
Кашель глухой с
глубокий: —
Кали-и.
Кашель при коклюше: —
Stann.
Рвота, вызывающая,
грязные, слизь, после кашля, с болью внизу в легких, как будто
что-то оторвали: —
NIT-AC.
Серый: —
Слизь при кашле: —
Нац.
Слизь с кашлем в
вечер: —
Кали-ц.
Слизь после
подавление кори: —
Sulph.
Слизь утром: —
Hep.
Слизь при кашле, при
ночь: —
Staph.
Слизь с эмфиземой: —
Nit-ac.
Слизь, свободная
утром липкая и скудная, днем: —
Ail.
Слизь при туберкулезе: —
Ars-i., Pix.
Слизь с кашлем,
после пневмонии: —
Наступление при простуде: —
ИМПУЛЬС.
Зловоние с кашлем: —
Ph-ac.
Наступательная, с
коклюш: —
Ars.
Наступление в хронической форме
воспаление гортани и трахеи: —
Кали-би.
Наступательная, с последней
стадии туберкулеза: —
Phel.
Наступление, после
пневмония: —
Lyc.
Наступление, в
запущенная пневмония: —
сен.
наступление,
слизисто-гнойный
.

 Небольшой объем светлой крови выходит в составе мокроты при простуде.
Небольшой объем светлой крови выходит в составе мокроты при простуде.
