что это такое, причины и лечение
Увеличение лимфатических узлов называется лимфаденопатией. Они располагаются группами, при лимфаденопатии может увеличивать как один узел, так и сразу несколько. Если патология затрагивает сразу группу узлов, например, в брюшной полости, нарушение называют регионарным. Регионарная лимфаденопатия является симптомом ряда патологий, но не самостоятельным заболеванием. Лечить необходимо не увеличенные лимфатические узлы, а причину их увеличения, выявить которую поможет только специалист.
Суть патологии

Патология характеризует себя общим упадком сил и постоянным недомоганием
Регионарная лимфаденопатия – это нарушение, затрагивающее определенную группу лимфатических узлов. В этой категории заболеваний выделяют три диагноза:
- лимфаденопатия брюшной полости;
- реактивная лимфаденопатия;
- увеличение узлов щитовидной железы.
Все эти нарушения являются лишь симптомом, поэтому для эффективного лечения необходимо пройти комплексное обследование и выявить первоначальную патологию.
По МКБ-10 нарушение выводится в отдельную группу, которая обозначается кодом R59 – увеличение лимфатических узлов. Этим кодом описываются лимфаденопатии любого типа.
Особенность увеличения узлов в брюшной полости – отсутствие видимых симптомов. В отличие от шейных или подмышечных узлов, брюшную полость невозможно прощупать самостоятельно, поэтому шишки, характерные для лимфаденопатии других зон, отсутствуют. Болезнь часто протекает в скрытой форме. При патологии в брюшной полости наблюдаются симптомы общего характера, что во многом затрудняет своевременную диагностику, так как большинство пациентов связывают недомогание с простудным заболеванием или пищевым отравлением.
Реактивная регионарная лимфаденопатия носит инфекционный характер. Лимфатические узлы выполняют важнейшую защитную функцию и выступают барьером иммунитета против инфекций, однако при тяжелых заболеваниях перестают справляться со своей функцией, из-за чего появляется специфическая симптоматика. Реактивная регионарная лимфаденопатия может затрагивать любые группы лимфатических узлов.
При увеличении узлов возле щитовидной железы причиной чаще всего выступают доброкачественные и злокачественные новообразования в этой зоне. Диагностировать патологию без специальных обследований невозможно в связи с расплывчатой симптоматикой. Регионарное увеличение узлов возле щитовидной железы очень опасно и требует своевременного лечения.
Типичные симптомы

Давление в области печени и селезенки – один из симптомов лимфаденопатии брюшной полости
Регионарная лимфаденопатия брюшной полости отличается смазанной симптоматикой. Общие признаки похожи на скрытые инфекции или воспалительные процессы органов брюшной полости. Достаточно часто патология ошибочно принимается за пищевое отравление.
Важно! При любом недомогании, которое сохраняется дольше нескольких дней, необходимо обращаться к врачу.
При увеличении узлов в области брюшной полости наблюдаются следующие симптомы:
- диспепсические нарушения;
- тошнота со рвотой;
- лихорадка;
- ощутимое увеличение печени и селезенки;
- общее недомогание;
- сильная потливость по ночам;
- ухудшение аппетита;
- упадок сил.
Диспепсические нарушения проявляются ухудшением аппетита и дискомфортом после приема пищи. Нарушение пищеварительных процессов может проявляться по-разному. Чаще всего пациенты жалуются на сильный метеоризм, рези в животе, различные нарушения дефекации (диарея или запор).
Нарушение работы лимфатической системы моментально сказывается на иммунитете. Увеличение лимфоузлов сопровождается повышением температуры тела. Обычно температура повышается незначительно – до 37,5 градуса, но если болезнь спровоцирована тяжелыми инфекционными заболеваниями, возможна сильная лихорадка с высокой температурой, которая сложно сбивается жаропонижающими средствами.
Недомогание отчетливо проявляется при ходьбе и физических нагрузках. Человек чувствует давление в области печени и селезенки, что объясняется увеличением размера этих органов.
Один из типичных симптомов – сильная потливость по ночам. В некоторых случаях это может выступать единственным выраженным признаком лимфаденопатии брюшной полости.
Проблема заключается в том, что пациенты не обращают внимания на такой дискомфорт, связывая его с жарой или сильными физическими нагрузками. Вскоре к ночной потливости присоединяются другие симптомы, игнорировать которые становится сложнее. При увеличении лимфатических узлов человек чувствует сильную усталость даже после долгого сна. Это связано с сильной нагрузкой на иммунную систему. При воспалении узлов могут появляться симптомы интоксикации, тошнота, слабость, приступы рвоты.
Особенности разных видов нарушения
При лимфаденопатии брюшной полости часто отмечается расширение кровеносных сосудов. Это объясняет увеличение размеров печени и селезенки. Этот вид заболевания часто возникает на фоне тяжелых инфекционных и вирусных заболеваний, в том числе туберкулеза и сифилиса.
Увеличение узлов возле щитовидной железы – очень опасный симптом. Он свидетельствует либо о воспалении соседних органов, либо о злокачественном процессе в щитовидной железе. Опасность такого рака заключается в том, что он очень долго протекает бессимптомно. Увеличение лимфатических узлов может указывать на тяжелую степень онкопатологии, когда начинается развитие и распространение метастазов.
Реактивная форма нарушения является следствием активной работы иммунитета при попадании инфекционных агентов в организм. Дело в том, что в ответ на действие инфекции иммунитет вырабатывает специальные антитела, которые накапливаются в лимфатической системе. В случае, когда собственных сил организма недостаточно для подавления инфекции, эти антитела становятся причиной увеличения и воспаления лимфатических узлов.
Реактивная форма лимфаденопатии может быть острой, хронической и рецидивирующей. В первом случае речь идет о первичном инфицировании и выделении соответствующих антител. Как правило, увеличение лимфатических узлов устраняется по мере лечения основного инфекционного заболевания. Хроническая форма характеризуется постоянным увеличениям регионарных лимфатических узлов из-за специфики реакции иммунитета на инфекционный агент. Это также может указывать на инфекции, протекающие скрыто. Рецидивирующая форма обостряется каждый раз при повторном инфицировании или снижении иммунитета. Причем болезнь может обостряться даже на фоне простых ОРВИ.
Причины увеличения лимфатических узлов

Заболевание может проявляться на фоне тяжелых остро – респираторных инфекций
Разобравшись, что такое регионарная лимфаденопатия, следует подробнее остановиться на причинах ее возникновения. Их условно можно подразделить на три крупные группы:
- инфекционные и вирусные;
- аутоиммунные;
- аллергические.
На самом деле причин увеличения лимфатических узлов очень много. К инфекционным и вирусным относят такие заболевания, как корь, краснуха, туберкулез, болезнь кошачьих царапин и т. д. Лимфаденопатия может проявляться на фоне тяжелых ОРВИ или гриппа из-за снижения иммунитета.
К аутоиммунным причинам развития патологии относят системную красную волчанку, ревматоидный артрит. Болезнь может возникать на фоне бубонной чумы. Кроме того, увеличение лимфатических узлов является специфическим признаком мононуклеоза.
Регионарные лимфаденопатии могут быть вызваны рядом заболеваний, которые подробно рассмотрены ниже.
Фелиноз
Другое название заболевания – болезнь кошачьих царапин. В МКБ-10 патология обозначается кодом А28.1. Как становится ясно из названия, болезнь развивается вследствие укусов и царапин кошек. Патология характеризуется тремя симптомами:
- лихорадка;
- увеличение регионарных лимфатических узлов;
- выраженная интоксикация организма.
Первые симптомы появляются спустя 4-10 дней после контакта с животным. Первым признаком является специфическая сыпь и покраснение поврежденной кожи в зоне царапины или укуса. Затем на этом месте образуются папулы, которые могут воспаляться. На месте папул часто образуются язвы. Спустя несколько недель после появления первых симптомов происходит увеличение регионарных лимфатических узлов – на шее, в подмышечных впадинах, брюшной полости или паховой зоне.
Заболевание лечится с помощью антибактериальных препаратов.
Укусы крыс
Увеличение регионарных лимфатических узлов может быть спровоцировано заболеваниями, возникающими из-за укусов крыс, такими как содоку и стрептобациллез. Содоку развивается вследствие заражения спириллами от грызунов. В месте укуса появляется выраженное воспаление, впоследствии развивается некроз пораженных тканей. Болезнь сопровождается высокой температурой, мышечной болью, увеличением лимфатических узлов. Патология носит приступообразный характер. Приступ длится около 4 дней, а затем самостоятельно проходит, но спустя 2-3 дня начинается снова. Болезнь необходимо лечить с помощью антибактериальных препаратов и лекарства от сифилиса, в противном случае существует риск тяжелых осложнений, вплоть до летального исхода.
Стрептобациллез имеет схожие симптомы, однако человек при укусе инфицируется другим возбудителем. Болезнь протекает в острой форме и требует антибактериальной терапии. Летальность при заражении стрептобациллезом и содоку – 10%.
По МКБ-10 эти болезни обозначаются кодом М25.1.
Туберкулез
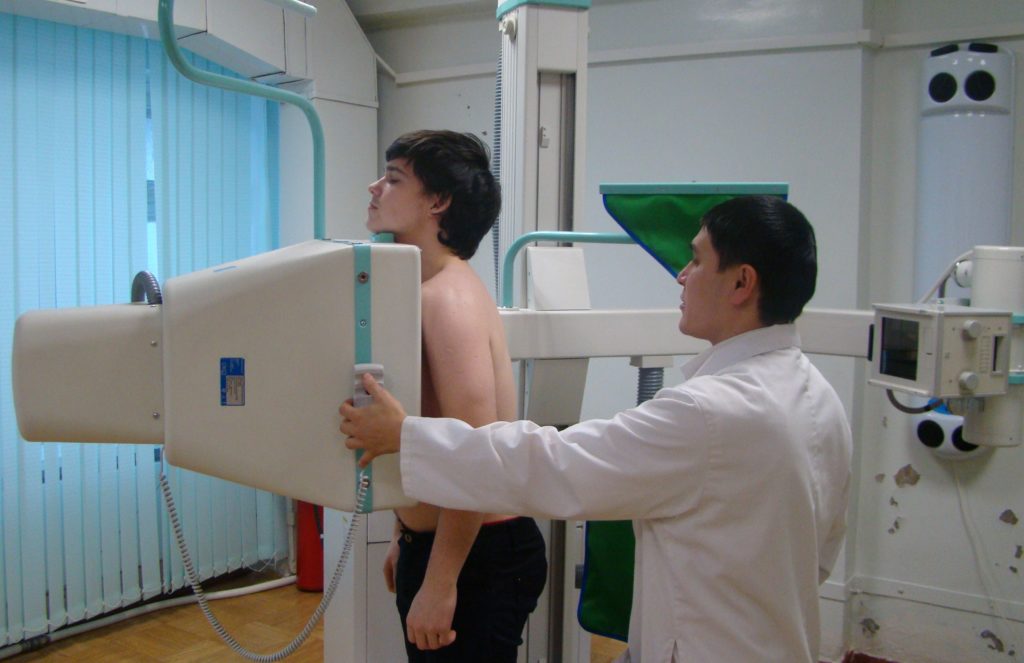
Регионарная лимфаденопатия брюшной полости может развиться на фоне туберкулеза
Уплотнение в области лимфатических узлов является одним из первых симптомов туберкулеза. При этом заболевании наблюдается воспаление шейных и подмышечных лимфоузлов, реже поражаются грудные и брюшные. Патология требует длительной антибактериальной терапии несколькими сильнодействующими препаратами. Стоит отметить, что увеличение лимфатических узлов долгое время может выступать единственным симптомом туберкулеза.
Диагностика
Для постановки диагноза необходимо обратиться к врачу, в первую очередь следует посетить терапевта. Врач проведет физикальный осмотр и направит на анализы. Необходимые обследования зависят от того, какие регионарные лимфоузлы увеличены. Обычно применяют УЗИ зоны вокруг пораженного органа – щитовидной железы, брюшной полости, грудной клетки и т. д.
Увеличение лимфатических узлов не является самостоятельным заболеванием, поэтому задача врача – выявить первопричину этого нарушения.
Обязательно необходимо сдать биохимический анализ крови. Это позволит выявить скрыто протекающие инфекции. Список необходимых исследований зависит от симптоматики и общего состояния здоровья пациента. При лимфаденопатии применяют КТ, МРТ, рентген с контрастом, исследование крови и мочи.
Принцип лечения
Лимфаденопатия является лишь симптомом, поэтому специфического лечения не требует. Никакие гомеопатические, народные или медикаментозные средства не помогут при увеличении лимфатических узлов до тех пор, пока не будет выявлено и вылечено основное заболевание.
В случае инфекционных и вирусных причин лимфаденопатии пациенту назначают противовирусные препараты и иммуномодуляторы. При бактериальной природе заболевания необходим прием специально подобранных врачом антибактериальных препаратов.
Увеличение лимфатических узлов может происходить из-за поражения организма грибковой инфекций, и в таких случаях необходимо пройти курс лечения антимикотиками.
В случае аутоиммунной природы заболевания (ревматоидный артрит, системная красная волчанка) следует сначала купировать приступ основного заболевания с помощью глюкокортикоидов и других препаратов.
При лимфаденопатии брюшной полости необходимо обследовать сосуды, питающие внутренние органы кровью. При их чрезмерном расширении может быть показано хирургическое вмешательство. В крайнем случае проводится удаление пораженного лимфоузла.
описание болезни, причины возникновения, симптомы, методы лечения, отзывы
Лимфосистема у человека выступает в качестве своего рода фильтра для очищения и выведения токсических веществ и шлаков. Она образуется из сосудов и узлов, по которым протекает лимфа. Нарушение функционирования этой системы приводит к опасным последствиям и наносит серьезный вред организму. Лимфаденопатия считается первым признаком протекания болезней.
Особенность заболевания
Реактивная лимфаденопатия – патологическое состояние, характеризующееся увеличением лимфоузлов под воздействием провоцирующих факторов. Макрофаги и лимфоциты, которые находятся в лимфоузлах, устраняют поступающие в систему микроорганизмы, поглощая при этом отмершие клетки.
При проникновении болезнетворных микроорганизмов лимфоидные ткани слишком активно вырабатывают антитела и довольно быстро разрастаются. Лимфоденопатия может быть кратковременным ответом на протекающий инфекционный процесс или являться признаком протекания многих патологий, которые совершенно различны по своей природе, методам лечения и клиническим признакам. Совершенно любые отклонения или болезни могут провоцировать серьезное разрастание лимфоидных тканей.
Реактивная лимфаденопатия может локализоваться только в одной области или затрагивать несколько отделов. Кроме того, она может протекать изолировано или быть частью генерализированного процесса.
Реактивная лимфаденопатия (код по МКБ-10 R59) относится к очень серьезным патологиям и может спровоцировать развитие злокачественных новообразований. Стоит отметить, что существует множество причин ее возникновения, и устанавливается она после проведения обследования. Самыми распространенными считается наличие вирусов в организме, грибок, травмы. У детей подобная патология охватывает также брюшную полость и возникает при инфицировании вирусами и бактериями.
Формы болезни
В зависимости от степени распространенности и локализации увеличенных лимфоузлов различают несколько вариантов протекания реактивной лимфаденопатии, в частности, такие как:
- локальная;
- регионарная;
- генерализованная.
Локальная лимфоденопатия характеризуется увеличением одной из групп лимфоузлов. К такому варианту протекания можно отнести увеличение единичного узла затылочной группы при краснухе или подчелюстного – при гингивите.
Регионарная лимфоденопатия – увеличение нескольких лимфоузлов в одной или смежных группах. Например, это может быть увеличение узлов заднешейной группы может указывать на протекание инфекции волосистой части головы, переднешейной – инфицирование органов дыхания, заушной – отита. Стоит отметить, что поражение лимфаузлов надключичной группы практически никогда не носит реактивный характер. Этот признак может указывать на метастазирование опухолей молочной железы или лимфогранулематоза.
Генерализованная лимфоденопатия – увеличение лимфоузлов сразу в нескольких группах. При этом варианте болезни могут увеличиваться не только периферические узлы, но и висцеральные. Частой причиной подобного нарушения является ВИЧ-инфекция. Забрюшинная лимфаденопатия в сочетании с увеличением узлов брюшной полости, а также паховых и подмышечных узлов может быть признаком лимфомы Ходжкина.
Стадии развития
Стадии протекания реактивной лимфаденопатии подразделяются на:
- острую;
- хроническую;
- рецидивирующую.
Кроме того, все эти формы могут быть опухолевыми и неопухолевыми. Стоит отметить, что процесс развития болезни может происходить в совершенно любой части лимфатической системы.
Протекание болезни у детей
В настоящее время все чаще встречается реактивная лимфаденопатия шейных лимфоузлов у детей. Спровоцировано это ухудшением экологической обстановки и учащением случаев протекания инфекционных процессов. Лимфоузлы могут увеличиваться на фоне протекания таких болезней, как инфекционный мононуклеоз, скарлатина, лимфогранулематоз.
Стоит учитывать то, что до достижения ребенком 12 лет его лимфатическая система считается недостаточно зрелой, несмотря на то, что начинает она формироваться в первые месяцы вынашивания плода. В результате этого, в детском возрасте довольно часто возникает лимфаденопатия.
При визуальном осмотре новорожденного обнаружение легко пальпируемых лимфоузлов говорит об их увеличении, так как в данном возрасте они обычно не прощупываются. Первый год жизни малыша считается самым критическим, так как в этом возрасте зачастую происходит увеличение наиболее крупных узлов.
В более зрелом возрасте у детей после 3 лет при пальпации должно определяться не более 3 групп поверхностных лимфоузлов. Одинаково часто в детском возрасте наблюдаются лимфаденопатии, образующиеся в результате протекания системных патологий соединительной ткани и при иммунодефиците. Очень важное значение имеет своевременная диагностика для лечения и благоприятного прогноза. Довольно редко лимфаденопатия у детей развивается при глистной инвазии и аллергии.
Изменение лимфатических узлов в области шеи всегда сопровождается протеканием воспалительных изменений в ротовой полости, а также увеличением селезенки и тимуса. Реактивная шейная лимфаденопатия зачастую является проявлением воспаления десен.
Чтобы определить хронический источник инфекции, нужно учитывать особенности нормального тока жидкости от определенной анатомической области. Если у ребенка старше 1 месяца наблюдается устойчивая генерализованная лимфаденопатия, которая сочетается с лихорадкой, диареей, кандидозом, дерматитом, то, вероятнее всего, у него СПИД.
Поражение лимфатической системы может быть доброкачественным и злокачественным. Раковыми опухолями является лимфосаркома.
Причины возникновения
Пациентам, которым был поставлен этот диагноз, обязательно нужно знать, что это такое — лимфаденопатия. Симптомы и лечение у взрослых и детей этой болезни могут быть самыми различными, все зависит от формы протекания болезни, а причины, провоцирующие патологию, практически одинаковые.
Разрастание узлов может быть связано с различного рода инфекционными и неинфекционными факторами. Зачастую подобный синдром имеет именно инфекционное происхождение. Среди основных причин возникновения реактивного шейного лимфаденита нужно выделить такие, как:
- вирусы;
- бактерии;
- грибки;
- хламидиоз;
- паразитарные инфекции;
- мононуклеоз.
Зачастую болезнь связана с инфекциями ротовой полости. Обычно образуется она у детей и подростков при наличии у них детских инфекций. Это связано с недостаточной зрелостью иммунной системы, которая далеко не всегда нормально может реагировать на различного рода раздражителей.
Больше всего риску развития лимфаденопатии подвергаются непривитые от кори, дифтерии, краснухи, паротита дети. Эти болезни в основном сопровождаются увеличением в размерах передних лимфоузлов.
Однако в некоторых случаях патология никак не связана с инфекциями и может быть признаком онкологических процессов, а именно:
- лимфома;
- лейкемия;
- нейробластома.
Одной из основных причин образования гиперплазии может быть неспецифичная инфекция. Это патология, провоцирующаяся условно-патогенной микрофлорой, постоянно находящейся в организме человека.
Основная симптоматика
Реактивная лимфаденопатия шейных лимфоузлов в основном протекает совершенно бессимптомно, однако иногда могут быть довольно характерные признаки. В таком случае узлы увеличиваются, становятся бугристыми, болезненными, появляется отечность мягких тканей. Внешне это выглядит как образование небольших уплотнений и их покраснение.
Над воспаленным узлом температура повышается, также появляется головная боль, озноб, слабость. Могут образовываться высыпания на кожных покровах, человек быстро теряет вес, у него увеличивается печень и селезенка. Затем присоединяются другие признаки реактивной лимфаденопатии шейных лимфоузлов в зависимости от причины образования основного, провоцирующего заболевания и области локализации патологического процесса.
Увеличенные лимфатические узлы хорошо видны при проведении обычного осмотра, а уточнить степень их поражения можно путем пальпации. При воспалении миндалин появляется болезненность при глотании, а также движении головой. В случае возникновения первых признаков лимфаденопатии шейных лимфоузлов у взрослых, обязательно нужно посетить терапевта и онколога для определения причины развития патологического состояния.
Проведение диагностики
При подозрении на лимфоденопатию шейных лимфоузлов нужно посетить терапевта, который проведет диагностику и при надобности назначит соответствующее лечение. При первичном осмотре проводится пальпация пораженной области. Доктор определяет локализацию патологического процесса, болезненность и консистенцию измененного органа. Зачастую подобная методика позволяет поставить предварительный диагноз.
Так как этот синдром может быть спровоцирован самыми различными заболеваниями, то требуется дополнительное проведение целого ряда лабораторных и инструментальных исследований, а именно:
- анализ крови;
- анализ на ВИЧ и гепатит;
- ультразвуковая диагностика;
- биопсия и гистология;
- томография, рентгенография.
Определить эхопризнаки вероятной реактивной лимфаденопатии лимфоузлов ворот печени, почек, селезенки поможет УЗИ. Если существует вероятность поражения легких, то требуется рентгенография. Все эти манипуляции помогают определить причину возникновения заболевания и подобрать тактику проведения терапии.
Иногда дополнительно может понадобиться пункция пораженного лимфоузла с выполнением биопсии. Этот способ помогает точно определить причину, в связи с которой произошло развитие патологии. Для исследования под местной анестезией очень тоненькой иглой выполняется прокол и забор кусочка ткани. Эта процедура дает возможность своевременно выявить метастазы в пораженной области, обнаружить протекание гнойного процесса.
Лечение болезни
Полноценное лечение лимфаденопатии может назначить только доктор после проведения диагностики и установления точной причины возникновения болезни. Изначально нужно устранить провоцирующий фактор.
При вирусных инфекциях доктором обязательно назначается противовирусная терапия («Лавомакс», «Кагоцел», «Циклоферон»), а также требуются препараты, укрепляющие иммунитет («Иммунал», «Рибомунил», «Амиксин»). Бактериальная форма лечится антибиотиками («Суммамед», «Амоксицилин», «Цефтриаксон», «Аугментин»), которые подбираются с учетом чувствительности к ним возбудителя.
Туберкулезный тип болезни требует приема противотуберкулезных средств в условиях стационара. В основном назначают «Этамбутол» или «Изониазид». В некоторых случаях лимфаденопатия реактивного характера может проходить самостоятельно через 4-6 недель с момента ее возникновения, если будет устранена причина ее возникновения.
Если по истечении этого времени отсутствуют признаки уменьшения лимфатических узлов, то требуется проведение биопсии. В случае наличия болезненных ощущений показано симптоматическое лечение путем приема анальгетиков. При наличии гнойных образований доктор назначает вскрытие узлов и проведение дренирования.
У детей в некоторых случаях шейные лимфоузлы могут оставаться увеличенными длительное время. В этом случае нужно просто наблюдать за ними. Если происходит постоянное увеличение узлов, несмотря на проведение назначенного лечения лимфаденопатии шейных лимфоузлов у взрослых, то важно срочно посетить врача, так как это может быть признаком развития раковой опухоли и требует срочного вмешательства и проведения курса химиотерапии.
Сократить время протекания болезни поможет лимфодренажный массаж, который нужно выполнять регулярно.
Если болезнь была спровоцирована наличием злокачественных опухолей и при наличии метастазов, то по назначению онколога проводится курс химиотерапии, операция или лучевая терапия. В некоторых случаях все эти методики применяются комплексно.
Удаление миндалин требуется, только если все консервативные методики терапии были исчерпаны и не приносят требуемого результата. Доказано, что помимо барьерной функции, препятствующей проникновению микробов, гланды играют также важную роль в половом созревании девочек. Раннее их удаление может привести к отставанию. Кроме того, в зрелом возрасте у женщины могут возникнуть проблемы с вынашиванием ребенка.
При аллергических состояниях, которые привели к развитию лимфаденопатии, назначают антигистаминные препараты («Зодак», «Зиртек», «Фенистил»), а также проводят удаление аллергена. При ВИЧ-инфекции изначально оценивается иммунитет больного и при надобности проводится антиретровирусная терапия, направленная на подавление вируса иммунодефицита человека. При механических травмах, которые привели к развитию болезни, назначают обезболивающие средства, соблюдение полного покоя, а при надобности проводят операцию.
В связи с тем, что лимфатическая ткань склонна к быстрому распространению воспаления, при совершенно любой форме лимфаденопатии нужно с осторожность применять местные средства для лечения, в частности, такие как спиртовые растирки, согревающие компрессы. При наличии опухолей все эти манипуляции строго противопоказаны, так как они создают требуемые условия для распространения раковых клеток.
Можно просто проводить обработку пораженного лимфатического узла антисептическими мазями. Однако применять их нужно обязательно в комплексе с антибактериальными средствами.
Возможные осложнения
При несвоевременном проведении лечения могут возникать довольно опасные последствия и осложнения, в частности, такие как:
- гнойное расплавление увеличенного узла, образование абсцессов, свищей;
- тромбофлебит вен в пораженной области;
- кровотечение;
- нарушение процесса оттока лимфы;
- сепсис.
При своевременном определении провоцирующего фактора и правильно проведенной терапии удается справиться с подобной проблемой и избежать возникновения неприятных последствий.
Проведение профилактики
Стоит отметить, что конкретных мер профилактики возникновения этой болезни не существует. Однако можно включить мероприятия по предотвращению развития болезни и перенасыщения организма токсическими веществами, которые приводят к увеличению лимфатических узлов. Обязательно нужно вести правильный образ жизни и отказаться от вредных привычек.
Лимфаденопатия свидетельствует о протекании в организме патологических процессов. Это могут быть признаки простого ОРВИ или более серьезных заболеваний, включая и злокачественные новообразования. Именно поэтому появление любых уплотнений или шишек в области лимфоузлов должно стать поводом для немедленного обращения к доктору и тщательного обследования.
Отзывы о лечении
Очень важно точно понимать, что это такое — лимфаденопатия. Симптомы, лечение у взрослых и отзывы относительно проведения терапии нужно изучить в первую очередь. Хорошо зарекомендовало себя медикаментозное лечение. Пациенты говорят о том, что помогают препараты «Валавир» и «Неовир». Эти средства действуют быстро и результативно, что позволяет избавиться от имеющейся проблемы.
Многие пациенты говорят о том, что чем раньше было начато лечение, тем более лучшего эффекта можно добиться.
что это такое, лечение и причины
Лимфаденопатия подчелюстных лимфоузлов – это увеличение узлов, расположенных в этой области. Причины этого нарушения необходимо искать в инфекционных и воспалительных заболеваниях горла и ротовой полости. Само по себе это нарушение не является заболеванием, а лишь указывает на то, что в организме происходит патологический процесс. Разобраться в причинах и составить схему лечения поможет врач – отоларинголог или терапевт.
Суть патологии

Затрудненное глотание – один из симптомов увеличения подчелюстных лимфоузлов
Лимфаденопатия характеризуется увеличением лимфоузлов. При этом они не воспалены, поэтому острая боль отсутствует. Это нарушение необходимо суметь отличить от лимфаденита – воспаления узлов, которое может сопровождаться нагноением.
По МКБ-10 лимфаденопатии не делятся по локализации или причине развития, поэтому любое увеличение узлов обозначается кодом R59.
Как правило, при увеличении локальных узлов причину необходимо искать в заболеваниях этой же области. Так, подчелюстная лимфаденопатия всегда связана с инфекциями и воспалительными заболеваниями ротовой полости, горла, среднего уха.
С такой патологией одинаково часто сталкиваются дети и взрослые. Причем перенесенные инфекции и тяжелые вирусные заболевания могут привести к тому, что лимфатический узел навсегда останется заметно увеличенным.
Точно разобраться в причинах нарушения поможет врач после ряда обследований и анализов. Как правило, лимфаденопатии подчелюстных лимфоузлов условно безопасны и проходят после излечения основного заболевания.
Симптомы
Узлы, увеличивающиеся при этом заболевании, расположены непосредственно под нижней челюстью. Причем их расположение достаточно поверхностное, что позволяет самостоятельно нащупать увеличенный узел в виде небольшой шишки или припухлости. Надавливание на узел причиняет дискомфорт, но боль быстро проходит и никогда не бывает острой. Острый болевой синдром характерен для воспаления лимфоузлов, называемого лимфаденитом.
Разобравшись, что такое подчелюстная лимфаденопатия, необходимо знать типичные симптомы этого нарушения, чтобы суметь самостоятельно заподозрить патологию и своевременно обратиться к врачу.
Общие симптомы всех лимфаденопатий, независимо от локализации нарушения, одинаковы: это ночная потливость, ухудшение аппетита, общее недомогание, упадок сил.
Специфические симптомы увеличения подчелюстных узлов:
- покраснение кожи;
- затрудненное глотание;
- дискомфорт при пальпации;
- повышение температуры тела;
- головная боль.
Симптомы могут быть ошибочно приняты за проявления фарингита, особенно если имеет место односторонняя лимфаденопатия, при которой увеличивается только один узел. Здесь важно не пытаться лечиться самостоятельно, а сразу же проконсультироваться с врачом. Самолечение не принесет результата, так как лимфоузлы в целом не лечатся, а подчелюстная лимфаденопатия проходит после устранения причины ее возникновения.
Виды нарушения
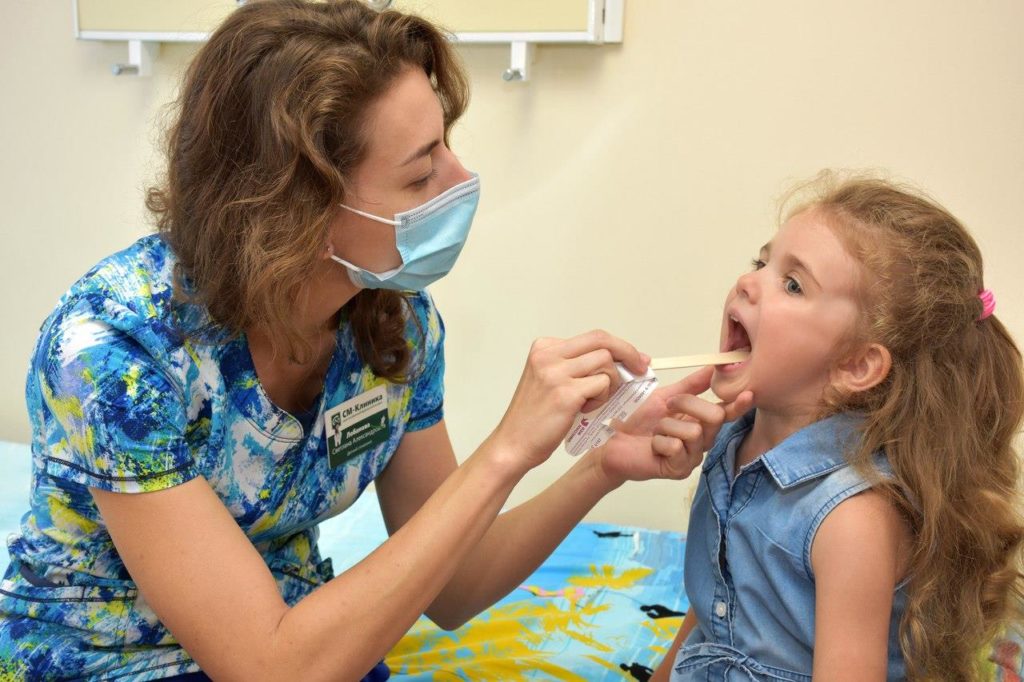
Реактивная лимфаденопатия подчелюстных лимфоузлов часто диагностируется у детей
Лимфаденопатия подчелюстной области классифицируется по характеру течения. Она бывает острой, хронической или рецидивирующей. Острой называется первичная форма нарушения, при которой узлы увеличиваются на фоне инфекций и других заболеваний. При этом присутствуют выраженные симптомы нарушения.
Хронической лимфаденопатия называется тогда, когда увеличение лимфоузлов наблюдается на постоянной основе. Обычно это происходит в результате неправильного лечения острой формы. Хроническое увеличение узлов подчелюстной области сопровождается незначительным дискомфортом при глотании, усиливающимся вечером и утром.
Рецидивирующей формой является нарушение, повторно проявляющееся через небольшой промежуток времени после лечения. При этом повторное увеличение тех же узлов связывают с обострением хронических заболеваний, которое вызывает лимфаденопатию.
После тяжелых инфекций симптомы лимфаденопатии могут сохраняться длительно. В некоторых случаях узлы не возвращаются к первоначальным размерам, причем это не является патологией, а считается вариантом нормы. Иногда лимфоузлы могут оставаться увеличенными в течение нескольких лет.
Увеличение узлов на фоне тяжелых инфекций либо из-за вакцинации и приема медикаментов называется реактивным. Реактивная лимфаденопатия подчелюстных лимфоузлов часто диагностируется у маленьких детей.
По локализации поражения различают двустороннюю и одностороннюю лимфаденопатию. Лимфаденопатия может проявляться увеличением узлов подчелюстной области только с одной стороны, из-за чего ее ошибочно принимают за проявления тонзиллита.
Также патология бывает локальной, регионарной и генерализованной. Локальным нарушение называется в том случае, если увеличен один узел. Регионарной лимфаденопатией называют двустороннее поражение всех подчелюстных узлов. Генерализованной формой является увеличение узлов сразу в нескольких разных областях, например, в подчелюстной, подмышечной и паховой, как в наиболее уязвимых зонах, которые первыми реагируют на снижение иммунитета.
Причины увеличения подчелюстных узлов

Острая респираторная вирусная инфекция – самая распространённая причина воспаления подчелюстных лимфоузлов
Разобравшись, что такое подчелюстная лимфаденопатия, следует знать, какие патологии ее вызывают. В случае с увеличением узлов под челюстью причины можно разделить на две крупные группы – общие и локальные. Общими причинами увеличения узлов являются все состояния, сопровождающиеся резким снижением иммунитета. К ним относят:
- ОРВИ и грипп;
- туберкулез;
- ВИЧ-инфекцию;
- сифилис;
- паразитарные инвазии;
- системные инфекции;
- онкопатологии;
- системные микозы;
- аутоиммунные заболевания.
Список патологий, которые могут вызывать увеличение любых узлов лимфатической системы, очень велик.
Как правило, если увеличены только подчелюстные узлы, причину необходимо искать в непосредственной близости от них. Такие причины условно называют локальными, к ним относят:
- тонзиллит;
- отит среднего уха;
- кариес;
- гингивит;
- стоматит;
- воспаление носовых пазух.
Особенно важно внимательно относиться к хроническим заболеваниям ротовой полости или ЛОР-органов. Так, на фоне хронического тонзиллита часто наблюдается хроническая лимфаденопатия подчелюстных и шейных лимфатических узлов.
Самой опасной причиной увеличения узлов являются онкопатологии. Причем подчелюстные узлы могут увеличиваться как вследствие распространения метастазов из опухолей органов брюшной полости, грудной клетки или репродуктивной системы, так и при злокачественных процессах в ротовой полости и органах дыхания. Подробнее разобраться в причинах нарушения может только врач после проведения обследований.
Кариес зубов

Кариес может сопровождаться увеличением подчелюстных узлов лимфатической системы
Достаточно банальная, но распространенная причина увеличения подчелюстных лимфатических узлов – это невылеченный кариес. По МКБ-10 он обозначается кодом К02. Заболевание представляет собой процесс деминерализации зубной эмали с последующим ее разрушением. Если кариес не лечить, в тканях зуба (дентин) образуются полости, или проще – дырки. Отсутствие лечения на этой стадии приводит к воспалению мягкой ткани зуба (пульпы). Безобидный, казалось бы, кариес может привести к развитию пульпита и периодонтита.
Поверхностный кариес проявляется небольшими участками потемнения зубной эмали. По мере распространения патологического процесса вглубь зуба появляется чувствительность эмали и болезненность. При кариесе развивается острая болевая реакция на сладкую пищу и температурное воздействие.
Кариес необходимо лечить, в противном случае он приводит к потере зуба. При этом распространенный кариес может сопровождаться увеличением подчелюстных узлов лимфатической системы.
Киста нижней челюсти
По МКБ-10 такая патология обозначается кодом К09.2. Киста представляет собой полое образование в челюсти, которое наполнено жидкостью. Кисты могут достигать больших размеров, что причиняет дискомфорт и нарушает нормальный процесс пережевывания пищи.
Кисты могут инфицироваться и воспаляться, тогда на их месте образуется абсцесс. Это сопровождается острым болевым синдромом и повышением температуры тела.
Наиболее опасный сценарий – это перерождение клеток кистозного новообразования в злокачественную опухоль.
Нагноение кисты приводит к разрушению костной ткани нижней челюсти, что потенциально опасно остеомиелитом, образованием свищей или патологическими переломами.
Патология очень опасна и требует своевременного лечения. Как правило, консервативные методы неэффективны, практикуется оперативное лечение.
Гнойный отит среднего уха
В МКБ-10 это распространенное заболевание обозначается кодом Н66. Патология часто встречается у детей, но и многие взрослые подвержены отиту. Болезнь проявляется гнойным воспалением среднего уха. Это сопровождается образованием нарыва (абсцесса), высокой температурой (может достигать 41 градуса), острым болевым синдромом. Отит требует своевременного лечения антибиотиками, так как является бактериальным заболеванием. При крупном очаге нагноения практикуется хирургическое прокалывание абсцесса с последующим удалением содержимого, в противном случае гнойные массы могут проникать к барабанной перепонке, вызывая ее перфорацию.
При гнойном отите отмечается сильное снижение иммунитета, к тому же это бактериальное заболевание, которое чаще всего вызывает золотистый стафилококк, поэтому увеличение лимфатических узлов при этой болезни вполне закономерно. Чаще всего увеличиваются подчелюстные, затылочные и заднешейные лимфатические узлы.
Острые синуситы (гайморит, фронтит)

При отсутствии своевременного и правильного лечения гайморит может вызывать серьезные осложнения, связанные с распространением воспалительного процесса – одно из которых лимфаденопатия подчелюстных лимфоузлов
Еще одно распространенное заболевание, сопровождающееся увеличением лимфатических узлов, – это синусит. В МКБ-10 болезнь обозначается кодом J01.
Патология проявляется бактериальным воспалением носовых пазух. Типичные симптомы: выраженная заложенность носа, головная боль, повышение температуры тела, общее недомогание. В зависимости от локализации воспаления различают несколько видов синуситов. Самым распространенным заболеванием является гайморит. С таким воспалением одинаково часто сталкиваются и взрослые, и дети. У детей острые синуситы часто приводят к системному поражению ЛОР-органов, с распространением патологического процесса на среднее ухо, миндалины, носоглотку.
Помимо перечисленных заболеваний, спровоцировать лимфаденопатию могут грибковые инфекции ротовой полости, например, кандидозный стоматит или кандидозный ларингит. Эти заболевания очень распространены в младшей возрастной группе.
Диагностика
Для постановки диагноза необходимо посетить терапевта. В дальнейшем пациента могут направить к отоларингологу или стоматологу, в зависимости от причины увеличения лимфатических узлов.
Необходимые обследования:
- общий и биохимический анализы крови;
- микроскопия мазка из зева;
- рентгенография носовых пазух;
- рентгенография нижней челюсти.
Обязательно следует посетить отоларинголога для исключения отита, ларингита, тонзиллита и других заболеваний горла. К стоматологу следует отправиться при подозрении на кисты челюсти, кариес, воспаление мягких тканей зуба.
Особенности лечения

При тонзиллите лечение заболевания проводится систематическим полосканием горла
Если увеличены лимфатические узлы, лечение лимфаденопатии подчелюстных лимфоузлов зависит от причины ее развития. Сама по себе лимфаденопатия не лечится, так как проходит спустя некоторое время после устранения основного заболевания.
- Болезни десен и зубов лечит стоматолог. Если причиной лимфаденопатии стал запущенный кариес, необходимо провести полную санацию ротовой полости.
- При отите среднего уха назначают антибиотики, противовоспалительные препараты, антибактериальные ушные капли, иммуностимуляторы. В случае абсцесса необходимо провести хирургическое вскрытие полости с последующим ее очищением от гнойного содержимого.
- При тонзиллите, скарлатине, ларингите проводится симптоматическое лечение, которое зависит от природы заболевания. Неинфекционные болезни горла лечат полосканием и антисептическими спреями, бактериальные инфекции – антибактериальными препаратами и спреями для горла.
- При бактериальных синуситах необходимы антибактериальные препараты. В тяжелых случаях проводится механическое освобождение носовых пазух от содержимого (“кукушка”). Также может быть рекомендована пункция пазухи.
- При грибке ротовой полости назначают антимикотики в таблетках и мазях, антисептические полоскания, иммуностимуляторы.
- Киста нижней челюсти удаляется только хирургическим путем. Операция проводится квалифицированным стоматологом-хирургом.
Точно поставить диагноз может только врач. Не следует заниматься самолечением, так как увеличение лимфатических узлов не является болезнью, а выступает только симптомом, который проходит самостоятельно после излечения основного заболевания.
что это такое, причины и лечение
Шейные лимфатические узлы первыми реагируют на любые нарушения в работе организма. Лимфаденопатия шейных лимфоузлов – это их увеличение. Патология не зависит от возраста и пола и одинаково часто встречается у любых возрастных групп. Причин этого нарушения очень много, их сможет определить врач после полного обследования пациента.
В чем проявляется нарушение?
У маленьких деток лимфаденопатия шейных лимфоузлов заметна сильнее из-за отсутствия жировой прослойки на шее
Узлы в лимфатической системе являются важными элементами иммунной системы. Они выполняют барьерную функцию, выступая своеобразным препятствием на пути болезнетворных агентов. Если человек здоров, прощупать узлы в шее практически невозможно. Лимфаденопатия шеи проявляется заметным увеличением узлов, при этом они легко пальпируются даже не специалистом.
Шейная лимфаденопатия – распространенный симптом различных заболеваний, от обычных ОРВИ до аутоиммунных патологий. При этом симптом не всегда опасен и указывает на тяжелые заболевания, но оставлять его без внимания нельзя, особенно в случае если других признаков какой-либо патологии не обнаружено.
По МКБ-10 это нарушение обозначается кодом R59. С лимфаденопатией шейных узлов одинаково часто встречаются и взрослые, и дети. Причем у детей патология сильнее заметна из-за отсутствия жировой прослойки на шее.
Специфические симптомы
При лимфаденопатии шейных лимфоузлов наблюдается образование своеобразных шишек, которые легко прощупываются. При этом пальпация может причинять боль. Это является наиболее красноречивым симптомом лимфаденопатии и требует консультации врача для выявления причины нарушения. Среди других симптомов:
- повышение температуры тела;
- общее недомогание;
- ночная потливость;
- ухудшение аппетита;
- дискомфорт в горле;
- потеря веса.
Точные признаки и симптомы лимфаденопатии шеи зависят от тяжести патологического процесса. Другими словами, чем больше увеличены узлы, тем сильнее дискомфорт. Также выраженность симптомов зависит от количества пораженных узлов в этой области, так как их несколько.
Достаточно часто отмечается покраснение кожи в зоне поражения. Причем здесь важно суметь отличить увеличение узлов от их воспаления. Второе нарушение носит инфекционный характер и может сопровождаться нагноением узла. В этом случае под кожей заметна крупная шишка с белым содержимым. Нагноение шейных узлов является опасным симптомом, который требует своевременного лечения, в то время как увеличение лимфатических узлов в большинстве случаев не представляет опасности, если удалось выявить причину патологии.
Виды нарушения

Любая инфекция может стать причиной увеличения шейных лимфоузлов как у детей, так и у взрослых
Лимфаденопатия шейной области бывает локальной, региональной и генерализованной.
Локальным называется увеличение всего одного узла на шее. Регионарным (региональным) называется увеличение сразу нескольких узлов в одной зоне, в данном случае на шее. Генерализованная форма характеризуется вовлечением в патологический процесс нескольких регионарных лимфатических узлов.
По характеру течения лимфопатия шеи бывает острой, хронической и рецидивирующей.
Острая возникает спонтанно, характеризуется заметным увеличением узлов и сопутствующими симптомами. Как правило, это свидетельствует об остром инфекционном процессе, протекающем в организме. Хронической лимфаденопатия становится в том случае, если не были предприняты соответствующие меры при остром процессе. В этом случае наблюдается постоянное увеличение узлов, однако острая симптоматика (боль, лихорадка) может отсутствовать.
Если после лечения узлы увеличились снова, это рецидивирующая форма нарушения. Как правило, рецидив происходит на фоне снижения иммунной защиты. Такое состояние требует детальной диагностики и коррекции иммунитета специальными препаратами.
Отдельно выделяется реактивная лимфаденопатия шейных лимфоузлов. Эта форма заболевания возникает на фоне тяжелых инфекционных процессов либо вследствие неадекватной реакции организма на прием некоторых препаратов. С такой формой патологии чаще сталкиваются дети, а не взрослые.
Лимфаденопатия шейных узлов у взрослых и детей может быть симметричной и асимметричной. В первом случае увеличиваются узлы по обе стороны шеи, во втором случае лимфаденопатия проявляется увеличением одного или несколько узлов с одной стороны, например, слева.
Асимметричное увеличение узлов характерно для одностороннего тонзиллита или отита.
Независимо от вида нарушения патология требует обращения к врачу, обследования пациента и адекватной терапии. Причем сама по себе лимфаденопатия не лечится, но проходит после терапии основного заболевания.
Причины нарушения
Разобравшись, как проявляется шейная лимфаденопатия и что это такое, следует знать причины увеличения шейных лимфоузлов. К ним относят:
- инфекции;
- грибковые заболевания;
- аутоиммунные заболевания;
- туберкулез;
- сифилис;
- хронические воспалительные заболевания.
Среди инфекций выделяют различные бактерии и вирусы, которые приводят к сильному снижению иммунной защиты. В целом, увеличение узлов на шее может быть связано с абсолютно любыми инфекционными заболеваниями, включая ОРВИ и грипп.
Обратите внимание! Причину увеличения локальных узлов необходимо искать в непосредственной близости от шеи. Необходимо исключить тонзиллит, отит, гайморит и другие заболевания лор-органов.
Системные микозы приводят к ослаблению иммунитета и могут стать причиной проявления лимфаденопатии. В этом случае необходимо исключить грибковые поражения органов дыхания, горла, носа, слухового прохода.
Двусторонняя шейная лимфаденопатия может развиваться на фоне аутоиммунных заболеваний, например, системной красной волчанки или ревматоидного артрита. Кроме того, реактивный артрит у детей может сопровождаться этим же симптомом.
Туберкулез
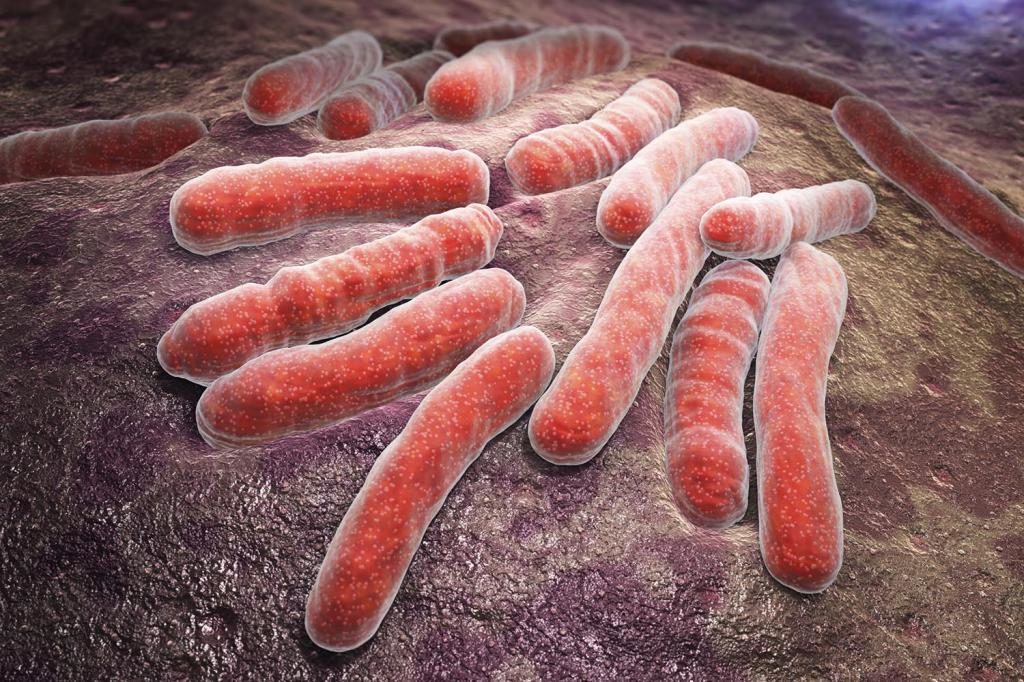
Лимфаденопатию шейных лимфоузлов может вызывать палочка Коха (туберкулез)
Увеличение шейных узлов лимфатической системы – типичный симптом туберкулеза. Причем лимфаденопатия часто проявляется на ранней стадии, когда туберкулез протекает в скрытой форме, поэтому других симптомов может не наблюдаться. По МКБ-10 патология обозначается кодами А15-19. Эта болезнь очень заразна и опасна, поэтому при появлении первых симптомов необходимо посетить врача. Патологию вызывает палочка Коха, которая очень быстро вырабатывает устойчивость к антибактериальным препаратам, в связи с чем болезнь не следует лечить самостоятельно.
Хронический и острый тонзиллит
По МКБ-10 болезнь обозначается кодом J35. Заболевание характеризуется воспалением и увеличением небных миндалин, сильными болями в горле и при проглатывании, общим недомоганием. В острой форме присутствует бактериальное воспаление и наблюдается высокая температура. С этим заболеванием очень часто сталкиваются дети. Хроническая форма тонзиллита характеризуется частыми обострениями на фоне снижения иммунитета.
Детские инфекционные заболевания
Увеличение шейных лимфатических узлов – это типичный симптом таких заболеваний, как корь, краснуха, ветрянка. Все эти болезни относятся к детским, так как болеют ими преимущественно в детском возрасте, а затем вырабатывается иммунитет. Симптомы проявляются высыпаниями на коже, высокой температурой, сильным зудом, общим недомоганием. Точная симптоматика зависит от типа инфекционного заболевания. Например, при ветрянке наблюдается пузырьковая сыпь, при краснухе – узелковая. Специфического лечения этих болезней нет, проводится симптоматическая терапия.
Иммунопатологические процессы
Лимфаденопатия на шее может появиться в ответ на различные иммунопатологические процессы. Причиной может выступать пищевая аллергия, специфическая реакция на инфекционный агент (в т.ч. реактивный артрит), медикаментозная аллергия. Выявить точную причину может только врач. Как правило, аллергические формы лимфаденопатии развиваются очень быстро, буквально через несколько часов после контакта с аллергеном или приема медикамента.
К иммунопатологическим процессам также относятся хронические заболевания, такие как ревматоидный артрит и системная красная волчанка. Эти патологии характеризуются поражением соединительной ткани вследствие нарушения работы иммунитета.
Злокачественные новообразования
Лимфоузлы шеи очень остро реагируют на любые патологические процессы, поэтому при лимфаденопатии этих узлов необходимо исключить злокачественные новообразования. Их увеличение может быть связано с раком внутренних органов и проявляться как реакция иммунитета. В самых тяжелых случаях узлы увеличиваются из-за распространения метастазов при запущенном раке. В первую очередь следует исключить злокачественные процессы в расположенных рядом органах: щитовидной железе, трахее, горле.
Постановка диагноза
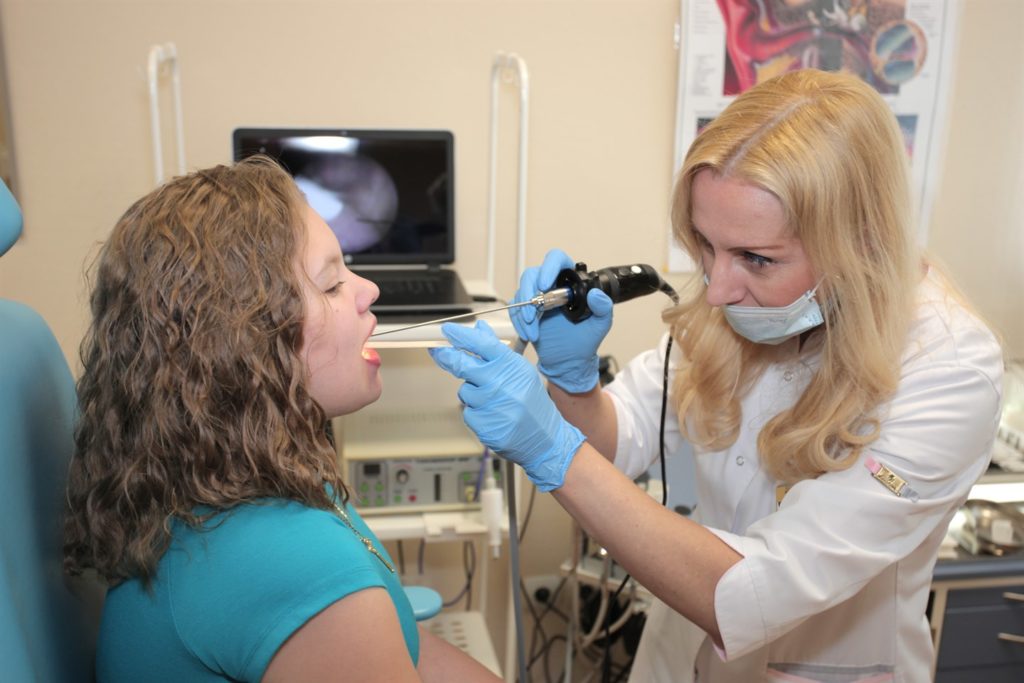
Только врач сможет достоверно определить причину увеличенных лимфоузлов на шее и прописать необходимое лечение
Разобравшись, что такое лимфаденопатия шейных лимфоузлов, следует не затягивать с визитом к врачу. Провести первичный осмотр может как отоларинголог, так и врач широкого профиля – терапевт. После физикального обследования и сбора анамнеза пациента направят на анализы. Необходимые обследования:
- анализ крови для выявления скрытых очагов инфекции;
- мазок из зева;
- УЗИ горла;
- рентген или МРТ.
Необходимо пройти полный осмотр у отоларинголога для исключения хронических заболеваний среднего уха и миндалин. При подозрении на рак будут назначены дополнительные обследования, включая биопсию тканей.
Принцип терапии
Лечение лимфаденопатии шейных лимфоузлов сводится к устранению причины нарушения. Если патология обусловлена инфекциями, назначается противовирусная или антибактериальная терапия, в зависимости от типа инфекционного процесса и возбудителя..
Туберкулез лечат с помощью антибиотиков. Курс лечения длительный – от полугода. При этом терапия включает 5 лекарственных средств из разных групп антибиотиков. При грибковом поражении горла необходимо принимать антимикотики, дополнительно назначают иммуностимуляторы и средства для полоскания горла. В случае если причиной нарушения стал сифилис, назначают антибактериальную терапию (препараты пенициллинового ряда).
Самостоятельно подобрать лечение невозможно, так как без ряда обследований выявить причину увеличения узлов не получится. Не следует ждать, что патология пройдет самостоятельно, рекомендуется как можно скорее посетить врача.
что это такое, причины патологии лимфоузлов
Увеличение лимфатических узлов – это тревожный симптом, указывающий на то, что в организме произошел какой-то сбой. Чаще всего это нарушение связывают с ослаблением иммунной защиты вследствие инфекционных патологий. Такое явление называется лимфаденопатией и требует внимания. Лимфаденопатия у детей может указывать на инфекционные процессы, но также выступает симптомом злокачественных новообразований. Разобраться в причинах патологии и подобрать оптимальную схему лечения может только врач.
Особенности нарушения

При снижении иммунной системы лимфатические узлы могут воспаляться
Увеличение лимфатических узлов – нормальная реакция организма на различные патологические процессы. Это объясняется тем, что лимфатические узлы являются важной частью иммунной системы. При снижении иммунитета они первыми реагируют на нарушения в работе организма.
Как правило, лимфаденопатию у детей связывают с инфекционными заболеваниями. Причем увеличение узлов в лимфатической системе не является самостоятельным заболеванием, а лишь специфической реакцией иммунитета на ухудшение работы всего организма.
По МКБ-10 патология обозначается кодом R59.
В большинстве случаев лимфаденопатия не опасна, однако требует внимания. Избавиться от проблемы можно только после выявления причины и грамотного лечения основного заболевания, которое повлекло за собой лимфаденопатию.
В теле человека расположено около 500 лимфоузлов. Все они могут реагировать на патологический процесс, протекающий в организме. Как правило, увеличиваются те узлы, которые расположены ближе всего к патологическому очагу. Например, при хроническом тонзиллите у детей наблюдается шейная лимфаденопатия, характеризующаяся увеличением узлов на шее. При воспалении мочевого пузыря увеличиваются узлы в паху, при патологиях ЖКТ – в брюшной полости.
В некоторых случаях могут увеличиваться одновременно несколько групп лимфатических узлов. Такую патологию связывают с системными заболеваниями, тяжелыми инфекционными процессами, онкологией.
Симптомы лимфаденопатии
Точная симптоматика зависит от того, какие лимфатические узлы отреагировали на нарушение в работе организма. Общие симптомы:
- упадок сил и постоянная слабость;
- повышение температуры тела;
- головная боль;
- ночная потливость;
- ухудшение аппетита;
- потеря веса.
Если узлы расположены поверхностно, как, например, паховые или подмышечные, увеличенный узел будет прощупываться как шишка. При этом пальпация бывает достаточно болезненна.
Увеличение внутренних узлов, например, грудных или брюшных, можно диагностировать только путем аппаратного обследования – УЗИ или МРТ. Это объясняется тем, что они расположены глубоко и прощупать их самостоятельно невозможно.
На увеличение лимфатических узлов всегда реагирует печень и селезенка. Эти органы увеличиваются в размере, что связано с ослаблением барьерной функции лимфатической системы и повышением нагрузки на печень. В некоторых случаях это ощущается как чувство тяжести и давления в области печени, но чаще всего этот симптом не имеет клинических проявлений и определяется посредством УЗИ.
Виды нарушения

Если патологию вовремя не лечить, она может обрести хроническую форму
Увеличение лимфатических узлов у детей классифицируется по трем признакам:
- локализация патологического процесса;
- характер течения;
- количество увеличенных лимфоузлов.
Лимфатические узлы расположены по всему телу. Например, увеличение шейных узлов у детей называется лимфаденопатия шейных узлов. Патология может проявляться увеличением подмышечных, паховых, грудных, забрюшинных и других групп лимфатических узлов.
По характеру течения выделяют острую, хроническую и рецидивирующую формы патологии. Первично проявившееся увеличение лимфатических узлов на фоне инфекционных заболеваний – это острая лимфаденопатия. Если она не была вылечена, а причина не выявлена и не устранена, нарушение переходит в хроническую форму. При этом острые симптомы отсутствуют, но наблюдается постоянное увеличение узлов. Рецидивирующей называется лимфаденопатия, повторно поражающая те же лимфатические узлы спустя некоторое время после лечения.
По степени вовлеченности узлов лимфатической системы в патологический процесс различают локальную, регионарную и генерализованную лимфаденопатию. Локальным называется нарушение, при котором увеличивается один узел в определенной зоне. Регионарная лимфаденопатия диагностируется в том случае, если увеличены сразу несколько узлов в одной зоне. Так, односторонняя лимфаденопатия шеи является локальной, а двусторонняя – регионарной. Генерализованной формой считается нарушение, при котором увеличены узлы сразу в нескольких регионарных областях, например, на шее, в паху и подмышками. Полилимфоаденопатия у ребенка также относится к регионарной форме, если увеличены узлы одной области, или к генерализованной форме, если в патологический процесс вовлечены сразу несколько разных зон.
Причины увеличения лимфоузлов
У детей чаще всего встречается лимфаденопатия шейных узлов. Это нарушение является первым симптомом различных инфекционных заболеваний, включая ОРВИ и тонзиллит. Из-за слабости иммунной системы ребенка лимфоузлы практически всегда увеличиваются во время простудных заболеваний.
Причины можно разделить на несколько групп:
- вирусные инфекции;
- бактериальные инфекции;
- грибковые заболевания;
- опухолевые новообразования;
- вакцинация.
Отдельно выделяют ряд патологий, которые сопровождаются увеличением лимфатических узлов.
Самой распространенной причиной лимфаденопатии у детей являются ОРВИ, грипп и тонзиллит. На фоне этих заболеваний сильно снижается иммунитет, поэтому увеличиваются шейные и подмышечные лимфатические узлы.
Вирусных причин патологии очень много – это детские инфекции (корь, краснуха), инфекционный мононуклеоз, вызванный вирусом Эпштейна-Барра, вирус простого герпеса.
Среди бактериальных причин на первом месте стоят зоонозные инфекции. Это группа заболеваний, передающихся через укус животного – собаки, крысы или кошки. Существует несколько заболеваний и нарушений, основным симптомом которых выступает увеличение узлов лимфатической системы. Знание признаков этих болезней поможет быстрее поставить диагноз и начать лечение.
Инфекционный мононуклеоз

Мононуклеоз – это острое вирусное инфекционное заболевание, которое сопровождается лихорадкой, поражением ротоглотки и лимфатических узлов
В МКБ-10 болезнь можно встретить под кодом В27.0. Это вирусная патология, возбудитель – вирус Эпштейна-Барра. Симптомы заболевания следующие:
- сильная слабость;
- бронхит и трахеит;
- цефалгия;
- головокружение;
- боль в горле.
Заболевание сопровождается значительным увеличением лимфатических узлов, достаточно часто они воспаляются. При пальпации увеличенных узлов чувствуется сильная боль. Также наблюдается увеличение селезенки и печени.
Эта болезнь не имеет специфической терапии, практикуется симптоматическое лечение и ограничение физических нагрузок.
Туберкулез
В зависимости от особенностей течения болезнь обозначается кодами А15-А19. Это заразное заболевание, вызванное палочкой Коха. Туберкулез обычно поражает дыхательную систему, однако бактерия может проникать и в другие органы и системы. Особенность патологии – длительное бессимптомное течение. Достаточно часто на начальных этапах специфических признаков нет, и увеличение лимфатических узлов долгое время может быть единственным симптомом. Как правило, при этой болезни увеличиваются грудные лимфоузлы, однако может наблюдаться подмышечная, шейная и паховая лимфаденопатия.
Своевременное обнаружение туберкулеза до появления острых симптомов (кашель, слабость и т.д.) значительно упрощает терапию, поэтому важно своевременно обратиться к врачу при увеличении лимфоузлов.
Корь, краснуха, ветрянка
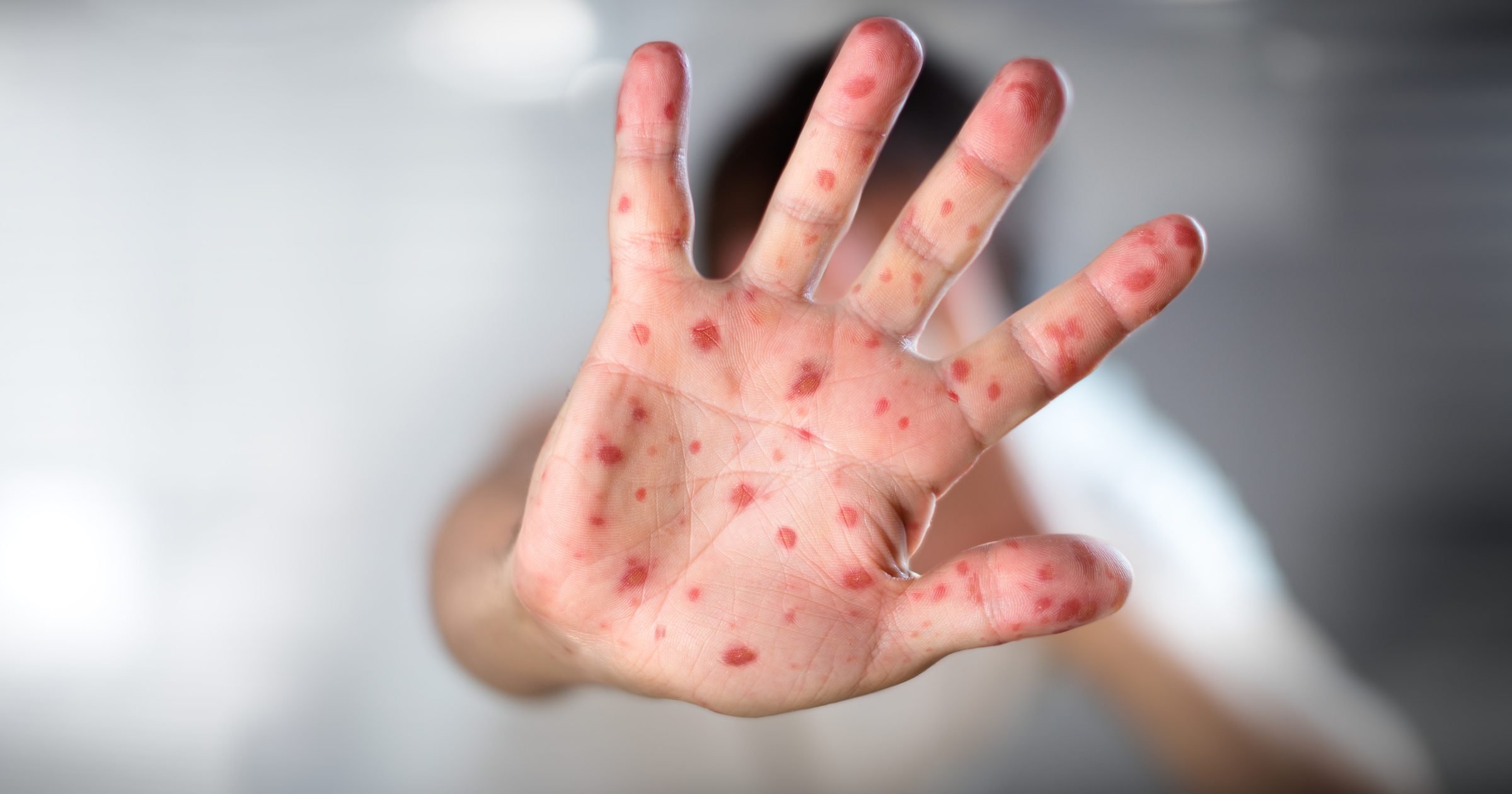
При поражении организма инфекциями, происходит воспаление лимфатических узлов
Эти три вирусных заболевания объединяет то, что они встречаются преимущественно в детском возрасте. Взрослые люди ими практически не болеют, так как после эпизода заражения организм вырабатывает пожизненный иммунитет к этим инфекциям.
Корь по МКБ-10 обозначается кодом В05. Характерные особенности: высокая степень заразности (почти 100%), значительное повышение температуры тела (до 40-41 градусов), образование пятнисто-папулезной сыпи, поражение горла и верхних дыхательных путей.
Краснуха обозначается кодом В06. Отличается мягким течением. Типичные симптомы: умеренное повышение температуры тела (до 38 градусов), головная боль, пятна на коже, лимфаденопатия и фарингит.
При краснухе увеличиваются затылочные и заднешейные лимфоузлы, при кори – шейные и подмышечные, при тяжелых формах ветряной оспы наблюдается генерализованная лимфаденопатия.
Ветрянка обозначается кодом В01. Она проявляется образованием пузырьковой сыпи по всему телу и на слизистых оболочках, повышением температуры тела, общей слабостью. Сыпь сильно зудит; если ее расчесывать, существует риск образования мелких рубцов.
Диагностика
Заметив увеличение узлов лимфатической системы у ребенка, следует отвести его на осмотр к педиатру. Врач проведет физикальное обследование, соберет анамнез и направит на дополнительные анализы. Обязательно сдается анализ крови, мочи и кала. Это позволяет выявить скрытые инфекции и исключить паразитарные инвазии, при которых также могут увеличиваться лимфатические узлы.
Дополнительно может быть назначено УЗИ увеличенных лимфатических узлов, МРТ или рентгенография.
Принципы лечения

Лечение лимфаденита у детей базируется на терапии антибиотиками
Схема терапии зависит от причины лимфаденопатии, так как само по себе это нарушение не лечится.
Как правило, в 70% случаев причиной патологии выступают ОРВИ. В этом случае назначают симптоматическую терапию – противовирусные и жаропонижающие средства, иммуномодуляторы.
При бактериальных поражениях организма (тонзиллит, пневмония, туберкулез и т.д.) назначают антибиотики. Препараты подбирают индивидуально в каждом конкретном случае.
Детские инфекционные заболевания, такие, как ветрянка, не лечатся. При тяжелом течении болезни врач может порекомендовать общеукрепляющие и противозудные средства, в остальном же организм справляется с болезнью своими силами.
При увеличении узлов у грудничков необходимо сначала исключить прорезывание зубов, прежде чем начать лечение, так как такой симптом не всегда указывает на патологию.
Малыши первого года жизни могут сталкиваться с лимфаденопатией в ответ на вакцинацию, что также не является патологическим состоянием.
Лимфаденопатия: дифференциальная диагностика и оценка
РОБЕРТ ФЕРРЕР, доктор медицины, магистр медицины, Центр медицинских наук Техасского университета в Сан-Антонио, Сан-Антонио, Техас
Am Fam. , 15 октября 1998 г .; 58 (6): 1313-1320.
Хотя обнаружение лимфаденопатии иногда вызывает опасения относительно серьезного заболевания, у пациентов, наблюдаемых в учреждениях первичной медико-санитарной помощи, это обычно является результатом доброкачественных инфекционных заболеваний. Большинству пациентов можно поставить диагноз на основании тщательного анамнеза и физического обследования.Локализованная аденопатия должна побудить к поиску соседнего преципитирующего поражения и обследованию других узловых областей, чтобы исключить генерализованную лимфаденопатию. Обычно лимфатические узлы более 1 см в диаметре считаются аномальными. Надключичные узлы вызывают наибольшее беспокойство при злокачественных новообразованиях. Период наблюдения от трех до четырех недель целесообразен у пациентов с локализованными узлами и доброкачественной клинической картиной. Генерализованная аденопатия всегда требует дальнейшего клинического исследования.Когда показана биопсия узла, эксцизионная биопсия наиболее аномального узла лучше всего позволит патологу установить диагноз.
Причина лимфаденопатии часто очевидна: например, ребенок с болью в горле, болезненными шейными узлами и положительным экспресс-тестом на стрептококк, или пациент с инфекцией кисти и подмышечной лимфаденопатией. В остальных случаях диагноз менее ясен. Лимфаденопатия может быть единственным клиническим проявлением или одним из нескольких неспецифических результатов, а обнаружение увеличенных лимфатических узлов часто поднимает призрак серьезных заболеваний, таких как лимфома, синдром приобретенного иммунодефицита или метастатический рак.Задача врача — эффективно отличать нескольких пациентов с серьезными заболеваниями от многих пациентов с самоограничивающимся заболеванием. В этой статье рассматривается оценка пациентов с центральным клиническим проявлением лимфаденопатии, при этом особое внимание уделяется выявлению пациентов с серьезным заболеванием.
Определение
В теле примерно 600 лимфатических узлов, но у здоровых людей обычно можно пальпировать только те, которые находятся в поднижнечелюстной, подмышечной или паховой областях.1 Лимфаденопатия — это узлы аномального размера, плотности или количества.Существуют различные классификации лимфаденопатии, но простая и клинически полезная система — классифицировать лимфаденопатию как «генерализованную», если лимфатические узлы увеличены в двух или более несмежных областях, или как «локализованные», если поражена только одна область. При постановке дифференциального диагноза важно различать локализованную и генерализованную лимфаденопатию. У пациентов первичной медико-санитарной помощи с необъяснимой лимфаденопатией примерно у трех четвертей пациентов будет локализованная лимфаденопатия и у одной четверти — генерализованная лимфаденопатия (рис. 1).2,3
Просмотр / печать Рисунок
РИСУНОК 1.
Представление лимфаденопатии по анатомическому участку (в процентах).
РИСУНОК 1.
Представление лимфаденопатии по анатомической локализации (в процентах).
Эпидемиология
Наше понимание эпидемиологии лимфаденопатии в семейной практике ограничено нехваткой соответствующей литературы. Только одно исследование4 дает надежные популяционные оценки.Результаты этого голландского исследования показали, что ежегодная заболеваемость необъяснимой лимфаденопатией среди населения в целом составляет 0,6 процента. Из 2556 пациентов в исследовании, которые обратились к семейным врачам с необъяснимой лимфаденопатией, 256 (10 процентов) были направлены к узкому специалисту и 82 (3,2 процента) нуждались в биопсии, но только 29 (1,1 процента) имели злокачественные новообразования.
Столь низкая распространенность злокачественных новообразований подтверждается результатами двух серий случаев2,3, проведенных в отделениях семейной практики в США, в которых ни у одного из 80 пациентов и у трех из 238 пациентов с необъяснимой лимфаденопатией не было диагностировано злокачественное новообразование.Напротив, распространенность злокачественных новообразований при биопсиях лимфатических узлов, выполненных в специализированных центрах, составляет от 40 до 60 процентов 5, статистика, которая вошла во многие учебники (например, «Однако у лиц старше 30 лет лимфаденопатия возникает из-за к доброкачественному процессу только в 40% случаев »6). Такие утверждения переоценивают вероятность злокачественного новообразования у пациентов с лимфаденопатией, поскольку они исключают 97 процентов пациентов с лимфаденопатией, которым не проводится биопсия. В учреждениях первичной медико-санитарной помощи пациенты в возрасте 40 лет и старше с необъяснимой лимфаденопатией имеют около 4 процентов риска рака по сравнению с 0.Риск 4% у пациентов моложе 40,4 лет
Диагностический подход к лимфаденопатии
Алгоритм на Рисунке 2 обеспечивает диагностическую основу для оценки лимфаденопатии. Алгоритм подчеркивает, что тщательный сбор анамнеза и физикальное обследование являются основой оценки. В большинстве случаев тщательный сбор анамнеза и физикальное обследование позволяют определить легко диагностируемую причину лимфаденопатии, такую как инфекция верхних дыхательных путей, фарингит, пародонтоз, конъюнктивит, лимфаденит, опоясывающий лишай, укусы насекомых, недавняя иммунизация, болезнь кошачьих царапин или дерматит. , и дальнейшая оценка не требуется (см. «диагностическую» ветвь алгоритма).
Просмотреть / распечатать Рисунок
РИСУНОК 2.
Алгоритм оценки пациента с лимфаденопатией. (ВИЧ = вирус иммунодефицита человека; общий анализ крови = общий анализ крови; PPD = производное очищенного белка; RPR = быстрый плазменный реагин; ANA = антинуклеарное антитело; HBsAg = поверхностный антиген гепатита B)
РИСУНОК 2.
Алгоритм для оценка пациента с лимфаденопатией. (ВИЧ = вирус иммунодефицита человека; общий анализ крови = общий анализ крови; PPD = производное очищенного белка; RPR = быстрый плазменный реагин; ANA = антинуклеарные антитела; HBsAg = поверхностный антиген гепатита B)
В других случаях точный диагноз не может быть поставлен на только на основании истории болезни и физического осмотра; однако клиническая оценка может убедительно указать на конкретную причину.Подтверждающее тестирование должно быть выполнено, чтобы правильно определить болезнь пациента (см. «Суггестивную» ветвь алгоритма).
У части пациентов будет либо необъяснимая лимфаденопатия после первоначальной клинической оценки, либо предположительный диагноз, который будет поставлен в «диагностической» или «предполагающей» ветвях алгоритма и не подтвержден результатами тестов или клиническим течением. У пациентов с необъяснимой локальной лимфаденопатией и обнадеживающей клинической картиной перед биопсией уместен период наблюдения от трех до четырех недель.Пациентам с локализованной лимфаденопатией и тревожной клинической картиной или пациентам с генерализованной лимфаденопатией потребуется дальнейшая диагностическая оценка, которая часто включает биопсию (см. «Необъяснимую» ветвь алгоритма). Тонкоигольная аспирация иногда рассматривается как альтернатива эксцизионной биопсии, но часто дает большое количество недиагностических результатов из-за небольшого количества полученной ткани и невозможности изучить архитектуру железы.7 Кроме того, может существовать некоторый риск формирование синусового тракта в зависимости от основной патологии.8
История болезни
Врач должен учитывать четыре ключевых момента при составлении истории болезни пациента.1 Во-первых, существуют ли локализующие симптомы или признаки, указывающие на инфекцию или новообразование в определенном месте? Во-вторых, существуют ли конституциональные симптомы, такие как лихорадка, потеря веса, усталость или ночная потливость, которые указывают на такие расстройства, как туберкулез, лимфома, коллагеновые сосудистые заболевания, нераспознанная инфекция или злокачественное новообразование? В-третьих, существуют ли эпидемиологические ключи (таблица 1), такие как профессиональные воздействия, недавние поездки или поведение с высоким риском, которые указывают на конкретные расстройства? В-четвертых, принимает ли пациент лекарство, которое может вызвать лимфаденопатию? Известно, что некоторые лекарства вызывают лимфаденопатию (например,g., фенитоин [дилантин]), в то время как другие, такие как цефалоспорины, пенициллины или сульфаниламиды, с большей вероятностью вызывают синдром, подобный сывороточной болезни, с лихорадкой, артралгиями и сыпью в дополнение к лимфаденопатии (таблица 2).
Посмотреть / распечатать таблицу
ТАБЛИЦА 1
Эпидемиологические ключи к диагностике лимфаденопатии
| Воздействие | Диагноз | |
|---|---|---|
Общие | ||
| Cat | — Cat Scratch , токсоплазмоз | |
Недоваренное мясо | Токсоплазмоз | |
Укус клеща | Болезнь Лайма, туляремия | Туберкулез Недавнее переливание или трансплантация крови | Цитомегаловирус, ВИЧ |
Сексуальное поведение высокого риска | ВИЧ, сифилис, вирус простого герпеса, цитомегаловирус, инфекция гепатита В | |
Внутривенное введение препарата | ВИЧ, эндокардит, гепатит В инфекция | |
Профессиональная | ||
Охотники, звероловы | Туляремия | |
03 Рыболовы, торговцы рыбой, | ||
Путешествие | ||
Аризона, южная Калифорния, Нью-Мексико, западный Техас | Кокцидиоидомикоз | |
Юго-запад США | ||
| бубонная чума Юго-восток или центральная часть США | Гистоплазмоз | |
S | ||
.
Лимфаденопатия и злокачественные новообразования — американский семейный врач
ЭНДРЮ В. БЕЙЗЕМОР, доктор медицины, и ДУГЛАС Р. СМАКЕР, доктор медицины, магистр медицины
Медицинский колледж Университета Цинциннати, Цинциннати, Огайо
Am Fam Physician. , 1 декабря 2002; 66 (11): 2103-2111.

Эта статья является примером Ежегодного клинического исследования рака AAFP 2002 года: профилактика, выявление, лечение, поддержка и выживание.
Большинство пациентов с периферической лимфаденопатией имеют легко идентифицируемые причины, доброкачественные или самоограничивающиеся.Среди пациентов первичной медико-санитарной помощи с лимфаденопатией распространенность злокачественных новообразований оценивается на уровне 1,1 процента. Важнейшей задачей врача первичной медико-санитарной помощи является определение случаев, вторичных по отношению к злокачественным новообразованиям или другим серьезным состояниям. Ключевые факторы риска злокачественного новообразования включают пожилой возраст, твердость, фиксированный узловой характер, продолжительность более двух недель и надключичное расположение. Знание этих факторов риска имеет решающее значение для определения лечения необъяснимой лимфаденопатии.Кроме того, полный анамнез, обзор сопутствующих симптомов и тщательное региональное обследование помогают определить, имеет ли лимфаденопатия доброкачественное или злокачественное происхождение. Необъяснимая лимфаденопатия без признаков или симптомов серьезного заболевания или злокачественного новообразования может наблюдаться в течение одного месяца, после чего следует провести специальное обследование или биопсию. Хотя современные гематопатологические технологии улучшили диагностические возможности тонкоигольной аспирации, эксцизионная биопсия остается начальной диагностической процедурой выбора.Будет пересмотрена общая оценка лимфаденопатии с акцентом на результаты, указывающие на злокачественные новообразования, а также подход к пациенту с необъяснимой лимфаденопатией.
Лимфаденопатия, которая определяется как отклонение от нормы размера или характера лимфатических узлов, вызывается инвазией или распространением воспалительных или неопластических клеток в узел. Он возникает в результате широкого спектра болезненных процессов (Таблица 1) 1, широкие категории которых легко вызвать с помощью мнемонической аббревиатуры «MIAMI», обозначающей злокачественные новообразования, инфекции, аутоиммунные расстройства, разные и необычные состояния и ятрогенные причины.Лимфаденопатия, частая находка в амбулаторных условиях первичной медико-санитарной помощи, обычно объясняется идентифицируемой регионарной травмой или инфекцией. Среди серьезных заболеваний, которые могут сопровождаться лимфаденопатией, возможно, больше всего беспокоит как пациента, так и врача, это возможность злокачественного образования.
ТАБЛИЦА 1
Диагностика отдельных причин лимфаденопатии
Правообладатель не предоставил права на воспроизведение этого объекта на электронных носителях. Сведения об отсутствующем элементе см. В исходной печатной версии данной публикации.
Считается, что распространенность злокачественных новообразований довольно низкая среди всех пациентов с лимфаденопатией. Несколько исследований определяют предполагаемый риск злокачественного новообразования при аденопатии, но три серии случаев подтверждают предположение о том, что риск очень низкий. В двух исследованиях 2, 3, 3 из 238 и ноль из 80 пациентов с необъяснимой лимфаденопатией были определены как злокачественные, в то время как третье исследование4 ретроспективно обнаружило 1,1% распространенность злокачественных новообразований у пациентов первичного звена, обращающихся в офис с необъяснимой лимфаденопатией.
Для выявления нечастых, но серьезных причин периферической лимфаденопатии важными являются следующие: знание анатомии лимфатических сосудов, характера дренажа и региональный дифференциальный диагноз; подробный анамнез, включая такие ключевые факторы, как возраст, местоположение, продолжительность и воздействие на пациента; и целенаправленное медицинское обследование в зависимости от локализации лимфаденопатии.
.
Подход к лимфаденопатии | Изучите педиатрию
Щелкните, чтобы открыть pdf: Подход к лимфаденопатии
Определение
Лимфаденопатия определяется как увеличение лимфатических узлов. Этот процесс часто является вторичным по отношению к инфекции и часто бывает доброкачественным и проходит самостоятельно. Вирусные или бактериальные инфекции приводят к локальным ответам лимфоцитов и макрофагов, что приводит к увеличению узлов. Также может быть локальная инфильтрация воспалительными клетками в ответ на инфекцию самих узлов.Это известно как лимфаденит. Наконец, очень важно исключить более редкие и более серьезные причины, такие как лимфомы или лейкемии, которые возникают из-за пролиферации неопластических лимфоцитов или макрофагов.
Обычно лимфоидная ткань увеличивается до полового созревания, а затем постепенно атрофируется на протяжении всей остальной жизни. Нормальные лимфатические узлы наиболее заметны у детей в возрасте от 4 до 8 лет.
История
Лимфаденопатия чаще всего встречается у маленьких детей, чья наивная иммунная система чаще реагирует на впервые возникшие инфекции.Существует много разных причин лимфаденопатии, поэтому для постановки диагноза критически важны подробный анамнез и физикальное обследование. Особенно важно исключить возможные новообразования. Вот некоторые вопросы, которые помогут сузить разницу:
- Характеристики лимфатического узла (ов). Начало, размер, продолжительность? Это болезненно или эритематозно? Обобщенный или местный? Сопутствующие симптомы?
- Недавние инфекции. У этого ребенка была недавняя инфекция, которая может объяснить лимфаденопатию? Симптомы со стороны верхних дыхательных путей? Есть респираторные симптомы? Сыпь? Изменения в дефекации или мочеиспускании? Есть боль в костях или суставах? Изменения зрения? Головные боли?
- Конституциональные симптомы? Лихорадка, ночная потливость, похудание?
- Поражение кожи или травма? Кошачья царапина? Укусы животных / насекомых? Другие открытые раны? Зубные абсцессы?
- Общее состояние здоровья.Был ли этот ребенок госпитализирован в прошлом? Есть ли текущие медицинские условия? Какие-нибудь операции? Были ли посещения отделения неотложной помощи?
- Недавние путешествия и экспозиции. Мог ли ребенок заразиться инфекцией во время путешествия? Контактировал ли ребенок с инфицированными людьми? Воздействие вирусных респираторных заболеваний, таких как ВЭБ / ЦМВ? Воздействие туберкулеза?
- Статус иммунизации. MMR?
- Лекарства. Карбемазепин или фенитоин? Существует множество лекарств, которые могут вызвать лимфаденопатию.
- Аллергия.
- У подростков также важно спросить об употреблении наркотиков внутривенно и получить сексуальный анамнез.
- Кошки. Подумайте о токсоплазмозе и бартонелле
- Еда. Употребление в пищу непастеризованного молока животных (бруцеллез) или недоваренного мяса (токсоплазмоз, туляремия)
Физический экзамен
У детей часто легко пальпируются узлы, увеличенные в ответ на инфекцию. Узлы, которые обычно пальпируются, включают переднюю шейную, паховую и подмышечную области примерно до 12 лет.Пальпируемые узлы в надключичной области часто связаны со злокачественными новообразованиями грудной клетки или живота и всегда требуют дальнейшего исследования.
Всегда проводите полный медицинский осмотр, начиная с общего внешнего вида, показателей жизнедеятельности и параметров роста. Они лихорадочные? Нанесите их на соответствующий график роста; они похудели? Затем проведите полный систематический медицинский осмотр, уделяя особое внимание осмотру головы и шеи, брюшной полости и дерматологии. Всегда обращайте особое внимание на область увеличенного узла как очаг инфекции.Например, у ребенка с аденопатией шейки матки следует осмотреть глазной рот и рассмотреть возможность стрептококкового фарингита или вирусной инфекции верхних дыхательных путей. Спросите, не было ли у пациента боли в горле или ушах. У грудного ребенка с затылочной лимфаденопатией следует обследовать кожу головы на предмет таких поражений, как себорейный дерматит.
Голова и шея — внимательно изучите:
— Инфекция кожи головы (например, себорейный дерматит, tinea capitius)
— Конъюнктивит инъекционный
— Фарингит ротоглотки, стоматологические проблемы, гинивостоматит, вызванный вирусом простого герпеса
— Уши при остром среднем отите
Живот — внимательно осмотрите:
— Гепатоспленомегалия (на самом деле это считается частью вашего исследования лимфатических узлов!)
— Образования в брюшной полости (e.г. нейробластома)
Кожа — внимательно изучите:
— Любые высыпания
— Петехии, пурпура, экцигозы (например, тромбоцитопения)
Обследование лимфатического узла:
При пальпации лимфатического узла важно учитывать следующее:
— Размер (измерьте)
— Расположение
— Фиксация
— Согласованность
— Нежность
| За вычетом выводов | Вызывающие беспокойство результаты, повышающие риск злокачественных новообразований |
|
|
Обязательно обследуйте все лимфатические узлы: преурикулярные, постаурикулярные, миндалин, подподбородочные, подчелюстные, передние шейные, задние шейные, затылочные, надключичные, подмышечные, эпитрохлеарные (в переднекубковой ямке), паховые, подколенные. и не забывайте про печень и селезенку !!
Рис. 1: «Диаграмма (c) EMIS 2011, распространено по адресу http: // www.Patient.co.uk/diagram/Lymph-nodes-head-and-neck.htm, используется с разрешения «.
Тщательный анамнез и медицинский осмотр помогут определить, необходимо ли дальнейшее расследование.
Дифференциальная диагностика
Обобщенное Увеличение более 2-х несмежных групп лимфатических узлов |
Инфекционный · Вирусные (наиболее распространенные): ИВДП, корь, ветряная оспа, краснуха, гепатит, ВИЧ, ВЭБ, ЦМВ, аденовирус · Бактериальные: сифилис, бруцеллез, туберкулез, брюшной тиф, сепсис · Грибковые: гистоплазмоз, кокцидиоидомикоз · Протозойные: токсоплазмоз Болезни неинфекционные воспалительные · Ревматологические заболевания: саркоидоз, ревматоидный артрит, SLE · Болезни накопления: болезнь Неймена-Пика, болезнь Гоше · Сывороточная болезнь · Болезнь Розая-Дорфмана Злокачественные: лейкемия, лимфома, нейробластома Лекарственная реакция: фенитоин, аллопуринол Гипертиреоз |
Локализованный увеличение одного узла или нескольких смежных узловых областей |
А. Цервикальный (наиболее частая аденопатия у детей, часто инфекционная причина): Инфекционные: 1. Вирусная инфекция верхних дыхательных путей 2. Инфекционный мононуклеоз (ВЭБ, ЦМВ) 3. Стрептококковый фарингит группы А 4. Острый бактериальный лимфаденит (например, золотистый стафилококк) 5. Болезнь Кавасаки (односторонний шейный лимфатический узел> 1,5 см) 6. Краснуха 7. Болезнь кошачьих царапин 8.Токсоплазмоз 9. Туберкулез, атипичные микобактерии Неопластические: (злокачественные детские опухоли развиваются в голове и шее в случаев. Нейробластома, лейкемия, неходжкинская и рабдомиосаркома чаще встречаются у детей младше 6 лет. У детей старшего возраста чаще встречаются лимфома Ходжкина и неходжкинская лимфома. обыкновенный. 1. Острый лейкоз 2. Лимфома 3. Нейробластома 4. Рабдомиосаркома Б. Подчелюстная и подподбородочная 1. Инфекции полости рта и зубов 2. Острый лимфаденит C. Затылочный 1. Педикулез головы (вши) 2. Tinea capitis / местная кожная инфекция 3. Краснуха 4. Розеола D. Преаурикулярный (редко пальпируется у детей) 1. Местная кожная инфекция 2.Хроническая офтальмологическая инфекция E. Средостение (не пальпируется напрямую; оценить косвенно по наличию надключичной аденопатии. Может проявляться кашлем, дисфагией, кровохарканьем или синдромом ВПВ — это неотложная медицинская помощь!) 1. ВСЕ 2. Лимфома 3. Саркоидоз 4. Муковисцидоз 5. Гранулематозная болезнь (туберкулез, гистоплазмоз, кокцидиоидомикоз) Ф. Надключичный (ассоциированный с серьезным основным заболеванием) 1. Лимфома 2. Туберкулез 3. Гистоплазмоз 4. Кокцидиоидомикоз г. Подмышечный 1. Локальная инфекция 2. Болезнь кошачьих царапин 3. Бруцеллез 4. Реакции на прививки 5. Неходжкинская лимфома 6. Ювенильный ревматоидный артрит 7.Гнойный гидраденит H. Брюшной полости (может проявляться болью в животе, болью в спине, частым мочеиспусканием, запором или кишечной непроходимостью из-за инвагинации) 1. Острый мезентериальный аденит 2. Лимфома I. Паховая 1. Локальная инфекция 2. Пеленочный дерматит 3. Сифилис |
Расследования
- Общий анализ крови, мазок периферической крови
- Скорость оседания эритроцитов (неспецифическая)
- Исключить инфекционные причины: моноспот, ЦМВ, ВЭБ и токсоплазма, титры бартонеллы, кожная проба на ТБ, тест на ВИЧ, СРБ, СОЭ
- Функция печени и почек + анализ мочи (системные нарушения, которые могут вызвать лимфаденопатию)
- Лактатдегидрогеназа, мочевая кислота, кальций, фосфат, магний при подозрении на злокачественное новообразование
- Костный мозг, биопсия печени, биопсия лимфатических узлов под контролем КТ или УЗИ
Исследования изображений
- Рентген грудной клетки.Это исследование поможет определить наличие аденопатии средостения и основных заболеваний легких, включая туберкулез, кокцидиоидомикоз, лимфомы и нейробластомы.
- УЗИ лимфатических узлов
- КТ грудной клетки и / или живота. Надключичная аденопатия часто связана с серьезным заболеванием грудной клетки и брюшной полости.
- Ядерно-медицинское сканирование помогает при оценке лимфом.
Менеджмент
- Лечение антибиотиками.Бактериальная инфекция приводит к образованию крупных узлов, которые становятся теплыми, эритематозными и болезненными. Начните с антибиотиков, которые покрывают бактериальные патогены, часто вызывающие лимфаденит, включая золотистый стафилококк и стрептококк пиогенес. Проведите повторную оценку через 2–4 недели. Биопсия, если она не изменилась или больше.
- Если злокачественная опухоль высока, следует немедленно рассмотреть возможность проведения эксцизионной биопсии.
- При наличии лимфаденита для посева может потребоваться аспират.
Заключение
Таким образом, лимфаденопатия является признаком множества основных заболеваний, большинство из которых являются доброкачественными у детей.Реже встречается более серьезная причина лимфаденопатии, и поэтому чрезвычайно важно подумать о злокачественном новообразовании и исключить его с помощью тщательного сбора анамнеза и физического осмотра.
Список литературы
- Макклейн, К. и Флетчер Р. Подход к ребенку с периферической лимфаденопатией. UpToDate 2009. www.uptodate.com.
- Макклейн, К. и Флетчер Р. Причины периферической лимфаденопатии у детей. UpToDate 2009. www.uptodate.com.
- Клейгман Р.М., Маркданте К.Дж., Йенсен Х.Б., Берман РЭ.Нельсон Основы педиатрии 5 -е издание . Эльзельвьер Сондерс, 2006.
Благодарности
Сценарист: Tram Nguyen
Отредактировано: Энн Мари Джекилл
.
Лимфаденопатия — Консультант по терапии рака
Лимфаденопатия
I. Проблема / Состояние.
См. Рисунок 1.
Рисунок 1.
Клиническое распространение.
Лимфаденопатия может быть локализованной или генерализованной, но с некоторым перекрытием. Любая категория может быть доброкачественной или злокачественной. Злокачественная аденопатия может быть первичной или метастатической. Клинические факторы, указывающие на доброкачественную патологию, включают размер <1 см, отсутствие матовости, возраст <40 лет, мягкую консистенцию, пораженные участки, кроме изолированных надключичных или эпитрохлеарных областей, свидетельства потенциальной воспалительной / инфекционной предрасполагающей этиологии и отсутствие B-симптомов.
Если этиология не ясна из анамнеза и физикального обследования, целесообразно наблюдать локализованную аденопатию в течение 4 недель до начала диагностического исследования, при условии, что риск злокачественной аденопатии невелик. Если аденопатия является генерализованной, необходимо собрать обширный анамнез для руководства вмешательством и начать биопсию, если нет системной инфекции / воспаления или таких факторов, как лекарственные препараты, вызывающие заболевание.
Исследования показывают, что при необъяснимой локальной аденопатии частота злокачественных новообразований составляет 0% для узлов размером менее 1 × 1 см, около 8% — для узлов размером более 1 × 1 см и почти 38% — для узлов размером более 1.5 × 1,5 см. Что касается возраста и необъяснимой локализованной аденопатии, заболеваемость составляет около 0,4% у лиц моложе 40 лет и около 4% у лиц старше 40 лет. Изолированные надключичные узлы имеют высокий риск злокачественного новообразования: около 90% у лиц старше 40 лет. и все еще около 25% среди лиц младше 40 лет.
Правила прогнозирования, основанные на некоторых из этих эпидемиологических данных, использовались при отборе пациентов для биопсии лимфатических узлов. Эта статья поможет врачу решить, когда и как лечить локализованную или генерализованную лимфаденопатию.Было показано, что направление в специализированную клинику лимфаденопатии улучшает точность диагностики и время до вмешательства.
II. Диагностический подход.
A. Каков дифференциальный диагноз этой проблемы?
Локализованная лимфаденопатия:
Региональные инфекции, такие как целлюлит, болезнь кошачьих царапин, паротит
Инфекции, передающиеся половым путем, включая шанкроид, LGV
Болезнь Лайма, туляремия, тиф, бубонная чума
Злокачественная лимфаденопатия региональных органов (e.г., подмышечная аденопатия при раке груди)
Лимфома, ранняя стадия
Гранулематозные заболевания, такие как туберкулез, саркоидоз
Болезнь Кавасаки
Прочие состояния, например силиконовые имплантаты
Генерализованная лимфаденопатия:
Лекарства, включая фенитоин, карбамазепин, блокаторы кальциевых каналов, гидраллазин
Сывороточная болезнь от PCN, цефалоспоринов, сульфаниламидов
Лимфома запущенная
Синдром приобретенного иммунодефицита
Хронический лимфолейкоз
Воспалительные заболевания, такие как СКВ, болезнь Стилла, ревматоидный артрит
Инфекции, такие как Toxoplasma Gondii, вторичный сифилис, гепатит B, HTLV-1, CMV
Нарушения памяти, такие как болезнь Гоше
Прочие: болезнь Кастлемана, болезнь Кикучи, гистоплазмоз, кокцидиомикоз
Генерализованная лимфаденопатия со спленомегалией:
Инфекционный мононуклеоз
Хронический лимфолейкоз
Лимфома
Милиарный туберкулез
Синдром приобретенного иммунодефицита
Коллагеновые сосудистые заболевания
Б.Опишите диагностический подход / метод пациенту с этой проблемой.
Полная история важна. Это должно включать продолжительность болезни, наличие местных симптомов, таких как боль, травмы / сыпь в анамнезе, лихорадка, потеря веса, лекарства, история поездок, специфические для органа симптомы, такие как кашель / желудочно-кишечное кровотечение, воздействие токсинов окружающей среды, профессиональный анамнез, контакт с животными и сексуальное поведение с высоким риском.
1. Историческая справка, важная для диагностики данной проблемы.
См. Рисунок 2.
Рисунок 2.
Архитектура лимфатического узла при малом увеличении (X20), показывающая интактные фолликулы и нормальные мозговые синусоиды (H⤅E).
Общее — В-симптомы в анамнезе, потеря веса, лихорадка, сильная ночная потливость)
Профессиональный анамнез — охотники и звероловы (болезнь Лайма), туляремия
История путешествий — бубонная чума, гистоплазмоз
История контакта — болезнь кошачьих царапин, Toxoplasma Gondii
Трансфузии — CMV
Сексуальное поведение высокого риска — ЗППП, ВИЧ, ВПГ, вирус гепатита B
Новые препараты — фенитоин, ПХН, сульфаниламиды, блокаторы кальциевых каналов
2.Прием физического осмотра может быть полезен при диагностике причин этой проблемы.
См. Рисунок 3.
Рисунок 3.
Дренирование шейного узла.
Подтвердите локализованную лимфаденопатию в сравнении с генерализованной:
При локальной аденопатии анатомический участок может указывать на вовлеченный орган / систему. Всегда проверяйте наличие региональных злокачественных новообразований.
Левая надключичная аденопатия — может указывать на внутригрудную или брюшную злокачественность (узел Вирхова).
Периупупочная аденопатия — может проявляться при злокачественных новообразованиях брюшной полости (узел сестры Мэри Джозеф).
Эпитрохлеарная аденопатия — ХЛЛ, лимфома, инфекционный мононуклеоз, саркоидоз, вторичный сифилис, ВИЧ, местная травма / инфекции.
Подмышечная аденопатия — болезнь кошачьих царапин, рак груди, меланома или целлюлит верхней конечности.
Паховая аденопатия — венерические заболевания, злокачественные новообразования шейки матки / влагалища, меланома или целлюлит нижних конечностей.
См. Рисунок 4.
Рисунок 4.
Алгоритм лимфаденопатии.
Подтвердите спленомегалию:
При генерализованной лимфаденопатии наличие спленомегалии указывает на возможность лейкемических заболеваний, лимфом, милиарного туберкулеза, синдрома приобретенного иммунодефицита, сосудистых заболеваний коллагена и синдромов инфекционного мононуклеоза.
3. Лабораторные, рентгенографические и другие исследования, которые могут быть полезны при диагностике причины этой проблемы.
Первоначальное обследование должно включать следующее: общий анализ крови с дифференцировкой, комплексная метаболическая панель, мазок периферической крови и рентген грудной клетки.
Дополнительные тесты, основанные на анамнезе / симптоматике, могут включать: PPD, мазок из зева, тест на ВИЧ, тест на гетерофильные антитела, панель на гепатит, RPR и серологические тесты, включая тесты на болезнь Лайма, токсоплазмоз, CMV, EBV.
Патология лимфатических узлов может быть проанализирована с большей точностью с помощью профилирования экспрессии генов (GEP).Обладая способностью определять глобальную клеточную функцию, он может характеризовать и дифференцировать ткани на клеточном уровне. Лимфомы традиционно было трудно классифицировать с помощью морфологии или маркеров кластерной дифференциации (CD). GEP обеспечивает точность диагностики в ситуациях, когда морфология и иммуногистохимия остаются неубедительными.
Новое поколение тестов, позволяющих повысить точность диагностики лимфомы, — это профилирование экспрессии микро РНК. MiRNA представляют собой некодирующие молекулы РНК длиной около 21-25 нуклеотидов, которые действуют для подавления экспрессии генов.Эти нуклеотидные последовательности обладают большей тканевой специфичностью, что позволяет повысить точность диагностики и более точное типирование тканей.
C. Критерии диагностики перечисленных выше заболеваний.
Клинические диагнозы и подтверждающие тесты см. В таблице I.
| Типичные заболевания | Анамнез / клинические признаки и симптомы | Диагностические тесты |
|---|---|---|
| Инфекционный мононуклеоз | Триада лихорадка / фарингит / аденопатия | Гетерофил Ab + |
| Синдром приобретенного иммунодефицита | Поведение высокого риска, симптомы гриппа | Антитела к ВИЧ, вирусная РНК ВИЧ |
| CMV | Лихорадка, недомогание, артралгия, похудание | Ат CMV IgM, Антиген CMV |
| Лимфома | B-симптомы, аденопатия, спленомегалия | Bx с ИГХ, проточная цитометрия |
| Метастатическая злокачественная опухоль | Презентация, связанная с органом | Узел Bx с IHC и H&E |
| CLL | Аденопатия, рецидивирующие инфекции | с.Цитометрия кровотока |
| Аденопатия, вызванная лекарственными средствами | История последних изменений в лекарствах | Эозинофилия, низкая C3 / C4 |
| Болезнь сыворотки | Антиген / антителотерапия, артралгии | Bx-васкулит, низкий уровень C3 / C4 |
| Болезнь кошачьих царапин | Контакт с котятами с травмами | B Серология Henselae |
| Вторичный сифилис | Язвы половых органов, сыпь в анамнезе | VDRL, RPR, FTA-ABS |
| Болезнь Лайма | История охоты, мигрирующая эритема | B Burgdorferri IgM / IgG |
| LGV | Безболезненные генитальные язвы, паховые узлы | Тампон для ПЦР, RFLP |
| Токсоплазмоз | Контакт с кошачьими фекалиями, шейные узлы | Лимфатический узел для T Gondii |
| Саркоидоз | Ночная потливость, узловатая эритема | Гранулемы в узлах |
| Болезнь Кастлемана | Хронический кашель, похудание, лихорадка | Серология HHV-8, биопсия LN |
Д.Чрезмерно используемые или «потраченные впустую» диагностические тесты, связанные с оценкой этой проблемы.
FNA следует использовать только в том случае, если неинвазивные тесты не дали результатов.
По возможности следует избегать инвазивного исследования паховых узлов из-за их низкой диагностической ценности.
Уровни
ANA и ACE неспецифичны, и их лучше избегать вместо дополнительных диагностических тестов.
III. Управление во время диагностического процесса.
A. Управление клинической проблемой лимфаденопатии.
Ведение должно основываться на результатах начального диагностического обследования и может включать лечение системных или местных инфекционных или воспалительных состояний. Однако следует по возможности избегать эмпирического лечения.
Синдром верхней полой вены вследствие лимфаденопатии средостения требует неотложной медицинской помощи. Однако исследования не поддерживают эмпирическую неотложную терапию, так как результаты лучше после биопсии и окончательного лечения.
Системные стероиды, несмотря на потенциальное затруднение диагностической работы, следует использовать при острой компрессии пуповины или обострениях СКВ.
B. Общие подводные камни и побочные эффекты управления этой клинической проблемой.
Эмпирическое применение антибиотиков при локальной аденопатии неясной этиологии не влияет на исходы.
Избегайте использования кортикостероидов, поскольку они могут затруднить интерпретацию последующей биопсии из-за своего лимфолитического эффекта.
Выбор узла для диагностического исследования важен. По возможности избегайте паховых или подмышечных узлов из-за высокой частоты реактивных изменений.
Хирургический доступ к выбранному увеличенному узлу может включать FNA, центральную биопсию или эксцизионную биопсию. Выберите максимально возможный узел.
Всегда рассмотрите возможность эксцизионной биопсии при подозрении на лимфому. Это позволяет сохранить диагностически важную архитектуру.
FNA позволяет изучать только клеточную морфологию, при этом образец часто не подходит для проточной цитометрии, а архитектура отсутствует.
Биопсия керна дает больше образца, что позволяет проводить иммуногистохимию и проточную цитометрию, но часто архитектура теряется из-за разрушенных артефактов.
VII. Какие доказательства?
Пощечина, Великобритания, Брукс, SJ, Шварц, JS. «Когда проводить биопсию увеличенных периферических лимфатических узлов у молодых пациентов». JAMA. т. 252. 1984. pp. 1321–1326.
Либман, Х. «Генерализованная лимфаденопатия». Gen Intern Med. т. 2. 1987. С. 48-58.
Pangalis, GA, Vassilakopoulos, TP. «Клинический подход к лимфаденопатии у 1103 пациентов». Acta Cytologica. т. 42. 1998. pp. 899-906.
Насути, Дж. Ф., Мехротра, Р., Гупта, ПК. «Диагностическая ценность тонкоигольной аспирации при надключичной лимфаденопатии: исследование 106 пациентов и обзор литературы». Diagn Cytopathol. т. 25. 2001, декабрь, с. 351–355.
Chau, I, Kelleher, MT, Cunningham, D, Norman, AR. «Клиника быстрого доступа к мультидисциплинарной диагностике лимфатических узлов: анализ 550 пациентов». Br J Рак. т. 88. 10 февраля 2003 г., стр. 354–61.
Ричнер, С., Лайфер, Г. «Периферическая лимфаденопатия у иммуно-компетентных взрослых». Swiss Med Wkly. т. 140. 20 февраля 2010 г. С. 98-104.
Jeong, WJ, Park, MW, Park, SJ, Ahn, SH. «Первоначальное обследование шейной лимфаденопатии: назад к основам». Eur Arch оториноларингол. т. 269. Октябрь 2012 г., стр. 2255–63.
Monaco, SE, Khalbuss, WE, Pantanowitz, L. «Доброкачественные неинфекционные причины лимфаденопатии: обзор цитоморфологии и дифференциальной диагностики». Diagn Cytopathol. т. 40. Октябрь 2012 г., стр. 925–38.
Орсборн, К., Байерс, Р.«Влияние профилирования экспрессии генов на диагностику и прогноз лимфомы». Гистопатология .. т. 58. 2011 Январь. С. 106–27.
Икбал, Дж. «Глобальное профилирование экспрессии микроРНК раскрывает молекулярные маркеры для классификации и прогноза агрессивной В-клеточной лимфомы». Кровь. т. 125. 2015 12 февраля. С. 1137-45.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC.Лицензионный контент является собственностью DSM и защищен авторским правом.
.
