Гепатит С при беременности: лечение и последствия для ребенка | Положительный и ложноположительный
Вирус гепатита С обнаруживается у молодых женщин чаще всего при скрининговом обследовании для подготовки к беременности или во время беременности.
Проведение такого обследования на гепатит С является очень важным в связи с высокой эффективностью современного противовирусного лечения, (лечение гепатита С
может быть назначено после родороазрешения), а также в связи с целесообразностью обследования и наблюдения (при необходимости – лечения) детей, родившихся от HCV-инфицированных матерей.
Влияние беременности на течение хронического гепатита С
Беременность у больных хроническим гепатитом С не оказывает неблагоприятного действия на течение и прогноз заболевания печени. Уровень АЛТ обычно снижается и приходит в норму во втором и третьем триместре беременности. В то же время уровень вирусной нагрузки, как правило, повышается в третьем триместре. Эти показатели возвращаются к исходному уровню через 3-6 месяцев после родов, что связывают с изменениями иммунной системы у беременных.
В то же время уровень вирусной нагрузки, как правило, повышается в третьем триместре. Эти показатели возвращаются к исходному уровню через 3-6 месяцев после родов, что связывают с изменениями иммунной системы у беременных.
Свойственное беременности повышение уровня эстрогенов может вызывать появление признаков холестаза у больных с гепатитом С (например, зуд). Эти признаки исчезают в первые дни после родов.
Так как формирование цирроза в среднем происходит через 20 лет после инфицирования, развитие цирроза у беременных происходит крайне редко. Тем не менее, цирроз может быть впервые диагностирован при беременности. Если при этом отсутствуют признаки печеночной недостаточности и выраженной портальной гипертензии, то беременность не представляет риска для материи и не влияет на течение и прогноз заболевания.
Однако, выраженная портальная гипертензия (расширение вен пищевода 2 и больше степени) создает повышенный риск развития кровотечения из расширенных вен пищевода, который достигает 25 %.
Развитие кровотечения из вен пищевода происходит чаще всего во втором-третьем триместре беременности, а в период родов крайне редко. В связи с этим, беременные с портальной гипертензией могут иметь роды естественным путем, а кесарево сечение выполняется по акушерским показаниям, когда требуется экстренное родоразрешение.
Учитывая особенности течения вирусного гепатита у беременных и неблагоприятное действие интерферона и рибавирина на плод, проведение противовирусной терапии во время беременности НЕ РЕКОМЕНДУЕТСЯ.
В некоторых случаях может потребоваться медикаментозное лечение препаратами урсодезоксихолевой кислоты, направленное на снижение холестаза. Лечение кровотечения вен пищевода и печеночно-клеточной недостаточности у беременных остается в рамках общепринятого.
Влияние хронического гепатита С на течение и исход беременности
Наличие у матери хронического вирусного гепатита С не влияет на репродуктивную функцию и течение беременности, не увеличивает риск врожденных аномалий плода и мертворождений.
Однако, высокая активность печеночных процессов (холестаз), а также цирроза печени увеличивают частоту недонашиваемости и гипотрофии плода. Кровотечения из расширенных вен пищевода и печеночная недостаточность повышают риск мертворождения.
Лечение хронического вирусного гепатита противовирусными препаратами во время беременности может оказать неблагоприятное действие на развитие плода, в особенности рибавирин. Его применение во время беременности противопоказано, а зачатие рекомендуется не ранее, чем через 6 месяцев после отмены терапии.
Передача вируса гепатита С от матери ребенку во время беременности
Риск передачи вируса от матери ребенку оценивается как низкий и по разным данным не превышает 5 %.
Материнские антитела могут предотвращать развитие хронического вирусного гепатита у ребенка. Эти антитела обнаруживаются в крови ребенка и исчезают в 2-3 года.
Способ родоразрешения не имеет существенного значения для предотвращения заражения ребенка во время родов. Поэтому нет оснований для рекомендации кесарева сечения с целью снижения риска заражения ребенка.
Поэтому нет оснований для рекомендации кесарева сечения с целью снижения риска заражения ребенка.
ЦЕЛЕСООБРАЗНО НАБЛЮДЕНИЕ У ГЕПАТОЛОГА ВО
ВРЕМЯ БЕРЕМЕННОСТИ ПРИ НАЛИЧИИ ХРОНИЧЕСКОГО ВИРУСНОГО ГЕПАТИТА С,
ОСОБЕННО ВО 2-м И 3-м ТРИМЕСТРАХ.
Вирусный гепатит С у беременных: современная проблема акушерства | #03/12
Вирусный гепатит С (HCV) является одной из самых актуальных и неразрешенных проблем, что определяется особой тяжестью течения и широкой распространенностью заболевания. Актуальность проблемы становится еще более значимой в акушерстве и педиатрии в связи с неуклонным нарастанием удельного веса заболевания, высоким риском внутриутробного заражения и возможностью инфицирования новорожденного в родах и послеродовом периоде.
Возбудитель гепатита С является однонитевым РНК-вирусом, который принадлежит к отдельному роду семейства флавивирусов. Различная последовательность нуклеотидов образует по меньшей мере шесть генотипов. Хотя вирус гепатита С встречается во всех странах мира, его распространенность, а также структура генотипов варьирует. Например, в Европе и США наличие антител к вирусу гепатита С обнаружено у 1–2% населения, в то время как в Египте примерно 15% имеют положительную реакцию на эти антитела. Помимо сексуальных контактов и вертикальной передачи (от инфицированной матери к ее ребенку), гепатит С передается также через кровь. Раньше его главным источником были донорская кровь и препараты крови, но теперь он практически ликвидирован благодаря введению проверок донорской крови. Большая часть новых инфицирований происходит у наркоманов, использующих нестерильные шприцы. При сексуальных контактах возможная передача вируса варьирует, например, у индивидуумов, поддерживающих стабильные моногамные отношения с инфицированным партнером, риск заражения меньше, чем у лиц с несколькими сексуальными партнерами. Исследование, проведенное в Испании, показало, что факторами риска наличия положительной реакции на антитела к вирусу гепатита С являются незащищенные внебрачные половые контакты.
Различная последовательность нуклеотидов образует по меньшей мере шесть генотипов. Хотя вирус гепатита С встречается во всех странах мира, его распространенность, а также структура генотипов варьирует. Например, в Европе и США наличие антител к вирусу гепатита С обнаружено у 1–2% населения, в то время как в Египте примерно 15% имеют положительную реакцию на эти антитела. Помимо сексуальных контактов и вертикальной передачи (от инфицированной матери к ее ребенку), гепатит С передается также через кровь. Раньше его главным источником были донорская кровь и препараты крови, но теперь он практически ликвидирован благодаря введению проверок донорской крови. Большая часть новых инфицирований происходит у наркоманов, использующих нестерильные шприцы. При сексуальных контактах возможная передача вируса варьирует, например, у индивидуумов, поддерживающих стабильные моногамные отношения с инфицированным партнером, риск заражения меньше, чем у лиц с несколькими сексуальными партнерами. Исследование, проведенное в Испании, показало, что факторами риска наличия положительной реакции на антитела к вирусу гепатита С являются незащищенные внебрачные половые контакты. Считается, что риск приобретения инфекции гепатита С возрастает с ростом числа сексуальных партнеров. Проявления острого инфекционного гепатита С не являются клинически ярко выраженными, и только у незначительного числа пациентов возникает желтуха. Однако инфекция приобретает хронический характер примерно в 85% случаев, и тогда практически у всех пациентов развиваются гистологические признаки хронического гепатита. Кроме этого, примерно у 20% больных спустя 10–20 лет после первичного инфицирования развивается цирроз печени. К числу осложнений этого заболевания также относятся злокачественная гепатома и экстрагепатические симптомы.
Считается, что риск приобретения инфекции гепатита С возрастает с ростом числа сексуальных партнеров. Проявления острого инфекционного гепатита С не являются клинически ярко выраженными, и только у незначительного числа пациентов возникает желтуха. Однако инфекция приобретает хронический характер примерно в 85% случаев, и тогда практически у всех пациентов развиваются гистологические признаки хронического гепатита. Кроме этого, примерно у 20% больных спустя 10–20 лет после первичного инфицирования развивается цирроз печени. К числу осложнений этого заболевания также относятся злокачественная гепатома и экстрагепатические симптомы.
Поскольку в тканевой культуре размножение вируса происходит медленно и не существует систем обнаружения антигена, клиническая диагностика сводится либо к определению серологической реакции на гепатит (антитела к вирусу гепатита С (анти-HCV)), либо к обнаружению вирусного генома (РНК вируса гепатита С). Первое поколение серологических проб тестировалось на антитела с использованием неструктурного белка С100. Хотя эти анализы не были достаточно чувствительны и специфичны, благодаря им в ходе проверки донорской крови была значительно снижена распространенность посттрансфузионного гепатита ни-А и ни-В. Включение во второе и последующие поколения анализов различных видов антигенов (структурных и неструктурных) улучшило их чувствительность и специфичность. Несмотря на это, по-прежнему значительной проблемой остается получение ложноположительных результатов, особенно у населения из группы невысокого риска заражения, например у доноров крови. Специфичность серологической реактивности иммуноферментного анализа (точнее, иммуносорбентного анализа с ферментной меткой) обычно подтверждается дополнительными анализами, например, исследованиями методом рекомбинантного иммуноблота. Обнаружение анти-HCV применяется для диагностики инфекции у пациентов с хроническим гепатитом, циррозом печени, злокачественной гепатомой, а также для проверки донорской крови и органов. Однако развитие антител, достаточное для их выявления, иногда происходит спустя несколько месяцев после острой инфекции гепатита С, поэтому одним из недостатков существующих серологических анализов является их неспособность обнаружить острую инфекцию гепатита этого типа.
Хотя эти анализы не были достаточно чувствительны и специфичны, благодаря им в ходе проверки донорской крови была значительно снижена распространенность посттрансфузионного гепатита ни-А и ни-В. Включение во второе и последующие поколения анализов различных видов антигенов (структурных и неструктурных) улучшило их чувствительность и специфичность. Несмотря на это, по-прежнему значительной проблемой остается получение ложноположительных результатов, особенно у населения из группы невысокого риска заражения, например у доноров крови. Специфичность серологической реактивности иммуноферментного анализа (точнее, иммуносорбентного анализа с ферментной меткой) обычно подтверждается дополнительными анализами, например, исследованиями методом рекомбинантного иммуноблота. Обнаружение анти-HCV применяется для диагностики инфекции у пациентов с хроническим гепатитом, циррозом печени, злокачественной гепатомой, а также для проверки донорской крови и органов. Однако развитие антител, достаточное для их выявления, иногда происходит спустя несколько месяцев после острой инфекции гепатита С, поэтому одним из недостатков существующих серологических анализов является их неспособность обнаружить острую инфекцию гепатита этого типа.
Острый гепатит С диагностируется путем выявления вирусного генома с использованием полимеразной цепной реакции. РНК вируса гепатита С можно обнаружить в сыворотке крови пациента до начала сероконверсии. Поскольку гепатит С вызывается РНК-вирусом, вирусный геном должен быть транскриптирован в ДНК (обратная транскрипция — реакция полимеризации), пока он не размножится путем единичной или двойной цепной реакции полимеризации. Совсем недавно были разработаны анализы на определение числа вирусных геномов. Исчисление вирусных геномов имеет важное значение для наблюдения за реакцией на антивирусную терапию и оценки инфективности индивида. Последнее напрямую связано с передачей вируса гепатита С от матери к ребенку.
Скрининг на антитела к вирусу гепатита С во время беременности. В настоящее время широко применяются антенатальные программы скрининга на гепатит В и ВИЧ-инфекции. Внедрение аналогичной программы для гепатита С заслуживает дополнительного обсуждения. Здесь необходимо учитывать распространенность данной инфекции и профилактические меры, направленные на охрану здоровья новорожденных. В США и Европе распространенность у населения антител к вирусу гепатита С в сыворотке крови составляет 1%. Если интенсивность вертикальной передачи приблизительно равна 5% (хотя она различна в зависимости от клинических условий), то потребуется скрининг 2000 беременных женщин для выявления одного случая вертикальной передачи вируса. Затраты на тестирование на гепатит С также означают, что внедрение универсальных программ скрининга у беременных наложит значительное финансовое бремя на клиники. В качестве альтернативной стратегии можно предложить обследование женщин из группы высокого риска заражения этим вирусом (например, наркоманок, пользующихся шприцом; инфицированных вирусом иммунодефицита человека (ВИЧ) или вирусом гепатита В, и тех, кому сделали переливание крови до введения проверок донорской крови) и их тестирование на антитела к вирусу гепатита С во время беременности.
Здесь необходимо учитывать распространенность данной инфекции и профилактические меры, направленные на охрану здоровья новорожденных. В США и Европе распространенность у населения антител к вирусу гепатита С в сыворотке крови составляет 1%. Если интенсивность вертикальной передачи приблизительно равна 5% (хотя она различна в зависимости от клинических условий), то потребуется скрининг 2000 беременных женщин для выявления одного случая вертикальной передачи вируса. Затраты на тестирование на гепатит С также означают, что внедрение универсальных программ скрининга у беременных наложит значительное финансовое бремя на клиники. В качестве альтернативной стратегии можно предложить обследование женщин из группы высокого риска заражения этим вирусом (например, наркоманок, пользующихся шприцом; инфицированных вирусом иммунодефицита человека (ВИЧ) или вирусом гепатита В, и тех, кому сделали переливание крови до введения проверок донорской крови) и их тестирование на антитела к вирусу гепатита С во время беременности. Производить клинический анамнез приступов острого гепатита в данном случае не нужно, так как у большинства инфицированных не будет никаких симптомов. В поддержку таких адресных программ скрининга выступает тот факт, что наркоманы, пользующиеся шприцом, в настоящее время составляют большую часть новых инфицированных в США. Однако этот подход критикуется с той точки зрения, что 50% больных в регионе не будет выявлено, так как в группу, подверженную факторам риска заражения, входит примерно половина всех инфицированных. Несмотря на это, с нашей точки зрения программы скрининга должны проводиться как минимум среди беременных женщин, предполагая их распространение в будущем на более широкие слои населения.
Производить клинический анамнез приступов острого гепатита в данном случае не нужно, так как у большинства инфицированных не будет никаких симптомов. В поддержку таких адресных программ скрининга выступает тот факт, что наркоманы, пользующиеся шприцом, в настоящее время составляют большую часть новых инфицированных в США. Однако этот подход критикуется с той точки зрения, что 50% больных в регионе не будет выявлено, так как в группу, подверженную факторам риска заражения, входит примерно половина всех инфицированных. Несмотря на это, с нашей точки зрения программы скрининга должны проводиться как минимум среди беременных женщин, предполагая их распространение в будущем на более широкие слои населения.
Принципы лечения. С различными результатами для лечения гепатита С применяются альфа- и реже бета-интерферон. В целом у 15–20% пациентов, получавших альфа-интерферон в течение 6 месяцев, развивается долговременная реакция (в виде нормализованной аминотрансферазы сыворотки крови и отсутствия РНК вируса гепатита С в сыворотке в конце и в течение 6 месяцев после терапии). Лечение обычно назначают пациентам с постоянно повышенным уровнем содержания аминотрансферазы и гистологическим подтверждением хронического гепатита. Слабую реакцию на терапию связывают с циррозом печени, высоким содержанием РНК вируса гепатита С в сыворотке крови до начала лечения и генотипом 1 вируса гепатита С. В качестве дополнительных лечебных мероприятий использовались другие препараты — в настоящее время особенно широко применяется рибавирин, аналог нуклеозидов. Считается, что сочетание препаратов сможет значительно улучшить темпы выздоровления, что подтверждается результатами одного обследования, где применение одного интерферона сравнивалось с комбинацией интерферона и рибавирина и в итоге результаты улучшились с 18% до 36%.
Лечение обычно назначают пациентам с постоянно повышенным уровнем содержания аминотрансферазы и гистологическим подтверждением хронического гепатита. Слабую реакцию на терапию связывают с циррозом печени, высоким содержанием РНК вируса гепатита С в сыворотке крови до начала лечения и генотипом 1 вируса гепатита С. В качестве дополнительных лечебных мероприятий использовались другие препараты — в настоящее время особенно широко применяется рибавирин, аналог нуклеозидов. Считается, что сочетание препаратов сможет значительно улучшить темпы выздоровления, что подтверждается результатами одного обследования, где применение одного интерферона сравнивалось с комбинацией интерферона и рибавирина и в итоге результаты улучшились с 18% до 36%.
Лечение женщин во время беременности
Для лечения беременных женщин, инфицированных вирусом гепатита С, должна проводиться общая оценка здоровья матери. Прежде всего необходимо обследовать женщину на наличие характерных признаков хронических заболеваний печени. При отсутствии печеночной недостаточности, после рождения ребенка проводится более подробное гепатологическое обследование. Общие рекомендации во время беременности включают в себя информацию о незначительном риске заражения половым путем и практические советы относительно того, как избежать бытовой передачи вируса через кровь (например, пользоваться только своими зубными щетками и бритвами, аккуратно перевязывать ранки и т. д.). Что касается возможности заражения половым путем, то при наличии в семье инфицированного больного рекомендуется протестировать родственников хотя бы раз на анти-HCV. Хотя принятие решения об использовании презерватива целиком зависит от супружеской пары, необходимо подчеркнуть, что передача вируса гепатита С при сексуальных контактах в стабильных семейных парах маловероятна и происходит достаточно редко.
При отсутствии печеночной недостаточности, после рождения ребенка проводится более подробное гепатологическое обследование. Общие рекомендации во время беременности включают в себя информацию о незначительном риске заражения половым путем и практические советы относительно того, как избежать бытовой передачи вируса через кровь (например, пользоваться только своими зубными щетками и бритвами, аккуратно перевязывать ранки и т. д.). Что касается возможности заражения половым путем, то при наличии в семье инфицированного больного рекомендуется протестировать родственников хотя бы раз на анти-HCV. Хотя принятие решения об использовании презерватива целиком зависит от супружеской пары, необходимо подчеркнуть, что передача вируса гепатита С при сексуальных контактах в стабильных семейных парах маловероятна и происходит достаточно редко.
Инфицированная беременная женщина должна знать, каким образом наличие заболевания повлияет на беременность и рождение ребенка, а также на возможность его инфицирования. В исследованиях сообщалось о передаче вируса гепатита С от матери к ребенку, при этом указывалась разная частота его передачи (от 0% до 41%). В целом считается, что 5% инфицированных матерей, которые не инфицированы ВИЧ, передают инфекцию новорожденным. Вирусная отягощенность матери является важным фактором риска при вертикальной передаче: известно, что ее вероятность больше, если концентрация РНК вируса гепатита С в сыворотке крови матери больше 106–107 copies/ml. Сопоставление степени передачи вируса по материалам различных клиник показало, что только у 2 из 30 женщин, передавших инфекцию ребенку, вирусная нагрузка составила меньше 106 copies/ml. Если пациентка одновременно ВИЧ-инфицирована, то это повышает степень вероятности передачи вируса гепатита С (от 3,7% среди пациенток с гепатитом С до 15,5% среди женщин, инфицированных помимо этого вирусом иммунодефицита человека), возможно, по причине возросшего уровня РНК вируса гепатита С у матери. Поэтому в течение беременности необходимо измерять вирусную нагрузку матери, предположительно в первом и третьем триместрах.
В исследованиях сообщалось о передаче вируса гепатита С от матери к ребенку, при этом указывалась разная частота его передачи (от 0% до 41%). В целом считается, что 5% инфицированных матерей, которые не инфицированы ВИЧ, передают инфекцию новорожденным. Вирусная отягощенность матери является важным фактором риска при вертикальной передаче: известно, что ее вероятность больше, если концентрация РНК вируса гепатита С в сыворотке крови матери больше 106–107 copies/ml. Сопоставление степени передачи вируса по материалам различных клиник показало, что только у 2 из 30 женщин, передавших инфекцию ребенку, вирусная нагрузка составила меньше 106 copies/ml. Если пациентка одновременно ВИЧ-инфицирована, то это повышает степень вероятности передачи вируса гепатита С (от 3,7% среди пациенток с гепатитом С до 15,5% среди женщин, инфицированных помимо этого вирусом иммунодефицита человека), возможно, по причине возросшего уровня РНК вируса гепатита С у матери. Поэтому в течение беременности необходимо измерять вирусную нагрузку матери, предположительно в первом и третьем триместрах. Это позволило бы более точно оценить риск возможной передачи инфекции новорожденному. Там, где это возможно, не следует использовать пренатальные диагностические методики, из-за потенциальной возможности внутриутробной передачи инфекции. Их проведение необходимо всесторонне обосновать, а женщину соответственно оповестить об этом. При этом отсутствуют данные, что во время беременности при острой или хронической инфекции гепатита С повышается риск акушерских осложнений, включая аборты, мертворождения, преждевременные роды или врожденные пороки. В отчете о документированном случае острого гепатита С во втором триместре беременности не сообщалось о передаче инфекции от матери к ребенку. Роль антивирусной терапии во время беременности требует дальнейшего изучения. В теории снижение вирусной нагрузки гепатитом С должно понизить риск вертикальной передачи. При этом интерферон и рибавирин не применялись для лечения беременных женщин, хотя альфа-интерферон использовался для лечения хронического миелогенного лейкоза у беременных.
Это позволило бы более точно оценить риск возможной передачи инфекции новорожденному. Там, где это возможно, не следует использовать пренатальные диагностические методики, из-за потенциальной возможности внутриутробной передачи инфекции. Их проведение необходимо всесторонне обосновать, а женщину соответственно оповестить об этом. При этом отсутствуют данные, что во время беременности при острой или хронической инфекции гепатита С повышается риск акушерских осложнений, включая аборты, мертворождения, преждевременные роды или врожденные пороки. В отчете о документированном случае острого гепатита С во втором триместре беременности не сообщалось о передаче инфекции от матери к ребенку. Роль антивирусной терапии во время беременности требует дальнейшего изучения. В теории снижение вирусной нагрузки гепатитом С должно понизить риск вертикальной передачи. При этом интерферон и рибавирин не применялись для лечения беременных женщин, хотя альфа-интерферон использовался для лечения хронического миелогенного лейкоза у беременных. Такие пациентки с гематологическими злокачественными заболеваниями хорошо переносят альфа-интерферон, и дети рождаются нормальными. Существует возможность, что в будущем будет осуществляться терапия беременных, инфицированных вирусом гепатита С с высоким титром.
Такие пациентки с гематологическими злокачественными заболеваниями хорошо переносят альфа-интерферон, и дети рождаются нормальными. Существует возможность, что в будущем будет осуществляться терапия беременных, инфицированных вирусом гепатита С с высоким титром.
Тактика ведения родов у женщин с вирусным гепатитом С
Оптимальный способ родов инфицированных женщин окончательно не определен. По данным итальянских ученых степень передачи инфекции меньше при родах с помощью кесарева сечения, по сравнению с родами через естественные родовые пути (6% против 32%). По данным другого исследования 5,6% детей, рожденных после кесарева сечения, также были инфицированы гепатитом С по сравнению с 13,9%, родившихся через естественные родовые пути. Эта информация должна предоставляться беременным женщинам, инфицированным гепатитом С, при этом, вне зависимости выберет она кесарево сечение или нет, важно, чтобы это происходило на добровольной основе. Это помогло бы оптимизировать процесс предупреждения передачи инфекции ребенку. При принятии решения важно знать вирусную нагрузку гепатитом С у матери. Женщинам с вирусной нагрузкой больше 106–107 copies/ml рекомендуется кесарево сечение в качестве оптимального способа родовспоможения. Если женщина решит рожать через естественные родовые пути, необходимо, чтобы возможность заражения ребенка была минимизирована.
При принятии решения важно знать вирусную нагрузку гепатитом С у матери. Женщинам с вирусной нагрузкой больше 106–107 copies/ml рекомендуется кесарево сечение в качестве оптимального способа родовспоможения. Если женщина решит рожать через естественные родовые пути, необходимо, чтобы возможность заражения ребенка была минимизирована.
Кормление грудью
Этот вопрос необходимо подробно обсудить с инфицированной матерью. По данным исследований японских и немецких ученых, РНК вируса гепатита С не была обнаружена в грудном молоке. В другой работе было исследовано грудное молоко 34 инфицированных женщин и результат был аналогичным. Однако по другим данным РНК вируса гепатита С были обнаружены в грудном молоке. Возможная передача вируса гепатита С через грудное молоко не подтверждается результатами исследований, и кроме этого концентрация РНК вируса гепатита С в грудном молоке была значительно ниже, чем в сыворотке крови. Поэтому научных подтверждений того, что кормление грудью представляет собой дополнительный риск для ребенка, не существует..gif) Однако необходимо помнить, что такие вирусные инфекции, как ВИЧ и человеческий лимфоцитный лейкоз-лимфома-1 (HTLV-1), могут передаваться через грудное молоко. Беременная инфицированная женщина должна это знать и сделать свой выбор относительно кормления грудью.
Однако необходимо помнить, что такие вирусные инфекции, как ВИЧ и человеческий лимфоцитный лейкоз-лимфома-1 (HTLV-1), могут передаваться через грудное молоко. Беременная инфицированная женщина должна это знать и сделать свой выбор относительно кормления грудью.
Наблюдение за состоянием здоровья ребенка после рождения
За состоянием здоровья ребенка, рожденного от инфицированной матери, необходимо наблюдать в постнатальном периоде. Это позволит выявить инфицированных детей, наблюдать за ними и, если потребуется, лечить. В идеальных условиях это должно производиться специалистами, обладающими опытом в диагностике и лечении инфекционных заболеваний у маленьких детей. По мнению авторов тестирование на анти-HCV и РНК вируса гепатита С должно проводиться в возрасте 1, 3, 6 и 12 месяцев. Отсутствие РНК вируса гепатита С во всех пробах, а также свидетельств распада приобретенных материнских антител является точным доказательством того, что ребенок не инфицирован. Однако интерпретация результатов у новорожденных должна проводиться очень осторожно: наличие РНК вируса гепатита С при отсутствии частной реакции на антитела было описано у некоторых детей, свидетельствуя о том, что у новорожденных может развиваться серонегативная хроническая инфекция гепатита С. Также считается, что перинатальная приобретенная инфекция гепатита С не вылечивается, и в результате хронический гепатит развивается у большинства детей. До сих пор не существует какого-либо подтверждения тому, что применение иммуноглобулина или антивирусных препаратов (интерферона, рибавирина), например, после занесении крови в ранку или у новорожденных, снижает риск заражения. В отличие от ВИЧ-инфицированных, дети, рожденные от матерей с положительной реакцией на гепатит С, не обязательно подлежат терапевтическому вмешательству. Таким образом, заражение вирусным гепатитом С может быть парентеральным, полученным при половых контактах (хотя случаи заражения происходят редко), или вертикальным, переданным от матери к ребенку. Поэтому акушерам важно знать об этом вирусе, особенно о его проявлениях у беременных женщин. Антенатальное наблюдение за здоровьем инфицированных женщин во время беременности должно быть особым, а в качестве способа родоразрешения должно рассматриваться кесарево сечение (по добровольному выбору матери).
Также считается, что перинатальная приобретенная инфекция гепатита С не вылечивается, и в результате хронический гепатит развивается у большинства детей. До сих пор не существует какого-либо подтверждения тому, что применение иммуноглобулина или антивирусных препаратов (интерферона, рибавирина), например, после занесении крови в ранку или у новорожденных, снижает риск заражения. В отличие от ВИЧ-инфицированных, дети, рожденные от матерей с положительной реакцией на гепатит С, не обязательно подлежат терапевтическому вмешательству. Таким образом, заражение вирусным гепатитом С может быть парентеральным, полученным при половых контактах (хотя случаи заражения происходят редко), или вертикальным, переданным от матери к ребенку. Поэтому акушерам важно знать об этом вирусе, особенно о его проявлениях у беременных женщин. Антенатальное наблюдение за здоровьем инфицированных женщин во время беременности должно быть особым, а в качестве способа родоразрешения должно рассматриваться кесарево сечение (по добровольному выбору матери). Риск передачи вируса в результате кормления грудью представляется очень незначительным. Педиатр должен наблюдать за здоровьем такого ребенка, уделяя особое внимание проявлениям инфекционных заболеваний. Поэтому проведение скринингового обследования с использованием информативных средств диагностики должно быть обязательным условием при построении эффективной системы профилактики и охраны здоровья матери и ребенка.
Риск передачи вируса в результате кормления грудью представляется очень незначительным. Педиатр должен наблюдать за здоровьем такого ребенка, уделяя особое внимание проявлениям инфекционных заболеваний. Поэтому проведение скринингового обследования с использованием информативных средств диагностики должно быть обязательным условием при построении эффективной системы профилактики и охраны здоровья матери и ребенка.
Литература
- Балаян М. С., Михайлов М. И. Энциклопедический словарь «Вирусные гепатиты». М.: Ампипресс. 1999.
- Бойченко М. Н. Гепаднавирусы (сем. Hepadnaviridae, вирус гепатита В). Медицинская микробиология, вирусология и иммунология: Учебник / Под ред. Воробьева А. А. М.: МИА, 2004. 691 с.
- Игнатова Т. М., Апросина З. Г., Шехтман М. М., Сухих Г. Т. Вирусные хронические заболевания печени и беременность // Акуш. и гин. 1993. № 2. С. 20–24.
- Кузьмин В. Н., Адамян Л.
 В. Вирусные инфекции и беременность. М., 2005. 174 с.
В. Вирусные инфекции и беременность. М., 2005. 174 с. - Малышев Н. А., Блохина Н. П., Нурмухаметова Е. А. Методические рекомендации. Вирусные гепатиты. Пособие для пациентов.
- Онищенко Г. Г., Черепов В. М. О санитарно-гигиеническом благополучии в Восточной и Западной Сибири и мерах по его стабилизации, принимаемых в рамках ассоциации «Сибирское соглашение» // Здравоохранение Российской Федерации. 2000. № 2. С. 32–38.
- Шехтман М. М. Клинико-иммунологические варианты острых вирусных гепатитов и беременность // Гинекология. 2004, т. 6, № 1.
- Ющук Н. Д., Венгеров Ю. Я. Инфекционные болезни. Медицина, 2003, 543 с.
- Beasley R. P, Hwang L.-Y. Epidemiology of hepatocellular carcinoma, Vyas G. N., Dienstag J. L., Hoofnagle J. H. eds. Viral Hepatitis and Liver Disease. Orlando, FL: Grime & Stratton, 1984. P. 209–224.
- Berenguer M., Wright T. L. Hepatitis B and С viruses: molecular identification and targeted antiviral therapies // Proc Assoc Am Physicians.
 1998. Vol. 110 (2). P. 98–112.
1998. Vol. 110 (2). P. 98–112. - Brown J. L., Carman W. F., Thomas H. C. The hepatitis B virus // Clin Gastroenterol. 1990. Vol. 4. P. 721–746.
- Faucher P., Batallan A., Bastian H., Matheron S., Morau G., Madelenat P., Benifia J. L. Management of pregnant women infected with HIV at Bichat Hospital between 1990 and 1998: analysis of 202 pregnancies // Gynecol Obstet Fertil. 2001. Vol. 29 (3). P. 211–25.
- Hiratsuka M., Minakami H., Koshizuka S., Sato 1. Administration ofinterferon-alpha during pregnancy: effects on fetus // J. Perinat. Med. 2000. Vol. 28. P. 372–376.
- Johnson M. A., Moore K. H., Yuen G. J., Bye A., Pakes G. E. Clinical pharmacokinetics of lamivudine // Clin Pharmacokinet. 1999. Vol. 36 (1). P. 41–66.
- Ranger-Rogez S., Alain S., Denis F. Hepatitis viruses: mother to child transmission // Pathol Biol (Paris). 2002. Vol. 50 (9). P. 568–75.
- Steven M.
 M. Pregnancy and liver disease // Gut. 1981. Vol. 22. P. 592–614.
M. Pregnancy and liver disease // Gut. 1981. Vol. 22. P. 592–614.
В. Н. Кузьмин, доктор медицинских наук, профессор
ГБОУ ВПО МГМСУ Минздравсоцразвития России, Москва
Контактная информация об авторе для переписки: [email protected]
Можно ли рожать с гепатитом С?
Среди всех инфекций гепатит С является одной из наиболее распространенных.
Рожают ли женщины с гепатитом С здоровых детей?
Среди всех инфекций гепатит С является одной из наиболее распространенных. Заразиться им могут даже те люди, которые не входят в группу риска, поэтому каждая беременная женщина в обязательном порядке сдает на него ложноположительный анализ.
При положительном результате не стоит впадать панику, поскольку HCV – не является преградой к рождению ребенка. Рассмотрим подробнее, рожают ли с гепатитом С здоровых детей, какие это может вызывать осложнения и как снизить вероятность передачи вируса новорожденному.
Можно ли рожать детей при HCV
На форумах многие спорят на тему того, если у женщины стоит диагноз гепатит С, можно ли рожать детей. Существует несколько путей передачи вируса: вертикальный, искусственный и контактный. Вертикальный способ встречается крайне редко, он подразумевает передачу вируса от матери новорожденному.
У инфицированной женщины понижается выработка сывороточных трансаминаз, а прогрессирование заболевания замедляется, что сводит вероятность заражения плода к минимуму. Родившиеся дети редко наследуют от матери гепатит C, появляясь на свет здоровыми. Если заражение все-таки произошло, то наличие инфекции у ребенка подтверждается в следующих ситуациях:
-
когда на 3–5 месяце в крови определяется возбудитель вируса;
-
в крови новорожденного отмечается повышенная концентрация сывороточных трансаминаз;
-
после 5 лет в организме малыша все еще присутствуют инфекционные антитела.

Вероятность инфицирования плода во время беременности
Будущих матерей особенно заботит вопрос о том, возможно ли передать вирус в утробе. Как показывает практика, инфицированными дети рождаются крайне редко. Вероятность заражения существует, но по статистике портала мед88.ру она составляет всего 1–6% случаев. Если у женщины диагностируют не только антитела, но и РНК, вероятность составляет 6%. При отсутствии РНК – 1–2%. Во всех остальных ситуациях рожденные дети здоровы. Однако следует знать, что есть два основных пути инфицирования:
-
Интранатальный (непосредственно во время родового процесса). Новорожденный может подхватить вирус в результате попадания в его организм материнской крови. Стоит отметить, что во время вынашивания плода вероятность такого заражения практически отсутствует.
-
Перинатальный (во время ухода за ребенком и грудного вскармливания). Во избежание инфицирования таким способом матери требуется соблюдать меры предосторожности.
 В грудном молоке вирус содержится в минимальной концентрации, которая попадая в желудок малышу, расщепляется, поэтому грудное вскармливание не противопоказано.
В грудном молоке вирус содержится в минимальной концентрации, которая попадая в желудок малышу, расщепляется, поэтому грудное вскармливание не противопоказано.
Каким способом рожать, чтобы снизить риск передачи HCV ребенку
Роды – наиболее волнующий момент в жизни беременной. Инфицированные пациентки особо волнуются и спрашивают заранее, можно ли родить здорового ребенка или заражение неизбежно. Врачи советуют делать кесарево сечение. Но гепатит С не является обязательным показанием к такому способу родоразрешения.
Стоит отметить, что инфицированные гепатитом С женщины рожают в обычном родильном отделении (не инфекционном). Как показывают статистические данные, вероятность передачи вируса при естественных родах и кесарева сечения одинакова.
Однако если в период беременности у девушки были плохие результаты анализов на печеночные пробы, то специалисты советуют провести кесарево сечение. Чаще всего способ родов при инфицировании напрямую зависит от течения беременности, расположения плода в матке и общего физического состояния женщины.
Можно ли рожать от больного гепатитом С
Отдельной проблемой является ситуация, когда HCV диагностирован у супруга. Можно ли рожать от больного гепатитом С? Ребенок может подхватить вирус только от матери. Если болен отец – задача заключается в том, чтобы избежать инфицирования супруги. Для того чтобы отец не заразил мать, его требуется до зачатия вылечить от хронического гепатита С. Это удается сделать благодаря современным лекарственным препаратам. Также, женщинам важно соблюдать правила гигиены (использовать отдельное полотенце и другие личные вещи). В таких ситуациях считается безопасно делать ЭКО с помощью ИКСИ. Однако эта процедура дорого обходится будущим родителям.
На вопрос, можно ли рожать с гепатитом С, врачи дают положительный ответ. Чтобы снизить вероятность развития инфицирования плода, следует выполнять все рекомендации специалистов. Во избежание негативных последствий рекомендуется заблаговременно планировать зачатие.
Максим Орешкин, врач-терапевт
Можно ли рожать детей при гепатите С у матери или отца: возможные риски
Гепатит С — опасное заболевание, которое приводит к поражению печени. В большинстве случаев передается через кровь, но может также посредством половых связей и от матери ребенку в процессе родов. В связи с этим многие женщины интересуются, можно ли беременеть при заболевании и что делать, если заражение произошло после зачатия. Врачи утверждают, что при гепатите С можно рожать детей. Только требуется индивидуальный контроль за состоянием женщины, чтобы избежать опасных осложнений.
В большинстве случаев передается через кровь, но может также посредством половых связей и от матери ребенку в процессе родов. В связи с этим многие женщины интересуются, можно ли беременеть при заболевании и что делать, если заражение произошло после зачатия. Врачи утверждают, что при гепатите С можно рожать детей. Только требуется индивидуальный контроль за состоянием женщины, чтобы избежать опасных осложнений.
Планирование семьи при гепатите
Планирование беременности — ответственный процесс, при котором необходимо учитывать наследственные заболевания, имеющиеся инфекционные болезни и их осложнения. Обследовать свой организм должна не только женщина, но и ее партнер. Многие узнают, что в крови есть вирус гепатита, только после сдачи анализов, поскольку заболевание часто протекает бессимптомно.
При гепатите С можно иметь детей мужчине, так как заболевание не передается по наследству. Если муж является носителем вируса, жена может не заразиться (если не было контакта с кровью), вследствие чего ребенок родится полностью здоровым. В случае острого течения болезни назначается лечение. Начинать планирование беременности можно только спустя полгода после выздоровления.
В случае острого течения болезни назначается лечение. Начинать планирование беременности можно только спустя полгода после выздоровления.
Когда у мужчины гепатит С хронической формы, заводить детей можно посредством ЭКО. Женщине с этой инфекцией также можно делать ЭКО, но только если ткани печени еще не стали разрушаться.
Когда женщина лечится от гепатита С, с зачатием ребенка стоит повременить, поскольку применяемые лекарства оказывают токсическое влияние на плод, что приводит к аномалиям развития. Если вирус гепатита С диагностирован у девушки после зачатия, не обязательно делать аборт, поскольку заболевание не является противопоказанием к беременности. Чаще всего, если принимать терапию по назначению врача, рождается здоровый ребенок.
После лечения, перед началом планирования беременности врачи рекомендуют посетить уролога, гинеколога, а также инфекциониста. Вместе они определяют оптимальный момент для успешного зачатия и вынашивания ребенка.
Чтобы найти вирусные маркеры, обязательно назначают обследования:
- анализ ПЦР;
- биохимия крови;
- ИФА, который определяет антитела к вирусу в крови;
- УЗИ печени;
- определение уровня общего билирубина;
- исследование клеток печени посредством биопсии.

С особой тщательностью обследуются женщины, если их половой партнер инфицирован, имеется ВИЧ, высокая вирусная нагрузка.
Влияние инфекции на протекание беременности
Если заражение произошло в процессе вынашивания, гепатит может развиваться стремительно. В таком случае есть риск сильного поражения печени, что ухудшает прогноз для здоровья ребенка. Если беременность наступила во время высокой активности вируса, доктора рекомендуют прервать ее на ранних сроках, чтобы не допустить ухудшения состояния.
В период вынашивания плода необходимо находиться под контролем у гинеколога, гепатолога или инфекциониста. Если у будущей матери гепатит С, за ней требуется особое наблюдение, поскольку противовирусное лечение запрещено из-за отрицательного влияния на будущего ребенка. Также во время беременности повышается нагрузка на весь организм, включая печень, что может привести к осложнениям заболевания.
Однако серьезные последствия редкость, поэтому беременность не является угрозой для женского организма с гепатитом С.
Если девушка с гепатитом на протяжении всего вынашивания набирает много лишних килограммов, повышается риск гестационного диабета, который оказывает негативное влияние на здоровье матери и ребенка. На начальных сроках возможно повышение тонуса матки, из-за чего иногда случается выкидыш.
Воспаление в печени при остром гепатите С может провоцировать следующие проблемы во время беременности:
- преждевременные роды;
- прерывание на ранних сроках;
- осложненный токсикоз;
- недостаточность плаценты;
- кровотечение;
- сбои в функционировании почек.
Многие женщины интересуются, можно ли рожать самостоятельно, если поставлен диагноз гепатит С. Как правило, роды проводятся посредством кесарева сечения, но многие врачи разрешают рожать естественным путем.
Риски для ребенка
Если врачи поставили диагноз гепатит С беременной женщине, ребенок может родиться раньше положенного времени либо инфицироваться внутриутробно / при рождении. Чтобы роды произошли вовремя, за женщиной тщательно наблюдают врачи, контролируют результаты анализов. Важно посещать инфекциониста или гепатолога после 20 недели беременности.
Чтобы роды произошли вовремя, за женщиной тщательно наблюдают врачи, контролируют результаты анализов. Важно посещать инфекциониста или гепатолога после 20 недели беременности.
Самый большой риск — инфицирование новорожденного гепатитом С во время самостоятельных родов.
В период внутриутробного развития
Риск внутриутробного заражения плода крайне мал (всего 5%). Это показатель возрастает, если роженица также имеет диагноз ВИЧ (более 15 %). Чаще всего вирус проникает в организм, когда ребенок рождается естественным путем, то есть проходит сквозь родовые пути. Из негативных последствий гепатита С выделяется кислородное голодание и задержка формирования плода.
Во время родов
В процессе рождения есть вероятность передачи вируса гепатита С, если происходит контакт ребенка с материнской кровью при прохождении по родовым путям. Процент заражения детей вертикальным способом составляет около 5%. Даже когда вирус передался новорожденному, прогноз практически всегда положительный. Острый гепатит С у младенцев протекает немного иначе, чем у взрослых, и его проще вылечить, если приступить к терапии сразу.
Острый гепатит С у младенцев протекает немного иначе, чем у взрослых, и его проще вылечить, если приступить к терапии сразу.
При кормлении грудью
Кормить ребенка грудью можно в том случае, если на сосках и прилегающих тканях нет повреждений. Кровь сквозь трещины может проникнуть в детский организм, а в этом случае риск инфицирования возрастает. Кормить грудью при повреждении кожи и сосков стоит прекратить. Грудное кормление продолжается после того, как полностью заживают раны.
На протяжении первых 12 месяцев жизни у ребенка в крови имеются антитела, которые вскоре исчезают. В 1,5 года кровь обязательно проверяется повторно.
Противовирусная терапия при беременности
До зачатия ребенка гепатит С лечат серьезными препаратами, направленными на подавление вируса. Часто назначается Рибавирин в сочетании с Интерфероном. Сейчас на фармацевтическом рынке появились новые препараты Софосбувир, Даклатасвир, Ледипасвир, которые позволяют вылечить заболевание за 12-21 неделю. У них намного меньше побочных эффектов, в отличие от других лекарств от гепатита С. Уже спустя полгода после выздоровления семейная пара может планировать беременность.
У них намного меньше побочных эффектов, в отличие от других лекарств от гепатита С. Уже спустя полгода после выздоровления семейная пара может планировать беременность.
При вынашивании ребенка такие медикаменты не назначаются, так как способны проникать сквозь плаценту и оказывать отрицательное воздействие на развитие плода. Если девушка узнала, что беременна, во время приема этих медикаментов, ей необходимо незамедлительно обратиться к гепатологу, чтобы уточнить дальнейшие действия.
При яркой симптоматике заболевания и ухудшении состояния будущей матери гепатит С продолжают лечить даже при беременности.
Беременным прописывают медикаменты, польза которых выше предполагаемых рисков для ребенка. Это препараты урсодезоксихолевой кислоты (Урсосан, Эксхол, Урсофальк, Урсодез, Ливодекса, Урсолив). Также такие средства необходимо принимать при любых изменениях в тканях печени.
Комплекс мер для лечения патологии при беременности содержит:
- медикаментозную терапию для поддержания стабильного состояния;
- коррекцию водного и электролитного баланса;
- соблюдение пациенткой постельного режима.

Чтобы родить ребенка не раньше срока и здоровым, необходимо придерживаться определенного режима питания, которая сократит нагрузку на печень. Питаться надо дробно, маленькими порциями каждые 2,5-3 часа. Следует есть больше фруктов, овощей, злаков, нежирных сортов рыбы, мяса, птицу, каждый день пить кисломолочные напитки. Будущей матери, заболевшей гепатитом С, запрещены:
- острые, копченые, жареные, жирные блюда;
- консервы, полуфабрикаты, продукты, содержащие консерванты с красителями;
- алкогольные, сладкие газированные напитки, кофе.
Если вирусные частицы начинают активно размножаться, врачи применяют комплексное лечение, которое помогает снизить вероятность интоксикации плода. Терапевтический курс проходит в инфекционном отделении.
Роды с гепатитом С у матери
У многих женщин с этим заболеванием появляются совершенно здоровые дети. Пока врачи не пришли к единому мнению, как лучше рожать ребенка при гепатите С у беременной. Вероятность заражения малыша при кесаревом сечении и естественных родах одинакова.
Вероятность заражения малыша при кесаревом сечении и естественных родах одинакова.
Кесарево показано в том случае, если печеночные пробы у женщины показали плохой результат. В данном случае самостоятельные роды могут отрицательно влиять на здоровье печени.
Дети могут заразиться в том случае, если происходит контакт с кровью инфицированной матери. Медицинский персонал в роддоме должен быть осведомлен о том, что роженица больна гепатитом С, перед родами, что значительно снизит вероятность передачи вируса младенцу. Роды принимают в палате, где исключен контакт со здоровыми роженицами.
Перинатальный центр — Часто задаваемые вопросы
- Вопрос:Где я могу узнать перечень обследования для постановки в очередь на ЭКО за счёт средств ОМС?
Ответ: Вам необходимо обратиться к врачу акушеру — гинекологу в консультацию по месту жительства, где Вы получите перечень обследования, необходимый для оформления выписки на комиссию. Далее Ваш лечащий врач акушер – гинеколог оформит Вам выписку, которую Вы должны будете подать на комиссию по отбору пациентов для проведения программы ЭКО за счёт средств ФОМС.
Далее Ваш лечащий врач акушер – гинеколог оформит Вам выписку, которую Вы должны будете подать на комиссию по отбору пациентов для проведения программы ЭКО за счёт средств ФОМС.
- Вопрос:В течение 4 лет не получается забеременеть. Подскажите с чего начать обследование?
Ответ: Вам необходимо обратиться к акушеру – гинекологу по месту жительства, где Вы пройдёте обследование для выяснения причины бесплодия (исследовать гормоны плазмы крови, контроль овуляции, исследование проходимости маточных труб, анализ спермаграммы супруга, УЗИ органов малого таза и молочных желёз). При необходимости Вам будет рекомендовано проведение лапароскопии и гистероскопии.
- Вопрос:Планируем с мужем ЭКО, но у меня обнаружили Гепатит В. Скажите, считается ли это противопоказанием для данной процедуры?
Ответ: Хронический вирусный гепатит В в фазе обострения является противопоказанием к программе ЭКО. Вам необходимо обратиться к инфекционисту по месту жительства для решения вопроса о возможности планирования беременности на фоне данного заболевания.
Вам необходимо обратиться к инфекционисту по месту жительства для решения вопроса о возможности планирования беременности на фоне данного заболевания.
- Вопрос:Можно ли приехать к вам на ЭКО по ОМС С г. Южно-Сахалинска?
Ответ: Да, мы проводим процедуру ЭКО за счет средств ОМС семьям, проживающим в других регионах. Для этого Вы должны предоставить нам выписку из медицинской документации на рассмотрение, можно по электронной почте. При отсутствии ограничений и противопоказаний для проведения ЭКО мы направим Вам приглашение. Вам необходимо иметь направление на проведение процедуры ЭКО за счет средств ОМС Вашего Министерства здравоохранения.
Для уточнения условий проведения ЭКО в Вашем регионе Вам необходимо обратиться к врачу женской консультации по месту жительства.
- Вопрос:Я одинока женщина и хотела бы воспользоваться услугами вашего банка донорской спермы.
 Что для этого необходимо?
Что для этого необходимо?
Ответ: Вы можете воспользоваться банком донорской спермы. Если у Вас проходимы маточные трубы, есть овуляция, возможно проведение внутриматочной инсеминации спермой донора. При отсутствии условий для проведения процедуры инсеминации, возможно проведение процедуры ЭКО. Вам необходимо обратиться к гинекологу по месту жительства и пройти обследование.
- Вопрос:Здравствуйте! У меня низкий овариальный резерв. Смогу ли я с ним попасть к Вам на ЭКО?
Ответ: Согласно Приказа МЗ от 31 июля 2020 г. N 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению» снижение овариального резерва (уровень антимюллерова гормона в крови менее1,2 нг/мл, количество антральных фолликулов менее 5 суммарно в обоих яичниках) является ограничением к применению базовой программы ЭКО. Перенос криоконсервированных эмбрионов возможен
Для более точного ответа Вам желательно приехать на первичную консультацию к врачу-репродуктологу нашего отделения. Запись по телефону: (4212) 45-41-69.
Запись по телефону: (4212) 45-41-69.
- Вопрос:Здравствуйте. Выполняется ли в вашем центре вспомогательный хетчинг? Перенос эмбрионов проводится под контролем УЗД?
Ответ: Вспомогательный лазерный хетчинг в нашем центре проводится. Перенос эмбрионов проводится под контролем УЗИ.
- Вопрос:Проводится ли в Вашем центре генетическое тестирование эмбрионов (ПГТ)?
Ответ: В нашем Центре данный вид диагностики проводится.
В нашем отделении эмбриологи берут у эмбрионана на стадии бластоцисты (5-6 сутки после забора ооцитов) клетки трофэктодерма на исследование. Этот материал мы отправляем в генетическую лабораторию (Москва, Санкт-Петербург). Эмбрионы криоконсервируются и хранятся в криохранилище. При получении результата генетического исследования здоровые эмбрионы размораживаются и переносятся в полость матки.
Мужчины и женщины, имеющие высокий риск передачи наследственных заболеваний потомству, подтвержденный результатами генетического обследования одного или обоих родителей, и нуждающиеся в проведении ПГТ, направляются на ЭКО в рамках базовой программы ОМС на общих основаниях. При необходимости проведения ПГТ комиссией субъекта Российской Федерации выдается направление на проведение ЭКО в выбранную пациентом клинику. Генетическое обследование одного или обоих родителей, а также предимплантационная генетическая диагностика осуществляются за счет личных средств граждан.
При необходимости проведения ПГТ комиссией субъекта Российской Федерации выдается направление на проведение ЭКО в выбранную пациентом клинику. Генетическое обследование одного или обоих родителей, а также предимплантационная генетическая диагностика осуществляются за счет личных средств граждан.
- Вопрос:Мне нужна консультация репродуктолога, врач дал направление в ПЦ.
Ответ: В нашем центре прием ведут 4 врача репродуктолога. Вам необходимо позвонить в регистратуру ОВРТ по телефону (4212)45-41-69 и записаться на прием к данному специалисту.
- Вопрос: Подскажите, пожалуйста. Проводятся ли в Вашем центре ЭКО с донорскими ооцитами и могу ли я сделать данную программу по полису ОМС.
Ответ: В нашем центре проводятся программы ЭКО с анонимными и неанонимными донорами ооцитами. Донорами ооцитов имеют право быть женщины в возрасте от 18 до 35 лет, физически и психически здоровые, давшие свое добровольное согласие на использование ее ооцитов другой женщине. Поиск донора Вы осуществляете самостоятельно. Возможно обратиться в агентство для подбора донора.
Поиск донора Вы осуществляете самостоятельно. Возможно обратиться в агентство для подбора донора.
Так же в нашем центре Вы можете приобрести криоконсервированыые ооциты донора. Для уточнения условий проведения данной программы Вам необходимо записаться на прием к специалисту отделения ОВРТ с донором ооцитов. Программа с использованием донорских ооцитов осуществляется за счет личных средств граждан.
- Вопрос:Есть ли ограничения в количестве попыток ЭКО по ОМС?
Ответ: Нет. Важно, чтобы не было ограничений и противопоказаний для проведения процедуры ЭКО и других вспомогательных репродуктивных технологий
- Вопрос: В нашем регионе нет врача по бесплодию, хочу приехать к вам на платное ЭКО.
Ответ: Для проведения ЭКО необходимо пройти предварительное тщательное обследование женщины и мужчины для определения показаний, противопоказаний и ограничений к проведению данной процедуры. Перечень обследования можно узнать у врача акушера-гинеколога по месту жительства и на нашем сайте. Так же Вам необходимо выяснить у врача гинеколога по месту жительства, как пройти ЭКО за счет средств ОМС. Для получения более подробной информации Вы можете записаться на консультацию к врачу в наше отделение. Запись на прием по телефону (4212) 45-41-69.
Перечень обследования можно узнать у врача акушера-гинеколога по месту жительства и на нашем сайте. Так же Вам необходимо выяснить у врача гинеколога по месту жительства, как пройти ЭКО за счет средств ОМС. Для получения более подробной информации Вы можете записаться на консультацию к врачу в наше отделение. Запись на прием по телефону (4212) 45-41-69.
- Вопрос:Повышает ли ЭКО риск генетических заболеваний?
Ответ: ЭКО может помочь исключить риск развития ряда генетических и хромосомных заболеваниях ребенка, если произвести процедуру преимплантационной генетической диагностики эмбрионов.
- Вопрос:Проводится ли криоконсервация эмбрионов за счет средств ФОМС в вашем центре?
Ответ: да. Хранение эмбрионов оплачивается за счет личных средств пациентов.
- Вопрос:У меня высокий АМГ, если ли риски при проведении программы ЭКО?
Ответ: При проведении процедуры ЭКО у пациенток с избыточным овариальным резервом (высокие значение АМГ, мультифолликулярные и поликистозные яичники) может возникнуть такое осложнение как синдром гиперстимуляции яичников, который проявляется болями в животе, увеличением размеров яичников, скоплением жидкости в животе, в плевральных полостях, нарушением вязкости крови. С целью профилактики развития синдрома гиперстимуляции проводят сегментацию цикла ЭКО: криоконсервация эмбрионов с последующим переносом размороженных эмбрионов в нестимулированном цикле.
С целью профилактики развития синдрома гиперстимуляции проводят сегментацию цикла ЭКО: криоконсервация эмбрионов с последующим переносом размороженных эмбрионов в нестимулированном цикле.
- Вопрос:Для чего проводится заморозка эмбрионов?
Ответ: В программе ЭКО в полость матки переносится не более 2 эмбрионов. Если есть патология матки (рубец после Кесарева сечения, после удаления миомы, миома матки, аденомиоз), то мы не имеем права переносить более одного эмбриона. Это значит, что у пациентов могут остаться неиспользованные эмбрионы, а также при риске развития синдрома гиперстимуляции, когда перенос эмбрионов в интересах пациентки не производится. Их можно сохранить путем криоконсервации, т.е. замораживания. Ведь не всегда успех ЭКО достигается сразу с первой попытки, особенно у пациенток старшего возраста. В случаи неудачи эмбрионы можно будет перенести, минуя этапы стимуляции и пункции яичников, что конечно исключает развитие возможных осложнений данных этапов.
- Вопрос:Возможно ли проведение ЭКО при миоме матки?
Ответ: Наличие миоматозных узлов менее 4 см, не деформирующих полость матки, не является противопоказанием для проведения программы ЭКО. При росте субмукозных узлов, узлов размерами более 4 см показано проведение миомэктомии.
Беременность и дети
Мне поставили диагноз «гепатит», я могу рожать?
Да. Хронический вирусный гепатит не является противопоказанием к беременности. Он не оказывает заметного негативного влияния на развитие плода и в большинстве случаев не мешает матери выносить ребенка. Однако, когда печень матери уже серьезно поражена, беременность может быть оказаться достаточно тяжелой.
У меня хронический вирусный гепатит, мой ребенок родится больным?
Нет. Не было зарегистрировано случаев внутриутробного заражения. Существует небольшая – около 5% — вероятность заражения гепатитом С при родах. Но чаще всего у матери, больной хроническим вирусным гепатитом С рождается неинфицированный ребенок.
Вероятность заражения ребенка во время родов гепатитом В существенно выше и зависит от многих факторов, в частности, от вирусной нагрузки. Чтобы снизить риск заражения, детям, рожденным от инфицированных матерей, в первые 24 часа делают прививку от гепатита В.
Можно ли рожать естественным способом при хроническом вирусном гепатите?
Да. Хронический вирусный гепатит не является противопоказанием естественным родам. Вероятность заражения ребенка при родах не зависит от способа родоразрешения. Кесарево сечение может назначить лишь врач, ведущий беременность по обычным для таких случаев показаниям.
Можно ли кормить грудью, если я больна хроническим вирусным гепатитом?
Да. Несмотря на то, что грудное молоко может содержать вирус, если у ребенка нет во рту открытых ран, заразиться во время грудного вскармливания он не может. Однако, если у ребенка во рту воспаление и кровотечение, а у вас трещины и кровотечение сосков, от кормления грудью лучше воздержаться.
Если я больна хроническим вирусным гепатитом, мне нужно срочно его лечить?
Нет. Препараты, применяемые для лечения хронического вирусного гепатита С, могут оказать негативное влияние на развитие плода. Поэтому нельзя начинать лечения до окончания беременности и периода грудного вскармливания.
Однако, иногда, чтобы снизить риск заражения ребенка при родах от матери больной гепатитом В, в последний триместр может быть назначено лечение гепатита В. Назначить лечение может только врач гепатолог после консультации со специалистом, ведущим беременность.
Если я не начну лечение немедленно, я могу серьезно запустить заболевание и вылечить его будет сложнее?
Нет. Эффективность лечения не зависит от того, насколько давно вы болеете, если, конечно, не развивается фиброз.
Хронический вирусный гепатит не скоротечное заболевание. Его негативные последствия могут проявиться через 10-15 лет, а то и позже.
Однако не стоит относиться к хроническому вирусному гепатиту легкомысленно: это опасное заболевание, которое может привести к тяжелым последствиям, и его лучше вылечит, как только представится такая возможность.
Когда я могу начать лечение хронического вирусного гепатита?
Если ваше здоровье позволяет – состояние печени удовлетворительное – с лечением гепатита можно подождать до окончания периода грудного вскармливания. Если же вы не предполагаете кормить грудью или печень уже серьезно разрушена заболеванием, к лечению гепатита лучше приступить, как только вы восстановитесь после родов. В этом случае ребенка кормить грудью нельзя.
Нужно ли мне принимать какие-либо восстанавливающие и поддерживающие печень препараты, пока я не начала лечить гепатит?
Большинство гепатопротекторов относятся к классу биодобавок. Клинические исследования, которые они проходят, серьезно отличаются от исследований для лекарств. Не всегда можно считать доказанной эффективности этих препаратов, быть уверенным в том, как они влияют на состояние печени и прочих органов, насколько совместимы с другими лекарствами и не оказывают ли негативного влияния на здоровье.
Одно известно точно: лечить гепатит все равно придется, так как влияние гепатопротекторов на вирусы гепатита не может сравниться с эффективностью современных противовирусных препаратов.
У меня обнаружили сразу несколько хронических вирусных заболеваний, это плохо?
Это называется коинфекция.
Как правило, при коинфекции каждое заболевание развивается быстрее и в более тяжелой форме. Кроме того, повышается вероятность заражения ребенка при родах. Однако даже в этом случае вероятность рождения здорового ребенка существенно выше, чем инфицированного.
В случае коинфекции очень важно строго выполнять предписания лечащего врача-инфекциониста. Если у вас гепатит и ВИЧ, прием антиретровирусных препаратов (АРВТ) вполовину снижает вероятность заражения ребенка ВИЧ при родах.
Что нужно сделать, чтобы снизить вероятность заражения ребенка хроническим вирусным гепатитом?
Прежде всего необходимо в первые 12 часов привить ребенка от гепатита В. Чтобы сформировать полноценный иммунитет к гепатиту В, прививку нужно повторить через месяц и через полгода. Тогда ваш ребенок точно не заболеет гепатитом В.
К сожалению, от гепатита С сейчас еще нет прививки.
А ребенок не заболеет гепатитом В от прививки?
Нет. Препарат, используемый для прививки, не содержит вируса гепатита В вообще. Он содержит лишь искусственно синтезированный поверхностный белок, специфический для вируса гепатита В. Организм ребенка учится распознавать этот белок и сразу его уничтожать. Таким образом, организм уничтожает вирус гепатита В, как только он попадает в организм ребенка, не давая ему размножиться в опасном количестве.
Я могу заразить других членов семьи?
Вирусный гепатит передается в основном через кровь. Вирус также может содержаться в сперме, влагалищных выделениях и некоторых других биологических жидкостях. Для заражения кровь и содержащие вирус биологические жидкости больного человека должна попасть в кровоток здорового человека.
Вирусный гепатит не передается при рукопожатиях, объятиях, поцелуях, совместном использовании посуды, укусах насекомых и домашних животных.
Наибольшую опасность представляют ситуации, когда в организм здорового человека может попасть большое количество зараженной крови: переливание крови и ее продуктов, пересадка органов, использование плохо стерилизованных многоразовых инструментов для полостных операций, стоматологии и инъекций.
Риск заразиться вирусным гепатитом есть также при маникюре, татуаже, пирсинге и при незащищенном сексе. Особенно, когда на половых органах партнерах есть воспаления и повреждения.
Вероятность заражения в быту невелика, но она есть. Прежде всего, если не соблюдать правила использования инструментов для повреждающих кожу манипуляций: маникюра, бритья, чистки зубов, татуажа, пирсинга и инъекций. Оставшаяся на инструментах зараженная кровь может попасть в кровь здорового члена семьи и привести к заражению.
Может ли заболеть ребенок, если хроническим вирусным гепатитом болен его папа, а мама зорова?
Нет, заразить ребенка во время зачатия папа не может.
Но, несмотря на то, что при бытовых контактах вирусный гепатит не передается, вероятность заразиться от папы у ребенка все-таки есть. Это возможно при нарушении правил личной гигиены и использовании общих многоразовых инструментов для повреждающих кожу манипуляций: маникюра, инъекций, чистки зубов и пр.
Какие предосторожности нужно соблюдать, чтобы снизить вероятность заражения ребенка вирусным гепатитом?
Вирусный гепатит передается через кровь. Для заражения кровь и некоторые другие биологические жидкости (сперма, выделения из влагалища) больного человека должны попасть в кровоток здорового.
Для заражения кровь и некоторые другие биологические жидкости (сперма, выделения из влагалища) больного человека должны попасть в кровоток здорового.
Произойти это может при совместном использовании:
- маникюрных инструментов;
- зубных щеток и зубочисток;
- инструментов для инъекций и повреждающих кожу манипуляций – скальпелей, иголок и пр.;
- при переливании здоровому человеку крови или ее продуктов больного человека, а также при пересадке органов.
Чтобы избежать заражения ребенка и других членов семьи вирусным гепатитом, необходимо:
- завести отдельные инструменты для любых манипуляций, повреждающих кожу;
- строго соблюдать правила личной гигиены;
- не допускать, чтобы какие-либо предметы, содержащие частицы крови больного члена семьи, лежали в открытом доступе и были доступны ребенку.
Анализ показал, что у моего ребенка в крови есть антитела к вирусу гепатита С – он болен?
Не обязательно. Антитела к вирусу гепатита С, но не сам вирус, могут передаваться внутриутробно. В этом случае они сохраняются в крови ребенка в течение 12-18 месяцев. Диагноз вирусный гепатит ставится только в том случае, если в крови обнаружен вирус.
Антитела к вирусу гепатита С, но не сам вирус, могут передаваться внутриутробно. В этом случае они сохраняются в крови ребенка в течение 12-18 месяцев. Диагноз вирусный гепатит ставится только в том случае, если в крови обнаружен вирус.
Чтобы подтвердить или опровергнуть диагноз нужно сделать качественный анализ (ПЦР). Его нужно сделать через 6 и 12 месяцев после рождения.
У моего ребенка подтвердился диагноз хронический вирусный гепатит, когда нужно начинать лечение?
Как и в ситуации со взрослым, решение о лечении может принимать только специалист-гепатолог. Здесь нет единой схемы.
Если вашему ребенку поставили диагноз «хронический вирусный гепатит», прежде всего необходимо исключить возможность заражения другими тяжелыми вирусными заболеваниями: другим типом гепатита и ВИЧ.
| < Предыдущая | Следующая > |
|---|
ВИЧ и беременность
Каждая беременная женщина, вставшая на учет в женской консультации, должна пройти тестирование на ВИЧ дважды — при первом обращении и в третьем триместре. В случае выявления положительного или сомнительного анализа на антитела к ВИЧ женщина сразу направляется на консультацию в Центр СПИДа для уточнения диагноза.
В случае выявления положительного или сомнительного анализа на антитела к ВИЧ женщина сразу направляется на консультацию в Центр СПИДа для уточнения диагноза.
Передача ВИЧ от матери ребенку возможна во время беременности, чаще на поздних сроках, во время родов и при вскармливании молоком матери.
Без проведения профилактических мероприятий риск передачи ВИЧ составляет до 30%. Риск инфицирования ребенка повышается, если мать была заражена в течение шести месяцев перед наступлением беременности или в период беременности, а также, если беременность наступила на поздних стадиях ВИЧ-инфекции. Риск повышается при высокой вирусной нагрузке (количество вируса в крови) и низком иммунитете. Увеличение риска инфицирования ребенка происходит при повторных беременностях.
При правильно проведенных профилактических мероприятиях риск передачи ВИЧ-инфекции от матери ребенку снижается до 2%.
В данной брошюре Вы найдете информацию о том, как уменьшить риск заражения ребенка и о сроках диспансерного наблюдения ребенка в Центре СПИДа.
Снижение риска передачи ВИЧ-инфекции от матери к ребенку
При обращении в Центр СПИДа беременная женщина получает консультацию врача-инфекциониста, врача акушера-гинеколога, врача-педиатра; сдает все необходимые анализы (вирусная нагрузка, иммунный статус и др.), после чего решается вопрос о назначении женщине антиретровирусных (АРВ) препаратов. При правильном приеме АРВ препаратов количество вируса в крови уменьшается и снижается риск передачи ВИЧ будущему ребенку. Выбор схемы и срок назначения АРВ препаратов решается индивидуально. Доказана безопасность их использования для плода и самой беременной женщины. Препараты выдаются бесплатно по рецептам врачей Центра СПИД.
Эффективность действия лекарственных препаратов должна быть проверена к концу беременности (лабораторное исследование на вирусную нагрузку).
Беременная женщина должна обязательно продолжать наблюдаться в женской консультации по месту жительства.
Профилактика передачи ВИЧ от матери ребенку включает в себя 3 этапа:
1 этап. Прием лекарственных препаратов беременной женщиной. Профилактику необходимо начинать как можно раньше, желательно с 13 недель беременности, тремя препаратами и продолжать до родов.
Прием лекарственных препаратов беременной женщиной. Профилактику необходимо начинать как можно раньше, желательно с 13 недель беременности, тремя препаратами и продолжать до родов.
2 этап. Внутривенное введение АРВ препарата женщине во время родов («капельница»).
3 этап. Прием препаратов новорожденным ребенком. Прием препаратов ребенком начинается в первые 6 часов после рождения (не позднее 3-х суток). Большинство детей получают сироп зидовудина в дозе 0,4 мл на 1 кг веса дважды в день (каждые 12 часов) в течение 28 дней. В особых случаях доктор может добавить ребенку еще 2 препарата для профилактики: суспензия вирамуна – 3 дня, раствор эпивира – в течение одной недели.
Роды проходят в роддомах по месту жительства женщины. Роддома Костромской области обеспечены всеми необходимыми АРВ препаратами для профилактики. Способ родоразрешения (естественные роды или кесарево сечение) выбирается общим решением врача-инфекциониста и акушера-гинеколога.
Грудное вскармливание является одним из путей передачи ВИЧ-инфекции (не только само прикладывание к груди, но и кормление сцеженным молоком).
Все без исключения женщины с ВИЧ-инфекцией не должны кормить грудью!
Сроки проведения обследования детей, рожденных ВИЧ-инфицированными матерями на первом году жизни.
До 1 года жизни ребенок обследуется трижды:
- В первые 2 дня после рождения — в роддоме берется кровь для исследования на ВИЧ методом ПЦР (обнаруживает частички вируса) и ИФА (выявляет антитела — защитные белки, вырабатываемые организмом человека на присутствие инфекции) для доставки в Центр СПИД.
- В 1 месяц жизни — берется кровь на ВИЧ методом ПЦР в детской поликлинике или больнице, в кабинете профилактики ВИЧ-инфекции по месту жительства (если не сдали кровь по месту жительства, это нужно будет сделать в Центре СПИДа в 2 месяца).
- В 4 месяца жизни – необходимо приехать в Центр СПИД для осмотра ребенка врачом-педиатром и исследования крови на ВИЧ методом ПЦР. Также врач может назначить дополнительные анализы Вашему ребенку (иммунный статус, гематология, биохимия, гепатит С и др.
 ).
).
Если Вы пропустили один из сроков обследования, не откладывайте его на более позднее время. В возрасте от 1 месяца и до 1 года жизни ребенок должен быть обследован на ВИЧ методом ПЦР минимум 2 раза!
Что означают результаты анализов?
Положительный результат анализа крови на антитела к ВИЧ
Все дети ВИЧ-позитивных матерей с рождения также позитивны, и это нормально! Мать передает свои белки (антитела), пытаясь защитить ребенка. Материнские антитела должны уйти из крови здорового ребенка к 1,5 годам (в среднем).
Положительная результат ПЦР
Данное исследование выявляет непосредственно сам вирус, а значит положительная ПЦР может указывать на возможное заражение ребенка. Необходима срочная явка ребенка в Центр СПИДа для перепроверки.
Отрицательная ПЦР
Отрицательный результат – самый лучший результат! Вирус не обнаружен.
- Отрицательная ПЦР на второй день жизни ребенка говорит о том, что вероятнее всего ребенок не заразился во время беременности.

- Отрицательная ПЦР в 1 месяц жизни говорит, что ребенок не заразился и во время родов. Достоверность этого анализа в месячном возрасте составляет около 93%.
- Отрицательная ПЦР в возрасте старше 4 месяцев – ребенок не инфицирован с вероятностью почти до 100%.
Обследования детей начиная с 1 года.
Если у ребенка уже есть отрицательные результаты анализов крови на ВИЧ методом ПЦР, главным методом исследования с 1 года жизни становится определение в крови ребенка антител к ВИЧ. Средний возраст, когда кровь ребенка полностью «очищается» от материнских белков – 1,5 года.
- В 1 год ребенок сдает кровь на антитела к ВИЧ в Центре СПИД или по месту жительства. Если получен отрицательный результат анализа – повтор через 1 месяц и ребенок может быть снят с учета досрочно. Положительный или сомнительный результат на антитела к ВИЧ требует пересдачи после 1,5 лет.
- В возрасте старше 1,5 года — достаточно одного отрицательного результата на антитела к ВИЧ для снятия ребенка с учета при наличии предыдущих обследований.

Снятие детей с учета
- Возраст ребенка – старше 1 года;
- Наличие двух и более отрицательных ПЦР в возрасте старше 1 месяца;
- Наличие двух и более отрицательных результатов исследования на антитела к ВИЧ в возрасте старше 1 года;
- Отсутствие грудного вскармливания в течение последних 12 месяцев.
Подтверждение диагноза ВИЧ-инфекция у ребенка
Подтверждение возможно в любом возрасте от 1 до 12 месяцев при получении двух положительных результатов ПЦР ВИЧ.
У детей старше 1,5 лет критерии постановки диагноза как у взрослых (наличие положительного анализа крови на антитела к ВИЧ).
Диагноз подтверждается только специалистами Центра СПИДа.
Дети с ВИЧ-инфекцией постоянно находятся под наблюдением врача-педиатра Центра СПИДа, а также в детской поликлинике по месту жительства. ВИЧ-инфекция может протекать бессимптомно, но приходит момент, когда врач назначит ребенку лечение. Современные лекарственные препараты позволяют подавить вирус иммунодефицита, тем самым исключить его влияние на организм растущего ребенка. Дети с ВИЧ могут вести полноценный образ жизни, посещать любые детские учреждения на общих основаниях.
Современные лекарственные препараты позволяют подавить вирус иммунодефицита, тем самым исключить его влияние на организм растущего ребенка. Дети с ВИЧ могут вести полноценный образ жизни, посещать любые детские учреждения на общих основаниях.
Вакцинация
Дети позитивных матерей прививаются как все другие дети согласно национальному календарю, но с двумя особенностями:
- Вакцина против полиомиелита должна быть инактивированной (не живой).
- Разрешение на прививку БЦЖ (прививка против туберкулеза), которая обычно делается в роддоме, Вы получите от педиатра Центра СПИДа
Телефон педиатрического отделения: 8-9191397331 (с 0900 до 1500 кроме четверга).
Мы Вас ждем вместе с детьми только по четвергам с 800 до 1400, в остальные дни (кроме выходных) можно получить консультацию у врача-педиатра, узнать результаты анализов ребенка с 0900 до 1600.
Здоровье Вашего ребенка в Ваших руках!
Если Вы ВИЧ-инфицированы и планируете иметь здоровых детей, необходимо посетить Центр СПИДа до начала беременности!
Если во время беременности у Вас выявлена ВИЧ-инфекция, обратитесь как можно скорее в Центр СПИДа для того, чтобы своевременно начать профилактические мероприятия, направленные на снижение риска заражения ВИЧ-инфекцией будущих малышей!
Рассказать знакомым:
Предыдущий материалЖенщина и ВИЧСледующий материалПамятка при планировании беременности в дискордантных парах
Гепатит B и гепатит C у беременных
Антитела: Белки в крови, которые организм вырабатывает в реакции на инородные вещества, такие как бактерии и вирусы.
Носителей: Люди, инфицированные организмом болезни без симптомов. Эти люди могут передать болезнь другим людям.
Цирроз: Заболевание, вызванное потерей клеток печени. Утраченные клетки заменяются рубцовой тканью, нарушающей функцию печени.
Осложнения: Заболевания или состояния, возникшие в результате другого заболевания или состояния. Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Примером осложнения беременности являются преждевременные роды.
Гепатит B: Инфекция, вызванная вирусом, который может передаваться через кровь, семенную жидкость или другие жидкости организма, инфицированные этим вирусом.
Иммунный глобулин гепатита B (HBIG): Вещество, которое вводится для обеспечения временной защиты от заражения вирусом гепатита B.
Гепатит C: Инфекция, вызванная вирусом, который может передаваться при совместном использовании игл, используемых для инъекций наркотиков.
Вирус иммунодефицита человека (ВИЧ): Вирус, поражающий определенные клетки иммунной системы организма. Если не лечить, ВИЧ может вызвать синдром приобретенного иммунодефицита (СПИД).
Иммунный: Защищен от инфекционных заболеваний.
Желтуха : Накопление билирубина (коричневато-желтого вещества, образующегося при расщеплении эритроцитов в крови), которое придает коже желтоватый оттенок.
Сперма: Жидкость, вырабатываемая мужскими половыми железами и содержащая сперму.
Вакцинация: Вакцинация помогает естественной иммунной системе организма развить защиту от болезней.
Вакцина: Вещество, помогающее организму бороться с болезнями. Вакцины производятся из очень небольшого количества слабых или мертвых агентов, вызывающих заболевания (бактерии, токсины и вирусы).
Вирусы: Агенты, вызывающие определенные типы инфекций.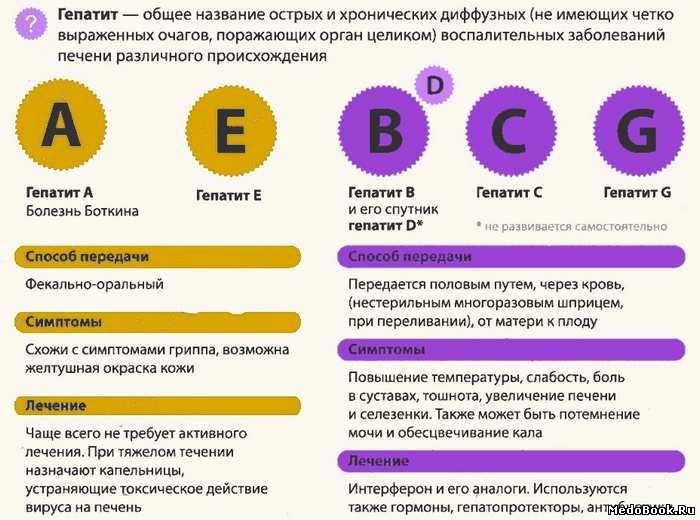
Гепатит во время беременности: чего ожидать
Гепатит — это тип инфекции, которая может серьезно повредить вашу печень. А если вы беременны, вы можете передать это своему новорожденному.
Вы можете иметь один из трех наиболее распространенных типов вирусов гепатита — A, B и C — и не знать об этом. Обычно это не повредит вашему будущему ребенку и не повлияет на вашу беременность. Если ваш врач знает, что у вас это есть или может быть, он может помочь вам справиться с этим во время беременности, чтобы снизить вероятность любого длительного заболевания печени для вас и вашего ребенка.
Гепатит C (HCV)
Вы заразились этим вирусом при контакте с кровью. Сегодня большинство американцев заболевают им после совместного использования игл или других инструментов для инъекций. ВГС обнаруживается у все большего числа беременных женщин, вероятно, из-за резкого роста злоупотребления героином и лекарствами, отпускаемыми по рецепту.
Как ВГС влияет на вашего ребенка
Каждый 20-й ребенок, рожденный от матери с ВГС, заражается вирусом. Это может произойти в утробе матери, во время родов или после рождения ребенка. Заболевание обычно не поражает вашего ребенка до рождения.Ваш ребенок не может заразиться вирусом с грудным молоком, но посоветуйтесь со своим врачом, если у вас есть трещины на сосках или кровотечение, поскольку вирус распространяется через кровь.
Это может произойти в утробе матери, во время родов или после рождения ребенка. Заболевание обычно не поражает вашего ребенка до рождения.Ваш ребенок не может заразиться вирусом с грудным молоком, но посоветуйтесь со своим врачом, если у вас есть трещины на сосках или кровотечение, поскольку вирус распространяется через кровь.
Продолжение
Невозможно предотвратить распространение вируса на вашего ребенка. Вам не нужно рожать через кесарево сечение только потому, что у вас гепатит С.
Тестирование и уход
Большинство врачей рекомендуют проверять ребенка на гепатит С после 18 месяцев. Проверять до этого времени бесполезно, потому что у очень маленького ребенка все еще есть материнские антитела к ВГС.Тест покажет, что ребенок инфицирован, хотя этого может и не быть.
Что вы можете сделать
Врачи не проводят регулярные тесты на гепатит С во время беременности. Если у вас есть какие-либо основания полагать, что это возможно — например, из-за того, что вы употребляли наркотики или занимались сексом с больным заболеванием, — пройдите тестирование. Делайте это, даже если чувствуете себя хорошо. У четырех из пяти человек с ВГС нет никаких симптомов.
Делайте это, даже если чувствуете себя хорошо. У четырех из пяти человек с ВГС нет никаких симптомов.
Ваш врач, скорее всего, не будет лечить вас от гепатита C, пока вы беременны, потому что лекарства могут вызвать врожденные дефекты.
Гепатит B (HBV)
Как и гепатит C, этот вирус может вызывать серьезные инфекции, поражающие печень. Вы можете передать оба вируса своему ребенку до, во время или после вагинальных родов или кесарева сечения. Разница с гепатитом В заключается в том, что:
- Вы можете заразиться не только через кровь, но и менее вероятно через сперму, выделения из влагалища, слюну и другие жидкости организма.
- Вакцина может предотвратить заражение вирусом гепатита В, и большинство младенцев заражаются им при рождении.
- Врачи регулярно обследуют беременных.
- Если вы инфицированы, вероятность передачи вируса вашему ребенку намного выше, чем при гепатите C. Если вы заболели гепатитом B в течение последних 6 месяцев, то, что ваш врач может назвать острой инфекцией, у вашего новорожденного есть шанс получить его 90%.
 Если у вас есть инфекция, называемая хроническим гепатитом B, она снижается до 10-20%.
Если у вас есть инфекция, называемая хроническим гепатитом B, она снижается до 10-20%.
Уход после родов
От гепатита B нет лекарства. Но если ваш новорожденный получит первую дозу вакцины против гепатита B и еще одну прививку, называемую иммуноглобулином против гепатита B, в течение 12 часов, вероятность этого выше, чем 90%. никогда не заразиться вирусом.Все дети обычно получают первую прививку. Но они получают иммуноглобулин только в том случае, если у матери есть или есть подозрение на наличие ВГВ. Ребенку также необходимы две оставшиеся дозы вакцины в течение следующих 6 месяцев, чтобы получить максимальную защиту.
Вы можете безопасно кормить грудью, если у вас гепатит B.
Гепатит A (HAV)
Это гораздо более легкая форма гепатита, чем два других типа. Но это единственное, что может вызвать серьезные проблемы во время беременности.
Обычно вы заражаетесь гепатитом А, съев или выпив что-то, что имело контакт с фекалиями инфицированного человека, например, через грязные руки во время приготовления пищи. Большинство людей выздоравливают самостоятельно без лечения. Беременные женщины редко передают его своему ребенку.
Большинство людей выздоравливают самостоятельно без лечения. Беременные женщины редко передают его своему ребенку.
Но HAV может вызвать у вас слишком ранние роды, особенно если вы заразились вирусом после первого триместра. Это может привести к другим опасным осложнениям, таким как отделение плаценты от матки до того, как ребенок будет готов к рождению.
Продолжение
Что вы можете сделать
Гепатит А чаще встречается в местах без чистой пищи и воды и с плохой системой санитарии.Если вы беременны или находитесь в детородном возрасте, подумайте о вакцинации от HAV, прежде чем посещать эти районы. Если вы ужинали в ресторане, в котором сообщалось о вспышке гепатита А, обратитесь к врачу. Вакцина может защитить вас и вашего будущего ребенка. Но получить его нужно в течение 2 недель после заражения вирусом.
Гепатит С при беременности | Уход за детьми
Гепатит С — это инфекция печени, вызываемая вирусом, который передается при контакте с кровью инфицированного человека.
Как еще может передаваться гепатит С?
Гепатит C также может передаваться при использовании внутривенных наркотиков (наркотиков, вводимых с помощью иглы) или от татуировок, сделанных с помощью игл и красок, которые не были должным образом стерилизованы (очищены). Очень редко гепатит С может возникнуть в результате незащищенного секса с инфицированным человеком.
Как дети заражаются гепатитом С?
Большинство детей заражаются им от инфицированных матерей при рождении. До 1991 года дети иногда заболевали гепатитом С при переливании крови.Сейчас этого почти не происходит, потому что кровь проверяется.
Какие симптомы?
У большинства людей симптомы отсутствуют. У некоторых людей при первом заражении появляется тошнота и желтуха (желтая кожа и глаза).
Каковы долгосрочные последствия гепатита С?
Иногда организм может избавиться от вируса самостоятельно, но обычно вирус остается в печени.
Люди, у которых вирус находится в печени более 6 месяцев, известны как носители гепатита С. Большинство носителей живут много лет без серьезных проблем со здоровьем, но у некоторых развивается серьезное повреждение печени (цирроз) или рак печени. Эти осложнения обычно возникают через много лет после того, как человек впервые заразился гепатитом С.
Большинство носителей живут много лет без серьезных проблем со здоровьем, но у некоторых развивается серьезное повреждение печени (цирроз) или рак печени. Эти осложнения обычно возникают через много лет после того, как человек впервые заразился гепатитом С.
Я беременна. Следует ли мне пройти тест на гепатит С?
Обычно врачи делают анализ крови на гепатит С только пациентам из группы риска. Если вы когда-либо употребляли наркотики внутривенно, хотя бы один раз, вам следует попросить пройти обследование.
Что будет, если у меня гепатит С?
Нет необходимости делать кесарево сечение только потому, что у вас гепатит С.
Если у вас гепатит С, вас следует направить к специалистам, которые занимаются этой инфекцией. Лечение существует, но необходимость и время лечения можно оценить после рождения ребенка.
Должен ли мой ребенок пройти тест на гепатит С?
Вашему ребенку нужно будет сдать анализ на гепатит С только в случае положительного результата теста. Иногда тестирование проводится уже в возрасте 2 месяцев, но в этом возрасте оно не является полностью точным, поэтому его необходимо будет сделать еще раз в возрасте 18 месяцев.
Иногда тестирование проводится уже в возрасте 2 месяцев, но в этом возрасте оно не является полностью точным, поэтому его необходимо будет сделать еще раз в возрасте 18 месяцев.
Как я могу защитить своего ребенка от гепатита С?
Если у вас гепатит С, вероятность того, что вы передадите его своему ребенку, составляет примерно 1 из 20. Риск выше, если у вас тоже ВИЧ и вы не лечитесь. К сожалению, предотвратить распространение гепатита С у вашего ребенка невозможно.
Могу ли я кормить грудью, если у меня гепатит С?
Исследования показали, что вероятность передачи гепатита С вашему ребенку в результате грудного вскармливания очень мала.Вы можете кормить грудью, если у вас гепатит C, если только у вас нет ВИЧ.
Однако, если у вас гепатит С и после рождения ребенка у вас обострилась болезнь с желтухой, вам не следует кормить грудью. Если ваши соски потрескались или кровоточат, вам также следует прекратить грудное вскармливание, сцеживать молоко и отказываться от него до тех пор, пока соски не заживут.
Что произойдет, если у моего ребенка гепатит С?
Примерно каждый пятый ребенок с гепатитом С избавляется от вируса самостоятельно.Остальные становятся носителями. Несмотря на то, что вирус остается в печени детей-носителей, большинство из них остаются здоровыми, пока не станут взрослыми.
Дети-носители гепатита С будут регулярно посещать врачей и сдавать анализы крови. Большинству из них не нужны лекарства, но некоторые будут лечиться противовирусными препаратами, чтобы предотвратить серьезное повреждение печени (цирроз) или рак печени.
Дополнительная информация в CPS
Рассмотрены следующими комитетами CPS
- Комитет по инфекционным болезням и иммунизации
Гепатит С увеличивает риск выкидышей и беременностей | HCPLive
Женщины с вирусом гепатита С (ВГС) реже рожают живыми и подвергаются более высокому риску выкидыша, бесплодия, гестационного диабета и преэклампсии во время беременности, как выяснили итальянские исследователи.
ВГС-положительные женщины детородного возраста претерпевают преждевременное ухудшение функции яичников, пишут исследователи. Это снижение функции яичников, по-видимому, вызывает другие проблемы, связанные с беременностью, которые также могут включать низкий вес ребенка при рождении.
Тем не менее, исследование показало, что успешное лечение женщин с ВГС снижает частоту выкидышей.
«Молодые женщины с вирусом гепатита С обычно не имеют фиброза или имеют очень низкий уровень фиброза», — заявила автор-корреспондент Эрика Вилла, доктор медицины, профессор гастроэнтерологии Университета Модены и Реджио Эмилии в Модене. .«Таким образом, нарушение функции яичников прогрессирует, что определяет не только высокую частоту выкидышей, но и ряд связанных с этим проблем».
Вилла и ее коллеги приступили к изучению влияния снижения функции яичников на репродуктивную функцию, риск бесплодия и исходы беременности у ВГС-положительных женщин детородного возраста.
Они сравнили три группы женщин в пременопаузе. В первый вошли 100 ВГС-положительных пациентов с хроническим заболеванием печени (ХЗП). Во втором были 50 женщин с гепатитом B (HBV), у которых также была ХЗЛ.Третью составили 100 здоровых женщин, которые выступали в качестве контроля. Все люди были сопоставлены по возрасту и репродуктивному статусу.
В первый вошли 100 ВГС-положительных пациентов с хроническим заболеванием печени (ХЗП). Во втором были 50 женщин с гепатитом B (HBV), у которых также была ХЗЛ.Третью составили 100 здоровых женщин, которые выступали в качестве контроля. Все люди были сопоставлены по возрасту и репродуктивному статусу.
У ВГС-положительных женщин уровень антимюллерова гормона (АМГ), показателя овариального резерва, был значительно ниже. Снижение гормона было связано с высоким уровнем выкидышей: 8 женщин с вирусом гепатита С сообщили о множественных выкидышах.
«Среди HBV-положительных женщин выкидыши были редкими и существенно не связаны с медианным уровнем АМГ», — пишут авторы.«Только одна женщина с вирусом гепатита В перенесла несколько выкидышей».
У ВГС-положительных женщин коэффициент фертильности также был ниже 0,7 по сравнению с 1,37 для населения в целом.
«Эти результаты указывают на определенную взаимосвязь между инфекцией ВГС, функцией яичников и репродуктивной эффективностью», — пишут исследователи. «Преждевременное старение яичников, наблюдаемое у ВГС-положительных женщин, на что указывает раннее и значительное снижение АМГ, оказывает сильное влияние на репродуктивную функцию».
«Преждевременное старение яичников, наблюдаемое у ВГС-положительных женщин, на что указывает раннее и значительное снижение АМГ, оказывает сильное влияние на репродуктивную функцию».
На вопрос, почему исходы выкидыша были разными для двух групп женщин, инфицированных вирусным гепатитом, Вилла отметила, что у ВГС-положительных женщин нарушена фертильность, а у ВГВ-положительных — нет.& # 8203;
«Возможное объяснение — более глубокое & # 8203; участие репродуктивной системы у ВГС-положительных женщин, чем у ВГВ-положительных женщин», — сказала она.
Авторы предложили провести дальнейшие исследования, чтобы проверить влияние противовирусных препаратов прямого действия (ПППД) на исходы беременности у ВГС-положительных женщин детородного возраста.
«Предварительные данные показывают, что противовирусная терапия может положительно влиять на риск выкидыша», — сказал Вилья. «В настоящее время мы проводим проспективное исследование ПППД, чтобы проверить, может ли противовирусная терапия предотвратить старение яичников в целом. ”
”
Ссылка на исследование:
Исследование« Преждевременное старение яичников и высокий уровень выкидышей снижает фертильность у женщин с вирусной инфекцией гепатита С »было опубликовано в Интернете в журнале по гепатологии в прошлом месяце.
Что нужно знать
Гепатит С — наиболее распространенное хроническое заболевание, передающееся через кровь в Соединенных Штатах. От него страдают около 3,5 миллионов американцев. Согласно отчету, опубликованному в Annals of Internal Medicine, матери с гепатитом С ежегодно передают вирус 4000 новорожденным детям.
Если вы будущая мать, которая заразилась вирусом гепатита С, у вас могут возникнуть вопросы о вашем здоровье и здоровье вашего ребенка.
Основным фактором риска гепатита С является внутривенное введение наркотиков в настоящее время или в прошлом. Медицинские работники, уколовшиеся иглами, и сексуальные партнеры людей с гепатитом С также подвергаются риску.
У вас есть небольшой риск заражения гепатитом от игл для татуировок и зараженных чернил.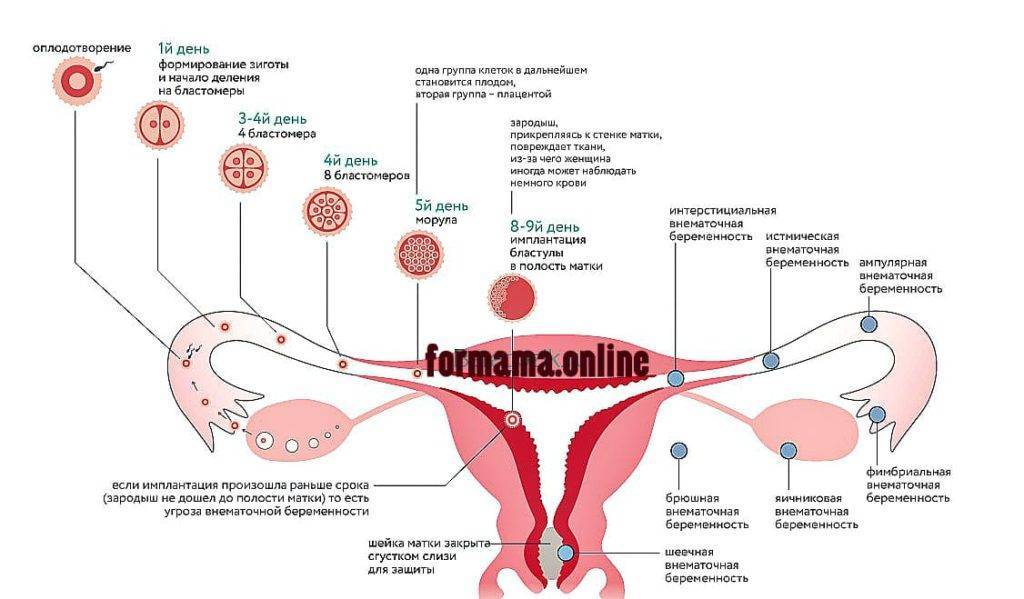 Вирус гепатита С поражает печень.Эта инфекция печени может привести к тошноте и желтухе, которые проявляются в виде пожелтения кожи и глаз.
Вирус гепатита С поражает печень.Эта инфекция печени может привести к тошноте и желтухе, которые проявляются в виде пожелтения кожи и глаз.
Однако у вас может не быть симптомов. И если вам повезет, ваше тело может избавиться от вируса самостоятельно, хотя это случается нечасто.
Согласно исследованию, опубликованному в World Journal of Gastroenterology, если у вас гепатит C, вероятность передачи инфекции вашему ребенку составляет 3–5 процентов.
То же исследование показало, что риск возрастает почти до 20 процентов, если у вас также нет лечения ВИЧ.Хорошая новость заключается в том, что гепатит С не оказывает негативного влияния на течение беременности или вес ребенка при рождении.
Вы можете задаться вопросом, увеличивает ли вагинальные роды риск передачи вируса от матери ребенку. Судя по исследованиям, это не так.
Исследователи из Орегонского университета здравоохранения и науки изучили 18 исследований, проведенных в период с 1947 по 2012 год, о том, как метод доставки связан с передачей вируса.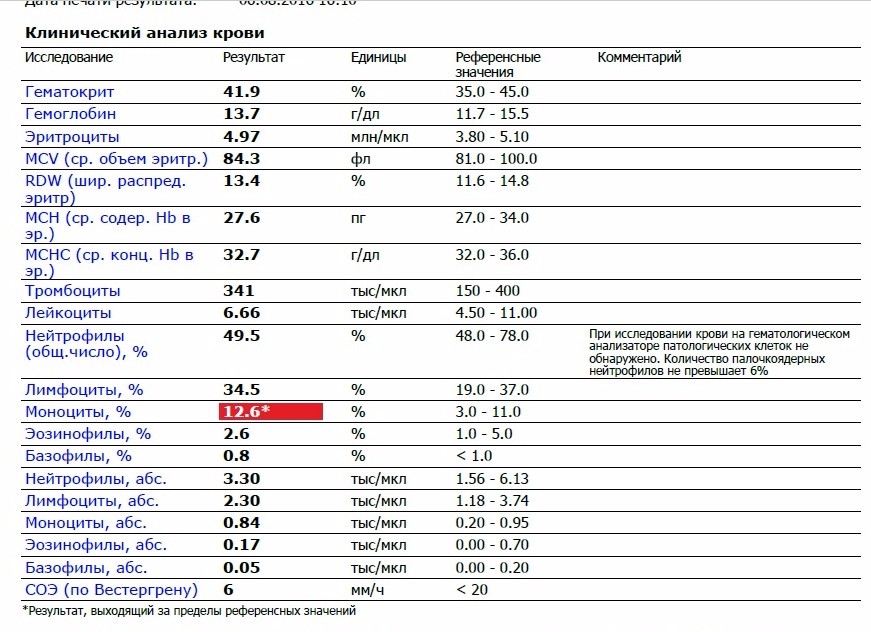 Они не смогли найти четкой связи между способом доставки и риском передачи вируса.
Они не смогли найти четкой связи между способом доставки и риском передачи вируса.
Исследователи не выступали за кесарево сечение для предотвращения передачи инфекции. Однако исследователи отмечают, что исследования были омрачены небольшими размерами выборки и недостатками методологии.
В настоящее время беременным женщинам с гепатитом С обычно не рекомендуется делать кесарево сечение, если нет других факторов риска, таких как коинфекция ВИЧ.
Согласно Центрам по контролю и профилактике заболеваний (CDC), если вы мать с гепатитом С, для вас разрешено кормить ребенка грудью.Исследователи не верят, что вирус может передаваться через грудное молоко.
Некоторые исследования не обнаружили более высоких показателей гепатита С у детей, находящихся на грудном вскармливании, чем у детей, вскармливаемых смесью. Поговорите со своим врачом о планах кормления грудью. Если у вас ВИЧ и гепатит С, это может быть поводом для отказа от грудного вскармливания.
По данным CDC, нельзя с уверенностью сказать, что кормление грудью с потрескавшимися или кровоточащими сосками может распространить вирус гепатита С.
Однако гепатит С может передаваться через контакт с инфицированной кровью, поэтому CDC не рекомендует кормить грудью, если у вас потрескались или кровоточили соски.
Организация предлагает матерям отказываться от грудного молока до полного заживления сосков.
Если вы считаете, что у вас гепатит C, вы можете проконсультироваться со своим врачом о комбинированных анализах крови.
Тест на гепатит С не является стандартным для беременных. Тест обычно проводится только для людей, относящихся к одной из категорий риска. Даже если вы употребляли внутривенные препараты только один раз, вы находитесь в группе риска и должны пройти тестирование на гепатит С.
Вы также можете пройти тест, если у вас есть татуировки. Если результат теста окажется положительным, ребенка также нужно будет сдать после рождения.
В период от рождения до 18 месяцев у вашего ребенка будут антитела к гепатиту С, полученные от вашего организма. Это означает, что тест на антитела для определения наличия вируса не будет надежным.
Однако вы можете попробовать пройти тест на вирус, когда вашему ребенку от 3 до 18 месяцев. Самый надежный способ узнать, есть ли у вашего ребенка гепатит С, — это пройти тестирование после того, как ему исполнится 2 года, с помощью теста, аналогичного тому, который используется для взрослых.
Хорошая новость заключается в том, что у вашего ребенка есть 40-процентный шанс спонтанно избавиться от вируса к 2 годам, согласно данным American Liver Foundation. Некоторые дети даже избавляются от вируса самостоятельно в возрасте 7 лет.
Беременность и гепатит C — Hep
Под влиянием опиоидной эпидемии заболеваемость вирусом гепатита С (ВГС) в Соединенных Штатах растет среди женщин детородного возраста. В 2017 году данные, опубликованные в Annals of Internal Medicine, показали, что количество женщин в этой возрастной группе с прошлой или настоящей инфекцией ВГС увеличилось вдвое — с 15 550 в 2006 году до 31 039 в 2014 году.
Распространенность инфекции ВГС среди беременных женщин удвоилась с 2009 по 2014 год. Текущие рекомендации по ВГС рекомендуют проверять всех беременных женщин на инфекцию гепатита С, в идеале в начале дородового ухода. Беременные женщины, у которых есть факторы риска гепатита С, особенно нуждаются в тестировании. Независимо от факторов риска, женщинам рекомендуется спрашивать своих поставщиков, будет ли проводиться этот тест.
Текущие рекомендации по ВГС рекомендуют проверять всех беременных женщин на инфекцию гепатита С, в идеале в начале дородового ухода. Беременные женщины, у которых есть факторы риска гепатита С, особенно нуждаются в тестировании. Независимо от факторов риска, женщинам рекомендуется спрашивать своих поставщиков, будет ли проводиться этот тест.
Риск того, что беременная женщина с вирусом гепатита С передаст вирус своему ребенку, составляет около 6 процентов.Это добавляет примерно 4000 новых случаев гепатита C в США каждый год. Если мать имеет коинфекцию ВИЧ, риск передачи увеличивается в два-три раза.
Нет медицинских рекомендаций против беременности для ВГС-положительных женщин. Передача ВГС происходит во время рождения, и ничто не может предотвратить ее. Наличие ВГС не влияет на способ родоразрешения: вагинальный или кесарево.
Беременность не влияет на прогрессирование гепатита С, за исключением случаев цирроза.Лабораторные тесты, измеряющие функцию печени (ферменты печени) и количество вируса в крови (вирусная нагрузка), могут колебаться во время беременности. Вот рекомендации по наблюдению за женщинами с гепатитом С во время беременности. Женщины должны пройти повторное обследование на гепатит С после родов для оценки спонтанного выздоровления.
Вот рекомендации по наблюдению за женщинами с гепатитом С во время беременности. Женщины должны пройти повторное обследование на гепатит С после родов для оценки спонтанного выздоровления.
Ребенок, мать которого на момент рождения была инфицирована вирусом гепатита С, вероятно, родится с антителами к вирусу гепатита С. Однако это не означает, что ребенок заражен вирусом. Тестирование на антитела к ВГС следует отложить до достижения ребенком возраста 18 месяцев.Тест на вирусную нагрузку может быть проведен младенцу в возрасте от 4 до 8 недель, если необходимо более раннее подтверждение гепатита С. Тест на вирусную нагрузку необходимо повторить как минимум еще раз, независимо от того, положительные или отрицательные результаты. Поскольку для тестирования вирусной нагрузки требуется забор крови, многие эксперты рекомендуют подождать, пока ребенок не подрастет, или ему потребуется сдать анализ крови для других целей.
Младенцы, рожденные с гепатитом С, обычно не имеют симптомов и хорошо себя чувствуют в детстве. Матери с гепатитом С могут кормить грудью без риска инфицирования своих младенцев, за исключением случаев, когда у матери есть трещины, повреждения или кровотечения сосков, или в контексте коинфекции ВИЧ. Рекомендуется тщательный уход за сосками.
Матери с гепатитом С могут кормить грудью без риска инфицирования своих младенцев, за исключением случаев, когда у матери есть трещины, повреждения или кровотечения сосков, или в контексте коинфекции ВИЧ. Рекомендуется тщательный уход за сосками.
Беременность и лечение гепатита С
Текущие рекомендации по лечению гепатита С рекомендуют лечить женщин репродуктивного возраста с гепатитом С до наступления беременности. Лечение гепатита С во время беременности не рекомендуется, за исключением редких случаев. Поскольку рибавирин может нанести вред плоду, никогда не следует назначать лечение с использованием рибавирина.Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) требует, чтобы производители наносили предупреждение на этикетки с рибавирином. Вот пример:
Рибавирин может вызвать врожденные дефекты или смерть вашего будущего ребенка. Вы не должны принимать рибавирин, если вы беременны или ваш половой партнер беременен, а также вам или вашему партнеру не следует беременеть во время приема рибавирина и в течение 6 месяцев после прекращения лечения.
 При приеме рибавирина и в течение 6 месяцев после лечения вам необходимо использовать две формы надежных противозачаточных средств.
При приеме рибавирина и в течение 6 месяцев после лечения вам необходимо использовать две формы надежных противозачаточных средств.
Если беременность наступает во время приема рибавирина или через шесть месяцев после прекращения лечения, женщина должна сообщить об этом своему врачу. Обо всех случаях беременности следует сообщать в Регистр беременных с рибавирином по телефону 800-593-2214 или www.ribavirinpregnancyregistry.com
. В США ни один из новых препаратов для лечения гепатита С не содержит этого серьезного предупреждения, хотя безопасность этих препаратов не доказана. Информация о большинстве новых противовирусных препаратов прямого действия (ПППД) против ВГС гласит: «Исследования репродукции животных не продемонстрировали риск для плода, и нет адекватных и хорошо контролируемых исследований у беременных женщин.
У Олисио есть более серьезное предупреждение: «Исследования репродукции животных показали неблагоприятное воздействие на плод, и нет адекватных и хорошо контролируемых исследований на людях, но потенциальные преимущества могут оправдать использование препарата у беременных женщин, несмотря на потенциальные риски. ”
”
Короче говоря, лечение гепатита С можно применять во время беременности, но только в том случае, если потенциальные выгоды оправдывают потенциальный риск для плода. В Великобритании и Австралии предостережения намного сильнее: они не рекомендуют принимать лекарства от гепатита С во время беременности.
Противозачаточные средства и лечение гепатита С
При назначении препаратов Виекиракс, Виекира Пак или Техниви противопоказаны препараты, содержащие этинилэстрадиол, такие как комбинированные оральные контрацептивы, противозачаточные пластыри или противозачаточные вагинальные кольца. Поговорите со своим врачом или в клинике планирования семьи о том, как защитить себя от незапланированной беременности. Вы можете возобновить прием препаратов, содержащих этинилэстрадиол, через две недели после окончания приема Viekira Pak.
Заключительное примечание: Небольшое исследование, опубликованное в Journal of Hepatology (2017), показало, что у женщин детородного возраста с положительным гепатитом С наблюдались ранние признаки менопаузы. Это может увеличить риск бесплодия, гестационного диабета и выкидыша. Риск изменился после успешного исхода лечения ВГС, известного как устойчивый вирусологический ответ .
Это может увеличить риск бесплодия, гестационного диабета и выкидыша. Риск изменился после успешного исхода лечения ВГС, известного как устойчивый вирусологический ответ .
Последняя редакция: 5 марта 2019 г.
Как гепатит влияет на фертильность?
Ранее мы обсуждали, как заболевания, передающиеся половым путем, могут повредить фертильности. Когда средний человек планирует забеременеть, он не склонен задумываться о том, как его печень может повлиять на его способность зачать ребенка.Однако гепатит — воспаление печени — в некоторых случаях может влиять на фертильность. Какие формы заболевания могут повлиять на ваши шансы забеременеть и как? Давайте взглянем.
Что такое гепатит?
Гепатит может быть вызван несколькими различными заболеваниями, включая алкоголизм. Обычно, когда большинство людей говорят об этом, они имеют в виду вирусный гепатит. Эта форма заболевания может быть вызвана одним из пяти вирусов, которые называются гепатитом от А до Е. Наиболее распространенные штаммы — гепатиты B и C, часто сокращаемые до HBV и HCV, — поражают миллионы американцев, с тысячами новых случаев ежегодно.
Наиболее распространенные штаммы — гепатиты B и C, часто сокращаемые до HBV и HCV, — поражают миллионы американцев, с тысячами новых случаев ежегодно.
И HBV, и HCV передаются через инфицированную кровь, в то время как HBV также может передаваться половым путем или через другие инфицированные жидкости. Имеется вакцина против гепатита B, эффективность которой составляет 95%, но вакцины против гепатита C нет.
Вирусный гепатит может быть острым с единичным значительным обострением или хроническим, длящимся в течение месяцев или лет.В острых случаях обычно лечат симптомы, а не атакуют вирус напрямую. Только от 6% до 10% взрослых, инфицированных HBV, заболевают хроническим гепатитом, но большинство из них имеют хронический гепатит. Некоторых хронических пациентов можно лечить одним или комбинацией противовирусных препаратов, потенциально излечивающих болезнь.
Как гепатит влияет на фертильность?
Из пяти вирусов гепатита только гепатит B связан с нарушением фертильности. Большинство исследований сосредоточено на его влиянии на мужскую фертильность.Однако есть доказательства связи гепатита В и со снижением женской фертильности. В целом, вероятность бесплодия у людей с гепатитом B в 1,59 раза выше, чем у людей, которые не инфицированы.
Большинство исследований сосредоточено на его влиянии на мужскую фертильность.Однако есть доказательства связи гепатита В и со снижением женской фертильности. В целом, вероятность бесплодия у людей с гепатитом B в 1,59 раза выше, чем у людей, которые не инфицированы.
Основным фактором HBV является S-белок вируса — HBs, который, согласно исследованиям, снижает подвижность сперматозоидов и более чем наполовину снижает скорость их оплодотворения. Белок атакует клеточную мембрану сперматозоидов, убивая их или значительно нарушая их нормальную функцию.
Инфекция ВГВ у женщин и мужчин
У женщин инфекция ВГВ у женщин связана с повышенным риском трубного и маточного бесплодия. Удивительно, но инфекция HBV у мужчин также была связана с повышенным риском трубного бесплодия у их партнеров. Считается, что оба эффекта вызваны вирусом HBV, который снижает иммунную систему женщины и увеличивает вероятность инфекции органов малого таза.
Если вы или ваш партнер страдаете гепатитом B, вам следует проконсультироваться со своим врачом о возможных проблемах с беременностью.

 В. Вирусные инфекции и беременность. М., 2005. 174 с.
В. Вирусные инфекции и беременность. М., 2005. 174 с. 1998. Vol. 110 (2). P. 98–112.
1998. Vol. 110 (2). P. 98–112. M. Pregnancy and liver disease // Gut. 1981. Vol. 22. P. 592–614.
M. Pregnancy and liver disease // Gut. 1981. Vol. 22. P. 592–614.
 В грудном молоке вирус содержится в минимальной концентрации, которая попадая в желудок малышу, расщепляется, поэтому грудное вскармливание не противопоказано.
В грудном молоке вирус содержится в минимальной концентрации, которая попадая в желудок малышу, расщепляется, поэтому грудное вскармливание не противопоказано.

 Что для этого необходимо?
Что для этого необходимо? ).
).
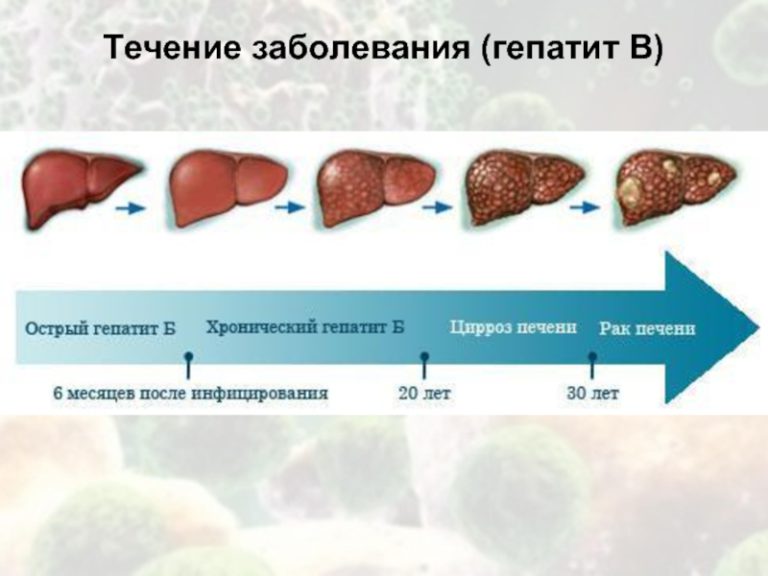
 Если у вас есть инфекция, называемая хроническим гепатитом B, она снижается до 10-20%.
Если у вас есть инфекция, называемая хроническим гепатитом B, она снижается до 10-20%.