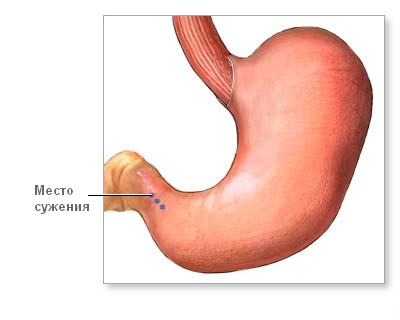
Папиллит желудка: эрозивный папиллит, диагностика, лечение
Новообразования, внешне проявившиеся на любом участке тела человека: коже лица, шеи, конечностях, слизистых тканях во рту и гортани, гениталиях, свидетельствуют о попадании и активировании своей деятельности папилломавирусов.
Что это такое, и какова опасность нахождения их в организме? Это опасно тем, что возможность возникновения происходит на внутренних органах, которые невооруженным взглядом или пальпацией не обнаружишь. Одним из заболеваний, вызываемых папилломатозом, является папиллит желудка.
Это доброкачественные папилломы на слизистой желудка, но вызывают ее воспаление. Обнаружение таких образований и тщательное лечение дает возможность избежать тяжких последствий. Как известно, вирусы папилломы имеют тенденцию перерастать в онкологию. Для этого всегда стараются определить тип вируса, чтобы знать риски, вызываемые его существованием в организме.
Симптоматика папиллита желудка
К сожалению, существует много болезней ЖКТ со схожей симптоматикой. Если у человека идет хроническое заболевания, то он не всегда обращает особое внимание на симптомы. Потому что уже есть отработанный протокол действий — выпить ту или иную таблетку, от назначения лечащего доктора для того заболевание, которое доктор лечит.
Если у человека идет хроническое заболевания, то он не всегда обращает особое внимание на симптомы. Потому что уже есть отработанный протокол действий — выпить ту или иную таблетку, от назначения лечащего доктора для того заболевание, которое доктор лечит.
И если присоединяется новый недуг, то таблетка не поможет, симптомы будут проявляться ярче. Если у человека заболевание проявляется впервые, то шансов его диагностировать и правильно установить причину больше. Что чувствует человек, у которого образовалась папиллома в желудке:
- болевой синдром ноющего, тянущего характера и, усиливающийся после приема пищи под ложечкой, отдающий в область лопаток или поясницы;
- обильное слюноотделение;
- нарушения работы кишечника в виде запоров или диарей;
- частое вздутие кишечника;
- появление неприятного запаха во рту;
- частая тошнота, рвотный позыв;
- желудочное кровотечение.
В начальной фазе недуг протекает бессимптомно. На усталость или употребление некачественной пищи списывается недомогание, изжога, отсутствие аппетита, тяжесть под ложечкой. Усиление дискомфортного состояния стают поводом обращения к врачу.
Усиление дискомфортного состояния стают поводом обращения к врачу.
Причиной частой тошноты могут быть:
Симптомы не однозначно определяют заболевание, вызывая подозрения на пульпит желудка, язвенного заболевания, острый холецистит, перитонит и другие. Хотя на самом деле их вызывает крупный полип.
Риски заражения, виды и диагностика
Папиллома желудка зарождается при заражении вирусом. И поскольку скорость заражения вирусом быстрая, то вирусоноситель заражает здорового человека особенно часто при контакте.
В группу риска попадают люди со слабым иммунитетом, возрастной категории, с заболевание ЖКТ. Хронические его заболевания вызывают фиброзные изменения тканей, что затрудняет диагностику папилломы в желудке.
Риски заболевания ЖКТ чаще сопровождают людей курящих и пьющих. Плод в утробе зараженной матери тоже может заражаться папилломавирусом. Но главная опасность в неожиданности приговора – рак.
Медицина классифицирует 2 основные группы образований в желудке:
- Слабовыраженные наросты, очаги в виде небольших грядок, схожие с извилинами мозгов.

- Одиночные образования, собирающиеся в крупные очаги, возвышающиеся над слизистой ЖКТ.
Новообразования способствуют развитию разных форм папиллита желудка:
- Эрозивный папиллит желудка. В его процессе эрозия образовывается на поверхности папилломы, создавая воспаления близлежащих тканей. Но бывает, что сначала воспаляется сама папиллома, а на фоне воспаления образовывается эрозия. Клинически это не проявляется как самостоятельная болезнь. И жалобы пациентов носят общий характер недугов ЖКТ.
- Первичный фактор без излечения приводит к развитию хронического папиллита желудка. Существование на папилломе язвы длительного времени, приводит к кровотечениям из этого очага. Это уже проявляется в анализах крови как анемия разной стадии.
Направление и тактика лечения должны приниматься на основании полного всевозможного исследования:
- УЗИ со специальным составом, введенным в желудок;
- рентгенография желудка;
- фиброгастроскопия;
- эндоскопия.
 Детальное исследование желудка изнутри при помощи специального аппарата с возможностью вывода изображения на экран монитора.
Детальное исследование желудка изнутри при помощи специального аппарата с возможностью вывода изображения на экран монитора.
Способы лечения
Собранный материал и результаты анализов объясняют картину заболевания и стратегию, как лечить папиллому. Лечение начальной фазы обходится без оперативного вмешательства. Но обязательно соблюдается ряд правил, которые не позволяют дальнейшее обострение в желудке:
- медикаментозное средство, прием которого назначен доктором;
- правильное питание, заключающееся в диете, дробном режиме;
- исключение по возможности вредных привычек, алкоголь – так особенно;
- регулярный отдых, хороший сон, исключение стрессов;
- 2 раза в год проходить рекомендуемое доктором обследование.
И если симптоматика, вызвавшая поход к врачу, не повторяется, то хороший признак успешного лечения.
Но если систематическое исследование показывает рост образования, то здесь применяются другие методики лечения: удаление папилломы. Выбор типа операции зависит от размера папилломы и ее формы:
- Опухоль имеет средний размер, вытянутая на ножке. Лечение этих образований производится эндоскопическим путем, в сути которого лежит удаление металлической петлей. Излечение проявляется в быстром заживлении ранок, травмы, разрыв и деформация стенок желудка минимальные.
- Более сложные операции применяются к папилломам крупного размера. Помешать их проведению могут сопутствующие сердечно-сосудистые болезни. Операция заключается в банальном применение скальпеля на усмотрение лечащего доктора. Возможно применение излечения высокочастотным током, служащим альтернативой лазеру.
- Лазерное удаление наростов применяется к множественным папилломам. Они должны иметь плоскую форму без ножки. Для остановки кровотечения из ранки применяется электрокоагуляция.
После любой операции пациент пребывает под надзором доктора не меньше 2 недель, придерживаясь сурового постельного режима, исключая физические перегрузки, питаясь исходя из установленной диеты.
Заниматься самолечением народными средствами нельзя. Они могут применяться как дополнительные средства по излечению и то, только после консультации с доктором. Травка может вызвать негативное воздействие на желудок. После операций это особо опасно.
Коварность папилломы, что неожиданно из доброкачественного нароста она мутирует в онкологическую опухоль. А это совсем другое лечение, комплексная терапия: хирургическая, лучевая, химия, медикаментозная. Конечно, этому процессу способствует много факторов.
Одним из них самых важных факторов — это тип вируса, насколько он с риском онкогенности. В любом случае нахождение папилломы на стенке желудка в итоге к хорошему исходу не приведет. Поэтому папиллома должна постоянно наблюдаться и при малейшем подозрении на рост немедленно удаляться.
Главное, чтобы при трудности диагностирования папиллома была установлена. А дальше все зависит от человека, от того, как он любит жизнь и что может сделать для ее продления.
Папиллит желудка: как лечить, причины, диагностика
Возникший папиллит желудка нарушает нормальное пищеварение и провоцирует гнилостные процессы в ЖКТ. Причины его развития связаны с частой травматизацией слизистой и инфицированием специфическим вирусом. Избавиться от папиллом можно только хирургическим путем, при этом проводится частичная резекция желудка.
Причины и патогенез
Папиллит в желудке спровоцирован вирусом папилломы человека. А также вызвать быстрое развитие патологии может присутствие у пациента вредных привычек, особенно курение и неправильный образ жизни. Вредным является нерегулярное питание и употребление жирной, жареной и острой пищи. Малоактивный образ жизни и частые стрессы также провоцируют рост папиллом.
Папилломатозный процесс в желудке вызван воздействием на организм человека таких факторов, как:
- избыточная масса тела;
- отягощенная наследственность;
- длительно текущие воспалительные процессы;
- неправильное питание;
- употребление алкоголя;
- курение;
- воздействие стрессов;
- прием лекарственных препаратов;
- плохая экология.

Разрастание папиллом невозможно без присутствия вируса, относящегося к роду герпесов в организме. Однако персистенция вируса в крови не гарантирует возникновения болезни. Для этого необходимо воздействие на слизистую ЖКТ некоторых предрасполагающих факторов. Они способствуют ослаблению местной защиты и повреждают ее, образуя благоприятный фон для заселения и размножения вируса.
Эрозивный папиллит является очень опасным, так как часто перерастает в злокачественный канцероматоз.
Вернуться к оглавлению
Виды патологии
Патология может быть множественной.
- В зависимости от распространенности образования, выделяют:
- множественные, представляющие большую опасность развития злокачественного процесса и причиняющие пациенту массу функциональных расстройств пищеварения;
- одиночные, протекающие бессимптомно.
- По форме различают:
- грядкообразные, которые распространенные, и не сильно выступают над поверхностью слизистой;
- папилломы с ножкой, что свободно размещаются в полости желудка.

- По характеру течения папиллит бывает:
- острый, приводящий к быстрому росту новообразований;
- эрозивный, с сильным кровотечением из язв, что образуются вследствие наружной травматизации;
- хронический, длительно текущий процесс с медленным ростом опухолей.
- Другие образования:
- гипертрофические, имеющие значительные размеры;
- кровоточащие, имеющие на своей поверхности язвы, из которых выделяется кровь;
- раковые, с перерожденными атипичными клетками.
Вернуться к оглавлению
Симптоматика
Для такой патологии характерно появление сильной боли в области органа.
Папиллома в желудке провоцирует развитие у пациента множества неприятных признаков. Сначала возникает сильный болевой синдром, имеющий давящий и ноющий характер и усиливающийся после еды. Боль иногда бывает резкой и способна иррадировать в лопатку, поясницу и другие части тела. А также пациента беспокоит частый метеоризм, тошнота, что заканчивается рвотой и избыточное слюнотечение. Характерным является постоянное изменение консистенции каловых масс и наличие запаха гнили изо рта, что свидетельствует о явлениях застоя и гниения пищи в желудке. При этом у пациентов нарушается общее самочувствие, теряется аппетит, а при длительном течении процесса развивается астения и истощение, что вызвано недоеданием. Часто возникает изжога, как результат заброса желудочного содержимого в пищевод.
Характерным является постоянное изменение консистенции каловых масс и наличие запаха гнили изо рта, что свидетельствует о явлениях застоя и гниения пищи в желудке. При этом у пациентов нарушается общее самочувствие, теряется аппетит, а при длительном течении процесса развивается астения и истощение, что вызвано недоеданием. Часто возникает изжога, как результат заброса желудочного содержимого в пищевод.
Вернуться к оглавлению
Методы диагностики
Обнаружить папилломы в желудке можно с помощью фиброгастродуоденоскопии. При недостаточной эффективности этого метода или невозможности его проведения используют рентгенографию с введением контрастного вещества. Можно также применять ультразвуковую диагностику. Как дополнительные методы используется магнитно-резонансная и компьютерная томография. Пациенту рекомендуется сдать клинический анализ крови и мочи. После обнаружения папилломы проводится биопсия с последующим гистологическим исследованием образца, что дает возможность обнаружить атипичные клетки и развитие ракового процесса.
Вернуться к оглавлению
Как лечить?
Народные средства могут быть добавлены в терапевтический курс.
Подход к терапии папилломатоза в желудке должен быть комплексным и направленным, на начальном этапе, на устранение неприятных симптомов патологии, ведь при незначительных размерах новообразования удалять его не имеет смысла. Проводится обязательное исследование на присутствие ракового перерождения клеток. При больших размерах опухоли рекомендуется ее удаление и предотвращение повторного разрастания. Для этого важно устранить факторы, что спровоцировали ее развитие. Важно провести элиминацию вируса или уменьшение вирусной нагрузки, а также уменьшение степени травматизации тканей желудка. В комплексной терапии применяется лечение народными средствами. Используется физиотерапия, которая направлена на восстановление нормального пищеварения в желудке.
Вернуться к оглавлению
Традиционное лечение
Пациенту рекомендуется избавиться от вредных привычек и нормализовать питание. Показано употребление жидкой пищи, которая минимально раздражает слизистую оболочку желудочно-кишечного тракта. Важно избегать стрессов, которые провоцируют избыточное образование соляной кислоты. При выраженном нарушении пищеварения с развитием метеоризма и гнилостных процессов показаны средства, что усиливают перистальтику ЖКТ. С этой целью используют «Моторикс», «Гастрин» и другие препараты. При изжоге показаны антациды «Алмагель», «Фосфалюгель».
Показано употребление жидкой пищи, которая минимально раздражает слизистую оболочку желудочно-кишечного тракта. Важно избегать стрессов, которые провоцируют избыточное образование соляной кислоты. При выраженном нарушении пищеварения с развитием метеоризма и гнилостных процессов показаны средства, что усиливают перистальтику ЖКТ. С этой целью используют «Моторикс», «Гастрин» и другие препараты. При изжоге показаны антациды «Алмагель», «Фосфалюгель».
Устранить патологию способно только оперативное вмешательство. Оно выполняется при значительных размерах папилломы и чаще заключается в резекции части желудка. Удаление опухоли проводится только в случае, когда она единичная. Такая процедура проводится при эрозивном папиллите, так как он является предраковым состоянием. В послеоперационный период важно наладить пищеварение и запустить перистальтику желудочно-кишечного тракта.
Папилломы в желудке опасны и приводят к развитию раковой опухоли.
Вернуться к оглавлению
Терапия народными средствами
Лечить пациента, если у него возникла папиллома желудка, можно с применением нетрадиционных методов.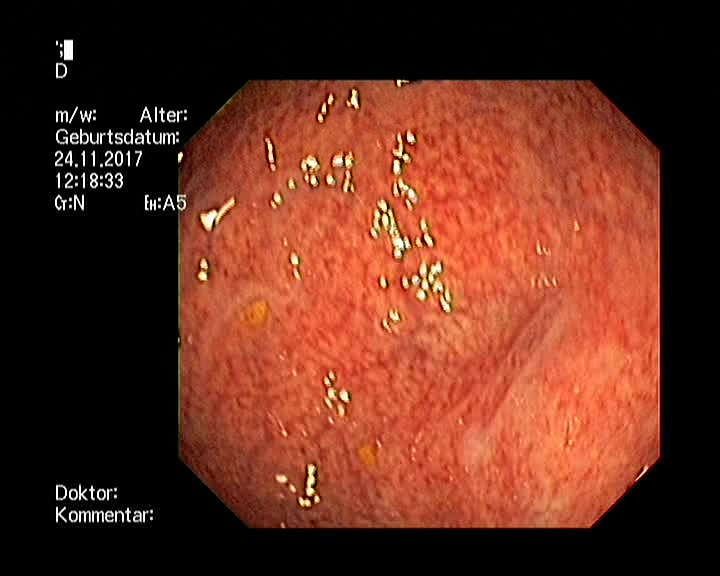 Распространение получило применение отваров трав зверобоя, мяты, календулы, ромашки и шиповника. Их употребляют за 15 минут перед каждым приемом пищи на протяжении месяца. Это поможет устранить боль, улучшит перистальтику и пищеварение пациента.
Распространение получило применение отваров трав зверобоя, мяты, календулы, ромашки и шиповника. Их употребляют за 15 минут перед каждым приемом пищи на протяжении месяца. Это поможет устранить боль, улучшит перистальтику и пищеварение пациента.
Чем лечить папиллит желудка
Папиллома в желудке
22 ноября 2016, 14:44 0 9,405
Желудочный папиллит относится к распространенным болезням ЖКТ. По сути, это доброкачественное новообразование на слизистой органа. Обычно патология не является изолированной, а сочетается с другими заболеваниями желудка и кишечника, такими как гастрит с хроническим течением, энтерит, язвенное поражение 12-перстного отростка. Поэтому важно своевременно лечить имеющиеся патологии ЖКТ.
Описание и симптоматика
Папилломы представляют собой новообразования (опухоли) доброкачественного происхождения. При их возникновении на стенках желудка развивается папиллит. Заболевание имеет форму небольших опухолевых узелков, растущих непосредственно из тканей слизистой. Изолированное проявление патологии является редкостью. В основном недуг возникает на фоне развития язв, хронического гастрита, энтерита и прочих болезней ЖКТ.
При их возникновении на стенках желудка развивается папиллит. Заболевание имеет форму небольших опухолевых узелков, растущих непосредственно из тканей слизистой. Изолированное проявление патологии является редкостью. В основном недуг возникает на фоне развития язв, хронического гастрита, энтерита и прочих болезней ЖКТ.
Этиологические факторы прогрессирования папиллита желудка многообразны. В большинстве случаев недуг развивается из-за начала воспалительного процесса в самом органе. Этому способствует:
- некорректное, нерегулярное питание;
- сбой в обмене веществ;
- повреждения слизистой;
- инфицирование органа.
Резкий, гнилостный запах изо рта – один из симптомов болезни.
- Постоянно ноющие боли в эпигастрии (под ложечкой), которые могут отдавать в поясницу или под лопатку. Болезненность возникает после еды.
- Переменчивость характера дефекаций: сменяющийся запор и диарея.
- Обильное слюнотечение.
- Увеличение количества приступов метеоризма.

- Резкий, гнилостный запах изо рта.
- Тошнота со рвотой из-за повышенной чувствительности (гиперестезии) тканей органа.
- Кровотечения из-за роста полипов до крупных размеров.
На первых стадиях папиллит никак себя не выдает. Пациент может ощущать:
- легкое недомогание;
- изжогу;
- тяжесть под ложечкой;
- снижение аппетита.
Симптомы часто путают с переутомляемостью, употреблением некачественных продуктов. Это оттягивает визит к врачу, и усугубляет болезнь.
Классификация папиллита желудка
Существует 2 вида папиллита желудка:
- эрозивный, то есть язвенный;
- хронический, существующий длительное время.
Папилломы в органе могут быть:
- Одиночные.
- Гнездящиеся, то есть множественные.
- Образования с ножками, возвышающиеся над желудочной слизистой.
- Грядкообразные полипы, которые слабо выражаются. Они подобны самой слизистой, но имеют извилины.

Более широкая классификация папиллом основана на морфологии и клинике заболевания. Различают:
- множественные, скопленные в одном месте, или отдаленные;
- мелкие, крупные или смешанные;
- на широкой основе или с ножкой;
- гнездообразные, разбросанные, расплывчатые, смешанные;
- бессимптомные или осложненные деструкцией лимфоидной ткани;
- кровоточащие, раковые, гипертрофированные.
Вернуться к оглавлению
Эрозивный папиллит
Этот вид недуга отличается наличием эрозий на поверхности папилломы. Образование располагается в просвете желудка. Состояние характеризуется развитием воспаления вокруг эрозивного дефекта или воспаляется сам полип. Эрозивное воспаление папилломы протекает бессимптомно. Возможно возникновение симптомов, соответствующих фоновым заболеваниям. Наиболее частые проявления недуга:
- болезненность эпигастрии и с левой стороны от груди;
- кислая отрыжка;
- изжога;
- периодическая рвота.

Вернуться к оглавлению
Хронический папиллит
Этот вид патологии развивается при постоянном воздействии раздражителя, вызвавшего недуг. При этом язвы на папилломе долго не заживают, постоянно кровоточат. Диагностировать патологию можно по анализу крови, который подтверждает анемичное состояние разной степени тяжести. Анемичные признаки:
- бледность кожных покровов;
- мигрени и головокружения;
- одышка;
- учащенный сердечный ритм;
- ломкость волос, ногтей.
Обострение признаков основного заболевания:
- болезненность эпигастрии, отдающая в поясницу и лопатки и усугубляющаяся после еды;
- переменчивость характера интенсивности болей;
- неприятные ощущения, тяжесть в желудке;
- потеря аппетита;
- быстрая насыщаемость;
- неприятный вкус во рту;
- интенсивное слюноотделение;
- вздутие;
- переменчивость стула;
- ослабленность и быстрая переутомляемость.

Перечисленные симптомы могут говорить о развитии онкологического процесса. Для подтверждения требуется проведение биопсии со взятием пробы на гистологию.
Опасность патологии
Папиллит желудка чреват тяжелыми осложнениями, особенно при возникновении совместно с другими патологиями:
- При формировании папиллом в конкретном месте в верхнем эпителиальном слое опухоль носит доброкачественный характер. При отсутствии адекватного лечения возможна трансформация в злокачественное образование.
- Запущенная форма папиллита часто приводит к эрозии слизистой и стенок ЖКТ в хронической форме с учащением обострений воспаления из-за постоянного раздражения оболочек полых органов.
- При высокой частоте инфицирования организма вирусом папилломы развивается хронический папиллит, отягченный анемичным состоянием. Такая форма чревата перерождением в рак.
- Высока опасность развития интенсивных кровотечений в ЖКТ. Контролировать процесс нужно анализом каловых масс на скрытую кровь.

Главная опасность патологии — высокий риск заражения (одиночного или повторного) тактильным или сексуальным путем, а также от матери к ребенку. Повышенному риску подвержены люди:
- со слабым иммунитетом;
- пожилые;
- с имеющимися болезнями ЖКТ;
- курильщики;
- любители крепких напитков.
Вернуться к оглавлению
При длительной течении папиллита желудка в большинстве случаев развивается карценома. Усугубить процесс могут хронические воспаления, язвы, дистрофия, одиночная гиперплазия, нарушения иннервации полого органа. Рак и папиллома совмещаются в трех случаях:
- Из одиночного полипа. Внешне образование подобно доброкачественным опухолям, которые сложно визуализируются.
- Образование в большой или малой кривизне органа. Легко обнаруживается рентгенологически. Имеет несколько стадий течения, поэтому постоянно видоизменяется.
 Преобразуется в рак даже из маленькой ворсинки. Резекция помогает в редких случаях, так как на культе желудка нередко появляются новые полипы и развивается карценома. Лечение длительное и трудное.
Преобразуется в рак даже из маленькой ворсинки. Резекция помогает в редких случаях, так как на культе желудка нередко появляются новые полипы и развивается карценома. Лечение длительное и трудное. - Полипозный рак. Появляется по периферии язвы или непосредственно на ране. Карценома окружается опухолевыми скоплениями или одним образованием.
Лечить карценому нужно длительно с применением комплексных мер.
Диагностика
С целью определения типа папиллита и подбора подходящей методики лечения следует провести тщательное обследование желудка и сдать необходимые анализы. Недуг не прощупывается пальпацией или на диагностических операциях. Чтобы визуализировать образование на слизистой, нужно вскрыть желудок скальпелем. Эффективные методы диагностики:
- Фиброгастроскопия. Относится к эндоскопическим методам и является самым точным. Обследование проводится эндоскопом с современной оптической и осветительной техникой, которая хорошо визуализирует стенки желудка.
 Для наглядного изучения состояния полого органа картинка выводится на большой экран. Метод позволяет взять пробу тканей желудка для гистологического анализа.
Для наглядного изучения состояния полого органа картинка выводится на большой экран. Метод позволяет взять пробу тканей желудка для гистологического анализа. - Контрастное УЗИ с наполнением органа специальным веществом. Метод подходит для диагностирования скрытых форм папиллита.
- Рентгенография. Позволяет получить точную картину процесса. Применяется при отсутствии исчерпывающей информации, полученной при других методах исследования.
Вернуться к оглавлению
Как лечить?
Лечение подбирается на основе полученной информации о происхождении или тяжести протекания патологии:
- Доброкачественные образования. Курс лечения включает:
- регуляцию питания;
- соблюдение правильного режима работы и отдыха;
- отказ от вредных привычек. Для контроля назначается профилактическая фиброгастроскопия дважды в год.
- Папилломы среднего размера на ножках.
 Лечатся опухоли эндоскопическим путем, подразумевающим их удаление металлической петлей. Такое лечение исключает разрыв желудка, снижает риск травмирования стенок. В результате ткани заживают быстрее, исключается деформация органа.
Лечатся опухоли эндоскопическим путем, подразумевающим их удаление металлической петлей. Такое лечение исключает разрыв желудка, снижает риск травмирования стенок. В результате ткани заживают быстрее, исключается деформация органа. - Папилломы крупного размера. Удаляются путем проведения сложной операции. Осложнить процедуру может дисфункция сердечно-сосудистой системы, например, гипертрофия левого сердечного желудочка.
- Множественные папилломы. Удаляются опухоли лазером. Применяется только для плоских образований, которые не имеют ножки. Лечение завершается электрокоагуляцией для купирования возможных кровотечений.
Перед любым видом операции нужна подготовка:
- диета, основанная на щадящем питании с исключением жирного, острого, жареного;
- дробное питание;
- последний прием пищи возможен за сутки до вмешательства;
- исключение завтрака;
Злокачественные образования нужно лечить хирургически, химиотерапией и облучением.
Профилактика
Заражение вирусом папилломы происходит через жидкие среды. Обезопасить себя можно путем соблюдения таких правил:
- использовать индивидуальные средства личной гигиены, посуду;
- не ходить босыми ногами по полу в общественных местах с высокой влажностью: в банях, аквапарках, бассейнах;
- не пожимать руку незнакомым людям;
- пользоваться средствами контрацепции во время сексуальных контактов.
Факт инфицирование папилломой и развитие папиллита долго не проявляются, вплоть до возникновения благоприятных для этого условий. Узнать о заражение папилломой на ранних стадиях можно только при диагностическом обследовании, поэтому рекомендуется проходить плановые осмотры, сдавать анализы, соблюдать рекомендации врача и при возникновении подозрений на патологию ЖКТ — лечиться.
Источник
Как вылечить папиллому желудка
Доброкачественные образования на стенках желудка – клиническое проявление ВПЧ, появляющиеся на фоне гастроэнтерологических заболеваний и низкого иммунитета.
После инфицирования вирус может годами существовать в организме, не доставляя проблем. При благоприятных условиях активизируется, образует на слизистой мелкие узелки (полипы), склонные к разрастанию. Длительное время генерализованные признаки отсутствуют. Проблему обнаруживают случайно во время планового осмотра. Заболевание чревато переходом в хроническую форму, появлением эрозий, поражениями стенок, малигнизацией.
Особенности болезни
Что такое папиллома желудка?
Это – плоскоклеточный нарост на слизистой оболочке, образованный из неороговевающего эпителия или переходного многослойного, способного сокращаться и расширяться. Сначала появляется плоская бородавка размером 1 мм, напоминающая ограниченный бесполостной узел телесного или красно-коричневого цвета.
В отличие от простых бородавок, плоскоклеточное образование имеет соединительную строму, пронизанную микроскопической капиллярной сетью. По структуре папилломы в желудке бывают мягкими и плотными, имеют подошвенное и стебельчатое крепление. Формы папиллита и виды бывают разные. Экземпляры без ножек вплотную прилегают к стенкам, нитевидные становятся продолжением слизистой. Нарост локализуется автономно или является частью колонии, похожей на полиповидный узел или кустообразное разветвление.
По структуре папилломы в желудке бывают мягкими и плотными, имеют подошвенное и стебельчатое крепление. Формы папиллита и виды бывают разные. Экземпляры без ножек вплотную прилегают к стенкам, нитевидные становятся продолжением слизистой. Нарост локализуется автономно или является частью колонии, похожей на полиповидный узел или кустообразное разветвление.
Видео
ВПЧ инфекция
Причины появления
Все провоцирующие факторы, подстегивающие к развитию узлов, не установлены. Характерно, что на оболочке желудка доброкачественные эпителиальные разрастания в 3 раза чаще появляются у мужчин. Этот факт медики списывают на табак, чрезмерное увлечение алкоголем, неправильное питание.
Предрасполагающие факторы:
- снижение активности иммунных клеток после соматических, инфекционных заболеваний, операций;
- часто повторяющиеся курсы антибиотиков;
- лучевое облучение, химиотерапия;
- хронический стресс;
- микротрещины слизистой, вызванные хроническим гастритом, энтеритом, язвой.

Группа риска
Доподлинно известно, что в группе риска больные с хроническими инфекциями, заболеваниями ЖКТ, метаболическими проблемами. Вялотекущие инфекции, разрастание волокнистой ткани в совокупности с другими патогенетическими факторами приводят к развитию папиллита ЖКТ.
Необходимо поберечься людям с высокой кислотностью желудка. Концентрированная соляная кислота расщепляет молекулы белков и углеводов, заодно создает агрессивную среду, разъедающую слизистую. Такой эффект оказывает гастроэзофагеальная рефлюксная патология. Регулярные эпизоды рефлюкса (забрасывания) кислого содержимого в желудок при участии соляной кислоты приводит к проблемам нижнего отдела.
Еще один травмирующий фактор – механические повреждения эпителиальной оболочки при сокращении кольцевых мышц во время проталкивания пищевого комка. Снижение местного иммунитета в пораженных зонах, трещины и микронадрывы создают условия не только для активации вируса, но и малигнизации имеющихся наростов.
В чем опасность?
Папиллома в желудке – это опасно, поскольку эпителиальные разрастания вызывают клеточные изменения. При дифференцировании (метаплазии) происходит замещение клеток, образование других видов с нетипичными характеристиками, это дает право многим врачи считать их склонными к перерождению. При развитии плоскоклеточных образований появляется ороговение, несвойственное для слизистой желудка, диагностируемое как папиллит ЖКТ. Человек с таким медицинским заключением опасен для окружающих, поскольку высока вероятность передачи возбудителя контактным путем.
Штамм легко передается через личные вещи при несоблюдении гигиены.
Разновидности
Вирус ВПС приводит к появлению эрозивного и хронического папиллита. В первом случае поражает верхний слой слизистой, на котором после заживания не остается следов. Это случается из-за приема противовоспалительных, жаропонижающих средств. Проблему вызывает заброс в антральный отдел желчи, разъедающей слизистую.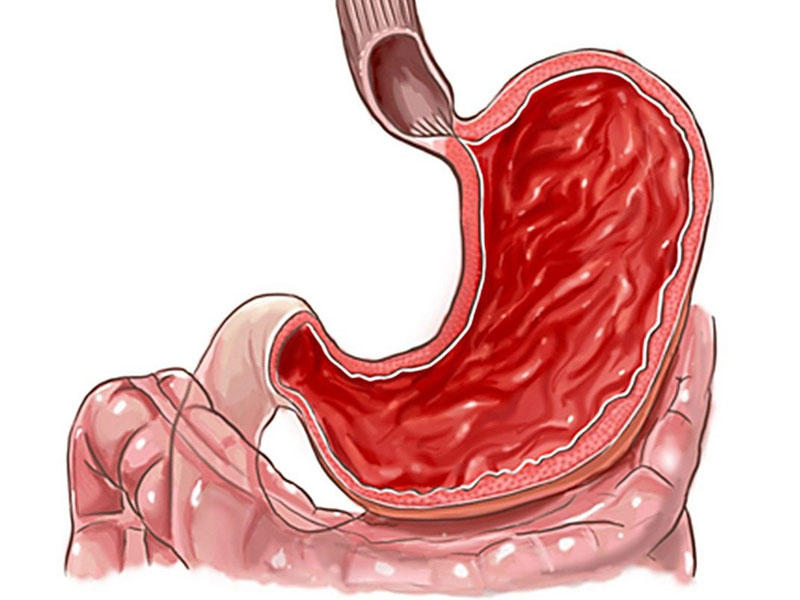 Заболевание протекает бессимптомно, иногда бывает изжога, отрыжка.
Заболевание протекает бессимптомно, иногда бывает изжога, отрыжка.
Хроническая папиллома желудка появляется из-за постоянного раздражения эпителия. Наросты с кровоточащими язвами формируются в просвете. Они долго не заживают, вызывают воспалительный процесс. О проблемах свидетельствуют результаты анализа крови, указывающие на высокую СОЭ, низкий гемоглобин. Больного мучают:
- слабость;
- головокружение;
- мигренозные боли;
- изжога и кислая отрыжка;
- одышка.
Присутствуют бледность кожных покровов, ломкость ногтей, выпадение волос, возможны кровотечения.
Симптомы
Инфицированный человек может заметить первые признаки папиллом в желудке спустя время после активизации вируса. Вначале небольшие по размерам образования не доставляют проблем, экземпляры, выросшие до 2-3 см, становятся причиной плохого самочувствия. Человека беспокоят:
- постоянная тяжесть в животе и желудке;
- изжога после еды;
- обильное слюноотделение;
- боли во время после приема пищи;
- недомогание;
- отвращение к пище;
- запах изо рта;
- метеоризм;
- частый или редкий стул;
- диспепсические явления.

Многие списывают симптомы на гастроэнтерологические проблемы, пытаются решить их с помощью питания, ферментов. Когда начинается кровотечение, обращаются к врачу. Если игнорировать признаки, откладывать визит к специалисту до последнего, недолго получить карциному в плоском эпителии.
Методы исследования
Терапия начинается с инструментальной диагностики. Информативные методы определяют тип образования, дают основания для составления лечебной стратегии, исключают или подтверждают опухолевый генез.
Исследования на УЗИ с введением контрастного вещества определяют размеры, локализацию, количество очагов, форму.
Фиброгастроскопия с применением эндоскопа дает полную клиническую картину. Оптическая насадка с освещением обнаруживает даже зародышевые наросты во всех отделах желудка. При исследовании заодно берут ткани органа для гистологических исследований.
Электромагнитные волны при рентгенографии проникают в ткани, сканируют структуру, переносят изображение на снимок. Излучение плохо для здоровья, но во время оперативной съемки человек получает минимальную дозу.
Излучение плохо для здоровья, но во время оперативной съемки человек получает минимальную дозу.
Методы лечения
Стратегию определяет врач, исходя из результатов комплексной диагностики. Если опухоль или папилломатозные очаги на первой стадии развития, назначают щадящую схему. Лечение папилломавируса в желудке предусматривает:
- коррекцию питания;
- отказ от табака, алкоголя;
- медицинские препараты;
- витаминотерапию;
Два раза за год положен профилактический осмотр. Если новообразование достигло 3 см, пациенту предлагают аппаратный метод иссечения.
Диета и образ жизни
Первая причина появления плоскоклеточных наростов – низкая биологическая защита. Первоочередная задача терапии — составление рациона с учетом БЖУ, употребление большого количества растительной пищи. Она поставляют витамины, минералы, снабжает организм клетчаткой, отвечающей за очищение кишечника.
Для получения энергии достаточно медленных углеводов из круп, фруктов. Продукты с «пустыми» калориями» (выпечку, сладости) исключают. В ежедневном рационе всегда присутствуют продукты:
Продукты с «пустыми» калориями» (выпечку, сладости) исключают. В ежедневном рационе всегда присутствуют продукты:
- с витамином С — перец, цитрусовые, ягоды, кислые фрукты;
- группой B — орехи, семечки, твердые сыры, бобовые, гречка;
- токоферолом — проросшая пшеница, молочные продукты, яйца;
- постные сорта мяса и рыбы;
- имбирь, чеснок, лук, мед.
Жиры принимают участие в продуцировании иммунных клеток — макрофагов, поэтому свежие овощи заправляют маслом холодного отжима. Необходимо пить много фильтрованной воды. Она выводит токсичные вещества, улучшает работу иммунной системы. Важно соблюдать технологию приготовления пищи, чтобы не раздражать желудок и кишечник. Жареные и острые блюда из меню исключают. Для хорошего аппетита и самочувствия показана физкультура, пешие прогулки. Они повышают тонус организма, успокаивают нервы, обеспечивают крепкий сон.
Медикаментозные средства
Если папилломы небольшие, прием лекарств, повышающих иммунитет, решает проблему. Для лечения папиллом в желудке и ЖКТ в единичных экземплярах используют:
Для лечения папиллом в желудке и ЖКТ в единичных экземплярах используют:
- противовирусные препараты: Ацикловир,Панавир, Реаферон, Аллокин-альфа, Изопринозин, Гропринозин;
- противовоспалительные – Виферон, Панавир;
иммуномодулирующие: Пентоксил, Ликопид, Галавит, Интерферон и его производные. - аптечные поливитамины С, В6, комплексы « Витрум», «Перфектил», «Алфавит», «Ревивона».
- растительные настойки элеутерококка, лимонника, настои шиповника.
Хирургические средства
Папилломы с нитевидными ножками убирают эндоскопическим способом. Аппарат вводят вглубь, подрезают металлической петлей. Она не царапает стенки, минимально травмирует слизистую. После удаления папилломы не остается следа.
Крупные экземпляры иссекают скальпелем под общим наркозом. Поскольку они прорастают в мышечный слой, чтобы не повредить сосуды и спровоцировать обширное кровотечение, нужен надрез. При необходимости метод сочетают с химиотерапией.
Множественные плоские папилломы выжигают по показаниям лучом карбондиоксидного лазера. Электрокоагуляция действует на клетки термически. Под воздействием высокой температуры ножка отпадает. Минус процедуры – травматизм соседних тканей, длительное заживление рубца.
Радиоволновое удаление предполагает иссечение с помощью электрической волны частотой 3,7-4 Гц. Электрод накаляют от электрического разряда, одним махом срезают плоскую бородавку. Параллельно прижигаются близлежащие ткани, «запаиваются» капилляры и сосуды.
Народные методы
Повысить иммунитет можно с помощью растительных сборов.
В термос кладут две ложки молотых листьев грецкого ореха, заливают 0.5 л кипятка, оставляют на ночь. Настой пьют по ¼ стакана 5 раз, заедая орехом.
Хвойные иголки моют, засыпают в емкость, наливают 300 мл кипятка, варят 20 минут. Отвар настаивают закрытым полчаса, фильтруют, принимают по 60 мл дважды за день. Чтобы сбить горечь, подслащивают медом или вареньем.
Папиллома в желудке исчезнет после употребления питательной смеси из грецких орехов, изюма, кураги, взятых поровну и пропущенных через мясорубку. К ней добавляют кашицу из 1-2 лимона с цедрой. Массу расфасовывают по банкам, хранят внизу холодильника, ежедневно съедают ложку натощак, запивая настоем шиповника.
2 луковицы измельчают удобным способом, смешивают со 180 г сахара, варят с 4-мя стаканами воды около 1.5 часа. В остывшую смесь добавляют пару ложек меда. Употребляют по ложке 3- 5 раз перед едой.
Поддержит организм витаминная смесь.
Морковь и редьку пропускают через соковыжималку, Берут по 100 мл сок без жмыха, доливают по ложке клюквенного и цитрусового, кладут 20 г меда. Лечебный коктейль выпивают за день.
Измельчают средний корень имбиря, смешивают с соком половины лимона, стаканом сезонных ягод. Смесь выдерживают 2 суток, затем массу отжимают. Пьют по ложке с водой или чаем. Настои и смеси принимают курсами с перерывами.
Профилактика заболевания
Нехитрые правила избавят от инфицирования, серьезных проблем в будущем. Для того чтобы избежать желудочных папиллом:
- тщательно подходят к выбору половых партнеров;
- помнят о ненадежности презерватива;
- не пользуются чужими вещами и средствами гигиены;
- делают маникюр и педикюр у мастера, которому доверяют.
Проходят ежегодный медосмотр, следят за рационом, качеством питания, периодически принимают витамины, БАДы, не забывают о спортивных нагрузках.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Введение
Папиллит, или папилломы в желудке, встречается чаще у мужчин. Болезнь развивается при наличии вируса папилломы в организме. На слизистой желудка появляются наросты, которые и являются папилломами.
Внешне они напоминают бородавки. Такие образования могут появиться где угодно, но чаще их можно обнаружить в ротовой и носовой полости, на руках, на шее и половых органах. Внутри организма папилломы разрастаются реже, обычно диагностируются они внутри кишечника или желудка.
Несмотря на их маленький размер, такие наросты таят в себе большую опасность, так как в любой момент могут перерасти в раковую опухоль.
Почему образуются наросты?
Любой вид папилломы, где бы она ни появилась, вызывает одноименный вирус, который при некоторых обстоятельствах может проникнуть в организм.
После попадания в человеческий организм вирус начинает свое активное размножение. В результате в разных частях тела и его органах появляются наросты, которые могут достигать размера 3 см. Они имеют коричневый или красноватый оттенок.
Но такое развитие событий происходит не у каждого человека. Главным условием прогрессирования болезни является снижение иммунной системы. Иммунитет понижается на фоне плохого питания, вредных привычек, малоподвижного образа жизни, переохлаждений и т. д.
В желудке наросты возникают из-за таких причин:
- Болезни органов пищеварения.
- Простудные болезни, грипп.
- Прием некоторых медикаментов.
СПРАВКА. Вирус папилломы человека распространяется воздушно-капельным путем, бытовым путем, но чаще всего – через половую связь с больным человеком. Маленький ребенок получает болезнь при рождении, проходя, через инфицированные родовые пути матери, либо заражается через грудное молоко.
Особенности вируса, это опасно?
Новообразования в желудке способны разрастаться и вызывать воспаление. Внешне папилломы бывают разными. Они могут быть с гладкой поверхностью и шероховатыми, бордового или коричневого цвета, могут вырастать до 3 см.
Чаще всего в желудке могут присутствовать два вида папиллом, это:
- Плоскоклеточные новообразования – они покрыты многослойным плоским эпителием.
- Переходно-клеточные наросты, которые имеют переходный эпителиальный слой.
Во многих случаях желудочные папилломы перерастали в раковую опухоль. Поэтому рекомендуется незамедлительно начинать лечение после постановки диагноза.
Виды
Различают два основных вида папиллом в желудке:
- Эрозивный вид – отличается он наличием эрозий на поверхности папиллом. Месторасположения – просвет желудка, часто такие наросты воспаляются в области отростка или вокруг него. Чаще всего симптомы болезни отсутствуют, изредка появляется изжога, рвота и кислая отрыжка.
- Хронические папилломы – возникнуть они могут из-за регулярного воздействия раздражающих веществ на слизистую оболочку желудка. Такие новообразования в скором времени превращаются в язвы, могут кровоточить и длительный период не заживают. Если сдать кровь на анализ, то выявится определенная степень анемии. Заподозрить хронические папилломы можно по бледному цвету дермы, аритмии, присутствии одышки, ломкости ногтей и волос.
Если случилось обострение, то болезнь проявляется такими признаками:
- Боль в районе желудка.
- Сниженный аппетит.
- Создается ощущение скорой наполняемости желудка, даже после приема малого количества пищи.
- Обильное слюноотделение.
- Метеоризм.
- Ощущение неприятного привкуса во рту.
- Усталость.
Стоит отметить, что иногда хронические папилломы приводят к онкологии, поэтому консультация врача нужна даже при незначительных проявлениях болезни.
Группа риска
Из всех папиллом, которые возникают у человека в результате деятельности вируса, чаще всего желудочные новообразования со временем перерастают в рак. Связано это с постоянным механическим повреждением наростов частичками пищи, попадающими в ЖКТ.
Наиболее подвержены риску образования папиллом в желудке определенные категории людей. Так, в группу риска входят:
- Люди с болезнями ЖКТ.
- Те, у кого слабая защитная система.
- Больные, которые перенесли химио- и лучевую терапию.
- Люди, у которых наблюдается сбой в работе желез внутренней секреции.
- При наличии шишек в ротовой полости, в области заднего прохода или на слизистых половых органов.
- Пациенты, с травмой желудка или перенесшие оперативное вмешательство на этот орган.
- Люди со сниженной иммунной системой в результате внешнего воздействия или на фоне хронических заболеваний.
Фиброзная ткань может разрастаться на фоне хронических гастритов, дуоденитов и прочих вялотекущих болезней пищеварительной системы. В результате создаются трудности при постановке диагноза, врачи длительное время могут лечить человека совершенно от других болезней, тогда как папиллит желудка будет продолжать прогрессировать.
Признаки папиллита
На первых порах человек не ощущает никаких изменений в организме. Но болезнь продолжает развиваться. По мере роста папиллом у больного появляются симптомы следующего характера:
- Запоры могут сменять диареи.
- Тошнота, а иногда и рвота.
- Появление зловонного запаха изо рта.
- Газообразование, что приводит к неприятным ощущениям в желудке.
К общим симптомам относится недомогание, плохой аппетит, изжога и вялость.
Данные симптомы нередко связывают с другими болезнями, в особенности хронического характера, такими как гастрит и т. д. В итоге лечение не проводится, либо лечится совершенно другое заболевание.
Диагностика заболевания
Чтобы установить точный диагноз, необходимо сдать ряд анализов и пройти некоторые инструментальные исследования:
- Фиброгастроскопия (зондирование) – при помощи этой методики внутренняя сторона желудка изучается при помощи эндоскопа, а на мониторе отображаются все его изменения. Таким образом, можно детально рассмотреть все части органа.
- Ультразвуковое исследование (УЗИ) – метод этот инвазивный, то есть не требует проникновения. Но тем не менее он в состоянии распознать даже скрытые формы папиллита желудка.
- Рентгенография – она необходима, когда прочие способы диагностики не смогли выявить заболевания.
Методы лечения
После того как врач поставит диагноз «папиллит желудка», назначаются терапевтические мероприятия. За период лечения необходимо соблюдать такие правила:
- Отказаться от вредных привычек.
- Строгое диетическое питание, которое предусматривает отказ от раздражающей пищи.
- Полноценный отдых.
- Сокращение стрессовых ситуаций в жизни.
- Консервативное лечение, направленное на снижение воспаления и повышение сопротивляемости организма различным вирусам.
Медикаментозная терапия
Важно!
Не стоит самостоятельно пытаться избавиться от вируса, приобретая в аптеке лекарства на свое усмотрение. Это должен делать врач исходя из многих показателей: общего состояния иммунной системы, наличия сопутствующих болезней, возраста пациента и т. д., так как каждый препарат имеет свои противопоказания и побочные эффекты.
Основу лечения медикаментами составляют следующие препараты:
- Противовирусные средства.
- Ферменты и пробиотики.
- Иммуномодуляторы.
- Симптоматические средства.
Хирургическое лечение
Если папилломы больших размеров или имеется риск перерождения их в рак, то принимается решение для их удаления при использовании следующих методов:
- Эндоскопическое удаление с применением металлической петли, которая срезает новообразование. Такой способ применим для небольших папиллом с ножкой.
- Если папилломы большого размера, то проводится хирургическое удаление с последующим взятием пробы на гистологию.
- Если новообразования множественные и плоские (без ножки), то проводится их лазерное удаление. К плюсам такого метода относится низкая травмируемость тканей и исключение возможности кровотечения.
Если опухоль носит злокачественный характер, то хирургическое удаление сочетают с химиотерапией и лучевой терапией.
Народные методы
Желудочный папиллит достаточно сложно устранить народными методами. Но есть способы, которые могут остановить прогрессирование заболевания, а при небольших наростах снимут воспалительный процесс. Также народная терапия способна повысить иммунитет и улучшить общее самочувствие.
К наиболее действенным и безопасным народным рецептам относится прием сырых перепелиных яиц. Каждое утро за полчаса до еды следует выпивать по 3–4 сырых яиц перепелки.
СПРАВКА. В отношении лекарственных трав следует предварительно консультироваться с врачом.
Профилактика
Чтобы в желудке не появились папилломы, нужно постараться не допустить попадания в организм вируса папилломы человека. Поэтому следует придерживаться таких профилактических правил:
- Не контактировать, с людьми с ВПЧ.
- Не пользоваться личными вещами и предметами гигиены других людей.
- Своевременно устранять инфекционные очаги и другие болезни, снижающие функциональность иммунной системы.
- Посещать только те салоны красоты, где гарантированно используют стерильные инструменты.
Стоит помнить также о причинах, которые способствуют проникновению в организм папилломавируса. Это частая смена половых партнеров, несоблюдение мер личной гигиены, вредные привычки и постоянные стрессы.
Источник
Папиллит желудка: симптомы, причины, методы лечения
3953 просмотров
Папиллит желудка – это распространенное заболевание внутреннего органа, характеризующееся развитием папиллом на его слизистой оболочке. Происходит это под действием вируса папилломы человека и на фоне различных нарушений пищеварительного тракта. Болезнь распространена чаще всего у лиц мужского пола. Что это такое – папиллит желудка, как он проявляется и какими способами лечится – об этом можно узнать в статье ниже.
Содержание:
Виды желудочных папиллом
Папилломы желудка – это доброкачественные образования, имеющие круглую и овальную форму, шероховатую или гладкую оболочку. Самые распространенные папилломы внешним видом похожи на цветную капусту, они склонны перерастать в раковую опухоль.
Существует две группы новообразований:
- одиночные или множественные наросты на ножках, возвышающиеся над слизистой оболочкой желудка;
- слабовыраженные папилломы, скапливающиеся небольшими грядками, по форме напоминающие извилины мозга.
Диаметр опухолей может достигать около 3 см, чаще всего они имеют розовый или красный оттенок.
Заболевание имеет следующие формы развития:
- эрозивная форма: характеризуется наличием эрозии на опухоли, сопровождается воспалительным процессом;
- хронический папиллит: развивается на фоне постоянного раздражающего фактора, спровоцировавшего патологию, характеризуется долгим заживлением язв и их сильной кровоточивостью.
Симптомы папиллита желудка
Симптомы папиллита желудка проявляются через некоторое время после появления наростов. Часто симптоматика связана с прогрессированием основной патологии, повлекшей за собой развитие папиллита.
Эрозивная форма характеризуется следующими проявлениями:
- постоянная изжога;
- появление тошноты;
- болезненность в эпигастральной области;
- рвота;
- бурление в животе;
- кислая отрыжка;
- запах изо рта;
- колющие ощущения в груди слева.
Хроническая патология имеет такие проявления, как:
- учащенное сердцебиение;
- повышенное давление;
- головная боль;
- бледность кожи;
- повышенная утомляемость;
- головокружение;
- потеря волос;
- одышка.
Советуем узнать, какими симптомами проявляются заболевания желчевыводящих путей.
Читайте: почему возникает кардиоспазм пищевода.
Наличие заболевания может сопровождаться следующими отклонениями со стороны ЖКТ:
- потеря аппетита;
- боли в пояснице;
- быстрое насыщение во время еды;
- вздутие живота;
- боли после приема пищи или питья.
Осложнения для организма
Папиллит развивается вследствие распространения ВПЧ в организме. Высокая вероятность заражения возникает при половом или тактильном контакте с носителем вируса. Большему риску подвержены люди со сниженным иммунитетом, пожилые люди и пациенты с патологиями ЖКТ.
Заболевание часто встречается у людей, злоупотребляющих алкоголем и курением. Высокий риск заражения возникает у плода в организме больной беременной.
Новообразования способны вызвать различные осложнения в организме:
- при отсутствии своевременного лечения, доброкачественные наросты способны перерасти в онкологическую опухоль, что может привести к раку желудка;
- множественные эрозии поражают стенки органа, что приводит к нарушению пищеварения и регулярному возникновению острой боли;
- заболевание хронической формы приводит к анемии, что негативно отражается на внутренних органах;
- наличие в кале сгустков крови говорит о возникновении желудочного кровотечения (в этой ситуации необходимо сразу же обращаться к врачу, возможно, потребуется срочная госпитализация).
Возникновение раковых опухолей происходит в следующих случаях:
- из одиночного нароста, который с трудом визуализируется;
- образование в кривизне органа, легко выявляющееся при рентгеновском обследовании, характеризуется регулярным видоизменением, тяжело поддается лечению;
- полипозные опухоли, образовавшиеся по периферии язвы или на самой ране, иногда окружены скоплениями наростов.
Советуем узнать, как исследуют пищевод.
Читайте: как развивается жировая дистрофия печени.
Рекомендуем узнать, чем опасно варикозное расширение вен пищевода.
Принципы лечения папиллита
Как лечить папиллит желудка – вопрос, интересующий каждого человека, столкнувшегося с патологией. Принципы лечения зависят от стадии заболевания. Лечение начальной стадии заключается в следующем:
- правильное питание и соблюдение диетического режима;
- прием медикаментозных средств;
- отказ от курения и употребления спиртных напитков;
- регулярный отдых;
- избегание стрессовых ситуаций.
Каждые шесть месяцев пациенту необходимо делать фиброгастроскопию, чтобы на ранней стадии заметить прогрессирование болезни. Своевременная диагностика и лечение избавит человека от опасных осложнений.
При небольших наростах используют метод лазерного удаления папиллом. Его применяют к тем образованиям, которые не имеют ножки и не удаляются механическим способом.
При разрастании опухоли проводится оперативное вмешательство. Для удаления папилломы используется гастроскоп и тонкая иголка.
Метод электрокоагуляции применяется для запаивания ранок внутри органа, чтобы избежать кровотечений. После проведения операции, пациент две недели должен находиться под наблюдением медиков, соблюдать постельный режим и специальную диету.
Избавление от крупных наростов проводится с помощью хирургического вмешательства. Накануне операции пациенту не разрешается кушать после шести часов вечера, чтобы во время проведения процедуры желудок был пустой. После операции запрещено принимать пищу в течение суток, а затем нужно соблюдать дробный режим питания и щадящую диету.
Профилактические меры
Чтобы избежать развития такого заболевания, как папиллит, следует придерживаться следующих правил:
- избегать незащищенных половых контактов;
- при посещении бассейнов и банных комплексов использовать тапочки или сланцы;
- пользоваться только индивидуальной посудой и средствами гигиены;
- не забывать о регулярном мытье рук, особенно после общественного туалета, а также при обычном рукопожатии;
- не надевать чужие вещи, так как на них может присутствовать вирус.
Следует запомнить, что при малейшем проявлении патологии нужно незамедлительно обращаться к врачу. Своевременное лечение избавит от многих опасных осложнений.
Дуоденальный папиллит симптомы лечение | Целебные свойства растений
Фатеров сосочек — название большого дуоденального сосочка, расположенного примерно в середине внутренней поверхности двенадцатиперстной кишки со стороны поджелудочной железы. Через большой дуоденальный сосочек (БДС) в двенадцатиперстную кишку (ДПК) по двум протокам поступает желчь и панкреатический сок, а их поступление регулируется сфинктером Одди, расположенном в самом фатеровом сосочке. Также сфинктер Одди предупреждает попадание в панкреатический и желчный протоки содержимого кишечника. Бывают случаи, когда эти протоки имеют отдельные отверстия в двенадцатиперстной кишке. Регулирование количества желчи и панкреатического сока зависит от состава поступающей пищи.
1Характерные патологии
БДС (или двенадцатиперстный сосочек) тесно связан с поджелудочной железой, желчевыводящей системой и непосредственно с самой 12-типерстной кишкой. Микрофлора, застой, давление в них влияют на состояние БДС. Заболевания фатерова сосочка трудно выявить в силу того, что симптомы для заболеваний желудочно-кишечного тракта (ЖКТ) являются общими. Важный симптом, который может говорить о патологии БДС, это желтуха или панкреатит с болью.
При заболеваниях БДС нарушается отток желчи и панкреатического сока, что крайне неблагоприятно отражается на двенадцатиперстной кишке, печени, поджелудочной железе и желчных путях. Сам фатеров сосок тоже может подвергнуться в тяжелых случаях необратимым процессам.
Заболевания фатерова сосочка делятся на:
- воспалительные (острые и хронические папиллиты),
- опухоли (доброкачественные и злокачественные).
Стенозирующий дуоденальный папиллит считается вторичным заболеванием БДС и очень часто возникает на фоне холедохолитиаза, дуоденита, холангита, панкреатита. Травму, воспалительную инфекцию и последующую дисфункцию сфинктера Одди вызывают камни, мигрирующие при желчнокаменной болезни. Язвенная болезнь ДПК, при которой нарушается кислотно-щелочной баланс, тоже провоцирует воспалительно-фиброзирующий процесс вследствие травмирования БДС кислотой.
Стеноз БДС обычно протекает без симптомов или его проявления приписывают другим патологическим процессам в области ЖКТ. Основной симптом папиллита — боль в области грудины или выше пупка в начале приема пищи (острая с коликами), через какое-то время после приема обильной и жирной пищи, и в конце дня или на голодный желудок (нудная боль). В некоторых случаях может быть тошнота и рвота.
Основными формами хронического стеноза фатерова сосочка являются:
- аденомиоматозная,
- фиброкистозная,
- атрофическая склеротическая.
Тубулярная и ворсинчатая аденома, папиллома, фиброма — доброкачественные образования (увеличенное разрастание тканей кишки). Специфическому лечению не подвергаются. Обычно лечение консервативное. При необходимости проводится эндоскопическая папиллосфинктеротомия (рассечение для нормализации оттока желчи и панкреатического сока) или стентирование БДС.
Карцинома (рак) фатерова сосочка — частое онкологическое заболевание (примерно 5% всех опухолей ЖКТ) и, в зависимости от стадии развития, имеет следующие симптомы:
- желтуха;
- колики или ноющая боль;
- пожелтение и зуд кожи;
- частый понос;
- повышение температуры;
- кровь в кале;
- тошнота;
- рвота.
Чаще подвержены заболеванию мужчины после 50 лет. Генетическая предрасположенность, панкреатит, воспалительные инфекции и патологии желчевыводящих путей могут стать причинами заболевания. При раке БДС тяжелой формы показано хирургическое вмешательство. Своевременная операция дает шанс выживаемости до 5 лет.
2Диагностика и лечение
Эффективность лечения заболеваний большого дуоденального сосочка зависит от точной и правильной диагностики, в том числе дифференциальной. Существуют различные методы обследования в области двенадцатиперстной кишки и большого дуоденального сосочка:
- инструментальные (лапароскопия, эндоскопия, лучевой метод),
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография),
- ЭГДС (эзофагогастродуоденоскопия).
- холесцинтиграфия,
- МРХПГ (магнитно-резонансная холангиопанкреатография).
УЗИ и компьютерная томография (КТ) в диагностике патологий фатерова сосочка не дают таких результатов, как ЭРХПГ (имеет малую травматичность) и эндоскопический рентгенологический метод обследования. В случае стойкой желтухи производится операционная холангиография. Достичь определенного результата можно в сочетании методов (например, ЭРХПГ с КТ и УЗИ). Важная роль в определении формы папиллита принадлежит внутривенной холеграфии. При выявлении новообразований осуществляется биопсия (морфологическое исследование). В настоящее время применение находит МРХПГ, которое более эффективно в оценке состояния органов, чем остальные методы, является альтернативой ЭРХПГ и менее травматично.
Бужирование (расширение просвета специальными инструментами трубчатой структуры) фатерова сосочка во время операции тоже производится с целью диагностики, но может нанести травму в области сфинктера Одди. Методами лабораторной диагностики являются биохимические анализы крови и мочи.
Консервативное лечение проводится при легкой степени заболевания и включает в себя антибактериальные, холинолитические и антацидные препараты, строгое соблюдение диеты. Оперативное лечение патологий БДС направлено на устранение причины непроходимости желчного протока. Сопутствующее заболевание лечится одновременно. При запущенной форме структуры БДС или отсутствии результатов после консервативного лечения показана эндоскопическая папиллосфинктеротомия — основной метод лечения в этом случае, которое выполняется через ДПК. Осложнения после данной малоинвазивной операции редки, но все же имеют место быть. Поэтому данная операция проводится только при согласии больного. При начальной форме сужения БДС может быть выполнена эндоскопическая дилатация (расширение с помощью приспособления).
3Заключение и выводы
До определенного времени заболевания БДС оставались без внимания. Поэтому лечение сопутствующих заболеваний желудочно-кишечного тракта, к примеру, таких как холецистит и желчно-каменная болезнь, не приносило ожидаемого результата. Благодаря совершенствованию диагностики в этой области стало возможным лечение заболеваний фатерова сосочка и улучшение состояния здоровья больных с патологиями ЖКТ. При наличии каких-либо отклонений в работе пищеварительного тракта следует исключить из рациона копчености, газировку, алкоголь и острые и жирные блюда.
При наличии болезней ЖКТ (холецистит, дуоденит, панкреатит) необходимо строго придерживаться диеты и исключить из рациона консервы, жирные виды мяса и рыбы, очень свежий хлеб, жареные пирожки и яйца, кофе, шоколад и мороженое. Также утренняя гимнастика, ходьба и плавание имеют терапевтический эффект для общего состояния организма в период реабилитации после перенесенного заболевания ЖКТ.
Одним из элементов пищеварительной системы выступает фатеров сосочек. Его часто называют большой дуоденальный сосок или сосочек двенадцатиперстной кишки. Какова его роль в процессе пищеварения, а также, какими заболеваниями он подвержен, расскажет наша статья.
Определение и где находится?
Фатеров сосок расположен примерно посредине внутренней полости двенадцатиперстной кишки. Назван он в честь немецкого ботаника и анатома Абрахама Фатера.
Он представляет собой короткий проток, через который в двенадцатиперстную кишку поступает желчь и панкреатический сок. На конце возвышения расположен сфинктер Одди, который регулирует объем ферментов в зависимости от состава поступающей пищи.
Осторожно! Фото фатерова сосочка (нажмите чтобы открыть)
В некоторых случаях в полости двенадцатиперстной кишки расположены два отдельных протока. Если отверстие только одно, в полости Фатерова соска имеется небольшая ампула, в которой и находятся необходимые ферменты.
Заболевания фатерова сосочка
Близкое «соседство» с поджелудочной железой, желчным пузырем и двенадцатиперстной кишкой, затрудняют диагностику. Обычно любые патологии распространяются на близлежащие ткани, усиливая симптоматику.
Основной причиной заболеваний Фатерова соска является нарушение проходимости его протоков, что вызывает воспалительные процессы в поджелудочной железе и
застой желчи
.
Чаще всего диагностируются следующие патологии:
- Стеноз или стенозирующий дуоденальный папиллит. Вторичное заболевание, возникающее как следствие дуоденита, панкреатита, холангита или холедохолитиаза. Может возникнуть после травмирования, а также в результате язвенных процессов двенадцатиперстной кишки. Без должного лечения воспалительный процесс быстро прогрессирует, приводя к необратимым изменениям и нарушениям функциональности Фатерова сосочка.
- Доброкачественные и злокачественные опухоли. Проявляются симптомами общего недомогания и расстройством пищеварительной функции. Среди доброкачественных опухолей различают тубулярную и ворсинчатую аденому, фиброму и папилломы. Лечение в таких случаях обычно консервативное, прогноз благоприятный. Рак (карцинома) фатерова сосочка диагностируется примерно в 5% от общего количества онкологических заболеваний пищеварительного тракта. При своевременно проведенной операции шанс выживаемости до пяти лет.
Среди основных причин появления таких заболеваний выделяют следующие факторы:
- Наследственная предрасположенность.
- Несбалансированный рацион.
- Злоупотребление алкоголем.
- Возраст после 50 лет.
- Патологии пищеварительной системы.
- Хронические заболевания органов ЖКТ.
- Образование конкрементов в поджелудочной железе и желчных протоках.
В ряде случаев точная причина возникновения воспалительных процессов в фатеровом соске не выявлена.
Симптомы
Заболевание не имеет характерных отличий от других патологий пищеварительной системы. Интенсивность проявления негативных симптомов может также отличаться.
Обычно возникают следующие недомогания:
- Тошнота и рвота.
- Чувство тяжести в желудке.
- Болевой синдром различной интенсивности.
- Желтушность и зуд кожи.
- Кровянистые вкрапления в кале.
- Расстройства пищеварения (чаще всего понос).
- Спазмы живота.
Симптомы проявляются особенно сильно после употребления жаренной и жирной пищи. В кале различаются отдельные фрагменты непереваренной еды, а чувство наполненности и тяжести в желудке возникает после каждого приема пищи.
Обследование и лечение
Диагностирование заболеваний происходит не только после осмотра и опроса пациента.
Обычно заболевания этой области имеют много схожих симптомов с другими проблемами пищеварительной системы, поэтому точное определение возможно только после инструментального обследования полости двенадцатиперстной кишки (дуоденальная эндоскопия).
Среди инструментальных исследований выделяют следующие типы:
- Лапароскопия.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Холесцинтиграфия.
- Эзофагогастродуоденоскопия (ЭГДС).
- Магнитно-резонансная холангиопанкреатография (МРХПГ).
Меньшую информативность дают ультразвуковое обследование и компьютерная томография. При обнаружении опухолей также показана биопсия материала, которую осуществляют в ходе хирургического вмешательства.
Прогноз
Успешность лечения и дальнейший прогноз во многом зависят от того, на какой стадии диагностировано заболевание. Воспалительные процессы в области фатерова соска успешно поддаются медикаментозному лечению.
Обычно, если функция и проходимость канала сохранена, то после курса лечения проблема проходит.
При онкологических заболеваниях органа шансы на благополучный исход во многом зависят от своевременно проведенной операции, стадии заболевания и ответа организма на химиотерапию.
Лечение
При легких степенях воспалительного процесса используют консервативные методы лечения. Используются антибактериальные, антацидные и холинолитические препараты. Обязательно соблюдение строгой диеты, исключающей тяжелых для желудка продуктов и блюд.
Оперативное вмешательство проводится при обнаружении доброкачественных и злокачественных опухолей. В дальнейшем пациенту необходимо придерживаться диеты и регулярно наблюдаться у врача, чтобы исключить рецидив заболевания.
Фатеров сосочек отвечает за поступление в полость двенадцатиперстной кишки необходимых для пищеварения ферментов. Обычно он состоит из двух протоков: от поджелудочной железы и желчного пузыря, но могут быть и совмещенный вариант физиологического строения.
Все заболевания этой области можно разделить на воспалительные процессы и образование опухолей. Прогноз и выбранная тактика лечения во многом зависят от стадии патологии, а также индивидуальных реакций организма пациента.
Дуоденит – воспаление слизистой оболочки двенадцатиперстной кишки (ДПК). Заболевание проявляется острыми или тянущими болями в верхней части живота,
тошнотойрвотой
, расстройством стула.
Дуоденит самая распространенная болезнь двенадцатиперстной кишки, 5-10% населения хотя бы раз в жизни испытали ее симптомы. Она в равной степени поражает представителей разных возрастных групп. У мужчин она диагностируется в 2 раза чаще в связи с пристрастием к алкоголю и нездоровым образом жизни.
По стадиям заболевания и продолжительности течения различают острые и хронические дуодениты.
Острый дуоденит быстро развивается на фоне отравлений или приема острой пищи. Он вызывает поверхностное воспаление слизистой оболочки, появление язв и эрозий, редко флегмон (полостей, наполненных гноем). Болезнь проявляться острой болью и нарушением пищеварения. При правильном лечении и соблюдении диеты острый дуоденит проходит за несколько дней. При повторном воспалении, риск развития хронического дуоденита составляет 90%.
Хронический дуоденит часто возникает на фоне других хронических болезней желудочно-кишечного тракта (гастрита, язвенной болезни, панкреатита), а также при неправильном питании. Болезнь может вызвать появление глубоких эрозий и атрофию (истончение) верхнего слоя 12-перстной кишки. Периодически хронический дуоденит обостряется – возникают сильные боли и расстройство пищеварения. Эта форма болезни требует длительно медикаментозного лечения и соблюдения диеты.
Анатомия двенадцатиперстной кишки Двенадцатиперстная кишка (ДПК) – начальный отдел тонкого кишечника. Она начинается с привратника желудка, огибает головку поджелудочной железы и переходит в тощую кишку. Длина ДПК у взрослых 25-30 см, вместимость 150-250 мл. 12-перстная кишка фиксируется к стенкам брюшной полости с помощью волокон соединительной ткани.
В просвет 12-перстной кишки открываются главный проток поджелудочной железы и общий желчный проток. В месте их выхода образуется большой сосочек двенадцатиперстной кишки (фатеров сосочек). Он представляет собой образование в виде конуса, оснащенное сфинктером. С его помощью дозируется поступление в кишечник желчи и секрета поджелудочной железы. В месте выхода добавочного протока поджелудочной железы есть малый сосочек.
Функции
- Нейтрализация желудочного сока. В ДПК пищевая кашица, смешанная с кислым желудочным соком, приобретает щелочную реакцию. Такое содержимое не раздражает слизистую кишечника.
- Регулирование выработки пищеварительных ферментов, желчи, панкреатического сока. ДПК «анализирует» состав пищи и подает соответствующую команду пищеварительным железам.
- Обратная связь с желудком. ДПК обеспечивает рефлекторное открывание и закрывание привратника желудка и поступление пищи в тонкий кишечник
Форма и расположение. 12-перстная кишка находится на уровне 12 грудного – 3-го поясничного позвонка. ДПК частично покрыта брюшиной, а часть ее находится за брюшинным пространством. По форме она напоминает петлю или подкову, может иметь вертикальное или горизонтальное расположение.
Части
- Верхняя часть — ампула или луковица является продолжением привратника желудка и, в отличие от остальных частей, имеет продольную складчатость.
- Нисходящая часть
- Горизонтальная часть
- Восходящая часть
Последние три отдела имеют поперечную складчатость и отличаются лишь направлением изгиба. Сокращаясь, они способствуют продвижению пищевых масс в тощую кишку. Воспаление может возникнуть на всей протяженности ДПК или на отдельном ее участке (чаще в верхней части).
Кровоснабжение ДПК обеспечивают 4 поджелудочно-двенадцатиперстные артерии и одноименные вены. Кишка имеет также собственные лимфатические сосуды и 15-25 лимфоузлов.
Иннервация. К стенке двенадцатиперстной кишки подходят нервные ветви верхнего брыжеечного, чревного, печеночного и почечного сплетений.
Гистологическое строение. Слизистая оболочка ДПК имеет особое строение, так как должна выдерживать воздействие соляной кислоты, пепсина, желчи и ферментов поджелудочной железы. Ее клетки имеют достаточно плотные оболочки и быстро восстанавливаются.
В подслизистом слое расположены Бруннеровы железы, которые секретируют густой слизистый секрет, который нейтрализует агрессивное воздействие желудочного сока и защищает слизистую оболочку ДПК.Причины воспаления двенадцатиперстной кишки
Причины острого дуоденита
- Употребление продуктов, раздражающих слизистую органов пищеварения
- жареное
- жирное
- копченое
- острое
- кофе
Для того чтобы справиться с такой пищей в желудке вырабатывается больше соляной кислоты. Одновременно снижаются защитные свойства слизистой ДПК, и она становится более чувствительной к негативным влияниям.
- Пищевые токсикоинфекции, вызванные:
- хеликобактер пилори, вызывающей язвенную болезнь
- стафилококками
- энтерококками
- клостридиями
Бактерии, размножаясь, повреждают клетки ДПК и вызывают их гибель. Это сопровождается воспалением и отеком стенки кишечника, а также выходом большого количества жидкости в его просвет. Последнее является причиной появления поносов.
- Заболевания пищеварительных органов
- колиты
- гепатиты
- цирроз
- панкреатиты
- язвенная болезнь
Эти болезни приводят к нарушению кровообращения и питания тканей в ДПК. К тому же воспаление близлежащих органов может распространиться и на тонкий кишечник, что негативно сказывается на защитных свойствах его слизистой. Заболевания печени и поджелудочной железы нарушают синтез желчи и панкреатического сока, без которых невозможна нормальная работа 12-перстной кишки.
- Обратный заброс содержимого тонкого кишечника в 12-перстную кишку (рефлюкс). Он может быть связан со спазмом нижних отделов кишечника или нарушением проходимости. Таким образом, из нижних отделов кишечника заносятся бактерии, которые вызывают воспаление.
- Заглатывание токсических веществ, которые вызывают ожог слизистой ЖКТ. Это могут быть кислоты, щелочи, соединения хлора или другая бытовая химия.
- Заглатывание инородных тел или неперевариваемых частей пищевых продуктов приводит к механическому повреждению двенадцатиперстной кишки.
Причины хронического дуоденита
- Нарушение работы кишечника
- хронические запоры
- плохая перистальтика
- спаечные процессы
- нарушение иннервации
Эти патологии приводят к замедлению сокращений – ухудшению перистальтики ДПК. Застой содержимого вызывает растяжение и атрофию ее стенок, а также плохо влияет на состояние слизистой.
- Хронические заболевания желудка. Хронический гастрит с высокой кислотностью приводит к тому, что соляная кислота постепенно повреждает клетки кишечника, приводя к истончению слизистой.
- Хронические заболевания поджелудочной железы, печени, желчного пузыря приводят к нарушению поступления ферментов в ДПК. В результате нарушается стабильность работы кишечника и снижаются его защитные свойства.
Располагающие факторы
- нездоровое или нерегулярное питание
- стрессы
- пищевая аллергия
- хронические запоры
- нарушение выработки гормонов
- прием большого количества медикаментов
- вредные привычки
Если эти факторы воздействуют на организм на протяжении длительного времени, то они нарушают кровообращение в органах пищеварения. Вследствие этого снижается местный иммунитет, что способствует развитию воспалений. Симптомы дуоденита Симптомы дуоденита зависят от причины развития болезни и сопутствующих патологий органов пищеварения. Болезнь часто «маскируется» под язву желудка, гастрит, печеночную (желчную) колику, что затрудняет постановку диагноза.
Симптомы дуоденита
- Боль в эпигастральной области. Боль усиливается при пальпации (прощупывании) брюшной стенки.
- При хроническом дуодените боль постоянная, тупого характера, что связано с воспалением и отеком стенки двенадцатиперстной кишки. Боль усиливается через 1-2 часа после еды и натощак.
- Если дуоденит связан с нарушением проходимости ДПК, то боль появляется при переполнении кишечника и носит приступообразный характер: острая распирающая или скручивающая.
- Локальное воспаление в районе фатерова сосочка нарушает отток желчи из желчного пузыря, что сопровождается симптомами «почечной колики». Возникает острая боль в правом или левом подреберье, опоясывающие боли.
- Язвенноподобный дуоденит, вызванный бактериями Хеликобактер пилори. Сильная боль появляется на голодный желудок или в ночные часы.
- Если дуоденит вызван гастритом с повышенной кислотностью, то боль возникает после еды через 10-20 минут. Она связана с поступлением в кишечник порции пищи, смешанной с кислым желудочным соком.
- Общая слабость и быстрая утомляемость являются признаками интоксикации организма вызванной продуктами воспаления. При остром дуодените возможно повышение температуры тела до 38 градусов.
- Нарушение пищеварения. Нарушение синтеза пищеварительных ферментов приводит к брожению пищи в кишечнике и ее гниению. Это сопровождается:
- снижением аппетита
- тошнотой
- урчанием в животе
- повышенным газообразованием
- поносом
- Горькая отрыжка, рвота с примесью желчи связана с переполнением двенадцатиперстной кишки. Ее содержимое не проходит в кишечник, а забрасывается в желудок – дуоденогастральный рефлюкс.
- Желтуха кожи и склер при дуодените объясняется застоем желчи и повышением уровня билирубина в крови. Это происходит при воспалении фатерова сосочка и сужении желчевыводящего протока. Желчь не выходит в кишечник, а переполняет желчный пузырь и попадает в кровь.
- Нарушения работы нервной системы. Продолжительный дуоденит вызывает атрофию слизистой оболочки и желез, вырабатывающих пищеварительные ферменты. Это негативно сказывается на усвоении пищи. Организм испытывает дефицит питательных веществ. Чтобы улучшить пищеварение, усиливается приток крови к желудку и кишечнику, при этом «обкрадываются» мозг и нижние конечности. Развивается демпинг-синдром, симптомы которого проявляются после еды:
- переполнение в желудке
- чувством жара в верхней половине тела
- головокружение, слабость, сонливость
- дрожь в руках, шум в ушах.
- развивается гормональная недостаточность, что негативно сказывается на работе вегетативной нервной системы.
У пожилых людей возможно бессимптомное течение дуоденита. В этом случае болезнь диагностируется случайно при прохождении гастродуоденоскопии.
Диагностика дуоденита
- Обследование у врача по поводу дуоденита пациенты обращаются к гастроэнтерологу с жалобами на:
- боли в области эпигастрия: ноющие или острые, схваткообразные
- слабость и чувство распирания, возникающее после еды
- отрыжка и изжога
- тошнота, рвота
- поносы и запоры
- отсутствие аппетита и внезапные приступы голода
Врач прощупывает живот. Особое внимание он уделяет области эпигастрия, которая находится ниже грудины, между реберных дуг и выше пупка. При пальпации врач обнаруживает болезненность на участке, соответствующем проекции двенадцатиперстной кишки на брюшную стенку.
- Инструментальные исследования:
Фиброгастродуоденоскопия (ФГДС) – обследование внутренней поверхности пищевода, желудка и 12-перстной кишки с помощью зонда, оснащенного видеоаппаратурой.
Признаки дуоденита:
- отек слизистой оболочки 12-перстной кишки
- равномерное покраснение слизистой – свидетельствует о катаральном дуодените
- эрозии и язвы на поверхности слизистой – эрозивный дуоденит или язвенная болезнь ДПК
- сглаживание складок – при снижении тонуса кишки
- небольшие узелки на слизистой – узелковый дуоденит
- кровоизлияния в виде звездочек – геморрагический дуоденит
- равномерная или очаговая атрофия слизистой – атрофический дуоденит
В ходе фиброгастродуоденоскопии проводят биопсию слизистой с последующим изучением образца под микроскопом. Это исследование оценивает степень атрофии и риск образования злокачественной опухоли.
Рентгеноконтрастное исследование – рентгенография органов пищеварения, после приема рентгеноконтрастного вещества (сульфата бария). Густой раствор обволакивает стенки и позволяет в деталях рассмотреть просвет ДПК. Пациенту делают несколько рентгеновских снимков с разных позиций.
Признаки дуоденита:
- участки сужения 12-перстной кишки – свидетельствующие об опухоли, образовании спаек, аномалии развития
- расширенные участки – последствия атрофии слизистой, нарушения моторики, закупорки нижележащих отделов кишечника, снижения тонуса кишечной стенки при нарушении иннервации
- «ниша» в стенке ДПК может быть признаком эрозии, язвы, дивертикула
- скопления газа – признак механической непроходимости кишечника
- при отеке, малоподвижности и воспалении складчатость может сглаживаться
- заброс пищевой массы из ДПК в желудок
Рентгенография
– лучше переносится пациентами, она доступна и безболезненна. Однако рентген не способен выявить изменений на слизистой оболочке, а лишь говорит о грубых нарушениях в работе органа.
Лабораторные исследования при дуодените:
- в анализе крови обнаруживают анемию и повышение СОЭ;
- в анализе кала – скрытая кровь при кровоточивости эрозий и язв.
Лечение дуоденита Лечение дуоденита включает несколько направлений:
- ликвидация острого воспаления
- предотвращение перехода болезни в хроническую стадию
- восстановление функций 12-перстной кишки
- нормализацию пищеварения
Преимущественно лечение проводят на дому. Для скорейшего выздоровления необходимы полноценный сон, отдых, соблюдение диеты, прогулки, легкие физические нагрузки при отсутствии болей. Необходимо избегать стрессов, отказаться от курения и алкоголя. Такие меры помогают нормализовать кровообращение в ДПК, восстановить защитные свойства ее слизистой.
Показания к госпитализации при дуодените:
- обострение дуоденита
- подозрение на опухоль тонкого кишечника
- тяжелое общее состояние больного, запущенные случаи болезни
- воспаление серозного покрова 12-перстной кишки (перидуоденит) и близлежащих органов
- наличие или угроза кровотечений (эрозивная или язвенная форма дуоденита)
Лечение дуоденита медикаментами
| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| Ингибиторы протонной помпы | Подавляют секрецию желудочного сока. Препараты блокируют работу желез, выделяющих соляную кислоту, и уменьшают раздражающее действие на слизистую 12-перстной кишки. | Омепразол 20 мг Лансопразол 30 мг Пантопразол 40 мг Эзомепразол 20 мг | Применяют 2 раза в сутки утром и вечером за 20 минут до еды. Длительность лечения 7-10 дней. |
| Антибиотики | Назначаются при наличии инфекции, вызванной бактерией Helicobacter pylori. | Тетрациклин 500 мг | 4 раза в сутки, на протяжении 7-10 дней. |
| Кларитромицин 500 мг Амоксициллин 1000 мг Метронидазол 500 мг | 2 раза в сутки 7-14 дней. Принимают независимо от приема пищи. | ||
| Н2-гистаминоблокаторы | Назначают для лечения язвенно-подобного дуоденита. Они угнетают выделение соляной кислоты и снижают ее раздражающее воздействие на ДПК. | Ранитидин | По 0,15 г 2 раза в сутки. Курс 45 дней. |
| Фамотидин | По 0,02 г 2 раза в сутки утром и вечером перед сном. | ||
| Антациды | Обладают обволакивающим и местным обезболивающим действием. Нейтрализуют соляную кислоту. | Альмагель Маалокс | Используют по-необходимости: при нарушении диеты, болях. 1 дозу препарата принимают через час после еды 1-3 раза в день. |
| Прокинетики | Назначаются при гастритоподобной форме дуоденита. Регулируют сокращения ЖКТ, способствуют опорожнению желудка и продвижению пищевых масс по кишечнику. Обладают противорвотным и местным противоотечным действием. | Итомед Ганатон | По 1 таблетке (150 мг) 3 раза в день до еды. |
| Полиферментные препараты | Содержат ферменты поджелудочной железы. Нормализуют пищеварение, способствуют усвоению питательных веществ и исчезновению симптомов болезни. | Креон 10000 | Одну капсулу принимают до еды, другую во время или после приема пищи. Капсулу не разжевывают. Препарат принимают с каждым приемом пищи. |
| Спазмолитики | Расслабляют гладкую мускулатуру кишечной стенки, снимают спазм и устраняют боль. | Но-шпа (Дротаверин) Папаверин | По 2 таблетки 3 раза в день независимо от приема пищи. |
Каждому пациенту подбирается индивидуальная терапия в зависимости от проявлений болезни и формы дуоденита. Самолечение может быть опасно для здоровья.
Питание при дуодените
Правильное питание играет ключевую роль в лечении дуоденита. При остром воспалении или обострении хронического дуоденита первые 3-5 дней необходимо придерживаться строгой диеты 1а. Ее основа – слизистые отвары из круп (рис, геркулес), протертые супы, жидкие молочные каши (манная, из гречневой муки) и продукты детского питания. 1 раз в день разрешены курица или нежирная рыба (судак) в виде пюре или парового суфле. Питание дробное: 6 раз в день, небольшими порциями.
Далее диету расширяют. В зависимости от формы и особенностей течения дуоденита больному могут быть рекомендованы разные диеты:
- язвенно-подобный дуоденит – диета №1
- гастрито-подобный дуоденит (при сниженной секреции желудка) – диета №2
- холецисто- и панкреатито-подобный дуоденит диета – №5
Общие рекомендации
- Питание маленькими порциями 4-6 раз в день. Чувство голода не должно возникать иначе могут появиться «голодные боли».
- Пища подается в теплом виде 40-50°С.
- Блюда должны быть приготовлены таким образом, чтобы не раздражать слизистую оболочку ЖКТ. Предпочтение отдается протертым супам с добавлением сметаны или сливок и полужидким кашам (овсяной, рисовой, манной).
- Вареное мясо нежирных сортов с минимальным количеством соединительной ткани, очищенное от кожи и сухожилий. Перед употреблением его желательно пропустить через мясорубку или измельчить в блендере.
- Молочные продукты: молоко, сливки, творожное суфле на пару, простокваша, кефир, йогурт.
- Отварные овощи, фрукты без кожуры и косточек запеченные или в виде киселя. Можно использовать консервы детского питания.
- Яйца всмятку или в виде парового омлета. 2-3 в день.
- Жиры: сливочное масло, оливковое и подсолнечное высокой степени очистки.
- Соки являются источником витаминов и улучшают пищеварение.
- Подсушенный хлеб и сухарики. Они переносятся лучше, чем свежая выпечка.
- Сладкое – мед, варенье, мусс, желе, затяжное печенье, карамель в ограниченных количествах.
Запрещены при дуодените продукты, возбуждающие желудочную секрецию и пища, содержащая грубые растительные волокна.
- консервы
- копчености
- концентрированные бульоны из мяса, рыбы, грибов
- жирные сорта мяса и рыбы (свинина, утка, скумбрия)
- перец, горчица, чеснок, хрен, перец, лук
- мороженое
- газированные напитки
- алкоголь
- сырые овощи и фрукты
Последствия дуоденита
- Непроходимость кишечника – состояние, при котором частично или полностью прекращается продвижение пищи по кишечнику. Оно сопровождается резкими болями в верхней части живота, через 15 минут после еды, многократной рвотой с примесью желчи. Это явление может быть вызвано разрастанием соединительной ткани и образованием спаек на месте воспалительного процесса.
- Язвенная болезнь 12-перстной кишки. На стенке ДПК образуется глубокий дефект – язва. Ее появление связывают с действием соляной кислоты и пепсина на ослабленную слизистую оболочку. Проявляется болью в верхней половине живота на фоне длительных перерывов между приемами пищи, при употреблении алкоголя и физических нагрузках. Также нарушается пищеварение: вздутие живота, чередование поносов и запоров.
- Синдром мальдигестии/мальабсорбции – нарушение всасывания питательных веществ через слизистую оболочку кишечника в связи с дефицитом ферментов. Развитие комплекса симптомов связано с нарушением работы желез пищеварительного тракта. Это состояние на первых этапах проявляется поносами. В дальнейшем появляется истощение, изменения в составе крови – анемия, иммунодефицит – снижение сопротивляемости организма к инфекциям. У детей заметно отставание в физическом развитии.
- Кишечное кровотечение может стать последствием эрозивного дуоденита. Оно проявляется слабостью, головокружением, падением давления, кровью в кале (выделения приобретают черный цвет).
Дуоденит – заболевание довольно распространенное, но хорошо поддающееся лечению. При появлении его симптомов обращайтесь к врачу и строго следуйте его указаниям! Не стоит заниматься самолечением, чтобы не допустить перехода заболевания в хроническую стадию.
Где находится кишечник? Его строение и признаки заболеваний
Строение кишечника
Кишечная трубка начинается сразу вслед за желудком. Туда попадает пищевой комок (химус), как только заканчивается его обработка соляной кислотой и сопутствующими ферментами. Причудливо извиваясь, петли кишечника плотно укладываются, заполняя собой всю брюшную полость. В ходе пищеварения все они активно двигаются, перемешивая и проталкивая содержимое к анальному отверстию, которым заканчивается прямая кишка.
Весь кишечник у человека разделяют на тонкий и толстый. У каждого из них есть свои особенности строения. В тонкую кишку пища попадает непосредственно из желудка и проходит через несколько её отделов общей длиной от 4 до 8 метров, в зависимости от функционального состояния:
- двенадцатиперстная;
- тощая;
- подвздошная кишка.
В этих отделах происходит основная химическая обработка пищи. Сюда поступают желчь и секрет поджелудочной железы, которые расщепляют сложные тяжелые соединения жиров и углеводов до более простых, всасываемых нежной слизистой оболочкой тонкой кишки непосредственно в кровеносное русло. Завершающий отдел тонкой кишки (подвздошная) впадает в толстую кишку.
Толстая кишка имеет не только более широкий просвет, но и плотные стенки. Полезные углеводы, жиры и аминокислоты уже почти не проходят сквозь них – осуществляется только обмен воды и солей. Толстая кишка заселена специальной микрофлорой – бифидо- и лактобактериями. Они перерабатывают клетчатку пищи, синтезируют некоторые витамины, защищают человека от кишечных инфекций. Эта часть кишечника также имеет несколько отделов:
- слепая;
- восходящая, поперечная и нисходящая ободочная;
- сигмовидная;
- прямая кишка.
Если тонкий кишечник занимает среднюю часть брюшной полости и прощупать его можно вокруг пупка, то отделы толстой кишки как бы окаймляют живот. Слепая кишка расположена в правой подвздошной области, откуда она продолжается в ободочную. В самом деле, этот отдел будто ободом окружает петли тонкого кишечника – поднимается к печени, затем проходит под диафрагмой и спускается в левую подвздошную область. Здесь сигмовидная кишка пролегает диагонально, она уводит каловые массы вглубь таза, в прямую кишку, которая посредством акта дефекации избавляется от них.
Рассмотрим подробнее наиболее функционально значимые отделы кишечника.
Двенадцатиперстная кишка
Этот отдел пищеварительной трубки принимает пищевой комок из желудка. Здесь расположен фатеров сосочек – место, куда открываются протоки печени и поджелудочной железы. Печеночная желчь, смешиваясь со съеденным, расщепляет жиры, а панкреатический сок – белки, углеводы и жиры.
Двенадцатиперстная кишка подвержена такому распространенному заболеванию как язвенная болезнь. Некоторые бактерии, погрешности в диете, стрессы вызывают появление боли спустя 1,5 – 2 часа после еды, когда пищевой комок достигает этого отдела, и активируются все пищеварительные соки. Чтобы представить, где находится двенадцатиперстная кишка, найдите место, где нижние ребра присоединяются к грудине. При этом искомый отдел располагается под вашими пальцами и чуть правее.
Слепая кишка
Этот отдел кишечника редко вовлекается в заболевания пищеварительной системы – он подвержен разве что аутоиммунным поражениям. Но именно в месте присоединения подвздошной кишки к слепой имеется отросток длиной от 3 до 15 см – аппендикс. При его воспалении – аппендиците – боли возникают как раз в проекции слепой кишки.
Вот каким способом пользуются хирурги, чтобы определить, где находится слепая кишка. Найдите справа в нижней части боковой стенки живота выступающую косточку – это передняя верхняя ость подвздошной кости. Мысленно соедините ее линией с пупком и поделите получившийся отрезок на три равные части. Приблизительно под границей средней и наружной третей определенного отрезка и расположена слепая кишка.
Сигмовидная кишка
Это отрезок кишечной трубки между нисходящей ободочной и прямой кишкой. Она имеет S-образную форму, за что и получила своё название. Любой человек, перенесший дизентерию, с легкостью покажет вам, где находится сигмовидная кишка. Коринебактерия дифтерии поражает именно этот отдел, вызывая в нем воспаление и болезненные спазмы, появление вместо стула «плевков» из слизи и крови. Часто страдает эта часть и при неспецифическом язвенном колите или болезни Крона. Стройные люди без труда прощупают в левой подвздошной области сразу над передней верхней остью подвздошной кости плотную кишечную трубку диаметром около 4 см. Чтобы сделать это было легче, лягте на спину и немного согните ноги, чтобы расслабить мышцы живота. Глубоко дышите, и на выдохе углубляйте пальцы руки в подкожно-жировую клетчатку.
Прямая кишка
Этот отдел продолжает собой сигмовидную кишку и заканчивается анальным отверстием. В связи со сложным анатомическим устройством он наиболее подвержен различным заболеваниям. Особенности строения сосудистой системы создают условия для развития геморроя, нежная слизистая оболочка может подвергаться анальным трещинам. В связи с частой травматизацией при акте дефекации именно прямая кишка склонна к образованию полипов и опухолей. Уязвимость слизистой оболочки и богатое микрофлорой содержимое – предпосылки для возникновения парапроктита (воспаления жировой ткани, окружающей прямую кишку).
Нельзя однозначно сказать, как болит прямая кишка. Это могут быть как тянущие, так и спастические боли, иногда связанные с дефекацией. Бывает чувство дискомфорта или инородного тела в области анального отверстия. При поражении этого отдела легче выявить патологию, так как в стуле появляется очевидная примесь крови, слизи или гноя, иногда изменяется форма каловых масс.
Таким образом, разные отделы кишечника вовлекаются в различные по причинам и характеру заболевания. Точное описание болевых ощущений, места их возникновения, интенсивности, связи с приемом пищи или актом дефекации поможет врачу обнаружить источник проблемы и назначить лечение.
No related posts.
Папиллит – представляет собой развитие воспалительного процесса в папиллах или сосочках, которые локализуются в области анального отверстия, на языке или желудке. Одной из самых редких форм считается поражение зрительного нерва. Стать причиной недуга может большое количество предрасполагающих факторов, которые будут отличаться в зависимости от того, где локализуется воспаление. Источники могут быть как патологическими, так и физиологическими.
Онлайн консультация по заболеванию «Папиллит».
Задайте бесплатно вопрос специалистам:
Стоматолог
.
Симптоматика также диктуется тем, на какой сегмент распространился воспалительный процесс. Например, для папиллита глаза характерно снижение остроты зрения, при поражении анальных сосочков выражается расстройство стула и неприятные ощущения в анусе. В случаях вовлечения в патологию желудка будут выражаться обычные для недугов ЖКТ симптомы.
В любой ситуации диагностика основывается на информации, полученной в ходе физикального осмотра, а также на осуществлении широкого спектра инструментальных обследований пациента.
Тактика того, как лечить папиллит полностью зависит от этиологического фактора, а это означает, что она бывает консервативной, хирургической или комплексной.
Этиология
Анальный папиллит могут вызвать такие предрасполагающие факторы:
- химическое повреждение поверхности сосочков;
- нарушение процесса опорожнения кишечника – сюда стоит отнести как запоры, так и диарею;
- нерациональное применение клизм;
- недостаток физической активности в жизни человека;
- сидячий образ жизни или условия труда;
- формирование наружных или внутренних геморроидальных узлов;
- криптит, проктит и другие патологии прямой кишки или анального отверстия, имеющие инфекционно-воспалительный характер.
Папиллит языка или неба зачастую обуславливается:
- химическими ожогами слизистой оболочки ротовой полости;
- химическими травмами, вызванными бесконтрольным применением лекарственных препаратов;
- потреблением чрезмерно горячих блюд или жидкости;
- приемом внутрь мороженого или ледяных напитков;
- протеканием ГЭРБ – при этом на слизистую рта негативно влияет кислое желудочное содержимое;
- ожогом соляной кислотой во время упорной рвоты;
- порезом неба или проколом языка продуктами питания, например, косточкой рыбы;
- агрессивной гигиеной ротовой полости;
- травмированием языка раскрошенным или отколовшимся зубом;
- использованием подручных средств для исследования полости рта;
- развитием инфекционного процесса в слизистой оболочке рта.
Папиллит зрительного нерва нередко развивается на фоне:
- рассеянного склероза;
- инфаркта части или всей области диска зрительного нерва;
- височного артериита;
- метастазирования рака на данную зону;
- влияния некоторых химических веществ, в частности свинца или метанола;
- менингита или сифилиса;
- укусов насекомых.
Способствуют развитию папиллита желудка, поджелудочной железы или кишечника такие причины:
- нерациональное или нерегулярное питание;
- нарушение обмена веществ;
- инфицирование того или иного внутреннего органа;
- аллергические реакции;
- эндокринные патологии;
- болезни со стороны сердечно-сосудистой системы.
Стоит отметить, что в некоторых случаях не удается установить источник воспаления папилл.
Классификация
По характеру течения заболевание делится на:
- острый папиллит – характеризуется ярким проявлением симптоматики, иногда резким ухудшением состояния человека;
- хронический папиллит – зачастую имеет сглаженную клиническую картину и волнообразное протекание с периодами обострения и ремиссии.
Разделение заболевания в зависимости от формы его протекания:
- язвенный папиллит – в поражённой области присутствует изъязвившийся участок. Такая разновидность характерна для поражения внутренних органов и ротовой полости;
- стенозирующий папиллит;
- эрозивный папиллит – характеризуется наличием эрозий, которые по мере прогрессирования недуга могут трансформироваться в язвочки;
- гипертрофический папиллит – при этом наблюдается разрастание воспалённой ткани, которая принимает вид гранулем или фибром. Наиболее часто выявляется при папиллите прямой кишки или неба. Иногда сосочки могут быть настолько гипертрофированы, что в объёме могут достигать 4 сантиметров. В таких ситуациях единственной тактикой лечения является хирургическое удаление;
- некротический папиллит – приводит к некрозу или отмиранию вовлечённых в патологию тканей.
Отдельно стоит выделить воспалительное поражение сосочков почки, которое наиболее часто происходит на фоне протекания туберкулёза. В таких ситуациях говорят про туберкулёзный папиллит – он отличается более выраженными деструктивными изменениями.
Симптоматика
Клиническая картина будет отличаться в зависимости от поражённого сегмента.
Для туберкулёзного папиллита характерны такие признаки:
- незначительное недомогание;
- быстрая утомляемость и снижение работоспособности;
- субфебрильные значения температуры;
- прогрессирующее снижение массы тела;
- появление безболевой гематурии, что вызвано эрозиями и изъязвлением почечных сосочков;
- внутренние кровоизлияния.
Папиллит желудка, кишечника и поджелудочной железы в своей клинической картине имеет такие признаки:
- боли в области эпигастрия;
- отрыжка и изжога;
- нарушение акта дефекации;
- приступы тошноты и рвоты;
- вздутие живота;
- появление характерного урчания;
- бледность кожи;
- сильные головные боли;
- повышенное газообразование;
- ломкость волос и ногтевых пластин;
- колебания ЧСС;
- тяжесть в желудке;
- чувство перенасыщения или неполного опорожнения;
- быстрое насыщение.
В случаях развития папиллита прямой кишки симптоматику будут составлять:
- постоянная или периодическая боль в заднем проходе;
- ощущение постороннего предмета в анусе;
- анальное кровотечение;
- отёчность поражённых тканей;
- зуд и жжение;
- подтекание кишечного содержимого из анального отверстия – из-за этого появляется мацерация кожного покрова перианальной области.
Симптомы глазного папиллита представлены:
- понижением остроты зрения;
- расплывчатостью или раздвоением картинки перед глазами;
- светобоязнью;
- повышенным слезотечением;
- отёчностью сетчатки глаза;
- расширением сосудов вокруг диска;
- кровоизлияниями.
Катаральный, т. е. поверхностный папиллит языка или с локализацией на небе сопровождается:
- отёчностью и болезненностью;
- изменением оттенка слизистой – она становится краснее;
- слюнотечением;
- неприятными ощущениями во время употребления пищи;
- кровоточивостью дёсен;
- неприятным привкусом во рту.
Симптомы папиллита языка
Диагностика
При возникновении одного или нескольких из вышеуказанных симптомов следует проконсультироваться у терапевта, который при необходимости направит больного на консультирование к другим специалистам.
Наиболее значимыми методами диагностирования выступают инструментальные методы обследования, которым предшествуют такие меры первичной диагностики:
- изучение жизненного анамнеза и истории болезни – для установления наиболее характерной физиологической или патологической причины воспаления сосочков;
- тщательный физикальный осмотр проблемной области. При развитии анального папиллита потребуется пальцевое исследование прямой кишки. Поражение зрительного нерва невозможно диагностировать без офтальмологического осмотра;
- детальный опрос пациента – для установления степени выраженности проявления симптоматики.
В диагностике папиллита лабораторные исследования крови, урины и фекалий зачастую не проводятся, но при необходимости назначают общие анализы.
Инструментальная диагностика может включать в себя:
- аноскопию и ректороманоскопию;
- рентгенографию с контрастированием;
- УЗИ брюшной полости;
- КТ и МРТ головы.
После установления этиологического фактора пациента могут направить на консультацию к гастроэнтерологу, офтальмологу, нефрологу и стоматологу. В зависимости от того, к кому попадёт больной ему, нужно будет пройти ряд специфических лабораторно-инструментальных диагностических мероприятий.
Лечение
Схема терапии полностью диктуется местом локализации воспалительного процесса.
Туберкулёзный папиллит лечат при помощи:
- противотуберкулёзных средств;
- ангиопротекторов и НПВС;
- лекарств для купирования дополнительной симптоматики;
- установки мочеточникового стента;
- нефростомии;
- резекции гигантского сосочка.
Терапия папиллита прямой кишки направлена на:
- приём противовоспалительных средств и антибиотиков;
- применение суппозиториев, кремов и мазей – для местного лечения;
- криодеструкцию сосочка.
Папиллит кишечника или желудка лечение имеет следующее:
- соблюдение щадящего рациона питания;
- приём медикаментов назначенных лечащим врачом;
- хирургическое вмешательство – малоинвазивное или открытое.
Устранить поражение зрительного нерва можно при помощи кортикостероидов.
Лечение папиллита ротовой полости предусматривает:
- полоскание антисептическими средствами;
- удаление раскрошившегося зуба;
- использование ранозаживляющих мазей;
- приём лекарств на основе каротина;
- применение витаминных комплексов и иммуномодуляторов;
- отказ от курения и потребление только тёплой пищи.
Стоит отметить, что вышеуказанные методы лечения представляют собой основу, а не полный перечень терапевтических мероприятий. Из этого следует, что устранение недуга носит индивидуальный характер.
Профилактика и прогноз
Для предотвращения развития воспаления сосочков в ротовой полости, внутренних органах или в анусе, необходимо:
- вести активный и здоровый образ жизни;
- правильно питаться;
- принимать только те лекарства, которые выпишет клиницист;
- своевременно устранять те недуги, которые могут привести к такому осложнению, как папиллит;
- регулярно проходить профилактический осмотр в медицинском учреждении.
Прогноз папиллита зачастую благоприятный, однако не стоит забывать про возможное развитие осложнений базового заболевания.
Краткое описание
Хронический дуоденит — заболевание, сопровождающееся воспалением и структурной перестройкой слизистой оболочки двенадцатиперстной кишки. Хронический дуоденит может быть распрост
Текст A. Пищеварительный тракт
Пищеварительный тракт представляет собой мышечно-мембранный канал длиной около 8,5 метров. Он простирается от ротовой полости до заднего прохода. Он состоит из рта, глотки, пищевода, желудка, тонкой кишки и толстой кишки. Печень с желчным пузырем и поджелудочной железой — это большие железы пищеварительного тракта.
Первый отдел пищеварительного тракта образован ртом. Важными структурами рта являются зубы и язык, который является органом вкуса.Мягкое и твердое небо и слюнные железы также находятся в полости рта.
Изо рта пища проходит через глотку в пищевод, а затем в желудок. Желудок — это расширенная часть пищеварительного тракта. Он находится в верхней части живота под диафрагмой. Желудок служит вместилищем пищи, которая частично в нем переваривается. Вместимость желудка от 2,14 до 4,28 литра.
Кишечник занимает в основном центральные части брюшной полости, которая является самой большой полостью в теле, отделенной от грудной диафрагмой.Из желудка пища небольшими порциями попадает в тонкий кишечник, где подвергается дальнейшим механическим и химическим изменениям. Тонкая кишка — это тонкостенная мышечная трубка длиной около 6,5 метров. Он состоит из двенадцатиперстной, тощей и подвздошной кишок.
Поскольку содержимое тонкой кишки не может двигаться назад, оно может свободно проходить в толстую кишку длиной около 1,5 метров. Толстый кишечник делится на слепую, толстую и прямую кишку.
Печень — самая большая железа в организме человека, ее вес составляет около 1.5 кг. Он находится в правой верхней части брюшной полости под диафрагмой. Все должны знать, что печень играет очень важную роль в жизнедеятельности организма. Он выделяет желчь, которая участвует в процессе пищеварения и выполняет защитную функцию, то есть некоторые токсичные вещества выводятся в печени.
Желчный пузырь — это полый мешок, расположенный под правой долей печени. Он служит резервуаром желчи.
Поджелудочная железа — это длинная тонкая железа, расположенная под желудком и позади него.Он выделяет пищеварительный сок, содержащий ферменты и другие вещества, участвующие в химических процессах пищеварения.
ЗАДАЧИ
I. Найдите слова в B, имеющие близкое значение со словами в A:
A. сундук, принять участие, разместить, большой, пищеварительный, выполнить, рот, форма, основной, тело,
токсик, порция, болезнь, лекарство, доктор
Б. определить местонахождение, часть, большой, грудная клетка, недуг, полость рта, принять участие, врач, форма,
организм, пищевой, лекарственный, главный, выносить, ядовитый
II.Закончите предложения:
1. Пищеварительный тракт начинается с.
2. Орган вкуса.
3. Зубы и слюнные железы в.
4. Изо рта пища через глотку попадает в кишечник.
5. Служит контейнером для еды.
6. Самая большая полость в теле человека.
7. Из желудка пища переходит в кишечник.
8. Делится на слепую, толстую и прямую кишку.
9. Самая большая железа в организме человека.
10. Печень выделяет.
11. Служит резервуаром желчи.
12. Выделяет пищеварительный сок, содержащий ферменты.
III. Опишите расположение органов:
язык, желудок, мягкое и твердое небо, тонкий кишечник, толстый кишечник, печень, желчный пузырь, поджелудочная железа
IV. Сопоставьте прилагательное от A с существительным от B:
А Б
язык пищевой
большая функция
слюнные железы
центральная часть
брюшная полость
химическое тело
деятельность человека
жизненно важные пути
пищеварительный сок
токсичных веществ
защитное небо
Кишечник с оболочкой
мягкие изменения
В.Раскройте скобки:
1. Первый отдел пищеварительного тракта — ротовая полость.
2. Желудок — это (расширяющаяся, расширенная) часть пищеварительного тракта.
3. Кишечник занимает центральную часть брюшной полости (отделяющаяся,
отделены) от грудного диафрагмой.
4. Печень выделяет желчь (участвует, участвует) в процессе пищеварения.
5. Поджелудочная железа — это железа (лежащая, лежащая) под и позади желудка.
VI. Ответьте на вопросы:
1. Из каких органов состоит пищеварительный тракт?
2. Каковы основные строения ротовой полости?
3. Что такое язык?
4. Где пища выходит изо рта?
5. Какова роль желудка?
6. Какая полость самая большая в теле человека?
7. Каковы главные части тонкой кишки?
8. На что делится толстый кишечник?
9.Какую роль играет печень?
10. Что выделяет печень?
11. В каком процессе участвует желчь?
12. Для чего нужен желчный пузырь?
13. Что выделяет поджелудочная железа?
VII. Расскажите все, что вы знаете о пищеварительной системе:
VIII. Переведите текст с помощью словаря:
Определение и факты вирусного гастроэнтерита («желудочный грипп»)
В разделе:
Что такое вирусный гастроэнтерит («желудочный грипп»)?
Вирусный гастроэнтерит — это инфекция кишечника, которая обычно вызывает водянистую диарею, боль или спазмы в животе, тошноту или рвоту, а иногда и лихорадку.
Вирусный гастроэнтерит вызывается вирусами. Вирусы вторгаются в нормальные клетки вашего тела. Многие вирусы вызывают инфекции, которые могут передаваться от человека к человеку.
Люди обычно называют вирусный гастроэнтерит «желудочным гриппом», но этот термин не является правильным с медицинской точки зрения. Вирусный гастроэнтерит — это инфекция кишечника, а не желудка, и она не вызвана вирусами гриппа (гриппа). Вакцина против гриппа не защищает от вирусного гастроэнтерита.
Вирусный гастроэнтерит является острым, то есть он возникает внезапно и длится непродолжительное время.Большинство случаев вирусного гастроэнтерита длятся менее недели, и большинство людей поправляются самостоятельно без лечения. В некоторых случаях вирусный гастроэнтерит может вызвать серьезные симптомы или привести к обезвоживанию.
Вирусный гастроэнтерит — это инфекция кишечника, вызванная вирусом.
Насколько распространен вирусный гастроэнтерит?
Вирусный гастроэнтерит — очень распространенное заболевание. Норовирус — наиболее частая причина вирусного гастроэнтерита. В Соединенных Штатах норовирус вызывает от 19 до 21 миллиона случаев вирусного гастроэнтерита ежегодно. 1 Другие вирусы, вызывающие гастроэнтерит, встречаются реже.
Кто более подвержен вирусному гастроэнтериту?
Любой человек может заболеть вирусным гастроэнтеритом. У некоторых людей более серьезные симптомы, в том числе
- младенцы и дети раннего возраста
- пожилых людей
- человек с ослабленной иммунной системой
У некоторых людей более вероятны тяжелые симптомы вирусного гастроэнтерита, в том числе у младенцев и маленьких детей.
Каковы осложнения вирусного гастроэнтерита?
Обезвоживание — наиболее частое осложнение вирусного гастроэнтерита. Когда вирусный гастроэнтерит вызывает рвоту или диарею, ваше тело теряет жидкость и электролиты. Если вы не замените эти жидкости и электролиты, вы можете обезвоживаться. Когда вы обезвожены, вашему организму не хватает жидкости и электролитов для нормальной работы. См. Список симптомов обезвоживания.
Обезвоживание особенно опасно для детей, пожилых людей и людей с ослабленной иммунной системой.Без лечения обезвоживание может привести к серьезным проблемам, таким как повреждение органов, шок, кому или даже смерти.
Список литературы
[1] Норовирус: тенденции и вспышки в США. Веб-сайт Центров по контролю и профилактике заболеваний. https://www.cdc.gov/norovirus/trends-outbreaks.html. Обновлено 10 декабря 2015 г. Проверено 31 августа 2017 г.
ТЕМА 13. ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА
1. Заполнить пробелы недостающими примечаниями
Учитель: Добрый день.Рад вас видеть. Некоторые люди говорят, что Я живу не для того, чтобы есть, но ем, чтобы жить.
Как вы думаете, что означает это высказывание?
Студент:
Учитель: Вы согласны с этим?
Студент:
3. Посмотрите на картинку. Переведите на русский язык названия органов пищеварения.
| 1. рот 2. слюнные железы 3. желчный пузырь 4. печень 5. поджелудочная железа 6.тонкий кишечник 7. пищевод 8. желудок 9. толстый кишечник 10. прямая кишка |
4. Прочтите описание органов пищеварения и угадайте, что они из себя представляют. Обратите внимание на данные слова для лучшего понимания.
1. трубка
2. мешок
3. секрет
4. дайджест
5. желчь
6. питательные вещества
7.исключить
8. магазин
1. Это длинная трубка, идущая ото рта к желудку. _____________
2. Это длинная мышечная трубка, соединяющая желудок с толстой кишкой. Завершает процесс пищеварения и усваивает питательные вещества. _______________
3. Это мышечный мешок, который получает пищу из пищевода и выделяет кислоту и ферменты для переваривания этой пищи. ______________________
4.Это орган в верхней части живота, который производит желчь и помогает пищеварению. ________________
5. Это трубчатый орган, который поглощает воду и питательные вещества из пищи и удаляет отходы. __________________________
6. Это небольшой орган грушевидной формы, который накапливает и концентрирует желчь. ___________________
7. Они расположены во рту и выделяют слюну. _____________________
8. Это длинный тонкий орган позади желудка.Он вырабатывает панкреатический сок и помогает переваривать пищу в тонком кишечнике. _____________________
5. Заполните пропуски заданными словами и прочтите о процессе пищеварения.
Процесс пищеварения
| рот / пищеварительный тракт / желчь / пищевод / слюнные железы / желудок / многие микробы / прямая кишка |
Пищеварительная система состоит из (1) ______________ и пищеварительных желез.Пищеварительный тракт имеет длину около 8-10 м и разделен на следующие части: полость рта, (2) ____________, желудок, тонкий кишечник и толстый кишечник.
Процесс пищеварения начинается в (3) ___________. Пища пережевывается зубами в полости рта. (4) ______________ выделяет слюну, которая помогает расщеплять углеводы.
После этого пища попадает в пищевод. Перистальтические движения в стенках пищевода выталкивают пищу в (5) ________________.
Пища в желудке частично переваривается и переходит в полужидкое () состояние.
Попадая в желудок, пища попадает в тонкий кишечник. Там (6) ___________, ферменты поджелудочной железы и другие пищеварительные ферменты помогают в расщеплении пищи.
Затем пища попадает в толстую кишку, где часть воды и электролитов удаляется из пищи. (7) _______________ в толстой кишке помогает процессу пищеварения. Твердые отходы хранятся в (8) ____________, а затем выводятся из организма.
6. Переведите на английский, используя текст «Процесс пищеварения»
1); 2); 3); 4); 5); 6); 7); 8); 9); 10); 11).
7. Выберите лучшее окончание для каждого предложения.
1. Пищеварительная система состоит из
человек.
2. Процесс пищеварения начинается во рту, где
3. Слюна помогает
4. Перистальтические движения в стенках пищевода
5.В желудке пища
6. Пищевой ввод
7. В толстом кишечнике вода и электролиты
1. частично переварен.
2. Расщепляют пищевые углеводы.
3. Тонкая кишка.
4. Пищеварительный тракт и пищеварительные железы.
5.


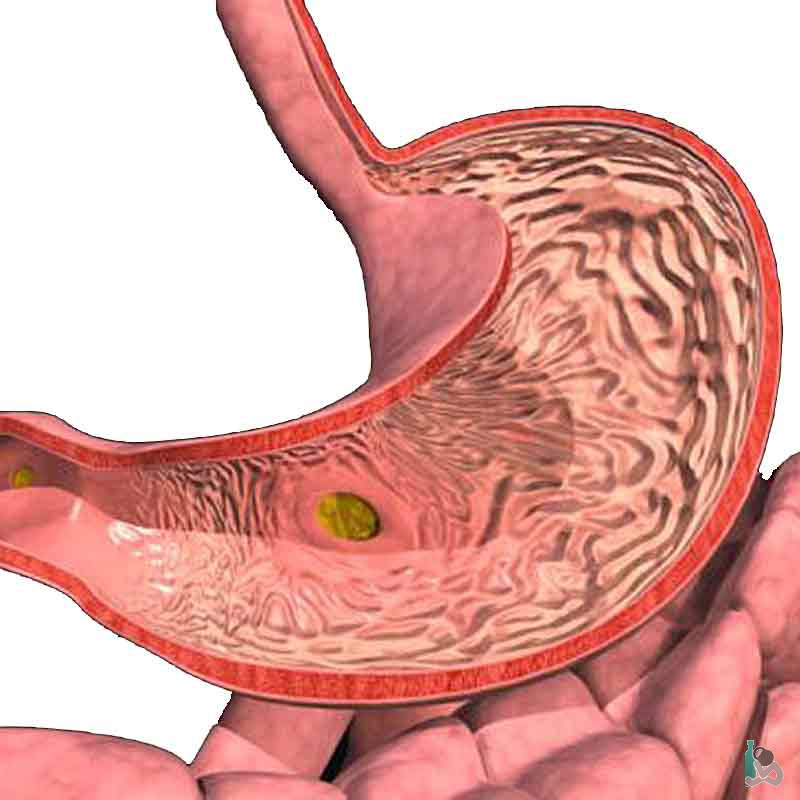 Детальное исследование желудка изнутри при помощи специального аппарата с возможностью вывода изображения на экран монитора.
Детальное исследование желудка изнутри при помощи специального аппарата с возможностью вывода изображения на экран монитора.






 Преобразуется в рак даже из маленькой ворсинки. Резекция помогает в редких случаях, так как на культе желудка нередко появляются новые полипы и развивается карценома. Лечение длительное и трудное.
Преобразуется в рак даже из маленькой ворсинки. Резекция помогает в редких случаях, так как на культе желудка нередко появляются новые полипы и развивается карценома. Лечение длительное и трудное.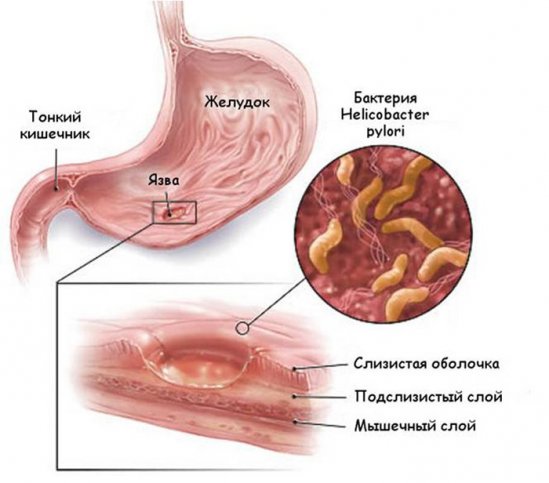 Для наглядного изучения состояния полого органа картинка выводится на большой экран. Метод позволяет взять пробу тканей желудка для гистологического анализа.
Для наглядного изучения состояния полого органа картинка выводится на большой экран. Метод позволяет взять пробу тканей желудка для гистологического анализа. Лечатся опухоли эндоскопическим путем, подразумевающим их удаление металлической петлей. Такое лечение исключает разрыв желудка, снижает риск травмирования стенок. В результате ткани заживают быстрее, исключается деформация органа.
Лечатся опухоли эндоскопическим путем, подразумевающим их удаление металлической петлей. Такое лечение исключает разрыв желудка, снижает риск травмирования стенок. В результате ткани заживают быстрее, исключается деформация органа.