Жизнь после болезни. Что рекомендуют выздоровевшим от COVID и пневмонии?
Кымбат Казкенова, инфекционист:
Люди, которые пошли на поправку после COVID или пневмонии, обязательно должны находиться в изоляции 14 дней после исчезновения симптомов. У них должны быть отдельная комната, отдельная посуда и туалетные принадлежности. Им рекомендуется надевать маску при выходе из комнаты. Нужно содержать дом в чистоте и проветривать помещение несколько раз в день. Они должны хорошо питаться и высыпаться. Почему? Даже если вирус был перенесен в легкой форме, он ослабляет иммунную систему человека. В результате снижается способность организма противостоять любым бактериям, вирусам, патогенам. И после выздоровления эти пациенты подвержены высокому риску заболеть другими недугами. Что делать? Прежде всего необходимо восстанавливать иммунитет. Правильное питание важно для повышения иммунитета. Рекомендуется ежедневное употребление витаминов группы С, В, витаминов А, Е, D, овощей, фруктов, мяса, супов и белковых продуктов.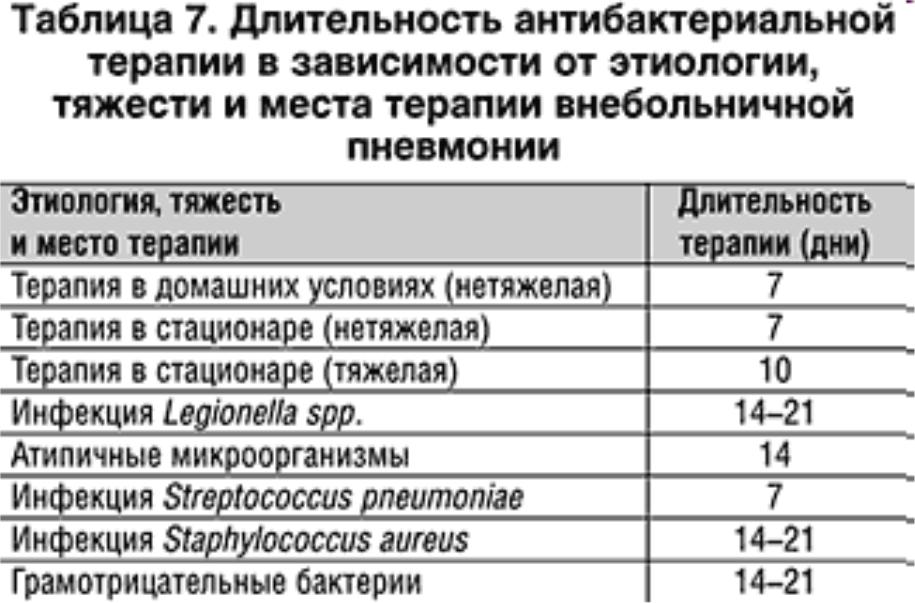
COVID поражает легкие. Поражения в легких могут сохраняться в течение длительного времени. Поэтому выздоровевший человек должен находиться под наблюдением пульмонолога. Но многое зависит от пациента. Врач дает инструкции, а следовать им или нет — решает сам человек. Мне бы хотелось, чтобы люди подходили со всей ответственностью. Если вы практикуете дыхательные упражнения дома, хорошо питаетесь, соблюдаете меры предосторожности и вовремя принимаете предписанные препараты, ваш организм быстрее восстановится.
Баннер с предупреждением об опасности COVID-19 и занимающиеся на спортивной площадке мужчины. Алматы, 12 июля 2020 года.
У людей, которые заразились и выздоровели, вырабатываются антитела. Однако они сохраняются в крови только полтора-два месяца, иногда до шести месяцев. Проявлять беспечность — неправильно, я считаю (среди зарубежных ученых, специалистов ВОЗ пока нет четкой научной концепции относительно того, как долго сохраняются в организме антитела. — Ред. ).
).
Мейиржан Абишев, пульмонолог:
Будучи пульмонологом, сделал такое наблюдение: у тех, кто считается выздоровевшими, порой в течение месяца или двух проявляются симптомы вируса. Может быть боль в горле или груди. Наиболее распространенный симптом — повышенная потливость. Я бы сказал, что потливость характерна для коронавируса. Не нужно бояться и бежать к врачу, постепенно этот симптом исчезнет. Симптомы, которые должны стать поводом для беспокойства, — повышение температуры тела, одышка и слабость. Я работаю с инфицированными COVID в течение четырех-пяти месяцев, но не замечал повторного заражения. Тем не менее вероятность существует. Что касается пациентов, то некоторые выздоравливают сразу. У 15–20 процентов людей эти легкие симптомы сохраняются.
В моей практике я видел полное выздоровление лишь двух из тысяч больных. То есть у них полностью исчезли поражения легких. Скажу как пульмонолог: во-первых, нужно время, чтобы вылечиться, а, во-вторых, это зависит от особенностей организма. Важно вести здоровый образ жизни, заботиться о себе, следовать указаниям врачей. При выписке из больницы пациент проходит компьютерную томографию. Мы предупреждаем, что это нужно будет повторить позже. В зависимости от тяжести заболевания, степени поражения и характера поражений легких каждому человеку назначается разный период. Я думаю, что после болезни организм человека восстанавливается как минимум через два-три месяца. Некоторые пациенты с серьезными повреждениями легких вряд ли полностью выздоровеют. Им всю жизнь придется сидеть дома с аппаратом для дыхания.
Важно вести здоровый образ жизни, заботиться о себе, следовать указаниям врачей. При выписке из больницы пациент проходит компьютерную томографию. Мы предупреждаем, что это нужно будет повторить позже. В зависимости от тяжести заболевания, степени поражения и характера поражений легких каждому человеку назначается разный период. Я думаю, что после болезни организм человека восстанавливается как минимум через два-три месяца. Некоторые пациенты с серьезными повреждениями легких вряд ли полностью выздоровеют. Им всю жизнь придется сидеть дома с аппаратом для дыхания.
Молодой человек у входа в больницу. Алматы, июль 2020 года.
Легкие, почки, верхние дыхательные пути не любят холод. Что это значит? Не включайте кондиционер в автомобиле, дома или в офисе. Сквозняки опасны. Пейте много жидкости, если у вас нет хронических сердечных заболеваний или почечной недостаточности. От употребления жидкости улучшается состав крови. Сейчас вырос спрос на кумыс и шубат. Выздоровевшим эти напитки можно пить, но в умеренных количествах. Не следует пить витамины коробками. Это может быть тяжело для организма . Хочу сказать, что не следует легкомысленно относиться к восстановлению — к этому процессу нужно подходить с умом и взвешенно.
Не следует пить витамины коробками. Это может быть тяжело для организма . Хочу сказать, что не следует легкомысленно относиться к восстановлению — к этому процессу нужно подходить с умом и взвешенно.
Арман Байдылов, иммунолог:
Иммунолог Арман Байдылов.
COVID — болезнь, которая ослабляет иммунную систему. Я бы сказал, что самым важным для организма является витамин D3. Некоторые исследования, проведенные университетами по всему миру, показали, что среди умирающих от коронавируса больных с дефицитом витамина D на 20 процентов больше. Поэтому необходимо употреблять продукты с витамином D после выписки. Из микроэлементов я бы назвал еще цинк и магний. Потому что процесс дыхания и производства энергии на клеточном уровне напрямую зависит от магния. При недостатке магния выработка энергии происходит медленно, и люди, выздоравливающие после коронавирусной инфекции, долго ощущают слабость.
Во время лечения пациенты получают различные антибиотики. Это тяжелые для организма препараты. Поэтому необходимо обратить внимание на восстановление кишечной микрофлоры и печени. В таких случаях необходимо обращаться к врачам за консультацией по восстановлению. Выздоравливающие не должны принимать лекарства самостоятельно. Нужно принимать препараты, назначенные врачом.
Это тяжелые для организма препараты. Поэтому необходимо обратить внимание на восстановление кишечной микрофлоры и печени. В таких случаях необходимо обращаться к врачам за консультацией по восстановлению. Выздоравливающие не должны принимать лекарства самостоятельно. Нужно принимать препараты, назначенные врачом.
Врачи рассматривают рентген-снимок пациента с коронавирусной инфекцией.
Сергей Молчанов, психотерапевт высшей категории:
Люди по-разному переносят этот вирус. Кто-то легко, кто-то бессимптомно, у кого-то ухудшается состояние. Поэтому психологическое состояние людей важно, и почему сейчас надо об этом говорить? Потому что у переболевших людей обостряется синдром боязни смерти. И это нормально. Сейчас кругом смерть. Человек боится не только за себя, но и за близких. Поэтому я думаю, что им нужно еще раз понять, что есть какие-то ценности в жизни, дети, внуки к примеру. Как-то по-другому относиться, чтобы депрессия тебя не поглотила, надо выбираться. Спросите «как?». Это просто. Необходимо начинать делать то, что откладывали по разным причинам. Делать для себя, своего психологического здоровья. Человек должен переоценить свою жизнь. Может быть, в чем-то он себе отказывал, а сейчас необходимо сделать. И восстанавливать, постараться восстановить свое психологическое здоровье. Можно хорошую музыку слушать — это тоже помогает, можно хорошие фильмы посмотреть, то есть человек должен эмоционально отдыхать. Больше общаться с людьми, которые тебе нравятся, а не с теми, с кем приходится.
Спросите «как?». Это просто. Необходимо начинать делать то, что откладывали по разным причинам. Делать для себя, своего психологического здоровья. Человек должен переоценить свою жизнь. Может быть, в чем-то он себе отказывал, а сейчас необходимо сделать. И восстанавливать, постараться восстановить свое психологическое здоровье. Можно хорошую музыку слушать — это тоже помогает, можно хорошие фильмы посмотреть, то есть человек должен эмоционально отдыхать. Больше общаться с людьми, которые тебе нравятся, а не с теми, с кем приходится.
Конечно, это новый вирус. Поэтому многие, даже врачи, боятся. Многие боятся заболеть повторно. Мне кажется, тут каждый по-разному принимает и по-разному реагирует. Например, у моей жены тест был положительный. Но она очень легко к этому отнеслась, психологически легко перенесла, можно сказать. То есть она знает, что переболела, есть иммунитет, и спокойно общается с людьми. Она вернулась на работу и живет так, как жила до этого. А у кого-то наоборот. Люди боятся всего, даже простого общения. Они отдаляются, ни с кем не общаются. И через какое-то время остаются сами с собой, с кучей психологических проблем. Потом у них начинается синдром боязни смерти и депрессия.
Они отдаляются, ни с кем не общаются. И через какое-то время остаются сами с собой, с кучей психологических проблем. Потом у них начинается синдром боязни смерти и депрессия.
Люди на переходной части улицы в Алматы. 29 июня 2020 года.
Людей пугает вся эта шумиха вокруг нового вируса. Поэтому они переживают, боятся. Так как много внезапных случаев смерти, когда люди особо не болели, но этот вирус забрал их. Да, это тяжело. Поэтому, я думаю, надо не молчать, а говорить. Если чувство тревоги не проходит, надо обращаться к специалистам. Особенно это касается тех людей, которые потеряли близких. Есть такое понятие, как горевание. Если ты нормально не простишься со своим умершим родственником, ты будешь носить это горе в себе всю жизнь. Поэтому очень важно этот момент не упустить и обратиться к психологу, психотерапевту. Верующим можно к духовному лидеру обратиться. То есть этот случай надо пройти полностью, испить до дна, выплакаться, скажем так, полностью. Отгоревать как положено, и тогда здоровье психологическое в будущем не будет подорвано смертями.
Айгуль Рахымжанкызы, психолог:
Психолог Айгуль Рахымжанкызы.
С приходом пандемии усилился страх смерти. Потому что вокруг нас так много смертей. Человек беспокоится о себе и своих близких. Эпидемия пожирает как молодых, так и старых. Самое сложное для человека — принять смерть, а принять внезапную смерть вдвое сложнее. Это стресс, который многие люди не могут преодолеть. В психологии он состоит из четырех этапов.
Первый этап — неверие. Человек находится в растерянности из-за потери близкого, с которым говорил только вчера или неделю назад и тот был совершенно здоров. Второй этап — неизбежное переживание горя. Потерявшие близких задаются вопросом: «Что было бы, если бы ситуация была другой?» Третий этап — обвинение. Поиск ответа на вопрос: «Кто виноват?» Именно в этот момент человек может впасть в депрессию. В это время происходят конфликты с врачами, ссоры с родственниками или поиски виновных в нехватке лекарств. То есть начинается конфликт с окружающими. Последний этап — признание. Маловероятно, что человек сможет успокоиться и прийти в себя, не пройдя эти четыре этапа.
Последний этап — признание. Маловероятно, что человек сможет успокоиться и прийти в себя, не пройдя эти четыре этапа.
Машина скорой помощи на улице в Актобе. 26 июля 2020 года.
Сейчас мы потеряли возможность пройти через все эти процессы. Потому что смерти идут одна за другой. Есть люди, у которых нет возможности оплакать, проститься со своими умершими родственниками, погоревать. Что делать в такой ситуации? Очень сложный вопрос. Всё, что я могу сказать: человек, потерявший близких, должен быть сильным. Он должен собрать вокруг себя решительных людей, способных на серьезные и конкретные поступки. Необходимо избавиться от людей, подверженных страху, панике, беспокойству. Самое главное — перестать винить себя.
Алексей Вибе, фитнес-тренер:
Фитнес-тренер Алексей Вибе.
Я пока не встречал ещё людей, переболевших этим вирусом. Но, думаю, в будущем будет. Поэтому для себя решил, что буду готовить более легкую тренировочную программу, хотя она у меня всегда была.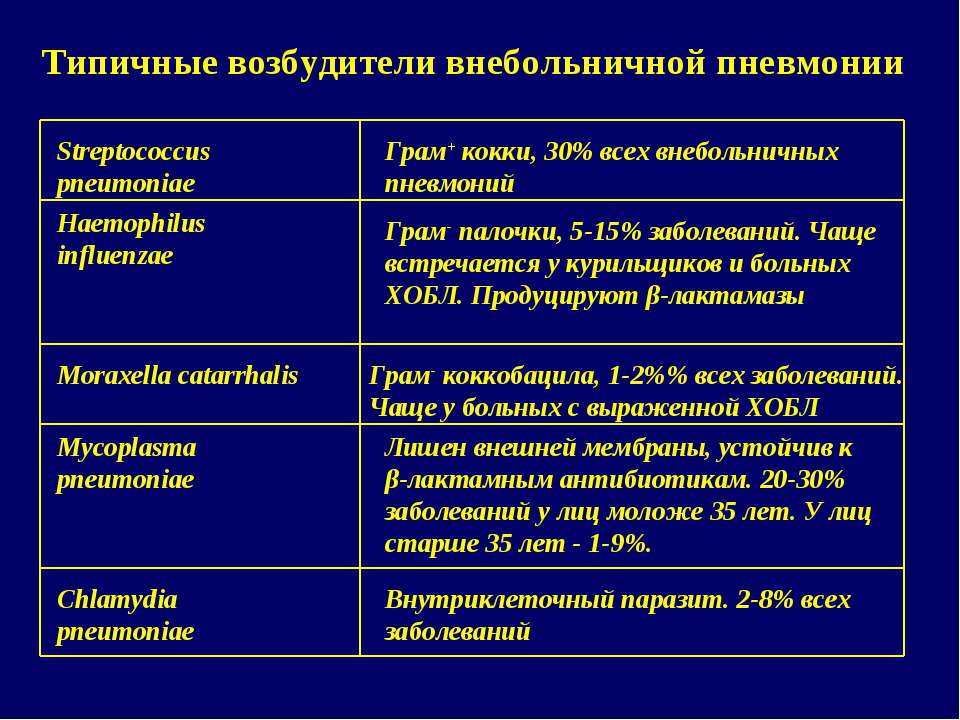 Переболевшему человеку нужно начинать заниматься в домашних условиях на основе тренировочных программ с минимальной нагрузкой для организма, так как ему ни в коем случае нельзя давать сразу прежнюю нагрузку.
Переболевшему человеку нужно начинать заниматься в домашних условиях на основе тренировочных программ с минимальной нагрузкой для организма, так как ему ни в коем случае нельзя давать сразу прежнюю нагрузку.
Коронавирус разрушает работу не только легких, но и другие органы. Например, сердце, почки. Поэтому я предлагаю не делать такие упражнения, которые могут как-то повлиять на эти органы. Рекомендую всем, кто переболел, обязательно делать дыхательную гимнастику, заниматься плаванием или йогой.
как лечат COVID-19 в Новосибирске
30 октября 2020 10:14
Анна Ермошина
Фото: герой публикации, архив
Жительница Новосибирска со всей своей семьей столкнулась с хаосом в системе лечения COVID-19. Сначала членам семьи при ярко выраженных симптомах не захотели сделать тесты, потом им отказали в госпитализации и дальнейшем лечении. В том, как протекала болезнь и почему врачи решили не оказывать помощь пациентам, разбиралась корреспондент Сибкрай.ru.
Сначала членам семьи при ярко выраженных симптомах не захотели сделать тесты, потом им отказали в госпитализации и дальнейшем лечении. В том, как протекала болезнь и почему врачи решили не оказывать помощь пациентам, разбиралась корреспондент Сибкрай.ru.
Оксана Некрасова* с семьей заболела COVID-19 еще летом. Сначала заболел ее брат, но так как симптомы были легкими, родственники поначалу не придали этому огромного значения.
«Температура то пропадала, то появлялась, к тому же был насморк, вкус пока не пропал, и мы решили, что это ОРВИ, так как накануне брат попал под сильный дождь. Странным были только то, что довольно долго не выздоравливал, несмотря на лечение. Попасть к терапевту ему по месту прописки в поликлинику №21 оказалось нереальным, несколько дней часа по два-три подряд пытались дозвониться до регистратуры, иногда они снимали трубку, ставили на удержание минут на 20 и на этом все», – рассказывает Оксана.
С трудом брату Оксаны все-таки удалось попасть в кабинет доврачебного приема, где закрывают больничный лист и выписывают другие справки.
«Больше всего поразило то, что, несмотря на измерение температуры на входе, после того, как медсестра вышла из кабинета и спросила у очереди «У кого здесь температура? Проходите в такой-то кабинет», поднялось около десятка человек, которые сидели вместе со всеми. В итоге у брата обнаружили двустороннюю пневмонию и выдали предписание на карантин в течение двух недель для него и всех остальных членов семьи, то есть меня и родителей», – продолжает девушка.
Примерно через неделю резко заболели и другие члены семьи. Так как был выходной день, врача вызвать у них не получилось.
«Поначалу у всех была невысокая температура, где-то 37.5, головная боль, кашель и очень сильная слабость. Первые дня три еще более-менее держались на ногах, даже пытались есть, но аппетит постепенно пропал, как и вкус с обонянием. В последствии, конечно, мы поняли, чем было обусловлено наше относительно легкое состояние в начале – эти три дня мы принимали противовирусный препарат, который обычно всегда пили для поддержания иммунитета во время вирусных заболеваний», – отмечает Оксана.
Врача из своей поликлиники №13 по месту жительства Оксана со своей семьей не могла дождаться пять дней. По словам девушки, ситуация с регистратурой там аналогичная: дозвониться невозможно, часто сбрасывают или ставят на удержание. Однако врач все-таки пришел и осмотрел всю семью: выписал обычные антибиотики при ОРВИ, АЦЦ и пообещал, что приедет бригада взять мазки на COVID-19.
«На восьмые сутки оба родителя уже практически не могли встать с кровати, не могли спать из-за кашля, ничего не ели. Температура колебалась от 38 до 39.5, ничем не сбивалась. Я вызвала скорую; опять же из-за того, что мы с братом, будучи более молодыми, переносили болезнь несколько легче, вызов был только для родителей. Диспетчер, правда, честно предупредил, что ждать придется долго, так как нагрузка большая. Но нам было важно получить уже хоть какую-то помощь, может, хотя бы укол жаропонижающий, потому что я хоть и делала много всяких медицинских манипуляций во время ухода за ними, ставить уколы пока не умею», – рассказывает сибирячка.
Скорая приехала к больным примерно через два часа, врач провел полный осмотр и принял решение попробовать госпитализировать их в больницу, которую только перепрофилировали для ковид. После снимка легких врачи подтвердили пневмонию у матери Оксаны, но полный диагноз они тогда так и не поставили.
«После чего они спросили: «А вы что, к ковидникам захотели лечь?» На резонный вопрос: «А кто тогда мы?», ответили моей маме, мол, ничего особенного у вас нет, можем, конечно, оставить, но только вас, а отца точно домой, у него вообще все в порядке. Немного скорректировали лечение и сказали, что вполне можете лечиться и дома. Мама после такого решила не оставаться в больнице. На минуточку, мой отец физически развитый мужчина 55 лет, и то, в каком он состоянии находился тогда – весь воскового цвета, еле двигающийся, почти не говорящий: я такое видела только раз, когда у него был гипертонический криз и предынсультное состояние. Если уж его эта зараза так свалила, и это считается «легким состоянием ни о чем», то что тогда среднее и тяжелое, сразу смерть?» – возмущена Оксана.
После того, как семейство с неподтвержденным ковидом уехало домой, обещанная бригада за мазками к ним так и не приехала.
«В итоге снова после квеста по всем инстанциям в больнице через еще несколько дней вызвали врача, как позже выяснилось, вообще фельдшера, который безо всякого осмотра, практически у порога посмотрел выписки из приемного покоя, назначил снова пить лазолван от кашля и нимесулид* от температуры, а также соблюдать диету! Людям, которые вот уже две недели едва могут пить и почти ничего не едят в принципе! И только после его прихода к нам наконец через два дня пришли брать мазки, причем взяли только у мамы и у брата, о результатах никто не сообщал», – продолжает Оксана.
После недельного дозвона в больницу, где постоянно членов семьи пересылали то на инфекциониста, то на участкового, то на COVID-бригаду, им сказали, что результат отрицательный и бросили трубку.
«Надо ли говорить, что ни меня, ни брата за это время больше не смотрели, кроме самого первого вызова? Лично мне выписали только антибиотик от тонзиллита и ничего больше, никакого дополнительного лечения или чего бы то ни было никто не назначал. Я старалась держаться просто на силе воли и не слечь. Потому что некому было бы тогда ухаживать за родителями», – разочарована девушка.
Помимо этого, семья столкнулась с хаосом и тогда, когда уже решила забрать свои больничные листы.
«В поликлинике в очередях также было очень много пациентов как с температурой, так и пневмонией. Исходя из услышанного от самих людей, никакого измерения температуры на входе или масок, все по желанию, хотя и говорят оставаться с симптомами дома и вызывать врача, мы видели, насколько это сложно сделать. Заодно выяснилось, что, например, в моей карте стоят все записи якобы с осмотром на приеме у врача, и что у меня все замечательно. А вместо предварительного диагноза, пневмонии, все перечеркнуто и стоит ОРВИ. Вероятно, не попали мы к ним в статистику по заболевшим, раз нас так упорно не хотели ни лечить, ни принимать, несмотря на абсолютно все признаки вируса и осложнения», – рассказывает сибирячка.
А вместо предварительного диагноза, пневмонии, все перечеркнуто и стоит ОРВИ. Вероятно, не попали мы к ним в статистику по заболевшим, раз нас так упорно не хотели ни лечить, ни принимать, несмотря на абсолютно все признаки вируса и осложнения», – рассказывает сибирячка.
После снятия ограничений члены семьи самостоятельно сдавали неоднократно анализы на антитела, и у всех оба показателя – наличие вируса на данный момент и иммунитет к нему – были положительные, так что факт наличия болезни подтвердился документально.
«Можно было, конечно, списать такое отношение только на то, что нам не повезло, потому что объективно 13 поликлиника – одна из не самых лучших. Но вот буквально месяц назад родители моего молодого человека оказались в такой же ситуации, заболели ковидом, так к ним и вовсе никто не пришел на вызов. Потом даже звонки стали сбрасывать. Даже скорую вызвать и то удалось не сразу. Но им повезло с госпитализацией, поначалу их также поместили в стационар в 3 больницу, после чего перевели в 12, где лечение отличалось принципиально», – отмечает девушка.
Но им повезло с госпитализацией, поначалу их также поместили в стационар в 3 больницу, после чего перевели в 12, где лечение отличалось принципиально», – отмечает девушка.
Спустя пару месяцев девушка до сих пор не понимает, почему их практически посчитали симулянтами, а отцу вовсе отказали в госпитализации с очень тяжелым, по ее словам, состоянием.
«Во время нашей болезни в больницах еще было достаточно места, опять же ее только перепрофилировали и коек там хватало. Да и во многом другом проявлялось действительно отношение, как к какому-то биомусору только потому, что мы заразились этим вирусом. Только врач со скорой помощи никак это не продемонстрировал, пожалуй. Я понимаю, что у всего медперсонала высокая нагрузка в связи с этим, но это же не повод просто забивать на пациентов хотя бы, когда вы уже пришли на вызов. Осложнения после болезни оказались очень серьезными, не знаю, можно ли было их избежать или нет, если бы сразу назначили лечение», – разочарована Оксана.
Напомним, что это уже не первая жалоба на лечение COVID-19 в Новосибирске. Жалобы на редакционную почту Сибкрай.ru поступают ежедневно. Недавно жительница Новосибирска поделилась своей историей лечения коронавируса. Сначала ее мужа отправили лечиться домой с двусторонней пневмонией, а далее с подтвержденным тестом на COVID-19. После жене с детьми, которые каждый день контактировали с отцом, не захотели сделать мазки.
*ВНИМАНИЕ, лечение должно быть назначено специалистом. Не занимайтесь самолечением, бесконтрольное принятие лекарств может быть опасно для вашего здоровья.
«Она коварна». Воронежский пульмонолог – об отличиях коронавирусной пневмонии от «обычной». Последние свежие новости Воронежа и области
Пневмония – главное осложнение новой коронавирусной инфекции. С марта 2020 года всех больных пневмонией начали дополнительно обследовать на коронавирус.
О признаках и течении внебольничной пневмонии, а также ее отличиях от осложнения COVID-19, корреспонденту РИА «Воронеж» рассказала главный пульмонолог департамента здравоохранения Воронежской области Наталья Костина.
Как проходит болезнь?
– Внебольничная пневмония – это воспалительный процесс верхних дыхательных путей, вызываемый реагентом. Чаще всего это бактерии, иногда вирус. Имеет достаточно привычную симптоматику, хотя может протекать со стертой картиной, когда пациент ощущает мало симптомов. Классическая пневмония протекает с жалобами на кашель, пациента беспокоит тяжесть в грудной клетке, он жалуется на субфебрильную (37,1–38 градусов) и фебрильную (38–39 градусов) температуру, – сообщила Наталья Костина.
Если заболевание выявлено максимально рано, когда патогены только попали в организм и начали запускать воспалительные процессы, пациенту назначают антибактериальную или противовирусную терапию. При грамотном лечении воспалительный процесс проходит достаточно быстро и осложнений не возникает.
Как отметила Наталья Костина, течение заболевания во многом зависит от того, какой возбудитель вызвал пневмонию: есть патогены достаточно легкие, они дают небольшие пневмонии. К легким и классическим возбудителям относятся пневмококк, стафилококк и вирусы гриппа.
– Не вовремя полученная терапия – это практически полная гарантия того, что заболевание начнет прогрессировать. Симптомы зависят от двух моментов: первый – непосредственное воздействие патогена, быстро размножающегося в легочной ткани, а второй – собственная воспалительная реакция организма, иммунный ответ, – пояснила специалист.
У некоторых заболевание может пройти самостоятельно, но это случается нечасто.
Какими бывают осложнения пневмонии?
Наиболее часто встречающиеся – гнойные осложнения. Например, если пневмония бактериальная или вирусно-бактериальная, со скоплением гноя в плевральных областях, то происходит развал легочных тканей и образование абсцессов. Лечение проходит очень тяжело и бывает достаточно долгим.
– Начинаются внелегочные осложнения: поражения сердца (миокардиты), сепсис, и реакция патогена распространяется по всему организму. Таких пациентов тяжело лечить, множество из них попадает в реанимационное отделение, – рассказала Наталья Костина.
Кто в зоне риска?
Дети и пожилые люди. У детей, особенно у младших возрастных групп, еще не сформирован иммунный ответ, а у пожилых пациентов он снижен и продолжает снижаться пропорционально возрасту.
Помимо возраста на течение процесса влияют сопутствующие заболевания: пациенты, которые имеют серьезную сердечную патологию, патологию почек, онкозаболевание. В группе риска также люди с диабетом: у них крайне слабый иммунный ответ, и позднее обращение за медпомощью может привести к осложнениям и даже к фатальному исходу.
Можно ли лечиться дома?
В основном больные пневмонией подлежат госпитализации, если легочные ткани поражены больше, чем на один сегмент. Лечиться амбулаторно можно, если поражение легких фрагментарное или малого объема или организм молодой и нет критичных моментов.
– Существует определенный набор признаков, по которым мы определяем, нужна ли госпитализация. Ложиться в стационар нужно, когда требуется вводить лекарства внутривенно или необходима высокодозная терапия, когда пациент нуждается в круглосуточном наблюдении. Если пациента лечат амбулаторно, это не значит, что ему назначили терапию и бросили его. Как правило, дается 72 часа для наблюдений. Пациента отслеживают и, если через три-четыре дня у него не наступает улучшения, могут госпитализировать, – пояснила Наталья Костина.
Какова статистика по заболеванию пневмонией в регионе?
Существует статистика по заболеваемости внебольничной пневмонией по амбулаторному и стационарному этапам.
– Очень многие заболевания на амбулаторном этапе «слышатся» как пневмония. Когда к врачу общей практики приходит пациент, проводится первичный скрининг. Допустим, у обратившегося есть маленькая температура, врач слышит зону влажных хрипов и пишет донесение о том, что, на его взгляд, у пациента имеется пневмония. Его отправляют на рентгенологическое обследование. Выясняется, что пациент страдает хронической недостаточностью и у него формируется так называемый застой в легочной ткани с небольшим респираторным синдромом, и диагноз «пневмония» снимается, – привела пример Наталья Костина.
Его отправляют на рентгенологическое обследование. Выясняется, что пациент страдает хронической недостаточностью и у него формируется так называемый застой в легочной ткани с небольшим респираторным синдромом, и диагноз «пневмония» снимается, – привела пример Наталья Костина.
По данным статистической формы №14, количество госпитализированных пациентов с пневмониями за первый квартал 2020 года по сравнению с аналогичным периодом 2019-го уменьшилось. В 2019 году в больницу с пневмонией попали 2 тыс. 839 человек, а в 2020-м – 2 тыс. 701. За первый квартал 2020 года умерли 67 заболевших, а за аналогичный период 2019 года – 69. При этом, как сообщила пресс-служба департамента здравоохранения Воронежской области, с середины апреля отмечается рост количества пациентов с внебольничными пневмониями.
О росте внебольничной пневмонии на амбулаторном этапе сообщило регуправление Роспотребнадзора. Показатель в первом квартале 2020 года увеличился на 18% – до 3 тыс. 256.
256.
Чем отличается КТ «классической» пневмонии от коронавирусной?
Компьютерную томографию сейчас делают пациентам при наличии двух из трех критериев: температура выше 38 градусов, жалобы на кашель и заложенность грудной клетки, одышка. Для каждой пневмонии характерен свой возбудитель – в зависимости от этого болезнь будет иметь характерное клиническое проявление и на рентгене.
– Не всегда коронавирусная инфекция, особенно когда она протекает на фоне иных заболеваний, настолько четко детерминирует. Тем не менее мы можем говорить, что она имеет свою картину. Как правило, это выглядит как шаровидные фильтраты из матового стекла, которые имеют тенденцию располагаться близко к плевре, – добавила специалист.
В случае если пневмония вызвана вирусом гриппа, «зоны матового стекла» тоже присутствуют, но у них нет такого четкого контура, а начинаются они с нижних отделов.
Бактериальные пневмонии имеют совсем другую КТ-картину: это плотные перибронхиальные инфильтрации, они далеки от матового стекла.
В чем опасность коронавирусной пневмонии?
По словам главного пульмонолога воронежского облздрава, коронавирусная пневмония отличается от других «коварством»: изначально у человека могут быть маленькие респираторные жалобы – боль в горле, кашель, невысокая температура и ничего больше. Признанных лекарств от коронавируса в мире пока нет. Большая часть пациентов выздоравливает без назначения каких-то особенных противовирусных препаратов.
– Однако у части пациентов с шестых-седьмых суток от начала заболевания может начаться резкое ухудшение. Оно может быть настолько резким, что пациент попадет в реанимацию за сутки. И вот начало ухудшения нужно ловить, – отметила медик.
При этом она отметила:
– Мы сейчас наблюдаем часть пациентов, у которых коронавирусная пневмония достаточно благоприятно рассасывается и исчезает. Такие пациенты испытывают минимальную клиническую симптоматику.
Заметили ошибку? Выделите ее мышью и нажмите Ctrl+Enter
Все, что мы сегодня знаем про COVID-19
К концу апреля мы уже кое-что знаем о том, как распространяется коронавирусная инфекция, как ее обнаружить, к каким изменениям в организме она приводит, и как помочь ему справится. Однако в Сети полно довольно противоречивой информации. Нередко под видом экспертных комментариев тиражируются мифы и теории заговора с целью подогреть интерес публики. «Росбалт» попытался разобраться, что же сейчас доподлинно известно о COVID-19.
Однако в Сети полно довольно противоречивой информации. Нередко под видом экспертных комментариев тиражируются мифы и теории заговора с целью подогреть интерес публики. «Росбалт» попытался разобраться, что же сейчас доподлинно известно о COVID-19.
Чем пневмония при коронавирусе отличается от обычной?
До сих пор самой частой причиной возникновения вирусной пневмонии был грипп. Но в случае с гриппом в первую очередь страдали верхние дыхательные пути: рот, нос, горло. И только в 10-15% случаев, если инфекция спускалась вниз, можно было говорить о пневмонии. Сейчас практически у всех пациентов, которых госпитализируют в коронавирусные стационары, поражены легкие.
Ковидная пневмония чаще всего двусторонняя, а ее локализация — периферическая. На снимках томографов в случае коронавируса изменения в легких визуально отличаются от традиционной пневмонии. Сама болезнь протекает по совершенно разным сценариям. Более чем в 80% случаев течение болезни легкое и среднетяжелое. То есть, одни могут даже не знать, что больны: ни кашля, ни температуры, ни одышки. Такова особенность новой коронавирусной инфекции, которая и приводит к ее массовому распространению. Другие же практически сразу нуждаются в кислородной поддержке — у них очень быстро возникает дыхательная недостаточность.
То есть, одни могут даже не знать, что больны: ни кашля, ни температуры, ни одышки. Такова особенность новой коронавирусной инфекции, которая и приводит к ее массовому распространению. Другие же практически сразу нуждаются в кислородной поддержке — у них очень быстро возникает дыхательная недостаточность.
В Баку и Вильнюсе решились на «полукарантин»
Говорят, что COVID-19 вызывает не пневмонию, а другое заболевание легких. Это правда?
Никаких оснований так думать нет. Это подтверждает в том числе вскрытие умерших пациентов. Пневмония, как при гриппе, так и при заражении коронавирусом, — это воспаление легких, связанное с вирусной агрессией в тканях.
Как долго лечат коронавирусную пневмонию?
В среднем больной с воспалением легких лежит в больнице от 8 до 10 дней. Больной с ковидом — почти на неделю дольше. Здесь важно понимать, что в отличие от обычной пневмонии, коронавирусная не лечится антибиотиками, и может быстро прогрессировать.
Однако в специальные стационары попадают далеко не все пациенты. Очень многие переносят болезнь легко, и могут обойтись без кислородной поддержки. Таких пациентов оставляют лечиться дома — под присмотром врачей и в карантине.
Почему пациенты с почти разрушенными легкими не замечают, что больны?
Развитие кислородной недостаточности при COVID-19 сильно отличается от традиционного острого респираторного синдрома. Все дело в том, что у пациентов с коронавирусом эластичность легких почему-то не нарушается, так что и заметных трудностей с дыханием у них нет. Порой даже тяжелые пациенты не чувствуют себя больными. Однако кислорода их организм получает все меньше.
Есть ли 100% способ обнаружить ковид?
Самым действенным методом сейчас считается компьютерная томография, которая дает точность в 97%. Кроме этого есть тесты и простые анализы: общий и биохимический анализы крови. Врачи уже знают, какие изменения в показателях характерны именно для коронавирусной пневмонии. К примеру, при COVID-19 в крови мало лимфоцитов.
К примеру, при COVID-19 в крови мало лимфоцитов.
Проблема с вакциной
А почему тесты не всегда показывают наличие коронавируса?
Что представляет собой тест? Врачи берут мазок, и ищут частицы вируса в клетках человека. Однако есть вероятность, что в этих конкретных клетках вируса нет. Тогда тест ничего не покажет. Так бывает, если сделать тест на ранних стадиях или взять мазок в том месте, куда вирус пока не добрался. Считается, к примеру, что в носу шанс обнаружить ковид гораздо выше, чем в ротоглотке. То есть, поставить диагноз бывает непросто не потому, что тест плохо работает.
Если при этом врачи видят клиническую картину, характерную для коронавирусной инфекции, а лабораторные анализы и КТ показывают типичные для этой болезни изменения, пациенту ставят «вероятный ковид». Все эти случаи тоже попадают в статистику.
Говорят, что в группе риска люди старше 65 лет, но тяжело болеют и молодые. Почему так?
Почему так?
Действительно, коронавирус особенно опасен для пожилых и хронических больных. Никто не знает, в чем причина такой избирательности вируса. Но это не значит, что люди моложе 60 лет не болеют. Как правило, у молодежи, которая попадает в стационары с коронавирусной инфекцией, есть сопутствующие заболевания: ожирение, диабет, артериальная гипертония, которые усложняют течение ковида.
Есть ли лекарство от COVID-19?
Все лечение, которое назначают врачи, — экспериментальное. Пациентам с коронавирусом дают средства от малярии, ВИЧ-инфекции. Многие компании сейчас проводят клинические испытания специализированных на ковид лекарствах. Но до сих пор в мире нет ни одного препарата, который бы напрямую воздействовал именно на эту инфекцию.
Как болеется коронавирусом в «Советском Союзе»
Помогает ли пациентам с тяжелой коронавирусной пневмонией лечение плазмой тех, кто уже переболел?
Первыми такой метод стали применять китайские врачи. В Москве его тоже внедряют. Считается, что в плазме выздоровевших пациентов есть нейтрализующие антитела, которые помогают справится с инфекцией. Российские врачи уже накопили небольшой позитивный опыт, но о безусловной эффективности донорской плазмы говорить преждевременно.
В Москве его тоже внедряют. Считается, что в плазме выздоровевших пациентов есть нейтрализующие антитела, которые помогают справится с инфекцией. Российские врачи уже накопили небольшой позитивный опыт, но о безусловной эффективности донорской плазмы говорить преждевременно.
Западные врачи говорят, что искусственная вентиляция легких только усугубляет состояние пациентов с коронавирусом. Это правда?
Летальность на фоне ИВЛ действительно высокая. Но пациенты, которым требуется кислородная поддержка, страдают такой степенью дыхательной недостаточности, что без ИВЛ не смогли бы прожить и нескольких часов. Аппарат не помогает бороться с инфекцией, но дает организму дополнительное время, чтобы справится с ней.
Могли ли россияне переболеть ковидом еще осенью 2019-го?
Несмотря на то, что многие, начитавшись симптомов, сейчас постскриптум диагностируют у себя коронавирус, которым они якобы переболели в конце осени — начале зимы, врачи считают, что это исключено. В ноябре—декабре прошлого года, действительно, был всплеск пневмонии, но возбудителем был не COVID-19, утверждают медики. Тогда у пациентов были совершенно другие лабораторные показатели, и другая картина на снимках компьютерной томографии.
В ноябре—декабре прошлого года, действительно, был всплеск пневмонии, но возбудителем был не COVID-19, утверждают медики. Тогда у пациентов были совершенно другие лабораторные показатели, и другая картина на снимках компьютерной томографии.
Какие сюрпризы ждут людей, которые перенесли коронавирус в легкой форме?
Без симптомов могут протекать только легкие случаи пневмонии. Чаще всего какими-то серьезными последствиями для респираторных систем организма такой сценарий не угрожает. По крайней мере, сегодня нет каких-то серьезных оснований говорить об обратном. То есть, если вы перенесли ковид незаметно для себя, расплаты не ждите.
Говорят, что в Италии от коронавируса умирали в основном пациенты, которые осенью привились от гриппа. Есть ли связь?
На сегодняшний день в мире нет достоверных данных о том, что вакцинация может привести к тяжелому течению ковида. Зато хватает информации о сопутствующих заболеваниях, которые влияют на состояние больного.
Во всем виноваты врачи: почему им сегодня тяжело не только на работе
В начале эпидемии говорили о том, что нестероидные противовоспалительные лекарства нельзя принимать при коронавирусе. Так ли это?
Действительно, ВОЗ сначала рекомендовала для снижения температуры парацетамол, однако затем вышло новое заявление, в котором говориться, что ибупрофен также безопасен, и на состояние легких никак не влияет.
Когда закончится эпидемия?
Точных прогнозов сегодня не дает никто. Специалисты предполагают, что пик эпидемии наступит в середине мая, к лету Россия выйдет на плато, когда количество новых случаев перестанет расти. В таком случае конца эпидемии можно ждать к началу осени. Но это не точно.
Может ли в России случиться вторая волна эпидемии?
До сих пор ни в одной стране официально не сообщали о повторной вспышке коронавируса. В Китае эпидемия началась в Харбине, где до сих пор больных новым вирусом практически не было.
В Китае эпидемия началась в Харбине, где до сих пор больных новым вирусом практически не было.
А может ли человек, уже переболевший ковид, заразиться повторно?
Пока в мире таких случаев не фиксируют. Однако определенно сказать, как долго сохраняется иммунитет, сейчас сложно, поскольку период наблюдений слишком мал.
Анна Семенец
О том, почему малый бизнес не может получить обещанную помощь, в подкасте «Росбалта» рассказывает редактор портала «Свое Дело Плюс» Лилия Агаркова.
В больнице спасли пациента с пневмонией крайней степени тяжести
Жителю одного из районов края Николаю Б. 46 лет. Обычно в истории спасения мы с согласия пациента даем его личные данные и предоставляем возможность произнести слова благодарности своим докторам. Но история пациента Б. особая.
Изображение отсутствует
Слева вверху Виктор Ишутин, заведующий отделением анестезиологии-реанимации №1, слева внизу — Кирилл Линёв, заведующий кардиореанимацией, справа — пациент на ЭКМО.
Есть тяжелые больные (основной контингент краевой больницы), а есть крайней тяжести – все они, конечно, реанимационные. Крайне тяжелые еще подразделяются на стабильных и нестабильных. Вот таким – на краю и нестабильным, готовым сорваться — был всего полтора месяца назад 46-летний пациент Б.
После пережитого такие люди наново привыкают к жизни. Даже если человек был в самое тяжелое время без сознания, его организм не скоро забудет, что до гибели оставались считанные часы. Вот почему пациент Б. не готов говорить о своей болезни. А между тем, именно его случай – на злобу дня. Потому что умирал Николай от жестокой пневмонии.
Заболел он еще в январе. Вроде обычное ОРВИ, правда, затяжное – принимал антибиотик. В начале февраля Николаю стало плохо – кашель, слабость, одышка, лихорадка. Прямо с амбулаторного приема его госпитализировали в реанимацию ЦРБ с прямыми показаниями-после рентгенографии, где диагноз пневмония не вызывал сомнений.
А еще через несколько дней санавиация доставила Николая в краевую клиническую больницу – на ИВЛ, уже крайне тяжелого, с диагнозом внебольничная двухсторонняя полисегментарнаясубтотальная пневмония, дыхательная недостаточность IIIстепени, респираторный дистресс-синдром взрослых IV степени, острое почечное повреждение, синдром полиорганной недостаточности, сепсис, септический шок.
В переводе – это умирающий пациент, у которого инфекционный процесс, стартовавший в легких, распространился на другие органы. А сами легкие просто не работали, не могли насыщать кровь кислородом. Николай был госпитализирован в реанимационное отделение №1, но консилиум по поводу его крайне тяжелого нестабильного состояния был проведен совместно с коллегами из кардиореанимации, где находятся аппараты и специалисты ЭКМО (расшифровывается — экстракорпоральная мембранная оксигенация).
ЭКМО – это замена легких и сердца. Кровь больного прокачивается через аппарат, обогащается кислородом и возвращается в организм.
— Решение о переводе больного на ЭКМО основывается на конкретных параметрах, — рассказывает заведующий ОАР №2 Кирилл Линев. – Для понимания: ЭКМО показана пациенту умирающему, но, в тоже время, небезнадежному. В этом смысле Николай для применения этого метода подходил. В пользу ЭКМО был средний возраст, отсутствие тяжелых сопутствующих заболеваний и непродолжительная ИВЛ. Были и минусы – пациент крупный, с высоким индексом массы тела.
В случае Николая комплексное лечение принесло позитивный результат.
— ЭКМО дала нам время, заменила нерабочие легкие, пока мы справлялись с сепсисом, — говорит заведующий реанимационным отделением №1 Виктор Ишутин. — Мы применяли комбинированную антибиотикотерапию, противовирусные средства, но самое главное — многоуровневую вентиляцию, позволяющую максимально раскрыть легкие, заставить их работать по мере уменьшения воспаления.
Виктор Вячеславович тоже отметил большой вес больного, как отягчающий фактор:
— Реаниматологи знают, как трудно вести мужчин-пациентов с ожирением. Почему-то они и психологически быстро «ломаются». А вот худенькие женщины – самые прогностически благоприятные больные с пневмонией.
Почему-то они и психологически быстро «ломаются». А вот худенькие женщины – самые прогностически благоприятные больные с пневмонией.
В общей сложности Николай Б. провел на ЭКМО около двух недель, на ИВЛ – 26 дней, а потом долечивался в отделении пульмонологии. Ему предстоит реабилитация, и конечно, после всего,что с ним произошло, он будет каждый год прививаться от гриппа и пневмонии.
Вы понимаете, почему мы решили описать для вас этот клинический случай. У Николая не было коронавирусной инфекции, но тяжелая вирусно-бактериальная пневмония протекает именно так, как у нашего пациента. Мы спросили наших ведущих реаниматологов, как они себя чувствуют на пороге эпидемии.
— Сотрудники обеспечены индивидуальной защитой, ресурсы есть, коллектив обучен и готов встретить тяжелых больных, — говорит Виктор Ишутин. – Что надо делать, чтобы с нами не встречаться, знают, кажется, все. Берегите стариков, особенно пожилых курящих мужчин, людей с тяжелым коморбидным фоном. Но самое главное – включите гражданскую сознательность.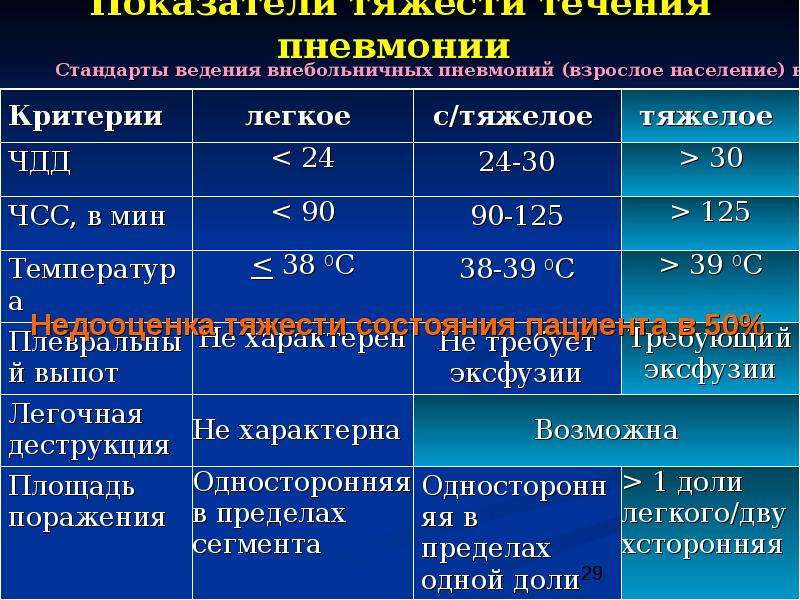 Не надо прятаться, скрывать симптомы, избегать госпитализации. Помните, что ИВЛ – протез дыхания, крайняя мера, и нужно пытаться избегнуть ее любыми путями. Самоизоляция, отсутствие паники, раннее начало лечения, и, надеюсь, мы справимся с испытанием, которое послано нам впервые в истории медицины.
Не надо прятаться, скрывать симптомы, избегать госпитализации. Помните, что ИВЛ – протез дыхания, крайняя мера, и нужно пытаться избегнуть ее любыми путями. Самоизоляция, отсутствие паники, раннее начало лечения, и, надеюсь, мы справимся с испытанием, которое послано нам впервые в истории медицины.
— На базе нашего отделения фактически работает региональный центр ЭКМО — говорит Кирилл Линев. – Если мы будем нужны пациенту, например, в БСМП, то аппарат ЭКМО, необходимые расходные материалы, сопутствующее оборудование и наш доктор переместятся туда. Мы готовы оказать консультативную и практическую помощь по вопросам ЭКМО любому реанимационному отделению города и Красноярского края. Аппаратов у нас пять, расходные материалы есть.
Примечание: Обращаем ваше внимание на то, что каждая история болезни индивидуальна, как и последствия одного и того же заболевания.
Мы рады представить вам примеры успешного излечения тяжелых заболеваний, но, к сожалению, не даем абсолютной гарантии выздоровления каждому из наших пациентов, потому что эффект лечения зависит от многих факторов.
Василий Смычек: Раздышаться после COVID-19: реабилитолог о восстановлении легких
Люди, перенесшие COVID-19 в тяжелой или среднетяжелой форме, даже после того, как вылечились, некоторое время жалуются на одышку. Порой небольшие физические нагрузки могут приносить дискомфорт. Поэтому после длительной болезни важно раздышаться, восстановить работу легких в полном объеме. Для таких пациентов в каждом регионе предусмотрены реабилитационные центры, специалисты которых помогают вернуться к полноценной жизни. Какие предлагают методики и применимы ли они в домашних условиях, рассказал корреспонденту БЕЛТА директор РНПЦ медицинской экспертизы и реабилитации, заслуженный деятель науки Беларуси, доктор медицинских наук, профессор Василий Смычек.
— Последствия COVID-19 малоизученны, существует множество теорий. Вместе с тем, по вашей информации, восстанавливаются ли легкие после пневмонии? Сколько может длиться этот процесс?
— После пневмонии, в том числе обусловленной COVID-19, легкие восстанавливаются. Если фиброз (образование рубцовой ткани), который приводит к нарушению дыхательной функции, еще не сформировался, безусловно, восстановление произойдет полностью. Более того, даже если фиброзная ткань в легких все же есть, после реабилитации эти явления минимизируются. И чем раньше начинается реабилитация, тем лучше. Поэтому ее сегодня начинают еще в реанимации, продолжают в профильном отделении стационара, а затем на амбулаторном этапе и в домашних условиях.
Если фиброз (образование рубцовой ткани), который приводит к нарушению дыхательной функции, еще не сформировался, безусловно, восстановление произойдет полностью. Более того, даже если фиброзная ткань в легких все же есть, после реабилитации эти явления минимизируются. И чем раньше начинается реабилитация, тем лучше. Поэтому ее сегодня начинают еще в реанимации, продолжают в профильном отделении стационара, а затем на амбулаторном этапе и в домашних условиях.
С последствиями ковидной пневмонии бороться следует. Если это действительно не резко выраженный фиброз, то прогноз благоприятный. Однако относительно отдаленных последствий заболевания COVID-19 и того, насколько будет восстановлена легочная ткань, замечу: таких данных нет ни у нас в стране, ни в мире, потому что еще не прошел достаточный период времени, чтобы об этом говорить.
— Фиброз легких возникает только у тех пациентов, которые тяжело перенесли COVID-19? Насколько это серьезное последствие?
— Говоря простыми словами, при фиброзе легочная ткань переходит в другое состояние — в соединительную, рубцовую. В результате она уже не выполняет свою функцию, поэтому у человека появляется одышка, быстрая утомляемость. Стоит заметить, что не обязательно ковидная пневмония закончится фиброзом в легких. Перерождение легочной ткани может произойти и после обычной пневмонии либо других инфекций.
В результате она уже не выполняет свою функцию, поэтому у человека появляется одышка, быстрая утомляемость. Стоит заметить, что не обязательно ковидная пневмония закончится фиброзом в легких. Перерождение легочной ткани может произойти и после обычной пневмонии либо других инфекций.
Рубцовая ткань может быть ограничена очень небольшим участком. Возможно, человек живет и даже не подозревает об этом. В ряде случаев это случайная находка при каком-либо выполненном диагностическом исследовании. Понятие фиброза появилось не вчера, а существует уже очень много десятилетий, если не столетий. Сейчас об этом заговорили так широко лишь потому, что инфекция COVID-19 накрыла весь мир.
Если фиброзная ткань образовалась, это явление нужно минимизировать путем различных реабилитационных мероприятий, дыхательных упражнений, которые улучшат функцию легких, увеличат их жизненную емкость, помогут выходу отделяемого из альвеол легких и дыхательных путей.
— Сегодня есть разные мнения насчет того, какой след оставит коронавирус у пациентов, у которых болезнь протекает в бессимптомной форме. Как вы считаете, могут ли в этом случае возникнуть необратимые поражения в легких?
Как вы считаете, могут ли в этом случае возникнуть необратимые поражения в легких?
— Необратимых поражений в легких у пациентов, которые переносят ковидную инфекцию бессимптомно, нет. О тяжелых последствиях фиброзного плана речь не идет. Могут возникнуть определенные изменения, но в процессе лечения и реабилитации они проходят.
На реабилитацию в стационары направляют тех пациентов, которые перенесли инфекцию в тяжелой или среднетяжелой форме. При легком течении не требуется интенсивная реабилитация, люди сразу возвращаются на работу. К слову, около 80% из тех пациентов, которые проходят реабилитацию в нашем центре, по ее окончании приступают к труду. Часть пациентов выписываем с открытым листком нетрудоспособности для продолжения лечения и реабилитации в амбулаторных условиях. Эффект от реабилитационных мероприятий очень хороший, поэтому позже, я думаю, будем выписывать сразу на работу еще больше людей.
— Есть ли доказанные приемы, позволяющие на этапе реабилитации минимизировать остаточные явления в легких после ковидной пневмонии, или этот вопрос еще малоизучен?
— Нет, почему же. На 100% доказано, что чем раньше начинаются реабилитационные мероприятия, тем лучше эффект: минимизируются последствия заболевания, в том числе инвалидизирующие, улучшается общее состояние.
На 100% доказано, что чем раньше начинаются реабилитационные мероприятия, тем лучше эффект: минимизируются последствия заболевания, в том числе инвалидизирующие, улучшается общее состояние.
Медицинская реабилитация пациентов, будь то ковидная пневмония, инфаркт, инсульт или другое тяжелое заболевание, проходит в несколько этапов. Лечебно-реабилитационный этап начинается с реанимации или профильного (пульмонологического, неврологического и др.) отделения стационара. Затем следует ранняя стационарная медицинская реабилитация. На этом этапе пациентов с последствиями пневмоний переводят, в частности, в наш центр. У нас имеется 110 коек. Завершается реабилитация амбулаторно-поликлиническим и домашним этапами. На каждом из них разработана целая система реабилитационных мероприятий.
Если говорить о том, есть ли какое-либо универсальное упражнение для минимизации последствий заболевания, отмечу: такого не бывает. Каждый человек индивидуален, у каждого свои особенности в плане здоровья, наличия сопутствующих заболеваний, возраста.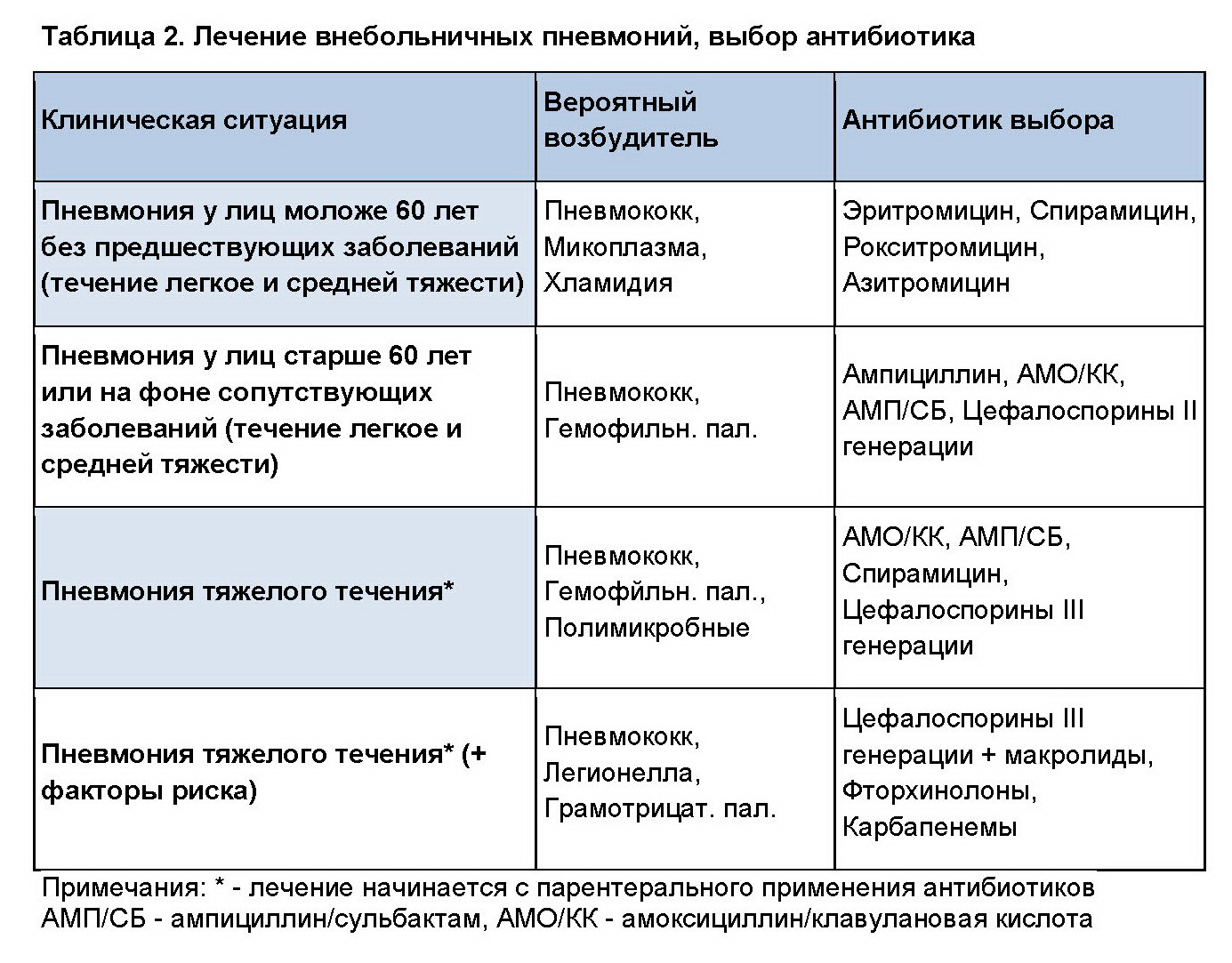 Ковидная пневмония переносится по-разному. В программу реабилитации входит лечебная физкультура, дыхательная гимнастика, различные психотерапевтические мероприятия, дозированная лечебная ходьба, диетотерапия, поддерживающее медикаментозное лечение. Этот процесс подразумевает под собой комплекс различных мероприятий.
Ковидная пневмония переносится по-разному. В программу реабилитации входит лечебная физкультура, дыхательная гимнастика, различные психотерапевтические мероприятия, дозированная лечебная ходьба, диетотерапия, поддерживающее медикаментозное лечение. Этот процесс подразумевает под собой комплекс различных мероприятий.
— У вас в центре работают прекрасные специалисты, которые знают, какие методики применять и как найти индивидуальный подход. Какие рекомендации можно дать тем людям, которые хотят заниматься реабилитацией самостоятельно в домашних условиях?
— Мы видим, что люди, которые попадают к нам на реабилитацию, прежде всего нуждаются даже не в медикаментозной поддержке и лечебной физкультуре, а психотерапии. Люди напуганы, астенизированы, истощены, в психологическом плане есть проблемы, поэтому с ними должен работать специалист-психолог. На домашнем этапе можно применять прекрасные методы аутогенной тренировки, в поликлинике и на предыдущих этапах реабилитации должны обучить различным релаксационным техникам, саморасслаблению.
Будет полезна лечебная физкультура, причем в щадяще-тренирующем режиме. Специалисты рассказывают пациентам, как делать комплекс статических и динамических, дыхательных, общеукрепляющих упражнений, которые направлены на улучшение подвижности грудной клетки, способствуют растяжению плевральных спаек, если такие последствия вызвало заболевание. Возможно, этим людям необходима тренировка равновесия и координации.
На домашнем этапе в качестве реабилитационного мероприятия важна дозированная лечебная ходьба с индивидуально подобранным темпом. Кому-то нужно ходить немного быстрее, кому-то медленнее, по ровной местности или с небольшими подъемами и спусками. Следует обучить диетотерапии: что можно, а что не стоит есть после перенесенной ковидной пневмонии. Конечно, важно и поддерживающее медикаментозное лечение, потому что люди среднего и старшего возраста страдают, к сожалению, многими сопутствующими заболеваниями.
Я назвал пару пунктов, которые составляют программу реабилитации на домашнем этапе. Каждый может написать себе план, чем будет заниматься в течение дня, — начиная с лечебной гимнастики и заканчивая остальными мероприятиями.
Каждый может написать себе план, чем будет заниматься в течение дня, — начиная с лечебной гимнастики и заканчивая остальными мероприятиями.
— Многие специалисты советуют обратить внимание на дыхательную гимнастику, потому что очень важно «раздышать» легкие, вернуть прежний легочный объем. Вместе с тем классические методы, которые выполняются с усилением и сопротивлением на выдохе, могут лишь навредить, если человек столкнулся с коронавирусной пневмонией. Так ли это?
— Действительно, есть такое выражение — «раздышать легкие». На стационарном этапе реабилитации человека обучают лечебной гимнастике, показывают, какие упражнения нужно делать, чтобы восстановить функцию дыхания. Пациенты после 2-3 дней пребывания в нашем стационаре говорят, что им стало легче дышать, грудная клетка начала лучше наполняться воздухом.
В каждом случае специалист назначает индивидуальные занятия, учит правильному вдоху и выдоху. Есть целый комплекс упражнений, которые рекомендуются именно для пациентов после перенесенной пневмонии, обусловленной инфекцией COVID-19. Причем обычными методиками не всегда можно руководствоваться. В отдельных случаях страдает легочная ткань на большой площади, слишком быстро возникают уплотнения, переходящие в фиброз. Поэтому легкие нужно пощадить, а методики применять очень осторожно и индивидуально.
Причем обычными методиками не всегда можно руководствоваться. В отдельных случаях страдает легочная ткань на большой площади, слишком быстро возникают уплотнения, переходящие в фиброз. Поэтому легкие нужно пощадить, а методики применять очень осторожно и индивидуально.
В частности, некоторые рекомендуют надувать шарики, чтобы расправить легкие, улучшить функцию дыхания. Но иногда это может привести к серьезной баротравме легких. Если где-то есть очаги фиброза, уплотнение легочной ткани, надувание шариков может оказаться чрезмерной нагрузкой на легкие.
Сейчас в интервью я бы не стал расписывать комплекс тех упражнений, которые необходимо выполнять, сколько должно быть повторений — все индивидуально. Повторюсь: нет универсального упражнения для всех пациентов. Надо видеть человека, знать его состояние, а затем что-то рекомендовать.
— Полезно ли для легких на этапе восстановления включать в рацион фрукты и овощи, богатые антиоксидантами? Какие продукты помогают бороться с воспалением?
— Не существует ни одного пищевого продукта, способного уничтожить коронавирус или предотвратить его попадание в организм. Допустим, шиповник, лук, чеснок, облепиха, сливочное масло не защищают от инфекции, но употреблять их в пищу очень даже полезно.
Допустим, шиповник, лук, чеснок, облепиха, сливочное масло не защищают от инфекции, но употреблять их в пищу очень даже полезно.
Что касается питания пациентов, перенесших это заболевание, есть несколько ключевых моментов. Первое — это питьевой режим. Увлажненная слизистая — первый барьер на пути вируса. Хотя сегодня четких рекомендаций по количеству воды, которую должен выпивать человек, Всемирная организация здравоохранения не дает, считается, что нужно не менее 25 мл на 1 кг веса в сутки. Если, скажем, человек весит 80 кг, это не менее 2 л.
Для клеточных мембран очень полезны Омега-3 жирные кислоты, которые обеспечивают строительные блоки для производства противовоспалительных гормонов — эйкозаноидов, благоприятно влияющих на иммунную систему. Поэтому необходимо употреблять морскую рыбу (палтус, лосось, тунец, макрель, сардина), льняное масло.
Кроме того, пациентам, перенесшим ковидную пневмонию, полезен витамин D, полноценным источником которого являются рыба, яйца, субпродукты, лесные грибы, молочные продукты. Источники животного белка — мясо, птица и др. — тоже очень важны. Вместе с тем следует исключить жареные, соленые, острые продукты, мучные изделия, сдобную выпечку — все это не самым лучшим образом влияет на желудочно-кишечный тракт и в целом на состояние организма. Такая же рекомендация и в отношении алкоголя.
Источники животного белка — мясо, птица и др. — тоже очень важны. Вместе с тем следует исключить жареные, соленые, острые продукты, мучные изделия, сдобную выпечку — все это не самым лучшим образом влияет на желудочно-кишечный тракт и в целом на состояние организма. Такая же рекомендация и в отношении алкоголя.
— Правда, что скандинавская ходьба позволяет лучше раскрываться легким? Можно ли после перенесенной ковидной пневмонии уходить с головой в спортивные тренировки?
— Безусловно, скандинавская ходьба позволят раскрыться легким, увеличивает их экскурсию, улучшает дыхательную функцию. Это хороший метод реабилитации, применять его можно, но и здесь важна осторожность. Следует советоваться со специалистом: какой выбрать темп ходьбы, дистанцию, местность должна быть ровной или с подъемами и спусками. Что касается физической активности, то окунаться в нее с головой нельзя, это и не получится. Чрезмерная нагрузка может нанести вред легким, их нужно пощадить.
В зависимости от тех последствий, которые возникли в легких, процесс реабилитации может продлиться от нескольких недель до нескольких месяцев. Что касается именно ковидных пневмоний, у нас слишком небольшой срок наблюдения. Активной реабилитацией таких пациентов мы занимаемся буквально пару месяцев — с апреля.
Что касается именно ковидных пневмоний, у нас слишком небольшой срок наблюдения. Активной реабилитацией таких пациентов мы занимаемся буквально пару месяцев — с апреля.
Между прочим, разработаны и недавно утверждены Министерством здравоохранения протоколы реабилитации пациентов после перенесенной пневмонии, обусловленной инфекцией COVID-19, касающейся всех этапов. Там содержатся и критерии эффективности реабилитации. Протоколы предназначены для врачей. Пациент сам вряд ли сможет оценить состояние сердечно-сосудистой, дыхательной систем, психической сферы, общее состояние.
— Эти протоколы разрабатывали на основе собственного опыта или учитывали международный?
— Мы разрабатывали их по заданию Минздрава. Безусловно, учитывали и международный опыт, привлекали специалистов не только нашего учреждения, но и кафедр реабилитации, физиотерапии, пульмонологии. Работали специалисты, глубоко владеющие этими вопросами. В протоколах прописано, какие методы следует применять, сколько процедур и повторений того или иного упражнения должно быть в день. Это подробная, пошаговая инструкция.
Это подробная, пошаговая инструкция.
Кроме того, вышло подготовленное нами пособие для врачей по медицинской реабилитации пациентов, перенесших пневмонию, обусловленную этой инфекцией. Надеюсь, это пособие станет полезным для тех медиков, которые занимаются реабилитацией этой категории людей.
— Есть ли смысл обращаться в поликлинику, чтобы назначили, например, физиотерапевтические процедуры?
— В поликлинику обращаться, безусловно, следует. Ведь наряду с домашним этапом важна реабилитация и на амбулаторно-поликлиническом: хорошо бы пройти курс определенных физиопроцедур, получить консультацию по лечебной физкультуре, возможно, психотерапии и др.
Себя нужно беречь и любить. Следует внимательно прислушиваться к организму, учитывать советы специалистов и тогда качество жизни будет повышаться.
| Вне эпидемической ситуации, связанной с COVID-19, Республиканский научно-практический центр медицинской экспертизы и реабилитации занимается медицинской реабилитацией пациентов после завершенного радикального лечения злокачественных опухолей молочной железы, органов женской половой сферы и других онкологических заболеваний. РНПЦ — единственный специализированный центр в республике по этому профилю. Сейчас он перепрофилирован на прием пациентов, перенесших коронавирусную инфекцию в тяжелой или среднетяжелой форме. Центр расположен в живописном лесном массиве на берегу искусственного озера, в 10 км от городской черты (поселок Городище). Умеренный климат средней полосы, красивый пейзаж, смешанный лес, чистый воздух создают благоприятные условия для проведения реабилитации. |
Фото РНПЦ медицинской экспертизы и реабилитации
БЕЛТА.-0-
Пневмония — причины заболевания, симптомы и лечение
Пневмония (воспаление легких) – острое инфекционно-воспалительное заболевание легких, при котором в процесс вовлекаются все структурные элементы легочной ткани.
Воспаление легких до появления антибиотиков было одним из самых грозных заболеваний. Смертность от пневмонии в конце XIX века достигала рекордных 83%. Сегодня, несмотря на все достижения современной медицины, разработку новых антибактериальных и противовирусных препаратов, данное заболевание по-прежнему остается актуальной проблемой : ежегодно у 14 человек из 1000 диагностируют пневмонию; в структуре смертности населения в РФ пневмонии стоят на четвертом месте (9%), уступая лишь онкологическим, сердечно-сосудистым заболеваниям и травмам. Поэтому лечение пневмонии требует обязательного контроля и наблюдения специалиста.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ
Острая пневмония вызывается различными инфекционными агентами. Примерно в 90% случаев- это бактерии, оставшиеся 10% приходятся на вирусы, грибы, простейшие и гельминты (аскариды, токсоплазмы, шистосомы).
К числу наиболее распространенных возбудителей относятся пневмококк, гемофильная палочка, микоплазма пневмония, золотистый стафилококк, вирусы гриппа и респираторно-синцитиальной инфекции. Чаще всего пневмония, вызванная этими патогенами развивается после перенесенного переохлаждения, или как осложнение ОРВИ.
КЛАССИФИКАЦИЯ ПНЕВМОНИЙ
В зависимости от эпидемиологических условий возникновения пневмонии подразделяются на:
- Внебольничные (амбулаторные) -возникают вне стационара, или в течение 48 часов с момента поступления в стационар. Имеют благоприятный прогноз.
- Внутрибольничные (госпитальные) — возникают в условиях стационара, спустя 48-72 часа после поступления. Прогноз во многом зависит от резистентности возбудителя к антибиотикам.
- Пневмонии у больных с иммунодефицитными состояними. Прогноз неблагоприятный, требуют активного лечения в условиях стационара.
- Аспирационные пневмонии – пневмонии, возникшие вследствие попадания содержимого желудочно-кишечного тракта в дыхательные пути.
В зависимости от объема поражения и механизма возникновения принято подразделять пневмонии на очаговые и долевые.
- Очаговая пневмония — это вариант пневмонии с локализацией воспалительного процесса на ограниченном участке легочной ткани, в пределах мелких структурных единиц легкого – долек. Очаговая пневмония обычно развивается как осложнение ОРВИ или острого трахеобронхита. Клиническая картина в этом случае может быть «стертой» и напоминать затяжное течение бронхита.
- Долевая пневмония — это воспаление легкого инфекционного характера, которое характеризуется вовлечением в процесс одной или нескольких долей легкого, с покрывающей их плеврой. Клиническая картина проявляется выраженной интоксикацией, интенсивным кашлем, одышкой с тахипноэ и тахикардией. Долевые пневмонии чаще всего развиваются на фоне эпизодов длительного переохлаждения.
В амбулаторной практике чаще всего встречаются случаи внебольничной пневмонии, которые при грамотном лечении имеют благоприятный прогноз.
СИМПТОМЫ ПНЕВМОНИИ
Клиническая картина воспаления легких во многом зависит от объема поражения. Проявления пневмонии подразделяют на легочные и внелегочные. К легочным проявлениям относят кашель, боли в грудной клетке, одышку. К внелегочным – лихорадку, синдром интоксикации, лабораторный синдром воспаления.
Кашель является характерным симптомом воспаления легких. В первые-вторые сутки от начала заболевания пациента может беспокоить только лишь легкое подкашливание, позже кашель становится более интенсивным, появляется слизисто-гнойная мокрота.
Боли в грудной клетке наиболее характерны для долевой пневмонии, т.к. в этом случае в процесс воспаления вовлекается плевра. Обычно такая боль возникает внезапно, усиливается на глубине вдоха. При обширном поражении может наблюдаться отставание пораженной половины грудной клетки в акте дыхания.
Одышка при пневмонии чаще всего взаимосвязана с объемом пораженной легочной ткани. Так, при мелкоочаговых пневмониях отмечается нарастание одышки, сопровождающееся повышением частоты дыхательных движений до 30 в минуту. Одновременно больные могут предъявлять жалобы на ощущение заложенности в груди.
Интоксикация при пневмонии проявляется общей слабостью и мышечными болями, при повышенной температуре могут появляться боли в суставах, повышенная потливость, головные боли и снижение аппетита.9/л) повышение уровней СОЭ, СРБ, гамма- и альфа2-глобулинов, серомукоида, но эти показатели имеют низкую специфичность.
ДИАГНОСТИКА ПНЕВМОНИИ
Подозрение на пневмонию должно возникать при наличии у больного лихорадки, в сочетании с жалобами на продуктивный кашель, отхождение слизисто-гнойной мокроты, одышку и/или боли в грудной клетке. Также пациенты с воспалением легких могут жаловаться на повышенное потоотделение в ночное время, общую слабость, быструю утомляемость, повышение артериального давления.
При малейших подозрениях на это заболевание следует пройти дополнительное обследование. Минимальный диагностический минимум с целью подтвердить пневмонию должен включать в себя клинический анализ крови, общий анализ мочи, рентгенографию органов грудной клетки в двух проекциях, а также консультацию специалиста, во время которой проводится общий осмотр, пальпация грудной клетки, перкуссия и аускультация легких.
С целью определения возбудителя и дифференциальной диагностики с другими заболеваниями, врач может назначить дополнительные исследования: общий анализ мокроты, посев мокроты на стерильность, серологические тесты, определение IgG и IgM к отдельным возбудителям, ПЦР-диагностику, проведение МСКТ органов грудной клетки с контрастированием, туберкулиновые пробы, эхокардиографию и ЭКГ.
ЛЕЧЕНИЕ
Большинство пациентов с внебольничными пневмониями может лечиться на дому, однако в каждом конкретном случае назначение антибиотиков или противовирусных препаратов определяется этиологическим фактором, анамнезом, данными осмотра и результатами дообследования. Самолечением в случае возникновения пневмонии заниматься КАТЕГОРИЧЕСКИ нельзя, поскольку неправильная терапия значительно увеличивает риск летального исхода.
В ряде случаев пациентам требуется лечение в условиях стационара. Показаниями для госпитализации являются обширное поражение легочной ткани, нарастание явлений дыхательной недостаточности, возраст старше 60 лет. Консультация терапевта или пульмонолога в таких ситуациях обязательна.
Информацию для Вас подготовил:
Гусев-Щербаков Александр Сергеевич, врач терапевт, ведет прием в корпусе клиники на Усачева
Для записи к пульмонологу позвоните по телефону единого контакт-центра в Москве +7 (495) 775 75 66 или воспользуйтесь сервисом online-записи. Врач-пульмонолог Конюхова Мария Юрьевна ведет прием в клинике «Семейный доктор» на Бауманской.
Симптомы, причины, диагностика, лечение и осложнения
Что такое пневмония?
Пневмония — это легочная инфекция, которая может варьироваться от легкой до настолько серьезной, что вам необходимо обратиться в больницу.
Это происходит, когда инфекция заставляет воздушные мешочки в ваших легких (ваш врач назовет их альвеолами) наполняться жидкостью или гноем. Из-за этого вам может быть трудно дышать достаточным количеством кислорода, чтобы попасть в кровоток.
Заразиться этой легочной инфекцией может любой человек. Но дети младше 2 лет и люди старше 65 лет подвергаются более высокому риску.Это потому, что их иммунная система может быть недостаточно сильной, чтобы бороться с этим.
Вы можете получить пневмонию в одном или обоих легких. Вы также можете иметь это и не знать этого. Врачи называют это ходячей пневмонией. Причины включают бактерии, вирусы и грибки. Если ваша пневмония вызвана бактериями или вирусом, вы можете передать ее другому человеку.
Образ жизни, такой как курение сигарет и употребление слишком большого количества алкоголя, также может повысить ваши шансы на пневмонию.
Симптомы пневмонии
Ваши симптомы могут варьироваться в зависимости от того, что вызывает пневмонию, вашего возраста и общего состояния здоровья.Обычно они развиваются в течение нескольких дней.
Общие симптомы пневмонии включают:
- Боль в груди при дыхании или кашле
- Кашель с выделением мокроты или слизи
- Усталость и потеря аппетита
- Лихорадка, потливость и озноб
- Тошнота, рвота и диарея
- Одышка
Наряду с этими симптомами пожилые люди и люди со слабой иммунной системой могут быть сбиты с толку или иметь изменения в умственном сознании, или у них может быть более низкая, чем обычно, температура тела.
Новорожденные и младенцы могут не проявлять никаких признаков инфекции. Или у них может быть рвота, жар и кашель, они могут казаться беспокойными или усталыми.
Если у вас новый кашель, жар или одышка, позвоните своему врачу, чтобы узнать, может ли это быть COVID-19. Заболевание новым коронавирусом также может привести к пневмонии.
Причины пневмонии
Бактерии, вирусы или грибки могут вызывать пневмонию.
Общие причины включают:
- Вирусы гриппа
- Вирусы простуды
- Вирус RSV (основная причина пневмонии у детей в возрасте до 1 года)
- Бактерии, называемые Streptococcus pneumoniae и Mycoplasma pneumoniae
Продолжение
Некоторые люди, находящиеся в больнице, заболевают «вентиляционной пневмонией», если они заразились при использовании аппарата ИВЛ, который помогает дышать.
Если вы заболели пневмонией, когда находитесь в больнице и не находитесь на искусственной вентиляции легких, это называется «внутрибольничной» пневмонией. Но большинство людей заболевают «внебольничной пневмонией», что означает, что они не заразились ею в больнице.
Диагноз пневмонии
Ваш врач начнет с вопросов о ваших симптомах и истории болезни, например о том, курите ли вы и бывали ли вы среди больных дома, в школе или на работе. Затем они будут слушать ваши легкие. Если у вас пневмония, они могут услышать треск, бульканье или урчание при вдохе.
Если ваш врач подозревает, что у вас пневмония, он, вероятно, даст вам анализы, в том числе:
- Анализы крови на наличие признаков бактериальной инфекции
- Рентген грудной клетки, чтобы обнаружить инфекцию в легких и как
- Пульсоксиметрия для измерения уровня кислорода в крови
- Анализ мокроты для проверки жидкости в легких на предмет инфекции
Если симптомы начались в больнице или у вас есть другие проблемы со здоровьем , ваш врач может назначить вам дополнительные тесты, например:
- Анализ газов артериальной крови для измерения содержания кислорода в небольшом количестве крови, взятой из одной из ваших артерий
- Бронхоскопия для проверки дыхательных путей на предмет закупорки или других проблем
- КТ для получения более детального изображения ваших легких
- Посев плевральной жидкости, при котором врач удаляет небольшое количество жидкости из тканей вокруг ваших легких, чтобы найти бактерии, которые размножаются. может вызвать пневмонию
Осложнения пневмонии
Пневмония может иметь осложнения, в том числе:
- Бактериемия, , при которой бактерии попадают в кровь.Это может вызвать септический шок и органную недостаточность.
- Проблемы с дыханием, что может означать, что вам нужно использовать дыхательный аппарат, пока ваши легкие заживают.
- Накопление жидкости между слоями ткани, выстилающими легкие и грудную полость. Эта жидкость также может заразиться.
- Абсцесс легкого, , когда внутри или вокруг легкого образуется гнойный карман.
Лечение пневмонии
Ваш врач скажет вам, какое лечение вам подходит.
Если у вас бактериальная пневмония, вам назначат антибиотики. Убедитесь, что вы принимаете все лекарства, которые дает вам врач, даже если вы почувствуете себя лучше, прежде чем закончите их принимать.
Если у вас вирусная пневмония, антибиотики не помогут. Вам нужно будет отдыхать, пить много жидкости и принимать лекарства от лихорадки.
Если у вас тяжелые симптомы или у вас есть другие состояния, которые повышают вероятность осложнений, ваш врач может отправить вас в больницу.
При любом виде пневмонии выздоровление требует времени. Тебе понадобится много отдыха. Возможно, вам понадобится неделя от обычного распорядка дня, и вы все равно будете чувствовать усталость в течение месяца.
Пневмония — Ходячая пневмония — Лечение
Лечение пневмонии
Лечение пневмонии зависит от нескольких факторов. К ним относятся: что вызвало пневмонию, насколько серьезны ваши симптомы, насколько вы здоровы в целом и ваш возраст.
В случае бактериальной пневмонии ваш врач, вероятно, назначит антибиотики.Большинство ваших симптомов улучшатся в течение нескольких дней. Кашель может длиться несколько недель. Обязательно внимательно следуйте указаниям врача. Принимайте все антибиотики, которые прописывает врач. Если вы этого не сделаете, некоторые бактерии могут остаться в вашем теле. Это может вызвать рецидив пневмонии. Это также может увеличить риск устойчивости к антибиотикам.
Антибиотики не помогают при вирусных инфекциях. Если у вас вирусная пневмония, врач, скорее всего, расскажет вам о способах лечения ваших симптомов.Безрецептурные (OTC) лекарства доступны для снижения температуры, снятия боли и облегчения кашля. Тем не менее, немного кашля — это нормально, потому что это поможет очистить легкие. Обязательно поговорите со своим врачом, прежде чем принимать средство от кашля.
Если грибок вызывает пневмонию, врач может назначить противогрибковое лекарство.
Если ваш случай пневмонии тяжелый, вам может потребоваться госпитализация. Если вы испытываете одышку, вам могут дать кислорода , чтобы помочь вашему дыханию.Вы также можете получать антибиотики внутривенно (через IV ). С наибольшей вероятностью будут госпитализированы люди с ослабленной иммунной системой, сердечными заболеваниями или заболеваниями легких, а также люди, которые уже были тяжело больны до развития пневмонии. Младенцы, маленькие дети и взрослые в возрасте 65 лет и старше также подвержены повышенному риску.
Что я могу делать дома, чтобы чувствовать себя лучше?
Помимо приема любых антибиотиков и / или лекарств, прописанных врачом, вам также следует:
- Отдохните. Отдых поможет вашему организму бороться с инфекцией.
- Пейте много жидкости. Жидкости сохранят водный баланс. Они могут помочь разжижить слизь в легких. Попробуйте воду, теплый чай и прозрачные супы.
- Бросьте курить, если вы курите, и избегайте пассивного курения. Дым может усугубить симптомы. Курение также увеличивает риск развития пневмонии и других проблем с легкими в будущем. Вам также следует избегать горящих каминов или других мест, где воздух может быть не чистым.
- Не ходите дома и не ходите на работу, пока симптомы не исчезнут. Обычно это означает подождать, пока у вас не спадет температура и вы не откашляетесь от слизи. Спросите своего врача, когда вы можете вернуться в школу или на работу.
- Используйте увлажнитель с холодным туманом или примите теплую ванну. Это поможет очистить легкие и облегчить дыхание.
Почему вылечиться от пневмонии нужно так долго?
В октябре мне поставили диагноз пневмония.Врач сказал мне отдохнуть, по-настоящему отдохнуть. Она посоветовала мне ожидать улучшения после нескольких дней приема антибиотиков, но мне все равно нужно отдыхать. Она сказала мне, что у меня будут хорошие дни, но за ними последуют плохие.
После недели приема антибиотиков бактерии, вызывающие мою болезнь, предположительно Streptococcus pneumonia , должны были умереть. Также называемый пневмококком, этот патоген является наиболее распространенным возбудителем внебольничной пневмонии, то есть пневмонии, которой люди заражаются за пределами больниц и домов престарелых.Полученный мной антибиотик, обычное лечение первой линии, помогает от пневмококков, а также от других бактериальных захватчиков.
Тем не менее, мой врач сказал мне ожидать от недель до месяцев выздоровления. Друзья, недавно перенесшие пневмонию, подтвердили это довольно удручающее мнение. Пневмония может различаться по степени тяжести, поэтому не всем потребуются месяцы для выздоровления. (У Хиллари Клинтон, у которой в сентябре был широко разрекламированный случай пневмонии, была диагностирована легкая форма, и она взяла перерыв в предвыборной кампании всего на несколько дней.)
Научная литература согласуется с собранными мной анекдотическими свидетельствами. В одном исследовании приняли участие 576 взрослых пациентов с внебольничной пневмонией. Через 30 дней после постановки диагноза 65 процентов из них сообщили об утомляемости, почти половина из них отметили, что их утомляемость была средней или высокой; 53 процента сообщили о кашле и 36 процентов сообщили об одышке. Через 90 дней после постановки диагноза 51 процент сообщили об усталости, 32 процента — кашле и 28 процентов — одышке.
В другом исследовании приняли участие 500 пациентов с пневмонией в возрасте 50 лет и старше, и было обнаружено, что усталость, слабость и одышка в среднем длились более трех недель.
(Любезно предоставлено Osmosis (www.osmosis.org [osmosis.org]) и доступно по лицензии CC BY SA.)
Помимо бремени болезни для пациентов, исследователи отметили бремя, которое ложится на членов семьи, превратившихся в По словам соавтора исследования Джона Пауэрса, терапевта и специалиста по инфекционным заболеваниям из Университета Джорджа Вашингтона,
медработника и системы здравоохранения, включая несколько визитов к врачам, если не в отделение неотложной помощи или больницу.
Пневмония — серьезное и потенциально смертельное заболевание.По данным исследования Пауэрса, около 40% людей, заболевших пневмонией в сообществе, попали в больницу. По данным Центров по контролю и профилактике заболеваний, пневмония и грипп вместе входят в первую десятку причин смерти.
Исследование медицинских карт 2011 г. показало, что в 2004 г. в США произошло 866 000 случаев пневмонии; у пациентов в возрасте 65 лет и старше пневмония стала причиной 242 000 госпитализаций и 16 000 смертей.
Я вернулся к врачу через две недели из-за сильной некомфортной одышки.Она прописала пероральные стероиды в дополнение к ингалятору, чтобы успокоить мою гиперактивность дыхательных путей, что помогло. К 30 дню я большую часть времени чувствовал себя неплохо, но мне все еще требовался ежедневный сон.
Почему вылечиться от пневмонии нужно так долго?
Одна из причин заключается в том, что детрит от инфекции легких трудно удалить. Антибиотики убивают бактерии, но все оружие, созданное вашим организмом для борьбы с бактериями — слизь, по сути, или мокрота, как ее называют, когда вы ее откашляете, — остается позади.
«Ваши механизмы выдачи разрешений должны убрать все это», — говорит Стивен Симпсон, исполняющий обязанности директора отделения легочных болезней и реаниматологии Канзасского университета. Ваши дыхательные пути выстланы ресничками, похожими на волоски, которые объединяют микробы и слизь и помогают продвигать их к выходу.
«Требуется много энергии, чтобы поддерживать себя со всем этим хламом в легких», — говорит Симпсон.
Кашель — это основной способ избавиться от мусора. Вот почему врачи советуют больным пневмонией не принимать средства от кашля.Вы хотите вытащить это.
Труднее объяснить сохранение таких симптомов, как усталость и слабость. «Мы действительно не понимаем биологию этого», — говорит Норман Эдельман, старший научный консультант Американской ассоциации легких, практикующий медицину в Государственном университете Нью-Йорка в Стоуни-Брук.
«Большинство людей думают, что болезнь связана с организмом. Это только одна часть истории, — говорит Пауэрс. «Некоторые симптомы, такие как кашель и боль в груди, проходят относительно быстро.Однако усталость длится намного дольше. Это потому, что ваша иммунная система все еще активна ».
Инфекция вызывает каскад событий, которые усиливают воспалительный и иммунный ответ, говорит Пауэрс. «У вас есть ошибка, и у вас есть ответ хоста на ошибку».
Усиленный иммунный ответ требует много энергии. «Ваше тело переходит в режим, когда оно направляет энергию в иммунную систему», — говорит Пауэрс.
Симпсон говорит, что при утечке энергии сжигаются калории и белки.Когда болезнь снижает аппетит, это может усугубить усталость и слабость. Он советует: «Ешьте хороший белок и много калорий».
И не забывай отдыхать — отдыхай по-настоящему. «Нет причин ограничиваться своей кроватью, но не торопитесь», — говорит Эдельман. «Не утомляйся».
А как насчет одышки? Это был самый неприятный из моих давних симптомов. В моих легких внезапно стал ощущаться густой воздух, и моя верхняя часть спины начала болеть — стресс от затрудненного дыхания, сказал мой врач.
«Пневмония может вызвать астматический синдром», — говорит Пауэрс, испытавший ее. «Это не астма. Это гиперреактивность дыхательных путей «. Триггерные факторы, такие как упражнения или холодный воздух, могут привести к очень стесненному ощущению в груди и затрудненному дыханию.
Мне казалось, что я получил хорошее представление о масштабах этой болезни — как от моего врача, так и от нескольких друзей с опытом. Мой случай не был тяжелым по всем параметрам — меня никогда не рассматривали для госпитализации — и у меня нет ранее существовавших заболеваний, влияющих на мою функцию легких, таких как астма или хроническая обструктивная болезнь легких.Я могу работать из дома и вздремнуть днем. Тем не менее, я все еще был не готов к самым тяжелым дням и трижды обращался за медицинской помощью за первые 30 дней.
В этом тоже нет ничего необычного, говорит Эдельман. «Наша основная задача как врачей — успокаивать пациентов».
Вакцины снижают риск
Для снижения риска пневмонии людям в возрасте 65 лет и старше рекомендуются две вакцины: первая вакцина Prevnar 13, а через год — Pneumovax. Этот сериал настраивает вас на жизнь, хотя вам следует продолжать делать ежегодные прививки от гриппа.Центры по контролю и профилактике заболеваний также рекомендуют вакцинировать младенцев и детей младше 2 лет, а также людей в возрасте от 2 до 64 лет, которые имеют состояния высокого риска, такие как ослабленная иммунная система. (Рекомендуемые вакцины для детей включают Prevnar 13 в серию бустерных прививок в первые два года жизни.)
Информация о здоровье детей: Pneumonia
Пневмония — это инфекция одного или обоих легких, которую иногда называют инфекцией грудной клетки. Пневмония у детей может быть вызвана вирусами или бактериями.
Из-за инфекции небольшие дыхательные пути в легких опухают и выделяют больше слизи (липкой жидкости). Слизь блокирует дыхательные пути и снижает количество кислорода, который может попасть в организм.
Пневмония часто возникает после другой респираторной инфекции, например, простуды. Иногда могут быть осложнения, связанные с пневмонией, но это нечасто, и ваш врач будет наблюдать за вашим ребенком на предмет их возникновения.
Признаки и симптомы пневмонии
Признаки и симптомы пневмонии различаются в зависимости от возраста вашего ребенка и причины пневмонии.У детей часто бывает одно или несколько из следующего:
- высокая температура
- быстрое и / или затрудненное дыхание — дыхание вашего ребенка станет тяжелым, и вы можете увидеть, как ребра или кожа под шеей «втягиваются», или ноздри раздуваются, когда он дышит; младенцы могут кивать головой при дыхании.
- кашель
- раздражительность или более сильная усталость, чем обычно
- боль в груди, особенно при кашле
- боли в животе (животе) или боли.
Когда обращаться к врачу
Вам следует обратиться к терапевту, если вы считаете, что у вашего ребенка пневмония. Обычно вашему ребенку не нужны никакие анализы, но иногда терапевт назначает анализ крови или рентген, чтобы диагностировать пневмонию.
Лечение пневмонии
Бактериальная пневмония
Если пневмония вашего ребенка вызвана бактериями, ему пропишут антибиотики. В легких случаях бактериальной пневмонии это лекарство можно принимать внутрь дома. У детей с бактериальной пневмонией обычно улучшение наблюдается в течение 48 часов после начала приема антибиотиков.Очень важно пройти весь курс антибиотиков, даже если ваш ребенок выглядит намного лучше. лечение
будет продолжаться от 3 до 7 дней. Ваш ребенок может продолжать кашлять в течение трех недель после лечения, но это не повод для беспокойства, если ему станет лучше.
Дети, которые очень плохо себя чувствуют из-за бактериальной пневмонии, могут быть госпитализированы для введения антибиотиков непосредственно в вену через капельницу (внутривенная или внутривенная терапия). Некоторым детям также может потребоваться кислород или дополнительная жидкость.
Вирусная пневмония
Вирусная пневмония обычно не столь серьезна, как бактериальная пневмония. Однако восстановление может быть медленнее и может занять до четырех недель. Антибиотики не лечат вирусы и не назначаются при вирусной пневмонии.
Уход на дому
После того, как врач поставит вашему ребенку диагноз пневмонии легкой степени, вы обычно можете ухаживать за ним дома.
- Вашему ребенку нужно будет много отдыхать.
- Очень важно часто давать ребенку жидкости, чтобы предотвратить обезвоживание.Пейте воду небольшими глотками и чаще предлагайте грудное молоко или смесь.
- Большинство детей отказываются от еды при пневмонии. Это не проблема, если они пьют жидкость.
- Следуйте инструкциям врача по назначению антибиотиков, если они были прописаны.
- Для детей старшего возраста может быть удобнее спать на паре подушек, а не лежать полностью горизонтально.
- Если у вашего ребенка боли в груди или жар и он плохо себя чувствует, ему может потребоваться обезболивающее, например парацетамол или ибупрофен.Не давайте ибупрофен детям младше трех месяцев или детям с обезвоживанием. Никогда не давайте аспирин детям. См. Наш информационный бюллетень: Обезболивание для детей.
- Не давайте лекарства от кашля. Детям с пневмонией не помогают.
- Не позволяйте никому курить дома или рядом с ребенком.
- Ваш врач скажет вам, нужно ли вам вернуться для проверки выздоровления вашего ребенка.
Вам следует вернуться к терапевту, если у вашего ребенка пневмония, и:
- их дыхание затрудняется, или они начинают кряхтеть во время дыхания
- они становятся более сонными или сонными, или их трудно просыпать
- они начинают рвать и не могут пить много
- вы беспокоитесь о своем ребенке сейчас на любом этапе болезни или у вас есть другие вопросы.
Ключевые моменты, которые следует запомнить
- Вам следует отвести ребенка к терапевту, если вы считаете, что у него пневмония.
- Если у вашего ребенка пневмония, ему нужно будет отдыхать и часто пить небольшое количество жидкости, чтобы предотвратить обезвоживание.
- Вашему ребенку очень важно пройти полный курс лечения антибиотиками, если они были прописаны.
- Лекарства от кашля не помогают детям с пневмонией.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Как я могу предотвратить заражение моего ребенка пневмонией?
Держите вашего ребенка в курсе дел с помощью иммунизации и ежегодных прививок от гриппа.Лучший способ избежать пневмонии — избежать респираторных инфекций. Учите ребенка не делиться едой, напитками и столовыми приборами с другими детьми. Это может быть затруднительно для детей младшего возраста, особенно в детских садах или детских садах, поскольку они часто кладут в рот общие игрушки. В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
Разработано отделениями общей медицины и респираторной медицины и медицины сна Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в феврале 2018 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Пневмония у взрослых — сотрудники отделения легочной и интенсивной терапии
Что такое пневмония?
Пневмония — это инфекция легких, вызывающая кашель, жар и затрудненное дыхание.Это серьезное заболевание, особенно у маленьких детей, людей старше 65 лет и людей с другими проблемами со здоровьем. Пневмония может быть вызвана бактериями, вирусами и другими микробами.
Каковы симптомы пневмонии?
Общие симптомы включают:
- Кашель
- Лихорадка (температура выше 100,4 ° F или 38 ° C)
- Проблемы с дыханием
- Боль при глубоком вдохе
- Учащенное сердцебиение
- Озноб
Когда люди с пневмонией кашляют, они часто откашливают мокротой или слизью.
Следует ли мне обратиться к врачу или медсестре, если я подозреваю, что у меня пневмония?
Да, как можно скорее обратитесь к врачу или медсестре. Пневмония может протекать в легкой форме. Но это также может быть очень серьезным, особенно если вы не лечите быстро. Особенно важно сразу же обратиться к врачу или медсестре, если:
- Ваш кашель продолжает ухудшаться
- У вас возникают проблемы с дыханием при выполнении повседневных дел или во время отдыха
- У вас боль в груди при дыхании
- Вы внезапно почувствовали себя хуже после того, как поправились после простуды или гриппа
- У вас ослабленная иммунная система, например, из-за того, что вы инфицированы ВИЧ, перенесли трансплантацию органа или стволовых клеток (костного мозга) или принимаете лекарства, подавляющие иммунную систему
- У вас уже есть серьезное заболевание легких, такое как хроническая обструктивная болезнь легких или эмфизема легких
- Вам 65 лет и старше
Если ваш врач или медсестра подозревают, что у вас пневмония, он или она, вероятно, сделает рентгеновский снимок вашей грудной клетки.Рентген грудной клетки — лучший способ определить, есть ли у вас пневмония.
Как лечится пневмония?
Пневмония, вызванная бактериями, лечится антибиотиками. Эти лекарства убивают микробы, вызывающие пневмонию. Большинство людей могут принимать таблетки с антибиотиками дома, но некоторым необходимо лечиться в больнице. Обязательно принимайте все антибиотики, даже если вы чувствуете себя лучше, прежде чем закончить их.
Пневмония, вызванная гриппом (или «гриппом»), лечится противовирусными препаратами.
Как скоро мне станет лучше?
Вы должны почувствовать себя лучше через 3–5 дней после начала приема антибиотиков. Большинство людей могут вернуться к своему обычному распорядку дня в течение недели после начала лечения. Даже в этом случае вы можете чувствовать усталость или кашлять в течение месяца или дольше после лечения. Хотя этот кашель может пройти некоторое время, обычно он более мягкий, чем при первой болезни.
Как мне позаботиться о себе до выздоровления?
Больше отдыхайте и пейте много жидкости.
Если вам не нужно оставаться в больнице, ваш врач или медсестра могут захотеть увидеть вас или поговорить с вами через несколько дней после начала лечения. Это нужно для того, чтобы убедиться, что ваша пневмония выздоравливает. Он или она также может захотеть увидеть вас после того, как вам станет лучше, чтобы убедиться, что все в норме.
Если после начала лечения ваши симптомы не улучшаются или не ухудшаются, сообщите об этом врачу или медсестре.
Что я могу сделать, чтобы снова не заболеть пневмонией?
Вы можете часто мыть руки водой с мылом или протирать руки спиртом.Это поможет защитить вас от микробов.
Также существует вакцина против наиболее распространенного вида бактериальной пневмонии. Но вакцина против пневмонии рекомендуется не всем. Спросите своего врача, нужно ли вам это. Вам следует делать прививку от гриппа каждый год.
Если вы курите, отказ от курения — еще один важный способ предотвратить пневмонию. Отказ от курения также улучшит ваше общее состояние здоровья.
Вам нужно обратиться к одному из врачей? Свяжитесь с нами сегодня!
Пневмония пожилых людей: выздоровление, симптомы, причины и лечение
Пневмония, инфекция легких, убивает более 50 000 американцев в год, большинству из которых 65 лет и старше.Пневмония поражает воздушные мешочки в легких, вызывая их воспаление и иногда наполнение жидкостью. Воздушные мешочки несут ответственность за перемещение кислорода из легких в кровь, поэтому пневмония приводит к проблемам с дыханием и снижает уровень кислорода в крови.
Более 30 различных организмов вызывают различные виды пневмонии, которые классифицируются по типу микробов, вызывающих их, и условиям, в которых люди их заражаются.
Бактерии и вирусы, чаще всего вызывающие пневмонию, могут распространяться по воздуху, при контакте с инфицированным человеком или с предметами, к которым он прикасался.Пневмония может варьироваться от легкой до опасной для жизни, при этом вирусная пневмония обычно протекает менее серьезно, чем бактериальная пневмония. Пневмококковая пневмония, которая также может вызывать менингит в головном мозге, является наиболее распространенным типом бактериальной пневмонии и может быть очень опасной для пожилых людей.
Внебольничная пневмония — наиболее распространенная форма пневмонии. Это относится к пневмонии, зараженной вне больницы или другого медицинского учреждения, в отличие от так называемой больничной пневмонии или пневмонии, связанной с оказанием медицинской помощи, которая встречается реже и возникает внутри одного из этих учреждений.Пневмония, приобретенная в больнице, с большей вероятностью представляет опасность для жизни, потому что люди, которые ею болеют, и потому, что, вызванная бактериями, она с большей вероятностью будет устойчивой к антибиотикам, что затрудняет ее лечение.
Симптомы пневмонии у взрослых 65 и старше
Симптомы пневмонии варьируются от одного пожилого человека к другому, но могут включать:
- Слабость и утомляемость
- Боль в груди или ребрах
- Лихорадка и озноб
- Температура тела ниже нормы
- Кашель, особенно мокрый, с выделением мокроты
- Одышка
- Замешательство или дезориентация
Эти симптомы пневмонии у взрослых 65 лет и старше легко спутать с симптомами простуды или гриппа или с последствиями старения, но их нельзя игнорировать.Немедленно сообщите врачу о потенциальных симптомах пневмонии.
Причины пневмонии у пожилых людей
Пневмония вызвана воздействием микробов, чаще всего бактерий или вирусов. Люди любого возраста контактируют с организмами, вызывающими пневмонию, но этот контакт приводит к пневмонии чаще и в более агрессивной форме у пожилых людей. Это потому, что:
- С возрастом иммунная система людей работает хуже, что снижает их способность противостоять инфекциям.
- Болезни сердца, диабет и другие серьезные заболевания, которые часто встречаются у пожилых людей, повышают риск пневмонии.
- Пожилые люди более восприимчивы к гриппу и другим заболеваниям легких, которые иногда перерастают в пневмонию.
- У пожилых людей меньше шансов вызвать сильный кашель — в результате инсульта или общей слабости — и кашель помогает организму избавиться от вещей, которые могут причинить ему вред, например, микробов, вызывающих пневмонию.
Лечение пневмонии у пожилых людей
Если врач подозревает пневмонию, он, скорее всего, назначит анализы крови, а также компьютерную томографию или рентген грудной клетки для подтверждения диагноза.
Вне зависимости от того, является ли заболевание вирусным или бактериальным, пневмония лечится покоем, питательной пищей и большим количеством жидкости, а также лекарствами для лечения надоедливых симптомов, таких как жар или боль. Вирусную пневмонию также можно лечить противовирусными препаратами. Бактериальная пневмония всегда лечится антибиотиками. Важно, чтобы пациенты прошли полный курс назначенных антибиотиков, чтобы предотвратить развитие устойчивых к лекарствам бактерий.
Большинство пожилых людей лечат пневмонию дома, но до пятой части пожилых людей, которые живут самостоятельно, и более четверти пожилых людей, живущих в медицинском учреждении, у которых развивается пневмония, проходят лечение в больнице, где им может потребоваться кислородная терапия, чтобы помочь им. дышать.
Выздоровление от пневмонии у пожилых людей
Большинство пожилых людей, у которых развивается пневмония, выздоравливают от нее. Но сколько времени потребуется на выздоровление, зависит от многих факторов, в том числе от того, какие бактерии или вирус вызвали это заболевание, а также от того, ослаблен ли человек или есть дополнительные заболевания, которые затрудняют выздоровление. Восстановление, вероятно, займет не менее одной-трех недель, но может занять больше времени.
Иногда возвращается исчезнувшая пневмония. При уходе за пожилым человеком, страдающим пневмонией, следите за появлением любых новых или более серьезных симптомов и сразу же сообщайте о них врачу.
Профилактика пневмонии у пожилых людей
Чтобы снизить риск пневмонии, пожилые люди должны:
- Часто мыть руки: Этот совет известен всем, но не все ему следуют. Однако они должны это делать, потому что частое мытье рук может значительно снизить риск инфекций, в том числе пневмонии.
- Пройдите вакцинацию: Прививка от пневмококковой пневмонии снижает риск заражения пожилых людей бактериальной пневмонией. Врачи рекомендуют людям получать первую дозу в возрасте 50 лет, вторую в возрасте 65 лет и дополнительную дозу каждые пять лет.Ежегодная вакцинация против гриппа также может снизить риск пневмонии, потому что пневмония иногда развивается как осложнение гриппа.
- Избегайте людей, которые болеют простудой или гриппом: Это может показаться грубым, но безопасность превыше всего. Планируйте увидеться с ними, когда им станет лучше. Если вам необходимо находиться рядом с больными людьми, наденьте медицинскую маску для лица, чтобы защитить себя.
- Следите за чистотой зубов: Зараженные зубы — лучшее место для заражения пневмонией.Соблюдайте правила гигиены полости рта и регулярно посещайте стоматолога, чтобы этого не происходило.
- Следите за чистотой дома: Пыль, плесень и грибок могут повредить легкие и повысить риск пневмонии. Пожилым людям может потребоваться помощь близких или профессиональных уборщиков, чтобы уберечь свои дома от этих раздражителей.
- Живите здоровой жизнью: Некоторые методы лечения пневмонии, такие как много отдыха, здоровое питание и поддержание водного баланса, также могут в первую очередь помочь предотвратить болезнь.Также важно регулярно заниматься спортом и не курить сигареты.
Повышая осведомленность о симптомах пневмонии и потенциальном воздействии заболевания, пожилые люди и люди, ухаживающие за пожилыми людьми, могут помочь предотвратить пневмонию или начать лечение на ранней стадии, повышая вероятность быстрого выздоровления.
Управление атипичной пневмонией — симптомы и лечение
Что такое атипичная пневмония?
Пневмония — это инфекция легких.Атипичная пневмония относится к пневмонии, вызываемой определенными бактериями, включая Legionella pneumophila, Mycoplasma pneumoniae, и Chlamydophila pneumoniae. Атипичная пневмония также называется «ходячей пневмонией», потому что симптомы могут быть очень легкими, и люди могут не знать, что у них пневмония.
Что вызывает атипичную пневмонию?
Бактерии, вызывающие пневмонию, вызванную микоплазмой и хламидофилой, обычно передаются от человека к человеку через инфицированные воздушно-капельные дыхательные пути, образующиеся при кашле и чихании. Mycoplasma пневмония обычно поражает людей моложе 40 лет. Обычно он распространяется в многолюдной среде, например, в домах, школах и на работе, чаще зимой, чем в другое время года. Chlamydophila. пневмония возникает круглый год и составляет от 5 до 15% всех пневмоний. Вспышки пневмонии Legionella были связаны с воздействием аэрозолей из загрязненных источников теплой воды, таких как резервуары с горячей водой, градирни, горячие ванны и части систем кондиционирования воздуха в больших зданиях.Почва и вода в окружающей среде также могут служить источниками бактерий.
Каковы симптомы атипичной пневмонии?
Озноб, кашель, лихорадка и одышка — частые симптомы атипичной пневмонии. Симптомы обычно легкие, и, хотя они будут постепенно улучшаться, для полного исчезновения может потребоваться больше месяца. Также наблюдаются боли в груди при дыхании или кашле, головная боль, потеря аппетита, усталость и утомляемость, мышечные боли и потливость.Боль в ушах, боль в глазах, боль в горле и сыпь могут возникать во время острого заболевания микоплазменной пневмонией.
Симптомы могут быть различными и более серьезными при инфекциях, вызванных Legionella, по сравнению с пневмониями, вызванными Mycoplasma и Chlamydophila. Может возникнуть кашель с кровянистой слизью, спутанность сознания и диарея. Наблюдается более высокий уровень смертности.
Как диагностируется атипичная пневмония?
Диагноз ставится на основании истории болезни, медицинского осмотра, а также анализов крови, мочи и мокроты. Рентген грудной клетки может потребоваться, чтобы отличить атипичную пневмонию от острого бронхита.Бронхоскопия также может быть сделана при серьезных заболеваниях. При бронхоскопии используется трубка с подсветкой, проходящая через нос или рот, чтобы заглянуть внутрь легких.
Как лечится атипичная пневмония?
Людям с атипичной пневмонией рекомендуется пить много жидкости, чтобы облегчить выделение дыхательных путей и как можно больше отдыхать. Лихорадку и дискомфорт можно контролировать с помощью аспирина (ВНИМАНИЕ: не давайте аспирин детям), нестероидных противовоспалительных препаратов (НПВП, например, ибупрофен или напроксен) или ацетаминофена.
Людей с атипичной пневмонией лечат курсом антибиотиков в течение 2 недель и более, хотя некоторые легкие случаи не лечат. Атипичная пневмония может не поддаваться лечению антибиотиками, обычно используемыми для лечения других видов внебольничной бактериальной пневмонии.
Тяжелая атипичная пневмония может означать пребывание в больнице, где антибиотики вводятся через вену (внутривенно), а также может вводиться дополнительный кислород.
, что можно и что нельзя делать при лечении атипичной пневмонии:
- ОБЯЗАТЕЛЬНО помните, что мытье рук — лучший способ остановить распространение инфекции.
- ОБЯЗАТЕЛЬНО соблюдайте респираторный этикет (прикрывайте свой кашель и чихание).
- ОБЯЗАТЕЛЬНО пейте много жидкости (от шести до восьми стаканов в день), чтобы избежать обезвоживания.
- ОБЯЗАТЕЛЬНО дышите влажным воздухом (используйте увлажнитель), чтобы избавиться от мокроты.
- ОБЯЗАТЕЛЬНО используйте ацетаминофен или аспирин (кроме детей) для снятия температуры и боли.
- ДЕЙСТВИТЕЛЬНО принимайте лекарства в соответствии с предписаниями. Примите все антибиотики.
- ОБЯЗАТЕЛЬНО позвоните своему врачу, если у вас появилась сыпь (это может означать лекарственную аллергию).
- НЕОБХОДИМО позвонить своему врачу, если вы подозреваете обострение болезни из-за высокой температуры, кровянистой мокроты, увеличения мокроты или сильной головной боли. Немедленно позвоните или обратитесь в отделение неотложной помощи при усилении одышки.
- ОБЯЗАТЕЛЬНО сообщайте своему врачу о своих лекарствах (рецептурных и внебиржевых).
- ДЕЙСТВИТЕЛЬНО делайте прививку от гриппа каждый год и спрашивайте своего врача, нужна ли вам вакцина от пневмонии.
- НЕ прекращайте прием антибиотиков из-за улучшения самочувствия, если об этом не говорит ваш лечащий врач.
- НЕ курите!
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Свяжитесь со следующими источниками:
- Центры по контролю и профилактике заболеваний (CDC)
Веб-сайт: http://www.
