диагностика, причины, лечение и восстановительный период
Печень является одним из самых крупных органов. Она принимает непосредственное участие в обмене веществ, очищает жидкую соединительную ткань от токсичных соединений, а также контролирует некоторые биохимические процессы. Все эти действия происходят благодаря ферментам (энзимам), вырабатываемым самой печенью. Их показатели являются клинически значимыми при диагностике того или иного заболевания. Если ферменты печени повышены, это свидетельствует о развитии в организме патологического процесса. Подобные результаты биохимического анализа являются основанием для проведения комплексного обследования.
Группы ферментов
Все энзимы, вырабатываемые печенью, имеют определенные особенности синтезирования. Последние и являются главным критерием классифицирования.
Группы печеночных ферментов:
- Индикаторные. Их уровень отклоняется от нормы в том случае, когда происходит разрушение клеток органа. К данным ферментам относятся: АЛТ (аланинаминотрансфераза), АСТ (аспартатаминотрансфераза), ЛДГ (лактатдегидрогеназа), ГДГ (глумататдегидрогеназа), ГГТ (гаммаглутамилтранспептидаза).
 Наибольшую клиническую значимость имеют энзимы АЛТ и АСТ.
Наибольшую клиническую значимость имеют энзимы АЛТ и АСТ. - Секреторные. Предназначены для поддержания показателя свертываемости крови. К ним относятся: протромбиназа, холинэстераза.
- Экскреторные. Клинически значимым является показатель щелочной фосфатазы. При его отклонении в большую или меньшую сторону принято говорить о нарушениях в работе билиарной системы.
В заключении биохимического анализа крови отражены не все энзимы, а только те, которые имеют наибольшую значимость в диагностировании патологических процессов.
Показатели нормы
Сначала врачи оценивают уровень ферментов АСТ и АЛТ. При этом первый содержится не только в печени. АСТ можно обнаружить в скелетной мускулатуре, миокарде и почках. АЛТ же является энзимом, который находится исключительно в печени. Нормальным показателем АСТ является тот, который не менее 10 и не более 30 Ед/л. Для АЛТ он составляет от 10 до 40 Ед/л.
Врачи также оценивают соотношение показателей аланинаминотрансферазы и аспартатаминотрансферазы. Если фермент печени АЛТ повышен и равен уровню АСТ, это свидетельствует о развитии острого гепатита. Когда первый больше второго в 2 раза, принято говорить об алкогольной зависимости. Если же, напротив, АСТ выше АЛТ, это свидетельствует о наличии цирроза. Это основные причины повышения в крови ферментов печени, относящихся к индикаторной группе.
Если фермент печени АЛТ повышен и равен уровню АСТ, это свидетельствует о развитии острого гепатита. Когда первый больше второго в 2 раза, принято говорить об алкогольной зависимости. Если же, напротив, АСТ выше АЛТ, это свидетельствует о наличии цирроза. Это основные причины повышения в крови ферментов печени, относящихся к индикаторной группе.
Клинически значимыми также являются энзимы ГГТ, ЛДГ и ЩФ. Норма гаммаглутамилтранспептидазы в крови — не более 40 Ед/л. ГГТ содержится не только в печени, но и в почках, стенках желчевыводящих протоков и поджелудочной железе. Фермент является самым высокочувствительным индикатором, особенно у детей и в период вынашивания ребенка. Например, если при токсическом воздействии показатели АСТ и АЛТ будут находиться в пределах нормы, то ГГТ однозначно будет повышен.
Фермент ЛДГ находится не только в печени. По этой причине его дополнительно идентифицируют с помощью цифр от 1 до 5. При подозрении на нарушение работы билиарной системы показано проведение анализа крови на ЛДГ-5. Норма фермента — до 250 Ед/л.
Норма фермента — до 250 Ед/л.
Щелочная фосфатаза — энзим, также находящийся в почках, костных структурах и стенках желчевыводящих протоков. Его повышение свидетельствует о нарушении функционирования гепатобилиарной системы. Норма ЩФ — до 270 Ед/л.
Причины повышения ферментов печени в крови
Не во всех случаях отклонение показателей от нормы говорит о развитии в организме патологического процесса. Повышенные в крови ферменты печени иногда являются следствием избыточной массы тела или приема определенных лекарственных средств. Наибольшее влияние на показатели оказывают жаропонижающие и обезболивающие препараты, а также медикаменты, относящиеся к статинам и сульфаниламидам.
Кроме того, повышенные ферменты печени в крови иногда говорят об алкогольном отравлении и злоупотреблении чересчур жирными блюдами. Также отклонение энзимов от нормы в некоторых случаях происходит на фоне народного лечения какого-либо заболевания. Важно знать о том, что употребление средств на основе сены, шлемника и эфедры способствует повышению в крови ферментов печени.
Другие возможные причины отклонения показателей от нормы:
- Патологии в виде цирроза, острого гепатита, некроза тканей органа, жировой дистрофии, механической желтухи. В подобных случаях повышены ферменты печени АЛТ и АСТ.
- Наличие холестаза, новообразований, холангита, алкогольной интоксикации. Это причины повышения фермента печени ГГТ. Показатель данного энзима в большую сторону может также отклоняться на фоне гепатита, механической желтухи и цирроза.
Уровни ЛДГ и ЩФ повышаются на фоне всех вышеперечисленных заболеваний.
Клинические проявления
Отклонение названных показателей от нормы сопровождается появлением у человека ряда симптомов. На фоне повышения ферментов печени возникают следующие тревожные признаки:
- Значительное снижение степени работоспособности.
- Быстрое наступление утомления.
- Постоянное ощущение усталости.
- Нарушения аппетита.
- Болезненные ощущения в области брюшной полости.

- Зуд и желтушность кожных покровов.
- Синяки, появляющиеся без видимых на то причин.
- Желтушность склер.
- Частые эпизоды носового кровотечения.
В некоторых случаях повышение ферментов печени не сопряжено с возникновением каких-либо симптомов.
Диагностика
Уровень энзимов отображается в заключении биохимического анализа крови. Данный вид исследования является лабораторным методом диагностики, с помощью которого врач может оценить степень функционирования внутренних органов и получить максимально полную информацию относительно метаболических процессов.
Биохимический анализ крови является обязательным этапом комплексного обследования пациента, даже если у последнего нет клинических проявлений какого-то заболевания.
Перед сдачей биологического материала (венозной или капиллярной жидкой соединительной ткани) необходимо соблюдать некоторые правила. Забор крови осуществляется натощак, в связи с чем последний прием пищи должен состояться не позднее, чем за 8 ч до посещения лаборатории.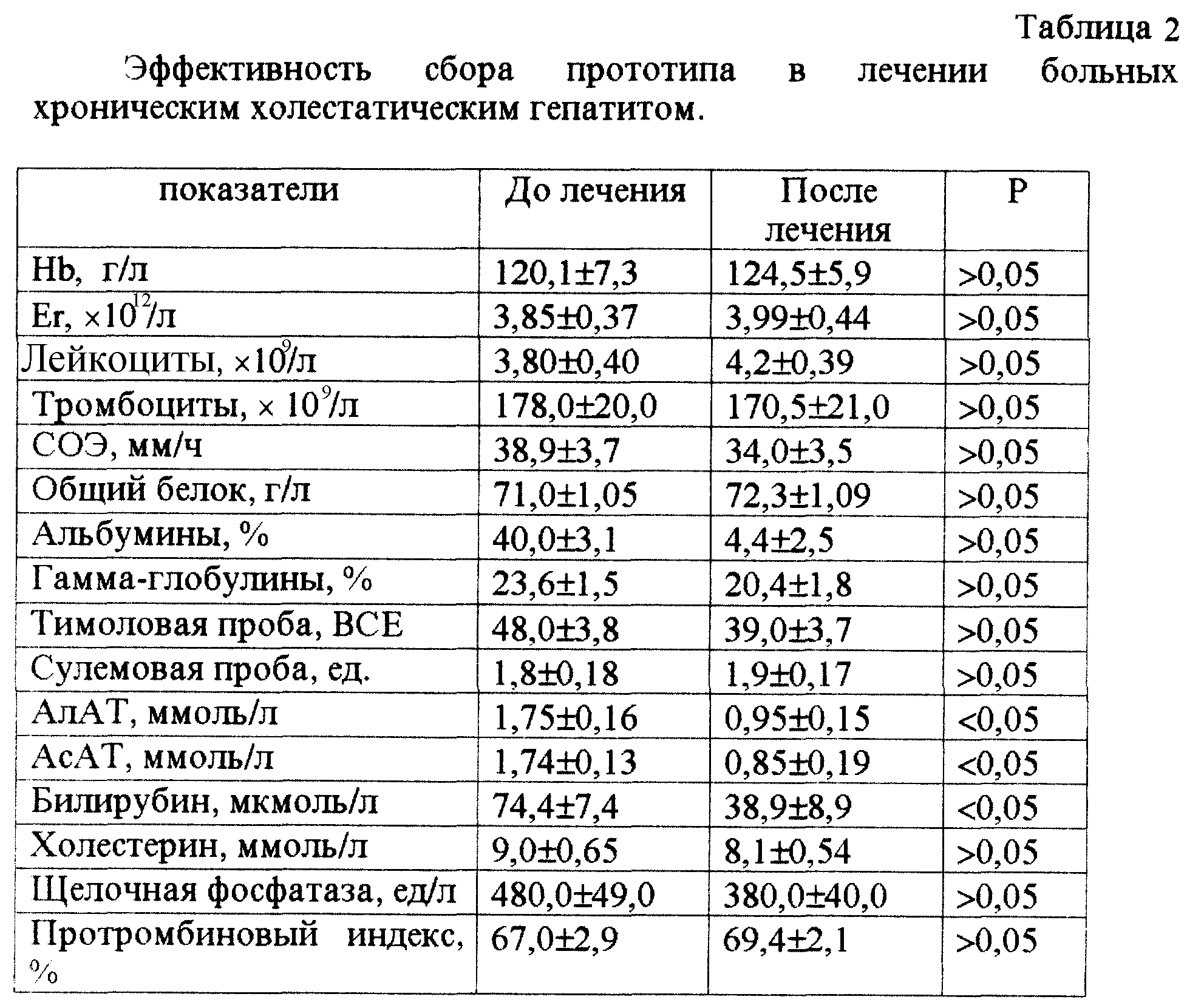 К ложным результатам может привести психоэмоциональная нестабильность и физическое перенапряжение. За сутки до сдачи крови рекомендуется избегать любого вида нагрузок. Непосредственно перед забором биоматериала желательно посидеть 15 минут в спокойной обстановке для нормализации психоэмоционального фона.
К ложным результатам может привести психоэмоциональная нестабильность и физическое перенапряжение. За сутки до сдачи крови рекомендуется избегать любого вида нагрузок. Непосредственно перед забором биоматериала желательно посидеть 15 минут в спокойной обстановке для нормализации психоэмоционального фона.
Чтобы выяснить причину повышенных ферментов печени в крови, врач назначает ряд лабораторных и инструментальных исследований. Список необходимых диагностических мероприятий составляется специалистом на основании жалоб пациента, данных анамнеза и результатов биохимического анализа.
Медикаментозное лечение
Важно понимать, что повышение ферментов печени — это симптом одного из заболеваний органа. Только после выявления первопричины врач составляет максимально эффективную схему терапии.
Каждое из заболеваний печени требует определенного подхода. Схема лечения цирроза включает следующие пункты:
- Прием противовирусных, иммуномодулирующих или гормональных препаратов (в зависимости от этиологии недуга).

- Инъекции или пероральное употребление интерферонов («Виферон», «Генферон», «Циклоферон»).
- Витаминотерапию.
- Прием гепапротекторов («Гепабене», «Карсил», «Урсосан», «Гептрал»).
Кроме того, врачом производится отмена всех лекарственных средств, к употреблению которых нет явных показаний. Также необходимо соблюдать лечебную диету и полностью отказаться от спиртосодержащих напитков.
Лечение острого гепатита подразумевает проведение следующих мероприятий:
- Внутривенное введение раствора глюкозы и аскорбиновой кислоты.
- Витаминную терапию.
- Прием или введение препаратов, ускоряющих выход из организма вредных соединений (при токсическом гепатите).
- Гемодиализ.
- Прием антигистаминных препаратов («Зодак», «Зиртек», «Фенистил»).
- Введение противовоспалительных и десенсибилизирующих средств.
В зависимости от этиологии заболевания и степени его тяжести врач может вносить корректировки в схему терапии.
Лечение жировой дистрофии органа состоит из следующих этапов:
- Прием эссенциальных фосфолипидов («Эссенциале Форте», «Фосфолипиале»). Препараты, относящиеся к данной группе, способствуют восстановлению клеток печени.
- Прием сильнейших гепапротекторов («Резалют», «Антраль», «Фосфоглив»). Они оказывают мощное положительное воздействие на орган.
- Прием иммуномодуляторов («Когоцел», «Амиксин», «Арбидол»).
- Употребление желчегонных средств («Аллохол», «Фламин»).
- Использование БАДов («Зостерин-Ультра», «Тантал», «Силимарин»).
Терапия механической желтухи подразумевает проведение дезинтоксикационных, антибактериальных и инфузионных лечебных мероприятий. При их неэффективности показано хирургическое вмешательство. При наличии данного недуга также необходимо соблюдать строгую диету и полностью исключить употребление спиртосодержащих напитков.
Схема лечения холестаза включает следующие пункты:
- Прием препаратов, активным компонентом которых является урсодезоксихолевая кислота («Урсофальк», «Урсодез», «Урсосан»).

- Употребление цитостатиков («Касодекс», «Цисплацел»).
- Прием или внутривенное введение гепапротекторов.
- Витаминотерапия.
- Прием антигистаминных средств.
Таким образом, тактика лечения пациентов с повышенными ферментами печени (АСТ, АЛТ, ЩФ, ЛДГ и пр.) напрямую зависит от первопричины, вызвавшей возникновение патологического состояния. Во всех случаях врач, не дожидаясь результатов комплексного обследования, рекомендует внести корректировки в рацион и режим питания. Цель соблюдения лечебной диеты — уменьшение нагрузки на пораженный орган, ускорение вывода вредных соединений, предотвращение отложения жиров.
Восстановительный период: особенности питания
При заболеваниях печени врачи назначают стол №5. Это довольно жесткая, но в то же время сбалансированная диета. Главный ее принцип — исключение из рациона продуктов питания, в составе которых имеется большое количество жиров, «плохого» холестерина, пурина и щавелевой кислоты. Данные вещества негативным образом воздействуют на печень и препятствуют восстановлению ее клеток.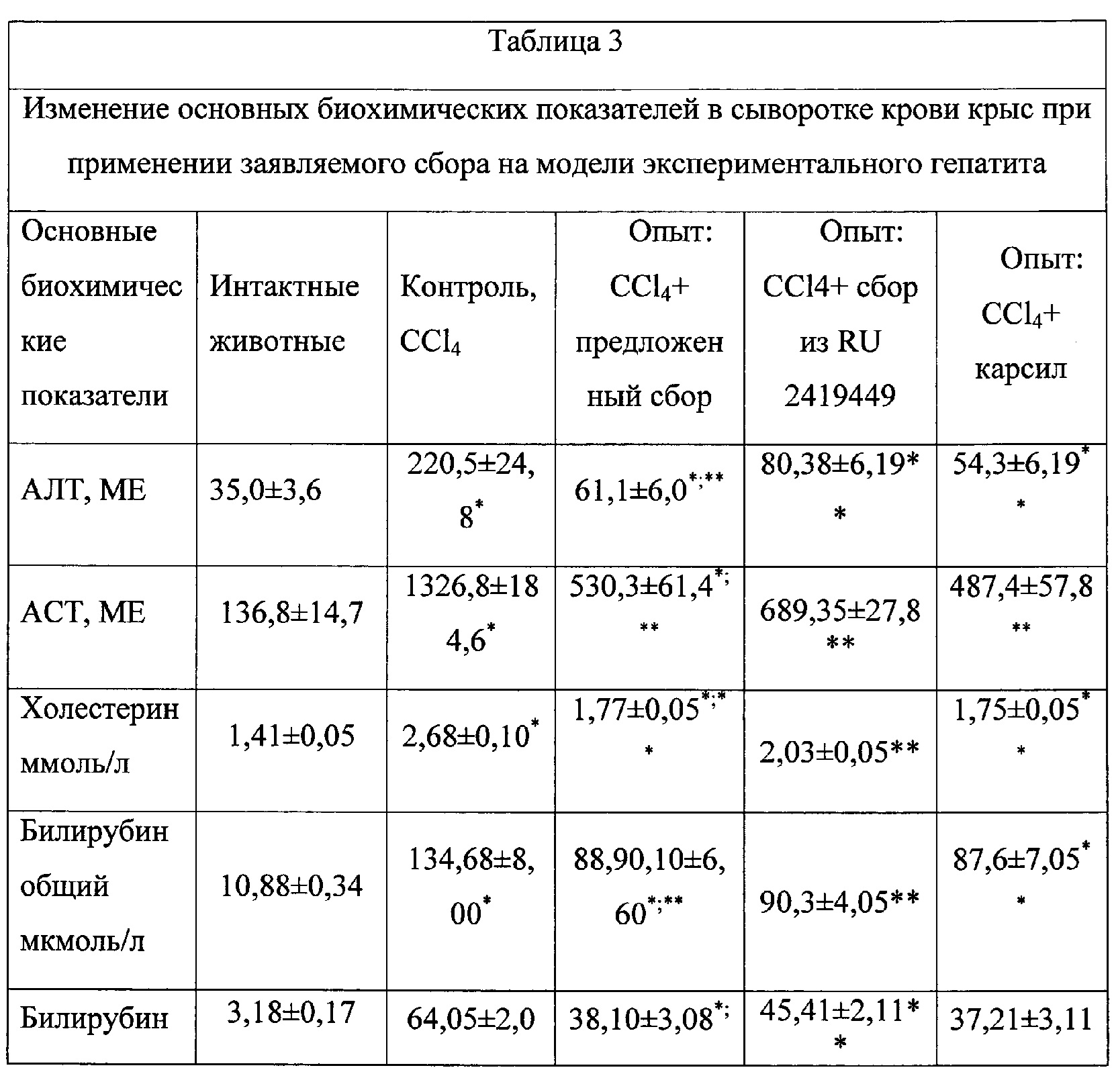
Основные принципы диеты:
- Необходимо максимально измельчать (лучше перетирать) продукты растительного происхождения, богатые клетчаткой. Мясо нужно резать на небольшие порционные кусочки.
- Питаться необходимо до 5 раз в день. При этом размер одной порции не должен превышать 200 г.
- Употреблять допустимо только теплую пищу. Холодные или чересчур горячие блюда есть не рекомендуется.
- Продукты разрешено варить, запекать, готовить на пару или тушить. Жареные блюда должны быть исключены из рациона.
- Максимально допустимое количество соли в сутки — 10 г.
Важно соблюдать питьевой режим. Ежедневно нужно употреблять до 2,5 л чистой негазированной воды.
Во время лечения заболеваний печени рекомендуется отдавать предпочтение следующим продуктам питания:
- Хлебу (ржаному или с отрубями).
- Несладкому печенью.
- Бездрожжевой выпечке.
- Рисовой, манной, овсяной и гречневой кашам.
- Макаронным изделиям.

- Ягодам.
- Фруктам.
- Зефиру.
- Мармеладу.
- Кабачкам.
- Капусте (цветной и пекинской).
- Тыкве.
- Свекле.
- Моркови.
- Огурцам.
- Стручковой фасоли.
- Сладкому перцу.
- Укропу.
- Петрушке.
- Компоту.
- Обезжиренному молоку.
- Отвару шиповника.
- Ряженке.
- Кефиру.
- Натуральному йогурту.
- Творогу.
- Сыру.
- Нежирным сортам мяса и рыбы.
- Куриным и перепелиным яйцам.
- Оливковому маслу.
Во время лечения и в восстановительный период запрещено употреблять продукты, которые раздражают клетки печени и увеличивают нагрузку на здоровые гепатоциты. Из меню в обязательном порядке необходимо исключить:
- Сдобу.
- Дрожжевую выпечку.
- Изделия из слоеного теста.
- Свежий хлеб.
- Бобовые культуры.
- Кукурузную, ячневую и перловую каши.
- Халву.
- Семечки.

- Шоколад.
- Орехи.
- Мороженое.
- Имбирь.
- Оливки.
- Зеленый лук.
- Редис.
- Грибы.
- Петрушку.
- Шпинат.
- Соленые огурцы.
- Помидоры.
- Белокочаную капусту (не обработанную термически).
- Малину.
- Виноград.
- Инжир.
- Черный и зеленый чай, а также каркадэ.
- Пакетированные соки.
- Кофе.
- Газированную воду.
- Молочные продукты с высоким процентом жирности.
- Соусы.
- Мясо и рыбу жирных сортов.
Все супы должны быть на некрепком бульоне. Рекомендуется вовсе варить мясо отдельно, затем нарезать его небольшими кусочками и добавлять в готовое блюдо.
Народные методы
Врачи не запрещают обращаться к нетрадиционным способам лечения. Однако предварительно необходимо проконсультироваться со специалистом. Это обусловлено тем, что некоторые природные компоненты могут ухудшить течение основного заболевания и, соответственно, еще больше повысить уровень печеночных ферментов.
Цель народного лечения — предотвращение разрушения гепатоцитов. Наиболее действенными являются следующие рецепты:
- Взять 150 г зерен овса и залить их 1,5 л кипятка. Поставить емкость на средний огонь и варить около 20 минут. Дать жидкости остыть. Полученный отвар пить ежедневно по 200 мл. Курс лечения — 20 дней.
- Взять 200 мл меда. Добавить в него молотую корицу в количестве 20 г. Тщательно перемешать компоненты. Принимать полученное средство натощак дважды в день (утром и вечером) по 1 ч. л. Длительность лечения не ограничена.
- Взять корень девясила, тщательно его вымыть и измельчить. Залить 5 г сырья кипятком в количестве 200 мл. Дать настояться в течение 1 часа. Жидкость профильтровать и принимать полученное средство 4 раза в день.
Уже через несколько суток исчезают симптомы общего недомогания. При необходимости, курс лечения можно повторить.
Повышение уровня ферментов у беременных женщин и детей
В период вынашивания плода необходимо несколько раз сдавать биохимический анализ крови. Если при беременности повышены ферменты печени, это свидетельствует о развитии патологического процесса или бесконтрольном приеме медикаментов.
Если при беременности повышены ферменты печени, это свидетельствует о развитии патологического процесса или бесконтрольном приеме медикаментов.
Наиболее часто у будущих мам диагностируется лекарственный гепатит. В период вынашивания ребенка орган испытывает повышенную нагрузку и небольшое увеличение дозировки даже назначенного врачом препарата приводит к выраженной интоксикации. Если при беременности повышены ферменты печени, необходимо скорректировать режим дозирования или отменить прием медикаментов. Спровоцировать отклонение показателей от нормы могут антибиотики, глюкокортикостероиды, НПВС, противосудорожные и противотуберкулезные средства, диуретики.
Повышенные ферменты печени у ребенка также могут являться следствием приема медикаментов (обезболивающих, статинов, сульфаниламидов). Кроме того, спровоцировать отклонение от нормы может прием жирной пищи. Для исключения серьезных заболеваний педиатр назначает комплексное обследование. Если у ребенка повышены ферменты печени, в обязательном порядке проводится анализ на гепатит.
В заключение
В диагностике многих заболеваний важное значение имеет биохимическое исследование крови. Оценить функционирование печени можно благодаря показателям синтезируемых ею ферментов. Они разделяются на следующие группы: индикаторные, экскреторные, секреторные. Клинически значимыми при оценке функционирования органа являются показатели АЛТ, АСТ, ЩФ, ЛДГ.
При подозрении на патологический процесс врач назначает ряд исследований и на основании их результатов составляет максимально эффективную схему лечения. Основные причины отклонения печеночных ферментов от нормы — гепатит, цирроз, механическая желтуха, жировая дистрофия, холестаз. У беременных женщин и детей повышение энзимов чаще всего является следствием приема лекарственных средств. Но при этом нельзя исключать и развитие опасных патологий.
что это такое, основные виды, причины их завышения и способы снижения
Печень является важным органом, от работы которого зависит общее состояние человека, поскольку он участвует во всех видах обмена веществ и выполняет много разных функций.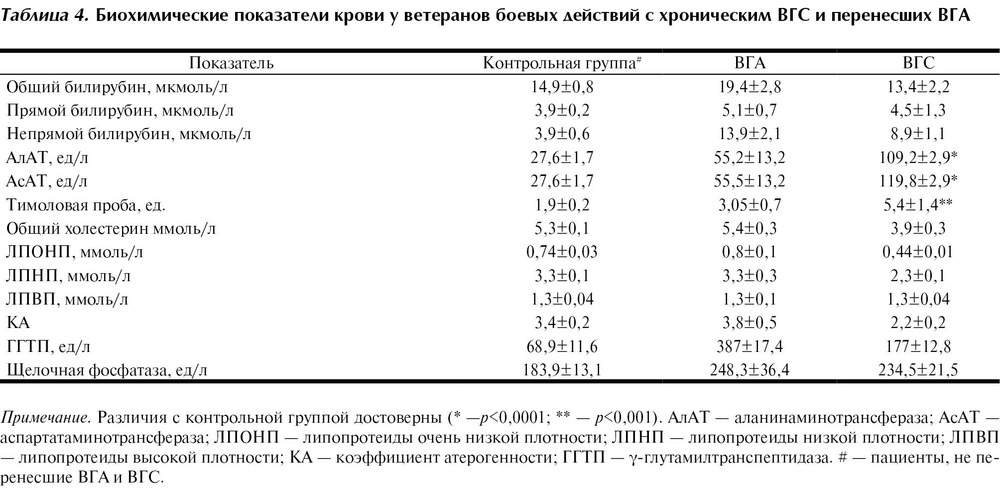 Он вырабатывает ряд ферментов, которые принято называть энзимами.
Он вырабатывает ряд ферментов, которые принято называть энзимами.
Они принимают важное участие в биохимических процессах, которые протекают в организме.
Поскольку орган выполняет много разных функций, энзимы делятся на несколько групп:
- Секреторные оказывают влияние на процесс свертываемости крови и когда возникают сбои в работе гепатобилиарной системы, уровень этих энзимов падает;
- Индикаторные (АСТ, АЛТ, ЛДГ) расположены внутри клеток и когда есть заболевания печени, то они вымываются и их уровень в крови увеличивается;
- Экскреторные образуются и выделяются вместе с желчью. Когда наблюдается отток желчи, то их количество увеличивается.
Чтобы диагностировать проблемы в работе гепатобилиарной системы, в большинстве случаев ориентируются на показатели АСТ, АЛТ, ГГТ, ЛДГ и щелочной фазы. В первую очередь важно делать биохимический анализ женщинам, которые находятся в положении, чтобы контролировать собственное здоровье и состояние плода для быстрого определения возможных патологий.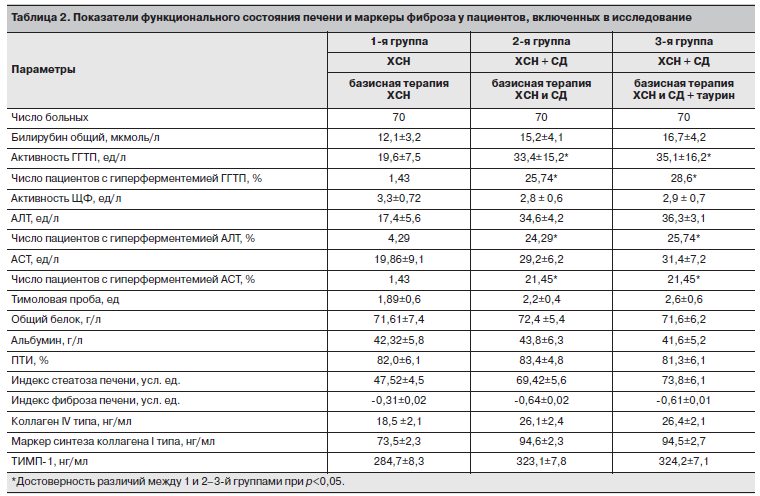
Метаболические процессы в организме протекают благодаря энзимам, большинство из которых поддается расщеплению. Некоторые из них выделяются вместе с желчью.
Различные лабораторные исследования дают возможность определить разные виды ферментов печени в крови.
Назначают их в таких случаях:
- Возникновение симптомов заболеваний органа, например, боль или тяжесть с правой стороны под ребрами, пожелтение кожи, увеличение температуры и тошнота;
- Проведение контроля течения существующих заболеваний, например, регулярно нужно сдавать пробы при гепатите А, В и С, а еще при застое желчи;
- При продолжительном употреблении лекарственных препаратов, которые могут повреждать орган;
- Злоупотребление алкогольными напитками.
Для диагностирования заболеваний используют соотношение АСТ (норма – 10-30 Ед/л) и АЛТ (норма – 10-40 Ед/л). Так, первый фермент есть в миокарде, мускулатуре скелета и почках, а вот второй только в печени.
Существует несколько вариантов соотношения АЛТ и АСТ:
- Если показатель 1, то это означает наличие острого гепатита;
- Больше 2, тогда у человека диагностируют алкогольную болезнь;
- Когда АСТ больше, чем АЛТ, то можно говорить о наличии цирроза.

Увеличение активности этих ферментов печени в крови говорит о том, что у человека некроз гепатоцитов, механическая желтуха и жировая дистрофия. Если активность, наоборот, снижена, то это указывает на обширный некроз и цирроз.
Еще стоит сказать о том, что показатели АСТ и АЛТ повышаются при длительном употреблении антикоагулянтов, барбитуратов, гормональных контрацептивов, витамина С, морфина и других препаратов. Снижение же наблюдается в период беременности.
Кроме основных ферментов АСТ и АЛТ, выявляют и другие:
- ГГТ – норма до 40 Ед/л. Этот тип энзимов есть не только в печени, но и в почках, поджелудочной железе и стенках ходов желчного. Наиболее чувствительным этот показатель является у женщин в положении и у детей. Повышение ГГТ наблюдается, если у человека гепатит, цирроз, опухоль, алкогольная интоксикация, холангит и механическая желтуха. Активность падает при циррозе. Стоит сказать о том, что ГГТ является высокочувствительным к токсическим веществам;
- ЩФ – показатель в норме до 270 Ед/л.
 Есть такие энзимы не только в печени. Так, их содержит костная ткань, стенки желчных протоков и почки. Делают этот анализ в том случае, если наблюдаются нарушения в работе гепатобилиарной системы. ЩФ повышается при холестазе, гепатите, биллиарном циррозе и механической желтухе. При применении глюкокортикостероидов показатель снижается;
Есть такие энзимы не только в печени. Так, их содержит костная ткань, стенки желчных протоков и почки. Делают этот анализ в том случае, если наблюдаются нарушения в работе гепатобилиарной системы. ЩФ повышается при холестазе, гепатите, биллиарном циррозе и механической желтухе. При применении глюкокортикостероидов показатель снижается; - ЛДГ – показатель в норме до 250 Ед/л. Есть они в печени, а также содержит их миокард, эритроциты и скелетная мускулатура. Повышаются показатели, если обнаружены острый гепатит, механическая желтуха, опухоли, беременность и при усиленных физических нагрузках.
Печень выполняет много разных функций, которые выводят токсины из организма, но при этом она подвергается большим нагрузкам, что приносит существенный вред. Увеличенный уровень энзимов является симптомом серьезной нагрузки на печень.
Чтобы ее уменьшить, порой достаточно внести изменения в свой рацион:
- Включите в свое меню больше овощей зеленого цвета, которые богаты витаминами, минералами и питательными веществами.
 Они помогают уменьшить уровень жира в органе;
Они помогают уменьшить уровень жира в органе; - При повышенной активности ферментов в крови рекомендуется включать в меню больше продуктов, которые содержат много антиоксидантов, например, шпинат, авокадо, грецкие орехи и т.д.;
- Для снятия воспалений печени ешьте продукты, которые содержит Омега-3 жирные кислоты;
- Суточный рацион должен включать 35-50 г клетчатки, которая снижает поглощение холестерина и увеличивает выработку желчи, что важно для переваривания жиров. Есть она в зерновых, бобовых, злаках, орехах и других продуктах;
- При повышенной активности ферментов рекомендуется добавлять в блюда чеснок и куркуму. Первая специя снижает риск развития рака и заболеваний сердца, а также укрепляет иммунитет. Что касается куркумы, то она обладает противовоспалительным действием;
- Включать в меню следует продукты и соки, богатые аскорбиновой кислотой, поскольку она способствует восстановлению тканей и заживлению ран;
- Рекомендуются овощи семейства крестоцветных, поскольку они нормализуют уровень ферментов в крови, например, капуста, хрен и редис;
- Для восстановления поврежденных клеток рекомендуется увеличить количество потребляемого белка, но здесь важно не переборщить, поскольку подобные перегрузки могут повысить количество ферментов в крови;
- Необходимо пить много воды, что позволит органу легче избавляться от всего лишнего.
 Суточная норма составляет 8-10 ст. Пить нужно сразу после пробуждения, перед основными приемами пищи и перед сном;
Суточная норма составляет 8-10 ст. Пить нужно сразу после пробуждения, перед основными приемами пищи и перед сном; - Если была сдана кровь и установлен повышенный уровень ферментов, тогда следует исключить вредные продукты. К ним относятся жирная, жареная, соленая, сладкая и копченая пища, а еще алкоголь.
Если увеличение уровня энзимов является следствием воспаления или повреждения, то для их снижения необходимо правильно определить причину, провоцирующую это состояние, и провести соответствующее лечение.
В народной медицине, чтобы сделать кровь чище, уменьшить активность ферментов и улучшить работу печени, рекомендуется пить травяные сборы, дозировка которых должна определяться врачом.
Полезными растения являются:
- Молочный чертополох. Рекомендуется при болезнях, которые возникают из-за злоупотребления алкоголя, гепатита и цирроза. Разрешенное количество составляет не больше 480 мг в сутки;
- Астрагал. Пьют настойку 3-4 раза в сутки, а дозировка составляет 200-500 мг;
- Коренья одуванчика.
 Чтобы снизить активность энзимов, количество плохого холестерина и нагрузку на печень, необходимо выпивать в день по 2-4 ст. настойки, для которой берется 2-4 г сырья;
Чтобы снизить активность энзимов, количество плохого холестерина и нагрузку на печень, необходимо выпивать в день по 2-4 ст. настойки, для которой берется 2-4 г сырья; - Сборы. В аптеках продаются различные сборы, способные очищать кровь и улучшать работу органа. Есть комбинации, предназначенные для детоксикации и регенерации, и в них должен входить корень одуванчика или чертополох.
Если печень не справляется со своей работой и обнаружена повышенная активность ферментов, тогда рекомендуется принимать пищевые добавки с антиоксидантами, которые рекомендуется подбирать вместе с врачом.
Полезной является альфа-липоевая кислота, которая важна для метаболизма сахара, а еще она снижает риск развития алкогольного гепатоза.
Обычно назначается по 100 мг 3 раза в сутки. N-ацетилцистеин важен для выработки главного антиоксиданта в человеческом организме.
В большинстве случаев назначается по 200-250 мг 2 раза в стуки. Редко, но все, же наблюдаются случаи, что ацетилцистеин повышает уровень энзимов.
Теперь вы знаете, что необходимо регулярно сдавать кровь, чтобы проверить уровень активности ферментов. Помните о правилах питания и других рекомендациях, которые помогут нормализовать уровень энзимов.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Анализ на печеночные пробы: расшифровка, нормы
Повышенные печеночные пробы
Очень часто в результатах анализов на печеночные пробы указывается превышение норм различных ферментов. Как правило изменения касаются АЛТ и АСТ, поэтому рассмотрим основные причины их повышения:
- Неправильная подготовка к анализу: употребление пищи менее чем за 10 часов до исследования, злоупотребление алкоголем, жирными и жареными продуктами, повышенные физические нагрузки.
 Ложные результаты возникают при использовании некоторых групп лекарственных препаратов.
Ложные результаты возникают при использовании некоторых групп лекарственных препаратов. - Болезненные симптомы, указывающие на поражение печени: желтушность кожных покровов и слизистых оболочек, дискомфорт в правом подреберье, тошнота и рвота, кожный зуд, повышенная утомляемость.
- Ранее перенесенные вирусные гепатиты, панкреатит, язвенная болезнь, холецистит, заболевания ЖКТ, поражение скелетных мышц или сердечно-сосудистой системы.
Повышенные ферменты могут указывать не только на патологии со стороны печени, но и на другие органы, в которых есть данная трансаминаза. Также изменение показателей может быть связано с ранними сроками беременности.
[4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Печеночные пробы понижены
Падение показателей лабораторного анализа ферментов печени встречается намного реже, чем повышенные значения печеночных проб.
Рассмотрим основные причины понижения результатов скрининга:
- Билирубин – хроническая почечная недостаточность, туберкулезная интоксикация, острый лейкоз, апластическая анемия, алиментарное истощение, низкое содержание эритроцитов в крови.

- АСТ и АЛТ – дефицит витамина В6, общий некроз, разрыв печени, цирроз. Показатели ниже нормы возникают при онкологических процессах в организме, инфекциях мочеполовой системы, заболевания поджелудочной железы, а также у недоношенных младенцев.
- Щелочная фосфатаза – анемия крови, дефицит гормонов щитовидной железы, интоксикация металлами. Дефицит витамина В12, аскорбиновой кислоты, цинка, магния. Переливание крови в значительном объеме, гипофосфатозия, недостаточность плаценты во время беременности.
- Общий белок и альбумин – цирроз, атрофия, гепатит, карцинома печени. Длительное голодание и низкобелковые диеты, патологии ЖКТ. Травмы тканей и ожоговые повреждения. Нефротический синдром, почечные заболевания. Состояние после обильных кровотечений, заражение крови, инфекционные заболевания, гипергидратация. Сердечная недостаточность застойного характера, наследственные патологии, новорожденные.
- Гамма-глутамилтрансфераза – несбалансированное питание, дефицит витаминов и минералов в организме, повышенные физические нагрузки, вегетарианство.
 Низкий уровень ГГТП наблюдается у пациентов, которые проходят лечение от алкоголизма, при применении гормональных контрацептивов или аскорбиновой кислоты.
Низкий уровень ГГТП наблюдается у пациентов, которые проходят лечение от алкоголизма, при применении гормональных контрацептивов или аскорбиновой кислоты. - Протромбиновое время – дефицит витаминов и минералов, цирроз, гепатит, миелолейкоз, прием гормональных препаратов и антикоагулянтов.
Показатели ниже нормы могут быть вызваны несоблюдением правил подготовки к диагностике или нарушениями во время проведения анализа.
Печеночные пробы при гепатите С
Антропонозное вирусное заболевание печени имеет характерный симптомокомплекс, который позволяет заподозрить патологическое состояния, начать его диагностику и лечение. Для выявления гепатита С проводятся печеночные пробы. Особое внимание уделяется показателям АЛТ и АСТ, которые наиболее достоверно указывают степень поражения органа и особенности прогрессирования болезни.
Вирусный гепатит С имеет скрытое течение, поэтому развивается в течение продолжительного периода времени. Нарушения ферментной активности проявляются не сразу.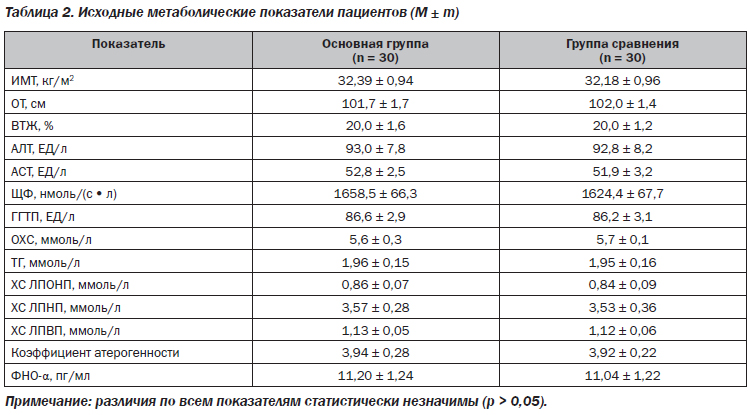 По мере разрушения гепатоцитов изменяются результаты печеночных проб.
По мере разрушения гепатоцитов изменяются результаты печеночных проб.
Лабораторная диагностика гепатита С проводится по коэффициенту де Ритиса (соотношение АЛТ и АСТ):
- Если показатель увеличен более чем в 1,3 раза, то это указывает на поражения печени.
- Если коэффициент ниже нормы, то есть подозрения на заболевания сердечно-сосудистой систем.
- Если болезнь принимает хроническое течение, то показатели стабильно завышены.
Гепатит С желтушной формы характеризуется одновременным увеличением АЛТ, прямого и общего билирубина. В некоторых случаях заболевание протекает без пожелтения кожных покровов и слизистых оболочек, поэтому заподозрить гепатит можно только по увеличению выработки ферментных веществ в результатах печеночных проб.
Окончательный диагноз о наличии гепатита С делается на основе скринингов, инструментальных исследований, наличия характерных для болезни симптомов. После выздоровления все ферменты приходят в норму.
Печеночные пробы при циррозе
Выраженные структурные изменения тканей печени, вызывающие печеночную недостаточность, повышенное давление в притоках и воротной вене органа – это цирроз.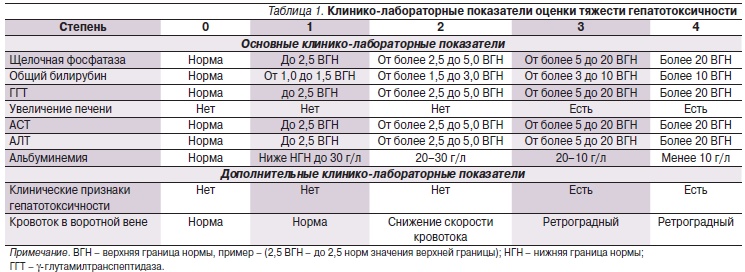 Заболевание характеризуется хроническим течением и быстрым прогрессированием.
Заболевание характеризуется хроническим течением и быстрым прогрессированием.
Основные причины цирроза:
- Злоупотребление алкоголем.
- Вирусный гепатит.
- Тяжелая интоксикация организма.
- Аутоиммунные процессы.
- Камни в желчном пузыре.
- Сужение или закупорка протоков.
- Гельминтоз в течение длительного периода времени.
- Хроническая сердечная недостаточность.
Заболевание проявляется вторичными симптомами, которые не всегда вызывают беспокойство. Но по мере прогрессирования начинают желтеть кожные покровы и склеры глаз, появляются боли в правом боку, приступы тошноты и рвота, расширение сосудистой сетки.
Печеночные пробы – это один из главных методов диагностики цирроза. Рассмотрим основные показатели скрининга и их значения при структурных изменениях печени:
- АЛТ – уровень фермента увеличен в 10 и более раз, достигая 500-3000 МЕ/л.
- АСТ – повышенные значения указывают на процесс разрушения гепатоцитов.

- ГГТП – возрастает в несколько раз. Стабильно высокий уровень свидетельствует о крайне тяжелом состоянии органа и активном разрушении его клеток.
- ЩФ – повышенные значения указывают на цитолиз гепатоцитов и затрудненный отток желчи.
- Билирубин – увеличение нормы двух фракций более 20,5 мкмоль/л, неполное связывание молекул фермента.
- Альбумин – снижение нормы указывает на тяжелое повреждение гепатоцитов.
При подозрении на цирроз пациенту назначают комплекс лабораторных и инструментальных диагностических процедур, которые позволяют подтвердить или опровергнуть диагноз. Вылечить цирроз даже на его ранних стадиях невозможно. Пациентам назначается пожизненная поддерживающая терапия для устранения болезненных симптомов.
методы диагностики, биохимические показатели, расшифровка результатов
Печень — орган, приспособленный к высоким нагрузкам. Ежеминутно через него прокачивается до 1,5 л крови. Заболевания печени возникают при серьезном инфицировании организма, стабильно нездоровом образе жизни, патологиях других жизненно важных органов. Диагностика печеночных заболеваний достаточно сложна и, как правило, требует большого количества лабораторных исследований.
Диагностика печеночных заболеваний достаточно сложна и, как правило, требует большого количества лабораторных исследований.
В списке анализов, показанных при подозрении на заболевания печени, на первом месте стоит биохимическое исследование крови. Оно позволяет выявить цирроз и гепатиты. В частных случаях врач может назначить иммунологические анализы, анализы на онкомаркеры и гистологические исследования.
Биохимический анализ при заболеваниях печени: показатели и нормы
Анализ крови на биохимию — основное лабораторное исследование, помимо анализов мочи и кала, которое помогает диагностировать цирроз печени, гепатиты, нарушения обмена веществ. На основании этого исследования могут быть назначены дополнительные тесты на онкомаркеры.
Рассмотрим каждый из определяемых в ходе исследования показателей.
Ферменты
В печени синтезируется целый ряд необходимых для нормальной работы организма ферментов. Тесты на ферменты печени могут входить в состав биохимического анализа крови или проводиться отдельно в случае выявления серьезных отклонений от нормы (референсных значений). При диагностике необходимо учитывать общую клиническую картину, поскольку исследуемые показатели могут свидетельствовать о патологиях других органов — например сердца.
При диагностике необходимо учитывать общую клиническую картину, поскольку исследуемые показатели могут свидетельствовать о патологиях других органов — например сердца.
Аспартат-аминотрансфераза (АсАт)— фермент, участвующий в обмене аминокислот. Референсные значения:
- дети младшего возраста — 36 Ед/л;
- девочки 12–17 лет — 25 Ед/л;
- мальчики 12–17 лет — 29 Ед/л;
- мужчины — 37 Ед/л;
- женщины — 31 Ед/л.
Превышение нормы наблюдается при повреждениях клеток печени (гепатоцитов) или сердечной мышцы. При высоких концентрациях АсАт в течение нескольких дней и/или резком повышении числа ферментов требуется срочная госпитализация с целью выявления некротических очагов, которые могут оказаться даже следствием инфаркта миокарда. У беременных женщин возможно незначительное превышение нормы без каких-либо патологий.
Аланин-аминотрансфераза (АлАт) участвует в образовании глюкозы из белков и жиров.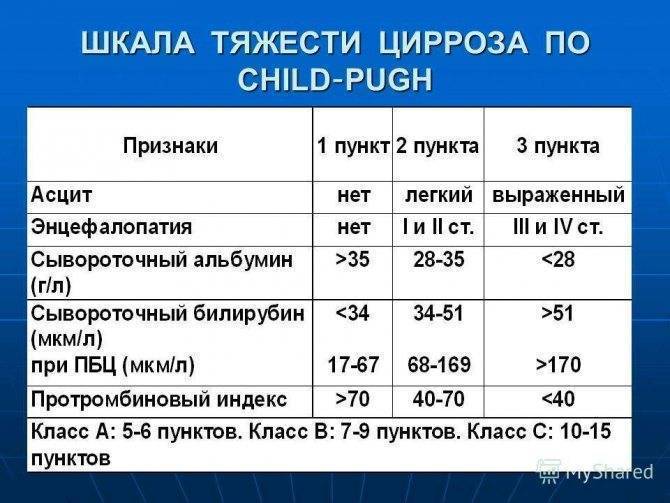 Нормальные показатели:
Нормальные показатели:
- новорожденные — 5–43 Ед/л;
- дети до 1 года — 5–50 Ед/л;
- дети до 15 лет — 5–42 Ед/л;
- мужчины до 65 лет — 7–50 Ед/л;
- женщины до 65 лет — 5–44 Ед/л;
- пожилые люди после 65 лет — 5–45 Ед/л.
Границы нормы достаточно широки, в разные дни показатель может варьироваться в пределах 10–30%. При серьезных патологиях печени значение превышает норму в несколько раз.
Щелочная фосфатаза (ЩФ). Участвует в реакциях отщепления остатка фосфорной кислоты от ее органических соединений. Содержится преимущественно в печени и костях. Норма в крови:
- для женщин — до 240 Ед/л;
- для мужчин — до 270 Ед/л.
Повышенный показатель может свидетельствовать, помимо заболеваний костной системы, о раке или туберкулезе печени, циррозе, инфекционном гепатите.
Лактатдегидрогеназа (ЛДГ). Требуется для реакций гликолиза (высвобождения энергии в результате расщепления глюкозы).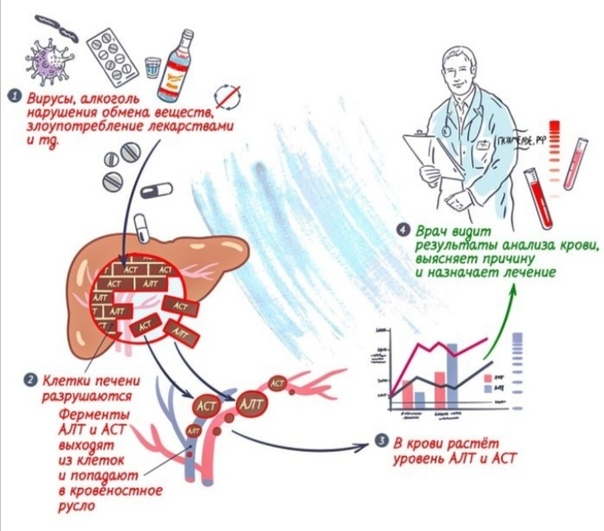 Норма варьируется в зависимости от возраста:
Норма варьируется в зависимости от возраста:
- дети первого года жизни — до 2000 Ед/л;
- до 2 лет — 430 Ед/л;
- от 2 до 12 лет — 295 Ед/л;
- подростки и взрослые — 250 Ед/л.
Превышение нормы может наблюдаться при повреждении клеток печени.
Глутаматдегидрогеназа (ГДГ). Участница обмена аминокислот. Отклонения от нормы наблюдаются при тяжелых поражениях печени и желчевыводящих путей, острых интоксикациях.
Норма:
- в первый месяц жизни — не более 6,6 Ед/л;
- 1–6 месяцев — не более 4,3 Ед/л;
- 6–12 месяцев — не более 3,5 Ед/л;
- 1–2 года — не более 2,8 Ед/л;
- 2–3 года — не более 2,6 Ед/л;
- 3–15 лет — не более 3,2 Ед/л;
- юноши и мужчины — не более 4 Ед/л;
- девушки и женщины — не более 3 Ед/л.
Сорбитолдегидрогеназа (СДГ). Специфичный фермент, обнаружение которого в крови свидетельствует об остром поражении печени (гепатитах разной этиологии, циррозе). В совокупности с показателями других ферментов помогает в диагностике заболевания.
В совокупности с показателями других ферментов помогает в диагностике заболевания.
Гамма-глутамилтрансфераза (ГГТ). Содержится в печени и поджелудочной железе, активно выбрасывается в кровь при патологиях печени и алкогольных интоксикациях. После отказа от алкоголя при отсутствии печеночных патологий уровень ГГТ нормализуется через месяц.
Референсные значения:
- первые полгода жизни — не более 185 Ед/л;
- до 1 года — не более 34 Ед/л;
- 1–3 года — не более 18 Ед/л;
- 3–6 лет — не более 23 Ед/л;
- 6–12 лет — не более 17 Ед/л;
- юноши до 17 лет — не более 45 Ед/л;
- девушки до 17 лет — не более 33 Ед/л;
- мужчины — 10–71 Ед/л;
- женщины — 6–42 Ед/л.
Фруктозо-монофосфат-альдолаза (ФМФА). В норме может быть обнаружена в крови в следовых количествах. Повышение ФМФА характерно для острых гепатитов и профессиональных интоксикаций работников вредных производств.
Любой фермент — это белковая молекула, ускоряющая одну конкретную биохимическую реакцию в организме при определенной температуре и кислотности среды. По совокупности данных анализа на ферменты можно судить о нарушениях обмена веществ, связанных с теми или иными патологиями. Анализ на ферменты является весьма информативным методом диагностики состояния печени.
Белки, жиры и электролиты
Помимо уровня ферментов для диагностики патологий печени большое значение имеют и другие биохимические показатели крови.
Общий белок. В норме концентрация общего белка в крови составляет 66–83 г/л. Печень активно синтезирует различные белковые молекулы, поэтому отклонения от нормы могут возникать при неправильной работе печеночных клеток — гепатоцитов.
Альбумин. Основной белок плазмы крови, синтезируется в печени. Концентрация у взрослого здорового человека в норме составляет 65–85 г/л. Пониженный уровень может свидетельствовать о циррозе, гепатите, опухоли печени или наличии метастазов в органе.
Билирубин. Желтый пигмент, продукт распада гемоглобина. Общий билирубин в крови в норме колеблется в пределах 3,4–17,1 мкмоль/л, прямой — 0–7,9 мкмоль/л, непрямой — до 19 мкмоль/л. Превышение нормы может указывать на патологические процессы в печени.
Холестерин и его фракции. Может поступать в организм как с пищей, так и синтезироваться клетками печени. Нормальные показатели холестерина в зависимости от возраста и пола могут колебаться в пределах 2,9–7,85 ммоль/л. Отклонения от нормы наблюдаются при целом ряде заболеваний, в том числе повышение значений типично для страдающих алкоголизмом и циррозом печени.
Триглицериды. Аналогично холестерину поступают в кровь в результате пищеварительных процессов или синтезируются в печени. Нормальные показатели сильно варьируются в зависимости от пола и возраста. Предельные значения лежат в интервале 0,34–2,71 ммоль/л. Повышенный уровень триглицеридов может отмечаться при циррозе или вирусном гепатите. Пониженный уровень может быть связан с недостаточностью питания и различными внепеченочными патологиями.
Пониженный уровень может быть связан с недостаточностью питания и различными внепеченочными патологиями.
Аммиак. Образуется при распаде аминокислот и обнаруживается в крови при нарушении печеночного метаболизма вследствие тяжелых поражений печени.
Норма:
- для детей в первые дни жизни — 64–207 мкмоль/л;
- до двух недель — 56–92 мкмоль/л;
- далее до подросткового возраста — 21–50 мкмоль/л;
- у подростков и взрослых — 11–32 мкмоль/л.
Железо. Острые гепатиты сопровождаются повышением уровня железа в крови, циррозы печени — снижением.
Нормальные показатели:
- у детей в первый год жизни — 7,16–17,9 мкмоль/л;
- в период 1–14 лет — 8,95–21,48 мкмоль/л;
- у взрослых женщин — 8,95–30,43 мкмоль/л;
- у взрослых мужчин — 11,64–30,43 мкмоль/л.
Мочевина. Нормальные показатели мочевины в крови:
- в первый месяц жизни — 1,4–4,3 ммоль/л;
- до 18 лет — 1,8–6,4 ммоль/л;
- до 60 лет — 2,1–7,1 ммоль/л;
- после 60 лет — 2,9–8,2 ммоль/л.

О проблемах с печенью свидетельствует сниженный уровень мочевины, это бывает при циррозе, острой печеночной дистрофии, печеночной коме, гепатитах.
Анализы на белки, жиры и электролиты позволяют уточнить диагноз в случае подозрений на заболевания печени.
Протромбиновый индекс
Протромбин — это белок, который вырабатывается в печени и является предшественником тромбина, необходимого для образования тромбов. Протромбиновый индекс отражает состояние системы свертывания крови и самой печени (в отношении синтеза белков). Наиболее современным и информативным является протромбиновый индекс по Квику. Референсные значения составляют 78–142%. Повышение уровня протромбина может наблюдаться при злокачественных опухолях печени, понижение отмечается при приеме некоторых лекарственных средств (например, гепарина), дефиците витамина К, а также в силу наследственных факторов.
Болезни печени провоцируют целый комплекс изменений в биохимии крови, причем их направленность зависит от вида патологии. Не существует патологий печени, которые влияли бы только на один параметр. Однако одни значения меняются больше, другие меньше, и при оценке тестов врач ориентируется на наиболее выраженные сдвиги и на взаимные пропорции отдельных показателей.
Не существует патологий печени, которые влияли бы только на один параметр. Однако одни значения меняются больше, другие меньше, и при оценке тестов врач ориентируется на наиболее выраженные сдвиги и на взаимные пропорции отдельных показателей.
Иммунологические анализы при аутоиммунных поражениях печени
К аутоиммунным поражениям печени относятся аутоиммунный гепатит, билиарный цирроз, склерозирующий холангит. Лабораторными маркерами этих заболеваний являются АМА (антимитохондриальные антитела), SMA (антитела к гладкой мускулатуре), anti-LKM1 (аутоантитела к микросомам печени и почек 1 типа), ANA (антинуклеарные антитела).
Результаты исследования оформляются в титрах. Титры содержания АМА, РСА, SMA и anti-LKM1 в крови в норме должны быть менее 1:40, титр АNA — до 1:160. В небольших количествах данные антитела могут присутствовать и у здоровых людей.
Повышенный титр АМА наблюдается при вирусном или аутоиммунном гепатите, а также онкологических заболеваниях и инфекционном мононуклеозе.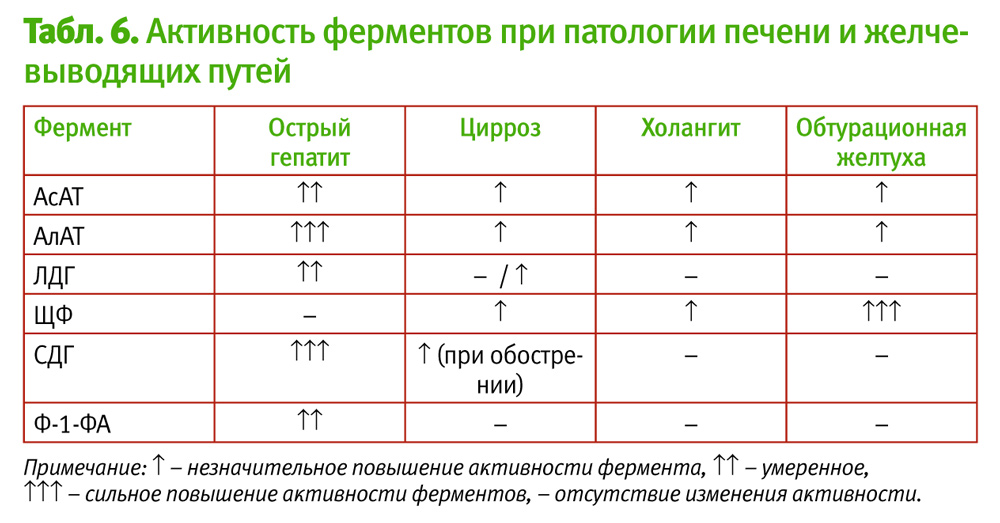 В 70% случаев SMA растет при аутоиммунном или вирусном гепатите, злокачественных новообразованиях. Концентрация LKM1-антител высока при аутоиммунном гепатите, реже при вирусных гепатитах С и D. Однако результат может быть некорректен, если пациент принимал фенобарбитал, тиенам, карбамазепин и другие противосудорожные препараты.
В 70% случаев SMA растет при аутоиммунном или вирусном гепатите, злокачественных новообразованиях. Концентрация LKM1-антител высока при аутоиммунном гепатите, реже при вирусных гепатитах С и D. Однако результат может быть некорректен, если пациент принимал фенобарбитал, тиенам, карбамазепин и другие противосудорожные препараты.
Исследования на маркёры рака и гепатита
Маркерами рака печени являются АФП (альфа-фетопротеин), РЭА (раково-эмбриональный антиген), ферритин. АФП специфичен для первичной гепатокарциномы, его концентрация в сыворотке крови повышается также при наличии метастазов в печень при раковых заболеваниях других органов. Различить эти два случая позволяет тест на РЭА, этот антиген появляется в крови в повышенных концентрациях именно при метастатическом поражении печени. Повышенный ферритин характерен для карциномы печени и метастазах в печень: у 76% всех пациентов с метастазами опухолей в печени его концентрация превышает 400 мкг/л.
АФП может повышаться при циррозе печени, РЭА — при гепатитах, ферритин — при повреждениях и распаде клеток печени. Поэтому для диагностики раковых заболеваний печени требуется соотносить все три показателя.
Нормы:
- АФП для мужчин и небеременных женщин — 0,5–5,5 МЕ/мл. У беременных женщин АФП может колебаться в норме в пределах 0,5–250 МЕ/мл, планомерно нарастая и достигая своего максимума перед родами.
- РЭА — до 5,5 нг/мл.
- Ферритин у женщин — 13–150 мкг/л; у мужчин — 30–400 мкг/л.
Пациенту при получении результатов анализа на онкомаркеры не стоит паниковать, диагностика рака печени проводится на основании полной клинической картины. Возможно, потребуется гистологический анализ.
Гистологический анализ тканей печени
До недавнего времени гистологический анализ мог проводиться только инвазивно, с микроскопическим исследованием забранных тканей. Однако уже существуют патентованные методы, позволяющие получить более полную информацию расчетным путем. Хотя они не являются по своей сути гистологическими, их высокая информативность, сопоставимая только с гистологией, относит их к этому разряду исследований.
Хотя они не являются по своей сути гистологическими, их высокая информативность, сопоставимая только с гистологией, относит их к этому разряду исследований.
- Традиционная биопсия. Метод пункционного забора тканей печени через межреберное пространство для дальнейшего исследования. Отличается высокой информативностью в отношении тяжелых заболеваний печени. Недостаток метода состоит в том, что берется небольшая часть ткани, которая может не быть затронута патологическими процессами. Кроме того, биопсия имеет противопоказания и не может проводиться часто.
- FIBROTEST®. Комплекс расчетных тестов, по информативности сопоставимый с биопсией. Неинвазивный метод, основанный на данных исследований крови и анамнезе. Позволяет получить точную количественную и качественную оценку фиброза и некровоспалительных печеночных изменений на любых стадиях независимо от локализации. Исключена возможность ошибки при локальном исследовании материала методом биопсии.

- FIBROMAX®. Дополнительный комплекс расчетных тестов к FIBROTEST®. Позволяет определить степень стеатоза любой этимологии.
Современная медицина в целом следует тенденции снижения инвазивности, поэтому FIBROTEST® и FIBROMAX® — будущее в диагностике печеночных патологий.
Решив обратиться к врачу с симптомами патологий печени, следует знать обо всем спектре исследований, которые вам могут назначить. Их количество сильно сократится при раннем обращении за медицинской помощью.
Печеночные ферменты повышены – диагностический критерий наличия болезни
Реальным поводом для беспокойства, когда печеночные ферменты повышены, может быть только значительное отклонение от понятия условной нормы. На уровень энзимов, обнаруженный при лабораторном исследовании, могут повлиять различные факторы, начиная с употребления лекарственных средств и алкоголя и заканчивая беременностью.
Но даже тревожные показатели повышения ферментов, имеющих диагностическую ценность, не могут стать основанием для выставления достоверного диагноза..gif) Они только указывают на присутствие аномалии и дают основание для предположений. Окончательные выводы делаются после обследований (лабораторных и аппаратных), анализа их результатов, очевидных и неочевидных признаков нарушений.
Они только указывают на присутствие аномалии и дают основание для предположений. Окончательные выводы делаются после обследований (лабораторных и аппаратных), анализа их результатов, очевидных и неочевидных признаков нарушений.
Лабораторные исследования при заболеваниях печени
Важность показателей, полученных лабораторным путем, при поражениях печени бесспорна, и это доказывает множественность способов изучения биологического материала. Полифункциональность печени, ее непосредственное участие во многих процессах, обеспечивающих жизнедеятельность организма, предполагают изменение (уменьшение или повышение) показателей при наличии патологии.
Наглядное отражение негативных трансформаций, происходящих под действием гепатотропных факторов в качественных и количественных данных, и есть источник получения информации. Именно поэтому само понятие анализов крови полисемантично: они служат различным целям, а способов и методик исследований –множество.
Разную диагностическую и информационную ценность имеет микроскопия, коагулограмма или гормональное исследование. Способ получения биологического материала может варьироваться. Анализ может проводить человек, подсчитывающий количественный показатель в окуляре микроскопа, и техник, запускающий сложнейшую установку. Определение печеночной патологии по показателям крови происходит несколькими путями:
Способ получения биологического материала может варьироваться. Анализ может проводить человек, подсчитывающий количественный показатель в окуляре микроскопа, и техник, запускающий сложнейшую установку. Определение печеночной патологии по показателям крови происходит несколькими путями:
- Общий анализ крови (ОАК), на сегодняшний день малоинформативен, но он незаменим для нескольких ситуаций – указывает на наличие воспаления, благодаря трансформации нескольких показателей в сторону повышения или уменьшения – скорости оседания эритроцитов, уровня гемоглобина, степени развития лейкоцитоза. Чем больше отклонения от референсного значения (повышение), тем ярче обнаруживается присутствие воспаления, тем более вероятно присутствие болезни.
- Иммуноферментный анализ назначается в определенных случаях, например, при необходимости определить достоверный фактор появления воспаления. Поскольку список причин для развития негативного процесса (повышения) может содержать неисчислимое множество пунктов, проводится исследование на присутствие в гуморальной жидкости антител, выработанных иммунной системой в ответ на присутствие патогенного агента – инфекционного заболевания, вируса определенного вида.
 Они проникают в организм извне или становятся результатом переданной на генном уровне наследственной патологии. На сегодняшний день с помощью ИФА можно выявить и аутоиммунные патологии.
Они проникают в организм извне или становятся результатом переданной на генном уровне наследственной патологии. На сегодняшний день с помощью ИФА можно выявить и аутоиммунные патологии. - Биохимический анализ крови – развернутое определение повышенных или пониженных данных биоматериала, позволяющее подтвердить или опровергнуть предварительные предположения с помощью полученных данных по разным позициям. Именно это исследование служит основанием для назначения печеночных проб.
Процесс диагностики при болезнях печени проходит несколько этапов, хотя на значительной стадии поражения гепатологу достаточно провести визуальный осмотр и пальпацию, чтобы удостовериться в присутствии патологии печени.
Факт! Каждое последующее лабораторное исследование направлено на получение дополнительных данных, а аппаратные показатели – на подтверждение информации, ее уточнение и истолкование. Все вместе позволяет осуществить постановку достоверного диагноза и определить успешную врачебную тактику при лечении..gif)
Печеночные пробы
На необходимость проведения такого развернутого комплекса обычно указывают уже полученные результаты биохимического анализа. Вопреки расхожему заблуждению, ПП включает не только подробное изучение состава гуморальной жидкости, но и коагулограмму (определение уровня свертываемости крови), общий анализ мочи и снова биохимию, но уже в детальном исследовании, вплоть до малозначимых компонентов.
Основная цель предпринятого рассмотрения биологического материала – установить уровень содержания определенных веществ. Особый интерес для врача (и не только гепатолога) представляют:
- Индикаторные ферменты – АСТ, АЛТ, ЛДГ – если эти печеночные ферменты повышены и в значительном количестве присутствуют в кровяном русле, значит, они вымыты из гепатоцитов из-за присутствующей деструкции. Их присутствие в кровяном русле демонстрирует наличие заболевания, то есть служит своеобразным индикатором, отсюда и образное название. Нормы АЛТ и АСТ у женщин и у мужчин несколько отличаются.

- Падение уровня секреторных энзимов – наглядное свидетельство сбоя в гепатобилиарной системе. Их основная функция – поддержание на должном уровне естественного уровня крови. Аномально низкий уровень такой естественной способности, вызывает снижение секреторных энзимов в гуморальной жидкости. Для подтверждения негативных изменений в системе свертывания крови параллельно делается коагулограмма. Из нее же узнаются данные об АЧТВ – активированном частичном тромбопластиновом времени, чаще всего необходимом для уточнения нарушений в ССК – излишней кровоточивости или склонности к образованию тромбов. Косвенным подтверждением может служить фибриноген и белок в моче (первый берется из коагулограммы, а второй – из общего анализа мочи).
- Повысить уровень экскреторных ферментов может отток желчи. Они синтезируются и выделяются в процессе желчеотделения. Тревогу может вызвать только чрезмерное повышение ферментов печени. А вот его снижение может указывать на нарушение нормального желчеоттока или застой секрета, вырабатываемого печенью, в естественном резервуаре – желчном пузыре или нарушение функции непарного органа по его выработке.

Повышение печеночных ферментов – далеко не единственный показатель, на который ориентируется гепатолог при чтении результатов. Огромное значение имеют трансаминазы, билирубин, холестерин, альбумины и щелочная фосфатаза. Важным фактором может стать присутствие белка и уровень соотношения между отдельными печеночными ферментами, а также патологическое увеличение их активности в крови объекта исследования.
Воссоздание общей картины по результатам БАК
Было бы ошибочным предполагать, что человек без соответствующих знаний и опыта может прочитать результаты анализов и истолковать их значение. Попытка получить информацию по показателю, вырванному из общего контекста и вышедшему за рамки референсного значения, заранее обречена на неудачу. В здоровом состоянии и во время болезни такие данные иногда резко отличаются или остаются неизменными, свидетельствуют о патологии в других внутренних органах или эндокринной системе.
Ферментативные взаимоотношения
Основными ферментами печени считаются АСТ (аспартатаминотрансфераза) и АЛТ (аланинаминотрансфераза), но когда они повышены – толкование разное. Содержание АЛТа отмечено только в печени, а вот наличие второго фермента доказано в сердечной мышце, почках и в скелетной мускулатуре. Оба печеночных фермента присутствуют в гуморальной жидкости, и в зависимости от повышения или снижения показателя позволяют предполагать некроз печеночных клеток, цирроз или жировую дистрофию. Однако в первую очередь отмечается другой важный диагностический критерий – соотношение АЛТ и АСТ между собой. Условная норма у них отличается ненамного – для первого фермента она составляет от 10 до 40 ед./л, а у второго – от 10 до 30 ед./л. Для постановки диагноза очень важно правильно проводить анализ крови АЛТ.
Содержание АЛТа отмечено только в печени, а вот наличие второго фермента доказано в сердечной мышце, почках и в скелетной мускулатуре. Оба печеночных фермента присутствуют в гуморальной жидкости, и в зависимости от повышения или снижения показателя позволяют предполагать некроз печеночных клеток, цирроз или жировую дистрофию. Однако в первую очередь отмечается другой важный диагностический критерий – соотношение АЛТ и АСТ между собой. Условная норма у них отличается ненамного – для первого фермента она составляет от 10 до 40 ед./л, а у второго – от 10 до 30 ед./л. Для постановки диагноза очень важно правильно проводить анализ крови АЛТ.
Варианты отклонений:
- Если соотношение печеночных ферментов АЛТ и АСТ равно единице – можно подозревать острую стадию гепатита, двойка – предположительно заболевание на почве алкоголизма, но если показатель аспартатаминотрансферазы повышен и превышает значение аланинаминотрансферазы – это весомое основание для подозрения цирроза. Важным в диагностике могут оказаться и другие значения, если учитывать их в комплексе.

- Гаммаглутамилтрансфераза (или ГГТ) понижается при циррозе, но повышена при многих других состояниях – воздействии токсических веществ (и алкоголя, в том числе). Превалирование АСТ над АЛТ и пониженный ГГТ позволяет предположить цирроз с возросшей степенью уверенности. Но если брать как данность, что ГГТ повышена – здесь много вариантов – от гепатита и опухоли до элементарной интоксикации при запое.
- Если повышена щелочная фосфатаза (ЩФ) – есть масса толкований, от склерозирования желчных протоков до холангита и опухоли, зато при вирусном гепатите ЩФ часто остается в рамках относительной нормы или незначительно повышена, несмотря на то, что она считается важной при диагностике, и ее увеличение считается основанием для подозрения на некроз клеток печени.
- Повышена ЛДГ (лактатдигидрогеназа) – в одинаковой степени признак беременности и перенесенных значительных физических нагрузок, злокачественных новообразований или острого воспалительного процесса любой этиологии в органе.

Чтение лабораторных анализов – увлекательное занятие для тех, кто понимает, какую роль играют печеночные ферменты в метаболизме и деятельности, насколько они взаимосвязаны с другими процессами, и как могут видоизменяться при разных видах патологии. Хороший диагност может отличить естественное состояние от патологического по другим лабораторным фактам, и если они не соответствуют его достоверным знаниям, назначить повторное проведение исследования для подтверждения уже полученного результата.
Диагностическую ценность имеет совокупность полученных данных, а не отдельный фрагмент общей клинической картины. Ведь кроме ферментов печени, есть и другие значимые величины. Например, повышение билирубина подтвердит присутствие холангита, нарушение желчеоттока или распад клеточных структур. Но если при этом есть повышение ЩФ, можно с уверенностью думать о холедохе и печёночных протоках. Обнаружить гемохроматоз можно по присутствию сывороточного железа, а если есть аутоиммунный сбой, то будет повышение гамма-глобулины. Логичный вывод – не искать пути к самолечению с бланком анализов наперевес, а посоветоваться с врачом.
Логичный вывод – не искать пути к самолечению с бланком анализов наперевес, а посоветоваться с врачом.
Повышенные печеночные показатели в анализе крови
АсАт – клеточный фермент, уровня которого относительно уровня АлАт может свидетельствовать о наличии патологий печени.
Где можно получить услугу?
Печень — орган, приспособленный к высоким нагрузкам. Ежеминутно через него прокачивается до 1,5 л крови. Заболевания печени возникают при серьезном инфицировании организма, стабильно нездоровом образе жизни, патологиях других жизненно важных органов. Диагностика печеночных заболеваний достаточно сложна и, как правило, требует большого количества лабораторных исследований.
В списке анализов, показанных при подозрении на заболевания печени, на первом месте стоит биохимическое исследование крови. Оно позволяет выявить цирроз и гепатиты. В частных случаях врач может назначить иммунологические анализы, анализы на онкомаркеры и гистологические исследования.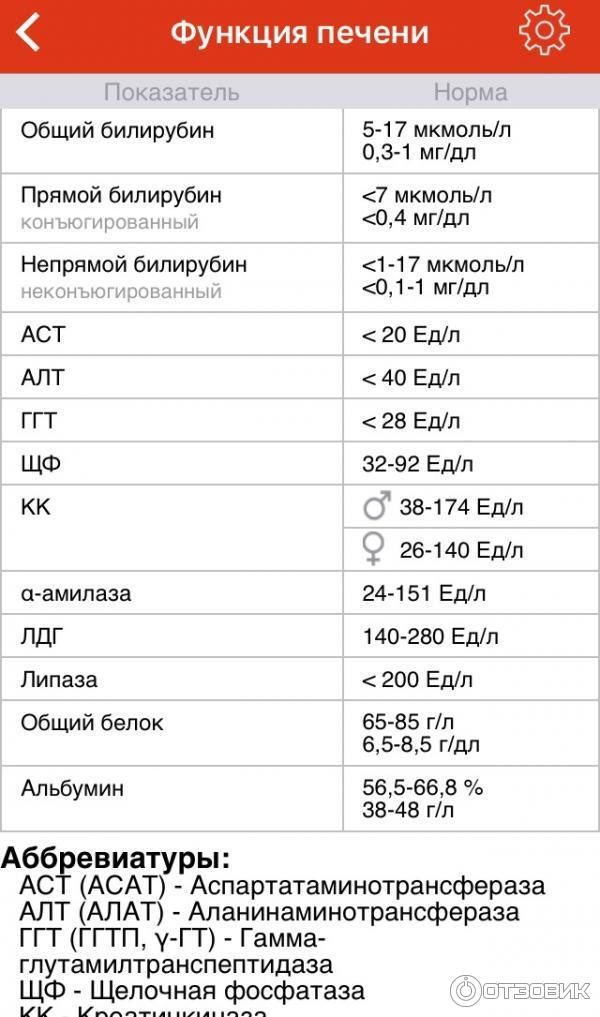
Биохимический анализ при заболеваниях печени: показатели и нормы
Анализ крови на биохимию — основное лабораторное исследование, помимо анализов мочи и кала, которое помогает диагностировать цирроз печени, гепатиты, нарушения обмена веществ. На основании этого исследования могут быть назначены дополнительные тесты на онкомаркеры.
Рассмотрим каждый из определяемых в ходе исследования показателей.
Ферменты
В печени синтезируется целый ряд необходимых для нормальной работы организма ферментов. Тесты на ферменты печени могут входить в состав биохимического анализа крови или проводиться отдельно в случае выявления серьезных отклонений от нормы (референсных значений). При диагностике необходимо учитывать общую клиническую картину, поскольку исследуемые показатели могут свидетельствовать о патологиях других органов — например сердца.
Аспартат-аминотрансфераза (АсАт)— фермент, участвующий в обмене аминокислот. Референсные значения:
- дети младшего возраста — 36 Ед/л;
- девочки 12–17 лет — 25 Ед/л;
- мальчики 12–17 лет — 29 Ед/л;
- мужчины — 37 Ед/л;
- женщины — 31 Ед/л.

Превышение нормы наблюдается при повреждениях клеток печени (гепатоцитов) или сердечной мышцы. При высоких концентрациях АсАт в течение нескольких дней и/или резком повышении числа ферментов требуется срочная госпитализация с целью выявления некротических очагов, которые могут оказаться даже следствием инфаркта миокарда. У беременных женщин возможно незначительное превышение нормы без каких-либо патологий.
Аланин-аминотрансфераза (АлАт) участвует в образовании глюкозы из белков и жиров. Нормальные показатели:
- новорожденные — 5–43 Ед/л;
- дети до 1 года — 5–50 Ед/л;
- дети до 15 лет — 5–42 Ед/л;
- мужчины до 65 лет — 7–50 Ед/л;
- женщины до 65 лет — 5–44 Ед/л;
- пожилые люди после 65 лет — 5–45 Ед/л.
Границы нормы достаточно широки, в разные дни показатель может варьироваться в пределах 10–30%. При серьезных патологиях печени значение превышает норму в несколько раз.
Щелочная фосфатаза (ЩФ)./49/1.png) Участвует в реакциях отщепления остатка фосфорной кислоты от ее органических соединений. Содержится преимущественно в печени и костях. Норма в крови:
Участвует в реакциях отщепления остатка фосфорной кислоты от ее органических соединений. Содержится преимущественно в печени и костях. Норма в крови:
- для женщин — до 240 Ед/л;
- для мужчин — до 270 Ед/л.
Повышенный показатель может свидетельствовать, помимо заболеваний костной системы, о раке или туберкулезе печени, циррозе, инфекционном гепатите.
Лактатдегидрогеназа (ЛДГ). Требуется для реакций гликолиза (высвобождения энергии в результате расщепления глюкозы). Норма варьируется в зависимости от возраста:
- дети первого года жизни — до 2000 Ед/л;
- до 2 лет — 430 Ед/л;
- от 2 до 12 лет — 295 Ед/л;
- подростки и взрослые — 250 Ед/л.
Превышение нормы может наблюдаться при повреждении клеток печени.
Глутаматдегидрогеназа (ГДГ). Участница обмена аминокислот. Отклонения от нормы наблюдаются при тяжелых поражениях печени и желчевыводящих путей, острых интоксикациях./63/63_2.jpg)
Норма:
- в первый месяц жизни — не более 6,6 Ед/л;
- 1–6 месяцев — не более 4,3 Ед/л;
- 6–12 месяцев — не более 3,5 Ед/л;
- 1–2 года — не более 2,8 Ед/л;
- 2–3 года — не более 2,6 Ед/л;
- 3–15 лет — не более 3,2 Ед/л;
- юноши и мужчины — не более 4 Ед/л;
- девушки и женщины — не более 3 Ед/л.
Сорбитолдегидрогеназа (СДГ). Специфичный фермент, обнаружение которого в крови свидетельствует об остром поражении печени (гепатитах разной этиологии, циррозе). В совокупности с показателями других ферментов помогает в диагностике заболевания.
Гамма-глутамилтрансфераза (ГГТ). Содержится в печени и поджелудочной железе, активно выбрасывается в кровь при патологиях печени и алкогольных интоксикациях. После отказа от алкоголя при отсутствии печеночных патологий уровень ГГТ нормализуется через месяц.
Референсные значения:
- первые полгода жизни — не более 185 Ед/л;
- до 1 года — не более 34 Ед/л;
- 1–3 года — не более 18 Ед/л;
- 3–6 лет — не более 23 Ед/л;
- 6–12 лет — не более 17 Ед/л;
- юноши до 17 лет — не более 45 Ед/л;
- девушки до 17 лет — не более 33 Ед/л;
- мужчины — 10–71 Ед/л;
- женщины — 6–42 Ед/л.

Фруктозо-монофосфат-альдолаза (ФМФА). В норме может быть обнаружена в крови в следовых количествах. Повышение ФМФА характерно для острых гепатитов и профессиональных интоксикаций работников вредных производств.
Любой фермент — это белковая молекула, ускоряющая одну конкретную биохимическую реакцию в организме при определенной температуре и кислотности среды. По совокупности данных анализа на ферменты можно судить о нарушениях обмена веществ, связанных с теми или иными патологиями. Анализ на ферменты является весьма информативным методом диагностики состояния печени.
Белки, жиры и электролиты
Помимо ур
Полный анализ крови с показателями эритроцитов, дифференциалом лейкоцитов и подсчетом тромбоцитов | Рекомендации по охране здоровья беженцев | Здоровье иммигрантов и беженцев
Кого следует тестировать
Недавно прибывшие беженцы всех возрастов и национальностей.
Обнаружены потенциальные заболевания
А. Анемия
Анемия
Анемия часто встречается у беженцев всех возрастов и национальностей. Распространенность анемии в отдельных группах вновь прибывших групп населения колебалась от 19% среди африканских беженцев, переселяющихся в Австралию, до 37% среди беженцев из Юго-Восточной Азии, переселяющихся в Соединенные Штаты. 2 3 Анемия выявлена у 12% из 1247 детей беженцев
в Массачусетсе, с показателем 29% среди детей в возрасте до 2 лет. 4 Кроме того, исследование, проведенное в штате Мэн, показало, что 20% из 127 детей-беженцев страдали анемией на момент их медицинского осмотра. 5
Анемия может быть результатом широкого спектра болезненных процессов. Распространенные причины анемии у беженцев включают дефицит железа, наследственные гематологические аномалии (например, талассемии, гемоглобинопатии, ферментные дефекты) и инфекционные заболевания (например, талассемии, гемоглобинопатии).г., малярия, кишечные паразитозы). Основная причина часто бывает многофакторной; 6 Таким образом, врачу необходимо учитывать несколько состояний при обнаружении анемии. Полная оценка анемии у беженцев выходит за рамки этого документа, но общие причины и первоначальное тестирование обсуждаются ниже и суммированы в таблице 2.
Полная оценка анемии у беженцев выходит за рамки этого документа, но общие причины и первоначальное тестирование обсуждаются ниже и суммированы в таблице 2.
Железодефицитная анемия (ЖДА)
ЖДА, вероятно, самая частая причина анемии у иммигрантов, обычно проявляется в виде микроцитарной анемии (Таблица 2).Чаще всего страдают дети и женщины; 7 Однако риску подвергаются беженцы обоих полов и всех возрастных групп. Хотя ЖДА часто бывает многофакторной, она в первую очередь вызвана дефицитом железа в рационе. Хроническая кровопотеря, которая часто усугубляет дефицит железа, обычно вызывается инфекцией кишечными паразитами, особенно анкилостомами. Helicobacter pylori Инфекции могут привести к желудочно-кишечной кровопотере через образование язв. Если дефицит железа не является длительным или тяжелым, явная анемия может не возникнуть, но могут быть отмечены изменения в морфологии эритроцитов, включая микроцитоз (низкий средний корпускулярный объем) и увеличение ширины распределения эритроцитов (RDW). В удобной выборке вновь прибывших беженцев из Западной, Центральной и Восточной Африки в Австралию 20% имели уровни ферритина, которые указывали на дефицит железа. 2 Исследования в США также показали высокую распространенность дефицита железа у беженцев из Юго-Восточной Азии. 8
В удобной выборке вновь прибывших беженцев из Западной, Центральной и Восточной Африки в Австралию 20% имели уровни ферритина, которые указывали на дефицит железа. 2 Исследования в США также показали высокую распространенность дефицита железа у беженцев из Юго-Восточной Азии. 8
Дефицит железа, вероятно, увеличивает всасывание свинца в кишечнике. 9 Для решения проблемы высокой распространенности дефицита железа у детей-беженцев и снижения у них вероятности развития повышенного уровня свинца после прибытия в США CDC рекомендует, чтобы все дети в возрасте от 6 месяцев до 16 лет прошли тест на уровень свинца, а все дети в возрасте От 6 до 59 месяцев после прибытия получают детские поливитамины (более подробную информацию см. В разделе «Ведущие»).
Унаследованные анемии
Наследственные гематологические нарушения распространены среди многих групп беженцев, и их следует учитывать у любого беженца, у которого анемия обнаружена при обследовании, даже если существуют другие потенциальные причины (например, дефицит железа, особенно если его не исправить с помощью терапии). Эти расстройства включают талассемии, гемоглобинопатии, дефекты ферментов и дефекты клеточных мембран. Эти состояния наиболее распространены в эндемичных по малярии регионах, поскольку они могут обеспечить некоторую защиту от этой инфекции.Большинство этих состояний являются аутосомно-рецессивными (за исключением дефицита глюкозо-6-фосфатдегидрогеназы, который является Х-сцепленным заболеванием). Следовательно, важно как выявить беженцев с симптомами, гомозиготных по аномальному гену, так и выявить гетерозиготных носителей, поскольку их потомство может пострадать от болезни (Таблица 2).
Эти расстройства включают талассемии, гемоглобинопатии, дефекты ферментов и дефекты клеточных мембран. Эти состояния наиболее распространены в эндемичных по малярии регионах, поскольку они могут обеспечить некоторую защиту от этой инфекции.Большинство этих состояний являются аутосомно-рецессивными (за исключением дефицита глюкозо-6-фосфатдегидрогеназы, который является Х-сцепленным заболеванием). Следовательно, важно как выявить беженцев с симптомами, гомозиготных по аномальному гену, так и выявить гетерозиготных носителей, поскольку их потомство может пострадать от болезни (Таблица 2).
Талассемии — это группа заболеваний, характеризующихся снижением продукции альфа- или бета-цепей глобина в красных кровяных тельцах (эритроцитах).Во всем мире большинство людей, больных талассемией, родились в странах Восточной Азии, на Филиппинах, в Индонезии, Индии, Пакистане и на Ближнем Востоке или произошли от них. 9 10 Сообщалось о большом росте распространенности всех форм талассемии в Северной Америке, в основном в результате иммиграции из азиатских и ближневосточных групп в последние десятилетия. 10 В Калифорнии уровень гемоглобиновой Н-болезни (или α-талассемии) у новорожденных высок в нескольких популяциях азиатских иммигрантов: 1/2 500 у китайцев и вьетнамцев, 1/1400 у филиппинцев, 1/800 в Камбодже и 1 / 160 у лаосских новорожденных. 10
10 В Калифорнии уровень гемоглобиновой Н-болезни (или α-талассемии) у новорожденных высок в нескольких популяциях азиатских иммигрантов: 1/2 500 у китайцев и вьетнамцев, 1/1400 у филиппинцев, 1/800 в Камбодже и 1 / 160 у лаосских новорожденных. 10
Четыре состояния составляют α-талассемии, определяемые количеством унаследованных делеций четырех генов альфа-глобина. 10 Если наследуется только один удаленный ген, человек является скрытым носителем. Признак альфа-талассемии возникает, когда наследуются два удаленных гена (либо [a_ / a_], или [aa / __). У больных нет симптомов, но обычно наблюдается микроцитарная анемия легкой степени. Это состояние важно идентифицировать, так как показатели эритроцитов напоминают ЖДА; однако введение железа при альфа-талассемии может быть вредным для пациента.Когда три удаленных гена альфа-глобина наследуются, результатом является альфа-талассемия (болезнь гемоглобина H). У больных есть микроцитарная гипохромная анемия при рождении, и они могут иметь апластические или гемолитические кризы на протяжении всей жизни в результате вирусных инфекций. Болезнь гемоглобина H может проявляться осложнениями в виде образования камней в желчном пузыре или результатами физикального обследования в виде спленомегалии или нарушения роста. 8 Примерно половина людей с гемоглобиновой болезнью H га
Болезнь гемоглобина H может проявляться осложнениями в виде образования камней в желчном пузыре или результатами физикального обследования в виде спленомегалии или нарушения роста. 8 Примерно половина людей с гемоглобиновой болезнью H га
Причины, типы и другие нарушения баланса
Белые кровяные тельца являются жизненно важными компонентами крови.Их роль — бороться с инфекциями, и они необходимы для здоровья и благополучия.
Высокое количество лейкоцитов может указывать на то, что иммунная система работает над уничтожением инфекции.
Также может быть признаком физического или эмоционального стресса. Люди с определенным раком крови также могут иметь высокое количество лейкоцитов.
Низкое количество лейкоцитов может сигнализировать о том, что травма или состояние разрушают клетки быстрее, чем они возникают, или что организм вырабатывает их слишком мало.
Белые кровяные тельца составляют около 1 процента всех кровяных телец, и они необходимы для регулярного функционирования иммунной системы. Лейкоциты также известны как лейкоциты.
Лейкоциты также известны как лейкоциты.
Костный мозг постоянно производит лейкоциты. Они хранятся в крови и лимфатической системе до тех пор, пока не станут необходимыми для борьбы с инфекцией или заболеванием в организме.
Лейкоциты — это компоненты крови, которые защищают организм от болезней и инородных захватчиков.
Несколько типов лейкоцитов выполняют разные функции.
Большинство людей ежедневно производят около 100 миллиардов лейкоцитов.
Обычно в каждом микролитре крови содержится от 4000 до 11000 клеток, хотя это может варьироваться в зависимости от расы.
Существует несколько различных типов белых кровяных телец, каждый из которых имеет разную ответственность:
- Лимфоциты: Они жизненно важны для выработки антител, которые помогают организму защищаться от бактерий, вирусов и других угроз.
- Нейтрофилы: Это мощные лейкоциты, уничтожающие бактерии и грибки.
- Базофилы: Они предупреждают организм об инфекциях, выделяя химические вещества в кровоток, в основном для борьбы с аллергией.
- Эозинофилы: Они отвечают за уничтожение паразитов и раковых клеток, и они являются частью аллергической реакции.
- Моноциты: Они отвечают за нападение и разрушение микробов или бактерий, попадающих в организм.
При необходимости моноциты перемещаются в другие органы, такие как селезенка, печень, легкие и костный мозг, где они превращаются в клетку, называемую макрофагом.
Макрофаг отвечает за многие функции, включая удаление мертвых или поврежденных тканей, разрушение раковых клеток и регулирование иммунного ответа.
Увеличение количества белых кровяных телец известно как лейкоцитоз. Обычно это происходит в ответ на следующие состояния:
- инфекция
- иммуносупрессия
- лекарства, включая кортикостероиды
- костный мозг или иммунное расстройство
- некоторые виды рака, такие как острый или хронический лимфолейкоз
- воспаление
- травма
- эмоциональный стресс
- роды
- беременность
- курение
- аллергические реакции
- чрезмерные физические нагрузки
Определенные респираторные заболевания, такие как коклюш или туберкулез, могут вызывать повышение уровня лейкоцитов.
В некоторых случаях поражаются все лейкоциты. Однако у некоторых людей есть определенное заболевание, при котором поражается только один тип лейкоцитов.
Повышение уровня одного конкретного типа лейкоцитов может быть вызвано определенным триггером.
- Моноциты : Высокий уровень моноцитов может указывать на наличие хронической инфекции, аутоиммунного заболевания или заболевания крови, рака или других заболеваний.
- Лимфоциты : Если наблюдается повышение уровня лимфоцитов, это состояние известно как лимфолейкоцитоз.Это может произойти в результате вируса или инфекции, например туберкулеза. Это также может быть связано с определенными лимфомами и лейкемиями.
- Нейтрофилы : Повышенный уровень нейтрофилов в организме приводит к физическому состоянию, известному как нейтрофильный лейкоцитоз. Это состояние является нормальным иммунным ответом на какое-либо событие, такое как инфекция, травма, воспаление, прием некоторых лекарств и определенные типы лейкемии.
- Базофилы : Повышение уровня базофилов может происходить у людей с историей пониженной активности щитовидной железы, известной как гипотиреоз, или в результате некоторых других заболеваний.
- Эозинофилы : Если у человека регистрируется высокий уровень эозинофилов, организм может реагировать на паразитарную инфекцию, аллерген или астму.
В некоторых случаях причина увеличения количества белых кровяных телец не определяется. Это известно как идиопатический гиперэозинофильный синдром. Это может привести к серьезным осложнениям, таким как повреждение сердца, легких, печени, кожи и нервной системы.
У лиц, страдающих идиопатическим гиперэозинофильным синдромом, могут наблюдаться такие симптомы, как:
- потеря веса
- лихорадка
- ночная потливость
- усталость
- кашель
- боль в груди
- опухоль
- боль в животе
- кожная сыпь
- боль
- слабость
- спутанность сознания
- кома
Врач может использовать анализ крови для определения уровня лейкоцитов.
Если уровень лейкоцитов ниже обычного, это может быть признаком того, что у человека снижена иммунная активность.
Это может произойти в результате состояний, похожих на ВИЧ или прием иммунодепрессантов.
Дефицит белых кровяных телец является причиной повышенного риска инфицирования людей с заболеваниями или лекарствами, подавляющими иммунную систему.
Аномальное производство клеток крови также является признаком некоторых видов рака, таких как лейкемия и лимфома.
В костном мозге может возникать ряд состояний, вместе известных как миелопролиферативные заболевания.
Они развиваются, когда образуется слишком много незрелых клеток крови, что приводит к дисбалансу. Миелопролиферативные заболевания — это редкие состояния, которые могут стать злокачественными, а могут и не стать.
Точные эффекты высокого количества лейкоцитов зависят от состояния или фактора, их вызывающего.
Колебания количества клеток крови могут вообще не вызывать никаких симптомов.
Обнаружив какие-либо симптомы, врач может использовать анализ крови для оценки количества лейкоцитов, и для установления точной причины проблемы часто могут потребоваться дополнительные тесты и обследования.
Q:
Всегда ли высокое количество лейкоцитов указывает на инфекцию?
A:
Высокое количество лейкоцитов не всегда является инфекционным, хотя это наиболее частая причина. Несколько других состояний могут привести к увеличению количества лейкоцитов выше нормы.
Стрессовая реакция может вызвать повышенное число, а некоторые лекарства, особенно стероиды, могут приводить к более высокому числу. С другой стороны, некоторые виды рака, такие как лейкемия, также могут содержать много белых кровяных телец.
Врач должен оценить количество лейкоцитов выше нормы.
Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Прочтите статью на испанском языке.
Общий анализ крови (CBC): — Часть 1 — Дифференциальный подсчет (CBC с тромбоцитами), интерпретация мазка периферической крови — Labpedia.net
16 сентября 2020 г.HematologyLab Tests
Образец
- Лучший образец — кровь с ЭДТА.
- Также приготовьте свежие мазки периферической крови.
- Это недорогой, простой в выполнении и быстрый скрининговый тест.
- образец можно получить из:
- Капиллярную кровь можно получить из кончиков пальцев, пятки или большого пальца ноги.В основном это делают новорожденные и младенцы.
Процедура капиллярной крови
- Венозную кровь можно взять из подмышечной вены, вены в области запястья или из любой области, где вена выступает.
Участки венозной крови на предплечье
- Капиллярную кровь можно получить из кончиков пальцев, пятки или большого пальца ноги.В основном это делают новорожденные и младенцы.
Показания
- Это общий скрининговый тест, который дает огромную информацию о гематологической системе и других системах органов.
- Позволяет различать острую и хроническую инфекцию.
- Он диагностирует и типизирует анемию.
- Он диагностирует любой вид лейкемии.
- Это легко, недорого и быстро выполнить.
- Обнаружит любые отклонения в количестве тромбоцитов.
CBC (Общий анализ крови):
- Мазки периферической крови дают много диагностической информации, просто окрашиваясь окрашиванием Райта и Гимзы.
- Наличие незрелых клеток любого типа является ненормальным.
Интерпретация мазка периферической крови
- Лучшая зона там, где нет перекрытия ячеек.Гемоглобин придает окрашенным клеткам красновато-оранжевый цвет.
Мазок периферической крови, показывающий нормохромные и нормоцитарные эритроциты
- Определение CBC:
- Это дифференциал белых кровяных телец (полисов, лимфоцитов, моноцитов, базофилов и эозинофилов).
- Оценка гемоглобина, гемоглобина, переносящего кислород.
- Гематокрит.
- Количество тромбоцитов.
- Это недорогое, простое и быстрое выполнение в качестве скринингового теста.
- Это базовое обследование любого пациента с H / O-лихорадкой или любой другой проблемой, чтобы посоветовать общий анализ крови.
- Мазок периферической крови и исследования включают:
- Кол-во эритроцитов.
- Гемоглобин.
- Гематокрит.
- индексов РБК.
- Средний корпускулярный объем (MCV).
- Средний корпускулярный гемоглобин (MCH).
- Средняя концентрация корпускулярного гемоглобина (MCHC).
- Ширина распределения эритроцитов (RDW).
- Дифференциальный подсчет лейкоцитов включает.
- Количество нейтрофилов.
- Лимфоцитов.
- Моноциты.
- Эозинофилов.
- Базофилов.
- Количество тромбоцитов.
В мазке периферической крови:
Красные кровяные тельца : количество красных кровяных телец и их морфология.
- Когда есть очень небольшие различия в размере, форме и окрашивании эритроцитов, это называется нормоцитарными клетками.
- Вариация размера эритроцитов называется анизоцитозом.
- Вариация формы эритроцитов называется пойкилоцитозом.
- Гипохромия — это снижение интенсивности окрашивания гемоглобина. Это видно, когда центральная бледность эритроцитов составляет> 1/3 диаметра эритроцитов.
Мазок периферической крови с гипохромазией
Нарушения эритроцитов в мазке периферической крови:
Тип аномалии эритроцитов Знаки РБК Важность аномалии эритроцитов Микроцитоз (микроциты) - Диаметр эритроцитов = <6
- MCV = <80 эт.
- MHCH = <27%
- Талассемия
- Железодефицитная анемия
Макроцитоз (макроциты) - Диаметр эритроцитов => 8 мкм
- MCV => 100 эт.
- Мегалобластная анемия
- Гипотиреоз
- Заболевание печени (тяжелое)
Анизоцитоз Переменный размер RBC - Ретикулоцитоз
- Переливание крови при анемии
Пойкилоцитоз Переменная форма RBC - Серповидно-клеточная анемия
- Лейкемии
- Экстрамедуллярный гемопоэз
- Стресс костного мозга по любой причине
Сфероцитоз - Утрата двояковогнутой формы эритроцитов
- Отсутствие центральной бледности в эритроцитах
- Наследственный сфероцитоз
- Повышенное разрушение эритроцитов системой MN
Эллиптоцитоз Эритроциты овальной формы - Наследственная аномалия
- Обычно безвредный
Акантоцитоз Эритроциты с неровной спикулированной поверхностью - Заболевания печени
- Абеталипопротеинемия
- Аномальное содержание липидов в мембранах
Эхиноцитоз Регулярные спикулированные поверхностные эритроциты - Жирная кислота с высоким содержанием свободной плазмы
- Аномалии желчных кислот
- Наркотики, подобные салицилатам и барбитуратам
- Обратимое нарушение липидов мембраны
Клетка-мишень (лептоцитоз) Гипохромные эритроциты с малой центральной зоной Hb - Талассемия
- Механическая желтуха
Стоматоцитоз Удлиненная центральная зона бледности в эритроцитах - Заболевание печени (тяжелое)
- Наследственный дефект мембранного транспорта Na +
Гипохромазия Повышенная центральная бледность эритроцитов Низкий гемоглобин Полихромазия Наличие не полностью гемоглобинизированных эритроцитов Ретикулоцитоз
Лейкоцитов: Количество лейкоцитов различных типов и их морфология:
- лейкоцитов отличаются от эритроцитов наличием ядра.
- Автомат считает все эритроциты с ядросодержащими клетками как лейкоциты, поэтому его необходимо скорректировать, если в крови присутствуют эритроциты.
- Дифференциальный подсчет лейкоцитов показывает пропорцию различных типов лейкоцитов, таких как нейтрофилы, лимфоциты, эозинофилы, моноциты и базофилы.
- Визуальный осмотр окрашенных слайдов дает точную картину.
Тип ячеек % в мазке периферической крови Абсолютные значения Сегментированные нейтрофилы от 50 до 70 от 2400 до 75000 / см Форма ленты от 2 до 6 от 100 до 650 / см Лимфоциты от 20 до 40 от 1000 до 4750 / см Эозинофилы от 0 до 4 от 0 до 450 / см Моноциты от 2 до 9 от 100 до 700 / см Базофилы o к 2 от 0 до 200 / см - Гранулоцитов:
- Это лейкоциты, содержащие видимые гранулы в цитоплазме, бывают следующих типов:
- Нейтрофилы имеют нейтральную окраску.
- Эозинофилы имеют красноватые эозинофильные гранулы.
- Базофилы имеют голубоватые гранулы.
- Моноциты имеют извитое ядро и большие по размеру.
Мазок периферической крови с лейкоцитами
- Это лейкоциты, содержащие видимые гранулы в цитоплазме, бывают следующих типов:
нейтрофилов или полиморфноядерных лейкоцитов (PMN или polys):
- От 50 до 70% в мазке периферической крови составляют зрелые гранулоциты (сегментированные нейтрофилы).
- Цитоплазматические гранулы нейтрофилов реагируют как с основными, так и с кислотными красителями, образуя нейтральные или светло-фиолетовые гранулы.
- Имеется характерное плотное ядро с 2-5 долями и обычно 3 долями, соединенными нитью.
- Ядерный хроматин сильно сгруппирован, груб или пикнотичен и окрашен в пурпурно-красный цвет.
- В зрелых нейтрофилах нуклеохроматин конденсируется в дискретные комочки или доли.
- Примерно 6% нейтрофилов имеют одну долю, называемую ленточной формой.
- 35% имеют две доли.
- 41% имеют три доли.
- 17% имеют четыре доли.
- 2% имеют пять долей.
- Цитоплазма бледная с неправильными очертаниями, содержит множество мелко-розово-голубых (азурофильных) или серо-голубых гранул.
- Продолжительность жизни PMN в периферической крови составляет от 6 до 10 часов.
Морфология нейтрофилов
- Ленточные формы имеют менее зрелые ядра.
- Нейтрофилы активно подвижны, и многие клетки могут собираться в месте воспаления или инфекции, что называется хемотаксисом.
- Функции:
- Нейтрофилы — первая линия защиты от повреждения тканей или чужеродных микробов.
- Сегментация ядра позволяет этим подвижным клеткам проходить через отверстие эндотелия капилляров и нацеливаться на чужеродные вещества, такие как микроорганизмы.
- Нейтрофилы могут активировать систему комплемента.
- Стимулировать выработку иммуноглобулинов.
- Они могут вызывать фагоцитоз и разрушать некоторые частицы.
- Они могут производить фермент, который может разрушать чужеродные вещества, попавшие в организм или подвергшиеся фагоцитозу.
- Цитоплазма нейтрофилов содержит гранулы:
- Первичные гранулы представляют собой миелопероксидазу, кислую фосфатазу и другие кислые гидролазы.
- Вторичные гранулы представляют собой щелочную фосфатазу, лизоцим и лактоферрин.
Эозинофилов:
- Нормальная кровь взрослого человека показывает от 0 до 4% (от 1 до 5%) в мазке периферической крови.
- Эозинофилы легко распознаются по наличию эозинофильных гранул в цитоплазме, имеют сродство к кислотному красителю эозина.
- В морилке Райта гранулы от оранжевого до красновато-оранжевого.
- Гранулы однородного размера, сферические и равномерно распределенные.
- Размер немного больше нейтрофилов и двух долей с конденсированным хроматином. Редко можно увидеть три доли.
- Количество эозинофилов колеблется в течение суток, с увеличением ночью и уменьшением утром.
- Функция эозинофилов:
- Они играют особую роль в аллергической реакции.
- Они очень важны для защиты от паразитов.
- Они играют роль в удалении фибрина, образовавшегося во время воспаления.
Эозинофил с выступающими гранулами
Моноцитов:
- В тонких участках DLC они имеют размер от 15 до 18 мкм 12 и больше, чем нейтрофилы.
- Цитоплазма больше, чем ядро (N: C = 2: 1).
- При окрашивании по Райту цитоплазма становится тусклой серо-голубой по сравнению с розовой цитоплазмой нейтрофилов.
- Ядра моноцитов могут иметь форму почки, складчатые, с выемками или иногда дольчатые.
- Ядро показывает извилины как мозг или как тюрбан.
- Форма моноцитов изменчива, может быть округлой или с тупыми ложноножками.
- Четыре важных особенности моноцитов:
- Ядерные свертки.
- Ажурный или часто тонкий хроматин.
- Тусклая серо-голубая цитоплазма.
- Тупые ложноножки.
- В цитоплазме видны пищеварительные вакуоли.
- Период полураспада составляет от 8 часов до 3 дней, прежде чем эти клетки войдут в ткани и станут макрофагами.
- Моноциты составляют от 2 до 9% нормальных лейкоцитов крови.
- Функции:
- Защитный механизм: В различных условиях, например, при инфекции, в цитоплазме могут быть обнаружены бактерии, грибки, пигменты и фагоцитированные эритроциты.
- Фагоцитоз.
Моноциты различных форм
Базофилы:
- Эти клетки редко обнаруживаются в периферическом мазке, и их количество составляет от 0 до 2%.
- Базофилы имеют большие обильные фиолетово-синие или пурпурно-черные гранулы в цитоплазме.
- Эти гранулы в основном скрывают ядро.
- Размер этих гранул от 0,2 до 1,0 мкм. Они различаются по количеству, размеру и форме. Их меньше, чем гранул эозинофилов.
- Эти гранулы обладают сродством к синим или основным тиазиновым красителям. Гранулы базофилов растворимы в воде.
- Базофилы демонстрируют суточные колебания, как и эозинофилы, увеличиваясь ночью и уменьшаясь утром.
- Функции:
- В тканях они становятся тучными клетками.
- Эти клетки имеют рецептор IgE.
- При дегрануляции производят гистамин.
Базофил с выступающими гранулами
Лимфоцитов:
- Лимфоциты — вторые по численности клетки в мазках периферической крови.
- Лимфоциты составляют от 20 до 40% клеток крови взрослого человека.
- Лимфоциты — это небольшие изменяющиеся размеры от 7 до 10 мкм.Различают средние и большие лимфоциты.
- по Райту дает синюю цитоплазму, различающуюся по интенсивности от светлого до темного в разных клетках.
- Большинство лимфоцитов не имеют гранул.
- Размер ядра в маленьких лимфоцитах равен размеру эритроцитов в том же микроскопическом поле.
- Соотношение ядро / цитоплазма составляет 4: 1, ядра округлые или с небольшим отступом.
- Структура хроматина комковатая или комковатая, окрашена в темно-пурпурный цвет с более светлым синевато-пурпурным участком между агрегатами хроматина.
структура лимфоцитов
- Структура хроматина комковатая или комковатая, окрашена в темно-пурпурный цвет с более светлым синевато-пурпурным участком между агрегатами хроматина.
Окраска
Тромбоцитов:
- Тромбоциты вырабатываются в костном мозге путем фрагментации цитоплазмы мегакариоцитов.
- Каждый мегакариоцит дает от 1000 до 5000 тромбоцитов.
- Нормальные тромбоциты имеют размер 250 x 10 9 / л с диапазоном от 150 до 400 x 10 9 / л.
- Нормальный срок жизни тромбоцитов составляет от 7 до 10 дней. Около 1/3 тромбоцитов, выделяемых костным мозгом, задерживается в селезенке, и в случае спленомегалии этот показатель увеличивается.
Образование тромбоцитов
- Состав:
- Тромбоциты представляют собой наименьшую структуру в мазке периферической крови и имеют размер 3,0 x 0,5 мкм в диаметре со средним объемом от 7 до 10 фл.
- Функции:
- Гликопротеины поверхностного покрытия играют важную роль в реакциях адгезии и агрегации тромбоцитов, которые являются исходными событиями в формировании тромбоцитарной пробки в процессе гемостаза.
- Фосфолипиды плазматической мембраны (известные как фактор тромбоцитов 3) важны и в преобразовании фактора свертывания крови X в Ха и протромбина (фактор II) в тромбин (фактор IIa).
- Тромбоциты содержат три типа гранул:
- α-гранулы:
- Содержит антагонист гепарина.
- Фактор роста тромбоцитов (PDGF).
- β-тромбоглобулин.
- Фибриноген.
- VWF и другие факторы.
- Плотные гранулы содержат:
- Аденозиндифосфат (АДФ).
- Аденозинтрифосфат (АТФ).
- 5-гидрокситриптамин (5-HT).
- Кальций.
- Лизосомы содержат:
- Гидролитический фермент.
- Пероксисомы содержат каталазу.
Функции тромбоцитов
- α-гранулы:
Показатели мазка периферической крови:
Нормальный мазок периферической крови:
- TLC — общее количество лейкоцитов:
- от 4100 до 10900 / см.
- DLC — дифференциальный счет. Нормальные значения:
- нейтрофилов = от 48% до 77%
- Лимфоциты = от 10% до 40%
- эозинофилов = 0.От 3% до 7%
- Моноциты = от 0,6% до 9,6%
- Базофилы = от 0,3 до 1%
- Тромбоциты = от 140000 до 400000 / см
Гемоглобин:
Нормальный
Источник 2
- Мужской от 14 до 18 г / 100 мл
- Женский от 12 до 16 г / 100 мл
- Беременная женщина => 11 г / дл
- Ценности пожилых людей немного занижены.
Источник 1
| Возраст | Hb г / дл | Hb г / дл Мужской | Hb г / дл Женский |
| Кровь плода | |||
| от 18 до 20 недель | 11.47 ± 0,78 | ||
| от 21 до 22 недель | 12,28 ± 0,89 | ||
| от 23 до 25 недель | 12,40 ± 0,77 | ||
| от 26 до 30 недель | 13,35 ± 1,17 | ||
| Младенцы | |||
| Пуповинная кровь | от 13,5 до 20,5 | ||
| 1 месяц | от 10,7 до 17.1 | ||
| 2 месяца | от 9,0 до 13,0 | ||
| 4 месяца | от 10,3 до 14,1 | ||
| 9 мес | от 11,4 до 14,0 | ||
| один год | от 11,3 до 14,1 | ||
| от 2 до 5 лет | от 11,0 до 14,0 | ||
| от 5 до 9 лет | от 11,5 до 14,5 | ||
| От 9 до 12 лет | 12.От 0 до 15,0 | Мужской | Внутренний |
| от 12 до 14 лет | от 12,0 до 16,0 | от 11,5 до 15,0 | |
| от 15 до 17 лет | от 11,7 до 16,6 | от 11,7 до 15,3 | |
| От 18 до 44 лет | от 13,2 до 17,2 | от 11,7 до 15,5 | |
| 45-64 года | 13,1 к 17,2 | от 11,7 до 16,0 | |
| 65-74 года | 12.От 6 до 17,4 | от 11,7 до 16,1 |
- Для преобразования в единицы СИ x 10 = г / л
- Критическое значение = <5 г / дл или> 20 г / дл
СОЭ (скорость оседания эритроцитов):
Нормальный
- Мужчины старше 50 лет = от 0 до 15 мм / час
- Внутренняя часть = от 0 до 25 мм / час
- Детский = до 10 мм / час
- Новорожденный = от 0 до 2 мм / час
Количество тромбоцитов:
Нормальный
- Взрослый = от 140000 до 400000 / см
- Дети = от 150 000 до 450 000 / см
- Тромбоциты оцениваются с помощью мазка или гематологического анализатора.
Нейтрофилов увеличилось:
- Инфекции.
- Инфаркт миокарда.
- Стресс.
- заболеваний обмена веществ.
- Воспаления.
Нейтрофил Уменьшился на:
- При лучевой терапии или химиотерапии.
- Инфекции.
- гиперспленизм.
- Дефицит фолиевой кислоты или B12.
- Заболевания печени.
- Наркотики
- коллагеновых сосудистых заболеваний.
Увеличилось количество эозинофилов:
- Аллергия.
- Паразитарное заражение.
- Кожные заболевания.
- Неопластические заболевания, такие как лимфома Ходжкина.
- Коллагеновые сосудистые заболевания.
Эозинофил Уменьшился в:
- Синдром Кушинга.
- Стресс.
Увеличилось количество лимфоцитов:
- Хронические инфекции.
- Лимфолейкоз.
- При иммунных заболеваниях, например, при язвенном колите.
Уменьшение лимфоцитов:
- Хроническая изнурительная болезнь.
- Иммунодефицит.
Увеличилось количество моноцитов:
- Инфекции.
- Коллагеновые сосудистые заболевания.
- Карцинома.
- моноцитарный лейкоз.
- Лимфома.
Базофилов Увеличилось:
- Хронический миелоцитарный лейкоз.
- истинная полицитемия.
- Болезнь Ходжкина.
- При некоторых анемиях.
Базофил Уменьшился на:
- Гипертиреоз.
- Стресс.
- овуляция.
Примечание: дополнительную информацию см. В периферическом мазке и мазке эритроцитов.
Фетальное и неонатальное кровообращение в печени — Печеночное кровообращение
Фетальное кровообращение и его переход в неонатальное кровообращение — это элегантная симфония гомеостатической координации.Кровообращение плода имеет несколько особенностей, которые теряются при рождении. Артериальный проток, венозный проток, овальное отверстие и плацента необходимы для выживания плода в среде, где плод полностью зависит от кровообращения матери, чтобы удовлетворить все потребности внешнего мира. В то время как легкие получают весь сердечный выброс после рождения, на спавшиеся легкие у плода приходится примерно 10% сердечного выброса. Плацента — это «легкое плода». Плацентарные ворсинки проникают в богатое сосудистое русло матки и содержат небольшие конечные ветви пупочных артерий плода, а также обменные сосуды вен и капилляров.Пятьдесят пять процентов сердечного выброса плода проходит через пупочную артерию к плаценте. Кровь из плаценты возвращается к плоду через пупочную вену, которая имеет насыщение кислородом примерно 80% по сравнению с 98% насыщением артериального кровообращения взрослого человека. Венозный проток () переносит часть этой крови, минуя печень, непосредственно в нижнюю полую вену, где она соединяется с кровью из нижней части туловища и конечностей (насыщенных кислородом на 26%), а также из печени.Кровь из печени и венозного протока попадает в нижнюю полую вену и проходит в правое предсердие. Большая часть крови, поступающей в сердце через нижнюю полую вену, отводится непосредственно в левое предсердие через открытое овальное отверстие в межпредсердной перегородке. Большая часть крови из верхней полой вены попадает в правый желудочек и выбрасывается в легочную артерию. Сопротивление спавшихся легких высокое, а давление в легочной артерии выше, чем в аорте, так что большая часть крови в легочной артерии проходит через артериальный проток в аорту.Менее насыщенная кровь из правого желудочка, таким образом, отводится к стволу и нижней части тела плода, тогда как голова плода получает более насыщенную кислородом кровь из левого желудочка. Из аорты примерно 60% сердечного выброса плода перекачивается в пупочные артерии и обратно в плаценту.
РИСУНОК 7.1
Большая часть насыщенной кислородом крови, достигающей сердца через пупочную вену и нижнюю полую вену, отводится через овальное отверстие и откачивается через аорту к голове, тогда как дезоксигенированная кровь возвращается через верхнюю полую вену. в основном перекачивается (подробнее…)
Низкое насыщение кислородом кровообращения плода является важной и важной характеристикой. Эритроциты плода содержат гемоглобин плода, который имеет значительно более высокое сродство к кислороду, чем гемоглобин эритроцитов взрослых. Перед рождением левая и правая стороны сердца у плода качаются параллельно, а не последовательно, как у взрослого. При рождении прекращается плацентарное кровообращение и повышается давление в аорте. Из-за отсутствия плацентарного кровообращения младенец становится все более гипоксичным и, наконец, задыхается, вызывая расширение легких.Отрицательное межлюральное давление и сужение пупочных вен выжимают из плаценты до 100 мл крови, что называется плацентарным переливанием. Как только легкие расширяются, сопротивление легочных сосудов падает до менее чем 20% от внутриутробного значения, и легочный кровоток заметно увеличивается. Кровь, возвращающаяся из легких, повышает давление в левом предсердии, закрывая овальное отверстие, прижимая клапан к межпредсердной перегородке. В ответ на повышенное давление кислорода в крови, протекающей через артериальный проток, артериальный проток сужается.Сужение начинается в течение нескольких минут после рождения, но может не исчезнуть полностью в течение нескольких дней. Овальное отверстие и артериальный проток закрываются у нормальных младенцев, и к концу нескольких дней жизни устанавливается характер кровообращения у взрослых. При рождении пупочная вена сужается и в конечном итоге появляется в виде небольшого остатка серповидной связки, которая соединяет печень с диафрагмой и слизистой оболочкой брюшной полости.
Джо Зинк, который тренировался с Клайвом Гринуэем, провел элегантную серию экспериментов на зародышах ягненка и новорожденных
Синдром Бадда-Киари — AMBOSS
Последнее обновление: 14 октября 2020 г.
Резюме
Синдром Бадда-Киари — это редкое состояние, возникающее в результате обструкции печеночной вены, которое приводит к гепатомегалии, асциту и дискомфорту в животе.Чаще всего это происходит из-за тромботической окклюзии, вторичной по отношению к хроническому миелопролиферативному новообразованию (например, истинная полицитемия), но может быть вызвано другими состояниями, связанными с состояниями гиперкоагуляции. Нарушение кровотока вызывает застой в печени с последующим повреждением клеток печени. Если не лечить, это может привести к прогрессирующей печеночной недостаточности. Ультразвуковая допплерография подтверждает диагноз. Лечение включает предотвращение дальнейшего свертывания крови с помощью антикоагулянтной терапии, восстановление кровотока с помощью радиологических или хирургических процедур и лечение основного состояния.
Этиология
Ссылки: [2] [3]
Патофизиология
Ссылки: [4]
Клинические особенности
В отличие от застойной сердечной недостаточности, которая также может вызывать застой в печени, синдром Бадда-Киари не приводит к расширению яремных вен.
Каталожные номера: [5] [6]
Диагностика
Каталожные номера: [5] [6] [8] [9]
Лечение
Ссылки: [6] [10]
Осложнения
Перечислим наиболее важные осложнения.Выбор не исчерпывающий.
Ссылки
Айдынли М. Синдром Бадда-Киари: этиология, патогенез и диагностика. Всемирный журнал гастроэнтерологии . 2007; 13
(19): с.2693.
DOI: 10.3748 / wjg.v13.i19.2693. | Открыть в режиме чтения QxMD- Каспер Д.Л., Фаучи А.С., Хаузер С.Л., Лонго Д.Л., Ламесон Дж.Л., Лоскальцо Дж. Принципы внутренней медицины Харрисона .
McGraw-Hill Education
; 2015 г. - Лай М.Этиология синдрома Бадда-Киари. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/etiology-of-the-budd-chiari-syndrome?source=search_result&search=budd+chiari&selectedTitle=3~125 . Последнее обновление: 2 ноября 2016 г. Дата обращения: 1 марта , 2017.
- Кумар В., Аббас А.К., Астер Дж.С. Патологическая основа болезни Роббинса и Котрана .
Эльзевир Сондерс
; 2014 г. - Лай М.Синдром Бадда-Киари: эпидемиология, клинические проявления и диагностика. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. http://www.uptodate.com/contents/budd-chiari-syndrome-epidemiology-clinical-manifestations-and-diagnosis?source=see_link§ionName=CLINICAL+MANIFESTATIONS&anchor=h3#h3 . Последнее обновление: 2 ноября 2016 г. Доступ: 12 февраля 2017 г.
Валла D-C. Синдром Бадда – Киари / обструкция печеночного венозного оттока. Гепатол Инт .2017; 12
(S1): стр.168-180.
DOI: 10.1007 / s12072-017-9810-5. | Открыть в режиме чтения QxMD- Рой ПК. Синдром Бадда-Киари. Синдром Бадда-Киари . Нью-Йорк, штат Нью-Йорк: WebMD. http://emedicine.medscape.com/article/184430-overview . Обновлено: 24 января 2017 г. Дата обращения: 19 февраля 2017 г.
- Печень мускатного ореха.
https://radiopaedia.org/articles/nutmeg-liver .
Обновлено: 1 января 2017 г.
Доступ: 19 февраля 2017 г. - Coakley FV. Жемчуг и подводные камни в визуализации брюшной полости .
Издательство Кембриджского университета
; 2010 г. - Синдром Лая М. Бадда-Киари: управление. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/budd-chiari-syndrome-management?source=see_link . Последнее обновление: 2 ноября 2016 г. Дата обращения: 19 февраля 2017 г.
Рен В, Ци Х, Ян З, Хан Г, Фань Д.Распространенность и факторы риска гепатоцеллюлярной карциномы при синдроме Бадда – Киари. Eur J Гастроэнтерол Hepatol . 2013; 25
(7): с.830-841.
DOI: 10,1097 / мег. 0b013e32835eb8d4. | Открыть в режиме чтения QxMD- Nirken MH, High WA, Roujeau JC. Синдром Стивенса-Джонсона и токсический эпидермальный некролиз: патогенез, клинические проявления и диагностика. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/stevens-johnson-syndrome-and-toxic-epidermal-necrolysis-pathogenesis-clinical-manifestations-and-diagnosis?source=search_result&search=stevens%20johnson%20syndle=1selected .Последнее обновление: 25 октября 2016 г. Дата обращения: 19 февраля 2017 г.
- High WA, Nirken MH, Roujeau JC. Синдром Стивенса-Джонсона и токсический эпидермальный некролиз: управление, прогноз и долгосрочные последствия. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/stevens-johnson-syndrome-and-toxic-epidermal-necrolysis-management-prognosis-and-long-term-sequelae?source=see_link§ionName=SCORTEN%20score&anchor=h250140096#250140096 .Последнее обновление: 7 декабря 2016 г. Дата обращения: 19 февраля 2017 г.
- Friedman LS. Застойная гепатопатия. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/congestive-hepatopathy?source=search_result&search=nutmeg+liver&selectedTitle=1~150 . Последнее обновление: 4 июня 2015 г. Дата обращения: 1 марта 2017 г.
Среднее увеличение в количестве лейкоцитов (лейкоцитов) с глюкокортикоидами (например, дексаметазон, метилпреднизолон и преднизон)
количество лейкоцитов (WBC), обычно получаемое от пациента, состоит из
количество различных лейкоцитов, включая нейтрофилы на 60-70%, лимфоциты
на 28%, моноциты на 5%, эозинофилы на 2-4% и базофилы на 0.5% от
всего.1 Когда у пациента проводится подсчет лейкоцитов, лабораторное значение отражает
лейкоциты, распределенные в крови, а не в костном мозге,
ткани или прикреплены к эндоваскулярной выстилке кровеносных сосудов. это
очевидно, что нейтрофилы составляют наибольшее количество лейкоцитов в
общее количество лейкоцитов и, следовательно, может иметь наибольшее влияние на изменения лейкоцитов
считать. Нейтрофилы также называют полиморфноядерными лейкоцитами (ПМН).
из-за количества стадий, которые они проходят в своем появлении.Oни
первоначально выделяются из костного мозга в виде незрелых нейтрофилов, которые
характеризуется наличием несегментированного, похожего на полосу ядра. В виде
такие незрелые нейтрофилы называются «полосами». Увеличение
по количеству незрелых нейтрофилов в циркуляции может указывать на
бактериальная инфекция, с которой их призывают бороться.
Обычно это наблюдается или называется «сдвигом влево» в дифференциале лейкоцитов.
Когда незрелые нейтрофилы активируются или подвергаются воздействию бактериальных патогенов,
их ядро приобретет сегментированный вид.Эти и другие
нейтрофилы могут быть обнаружены в нескольких частях тела, но два
разделы, которые связаны с важностью этого информационного бюллетеня, являются маргинальными
компартмент (те нейтрофилы, которые прикреплены к эндотелию кровеносного сосуда)
и циркулирующий отдел (циркулирующие в кровеносных сосудах вдоль
с другими ячейками). Вся эта информация важна для правильного
интерпретация причин, по которым количество лейкоцитов увеличилось, особенно
когда глюкокортикоиды (например,g., дексаметазон, метилпреднизолон и преднизон)
даются.
Это
хорошо известно, что глюкокортикоиды (например, дексаметазон, метилпреднизолон,
преднизон) вызывают увеличение количества лейкоцитов. 2-4 При дальнейшей оценке
увеличенного количества лейкоцитов, именно PMN вносят наибольший вклад в
увеличение. Причины увеличения количества лейкоцитов, вызванного глюкокортикоидами
включают отграничение нейтрофилов от эндотелиальной поверхности крови
сосуды, отсроченная трансмиграция нейтрофилов в ткань, отсроченная
апоптоз и увеличение выброса нейтрофилов из костного мозга.4-10
Хотя все это способствует увеличению количества циркулирующих нейтрофилов,
по количеству лейкоцитов, они делают это в разной степени с разграничением
преобладающий эффект.4 Некоторые исследования показали увеличение количества лейкоцитов.
более 20 000 / мм3, которое началось уже в первый день и достигло
максимальные уровни примерно через две недели3,6,11 Среднее увеличение
Сообщается, что количество лейкоцитов у пациентов составляет около 4000 / мм3.
прием 40-80 мг преднизона перорально, однако существует высокая степень
вариабельность, которая частично может быть связана с дозой глюкокортикоидов.3,12
В то время как
важно знать степень увеличения количества лейкоцитов, это так же
важно иметь возможность надлежащим образом оценить дифференциал лейкоцитов, чтобы
не пропустить излечимое состояние. Вышеуказанное увеличение нейтрофилов
состоят из небольшой части незрелых (полос) лейкоцитов, которые преимущественно
из костного мозга. Однако этот вклад полос не
обычно вызывают ту же степень «сдвига влево», которая обычно
связано с наличием бактериальной инфекции.

 Наибольшую клиническую значимость имеют энзимы АЛТ и АСТ.
Наибольшую клиническую значимость имеют энзимы АЛТ и АСТ.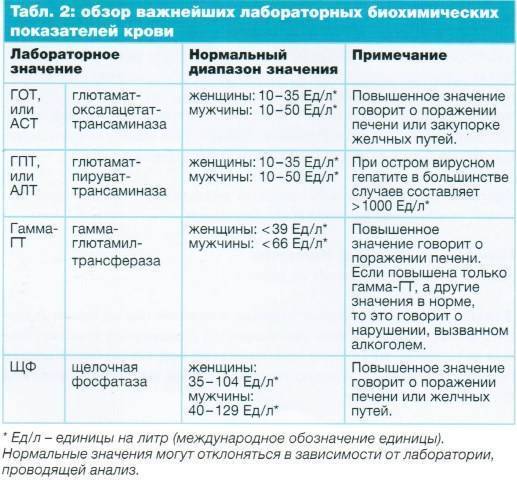
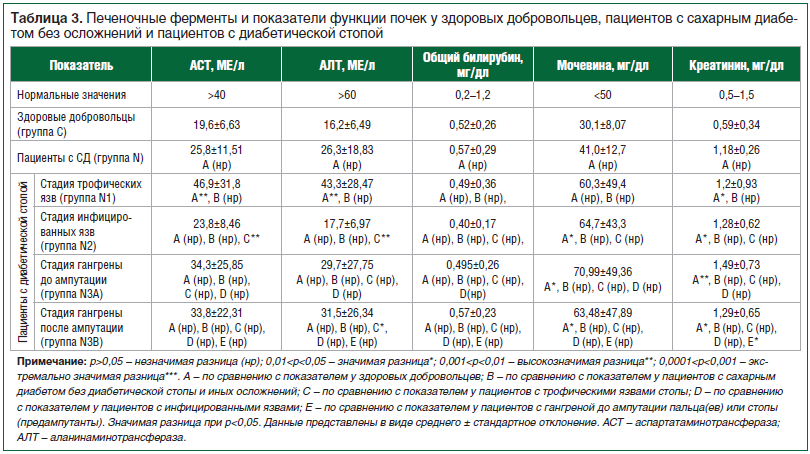



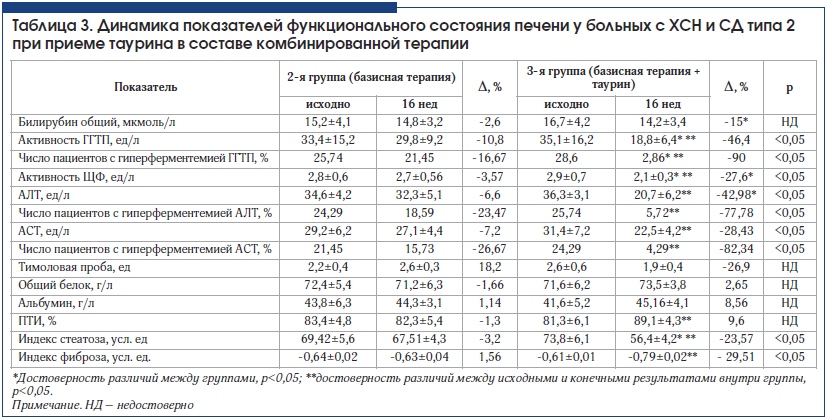
.gif) Есть такие энзимы не только в печени. Так, их содержит костная ткань, стенки желчных протоков и почки. Делают этот анализ в том случае, если наблюдаются нарушения в работе гепатобилиарной системы. ЩФ повышается при холестазе, гепатите, биллиарном циррозе и механической желтухе. При применении глюкокортикостероидов показатель снижается;
Есть такие энзимы не только в печени. Так, их содержит костная ткань, стенки желчных протоков и почки. Делают этот анализ в том случае, если наблюдаются нарушения в работе гепатобилиарной системы. ЩФ повышается при холестазе, гепатите, биллиарном циррозе и механической желтухе. При применении глюкокортикостероидов показатель снижается;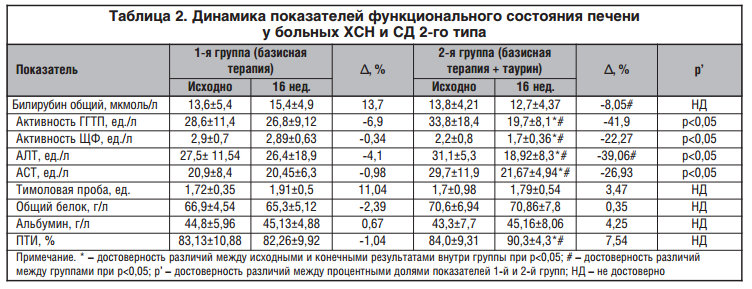 Они помогают уменьшить уровень жира в органе;
Они помогают уменьшить уровень жира в органе;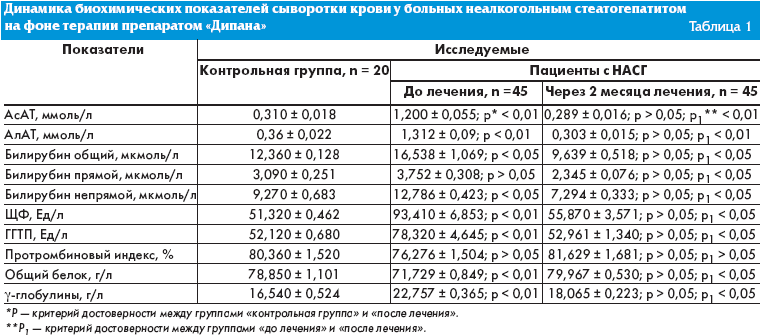 Суточная норма составляет 8-10 ст. Пить нужно сразу после пробуждения, перед основными приемами пищи и перед сном;
Суточная норма составляет 8-10 ст. Пить нужно сразу после пробуждения, перед основными приемами пищи и перед сном; Чтобы снизить активность энзимов, количество плохого холестерина и нагрузку на печень, необходимо выпивать в день по 2-4 ст. настойки, для которой берется 2-4 г сырья;
Чтобы снизить активность энзимов, количество плохого холестерина и нагрузку на печень, необходимо выпивать в день по 2-4 ст. настойки, для которой берется 2-4 г сырья; Ложные результаты возникают при использовании некоторых групп лекарственных препаратов.
Ложные результаты возникают при использовании некоторых групп лекарственных препаратов.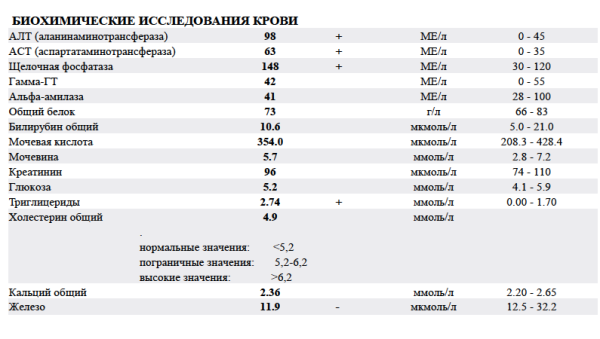
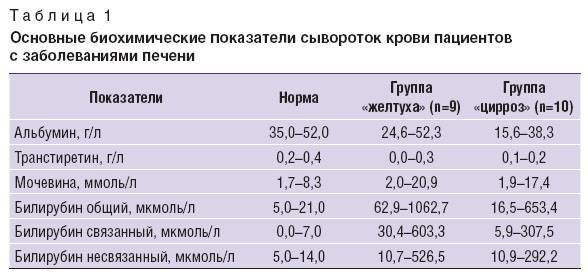 Низкий уровень ГГТП наблюдается у пациентов, которые проходят лечение от алкоголизма, при применении гормональных контрацептивов или аскорбиновой кислоты.
Низкий уровень ГГТП наблюдается у пациентов, которые проходят лечение от алкоголизма, при применении гормональных контрацептивов или аскорбиновой кислоты.
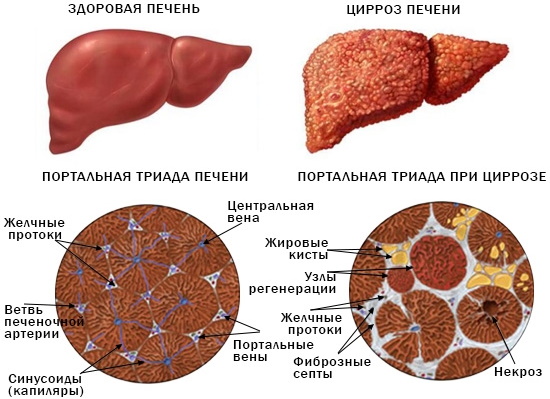
 Они проникают в организм извне или становятся результатом переданной на генном уровне наследственной патологии. На сегодняшний день с помощью ИФА можно выявить и аутоиммунные патологии.
Они проникают в организм извне или становятся результатом переданной на генном уровне наследственной патологии. На сегодняшний день с помощью ИФА можно выявить и аутоиммунные патологии.
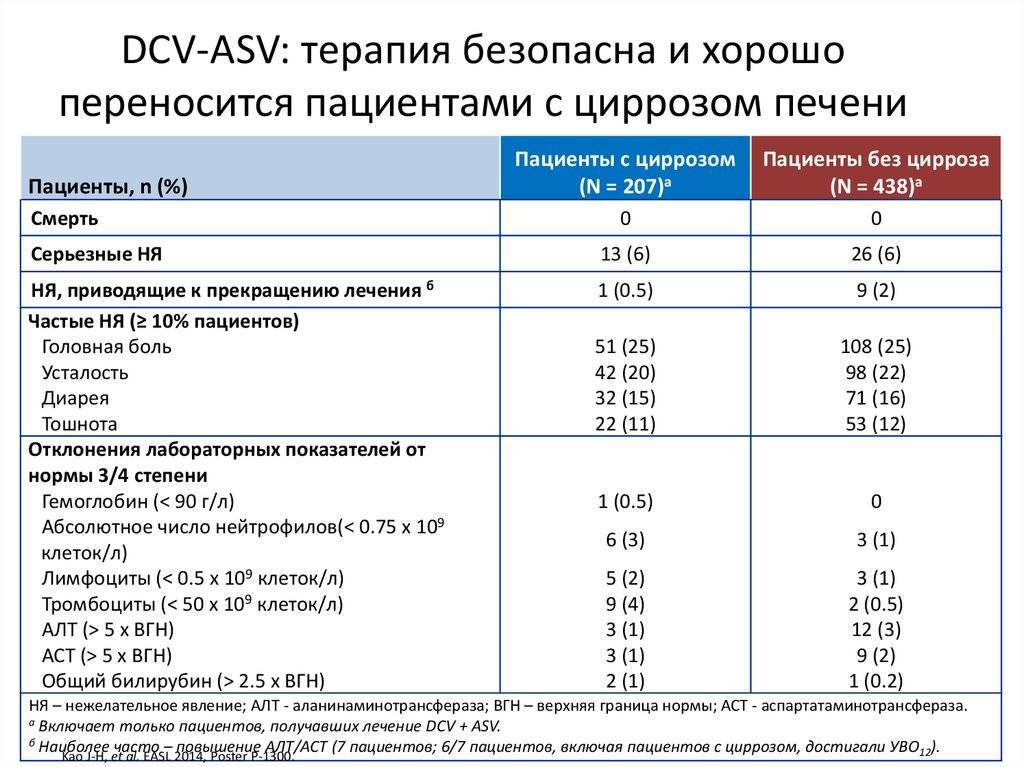
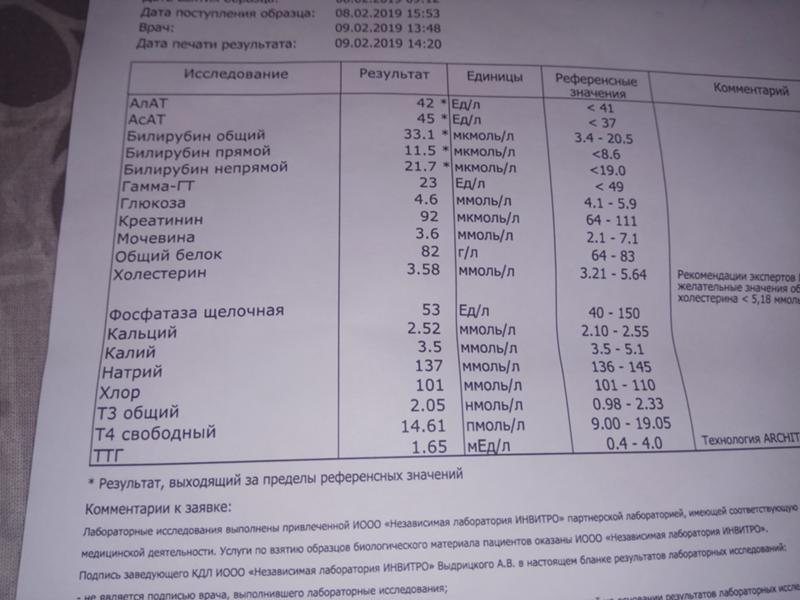

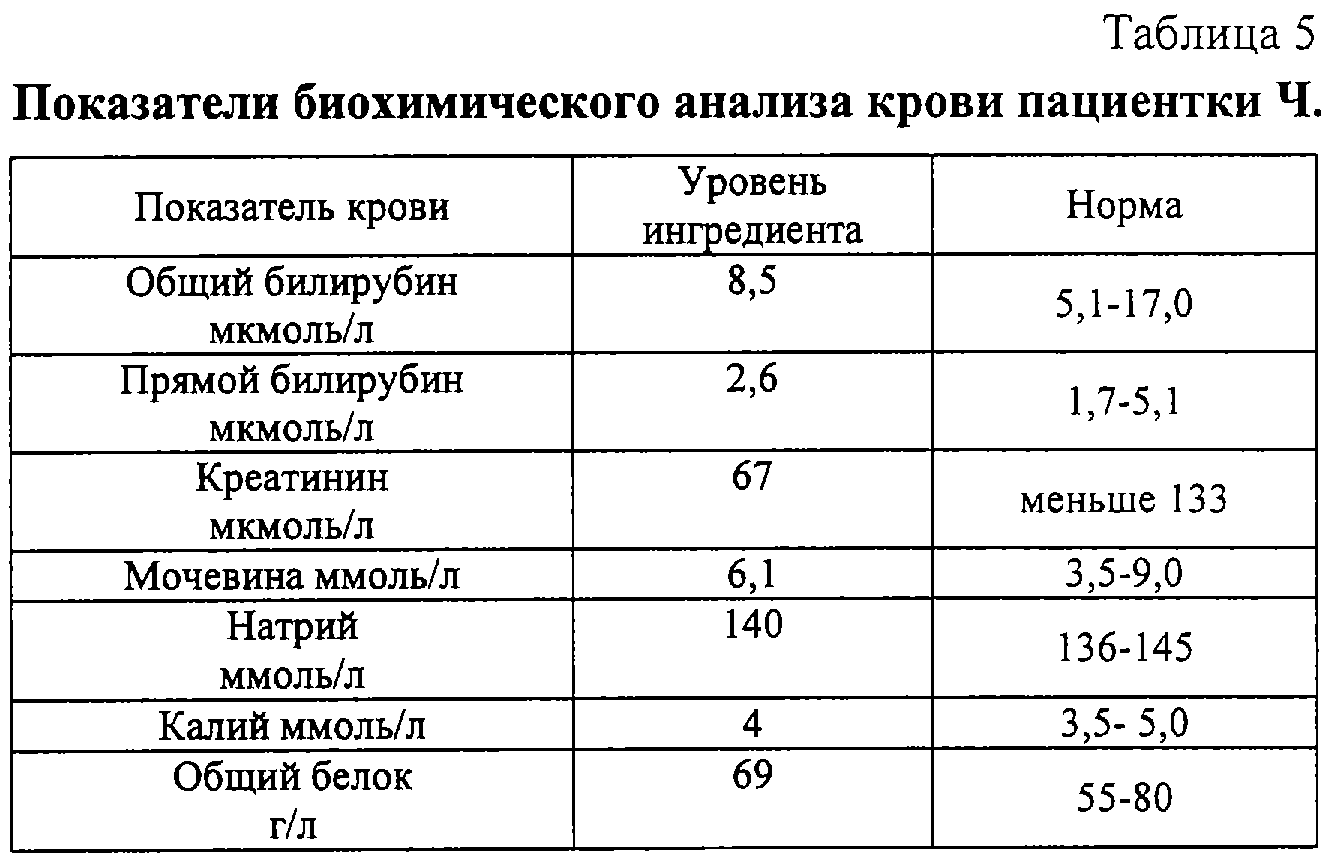

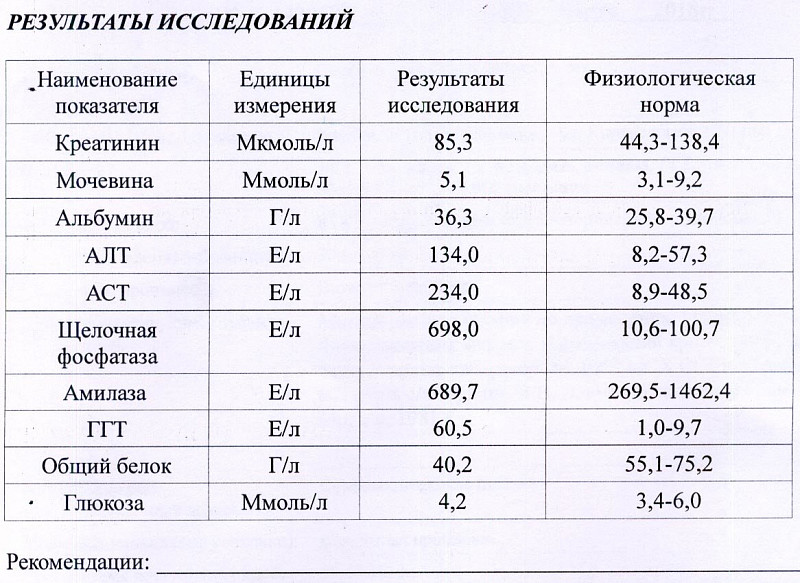 Анемия
Анемия