Правосторонняя пневмония: причины, симптомы, лечение
Правосторонняя пневмония – встречается в несколько раз чаще, нежели воспалительное поражение левого лёгкого. Это обуславливается специфическим строением правого бронха – он меньше и шире, что способствует проникновению болезнетворных агентов. Заражение происходит воздушно-капельным путём, однако существует множество других предрасполагающих факторов, среди которых особое место занимает протекание других хронических заболеваний. Очень часто правосторонняя пневмония выступает в качестве осложнения.
Что касается симптоматики, то она практически ничем не отличается от клинических проявлений, свойственных левосторонней полисегментарной пневмонии. Единственное отличие состоит в локализации болевых и неприятных ощущений в груди – в этом случае они располагаются справа.
Диагностика предполагает осуществление целого комплекса мероприятий – начиная от прослушивания пациента для выявления характерных хрипов и заканчивая инструментальными обследованиями.
Несмотря на то что основное лечение пневмонии у детей и взрослых предполагает использование консервативных методик, довольно часто обращаются к хирургическому вмешательству, поскольку иногда это единственная возможность сохранить жизнь человеку.
В международной классификации заболеваний у такой болезни есть несколько значений, отличающихся в зависимости от этиологического фактора. Таким образом, пневмония имеет код по МКБ-10 – J 15-J15.9.
Основные причины поражения воспаления правого лёгкого заключаются в попадании в организм здорового человека болезнетворных микроорганизмов, переносчиком которых выступает пациент с подобным диагнозом.
Таким образом, среди возбудителей стоит выделить:
- стрептококков – наиболее часто выступают в качестве виновника формирования воспаления подобной локализации;
- пневмококков – в подавляющем большинстве случаев инфицируют лиц пожилой возрастной категории;
- микоплазмы и хламидии – особенно часто поражают грудничков и детей школьного возраста;
- гемофильные палочки – зачастую негативно влияют на лёгкие курильщиков;
- кишечные палочки – распространены среди пациентов с диагнозом сахарный диабет;
- легионелл – это самый редкий возбудитель правосторонней пневмонии у взрослого или ребёнка.
 Однако опасность таких бактерий заключается в том, что они наиболее часто приводят к летальному исходу.
Однако опасность таких бактерий заключается в том, что они наиболее часто приводят к летальному исходу.
Причины появления пневмонии
Также стоит выделить группу заболеваний, полное отсутствие или неадекватное лечение которых приводит к такому осложнению, как правосторонняя пневмония. Подобная категория представлена:
Помимо этого, на снижение защитных сил иммунной системы и, соответственно, повышение вероятности формирования такой болезни влияют:
- продолжительное влияние низких температур на человеческий организм;
- наличие какого-либо вялотекущего заболевания, поражающего лёгкие;
- протекание сердечной недостаточности или сахарного диабета;
- вынужденная гиподинамия – это происходит в случаях протекания или восстановления пациента после тяжёлого недуга;
- перенесённое ранее хирургическое вмешательство;
- злоупотребление вредными привычками, в особенности распитием спиртосодержащих напитков.

Специалисты из области пульмонологии при установлении правильного диагноза учитывают большое количество факторов, которые разделены на несколько классификаций.
Первая из них разделяет правостороннюю пневмонию по форме протекания:
- типичная;
- атипичная.
По своему патогенезу или механизмам развития воспалительный процесс в правом лёгком бывает:
- первичным – это означает, что пневмония является самостоятельным заболеванием, вызванным влиянием болезнетворных бактерий или грибков;
- вторичным – в таких случаях выступает в качестве осложнения сопутствующих патологий;
- посттравматическим;
- послеоперационным.
В зависимости от условий, где произошло заражение, пневмония бывает:
- внебольничной;
- внутрибольничной – инфицирование может произойти в трёх случаях. Первый – нахождение пациента в больнице первые двое суток, второй – процедура искусственной вентиляции лёгких, третий – больные, перенёсшие трансплантацию донорского органа;
- связанной с оказанием медицинской помощи, например, в домах престарелых или на дому.

Правое лёгкое, аналогично левому, состоит из нескольких сегментов, в зависимости от поражения которого существует отдельное разделение воспаления:
- правосторонняя нижнедолевая пневмония;
- правосторонняя среднедолевая пневмония;
- правосторонняя верхнедолевая пневмония;
- правосторонняя прикорневая пневмония – наиболее редкий и тяжёлый вид недуга, поскольку его очень сложно выявить даже во время инструментального обследования. Это обуславливается тем, что очаг воспаления локализуется у корня лёгкого.
Также может быть диагностирована полисегментарная пневмония правого лёгкого – при этом в воспалительный процесс вовлекается весь орган.
По своему характеру протекания такое заболевание может быть:
- острым;
- острым затяжным;
- хроническим;
С учётом развития последствий пневмония может быть осложнённой и неосложненной.
Правосторонняя пневмония у ребёнка или взрослого зачастую протекает в острой затяжной форме, отчего имеет как ранние симптомы, так и поздние.
На фоне того, что воспаление лёгких зачастую объясняется влиянием патологических бактерий или грибков, то стоит отметить, что болезнь имеет инкубационный период. Это время, которое проходит с момента инфицирования до выражения ранней симптоматики. В типичной форме он будет продолжаться до трёх суток, а при атипичном протекании – до трёхнедельного срока.
Таким образом, первыми клиническими проявлениями воспаления правого лёгкого выступают:
- кашель без отделения мокроты, который выражается на постоянной основе;
- резкое повышение температуры тела;
- длительность лихорадки больше трёх дней.
Признаки пневмонии
Острая правосторонняя пневмония, поразившая нижнюю долю лёгкого, выражается в:
- повышенной потливости;
- сильном ознобе;
- вынужденном положении тела, которое принимает человек во время сна, а именно на левом боку;
- выделении большого количества вязкой мокроты во время кашля;
- появлении патологических вкраплений в мокроте – речь идёт о гное и крови;
- учащённом дыхании;
- появлении болей в груди справа при вдохе.

Правосторонняя пневмония верхней доли лёгкого имеет такие симптомы:
- высокая температура и озноб;
- сильный сухой кашель;
- постоянные боли в груди;
- одышка;
- специфические высыпания вокруг рта;
- приобретение склерами желтоватого оттенка;
- тошнота и рвота.
Несмотря на то что полисегментарная пневмония у ребёнка зачастую протекает в скрытой форме, при тяжёлой форме в качестве клинических признаков будут выступать:
- боли в горле;
- головные боли и головокружения;
- нездоровое покраснение кожи лица;
- посинение губ и кончиков пальцев;
- спутанность сознания;
- отвращение к пище.
Примечательно то, что если тотальная пневмония правого лёгкого развилась на фоне иного заболевания, то клиническую картину будут дополнять симптомы болезни-провокатора.
Процесс диагностирования подобного недуга требует комплексного подхода, который основывается на лабораторно-инструментальных обследованиях больного. Однако в первую очередь пульмонолог должен самостоятельно выполнить несколько манипуляций, среди которых:
Однако в первую очередь пульмонолог должен самостоятельно выполнить несколько манипуляций, среди которых:
- изучение истории болезни и жизненного анамнеза пациента – для определения того недуга, который мог послужить источником воспаления правого лёгкого у взрослых или детей;
- проведение тщательного физикального осмотра – направлен на оценивание дыхательной функции и прослушивание лёгких при помощи специального инструментария. Это необходимо для выяснения присутствия характерных хрипов в правом лёгком;
- детальный опрос пациента или его родителей – для выяснения первого времени появления и степени интенсивности выражения симптомов правосторонней пневмонии.
Лабораторные исследования включают в себя:
- общеклинический и биохимический анализ крови;
- бактериальный посев крови;
- анализ мокроты.
Однако основу диагностики составляют следующие инструментальные обследования:
- рентген грудной клетки;
- фибробронхоскопия;
- эхокардиография;
- УЗИ плевральной полости;
- КТ и МРТ.

Проведение эхокардиографии
Правосторонняя очаговая пневмония должна быть дифференцирована с воспалением лёгкого, расположенного с противоположной стороны.
Диагноз очаговая пневмония у ребёнка или взрослого подразумевает немедленную госпитализацию пациента в отделение пульмонологии.
Прежде всего, проводится медикаментозная терапия воспалительного процесса в правом лёгком, которая основывается на приёме:
- антибиотиков – это основные медикаменты, используемые при терапии подобного недуга;
- отхаркивающих и антигистаминных препаратов;
- веществ, устраняющих дезинтоксикацию;
- глюкокортикостероидов и иммуномодуляторов;
- лекарств для разжижения мокроты;
- жаропонижающих и других средств для купирования симптоматики.
В дополнение лечение правосторонней пневмонии должно включать в себя:
- строгое соблюдение постельного режима;
- диетотерапию;
- лечебный массаж грудной клетки;
- ингаляции небулайзером;
- дыхательную гимнастику;
- обильный питьевой режим.

В случаях тяжёлого течения полисегментарной пневмонии необходимо осуществление кислородотерапии и искусственной вентиляции лёгких.
Иногда вылечить недуг можно только при помощи хирургического вмешательства. Показаниями к этому выступают:
- осложнённое течение болезни;
- безрезультативность консервативных методов терапии.
Правосторонняя пневмония опасна тем, что может привести к развитию большого количества осложнений, которые принято разделять на лёгочные и внелегочные. Первая группа состоит из:
Абсцесс лёгкого
Внелегочные осложнения включают в себя:
Абсолютно все вышеуказанные осложнения присущи как к взрослым, так и к детям.
Отличительной чертой правосторонней сегментарной пневмонии является то, что она имеет специфическую профилактику, которая состоит из вакцинации, что предусматривает введение вакцин против патологических агентов недуга.
Неспецифические профилактические мероприятия, предотвращающие воспаление правого лёгкого, направлены на соблюдение общих несложных правил:
- ведение в меру активного образа жизни;
- полный отказ от пагубных пристрастий;
- избегание переохлаждений, в особенности у детей;
- постоянное укрепление иммунитета, в частности в осенне-зимний период;
- своевременное устранение заболеваний, которые могут стать причиной развития правосторонней пневмонии;
- регулярное прохождение профилактического обследования в медицинском учреждении.

Зачастую ранняя диагностика, комплексная терапия и соблюдение рекомендаций лечащего врача позволяют достичь полного выздоровления. Неблагоприятный прогноз может наблюдаться при появлении воспаления лёгких по причине протекания другого заболевания. В таких ситуациях существует большой риск возникновения осложнений, присущих основной болезни. Пневмония новорождённого примерно в 30% случаев заканчивается смертью маленького пациента.
Поделиться статьей:
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
причины и симптомы. Лечение пневмонии в Москве
Пневмония верхней доли правого легкого характеризуется воспалением паренхимы, в большинстве случаев развивается из-за инфекционного поражения, проявляется сильным кашлем, недостаточностью дыхательной функции, образованием экссудата, высокой температурой тела, изменениями, которые определяются во время рентгенологического исследования. Пневмонией чаще всего болеют маленькие дети, пожилые и ослабленные после болезни люди, причиной заболевания служит снижение иммунитета.
Пневмонией чаще всего болеют маленькие дети, пожилые и ослабленные после болезни люди, причиной заболевания служит снижение иммунитета.
Воспаление правой верхней доли легкого протекает менее тяжело, чем пневмония верхней доли левого легкого, во время которого происходит поражение до пяти сегментов органа. Сегментарная пневмония чаще всего развивается в правом легком, почти в 95% случаев поражает сегмент только одного легкого. Лечение сегментарной пневмонии проводят в отделении терапии Юсуповской больницы. Современное диагностическое оборудование больницы обеспечивает эффективность обследования.
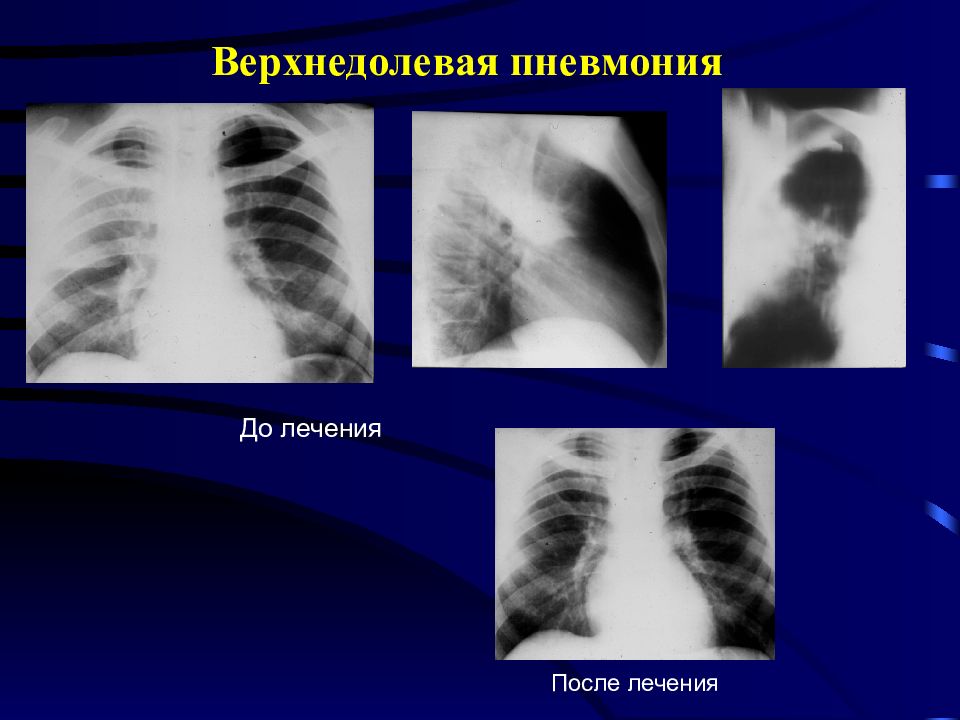
В половине случаев правосторонняя пневмония развивается с инфицированием средней доли легкого из-за анатомической особенности строения среднедолевого правого бронха. Тяжесть течения заболевания зависит от возбудителя, вызвавшего пневмонию. В случае правосторонней верхнедолевой пневмонии воспалительный процесс охватывает от одного до трех сегментов органа. Верхнедолевая пневмония протекает тяжелее, чем нижнедолевое воспаление легких. При диагностике верхнедолевой пневмонии часто возникают сложности – воспалительный процесс нередко имеет схожесть с туберкулезом легких.
При диагностике верхнедолевой пневмонии часто возникают сложности – воспалительный процесс нередко имеет схожесть с туберкулезом легких.
Пневмония верхних долей легких: причины и симптомы
Пневмония верхних долей легкого может быть первичным или вторичным поражением органа. Вторичный тип заболевания возникает как осложнение других заболеваний. Сначала пневмония имеет признаки простуды, затем поднимается высокая температура, усиливается кашель, мучает тошнота, больной чувствует слабость, появляется одышка, которая усиливается с каждым днем, желтеет белок глаз из-за гибели эритроцитов, пропадает аппетит. Пневмония протекает на начальной стадии заболевания без выраженных признаков, с постепенным нарастанием симптомов. Больной чувствует недомогание, слабость. Если пневмонию не лечить, состояние больного будет стремительно ухудшаться с каждым днем, у больного могут появиться галлюцинации, бред, развиться тяжелая дыхательная недостаточность.
Причиной развития пневмонии становятся вирусы, грибы, микробы. Чаще всего пневмонию вызывают микробы: пиогенные стрептококки, стафилококки, палочка Финдлера, пневмококки. Нередко причиной развития пневмонии становится сочетание нескольких инфекций. Развитие воспалительного процесса начинается на слизистых оболочках носа, гортани. При ослабленном иммунитете происходит проникновение инфекции из верхних дыхательных путей в нижние дыхательные пути (трахею, бронхи, легкие).
Чаще всего пневмонию вызывают микробы: пиогенные стрептококки, стафилококки, палочка Финдлера, пневмококки. Нередко причиной развития пневмонии становится сочетание нескольких инфекций. Развитие воспалительного процесса начинается на слизистых оболочках носа, гортани. При ослабленном иммунитете происходит проникновение инфекции из верхних дыхательных путей в нижние дыхательные пути (трахею, бронхи, легкие).
Пневмония верхней доли правого легкого: диагностика
Для диагностики воспаления легких назначают анализ крови, рентгенологическое исследование, бактериальный посев мокроты. Врач-терапевт прослушивает пациента каждый день, определяя усиление или ослабление хрипов в легких. Лечение воспаления верхней доли правого легкого проводится с помощью антибактериальной терапии. Проводится стабилизация состояния пациента с помощью дезинтоксикации, оксигенотерапии (для лечения заболевания применяется кислород), устранения сердечно-сосудистых нарушений, бронхообструкции.
Пневмония верхней доли правого легкого: лечение
При назначении адекватного и своевременного лечения происходит регрессирование признаков воспалительного процесса в легких, в то же время в течение нескольких недель сохраняются изменения на рентгеновских снимках. При ателектазе (безвоздушности ткани легкого, спадании альвеол правостороннего верхнего сегмента легкого) может развиться хроническая пневмония, которая протекает медленно, процесс затягивается на несколько месяцев. Пневмония верхней правой доли легкого нередко осложняется абсцессом легкого, плевритом, эмпиемой плевры, может вызвать острую сердечную недостаточность, коллапс, нейротоксикоз, кардиоваскулярный синдром, артериальную гипертензию и другие осложнения.
При ателектазе (безвоздушности ткани легкого, спадании альвеол правостороннего верхнего сегмента легкого) может развиться хроническая пневмония, которая протекает медленно, процесс затягивается на несколько месяцев. Пневмония верхней правой доли легкого нередко осложняется абсцессом легкого, плевритом, эмпиемой плевры, может вызвать острую сердечную недостаточность, коллапс, нейротоксикоз, кардиоваскулярный синдром, артериальную гипертензию и другие осложнения.
Врачи Юсуповской больницы оказывают помощь пациентам при остром течении заболевания, стабилизируют состояние больного, применяя инновационные методики лечения и диагностики. Главное направление деятельности больницы – это восстановление и сохранение здоровья пациентов. В терапевтическом отделении можно получить консультацию пульмонолога, пройти исследования: рентген органов грудной клетки, исследование дыхательной функции, МСКТ органов грудной клетки. Записаться на прием к врачу-пульмонологу можно по телефону Юсуповской больницы.
Очаговая пневмония — симптомы и лечение, фото и видео
- Головная боль
- Слабость
- Повышенная температура
- Потеря аппетита
- Боль в груди
- Одышка
- Боль в суставах
- Озноб
- Спутанность сознания
- Сухой кашель
- Боль в мышцах
- Лихорадка
- Синюшность кожи
- Повышенное потоотделение
- Бледность кожи
- Жжение за грудиной
- Кашель с мокротой
- Мокрота с кровью
- Хрипы при дыхании
- Выделение гнойной мокроты
Очаговая пневмония – это воспалительно-инфекционное заболевание, которое затрагивает не всю легочную ткань, а лишь определенный ее участок. При этом происходит формирование мелкоочагового или крупноочагового воспаления в дольках легкого. Патология может быть как самостоятельной, так и вторичной. В первом случае источником являются болезнетворные бактерии, а во втором – протекание иных недугов, негативно влияющих на ткани этого органа.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Осложнения
- Профилактика и прогноз
Симптоматика у болезни неспецифическая, т.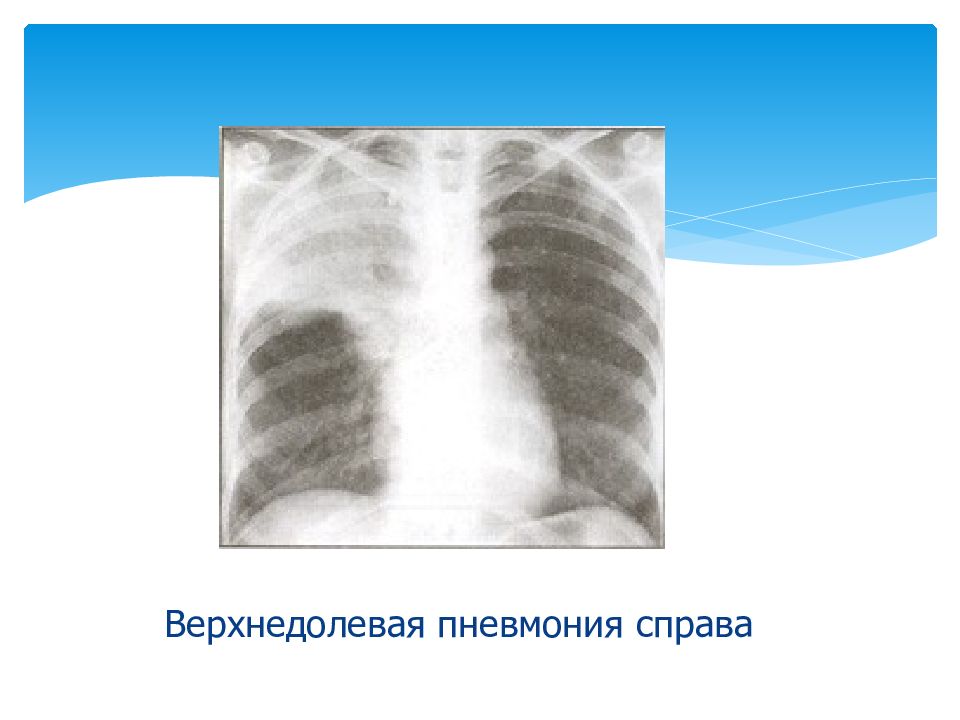 е. характерная для довольно большого количества других заболеваний, что в значительной степени усложняет установление правильного диагноза. Основные симптомы зачастую представлены болью в груди, кашлем, сухим или с мокротой, а также лихорадкой и ознобом.
е. характерная для довольно большого количества других заболеваний, что в значительной степени усложняет установление правильного диагноза. Основные симптомы зачастую представлены болью в груди, кашлем, сухим или с мокротой, а также лихорадкой и ознобом.
Диагностика очаговой пневмонии требует комплексного подхода и основывается на данных лабораторно-инструментальных мероприятий. Тактика терапии очень часто консервативная, включает в себя прием медикаментов, физиотерапию и массаж.
Содержание статьи:
Причины болезни
Острая очаговая пневмония наиболее часто выступает в качестве осложнения, которое развивается на фоне тяжелого течения или полного отсутствия лечения другой патологии. В таких ситуациях, формирование воспалительного процесса может быть обусловлено следующими недугами:
- инфарктом миокарда;
- приобретенными, реже врожденными пороками сердца;
- бронхитом и ОРВИ;
- злокачественными или доброкачественными опухолями;
- корью и коклюшем;
- менингитом и скарлатиной;
- острым катаром дыхательных путей;
- фурункулезом и брюшным тифом;
- гриппом и сепсисом;
- хламидиозом и остеомиелитом;
- гнойным отитом и перитонитом;
- любыми патологиями гнойного характера;
- заболеваниями легких и органов дыхания, имеющих хроническое течение.

Примечательно то, что помимо вышеуказанных факторов, очаговая пневмония у детей может быть вызвана сильнейшей стрессовой ситуацией или нервным перенапряжением, а также влиянием таких факторов:
- переохлаждение организма;
- проникновение в бронхи инородного предмета;
- вдыхание токсических или ядовитых веществ.
В случаях, когда воспаление дольки легкого выступает в качестве самостоятельного недуга, патологию вызывает влияние болезнетворных агентов, которыми являются:
- пневмококки и стафилококки;
- стрептококки и кишечная палочка;
- протей и палочка Фриндлендера;
- вирусы гриппа А и В;
- микроскопические грибки;
- микоплазмы и аденовирус;
- вирус парагриппа и риновирус.
Необходимо учитывать, что наиболее часто вышеуказанные микроорганизмы влияют на развитие внебольничной пневмонии.
Также среди предрасполагающих факторов клиницисты выделяют:
- недостаток физической активности;
- снижение сопротивляемости иммунной системы;
- чрезмерное пристрастие к вредным привычкам, в частности к выкуриванию сигарет;
- нерациональное питание;
- гиповитаминоз;
- перенесенные ранее операции, причем неважно на какой области проводилось хирургическое вмешательство;
- длительное перегревание организма.

Патогенез очаговой пневмонии обладает некоторыми особенностями:
- локализация воспаления в одной или нескольких дольках легкого;
- медленное развитие патологического процесса, что объясняется небольшой площадью пораженной области;
- приобретение стенками легкого интенсивной проницаемости;
- плавный переход из одной степени тяжести в другую, симптоматика при этом резко не меняется.
Классификация болезни
По типу очаговая пневмония у взрослых и детей может также протекать:
- аспирационная пневмония – развивается из-за проникновения в легкие посторонних предметов, влияния токсических веществ и сильнейшего алкогольного опьянения;
- застойная пневмония – формируется у тяжелобольных пациентов, которые прикованы к постели и нуждаются в сестринском уходе. Наиболее часто это происходит на фоне пороков сердца, запущенного сахарного диабета, ишемической болезни и инсульте, травмах позвоночного столба или черепа.
Классификация очаговых пневмоний
Существует несколько путей проникновения патологических агентов в человеческий организм:
- бронхогенный – такой механизм действует во время осуществления бронхоскопии или иных инструментальных диагностических процедур;
- гематогенный – приобретает значение, в случаях присутствия отдаленных септических очагов или при бактериемии;
- лимфогенный;
- воздушно-капельный;
- контагиозный – связан с непосредственным распространением возбудителя из соседних с легкими органов.

Заболевание проходит три стадии протекания:
- прилив – длится первые трое суток с момента влияния провоцирующего фактора;
- опеченение – при этом ткани пораженного участка легкого меняют свой оттенок. Продолжается такой этап с четвертого по седьмой день течения воспаления;
- разрешение или выздоровление – начинается с седьмого дня и длится до полного восстановления нормального состояния пациента.
Классификация в зависимости от степени тяжести:
- легкая – симптоматика слабо выражена, иногда полностью отсутствует;
- среднетяжелая – клинические признаки становятся интенсивнее;
- тяжелая или острая – у взрослых и у детей симптомы приводят к значительному ухудшению общего состояния.
Воспаление может развиваться при различных условиях, отчего выделяют:
- внебольничную или домашнюю очаговую пневмонию;
- нозокомиальную, госпитальную или внутрибольничную пневмонию;
- очаговую пневмонию, связанную с оказанием медицинской помощи.

По месту локализации воспалительного очага, заболевание делится на:
- правостороннюю пневмонию – диагностируется наиболее часто, что объясняется особенностью строения правого легкого – оно больше и шире левой половины;
- левостороннюю пневмонию;
- двустороннее поражение – при этом наблюдается воспаление долек как левого, так и правого легкого;
- верхнедолевую;
- среднедолевую;
- нижнедолевую пневмонию – встречается наиболее часто.
Отдельно выделяется очагово-сливная пневмония – при этом воспаление поражает несколько сегментов или долек легкого. Во время диагностики выражается наличием множественных отдельных областей, подверженных воспалительному процессу. Отличается тяжелым течением и высокой вероятностью развития последствий.
Симптомы болезни
Клинические проявления будут несколько отличаться в зависимости от места локализации патологического очага.
Например, для двухсторонней очаговой пневмонии характерными будут:
- резкое повышение температуры, от которой очень сложно избавиться, даже при помощи жаропонижающих средств;
- сильные головные боли;
- интенсивная болезненность и жжение в груди.
 Такие неприятные симптомы склонны к обострению при вдохе;
Такие неприятные симптомы склонны к обострению при вдохе; - повышенное потоотделение;
- одышка и сухой кашель, к которому по мере прогрессирования болезни присоединяется мокрота. В таких случаях говорят про развитие гнойной пневмонии;
- бледность или синюшность кожи;
- появление высыпаний.
Правосторонняя нижнедолевая пневмония имеет следующие симптомы:
- дискомфорт и боли с локализаций в правой стороне грудной клетки;
- кашель с выделением мокроты, в которой могут присутствовать прожилки гноя или крови;
- озноб и лихорадка;
- выделение пота по ночам.
Изменения при пневмонии
Симптоматика левосторонней очаговой пневмонии представлена:
- субфебрильной температурой;
- тяжестью и болями в правом боку;
- сильным кашлем – может быть сухим или с выделением мокроты;
- ознобом и общей слабостью;
- одышкой и потливостью.
Любые виды пневмонии могут дополняться следующими клиническими проявлениями:
- понижение работоспособности;
- слабость и разбитость;
- появление хрипов при дыхании;
- мышечные и суставные боли;
- понижение или полное отсутствие аппетита;
- нарушение ЧСС;
- спутанность сознания;
- патологический румянец кожи лица;
- нездоровый блеск в глазах;
- боли в области живота;
- нарушение процесса опорожнения кишечника, что зачастую выражается в диарее;
- приступы тошноты и рвоты.

Последняя категория симптомов наиболее характерна для внебольничной очаговой пневмонии.
Все вышеуказанные признаки можно относить как к взрослым, так и к детям, только стоит учитывать, что у последних болезнь развивается быстрее и протекает тяжелее.
Диагностика
Поскольку правостороння или левосторонняя очаговая пневмония имеет самые разнообразные причины возникновения, то для установления окончательного диагноза и определения провоцирующего этиологического фактора потребуется осуществление широкого спектра лабораторно-инструментальных исследований.
Тем не менее, прежде всего, пульмонологу стоит самостоятельно провести ряд манипуляций:
- ознакомиться с историей болезни – для выявления хронического заболевания, которое могло послужить источником развития внебольничной очаговой пневмонии;
- анализ анамнеза жизни больного – для выяснения факта влияния того или иного предрасполагающего фактора, не имеющего патологической основы;
- тщательный физикальный осмотр – для оценивания состояния кожного покрова и прослушивания пациента при помощи фонендоскопа.
 Сюда также стоит отнести измерение температуры и ЧСС;
Сюда также стоит отнести измерение температуры и ЧСС; - детальный опрос – для установления степени выраженности симптоматики, что укажет на тяжесть протекания левосторонней или правосторонней очаговой пневмонии у ребенка и взрослого.
Лабораторные диагностические мероприятия основываются на:
- ПЦР-тестах;
- общеклиническом анализе и биохимии крови;
- бактериальном посеве мокроты – для определения возбудителя болезни;
- анализе крови на гемокультуру;
- микроскопическом изучении смыва с бронхов.
Помимо этого, проводят такие инструментальные процедуры:
- рентгенография грудины;
- фибробронхоскопия;
- МРТ и КТ пораженного органа.
Рентгенограмма при очаговой пневмонии
Дифференцировать пневмонию, сопровождающуюся долевым поражением легкого, необходимо со следующими недугами:
- туберкулез;
- альвеолярный рак легкого;
- формирование абсцесса;
- инфаркт легкого.
Лечение болезни
В независимости от классификации, устранение подобного заболевания проводится консервативными методиками.
Лечение очаговой пневмонии основывается на приеме лекарственных препаратов, среди которых:
- антибактериальные вещества – применяются курсом не меньше двух недель;
- противовоспалительные лекарства;
- дезинтоксикационные средства;
- кортикостероиды;
- муколитики и бронхолитики;
- препараты для разжижения мокроты и облегчения ее отхода;
- иммуномодуляторы;
- витаминные комплексы.
Подобное заболевание также лечится при помощи физиотерапевтических процедур, в частности:
- лекарственный электрофорез;
- УВЧ;
- ДВМ-терапия.
Помимо этого, терапия включает в себя курс лечебного массажа и ЛФК. При тяжелом течении недуга обращаются к плазмаферезу.
Другое лечение очаговой пневмонии у детей и взрослых недопустимо.
Осложнения
Игнорирование клинических признаков и несвоевременная терапия чревата развитием следующих, довольно опасных осложнений очаговой пневмонии:
- формирование абсцессов или гангрены;
- токсический шок и сепсис;
- дыхательная недостаточность в острой форме;
- анемия и плеврит;
- легочное кровоизлияние;
- гломерулонефрит и менингоэнцефалит;
- миокардит и амилоидоз;
- сердечная недостаточность;
- эмпиема плевры.

Профилактика и прогноз
В качестве профилактических мероприятий, снижающих вероятность возникновения такого заболевания, могут выступать:
- вакцинация против возбудителей воспаления;
- отказ от вредных привычек;
- рациональное питание;
- недопущение переохлаждения или перегрева организма;
- избегание стрессовых ситуаций;
- своевременное лечение вирусных инфекций и других заболеваний органов дыхательной системы;
- регулярное прохождение полного медицинского осмотра.
Рациональное и раннее лечение приводит к тому, что очаговое воспаление легких имеет благоприятный прогноз. Осложнения развиваются довольно редко, отчего недуг практически никогда не приводит к летальному исходу.
Что делать?
Если Вы считаете, что у вас Очаговая пневмония и характерные для этого заболевания симптомы, то вам может помочь врач пульмонолог.
Источник
Понравилась статья? Поделись с друзьями в соц.сетях:
Присоединяйтесь к нам ВКонтакте, будьте здоровы!
что это такое, лечение, симптомы, особенности правосторонней (бронхиальной) и очагово-сливной формы
Редактор
Дарья Тютюнник
Врач, судебно-медицинский эксперт
Статистика заболеваемости и смертности воспалением легких ужасает. Ежегодно в мире умирает до 1,5 миллионов детей от пневмонии, а это больше чем от всех инфекций, вместе взятых (туберкулез, пневмония, корь, малярия и прочее). Также воспаление легких является причиной смерти деток возрастом до 5 лет в каждом шестом случае.
В данной статье мы рассмотрим причины, симптомы и лечение очаговой пневмонии у детей. Проанализированы характерные особенности и подвиды. Обоснована необходимость правильного и своевременного лечения ребенка с очаговой пневмонией. Дано определение очаговой пневмонии и сформулированы основные особенности ее течения, такие как правосторонняя форма и очагово-сливная.
Призываем вас не заниматься самолечением и обращаться к врачу своевременно! Пожалуйста, не используйте описанные схемы лечения без консультации с врачом – это опасно для здоровья!
Что это за болезнь?
Очаговая пневмония (еще её называют бронхиальной или бронхопневмонией) – наиболее часто встречающаяся форма воспаления лёгких, при которой инфекционный процесс переходит на легочную ткань с бронхов и поражает небольшие участки легочной ткани – дольки легкого, в которую входят альвеолы и расположенные рядом бронхи мелкого калибра. Данный тип пневмонии может развиваться как самостоятельно, так и носить вторичный характер, осложняя другие заболевания респираторного тракта. Очаги воспаления могут локализоваться в обоих легких и в разных участках, но обычно в нижних его долях.
В зависимости от количества и величины участков вовлеченной в воспалительный процесс легочной паренхимы, выделяют крупно- и мелкоочаговые пневмонии, очаги также могут быть единичными и множественными. От размера и численности воспалительных фокусов зависит тяжесть и длительность клинических проявлений.
От размера и численности воспалительных фокусов зависит тяжесть и длительность клинических проявлений.
К предпосылкам развития заболевания относят:
- осенне-зимнюю сезонность;
- ослабление иммунного статуса и частые заболевания органов дыхания;
- эпидемии гриппа;
- переохлаждение организма;
- наличие тяжелой соматической патологии;
- пониженное содержание в рационе витаминов и животного белка.
Возбудителями очаговой (бронхиальной) пневмонии чаще всего являются:
- грам-положительная кокковая флора;
- риновирусы, аденовирусы, вирус парагриппа, респираторно-синтициальный вирус;
- кишечная палочка.
Онлайн-тест: существует ли у вас предрасположенность к развитию пневмонии
Начало болезни чаще всего постепенное, с преобладанием интоксикационного синдрома: незначительное повышение температуры тела, мышечная слабость, потливость, насморк, головные боли. В дальнейшем появляется сухой интенсивный кашель, возможно скудное выделение мокроты слизистого характера, температура поднимается до 38-39°С, прослушиваются сухие хрипы, пациент жалуется на боли в груди при глубоком дыхании или кашле.
Пневмония очаговая у детей требует раннего начала терапии антимикробными и симптоматическими препаратами для предотвращения образования в легких множественных очагов воспаления, сливания их между собой и развития крупозной пневмонии – более тяжелой формы воспаления легких.
Симптомы бронхиальной пневмонии
Частота заболеваемости у детей коррелирует с возрастом: малыши до трех лет болеют в 2-3 раза чаще (1,5-2 случая на 100 человек), чем дети старше 3 лет.
Грудные дети болеют пневмонией чаще вследствие аспирации желудочного содержимого при срыгивании, попадания инородных тел в дыхательные пути, родовых травм, пороков развития.
Симптомы пневмонии в детском возрасте также различаются в зависимости от этиологии и распространения воспалительного процесса.
В возрасте до одного года выделяют следующие признаки:
- сонливость, вялость, общее недомогание, отсутствие аппетита;
- раздражительность, частый беспричинный плач;
- гипертермия, нередко выше субфебрильных пределов;
- учащение ритма дыхания;
- при одностороннем (например, правосторонней форме) процессе – признаки недостаточного наполнения одного из легких, отставание половины грудной клетки при дыхательных движениях;
- симптомы дыхательной недостаточности – цианоз носогубного треугольника, кончиков пальцев особенно во время плача, кормления, повышенного возбуждения.

У детей старшего возраста при пневмонии симптомы схожи с проявлениями воспаления легких у взрослых: жар, слабость, сонливость, повышенное потоотделение, снижение аппетита, потеря интереса к любимым занятиям, выраженное общее недомогание, возможно развитие дыхательной недостаточности при вовлечении в воспалительный процесс обширных областей легких или индивидуальных особенностях ребенка.
Малыш со временем становится раздражительным, плачет. Температура может подниматься до 38-40 градусов. Такие симптомы требуют немедленного обращения в больницу. У ребенка наблюдается снижение рефлексов. Возможны изменения в процессе переваривания пищи, а также потеря веса. Ребенок может отказываться от пищи, у него часто возникает рвота. Это свидетельствует о наличии патологических изменений в кишечнике, которые могут спровоцировать болезни дыхательных путей.
Основные общие симптомы очаговой пневмонии у ребенка:
- катаральные явления,
- общая интоксикация,
- гематологические изменения,
- поражения легких,
- рентгенологические изменения.

Лечение
Первым делом ребенка предпочтительно госпитализировать, самостоятельно заболевание не устраняется. Лучше не рисковать. Когда диагноз был точно поставлен, начинается этиотропная терапия.
При некоторых сомнениях, перед тем как начать лечение у ребенка очаговой терапии следует сделать рентгенограмму.
На сегодняшний день заболевание устраняется по средством антибиотиков пенициллинового ряда. Вместе с ними нередко используют защищенные пенициллины. Свою эффективность в этом деле доказали такие препараты как Аугментин и Тиментин.
Если врач разрешил лечиться в домашних условиях, нужно обеспечить ребенку нормальный уход. Кроме лекарственных препаратов необходимо правильно питаться, установить питьевой режим. Рацион должен состоять из легких блюд и продуктов. Предпочтение отдается говядине, овощам, фруктам и нежирной курице. Особую роль играет питьевой режим.
Педиатр, врач высшей категории
Задать вопрос
Лихорадка способна привести к обезвоживанию организма. Жидкость позволяет выводить из организма мокроту. Детки должны употреблять минимум 1,5 литра воды, отдавать предпочтение следует щелочной минеральной воде, фруктовым сокам и молоку.
Жидкость позволяет выводить из организма мокроту. Детки должны употреблять минимум 1,5 литра воды, отдавать предпочтение следует щелочной минеральной воде, фруктовым сокам и молоку.
Соблюдать необходимо также и постельный режим. Важно, чтобы постельное и нательное белье малыша всегда было чистым. Ведь при лихорадке малыш сильно потеет. Комнатная температура не должна превышать 20 градусов. Помещение следует проветривать, но при этом не создавать сквозняков.
Деткам грудного возраста следует давать по 150 мл жидкости в сутки на килограмм веса. Если малыш на грудном вскармливании, за количеством употребляемой жидкости необходимо следить маме. В условиях стационара недостающее количество жидкости вводят внутривенно.
Медикаментозное лечение подразумевает использование антибактериальной терапии. Антибиотики назначаются сразу же после постановки диагноза. При проведении антибактериальной терапии следует учитывать длительность пребывания лекарства в организме.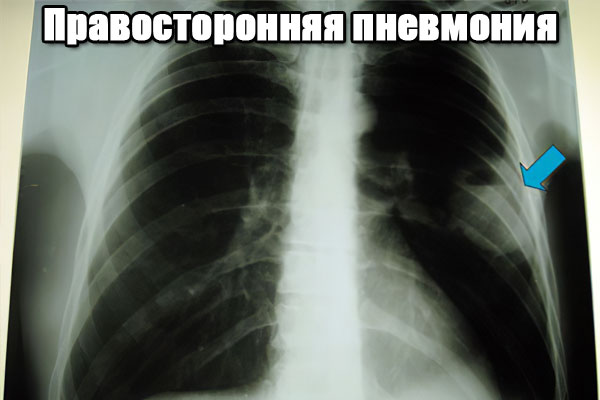 В начале лечения предпочтение отдается антибиотикам широкого спектра. Чаще всего назначают амоксициллин, левомицитин и мидекамицин. Если пневмония была вызвана синегнойной палочкой, предпочтение отдается спирамицину (ровамицин), цефуроксиму и цефтазидиму.
В начале лечения предпочтение отдается антибиотикам широкого спектра. Чаще всего назначают амоксициллин, левомицитин и мидекамицин. Если пневмония была вызвана синегнойной палочкой, предпочтение отдается спирамицину (ровамицин), цефуроксиму и цефтазидиму.
Особенности правосторонней формы
Воспалительные изменения в правом легком необходимо устранять как можно раньше. Анатомическое строение бронхиального дерева обуславливает высокую частоту рецидивов и быстрое размножение бактерий при поздней или некачественной антибактериальной терапии. Чтобы лечить патологию, врачи опираются на следующие критерии:
- количество лейкоцитов в общем анализе крови;
- вид возбудителя болезни;
- наличие осложнений;
- результаты теста на чувствительность к антибиотикам;
- состояние вентиляции легочной паренхимы;
- частота дыхания.
Когда появилась правосторонняя пневмония вследствие вирусной инфекции (риновирус, грипп, парагрипп или аденовирус), использование антибиотиков целесообразно при подтверждении присоединения бактериальной инфекции.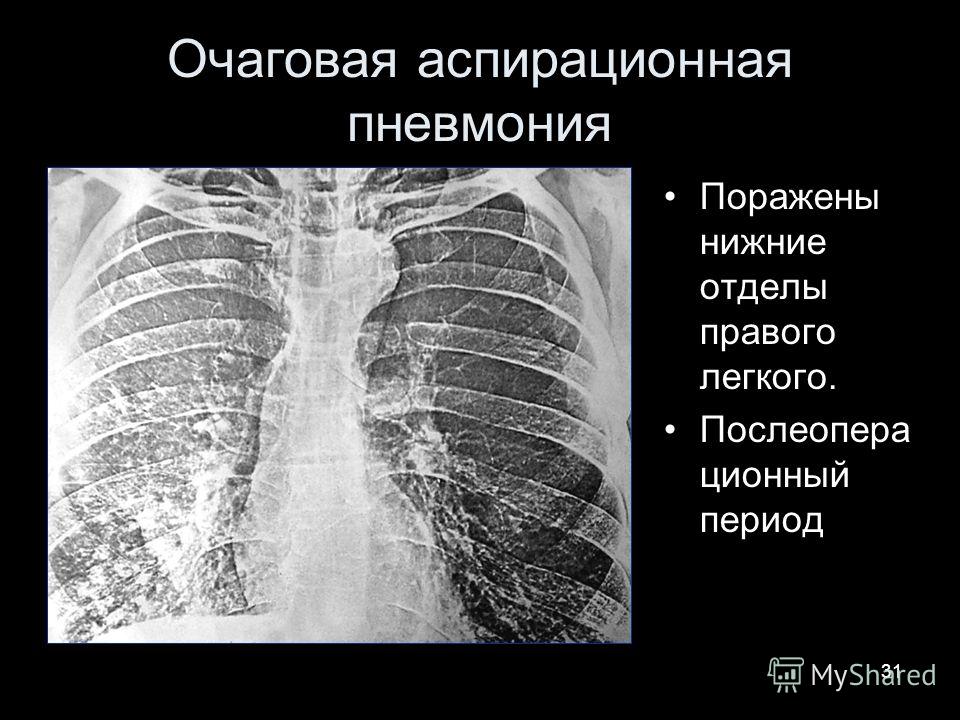 В таких случаях в процесс лечения включают прием препаратов, направленных на воздействие против вирусов и бактерий. Для усиления иммунитета специалисты назначают иммуностимуляторы.
В таких случаях в процесс лечения включают прием препаратов, направленных на воздействие против вирусов и бактерий. Для усиления иммунитета специалисты назначают иммуностимуляторы.
Иммуностимуляторы будут эффективно действовать на ранних стадиях развития болезни, в первые 48 часов, поэтому важно обращаться к врачам как можно быстрее.
Грибковые воспаления, такие как бластомикоз, криптококкоз, гистоплазмоз или аспергиллез, лечатся с использованием препаратов, воздействующих на тот или иной вид грибка. С целью смягчения неприятных симптомов воспаления правого легкого врач может назначить прием муколитиков, что облегчает вывод слизи из дыхательных органов.
Жаропонижающие препараты принимают лишь в тех случаях, когда температура тела взрослого пациента достигает 39⁰С и выше. Дозировка каких-либо лекарств в процессе лечения правого легкого определяется исключительно врачом.
Важно! Самолечение воспаления легких может быть не только малоэффективным, но и привести к тяжелым последствиям, вплоть до летального исхода.
Очагово-сливная форма
При очагово-сливной форме патологические изменения захватывают несколько сегментов или даже долю легкого. Отмечается резкое отставание во время дыхания на стороне поражения (правой или левой). Увеличиваются признаки дыхательной недостаточности в виде одышки и цианоза.
На снимках отдельные воспалительные очаги чередуются с эмфизематозно измененными участками, микроабсцессами. Это наиболее тяжелый вид течения. По клинической симптоматике больше напоминает крупозную пневмонию. Требуется проведение интенсивных лечебных мероприятий, лучше в условиях стационара.
Запоздалое или неадекватное этиотропное лечение может вызывать дальнейшее развитие болезни, легочных и внелегочных осложнений.
К легочным осложнениям относятся:
- абсцесс;
- гангрена легкого;
- острая дыхательная недостаточность;
- обструктивный синдром;
- плеврит.
Среди внелегочных осложнений чаще всего наблюдаются гломерулонефрит, миокардит, эндокардиты, менингит и менингоэнцефалит, токсический шок, анемия.
При неосложненном течении заболевания клинически выздоровление наступает через две недели, рентгенологически – к концу первого месяца.
Основные формы очагово-воспалительных изменений в легких можно вылечить в домашних условиях при соблюдении комплексного подхода.
Антибактериальная терапия и своевременное ее назначение является основополагающим фактором при лечении. Целесообразно применение антибиотиков широкого спектра, если нет точной микробиологической верификации. Отсутствие улучшения в течение 2-3 дней является показанием к смене антибиотика.
Симптоматическая терапия включает: противовоспалительные средства, антигистаминные, бронхолитики, муколитики, отхаркивающие препараты.
Общие правила: постельный режим, диета с высоким содержанием калорий, витаминотерапия, обильное питье.
Физиотерапия: ингаляции, массаж, лечебная гимнастика в период реконвалесценции и дополнительные общеукрепляющие средства крайне важны для полного выздоровления.
Обратите внимание! При выявлении тяжелого течения или осложнений необходима госпитализация в стационар для проведения интенсивной инфузионной терапии.
Полезное видео
Медийный педиатр – доктор Комаровский высказывает свое мнение по поводу детской пневмонии в следующем видео:
Справочные материалы (скачать)
Кликните по нужному документу для скачивания:
Заключение
Исход бронхиальной пневмонии зависит от возраста больного, возбудителя заболевания, наличия других сопутствующих заболеваний, силы иммунитета и реакции организма на лечение. Кроме того, терапия должна быть направлена на поддержание нормальной суточной калорийности. Этого можно добиться путем введения в рацион достаточного количества полезных жиров и белков. За счет этого энергетические потребности организма удовлетворяются. При правильном лечении очаговая пневмония полностью излечивается.
За счет этого энергетические потребности организма удовлетворяются. При правильном лечении очаговая пневмония полностью излечивается.
ПолезноБесполезно
подробно какие признаки и симптомы при разных формах заболевания, а так же рассмотрим основные методы диагностики и лечения
Термин «пневмония» объединяет множество разновидностей воспаления легких, которые отличаются друг от друга этиологией развития, симптомами и другими особенностями. Одна из наиболее распространенных форм заболевания – внебольничная пневмония, которая встречает у людей любого возраста, и может вызвать серьезные осложнения. Подробно рассмотрим что это такое внегоспитальная пневмония, что это значит, симптомы, острая двусторонняя, правосторонняя, левосторонняя нижнедолевая, патогенез заболевания, заразна ли, как передается и как ее вылечить у взрослых и детей?
Что это такое
Внебольничная пневмония – заболевание дыхательной системы, не связанное с пребыванием больного в медицинском учреждении. О данной форме воспаления легких принято говорить в следующих случаях:
О данной форме воспаления легких принято говорить в следующих случаях:
- когда признаки проявились у человека, который не находился на стационарном лечении;
- если болезнь развилась не менее, чем через 2 недели после выписки из стационара, или не позже, чем в первые двое суток после госпитализации.
Данные признаки отличают ее от госпитальной (внутрибольничной) пневмонии, развивающейся непосредственно в стенах больниц. В зависимости от возбудителя заболевания у взрослых и детей, по международной классификации кодов МКБ-10 выделяют 8 видов внегоспитальной формы воспаления легких, которые обозначаются кодами от J12 до J18. Клиническая картина большинства видов по коду мкб-10, как правило, острая, но в некоторых случаях может протекать с незначительно выраженными симптомами.
ВАЖНО! Внебольничная пневмония считается менее тяжелой формой болезни, чем госпитальная, но в тяжелых случаях также может вызвать серьезные осложнения и привести к летальному исходу.
Почему развивается болезнь
Ключевая причина внебольничной пневмонии – попадание патогенных микроорганизмов в дыхательные пути, сопровождающееся следующими факторами:
- снижение иммунитета;
- сильное переохлаждение;
- патологии сердечно-сосудистой, респираторной или эндокринной системы;
- длительный постельный режим при лечении другого заболевания;
- серьезные хирургические операции в анамнезе;
- вредные привычки, нездоровый образ жизни;
- возраст более 60 лет.
Чаще всего возбудителями данной формы заболевания выступают пневмококки, стрептококки и гемофильная палочка, реже – стафилококки, хламидии, микоплазмы, клебсиелла, легионеллы, аденовирусы. Они могут проникнуть в организм человека где угодно – в бытовых условиях, при контакте с внешним миром, нахождении в месте большого скопления людей и т.д.
Основной путь попадания патогенных микроорганизмов в дыхательные пути – воздушно-капельный, то есть бактерии и вирусы выделяются в воздух при кашле или чихании носителя болезни, после чего попадают в организм здоровых людей. В норме респираторный тракт человека стерилен, а все чужеродные агенты уничтожаются дренажной системой легких.
В норме респираторный тракт человека стерилен, а все чужеродные агенты уничтожаются дренажной системой легких.
При наличии факторов, которые были перечислены выше (переохлаждение, снижение иммунитета и т.д.) работа дренажной системы нарушается, а бактерии и вирусы остаются в легких, поражают ткани органа и вызывают воспалительный процесс. Инкубационный период не больничной пневмонии зависит от типа возбудителя, возраста и состояния здоровья больного, и в среднем составляет от 3-х часов до 3-х суток.
У 35-90% больных внебольничную пневмонию вызывают пневмококки, у 5-18% – гемофильная палочка, а на хламидии, легионеллы, микоплазм
Особенности и течение заболевания очаговой пневмонии
Очаговая пневмония
Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц – долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью.
Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев.
Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония».
В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины очаговой пневмонии
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа.
Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре.
Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, дизентерии, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов.
Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях – микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных – гематогенный или лимфогенный пути распространения.
Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными.
Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда – геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты.
Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид.
Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр.
Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда – слизисто-гнойной мокроты.
При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита – шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое – к исходу 2—3-й недели или несколько позже.
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры.
Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный.
Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое).
В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок.
Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп.
В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней.
Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды.
Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные).
Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности – сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз при очаговой пневмонии
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/focal-pneumonia
Основные симптомы и методы лечения очаговой пневмонии
- 18-03-2015
- 2646 Просмотров
- 0 Рейтинг
Очаговая пневмония, симптомы и лечение которой хорошо известны врачам особенно в период обострения заболеваемости ОРВИ и гриппом, представляет собой острое воспалительное заболевание, поражающее небольшие участки легочной ткани.
Очаговая форма пневмонии считается одной из самых распространенных, поэтому диагностика и лечение этой разновидности не представляет особой сложности, но все же при неправильном лечении могут развиться серьезные осложнения, поэтому игнорировать поход к врачу при наличии признаков воспаления легких или бронхитов не рекомендуется.
В большинстве случаев очаговая пневмония развивается на фоне ОРВИ или гриппа, протекающих с явными признаками бронхита.
В редких случаях этот вид пневмонии может развиться при осложненном течении кори, брюшного тифа, коклюша, отита, менингита, фурункулеза и некоторых других заболеваний.
Наиболее часто к воспалительному процессу, наблюдающемуся при очаговой пневмонии, приводят следующие виды патогенной микрофлоры:
- стрептококки;
- стафилококки;
- пневмококки;
- аденовирусы;
- кишечная палочка;
- риккетсии.
Учитывая, что при очаговой форме болезни в первую очередь воспалительным процессом затрагиваются бронхи, этот вариант течения болезни также называется бронхопневмонией. Выделяется три основных типа распространения патогенной микрофлоры:
- бронхогенный;
- гематогенный;
- лимфогенный.
Как правило, лимфогенный и гематогенный типы распространения патогенных микроорганизмов характерны для вторичных форм пневмонии.
Стоит отметить, что пневмония, как правило, развивается у людей со сниженным иммунитетом и в большинстве случаев является осложнением течения обычной простуды, которая при нормальной работе организма быстро проходит даже без медикаментозной поддержки. К предрасполагающим факторам развития очаговой пневмонии относится:
- курение;
- сильные стрессы;
- хронические обструкционные болезни легких;
- вдыхание токсических веществ;
- сильное переохлаждение.
Патогенез развития очаговой пневмонии уже хорошо известен. Область поражения, как правило, составляет 0.5х0.7 см и более.
В большинстве случаев в легких имеется сразу несколько таких очагов поражения тканей. Зарождение воспалительного процесса, как правило, имеет место на слизистой оболочке бронхов.
Далее процесс воспалительного поражения распространяется на бронхиолы, альвеолы и т.д.
На конечном этапе формирования очаговой пневмонии воспалительный процесс перекидывается на легочную ткань. По мере прогрессирования болезни очаги воспаления могут сливаться, но это совсем необязательно.
Воспалительный процесс способствует незначительному снижению проницаемости сосудистой стенки и формированию серозного экссудата, а в некоторых случаях и серозно-гнойного. Этот экссудат концентрируется в просвете бронхиального дерева.
Четкой стадийности развития воспалительного процесса при очаговой пневмонии не наблюдается.
Основные симптомы и признаки очаговой пневмонии
Клинические проявления очаговой пневмонии могут быть самыми разнообразными, от легких случаев, когда наличие воспалительного процесса можно определить лишь посредством рентгенографии, и до серьезных вариантов, сопровождающихся явными признаками интоксикации организма.
Очаговая пневмония, как правило, не характеризуется острым началом развития. Первые 2-3 дня имеют место симптомы вирусной инфекции, в том числе:
- повышение температуры тела;
- сухой кашель;
- насморк;
- общая слабость.
По мере развития заболевания даже на фоне проводимой медикаментозной терапии могут быть диагностированы новые пики повышения температуры, ознобы, признаки интоксикации, тахикардия и одышка. Эти симптомы уже являются показательными.
В дальнейшем, по мере развития пневмонии, усиливается общая слабость, появляются боли при дыхании, что является следствием поражения плевры.
При сборе анамнеза на наличие воспалительного процесса и очаговой пневмонии могут указывать следующие симптомы:
- бледность кожных покровов;
- хорошо выраженные мелкопузырчатые хрипы;
- шум от трения плевры;
- ослабленное дыхание;
- приглушение перкуторного звука.
Все эти симптомы могут дать понять врачу о наличии воспалительного процесса в легких. Воспалительные процессы в легких обязательно нужно лечить только под наблюдением врача, чтобы избежать осложнений.
Распространенные осложнения очаговой пневмонии
При отсутствии своевременного направленного этиотропного лечения болезнь может получить дальнейшее развитие, сопровождающееся легочными и внелегочными осложнениями. Осложнения очаговой пневмонии очень опасны, так как при недостаточной терапии могут приводить даже к летальному исходу. К наиболее распространенным осложнениям очаговой пневмонии относится:
- гангрена легкого;
- гнойный абсцесс;
- обструкционный синдром;
- острая дыхательная недостаточность;
- плеврит.
Внелегочные осложнения встречаются значительно реже. Наиболее распространенными осложнениями пневмонии, развившейся в других системах организма, являются миокардиты, менингит, токсический шок, острая анемия, гломерулонефрит, эндокардит.
При наличии осложнений очаговой пневмонии лечение может занять более длительный период. Кроме того, в некоторых случаях может потребоваться оперативное вмешательство для дренирования гнойного абсцесса или удаления очага некроза легочной ткани.
Диагностика и лечение очаговой пневмонии
Сбор анамнеза и выяснение основных жалоб больного позволяет составить довольно полную клиническую картину и заподозрить наличие воспалительного процесса в легких.
Кроме того, врач прослушивает грудную клетку для выявления характерных хрипов.
Для подтверждения диагноза многие врачи назначают проведение рентгенографии, позволяющей выявить не только расположение очагов поражения легочной ткани, но и их площадь.
Еще одной важной ступенью диагностики очаговой пневмонии является проведение общего анализа крови. При проведении общего анализа крови выявляется ускорение СОЭ и незначительный лейкоцитоз. В большинстве случаев для лечения очаговой пневмонии не требуется помещение больного в стационар, но при этом терапия должна проходить под наблюдением врача, чтобы избежать осложнений.
Для подавления инфекции назначаются антибактериальные препараты широкого спектра действия, если тип патогенной флоры не был определен во время проведения исследований. Если улучшение состояние больного не наблюдается в первые 2-3 дня, может быть назначен другой антибиотик.
Лечение очаговой пневмонии во многом является симптоматическим. Обычно назначаются спазмолитики, бронхолитики, муколитики и другие препараты, направленные на ускорение отхода мокроты.
В это время больной обязательно должен придерживаться постельного режима, диеты с высоким содержанием калорий. Благоприятно на течение болезни влияет обильное теплое питье.
Витаминотерапия, ингаляция, массаж грудной клетки, лечебная гимнастика и другие общеукрепляющие средства способствуют скорейшему восстановлению поврежденной легочной ткани.
Несмотря на то что существует множество довольно эффективных средств народной медицины, позволяющих в кратчайшие сроки победить ОРВИ и простуду, все же лечение пневмонии такими методами, как правило, заканчивается появлением осложнений. Народные средства можно использовать исключительно в сочетании с традиционной медикаментозной схемой лечения, причем обязательно нужно проконсультироваться по ним с лечащим врачом.
Источник: https://olegkih.ru/pnevmoniya/ochagovaya-pnevmoniya-simptomy-i-lechenie.html
Очаговая пневмония: симптомы, лечение, осложнения, кашель, мокрота
Заболевания дыхательной системы, пожалуй, одни из наиболее распространенных среди населения разной возрастной категории. Основной причиной таких заболеваний считаются вирусы, бактерии, которые после проникновения в дыхательные пути внедряются в слизистые бронхов, легких, провоцируя развитие различных воспалительных процессов.
Бронхолегочные заболевания часто чреваты своими осложнениями, поэтому их лечение нужно проводить при первых признаках и только под наблюдением врача.
Одним из немногих, но в то же время достаточно распространенных болезней дыхательной системы считается очаговая пневмония, которая в 80% случаях развивается как осложнение на фоне других болезней вирусного или бактериального происхождения.
Очаговая пневмония – это острое заболевание легких воспалительного характера.
В пульмологии данный вид болезни часто можно встретить под медицинским «бронхопневмония», поскольку в начале развития, воспаление развивается в бронхах, а потом распространяется на легочную ткань.
Этиологическим фактором в развитии очаговой пневмонии могут выступать самые разные бактерии, которые после проникновения в дыхательные пути провоцируют воспаление. Заболеть данным заболеванием могут как взрослые, так и дети раннего дошкольного или дошкольного возраста.
Как развивается?
При очаговой пневмонии происходит поражение только небольших участков легочной ткани. Воспалительный процесс также отмечается в просвете бронхиального древа, где происходит активное скопление серозного экссудата.
Основной причиной болезни являются вирусы, бактерии, которые после проникновения в дыхательные пути поражают бронхи, затем распространяться на легкие. Очаги воспаления при очаговой пневмонии могут быть единичными или множественными, поражать одно или два легких.
В отличии от других форм болезни, очаговая пневмония менее опасна, но если лечение проводиться неправильно или и вовсе отсутствует, повышается риск всевозможных осложнений, которые могут нести опасность для здоровья и жизни больного.
Возбудители очаговой пневмонии изначально поражают слизистую оболочку бронхов, затем распространяются на бронхиолы, альвеолы и легочную ткань. Инфекционно-воспалительный процесс при очаговой пневмонии имеет выраженную клиническую картину, поэтому врач сможет с легкостью диагностировать болезнь, назначить нужное лечение.
Причины развития
Основной причиной очаговой пневмонии являются различные патогенные бактерии: пневмококки, стрептококки, стафилококки и другие. В некоторых случаях причиной болезни может выступать смешанная бактериальная флора.
Очаговая пневмония в редких случаях развивается как самостоятельная болезнь, но чаще всего она имеет вторичное происхождение, то есть развивается как осложнение после простуды, инфекционных заболеваний. Особое место в развитии данной болезни отводиться состоянию иммунной системы человека, а также образу жизни, сопутствующим заболеваниям.
Основные причины, которые могут спровоцировать развитие очаговой пневмонии считается:
- вирусные респираторные инфекции;
- инфекционные болезни:
- краснуха;
- скарлатина;
- коклюш и другие.
- истощение организма;
- авитаминоз;
- снижение иммунитета;
- вредные привычки:
- употребление алкоголя;
- курение.
- хронические заболевания;
- заболевания ЛОР-органов;
- переохлаждение организма;
- аллергические реакции;
- системные заболевания.
Спровоцировать развитие очаговой пневмонии могут и другие болезни вирусного или бактериального происхождения, но в независимости от этиологического фактора, лечение нужно проводить под наблюдением врача. Изначально симптомы напоминают обычную простуду или бронхит, но по мере развития болезни клиника становиться более выраженная и значительно ухудшает самочувствие человека.
Локализация и виды
В пульмологии очаговую пневмонию разделяют на следующие классификации, каждая из которых имеет свои особенности:
- Правосторонняя пневмония. Воспалительный процесс протекает в правой доли легочной ткани. В основном очаговая правосторонняя пневмония имеет выражение симптомы. При прослушивании четко слышны сухие хрипы.
- Левосторонняя пневмония. Поражение болезнетворными бактериями левого легкого. При внешних наблюдениях, у больного на вдохе затрудненное дыхание, четко прослушиваются сухие хрипы.
- Двусторонняя пневмония. Клиника при данном виде болезни более выраженная, четко просматривается интоксикация целого организма. Лечение проводиться только в стационаре.
- Очагово-сливная пневмония. Очаги воспаления выраженные, поражают большие дольки легочной ткани и сливаются в большие очаги воспаления. Данный вид болезни наиболее тяжелый. Лечение нужно проводить только в условиях стационара под пристальным наблюдением специалистов.
Симптомы
Начальная стадия болезни не имеет выраженной клинической картины. В основном человек в течении нескольких дней болеет вирусной инфекцией, появляется насморк, незначительное повышение температуры тела, присутствует сухой кашель, общая слабость организма.
По мере прогрессирования болезни, симптомы становиться более выраженными и сопровождаться:
- повышением температуры тела до 38-39°С;
- боль в области грудной клетки, которая усиливается при вдохе или кашле;
- сухой кашель с отхождением мокроты;
- учащенное дыхание;
- учащенное сердцебиение, тахикардия;
- головная боль4
- повышенная потливость;
- снижение аппетита;
- озноб, лихорадка;
- общая интоксикация организма.
Повышенная температура тела держится в течении 3 – 5 дней. Кашель может быть, как сухим и болезненным, так и с отхождением мокроты. Одним из основных симптомов данного заболевания считается отдышка (диспноэ), которая может присутствовать как в состоянии покоя, так и при незначительных физических нагрузках.
Появление данного симптома обусловлено тем, что в легких накапливается экссудат, который вызывает нарушение обмена углекислого газа и кислорода, что и вызывает затрудненное дыхание.
Диагностика
Диагностика очаговой пневмонии состоит из сбора жалоб больного, осмотра, прослушивании легких. Также врач в срочном порядке назначает рентген легких, который позволит определить очаг воспаления.
Помимо рентгенологического исследования пациенту назначаются лабораторные анализы крови, мочи. Результаты таких исследований позволят врачу составить полную картину болезни, поставить правильный диагноз, назначить необходимое лечение.
Как лечить?
Лечение очаговой пневмонии может проводиться амбулаторно или в стационаре, это зависит от формы болезни, степени воспалительных очагов, особенностей организма больного. Лечить данное заболевание нужно комплексно.
Неотъемлемой частью лечебной терапии считается прием следующих препаратов:
- Антибактериальная терапия. Для лечения врач назначает антибиотики широкого спектра действия. В некоторых случаях врач может назначить сразу 2 препарата. Наиболее чаще больным назначаются препараты из группы цефалоспоринов, пенициллинов, фторхинолоны:
- Цефекс;
- Ампициллин;
- Макропен;
- Эритромицин;
- Цефтриаксон.
Антибиотики вводятся в организм человека внутримышечно, внутривенно или перорально. Курс лечения от 7 до 14 дней. Если в течении 3 дней после приема антибактериального препарата видимых ощущений не наблюдается, врач может сменить антибиотик на другой препарат из другой группы.
- Пробиотики. При приеме любого антибиотика необходимо принимать препараты, которые смогут защитить слизистую кишечника от раздражения и развития дисбактериоза:
- Линекс;
- Бифи-форм;
- Лактовит.
- Противовоспалительные, жаропонижающие лекарства. Назначаются при повышении температуры тела:
- Парацетамол;
- Ибупрофен;
- Нурофен или Панадол (детям).
- Антигистаминные лекарства:
- Супрастин;
- Тавегил;
- Эриус;
- Цитрин.
Такие препараты снимают отек слизистых бронхов, предотвращают риск развития аллергии.
- Бронхолитики. При спазмах бронхов, развитии обструкции и отдышки, назначаются:
- Неофилин;
- Эуфелин;
- Сальбутамол.
Которые расширяют бронхи, способствуют быстрейшему отхождению мокроты.
- Отхаркивающие препараты. Разжижают мокроту, увлажняют кашель, способствуют быстрейшему ее отхождению из бронхов и легких:
- Амброксол;
- Лазолван;
- Проспан;
- Алтейка;
- Гербион.
- Витаминотерапия. Комплекс витаминов и минералов поможет обеспечить организм всеми необходимыми компонентами, повысить иммунитет, ускорить процесс выздоровления.
- Ингаляционные процедуры. Проводятся только в том случаи, когда температура тела не превышает 37.5 градусов. Для ингаляций можно использовать как аптечные препараты, так и некоторые средства народной медицины. Ингаляции при бронхолегочных заболеваниях действуют в самом очаге воспаления, разжижают мокроту, снимают отек слизистой бронхов.
Курс лечения, дозы препаратов назначаются врачом индивидуально для каждого пациента. Помимо приема лекарственных препаратов больному рекомендуется постельный режим, обильное питье, полезное питание, с большим количеством витаминов.
Когда острый период пройдет, больному назначаются физиотерапевтические процедуры, массаж, дыхательная гимнастика и другие процедуры. В основном лечение очаговой пневмонии занимает до 14 – 21 дня.
Чем опасна очаговая пневмония?
Осложнения при очаговой пневмонии могут проявиться в том случаи, когда лечебная терапия проводилась неправильно или отсутствовала полностью. В группе риска к развитию осложнений находятся лица, в анамнезе которых присутствуют хронические заболевания бронхов, легких.
Среди всех осложнений можно выделить следующие состояния:
- экссудативный плеврит;
- острая дыхательная недостаточность;
- абсцесс или гангрена легкого;
- миокардит;
- менингит;
Все вышеперечисленные осложнения довольно опасны для здоровья и жизни человека, поэтому не стоить медлить с лечением при проявлении симптомов пневмонии. Своевременное и правильное лечение поможет предотвратить всевозможные осложнения, тем самым улучшить самочувствие больного.
Основными профилактическими методами считается правильное и своевременное лечение простудных заболеваний, а также ранняя диагностика болезни и правильная лечебная терапия под наблюдением квалифицированного врача.
Источник: https://otvirusa.ru/pnevmoniya/ochagovaya.html
Причины, симптомы и лечение очаговой пневмонии у взрослых
Пневмония в общем смысле представляет собой инфекционное и вместе с тем воспалительного характера поражение нижних дыхательных путей. Преимущественно страдают легочные структуры (легочная паренхима).
Согласно все той же статистике, наиболее часто наблюдаются такие формы воспаления легких, как крупозная (или генерализованная, порядка 60% всех клинических ситуаций) или же очаговая пневмония (40% ситуаций).
Очаговое воспаление легких считается менее агрессивным в плане течения и более сложным в плане диагностики, поскольку симптоматика нередко смазана. Что же нужно знать о такой проблеме?
Что такое очаговая пневмония и чем она опасна
Очаговая пневмония суть поражение легочной паренхимы на уровне одного или нескольких сегментов. Может быть верхнедолевой или нижнедолевой.
Непосредственных причины становления заболевания две:
- Транспортировка вируса или инфекционного агента и попадание его в легкие, и нижние дыхательные пути.
- Снижение силы иммунного ответа (снижение общего и местного иммунитета).
Также имеются и факторы риска, помимо иммунодефицита. Следует рассмотреть каждую из групп причин подробнее.
Возбудители
Возбудители инфекции, провоцирующей воспаление легких, многообразны. Среди наиболее распространенных можно назвать:
- Пневмококк. Рекордсмен по количеству зафиксированных случаев типичной пневмонии. Встречается в 60-80% клинических ситуаций. Вызывает тяжелые и опасные формы воспаления легких. Инкубационный период составляет не менее 3 дней. Но максимум — 10-15 суток.
- Клебсиелла. Условно-патогенный микроорганизм, развивающийся на кожных покровах и слизистых оболочках. Наиболее распространен среди пациентов младшего возраста.
- Стафилококк золотистый и гемолитический. Оба вида опасны, оба вида провоцируют тяжелые, осложненные формы воспаления легких. Особенно опасен в данном контексте золотистый стафилококк из-за высокой контагиозности и способности создавать целые комплексы и конгломераты себе подобных в структурах бронхов и легких. Гемолитический «собрат» обитает на дермальном слое почти у каждого. Проникает в легкие спонтанно.
- Стрептококк. Провоцирует смазанные формы очагового воспаления легких. Может долгое время оставаться нераспознанным из-за способности вызывать неосложненные формы очагового воспаления легких.
- Вирус герпеса. Становится виновником становления проблемы сравнительно нечасто. Примерно, в 3-5% всех зафиксированных случаев поражения нижних дыхательных путей. Наиболее часто речь идет о вирусе Эпштейна-Барр (штамм герпеса четвертого типа), цитомегаловирусе (вирус пятого типа). Однако и первые три типа герпеса (вирус простого герпеса, генитальный герпес и герпес третьего типа, провоцирующий ветряную оспу) способны в некоторых случаях инициировать патогенный процесс.
- Хламидии, уреаплазмы, гонококки. Чаще всего проникают в легкие через орально-генитальные контакты. Провоцируют аномальные, атипичные формы пневмонии. Они считаются наиболее опасными.
Перечень возбудителей неполный, но именно с ними врачи имеют дело наиболее часто.
Как передается пневмония
Пути передачи данных возбудителей также множественны:
- Воздушно-капельный путь. Наиболее распространен среди людей. С частичками слюны и мокроты, также слизи в окружающую среду выходит большое количество патогенных организмов. Вдохнуть их ничего не стоит. Потому нужно быть предельно осторожным и не допускать контактов с больными.
- Контактно-бытовой путь. Через взаимодействие с больным и предметами его быта.
- Орально-генитальные контакты. Наиболее часто становятся виновниками проникновения в ротовую полость и нижние дыхательные пути опасных венерологических организмов.
- Перинатальный путь. Транспортируется через плаценту от матери к ребенку.
- Нисходящий путь при прохождении ребенка по родовым путям инфицированной матери. Наиболее часто приходится говорить о вирусах герпеса различного типа.
- Наконец, возможна передача вируса лимфогенным или гематогенным путями (с током лимфы и крови соответственно).
Причины снижения иммунного ответа
Вторым весомым фактором является снижение эффективности работы местного и общего иммунитета.
Причины тому следующие:
- Злоупотребление алкоголем. Вызывает сужение кровеносных сосудов и, как итог, недостаточность работы защитной системы организма.
- Табакокурение. В особенности рискуют пациенты, с приличным стажем курения. Сигареты, никотин, смолы и продукты горения вызывают индуцированный атеросклероз, который становится виновником невозможности эффективно направлять иммунные клетки к местам поражения.
- Наличие очага хронического инфекционного воспаления. Кариозные полости в зубах, миндалины, больные суставы и иные структуры могут стать причиной вторичного воспаления легких. С током крови и лимфы патогенные агенты транспортируются в нижние дыхательные пути и там оседают. Иммунитет оказывается неспособен вовремя среагировать и тем более сделать это качественно.
- Переохлаждение. Иммунная система «не любит» холода. Закаливаться — это хорошо, но переохлаждаться нельзя, так как подобное приводит к резкому снижению защитных функций тела.
- Частые острые респираторные заболевание (острые респираторные вирусные инфекции по новой классификации). Провоцируют общее снижение работы иммунной системы.
- Прием цитостатиков, иммунодепрессантов, других препаратов при трансплантации органов, раковых опухолях.
- Также иммунитет может быть снижен при наличии в анамнезе вируса иммунодефицита человека.
Дополнительные факторы это:Подобные факторы сказываются на вероятности становления пневмонии лишь косвенно.
Гормональные нарушения, вроде гипертиреоза, гипотиреоза, сахарного диабета, гипофизарной недостаточности, гипогонадизма и других видов метаболических проблем.
Старческий или младенческий возраст. Чрезмерные физические нагрузки.
Классификация
Классифицировать заболевание можно по разным основаниям.
В зависимости от обширности поражения можно выделить:
- Мелкоочаговую пневмонию. В данном случае имеет место небольшой очаг хронического или острого поражения легочных структур.
- Очагово-сливную пневмонию. Несколько крупных очагов сливаются воедино. Наблюдаются они с одной стороны.
По следующему критерию, стороне поражения, можно выделить:
- Левостороннюю очаговую пневмонию
- Правостороннюю очаговую.
- Двустороннее очаговое воспаление легких.
В зависимости от остроты процесса выделяют:
- Острое воспаление легких.
- Хроническое.
Симптоматика
Основные симптомы наблюдаются в острую фазу, которая длится, в среднем, около 2 недель.
Признаки очаговой пневмонии недостаточно специфичны. Можно запросто спутать заболевание с бронхитом, или иными формами воспаления легких.
Необходимо провести тщательную диагностику, дабы поставить и верифицировать диагноз.
Несмотря на все сказанное, знать проявления пневмонии необходимо, чтобы вовремя среагировать и обратиться к специалисту. Проявления включают в себя:
- Повышение температуры тела.
Наблюдается в 30-50% клинических ситуаций. Главное отличие очаговой пневмонии от крупозного «собрата» — непостоянство температуры тела или отсутствие гипертермии. Примерно в половине случаев и даже больше гипертермия отсутствует, либо имеет крайне нестабильный характер. Отсутствует как таковой период мнимого благополучия.
Наблюдается также далеко не всегда. Как правило, кашель начинается с вечера и продолжается приступами, в течение ночи. Особенно сильный рефлекс наблюдается в утреннее время. Мокроты мало, она светлая. Крайне редко пациенты отмечают гнойные вкрапления в структуре экссудата.
Наблюдаются при вдохе и выдохе. Как правило, боль усиливается при перемене положения тела, прикосновениях к спине.
Обычно по обструктивному типу. Пациент может нормально вдохнуть, но не способен качественно выдохнуть. В тяжелых случаях, особенно если имеет место крупноочаговое поражение, наблюдается дыхательная недостаточность I-III степеней. Отмечается одышка (повышение количества дыхательных движений в сутки), удушье.
В отличие от крупозной пневмонии, очаги не дают существенных хрипов или свистов в легких, что осложняет диагностику. Более того, возможно полное отсутствие типичной клинической картины.
Таким образом, симптомы очаговой пневмонии многообразны, но не всегда в достаточной мере явны. Требуется объективное исследование нижних дыхательных путей.
Диагностические мероприятия
Диагностикой занимаются специалисты по пульмонологии. К врачу рекомендуется идти при первых же подозрениях на воспаление легких.
В первую очередь проводится устный опрос пациента на предмет жалоб, их давности и характера. В дальнейшем собирается анамнез. То есть специалист выявляет, какими заболеваниями страдает или страдал пациент. Далее врач имеет возможность определиться с вектором обследования пациента.
Назначаются следующие исследования:
- Выслушивание легочного звука с помощью стетоскопа. Как правило, звук грубый, хрипящий. Но и это не аксиоматично.
- Пальпация и физикальное исследование (простукивание).
- Исследование рентгенографическое. Требуется во всех случаях. Благодаря доступности и дешевизне назначается повсеместно. При должном профессионализме врача-специалиста позволяет поставить верный диагноз. Однако небольшие размеры очагов сказываются на сложности диагностики. Требуется изрядная доля внимательности.
- Бронхоскопия. Назначается в исключительных случаях в качестве основной меры диагностики при отсутствии данных за пневмонию на рентгенографии.
- Важно взять общий анализ крови. Он дает классическую картину воспалительного процесса с повышенной концентрацией лейкоцитов, скоростью оседания эритроцитов.
- Биохимия венозной крови. Также определяет картину классического воспалительного процесса.
- Анализ мокроты, посев ее на питательные сре
Обследование легких — AMBOSS
Последнее обновление: 23 апреля 2020 г.
Сводка
Обследование легочной системы является основной частью физического обследования, которое состоит из осмотра, пальпации, перкуссии и аускультации (в указанном порядке). Распознавание наземных ориентиров и их связи с нижележащими структурами имеет важное значение. Физическое обследование легочной системы начинается с того, что пациент удобно сидит на смотровом столе и его верхняя часть тела полностью обнажена.Затем исследуют грудную клетку и характер дыхания пациента, затем пальпируют грудную стенку, перкуссию грудной клетки и аускультацию полей легких. Тщательно записанный анамнез и тщательное физическое обследование позволяют провести дифференциальную диагностику и незамедлительно начать терапию.
См. Также дифференциальную диагностику одышки.
Инспекция
Необходимо оценить следующее:
- Схема дыхания
- Нормальная частота дыхания составляет 12–20 в минуту у взрослых и до 44 в минуту у младенцев
- Соотношение вдоха: выдоха: отношение времени вдоха к времени выдоха при спонтанном дыхании, которое обычно составляет 1: 2.
- Общие паттерны дыхания включают:
- Дыхание Чейна-Стокса: чередование периодов глубокого дыхания с последующим апноэ
- Атаксическое дыхание: нерегулярное дыхание по ритму и глубине
- Обструктивное дыхание: длительный выдох
- Повышенное усилие дыхания
- Тахипноэ
- Использование добавочных мышц дыхания при вдохе
- Трахея вне средней линии
- Положение штатива: пациенты с эмфиземой и респираторным дистресс-синдромом будут наклоняться вперед, сидя, положив руки на колени.
- Периферические признаки респираторной дисфункции
- Аномалии формы грудной клетки
- Выделение или выделения мокроты, если есть
- Белый и полупрозрачный: вирусная инфекция (например, бронхит, который проявляется типичным ранним утренним кашлем)
- Белый и пенистый: отек легких.
- Желто-зеленый: бактериальная инфекция
- Зеленый: признак псевдомонадной инфекции
- Серовато: пневмокониоз, убывающая бактериальная инфекция
- Черновато-коричневый: возможно, старая кровь; подлежат дальнейшему расследованию (также может быть безобидная случайная находка)
- Рыхлые: туберкулез, актиномикоз.
- Кровохарканье: см. Раздел ниже
- У новорожденных и младенцев
- Яремная, стернальная и межреберная ретракция
- Расширение носа или расширение ноздрей
- Расширение шеи
Обзор инсульта — AMBOSS
Последнее обновление: 22 сентября 2020 г.
Резюме
Инсульт — это острое неврологическое состояние, возникающее в результате нарушения церебральной перфузии вследствие ишемии (ишемический инсульт) или кровоизлияния (геморрагического). штрихи).Геморрагические инсульты также подразделяются на внутримозговые и субарахноидальные. Системная гипертензия и другие сердечно-сосудистые заболевания являются частыми факторами риска как ишемического, так и геморрагического инсультов. Клинически инсульт характеризуется острым началом очаговых неврологических нарушений, включая гемипарез, парестезии и гемианопсию. Характер клинических признаков определяется пораженным сосудом. Отличить ишемический инсульт от геморрагического инсульта на основании объективного обследования сложно, и требуется первоначальная оценка с помощью КТ головы без контрастирования.Перед принятием решения о вариантах лечения может потребоваться дополнительная нейроваскулярная визуализация. При ишемическом инсульте немедленная реваскуляризация пораженного сосуда жизненно важна для сохранения ткани мозга и предотвращения дальнейшего повреждения. Геморрагические инсульты лечат поддерживающими мероприятиями и нейрохирургическим удалением крови. Долгосрочное лечение всех типов инсульта сосредоточено на управлении изменяемыми факторами риска (например, гипертонией и атеросклерозом).
Для получения дополнительной информации см. Ишемический инсульт, внутримозговое кровоизлияние и субарахноидальное кровоизлияние.
Определение
Ссылки: [2] [3] [4]
Обзор
Как для ишемического, так и для геморрагического инсультов возраст является наиболее важным немодифицируемым фактором риска, а артериальная гипертензия — наиболее важным изменяемым фактором риска!
Эпидемиология
Эпидемиологические данные относятся к США, если не указано иное.
Этиология
Ссылки: [6] [7]
Симптомы инсульта пораженным сосудом
Обзор Focal Listen Wireless: быть громоздким — это нормально
Когда я думаю о Focal, я думаю о финансово недосягаемых аудиопродуктах, которые я хотел бы иметь на ушах.Однако с помощью Focal Listen Wireless компания предлагает высококачественное аудио на потребительских полках. Эти банки весят 300 г и имеют большие амбушюры с великолепным воспроизведением звука. Если вас настораживает понятие «high-end» Bluetooth; наш собственный Крис Томас, вероятно, тоже. Тем не менее, они совместимы с aptX и обеспечивают безупречную пассивную шумоизоляцию для непрерывного прослушивания.
Для кого предназначена беспроводная связь Focal Listen?
Розничная цена Focal Listen Wireless составляет 299 долларов США, они доступны в трех цветовых решениях: черном, оливковом, синем и фиолетовом.
- Веганы . Focal выбрала амбушюры из кожзаменителя. Хотя кожзаменитель может означать дешевизну, это не относится к Listen Wireless. Обе подушки имеют толщину 22 мм и чувствительны к теплу, а это значит, что от них не так потеют уши, как от кожаных моделей.
- Тем, кому нужна хорошая шумоизоляция, но не нравятся наушники с активным шумоподавлением. Несмотря на свой размер, они не оснащены технологией ANC, но им удается эффективно отфильтровывать шум окружающей среды.
Что внутри?
Focal включает в себя кабель 3,5 мм, оканчивающийся под углом 45 градусов, кабель для зарядки micro-USB, неопреновый футляр для переноски и беспроводные наушники Focal Listen, которые доступны в четырех цветах: черном, оливковом, синем и фиолетовом. . Это может показаться чрезмерно критичным, но для наушников, продающихся в розницу всего в одном Вашингтоне, менее 300 долларов, было бы неплохо увидеть жесткий или гибридный чехол вместо мягкого неопрена.
Как устроена беспроводная связь Focal Listen?
Если бы это были персонажи из мира Марио, то это был бы Варио.Они коренастые, прочные и, вероятно, не были бы моим первым выбором, основываясь только на внешнем виде. От амбушюров до амбушюров и даже оголовья — все в Focal Listen Wireless очень компактно. Но не позволяйте основной массе обмануть вас: они кажутся намного легче, чем кажутся. Кроме того, конструкция оголовья позволяет равномерно распределять вес и снижает утомляемость.
На внутренней части оголовья находится силиконовая подушка, наполненная воздухом, которая равномерно распределяет вес 300 г наушников Focal Listen Wireless.
«Listen Beyond» тиснено заглавными буквами на внешней стороне оголовья и имеет глянцевую поверхность, дополняющую окружающий матовый пластик. Переверните наушники, и вы увидите наполненную воздухом силиконовую направляющую, тянущуюся по внутренней части оголовья. Это обеспечивает удобную посадку, захватывающую голову, без использования металлических компонентов для стрижки волос.
Амбушюры с пластиковыми петлями складываются для транспортировки. Однако собирать вещи нужно с осторожностью. Выбор материала внушает уверенность, но покраска — нет.Всего через два дня использования краска начала царапаться от того, что ее бросили в сумку. Если вы хотите, чтобы наушники выглядели свежо, лучше всего использовать футляр, даже если это потребует дополнительных действий при упаковке или распаковке наушников.
Элементы управления Focal Listen Wireless красивые и большие, но расположение элементов управления воспроизведением в верхней половине передней стороны амбушюров в паре с кнопками громкости и сопряжения в нижней половине задней стороны наушников. амбушюры затрудняют нажатие одного элемента управления без случайного нажатия противоположного элемента управления.
Каждую чашку наушников можно регулировать по вертикали и горизонтали. Правильная посадка здесь имеет первостепенное значение для хорошего звука. Хотя наушники Focal Listen Wireless не идеальны для обеспечения оптимального качества звука, они в высшей степени удобны в очках и без них. А термочувствительные амбушюры? Они помогают сохранять уши прохладными, но не ждите чудес. Если вы живете в таком месте, как Флорида или Луизиана, ваши уши все равно будут потеть.
Плохо расположенные элементы управления воспроизведением, отличная система с двумя микрофонами
Элементы управления воспроизведением немного загадочны.Поскольку кнопки большие, можно подумать, что их легко нажимать. Полагаю, это правда; за исключением случаев, когда я нажимаю какой-либо из переключателей громкости, я случайно нажимаю кнопку перемотки назад. Чтобы избежать этого, я должен сознательно думать: «Хорошо, переместите указательный палец к внешнему краю чашки наушника, чтобы не проиграть последнюю песню».
Контроль действует; однако в будущих итерациях могут быть полезны объединенные и более эргономичные элементы управления.
С другой стороны, всенаправленная система с двумя микрофонами просто фантастическая.Функция Clear Voice Capture работает в тандеме с микрофонами для получения чистого голоса с отличным подавлением окружающего шума. К сожалению, есть одна причуда. Каждые 10 секунд или около того статическая обратная связь передается через микрофон. Это было достаточно заметно, чтобы большинство людей, с которыми я тестировал микрофон, спрашивали о статике.
«Зачем мне нужны титановые драйверы из майлара?»
Пластиковая конструкция наушников обеспечивает легкость и гибкость; Focal Listen Wireless подходят для черепа практически любого размера.
Во-первых, «майларовый титан» звучит круто и похоже на то, из чего будет сделан щит Капитана Америки. Кроме того, майларовый титан представляет собой совершенно легкое и прочное сочетание. Давайте разберем его по компонентам: майлар получают из полиэтилентерефталата (ПЭТ) и представляет собой тонкую термостойкую полиэфирную пленку или пластиковый лист. Он использовался в проекте НАСА «Эхо» еще в 1960 году и до сих пор используется для создания космических одеял.
Теперь мы более знакомы с титаном.Он имеет самое высокое соотношение прочности к весу среди всех элементов. Усилив майлар титаном, Focal создала драйверы, рассчитанные на износ. Более того, они эффективно воспроизводят звук с минимальными искажениями благодаря легкому характеру комбинации.
Срок службы батареи
Полный цикл зарядки с помощью прилагаемого кабеля micro-USB занимает три часа. Спустя всего несколько дней краска начала отслаиваться вокруг входа micro-USB.
Спецификации
Focal для Listen Wireless утверждают, что они обеспечивают 20 часов воспроизведения и три часа для полного цикла зарядки.Во время тестирования с громкостью, установленной на 50 процентов, батарея обеспечила чуть менее 21 часа воспроизведения. Если у вас все в порядке с показаниями примерного уровня заряда батареи, об этом сообщается с помощью значка на панели уведомлений вашего смартфона. Хотя в них нет возможности быстрой зарядки, они обеспечивают 240 часов или 10 дней работы в режиме ожидания.
Возможности подключения
Стоит отметить: для наушников разрешен расширенный диапазон подключения до 15 метров, а не типичный 10-метровый диапазон.Это сработало довольно хорошо, даже через несколько слоев стен. Где проблемы с подключением — как и у многих наушников Bluetooth — так это на улице. В этих случаях соединение прерывается примерно каждые пять минут. Однако полного обрыва связи не было.
Оснащенные Bluetooth 4.1, совместимостью с aptX и расширенным диапазоном действия Bluetooth до 15 м (60 футов), эти наушники выделяются среди конкурентов.
Есть несколько способов подключить Focal Listen Wireless к вашему телефону:
- NFC .Это самый простой способ подключения, если исходное устройство поддерживает NFC. Достаточно одного прикосновения телефона к правой чашке уха, и вы готовы к грохоту.
- Bluetooth . Это наиболее очевидный способ подключения. Проведите пальцем по экрану и войдите в меню Bluetooth телефона, переведите наушники в режим сопряжения и выберите Focal Listen Wireless. Поскольку наушники работают через Bluetooth 4.1, это немедленный процесс.
- Вы всегда можете отказаться от старой школы, используя прилагаемый 3.Кабель 5мм тоже. Команда разработчиков Focal оснастила кабель механизмом от поворота до фиксации, который почти идентичен тому, который используется в Sennheiser 598 CS и Momentum . Однако при использовании кабеля вы теряете функцию падения воспроизведения и регулировки громкости.
«Ненавижу аудиовизуальные задержки. Проблема с задержкой? »
В комплекте идет кабель 3,5 мм. На одном конце можно найти базовый механизм фиксации поворота, а на другом — усиленный домкрат, расположенный под углом 45 градусов.
Вовсе нет. Благодаря совместимости с aptX (и AAC) наушники могут транслировать видео без аудиовизуальных сбоев. Тем не менее, ваше исходное устройство также должно быть aptX-совместимым. Если нет, вы все равно можете столкнуться с задержкой, поскольку наушники вернутся к элементарному кодеку SBC.
Как Focal Listen Wireless звучит?
Отлично по цене. Ни один аспект звуковой сигнатуры не преувеличен до гротескного воспроизведения, но низкие частоты получают небольшой удар, а иногда вы можете услышать неприятные резкие всплески высоких частот.Если вы часто слушаете классическую или народную музыку, вы можете обнаружить, что воспроизведение высоких частот слишком подчеркнуто.
Focal Listen Wireless — отличная гарнитура для поездок на работу, поскольку они способны эффективно ослаблять окружающий шум благодаря амбушюрам диаметром 22 мм.
С воспроизведением трехмерного пространства сложно справиться, но Focal Listen Wireless отлично справляется со съемкой изображений. Трубы в композиции Feel It Still разочаровывающе-акцентированной группы Portugal. The Man легко отделить от гитарного соло, которое идет вверх от 12-го лада струны High-E до 11-го лада струны D.Не только это, но и электрический бас — неизменный на протяжении большей части песни — можно легко отделить от хай-хэта и барабанных ударов.
Если говорить о технических характеристиках, то 40-миллиметровые электродинамические драйверы из майлара-титана воспроизводят частотный диапазон от 15 Гц до 22 кГц. Если вам интересно, да, это выходит за рамки человеческого уха, и они становятся ужасно громкими с максимальной выходной мощностью 122 дБ SPL. Предупреждение: длительное воздействие этого вещества, несомненно, может повредить ваш слух, поэтому мы не советуем использовать его максимально.
Минимум
Низкие частоты четко воспроизведены и артикулированы; это легко услышать во вступлении к Denim Jacket от Maroon 5. Красивый резонанс бас-барабана подчеркивается ровно настолько, чтобы выделяться на фоне инструментальной партии, не маскируя тенор Адама Левина или ровный ритм щелчков на протяжении всей песни.
Средн
Слушатели могут легко раздвинуть или убрать наушники, чтобы они соответствовали требованиям. Более того, амбушюры поворачиваются вертикально и горизонтально на желтке.
Более известная как Лорд, Элла Мария Лани Елич-О’Коннор вокал звучит вперед с минимальной маскировкой баса в The Lourve. Хотя вокал — явление поляризующее, нет никаких сомнений в том, что Focal Listen Wireless умеет ловко перемещаться по средним частотам, потому что каждый бит можно услышать в воспроизведении голоса Лорде. Это наиболее очевидно в повторяющейся лирике: «Половина моего гардероба находится на полу вашей спальни».
Максимум
Хотя подчеркнутые высокие частоты могут вызывать раздражение, они работают на пользу Conscious Club от Vulfpeck.В финале особенно отчетливо видны аккорды фортепиано Fm и G #, что хорошо, потому что с другими наушниками, такими как RHA MA750 Wireless, высокие частоты в Conscious Club почти незаметны. Кроме того, гитарные аккорды D7 / F # и Dm7 / G в финале легче услышать, что является положительным следствием акцента на высоких частотах.
Здесь утечки звука нет
Амбушюры из кожзаменителя Focal Listen Wireless чувствительны к нагреванию, что предотвращает перегревание между ушами и амбушюрами.
Верно, точно так же, как ящик Пандоры — ну, до того, как он был открыт — ничего не входит и не выходит. Вращение круглых амбушюров позволяет любому добиться надлежащего уплотнения, что приводит к качественной работе по фильтрации шума окружающей среды. Такие вещи, как кондиционеры с низким гудением и вентиляторы, легко пассивно заглушить, но более высокие частоты, такие как женский голос, который обычно находится в диапазоне от 1,6 кГц до 2,5 кГц, труднее смягчить.
Стоит ли их покупать?
Если у вас есть бюджет и вы хотите воспроизводить звук как минимум CD-качества, то да.Focal — это бренд, который многие из нас, аудиофилов и энтузиастов, полюбили и стали доверять не без оснований. Компания знает, как производить продукцию высокого качества, хотя и по очень высокой цене. Будь то для удобства или из-за того, что производитель вашего телефона решил, что нужно удалить разъем для наушников, Focal Listen Wireless — это феноменальный набор наушников Bluetooth, которые могут быть очень громкими.
Толстый пластик составляет основную часть наушников Focal Listen Wireless, которые можно сложить для транспортировки.
Хотя есть ряд причин, по которым они могут вас заинтересовать, они должны понравиться вам, если вам нужна высококачественная пассивная шумоизоляция. Надев их, вы словно попадаете в конус тишины из Get Smart . Ваше окружение уходит на второй план, что означает, что вы можете беспрепятственно наслаждаться музыкой. Конечно, высокие частоты иногда могут раздражать, но это небольшая цена за безупречную изоляцию.
.

 Однако опасность таких бактерий заключается в том, что они наиболее часто приводят к летальному исходу.
Однако опасность таких бактерий заключается в том, что они наиболее часто приводят к летальному исходу.

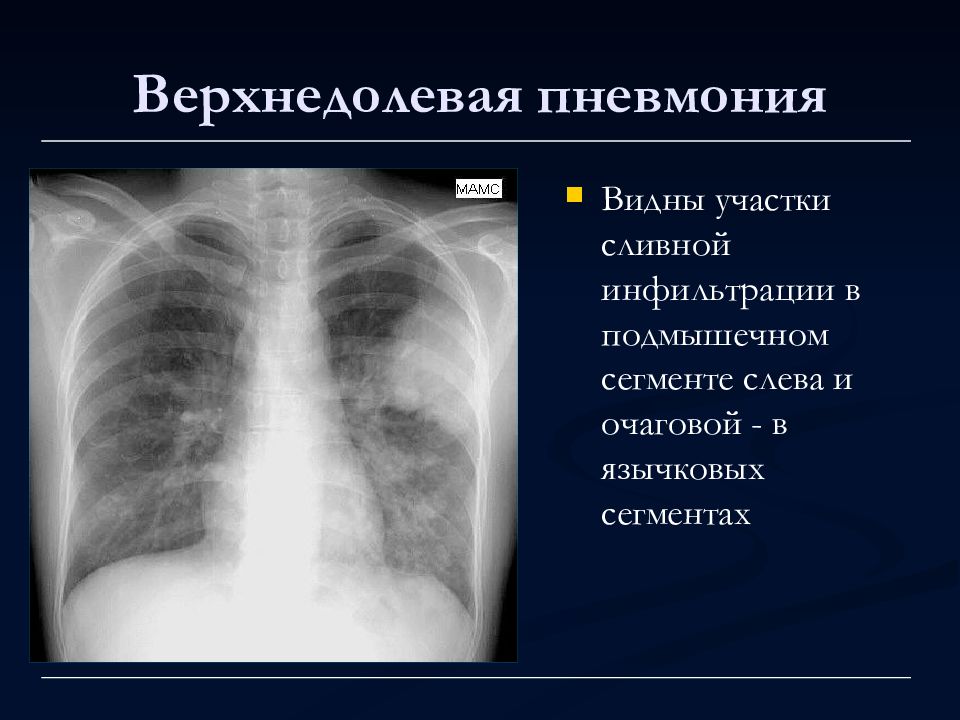
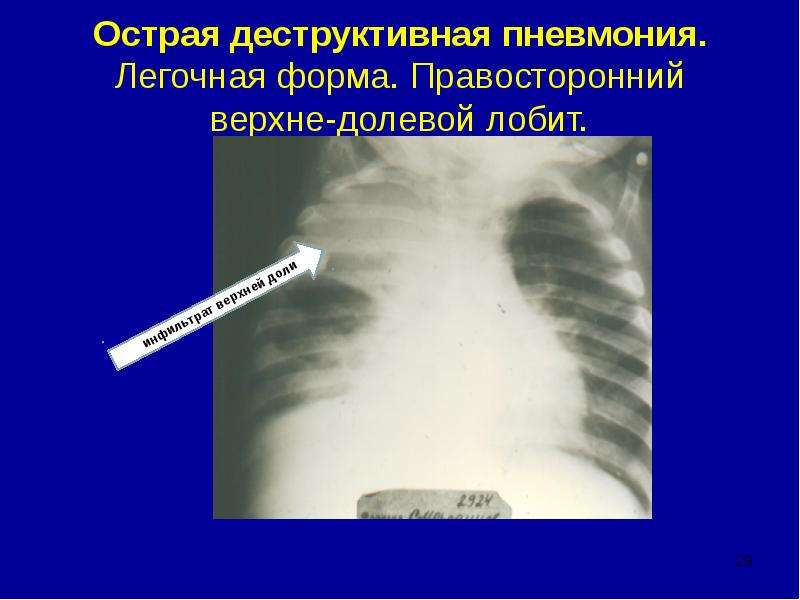
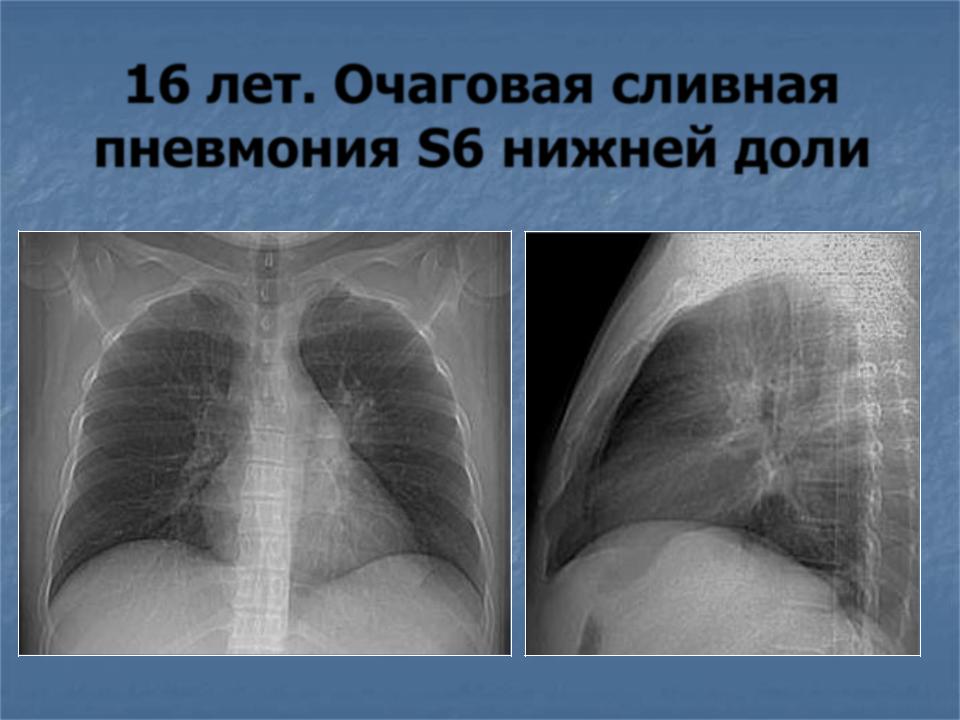



 Такие неприятные симптомы склонны к обострению при вдохе;
Такие неприятные симптомы склонны к обострению при вдохе; Сюда также стоит отнести измерение температуры и ЧСС;
Сюда также стоит отнести измерение температуры и ЧСС;