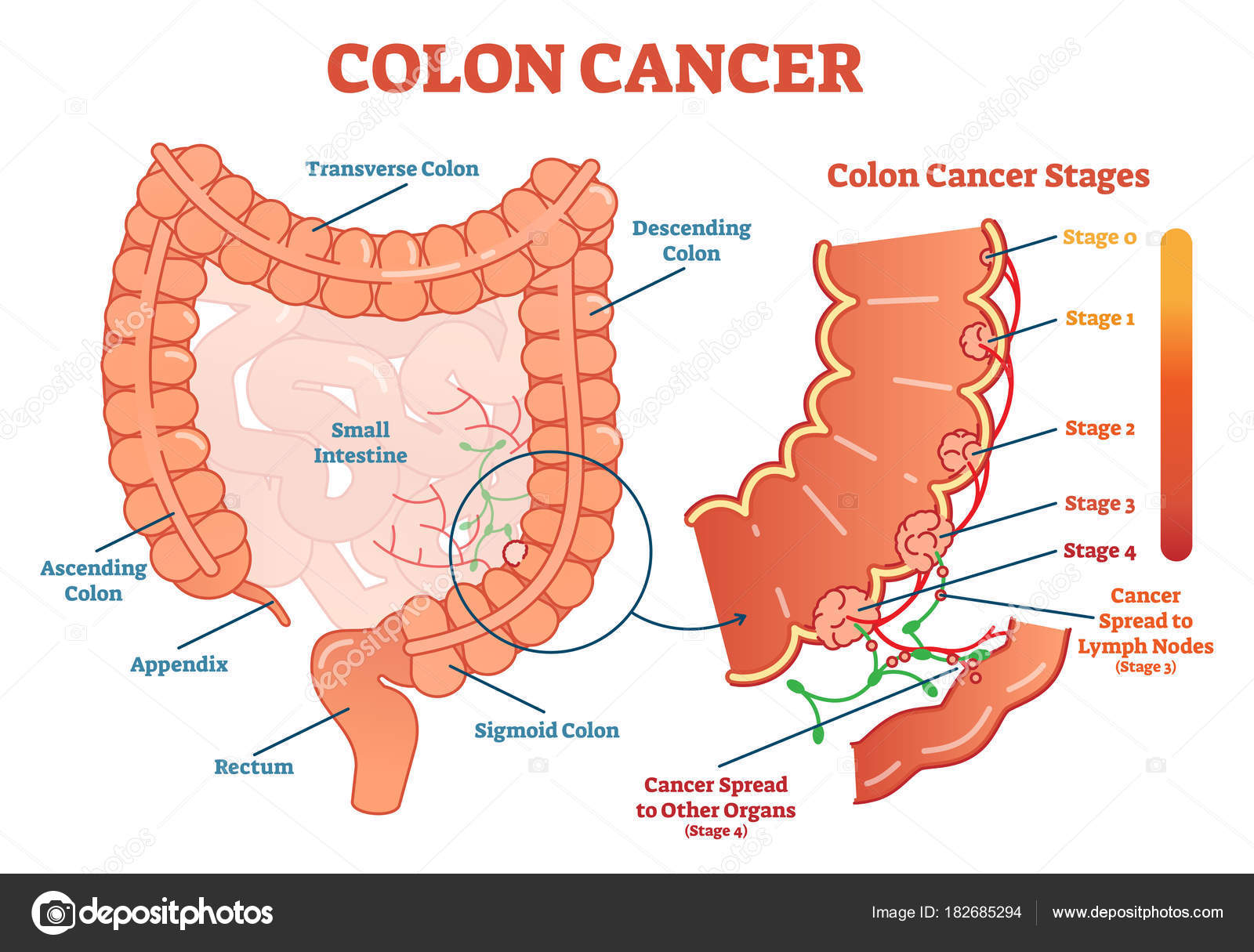
Рак прямой кишки — центр лечения онкологии СМ-Клиники
Содержание статьи:
Прямая кишка – это последние 15 см кишки, которая соединяет толстую кишку с анусом. Рак прямой и/или толстой кишки называется колоректальным раком и является четвертым по распространенности раком в нашей стране. Эти два вида рака сгруппированы вместе, потому что они имеют много общих характеристик и лечатся одинаково. Около одной трети случаев колоректального рака, диагностируемых ежегодно, приходится на прямую кишку.
Рак прямой кишки возникает, когда клетки кишечной стенки мутируют и выходят из-под контроля. Заболевание также может развиться при появлении наростов, называемых полипами, на внутренней стенке прямой кишки. Иногда они становятся злокачественными. Считается, что он типичен для старшей возрастной группы, от 60-65 лет, чаще возникает у женщин. Современная медицина более эффективно лечит рак этой локализации, чем это было ранее. На сегодня 5-летняя выживаемость достигает 67%.
Причины и факторы риска
Врачи точно не знают причину болезни, но считают, что рак прямой кишки возникает при появлении ошибок в ДНК кишечных клеток, из-за чего они начинают неконтролируемо делиться и расти. Как результат, аномальные клетки образуют опухолевые участки, которые способны проникать в область здоровых тканей, постепенно их разрушая. Врачи выявили определенные мутации генов, передающиеся по наследству и повышающие риск заболевания, но рак прямой кишки выявляется не у всех людей с дефектными генами.
Как результат, аномальные клетки образуют опухолевые участки, которые способны проникать в область здоровых тканей, постепенно их разрушая. Врачи выявили определенные мутации генов, передающиеся по наследству и повышающие риск заболевания, но рак прямой кишки выявляется не у всех людей с дефектными генами.
Риск развития онкологии, включая рак прямой кишки, выше у пациентов с синдромом Линча (опухоли могут возникать до 50 лет), семейным аденоматозным полипозом (риск рака повышен уже с 40 лет).
Среди факторов риска выделяют возраст: риск опухолей выше среди пациентов старше 60 лет. Кроме того, повышают возможность онкологии поражения яичников, полипы кишечника, воспалительные процессы в нем, тяжелое ожирение, плохо контролируемый диабет 2-го типа. Негативно может влиять диета с избытком красного мяса и дефицитом овощей, курение, малоактивный образ жизни и прием большого количества алкоголя Источник:
Рак прямой кишки. Райков Н.С., Чупин Р.Н., Попов И.Н., Сбродов О.В., Дорогина Л. В., Роговских А.Н. Тюменский медицинский журнал №3-4, 2010. с. 75-77.
В., Роговских А.Н. Тюменский медицинский журнал №3-4, 2010. с. 75-77.
Рак прямой кишки: симптомы и признаки
Опухолевый рост на ранних стадиях может не проявлять очевидных симптомов, поэтому ранние признаки рака прямой кишки пациент может пропустить или принимать за другие болезни. По мере развития заболевания симптомы могут включать изменения дефекации, ректальное кровотечение и жидкий ленточный стул. Другие признаки и симптомы включают:
- усталость;
- потерю веса
- кровь в стуле;
- диарею и/или запор;
- боль в животе;
- вздутие живота;
- ощущение, что человек не может опорожнить кишечник.
Если рак прямой кишки дает метастазы или распространяется на другие части тела, симптомы могут различаться в зависимости от того, где находится первичная опухоль. Симптомы метастатического рака прямой кишки могут включать:
- постоянный кашель;
- усталость;
- боль в костях;
- одышку;
- потерю аппетита;
- желтуху;
- отек рук и ног;
- изменения зрения или речи.

Важно понимать, что существуют разные виды рака прямой кишки, симптомы при которых могут несколько отличаться. Большинство случаев рака прямой кишки (около 95 процентов) представляют собой аденокарциному. Эти опухоли обычно начинаются с полипов или разрастания слизистой оболочки прямой кишки. Полипы могут быть удалены во время колоноскопии. Другие типы рака прямой кишки включают:
- стромальные опухоли желудочно-кишечного тракта;
- карциноидные опухоли;
- лимфому.
Стадии рака прямой кишки: возможные симптомы
Согласно общепринятой классификации можно разделить рак прямой кишки на 4 стадии. Вне зависимости от конкретного места, где изначально развивался опухолевый очаг, процесс может распространяться на окружающие ткани либо метастазировать в отдаленные области сквозь ткани, с током крови или по лимфатическим капиллярам. В этом случае вторичные опухолевые очаги будут выявляться в совершенно иных частях тела, отдаленных от кишки. Стадийность рака будет указывать врачам, насколько обширно распространились очаги рака,кроме того, в зависимости от стадии рака прямой кишки будет планироваться то или иное лечение.
Стадийность рака будет указывать врачам, насколько обширно распространились очаги рака,кроме того, в зависимости от стадии рака прямой кишки будет планироваться то или иное лечение.
Карцинома «insitu» или так называемая стадия 0 – это повреждение только эпителиального слоя кишечника, обнаружение в нем аномальных клеток. Никаких проявлений эта стадия обычно не дает, ее могут выявить при плановых обследованиях.
Стадия 1 – это распространение клеток рака далее слизистого (внутреннего) слоя кишки, но опухолевых клеток нет в области лимфоузлов.
Стадия 2 – на этом этапе опухолевые клетки постепенно прорастают мышечный и внешний слой кишечника, распространяясь в тканях, но не в лимфоузлах. Нередко это называют стадией 2А. Если же поражена еще и слизистая оболочка брюшной стенки – это стадия 2В.
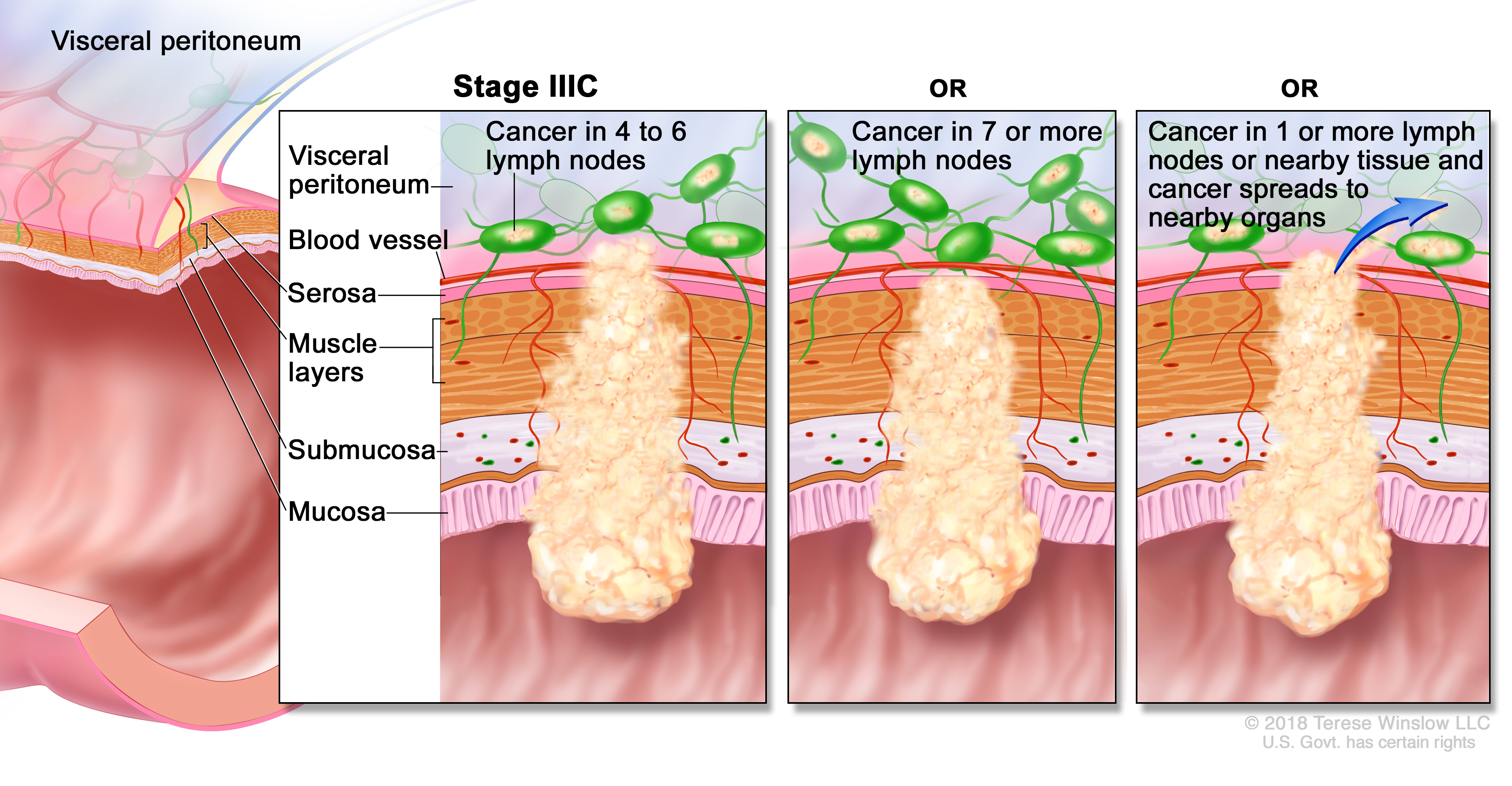
Стадия 3 – клетки рака прорастают все слои кишечной стенки, поражают один или несколько регионарных лимфоузлов. Чем больше узлов поражено – тем выше стадия – 3А, или 3цИ, самая тяжелая – 3С.
Стадия 4 – это опухоль прямой кишки с отдаленными метастазами, которые выявляют в легких, ткани печени или других местах.
Согласно этим критериям выставляется диагноз рака прямой кишки с указанием типа опухоли и ее стадии.
Методы диагностики рака прямой кишки
Тщательный и точный диагноз рака — это первый шаг в составлении стратегии лечения рака прямой кишки. Врачи применяют разные подходы в диагностике опухоли, оценке тяжести заболевания и планировании индивидуального лечения. Онкологи применяют визуализацию и лабораторные тесты, чтобы отслеживать размер опухолей, ответ рака на лечение, чтобы изменять план терапии при необходимости.
Такие процедуры, как колоноскопия, позволяют врачу осмотреть кишку изнутри. Врач вводит в кишку эндоскоп для поиска полипов или других аномалий. В некоторых случаях полипы могут быть удалены во время колоноскопии Источник:
Проблемы ранней диагностики рака прямой кишки. Мирзаева Л.И., Юнусметов И.Р., Абдурахманов Б. А., Тихонова Т.А. Сибирский онкологический журнал, 2009. с. 134-135.
А., Тихонова Т.А. Сибирский онкологический журнал, 2009. с. 134-135.
Лабораторные тесты включают в себя несколько анализов стула, которые проводятся для поиска крови, аномалий ДНК или других маркеров, которые могут указывать на рак.
Биопсия может иметь решающее значение при диагностике ректального рака. Гастроэнтеролог выполняет биопсию, извлекая полипы и другие образцы тканей из прямой кишки во время колоноскопии. Образцы тканей также можно получить во время других эндоскопических процедур, таких как ректороманоскопия или эндоскопическое ультразвуковое исследование. Затем полипы и образцы отправляются в лабораторию для анализа под микроскопом на предмет наличия раковых клеток.
КТ-сканирование грудной клетки, брюшной полости и таза выполняется, чтобы определить, распространился ли рак на другие части тела, такие как легкие, печень или другие органы. Сканирование также может помочь врачам определить стадию рака. КТ обычно выполняется до и на различных этапах лечения ректального рака, чтобы определить, работает ли лечение.
МРТ может помочь врачам определить стадию рака прямой кишки. МРТ используют сильные магнитные поля и радиоволны для получения исключительно подробных изображений. Эти тесты также позволяют получить больший контраст мягких тканей, чем компьютерная томография.
ПЭТ/КТ сканирование может использоваться для определения того, распространился ли рак на лимфатические узлы или другие области тела, такие как печень или легкие. Это также помогает определить стадию заболевания.
УЗИ может использоваться для получения изображений внутренних органов для проверки на наличие опухолей в органах брюшной полости, таких как печень, желчный пузырь и поджелудочная железа, особенно если в брюшной полости была обнаружена жидкость Источник:
Анализ причин поздней диагностики рака прямой кишки. Никишина А.И. Бюллетень медицинских интернет-конференций №7, 2016.
Методы лечения рака прямой кишки
Лечение рака прямой кишки часто зависит от стадии заболевания и степени его развития. Варианты лечения включают:
Варианты лечения включают:
- операцию;
- иммунотерапию;
- химиотерапию;
- лучевую терапию;
- таргетную терапию;
- клинические испытания Источник:
Органосохраняющее лечение рака прямой кишки. Расулов А.О., Мамедли З.З., Кузьмичев Д.В., Худоеров Д.Х., Козлов Н.А., Сураева Ю.Э., Балясникова С.С. Онкологическая колопроктология №4, 2016. с. 13-17.
Если обнаружены подозрительные полипы, для некоторых пациентов может быть избран вариант активного наблюдения. Во время активного наблюдения врач внимательно наблюдает за пациентом, чтобы найти признаки роста рака. Во время активного наблюдения пациенты могут пройти несколько методов исследования рака прямой кишки, включая пальцевое ректальное исследование, МРТ и / или колоноскопию.
Симптомы рака прямой кишки и побочные эффекты лечения могут повлиять на качество вашей жизни. Клиника предоставляет услуги комплексного ухода, чтобы помочь справиться с любыми побочными эффектами. Для пациентов с раком прямой кишки эти услуги могут включать:
Для пациентов с раком прямой кишки эти услуги могут включать:
- нутритивную поддержку;
- контроль над болью;
- психологическое консультирование;
- круглосуточный уход.
Прогноз заболевания
В зависимости от стадии рак прямой кишки имеет разную тактику терапии и прогноз для выздоровления и пятилетней выживаемости.
На 0 стадии проводят удаление подозрительных тканей во время колоноскопии, отдельной операции или удаление ткани и части окружающей области.
На 1 стадии показано местное иссечение или резекция опухоли в сочетании с лучевой и химиотерапией.
Стадии 2-3 лечатся при помощи операции в сочетании с лучевой и химиотерапией.
На стадии 4 показана операция, возможно, в более чем одной области тела в комбинации с лучевой и химиотерапией. Возможна таргетная терапия, такая как моноклональные антитела или ингибиторы ангиогенеза, паллиативные вмешательства – криохирургия, процедура, при которой используется холодная жидкость или криозонд для разрушения аномальных тканей, радиочастотная абляция, процедура, при которой радиоволны используются для разрушения аномальных клеток, стент для удержания открытого просвета прямой кишки, если она заблокирована опухолью Источник:
Рецидивы рака прямой кишки и методы их предупреждения. Кит О.И., Геворкян Ю.А., Анапалян В.Х., Донцов В.А., Колесников В.Е., Петров Д.С., Непомнящая Е.М. Актуальные проблемы медицины, 2012.
Кит О.И., Геворкян Ю.А., Анапалян В.Х., Донцов В.А., Колесников В.Е., Петров Д.С., Непомнящая Е.М. Актуальные проблемы медицины, 2012.
Также показана паллиативная терапия для улучшения общего качества жизни.
Достижения в области лечения за последние несколько десятилетий улучшили общий прогноз. Многие случаи рака прямой кишки можно лечить. Общая 5-летняя выживаемость составляет около 67%.
5-летняя относительная выживаемость по стадиям составляет:
- при локальной опухоли – 89 %
- если поражены региональные лимфоузлы – 71%
- при отдаленных метастазах – 15 %.
Источники статьи:
- Рак прямой кишки. Райков Н.С., Чупин Р.Н., Попов И.Н., Сбродов О.В., Дорогина Л.В., Роговских А.Н. Тюменский медицинский журнал №3-4, 2010. с. 75-77
- Органосохраняющее лечение рака прямой кишки. Расулов А.О.,Мамедли З.З., Кузьмичев Д.В., Худоеров Д.Х., Козлов Н.А., Сураева Ю.Э., Балясникова С.С. Онкологическая колопроктология №4, 2016.
 с. 13-17
с. 13-17 - Рецидивы рака прямой кишки и методы их предупреждения. Кит О.И., Геворкян Ю.А., Анапалян В.Х., Донцов В.А., Колесников В.Е., Петров Д.С., Непомнящая Е.М. Актуальные проблемы медицины, 2012
- Проблемы ранней диагностики рака прямой кишки. Мирзаева Л.И., Юнусметов И.Р., Абдурахманов Б.А., Тихонова Т.А. Сибирский онкологический журнал, 2009. с. 134-135
- Анализ причин поздней диагностики рака прямой кишки. Никишина А.И. Бюллетень медицинских интернет-конференций №7, 2016
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также
Можно ли вылечить рак прямой кишки?
…в группе риска находится население экономически развитых стран и жители больших городов. Среди основных причин, ведущих к заболеванию, статисты и онкологи выделяют два главных фактора: характер питания и наследственность.
Что вызывает рак прямой кишки
При наличии в семье родственников в разных поколениях с онкологическим заболеванием прямой кишки говорят о наследственной предрасположенности к колоректальному раку. Но неправильное питание и наличие хронических болезней конечных отделов кишечника даже без отягощенной наследственности могут стать причиной появления злокачественной опухоли.
Пищевой рацион, бедный клетчаткой, но с избытком красного мяса, животных жиров, жареного, мучного и сладкого приводит к накоплению в кишечнике жирных кислот, превращающихся в канцерогены. Малоподвижный и сидячий образ жизни в свою очередь способствует застою крови в венах таза и приводит к нарушению функций слизистой оболочки прямой кишки. В толстом кишечнике возникают хронические воспалительные процессы, провоцируя мутации клеток.
Что такое рак прямой кишки?
Рак прямой кишки – это злокачественное новообразование, развивающееся в слизистой оболочке конечной части сегмента толстой кишки, заканчивающейся анусом. Опухоль развивается, расширяет свои границы на слизистой и со временем выходит за ее пределы.
Опухоль развивается, расширяет свои границы на слизистой и со временем выходит за ее пределы.
Появляются вторичные патологические очаги (метастазы), которые в первую очередь поражают лимфоузлы и органы малого таза, и постепенно распространяются по всему организму. Раковая опухоль в прямой кишке может также развиваться на фоне предраковых заболеваний: полипов, трещин, свищей, проктитов.
Даже незначительное, но затянувшееся отклонение от привычного состояния кишечника должно насторожить человека и стать поводом обращения к врачу. Лучше сказать себе: «боюсь, что у меня рак прямой кишки», чем беспечно отмахнуться от проблемы, и услышать этот диагноз на 3-4 стадии заболевания.
Как начинается рак прямой кишки
Первые признаки рака прямой кишки проявляются нарушением стула в виде запоров или диареи, дискомфортом, ощущением тяжести, состоянием слабости. С увеличением размеров опухоли появляются небольшие кровотечения, которые нередко принимаются пациентом за геморроидальные, а появившиеся боли он относит на обострившиеся проблемы с печенью и желчным пузырем.
Постоянный дискомфорт, боли, ложные частые позывы к дефекации вынуждают его посетить вначале гастроэнтеролога или проктолога, и если у доктора возникает подозрение на рак, то пациента перенаправляют к онкологу. К онкологу-колопроктологу больной чаще всего попадает через 3-5 месяцев от начала проявления заболевания.
Как определяют рак прямой кишки
Современная онкология имеет высокотехнологичную аппаратуру и позволяет выявить заболевание на любой стадии развития:
- пальцевое исследование позволяет оценить состояние почти половины длины прямой кишки и выявить опухоль у 90% больных с онкологией нижних отделов;
- при выявлении скрытой крови в анализах кала и мочи назначается дальнейшее гистологическое и цитологическое исследование, УЗИ, МРТ, биопсия;
- проводится анализ на онкомаркеры, общий, клинический и биохимический анализы крови.
Онкомаркеры – это белки, которые вырабатываются злокачественными образованиями в процессе их жизнедеятельности. Наибольшая их концентрация в крови, по увеличенному количеству этих своеобразных меток можно выявить участок кишечника с онкологией.
Наибольшая их концентрация в крови, по увеличенному количеству этих своеобразных меток можно выявить участок кишечника с онкологией.
Для этого используют специфические маркеры – СА 242, РЭА и неспецифические – АФП.
Стадии рака прямой кишки
Раковая опухоль прямой кишки развивается медленно, на протяжении нескольких лет, чаще всего бессимптомно на первых порах, и проходит 4 стадии развития:
- 1 степень – опухоль размером до 2 см, близлежащие ткани воспаляются, но метастазов нет.
- 2 степень – размер опухоли до 5 см, метастазы или отсутствуют, или одиночные, появляется болевой синдром.
- 3 степень – опухоль больше 5 см, уже проросла сквозь все слои кишечной стенки и дала множественные метастазы в прилежащие лимфоузлы, слабость, потеря веса.
- 4 степень – метастазы в брюшной полости, печени, легких, позвоночнике, головном мозге, сама опухоль начинает распадаться.
Можно ли обойтись без операции при раке прямой кишки?
Рак прямой кишки может быть излечен только оперативным путем, его также нельзя вылечить народными средствами. Хирургическая операция является основным методом лечения рака толстой и прямой кишки.
Хирургическая операция является основным методом лечения рака толстой и прямой кишки.
Лучевая терапия и химиотерапия используются как дополнение к хирургическому лечению, и имеют второстепенное значение в комплексном лечении. Но, чем раньше диагностирована опухоль, и чем выше она расположена, тем проще операция, лучше результаты и полнее реабилитация.
Сложные операции с удалением прямой кишки, анального канала и мышц сфинктера требуют формирования у пациента постоянной колостомы на передней брюшной стенке. К ней крепится калоприемник, который надо периодически заменять по утрам или перед сном. За стомой и кожей вокруг отверстия нужно тщательно ухаживать, чтобы не было раздражения.
Сколько живут после операции
Прогноз продолжительности жизни после удаления опухоли на прямой кишке будет зависеть от стадии онкологического поражения, возраста и характера проведенного лечения. Недуг, выявленный на 1-2 этапе поражения, и операция на ранних стадиях, дают хирургу возможность удалить опухоль и первые незначительные метастазы, не затрагивающие жизненно важные органы. В этих случаях 65-85 % молодых пациентов выздоравливают полностью, а остальные имеют от 2 до 5 лет полноценной жизни.
В этих случаях 65-85 % молодых пациентов выздоравливают полностью, а остальные имеют от 2 до 5 лет полноценной жизни.
Резко снижается вероятность появления рецидива рака по прошествии 5 лет после операции, поэтому этот период считается критическим. При поражении более 5 лимфатических узлов или при метастазах в соседних органах, в тканях печени и легких шансов продлить больному жизнь очень мало. В этих случаях не доживают до года.
Послеоперационный восстановительный период также занимает важное место в выживаемости пациента. В краткие сроки нужно восстановить организм больного после хирургического вмешательства и химиотерапии с помощью лечебного питания, и не допустить рецидивов заболевания.
Как предотвратить рак прямой кишки
Хорошей профилактикой рака прямой кишки служит правильное питание: употребление продуктов, богатых клетчаткой, овощей и фруктов, каш из злаков, орехов, которые способствуют эффективному очищению кишечника, до 2 литров чистой питьевой воды в день. Кроме этого следует придерживаться следующих правил:
Кроме этого следует придерживаться следующих правил:
- нужно своевременно лечить предраковые заболевания, которые вызывают воспаление толстой кишки – болезнь Крона.
- не допускать появления запоров, исключить из питания фаст-фуды;
- не контактировать с вредными химическими веществами;
- при отягощенной наследственности необходимо проводить периодические обследования на предмет опухоли в прямой кишке.
После 40 лет рекомендуется проходить скрининг
Во всем мире онкологи отмечают возрастание частоты заболеваний раком прямой кишки, а с возрастом человека риск заболеть увеличивается. С целью своевременной диагностики рака Американское общество рака и Национальный раковый институт США рекомендуют населению всех стран проходить скрининг на рак прямой кишки по следующей методике:
- ежегодно проводить пальцевое исследование прямой кишки лицам старше 40 лет;
- ежегодно выполнять тест на определение скрытой крови в стуле лицам старше 50 лет;
- каждые 3-5 лет проводить фиброколоноскопию лицам старше 50 лет.

В Украине с учетом повышенной радиологической ситуацией фиброколоноскопию нужно проводить каждые 2 года.
Провести диагностику, чтобы заблаговременно выявить заболевание, может каждый житель Украины. Для этого нужно записаться на обследование к проктологу в своем городе.
Запомните! Своевременно диагностированный рак поддается результативному лечению.
Рак ободочной кишки | Онкологический диспансер Санкт-Петербурга
Общая информация
Выделяют наследственный и спорадический (возникший случайным образом) рак ободочной кишки. Развитие наследственного рака генетически связано с некоторыми полипозными или неполипозными синдромами. Такие наследственные болезни как семейный диффузный полипоз, синдром Гарднера и синдром Тюрко сопровождаются крайне высоким риском развития рака толстой кишки. Наследственный неполипозный рак ассоциирован с мутациями генов, отвечающих за репарацию ДНК. К 70 годам рак толстой кишки диагностируется примерно у 80% носителей данных мутаций. Кроме того, лица первой степени родства с больными раком толстой кишки имеют высокую степень риска возникновения этого заболевания.
Кроме того, лица первой степени родства с больными раком толстой кишки имеют высокую степень риска возникновения этого заболевания.
Наиболее важными экзогенными факторами, влияющими на возникновение спорадического рака толстой кишки, являются диета, ожирение и гиподинамия (малоподвижный образ жизни) являются. Частота рака ободочной кишки выше в тех странах, где в рационе основной массы населения преобладает мясо и ограничено потребление растительной клетчатки. Мясная пища вызывает увеличение концентрации жирных кислот, которые в процессе пищеварения превращаются в канцерогенные агенты. Меньшая частота рака толстой кишки отмечается в сельской местности и странах с традиционной растительной диетой (Китай, Индия, страны Средней Азии и Центральной Африки). Согласно химической теории происхождения рака толстой кишки злокачественный процесс обусловлен мутагенным действием ряда экзо- и эндогенных химических веществ (канцерогенов) на клетки кишечного эпителия. Наиболее канцерогенными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, а также метаболиты триптофана и тирозина. Канцерогенные вещества (бензпирен) могут образовываться при неправильной термической обработке пищевых продуктов, копчении мяса и рыбы. В результате воздействия канцерогенов на геном клетки происходят точечные мутации, приводящие к трансформации клеточных протоонкогенов в активные онкогены. Последние превращают нормальную клетку в опухолевую.
Канцерогенные вещества (бензпирен) могут образовываться при неправильной термической обработке пищевых продуктов, копчении мяса и рыбы. В результате воздействия канцерогенов на геном клетки происходят точечные мутации, приводящие к трансформации клеточных протоонкогенов в активные онкогены. Последние превращают нормальную клетку в опухолевую.
Ещё одним доказанным фактором риска возникновения рака толстой кишки являются воспалительные заболевания кишечника (ВЗК). Установлено, что у пациентов с болезнью Крона рак ободочной кишки возникает в 2,5 раза чаще, чем у здоровых людей. Также доказана высокая корреляция между неспецифическим язвенным колитом и колоректальным раком, особенно в случаях распространенного поражения язвенным процессом толстой кишки с анамнезом заболевания более 10 лет. Рак ободочной кишки у таких пациентов диагностируется в 5,2-30% наблюдений.
Полипы толстой кишки также достоверно увеличивают риск возникновения злокачественной опухоли. Индекс малигнизации одиночных полипов составляет 2-4 %, множественных (которые можно сосчитать) – 20 %, ворсинчатых образований – до 40 %. Полипы толстой кишки редко встречаются в молодом возрасте, а у лиц старших возрастных групп наблюдаются часто. По литературным данным, частота выявления полипов при аутопсиях составляет около 30 %.
Полипы толстой кишки редко встречаются в молодом возрасте, а у лиц старших возрастных групп наблюдаются часто. По литературным данным, частота выявления полипов при аутопсиях составляет около 30 %.
Рак ободочной кишки развивается в соответствии с основными законами роста и распространения злокачественных опухолей: относительная автономность и нерегулируемость роста опухолевых клеток, снижение их дифференцировки, утрата органо- и гистотипического строения. Вместе с тем, имеются и свои особенности. Так, рост и распространение рака ободочной кишки происходят достоверно медленнее, чем аналогичные процессы, например, при раке желудка и поджелудочной железы. Опухоль толстой кишки длительное время не распространяется за пределы ее стенки.
Стадии рака ободочной кишки
Можно выделить три этапа развития опухолевого процесса:
- I и II стадии – опухоль ограничена самой толстой кишкой (возможно с подрастанием к соседним органам)
- III стадия – появляются метастазы опухоли в регионарные лимфатические узлы
- IV стадия – появляются отдалённые метастазы опухоли (печень, лёгкие, брюшина, отдалённые лимфатические узлы, головной мозг и др.
 )
)
I – III стадии можно считать потенциально излечимыми. IV стадия подлежит паллиативному лечению (расценивается как хроническое, неизлечимое заболевание). Следует отметить, что даже при IV стадии возможно длительное продление жизни. В настоящее время имеется определённый процент пациентов, переживающих 10-летний рубеж от момента выявления IV стадии рака ободочной кишки.
Чем ниже дифференцировка опухоли, тем выше ее степень злокачественности (более быстрый рост опухоли и более раннее метастазирование). Метастазирование рака ободочной кишки происходит лимфогенным (наиболее часто), гематогенным и имплантационным путями. Лимфогенное метастазирование идет по ходу питающих кишку сосудов, а также в лимфатические узлы брыжейки. Гематогенные метастазы наиболее часто обнаруживаются в печени, легких, головном мозге. Имплантационные метастазы возникают вследствие прорастания опухолью всех слоев кишечной стенки и распространения опухолевых клеток по брюшине (карциноматоз брюшины).
Клиническая картина рака ободочной кишки
Рак ободочной кишки является полисимптомным заболеванием. Его клинические проявления зависят от локализации опухоли (в правой или левой половине ободочной кишки), характера ее роста, размеров опухоли, стадии злокачественного процесса, наличия осложнений. Ранние формы рака практически всегда протекают бессимптомно и выявляются при колоноскопии по поводу других заболеваний или при диспансерном обследовании.
Большинство пациентов обращаются к врачу по поводу появления крови или слизи в каловых массах, нарушения стула в виде появившихся запоров или, наоборот, поносов, а также изменения формы каловых масс, в связи с кишечным дискомфортом, болевыми ощущениями в животе, ухудшением общего состояния.
При опухолях правой половины толстой кишки,которые более длительное время могут протекать бессимптомно, первыми признаками заболевания часто являются недомогание, слабость, снижение трудоспособности, ухудшение аппетита, похудание, анемия, субфебрильная температура тела (до +37,90С). В некоторых случаях одним из первых симптомов оказывается плотное образование в животе справа, которое обнаружил сам пациент.
В некоторых случаях одним из первых симптомов оказывается плотное образование в животе справа, которое обнаружил сам пациент.
Для опухолей левой половины ободочной кишки характерны запоры, которые появились без видимых причин и со временем участились, непостоянная примесь слизи и темной крови в стуле, испражнения в виде овечьего кала, необъяснимый метеоризм и эпизоды внезапных спастических или схваткообразных болей в животе без четкой локализации.
Возможные осложнения рака ободочной кишки:
- кровотечение из опухоли;
- острая обтурационная толстокишечная непроходимость;
- перфорация опухоли;
- параканкрозный абсцесс;
- местное распространение опухоли на соседние органы и ткани с нарушением их функций.
Диагностика рака ободочной кишки
«Diagnosis bona – curatio bona»
«Bene diagnoscitur, bene curatur»
Набор диагностических исследований при раке ободочной кишки имеет свои принципиальные особенности. Недостаточно просто выявить опухоль. Чрезвычайно важным является выполнение комплексного обследования с оценкой гистологического варианта и распространённости опухолевого процесса. От результатов правильно сформулированного диагноза зависит объём лечения и последовательность различных его этапов.
Недостаточно просто выявить опухоль. Чрезвычайно важным является выполнение комплексного обследования с оценкой гистологического варианта и распространённости опухолевого процесса. От результатов правильно сформулированного диагноза зависит объём лечения и последовательность различных его этапов.
ВАЖНО! Если Вам говорят что-то вроде: «У вас рак! Надо срочно оперировать! Идти к онкологу и обследоваться – бесполезная трата сил и средств!» — ОБРАТИТЕСЬ К СПЕЦИАЛИСТУ-ОНКОЛОГУ!
Оперировать пациента, которому следует начинать лечение с лекарственной или лучевой терапии – неверно! Ошибочный диагноз ведёт к ошибочной лечебной тактике, а это, в свою очередь, ведёт к худшим прогнозам на выздоровление и дальнейшую жизнь!
Примерным минимумом обследований пациента с опухолью ободочной кишки следует считать:
- Комплекс клинических лабораторных исследований: клинический анализ крови, общий анализ мочи, глюкоза, АлТ, АсТ, билирубин общий, белок общий, креатинин, амилаза, С-реактивный белок, ПТВ+МНО, HBsAg, HCV-AT, AT HIV-1,2, антитела к Trep.
 Pallidum, СА 19-9, РЭА
Pallidum, СА 19-9, РЭА - Электрокардиография
- Осмотр терапевта с заключением о наличии и выраженности сопутствующей патологии
- КТ грудной клетки и брюшной полости с контрастированием
- Фиброгастроскопия + фиброколоноскопия
- Исследование гистологического материала (биоптатов опухоли)
- Ирригоскопия при наличии стенозирующей опухоли, за которую невозможно зайти эндоскопом
- Женщинам дополнительно: УЗИ малого таза + осмотр гинеколога
По результатам первичного осмотра врача-онколога могут потребоваться дополнительные исследования и консультации (МРТ головного мозга, внутривенная урография, фибробронхоскопия, осмотр невролога, осмотр эндокринолога и т.д.). Их спектр строго индивидуален и зависит от распространённости опухолевого процесса и наличия сопутствующей патологии.
Хирургическое лечение рака ободочной кишки
Хирургия является основным методом лечения рака ободочной кишки при отсутствии отдалённых метастазов. Показания к операции всегда являются абсолютными. Выбор варианта хирургического вмешательства зависит от локализации опухоли, клинической стадии заболевания, наличия или отсутствия осложнений, а также общего состояния больного.
Показания к операции всегда являются абсолютными. Выбор варианта хирургического вмешательства зависит от локализации опухоли, клинической стадии заболевания, наличия или отсутствия осложнений, а также общего состояния больного.
Операция должна выполняться обученными хирургами-онкологами с соблюдением основ онкохирургии – футлярности вмешательства, соблюдения мероприятий абластики и антибластики. Кроме того, для выбора правильной лечебной тактики в дальнейшем, необходимо удалить и исследовать не менее 12 лимфатических узлов.
ВАЖНО! К сожалению, мы регулярно сталкиваемся с негативными последствиями плохо выполненных хирургических вмешательств в неонкологических стационарах города! Тщательно взвешивайте выбор места прохождения планового хирургического лечения.
Лекарственное лечение
Адъювантная (профилактическая) полихимиотерапия (АПХТ) проводится после радикального удаления опухоли при отсутствии видимых опухолевых очагов в организме. Её цель – воздействие на нераспознанные и неопределяемые микрометастазы опухоли, которые теоретически могут иметься у пациента. АПХТ начинается в срок до 60 суток после операции. После 60 суток профилактическая химиотерапия считается неэффективной и необоснованной.
АПХТ начинается в срок до 60 суток после операции. После 60 суток профилактическая химиотерапия считается неэффективной и необоснованной.
ВАЖНО! Своевременное начало профилактического и других видов лечения – ещё один веский повод проходить лечение в специализированных онкологических учреждениях!
Паллиативная химиотерапия проводится в случае наличия неудалимых очагов опухоли при метастатическом раке ободочной кишки. Её задачами являются увеличение продолжительности и улучшение качества жизни за счет замедления прогрессирования опухолевого процесса.
Наблюдение после окончания лечения
Согласно Приказу Минздрава РФ №915н от 15 ноября 2012 года «Об утверждении Порядка оказания медицинской помощи населению по профилю «онкология»», все пациенты после проведения специального лечения по поводу злокачественных опухолей подлежат пожизненному диспансерному наблюдению районным онкологом (находится в поликлинике по месту жительства). В первый год после окончания лечения пациенты должны осматриваться 1 раз в 3 месяца, второй год – 1 раз в 6 месяцев и начиная с третьего года наблюдения – 1 раз в год.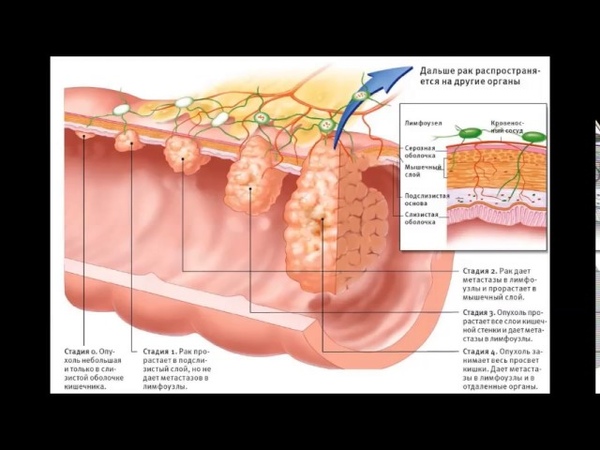 Кроме осмотра пациентам показано выполнение соответствующих лабораторных и инструментальных исследований (зависит от вида и локализации опухолевого процесса).
Кроме осмотра пациентам показано выполнение соответствующих лабораторных и инструментальных исследований (зависит от вида и локализации опухолевого процесса).
Чтобы записаться на консультацию и осмотр у врача, обращайтесь к специалисту контактного центра:
Единый колл-центр: +7 (812) 607-03-03
Сколько живут с раком слепой кишки?
Онкопатология слепой кишки представляет собой малораспространенное заболевание среди других онкологических недугов толстого кишечника — около 8% всех случаев.
Слепая кишка является частью толстого кишечника, расположенной в его начальном участке. Поэтому возникновение новообразований в данной области не предусматривает выведения в отдельную группу колоректального рака. Однако при возникновении опухолей в данной части толстой кишки их морфология отличается от новообразований, возникающих в других частях данного органа.
Прогнозирование при онкологии слепой кишки более сложное в сравнении с патологиями других участков толстого кишечники. Новообразования слепой кишки относятся к типу правостороннего колоректального рака. Он предусматривает повышенную смертность в сравнении с левосторонними проявления недуга. В общей массе онкопатологии слепой кишки являются более серьезным недугом в плане выживаемости пациентов.
Новообразования слепой кишки относятся к типу правостороннего колоректального рака. Он предусматривает повышенную смертность в сравнении с левосторонними проявления недуга. В общей массе онкопатологии слепой кишки являются более серьезным недугом в плане выживаемости пациентов.
Прогнозирование выживаемости
Онкология слепой кишки диагностируется на различных стадиях в соответствии с симптоматикой данной патологии:
1 – карцинома на слизистой ткани.
2 – новообразование развивается по всей толщине кишечной стенки, но располагается в пределах кишки.
3 – метастазы в лимфоузлах.
4 – метастазы в других органах.
Составление прогноза выживаемости осуществляется с учетом распространения злокачественных процессов, своевременности диагностики и терапевтических мероприятий предпринятых относительно недуга. Также данный аспект регулируется степенью агрессивности патологии, что зависит от дифференциации клеток. Выживаемость значительно снижается при большом количестве метастазов в лимфоузлах, их проникновении в ткани кишечной стенки, отдаленные части кишечника, при возникновении новообразований в сосудах, каналах, где проходят сосудисто-нервные пучки.
Выживаемость значительно снижается при большом количестве метастазов в лимфоузлах, их проникновении в ткани кишечной стенки, отдаленные части кишечника, при возникновении новообразований в сосудах, каналах, где проходят сосудисто-нервные пучки.
При первой стадии прогноз на выживаемость будет более благоприятным в сравнении с 2-й и 3-й стадией онкопатологии. Но небольшие низкодифференцированные карциномы зачастую быстро дают метастазы в лимфоузлы и печень. При этом они быстрее отвечают на химиотерапевтические мероприятия, но борются с химиопрепаратами, вырабатывая устойчивость к цитостатикам.
Необходимо отметить, что прогноз является индивидуальным, поэтому зачастую врачи-онкологи не могут полноценно определить выживаемость при онкопатологии. Для этого учитываются статистические материалы, гистологические признаки и другие аспекты.
Статистика по прогнозированию выживаемости в соответствии со стадиями онкологии слепой кишки
0: онкоклетки располагаются на внутренней слизистой части, напоминают полип, не поражают другие органы и ткани. Терапия производится посредством хирургических операций, выполняемых при проведении колоноскопии. Прогноз выживаемости ориентировочно 96 %.
Терапия производится посредством хирургических операций, выполняемых при проведении колоноскопии. Прогноз выживаемости ориентировочно 96 %.
1: новообразование развивается во внутреннем слое органа, проникает в слизистые ткани. Терапия проводится посредством полного иссечения опухоли, иногда необходимо удалить часть толстой кишки. Выживаемость составляет 93,2 %.
2: прогнозирование зависит от уровней онкопатологии:
— 2A: опухоль развивается сквозь стенки, не затрагивает других органов, лимфоузлов. Прогноз выживаемости составляет 84,7 %;
— 2B: опухоль проросла сквозь ткани к брюшной полости, однако не развивается в лимфоузлах. Выживаемость составляет 72,2 %.
Устранение новообразований производится посредством хирургической резекции, курса химиотерапевтического лечения.
3: прогнозирование производится с учетом уровней онкопатологии:
— 3A: опухоль распространяется через подслизистую, мышечную ткани, в 1–3 лимфоузлах, при этом не возникает в других органах. Прогноз выживаемости составляет 83,4 %;
Прогноз выживаемости составляет 83,4 %;
— 3B: новообразование прорастает через стенки желудка, ближайшие ткани, находится в 1–3 лимфоузлах, но не развивается в других органах. Прогноз выживаемости после хирургических операций составляет 64,1 %;
— 3C: опухоль находится в 4 и более лимфоузлах, органы не поражены онкологией. Прогноз выживаемости составляет 44,3 %.
Устранение опухоли проводится посредством хирургических операций, а также адъювантной химио- и лучевой терапии.
4: патология предусматривает уровни:
— 4A: новообразование распространяется на одну отдаленную часть тела, например, печень. Выживаемость составляет 9,1 %;
— 4B: онкология возникает в нескольких отдаленных участках тела, прогноз выживаемости составляет 8,1 %.
Терапевтические мероприятия при 4 стадии развития онкопатологии реализуются не слишком часто, так как пациенту в большей степени требуется паллиативное лечение.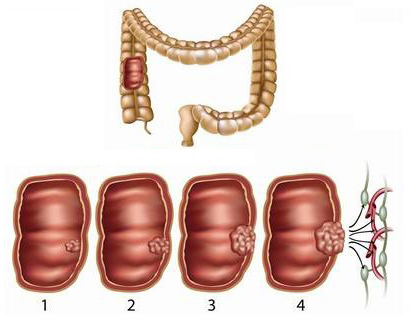 Оно позволяет улучшить состояние человека, устранить симптомы, болевой синдром при онкологии кишечника, позволит поддерживать нормальный уровень жизни пациента.
Оно позволяет улучшить состояние человека, устранить симптомы, болевой синдром при онкологии кишечника, позволит поддерживать нормальный уровень жизни пациента.
В качестве лечения применяется химио- и лучевая терапия, отдельно или в комплексе. Такие мероприятия позволяют замедлить развитие рака, устранить его агрессивное воздействие на организм.
При онкопатологии слепой кишки прогнозы на выживаемость в течение пяти и более лет рассчитываются с учетом ряда факторов, к которым относится своевременная диагностика, грамотный подбор терапевтических манипуляций, благополучное проведение хирургической операции, возраст пациента, соблюдение рекомендаций онколога после устранения опухоли, общий анамнез онкопатологии. Важным аспектом становится своевременное обращение к онкологу, а также правильное составление терапевтической стратегии по лечению рака.
Колоректальный рак (КРР) – Bayer Pharmaceuticals Россия
Колоректальный рак (КРР) является одним из наиболее распространенных типов рака: по оценкам специалистов, в 2012 году в мире этот диагноз был поставлен 1,36 млн человек. Летальный исход при этом заболевании наблюдается приблизительно в половине случаев. В 2012 году от колоректального рака умерло 694 тысячи человек; таким образом, он является причиной каждой четвертой смерти от онкологических заболеваний в мире. Частота заболеваемости у мужчин заметно выше, чем у женщин (коэффициент 1,4), однако в некоторых странах это соотношение может достигать десяти.
Летальный исход при этом заболевании наблюдается приблизительно в половине случаев. В 2012 году от колоректального рака умерло 694 тысячи человек; таким образом, он является причиной каждой четвертой смерти от онкологических заболеваний в мире. Частота заболеваемости у мужчин заметно выше, чем у женщин (коэффициент 1,4), однако в некоторых странах это соотношение может достигать десяти.
КРР возникает в случае, когда в мягких тканях кишечника (толстая или прямая кишка) образуются злокачественные клетки. Большинство видов рака толстой или прямой кишки – это аденокарциномы, т. е. раковые образования, возникающие в железистой ткани; они составляют 95 процентов всех крупных опухолей кишечника. У большинства людей КРР начинается с образования полипа на внутренней слизистой толстой или прямой кишки, который может перерождаться в опухоль в течение нескольких лет. Метастатический колоректальный рак (мКРР) возникает в тех случаях, когда заболевание распространилось на другие органы (например, органом, в который наиболее часто метастазирует колоректальный рак, является печень).
В большинстве случаев колоректальный рак не имеет ярко-выраженной симптоматики на ранних стадиях, такие опухоли могут расти «молча» в течение многих лет, при этом пациент чувствует себя совершенно здоровым. Часто, когда возникают клинические симптомы, у пациента обнаруживается уже терминальная стадия заболевания.
Некоторые пациенты замечают изменения в частоте дефекаций (необъяснимая диарея или запор). Пациенты могут также жаловаться на боль, и, кроме того, если опухоль расположена рядом с анальным отверстием, в стуле может обнаруживаться примесь крови. При постоянной потере крови у пациентов может развиваться анемия, что может являться причиной ощущения усталости и слабости. Необъяснимая потеря веса является еще одним признаком онкологического заболевания, но такой симптом может встречаться и при других заболеваниях.
Пятилетняя выживаемость людей с колоректальным раком I стадии, где опухоль ограничена своим первичным органом, составляет 74 процента. Однако на IV стадии, когда рак распространился на другие органы, пятилетняя выживаемость снижается до шести процентов.
Лечение колоректального рака
Тактики лечения зависят от стадии развития заболевания.
Многим пациентам с КРР на ранней стадии может быть проведена операция по удалению опухоли. После операции некоторые врачи назначают лучевую терапию и/или химиотерапию, чтобы предотвратить повторное развитие заболевания. Врачи также назначают химиотерапию, чтобы уничтожить раковые клетки, которые могли остаться в организме после проведения операции.
После появления метастазов шансы на излечение резко снижаются. Химиотерапия, лучевая терапия и хирургическое вмешательство являются вариантами лечения мКРР, также химиотерапия часто дополняется использованием таргетной терапии.
Таргетная терапия подразумевает прием препаратов, которые помогают организму контролировать рост раковых клеток. Также, таргетная терапия подразумевает использование лекарственных препаратов для воздействия на клетки опухолевой ткани не нанося вред нормальным клеткам. Недавно были разработаны дополнительные варианты лечения пациентов, у которых метастатический колоректальный рак прогрессирует после использования стандартных вариантов терапии.
Bayer в лечении метастатического колоректального рака
Вayer разработал инновационный таргетный препарат, одобренный во многих странах мира, включая США, Японию, ЕС и РФ для лечения пациентов с метастатическим колоректальным раком (мКРР), у которых болезнь прогрессирует даже после лечения стандартными вариантами терапии или которым не показаны стандартные варианты терапии.
выживаемости при колоректальном раке
Один из первых вопросов, который задают многие пациенты после постановки диагноза рака прямой или толстой кишки: «Как долго я проживу?» Не удивляйтесь, если ваш врач не даст вам четкого ответа. Независимо от выживаемости вы уникальны.
Как пациент, вы — уникальный случай. Независимо от того, находится ли у вас рак I или IV стадии, универсального ответа не существует. Чтобы ответить на вопросы о вашем прогнозе (прогнозируемом течении болезни), ваш врач может обратиться к статистике выживаемости.
Показатели выживаемости при колоректальном раке рассчитываются на основе данных других пациентов с таким же диагнозом, что и вы. Вы должны помнить, что ваш случай — ваш собственный . Сама по себе статистика не будет определять ваши результаты. Но вы можете использовать их для принятия решения о своем плане лечения.
Вы должны помнить, что ваш случай — ваш собственный . Сама по себе статистика не будет определять ваши результаты. Но вы можете использовать их для принятия решения о своем плане лечения.
Пятилетняя относительная выживаемость
Чаще всего статистика выживаемости объясняется относительной выживаемостью, то есть колоректальный рак является причиной смерти пациента.Общая выживаемость, или ОС, рассчитывается с учетом любой причины смерти пациента.
Для всех пациентов с колоректальным раком, независимо от стадии рака:
- 64,4% — это пятилетняя относительная выживаемость рака толстой кишки. Это означает, что на каждые 100 человек, у которых диагностирован рак толстой кишки, ожидается, что 64 из них будут живы через пять лет после постановки диагноза.
- 67% — это пятилетняя относительная выживаемость рака прямой кишки.
Благодаря расширенному скринингу и расширенным возможностям лечения, относительная выживаемость при колоректальном раке растет.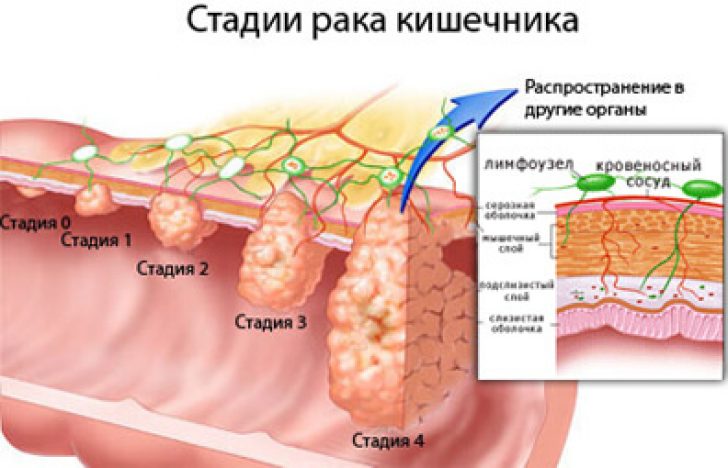 В 1975 году ставка составляла всего 50%. Вот почему финансирование многообещающих, высокоэффективных исследований имеет важное значение для миссии Fight CRC.
В 1975 году ставка составляла всего 50%. Вот почему финансирование многообещающих, высокоэффективных исследований имеет важное значение для миссии Fight CRC.
Почему пять лет?
Статистика рака обычно использует пятилетний интервал, когда речь идет об относительной выживаемости. Для колоректального рака (как и многих других видов рака) риск рецидива, что означает, что рак возвращается после периода исчезновения, значительно снижается, если у пациента нет болезни в течение как минимум пяти лет.
Это не означает, что рак не может или не вернется, но вероятность этого значительно снижается. Важно обсудить возможность рецидива с врачом.
Выживаемость при колоректальном раке по стадиям
Относительные показатели выживаемости будут сильно различаться в зависимости от стадии рака. Текущие статистические данные рассчитываются программой наблюдения, эпидемиологии и конечных результатов (SEER) Национального института рака.
Локальный рак: I и II стадии
Это означает, что раковые клетки были обнаружены только в толстой или прямой кишке, где рак был первоначально обнаружен.Локализованный колоректальный рак является наиболее излечимым и может быть обнаружен с помощью скрининга на колоректальный рак. Это часто относится к раку прямой и толстой кишки I и II стадии.
- 39% всех случаев колоректального рака локализованы
- 89,9% пятилетняя относительная выживаемость
Региональный рак: III стадия
Региональный колоректальный рак означает, что раковые клетки также были обнаружены в лимфатических узлах, окружающих опухоль или ткани. Чаще всего это относится к III стадии.
- 35% всех случаев колоректального рака являются региональными
- 71,3% пятилетняя относительная выживаемость
Отдаленный рак: стадия IV
Метастатический колоректальный рак (мКРР) — это отдаленный рак. Это означает, что рак поражает не только толстую или прямую кишку. Эти статистические данные применимы к пациентам с метастазами в печень, легкие или другие органы. Метастатический колоректальный рак также называют стадией IV.
Это означает, что рак поражает не только толстую или прямую кишку. Эти статистические данные применимы к пациентам с метастазами в печень, легкие или другие органы. Метастатический колоректальный рак также называют стадией IV.
- 22% всех случаев колоректального рака являются отдаленными
- 14.Пятилетняя относительная выживаемость 2%
Выживаемость по возрасту
Исследования показали, что возраст может играть важную роль в прогнозе пациента с метастазами.
«Младший и пожилой возраст связаны с более низкой общей выживаемостью и выживаемостью без прогрессирования среди леченных пациентов с мКРР. Пациенты младшего и старшего возраста могут представлять группы повышенного риска, поэтому необходимы дополнительные исследования ».
Журнал клинической онкологии, «Связь возраста с выживаемостью у пациентов с метастатическим колоректальным раком: анализ программы клинических испытаний ARCAD» (2014)
Fight CRC продолжает играть активную роль в продвижении исследований раннего колоректального рака путем финансирования, публикации и участия в исследованиях. с
с
Как рассчитывается коэффициент выживаемости
Имеется много данных о онкологических больных, и объем информации продолжает расти. Исследовательские группы берут эти данные и проводят расчеты, основанные на различных популяциях и тенденциях.
Статистика выживания смотрит на цифры. Эти числа могут помочь вам в вашем лечении и уходе, но не означает , чтобы предсказать, выживете вы или нет.
Для получения последних статистических данных о колоректальном раке посетите:
Выживаемость без лечения
Нет ничего необычного в том, чтобы задаться вопросом, какой будет продолжительность вашей жизни, если вы не пройдете лечение.Пятилетняя относительная выживаемость не указывает на то, получали ли пациенты лечение или нет, но оно на них влияет.
Важно знать, что доступные сегодня методы лечения недавно повысили на относительную выживаемость людей с диагнозом колоректальный рак III стадии. Кроме того, современные методы лечения увеличили продолжительность жизни некоторых людей со стадией IV (метастатический колоректальный рак).
Кроме того, современные методы лечения увеличили продолжительность жизни некоторых людей со стадией IV (метастатический колоректальный рак).
Относительная выживаемость рассчитывается путем сравнения диагнозов и смертей среди пациентов с колоректальным раком.На другие статистические данные влияет то, получали ли пациенты лечение.
Важно согласовывать эти показатели со своим врачом при рассмотрении вариантов лечения. Сами по себе статистические данные не могут определить, что вам следует делать, но они могут помочь в разговоре о лечении.
- Выживаемость без болезней: процентов людей, у которых после лечения колоректального рака нет признаков заболевания (NED).
- Средняя выживаемость без заболеваний: время, когда 50% пациентов все еще живы без признаков рецидива опухоли.
- Выживаемость без прогрессирования: период времени, в течение которого рак пациента не растет и не ухудшается после лечения.

Успешное лечение рака
При исследовании колоректального рака может быть трудно столкнуться с цифрами и процентами. Но помните, что вы НЕ статистик. Вы уникальный случай!
Есть много людей, которые долгое время выжили на стадии IV! Есть много пациентов, для которых статистика выживаемости не характерна.
Пока вы ищете способы борьбы с колоректальным раком, мы надеемся, что вы станете частью нашего сообщества неумолимых чемпионов. Присоединяйтесь к нашей группе защитников на Facebook, чтобы познакомиться с другими и узнать, как использовать свой голос. Примите участие в исследованиях колоректального рака. В нашем сообществе полно пациентов, которым ставили диагноз на всех этапах, от I до IV. Не забывайте читать истории надежды в дополнение к статистике выживаемости при колоректальном раке.
Новый диагноз? Начни здесь.
Для получения дополнительной информации о том, как выживаемость при колоректальном раке может повлиять на ваш план лечения, скачайте бесплатную копию «Руководства по борьбе с раком толстой и прямой кишки».
Давайте оставаться на связи!
стадий рака толстой кишки | Коалиция против рака толстой кишки
Рак толстой кишки 0 стадии
Когда аномальные клетки обнаруживаются в стенке или слизистой оболочке толстой кишки, это считается раком толстой кишки 0 стадии. Это также называется карциномой in situ.
Лечение: Во время колоноскопии выполняется полипэктомия, при которой можно удалить все злокачественные клетки. Если клетки затронули большую площадь, может быть выполнено иссечение. Иссечение — это просто небольшая минимально инвазивная операция, которую часто можно выполнить во время колоноскопии.
Рак толстой кишки I стадии
Рак, поразивший слизистую и подслизистую, считается раком толстой кишки I стадии. Подслизистая оболочка — это подкладка толстой кишки, расположенная под слизистой оболочкой.При раке толстой кишки I стадии злокачественные клетки могли также поразить более глубокий мышечный слой стенки толстой кишки, но не проникли ни в какие области за пределами толстой кишки.
Лечение: Операция по удалению пораженного участка. Это называется частичной колэктомией и может включать воссоединение частей толстой кишки, которые еще здоровы.
Рак толстой кишки II стадии
Когда рак распространился за стенку толстой кишки, но не затронул лимфатические узлы, это считается раком толстой кишки II стадии.Это состояние подразделяется на три этапа.
- Стадия IIA Рак распространился на серозную оболочку или внешнюю стенку толстой кишки, но не за пределы этого внешнего барьера.
- Рак стадии IIB распространился за серозную оболочку, но не затронул близлежащие органы.
- Стадия IIC Рак поражает серозную оболочку и близлежащие органы.
Лечение: Рак 2 стадии лечат хирургическим путем по удалению пораженных участков. В некоторых случаях может быть рекомендована химиотерапия.Высококачественные или аномальные раковые клетки или опухоли, вызвавшие закупорку или перфорацию толстой кишки, могут потребовать дальнейшего лечения. Если хирург не смог удалить все раковые клетки, можно также рекомендовать облучение, чтобы убить все оставшиеся раковые клетки и снизить риск рецидива.
Если хирург не смог удалить все раковые клетки, можно также рекомендовать облучение, чтобы убить все оставшиеся раковые клетки и снизить риск рецидива.
Рак толстой кишки III стадии
Рак, который распространился за слизистую оболочку толстой кишки и затронул лимфатические узлы, считается раком толстой кишки III стадии. На этой стадии, даже если поражены лимфатические узлы, рак еще не затронул другие органы тела.Этот этап делится на три категории: IIIA, IIIB и IIIC. Отнесение вашего рака к этим категориям зависит от сложной комбинации пораженных слоев стенки толстой кишки и количества пораженных лимфатических узлов.
Лечение: Курс лечения для всех категорий рака толстой кишки III стадии включает хирургическое вмешательство по удалению пораженных участков и химиотерапию. Лучевая терапия также может быть рекомендована пациентам, которые недостаточно здоровы для операции, или пациентам, у которых после операции могут оставаться раковые клетки.
Рак толстой кишки IV стадии
При раке толстой кишки IV стадии рак распространился на другие органы тела через кровь и лимфатические узлы.
Лечение: Пациентам с раком толстой кишки IV стадии может быть проведена операция по удалению небольших участков или метастазов в пораженных органах. Однако во многих случаях эти области слишком велики, чтобы их можно было удалить. Химиотерапия может помочь уменьшить опухоль, чтобы операция была более эффективной или продлила жизнь.
Химиотерапевтические препараты для лечения рака толстой кишки IV стадии могут включать:
- FOLFOX (лейковорин [фолиновая кислота], 5-FU и оксалиплатин)
- FOLFIRI (лейковорин, 5-ФУ и иринотекан)
- CapeOX (капецитабин и оксалиплатин)
- 5-ФУ и лейковорин, с бевацизумабом или без него
- Капецитабин с бевацизумабом или без него
- FOLFOXIRI (лейковорин, 5-ФУ, оксалиплатин и иринотекан)
- Иринотекан, с цетуксимабом или без него
- Цетуксимаб
- Панитумумаб
Исследователи признают, что, хотя прогресс в лечении метастатического рака толстой кишки идет быстрыми темпами, на этом уровне не существует стандартного рекомендованного лечения этого заболевания. Различные стратегии могут быть лучше для разных людей. Пациентам, у которых диагностирована стадия IV, может оказаться полезным узнать несколько мнений о лечении, а также узнать о клинических испытаниях.
Различные стратегии могут быть лучше для разных людей. Пациентам, у которых диагностирована стадия IV, может оказаться полезным узнать несколько мнений о лечении, а также узнать о клинических испытаниях.
Рак толстой кишки II стадии: лечить или не лечить?
Ссылки на обновление 2019
Фотерингем С., Мозоловски Г. А., Мюррей Э. М. и Керр Д. Дж. (2019). Проблемы и решения в стратегиях лечения пациентов с раком толстой кишки II стадии. Гастроэнтерологический отчет , 7 (3), 151-161.
Каннаркатт, Дж., Джозеф, Дж., Курниали, П. К., Аль-Джанади, А., и Хринченко, Б. (2017). Адъювантная химиотерапия рака толстой кишки II стадии: клиническая дилемма. Журнал онкологической практики , 13 (4), 233-241.
Мейерс, Б. М., Косби, Р., Кереши, Ф., и Джонкер, Д. (2017). Адъювантная химиотерапия рака толстой кишки II и III стадии после полной резекции: систематический обзор Cancer Care Ontario. Клиническая онкология , 29 (7), 459-465.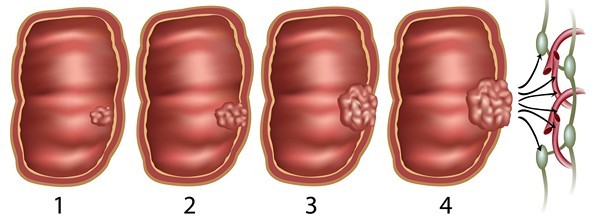
Национальные всеобъемлющие правила сети по борьбе с раком Версия 2.2019 Рак толстой кишки. www.nccn.org
Исходные ссылки
Де Доссо, С., Сесса, К., и Салетти, П. (2009). Адъювантная терапия рака толстой кишки: настоящее и перспективы. Лечение рака Ред., 35 (2), 160–166.
Gangadhar, T., & Schilsky, R.L. Молекулярные маркеры для индивидуальной адъювантной терапии рака толстой кишки. Нат Рев Клин Онкол .
Gill, S. et al. Объединенный анализ адъювантной терапии на основе фторурацила для лечения рака толстой кишки II и III стадии: кому и в какой степени? Дж.Clin. Онкол. 22, 1797-1806 (2004).
Glas, A.M., et al. Разработка и проверка надежной прогностической и прогностической подписи для пациентов с колоректальным раком (CRC). Журнал клинической онкологии , Протоколы ежегодного собрания ASCO 2009 г. Том 27, № 15S (Приложение от 20 мая), 2009 г .: 4036.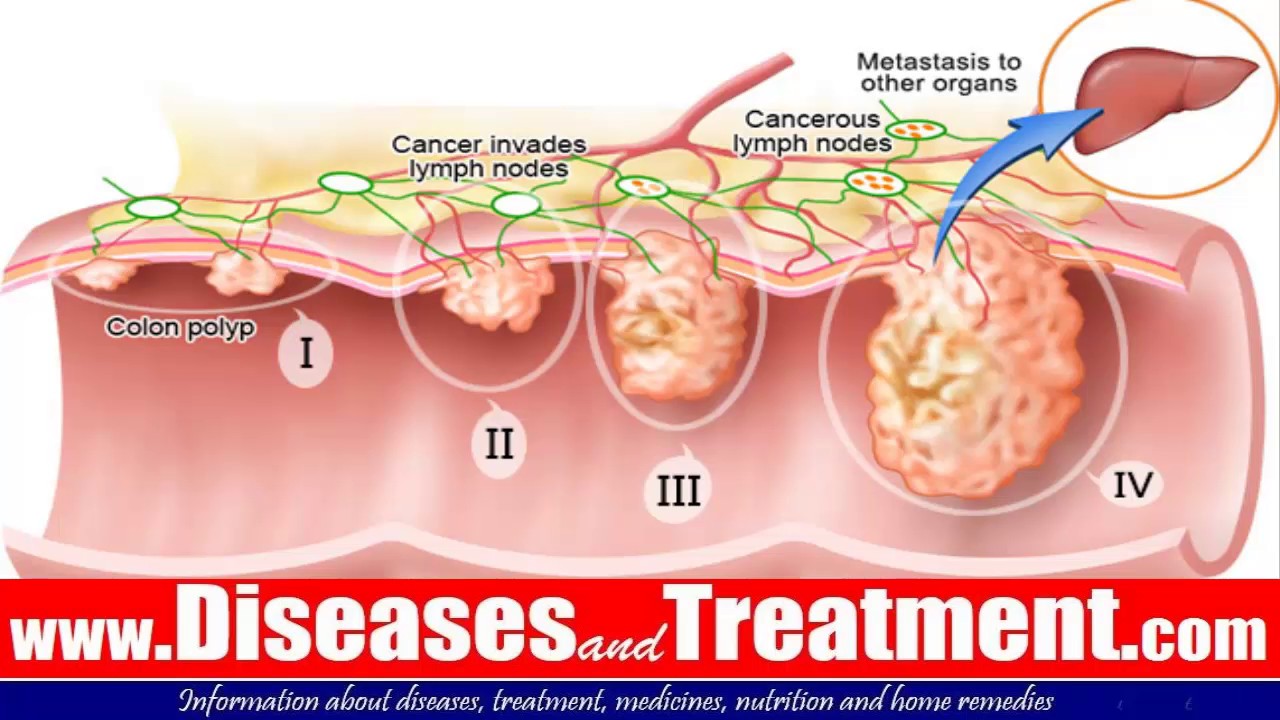
Halling, K.C., French, A.J. и С.К. McDonnell et al. , Нестабильность микросателлитов и аллельный дисбаланс 8p при колоректальном раке стадии B2 и C, J Natl Cancer Inst 91 (1999), стр.1295–1303.
Kerr, D et al. (2009). Количественный мультигенный анализ ОТ-ПЦР для прогнозирования рецидива рака толстой кишки II стадии: выбор генов в четырех крупных исследованиях и результаты независимого проспективно разработанного валидационного исследования QUASAR (аннотация 4000). J Clin Oncology , 27 (доп. 15).
Lanza, G, Matteuzzi, M and R. Gafá et al. , Аллельная потеря хромосомы 18q и прогноз при II и III стадии рака толстой кишки, Int J Cancer 79 (1998), стр.390–395.
Ле Войер, Т. Е., Сигурдсон, Э. Р., Хэнлон, А. Л., Майер, Р. Дж., Макдональд, Дж. С., Каталано, П. Дж. И др. (2003). Выживаемость рака толстой кишки связана с увеличением количества анализируемых лимфатических узлов: вторичный обзор межгруппового исследования INT-0089.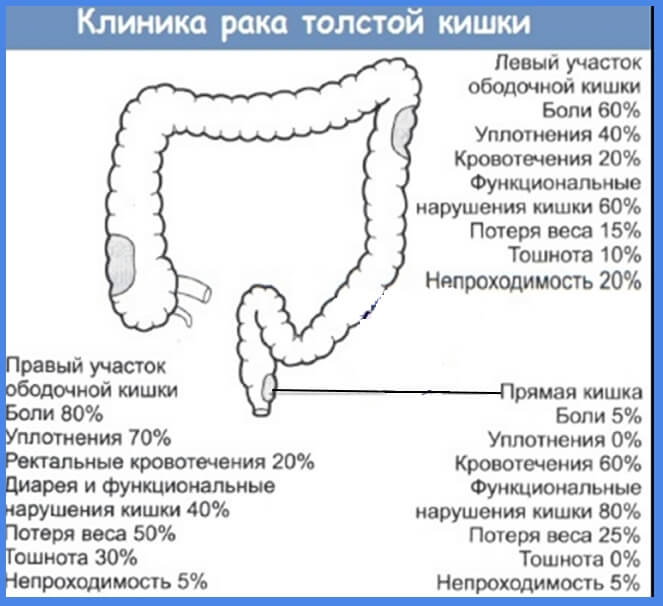 Дж. Клин Онкол, 21 (15), 2912-2919.
Дж. Клин Онкол, 21 (15), 2912-2919.
Маршалл, Дж. Л. Оценка риска колоректального рака II стадии. Онкология (Уиллистон-Парк), 24 (1 Приложение 1), 9-13.
Макклири, Н. Дж., И Мейерхардт, Дж.A. Новые разработки в адъювантной терапии рака толстой кишки II стадии. Оценка риска у пожилого пациента. Онкология (Уиллистон-Парк), 24 (1 Приложение 1), 3-8.
Moertel, C. G., Fleming, T. R., Macdonald, J. S., Haller, D. G., Laurie, J. A., Tangen, C. M., et al. (1995). Межгрупповое исследование фторурацила и левамизола в качестве адъювантной терапии для рака толстой кишки стадии II / В2 по Дьюку. Дж. Клин Онкол, 13 (12), 2936-2943.
О’Коннелл, Дж. Б., Маггард, М. А., и Ко, К.Ю. (2004). Показатели выживаемости рака толстой кишки с новой стадией шестого издания Американского объединенного комитета по раку. J Natl Cancer Inst, 96 (19), 1420-1425.
Куах, Х. М., Чоу, Дж. Ф., Гонен, М., Шайа, Дж., Шраг, Д., Ландманн, Р. Г. и др. (2008). Идентификация пациентов с раком толстой кишки II стадии высокого риска для адъювантной терапии. Dis Colon Rectum, 51 (5), 503-507.
Г. и др. (2008). Идентификация пациентов с раком толстой кишки II стадии высокого риска для адъювантной терапии. Dis Colon Rectum, 51 (5), 503-507.
Рибич, К. М. et al. Состояние микросателлитной нестабильности опухоли как прогностический фактор преимущества адъювантной химиотерапии на основе фторурацила при раке толстой кишки. N. Engl. J. Med. 349 , 247-257 (2003).
Salazar, R., et al. Разработка и проверка надежного высокопроизводительного теста на экспрессию генов (ColoPrint) для стратификации риска у пациентов с раком толстой кишки. Симпозиум по онкологическим заболеваниям желудочно-кишечного тракта ASCO 2010, Реферат № 295.
Sargent, D. J. et al. Подтверждение недостаточной репарации ошибочного спаривания (dMMR) как прогностического маркера отсутствия пользы от химиотерапии на основе 5-FU при II и III стадии рака толстой кишки (CC): объединенный молекулярный реанализ рандомизированных испытаний химиотерапии. J. Clin. Онкол. (Тезисы собрания) 29, 4008 (2008).
J. Clin. Онкол. (Тезисы собрания) 29, 4008 (2008).
Шраг, Д., Рифас-Шиман, С., Сальц, Л., Бах, П. Б., и Бегг, К. Б. (2002). Использование адъювантной химиотерапии для участников программы Medicare с раком толстой кишки II стадии. Дж. Клин Онкол, 20 (19), 3999-4005.
Викунья, Б., и Бенсон, А. Б., 3-й. (2007). Адъювантная терапия рака толстой кишки II стадии: прогностические и прогностические маркеры. J Natl Compr Canc Netw, 5 (9), 927-936.
Вайзер, М.R., Landmann, R.G., Kattan, M. W., Gonen, M., Shia, J., Chou, J., et al. (2008). Индивидуальный прогноз рецидива рака толстой кишки с помощью номограммы. Дж. Клин Онкол, 26 (3), 380-385.
Рак толстой кишки I стадии | Техасская онкология
Лечение рака толстой кишки на ранней стадии состоит из хирургического вмешательства с последующей системной адъювантной химиотерапией у лиц с риском рецидива рака.1,2,3,4
После хирургического удаления рака толстой кишки рак классифицируется как
- Стадия I Рак толстой кишки ограничен слизистой оболочкой толстой кишки, не проникает через стенку толстой кишки в брюшную полость и не распространяется на какие-либо соседние органы или местные лимфатические узлы.
 Примерно 90% пациентов излечиваются только с помощью хирургического вмешательства, и у них не будет рецидива рака.3
Примерно 90% пациентов излечиваются только с помощью хирургического вмешательства, и у них не будет рецидива рака.3 - Стадия II Рак толстой кишки проник через стенку толстой кишки в брюшную полость, но не поражает ни один из местных лимфатических узлов — 25-40% пациентов со стадией II будут испытывать рецидив после операции, и для некоторых рекомендуется системная адъювантная терапия пациентов, чтобы снизить этот риск3
- Стадия III Рак толстой кишки проникает через стенку толстой кишки в брюшную полость и поражает любые местные лимфатические узлы.У половины пациентов будет рецидив после операции, и большинству пациентов рекомендуется системная адъювантная терапия для снижения этого риска3
Ниже приводится общий обзор лечения рака толстой кишки I — III стадии. Информация на этом веб-сайте предназначена для того, чтобы помочь вам узнать о вариантах лечения и облегчить совместный процесс принятия решений с вашим лечащим врачом.
Системная адъювантная терапия
Системное лечение после местного хирургического вмешательства называется «адъювантной» терапией и может включать химиотерапию или прецизионные противораковые препараты.Системная адъювантная химиотерапия обычно рекомендуется некоторым пациентам со II стадией и большинству пациентов с III стадией рака толстой кишки. Целью системной адъювантной терапии является снижение риска рецидива рака толстой кишки. 1,2,3,4,5,6,7
Рак толстой кишки II стадии
Адъювантная химиотерапия может замедлить прогрессирование рака и продлить выживаемость у некоторых, но не у всех пациентов с раком толстой кишки II стадии. Характеристики, которые могут указывать на более высокий риск рецидива рака II стадии, включают следующее: 3,4
- Клетки высокого качества при патологическом исследовании.
- Во время операции было взято менее 12 лимфатических узлов.
- Перфорация или непроходимость толстой кишки вследствие рака.

- Опухоль IIB стадии (опухоль вышла за пределы стенки толстой кишки).
Тестирование OncotypeDX
Тест OncotypeDX, который может помочь определить прогноз для пациентов с раком толстой кишки II стадии. Это позволяет оценить риск рецидива рака путем оценки активности определенных генов в образце опухолевой ткани. Риск рецидива может варьироваться среди пациентов с раком толстой кишки, и использование теста Oncotype DX в сочетании с другими маркерами риска может помочь в принятии индивидуальных решений о лечении.4
Рак толстой кишки III стадии
Системная адъювантная химиотерапия назначается пациентам с раком толстой кишки III стадии, поскольку она снижает риск рецидива рака и улучшает выживаемость3,4,5,6,7
С 1980-х годов основой химиотерапевтического лечения были 5-фторурацил (5-FU) и лейковорин (LV), которые очень хорошо переносятся большинством пациентов. Добавление элоксатина ® (оксалиплатин) к 5-FU / LV увеличивает выживаемость (FOLFOX) на 5-10%
Кселода ® (капецитабин) представляет собой форму химиотерапевтического препарата 5-ФУ, который вводится перорально в виде таблеток, а не в вену, и, по-видимому, работает так же, как 5-ФУ / ЛВ с меньшими побочными эффектами.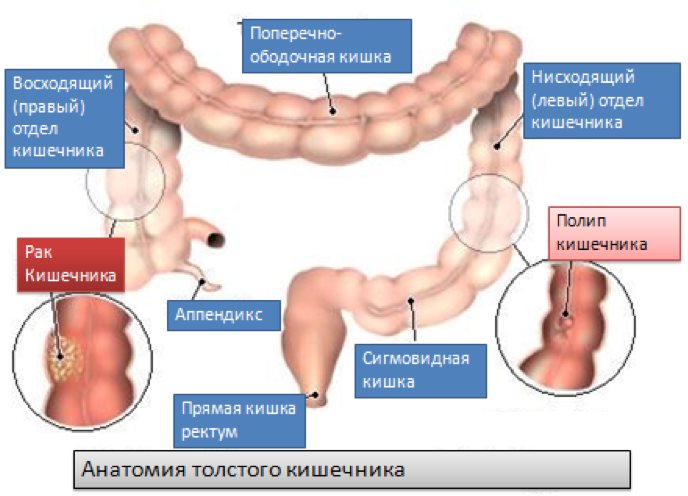 Кроме того, пероральный прием более удобен, поскольку требует меньшего количества посещений клиники — пациенты, получающие Кселоду, совершат минимум восемь поездок в свою клинику, тогда как пациенты, принимающие 5-ФУ, могут совершить до 30 поездок5.
Кроме того, пероральный прием более удобен, поскольку требует меньшего количества посещений клиники — пациенты, получающие Кселоду, совершат минимум восемь поездок в свою клинику, тогда как пациенты, принимающие 5-ФУ, могут совершить до 30 поездок5.
Режимы адъювантной химиотерапии рака толстой кишки
- FOLFOX (LV / 5-фторурацил + элоксатин (оксалиплатин)
- КАПЕОКС (Кселода (капецитабин) + Элоксатин
- Кселода
При оценке рисков и преимуществ адъювантной терапии необходимо учитывать общее состояние здоровья пациента.Пациенты с меньшим количеством других проблем со здоровьем (например, диабетом, ожирением или сердечными заболеваниями) лучше переносят адъювантную химиотерапию.
Чтобы уменьшить невропатию, значительный и вызывающий беспокойство побочный эффект Элоксатина Американское общество клинической онкологии выпустило руководящие принципы, в которых говорится, что пациенты с клинически низким риском рака толстой кишки II-III стадии должны иметь возможность получать адъювантную терапию элоксатином в течение 3 месяцев. химиотерапия на основе вместо 6 месяцев.
химиотерапия на основе вместо 6 месяцев.
Полученные в результате рекомендации по продолжительности терапии применимы к пациентам с полностью удаленным раком толстой кишки III стадии, которым предлагается адъювантная химиотерапия элоксатином и фторпиримидином.
Пациентам с высоким риском рецидива (T4 и / или N2) следует предлагать адъювантную химиотерапию в течение 6 месяцев.
Пациентам с низким риском рецидива (T1, T2 или T3 и N1) может быть предложена либо адъювантная химиотерапия в течение 6 месяцев, либо более короткая продолжительность в 3 месяца на основе потенциального снижения нежелательных явлений и отсутствия существенной разницы в безрецидивной выживаемости при 3-месячном режиме.
Кроме того, группа рекомендует общий подход к принятию решений в каждом конкретном случае при определении продолжительности терапии.Лица, принимающие решения, должны принимать во внимание характеристики, ценности и предпочтения пациентов, а также другие факторы, включая обсуждение потенциальной пользы и риска вреда, связанных с продолжительностью лечения, говорится в руководстве8,9
Лечение пожилых людей
Большой процент пациентов с раком толстой кишки составляет 65 лет и старше. Иногда пожилые пациенты и / или их врачи могут полагать, что лечение будет более токсичным для пожилых пациентов, чем для их более молодых коллег.Из-за такой предполагаемой непереносимости терапии пожилые пациенты часто не получают оптимального лечения. Однако результаты нескольких клинических испытаний подтверждают, что пожилые пациенты с раком толстой кишки, которые в остальном находятся в хорошем состоянии здоровья, переносят химиотерапию так же, как и более молодые пациенты, и улучшают выживаемость от ее использования.10,11,12,13,14,15
Иногда пожилые пациенты и / или их врачи могут полагать, что лечение будет более токсичным для пожилых пациентов, чем для их более молодых коллег.Из-за такой предполагаемой непереносимости терапии пожилые пациенты часто не получают оптимального лечения. Однако результаты нескольких клинических испытаний подтверждают, что пожилые пациенты с раком толстой кишки, которые в остальном находятся в хорошем состоянии здоровья, переносят химиотерапию так же, как и более молодые пациенты, и улучшают выживаемость от ее использования.10,11,12,13,14,15
Стратегии улучшения лечения
Генетические мутации
Не все клетки рака толстой кишки одинаковы. Они могут отличаться друг от друга в зависимости от того, какие гены имеют мутации.Молекулярное тестирование проводится для проверки определенных генетических мутаций или белков, которые они производят, потому что результаты могут помочь выбрать лечение, включая новые точные противораковые препараты, разработанные для атаки на определенные клетки рака толстой кишки с определенными генетическими мутациями. Врачи будут все чаще использовать геномное тестирование, чтобы помочь лучше определить, кому будет полезна адъювантная терапия.
Врачи будут все чаще использовать геномное тестирование, чтобы помочь лучше определить, кому будет полезна адъювантная терапия.
Список литературы
1 Д. Сарджент, Р. Голдберг, Дж. Макдональд и др. Адъювантная химиотерапия рака толстой кишки (CC) эффективна без значительного увеличения токсичности у пожилых пациентов (Pts): результаты метаанализа 3351 Pt.Материалы 36-го ежегодного собрания Американского общества клинической онкологии. Кровь. 2000; 19: Реферат № 933.
2 ascopubs.org/doi/abs/10.1200/JCO.2017.35.4_suppl.710
3 Журнал клинической онкологии (онлайн, 15 апреля 2019 г .; DOI: 10.1200 / JCO.19.00281).
4 О’Коннелл М., Ли М., Лопатин М. и др. Проверка 12-генной оценки рецидива рака толстой кишки (RS) в NSABP C07 в качестве предиктора рецидива у пациентов с раком толстой кишки стадии II и III, получавших 5FU / LV (FU) и 5FU / LV + оксалиплатин (FU + Ox).Документ представлен на: Ежегодном собрании Американского общества клинической онкологии, 2012 г . ; 1-5 июня 2012 г .; Чикаго, Иллинойс. Аннотация 3512.
; 1-5 июня 2012 г .; Чикаго, Иллинойс. Аннотация 3512.
5 Андре Т., Бони К., Мунеджи-Будиаф и др. Оксалиплатин, фторурацил и лейковорин как адъювантное лечение рака толстой кишки. Медицинский журнал Новой Англии. 2004; 350: 2343-2351.
6 Twelves C, Wong A, Nowacki M и др. Капецитабин как адъювантное лечение рака толстой кишки III стадии. Медицинский журнал Новой Англии. 2005; 352: 2696-2704.
7 Taieb J, Puig PL, Bedenne L.Цетуксимаб плюс FOLFOX-4 при полностью резецированной карциноме толстой кишки III стадии: научные данные и продолжающееся исследование PETACC-8. Обзоры экспертов по противоопухолевой терапии, 2008; 8 (2): 183-9.
8 Grothey, A. et al. (2018) Продолжительность адъювантной химиотерапии при раке толстой кишки III стадии. Медицинский журнал Новой Англии.
9 Iveson, T. et al. (2018) 3 месяца по сравнению с 6 месяцами адъювантной комбинированной терапии оксалиплатином и фторпиримидином при колоректальном раке (SCOT): международное рандомизированное исследование 3 фазы не меньшей эффективности.
10 Goldberg RM, Tabah-Risch I, Bleiberg H et al. Объединенный анализ безопасности и эффективности оксалиплатина плюс фторурацил / лейковорин, вводимого два раза в месяц у пожилых пациентов с колоректальным раком. Журнал клинической онкологии. 2006; 24: 4085-4091.
11 Sanoff HK, Carpenter WR, Stürmer T. и др. Влияние адъювантной химиотерапии на выживаемость пациентов с раком толстой кишки III стадии, диагностированным после 75 лет. Журнал клинической онкологии. 2012; 30 (21): 2624-2634.
12 тезисов.asco.org/199/AbstView_199_194502.html
13 Мирза М.С., Лонгман Р.Дж., Фаррокьяр Ф. и др. Отдаленные результаты лапароскопической и открытой резекции неметастатического колоректального рака. Журнал лапароэндоскопических достижений в хирургической технике 2008; 18 (5): 679-685.
14 Bilimoria KY, Bentrem DJ, Merkow RP, et al. Лапароскопическая ассистированная и открытая колэктомия при раке: сравнение краткосрочных результатов из 121 больницы. Журнал желудочно-кишечной хирургии [ранняя онлайн-публикация]. Июнь 2008г.
Июнь 2008г.
15 Нельсон Х., Сарджент Д., Ви Х и др. Сравнение лапароскопической и открытой колэктомии при раке толстой кишки. Медицинский журнал Новой Англии 2004; 350: 2050-2059.
Авторские права ©; 2020 CancerConnect. Все права защищены.
Выживаемость при раке прямой кишки к стадии
Ключевое сообщение:
Ранняя диагностика рака кишечника жизненно важна для улучшения результатов. Более 90% пациентов, у которых диагностирована самая ранняя стадия заболевания, выжили через пять лет после постановки диагноза по сравнению с 6 годами.6% из тех, у кого диагностирована запущенная болезнь, распространившаяся на другие части тела.
Фон
Все мужчины и женщины в Англии в возрасте от 60 до 69 лет приглашаются на обследование для выявления рака прямой кишки на ранней стадии. Стадия заболевания при постановке диагноза имеет большое влияние на пятилетнюю выживаемость. В этом брифинге впервые представлены национальные популяционные оценки выживаемости по стадиям заболевания на основе данных, собранных онкологическими регистрами.
В этом брифинге впервые представлены национальные популяционные оценки выживаемости по стадиям заболевания на основе данных, собранных онкологическими регистрами.
Выживание при колоректальном раке
Общая пятилетняя относительная выживаемость пациентов с колоректальным раком в Англии составляет 50,7%. Однако существуют существенные различия в зависимости от стадии заболевания на момент постановки диагноза. 93,2% пациентов, у которых диагностирована самая ранняя стадия заболевания (Dukes A), выжили через пять лет после постановки диагноза по сравнению с только 6,6% пациентов с запущенным заболеванием, которое распространилось на другие части тела при постановке диагноза (Dukes D). В настоящее время только около 13% колоректальных пациентов имеют диагноз рака Дьюка А, но эта доля должна увеличиться в результате национальной программы скрининга рака кишечника.
| Стадия диагноза | Количество случаев | Процент случаев (%) | Процент случаев без учета неизвестных (%) | 5-летняя относительная выживаемость (%) | Доверительный интервал (95%) |
|---|---|---|---|---|---|
| Герцоги A | 26 727 | 8.7 | 13,2 | 93,2 | 92,5 — 93,9 |
| Герцоги B | 74 784 | 24,2 | 36,9 | 77,0 | 76,4 — 77,5 |
| Герцоги К | 72 806 | 23,6 | 35,9 | 47,7 | 47,1 — 48,3 |
| Герцоги D | 28 377 | 9,2 | 14,0 | 6,6 | 6,1 — 7,0 |
| Неизвестно | 106 040 | 34.3 | 35,4 | 35,0 — 35,8 | |
| Итого | 308 734 | 100,0 | 100,0 | 50,7 | 50,4 — 51,0 |
Пятилетняя относительная выживаемость пациентов с колоректальным раком (диагностированным в 1996–2002 гг.
 ) По стадиям постановки диагноза, Англия.
) По стадиям постановки диагноза, Англия.
Технические характеристики
Методы выживания
Показанные оценки относительной выживаемости определяются как отношение наблюдаемой вероятности выживания к вероятности, которую можно было бы ожидать, если бы пациенты испытали нормальную (фоновую) смертность в популяции, в которой они живут, при одинаковом распределении таких факторов, как как возраст, пол и календарный период.Оценки основывались на пациентах, которым был поставлен диагноз с 1996 по 2006 год, а пятилетние оценки основывались на пациентах, диагностированных между 1996 и 2002 годами. Если у пациентов был множественный колоректальный рак, их выживаемость рассчитывалась с даты постановки диагноза их первого рака. Фоновая смертность была рассчитана Управлением правительства региона с использованием таблиц дожития, предоставленных группой по выживанию при раке UK Лондонской школы гигиены и тропической медицины.
Герцогская сцена
Если раковые заболевания были зарегистрированы с другой стадией, кроме Dukes (e.грамм. TNM ), он был преобразован в сцену герцогов. Этап описывает, насколько далеко рак распространился анатомически. Dukes ‘A означает, что рак находится только в самой внутренней оболочке кишечника или немного прорастает в мышечный слой. Dukes ‘B означает, что рак вырос через мышечный слой кишечника. C означает, что рак распространился по крайней мере на один лимфатический узел в области, близкой к кишечнику. Дьюкса означает, что рак распространился на другие части тела.
За рассматриваемый период времени значительная часть регистраций (34%) была зарегистрирована с отсутствующей информацией о стадии.Это значительно различается (от 22 до 54%) по восьми онкологическим регистрам в Англии. Анализы были повторены для подмножества данных, предоставленных тремя реестрами, которые имели минимум 75% полной промежуточной информации и были получены очень похожие результаты.
После исключения случаев с неизвестной стадией диагноза, распределение пациентов по стадиям Дьюкса было почти идентично тому, которое сообщалось в Национальном аудите рака кишечника (Smith JJ et al, 2007; The National Bowel Cancer Audit Project 2007: Quality Improvement & Open Составление отчетов.Информационный центр: Лондон)
Узнать больше
NYCRIS — ведущий регистр рака прямой кишки NCIN — infoan.nycris по адресу nhs dot net link [email protected]
.
Другие полезные ресурсы в рамках партнерства NCIN:
выживаемости при раке толстой кишки по стадиям
Как и все другие виды рака, новый диагноз рака толстой кишки может быть ужасающим событием. Помимо того, что вам придется смириться со своей болезнью и, возможно, со смертью, вам, вероятно, придется избавиться от страхов и опасений членов вашей семьи, друзей и других близких.
Возможно, самый важный инструмент для навигации по диагнозу рака толстой кишки также самый простой: информация. Получив информацию о своем диагнозе, прогнозе и возможных методах лечения, вы сможете принимать обоснованные решения о своем лечении.
Давайте рассмотрим стадии рака толстой кишки и выживаемость для каждой стадии, а также типичный прогноз.
Стадии рака толстой кишки
По сути, рак толстой кишки делится на пять стадий. Эти этапы пронумерованы от нуля до пяти.Например, вы можете услышать, как человек говорит, что у него «рак толстой кишки 2 стадии».
Как и другие виды рака, стадия рака толстой кишки определяется степенью его проникновения в пораженную кишку, а также степенью его распространения по организму и поражением других органов или систем.
Стадии рака с более высоким числом поражают больше толстой кишки и других систем организма и связаны с более плохим прогнозом и более низкими показателями выживаемости.
Каждая стадия рака толстой кишки также имеет несколько подэтапов внутри этой стадии.
Определение стадий и выживаемости
Определить стадию рака толстой кишки без хирургического вмешательства может быть сложно. Это связано с тем, что без удаления и рассечения лимфатических узлов врачам трудно определить, распространился ли рак на соседние лимфатические узлы или на другие части тела.
Конечно, диагностированная более низкая стадия рака связана с более оптимистичным прогнозом и более высокими общими показателями выживаемости. Однако, поскольку определение стадии практически невозможно без хирургического вмешательства, а хирургическое вмешательство часто проводится не раньше, чем на более поздних стадиях заболевания, вашему врачу может быть сложно точно сказать вам, какая у вас стадия рака или каков будет ваш ожидаемый прогноз.
Аналогичным образом, более молодой возраст ассоциируется с лучшим общим прогнозом, в то время как прогнозы более осторожны с возрастом.
Рак толстой кишки 0 стадии
Рак толстой кишки 0 стадии — это первая стадия рака толстой кишки, из которой развиваются все последующие стадии. Иногда это называют раком толстой кишки in situ. Некоторые люди относят рак стадии 0 к стадиям рака, а другие нет.
Иногда это называют раком толстой кишки in situ. Некоторые люди относят рак стадии 0 к стадиям рака, а другие нет.
При раке толстой кишки стадии 0 раковые клетки находятся в самой внутренней выстилке толстой кишки.Тонкий слой называется эпителием. Поражены только клетки эпителия, и рак не затронул клетки за пределами этого слоя толстой кишки.
Эта стадия рака толстой кишки связана с наиболее благоприятным прогнозом и самым высоким показателем выживаемости.
Рак толстой кишки 1 стадии
При раке толстой кишки 1 стадии злокачественное новообразование распространяется за пределы эпителия слизистой оболочки или слизистой оболочки толстой кишки.
Рост раковых клеток при раке толстой кишки 1 стадии распространяется на мышцы кишечника, которые отвечают за проталкивание пищи через толстую кишку для переваривания.Однако стенка толстой кишки остается неповрежденной и не была полностью прорезана разрастанием.
5-летняя выживаемость для людей с раком толстой кишки 1 стадии составляет 92%. Это означает, что через пять лет после их первоначального диагноза рака толстой кишки 1 стадии 92 человека из 100 все еще живы.
Это означает, что через пять лет после их первоначального диагноза рака толстой кишки 1 стадии 92 человека из 100 все еще живы.
Рак толстой кишки 2 стадии
При раке толстой кишки 2 стадии злокачественное новообразование полностью проникло в стенку толстой кишки. На этом этапе есть два подэтапа: IIa и IIb.
Рак толстой кишки стадии IIa означает, что опухоль прошла через всю стенку кишечника, но не проникла в брюшину, которая представляет собой слой ткани, который прикрепляет кишечник к стенке брюшной полости. Это связано с 5-летней выживаемостью 87%.
Рак толстой кишки стадии IIb похож на стадию IIa, но на этой подстадии также поражается брюшина. Это связано с более низкой пятилетней выживаемостью — 63% за пять лет.
Рак толстой кишки 3 стадии
При раке толстой кишки 3 стадии рак распространился на один или несколько лимфатических узлов, а также на толстую кишку.Это также может повлиять на соседние органы в брюшной полости.
Есть три подстадии рака толстой кишки 3 стадии.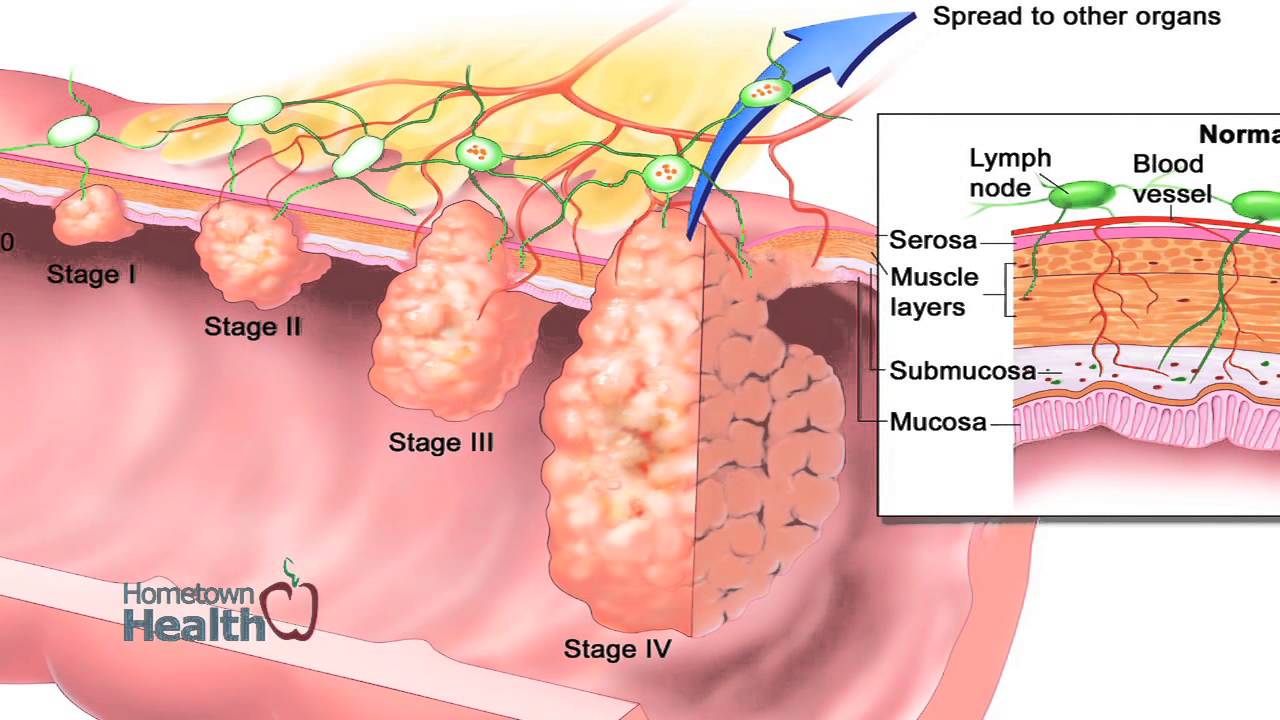 Классификация подстадий будет зависеть от того, были ли затронуты соседние органы, а также от количества лимфатических узлов, на которые распространился рак.
Классификация подстадий будет зависеть от того, были ли затронуты соседние органы, а также от количества лимфатических узлов, на которые распространился рак.
Выживаемость на этих стадиях колеблется от 89% до 53%.
Рак толстой кишки 4 стадии
При раке 4 стадии рак распространился на отдаленные части тела, такие как кости, печень или мозг.Это стадия IVa, если она распространилась на одну отдаленную часть тела, или стадию IVb, если она распространилась на более чем одну часть тела.
Выживаемость, связанная с раком, распространившимся на другие части тела, намного ниже, обычно около 10-15% через пять лет.
Важно помнить, что эти числа имеют смысл только в контексте, зависят от многих факторов и могут применяться или не относиться к отдельным случаям. Очень важно, чтобы вы поговорили со своим врачом о ваших конкретных обстоятельствах и диагнозе, чтобы понять свой прогноз.
Если вас беспокоит риск заболевания раком толстой кишки члена вашей семьи или близкого человека, поделитесь с ними этой статьей. Никогда не рано беспокоиться о здоровье толстой кишки.
Никогда не рано беспокоиться о здоровье толстой кишки.
Колоректальная карцинома — Детская исследовательская больница Св. Иуды
Что такое колоректальный рак?
Колоректальная карцинома — это рак, который может возникнуть в любом месте толстой кишки или прямой кишки (последние несколько дюймов пищеварительного тракта).
Колоректальная карцинома диагностируется на стадиях от 0 до IV, в зависимости от степени тяжести заболевания:
- На стадии 0 рак все еще находится в непосредственной близости от места его образования.На стадии IV рак распространился за пределы толстой или прямой кишки как минимум на один другой орган.
Насколько распространена колоректальная карцинома?
- Около 150 000 человек в США заболевают ежегодно.
- Детский колоректальный рак встречается редко. Ежегодно страдают менее 100 детей младше 20 лет в США — примерно один на миллион.
Когда это происходит, детская колоректальная карцинома чаще всего поражает детей со следующими признаками:
- Семейный анамнез этих видов рака
- Наследственное состояние, называемое семейным полипозом кишечника, если полипы (разрастания) тонкого кишечника злокачественные
Каковы симптомы колоректального рака?
Симптомы колоректального рака включают следующее:
- Боль в животе (животе)
- Запор или диарея
- Шишка в животе
- Необъяснимая потеря веса
- Потеря аппетита
- Кровь в стуле
Как лечится колоректальный рак?
Лечение колоректальной карциномы в основном основано на стадии, на которой рак диагностирован. Для наилучшего шанса на полное излечение опухоль должна быть полностью удалена хирургическим путем. Если опухоль слишком велика для начала, можно использовать химиотерапию и / или облучение, чтобы попытаться уменьшить ее.
Для наилучшего шанса на полное излечение опухоль должна быть полностью удалена хирургическим путем. Если опухоль слишком велика для начала, можно использовать химиотерапию и / или облучение, чтобы попытаться уменьшить ее.
- Стадия 0 — Если рак достаточно мал, хирурги могут удалить опухоль вместе с любыми предраковыми полипами (новообразованиями), которые могут присутствовать. Если опухоль большая, хирурги могут удалить пораженный участок толстой или прямой кишки и сшить оставшиеся части вместе.
- Стадия I — Лечение обычно включает в себя операцию по удалению опухоли вместе с небольшим количеством ткани в этой области.Для большинства пациентов никакого другого лечения не требуется.
- Стадии II и III — Хирурги могут удалить пораженный участок толстой или прямой кишки и сшить оставшиеся части вместе.
- Стадия III — Химиотерапия может быть добавлена после операции.
- Стадия IV — Лечение может включать следующее:
- Операция по удалению опухоли вместе с тканью вокруг нее.
 Затем хирург сшивает оставшиеся части вместе и удаляет части других органов, на которые распространился рак.
Затем хирург сшивает оставшиеся части вместе и удаляет части других органов, на которые распространился рак. - Химиотерапия («химиотерапия») используется для уменьшения опухоли перед операцией и для лечения любого оставшегося рака. Chemo использует мощные лекарства, чтобы убить раковые клетки или остановить их рост (деление) и образование новых раковых клеток.
- Операция по удалению опухоли вместе с тканью вокруг нее.
- Рецидивирующее заболевание — (заболевание, которое возвращается) Лечение может включать следующее:
- Операция по удалению рака и частей других органов, где он распространился.
- Радиация (высокоэнергетические рентгеновские лучи или другие виды излучения, используемые для уничтожения раковых клеток или остановки их роста) или химиотерапия для облегчения симптомов и улучшения качества жизни пациента.
Каковы показатели выживаемости при колоректальном раке?
- Пятилетняя выживаемость взрослых составляет около 90% для стадии I, 75% для стадии II, 60% для стадии III и менее 10% для стадии IV.

- Редкость рака толстой кишки у пациентов младше 20 лет затрудняет подсчет выживаемости.
- Большая часть информации свидетельствует о том, что к моменту постановки диагноза более молодые пациенты часто имеют III или IV стадию заболевания.
Почему выбирают St.Джуд для лечения колоректальной карциномы вашего ребенка?
- Сент-Джуд — единственный комплексный онкологический центр, назначенный Национальным институтом рака и предназначенный исключительно для детей.
- Сент-Джуд провел больше клинических испытаний по лечению рака, чем любая другая детская больница в Соединенных Штатах.
- Соотношение количества медсестер и пациентов в Сент-Джуде не имеет себе равных — в среднем 1: 3 в гематологии и онкологии и 1: 1 в отделении интенсивной терапии.
- St. Jude предлагает специальную команду специалистов для удовлетворения потребностей детей с колоректальным раком, в том числе: хирургов; врачи и медсестры, которые лечат этот рак; врачи, специализирующиеся на патологии (постановку правильного диагноза на основании исследования ткани опухоли под микроскопом) и лучевой терапии; специалисты в области диагностической визуализации и ядерной медицины; генетические консультанты; диетологи; специалисты по детской жизни; психологи; исследователи; ученые; и много других.




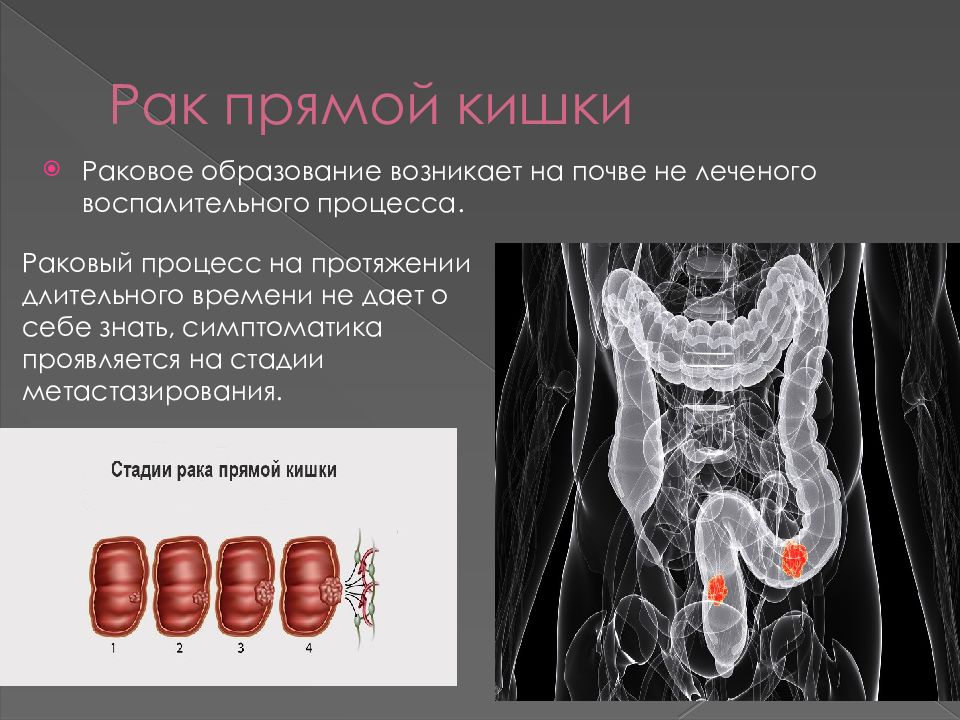 )
) Pallidum, СА 19-9, РЭА
Pallidum, СА 19-9, РЭА
 Примерно 90% пациентов излечиваются только с помощью хирургического вмешательства, и у них не будет рецидива рака.3
Примерно 90% пациентов излечиваются только с помощью хирургического вмешательства, и у них не будет рецидива рака.3
 Затем хирург сшивает оставшиеся части вместе и удаляет части других органов, на которые распространился рак.
Затем хирург сшивает оставшиеся части вместе и удаляет части других органов, на которые распространился рак.