Рак тонкого кишечника признаки и симптомы диагностика — ooncologiya
Рак тонкого кишечника – разновидность онкологии, которая не относится к распространенным типам. На ее долю приходится не больше 3% поражений злокачественными опухолями желудочно-кишечного тракта. Рак тонкого кишечника симптомы и проявление у женщин развиваются намного реже, в связи с чем заболевание в основном диагностируется у представителей мужского пола в преклонном возрасте, то есть старше 60 лет.
Группа риска
Этиология заболевания
Под термином «рак кишечника» понимают злокачественную опухоль, которая затрагивает ткани отдела кишки мутагенными клетками, начинающими бесконтрольно делиться. Пораженные клетки заполняют участок, нарушают его работу, распространяются на прилегающие области, здоровые ткани и с течением времени заражают весь организм. При отсутствии необходимого лечения патология кишечника приводит к летальному исходу.
Длина петлеобразной тонкой кишки доходит до 4,5 м. Она состоит из нескольких отделов: двенадцатиперстной, тощей, подвздошной кишок. В каждом из них может развиваться злокачественная опухоль.
В каждом из них может развиваться злокачественная опухоль.
Онкология кишки – это болезнь, точные причины которой медицинской науке до сих пор не удалось установить. Есть перечень патологий кишки, поражение которыми провоцирует повышение риска развития онкологии. Это:
- наличие неполипозного наследственного колоректального рака,
- целиакия,
- врожденные аномалии строения желудочно-кишечного тракта,
- болезнь Крона.
Один из факторов
Онкология тонкого кишечника также может возникать под влиянием таких факторов на организм человека:
- употребление еды с большим содержанием канцерогенов,
- злоупотребление спиртным, никотином,
- радиационное облучение.
Чаще всего злокачественная опухоль начинает поражать цилиндрический эпителий кишечных желез, поэтому по гистологии относится к карциноме. К возникновению болезни кишечника предрасполагают:
- кишечные язвы,
- аденома простаты,
- воспалительные процессы хронического характера в кишечнике,
- диагноз дивертикулит.

Опухоль кишки почти всегда разрастается в просвет кишки, и в единичных случаях экзофитно. Онкология, которая увеличивается в просвет, сильно сужает кишку по кольцевидному типу.
Петля кишки, которая находится над местом сужения, часто расширяется, и ее мышцы гипертрофируются. При сильном и долговременном стенозировании просвета петля в кишечнике растягивается, истончается, перфорирует, вызывая перитонит. Так нарушается проходимость вследствие инвагинации.
Онкология редко подвергается изъязвлению. Для нее характерны метастазы в такие органы:
- забрюшинные и брыжеечные лимфоузлы,
- печень,
- брюшной отдел,
- легкие,
- надпочечники,
- кости,
- твёрдую мозговую оболочку.
Как правило, метастазы из кишечника распространяются в организме с лимфой.
Новообразование в кишке способно срастаться с близлежащей петлей кишечника, мочевым пузырем, толстой кишкой, половыми органами у женщины, увеличенными регионарными лимфоузлами.
Виды
Злокачественная опухоль может образоваться в любом месте тонкой кишки. Онкология классифицируется на экзофитную и эндофитную в соответс
Рак подвздошной кишки — осложнения, течение, метастазы
Рак подвздошной кишки — как самостоятельное заболевание встречается редко. Как правило, речь идёт о метастазах рака желудка.Чаще всего злокачественные образования представлены аденокарциномой. Могут быть также лимфомы и саркомы.
Лучшие клиники Израиля по лечению рака
Причины возникновения рака ободочной кишки
Данной группе заболеваний подвержены, преимущественно, лица пожилого возраста и мужского пола.
Традиционный набор факторов, которые могут провоцировать процесс
- вредные привычки: курение, злоупотребление алкоголем;
- канцерогены, входящие в состав пищи;
- неспецифический язвенный колит;
- болезнь Крона;
- радиационное облучение;
- генетические аномалии;
- доброкачественные опухоли; подвздошной кишки;
- другие онкозаболевания, давшие метастазы в подвздошную кишку.

Ведущие израильские онкологи
Симптомы рака подвздошной кишки
Клинические проявления рака развиваются постепенно. Первыми симптомами являются диспептические явления: тошнота, рвота, нарушение моторики и сильные спастические колики. Следствием является снижение аппетита (отвращение к еде), и быстрое снижение массы тела из-за интоксикации.
При множественных опухолях может возникнуть кишечная непроходимость, характеризующаяся болями в животе, рвотой, сначала желудочным содержимым, а затем кишечным, вздутием живота, сухой кожей и обезвоживанием. При саркомах часто наблюдаются кишечные кровотечения. При росте опухоли она может сдавливать соседние органы, что может проявляться развитием панкреатита, асцита, ишемии кишечника.
Диагностика рака подвздошной кишки
- эндоскопия с биопсией;
- рентгеноскопия, МРТ или КТ с контрастным веществом;
- лапароскопическая эндоскопия;
- Для диагностики опухолей конечного отдела подвздошной кишки информативными могут быть также колоноскопия и ирригоскопия;
- Выполняется также УЗИ ОБП.

Рассчитать стоимость лечения
Лечение заболевания
Подходы стандартные — опухоль удаляют, после чего «полируют» оставшиеся клетки опухоли химиотерапией.
Лечение рака подвздошной кишки как правило хирургическое, то есть удаление опухоли. При неоперабельных опухолях применяют химеотерапию препаратами, подавляющими рост и дальнейшее злокачественных клеток.
Опухоли тощей и подвздошной кишок
Тонкая кишка составляет 75% длины желудочно-кишечного тракта и более 90% площади слизистой оболочки, тем не менее опухоли ее встречаются редко. Судить об истинной частоте опухолей тонкой кишки на основании немногочисленных публикаций в мировой литературе трудно.
Обобщенные данные свидетельствуют, что опухоли тонкой кишки составляют 1—6% всех опухолей желудочно-кишечного тракта и 2—6,5% опухолей кишечника. Злокачественные опухоли тонкой кишки составляют не более 1% всех злокачественных опухолей желудочно-кишечного тракта или 0,4—0,8 на 100 000 населения.
Злокачественные опухоли тонкой кишки встречаются в 40—60 раз реже таковых в ободочной кишке. В тонкой кишке преимущественными формами злокачественных опухолей служат аденокарцинома, лейкомиосаркома, злокачественная лимфома и карциноиды.
Статистика последних лет свидетельствует, что частота рака и саркомы по отношению ко всем злокачественным опухолям желудочно-кишечного тракта сравнима и составляет около 1%, или даже отмечается более высокий удельный вес рака.
Доброкачественные опухоли чаще локализуются в подвздошной кишке, реже в тонкой кишке (рис. 1). В основном они бывает одиночными. Могут расти как в просвет органа, так и кнаружи. Внутрь в основном растут опухоли, исходящие из слизистой оболочки, подслизистого и внутреннего мышечного слоёв, а кнаружи — возникающие из наружного мышечного и субсерозного слоёв.
Рис. 1 Локализация опухолей тонкой кишки. С — саркома; Р — рак; К — карциноид; Д — доброкачественные опухоли.
Наиболее характерным для доброкачественных опухолей является рост в виде узла. Узел чаще располагается на широком основании, реже — имеет ножку, что более характерно для аденоматозных полипов.
Узел чаще располагается на широком основании, реже — имеет ножку, что более характерно для аденоматозных полипов.
По гистологической структуре доброкачественные опухоли наиболее часто представлены лейомиомами. Они могут возникать как из внутреннего, так и наружного мышечного слоев. Около 15—20% лейомиом озлокачествляются. Фибромы обычно растут в просвет кишки, часто имеют смешанное строение в виде фибролипом, фобромиксом, фоброаденом.
Липомы могут исходить из подслизистого слоя (внутренние липомы) и из субсерозной жировой клетчатки (наружные липомы). Чаще они встречаются у тучных людей и могут сочетаться с липомами другой локализации.
Гемангиомы растут из подслизистого слоя и, как правило, в просвет кишки. Нередко бывают множественными. Различают кавернозные, капиллярные ангиомы и телеангиоэктазии. Известны случаи множественных гемангиом желудочно-кишечного тракта.
Особое место среди доброкачественных опухолей занимают аденомы или аденоматозные полипы. Они могут быть как одиночными, так и множественными. В основном, они исходят из железистых элементов слизистой оболочки.
Они могут быть как одиночными, так и множественными. В основном, они исходят из железистых элементов слизистой оболочки.
Это — истинные аденоматозные полипы. Но полипы могут возникать и из других тканей кишечной стенки, в частности, подслизистого слоя — фиброзные полипы сосудов. Нередко полипы тонкой кишки сочетаются с полипами других локализаций.
В отдельные формы выделены некоторые специфические варианты множественного полипоза желудочно-кишечного тракта, при котором может быть поражена и тонкая кишка. Это — синдром Пейтца—Джегерса, а также синдром Кронхайта—Кэнэдэ, характеризующийся наличием полипов желудка и полипозными изменениями кишечника, сочетающимися с протеинурией, пигментацией кожи, изменениями ногтей кистей и стоп.
Одним из редких представляется синдром Тюрко или глиознополипозный синдром, проявляющийся сочетанием полипоза кишечника и опухоли мозга (обычно глиомы).
В отношении злокачественной трансформации полипов тонкой кишки нет единого мнения. Большая часть авторов отрицает ее, в пользу чего свидетельствуют гистологическое строение полипов, большие сроки жизни больных без признаков малигнизации (до 30 лет), отсутствие соответствия между локализацией полипов и злокачественных опухолей.
Большая часть авторов отрицает ее, в пользу чего свидетельствуют гистологическое строение полипов, большие сроки жизни больных без признаков малигнизации (до 30 лет), отсутствие соответствия между локализацией полипов и злокачественных опухолей.
Аденокарцинома является наиболее частой формой рака и вообще злокачественных опухолей тонкой кишки, составляя до 70%. Кроме того, встречаются также солидный рак и низкодифференцированные формы рака. Чаще рак локализуется в тощей кишке, где появляется в виде обширной полиповидной опухоли или инфильтрирующего кольцеобразного сужения кишки.
Как правило, раковые опухоли тонкой кишки одиночны, хотя описаны и первично-множественные формы. Стенозирующие кольцевидные формы рака сужают просвет кишки. Проксимальнее кишка дилатируется. Узловые полиповидные опухоли также могут вызвать обтурацию кишки и кишечную непроходимость.
Кроме того, опухоль небольших размеров может стать причиной образования инвагинации. Нередко наблюдается фиксация пораженной петли к передней брюшной стенке. Метастазирование рака тонкой кишки происходит лимфогенным, гематогенным и имплантационным путем.
Метастазирование рака тонкой кишки происходит лимфогенным, гематогенным и имплантационным путем.
У 50% больных обнаруживаются метастазы в регионарных брыжеечных лимфатических узлах. Отдаленные метастазы поражают забрюшинные лимфатические узлы, печень, яичники, большой сальник, кости, легкие. Имплантационное метастазирование осуществляется как в просвет кишки, так и по брюшине.
Наиболее характерным для тонкой кишки видом саркомы является лейомиосаркома. Развивается она из мышечных волокон стенки кишки. Локализуется одинаково часто во всех отделах тонкой кишки. Макроскопически опухоль имеет форму узла, достигающего 15—20 см. Инфильтрирующий рост очевиден не всегда.
Поверхность разреза пестрая, в виду наличия очагов кровоизлияния, некроза и расплавления ткани. Обтурация кишки, как правило, развивается при больших размерах опухоли или при выраженном инфильтративном процессе.
Для лейомиосаркомы более характерно изъязвление, распад, что приводит к тяжелым кровотечениям. Это же осложнение характерно для нейросарком, которые вследствии частого некроза нередко приводят к перфорации стенки кишки.
Это же осложнение характерно для нейросарком, которые вследствии частого некроза нередко приводят к перфорации стенки кишки.
Злокачественные лимфомы или лимфосаркомы — более редкая форма, составляющая 6—8%, а по данным некоторых авторов — до 16%. Наиболее частым вари-антом злокачественных лимфом тонкой кишки является лимфосаркома, реже обнаруживают ретикулосаркому и гигантоклеточную лимфому.
Эти опухоли наблюдаются в любом возрасте, несколько чаще у мужчин. Макроскопически все злокачественные лимфомы представлены одиночными или сливающимися множественными узлами, массивными конгломератами или сплошным инфильтратом.
По гистологическому строению выделяют медулярный (узловой) тип и диффузный, при котором опухолевая ткань равномерно инфильтрирует стенку кишки. Лимфосаркомы могут расти экстраинтестинально и реже эндоинтестинально.
Они склонны к раннему метастазированию, которое осуществляется в основном лимфогенно. В процессе развития и роста они могут вызвать обтурационную кишечную непроходимость, перфорацию стенки кишки, массивные кишечные кровотечения.
Клиническая симптоматика.
Клиническая картина опухолей тощей и подвздошной кишок зависит от их характера, локализации, особенностей роста и развития опухоли, а также возникновения осложнений. Для злокачественных опухолей тонкой кишки определяющим фактором также является стадия заболевания.
Как правило, злокачественные опухоли имеют те или иные клинические симптомы, Лишь 5% опухолей протекает абсолютно бессимптомно. В то же время отсутствие клинически выраженных симптомов характерно для доброкачественных опухолей небольшого размера. Раньше других проявляются опухоли, локализованные в начальных отделах кишки.
По клиническому течению всех больных опухолями тонкой кишки можно разделить на две группы: 1) с неосложненным течением и 2) с развитием осложнений. К неосложненным формам следует отнести бессимптомные, симулирующие опухоли других органов и опухоли, сопровождающиеся симптоматикой энтерита.
Местная клиническая симптоматика связана, прежде всего, с появлением болей в животе, особенно характерных для злокачественных опухолей. При новообразованиях верхних отделов кишки боли локализуются в эпигастральной области.
При новообразованиях верхних отделов кишки боли локализуются в эпигастральной области.
Вначале они носят непостоянный характер, незначительны по интенсивности, сопровождаются отрыжкой, тошнотой. В случае локализации опухоли в средних и дистальных отделах боль перемещается в область пупка, правую подвздошную область. Часто отмечается вздутие живота, эпизодически — шум плеска.
Может возникать картина частичной интерметтирующей кишечной непроходимости. В этих случаях боли могут усиливаться, принимать схваткообразный характер, сопровождаться тошнотой, рвотой. Живот становится вздутым. При пальпации отчетливо определяется шум плеска.
Аускультативно можно обнаружить усиление перистальтических шумов. Первые приступы перемежающейся частичной кишечной непроходимости могут пройти самостоятельно. При повторных приступах частичная непроходимость может перейти в полную.
Важным местным признаком (у 30% больных) может стать прощупываемая опухоль в животе. Как правило, она определяется в виде плотного, малоболезненного или безболезненного образования, чаще ограниченно подвижного. При опухоли тощей кишки она пальпируется в околопупочной области или левой половине живота.
Как правило, она определяется в виде плотного, малоболезненного или безболезненного образования, чаще ограниченно подвижного. При опухоли тощей кишки она пальпируется в околопупочной области или левой половине живота.
Опухоль подвздошной кишки пальпируется в нижних отделах живота, в правой подвздошной области. Опухоли дистального отдела тонкой и проксимального отдела подвздошной кишки могут опускаться в малый таз и симулировать опухоли тазовых органов. Их иногда можно определить при вагинальном и ректальном исследовании.
Признаки нарушения общего состояния больных характерны для злокачествнных опухолей тонкой кишки и возникают тем раньше, чем проксимальнее расположена опухоль. Появляется общая слабость, недомогание, потеря трудоспособности, аппетита, снижение массы тела.
При объективном обследовании имеются признаки анемии: бледность, цианоз. Анемия связана как с возможностью скрытых кровотечений, так и с интоксикацией.
К осложненным формам относятся опухоли, вызывающие непроходимость (в том числе за счет инвагинации), кровотечение и перфорацию с развитием перитонита. При этом описываемые осложнения зачастую являются первыми клиническими проявлениями опухолей тонкой кишки.
При этом описываемые осложнения зачастую являются первыми клиническими проявлениями опухолей тонкой кишки.
Кишечная непроходимость нередко развивается внезапно на фоне полного благополучия. Если она разрешается самостоятельно, то через некоторое время возникает рецидив, т.е. появляется картина перемежающейся непроходимости кишечника.
Кишечная непроходимость может быть обусловлена доброкачественной опухолью больших размеров, вызывающей обтурацию просвета кишки, а также инвагинацией кишки, которая возникает при опухоли даже небольших размеров и локализуется как правило в терминальном отделе подвздошной кишки.
Злокачественные опухоли даже при небольших размерах могут вызывать сужение просвета тонкой кишки и чаще, чем доброкачественные осложняются острой кишечной непроходимостью.
Для опухолей, склонных к распаду и изъязвлению (лейомиомы, гемангиомы, невриномы и любые злокачественные опухоли), характерно развитие клинических признаков кровотечения или перфорации.
Кровотечения при этом могут носить профузный характер, проявляясь хорошо известными классическими признаками с угрожающими жизни нарушениями гемодинамики и кровопотерей. Кроме того, на ранних стадиях заболевания наблюдаются скрытые кровотечения, которые на протяжении длительного периода времени приводят к развитию тяжелой анемии.
Перфорация опухоли вследствие ее распада также развивается внезапно, проявляясь характерными признаками прободения полого органа и последующего перитонита. Следует отметить, что выяснение катамнеза у больных с осложненными формами позволяет выявить ряд клинических признаков.
Этот «скрытый» или латентно протекающий период может длиться довольно долго и характеризуется появлением беспричинной слабости, чувством тяжести в животе, наличием периодических и кратковременных спастических болей в животе на высоте пищеварения, тошнотой, эпизодической рвотой, неустойчивым стулом, метеоризмом.
У ряда больных наблюдались незначительные выделения крови с каловыми массами, снижение аппетита и похудание, необъяснимая субфебрильная температура. Таким образом, понятие «бессимптомное» течение носит весьма условный характер.
Таким образом, понятие «бессимптомное» течение носит весьма условный характер.
Своеобразную клиническую картину имеет синдром Пейтца—Джагерса. Своеобразие состоит в том, что кроме клинических признаков, характерных для опухоли, у больных на ногах, ладонях, вокруг глаз, ноздрей, на слизистой оболочке ротовой полости, носа обнаруживаются пятна коричневого, черного или синевато-серого цвета.
Синдром Пейтца—Джагерса может сочетаться с дивертикулами кишечника и опухолями яичника.
Инструментальная диагностика.
Арсенал диагностических методов, которые существенно помогают в диагностике опухолей тонкой кишки, невелик. Следует согласиться с мнением большинства авторов, которые пишут о том, что диагностика опухолей тонкой кишки весьма сложна. Лабораторные исследования не предлагают каких-либо специфических тестов.
Анализ периферической крови у некоторых больных выявляет умеренный лейкоцитоз и увеличение СОЭ. При развившейся перфорации с перитонитом и острой кишечной непроходимости этот показатель имеет характерное повышение и сдвиг в сторону молодых форм в лейкоцитарной формуле.
Определяется анемия у больных со скрытыми кровотечениями. Последнее можно выявить при соответствующем копрологическом исследовании.
До недавнего времени ведущая роль в диагностике опухолей тонкой кишки принадлежала рентгенологическому исследованию. Для выявления опухоли тонкой кишки используются различные рентгеноконтрастные методики, основанные на заполнении тонкой кишки взвесью сульфата бария и наблюдении за продвижением контрастной массы.
Рентгенологическими признаками опухолей являются дефекты наполнения в очагах поражения. Как правило, особенно при полипах, эти дефекты имеют округлую форму и четкие контуры. Если опухоль имеет ножку, то свободный конец ее обладает подвижностью и часто отклоняется по ходу тока контрастной взвеси.
В зоне опухоли может наблюдаться задержка бариевой массы, дилатация проксимального по отношению к опухоли участка тонкой кишки. При саркомах кишки этот феномен, носящий имя Rovenkamp, наблюдается даже при отсутствии сужения.
Над участком стеноза может быть обнаружен пузырь газа. Сужение при раке тонкой кишки может иметь концентрическую или конусовидную форму, реже определяется краевой дефект наполнения с изъеденными краями.
Рентгенологическое исследование тонкой кишки представляет порой значительные трудности. В то же время многие авторы сообщают о высокой частоте ошибок при его проведении. В связи с тем, что рентгенологические методы не во всех случаях позволяют устанавливать правильный диагноз и диагностический период растягивается иногда на 12 месяцев, оправдан поиск более совершенных и информативных методов.
К таковым можно отнести двухбалонную энтероскопию — эндоскопическое исследование тонкой кишки. Между тем техническая сложность данной методики, необходимость глубокой седации или даже общей анестезии для ее выполнения и высокая стоимость диагностического оборудования не обеспечили широкого распространения метода.
По-видимому, он малоперспективен для исследования подвздошной кишки.
С 2000 года в мировую практику введена методика видеокапсульной эндоскопии. В июле 2003 года Управление по контролю за лекарственными средствами США (FDA) определило капсульную эндоскопию как основной инструмент в выявлении патологии тонкой кишки.
По мнению большинства исследовательских центров, эндоскопическая капсульная технология является самой чувствительной в диагностике заболеваний тонкой кишки. Суть методики заключается в следующем.
Пациент проглатывает устройство (рис. 2) размером 23 х 11 мм (чуть больше лекарственной капсулы), содержащее миниатюрную цветную видеокамеру, радиопередатчик, источник света и аккумулятор, обеспечивающий функционирование прибора в течение 8 часов. Видеокапсула передвигается вдоль пищеварительного тракта посредством перистальтики, при этом видеокамера фиксирует изображение слизистой оболочки кишечника с частотой 2 кадра в секунду.
Полученная информация по беспроводной связи передается датчикам, размещенным на теле пациента в определенной последовательности, и сохраняются в записывающем устройстве, которое пациент носит на поясе. В дальнейшем изображения желудочно-кишечного тракта пациента считывается персональным компьютером для оценки врачом-исследователем.
В дальнейшем изображения желудочно-кишечного тракта пациента считывается персональным компьютером для оценки врачом-исследователем.
Положительными качествами данной методики является ее неинвазивность, безболезненность, возможность амбулаторного проведения исследования. Вместе с тем существуют недостатки и ограничения возможности применения данного метода.
Так, наиболее существенным недостатком методики является неуправляемость движений капсулы и отсутствие возможности проведения биопсии выявленных патологических образований. Кроме того, противопоказанием к проведению видеокапсульной эндоскопии является наличие признаков нарушения проходимость желудочно-кишечного тракта.
Рис. 2. Внешний вид устройства для капсульной эндоскопии
Диагностическая программа при осложнениях опухолей тонкой кишки диктуется их характером и, естественно, имеет весьма редуцированный объем.
Лечение.
Основной метод лечения опухолей тонкой кишки — хирургическая операция. Вид оперативного вмешательства определяется в первую очередь характером и локализацией опухоли, наличием осложнений и общим состоянием больного.
Вид оперативного вмешательства определяется в первую очередь характером и локализацией опухоли, наличием осложнений и общим состоянием больного.
При доброкачественных опухолях размером менее 1 см считается допустимым иссечение опухоли в пределах здоровых тканей. Это возможно осуществить, если опухоль располагается по свободному краю кишки.
При расположении опухоли на боковых стенках целесообразно выполнить резекцию в три четверти. Если опухоль локализуется по брыжеечному краю, то возможна лишь циркулярная резекция участка кишки с опухолью.
При размерах опухоли, превышающей 1 см, необходимо выполнение резекции тонкой кишки. Эта общехирургическая повседневная операция выполняется по хорошо известным классическим принципам.
Хирургическое лечение злокачественных опухолей тонкой кишки должно быть основано на строгом соблюдении онкологических принципов. Резекция тонкой кишки должна осуществляться отступя от края опухоли не менее 10 см вместе с удалением соответствующего сегмента брыжейки с расположенными в ней лимфатическими узлами.
Если метастазы расположены у устьев верхней и нижней брыжеечных артерий (в корне брыжейки), то радикальная операция невозможна.
При локализации опухоли в дистальных сегментах подвздошной кишки (в пределах участка в 20 см от илеоцекального угла) особенности кровоснабжения и метастазирования требуют вместе с резекцией кишки выполнения правосторонней гемиколэктомии с наложением илеотрансверзоанастомоза.
Операции, выполняемые по поводу осложнений злокачественных опухолей тонкой кишки, по объему и характеру неотличимы от плановых. К сожалению, радикальные операции оказываются невыполнимыми у 50—60% больных.
Показанием к паллиативным вмешательствам при раке и саркоме наиболее часто является обтурационная кишечная непроходимость при наличии отдаленных метастазов опухоли. При этом целесообразно наложение обходных анастомозов.
При кровоточащих опухолях с наличием обширных метастазов надежно осуществить гемостаз возможно лишь с помощью паллиативной резекции кишки.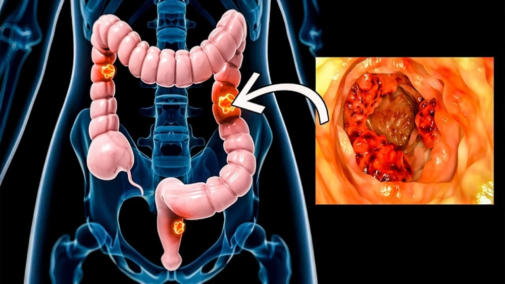 Ее следует считать целесообразной также в поздних стадиях карциноида, ибо возможно проведение специфической терапии метастазов.
Ее следует считать целесообразной также в поздних стадиях карциноида, ибо возможно проведение специфической терапии метастазов.
Комбинированное лечение рядом авторов предпринималось при саркомах тонкой кишки. Радикальную операцию дополняли лучевой или химиотерапией (циклофосфан, тиотеф, фторафур и др.). Опыт такого лечения невелик и результаты нельзя назвать удовлетворительными: послеоперационная летальность высока, а рецидивы часты.
В большей степени следует рассчитывать на успех комбинированного лечения при карциноидах. Как уже говорилось, радикальная операция при карциноидах выполняется по тем же онкологическим принципам, что при раке и саркомах. Общепризнанна точка зрения, что даже при наличии близкого или отдаленного метастаза, который нельзя удалить, не противопоказано удаление первичной опухоли.
В отличие от других злокачественных ново-образований иссечение первичной карциноидной опухоли не приводит к ускорению роста метастазов. При множественных метастазах злокачественных опухолей в печень может использоваться химиоэмболизация печеночных сосудов и программная гепатоперфузия с использованием химиотерапевтических препаратов.
Доказательством эффективности химиотерапии при злокачественных опухолях является достоверное увеличение сроков жизни. Однако использование этого критерия при карциноидах затруднительно из-за большой вариабельности в течение заболевания и недостатка числа случаев использования химиотерапии.
Результаты хирургического лечения доброкачественных опухолей вполне удовлетворительные, послеоперационная летальность не превышает 2—3%.
После различных операций у больных со злокачественными опухолями тонкой кишки ближайшие результаты также можно считать удовлетворительными. Послеоперационная летальность составляет 2—5%.
Средние цифры послеоперационной летальности с включением в статистику запущенных стадий заболевания и осложненных форм увеличиваются до 13%. Длительность выживания у больных со злокачественными опухолями тонкой кишки в среднем равна 30,5 месяцам, подвздошной кишки — 33,5 месяца.
Лучшие результаты хирургического лечения в отдаленные сроки наблюдаются у больных с лейоимиосаркомами: 5-летняя выживаемость наблюдается у 40% больных. У больных с аденокарциномой этот показатель равен 36%, при лимфосаркомах — 20%, карциноидах — 50,5%.
У больных с аденокарциномой этот показатель равен 36%, при лимфосаркомах — 20%, карциноидах — 50,5%.
Н.А. Яицкий, А.В. Седнев
Опубликовал Константин Моканов
Опухоли тощей и подвздошной кишок
Тонкая кишка составляет 75% длины желудочно-кишечного тракта и более 90% площади слизистой оболочки, тем не менее опухоли ее встречаются редко. Судить об истинной частоте опухолей тонкой кишки на основании немногочисленных публикаций в мировой литературе трудно.
Обобщенные данные свидетельствуют, что опухоли тонкой кишки составляют 1—6% всех опухолей желудочно-кишечного тракта и 2—6,5% опухолей кишечника. Злокачественные опухоли тонкой кишки составляют не более 1% всех злокачественных опухолей желудочно-кишечного тракта или 0,4—0,8 на 100 000 населения.
Злокачественные опухоли тонкой кишки встречаются в 40—60 раз реже таковых в ободочной кишке. В тонкой кишке преимущественными формами злокачественных опухолей служат аденокарцинома, лейкомиосаркома, злокачественная лимфома и карциноиды.
Статистика последних лет свидетельствует, что частота рака и саркомы по отношению ко всем злокачественным опухолям желудочно-кишечного тракта сравнима и составляет около 1%, или даже отмечается более высокий удельный вес рака.
Доброкачественные опухоли чаще локализуются в подвздошной кишке, реже в тонкой кишке (рис. 1). В основном они бывает одиночными. Могут расти как в просвет органа, так и кнаружи. Внутрь в основном растут опухоли, исходящие из слизистой оболочки, подслизистого и внутреннего мышечного слоёв, а кнаружи — возникающие из наружного мышечного и субсерозного слоёв.
Рис. 1 Локализация опухолей тонкой кишки. С — саркома; Р — рак; К — карциноид; Д — доброкачественные опухоли.
Наиболее характерным для доброкачественных опухолей является рост в виде узла. Узел чаще располагается на широком основании, реже — имеет ножку, что более характерно для аденоматозных полипов.
По гистологической структуре доброкачественные опухоли наиболее часто представлены лейомиомами. Они могут возникать как из внутреннего, так и наружного мышечного слоев. Около 15—20% лейомиом озлокачествляются. Фибромы обычно растут в просвет кишки, часто имеют смешанное строение в виде фибролипом, фобромиксом, фоброаденом.
Они могут возникать как из внутреннего, так и наружного мышечного слоев. Около 15—20% лейомиом озлокачествляются. Фибромы обычно растут в просвет кишки, часто имеют смешанное строение в виде фибролипом, фобромиксом, фоброаденом.
Липомы могут исходить из подслизистого слоя (внутренние липомы) и из субсерозной жировой клетчатки (наружные липомы). Чаще они встречаются у тучных людей и могут сочетаться с липомами другой локализации.
Гемангиомы растут из подслизистого слоя и, как правило, в просвет кишки. Нередко бывают множественными. Различают кавернозные, капиллярные ангиомы и телеангиоэктазии. Известны случаи множественных гемангиом желудочно-кишечного тракта.
Особое место среди доброкачественных опухолей занимают аденомы или аденоматозные полипы. Они могут быть как одиночными, так и множественными. В основном, они исходят из железистых элементов слизистой оболочки.
Это — истинные аденоматозные полипы. Но полипы могут возникать и из других тканей кишечной стенки, в частности, подслизистого слоя — фиброзные полипы сосудов. Нередко полипы тонкой кишки сочетаются с полипами других локализаций.
Нередко полипы тонкой кишки сочетаются с полипами других локализаций.
В отдельные формы выделены некоторые специфические варианты множественного полипоза желудочно-кишечного тракта, при котором может быть поражена и тонкая кишка. Это — синдром Пейтца—Джегерса, а также синдром Кронхайта—Кэнэдэ, характеризующийся наличием полипов желудка и полипозными изменениями кишечника, сочетающимися с протеинурией, пигментацией кожи, изменениями ногтей кистей и стоп.
Одним из редких представляется синдром Тюрко или глиознополипозный синдром, проявляющийся сочетанием полипоза кишечника и опухоли мозга (обычно глиомы).
В отношении злокачественной трансформации полипов тонкой кишки нет единого мнения. Большая часть авторов отрицает ее, в пользу чего свидетельствуют гистологическое строение полипов, большие сроки жизни больных без признаков малигнизации (до 30 лет), отсутствие соответствия между локализацией полипов и злокачественных опухолей.
Аденокарцинома является наиболее частой формой рака и вообще злокачественных опухолей тонкой кишки, составляя до 70%. Кроме того, встречаются также солидный рак и низкодифференцированные формы рака. Чаще рак локализуется в тощей кишке, где появляется в виде обширной полиповидной опухоли или инфильтрирующего кольцеобразного сужения кишки.
Кроме того, встречаются также солидный рак и низкодифференцированные формы рака. Чаще рак локализуется в тощей кишке, где появляется в виде обширной полиповидной опухоли или инфильтрирующего кольцеобразного сужения кишки.
Как правило, раковые опухоли тонкой кишки одиночны, хотя описаны и первично-множественные формы. Стенозирующие кольцевидные формы рака сужают просвет кишки. Проксимальнее кишка дилатируется. Узловые полиповидные опухоли также могут вызвать обтурацию кишки и кишечную непроходимость.
Кроме того, опухоль небольших размеров может стать причиной образования инвагинации. Нередко наблюдается фиксация пораженной петли к передней брюшной стенке. Метастазирование рака тонкой кишки происходит лимфогенным, гематогенным и имплантационным путем.
У 50% больных обнаруживаются метастазы в регионарных брыжеечных лимфатических узлах. Отдаленные метастазы поражают забрюшинные лимфатические узлы, печень, яичники, большой сальник, кости, легкие. Имплантационное метастазирование осуществляется как в просвет кишки, так и по брюшине.
Наиболее характерным для тонкой кишки видом саркомы является лейомиосаркома. Развивается она из мышечных волокон стенки кишки. Локализуется одинаково часто во всех отделах тонкой кишки. Макроскопически опухоль имеет форму узла, достигающего 15—20 см. Инфильтрирующий рост очевиден не всегда.
Поверхность разреза пестрая, в виду наличия очагов кровоизлияния, некроза и расплавления ткани. Обтурация кишки, как правило, развивается при больших размерах опухоли или при выраженном инфильтративном процессе.
Для лейомиосаркомы более характерно изъязвление, распад, что приводит к тяжелым кровотечениям. Это же осложнение характерно для нейросарком, которые вследствии частого некроза нередко приводят к перфорации стенки кишки.
Злокачественные лимфомы или лимфосаркомы — более редкая форма, составляющая 6—8%, а по данным некоторых авторов — до 16%. Наиболее частым вари-антом злокачественных лимфом тонкой кишки является лимфосаркома, реже обнаруживают ретикулосаркому и гигантоклеточную лимфому.
Эти опухоли наблюдаются в любом возрасте, несколько чаще у мужчин. Макроскопически все злокачественные лимфомы представлены одиночными или сливающимися множественными узлами, массивными конгломератами или сплошным инфильтратом.
По гистологическому строению выделяют медулярный (узловой) тип и диффузный, при котором опухолевая ткань равномерно инфильтрирует стенку кишки. Лимфосаркомы могут расти экстраинтестинально и реже эндоинтестинально.
Они склонны к раннему метастазированию, которое осуществляется в основном лимфогенно. В процессе развития и роста они могут вызвать обтурационную кишечную непроходимость, перфорацию стенки кишки, массивные кишечные кровотечения.
Клиническая симптоматика.
Клиническая картина опухолей тощей и подвздошной кишок зависит от их характера, локализации, особенностей роста и развития опухоли, а также возникновения осложнений. Для злокачественных опухолей тонкой кишки определяющим фактором также является стадия заболевания.
Как правило, злокачественные опухоли имеют те или иные клинические симптомы, Лишь 5% опухолей протекает абсолютно бессимптомно. В то же время отсутствие клинически выраженных симптомов характерно для доброкачественных опухолей небольшого размера. Раньше других проявляются опухоли, локализованные в начальных отделах кишки.
По клиническому течению всех больных опухолями тонкой кишки можно разделить на две группы: 1) с неосложненным течением и 2) с развитием осложнений. К неосложненным формам следует отнести бессимптомные, симулирующие опухоли других органов и опухоли, сопровождающиеся симптоматикой энтерита.
Местная клиническая симптоматика связана, прежде всего, с появлением болей в животе, особенно характерных для злокачественных опухолей. При новообразованиях верхних отделов кишки боли локализуются в эпигастральной области.
Вначале они носят непостоянный характер, незначительны по интенсивности, сопровождаются отрыжкой, тошнотой. В случае локализации опухоли в средних и дистальных отделах боль перемещается в область пупка, правую подвздошную область. Часто отмечается вздутие живота, эпизодически — шум плеска.
Часто отмечается вздутие живота, эпизодически — шум плеска.
Может возникать картина частичной интерметтирующей кишечной непроходимости. В этих случаях боли могут усиливаться, принимать схваткообразный характер, сопровождаться тошнотой, рвотой. Живот становится вздутым. При пальпации отчетливо определяется шум плеска.
Аускультативно можно обнаружить усиление перистальтических шумов. Первые приступы перемежающейся частичной кишечной непроходимости могут пройти самостоятельно. При повторных приступах частичная непроходимость может перейти в полную.
Важным местным признаком (у 30% больных) может стать прощупываемая опухоль в животе. Как правило, она определяется в виде плотного, малоболезненного или безболезненного образования, чаще ограниченно подвижного. При опухоли тощей кишки она пальпируется в околопупочной области или левой половине живота.
Опухоль подвздошной кишки пальпируется в нижних отделах живота, в правой подвздошной области. Опухоли дистального отдела тонкой и проксимального отдела подвздошной кишки могут опускаться в малый таз и симулировать опухоли тазовых органов. Их иногда можно определить при вагинальном и ректальном исследовании.
Их иногда можно определить при вагинальном и ректальном исследовании.
Признаки нарушения общего состояния больных характерны для злокачествнных опухолей тонкой кишки и возникают тем раньше, чем проксимальнее расположена опухоль. Появляется общая слабость, недомогание, потеря трудоспособности, аппетита, снижение массы тела.
При объективном обследовании имеются признаки анемии: бледность, цианоз. Анемия связана как с возможностью скрытых кровотечений, так и с интоксикацией.
К осложненным формам относятся опухоли, вызывающие непроходимость (в том числе за счет инвагинации), кровотечение и перфорацию с развитием перитонита. При этом описываемые осложнения зачастую являются первыми клиническими проявлениями опухолей тонкой кишки.
Кишечная непроходимость нередко развивается внезапно на фоне полного благополучия. Если она разрешается самостоятельно, то через некоторое время возникает рецидив, т.е. появляется картина перемежающейся непроходимости кишечника.
Кишечная непроходимость может быть обусловлена доброкачественной опухолью больших размеров, вызывающей обтурацию просвета кишки, а также инвагинацией кишки, которая возникает при опухоли даже небольших размеров и локализуется как правило в терминальном отделе подвздошной кишки.
Злокачественные опухоли даже при небольших размерах могут вызывать сужение просвета тонкой кишки и чаще, чем доброкачественные осложняются острой кишечной непроходимостью.
Для опухолей, склонных к распаду и изъязвлению (лейомиомы, гемангиомы, невриномы и любые злокачественные опухоли), характерно развитие клинических признаков кровотечения или перфорации.
Кровотечения при этом могут носить профузный характер, проявляясь хорошо известными классическими признаками с угрожающими жизни нарушениями гемодинамики и кровопотерей. Кроме того, на ранних стадиях заболевания наблюдаются скрытые кровотечения, которые на протяжении длительного периода времени приводят к развитию тяжелой анемии.
Перфорация опухоли вследствие ее распада также развивается внезапно, проявляясь характерными признаками прободения полого органа и последующего перитонита. Следует отметить, что выяснение катамнеза у больных с осложненными формами позволяет выявить ряд клинических признаков.
Этот «скрытый» или латентно протекающий период может длиться довольно долго и характеризуется появлением беспричинной слабости, чувством тяжести в животе, наличием периодических и кратковременных спастических болей в животе на высоте пищеварения, тошнотой, эпизодической рвотой, неустойчивым стулом, метеоризмом.
У ряда больных наблюдались незначительные выделения крови с каловыми массами, снижение аппетита и похудание, необъяснимая субфебрильная температура. Таким образом, понятие «бессимптомное» течение носит весьма условный характер.
Своеобразную клиническую картину имеет синдром Пейтца—Джагерса. Своеобразие состоит в том, что кроме клинических признаков, характерных для опухоли, у больных на ногах, ладонях, вокруг глаз, ноздрей, на слизистой оболочке ротовой полости, носа обнаруживаются пятна коричневого, черного или синевато-серого цвета.
Синдром Пейтца—Джагерса может сочетаться с дивертикулами кишечника и опухолями яичника.
Инструментальная диагностика.
Арсенал диагностических методов, которые существенно помогают в диагностике опухолей тонкой кишки, невелик. Следует согласиться с мнением большинства авторов, которые пишут о том, что диагностика опухолей тонкой кишки весьма сложна. Лабораторные исследования не предлагают каких-либо специфических тестов.
Анализ периферической крови у некоторых больных выявляет умеренный лейкоцитоз и увеличение СОЭ. При развившейся перфорации с перитонитом и острой кишечной непроходимости этот показатель имеет характерное повышение и сдвиг в сторону молодых форм в лейкоцитарной формуле.
Определяется анемия у больных со скрытыми кровотечениями. Последнее можно выявить при соответствующем копрологическом исследовании.
До недавнего времени ведущая роль в диагностике опухолей тонкой кишки принадлежала рентгенологическому исследованию. Для выявления опухоли тонкой кишки используются различные рентгеноконтрастные методики, основанные на заполнении тонкой кишки взвесью сульфата бария и наблюдении за продвижением контрастной массы.
Для выявления опухоли тонкой кишки используются различные рентгеноконтрастные методики, основанные на заполнении тонкой кишки взвесью сульфата бария и наблюдении за продвижением контрастной массы.
Рентгенологическими признаками опухолей являются дефекты наполнения в очагах поражения. Как правило, особенно при полипах, эти дефекты имеют округлую форму и четкие контуры. Если опухоль имеет ножку, то свободный конец ее обладает подвижностью и часто отклоняется по ходу тока контрастной взвеси.
В зоне опухоли может наблюдаться задержка бариевой массы, дилатация проксимального по отношению к опухоли участка тонкой кишки. При саркомах кишки этот феномен, носящий имя Rovenkamp, наблюдается даже при отсутствии сужения.
Над участком стеноза может быть обнаружен пузырь газа. Сужение при раке тонкой кишки может иметь концентрическую или конусовидную форму, реже определяется краевой дефект наполнения с изъеденными краями.
Рентгенологическое исследование тонкой кишки представляет порой значительные трудности. В то же время многие авторы сообщают о высокой частоте ошибок при его проведении. В связи с тем, что рентгенологические методы не во всех случаях позволяют устанавливать правильный диагноз и диагностический период растягивается иногда на 12 месяцев, оправдан поиск более совершенных и информативных методов.
В то же время многие авторы сообщают о высокой частоте ошибок при его проведении. В связи с тем, что рентгенологические методы не во всех случаях позволяют устанавливать правильный диагноз и диагностический период растягивается иногда на 12 месяцев, оправдан поиск более совершенных и информативных методов.
К таковым можно отнести двухбалонную энтероскопию — эндоскопическое исследование тонкой кишки. Между тем техническая сложность данной методики, необходимость глубокой седации или даже общей анестезии для ее выполнения и высокая стоимость диагностического оборудования не обеспечили широкого распространения метода.
По-видимому, он малоперспективен для исследования подвздошной кишки.
С 2000 года в мировую практику введена методика видеокапсульной эндоскопии. В июле 2003 года Управление по контролю за лекарственными средствами США (FDA) определило капсульную эндоскопию как основной инструмент в выявлении патологии тонкой кишки.
По мнению большинства исследовательских центров, эндоскопическая капсульная технология является самой чувствительной в диагностике заболеваний тонкой кишки. Суть методики заключается в следующем.
Суть методики заключается в следующем.
Пациент проглатывает устройство (рис. 2) размером 23 х 11 мм (чуть больше лекарственной капсулы), содержащее миниатюрную цветную видеокамеру, радиопередатчик, источник света и аккумулятор, обеспечивающий функционирование прибора в течение 8 часов. Видеокапсула передвигается вдоль пищеварительного тракта посредством перистальтики, при этом видеокамера фиксирует изображение слизистой оболочки кишечника с частотой 2 кадра в секунду.
Полученная информация по беспроводной связи передается датчикам, размещенным на теле пациента в определенной последовательности, и сохраняются в записывающем устройстве, которое пациент носит на поясе. В дальнейшем изображения желудочно-кишечного тракта пациента считывается персональным компьютером для оценки врачом-исследователем.
Положительными качествами данной методики является ее неинвазивность, безболезненность, возможность амбулаторного проведения исследования. Вместе с тем существуют недостатки и ограничения возможности применения данного метода.
Так, наиболее существенным недостатком методики является неуправляемость движений капсулы и отсутствие возможности проведения биопсии выявленных патологических образований. Кроме того, противопоказанием к проведению видеокапсульной эндоскопии является наличие признаков нарушения проходимость желудочно-кишечного тракта.
Рис. 2. Внешний вид устройства для капсульной эндоскопии
Диагностическая программа при осложнениях опухолей тонкой кишки диктуется их характером и, естественно, имеет весьма редуцированный объем.
Лечение.
Основной метод лечения опухолей тонкой кишки — хирургическая операция. Вид оперативного вмешательства определяется в первую очередь характером и локализацией опухоли, наличием осложнений и общим состоянием больного.
При доброкачественных опухолях размером менее 1 см считается допустимым иссечение опухоли в пределах здоровых тканей. Это возможно осуществить, если опухоль располагается по свободному краю кишки.
При расположении опухоли на боковых стенках целесообразно выполнить резекцию в три четверти. Если опухоль локализуется по брыжеечному краю, то возможна лишь циркулярная резекция участка кишки с опухолью.
При размерах опухоли, превышающей 1 см, необходимо выполнение резекции тонкой кишки. Эта общехирургическая повседневная операция выполняется по хорошо известным классическим принципам.
Хирургическое лечение злокачественных опухолей тонкой кишки должно быть основано на строгом соблюдении онкологических принципов. Резекция тонкой кишки должна осуществляться отступя от края опухоли не менее 10 см вместе с удалением соответствующего сегмента брыжейки с расположенными в ней лимфатическими узлами.
Если метастазы расположены у устьев верхней и нижней брыжеечных артерий (в корне брыжейки), то радикальная операция невозможна.
При локализации опухоли в дистальных сегментах подвздошной кишки (в пределах участка в 20 см от илеоцекального угла) особенности кровоснабжения и метастазирования требуют вместе с резекцией кишки выполнения правосторонней гемиколэктомии с наложением илеотрансверзоанастомоза.
Операции, выполняемые по поводу осложнений злокачественных опухолей тонкой кишки, по объему и характеру неотличимы от плановых. К сожалению, радикальные операции оказываются невыполнимыми у 50—60% больных.
Показанием к паллиативным вмешательствам при раке и саркоме наиболее часто является обтурационная кишечная непроходимость при наличии отдаленных метастазов опухоли. При этом целесообразно наложение обходных анастомозов.
При кровоточащих опухолях с наличием обширных метастазов надежно осуществить гемостаз возможно лишь с помощью паллиативной резекции кишки. Ее следует считать целесообразной также в поздних стадиях карциноида, ибо возможно проведение специфической терапии метастазов.
Комбинированное лечение рядом авторов предпринималось при саркомах тонкой кишки. Радикальную операцию дополняли лучевой или химиотерапией (циклофосфан, тиотеф, фторафур и др.). Опыт такого лечения невелик и результаты нельзя назвать удовлетворительными: послеоперационная летальность высока, а рецидивы часты.
В большей степени следует рассчитывать на успех комбинированного лечения при карциноидах. Как уже говорилось, радикальная операция при карциноидах выполняется по тем же онкологическим принципам, что при раке и саркомах. Общепризнанна точка зрения, что даже при наличии близкого или отдаленного метастаза, который нельзя удалить, не противопоказано удаление первичной опухоли.
В отличие от других злокачественных ново-образований иссечение первичной карциноидной опухоли не приводит к ускорению роста метастазов. При множественных метастазах злокачественных опухолей в печень может использоваться химиоэмболизация печеночных сосудов и программная гепатоперфузия с использованием химиотерапевтических препаратов.
Доказательством эффективности химиотерапии при злокачественных опухолях является достоверное увеличение сроков жизни. Однако использование этого критерия при карциноидах затруднительно из-за большой вариабельности в течение заболевания и недостатка числа случаев использования химиотерапии.
Результаты хирургического лечения доброкачественных опухолей вполне удовлетворительные, послеоперационная летальность не превышает 2—3%.
После различных операций у больных со злокачественными опухолями тонкой кишки ближайшие результаты также можно считать удовлетворительными. Послеоперационная летальность составляет 2—5%.
Средние цифры послеоперационной летальности с включением в статистику запущенных стадий заболевания и осложненных форм увеличиваются до 13%. Длительность выживания у больных со злокачественными опухолями тонкой кишки в среднем равна 30,5 месяцам, подвздошной кишки — 33,5 месяца.
Лучшие результаты хирургического лечения в отдаленные сроки наблюдаются у больных с лейоимиосаркомами: 5-летняя выживаемость наблюдается у 40% больных. У больных с аденокарциномой этот показатель равен 36%, при лимфосаркомах — 20%, карциноидах — 50,5%.
Н.А. Яицкий, А.В. Седнев
Опубликовал Константин Моканов
Рак тонкого кишечника, подробное объяснение
Рак тонкого кишечника и питание
По данным некоторых исследований, регулярное потребление продуктов богатых животным жиром (жирные сорта мяса, сало и пр. ), а также вяленой, соленой и копченой пищи повышает риск развития рака тонкого кишечника в 2-3 раза.
), а также вяленой, соленой и копченой пищи повышает риск развития рака тонкого кишечника в 2-3 раза.
Одно исследование показало, что регулярное потребление алкогольных напитков и курение также повышают риск развития рака тонкого кишечника, однако дальнейшие исследование не подтвердили эти выводы.
Рак тонкого кишечника и другие болезни кишечника
Различные хронические заболевания тонкого кишечника, сопровождающиеся воспалением и разрушением его слизистой оболочки, также повышают риск развития злокачественных опухолей.
В частности, риск развития рака тонкой кишки может быть до 100 раз выше (чем у обычных людей) у пациентов страдающих болезнью Крона, особенно если продолжительность болезни у них составляет уже более 10-20 лет.
У людей страдающих болезнью Крона опухоли развиваются, как правило, в подвздошной кишке, которая чаще всего воспаляется на фоне этого заболевания. Подробное объяснение болезни Крона и ее лечения представлено в статье Болезнь Крона.
Некоторые исследования, проведенные в США, показали, что риск развития рака тонкого кишечника также повышается у людей страдающих целиакией. В связи с тем, что целиакия это малоизвестное для большинства обычных людей заболевание, а многие врачи считают, что данная болезнь не может возникнуть впервые у взрослых людей – она часто остается незамеченной в течение всей жизни человека. Подробное объяснение целиакии и ее лечения представлено в статье Целиакия (непереносимость глютена).
Рак тонкого кишечника и рак толстого кишечника
Рак тонкого кишечника встречается гораздо реже рака толстого кишечника, однако между этими двумя болезнями существует важная связь.
В частности, у людей выживших после рака толстого кишечника наблюдается высокий риск развития рака тонкого кишечника и наоборот, те, кто болел раком тонкого кишечника, должны опасаться и рака толстого кишечника.
Так же как и злокачественные опухоли толстого кишечника, рак тонкого кишечника часто развивается из полипов кишечника. Известно, что в некоторых случаях, склонность к образованию полипов кишечника передается по наследству. В связи с этим, риск развития рака тонкого кишечника выше у людей, прямые родственники которых (родители или братья) также болели этим заболеванием или раком толстого кишечника.
Рак подвздошной кишки симптомы
Рак кишечника — это онкологический процесс, характеризующийся развитием злокачественного образования в любом из отделов кишечника. В тонком кишечнике есть двенадцатиперстная кишка, тощая, подвздошная петли.
Выделяют следующие отделы толстой кишки: ободочная кишка с её восходящей, горизонтальной и нисходящей частями; сигмовидная, прямая. Патологический процесс формируется в любом из участков. Так же он может поражать все слои стенки: слизистый, подслизистый, мышечный, серозный, с захватом листков брюшины.
По статистике рак в одинаковом процентном соотношении поражает как мужчин, так и женщин. По частоте встречаемости занимает пятое место среди всех злокачественных новообразований среди органов и систем.
Причины возникновения рака кишечника
К однозначному решению о том, что является основной причиной болезни, учёные пока ещё не пришли. Однако, выявлены группы предрасполагающих факторов, которые ведут к формированию онкологии кишечника. К ним относят:
- Вирусные поражения кишечного тракта. Но это не значит, что при единичном случае разовьётся поражение. Воздействие вируса должно быть длительным, постоянным и носить хронический характер. В этом случае будут возникать изменения нормальной физиологии органа, что послужит предраковым фоном.
- Бактериальные воздействия. К данной группе относят острые и хронические кишечные инфекции, длительнотекущие и частоповторяющиеся сальмонеллёз, дизентерия, эшерихиозы.
- Заражение организма глистной инвазией. При этом, человек длительное время может и не знать о том что в его организме живёт паразит. Тем временем, глистная форма приводит к повреждению и перерождению клеток в онкологические.
- Носительство в кишечнике простейших: амебиаз.
- Грибковые поражения.
- Хронические воспалительные процессы аутоиммунного механизма: неспецифический язвенный колит, болезнь Крона.
- Воздействие хеликобактернй инфекции, в частности для двннадцатиперстной кишки.
- Чаще этому недугу подвержены люди после 60-65 лет, в силу того, что в этом возрасте начинают происходить необратимые дистрофичские изменения тканей, в том числе органов пищеварения.
- Немаловажную роль играет генетически обусловленный наследственный фактор. Под действием тех или иных явлений патология может прослеживаться в ряде поколений среди членов одной семьи.
- Частые запоры или же наоборот диареи, которые могут травмировать кишечную стенку.
- Употребление в пищу некачественной пищи: фастфуда, острой, солёной еды.
- Полипы и дивертикулы стенки кишки, которые в определённый момент времени озлокачествиться.
- Вредные привычки: алкоголизм, наркомания, курение, малоподвижный сидячий образ жизни.
Как быстро развивается заболевание
Однозначно ответить на этот вопрос точно нельзя. Организм каждого человека индивидуален. У каждого обменные процессы и их нарушения могут проявляться за одинаковый промежуток времени в более выраженной степени или наоборот – очень медленно. Надо разобраться в том, от чего всё таки зависит скорость распространения патологического процесса.
- Возрастной критерий. У молодых лиц заболевание развивается гораздо реже и медленнее, нежели у лиц пожилого возраста. Для формирования ракового процесса у молодых потребуются десятилетия. У возрастной категории лиц болезнь может сформироваться за месяцы. Связано это со структурными изменениями у людей старше 65 лет.
- Наличие непролеченных хронически заболеваний кишечного трата. Такие случаи бывают тогда, когда пациент либо не хочет посещать врачей при наличии явных клинических проявлений, либо отказывается от лечения. В этих случаях заболевание может спрогрессировать очень быстро и с агрессивной динамикой. Если на хронический процесс воздействует необходимая терапия, то онкология может и вовсе не возникнуть.
- Ускоряют озлокачествление вредные привычки.
- Быстрое развитие возникает в том случае, если больной не проходит систематические медосмотры и не знает полную информацию о состоянии своего здоровья.
- Кроме этого, на скорость влияет вид опухоли, её стадия, гистологическое строение. Так, к примеру, эпителиальные опухоли могут развиваться очень длительное время, а недифференцированные саркомы развиваются и протекают очень скоропостижно.
Стадии рака кишечника
Признаки и симптомы рака печени
Наличие одного или нескольких из перечисленных ниже симптомов не означает, что у вас рак печени. Фактически, многие из этих симптомов, скорее всего, вызваны другими состояниями. Тем не менее, если у вас есть какие-либо из этих симптомов, важно, чтобы их проверил врач, чтобы можно было найти причину и при необходимости лечить. Признаки и симптомы рака печени часто не проявляются до более поздних стадий заболевания, но иногда они могут проявиться раньше.Если вы обратитесь к врачу, когда впервые заметите симптомы, ваш рак может быть диагностирован раньше, когда лечение, скорее всего, будет полезным. Некоторые из наиболее распространенных симптомов рака печени:
- Похудание (без попыток)
- Потеря аппетита
- Чувство сытости после небольшой еды
- Тошнота или рвота
- Увеличение печени, ощущение полноты под ребрами с правой стороны
- Увеличение селезенки, ощущение полноты под ребрами слева
- Боль в животе (животе) или около правой лопатки
- Отек или скопление жидкости в брюшной полости (животе)
- Зуд
- Пожелтение кожи и глаз (желтуха)
Другие симптомы могут включать жар, расширенные вены на животе, которые можно увидеть через кожу, а также аномальные синяки или кровотечения.
Люди, страдающие хроническим гепатитом или циррозом, могут чувствовать себя хуже, чем обычно, или могут просто иметь изменения в результатах лабораторных анализов, таких как функциональные тесты печени или уровни альфа-фетопротеина (AFP).
Некоторые опухоли печени вырабатывают гормоны, которые действуют не на печень, а на другие органы. Эти гормоны могут вызывать:
- Высокий уровень кальция в крови (гиперкальциемия), который может вызвать тошноту, спутанность сознания, запор, слабость или проблемы с мышцами
- Низкий уровень сахара в крови (гипогликемия), который может вызвать усталость или обморок
- Увеличение груди (гинекомастия) и / или уменьшение яичек у мужчин
- Высокое количество эритроцитов (эритроцитоз), из-за которого кто-то может выглядеть красным и покраснеть
- Высокий уровень холестерина
Признаки и симптомы рака толстой кишки
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Онкологическая помощь
- Типы рака
- Оценка рисков и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Стать пациентом
- Поддержка пациентов
- Поддержка пациентов
- Наше местонахождение
- Нью-Джерси
- Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Поиск врачаЗаписать встречу
- MS
- Обзор пациентов-детей и подростков
- Детское онкологическое лечение
- Наше лечение в MSK Kids
- Детское онкологическое лечение
- Лечение
- Педиатрические клинические испытания
- Ваш опыт
- Послушайте наши пациенты
Дети
Пациенты-дети и подростки
▼ - Поступление в MSK Kids
- Стационарное лечение
- Амбулаторное лечение
- Размещение
- Страхование и помощь
- Информация о страховании
- Поиск врача
- Информация о страховании
- Поиск врача
900
- Медицинские работники
▼- Обзор специалистов здравоохранения
- Клинические ресурсы
- Направление пациента
- Взаимодействие с врачом
- Клинические испытания
- Клинические обновления и аналитика
- Инструменты прогнозирования
- Образование и обучение
- 000 Стажировки
- Возможности для студентов-медиков
0006
- Департаменты и отделения
- Анестезиология и реанимация Медицина
- Лабораторная медицина
- Медицинская физика
- Медицина
- Неврология
- 0005000
- 000
- 000
- 0005000500050005000500050005000500050006
- Психиатрия и бихевиоризм
- Лучевая онкология
- Радиология
- Хирургия
Каковы симптомы и признаки L ли рак?
Как и многие другие виды рака, симптомы рака печени часто не проявляются на ранних стадиях.В результате опухоли печени обычно диагностируются на более поздней стадии. Поскольку широко рекомендуемые стандартные скрининговые тесты на рак печени не разработаны, людям с семейным анамнезом этого заболевания или другими факторами риска следует обсудить со своим врачом шаги, которые они могут предпринять, чтобы контролировать или снижать свой риск. Национальный комплексный онкологический центр рекомендует проводить анализы крови на альфа-фетопротеин и ультразвуковое исследование каждые 6–12 месяцев людям с высоким риском рака печени.
Ранние признаки рака печени
Симптомы рака печени могут отличаться у каждого человека, и любой из этих симптомов может быть вызван другими состояниями.Некоторые общие ранние признаки рака печени включают:
Общие симптомы рака, развивающегося в печени, включают:
- Боль в верхней части живота справа или около правой лопатки
- Увеличенная печень (гепатомегалия) ощущается как образование под ребрами с правой стороны
- Вздутие живота (асцит) или вздутие живота, развивающееся в виде образования
- Желтуха, проявляющаяся в виде пожелтения кожи и глаз и возникающая при неправильном функционировании печени
Другие признаки и симптомы рака печени включают:
- Потеря веса, не связанная с изменением диеты
- Снижение аппетита или чувство сытости после небольшого приема пищи
- Тошнота и рвота, не связанные с другими известными состояниями
- Общая слабость и / или постоянная утомляемость, постоянная слабость или утомляемость
- Лихорадка, не связанная с другими состояниями
- Увеличенная селезенка ощущается как образование под ребрами слева
Многие симптомы опухолей печени могут быть похожи на признаки других типов доброкачественных инфекций или заболеваний печени.В случае рака печени симптомы будут продолжать развиваться и ухудшаться по мере роста опухоли и прогрессирования болезни. Если у вас есть какие-либо из вышеперечисленных признаков рака печени, важно обратиться к врачу для постановки точного диагноза.
В редких случаях в результате рака печени могут развиться другие нарушения, особенно на ранних стадиях болезни. Паранеопластические синдромы вызывают симптомы в других частях тела. Осведомленность об этих симптомах может помочь в диагностике рака печени. Некоторые паранеопластические синдромы, связанные с раком печени, включают:
- Гиперкальциемия: высокий уровень кальция в крови
- Гипогликемия: низкий уровень сахара в крови
- Эритроцитоз: Высокое количество эритроцитов
- Гиперхолестеринемия: высокий уровень холестерина
- Гинекомастия: увеличение груди
- Уменьшение яичек у мужчин
Узнать больше о лечении рака печени
Следующая тема: Какие виды рака печени?
Симптомы рака печени | Мемориальный онкологический центр им. Слоуна Кеттеринга
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Онкологическая помощь
- Типы рака
- Оценка рисков и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Стать пациентом
- Поддержка пациентов
- Поддержка пациентов
- Наше местонахождение
- Нью-Джерси
- Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Поиск врачаЗаписать встречу
- MS
- Обзор пациентов-детей и подростков
- Детское онкологическое лечение
- Наше лечение в MSK Kids
- Детское онкологическое лечение
- Лечение
- Педиатрические клинические испытания
- Ваш опыт
- Послушайте наши пациенты
Дети
Пациенты-дети и подростки
▼ - Поступление в MSK Kids
- Стационарное лечение
- Амбулаторное лечение
- Размещение
- Страхование и помощь
- Информация о страховании
- Поиск врача
- Информация о страховании
- Поиск врача
900
- Медицинские работники
▼- Обзор специалистов здравоохранения
- Клинические ресурсы
- Направление пациента
- Взаимодействие с врачом
- Клинические испытания
- Клинические обновления и аналитика
- Инструменты для прогнозирования
- Образование и обучение
- 000 Стажировка
- Возможности для студентов-медиков
0006
- Департаменты и отделения
- Анестезиология и реанимация
- Лабораторная медицина
Симптомы, причины, анализы и лечение
Генная связь с раком пищевода
Что такое рак пищевода?
Пищевод — длинная мышечная трубка, идущая от горла к желудку.Пищевод состоит из нескольких слоев мышц, которые сокращаются, чтобы помочь продвинуть пищу по трубке в желудок. Специальная мышца, называемая сфинктером пищевода, действует как клапан, открываясь, чтобы позволить пище и жидкостям проходить из пищевода в желудок.
Рак пищевода возникает, когда аномальные клетки бесконтрольно разрастаются в ткани пищевода. В конце концов клетки образуют массу, называемую опухолью. Существует два основных типа рака пищевода:
- Плоскоклеточный рак начинается в клетках (называемых плоскоклеточными клетками), которые выстилают пищевод.Этот рак обычно поражает верхнюю и среднюю часть пищевода.
- Аденокарцинома развивается в ткани, вырабатывающей слизь, которая помогает при глотании. Обычно это происходит в нижней части пищевода.
Заболеваемость плоскоклеточным раком в США снижается, а заболеваемость аденокарциномой растет.
Насколько распространен рак пищевода?
Рак пищевода встречается нечасто, хотя входит в десятку самых распространенных онкологических заболеваний в мире.Число новых случаев этого типа рака составляет около 4,2 на 100 000 человек в США. По оценкам, в 2018 году число новых случаев заболевания составило 17 290 человек, а число смертей — 15 850 человек.
Пятилетняя выживаемость людей с диагнозом этого типа рака составила 19,2% за 2008–2014 годы. По оценкам, в 2015 году в США было около 47 284 человека с раком пищевода.
Что вызывает рак пищевода?
Точная причина рака пищевода неизвестна, но есть несколько факторов риска этого заболевания.Факторы риска рака пищевода включают:
- Пожилой возраст: Рак пищевода чаще встречается у людей старше 60 лет, чем у людей в возрасте 60 лет и младше.
- Мужской пол: Вероятность развития заболевания у мужчин в три раза выше, чем у женщин.
- Этническая принадлежность: Плоскоклеточный рак пищевода чаще встречается у афроамериканцев и азиатов. Аденокарцинома чаще встречается у белых.
- Употребление табака: Включает курение и употребление бездымного табака.
- Употребление алкоголя: Хроническое и / или чрезмерное употребление алкоголя увеличивает риск рака пищевода.
- Пищевод Барретта и хронический кислотный рефлюкс: Пищевод Барретта — это изменение клеток в нижнем конце пищевода, которое возникает в результате хронического необработанного кислотного рефлюкса. Даже без пищевода Барретта люди с длительной изжогой имеют более высокий риск рака пищевода.
- Вирус папилломы человека (ВПЧ) : В регионах мира, где высока заболеваемость раком пищевода (например, в Азии и Южной Африке), инфекция ВПЧ связана с повышенным риском развития плоскоклеточного рака пищевода.ВПЧ — это распространенный вирус, который может вызывать изменения тканей голосовых связок и рта, а также рук, ног и половых органов.
- Другие заболевания: Другие заболевания связаны с раком пищевода. К ним относятся ахалазия , необычное заболевание, вызывающее затруднения при глотании, и тилоз , редкое наследственное заболевание, при котором избыток кожи растет на ладонях рук и подошвах ног.
- Воздействие определенных химикатов на рабочем месте: Люди, подвергающиеся воздействию растворителей для химической чистки в течение длительного времени, подвергаются более высокому риску развития рака пищевода.
- История рака: Люди, перенесшие рак шеи или головы, имеют повышенный риск рака пищевода.
Каковы симптомы рака пищевода?
Рак пищевода на ранних стадиях может не иметь очевидных симптомов. Сначала люди замечают затрудненное глотание. По мере роста опухоль сужает отверстие пищевода, делая глотание затруднительным и / или болезненным. Другие симптомы рака пищевода могут включать:
- Боль в горле или спине, за грудиной или между лопатками
- Рвота или кашель кровью
- Изжога
- Охриплость или хронический кашель
- Непреднамеренная потеря веса
Далее: Диагностика и тесты
Последний раз проверял медицинский работник Cleveland Clinic 22.08.2019.
Список литературы
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
Симптомы рака мочеточника — RightDiagnosis.com
Симптомы рака мочеточника
Список признаков и симптомов, упомянутых в различных источниках
для рака мочеточника включает 6
симптомы, перечисленные ниже:
Симптомы исследования и диагностика рака мочеточника:
Рак мочеточника: проверка симптомов
Просмотрите доступные средства проверки симптомов для следующих симптомов рака мочеточника:
Рак мочеточника: анкеты для оценки симптомов
Просмотрите доступные анкеты для оценки симптомов рака мочеточника:
Узнайте больше о раке мочеточника
У меня рак мочеточника?
Рак мочеточника: медицинские ошибки
Рак мочеточника: недиагностированные состояния
Заболевания, которые часто не диагностируются в смежных областях медицины:
Домашнее диагностическое тестирование
Домашние медицинские тесты, связанные с раком мочеточника:
- Рак толстой и прямой кишки: домашнее тестирование
- Здоровье мочевого пузыря и мочевыводящих путей: Домашнее тестирование:
- Здоровье простаты: Домашнее тестирование:
- Здоровье почек: Домашнее тестирование:
- Домашнее тестирование на рак:
- домашних тестов… »
еще
Рак мочеточника: врачи-исследователи и специалисты
- Онкологи:
- Специалисты по мочевому пузырю (урология):
- Специалисты по здоровью почек (нефрология):
- Старшие врачи (гериатрии):
- еще специалистов … »
Изучите всех специалистов, включая рейтинги, принадлежность и санкции.
Подробнее о симптомах рака мочеточника:
Дополнительная информация о симптомах рака мочеточника и связанных с ним состояниях:
Другие возможные причины этих симптомов
Нажмите на любой из симптомов ниже, чтобы увидеть полный список.
других причин, включая болезни, медицинские условия, токсины, лекарственные взаимодействия,
или побочные эффекты лекарств, вызывающие этот симптом.
Медицинские статьи и книги о симптомах:
Эти общие справочные статьи могут быть интересны
в отношении медицинских признаков и симптомов заболевания в целом:
Полный список премиальных статей о симптомах и диагностике
О признаках и симптомах рака мочеточника:
Информация о симптомах на этой странице
пытается предоставить список некоторых возможных признаков и симптомов рака мочеточника.



