Эффективность и безопасность тербинафина при комбинированной терапии разных клинических форм микоза стоп
Микоз стоп – актуальная проблема дерматовенерологии вследствие высокой распространенности.
Терапия микоза кожи является одним из способов профилактики онихомикоза. Тактика ведения больных и последовательность назначения наружных средств зависят от клинической формы патологии. Для повышения эффективности лечения следует использовать топические и системные антимикотики, совпадающие по химической группе.
В статье рассмотрены особенности применения разных лекарственных форм тербинафина у пациентов с микозом стоп. Представлены данные об эффективности и безопасности такой терапии.
Характерные возбудители микоза стоп у жителей города и села, %
Рис. 1. Стертая форма микоза стоп с нехарактерным шелушением
Рис. 2. Сквамозная форма микоза стоп с муковидным шелушением
Сквамозная форма микоза стоп с муковидным шелушением
Рис. 3. Сквамозно-гиперкератотическая форма микоза стоп
Рис. 4. Интертригинозная форма микоза стоп, осложненного вторичной пиодермией
Рис. 5. Дисгидротическая форма микоза стоп
Микоз кожи и ногтей стоп является одной из наиболее актуальных проблем современной дерматовенерологии ввиду высокой распространенности [1]. По оценкам разных авторов, частота встречаемости патологии варьируется от 5 до 10% [2]. Это усредненный показатель. Более информативны данные по разным территориям и когортам. Они не только дают представление об эпидемиологии, но и позволяют выявить наиболее уязвимые группы населения, а также неблагоприятные факторы развития.
Установлено, что основной контингент больных составляют лица от 50 до 75 лет [1, 2]. Чрезвычайно высоки показатели заболеваемости среди шахтеров и металлургов – до 70% [3]. Распространенность микоза стоп значительно выше в экономически развитых странах и регионах [4]. Так, в ряде стран Европы она достигает 30%, в отдельных регионах – 70% взрослого населения [2]. Для сравнения – в странах Африки заболеваемость среди взрослых составляет десятые доли процента.
Чрезвычайно высоки показатели заболеваемости среди шахтеров и металлургов – до 70% [3]. Распространенность микоза стоп значительно выше в экономически развитых странах и регионах [4]. Так, в ряде стран Европы она достигает 30%, в отдельных регионах – 70% взрослого населения [2]. Для сравнения – в странах Африки заболеваемость среди взрослых составляет десятые доли процента.
Спектр возбудителей заболевания может различаться не только в разных регионах [5, 6], но и в разных типах поселений [2, 7–10]. Характерные возбудители микоза представлены в таблице.
У живущих в городах среди возбудителей микоза доминирует Trichophyton rubrum, в сельской местности – T. interdigitale [11, 12].
Необходимо отметить, что спектр возбудителей онихомикоза практически полностью повторяет спектр возбудителей микоза. Так, у городских жителей, страдающих онихомикозом, на долю T. rubrum приходится 75%, T. interdigitale – 15%. Доля Candida albicans, по данным разных авторов, составляет от 1 до 11%, плесневых возбудителей (Fusarium, Scopulariopsis acremonium, Scytalidium и др.) – доходит до 13,6% [8, 9, 13]. Распространенность кандидозных поражений кожи и ногтей стоп представляется завышенной. На сегодняшний день она вряд ли превышает 7% [9]. В то же время существует риск возрастания таковой из-за следования современным социальным тенденциям и установкам (речь, в частности, идет о популярности процедуры педикюра) [14, 15].
Доля Candida albicans, по данным разных авторов, составляет от 1 до 11%, плесневых возбудителей (Fusarium, Scopulariopsis acremonium, Scytalidium и др.) – доходит до 13,6% [8, 9, 13]. Распространенность кандидозных поражений кожи и ногтей стоп представляется завышенной. На сегодняшний день она вряд ли превышает 7% [9]. В то же время существует риск возрастания таковой из-за следования современным социальным тенденциям и установкам (речь, в частности, идет о популярности процедуры педикюра) [14, 15].
У большинства пациентов из очагов поражения высевается один возбудитель. Высевание двух-трех видов дерматомицетов свидетельствует об иммунодефицитном состоянии [16, 17]. При этом могут обнаруживаться ассоциации «дерматомицет + дрожжи» (до 13% случаев), «дерматомицет + плесень» (до 12% случаев). Высевание трех и более видов грибов – признак системного иммунодефицитного состояния [18, 19].
Продолжительность инкубационного периода – одна из характеристик любого инфекционного процесса. Однако длительность инкубационного периода для микоза стоп до сих пор не определена. Это может быть обусловлено тем, что для микоза, вызванного антропофильными дерматомицетами, характерна слабая воспалительная реакция вследствие недостаточной продукции интерферона гамма, низкой экспрессии противомикробных пептидов (LL-37, HBD-2,3), сниженной продукции провоспалительного цитокина (интерлейкина 8) [4, 12]. Считается, что глюкоманнан дерматомицетов подавляет активацию врожденного иммунитета.
Однако длительность инкубационного периода для микоза стоп до сих пор не определена. Это может быть обусловлено тем, что для микоза, вызванного антропофильными дерматомицетами, характерна слабая воспалительная реакция вследствие недостаточной продукции интерферона гамма, низкой экспрессии противомикробных пептидов (LL-37, HBD-2,3), сниженной продукции провоспалительного цитокина (интерлейкина 8) [4, 12]. Считается, что глюкоманнан дерматомицетов подавляет активацию врожденного иммунитета.
В настоящее время выделяют следующие клинические формы микоза стоп [2, 20]:
- стертая;
- сквамозная;
- сквамозно-гиперкератотическая;
- интертригинозная;
- классическая;
- дисгидротическая.
Для стертой формы микоза стоп характерны периодически появляющиеся и исчезающие мелкие трещины, сухость кожи, незначительное шелушение (рис. 1). При сквамозной форме наблюдается шелушение, как правило, мелкое, отрубевидное, при рубромикозе – муковидное (рис. 2), наиболее выраженное в кожных бороздах, кожа подошвы выглядит эритематозно-синюшной [13, 15]. Характерно для поражения кожи антропофильными дерматомицетами. Основными проявлениями сквамозно-гиперкератотической формы являются выраженные гиперкератотические наслоения с глубокими трещинами, как правило, по краю подошвы, в области пяток, под пальцами (рис. 3). При сухом микозе и острых экссудативных формах формируются экссудативные корко-чешуйки, и шелушение становится крупнопластинчатым. Крупнопластинчатое шелушение не характерно для хронических форм заболевания [18].
2), наиболее выраженное в кожных бороздах, кожа подошвы выглядит эритематозно-синюшной [13, 15]. Характерно для поражения кожи антропофильными дерматомицетами. Основными проявлениями сквамозно-гиперкератотической формы являются выраженные гиперкератотические наслоения с глубокими трещинами, как правило, по краю подошвы, в области пяток, под пальцами (рис. 3). При сухом микозе и острых экссудативных формах формируются экссудативные корко-чешуйки, и шелушение становится крупнопластинчатым. Крупнопластинчатое шелушение не характерно для хронических форм заболевания [18].
При интертригинозной форме образуются везикулы, которые мацерируются, вскрываются, создавая эрозивную мокнущую поверхность, окруженную обрывками эпидермиса (рис. 4). Везикулы локализуются в мелких межпальцевых складках. Классическая форма представляет собой комбинацию интертригинозной и дисгидротической форм [2, 18, 20].
Для дисгидротической формы характерны высыпания по краю подошвы, на боковых поверхностях стопы (рис. 5), появление везикул в центре продольного свода стопы, мацерация и мокнутие [15, 16]. Как правило, вызывается T. interdigitale.
5), появление везикул в центре продольного свода стопы, мацерация и мокнутие [15, 16]. Как правило, вызывается T. interdigitale.
Стертая и сквамозная формы микоза стоп длительное время остаются нераспознанными, поэтому пациенты не получают лечения. Как следствие, развиваются острые воспалительные везикулезные формы и онихомикоз.
Экзифин (компания Dr.Reddy’s Laboratories, Индия) – препарат тербинафина (класс аллиламинов) – оказывает фунгистатическое (в условиях in vivo) и фунгицидное (в условиях in vitro) воздействие, что обусловлено подавлением грибковой эпоксидазы и биосинтеза эргостерола.
Тербинафин обладает выраженным тропизмом в отношении грибковых эпоксидаз. Данные ферменты не относятся к системе цитохрома Р-450, однако дальнейшие метаболические превращения тербинафина происходят в печени при участии как минимум семи изоферментов цитохрома [1, 21].
Тербинафин характеризуется высокой эпидермо- и онихотропностью.
Эффективность тербинафина при комбинированной терапии дерматофитного онихомикоза достигает 88%, микоза – 98%.
Частота развития побочных реакций не превышает 5,5%.
В настоящее время на российском фармацевтическом рынке представлено несколько форм Экзифина:
- таблетки по 250 мг;
- крем 10 г;
- гель 15 г.
Гель Экзифин – относительно новая лекарственная форма на российском фармацевтическом рынке (с октября 2017 г.). Основное показание к применению – топическая терапия микоза стоп с экссудативным компонентом в острой и подострой фазах. Гель обладает подсушивающим и охлаждающим эффектами.
В состав геля помимо тербинафина входят изопропилмиристат (антибактериальный компонент), бутилгидрокситолуол (антиоксидант), бензиловый спирт, сорбитана лаурат, полисорбат 20, карбомер 974Р, натрия гидроксид, динатрия эдетат, этанол, вода очищенная.
Целью нашего исследования стало изучение эффективности и безопасности Экзифина в составе комбинированной терапии микоза стоп.
Материал и методы
Под наблюдением находилось 106 больных в возрасте от 52 до 89 лет. 66 из них – женщины.
У 16 пациентов диагностирована стертая форма микоза, у 30 – сквамозная с муковидным шелушением, у 14 – интертригинозная, у 20 – дисгидротическая, у 16 – классическая, у 10 больных – сквамозно-гиперкератотическая.
Длительность заболевания в среднем составляла 15,3 года.
Клинический диагноз подтвержден с помощью классического теста КОН 10% (реакция на 10%-ный раствор гидроксида калия). У всех больных в очагах поражения обнаружен мицелий дерматомицетов.
В 60 случаях выполнен посев патологического материала на диагностическую среду Сабуро. В 39 (65%) случаях зафиксирован рост микромицетов: T. rubrum – в 29, T. mentagophytes var. interdigitale – в шести, Scytalidium – в двух, Scopulariopsis brevicaulis – в двух случаях.
Участникам исследования назначены наружные препараты Экзифина. Схема их применения соответствовала правилам, принятым в дерматологии (в зависимости от выраженности воспаления или наличия подошвенного гиперкератоза):
- при стертой форме микоза – крем Экзифин один раз в сутки в течение 30 дней;
- сквамозной с муковидным шелушением – предварительная обработка кожи с помощью поверхностного пилинга с 25%-ной мочевиной в течение семи дней, далее крем Экзифин один раз в сутки в течение 30 дней;
- интертригинозной – аэрозоль «гидрокортизон + окситетрациклин» три раза в сутки в течение двух дней, далее гель Экзифин один раз в сутки в течение 20 дней;
- дисгидротической – аэрозоль «гидрокортизон + окситетрациклин» три раза в сутки в течение двух дней, одновременно раствор фукорцина в течение пяти дней, далее гель Экзифин один раз в сутки в течение 45 дней;
- классической – аэрозоль «гидрокортизон плюс окситетрациклин» три раза в сутки в течение двух дней, одновременно раствор фукорцина в течение пяти дней, далее гель Экзифин один раз в сутки в течение 45 дней;
- сквамозно-гиперкератотической – предварительная подготовка кожи с помощью поверхностного пилинга с 25%-ной мочевиной в течение семи дней, далее крем Экзифин один раз в сутки в течение 60 дней.

Экссудативные формы микоза стоп – интертригинозная, дисгидротическая, классическая – являются показанием к назначению системной терапии. Согласно современным подходам к комбинированному лечению инфекций кожи топические и системные препараты должны совпадать по химической группе, в идеале – по молекуле. Продолжительность курса лечения системным антимикотиком зависит от выраженности воспаления или гиперкератоза.
Экзифин в форме таблеток назначали по следующей схеме: 250 мг/сут после еды в одно и то же время.
Продолжительность комбинированной терапии (топической и системной) была следующей:
- при интертригинозной форме – 20 дней;
- дисгидротической – 45 дней;
- классической – 45 дней;
- сквамозно-гиперкератотической – 60 дней.
Через пять – семь дней по окончании лечения всем пациентам проведено контрольное исследование на наличие дерматомицетов.
Результаты
Разрешение минимальных проявлений микоза при стертой и сквамозной формах (отсутствие шелушения и сухости кожи, заживление мелких трещин) фиксировали на 10–12-й день топической терапии.
Разрешение сквамозных поражений кожи у больных, которым не проводился пилинг, отмечено к концу второй – началу третьей недели комбинированной терапии. У пациентов, которым такая процедура проводилась, сквамозные поражения разрешались к 10–12-му дню лечения и больше не возобновлялись.
При интертригинозной форме микоза эффект комбинированного лечения наблюдали уже через несколько часов, в частности уменьшались везикуляция и мокнутие.
После перевода на гель Экзифин у восьми (57%) пациентов с интертригинозной формой микоза зафиксировано кратковременное (один-два дня) усиление экссудации. При продолжении лечения больные отмечали существенное уменьшение зуда, к 14–17-му дню – его купирование.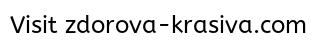
Пациенты с дисгидротической формой микоза при переводе на гель Экзифин не наблюдали существенного усиления экссудации в первые два дня лечения. К восьмому дню экссудативные проявления уменьшились. Однако к 16-му дню у десяти (50%) пациентов сформировались сухие корко-чешуйки. Они вызывали боль при ходьбе, поэтому было принято решение заменить гель на крем. По окончании курса лечения четырем (20%) больным для быстрого заживления трещин, сохранявшихся после купирования везикулезного процесса, дополнительно был назначен крем Декспан.
Усиление экссудации при интертригинозной форме микоза и отсутствие такового при дисгидротической форме можно объяснить тем, что гель дольше задерживался в межпальцевых складках, время его экспозиции увеличивалось. Это приводило к усилению экссудации вследствие массивной гибели дерматомицетов.
У пациентов с классической формой микоза течение патологического процесса на фоне терапии характеризовалось большей выраженностью воспалительных реакций – появилось небольшое количество свежих везикул. Перевод этих больных с аэрозоля на гель Экзифин сопровождался незначительным усилением зуда и экссудативного компонента в межпальцевых складках. Усиления экссудации на своде стоп не отмечено. Через две недели применения геля Экзифин все пациенты были переведены на крем Экзифин. По окончании курса терапии восьми (50%) больным для быстрой эпителизации трещин, которые образовались после купирования везикулезного процесса на своде стоп и в межпальцевых складках, дополнительно назначен крем Декспан.
Перевод этих больных с аэрозоля на гель Экзифин сопровождался незначительным усилением зуда и экссудативного компонента в межпальцевых складках. Усиления экссудации на своде стоп не отмечено. Через две недели применения геля Экзифин все пациенты были переведены на крем Экзифин. По окончании курса терапии восьми (50%) больным для быстрой эпителизации трещин, которые образовались после купирования везикулезного процесса на своде стоп и в межпальцевых складках, дополнительно назначен крем Декспан.
Все пациенты с острыми воспалительными формами микоза (дисгидротической, интертригинозной, классической), а также со сквамозно-гиперкератотической наряду с наружными препаратами получали таблетки Экзифина по 250 мг/сут в одно и то же время в течение 20–60 дней. Большинство пациентов переносили лечение хорошо. Случаев прерывания терапии не зафиксировано. Из 60 (56,6%) больных только один в начале лечения жаловался на жидкий стул, пять – на изменение вкуса.
В группе пациентов со сквамозно-гиперкератотической формой микоза одним из основных этапов лечения была отслойка рогового слоя кожи. Как было сказано ранее, для этого на подошвы и пяточные области наносили крем с 25%-ной мочевиной на ночь под повязку в течение пяти дней. На шестой день назначали гигиеническую мыльно-содовую ванну для подошв и соскабливание отслоившегося эпидермиса. Трем пациентам из-за сильного гиперкератоза потребовалась более активная отслойка рогового слоя – с помощью 2%-ного гидроксида натрия.
Как было сказано ранее, для этого на подошвы и пяточные области наносили крем с 25%-ной мочевиной на ночь под повязку в течение пяти дней. На шестой день назначали гигиеническую мыльно-содовую ванну для подошв и соскабливание отслоившегося эпидермиса. Трем пациентам из-за сильного гиперкератоза потребовалась более активная отслойка рогового слоя – с помощью 2%-ного гидроксида натрия.
Уже к третьему дню после пилинга у всех пациентов отмечена начальная эпителизация трещин, к шестому – завершение этого процесса. Перевод больных на крем Экзифин способствовал уменьшению сухости кожи и прекращению образования трещин.
Всем пациентам этой группы после завершения противогрибковой терапии было рекомендовано использовать кремы с 10–25%-ной мочевиной для ухода за кожей стоп.
В процессе топического лечения микоза стоп в хронической фазе (стертая, сквамозная) нежелательных явлений не зафиксировано.
Заключение
Лечение микоза стоп необходимо проводить в соответствии с клинической формой – либо топическая терапия, либо топическая плюс системная. При стертой форме можно сразу назначать противогрибковый препарат в виде крема. Сквамозная форма, как правило, требует предварительной обработки кожи. Для этого проводится несколько сеансов пилинга. Процедура сама по себе способствует эпителизации трещин. Пациентам с гиперкератотической формой микоза по завершении противогрибкового лечения не требуется назначения эпителизирующих кремов с декспантенолом и т.п. При экссудативных формах микоза может потребоваться назначение комбинированных препаратов, содержащих глюкокортикостероиды. Альтернативой такой терапии может стать кратковременное применение аэрозоля, содержащего глюкокортикостероид, и переход в дальнейшем на антимикотик в форме геля. Данная схема особенно эффективна при микозе стоп с обильной везикуляцией. После купирования воспалительного процесса таким пациентам показаны смягчающие и регенерирующие кремы в целях профилактики формирования плотных сухих корко-чешуек.
При стертой форме можно сразу назначать противогрибковый препарат в виде крема. Сквамозная форма, как правило, требует предварительной обработки кожи. Для этого проводится несколько сеансов пилинга. Процедура сама по себе способствует эпителизации трещин. Пациентам с гиперкератотической формой микоза по завершении противогрибкового лечения не требуется назначения эпителизирующих кремов с декспантенолом и т.п. При экссудативных формах микоза может потребоваться назначение комбинированных препаратов, содержащих глюкокортикостероиды. Альтернативой такой терапии может стать кратковременное применение аэрозоля, содержащего глюкокортикостероид, и переход в дальнейшем на антимикотик в форме геля. Данная схема особенно эффективна при микозе стоп с обильной везикуляцией. После купирования воспалительного процесса таким пациентам показаны смягчающие и регенерирующие кремы в целях профилактики формирования плотных сухих корко-чешуек.
Результаты проведенного исследования свидетельствуют, что тербинафин (препарат Экзифин) эффективен и безопасен при комбинированной терапии микоза стоп.
Этиология, патогенез, клинические формы микоза стоп и основные методы его лечения | Котрехова Л.П.
Микоз стоп (Tinea pedis) – наиболее часто встречающееся грибковое заболевание кожи. Он распространен повсеместно. Им, по данным разных исследователей, страдает до 70% населения земного шара. С микозом стоп человечество знакомо с давних времен, однако впервые описал это заболевание Pellizzari только в 1888 г. В 1908 г. Whitfield вместе с Sabouraud опубликовали первое сообщение о микозе стоп как о заболевании, которое вызывают те же самые возбудители, что приводят и к развитию микоза волосистой части головы [1].
Термин «микоз стоп» обычно применяют для описания поражения дерматомицетами кожи подошв и межпальцевых промежутков стоп. Основным возбудителем микоза стоп является Trichophyton rubrum. Эндемическими для него считаются небольшие по площади регионы, расположенные в Юго–Восточной Азии, Африке и Австралии. Распространению по Европе и всему миру Т. rubrum как возбудителя микоза стоп способствовало ношение закрытой обуви и миграция населения во время мировых войн, развитие торговли и туристического бизнеса [2]. В США первое описание случая микоза стоп, обусловленного T. rubrum, датировано 1920 г. Его впервые выявили в Бирмингеме, штат Алабама. Первая мировая война способствовала распространению Т. rubrum как основного возбудителя микоза стоп по всей территории Северной Америки.
rubrum как возбудителя микоза стоп способствовало ношение закрытой обуви и миграция населения во время мировых войн, развитие торговли и туристического бизнеса [2]. В США первое описание случая микоза стоп, обусловленного T. rubrum, датировано 1920 г. Его впервые выявили в Бирмингеме, штат Алабама. Первая мировая война способствовала распространению Т. rubrum как основного возбудителя микоза стоп по всей территории Северной Америки.
T. rubrum, T. mentagrophytes и Epidermophyton floccosum являются основными возбудителями микоза стоп [3,4]. Среди них первое место по частоте встречаемости занимает T. rubrum. T. tonsurans – один из редких возбудителей микоза стоп у детей в США. Значительно реже вызывают развитие микоза стоп: грибы рода Candida и плесени Scytalidium dimidiatum, Scytalidium hyalinum. Тому, что дерматомицеты являются основными возбудителями микозов кожи человека, в том числе и микоза стоп, способствовала генетическая приспособленность паразитировать в роговом слое кожи и вызывать поражение других кератинсодержащих структур (волосы и ногти). Дерматомицеты вырабатывают энзимы – кератиназы, которые расщепляют кератин, что способствует инвазии дерматомицетов в поверхностные слои кожи, где в дальнейшем они и продолжают существовать. Клеточная стенка дерматомицетов содержит мананы – вещества, которые могут ингибировать местный клеточный иммунитет. T. rubrum за счет действия мананов подавляет пролиферацию кератиноцитов, что приводит к замедлению слущивания роговых чешуек с поверхности кожи и развитию хронического течения инфекции.
Дерматомицеты вырабатывают энзимы – кератиназы, которые расщепляют кератин, что способствует инвазии дерматомицетов в поверхностные слои кожи, где в дальнейшем они и продолжают существовать. Клеточная стенка дерматомицетов содержит мананы – вещества, которые могут ингибировать местный клеточный иммунитет. T. rubrum за счет действия мананов подавляет пролиферацию кератиноцитов, что приводит к замедлению слущивания роговых чешуек с поверхности кожи и развитию хронического течения инфекции.
Установлено, что температура кожи и сывороточные факторы, такие как b–глобулины и ферритин, подавляют рост и размножение дерматомицетов; однако в настоящее время механизм их действия до конца не изучен. Кожное сало также является фактором защиты от дерматомицетов. Отсутствие сальных желез на подошвах способствует размножению дерматомицетов и развитию грибковой инфекции на стопах. Наличие трещин и мацерации кожи может приводить к развитию микоза стоп.
Сахарный диабет, иммунодефицитные состояния, нарушения кровообращения в дистальных отделах нижних конечностей, плоскостопие – наиболее значимые факторы риска развития микоза стоп. Из экзогенных факторов риска микоза стоп следует особо отметить ношение закрытой негигроскопичной обуви, травматизацию кожи стоп, занятие спортом. Чаще микозом стоп болеют взрослые мужчины. Дети заболеванием страдают редко. После полового созревания с увеличением возраста отмечается рост заболеваемости микозом стоп. Болезнь распространена среди представителей всех рас и этнических групп [4,5].
Из экзогенных факторов риска микоза стоп следует особо отметить ношение закрытой негигроскопичной обуви, травматизацию кожи стоп, занятие спортом. Чаще микозом стоп болеют взрослые мужчины. Дети заболеванием страдают редко. После полового созревания с увеличением возраста отмечается рост заболеваемости микозом стоп. Болезнь распространена среди представителей всех рас и этнических групп [4,5].
При развитии микоза стоп больные обычно предъявляют жалобы на зуд, жжение кожи, появление болезненных трещин между пальцев и под пальцами, шелушение и сухость кожи. Реже больные отмечают, что заболевание началось с появления везикул и эрозий. Большое количество больных микозом стоп вообще не предъявляют жалоб, т.к. заболевание протекает в стертой форме и проявляется лишь небольшим муковидным шелушением в складках кожи.
Выделят 4 клинические формы микоза стоп: интертригинозную (межпальцевую), сквамозно–гиперкератотическую, дисгидротическую и стертую.
Интертригинозная форма микоза стоп наиболее типична, проявляется поражением кожи межпальцевых складок: эритемой, трещинами, мацерацией эпидермиса, шелушением. Развитие этой формы микоза стоп часто сопровождается зудом и жжением. Тыльная поверхность стопы, как правило, остается непораженной, а вот на подошве могут присутствовать гиперемия и шелушение. При такой форме микоза стоп часто возникает присоединение вторичной (бактериальной) инфекции.
Развитие этой формы микоза стоп часто сопровождается зудом и жжением. Тыльная поверхность стопы, как правило, остается непораженной, а вот на подошве могут присутствовать гиперемия и шелушение. При такой форме микоза стоп часто возникает присоединение вторичной (бактериальной) инфекции.
Сквамозно–гиперкератотическая форма микоза стоп протекает с развитием эритемы на подошвенной части стопы и выраженного шелушения, от легкой степени выраженности до диффузного гиперкератоза. Такая форма часто сопровождается развитием глубоких болезненных трещин в области пяток. При этом зуд может отсутствовать или быть незначительным. Эту клиническую форму микоза стоп еще называют «мокасиновой стопой». При нем поражается, как правило, обе стопы одновременно.
Дисгидротическая форма микоза стоп характеризуется появлением болезненных, зудящих везикулезных высыпаний, которые сливаются между собой и образуют многокамерные пузыри. Впоследствии пузырьки и пузыри вскрываются с формированием обширных эрозий. По своим клиническим проявлениям эта форма микоза напоминает экзему стоп. При осложненном течении дисгидротической формы микоза стоп может присоединиться бактериальная инфекция и развиться лимфаденит, лимфангит и симптомы общей интоксикации. Эта форма микоза стоп нередко сопровождается так называемой микотической экземой, чему способствует возникновение сенсибилизации и гиперчувствительности к дерматомицетам. При этом могут появляться экзематозные высыпания (микиды) на кистях и других участках кожного покрова.
По своим клиническим проявлениям эта форма микоза напоминает экзему стоп. При осложненном течении дисгидротической формы микоза стоп может присоединиться бактериальная инфекция и развиться лимфаденит, лимфангит и симптомы общей интоксикации. Эта форма микоза стоп нередко сопровождается так называемой микотической экземой, чему способствует возникновение сенсибилизации и гиперчувствительности к дерматомицетам. При этом могут появляться экзематозные высыпания (микиды) на кистях и других участках кожного покрова.
При стертой форме микоза стоп наблюдаются минимальные клинические проявления в виде муковидного шелушения и микротрещин в межпальцевых складках кожи между первым и вторым и/или четвертым и пятым пальцами стоп. Такая форма редко сопровождается субъективными симптомами и часто остается для больных незамеченной.
Микоз стоп может протекать как самостоятельное заболевание или являться проявлением распространенного микоза кожи. Чаще всего микоз стоп сочетается с онихомикозом стоп, с микозом крупных складок кожи и микозом кистей. При сочетанном поражении кистей и стоп наблюдается симптом «две стопы – одна кисть», когда поражается кожа на указанных участках.
При сочетанном поражении кистей и стоп наблюдается симптом «две стопы – одна кисть», когда поражается кожа на указанных участках.
Диагностика микоза стоп заключается в обязательном обнаружении возбудителей этого заболевания. Как правило, исследуют методом микроскопии кожные чешуйки, полученные из очага поражения и предварительно обработанные раствором КОН. Метод прямой микроскопии благодаря своей простоте, быстроте и дешевизне является скрининговым, однако не позволяет идентифицировать видовую принадлежность гриба. Золотым стандартом диагностики грибковых инфекций считают культуральное исследование: посев грибов на питательные среды. Чаще всего используют среду Сабуро. При высокой специфичности этот метод диагностики, к сожалению, обладает низкой чувствительностью. При положительных результатах микроскопической диагностики только в 28–60% случаев удается получить рост культур микромицетов – возбудителей микоза стоп.
Основным методом лечения микоза стоп является применение антифунгальных препаратов местного действия. Препаратом выбора для лечения микоза стоп признан тербинафин как наиболее эффективное лекарственное средство по отношению к основным возбудителям микоза стоп – дерматомицетам. Механизм фунгицидной активности тербинафина реализуется за счет блокирования действия энзима сквален–эпоксидазы и последующего ингибирования трансформации сквалена в эпоксид сквален. Данный процесс приводит в свою очередь к аккумуляции сквалена внутри грибковой клетки, а в дальнейшем к ее разрыву и гибели [6,8]. Выбор препаратов «Ламизил» (действующее вещество тербинафин) для наружного применения в терапии больных микозом стоп основывается на результатах проведенных в 1992 г. клинических испытаний. Результаты исследований доказали, что тербинафин, также как и нафтифин, обладает высокой фунгицидной активностью по отношению ко всем наиболее часто встречающимся возбудителям микозов кожи и ее придатков [6]. Благодаря своей высокой проникающей способности тербинафин хорошо накапливается во всех слоях эпидермиса. Через четыре часа после нанесения на кожу его концентрация в роговом слое значительно превышает минимальную ингибирующую концентрацию для большинства возбудителей микозов кожи, которая для дерматофитов, таких как T.
Препаратом выбора для лечения микоза стоп признан тербинафин как наиболее эффективное лекарственное средство по отношению к основным возбудителям микоза стоп – дерматомицетам. Механизм фунгицидной активности тербинафина реализуется за счет блокирования действия энзима сквален–эпоксидазы и последующего ингибирования трансформации сквалена в эпоксид сквален. Данный процесс приводит в свою очередь к аккумуляции сквалена внутри грибковой клетки, а в дальнейшем к ее разрыву и гибели [6,8]. Выбор препаратов «Ламизил» (действующее вещество тербинафин) для наружного применения в терапии больных микозом стоп основывается на результатах проведенных в 1992 г. клинических испытаний. Результаты исследований доказали, что тербинафин, также как и нафтифин, обладает высокой фунгицидной активностью по отношению ко всем наиболее часто встречающимся возбудителям микозов кожи и ее придатков [6]. Благодаря своей высокой проникающей способности тербинафин хорошо накапливается во всех слоях эпидермиса. Через четыре часа после нанесения на кожу его концентрация в роговом слое значительно превышает минимальную ингибирующую концентрацию для большинства возбудителей микозов кожи, которая для дерматофитов, таких как T. rubrum, составляет примерно 0,003 мкг/мл. При этом после прекращения лечения через 7 дней концентрации тербинафина в роговом слое составляет 0,33 нг/см3, что в 100 раз выше концентрации, вызывающей гибель грибка [7]. В то же время концентрация тербинафина в дерме невысока, и, следовательно, не проявляется его системное действие на микроорганизм. Препарат также проявляет активность против грамположительных и грамотрицательных бактерий и по своему антибактериальному эффекту не уступает гентамицину [7]. Это позволяет применять его в ряде случаев при лечении микоза стоп, осложненного бактериальной инфекцией, без применения антибиотиков.
rubrum, составляет примерно 0,003 мкг/мл. При этом после прекращения лечения через 7 дней концентрации тербинафина в роговом слое составляет 0,33 нг/см3, что в 100 раз выше концентрации, вызывающей гибель грибка [7]. В то же время концентрация тербинафина в дерме невысока, и, следовательно, не проявляется его системное действие на микроорганизм. Препарат также проявляет активность против грамположительных и грамотрицательных бактерий и по своему антибактериальному эффекту не уступает гентамицину [7]. Это позволяет применять его в ряде случаев при лечении микоза стоп, осложненного бактериальной инфекцией, без применения антибиотиков.
Спектр лекарственных форм для наружного применения препарата «Ламизил», действующим веществом которого является тербинафин, позволяет применять его при любой стадии и степени выраженности воспалительного процесса, возникающего при микозе стоп.
Дермгель «Ламизил» и спрей «Ламизил» применяют при поражении межпальцевых складок кожи и дисгидротической форме микоза стоп, крем «Ламизил» – при выраженном шелушении и трещинах. Появление на фармацевтическом рынке пленкообразующего раствора «Ламизил» однократного применения дополнило линейку лекарственных форм препарата «Ламизил» и позволило сократить продолжительность лечения микоза стоп в тех случаях, когда больные не могут длительное время применять антифунгальные препараты.
Появление на фармацевтическом рынке пленкообразующего раствора «Ламизил» однократного применения дополнило линейку лекарственных форм препарата «Ламизил» и позволило сократить продолжительность лечения микоза стоп в тех случаях, когда больные не могут длительное время применять антифунгальные препараты.
При интертригинозной форме микоза стоп используют крем, спрей и дермгель «Ламизил»; их наносят на чистую кожу стоп тонким слоем 1 раз в сутки в течение 7 дней до полного исчезновения всех симптомов заболевания. При необходимости лечение может быть продолжено.
При сквамозно–гиперкератотической форме, особенно в случае выраженного гиперкератоза, до начала этиотропной антифунгальной терапии целесообразно провести отслойку гиперкератотических наслоений с помощью отшелушивающих средств (5–10%–ная салициловая мазь, кремы и мази с мочевиной и молочной кислотой). Для лечения этой формы микоза стоп наиболее подходит крем «Ламизил». Его применяют 1–2 раза в сутки в течение 14 дней.
Лечение дисгидротической формы микоза стоп начинают с купирования симптомов мокнутия и экссудации. Для этого больным назначают примочки с 2%–ными растворами борной кислоты и танина. В особо тяжелых случаях прибегают к назначению глюкокортикостероидов местного действия. Для терапии дисгидротической формы микоза стоп наиболее приемлемыми являются самые гигроскопичные лекарственные препараты – спрей и дермгель «Ламизил». Их назначают по стандартным схемам.
Для этого больным назначают примочки с 2%–ными растворами борной кислоты и танина. В особо тяжелых случаях прибегают к назначению глюкокортикостероидов местного действия. Для терапии дисгидротической формы микоза стоп наиболее приемлемыми являются самые гигроскопичные лекарственные препараты – спрей и дермгель «Ламизил». Их назначают по стандартным схемам.
Стертая форма микоза стоп является показанием для назначения любого из лекарственных препаратов «Ламизил», в том числе и пленкообразующего раствора «Ламизил Уно» [8]. Его наносят однократно на обе стопы, далее необходимо, чтобы раствор высох. Не рекомендуется после нанесения раствора мыть стопы в течение 24 ч. После нанесения раствора максимально выраженный терапевтический эффект наступает в среднем через 7 дней.
Для лечения микоза стоп помимо антифунгальных препаратов, содержащих тербинафин, также используют лекарственные средства, действующими веществами которых являются производные азолов. Их назначают при поражениях стоп, обусловленных как дерматомицетами, так и недерматомицетами. По своей эффективности эти средства уступают тербинафину, однако в отличие от него азолы обладают не фунгицидной, а фунгистатической активностью.
По своей эффективности эти средства уступают тербинафину, однако в отличие от него азолы обладают не фунгицидной, а фунгистатической активностью.
Для предотвращения развития и рецидива микоза стоп больным необходимо соблюдать правила профилактики. В жаркое время года необходимо носить легкую гигроскопичную обувь из натуральных материалов. Во время посещения бань, бассейнов, общественных душевых целесообразно надевать открытые резиновые тапочки. Не рекомендуется надевать на ноги чужую обувь.
В целях личной гигиены следует использовать для ухода за ногами только индивидуальные инструменты – ножницы, пилочки. Обработка дезинфицирующими растворами обуви и стелек, которые использовал больной микозом стоп, позволяет избежать повторного заражения и является вторичной профилактикой микоза стоп. Обработку обуви обычно проводят раствором формалина, уксусной эссенции. Этот метод обработки прост и дешев, однако, неприятный запах и изменение окраски внутренней части обуви не всегда нравятся пациентам.
Интересными являются данные исследования, проведенного в Университете г. Парижа, показавшего, что однократное опрыскивание стелек 1% раствором тербинафина для обеззараживания попавших на них частичек кожи, зараженной Trichophyton rubrum, позволило через 48 часов констатировать гибель всех возбудителей [9]. Развитие микоза стоп легче предотвратить, чем вылечить.
Литература
1. Elewski BE. Trichophyton rubrum: Dermatophytoses in evolution.// Adv. Dermatol. – 1994. – Vol.9 – P. 110–111.
2. Elewski B., Hay RJ. International summit on cutaneous antifungal therapy. Boston, Massachusetts, Nov. 11–13, 1994.// J. Am. Acad. Dermatol. – 1995. – Vol. 33. – P.:816–822.
3. Корнишева В.Г. Микозы кожи и подкожной клетчатки, патогенез клиника, лечение: Авторефер. дисс… д–ра мед. наук. – СПб., 1998. – 34 с.
4. Руковишникова В.М. Микозы стоп // М. – 1999.–317 с.
5. Разнатовский К.И., Родионов А.Н., Котрехова Л.П. Дерматомикозы. СПб: Издательский дом СПбМАПО, 2003. 159 с.
159 с.
6. Hill S., Thomas R., Smith S., Finlay A. Pharmacokinetic Study of 1% Cream Lamisil.// Br. J Dermatol. 1992. 127: P. 396–400.
7. Nolting S., Brautigam M. The clinical meaning of terbinafine,s antimicrobial activity.// Br. J Dermatol. 1992. 126 supp. 39: P. 56–60.
8. Kienzler J.L., Queille–Roussel C., Mugglstone C. et al: Stratum Corneum Pharmacokinetics of a Novel formulation for single dose treatment in dermatophytosis. // JEADV. 2005. 19 suppl. 2: FC 02.7.
9. Martine Feuihade De Chauvin. Обеззараживание стелек с частицами кожи, пораженной дерматофитом: эффект опрыскивания 1%–ным раствором тербинафина. Больница Сен–Луи–Университет Париж VII им. Дени Дидро. // EADV Berlin, October 2009.
.
Сквамозная эпидермофития — причины, симптомы, диагностика и лечение
Сквамозная эпидермофития – одна из форм грибкового поражения ладоней или стоп, вызываемая грибком Trichophyton mentagrophytes и характеризующаяся умеренным воспалением с признаками гиперкератоза. Симптомами этого заболевания являются образование на коже стоп или ладоней бляшек размером 1-4 сантиметра, гиперкератоз и умеренный зуд. В некоторых случаях бляшки могут отсутствовать, единственными проявлениями патологии выступают зуд и шелушение. Диагностика сквамозной эпидермофитии основывается на результатах дерматологического осмотра и микроскопического изучения соскобов с очагов поражения. Лечение заболевания проводится аналогично терапии других микозов стоп или ладоней, но имеет выраженную этапность.
Симптомами этого заболевания являются образование на коже стоп или ладоней бляшек размером 1-4 сантиметра, гиперкератоз и умеренный зуд. В некоторых случаях бляшки могут отсутствовать, единственными проявлениями патологии выступают зуд и шелушение. Диагностика сквамозной эпидермофитии основывается на результатах дерматологического осмотра и микроскопического изучения соскобов с очагов поражения. Лечение заболевания проводится аналогично терапии других микозов стоп или ладоней, но имеет выраженную этапность.
Общие сведения
Сквамозная эпидермофития (сквамозно-гиперкератотическая эпидермофития) – разновидность ладонно-стопного дерматомикоза, при которой наблюдаются нарушение процессов ороговения кожи в виде шелушения и гиперкератоза. Само по себе заражение Trichophyton mentagrophytes кожи стоп и (в меньшей степени) ладоней является очень распространенным состоянием, наблюдающимся у огромного количества людей по всей планете. При этом доля именно сквамозной эпидермофитии в общей структуре данного заболевания точно неизвестна, выяснение осложняется еще и тем, что различные формы патологии (включая сквамозно-гиперкератотическую) могут переходить друг в друга. Данный тип стопного микоза считается в дерматологии наиболее контагиозным, так как на обильно выделяющихся чешуйках кожи длительное время может сохраняться возбудитель, что увеличивает вероятность заражения других лиц. Заразность сквамозной эпидермофитии значительно повышается при стертых формах заболевания, когда выраженных клинических симптомов не наблюдается, и больной может, сам того не зная, инфицировать огромное количество людей.
Данный тип стопного микоза считается в дерматологии наиболее контагиозным, так как на обильно выделяющихся чешуйках кожи длительное время может сохраняться возбудитель, что увеличивает вероятность заражения других лиц. Заразность сквамозной эпидермофитии значительно повышается при стертых формах заболевания, когда выраженных клинических симптомов не наблюдается, и больной может, сам того не зная, инфицировать огромное количество людей.
Сквамозная эпидермофития
Причины сквамозной эпидермофитии
Как уже было сказано выше, причиной сквамозной эпидермофитии является заражение кожи микроскопическим сапрофитным грибком Trichophyton mentagrophytes, который внедряется через микроповреждения тканей. Инфицирование обычно происходит при ношении обуви больного, в местах общественного пользования с повышенной температурой и влажностью (бани, сауны, бассейны). В некоторых случаях грибок может жить на поверхности кожи на протяжении многих лет в составе сапрофитной флоры, не вызывая заболевания, но при появлении провоцирующих факторов (ношение неудобной обуви, снижение иммунитета, нарушение микроциркуляции в тканях кожи) приводить к выраженным клиническим проявлениям.
Сквамозная эпидермофития редко развивается в результате первичного заражения грибком, обычно ей предшествует другая форма патологии, например, дисгидротическая или эпидермофития ногтей. Причины, по которым в ходе жизнедеятельности грибка развивается гиперкератотическая реакция кожи, достоверно неизвестны – дерматологи предполагают, что свою роль играют реактивность организма, уровень метаболизма и микроциркуляции в тканях кожи, генетические факторы. Нарушение процессов ороговения при сквамозной эпидермофитии отражается на подходах к лечению данного микоза, так как значительная доля возбудителя защищена утолщенным роговым слоем как от системно используемых противогрибковых препаратов, так и от наружно применяемых средств.
Симптомы сквамозной эпидермофитии
В подавляющем большинстве случаев сквамозная эпидермофития развивается на коже стоп – описаны случаи ее возникновения на ладонях, но некоторые исследователи полагают, что такая форма возможна только на фоне выраженного иммунодефицита. Обычно поражаются подошвы и боковые поверхности стоп, развитию заболевания могут предшествовать другие формы микозов – поражение ногтей, иные типы эпидермофитии. Собственно очаг поражения выглядит как бляшка неправильной формы красноватого, реже багрового цвета, не возвышающаяся над окружающей кожей. Поверхность элемента покрыта крупными грязно-серыми чешуйками. При длительно протекающих случаях сквамозной эпидермофитии вокруг очагов формируются выраженные гиперкератотические наслоения. Субъективные симптомы на этом этапе обычно ограничиваются умеренным зудом и иногда болезненностью.
Обычно поражаются подошвы и боковые поверхности стоп, развитию заболевания могут предшествовать другие формы микозов – поражение ногтей, иные типы эпидермофитии. Собственно очаг поражения выглядит как бляшка неправильной формы красноватого, реже багрового цвета, не возвышающаяся над окружающей кожей. Поверхность элемента покрыта крупными грязно-серыми чешуйками. При длительно протекающих случаях сквамозной эпидермофитии вокруг очагов формируются выраженные гиперкератотические наслоения. Субъективные симптомы на этом этапе обычно ограничиваются умеренным зудом и иногда болезненностью.
Гиперкератоз значительно ухудшает эластические свойства кожи, поэтому вокруг очагов микоза нередко формируются болезненные трещины, которые могут стать входными воротами для вторичной инфекции. Течение сквамозной эпидермофитии очень длительное, порой занимает многие месяцы и годы. Иногда данная разновидность заболевания трансформируется в дисгидротическую эпидермофитию. Самопроизвольно или на фоне недостаточного лечения сквамозно-гиперкератотическая форма микоза может переходить в стертую, которая проявляется преходящим зудом и шелушением кожи. Сквамозная эпидермофития такого типа наиболее опасна в плане заразности больного. Иногда к симптомам этого состояния присоединяются проявления заболеваний, провоцирующих микоз кожи стопы, – сахарного диабета, трофических нарушений, плоскостопия и ряда других.
Сквамозная эпидермофития такого типа наиболее опасна в плане заразности больного. Иногда к симптомам этого состояния присоединяются проявления заболеваний, провоцирующих микоз кожи стопы, – сахарного диабета, трофических нарушений, плоскостопия и ряда других.
Диагностика сквамозной эпидермофитии
Для определения сквамозной эпидермофитии применяют метод дерматологического осмотра пораженных участков кожи и соскоб с последующей микроскопией. В ряде случаев для идентификации возбудителя производят посев образцов соскоба на патогенные грибы в селективные питательные среды. Осмотр лучше всего выполнять при помощи лампы Вуда, которая позволяет определить границы грибкового поражения. Также можно использовать метод простой дерматоскопии. При расспросе больного сквамозной эпидермофитией выясняется, что заболевание протекает длительно, зуд умеренный, при наличии трещин гиперкератотических участков кожи определяется выраженная болезненность. В ходе осмотра можно произвести измерение рН кожи, которое при сквамозной эпидермофитии (как и при любой другой форме этого состояния), будет смещено в щелочную сторону.
Соскоб и его последующая микроскопия осуществляются микологом или дерматологом для подтверждения диагноза микоза и последующих более точных методов диагностики. При микроскопии в случае наличия сквамозной эпидермофитии помимо клеток эпителия и ороговевших чешуек определяются нити мицелия или споры грибка. Однако точная идентификация типа или вида возбудителя при этом практически невозможна, поэтому для дифференциального диагноза эпидермофитии от других микозов (кокцидиомикоза, трихофитии, кандидоза) применяют метод посева соскоба на селективные питательные среды. Дифференциальную диагностику сквамозной эпидермофитии, помимо других микозов, следует производить также с псориазом и некоторыми типами лишая.
Лечение сквамозной эпидермофитии
Особенностью лечения сквамозной эпидермофитии является его проведение в несколько этапов, поскольку простое использование противогрибковых средств, как системных, так и местных, неспособно уничтожить возбудителя. Первоначально необходимо уменьшить выраженность гиперкератоза и его наслоений, так как грибок может располагаться среди роговых масс, будучи надежно защищен от кровотока (то есть, от системно использующихся препаратов) и от местно назначаемых лекарств. Для устранения роговых наслоений при сквамозной эпидермофитии применяют компрессы из растворов молочной, салициловой или фруктовой кислот, механическое удаление. После этого можно приступать к этиотропной (противогрибковой) терапии заболевания.
Первоначально необходимо уменьшить выраженность гиперкератоза и его наслоений, так как грибок может располагаться среди роговых масс, будучи надежно защищен от кровотока (то есть, от системно использующихся препаратов) и от местно назначаемых лекарств. Для устранения роговых наслоений при сквамозной эпидермофитии применяют компрессы из растворов молочной, салициловой или фруктовой кислот, механическое удаление. После этого можно приступать к этиотропной (противогрибковой) терапии заболевания.
В ряде случаев лечение сквамозной эпидермофитии может быть ограничено длительным (до 6-ти недель) назначением местных противогрибковых препаратов – фунгицидных мазей и растворов (тербинафин, клотримазол), регулярными ножными ваннами, поддержанием гигиены кожи стоп. При рецидиве после ранее проведенного местного лечения или при тяжелом течении заболевания могут использоваться системно действующие противогрибковые средства. В тех случаях, когда сквамозная эпидермофития осложняется вторичной инфекцией, в программу терапии могут быть добавлены антибиотики из группы пенициллинов или макролидов.
Прогноз и профилактика сквамозной эпидермофитии
Сквамозная эпидермофития характеризуется длительным течением и склонностью к частому рецидивированию, однако прогноз относительно выздоровления при правильном и упорном лечении обычно благоприятный. Для того чтобы снизить вероятность рецидива, помимо вышеуказанных терапевтических мер необходимо обработать изнутри всю обувь больного (и, желательно, обувь членов семьи) слабым раствором формальдегида. Обувь должна носиться по сезону, чрезмерно теплые или тесные туфли и ботинки могут спровоцировать развитие сквамозной эпидермофитии.
Нужно избегать ношения чужой обуви, посещения общественных бань, саун и бассейнов. Администрации подобных заведений также следует производить регулярную санитарную обработку полов, предметов мебели и принадлежностей для купания, выявлять среди рабочих (банщиков, тренеров в бассейне) больных с эпидермофитией. Крайне важна правильная гигиена ног: ежедневные ножные ванны (желательно с использованием хозяйственного мыла), замена носков или чулок. Если сквамозная эпидермофития возникла на фоне общего провоцирующего заболевания, его своевременная терапия будет способствовать излечению кожной патологии.
Если сквамозная эпидермофития возникла на фоне общего провоцирующего заболевания, его своевременная терапия будет способствовать излечению кожной патологии.
Диагностика и лечение микозов кожи и ногтей | #04/01
Каковы клинические признаки наиболее распространенных микозов кожи и ногтей?
Каковы подходы к их лечению?
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения кожи могут наблюдаться и при подкожных, и при глубоких микозах, что происходит намного реже. Около половины из 400 с лишним возбудителей микозов вызывают инфекции кожи.
По данным наиболее крупного эпидемиологического исследования «Ахиллес», проводившегося в 1997-1998 годах и охватившего 11 европейских стран, включая Россию, микозы гладкой кожи составляют около 2%, а микозы стоп и онихомикозы (микозы ногтей) — 22% причин обращения к врачу. Около трети пациентов врачей-дерматологов приходят на прием по поводу микозов стоп, а почти половина обращается по поводу онихомикозов.
Около трети пациентов врачей-дерматологов приходят на прием по поводу микозов стоп, а почти половина обращается по поводу онихомикозов.
Современные классификации выделяют различные поверхностные микозы в зависимости от локализации поражения либо от вида (группы) возбудителя.
Микозы стоп
Микозы стоп (Tinea pedis) распространены повсеместно и встречаются чаще, чем любые другие микозы кожи. По разным данным, ими страдает до 1/5 всего населения. Главным возбудителем микоза стоп является T. rubrum, гораздо реже микоз стоп вызывают T. mentagrophytes var.interdigitale, еще реже — другие дерматофиты. Микозы стоп, обусловленные T. rubrum и T. Mentagrophytes, имеют особенности эпидемиологии и клинической картины. В то же время возможны варианты микоза стоп, типичные для одного возбудителя, но вызванные другим.
Заражение микозом стоп, вызываемым T. rubrum (руброфития стоп), чаще происходит в семье, при непосредственном контакте с больным, а также через обувь, одежду или общие предметы обихода. Инфекция отличается хроническим течением, поражением обеих стоп, частым распространением на гладкую кожу и ногтевые пластинки. При длительном течении характерно вовлечение кожи ладоней, как правило, правой (рабочей) кисти — синдром «двух стоп и одной кисти» (Tinea pedum et manuum). Обычно T. rubrum вызывает хроническую сквамозно-гиперкератотическую форму микоза стоп, так называемый «мокасиновый тип». При данной форме поражается подошвенная поверхность стопы. В пораженной области отмечается легкая эритема, умеренное или выраженное шелушение, а в ряде случаев — и толстый слой гиперкератоза. Гиперкератоз наиболее выражен в точках, несущих наибольшую нагрузку. В тех случаях, когда очаг сплошной и покрывает всю поверхность подошвы, стопа становится как бы одетой в слой эритемы и гиперкератоза наподобие мокасины. Заболевание, как правило, не сопровождается субъективными ощущениями. Иногда проявления руброфитии стоп минимальны, представлены легким шелушением и трещинами на подошве — так называемая стертая форма.
Инфекция отличается хроническим течением, поражением обеих стоп, частым распространением на гладкую кожу и ногтевые пластинки. При длительном течении характерно вовлечение кожи ладоней, как правило, правой (рабочей) кисти — синдром «двух стоп и одной кисти» (Tinea pedum et manuum). Обычно T. rubrum вызывает хроническую сквамозно-гиперкератотическую форму микоза стоп, так называемый «мокасиновый тип». При данной форме поражается подошвенная поверхность стопы. В пораженной области отмечается легкая эритема, умеренное или выраженное шелушение, а в ряде случаев — и толстый слой гиперкератоза. Гиперкератоз наиболее выражен в точках, несущих наибольшую нагрузку. В тех случаях, когда очаг сплошной и покрывает всю поверхность подошвы, стопа становится как бы одетой в слой эритемы и гиперкератоза наподобие мокасины. Заболевание, как правило, не сопровождается субъективными ощущениями. Иногда проявления руброфитии стоп минимальны, представлены легким шелушением и трещинами на подошве — так называемая стертая форма.
Заражение микозом стоп, обусловленным T. mentagrophytes (эпидермофития стоп), чаще происходит в местах общественного пользования — спортивных залах, банях, саунах, бассейнах. При эпидермофитии стоп обычно наблюдается межпальцевая форма Tinea pedis. В 3-й, 4-й, иногда в 1-й межпальцевой складке появляется трещина, по краям окаймленная белыми полосками мацерированного эпидермиса, на фоне окружающей эритемы. Эти явления могут сопровождаться неприятным запахом (особенно при присоединении вторичной бактериальной инфекции) и, как правило, болезненны. В ряде случаев поражается окружающая кожа и ногти ближайших пальцев стопы (I и V). T. mentagrophytes является сильным сенсибилизатором и иногда вызывает везикулезную форму микоза стоп. В этом случае на пальцах, в межпальцевых складках, на своде и боковых поверхностях стопы образуются мелкие пузырьки. В редких случаях они сливаются, образуя пузыри (буллезная форма).
В лечении микоза стоп используют как местные, так и системные противогрибковые средства. Местная терапия наиболее эффективна при стертой и межпальцевой формах микоза стоп. Современные антимикотики для местного применения включают кремы (например, ламизил, экзодерил, низорал), аэрозоли (ламизил, дактарин), мази (например, различные препараты клотримазола). Если эти средства недоступны, используют местные антисептики (жидкость Кастеллани, фукорцин и пр.). Продолжительность лечения составляет от двух недель при использовании современных препаратов до четырех — при использовании традиционных средств. При хронической сквамозно-гиперкератотической форме микоза стоп, вовлечении кистей или гладкой кожи, поражении ногтей местная терапия зачастую обречена на неудачу. В этих случаях назначают системные препараты — тербинафин (ламизил, экзифин) — по 250 мг в сутки в течение не менее двух недель, итраконазол (орунгал) — по 200 мг два раза в день в течение одной недели. При поражении ногтей сроки терапии продлеваются. Системная терапия показана и при островоспалительных явлениях, везикуло-буллезных формах инфекции. Наружно в этих случаях используют примочки, растворы антисептиков, аэрозоли, а также комбинированные средства, сочетающие в себе кортикостероидные гормоны и антимикотики (тридерм, лоринден С, кандид Б, микозолон). Показана десенсибилизирующая терапия.
Местная терапия наиболее эффективна при стертой и межпальцевой формах микоза стоп. Современные антимикотики для местного применения включают кремы (например, ламизил, экзодерил, низорал), аэрозоли (ламизил, дактарин), мази (например, различные препараты клотримазола). Если эти средства недоступны, используют местные антисептики (жидкость Кастеллани, фукорцин и пр.). Продолжительность лечения составляет от двух недель при использовании современных препаратов до четырех — при использовании традиционных средств. При хронической сквамозно-гиперкератотической форме микоза стоп, вовлечении кистей или гладкой кожи, поражении ногтей местная терапия зачастую обречена на неудачу. В этих случаях назначают системные препараты — тербинафин (ламизил, экзифин) — по 250 мг в сутки в течение не менее двух недель, итраконазол (орунгал) — по 200 мг два раза в день в течение одной недели. При поражении ногтей сроки терапии продлеваются. Системная терапия показана и при островоспалительных явлениях, везикуло-буллезных формах инфекции. Наружно в этих случаях используют примочки, растворы антисептиков, аэрозоли, а также комбинированные средства, сочетающие в себе кортикостероидные гормоны и антимикотики (тридерм, лоринден С, кандид Б, микозолон). Показана десенсибилизирующая терапия.
Онихомикозы
Онихомикозы поражают около 1/10 всего населения и распространены повсеместно. Заболеваемость повышается с возрастом (до 30% после 65 лет), что связано прежде всего с патологией сосудов, ожирением, остеоартропатиями стопы, а также с сахарным диабетом. Основным провоцирующим фактором являются повреждения ногтей и кожи стопы, чаще всего при ношении тесной обуви. Онихомикозы на стопах встречаются в три–семь раз чаще, чем на кистях. Основной возбудитель онихомикозов — T. rubrum. Однако до 1/4 инфекций ногтей может быть вызвано плесневыми и дрожжевыми грибами, устойчивыми к ряду противогрибковых средств.
Выделяют три основные клинические формы онихомикоза: дистально-латеральную, проксимальную и поверхностную, в зависимости от места внедрения возбудителя. Наиболее часто встречается дистальная форма. При этом элементы гриба проникают в ноготь с пораженной кожи в области нарушенного соединения дистального (свободного) конца ногтя и кожи. Инфекция распространяется к корню ногтя, причем для ее продвижения необходимо превосходство скорости роста гриба над скоростью естественного роста ногтя в обратном направлении. Рост ногтя замедляется с возрастом (до 50% после 65-70 лет), в связи с чем онихомикозы и преобладают у пожилых людей. Клинические проявления дистальной формы — утрата прозрачности ногтевой пластинки (онихолизис), проявляющаяся как беловатые или желтые пятна в толще ногтя и подногтевой гиперкератоз, при котором ноготь выглядит утолщенным. При редкой проксимальной форме грибы проникают через проксимальный валик ногтя. Белые или желтые пятна появляются в толще ногтя у его корня. При поверхностной форме онихомикоз представлен пятнами на поверхности ногтевой пластинки. Каждая из форм онихомикоза со временем может привести к поражению всех отделов ногтя, разрушению ногтевой пластинки и утрате функции ногтя. Подобные варианты онихомикоза относят к так называемой тотальной дистрофической форме.
Кандидоз ногтей обычно сопровождается паронихией — воспалением околоногтевого валика. В результате периодических обострений паронихии возникают дистрофические изменения ногтя, проявляющиеся поперечными бороздами на ногтевой пластинке.
Основным средством подтверждения диагноза является микроскопия патологического материала (фрагменты ногтевой пластинки и выскобленный из-под нее материал) и его посев с выделением культуры. Последнее удается далеко не всегда и доступно не всем отечественным лабораториям.
В лечении онихомикозов также используют местную и системную терапию или их сочетание — комбинированную терапию. Местная терапия применима в основном только при поверхностной форме, начальных явлениях дистальной формы или поражениях единичных ногтей. В прочих случаях более эффективна системная терапия. Современные местные средства для лечения онихомикозов включают противогрибковые лаки для ногтей, в частности препарат лоцерил с удобной схемой применения (один раз в неделю). Местная терапия ведется до клинико-микологического излечения. Системная терапия включает препараты тербинафина (ламизил, экзифин в таблетках), итраконазол (орунгал в капсулах) и флуконазол (дифлюкан в капсулах). Препараты тербинафина эффективны при онихомикозе, вызванном дерматофитами T. rubrum и T. mentagrophytes, дифлюкан — дерматофитами и дрожжевыми грибами Candida, а орунгал — при онихомикозе любой этиологии. Ламизил или экзифин назначают по 250 мг в сутки в течение 6 недель и более при онихомикозе кистей и от 12 недель — при онихомикозе стоп. Орунгал назначают в режиме пульс-терапии по 200 мг два раза в сутки в течение одной недели с трехнедельным интервалом, а затем повторяют этот цикл один раз при онихомикозе кистей и не менее двух раз при онихомикозе стоп. Продолжительность лечения любым препаратом зависит от клинической формы онихомикоза, распространенности поражения, степени подногтевого гиперкератоза, пораженного ногтя и возраста больного. Для расчета продолжительности в настоящее время используется специальный индекс КИОТОС [Сергеев А. Ю., 1999]. Комбинированная терапия может быть назначена в тех случаях, когда только системной терапии недостаточно или она имеет большую продолжительность. Эффективной и удобной схемой комбинированной терапии является сочетание препарата дифлюкан (по 150 мг один раз в неделю) с одновременным или последующим назначением лака лоцерил, также один раз в неделю, до клинического излечения.
Микозы гладкой кожи и крупных складок
Микозы гладкой кожи (Tinea corporis s. circinata) встречаются реже, чем микозы стоп или онихомикозы. Как правило, в России они вызываются T. rubrum (руброфития гладкой кожи) или Microsporum canis (микроспория гладкой кожи). Встречаются также зоонозные микозы гладкой кожи, вызванные более редкими видами дерматофитов. Микозы крупных складок (Tinea cruris) вызываются обычно T. rubrum и Epidermophyton floccosum, встречается также кандидоз крупных складок.
Очаги микоза гладкой кожи имеют характерные особенности — кольцевидный эксцентрический рост и фестончатые очертания. За счет того, что в инфицированной коже постепенно сменяются фазы внедрения гриба в новые участки, воспалительной реакции и ее разрешения, рост очагов от центра к периферии выглядит как расширяющееся кольцо. Кольцо образовано валиком эритемы и инфильтрации, в центре его отмечается шелушение. При слиянии нескольких кольцевидных очагов образуется один большой очаг с полициклическими фестончатыми очертаниями. Для руброфитии как правило, поражающей взрослых, характерны распространенные очаги с умеренными явлениями эритемы, при этом у больного можно обнаружить и микоз стоп или кистей, онихомикоз. Для микроспории, как правило поражающей детей, заражающихся от домашних животных, характерны небольшие монетовидные очаги на закрытых участках кожи, нередко — очаги микроспории волосистой части головы.
В некоторых случаях врачи, не распознав микоз гладкой кожи, назначают на очаг эритемы и инфильтрации кортикостероидные мази. При этом воспалительные явления стихают, и микоз принимает стертую форму (так называемый Tinea incognito).
Микозы крупных складок, обусловленные дерматофитами (Tinea cruris), также сохраняют характерные черты: периферический валик, разрешение в центре и полициклические очертания. Наиболее типичная локализация — паховые складки и внутренняя сторона бедра.
Для кандидоза в этой локализации характерны трещины, эрозии и участки мацерированной кожи в глубине складки, сливающиеся эрозии, папулы и пустулы, составляющие очаг поражения, и аналогичные элементы-отсевы по краям очага. Все высыпания в паховой области, как правило, сопровождаются зудом.
В лечении микозов гладкой кожи и складок используют те же принципы, что и в лечении микозов стоп. На изолированные очаги назначают местные противогрибковые средства, при распространенных очагах назначают системные препараты по аналогичным схемам, а при сочетании с поражениями ногтей или волос назначают системную терапию по схемам, принятым для этих локализаций. Лечение местными препаратами ведется до клинико-микологического излечения, после чего добавляется еще одна неделя.
Разноцветный лишай
Разноцветный (отрубевидный) лишай вызывает гриб Pityrosporum orbiculare (син. Malassezia furfur). Заболевание распространено в жарких странах, а в нашем климате поражает до 5-10% населения. Разноцветный лишай развивается чаще у лиц с повышенной потливостью, характерны обострения в жаркое время года.
Элементы разноцветного лишая располагаются на коже груди, верхней части спины, плечах. В этой области появляются мелкие пятна сначала розового, а затем желтого или кофейного, светло-коричневого цвета. На фоне загорелой кожи пятна выглядят более светлыми. Пятна склонны к слиянию с образованием крупных очагов, но могут существовать изолированно. Воспалительные явления отсутствуют, имеется незначительное отрубевидное шелушение.
В диагностике разноцветного лишая используется йодная проба Бальзера: пятна смазывают настойкой йода, после чего они приобретают темно-коричневую окраску. Под лампой Вуда очаги разноцветного лишая дают желтое свечение.
Лечение разноцветного лишая обычно проводится местными антимикотиками: кремами (низорал, ламизил), аэрозолями (ламизил, дактарин). Эти средства используют два раза в день в течение двух недель. Удобной формой является противогрибковый шампунь низорал. Его используют один раз в день в течение 5-7 дней. При распространенных поражениях и частых рецидивах разноцветного лишая назначают системные антимикотики: низорал или орунгал по 200 мг в сутки в течение одной недели.
Литература
1. Родионов А. Н. Грибковые заболевания кожи. СПб: Питер, 1998.
2. Рукавишникова В. М. Микозы стоп. М.: МСД, 1999.
3. Сергеев Ю. В., Сергеев А. Ю. Онихомикозы: грибковые инфекции ногтей. М.: Гэотар-медицина, 1998.
4. Сергеев А. Ю., Сергеев Ю. В. Кандидоз: природа инфекции, механизмы агрессии и защиты, диагностика и лечение. М.: Триада-Х, 2000.
5. Степанова Ж. В. Грибковые заболевания. М.: Крон-Пресс, 1996.
причины, симптомы и лечение в статье дерматолога Янец О. Е.
Дата публикации 7 декабря 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Микоз стоп (дерматофития, Tinea pedis) — заболевание кожи стоп, которое вызвано патогенными или условно-патогенными грибами. Изменения кожи на стопах характеризуются шелушением, которое сопровождается зудом. При тяжёлых поражениях на фоне красной и отёчной кожи появляются эрозии, глубокие трещины на подошвах и в межпальцевых промежутках, которые сопровождаются болью и затрудняют ходьбу.
Шифр по Международной классификации болезней 10-го пересмотра (МКБ-10) — В35.3.
Появление современных противогрибковых препаратов позволило улучшить эпидемиологическую ситуацию, но микоз стоп по-прежнему остаётся одной из самых значимых проблем в дерматовенерологии. Применение некоторых препаратов ограничено у пожилых людей и пациентов с хроническими заболеваниями [19].
Распространённость микоза стоп. По данным Всемирной организации здравоохранения (ВОЗ), около 1/3 населения планеты болеет грибковыми заболеваниями, из них самые частые — микозы стоп, заболеваемость растёт ежегодно [14].
По данным российских дерматологов [7], микозами стоп болеют 10-20 % взрослого населения, у мужчин болезнь встречается в 2 раза чаще, чем у женщин, у пожилых людей чаще, чем у молодых. В возрасте старше 70 лет микоз стоп регистрируется у каждого второго пациента, что связано с увеличением сопутствующих метаболических и сосудистых изменений (сахарный диабет, варикозная болезнь и др.). Всё чаще микозы стоп выявляют у детей.
В настоящее время этим заболеванием поражены миллионы людей. В группе риска находятся работники ряда профессий: шахтёры, спортсмены и военнослужащие [12].
Причины микоза стоп. Наиболее частые причины микоза стоп — это грибы дерматомицеты: Trichophyton rubrum (90 %), Trichophyton mentagrophytes, реже Epidermophyton [20]. Иногда микоз стоп может быть вызван грибами рода Candida [3].
Факторы риска микоза стоп:
- Экзогенные (внешние): микротравмы кожи стоп (мозоли, натоптыши), трещины, повышенная потливость, ношение тесной обуви, обувь из искусственных материалов, несоблюдение правил личной гигиены, нерегулярное мытьё ног и плохое высушивание полотенцем.
- Эндогенные (внутренние): варикозная болезнь и вегетососудистая дистония, которые приводят к недостаточному кровоснабжению кожи стоп; гиповитаминоз; приём глюкокортикостероидов, цитостатических, антибактериальных и эстроген-гестагенных препаратов, которые снижают общий иммунитет организма [16].
Заражение при микозе стоп может происходить непосредственно от больного человека, а также возможна передача контактно-бытовым путём (в бассейне, бане, в спортивном зале, через обувь, полотенца, коврики и т. д.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы микоза стоп
Основные симптомы микоза стоп:
- зуд;
- мелкие трещины;
- эритема;
- шелушение;
- пузырьки;
- ороговение кожи;
- неприятный и резкий запах;
- жжение, болезненные ощущения [13].
Первые признаки микоза стоп проявляются в виде зуда и жжения в межпальцевых складках стоп, кожа начинает шелушиться, трескаться, краснеть, появляются признаки отёка и воспаления. Могут развиваться осложнения в виде опрелости и экземы кожи.
Разновидности микоза стоп:
- стёртый — проявляется умеренным зудом и гиперемией (покраснением) кожи;
- острый — сопровождается сильным зудом и повреждениями кожи в виде трещин;
- микоз ногтей (онихомикоз) — проявляется поражением ногтевых пластин, которые становятся толстыми и меняют цвет;
- опреловидный — образуются мокнущие участки;
- сквамозный — появляются пластинчатые чешуйки;
- гиперкератотический — сопровождается высыпаниями в виде папул и бляшек на сводах стопы;
- дисгидротический — протекает с развитием отёчностей, мокнущих участков и пузырьков [9].
Патогенез микоза стоп
Кожа — самый большой орган в организме человека, составляющий 15 % от общей массы тела. Она выполняет множество функций, прежде всего защищает организм от воздействия внешних факторов физической, химической и биологической природы, от потери воды, а также участвует в терморегуляции. Кожа состоит из трёх слоёв: эпидермиса, дермы и подкожной жировой клетчатки.
Эпидермис (наружный слой кожи) — главный барьер на пути проникновения грибов в кожу. Он представляет собой многослойный плоский ороговевающий эпителий, который, в свою очередь, состоит из пяти слоёв и осуществляет функцию барьера. Кератиноциты — это основные клетки эпидермиса. Они содержат белок кератин, который создаёт наружный слой кожи и придаёт ей упругость и прочность. Ороговевшие клетки эпидермиса постоянно отшелушиваются.
Дерматомицеты вырабатывают энзимы — кератиназы, которые разрушают кератин. За счёт этого грибы проникают в поверхностные слои кожи, где в дальнейшем продолжают существовать. Клеточная стенка дерматомицетов содержит мананы — вещества, которые могут подавлять местный клеточный иммунитет. Грибок T. rubrum за счёт действия мананов препятствует размножению кератиноцитов, в результате замедляется слущивание роговых чешуек с поверхности кожи и развивается хроническое течение инфекции [10].
Классификация и стадии развития микоза стоп
Классификация в зависимости от возбудителя:
- Кератомикозы (отрубевидный лишай).
- Дерматофитии (микроспория, трихофития поверхностная, микоз стоп, микоз гладкой кожи, микоз паховых складок, онихомикоз).
- Кандидоз (кандидоз кожи, ногтей).
- Глубокие микозы (бластомикозы, споротрихоз, хромомикоз) [11].
Классификация по МКБ-10
- B35.1 — Микоз ногтей.
- B35.2 — Микоз кистей.
- B35.3 — Микоз стоп.
- B37.2 — Кандидоз кожи и ногтей.
Классификация по локализации:
- Микоз кожи.
- Микоз складок.
- Микоз кистей.
- Микоз стоп (сквамозная, гиперкератотическая, интертригинозная, дисгидротическая форма).
- Онихомикоз (дистальный, поверхностный, проксимальный).
Классификация по клинике:
- Стёртая форма проявляется шелушением в III–IV межпальцевых складках стоп. Незначительное шелушение также может быть на подошве и на боковых поверхностях стоп.
- Интертригинозная форма проявляется гиперемией в межпальцевых складках стоп, возможно также появление пузырьков, которые вызывают образование эрозий и трещин. Субъективно отмечаются зуд и жжение.
- При дисгидротической форме на коже сводов и боковых поверхностях стоп появляются сгруппированные пузырьки. Чаще они возникают на здоровой коже, затем увеличиваются в размерах, сливаются и образуют более крупные многокамерные пузыри. Когда пузыри вскрываются, образуются эрозии.
- Сквамозно-гиперкератотическая форма характеризуется локальным или распространённым утолщением рогового слоя боковых и подошвенных поверхностей стоп. Поражённые участки кожи покрыты мелкими отрубевидными чешуйками. В кожных складках шелушение особенно заметно. Трещины вызывают боль при ходьбе [4][12].
Классификация по клинике очень удобна с практической точки зрения для определения дальнейшей тактики лечения и наблюдения за пациентом.
На основании клинической картины заболевания можно судить о возбудителе болезни. Например, дисгидротическая форма чаще возникает при микозе стоп, вызванном Trichophyton mentagrophytes var. interdigitale, сквамозно-гиперкератотическая форма чаще ассоциируется с T. rubrum, хроническое течение и распространённый процесс характерны для условно-патогенных грибов Candida spp. и Aspergillus [16].
Осложнения микоза стоп
- Аллергия на грибок. Под действием грибов формируется поливалентная сенсибилизация, т. е. организм становится более чувствительным к продуктам жизнедеятельности грибка, которые чужеродны для нас и являются сильными аллергенами. Организм реагирует острее, что проявляется различными кожными высыпаниями и реакциями, хроническими заболеваниями аллергической природы, например экземой кожи. Возможно развитие или ухудшение течения таких патологий, как бронхиальная астма, аллергические дерматиты, себорейный дерматит и псориаз. Кроме этого, у человека чаще могут развиваться профессиональные аллергические осложнения и лекарственная непереносимость [1][15].
- Пиодермии — гнойничковые заболевания кожи (целлюлит, лимфангит, флегмона и остеомиелит костей стопы), которые могут приводить к глубоким, долго незаживающим ранам кожи. Пиодермии возникают из-за того, что бактерии легко проникают через эрозии и трещины на коже («ворота инфекции»). При этом повышается температура, появляется слабость, недомогание, что требует немедленной хирургической коррекции [5].
- Рост вирусных осложнений в виде бородавок из-за наличия гиперкератоза и трещин. Причина в нарушении защитной функции кожи, в результате чего она становится более восприимчивой к любой инфекции, в том числе и вирусной.
- Общее снижение иммунитета и нарушение микроциркуляции в нижних конечностях у пациентов с сопутствующими соматическими заболеваниями, такими как сахарный диабет и варикозная болезнь.
- Распространение болезни на ногти и кожу кистей. При грибке ногтей происходит их деформация, возможно появление вросшего ногтя, панариция (гнойного воспаления тканей пальцев), паронихия (воспаления околоногтевого валика) и полной отслойки ногтевых пластин.
- Ухудшение качества жизни. Острые формы микоза стоп отличаются болезненностью, затрудняют ношение обуви, а при развитии лимфаденита сопровождаются плохим общим самочувствием и лихорадкой [17].
Диагностика микоза стоп
Диагностика микоза стоп основывается на жалобах пациента, данных анамнеза, клинической картины и результатах лабораторных исследований. Микозы стоп относятся к тем заболеваниям, которые в обязательном порядке требуют лабораторного исследования для подтверждения клинического диагноза [20].
Основным методом подтверждения диагноза «микоз стоп» служит микроскопическое исследование и посев. Материалом служат кожные чешуйки, которые соскабливают с очага поражения на коже скальпелем или стеклом, реже используется скотч-проба [21].
Лабораторная диагностика микозов включает микроскопическое и культуральное исследование материала на грибы. Микроскопическое исследование — это экспресс-метод диагностики возбудителя, позволяющий выявить структуру грибов в течение нескольких часов. При микроскопическом исследовании возможно обнаружить элементы гриба в виде нитей мицелия и спор. Минус метода в том, что возможно получение как ложноположительных, так и ложноотрицательных результатов, что зависит от множества факторов: техники взятия материала, особенностей хранения и транспортировки и др. [22]
Культуральный метод является самым точным методом диагностики, позволяющим идентифицировать вид гриба для назначения патогенетической терапии [2]. Для подготовки к анализу пациенту за 1 месяц не рекомендуется использовать самостоятельно какие-либо противогрибковые средства.
При назначении системной противогрибковой терапии рекомендуется провести биохимическое исследование крови для определения уровня билирубина, АСТ и АЛТ в связи с необходимостью контроля функции печени и желчевыводящих путей, а также для профилактики возможных осложнений.
Дифференциальная диагностика микоза стоп:
- Сквамозную форму дифференцируют с псориазом, экземой, кератодермией.
- Межпальцевую форму дифференцируют с импетиго, опрелостью и кандидозом.
- Дисгидротическую форму дифференцируют с ладонно-подошвенным пустулёзом [9].
Лечение микоза стоп
Лечение должно проводиться под контролем врача-дерматолога.
Первоочередной задачей в борьбе с микозом стоп является его своевременное выявление, распознавание и лечение до развития грибка ногтей, который требует более длительной и комплексной терапии (системной антимикотической терапии). При этом важно иметь эффективные лекарственные препараты, соответствующие современным клиническим особенностям микозов стоп [2].
Перед тем, как приступить к терапии заболевания, дерматолог выбирает между возможными вариантами лечения. В большинстве случаев назначаются препараты для местного использования. В основу лечения входит использование антимикотических средств, имеющих разноплановое воздействие. Также используются средства, стимулирующие циркуляцию крови, и медикаменты, позволяющие устранить основные симптомы [5]:
- Противогрибковые средства для наружной терапии: циклопирокс крем, изоконазол крем, клотримазол крем, оксиконазол крем, кетоконазол крем, тербинафин крем, миконазол крем, нафтифин крем, сертаконазол крем наносят наружно 1-2 раза в сутки в течение 4 недель [18].
- При значительном гиперкератозе стоп предварительно проводят отшелушивающую терапию: бифоназол, 1 раз в сутки в течение 3-4 дней, который действует как кератолитик, т. е. убирает огрубевший слой, тем самым подготавливает кожу и улучшает проникновение противогрибковых средств в дерму.
- При наличии пузырьков применяют фукорцин, раствор наносится наружно 1-2 раза в сутки в течение 2-3 дней. Затем назначают комбинированные препараты: крем клотримазол + бетаметазон, бетаметазона дипропионат + гентамицина сульфат + клотримазол, миконазол + мазипредон, изоконазол динитрат + дифлукортолон валериат 2 раза в сутки наружно в течение 7-10 дней [6][24].
- При сильном зуде назначаются антигистаминные препараты: клемастин 0,001 г 2 раза в сутки перорально в течение 10-15 дней.
- Дезинфекция обуви 1 раз в месяц до полного излечения, можно использовать спрей, активным компонентом которого является ундециленамидопропилтримониум метосульфат.
- При поражении ногтевых пластин обязательно назначается системная антимикотическая терапия одним из следующих препаратов: тербинафин, кетоконазол, итраконазол, флуконазол перорально продолжительностью от 3 до 4 месяцев. Данная терапия требует наблюдения у врача-дерматолога, так как самолечение может привести к осложнениям со стороны внутренних органов, прежде всего печени, желчевыводящих путей, желудка, а также к неэффективности проводимой терапии и формированию устойчивости к лечению.
Лечить микоз стоп обязательно, потому что если грибок поселился в коже, то без лечения он никуда не денется, а значит, продукты жизнедеятельности грибка все время будут поступать в окружающие ткани и кровь, вызывая сенсибилизацию организма и развитие хронических заболеваний аллергической природы [2].
Наличие грибка говорит о снижении иммунитета, а повреждённая микозом кожа практически не выполняет защитную функцию. Таким образом, создаются все условия для присоединения сопутствующей бактериальной инфекции.
Больной микозом стоп является активным источником заражения окружающих людей и особенно членов семьи, поэтому лечение в данном случае — это эффективное средство профилактики грибковой инфекции среди здоровых родственников и просто окружающих людей [9].
Благоприятной средой для развития грибковой инфекции на коже стоп является влажная среда, поэтому нужно стараться, чтобы кожа ног всегда оставалась сухой. Для этого каждый вечер необходимо мыть стопы с мылом и вытирать кожу одноразовым бумажным полотенцем, обращая особое внимание на пространство между пальцами.
Прогноз. Профилактика
Прогноз при кожных микозах во многом зависит от того, на какой стадии заболевания было начато лечения. Поэтому, заметив изменения на коже, нужно не откладывать визит к врачу. При своевременном и правильном лечении микоза стоп прогноз благоприятный: происходит полное излечение от грибковой инфекции, пациент выздоравливает.
При отсутствии лечения грибок может привести к осложнениям, которые не только деформируют форму ногтей, но и влияют на состояние организма в целом.
Профилактика грибковой инфекции:
1. Общественная профилактика подразумевает обработку мест общественного пользования: бань, саун, бассейнов, душевых. Дезинфекции должны подвергаться полы, инвентарь, а также предметы обихода. Персонал и лица, часто посещающие общественные бани, сауны и т. д. должны проходить регулярные профилактические осмотры.
2. Первичная личная профилактика:
- соблюдать правила личной гигиены при посещении мест общественного пользования;
- не допускать повреждений и постоянной влажности кожи и ногтей стоп;
- носить свободную, удобную обувь;
- избегать контакта с заражёнными людьми.
3. Вторичная личная профилактика:
- соблюдать гигиенический режим кожи стоп;
- проводить дезинфекцию обуви, душевых кабин и ванных комнат;
- повышать иммунитет [8].
Микоз стоп и кистей. Классификация, этиология, клиника, лечение : Farmf
МИКОЗЫ СТОП (КИСТЕЙ)
Дерматовенерология. Клинические рекомендации. Кубанова А.А. 2010
- МКБ10
- микоз ногтей в 35.1
- микоз кистей в 35.2
- микоз стоп в 35.3
- микоз туловища в 35.4
Микоз стоп (кистей) — грибковое заболевание кожи стоп (кистей) с частым поражением ногтевых пластин.
ЭТИОЛОГИЯ И КЛЮЧЕВЫЕ ЗВЕНЬЯ ПАТОГЕНЕЗА МИКОЗОВ
Термин микоз стоп объединяет в основном два этиологически различных заболевания со своеобразием клиники, патогенеза и подхода к их терапии. Это микоз, обусловленный Trichophyton rubrum (руброфития, рубромикоз), и микоз, вызываемый Trichophyton mentagrophytes var. interdigitale (T. interdigitale). Заболевание может быть обусловлено Epidermophyton floccosum, а также дрожжевыми и плесневыми грибами.
Заражение микозом стоп может произойти в семье при непосредственном контакте с больным, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.), при посещении спортзала, бани, сауны, бассейна.
Попадая на кожу, грибы не всегда вызывают клинические проявления. Иногда наблюдаются незначительные изменения или миконосительство. В патогенезе заболевания имеют значение местные и общие факторы. Проникновению грибов в кожу способствуют ссадины, трещины в межпальцевых складках, обусловленные потертостью, потливостью или сухостью кожи, плохим высушиванием после водных процедур, узостью межпальцевых складок, плоскостопием, расстройством кровообращения при сосудистых заболеваниях конечностей и др.
Микоз стоп приобретает распространенный и генерализованный характер при наличии сопутствующих заболеваний — эндокринных, чаще сахарного диабета, иммунных нарушений, генодерматозов, заболеваний крови, а также при использовании антибактериальных препаратов, кортикостероидов, цитостатиков.
КЛАССИФИКАЦИЯ МИКОЗОВ
Микоз, обусловленный T.rubrum (рубромикоз), микоз, обусловленный T. mentagrophytes var. interdigitale.
КЛИНИЧЕСКАЯ КАРТИНА МИКОЗОВ
Клинические проявления при микозах стоп отличаются в зависимости от вида возбудителя. T. rubrum поражает кожу, ногти стоп и кистей, а также любой участок кожного покрова, иногда наблюдается вовлечение в процесс пушковых и длинных волос, T. interdigitale — кожу и ногтевые пластины только стоп.
При микозе стоп, обусловленном T.rubrum, заболевание начинается с межпальцевых складок, затем в процесс вовлекается кожа подошв, боковых и тыльных поверхностей стоп, ладоней и ногтевые пластины. Кожа становится сухой, утолщенной, с выраженным рисунком кожных борозд и муковидным, кольцевидным или пластинчатым шелушением. Для руброфитии характерным является множественное поражение ногтей стоп и кистей по нормотрофическому, гипертрофическому, атрофическому типу и по типу онихолизиса. Иногда наблюдаются лейконихии появление пятен и полос белого цвета.
Поражение кожи стоп при руброфитии может быть в виде следующих клинических форм сквамозной, интертригинозной, дисгидротической, сквамозно-гиперкератотической с единичным или множественным поражением ногтей. Заболевание у части больных сопровождается зудом. Сквамозная форма характеризуется наличием шелушения на коже межпальцевых складок, подошв, ладоней. При интертригинозной форме наблюдаются незначительное покраснение и шелушение на боковых соприкасающихся поверхностях пальцев, или мацерация, наличие эрозий, поверхностных или глубоких трещин во всех складках. Эта форма может переходить в дисгидротическую, при которой образуются пузырьки или пузыри в области сводов, по наружному и внутреннему краю стоп и в межпальцевых складках. Поверхностные пузырьки вскрываются с образованием эрозий, которые могут сливаться, образуя очаги с четкими границами. При присоединении бактериальной инфекции возникают пустулы, лимфадениты и лимфангоиты, возможно развитие вторичных аллергических высыпаний на боковых и ладонных поверхностях пальцев кистей, ладонях, предплечьях, голенях, реже других участках. В некоторых случаях заболевание приобретает хроническое течение с обострением в весеннелетнее время. При сквамозно гиперкератотической форме кожа подошв (ладоней) становится красновато-синюшного цвета, в кожных бороздках отмечается отрубевидное шелушение, которое переходит на подошвенную и ладонную поверхность пальцев. На ладонях и подошвах может быть кольцевидное или пластинчатое шелушение. У части больных оно бывает незначительным за счет частого мытья рук.
Сквамозно-гиперкератотическая форма возникает у некоторых больных со сквамозной формой, когда на фоне шелушения имеются участки утолщения кожи типа омозолелости. Кожа подошв (ладоней) имеет красновато-синюшный фон, в кожных бороздках усиленное ороговение и отрубевидное шелушение, которое переходит на подошвенную и ладонную поверхность пальцев. На ладонях и подошвах может быть значительное кольцевидное и пластинчатое шелушение.
На коже очаги микоза, обусловленного T. rubrum, чаще располагаются в области крупных складок паховобедренных, подкрыльцовых, межъягодичных, под молочными железами. При генерализации процесса высыпания могут возникать на любом участке кожного покрова. В редких случаях поражается кожа волосистой части головы, лица. Иногда заболевание протекает по типу нагноительной трихофитии.
На гладкой коже очаги поражения неправильной формы, с прерывистым валиком, состоящим из небольших слившихся узелков розового цвета чешуек и корочек, с синюшным оттенком и шелушением, в центре кожа синюшно- розовая. Могут быть узелковоузловатые очаги поражения. На голенях эти элементы располагаются преимущественно на разгибательной поверхности, бывают приурочены к волосяным фолликулам, группируются в незамкнутые кольца и гирлянды. Почти у всех больных поражаются пушковые волосы.
Проявления руброфитии на гладкой коже могут быть разнообразными и напоминать экзему, псориаз, красную волчанку и другие кожные заболевания.
У детей поражение гладкой кожи на стопах характеризуется мелкопластинчатым шелушением на внутренней поверхности концевых фаланг пальцев, чаще в 3 и 4-й межпальцевых складках или под пальцами, гиперемией и мацерацией. На подошвах кожа может быть не изменена или усилен кожный рисунок, иногда наблюдается кольцевидное шелушение. Заболевание сопровождается зудом. У детей чаще, чем у взрослых, возникают экссудативные формы поражения не только на стопах, но и на кистях.
При микозе стоп, обусловленном T. interdigitale, наблюдается поражение 3 и 4-й межпальцевых складок, верхней трети подошвы, боковых поверхностей стопы и пальцев, свода стопы. Клинические формы поражения те же, что и при руброфитии, но заболевание чаще протекает с более выраженными воспалительными явлениями, развитием аллергических высыпаний на коже верхних и нижних конечностей, туловища, лица.
Для микоза стоп характерно поражение ногтей, причем оно бывает множественным при руброфитии и единичным (I и V пальцы стоп), если микоз вызван T. interdigitale. Поражение ногтей может быть дистальным, когда изменение ногтя начинается от свободного края, дистально латеральным и проксимальным. Встречается несколько форм поражения ногтей чаще гипертрофическая — утолщение ногтя на всем протяжении за счет подногтевого гиперкератоза, ногти становится тусклыми, грязно-серого цвета, разрыхленные у свободного края; нормотрофическая, при которой сохраняется нормальная конфигурация, ногти тусклые, с желтоватым оттенком у свободного края, с утолщением в углах пластины за счет скопления роговых масс; атрофическая — ногти значительно разрушены, как бы изъедены у свободного края, ложе частично обнажено, покрыто наслоением рыхлых и сухих крошащихся масс; поражение по типу онихолизиса — ногтевая пластина отделяется от ложа, иногда грязно -серого цвета, у основания сохраняется нормальная окраска ногтя. У одного больного может встречаться комбинированное поражение ногтей. При онихомикозе, вызванном T. interdigitale, поражение ногтей более поверхностное, чем при руброфитии. Клинические проявления у детей отличаются от поражения у взрослых конфигурация ногтя может быть не изменена, но поверхность шероховатая или слоится, редко наблюдается подногтевой гиперкератоз, окраска ногтей может быть не изменена или имеются полоски, иногда сливающиеся в пятна, желтого или буро-желтого цвета.
АЛГОРИТМ ОБСЛЕДОВАНИЯ МИКОЗОВ
Микроскопическое исследование патологического материала соскоб с ногтей и подногтевых наслоений, чешуек с очагов на гладкой коже 2 раза (до лечения и после отрастания клинически здоровых ногтей или разрешения очагов на коже). Для определения вида возбудителя проводится культуральное исследование. При назначении антимикотиков системного действия необходимо биохимическое исследование функции печени (кровь на билирубин, АСТ, АЛТ, ГГТ, щелочную фосфотазу).
Дифференциальная диагностика
Дифференцировать микоз стоп (кистей) необходимо с дисгидротической экземой, псориазом, пустулезным бактеридом Эндрюса, кератодермией, при локализации очагов на голенях — с узловатым васкулитом, папулонекротическим туберкулезом, ограниченным нейродермитом; на коже туловища — с псориазом, поверхностной и хронической трихофитией, инфильтративной и инфильтративно-нагноительной формами зооантропонозной трихофитии, паховой эпидермофитией; на лице — с красной волчанкой. При микозе ногтей необходимо дифференцировать с дистрофией ногтей неясной этиологии, с часто встречающимися изменениями ногтей при дерматозах (экзема, псориаз, красный плоский лишай).
ЛЕЧЕНИЕ МИКОЗОВ
Лечение микоза гладкой кожи стоп и других локализаций проводится лекарственными средствами (ЛС) для наружного применения. Используют различные ЛС в зависимости от выраженности воспалительных явлений, шелушения и кератоза.
ЛС выбора (схемы лечения)
При сквамозных проявлениях микоза назначают наружно до разрешения клинических проявлений
- кетоконазол, крем или мазь, местно 1–2 р.сут, или
- изоконазол, крем, местно 1 раз в сут., или
- клотримазол, мазь, крем или раствор, местно 2 р.сут, или
- нафтифин, крем или раствор, местно 2 р.сут, или
- тербинафин, крем, местно 2 р.сут, или
- эконазол, крем, местно 2 р.сут, или 10% серно 3% салициловая мазь и/или йод, 2% спиртовая настойка, местно, 2 р.сут.
При значительном гиперкератозе: в очагах микоза на стопах предварительно производят отслойку рогового слоя эпидермиса с использованием следующего состава кислоты салициловой — 10,0 г, кислоты молочной (или бензойной) — 10,0 г, резорцина — 2,5 г, коллодия эластического — 50,0 г.
При острых воспалительных явлениях (мокнутие, наличие пузырей) и выраженном зуде применяются:
- кальция глюконат, 10% раствор, вв или вм по 5–10 мл 1 р.сут в течение 10–15 дней, или
- кальция пантотенат по 0,5 г 3 р.сут в течение 10–15 дней, или
- натрия тиосульфат, 30% раствор, внутривенно 5 мл 1 р.сут в течение 10 дней, или
- супрастин внутрь по 0,025 г 2–3 р.сут в течение 10–15 дней, или
- диазолин внутрь по 0,1 г 2–3 р.сут в течение 10–15 дней.
На первом этапе терапии микоза с острыми воспалительными явлениями применяют примочки:
- борная кислота, 2% раствор, местно 2–3 р.сут в течение 1–2 дней, или
- бриллиантовый зеленый, 1% водный раствор, местно 1–2 р.сут в течение 1–2 дней, или
- калия перманганата, раствор 1 6000, местно 1–2 р.сут в течение 1–2 дней, или
- резорцин, 0,5% раствор, местно 1–2 р.сут в течение 1–2 дней, или
- фукорцин, раствор, местно 1–2 р.сут в течение 2–3 дней, затем переходят на пасты и мази
- 2–5% борно-нафталановая паста, местно 2 р.сут в течение 5–7 дней, или
- 5% паста АСД, местно 2 р.сут в течение 5–7 дней, или
- мази, содержащие противогрибковые ЛС и глюкокортикоидные ЛС
- микозолон (миконазол + мазипредон) 2 р.сут в течение 7–10 дней, или
- травокорт (изоконазол нитрат + дифлукортолон валерат) 2 р.сут в течение 7–10 дней.
При присоединении бактериальной флоры:
- калия перманганата, раствор 1 6000, ванночки 2–3 р.сут в течение 1–2 дней, или
- препараты, содержащие антибиотики, кортикостероиды и противогрибковые средства
- пимафукорт (натамицин + неомицин + гидрокортизон) 2 р.сут в течение 3–5 дней, или
- тридерм (бетаметазон дипропионат + гентацимин сульфат + клотримазол) 2 р.сут в течение 3–5 дней.
При неэффективности наружной терапии назначают антимикотики системного действия:
- итраконазол внутрь после еды, 200 мгсут ежедневно в течение 7 дней, затем
- 100 мгсут в течение 1–2 нед., или
- тербинафин внутрь после еды 250 мгсут в течение 3–4 нед., или
- флуконазол внутрь после еды 150 мг 1 р.нед. не менее 3–4 нед. При рекомендации больному онихомикозом метода лечения необходимо учитывать тип, форму и площадь поражения, распространенность процесса.
При поражении единичных ногтей с дистального или боковых краев на 13–12 пластины можно излечить только с помощью наружных противогрибковых средств и чисток.
Схема 1
- Кетоконазол, крем, местно до отрастания здоровых ногтей 2 р.сут, или
- клотримазол, крем или раствор, местно до отрастания здоровых ногтей 2 р.сут, или
- нафтифин, крем или раствор, местно до отрастания здоровых ногтей 2 р.сут, или
- оксиконазол, крем, местно до отрастания здоровых ногтей 1 р.сут, или
- тербинафин, крем, местно до отрастания здоровых ногтей 2 р.сут, или
- циклопироксоламин, крем или раствор, местно до отрастания здоровых ногтей 2 р.сут. Для лечения микоза ногтей целесообразно применять противо грибковые растворы.
Чистки проводят с помощью кератолических средств:
- бифоназол, мазь, местно до полного удаления инфицированных участков ногтей 1 р.сут в течение 7–20 дней, или
- соединение с мочевиной (20% пластырь), местно, на 2 сут. Их выполняют до полного отрастания здоровых ногтей с интервалом в 2 недели. После удаления инфицированных участков ногтей на очищенное ногтевое ложе применяют один из вышеуказанных препаратов.
Схема 2
- Схема 1 + Аморолфин, 5% лак, местно 1 р.нед. в течение 6–8 мес. при поражении ногтей на кистях и 9–12 мес. при поражении ногтей на стопах, или
- циклопирокс, 8% лак, местно через день в течение 1-го мес, 2 р.нед. в течение 2-го мес., 1 р.нед. в течение 3-го мес. и далее до отрастания здоровых ногтей (но не менее 6 мес).
Схема 3
Бифоназол, мазь, местно 1 р.сут до полного удаления инфицированных участков ногтей, затем бифоназол, 1% крем, или раствор местно, 1 р.сут до полного отрастания здоровых ногтей (4–8 мес.).
При тотальном поражении ногтей:
- Итраконазол внутрь после еды по 200 мг 2 р.сут в течение 7 дней (повторный курс через 3 нед.), в течение 2–3 мес. при микозе ногтей кистей и 3–4 мес. при микозе ногтей стоп, или
- кетоконазол внутрь после еды ежедневно 200 мг/сут (в 1-й день 400 мг/сут) до отрастания здоровых ногтей, или
- тербинафин внутрь после еды 250 мг 1 р.сут (взрослым и детям с массой тела 40 кг), или 62,5 мг/сут (детям с массой тела 20 кг), или 125 мг/сут (детям с массой тела от 20 до 40 кг) в течение 2—3 мес. при онихомикозе кистей и 3–4 мес. при онихомикозе стоп,
- флуконазол внутрь после еды 150 мг 1 р.нед. в фиксированный день до полного отрастания здоровых ногтей (6–12 мес).
Последний препарат эффективен при онихомикозе кистей у взрослых, онихомикозе стоп (кистей) у детей, онихомикозе стоп без поражения матрикса, единичном поражении ногтей у больных в возрасте до 40 лет.
При всех методах терапии микоза стоп (кистей) и микоза ногтей обязательно проводится дезинфекция обуви (перчаток) 1 раз в месяц до отрастания здоровых ногтей с использованием в качестве дезинфектантов 2%—3% раствора «Самаровка», или 1% раствора хлоргексидина биглюконата, или 25% раствора формалина, или 40% раствора уксусной кислоты или аппарата для обуви «Тимсон» 1 раз в неделю.
Критерии эффективности лечения
Клиническое и микологическое излечение оценивается по разрешению высыпаний на коже, отрастанию здоровых ногтей и отрицательным результатам микроскопического исследования на грибы.
Показания для госпитализации
Длительное неэффективное амбулаторное лечение.
Наиболее частые ошибки в лечении
Назначение антимикотиков системного действия при микозе ногтей без лабораторного подтверждения диагноза, необоснованно не назначается антимикотик системного действия, недостаточный по продолжительности курс лечения антимикотиком системного действия.
ПРОФИЛАКТИКА МИКОЗОВ
Первичная профилактика выполнение гигиенических правил по уходу за кожей стоп (профилактика микротравм, потертостей, устранение гипергидроза или сухости кожи, плоскостопия и др.). Вторичная профилактика дезобработка обуви, перчаток, белья и предметов обихода до отрастания здоровых ногтей.
Грибок стопы | STADA
Грибок стопы
С грибковой инфекцией сталкиваются многие и обычно в ней нет ничего страшного, только вот вылечиться бывает непросто.
Заражение в 30% случаев происходит от больного микозом члена семьи. Чаще всего инфекция передается через общую обувь: мелкие кожные чешуйки, на которых находится грибок, попадают, скажем, в тапочки а человек вслед за больным их надевает. Потому-то в магазинах туфли разрешается мерить только в чулках или носках.
Дома можно заразиться и через другие предметы обихода: коврики, полотенца, мочалки. С равной частотой подцепить грибок удается в местах общего пользования: в банях, душевых, тренажёрных залах, плавательных бассейнах и даже на пляже.
Чем опасен микоз стопы?
Опасность заражения подстерегает в любом месте, где люди ходят босиком. Споры грибка выдерживают как высокую (до 100°С), так и низкую (до минус 5060°С) температуру, месяцами сохраняются в активном состоянии в пляжном песке. (Не зря рекомендуют ходить там все же в шлепанцах, а не босиком!).
Под угрозой те люди, у которых нарушена целостность кожного покрова, имеются трещинки, язвочки, эрозии. Должны быть особенно чистоплотными и бдительными также пациенты, страдающие нарушением кровоснабжения ног.
Разновидности микоза стоп
- Интертригинозная форма наиболее типична, проявляется поражением кожи межпальцевых складок: краснотой, трещинами, мацерацией (размягчением, набуханием) эпидермиса, шелушением. Сопровождается зудом и жжением. Тыльная поверхность стопы, как правило, остается непораженной, а вот на подошве могут присутствовать гиперемия и шелушение. При такой форме микоза стоп часто возникает присоединение вторичной (бактериальной) инфекции.
- Сквамозно гиперкератотическая форма проявляется диффузным или очаговым утолщением рогового слоя (гиперкератозом) боковых и подошвенных поверхностей стоп, несущих наибольшую нагрузку. Обычно пораженные участки кожи имеют слабовыраженную воспалительную окраску и покрыты мелкими отрубевидными или муковидными чешуйками. Измененная стопа может иметь вид «подследника» или «мокасиновый тип». Шелушение в кожных бороздах создает утрированный рисунок, что придает коже как бы «припудренный» вид. Субъективно отмечаются сухость кожи, умеренный зуд, иногда болезненность в местах поражения.
- Дисгидротическая форма характеризуется появлением болезненных, зудящих везикулезных высыпаний, которые сливаются между собой и образуют многокамерные пузыри. Впоследствии пузырьки и пузыри вскрываются с формированием обширных эрозий. По своим клиническим проявлениям эта форма микоза напоминает экзему стоп.
- При стертой форме микоза стоп наблюдаются минимальные клинические проявления в виде муковидного шелушения и микротрещин в межпальцевых складках кожи между первым и вторым и/или четвертым и пятым пальцами стоп. Такая форма редко сопровождается субъективными симптомами и часто остается для больных незамеченной.
При появлении неприятного запаха и зуда в области стоп обратитесь к врачу.
Меры предосторожности
Соблюдая простые меры предосторожности, можно существенно снизить риск заражения грибком.
- Не ходите босиком там, где существует опасность заразиться. При пользовании душем в гостинице, общежитии, бассейне, на работе обязательно надевайте резиновые тапочки.
- Если вы повредили кожу или ноготь, не посещайте бани и бассейны вплоть до полного заживления. Если все-таки случился контакт с «сомнительными» поверхностями, после чего в области ранки появился зуд, и усилилась краснота, используйте Фунготербин НЕО.
- Никогда не одалживайте кому-нибудь и, конечно, не надевайте сами чужие тапочки, чулки, носки. Не пользуйтесь чужими полотенцами, инструментами для педикюра и маникюра.
- В педикюрном кабинете настоятельно требуйте от мастера мытья рук и дезинфекции инструментов после предыдущего клиента.
- Мойте ноги два раза в день (утром и вечером). И после этого тщательно их вытирайте, особенно между пальцами. Если полотенцем просушить узкие межпальцевые промежутки нельзя, пользуйтесь ватными тампонами или даже феном для волос. Для профилактики обрабатывайте межпальцевую зону тальком.
- Ежедневно меняйте носки, чулки, колготки. Все подобные изделия должны быть хлопчатобумажными или из других натуральных материалов.
- Отдайте предпочтение обуви только из натуральной кожи или ткани. К тому же она ни в коем случае не должна быть слишком узкой, тем более тесной.
Лечение микозов стоп
Чем раньше начнется лечение, тем выше вероятность излечения. При назначении препаратов в первую очередь выписываются наружные противогрибковые средства, которые наносятся непосредственно на пораженные участки кожи.
Лечение микоза стопы начинается с удаление ороговевших тканей, снятия восстановление и подавление инфекции противогрибковыми (в некоторых случаю могут потребоваться антибактериальные средства). Использование комбинированных наружных противогрибковых средств с высоким содержанием мочевины обладают более выраженным терапевтическим эффектом. Мочевина размягчает роговой слой и обладает высокой дерматопенетрантностью (проникновение в кожу), что позволяет создавать высокие концентрации противогрибкового средства в очаге грибковой инфекции.
Связанные продукты
Другие статьи
Грибок ногтей
Грибок ногтей (онихомикоз) это распространенное заболевание, которое вызывают разные типы паразитических грибков.
Tinea pedis — обзор
Микробиология и клинические проявления
Tinea pedis — поверхностная грибковая инфекция эпидермиса, обычно вызываемая Trichophyton mentagrophytes var. interdigitale, T. rubrum, Epidermophyton floccosum, или T.tonsurans. 38 Инфекция распространяется при контакте с артроспорами инфицированных людей, которые могут находиться в бассейне, раздевалке или ванных комнатах. Tinea pedis реже встречается у лиц препубертатного возраста, но в некоторых исследованиях сообщается о распространенности от 2% до 4% у детей школьного возраста. 39 Данные исследования на людях-добровольцах позволяют предположить, что грибки, вызывающие дерматофитию стопы, не проникают в нормальную кожу. 40 Влажная среда и мацерация кожи являются важными предрасполагающими факторами. Роль бактерий в микозе стопы не определена; однако некоторые данные указывают на то, что субклиническая бактериальная инфекция может позволить патогенным грибам проникать в ороговевший эпителий.
Выделяют три клинические формы дерматофитии стоп у детей. Наиболее распространенная форма возникает из-за различных дерматофитных инфекций, в том числе T.rubrum и проявляется в виде мацерации, шелушения и растрескивания опрелостей пальцев стопы. Зуд — самый заметный симптом. Вторая форма tinea pedis возникает из-за T. mentagrophytes и проявляется в виде пузырьков, небольших булл, а иногда и эрозий, особенно на подъеме подошвенной поверхности стопы и межпальцевых перепонках. Это воспалительное состояние является подострым и может быть связано с экзематозной сыпью или пузырьками на руках ( дерматофитид или реакция ).Как правило, по мере заживления поражений образуются бляшки и чешуйки. Третья и, вероятно, наименее распространенная форма обычно вызывается T. rubrum и характеризуется хроническим диффузным шелушением и гиперкератозом подошвенной поверхности стоп и пяток, называемым мокасин стопы .
Хотя некоторые поставщики медицинских услуг проводят клиническую диагностику и эмпирическое лечение пациентов, важно получить КОН с посевами или без них от детей с резистентным или атипичным заболеванием. Общие состояния, имитирующие микоз стопы у детей, включают дисгидроз, ювенильный подошвенный дерматоз, аллергический контактный дерматит и раздражающий дерматит.Иногда ямочный кератолиз можно спутать с tinea pedis, но ямочный кератолиз связан с сильным неприятным запахом и обычно проявляется в виде небольших кратерообразных углублений на подошвах и пятках. У подростков и взрослых дерматит стопы необходимо дифференцировать от бактериальной инфекции, эритразмы, бляшек или пустулезного псориаза и первичного раздражающего дерматита. Эритразму можно диагностировать с помощью лампы Вуда, которая выявляет кораллово-красную флуоресценцию; подмышечные впадины и пах обычно поражаются эритразмой.Раздражающий и контактный дерматит, как правило, щадят межтригинозные области пальцев ног. Также пузырно-пузырчатую форму дерматомикоза стопы можно спутать с чесоткой или дисгидрозом.
Диагностика и лечение инфекций опоясывающего лишая
1. Pariser RJ,
Pariser DM.
Ошибки врачей первичного звена при лечении кожных заболеваний. Перспективное обследование. J Am Acad Dermatol .
1987; 17 (2 pt 1): 239–245 ….
2. Келли Б.П.
Поверхностные грибковые инфекции. Педиатр Ред. .
2012; 33 (4): e22 – e37.
3. Дуросаро О,
Дэвис, доктор медицины,
Рид КБ,
и другие.
Заболеваемость кожной красной волчанкой, 1965–2005: популяционное исследование. Арка Дерматол .
2009. 145 (3): 249–253.
4. Мориарти Б.,
Ай Р,
Моррис-Джонс Р.
Диагностика и лечение опоясывающего лишая. BMJ .
2012; 345: e4380.
5. Атлетическая стопа, стригущий лишай стопы.В: Пикеринг Л.К., Бейкер С.Дж., Кимберлин Д.В. и др. Красная книга: Отчет Комитета по инфекционным болезням за 2012 год. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2012. http://www.r2library.com/Resource/detail/158110703X/ch0003s0338 (требуется подписка). Проверено 26 февраля 2014 г.
6. Tinea corporis, стригущий лишай тела. В: Пикеринг Л.К., Бейкер С.Дж., Кимберлин Д.В. и др. Красная книга: Отчет Комитета по инфекционным болезням за 2012 год. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2012 г.http://www.r2library.com/resource/detail/158110703X/ch0003s0336 (требуется подписка). По состоянию на 12 декабря 2013 г.
7. Хаббард TW.
Прогностическая ценность симптомов в диагностике опоясывающего лишая у детей. Arch Pediatr Adolesc Med .
1999. 153 (11): 1150–1153.
8. Lorch Dauk KC,
Комров Е,
Блумер JL,
и другие.
Tinea capitis: прогностическая ценность симптомов и время выздоровления с помощью лечения гризеофульвином. Клиника Педиатр (Phila) .2010. 49 (3): 280–286.
9. СП «Уильямс»,
Эйхенфилд Л.Ф.,
Берк Б.Л.,
и другие.
Распространенность шелушения кожи головы у детей препубертатного возраста. Педиатрия .
2005; 115 (1): e1 – e6.
10. Ган В.Н.,
Петруська М,
Гинзбург CM.
Эпидемиология и лечение опоясывающего лишая: кетоконазол против гризеофульвина. Педиатр Инфекция Дис. J .
1987; 6 (1): 46–49.
11. Гинзбург С.М.,
Ган В.Н.,
Петрушка М.Рандомизированное контролируемое испытание кортикостероидов и гризеофульвина внутри очага поражения по сравнению с одним гризеофульвином для лечения кериона. Педиатр Инфекция Дис. J .
1987. 6 (12): 1084–1087.
12. Али С,
Грэм Т.А.,
Forgie SE.
Оценка и лечение дерматомикоза у детей. Скорая помощь педиатру .
2007. 23 (9): 662–665.
13. Чен С,
Koch LH,
Dice JE,
и другие.
Рандомизированное двойное слепое исследование, сравнивающее эффективность шампуня с сульфидом селена 1% и шампуня циклопирокса 1% в качестве дополнительных методов лечения дерматомикоза у детей. Педиатр дерматол .
2010. 27 (5): 459–462.
14. Дэн С,
Хм,
Аблиз П.,
и другие.
Случайное сравнительное исследование тербинафина и гризеофульвина у пациентов с опоясывающим лишаем на голове в Западном Китае. Микопатология .
2011. 172 (5): 365–372.
15. Елевский Б.Е.,
Касерес HW,
ДеЛеон Л,
и другие.
Пероральные гранулы тербинафина гидрохлорида по сравнению с пероральной суспензией гризеофульвина у детей с опоясывающим лишаем головы: результаты двух рандомизированных, слепых для исследователей, многоцентровых международных контролируемых исследований. J Am Acad Dermatol .
2008. 59 (1): 41–54.
16. González U,
Ситон Т,
Бергус Г,
и другие.
Системная противогрибковая терапия опоясывающего лишая у детей. Кокрановская база данных Syst Rev .
2007; (4): CD004685.
17. Tinea capitis, стригущий лишай волосистой части головы. В: Пикеринг Л.К., Бейкер С.Дж., Кимберлин Д.В. и др. Красная книга: Отчет Комитета по инфекционным болезням за 2012 год. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2012 г.http://www.r2library.com/Resource/detail/158110703X/ch0003s0335 (требуется подписка). По состоянию на 12 декабря 2013 г.
18. Gupta AK,
Адам П,
Длова Н,
и другие.
Терапевтические варианты лечения опоясывающего лишая, вызванного видами Trichophyton: гризеофульвин по сравнению с новыми пероральными противогрибковыми средствами, тербинафином, итраконазолом и флуконазолом. Педиатр дерматол .
2001. 18 (5): 433–438.
19. Гупта А.К.,
Флекман П.,
Баран Р.Ciclopirox лак для ногтей актуальный раствор 8% в лечении онихомикоза ногтей на ногах. J Am Acad Dermatol .
2000; 43 (4 доп.): S70 – S80.
20. Гупта А.К.,
Райдер Дж. Э.,
Джонсон AM.
Кумулятивный мета-анализ системных противогрибковых средств для лечения онихомикоза. Br J Дерматол .
2004. 150 (3): 537–544.
21. Гупта А,
Симпсон Ф.
Аппаратная терапия онихомикоза. Skin Therapy Lett .2012; 17 (9): 4–9.
22. Tey HL,
Тан А.С.,
Чан Ю.
Метаанализ рандомизированных контролируемых исследований, сравнивающих гризеофульвин и тербинафин при лечении дерматомикоза на голове. J Am Acad Dermatol .
2011. 64 (4): 663–670.
23. Фостер К.В.,
Ганнум М.А.,
Елевский Б.Е.
Эпидемиологический надзор за кожной грибковой инфекцией в США с 1999 по 2002 год. J Am Acad Dermatol .
2004. 50 (5): 748–752.
24. де Беркер Д.
Детские болезни ногтей. Дерматол Клин .
2006. 24 (3): 355–363.
25. де Беркер Д.
Клиническая практика. Грибковая болезнь ногтей. N Engl J Med .
2009. 360 (20): 2108–2116.
26. Аллевато М.А.
Заболевания, имитирующие онихомикоз. Клин Дерматол .
2010; 28 (2): 164–177.
27. Американская академия дерматологии. Пять вещей, которые должны задать врачам и пациентам. http: // www.choicewisely.org/doctor-patient-lists/american-academy-of-dermatology/. По состоянию на 20 июня 2014 г.
28. Summerbell RC,
Кейн Дж,
Крайден С.
Онихомикоз, tinea pedis и tinea manuum, вызываемые недерматофитными мицелиальными грибами. Микозы .
1989. 32 (12): 609–619.
29. Гарсия-Доваль I,
Кабо Ф,
Монтеагудо B,
и другие.
У некоторых пациентов возможна клиническая диагностика онихомикоза ногтей на ногах: кросс-секционное диагностическое исследование и разработка диагностического правила. Br J Дерматол .
2010. 163 (4): 743–751.
30. Агани I,
Шокохи Т,
Hajheidari Z,
и другие.
Сравнение диагностических методов при оценке онихомикоза. Микопатология .
2013; 175 (3–4): 315–321.
31. Сигургейрссон Б,
Олафссон JH,
Стейнссон Дж. Б.,
и другие.
Долгосрочная эффективность лечения онихомикозом тербинафином по сравнению с итраконазолом: 5-летнее слепое проспективное исследование. Арка Дерматол .
2002; 138 (3): 353–357.
32. Щер РК,
Бренеман Д.,
Богатый П,
и другие.
Флуконазол (150, 300 или 450 мг) один раз в неделю при лечении дистального подногтевого онихомикоза ногтей на ногах. J Am Acad Dermatol .
1998; 38 (6 пт 2): S77 – S86.
33. Волк Б,
Тю А,
Святая Анна Л.
Клиническое исследование: какой пероральный противогрибковый препарат лучше всего работает при онихомикозе ногтей на ногах? Дж Фам Практик .2013. 62 (2): 100–101.
34. Кроуфорд Ф,
Молодой П,
Годфри С,
и другие.
Устные методы лечения онихомикоза ногтей на ногах: систематический обзор. Арка Дерматол .
2002. 138 (6): 811–816.
35. Эпштейн Э.
Как часто пероральное лечение онихомикоза ногтей на ногах приводит к появлению здорового ногтя? Анализ опубликованных данных. Арка Дерматол .
1998. 134 (12): 1551–1554.
36. Эванс Э.Г.,
Сигургейрссон Б.Исследовательская группа LION. Двойное слепое рандомизированное исследование непрерывного приема тербинафина в сравнении с интермиттирующим итраконазолом при лечении онихомикоза ногтей на ногах. BMJ .
1999; 318 (7190): 1031–1035.
37. Гупта А.К.,
Купер Э.А.,
Линде CW.
Эффективность и безопасность тербинафина у детей. Дерматол Клин .
2003. 21 (3): 511–520.
38. Гупта А.К.,
Купер Э.А.,
Паке М.
Рецидивы дерматофитного онихомикоза ногтей на ногах при длительном наблюдении после успешного лечения моно- и комбинированной терапией тербинафином и итраконазолом. Дж. Кутан Мед Сург. .
2013. 17 (3): 201–206.
39. Центры услуг Medicare и Medicaid. Руководства по толкованию для лабораторий. Приложение C: процедуры обследования и инструкции по интерпретации для лабораторий и лабораторных служб. http://www.cms.gov/Regulations-and-Guidance/Legislation/CLIA/Interpretive_Guidelines_for_Laboratories.html. По состоянию на 9 января 2014 г.
40. Effendy I,
Леха М,
Feuilhade de Chauvin M,
и другие.Европейская обсерватория онихомикозов. Эпидемиология и клиническая классификация онихомикозов. J Eur Acad Dermatol Venereol .
2005; 19 (приложение 1): 8–12.
41. Лаусберг Д.,
Бантинкс Ф,
Пьерар Г.
Диагностика дерматомикозов в общей практике. Фам Практ .
1999. 16 (6): 611–615.
42. Haldane DJ,
Робарт Э.
Сравнение калькофлуора белого, гидроксида калия и посева для лабораторной диагностики поверхностной грибковой инфекции. Диагностика микробиологических инфекций .
1990. 13 (4): 337–339.
43. Фатхи Х.И.,
ас-Самарай AM.
Tinea capitis в Ираке: результаты лабораторных исследований. East Mediterr Health J .
2000. 6 (1): 138–148.
44. Litz CE,
Cavagnolo RZ.
Полимеразная цепная реакция в диагностике онихомикоза: крупное исследование одного института. Br J Дерматол .
2010; 163 (3): 511–514.
45. Шемер А,
Трау Х,
Давыдович Б,
и другие.Забор ногтей при онихомикозе: сравнительное исследование выскабливания из трех участков инфицированного ногтя. J Dtsch Dermatol Ges .
2007. 5 (12): 1108–1111.
46. Соуза ПР,
Ветторато Г,
Пинто GM,
и другие.
Согласование результатов прямой микроскопии и посева на грибок для диагностики онихомикоза стоп. Бюстгальтеры Dermatol .
2012. 87 (1): 157–159.
47. Вайнберг Дж. М.,
Koestenblatt EK,
Тутрон WD,
и другие.Сравнение диагностических методов при оценке онихомикоза. J Am Acad Dermatol .
2003. 49 (2): 193–197.
48. Гарг Дж.,
Тилак Р,
Сингх С,
и другие.
Оценка гнездовой ПЦР пан-дерматофитов в диагностике онихомикоза. Дж Клин Микробиол .
2007. 45 (10): 3443–3445.
Медицинские дерматологические услуги Нью-Джерси
Удобно расположен для обслуживания Нью-Джерси
Угри — Угри — очень распространенное заболевание, при котором на коже лица и туловища появляются черные точки, белые точки, пустулы и кисты.Это может произойти в любом возрасте, но чаще всего встречается у подростков. Очень важно лечить прыщи на ранней стадии до образования рубцов. Существует множество процедур, позволяющих очистить кожу.
Актинический кератоз — Актинический кератоз — это предраковые новообразования, которые появляются на подверженной воздействию солнца коже, например, на лице и руках. Они часто проявляются в виде красных чешуйчатых пятен, которые лучше прощупываются, чем видны. Их важно лечить, чтобы они не превратились в плоскоклеточный рак.
Стопа спортсмена — Стопа спортсмена — это грибковая инфекция, которая возникает на подошве стопы или между пальцами ног. Важно обратиться к дерматологу, сертифицированному советом директоров, поскольку многие другие заболевания могут быть похожими.
Базальноклеточная карцинома — Базальноклеточная карцинома является наиболее распространенной формой рака кожи. В Geria Dermatology мы рекомендуем рутинные осмотры кожи для выявления рака кожи как можно раньше. Расположение, патологический подтип и размер часто определяют, какое лечение будет наилучшим.
Герпес — Герпес, также известный как волдыри от лихорадки, возникает в результате вирусной инфекции на губах или вокруг рта. Они часто болезненны и заметны другим людям. Лечение герпеса может быть очень эффективным и может помочь предотвратить появление высыпаний в будущем.
Контактный дерматит — Контактный дерматит означает аллергическую реакцию кожи после воздействия аллергенного вещества. Это может быть связано с ароматизаторами, консервантами, металлами, красителями и т. Д. В Geria Dermatology мы рекомендуем патч-тестирование, чтобы определить ингредиент-виновник.
Перхоть — Перхоть часто называют «сухой кожей головы», которая может проявляться в виде красных шелушащихся кожных покровов на коже черепа, а также на лице. Это состояние может вызывать смущение, особенно если человек носит темную одежду. Запишитесь на прием сегодня в Geria Dermatology, чтобы обсудить варианты лечения.
Грибковые инфекции — Грибковые инфекции вызываются микроскопическими организмами, которые обитают в верхних слоях кожи. Как правило, они возникают на теплых и влажных участках тела.Примеры грибковых инфекций включают стригущий лишай, микоз стопы и грибок ногтей. Запишитесь на прием сегодня в Geria Dermatology, чтобы узнать, не вызвана ли ваша сыпь грибком.
Меланома — Меланома — самая смертоносная форма рака кожи. Это вторая по распространенности форма рака у людей в возрасте от 15 до 29 лет. К факторам риска относятся: светлая кожа и глаза, солнечные ожоги в детстве и семейный анамнез. Важно ежегодно проходить скрининг на рак кожи для тех, кто находится в группе риска.Запишитесь на скрининг на рак кожи сегодня в Geria Dermatology.
Мелазма — Мелазма — одна из наиболее частых причин гиперпигментации. Воздействие солнца и женские гормоны часто играют роль. В частности, наибольшему риску подвержены женщины с более темным оттенком кожи. Лечение часто включает использование солнцезащитного крема, осветляющих средств и химического пилинга. Запишитесь на прием в Geria Dermatology, чтобы обсудить варианты лечения.
Molluscum Contagiosum — Контагиозный моллюск — распространенная вирусная инфекция, которая может поражать детей или передаваться половым путем между взрослыми.Они проявляются в виде выпуклостей в форме купола, часто с небольшим отверстием в центре, напоминающим пончик. Лечение очень важно для предотвращения распространения этого состояния. Позвоните в Geria Dermatology сегодня, чтобы обсудить лучшие варианты лечения.
Дистрофия ногтей — Дистрофия ногтей — это сложное заболевание, которое может иметь несколько причин, таких как грибок, псориаз, генетика или частое нанесение лака для ногтей. Важно обратиться к сертифицированному дерматологу, чтобы выяснить точную причину этого состояния.Позвоните или забронируйте онлайн, чтобы записаться на прием в Geria Dermatology.
Онихомикоз — онихомикоз представляет собой грибковую инфекцию ногтя. Это может повлиять на ступни или руки, на один ноготь или на все сразу. Эта инфекция часто приводит к утолщению и крошению ногтя, а также к желтоватому обесцвечиванию. Лечение в целом очень эффективное. Забронируйте онлайн сегодня, чтобы обсудить, не вызвана ли проблема с ногтями грибком.
Патч-тестирование — Патч-тестирование — это метод выбора для диагностики аллергического контактного дерматита.Это включает в себя наложение пластыря на спину, а затем чтение через 48 часов. Это позволит проверить наличие множества распространенных аллергенов, таких как металлы, ароматизаторы, консерванты, каучуки и другие. Позвоните в Geria Dermatology, чтобы узнать, требуется ли пластырь для лечения вашего состояния кожи.
Гиперпигментация — Гиперпигментация — это темные пятна, которые могут быть вызваны различными причинами, такими как меланодермия, воспаление или пребывание на солнце. Самое важное — пользоваться солнцезащитным кремом каждый день.Позвоните в Geria Dermatology, чтобы обсудить варианты лечения сегодня.
Стригущий лишай — Стригущий лишай — это грибковая инфекция кожи головы или тела, которая чаще всего встречается у маленьких детей или спортсменов. Своевременное лечение крайне важно для предотвращения передачи инфекции другим детям. Забронируйте онлайн, чтобы записаться на прием в Geria Dermatology сегодня.
Опоясывающий лишай — Опоясывающий лишай представляет собой вирусную реактивацию вируса ветряной оспы. Обычно это болезненная сыпь с пузырями только на одной стороне тела.Иногда боль может сохраняться даже после того, как сыпь исчезнет. Позвоните или забронируйте онлайн, чтобы записаться на прием в Geria Dermatology.
Рак кожи — Рак кожи является наиболее распространенной формой рака в США. У каждого пятого американца в течение жизни разовьется рак кожи. Три наиболее распространенных типа рака кожи — это базальноклеточная карцинома, плоскоклеточная карцинома и меланома. Факторы риска включают светлую кожу / волосы / цвет глаз, солнечные ожоги в анамнезе и генетику. В Geria Dermatology мы рекомендуем ежегодно проходить обследование на рак кожи для людей из группы риска.Позвоните в Geria Dermatology, чтобы записаться на прием сегодня.
Кожные метки — Кожные метки — это доброкачественные образования, которые появляются в областях трения, таких как подмышки, шея и пах. Иногда они могут зацепиться за украшения или раздражаться. Удаление проходит легко и безболезненно. Удаление тегов кожи считается косметическим действием и поэтому обычно не покрывается медицинской страховкой. Позвоните в Geria Dermatology, чтобы узнать, действительно ли ваши новообразования являются кожными метками, и каковы варианты лечения.
Плоскоклеточный рак — Плоскоклеточный рак является вторым по распространенности типом рака кожи.Лечение обычно зависит от локализации и патологического подтипа. Уровень излечения очень высок, если поражение лечить своевременно. Позвоните в Geria Dermatology, чтобы обсудить варианты лечения сегодня.
Витилиго — Витилиго — это аутоиммунное заболевание, при котором кожа на определенных участках теряет пигмент. Есть несколько хорошо известных моделей этого состояния. Это может быть особенно разрушительным для людей с цветной кожей. Лечение может быть сложным, но часто требует кремов и / или узкополосной фототерапии.Позвоните в Geria Dermatology, чтобы обсудить варианты лечения сегодня.
Бородавки — Бородавки — это заразные образования, вызываемые вирусом папилломы человека. Они могут возникать практически на любом участке кожи, включая лицо, ступни, гениталии и кожу головы. Процедуры включают кремы, удаление бритья и криотерапию. Позвоните в Geria Dermatology сегодня, чтобы обсудить варианты лечения.
Дерматология — медицинские услуги — DeSilva Dermatology
От незначительных до тяжелых, мы предлагаем полный спектр медицинских процедур по уходу за кожей, включая передовые решения для обычных кожных заболеваний, таких как акне, розацеа, выпадение волос и псориаз, а также скрининг и лечение рака кожи, проверка родинок, лечение предраковых поражений и картирование родинок.Ниже перечислены некоторые кожные заболевания и заболевания, которые мы лечим в DeSilva Dermatology.
Грибковые инфекции кожи
Грибковые инфекции кожи или ногтей, также называемые опоясывающим лишаем, довольно распространены. Грибковые инфекции заразны и развиваются в теплых влажных местах. Расческа, одежда, душевая кабина или бассейн могут стать источником опоясывающего лишая. К распространенным грибковым инфекциям относятся: микоз стопы (tinea pedis), зуд спортсмена (tinea cruris), стригущий лишай (tinea corporis), стригущий лишай кожи головы (tinea capitis) и грибок ногтей (онихомикоз, tinea unguium).
Родинки
Родинка или невус — это темное возвышающееся пятно на нашей коже, состоящее из клеток кожи, которые выросли в группе, а не по отдельности. Эти клетки называются меланоцитами и отвечают за выработку меланина, пигмента (цвета) нашей кожи.
Родинки могут образовываться под воздействием солнца, но мы также рождаемся с ними, наследуя их генетически. Хотя количество родинок варьируется от человека к человеку, у светлокожих людей, как правило, больше родинок из-за меньшего количества меланина в коже, а у среднего взрослого — от 10 до 40 родинок.Родинки могут появляться и исчезать при гормональных изменениях, таких как беременность или половое созревание.
У большинства людей с возрастом и пребыванием на солнце естественным образом появляется больше родинок на коже, и в большинстве случаев эти родинки безвредны. Тем не менее, нам необходимо регулярно проводить проверки кожи (рекомендуется ежемесячно, особенно если у вас есть родственник с раком кожи, или, по крайней мере, каждые три месяца), чтобы видеть, изменились ли наши родинки.
Типы родинок на коже
Не все родинки одинаковы.Вот краткое руководство по типам родинок и их значению для нашей кожи. Следует отметить, что родинки классифицируются по множеству факторов, в том числе по тому, когда они появились, где они расположены на коже и проявляют ли они типичные или атипичные симптомы. Это означает, что родинки часто описываются несколькими классификациями. Например, у вас может быть обычный приобретенный соединительный невус или атипичный врожденный невус.
Обычная родинка — это родинка, которая обычно имеет диаметр около 5-6 мм, имеет четкие края, гладкую куполообразную поверхность и равномерную пигментацию.Эти родинки обычно обнаруживаются на коже, регулярно подвергающейся воздействию солнца, и могут перерасти в рак кожи, но это редкое явление.
Врожденная родинка — Когда человек рождается с родинкой (от маленькой до большой / гигантской), это называется врожденной родинкой (невусом). Было показано, что большая / гигантская врожденная родинка несет в себе более высокий риск развития меланомы, и за ней следует наблюдать как в подростковом, так и во взрослом возрасте.
Атипичная родинка — Эти родинки, также называемые диспластическими невусами, обычно больше среднего (больше ластика карандаша) и имеют неправильную форму.Они имеют тенденцию к неравномерному цвету со смесями коричневого, коричневого, красного и розового. У людей с атипичными родинками больше шансов заболеть меланомой.
Приобретенные родинки — Приобретенные родинки — это родинки, которые появляются в детстве и в зрелом возрасте. Большинство этих родинок доброкачественные и не представляют опасности, хотя иногда с возрастом они могут превращаться в раковые. Это наиболее распространенный тип родинок, обычно возникающий в результате многократного пребывания на солнце.
Предупреждающие признаки того, что родинка может быть раковой
Обратите внимание на следующие индикаторы того, что ваша родинка может быть раковой:
• Изменение размера (увеличение)
• Изменение формы (особенно с неровными краями)
• A изменение цвета (особенно потемнение или появление нескольких оттенков)
• Потеря симметрии (обычные родинки будут идеально круглыми или овальными и обычно симметричными)
• Зуд, боль или кровотечение (возможно, даже образование корки)
• Хрустящая корочка
• Воспаление
• Три разных оттенка коричневого или черного
• Изменение возвышения (утолщение или приподнятие плоской родинки)
Если вы заметили какой-либо из этих симптомов, обратитесь к врачу, чтобы он осмотрел родинку.
ABCDEs of Moles
Иногда бывает трудно вспомнить все, на что нужно обращать внимание во время проверки кожи. Вот почему врачи советуют использовать метод ABCDE, чтобы упростить задачу.
Проверьте свою кожу на наличие следующих признаков во время самообследования:
• Асимметричный — родинка явно асимметрична
• Граница — у родинки неровные границы
• Цвета — родинка имеет как минимум два разных цвета
• Диаметр — родинка имеет более ¼ дюйма или 6 мм в поперечнике
• Увеличение — родинка со временем увеличивается в размерах
Проверьте свою родинку
Лучший способ определить, безопасна ли родинка — любого типа — или находится ли она в опасности, — это часто проверять их .Любые изменения обычно являются признаком того, что родинка должна быть осмотрена врачом.
Себорейный кератоз
Себорейный кератоз (СК) — это доброкачественные новообразования кожи, которые могут возникать на любом участке кожи. Обычно SK начинается с небольших шероховатых бугорков, а затем постепенно утолщается и образует бородавчатую поверхность. Большинство из них коричневые, но эти наросты могут иметь цвет от светло-коричневого до черного. Некоторые SK могут достигать полдоллара. Что часто отличает эти новообразования от других поражений, так это восковой прилипший вид, похожий на каплю коричневого воска для свечей.Криохирургия — распространенный вариант лечения СК.
Разноцветный лишай
Разноцветный лишай — это заболевание кожи, вызванное чрезмерным ростом количества дрожжей на поверхности кожи. Обычно дрожжи обитают в порах кожи и могут процветать в жирных областях, таких как шея, верхняя часть груди и спина. Чрезмерный рост приводит к грибковой инфекции, которая вызывает неравномерный цвет кожи, шелушение, а иногда и зуд. Лечение включает в себя местные очищающие средства, шампуни, кремы или лосьоны, пероральные препараты и лечебные очищающие средства.
Крапивница (крапивница)
Крапивница (крапивница) — это локализованные бледные, зудящие, розовые волдыри (опухоли), которые могут гореть или покалывать. Они могут возникать по отдельности или группами на любом участке кожи. Они являются частью аллергической реакции и очень распространены. Аллергические реакции, химические вещества в продуктах питания или лекарства могут вызвать крапивницу; иногда невозможно выяснить причину. Антигистаминные препараты прописаны для облегчения состояния и работают лучше всего, если их принимать регулярно, чтобы предотвратить образование крапивницы.
Витилиго
Витилиго — это заболевание, при котором кожа теряет цвет или пигмент. У некоторых людей появляется несколько пятен, которые могут стать светлее или полностью белыми, в то время как у других может наблюдаться обширная потеря цвета кожи. Витилиго развивается, когда клетки, называемые меланоцитами, умирают или разрушаются иммунной системой организма. Когда клетки умирают, участок кожи или волос становится белым, потому что клетки больше не производят пигмент. Варианты лечения включают световую терапию и лекарства, узкополосный ультрафиолет B или PUVA (свет UVA).
Бородавки
Бородавки — это незлокачественные новообразования кожи, вызванные вирусной инфекцией в верхних слоях кожи. Вирус, вызывающий бородавки, называется вирусом папилломы человека или ВПЧ. Существует несколько различных видов бородавок, в том числе: обычные бородавки (verruca vulgaris), подошвенные / ладонные бородавки (verruca plantaris / palmaris), плоские бородавки (verruca-plana) и остроконечные кондиломы (condylomata acuminata). Криотерапия (замораживание) и лазерное лечение — распространенные методы лечения различных типов бородавок.
побеги меланомы, чем меланомы с меньшим количеством родинок.
Обычные новообразования на коже
На коже развивается множество обычных новообразований. Хотя причина часто плохо понимается, известно, что некоторые из них связаны со старением, а другие передаются по наследству. Доброкачественные образования не опасны для жизни, но людям часто их удаляют по косметическим причинам. Примеры включают:
• Дерматофиброма
• Узловатая пруриго
• Кератоакантома
• Пиогенная гранулема
• Эпидермоидные и волосистые кисты (кисты сальных желез)
• Милиумы
• Гиперплазия сальных желез
• Синдромы слизистых оболочек
• Муцинома губы
• Муцинома пальца
• Трихоэпителиома
• Нейрофиброма
• Гемангиома (вишневая ангиома)
• Себорейный кератоз и веррукозная акантома
• Невусы (родинки)
Для диагностики и лечения любого из этих поражений обратитесь к дерматологу.
Угри
Угри — это кожное заболевание, которое вызывает закупорку пор (черные точки и белые угри), воспаленные прыщи (пустулы) и более глубокие уплотнения (узелки). Акне возникает на лице, спине, груди, шее, плечах и плечах. Чаще всего это заболевание встречается у подростков, но часто у взрослых в возрасте 20, 30, 40 лет и даже старше могут развиться прыщи. При отсутствии лечения прыщи могут оставить неизгладимые шрамы. Для лечения акне часто назначают местные и / или пероральные антибиотики. Химический пилинг, лазерное лечение, инъекции кортикостероидов, противозачаточные таблетки и микродермабразия — другие распространенные методы лечения прыщей.
Актинический кератоз
Актинический кератоз (АК) — это распространенное поражение кожи, вызванное годами пребывания на солнце, и считается самой ранней стадией развития рака кожи. АК также называют «солнечным кератозом» или «солнечными пятнами». Люди со светлой кожей более восприимчивы, и АК, как правило, появляются на коже, которая получает больше всего солнечного света: на лбу, ушах, шее, руках, кистях рук, нижней губе, лысине и голенях у женщин. Обычные методы лечения включают криохирургию, местную химиотерапию, местную иммунотерапию, местные НПВП и фотодинамическую терапию (ФДТ).
Аллергический контактный дерматит
Аллергический контактный дерматит вызывается реакцией на вещества, называемые аллергенами, которые вступают в контакт с вашей кожей.У восприимчивых людей эти контактные аллергены могут вызывать зуд, покраснение и волдыри. К распространенным аллергенам относятся: никель, резина, моющие средства, некоторые средства по уходу за кожей, ядовитый плющ и его родственники, хроматы, краски для волос и неомицин. Доступные методы лечения включают местные стероидные кремы и / или пероральные антигистаминные препараты.
Дематологическая хирургия
Бывают случаи, когда родинки и другие кожные заболевания необходимо удалить или провести биопсию для полной оценки и диагностики, либо раковые образования кожи необходимо удалить хирургическим путем.Доктор ДеСильва имеет опыт проведения этих хирургических процедур, когда это необходимо для лечения или даже просто диагностики заболеваний, поражающих кожу, волосы и ногти.
Воздействие солнца и защита от солнца
Способность солнцезащитного крема блокировать ультрафиолетовое излучение выражается как фактор защиты от солнца (SPF). Этот коэффициент представляет собой соотношение количества излучения, необходимого для того, чтобы вызвать покраснение через тонкий слой солнцезащитного крема (2 мг / см2), по сравнению с незащищенной кожей. Фактическое количество солнцезащитного крема, которое большинство людей получают с помощью солнцезащитного крема, не достигает номинального SPF, потому что большинство людей наносят слишком тонкий слой солнцезащитного крема.
Солнцезащитные кремы состоят из двух основных компонентов: химических и физических агентов. Большинство солнцезащитных кремов широкого спектра (которые блокируют УФ-А и УФ-В излучение) содержат химические и физические солнцезащитные компоненты.
Рекомендуется выбрать солнцезащитный крем с одним или несколькими из следующих четырех компонентов из-за их способности поглощать УФА-излучение:
• химический
• авобензон (Parsol 1789)
• экамсул (мексорил)
• физический
• Оксид цинка
• Диоксид титана
Перечисленные химические ингредиенты часто встречаются в сочетании с другими веществами, блокирующими УФ-В, для обеспечения защиты от УФ-излучения широкого спектра.
Рекомендуется ежедневное нанесение увлажняющего крема для лица с SPF 15 или выше. Для активного отдыха рекомендуется SPF 30 или выше. Для покрытия всех участков тела требуется 30 мл (две столовые ложки) солнцезащитного крема. Если вы наносите меньше этого количества, вы не получаете степень защиты от солнца, указанную в обозначении SPF.
Рекомендуется двойное нанесение солнцезащитного крема: первое нанесение за 20 минут до и второе нанесение через 30 минут после начала пребывания на солнце.
Выпадение волос
У человека в среднем до 150 000 волос на коже головы. Ежедневно терять 100 или более волос на коже головы — это нормально. Волосы проходят цикл между 3 стадиями роста: анагеном, катагеном и телогеном. Многие факторы могут изменить нормальный цикл волос и способствовать их выпадению и истончению. Выпадение волос (алопеция) может быть вызвано генетическими факторами или факторами окружающей среды, а часто и комбинацией этих факторов. Выпадение волос может быть вызвано определенными заболеваниями, лекарствами, и диета также играет важную роль в здоровом росте волос.
Есть много причин и типов алопеции. Заболевания и нарушения волос разнообразны и могут сопровождаться следующими признаками и симптомами в зависимости от типа облысения:
• Алопеция без рубцов включает локальную или диффузную потерю волос (на коже головы или других участках). Выпадение линии волос, сломанные волосы, гладкая кожа головы, воспаление и, возможно, выпадение ресниц, бровей или лобковых волос могут быть признаками этого вида выпадения волос. Некоторыми примерами являются Alopecia Areata и Telogen Effluvium.
• Рубцовая алопеция ограничена определенными областями и включает воспаление по краям и потерю фолликула по направлению к центру поражения, аномалии кожи фиолетового цвета и шелушение. Некоторые примеры включают дискоидную красную волчанку, плоский лишай и центральную центробежную рубцовую алопецию.
• Гирсутизм связан с ростом «терминальных волос» по мужскому типу у женщин, нерегулярными менструациями, отсутствием овуляции, акне, понижением голоса, облысением и аномалиями половых органов. Однако терминальный рост волос по мужскому типу также может происходить нормально у некоторых женщин с генетической предрасположенностью.
• Заболевания стержня волоса могут начаться при рождении или могут быть приобретены во взрослом возрасте. Эти расстройства могут включать секущиеся кончики, сухие, ломкие и жесткие волосы, изменение цвета волос и легкое ломкость волос.
Гипергидроз
Гипергидроз (чрезмерное потоотделение) — это состояние, характеризующееся аномально повышенным потоотделением, превышающим то, что требуется для регулирования температуры тела.
Гипергидроз может быть генерализованным или локализованным в определенных частях тела.Руки, ступни, подмышечные впадины и паховая область являются одними из наиболее активных областей потоотделения из-за относительно высокой концентрации потовых желез.
Келоиды
Келоидные рубцы — это большие выпуклые рубцы, размер которых превышает размер исходной раны. Иногда ясно, что вызывает келоид (серьги, прыщи, порез или царапина), но они могут возникнуть без какой-либо известной травмы кожи. Наиболее частыми областями развития келоидов являются уши, нижняя челюсть (линия подбородка), плечи и верхняя часть спины.Хирургическое лечение — не всегда хороший вариант, особенно потому, что келоиды могут рецидивировать и увеличиваться после операции. Если выполняется операция, вероятность развития нового келоида можно свести к минимуму с помощью иммуномодулирующих кремов, инъекций стероидов (в место операции) или лучевой терапии. Лазерное лечение сосудов иногда помогает при красных гипертрофических рубцах, типе рубцов, несколько похожих на келоиды.
Мелазма
Мелазма — это нарушение пигментации, которое чаще всего поражает женщин в репродуктивном возрасте (90% всех случаев) и проявляется коричневыми пятнами на лице.Коричневая пигментация чаще всего встречается на щеках, вокруг глаз, на переносице и на лбу. Заболевание имеет склонность к темнокожим людям, особенно выходцам из Латинской Америки, Азии и выходцам с Ближнего Востока и Северной Африки.
Что вызывает меланодермию?
Люди с семейным анамнезом мелазмы более склонны к развитию этого состояния. Изменение гормонального фона может вызвать меланодермию. Например, использование противозачаточных средств может вызвать меланодермию.Термин хлоазма или «маска беременности» — это мелазма, возникающая при беременности. Не было доказано, что заместительная гормональная терапия после менопаузы вызывает это состояние.
Другие факторы, которые могут усугубить меланодермию:
• Воздействие солнца: ультрафиолетовый свет может стимулировать клетки кожи, вырабатывающие пигмент, для выработки пигмента.
• Раздражение кожи.
• Воздействие тепла.
• Фотосенсибилизирующие препараты.
Розацеа
Розацеа — распространенное заболевание, характеризующееся стойким покраснением щек, носа и, реже, бровей и подбородка.Могут присутствовать выступающие кровеносные сосуды, покраснение, прыщавые шишки и пустулы. Это чаще всего встречается у женщин в возрасте от 30 до 40 лет, но часто встречается и у мужчин.
Причина розацеа неизвестна. Хроническое пребывание на солнце ухудшает состояние. Другие потенциальные триггеры могут включать:
• Тепло / холод
• Стресс
• Острая пища
• Горячие напитки
• Физические упражнения
• Алкоголь
• Отмена кофеина
• Некоторые лекарства
Рак кожи
Рак кожи является наиболее распространенным из всех виды рака.Люди со светлой кожей, которые легко обгорают, имеют наибольший риск развития рака кожи. Другие важные факторы риска включают использование устройств для загара, семейный анамнез, многократное медицинское и промышленное облучение, подавление иммунитета, рубцы от болезней или ожогов, а также профессиональное воздействие таких соединений, как уголь, смола и мышьяк. Вам следует разработать регулярный режим осмотра всего тела на предмет изменений кожи. Если нарост, родинка, язва или изменение цвета кожи появляются внезапно или начинают меняться, обратитесь к дерматологу.
Рак кожи бывает трех основных форм: базальноклеточная карцинома, плоскоклеточная карцинома и меланома. Из более чем одного миллиона новых случаев рака кожи, диагностируемых в США каждый год, примерно 80% будет базальноклеточной карциномой (BCC), 16% — плоскоклеточной карциномой (SCC) и 4% — меланомой.
Базально-клеточная карцинома — это рак кожи, который развивается в базальном слое кожи — глубже, чем поверхностный слой. Базальноклеточная карцинома — самая распространенная форма рака во всем мире.Это связано с хроническим пребыванием на солнце. Базальноклеточная карцинома редко распространяется на другие части тела, но может уродовать, если ее не лечить на ранней стадии. Ваш дерматолог должен незамедлительно вылечить базально-клеточный рак, поскольку он может расти локально и разрушать окружающие ткани. Базально-клеточный рак излечим и лечится хирургическими процедурами (иссечение, электродесикация и выскабливание, микрографическая хирургия Мооса), фотодинамической терапией или кремом Имиквимод, в зависимости от типа рака, его локализации и размера.
Плоскоклеточный рак: Плоскоклеточный рак (SCC) является вторым по распространенности раком кожи. Плоскоклеточный рак возникает во внешнем слое кожи (эпителии). У людей среднего и пожилого возраста, особенно у людей со светлой кожей и частым пребыванием на солнце, наиболее вероятно развитие SCC. Плоскоклеточные карциномы часто возникают из небольших образований, похожих на наждачную бумагу, которые называются солнечными или актиническими кератозами. SCC редко распространяется на локальные лимфатические узлы и внутренние органы, но метастазирование может произойти, если SCC высокого риска не будет своевременно диагностирован и лечен.Плоскоклеточный рак излечим и лечится хирургическими процедурами (иссечение, электродесикация и выскабливание, микрографическая хирургия Мооса), фотодинамической терапией или кремом Имиквимод, в зависимости от типа рака, его локализации и размера.
Меланома также излечима при раннем обнаружении, но может привести к летальному исходу, если не обнаружена на ранней стадии. Меланома — это рак кожи, производящий пигментные клетки, известные как меланоциты.
Меланома возникает, когда меланоциты превращаются в раковые клетки, которые размножаются и проникают в другие ткани.
• Общая заболеваемость меланомой растет угрожающими темпами.
• В 2005 году каждый 62 американец имел пожизненный риск развития инвазивной меланомы, что на 2000% больше, чем в 1930 году. С учетом неинвазивной меланомы каждый 34 американец имеет пожизненный риск развития меланомы.
• Американская академия дерматологии призывает всех регулярно проверять свою кожу. Если есть какие-либо изменения в размере, цвете, форме или текстуре родинки, появление новой родинки или любые другие необычные изменения кожи, немедленно обратитесь к дерматологу.
• Чрезмерное воздействие ультрафиолетового солнечного света — самая предотвратимая причина меланомы. Меланома также связана с чрезмерным пребыванием на солнце в первые 10–18 лет жизни.
• Не все меланомы связаны с солнцем — другие возможные причины включают генетические факторы и недостаточность иммунной системы. Меланома может поразить любого. У кавказцев в десять раз больше шансов получить диагноз меланома.
Базально-клеточная карцинома
Базально-клеточная карцинома — это рак кожи, который развивается в базальном слое кожи — глубже, чем поверхностный слой.Базальноклеточная карцинома — самая распространенная форма рака во всем мире. Это связано с хроническим пребыванием на солнце. Базальноклеточная карцинома редко распространяется на другие части тела, но может уродовать, если ее не лечить на ранней стадии. Ваш дерматолог должен незамедлительно вылечить базально-клеточный рак, поскольку он может расти локально и разрушать окружающие ткани. Базально-клеточный рак излечим и лечится хирургическими вмешательствами.
Меланома
Меланома — это рак кожи, производящий пигментные клетки, известные как меланоциты.Меланома возникает, когда меланоциты превращаются в раковые клетки, которые размножаются и проникают в другие ткани. Меланома также излечима при раннем обнаружении, но может привести к летальному исходу, если не обнаружена на ранней стадии. Общая заболеваемость меланомой растет тревожными темпами.
• В 2005 году каждый 62 американец имел пожизненный риск развития инвазивной меланомы, что на 2000% больше, чем в 1930 году. С учетом неинвазивной меланомы каждый 34 американец имеет пожизненный риск развития меланомы.
• Американская академия дерматологии призывает всех регулярно проверять свою кожу. Если есть какие-либо изменения в размере, цвете, форме или текстуре родинки, появление новой родинки или любые другие необычные изменения кожи, немедленно обратитесь к дерматологу.
• Чрезмерное воздействие ультрафиолетового солнечного света — самая предотвратимая причина меланомы. Меланома также связана с чрезмерным пребыванием на солнце в первые 10–18 лет жизни.
• Не все меланомы связаны с солнцем — другие возможные причины включают генетические факторы и недостаточность иммунной системы.Меланома может поразить любого. У европеоидов в десять раз больше шансов получить диагноз меланомы, чем у представителей других рас.
Ежемесячные советы по самопроверке рака кожи
Вот несколько советов для тщательной самопроверки:
• Осмотрите себя в хорошо освещенной комнате после душа или ванны.
• Грубые, сухие пятна красного или розового цвета
• Попросите друга или супруга проверить труднодоступные места, например вашу спину.
• Осмотрите всю свою кожу, даже те участки, которые не подвергаются регулярному воздействию солнца.
Что вы ищете?
• Гладкие, восковые или жемчужные комочки
• Грубые, сухие пятна красного или розового цвета
• Родинки: незнакомые, растущие, асимметричные, расплывчатые или потрепанные, разных оттенков, твердые и / или кровоточащие
• Посмотрите на все вашей кожи, даже на тех участках, которые не подвергаются регулярному воздействию солнца.
Защита от солнца
Защита от солнца важна для предотвращения краткосрочного и долгосрочного вредного воздействия солнечного света. Солнцезащитные кремы следует использовать вместе с защитной одеждой для оптимальной защиты от солнца.Длительное чрезмерное воздействие может вызвать морщины, веснушки, возрастные пятна, расширение кровеносных сосудов, изменение текстуры кожи и рак кожи. Американская академия дерматологии рекомендует избегать преднамеренных солнечных ванн, носить шляпу с широкими полями, солнцезащитные очки и защитную одежду. Когда вы находитесь на солнце, используйте солнцезащитный крем широкого спектра действия с фактором защиты от солнца (SPF) не менее 15 даже в пасмурные дни. Солнцезащитный крем широкого спектра действия защищает от ультрафиолета A (UVA) и ультрафиолета B (UVB).
Экзема
Экзема — это общий термин для обозначения любого типа дерматита (воспаления кожи). Кожные заболевания, называемые «экземами», включают атопический дерматит, нуммулярную экзему, дисгидротическую экзему, астеатотическую экзему, контактный дерматит и дерматит гиперчувствительности. Гиперчувствительный дерматит может быть вызван лекарствами, инфекциями / инвазиями и / или аллергией.
• Когда люди с атопическим и дисгидротическим дерматитом подвергаются воздействию раздражителя или аллергена, к которому они чувствительны, их иммунная система стимулируется к выработке воспалительных клеток, которые проникают в кожу и выделяют химические вещества, вызывающие зуд и покраснение.
• Все виды экземы могут быть зудящими и красными; некоторые виды могут плакать, трескаться, шелушиться или образовываться волдырями. Атопический дерматит очень часто возникает вместе с другими атопическими заболеваниями, такими как сенная лихорадка, сезонная аллергия или аллергия на домашних животных, аллергия на пылевых клещей, астма и конъюнктивит. Это хроническое заболевание, которое со временем может ухудшиться или исчезнуть. Атопический дерматит иногда принимают за псориаз.
Псориаз
Псориаз — это иммуноопосредованное заболевание, которое вызывает появление красных чешуйчатых пятен на коже.У некоторых людей это также влияет на суставы. Распространенность псориаза среди населения западных стран оценивается примерно в 2-3%. Он одинаково поражает обоих полов и встречается в любом возрасте.
Хотя ученые не знают, что именно вызывает псориаз, мы знаем, что иммунная система и генетика играют важную роль в его развитии. Обычно что-то вызывает обострение псориаза. Клетки кожи у людей с псориазом растут с аномально высокой скоростью, что вызывает накопление псориазных поражений.
Псориаз у мужчин и женщин развивается одинаково.Псориаз также встречается у всех расовых групп, но с разной скоростью. Около 1,9 процента афроамериканцев страдают псориазом по сравнению с 3,6 процента кавказцев.
Псориаз часто развивается в возрасте от 15 до 35 лет, но может развиться в любом возрасте. Примерно от 10 до 15 процентов больных псориазом заболевают до 10 лет. У некоторых младенцев псориаз встречается, хотя это считается редкостью. Псориаз не заразен. Это не то, что вы можете «поймать» или что другие могут уловить от вас. Поражения псориазом не заразны.
Обычно поражает локти, колени или кожу головы с внешней стороны, хотя может появиться в любом месте. Некоторые люди сообщают, что псориаз вызывает зуд, ожоги и укусы. Псориаз связан с другими серьезными кожными заболеваниями, такими как диабет, болезни сердца и депрессия.
Если у вас появилась сыпь, которая не проходит после приема лекарств, отпускаемых без рецепта, вам следует обратиться к дерматологу.
Бородавки
Бородавки — обычная раздражающая кожная инфекция.Они вызваны вирусом папилломы человека (ВПЧ). Штамм ВПЧ частично зависит от пораженной области тела и подтипа бородавки.
Подтипы бородавок включают:
• Verruca vulgaris (обычные бородавки): часто встречаются в возрасте от 5 до 20 лет. Частый контакт рук с водой увеличивает риск развития обычных бородавок. Мясники также подвергаются более высокому риску.
• Плоские бородавки: чаще всего встречаются на лице, шее, тыльной стороне рук, локтях, коленях. Мужчины, которые бреют бороду, могут распространять вирус бородавок, что приводит к появлению множества плоских бородавок на бороде.
• Подошвенные бородавки: чаще всего возникают в местах давления на стопах.
• Остроконечные кондиломы: наиболее распространенное заболевание, передающееся половым путем. Этот тип инфекции ВПЧ связан с раком шейки матки, полового члена и заднего прохода.
• Есть очень большие, редкие, похожие на бородавки наросты, называемые гигантскими остроконечными кондиломами, которые вообще не являются бородавками. На самом деле это медленнорастущие, но агрессивные раковые образования кожи.
Мои бородавки исчезнут сами по себе?
Обычные бородавки и плоские бородавки имеют высокий уровень спонтанной ремиссии.У детей скорость спонтанного избавления от обычных кондилом составляет примерно 50% через 1 год и 70% через 2 года.
Что я могу сделать, чтобы предотвратить распространение бородавок?
Если вы кусаете ногти и у вас есть бородавки на пальцах, вы должны попытаться избавиться от этой привычки, потому что вы распространяете бородавку с пальца на палец. Бородавки также не следует трогать, потому что вирус может передаваться. Для мужчин с бородавками на лице, которым необходимо побриться, электрическая бритва предпочтительнее лезвия.
Какие существуют методы лечения бородавок?
Существуют многочисленные методы лечения бородавок, потому что индивидуальное лечение не работает для всех. Цели лечения бородавок — не только удалить бородавку, но и избежать рубцевания и предотвратить рецидивы.
Важная составляющая лечения бородавок — настойчивость. От любого индивидуального лечения не следует слишком быстро отказываться.
Грибок ногтей и общие заболевания
Заболевания ногтей, которые редко встречаются у детей, поражают большое количество пожилых людей.С возрастом ногти утолщаются и становятся более восприимчивыми к грибковым инфекциям ногтей. Проблемы с кровообращением и прием лекарств, количество которых также увеличивается с возрастом, повышают риск развития состояния ногтей. Общие грибки и заболевания ногтей включают: белые пятна, осколочные кровоизлияния, вросшие ногти на ногах, грибковые инфекции (онихомикоз), бактериальные инфекции, опухоли и бородавки, муцинозные кисты, темные пятна.
Обычные кожные заболевания стоп и ногтей
Ряд общих кожных заболеваний, возникающих на стопе, имеет измененный и вызывающий беспокойство вид.Это связано с характерными кожными особенностями, такими как характерно утолщенный роговой слой, который на подошве может быть в 10 раз толще по сравнению с другими участками кожи, в сочетании с уникальными экологическими и физиологическими проблемами на стопе.
В этой статье авторы рассматривают общие презентации, посвященные общедоступным амбулаторным дерматологическим отделениям, и подход к каждому из них.
Осложнение региональных проблем, таких как гравитационная зависимость, лимфедема, артериальная и / или венозная недостаточность, локальное давление или травма, а также периферическая невропатия, могут значительно изменить клинические признаки и усложнить обследование и лечение.Хирургическое вмешательство требует тщательного рассмотрения из-за нарушения заживления ран, с рассмотрением других методов лечения, руководствуясь гистологией, если вероятно замедленное заживление. Пред- и послеоперационное лечение зависимого отека с помощью внешнего сдавливания и подъема оптимизирует заживление хирургических ран.
«Социальная история» стопы очень актуальна. Сюда входят типы носимой обуви (например, горячие, мокрые или вспотевшие рабочие ботинки или открытая прохладная обувь; материалы; подходящая посадка) и действия, подвергающие ноги повторяющимся травмам или атипичным инфекциям, связанным с водными видами спорта или путешествиями.
Красная чешуйчатая стопа
Псориаз, микоз и дерматит, обычно проявляющиеся в виде красной чешуйчатой стопы. Четко очерченные границы и гиперкератоз больше указывают на псориаз и опоясывающий лишай и в меньшей степени на дерматит. 1 Пузырьки чаще встречаются при помфоликсе или остром контактном дерматите, реже связаны с опоясывающим лишаем и отсутствуют при псориазе. 1 Хотя и не всегда, псориаз и дерматит имеют тенденцию быть двусторонними, в то время как одностороннее поражение больше указывает на опоясывающий лишай.
Следует искать подтверждающие доказательства этих состояний, выполнив полное обследование кожи, отметив любые другие области поражения. Псориаз имеет пристрастие к ладоням, коленям, локтям, расщелинам, ногтям или коже черепа. Опоясывающий лишай стопы часто сопровождается опоясывающим лишаем ногтей, ладоней, паховой области или тела. Толстая трещина на пятке очень наводит на мысль о псориазе. Дерматит на стопах сильно различается по внешнему виду в зависимости от этиологии и провоцирующих факторов (например, раздражающий или аллергический контакт, помфоликс или варианты гиперкератоза).Пациенты с атопическим анамнезом более предрасположены к дерматиту стоп, чем пациенты без атопического анамнеза. 1 Общие принципы управления включают предотвращение триггерных факторов, таких как тепло, трение и потоотделение; избегание раздражителей; и рассмотрение кожного пластыря, если на это указывает анамнез, постоянство или причина, остающаяся неясной. Первоначальное обследование должно включать соскоб грибков, чтобы исключить опоясывающий лишай.
Пунш-биопсия может использоваться для диагностики, но гистология экзематозного дерматита и непустулезного ладонно-подошвенного псориаза часто в значительной степени совпадает.Псориаз и дерматит лечат сильнодействующими стероидными мазями для местного применения, такими как 0,05% бетаметазона дипропионат (с кальципотриолом при псориазе), с добавлением мазей каменноугольной смолы и салициловой кислоты (обычно 6% раствор каменноугольной смолы + 6% салициловой кислоты в сорболене), если гиперкератоз значительный. 1 Обработка ультрафиолетовым (УФ) светом с узкополосным ультрафиолетом B может быть эффективной при обоих состояниях.
Рефрактерный псориаз может потребовать системного лечения, такого как ацитретин или метотрексат, а также ряда иммунодепрессантов и иммуномодулирующих препаратов, используемых при дерматите.При инфекциях опоясывающего лишая могут использоваться противогрибковые препараты местного действия при относительно бессимптомных инфекциях; однако системные агенты, такие как гризеофульвин, итраконазол или тербинафин, могут потребоваться в более тяжелых и рефрактерных случаях. 2 Тербинафин обладает кератинофильным и фунгицидным действием, что дает дополнительные преимущества по сравнению с фунгистатическими некератинофильными азолами. 3
Пустулы на подошве стопы
Ладонно-подошвенный пустулез проявляется в виде стерильных пустул на ладонях и подошвах с обеих сторон и в 25% случаев ассоциируется с псориазом.Это сильно связано с курением; до 90% пациентов являются нынешними или бывшими курильщиками. 1 Течение часто длительное и не поддается лечению. 1 Могут быть полезны сильнодействующие местные стероиды с кальципотриолом или тазаротином, сырой каменноугольной смолой, фототерапией, ацитретином, метотрексатом или иммунодепрессантами. Воспалительный микоз может проявляться пузырчатыми пустулами на подошвах, особенно на активных краях.
Межпальцевые опрелости
Сочетание длительного увлажнения и трения в межпальцевых промежутках вызывает мацерацию, часто осложняющуюся вторичной колонизацией или инфекцией и последующей экзематизацией, вызванной стафилококками, стрептококками, видами Pseudomonas , Candida видами или tinea. 4 Наличие трещин, пузырей или гнойничков указывает на вторичную инфекцию, которая может привести к локализованному целлюлиту. 4 Нечасто обратный псориаз может проявляться таким образом. 4 Бактериальные мазки и соскобы для лечения опоясывающего лишая рекомендуются для лечения. Поддержание чистоты и сухости межпальцевых промежутков и лечение вторичной инфекции обычно эффективно; однако рецидивы довольно распространены.
Обесцвеченные ногти
Тщательное наблюдение за пигментом ногтей при хорошем освещении и увеличении поможет поставить диагноз.Коричнево-черный меланин (сине-серый, если глубже в дерме) наблюдается как при доброкачественных, так и при злокачественных процессах. Подногтевая меланома (рис. 1) — необычное заболевание, не связанное с воздействием ультрафиолета. 5 Это самая распространенная форма меланомы у людей с темным цветом кожи. 6 Клинические признаки, отделяющие подногтевую меланому от доброкачественных аналогов (например, доброкачественная продольная меланонихия), включают распространение пигментации на проксимальную ногтевую складку (признак Хатчинсона), неоднородность цвета пигмента, увеличение ширины распределения пигмента или проксимальный рост.Это может быть амеланотическое заболевание и может разрушить ногтевую пластину в случае прогрессирования. Биопсия матрикса ногтя необходима для диагностики. 6 Напротив, пигмент в подногтевой гематоме выглядит красновато-коричневым и гомогенным и показывает признаки миграции дистально в ногте. 6 Следует отметить наличие в анамнезе травм или новой обуви, а также симметричных признаков на других ногтях. Дерматоскопия может показать пурпурно-черный цвет с четко выраженной границей, шаровидным рисунком или осколочными кровоизлияниями или признаками травмы ногтевой пластины. 7
Рисунок 1. Подногтевая меланома 19
Воспроизведено с разрешения DermNet NZ
Зеленый пигмент указывает на колонизацию видов Pseudomonas или Klebsiella , обычно возникающих в результате онихолиза (отделения ногтя от ногтевого ложа), который обеспечивает потенциальное пространство для удержания влаги и последующей колонизации. 1 Ночное замачивание в растворах, состоящих из одной части уксуса и трех частей воды в течение 15 минут в день по мере необходимости, может разрешить и предотвратить рецидив. 1 Существует также ряд состояний, которые могут вызвать дистрофию ногтей (Таблица 1).
| Таблица 1. Распространенные причины дистрофии ногтей и предлагаемые методы лечения 1 | ||
| Состояние | Клинические признаки | Менеджмент |
| Псориаз | Питтинг, «замена масляных капель» ногтей, кровоизлияния осколков, наличие кожного псориаза 1 | Псориаз плохо реагирует на местные стероиды.Стероиды внутри очага поражения являются вариантом, но может потребоваться системная терапия такими лекарствами, как метотрексат или ацитретин. |
| Онихомикоз | Положительные грибковые обрезки ногтей (завершите три набора обрезков с разницей в несколько недель, если изначально не положительный результат, но есть серьезные подозрения), признаки дерматофитов на ступнях / между пальцами ног, поверхностные белые бляшки на ногтях (поверхностный онихомикоз) 1 или крошащийся ноготь, имеющий снята с ногтевого ложа | Ограниченного успеха можно достичь с помощью местных азолов.Для лечения может потребоваться пероральный тербинафин. Частота рецидивов высока (до 50%). 20 Если у пациента нет симптомов, успокойте его; никакого другого лечения не требуется. |
| Травма | Предыдущая операция / травма, характер возникновения повторяющейся травмы от упражнений, педикюра | Ведение пациента включает направление к ортопеду и сосредоточение внимания на предотвращении вторичной инфекции. |
| Красный плоский лишай | Рифленые или ребристые ногтевые пластины, поражающие 1–20 ногтей, признаки красного плоского лишая (фиолетовые папулы с тонкими белыми линиями наверху) на других участках кожи, таких как лодыжки или запястья 1 | Красный плоский лишай трудно поддается лечению.В некоторых случаях лечение включает сильнодействующие местные стероиды, стероиды внутри очага поражения или системное лечение. |
| Хроническая паронихия | Эритема и припухлость в области ногтевого сгиба, неравномерные язвочки, горизонтальные гребни или пигментация | Лечение хронической паронихии включает уменьшение погружения стоп в воду, лечение наложенных друг на друга сапрофитов (например, Candida видов), если они есть, и защиту от раздражителей или травм. |
Ответ на лечение может быть медленным, так как ногти на ногах растут в среднем на 1,62 мм / месяц (по сравнению с 3,47 мм / месяц для ногтей на руках), 8 , и скорость роста уменьшается с возрастом. Оценка ответа на лечение является продолжительной, а комплаентность часто неоптимальна.
Основные принципы биопсии ногтей
Эту процедуру нужно будет выполнить в сложных случаях. Анестезия ногтевого блока достигается либо блокадой пальцевого нерва, либо паронихиальной блокадой с использованием местного анестетика с адреналином, что, как было показано, безопасно и не увеличивает риск некроза. 9 Техника биопсии связана с анатомическим расположением поражения. Ногтевое ложе, матрица и ногтевой валик могут быть взяты для биопсии с использованием методов эллиптического иссечения или перфорации. 10 Перед удалением образца необходимо удалить весь стержень или проксимальное «окно». Чтобы свести к минимуму рубцевание и дистрофию ногтей, биопсии ногтевого ложа должны быть ориентированы продольно, а биопсии матрикса — горизонтально. 10 Если есть сомнения, биопсию ногтей могут выполнять различные поставщики, включая терапевтов, дерматологов и пластических хирургов, хирургов кисти и общих хирургов.
Трещины на каблуках
Трещины и трещины на пятках могут быть связаны с распространенными дерматозами, такими как псориаз, атопический дерматит, ихтиозы и ладонно-подошвенные кератодермы, или как отдельные признаки, возникающие, когда утолщенная сухая кожа растрескивается при движении жировой подушечки под пяткой. 11 Туфли и сандалии с открытой спиной и увеличивающийся вес являются предрасполагающими факторами. Лечение предполагает регулярное использование смягчающих средств, кератолитиков и увлажнителей, таких как мочевина и салициловая кислота, а также ношение закрытой обуви. 11
Пигментные образования на подошве
Tinea nigra ( Hortaea werneckii ), инфекция плесени, приобретенная при контакте с почвой, проявляется в виде медленно растущего желто-коричневого пигментированного пятна на подошве, иногда с небольшими чешуйками и нерегулярной, но четко выраженной границей. Его можно спутать с меланоцитарными поражениями, особенно с акральной меланомой. Диагноз черного опоясывающего лишая ставится на основании клинических данных с помощью дерматоскопии (описывается как «немеланоцитарный образец пигментированных спикул»). 12 Биопсия не требуется, поскольку диагноз может быть легко подтвержден грибковыми царапинами на коже и ответом на лечение либо местной противогрибковой мазью, либо местной комбинированной мазью с бензойной кислотой и салициловой кислотой. 13
Акральная лентигинозная меланома — это редкий подтип злокачественной меланомы, обнаруживаемый на дистальных участках кожи, в основном на ладонях или подошвах, причем большинство из них возникает на ступнях. На его долю приходится 2–3% меланом, и он значительно чаще встречается у лиц неевропейского происхождения. 14 Прогноз часто хуже из-за поздней диагностики и продвинутой стадии на момент обращения. 14 Характерное дерматоскопическое обнаружение параллельной пигментации гребней (по сравнению с доброкачественным рисунком борозд, показанным на рисунке 2) может быть имитировано доброкачественными состояниями, такими как подкорнеальное кровоизлияние. 15 Лечение акральной лентигинозной меланомы заключается в иссечении с соответствующими краями в зависимости от размера и толщины поражения. Возникающие в результате хирургические дефекты могут представлять серьезные проблемы для исправления.Эту операцию должны проводить только практикующие врачи с высоким уровнем хирургических навыков, при необходимости срочное направление к врачу.
Рисунок 2. Доброкачественный рисунок параллельных борозд пигментации 21
Воспроизведено с разрешения DermNet NZ
Кератиноцитарные злокачественные новообразования
Базальноклеточная карцинома чаще встречается в области головы и шеи, а болезнь педалей встречается очень редко. 16 Плоскоклеточный рак — наиболее частое злокачественное новообразование кожи стопы, поражающее дорсальную, акральную и подногтевую области. 17 Иногда он возникает из-за рубцов термического ожога, венозных язв и остеомиелитических поражений, известных как язвы Марджолина, которые часто очень агрессивны. 18
Хотя некоторые из представлений, упомянутых в этой статье, могут иметь значительное совпадение по внешнему виду, тщательное наблюдение за важными ключевыми особенностями в сочетании с правильными исследованиями позволит поставить точный диагноз и надлежащее лечение.
Конкурирующие интересы: Нет.
Происхождение и экспертная оценка: заказано, внешняя экспертная оценка.
Финансирование: Нет.
грибковый микоз: сыпь, которая может быть раком
Этот необычный рак крови появляется на коже
Когда сыпь впервые появилась в 2008 году, Пол Раффер, доктор медицины, подумал, что это, скорее всего, что-то довольно доброкачественное. Он невролог, а не кожный врач, но он достаточно долго практиковал, чтобы знать, что сыпь — очень распространенный симптом в медицине.Несколько месяцев лечился стероидами. Сыпь исчезнет, но потом вернется, хуже, чем раньше.
Сыпь со временем изменилась, в конечном итоге распространившись по всем частям его тела. Однако самым тревожным симптомом был зуд.
«Я никогда в жизни не представлял, каково это, когда все ваше тело постоянно чешется», — сказал Раффер. «Я перестала спать. Моя кожа начала шелушиться и шелушиться. На ней также начали образовываться очень толстые бляшки с поражениями по всей моей спине, животу и рукам.Но хуже всего был зуд. И не было ничего, что могло бы хорошо его контролировать ».
После консультации со специалистом-дерматологом, который подозревал, что у Раффера может быть аллергическая реакция на какое-то вещество, Раффер прошел серию тестов, которые опровергли эту теорию. Затем его направили к дерматопатологу, который повторно осмотрел кожу Раффера и поделился результатами: грибовидный микоз, который иногда называют кожной Т-клеточной лимфомой кожи.
«Отправляйтесь в Стэнфорд», — сказал этот врач Рафферу.«Обратитесь к доктору Юн Ким. Если не один из мировых экспертов, она, безусловно, гуру Западного побережья в том, что у вас есть».
Что такое грибовидный микоз?
Грибовидный микоз — разновидность лимфомы — наиболее распространенная форма рака крови. Когда кто-то болеет грибовидным микозом, злокачественные клетки из крови попадают на кожу. Наиболее частые симптомы грибовидного микоза вызывают поражения, которые выглядят как чешуйчатая зудящая сыпь. Эта сыпь может в конечном итоге превратиться в опухоль, а злокачественные клетки могут распространиться на другие органы тела.Грибовидный микоз, что примерно переводится как грибовидное грибковое заболевание, является наиболее распространенной формой подсемейства раковых заболеваний, вызываемых одним конкретным типом клеток иммунной системы, Т-клеточными лимфоцитами.
Юн Ким, доктор медицины, руководитель многопрофильной программы по кожной лимфоме в Стэнфорде, быстро обнаружил, что грибовидный микоз Раффера, который может расти довольно медленно, перешел в агрессивную форму, называемую синдромом Сезари. Это сделало болезнь Раффера стадией 4. Это его по-настоящему испугало.
«Когда вы слышите четвёртую стадию чего-либо, ваши внутренности вываливаются», — сказал Раффер. «Но я подумал, что если кто-то и сможет придумать, как с этим справиться, так это команда из Стэнфорда».
кожных заболеваний стопы | Заболевания кожи стопы
Доктор Теймури DPM изучает кожу стопы пациента в своем кабинете ортопедии, Moon Twp
Кожные заболевания стопы
Когда дело доходит до ваших кожных заболеваний стопы, есть несколько вещей, которые могут пойти не так ! Это не то, что вы хотите «сделать сам» и диагностировать с помощью «доктора Google».Если вы ищете ортопеда в Питтсбурге с более чем 21-летним опытом лечения кожных заболеваний стопы и голени, доктор Кристина — это то, что вам нужно.
Многие кожные заболевания стопы отлично подражают. Это означает, что внешне для неподготовленного глаза они могут выглядеть очень похожими, но на самом деле инфекционный организм и лечение могут сильно отличаться. Вот почему вы хотите, чтобы врач, специализирующийся на коже стопы, оценил вашу проблему стопы и порекомендовал лучший курс лечения.Вот лишь некоторые из наиболее распространенных кожных заболеваний стопы, по словам доктора Теймури DPM, ортопеда Мун Twp, и того, что она обычно видит в своих кабинетах подиатрии Moon and Cranberry Twp.
Кожные заболевания стопы:
Абсцесс
Абсцесс — Инфекция в мягких тканях стопы. Это вызывает скопление гноя. Абцесс также часто сопровождается болевым воспалением и припухлостью.
Актинический кератоз — это грубые чешуйчатые участки кожи, которые можно увидеть на передней части голени.Мы также называем их пигментными пятнами. Они могут перерасти в рак кожи. Вы должны попросить вашего врача наблюдать за этим.
Аллергический дерматит — Примером этого является ядовитый плющ. Аллергический дерматит — это когда внешние слои кожи воспаляются раздражающим веществом, которое соприкасается с кожей. Некоторые люди страдают аллергией на ароматизаторы, мыло или стиральные порошки в одежде, которые натирают кожу, например, на лодыжке от носков, возможно, на никель или металлы в крючках или сережках бюстгальтера.Многие люди реагируют на лекарства, например, на лекарство от грибка ногтей на ногах, которое вызывает красные зудящие высыпания на пальцах ног из-за неправильного применения.
Стопа спортсмена
Стопа спортсмена — Одно из наиболее распространенных заболеваний кожи стопы, которое ортопед в Бивере встречается каждый день. От спортсменов-подростков до бегунов и наших пожилых спортсменов-ветеранов нога вездесуща. Стопа спортсмена — это грибковое поражение кожи стопы. Это ВЕЗДЕ! И он любит теплые темные влажные кроссовки, которые носят весь день.
Есть два распространенных типа инфекций стопы спортсменов; Острая стопа у спортсменов и хроническая стопа у спортсменов. У спортсменов с острой формой стопы появляются красные прыщики или волдыри, а также красные, зудящие или жгучие. он находится между пальцами ног, на подошве и по бокам ступней и может даже расползтись по ногам. У пожилых спортсменов или ветеринаров, пострадавших на войне, заболевание часто бывает хроническим. Это выглядит как сухие чешуйчатые лапы, иногда белые и чешуйчатые. Часто стопы спортсменов с хроническим хроническим заболеванием принимают за сухие стопы и могут вызывать очень болезненные трещины на пятках.
Бактериальные состояния — Эритразма (ярко-красная влажная инфекция между пальцами ног), ямчатый кератолиз (от теплых влажных ног), целлюлит, стафилококк и стрептококк
Базальная мембрана — Тонкая мембрана, которая прикрепляет слои кожной ткани к тело. например, подошвенная бородавка не пересекает базальную мембрану кожи.
Волдыри — поражения кожи, заполненные жидкостью
Черный ноготь на ноге
— Вызвано травмой ногтя, когда он становится черным от грибка, синяком, слишком тесной обувью или слишком коротким срезанием ногтя.
Синяк — Возникает, когда крошечные кровеносные сосуды или капилляры разрываются внутри структур мягких тканей тела и становятся синими, пурпурными или темно-красными. Они могут появиться где угодно на теле. Кости также могут быть ушиблены, но вам потребуется МРТ или компьютерная томография, чтобы оценить это.
«Моя проблема началась с волдыря на подушечке правой стопы; и я действительно не думал об этом, пока не пошла кровь. В конце концов, он заразился и начал течь жидкость, поэтому я пошла к своему лечащему врачу, который назначил мне антибиотики, которые не помогли.
Между тем, как владелец пиццерии, мне все еще приходилось работать по 14-15 часов в день, проводя большую часть этого времени на ногах. Итак, в какой-то момент я решил попробовать высушить ноги, положив их на электрический обогреватель; но из-за того, что мой диабет повлиял на нервы в ногах, я не чувствовал, насколько жарко, и в итоге получил ожоги и волдыри на пальцах ног.
Итак, я пошел к доктору Тине, и она творит чудеса с лечением, которое начало исцелять очень быстро. Фактически, я был удивлен тем, как быстро кожа на моих пальцах ног начала отрастать; и она также успешно лечит исходную рану на моей стопе очень эффективным антибиотиком.Доктор Тина действительно делает потрясающую работу, и я ее очень уважаю!
— Деннис Виш
Уход за ранами
Мозоли — Мозоли и мозоли относятся к числу наиболее часто лечимых заболеваний стоп. Натоптыши — это утолщение кожи на ее внешнем слое вокруг кончиков пальцев ног, где мозоли похожи на мозоли, но на нижней части стопы. Эти состояния возникают из-за давления и могут быть болезненными. Может быть удален ортопедом с помощью скальпеля, не пытайтесь делать это дома! Будьте осторожны, прикладывая безрецептурные кукурузные подушечки между пальцами ног или в любом другом месте, если вы диабетик, это может привести к катастрофе.
Кандидоз — дрожжевая инфекция
Капиллярит — Воспаление капилляров
Целлюлит — Бактериальная инфекция кожи и мягких тканей с признаками рубца, опухоли и калорий
Обморожение — спазм капилляров
Контактный дерматит — раздражитель кожи, вызывающий сыпь кожные заболевания стопы
Ушиб — Шишка, синяк или травма, затрагивающая кожу, но не разрывающая ее.
Натоптыши — Натоптыши и мозоли относятся к числу наиболее часто лечимых заболеваний стоп. Натоптыши — это утолщение кожи на ее внешнем слое вокруг кончиков пальцев ног, где мозоли похожи на мозоли, но на нижней части стопы. Эти состояния возникают из-за давления и могут быть болезненными. Может быть удален ортопедом с помощью скальпеля, не пытайтесь делать это дома! Будьте осторожны, прикладывая безрецептурные кукурузные подушечки между пальцами ног или в любом другом месте, если вы диабетик, это может привести к катастрофе.
Cracked Heels
Состояние стопы, при котором нижняя половина пятки утолщена и / или потрескалась. Для большинства это косметическая проблема: если сухость сохраняется в течение длительного периода времени, это может привести к более серьезным проблемам со здоровьем. Может указывать на микоз стопы (стопы у атлетов) и может реагировать на местные противогрибковые препараты — это происходит после одного сеанса лечения.
Дерматит — Состояние кожи
Дерма — Толстая соединительная ткань кожи, расположенная непосредственно под эпидермисом.
Уход за ногтями и обследования для диабетиков — Из-за снижения кровотока или повреждения нервов в стопах люди с диабетом склонны ко многим осложнениям, включая инфекции стоп. Если не лечить эти инфекции, некоторые из которых начинаются с порезов или волдырей, они могут привести к потенциально серьезным последствиям, включая ампутацию стопы, пальца ноги или даже ноги.
Дисгидротическая экзема
Сухие трещины на пятках — Состояние стопы, при котором нижняя половина пятки утолщается и трескается.Для большинства это только косметическая проблема, однако, если сухость сохраняется в течение длительного периода времени, это может привести к более серьезным проблемам со здоровьем. Может указывать на микоз стопы (стопы у спортсменов) и может поддаваться действию местных противогрибковых препаратов.
Сухая кожа — потеря смягчающих средств кожи, также может быть зимний зуд
Экзема — обычное поверхностное состояние кожи
Многоформная эритема —
Запах стопы
Запах стопы — корине вызывают и создает ужасный запах, поскольку выделяет соединения серы.Риску подвергаются все, кто проводит долгие часы в горячих потных ботинках — наши военные, сельскохозяйственные рабочие, футболисты или футболисты. Скорее всего, врач-ортопед пропишет вам антибиотик местного действия и порекомендует наносить антиперспирант на ноги после ежедневного душа и мыться противомикробным очищающим средством. (см. гипергидроз).
Посторонние тела — Объект внутри тела, присутствие которого обычно не предполагается.
Грибок ногтей — Грибок ногтей на ногах может быть очень неприятным.К счастью, для этого состояния доступно лазерное лечение. Лазерные методы лечения грибка ногтей на ногах были впервые одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов еще в 2010 году. Медицинские работники клиники Beaver Valley Foot Clinic могут использовать несколько типов лазеров для удаления грибка ногтей на ногах. Лазерное лечение популярно для удаления грибка ногтей на ногах, потому что оно уничтожает и нагревает вредные грибки, но при этом сохраняет здоровые ткани нетронутыми.
Грибок ногтей — кожные заболевания стопы
Грибковые ногти — Грибковые ногти могут быть деформированными или утолщенными, и, как правило, ногти на ногах болят в результате грибковой инфекции.Грибок сначала поражает ноготь, а затем вызывает кариес, ноготь может, наконец, потрескаться и раскрошиться или образовать толстый ноготь
Подагра — Как правило, генетически обусловленная подагра, также известная как гиперурикемия, представляет собой тип артрита . Это вызвано диуретиками, повышенным потреблением пуринов и / или повышенной потерей веса. Побочные эффекты включают слабую или сильную боль в суставе.
Кольцевидная гранулема
Болезнь кистей и стопы — (вирус Коксаки A16), субфебрильная лихорадка и недомогание, затем язвы во рту, которые превращаются в волдыри, а затем язвы на подошвах стоп и ладонях развиваются примерно через 2 дня после язв во рту .Обычно в конце лета, начале осени.
Домашнее средство — Лечение, лекарство или средство, созданное без научных подтверждений,
предположительно лечит боль, болезнь или незначительную проблему.
Гипергидроз — Состояние, при котором человек чрезмерно потеет в ногах или вокруг них. У пациентов с анемией или гипертиреозом обычно наблюдается гипергидроз. Если это становится проблемой и пациент чувствует себя некомфортно, существует несколько вариантов лечения, включая антиперспиранты, пероральные препараты, ботокс и хирургическое вмешательство.
Хроническое заболевание, при котором край ногтя на ноге (обычно большой палец) врастает в кожу. Симптомы включают покраснение, боль, отек, зуд и инфекцию.
Удаление вросшего ногтя на ноге Beaver Pa Podiatry clinic
Вросший ноготь — Болезненные воспаленные края вросшего ногтя на ноге, если вовремя не лечить, можно сильно заразиться. Обратитесь к ортопеду при первых признаках боли и покраснения и не пытайтесь выкопать их самостоятельно, особенно если вы диабетик.
Келоид — гипертрофический рубец, обычно генетический
Лазер — Аббревиатура от «Усиление света путем имитации излучения».27 различных лазеров, каждый из которых лучше всего подходит для определенного лечения, доступны в наших офисах!
Лазерная эпиляция — Если вы устали от чистки, кусая бритвой лодыжки или колени, попробуйте перманентное удаление волос.
— Лечение, которое включает в себя очень сильно нагретые целевые световые лучи для удаления ткани в неинвазивной процедуре удаления поражений.
Поражение — Повреждение участка тела, вызывающее дискомфорт и боль, острый или хронический
.Острые поражения длятся недолго. Их можно охарактеризовать как отек, боль, жар и покраснение. Хронические поражения возникают чаще, но менее доступны.
Болезнь Лайма
— Спирохетные (спиралевидные) бактерии вида Borrelia Burgdorfer вызывают болезнь Лайма . Одиночное поражение в форме яблока сигнализирует о новой высоко локализованной инфекции. Дальнейшее развитие сыпи указывает на то, что инфекция стала общесистемной. Как только вы заметите сыпь, как можно скорее сделайте анализ крови.Лечите сразу.
- Болезнь Лайма — серьезное заболевание. В конечном итоге это может затронуть кожу, глаза, сердце, суставы и даже нервную систему.
- Анализ крови — единственный точный способ диагностировать боррелиоз. Иногда ваш ортопед может правильно диагностировать это на основании признаков и симптомов.
- Профилактика укусов клещей — основной способ предотвратить болезнь.
- Вы можете предотвратить многие из наиболее серьезных осложнений поздних стадий болезни Лайма с помощью агрессивного лечения антибиотиками на ранней стадии.Вот почему так важно раннее выявление.
Злокачественная меланома — Самый опасный и опасный вид рака кожи. Количество меланомы увеличивается, особенно у женщин до 40 лет. Обычно встречается на ногах и спине.
Проблемы с плюсневой костью / IPK — Проблемы с плюсневой костью возникают, когда человек носит обувь без поддержки и надлежащей подкладки или слишком тесную и узкую, что вызывает боль при ходьбе и беге. ИПК возникает при развитии сильных мозолей на подошве стопы.
Molluscum Contagiosum —
— Грибковое заболевание ногтя в ложе или пластине ногтя.
Кератолиз без ямок — (от теплых влажных ног), Бактериальная инфекция с характерными «ямками» с беловатой кожей. Это частая причина неприятного запаха ног. Вы можете найти эту кожную инфекцию на внешних слоях кожи. Коринебактерии являются частой причиной и создают ужасный запах, поскольку выделяют соединения серы. Любой, кто проводит долгие часы в горячих потных ботинках, подвергается риску — наши военные, сельскохозяйственные рабочие, футболисты или футболисты подвергаются риску.В конечном итоге любой человек с ослабленной иммунной системой или диабетом также подвергается риску. По мере развития группы небольших ям могут объединяться в большие ямы, покрытые кратерами. Скорее всего, ваш ортопед пропишет антибиотик местного действия и порекомендует наносить антиперспирант на ноги после ежедневного душа. Умывайтесь антимикробным очищающим средством. (См. Гипергидроз).
Подошвенный — Относится к подошве стопы.
Подошвенные бородавки. Бородавки — это кожная инфекция, вызванная (ВПЧ), наиболее распространенной вирусной инфекцией кожи.Подошвенные бородавки растут на подошве стопы или подошвенной поверхности. Они, как правило, находятся в зоне трения и давления. ВПЧ поражает только поверхностный слой кожи, создавая мозолевидные разрастания.
Подошвенные бородавки
Подошвенные бородавки — В клинике Beaver Valley Foot Clinic мы предлагаем лазерное удаление бородавок, которое является удобной для детей альтернативой более болезненным и страшным методам. Даже маленькие дети переносят лазерное лечение бородавок (и большие дети!). Для лечения бородавок смешиваем со специальной кислотой.Это значительно сокращает время лечения.
Псориаз — Распространенное хроническое аутоиммунное заболевание кожи, которое вызывает раздражающий зуд и покраснение с тяжелой красной шелушащейся кожей и / или толстыми белыми пятнами. Часто можно встретить его на подошвах стоп, коленях, локтях, волосистой части головы. Псориаз — это то, что мы также связываем с толстыми ямками на ногтях и даже с атритическими изменениями костей.
Синдром Рейно — аутоиммунное заболевание, сопровождающееся вазоспазмом капилляров пальцев рук и ног.
Кисты сальных желез– доброкачественные опухоли, содержащие кожный жир и другие материалы, удаляются при появлении симптомов.
Себорейный кератоз — Поврежденные кератиновые бляшки на внешнем слое кожи, обычно вызванные повреждением кожи с возрастом.
Рак кожи — например, плоскоклеточный рак, злокачественная меланома и другие новообразования, которые первоначально поражают кожу, но могут давать метастазы, если не лечить на ранней стадии
Опоясывающий лишай — вирус опоясывающего герпеса, находится в спящем состоянии в позвоночнике после ветряной оспы, может реактивироваться в виде болезненной сыпи на любом участке тела, включая стопу и ногу.
Подошва — низ ступни.
— Сосудистые звездочки, обычно предшествующие варикозному расширению вен, представляют собой тонкие красные и синие линии, которые могут появиться где угодно. Это вены, обычно расположенные на ногах и лодыжках, которые стали увеличенными, искривленными и опухшими. Когда клапаны в ваших венах становятся слабыми, кровь может скапливаться в ваших ногах, вызывая давление и красные, синие или пурпурные линии на ногах. Если не лечить, они могут стать серьезным заболеванием. Наши лазеры могут лечить ваши сосудистые звездочки.
Застойный дерматит — обесцвечивание вокруг лодыжек и опускание ног из-за гемосидерина и гемоглобина в крови, просачивающихся в местные ткани ног и образующих пятна железа, которые в конечном итоге разъедают и разрушают ткань на язвы
потные ноги — Состояние, при котором человек чрезмерно потеет в ногах или вокруг них. У пациентов с анемией или гипертиреозом обычно наблюдается гипергидроз. Если это становится проблемой и пациент чувствует себя некомфортно, существует несколько вариантов лечения, включая антиперспиранты, пероральные препараты, ботокс и хирургическое вмешательство.
Удаление татуировки — Если вам по какой-то причине надоела определенная татуировка, попробуйте превратить ее в невидимые чернила, у нас есть лучший выбор для удаления татуировки любого цвета.
Tinea Pedis
tinea pedis — стопы спортсменов
Грибок ногтей на ногах — Состояние, при котором на ногте появляется желто-белое пятно под кончиком ногтя, что в конечном итоге приводит к значительному обесцвечиванию ногтя и, в конечном итоге, к его образованию загустеть и разложиться.
Варикозное расширение вен — Варикозное расширение вен очень распространено, фактически, у 60 процентов людей они появляются по достижении определенного возраста. Это вены, обычно расположенные на ногах и лодыжках, которые стали увеличенными, искривленными и опухшими. Варикозное расширение вен обычно представляет собой более темные фиолетово-синие линии на ногах. Когда клапаны в ваших венах становятся слабыми, кровь может скапливаться в ваших ногах, вызывая давление и красные, синие или пурпурные линии на ногах.
Лечение подошвенной бородавки или бородавки препаратом Cranberry twp
Язва — поврежденная кожа в нижней (подошвенной) области стопы.Диабет вызывает большинство язв стопы, а также сосудистую недостаточность. Это может привести к потере конечностей.
Бородавки
Бородавки на стопе — В клинике стопы Бивер-Вэлли мы предлагаем лазерное удаление бородавок. Это удобная для детей альтернатива более болезненным и пугающим вариантам.

