Спазм гортани у взрослых: причины, симптомы и лечение
Спазм гортани у взрослых – неприятное и довольно распространенное явление, которое свидетельствует о наличии в организме определенных патологий. Проявляется симптомами разной степени сложности, которые нельзя игнорировать.
Необходимо своевременно выявить причину явления, несущего угрозу человеческой жизни. Симптомы и лечение спазмов у взрослых подробно рассмотрены ниже.
Причины спазма гортани у взрослого
Спазмы горла возникают из-за неожиданного рефлексного сокращения мышц гортани. Это случается и у взрослых, и у детей по ряду причин, как внешних, так и внутренних.
Внешние факторы (ситуативные):
- наличие в воздухе различных раздражающих веществ;
- побочное действие медикаментов, используемых для лечения горла;
- физическая усталость;
- стрессы, испуг, болевой синдром;
- попадание инородного тела;
- контакт с аллергенным источником.
Эти внешние причины не очень опасны.
При их устранении состояние человека быстро улучшается, а спазм горла повторяется редко.
К внутренним (эндогенным) причинам можно отнести следующие группы патологий:
Иногда спазм горла возникает во время операций на голосовые связки, как реакция на анестезию.
Наиболее часто спазм мышц гортани происходит ранней весной, когда в организме явный недостаток витаминов.
Основные и сопутствующие симптомы
Спазм горла у взрослого проявляется ярко выраженными симптомами, которые одинаковые для всех:
В отдельных случаях появляются сопутствующие симптомы. Больной интенсивно кашляет, жалуется на сильную изжогу, неприятные ощущения в области сердца.
Иногда наблюдается повышение температуры, появляются боли в животе. При тяжелых приступах, если вовремя не снять спазм, могут начаться судороги, появляется пена изо рта.
Спазм горла, одновременное появление болей в области грудной клетки во время движения – это может быть признак диафрагмальной грыжи. Чтобы остановить ее развитие, необходимо избавиться от лишнего веса и перейти на правильное питание.
Чтобы остановить ее развитие, необходимо избавиться от лишнего веса и перейти на правильное питание.
У взрослых симптомы патологии проявляются как все вместе, так и по отдельности, что напрямую зависит от причины спазма.
Различаются по длительности, могут регулярно повторяться. В отдельных случаях, чтобы снять спазм и облегчить состояние больного, требуется экстренная медицинская помощь.
Спазмы из-за приема пищи
При употреблении сухой твердой пищи в горле могут застревать кусочки. Человек испытывает дискомфорт, снижается проходимость пищевых путей. Застрявшая рыбная косточка может вызвать спазмы горла и причинить большие проблемы, вплоть до хирургического вмешательства.
Повышение кислотности из-за жирной и острой пищи при наличии рефлюксной болезни приводит к забрасыванию соляной кислоты в пищевод. Раздраженный желудок вызывает спазм мышц гортани.
Эндокринные патологии
Патологическое увеличение щитовидной железы вызывает спазм горла и удушье, особенно во сне. Такое случается при средней и тяжелой форме заболевания. В запущенных случаях больному даже трудно проглотить слюну.
Такое случается при средней и тяжелой форме заболевания. В запущенных случаях больному даже трудно проглотить слюну.
Эндокринные нарушения вызывают повышенную возбудимость, ухудшение самочувствия.
Спазмы пищевода и органов дыхания вызывает такое эндокринное заболевание как гиперпаратиреоз.
Прогрессирование болезни приводит к нехватке в организме кальция. Ухудшается состояние мышц всего организма, появляются мышечные спазмы горла и груди, болезненные ощущения в сердце.
Психоневрология
Неврологические и психические расстройства, стрессы часто становятся причиной спазмов внутренних органов. Больные жалуются на боль, удушье, спазм горла.
Появляются такие симптомы как подергивание конечностей, сухость во рту, потеря голоса, бледность кожи. При обследовании у больных не находят никаких патологических изменений органов, но их состояние может неуклонно ухудшаться на фоне повышенной раздражительности, страхов и тревожности.
Невротический спазм мышц гортани по симптомам часто напоминает заболевание щитовидной железы.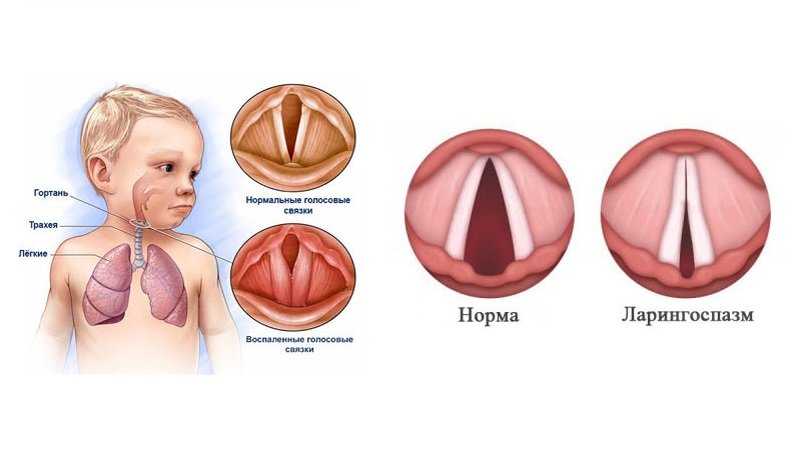 В этом случае только комплексная диагностика может подтвердить правильный диагноз.
В этом случае только комплексная диагностика может подтвердить правильный диагноз.
Ларингоспазм
Возникновение спазма бессознательного характера проявляется резким сужением гортани или полным ее закрытием.
Тяжелый приступ сопровождается свистящим затрудненным дыханием, бледностью кожи, усиленным потоотделением, напряжением шейных мышц.
Для больного характерно положение тела с откинутой головой и открытым ртом. Пульс при этом учащен, а зрачки сужены.
Тяжелая форма ларингоспазма сопровождается судорогами и обмороком, пеной изо рта, неконтролируемым опорожнением мочевого пузыря и кишечника.
Иногда кратковременный спазм горла проходит быстро за несколько секунд, затем больной начинает глубоко дышать и вскоре засыпает.
Длительный приступ может привести к смерти в результате асфиксии. В этот момент голосовые связки плотно прилегают друг к другу, затрудняя дыхание.
Ларингоспазм – это не отдельное заболевание, а скорее симптом развивающейся патологии.
Диагностика
Первые проявления спазмирования мышц гортани должны насторожить и стать поводом для посещения врача, чтобы установить причины и не ухудшить свое здоровье. Это может сделать только специалист, он же назначит оптимальное лечение.
Множество причин, вызывающих спазмы горла, затрудняют диагностику. Вначале пациент осматривается терапевтом и отоларингологом. Часто приходится обращаться за консультацией и к другим специалистам.
После полного осмотра больного дополнительно назначают такие диагностические процедуры:
- анализы крови и мочи;
- ларингоскопия – позволяет оценить состояние носоглотки;
- фарингоскопия – осмотр горла, взятие мазка на анализ;
- фиброэзофагогастродуоденоскопия – метод исследования пищеварительной трубки;
- электрокардиограмма;
- УЗИ;
- КТ или МРТ.
Диагностический поиск продолжается до полного выяснения причин спазмов мышц гортани.
Лечение
Болезненные спазмы горла требуют индивидуального лечения. Врач берет во внимание состояние пациента и течение заболевания. Применяются две основные методики: купирование приступа и лечение главного заболевания, которое нарушает нормальную работу гортани.
Врач берет во внимание состояние пациента и течение заболевания. Применяются две основные методики: купирование приступа и лечение главного заболевания, которое нарушает нормальную работу гортани.
Первая помощь
При спазмировании мышц гортани требуется немедленная врачебная помощь. Чтобы человек не задохнулся во время приступа, пока приедет скорая, ему нужно оказать первую помощь. Возможно, это спасет больному жизнь. Часто даже взрослые люди пугаются таких приступов и теряются.
Чтобы снять спазм, надо помочь больному успокоиться, заставить его дышать медленно. Необходимо обеспечить доступ свежего воздуха, хорошо проветрить помещение, можно сбрызнуть лицо водой, пощипать пострадавшего, пощекотать его нос.
Питье теплой подсоленной воды, а потом вызывание рвоты снимает спазм, случившийся после еды.
Если больной потерял сознание, то для приведения его в чувство можно использовать нашатырный спирт. При коротком приступе снять спазм и успокоиться поможет теплая ванна. Рекомендуется также обильное горячее питье.
Рекомендуется также обильное горячее питье.
Врачи скорой помощи для оказания экстренной помощи вводят внутривенно глюконат кальция. В тяжелых случаях применяют трахеотомию, интубацию трахеи, делают искусственное дыхание и непрямой массаж сердца при его остановке.
- Трахеотомия – это рассечение трахеи в случаях спазма и угрозы удушья для свободного доступа воздуха в легкие.
- Интубация – это ввод в трахею через рот или нос специальной трубки, которая позволяет больному дышать.
Трахеотомия применяется также для извлечения из гортани инородных тел.
Медикаментозное лечение
Часто снимает спазм применение медицинских препаратов, которые направлены на расслабление мышц. В случае спазма из-за аллергической реакции применяют антигистаминные препараты: фенистил, димедрол, супрастин.
Когда спазмы горла вызывает астма, применяют бронхолитики: эфедрин, анасман, беродуал для паровых ингаляций.
При нервных расстройствах назначают антидепрессанты, транквилизаторы.
Если причиной спазма стали заболевания органов пищеварения, то важно снять воспаление и нормализовать кислотность.
Помогает снять обострение прием внутрь 5 % раствор бромида калия. После устранения спазм мышц гортани средство продолжают принимать по 10 мл два раза в день.
Злокачественные опухоли, вызывающие удушье, лечат лучевой терапией, химиотерапией или путем хирургического вмешательства.
Без своевременного лечения приступы случаются все чаще и становятся продолжительнее. Растет риск развития осложнений.
Народная медицина
Есть эффективные и безопасные рецепты народной медицины, чтобы снять спазм горла.
Ингаляции
Содовые ингаляции – отличное средство, чтобы устранить приступы. На 2 стакана кипятка нужно добавить 2 столовых ложки пищевой соды и дышать целебным паром в течение 15 минут. Процедуру делать ежедневно на протяжении месяца.
Читайте также: ингаляции небулайзером.
Можно совмещать ингаляции с успокоительными травяными ваннами. Полезно полоскать горло содовым раствором 3-4 раза в день.
Полезно полоскать горло содовым раствором 3-4 раза в день.
Настойка
Настойка лечебных трав с вином – прекрасное средство для облегчения дыхания взрослым. Для этого берут в равных пропорциях такие травы: чабрец, розмарин, марьянник, герань, мята. Добавляется измельченный корень имбиря, красный молотый перец и все перемешивается. Затем разогреть 1 литр красного крепленого вина, залить смесь и настоять пару дней. Настойку процедить и принимать перед сном по 50 мг. Месячный курс желательно повторить через месяц.
Ромашка
Успокаивающий ромашковый чай очень полезен для организма. Его лечебное действие усиливается при заваривании цветков ромашки в молоке.
Сосновая живица
Хорошо помогает при лечении спазма мышц гортани сосновая живица – смола хвойных деревьев. Только она должна быть обязательно свежая. Смолу принимать по чайной ложке, рассасывая утром на голодный желудок. Перед сном живицу принимают, растворяя в горячем молоке.
Тёплое молоко
Регулярное употребление перед сном теплого молока с добавлением таких компонентов как корица, мед, прополис или гвоздика будет способствовать смягчению дыхательных путей и улучшению иммунитета.
Профилактика
Простые профилактические меры помогут избежать приступов или свести их риск до минимума:
- регулярные релаксационные процедуры;
- хороший сон;
- избегание стрессов;
- соблюдение графика работы и отдыха;
- здоровое питание;
- отказ от вредных привычек;
- укрепление иммунитета;
- физические упражнения, прогулки на свежем воздухе.
Рекомендуется ограничить употребление острых, маринованных, жирных продуктов, концентрированных магазинных соков, крепкого черного кофе. Ввести в рацион больше продуктов, богатых кальцием. Постоянное переедание на фоне плохого пищеварения может способствовать возникновению мышечных спазмов.
При склонности к изжоге надо приучиться спать на высокой подушке. Очень эффективны дыхательные упражнения.
Очень эффективны дыхательные упражнения.
Чтобы избежать спазм горла, важно не переохлаждаться и не запускать до хронической стадии инфекционные и воспалительные процессы органов дыхания.
Видеозаписи по теме
причины состояния, диагностика и лечение
Спазм в горле – жалоба, способная вызвать панику у пациента. Симптом варьирует от чувства дискомфорта при глотании до приступа удушья. Его патологический субстрат – резкое сужение просвета полых органов, расположенных в области шеи (глотка, гортань, пищевод). Некоторые случаи заканчиваются летальным исходом, поэтому указанное состояние не терпит игнорирования и самолечения.
Спазм в горле – симптом, под маской которого скрываются несколько патологий. Следовательно, универсального метода его устранения не существует. От причины указанной жалобы напрямую зависит, как врач будет лечить спазм горла у определенного пациента. Может потребоваться консультация не одного профильного специалиста.
От причины указанной жалобы напрямую зависит, как врач будет лечить спазм горла у определенного пациента. Может потребоваться консультация не одного профильного специалиста.
Причины
Различают спазмы:
- Ситуативные. Резкое мышечное сокращение провоцируется внешними причинами.
- Эндогенные. Обусловлены внутренним фактором. Например, речь идет о наличии сопутствующего заболевания у человека.
Ситуативные спазмы в горле вызывают следующие причины:
- Вдыхание воздуха, содержащего раздражающие вещества.
- Использование медикаментов со спазмогенным побочным действием.
- Стрессовые ситуации, чрезмерные эмоциональные и физические нагрузки, даже сильная резкая боль.
- Неаккуратный прием пищи.
- Взаимодействие с любым источником аллергенов.
Основные группы патологий, способных вызвать спазм мышц в области горла:
- Болезни эндокринной системы (поражение щитовидной, паращитовидной желез).

- Психоневрологические расстройства (истерия).
- Инфекции верхних дыхательных путей (частые причины – ларингит, острый тонзиллит, фарингит).
- Сосудистая патология (состояние после перенесенного инсульта).
- Болезни органов желудочно-кишечного тракта (обратный заброс соляной кислоты при рефлюкс-эзофагите).
- Онкопатология (раздражение нервных окончаний мускулатуры опухолями крупных размеров).
- Заболевания опорно-двигательного аппарата (мышечный спазм глотки и пищевода при грыже шейного отдела позвоночника).
Основные и сопутствующие симптомы
Спазмы в горле могут проявляться в форме следующих главных признаков:
- Нарушение дыхания. Степень может колебаться от легкого затруднения вдоха (инспираторная одышка) до чувства удушья. Вдыхание воздуха сопровождается шумом, иногда легким свистом и лающим кашлем (у ребенка).
- Чувство комка, инородного тела в горле. Пациенту не удается быстро избавиться от него, не всегда помогает прием воды.
 Спазмы в горле могут усиливаться при глотании.
Спазмы в горле могут усиливаться при глотании. - Болевой синдром. Обусловлен патологическим напряжением шейной мускулатуры. При легком надавливании на горло могут усиливаться спазм и боль.
Возможные дополнительные симптомы:
- Изменение цвета кожных покровов (бледность, синюшность за счет нехватки воздуха).
- Холодный пот.
- Тревога, чувство страха.
- Головная боль.
- Потеря сознания.
- Появление пены изо рта.
- Судорога.
Все указанные признаки могут встречаться вместе и по отдельности. Интенсивность проявлений, сочетание симптомов напрямую зависят от причины спазма. Иногда жалобы могут быть настолько выраженными, что пациент нуждается в экстренной помощи.
Спазмы из-за приема пищи
Употребление некоторых продуктов вызывает резкое сокращение мышц глотки и пищевода. Причиной спазмов в горле способен стать крупный комок твердой, сухой пищи. Случайное проглатывание острых костей также приводит к нарушению пищеводной проходимости.
Погрешности в питании играют опосредованную роль при рефлюксной болезни: употребление острой, жирной пищи – фактор повышения кислотности желудочного сока. У пациента, страдающего указанным заболеванием, соляная кислота частично выбрасывается в пищевод. Содержимое желудка раздражает стенки органа и вызывает их резкое сокращение, по ощущениям похожее на чувство комка при глотании. Как убрать неприятные спазмы в горле при рефлюкс-эзофагите, решает гастроэнтеролог.
Эндокринные патологии
Чувство сдавливания горла и нехватки воздуха иногда вызвано патологией щитовидной железы. Это обусловлено патологическим разрастанием ткани органа — зобом. Горло подвергается сдавливанию при средней, тяжелой степени заболевания. Тогда может присоединиться боль.
Сильные мышечные спазмы в горле провоцируются и поражением паращитовидной железы. Снижение уровня паратгормона приводит к выраженному недостатку кальция, избытку фосфатов в крови. Такой дисбаланс в организме – причина мучительных судорог. Боль охватывает практически все группы мышц, включая пищеводные.
Боль охватывает практически все группы мышц, включая пищеводные.
Психоневрология
Ряд психических заболеваний предстает в виде ощущения удушья, комка в горле. Жалобы, как правило, у пациентов эмоционально окрашены: они могут указывать на боль, чувство страха смерти, невозможность глотать пищу и дышать. Малейший раздражитель способен вызывать нервный срыв. Результаты объективного осмотра говорят об отсутствии выраженных патологических изменений со стороны тела. Нервный спазм в здоровом горле встречается при неврозах, депрессиях.
Ларингоспазм
Представляет собой резкое непроизвольное сокращение мышц гортани. Степень спазма колеблется от легкого ощущения нехватки воздуха до удушья. Тяжелая форма симптома сопровождается полным смыканием голосовой щели и относится к жизнеугрожающим состояниями. В силу анатомических особенностей, подобные спазмы горла чаще возникают у ребенка младше 3 лет, чем у взрослого.
Причины:
- Стремительное прогрессирование ЛОР-заболевания, например, ларингита.

- Контакт с аллергенами либо вдыхание раздражающих веществ.
- Выраженный недостаток кальция, витамина D (в группе риска дети, страдающие рахитом).
Проявления:
- затрудненный вдох, сопровождаемый шумом и свистом;
- склонность к быстрому переходу в состояние удушья;
- осиплость голоса.
Классическая клиническая картина ларингоспазма у детей ярче, чем у взрослых: спазмы в горле вызывают еще и лающий, свистящий кашель.
Диагностика
Поиск патологии, спровоцировавшей синдром, труден. Это объясняется полиэтиологичностью (многопричинностью) спазма горла. Что делать в случае появления данной жалобы, правильно определит лечащий врач. Первый доктор, к которому следует обратиться с проблемой – терапевт. Учитывая локализацию жалобы, пациент должен быть осмотрен отоларингологом. При необходимости проводятся консультации онколога, гастроэнтеролога, других специалистов.
Если нет признаков стойкой физической патологии, диагностический поиск начинается с исключения внешних причин, способных спровоцировать спазм горла и его сопутствующие симптомы. Например, доктор может поинтересоваться, имеется ли у пациента аллергия на какие-либо вещества, не предшествовал ли стресс спазму горла.
Например, доктор может поинтересоваться, имеется ли у пациента аллергия на какие-либо вещества, не предшествовал ли стресс спазму горла.
Основные методы исследования:
- Фарингоскопия. Поиск причины начинается с непосредственного осмотра глотки при помощи шпателя.
- Лабораторные анализы крови. Помогают выявить общие признаки воспаления. При подозрении на опухоль проводится проверка онкомаркеров. В некоторых случаях исследуется гормональный фон.
- Ларингоскопия. Инструментальный способ диагностики, позволяющий оценить общее состояние слизистой гортани, голосовой щели.
- ФГДС (фиброэзофагогастродуоденоскопия). Метод, направленный на поиск причины патологии по ходу пищеварительной трубки.
- Ультразвуковое исследование. Используется для исключения заболеваний щитовидной железы.
Список исследований дополняется в ходе диагностического поиска до выяснения причины, почему пациент страдает от мышечных спазмов в горле.
Лечение
Если резко возник спазм горла, что необходимо делать? В первую очередь нельзя давать волю панике.
Меры:
- Обеспечить приток свежего воздуха, открыв окно.
- Дать немного воды комнатной температуры. Горячая или слишком холодная жидкость может усугубить состояние.
- Ослабить стесняющую одежду, снять галстук, расстегнуть воротник рубашки.
- Если спазм гладкой мускулатуры в горле спровоцирован вдыханием раздражающих веществ – немедленно прекратить их поступление либо вывести пациента в безопасное место.
- Удобно уложить больного.
В ряде случаев помогает искусственный вызов рвоты. Например, это эффективно при заглатывании слишком большого куска пищи, не способного нормально продвинуться дальше по пищеводу. Если в горле застряла кость, может потребоваться помощь хирурга, чтобы ее удалить.
Базовое лечение зависит от фактора, вызвавшего спазм горла. Следовательно, способов борьбы с симптомом очень много.
Примеры:
- Аллергический приступ купируется с помощью антигистаминных средств, например, Супрастина.
- Если причины приступов удушья кроются в астме, назначаются бронхолитики. Быстрый эффект оказывает Беродуал в форме ингаляции.
- При эндокринной патологии назначают гормональные препараты. Возможна резекция разросшейся щитовидной железы.
- Психосоматические расстройства поддаются коррекции с помощью антидепрессантов, транквилизаторов. Препаратов данных групп много, все они отличаются по механизму действия. Психиатр сам решает, как снять спазм в горле при неврозе, депрессии.
- Опухоли, сдавливающие органы шеи, приходится убирать хирургически. При злокачественных новообразованиях лечение дополняется лучевой и химиотерапией.
- Препараты при инфекционной патологии подбираются согласно возбудителю. Это могут быть антибиотики, противовирусные средства.
- Спазм пищевода при рефлюкс-эзофагите помогают убрать препараты, снижающие кислотность желудочного сока. Используются ингибиторы протонной помпы (Омепразол, Париет).
Профилактика
Чтобы избежать таких симптомов, как спазм в горле, боль и удушье, рекомендовано:
- Соблюдение режима труда и отдыха.
- Избегание стрессовых ситуаций.
- Правильное питание, употребление достаточно измельченных продуктов, тщательное пережевывание.
- Отсутствие контакта с уже известными аллергенами.
- Своевременное лечение сопутствующих заболеваний.
Если пациент изучил множество информационных источников и теоретически знает, как можно избавиться от спазма в горле, это не отменяет необходимости в квалифицированной медицинской помощи. В лучшем случае безграмотное самолечение приведет к потере времени, в худшем – станет причиной летального исхода. Только врач правильно определит, как лечить спазм в горле у пациента. Терапия зависит от причины этого состояния, а их много.
Автор: Кристина Мищенко, врач,
специально для Moylor.ru
Полезное видео о самопомощи при спазме в горле
Спазм гортани: причины, первая помощь, лечение
Спазм в горле — это редкое и серьезное изменение в работе гортани. Существует несколько причин, исходя из которых может возникнуть такое патологическое состояние. Дискомфорт может возникнуть внезапно и без причины. При таких условиях человек ощущает дискомфорт в процессе глотания пищи и во время вдоха выдоха, может возникнуть приступ удушья. Достаточно часто приступ случается ночью. В связи с этим у больного появляется чувство страха и тревоги. Поэтому каждый должен знать основные причины возникновения спазма в горле. Только после тщательной медицинской диагностики врач должен назначить комплексную терапию, поскольку самолечение может навредить и спровоцировать развитие серьезных проблем со здоровьем.
Причины спазма
Под воздействием негативных факторов окружающей среды может возникнуть спазм гортани. Иногда, такое состояние вызвано раздражением или травмой. К основным причинам ситуативного спазма горла относят:
- прием лекарственных препаратов, которые имеют спазмолитическое побочное действие;
- стресс;
- систематические переживания;
- сильное переутомление;
- вдыхание воздуха, который содержит раздражающие вещества.
Если неаккуратно потреблять пищу и взаимодействовать с аллергеном, то может возникнуть спазм в горле. При таких условиях возникают проблемы в работе органов дыхания. Спазм развивается по причине сильного раздражения нервов, которые находится в области глотки, такое случается при опухолях пищевода, аневризме, столбняке. Если у пациента присутствует чувство наличия инородного тела в горле и возникли проблемы с дыханием, то следует осуществить тщательное медицинское исследование, которое поможет определить заболевание, которое спровоцировало возникновения неприятного симптома.
Какие патологии часто провоцируют появление спазмов?
Существует несколько патологических состояний, исходя из которых могут возникнуть спазмы гортани. К ним относят:
- эндокринные заболевания;
- психическое расстройство;
- инфекционное заболевание.
При ларингите, острой форме тонзиллита, фарингите часто возникает спазм в горле. Если у человека обнаружены заболевания желудка и кишечника, опорно-двигательного аппарата, то часто возникает спазматическое состояние.
Основные признаки спазма
Существует несколько симптомов, исходя из которых можно выявить спазмолитическое состояние, а именно:
- Меняется процесс дыхания. Во время вдоха больной ощущает незначительный свист и сильный кашель.
- Спазм может колебаться от нескольких минут до нескольких часов, дней.
- Чувство наличия инородного тела в горле.
- Больной пытается выпить как можно больше воды чтобы улучшить самочувствие, но чувство комка не перестает беспокоить больного.
- Спазм становится сильнее во время приема пищи.
- Возникает сильная болезненность в горле.
«Ощущение кома в горле — что это?» спрашивают многие пациенты. Когда человек подавиться едой возникает подобное чувство кома в горле, разница только в том, что при ощущении инородное тело отсутствует. По причине патологического напряжения мышц шеи возникают сильные боли. Если надавить на горло, то дискомфорт усиливается, кожа приобретает бледный цвет. При длительном спазмолитическом состоянии горло приобретает синий оттенок. Если возникла легкая степень удушья горла, то спазмы пройдут спустя несколько минут. Этого времени будет достаточно для того чтобы нормализовалось функционирование органов дыхания и глотания. Если своевременно не осуществить терапию спазма гортани, то возникают дополнительные симптомы в виде:
- судороги;
- пена изо рта;
- резкой утраты рассудка.
При таких условиях нарушается работа сердечно-сосудистой системы. Если не осуществить своевременную терапию, то могут возникнуть серьезные осложнения — вплоть до смерти больного.
Спазм во время еды или после
Ощущение кома в горле — что это? При таком состоянии человеку кажется, что в горле что-то застряло, но инородное тело отсутствует. В процессе потребления пищи может возникнуть внезапная судорога мышцы в горле и пищеводе. Такой процесс может происходить как во время еды, так и после. При таких условиях возникает сильный дискомфорт и ухудшается общее самочувствие человека. Если проглотить острые рыбные косточки — это спровоцирует изменение проходимости пищевода. Чтобы решить проблему врачи применяют хирургический метод терапии. По причине употребления острого и жирного блюда может возникнуть рефлюксный недуг. При таких условиях увеличивается кислотность сока в желудке. Чтобы не допустить развития проблемы со здоровьем важно своевременно обратиться к врачу и пройти тщательный медицинский осмотр.
Эндокринные болезни
Достаточно часто появляются спазмы вследствие эндокринных заболеваний горла. При возникновении заболеваний щитовидной железы может нарушиться работа органов дыхания, при этом, присутствует ощущение сдавливания горла. Такие симптомы развиваются по причине болезненного разрастания ткани железы. Если щитовидная железа увеличилась незначительно, то у человека возникают следующие симптомы спазма гортани:
- потливость;
- астения;
- раздражительность и диарея;
- частое сердцебиение;
- тремором рук.
Если появился один из признаком недуга нужно посетить врача. Самолечение может спровоцировать осложнения. На последующих стадиях развития заболевания глотка сдавливается, поэтому многим так и хочется закричать — «Не могу дышать!». При поражении паращитовидной железы может возникнуть сильный спазм мышц в горле. Если снизится показатель паратгормона, то возникнет дефицит кальция и фосфатов. Вследствие чего развиваются нестерпимые судороги. Боль может охватывать все мышцы, не исключение пищеводные.
Психоневрологическое расстройство
При возникновении психоневрологических расстройств могут возникнуть спазмы в горле. Чтобы опровергнуть или подтвердить патологию необходимо посетить врача и осуществить тщательную диагностику. Чаще всего симптомы спазма при неврозе возникают вследствие:
- конфликта;
- сильных переживаний;
- стресса;
- длительного перенапряжения.
При появлении многих психических заболеваний возникает приступ удушья, чувство вакуума в глотке и повышается температура тела. При малейшем раздражении может возникнуть нервный срыв. Человеку хочется крикнуть — «Не могу дышать!». При неврозе болит живот, сердце, пациент боится умереть. Такие переживания негативно отражаются на общем состоянии здоровья пациента, поэтому и возникают сильные спазмы в горле и пересыхание во рту. Кроме этого, затрудняется дыхание и немеет гортань, пропадает голос. Иногда начинается истерика. При появлении одного из симптомов психосоматического спазма гортани важно обратиться к врачу и не заниматься самолечением. Только лечащий врач может назначить лекарственные препараты, которые помогут устранить заболевание.
Появление ларингоспазма
Ларингоспазм — это один из самых распространенных видов появления спазма, который может проявиться в виде сокращения мышцы глотки непроизвольной природе. Развивается он внезапно и сопровождается нарушением в работе органов дыхания, часто возникает одышка. При тяжелом течении такого патологического состояния развивается сильное удушье, такое явление опасно для жизни человека и может привести к его гибели. Достаточно часто возникает резкое сокращение глотки у детей.
Спазмы у детей
Среди основных факторов, которые провоцируют развитие такого патологического состояния выделяют:
- развитие инфекционной болезни в организме ребенка;
- воздействие аллергена;
- длительный прием лекарственных препаратов;
- дефицит кальция и витамина Д.
К основным симптомам спазмолитического состояния горла относят:
- боль в горле и грудной клетке;
- невозможность воспроизвести звук и глотнуть пищу;
- чувство наличия инородного тела в горле.
«Я задыхаюсь» — может подумать ребенок. В частых случаях, спустя несколько минут самочувствие улучшается, при тяжелом течении ларингоспазма следует немедленно ехать в больницу или вызвать бригаду скорой помощи. В процессе развития патологии у детей возникают более выраженные клинические симптомы:
- кашель лающий и свистящий;
- кожный покров приобретает бледноватый цвет — такое явление может возникнуть по причине испуга малыша, длительного плача.
При каких условиях отекает гортань и возникает острая нехватка кислорода. Если запустить патологию, то изо рта появляется пена, лицо синеет и человек теряет сознание. В таком случае следует немедленно вызвать бригаду скорой помощи.
Первая помощь
Спазм гортани у взрослых может длиться несколько секунд и пройти самостоятельно. При более длительных спазмах следует немедленно помочь больному и вызвать бригаду скорой помощи. Как избавиться от спазмов горла? В первую очередь необходимо:
- обеспечить спокойную обстановку больному;
- открыть окна для проветривания помещения;
- дать выпить воды;
- если больной потерял сознание, то необходимо использовать нашатырный спирт.
Если такие рекомендации не помогли улучшить общее самочувствие больного, и он говорит: «Я задыхаюсь!» — необходимо попросить потерпевшего задержать дыхание и похлопать по его спине, искусственным путем вызвать рвоту. При длительном приступе нужно принять ванну с теплой водой. Благодаря такому мероприятию будет снято напряжение и расслаблены мышцы глотки. Конкретное лечение назначает врач в зависимости от причины, которая спровоцировала развитие спазмов горла.
Как снять спазм гортани в домашних условиях? При аллергическом приступе необходимо выпить антигистаминный препарат. При помощи «Супрастина», «Димедрола», «Тавегила» осуществляется лечение удушья горла. Если спазмы возникли по причине астматического приступа необходимо использовать бронхолитики. При помощи «Эфедрина», «Теофедрина», «Оносма» осуществляется терапия больного. Благодаря «Беродуалу» можно быстро устранить спазмы в горле. Если возникли проблемы с дыханием по причине развития опухоли гортани, то необходимо прибегнуть к хирургическому вмешательству. Следует знать, что любой лекарственный препарат должен назначать строго врач, в зависимости от тяжести состояния больного и его физиологических особенностей.
Профилактические меры
Спазмы в горле могут возникнуть у каждого человека. Чтобы свести возможный риск до минимума необходимо выполнять рекомендации специалистов. К ним относят:
- вести здоровый образ жизни;
- включить в рацион только полезные продукты;
- не переживать и не нервничать;
- своевременно лечить заболевания;
- регулярно проходить медицинский осмотр.
Спазм мышц гортани — это неприятное и опасное болезненное состояние, которое способно привести к гибели больного. Поэтому при обнаружении одного из симптомов спазма горла нужно посетить врача. При таких условиях не возникнут серьезные осложнения.
Народные методы лечения
Как осуществить лечение спазма гортани? Иногда на помощь могут придти не медикаментозные способы. Народными средствами можно устранить спазмы в гортани. Перед тем как осуществить терапию, необходимо посетить врача для того, чтобы выявить причину, которая спровоцировала появление неприятного симптома. Среди самых эффективных народных методов терапии спазмов выделяют:
- Лечение луковой шелухой. Необходимо залить 2 ст. л. сухого снадобья 300 мл горячей воды. Настаивать 10 минут. Перед применением процедить. Пить перед сном 1 стакан целебного средства.
- При помощи настоя ромашки можно эффективно устранить спазмы и улучшить общее самочувствие человека. Для приготовления целебного средства необходимо в литр кипятка добавить 2 ст. л. цветков. Пить целебный напиток несколько раз в день по 150 г.
- Благодаря меду и кефиру можно расслабить спазмированные мышцы. На голодный желудок нужно съедать мед (1 ч. л.) и запивать кефиром (150 г).
В том случае, если массаж горла, покой и народные методы не помогли, нужно посетить врача, поскольку такое состояние доставляет дискомфорт больному и мешает вести полноценный и привычный для него образ жизни. Длительность курса лечения лекарственными препаратами должен назначать строго врач. Самолечение может навредить. Целебные травы обладают точно таким же сильным действием, как и таблетки, поэтому лучше не рисковать и обратиться за помощью к специалисту.
На заметку пациенту
В том случае, если спазмы в горле возникают систематично, то это свидетельствует о том, что возникло серьезное нарушение в работе организма человека. При таких условиях необходимо провести медицинский осмотр для того, чтобы выявить болезнь, которая спровоцировала развитие неприятного симптома. Причину спазма гортани определит доктор. Не рекомендовано в домашних условиях принимать лекарственные препараты без назначения врача, поскольку многие медикаменты имеют противопоказания и побочные эффекты. Чтобы не допустить развития серьезных проблем со здоровьем, нужно не затягивать с походом к специалисту, провести комплексное лечение.
Причины, лечение, первая помощь и многое другое
Что такое ларингоспазм?
Ларингоспазм — это внезапный спазм голосовых связок. Ларингоспазм часто является признаком основного заболевания.
Иногда они могут происходить в результате беспокойства или стресса. Они также могут возникать как симптом астмы, гастроэзофагеальной рефлюксной болезни (ГЭРБ) или дисфункции голосовых связок. Иногда они случаются по неизвестным причинам.
Ларингоспазмы редки и обычно длятся менее минуты.В это время вы должны быть в состоянии говорить или дышать. Обычно они не являются признаком серьезной проблемы и, вообще говоря, не смертельны. Вы можете испытать ларингоспазм один раз и больше никогда не иметь его.
Если у вас повторяются ларингоспазмы, вы должны выяснить, что их вызывает.
Если у вас повторяющиеся ларингоспазмы, вероятно, они являются симптомом чего-то другого.
Желудочно-кишечная реакция
Ларингоспазм часто вызывается желудочно-кишечной реакцией.Они могут быть индикатором ГЭРБ, которая является хроническим заболеванием.
ГЭРБ характеризуется поступлением желудочного сока или непереваренной пищи обратно в пищевод. Если эта кислота или пища коснется гортани, где находятся ваши голосовые связки, это может вызвать спазм и сужение связок.
Дисфункция голосовых связок или астма
Дисфункция голосовых связок — это ненормальное поведение голосовых связок при вдохе или выдохе. Дисфункция голосовых связок похожа на астму, и обе могут вызвать ларингоспазм.
Астма — это реакция иммунной системы, вызванная загрязнением воздуха или интенсивным дыханием. Хотя дисфункция голосовых связок и астма требуют разных методов лечения, у них есть много одинаковых симптомов.
Стресс или эмоциональное беспокойство
Другой частой причиной ларингоспазма является стресс или эмоциональное беспокойство. Ларингоспазм может означать, что ваше тело проявляет физическую реакцию на сильное чувство, которое вы испытываете.
Если стресс или тревога вызывают ларингоспазм, вам может потребоваться помощь специалиста по психическому здоровью в дополнение к вашему обычному врачу.
Анестезия
Ларингоспазм также может возникать во время хирургических процедур, связанных с общей анестезией. Это происходит из-за раздражения голосовых связок анестезией.
Ларингоспазм после анестезии чаще наблюдается у детей, чем у взрослых. Они также чаще возникают у людей, перенесших операцию на гортани или глотке. Люди с хронической обструктивной болезнью легких (ХОБЛ) также подвержены более высокому риску этого хирургического осложнения.
Ларингоспазм, связанный со сном
Исследование 1997 года показало, что люди могут испытывать ларингоспазм во сне.Это не связано с ларингоспазмами, возникающими во время анестезии.
Связанный со сном ларингоспазм заставляет человека просыпаться после глубокого сна. Это может быть пугающим переживанием, когда вы просыпаетесь с чувством дезориентации и затрудненным дыханием.
Так же, как ларингоспазм, возникающий во время бодрствования, связанный со сном ларингоспазм длится всего несколько секунд.
Повторные ларингоспазмы во время сна, скорее всего, связаны с кислотным рефлюксом или дисфункцией голосовых связок.Это не опасно для жизни, но вам следует поговорить с врачом, если вы столкнулись с этим.
Во время ларингоспазма ваши голосовые связки останавливаются в закрытом положении. Вы не можете контролировать сокращение, которое происходит у отверстия трахеи или дыхательного горла. Вы можете почувствовать легкое сужение дыхательного горла (небольшой ларингоспазм) или что вы вообще не можете дышать.
Ларингоспазм обычно не длится слишком долго, хотя вы можете испытать некоторые из них за короткий промежуток времени.
Если вы можете дышать во время ларингоспазма, вы можете услышать хриплый свистящий звук, называемый стридором, когда воздух проходит через меньшее отверстие.
Ларингоспазм, как правило, застает человека врасплох. Это чувство удивления может на самом деле вызвать ухудшение симптомов или, по крайней мере, казаться хуже, чем они есть на самом деле.
Если у вас повторяющиеся ларингоспазмы, вызванные астмой, стрессом или ГЭРБ, вы можете изучить дыхательные упражнения, чтобы сохранять спокойствие во время них. В некоторых случаях сохранение спокойствия может сократить продолжительность спазма.
Если вы испытываете чувство напряжения в голосовых связках и блокировку дыхательных путей, постарайтесь не паниковать. Не хватайте ртом воздух. Пейте небольшими глотками воды, чтобы попытаться смыть все, что могло раздражать ваши голосовые связки.
Если ГЭРБ вызывает у вас ларингоспазм, меры по снижению кислотного рефлюкса могут помочь предотвратить их возникновение. Они могут включать изменение образа жизни, прием лекарств, таких как антациды, или хирургическое вмешательство.
Если вы стали свидетелем того, что у кого-то наблюдается ларингоспазм, убедитесь, что он не задыхается.Призывайте их сохранять спокойствие и подумайте, смогут ли они кивать головой в ответ на вопросы.
Если нет предмета, блокирующего дыхательные пути, и вы знаете, что у человека нет приступа астмы, продолжайте говорить с ним успокаивающим тоном, пока ларингоспазм не пройдет
Если в течение 60 секунд состояние ухудшится или у человека проявляются другие симптомы (например, его кожа становится бледной), не думайте, что у него ларингоспазм. Позвоните в службу 911 или в местную службу экстренной помощи.
Ларингоспазм трудно предотвратить или предсказать, если вы не знаете, что их вызывает.
Если ларингоспазм связан с пищеварением или кислотным рефлюксом, лечение проблемы с пищеварением поможет предотвратить ларингоспазм в будущем.
Перспективы для человека, перенесшего один или несколько ларингоспазмов, хорошие. Хотя это состояние вызывает дискомфорт и иногда пугает, оно, как правило, не является смертельным и не указывает на необходимость оказания неотложной медицинской помощи.
Боль в горле, невралгия языкоглотки | Мэйфилд мозг и позвоночник
Обзор
Невралгия глотки — сильная боль в задней части горла, языка или уха.Приступы сильной боли, напоминающей поражение электрическим током, могут возникать без предупреждения или могут быть вызваны глотанием. Хотя точная причина неизвестна, часто обнаруживается, что кровеносный сосуд сдавливает нерв внутри черепа. Это также может произойти у людей с раком горла или шеи. Лекарства могут первоначально облегчить боль, но для долгосрочного облегчения часто требуется хирургическое вмешательство.
Что такое невралгия языкоглотки?
Невралгия — это сильная боль, вызванная травмой или повреждением нерва.Языкно-глоточный нерв — это девятый (IX) черепной нерв, который отходит от ствола мозга внутри черепа. Он обеспечивает чувствительность задней части глотки, языка и частей уха (рис. 1).
Когда раздражается языкоглоточный нерв, возникает приступ сильной боли, напоминающей электрический шок, в задней части глотки, языке, миндалинах или ухе. Сначала у вас могут быть короткие легкие приступы с периодами ремиссии. Но невралгия может прогрессировать, вызывая более продолжительные и частые приступы жгучей боли.
Рисунок 1. Языкоглоточный нерв начинается в стволе мозга и выходит из черепа в яремном отверстии. Он отправляет ветви к задней части языка, горлу, миндалинам, уху и сонной артерии.
Глоссофарингеальная боль может быть похожа на невралгию тройничного нерва — и диагностирована неправильно. Обязательно обратитесь к нейрохирургу, специализирующемуся на лицевой боли, который сможет различить.
Какие симптомы?
Пациенты описывают приступ как жгучую или колющую боль или как поражение электрическим током, которое может длиться несколько секунд или минут.Глотание, жевание, разговор, кашель, зевота или смех могут вызвать приступ. Некоторые люди описывают ощущение острого предмета, застрявшего в горле. Боль обычно имеет следующие признаки:
Боль обычно имеет следующие признаки:
- Поражает одну сторону горла
- Может длиться несколько дней или недель с последующей ремиссией на месяцы или годы
- Возникает со временем все чаще и может стать причиной выхода из строя
Около 10% пациентов также имеют потенциально опасные для жизни эпизоды нарушения сердечной деятельности, вызванные поражением близлежащего блуждающего нерва, например:
- медленный импульс
- внезапное падение артериального давления
- обморок (обморок)
- изъятий
Каковы причины?
Многие считают, что защитная оболочка нерва разрушается, посылая ненормальные сообщения.Подобно статике в телефонной линии, эти аномалии нарушают нормальный сигнал нерва и вызывают боль. Чаще всего повреждение происходит из-за сдавления нерва кровеносным сосудом. Другие причины включают старение, рассеянный склероз и близлежащие опухоли.
Кто пострадал?
Невралгия глотки встречается редко по сравнению с другими синдромами лицевой боли. Это происходит немного чаще у женщин, чем у мужчин; обычно средний возраст и старше.
Как ставится диагноз?
Когда человек впервые испытывает боль в горле, часто обращаются к врачу или стоматологу.Если боль требует дальнейшего обследования, можно порекомендовать невролога или нейрохирурга.
Диагноз невралгии ставится после тщательной оценки симптомов пациента. Если есть подозрение на языковоглоточную невралгию, врач попытается вызвать приступ, прикоснувшись к задней стенке глотки тампоном. Если это вызывает боль, на заднюю стенку горла накладывается местный анестетик, и врач снова пробует болевой раздражитель. Если боль не возникает при онемении области, диагностируется языковоглоточная невралгия.
Другие тесты могут включать МРТ или МРА для поиска опухолей или кровеносного сосуда, сдавливающего нерв.
Какие методы лечения доступны?
Доступны различные виды лечения, включая медикаменты, хирургическое вмешательство, иглы и лучевую терапию. Лечение первой линии — это обычно лекарства. Когда лекарства не справляются с болью или вызывают невыносимые побочные эффекты, можно проконсультироваться с нейрохирургом для обсуждения других процедур.
Лекарства
Лекарства, отпускаемые без рецепта, такие как аспирин и ибупрофен, неэффективны при невралгической боли.
Противосудорожные препараты, такие как карбамазепин (Тегретол), габапентин (Нейронтин), используются для купирования боли. Если препарат начинает терять эффективность, врач может увеличить дозу или перейти на другой тип. Побочные эффекты могут включать сонливость, неустойчивость, тошноту, кожную сыпь и нарушения со стороны крови. Таким образом, пациенты контролируются с помощью периодических анализов крови, чтобы гарантировать, что уровни лекарства остаются безопасными. Для купирования боли может потребоваться множественная лекарственная терапия (например, тегретол и амитриптилин).
Некоторые люди управляют триггером боли, нанося жидкий ксилокаин на область миндалин и временно обезболивая ее, чтобы они могли есть и глотать.
Хирургический
Микроваскулярная декомпрессия (MVD) — это операция, направленная на то, чтобы осторожно направить кровеносный сосуд от сдавливания нерва с помощью прокладки артерии губкой. Операция проводится под общей анестезией и требует пребывания в стационаре на 1-2 дня.
Во время операции в черепе за ухом делают отверстие диаметром 1 дюйм, называемое трепанацией черепа. Это обнажает нерв в его связи со стволом мозга. Кровеносный сосуд (иногда опухоль) часто сдавливает нерв (рис. 2). После того, как нерв освобожден от сдавливания, его защищают небольшой тефлоновой губкой (рис. 3). Губка остается в мозгу навсегда.
МВД обеспечивает обезболивание у 85% пациентов [1]. Основным преимуществом МВД является то, что он вызывает незначительные побочные эффекты глотания или голоса или не вызывает их.Однако существует 5% риск смерти из-за манипуляции с соседним блуждающим нервом, что может вызвать проблемы с частотой сердечных сокращений и артериальным давлением.
Рисунок 2 (слева). Во время МВД выполняется трепанация черепа. Языкно-глоточный нерв часто сдавливается артерией. Рядом лежит блуждающий нерв.
Рисунок 3 (справа). Между нервом и кровеносным сосудом вставляют губку, чтобы уменьшить давление, вызывающее болезненные приступы невралгии.MVD + ризотомия нерва — это операция по перемещению артерии (если обнаружена) и разрезанию нервного корешка в месте его соединения со стволом мозга. Подобно операции МВД, в задней части черепа делается небольшое отверстие. Если кровеносный сосуд, сдавливающий нерв, не обнаружен или его нельзя легко переместить, хирург может перерезать нерв. Обнаруживается и перерезается языкоглоточный нерв. Затем стимулирующий зонд используется для идентификации только сенсорных корешков блуждающего нерва.Сенсорные корневые волокна, которые передают сигналы боли в мозг, разрываются. Блуждающий нерв не перерезан полностью.
MVD + ризотомия обеспечивает 96% долгосрочное обезболивание [1]. Возможные побочные эффекты ризотомии — охриплость голоса, затрудненное глотание (дисфагия) и потеря вкусовых ощущений.
Процедуры с иглой
Чрескожная стереотаксическая радиочастотная ризотомия (PSR) — это минимально инвазивный метод, при котором нерв проходит через щеку без разреза кожи или отверстия черепа.В амбулаторных условиях проводится местная анестезия и легкие седативные препараты. В тот же день пациенты уходят домой.
Полая игла вводится через кожу щеки в язычно-глоточный нерв у основания черепа. Электрод пропускает ток нагрева, чтобы разрушить некоторые из нервных волокон языкоглотки, вызывающих боль. Эта процедура обычно рекомендуется тем, у кого боль вызвана раком горла или шеи.
Излучение
Цель лучевой терапии — повредить нервный корешок, чтобы прервать поступление болевых сигналов в мозг.Стереотаксическая радиохирургия — это неинвазивная амбулаторная процедура, при которой используются высокоэнергетические лучи для разрушения некоторых волокон языкоглоточного нерва. Стереотаксическая маска или рамка прикрепляются к голове пациента, чтобы точно определить местонахождение нерва на МРТ-сканировании и удерживать голову совершенно неподвижно во время лечения. Сильно сфокусированные пучки излучения доставляются к нервному корешку. В течение нескольких недель после лечения на месте облучения постепенно развивается поражение (травма).
Обезболивание может наступить не сразу, а постепенно, с течением времени.Пациенты продолжают принимать лекарства в течение некоторого периода времени после лечения, чтобы контролировать боль, пока действует радиация.
Клинические испытания
Клинические испытания — это научные исследования, в ходе которых новые методы лечения — лекарства, средства диагностики, процедуры и другие методы лечения — тестируются на людях, чтобы убедиться, что они безопасны и эффективны. Постоянно проводятся исследования по улучшению качества медицинского обслуживания. Информация о текущих клинических испытаниях, включая право на участие, протокол и места проведения, находится в Интернете.Исследования могут спонсироваться Национальными институтами здравоохранения (см. Clinictrials.gov), а также частными промышленными и фармацевтическими компаниями (см. Www.centerwatch.com).
Восстановление
Ни одна процедура не подходит для всех, и каждая процедура отличается по эффективности в зависимости от побочных эффектов.
Источники и ссылки
Если у вас есть дополнительные вопросы, свяжитесь с Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Поддержка
Группы поддержки предоставляют пациентам и их семьям возможность поделиться опытом, получить поддержку и узнать о достижениях в лечении, обезболивании и лекарствах.Пожалуйста, свяжитесь с Ассоциацией лицевых болей TNA по телефону 800-923-3608 .Источники
- Taha JM, Tew JM Jr: Отдаленные результаты хирургического лечения идиопатической невралгии языкоглоточного и блуждающего нервов. Neurosurg 36: 926-30, 1995.
- Tew JM: Терапевтические решения при лицевой боли. Клиническая нейрохирургия 46: 410-431, 2000
Ссылки
Ассоциация лицевой боли TNA, www.fpa-support.org
Глоссарий
противосудорожное средство: лекарственное средство, которое останавливает или предотвращает судороги или припадки.
невралгия : нервная боль.
нейрэктомия : рассечение нерва для облегчения боли.
чрескожно : через кожу.
радиочастота : лучистая энергия определенной частоты.
ризотомия : прерывание или разрушение группы нервных волокон химическими или радиоволнами.
обновлено> 7.2018
рассмотрено> Стивен Бейли, доктор медицины, клиника Мэйфилд, Цинциннати, Огайо
Сертифицированная медицинская информация Mayfield материалов написаны и разработаны клиникой Mayfield Clinic. Мы соблюдаем стандарт HONcode в отношении достоверной информации о здоровье. Эта информация не предназначена для замены медицинских рекомендаций вашего поставщика медицинских услуг.
Инфаркт миокарда
Среди всех клинических форм ишемической болезни сердца особое внимание уделяется инфаркту миокарда.Именно это заболевание часто помогает вывести из строя, а в тяжелых случаях приводит к летальному исходу. Сегодняшнее внимание сосредоточено не только на диагностике, но и на профилактике патологии, ведь от этого зависит не только жизнь отдельных людей, но и качество общества в целом.
Инфаркт миокарда (ИМ) тесно связан с исчезновением (некрозом) большей или меньшей части сердечной мышцы. В основе патологии лежит нарушение коронарного кровообращения, в результате которого возникает кислородное голодание на фоне физического и эмоционального напряжения клеток миокарда.
Мужчины в возрасте от 35 до 50 лет чаще страдают инфарктом миокарда, и риск развития этого заболевания заметно возрастает, когда женщины достигают 50-летнего возраста.
При определении ИМ важна своевременная диагностика, для которой в первую очередь необходимо правильно интерпретировать клиническую картину. В частности, всем будет полезна информация о нормальной работе сердца и первых признаках инфаркта миокарда. В некоторых случаях это может спасти чью-то жизнь, ведь скорая помощь будет вызвана вовремя.
Видео: Как устроено сердце человека — первые признаки инфаркта миокарда
Классификация
Помимо создания клинической классификации инфаркта миокарда, было много специалистов, которые были собраны в рабочие группы. В частности, определение болезни в 2007 году способствовало кардиологическому сообществу Европы, Америки и Всемирной организации. В результате были выявлены следующие клинические формы инфаркта миокарда:
- Первый тип (спонтанный ИМ) — нарушение коронарного кровообращения, развивающееся на фоне изменения структуры атеросклеротической бляшки из-за ее растрескивания, эрозии или пучка.
- Второй тип (вторичный ИМ) — недостаток кислорода связан с нарушением его поступления или повышенным потреблением, что часто наблюдается при анемии, гипертонической болезни, гипотонии, эмболии, спазме коронарных артерий.
- Третий тип (внезапная коронарная смерть) — может быть следствием смерти пациента или с повышенным риском внезапной остановки сердца. В патологическом процессе часто определяется блокада левой ножки пучка Гизы, коронарный тромбоз.
- Четвертый тип А (ЧКВ-ассоциированный ИМ) — ишемия развивается на фоне чрескожного коронарного вмешательства.
- Четвертый тип В (ИМ вследствие тромбоза стента) — нарушение должно быть подтверждено аутопсией или ангиографией.
- Пятый тип (ОКС-ассоциированный ИМ) — ишемия возникает в результате аортокоронарного шунтирования.
В некоторых случаях у одного и того же пациента есть несколько типов ИМ. Следует отметить, что термины «инфаркт миокарда» и «некроз кардиомиоцитов» — не одно и то же.Последнее патологическое состояние в основном связано с аортокоронарным шунтированием, которое проводилось на фоне недостаточности почек или сердца, электростимуляции сердечной деятельности, воспаления миокарда или электрофизиологической абляции.
Общей в клинической практике является клиническая классификация инфаркта миокарда:
- По срокам развития: самый резкий (развивается в первые шесть часов от начала приступа), острый (до 14 дней), подострый (до двух месяцев), рубцовый (два месяца и более).
- По объему поражения: мелкоочаговый (не считается Q-инфарктом) и крупноочаговый (еще известный как трансмуральный), при котором появляется патологический зубец Q.
- Анатомически место поражения субэндокардиальное, субэпикардиальное, интрамуральное и трансмуральное.
- По локализации некротического очага: ИМ правого желудочка, ИМ перегородки (или межжелудочковой перегородки), ИМ изолированного (или верхних конечностей сердца), ИМ левого желудочка (может быть на передней стенке, задней, боковой и нижний).
- Течение инфаркта миокарда бывает длительным, моноциклическим, рецидивирующим и повторяющимся.
Причины
Сердечная мышца снабжается кровеносными сосудами коронарных артерий, которые питаются кислородом и питательными веществами. При закупорке (обтурации) просвета сосуда большая или меньшая часть миокарда перестает снабжать кровоток, что приводит сначала к ишемии, а затем к отмиранию (некрозу) ткани.
Основные причины облитерации коронарных артерий:
- До 98% случаев связаны с атеросклерозом коронарных сосудов.
- Облитерирование в результате хирургического вмешательства.
- Ограждение сосудистого эмбола (жировое, тромботическое и т.п.).
- Спазм коронарных сосудов.
В некоторых случаях наблюдается аномалия развития коронарных артерий, затем из-за аналогичной злокачественности миокард также не имеет достаточного кровоснабжения.
Некроз мышечной ткани может возникнуть в любой другой части тела, но сердце имеет жизненно важное значение, поэтому высок риск смерти пациента при его травме.
Факторы развития
Атеросклероз стоит на первом месте среди причин развития инфаркта миокарда, поэтому этот фактор возникновения патологии следует рассматривать отдельно.
При благоприятных обстоятельствах на внутренней поверхности коронарных артерий начинает формироваться атеросклеротическая бляшка. Это образование имеет фиброзную покрышку, которая может порваться, и затем субэндотелиальная соединительная ткань вступает в контакт с клетками крови и другими элементами формы.В дальнейшем на месте повреждения скапливаются тромбоциты, постепенно образуется тромбин, что приводит к тромбозу сосуда.
Процесс окклюзии сосуда занимает определенное время, при этом он динамично меняется, поскольку периодически происходят окклюзия, стеноз и восстановление местной системы кровообращения.
На фоне неразвитых коллатеральных артерий может образоваться тромботическая окклюзия сосуда, в результате чего диагностируется ИМ с приподнятым сегментом ST.Если такой подъем отсутствует, это вовсе не означает, что площадь поражения меньше, чем при наличии аналогичного признака ЭКГ. И все же ИМ с подъемом сегмента ST выделяют отдельно, поскольку при этой форме патологии применяется особая тактика лечения, чаще всего с применением тромболизиса и коронарной ангиопластики.
В процессе обучения МИ можно выделить четыре этапа:
- Ишемия
- Некробиоз (повреждение)
- Некроз.
- Очистка.
Ишемия может продолжаться остро и длительно. Этот этап условно называют компенсаторным, так как большая часть просвета сосуда закрыта не полностью. Если окклюзия артерии составила 70% и более, то наступает довольно быстрая стадия повреждения, при которой нарушается обмен веществ и миокард не выполняет свою функцию. Продолжительность этапа повреждения составляет примерно 4-7 часов.
Во время ишемии и повреждения патолог еще можно вернуть к первоначальным изменениям.В начале стадии некроза восстановление тканей невозможно.
Некрозу подвержены те участки миокарда, которые больше всего страдают из-за нарушения метаболизма. Кардиомиоциты погибают, и вместо них начинает формироваться соединительная ткань. Это происходит в конце второй недели после сердечного приступа. Весь процесс рубцевания занимает 1-2 месяца.
Факторы риска
Представленные факторы риска (ФК) тесно связаны с факторами риска ишемической болезни сердца, которые, в свою очередь, называются атеросклерозом ФК.Именно последняя причина чаще всего приводит к формированию атеросклероза коронарных сосудов, за которым следуют ИБС и ИМ.
К основным факторам риска относятся:
- возраст;
- этаж;
- генетическая предрасположенность;
- недоедание;
- дислипидемия;
- артериальная гипертензия;
- сахарный диабет;
- гемостатических факторов;
- повышенная масса тела и ожирение;
- гиподинамия;
- курение и употребление алкоголя.
Кроме того, формирование атеросклероза и, соответственно, инфаркта миокарда может быть связано с психологическими факторами и стоматологическими заболеваниями.
В бюллетене ВОЗ, октябрь 2017 г., говорится: «Применение обширного законодательства о курении в Чили привело к резкому, почти мгновенному снижению заболеваемости инфарктом миокарда».
Важно отметить, что чем больше факторов риска определено у пациента, тем выше вероятность развития инфаркта миокарда со всеми вытекающими последствиями.Кроме того, если инфаркт миокарда считался заболеванием 55-60 лет, то теперь, спустя 35 лет, у каждого десятого американца развивается ишемическая болезнь сердца.
В патогенезе заболевания большую роль играет не столько возраст, сколько пол. Нет сомнений в том, что есть мужчины, которые чаще страдают ИМ, чем им 50 лет. Наибольшая заболеваемость атеросклерозом у мужчин, чем у женщин, наблюдается в возрасте 30-39 лет, так как в первом случае частота встречаемости патологии составляет 5%, а во втором — всего 0.5%. Только к 70 годам заболеваемость атеросклерозом и ишемической болезнью сердца у обоих полов сопоставима.
Есть признаки, которые считаются «первыми приступами» сердечного приступа в будущем. В первую очередь это заболевания, связанные с сердечно-сосудистой системой — аритмии, отеки ног и рук, одышка, возникающая после физической работы. Также наличие предпосылок к возникновению ИМ свидетельствует о кровоточивости десен, пародонтозе, частом мочеиспускании в ночное время и частых головных болях, храпе и болезненных ощущениях в левом плече.
Виды
Инфаркт миокарда разделяют на формы по клинической картине. Если наблюдаются признаки, характерные для болезни, значит, речь идет о типичной форме инфаркта. В противном случае отмечается атипичное течение болезни.
Типовая форма MI
Гневная боль — характерный симптом этой клинической формы ИМ. Характеризуется высокой интенсивностью, располагается за грудиной. Боль часто распространяется по нервным волокнам на другие части тела — лопатку, горло, живот, руку.Боль не проходит быстро. Ее продолжительность может составлять от 15 минут до часа и более. Перед лицом сильной боли пациенты часто испытывают страх смерти, появляется липкий пот.
Инфаркт миокарда большого размера в 30% случаев сопровождается сердечной недостаточностью, поэтому возникает одышка и непродуктивный кашель.
До развития инфаркта миокарда может быть гипертонический криз, физическое или эмоциональное перенапряжение и сильная усталость.Кроме того, пациент может заметить перебои в работе сердца, что будет указывать на мерцание предсердий / желудочков или экстрасистолию.
Атипичные формы MI
Диагностика инфаркта затруднена, если клинические симптомы проявляются на фоне атипичной формы. Выделяют следующие возможные проявления:
- Абдоминальный синдром — патологические проявления больше касаются желудочно-кишечного тракта. Соответственно боль локализуется в верхней части живота, кроме больных беспокоит икота, тяжесть живота, вздутие, тошнота и рвота.Эти симптомы чаще всего придумываются с представлением об остром панкреатите.
- Астматический синдром — тяжелая одышка постепенно нарастает, поэтому на первый взгляд бронхиальная астма, а не им.
- Церебральный синдром — среди симптомов со стороны центральной нервной системы преобладают такие симптомы, как головокружение, нарушения восприятия и т. Д.
- Аритмический синдром — тяжелое нарушение сердечного ритма по типу пароксизма.
- Коллаптоидный синдром — у пациента резко снижается артериальное давление, появляется головокружение, появляется холодный пот, может отмечаться потемнение в глазах.
В некоторых случаях пациенты отмечают локализацию болевых ощущений в горле, руках, позвоночнике, нижней челюсти, затем говорят о периферической форме ИМ. Также может развиться безболезненная ишемия, когда вместо боли наблюдается сильная боль (как у пациентов с сахарным диабетом). В некоторых случаях у одного пациента возникают проявления нескольких атипичных форм, тогда диагностируется комбинированная форма ИМ.
Диагностика
В зависимости от стадии развития заболевания различают ранний и поздний диагноз ИМ.В первую группу входят электрокардиография, эхокардиография, лабораторные исследования. Второй — коронарография и сцинтиграфия сердечной мышцы.
Важную роль в определении ИМ играет электрокардиография. В зависимости от стадии патологического процесса различают следующие изменения:
- Во время развития ИМ на ЭКГ куполообразное увеличение сегмента ST, которое сливается с зубцом T, увеличение зубца R и появление неглубокого Q.
- Острая стадия ИМ характеризуется появлением отрицательного зубца Т, уменьшением высоты зубца R, бороздки Q.
- Процесс заживления ИМ определяется на ЭКГ по отрицательному тону Т и приближающемуся к изолинии сегменту ST.
- Заживший ИМ проявляется на электрокардиограмме стабильным патологическим зубцом Q, который дополняется волной R. с пониженной амплитудой.Отрезок ST и зубец Т соответствуют норме.
Течение инфаркта миокарда в некоторых случаях аналогично клинике других заболеваний. Например, ЭКГ-признаки ИМ похожи на перикардит, миокардит. Иррадиационная боль часто наблюдается при аневризме слабительного аорты, но часто она появляется не только при инфаркте миокарда, но и при тромбоэмболии легочной артерии. Поэтому для определения точного диагноза используются дополнительные методы исследования:
- Эхокардиография — в случае инфаркта миокарда наблюдается увеличение сегмента ST на 1 мВ или более, это следует отметить как минимум в двух соседних отведениях.
- Лабораторная диагностика (тропонины, миоглобин, креатинфосфокиназа).
- Коронография — видны суженные или резко прерванные сосуды.
Осложнения
Заболевание может вызвать тяжелые осложнения, которые не всегда проявляются сразу. Поэтому в зависимости от срока развития определяются ранние и поздние осложнения инфаркта миокарда.
- Раннее осложнение — тромбоэмболия, кардиогенный шок, разрыв сердца, кардиогенный шок и острая сердечная недостаточность.Также могут развиваться нарушения проводимости, аллергические и геморрагические поражения.
- Поздние осложнения — развиваются через две-три недели от начала ИМ. Они могут выражаться в тромбоэмболии, аневризме сердца, хронической сердечной недостаточности и постинфарктном синдроме.
Лечение ИБС
Помощь при инфаркте миокарда можно разделить на две большие группы: первая помощь и медикаментозное лечение. В задачи специалистов, оказывающих первую помощь, входит спасение жизни пациента.В процессе лечения пациентам помогают восстановить работу сердца, одновременно реабилитируясь после потери некоторых физических возможностей.
Первая помощь
Он начинает проявляться еще на догоспитальном этапе, когда человек только сильно болел, а скорая помощь еще не прибыла.
Порядок оказания первой помощи:
- Пациент должен сидеть или лежать, пытаясь его успокоить. Оптимальное положение — сидя или пополам.
- Если у пациента тесная одежда, ее следует снять или расстегнуть.
- Ранее прописанное лекарство следует давать в указанной врачом дозировке. Если у вас есть под рукой нитроглицерин, вы также можете дать его пациенту. Хотя препарат полностью не снимает боль, он может несколько ослабить приступ.
- Скорую помощь следует вызывать, если по истечении трех минут от начала ИМ состояние пациента не улучшилось или даже не ухудшилось.
- В некоторых случаях скорая помощь не может приехать быстро, тогда пациента следует доставить в больницу попутным транспортом. Желательно, чтобы в машине с пациентом был еще и спутник.
- На догоспитальном этапе аспирин доступен в дозе 300 мг, но при этом у пациента не должно быть известной аллергической реакции.
- При потере сознания и недостаточной сердечной деятельности проводится сердечно-легочная реанимация.
Если раньше только при отсутствии пульса начинали выполнять СЛР, то сегодня показаниями к ее выполнению является отсутствие ритмичного дыхания и потеря сознания.

 При их устранении состояние человека быстро улучшается, а спазм горла повторяется редко.
При их устранении состояние человека быстро улучшается, а спазм горла повторяется редко.
 Спазмы в горле могут усиливаться при глотании.
Спазмы в горле могут усиливаться при глотании.