МАТЕРИАЛЫ КОНГРЕССОВ И КОНФЕРЕНЦИЙ: IV РОССИЙСКАЯ ОНКОЛОГИЧЕСКАЯ КОНФЕРЕНЦИЯ
IV РОССИЙСКАЯ ОНКОЛОГИЧЕСКАЯ КОНФЕРЕНЦИЯ
РАСШИРЕННЫЕ И КОМБИНИРОВАННЫЕ ОПЕРАЦИИ
ПРИ НЕМЕЛКОКЛЕТОЧНОМ РАКЕ ЛЕГКОГО
М.И. Давыдов, Б.Е. Полоцкий, А. К. Аллахвердиев, К.К. Лактионов,
С.С. Герасимов, Л.А. Никуличев
ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, Москва
Регионарное метастазирование является неотъемлемой характеристикой рака легкого и отражает прогрессирование опухолевого процесса. Его закономерности изучаются в многочисленных клинических работах, однако, неоднозначность результатов во многом связана с неоднородностью сравниваемых групп, подходом к отбору больных для хирургического лечения, различием тактики оперирования и объемов выполняемых вмешательств. Именно поэтому до сих пор дискутируется вопрос о необходимости и достаточном объеме удаления регионарного лимфатического аппарата.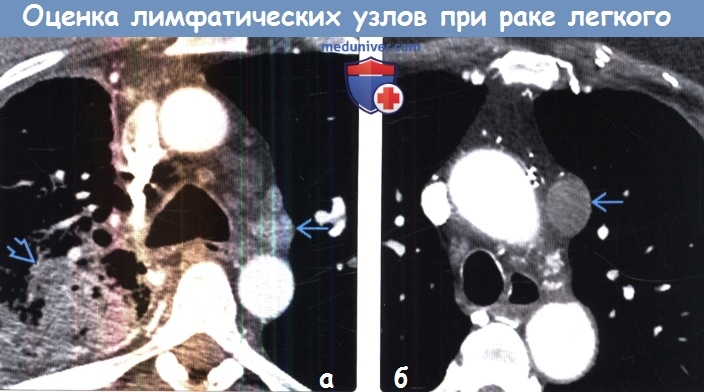
Сформулированная еще в 60-70 годах позиция о широком удалении клетчатки средостения с лимфатическими узлами на стороне операции (то есть выполнении расширенных операций), несмотря, казалось бы, на практическую и теоретическую очевидность, до сих пор не нашла должного места в хирургии рака легкого. В свое время применение операций такого объема ограничивалось более тяжелой их переносимостью.
Результаты, отраженные на рис. 1, как в нашей, так и практически во всех крупных онкопульмонологических клиниках, демонстрируют значительное снижение послеопера-ционной летальности в последние годы.
Следует особо подчеркнуть, что эти показатели достигнуты на фоне расширения возрастных границ хирургического метода, и в них реализовано развитие хирургической техники, анестезиологии, реаниматологии, терапии и фармакологии. Такое положение дает основание вновь вернуться к вопросу о выполнении более широких операций, не опасаясь увеличения послеоперационной летальности.
Рис. 1. Динамика послеоперационной летальности (данные ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России)
Кроме этого, во многом, на наш взгляд, мешало многообразие терминов «типичная операция», «расширенная операция», «расширенная по вынужденным показаниям», «расширенная по принципиальным показаниям». Эти понятия не однозначны и, по сути, представляют две принципиально различные онкологические ситуации. В одной из них широко удаляют клетчатку и лимфатические узлы средостения (медиастинальная лимфодиссекция) при отсутствии явных метастатических изменений — это так называемые «расширенные операции по принципиальным соображениям». В другой, при метастатическом поражении медиастинальных лимфоколлекторов, удаление клетчатки с лимфатическими узлами является вынужденным, ибо иначе теряется радикализм вмешательства. За этими терминами терялся ответ на простой вопрос, в каком объеме (на лимфоколлекторах) должна выполняться онкологи чески грамотная, полноценная операция при раке легкого. Многочисленные работы были ориентированы на конечный критерий — отдаленные результаты, далеко не всегда опираясь на корректное сравнение.
Многочисленные работы были ориентированы на конечный критерий — отдаленные результаты, далеко не всегда опираясь на корректное сравнение.
Согласно Международной анатомической номенклатуре (1980), лимфатические узлы легкого и средостения подразделены на группы, которым соответствуют этапы регионарного метастазирования:
- 1) пульмональные лимфоузлы вдоль сегментарных бронхов являются первым этапом регионарного метастазирования;
2) бронхопульмональные лимфоузлы вдоль долевых бронхов являются вторым этапом метастазирования;
3) лимфоузлы, локализующиеся вдоль главных бронхов и легочных сосудов, верхние и нижние трахеобронхиальные лимфатические узлы, а также узлы, расположенные у нижней стенки дуги непарной вены — третий этап регионарного метастазирования;
4) паратрахеальные, превенозные, предаортокаротидные, преперикардиальные и параэзофагеальные лимфоузлы — четвертый этап метастазирования.
Отражая в целом закономерность и последовательность лимфогенного метастазирования, эта и предыдущая классификации в известном смысле схематичны, поскольку этапность и направление метастазирования нередко более многообразны, так как кроме анатомических вариантов лимфооттока возможно «повреждение» регионарных лимфатических коллекторов при ранее перенесенных или сопутствующих заболеваниях. В этих случаях, минуя первоначальные группы лимфоузлов, метастазы сразу же могут поражать последующие этапы. Все это в каждом конкретном случае представляет трудности при интраоперационной оценке распространенности опухоли.
В этих случаях, минуя первоначальные группы лимфоузлов, метастазы сразу же могут поражать последующие этапы. Все это в каждом конкретном случае представляет трудности при интраоперационной оценке распространенности опухоли.
Изучение закономерностей регионарного метастазирования у 1145 больных, оперированных в Онкологическом научном центре, проводилось с учетом клинико-анатомической и гистологической формы опухоли, ее распространенности и локализации (рис. 2, 3.).
Рис.2. Регионарное лимфогенное метастазирование плоскоклеточного рака легкого.
Рис.3 Регионарное лимфогенное метастазирование аденокарциномы легкого.
Прорастание опухоли в окружающие ткани (табл. 1) связано с более частым регионарным метастазированием во всех сравниваемых группах, однако максимально и достоверно чаще оно (метастазирование) проявляется при центральном и периферическом раке с централизацией за счет поражения лимфоузлов уровня N1 и N2
Таблица 1.
Частота регионарного метастазирования рака легкого с врастанием в соседние структуры.
| Регионарное метастази- рование (N) | Централ- ьный рак | Периферич. с центра- лизацией | Периферич. без центра- лизации |
|---|---|---|---|
| абс. (%) | абс. (%) | абс. (%) | |
| N
0 | 42 (24,4) | 21 (48,8) | 48 (60,0) |
| N
1+N 2 | 130 (75,6) | 22 (51,2) | 32 (40,0) |
Нарушение этапности метастазирования изучено у 175 и отмечено у 61 (34,9%) больных. Чаще, в 36 случаях (59,0%), метастазы отсутствовали в лимфатических узлах I этапа при поражении лимфатических коллекторов последующих, II и III, этапов. У 13 (21,2%) больных встретилось сочетанное отсутствие метастазов в лимфоузлах II этапа при поражении I и III этапов.
Чаще, в 36 случаях (59,0%), метастазы отсутствовали в лимфатических узлах I этапа при поражении лимфатических коллекторов последующих, II и III, этапов. У 13 (21,2%) больных встретилось сочетанное отсутствие метастазов в лимфоузлах II этапа при поражении I и III этапов.
Нарушение этапности в зависимости от распада опухоли и обструктивного пневмонита достоверно различается: последнее осложнение чаще сочеталось с таким нарушением.
Сравнительное изучение внутригрудных лимфатических узлов при рентгенологическом, интраоперационном и морфологическом исследованиях у больных местнораспространенным раком легкого, наиболее угрожаемого по метастазированию, показало, что в целом в этой группе метастазы выявлены у 73% пациентов, чаще поражались лимфатические узлы средостения (59,3%) и реже — изолированно корня легкого (14,0%).
Оказалось, что ни рентгенологическая, ни интраоперационная пальпаторная оценка лимфоузлов как метастатических не является достоверной. В рентгенологически увеличенных лимфатических узлах метастазы подтверждены морфологически только в 56% случаев при поражении корня легкого и в 48,4% случаев при поражении средостения. В 28,8% случаев в рентгенологически не увеличенных лимфатических узлах при гистологическом исследовании выявлены метастазы рака.
В рентгенологически увеличенных лимфатических узлах метастазы подтверждены морфологически только в 56% случаев при поражении корня легкого и в 48,4% случаев при поражении средостения. В 28,8% случаев в рентгенологически не увеличенных лимфатических узлах при гистологическом исследовании выявлены метастазы рака.
В определяемых интраоперационно лимфатических узлах метастазы были гистологически доказаны только в 50% случаев в корне легкого и в 37% случаев в средостении.
Анализ частоты метастазирования в регионарные лимфатические узлы в зависимости от объема их удаления (табл.2) показал, что при выполнении так называемых типичных операций с удалением бронхопульмональных, корневых, верхних и нижних (бифуркационных) трахеобронхиальных узлов метастазы в них обнаружены при последующем гистологическом исследовании у 26,4% больных. При расширенных операциях, выполненных по принципиальным соображениям, метастазы во внутригрудные лимфоузлы выявлены у 39,2% больных (р<0,005). Лимфоузлы группы А, общие при этих видах операций, поражались метастазами одинаково часто (26,4% и 29,7%). В то же время при расширенных операциях в целом у 12,2% больных выявлены метастазы в лимфоузлы группы В, а по отношению к больным с метастазами поражение средостения составило 31%.
Лимфоузлы группы А, общие при этих видах операций, поражались метастазами одинаково часто (26,4% и 29,7%). В то же время при расширенных операциях в целом у 12,2% больных выявлены метастазы в лимфоузлы группы В, а по отношению к больным с метастазами поражение средостения составило 31%.
Таблица 2.
Выявление метастазов во внутригрудные регионарные лимфоузлы в зависимости от объема операции
| Метастазы в регионарные л/узлы | Типичные операции (556) | Расширенные операции (по принципиальным сооб- ражениям) — (148) |
|---|---|---|
| Нет | 409 | 90 |
| Есть | 147 (26,4%) | 58 (39,2%) |
| Бронхо- пульмональные, корня легкого, трахео- бронхиальные, бифур- кационные гр.  (А) (А) | 147 (26,4%) | 40 (29,7%) |
| «Средостения» гр. (В) | — | 18 (12,2% из 148) |
| (В) | (31% из 58) |
(В) — лимфоузлы пара- и претрахеальные, параэзофагеальные,
переднего средостения.
Современные морфологические исследования с применением моноклональных анти-тел, выполненные у 120 больных плоскоклеточным раком легкого (данные ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России), позволили дополнительно выявить микрометастазы в регионарных лимфатических узлах, не определяемые при световой микроскопии, у 14% больных.
Таким образом, учитывая частоту регионарного метастазирования немелкоклеточно-го рака легкого, его закономерности, сложности до- и интраоперационной диагностики метастатического поражения внутригрудных лимфатических узлов, онкологический смысл так называемых расширенных операций, на наш взгляд, очевиден: в ситуациях, ко-гда заведомо поражены внутригрудные лимфатические узлы, в том числе и средостения, их полноценное удаление является необходимым, поскольку иначе операция не будет ра-дикальной. Сомнения в необходимости полноценной медиастинальной лимфодиссекции при отсутствии явно увеличенных или метастатических внутригрудных лимфоузлов, на наш взгляд, следует решать в пользу ее выполнения.
Сомнения в необходимости полноценной медиастинальной лимфодиссекции при отсутствии явно увеличенных или метастатических внутригрудных лимфоузлов, на наш взгляд, следует решать в пользу ее выполнения.
Отдаленные результаты, приводимые в литературе, и наш собственный опыт (табл.3 и рис.4) подтверждают эту точку зрения.
Таблица 3.
5-летняя выживаемость больных раком легкого в зависимости от распространенности процесса и медиастинальной лимфодиссекции (T.Naruke, 1990).
| Стадия | 5-летняя выжива- емость | |||
|---|---|---|---|---|
| С лимфодиссекцией | Без лимфодиссекции | |||
| Количество больных | Выжива- емость | Количество больных | Выжива- емость | |
| I | 578 | 69,3 | 48 | 37,5 |
| II | 227 | 45,1 | 12 | 22,2 |
| III
A | 525 | 25,7 | 77 | 7,0 |
| III
B | 119 | 9,9 | 71 | 1,8 |
| IV | 175 | 10,7 | 108 | 2,0 |
| Всего | 1624 | 41,4 | 316 | 9,2 |
Рис. 4. 5-летняя выживаемость после радикальных расширенных и стандартных опе-раций при раке легкого (данные ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России).
4. 5-летняя выживаемость после радикальных расширенных и стандартных опе-раций при раке легкого (данные ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России).
Разбираемый объем медиастинальной лимфодиссекции традиционно осуществлялся из бокового доступа. Очевидно, что правосторонняя локализация опухоли, в силу анатомических особенностей, позволяет выполнить ее более полноценно. В то же время при таком доступе и правосторонней локализации процесса, не говоря уже о левостороннем расположении опухоли, практически не удается полноценно удалить лимфатические узлы и клетчатку контралатеральной стороны и выше левого плечеголовного венозного ствола. Именно поэтому сегодня нас такой объем вмешательства уже не удовлетворяет, и актуальным является изучение возможностей билатеральной медиастинальной и шейно-надключичной лимфодиссекции с использованием для этого полной продольной стернотомии.
Признанными лидерами в разработке этих операций являются японские хирурги, которые обосновывают свою точку зрения 20-30%-ным поражением метастазами контралатеральных лимфатических узлов, особенно при левосторонней локализации опухоли.
Наш опыт таких операций (14), выполненных у больных центральным раком, производит благоприятное впечатление: удается полноценно удалить клетчатку средостения, надключичных и нижне-шейных областей.
Комбинированные и расширенно-комбинированные операции также выполняются в силу необходимости из-за большой распространенности опухолевого процесса. Анализируя результаты этих операций, следует отчетливо понимать, что значительную их часть выполняют при опухолях, не истинно прорастающих в соседние органы, а интимно к ним предлежащих, так как во время вмешательства оценить достоверно инвазию зачастую трудно. Наиболее типичным примером этого является резекция перикарда в тех случаях, когда обработать сосуды корня легкого экстраперикардиально технически сложно или невозможно, и приходится их перевязывать интраперикардиально. Аналогичная ситуация складывается при резекции париетальной плевры, когда в целях соблюдения радикализма выполняется экстраплевральное выделение предлежащей к ней опухоли и тому подобное. Такого рода операции, являясь, с хирургической точки зрения, комбинированными, принципиально по своему биологическому смыслу отличаются от вмешательств, выполняемых при истинном врастании в соседние органы. Именно поэтому их онкологические результаты следует анализировать раздельно, и основой этого является, прежде всего, полноценное морфологическое исследование.
Такого рода операции, являясь, с хирургической точки зрения, комбинированными, принципиально по своему биологическому смыслу отличаются от вмешательств, выполняемых при истинном врастании в соседние органы. Именно поэтому их онкологические результаты следует анализировать раздельно, и основой этого является, прежде всего, полноценное морфологическое исследование.
Анализ результатов радикального хирургического лечения больных с истинным прорастанием в соседние органы показал, что в целом они малоудовлетворительны: менее трети (28,3%) больных переживают 3 года, и единичные (8,3%) пациенты живут более 5 лет.
Дальнейший анализ выживаемости помогает понять онкологическую целесообразность этих операций: вполне удовлетворительные результаты (3-летние — 43,7%, 5-летние — 30,7%) получены только у больных с интактными внутригрудными лимфоузлами; при их метастатическом поражении 3 года прожили только 12,5% больных. (Рис. 5).
Рис.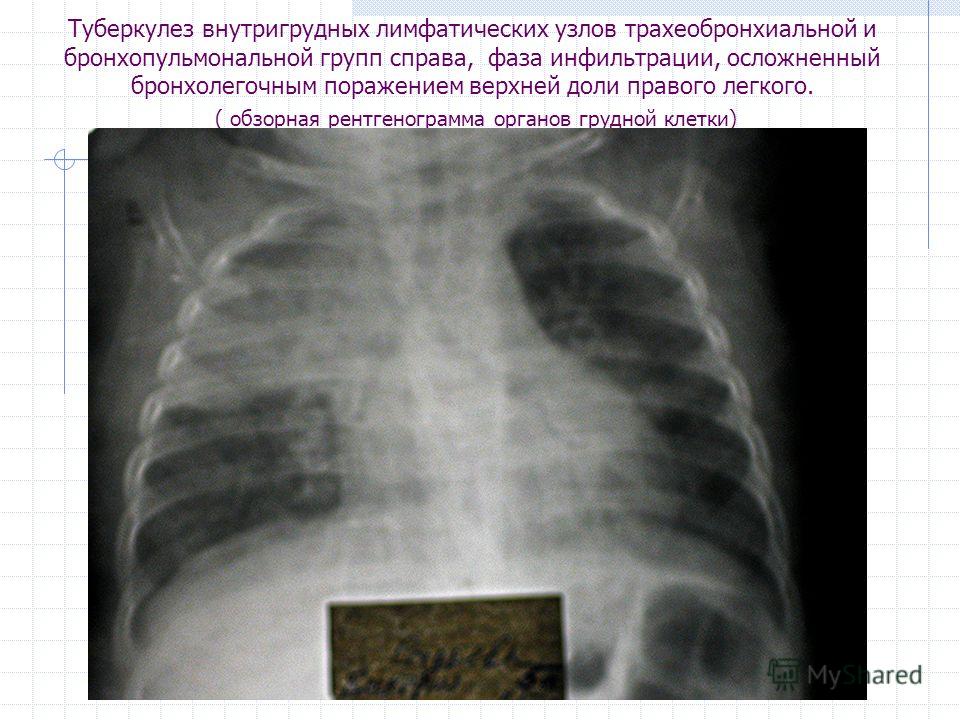 5. Выживаемость после расширенно-комбинированных операций в зависимости от метастатического поражения внутригрудных лимфоузлов
5. Выживаемость после расширенно-комбинированных операций в зависимости от метастатического поражения внутригрудных лимфоузлов
Таким образом, мы считаем, что современные знания внутригрудной лимфодинамики и логика радикального хирургического лечения заставляют сегодня пересмотреть терминологию и унифицировать хирургические вмешательства. На наш взгляд, современная операция при раке легкого, независимо от локализации опухоли в органе, должна сопровождаться широким вскрытием средостения (медиастинальной плевры) и полным удалением клетчатки с лимфатическими узлами независимо от визуальной их оценки как интактных. Только такой подход позволяет обеспечить максимально возможный радикализм, объективизировать внутригрудную распространенность опухоли и может считаться базовым для разработки и оценки любых вариантов комбинированного лечения. По сути, такого рода операции сегодня следует расценивать как стандартные.
Инфекционный мононуклеоз — Кабинет инфекционных заболеваний — Отделения
Клиника. больных заболевание начинается остро, отмечается значительное повышение температуры, головная боль, слабость, мышечные и суставные боли, нарушаются сон и аппетит. Могут быть легкие ознобы, которые чередуются с повышенной потливостью. С первых дней болезни беспокоят боли в горле, которые усиливаются при глотании. Одновременно наблюдаются гиперплазия лимфатических узлов и затрудненное носовое дыхание. Наиболее ярко перечисленные симптомы становятся выражены к 4-5-му дню болезни; в этот же период определяется увеличение размеров печени и селезенки, в крови появляются атипичные мононуклеары.
больных заболевание начинается остро, отмечается значительное повышение температуры, головная боль, слабость, мышечные и суставные боли, нарушаются сон и аппетит. Могут быть легкие ознобы, которые чередуются с повышенной потливостью. С первых дней болезни беспокоят боли в горле, которые усиливаются при глотании. Одновременно наблюдаются гиперплазия лимфатических узлов и затрудненное носовое дыхание. Наиболее ярко перечисленные симптомы становятся выражены к 4-5-му дню болезни; в этот же период определяется увеличение размеров печени и селезенки, в крови появляются атипичные мононуклеары.
В ряде случаев может иметь место и подострое начало заболевания с продромальными явлениями: на фоне общего недомогания отмечаются субфебрильная температура тела, нерезко выраженные катаральные изменения со стороны верхних дыхательных путей.
У отдельных больных ведущей жалобой является боль в животе, чаще в правой подвздошной области, иногда наблюдаются тошнота и рвота, вздутие живота, задержка стула или понос.
Заболевание может развиваться и незаметно; при этом первым симптомом, который заставляет больного обратиться к врачу, является увеличение лимфатических узлов
Однако наиболее характерными для инфекционного мононуклеоза симптомами являются: лихорадка, тонзиллит, генерализованная лимсраденопатия и гепатосппеномеаалия.
Температурная реакция очень вариабельнаи может сохраняться от 1-2 дней до 3 нед и дольше. У 1/3 больных в первые дни температура тела субфебрильная и отчетливо повышается до 38 «С и выше только к концу первой недели заболевания. Более высокая и продолжительная лихорадка отмечается у взрослых и детей старшего возраста. У отдельных больных наблюдается двух- и трехволновая лихорадка с периодами апирексии в несколько дней. В среднем длительность лихорадки составляет 6-10 дней.
Какой-либо типичной температурной кривой при инфекционном мононуклеозе не существует. Снижается температура тела чаще литически, что совпадает с улучшением общего состояния и с уменьшением выраженности других симптомов болезни. Необходимо отметить, что после основной волны лихорадки часто сохраняется субфебрильная температура тела.
Необходимо отметить, что после основной волны лихорадки часто сохраняется субфебрильная температура тела.
Температурная реакция сочетается с другими симптомами, в первую очередь — с изменениями в глотке. Небольшая гиперемия в зеве и гиперплазия миндалин наблюдаются у многих больных с первых дней болезни. Нередко эти изменения сочетаются с поражением носоглотки. Клинически это проявляется затрудненным носовым дыханием и гнусавым оттенком голоса. Одновременно отмечается значительная отечность небных миндалин, которые могут соприкасаться друг с другом. Если удастся осмотреть заднюю стенку глотки, то обнаруживают ее отек и гиперемию с явлениями гиперплазии лимфоидной ткани; у части больных задняя стенка глотки может быть покрыта густой слизью. Через 3-4 дня после начала болезни на миндалинах появляются различной величины рыхлые, творожи стовидные налеты, легко снимаемые шпателем. В отдельных случаях налеты могут локализоваться на задней стенке глотки, у корня языка и даже на надгортаннике. Изменения в зеве сопровождаются лихорадкой. Длительность поражения глотки составляет 10-15 дней; при своевременном и адекватном лечении ангина проходит быстрее.
Изменения в зеве сопровождаются лихорадкой. Длительность поражения глотки составляет 10-15 дней; при своевременном и адекватном лечении ангина проходит быстрее.
У больных с удаленными миндалинами реакция лимфоидной ткани глотки проявляется в виде увеличения боковых валиков и гранул задней стенки глотки.
Температурная реакция и изменения в глотке сочетаются с развитием лимфаденопатии. Часто увеличены все лимфатические узлы, но наиболее выражено увеличение шейных лимфоузлов, особенно тех, которые располагаются по заднему краю грудино-ключично-сосцевидной мышцы; они могут иметь вид цепочки или пакета. У детей младшего дошкольного возраста лимфатические узлы могут образовывать большие конгломераты диаметром до 4-6 см. У детей школьного возраста и у взрослых лимфатические узлы увеличиваются до 2-3 см, создавая «фестончатое» очертание контуров шеи. Иногда у взрослых может быть небольшое увеличение лимфатических узлов, которое остается незамеченным.
Увеличенные лимфатические узлы почти не вызывают болевых ощущений, не спаяны между собой и окружающей клетчаткой. При пальпации они «сочные», плотновато-эластичные, подвижные. Периаденит, покраснение кожи и нагноительные процессы никогда не наблюдаются. Увеличение лимфатических узлов может быть первым признаком болезни. Улиц, страдающих хроническим тонзиллитом, рано увеличиваются лимфоузлы, расположенные у угла нижней челюсти.
При пальпации они «сочные», плотновато-эластичные, подвижные. Периаденит, покраснение кожи и нагноительные процессы никогда не наблюдаются. Увеличение лимфатических узлов может быть первым признаком болезни. Улиц, страдающих хроническим тонзиллитом, рано увеличиваются лимфоузлы, расположенные у угла нижней челюсти.
Одновременно могут быть увеличены и другие группы лимфатических узлов — подмышечных, кубитальных и паховых (реже — мезентериальныхили медиастинальных). При увеличении медиастинальных лимфатических узлов больных может беспокоить кашель, боли в области сердца разной интенсивности и продолжительности.
Увеличение лимфоузлов сохраняется в течение 1-2 нед, а иногда умеренная лимфаденопатия наблюдается 1,5-2 меси более.
На З-4-ый день болезни увеличиваются печень и селезенка. Гепатомегалия сопровождается чувством тяжести в правом подреберье, слабостью, снижением аппетита, иногда тошнотой, реже рвотой. Нередко отмечаются умеренные гипербилирубинемия, повышение активности АлАТ, тимоловой пробы. л, увеличивается количество лимфоцитов, моноцитов и плазматических клеток, появляются своеобразные атипичные мононуклеары, отличающиеся большим полиморфизмом по форме и структуре.
л, увеличивается количество лимфоцитов, моноцитов и плазматических клеток, появляются своеобразные атипичные мононуклеары, отличающиеся большим полиморфизмом по форме и структуре.
В большинстве случаев атипичные мононуклеары обнаруживают в крови в первые дни болезни, но особенно их число увеличивается в разгар болезни. Реже появление мононуклеаров может быть отмечено на 8-11-й дни болезни. Эти клетки сохраняются на протяжении нескольких недель, но постепенно их количество уменьшается.
Среди клеток «белой крови» доля мононуклеаров колеблется от 10 до 50% и выше. В отдельных случаях в разгар болезни все мононуклеары могут быть атипичными, причем их количество коррелирует с тяжестью болезни.
Инфекционный мононуклеоз у большинства больных заканчивается выздоровлением через 2-4 нед. Однако у некоторых пациентов длительно сохраняются лимфаденопатия, гепатоспленомегалия, атипичные мононуклеары в крови, что свидетельствует о затяжном, а, возможно, и хроническом течение инфекции. Для последнего характерны: персистирующие лимфаденопатия и ВЭБ-гепатит, спленомегалия, интерстициальная пневмония, гипоплазия костного мозга, иногда — увеит.
Для последнего характерны: персистирующие лимфаденопатия и ВЭБ-гепатит, спленомегалия, интерстициальная пневмония, гипоплазия костного мозга, иногда — увеит.
Диссеминированная (септическая) ВЭБ-инфекция встречается на фонетяжелой иммуносупрессии у больных СПИДом, при трансплантации органов и характеризуется неблагоприятными исходами.
Осложнения инфекционного мононуклеоза, протекающего на фоне иммунодефицита, могут быть по своей природе: гематологическими (аутоиммунная гемолитическая анемия, тромбоцитопения, гранулоцитопения, разрыв селезенки), кардиологическими (перикардит, миокардит) и неврологическими (менингит, менингоэнцефалит, миелит, нейропатии).
Диагностика. Клиническая диагностика инфекционного мононуклеоза с использованием данных гемограммы не позволяет окончательно верифицировать этиологию заболевания. Для этого в настоящее время применяют иммунохимический (ИФА) и молекулярно-биологические (ПЦР, РТ-ПЦР, гибридизация) методы диагностики. Широко использовавшиеся ранее реакции гетероагглютинации — Пауля-Буннеля, Гоффа-Бауера, Ловрика-Вольнера во многом утратили свое значение.
Лечение. Больных со среднетяжелыми, тяжелыми и осложненными формами инфекции госпитализируют в инфекционный стационар.
Больным, находящимся на амбулаторном лечении, рекомендуется полу постельный режим, щадящая диета, уход за полостью рта (полоскание раствором фурацилина, йодинолом, бикарбонатом натрия и др.), поливитамины с микроэлементами, фитосредства с антиоксидантным и иммуностимулирующим действием (эхинацея, корень солодки, цетрария исландская, гербам арин).
При фебрильной температуре тел а назначают жаропонижающие препараты (панадол, парацетамол и др.). Проводят десенсибилизирующую терапию. Антибиотики применяют только при осложнении вторичной бактериальной инфекцией (фолликулярный, лакунарный тонзиллит, пневмония). Антибактериальную терапию назначайте учетом предполагаемого возбудителя. В случае инфекции ротовой полости используютмакролиды, пенициллины, тетрациклины, при необходимости в сочетании с трихополом с учетом возможной стрептококковой и анаэробной природы осложнения.
Не рекомендуется использовать левомицетин и сульфаниламидные препараты из-за их неблагоприятного действия на костномозговое кроветворение.
Из противовирусных препаратов, активных в отношении ВЭБ, используют ацикловир в дозе 800 мг 5 раз в сутки перорально или по 5 мг/кг каждые 8 ч внутривенно капельно.
При неэффективности Ац в тяжелых случаях заболевания назначаются видарабин в дозе 7,5-15 мг/кг/сут внутривенно капельно в большом объеме изотонического раствора (1,5-2,5 л) или фоскарнет по 60 мг/кг 3 раза в сутки внутривенно капельно с последующим переходом на введение препаратав дозе 90-120 мг/ кг/сут.
Изучается возможность использования при данной инфекции лобукавира, бривудинаи цидофовира.
Назначение корти костер оидных гормонов нежелательно.
Профилактика. Госпитализация больных проводится по клиническим показаниям. Противоэпидемические мероприятия в очаге не осуществляют. После перенесенного инфекционного мононуклеоза больной подл ежит диспансер ном у наблюдению инфекциониста и гематолога в течение 6 мес, с обязательным лабораторным обследованием (гемограмма, функциональные пробы печени).
Поскольку острая фаза ВИЧ-инфекции имеет сходный с инфекционным мононуклеозом симптомокомплекс, рекомендуется тестирование реконвалесцентов на ВИЧ через 3 и 6 мес.
Специализированное научно-практическое издания для ветеринарных врачей и студентов ветеринарных ВУЗов.
Автор: Герасимов А. С. Ветеринарный диагностический центр «Прайд», г. Санкт-Петербург.
Средостение (лат. mediastinum) – это пространство между правой и левой плевральными полостями, покрытое медиастинальной плеврой.
Отделы средостения и анатомия
Относительно уровня расположения сердца средостение делят на три отдела:
- Краниальное средостение. Через него проходят пищевод и трахея, в нем расположены тимус (который имеет значительные размеры у новорожденных, а к возрасту 5–6 мес. происходит инволюция тимуса, он уменьшается до ничтожных размеров), стернальные и краниальные медиастинальные лимфоузлы, многие сосуды и нервы.
- Среднее средостение (на уровне сердца) в свою очередь делят на три части:
а) в вентральной части расположен тимус и диафрагмально-перикардиальная связка;
б) в средней части находится сердце, частично окруженное перикардом;
в) в дорсальной части лежат аорта и ее ветви, грудной лимфатический проток, корень легких (бифуркация трахеи, легочные вены и артерии, лимфоузлы), непарная вена. На бифуркации трахеи медиастинальная плевра переходит в легочную плевру. - Каудальное средостение. В нем проходят аорта, пищевод, грудной лимфатический проток, непарная вена, блуждающий нерв. Отдельная складка средостения справа окружает каудальную полую вену и правый диафрагмальный нерв.
Расположение основных анатомических структур в трех отделах средостения показано на рисунке 1.
Органы средостения окружены жировой клетчаткой, количество которой может сильно отличаться у разных пациентов (рис. 2).
Клетчаточное пространство средостения краниально сообщается с клетчаточными пространствами шеи, а каудально – с клетчаткой забрюшинного пространства.
Бранхиогенная, или жаберная, киста (branchiogenous cyst) – это врожденная киста, возникающая из остатков существовавших в эмбриональный период жаберных карманов. Редкая находка, описанная у кошек и собак. Располагается в краниальном средостении или в мягких тканях шеи, выглядит как тонкостенная киста, содержащая жидкость, может достигать значительных размеров. В средостении кисты развиваются из остатков жаберных карманов, из которых формируется тимус (в шее – из других жаберных карманов).
Эмфизема средостения (пневмомедиастинум) – это появление свободного газа в клетчатке средостения.
Газ может попасть в средостение несколькими путями:
- При перфорации грудного отдела трахеи (например, как осложнение при интубации) или при перфорации грудного отдела пищевода (например, инородным телом).
- При разрыве альвеол (например, при искусственной вентиляции легких) газ распространяется вдоль легочных сосудов и бронхов, расслаивая окружающую их ткань, и оказывается в средостении.
- Из расположенных краниальнее клетчаточных и межфасциальных пространств шеи, которые сообщаются с клетчаткой средостения. Нередко при перфорации глотки, гортани или шейного отдела трахеи (например, при ранениях шеи), газ попадает в окружающие трахею клетчаточные пространства, а по ним мигрирует в средостение. В месте перфорации трахеи может возникать эффект клапана, то есть газ при движении или вдохе легко проникает в окружающие трахею ткани, но не может вернуться из тканей в просвет трахеи, что приводит к накоплению большого количества газа в клетчаточных пространствах. Клетчаточное пространство средостения сообщается с лежащей за диафрагмой забрюшинной клетчаткой, газ может продолжить распространяться в нее с образованием пневморетроперитонеума (рис. 3). Кроме того, газ из средостения может мигрировать в полость перикарда.
- Бактериальный газ (например, при перфорации пищевода).
Гематома тимуса, гематома средостения
Гематома тимуса (кровотечение из тимуса) описано у молодых собак (в основном в возрасте до 1 года, несколько случаев – у пациентов в возрасте 2–3 лет) как кровотечение из ткани тимуса после травмы или без видимой травмы. После разрыва медиастинальной плевры кровь продолжает поступать в плевральные полости. Гематома развивается быстро, большинство описанных случаев диагностированы посмертно. В качестве одной из возможных причин рассматривают отравление антикоагулянтами.
Кроме того, у собак описаны случаи развития расслаивающей аневризмы аорты. В качестве частой причины развития данного заболевания у собак и диких животных указывают нематоду Spirocerca lupi, которая поражает стенку пищевода. Гематома средостения и гемоторакс могут развиться при разрыве аневризмы.
Реактивная лимфаденопатия
В средостении различают три группы лимфоузлов: стернальные (лежащие непосредственно над первыми сегментами грудины), лимфоузлы краниального средостения (расположены в краниальном средостении выше и каудальнее) и трахеобронхиальные (подковообразный лимфоузел, расположенный сразу за бифуркацией трахеи, и два бронхиальных – справа и слева).
Реактивная лимфаденопатия – это увеличение лимфоузлов, реагирующих на острое или хроническое, региональное или общее воспаление. Такие лимфоузлы на КТ при внутривенном контрастировании обычно слабо и однородно усиливаются.
Бактериальная или грибковая инфекция может поражать и сами лимфоузлы, в результате чего может сформироваться гранулема или абсцесс лимфоузла. Такие лимфоузлы на КТ при внутривенном контрастировании могут значительно усиливаться по периферии с интактными или неоднородно усиливающимися центральными массами.
Медиастинит
Воспаление средостения развивается при общем инфекционном процессе или при попадании микрофлоры непосредственно в средостение (например, при травме пищевода). На КТ можно выявить уплотнение (отек) жировой клетчатки средостения, появление свободной жидкости и бактериального газа в средостении и увеличение лимфоузлов.
Новообразования (тимома, лимфома, опухоли основания сердца)
Тимомы могут достигать гигантских размеров и смещать прилегающие органы (рис. 4). Распространяясь каудально, они чаще уходят в левую половину грудной клетки. Тимомы, как правило, имеют кистозный центр, содержащий жидкость, и тонкую, мягкотканную стенку, неровную по внутренней границе и неоднородно усиливающуюся при контрастировании. При тимомах может развиваться миастения гравис, которая иногда является причиной мегаэзофагуса. При УЗИ грудной клетки тимома может быть похожа на ткань печени, что в ряде случаев приводит к постановке ошибочного диагноза «диафрагмальная грыжа».
Лимфома в средостении может поражать тимус или лимфатические узлы (рис. 5). Лимфатические узлы при лимфоме увеличиваются во много раз, обычно сохраняя свою форму.
Реже встречаются другие опухоли: карцинома эктопической щитовидной железы, хемодектома, мезенхимальные и прочие опухоли.
Встречаются метастазы в лимфоузлах (например, метастазы опухолей молочной железы или печени в стернальные лимфоузлы, опухолей легких – в бронхиальные и трахеальные лимфоузлы).
КТ с контрастированием позволяет оценить васкуляризацию опухоли (что важно для планирования биопсии и хирургического вмешательства), выявить метастазы. Под контролем КТ можно провести тонкоигольную биопсию или core-биопсию.
Пищевод
Пищевод хорошо визуализируется на КТ при наличии газа в его просвете. При необходимости газ вводят искусственно (инсуффляция просвета пищевода).
Общие и локальные расширения просвета пищевода хорошо определяются на КТ. Возможны ошибки при диагностике стриктур и сужений на КТ, поэтому необходимо подтверждать такие находки эндоскопически (эзофагоскопия).
Эзофагит можно заподозрить на КТ при наличии локального утолщения стенки пищевода.
Опухоли пищевода определяются как массы, связанные со стенкой пищевода.
На КТ-ангиографии можно выявить варикоз пищеводных вен (при повышении давления в системе воротной вены).
Параэзофагеальная эмпиема (абсцесс, киста)
В каудальном средостении, вентральнее аорты, справа от пищевода, расположена серозная средостенная полость (в зарубежной литературе она может называться infracardiac bursa или Sussdorf’s space). Эта полость может воспалиться со скоплением выпота, также из нее может образовываться асептическая киста (рис. 6). Возможными путями инфицирования считают контакт с воспаленными каудальной и добавочной долями правого легкого, миграцию инородных тел из легких (ости злаков), миграцию инородных тел из пищевода, гематогенный путь. У собак с этой патологией часто обнаруживают долевую пневмонию каудальной/добавочной долей правого легкого или медиастинит, но не выявляют патологических изменений в пищеводе.
Обструкция вен и артерий – полное или частичное закрытие просвета сосуда, нередко встречающееся при опухолях (опухолевый тромб или компрессия). Если имеется нарушение кровотока в магистральной вене, при КТ-ангиографии обычно хорошо визуализируется не только отсутствие кровотока в участке сосуда, но и образовавшиеся коллатерали (рис. 7).
Грудной лимфатический проток проходит через все средостение (по нему лимфа из каудальной половины тела попадает в переднюю полую вену) и обычно состоит из нескольких ветвей. Для его визуализации (как правило, это требуется при планировании операций по поводу хилоторакса) проводят лимфографию, то есть вводят рентгеноконтрастный препарат в просвет протока (местом введения может быть лимфатический сосуд брыжейки, паренхима семенника, толща мякиша тазовой конечности).
Литература:
- Wisner E. R., Zwingenberger A. L. Atlas of small animal computed tomography and magnetic resonance imaging. Wiley-Blackwell, 2015.
- Brockman D. J., Puerto D. A. Pneumomediastinum and pneumothorax. In: King L. G., ed. Respiratory Disease in Dogs and Cats. 1st ed. St. Louis, Missouri: Saunders, 616–624, 2004.
- Macklin C. C. Transport of air along sheaths of pulmonic blood vessels from alveoli to mediastinum: Clinical implications. Arch Intern Med, 64: 913, 1939.
- Gendron K., McDonough S. P., Flanders J. A., Tse M., Scrivani P. V. The pathogenesis of paraesophageal empyema in dogs and constancy of radiographic and computed tomography signs are linked to involvement of the mediastinal serous cavity. Vet Radiol Ultrasound, Mar, 59(2), 2018.
- Day M. J. Review of thymic pathology in 30 cats and 36 dogs. Journal of Small Animal Practice, 38: 393–403, 1997.
- Waldrop J. E., Stoneham A. E., Tidwell A. S., Jakowski R. M., Rozanski E. A., Rush J. E. Aortic dissection associated with aortic aneurysms and posterior paresis in a dog. J Vet Intern Med, Mar-Apr, 17(2): 223–9, 2003.
- Miguel A., Rinas M. A., Nesnek R., John M., Kinsella J. M., DeMatteo K. T. Fatal aortic aneurysm and rupture in a neotropical bush dog (Speothos venaticus) caused by Spirocerca lupi. Vet Parasitol, Oct 14; 164(2–4): 347–9, 2009.
- Gabor L. J., Malik R., Canfield P. J. Clinical and anatomical features of lymphosarcoma in 118 cats. Aust Vet J, 76: 725–732, 1998.
- Scherrer W., Kyles A., Samii V., Hardie E., Kass P., Gregory C. Computed tomographic assessment of vascular invasion and resectability of mediastinal masses in dogs and a cat. N Z Vet J, 56: 330–333, 2008.
- Yoon J., Feeney D. A., Cronk D. E., Anderson K. L., Ziegler L. E. Computed tomographic evaluation of canine and feline mediastinal masses in 14 patients. Vet Radiol Ultrasound, 45: 542–546, 2004.
- Tidwell A. S., Johnson K. L. Computed tomography-guided percutaneous biopsy in the dog and cat: description of technique and preliminary evaluation in 14 patients. Vet Radiol Ultrasound, 35: 445–456, 1994.
- Myers M., Scrivani P. V., Simpson K. W. Presumptive non‐cirrhotic bleeding esophageal varices in a dog. J Vet Intern Med. Sep-Oct, 32(5): 1703–1707, 2018.
Программа «Жить Здорово» от 01.10.2012: Необычные признаки рака легких. Сигналы «SOS» нашего организма
27 ноября 2012
Необычные признаки рака легких. Сигналы “SOS” нашего организма
Пальцы как барабанные палочки, ногти как часовые стекла, увеличенные лимфоузлы – необычные признаки, которые могут свидетельствовать о раке легких.
1. Пальцы как барабанные палочки, ногти как часовые стекла
Если вдруг ваши пальцы стали как барабанные палочки, а ногти как часовые
стекла, обратитесь к врачу и проверьте легкие.
Пальцы как барабанные палочки и ногти как часовые стекла могут быть признаком
либо рака легких, либо какого-то хронического заболевания легких.
Пальцы как барабанные палочки могут быть признаком рака легких
2. Увеличенные лимфоузлы
В норме лимфатические узлы не только не видны, но и не прощупываются.
Однако при воспалительном или раковом процессе, протекающем в организме,
они увеличиваются и становятся заметными.
Увеличение надключичных, подключичных, подмышечных и шейных лимфатических
узлов может свидетельствовать об онкологическом процессе, протекающем в
легких.
Увеличение лимфоузлов может быть признаком рака легких
При раке легких одними из первых будут поражаться надключичные лимфатические
узлы. При их увеличении человек может испытывать боль и дискомфорт во время
движения.
Почему увеличиваются лимфатические узлы
Именно в лимфоузлах идет борьба клеток-защитников организма с раковыми
клетками.
3. Синдром Горнера
Синдром Горнера, который проявляется птозом (опущение верхнего века),
миозом (сужение зрачка) и энофтальмом (западение глазного яблока), может
быть признаком рака легких.
Опухоль, образовавшаяся в верхней доле легкого (опухоль Панкоста), может
сдавить или прорасти и разрушить нервные узлы, которые отвечают за движение
зрачка, расположение века и глазного яблока.
Зачастую синдром Горнера является первым признаком опухоли Панкоста.
Воздушная опасность. 5 симптомов туберкулеза | Новости | ЗДОРОВЬЕ
24 марта – Всемирный день борьбы с туберкулезом. В романах XVIII-XIX веков (да и в начале XX века) герои и героини то и дело трагически умирали от чахотки в расцвете лет. Недаром однокоренной со словом «чахотка» глагол «чахнуть» ассоциируется с медленным печальным увяданием и происходит от того же слова, что и «исчезать». Впервые симптомы этого заболевания были описаны еще в вавилонском кодексе Хаммурапи, люди веками искали способы побороть смертельный недуг простыми средствами – солнцем, минеральной водой, сменой климата.
В 1882 году в Германии ученый Роберт Кох обнаружил возбудителя туберкулеза – сегодня эта бацилла известна как палочка Коха. Именно 24 марта он во всеуслышание объявил о своем открытии. И лишь в 20-х годах в Европе получила распространение вакцинация против туберкулеза с помощью штамма бациллы Кальметта-Герена. Сегодня прививку от туберкулеза делают в России практически всем детям в первые дни их жизни. Туберкулез многим кажется отголоском прошлого, однако опасность заразиться им по-прежнему высока.
Незаметный враг
Туберкулез – инфекционное заболевание. Чаще всего поражаются легкие, реже в процесс могут вовлекаться другие органы человека (лимфатические узлы, кожа, кости, глаза, мозг). По статистике, ежегодно около миллиарда человек инфицируются туберкулезом, 8-10 миллионов заболевают и до трех миллионов умирают от этой болезни.
24 марта 1882 года Роберт Кох заявил об открытии бациллы, возбуждающей туберкулез. Фото: Creative commons
В России уровень заражения туберкулезом из года в год снижается, но все-таки остается довольно высоким. В 2007 году было зарегистрировано 117 738 больных инфекцией в активной форме (82 человека на 100 тысяч населения), из них в течение года умерли около 25 тысяч человек. В 2009 году показатель упал до 105 530 случаев (74 человека на 100 тысяч).
Среди смертельных инфекционных и паразитарных заболеваний в России туберкулез лидирует – 70% умерших болели именно им.
Первые признаки
Распространено ошибочное мнение, что главный симптом туберкулеза – кровохарканье. Как правило, оно проявляется на одной из последних стадий при очень запущенной форме заболевания. Иногда туберкулез легких протекает и бессимптомно, но часто распознать инфекцию можно на ранних стадиях по неочевидным признакам.
Быстрая утомляемость и общая слабость – самые первые симптомы. Обычно на них не обращают внимания, либо считают проявлением какой-нибудь более безобидной болезни. Между тем, слабость, бледность, вялость, апатия, субфебрильная температура (около 37 °C, редко выше 38°), потливость, особенно по ночам – первые поводы для беспокойства.
Снижение или отсутствие аппетита. Как правило, больной туберкулезом теряет интерес к еде – недаром все литературные образы «чахоточных барышень» ассоциируются с худобой и бледностью. Как следствие, у зараженного человека наблюдается потеря веса.
Боли в груди – проявляются, если не озаботиться лечением на начальной стадии заболевания. Боль в груди сопутствует легочному (самому распространенному) туберкулезу. Она также сопровождается кашлем с мокротой или без, который наблюдается неделями, кровохарканьем – выделением мокроты с кровью. Характерна также одышка при небольших физических нагрузках.
Туберкулезные узелки – один из наиболее характерных симптомов инфекции. Коричнево-красные подкожные болезненные узелки появляются обычно в области голеней на серьезной стадии заболевания. Есть отдельный вид туберкулеза – туберкулез кожи, — для которого нарывы являются основным симптомом. Однако небольшая сыпь может проявляться и при туберкулезе легких.
Увеличенные лимфоузлы. Одна из разновидностей инфекции – туберкулез лимфатических узлов. В этом случае очаг поражения находится в лимфатической системе. Однако и при обычном туберкулезе легких у больного наблюдается увеличение лимфоузлов. Иногда при этом выявляют специфическое поражение узлов — «холодное» воспаление.
Как избежать заражения
Основным источником заражения является больной человек. В каждой капле мокроты, выделяемой при кашле, содержится до трех миллионов бацилл – возбудителей болезни. Но заразиться можно не только через воздух. Инфекция может попасть в организм при контакте с предметами обихода, которым пользовался больной человек, при употреблении немытых овощей и фруктов, сырого молока и молочных продуктов от больных туберкулезом коров.
Флюорография — главный метод диагностики туберкулеза у взрослых на ранних стадиях. Фото: www.russianlook.com
В естественных условиях при отсутствии солнечного света туберкулезные бациллы сохраняют жизнеспособность в течение нескольких месяцев. В уличной пыли – в течение 10 дней, на страницах книг – трех месяцев, в воде – до 150 дней.
Риск заражения туберкулезом усиливается при стрессе (когда организм истощен и ослаблен), злоупотреблении спиртным, курении табака, неправильном питании, несоблюдении правил личной гигиены.
Для профилактики туберкулеза нужно избегать всех этих факторов и проветривать комнату или офис – бациллы часто кроются в пыли. Избежать заражения помогает, прежде всего, вакцинация детей и подростков, а также проба Манту, которую обычно проводят в школах.
У взрослых выявить туберкулез на ранних стадиях помогает флюорография, а избежать его – исключение наркотиков, табака и алкоголя, сбалансированное питание и умеренные физические нагрузки. Шансы заболеть возрастают в 2-4 раза у ВИЧ-положительных людей, диабетиков и заядлых курильщиков (тех, кто выкуривает 20 сигарет в день и больше).
Смотрите также:
Топография лимфатических узлов легких и средостения / Картирование…
Надключичные лимфатические узлы
1 Нижние шейные, надключичные и лимфатические узлы вырезки грудины (левые и правые).
Располагаются по обе стороны от срединной линии трахеи в нижней трети шеи и надключичных областях, верхней границей является нижний край перстневидного хряща, нижней — ключицы и яремная вырезка рукоятки грудины .
Верхние медиастинальные лимфатические узлы 2-4
2L Левые верхние паратрахеальные располагаются вдоль левой стенки трахеи, от верхнего края рукоятки грудины до верхнего края дуги аорты.
2R Правые верхние паратрахеальные располагаются вдоль правой стенки трахеи и спереди от трахеи до ее левой стенки, с уровня верхнего края рукоятки грудины до нижней стенки левой плечеголовной вены в зоне пересечения с трахеей.
3А Преваскулярные лимфатические узлы не примыкают к трахее как узлы 2 группы, а располагаются кпереди от сосудов (от задней стенки грудины, до передней стенки верхней полой вены справа и передней стенки левой сонной артерии слева)
3P Превертебральные(Ретротрахеальные) располагаются в заднем средостении, не примыкают к трахее как узлы 2 группы, а локализуются кзади от пищевода.
4R Нижние паратрахеальные от пересечения нижнего края плечеголовной вены с трахеей до нижней границы непарной вены, вдоль правой стенки трахеи до ее левой стенки.
4L Нижние паратрахеальные от верхнего края дуги аорты до верхнего края левой главной легочной артерии
Аортальные лимфатические узлы 5-6
5. Субаортальные лимфатические узлы располагаются в аортопульмонарном окне, латеральнее артериальной связки, они расположены не между аортой и легочным стволом, а латеральнее них.
6. Парааортальные лимфатические узлы лежат спереди и сбоку от восходящей части дуги аорты
Нижние медиастинальные лимфатические узлы 7-9
7. Подкаринальные лимфатические узлы.
8. Параэзофагеальные лимфатические узлы. Лимфатические узлы ниже уровня карины.
9. Узлы легочной связки. Лежат в пределах легочной связки.
Корневые, долевые и (суб) сегментарные лимфатические узлы 10-14
Все эти группы относятся к N1 лимфатическим узлам.
Узлы корня легкого располагаются вдоль главного бронха и сосудов корня легкого. Справа они распространяются от нижнего края непарной вены до области деления на долевые бронхи, слева – от верхнего края легочной артерии.
Прогрессирующий саркоидоз легких
Авторы:
Е.А. Меренкова, к.мед.н., ГУ «Национальный институт фтизиатрии и пульмонологии им. Ф.Г. Яновского НАМН Украины», г. Киев
Е.А. Меренкова
Прогрессирующий саркоидоз легких (Advanced pulmonary sarcoidosis) наблюдается не менее чем у 5-6% всех больных саркоидозом органов дыхания [1-4]. Если из общего числа больных исключить случаи саркоидоза I стадии (изолированная прикорневая лимфаденопатия), то частота прогрессирующего саркоидоза у больных с поражением паренхимы легких (II и III стадия) возрастает до 12-15% [5, 6].
Прогрессирующий саркоидоз легких длительное время может протекать с минимальными клиническими проявлениями, и лишь на этапе развития распространенного фиброза легких с грубыми нарушениями архитектуры легких с формированием тракционных бронхоэктазов и стенозов воздухопроводящих путей (IV стадия – Еnd-stage sarcoidosis) развивается тяжелая респираторная недостаточность [3].
Одной из причин прогрессирующего течения саркоидоза является поздняя диагностика и, как следствие, отсутствие специфической терапии. Наиболее часто это обусловлено постановкой ошибочного диагноза туберкулеза легких и проведением длительной противотуберкулезной терапии. По нашим данным [7], частота ошибочного диагноза диссеминированного туберкулеза легких у больных саркоидозом III стадии достигает 40%.
Ниже представлено описание клинического случая прогрессирующего саркоидоза легких, развившегося вследствие грубой диагностической ошибки.
Клинический случай № 1
Пациентка Р., 1977 года рождения, направлена в Национальный институт фтизиатрии и пульмонологии им. Ф.Г. Яновского НАМН Украины (НИФП НАМНУ) для уточнения диагноза и определения тактики лечения.
Больная жаловалась на одышку при ходьбе на расстояние до 50 м по ровной местности, периодическое чувство жжения за грудиной при физической нагрузке, отечность голеней и стоп в вечернее время, выраженную общую слабость и утомляемость.
Анамнез заболевания. В 2003 году появились общая слабость, быстрая утомляемость. При осмотре гинекологом выявлена киста левого яичника. После детального обследования был установлен диагноз: высокодифференцированная аденокарцинома матки с распространением на цервикальный канал. В октябре 2003 года выполнена операция пангистерэктомии, проведен курс химиотерапии.
В феврале 2009 года при профилактической флюорографии органов грудной полости был выявлен диссеминированный процесс в легких. С учетом данных анамнеза была назначена биопсия легких, от которой больная отказалась.
В марте 2009 года пациентке проведена компьютерная томография органов грудной полости (КТ ОГП). Заключение: диссеминированный процесс в легких; увеличение лимфатических узлов средостения. Больше данных о наличии лимфогенного диссеминированного туберкулеза в фазе инфильтрации.
На рисунке 1, а представлен аксиальный срез томограммы на уровне правой легочной артерии.
Несмотря на низкое качество изображения, полученного с рентгеновской пленки, на рисунке присутствуют как минимум два высокоспецифичных КТ-признака саркоидоза: двухсторонняя прикорневая лимфаденопатия и распределение узелковой диссеминации вдоль бронхососудистых пучков с образованием четкообразных утолщений [4, 8]. Вместе с тем больной был установлен ошибочный диагноз диссеминированного туберкулеза легких, назначена противотуберкулезная терапия, которая была отменена только через 1,5 (!) года в связи с отсутствием положительного эффекта.
Следуя рекомендациям фтизиатров, пациентка ежегодно проходила рентгеновское обследование, результаты которого трактовались как отсутствие динамики патологических изменений.
Существенное ухудшение самочувствия отмечает с июня 2016 года: усилилась одышка, стали беспокоить периодические боли за грудиной при физической нагрузке, появилась отечность голеней и стоп в вечернее время.
Анамнез жизни. В детстве росла и развивалась нормально. Никогда не курила. Профессиональных вредностей не было. Проживает в зоне радиологического контроля. Аллергическая реакция в виде ангионевротического отека на пенициллины. Сведений о хронических заболеваниях легких у родственников нет. Сопутствующих заболеваний нет.
Объективно: общее состояние средней степени тяжести. Кожа и видимые слизистые оболочки бледные, без высыпаний. Периферические лимфатические узлы не увеличены. Масса тела – 65 кг, рост – 169 см. Температура тела – 36,5°C. Частота дыхания (ЧД) – 17/мин. Частота сердечных сокращений (ЧСС) – 84 уд/мин. Артериальное давление (АД) – 107/76 мм рт. ст. Дыхание ослабленное везикулярное, над нижними отделами легких трескучие хрипы. Тоны сердца ритмичные, приглушены. Живот мягкий, безболезненный при пальпации. Печень не увеличена. Пастозность голеней и стоп.
Компьютерная томография высокого разрешения – КТВР (рис. 1, б). Билатерально в легких, больше в верхних отделах, определяется значительное усиление и сетчато-ячеистая деформация легочного рисунка за счет интерстициального фиброза, расширение и деформация бронхов в виде цилиндрических бронхоэктазов, участков ограниченного пневмофиброза (в прикорневых зонах). Расширены ветви легочной артерии до 4-го порядка. Внутригрудные лимфатические узлы не увеличены, некоторые с кальцинатами. Трахея и крупные бронхи проходимы. В плевральных полостях жидкость не определяется.
Заключение: саркоидоз органов дыхания, IV стадия.
Спирометрия: жизненная емкость легких (VC) – 46,1% должной величины; форсированная VC (FVC) – 47,0%; объем форсированного выдоха за первую секунду (FEV1) – 45,3%; индекс Генслера (FEV1/FVC) – 83,5% (умеренное снижение вентиляционной функции легких по рестриктивному типу).
Диффузионная способность легких: DLCO – 27,5% (резко снижена).
Эхокардиография: признаки легочной гипертензии.
Результаты биохимического анализа крови без особенностей. Общий анализ крови: лейкопения (3,1×109/л), лимфопения (15,8%), признаки компенсаторного эритроцитоза (эритроциты – 5,28×1012/л), скорость оседания эритроцитов (СОЭ) – 24 ммоль/л.
Больной установлен клинический диагноз: саркоидоз органов дыхания, ІV стадия, респираторная недостаточность (MRC3), хроническое легочное сердце.
Пациентке назначено симптоматическое лечение: фуросемид, L-аргинина аспартат, триметазидин, комбинированный препарат ацетилсалициловой кислоты и гидроксида магния.
Поздняя диагностика саркоидоза и, как следствие, отсутствие специфической терапии в данном случае связаны с низким профессиональным уровнем врачей, что является распространенным явлением, но вместе с тем относится к разряду решаемых проблем. Более серьезной причиной развития прогрессирующего саркоидоза легких является резистентность к лечению глюкокортикостероидами (ГКС).
Резистентность к ГКС-терапии целесообразно подразделяется на абсолютную и относительную [9].
К случаям абсолютной резистентности относятся: 1) больные с признаками прогрессирования саркоидоза по данным клинико-функционального обследования и КТВР через 3 мес лечения метилпреднизолоном (МП) по схеме, представленной в Унифицированном клиническом протоколе «Саркоидоз» [10]: МП в дозе 0,4 мг/кг/сут в течение 1-го месяца с последующим снижением дозы до 0,2 мг/кг/сут к концу 3-го месяца; 2) пациенты с отсутствием признаков регрессии через 6 мес лечения по схеме: МП в течение первых 3 мес терапии в указанном выше режиме, МП в течение последующих 3 мес в дозе 0,2 мг/кг/сут в сочетании с гидроксихлорохином (ГХ) по 200 мг 2 р/сут. Таким образом, абсолютная резистентность означает отсутствие какого-либо положительного эффекта при использовании адекватных доз препаратов и режимов терапии.
Относительная резистентность к ГКС-терапии констатируется в случаях прогрессирования или стабилизации процесса при снижении дозы МП до поддерживающей (0,1 мг/кг/сут) при наличии признаков регрессии на этапах стартовой терапии при использовании МП в первоначально более высоких дозах.
В случаях наличия противопоказаний, серьезных побочных действий и резистентности к ГКС-терапии назначаются препараты второй линии, основное место среди которых занимают иммуносупрессанты: метотрексат (МТХ), азатиоприн и лефлуномид [10].
В отделении интерстициальных заболеваний легких НИФП НАМНУ нами было обследовано 185 больных саркоидозом с поражением паренхимы легких: 80 мужчин (43,2%) и 105 женщин (56,8%) в возрасте от 20 до 67 лет (42,3±0,8 года). У 173 (93,5%) больных была установлена II стадия заболевания, III стадия – у 12 (6,5%). У всех пациентов диагноз саркоидоза органов дыхания был верифицирован результатами КТВР.
При отборе больных строго придерживались двух принципов: в исследование включались пациенты только с впервые выявленным саркоидозом без какой-либо предшествующей специфической терапии; важным критерием отбора, позволяющим с максимальной возможностью исключить больных с длительно текущим процессом, являлось отсутствие КТ-признаков интерстициального фиброза легких.
В таблице представлено распределение больных в зависимости от состава фармакотерапии. ГКС-терапия (МП) и иммуносупрессивная терапия (МТХ) проводились в соответствии с положениями Унифицированного клинического протокола «Саркоидоз» [10].
Как видно из таблицы, наиболее частой причиной назначения МТХ являлась резистентность к ГКС-терапии (32 больных, или 17,3%). При этом у 9 пациентов отмечалась абсолютная, у 23 – относительная резистентность.
Клиническое наблюдение № 2 демонстрирует случай прогрессирующего саркоидоза легких, обусловленного резистентностью не только к ГКС-терапии, но и к иммуносупрессивной терапии.
Клинический случай № 2
Пациент С., 1988 года рождения, направлен на консультацию в НИФП НАМНУ с жалобами на сухой кашель, повышенную утомляемость, потливость, общую слабость.
Анамнез заболевания. В 2011 году пациенту по данным КТ ОГП установлен диагноз саркоидоза органов дыхания I стадии. Лечение проводилось хлорохином (делагил) по 250 мг 2 р/сут в течение 6 мес. Рентгенологический контроль результатов лечения не проводился. Со слов больного, жалоб в момент постановки диагноза и после завершения терапии не было.
В декабре 2013 года появился сухой кашель. При рентгенологическом исследовании выявлена двухсторонняя мелкоочаговая диссеминация, увеличение прикорневых лимфатических узлов билатерально. Пациенту был назначен МП по 24 мг/сут в течение 1 мес с последующим снижением дозы по 2 мг в 2 нед до полной отмены (в августе 2014 года). Общая длительность ГКС-терапии составила 7 мес. На фоне терапии перестал беспокоить кашель. Рентгенологический контроль по неизвестным причинам не проводился.
В феврале 2015 года после переохлаждения повысилась температура тела до 38 °C, появился сухой кашель, стала беспокоить одышка при физической нагрузке. Больной был госпитализирован в стационар по месту жительства. В результате проведенного обследования (общеклинические методы, КТ ОГП, бронхоскопия) был установлен диагноз: внебольничная пневмония средней доли правого легкого, нетяжелое течение; саркоидоз органов дыхания, II стадия. После проведения антибактериальной терапии был назначен МП 32 мг/сут, который пациент начал принимать 24 февраля 2015 года.
Анамнез жизни. В раннем возрасте рос и развивался нормально. Никогда не курил. Профессиональных вредностей нет и не было. Аллергологический анамнез не отягощен. Сопутствующих заболеваний нет. Сведений о хронических заболеваниях легких у родственников нет.
Объективно: общее состояние пациента удовлетворительное. Гиперстеник. Кожа и видимые слизистые оболочки без высыпаний. Периферические лимфатические узлы не увеличены. Вес – 100 кг, рост – 180 см. Температура тела – 36,8°C. ЧД – 19/мин. ЧСС – 84 уд/мин. АД – 134/80 мм рт. ст. Дыхание везикулярное. Тоны сердца ритмичные, приглушены. Живот мягкий, безболезненный при пальпации. Печень выступает из-под реберной дуги на 2-4 см, край безболезненный при пальпации. Отеков нет.
Визит 1. КТВР ОГП от 06.03.2015 года (рис. 2, a – правое легкое, аксиальный срез на уровне бифуркации трахеи; на всех последующих рисунках представлены идентичные срезы, позволяющие объективно оценить динамику процесса): в средних отделах левого легкого – немногочисленные мелкие узелки, справа – мелкие узелки в большом количестве, единичные – более крупные; участок консолидации в S4 справа; значительно увеличены бронхопульмональные лимфатические узлы с обеих сторон, паратрахеальные справа, бифуркационные, парааортальные. Заключение: саркоидоз, ІІ стадия.
Проведена фибробронхоскопия: признаки перибронхиального сдавления бронхов обоих легких с сужением просвета до ІІ степени. Взята биопсия слизистой оболочки бронхов и паренхимы легких.
Результаты гистологического исследования биоптата: длительно существующий саркоидоз с явлениями фиброза предшествующих гранулем.
Ультразвуковое исследование органов брюшной полости: признаки умеренной гепатомегалии, солевого диатеза.
Бодиплетизмография: TLC – 95,1%; RV – 115,3%; RV/TLC – 117,1%; VC – 89%; FEV1 – 90,3%; FVC – 93,2%; FEV1/FVC – 81,4%.
Диффузионная способность легких: DLCO – 100,1%.
Кальций крови – 1,30 ммоль/л.
Газовый состав крови: РаO2 – 67 мм рт. ст.; РаCO2 – 39 мм рт. ст.; SaO2 – 93%.
Результаты клинических и биохимических анализов крови без особенностей. СОЭ не увеличена.
Больному установлен клинический диагноз: саркоидоз органов дыхания, ІІ стадия.
Пациенту было назначено лечение: МП по 32 мг/сут в течение 1-го месяца с постепенным снижением дозы до 16 мг/сут к концу 3-го месяца.
Визит 2 (26 мая 2015 года). Жалобы на сухой кашель, общую слабость, повышенную утомляемость. Переносимость терапии хорошая, нежелательных явлений не было.
Данные физикального обследования прежние.
КТВР ОГП от 26.05.2015 года (рис. 2, б) – без существенной динамики.
Клинический диагноз: саркоидоз органов дыхания, ІІ стадия, фаза стабилизации.
В соответствии с Унифицированным протоколом «Саркоидоз» [10] пациенту было рекомендовано продолжить терапию МП по 16 мг/сут без снижения дозы, к лечению добавить ГХ 200 мг 2 р/сут.
Визит 3 (21 августа 2015 года). Отмечает уменьшение кашля, однако продолжает беспокоить общая слабость, повышенная утомляемость. Переносимость терапии хорошая: нежелательных явлений не было.
Данные физикального обследования без изменений.
КТВР ОГП от 21.08.2015 года (рис. 2, в) – без динамики.
Кальций крови – 1,24 ммоль/л.
Бодиплетизмография: TLC – 94,7%; RV – 103,4%; RV/TLC – 105,2%; VC – 92,1%; FEV1 – 90%; FVC – 92,3%; FEV1/FVC – 81,81% – без динамики.
DLCO 91,6% – в пределах нормы, однако несколько снижена по сравнению с визитом 1.
Диагноз: саркоидоз органов дыхания, ІІ стадия, фаза стабилизации.
В связи с отсутствием каких-либо положительных изменений в течение болезни на протяжении 6 мес ГКС-терапии, усиленной ГХ на визите 2, больному была назначена (согласно рекомендациям WASOG [11]) комбинированная терапия МТХ по 10 мг/нед и МП по 12 мг/сут в сочетании с фолиевой кислотой по 5 мг/нед и мониторингом аланинаминотрансферазы (АЛТ), креатинина и клеточного состава крови каждые 4 нед.
Визит 4 (12 ноября 2015 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
КТВР ОГП от 12.11.2015 года (рис. 3, г): увеличение плотности узелковой диссеминации в прикорневых зонах – прогрессирование процесса.
В связи с тем, что максимальный эффект МТХ обычно развивается через 6 мес его применения, терапия была усилена только увеличением дозы МП до 16 мг/сут.
Визит 5 (15 февраля 2016 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
КТВР ОГП от 15.02.2016 года (рис. 3, д): увеличились признаки прогрессирования процесса – в прикорневой зоне наблюдается образование участка консолидации.
Рекомендовано увеличить дозу МТХ до 15 мг/нед, продолжить прием МП по 16 мг/сут.
Визит 6 (26 июля 2016 года). Жалобы на сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы.
КТВР ОГП от 26.07.2016 года (рис. 4, э): отмечается незначительная регрессия процесса – уменьшение зоны консолидации в правой прикорневой области.
Продолжено лечение МТХ по 15 мг/нед в сочетании с МП по 16 мг/сут.
Визит 7 (1 ноября 2016 года). Жалобы на редкий сухой кашель, общую слабость. Переносимость терапии удовлетворительная: нежелательных явлений не было. Данные лабораторных анализов в пределах нормы, незначительное повышение уровня АЛТ до 52 Ед/л (норма – 0-40 Ед/л).
КТВР ОГП от 01.11.2016 года (рис. 4, е): без существенной динамики.
Бодиплетизмография: TLC – 87,0%; RV – 106,3%; RV/TLC – 117,4%; VC – 81,2%; FEV1 – 75,6%; FVC – 77,8%; FEV1/FVC – 81,37%: снижение показателей по сравнению с предыдущими визитами.
DLCO 87,4% – в пределах нормы, снижение по сравнению с предыдущими визитами.
В связи с тем, что отсутствует положительная динамика в течении саркоидоза, МТХ был отменен, рекомендовано постепенное снижение дозы МП по 2 мг в 2 нед до полной отмены. Назначено лечение лефлуномидом (20 мг/сут) – иммуносупрессантом, отличающимся от МТХ механизмом фармакодинамического действия. Рекомендован мониторинг AЛT, креатинина и клеточного состава крови каждые 4 нед. Повторная консультация в НИФП НАМНУ – через 3 мес.
Заключение
Клинические наблюдения демонстрируют два случая прогрессирующего саркоидоза легких, один из которых является следствием отсутствия специфической терапии в связи с поздней диагностикой заболевания, а другой – результатом абсолютной резистентности к ГКС-терапии.
Прогрессирующий саркоидоз легких длительное время может протекать с минимальными клиническими проявлениями (случай № 2) и лишь на этапе развития распространенного фиброза легких развивается тяжелая респираторная недостаточность (случай № 1).
Учитывая полученные нами данные о достаточно высокой (17,3%) частоте резистентности к ГКС-терапии у больных с впервые выявленным саркоидозом с поражением паренхимы легких, представленные наблюдения, надеемся, в определенной мере помогут развеять миф о саркоидозе как о доброкачественном гранулематозе легких.
Литература
- Nagai S. Clinical courses and prognoses of pulmonary sarcoidosis / S. Nagai, M. Shigematsu, K. Hamada, T. Izumi // Curr. Opin. Pulm. Med. – 1999. – Vol. 5. – P. 293-298.
- Moller D.R. Pulmonary fibrosis of sarcoidosis. New approaches, old ideas / D.R. Moller // Am. J. Respir. Cell. Mol. Biol. – 2003. – Vol. 21 (3 Suppl). – Р. 37-41.
- Patel D.C. Advanced («End-Stage») Pulmonary Sarcoidosis / D.C. Patel, M. Budev, D.A. Culver // Pulmonary sarcoidosis. M.A. Judson Editor. – Humana Press – brand of Springer, 2014. – P. 79-110.
- Саркоидоз органов дыхания / Под ред. В.К. Гаврисюка. – Киев, 2015. – 192 с.
- Chappell A.G. Sarcoidosis: a long-term follow up study / A.G. Chapell, W.Y. Cheung, H.A. Hutchings // Sarcoidosis Vasc. Diffuse Lung Dis. – 2000. – Vol. 17. – P. 167-173.
- Гаврисюк В.К. Саркоидоз органов дыхания: эпидемиология, структура больных, результаты лечения / В.К. Гаврисюк, Е.А. Меренкова, Г.Л. Гуменюк и др. // Укр. терапевт. журн. – 2014. – № 2. – С. 95-100.
- Очерки клинической пульмонологии / Под ред. В.К. Гаврисюка. – Киев, 2016. – 336 с.
- Veltkamp M. The pulmonary manifestations of sarcoidosis / M. Veltkamp, J.C. Grutters // Pulmonary sarcoidosis. M.A. Judson Editor. – Humana Press – brand of Springer, 2014. – P. 19-40.
- Гаврисюк В.К. Возможности глюкокортикостероидной терапии и показания к применению иммуносупрессантов у больных впервые выявленным саркоидозом с поражением легких / В.К. Гаврисюк, Е.А. Меренкова, Г.Л. Гуменюк и др. // Укр. пульмонол. журн. – 2016. – № 3. – С. 21-23.
- Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Саркоїдоз» / Наказ МОЗ України № 634 від 08.09.2014.
- Cremers J.P. Multinational evidence-based World Association of Sarcoidosis and Other Granulomatous Disorders recommendations for the use of methotrexate in sarcoidosis: integrating systematic literature research and expert opinion of sarcoidologists worldwide / J.P. Cremers, M. Drent, A. Bast et al. // Curr. Opin. Pulm. Med. – 2013. – Vol. 19. – P. 545-561.
Легочный саркоидоз | Сидарс-Синай
Не то, что вы ищете?
Что такое легочный саркоидоз?
Саркоидоз — редкое заболевание
вызвано воспалением. Часто возникает в легких и лимфатических узлах, но может возникать.
практически в любом органе.
Саркоидоз легких называется
легочный саркоидоз. Он вызывает небольшие образования воспалительных клеток в легких.Эти
Шишки называются гранулемами и могут повлиять на работу легких. Гранулемы обычно
исцеляются и исчезают сами по себе. Но если они не заживают, легочная ткань может остаться
воспаляются, покрываются рубцами и становятся жесткими. Это называется фиброзом легких. Меняется
то
структура легких и может повлиять на ваше дыхание. Бронхоэктазия также может
происходить. Это когда дыхательные пути утолщаются и расширяются от продолжающегося (хронического)
воспаление или инфекция.Но это не обычные проблемы.
Что вызывает саркоидоз легких?
Эксперты не знают, в чем причина
легочный саркоидоз. Они думают, что бактерии, вирусы или химические вещества могут вызвать
то
болезнь. Это также может быть генетическое. Это означает, что человек с большей вероятностью разовьется
саркоидоз, если он есть у кого-то из близких родственников. Это активная область
исследование.
Каковы симптомы легочного саркоидоза?
Большинство людей с саркоидозом не
имеют симптомы и, вероятно, не знают, что у них есть болезнь. Это может повлиять на многие органы,
вызывая множество симптомов. Легочный саркоидоз может уменьшить количество воздуха
то
легкие могут задерживаться и вызывать жесткость легких.
Симптомы могут быть немного разными для
каждый человек.Симптомы могут включать:
- Одышка, которая часто усиливается при физической активности
- Непрекращающийся сухой кашель
- Боль в груди
- Свистящее дыхание
Саркоидоз также может вызывать симптомы, не связанные напрямую с легкими, такие как:
- Сильная усталость (утомляемость)
- Лихорадка
- Воспаление глаз и боль, жжение, нечеткость зрения и светочувствительность
- Ночная одежда
- Боль в суставах и костях
- Сыпь, уплотнения и изменение цвета кожи лица, рук или голеней
- Увеличение лимфатических узлов
- Похудание
Симптомы легочной
саркоидоз может выглядеть как другие состояния или проблемы со здоровьем.Поговорите со своим врачом
провайдер для диагностики.
Как диагностируется легочный саркоидоз?
В дополнение к полному здоровью
анамнез и физический осмотр, используемые тесты могут включать:
- Рентген грудной клетки. Этот визуальный тест
используется для оценки легких, а также сердца. Рентген грудной клетки может показать важные
информация о размере, форме и расположении легких, больших дыхательных трубках
(бронхи) и область в середине грудной клетки, разделяющая легкие
(средостение). - Компьютерная томография. В этом тесте визуализации используется
Рентген и компьютерные технологии для создания горизонтальных изображений (так называемых срезов) тела.
Компьютерная томография показывает подробные изображения любой части тела, включая легкие. CT
сканирование более детализировано, чем обычные рентгеновские снимки. Их можно использовать для диагностики легких
болезни, наблюдайте за развитием болезни и оценивайте реакцию на лечение. - Легочные функциональные пробы. Это
тесты, которые помогают измерить способность легких перемещать воздух в легкие и из них.
Тесты часто проводятся на специальных машинах, в которые человек должен
дышать. - Анализы крови. Их можно использовать для проверки количества углекислого газа и кислорода в крови,
оцените функцию печени и почек, найдите инфекции и другие заболевания. - Бронхоскопия. Длинный, тонкий, гибкий
трубку (бронхоскоп) с лампочкой на конце вводят в горло и в
легкие. Это позволяет врачу осмотреть бронхи, основные дыхательные пути легких. Это
является
сделано, чтобы помочь оценить и диагностировать проблемы с легкими. Образцы легочной ткани (биопсия) и
промывание легких (лаваж), удаляющее клетки из легких, может производиться через
трубка. - Бронхоальвеолярный лаваж. А стерильный
физиологический раствор вводится в легкие через бронхоскоп и затем отсасывается.
Физиологический раствор выводит клетки из нижних дыхательных путей. Эти клетки могут быть
проверили под микроскопом, чтобы найти воспаление и инфекцию. Тест может помочь
исключить определенные причины. - Биопсия легкого. Небольшой кусок ткани,
клетки или жидкость из легких берут и проверяют под микроскопом.
Саркоидоз часто диагностируют при
другие заболевания легких исключены.
Как лечится легочный саркоидоз?
Лечение обычно проводится для контроля симптомов и улучшения функции органов.
пострадавшие от болезни.Стероидные препараты, такие как преднизон, могут помочь уменьшить воспаление.
Его можно принимать внутрь или вдыхать. Другие лекарства, такие как метотрексат, могут
используется в тяжелых случаях или если стероиды не работают.
Во многих случаях лечение легочного саркоидоза не требуется. Различные методы лечения
лучше работать для разных людей. Иногда используется более одного лечения. Наиболее
лекарства, используемые для лечения саркоидоза, подавляют иммунную систему.
Вы также можете присоединиться к программе реабилитации, которая включает обучение, упражнения и поддержку.
В тяжелых случаях, которые не распространены, кислородная терапия и даже трансплантация легких могут
быть нужным.
Ключевые сведения о легочном саркоидозе
- Саркоидоз вызван воспалением.
В большинстве случаев обнаруживаются в легких и лимфатических узлах. Но это может произойти практически в любом
орган. - Саркоидоз легких называется легочным саркоидозом. Это вызывает небольшие комочки
воспалительные клетки, называемые гранулемами, в легких. Они могут повлиять на легкие
работай. - Эксперты не знают, что вызывает это
условие. - Симптомы включают одышку,
что часто ухудшается с активностью.Также сухой кашель, который не проходит, грудь
боль и хрипы. - Лечение обычно проводится для контроля
симптомы или для улучшения функции органов, пораженных болезнью. Стероиды
часто используемые. Программы реабилитации, которые включают обучение, упражнения и поддержку, также
использовал.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и вспомнить, что вы лечите.
провайдер вам говорит. - Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения,
или тесты. Также запишите все новые инструкции, которые дает вам врач. - Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также
знать, каковы побочные эффекты. - Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого
посещение. - Узнайте, как вы можете связаться со своим врачом, если у вас возникнут вопросы.
Не то, что вы ищете?
Саркоидоз | NHLBI, NIH
Если вам поставили диагноз саркоидоз, важно продолжать прием лекарства, проконсультироваться с врачом по указанию и внести изменения в здоровый образ жизни. Также получите поддержку и позаботьтесь о своем психическом здоровье.
У некоторых людей может быть пожизненная ремиссия (при отсутствии симптомов).У других на какое-то время может наступить ремиссия, а затем случиться обострение или возврат болезни. Прочтите ниже, если вы беременны или планируете забеременеть.
Управляйте своим состоянием
Даже если у вас нет симптомов, вы должны постоянно обращаться к врачу. Например, ваш врач будет следить за вами на предмет побочных эффектов от длительного приема кортикостероидов или других лекарств.
Если болезнь не ухудшается, врач может внимательно наблюдать за вами, чтобы увидеть, пройдет ли болезнь сама по себе.Если болезнь начинает ухудшаться, врач может назначить лечение.
Ремиссия и обострения
Если ваш саркоидоз перейдет в стадию ремиссии, ваш врач может осторожно прекратить прием лекарств. Однако вам все равно нужно будет следить за вспышкой. Обратитесь к врачу, если это произойдет. Возможно, вам понадобится еще один курс лечения.
Вспышки трудно предсказать. Чаще всего они происходят в течение шести месяцев после прекращения лечения. Чем дольше вы протекаете без симптомов, тем меньше вероятность возникновения обострения.
Тесты на осложнения
У некоторых людей саркоидоз сохраняется или рецидивирует в течение многих лет после постановки диагноза. Это может быть названо хроническим, тяжелым, продвинутым, рефрактерным или прогрессирующим саркоидозом. Ваш врач может назначить анализы, чтобы отслеживать ваше состояние и проверять наличие осложнений. Посетите раздел «Диагностика», чтобы узнать об этих тестах.
Знайте, когда следует обращаться за медицинской помощью
Обратите внимание на предупреждающие признаки осложнений, которые могут потребовать неотложной медицинской помощи.К ним относятся признаки изменений зрения, которые могут быть признаком опухоли головного мозга. Другие осложнения, требующие немедленной медицинской помощи, включают почечную недостаточность, внезапную остановку сердца и внезапную одышку или мышечную слабость.
Внесите изменения в здоровый образ жизни
Здоровый образ жизни может помочь вам почувствовать себя лучше и предотвратить ухудшение саркоидоза.
- Выбирайте здоровую пищу. Употребление большего количества фруктов и овощей может принести важную пользу для здоровья.
- Стремитесь к здоровому весу
- Регулярно занимайтесь физическими упражнениями. Усталость может затруднить выполнение упражнений, если у вас саркоидоз. Однако физическая активность может улучшить энергию и помочь с другими симптомами, такими как одышка и мышечная слабость. Постарайтесь оставаться активными, но поговорите со своим врачом о том, какой уровень физической активности вам подходит.
- Управляйте стрессом
- Бросить курить. Если вы курите, бросьте.Кроме того, старайтесь избегать других раздражителей легких, таких как пыль, химические вещества и пассивное курение. Посетите «Курение и ваше сердце» и «Ваш путеводитель по здоровому сердцу» Национального института сердца, легких и крови. Для получения бесплатной помощи в отказе от курения вы можете позвонить на горячую линию Национального института рака по телефону 1-877-44U-QUIT (1-877-448-7848).
- Постарайтесь высыпаться качественно. Эксперты рекомендуют взрослым спать от 7 до 9 часов в день.
Узнайте больше об этих изменениях в здоровом образе жизни в нашей теме Heart-Healthy Living Health .
Позаботьтесь о своем психическом здоровье
Саркоидоз может вызывать у вас чувство одиночества, беспокойства или депрессии. Вы можете продолжать чувствовать усталость даже после окончания лечения. Но определенные виды деятельности или лечения могут помочь улучшить ваше психическое здоровье.
- Консультации, особенно когнитивная терапия, могут быть полезны.
- Присоединение к группе поддержки пациентов может помочь вам приспособиться к жизни с саркоидозом. Вы можете увидеть, как другие люди справляются с подобными симптомами и своим состоянием.Поговорите со своим врачом о местных группах поддержки или обратитесь в местный медицинский центр.
- Лекарства или другие методы лечения. Ваш врач может поговорить с вами о лекарствах, таких как антидепрессанты, или других методах лечения, которые могут улучшить качество вашей жизни.
- Поддержка семьи и друзей может помочь снять стресс и беспокойство. Расскажите своим близким, что вы чувствуете и чем они могут вам помочь.
Лечение осложнений
Если у вас возникли осложнения, ваш врач может порекомендовать следующие лекарства или процедуры.Спросите своего врача о преимуществах и рисках любого лечения.
Проблемы с легкими:
Проблемы с сердцем:
Гормональные проблемы:
- Если у вас слишком много кальция в крови или моче, вам может потребоваться избегать солнечного света, пить много жидкости и есть меньше продуктов с кальцием.
- Заместительная гормональная терапия для некоторых типов
Проблемы с мозгом, нервами или мышцами:
- Противосудорожные препараты, если саркоидоз поражает мозг и вызывает судороги
- Лекарства от нервной или мышечной боли
- Физиотерапия для увеличения силы мышц
- Операция по удалению опухоли головного мозга
Серьезное повреждение органа. Операция по трансплантации может потребоваться, если ваш саркоидоз вызывает опасное для жизни повреждение легких, сердца или печени.
Беременность и саркоидоз
Большинство женщин с саркоидозом рожают здоровых детей. Однако существует более высокий риск определенных осложнений, в том числе:
- Сильное кровотечение после родов
- Преждевременные роды
- Преэклампсия, то есть высокое кровяное давление и слишком много белка в моче
- Венозная тромбоэмболия, представляющая собой сгусток крови в легких или глубоких венах, обычно в ногах
Если у вас саркоидоз и вы беременны или планируете забеременеть, поговорите со своим врачом.Важно получать хороший пренатальный уход и регулярные осмотры на саркоидоз до, во время и после беременности. Поговорите со своим врачом о любых лекарствах, которые вы принимаете. Некоторые лекарства от саркоидоза небезопасно принимать во время беременности.
Лимфаденопатия средостения
Лимфатические узлы средостения — это лимфатические узлы, расположенные в средостении. Средостение — это область, расположенная между легкими, которая содержит сердце, пищевод, трахею, сердечные нервы, вилочковую железу и лимфатические узлы центральной части грудной клетки.
Увеличение лимфатических узлов называется лимфаденопатией. Лимфаденопатия средостения обычно указывает на проблему, связанную с легкими, доброкачественную или злокачественную.
Verywell / Джошуа Сон
Причины
Может быть много разных причин увеличения лимфатических узлов средостения. К наиболее частым причинам относятся:
С глобальной точки зрения, лимфаденопатия средостения в первую очередь связана с туберкулезом, учитывая высокий уровень инфицирования (10 миллионов в год).В Соединенных Штатах это чаще всего связано с раком легких и ХОБЛ.
Диагностика
Если причина лимфаденопатии средостения не установлена, ваш врач может назначить процедуру, известную как медиастиноскопия с биопсией . Это небольшой хирургический разрез, сделанный чуть выше грудины или грудины.
Затем через разрез вводят оптоволоконный инструмент, называемый медиастиноскопом, и вводят его в среднюю часть грудной клетки, чтобы получить образец одного или нескольких лимфатических узлов.Процедура проводится в условиях стационара под общим наркозом. Результаты обычно готовы через пять-семь дней.
Менее инвазивная процедура известна как аспирация тонкой иглой (FNA), при которой длинная игла вводится через грудную полость в лимфатический узел для извлечения клеток.
Расследование рака
Лимфатические узлы — это небольшие структуры, расположенные в кластерах по всему телу, через которые могут фильтроваться токсины и патогены. Средостенные лимфатические узлы, как правило, первыми попадают в ловушку раковых клеток из легких, что дает врачам возможность узнать, распространяется ли рак.
Когда лимфатические узлы средостения увеличиваются из-за злокачественного новообразования, две наиболее вероятные причины — рак легких и лимфома.
Однако в некоторых случаях увеличение может быть связано не с первичным раком легких, а с метастатическим раком, который распространился из другой части тела в легкие. В этом случае злокачественное новообразование легких будет считаться вторичным раком.
Расположение и количество пораженных лимфатических узлов также имеют центральное значение для определения стадии рака, системы классификации, которая определяет, насколько далеко злокачественная опухоль, какие методы лечения следует назначить и каких результатов можно ожидать.
Значение для лимфомы
Лимфома, рак, вызванный лейкоцитами, называемыми лимфоцитами, может быть разделен на лимфому Ходжкина или неходжкинскую лимфому. Лимфаденопатия средостения — один из способов дифференцировать два заболевания.
Средостенная лимфаденопатия встречается более чем в 85% случаев лимфомы Ходжкина (HL) по сравнению только с 45% случаев неходжкинской лимфомы (NHL). Более того, картина увеличения имеет тенденцию быть упорядоченной и прогрессивной при HL и более рассеянной при NHL.
Хотя визуализация грудной клетки может выявить подозрительные лимфатические узлы, окончательный диагноз может быть поставлен только с помощью биопсии.
Саркоидоз: причины, симптомы и лечение
Обзор
Понимание и диагностика саркоидоза
Что такое саркоидоз?
Саркоидоз — воспалительное заболевание, которое поражает один или несколько органов, но чаще всего поражает легкие и лимфатические узлы.В результате воспаления в одном или нескольких органах тела образуются аномальные уплотнения или узелки (называемые гранулемами). Эти гранулемы могут изменить нормальную структуру и, возможно, функцию пораженного органа (ов).
Как продвигается состояние?
Хотя никто не может предсказать, как саркоидоз будет прогрессировать у отдельного пациента, некоторые ключи к разгадке течения болезни могут быть получены из симптомов пациента, результатов физических и лабораторных исследований, а также расы пациентов. Например, внезапное появление общих симптомов — таких как потеря веса, усталость, лихорадка или просто общее плохое самочувствие — обычно означает, что курс саркоидоза будет относительно коротким и легким по степени тяжести.Симптомы одышки и некоторых типов поражения кожи означают, что саркоидоз будет более длительным и тяжелым.
У кавказцев заболевание часто возникает внезапно, что обычно указывает на более легкую форму заболевания, которая носит непродолжительный характер. С другой стороны, афроамериканцы и пуэрториканцы имеют тенденцию к развитию более длительной и тяжелой формы болезни.
В Соединенных Штатах легкие часто являются наиболее частым местом начальных симптомов у тех, кто переживает постепенное начало длительного заболевания.Легочные симптомы распространены у афроамериканцев, пуэрториканцев и скандинавов. Постоянный сухой кашель, усталость и одышка — наиболее частые начальные жалобы, связанные с легкими.
Какие системы тела поражены саркоидозом?
Помимо легких и лимфатических желез, органы тела или системы, затронутые саркоидозом, которые связаны с наиболее заметными симптомами являются кожа, глаза, костно-мышечной системы, нервной системы, сердца, печени и почек, в этом порядке.Пациенты могут иметь симптомы, связанные с конкретным пораженным органом, или могут иметь общие симптомы, или могут не иметь никаких симптомов (например, лабораторные исследования часто показывают, что печень поражена саркоидозом, но пациенты обычно не сообщают о каких-либо симптомах, связанных с печенью. ).
Симптомы отдельного пациента также могут варьироваться в зависимости от того, как долго продолжается болезнь, где формируются гранулемы, сколько тканей поражено, и остается ли образование гранулемы активным или превратилось в рубец.
Некоторые пациенты, у которых внезапно развивается болезнь, страдают синдромом Лофгрена, формой саркоидоза, которая поражает лимфатические узлы и сопровождается кожным заболеванием, которое вызывает появление красных узелков под кожей, а также лихорадку и боль при артрите. Пациенты с синдромом Лофгрена обычно могут ожидать хорошего результата; болезнь проходит сама по себе у 85–90% людей.
Как прогрессирует саркоидоз: что происходит на тканевом уровне
На тканевом или клеточном уровне прогрессирование болезни саркоидоза можно разделить на три фазы:
- Первое видимое изменение — воспаление.
- На второй стадии формируются гранулемы. Гранулемы представляют собой образования или узелки в хронически воспаленной ткани и являются классическим признаком саркоидоза. Гранулемы — это попытка организма отгородить или изолировать организмы и другие инородные частицы, которые иммунной системе трудно искоренить или избавиться от них.
- В третьей фазе происходит фиброз (рубцевание) тканей или органов. Если рубцы обширны в жизненно важном органе, саркоидоз иногда приводит к летальному исходу.
У некоторых людей болезнь переходит от одной фазы к другой в тканях пораженного органа.В других случаях разные фазы тканевых изменений происходят в одном и том же органе одновременно. У многих пациентов с саркоидозом гранулемы проходят сами по себе через 2-3 года, при этом пациент ничего не знает и ничего не предпринимает. В других случаях гранулемы прогрессируют до необратимого фиброза. Изменения иммунной системы, которые позволяют заболеванию одного человека прогрессировать, в то время как заболевание другого человека проходит, недостаточно изучены и продолжают изучаться.
Передается ли саркоидоз в семье?
Хотя последние исследования, похоже, указывают на генетическую предрасположенность к болезни, необходимы дополнительные исследования, чтобы четко идентифицировать и подтвердить вовлеченные гены.Однако многочисленные отчеты выявили случаи расового / этнического и семейного происхождения, в том числе следующие:
- Ирландские иммигранты в Лондоне имеют трехкратную вероятность развития саркоидоза по сравнению с коренными лондонцами.
- У уроженцев Мартиники, живущих во Франции, вероятность развития болезни в восемь раз выше, чем у коренного населения Франции.
- афроамериканцев риск заболевания в 4–17 раз выше, чем для жителей европеоидной расы.
- Внутри отдельных семей наличие заболевания у родственника первой или второй степени родства увеличивает риск почти в пять раз.
Для
Были идентифицированы и другие типы кластеров болезней, включая сезонные и профессиональные кластеры. Исследователи из Греции, Испании и Японии сообщили о кластеризации диагнозов саркоидоз в период с марта по май, с апреля по июнь и с июня по июль. В США более высокий процент случаев саркоидоза был зарегистрирован у медицинских работников, военнослужащих морской авиации и пожарных.
Каковы симптомы саркоидоза при поражении легких?
Легкие поражены более чем у 90% людей с саркоидозом. Даже у людей, заболевание которых в первую очередь поражает другие органы, обычно также поражаются легкие. Одышка, кашель и дискомфорт в груди являются наиболее распространенными симптомами, связанными с легкими. У пациентов могут отсутствовать симптомы со стороны грудной клетки, несмотря на аномальный рентген грудной клетки и подтвержденный биопсией саркоидоз. Иногда у пациентов возникает боль в груди, которую обычно описывают как нечеткое сжатие в груди, но иногда боль может быть сильной и похожей на сердечную.
Считается, что саркоидоз легких начинается с альвеолита. Альвеолит — это воспаление альвеол, которые представляют собой крошечные воздушные пространства в легких, похожие на мешочки, где происходит обмен углекислого газа и кислорода. Альвеолит либо проходит сам по себе, либо прогрессирует до образования гранулемы. Образцы легочной ткани могут показать наличие гранулем.
Гранулемы в легких могут привести к сужению дыхательных путей, увеличению лимфатических узлов в грудной клетке, а также к воспалению и рубцеванию (фиброзу) легочной ткани.Рубцы заставляют ткань легких становиться жестче и разрушать воздушные мешочки, затрудняя дыхание.
Каковы симптомы саркоидоза при поражении кожи?
Около 25% пациентов с саркоидозом развивают хотя бы один кожный симптом. Нежные, болезненные, красноватые бугорки или пятна на коже (узловатая эритема), обычно на голенях, сопровождаются опухшими и болезненными суставами. Окрашенная волчанка (хроническое заболевание кожи, характеризующееся пурпурными поражениями на щеках, губах, носу и ушах) часто встречается у пожилых афроамериканцев и женщин из Западной Индии с давним заболеванием.
Другие кожные признаки у пациентов с хроническим заболеванием включают бляшки, пятна (с цветом и без цвета), узелки и выпадение волос. Диапазон появления кожных повреждений — от тонких, безболезненных высыпаний до глубоких шрамов — часто коррелирует с тяжестью саркоидоза, затрагивающего внутренние органы. Кожные изменения могут быть видимыми или под кожей.
Каковы симптомы саркоидоза при поражении глаз?
Около 25% людей с саркоидозом имеют глазные симптомы.Воспаление может возникать практически в любой части глаза, включая оболочки век, роговицу, внешнюю оболочку глазного яблока (склеры), радужную оболочку глаза, сетчатку и хрусталик. Наиболее частым глазным симптомом является острый передний увеит (воспаление слоя глаза), который приводит к быстрому появлению нечеткости зрения, слезотечения и светочувствительности. При длительном заболевании может возникнуть глаукома, катаракта и слепота. Сухие глаза очень часты при длительном саркоидозе, даже когда воспаление не осталось.Их можно лечить глазными каплями.
Поскольку некоторые проблемы с глазами, связанные с саркоидом, не вызывают симптомов, важно, чтобы все пациенты с саркоидозом хотя бы раз в год посещали офтальмолога.
Какие симптомы саркоидоза, когда она влияет на опорно-двигательную систему?
Примерно у 10–15% пациентов могут наблюдаться симптомы со стороны костей и мышц, приводящие к артриту, изменениям в структуре костей или мышечному дискомфорту и боли.
Каковы симптомы саркоидоза при поражении нервной системы?
Неврологические заболевания возникают у 5-10% пациентов, часто без симптомов со стороны других органов.Симптомы неврологического поражения включают головные боли, менингит, судороги и дегенерацию или воспаление нервной ткани, что приводит к мышечной слабости, боли, онемению или покалыванию в лице, руках и ногах.
Недавно открытый тип нейросаркоидоза — невропатия мелких волокон (SFN). SFN вызывает потерю некоторых типов нервных волокон и требует специального тестирования для ее выявления. Пациенты с SFN часто отмечают жгучую боль, чувствительность к прикосновениям, сердцебиение, потливость, приливы крови, головокружение, желудочно-кишечные расстройства и сексуальную дисфункцию.
Каковы симптомы саркоидоза при поражении сердца?
Болезнь сердца присутствует у 28% пациентов с саркоидозом, хотя только около 5% пациентов сообщают о каких-либо сердечных симптомах. Формирование гранулемы может повлиять на любую часть структуры сердца. Наиболее часто диагностируемые проблемы с сердцем включают боль в груди, легочное сердце (увеличение правой части сердца в результате заболевания легких или его кровеносных сосудов), кардиомиопатию (заболевание самой сердечной мышцы) и аномалии сердца. электрическая система, что может привести к блокаде сердца, аритмии и внезапной смерти.Если у вас началось учащенное сердцебиение или приступы головокружения, очень важно немедленно уведомить врача, поскольку это может быть первым признаком сердечного приступа. Каждый человек с диагнозом саркоидоз должен пройти базовую ЭКГ (кардиограмму).
Каковы симптомы саркоидоза при поражении печени?
Гранулемы присутствуют в печени у 50-80% пациентов с саркоидозом. Однако пациенты обычно не замечают симптомов из-за поражения печени. В редких случаях заболевание печени может прогрессировать до гипертонии печени (так называемой портальной гипертензии) или цирроза (заболевание, вызывающее широко распространенное нарушение функции печени).
Каковы симптомы саркоидоза, когда он поражает почечную и эндокринную систему?
Возможны отклонения в способе обработки кальция организмом. Например, гиперкальциемия (избыток кальция в крови) встречается у 2-10% пациентов. Гиперкальциурия (избыточное количество кальция в моче) встречается примерно у 21% пациентов. Также может произойти образование камней в почках, повреждение структуры самой почки и почечная недостаточность. Другая эндокринная аномалия, наблюдаемая при саркоидозе, — это гипопитуитаризм.Гипофиз находится в основании мозга и вырабатывает восемь различных гормонов. Признаки и симптомы гипопитуитаризма различаются в зависимости от того, какие гормоны не секретируются. Иногда наблюдается снижение секреции всех гормонов, и это называется пангипопитуитаризмом. Диабет может возникать как осложнение терапии саркоидоза.
Каковы симптомы саркоидоза, когда он поражает репродуктивную систему?
Саркоидоз может влиять на мужскую репродуктивную систему, особенно на яички, и может вызывать мужское бесплодие и эректильную дисфункцию.Заболевание редко поражает женскую репродуктивную систему. Саркоидоз не увеличивает частоту осложнений у плода или матери во время беременности, если только он не вызвал серьезное поражение сердца или легких. Однако после родов болезнь может обостриться.
Каковы симптомы саркоидоза, когда он поражает такие органы, как селезенка?
Цитопения (недостаток количества определенных клеток крови) — самый распространенный «разный» симптом. Поражение селезенки или костного мозга может привести к анемии и другим аномалиям крови.Эти состояния обычно не имеют клинического значения. Истончение костей (остеопения) также часто встречается при саркоидозе в результате болезни или как побочный эффект терапии преднизоном.
Некоторые очень распространенные состояния, наблюдаемые у людей с саркоидозом, — это депрессия, усталость и обструктивное апноэ во сне. Часто это самые серьезные проблемы, влияющие на качество жизни. Депрессия может возникать у 2/3 пациентов с саркоидозом и может вызывать большую часть усталости, которую испытывают люди с саркоидозом.Апноэ во сне подозревают у людей, страдающих усталостью, чрезмерной дневной сонливостью или ощущением неконтролируемости при пробуждении утром. Большинство людей храпят или испытывают приступы удушья или удушья по ночам. Саркоидоз носовых пазух, увеличение веса от стероидов и ознобленная волчанка — это три фактора, которые увеличивают вероятность обструктивного апноэ во сне. Если ваш врач подозревает апноэ во сне, его можно диагностировать с помощью ночного мониторинга в лаборатории сна. Этот тест сна называется полисомнограммой.
Ведение и лечение
Как лечится саркоидоз?
Нет лекарства от саркоидоза, но болезнь может вылечиться сама по себе со временем. Многие люди с саркоидозом имеют легкие симптомы и вообще не нуждаются в лечении. Лечение, когда оно необходимо, обычно делится на две категории — поддержание надлежащей практики здоровья и лечение от наркозависимости.Хорошие методы охраны здоровья включают:
- Регулярные осмотры у врача.
- Соблюдайте сбалансированную диету с разнообразием свежих фруктов и овощей.
- Выпивать от 8 до 10 стаканов воды по 8 унций в день.
- Спать от 6 до 8 часов каждую ночь.
- Регулярные упражнения, контроль и поддержание веса.
- Бросить курить.
- Избегайте воздействия пыли, химикатов, паров, газов, токсичных вдыхаемых и других веществ, которые могут нанести вред вашим легким.
- Избегайте чрезмерного количества продуктов, богатых кальцием (например, молочных продуктов, апельсинов, консервированного лосося с костями), витамина D и солнечного света. Ежедневные солнечные ванны — это пример чрезмерного солнечного света, и их следует избегать; солнечный свет, получаемый от повседневной деятельности, является приемлемым. (Рекомендации в этом пункте предназначены только для пациентов с высоким уровнем кальция в крови или моче.)
Медикаментозное лечение используется для облегчения симптомов, уменьшения воспаления пораженных тканей, уменьшения влияния развития гранулемы и предотвращения развития фиброза легких и других необратимых повреждений органов.
Кортикостероиды особенно эффективны в уменьшении воспаления и, как правило, являются первыми лекарствами, используемыми при лечении саркоидоза. Пероральный кортикостероид преднизон является наиболее часто используемым кортикостероидом.
Для пациентов без симптомов или с очень легкими симптомами побочные эффекты преднизоновой терапии могут перевешивать возможные преимущества, поэтому лечение на этой стадии заболевания обычно не рекомендуется. Кортикостероиды чаще назначают пациентам с заболеванием средней степени тяжести.Симптомы, особенно кашель и одышка, обычно улучшаются при терапии стероидами.
Лечение кортикостероидами контролирует болезнь, а не лечит ее. Симптомы поддаются лечению у большинства пациентов. Обычно сначала назначают относительно высокую дозу, а затем постепенно снижают ее до самой низкой эффективной дозы. К счастью, рецидивы болезни — если они возникают — обычно поддаются повторному лечению стероидами. У пациентов, состояние которых улучшается и остается стабильным в течение более одного года после прекращения лечения, вероятность рецидивов низкая.
Результаты некоторых долгосрочных исследований показывают, что пациенты могут ожидать примерно 10% -ного улучшения симптомов в течение пяти лет после прекращения лечения кортикостероидами. Доктора обсуждают, является ли это достаточно большим преимуществом, чтобы перевесить риски лечения кортикостероидами. Если прописаны стероиды, пациент должен регулярно посещать своего врача, чтобы можно было отслеживать заболевание и побочные эффекты лечения. Общие побочные эффекты кортикостероидов включают:
Есть ли лечение, альтернативное кортикостероидам?
Другие методы лечения доступны для пациентов, которые не переносят стероиды либо потому, что они противопоказаны, либо потому, что нельзя переносить побочные эффекты.Пациенты, заболевание которых не поддается лечению стероидами или которые хотят снизить дозу стероидов и использовать другие препараты в комбинации, также имеют дополнительные варианты лечения.
Важно помнить, что все следующие методы лечения использовались и изучались гораздо меньше, чем кортикостероиды. Врачи со специальными знаниями в области саркоидоза должны вести пациентов, которые получают регулярную терапию преднизоном или любую из следующих альтернатив:
Метотрексат, лефлуномид или азатиоприн : Эти лекарства, наиболее часто используемые при ревматоидном артрите, использовались вместо или в дополнение. на кортикостероиды для лечения легочного саркоидоза и хронического саркоидоза.Метотрексат можно принимать в виде таблеток или инъекций под кожу один раз в неделю. Все эти лекарства могут подавлять иммунную систему и потенциально вызывать токсическое воздействие на печень, поэтому анализ крови необходимо контролировать каждые 4-8 недель. Кроме того, эти препараты могут нанести вред плоду (нерожденному ребенку), поэтому следует избегать беременности. Пациентам, принимающим метотрексат, нельзя употреблять алкоголь.
Гидроксихлорохин и хлорохин : Эти пероральные противомалярийные препараты использовались для лечения саркоидоза кожи, легких и нервной системы.Они используются для лечения гиперкальциемии, наблюдаемой при саркоидозе. Пациенты, принимающие эти препараты, время от времени нуждаются в наблюдении за глазами у офтальмолога.
Циклофосфамид или хлорамбуцил : Эти лекарства обычно используются при заболевании, которое достигло тяжелой стадии и после того, как другие методы лечения оказались безуспешными. Циклофосфамид связан со многими серьезными побочными эффектами, включая подавление костного мозга и повреждение почек.
Пентоксифиллин и талидомид : В недавних исследованиях сообщалось о положительном влиянии этих препаратов на лечение устойчивой ознобленной волчанки.
Инфликсимаб или адалимумаб : Эти лекарства, которые вводятся в виде внутривенных инъекций каждые 4-8 недель или под кожу (подкожная инъекция) каждые 1-2 недели, недавно использовались для пациентов с тяжелым саркоидозом. Обычно они используются после того, как другие варианты не работают или не допускаются. Они значительно увеличивают риск заражения.
Различные НПВП (нестероидные противовоспалительные препараты [например, ибупрофен или аспирин]) : Эти препараты могут помочь уменьшить острое воспаление и снять артрит и жар.
Кортикостероиды для местного применения : Эти агенты могут использоваться в нескольких препаратах (например, в глазных каплях, кремах для кожи и респираторных спреях) для легких местных симптомов саркоидоза. Хотя они намного безопаснее, чем стероидные таблетки, они также менее эффективны.
Трансплантация органов : этот вариант редко рассматривается у пациентов с терминальной стадией заболевания, когда отказали почки или легкие.
Когда начинается лечение?
Существует много вопросов относительно подходящего времени и продолжительности лечения саркоидоза.Решение о начале лечения обычно зависит от пораженной системы органов и тяжести заболевания.
Однако есть несколько ситуаций, при которых обычно назначается та или иная форма лечения. К ним относятся пациенты с неврологическими, сердечно-сосудистыми и зрительными заболеваниями; лица с серьезными легочными симптомами и / или ухудшением функции легких; и пациенты с поражением почек — в частности, гиперкальциемия. Из-за серьезных последствий, которые могут возникнуть при вовлечении этих систем, лечение начинают даже при легких симптомах.
Другие показания, при которых можно рассмотреть возможность лечения, включают неспособность работать в результате лихорадки, слабости, утомляемости, боли в суставах, изменений нервной системы, респираторных симптомов (особенно одышки и кашля) и обезображивающего кожного заболевания.
Что может произойти по мере прогрессирования болезни?
У многих людей с саркоидозом болезнь появляется ненадолго, а затем исчезает, даже если человек даже не подозревает, что он болен. Когда саркоидоз серьезно влияет на способность легких нормально функционировать, пациентам может потребоваться дополнительный кислород (подаваемый в небольшом переносном кислородном баллоне и вводимый через пластиковую трубку, прикрепленную к носу), чтобы помочь им дышать.
У 20-30% людей есть необратимые повреждения легких. Для 10–30% саркоидоз является хроническим заболеванием с прогрессированием симптомов, несмотря на лечение, которое продолжалось более двух лет. У некоторых людей заболевание может привести к ухудшению состояния пораженного органа.
Когда гранулемы или фиброз серьезно влияют на функцию жизненно важного органа — такого как легкие, сердце, нервная система, печень или почки — саркоидоз может быть фатальным. Смерть наступает от 1% до 6% всех пациентов с саркоидозом и от 5% до 10% пациентов с хроническим прогрессирующим заболеванием.Основной причиной смерти, связанной с саркоидозом, в Соединенных Штатах является необратимый фиброз легких.
Биопсия лимфатического узла — UCLA Lung Cancer, Лос-Анджелес, Калифорния
Обучение пациентов — Программа рака легких в UCLA
Узнайте больше о раке легких:
Процедуры: биопсия лимфатического узла
Биопсия лимфатического узла
Определение
Биопсия лимфатического узла — это тест, при котором лимфатический узел или его часть удаляются для исследования под микроскопом.
Лимфатическая система состоит из лимфатических узлов, соединенных лимфатическими сосудами. Узлы вырабатывают лейкоциты (лимфоциты), которые борются с инфекциями. Когда присутствует инфекция, лимфатические узлы набухают, производят больше лейкоцитов и пытаются уловить организмы, вызывающие инфекцию. Лимфатические узлы также пытаются задерживать раковые клетки.
Альтернативные названия
Биопсия лимфатических узлов
Как проводится тест
Тест проводится в операционной в больнице или в амбулаторном хирургическом учреждении.Пробу можно получить двумя способами:
- Игловая биопсия
- Открытая биопсия
Игольная биопсия включает введение иглы в узел для получения образца. Вы ляжете на экзаменационный стол. Место биопсии будет очищено, и будет введен местный анестетик. Затем в узел вводится игла для биопсии. Образец удаляется, к месту сжимается, чтобы остановить кровотечение, и накладывается повязка.
Открытая биопсия состоит из хирургического удаления всего или части узла.Вы ляжете на экзаменационный стол. Если хотите, вам могут дать успокаивающее средство. Кожа над местом биопсии очищается и вводится местный анестетик (иногда назначается общий анестетик). Делается небольшой разрез, и лимфатический узел или его часть удаляется. Затем разрез зашивают и перевязывают.
Затем образец отправляется в лабораторию для исследования.
Как подготовиться к тесту
Сообщите своему врачу о любых имеющихся у вас аллергических реакциях на лекарства, о том, какие лекарства вы принимаете (включая любые добавки или лечебные травы), есть ли у вас проблемы с кровотечением и если вы беременны.Вы должны подписать форму согласия.
Как будет выглядеть тест
После инъекции местного анестетика будет укол и легкое покалывание. Место биопсии будет нежным в течение нескольких дней после теста.
Почему проводится тест
Тест используется для определения причины увеличения лимфатических узлов (опухших желез). Это также может определить, являются ли опухоли в лимфатическом узле злокачественными или доброкачественными.
Нормальные результаты
Увеличение лимфатических узлов может быть вызвано целым рядом состояний, от очень легких инфекций до серьезных злокачественных новообразований.Доброкачественные состояния часто можно отличить от раковых и инфекционных процессов при микроскопическом исследовании. Патолог может также провести дополнительные тесты на ткани лимфатического узла, чтобы помочь в постановке диагноза.
Что означают аномальные результаты
При исследовании ткани могут быть обнаружены раковые или доброкачественные опухоли или наличие инфекции.
Дополнительные условия, при которых может быть проведен тест:
- Лимфома Ходжкина
- Лимфома Неходжкина
- Саркоидоз
Риски
С этим тестом есть небольшая вероятность заражения или кровотечения.Кроме того, существует умеренный риск повреждения нерва, локализованного паралича или онемения, когда биопсия выполняется на лимфатическом узле рядом с нервами.
Дифференциация злокачественных и доброкачественных лимфатических узлов в легких с помощью анализа текстуры КТ
Краткое изложение новостей персонала
Анализ текстуры КТ (CTTA) показывает потенциал, чтобы помочь радиологам лучше различать злокачественные и доброкачественные образования, выявленные в средостении.Это, в свою очередь, может снизить потребность в биопсии пациентов с подозрением на рак легкого.
КТ и ПЭТ / КТ F-18-FDG — стандартные методы визуализации для выявления подозрительных поражений легких, узелков и / или новообразований. После выявления пациентам необходимо пройти инвазивную биопсию, чтобы подтвердить или исключить злокачественное новообразование подозрительного поражения. В настоящее время проводятся исследования по повышению диагностической точности этих обследований, включая работу датских радиологов, чье исследование по использованию CCTA было опубликовано в Acta Radiologica .
CTTA, метод постобработки, который может оценивать гетерогенность отмеченных областей на изображениях, был успешно использован для неинвазивной количественной оценки гетерогенности в различных опухолях, таких как рак головы и шеи, колоректальный рак, немелкоклеточный рак легких, рак пищевода и метастатический почечно-клеточный рак. Другие исследования показали связь между биологией опухоли и особенностями текстуры на КТ. Майкл Брун Андерсен, доктор медицинских наук, из отделения радиологии университетской больницы Роскилле в Роскилле, и соавторы провели исследование пациентов с подозрением на легкое, чтобы оценить, может ли CCTA отличить злокачественные и доброкачественные лимфатические узлы.Они определили, что это так, но не в той степени, в которой технология может заменить золотой стандарт биопсии и патологии.
Изначально в исследование были включены все 107 пациентов с подозрением на рак легких, направленных в университетскую больницу Роскилле в течение 15 месяцев, которым были выполнены как компьютерная томография грудной клетки / брюшной полости, так и ПЭТ / компьютерная томография. Из них 29 пациентов (и 46 лимфатических узлов) соответствовали критериям включения в исследование. Последующий забор ткани производился хирургическим путем с полной резекцией лимфатического узла, медиастиноскопией с забором образцов с узловых станций или передней медиастинотомией с забором образцов.
Авторы выполнили CTTA для каждого лимфатического узла с использованием исследовательского программного обеспечения (TexRAD, Кембридж, Великобритания). Радиологи нарисовали интересующую область (ROI) на всех доступных аксиальных срезах КТ с контрастированием, покрывающих весь объем лимфатического узла. CTTA лимфатического узла состояла из двух этапов анализа гистограммы фильтрации изображения. Фильтр Лапласа или Гаусса был применен для выделения мелких и грубых текстур в области интереса. Затем были определены текстуры с помощью анализа гистограммы с использованием средней интенсивности серого по всему объему лимфатических узлов.
Пятнадцать из 46 лимфатических узлов были злокачественными, 31 — доброкачественными. CTTA идентифицировала восемь злокачественных не увеличенных лимфатических узлов и 12 увеличенных доброкачественных лимфатических узлов. Авторы сообщили, что дополнительный анализ текстуры выявил пять злокачественных неувеличенных лимфатических узлов и доброкачественность в 11 увеличенных лимфатических узлах.
Средний диаметр короткой оси злокачественных лимфатических узлов составил 9,9 мм, а у доброкачественных — 9,8 мм. Средний диаметр по длинной оси злокачественных лимфатических узлов составил 16.3 мм и 16,7 для доброкачественных лимфатических узлов. Сходство в размере не показало статистической разницы ни для диаметров по короткой, ни по длинной оси злокачественных и доброкачественных лимфатических узлов. Однако нефильтрованная средняя интенсивность изображения (средняя HU) показала статистически значимую разницу между двумя группами. Лимфатические узлы в группе злокачественных опухолей показали значительно более высокую среднюю интенсивность изображения, чем в группе доброкачественных заболеваний.
Авторы писали: «В этом исследовании с 33% распространенностью злокачественных новообразований у нас была чувствительность 53.3% и специфичность 96,8%. В зависимости от поражения CTTA и CT являются дополнительными при рассмотрении как злокачественных, так и доброкачественных заболеваний ». Авторы указали, что, по их мнению, CTTA добавила дополнительную диагностическую информацию, учитывая тот факт, что 16 из 46 лимфатических узлов изменили статус от злокачественного до доброкачественного или наоборот в соответствии с золотым стандартом по сравнению с нормальной КТ.
Кроме того, они рекомендовали провести дальнейшие исследования, сравнивающие CT + CTTA с эндобронхиальным ультразвуком / эндоскопическим ультразвуком (EBUS / EUS) и F18-FDG PET / CT на индивидуальной основе.
ССЫЛКА
- Андерсен МБ, Хардерс С.В., Ганешан Б. и др. Анализ текстуры КТ может помочь различить злокачественные и доброкачественные лимфатические узлы в средостении у пациентов с подозрением на рак легких. Acta Radiologica 2016 57; 6: 669-676.
Вернуться к началу
Дифференциация злокачественных и доброкачественных лимфатических узлов в легких с помощью анализа текстуры КТ.
Appl Radiol.
Краткое содержание новостей персонала |
7 июня 2016 г.
Об авторе
Диффузный легочный лимфангиоматоз — NORD (Национальная организация по редким заболеваниям)
Лечение
Лечение диффузного легочного лимфангиоматоза направлено на устранение конкретных симптомов, которые проявляются у каждого человека. Лечение может потребовать скоординированных усилий команды специалистов.Педиатрам, хирургам, пульмонологам, радиологам и другим медицинским работникам может потребоваться систематическое и всестороннее планирование эффективного лечения. В очень редких случаях сообщалось о спонтанной ремиссии, когда симптомы проходят сами по себе.
Конкретные терапевтические процедуры и вмешательства могут варьироваться в зависимости от множества факторов, таких как тяжесть заболевания; размер и расположение лимфатических аномалий; наличие или отсутствие определенных симптомов; возраст и общее состояние здоровья человека; и / или другие элементы.Решения относительно использования конкретных схем приема лекарств и / или других методов лечения должны приниматься врачами и другими членами медицинской бригады после тщательных консультаций с пациентом или родителями с учетом специфики случая; тщательное обсуждение потенциальных преимуществ и рисков, включая возможные побочные и долгосрочные эффекты; предпочтения пациентов; и другие соответствующие факторы.
У людей с диффузным легочным лимфангиоматозом были опробованы самые разные методы лечения.Стандартных протоколов лечения или руководств для пострадавших не существует. Из-за редкости заболевания не существует испытаний лечения, протестированных на большой группе пациентов. О различных методах лечения сообщалось в медицинской литературе как в отдельных отчетах о случаях заболевания или в небольших сериях пациентов. Испытания лечения были бы очень полезны для определения долгосрочной безопасности и эффективности конкретных лекарств и методов лечения людей с диффузным легочным лимфангиоматозом.
Хирургическое удаление (иссечение) пораженной ткани может быть выполнено и было эффективным в некоторых случаях, когда болезнь более локализована. Однако при диффузном лимфангиоматозе легких это не так. При попытке хирургического вмешательства больную лимфатическую ткань часто трудно отличить от здоровой, что затрудняет полное удаление всей пораженной ткани. Любая оставленная пораженная ткань может вызвать рецидив заболевания. Кроме того, может оказаться невозможным удалить всю пораженную лимфатическую ткань из-за ее расположения рядом с жизненно важными органами или вокруг них.
Склеротерапия — это процедура, при которой раствор, называемый склерозирующим средством или склерозирующим агентом, вводится непосредственно в поражение. Этот раствор вызывает рубцевание внутри поражения, что в конечном итоге приводит к его усадке или разрушению. В большинстве случаев склерозирующим агентом является антибиотик доксициклин. Для эффективности склеротерапии может потребоваться несколько сеансов, и в некоторых случаях она показала хорошие результаты. Опять же, однако, это имеет ограниченное значение при широко распространенном заболевании, таком как диффузный легочный лимфангиоматоз, но может, например, использоваться для частичного лечения плевральных выпотов или накопления хилуса в пространстве между легкими и грудной стенкой.
В медицинской литературе описаны различные препараты для лечения людей с диффузным легочным лимфангиоматозом. Два широко используемых препарата — это интерферон альфа 2b и глюкокортикоиды. Другие лекарства, которые были опробованы, включают бисфосфаты, талидомид и рапамицин. Недавно исследователи сообщили об обнадеживающих результатах с лекарствами, которые прямо или косвенно подавляют выработку рецептора 3 фактора роста эндотелия сосудов (VEGFR-3), в частности пропранолола и бевацизумаба.
Лучевая терапия, или использование излучения для разрушения пораженной ткани, также была опробована у людей с диффузным легочным лимфангиоматозом, когда хирургическое вмешательство невозможно.
Некоторых людей лечили с помощью диетических корректировок, таких как ограничение жира, за исключением определенного типа жира, известного как триглицериды со средней длиной цепи. Однако диетическое лечение в целом оказалось неэффективным. В некоторых случаях может потребоваться дренаж жидкости вокруг легких и сердца (дренаж плевры или перикарда).Некоторым людям также было выполнено искусственное разрушение плевральной полости (плевродез), чтобы предотвратить скопление в ней жидкости. Также было опробовано хирургическое удаление части плевры (плеврэктомия). Трансплантация легких использовалась для лечения некоторых пациентов с тяжелым заболеванием, которое не поддавалось никакому лечению, но из-за обширного характера заболевания грудной клетки эта операция может быть очень сложной.
