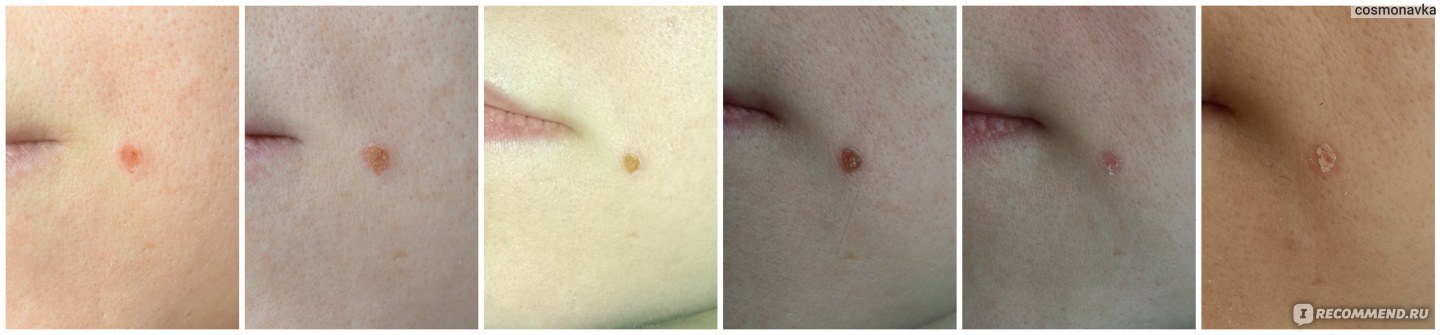
Уход за кожей после лазерного удаления новообразований
Например, электроагуляция разрушает бородавку или паппилому при помощи электрического тока. Криодекструкция разрушает опухоли экстремальной низкой температурой. На сегодняшний день, лазерное удаление новообразований является самой действенной и безопасной методикой без риска возникновения осложнений. Это объясняется тем, что лазер имеет высокую точность действия. Лазер – это сильный антисептик, он обеспечивает стерильность и активное восстановление клеток и тканей. Воздействие лазера дозировано.
Лазерное удаление новообразований позволяет удалить все доброкачественные наросты (родинки, папилломы и др.)
Лазер «выпаривает» ткани за счет высокой температуры и мощности луча. При этом врач полностью контролирует глубину воздействия лазера на новообразование.
Лазерное удаление новообразования. Достоинства:
- Нет возрастных ограничений;
- Бесконтактность;
- Лазерное удаление новообразований – самый быстрый способ из существующих!
- Отсутствие шрамов;
- Безболезнен.

Лазерное удаление новообразований не имеет специфичных противопоказаний. Чтобы удалить небольшого размера папиллому потребуется не более 5 минут, при этом болевые ощущения будут минимальны.
Лазерное удаление новообразований. Как правильно ухаживать за кожей после процедуры?
Пациент должен понимать, что после операции кожа на участке удаления может заметно изменится.
Этапы заживления ранки:
На месте где проводилось удаление папилломы сначала возникнет открытая небольшая рана, которая быстро покроется тонкой корочкой. Не нужно отдирать корочку, поскольку она является защитой от проникновения инфекции в открытую рану. Необходимо оберегать место, где расположена ранка от повреждений и травм. Не допускается трение мочалкой пораженного участка. Ни в коем случае не расчесывайте поврежденное место.
По рекомендациям специалиста можно обрабатывать рану обеззараживающими средствами.
Буквально через 10 дней корочка спадет, а на ее месте образуется еле заметный рубец. Не стоит бояться, что этот шрам останется с вами навсегда! Он со временем исчезнет, и кожа на прооперированном участке полностью восстановиться.
Не стоит бояться, что этот шрам останется с вами навсегда! Он со временем исчезнет, и кожа на прооперированном участке полностью восстановиться.
В этот промежуток времени на месте ранки развивается здоровая кожа, которая способна самостоятельно противостоять ультрафиолетовым лучам и прочим факторам.
После того как рана, где ранее было новообразование, полностью заживет дальнейший специальный уход не нужен.
Если вдруг на прооперированном месте ощущаться зуд (после 20 дней), но кожа при этом будет выглядеть нормально, без покраснений и воспалений, можно использовать мазь с успокаивающим действием.
К окончанию месяца после процедуры ямочка от удаленного новообразования сглаживается. На 3 месяц на кожном покрове остается еле заметный след от операции.
Процесс заживления занимает от двух до четырех недель. Срок будет зависеть от площади, которую занимает удаленное новообразование. Чем больше площадь удаления, тем продолжительнее будет процесс регенерации тканей на поврежденном участке.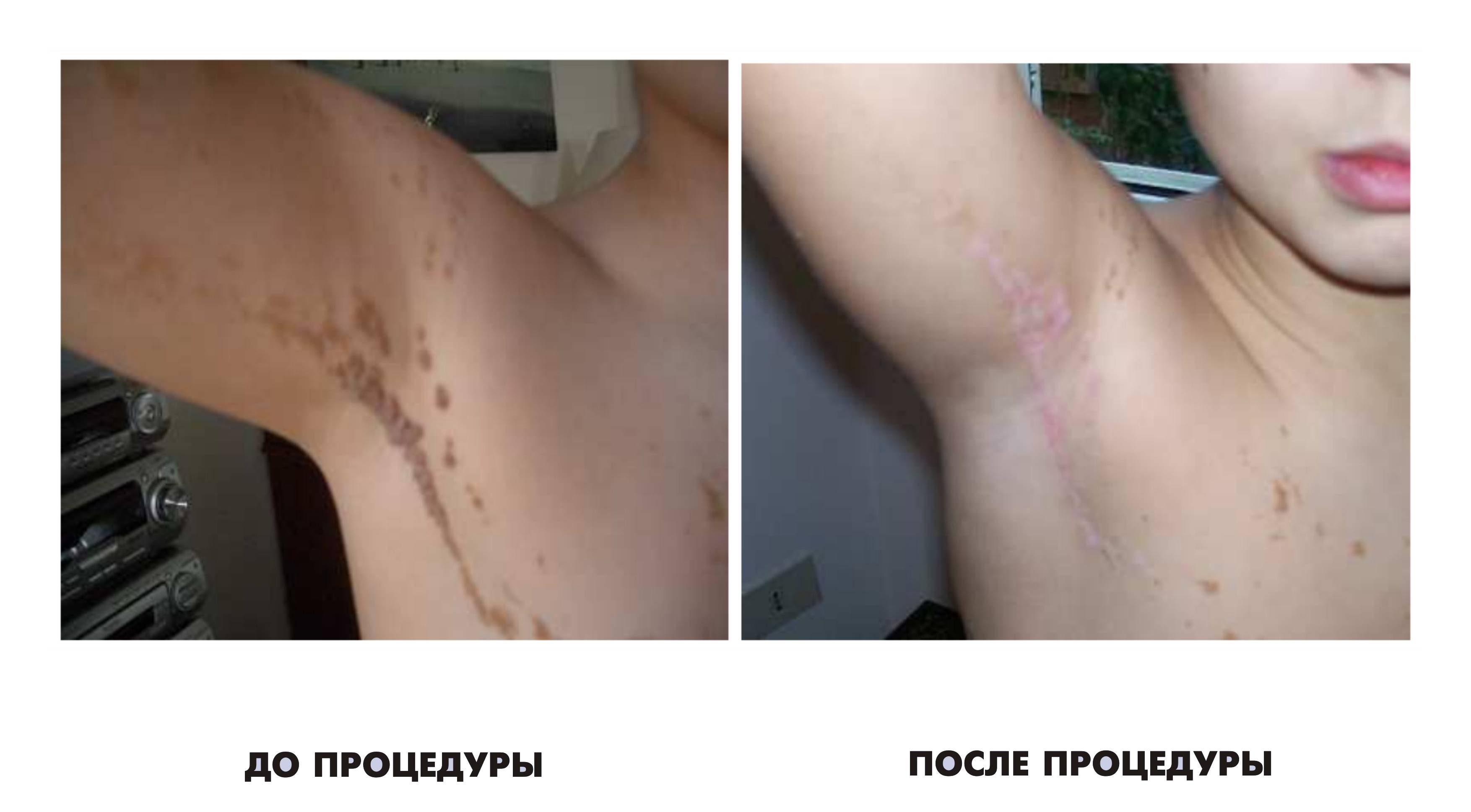
Перейдем к вопросу правильного ухода после удаления новообразований, так чтобы это привело к быстрому процессу заживления и регенерации кожного покрова без негативных последствий.
Для этого рассмотрим несколько правил, которых следует придерживаться:
- Первые несколько дней не мочите рану, где ранее было новообразование.
- После удаления лазерным способом не следует подвергать кожу действию ультрафиолетовых лучей. Стоит исключить посещение солярия и длительное время пребывание на солнце. Пренебрежение данным правилом может обернуться пигментацией рубца.
- В течение месяца после процедуры нужно пользоваться солнцезащитным кремом.
- Стоит отказаться от скрабов, лосьонов и тоников если вы удалили родинку на лице. Так же будет нежелательным применение тональных средств и косметики в течение 2 недель после процедуры.
- В течение недели запрещено употреблять алкоголь, поскольку он способствует расширению сосудов, что может стать причиной кровотечения;
- Не допускать попадания на прооперированное место средств бытовой химии.

- Не рекомендуется посещать сауны и бассейн первые пару недель для уменьшения риска проникновения инфекции в месте, где было новообразование;
- Если же новообразование удалили в области гениталий, нужно отказаться на некоторое время от интимной близости.
Если придерживаться простейших правил, то процесс восстановления будет быстротечным и без неприятных последствий.
Важно! Если спустя пару дней после процедуры «лазерное удаление новообразования» в зоне ранки будет наблюдаться отек или кровотечение, то нужно незамедлительно обратиться к лечащему врачу, поскольку данные симптомы могут свидетельствовать о развитии инфекции.
Лазерное удаление новообразований. Возможные осложнения после процедуры
После операции нужно внимательно следить за прооперированным участком кожи.
Поскольку после операции могут проявляться симптомы, которые требуют незамедлительного обращения к врачу или дополнительного лечения.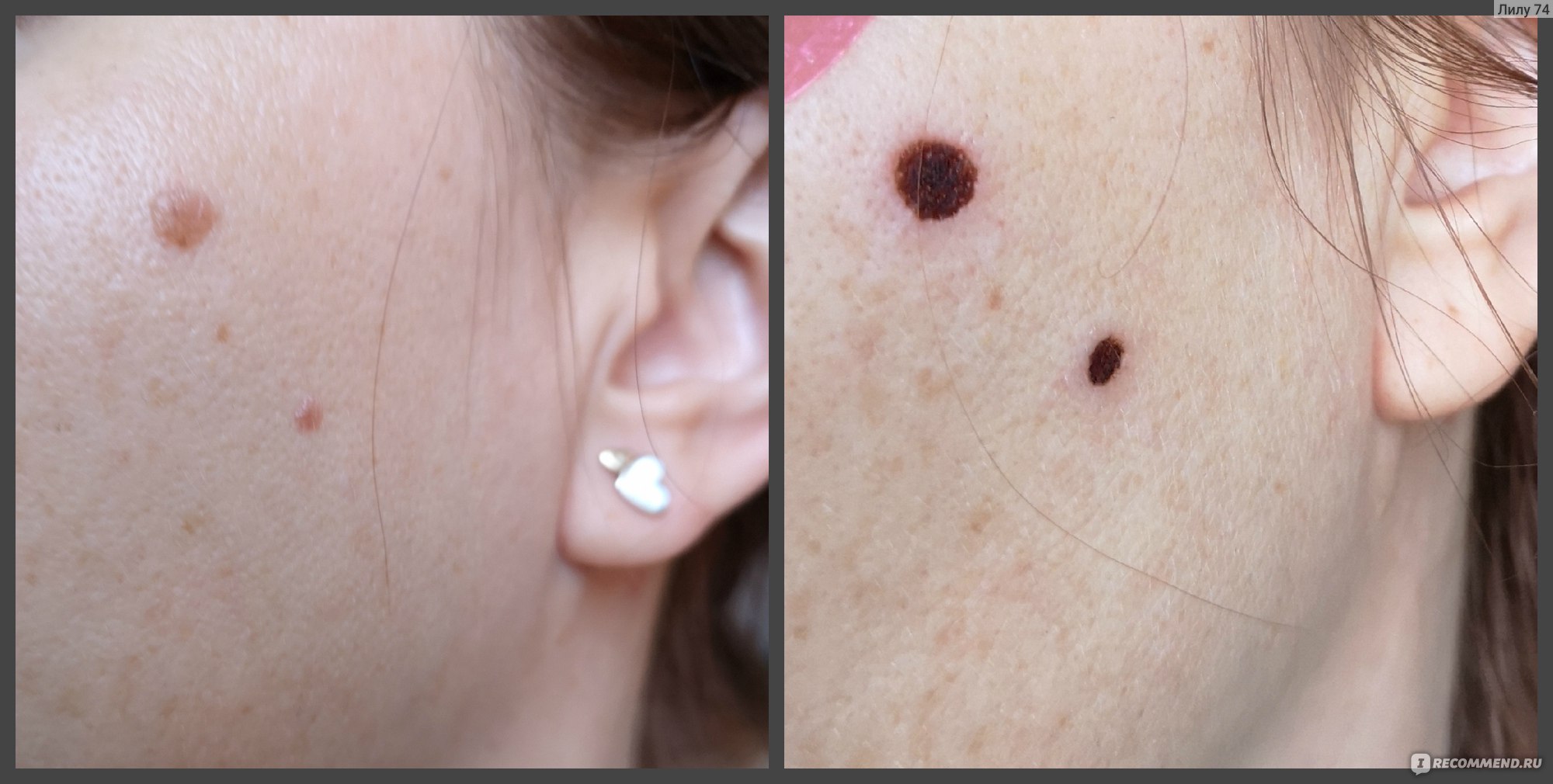
Симптомы:
- Зуд, чрезмерное намокание раны.
- Кровотечение из раны.
- Высокая температура.
- Выделяется гной.
- Воспаление кожи продолжительностью в несколько дней.
Лазерное удаление новообразований. Последствия
Случается, что процесс заживления имеет небольшие отклонения от нормы, но их можно устранить при помощи дополнительного лечения.
Рассмотрим возможные последствия:
- Небольшие пузыри на участке кожи, где проводилась операция. Возникают при воздействии на особо чувствительную кожу. Со временем пузыри сменяются малозаметными рубцами.
- Возникновение гипопигментации – на месте где находилось новообразование, образуется светлое пятно. Такой дефект является последствием, если удаление новообразования каким-то образом задело глубокие слои кожи и если пренебрегать правилом запрета посещения солярия и долгого пребывания на солнце.
 Белое пятно самостоятельно исчезнет в течение двух лет.
Белое пятно самостоятельно исчезнет в течение двух лет. - Повторное возникновение невуса (родинки/папилломы). Данная ситуация возможна, если лазерное удаление новообразования сделано неопытным специалистом и папиллома/родинка удалена не полностью. Не стоит бояться, данный случай не несет вреда здоровью. При вторичном появлении новообразования ее можно еще раз удалить.
- Если у пациента есть такие болезни как герпес и акне, то возможна активизация воспалительных процессов.
- Возникновение углубления на месте, где проводилось удаление. Ситуация возникает из-за невысокой скорости восстановления тканей. Рубец еле заметен и не требует вмешательства, поскольку со временем самостоятельно разглаживается.
- Появление выпуклости на месте, где проводилось удаление, более темного цвета, чем кожа на участке. Если данное явление не разгладится в течение полугода, то нужно обратиться к лечащему врачу.
Чем обрабатывать рану после удаления бородавки лазером? – лечение
Удаление бородавки – это достаточно популярная медицинская манипуляция. После ее проведения на коже остается ранка, за которой нужно правильно ухаживать.
После ее проведения на коже остается ранка, за которой нужно правильно ухаживать.
Удаление бородавки
Бородавка является по своей сути доброкачественным образованием на кожных покровах. Чаще всего она выглядит как нарост, узелок либо сосочек, и вызывается различными типами папилломавируса человека.
Большинство бородавок и папиллом не опасны для здоровья, но приносят ощутимый эстетический дискомфорт. Поэтому врачи рекомендуют удалять такие образования путем:
- Хирургического вмешательства (скальпелем).
- Электрокоагуляции.
- Криодеструкции (заморозки).
- Лазерного воздействия.
- Воздействия химическими веществами (трихлоруксусной либо азотной кислотой, Кондилином, Ферезолом, Солкодермом).
Методика лазерного удаления бородавок пользуется популярностью среди пациентов и врачей, ведь она позволяет:
- Избавиться от образования буквально за четверть часа.
- Избежать контакта с хирургическими инструментами.

- Справиться с проблемой за один сеанс.
- Избежать боли.
- Сделать восстановительный период после удаления максимально коротким.
- Избежать появления рубцов либо шрамов.
- Удалить образование без наркоза.
- Минимизировать риск заражения практически до нуля.
- Удалить образования у детей и у взрослых.
Рекомендации после удаления
После выполнения лазерного удаления бородавки на коже остается ранка. Ведь лазерный луч поочередно выжигает слои живой ткани. За оставшейся ранкой очень важно правильно ухаживать, это помогает коже полноценно восстановиться без формирования рубцов и шрамов. В первые дни после проведения лазерного удаления необходимо:
- Беречь ранку от различных механических воздействий. Ни в коем случае нельзя сковыривать корочку на месте удаления раньше времени, она должна отпасть самостоятельно. Особенно внимательными нужно быть тем пациентам, кто убирал бородавки на стопах и на местах, которые постоянно трутся одеждой.
 Если есть возможность, в первые дни после удаления лучше побыть дома, ходить в свободной хлопковой одежде или босиком (если речь идет о выжигании подошвенной бородавки).
Если есть возможность, в первые дни после удаления лучше побыть дома, ходить в свободной хлопковой одежде или босиком (если речь идет о выжигании подошвенной бородавки). - Отказаться от заклеивания ранки пластырем. Ведь под таким укрытием кожа будет медленнее восстанавливаться, кроме того, увеличится риск инфицирования.
- Правильно обрабатывать рану. При этом очень важно придерживаться рекомендаций лечащего врача. Чаще всего специалисты советуют использовать для обработки различные антисептики, представленные раствором хлоргексидина либо фукорцина, настойкой календулы и пр. Чтобы обработать место, где находилась бородавка, стоит использовать ватную палочку. В некоторых случаях есть необходимость применения порошка Банеоцин, который обладает антибактериальными и подсушивающими качествами. Препаратом нужно присыпать обработанные антисептиком ранки.
- Избегать попадания воды. Лучше всего не мочить место, где находилась бородавка, в течение минимум трех суток. Некоторые врачи и вовсе советуют избегать попадания жидкостей на ранку вплоть до естественного отпадения корки.
 Если специалист все-таки разрешил водные процедуры, важно мыться только под душем, не тереть кожу с ранкой и следить, чтобы на нее не попадали косметические средства (мыло, гель для душа и тем более скраб).
Если специалист все-таки разрешил водные процедуры, важно мыться только под душем, не тереть кожу с ранкой и следить, чтобы на нее не попадали косметические средства (мыло, гель для душа и тем более скраб). - Беречь ранку от попадания солнечных лучей, грязи, пыли и пр.
Если вдруг струп на ранке начал отделяться раньше времени (к примеру, если вы его случайно зацепили), не спешите отрывать его или паниковать. Приготовьте раствор фурацилина, размочите корку и с аккуратностью срежьте отошедший край. После дайте ранке высохнуть естественным образом.
Дальнейший уход
После того как корочка отпадет, нужно продолжать правильно ухаживать за местом, где была расположена бородавка:
- Применять мазь Контрактубекс в соответствии с инструкцией. Такое средство поможет избежать формирования шрамов. Можно ли использовать данное лекарство в вашей ситуации, подскажет лечащий врач.
- Не делать эпиляцию на тех участках, где была бородавка, в течение минимум трех недель.

- Беречь кожу от воздействия солнечных лучей (в течение минимум месяца). При выходе на улицу применять крем с высоким уровнем защиты от ультрафиолета (50 SPF).
- На месяц или даже более (в зависимости от рекомендаций врача) отказаться от посещения бани и бассейна, принятия горячей ванны, купаний в открытых водоемах.
- Отказаться от использования агрессивных ухаживающих средств вплоть до полного восстановления кожи.
Пренебрежение этими несложными правилами чревато инфицированием ранки, возникновением гипертрофического либо келоидного рубца, аномальной пигментацией кожи.
Для более эффективной регенерации кожи нелишним будет пропить курс поливитаминных препаратов. Так, поспособствовать заживлению могут витамины А и Е, а также витамин С. Такие средства также улучшают эластичность кожных покровов и помогают повысить иммунитет, предупреждая рецидив заболевания.
Сроки заживления
Все пациенты интересуются, сколько заживает рана после удаления бородавок лазером. Обычно после такой манипуляции первичное восстановление происходит в течение пяти-десяти суток. Этого времени оказывается достаточно для естественного отхождения корочки. Иногда период реабилитации может быть длиннее, к примеру, если нарост на коже был особенно крупным либо глубоким. После того как бородавку удалили лазером, сколько заживает повреждение, подскажет лечащий врач.
Обычно после такой манипуляции первичное восстановление происходит в течение пяти-десяти суток. Этого времени оказывается достаточно для естественного отхождения корочки. Иногда период реабилитации может быть длиннее, к примеру, если нарост на коже был особенно крупным либо глубоким. После того как бородавку удалили лазером, сколько заживает повреждение, подскажет лечащий врач.
Продолжительность полного восстановления кожных покровов зависит от многих факторов. Но чаще всего уже спустя один-три месяца после проведения лазерного удаления на теле не остается никакого следа. Однако после избавления от крупных или глубоких образований возможно появление пятнышек или небольших рубцов.
Если раны после удаления долго не заживают или окружающие их ткани выглядят отечными и покрасневшими, важно обратиться за консультацией к врачу.
Длительное восстановление
В том случае, если ранка на коже после лазерного удаления не заживает в течение длительного времени, это указывает на какие-то нарушения в деятельности организма и может поспособствовать возникновению разнообразных осложнений. Подобная ситуация может наблюдаться при:
Подобная ситуация может наблюдаться при:
- Наличии у пациента каких-то заболеваний, к примеру, сахарного диабета, сниженной свертываемости крови, гормонального дисбаланса и пр.
- Недостаточной активности иммунной системы. В такой ситуации организм испытывает проблемы с восстановлением даже небольших повреждений на коже. И важно выявить причины угнетения иммунитета и скорректировать их.
- Недостаточно правильном уходе за ранкой после операции.
- Наличии у пациента вредных привычек – алкогольной, наркотической либо никотиновой зависимости. Считается, что все они нарушают процессы регенерации кожи, затрудняют полноценное кровообращение и тормозят восстановление.
Возможные осложнения
Лазерное удаление бородавок обычно проходит без осложнений, тем не менее риск таких состояний все равно присутствует. Он зависит от индивидуальных особенностей пациента, правильности реабилитационного периода, навыков лечащего врача и прочих факторов. Для снижения риска осложнений важно делать операцию по удалению бородавок только в проверенной клинике.
Среди возможных осложнений находится:
- Инфицирование раны. Такое состояние чаще всего объясняется недостаточно правильным уходом и дает о себе знать покраснением кожных покровов около корочки, отечностью и болью. Может наблюдаться выделение гноя. Инфицирование чаще случается на тех участках тела, которые являются открытыми и более подверженными атакам агрессивных микроорганизмов, к примеру, на пальцах, стопах и ладонях.
- Образование значительных рубцов. Подобное осложнение может провоцироваться индивидуальными особенностями пациента, воспалительным процессом, недостаточным профессионализмом врача и неправильным уходом за послеоперационной ранкой.
- Повреждение здоровой ткани. Если кожа подвергается избыточному воздействию лазера, она может отекать, краснеть, становится горячей и покрываться водянистыми пузырями. Чаще всего такое осложнение заметно сразу после проведения лазерного удаления.
- Нарушение пигментации. Если лазер был настроен неправильно или пациент не обеспечил полноценный уход за ранкой, то на месте бородавки могут остаться светлые либо темные пятнышки.
 Иногда они проходят сами по себе, но в некоторых случаях для их устранения приходится делать дополнительную коррекцию.
Иногда они проходят сами по себе, но в некоторых случаях для их устранения приходится делать дополнительную коррекцию.
Как правило, после удаления бородавки лазером кожа восстанавливается достаточно быстро. Если же ранка не заживает, воспаляется и доставляет дискомфорт, важно поскорее обратиться за медицинской помощью.
После удаления родинки лазером: как ухаживать за кожей, осложнения
Родинки, как и прочие кожные образования, доставляют немало неприятностей носителю, особенно на открытых участках кожи: руках, шее, лице. Также иногда они представляют угрозу здоровью человека, со временем становясь причиной серьезных заболеваний, вплоть до онкологии. Благодаря современным технологиям и стремительному развитию медицины, сегодня стало возможно безопасное косметическое удаление родинок лазером. Лазерная коагуляция уже помогла тысячам людей, но важно не забывать о правильном уходе за пораженным участком кожи и возможных неприятных последствиях.
Удаление родинки лазером , эффективная и современная процедура
Когда нужно удалять родинку
Родинки относят к кожным образованиям. Они могут быть безвредными, нанося лишь эстетический ущерб, и злокачественными (невус), провоцирующими развитие опасных заболеваний. Не откладывайте визит к врачу на потом, если невус:
- зудит или болит,
- быстро меняет размеры и очертания,
- изменяет цвет,
- постоянно цепляется одеждой и украшениями,
- располагается на открытых участках тела.
Важно! Перед обращением к специалисту по лазерному удалению кожных образований, посетите своего дерматолога.
Преимущества лазерной коагуляции
Еще недавно удаление родинок проводилось исключительно хирургическим путем либо при помощи электронной коагуляции. В результате такого достаточно грубого вмешательства на месте родинок оставались заметные рубцы. И если для частей тела, закрытых одеждой, такие последствия не критичны, то на лице шрамики выглядят не лучше кожных образований.
Удаление родинок лазером имеет ряд преимуществ перед другими видами операций:
- процедура безболезненная,
- лазер воздействует только на тело родинки, потому не остается заметных шрамов,
- в большинстве случаев требуется всего один сеанс,
- приемлемые цены,
- сокращенный реабилитационный период,
- процедура занимает всего несколько минут,
- лазер «запаивает» кровеносные сосуды, исключая кровотечение,
- лазер позволяет удалить дерматологическую проблему на любом участке тела.
Лицензированный специалист по лазерной коррекции способен еще до сеанса определить возможные осложнения и последствия, потому заранее вводит коррективы в процедуру удаления. Грамотный подход позволяет в разы сократить и процесс заживления.
Единственный недостаток этой методики в том, что при использовании лазера невозможно отсеченную родинку отправить на гистологию. Потому пациент проходит обследование у онколога еще до проведения процедуры.
Лазер уничтожает родинку, поэтому ее нельзя отдать на гистологию
Противопоказания к применению
Лазерная коагуляция имеет еще одно преимущество — очень короткий список противопоказаний к применению подобной терапии.
| Противопоказание | Причина |
| Фотодермоз | Это аллергия на солнечный свет, а точнее на ультрафиолет. Использование лазера в этом случае может спровоцировать внушительные отеки, значительные покраснения. В редких случаях на очень чувствительной коже появляются волдыри. |
| Кожные заболевания | Если пациент страдает дерматологическими заболеваниями, акне или герпесом, перед процедурой лазерного удаления новообразований требуется пройти курс лечения. При легких формах необходимо только медикаментозное сопровождение. |
За время использования лазерной методики устранения кожных образований сильных аллергических реакций, влияющих на работу сердечно-сосудистой системы, иммунитета и других систем организма не наблюдалось.
Фотодермоз , прямое противопоказание к использованию лазера
Процедура удаления
Процесс удаления родинок, ее продолжительность и сложность, во многом зависит от размеров и места расположения невуса. Иногда требуется проведение повторного сеанса.
Несмотря на то что лазерное удаление безболезненно, к людям с низким болевым порогом и повышенной чувствительностью применяется местная анестезия в виде крема анестетика или инъекций.
До того как приступить к удалению кожного образования, пациент должен пройти обследование у специалиста. Если было замечено, что родинка быстро растет, меняет цвет или свои контуры, необходимо предварительно обратиться к онкологу. Выяснив все предписания и последствия, врач выпишет направление или запрет на проведение лазерной коагуляции.
Сама процедура избавления от родинок представляет собой воздействие на образование лазерным лучом с определенным сечением и длиной. Он послойно отсекает тело родинки вплоть до здорового эпидермиса.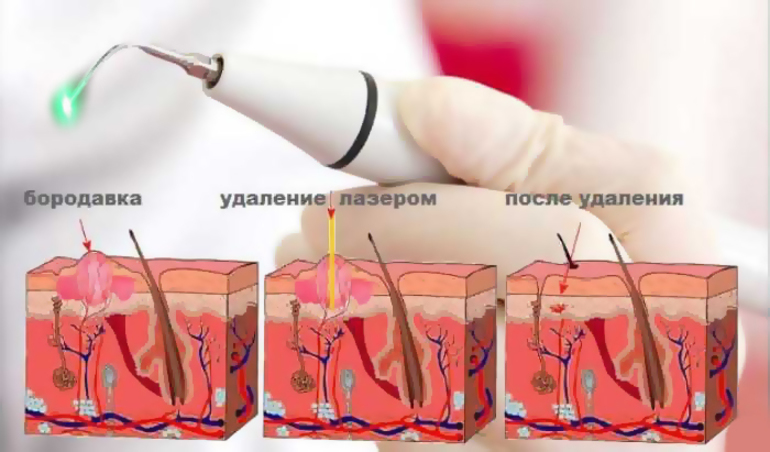 После рану обрабатывают антисептическими препаратами и накладывают бандаж. Повязка также пропитывается веществами, способствующими скорому заживлению. В качестве последствия на месте удаленного невуса образуется покраснение и небольшой отек. Это нормальное явление. В дальнейшие несколько недель специалист должен наблюдать за протеканием регенеративного процесса, чтобы исключить любые осложнения.
После рану обрабатывают антисептическими препаратами и накладывают бандаж. Повязка также пропитывается веществами, способствующими скорому заживлению. В качестве последствия на месте удаленного невуса образуется покраснение и небольшой отек. Это нормальное явление. В дальнейшие несколько недель специалист должен наблюдать за протеканием регенеративного процесса, чтобы исключить любые осложнения.
Удаление невуса лазером обычно не требует анестезии
Уход и заживление
После удаления родинки лазером на месте образования появляется ранка, покрытая корочкой. Спустя еще 8 часов наблюдается припухлость и покраснение. Это естественная реакция организма на нарушение целостности дермы. Полное заживление раны после лазерной коагуляции занимает от месяца до трех месяцев. Видимые же процессы завершаются уже через 2–4 недели, в зависимости от индивидуальных свойств организма.
| Срок послеоперационного периода (недели) | Особенности восстановления тканей |
| Первая фаза | После лазерного удаления родинки на ее месте образуется корочка, как при обычной травме кожи.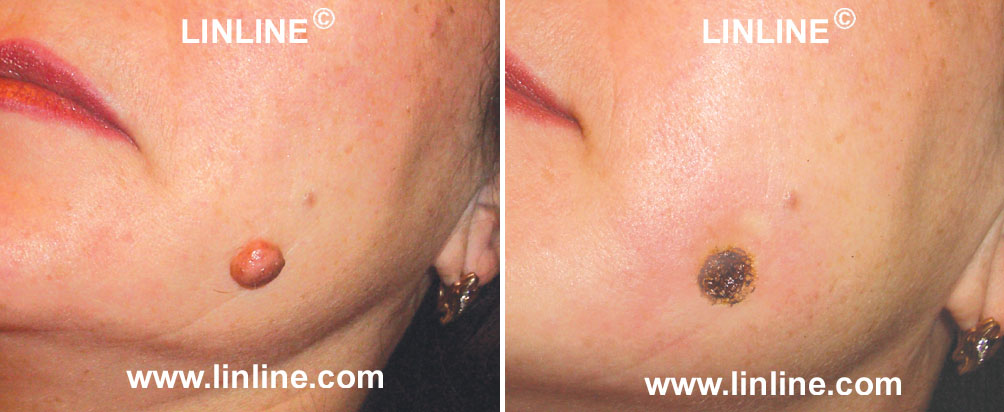 Ее размер соответствует удаленной родинке либо превышает ее размеры на 1-2 миллиметра. Удалять и сдирать ее ни в коем случае нельзя, так как она несет защитную функцию — предотвращает попадание инфекции в рану. Помимо этого под корочкой происходит активная регенерация кожи. Процесс заживления протекает без постороннего вмешательства. Единственное, что требуется от пациента — не расчесывать, не царапать, не сдирать корку, не размачивать в горячей воде, не тереть мочалкой, не смазывать кремом. Разрешено обрабатывать ранку слабым раствором марганцовки либо прописанными врачом мазью с антибиотиком в составе. Ее размер соответствует удаленной родинке либо превышает ее размеры на 1-2 миллиметра. Удалять и сдирать ее ни в коем случае нельзя, так как она несет защитную функцию — предотвращает попадание инфекции в рану. Помимо этого под корочкой происходит активная регенерация кожи. Процесс заживления протекает без постороннего вмешательства. Единственное, что требуется от пациента — не расчесывать, не царапать, не сдирать корку, не размачивать в горячей воде, не тереть мочалкой, не смазывать кремом. Разрешено обрабатывать ранку слабым раствором марганцовки либо прописанными врачом мазью с антибиотиком в составе. |
| Вторая фаза | При правильном уходе и нормальном процессе регенерации, через 7–10 дней корка сама отпадает. На месте удаленного невуса остается тонкая розовая кожа. В этот период особенно важно защищать ее от воздействия ультрафиолета. В ином случае прямое попадание солнечных лучей приводит к стойкой пигментации. Рекомендовано сократить время пребывания на улице в процессе заживления, а также пользоваться солнцезащитными кремами с максимальной защитой от ультрафиолета. |
| Третья и четвертая фаза | Не до конца зашившая ранка после лазерной коагуляции может выглядеть как неглубокая впадина на коже, не более 1 мм. В процессе нарастания полноценного кожного покрова ее уровень восстанавливается. На исходе 3-4 недели рана полностью заживает. |
Небольшой зуд и покраснения иногда могут наблюдаться и через два месяца после вмешательства врача. Это не критично, ведь невидимые глазу процессы восстановления эпидермы могут занимать до 90 дней.
После удаления родинки ранка постепенно заростает, не оставляя видимых следов
Что нельзя делать после удаления родинок
Как и любая операция, удаление невуса с поверхности кожи обязывает пациента придерживаться ряда ограничений в последующий реабилитационный период:
на протяжении месяца нельзя посещать солярий, принимать солнечные ванны, чтобы предупредить появление пигментных пятен,
- избегайте посещения сауны или бани во избежание заражения вторичной инфекцией,
- в течении недели после операции нельзя употреблять спиртные напитки и крепкий кофе, так как они провоцируют расширение сосудов и может открыться кровотечение,
- женщинам при удалении родинки на лице не разрешается наносить крема и декоративную косметику на рану в течении 7 дней после операции.

Возможные осложнения
Как и прочие оперативные вмешательства, удаление родинок и бородавок лазером может иметь некоторые осложнения. Если доверится профессионалу, риск их возникновения сводится к минимуму.
После лазерной коагуляции пациент может почувствовать зуд, жжение или болезненные ощущения в месте удаления новообразования. Также есть риск проявления аллергической реакции на анестезию. Чтобы избежать последнего, врач еще до процедуры должен провести тесты на наличие или отсутствие негативных реакций организма на обезболивающие препараты.
Тесты на аллергию обязательны перед применением анестезии
Последствия и риски
Удаление родинок лазером уже перешло в разряд обычных косметических процедур. Несмотря на быстрое распространение не стоит забывать, что оно все же относится к сфере медицинских вмешательств. По сути, это маленькая операция, которую должен проводить лицензированный специалист с соответственным медицинским образованием. Если вам нужно избавиться от образования на коже, обращайтесь не в обычный косметологический салон, а в специализированную клинику или по назначению вашего врача.
Если вам нужно избавиться от образования на коже, обращайтесь не в обычный косметологический салон, а в специализированную клинику или по назначению вашего врача.
Некомпетентный мастер может задеть здоровые ткани либо не полностью удалить тело родинки. Но даже если специалист все сделает правильно, некорректный уход, игнорирование предписаний может спровоцировать неприятные последствия.
Так неумышленное или специальное сдирание защитной корки может привести к инфицированию открытой раны.
Могут быть проблемы с обработанным лазером местом, если процесс заживления имеет отклонения от нормы. Последствиями таких отклонений являются:
| Последствия | Особенности отклонения |
| Рецидив (появление нового образования) | Повторное образование невуса случается, если было удалено не все тело родинки. Негативных последствий, если это не онкология, появление образования не несет. Если родинка начала свой рост, ее можно повторно удалить. |
| Гипопигментация | Пятно на месте родинки становится белым. Такое случается, если невус располагается в более глубоких слоях кожи. Белое пятно также появляется в результате воздействия на незажившую рану ультрафиолета. Оно не требует косметического вмешательства и большинстве случаев самоустранятся в течение 1–1,5 года. |
| Гипертрофированный рубец | Образование выпуклого шрама более темного цвета, чем здоровая кожа, либо с красным ореолом. В норме исчезает в течении полугода. В ином случае врач назначает косметические процедуры либо лечение медикаментами. |
| Гипотрофический рубец | Обратная ситуация, когда шрам от удаленной родинки выглядит как углубление в коже. Это означает, что клетки эпидермиса восстановились не до конца. Это также косметический дефект, который не требует вмешательства извне и сглаживается сам в течении года или двух. |
| Нагноение | Некорректная хирургия или некачественный уход приводят к появлению воспалительного процесса и последующему нагноению. Ранка в таком случае долго не заживает, опухает, постоянно болит и пульсирует, кожа вокруг становится красной, выделяется вязкий белесый или желтый гной. О нагноении говорит присутствие всех пяти симптомов. Просто покраснение или небольшой отек — это нормальная реакция организма Ранка в таком случае долго не заживает, опухает, постоянно болит и пульсирует, кожа вокруг становится красной, выделяется вязкий белесый или желтый гной. О нагноении говорит присутствие всех пяти симптомов. Просто покраснение или небольшой отек — это нормальная реакция организма |
Необходимо тщательно следить за поведением образовавшейся после лазерной операции ранки. Если вы заметили гнойные выделения, сильное покраснение, чрезмерный непроходящий отек, постоянный зуд, наблюдается длительное кровотечение, или повысилась температура тела, срочно обратитесь к вашему лечащему врачу.
Загрузка…
Лазерная терапия для заживления ран
Автор Aletha Tippett MD
Было бы интересно узнать, сколько людей, читающих этот блог, пробовали лазерную терапию для заживления ран. Я подозреваю, что не многие, и это прискорбно, потому что лазерная терапия может быть прекрасным вспомогательным средством для заживления ран.
Мое первое знакомство с лазерной терапией для лечения ран было, когда я прочитал о применении холодной лазерной терапии, которую использовали некоторые терапевты. У меня есть косметический лазер 1 , но именно этот можно настроить на холодный лазер.Нет необходимости использовать только настройки высокого джоуля (плотности энергии), которые используются для удаления волос, вен или татуировок.
Применение лазера в лечении ран
Косметические лазеры используются для многих процедур: удаление волос, уменьшение татуировок, ревизия рубцов, фотоомоложение, уменьшение вен и прыщей. Использование косметических лазерных устройств для лечения ран не является общеизвестным. Единственные лазеры, используемые для ухода за ранами, некоторые терапевты — это холодные лазеры. Наличие косметического лазера, который можно настроить на уровни холодного лазера, позволяет использовать это лазерное устройство для лечения ран в дополнение к косметическим процедурам.Это то, что делали в моих случаях с пациентами с ранами, когда лазерное лечение применялось в качестве дополнительной терапии. Косметический лазер использовался на уровне 4 джоулей, что является чрезвычайно низким уровнем энергии для косметического лазера. Собственно, для меня это причина, по которой я купил именно это лазерное устройство, потому что его можно было использовать на очень низких уровнях.
Косметический лазер использовался на уровне 4 джоулей, что является чрезвычайно низким уровнем энергии для косметического лазера. Собственно, для меня это причина, по которой я купил именно это лазерное устройство, потому что его можно было использовать на очень низких уровнях.
Несколько лет назад, после того как я купил косметический лазер, я использовал его для лечения ран при 4 Джоуля с пятном 6 мм за один проход. Результаты были феноменальными. С тех пор я пробовал разные настройки лазерного устройства для лечения ран, совсем недавно 11 джоулей, 6 мм пятно, три прохода.Некоторые врачи достигли хороших результатов с этим протоколом, но я должен сказать, что мои результаты были не так хороши, как с 4 джоулями, 1 проход. Раны заживали при более высоких джоулях, но не так быстро или чисто.
До
Рис. 1: Подошвенная язва до лечения дополнительной лазерной терапией.
После
Рис. 2: Подошвенная язва после 6 процедур с использованием 650-микросекундного лазера при 4 Дж, 1 проход.
2: Подошвенная язва после 6 процедур с использованием 650-микросекундного лазера при 4 Дж, 1 проход.
До
Рис. 3. Ожоговая травма подошвы до получения дополнительной лазерной терапии.
После
Рис. 4. Повреждение подошвенного ожога после 1 процедуры с использованием 650-микросекундного лазера при 4 Дж, 1 проход.
Стимулирующее заживление ран
Если у вас есть доступ к лазеру с низким джоулем, не сомневайтесь, попробуйте его для стимуляции заживления ран. Как лазер стимулирует заживление ран? Точно неизвестно, но я считаю, что в результате этих процессов образуется оксид азота, который, как известно, влияет на клеточную активность и реакцию на заживление ран.Конечно, лазер стимулирует выработку коллагена, необходимого белка для заживления ран. Вот две серии фотографий заживления ран с помощью лазера. Конечно, лазерная терапия — не единственное лечение раны, это адъювант, то, что может помочь и улучшить заживление ран. Я также использовал устройство лазерной терапии с пятном 2 мм, 127 джоулей, чтобы удалить рану, которую необходимо уменьшить, а затем переключился в режим заживления, когда рана улучшилась.
Указанный продукт:
1.LightPod Neo®, Аэролаза
Изображение предоставлено:
Алета Типпетт, доктор медицины. Используется с разрешения.
Об авторе
Алета Типпетт, доктор медицины, эксперт по семейной медицине и уходу за ранами, основатель и президент Фонда «Надежда на исцеление», семейный врач и международный спикер по уходу за ранами.
Взгляды и мнения, выраженные в этом блоге, принадлежат исключительно автору и не отражают точку зрения WoundSource, Kestrel Health Information, Inc., его аффилированные или дочерние компании.
Восприятие боли и заживление ран после лазерной френэктомии у детей — Просмотр полного текста
Краткое описание:
Это исследование основано на записях пациентов, прошедших лечение по поводу лабиальной френэктомии с помощью дентального лазера в Отделении детской стоматологии с января по декабрь 2017 года. В исследование были включены пациенты моложе 15 лет, всего 22 пациента, которые соответствовали критериям включения, были включены в исследование. исследуется в исследовании.Анализируемые данные включали возраст, пол, тип прикрепления уздечки, тип стоматологического лазера и послеоперационное восприятие боли.
| Состояние | Вмешательство / лечение | Фаза |
|---|---|---|
| Уздечка; Гипертрофия | Устройство: лазерная френэктомия с использованием Er: Cr 2780 нм; YSGG и диодного лазера 940 нм. | Непригодный |
Это исследование основано на записях пациентов, которым в течение двух лет в отделении детской стоматологии было проведено лечение френэктомии с помощью лазера по поводу слизисто-десневых проблем.Были отобраны 22 пациента, получавших лечение с помощью лазера Er, Cr: YSGG 2780 нм или диодного лазера 940 нм, которые соответствовали критериям включения в исследование. Анализируемые данные включали возраст, пол, тип прикрепления уздечки, тип дентального лазера, послеоперационное восприятие боли и заживление ран. О послеоперационной боли сообщали с помощью шкалы оценки боли лица Вонг-Бейкера через 3 часа, 1, 7 и 14 дней. Заживление раневой поверхности оценивалось с помощью фотографии. Изображения были загружены в программное обеспечение, и изменения в площади раны были измерены в квадратных миллиметрах в день френэктомии и на 1, 7 и 14 дни после операции.
Сравнение влияния вазелина и Bepanthen® «Wund-Und Heilsalbe» на заживление ран после лазерной терапии — Полный текст
Процесс заживления и, следовательно, успех лазерного лечения во многом определяются соответствующим лечением специальной кожи средства по уходу за кожей, обработанной лазером. Меры по охлаждению предотвращают отек обработанного участка кожи, если наносить их сразу после процедуры. Успокаивающий и способствующий заживлению уход уход, применяемый впоследствии в течение семи дней, может поддержать, а также ускорить процесс заживления.
Компания Lumenis® является производителем систем CO2-лазера и рекомендует применять мазь Okklusiv Vaseline® в послеоперационном периоде, чтобы предотвратить воздействие воздуха на обработанные ткани. Этот окклюзионный уход за раной следует продолжать до тех пор, пока инкрустация обработанной лазером кожи не уменьшится, что обычно происходит через 7-14 дней после операции.
Bepanthen® Wund- und Heilsalbe (Bayer) может быть возможной альтернативой вазелину® в качестве послеоперационного ухода.Bepanthen® Wund- und Heilsalbe содержит провитамин декспантенол в качестве активного ингредиента и широко используется в дерматологической терапии. Продукт помогает стабилизировать защитный барьер кожи, уменьшить раздражение кожи, стимулировать регенерацию кожи и способствовать заживлению ран. Исследователи изучили влияние веществ, содержащих декспантенол, на процесс заживления ран, применяемых местно, в трехмерных (3D) эквивалентах кожи на коже in vitro. Для этой цели с помощью лазера были созданы многие поражения стандартизованного диаметра и глубины.Последующее местное нанесение веществ, содержащих декспантенол, на модели заживления ран (обработанных лазером) в течение трех дней привело к значительно более быстрому закрытию ран по сравнению с моделями, покрытыми вазелином (Marquardt et al., 2015). Цель этого исследования — сравнить влияние белого вазелина и Bepanthen® «Wund- und Heilsalbe» (оба применяемых в послеоперационном периоде) на заживление ран после фракционной абляционной обработки СО2-лазером фотоповрежденной кожи in vivo.
Необходимость повышенного внимания к низкоуровневой лазерной терапии как лечению ран и язв
1.Введение
Термин низкоуровневая лазерная терапия (НИЛ) в широком смысле определяется как терапевтическое преимущество лазеров. После того, как профессор Местер из Венгрии впервые продемонстрировал терапевтическое значение лазеров, было показано, что различные длины волн непрерывной волны (CW) LLLT способствуют заживлению кожи здоровых людей и животных, а также в ряде экспериментальных патологических случаев. Различные протоколы НИЛИ широко используются во многих медицинских ситуациях с целью ускорения регенеративных процессов тканей.
В этом обзоре автор охарактеризовал подходящие статьи в экспериментальных исследованиях in vivo и in vitro и клинических испытаниях, в которых оценивалось использование НИЛИ на кожных ранах для ускорения заживления. Автор провел электронный поиск научных рецензируемых статей в базе данных исследований английского языка PubMed, опубликованных с 2004 по 2016 год, с ключевым словом «низкоинтенсивная лазерная терапия». В качестве критерия включения автор выбрал статьи с возможностью доступа к полному тексту.Цель этого обзора — показать положительное влияние НИЛИ на заживление кожных ран, язв диабетической стопы и ожогов. Первоначально автор представил раны, язвы и ожоги и показал их важность. Затем был опубликован ряд важных статей в этой области.
2. Определение
Устройства, которые обеспечивают усиление света за счет вынужденного излучения (ЛАЗЕРЫ), обычно генерируют электромагнитное излучение с одинаковой длиной волны, фазой и поляризацией. В 1960 году Теодор Мейман впервые описал рубиновый лазер.Лазер описывается как источник света или энергии излучения [1].
3. История
Термин «НИЛИ» широко применяется к терапевтическим эффектам лазеров; другие термины, такие как лазерная терапия малой мощности, лазерная биомодуляция, лазерная биоактивация, лазерная биостимуляция, лазерное облучение и лазерная фотостимуляция, могут быть заменены на НИЛИ. В данном обзоре автор выбрал термин «фотостимуляция НИЛИ» из-за наблюдаемых стимулирующих эффектов лазерного луча и фотохимической природы его взаимодействия с биологическими системами.НИЛИ — это особый тип лазера, который воздействует на биологические системы нетепловыми средствами [2]. Использование НИЛИ в качестве лечебного метода пришло из Восточной Европы примерно 50 лет назад [2]. В 1967 году профессор Местер, сотрудник Университета Земмельвейса в Будапеште, Венгрия, заметил, что воздействие лазерного света на бритую спину мышей может вызвать более быстрый рост волос по сравнению с небритыми мышами [3]. Он сообщил, что гелий-неоновый (He-Ne) лазер способен способствовать заживлению ран у мышей [4].Профессор Местер применил эти открытия к людям, когда он использовал лазеры для лечения пациентов с незаживающими кожными язвами [5, 6]. Клиническое применение НИЛИ стало передовым направлением клинических исследований в нескольких странах, таких как бывший СССР, Япония, Канада, Австралия, Великобритания, Китай и несколько скандинавских стран. История, происхождение и развитие различных лазеров хорошо известны [2]. Клиническое применение лазерной фотобиостимуляции быстро растет. Было опубликовано несколько обзорных статей, объясняющих клиническое применение НИЛИ [2].НИЛИ в настоящее время рассматривается не только как терапевтическая процедура, в основном используемая для снятия воспаления, отеков и хронических заболеваний суставов; ускорение заживления ран, более глубоких тканей и нервов; но также как лечение неврологических расстройств и боли [7].
4. Объектив
НИЛИ подвергает ткани и клетки воздействию низких уровней красного и ближнего инфракрасного (БИК) и инфракрасного света. Это лечение называют «низким уровнем» из-за использования света с более низкой плотностью энергии по сравнению с другими видами лазерной терапии, такими как резка, абляция и термическая коагуляция ткани.НИЛИ также определяют как терапию «холодным лазером» из-за более низкой плотности энергии, используемой по сравнению с той, которая необходима для нагрева ткани [7]. НИЛИ в настоящее время используется для лечения широкого спектра заболеваний, при которых для каждого лечения необходимо выбирать большое количество параметров лазера, таких как плотность энергии, длина волны, структура импульса, плотность мощности и время подачи света. Неоптимальный выбор параметров может не только привести к снижению эффективности лечения, но и привести к отрицательным терапевтическим результатам.Таким образом, многочисленные опубликованные результаты НИЛИ включают отрицательные результаты просто из-за неправильного выбора источника света и дозировки. Этот выбор особенно важен из-за оптимальной дозы света, необходимой для любого конкретного применения; дозы выше или ниже этого оптимального значения могут не иметь терапевтического эффекта. НИЛИ определяется двухфазной дозовой зависимостью: более низкие дозы света часто более предпочтительны, чем высокие [7]. Цель этого обзора — обсудить положительное влияние НИЛИ на заживление диабетических ран и ожогов.Расчет низкоуровневой плотности энергии лазерного излучения (Дж / см 2 ): мощность (Вт) × продолжительность лазерного излучения (с) / площадь поверхности лазерного луча (см 2 ).
5. Заживление ран
Заживление ран, которое является нормальным физиологическим процессом, происходит в четырех определенных фазах: гемостаз, воспаление, разрастание и ремоделирование. Для успешного процесса заживления все четыре фазы должны выполняться в соответствующей последовательности и во времени. Множество факторов могут отрицательно влиять на разные фазы этого процесса, что приводит к неправильному процессу заживления ран.Наиболее важные факторы, влияющие на заживление кожной раны и возможные клеточные и / или молекулярные механизмы, включают местные и системные факторы. Местные факторы включают оксигенацию, инфекции, инородные тела и венозную недостаточность, тогда как системные факторы включают возраст и пол, половые гормоны, стресс, заболевания, такие как сахарный диабет (СД), келоиды, фиброз, наследственные нарушения заживления, желтуха, уремия, ожирение. , лекарства (глюкокортикоидные стероиды, нестероидные противовоспалительные препараты), химиотерапия, алкоголизм и курение, а также состояния с ослабленным иммунитетом (рак, лучевая терапия, СПИД и питание).Лучшее понимание влияния этих факторов на процесс заживления ран может привести к появлению терапевтических средств, ускоряющих заживление ран и заживляющих поврежденные раны. Однако влияния этих факторов не исключают друг друга. Один или несколько факторов могут играть роль на любой из отдельных фаз, внося свой вклад в общий результат процесса заживления [8].
6. Диабетическое заживление ран у животных и пациентов (язвы диабетической стопы (DFU))
DM — это общее название гетерогенной группы метаболических нарушений, характеризующихся высоким уровнем глюкозы в крови, который возникает в результате нарушения секреции и / или действия инсулина. [9].Процент населения, у которого диагностирован СД, продолжает расти. Согласно прогнозам исследования, каждый третий взрослый в США может иметь DM к 2050 году, если текущие тенденции сохранятся. Ожидается, что расходы на DM в США, составлявшие более 174 миллиардов долларов в год в 2007 году, в будущем станут все более серьезным финансовым бременем [10].
DFU — обычная проблема среди людей с DM. Эти язвы являются одними из самых серьезных осложнений СД, которые могут привести к ампутации и смерти [11].Распространенность DFU у людей с СД колеблется от 4% до 10%, а заболеваемость в течение жизни достигает 25% [12]. Лечение диабетической стопы чрезвычайно сложно, потому что эти раны имеют замедленное заживление; часто приводят к хронической ране [13]. Сообщалось, что 5-летняя смертность, приводящая к ампутации нижних конечностей, может достигать 68% [14]. Поэтому успешное лечение диабетических язв — это область огромного значения [15].
Многие элементы, которые считаются источниками недостаточного заживления диабетических ран, включают периферическую невропатию, наличие ослабленной иммунной системы, периферические микрососудистые заболевания, гликирование гемоглобина, которое приводит к неадекватной доставке кислорода к тканям, изменения в красных кровяных тельцах. мембраны [13] из-за гликирования, взаимообмена соотношения коллагена типа III и коллагена I типа в коже [16], нарушения биомеханических свойств диабетической кожи [17], нарушения пролиферации фибробластов кожи [18] и нарушения эдел-лактата производство [19].Диабетическая рана — это нарушение процесса заживления ран, особенно в воспалительной и пролиферативной фазах [13], патологического ангиогенеза [20] и значительного снижения прочности на разрыв при заживлении ран, обнаруженного в исследованиях на моделях диабетических животных [21] ].
Согласно обзору литературы, многочисленные исследования in vitro и in vivo, а также клинические испытания сообщили о положительном влиянии НИЛИ на процесс заживления ран как у животных, так и у людей.
7. Обзор литературы
Dahmardehei et al. заявили, что значительное число пациентов ожоговых центров страдают диабетом. Процесс выздоровления у этих пациентов более сложен из-за осложнений, связанных с диабетом. Несмотря на то, что золотым стандартом лечения пациентов с ожоговой язвой 3 степени является пересадка кожи с разделенной толщиной (STSG), однако у пациентов с диабетом скорость отторжения трансплантата и ампутации органа высока из-за нарушения перфузии тканей. Предыдущие исследования показывают, что НИЛИ ускоряет пролиферацию фибробластов, увеличивает синтез коллагена и перфузию тканей, а также ускоряет заживление ран.Dahmardehei et al. рекомендовали новый терапевтический метод для улучшения процесса заживления с лучшим прогнозом для этих пациентов. В их исследование были включены пациенты с диабетом II типа с 13 ожоговыми язвами 3 степени, которые рассматривались как кандидаты на ампутацию. У этих пациентов ожоговые язвы 3 степени лечили красным лазером 650 нм при 2 Дж / см 2 для ложа язвы и инфракрасным лазерным излучением 810 нм при 6 Дж / см 2 для краев. наряду с внутривенной НИЛИ с красным светом 660 нм до и после STSG.Результаты показали полное выздоровление у всех пациентов, считавшихся кандидатами на ампутацию [22]. Góralczyk et al. сообщили, что хроническая гипергликемия была источником активации эндотелия. С другой стороны, воспалительный процесс при СД был связан с секрецией воспалительных цитокинов эндотелиальными клетками, таких как фактор некроза опухоли-альфа (TNF-α) и интерлейкин 6 (IL-6). Góralczyk et al. оценили влияние облучения LLL с длиной волны 635 и 830 нм на секрецию воспалительных факторов (TNF-α и IL-6) в культуре эндотелиальных клеток линии эндотелиальных клеток пупочной вены (HUVEC) в условиях гипергликемии.Неблагоприятные эффекты гипергликемии на эндотелиальные клетки сосудов могут быть устранены действием НИЛИ, особенно при длине волны 830 нм. LLLT снижает концентрацию TNF-α в супернатанте и улучшает пролиферацию клеток [23]. Lau et al. провели исследование для изучения биофотонного эффекта облучения на выработку коллагена на крысиной модели диабетической раны. Прочность кожи на разрыв была параметром, характеризующим рану. Модели на крысах получали внутривенные инъекции стрептозотоцина (СТЗ) для индукции диабета.Была измерена прочность на разрыв кожи. Экспериментальных животных лечили диодным лазером с длиной волны 808 нм при двух плотностях мощности 0,1 и 0,5 Вт / см 2 . Прочность на разрыв была оптимизирована после лечения мощным диодным лазером. Эффект фотостимуляции проявлялся в ускорении процесса заживления и повышении прочности раны на разрыв. Lau et al. пришли к выводу, что НИЛИ способствует выработке коллагена при заживлении диабетических ран [24]. Sharifian et al. оценивали влияние НИЛИ с импульсной волной (PW) на заживление диабетической раны у диабетических (STZ-D) крыс.Они разделили крыс на две группы: недиабетические и диабетические. Они вызвали СД I типа в группе крыс с диабетом путем инъекции СТЗ. Крысам делали два разреза на всю толщину кожи в дорсальной области каждого из них. Через один месяц после инъекции STZ раны недиабетических и диабетических крыс подвергались воздействию импульсного инфракрасного лазера с длиной волны 890 нм с частотой 80 Гц и плотностью энергии 0,2 Дж / см 2 для каждой точки раны. PW LLLT значительно увеличивал количество макрофагов, фибробластов и срезов кровеносных сосудов по сравнению с соответствующими контрольными группами.Полуколичественный анализ экспрессии гена основного фактора роста фибробластов (bFGF) показал значительное увеличение экспрессии генов как у недиабетических, так и у диабетических крыс после НИЛИ [25]. Хоурельд сообщил, что благодаря достижениям в лазерной технологии облучение диабетических ран низкоинтенсивным лазерным излучением (НИЛИ) или фототерапией значительно ускорило заживление ран. При правильных параметрах лазера НИЛИ увеличивали миграцию, жизнеспособность и пролиферацию диабетических клеток in vitro. Наблюдалось стимулирующее действие на митохондрии, которое приводило к увеличению аденозинтрифосфата (АТФ).Кроме того, НИЛИ также продемонстрировал противовоспалительное и защитное действие на эти клетки. В свете постоянной угрозы диабетической стопы, инфекции и ампутации новые более эффективные методы лечения и развитие исследований в области заживления ран заслуживают более приоритетного внимания [26]. Эсмаилинеджад и Баят оценили влияние НИЛИ на фибробласты кожи человека (HSF), культивируемые в средах с высокой концентрацией глюкозы и физиологическом состоянии глюкозы. Высвобождение IL-6 и bFGF оценивали с помощью иммуноферментного анализа (ELISA).Статистический анализ показал, что определенные ранее упомянутые дозы лазера (плотности энергии) способствовали высвобождению IL-6 в HSF, которые культивировались в среде с высокой концентрацией глюкозы, по сравнению с необлученными HSF, культивированными в той же среде. НИЛИ с 2 Дж / см 2 секретина с повышенной плотностью энергии bFGF и IL-6 из фибробластов, культивируемых в средах, упомянутых выше (среда для гипергликемических условий). Когда HSF культивировали в среде с физиологической концентрацией глюкозы во время лазерного облучения, LLLT более эффективно высвобождали IL-6 и bFGF [27].В одном тематическом исследовании Dixit et al. обрисовали в общих чертах возможное влияние НИЛИ на замедленное заживление ран и боль у пациента с диабетом с хронической дефисцентной стернотомией. После облучения они наблюдали разрастание здоровой грануляционной ткани со снижением баллов по шкале заживления пролежней для грудины. Согласно результатам, НИЛИ может быть новым потенциальным методом лечения хронического расхождения грудины после аортокоронарного шунтирования, поскольку она усиливает заживление ран с помощью раннее закрытие дефицита раны [28].Fathabadie et al. провели исследование влияния НИЛИ PW на тучные клетки в ранах недиабетических и диабетических крыс. Индукция СД I типа и протокол НИЛИ был таким же, как в исследовании Sharifian et al. [25]. Они оценили количество тучных клеток и дегрануляцию во всех подгруппах через 4, 7 и 15 дней после нанесения ран. Согласно парному тесту t , было значительно больше общего количества обработанных лазером тучных клеток по сравнению с плацебо в недиабетической и диабетической группах.Они наблюдали значительно больше гранулированных тучных клеток по сравнению с дегранулированными тучными клетками для всех обработанных лазером тучных клеток и плацебо тучных клеток в недиабетической и диабетической группах [29]. Aparecida Da Silva et al. провели исследование не только для того, чтобы определить, восстанавливает ли LLLT баланс между экспрессией мРНК матриксных металлопротеиназ (MMP) -2 и MMP-9, но и для определения соотношения между типами коллагена I и III во время заживления диабетических ран. Модель диабета была эффективно индуцирована СТЗ, что продемонстрировано повышенным уровнем глюкозы в крови.Диодный лазер (50 мВт, 660 нм, 4 Дж / см 2 , 80 с) применялся один раз после индукции паники. После НИЛИ крыс умерщвляли. На рубцовых участках собирали мРНК MMP-2 и MMP-9 и гистологический анализ (воспаление и коллаген I и III типов). Результаты показали, что испуг значительно увеличивал экспрессию MMP-2 и MMP-9 у нелеченных диабетических крыс по сравнению с недиабетическими крысами. НИЛИ значительно снижает экспрессию MMP-2 и MMP-9 по сравнению с нелеченными диабетическими крысами.Aparecida Da Silva et al. пришли к выводу, что НИЛИ изменяет экспрессию ММР-9, стимулирует выработку коллагена и увеличивает общий процент коллагена типа III у диабетических животных [30]. Esmaeelinejad et al. оценивали эффекты LLLT на HSF, культивируемые в среде с высокой концентрацией глюкозы. HSF культивировали либо в среде с физиологической глюкозой (5,5 мМ / л), либо в среде с высоким содержанием глюкозы (11,1 и 15 мМ / л). НИЛИ выполняли с помощью гелий-неонового лазера при плотностях энергии 0,5, 1 и 2 Дж / см 2 .Жизнеспособность и скорость пролиферации этих клеток определяли с помощью МТТ-анализа. Результаты показывают, что НИЛИ стимулируют жизнеспособность и скорость пролиферации HSF, которые культивировались в физиологической среде с глюкозой, по сравнению с их контрольными культурами. НИЛИ оказывает стимулирующее действие на скорость пролиферации HSF, культивируемых при высоких концентрациях глюкозы, по сравнению с их контрольными культурами. Esmaeelinejad et al. объявили, что HSF, первоначально культивированные в течение 2 недель при высокой концентрации глюкозы, а также культивирование в физиологической глюкозе во время лазерного облучения, увеличивают жизнеспособность и пролиферацию клеток.Следовательно, НИЛИ оказывали стимулирующее действие на эти HSF [31]. Dadpay et al. изучали эффект НИЛИ на экспериментально индуцированных диабетических крысах. Они сделали два полных разреза кожи на спине каждой крысы. Здоровые (недиабетические) группы получали импульсный инфракрасный лазер 890 нм с частотой 80 Гц и 0,03 Дж / см 2 для каждой точки раны в первой группе и 0,2 Дж / см 2 во второй группе. Обработанные лазером диабетические раны животных, подвергнутых той же лазерной обработке импульсным инфракрасным излучением, что и вторая группа для каждой точки раны.Облучение лазером 0,03 Дж / см 2 значительно уменьшило максимальную нагрузку для заживления ран у здоровых крыс. Облучение лазером 0,2 Дж / см 2 значительно увеличило максимальную нагрузку на раны у здоровых контрольных и диабетических групп [32]. Peplow et al. использовали лазерный диод с длиной волны 660 нм у мышей с генетическим диабетом для ускорения процесса заживления ран, покрытых повязкой Tegaderm ™ HP, которая вызывает замедленное сокращение (шинирующие раны). Возможно, стимуляция заживления может быть связана с потенциальными модифицирующими диабет свойствами лазерного света.Нераненых мышей с диабетом и раненых мышей с диабетом подвергали воздействию лазера с длиной волны 660 нм в той же дозе и в одной и той же точке. Они измерили массу тела и потребление воды мышами. Левый бок в экспериментальной группе получил 660 нм и 100 мВт облучения 20 с / день в течение 7 дней. Не было значительных различий в массе тела и потреблении воды в течение 22 дней между мышами экспериментальной и контрольной групп. На 14-й день средний уровень глюкозы в плазме крови существенно не отличался между двумя группами.В образцах не было обнаружено гликированного гемоглобина A1c. Peplow et al. пришли к выводу, что облучение левого бока мышей с диабетом лазерной системой с длиной волны 660 нм не имело значительного гипогликемического эффекта. Стимулированное лазером заживление ран у мышей с диабетом произошло в результате клеточных и биохимических изменений в непосредственной раневой среде [33]. Джахангири и др. изучили влияние комбинированных диодных лазеров с длиной волны 670 и 810 нм на параметры заживления диабетических ран у крыс. Две группы вмешательства (лазерные) подверглись НИЛИ с использованием диодного лазера 670 нм (500 мВт, 10 Дж, 48 с) в контексте раны и диодного лазера 810 нм (250 мВт, 12 Дж, 50 с) для краев раны.Они никогда не могли найти статистически значимых различий между диабетической и недиабетической группами в области раны, проценте открытой площади раны и скорости заживления ран при повторных измерениях. После 7 дней НИЛИ в группе без диабета экскреция с мочой значительно увеличилась по сравнению с контрольной группой. Джахангири и др. показали, что существенной разницы между группами НИЛИ и контрольной группой не было. Увеличение объема мочи у недиабетических крыс после НИЛИ было случайным наблюдением, которое заслуживает дальнейшего изучения [34].Mirzaei et al. изучили влияние НИЛИ на клеточные изменения в культуре органов и культуре клеток кожи крыс STZ-D. СД 1 типа индуцировали у крыс СТЗ. Фибробласты, экструдированные из образцов, размножались in vitro, а другой набор образцов культивировали в качестве органной культуры. Исследователи использовали гелий-неоновый лазер. Они подавали 0,9–4 Дж / см с плотностью энергии 2 четыре раза на каждый орган и клеточную культуру. Культуры органов анализировали с помощью световой и просвечивающей электронной микроскопии.Пролиферацию клеток оценивали с помощью МТТ-анализа. Статистически, облучение 4 Дж / см 2 значительно увеличивало количество фибробластов по сравнению с имитационно экспонированными культурами [35].
8. Заживление кожных ожогов
Ожоговые травмы — распространенные травмы, вызывающие значительную смертность и заболеваемость. Кроме того, они относятся к числу самых дорогих травм из-за длительной госпитализации и реабилитации, а также дорогостоящего лечения ран и рубцов [36].Ежегодно в США проходят лечение 1,25 миллиона ожоговых больных. Из них не менее 50 000 нуждаются в госпитализации [36]. Особый интерес вызывают ожоговые раны из-за большого числа встречающихся ожоговых случаев. Эти раны могут иметь разрушительный эффект функционально и косметически, что требует поиска более эффективного лечения [37]. НИЛИ благотворно влияет на заживление ожогов.
9. Обзор литературы
Khoshvaghti et al. изучали влияние НИЛИ на тучные клетки на модели крыс с ожогом третьей степени.Крысы из всех групп получили ожоги третьей степени в трех разных местах. Первое место ожога у крыс группы I подверглось воздействию импульсного лазера 890 нм с плотностью энергии 0,924 Дж / см 2 . 0,2% крем нитрофуразона применяли для лечения второго ожогового участка крыс обеих групп. Они оценили дегрануляцию тучных клеток и их количество на каждом участке ожога в каждой группе крыс. Дисперсионный анализ на 4-й день показал значительно меньшее общее количество тучных клеток в обработанных лазером ожоговых участках по сравнению с другими ожоговыми участками в обеих группах крыс.На 8-й день общее количество тучных клеток было значительно ниже на обработанных лазером ожоговых участках по сравнению с другими ожоговыми участками. На 13-й день было значительно меньше тучных клеток типов I и II на участках ожога, обработанных лазером, по сравнению с другими участками ожога. Хошвагти и др. [38] пришли к выводу, что НИЛИ значительно снизили общее количество тучных клеток за счет фаз пролиферации и ремоделирования заживления в модели ожога третьей степени у крыс. Ezzati et al. исследовали влияние PW LLLT на заживление модели глубокого ожога второй степени у крыс.В их исследовании две группы обработанных лазером ожогов лечили импульсным инфракрасным диодным лазером с частотой 3000 Гц и плотностью энергии 2,3 или 11,7 Дж / см 2 соответственно. Ответ на лечение оценивали как микробиологически, так и макроскопически. Заболеваемость Staphylococcus aureus значительно снизилась в группе 3 по сравнению с группой 1 на 28-й день. Дисперсионный анализ показал, что НИЛИ 11,7 Дж / см 2 значительно увеличивали скорость закрытия раны через 2 и 3 недели после нанесения ожог по сравнению с ожогами плацебо.Независимый образец t ‐тест показал, что НИЛИ с 11,7 Дж / см 2 значительно увеличивает скорость закрытия ран через 4 недели после нанесения ожога по сравнению с контрольными ожогами. Ezzati et al. пришли к выводу, что импульсная НИЛИ с 11,7 Дж / см 2 /890 нм модели глубокого ожога второй степени у крыс значительно увеличивает скорость закрытия ран по сравнению с контрольными ожогами [39]. Ezzati et al. изучили влияние PW LLLT на процесс заживления ожога третьей степени на модели крысы.Они обработали две группы крыс импульсным инфракрасным диодным лазером с частотой 3000 Гц и плотностью энергии 2,3 или 11,7 Дж / см 2 и оценили реакцию на лечение как микробиологически, так и макроскопически. Они указали, что заболеваемость Staphylococcus epidermidis , Lactobacillus и Diphtheria значительно снизилась в группах, получавших лечение лазером, по сравнению с другими группами с помощью теста хи-квадрат. Независимый образец т ‐ тест показал, что LLLT с 11.7 Дж / см 2 Плотность энергии значительно увеличивала скорость закрытия раны через 3 и 4 недели после нанесения ожога по сравнению с контрольными ожогами [40]. Вашегани и др. оценили импульсный инфракрасный диод 80 Гц для лечения ожогов третьей степени у крыс. Обработанные лазером ожоги подвергались воздействию импульсного инфракрасного диодного лазера с длиной волны 890 нм 80 Гц при 0,396 Дж / см 2 три раза в неделю. Клинически обследовали ожоговые раны. Количество закрытых лазерных ожогов было значительно больше, чем в контрольной группе.Парный тест Стьюдента t показал, что скорость заживления ран при ожогах, обработанных лазером, была значительно дольше, чем при контрольных ожогах. Тесты хи-квадрат не показали значительных различий между каждым микроорганизмом ( Staphylococcus epidermis , S. aureus и Pseudomonas aeruginosa ). Вашегани и др. пришли к выводу, что НИЛИ с импульсным инфракрасным диодным лазером 80 Гц ускоряет заживление ожогов третьей степени у крыс [41]. Баят и др. изучали влияние НИЛИ на количество тучных клеток во время фаз воспаления, пролиферации и ремоделирования процесса заживления ран экспериментальных ожогов.В двух группах, обработанных лазером, обожженные области были подвергнуты НИЛИ с помощью гелий-неонового лазера с плотностью энергии 38,2 или 76,4 Дж / см 2 . Они заметили, что на 7-й день в первой лазерной группе было значительно больше общего количества тучных клеток по сравнению с другими группами. На 16 день в группе, получавшей нитрофуразон, общее количество тучных клеток было значительно выше по сравнению с контрольной, первой лазерной и нормальной группами [42]. В другом исследовании Вашгани и соавт. исследовали влияние НИЛИ, вводимого с помощью He-Ne лазера, на количество тучных клеток и дегрануляцию у крыс с ожогами второй степени.Все крысы получили глубокие ожоги второй степени. В двух группах, получавших лечение лазером, ожоги получали ежедневную НИЛИ с плотностью энергии 1,2 или 2,4 Дж / см 2 . В пятой группе ожоги лечили местно ежедневным приемом 0,2% крема нитрофуразона. Вашгани и др. пришли к выводу, что применение НИЛИ при глубоких кожных ожогах второй степени у крыс не только значительно увеличивало количество интактных тучных клеток во время воспалительной и пролиферативной фаз заживления, но также уменьшало общее количество тучных клеток во время фазы ремоделирования [43].В другом исследовании Bayat et al. исследовали влияние LL He-Ne LT на заживление ожогов. Две группы, обработанные лазером, ежедневно получали LL He-Ne LT с плотностью энергии 1,2 или 2,4 Дж / см 2 . Ответ на лечение оценивали гистологически и микробиологически. Дисперсионный анализ показал значительно большие средние сечения кровеносных сосудов в группе лазера 1,2 Дж / см 2 по сравнению с другими группами. По сравнению с группой, получавшей нитрофуразон, средняя глубина нового эпидермиса в 2.4 Дж / см 2 лазерной группы на 16 день было значительно ниже. P. aeruginosa и S. aureus росли более чем в 50% образцов, полученных из контрольной группы, однако эти бактерии не росли в образцах из группы лазера 2,4 Дж / см 2 . Баят и др. пришли к выводу, что LL He-Ne LT стимулировал разрушение S. aureus и P. aeruginosa у крыс с ожогами третьей степени. Однако гистологическая оценка показала, что LL He-Ne LT не только значительно увеличил средние срезы кровеносных сосудов на 7-й день после нанесения ожога третьей степени, но также уменьшил среднюю глубину нового эпидермиса на 16-й день после нанесения. этих ожогов у крыс [44].Баят и др. изучили влияние двух разных доз НИЛИ на заживление глубоких ожогов второй степени. Они нанесли каждой крысе глубокий ожог второй степени. Ожоги контрольной группы остались без лечения. Две группы обработанных лазером ожогов подвергались ежедневному облучению LL He-Ne LT с плотностью энергии 1,2 или 2,4 Дж / см 2 . Ответ на лечение оценивали гистологически и микробиологически. S. epidermidis был обнаружен в 70% ран крыс в группах, получавших лечение лазером, по сравнению со 100% крыс в контрольной группе.Несмотря на то, что они обнаружили S. aureus в 40% ран крыс, обработанных нитрофуразоном, они не обнаружили эту бактерию в ранах обработанной лазером и контрольной групп. Баят и др. определили, что НИЛИ глубоких ожогов второй степени приводит к значительному уменьшению количества макрофагов и глубины нового эпидермиса. Более того, это лечение уменьшило заболеваемость S. epidermidis и S. aureus [45]. Похоже, что специальные протоколы НИЛИ обладают потенциальной антимикробной активностью.
10. Клеточные и тканевые механизмы LLLT
Похоже, что LLLT не только обладает широким спектром эффектов на молекулярном, клеточном и тканевом уровнях, но также его конкретные способы действия могут варьироваться в зависимости от применения. Внутри клетки есть убедительные доказательства того, что LLLT заставляет митохондрии [46] усиливать продукцию АТФ [27, 31], модификацию активных форм кислорода (ROS) и индуцировать факторы транскрипции [47].
LLLT также усиливает пролиферацию, созревание и подвижность фибробластов и увеличивает продукцию bFGF [48].Когда хромофор поглощает фотон света (лазер) в обработанных клетках, электрон в хромофоре имеет потенциал для возбуждения и перехода с низкоэнергетической орбиты на более высокоэнергетическую [49]. Затем система может использовать эту накопленную энергию для решения различных клеточных задач. Есть несколько данных, которые предполагают, что хромофор митохондрий является исходной мишенью для НИЛИ. Облучение ткани светом заставляет митохондриальные продукты, такие как АТФ, никотинамидадениндинуклеотид (НАДН), белки и РНК, а также взаимное увеличение потребления кислорода.Различные эксперименты in vitro показали, что клеточное дыхание активируется, когда митохондрии подвергаются воздействию гелий-неонового лазера или других форм освещения [50]. Соответствующий хромофор может быть обнаружен путем сопоставления спектров действия биологической реакции на свет в ближнем ИК-диапазоне со спектрами поглощения четырех мембраносвязанных комплексов, идентифицированных в митохондриях. Эта процедура демонстрирует, что комплекс IV или цитохром c оксидаза (CCO) является важным хромофором в клеточном ответе на LLLT.CCO, состоящий из двух медных и двух гем-железных центров (компонентов дыхательной цепи транспорта электронов), представляет собой большой трансмембранный белковый комплекс [51]. Электроны высокой энергии передаются от переносчиков электронов через серию трансмембранных комплексов (таких как CCO) к конечному акцептору электронов, который создает градиент протонов, используемый для производства АТФ. Следовательно, введение света напрямую влияет на продукцию АТФ, влияя на один из трансмембранных комплексов в цепи. В частности, LLLT увеличивает производство АТФ и транспорт электронов [52].
11. Противопоказания и меры предосторожности
11.1. Противопоказания
Прямое облучение глаз в течение 4–6 месяцев после лучевой терапии, в области кровоизлияния, локально в эндокринные железы [53].
11.2. Меры предосторожности
Эпилепсия, лихорадка, злокачественные новообразования нижней части спины или живота во время беременности или менструации, эмбрион или плод, половые железы, эпифизарные линии у детей сбитые с толку или дезориентированные пациенты, область пониженной чувствительности, инфицированная ткань, симпатические ганглии, блуждающие нервы , или сердечная область у пациентов с сердечными заболеваниями [53].
12. Заключение
Эффекты НИЛИ зависят от физиологического состояния клеток-мишеней, типа лазера, длины волны излучения, плотности энергии и количества лазерных сеансов. Эффективность биостимуляции LLLT также зависит от плотности доставленной энергии, которая, по-видимому, ограничена очень узким терапевтическим окном. По сравнению с устройствами CW LLLT, устройства PW LLLT обеспечивают больше параметров лазера. Изучая различные значения этих параметров, можно более эффективно изучить исследовательские модели в этих устройствах (PWLLLT) по сравнению с устройствами CW LLLT с целью достижения лучших результатов [54].Существовали разные протоколы НИЛИ для разных тканей. Клинические применения НИЛИ значительно повлияли на медицину и привлекли интерес врачей, общественности и средств массовой информации. Использование НИЛИ в биологических приложениях и медицине быстро растет; Достижения в исследованиях НИЛИ значительно улучшили способность клиницистов безопасно и эффективно лечить различные заболевания.



 Белое пятно самостоятельно исчезнет в течение двух лет.
Белое пятно самостоятельно исчезнет в течение двух лет.
 Если есть возможность, в первые дни после удаления лучше побыть дома, ходить в свободной хлопковой одежде или босиком (если речь идет о выжигании подошвенной бородавки).
Если есть возможность, в первые дни после удаления лучше побыть дома, ходить в свободной хлопковой одежде или босиком (если речь идет о выжигании подошвенной бородавки). Если специалист все-таки разрешил водные процедуры, важно мыться только под душем, не тереть кожу с ранкой и следить, чтобы на нее не попадали косметические средства (мыло, гель для душа и тем более скраб).
Если специалист все-таки разрешил водные процедуры, важно мыться только под душем, не тереть кожу с ранкой и следить, чтобы на нее не попадали косметические средства (мыло, гель для душа и тем более скраб).
 Иногда они проходят сами по себе, но в некоторых случаях для их устранения приходится делать дополнительную коррекцию.
Иногда они проходят сами по себе, но в некоторых случаях для их устранения приходится делать дополнительную коррекцию.