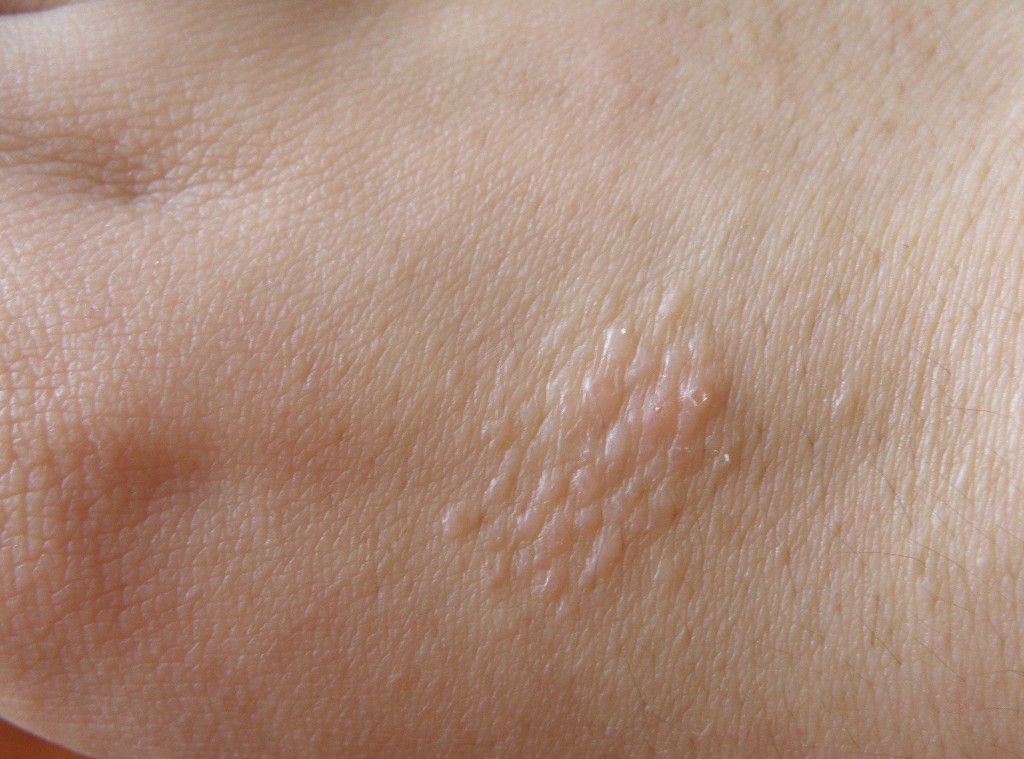
Кожный зуд: причины и профилактика
В нашей статье вы найдете краткий обзор стадий зуда и рисков, возникающих при расчесывании, 5 наиболее частых причин этого симптома и мер профилактики.
Кожный зуд, по данным дерматологических обращений, — наиболее частая причина жалоб, сопровождающая многие дерматологические заболевания. При этом внешних проявлений на коже может и не быть.
Стадии кожного зуда
Бывает так, что зуд является главенствующим симптомом, а иногда даже единственным.
Кожный зуд подразделяется на следующие стадии:
– Отсутствие: вас ничего не беспокоит и желаний «почесать» не возникает.
– Незначительные проявления временного характера, проходящие самостоятельно.
– Незначительные проявления постоянного характера.
– Сильный зуд, требующий медикаментозного лечения.
– Интенсивный зуд, нарушающий когнитивные функции.
– Нестерпимый зуд, нарушающий функции отдыха (сна)
Не обращать внимания на этот симптом нельзя, так как он является очень важным для диагностики.
Расчесывать кожу опасно!
Расчесывание — это патологическое состояние при котором желание почесать, с одной стороны, вызывает некоторое облегчение, а с другой стороны — провоцирует усиление зуда.
Расчесывание опасно тем, что человек счесывает поверхностный защитный слой кожи, и через открытую рану могут проникать еще большее количество аллергенов, грибков, вирусов и бактерий. Это может осложнять и течение заболевания и его лечение.
ТОП-5 причин кожного зуда
1. Аллергические заболевания кожи.
Крапивница, атопический дерматит, аллергический контактный дерматит.
Эти заболевания относятся к группе «зудящих дерматозов» и могут проявляться в любом возрасте. Аллергические заболевания — частая проблема, с которой обращается на прием к дерматологу каждый третий. Стоит отметить, что чаще аллергические заболевания поражают детей дошкольного и школьного возраста.
2. Фотоповреждение кожи или повреждение солнцем. Когда человек подвергается избыточному воздействию солнечных лучей, происходит выброс биологически-активных веществ в нашей коже, в том числе и гистамина, который вызывает зуд. Также солнце высушивает поверхность кожи, отчего появляется чувство стягивания, которое мы ощущаем как «сухость и зуд».
Также солнце высушивает поверхность кожи, отчего появляется чувство стягивания, которое мы ощущаем как «сухость и зуд».
3. Сухая кожа
Обычно это свойство кожи передаётся наследственно и усугубляется из-за неправильного ухода, либо из-за повреждающих факторов. Сухая кожа и зуд неразрывно связаны.
4. Старческая кожа
Возрастные изменения в коже также могут приводить к формированию зуда. Все зависит от образа жизни, привычек и накопленного багажа заболеваний. Кожа также реагирует на снижение уровня основных ферментов и гормонов в организме, которое возникает после 50 лет. Недостаток питательных веществ ведет к формированию такого явления как «старческая кожа». Для такой кожи характерно отсутствие высыпаний и других кожных болезней, в том числе в анамнезе.
5. Паразитарные болезни
Чесотка, педикулез и другие заболевания неизбежно ведут к формированию зуда. Паразитарные болезни опасны, так как они высоко заразны. Паразитирующие организмы выделяют продукты своей жизнедеятельности, они токсичны и аллергичны для нас, что формирует зуд и реакцию воспаления в коже. Паразитарные болезни нужно лечить у врача-дерматолога в самом срочном порядке.
Паразитарные болезни нужно лечить у врача-дерматолога в самом срочном порядке.
Конечно, причин возникновения зуда намного больше, по данным Всемирного института исследования зуда, только кожных причин можно выделить более 100.
ТОП-5 мер профилактики кожного зуда
– Соблюдение элементарных правил гигиены. Кстати, вы знали, что ежедневное пользование мочалкой, даже из натуральных компонентов, только усиливает кожный зуд и повышает риск кожных болезней более, чем на 80%?
– Сохранять кожу в прохладе. Холод уменьшает проявления зуда, вне зависимости от причины его возникновения.
– Воздержаться от посещения мест с высоким риском заражения кожными заболеваниями: сауны, бани, бассейны. Либо обязательно принимать душ без моющих средств после их посещения.
– Использование профессиональных средств для ухода за телом. Чем ниже качество покупаемой Вами продукции, тем выше вероятность возникновения проблем со здоровьем Вашей кожи в будущем.
– Увлажнение. Это важный неоспоримый факт. Помните, что задача геля для душа и мыла — не увлажнить, а бережно очистить кожу, не навредив ей своей щелочной средой. На время устранения основной проблемы необходимо использовать специализированные средства, смягчающие кожу и снимающие симптомы зуда.
Это важный неоспоримый факт. Помните, что задача геля для душа и мыла — не увлажнить, а бережно очистить кожу, не навредив ей своей щелочной средой. На время устранения основной проблемы необходимо использовать специализированные средства, смягчающие кожу и снимающие симптомы зуда.
Используемая литература:
1. Andrew D, Craig AD. Spinothalamic lamina I neurons selectively sensitive to histamine: a central neural pathway for itch. Nature Neuroscience, 4, pp 72–77. 2001
2. National Cancer Institute. «Pruritus» Retrieved Jul. 1, 2019.
3. Колхир П. В. Крапивница и ангиоотёк. — М.: Практическая медицина, 2012.
4. Соколова Т. В., Федоровская Р. Ф., Ланге А. Б. Чесотка. — М.: Медицина, 1989.
Собака чешется — что делать при сильном зуде у собаки — ProPlan.ru
Заражение происходит при контакте с больными собаками, а также передается через предметы ухода. При проведении лечения необходимо обрабатывать не только само животное, но и помещение, где оно живет, поскольку паразит долгое время остается жизнеспособным во внешней среде. Это правило действует при лечении любых паразитарных заболеваний.
Это правило действует при лечении любых паразитарных заболеваний.
Диагноз ставится на основании исследования мазка из уха. Клещей хорошо видно под микроскопом. Отодектоз довольно хорошо поддается лечению. Но, как уже говорилось выше, постановка диагноза и назначение терапии должны проводиться только ветеринарным врачом.
Кожные заболевания
Кожа обладает мощнейшими защитными свойствами, но, если они по какой-то причине нарушены, нормальная микрофлора, которая присутствует на коже, может активизироваться и вызывать воспаление.
Пиодермия – гнойное воспаление поверхностных и глубоких слоев кожи, которое вызывают бактерии (стафилококки, стрептококки, синегнойная палочка и другие). Чаще всего бактериальные дерматиты являются следствием других заболеваний кожи или общего ослабления иммунитета. Пиодермию могут вызвать любые повреждения кожи, например, аллергические реакции, паразитарные заболевания, механические травмы или химическое воздействие.
При этом заболевании собака испытывает зуд, у нее на теле появляются участки со слипшейся шерстью с неприятным запахом, гнойные выделения на коже.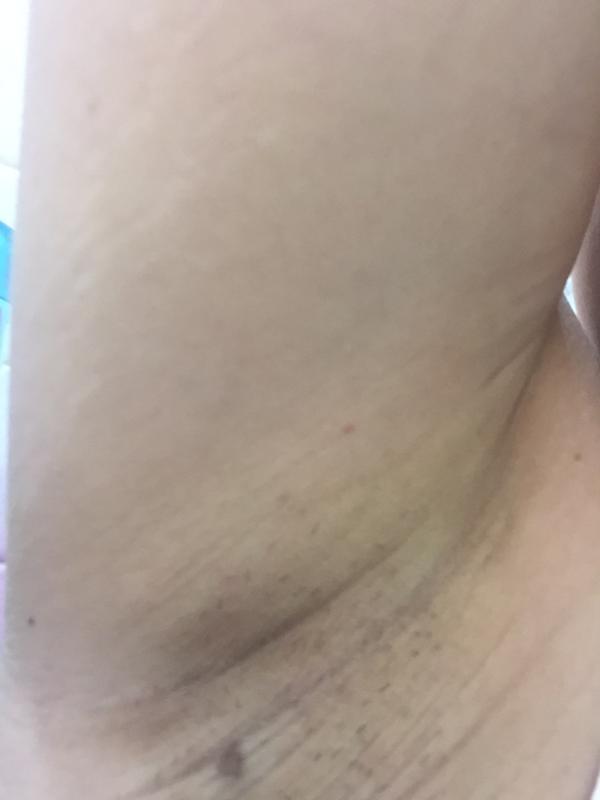 На местах с небольшим количеством шерсти можно видеть следы расчесов, сухие корочки или уплотнения. Собака становится беспокойной, не может найти себе места, постоянно чешется. Проявления могут быть различными: межпальцевый пододерматит, пиодермия кожных складок, пиодермия мозолей (в области локтей, скакательных суставов), фурункулез (воспаление волосяных фолликулов), свищи, абсцессы.
На местах с небольшим количеством шерсти можно видеть следы расчесов, сухие корочки или уплотнения. Собака становится беспокойной, не может найти себе места, постоянно чешется. Проявления могут быть различными: межпальцевый пододерматит, пиодермия кожных складок, пиодермия мозолей (в области локтей, скакательных суставов), фурункулез (воспаление волосяных фолликулов), свищи, абсцессы.
Пиодермия – заболевание, которое требует проведения комплексной диагностики и лечения. Для постановки диагноза необходимо обратиться не просто к ветеринарному врачу, а желательно к узкопрофильному специалисту – врачу-дерматологу. Он ставит диагноз на основании общего осмотра и специальных исследований (мазков-отпечатков с кожи, соскобов и др.).
Кандидоз — причины, симптомы диагностика и лечение
Кандидоз — инфекционное заболевание с поражением кожи, слизистых оболочек и/или внутренних органов, вызываемое дрожжеподобными грибками рода Candida. Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
Причины
Кандидоз (молочница) поражает не только наружные, но и внутренние органы. Причиной заболевания являются дрожжеподобные грибы, которые обитают в организме каждого человека.
- Спровоцировать интенсивное размножение грибка может множество факторов. Например, переохлаждение, болезнь, стресс, изменение гормонального фона (во время беременности или приеме гормональных препаратов).
- При приеме антибиотиков наряду с патогенными бактериями погибает и полезная микрофлора кишечника и влагалища, которая контролирует рост и развитие грибов Candida. Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз.
- Кандидозом могут сопровождаться эндокринные заболевания (диабет, ожирение, нарушение функций щитовидной железы).
- Наконец, причинами кандидоза могут стать жаркий климат или ношение неудобного тесного или синтетического белья.
Источником инфицирования кандидозом, как правило, является собственная флора организма (аутоинфекция), однако может произойти заражение извне. Вызывая болезнь, грибок не меняет своих свойств – свои свойства меняет организм (снижается местная защита). Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
Вызывая болезнь, грибок не меняет своих свойств – свои свойства меняет организм (снижается местная защита). Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
В борьбе организма с кандидозом часто возникает динамическое равновесие, когда грибок стремится проникнуть глубже в ткани, но не может, а организм пытается его отторгнуть и также не может. В таком случае процесс может длиться годами, смещение равновесия в ту или иную сторону приведет либо к выздоровлению, либо к обострению процесса.
Кандидозы встречаются в нескольких формах в зависимости некоторых особенностей.
- Носительство.Человек является носителем заболевания. Симптомы кандидоза отсутствуют, лечить нет нужды.
- Острая.Сопровождается зудом, высыпаниями, выделениями. Лечить необходимо комплексно и качественно. Чаще всего инфицированию подвержены дети младшего возраста.
- Хроническая.Характерно затихание и проявление симптомов, возможны рецидивы.
 Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы.
Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы.
Эта болезнь имеет несколько разновидностей, поскольку не имеет точной локализации в организме:
- Урогенитальный кандидоз
- женский.
- мужской.
- Кандидозы ротовой полости
- Молочница губ
- Молочница языка
- Стоматит, а также орофарингеальный кандидоз – молочница слизистой оболочки рта, миндалин, десен.
- Кожные и ногтевые кандидозы
- На складках кожи (подмышки, область между ягодицами, паховые складки).
- Кандидоз открытых (или гладких) частей кожи. Встречается редко.
- Кандидоз на ладонях.
- Кандидоз на ногтевых пластинах.
- Кандидоз стоп.
- Кандидозы внутренних органов
- ЖКТ (желудка, пищевода, кишечника, заднего прохода).
- Легких и бронхов.
- Сердца.
- Мозговой оболочки.
- Глаз и ушей.
- Кандидозы новорожденных детей (например, псевдомембранозный)
Симптомы кандидоза
Заболевание распространено повсеместно.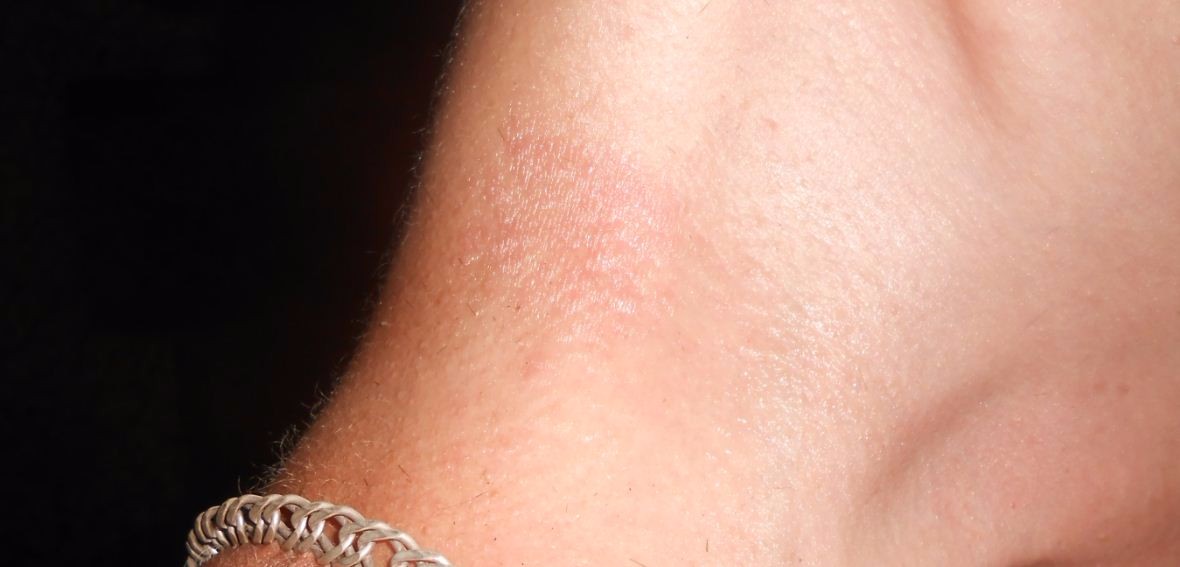 Возбудители кандидоза обнаружены в воздухе, почве, на овощах, фруктах, продуктах кондитерского производства. Дрожжеподобные грибы встречаются как сапрофиты на здоровой коже и слизистых оболочках.
Возбудители кандидоза обнаружены в воздухе, почве, на овощах, фруктах, продуктах кондитерского производства. Дрожжеподобные грибы встречаются как сапрофиты на здоровой коже и слизистых оболочках.
Проявления кандидоза, а следовательно симптомы и признаки зависят от локализации очага заболевания.
Кандидоз слизистой оболочки рта (оральный кандидоз, детская молочница) чаще всего встречается у детей, как правило, они заражаются от матери через родовые пути. Симптомы:
- слизистая щек, зева, язык и дёсны становятся красными,
- появляется отечность,
- затем на слизистой оболочке полости рта возникают очаги белого творожистого налета.
При кандидозе кожи и ее придатков чаще всего очаги располагаются в крупных складках:
- пахово-бедренных,
- межъягодичных,
- подмышечных впадинах,
- под молочными железами.
Может поражаться кожа в межпальцевых складках, чаще у детей и взрослых, страдающих тяжелыми заболеваниями – на коже ладоней, стоп, гладкой коже туловища и конечностей. Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки, которые вскоре вскрываются с образованием эрозий. Эрозии увеличиваются в размерах, сливаются, образуя большие участки повреждения.
Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки, которые вскоре вскрываются с образованием эрозий. Эрозии увеличиваются в размерах, сливаются, образуя большие участки повреждения.
Очаги кандидоза имеют неправильную форму, темно-красную окраску, вокруг очага – полоска отслаивающегося эпидермиса. Вне складок очаги имеют вид красных пятен с шелушением в центре, изредка вокруг очага могут появляться мелкие пузырьки.
Кандидоз влагалища (кандидамикоз, молочница) — это инфекционное заболевание слизистой влагалища, которое нередко распространяется на шею матки и вульву. Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек
Кандидоз кишечника (дисбактериоз) часто сопровождает вагинальный кандидоз или развивается изолированно. Обычно кандидоз кишечника появляется после приема антибиотиков или перенесенных кишечных инфекций. Грибы рода Candida поселяются в тонком кишечнике. Симптомы характерные для этого вида кандидоза: в стуле больного, страдающего кандидозом кишечника, часто обнаруживаются белые творожистые хлопья.
Грибы рода Candida поселяются в тонком кишечнике. Симптомы характерные для этого вида кандидоза: в стуле больного, страдающего кандидозом кишечника, часто обнаруживаются белые творожистые хлопья.
Кандидоз пищевода – заболевание, которое среди всех имеющихся в области гастроэнтерологии очень трудно определить. Для недуга характерно несоответствие степени тяжести болезни, уровня поражения и состояния самого пациента.
Осложнение
При своевременном лечении кандидоз не наносит особого вреда здоровью. Но симптомы кандидоза могут доставить массу неприятных ощущений. Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Как диагностируют заболевание
Визуальные методы диагностики кандидоза. При осмотре выявляются воспаление участков кожи, ограниченное бордюром отслаивающегося, мацерированного эпидермиса, белесоватый налет на слизистых оболочках.
При осмотре выявляются воспаление участков кожи, ограниченное бордюром отслаивающегося, мацерированного эпидермиса, белесоватый налет на слизистых оболочках.
Лабораторная диагностика. Вопреки распространенному мнению, главным методом диагностики кандидоза до сих пор является микроскопия мазка с пораженных участков слизистой. ПЦР (ДНК — диагностика), популярная в последнее время, как правило, плохо подходит для диагностики кандидоза.
Лабораторная диагностика заболевания включает в себя:
- микроскопию мазка выделений
- культуральную диагностику (посев)
- иммуно-ферментный анализ (ИФА)
- полимеразная цепная реакция (ПЦР).
Лечение кандидоза
Лечение кандидоза направлено на устранение факторов, способствующих возникновению кандидоза. При поражении кожи проводится местное лечение открытым способом с применением противогрибковых мазей.
Лечащий врач от этого недуга назначает системные и местные лекарственные препараты.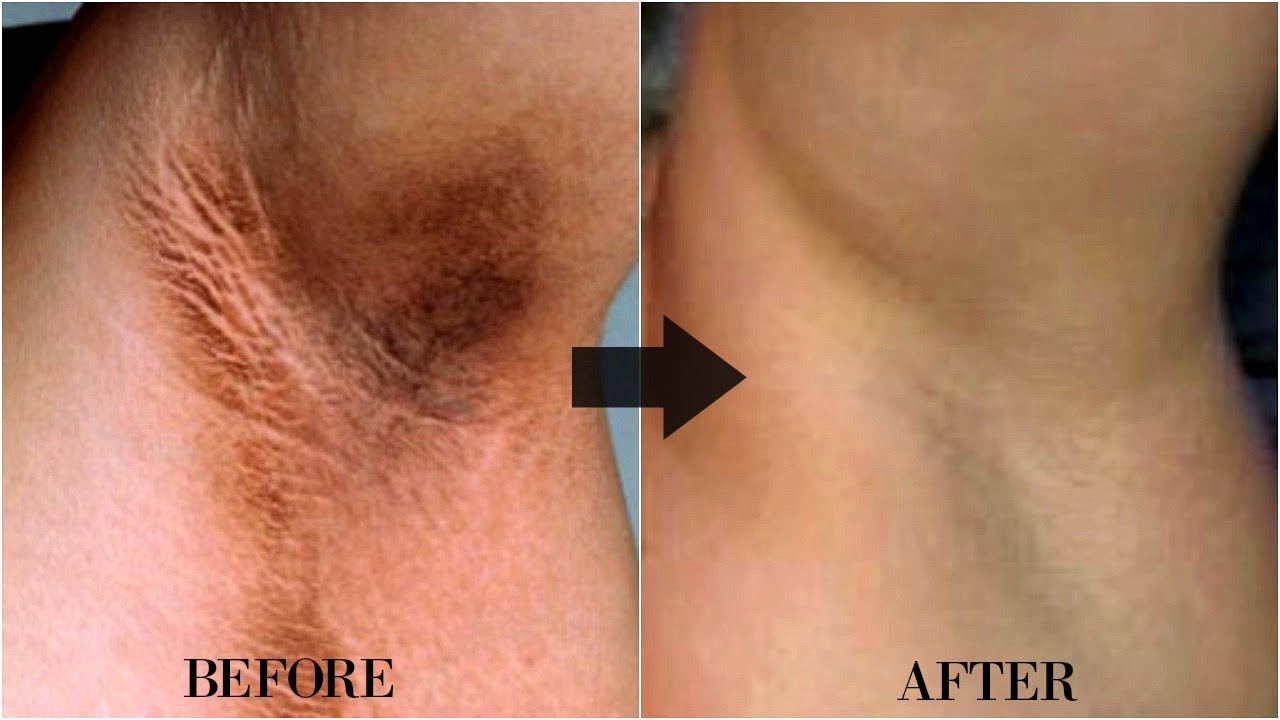 Местные средства не всасываются в кровь – действуют только на слизистую оболочку, пораженную грибком Candida. Они останавливают размножение и рост грибков, снимают неприятные ощущения и восстанавливают пораженные ткани.
Местные средства не всасываются в кровь – действуют только на слизистую оболочку, пораженную грибком Candida. Они останавливают размножение и рост грибков, снимают неприятные ощущения и восстанавливают пораженные ткани.
Профилактика
Поскольку кандидоз представляет собой рецидивирующий инфекционный процесс, который встречается весьма часто, то существуют некоторые методы профилактики, приводящие к снижению частоты возникновения повторов заболевания, а также препятствуют первичному инфицированию.
Из общепринятых средств профилактики кандидоза следует отметить следующие:
- закаливание организма,
- употребление витаминов и микроэлементов весной и осенью,
- регулярные стандартные методы гигиены;
- особое значение следует отдать типу одежды и нижнего белья. Рекомендуется ношение хлопчатобумажного белья, дышащей и свободной повседневной одежды.
При своевременном лечении прогноз благоприятный, излечение как правило наступает в течение недели. При осложненных формах и поражениях внутренних органов лечение кандидоза затруднено.
При осложненных формах и поражениях внутренних органов лечение кандидоза затруднено.
Шапилова Н.В.
Красные пятна под мышками, фото, все причины и чем лечить
Кожа подмышечной области особенно чувствительная и нежная, поэтому появление сыпи, раздражения, зудения происходит там чаще, чем на других участках тела. Красные пятна под мышками могут возникнуть в связи с заболеваниями или при чрезмерном потоотделении.
Причины возникновения
Высыпание в подмышечных впадинах может быть вызвано различными факторами, среди которых несоблюдение личной гигиены, укусы клеща, экзема, крапивница, опоясывающий лишай.
Иногда под мышкой появляются красные пятна во время беременности, так как организм в этот период неустойчив перед инфекциями, вызывающими грибком. Существуют и другие причины.
Фото и название болезней некоторых из них ниже:
- Бритьё — использование старых затупившихся бритвенных станков приведёт к раздражению, красноте и даже повредит кожу.
 Эпиляция тоже иногда способствует высыпанию. Чтобы снизить появление повреждений до минимума, бритьё можно заменить воском, а также использовать специальные кремы.
Эпиляция тоже иногда способствует высыпанию. Чтобы снизить появление повреждений до минимума, бритьё можно заменить воском, а также использовать специальные кремы. - Потница. Причина появления – пот и жара. Потовые железы блокируются, что вызывает сыпь. «Симптомы варьируются от поверхностных пузырьков до глубоких красных шишек». Больше свойственно для детей, но бывает и у взрослых. Проходит самостоятельно.
- Кандидоз — пот, тепло и влага способствуют активному развитию заболевания. Возникает из-за присущих в подмышках дрожжей Кандида. Может способствовать возникновению грибковой инфекции. Возможные симптомы: высыпание, зуд, пятна красно-фиолетового цвета, отслоение кожи, краснота, гнойнички. Страдают этой болезнью чаще люди с избыточным весом, с ослабленным иммунитетом, диабетики.
Прочие причины красных пятен с фото
- Вич – инфекция проявляется в виде красных пятен и сыпи по телу, в том числе и подмышечных впадинах. Возникает через два месяца после попадания инфекции в организм.
 Появляются «плоские или едва выраженные высыпания с маленькими красноватыми точками / пятнами (напоминающими экзему) у людей со светлой кожей и тёмно-фиолетовыми / чёрными у людей с тёмной кожей». Не чешется и проходит спустя три недели.
Появляются «плоские или едва выраженные высыпания с маленькими красноватыми точками / пятнами (напоминающими экзему) у людей со светлой кожей и тёмно-фиолетовыми / чёрными у людей с тёмной кожей». Не чешется и проходит спустя три недели. - Контактный дерматит является следствием аллергии на средства гигиены, одежду из синтетики, химические и моющие вещества.
- Антиперспиранты и дезодоранты — причина возникновения красноты — аллергических реакций на, входящие в состав препарата, ингредиенты. В этом случае стоит пользоваться гипоаллергенным дезодорирующим средством, предназначенным для чувствительной кожи.
Если красное пятно под мышкой чешется, зуд можно устранить, используя холодный компресс, смесь из свежих фруктов, мяты или листьев базилика. Мази и кремы с противовоспалительным эффектом тоже помогут справиться со жжением. Чесать подмышки не стоит.
Независимо от пола и возраста, при наличии какого-либо заболевания у человека могут появиться красные пятна под мышками и в паху.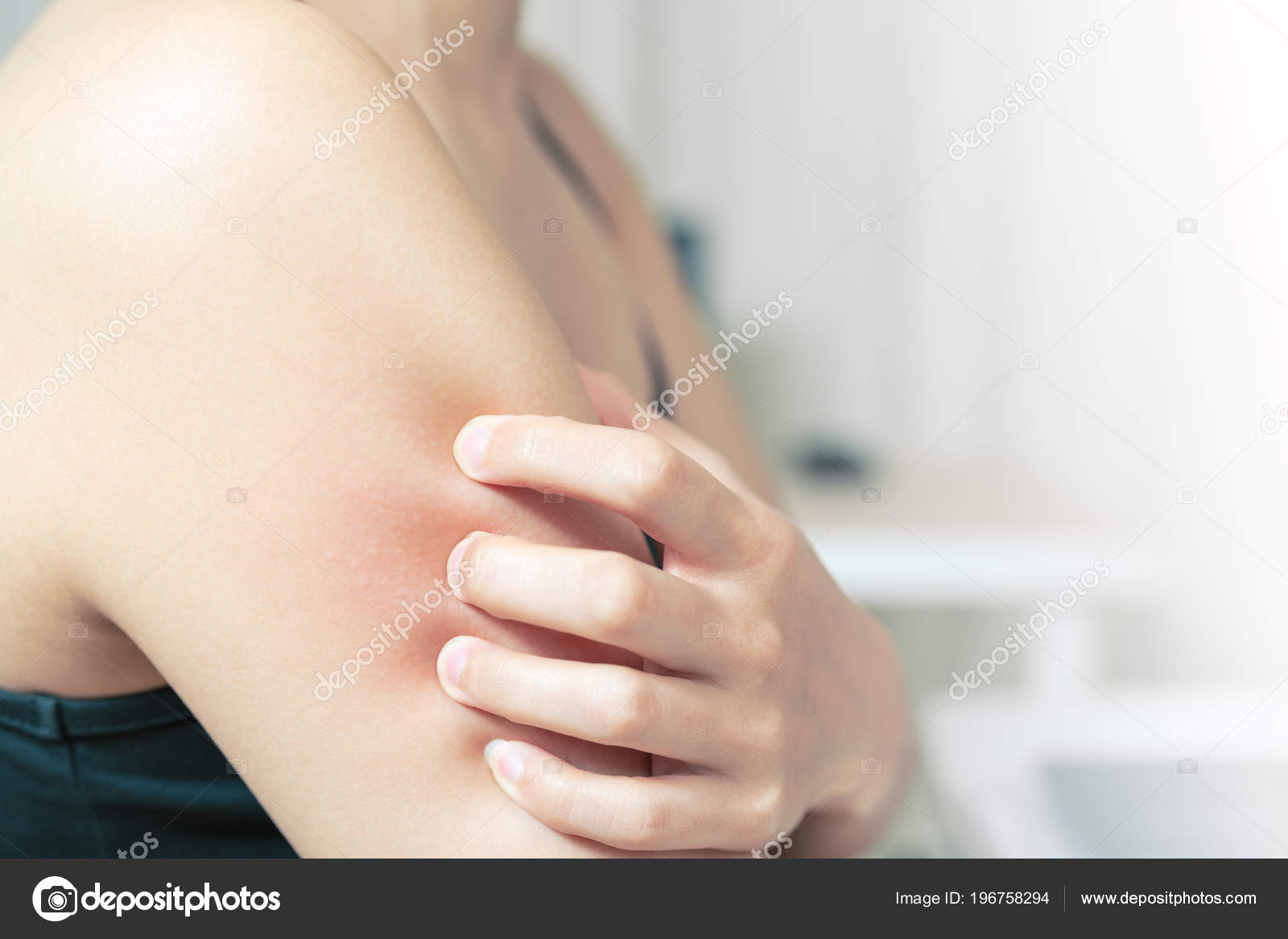 В основном это является симптомом инфекционной болезни, грибка или герпеса.
В основном это является симптомом инфекционной болезни, грибка или герпеса.
Также появление красноты указывает на онкологические болезни или на те, что передаются половым путем, такие как сифилис, гонорея. Возникновение высыпания возможно и при воспалении кожи, что может повредить слизистые оболочки кожного покрова на местах сыпи. На вид похожие на бугорки, точки, пузырьки, язвочки и т. п.
Причин, вызывающих покраснение много, поэтому не нужно прибегать к самолечению, а при его появлении сразу обратиться к врачу для выяснения диагноза и назначения правильного лечения.
Сыпь в области подмышек у ребенка
Чаще всего у ребенка под мышками красные пятна возникают вследствие чрезмерной потливости. Ещё одна причина — трение одежды о тело в жаркую погоду. Хоть такая сыпь не считается опасной, своевременное лечение все же необходимо, чтобы избежать возникновения инфекционных заражений.
Новорожденные дети, больше всего подвергаются высыпанию в жаркое время, на что влияют еще и процессы терморегуляции в организме младенца. Красное пятно под мышкой у ребенка может являться потницей или опрелостями. Фото красного пятна у ребенка можно посмотреть на сайте.
Красное пятно под мышкой у ребенка может являться потницей или опрелостями. Фото красного пятна у ребенка можно посмотреть на сайте.
Во время потницы появляются пузырьки с прозрачной жидкостью или розовые уплотнения, напоминающие узелки. В поврежденных местах ребёнок может чувствовать жжение.
Опрелости – это воспаление в складках кожи. На ней образуется отёк розового цвета, что может вызвать заражение или грибковое заболевание.
Чтобы это предотвратить стоит:
- нормализовать микроклимат в помещении;
- не пренебрегать правилами гигиены;
- использовать детские присыпки и тальк.
К, подвергшимся заболеванию, участкам кожи должен поступать кислород. Нужно исключить одежду из синтетики и заменить на пошитую из натуральной ткани. Во время купания детей применять косметические средства, не вызывающие раздражения.
Искупав, ребёнка хорошо обтереть и не спешить одевать. Перед одеванием, протереть присыпкой, чтобы на теле не оставалось лишней влаги.
Лечение и профилактика
Так как пятна в подмышечных областях появляются по различным причинам, лечение тоже будет разное. Для вирусных заболеваний понадобятся препараты с противовирусным действием, при инфекции – антибиотики, если причина — грибок, будут использоваться лекарства с противогрибковым эффектом. Но можно прибегнуть и к народным средствам.
Чем лечить сыпь в домашних условиях:
- пакетики со льдом помогают уменьшить жжение;
- чтобы снизить воспалительные процессы стоит нанести на повреждённое место масло чайного дерева, столетник, витамин Е;
- для борьбы с кожными инфекциями повысить употребление витамина С;
- чтобы бороться с бактериями, подмышечную область вытирают лимоном;
- масло чайного дерева хорошо применять против грибка и жжения. Перед применением разбавить.
Кроме того полезными будут пищевая сода, добавленная в воду для купания (поможет подсушить кожу), смесь из масла кокоса и лавандового (снизит воспалительные процессы и уменьшит сыпь), смешанные сливки и ягоды клубники (успокоят жжение).
Незаменимым средством являются противогрибковые кремы и антибиотические мази. Первые применяются в случае, если появлению красноты способствовал грибок, вторые – при бактериальной инфекции. Имеют успокаивающее действие, помогают снизить зуд и боль.
Чтобы уменьшить возможность появления красных пятен под мышками, необходимо придерживаться правил гигиены и выбирать соответствующий размер одежды. Если же симптомы появились, не советуется чесать зудящие части тела, а использовать для снятия жжения раствор лимонного сока или уксуса. На время перестать использовать косметику и отказаться от депиляции.
Заключение
Если правильно ухаживать за подмышечной областью, можно предотвратить возможность заражения вирусом и избежать инфекции.
Источник: https://dermatologiya.com/pyatna-na-kozhe/krasnyie-pyatna-pod-myishkami/
Под мышками красные пятна и чешутся — фото, чем лечить
Дата обновления: 26.11.2018
- Кожа в подмышечных впадинах отличается особой нежностью и чувствительностью.

- В связи с этим там часто появляются различного рода раздражения, высыпания, зуд.
- Красные пятна под мышками часто свидетельствуют о наличии заболеваний, однако, могут быть вызваны и обычной потливостью.
- Чтобы избавиться от проблемы следует выявить факторы, влияющие на появление недуга.
Причины
Сильное покраснение кожи под мышками может быть следствием аллергических проявлений на различные косметологические или химические препараты. Всевозможные дезодоранты, гели, средства для депиляции могут оказывать раздражающее действие на эпидермис.
Стиральный порошок часто содержит в своем составе компоненты, которые при контакте с потовыми выделениями образуют реакцию. Как следствие кожа может краснеть, чесаться и шелушиться.
Среди распространенных причин, вызывающих дискомфорт в области подмышек, можно выделить следующие:
Каждая из причин имеет характерную симптоматику, выявление которой поможет диагностировать или исключить наличие заболевания. Если красные пятна под мышками шелушатся и чешутся, чем лечить подскажут фото, характеризующие различные недуги.
Если красные пятна под мышками шелушатся и чешутся, чем лечить подскажут фото, характеризующие различные недуги.
Когда нужен врач
Бороться с проблемой можно самостоятельно в домашних условиях, если она не связана с серьезным заболеванием. Заметив ухудшение состояния кожи подмышек, или выявив вторичные признаки недомогания, следует незамедлительно обратиться к специалисту. Нередко цвет, форма и распространение пятна помогает своевременно провести диагностику.
Если есть сердечно-сосудистые заболевания, покраснение кожи подмышек выражено интенсивной, насыщенной окраской. Проблемы с печенью можно определить при появлении пятен темного цвета с коричневатым оттенком.
О наличии ВСД говорят раздражения светлых, розовых тонов. При обнаружении таких симптомов нужно обследоваться у врача.
При аллергии
Краснота, вызванная проявлением аллергических реакций, не требует медикаментозного лечения. Достаточно убрать из обихода косметологические средства, вызывающие раздражения подмышек.
Проблемные места требуют частого мытья, сухого вытирания и обработки тальком, детской присыпкой или крахмалом.
Необходимо обратить внимание на стиральные средства. Возможно они являются провокаторами неприятных покраснений.
Повышенная потливость
Гипергидроз является еще одним из факторов, вызывающий дискомфорт в подмышечных впадинах. В зависимости от его формы и сложности, помимо характерных покраснений, могут появиться: шелушения, жжение, сыпь, трещинки и нарывы.
- В таком случае терапия подразумевает прием фармакологических препаратов, действие которых направлено на угнетение работы сальных желез подмышек.
- Также в комплексе с медикаментами проводятся физиотерапевтические процедуры, назначается лечение с применением мазей, кремов, лосьонов с антибактериальным, заживляющим эффектом.
- Народная медицина предлагает множество средств на основе растительных препаратов локального назначения, помогающих устранить покраснение под мышками у мужчин и женщин разного возраста.

Наличие воспалений
Если помимо красных пятен появляются гнойники или фурункулы, это говорит о наличии гидраденита.
Заболевание предусматривает медикаментозное лечение, прием антибиотиков и витаминов. В сложных формах допускается хирургическое вмешательство для устранения глубоких гнойников.
После операции постепенно сходит покраснение, восстанавливается нормальное потоотделение. Недуг не проявляет рецидивов, не требует повторного курса терапии.
Инфекционная форма
Если под мышкой появилось красное пятно, которое чешется и болит, на примере фото из интернета можно понять, что это последствия инфекции. Чем лечить патологию, подскажет дипломированный специалист. В начальных стадиях избавление от недуга возможно при помощи мазей и кремов.
Также могут назначаться ультрафиолетовые ванны в рамках физиотерапевтических процедур.
Если заболевание распространилось на большие участки кожного покрова, требуется курс приема антибиотиков, препаратов, действие которых направлено на угнетение патогенной флоры.
Эффективны также средства народной медицины, которые обязательно должны быть согласованы с врачом. Для лечения можно делать отвары, настойки и использовать их в виде примочек.
Домашнее лечение
Специалисты нетрадиционной терапии предлагают множество средств на основе природных компонентов, которые помогают избавиться от красных пятен в подмышках. Обычная долька лимона может отшелушивать ороговевшие частички кожи, снимать покраснения и успокаивать кожу.
Кусочком цитруса необходимо протирать проблемные места, после чего насухо вытирать и смазывать жирным кремом. Процедуру проводят 3-4 раза в день две недели подряд.
Справиться с покраснением, вызванным повышенной потливостью, поможет скраб, приготовленный из сахара, нескольких капель оливкового масла и лимонного сока. Смесь втирают в подмышечную область на протяжении нескольких минут, после чего промывают теплой водой. Перед сном раздраженную кожу смазывают детским кремом.
Хорошим антисептиком является ромашковый отвар с добавлением коры дуба и листьев шалфея.
Приготовленной самостоятельно жидкостью промывают красные пятна, делают кратковременные примочки. Раствор эффективно борется с бактериями, устраняя раздражение. Чтобы приготовить полезное снадобье, 150 г сухих ингредиентов, взятых в равных долях, заливают 200 мл кипятка и выдерживают при слабом нагреве 30-40 минут.
Советы и рекомендации
Избежать появления красных пятен в подмышечной области как взрослым, так и детям помогут профилактические меры:
- Соблюдение гигиены. Регулярные водные процедуры предотвращают появление бактерий в проблемных зонах. Необходимо пользоваться гипоаллергенными косметологическими средствами или хозяйственным мылом.
- Тесные предметы гардероба, нижнее белье из некачественной или искусственной ткани могут натереть под мышками, повреждая верхний слой эпидермиса. Потовые выделения, попадающие в мелкие ранки, способствуют быстрому разведению бактерий. Лучше носить одежду из натурального волокна, соответствующего размера.

- В общественных местах, таких как сауны, бассейны, бани не рекомендуется пользоваться общими полотенцами, халатами, косметологическими препаратами локального назначения. Вероятен риск заражения инфекциями или грибковыми заболеваниями.
- Для депиляции подмышечных впадин следует использовать принадлежности, предназначенные непосредственно для этих целей. Важно, чтобы лезвия были острыми. После удаления растительности необходимо обязательно дезинфицировать кожный покров и смазать смягчающим кремом.
Красные пятна под мышками явление неприятное, вызывающее множество неудобств. Однако справится с ним несложно, если своевременно обращать внимание на сигналы организма, не допуская тяжелых форм заболевания. Недуг будет проходить быстрее при точном соблюдении рекомендаций врача.
Была ли статья полезной? Оцените материал по пятибальной шкале! (1
Источник: https://opote.ru/razdrazheniya/pokrasnenie-kozhi-pod-myshkami/
Причины и лечение красных пятен под мышками
Появление зуда и красных пятен под мышками происходит при совокупности большого количества факторов.
Определить обстоятельства, которые к этому привели, можно посредством внешнего вида кожного покрова, цвета, а также текстуры красноты.
Кожа под мышками имеет ряд особенностей, что также является фактором риска возникновения раздражений. Но также ее патологии могут свидетельствовать о нарушениях работы организма.
Особенности кожи под мышками
Частым местом появления патологических изменений кожи становятся область подмышки. Это обусловлено отличительными чертами дермы, находящейся в этой области, которые отличают её от других зон тела.
Подмышечная впадина является таковой анатомически, где между мышцами и кожей находится определенное расстояние, в котором находится подкожная клетчатка, нервные окончания и сплетения сосудов.
Здесь расположены крупные лимфатические узлы и происходит интенсивное движение лимфы и крови. Из-за этого появление любой патологии кожи становится причиной её быстрого распространения на другие части тела.
Из-за этого появление любой патологии кожи становится причиной её быстрого распространения на другие части тела.
В этой области сосредоточено значительное количество нервных окончаний потовых, желез, а также волосяных фолликулов. Через данную зону проходит наиболее интенсивное потоотделение человека.
От корректной работы желез в ней во многом зависит весь процесс терморегуляции организма, водно-солевой баланс и частично метаболизм. Поэтому дерма в этой части тела представляет собой очень нежный и чувствительный участок.
Этим обусловлено более частое появление различных патологий кожи и как следствие, сыпи и красных пятен в этой области.
Причины зуда под мышками
Факторов, которые провоцируют образование поражений кожного покрова этой области, множество.
Часто красные пятна и зуд возникают в результате пренебрежительного отношения к правилам личной гигиены в этой области, либо проявления симптомов внутренних патологий организма.
Происходит это при низком иммунитете. Для предотвращения осложнений, рекомендуется сразу после выявления заболевания обращаться к специалисту.
Проблемы гигиены
Появление красных пятен и зуда области подмышек – это весомый повод обратить внимание на свое тело. Частой причиной таких симптомов является отсутствие водных процедур, чрезмерное употребление косметических либо иных средств для обработки кожи. К этим ситуациям относится:
- Редкое принятие душа и устранения грязи с кожного покрова;
- Закупорка пор, а также желез, произошедшая из-за чрезмерного применения дезодорантов;
- Неподходящие моющие средства, для чувствительной кожи в данной области;
- Раздражение, вызванное некорректно проведенной депиляцией или бритьем;
- Ношение тесной, синтетической одежды, натирающей кожу или имеющую плохую паропроницаемость.
Аллергия
Дополнительно проводится прием противоаллергических препаратов и местных антигистаминных препаратов.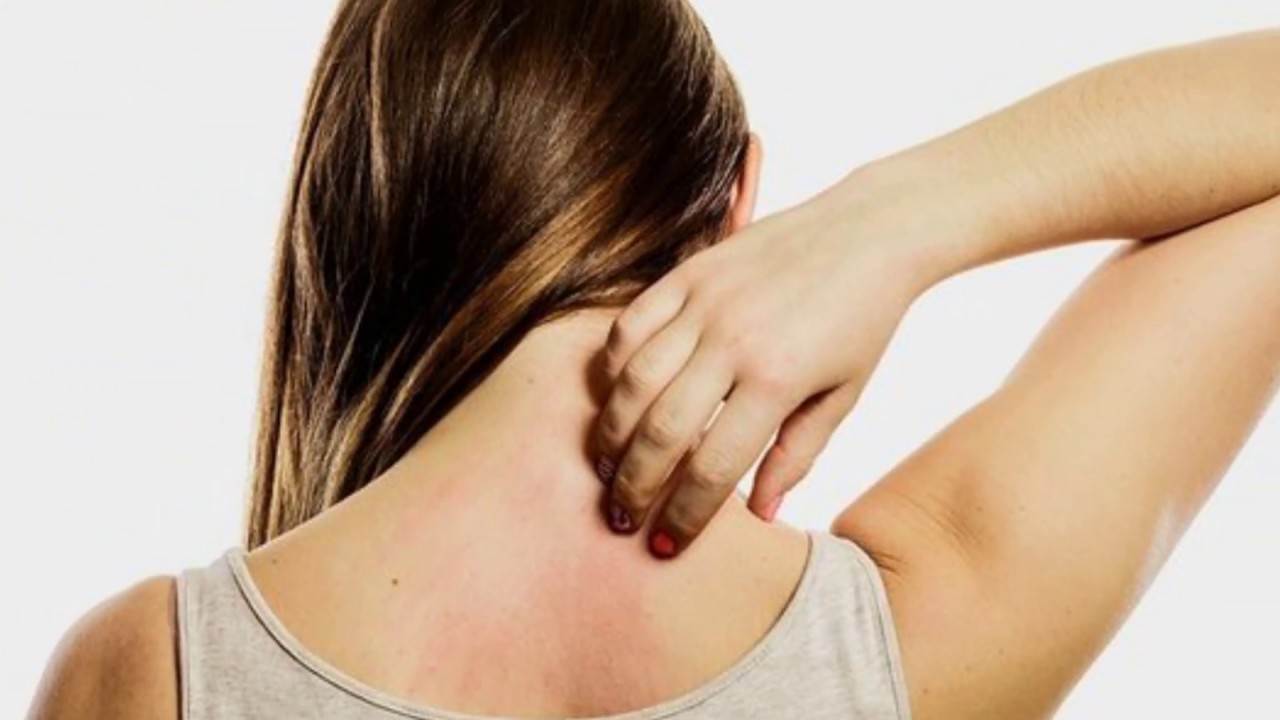 До полного устранения реакции, рекомендуется воздержаться от применения парфюма и дезодоранта.
До полного устранения реакции, рекомендуется воздержаться от применения парфюма и дезодоранта.
Раздражение
В процессе ухода за телом должны использоваться средства, подходящие для конкретного типа кожи. Это касается:
- Мыла;
- Геля для душа;
- Антиперспиранта.
Некорректно подобранные вещества и средства, воздействующие на чувствительную кожу области подмышек, вызывают раздражение.
Это провоцирует появление красноватых и сухих пятен, без четких границ. Такая ситуация указывает на обезвоживание кожи и естественную реакцию эпидермиса на тяжелые оксиды, находящиеся в составе антиперспирантов.
Раздражение на коже появляется по причине ношений тесной либо синтетической одежды, которая давит на поверхность или не пропускает воздух. Из-за невозможности вентиляции, даже при незначительном увлажнении кожи может произойти развитие бактерий, что и вызывает раздражение.
Грибковая инфекция (поверхностный микоз)
Факторами, которые влияют на ослабление иммунитета, приводят к созданию благоприятных условий для развития патологии являются:
- Чрезмерный стресс;
- Переохлаждение организма;
- Гормональный сбой в организме;
- Наличие венерического заболевания;
- Инфекционные болезни;
- Проблемы работы щитовидки;
- Сахарный диабет.

Грибковая инфекция сопровождается чувством жжения, а также шелушением пораженных участков. Когда появилась такая симптоматика нельзя оставлять её на самостоятельное развитие. Это приведет к развитию штамма, устойчивого к препаратам, что в дальнейшем существенно затрудни процесс лечения.
Чесоточный зуд
Из-за контакта с носителем, можно заразиться чесоточным зудом. Первые признаки заражения появляются лишь спустя 4 недели заражения. Проявляется это сыпью, которая сопровождается:
- Сильным чувством зуда, имеющим большую интенсивность ночью;
- Образование чесоточных ходов, с характерными черными точками;
- Покраснение области поражения;
- Появление эрозии дермы и гнойных пузырьков, вскрывающихся в результате расчесывания.
«Сучье вымя» или гидраденит
Такое воспаление подмышек возникает в результате инфицирования стафилококковыми бактериями. Вероятность развития заболевания увеличивается, если не соблюдаются правила личной гигиены, ослаблен иммунитет или присутствуют определенные факторы:
- Ожирение;
- Нарушение работы потовых желез;
- Некорректная депиляция;
- Проблемы с эндокринной системой;
- Редкий прием водных процедур;
- Наличие опрелости.

Зачастую в подмышках такая патология появляется у женщин. При этом развиваются уплотнения, имеющие багрово-красный цвет.
Заболевание сопровождается:
- Зудом пораженного участка;
- Недомоганием;
- Повышенной температурой.
Спустя несколько дней начинается инфильтрация уплотнений, когда из них вытекает гной. Состояние улучшается, но заболевание не проходит.
Чешуйчатый лишай
Такую патологию зачастую называют псориазом, свойственным лицам всех возрастов. Появляется она из-за заболеваний кожи и когда присутствует ослабленный иммунитет.
Заболевание характерно развитием плоских уплотнений, которые имеют выпуклую форму над здоровой кожей; шелушением, а также зудом пораженного участка; бледностью, серостью либо серебристостью пораженных уплотнений; появлением сплошных бляшек, интенсивно покрывающих большую часть кожи.
Для лечения дерматолог в индивидуальном порядке подбирает терапию, основанную на состоянии пациента и переносимости различных лекарств.
Нарушение работы внутренних органов
Красные пятна, образовавшиеся на коже подмышек, указывают на нарушение функционирования внутренних органов, к примеру, печени или сердечно-сосудистой системы. Симптоматика характеризуется высокой интенсивностью.
Так, при нарушении функционирования почек – пятна красно-коричневые, а при проблемах с сердцем или сосудам, имеет ярко-красный цвет.
После устранения основного заболевания проходит и пигментация.
Чирей или фурункулез
Таковой является бактериальная инфекция, поражающая сальные железы, кожный покров, а также волосяные фолликулы.
Факторы, повышающие шанс развития патологии:
- Загрязнение либо микротравмы;
- Проблемы с обменом веществ;
- Низкий иммунитет;
- Повышенное потоотделение;
- Некачественный и несбалансированный рацион.
Проявляется патология развитием 1-2 очагов поражения, имеющих форму чирия либо фолликула. Они отличаются крупным размером, а также наличием некротического стержня.
После созревания вскрываются и происходит гнойная инфильтрация.
В этот период к пораженным участкам крепятся впитывающие повязки, а дальше назначают антибактериальные средства (Левомеколь, Синтомициновая мазь, обработка хлоргексидином и антисептиками).
Иные причины
Другие причины которые приводят к возникновения красных пятен под мышками могут являться:
- Чрезмерное воздействие прямых солнечных лучей, и появление ожога;
- Дерматит, вызывающий дискомфорт, зуд и шелушение;
- У ребенка симптоматика указывает на развитие потницы либо ношение неудобной одежды, имеющей узкие проймы рукавов.
Лечение лекарствами
Чтобы устранить раздражение на коже подмышек и красные пятна, которое сопровождается красными пятнами и сильным зудом, стоит использовать:
- Примочки с растворами хлоргексидина, или фурацелина.
- Мазь с кортизоном: Флувет, Дерматоп;
- Средства, содержащие оксид цинка: Циндол, Диадерм.
Применение чрезмерных жирных средств не рекомендуется, это может привести к закупорке фолликулов, что ухудшит ситуацию.
Если присутствует грибковое поражение подмышечного кожного покрова, назначают средства местного действия:
- Ламикон;
- Ламизил;
- Клотримазол.
Когда грибковая патология имеет запущенную форму, то требуется употребление антибиотиков:
Когда причиной является дерматит, используют мази гормонального типа:
- Акридерм;
- Пимафукорт;
- Лоринден.
Кроме кортикостероидов, возможно употребление антибактериальных препаратов. Когда красные пятна возникли по причине бактериального поражение, лечение назначается врачом. Так, используются такие антигистаминные медикаменты:
Народные средства
Когда раздражение произошло из-за применения неподходящего дезодоранта, используется настойка зверобоя. Для приготовления 2 столовые ложки растения заливаются 250 мл кипятка, настаиваются 25 минут и 3 раза в сутки средством протирается пораженная область.
Профилактические меры
Для предотвращения появления красных пятен или зуда в области подмышек, требуется регулярно проводить профилактические мероприятия и придерживаться правил личной гигиены:
- Использовать свободную одежду, сделанную из качественных материалов, не прилегающую к телу и пропускающую влагу и воздух;
- Регулярно мыть область подмышек, для устранения пота;
- Избегать использования дезодоранта после депиляции;
- Для снижения вероятности воспаления из-за повреждения кожи, стоит использовать химическую депиляцию, при отсутствии на неё нет аллергии.

Появление красных пятен под мышками и зуда указывает на раздражение кожи из-за различных факторов. Исходя из причины появления, назначается лечение. Для предотвращения развития соблюдать меры профилактики, правила гигиены и корректного отношения к коже этой области.
Источник: http://dermet.ru/vis_kg/vs_pt/krasnye-pyatna-pod-myshkami.html
Красные пятна под мышками
Любые нарушения в состоянии кожных покровов доставляют немало беспокойства, человек вынужден их скрывать от окружающих и нередко не спешит посетить специалистов, пытаясь самостоятельно справиться с проблемой. Даже возникшие красные пятна под мышками, которые, казалось бы, не видны для посторонних взглядов, могут испортить настроение, вызвать комплексы и состояние подавленности.
Причины появления пятен
Причиной покраснения кожи в районе подмышек может послужить грибковая инфекция, вызванная определенного вида бактерией Corynebacterium minutissimum. Заражение в этом случае происходит в результате контактов с больными, переносчиками этого заболевания или через предметы, которыми он пользовался.
Вызвать образование красных пятен способна реакция на ношение неудобной одежды, пребывание под лучами солнца и после бритья подмышечной зоны. Кожа некоторых людей способна отреагировать подобным образом на новое средство личной гигиены, в виде реакции на непривычные компоненты.
Чаще всего красные пятна под мышками беспокоят людей с излишним выделением пота на этом участке тела, в результате чего из организма выводится большее количество токсинов, которые оставаясь на коже, вызывают ее раздражение.
Чтобы избавить себя от такого неудобства и предотвратить появление покраснений, необходимо своевременно принять меры профилактики.
При наличии предрасположенности к развитию таких нарушений в состоянии кожи нужно приучить себя к ежедневному душу с прохладной температурой воды, а также принимать ванны с добавлением лекарственных растений в виде шалфея или мяты.
При аллергии на солнечные лучи лучше постараться поменьше бывать на солнце и обезопасить себя соответствующей одеждой.
Красные пятна подмышками, под пахом и в паху
Образование покраснений подмышками и в области паха доставляет много дискомфорта, который не позволяет забыть о них ощущением сильного зуда. Чтобы поскорее избавиться от пятен, необходимо выяснить основные факторы, явившиеся причинами появления таких высыпаний. Этих причин может быть несколько, и чтобы определиться со своей, нужно пройти обследование у врача.
Покраснение кожи в области паха и подмышками чаще всего бывает вызвано:
- пигментацией в связи с наступлением определенного возраста;
- изменениями гормонального уровня;
- заболеваниями различных органов;
- грибковым поражением;
- механическими травмами.
Причем, если проявились на коже в паху или подмышками красноватые пятна, это может быть вполне безобидная реакция на средства защиты от пота или на другие, неблагоприятные для кожи, окружающие условия.
В то же время появление красных пятен с четкими очертаниями в зоне паха или подмышек, сопровождающиеся зудом, болезненностью или даже жжением, могут быть симптомами грибкового поражения.
Не лучше, если подобная симптоматика полностью отсутствует, что чаще всего служит проявлениями эритразмы, кандидоза, эпидермофитии и им подобных инфекций, сопровождающихся воспалениями.
Как снять зуд если они чешутся
Покраснение кожи, образовавшееся подмышками, всегда является свидетельством нарушений в работе какого-либо органа. Вызвать такой эффект могут и уже имеющиеся патологии в организме. Поэтому обнаружив у себя появление подобных пятен, необходимо не откладывая встретиться с дерматологом в результате обследования которого и выявится причина измененного состояния кожного покрова.
Сейчас читают: Почему пот пахнет аммиаком у мужчин и женщин
Появление подобной симптоматики может быть сигналом наличия серьезных болезней, поэтому курс лечения необходимо наметить и начать проводить как можно скорее. Даже если такие проявления не окажутся серьезными нарушениями, от них тем более нужно избавляться, чтобы не портить свой внешний вид.
Негативные симптомы и ощущение дискомфорта от возникших кожных изменений в виде беспокоящего зуда можно легко устранить проведением гигиенических процедур и соблюдением рекомендаций, а именно:
- участки кожи, сопровождающиеся зудом нельзя расчесывать;
чтобы избавиться от нестерпимого зуда можно воспользоваться раствором уксуса или соком лимона; - лучше на некоторое время не использовать дезодорирующие средства и не проводить депиляцию;
отказаться от облегающей одежды из синтетических тканей.
Правильно проведенный уход за областью подмышек защитит от большинства возбудителей инфекционных заболеваний. Тонкая кожа в этой зоне очень чувствительна, и нарушить ее целостность способно любое раздражение, поэтому и средства ухода должны быть нейтральными и щадящими.
Как избавиться
Появление красных пятен в зоне подмышек может сопровождаться зудом и доставлять другие неприятные симптомы, в этом случае важно поскорее избавиться от раздражения кожи и устранить зуд.
Сначала нужно выявить точную причину патологических изменений, после чего начать лечение. Необходимо начать с обмывания области подмышек теми средствами, которые соответствуют именно вашей коже.
При повышенном выделении пота в жаркое время года рекомендуется использовать для обмывания солевой раствор.
Чтобы избавиться от раздражения с покраснением кожи, можно использовать следующие препараты:
- мази и кремы с кортизоном в виде Флувета и Дерматопа;
- средства, содержащие оксид цинка, такие как Диадерм или Циндол;
- хорошо помогает простой аптечный вазелин.

Однако увлекаться нанесением слишком жирных кремов на кожу с волосяным покровом не стоит, так как может произойти закупоривание волосяных фолликулов, что еще больше ухудшит ее состояние.
Если это грибок
Возбудители грибковых заболеваний передаются посредством бытовых контактов. Основные проявления этой инфекции – наличие белого налета на месте покраснения или вокруг него. По мере развития пораженная кожа покрывается сыпью в виде пузырьков и начинает источать запах сырости. Заболевание сопровождается зудом, жжением в области подмышек и даже болезненностью.
Если красные пятна вызваны грибковыми инфекциями, то устранять патологию нужно применением местных лекарственных препаратов в виде кремов:
- Ламизила;
- Ламикона;
- Клотримазола.
В случае запущенного состояния, сопровождающегося осложнением, используют средства с содержанием антибиотиков:
Основная симптоматика микозов в виде сильного непреходящего зуда и чувства жжения подмышками, устраняется комплексными терапевтическими методами, использующими местные препараты:
- Пиоктанин;
- Имакорт;
- Флюзак.

Правильно поставленный диагноз и соответствующее лечение, проведенное своевременно, способно быстро устранить патологические симптомы инфекции.
Если это дерматит
Дерматит, образовавший на коже характерные высыпания также требует специально назначенной терапии. Это заболевание характеризуется пятнами, имеющими серый или желтоватый оттенок.
Процесс сопровождается шелушением, постоянным зудом, а в некоторых случаях и кровоточивостью поверхностного слоя.
Все симптомы усиливаются после нанесения на участки с поражением каких-либо косметических средств по уходу за кожей.
Лечение сложной формы дерматита проводят гормональными средствами в виде мази:
- Лоринден;
- Акридерм;
- Пимафукорт.
- Помимо этих мазей в составе комплексной терапии могут применяться антибактериальные и даже
- противогрибковые средства, а также антигистаминные препараты в виде:
- Цитрина, Зодака или Кларетина.

Для устранения дерматита необходимо избавиться от чрезмерного потоотделения, применяя с этой целью инъекции ботокса или лазерную липосакцию.
Весь курс лечения должен проходить под врачебным наблюдением.
Если это аллергия
Аллергическая реакция является одной из самых распространенных причин образование красных кругов на коже в подмышечной зоне.
Развивается подобная реакция организма в результате употребления в пищу продуктов, которые необходимо исключить из употребления. Чаще всего под запрет попадают сладости, соя, шоколад, цитрусовые, блюда с пряностями.
Но может быть и индивидуальная реакция на то, что обычные люди употребляют в любом количестве.
При аллергии происходит перенасыщение определенного вида компонентами, и наиболее чувствительная кожа реагирует покраснением в виде пятен. Чтобы избавиться от их появления, врачи назначают прием антигистаминных препаратов. Выяснение истинных причин такой реакции организма, намного облегчит лечебный процесс.
Помимо аптечных препаратов в этом случае хорошо помогают примочки с березовым отваром, накладываемыми на пораженную кожу.
При пользовании дезодорантами важно делать это правильно чтобы не допустить закупоривания пор. Для этого разбрызгивать его нужно с расстояния не ближе пяти сантиметров.
Не ложится спать без предварительного обмывания подмышечных впадин.
Применение антиперспирантов можно осуществлять не чаще одного раза в сутки.
Источник: https://mrgidroz.ru/zapah-i-pyatna/krasnye-pyatna-pod-myshkami.html
Что делать, если подмышками появились красные пятна?
Содержание:
- Возможные причины возникновения
- Способы лечения
Чаще всего красные пятна подмышками являются результатом влияния нескольких патологий, поэтому определить причину их появления можно только после изучения их текстуры, внешнего вида и интенсивности красноты.
Изменение цвета кожного покрова в зоне подмышек может быть временной или постоянной реакцией организма на какую-либо болезнь.
Например, симметрично расположенные покраснения под руками, в паху, на груди и шее могут указывать на наличие серьезного заболевания.
Основные причины появления красных пятен в подмышечной зоне
Выделяют пять основных причин возникновения красных пятен подмышками, а именно:
- Сбой в работе внутренних органов.
- Аллергическая реакция.
- Грибковое поражение кожного покрова.
- Раздражение.
- Гидраденит.
Сбой в работе внутренних органов
Покраснение кожи подмышками нередко указывает на наличие ВСД, сердечно-сосудистых заболеваний или проблем с печенью. При вегетососудистой дистонии появляются пятна различной интенсивности, от розового до яркого алого цвета.
Поражается не только зона подмышек, но также ягодицы, шея, бедра и грудь. Причем пигментация усиливается в моменты, когда человек испытывает нервное напряжение.
При патологиях печени покраснения имеют коричневатый оттенок, а при болезнях сердца – яркий красный цвет.
Метод лечения – симптоматическая терапия без назначения антигистаминных препаратов. При своевременном устранении основного заболевания пятна уходят навсегда, исключением является только ВСД, поскольку при обострении патологии покраснения могут возобновиться.
Аллергические реакции
Красные пятна подмышками появляются в результате аллергии на какой-либо внутренний или внешний раздражитель (антиперспиранты, средства личной гигиены или реакция на продукты питания и лекарственные препараты).
Покраснения аллергического характера часто сопровождаются зудом и устраняются с помощью антигистаминных средств в комплексе с лекарственными препаратами для наружной обработки пораженных участков кожи. Во время лечения запрещено пользоваться антиперспирантами и другими косметическими средствами, которые наносятся на кожу в зоне подмышек.
Грибковое поражение кожи
Появление красных пятен, покрытых сверху белесым налетом, сигнализирует о наличии грибковой инфекции, которая передается от человека к человеку при несоблюдении правил личной гигиены, например, при совместном использовании предметов быта – полотенца, шарикового дезодоранта и так далее. Кроме покраснения, ощущается сильное жжение и зуд, иногда переходящий в боль.
Кроме покраснения, ощущается сильное жжение и зуд, иногда переходящий в боль.
Метод лечения – комплексная терапия противогрибковыми препаратами и средствами для обработки кожного покрова Флюзак, Пиоктанин или Имакорт.
Воспаление потовых протоков (гидраденит)
При проникновении стафилококка в клетки эпидермиса развивается воспаление потовых протоков, которое называют гидраденитом.
Самолечение в данном случае может спровоцировать быстрое распространение инфекции в организме, поэтому при первых признаках гидраденита нужно незамедлительно обратиться к врачу для назначения адекватного лечения. Единственный способ устранения данной патологии – лечение антибиотиками.
Воспаление протоков может произойти из-за использования жирных ухаживающих средств, а на участках тела, где наблюдается обильный волосяной покров, возможно также закупоривание фолликулов.
Раздражение
Одна из причин появления раздражения на коже – несоблюдение правил личной гигиены. К примеру, для ухода за чувствительной кожей следует использовать гели для душа и дезодоранты, которые не пересушивают эпидермис. Первый признак обезвоженной кожи – это сухие красные пятна без четких границ.
К примеру, для ухода за чувствительной кожей следует использовать гели для душа и дезодоранты, которые не пересушивают эпидермис. Первый признак обезвоженной кожи – это сухие красные пятна без четких границ.
- Покраснения и зуд часто появляются на коже как следствие гипергидроза – раздражение от пота проявляется в виде отечности, красноты, жжения и сопровождается неприятным запахом.
- Часто в качестве раздражающего фактора выступает неправильно подобранный стиральный порошок и плохо выстиранные вещи, а также специальный ополаскиватель для белья, в котором содержится большое количество ароматизаторов и отдушек.
- К другим, менее распространенным причинам возникновения красных пятен подмышками, относятся:
- Ношение тесной одежды из синтетических тканей – любое раздражение кожного покрова усугубляется в случае нарушения кровообращения и отсутствия естественной вентиляции. Влажная кожа является наиболее благоприятной средой для размножения патогенных микроорганизмов.

- Процедура по удалению волос в подмышечных впадинах – после бритья у многих женщин и мужчин на коже появляется покраснение. Если на каждое использования станка для бритья кожа реагирует раздражением, следует сменить метод эпиляции, например, удалять волосы с помощью специального крема или воска.
- У малышей покраснение в подмышечной зоне может быть признаком потницы или же указывать на реакцию организма при введении первого фруктового или овощного прикорма.
- Длительное пребывание под солнечными лучами, а также снижение иммунитета может спровоцировать появление красных пятен, которые постепенно меняют цвет на коричневый.
- Если в крови повышен уровень сахара, на коже в подмышечных впадинах и на других участках тела могут появиться покраснения. В данном случае потребуется специальная диета, соблюдение здорового образа жизни, курс витаминотерапии и обязательная консультация эндокринолога.
Появление красноты подмышками может быть вызвано рядом причин, в любом случае, при первых признаках раздражения следует обратиться к дерматологу.
Как избавиться от красных пятен и зуда в подмышечных впадинах
Прежде чем приступать к лечению красных пятен в подмышечной зоне, нужно точно установить причину их возникновения. Например, если покраснение вызвано аллергической реакцией на косметические средства, нужно отказаться от их использования и заменить агрессивную косметику более щадящими средствами личной гигиены.
Главное правило при лечении любых заболеваний кожи – строгое соблюдение личной гигиены. Следует ежедневно принимать душ, а в жаркую погоду можно обрабатывать подмышки солевым раствором, приготовленным из расчета две большие ложки соли на литр воды. Для ухода за кожей в зоне подмышек необходимо использовать только те средства, которые соответствуют вашему типу кожи.
Если красные пятна появились в результате поражения кожи грибковой инфекцией, проблему можно решить с помощью наружного применения таких препаратов, как Ламизил, Ламикон и Клотримазол. Если была диагностирована тяжелая форма заболевания, тогда врач назначает курс лечения антибиотиками.
Избавиться от покраснений в результате аллергических реакций помогут такие антигистаминные препараты, как Кларитин, Зодак или Цитрин.
Для того чтобы избавиться от сильного зуда, рекомендуется использовать средства, содержащие оксид цинка, вазелин и мази с кортизоном (Дерматоп или Флувет).
Характерная особенность дерматита – наличие пятен серого или желтоватого оттенка, непрекращающийся зуд, шелушение кожи и образование ранок. Заболевание обостряется после использования любой косметики на пораженных участках кожи.
В таких случаях врачи назначают наружное применение гормональных средств, таких как Лоринден, Пимафукорт или Акридерм. Если состояние осложнено присоединением грибковой инфекции, дополнительно рекомендуют антибактериальные и противомикозные средства.
В данной ситуации лечение проходит только под наблюдением специалиста.
Народная медицина предлагает огромное количество рецептов избавления от красных пятен и зуда в области подмышек, наиболее популярными средствами считаются различные настои и отвары из лекарственных трав.
Однако если после длительного самостоятельного лечения желаемого результата не удалось добиться, нужно обязательно обратиться к врачу, который проведет обследование, установит причину и даст рекомендации относительно эффективного лечения заболевания.
Источник: https://nepotno.ru/vidy-i-prichiny/chto-delat-esli-pod-myshkami-poyavilis-krasnye-pyatna/
6 признаков болезней, которые можно обнаружить, если просто посмотреть на подмышки
Мы все больше привыкаем к тому, что нужно правильно ухаживать за собой, чтобы поддерживать здоровье и предупреждать возможные заболевания. Большим участкам тела мы уделяем достаточно внимания, а вот более мелким зонам должного значения не придаем. Но нельзя принижать их важность: например, область подмышек может намекнуть нам на некоторые заболевания.
Мы в AdMe.ru с вниманием относимся к своему здоровью, поэтому делимся с вами списком симптомов, которые могут появиться в области подмышек и которые нельзя оставлять без внимания.
1. Запах
Кислый запах в области подмышек — это естественное явление. Он образуется из-за того, что бактериям очень комфортно расти в участках скопления пота. Но, как всем известно, бороться с таким запахом просто: использовать дезодорант и принимать душ. Если же запах у вас стойкий и слишком сильный, то это первый признак каких-то проблем.
Непривычный запах, от которого не получается избавиться просто душем, может быть сигналом гормонального сбоя и нарушения работы щитовидной железы. Если вы можете отнести запах к категории «гниющие фрукты» или «лак для ногтей», то это может быть свидетельством кетоацидоза — потери организмом способности нормально усваивать сахар.
2. Зуд
Чувство зуда в недавно выбритых подмышках — опять же, явление нормальное, ведь оно вызвано ростом новых волос. Но если зуд не прекращается, то это еще один сигнал к тому, что в организме идет что-то не так.
Сильное раздражение может быть вызвано реакцией кожи на бритву, ткани одежды, вещества, которые входят в состав кремов или дезодорантов. Вместе с таким зудом появляются красные пятна и мертвые клетки, если происходит такое, то вероятно наличие грибка кожи, лечить который необходимо непосредственно с врачом.
Вместе с таким зудом появляются красные пятна и мертвые клетки, если происходит такое, то вероятно наличие грибка кожи, лечить который необходимо непосредственно с врачом.
3. Высыпания
В области подмышек всегда тепло и достаточно влажно, такая среда является идеальной для развития различного рода дрожжевых инфекций. Выяснить, что за инфекция беспокоит, самостоятельно невозможно, поэтому при появлении зуда, покраснений и мелких высыпаний лучше сразу обратиться к дерматологу. Такие реакции кожи могут быть вызваны еще и трением об одежду, климатом или же аллергией.
4. Боль
Болевые ощущения, возникающие в области подмышек, — не тот знак, после которого нужно сразу же бежать к врачу. Боль может возникать после физической нагрузки, полученной на тренировке, или же после носки каких-то тяжелых вещей. В таких случаях боль, соответственно, временная и пройдет сама.
Однако если болевые ощущения не проходят продолжительное время (несколько дней), то в такой ситуации необходимо отправляться на консультацию в больницу. Случается такое редко, но такая боль может сигнализировать об образовании опухолей лимфатических узлов.
Случается такое редко, но такая боль может сигнализировать об образовании опухолей лимфатических узлов.
5. Уплотнения, шишки
Лимфатические узлы, находящиеся в подмышках, абсолютно незаметны. Но если вы обнаруживаете некоторое уплотнение, то это говорит о том, что лимфоузлы пытаются самостоятельно справиться с появившейся инфекцией. И при положительном исходе состояние нормализируется без постороннего вмешательства.
Обращаться к врачу, имея уплотнения, нужно, если воспаление в течение недели не прошло само. Это может быть тревожным знаком, потому что увеличенные лимфатические узлы — это признак серьезной инфекции, а иногда и рака.
6. Чрезмерное потоотделение
Много потеть нормально, если вы испытываете физические нагрузки. Но не когда вы просто сидите, медленно прогуливаетесь или спите — это должно насторожить. Гипергидроз может свидетельствовать о нарушении уровня гормонов, сигнализирующем о начале менопаузы. Кроме того, чрезмерное потоотделение — один из показателей диабета и подагры.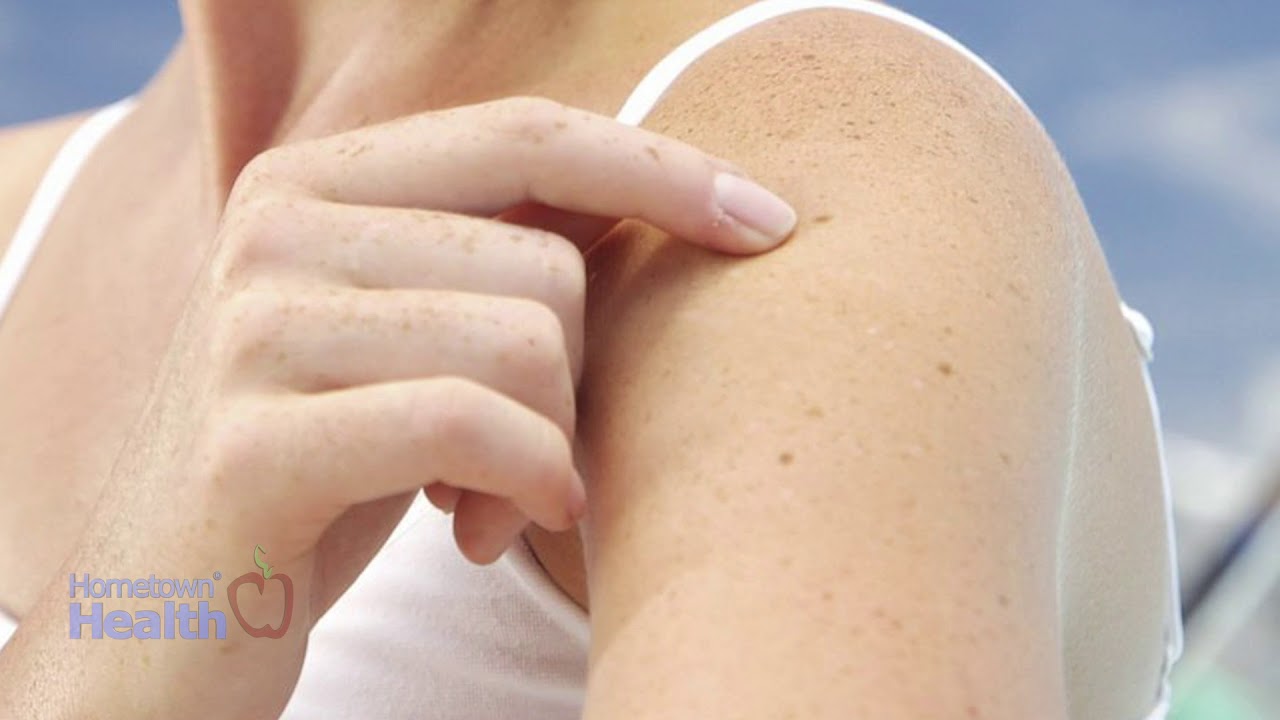
симптомы, лечение, причины болезни, первые признаки
Описание
Гидраденит (мкб 10 L73.2 гидраденит гнойный) – это воспаление потовых желез, которое чаще всего возникает в паху или под мышкой. Также данное заболевание может поразить участки кожи, которые локализуются:
- вокруг ануса;
- около сосков;
- на половых губах у женщин;
- около пупка;
- на волосистой части головы;
- на мошонке у мужчин.
В народе гидраденит называют сучье вымя. Данное заболевание встречается с одинаковой вероятностью как у мужчин, так и женщин. Гидраденит не поражает пожилых людей, потому что деятельность потовых желез с возрастом угнетается. Чаще всего болезнь проявляется летом, когда температура воздуха достаточно высокая, и человек сильно потеет.
Стадии гидраденита:
- стадия инфильтрации;
- этап нагноения;
- гнойник сформировался и может произойти его разрыв.
Воспаление потовых желез при гидрадените чаще всего спровоцировано деятельностью стрептококков, стафилококков и других бактерий. Они проникают внутрь тела через выводные протоки на коже.
Классификация гидраденита:
- гнойный гидраденит;
- подмышечный гидраденит;
- паховый гидраденит;
- хронический гидраденит;
- суппуративный гидраденит.
Причины возникновения гидраденита
Основные причины развития гидраденита независимо от локализации воспаления:
- снижение сопротивляемости организма;
- гиперактивность потовых желез;
- частое травмирование кожи;
- игнорирование норм личной гигиены;
- как следствие от дерматозов, которые сопровождаются сильным зудом;
- иммунодепрессивные состояния;
- сахарный диабет.
Причинами гидраденита под мышкой являются несоблюдение личной гигиены, образование микротравм и порезов от бритвенного станка. Провоцирующим фактором может стать использование некачественных депилирующих средств. Дезодорант также может вызвать гидраденит, если использовать его очень часто.
Гнойный гидраденит – причины
Причинами гидраденита, который сопровождается скоплением гноя внутри потовой железы, считается несоблюдение правил гигиены и несвоевременное лечение данной болезни. Если при появлении небольшой припухлости не обращать на нее внимания, со временем кожа в этом месте начинает сильнее воспаляться. Образовавшийся прыщик стремительно растет в размере и может достигать 15-20 мм в диаметре.
Постепенно припухлость размягчается, и из ее центра начинает вытекать гной. Когда гидраденит вскрылся, появляются сильные болевые ощущения, поскольку образовывается открытая рана. Этот процесс может длиться 7-10 дней. При правильном лечении гидраденита после вскрытия образования на его месте формируется рубец.
Гидраденит – начальная стадия
На начальной стадии гидраденита под мышкой или в паху чувствуется некий дискомфорт и покалывание. Если осмотреть кожу можно четко увидеть небольшой красный прыщик. В начальной стадии заболевания поражается только одна потовая железа, а по мере развития гидраденита могут воспаляться соседние протоки.
Данная проблема характеризуется скоплением секрета в кожной поре или около волосяного фолликула. В этих условиях, которые являются достаточно благоприятными для различных бактерий, развивается воспалительный процесс.
Рецидивирующий гидраденит
Хронический или рецидивирующий гидраденит характеризуется появлением обширного воспаления потовых желез, которое длится долгое время. Данная форма заболевания считается самой сложной. Она требует тщательной диагностики и лечения. Важно выявить причины, которые спровоцировали столь длительный воспалительный процесс в организме.
Абсцесс – частое осложнение рецидивирующего гидраденита, которое может появиться без своевременного комплексного лечения.
Суппуративный гидраденит
Суппуративный гидраденит подмышки или другого участка кожи появляется вследствие закупорки и разрыва волосяного фолликула. Заболевание характеризуется образованием воспалительного процесса, который затрагивает потовые железы.
Другое название этой формы гидраденита – инверсные угри. Данное заболевание поражает человека после полового созревания. Его особенностью является сочетание воспаления потовых желез с различными формами акне. Гидраденит может иногда проявляться на лице или шее.
Причинами данного состояния кожи считается ношение неудобной одежды, которая натирает кожу. Также провоцирующим фактором является ожирение и повышенное потоотделение.
Гидраденит в паху
Гидраденит в паховой области возникает от тесного и неудобного белья, которое может натирать. Микротравмы и опрелости, которые образуются на коже, становятся входными воротами для инфекции. Гидраденит на интимном месте может появиться от частого использования бритвенных станков. Также несоблюдение правил личной гигиены напрямую связано с этой болезнью.
Гидраденит в паху у женщин появляется в местах, где локализуются апокриновые железы. Он характеризуется образованием плотных узлов, которые вызывают болевые ощущения.
Гидраденит на половых губах сопровождается образованием небольших выступающих над кожей образований. Со временем они начинают увеличиваться в размерах и достигают в диаметре 1-2 см. При этом проблемный участок кожи приобретает синюшный оттенок. Гидраденит на половой губе диагностируется гинекологом после проведения соответствующих анализов. Данное заболевание характеризуется одновременным поражением нескольких потовых желез.
При постановке диагноза гидраденит в паху к лечению нужно приступать незамедлительно. Если ничего не делать через некоторое время поражается подкожная жировая клетчатка.
Гидраденит у мужчин может проявляться появлением болезненных уплотнений на мошонке.
Гидраденит под мышкой
Подмышечный гидраденит в стадии инфильтрации сопровождается воспалением потовых желез преимущественно с одной стороны. При этом образуются небольшие плотные узелки, которые при пальпации вызывают болезненное ощущение. Со временем дискомфорт усиливается, поскольку образования увеличиваются в размерах и начинают гноиться.
В некоторых случаях может наблюдаться гидраденит молочной железы. При этом узелки появляются около сосков. Особенно опасен гидраденит при беременности или гидраденит при грудном вскармливании. Это состояние без эффективного лечения может навредить не только матери, но и ребенку. Воспалительный процесс в организме женщины может вызывать другие более опасные состояния.
К какому врачу обратиться при гидрадените?
Гидраденит достаточно опасное заболевание, поскольку в тяжелых случаях он может вызвать сепсис. Поэтому при выявлении первых симптомов нужно обратиться к дерматологу, который проведет осмотр и назначит адекватное лечение. В большинстве случаев используются антибиотики, которые губительны для патогенных бактерий.
Если гидраденит перешел на стадию нагноение, его лечение можно произвести только хирургическим путем. В этом случае нужно обращаться к обычному хирургу.
При появлении гидраденита у детей нужно обязательно обратиться к педиатру, который осмотрит малыша и назначит определенное лечение. Также важно исключить другие заболевания, которые характеризуются похожими симптомами.
Также учтите, что гидраденит не заразен. Единственное исключение составляют средства для депиляции, которые могут использоваться только одним человеком.
Симптомы
Фото: static-eu.insales.ru
Клиническая картина гидраденита, как правило, разворачивается с определенной динамикой и характеризуется схожестью симптомов у различных людей. Очень важно отметить, что при появлении любых симптомов описанных ниже, человеку необходимо сразу же обратиться в медицинское учреждение для получения профессиональной медицинской помощи.
Клиническая картина гидраденита
Гидраденит преимущественно затрагивает потовые железы одной подмышечной впадины и считается односторонним. Это одна из особенностей проявления клинической картины.
В начальной стадии развития заболевания (стадия инфильтрации) в коже наблюдается появление плотных узелков небольшого диаметра, которые можно легко почувствовать под кожей. При этом их появление сопровождает чувство зуда и незначительные болевые ощущения, увеличивающиеся при давлении на узелки. Кожа над измененными потовыми железами становится гиперемированной. Появляется болезненность в подмышечной впадине при движениях рукой.
Узелки быстро растут и достигают в диаметре до 1,5 – 2 см, спаиваются с кожей и между собой. Их видно на коже в виде бугров грушевидной формы со значительной высотой. При этом внешне они напоминают соски собаки, что и нашло отражение в тривиальном названии заболевания – «сучье вымя». Кожа над ними становится багрово-красной, отечной и приобретает блеск, что связанно с ее натяжением. Болезненность увеличивается и проявляется теперь не только при движениях конечностью или надавливании на узелки, но и в покое. При дальнейшем прогрессировании гидраденита узелки сливаются друг с другом и образуют большие болезненные конгломераты, внешне создающие иллюзию общего воспаления подкожной клетчатки, что может внести трудности в процесс дифференциальной диагностики заболевания. Этот этап развития заболевания называется стадией созревания гидраденита, и, помимо местной симптоматики, он проявляется повышением температуры тела, общей слабостью, скованностью и болезненностью мышц, головной болью и другими симптомами недомогания.
При отсутствии лечения заболевание прогрессирует. В подкожных узелках начинается гнойное воспаление, что сопровождается их расплавлением и выходом гноя из-под кожи. Гной при этом густой (похожий по консистенции на сметану) и очень часто содержит кровянистые примеси. На данной стадии развития болезни кожа в месте поражения становится мягкой на ощупь, тестоватой консистенции, что связано с наличием под ней гнойных очагов. На этом этапе развития гидраденита его необходимо дифференцировать от фурункула подмышечной области, в этом может помочь факт отсутствия гнойного стержня, который наблюдается в 100% случаев при последнем заболевании. После вскрытия нагноившегося узла в состоянии больного наблюдается улучшение: снижается температура и исчезают симптомы интоксикации. Визуально на месте бывших узлов образуются язвы, характеризующиеся длительным процессом заживания. После них на коже остается втянутый рубец.
При прогрессировании заболевания в процесс вовлекаются регионарные подмышечные лимфатические узлы, что проявляется симптомами лимфаденита: увеличение и болезненность лимфатических узлов, невозможностью совершения движений конечностью из-за болевого синдрома.
Как правило, цикл развития гидраденита составляет две недели, но при этом к уже рубцующимся узлам могут добавляться свежие гнойные очаги, что делает заболевание потенциально длительным и опасным для здоровья человека. В этом случае гидраденит принимает хроническое течение с частыми и тяжелыми рецидивами, что требует определенной коррекции лечения. При подобном затяжном течении на коже остаются комедоны (свищевые ходы, соединенные с поверхностью кожи множеством отверстий).
Симптомы осложнений гидраденита
При дальнейшем прогрессировании гидраденита возможно расплавление окружающих потовые железы тканей, что может проявиться самой разнообразной симптоматикой в зависимости от пораженной структуры. Очень часто заболевание приобретает разлитой характер и сопровождается развитием флегмоны (неограниченное гнойное воспаление), что клинически сопровождается развитием тяжелого интоксикационного синдрома (подъем температуры до 40о С, головная боль, слабость) и невозможностью совершения каких-либо движений пораженной верхней конечностью. Другим типичным осложнением гидраденита является поражение стволов плечевого сплетения, что проявляется болью в конечности, чувством жжения по ходу нервов, мышечной слабостью. Развитие осложнений требует немедленной госпитализации и начала интенсивного лечения в стационаре.
Очень важно уделять большое внимание профилактике гидраденита и не допускать развития этого заболевания.
Диагностика
Фото: trinity-med.ru
Назначить лечение при любом заболевании врач может только после проведения визуального осмотра, прохождения пациентом дополнительных инструментальных обследований и получения результатов лабораторных исследований. При такой патологии, как гидраденит, диагностика включает в себя следующие параметры:
- общий анализ крови;
- посев отделяемого;
- иммунограмма.
Немаловажным фактором является дифференциальная диагностика заболевания. В то время как пациенту клинические проявления кажутся очевидными, и он спешит начать лечение; опытный квалифицированный специалист будет скрупулёзно изучать представленные данные, чтобы не спутать гидраденит с такими патологиями как
- туберкулёз лимфатических узлов подмышечной впадины;
- фурункулёз;
- карбункул;
- абсцесс;
- флегмона;
- лимфаденит.
Если обнаружились явные признаки, говорящие о том, что развивается гидраденит, диагностика должна проводиться в лечебно-профилактическом учреждении. Лечащий врач выпишет направление на необходимые исследования и назначит грамотное лечение.
Лабораторные и инструментальные методы исследования при гидрадените
Нужно помнить, что врачом расписывается не только план лечения, но и виды диагностики. Больной не может сам выбирать предпочтительные методы исследования, добавлять те или иные пункты или отказываться от прохождения обследований. Как было сказано выше, многие заболевания проявляются симптомами, подобными признакам гидраденита. Но схожие проявления не говорят о том, что и лечение будет схожим. Поэтому неправильное диагностирование патологии в лучшем случае приведёт к затяжному течению болезни, а в худшем – к развитию многочисленных осложнений. Для того чтобы точно поставить диагноз гидраденита, применяются пять основных способов обследования.
Изучение клинической картины заболевания. К данному пункту следует относиться с особой внимательностью. Внешние проявления могут как подтолкнуть к постановке правильного диагноза очевидными проявлениями, так и сбить с толку смазанностью симптоматики. При осмотре доктор выявит синюшно-красный оттенок и отёчность кожи поражённой области, а при пальпации определяются плотные болезненные формирования в виде узлов. Отличительным признаком гидраденита от прочих патологий является отсутствие некротического стержня.
Оценка общего состояния организма пациента. Пациенты могут предъявлять жалобы на ухудшение самочувствия, вялость, сонливость, апатию к окружающему миру, головные боли и головокружение, повышенное потоотделение. Данные признаки относительны и могут быть проявлением многих болезней. Однако в комплексном обследовании следует учитывать все детали и обращать внимание на любые мелочи.
Общий анализ крови. В общем анализе крови проявляются признаки воспаления: повышение скорости оседания эритроцитов и увеличенное количество лейкоцитов.
Посев отделяемого из раны. Лечение гидраденита не представляется возможным без антибактериальной терапии. Поэтому целесообразно произвести посев отделяемого из раны для определения чувствительности к данным препаратам. Эта мера поможет подобрать именно то лекарственное средство, которое успешно устранит возбудителя заболевания.
Иммунограмма. Бывают случаи, когда наблюдается затяжной и хронический гидраденит, диагностика в такой ситуации дополняется исследованием защитных сил организма. При подтверждении предположения об ослаблении иммунной системы лечение расширяется введением иммуномодуляторов.
Своевременная и качественная диагностика является важным шагом на пути к правильному и адекватному лечению.
Лечение
Фото: mz.ww3w.ru
Тактика лечения гидраденита зависит от стадии болезни. При проявлении небольшой припухлости (до формирования гнойника) избавиться от проблемы можно в домашних условиях путем применения наружных средств – мазей с антибиотиками и антисептических растворов. Положительный результат отмечается при использовании физиотерапевтических методик.
Основой медикаментозного лечения гидраденита являются антибактериальные препараты. Дополнительно могут назначаться иммуностимуляторы, особенно при рецидивах заболевания. При нагноении показано хирургическое вмешательство. После операции важно придерживаться рекомендаций хирурга и дерматолога, чтобы не допустить развития осложнений.
Личная гигиена и уход за кожей
В первую очередь, необходимо срезать маникюрными ножничками волоски, которые находятся около припухлостей. 4-5 раз в сутки нужно протирать кожу антисептиками (бриллиантовым зеленым, этиловым спиртом, салициловой кислотой), чтобы предупредить распространение инфекции на соседние потовые железы. Рекомендованы полуспиртовые повязки. Мази наносить не стоит – они вызывают мацерацию кожных покровов и способствуют распространению воспаления.
Очаг нельзя заклеивать пластырем, это может создать парниковый эффект и ухудшить ситуацию. Запрещено применение влажных компрессов, которые лишь ускоряют нагноение. Рекомендовано сухое тепло. Можно прогревать инфильтрат синей лампой или прикладывать полотенце, предварительно нагретое утюгом. В летнее время полезны солнечные лучи на больное место в течение 10-30 минут.
В период болезни не стоит принимать ванну – пребывание в теплой воде способствует прогрессированию воспаления и распространению процесса на другие участки кожи. Лучше мыться под душем, закрыв припухлость бактерицидным пластырем. На время лечения рекомендуется отказаться от бритья зоны поражения, чтобы не случайно не повредить кожу и не занести в порезы инфекцию.
Лечение гидраденита на начальной стадии
Как лечить гидраденит под мышкой или на любой другой части тела, если на коже образовались небольшие уплотнения:
- Антибактериальная терапия. Используется на протяжении 8-10 дней в зависимости от состояния больного.
- Местное лечение. Показано наружное применение антисептических и противовоспалительных растворов.
- Другие методы. Эффективна физиотерапия, сухие прогревания в домашних условиях.
В ряде случаев при строгом соблюдении врачебных рекомендаций и правил гигиены удается обойтись без операции, гидраденит рассасывается на протяжении 10-14 дней.
Лечение гнойного гидраденита
Единственным эффективным методом лечения при развитии нагноения является операция. Самостоятельно вскрывать нарыв нельзя, это может стать причиной распространения инфекции с возникновением тяжелых осложнений (абсцесса, флегмоны, сепсиса). Вмешательство проводят в условиях хирургического отделения. В послеоперационном периоде назначают анальгетики, антибиотики и средства для коррекции иммунитета, проводят перевязки. Рана заживает вторичным натяжением.
Гидраденит – хирургическое лечение
Операция при гидрадените – вынужденная мера, которая быстро облегчает состояние больного и помогает предотвратить распространение болезни на другие участки кожи. Классическое вскрытие и дренирование, используемое при других пиодермиях, в данном случае неэффективно, поскольку зона нагноения состоит из множества мелких абсцессов, которые остаются не вскрытыми и продолжают продуцировать гной. Показан широкий разрез через все слои до неизмененных тканей. Гной удаляют. Полость промывают. На заключительном этапе иссекают всю измененную жировую клетчатку.
При рецидивирующем течении необходимо двухэтапное вмешательство. Первый этап включает широкое рассечение и удаление воспаленной клетчатки. После устранения нагноения и образования грануляций переходят ко второму этапу – полному иссечению кожи и подкожной жировой ткани с последующей аутодермопластикой (закрытием дефекта кожей пациента, взятой с другого участка тела).
Физиотерапия при гидрадените
До образования зоны нагноения применяются следующие методы физиолечения:
- УВЧ – способствует уменьшению воспалительного процесса и устранению нарыва;
- УФО – уничтожает бактерии на коже и повышает сопротивляемость к инфекциям;
- СМВ – улучшает микроциркуляцию крови и устраняет воспаление.
После операции назначают магнитотерапию, лазеротерапию, УФО. При затяжных и рецидивирующих формах эффективны лекарственный электрофорез и ультразвуковая терапия.
Профилактика гидраденита
Профилактические мероприятия предполагают тщательное соблюдение гигиенических норм:
- носите одежду из натуральных тканей, которая должна быть свободной и нигде не тереть;
- не используйте ежедневно антиперспиранты, лучше подберите для себя присыпку с бактерицидным эффектом;
- каждый день меняйте одежду и нижнее белье, особенно летом;
- старайтесь не бриться при помощи обычной бритвы, выбирайте лазерную эпиляцию или коротко подстригайте волоски;
- ежедневно принимайте душ;
- раз в неделю для проведения гигиенических процедур используйте антибактериальное мыло;
- для интимной гигиены применяйте специальные гели, которые содержат в своем составе молочную кислоту.
Чтоб предупредить развитие гнойных процессов, нужно отказаться от вредных привычек, систематически заниматься укреплением иммунитета, следить за весом, своевременно проводить лечение инфекционных болезней.
Лекарства
Фото: medbook.propto.ru
Выбор средств и способов лечения гидраденита зависит от стадии заболевания и характера его течения. Применяются медикаменты следующих групп:
- Антибактериальные препараты. Антибиотики являются основой консервативной терапии гидраденита, используются на всех этапах лечения. Обычно назначаются средства широкого спектра действия, эффективные при стафилококковых инфекциях.
- Иммуностимуляторы. Помогают восстановить защитные силы организма. Рекомендованы при рецидивирующем течении гидраденита. Подбираются по результатам иммунограммы.
- Специфическая иммунотерапия. Эффективна при частых рецидивах. Проводится после подтверждения стафилококковой природы воспалительного процесса.
- Антигистаминные средства. Показаны на этапе заживления раны при сильном зуде.
В качестве препаратов местного действия используются гели, мази, спиртовые растворы. Все лекарства назначаются специалистом, применяются строго в соответствии с рекомендациями врача.
Народные средства
Фото: cadencehealth.com.au
Неспециалисту трудно определить нужный состав препарата с учетом стадии воспаления, поэтому применение местных средств нередко оборачивается прогрессированием гнойного процесса и возникновением осложнений. При использовании народных рецептов лучше ограничиться более безопасными отварами для приема внутрь.
При гидрадените действенен травяной сбор из листков эвкалипта и подорожника, цветков календулы и бузины. Все растения берутся в одинаковых соотношениях. Один стакан сырья измельчается и заливается водой, смесь доводится до кипения на медленном огне. Лекарство употребляется несколько раз в день после настаивания в темном месте. Для вкуса в отвар можно добавлять чайную ложку меда. Это народное средство обладает противовоспалительным свойством и повышает иммунитет.
Для повышения защитных сил организма также полезны чай из шиповника, клюквенный морс, витаминные компоты, настой из облепихи и отвар из лавровых листьев. Применение народных методов допускается только после согласования с врачом, не заменяет хирургические операции и лечение средствами официальной медицины.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Источники
- Пиодермии. Учебное пособие/ под ред. Чернядьева С.А., Уфимцевой М.А. – 2016.
- Руководство по гидрадениту/ Кадыров Т.И. – 2019.
- Дерматозы инфекционного и паразитарного характера. Учебное пособие/ под ред. Короткого Н.Г. – 2019.
- Пиодермии. Клинические рекомендации/ Российское общество дерматологов и косметологов – 2016.
Ваши комментарии о симптомах и лечении
Сыпь и раздражения от пота: как предотвратить
Сыпь и раздражение на коже в зоне подмышек от пота — это очень распространенное явление, которое может начаться в любой момент. Природные микроскопические дрожжеподобные грибки рода Candida на вашей коже, вызывают раздражение и сыпь, если естественный баланс кожи нарушен. Это может произойти, когда пот из сальных желез остается на коже, не испаряясь полностью.
Что вызывает сыпь и раздражение на коже от пота? Симптомы потницы
Сыпь и раздражение на коже в зоне подмышек от пота — это очень распространенное явление, которое может начаться в любой момент. Природные микроскопические дрожжеподобные грибки рода Candida на вашей коже, вызывают раздражение и сыпь, если естественный баланс кожи нарушен. Это может произойти, когда пот из сальных желез остается на коже, не испаряясь полностью.
Начинается зуд кожи, раздражение, появляется красная сыпь; может появиться чувство жжения в подмышках или кожа может стать поврежденной. Сыпь от пота может появиться при потницах, чрезмерном потоотделении, смене средств по уходу за телом (геля для душа, мыла, дезодоранта), ношении синтетических тканей, слишком тесной одежде, а также от натирания лямками рюкзака или сумки подмышек.
У некоторых людей кожа очень чувствительна и мгновенно реагирует на запахи и отдушки. Также аллергия может возникать на ингредиенты средств по уходу за телом и кожей, такие как спирт и соли алюминия.
Где образуется раздражение от пота?
Сыпь от пота и раздражение имеют тенденцию возникать в тех местах, где кожные поверхности трутся друг о друга, например, в зоне подмышек, задних частях колен, между ног, в паховой области, а также в зоне груди и под грудью. Также раздражение может начаться там, где одежда трется о кожу и выделяется пот (например, при ношении безрукавок ткань трется о кожу подмышек).
Как бороться с раздражением и сыпью в зоне подмышек?
Большинство типов сыпи и раздражений от пота происходят как естественная реакция на раздражитель. Если ты чувствителен к духам или отдушкам или склонен к экземе, используй антиперспиранты и средства по уходу за телом без запаха. Например, антиперспирант Rexona Без Запаха, который подходит даже для чувствительной кожи. Также попробуй использовать наряду с антиперспирантом или дезодорантом смягчающий или увлажняющий крем, который поможет сохранить естественный баланс кожи.
Для борьбы с раздражением и сыпью на коже в подмышках следуй этим несложным правилам:
- Когда занимаешься физическими нагрузками, носи свободную одежду и выбирай натуральные ткани, способные впитывать пот, такие как хлопок и лен.
- В жаркую погоду, если кожа становится раздражительной, избегай обезвоживания и принимай прохладный душ и ванну.
- Если новое средство по уходу за кожей вызывает раздражение, прекрати его использование.
- Если сыпь развивается дальше, носи легкую одежду из натуральных тканей и избегай синтетических тканей — они могут вызывать раздражение кожи.
- Антиперспиранты, содержащие соли алюминия, могут помочь в борьбе с потоотделением. Это поможет сохранить свежесть и чистоту кожи в течение всего дня и бороться с одной из причин возникновения сыпи и раздражения — потом. Если на коже подмышек появляется раздражение и сыпь, используй увлажняющий крем наряду с антиперспирантом, а также попробуй использовать антиперспиранты, содержащие ухаживающие и увлажняющие вещества для чувствительной кожи и крем-дезодоранты.
Если все вышеперечисленное не помогает, и сыпь и раздражение в зоне подмышек не проходят, обратись за помощью к врачу.
Зуд подмышек — симптомы, причины, лечение
Зуд подмышек — это щекочущее, раздражающее ощущение, сопровождающееся постоянным желанием почесать подмышки. Медицинский термин для обозначения зуда — зуд. В зоне зуда могут появиться покраснение, припухлость, болезненность, шелушение и рубцы. Хотя расчесывание может временно облегчить ваши симптомы, постоянное расчесывание может усугубить симптомы зуда под мышками и сделать пораженную кожу восприимчивой к заражению и инфекции. В большинстве случаев зуда лучше всего воздержаться от царапин и оставить эту область в покое для заживления.
Причины зуда в подмышках многочисленны и включают укусы насекомых, аллергию, инфекции и травмы. Когда раны заживают, они часто начинают чесаться, что является признаком улучшения. Ветряная оспа, чрезвычайно распространенное детское заболевание, сопровождается кровоточащими красными волдырями, вызывающими сильный зуд. Возможными причинами являются экзема и контактный дерматит, а также такие состояния, как головные вши, чесотка и острицы. Зуд под мышками может быть вызван сыпью или вросшими волосами, вызванными бритьем.Область подмышек постоянно теплая и влажная, что делает ее идеальной средой для различных грибковых инфекций кожи.
Обструктивная болезнь желчевыводящих путей, вызванная закупоркой желчных протоков, вызывает сильный зуд. Хроническая болезнь почек также может вызывать генерализованный зуд.
Большинство причин зуда в подмышках довольно легкие и не должны вызывать беспокойства. Однако ваш лечащий врач должен оценить внезапный, сильный или необычный зуд.Зуд, вызванный серьезной пищевой аллергией, может быстро появиться с сильной потребностью почесаться. Этот тип зуда может быть симптомом серьезной анафилактической реакции, которая нарушает дыхание и вызывает отек, обморок и рвоту, и считается неотложной медицинской помощью.
Внезапный зуд может быть признаком анафилаксии, тяжелой опасной для жизни аллергической реакции на пищу, химические вещества или укус насекомого.
Немедленно обратитесь за медицинской помощью (позвоните 911). , если зуд сопровождается такими симптомами, как отек лица, отек или сужение горла, затрудненное дыхание, обморок, изменение уровня сознания или настороженности или сыпь.
Что вызывает у вас сыпь в подмышках (и что с этим делать)
Проверено с медицинской точки зрения Кристин Холл, FNP Составлено нашей редакционной группой Последнее обновление 9.08.2020
Сыпь смущает и сводит с ума. Хотя кожная сыпь в, под или на вашей подмышке может быть не видна окружающим вас людям, вы знаете, что она есть, она уродлива и зуд, вероятно, сводит вас с ума.
Одно дело — иметь такое заболевание, как сыпь под мышками; другое — знать, когда уместно обратиться по этому поводу к врачу.
Понимание некоторых потенциальных причин вашей сыпи может помочь вам решить, поможет ли вам поделиться своим зудящим секретом с врачом.
Спойлер: скорее всего.
Распространенные причины высыпаний под мышками
Дерматит
Дерматит — это общий медицинский термин, обозначающий сыпь, и, как вы могли догадаться, существует много типов дерматита.
Дерматит красный и зудящий, но точные характеристики сыпи могут отличаться в зависимости от причины.
Эти высыпания вызваны иммунным ответом кожи, который приводит к воспалению.
Правильное лечение дерматита зависит от того, что вызывает реакцию.
Аллергический контактный дерматит. Когда у вас возникает аллергическая реакция на что-то на вашей коже, это называется аллергическим контактным дерматитом.
Аллергия на никель — одна из наиболее частых причин аллергического дерматита, равно как и ядовитый плющ и дуб.
Контактная аллергия обычно вызывает реакцию в течение нескольких дней после контакта и обычно приводит к покраснению и зуду кожи в местах контакта аллергена с кожей, а также к потенциальным волдырям и шишкам.
Вы можете передать остатки аллергена пальцами на другие части тела, включая подмышки.
Легкий аллергический дерматит обычно проходит в течение нескольких дней или недель, но если сыпь невыносимая или длится слишком долго, врач может помочь выбрать лечение, чтобы уменьшить зуд и боль.
Лечение может включать: пероральные и местные стероиды, а также увлажняющие кремы.
Экзема (атопический дерматит)
Экзема — это тип дерматита, известный как атопический дерматит, и, хотя он чаще встречается у детей и подростков, он также может быть у взрослых.
Это хроническое заболевание, и люди с экземой подвергаются большему риску бактериальных, вирусных и грибковых кожных инфекций.
Сыпь при экземе вызывает сильный зуд и может привести к появлению темных, грубых или кожистых пятен на коже; сочится или покрывается коркой и припухлостью.
Определенные условия окружающей среды могут вызвать обострения экземы, поэтому управление этим состоянием — это вопрос понимания того, что ухудшает вашу экзему.
После постановки диагноза ваш лечащий врач может назначить местные или пероральные стероиды, антигистаминные препараты или интенсивные увлажняющие средства для лечения симптомов экземы.
Себорейный дерматит
Себорейный дерматит, как и экзема, является хронической формой дерматита. Поражает сальные или сальные железы и чаще всего поражает кожу головы, лицо и туловище, включая подмышечные впадины.
Перхоть является признаком себорейного дерматита, и многие люди ошибочно полагают, что это вызвано сухой кожей, что побуждает их пробовать средства, которые только усугубляют ситуацию.
Тяжелый себорейный дерматит приводит к образованию порошкообразного или жирного налета, известного как эритематозный налет, который при отсутствии лечения может привести к бактериальной инфекции.
Лечение себорейного дерматита включает частое мытье для удаления излишков масел, а также лекарства, отпускаемые без рецепта и по рецепту.
Для лечения этого состояния кожи могут быть прописаны противогрибковые и противовоспалительные препараты.
Виртуальная первичная медико-санитарная помощь
Узнайте причину своей сыпи под мышками сегодня
Реакции на лекарства
Ваша сыпь также может быть вызвана лекарством, которое вы принимаете в настоящее время. Неблагоприятные кожные реакции на лекарства встречаются относительно часто, и некоторые исследования показывают, что почти половина (45 процентов) побочных реакций на лекарства проявляется на коже.
Наиболее частой кожной реакцией на лекарства являются небольшие выпуклости, известные как макулопапулезная сыпь.
Лекарства, которые обычно вызывают кожные реакции, включают противомикробные, противосудорожные и противовоспалительные средства.
Как правило, лечение лекарственной реакции просто заключается в поиске альтернативного препарата, к которому вы нечувствительны.
Сыпь под мышкой должна исчезнуть в течение недели или двух после прекращения приема лекарства. Проконсультируйтесь с врачом, прежде чем прекращать прием любых лекарств, которые вам рекомендовали.
Стригущий лишай
Стригущий лишай — это грибковая инфекция, вызывающая зуд. Если у вас когда-либо был зуд спортсмена или микстура, вы бы узнали зуд.
Причина не в червях, хотя контрольным признаком является сыпь с волнистым кольцевидным контуром. Пятна стригущего лишая обычно плоские с приподнятым краем. Когда они очистятся, сначала очистится внутренняя часть пластыря.
Лечение стригущего лишая обычно осуществляется с помощью местного противогрибкового крема или мази. Раствор наносят на пораженный участок два раза в день в течение нескольких недель.
Хотя противогрибковые препараты, отпускаемые без рецепта, могут быть эффективными, при серьезных вспышках могут потребоваться рецептурные лекарства.
Candida
Кандида — это грибковая инфекция, которая может поражать кожу.
Это довольно распространенное явление и чаще всего возникает в теплых и влажных местах, например, в подмышечных впадинах.
Также известная как кандидоз, эта грибковая инфекция проявляется в виде красных зудящих пятен на коже. Они могут быть окаймлены небольшими прыщавыми пустулами или образовывать корку.
Лечение Candida включает использование противогрибковых мазей и / или кремов.
Кроме того, поскольку повторное заражение кандидозом является обычным явлением, сохранение кожи сухой может предотвратить влажную атмосферу, в которой она процветает.
Красный плоский лишай
Красный плоский лишай — это незаразная сыпь, которая, как полагают, вызвана сверхактивным иммунным ответом. Гепатит, герпес и ветряная оспа могут вызвать развитие красного плоского лишая.
Сыпь состоит из небольших выступающих пятен, образующихся группами. Когда они находятся в подмышечной впадине, они обычно имеют форму кольца.
Красный плоский лишай может сохраняться годами, но стероидные кремы могут уменьшить тяжесть сыпи.
Нижняя линия высыпаний на подмышках
Сыпь никогда не бывает забавной, но сыпь на подмышке — это совсем другой уровень стона.
Хотя они могут выглядеть и даже ощущаться одинаково, на самом деле существует несколько разных причин высыпаний под мышками, а это означает, что варианты лечения не являются универсальными.
Они могут быть результатом различных грибковых или бактериальных инфекций или даже могут быть побочным эффектом или реакцией на лекарство, которое вы принимаете.
Это может быть разовый случай или хроническая проблема со здоровьем.Они могут длиться несколько дней или даже лет, если их не лечить.
Дело в том, что вся эта информация влияет на то, какие варианты лечения, вероятно, порекомендует ваш лечащий врач — от стероидных кремов до антибиотиков, специальных моющих средств и всего, что между ними.
Если вы столкнулись с сыпью под мышками и все еще не уверены, что ее вызывает, лучше всего обратиться к врачу. Они смогут правильно диагностировать, что именно вызывает у вас сыпь под мышками, и каковы ваши лучшие варианты лечения.
Эта статья предназначена только для информационных целей и не является медицинской консультацией. Информация, содержащаяся в данном документе, не заменяет и ни в коем случае не следует полагаться на профессиональные медицинские консультации. Всегда говорите со своим врачом о рисках и преимуществах любого лечения.
Что это за сыпь ?: с картинками
Вы когда-нибудь гуглили: «Что это за сыпь?» Возможно, вы искали себя, своего ребенка или «друга».
Скорее всего, у вас в жизни была одна-две сыпи. W шляпа это сыпь? Сыпь — это временное высыпание на коже. Обычно это проявляется в виде красных пятен или покраснения. Иногда он может быть сухим, чешуйчатым или зудящим.
На самом деле ваша кожа покрыта триллионами насекомых, называемых микроорганизмами, и вместе они составляют микробиом вашей кожи. Когда они уравновешены и счастливы, ваша кожа тоже. Сыпь, такая как экзема и дерматит, возникает, когда микробиом вашей кожи не сбалансирован. Узнайте больше о микробиоме своей кожи, послушав наш подкаст «Мое удивительное тело».
Существует много типов сыпи, в том числе экзема, крапивница и тепловая сыпь. Некоторые высыпания могут быть временными или хроническими. Иногда сыпь может быть признаком серьезного заболевания, например кори, поэтому важно обратиться за медицинской помощью, если вас беспокоит сыпь.
Мы перечислили некоторые распространенные высыпания, их симптомы и способы их лечения. Сыпь, о которой мы говорим, обычно возникает на вашем лице, а иногда и на других частях тела. Если у вас «внизу» сыпь, это может быть признаком ИППП, и мы рекомендуем вам поговорить с вашим терапевтом или пройти обследование сексуального здоровья.
Экзема
Экзема — это кожное заболевание, поражающее детей и взрослых. Это чаще встречается у детей, у 66 процентов больных экземой диагноз диагностируется в возрасте до двух лет. Обычно они вырастают из экземы к подростковому возрасту. Еще это можно назвать атопической экземой, атопическим дерматитом и аллергической экземой.
Мы точно не знаем, что вызывает экзему, но мы знаем, что иногда она может быть генетической. Один ген, связанный с экземой, называется филаггрин, и люди, которые болеют экземой, часто имеют дефект, который снижает способность их кожи восстанавливать себя после травмы.Это также позволяет аллергенам проникать в более глубокие слои кожи. У людей с экземой могут быть и другие заболевания, например сенная лихорадка или астма.
Некоторые триггеры, которые вызывают и усугубляют экзему, включают:
- сухость кожи
- царапины на пораженном участке
- вирусные или бактериальные инфекции
- химические вещества из бассейнов
- песок, особенно из песочниц
- некоторые типы ковров или травы
- животные или клещи домашней пыли
- аллергены, которыми вы можете дышать, например пыльца
- искусственные красители и консерванты
- духи, мыло и химикаты
- шерстяные или синтетические ткани
- тепло или очень жаркие помещения
- стресс
Экзема вызывает очень зудящие, чешуйчатые, красные пятна кожи, обычно на щеках, в локтевых складках и под коленями.
Ваш врач сможет диагностировать у вас экзему и посоветовать подходящий план лечения. Самый эффективный способ облегчить симптомы и вылечить экзему — поддерживать кожу хорошо увлажненной, ежедневно нанося на нее увлажняющий крем без запаха. Также лучше избегать зуда, чтобы уменьшить повреждение кожи, что может увеличить вероятность заражения.
В коже есть особые клетки, которые обладают иммунной функцией. Экзема вызывает нарушение барьерной функции кожи. Иногда дети, больные экземой, более склонны к развитию аллергии.Инородные белки проникают через поврежденную кожу и активируют иммунные клетки.
По этой причине важно не использовать кремы, содержащие пищевые ингредиенты. например овес, козье молоко, миндальное масло. Использование кремов, содержащих пищевые ингредиенты, может вызвать развитие аллергии на эти продукты.
Контактный дерматит
Контактный дерматит — это воспаление кожи. Существует два типа контактного дерматита, который возникает, когда ваша кожа касается чего-то, от чего она становится красной и воспаленной.Аллергический контактный дерматит — это воспаление кожи после контакта с аллергеном, например, с растениями. Если ваша кожа подвергается воздействию раздражителя, например косметических средств, в течение длительного периода времени, это называется контактным дерматитом, вызывающим раздражение.
Контактный дерматит может привести к тому, что кожа станет:
- потрескавшейся
- красной
- волдырями
- утолщенной
- сухой
- зудящей
Сыпь должна исчезнуть медленно, если вы избегаете вещества, вызывающего раздражение или реакцию .Если сыпь вызывает дискомфорт или не проходит, обратитесь к врачу. Они смогут помочь вам с лечением и найти аллерген или раздражитель.
Тепловая сыпь
Тепловая сыпь часто возникает летом и обычно безвредна. Это также известно как потница или потница. Тепловая сыпь возникает из-за закупорки и воспаления потовых протоков.
Симптомы могут длиться 2–3 дня и могут включать крошечные красные точки или волдыри, ощущение зуда или покалывания, покраснение или легкую припухлость в этой области.Чаще встречается на потных участках тела. Подмышки, спина, под грудью, грудь, пах или изгибы локтей и коленей — все это области, которые могут быть затронуты.
Чтобы снизить риск тепловой сыпи, вам следует сохранять прохладу в жаркие месяцы, регулярно пить воду, носить легкую одежду и держаться подальше от тепла. Тепловая сыпь иногда может быть первым признаком связанных с жарой состояний, таких как тепловой удар или истощение, которые требуют неотложной помощи.
Тепловая сыпь обычно проходит сама по себе.Вам следует обратиться к врачу, если сыпь усиливается или держится более 3 дней. Если волдыри инфицированы желтым или зеленым гноем, если у вас жар или вы чувствуете себя плохо, вам следует обратиться к врачу.
Крапивница
Крапивница, также известная как крапивница или крапивница, представляет собой кожную сыпь, которая возникает, когда организм производит гистамин. Гистамин — это белок, который ваше тело использует для борьбы с вирусами и бактериями, но когда у вас крапивница, ваше тело может реагировать на раздражитель.
Симптомы крапивницы включают бугристую красную сыпь. Иногда шишки могут больше походить на ваш нормальный цвет кожи и могут вызывать сильный зуд. Причина возникновения крапивницы иногда неизвестна, но может быть вызвана аллергической реакцией, приемом лекарств или инфекцией.
Иногда крапивница может развиться через несколько дней или недель, но настоящая крапивница может длиться от пары часов до 6 недель. Вам следует обратиться к врачу, если сыпь держится дольше 6 недель или если вас это беспокоит.
Крапивница обычно безвредна, но иногда может быть признаком анафилаксии.Анафилаксия требует неотложной медицинской помощи. Если вы или ваш ребенок испытываете затрудненное дыхание, кажется, что у вас опухший язык или горло, или если он потерял сознание, немедленно позвоните в службу «Тройной ноль» (000), чтобы вызвать скорую помощь.
Розацеа
Розацеа или розовые угри — это неинфекционное распространенное воспаление кожи, которое поражает только лицо. Это вызывает покраснение, покраснение и иногда прыщи на лице, хотя это не то же самое, что прыщи.
Первые признаки розацеа могут включать частое покраснение или покраснение кожи, и обычно проявляются в возрасте от 30 до 50 лет.Причина неизвестна и неизлечима, и, к сожалению, с возрастом симптомы ухудшаются.
Симптомы розацеа:
- частое покраснение, покраснение или покраснение щек, носа, подбородка или лба
- стойкое покраснение, похожее на непроходящий солнечный ожог
- небольшие видимые кровеносные сосуды на лице
- бугорки или прыщи на лице, которые могут ужалить или обжечь
- красные или раздраженные глаза или опухшие веки
У некоторых людей розацеа также может быть вызвана воздействием солнца, жаркой погоды, острой пищи, физическими упражнениями или некоторыми лекарствами и средствами по уходу за кожей.Поговорите со своим врачом или специалистом по коже для получения рекомендаций по контролю симптомов.
Если вас беспокоит сыпь или она связана с сильной головной болью, ригидностью шеи, лихорадкой или рвотой и тошнотой, вам следует обратиться к врачу или позвонить в 13 HEALTH (13 43 25 84) для получения медицинской консультации.
Дополнительная информация
Health Direct
Воспитание детей
Австралийская ассоциация экземы
Подкаст My Amazing Body — микробиом кожи
Что вызывает зуд в подмышках | Женское Здоровье
Потные подмышки — это одно… а подмышки чешутся? Да, это действительно происходит. Так что ты с этим делаешь? Это зависит от того, что вызывает зуд. Здесь мы расскажем о наиболее распространенных причинах зуда под мышками и о том, что делать с вашими.
ОБЫЧНЫЕ ПОДОЗРЕНИЯ
Ароматизаторы мыла, стирального порошка или салфеток особенно раздражают нежную кожу подмышек, на которой часто появляются невидимые микротрещины от бритья. Переключитесь на продукты без отдушек и нанесите крем с 1% гидрокортизона, например, Aveeno 1% Hydrocortisone Anti-Itch Cream (8 долларов США, гринс.com), чтобы успокоить дискомфорт и саднение. Если это не поможет, вам нужно будет изучить другие потенциальные причины.
Связано: вот почему ваше влагалище так чешется — и как его остановить
СКРЫТЫЕ КУПЕРЫ
О, радость, у вас в ямках может быть грибковая инфекция! И в подмышках может быть такой же зуд, как и в нижнем крае. Для облегчения нанесите тот же безрецептурный противогрибковый крем, который вы купили бы при вагинальной дрожжевой инфекции, а если она не исчезнет через пять дней, обратитесь к дерматологу — вам может потребоваться рецептурный пероральный препарат.
Посмотрите, как горячий доктор объяснит, нужно ли вам лечить дрожжевые инфекции или нет:
Взаимодействие с другими людьми
Взаимодействие с другими людьми
Связано: 7 мест, где можно заразиться дрожжевой инфекцией, а не ваше влагалище
Иногда причиной раздражения подмышек является нелогичная причина: пот. Ваши ямы могут быстро промокнуть, когда вы войдете в теплую комнату, укутавшись в множество слоев. И вся эта влажность фактически удаляет влагу с кожи, что приводит к сухим покалываниям. Решение: выберите дезодорант, который активно подавляет потоотделение, и воспользуйтесь формулой клинической силы (попробуйте Secret Clinical Strength , 8 долларов США, amazon.com).
Эта статья впервые появилась в выпуске журнала Women’s Health за январь / февраль 2018 г. Чтобы получить еще один полезный совет, купите номер в газетных киосках прямо сейчас!
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Симптомы, причины, методы лечения, тесты и восстановление
Обзор
Что такое нейродермит?
Нейродермит — это не опасное для жизни кожное заболевание, сопровождающееся зудом и расчесыванием, обычно на одном или двух участках кожи.Его также называют простым хроническим лишаем.
Зуд может возникать где угодно на теле, но чаще всего он встречается на руках, плечах, локтях, ногах, лодыжках, запястьях, руках, задней части шеи или волосистой части головы. Также может чесаться анальная и генитальная области, а также лицо. Зуд может быть сильным, вызывая частое расчесывание, или может приходить и уходить. Он наиболее активен, когда пациент расслабляется или пытается заснуть. В некоторых случаях пациент просыпается, царапая или растирая пораженный участок.
Как выглядит нейродермит?
Зудящие участки имеют размер от 3 на 6 сантиметров до 6 на 10 сантиметров.Патчей можно посмотреть:
- Сухая.
- Толстый.
- Чешуйчатый.
- Кожаный.
- Разного цвета, например красноватого, коричневатого, желтоватого, серого или пурпурного. Старые пятна могут казаться белыми или бледными в центре, окруженными более темными цветами. Со временем могут появиться рубцы.
Расчесывание может раздражать нервные окончания кожи и усиливать зуд, что приводит к еще большему расчесыванию. Состояние может стать хроническим по мере продолжения цикла зуд-царапина.
Кто наиболее подвержен нейродермиту?
По оценкам, нейродермит встречается примерно у 12% населения. Исследования показали, что люди в возрасте от 30 до 50 лет чаще заболевают этим заболеванием. Женщины чаще мужчин страдают нейродермитом в соотношении 2: 1. У людей с тревожными, обсессивно-компульсивными расстройствами и у членов семьи в анамнезе есть другие кожные заболевания, включая экзему и контактный дерматит, с большей вероятностью разовьется нейродермит.
Некоторые недавние исследования показали, что люди с определенными чертами личности, в том числе плохими социальными навыками, недостатком гибкости, склонностью к избеганию боли, зависимостью от других людей, угождением людям и послушанием, с большей вероятностью болеют нейродермитом. Однако другие исследования не обнаружили связи между личностью и состоянием.
Симптомы и причины
Что вызывает нейродермит?
Основная причина нейродермита неизвестна.Однако было замечено, что зуд может начаться во время сильного стресса, беспокойства, эмоциональной травмы или депрессии. Иногда зуд продолжается даже после ослабления или прекращения психического стресса.
Другие возможные триггеры нейродермита включают:
- Травмы нервов.
- Укусы насекомых.
- Сухая кожа.
- Ношение тесной одежды, , особенно если материал изготовлен из синтетического волокна, такого как полиэстер или вискоза.Эти факторы могут вызвать чрезмерную реакцию чувствительной кожи и зуд.
- Другие кожные болезни. Нейродермит иногда возникает в результате экземы и псориаза.
Каковы симптомы нейродермита?
Помимо зуда, расчесов и сухих обесцвеченных участков кожи, симптомы нейродермита могут включать:
- Боль.
- Выпадение волос при появлении зуда и царапин на коже черепа.
- Открытые язвы и кровотечение из-за неоднократного расчесывания.
- Инфекция, на которую указывают язвочки с корками желтого цвета, выделения жидкости и / или шишки, заполненные гноем.
- Рубцы от царапин.
- Кожные складки на пораженной коже.
Диагностика и тесты
Как диагностируется нейродермит?
Дерматолог осмотрит зудящую область, возможно, с помощью микроскопа. Врач сначала исключит другие кожные заболевания, такие как экзема и псориаз. Врач может собрать полную историю болезни, а затем задать несколько вопросов, например:
- Когда начался зуд?
- Постоянно или приходит и уходит?
- Какие домашние средства были опробованы?
Какие тесты можно использовать для диагностики нейродермита?
- Анализ мазков с кожи позволяет определить наличие инфекции.
- Патч-тестирование, чтобы узнать, не является ли проблема аллергией.
- Тесты на грибок для выявления кожных заболеваний в общей области и исключения инфекций, передающихся половым путем.
- Биопсия кожи для обнаружения или исключения псориаза или грибовидного микоза, которые являются одной из форм лимфомы.
- Анализы крови.
Ведение и лечение
Как лечится нейродермит?
Нейродермит редко проходит без лечения. Дерматолог составит индивидуальный план лечения для каждого пациента.Основная цель — остановить зуд и расчесывание. Лечение может включать такие лекарства, как:
- Кортикостероиды . Эти лекарства можно наносить на зудящий участок или вводить в него инъекцией. Кортикостероиды помогают уменьшить покраснение, отек, жар, зуд и нежность, а также могут смягчить утолщенную кожу.
- Антигистаминные препараты . Принимаемые перед сном антигистаминные препараты могут уменьшить зуд во время сна. Это также может помочь предотвратить аллергические реакции, которые могут ухудшить состояние.
- Антибиотики. Они назначаются, если пятнистая область инфицирована. Антибиотики можно наносить на кожу или принимать внутрь в форме таблеток.
- Увлажняющие средства. Уменьшают сухость и зуд.
- Приготовление каменноугольной смолы . Этот тип лекарства заставляет кожу избавляться от мертвых клеток и замедляет рост новых клеток. Пациенты могут наносить его прямо на кожу или добавлять в ванну.
- Кремы с капсаицином . Они могут облегчить боль и зуд.
Ваш врач может также посоветовать:
- Покрытия. Использование бинтов, носков или перчаток может предотвратить ночные царапины и улучшить сон. Покрытие также помогает лекарству, нанесенному на кожу, лучше проникать. (Это также называется окклюзией.)
- Холодные компрессы . Их можно нанести на кожу примерно за пять минут до применения кортикостероидов. Компресс смягчает кожу, поэтому лекарство легче проникает в кожу, а также снимает зуд.
- Антидепрессанты и / или терапия. Этот тип лечения может быть предложен, если предполагается, что зуд вызывает тревога, депрессия или стресс.
Если ни один из этих методов лечения не эффективен, нетрадиционные методы лечения включают:
- Раствор, в котором смесь аспирина и дихлорметана наносится на зудящую область.
- Средства для лечения атопического дерматита / экземы (такролимус и / или пимекролимус).
- Инъекция ботулотоксина (Botox®), токсичного белка, который может вызвать вялый паралич или мышечную слабость в организме.В исследовании, проведенном с участием трех пациентов с нейродермитом, все трое меньше зудели после одной недели лечения, и в течение четырех недель зудящие пятна исчезли.
- Фототерапия, или световая терапия. Этот подход не следует использовать на гениталиях.
- Традиционная операция по удалению зудящего пятна или криохирургия для разрушения нежелательных тканей с помощью сильного холода.
Что делать, если царапины стали причиной раны?
Если царапины из-за нейродермита стали причиной раны, врач может наложить повязку на эту область.
Еще одно возможное лечение — это терапия ран с отрицательным давлением, при которой жидкость откачивается из раны и увеличивается кровоток в ней.
Гипербарическая оксигенотерапия заключается в том, что пациент находится в кислородной камере для вдыхания чистого кислорода, что увеличивает способность организма к самовосстановлению. Другой вариант — операция на ране.
Что вы можете сделать, чтобы ускорить выздоровление, если у вас нейродермит?
Если у вас нейродермит, вам следует следовать плану лечения, назначенному врачом, и стараться сохранять спокойствие, чтобы беспокойство и стресс не спровоцировали вспышку болезни.Также имейте в виду следующие моменты:
- Постарайтесь перестать царапать и тереться. Но держите ногти короткими, чтобы свести к минимуму ущерб от царапин.
- Приложите к зудящей области лед, лекарство от зуда или прохладный компресс. Примите прохладную ванну, чтобы уменьшить жар и снять зуд. Добавьте в ванну коллоидную овсянку, которая также может уменьшить зуд.
- Поддерживайте комфортную прохладную температуру тела.
- Носите свободную одежду, желательно из хлопка.
- Прикройте зудящую область одеждой, скотчем с кортикостероидом или наденьте ботинок Unna, который представляет собой повязку, содержащую целебные ингредиенты, такие как оксид цинка. Покрытие препятствует появлению царапин.
- Избегайте всего, что раздражает кожу или вызывает аллергическую реакцию.
Перспективы / Прогноз
Каков прогноз для людей с нейродермитом?
При правильном плане лечения нейродермит может полностью излечиться. Однако врачу и пациенту, возможно, придется скорректировать план или попробовать разные планы.Придерживаться плана жизненно важно, особенно если нейродермит поражает гениталии, где заболевание протекает наиболее тяжело.
К сожалению, нейродермит может вернуться, если активирован одним из триггеров. Затем пациент должен вернуться на лечение. В некоторых случаях врач будет продолжать лечение выздоровевшего пациента, чтобы это состояние не вернулось.
Иногда нейродермит может перерасти в рак кожи, например плоскоклеточный или бородавчатый рак. Возможно, это связано с постоянным расчесыванием и трением, которые могут активировать химические вещества, вызывающие воспаление, что, в свою очередь, может преобразовывать клетки кожи в раковые.
Кожная сыпь
Кожная сыпь — частый побочный эффект некоторых видов лечения рака. Лечение рака, которое может вызвать кожную сыпь, может включать химиотерапию, лучевую терапию, иммунотерапию, таргетную терапию и трансплантацию стволовых клеток.
Кожные высыпания могут появляться на коже головы, лице, шее, груди, верхней части спины, а иногда и на других частях тела. Сыпь может вызывать зуд, жжение, покалывание или быть болезненными. Обычно они развиваются в течение нескольких недель после лечения, но могут развиться в любое время во время лечения рака.
Важно знать, что кожная сыпь, которая является ожидаемым побочным эффектом лечения, не считается аллергией или аллергической реакцией. Однако, как и любое лекарство, у людей может быть аллергия на химиотерапию, иммунотерапию и препараты таргетной терапии.
Кожная сыпь, которая внезапно появляется во время приема лекарства, используемого для лечения рака, может быть признаком того, что у вас аллергия на это лекарство.
Некоторые распространенные типы высыпаний, с которыми сталкиваются пациенты, получающие лечение, включают:
- Папулопустулезная сыпь : Это сыпь, которая может быть зудящей и болезненной и обычно возникает на груди, верхней части спины или лице.Это часто встречается у пациентов, получающих определенные лечебные препараты.
- Лучевой дерматит : Это сыпь, которая появляется у пациентов, получающих лучевую терапию. Обычно это происходит в области облучения кожи. Оно может быть легким или тяжелым в зависимости от местоположения облучения, степени поражения кожи, общей дозы облучения и продолжительности облучения.
- Отзыв о радиации : Это сыпь, которая появляется на участке тела, который ранее подвергался лучевой терапии.Иногда случается, когда человек получает химиотерапию или препараты таргетной терапии.
после завершения лучевой терапии. - Синдром кисти и стопы : У некоторых пациентов может развиться это состояние, которое вызывает покраснение, отек, боль, а иногда и покалывание в ладонях рук и подошвах ног.
Поговорите со своей бригадой по лечению рака о лечении, которое вы получаете, и о том, есть ли у вас риск развития кожной сыпи. Сообщите своему врачу, если вы заметили сыпь, большую или маленькую.
Что может делать пациент
- Поговорите со своей бригадой по лечению рака о вашей сыпи и о том, что они рекомендуют, чтобы сыпь вылечилась. Ваша бригада по лечению рака может порекомендовать мягкое мыло, лосьоны и увлажняющие средства. В некоторых случаях врач может прописать лекарство от сыпи.
- Осторожно очистите кожу теплой водой с мягким мылом и мягкой тканью
- Тщательно промойте область высыпания и вытрите насухо
- Сохраняйте увлажненность кожи
- Защищать пораженный участок от жары и холода
- Держитесь подальше от солнца как можно дольше, потому что солнечный свет, кажется, вызывает и / или усугубляет сыпь у некоторых людей.Если днем вы будете на улице, наденьте шляпу и одежду с длинными рукавами. Используйте солнцезащитный крем широкого спектра действия с SPF не менее 30 и оксидом цинка или диоксидом титана как минимум за 1 час до выхода на улицу. Будьте осторожны и возле окон.
- Носите свободную мягкую одежду.
- Применять лекарства, назначенные при кожных реакциях.
- Защитите свою кожу от солнца. Например, на улице надевайте шляпу с широкими полями, солнцезащитные очки и рубашки с длинными рукавами.
Чем могут заниматься лица, осуществляющие уход
- Следите за появлением новых лекарств, мыла, моющих средств или продуктов, которые могли вызвать сыпь
- Помогите пациенту нанести лекарства и кремы на участки, до которых они не могут добраться
Позвоните в бригаду по лечению рака, если пациент
- Имеет сыпь, которая усиливается после нанесения кремов или мазей
- Зуд не проходит через 2 дня и более
- Царапает кожу, пока она не откроется или не начнет кровоточить
- Сыпь, которая вызывает дискомфорт и не дает спать по ночам
- Имеются волдыри, ярко-красная кожа или корки на коже
- Имеются выделения с неприятным запахом или гной, выходящий из кожи
- Кожа желтоватая или моча цвета чая
Причины, симптомы и варианты лечения
Медицинский осмотр компании Drugs.com. Последнее обновление 17 мая 2021 г.
Что такое Джок Зуд (Опоясывающий лишай)?
Термин «зуд у спортсменов» обычно описывает зудящую сыпь в паху. Хотя существует множество причин зуда у спортсменов, этот термин стал синонимом tinea cruris, распространенной грибковой инфекции, поражающей пах и внутреннюю поверхность бедер. Опоясывающий лишай — название гриба; cruris происходит от латинского слова «нога».
Зуд спортсмена может развиться, когда плотная одежда удерживает влагу и тепло.Это создает среду, в которой грибки размножаются и процветают. Спортсмены часто испытывают зуд спортсмена. Это чаще встречается у мужчин, но может поражать и женщин. Грибок, вызывающий зуд, может вызывать сыпь на верхней и внутренней поверхности бедер, подмышками и в области непосредственно под грудью. У многих людей с tinea cruris также есть спортивная стопа. Стопа атлета называется tinea pedis.
Симптомы
Плоская красная зудящая сыпь сначала появляется высоко на внутренней стороне одного или обоих бедер.Он распространяется наружу кольцевидным круговым узором, в то время как центр частично проясняется. Кайма резко выражена, слегка приподнята и часто имеет ярко-красный цвет. Зуд спортсмена может распространяться на лобковую и генитальную области, а иногда и на ягодицы.
Диагностика
Ваш врач часто может поставить диагноз, просто взглянув на сыпь. Ваш врач может осторожно соскрести кожу, чтобы взять образец для поиска грибков под микроскопом. В тяжелых случаях ваш врач может отправить образец в лабораторию, чтобы определить грибок, вызывающий проблему.Другие причины сыпи в паху включают грибковую инфекцию кожи, себорейный дерматит и псориаз.
Ожидаемая продолжительность
Зуд Джока обычно можно вылечить в течение нескольких недель, хотя обычно он возвращается. Лечение хронических (продолжительных) инфекций может длиться один или два месяца.
Профилактика
Чем вы здоровее, тем меньше вероятность заражения грибковой инфекцией. Сохранение здоровья с помощью диеты, отдыха и физических упражнений — это первый шаг к предотвращению грибковой инфекции.
Вот другие шаги, которые вы можете предпринять, чтобы избавиться от грибка:
- Держите свое тело в чистоте.
- Хорошо вытирайтесь после душа и ванны.
- Примите душ сразу после занятий спортом.
- По возможности носите свободную одежду.
- Не делитесь с другими одеждой или полотенцами; часто стирайте полотенца.
- Очистите тренажеры перед использованием.
- Носите сандалии в душевой в тренажерном зале и бассейне.
Лечение
Скорее всего, ваш врач назначит вам местное противогрибковое лечение, которое нужно применять один или два раза в день в течение как минимум двух недель. Если у вас спортивная стопа, врач должен ее лечить. Нелеченная стопа спортсмена может вызвать повторный зуд спортсмена.
Поскольку зуд у спортсменов часто возвращается, нужно проявлять особую осторожность. Вы можете наносить присыпку ежедневно, чтобы кожа оставалась сухой. Зуд можно облегчить с помощью безрецептурных средств, например лосьона Sarna.Также следует избегать горячих ванн и облегающей одежды. Мужчинам лучше носить боксеры, чем трусы.
Когда звонить профессионалу
Звоните своему врачу при появлении кожной сыпи.
Прогноз
Лечение зуда спортсменов быстрое и обычно эффективное, но состояние часто возвращается. Следующие люди должны быть особенно бдительны, чтобы проблема не вернулась:
- Спортсмены
- Люди с грибковыми инфекциями, поражающими другие части тела (например, стопу спортсмена)
- Люди, носящие тесную одежду
- Люди с поврежденной или измененной иммунной системой
Подробнее о Джок Зуд (Tinea Cruris)
Сопутствующие препараты
IBM Watson Micromedex
Mayo Clinic Reference
Внешние ресурсы
Национальный институт артрита, скелетно-мышечных и кожных заболеваний
http: // www.

 Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы.
Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы. Эпиляция тоже иногда способствует высыпанию. Чтобы снизить появление повреждений до минимума, бритьё можно заменить воском, а также использовать специальные кремы.
Эпиляция тоже иногда способствует высыпанию. Чтобы снизить появление повреждений до минимума, бритьё можно заменить воском, а также использовать специальные кремы. Появляются «плоские или едва выраженные высыпания с маленькими красноватыми точками / пятнами (напоминающими экзему) у людей со светлой кожей и тёмно-фиолетовыми / чёрными у людей с тёмной кожей». Не чешется и проходит спустя три недели.
Появляются «плоские или едва выраженные высыпания с маленькими красноватыми точками / пятнами (напоминающими экзему) у людей со светлой кожей и тёмно-фиолетовыми / чёрными у людей с тёмной кожей». Не чешется и проходит спустя три недели.