Антибактериальная терапия больных хроническим бронхитом | Садовникова И.И., Струтынский А.В.
Хронический бронхит – самостоятельное заболевание (протекающее с обострениями и ремиссиями), характеризующееся диффузным поражением дыхательных путей с чрезмерной секрецией слизи в бронхиальном дереве. Так как количество бронхиального секрета невозможно точно измерить, в настоящее время принят клинический критерий заболевания – хронический или рецидивирующий кашель до 3 месяцев на протяжении 2–х лет подряд с выделением мокроты, который нельзя отнести к другим заболеваниям. Последнее подразумевает определение хронического бронхита методом исключения в связи с неспецифичностью его клинических проявлений.
Этиология и патогенез
Основной причиной хронического бронхита является длительное воздействие на слизистую оболочку бронха вредных примесей к вдыхаемому воздуху, в первую очередь, табачного дыма. Существенное значение имеют производственные факторы (запыленность и загазованность рабочих мест), а также общая загрязненность воздушного бассейна. Большую роль в развитии хронического бронхита играет патология ЛОР–органов, возможно, являющаяся проявлением общей пораженности респираторного тракта, и нарушение кондиционирующей функции носового дыхания. Вышеперечисленные факторы приводят к перестройке слизистой оболочки, заключающейся в гипертрофии слизистых желез и увеличении числа слизепродуцирующих клеток бронхиального эпителия, постепенно замещающих ресничные клетки, ответственные за эвакуацию слизи и механическое очищение бронхов от пылевого и микробного загрязнения. Одновременно с гиперсекрецией слизи (гиперкриния) происходит нарушение физико–химических (вязкость, эластичность) и антимикробных свойств (дискриния). Это ведет к застою слизи вместе с содержащимися в ней загрязнениями, обусловливает необходимость ее эвакуации с помощью патологического процесса – кашля и способствует вторичному развитию внутрибронхиальной инфекции, главными возбудителями которой являются пневмотропные микроорганизмы – стрептококк и гемофильная палочка.
Большую роль в развитии хронического бронхита играет патология ЛОР–органов, возможно, являющаяся проявлением общей пораженности респираторного тракта, и нарушение кондиционирующей функции носового дыхания. Вышеперечисленные факторы приводят к перестройке слизистой оболочки, заключающейся в гипертрофии слизистых желез и увеличении числа слизепродуцирующих клеток бронхиального эпителия, постепенно замещающих ресничные клетки, ответственные за эвакуацию слизи и механическое очищение бронхов от пылевого и микробного загрязнения. Одновременно с гиперсекрецией слизи (гиперкриния) происходит нарушение физико–химических (вязкость, эластичность) и антимикробных свойств (дискриния). Это ведет к застою слизи вместе с содержащимися в ней загрязнениями, обусловливает необходимость ее эвакуации с помощью патологического процесса – кашля и способствует вторичному развитию внутрибронхиальной инфекции, главными возбудителями которой являются пневмотропные микроорганизмы – стрептококк и гемофильная палочка. Внутрибронхиальная инфекция обычно течет с периодическими обострениями, причинамикоторых бывают неблагоприятные погодные условия, охлаждение, заражение вирусной инфекцией. Нарушение защитно–очистительных функций бронхов и персистирование в них инфекции определяют повышенную вероятность развития в легочной ткани инфекционных процессов (острых пневмоний, деструктивных пневмоний), которые у больных хроническим бронхитом наблюдаются в несколько раз чаще, чем у лиц без предшествующей патологии бронхов, и нередко характеризуются затяжным и осложненным течением. У части больных хроническим бронхитом наблюдается прогрессирующее нарушение проходимости преимущественно мелких бронхов. Важную роль в этом играют экспираторный коллапс мелких дыхательных путей, спазм бронхиальной мускулатуры, отек слизистой и другие факторы. В результате обструкции происходит нарушение вентиляционно–перфузионных отношений и развитие гипоксемии. Это, в свою очередь, обусловливает спазм легочных артериол, повышение легочного сосудистого сопротивления, гипертензию и формирование «легочного сердца».
Внутрибронхиальная инфекция обычно течет с периодическими обострениями, причинамикоторых бывают неблагоприятные погодные условия, охлаждение, заражение вирусной инфекцией. Нарушение защитно–очистительных функций бронхов и персистирование в них инфекции определяют повышенную вероятность развития в легочной ткани инфекционных процессов (острых пневмоний, деструктивных пневмоний), которые у больных хроническим бронхитом наблюдаются в несколько раз чаще, чем у лиц без предшествующей патологии бронхов, и нередко характеризуются затяжным и осложненным течением. У части больных хроническим бронхитом наблюдается прогрессирующее нарушение проходимости преимущественно мелких бронхов. Важную роль в этом играют экспираторный коллапс мелких дыхательных путей, спазм бронхиальной мускулатуры, отек слизистой и другие факторы. В результате обструкции происходит нарушение вентиляционно–перфузионных отношений и развитие гипоксемии. Это, в свою очередь, обусловливает спазм легочных артериол, повышение легочного сосудистого сопротивления, гипертензию и формирование «легочного сердца». Таким образом, обструкция мелких бронхов приводит к дыхательной и сердечной недостаточности, что является причиной инвалидизации и смерти больных. В большинстве случаев обструктивный бронхит сопровождается эмфиземой, усугубляющей функциональные расстройства.
Таким образом, обструкция мелких бронхов приводит к дыхательной и сердечной недостаточности, что является причиной инвалидизации и смерти больных. В большинстве случаев обструктивный бронхит сопровождается эмфиземой, усугубляющей функциональные расстройства.
Классификация
Принципиально важно деление хронического бронхита на обструктивный и необструктивный . В диагнозе также отражают наличие слизисто–гнойного воспалительного процесса. Различают 4 формы хронического бронхита: простой, гнойный, обструктивный и гнойно–обструктивный. Важными характеристиками болезни являются ее течение (латентное, с редкими обострениями, с частыми обострениями, непрерывно рецидивирующее) и фаза (обострение или ремиссия). В последние годы по рекомендациям Европейского респираторного общества предлагают оценивать степень тяжести ХОЗЛ (ХОБЛ) или хронического обструктивного бронхита в зависимости от величины ОФВ1, выраженной в процентах от должной величины: легкая ОФВ1 70%, средняя – в пределах от 50–69% и тяжелая – ОФВ1 меньше 50%.
Клиническая картина, течение
Для хронического бронхита характерны отсутствие острого начала заболевания и медленное его прогрессирование. Первым симптомом болезни обычно является утренний кашель, который усиливается в холодное и сырое время года, ослабевает или полностью прекращается летом. В дальнейшем кашель постепенно нарастает и отмечается в течение всего дня и ночью. Количество мокроты при хроническом бронхите невелико. Обострения хронического бронхита характеризуются как вялые, проявляются недомоганием, потливостью, особенно по ночам, усилением кашля, тахикардией, нормальной или субфебрильной температурой тела, появлением или усилением одышки. Продолжительность обострения хронического бронхита может составлять 3–4 недели и более. Наряду с рецидивирующим течением при хроническом бронхите нередко длительное время отмечается латентное или малосимптомное течение, без выраженных обострений. При хроническом обструктивном бронхите появляются стойкие симптомы хронической бронхиальной обструкции: – одышка при физической нагрузке; – усиление одышки под влиянием неспецифических стимулов; – надсадный малопродуктивный кашель, при котором выделение небольшого количества мокроты требует значительных усилий больного, но кашлевой толчок получается слабым из–за слабости дыхательных мышц и коллапса дыхательных путей при повышении внутригрудного давления; – удлинение фазы выдоха при спокойном и особенно форсированном дыхании; – рассеянные сухие хрипы преимущественно высоких тонов на выдохе; – симптомы повышенной воздухонаполняемости легких. Результаты многолетних наблюдений за больными позволили установить, что хронический обструктивный бронхит – медленно прогрессирующее заболевание, начинающееся за много лет до появления клинических симптомов дыхательной недостаточности, и прогноз зависит от темпов прогрессирования процесса. Основными причинами смерти больных хроническим бронхитом являются острая дыхательная недостаточность, возникающая на фоне хронических нарушений дыхания, активный воспалительный процесс в бронхолегочной системе и недостаточность кровообращения. Также присутствуют указания на тромбоэмболию легочной артерии и спонтанный пневмоторакс.
Результаты многолетних наблюдений за больными позволили установить, что хронический обструктивный бронхит – медленно прогрессирующее заболевание, начинающееся за много лет до появления клинических симптомов дыхательной недостаточности, и прогноз зависит от темпов прогрессирования процесса. Основными причинами смерти больных хроническим бронхитом являются острая дыхательная недостаточность, возникающая на фоне хронических нарушений дыхания, активный воспалительный процесс в бронхолегочной системе и недостаточность кровообращения. Также присутствуют указания на тромбоэмболию легочной артерии и спонтанный пневмоторакс.
Лечение
Особое значение при хроническом бронхите придается этиотропному лечению , дающему наибольший эффект. Все остальные виды терапии по сути являются симптоматическими. Прекращение курения – основа начала терапии. Уже спустя несколько месяцев после прекращения курения обычно значительно уменьшаются или полностью прекращаются кашель и выделение мокроты, однако прежде сформировавшиеся необратимые изменения в дыхательных путях и легких не исчезают. Санация очагов инфекции также имеет первостепенное значение в связи с удалением мест скопления патогенных микроорганизмов. В этой связи огромное значение придается назначению больным антибактериальной терапии. Основными показаниями для назначения антибиотиков при хроническом бронхите служит активный бактериальный воспалительный процесс в бронхиальном дереве. Оптимальным считается использование антибиотика, специфически активного в отношении значимого инфекционного агента. Применение препаратов широкого спектра действия, подавляющих нормальную микрофлору, способствует разрастанию резистентных грамотрицательных микроорганизмов в носоглотке и дальнейшему прогрессированию хронического воспалительного процесса. Способ введения препарата (прием внутрь, парентеральное введение или в виде аэрозоля) определяется тяжестью обострения и способностью антибиотика создавать высокую концентрацию в тканях бронхов и в бронхиальной слизи. Клинический результат (а не данные антибиотикограммы) является основой для суждения о правильности выбора препарата.
Санация очагов инфекции также имеет первостепенное значение в связи с удалением мест скопления патогенных микроорганизмов. В этой связи огромное значение придается назначению больным антибактериальной терапии. Основными показаниями для назначения антибиотиков при хроническом бронхите служит активный бактериальный воспалительный процесс в бронхиальном дереве. Оптимальным считается использование антибиотика, специфически активного в отношении значимого инфекционного агента. Применение препаратов широкого спектра действия, подавляющих нормальную микрофлору, способствует разрастанию резистентных грамотрицательных микроорганизмов в носоглотке и дальнейшему прогрессированию хронического воспалительного процесса. Способ введения препарата (прием внутрь, парентеральное введение или в виде аэрозоля) определяется тяжестью обострения и способностью антибиотика создавать высокую концентрацию в тканях бронхов и в бронхиальной слизи. Клинический результат (а не данные антибиотикограммы) является основой для суждения о правильности выбора препарата. Следует отметить, что при хроническом бронхите эффективная антибактериальная терапия может стать причиной ухудшения выделения мокроты, так как снижение ее инфицированности сопровождается уменьшением муколитического действия бактериальных энзимов. Как говорилось выше, наиболее частыми возбудителями инфекционного процесса в бронхах являются H. Influenzae и S. Aureus, основным механизмом развития устойчивости которых к антибиотикам является продукция ?–лактамаз широкого спектра (до 10% штаммов H. Influenzae и 70–80% штаммов S. Aureus), соответственно данные микроорганизмы способны разрушать природные и полусинтетические пенициллины, цефалоспорины I поколения. Поэтому препаратами выбора для лечения бронхитов данной этиологии являются защищенные аминопенициллины (например, амоксициллин/клавуланат) и цефалоспорины II поколения (цефалоспорины III–IV поколений и карбапенемы не имеют преимуществ). Комбинация амоксициллин/клавуланат (Панклав) обеспечивает высокую бактерицидную активность препарата .
Следует отметить, что при хроническом бронхите эффективная антибактериальная терапия может стать причиной ухудшения выделения мокроты, так как снижение ее инфицированности сопровождается уменьшением муколитического действия бактериальных энзимов. Как говорилось выше, наиболее частыми возбудителями инфекционного процесса в бронхах являются H. Influenzae и S. Aureus, основным механизмом развития устойчивости которых к антибиотикам является продукция ?–лактамаз широкого спектра (до 10% штаммов H. Influenzae и 70–80% штаммов S. Aureus), соответственно данные микроорганизмы способны разрушать природные и полусинтетические пенициллины, цефалоспорины I поколения. Поэтому препаратами выбора для лечения бронхитов данной этиологии являются защищенные аминопенициллины (например, амоксициллин/клавуланат) и цефалоспорины II поколения (цефалоспорины III–IV поколений и карбапенемы не имеют преимуществ). Комбинация амоксициллин/клавуланат (Панклав) обеспечивает высокую бактерицидную активность препарата . Основные фармакокинетические параметры амоксициллина и клавулановой кислоты сходны. После приема внутрь оба компонента препарата быстро абсорбируются из ЖКТ. Одновременный прием пищи не влияет на абсорбцию. Cmax в плазме крови достигаются приблизительно через 1 ч после приема. Оба компонента в высоких концентрациях обнаруживаются в жидкостях и тканях организма, в том числе в бронхиальном секрете. Препарат назначается внутрь взрослым и детям старше 12 лет (или с массой тела более 40 кг) по 1 таб. 250 мг 3 раза/сут. при легком и среднетяжелом течении и по 2 таб. по 250 мг или 1 таб. по 500 мг 3 раза/сут. В случае тяжелого течения инфекции максимальная суточная доза клавулановой кислоты (в форме калиевой соли) составляет для взрослых 600 мг, для детей – 10 мг/кг массы тела. Максимальная суточная доза амоксициллина составляет для взрослых 6 г, для детей – 45 мг/кг массы тела. Большинство препаратов группы цефалоспоринов второго и третьего поколения вводятся парентерально и могут быть использованы при тяжелом обострении хронического бронхита в условиях стационара.
Основные фармакокинетические параметры амоксициллина и клавулановой кислоты сходны. После приема внутрь оба компонента препарата быстро абсорбируются из ЖКТ. Одновременный прием пищи не влияет на абсорбцию. Cmax в плазме крови достигаются приблизительно через 1 ч после приема. Оба компонента в высоких концентрациях обнаруживаются в жидкостях и тканях организма, в том числе в бронхиальном секрете. Препарат назначается внутрь взрослым и детям старше 12 лет (или с массой тела более 40 кг) по 1 таб. 250 мг 3 раза/сут. при легком и среднетяжелом течении и по 2 таб. по 250 мг или 1 таб. по 500 мг 3 раза/сут. В случае тяжелого течения инфекции максимальная суточная доза клавулановой кислоты (в форме калиевой соли) составляет для взрослых 600 мг, для детей – 10 мг/кг массы тела. Максимальная суточная доза амоксициллина составляет для взрослых 6 г, для детей – 45 мг/кг массы тела. Большинство препаратов группы цефалоспоринов второго и третьего поколения вводятся парентерально и могут быть использованы при тяжелом обострении хронического бронхита в условиях стационара. Для терапии неосложненных форм хронического бронхита могут быть рекомендованы макролиды, обладающие способностью создавать высокую местную концентрацию препарата в тканях и проникать внутрь клеток, подавляя рост облигатных паразитов (микоплазмы, легионеллы, хламидии), которые могут быть причиной обострений хронического бронхита. Эти препараты (азитромицин, спирамицин, кларитромицин) редко вызывают аллергическое реакции и не взаимодействуют с теофиллином. Тетрациклины (в частности, доксициклин) сохраняют значение при хроническом бронхите только как препараты второгоряда. Большинство фторхинолинов (ципрофлоксацин, спарфлоксацин, тровафлоксацин) слабо влияют на стрептококки, но достаточно широкий спектр действия, особенно при легионеллезной, микоплазменной, хламидиозной инфекции, способность создавать высокую концентрацию в тканях бронхов и бронхиальной слизи делает их востребованными у больных с высоким риском развития дисбактериоза и у ослабленных пациентов. Таким образом, достаточно большой список антибактериальных препаратов дает возможность врачу с учетом состояния больного, степени тяжести его заболевания, микроорганизма, вызвавшего патологический процесс, сделать правильный выбор препарата и способа его введения.
Для терапии неосложненных форм хронического бронхита могут быть рекомендованы макролиды, обладающие способностью создавать высокую местную концентрацию препарата в тканях и проникать внутрь клеток, подавляя рост облигатных паразитов (микоплазмы, легионеллы, хламидии), которые могут быть причиной обострений хронического бронхита. Эти препараты (азитромицин, спирамицин, кларитромицин) редко вызывают аллергическое реакции и не взаимодействуют с теофиллином. Тетрациклины (в частности, доксициклин) сохраняют значение при хроническом бронхите только как препараты второгоряда. Большинство фторхинолинов (ципрофлоксацин, спарфлоксацин, тровафлоксацин) слабо влияют на стрептококки, но достаточно широкий спектр действия, особенно при легионеллезной, микоплазменной, хламидиозной инфекции, способность создавать высокую концентрацию в тканях бронхов и бронхиальной слизи делает их востребованными у больных с высоким риском развития дисбактериоза и у ослабленных пациентов. Таким образом, достаточно большой список антибактериальных препаратов дает возможность врачу с учетом состояния больного, степени тяжести его заболевания, микроорганизма, вызвавшего патологический процесс, сделать правильный выбор препарата и способа его введения.
.
Порекомендуйте статью вашим коллегам
АНТИБИОТИКИ в лечении острых бронхитов у детей | #01/01
Какова основная этиологическая причина острых и рецидивирующих бронхитов?
Какова тактика выбора антибактериальных препаратов?
Бронхит является одним из самых распространенных инфекционных заболеваний респираторного тракта у детей и, казалось бы, не представляет особой проблемы для врача-педиатра. Однако это весьма обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом этого заболевания, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и в интерпретации клинических данных, и в выборе тактики терапии.
Прежде всего остановимся на определении понятий. В настоящее время принято выделять три клинические формы бронхита: острый, рецидивирующий и хронический [5]. Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций [6]. Чаще всего острый бронхит является одним из проявлений острого респираторного заболевания различной этиологии — вирусной, бактериальной, грибковой, паразитарной, смешанной. Существует также острый ирритативный бронхит химической, аллергической и другой неинфекционной природы.
В настоящее время принято выделять три клинические формы бронхита: острый, рецидивирующий и хронический [5]. Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций [6]. Чаще всего острый бронхит является одним из проявлений острого респираторного заболевания различной этиологии — вирусной, бактериальной, грибковой, паразитарной, смешанной. Существует также острый ирритативный бронхит химической, аллергической и другой неинфекционной природы.
Острый бронхит, если он не сопровождается клинически выраженными признаками обструкции, принято обозначать как острый простой бронхит, или просто острый бронхит.
В отличие от него острый обструктивный бронхит характеризуется тем, что воспаление слизистой оболочки бронхов сопровождается сужением и/или закупоркой дыхательных путей за счет отека и гиперплазии слизистой оболочки, гиперсекреции слизи или развития бронхоспазма. Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет [1].
Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет [1].
Одной из клинических форм острого воспаления слизистой оболочки бронхов является бронхиолит. Он, по сути, представляет собой клинический вариант острого обструктивного бронхита, но в отличие от последнего характеризуется воспалением слизистых оболочек мелких бронхов и бронхиол. Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года [1, 5].
Под рецидивирующим бронхитом понимают такую форму заболевания, когда в течение года отмечается не менее трех эпизодов острого бронхита. Как правило, подобная склонность к развитию повторного воспаления слизистой бронхов не случайна, и в основе ее лежит снижение мукоцилиарного клиренса вследствие поражения мерцательного эпителия: повышенной вязкости слизи; изменения диаметра бронхов; увеличения резистентности респираторных путей; нарушения местной или общей противоинфекционной защиты.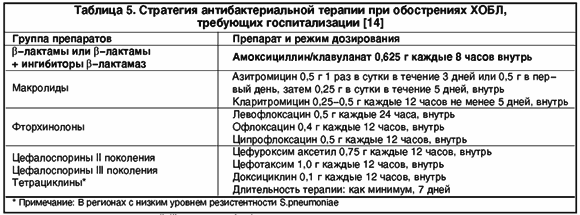
Рецидивирующий бронхит клинически протекает в виде острого простого или обструктивного бронхитов, реже в виде эпизодов повторного бронхиолита. У детей рецидивирующий бронхит встречается в любом возрастном периоде детства, но наиболее часто регистрируется после 3 лет.
Терапия любого инфекционного заболевания и, в частности, выбор антибактериальной терапии, как известно, определяются этиологией процесса.
Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, вирусно-бактериальные ассоциации и бактерии. Значительно менее распространены неинфекционные факторы: химические, физические, аллергические. Последние могут выступать как самостоятельные причинные факторы либо обуславливать предрасположение к развитию инфекционного воспалительного процесса или отягощать его течение.
Среди вирусов ведущее место занимают 1 и 3-й типы парагриппа, РС-вирус, аденовирусы. Реже в качестве причины бронхитов выступают риновирусы, вирусы гриппа, энтеровирусы, вирус кори, цитомегаловирус и др. Однако забывать об их этиологической значимости не следует.
Возрастной и эпидемиологический аспекты играют в развитии бронхита немаловажную роль. Такие вирусы, как парагрипп, аденовирус, риновирус, вирус гриппа практически с одинаковой частотой вызывают бронхит в любом возрасте. Здесь наибольшую значимость имеет эпидемиологическая ситуация: время года (преимущественно холодный период), «скученность» (проживание в общежитии, частое использование общественного транспорта, пребывание в детском коллективе и т. д.), эпидемия и т. д.
Риносинтициальный вирус как причина бронхита чаще встречается у детей раннего возраста, в основном от 6 месяцев до 3 лет, что, видимо, связано с определенным тропизмом этого возбудителя. При этом сезонность и «скученность» играют в развитии заболевания значительно меньшую роль.
Вид вирусной инфекции оказывает существенное влияние на характер поражения слизистой. Так, для парагриппа, гриппа, цитомегаловирусной инфекции характерны дистрофия и деструкция эпителия с отторжением целых слоев. Для РС-вирусной инфекции — гиперплазия эпителия мельчайших бронхов и бронхиол, подушкообразное разрастание эпителия с нарушением бронхиальной проводимости. Именно с этим связывают тот факт, что при РС-вирусной инфекции чаще развивается бронхиолит или острый обструктивный бронхит. Аденовирусная инфекция сопровождается выраженным экссудативным компонентом, нередко наблюдаются слизистые наложения, разрыхление и отторжение эпителия, имеет место образование в стенке бронха крупноклеточных инфильтратов. Это способствует формированию ателектазов и обструкции дыхательных путей.
Как отмечалось выше, вирусы могут быть самостоятельной причиной болезни. По нашим данным, у детей старше 4 лет вирусные бронхиты регистрируются примерно в 20% случаев, но у детей от 14 дней до 4 лет менее чем в 10% случаев. Роль вирусов в целом в этиологии инфекций трахеобронхиального дерева в этой возрастной группе оказалась невысока — до 15%. Как правило, они встречались в ассоциациях, чаще — с бактериями, реже — с другими представителями микробного мира: грибами, простейшими [7, 8].
Бактерии, способные становиться причиной острого бронхита, также весьма разнообразны. Причем этиологическая структура острых внебольничных и внутрибольничных заболеваний существенно различается. В этиологии внебольничных бронхитов, т. е. бронхитов, развившихся в обычных условиях жизни ребенка, принимает участие довольно большой спектр возбудителей.
В настоящее время в зависимости от характера клинических проявлений внебольничные бронхиты, так же как и пневмонии, принято делить на типичные и атипичные.
Для типичных бронхитов характерно острое начало с выраженной лихорадочной реакцией, интоксикацией, кашлем и довольно выраженными физикальными проявлениями. Типичные бронхиты обычно обусловлены пневмококком, моракселлой катарралис и гемофильной палочкой.
Для атипичных заболеваний трахеобронхиального дерева характерно малосимптомное подострое начало, с нормальной или субфебрильной температурой, отсутствием интоксикации. Самым типичным симптомом является сухой непродуктивный навязчивый кашель. Причинами атипичных внебольничных бронхитов являются хламидия пневмонии и микоплазма пневмонии [6, 7, 8]. При микоплазменной этиологии заболевания в его дебюте может отмечаться респираторный синдром при нормальной или субфебрильной температуре. При хламидийной, особенно у детей первых месяцев жизни, в половине случаев встречается конъюнктивит, а кашель носит коклюшеподобный характер.
Наблюдения зарубежных авторов и наши исследования, проведенные в 1996-1999 гг., свидетельствуют, что этиологическая значимость хламидий и микоплазм, являющихся внутриклеточными возбудителями инфекций, значительно выше, чем предполагалось ранее. Микоплазменная и хламидийная этиология бронхита и пневмонии у детей в настоящее время может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет [7, 8].
Особенностью внутриклеточных возбудителей является их нечувствительность к традиционной антибактериальной терапии, что наряду с недостаточностью макрофагального звена защиты, характерной для этой инфекции, способствует затяжному и рецидивирующему течению воспалительного процесса в бронхах. Определенную роль играет и тот факт, что в окружении ребенка, как правило, имеются носители данного инфекционного агента, и это создает условия для реинфицирования. Поэтому микоплазменные и хламидийные бронхиты нередко приобретают затяжное (до 4–8 недель) или рецидивирующее течение.
Лечение острого бронхита в лихорадочный период болезни включает постельный режим, обильное питье, назначение жаропонижающих и противовоспалительных средств. Отдельным направлением является выбор противокашлевой терапии.
Но наиболее сложным следует признать вопрос о назначении и выборе антибактериальной терапии.
Большая значимость вирусов в этиологии болезни, преобладание легких форм, самокупирующийся характер заболевания ставят вопрос о целесообразности использования антибиотиков в терапии острых бронхитов. И вопрос этот широко обсуждается. Ряд исследований, проведенных на взрослых больных, свидетельствуют о том, что использование антибактериальной терапии не оказывает существенного влияния на исходы бронхита [4]. Это ставит под сомнение необходимость ее применения.
С другой стороны, по данным, приведенным в Государственном докладе о состоянии здоровья населения России [2], заболевания органов дыхания остаются ведущей причиной смерти детей первого года жизни (21,8 на 10000 родившихся) и детей от 1 года до 4 лет (55,6 на 100 000 детей этого возраста по сравнению с 2,6 на 100000 детей в возрасте от 5 до 9 лет). Наиболее распространенной причиной смерти является пневмония — основное осложнение бронхита в раннем детском возрасте. Проведенный нами анализ причин госпитализации детей раннего возраста в стационар показал, что почти в 50% случаев поводом является острая респираторная патология. Причем непосредственными поводами для госпитализации явились тяжелое состояние ребенка, обусловленное инфекционным токсикозом или выраженным бронхообструктивным синдромом, а также наличие неблагоприятного преморбидного фона (врожденные пороки развития, наследственные заболевания, энцефалопатия).
Таким образом, следует признать, что показанием к назначению антибактериальной терапии острых бронхитов в педиатрии является наличие выраженных симптомов интоксикации и длительной гипертермии (более 3 дней), особенно в группе детей раннего возраста, а также у детей всех возрастных групп с неблагоприятным преморбидным фоном, способным создать реальную угрозу развития пневмонического процесса.
Показанием к назначению антибиотиков следует считать клинические признаки, указывающие на бактериальную природу воспалительного процесса (слизисто-гнойный и гнойный характер мокроты) в совокупности с выраженной интоксикацией.
Затяжное течение заболевания, особенно при подозрении на внутриклеточную природу возбудителя, также является показанием к проведению антибактериальной терапии.
Бронхиолит, летальность от которого составляет 1–3%, также рассматривается как показание к назначению антибиотиков.
Наиболее широко при лечении бронхитов в настоящее время используются три группы препаратов — пенициллин и его производные из группы аминопенициллинов, оральные цефалоспорины второго поколения и макролиды [3].
Пенициллин и аминопенициллины (ампициллин, амоксициллин) оказывают бактерицидное действие на стрептококки, включая пневмококк, некоторые виды стафилококков и некоторые виды грамотрицательных бактерий, включая гемофильную палочку и моракселлу катарралис, — но легко разрушаются бета-лактамазами пневмококка, гемофильной палочки и моракселлы. Так называемые ингибитор-защищенные пенициллины (ампициллин сульбактам и амоксициллин клавуланат) за счет введения в их формулу ингибиторов бета-лактамаз сульбактама и клавулановой кислоты обладают намного более высокой эффективностью по отношению к таким возбудителям, как гемофильная палочка и моракселла катарралис. Да и по отношению к пневмококку они также более активны. Но все препараты пенициллинов не оказывают воздействия на внутриклеточных возбудителей. Кроме того, они существенно влияют на биоценоз кишечника и нередко вызывают аллергические реакции.
Цефалоспорины для орального применения (в основном 1 и 2 поколений) — цефалексин, цефаклор, цефоруксим аксетил — имеют те же сильные и слабые стороны, что и пенициллиновые производные. Цефалексин разрушается b-лактамазами бактерий, цефаклор и цефуроксим аксетил обладают довольно высокой устойчивостью к ферментам бактерий и эффективны по отношению к гемофильной палочке и моракселле катарралис. Но как и производные пенициллина, они не действуют на микоплазмы и хламидии, а кроме того, нередко вызывают выраженный кишечный дисбактериоз и аллергические реакции. Однако следует отметить, что цефалоспорины высокоэффективны при стрептококковой (в т. ч. и пневмококковой), стафилококковой и грамотрицательной (кишечная палочка и др.) этиологии заболевания.
Макролиды, особенно 2 и 3 поколений, существенно отличаются от антибиотиков двух предшествующих групп. Эритромицин воздействует как на стрептококки и некоторые виды стафилококка, так и на микоплазмы и хламидии. Но этот препарат требует четырехкратного приема, что резко снижает т. н. комплаентность лечения, т. е. реальное выполнение лечебных мероприятий. Особые трудности такой частый прием препаратов представляет у детей раннего возраста. Сам же эритромицин обладает крайне неприятным вкусом и характеризуется высокой частотой (до 20-23%) побочных проявлений со стороны желудочно-кишечного тракта в виде тошноты, рвоты, диареи, болевого синдрома. Но в отличие от пенициллинов и цефалоспоринов побочные эффекты макролидов, и эритромицина в частности, обусловлены не нарушением биоценоза кишечника, а прокинетическим, мотилиумподобным действием препаратов.
Макролиды 2 (спирамицин) и 3 поколений (рокситромицин, кларитромицин, азитромицин, джозамицин) лишены недостатков, присущих эритромицину. Их следует принимать 2-3 , а азитромицин — 1 раз в сутки. Они обладают удовлетворительными вкусовыми характеристиками, особенно детские лекарственные формы (суспензии и саше). Частота побочных проявлений не превышает 4-6% случаев. Кроме того, макролиды обладают антибактериальной активностью против ряда актуальных для педиатрии грамотрицательных бактерий: палочки дифтерии, коклюша, кампилобактера.
Слабой стороной этих препаратов является их оральное применение, что ограничивает возможность использования макролидов в тяжелых случаях, и низкая эффективность при гемофильной и энтеробактериальной этиологии заболевания. Исключение составляет азитромицин, обладающий высокой антигемофильной активностью.
Поскольку антибиотики при бронхите во всех случаях назначаются эмпирически, при их выборе необходимо учитывать ряд факторов: возраст ребенка, индивидуальную переносимость, внебольничный или внутрибольничный характер заражения, особенности клинической картины болезни (типичная, атипичная), характер течения (затяжное, рецидивирующее), эффективность предшествующей терапии.
Наиболее принятой практикой [6] является назначение при типичной картине острого бронхита (высокая температура, интоксикация, кашель, выраженные физикальные изменения в легких) в качестве препарата выбора амоксициллина или, лучше, амоксициллина клавуланата. Альтернативными препаратами (при неэффективности в течение 48 — 72 ч терапии, непереносимости) могут стать цефалоспорины и макролиды.
При атипичных бронхитах (нормальная или субфебрильная температура, отсутствие отчетливой интоксикации и одышки, невыразительность физикальных данных при наличии упорного, сухого или непродуктивного коклюшеподобного навязчивого кашля), при затяжном течении бронхита препаратами выбора являются макролиды.
Литература
1. Артамонов Р. Г. Состояние бронхов при затяжных и хронических сегментарных и долевых пневмониях у детей первых лет жизни. Автореф. дис… канд. мед. наук. М., 1958.
2. Белая книга. Здоровье матери и ребенка // Медицинский курьер. 1998. № 1 (8). С. 14-16.
3. Белоусов Ю. Б., Омельяновский В. В. Клиническая фармакология болезней органов дыхания. Справочное рук-во. М., 1996. С. 144-147.
4. Международный журнал медицинской практики. 1997. № 4. С. 29.
5. Рачинский С. В. и соавт. Бронхиты у детей. Л.: Медицина, 1978. 211 с.
6. Руководство по медицине. Диагностика и терапия. Под ред. Р. Беркоу. М., 1997, т. 1. С. 449-450.
7. Самсыгина Г. А., Зайцева О. В., Брашнина Н. П., Казюкова Т. В. // Педиатрия. 1998, № 3. С. 50-53.
8. Самсыгина Г. А., Охлопкова К. А., Суслова О. В. Болезни органов дыхания у детей. Матер. конф. М. 21-22.09.99, стр. 112.
Обратите внимание!
- В настоящее время выделяют три клинические формы бронхита: острый, рецидивирующий и хронический
- Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, бактерии, вирусно-бактериальные ассоциации
- Лечение бронхита в лихорадочный период болезни включает постельный режим, обильное питье, жаропонижающие и противовоспалительные средства
- Показанием к антибактериальной терапии является бактериальная природа воспалительного процесса (по клиническим признакам) в совокупности с выраженной интоксикацией
РОКСИН -легкое решение легочных проблем
Инфекционные заболевания бронхолегочной системы продолжают оставаться серьезной проблемой практического здравоохранения. Нерешенность некоторых вопросов, относящихся к эффективности и безопасности применения противомикробных и других лекарственных препаратов, обусловлена целым рядом причин.
Во-первых — это изменение этиологической структуры возбудителей заболеваний дыхательной системы — наблюдается уменьшение доли Streptococcus pneumoniae и в то же время чаще выявляют Mycoplasma pneumoniae, Chlamydiae spp., Legionella spp., а также различные ассоциации патологических микроорганизмов.
Во-вторых — это появление резистентных микроорганизмов, что, к большому сожалению, часто обусловлено неправильным назначением и приемом антибиотиков. Особую тревогу вызывает тенденция к увеличению числа возбудителей, способных продуцировать b-лактамазы — ферменты, инактивирующие отдельные группы пенициллинов и цефалоспоринов. Это является серьезной угрозой разрушения в организме b-лактамных антибиотиков ферментами бактерий еще до их воздействия на всех патогенных возбудителей, в том числе неспособных самостоятельно продуцировать b-лактамазы.
В-третьих — отмечается высокая частота развития аллергических реакций на антибиотики, среди которых и антибиотики пенициллинового, цефалоспоринового ряда, аминогликозиды.
В последние годы при лечении пневмонии и обострений хронического бронхита все шире начали применять макролидные антибиотики, активные как в отношении типичных, так и атипичных возбудителей пневмонии.
Данная тенденция обусловлена появлением новых генераций макролидов.
Известно, что первый макролидный антибиотик (эритромицин) был выделен Ваксманом из Streptomyces erythreus еще в 1952 году. В середине 70-х — начале 80-х годов были синтезированы новые препараты, сходные по химической структуре с эритромицином, однако обладающие более высокой противомикробной активностью, улучшенными фармакокинетическими параметрами. Макролиды относятся к ингибиторам белкового синтеза в клетках микроорганизма. Механизм действия обусловлен связью с 23S РНК-компонентом каталитического центра пептидилтрансферазы 50S (или 30S для некоторых микроорганизмов) субъединицы мембрано-ассоциированных рибосом бактериальной клетки. В результате происходит нарушение процесса деления клеток, т.е. макролиды являются бактериостатическими препаратами. Однако при повышении концентрации макролиды могут оказывать и бактерицидное действие, в частности на b-гемолитический стрептококк группы А, пневмококк, возбудителей коклюша и дифтерии. Макролиды проявляют постантибиотический эффект в отношении грамположительных кокков. Кроме антибактериального действия макролиды проявляют умеренную иммуномодулирующую и противовоспалительную активность.
Одним из современных макролидов является рокситромицин. Как и эритромицин, он содержит в молекуле 14-членное лактонное кольцо. Превосходит эритромицин по активности в отношении Legionella pneumophila, Mycoplasma pneumoniae, Chlamidia psittaci, Staphylococcus pyogenes и Staphylococcus aureus. Более устойчивы к рокситромицину синегнойная палочка, энтеробактерии, мелкие и средние вирусы, грибы.
По сравнению с эритромицином рокситромицин более стабилен в кислой среде и хорошо всасывается при приеме внутрь; проникает через тканевые барьеры, накапливается в тканях органов дыхания, миндалинах, предстательной железе. В процессе биотрансформации рокситромицин не оказывает влияния на микросомальную энзимную систему печени.
Хорошо проникает в клетки, особенно моноциты, стимулируя их фагоцитарную активность. Накопление антибиотика в фагоцитирующих клетках обеспечивает быстрое поступление рокситромицина в очаг воспаления.
По сравнению с другим макролидом — азитромицином — присутствует в плазме крови в более высокой концентрации и высокоэффективен при бактериемии.
Период полувыведения у взрослых составляет 11 ч. Прием препарата с интервалом 12 ч обеспечивает сохранение терапевтической концентрации в плазме крови в течение суток.
В многочисленных контролируемых испытаниях была установлена высокая клиническая эффективность рокситромицина при пневмониях, вызванных типичными и атипичными возбудителями. Средняя продолжительность курса лечения пневмонии и обострения хронического бронхита составляет 7–14 дней.
В отличие от ряда других антибиотиков, рокситромицин значительно реже вызывает аллергические реакции. Применение рокситромицина в терапевтических дозах у здоровых добровольцев выявило отсутствие симптомов кишечного дисбактериоза. В отличие от некоторых антибиотиков рокситромицин не вызывает иммуносупрессии, а иногда даже оказывает иммуностимулирующее действие. В настоящее время проводятся исследования, направленные на изучение возможности использования рокситромицина в комплексном лечении больных туберкулезом, атеросклерозом.
Благодаря высокой эффективности и хорошей переносимости (побочные эффекты развиваются менее чем в 6% случаев) препарат нашел свое применение в педиатрической практике.
При острых заболеваниях органов дыхания у детей терапевтический эффект достигался уже на 5-е сутки после начала лечения. При острых пневмониях курс лечения следует продолжать 7–10 дней. Увеличение длительности курса до 14 дней необходимо только у детей с рецидивирующим заболеванием или при затяжном инфекционном процессе.
Однако лечение острого бронхита и пневмонии не должно ограничиваться исключительно антибактериальной монотерапией. Как известно, острые инфекционные процессы в легких и бронхах приводят к нарушениям метаболизма в альвеолярных клетках, продуцирующих сурфактант, нарушению функции мерцательного эпителия, скоплению вязкой слизи в просвете бронхов и др. Это оказывает неблагоприятное действие на состояние пациента, увеличивая длительность течения воспалительного процесса, приводит к его хронизации. Для устранения указанных негативных изменений патогенетически обоснованным является одновременное назначение антибиотика и бронхосекретолитика.
Именно такую комбинацию содержит препарат РОКСИН, в состав которого входит 150 мг рокситромицина и 30 мг амброксола. В настоящее время накоплен значительный опыт эффективного применения амброксола в пульмонологической практике. По химической структуре он является метаболитом бромгексина, но более эффективен, нетоксичен и хорошо переносится, что позволяет назначать его пациентам с сопутствующими заболеваниями печени. Амброксол стимулирует образование эндогенного сурфактанта в легких, способствует разжижению мокроты, уменьшению ее вязкости, улучшает отхождение бронхиального секрета. В результате улучшается функция внешнего дыхания, уменьшается кашель.
Благодаря длительному периоду полувыведения активных компонентов РОКСИНА, препарат следует принимать всего 2 раза в сутки (утром и вечером). Высокая эффективность активных компонентов препарата позволяет сократить лечение острых бактериальных инфекций легких и бронхов до 7–10 дней. Прием препарата противопоказан при повышенной чувствительности к одному из его компонентов, в I триместре беременности, в период кормления грудью. Людям пожилого возраста, пациентам с хронической почечной и печеночной недостаточностью необходима коррекция дозы.
РОКСИН является эффективным и безопасным препаратом при соблюдении рекомендаций врача по его применению.
В.В. Бондур, канд. мед. наук
Как лечить бронхит и когда нужны антибиотики
Как лечат вирусный бронхит?
Никак. Вирусный бронхит не лечат, он проходит сам по себе. Принимать можно симптоматические средства, например, снижающие температуру. Иногда нужны препараты, подавляющие кашель, иногда – препараты разжижающие мокроту. Обязательно нужно много жидкости, прохладный воздух и, по возможности, прогулки.
При сухом кашле нужны ли отхаркивающие препараты, чтобы «улучшить отхождение мокроты»?
Нет, это смысла не имеет. За исключением, может быть, у пациентов с хроническими заболеваниями, у которых мокроту надо разжижать (например, у пациентов с муковисцидозом). Здоровому пациенту разжижающие препараты, как правило, не нужны.
Нужны ли антибиотики?
Антибиотики не проникают в ткань бронхов. Поэтому при бронхите – и при вирусном, и при бактериальном – антибиотики не нужны. За исключением пациентов с хроническими легочными заболеваниями, типа ХОБЛ (хроническая обструктивная болезнь легких) или муковисцидоза.
Может ли острый бронхит превратиться в хронический?
Острый бронхит проходит самостоятельно. Хронический – формируется у курящих людей, у людей, подвергающихся какому-то регулярному воздействию вредностей в силу профессии (например, пылевой бронхит у шахтеров), у пациентов с бронхиальной астмой. Перейти из острой формы в хроническую бронхит не может, это две абсолютно разных формы.
Удаление миндалин может привести к хроническому бронхиту?
Некоторые пациенты действительно отмечают, что бронхиты у них возникают более часто или стали более длительными. Но каких-то однозначных данных, указывающих на то, что удаление миндалин приводит к хроническом бронхиту, на сегодняшний день нет.
Помогают ли народные средства при бронхите
Они обладают отвлекающим действием, поэтому, если человеку комфортно во время бронхита пить чай с медом, лимоном или с имбирем – пусть пьет. На излечение это никаким образом не влияет.
Профилактика бронхита – такая существует?
Отказ от курения, поддержание чистоты в доме. Если окна выходят на большое шоссе, то окна надо закрывать и ставить какие-то фильтры. Против некоторых вирусов есть прививки – например, вакцинация от гриппа, вакцинация от пневмококковых инфекций. Это тоже профилактика в том числе бронхитов.
Острый бронхит | Remedium.ru
Информация только для специалистов в сфере медицины, фармации и здравоохранения!
М.А.КУЦЕНКО, к.м.н., доцент, И.А.БАРАНОВА, д.м.н., профессор, РГМУ, НИИ пульмонологии МЗ РФ, Москва
Наиболее часто встречающейся проблемой общей терапевтической практики являются острые инфекции респираторного тракта с кашлем в качестве ведущего клинического признака [1,2], в том числе ОБ. Например, в США из 30 млн амбулаторных обращений по поводу кашля более 12 млн (>40%) случаев были обусловлены именно этим заболеванием.
Эпидемиологическая оценка заболеваемости острым бронхитом затруднена, т.к. в нашей стране он чаще всего подменяется диагнозом острая респираторная вирусная инфекция (ОРВИ). В Европе и Северной Америке часто используют диагноз «острый кашель», что также не всегда соответствует поражению бронхов и может свидетельствовать о заболевании верхних дыхательных путей (остром фарингите, остром ларингите и др.). Большинство исследователей считают, что общая заболеваемость в популяции составляет около 5% [3,4].
Следует отметить значительные колебания в зависимости от особенностей выборки и сезона. Например, в осенне-зимний период в коллективах (детских садах, школах, вузах и т.д.) заболеваемость может достигать 40%.
Острый неосложненный бронхит (ОБ) – острое или подострое заболевание с самолимитированным течением, возникающее у здоровых людей и характеризующееся кашлем, длящемся не более 2-3 недель с отделением или без отделения мокроты, часто сопровождающееся другими симптомами со стороны верхних дыхательных путей, при отсутствии другой диагностической альтернативы (пневмонии, обострения хронического бронхита и др.) [3,5].
Кажется, что лечение этого заболевания не должно вызывать трудностей, но это обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом ОБ, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и при интерпретации клинических данных, и при выборе тактики терапии. Наиболее проблемными являются два ключевых момента, требующие особо пристального внимания: неоправданно широкое использование антибиотиков для лечения ОБ и гиподиагностика внебольничной пневмонии за счет постановки диагноза ОБ.
Несмотря на то что все руководства, основанные на принципах доказательной медицины, ограничивают использование антибиотиков при остром бронхите из-за малой эффективности, на практике их назначают достаточно часто [6]. Эта ситуация усугубляется тем, что основной причиной назначения антибиотиков в амбулаторной практике (до 75% случаев) являются именно инфекции дыхательных путей.
Гиперназначение антибиотиков имеет серьезные последствия: повышается риск развития побочных эффектов [2], увеличиваются расходы на лечение [7], появляются новые антибиотикорезистентные штаммы микроорганизмов [8].
Гиперназначение антибиотиков имеет серьезные последствия: повышается риск развития побочных эффектов, увеличиваются расходы на лечение, появляются новые антибиотикорезистентные штаммы микроорганизмов.
В то же время некоторые исследователи пытаются оправдать назначение антибактериальных средств опасностью «пропустить» пневмонию. Эта проблема особенно актуальна у нас в стране, т.к., по данным официальной статистики, в России регистрируется около 500 тыс. случаев внебольничной пневмонии в год, а эпидемиологические оценки свидетельствуют о 1,5 млн случаев [9].
ЭТИОЛОГИЯ
В большинстве (90%) случаев причиной ОБ являются респираторные вирусы, в которых удалось обнаружить возбудителей культуральными, серологическими или молекулярно-генетическими методами. Если возбудителя не удается обнаружить, ОБ, вероятнее всего, вызван вирусами, которых не удалось выявить при проведении анализа.
Результаты исследований свидетельствуют, что наиболее частыми возбудителями ОБ с поражением нижних отделов респираторного тракта являются вирусы гриппа, вирус парагриппа и респираторно-синцитиальный вирус. Верхние отделы чаще поражаются коронавирусами, аденовирусами и риновирусами, хотя нельзя полностью исключить их роль в поражении нижних отделов дыхательных путей. Например, в исследовании, проведенном D.Creer и соавт., у пациентов с ИНДП частота обнаружения риновирусов составила 33%, а вируса гриппа – только 24% [10].
При проведении исследований в отсутствие эпидемических вспышек менее чем в 10% случаев у пациентов с неосложненным ОБ находят бактериальную инфекцию. Доказано участие только следующих микроорганизмов: Bordetella pertussis, Bordetella parapertussis, Mycoplasma pneumoniae и Chlamydophila pneumoniae. «Коклюшная» этиология бронхита до последнего времени практически не рассматривалась, т.к., в связи с массовыми прививками, развитие коклюша считалось невозможным. Однако в настоящее время доказано, что иммунизация надежно предупреждает лишь развитие тяжелых форм болезни, в то время как легкие формы заболевания возможны у 40% привитых.
В настоящее время не доказано, что этиологическими факторами ОБ могут являться Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis, однако они могут стать причной развития суперинфекции у таких пациентов.
В то же время определение бактериальной или вирусной природы ОБ является принципиальным при определении этиологического фактора, т.к. это может сказаться на тактике лечения (в частности, возможном использовании антибактериальных препаратов). Некоторый интерес может представлять и определение среди возбудителей вируса гриппа, т.к. это позволит использовать специфические противогриппозные препараты (табл.1).
Следует отметить, что кроме инфекционных агентов причинами ОБ могут являться воздействие экстремальных температур воздуха и химических соединений (окислов азота, двуокиси серы, кремния, паров кислот, щелочей, бензина и т.д.). Такие случаи встречаются достаточно редко, и, как правило, причину можно легко выяснить при сборе анамнеза.
ДИАГНОСТИЧЕСКИЕ АСПЕКТЫ
В клинической картине ОБ ведущим является кашлевой синдром. Однако, в зависимости от инфекционного агента, состояния макроорганизма и локализации и обширности поражения, могут присоединяться разнообразные по выраженности сочетания интоксикационного синдрома и дыхательной недостаточности. Помимо этого, в силу вирусной природы заболевания, клиническая картина ОБ часто протекает на фоне симптомов поражения верхних дыхательных путей (ринита, фарингита, ларингита). Температура тела может быть как нормальной (при легком течении), так и фебрильной (при тяжелом течении). При поражении трахеи и крупных бронхов появляется чувство сдавления и саднения за грудиной, дискомфорта в грудной клетке, усиливающиеся при кашле. Сухой кашель может становиться влажным на 3-4 день. Частые и выраженные кашлевые репризы могут вызывать боль в нижних отделах грудной клетки и в передней брюшной стенке за счет перенапряжения мышц. При среднетяжелом и тяжелом течении появляется одышка. Физикальные методы исследования обычно малоинформативны. Только при аускультации легких (и то не всегда) можно выслушать жесткое дыхание и рассеянные хрипы, тембр которых будет определяться свойствами и количеством мокроты в просвете бронхов и степенью нарушения бронхиальной проходимости отечно-воспалительного или бронхоспастического механизмов. Выраженных изменений состава периферической крови не отмечается.
Дифференциальную диагностику необходимо проводить, прежде всего, с внебольничной пневмонией, причем важную роль играют лабораторные и инструментальные методы исследования.
Рентгенологическое исследование необходимо назначать пациентам пожилого и старческого возраста при наличии влажных мелко- и крупнопузырчатых хрипов, а также крепитирующих хрипов на вдохе на стороне поражения тахикардии (>100 уд/мин), одышки (>24 в мин) или температуры тела >38°C [11,12] (рис. 1). На практике дифференциальным признаком бактериальной и вирусной этиологии ОБ является характер мокроты. Однако «гнойность» мокроты не является достаточным предиктором бактериальной инфекции [13].
У пациентов с пароксизмами кашля крайне важно исключить коклюш, для чего необходимо провести культуральное исследование мокроты и назофарингеальных смывов, хотя подобная методика не обладает достаточной чувствительностью [14]. В связи с этим предпочтительнее использовать более высокочувствительный метод — проведение полимеразно-цепной реакции (ПЦР) с выявлением специфических антигенов [15].
Длительное (более 14 дней) наличие кашля может свидетельствовать о том, что возможными этиологическими факторами являются M. pneumoniae и C. pneumoniae.
Длительное (более 14 дней) наличие кашля может свидетельствовать о том, что возможными этиологическими факторами являются M. pneumoniae и C. pneumoniae.
При подозрении на процесс, вызванный C. pneumoniae, Американский центр по контролю за заболеваемостью (CDC) рекомендует использовать ПЦР-диагностику, а также реакцию микроиммунофлюоресценции (положительным считается не менее чем 4-кратное повышение титра). [16,17]. В настоящее время не существует общепризнанных стандартов для выявления микоплазменной инфекции [18], однако возможными методами являются ПЦР-диагностика, повышение титра иммуноглобулина М или определение титра антител в реакции холодовой агглютинации (1:64 и выше) [19,20].
ЛЕЧЕНИЕ
Основными направлениями лечения ОБ являются этиотропная, патогенетическая и симптоматическая терапия, комбинация которых зависит от этиологического фактора и тяжести симптоматики.
В большинстве случаев этиотропная терапия не является необходимой и применяется только в случаях, когда доказано, что причиной ОБ является бактериальная флора или вирус гриппа.
В большинстве случаев этиотропная терапия не является необходимой и применяется только в случаях, когда доказано, что причиной ОБ является бактериальная флора или вирус гриппа.
ПРОТИВОВИРУСНАЯ ТЕРАПИЯ
Для лечения ОБ, вызванного вирусом гриппа, в качестве этиопатогенетического лечения используют 4 группы препаратов: индукторы интерферона (арбидол), ингибиторы дегидрогеназы инозинмонофосфата (рибавирин), блокаторы М2-каналов (римантадин) и ингибиторы нейраминидазы (осельтамивир, занамивир). Однако в международных рекомендациях представлены только препараты последних 2 групп. При этом ингибиторы нейраминидазы имеют определенное преимущество, т.к. активны против вирусов гриппа А и В, в то время как римантадин – только против А. С другой стороны, их использование имеет возрастные ограничения: занамивир разрешен к использованию у пациентов старше 12 лет, а осельтамивир – старше 18 лет.
Наилучшие результаты с помощью этих препаратов достигаются в режиме профилактического назначения (70-90%). Лечебный эффект менее выражен и достигается только при назначении в первые 48 часов от начала заболевания.
Противовирусное действие римантадина связано с блокадой ионного М2-канала вируса, что препятствует высвобождению вирусного генома и репликации вируса. Использование римантадина по ступенчатой схеме (1-й день – 300 мг/сут, 2-3 дни – по 200 мг/сут, 4-й день – 100 мг/сут) позволяет снизить не только выраженность симптоматики, но и ее продолжительность. Нежелательные явления на фоне терапии римантадином (диспепсия, гастралгия, головокружение, бессонница, тремор) нечасты и редко бывают клинически выраженными.
Недостатком ремантадина является быстрое развитие резистентности вируса гриппа в течение 5-7 дней, именно этот срок лимитирует использование римантадина у пациентов с ОБ, вызванным вирусом гриппа.
В 1999 г. для лечения гриппа в рекомендации были введены противовирусные препараты группы ингибиторов нейраминидазы. Препараты этой группы, блокируя нейраминидазу (сиалидазу), нарушают способность вирусов проникать в здоровые клетки, ограничивая таким образом дальнейшее распространение вируса. Они также снижают продукцию некоторых цитокинов (интерлейкина-1 и тумор-некротического фактора), что ведет к редукции локальных воспалительных реакций и снижению общих проявлений интоксикационного синдрома.
Занамивир обладает крайне низкой биодоступностью при приеме per os, поэтому его применяют ингаляционно. Такой метод введения не очень удобен для пациентов, но это компенсируется редукцией побочных эффектов со стороны желудочно-кишечного тракта. С другой стороны, препарат следует с осторожностью назначать пациентам с обструктивными заболеваниями, т.к. он может ухудшать показатели бронхиальной проходимости.
Осельтамивир назначают перорально в дозе 150 мг/сут в течение 5 дней. Наиболее частыми побочными эффектами его применения являются тошнота и рвота. Следует отметить, что, несмотря на частую встречаемость этих побочных эффектов (10 и 9% соответственно) в первые дни приема, большинство пациентов в состоянии пройти полный курс терапии.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ
Как уже упоминалось выше, рутинное назначение антибактериальных препаратов при ОБ является неоправданным как с клинической, так и с экономической точек зрения. В ходе исследований, проводимых в последние десятилетия, не были продемонстрированы их преимущества перед плацебо. [1,21]. В связи с этим в некоторых странах появились образовательные программы, направленные на снижение назначений антибиотиков при ОБ. В Австралии такая программа приобрела статус национальной, что позволило снизить частоту назначения антибактериальных препаратов на 10% за 3 года [22].
Антибактериальные препараты при неосложненном ОБ целесообразно применять при коклюше, а также затяжном бронхите, когда оправдываются подозрения о его микоплазменной или хламидийной природе. В этих случаях предпочтительнее назначать макролиды. Выбор конкретного макролидного антибиотика всегда остается за врачом, однако следует отметить, что использование эритромицина (0,25-0,5 г 4 раза в сутки в течение 14 дней) ограничено. Причиной недостаточной комплаентности является большая кратность (4 раза в день) и неудобство приема препарата: эритромицин разрушается в кислой среде, поэтому пациент должен принимать пищу 4 раза в день «по часам» и лишь затем – антибиотик. Более правильным представляется назначение антибактериальных препаратов 1-2-кратного применения в сутки (кларитромицина, азитромицина) [11], т.к. в этом случае абсолютное большинство пациентов будут придерживаться назначенного режима лечения [23].
ДРУГИЕ НАПРАВЛЕНИЯ ТЕРАПИИ
Терапия также должна быть направлена на борьбу с кашлем и проявлениями интоксикации. В зависимости от характеристик кашлевого синдрома назначают противокашлевые или мукоактивные препараты.
В генезе непродуктивного кашля играют роль три фактора: воспаление, гиперреактивность и трахеобронхиальная дистония. Изнуряющий кашель в основном связан с двумя последними причинами, поэтому в таких случаях необходимо применение противокашлевых препаратов.
Если причиной кашля является гиперреактивность, то целесообразно использовать b2-агонисты короткого действия (сальбутамол, фенотерол), чья эффективность была подтверждена результатами контролируемых исследований. Обязательным показанием к назначению b2-агонистов является появление в клинической картине бронхообструктивного синдрома.
Если кашель сопровождается отделением вязкой мокроты, предпочтение следует отдать муколитическим препаратам (N-ацетилцистеину) или препаратам смешанного действия (амброксолу) (рис. 2).
N-ацетилцистеин обладает дополнительными преимуществами за счет выраженного антиоксидантного эффекта, снижающего действие агрессивных факторов на эпителий бронхов и ускоряющего процессы его репарации.
Хороший эффект при лечении ОБ оказывают препараты растительного происхождения, т.к. кроме мокроторазжижающего эффекта за счет увеличения секреции жидкой слизи с высоким содержанием сиаломуцинов они активируют моторику бронхиол и реснитчатого эпителия слизистой оболочки бронхов.
Для снижения явлений интоксикационного синдрома применяют нестероидные противовоспалительные препараты. Предпочтение, как правило, отдается парацетамолу, основными фармакологическими эффектами которого являются анальгезирующее, антипиретическое и умеренно выраженное противовоспалительное действие. Также он оказывает стимулирующий эффект на ряд факторов иммунной системы и обладает мембраностабилизирующим действием. Выявлено стимулирующее влияние парацетамола на пролиферацию Т–лимфоцитов. Иммуностимулирующие эффекты являются дозозависимыми, причем при назначении препарата в низких дозах эффект выражен слабо, при использовании в средних терапевтических дозах наблюдается пропорциональная зависимость, а дальнейшее повышение доз не сопровождается повышением эффективности [24].
Литература
1. Becker L., Glazier R., McIsaac W., Smucny J. Antibiotics for acute bronchitis (Cochrane Review). The Cochrane Library 2003; issue 4. Chichester UK: John Wiley.
2. Arroll B., Kenealy T. Antibiotics for the common cold (Cochrane Review). The Cochrane Library 2003; issue 4. Chichester UK: John Wiley.
3. Macfarlane J., Holmes W., Gard P., Macfarlane R., Rose D., Weston V., Leinonen M., Saikku P., Myint S. Prospective study of the incidence, aetiology and outcome of adult lower respiratory tract illness in the community. Thorax 2001; 56:109-114.
4. Benson V., Marano M.A. Current estimates from the National Health Interview Survey, 1995. Vital and health statistics. Series 10. No.199. Hyattsville, MD: National Center for Health Statistics, October 1998.
5. Gonzales R., Barrett P.H.Jr., Crane L.A., Steiner J.F. Factors associated with antibiotic use for acute bronchitis. J Gen Intern Med. 1998;13:541-548
6. Shapiro E. Injudicious antibiotic use: an unforeseen consequence of the emphasis on patient satisfaction? Clin Ther 2002; 24: 197–204.
7. Mainous G III., Hueston W.J. The cost of antibiotics in treating upper respiratory tract infections in a medicaid population. Arch Fam Med 1998; 7: 45–49.
8. Belongia E.A., Schwartz B. Strategies for promoting judicious use of antibiotics by doctors and patients. Br Med J 1998; 317: 668–671.
9. Чучалин А.Г. Федеральная программа по диагностике и лечению внебольничной пневмонии. Consilium Medicum, 2003
10. Creer D.D., Dilworth J.P., Gillespie S.H., Johnston A.R., Johnston S.L., Ling C., Patel S., Sanderson G., Wallace P.G., McHugh T.D. Aetiological role of viral and bacterial infections in acute adult lower respiratory tract infection (LRTI) in primary care. Thorax 2006;61:75-79.
11. Snow V., Mottur-Pilson C., Gonzales R. Principles of appropriate antibiotic use for treatment of acute bronchitis in adults. Ann. Intern Med 2001; 134: 518-520.
12. Gonzales R., Bartlett J.G., Besser R.E., et al. Principles of appropriate antibiotic use for treatment of uncomplicated acute bronchitis: background. Ann. Intern. Med. 2001; 134: 521.
13. Gonzales R., Steiner J.F., Lum A., Barrett P.H.Jr. Decreasing antibiotic use in ambulatory practice: impact of a multidimensional intervention on the treatment of uncomplicated acute bronchitis in adults. JAMA. 1999; 281: 1512.
14. Hoppe J.E. Methods for isolation of Bordetella pertussis from patients with whooping cough. Eur. J. Clin. Microbiol. Infect .Dis. 1988; 7: 616.
15. Meade B.D., Bollen A. Recommendations for use of the polymerase chain reaction in the diagnosis of Bordetella pertussis infections. J. Med. Microbiol. 1994; 41: 51.
16. Dowell S.F., Peeling R.W., Boman J., et al. Standardizing Chlamydia pneumoniae assays: recommendations from the Centers for Disease Control and Prevention (USA) and the Laboratory Centre for Disease Control (Canada). Clin. Infect. Dis. 2001; 33: 492.
17. Gaydos C.A., Quinn T.C., Eiden J.J. Identification of Chlamydia pneumoniae by DNA amplification of the 16S rRNA gene. J. Clin. Microbiol. 1992; 30: 796.
18. Bartlett J.G., Dowell S.F., Mandell L.A., et al. Practice guidelines for the management of community-acquired pneumonia in adults. Infectious Diseases Society of America. Clin. Infect. Dis. 2000; 31: 347.
19. Uldum S.A., Jensen J.S., Sondergard-Anderson J., et al. Enzyme immunoassay for detection of immunoglobulin M (IgM) and IgG antibodies to Mycoplasma pneumoniae. J. Clin. Microbiol. 1992; 30: 1198.
20. Dular R., Kajioka R., Kasatiya S. Comparison of Gen-Probe commercial kit and culture technique for the diagnosis of Mycoplasma pneumoniae infection. J. Clin. Microbiol. 1988; 26: 1068.
21. Fahey T., Stocks N., Thomas T. Quantitative systematic review of randomised controlled trials comparing antibiotic with placebo foe acute coudh in adults. Br.Med.J.1998; 316:906-910.
22. Wutzke S., Artist M., Kehoe L., Fletcher M., Mackson J., Weekes L. Evaluation of a national programme to reduce inappropriate use of antibiotics for upper respiratory tract infections: effects on consumer awareness, beliefs, attitudes and behaviour in Australia. Health Promotion Int. 2007. 22(1):53-64.
23. Eisen S.A., Miller D.K., Woodward R.S., Spitznagel E., Przybeck T.R. The effect of prescribed daily dose frequency on patient medication compliance. Arch Int Med 1990; 150: 1881-1884.
24. Крюков А.И., Туровский А.Б. Симптоматическая терапия при острых респираторных заболеваниях. Справочник поликлинического врача. Том 04/№4/2005.
Рисунки, таблицы — в приложении
Как лечить бронхит у детей? Острый, хронический.4 совета по уходу
Каждый год около 10% детей заболевают бронхитом. Чаще всего страдают самые маленькие – малыши трех-пяти лет. Обычно болезнь развивается как осложнение после простуды или гриппа. Однако не все родители знают, какое лечение бронхита – правильное.
В этой статье мы расскажем, как предотвратить эту болезнь, а столкнувшись, не довести до серьезных последствий.
Что такое бронхит?
Бронхит – это воспаление слизистой оболочки бронхов. Бронхи – это один из элементов дыхательной системы человека. Наряду с гортанью, трахеями и легкими, бронхи относятся к нижним дыхательным путям. Рассмотреть невооруженном глазом бронхи нельзя — они спрятаны в грудной клетке, примерно на уровне 5-6 грудного позвонка.
Бронхи переносят кислород до альвеол от трахеи. Причем, очищают его от бактерий, частичек пыли и даже некоторых ядовитых примесей. Благодаря бронхам, организм получает уже теплый и влажный воздух – поэтому так важно следить за их состоянием. Особенно у самых маленьких – детский иммунитет еще очень слаб, и мускулатура дыхательных путей недостаточно крепкая.
Каким бывает детский бронхит?
Чтобы родителям понять, как вылечить бронхит у детей, стоит сначала выяснить, с каким именно недугом вы столкнулись. Педиатры выделяют три типа бронхита у детей.
- Инфекционный.
- Аллергический.
- Механический.
Инфекционный бронхит – самый распространенный. 99% детских бронхитов имеют инфекционную природу. Здесь виноваты микробы, попадающие в организм ребенка через нос или горло. Слизистую оболочку бронхов очень «любит» вирус гриппа, поэтому именно грипп чаще всего и вызывает бронхит.
Аллергический бронхит возникает как реакция детского организма на аллергены – вещества-раздражители. Это могут быть пары бензина, угарный газ, пыль, бытовая химия или шерсть животных.
Механический бронхит диагностируют, когда в бронхи попадают инородные тела, например, крошки. Они начинают разлагаться и могут вызвать воспаление.
Воспалительный процесс в бронхах может развиваться и протекать по-разному. В зависимости от его продолжительности и цикличности, детский бронхит бывает острым или хроническим. О симптомах и способах лечения каждого из них расскажем далее.
Острый и хронический бронхит у детей – какой опаснее?
В большинстве случаев дети страдают от острого бронхита. Его симптомы очень похожи на ОРВИ. Малыш кашляет, хлюпает носом, жалуется на больное горло. «Грудной» кашель, температура, слабость и недомогание дополняются мокротой — своеобразным «спутником» бронхита.
Как правило, острым бронхитом дети болеют не больше двух-трех недель. При правильном и своевременном лечении малыши переносят болезнь легко и не страдают потом от осложнений. О способах лечения детского острого бронхита поговорим далее.
Повышенного внимания со стороны родителей требует хронический бронхит. Он относится к числу самых трудноизлечимых заболеваний. Кашель наблюдается длительное время, мокрота отделяется плохо, она гнойная. У детей такой бронхит диагностируется заметно реже, чем у взрослых.
Как лечить бронхит у детей?
Детские врачи утверждают: бронхит и антибиотики в 99% случаях не имеют друг к другу никакого отношения. Острый бронхит — следствие вирусной инфекции, а здесь антибиотики не требуются. Врач может их назначить,если обнаружит признаки бактериальной инфекции.
Родители должны понять раз и навсегда: назначение антибиотиков при остром бронхите не уменьшит, а увеличит вероятность осложнений у вашего чада. Поэтому не требуйте с педиатра рецепта с антибиотиками.
Тогда чем помочь ребенку? Не смотреть же, как он мучается, «откашливая» грудную клетку? – скажут родители. Как отмечают сами врачи, поставить ребенка на ноги в данном случае смогут только мамы и папы, обеспечив крохе комфортный уход. Вот четыре рекомендации:
№1. Давайте ребенку много жидкости, чтобы улучшить отхождение мокроты.
№2. Следите за воздухом – в комнате должно умеренно влажно и прохладно.
№3. Регулярно проветривайте помещения.
№4. Делайте ребенку массаж, чтобы мокрота быстрее выводилась из бронхов. Важно: если у малыша повышенная температура, процедуру лучше отложить.
С острым бронхитом разобрались. А «поддается» ли лечению хронический бронхит?
Основная причина развития хронического бронхита – склонность малыша к частым инфекционным заболеваниям и критично низкий уровень иммунитета. Лечить бронхит у детей возможно только комплексным методом. Врач, осмотрев ребенка, вместе с медицинскими препаратами назначит дополнительные лечебные процедуры.
Галотерапия (соляные комнаты), физиотерапия, лечебный массаж, дыхательная гимнастика – эти методики повышают защитные функции детского организма и благоприятно воздействуют на органы дыхания. Комплексно такие программы можно встретить в санаториях.
Специальная оздоровительная программа лечения органов дыхания разработана в санатории «Машук Аква-Терм». В уникальных природных условиях – чистейший воздух кавказских гор, минеральные воды, сосновый бор – лечение хронического детского бронхита – наиболее эффективно.
Для каждого ребенка курс лечения в санатории определяется строго индивидуально.
Здоровья вам и вашим детям!
Терапия » Острый бронхит: диагностика и лечение
Острый бронхит: диагностика и лечение
А.А. Зайцев
ФГКУ «Главный военный клинический госпиталь им. акад. Н.Н. Бурденко», пульмонологическое отделение, г. Москва
В статье представлен обзор современных методов диагностики, лечения и профилактики острого бронхита (ОБ). Отмечается преобладание вирусной природы ОБ, что ставит под сомнение целесообразность назначения антибактериальных средств. Применение антибиотиков при вирусных ОБ с целью профилактики бактериальных осложнений также сомнительно, т.к. эффективность такого подхода не имеет серьезной доказательной базы. При гриппозной этиологии заболевания необходима противовирусная терапия с использованием ингибиторов нейроаминидазы. Обосновывается выбор противокашлевых препаратов с учетом их механизма действия и противокашлевой активности.
Литература
- Bartlett J., Dowell S., Mandell, L., File Jr T.M., Musher D.M., Fine M.J. Practice guidelines for the management of community-acquired pneumonia in adults. Infectious Diseases Society of America. Clin. Infect. Dis. 2000;31:347–82.
- Wenzel R., Fowler A. Acute вronchitis. Clinical practice. N. Engl. J. Med. 2006;355:2125–30.
- Albert R. Diagnosis and treatment of acute bronchitis. Am. Fam. Physician. 2010;82(11):1345–50.
- Зайцев А.А. Острый бронхит. Фарматека. 2015;14:92–7.
- Worrall G. Acute bronchitis. Can. Fam. Physician. 2008;54(2):238–9.
- Knutson D., Braun C. Diagnosis and management of acute bronchitis. Am. Fam. Physician. 2002;65(10):2039–44.
- Wark P. Bronchitis (acute). Clin. Evid. 2011:1508.
- Meza R.A. The management of acute bronchitis in general practice results from the Australian morbidity and treatment survey. Aust. Fam. Physician. 1994;23:1550–3.
- Ott S., Rohde G., Lepper P., Hauptmeier B., Bals R., Pletz M.W., Schumann C., Steininger C., Kleines M., Geerdes-Fenge H. The impact of viruses in lower respiratory tract infections of the adult. Part II: acute bronchitis, acute exacerbated COPD, pneumonia, and influenza. Pneumologie. 2010;64(1):18–27.
- Зайцев А.А., Овчинников Ю.В., Кондратьева Т.В. Биологические маркеры воспаления при внебольничной пневмонии. Consilium medicum. 2014;11:36–41.
- Woodhead M., Blasi F., Ewig S., Garau J., Huchon G., Ieven M., Ortqvist A., Schaberg T., Torres A., van der Heijden G., Read R., Verheij T.J. Guidelines for the management of adult lower respiratory tract infections – full version. Clin. Microbiol. Infect. 2011; Suppl. 6:E1–59.
- Bent S., Saint S., Vittinghoff E., Grady D. Antibiotics in acute bronchitis: a meta-analysis. Am. J. Med. 1999;107:62–7.
- Huang N., Morlock L., Lee C.-H., Chen L.-S., Chou Y.-J. Antibiotic prescribing for children with nasopharyngitis (Common Colds), upper respiratory infections, and bronchitis. Who have health-professional parents. Pediatrics. 2005;116(4):826–32.
- Llor C., Moragas A., Bayona C., Morros R., Pera H., Cots J.M., Fernández Y., Miravitlles M., Boada A. Effectiveness of anti-inflammatory treatment versus antibiotic therapy and placebo for patients with non-complicated acute bronchitis with purulent sputum. The BAAP Study protocol. BMC Pulm. Med. 2011;11:38.
- Smucny J., Fahey T., Becker L., Glazier R., McIsaac W. Antibiotics for acute bronchitis. Cochrane Database Syst. Rev. 2000;4:245.
- Зайцев А.А., Оковитый С.В. Кашель: дифференциальная диагностика и фармакотерапия. Терапевтический архив. 2014;12:85–91.
- Smucny J., Flynn C., Becker L., Glazier R. Beta2-agonists for acute bronchitis. Cochrane Database Syst. Rev. 2004;1:1726.
- Evrard Y., Kato G., Bodinier M. C., Chapelean B. Fenspiride and inflammation in experimental pharmacology. Eur. Resp. rev., 1991;1(rev. 2):93–100.
- Lima M. C. R., Hatmi M., Martins M. A., Silva P.M., Malanchère E., Cordeiro R.N., Vargaftig B.B. Mediators of inflammation and antagonism of experimental pleurisy in the rat by fenspiride. Rhinology. 1988;4:85–92.
- Olivieri D., Del Donno M. Efficacy of fenspiride on mucociliary transport. Double-blind with placebo trial. Bull. Eur. Physiopathol. Respir. 1987;23 (Suppl. 12).
- Pinelli E., Cambon C., Crambes O., Pipy B. Inhibition of LPS-induced TNF-alfa production in mouse inflammatory macrophages by fenspiride. Eur. Resp. J. 1993;6 (Suppl. 17):3055–P0776.
- Плуса Т., Новацка Д. Эффективность и переносимость фенсперида у взрослых больных с острыми респираторными заболеваниями. Лечащий врач. 2000;1:51–3.
- Белевский А.С. Возможности оптимизации терапии острых бронхитов на фоне ОРВИ. Лечащий врач. 2001;8:58–61.
- Романова Т.А., Сысоева Н.Я., Руднева Е.И., Рубцова Л.В., Восковская Л.Н. Клиническая эффективность препарата Эреспал в комплексном лечении острого обструктивного бронхита у детей. Педиатрия. 2013;92(5):98–102.
Об авторах / Для корреспонденции
Андрей Алексеевич Зайцев, д.м.н., главный пульмонолог ФГКУ «Главный военный клинический госпиталь им. акад. Н.Н. Бурденко». Адрес: 105229, г. Москва, Госпитальная площадь, д. 3. Телефон: (499) 263-10-47. E-mail: [email protected]
Похожие статьи
Противомикробные, противокашлевые / отхаркивающие средства, бронходилататоры, кортикостероиды, системные, кортикостероиды, ингаляционные, противовирусные средства, анальгетики / жаропонижающие
Автор
Джазила Файяз, DO Лечащий врач, отделение легочной медицины и медицины сна, медицинский директор лаборатории сна, больница Юнити
Джазила Файяз, DO является членом следующих медицинских обществ: Американская академия медицины сна, Американский колледж грудной клетки Врачи, Американское торакальное общество
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Роджер Б. Оладе, доктор медицины, магистр здравоохранения Медицинский директор, Genesis Health Group
Роджер Б. Оладе, доктор медицины, магистр здравоохранения является членом следующих медицинских обществ: Американский колледж профессиональной и экологической медицины, Американский колледж врачей
Раскрытие информации: Нечего раскрывать.
Клаус-Дитер Лесснау, доктор медицины, FCCP Бывший клинический адъюнкт-профессор медицины Школы медицины Нью-Йоркского университета; Медицинский директор лаборатории легочной физиологии, директор по исследованиям в области легочной медицины, медицинское отделение, отделение легочной медицины, больница Ленокс Хилл
Клаус-Дитер Лесснау, доктор медицины, FCCP является членом следующих медицинских обществ: Американский колледж грудных врачей , Американский колледж врачей, Американская медицинская ассоциация, Американское торакальное общество, Общество интенсивной терапии
Раскрытие: Ничего не раскрывать.
Главный редактор
Заб Мосенифар, доктор медицины, FACP, FCCP Джери и Ричард Браверман, заведующий кафедрой легочной медицины и реанимации, профессор и исполнительный заместитель председателя медицинского факультета, медицинский директор Института легких женской гильдии, Медицинский центр Сидарс Синай, Калифорнийский университет Лос-Анджелес, Медицинская школа Дэвида Геффена
Заб Мосенифар, доктор медицины, FACP, FCCP является членом следующих медицинских обществ: Американский колледж грудных врачей, Американский колледж врачей, Американская федерация медицинских исследований, Американское торакальное общество
Раскрытие информации : Нечего раскрывать.
Благодарности
Пол Блэкберн, DO, FACOEP, FACEP Лечащий врач, отделение неотложной медицины, Медицинский центр Maricopa
Пол Блэкберн, DO, FACOEP, FACEP, является членом следующих медицинских обществ: Американский колледж врачей неотложной помощи, Американский колледж врачей неотложной помощи остеопатии, Американская медицинская ассоциация и Медицинская ассоциация Аризоны
Раскрытие: Ничего не раскрывать.
Дэвид Ф.М. Браун, доктор медицины Доцент, Отделение неотложной медицины, Гарвардская медицинская школа; Заместитель председателя, Отделение неотложной медицины, Массачусетская больница общего профиля
Дэвид Ф.М. Браун, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие информации: роялти за учебники Липпинкотта; Учебник Wiley: роялти
Али Хмиди, MD Врач-резидент, отделение внутренней медицины, Бруклинский больничный центр, Медицинский колледж Вейл Корнелл
Раскрытие: Ничего не раскрывать.
Джеффри Насименто, DO, MS Сотрудник, Отделение легочной медицины, Госпиталь Ленокс Хилл
Джеффри Насименто, доктор медицины, магистр медицины, является членом следующих медицинских обществ: Американского колледжа грудных врачей, Американской медицинской ассоциации, Американской остеопатической ассоциации, Американского торакального общества, Медицинского общества округа Нью-Йорк и Общества интенсивной терапии
Раскрытие: Ничего не раскрывать.
Роберт О’Коннор, доктор медицины, магистр здравоохранения Профессор и заведующий кафедрой неотложной медицины, Система здравоохранения Университета Вирджинии
Роберт О’Коннор, доктор медицины, магистр здравоохранения, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американского колледжа врачей, Американской кардиологической ассоциации, Американской медицинской ассоциации, Медицинского общества штата Делавэр. , Национальная ассоциация врачей скорой медицинской помощи, Общество академической неотложной медицины и Общество медицины дикой природы
Раскрытие: Ничего не раскрывать.
Самуэль Онг, MD Приглашенный доцент, отделение неотложной медицины, Olive View-UCLA Medical Center
Раскрытие: Ничего не раскрывать.
Самер Кара, доктор медицинских наук Консультант по критическому лечению легких, отделение внутренней медицины, отделение легочной и интенсивной терапии, Бруклинский госпитальный центр и Корнельский университет
Самер Кара, доктор медицины, является членом следующих медицинских обществ: Американский колледж реанимации
Раскрытие: Ничего не раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Получите рецепт от бронхита онлайн. Запросить онлайн-рецепт на лечение острого бронхита и получить поблизости лекарство от бронхита
- Запросить онлайн-лечение бронхита
- Прозрачные цены
- Доступны рецепты в тот же день
Бронхит — Обзор лекарств
Бронхит — это состояние, при котором воспаляются определенные участки легких — бронхи.Через Push Health вы можете запросить рецепт на лекарство от бронхита онлайн и получить лечение бронхита в местной аптеке.
Бронхит — обзор
Бронхит — это заболевание, которое характеризуется инфекцией легких. Бронхит встречается довольно часто. Основным признаком бронхита является кашель — результат воспаления дыхательных путей в легочной системе и чрезмерного выделения слизи. Другие симптомы бронхита включают чувство дискомфорта в груди, чувство усталости и утомляемость.Инфекции бронхита вызываются бактериями, вирусами и даже раздражающими химическими веществами или веществами из окружающей среды, которые попадают в легкие.
Стратегии лечения бронхита
Некоторые формы бронхита не требуют специального лечения, поскольку симптомы бронхита проходят сами по себе. Симптомы бронхита, которые обычно проходят самостоятельно, включают бронхит, вызванный вирусами, а иногда и незначительное воздействие факторов окружающей среды, таких как курение. К сожалению, когда принимается решение о лечении бронхита, часто бывает непросто определить, были ли симптомы острого бронхита вызваны бактериями или другой причиной.
Лекарства от бронхита — обзор
Один класс лекарств, используемых для лечения бронхита, — это антибиотики, включая азитромицин (Зитромакс), эритромицин (Эритроцин), амоксициллин / клавулановую кислоту (Аугментин) и доксициклин. Помимо антибиотиков, для уменьшения симптомов острых инфекций бронхита иногда используются лекарства, такие как ингаляторы с бронходилататорами, такие как альбутерол, и средства для подавления кашля, такие как бензонатат.
Лечение бронхита — антибиотики
Одним из лекарств, используемых для лечения симптомов острого бронхита, является азитромицин.Азитромицин продается в виде удобной блистерной упаковки, известной как Z-pak. При отсутствии противопоказаний азитромицин часто является препаратом первого выбора для лечения бронхита. Некоторые люди не могут принимать антибиотики группы макролидов, и в этих условиях иногда используется Аугментин. Доксициклин — еще один тип антибиотиков, который иногда назначают для лечения бронхита. Цефдинир также иногда используется при лечении обострений хронического бронхита.
Запросить лекарства от бронхита »
Антибиотики от бронхита — побочные эффекты
Все лекарства, включая лекарства, используемые для лечения симптомов острого бронхита, могут вызывать побочные эффекты.Общие побочные эффекты лекарств от бронхита включают тошноту, рвоту, расстройство желудка и сыпь. В зависимости от лекарства, более серьезные побочные эффекты включают проблемы с нервной системой или сердцем. Также лекарства, используемые для лечения бронхита, как и все лекарства, могут вызывать аллергическую реакцию у восприимчивых людей. Прежде чем принимать лекарства для лечения бронхита, следует обсудить возможные побочные эффекты со своим врачом и фармацевтом.
Бронхит vs.Пневмония
Некоторые задаются вопросом, в чем разница между бронхитом и пневмонией. Один из способов сравнить бронхит и пневмонию состоит в том, что они более или менее существуют в одном и том же спектре болезней. Одно различие между бронхитом и пневмонией заключается в том, что бронхит имеет тенденцию быть более легкой по степени тяжести, в то время как пневмония обычно проявляется умеренными или тяжелыми симптомами. Пневмония также проявляется лихорадкой и мышечными болями чаще, чем бронхит. В то время как бронхит иногда проходит без приема рецептурных лекарств от бронхита, пневмония почти всегда требует медикаментозного лечения и, в тяжелых случаях, госпитализации.
Получите лечение бронхита »
Лечение бронхита — онлайн
Некоторые виды лекарств, используемых для лечения бронхита, требуют рецепта, и поэтому нельзя просто купить лекарства от бронхита, которые требуют рецепта в Интернете. Вместо этого рецептурные лекарства, используемые для лечения симптомов бронхита, должны отпускаться в аптеке по рецепту лицензированного поставщика медицинских услуг. Push Health помогает людям, страдающим симптомами бронхита, связаться с поставщиком медицинских услуг в Интернете, который может назначить лечение бронхита, если это безопасно и целесообразно.
Последнее обновление 10 мая 2021 г. Учитывая развивающийся характер медицины и науки, эта информация может быть неточной и не должна рассматриваться как медицинский совет или рекомендации по диагностике / лечению. Если у вас есть дополнительные вопросы, обратитесь к лицензированному поставщику медицинских услуг.
Бронхит, лечение антибиотиками (для взрослых)
Бронхит — это инфекция дыхательных путей (бронхов) в легких. Часто возникает при простуде.Это заболевание заразно в течение первых нескольких дней и распространяется по воздуху при кашле и чихании или при прямом контакте (прикосновение к больному, а затем прикосновение к собственным глазам, носу или рту).
Симптомы бронхита включают кашель со слизью (мокротой) и субфебрильную температуру. Бронхит обычно длится от 7 до 14 дней. Легкие случаи можно лечить простыми домашними средствами. Более тяжелая инфекция лечится антибиотиками.
Уход на дому
При уходе за собой дома соблюдайте следующие рекомендации:
Если у вас серьезные симптомы, первые 2–3 дня отдыхайте дома.Когда вы вернетесь к своим обычным занятиям, не позволяйте себе слишком уставать.
Не курите. Также держитесь подальше от пассивного курения.
Вы можете использовать отпускаемые без рецепта лекарства для контроля температуры или боли, если не было прописано другое лекарство. Если у вас хроническое заболевание печени или почек, или когда-либо была язва желудка или желудочно-кишечное кровотечение, проконсультируйтесь с врачом перед применением этих лекарств. Также поговорите со своим врачом, если вы принимаете лекарства для предотвращения образования тромбов.Никогда не следует давать аспирин лицам моложе 18 лет, страдающим вирусной инфекцией или лихорадкой. Это может вызвать серьезное повреждение печени или головного мозга.
У вас может быть пониженный аппетит, поэтому вам подойдет легкая диета. Сохраняйте водный баланс, выпивая от 6 до 8 стаканов жидкости в день. Сюда входят вода, безалкогольные напитки, спортивные напитки, соки, чай или суп. Дополнительные жидкости помогут разжижить слизь в носу и легких.
Лекарства от кашля, простуды и ангины, отпускаемые без рецепта, не сокращают продолжительность болезни, но могут помочь уменьшить ваши симптомы.Не используйте противоотечные средства, если у вас высокое кровяное давление.
Завершить прием всех антибиотиков. Делайте это, даже если уже через несколько дней вы почувствуете себя лучше.
Последующее наблюдение
Наблюдение за вашим лечащим врачом или в соответствии с рекомендациями. Если вам делали рентген или ЭКГ (электрокардиограмму), специалист рассмотрит их. Вам сообщат обо всех новых результатах анализов, которые могут повлиять на ваше лечение.
Если вам 65 лет или больше, вы курите или страдаете хроническим заболеванием легких или заболеванием, которое влияет на вашу иммунную систему, спросите своего лечащего врача о вакцинации против пневмококка и ежегодной прививки от гриппа (вакцина против гриппа).
Когда обращаться за медицинской помощью
Немедленно позвоните своему врачу в случае возникновения любого из этих событий:
Лихорадка 100,4 ° F (38 ° C) или выше, или по указанию врача
Кашель выделите больше мокроты
Слабость, сонливость, головная боль, боль в лице, боль в ушах или ригидность шеи
Позвоните
911
Позвоните 911 в случае возникновения любого из этих событий.
Кашель с кровью
Слабость, сонливость, головная боль или ригидность шеи, которые усиливаются
Проблемы с дыханием, хрипы или боль при дыхании
Избегание лечения антибиотиками у взрослых с острым бронхитом Чрезмерное использование / соответствие)
Антибиотики обходятся системе здравоохранения в миллиарды долларов ежегодно , а лечение таких состояний, как острый бронхит, увеличивает их стоимость.Текущие рекомендации не рекомендуют лечение антибиотиками острого бронхита у взрослых, которые в остальном здоровы, 1,2 , потому что чрезмерное употребление может привести к устойчивости к антибиотикам . 3
Острый бронхит почти всегда проходит сам по себе; поэтому взрослым, у которых нет других проблем со здоровьем, не следует принимать антибиотики. Обеспечение надлежащего использования антибиотиков для пациентов с острым бронхитом поможет им избежать вредных побочных эффектов и возможной устойчивости к антибиотикам с течением времени.
Избегание лечения антибиотиками у взрослых с острым бронхитом
| Год измерения | Коммерческий HMO | Коммерческий PPO | Medicaid HMO 902 902 902 902 902 | 52,3 |
|---|---|---|---|---|
| 2018 | 35,1 | 32,5 | 36,4 | |
| 2017 | 32,0 | 29.7 | 33,8 | |
| 2016 | 29,9 | 27,0 | 30,4 | |
| 2015 | 27,6 | 25,8 | 28,1 | 28,1 2013 | 26,1 | 23,8 | 26,5 |
| 2012 | 24,6 | 21,4 | 24,2 | |
| 2011 | 23,5 | 21.3 | 23,5 | |
| 2010 | 22,5 | 21,3 | 23,5 | |
| 2009 | 24,0 | 22,6 | 25,6 | |
| 25,6 | 2008 2007 | 25,4 | 29,7 | 25,9 |
| 2006 | 28,7 | 29,7 | 28,0 |
Справочные материалы
- Центры профилактики (контроля заболеваний) и2013. «Станьте умнее: знайте, когда антибиотики работают — вопросы и ответы о резистентности к антибиотикам». http://www.cdc.gov/getsmart/antibiotic-use/antibiotic-resistance-faqs.html#define-antibiotic-resistance
- «Острая болезнь кашля (острый бронхит): информационный лист для врача (взрослые)». http://www.cdc.gov/getsmart/campaign-materials/info-sheets/adult-acute-cough-illness.html
- 2013. «Умейте: знайте, когда антибиотики работают — бронхит (простуда в груди)». http://www.cdc.gov/getsmart/antibiotic-use/uri/bronchitis.html
Лечение бронхита рядом со мной — Служба неотложной помощи и приемные отделения AFC
Найдите ближайшее к вам место
Записаться на прием или прийти и быть увиденным без предварительной записи.
Наберите (864) 309-0369, чтобы узнать больше о доступном для вас лечении бронхита.
Лечение местного бронхита от кашля
У пациента с бронхитом воспаление слизистой оболочки внутри бронхов может вызвать болезненный и раздражающий кашель, который, кажется, никогда не проходит.В AFC Urgent Care опытные врачи в наших 5 удобно расположенных клиниках могут поставить вам точный диагноз и составить эффективный план лечения, чтобы вы могли как можно быстрее вылечиться от бронхита.
Какое лучшее лекарство от бронхита?
Лучшее лекарство от острого бронхита — это отдых. Хотя было бы проще, если бы вы могли принять одно лекарство, чтобы мгновенно уменьшить симптомы бронхита, это просто нереально.В большинстве случаев бронхит возникает после простуды или гриппа. Поскольку бронхит чаще вызывается вирусом, чем бактериальной инфекцией, антибиотики помогают только в определенных случаях. Обильный отдых, много жидкости, лекарства от кашля и отхаркивающие средства — вот некоторые из распространенных методов борьбы с симптомами бронхита. Пациент также может пожелать использовать ингалятор, отпускаемый по рецепту, для уменьшения давления и воспаления в бронхах.
Может ли бронхит пройти без антибиотиков?
Пациентам с острым бронхитом не всегда необходимы антибиотики.Самым важным фактором в вашем выздоровлении будет достаточный отдых, чтобы иммунная система вашего организма могла бороться с вирусом, вызывающим ваши симптомы. Некоторые лекарства, отпускаемые без рецепта, могут помочь уменьшить кашель, когда вам нужно спать, а другие могут уменьшить любую связанную с этим лихорадку или боли в теле, которые могут у вас возникнуть. Острый бронхит может пройти до месяца, если его лечить без антибиотиков.
Какие антибиотики лечат бронхит и пневмонию?
Существует несколько различных семейств антибиотиков, которые можно использовать для лечения пневмонии и бронхита, вызванных бактериальной инфекцией.Тетрациклин, амоксициллин, доксициклин и клавуланат — некоторые распространенные антибиотики, используемые для лечения бронхита. Кроме того, фторхинолоны, такие как ципрофлоксацин и левофлоксацин, и макролиды, включая азитромицин и кларитромицин, могут использоваться для лечения некоторых типов пневмонии. Ваш врач решит, будет ли полезен антибиотик в борьбе с симптомами бронхита.
Могу ли я пойти на работу с бронхитом?
Острый бронхит чаще всего вызывается вирусом, что означает, что это заразное заболевание.Поскольку бронхит заразен, а также потому, что отдых является наиболее важным фактором вашего выздоровления, ваш врач, скорее всего, порекомендует вам остаться дома и не работать в течение нескольких дней, пока вы выздоравливаете. Даже если вы чувствуете, что ваши симптомы находятся под контролем, однократный кашель или чихание может запустить микроскопические частицы в воздухе, которые могут нанести ущерб иммунной системе ваших коллег. Когда вы больны, всегда лучше оставаться дома, тем более, что определенные действия на рабочем месте или аллергены могут усугубить ваши симптомы, увеличивая общее время, в течение которого вы болеете.
Нужны ли мне антибиотики при бронхите?
Возможно, вам не потребуются антибиотики для лечения бронхита. Однако это невозможно узнать, пока вас не осмотрит сертифицированный врач. Ваш врач может лучше понять тип и тяжесть вашего бронхита, послушав ваши легкие и выполнив лабораторные тесты. После точного диагноза ваш врач сможет определить, помогут ли антибиотики вашему выздоровлению.
Нужно ли мне обращаться к врачу при бронхите?
Всегда лучше обратиться к врачу, если ваши симптомы не исчезнут сами по себе в течение нескольких дней.Посетив клинику неотложной помощи AFC, вы сможете получить точный диагноз. Ваш врач может определить, является ли ваш бронхит бактериальным или вирусным и / или перерос в пневмонию. Наши опытные врачи могут предложить более точную информацию о вариантах лечения и предоставить вам мгновенный доступ к важным лекарствам, которые помогут в вашем выздоровлении.
Как врачи лечат бронхит?
В AFC Urgent Care наши врачи понимают, что каждый пациент, которого они лечат, индивидуален.Ваше лечение бронхита будет определяться вашими индивидуальными потребностями. Некоторым пациентам потребуется только покой и препараты для подавления кашля, в то время как другим могут потребоваться антибиотики или ингалятор, чтобы открыть дыхательные пути и помочь им дышать. Когда у вас бронхит, всегда лучше обратиться к врачу, который поделится с вами своими экспертными знаниями, чтобы определить, какие методы лечения подойдут вам лучше всего, и вы сможете выздороветь как можно быстрее.
Если у вас есть бронхит или вы думаете, что заболел, обратитесь в одну из удобных клиник AFC Urgent Care в Грейтер-Изли, Паудерсвилле, Бойлинг-Спрингс, Дункане и Гринвуде, штат Южная Каролина.Вы можете записаться на прием через Интернет или просто зайти к врачу.
Легкое дыхание благодаря лечению и контролю
Причины бронхита
Триггерами бронхита признаны различные факторы, включая воздействие раздражителей (химических и загрязняющих веществ), но наиболее частыми причинами острого бронхита являются те же вирусы которые вызывают простуду и грипп. 1-3 Бактериальная инфекция также может вызывать острый бронхит. 1-3 Наиболее частой причиной хронического бронхита является употребление табака, на которое, по оценкам, приходится от 80% до 90% случаев хронического бронхита. 1-3 По данным Американской ассоциации легких, хронический бронхит является одним из двух основных типов хронической обструктивной болезни легких (ХОБЛ). 1,3,5 Большинство людей с ХОБЛ страдают как эмфиземой, так и хроническим бронхитом. 1,3,5,6
Обструкция дыхательных путей при хроническом бронхите возникает из-за того, что отек и чрезмерное выделение слизи делают бронхиолы более узкими, чем обычно. 7 Хронический бронхит может быть проявлением нескольких приступов острого бронхита в анамнезе или может иметь постепенное начало из-за длительного употребления табака или вдыхания раздражителей, таких как пассивное курение или другие загрязнители. 1,2,6,7 Наиболее частым признаком бронхита является кашель с возможным выделением мокроты; это состояние чаще всего возникает в зимние месяцы. 7,8 Другие общие признаки и симптомы бронхита представлены в онлайн-таблице 2. 7,8
ТАБЛИЦА 2: ПРИЗНАКИ И СИМПТОМЫ БРОНХИТА
Острый бронхит
Хронический бронхит
- Непрекращающийся кашель в течение 9010 или минимально продуктивный
- дней слизь окрашена, может присутствовать инфекция
- Возможна субфебрильная температура
- Болезненность или болезненность в груди при кашле
- Боль в горле от постоянного кашля
- Хронический кашель и выделение мокроты, длящиеся минимум 3 месяца
- Повышенное образование слизи
- Мокрота может быть прозрачной, желтоватой или зеленоватой в зависимости от наличия бактериальной инфекции
- Одышка, свистящее дыхание
- Частое прочищение горла
- Усталость
По материалам ссылок 7 и 8.
Ведение и лечение бронхита
Основными целями лечения как острого, так и хронического бронхита являются облегчение симптомов, предоставление пациенту возможности дышать более комфортно и улучшение общего качества жизни.
Острый бронхит
В то время как острый бронхит обычно быстро проходит у здоровых пациентов, сердечно-легочные или другие сопутствующие заболевания могут усугубить состояние. 1 Обычно лечение острого бронхита симптоматическое и может включать использование анальгетиков, жаропонижающих, противокашлевых и / или отхаркивающих средств.
Большинство случаев острого бронхита вызвано вирусами; поэтому использование антибиотиков обычно не рекомендуется. 1,2,6 Из-за чрезмерного использования антибиотиков и постоянной обеспокоенности по поводу лекарственно-устойчивых организмов CDC и другие организации здравоохранения выступают против рутинного использования антибиотиков при неосложненном бронхите, если у пациента нет бактериальной инфекции. 1,8,9 Результаты недавнего исследования показывают, что чрезмерное использование антибиотиков при остром бронхите выросло на 70% в период с 1996 по 2010 год, несмотря на рекомендации CDC. 10
Пациентам с острым бронхитом следует посоветовать бросить курить, избегать воздействия вторичного табачного дыма, внедрить правильные методы мытья рук в повседневную жизнь и поддерживать рекомендованные прививки, особенно ежегодную вакцину против гриппа. 9
Хронический бронхит
Цели лечения хронического бронхита — облегчить симптомы, предотвратить дальнейшие осложнения и замедлить прогрессирование заболевания. 1,3,9,11-13 Хронический бронхит может потребовать сочетания методов лечения, включая использование бронхолитических препаратов, ингаляционных стероидов, антибиотиков, вакцин, кислородной терапии и легочной реабилитации. 1,3,9,11-13 Два основных класса препаратов, используемых для лечения хронического бронхита, включают бронходилататоры и стероиды. 1,9,11-13 Бета-агонисты короткого действия, такие как ипратропия бромид, часто используются для купирования бронхоспазмов, одышки и хронического кашля у стабильных пациентов с хроническим бронхитом. 1,9,11-13 В некоторых случаях для контроля хронического кашля можно использовать бета-агонист длительного действия в сочетании с ингаляционными кортикостероидами. 1,9,11-13 Результаты некоторых исследований показывают, что лечение муколитиками было связано с небольшим уменьшением острых обострений у пациентов с хроническим бронхитом. 1,14 Использование антибиотиков может потребоваться при обострениях хронического бронхита, вызванных бактериальными инфекциями; наиболее часто используемые антибиотики включают макролиды, хинолоны и амоксициллин / клавуланат. 1,15,16
Некоторые исследования пришли к выводу, что наиболее эффективными мерами для лечения хронического бронхита являются отказ от курения и избегание раздражителей, особенно табачных паров. 1,9,11,13 Некоторым пациентам с хроническим бронхитом может потребоваться легочная реабилитация (при которой пациента учат упражнениям и другим способам облегчения дыхания), дополнительная кислородная терапия и изменения образа жизни, такие как отказ от курения, много отдыха и избегать раздражителей, таких как аэрозольные баллончики, пыль и химические вещества. 12 Поскольку хронический бронхит может увеличить риск легочной инфекции у пациента, пациентов следует поощрять к ежегодной вакцинации против гриппа; для защиты от пневмонии пациентам также следует рассмотреть возможность вакцинации от пневмококка. 1,17,18
Недавно одобренные лекарства
В августе 2014 года FDA одобрило ингаляционный спрей олодатерол (Striverdi Respimat, Boehringer Ingelheim), бета-агент длительного действия 2 -агонистический бронходилататор, показанный для лечения обструкция воздушного потока у пациентов с ХОБЛ, включая хронический бронхит и / или эмфизему 19 (онлайн-таблица 3).Это долгосрочное поддерживающее лекарство назначают один раз в день. Наиболее частые побочные реакции включают назофарингит, инфекцию верхних дыхательных путей, инфекцию мочевыводящих путей, кашель, головокружение, сыпь, диарею, боль в спине и артралгию. 19
ТАБЛИЦА 3: ФАРМАКОЛОГИЧЕСКИЕ ТЕРАПИИ БРОНХИТА
Класс лекарств
Показания
Примеры
Противокашлевые средства
Противокашлевые средства
Отхаркивающие средства и раздражение горла.Пациентам с хроническим бронхитом препараты центрального кашля, такие как кодеин и декстрометорфан
, рекомендуются только для кратковременного облегчения симптомов кашля.
· Декстрометорфан, кодеин (противокашлевые)
· Гуафенезин (отхаркивающее)
Бронходилататоры
Бронходилататоры помогают облегчить симптомы хронического бронхита, расслабляя и открывая дыхательные пути в легких.
Beta 2 -адренергические агонисты, бронходилататоры короткого действия:
· Альбутерол (Proventil HFA, Ventolin HFA, ProAir HFA)
· Левалбутерол (Xopenex, Xopenex
Metaprenex HFA2
2 -агонисты адренорецепторов, бронходилататоры длительного действия
· Индактерол (Arcapta Neohaler)
· Салметерол (Серевент Дискус)
· Формотерол (Performist, Foradil)
· Арформотерол
(Броволатерол) )
Антихолинергические средства
· Тиотропиум (Spiriva)
· Ипратропий (Атровент HFA)
· Аклидиний (Tudorza Pressair)
· Умеклидиний (производное от Tudorza
Ellipinta2000) Тео-24, Феохрон)
Комбинации бронходилататоров длительного действия / кортикостероидов
Комбинированная терапия рекомендуется, когда симптомы пациента остаются неконтролируемыми при монотерапии бронходилататорами.
· Будесонид / формотерол (Симбикорт)
· Флутиказон / салметерол (Advair Diskus)
· Флутиказон / вилантерол (Breo Ellipta)
Бета-адренергические агонисты /
антихолинэргические агенты
9000 Эти комбинации
онсета-9000 агентов агонист бета-адренорецепторов с пролонгированным действием холинолитиков.
· Умеклидиний / вилантерол (Anoro Ellipta)
· Ипратропиум / альбутерол (DuoNeb, Combivent Respimat)
Системные кортикостероиды
У пациентов с острым обострением системной кортикостероидной системы иногда назначают кратковременное обострение системной кортикостероидной терапии. ; исследования показывают положительные результаты.
· Метилпреднизолон
· Преднизон
Ингаляционные кортикостероиды
Ингаляционные кортикостероиды могут облегчить симптомы у некоторых пациентов.
· Будесонид (Pulmicort, Pulmicort Flexhaler)
Ингибиторы фосфодиэстеразы-4
Эти противовоспалительные препараты используются при обострениях хронического бронхита и хронической обструктивной болезни легких. Было показано, что они уменьшают количество обострений, снимают одышку и улучшают функцию легких.
· Рофлумиласт (Далиресп)
Анальгетики / жаропонижающие
Эти агенты полезны для облегчения симптомов усталости, недомогания и лихорадки, связанных с заболеванием.
· Ибупрофен
· Ацетаминофен
· Напроксен
Антибиотики
Иногда антибиотики используются для лечения обострений хронического бронхита, вызванного бактериальными инфекциями. Часто выбирают антибиотики широкого спектра действия.
· Пенициллин
· Цефалоспорины
· Фторхинолоны
· Макролиды
· Сульфонамиды
· Тетрациклины
По материалам ссылок 1, 3, 9, 10, 12-18, 21 апреля 2014 г. FDA также одобрило ингаляционный порошок умеклидиния (Incruse Ellipta, GlaxoSmithKline), монотерапию мускариновыми антагонистами длительного действия, тип бронходилататора, также известный как холинолитик длительного действия. 20 Он показан для длительного поддерживающего лечения обструкции дыхательных путей один раз в день у пациентов с ХОБЛ, включая хронический бронхит и / или эмфизему. 20 Выпускается в виде порошка для ингаляции через пластиковый ингалятор. 20 Наиболее частые побочные эффекты включают кашель, артралгию, инфекцию верхних дыхательных путей и назофарингит. 20
Роль фармацевта
Фармацевты могут быть полезным ресурсом для пациентов с бронхитом, консультируя их по лекарствам, информируя их о новых разработках в лечении и лечении бронхита и побуждая их придерживаться рекомендованной терапии.Во время консультирования пациенты должны быть обучены правильному использованию ингаляционных устройств, чтобы обеспечить доставку соответствующей дозы. Если пациент все еще курит, фармацевты должны подчеркнуть важность отказа от курения и побудить пациента обсудить возможные методы лечения от курения со своим основным лечащим врачом. Исследования показывают, что 50% пациентов с хроническим бронхитом, которые курили в анамнезе, больше не кашляют через 1 месяц отказа от курения, а 80% перестают кашлять через 2 месяца. 12 Пациентам также следует напоминать о сбалансированном питании и при необходимости много отдыхать. Для получения дополнительной информации см. Интерактивную таблицу 4 и посетите сайт ClinicalTrials.gov по адресу http://clinicaltrials.gov/search/open/condition=%22Bronchitis,+Chronic%22.
ТАБЛИЦА 4: ОБРАЗОВАТЕЛЬНЫЕ РЕСУРСЫ В ОТНОШЕНИИ БРОНХИТА
· Американское торакальное общество: http://patients.thoracic.org/?page_id=43
· Фонд ХОБЛ: www.copdfoundation.org/What-is-COPD/COPD-Facts/Glossary.aspx
· Национальный институт сердца, легких и крови: www.nhlbi.nih.gov/health/health-topics/topics/copd/
· Американская ассоциация легких: www.lung.org/lung-disease/copd/about-copd/
Г-жа Терри — клинический фармацевт и медицинский писатель из Хеймаркета, Вирджиния.
Ссылки
1. Файяз Дж., Оладе РБ, Лесснау К.Д.Бронхит. Сайт Medscape. http://emedicine.medscape.com/article/297108-overview#a0101?cc=aHR0cDovL2VtZWRpY2luZS5tZWRzY2FwZS5jb20vYXJ0aWNsZS8yOTcxMDEgtbook3Zcjck=CyZxTAX. Обновлено 28 марта 2014 г. Проверено 6 октября 2014 г.
2. Американская ассоциация легких. Тенденции развития ХОБЛ (хронического бронхита и эмфиземы): заболеваемость и смертность. Веб-сайт Американской ассоциации легких. www.lung.org/finding-cures/our-research/trend-reports/copd-trend-report.pdf. Обновлено в марте 2013 г. Проверено 6 октября 2014 г.
3. Хронический бронхит. Сайт PDRhealth.com. www.pdrhealth.com/diseases/chronic-bronchitis. По состоянию на 6 октября 2014 г.
4. Фрейд В.М., Бернштейн А.Б., Буш А. Множественные хронические состояния у взрослых в возрасте 45 лет и старше: тенденции за последние 10 лет. Веб-сайт Центров по контролю и профилактике заболеваний. www.cdc.gov/nchs/data/databriefs/db100.htm. Обновлено 31 июля 2012 г. Проверено 6 октября 2014 г.
5. Информационный бюллетень о хронической обструктивной болезни легких (ХОБЛ). Веб-сайт Американской ассоциации легких.www.lung.org/lung-disease/copd/resources/facts-figures/COPD-Fact-Sheet.html. Обновлено в мае 2014 г. По состоянию на 6 октября 2014 г.
6. Что такое ХОБЛ? Веб-сайт Национального института сердца, легких и крови. www.nhlbi.nih.gov/health/health-topics/topics/copd/. Обновлено 31 июля 2013 г. Проверено 6 октября 2014 г.
7. Что такое хроническая обструктивная болезнь легких (ХОБЛ)? Веб-сайт Американского торакального общества. www.thoracic.org/clinical/copd-guidelines/for-patients/what-is-chronic-obstructive-pulmonary-disease-copd.php. Проверено 6 октября 2014 г.
8. Каковы признаки и симптомы бронхита? Веб-сайт Национального института сердца, легких и крови. www.nhlbi.nih.gov/health/health-topics/topics/brnchi/signs.html. Обновлено 1 мая 2009 г. Проверено 6 октября 2014 г.
9. Бронхит (простуда в груди). Веб-сайт Центров по контролю и профилактике заболеваний. www.cdc.gov/getsmart/antibiotic-use/uri/bronchitis.html. Обновлено 30 сентября 2013 г. Проверено 6 октября 2014 г. Барнетт ML, Linder JA. Назначение антибиотиков взрослым с острым бронхитом в США, 1996-2010 гг.ДЖАМА. 2014; 311 (19): 2020-2022.
10. Браман С.С. Хронический кашель из-за хронического бронхита: клинические рекомендации ACCP, основанные на фактических данных. Грудь. 2006; 129 (1 доп.): 104С-115С.
11. Дэвис С.П. Хронический бронхит. Сайт MedicineNet.com. www.medicinenet.com/chronic_bronchitis/page6.htm#what_is_the_treatment_for_chronic_bronchitis. Обновлено 26 ноября 2013 г. Проверено 6 октября 2014 г.
12. Braman SS. Хронический кашель из-за острого бронхита: клинические рекомендации ACCP, основанные на фактических данных.Грудь. Янв 2006; 129 (1 доп.): 95S-103S.
13. Пул PJ, черный PN. Муколитические средства при хроническом бронхите или хронической обструктивной болезни легких. Кокрановская база данных Syst Rev.2010; 2: CD001287.
14. Будей М.М., Weidemann HP. Острое бактериальное обострение хронического бронхита. Сайт клиники Кливленда. www.clevelandclinicmeded.com/medicalpubs/diseasemanagement/pulmonary/acute-bacterial-exacerbation-chronic-bronchitis/. По состоянию на 6 октября 2014 г.
15. Симпос II, Димопулос Г., Корбила И.П., Манта К., Фалагас МЭ.Макролиды, хинолоны и амоксициллин / клавуланат при хроническом бронхите: метаанализ. Eur Respir J. 2007; 29 (6): 1127-1137.
16. Хроническая обструктивная болезнь легких (ХОБЛ). Веб-сайт руководств Merck. www.merckmanuals.com/professional/pulmonary_disorders/chronic_obstructive_pulmonary_disease_and_related_disorders/chronic_obstructive_pulmonary_disease_copd.html. Обновлено в июне 2014 г. Проверено 6 октября 2014 г.
17. Жизнь с хроническим бронхитом. Веб-сайт Национального института сердца, легких и крови.www.nhlbi.nih.gov/health/health-topics/topics/brnchi/livingwith.html. Обновлено 1 мая 2009 г. По состоянию на 6 октября 2014 г.
18. FDA одобрило ингаляционный спрей Striverdi® Respimat® (олодатерол) компании Boehringer Ingelheim для поддерживающего лечения ХОБЛ. Веб-сайт Boehringer Ingelheim. http://us.boehringer-ingelheim.com/news_events/press_releases/press_release_archive/2014/08-01-14-fda-approves-boehringer-ingelheims-striverdi-respimat-olodaterol-inhalation-spray-main maintenance-treatment-copd. html. Обновлено 1 августа 2014 г.По состоянию на 6 октября 2014 г.
19. GSK получает разрешение на использование Incruse ™ Ellipta® (умеклидиний) в США для лечения ХОБЛ. Сайт GlaxoSmithKline. http://us.gsk.com/en-us/media/press-releases/2014/gsk-receives-approval-for-incruse-ellipta-umeclidinium-in-the-us-for-the-treatment-of- copdandnbsp /. Обновлено 30 апреля 2014 г. Проверено 6 октября 2014 г.
20. Mosenifar Z, Harrington A, Nikhanj NS, et al. Лечение и лечение хронической обструктивной болезни легких. Сайт Medscape.http://emedicine.medscape.com/article/297664-treatment. Обновлено 25 сентября 2014 г. Проверено 6 октября 2014 г.
Бронхит — The Lung Docs
Значит, у вас кашель, от которого, кажется, невозможно избавиться. Ничего страшного, правда? Не так быстро — этот кашель может быть признаком бронхита.
Бронхит — это неприятное состояние, которое может быть острым (кратковременным) или хроническим (повторяющимся / постоянным). Он классифицируется как воспаление бронхов, по которым воздух переносится в легкие и из них.Обычно это сопровождается сгущенной слизью, которая живет в легких — звучит как взрыв , верно?
Давайте посмотрим на различия между хроническим бронхитом и острым бронхитом, на симптомы каждого из них и варианты лечения, которые могут помочь больным найти некоторое облегчение.
Доктор Майк проверяет дыхание пациента в Lung Docs.
Хронический бронхит против острого бронхита
Бронхит бывает двух форм: хронический и острый.Хотя симптомы могут быть одинаковыми для каждого из них, это два разных состояния.
Острый бронхит
Начало острого бронхита обычно является результатом продолжительной или нелеченной простуды или респираторной инфекции. В большинстве случаев острый бронхит проходит в течение нескольких дней, но кашель, связанный с бронхитом, может длиться несколько недель после того, как инфекция исчезнет.
Острый бронхит обычно вызывается тем же вирусом, который переносит простуду и грипп. Иногда бактерии могут вызвать острый бронхит, но это бывает редко.Помимо бронхита, вызванного вирусной инфекцией, острый бронхит может быть вызван табачным дымом, пылью, загрязнением воздуха и другими вредными парами.
Хронический бронхит
В отличие от острого бронхита, который часто возникает в результате простуды / инфекции, хронический бронхит — это постоянное воспаление бронхов, которое проходит не так легко, как острый бронхит.
Хронический бронхит чаще всего вызывается сигаретным дымом и является одним из видов хронической обструктивной болезни легких (сокращенно ХОБЛ).Длительное воздействие загрязненного воздуха, пыли или токсичных паров также может привести к хроническому бронхиту.
Симптомы бронхита
Страдаете ли вы острым бронхитом или хроническим бронхитом, ваши симптомы, скорее всего, будут одинаковыми:
- Усталость
- Одышка
- Лихорадка или озноб
- Боль или дискомфорт в груди
ПРИМЕЧАНИЕ: Боль и дискомфорт в груди (давление) также могут быть предупреждающим признаком сердечного приступа / сердечного заболевания.Если вы подозреваете, что у вас сердечный приступ, немедленно позвоните в службу экстренной помощи. - Постоянный кашель (часто сопровождается слизью, которая может быть белой, зеленой, прозрачной или желто-серой)
Кроме того, при остром бронхите могут наблюдаться легкие симптомы простуды.
Имейте в виду, что многие из этих симптомов могут быть признаками других заболеваний, поэтому тщательное обследование у врача всегда целесообразно, чтобы гарантировать, что вы получите наилучшую помощь в вашей ситуации.
Вам следует обратиться к врачу, если у вас возник кашель, который:
- Производит кровь
- Образует обесцвеченную слизь
- Нарушает сон
- Действует дольше 3 недель
- Температура 100,4 градуса по Фаренгейту или выше
Диагностика бронхита
Диагноз острого бронхита бывает трудно поставить в начале болезни. Если вы подозреваете, что у вас бронхит, обратитесь к врачу, и он проведет обследование, включающее прослушивание ваших легких во время дыхания.В зависимости от своих выводов они могут заказать следующие тесты:
- Рентген грудной клетки
- Тест легочной функции: это когда вы дуетесь в устройство, называемое спирометром, чтобы измерить, сколько воздуха могут удерживать ваши легкие и как быстро вы можете выдыхать из них воздух.
- Тесты мокроты (слизи): ваш врач может собрать образцы слизи, чтобы увидеть, можно ли облегчить ваши симптомы с помощью лекарств.
Лечение бронхита
Тип бронхита может повлиять на то, какое лечение бронхита вы будете получать.
Лечение острого бронхита
Большинство случаев острого бронхита связано с вирусным заболеванием, поэтому антибиотики не помогут. Однако, если ваш врач считает, что ваш бронхит был результатом бактериальной инфекции, он может назначить антибиотик.
В большинстве случаев острый бронхит проходит самостоятельно. Ваш врач может порекомендовать лекарства для облегчения ваших симптомов:
- Лекарство от кашля
- Ингалятор для уменьшения воспаления дыхательных путей
Лечение хронического бронхита
Если вы курите, лучший способ вылечить хронический бронхит — это бросить курить, потому что продолжительное употребление табака только еще больше повредит легкие.Ваш врач разработает план лечения хронического бронхита с целью облегчения симптомов и дальнейшего прогрессирования болезни. Эти процедуры могут включать:
- Ингаляционные стероиды
- Антибиотики
- Вакцины: ежегодные прививки от гриппа и полурегулярные прививки от пневмонии могут помочь предотвратить заражение этими заболеваниями
- Хирургия
- Бронходилатирующие препараты (ингаляторы)
- Легочная реабилитация: обычно это занятия с респираторным терапевтом, на которых вы изучите специальные дыхательные техники, которые помогут вам дышать легче и эффективнее.
- Кислородная терапия
Профилактика бронхита
Не всегда можно предотвратить острый бронхит, но всегда разумно соблюдать правила гигиены и поддерживать здоровье, чтобы не заразиться и не распространить инфекционные заболевания. Вот несколько шагов, которые вы можете предпринять:
- Избегайте людей, которые, как вы знаете, больны респираторным заболеванием
- Часто мойте руки теплой водой с мылом
- Носите маску для лица, если вы больны, чтобы остановить распространение болезни
- Делайте ежегодную вакцинацию от гриппа и вакцину от пневмонии каждые несколько лет
- Избегайте раздражителей легких (сигаретный дым, пыль, пары, загрязнение воздуха и т. Д.).)
- Бросить курить
The Lung Docs: Specialized Pulmonary Care
The Lung Docs предоставляет специализированную современную легочную помощь нашим пациентам с бронхитом в Чаттануге и прилегающих районах Юго-Восточного Теннесси и Северо-Западной Джорджии.
Подход доктора Майка
Я доктор Майк Чарнецки, «Легочный Док», и я прошел обучение во всех областях здоровья легких, включая диагностику и лечение острого и хронического бронхита.Я буду работать с вами, чтобы составить индивидуальный план лечения бронхита, чтобы вы могли жить, смеяться, любить и снова дышать лучше! Для начала запишитесь на прием онлайн или позвоните в наш офис, чтобы поговорить с кем-нибудь напрямую. Не могу дождаться встречи с вами!
.
