Дискинезия желудка — причины, симптомы, диагностика и лечение
Дискинезия желудка – это функциональное нарушение сократительной активности органа, которое может протекать по гиперкинетическому и гипокинетическому типу (вплоть до полной атонии). Основные признаки патологии – боли в животе различной интенсивности без четкой локализации, не связанные с приемом пищи, а также диспепсические явления. Диагностика основана на характерной клинической картине, рентгенологическом определении нарушения моторики и отсутствии гистологических признаков органической патологии. Лечение комплексное, направлено на коррекцию нейропсихических нарушений и моторики желудка; эффективна физиотерапия.
Общие сведения
Дискинезия желудка – функциональное расстройство, характеризующееся нарушением моторики желудка; может протекать с диспепсическими явлениями и болевым синдромом, однако при этом гастроскопия не выявляет органических изменений. В современной гастроэнтерологии дискинезия является довольно распространенным заболеванием: примерно у трети пациентов, предъявляющих жалобы со стороны желудочно-кишечного тракта, не удается обнаружить морфологических изменений.
В современной гастроэнтерологии дискинезия является довольно распространенным заболеванием: примерно у трети пациентов, предъявляющих жалобы со стороны желудочно-кишечного тракта, не удается обнаружить морфологических изменений.
Данная патология распространена у лиц молодого возраста, а также у пациентов с функциональными или органическими заболеваниями центральной нервной системы. Многие специалисты считают, что такой диагноз нередко ошибочно выставляется на начальных стадиях заболеваний органов пищеварения, эндокринной, мочевыделительной, нервной систем, и с этим связана проблема гипердиагностики. Поэтому в настоящее время диагноз дискинезии правомочен только после исключения органических изменений желудка с помощью всех доступных диагностических методов.
Дискинезия желудка
Причины
Наиболее частыми причинами дискинезии желудка выступают алиментарные факторы: нерациональное питание (особенно отсутствие регулярного ритма), частая еда всухомятку, слишком быстрый прием пищи без достаточной механической и ферментативной обработки в ротовой полости; преобладание в рационе углеводных продуктов, дефицит витаминов и микроэлементов, белка; злоупотребление острым и жирным. Нарушение моторики желудка может быть проявлением аллергической реакции организма на пищевые продукты, чаще всего белки коровьего молока, яйца, рыбу.
Нарушение моторики желудка может быть проявлением аллергической реакции организма на пищевые продукты, чаще всего белки коровьего молока, яйца, рыбу.
Дискинезия также возникает в результате токсического влияния химических веществ, алкоголя, никотина. При воздействии таких экзогенных факторов происходит раздражение хемо- и барорецепторов желудка. Важная роль в этиологии дискинезии отводится заболеваниям нервной системы: как частым нервно-психическим стрессам, так и тяжелым органическим изменениям (инсультам, внутримозговым опухолям, энцефалиту).
Распространенными экзогенными этиологическими факторами дискинезии желудка служат высокая температура окружающей среды, действие ионизирующего излучения и вибрации, ожоги. Возможно нарушение двигательной функции желудка при приеме некоторых лекарственных препаратов, влияющих на вегетативную нервную систему, гипоталамус, эндокринные органы.
Из эндогенных факторов к нарушениям моторики желудка чаще всего приводят другие заболевания пищеварительной системы: холецистит, панкреатит, энтерит. Патологию могут провоцировать вирусные гепатиты. Иногда дискинезия желудка вплоть до атонии является одним из симптомов заболеваний сердца и сосудов, в частности – инфаркта миокарда. Возможно снижение моторики и при гипертонической болезни, ревматизме.
Патологию могут провоцировать вирусные гепатиты. Иногда дискинезия желудка вплоть до атонии является одним из симптомов заболеваний сердца и сосудов, в частности – инфаркта миокарда. Возможно снижение моторики и при гипертонической болезни, ревматизме.
Функциональные изменения желудка могут развиться при любых заболеваниях, сопровождающихся интоксикацией. Довольно часто дискинезия сопровождает гнойно-воспалительные заболевания легких (в том числе туберкулез), патологию почек, а также эндокринной системы. В развитии функциональных нарушений при соматической патологии основная роль отводится висцеро-висцеральным рефлексам и воздействию нейрогуморальных механизмов (нарушению выработки гастроинтестинальных гормонов, пищеварительных ферментов и других веществ).
Классификация
В зависимости от типа нарушения моторики выделяют гипертоническую (с повышенной двигательной функцией), гипотоническую (с пониженной) и атоническую дискинезию желудка. По преобладающему клиническому синдрому заболевание классифицируют на болевой, диспепсический и смешанный тип. Дискинезия также подразделяется на экзогенную, при которой функциональные расстройства желудка вызваны внешними факторами (чаще алиментарными), и эндогенную, возникающую при патологии других органов и систем. Некоторые авторы выделяют следующие варианты течения патологии:
По преобладающему клиническому синдрому заболевание классифицируют на болевой, диспепсический и смешанный тип. Дискинезия также подразделяется на экзогенную, при которой функциональные расстройства желудка вызваны внешними факторами (чаще алиментарными), и эндогенную, возникающую при патологии других органов и систем. Некоторые авторы выделяют следующие варианты течения патологии:
- Ахалазия кардии — спастическое сокращение кардии желудка, характеризуется затрудненным глотанием, выраженной болью за грудиной.
- Пилороспазм — спазм пилорического отдела, сопровождается нарушением эвакуации содержимого желудка и отрыжкой кислым, болью в эпигастрии.
- Тетания — судорожные спазмы желудка с интенсивной болью и гастрокардиальным синдромом.
- Острое расширение желудка — возникает при хроническом переедании и в послеоперационном периоде, когда существенно снижен тонус желудка.
- Аэрофагия — функциональные расстройства при быстром заглатывании еды с большим количеством воздуха.

Симптомы дискинезии желудка
Основное проявление патологии – болевой синдром в области живота без четкой локализации. Боль может возникать в эпигастрии, подреберьях, околопупочной области, при этом длительность приступа различная – от нескольких минут и часов до недель. Характер ощущений также может отличаться: некоторые пациенты описывают интенсивные схваткообразные боли, другие – ноющие, давящие (это зависит от характера и степени нарушения моторики). Возникновение таких признаков связано не с приемом пищи или его отсутствием, а чаще с нервно-психическим фактором.
При наличии антиперистальтических сокращений мышечного слоя желудка и забросе кислого содержимого в пищевод пациентов беспокоит изжога, отрыжка кислым. Выраженное снижение сократительной активности желудка приводит к застою его содержимого, появлению отрыжки тухлым. Дискинезия, развившаяся на фоне патологии ЦНС и раздражения рвотного центра, сопровождается обильной повторной рвотой, которая не приносит облегчения.
Все вышеописанные признаки нарушения моторики желудка могут иметь разную интенсивность и не являются специфичными — такие жалобы пациенты предъявляют при множестве других заболеваний. Но для дискинезии желудка характерна связь развития симптомов с психическими травмами и стрессами, наличие общих проявлений невроза, изменчивость жалоб и уменьшение их в ночное время, а также отсутствие признаков органической патологии при эндоскопическом и гистологическом исследовании.
Диагностика
Основой диагностики дискинезии желудка является исключение органической патологии при наличии характерной клинической картины. При проведении консультации гастроэнтеролога предположительно устанавливается тип изменения моторики и вероятный этиологический фактор (психоневрологические изменения, нерациональный режим питания, труда и отдыха, имеющиеся заболевания). При проведении пальпации живота возможно выявление болезненности, при атонии желудка перкуторно специалист может определить расширение границ органа.
Нарушения моторики желудка может выявить электрогастрография – метод регистрации электрических потенциалов при сокращении мышечного слоя органа. Для дискинезии желудка характерна высокая вариабельность результатов электрофизиологического исследования во временном промежутке. Высокой информативностью обладает рентгеноскопия желудка, которая дает возможность определить спазм или гипотонию органа, нарушения перистальтики, гастроэзофагеальный рефлюкс, опущение органа, пилороспазм или кардиоспазм.
К обязательным методам диагностики относится гастроскопия: характерной эндоскопической картиной является утолщение складок слизистой желудка без ее макроскопических изменений. При проведении исследования спастические сокращения желудка могут возникнуть при введении даже небольшого количества воздуха. В процессе эзофагогастродуоденоскопии обязательно осуществляется биопсия, поскольку именно отсутствие гистологических изменений является важнейшим дифференциально-диагностическим критерием дискинезии.
Лечение дискинезии желудка
Лечение данной патологии проводится обычно в амбулаторных условиях, госпитализация может потребоваться при выраженном болевом синдроме с целью выполнения диагностических процедур. Обязательным мероприятием является коррекция питания: соблюдение режима, объема порций пищи. С целью нормализации нервной регуляции моторики назначаются нейротропные и психотропные препараты, седативные средства. Коррекция сократительной активности желудка при гиперкинезии проводится М-холинолитиками, при гипокинезии назначаются кофеин, эуфиллин, в случае атонии – неостигмин.
Чаще всего дискинезия сочетается с патологией секреторной функции желудка, поэтому обязательной составляющей лечения является проведение заместительной терапии (натуральный желудочный сок, пепсин, препараты ферментов поджелудочной железы). Высокой эффективностью при дискинезии желудка обладает физиотерапия: электрофорез с новокаином, согревающие процедуры, грязевые аппликации, диатермия, парафинолечение и озокеритотерапия. Выбор методики определяется типом нарушения моторики и ведущим клиническим синдромом.
Выбор методики определяется типом нарушения моторики и ведущим клиническим синдромом.
Прогноз и профилактика
Прогноз при дискинезии желудка благоприятный: заболевание хорошо поддается коррекции, трудоспособность сохранена. Пациенты подлежат диспансеризации, поскольку при неадекватном лечении заболевания и его длительном течении возможны выраженные деструктивные изменения слизистой оболочки желудка. Профилактика заключается в своевременном эффективном лечении патологии ЖКТ и других систем. С целью уменьшения частоты обострений рекомендуется санаторно-курортное лечение, коррекция режима труда и отдыха, питания.
Дискинезия кишечника: проявления, диета, советы
определение локализации болей при дискинезии кишечника
Дискинезия кишечника – это комплекс кишечных заболеваний, появляющихся на фоне нарушения двигательной функции одного из органов пищеварительной системы. Пораженный дискинезией орган нормально функционировать не может, несмотря на то, что его органическое поражение отсутствует. Чаще всего дисфункция одного органа сказывается на работе большинства органов желудочно-кишечного тракта – желудка, пищевода и моторной функции тонкой кишки. В медицине данное заболевание иногда называют спастическим колитом, а в народе синдромом раздраженного кишечника.
Чаще всего дисфункция одного органа сказывается на работе большинства органов желудочно-кишечного тракта – желудка, пищевода и моторной функции тонкой кишки. В медицине данное заболевание иногда называют спастическим колитом, а в народе синдромом раздраженного кишечника.
Как проявляется дискинезия кишечника?
Симптомы этого заболевания доставляют своим хозяевам огромное количество неудобств, поэтому распознать их не так уж и сложно. Важнейший признак кишечной дискинезии боль, она может быть ноющей, режущей и даже тянущей. Длительность болевых приступов различна и варьируется от 2-3 минут до 3-4 часов. Кроме того, для дискинезии кишечника характерна боль неопределенной локализации, что во многих случаях затрудняет диагностику заболевания.
К вечеру болевой синдром обычно утихает, а с утра возобновляется с прежней интенсивностью. Также у некоторых больных наблюдается взаимосвязь между приемом пищи и усилением боли. Помимо болевого синдрома заболевание проявляется через вздутие живота, периодическое урчание, а также изменение консистенции и частоты стула (понос сменяется запором и наоборот). Проявление данных симптомов не зависит от употребляемой человеком пищи.
Проявление данных симптомов не зависит от употребляемой человеком пищи.
При хронической форме дискинезии кишечника все симптомы усиливаются, поэтому многие люди, страдающие от этого заболевания, перестают посещать общественные места и сводят к минимуму контакт с окружающим миром. В особенно тяжелых случаях заболевание может осложняться определенными психологическими проблемами:
- Депрессия;
- Повышенная тревожность;
- Вспыльчивость;
- Снижение самооценки;
Примечательно, что при кишечной дискинезии некоторые больные также испытывают боли в спине, суставах, сердце и некоторых других частях тела, но при обследовании врачам не удается обнаружить у них никаких отклонений.
разрешенные продукты при дискинезии
Питание при дискинезии кишечника
Людям, страдающим от дискинезии кишечника, рекомендуется принимать вареную и приготовленную на пару пищу. Для стимуляции кишечной моторики необходимо употреблять в умеренных количествах овощи и фрукты, усиливающие эвакуаторную функцию кишечника, но не вызывающие при этом раздражения слизистой оболочки и брожения пищи.
Диета при гипомоторной дискинезии толстой кишки состоит в основном из продуктов богатых клетчаткой (капуста, листья салата, помидоры, морковь, тыква, свекла, кабачки и так далее). Из ежедневного рациона исключаются только те продукты, которые содержат эфирные масла (чеснок, грибы, лук, репа, редис, редька и так далее). От обычного хлеба необходимо отказаться в пользу пшеничного или ржаного хлеба грубого помола (рекомендуется употреблять в пищу хлеб с отрубями). Основной упор делается на различные каши, приготовленные на воде (гречневая, овсяная, перловая, пшеничная).
В качестве горячих блюд лучше всего есть супы (бульон можно делать из овощей, а также нежирных сортов рыбы и мяса). Вообще при дискинезии кишечника нужно отдавать предпочтение запеченным и вареным овощам.
Разрешается употреблять в пищу омлет, приготовленный на пару и яйца всмятку, если белок переносится организмом хорошо (не более двух штук в неделю). До четырех раз в неделю можно употреблять в небольших количествах вареную или запеченную рыбу, мясо (при наличии пароварки можно готовить мясо и рыбу в ней).
Пить лучше всего свежеотжатые овощные и фруктовые соки. Разрешается есть сухофрукты (чернослив, финики, курагу, инжир), бананы и яблоки. Эти продукты содержат сахар и органические кислоты, стимулирующие моторику кишечника, но злоупотреблять ими также не стоит. Лучше всего придерживаться простого правила – есть понемногу, но часто.
Настоятельно рекомендуется регулярно употреблять молочнокислую продукцию (свежий натуральный кефир, ацидофилин, простоквашу). Можно самостоятельно готовить напитки с бифидобактериями, приобретая ингредиенты в аптеке.
Чтобы избежать проблем с регулярным опорожнением кишечника необходимо утром сразу после пробуждения выпивать натощак стакан прохладной воды. Также для опорожнения кишечника можно принимать отруби, их разрешается употреблять как в чистом виде, так и в приготовленном (залить кипятком). На протяжении шести недель принимать лечиться, таким образом, нужно трижды в день по одной десертной ложке за один раз.
Также довольно часто врачи назначают своим пациентам при гипомоторной дискенезии кишечника употреблять животное или растительное масло (оливковое, подсолнечное, сливочное или кукурузное). Как правило, ежедневная доза не превышает одной столовой ложки один раз в день.
Как правило, ежедневная доза не превышает одной столовой ложки один раз в день.
Не рекомендуется употреблять жирные сорта мяса, шоколад, копчености, кофе, консервы, чай и острые блюда. Также по возможности необходимо отказаться от употребления вообще или сократить потребление картофеля, макаронных изделий, риса и продуктов, провоцирующих повышенное газообразование (концентрированный виноградный или яблочный сок, капуста, шпинат, бобовые, щавель и так далее).
Пациентам с гипермоторной дискинезией кишечника назначают схожую диету, из которой исключают продукты содержание шлаки. Вся пища при такой диете готовится на растительных жирах. Равномерно с улучшением состояния больного его ежедневный рацион расширяется сначала вареными овощами и фруктами, а затем свежими. В небольших количествах разрешается принимать отруби (при гипермоторной дискинезии они могут провоцировать метеоризм и последующие колики в животе, поэтому не каждый человек может их употреблять).
Что необходимо знать?
Соблюдая одну из вышеописанных диет, необходимо полностью изменить подход к своему питанию. Нужно отказаться от употребления жареной и жирной пищи, особенно жареного мяса. Принимать пищу надо небольшими порциями 5-6 раз в день. Самые большие порции можно есть с утра, а ужин лучше сводить к минимальному количеству, исключив из него мясо и рыбу (для этих продуктов лучше всего подойдет обед, так как они достаточно долго перевариваются в желудке).
Нужно отказаться от употребления жареной и жирной пищи, особенно жареного мяса. Принимать пищу надо небольшими порциями 5-6 раз в день. Самые большие порции можно есть с утра, а ужин лучше сводить к минимальному количеству, исключив из него мясо и рыбу (для этих продуктов лучше всего подойдет обед, так как они достаточно долго перевариваются в желудке).
Во время обострений мясную и рыбную продукцию вообще нужно перекручивать через мясорубку перед употреблением, для снижения нагрузки на ЖКТ. Все натуральные соки надо разбавлять водой перед употреблением, таким образом можно исключить вероятность их брожения в желудке. От кофе и чая лучше отказаться, так как они провоцируют запоры. То же самое касается курения и употребления алкоголя.
Для выявления продуктов индивидуальной непереносимости рекомендуется завести дневник и записывать в него всю употребленную за день пищу. Начинать нужно с малого, с проверенных продуктов, постепенно расширяя ежедневный рацион и исключая из него пищу, вызывающую дискомфорт или боли в животе. Таким образом, можно создать свой индивидуальный список продуктов, способствующих обострению заболевания.
Таким образом, можно создать свой индивидуальный список продуктов, способствующих обострению заболевания.
Дискинезия кишечника: симптомы, лечение, питание
Дискинезия кишечника, по-другому спастический колит, представляет собой заболевание кишечника, которое может возникнуть на фоне нарушения моторики пищеварительного органа.
Чаще всего дискинезия развивается в толстом отделе кишечника, при этом у многих пациентов данная форма патологии протекает бессимптомно.
По данным ВОЗ, на сегодняшний день от этого недуга страдает ¾ части населения планеты, в основном это женщины.
Какие симптомы у недуга?
Дискинезия кишечника не имеет специфических признаков появления. Основные симптомы, которые врачи могут учитывать при диагностировании патологии, выражаются дискомфортом в области живота.
В данной ситуации пациент не может точно сказать, где именно у него болит в животе, так как болевой спазм почти всегда носит опоясывающий характер, что в свою очередь осложняет лечение.
Болезненные ощущения могут тянуться по 2-3 часа или прекращаться через 10 – 15 минут.
При этом симптомы у разных пациентов могут быть разными. В процессе развития одного и того же заболевания кишечника одни люди могут чувствовать ноющую или тупую боль, а другие – сверлящую или режущую.
Боль может внезапно отступить, когда пациент уснет, но после сна вновь появиться.
Многие больные отмечают, что спазмы появляются и усиливаются после принятия пищи, а также в результате нервного потрясения и частых стрессовых ситуаций.
Иногда лечение не требуется, так как боль может бесследно исчезнуть после опорожнения кишечника или отхождения газов.
Дискинезия кишечника может иметь и другие симптомы, среди них громкое урчание в кишечнике, распирание живота от избытка газов, запор или понос.
У некоторых пациентов такие симптомы, как распирание живота и урчание в кишечнике, могут быть единственными признаками заболевания.
Выражаются эти симптомы независимо от употребляемого вида продуктов.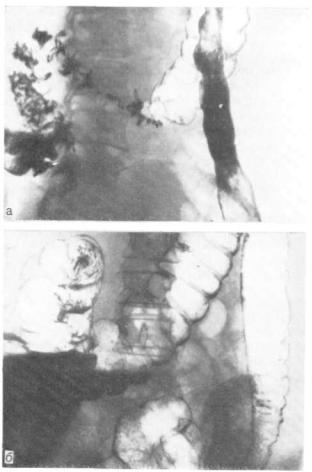 Чаще всего у больных с такими симптомами наблюдается запор, чем понос.
Чаще всего у больных с такими симптомами наблюдается запор, чем понос.
Обычно после первых плотных порций кала выходит полужидкий стул. При этом в период дефекации почти всегда наблюдаются слизистые выделения, кровь и гной не характерны для дискинезии.
Как ни странно, но при ежедневной учащенной дефекации пациент не теряет вес, наоборот, его масса тела за определенный промежуток времени может увеличиться.
Ночью диарея пациента не тревожит, обычно понос появляется утром после употребления пищи.
Первые каловые массы отличаются плотностью, затем испражнение становится водянистым, по завершению дефекации остается ощущение неполного опорожнения кишечника.
Перечисленные симптомы не являются специфичными, так как их можно встретить при других заболеваниях ЖКТ, из-за чего часто проводится ошибочное лечение.
Видео:
Если спастический колит принял хроническую форму, то у больного человека могут наблюдаться психические нарушения.
Такие люди слишком тревожны и легко могут впасть в депрессию, поэтому им требуется немедленное лечение.
Подобные состояния нередко сопровождаются болевыми ощущениями в пояснице, слева под лопаткой или спереди в области сердца.
В данном случае пациента направляют на обследование сердечно-сосудистой системы или внутренних органов малого таза, но в результате они оказываются здоровы.
Классификация и причины дискинезии ЖКТ
Дискинезия кишечника бывает гипермоторной и гипомоторной, может протекать в первичной и вторичной форме.
Гипермоторной дискинезии характерны следующие симптомы: повышение тонуса и спазм кишечника.
Именно эти два фактора становятся причиной замедленного переваривания и продвижения пищи по пищеварительному тракту.
Результатом такого состояния являются запор и возникновение колик.
Если у пациента гипомоторная дискинезия, тогда, наоборот, тонус и перистальтика кишечника резко ослабляются, человек начинает страдать от запора.
Гипомоторному типу патологии характерно ощущение тупой боли и вздутие живота. В сложных случаях у больного может возникнуть кишечная непроходимость.
Основная причина такого состояния сводится к скоплению кала в кишечнике, и если это заболевание не лечить, то последствием запора станет головокружение, отсутствие аппетита и слабость.
Если гипомоторный колит примет хроническую форму, то впоследствии у пациента может возникнуть геморрой, а также анальные трещины.
Как уже говорилось выше, дискинезия кишечника может иметь первичную и вторичную форму. Первичный спастический колит представляет собой самостоятельное заболевание, характеризуется нарушением двигательной активности органа.
Вторичный колит возникает на фоне других заболеваний пищеварительного тракта и имеет симптомы, схожие с признаками иных патологий. И все же дифференцировать рассмотренные состояния сложно.
Чаще всего первичный колит кишечника возникает из-за психогенных факторов, но может быть и следствием неправильного питания, при котором человек потребляет совсем мало сложных углеводов.
Медики рассматривают первичный колит как психосоматическую патологию, которая обычно развивается на фоне острых или хронических психотравмирующих факторов и отрицательного эмоционального состояния.
Причиной первичной дискинезии кишечника также может стать острое инфекционное заболевание.
Вторичный колит кишечника часто проявляет симптомы, схожие с признаками других заболеваний пищеварительного тракта, например, хронического гастрита, язвы, печеночной недостаточности, эндокринных нарушений.
Также запорами часто страдают люди, длительное время принимавшие медикаментозные препараты, компоненты которых отрицательно сказываются на двигательной активности толстой кишки.
Диагностирование и лечение болезни
Диагностировать дискинезию кишечника только по опросу пациента и имеющимся симптомам сложно.
По этой причине в ходе обследования медики применяют дифференциальную диагностику или метод исключения (вид логического доказательства). Состоит такой метод обследования из нескольких этапов.
В первую очередь лечащий врач вычеркивает из списка некоторые заболевания кишечника, например, наличие полипов и опухолей.
Видео:
Затем специалист разграничивает хронический неязвенный колит и дискинезию, после чего определяется форма дискинезии (первичная, вторичная) и причины ее возникновения.
Исключить патологии, признаки которых подобны симптомам спастического колита, помогает комплексное обследование пациента, в ходе которого применяется:
- копрология – общий анализ кала, который дает представление о наличии воспалений и инфекций в кишечнике;
- ирригоскопия с барием или капсульная эндоскопия – в первом случае пациенту в подготовленный кишечник вводят контрастное вещество, после чего делают рентгеновские снимки. Во втором – пациент глотает капсулу, оснащенную специальным датчиком, которая, проходя по пищеварительному тракту, передает на монитор тысячи снимков, позволяющих судить о состоянии органа;
- анализ кала на скрытую кровь и дисбактериоз – в первом случае помогает выявить скрытое кровотечение в пищеварительном тракте, во втором – патогенную микрофлору и изменение количества положительных бактерий;
- биопсия толстой кишки – процедура выполняется с целью взятия тканей тонкого или толстого кишечника на лабораторный анализ.

После того как выявлена дискинезия толстого кишечника, специалист занимается вопросом определения формы и причины заболевания.
С этой целью изучается анамнез больного, принимаются во внимание итоги общеклинического исследования, затем назначается лечение.
При психогенном генезе первичный колит приходится лечить с помощью психотропных препаратов и психотерапевтических сеансов.
Такое лечение предусматривает назначение антидепрессантов, транквилизаторов и нейролептиков.
Высокую эффективность показывают средства, способствующие общему укреплению центральной нервной системы человека, что положительно сказывается на ВНС и приводит в норму тонус мышц кишечника.
Как правильно питаться при заболевании?
Лечение различных патологий пищеварительного тракта не обходится без соблюдения специальной диеты, что позволяет облегчить текущее состояние пациента.
Именно поэтому питание при дискинезии кишечника должно быть правильным. Формируется меню на период лечения из продуктов, богатых витаминами и микроэлементами.
В данное время особенно предпочтительной является еда, богатая клетчаткой.
Еда при дискинезии для пациента варится или готовится на пару, при этом все используемые ингредиенты тщательно измельчают.
Стимулировать работу кишечника позволяют включенные в рацион овощи, фрукты и ягоды, но только те, которые не вызывают в пищеварительном тракте брожение и не воздействуют отрицательно на его слизистую.
Но самое главное то, что для разных пациентов, страдающих дискинезией кишечника, чаще всего назначается разная диета, как, впрочем, и лечение.
Диета при дискинезии кишечника формируется с учетом типа моторики кишечника.
Например, если у пациента гипомоторный колит толстой кишки, то в его рационе обязательно должна присутствовать пища, богатая клетчаткой.
В первую очередь это такие овощи, как винегретная свекла, морковка, белокочанная капуста, зелень и томаты.
Продукты, являющиеся источниками эфирных масел, из рациона такого больного нужно убрать, среди них: лук, грибы, редька и редис.
Из хлебобулочных изделий больному рекомендуется хлеб, изготовленный из муки грубого помола, лучше с отрубями.
Хорошо влияют на моторику кишечника сваренные на воде каши, помимо них, в меню включают обезжиренные овощные супы.
Любителям мясных блюд придется ограничиваться употреблением рыбы и мяса нежирных сортов, при этом готовить их лучше всего на пару.
Разрешается вводить в меню варенные всмятку куриные яйца, но не более двух штук в день.
Тем пациентам, которые страдают запорами, будет полезным употребление холодной пищи.
С этой целью в меню включают пшеничные отруби, которые запаривают крутым кипятком, затем ежедневно добавляют в блюда или кушают как самостоятельную еду.
Соблюдать диетическое меню рекомендуется все время, пока длится лечение дискинезии кишечника, а также в период ремиссии.
Понравилась статья? Поделитесь:
Цистит: симптомы, причины и лечение
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Цистит — довольно распространенная инфекция нижних мочевых путей.
Это относится к воспалению стенки мочевого пузыря.
Хотя цистит обычно не является серьезным заболеванием, при отсутствии лечения он может вызывать дискомфорт и вызывать осложнения.
В этой статье мы расскажем о причинах цистита, способах его диагностики и лечения, включая домашние средства, и о том, как его можно предотвратить.
Интерстициальный цистит — более серьезный хронический тип цистита. Узнайте больше об этом здесь.
Краткие сведения о цистите
- Цистит чаще всего вызывается бактериальной инфекцией.
- В большинстве случаев цистит легкой степени проходит в течение нескольких дней.
- Если он сохраняется более 4 дней, следует проконсультироваться с врачом.
Поделиться на PinterestЦистит — это инфекция стенки мочевого пузыря, которая может вызывать постоянный дискомфорт.
Цистит обычно возникает, когда уретра и мочевой пузырь, которые обычно стерильны или свободны от микробов, заражаются бактериями.
Бактерии прикрепляются к слизистой оболочке мочевого пузыря и вызывают раздражение и воспаление в этой области.
Цистит поражает людей обоих полов и всех возрастов. Это чаще встречается у женщин, чем у мужчин, потому что у женщин уретра короче.
Около 80 процентов всех инфекций мочевыводящих путей (ИМП) вызываются бактериями из кишечника, которые достигают мочевыводящих путей.
Большинство этих бактерий составляют часть здоровой кишечной флоры, но как только они попадают в стерильное пространство уретры и мочевого пузыря, они могут вызвать ИМП.
ИМП являются наиболее распространенными внутрибольничными инфекциями в Соединенных Штатах (США), особенно среди пациентов, использующих мочевые катетеры.
Ниже перечислены общие признаки и симптомы цистита:
- следы крови в моче
- темная, мутная или сильно пахнущая моча
- боль чуть выше лобковой кости, в нижней части спины или в животе
- ощущение жжения при мочеиспускании
- частое мочеиспускание или чувство потребности в частом мочеиспускании
Пожилые люди могут чувствовать слабость и жар, но не имеют других симптомов, упомянутых выше. Они также могут иметь измененное психическое состояние.
Они также могут иметь измененное психическое состояние.
Есть частые позывы к мочеиспусканию, но каждый раз выделяется лишь небольшое количество мочи.
Если у детей цистит, у них может быть любой из перечисленных выше симптомов, а также рвота и общая слабость.
Некоторые другие заболевания или состояния имеют симптомы, аналогичные циститу, к ним относятся:
- уретрит или воспаление уретры
- синдром боли в мочевом пузыре
- простатит или воспаление предстательной железы
- доброкачественная гиперплазия предстательной железы у мужчин
- Синдром нижних мочевых путей
- гонорея
- хламидиоз
- кандидоз или молочница
Цистит может быть вызван множеством возможных причин.Большинство из них являются инфекционными, и большинство из этих случаев связано с восходящей инфекцией. Бактерии попадают из наружных мочеполовых структур.
К факторам риска относятся:
- Использование тампона: при введении тампона существует небольшой риск попадания бактерий через уретру.

- Установка, замена или длительное использование мочевого катетера: есть вероятность, что катетер будет переносить бактерии по мочевым путям.
- Диафрагма для контроля над рождаемостью: среди женщин, использующих диафрагму со спермицидами, чаще встречается цистит, чем у сексуально активных женщин, которые ее не используют.
- Полный мочевой пузырь: Если мочевой пузырь опорожнен не полностью, это создает среду для размножения бактерий. Это довольно распространено среди беременных женщин и мужчин, у которых увеличена простата.
- Сексуальная активность: Сексуально активные женщины имеют более высокий риск попадания бактерий через уретру.
- Закупорка в части мочевыделительной системы, препятствующая оттоку мочи.
- Другие проблемы с мочевым пузырем или почками.
- Частый или активный секс: это увеличивает вероятность физического повреждения, что, в свою очередь, увеличивает вероятность цистита.Иногда это называют циститом медового месяца.

- Падение уровня эстрогена: во время менопаузы уровень эстрогена падает, а слизистая оболочка уретры женщины истончается. Чем тоньше становится подкладка, тем выше вероятность инфицирования и повреждения. После менопаузы риск выше.
- Пол: отверстие уретры у женщины находится ближе к анальному отверстию, чем у мужчины, поэтому существует более высокий риск попадания бактерий из кишечника в уретру.
- Уменьшение слизи: во время менопаузы у женщин выделяется меньше слизи во влагалище.This muc
Definitie spastic — ce Внутренняя спастическая
Definitie spastic — ce Внутренняя спастическая — Dex Online
SPÁSTIC, -Ă, spastici, -ce, прил. ( Med. ) Спазматический. — Din фр. spastique.
прилагательное спастическое
SPÁSTIC, -Ă прил. Спазматический. [<фр. spastique ].
Спазматический. [<фр. spastique ].
прилагательное спастическое
SPÁSTIC, -Ă прил. скачкообразно. (<фр. spastique )
прилагательное спастическое
spástic ( livr. ) прил. г. , пл. spástici; ф. spástică, пл. spástice
прилагательное спастическое
SPÁSTIC, -Ă, spastici, -ce, прил. ( Med. ) Спазматический. — Din фр. spastique.
прилагательное спастическое
Sinonime, declinări si rime ale cuvantului spastic
| спастический прилагательное | мужской | женский | |||
| nearticulat | артикулат | nearticulat | артикулат | ||
| номинатив-акузатив | единственное число | sp a stic | sp a sticul | sp a stică | sp a stica |
| множественное число | sp a stici | sp a sticii | sp a stice | sp a sticele | |
| генитив-датив | единственное число | sp a stic | sp a sticului | sp a stice | sp a sticei |
| множественное число | sp a stici | sp a sticilor | sp a stice | sp a sticelor | |
Cuvinte List:
а
ă
б
c
d
е
ж
грамм
час
я
я
j
k
л
м
п
о
п
q
р
s
ș
т
ț
ты
v
ш
Икс
у
z
Авторские права © 2020 — Sursa: www. dexonline.ro — Информация о лицензии — Определенный спастический — внутренний спастический — Dex Online
dexonline.ro — Информация о лицензии — Определенный спастический — внутренний спастический — Dex Online
‘,
»
]
};
тестов на рак тонкой кишки (аденокарциному)
Рак тонкого кишечника часто обнаруживается из-за признаков или симптомов, имеющихся у человека. Но этих симптомов обычно недостаточно, чтобы точно знать, есть ли у человека рак тонкой кишки или другие проблемы со здоровьем. Если есть подозрение на опухоль, для подтверждения диагноза потребуются обследования и анализы.
История болезни и медицинский осмотр
Когда врач изучит вашу историю болезни, вас спросят о ваших симптомах, возможных факторах риска, семейном анамнезе и других заболеваниях. Затем врач осмотрит вас, сосредоточив внимание на вашем животе в поисках отека или звуков кишечника, пытающихся преодолеть закупорку.
Анализы крови
Если ваш врач подозревает рак тонкой кишки, он или она, вероятно, назначит несколько анализов крови, например:
- A Общий анализ крови (CBC) , который измеряет уровни эритроцитов, лейкоцитов и тромбоцитов.
 Рак тонкого кишечника часто вызывает кровотечение в кишечнике, что может привести к снижению количества эритроцитов (анемии).
Рак тонкого кишечника часто вызывает кровотечение в кишечнике, что может привести к снижению количества эритроцитов (анемии). - Химический анализ крови для выявления признаков распространения рака на печень или других проблем.
Визуальные тесты
Визуализирующие тесты используют рентгеновские лучи, магнитные поля или радиоактивные вещества для создания изображений внутренней части тела. Визуализационные тесты могут проводиться по ряду причин, в том числе:
- Чтобы помочь определить, вызваны ли симптомы опухолью
- Чтобы узнать, как далеко распространился рак
- Чтобы помочь определить, работает ли лечение
- Искать признаки того, что рак вернулся
Большинству пациентов с опухолью тонкой кишки или у нее может быть назначено одно или несколько из этих тестов.
Бариевые рентгеновские пробы
Для этих тестов жидкость, содержащая барий (меловое вещество), вводится в организм, чтобы покрыть слизистую оболочку желудочно-кишечного тракта (ЖКТ), а затем делается рентген. Барий помогает очертить любые аномальные участки в пищеводе, желудке и кишечнике, делая их более заметными. Эти рентгеновские лучи чаще всего используются для поиска опухолей в верхней или нижней части желудочно-кишечного тракта, но они менее полезны при обнаружении опухолей тонкой кишки. Бариевые пробы использовались чаще до того, как стала доступна эндоскопия (см. Ниже).
Барий помогает очертить любые аномальные участки в пищеводе, желудке и кишечнике, делая их более заметными. Эти рентгеновские лучи чаще всего используются для поиска опухолей в верхней или нижней части желудочно-кишечного тракта, но они менее полезны при обнаружении опухолей тонкой кишки. Бариевые пробы использовались чаще до того, как стала доступна эндоскопия (см. Ниже).
- Верхний отдел желудочно-кишечного тракта Серия: Для этого теста вам дадут выпить бариевую жидкость, а затем сделают рентген, чтобы посмотреть на верхнюю часть пищеварительного тракта (пищевод, желудок и первую часть тонкий кишечник). Чтобы выявить проблемы в остальной части тонкого кишечника, в течение следующих нескольких часов можно сделать больше рентгеновских снимков, поскольку барий проходит через кишечник. Это называется последующим осмотром тонкой кишки . Этот тест часто дает хорошие снимки первой части тонкой кишки (двенадцатиперстной кишки), но остальную часть тонкой кишки трудно увидеть в деталях.

- Enteroclysis: Этот тест дает более подробные изображения тонкой кишки, чем серия тестов для верхних отделов ЖКТ с последующим исследованием тонкой кишки. Тонкая трубка вводится через нос или рот, через желудок в тонкий кишечник. Затем барий отправляется по трубке прямо в тонкий кишечник. Рентгеновские лучи принимаются во время движения жидкости по тонкой кишке.
- Бариевая клизма (серия для нижних отделов желудочно-кишечного тракта): Это способ осмотра толстой кишки (ободочной и прямой кишки).Перед этим тестом необходимо очистить кишечник. Это делается с помощью сильных слабительных и клизм накануне вечером и утром перед экзаменом. Для этого теста раствор бария вводится в толстую кишку через гибкую трубку, которая вводится в задний проход (как клизма). Для лучшего изображения можно также ввести воздух в кишечник через трубку. Это называется воздушный контраст . Эта процедура предназначена для осмотра толстой кишки, но иногда можно увидеть и последнюю часть тонкой кишки.

Компьютерная томография (КТ)
КТ использует рентгеновские лучи для получения подробных изображений поперечного сечения вашего тела. В отличие от обычного рентгена, компьютерная томография создает подробные изображения мягких тканей тела.
КТ часто выполняется, если у вас болит живот (живот), чтобы попытаться найти источник проблемы. Хотя опухоли тонкой кишки не всегда хорошо видны на компьютерной томографии, эти снимки хорошо показывают некоторые проблемы, которые могут вызывать эти опухоли (например, обструкция или перфорация).КТ также может помочь найти районы распространения рака.
КТ энтероклиза: Этот тест иногда используется для получения лучшего обзора кишечника, чем стандартная компьютерная томография. Перед сканированием тонкая трубка вводится по носу или рту в тонкий кишечник. Затем в трубку вводится большой объем жидкого контрастного вещества, которое помогает расширить кишечник и облегчает просмотр на компьютерной томографии.
Игольчатая биопсия под контролем КТ: КТ-сканирование также может использоваться для точного наведения иглы для биопсии в аномальную область, где может распространяться рак.Для этой процедуры, называемой игольной биопсией под контролем КТ , вы будете оставаться на столе для КТ-сканирования, пока врач проводит иглу для биопсии через кожу к месту расположения образования / опухоли. КТ повторяется до тех пор, пока игла не окажется внутри массы. Затем берут небольшие образцы ткани и исследуют их под микроскопом.
Магнитно-резонансная томография (МРТ)
Как и компьютерная томография, МРТ показывает подробные изображения мягких тканей тела. Но при МРТ вместо рентгеновских лучей используются радиоволны и сильные магниты.
МРТ
иногда может быть полезен людям с подозрением на опухоль тонкой кишки, потому что они могут показать множество деталей в мягких тканях. Но вместо этого часто делают компьютерную томографию, так как это обычно более простой тест.
МРТ энтероклиза: Этот тест иногда используется для получения лучшего обзора кишечника, чем стандартная МРТ. Перед сканированием тонкая трубка проходит по носу или рту в тонкий кишечник. Затем в трубку вводится большой объем жидкого контрастного вещества, который помогает расширить кишечник и облегчает просмотр на МРТ.
Эндоскопия
Для эндоскопии врач вводит гибкую трубку с подсветкой (эндоскоп) с крошечной видеокамерой на конце в тело, чтобы увидеть внутреннюю оболочку желудочно-кишечного тракта. При обнаружении аномальных участков можно провести биопсию (удалить) небольшие кусочки через эндоскоп.
Верхняя эндоскопия
Верхняя эндоскопия (также называемая эзофагогастродуоденоскопией или EGD ) используется для исследования пищевода, желудка и двенадцатиперстной кишки (первой части тонкой кишки).Эндоскоп вводится через рот, затем проходит через пищевод в желудок, а затем в первую часть тонкой кишки. Если врач видит какие-либо аномальные участки, можно удалить небольшие кусочки ткани и посмотреть их под микроскопом, чтобы определить наличие рака.
Если врач видит какие-либо аномальные участки, можно удалить небольшие кусочки ткани и посмотреть их под микроскопом, чтобы определить наличие рака.
Большинству людей, прошедших этот тест, дают лекарство от сонливости. В этом случае вам обычно понадобится кто-нибудь, кто отвезет вас домой (а не только такси или служба совместного использования).
Этот тест полезен для исследования первой части тонкой кишки.Другие тесты, такие как капсульная эндоскопия и двухбаллонная энтероскопия, необходимы для исследования остальной части тонкой кишки.
Капсульная эндоскопия
В этой процедуре фактически не используется эндоскоп. Вместо этого вы проглотите капсулу (размером с большую витаминную пилюлю) с подсветкой и очень маленькой камерой. Как и любая другая таблетка, капсула проходит через желудок в тонкий кишечник. По мере того, как он проходит через тонкий кишечник (обычно за 8 часов), он делает тысячи снимков.Камера отправляет изображения на устройство, которое вы носите на талии во время обычных повседневных дел. Затем снимки можно загрузить на компьютер, где врач сможет просмотреть их в виде видео. Капсула выходит из тела во время нормального испражнения и смывается.
Затем снимки можно загрузить на компьютер, где врач сможет просмотреть их в виде видео. Капсула выходит из тела во время нормального испражнения и смывается.
Двухбаллонная энтероскопия (эндоскопия)
Большая часть тонкой кишки не может быть просмотрена с помощью верхней эндоскопии, потому что она слишком длинная (около 20 футов) и имеет слишком много изгибов.Двухбаллонная энтероскопия позволяет обойти эти проблемы с помощью специального эндоскопа, который состоит из 2 трубок, расположенных одна внутри другой.
Вам вводят внутривенное (в / в) лекарство, чтобы помочь вам расслабиться, или даже делают общую анестезию (чтобы вы уснули). Затем эндоскоп вводится либо через рот, либо через задний проход, в зависимости от того, нужно ли рассматривать конкретную часть тонкой кишки.
Попав в тонкую кишку, внутренняя трубка, представляющая собой эндоскоп, выдвигается на небольшое расстояние вперед, а затем надувается на ее конце баллон, чтобы закрепить ее. Затем внешняя труба продвигается вперед почти до конца внутренней трубы и затем закрепляется на месте с помощью баллона. Этот процесс повторяется снова и снова, позволяя врачу осматривать кишечник постепенно.
Затем внешняя труба продвигается вперед почти до конца внутренней трубы и затем закрепляется на месте с помощью баллона. Этот процесс повторяется снова и снова, позволяя врачу осматривать кишечник постепенно.
Этот тест иногда может быть полезен, если он проводится вместе с капсульной эндоскопией. Преимущество этого теста перед капсульной эндоскопией заключается в том, что врач может провести биопсию всего, что выглядит ненормальным.
Поскольку во время процедуры вам дадут лекарство от сонливости, обычно кто-то из ваших знакомых должен отвезти вас домой (а не только такси или услуги совместного проживания).
Биопсия
Такие процедуры, как эндоскопия и визуализирующие исследования, позволяют обнаружить участки, похожие на рак, но единственный способ узнать наверняка — это сделать биопсию. При биопсии часть аномальной области удаляется и исследуется под микроскопом.
Есть разные способы взятия биопсии опухоли кишечника.
- Биопсия может быть сделана во время эндоскопии .
 Когда опухоль обнаружена, врач может использовать щипцы для биопсии (щипцы или щипцы) через трубку, чтобы взять небольшие образцы опухоли.Образцы очень маленькие, но врачи обычно могут поставить точный диагноз. Кровотечение после биопсии — редкая, но потенциально серьезная проблема. Если кровотечение становится проблемой, врачи могут иногда вводить лекарства, сужающие кровеносные сосуды, через эндоскоп в опухоль, чтобы остановить кровотечение.
Когда опухоль обнаружена, врач может использовать щипцы для биопсии (щипцы или щипцы) через трубку, чтобы взять небольшие образцы опухоли.Образцы очень маленькие, но врачи обычно могут поставить точный диагноз. Кровотечение после биопсии — редкая, но потенциально серьезная проблема. Если кровотечение становится проблемой, врачи могут иногда вводить лекарства, сужающие кровеносные сосуды, через эндоскоп в опухоль, чтобы остановить кровотечение. - Некоторым пациентам требуется операция для биопсии опухоли в кишечнике. Это можно сделать, если к опухоли нельзя добраться с помощью эндоскопа.
- Иногда компьютерная томография или другие методы визуализации используются, чтобы направить тонкую полую иглу к биопсии опухолей в других органах (например, печени), чтобы определить, являются ли они раком.
Лабораторные исследования биоптатов
Врачи обычно могут определить, содержит ли образец биопсии раковые (аденокарциномы) клетки, посмотрев на него под микроскопом.





 Рак тонкого кишечника часто вызывает кровотечение в кишечнике, что может привести к снижению количества эритроцитов (анемии).
Рак тонкого кишечника часто вызывает кровотечение в кишечнике, что может привести к снижению количества эритроцитов (анемии).

 Когда опухоль обнаружена, врач может использовать щипцы для биопсии (щипцы или щипцы) через трубку, чтобы взять небольшие образцы опухоли.Образцы очень маленькие, но врачи обычно могут поставить точный диагноз. Кровотечение после биопсии — редкая, но потенциально серьезная проблема. Если кровотечение становится проблемой, врачи могут иногда вводить лекарства, сужающие кровеносные сосуды, через эндоскоп в опухоль, чтобы остановить кровотечение.
Когда опухоль обнаружена, врач может использовать щипцы для биопсии (щипцы или щипцы) через трубку, чтобы взять небольшие образцы опухоли.Образцы очень маленькие, но врачи обычно могут поставить точный диагноз. Кровотечение после биопсии — редкая, но потенциально серьезная проблема. Если кровотечение становится проблемой, врачи могут иногда вводить лекарства, сужающие кровеносные сосуды, через эндоскоп в опухоль, чтобы остановить кровотечение.