Размеры печени
Размеры печени
В норме нижний край правой доли печени находится примерно на уровне правой реберной дуги, выступая на 1-2 см по среднеключичной линии и до 6 см — по срединной линии. Опущение не увеличенной печени возможно при астматическом бронхите, бронхиальной астме, массивном плеврите. Высокое расположение печени может быть при метеоризме, резекциях правого легкого и т.д. При нормальной печени угол нижнего края левой доли составляет около 30 градусов, не превышая 45 градусов, угол нижнего края правой доли составляет менее 75 градусов.
Измерение правой доли следует проводить по среднеключичной линии. Считается, что косой вертикальный размер правой доли печени имеет величину у здоровых людей до 150 мм, высота (краниокаудальный размер) — от 85 до 125 мм, высота левой доли до 100 мм, толщина (переднезадний размер) правой доли — до 110-125 мм, толщина левой доли — до 60-80 мм, по другим данным — до 50-60 мм.
При нормальной печени вертикальный размер на продольной эхограмме по среднеключичной линии от купола до наиболее удаленной каудалъной точки печени составляет не более 13 см, гепатомегалия имеет место, если данный размер равен или превышает 15,5 см, при этом точность диагностики гепатомегалии составила 87%.
Размеры хвостатой доли в норме: длина 6-7 см, толщина — 1,5-2 см, размеры папиллярного отростка составляют 0,8-3,9 см. Отношение толщины правой доли к левой в норме больше 1,3. На поперечной эхограмме отношение ширины хвостатой доли к ширине правой доли на той же линии у здоровых людей меньше 0,55.
Длина печени на эхограммах в поперечной плоскости составляет 17 (14-19) см, правой доли — 13 (11-15) см.
При всей кажущейся простоте ответа на вопрос о наличии даже незначительной гепатомегалии, при УЗИ сделать это весьма непросто, так как приводимые в литературе данные о размерах печени отличаются, применяемые методики измерения также не являются идентичными. Кроме того, размеры органа зависят от конституции, роста, возраста обследуемых, глубины вдоха, во время которого регистрировалась эхограмма. Поэтому в случаях, когда печень имеет пограничные размеры или близкие к таковым, нецелесообразно делать заключение о величине органа, а достаточно указать цифровое значение, например вертикальный размер правой и левой долей печени.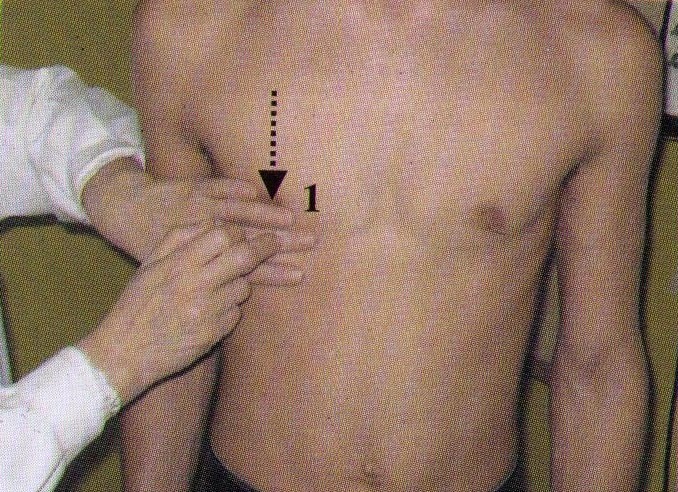
По материалам Методических рекомендаций «УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА ОЧАГОВЫХ ПОРАЖЕНИЙ ПЕЧЕНИ», Витебск, Гомель, Беларусь
Препарат для восстановления печени: капсулы Фосфоглив®
Причины нарушения функций печени
Как происходит восстановление печени
Немедикаментозное восстановление печени
Печень выполняет множество функций в организме человека. В первую очередь это фильтр, который очищает кровь и обезвреживает различные вредные вещества, токсины и аллергены. Печень участвует в обмене белков, жиров, углеводов, гормонов, витаминов и микроэлементов. Она играет важную роль в пищеварении, так как вырабатывает необходимую для переваривания желчь и преобразует полученные вместе с пищей полезные вещества в энергию. Вот почему нарушение работы данного органа способно нанести непоправимый вред здоровью человека. При выявлении таких симптомов, как тяжесть в боку, кожный зуд, ощущение горечи во рту, требуется немедленно обратиться к врачу, который проведет необходимые исследования, поставит диагноз, расскажет обо всех этапах восстановления печени и назначит соответствующее лечение.
Причины нарушения функций печени
Неправильное питание. Злоупотребление жирной пищей, копченостями, соленьями, острыми приправами – все это может привести к возникновению различных заболеваний. Когда количество вредных веществ, поступающих в организм, становится слишком большим, печень оказывается не в состоянии нейтрализовать все токсины. Развитие ожирения на фоне неправильного питания опасно для здоровья, но проблемы также могут принести и попытки резко сбросить вес. В экстремальной ситуации печень включает защитные механизмы и начинает оперативно накапливать жиры и углеводы, что провоцирует поражение органа.
Злоупотребление алкоголем. Достаточно распространенной причиной повреждения печени является систематическое и чрезмерное потребление алкогольных напитков. Постоянная интоксикация организма может привести к нарушению функций и структуры этого жизненно важного органа. Клетки, участвующие в нейтрализации спирта, увеличиваются в размерах. В результате ускоренного синтеза жирных кислот происходит алкогольное поражение печени.
В результате ускоренного синтеза жирных кислот происходит алкогольное поражение печени.
Гепатотоксическое действие медикаментов. Длительное применение некоторых лекарств без назначения врача (например, антибиотиков) способно вызвать не менее сильное воздействие, чем поражение организма токсинами или ядами.
На фоне неправильного питания, чрезмерного потребления алкоголя, бесконтрольного приема лекарственных средств может произойти развитие гепатоза, цирроза, токсической дистрофии печени, желчекаменной болезни, острого или хронического гепатита. Нередко воздействие негативных факторов ведет к дистрофическим, некротическим и фиброзным изменениям органа. Необратимое нарушение полноценного функционирования железы ведет к печеночной недостаточности. В свою очередь это может спровоцировать серьезное нарушение обмена веществ и интоксикацию организма вплоть до летального исхода.
Как происходит восстановление печени
Процесс восстановления печени после алкоголя, неправильного питания или длительного приема лекарственных препаратов занимает достаточно много времени. Однако этот уникальный орган обладает способностью к самовосстановлению, что значительно облегчает задачу. Образование и рост клеток печени выглядит следующим образом:
Однако этот уникальный орган обладает способностью к самовосстановлению, что значительно облегчает задачу. Образование и рост клеток печени выглядит следующим образом:
- восстановление пораженных гепатоцитов. Клетки печени повреждаются под влиянием негативных факторов, но не все из них отмирают. Некоторые гепатоциты могут восстановиться и начать вновь выполнять свои функции в прежнем режиме;
- зарождение новых гепатоцитов. На одну отмершую клетку приходится несколько новых. Однако процесс регенерации занимает очень много времени и может растянуться на несколько лет. Тем не менее, важно отметить, что при благоприятных условиях обновленные гепатоциты способны полностью восстановить поврежденную печень;
- рост существующих гепатоцитов. Этот резервный механизм восстановления печени активизируется, когда молодые клетки не способны в нужном объеме заменить поврежденные. Существующие гепатоциты увеличиваются в размерах и занимают их место, восстанавливая работоспособность органа.
 Данный процесс является временной мерой. Растущие клетки в конечном счете должны оказаться на своем месте. В противном случае увеличенные гепатоциты изнашиваются, что может привести к развитию гепатита;
Данный процесс является временной мерой. Растущие клетки в конечном счете должны оказаться на своем месте. В противном случае увеличенные гепатоциты изнашиваются, что может привести к развитию гепатита; - замещение пораженных клеток соединительной тканью. Если печень серьезно повреждена, даже рост оставшихся гепатоцитов не сможет восстановить ее в прежнем объеме. В результате происходит полное перерождение, и разрывы заполняются соединительной тканью, которая образует рубцы. Естественно, о нормальном выполнении функций печени в таком случае речи не идет. По мере образования и роста новых клеток эти участки пропадают. Но если процесс набирает обороты, развивается цирроз.
Немедикаментозное восстановление печени
Важно понимать, что способности печени к восстановлению после алкоголя активизируются в полной мере только при соблюдении здорового образа жизни. То же самое касается питания и приема лекарственных препаратов. Печень нуждается в помощи, поэтому для нормализации всех функций органа крайне важно придерживаться диеты. В частности, в рационе должны присутствовать:
В частности, в рационе должны присутствовать:
- овощи,
- зелень,
- фрукты,
- рыба,
- нежирное мясо,
- мед,
- орехи,
- молочные продукты,
- яйца.
Пищу можно потреблять в сыром или квашеном виде, отваривать, готовить на пару и запекать. Из напитков предпочтительней всего чистая вода, компоты из ягод и сухофруктов, натуральные соки. Необходимо полностью исключить из меню жирную и вредную пищу, копчености, приправы, консервы, сливочное масло, кондитерские изделия, хлеб, сладости. Под запретом также алкогольные и газированные напитки, крепкий черный чай, кофе. Важно есть часто и небольшими порциями для лучшего усвоения пищи. Огромную роль в нормализации работы печени играют витамины (B, C, D, E) и минералы (цинк и селен), поэтому в рамках немедикаментозной терапии специалисты рекомендуют принимать комплексы с оптимальным соотношением полезных веществ.
Фосфоглив* – защита и восстановление печени на всех стадиях поражения
Достичь положительного результата в восстановлении работы печени можно только с помощью комплексной терапии. В рамках лечения врачи часто назначают гепатопротекторы. Это особая группа препаратов, оказывающих стимулирующее действие на гепатоциты. Они восстанавливают структуру клеток, нормализуют основные функции печени и защищают ее от патогенного воздействия лекарственных средств, алкоголя, вредной пищи и других повреждающих факторов. Чаще врачи рекомендуют препараты, которые входят в стандарты оказания медицинской помощи при заболеваниях печени. Одним из таких лекарственных средств является Фосфоглив*. Фосфоглив* – это комбинированный гепатопротектор с антиоксидантным, противовоспалительным, антифибротическим и мембраностабилизирующим действием. В его состав входят эссенциальные фосфолипиды и глицирризиновая кислота. Глицирризиновая кислота помогает устранить воспалительный процесс в печени, который является основной причиной разрушения клеток печени, а эссенциальные фосфолипиды восстанавливают поврежденные гепатоциты и ускоряют регенеративные процессы. Также Фосфоглив* помогает снизить риск развития таких опасных заболеваний, как фиброз, цирроз, гепатит и др. Применение гепатопротектора в комплексе с другими лекарствами и соблюдение профилактических рекомендаций позволяет устранить причины поражения печени.
Также Фосфоглив* помогает снизить риск развития таких опасных заболеваний, как фиброз, цирроз, гепатит и др. Применение гепатопротектора в комплексе с другими лекарствами и соблюдение профилактических рекомендаций позволяет устранить причины поражения печени.
9 осложнений цирроза печени
Цирроз печени – это последняя стадия рубцевания (фиброза) печени, вызванная многими факторами и болезнями. Это очень серьёзное заболевание, которое развивается из-за нанесения длительного ущерба печени. Каждый раз когда этот орган повреждается, он пытается восстановиться собственными силами. В процессе этого восстановления в печени образуется рубцовая ткань. По мере прогрессирования болезни образуется всё больше рубцов, что в итоге приводит к нарушению функций органа.
Повреждение печени вследствие цирроза – это необратимый процесс. Однако если это заболевание обнаруживается и лечится на ранней стадии, дальнейшее повреждение органа можно замедлить и даже остановить. В этой статье мы рассмотрим, как распознать симптомы болезни и к каким осложнениям она приводит.
Больного могут беспокоить следующие симптомы:
- Усталость,
- Образование синяков и кровотечений,
- Зудящая кожа,
- Желтуха (пожелтение глазных белков и кожи),
- Скопление жидкости в брюшной полости (асцит),
- Потеря аппетита,
- Тошнота,
- Отечность ног,
- Потеря веса,
- Сонливость, спутанность сознания, неразборчивая речь (печеночная энцефалопатия),
- Появление паукообразных сосудов на коже,
- Покраснение ладоней,
- Атрофия яичек у мужчин,
- Увеличение груди у мужчин.
У многих больных симптомы цирроза печени никак не проявляются до тех пор, пока повреждение органа не будет обширным. Если у человека появилось несколько симптомов из списка выше, это является поводом для скорейшего обращения к врачу.
Каковы причины цирроза?
Много заболеваний и факторов образа жизни способны повредить печень. Три самые распространенные причины включают:
- Хроническое злоупотребление алкоголем,
- Хронический вирусный гепатит B и C,
- Неалкогольную жировую болезнь печени (накопление жира в органе).

Другие возможные причины цирроза включают:
- Накопление железа в организме (гемохроматоз),
- Кистозный фиброз,
- Накопление меди в печени (болезнь Вильсона),
- Аномалия в развитии желчевыводящих путей (желчная атрезия),
- Унаследованные нарушения метаболизма сахаров (галактоземия или нарушение процесса запасания гликогена),
- Первичный билиарный цирроз (разрушение желчных протоков),
- Первичный склерозирующий холангит (затвердевание и рубцевание желчных протоков),
- Синдром Алажилля (генетическое нарушение),
- Аутоиммунный гепатит,
- Инфекционное заболевание шистосомоз,
- Прием отдельных медикаментов, например, метотрексата.
Каковы осложнения цирроза?
Американские специалисты приводят 9 главных осложнений. Они включают:
- Высокое кровяное давление в венах печени (портальная гипертензия). Цирроз замедляет нормальный поток крови через печень. Из-за этого усиливается давление в вене, которая приносит кровь из кишечника и селезенки в печень.

- Отек в ногах и животе. Портальная гипертония может вызвать скопление жидкости в ногах (отеки) и в животе (асцит). Отек и асцит также могут быть результатом неспособности печени вырабатывать достаточное количество определенных белков крови, таких как альбумин.
- Увеличение селезенки (спленомегалия). Портальная гипертензия способна также вызывать изменения в селезенке. Снижение лейкоцитов и тромбоцитов в крови может быть признаком цирроза печени с портальной гипертензией.
- Кровотечения. Портальная гипертензия способна привести к перенаправлению крови в более мелкие вены. Это приведет к увеличению их размеров и в конечном итоге – к варикозу. Из-за дополнительной нагрузки и напряжения вены могут лопнуть, что приведет к кровотечению, иногда – очень серьёзному. Угрожающее жизни кровотечение чаще всего возникает при разрыве вен в нижнем пищеводе (варикоз пищевода) или в желудке (желудочный варикоз).
 Если печень не сможет выработать достаточного количества факторов свертывания крови, это будет способствовать продолжительному кровотечению.
Если печень не сможет выработать достаточного количества факторов свертывания крови, это будет способствовать продолжительному кровотечению. - Инфекции. Если у человека цирроз печени, его организм может испытывать трудности с противостоянием инфекциям. Иногда асциты приводят к очень серьёзной инфекции – спонтанному бактериальному перитониту.
- Накопление токсинов в головном мозге (гепатическая энцефалопатия). Поврежденная циррозом печень неспособна очищать токсины от крови так же хорошо, как это делает здоровая печень. Токсины могут накапливаться в головном мозге и вызывать спутанность сознания, а также трудности с концентрацией внимания. Симптомы печеночной энцефалопатии могут варьироваться от усталости и небольшого нарушения когнитивных способней до комы.
- Желтуха. Это нарушение развивается в том случае, если печень не способна вывести избыток билирубина из крови. Подробнее о желтухе вы прочитаете из этой статьи.

- Переломы. У некоторых больных теряется плотность костной массы, что повышает риск переломов.
- Повышенный риск развития рака печени. Большая часть людей, которые страдают от рака печени, имеют цирроз.
Люди с ранней стадией болезни обычно не имеют симптомов. У некоторых больных первые признаки заболевания проявляются только тогда, когда уже образовались осложнения. Это указывает на то, что печень начинает выходить из строя.
Какова диагностика цирроза?
Врач назначит один или несколько лабораторных тестов, которые помогут обнаружить проблему с печенью. Эти анализы включают:
- Печеночные пробы,
- Анализы на функции почек,
- Тест на гепатит B и C,
- Анализ на свертывание.
Для уточнения диагноза врач назначает одну или несколько из следующих процедур:
- МРТ, компьютерную томографию или УЗИ,
- Магнитно-резонансную или переходную эластографию (данный метод позволяет оценить упругость тканей и обнаружить затвердевание печени),
- Биопсию.
 Хотя эта процедура не является обязательной для диагностики цирроза, с её помощью врачи идентифицируют степень и причину повреждения печени.
Хотя эта процедура не является обязательной для диагностики цирроза, с её помощью врачи идентифицируют степень и причину повреждения печени.
Если диагноз подтвердился, в дальнейшем больному придется регулярно проходить обследования. Это необходимо для мониторинга прогрессирования болезни и своевременного обнаружения осложнений – особенно варикоза пищевода и рака печени.
Цирроз печени: лечение
Если основную причину болезни не лечить, рубцевание печени будет прогрессировать. В целом повреждение органа необратимо, поэтому терапия будет направлена на предотвращение его дальнейшего разрушения. Тактика лечения цирроза будет зависеть от первопричины, а также тяжести заболевания.
Лечение первопричины
При ранней стадии болезни помогут следующие методы и лекарства:
- Отказ от алкоголя/лечение алкогольной зависимости. Употребление спиртных напитков будет лишь усугублять ситуацию. Если больной пьёт, необходимо полностью отказаться от алкоголя, поскольку даже минимальное количество спиртных напитков токсично для печени.

- Избавление от лишнего веса. Если причиной цирроза стала неалкогольная жировая болезнь печени, потеря лишних килограмм позволит улучшить состояние. Вместе с этим больному необходимо контролировать уровень сахара в крови. Американские специалисты отмечают, что при попытке избавиться от лишнего веса люди с циррозом печени должны употреблять адекватное количество белка.
- Препараты для контроля хронического гепатита. Эти лекарства могут сдерживать прогрессию повреждения клеток печени за счёт воздействия на гепатит C или B.
- Прием лекарств для контроля других болезней. Например, люди с первичным билиарным холангитом на ранней стадии могут значительно замедлить повреждение печени с помощью лекарств.
Как лечат осложнения цирроза?
Если у больного появились осложнения, врач назначает дополнительные лекарства или процедуры:
- При скоплении жидкости необходимо придерживаться рациона с низким содержанием соли.
 Также врач назначит препараты, которые помогут предотвратить задержку жидкости. В тяжелых случаях могут понадобиться процедуры для выведения жидкости или ослабления артериального давления в печени.
Также врач назначит препараты, которые помогут предотвратить задержку жидкости. В тяжелых случаях могут понадобиться процедуры для выведения жидкости или ослабления артериального давления в печени. - При портальной гипертензии назначаются препараты для контроля повышенного давления в венах.
- Если у больного появился варикоз, ему понадобятся препараты, которые снижают риск кровотечений.
- Если образовалась инфекция, в данном случае могут потребоваться антибиотики или другие препараты. Также врач может рекомендовать пройти вакцинацию против гриппа, пневмонии и гепатита.
- При печеночной энцефалопатии больному назначают лекарства от накопления токсинов в крови.
Лечение цирроза – трансплантация печени
В самых тяжелых случаях, когда рубцы распространились по всей печени, и она уже едва функционирует, требуется пересадка органа. Это единственный вариант, который поможет продлить пациенту жизнь.
При первых же симптомах цирроза печени необходимо обратиться к врачу. Чем раньше обнаружится проблема, тем больше шансов её остановить.
Источники:
- Cirrhosis, Mayo Clinic,
- Cirrhosis of the Liver, American Liver Foundation,
- Cirrhosis,Patient Info.
ВОЛОСАТОКЛЕТОЧНЫЙ ЛЕЙКОЗ У БОЛЬНЫХ СТАРШЕГО ВОЗРАСТА
Л.С. Аль-Ради, А.В. Пивник
Волосатоклеточный лейкоз – особый вариант хронического лимфопролиферативного заболевания с вовлечением костного мозга и селезенки, морфологическим субстратом которого служат В-лимфоциты со своеобразным фестончатым краем цитоплазмы. Основные признаки заболевания: панцитопения с лимфоцитозом, моноцитопенией и спленомегалия.
Заболевание подробно описано и впервые выделено в самостоятельную нозологическую единицу Bertha Bouroncle в 1958 г. у 26 больных как «лейкемический ретикулоэндотелиоз», а в 1966 г. Schrek и Donnelly ввели термин «волосатоклеточный лейкоз».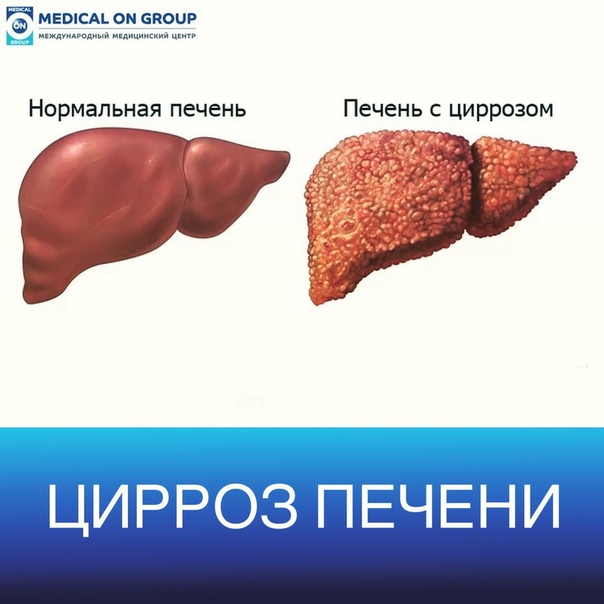
Ежегодная заболеваемость волосатоклеточным лейкозом составляет 1-1,5 на 100 000 населения. На его долю приходится примерно 2% всех лейкозов, он встречается у мужчин в 2-4 раза чаще, чем у женщин. Средний возраст заболевших превышает 50 лет, то есть болезнь чаще встречается в старшей возрастной группе. Существуют 2 формы волосатоклеточного лейкоза: встречающаяся у 80% больных классическая форма с цитопенией и вариантная форма – с нормальным или повышенным уровнем лейкоцитов.
К настоящему времени известный уже более полувека как отдельная нозология волосатоклеточный лейкоз стал примером блестящего лечебного эффекта современной терапии, позволяющей практически у всех больных получать длительные стойкие ремиссии, причем у абсолютного большинства – полные, хотя и с наличием минимальной остаточной болезни в костном мозге. При этом алгоритм терапии прост и применяемые в лечении препараты не обладают тяжелыми побочными эффектами, что особенно важно для пациентов пожилого возраста.
Как и при других опухолях, многие, если не все, особенности проявлений волосатоклеточного лейкоза связаны с биологическими характеристиками опухолевых лимфоцитов. К настоящему времени установлено, что ворсинчатые лимфоциты являются аномальным клоном резко активированных зрелых В-лимфоцитов, остановленных на поздней стадии созревания и дифференцировки на этапе переключения изотипов тяжелых цепей иммуноглобулинов. Причины подобной активации до настоящего времени неизвестны. Тем не менее, несмотря на активацию, у этих лимфоцитов низкий индекс пролиферации, вследствие чего болезнь обычно протекает хронически.
В процессе нормального иммунного ответа активация В-лимфоцитов является результатом быстрой последовательности реакций в ответ на стимуляцию антигеном, окружающими клетками и цитокинами. Ворсинчатые лимфоциты также проходят этот этап, поскольку на их поверхности сильно экспрессированы маркеры активации нормальных В-лимфоцитов, а маркеры, теряемые в норме после В-клеточной активации, экспрессируются в очень небольшом количестве.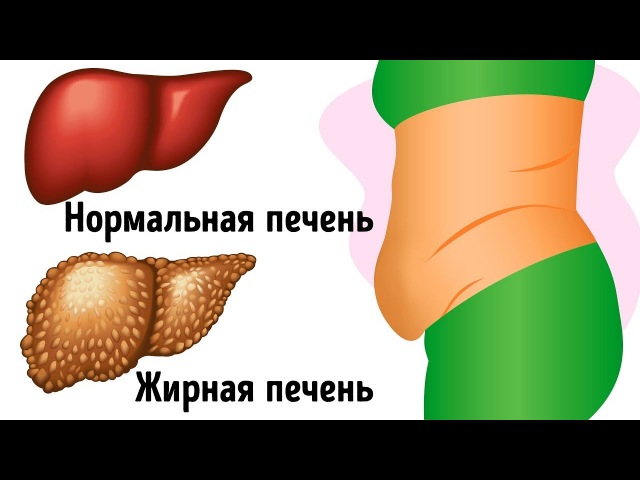 Возможно, самым наглядным проявлением активации волосатых лимфоцитов является их необычная клеточная поверхность с множеством цитоплазматических отростков, отражающая изменение цитоскелета клетки при активации. Эта активация сопровождается появлением у этих клеток специфического профиля рецепторов адгезии, ответственных, вероятно, за отличительную для волосатоклеточного лейкоза лимфоидную инфильтрацию красной, а не белой пульпы селезенки и печеночных синусов. Ворсинчатые лимфоциты содержат интегрин α4β1, осуществляющий связь с клетками эндотелия. При этом клеточным лигандом для α4β1 является VCAM-1, экпрессирующийся именно в клетках стромы костного мозга и синусоидов печени и селезенки; видимо, поэтому для волосатоклеточного лейкоза характерны эти области поражения. Еще одним механизмом специфической инфильтрации селезенки может являться интегрин αvβ3, присутствующий на поверхности воринчатых лимфоцитов. Этот интегрин вызывает клеточную миграцию в области, богатые витронектином, которого особенно много в строме красной пульпы селезенки.
Возможно, самым наглядным проявлением активации волосатых лимфоцитов является их необычная клеточная поверхность с множеством цитоплазматических отростков, отражающая изменение цитоскелета клетки при активации. Эта активация сопровождается появлением у этих клеток специфического профиля рецепторов адгезии, ответственных, вероятно, за отличительную для волосатоклеточного лейкоза лимфоидную инфильтрацию красной, а не белой пульпы селезенки и печеночных синусов. Ворсинчатые лимфоциты содержат интегрин α4β1, осуществляющий связь с клетками эндотелия. При этом клеточным лигандом для α4β1 является VCAM-1, экпрессирующийся именно в клетках стромы костного мозга и синусоидов печени и селезенки; видимо, поэтому для волосатоклеточного лейкоза характерны эти области поражения. Еще одним механизмом специфической инфильтрации селезенки может являться интегрин αvβ3, присутствующий на поверхности воринчатых лимфоцитов. Этот интегрин вызывает клеточную миграцию в области, богатые витронектином, которого особенно много в строме красной пульпы селезенки. Более того, в красной пульпе опухолевые лимфоциты не только взаимодействуют с эндотелиальными клетками, но и способны стимулировать образование ими псевдосинусоидов. Внеклеточным лигандом для α4β1 является фибронектин, этим объясняется появление характерной фиброзной ретикулиновой сети в инфильтрированных участках костного мозга. Ранние стадии реализации лимфоидными клетками «инстинкта дома» связаны с не-интегриновыми рецепторами семейства селектинов. L-селектин (наиболее важный на начальных этапах миграции лимфоцитов в лимфоузлы) утрачен «волосатыми» лимфоцитами, что, вероятно, является одной из причин отсутствия лимфоаденопатии в большинстве случаев заболевания.
Более того, в красной пульпе опухолевые лимфоциты не только взаимодействуют с эндотелиальными клетками, но и способны стимулировать образование ими псевдосинусоидов. Внеклеточным лигандом для α4β1 является фибронектин, этим объясняется появление характерной фиброзной ретикулиновой сети в инфильтрированных участках костного мозга. Ранние стадии реализации лимфоидными клетками «инстинкта дома» связаны с не-интегриновыми рецепторами семейства селектинов. L-селектин (наиболее важный на начальных этапах миграции лимфоцитов в лимфоузлы) утрачен «волосатыми» лимфоцитами, что, вероятно, является одной из причин отсутствия лимфоаденопатии в большинстве случаев заболевания.
Клиническая картина
Клинические симптомы заболевания при классической и вариантной форме волосатоклеточного лейкоза сходны, так как связаны с проявлениями спленомегалии и цитопении. Поэтому на ранних этапах симптомов может не быть, и болезнь обнаруживается при случайном исследовании крови или УЗИ брюшной полости, однако с течением времени возникают тяжесть в левом подреберье из-за спленомегалии, а также слабость, потливость и похудание как проявления интоксикации. В связи с нарастающей анемией могут наблюдаться тахикардия и одышка. Однако основную опасность для жизни пациента представляют разнообразные инфекционные осложнения, очень часто развивающиеся у больных волосатоклеточным лейкозом в связи с нейтропенией. Эти инфекции склонны к затяжному течению, абсцедированию и генерализации, поэтому при любом подозрении на воспалительно-инфекционный процесс жизненно необходимо назначать массивную антибактериальную терапию. Геморрагический синдром, несмотря на тромбоцитопению, возникает нечасто и обычно ограничен умеренными кожными проявлениями, тем не менее, не редкость возникновение межмышечных гематом с последующим инфицированием и формированием абсцессов (особенно часто в икроножных мышцах). Лимфоузлы обычно не увеличены, хотя в 20-30% случаев, особенно при вариантной форме болезни, встречается небольшое увеличение единичных висцеральных (чаще внутри- и забрюшинных, реже – внутригрудных) и изредка единичных периферических лимфоузлов. Селезенка в 90% случаев увеличена, размером от четко пальпируемого нижнего полюса в левом подреберье до гигантской спленомегалии, достигающей нижним полюсом малого таза.
В связи с нарастающей анемией могут наблюдаться тахикардия и одышка. Однако основную опасность для жизни пациента представляют разнообразные инфекционные осложнения, очень часто развивающиеся у больных волосатоклеточным лейкозом в связи с нейтропенией. Эти инфекции склонны к затяжному течению, абсцедированию и генерализации, поэтому при любом подозрении на воспалительно-инфекционный процесс жизненно необходимо назначать массивную антибактериальную терапию. Геморрагический синдром, несмотря на тромбоцитопению, возникает нечасто и обычно ограничен умеренными кожными проявлениями, тем не менее, не редкость возникновение межмышечных гематом с последующим инфицированием и формированием абсцессов (особенно часто в икроножных мышцах). Лимфоузлы обычно не увеличены, хотя в 20-30% случаев, особенно при вариантной форме болезни, встречается небольшое увеличение единичных висцеральных (чаще внутри- и забрюшинных, реже – внутригрудных) и изредка единичных периферических лимфоузлов. Селезенка в 90% случаев увеличена, размером от четко пальпируемого нижнего полюса в левом подреберье до гигантской спленомегалии, достигающей нижним полюсом малого таза. Размеры печени увеличены незначительно.
Размеры печени увеличены незначительно.
Поражение некроветворных органов встречается редко. В нашей практике встречалось специфическое поражение кожи, печени и легких, в литературе описаны редкие случаи специфического поражения костей, легких, нервной системы, мягких тканей и других органов. Поражение кожи может носить характер васкулита и быстро регрессировать на фоне специфической терапии лейкоза. Чаще выявляется неспецифическое поражение кожи в виде воспалительных гнойно-септических очагов, связанное с лейкопенией. В целом, специфическое поражение некроветворных органов не является плохим прогностическим фактором и успешно излечивается при проведении адекватной терапии лейкоза.
Несмотря на довольно четкие и несложные критерии диагностики волосатоклеточного лейкоза, к сожалению, больные нередко поступают к гематологу в крайне тяжелом состоянии, с глубокой цитопенией и инфекцией из-за потери времени на выяснение диагноза и, часто, неадекватной терапии кортикостероидами.
Лабораторная диагностика
В анализе периферической крови выявляется одно-, двух- или трехростковая цитопения, связанная с угнетением и вытеснением элементов нормального кроветворения лимфоидными клетками. Анемия в основном нормохромная нормоцитарная, но у пожилых больных может встречаться и сочетание с железо- или В12-дефицитной анемией, аутоиммунный гемолиз встречается крайне редко. Тромбоцитопения варьирует в широких пределах, изредка проявляясь кожным геморрагическим синдромом при снижении числа тромбоцитов менее 30×109/л. При типичной форме волосатоклеточного лейкоза лейкоциты снижены, часто довольно значительно – менее 1,5 ×109/л, но при вариантной форме лейкопении не наблюдается, может быть даже лейкоцитоз (обычно умеренный). Тем не менее, вне зависимости от числа лейкоцитов, обнаруживается характерная для этого лейкоза лейкоцитарная формула – лимфоцитоз от 50% до 95%, при этом часть лимфоцитов более крупного размера, с «разрыхленной», более нежной структурой хроматина ядра, и своеобразным фестончатым или ворсинчатым краем цитоплазмы. При типичной форме лейкоза также выявляется моноцитопения, однако она часто отсутствует при вариантной форме болезни или при сопутствующей микобактериальной инфекции (туберкулез).
При типичной форме лейкоза также выявляется моноцитопения, однако она часто отсутствует при вариантной форме болезни или при сопутствующей микобактериальной инфекции (туберкулез).
Для уточнения диагноза волосатоклеточного лейкоза необходимо исследование костного мозга – миелограмма и трепанобиопсия. Для волосатоклеточного лейкоза характерно то, что аспират костного мозга получается с трудом, что связано с фиброзом костного мозга (существует даже специальный термин «сухой пунктат»). В миелограмме выявляется лимфоцитоз с наличием атипичных «ворсинчатых» лимфоцитов, количество бластов не увеличено, нормальные ростки гемопоэза сужены. В гистологическом препарате костного мозга на фоне уменьшения элементов нормального кроветворения (иногда до степени выраженной аплазии) выявляется диффузная инфильтрация неплотно расположенными зрелыми лимфоцитами с довольно крупной неровной цитоплазмой, фиброз, поля кровоизлияний – картина, позволяющая отграничить этот вид лейкоза от других лимфопролиферативных заболеваний.
Подтверждением диагноза волосатоклеточного лейкоза служат цитохимическая реакция на присутствие тартрат-устойчивой кислой фосфатазы (TRAP) и иммунофенотипирование лимфоцитов крови или костного мозга. При иммунофенотипировании выявляется κ- или λ-клон иммунологически зрелых В-лимфоцитов, несущих характерные для волосатоклеточного лейкоза маркеры CD103, CD25, CD11c, HC-2, FMC7, DBA.44. При этом обычно отсутствуют маркеры CD23, CD5, CD10, хотя иногда (чаще при вариантной форме) эти маркеры могут слабо экспрессироваться на части клеток, наряду с типичными маркерами волосатоклеточного лейкоза. Кроме того, для вариантной формы заболевания считается характерным более слабая степень экспрессии или отсутствие CD103 или CD25. Поскольку в крови популяция «волосатых лимфоцитов» может быть невелика, а аспират костного мозга нередко «сухой» и малоклеточный, особое значение для диагностики волосатоклеточного лейкоза приобретает иммуногистохимическое исследование трепанобиоптата. При этом выявляется сильная экспрессия В-клеточных маркеров CD20, CD79a и высокоспецифичных маркеров этого лейкоза CD103, CD25 и DBA.44, выявляемых более чем в 90% случаев. Цитохимическую реакцию на TRAP невозможно провести на фиксированном материале, однако можно провести иммуногистохимическое исследование трепанобиоптата с анти-TRAP-антителом 9С5.
При этом выявляется сильная экспрессия В-клеточных маркеров CD20, CD79a и высокоспецифичных маркеров этого лейкоза CD103, CD25 и DBA.44, выявляемых более чем в 90% случаев. Цитохимическую реакцию на TRAP невозможно провести на фиксированном материале, однако можно провести иммуногистохимическое исследование трепанобиоптата с анти-TRAP-антителом 9С5.
Интересно, что волосатоклеточный лейкоз является еще одним заболеванием, наряду с лимфомой мантийной зоны, при котором выявлена гиперэкспрессия циклина D1. Но, в отличие от мантийной лимфомы, эта экспрессия при волосатоклеточном лейкозе не связана с транслокацией 11;14 (и, соответственно, нет перестройки bcl-1). Моноклональная секреция нехарактерна для волосатоклеточного лейкоза, однако в небольшом проценте случаев может выявляться клональный иммуноглобулин в сыворотке крови или моче. Чаще такая секреция носит следовой характер, крайне редко достигает измеряемых значений и не ухудшает течение и прогноз болезни.
При компьютерной томографии и ультразвуковом исследовании органов брюшной полости определяется спленомегалия разной степени, умеренное увеличение размеров печени, иногда – небольшая абдоминальная лимфаденопатия, в основном в воротах селезенки и близких областях.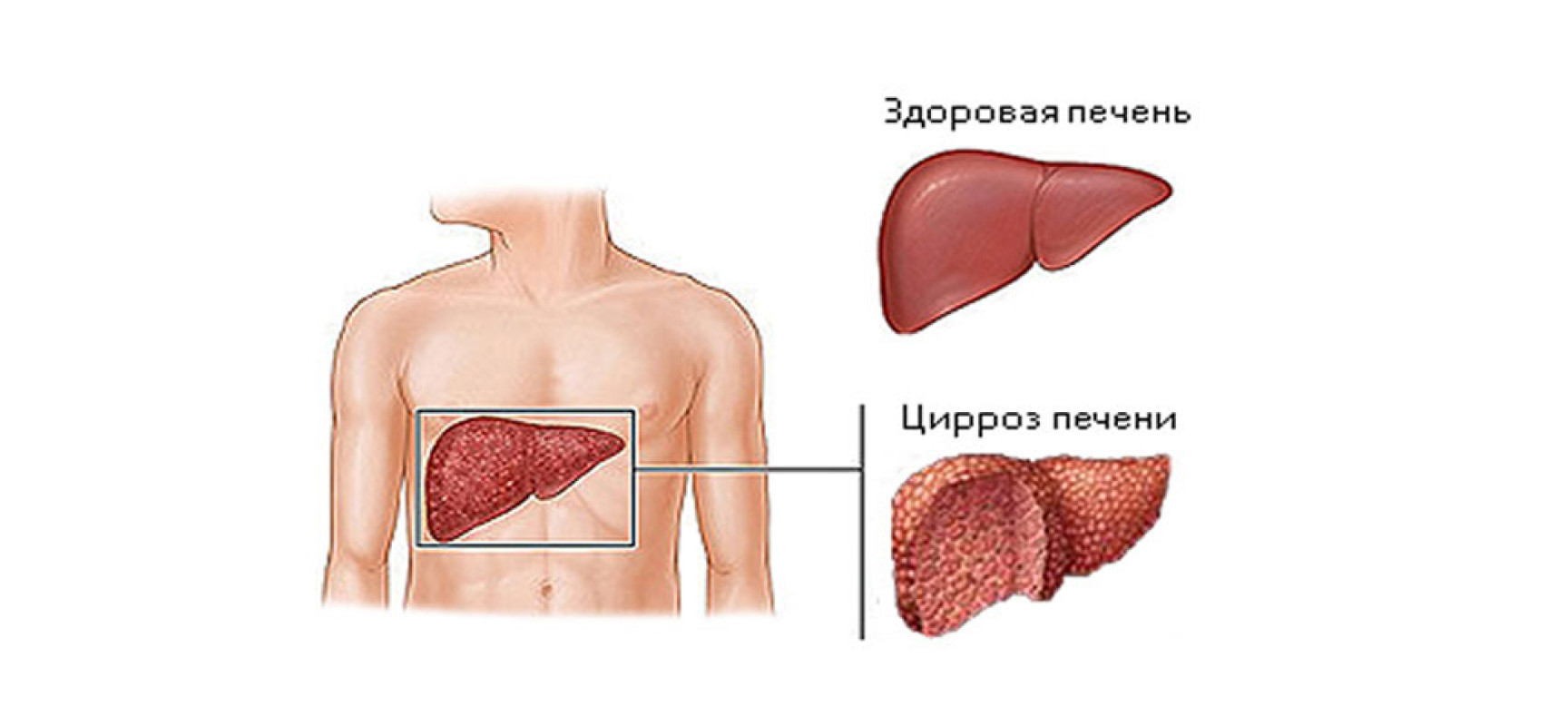 Томографическое исследование грудной клетки также может выявлять незначительное увеличение размера внутригрудных лимфоузлов, но гораздо чаще обнаруживаются неспецифические воспалительные изменения легочной ткани, возможен туберкулез.
Томографическое исследование грудной клетки также может выявлять незначительное увеличение размера внутригрудных лимфоузлов, но гораздо чаще обнаруживаются неспецифические воспалительные изменения легочной ткани, возможен туберкулез.
Дифференциальный диагноз проводится с цитопениями и спленомегалиями при других заболеваниях, как гематологических (в первую очередь, лимфоцитома селезенки, лейкоз из больших гранулированных лимфоцитов, селезеночная форма лимфомы из клеток мантийной зоны), так и терапевтических – цирроз печени, перенесенная вирусная инфекция, ревматические болезни.
Лечение
Продолжительность жизни при естественном течении заболевания без лечения составляет около 5 лет, но в настоящее время при своевременном и адекватном лечении продолжительность жизни пациентов с волосатоклеточным лейкозом не короче общей продолжительность жизни в популяции.
Так как ранее (с 1960-х гг.) основным лечебным методом являлась спленэктомия, лечение проводилось лишь при показаниях, к которым относились симптомная цитопения и спленомегалия, инфекционные и аутоиммунные осложнения. Эффект спленэктомии наблюдался у 90% больных и не зависел от размеров селезенки, но у большинства больных был кратковременным, и рецидив цитопении наступал в течение 6-12 мес. после операции. В связи с этим к спленэктомии в настоящее время прибегают реже, особенно у пожилых больных с отягченным терапевтическим анамнезом. Общая 4-летняя выживаемость пациентов после спленэктомии составляла около 65%. Среди наших пациентов максимальная продолжительность ремиссии после спленэктомии составила 24 года, с последующим рецидивом, который в свою очередь был успешно лечен последовательно α-интерфероном и кладрибином (2-CdA).
Эффект спленэктомии наблюдался у 90% больных и не зависел от размеров селезенки, но у большинства больных был кратковременным, и рецидив цитопении наступал в течение 6-12 мес. после операции. В связи с этим к спленэктомии в настоящее время прибегают реже, особенно у пожилых больных с отягченным терапевтическим анамнезом. Общая 4-летняя выживаемость пациентов после спленэктомии составляла около 65%. Среди наших пациентов максимальная продолжительность ремиссии после спленэктомии составила 24 года, с последующим рецидивом, который в свою очередь был успешно лечен последовательно α-интерфероном и кладрибином (2-CdA).
Прорыв в лечении волосатоклеточного лейкоза с середины 1980-х годов связан с применением препаратов интерферона-a, позволивших добиться ремиссий в 75-90% случаев. Несмотря на то, что абсолютное большинство этих ремиссий были частичные и требовали почти постоянной поддерживающей терапии, 5-летняя выживаемость при лечении интерфероном-a выросла до 90%. Интерферон-a применяли чаще всего в дозе 3 млн. ед./сут. в течение 4-6 недель (в зависимости от степени цитопении) с переходом на поддерживающую дозу 3 млн. ед. 3 раза/нед. длительно, не менее года, а в большинстве случаев пожизненно. В настоящее время интерферон-a применяется лишь как первый, подготовительный этап терапии в течение 3-4 мес. перед проведением одного курса цитостатической терапии препаратами из группы пуриновых аналогов (2-дезоксикоформицин и 2-хлордезоксиаденозин). Изредка интерферон-a приходится быстро отменять из-за индивидуальной непереносимости или иммунокомплексных осложнений, самым частым из которых является индуративный миозит (чаще мышц голеней). Гипертермия и гриппоподобный синдром не являются признаками непереносимости, для их профилактики используется парацетамол или индаметацин и начало терапии по 1 млн.ед. интерферона-a с постепенным повышением дозы до 3 млн.ед × 3 р/нед. Такое ступенчатое начало терапии облегчает переносимость лечения, что важно у пожилых пациентов с множеством сопутствующих заболеваний.
ед./сут. в течение 4-6 недель (в зависимости от степени цитопении) с переходом на поддерживающую дозу 3 млн. ед. 3 раза/нед. длительно, не менее года, а в большинстве случаев пожизненно. В настоящее время интерферон-a применяется лишь как первый, подготовительный этап терапии в течение 3-4 мес. перед проведением одного курса цитостатической терапии препаратами из группы пуриновых аналогов (2-дезоксикоформицин и 2-хлордезоксиаденозин). Изредка интерферон-a приходится быстро отменять из-за индивидуальной непереносимости или иммунокомплексных осложнений, самым частым из которых является индуративный миозит (чаще мышц голеней). Гипертермия и гриппоподобный синдром не являются признаками непереносимости, для их профилактики используется парацетамол или индаметацин и начало терапии по 1 млн.ед. интерферона-a с постепенным повышением дозы до 3 млн.ед × 3 р/нед. Такое ступенчатое начало терапии облегчает переносимость лечения, что важно у пожилых пациентов с множеством сопутствующих заболеваний.
С 1990-х гг. в результатах терапии зрелоклеточных лимфопролиферативных заболеваний и, в частности, волосатоклеточного лейкоза произошли революционные улучшения, связанные с внедрением в лечебную практику новых лекарственных препаратов из группы аналогов пуринов. В лечении волосатоклеточного лейкоза наибольшей активностью обладают 2 препарата: 2-дезоксикоформицин (2-DCF, пентостатин) и 2-хлордезоксиаденозин (2-CdA, кладрибин, леустатин, биодрибин, лейкладин, вера-кладрибин). Эти препараты являются структурными аналогами аденозина, их применение приводит к внутриклеточному накоплению трифосфатов аденозина и дезоксиаденозина, что через ряд промежуточных этапов ингибирует синтез ДНК и препятствует восстановлению ДНК. Ценным качеством препаратов этой группы является то, что они действуют как на делящиеся, так и на покоящиеся лимфоидные клетки, что и обуславливает их высокую эффективность при таком медленно пролиферирующем заболевании, как волосатоклеточный лейкоз.
Наиболее высока эффективность лечения при использовании 2-CdA, когда в результате применения одного 5-7 дневного курса удается получить ремиссии у 95% больных, при этом большинство ремиссий (до 80%) полные и длительные (3-15 лет, медиана 5 лет), и эффективность лечения не зависит от предшествующего лечения a-интерфероном, спленэктомии, рецидива или рефрактерности к другим видам терапии. Эффективность непрерывного внутривенного введения в течение 7 суток и 2-часовых внутривенных инфузий идентична, поэтому мы в последнее время применяем 2-часовые инфузии кладрибина в дозе 0,1 мг/кг/сут в течение 7 дней или 0,14 мг/кг/сут в течение 5 дней, что позволяет проводить лечение в амбулаторном режиме.
Препарат отлично переносится, не вызывая обычных побочных эффектов, таких, как тошнота, рвота и аллопеция. В используемых дозах кладрибин не обладает нефро- и гепатотоксичностью. Единственным побочным эффектом является миелосупрессия до степени агранулоцитоза, который может быть довольно длительным. Однако степень и длительность агранулоцитоза напрямую связана с уровнем нейтропении перед применением кладрибина, поэтому при успешном предварительном лечении интерфероном-a в стандартной дозе в течение 8-12 недель (для уменьшения гранулоцитопении и лимфоцитоза в крови) последующий недельный курс 2-CdA либо не вызывает агранулоцитоза, либо этот агранулоцитоз очень короток, протекает без инфекционных осложнений и заканчивается без назначения ростовых факторов. При амбулаторном ведении больных следует иметь в виду, что агранулоцитоз может быть отсроченным – в течение 1-2 недель после курса, в связи, с чем необходимо контролировать анализы крови 2 раза в неделю в течение этого времени. На фоне курса 2-CdA сразу происходит снижение числа лимфоцитов, затем примерно в течение 2-4 недель происходит прирост тромбоцитов, гемоглобина и лейкоцитов. Селезенка также сокращается в процессе лечения, и сокращение ее размеров продолжается в течение 1-2 мес. после завершения терапии.
После проведения одного курса лечения кладрибином пациент не нуждается в терапии, необходимо только наблюдение с контролем показателей крови и размеров селезенки ежеквартально, затем каждые 6 мес. О полной ремиссии свидетельствует уровень гемоглобина >120 г/л, тромбоцитов >100×109, нейтрофилов >1,5×109, отсутствие «ворсинчатых» лимфоцитов в крови и <5% этих клеток в костном мозге, нормальные размеры селезенки. Полноту ремиссии в костном мозге целесообразно оценивать не ранее полугода после окончания лечения. Небольшая остаточная спленомегалия может быть обусловлена фиброзом и не требует лечения. Улучшение перечисленных показателей более чем на 50% от исходного уровня соответствует частичной ремиссии. Обнаружение иммуногистохимических признаков минимальной остаточной болезни в костном мозге не является плохим прогностическим признаком и не коррелирует со сроком ремиссии.
Мы наблюдали за 15-летний период (с 1995 г. по 2010 г.) 42 пациента с волосатоклеточным лейкозом в возрасте старше 60 лет (от 60 до 83 лет, медиана 64 года), что составило около 20% от общего количества больных с этим лейкозом в клинике Гематологического Научного Центра Минздравсоцразвития России (Москва). Среди пациентов старшего возраста отмечалось преобладание мужчин (34 мужчины и 8 женщин, м:ж=4,25:1) с типичной формой заболевания (36 с типичной и 6 с вариантной формой лейкоза).
У 40% больных заболевание было диагностировано в период инфекционных осложнений (пневмония, туберкулез, бронхит, абсцесс, парапроктит, отит и др.). Несмотря на проведение интенсивной антибактериальной терапии, 3 пациента умерли от инфекционных осложнений до начала противоопухолевой терапии. У 6 больных была удалена увеличенная селезенка весом от 2,4 до 4 кг (медиана 3,5 кг). Спленэктомия привела к многолетней ремиссии у 3 пациентов, однако у 2 больных в дальнейшем развился рецидив болезни. У 38 больных мы применяли интерферон-α по 3 млн. ед. × 3 р/нед. подкожно или внутримышечно, а затем у 35 пациентов был применен кладрибин внутривенной длительной (3-4 часа) инфузией в дозе 0,1 мг/кг/сут. №7 или 0,14 мг/кг/сут. №5. При такой последовательности лечения только у 2 (5%) больных развился короткий агранулоцитоз (3 и 4 дня), протекавший без инфекционных осложнений. Ремиссия после применения кладрибина была достигнута у всех пациентов, в том числе у 9 больных с рецидивом заболевания после многолетнего применения интерферона-α в предыдущие годы. У 31 больного (89%) ремиссия сохранялась при сроках наблюдения от 1 года до 14 лет (медиана 7 лет). У 4 пациентов (11%) развился рецидив лейкоза в сроки от 2 до 7 лет после курса химиотерапии кладрибином, успешно леченный повторным последовательным применением интерферона-α и кладрибина у 2 больных.
В лечении волосатоклеточного лейкоза мы с равным эффектом применяли препараты кладрибина разных производителей – Леустатин (Ortho Bioteсh, США и Janssen Сilag, Бельгия-Швейцария), Биодрибин (Биотон, Польша), Лейкладин (Белмедпрепараты, Беларусь), Веро-кладрибин (Верофарм, Россия).
Наш опыт лечения волосатоклеточного лейкоза показывает, что возраст отнюдь не является фактором неблагоприятного прогноза при этой болезни. Так, в числе наших пациентов наблюдаются мужчина 90 лет во второй ремиссии и женщина 87 лет в первой ремиссии заболевания. Возраст этих пациентов на момент установления диагноза волосатоклеточного лейкоза составлял соответственно 71 год и 83 года, продолжительность первой ремиссии – 4 года в обоих случаях. После развития рецидива у первого пациента было успешно проведено повторное лечение интерфероном-α и кладрибином, с достижением второй ремиссии, длящейся более 9 лет, а всего с данным заболеванием пациент наблюдается уже 20 лет.
У второй пациентки первая ремиссия сохраняется спустя 4 года наблюдения. Интересно, что правильный диагноз у этой больной был установлен не сразу, и в течение 3 лет пациентка наблюдалась в различных гематологических учреждениях с диагнозом хронический лимфолейкоз. Цитостатической терапии не проводилось в связи с небольшим лейкоцитозом (<20×109/л) и отсутствием лимфоаденопатии, однако беспокоили проявления анемии (гемоглобин <80 г/л), по поводу чего неоднократно получала гемотрансфузии, препараты железа. В связи с рецидивирующей анемией и нарастающей спленомегалией пациентке планировалось проведение химиотерапии хронического лимфолейкоза, однако до начала лечения больная была обследована в клинике Гематологического Научного Центра (Москва), где впервые обратили внимание на «ворсинчатую» морфологию лимфоцитов, выполнили иммунофенотипирование и цитохимическое исследование лимфоцитов. Исследования показали, что 52% лимфоцитов крови содержат тартрат-устойчивую кислую фосфатазу, а 70% лимфоцитов у этой больной представлены κаппа-клоном В-лимфоцитов с фенотипом CD5-, CD10-, CD23-, CD43-, CD19+, CD20++, CD22++, CD25+, CD103+, CD11c+, FMC7+, что соответствует диагнозу не хронического лимфолейкоза, а волосатоклеточного лейкоза и требует другой тактики лечения. Источником ошибочного первоначального диагноза в данном случае послужил умеренный лейкоцитоз, что увело диагностический поиск в сторону хронического лимфолейкоза, хотя отсутствие лимфаденопатии, спленомегалия и, главное, «ворсинчатая» морфология лимфоцитов должны были стать поводом к уточнению диагноза с помощью цитохимического и иммунофенотипического исследований вариантной формы волосатоклеточного лейкоза. Больной была проведена терапия интерфероном-α в течение 3 мес., приведшая к улучшению гемограммы – приросту гемоглобина, тромбоцитов, снижению лимфоцитоза, сокращению размеров селезенки, после чего был применен 1 пятидневный курс кладрибина. Вся терапия проводилась амбулаторно. При контрольных обследованиях в течение 4 лет после терапии сохраняется полная клиническая ремиссия волосатоклеточного лейкоза.
У пациентов с волосатоклеточным лейкозом старше 60 лет мы наблюдали редкие случаи сочетания волосатоклеточного лейкоза со вторым гематологическим заболеванием – по одному случаю сочетания волосатоклеточного лейкоза с хроническим лимфолейкозом и с гетерозиготной дельта/бета талассемией.
Как и при других лимфопролиферативных заболеваниях, у пациентов с волосатоклеточным лейкозом могут возникать солидные опухоли. Мы наблюдали возникновение вторых опухолей у 4 (9,5%) пациентов старшего возраста, позже их число увеличилось до 7 за счет заболевших волосатоклеточным лейкозом в более молодом возрасте, у которых вторая опухоль развилась в возрасте старше 60 лет. Вторую опухоль выявляли на 2-20 году (медиана 12 лет) заболевания волосатоклеточным лейкозом, независимо от вида предшествующего лечения. Среди опухолей диагностированы аденокарцинома сигмы – в 2 случаях, низкодифференцированный рак желудка, рак молочной железы, мочевого пузыря, легкого, простаты – по 1 случаю.
Прогноз
Продолжительность жизни при своевременно диагностированном и адекватно леченном волосатоклеточном лейкозе не отличается от общей в популяции. Без лечения заболевание в течение 5 лет заканчивается смертью больного из-за разнообразных осложнений, в первую очередь, инфекционных. В наших наблюдениях максимальная давность заболевания составляла 25 лет.
Из 42 наблюдавшихся нами пациентов пожилого возраста живы 34 (81%) больных. Умерли 8 (19%) больных, в их числе 5 больных – от инфекционных осложнений (3 в дебюте заболевания и 2 в рецидиве) и 3 пациента в ремиссии волосатоклеточного лейкоза – от других причин (инсульт, аденокарцинома).
Таким образом, волосатоклеточный лейкоз – в прошлом грозное, смертельное из-за осложнений заболевание – в последние годы стал одной из наиболее простых для лечения болезней. После обязательной 2-3–месячной терапии препаратами интерферона-α амбулаторное лечение кладрибином занимает 5 или 7 дней. Ремиссия с полным сохранением работоспособности больного сохраняется 5 лет и более. Отличающаяся от классической формы волосатоклеточного лейкоза вариантная форма (с лейкоцитозом), скорее всего, представлена неоднородной группой разнообразных лимфатических опухолей, имеющих один или несколько, но не полный набор признаков классической формы, что может быть причиной укорочения срока ремиссии после стандартной терапии интерфероном и кладрибином. В случае короткой (менее 3 лет) продолжительности ремиссии рекомендуется дополнительная поддерживающая терапия моноклональным антителом анти-CD20 (ритуксимаб, мабтера) в дозе 375 мг/м2 раз в 3 мес. №4-8.
Рак почки — симптомы, причины, диагностика
Сунитиниб (Сутент)
Сунитиниб блокирует несколько тирозинкиназ и неоангиогенез. Препарат выпускается в таблетках по 50 мг; 37,5 мг и 25 мг и используется только в терапии первой линии у больных светлоклеточными и несветлоклеточными вариантами рака почки. Стандартный режим приема по 50 мг один раз в день в течение 4 недель с последующими 2 неделями перерыва. В случае выраженной непереносимости препарата, необходимо обратиться к врачу.
Бевацизумаб (Авастин)
Бевацизумаб замедляет рост новых кровеносных сосудов за счет блокирования фактора роста сосудов. Для лечения распространенного рака почки применяется в комбинации с интерфероном-альфа.
Пазопаниб (Вотриент)
Пазопаниб — это еще один препарат, который блокирует несколько тирозинкиназ, участвующих в росте раковых клеток, и образовании новых кровеносных сосудов опухоли. Препарат выпускается в таблетках по 400 мг и используется только в терапии первой линии у больных светлоклеточными вариантами рака почки.
Сорафениб (Нексавар)
Сорафениб блокирует неоангиогенез через воздействие на внутриклеточные белки (тирозинкиназы), которые важны для роста и развития опухолевых клеток. Препарат выпускается в таблетках по 200 мг и принимается по 2 таблетки два раза в день. Препарат преимущественно рекомендуется применять в терапии второй и последующих линий после иммунотерапии цитокинами или у больных, получивших ранее терапию ингибиторами тирозинкиназ и ингибиторами mTOR, но также в некоторых случая возможно его применение в первой линии.
Темсиролимус (Торизел)
Темсиролимус блокирует клеточный белок mTOR , который стимулирует рост и деление клеток. В исследованиях продемонстрировано, что наилучшие результаты этот препарат показал у больных неблагоприятного прогноза и у пациентов с несветлоклеточными вариантами опухоли в первой линии.
Эверолимус (Афинитор)
Эверолимустакже блокирует белок mTOR, но чаще всего используется в качестве второй и последующих линии таргетной терапии, после неэффективности ингибиторов тирозинкиназ (Сорафениба, Сунитиниба, Пазопаниба). Препарат выпускается в таблетках по 10 мг и 5 мг.
Акситиниб (Инлита)
Ингибирует несколько белков тирозинкиназ, в том числе участвующих в образовании новых кровеносных сосудов. Препарат используется во второй линии терапии и выпускается в дозировках 5 мг, 3 мг и 1 мг. Стандартным режимом приема является 5 мг по 1 таблетке 2 раза в день, но существуют и альтернативные варианты приема у пациентов, так у хорошо переносящих начальную дозировку без побочных эффектов возможно применение препарата в дозе 7мг или 10 мг дважды в сутки.
Кабозантиниб (Кабометикс)
Относится к мультикиназным ингибиторам, блокирующим факторы роста сосудов и развития опухоли. Препарат выпускается в таблетках по 60 мг, 40 мг и 20 мг, и используется только в терапии второй и последующих линий у больных раком почки.
Ленватиниб (Ленвима)
также относится к мультикиназным ингибиторам, блокирующим неоангиогенез. Препарат выпускается в таблетках по 10 мг и 4 мг, и используется только в терапии второй и последующих линий у больных распространенным раком почки. Ленватиниб необходимо принимать в дозе 18 мг (таблетка 10 мг и 2 таблетки по 4 мг) один раз в день в комбинации с препаратом Эверолимус в дозе 5 мг один раз в день. В случае выраженной непереносимости препарата, необходимо обратиться к врачу, который поможет скорректировать дозу препаратов, если это необходимо, и справиться с нежелательными эффектами.
Рак почки устойчив к химиотерапии, в связи с чем она не используется в лечении рака почки. Однако некоторые химиопрепараты, такие как Винбластин, Флуксуридин, 5-фторурацил (5-ФУ), Капецитабин и Гемцитабин, эффективны для некоторых вариантов рака почки, таких как рак собирательных трубочек Беллини и опухоль Вильмса. Побочные эффекты химиотерапии индивидуальны и зависят от препарата и используемой дозы.
причины изменения размера органа у детей и взрослых, при каких заболеваниях диагностируется нарушение и способы лечения
У взрослого человека печень в среднем весит около двух килограммов. Орган совмещает сразу несколько функций, принимает участие в циркуляции крови, переваривании пищи. Работа печени связана с многочисленными обменными процессами: желчным, жировым, белковым, водно-солевым, витаминным.
Печень обеззараживает, защищает, выполняет выделительные функции, обеспечивающие автономную скоординированную работу организма. При малейших неполадках, пагубном воздействии токсических веществ орган изменяется в размерах, перестает выполнять свою работу.
Даже незначительное увеличение размеров печени является симптомом ряда патологических состояний. Благодаря ранней диагностике и адекватной терапии удается предотвратить возникновение ряда осложнений. Чтобы доктор назначил правильную терапию, важно собирать все данные относительно состояния организма.
Почему увеличивается печень
Процесс увеличения печени не является заболеванием, а указывает на его развитие. Данное состояние медики называют гепатомегалией. Причин его существует множество, в первую очередь длительное злоупотребление алкогольными напитками, ряд заболеваний.
У ребенка
Если увеличение размеров печени наблюдается у новорожденного ребенка, какого-либо лечения не предусмотрено, гепатомегалия сама проходит в течение месяца. Причины явления следует искать в организме матери, если у нее имеется сахарный диабет, другие тяжелые эндокринные заболевания, в основной массе случаев у малыша определяется увеличение фильтрующего органа.
Медики считают нормой, если у ребенка до семилетнего возраста печень увеличена на 1 сантиметр. Однако по мере взросления орган должен постепенно приобрести стандартные размеры. Если этого не произошло, возможно, у ребенка в организме:
- имеются воспалительные процессы;
- нарушен обмен веществ;
- развивается онкология.
Среди других причин повреждение печени в результате контакта с медикаментозными препаратами, токсическими веществами. Предрасполагающим фактором к изменению размеров органа могут послужить проблемы с желчными протоками.
Само по себе увеличение объемов печени не считается критичным. Но если гепатомегалия сопровождена другими симптомами, это является показанием для детальной диагностики всего организма.
У взрослого
Говоря о взрослых пациентах, изменение размеров печени связывают с употреблением спиртного, циррозом, инфекциями, кишечными заболеваниями. Печень увеличена и выпирает при гепатите, отравлении, жировом гепатозе, нарушении обмена железа, меди.
Другими причинами медики называют:
- наследственность;
- онкологические заболевания;
- диффузный зоб;
- поликистоз.
Примечательно, что левая доля увеличивается реже, чем правая. Это обуславливается меньшей нагрузкой на нее. Проблемы с правой долей говорят о заболеваниях поджелудочной железы.
Некоторые патологические состояния свидетельствуют о неправильном образе жизни пациента, другие же требуют срочного врачебного вмешательства. Игнорирование гепатомегалии грозит крайне серьезными проблемами с организмом.
Большое распространение получили инфекционные заболевания, особенно гепатит А. Первые симптомы проявляются как обычная простуда или грипп. Диагноз становится очевидным после изменения размеров печени, изменения цвета склер.
Основные симптомы проблем с печенью
Вместе с увеличением размеров печени у пациента отмечается зуд и желтушность кожных покровов, такие признаки говорят о расстройстве оттока желчи. Аналогичными симптомами проявляются камни в желчных канальцах, склерозирующий холангит, билиарный цирроз. Патологии сопровождаются болями под правым ребром, увеличением общей температуры тела.
Поскольку клетки печени не имеют нервных окончаний, даже тяжелые поражения и заболевания не проявляются болевым синдромом. Болезненность в правом подреберье в редких случаях спровоцирована повреждениями желчного пузыря, каналец, кишечника.
Нервные волокна присутствуют в соединительной капсуле, выстилающей поверхность органа. Печень может болеть исключительно при внушительном увеличении размеров оболочки, при этом появляется тупая боль и тяжесть в правом боку. Бывает, что признаком хронического заболевания становится только увеличение размеров органа.
Нечастыми, но значимыми признаками болезней печени медики называют:
- зуд;
- увеличение селезенки;
- желтушность слизистой.
Изменение цвета кожных покровов говорит об остром периоде гепатита, циррозе. Подобными симптомами манифестируют склерозирующий холангит, билиарный цирроз.
Неспецифическими симптомами становятся расширение мелких кровеносных сосудов, покраснение ладоней, гладкий язык, дрожание верхних конечностей, укорочение сухожилий сгибателей пальцев рук.
Свидетельством заболеваний печени являются увеличение размеров молочных желез у мужчин, нарушение роста волос под мышками, на подбородке, появление плоских доброкачественных наростов.
Такие признаки чаще всего диагностируют у пациентов, у кого изменения в печени происходят из-за злоупотребления алкогольными напитками.
Признаки увеличения органа
Слегка увеличенная печень не дает никаких особых ощущений, болезненности. Превышение объема органа более чем на 2 сантиметра сопровождается возникновением дискомфортных ощущений под правым ребром, пожелтением кожных покровов, слизистых оболочек.
Также появляются признаки изменения со стороны органов пищеварительной системы: тошнота, изжога, отрыжка, нарушение стула. Не исключаются психологические проблемы, повышается нервозность, раздражительность, может появиться бессонница. К перечисленной симптоматике могут присоединяться и другие признаки, характерные для определенной болезни.
Человек может даже не чувствовать изменения размеров фильтрующего органа. Бывает, что появляется слабый дискомфорт, в:
- брюшной полости;
- правом подреберье.
Характер ощущений может быть различным, от колющих, ноющих до пульсирующих болей.
Когда естественные восстановительные процессы не помогают справиться с поврежденными клетками, это станет признаком печеночной недостаточности и цирроза. К основным симптомам присоединяются повышение чувствительности десен, носовые кровотечения, понижение интеллектуальных способностей, быстрое насыщение даже от мизерных порций пищи.
Как диагностировать гепатомегалию?
При посещении доктора первым делом производится визуальный осмотр, простукивание, ощупывание передней брюшной стенки. Это позволяет определить рельеф и границы печени. Врача интересует информация, касающаяся перенесенных заболеваний, операций, травм, изменений стула, нарушения пищеварения.
Благодаря сбору подробного анамнеза медики могут установить первопричину гепатомегалии. Когда есть подозрение на серьезные заболевания, обязательно назначаются:
- лабораторные анализы;
- инструментальные исследования;
- диагностические процедуры.
Для понимания картины врачу необходимы результаты всех исследований.
Анализы
Пациенту рекомендовано сдать образец крови для определения маркеров вирусных гепатитов, белка, билирубина, протромбинового индекса. Анализ может включать исследование по 6-15 показателям.
Поскольку причиной нарушения работы, изменения размеров печени могут послужить глистные инвазии, также сдают анализ кала на яйцеглист. Для максимально точного и быстрого определения наличия паразитов можно вместо кала сдать кровь из локтевой вены.
Исследования
Потребуется удостовериться в целостности желчевыводящих путей, для этого пациентам необходимо пройти магнитно-резонансную томографию. При подозрении на злокачественные новообразования в печени проводится биопсия печеночной ткани.
Для точного представления размеров, положения и остальных характеристик печени потребуется ультразвуковое исследование. Доктор благодаря УЗИ увидит состояние, в котором пребывают:
- желчный пузырь;
- лимфатические узлы;
- внутрипеченочные вены.
Определяется соотношение частей железы, насколько орган выпирает из-под реберной дуги.
Не менее важная информация относительно структуры печени, эхогенности, плотности. Дополнительно проводится диагностика состояния поджелудочной железы, селезенки. В качестве вспомогательного метода проверки организма рекомендована лапароскопия. Методика позволяет установить состояние гепатобилиарной системы.
Способы лечения гепатомегалии
Как было сказано, увеличение печени является просто симптомом, указывающим на развитие заболевания или нарушения в организме. Если в ходе диагностики установлена патология, провоцирующая гепатомегалию, все силы необходимо направить именно на борьбу с ней.
Благодаря комплексному подходу удается снизить нагрузку на печень, качественно облегчить ее работу. При увеличении органа врачи советуют максимально сократить употребление углеводов, жиров, жареных, острых блюд.
Кушают мелкими порциями и часто. Сильно увеличенная печень говорит о запущенных заболеваниях и патологических процессах. В таком случае требуется соблюдать щадящий режим, снизить интенсивность физических нагрузок.
Медикаменты
Одними только лекарственными препаратами уменьшить размеры печени не получится, но при разумном подходе оказывается положительное воздействие на весь организм. Наиболее действенными и популярными препаратами против патологии стали:
- Овесол;
- Галстена;
- Эссенциале;
- Гепатамин.
Овесол улучшает состояние желчных путей, очищает печень. При курсовом приеме Эссенциале поддерживается правильная работа сердечной мышцы, кровеносных сосудов, снижается показатель низкоплотного холестерина крови.
Таблетки Гепатамин необходимы для восстановления функционирования органа, Галстена рекомендована для лечения гепатита, профилактики появления камней в желчных протоках. Против агрессивного воздействия токсических веществ назначают эффективный препарат Лив-52.
Операция
Хирургическое вмешательство практикуется при наличии злокачественных новообразований, кистах. Предусмотрено проведение открытой операции и удаление части печени. В ходе лечения практикуется эмболизация сосудов, перекрытие доступа кислорода к опухоли. Постепенно наблюдается отмирание новообразования.
При сложных случаях предусмотрена трансплантация органа. Так как печень имеет способность восстанавливаться, вполне достаточно пересадить только часть органа. Донором может ближайший родственник, подходящий по ряду параметров.
Диета
Незаменимым проводником лечения гепатомегалии является диета.
Для снижения размеров печени из питания убирают жирную, острую, соленую пищу. Категорически запрещены алкогольные напитки, кофеин.
В питании должны присутствовать продукты, богатые:
- минеральными веществами;
- витаминами;
- аминокислотами.
Для лучшего переваривания едят дробно и часто. При некоторых серьезных заболеваниях именно диета становится намного эффективнее медикаментов.
Чтобы не нагружать печень, стоит не употреблять бобовые, копчености, щавель, шпинат, редьку и редис. Лучше исключить сладости, мороженое, белый хлеб и шоколад. Вредно кушать острые соусы, пить газировки. При умеренном употреблении пищи прогноз на будущее улучшается.
Последствия заболеваний печени, профилактика
Первые признаки проблем с печенью редко вызывают опасения. Если не начать лечение или оно проводится неправильно, пациента ждут серьезные последствия. В самом начале патологического процесса происходит постепенное скапливание жиров, по мере прогрессирования болезни отмечается перерождение тканей, нарушение адекватного функционирования органа. Однако это не все возможные проблемы.
К примеру, при любых стадиях цирроза у пациента увеличивается уровень давления в воротной вене. В результате развивается варикозное расширение вен, в том числе пищевода и желудка, итогом недуга станет кровотечение и летальный исход.
Другими осложнениями увеличения размеров печени являются асцит – скопление в брюшной полости экссудата, перитонит. При некачественном очищении крови от токсических веществ, страдает центральная нервная система, развивается энцефалопатия.
Последствия заболеваний печени могут быть весьма серьезными. По этой причине крайне важно своевременно проводить профилактику. Поскольку болезни печени становятся следствием неправильного образа жизни, предусмотрена корректировка режима, рациона, степени физической активности.
Положительно отражается на фильтрующем органе отказ от употребления алкогольных напитков. Огромное значение имеет соблюдение правил личной и половой гигиены, укрепление общего иммунитета.
Источник: https://blotos.ru/pechen-uvelichena
Почему увеличена печень на УЗИ у взрослых: причины изменений органа и его признаки
Патологии печени – это большая группа заболеваний, которые могут быть вызваны различными причинами. Поскольку печень выполняет в организме несколько важных функций, то нарушения, возникающие в этом органе, приводят к серьезным осложнениям со стороны различных систем организма, печеночной недостаточности.
Одним из симптомов, указывающих на патологию, является увеличение печени. Обнаружить его можно и при обычном осмотре, но более точно выявить изменения помогает УЗИ.
Увеличена печень на УЗИ
Если увеличена печень на УЗИ, что это значит? В норме печень составляет примерно 2,5% от веса тела человека. Она расположена в правом подреберье и состоит из правой, левой, квадратной и хвостовой доли.
Размер печени зависит от возраста, пола и роста человека. Даже небольшое увеличение говорит о патологическом процессе. Это могут быть очаговые изменения, тогда наблюдается увеличение одной из долей, или диффузные.
Для постановки диагноза такого признака, как увеличение размера недостаточно. Его рассматривают в совокупности с другой симптоматикой, результатами лабораторных исследований и показаниями УЗИ.
Причины увеличения печени
У детей увеличение размера печени иногда считается нормой, например, в возрасте 7 лет она выступает из подреберья на 1–2 см. Если же печень у взрослого на УЗИ увеличена, и определяется ниже ребра, возникает вопрос почему? Причиной могут быть несколько групп заболеваний:
- Болезни панкреато дуоденальной системы. Причиной гепатитов являются вирусные, бактериальные инфекции, воздействие токсинов (алкоголь, медикаментозные средства). Холестаз может возникнуть на фоне желчнокаменной болезни, поражении различными видами гельминтов.
- Сердечно сосудистые патологии. Поражение печеночных клеток происходит из-за застоя крови, например, при сердечно-сосудистой недостаточности, тромбозе, стенозе, закупорке печеночных вен.
- Доброкачественные и злокачественные новообразования. Сюда входят кистозные образования, в том числе эхинококковые кисты, абсцессы, рак. Чаще в печени наблюдаются метастазы из кишечника (карциноид), половых органов (матки, яичников, простаты), молочных желез.
- Болезни обмена веществ. Помимо жирового гепатоза, поражение печеночной ткани возникает при, диабете.
- Наследственные патологии. Например, гемохроматоз (пигментный цирроз), при котором наблюдается активное всасывание железа из ЖКТ и накоплением его в тканях.
Симптомы увеличения печени
Так как причин увеличения печени много, клиническая картина и симптоматика также бывает разнообразной. На ранних стадиях больных беспокоит дискомфорт, ощущение тяжести в области правого подреберья. Эти признаки обычно не связаны с приемом пищи, появляются в любое время дня, реже встречаются жалобы на болезненность, которые связывают с нарушением диеты.
С развитием заболевания появляется следующая симптоматика:
- тошнота, иногда рвота;
- отрыжка;
- горечь, запах во рту;
- диарея, запоры;
- желтизна белков глаз, кожных покровов.
Нарушаются функции печени, производство гемоглобина, детоксикация организма. Поэтому у пациентов могут наблюдаться:
- общая слабость;
- головокружение;
- нарушения сна;
- нервозность;
- апатия.
При появлении любых из этих признаков следует обратиться к врачу и пройти обследование. Во время обследования врач тщательно опрашивает пациента, собирает анамнез. При пальпации увеличенная печень выступает из-под ребра.
Источник: https://uzi.guru/zhivot/gepar/diagn/uvelichenie-pecheni.html
Почему печень увеличена — что делать и как лечить?
Увеличена печень – тревожный сигнал, требующий обследования всего организма и самой железы.
В норме, при весе до 1500 г, ее размеры достаточно постоянны. Информация о том, что печень увеличена может у Вас появиться после УЗИ или томографии (тогда будет также понятно и какая конкретно доля больше нормы), а также после простого осмотра у врача. Железа при пальпации не должна выступать из-под реберной дуги и тем более — беспокоить человека – быть болезненной при осмотре.
Орган выполняет около 30 различных функций, поэтому даже незначительные отклонения от нормы должны восприниматься серьезно – необходимо установить, почему увеличена печень, и устранить ее. Если речь не идет об опухоли или острой инфекции, то это, как правило вполне реально сделать с помощью натуральных средств
Топ 10 причин увеличения печени
Увеличение печени – это не болезнь, а синдром, указывающий на наличие каких-либо патологий организма или самой железы. Орган болезненно реагирует на влияние негативных факторов внутренней и внешней среды, и может увеличиваться в размерах при определенных заболеваниях и состояниях.
ТОП 10 главных причин из-за которых происходит увеличения печени у взрослых:
- Гепатит или цирроз.
- Онкология.
- Ожирение печени (стеатоз, жировой гепатоз).
- Застой желчи.
- Алкогольная интоксикация.
- Нарушение обмена веществ.
- Болезнь Вильсона (нарушение метаболизма меди) и Болезнь Гоше (накопление глюкоцереброзида в печени и других органах).
- Инфекционные заболевания (гепатит, мононуклеоз, лептоспироз, боррелиоз).
- Последствия лечения антибиотиками, гормонами, психотропными, противоопухолевыми препаратами, цитостатиками.
- Патология сердечно-сосудистой системы, например, сердечная недостаточность.
Причины увеличения печени могут быть различны. Синдром может наблюдаться в период беременности, во время длительного приема медикаментозных препаратов или регулярного переедания тяжелой пищей.
Железа может увеличиться вследствие травмы, образования кисты или отравления токсичными веществами.
Как правило, это явление сопровождается рядом характерных симптомов, подтверждающих факт наличия патологии.
Увеличена печень у ребенка
У грудных детей увеличение печени может быть связано с желтухой новорожденного. Она не нуждается в лечении, так как проходит в течении месяца. Причинами этого состояния могут быть родовые травмы, диабет и другие нарушения в работе эндокринной системы у матери.
У ребенка в возрасте до 7 лет гепатомегалия – вполне нормальное физиологическое явление. Считается нормой, если печень у малыша незначительно выступает за края ребер (на 1–2 см). По мере роста ребенка, печень обретает нормальные размеры. В любом случае, врач наиболее точно определит, нуждается ли ребенок в лечении.
У детей увеличение печени может указывать на следующие заболевания:
- Воспалительные процессы в организме;
- Врожденные ТОРЧ инфекции;
- Поражение печени токсинами или лекарственными препаратами;
- Патология обмена веществ;
- Нарушения работы желчевыводящих путей, закупорка желчных протоков;
- Метастазы или опухоли.
Поводом для беспокойства является увеличение печени у детей в сочетании с другими «сигналами опасности»: повышение температуры, венозная сеть на животе, рвота, высыпания на коже, потеря веса, снижение аппетита, желтушность слизистых. При появлении этих признаков педиатр назначает консультацию гепатолога, инфекциониста, гастроэнтеролога. Для выявления точной причины увеличения печени необходим целый ряд анализов и ультразвуковое исследование.
Симптомы при увеличенной печени
Необходимо отметить, что печень, один из немногих органов, который не имеет нервных окончаний. Поэтому в большинстве случаев больной не наблюдает каких-либо симптомов.
Любые патологии, которые связаны с этим органом, диагностируются на поздних стадиях, когда первопричинный фактор затрагивает другие органы или системы организма, что, в свою очередь, приводит к интенсивному проявлению клинической картины.
На начальных этапах увеличение печени не проявляется. Больного изредка могут беспокоить боли или дискомфорт в области расположения органа. По мере усугубления основного заболевания, клиническая картина может проявляться следующим образом:
- дискомфорт в области правого подреберья;
- ощущение тяжести, даже при минимальном объёме употребления пищи или жидкости;
- отрыжка, которая сопровождается неприятным запахом;
- изжога;
- нарушения в функционировании ЖКТ – частые запоры, приступы диареи без видимой на то причины;
- тошнота, редко с приступами рвоты;
- пожелтение кожных покровов и слизистых;
- «печёночные ладони»;
- раздражительность, резкая смена настроения;
- нарушение сна — сонливость или, напротив, бессонница.
Если увеличение печени обусловлено сердечно-сосудистой недостаточностью, к общей клинической картине могут добавиться такие характерные признаки:
- повышенное артериальное давление;
- повышенное потоотделение;
- тахикардия;
- боль в области грудной клетки, ощущение сдавленности.
Нередко увеличенная печень — это признак желчнокаменной болезни. В таком случае могут проявляться следующие возможные симптомы:
- тяжесть в правом подреберье;
- боль за грудиной;
- рвота желчью, которая не приносит облегчения;
- каловые массы обесцвечены, нередко содержат в себе непереваренные частички пищи;
- пожелтение кожи.
Нужно понимать и то, что симптомы не всегда точно указывают на один определённый недуг.
Точно определить, проявлением какой болезни является та или иная симптоматика и почему увеличена печень, можно только после проведения диагностики.
Поэтому самостоятельно сопоставлять симптомы и принимать лечение нельзя, так как это может только усугубить течение недуга и привести к необратимым патологическим процессам.
Диагностика
Первичный диагноз врач может установить при осмотре – если печень сильно увеличена, при надавливании возникает сильная боль. Значение имеет и структура органа – при циррозе он твёрдый на ощупь, при ожирении – рыхлый.
Как определить причину увеличение печени:
- клинический, биохимический анализ крови – методы позволяют понять степень поражение печени, наличие воспалительных, инфекционных патологий, провести оценку уровня необходимых печёночных ферментов;
- общий анализ мочи;
- копрограмма;
- маркеры на гепатиты вирусного происхождения;
- биопсия тканей печени;
- рентген, УЗИ, КТ, МРТ брюшной полости.
Ультразвуковое исследование – один из наиболее информативных методов диагностики, позволяет провести оценку, узнать состояние долей органа, воротной вены, печёночной артерии.
В норме длина печени – 14–20 см, в поперечном сечении – 20–22,5 см, размер в сагиттальной плоскости – 9–12 см. Длина правой доли составляет 11–15 см, левая доля в толщину имеет около 6 см, в высоту – менее 10 см.
Допустимые отклонения составляют не более 1–1,5 см.
Диагностические мероприятия могут корректироваться в зависимости от текущей симптоматики. Чаще всего увеличивается левая доля, если диагностика покажет сильное расширение правой доли, необходимо дополнительно проверить поджелудочную железу и селезёнку.
Лечение при увеличенной печени
Лечение увеличенной печени происходит в зависимости от ее причины увеличения.
Когда никаких заболеваний организма, к счастью, не выявлено, но рамки определяемых размеров печени все равно находятся далекими от нормы, доктор рекомендует пересмотреть образ жизни, питание, бросить вредные привычки и, при необходимости, похудеть.
Важно также избегать стрессовых для организма ситуаций (голодания, нервных стрессов), правильно распределять время для работы и отдыха, заниматься посильным физическим трудом.
Может быть назначено лечение, опирающееся на три фактора:
- Препараты для печени – гепатопротекторы и желчегонные препараты;
- Соблюдение диеты;
- Ограничение больших физических нагрузок.
Гепатопротекторы
В случае, когда увеличена печень, поможет восстановить ее структуру и снять местные симптомы ряд определенных препаратов – гепатопротекторов.
- Эссенциале. Уникальный препарат содержащий эссенциальные фосфолипиды, выведенные из сои. Капсулы представлены в виде оболочки цвета хаки с вязким содержимым, которое похоже на мед. Выпускается также в форме раствора для инъекций. Симптомы гепатомегалии могут лечиться 2-мя капсулами, принимаемыми 3 раза в сутки во время еды. Продолжительность лечения должна составлять не менее 3-х месяцев.
- Легалон. Коричневые капсулы с темно-желтым порошком внутри, состоящим из экстракта семян расторопши. В одной капсуле находится 140 мг силимарина. Капсулы нельзя открывать, т.к. силимарин разрушается под воздействием солнечных лучей и, в таком случае, прием препарата может оказаться бессмысленным. Подросткам от 12 лет и взрослым, если диагностирована гепатомегалия, для улучшения состояния назначается 1 капсула Легалона трижды в день. Курс определяется врачом индивидуально.
- Гепабене.Капсулы Гепабене – это желатиновая оболочка, содержащая внутри светло- или темно-коричневый порошок, который неоднороден и имеет белые или желтоватые вкрапления. Порошок получат из сухих экстрактов дымянки и расторопши. Гепатомегалия у взрослых лечится при помощи 1 капсулы Гепабене, трижды в день.
- Овесол. Комбинированное растительное средство из экстрактов овса, мяты, бессмертника и порошка куркумы. Выпускается в форме, как таблеток, так и спиртового раствора. Раствор назначается доктором дважды в день в количестве от 15 до 50 капель. Таблетки рекомендовано принимать по 1-й, также, два раза в день. Общий курс лечения заболевания печени заключается в месяце.
- Лив-52. Комбинированный растительный препарат, в составе которого экстракты цикория, кассии, тысячелистника, паслена, редьки, эмблики, дымянки, а также оксид железа и другие компоненты. Взрослые и подростки, достигшие 14-летнего возраста, при увеличении печени принимают по 2 таблетки, трижды в день.
Эти препараты сами по себе не способны вылечить увеличенную печень. Для полного исцеления необходимо избавиться от главного «провокатора».
Лечение осуществляется на основании полной клинической картины больного, лабораторных исследований и под наблюдением врача.
Для быстрого восстановления работы печени необходимо тщательно следить за работой пищеварительной системы. В помощь печени могут быть назначены соответствующие препараты:
- Аллохол, холензим. Нормализуют работу желудочно-кишечного тракта, помогая, таким образом, справиться печени с нагрузкой. Улучшают отток желчи.
- Мезим (панкреатин) – ферментосодержащий препарат, помогающий пищеварению и улучшающий работу поджелудочной железы и кишечника.
Питание и диета
Если печень вздулась, нужно обязательно пересмотреть рацион – при незначительном увеличении уменьшить размер органа до нормальных показателей можно при помощи диеты. Количество соли нужно ограничить до 10–12 г, а сахара – до 55 г, дневной объём чистой воды – не менее 1,5 л.
Разрешённые продукты:
- обезжиренная молочная продукция;
- овощи в свежем, отварном, тушёном, запечённом виде;
- мёд, мармелад, варенье, галетное печенье;
- нежирное мясо и рыба;
- первые блюда на основе овощных бульонов;
- фрукты, сухофрукты;
- растительное и сливочное масло;
- все крупы, вермишель;
- белковый омлет;
- немного подсушенный хлеб;
- квашеная капуста.
Не рекомендуется кушать такие продукты:
- любая жареная, острая, солёная, вредная пища;
- жирные сорта мяса, мясные бульоны;
- жирная рыба, морепродукты;
- отварные яйца, грибы, бобовые овощи, шпинат, щавель, лук, редис;
- соусы с большим количеством специй;
- молочная продукция с высоким содержанием жира;
- выпечка из сдобного теста, свежий хлеб;
- десерты с кремом, мороженое, какао, орехи;
- алкогольные, газированные напитки, кофе, крепкий чай, кислые соки.
Питание должно быть дробным – принимать пищу нужно 5–6 раз в день, маленькими порциями, ужин не позднее 19 часов, можно выпить некрепкий зелёный чай, стакан воды перед сном.
Примерное меню
Для удобства и наглядности режим питания расписан на неделю.
№ 1
- 7.30 – овсянка на молоке, зеленый или черный чай.
- 10.30 – хурма или яблоко, сок.
- 13.00 – порция отварного или приготовленного на пару мяса или рыбы.
- 15.30 – вареная морковь, запеченное яблоко.
- 17.30 – овощи, приготовленные на пару.
- 19.00 – любой фрукт.
№ 2
- 7.30- овсяное или диетическое печенье, чай из трав.
- 10.30 – запаренные сухофрукты.
- 13.00 – нежирный суп из птицы, отрубной или ржаной хлеб.
- 15.30 – сухое печенье с соком.
- 17.30 – кефир или нежирный творог.
- 19.00 – свежие овощи.
№ 3
- 7.30– стакан молока или кефира.
- 10.30 – овсяное печенье, травяной чай или отвар из шиповника.
- 13.00 – куриные или рыбные котлеты, приготовленные на пару.
- 15.30 – пюре из тыквы.
- 17.30 – сырники с фруктами или ягодами.
- 19.00 – овсяное печенье и сок.
№ 4
- 7.30– молочная рисовая каша, некрепкий черный чай с медом, сухое печенье.
- 10.30 – компот из сухофруктов или кисель из ягод.
- 13.00 – вареная рыба, сухарик.
- 15.30 – сок и галетное печенье.
- 17.30 – овощная запеканка, отрубной хлеб.
- 19.00 – травяной чай.
№ 5
- 7.30- блюда из макарон, чай.
- 10.30 – печенье, яблочный сок.
- 13.00 – гречневый суп с курицей, отрубной или ржаной хлеб.
- 15.30 – один цитрус или яблоко.
- 17.30 — молочная каша, чай с овсяным печеньем.
- 19.00 – отвар шиповника, печенье.
№ 6
- 7.30 – рисовая или гречневая каша, зеленый чай.
- 10.30 – печень курицы или индюка, фруктовый салат.
- 13.00 – нежирный бульон из курицы или говядины, отрубной хлеб.
- 15.30 – свежие овощи.
- 17.30 – молочная каша.
- 19.00 – черный чай с мармеладом.
№ 7
- 7.30– сырники из нежирного творога, чай с лимоном и медом.
- 10.30 – любой сок, печенье сухое или овсяное.
- 13.00 — курица с овощами, приготовленная на пару.
- 15.30 – овсяное печенье, отвар шиповника.
- 17.30 – простокваша или кефир.
- 19.00 — вареные овощи.
Любую диету необходимо обговорить с врачом, который даст все необходимые рекомендации. При увеличенной печени питание должно быть оптимально сбалансированным. Поэтому, периодически необходимо корректировать и разнообразить диету.
При сильном увеличении печени фруктовые и овощные соки желательно разбавлять кипяченой водой в пропорции 1:1. Алкоголь, кофе, шоколад, кондитерские изделия, соль, перец, уксус – главные враги печени.
При любых заболеваниях печени противопоказаны бобовые в любом виде, орехи, газированные напитки.
Прогноз и осложнения
Увеличение печени говорит о существовании в организме серьезной патологии, требующей врачебного вмешательства. Последствия игнорирования этой проблемы в 1/3 случаев приведет к серьезным осложнениям вплоть до отказа органа работать.
Чем грозит увеличение печени и насколько это опасно? Вирусные и инфекционные гепатиты обратимы, своевременно начатое лечение обычно заканчивается выздоровлением и возвращением размеров органа обратно в пределы нормы. Поражения, вызванные токсическими веществами, в частности алкоголем, обычно являются необратимыми. Не будет позитивным прогноз в отношении жировых гепатозов и скоротечных форм гепатитов.
Предотвратить заболевание печени поможет переход на правильное питание, отказ от вредных привычек, урегулирование половой жизни, своевременное обращение к врачу при первых симптомах заболевания.
Источник: https://doctor-365.net/uvelichennaya-pechen/
Что делать, если увеличена печень, как ее лечить и какие симптомы бывают
увеличена печень
Увеличенная хотя бы немного печень, является симптомом многих заболеваний. Оперативная диагностика и лечение поможет предотвратить серьезные осложнения. Поэтому важно собрать все данные о состоянии организма, чтобы внимательно проанализировать их для разработки эффективного курса лечения.
Код по МКБ-10
R16.0 Гепатомегалия. В других рубриках не классифицируется.
На что указывает увеличение печени
Процесс увеличения печени, отмечает ProKishechnik.Ru, не является самой болезнью – это симптом нарушения работы органа. Медики называют это гепатомегалией. Важно вовремя диагностировать увеличение печени. Иначе это чревато смертельными заболеваниями.
Гепатомегалию вызывает множество причин. Печень увеличивается при нарушении питания, употреблении алкоголя, а также из-за заболевания ЖКТ и сердечно-сосудистой системы.
Из-за чего наблюдается увеличение печени у детей
Увеличенная печень у младенцев часто вызвана желтухой. Лечение в этом случае не нужно, так как болезнь проходит сама в течение месяца. Такое состояние новорожденного напрямую зависит от матери. Если у нее диабет, эндокринные заболевания или были тяжелые роды, значит, у малыша может наблюдаться гепатомегалия.
В 7 лет, как считает PrоKishechnik, это считается нормой. Нет ничего страшного, если печень увеличена на 1 сантиметр. С возрастом орган приобретает нормальные размеры.
Симптом указывает на следующие проблемы:
- Воспаление в организме;
- Врожденные инфекции;
- Повреждение органа токсическими веществами и медикаментами;
- Нарушение метаболизма;
- Проблемы с желчными протоками;
- Раковые заболевания.
Само увеличение фильтрующего органа у ребенка не критичное. Но если этот процесс сопровождается другими симптомами, то стоит провести детальное обследование малыша. Также стоит пройти комплексное обследование при увеличении на три сантиметра.
Характеристика увеличения печени у взрослых
У взрослых людей гепатомегалия может быть вызвана следующими причинами:
- Проблемы с алкоголем;
- Цирроз;
- Из-за приема медикаментов, биодобавок;
- Инфекции;
- Гепатит;
- Кишечные заболевания;
- Отравление;
- Жировой гепатоз;
- Нарушения обмена меди и железа;
- Воспаление желчных протоков;
- Наследственные заболевания;
- Онкология;
- Поликистоз.
Правая доля увеличивается, как правило, чаще, чем левая. Это обусловлено сильной нагрузкой на нее. Однако проблемы с левой долей говорят о болезнях поджелудочной железы.
Причины, провоцирующие увеличение печени
Гепатомегалия – лишь симптом определенного заболевания. Причины увеличения печени, как отмечает ПpoКишeчник.Ру, делятся на три основные группы:
- Болезни печени;
- Нарушения метаболизма;
- Проблемы с сердцем и сосудистой системой.
Некоторые болезни говорят о неправильном образе жизни. Чтобы понять от чего начались проблемы с фильтрующим органом, необходимо пересмотреть питание.
Гепатомегалия сигнализирует о серьезных проблемах с организмом, поэтому игнорировать такой симптом не стоит.
Болезни печени
Каждое заболевание фильтрующего органа рано или поздно отражается на его размере. Болезни, которые наблюдаются при увеличении печени:
- Инфекционные – гепатит, малярия, мононуклеоз, тиф, туляремия;
- Наследственные болезни – гликогеноз, липидоз, амилоидоз;
- Болезни, вызванные паразитами – эхинококкоз;
- Онкология и образование кист;
- Туберкулез;
- Нарушения работы в воротной и нижней полой венах – болезнь Бадда-Киари;
- Чрезмерное употребление алкоголя – алкогольный гепатит.
Болезни, вызванные нарушением метаболизма
Печень, по мнению прокишечникру, принимает важное участие в обмене веществ. При нарушении метаболизма орган начинает увеличиваться. К заболеваниям накопления относятся:
- Гемохроматоз;
- Появление жировых клеток – жировой гепатоз;
- Генетическое заболевание – амилоидоз;
- Гепатолентикулярная дегенерация;
- Отравления ядами, лекарственными препаратами, пищевыми добавками.
Также в органе накапливается медь, железо, жиры и углеводы. Все это сигнализирует о нарушении метаболизма.
Проблемы с сердцем и сосудами
Печень может увеличиться из-за проблем с сердцем и сосудами. Это обусловлено тем, что венозная кровь начинает скапливаться в печеночных синусах. К гепатомегалии ведут следующие болезни:
- Хроническая аритмия;
- Гипертония;
- Постинфарктное состояние;
- Врожденные и приобретенные пороки сердца;
- Постмиокардитический синдром.
Симптоматика увеличения печени
Насколько известно Пpокишeчни.ру, небольшое увеличение печени у человека, не вызывает каких-либо дискомфортных ощущений. Если объем органа больше нужного хотя бы на 2 см, то это не имеет никаких подозрительных признаков и симптомов. Но более серьезные изменения размера сопровождаются рядом проявления:
- Дискомфортные ощущения в правом подреберье;
- Проблемы с ЖКТ – изжога, тошнота, неприятная отрыжка, изменения стула;
- Пожелтение кожи и слизистых;
- Нарушения психологического состояния – проблемы со сном, нервозность, раздражительность.
При ряде заболеваний к вышеперечисленным симптомам могут добавляться другие признаки заболеваний, характерные для конкретного недомогания.
Где болит?
Человек в большинстве случаев может не ощущать увеличения печени. Иногда появляется дискомфорт в правом подреберье и области живота. Это могут быть колющие, ноющие, пульсирующие боли в правом боку.
Что беспокоит?
Кроме неприятных ощущений в брюшной полости, по мнению прокишeчникpy, может наблюдаться повышенная утомляемость, нервозность. У больного пропадает аппетит. Человек начинает терять вес. Постоянно ощущается тошнота, наблюдается рвота.
Могут возникать дерматологические проблемы: пожелтение кожи, появления зуда, сыпи. Также могут наблюдаться подкожные кровоизлияния. При гепатите у больного отмечается повышенная температура тела.
Способы диагностики
диагностика
Обследования врача включает пальпацию (прощупывание) и перкуссию (простукивание брюшной полости). Именно во время такого исследования можно изначально определить насколько увеличенная печень.
Орган может выпирать на 1 см. Это небольшое отклонение. 2 см – умеренная степень. Если печень выступает на 3 см и больше, то констатируют выраженное отклонение от нормы. При серьезных проблемах наблюдается увеличение органа на 5 см и 6 см.
К какому врачу обратиться для диагностики и постановки диагноза?
При проблемах с печенью нужно обратиться к гепатологу или гастроэнтерологу. По мере диагностирования заболевания может произойти направления больного к другому специалисту.
Что нужно обследовать?
Главным органом обследования становится сама печень. Отклонения в размерах определяют ручным методом, но для более точных результатов используют УЗИ брюшной полости. Также возможно проведение и МРТ.
Также нужно обязательно сделать анализ крови и мочи, проверит кишечный тракт, легкие. В некоторых случаях назначают ЭКГ и ЭХО для обследования работы сердца.
Как обследовать?
УЗИ брюшной полости
Больного осматривает врач визуально, а также с использованием пальпации и перкуссии. Более точную характеристику, по мнению prokishechnik-ру, можно получить при ультразвуковом обследовании. В любом случае, для пациента будет лучше пройти целый комплекс обследований для установления точного диагноза.
Какие анализы необходимы?
Также больной должен пройти следующие проверки:
- Клинический и биохимический анализ крови;
- Анализ на выявление вирусов;
- Микроскопия капли крови;
- УЗИ желудочно-кишечного тракта, томография фильтрующего органа, рентген легких;
- Забор клеток печени на исследование;
- Анализ мочи;
- ЭКГ, ЭХО-кардиография.
Все исследования направлены на определения конкретных заболеваний, чтобы точно узнать, как лечить пациента. При подозрении на болезнь доктор может назначить дополнительные обследования.
Методика лечения
Лечение назначается врачом в зависимости от диагноза. При обнаружении инфекций или паразитов назначаются антибактериальные и противогельминтозные препараты.
Онкология лечится комплексно с использованием хирургии и лучевой терапии. При генетических заболеваниях лечащий врач назначает прием ферментативных средств для улучшения метаболизма.
Важная часть лечения, по мнению prokishесhnik, – соблюдения здорового образа жизни. Поможет отказ от алкоголя, жирной, соленой пищи, курения. Нужно придерживаться специальной диеты.
Хирургическое вмешательство
Хирургия применяется при онкологии и образовании кист. Проводят открытую операцию с удаление части печени.
При лечении опухоли могут использовать эмболизацию сосудов. Такая операция заключается в перекрывании доступа кислорода в злокачественное образование. Из-за этого опухоль отмирает.
В сложных случаях понадобиться пересадка органа. Печень склонная к регенерации, поэтому достаточно пересадить лишь пораженную часть органа. Донором становится родственник, который подходит к пересадке по ряду параметров.
Лекарственные препараты
Сами лекарства не могут уменьшить размеры печени. Но в комплексе с общей терапией, они положительно влияют на состояние органа. Наиболее распространенные лекарства для увеличенной печени:
- Овесол – улучшает состояние желчных путей и очищает фильтрующий орган;
- Эссенциале – поддерживает правильную работу сосудов и сердца, а также снижает уровень холестерина;
- Гепатамин – восстанавливает нормальную работу печени;
- Галстена – назначается при лечении гепатита и при образовании желчных камней;
- Лив-52 – восстанавливает функции органа и защищает его от токсинов.
Правильное питание при увеличенной печени
Правильное питание
Диета – неизменный проводник лечения гепатомегалии. Для уменьшения размеров печени необходимо исключить из рациона жирную, острую и соленую пищу. Также, считает рrоkishecnik, нужно исключить прием алкогольных напитков.
Питание должно быть комплексным и обязательно содержать все необходимые минералы и витамины. Есть нужно небольшими порциями по 5-7 раз на дню. Это способствует лучшему перевариванию. При определенных болезнях из рациона нужно исключить некоторые продукты.
Примерное меню недельного рациона
Меню при гепатомегалии с приемами пиши по 5-6 раз на дню.
Понедельник:
- Рис, чай (зеленый или травяной) с медом;
- Свежий яблочный сок с овсяной выпечкой;
- Отваренная или паровая рыба;
- Вареная морковь;
- Паровые овощи.
Вторник:
- Омлет без желтка, чай или отвар шиповника с выпечкой;
- Сухофрукты, обработанные кипятком;
- Говяжий или куриный бульон с хлебом из отрубей;
- Свежий овощной сок с овсяной выпечкой;
- Обезжиренный творог;
- Свежие овощи и зелень.
Среда:
- Кефир или творог с 0% жирностью;
- Отвар шиповника с выпечкой;
- Тефтели на пару;
- Пюре из тыквы, чай на травах;
- Сырники с сухофруктами;
- Сок с овсяной выпечкой.
Четверг:
- Овсянка, чай;
- Компот из сухофруктов и диетическая выпечка;
- Паровая рыба с хлебом из отрубей;
- Сок с галетой;
- Овощная запеканка;
- Чай на травах.
Пятница:
- Отваренные спагетти;
- Сок, галета;
- Суп с гречкой и хлеб из отрубей;
- Курага, изюм, чернослив;
- Каша на молоке с выпечкой;
- Чай, выпечка.
Суббота:
- Гречка, чай;
- Фрукты;
- Бульон с хлебом;
- Квашенная капуста;
- Мармелад.
Воскресенье:
- Творог с сухофруктами и чай;
- Сок, галета;
- Отварное мясо телятины или птицы с овощным пюре;
- Настой шиповника и хлеб с отрубями;
- Кефир, галета;
- Свежие фрукты или овощи.
Оценка серьезности увеличения печени и прогноз
Предсказать серьезность последствий нельзя. Но они зависят от стадии болезни и ее выраженностью. Поэтому проблему так важно диагностировать на ранней стадии, благодаря чему можно предупредить серьезные осложнения.
Профилактические меры
Предупредить болезни печени можно, если придерживаться здорового образа жизни и исключить употребление алкоголя. Нужно позаботиться, чтобы организм получал все необходимые витамины.
Особенно группы В, селен и цинк. При отклонении объема от нормы на 3 см необходимо срочно начать поиск причин и своевременное лечение.
И не будет лишним, по мнению прокишечникру, проходить ежегодный медицинский осмотр.
Источник: https://prokishechnik.ru/organy-zhkt/pechen/378-chto-delat-esli-uvelichena-pechen.html
Увеличена печень на УЗИ: причины, профилактика и лечение
Увеличенная печень или гепатомегалия диагностируется при УЗИ (ультразвуковом исследовании). Метод УЗИ позволяет определять точный размер самой крупной железы организма.
Она может увеличиваться отдельными частями, а также целиком. Для начальной стадии характерен выступ правой доли печени за реберную дугу на 1 см, при умеренном увеличении – от 2-х до 2,5 сантиметров.
Если на УЗИ диагностирован выступ больше 3 см, это выраженная форма увеличения паренхимы.
Почему увеличена печень на УЗИ у взрослых, выясняется в ходе лабораторных исследований биологических жидкостей, тканей паренхимы. Сам факт увеличенного органа – не диагноз, а лишь симптом, указывающий на развитие патологии. Увеличение печени, выявляемое на УЗИ, бывает физиологическим, инфекционной природы, возникает как следствие болезни.
Почему увеличена печень на УЗИ у взрослых?
Частой причиной разрастания паренхимы (функциональной ткани) является процесс жирового перерождения функциональных клеток: их место занимает соединительная ткань, наполненная жиром. В группу риска гепатоза входят диабетики, сердечники, больные с заболеваниями ЖКТ, избыточно полные люди. Другие причины увеличенной правой доли печени на УЗИ:
- гепатит инфекционной или механической природы;
- поражение этанолом, другими токсическими веществами;
- сердечная недостаточность;
- диабет II типа, патологии эндокринной системы;
- доброкачественные или раковые новообразования;
- камни и другие причины затрудненной утилизации желчи.
- Левая доля воспаляется и увеличивается в размере, если есть проблемы с поджелудочной железой.
При нарушенном обмене веществ характерно равномерное разрастание органа.
Симптомы
Если печень сильно увеличивается, это можно обнаружить при пальпации. Выступающий край правой доли плотный. Болевой синдром возникает при поражении соседствующих органов.
Основные признаки, что вам нужно сделать УЗИ:
- дискомфорт внизу живота и правом боку, чувство сдавливания;
- нарушение работы пищеварительной системы: тошнота, диарея;
- изменение цвета кала – он заметно бледнеет, становится вязким;
- изменение оттенка кожи, глазных яблок, появляется легкая желтизна;
- нарушения со стороны центральной нервной системы: бессонница ночью, сонливость днем, повышенная плаксивость, раздражительность;
- кожный зуд, небольшие высыпания;
- появление сосудистых звездочек;
- повышение температуры.
Очень часто заболевания печени выявляются на УЗИ попутно, при обследовании пациента с подозрением на другие болезни.
Лечение и диета
При выявлении на УЗИ увеличенной печени в умеренной стадии устанавливается точный диагноз, назначается лечение:
- купируется или полностью устраняется причина, вызвавшая разрастание паренхимы;
- стимулируется работа здоровых клеток;
- улучшается общее состояние организма;
- назначается диета, минимизирующая пищевую нагрузку на организм.
Если на УЗИ диагностируется увеличенная печень, обязательно назначаются гепатопротекторы: препараты на основе растительных компонентов или их аналогов, защищающих гепатоциты. Эффективны следующие препараты:
- Лив 52 – в своём составе содержит вытяжки из тысячелистника, обладающего противовоспалительным эффектом;
- Гепатамин синтезирован на основе клеток печени животных;
- Легалон и аналоги созданы на основе травы расторопши;
- Овесол – многокомпонентный растительный препарат.
Подобное гепатопротекторное действие оказывают настои и отвары, сделанные по рецептам народной медицины. Фитотерапия помогает обезопасить печень от токсических поражений внутренней природы: продуктов распада обменных реакций.
Диета сокращает внешние нагрузки на орган. В лечебном питании отсутствует грубая, тяжелая, жирная, токсическая пища. В рационе мало жиров, много белка, содержатся «длинные» углеводы. Суточная доза калорий делится на шесть порций. Помимо этого больной пьет не менее 2 литров чистой воды в сутки.
Осложнения
Увеличенная печень, выявленная по УЗИ, опасна не сама по себе, а необратимыми последствиями: некрозом, циррозом, печеночной недостаточностью. В этом случае заболевание медикаментозному лечению плохо поддается.
Нужна трансплантация здоровых тканей, способных делиться.
У подобных операций есть ограничения по заболеваниям, возрасту, их делают людям до 60 лет без серьезных патологий других внутренних органов, инфекционных заболеваний.
Увеличенная печень мешает работе соседних органов, они испытывают постоянное давление, в них тоже начинают развиваться патологические изменения. При лечении и соблюдении диеты она постепенно возвращается к первоначальному размеру.
Важно вовремя сделать УЗИ, точно поставить диагноз, выявить источник поражения гепатоцитов. Если орган воспален, при лечении он быстро приходит в норму. При токсических и алкогольных поражениях клетки печени не восстанавливаются в полном объеме, но патологический процесс замораживается, не развивается печеночная недостаточность.
Профилактика и прогноз
Когда увеличенная печень выявляется на УЗИ в умеренной стадии, прогноз благоприятный: при правильном лечении серьезных последствий удается избежать. Но по данным статистики, люди обращаются к врачу и делают УЗИ, когда печень достигает критических размеров.
Когда увеличение органа выявляется на третьей стадии, как правило, диагностируется патология, сопровождающаяся частичным или полным перерождением тканей паренхимы. Это приводит к резкому ухудшению состояния пациента. Прогноз в таких случаях неутешительный, не исключен летальный исход.
Чтобы избежать выявления на УЗИ увеличенной печени, необходимо соблюдать меры профилактики печеночных заболеваний:
- не употреблять алкогольные напитки;
- вести активный образ жизни с умеренными нагрузками;
- оберегать себя от вирусов гепатита;
- контролировать уровень сахара и холестерина в крови;
- не переедать;
- следить за массой тела;
- не злоупотреблять лекарственными препаратами.
Чтобы избежать увеличенной печени, следует уделить внимание правильному питанию. Патологии, выявляемые на УЗИ, развиваются при строгих диетах, больших перерывах между приемами пищи, при употреблении канцерогенов, несбалансированном питании: углеводном рационе с большим объемом жиров. Пища должна быть разнообразной, с большим объемом клетчатки, минералов, витаминов.
Источник: https://progepatity.ru/gepatomegaliya/uvelichena-pechen-na-uzi
Регенерация печени человека после обширной резекции печени. Исследование нормальной печени и печени при хроническом гепатите и циррозе
Регенеративный процесс оценивался с точки зрения размера, функции и гистологии печени у 28 взрослых, перенесших обширную резекцию печени: гепатоцеллюлярная карцинома (ГЦК) у 21, вторичный рак печени из толстой кишки у четырех, рак желчного пузыря у одного, опухоль Клацкина у один, и болезнь Кароли — в одном.Было 22 мужчины и шесть женщин. Возраст составлял от 17 до 74 лет, средний возраст — 56,7 года. Все пациенты с ГЦК имели основное заболевание печени: цирроз печени у 14 и хронический гепатит у семи. Расширенная правая лобэктомия была выполнена 10 пациентам, правая лобэктомия — 16 пациентам и левая лобэктомия — двум пациентам. Остаточный размер печени был серийно оценен с помощью компьютерной томографии (КТ) у 15 пациентов: шесть с нормальной печенью, пять с хроническим гепатитом и четыре с циррозом. Полное восстановление остаточного размера печени было обнаружено в течение 3 месяцев через 3 и 6 месяцев соответственно у двух пациентов с нормальной печенью.Печень увеличивалась у всех пациентов с паренхиматозными заболеваниями, но, очевидно, медленнее по сравнению с нормальной печенью. Функции печени восстанавливались в норме в течение 2-3 недель у пациентов с нормальной печенью, но гипербилирубинемия сохранялась дольше у пациентов с хроническим гепатитом и циррозом. Постоянное повышение уровня билирубина было зловещим признаком печеночной недостаточности и последующей смерти, которая произошла у пяти пациентов с циррозом печени. Уровень альфа-фетопротеина в сыворотке крови не повышался в соответствии с регенерацией.Гистологически признаки активной регенерации с повышенной митотической активностью были обнаружены через 10 и 35 дней у пациентов с нормальной печенью. В образце, взятом через 7 дней, митоза не наблюдалось. Увеличенные кубовидные гепатоциты и клетки с базофильной цитоплазмой или двумя ядрами наблюдались более или менее во всех образцах. Печень с циррозом или гепатитом также показала гистологические доказательства регенерации в течение первых 2 месяцев, но значительно меньше по сравнению с нормальной печенью, что было хорошо подтверждено объемным исследованием остатков печени с помощью КТ.
Увеличенная печень | Beacon Health System
Обзор
Увеличенная печень больше обычного. Медицинский термин — гепатомегалия (hep-uh-toe-MEG-uh-le).
Увеличение печени — это не болезнь, а признак основной проблемы, такой как заболевание печени, застойная сердечная недостаточность или рак. Лечение включает выявление и устранение причины заболевания.
Симптомы
Увеличение печени может не вызывать симптомов.
Когда увеличение печени является следствием заболевания печени, это может сопровождаться:
- Боль в животе
- Усталость
- Тошнота и рвота
- Пожелтение кожи и белков глаз (желтуха)
Когда обращаться к врачу
Запишитесь на прием к врачу, если у вас есть симптомы, которые вас беспокоят.
Причины
Печень — это большой орган в форме футбольного мяча, расположенный в верхней правой части живота.Размер печени зависит от возраста, пола и размера тела. Многие условия могут вызвать его увеличение, в том числе:
Заболевания печени
- Цирроз
- Гепатит, вызванный вирусом, включая гепатиты A, B и C, или инфекционный мононуклеоз
- Неалкогольная жировая болезнь печени
- Алкогольная жировая болезнь печени
- Заболевание, вызывающее накопление аномального белка в печени (амилоидоз)
- Генетическое заболевание, вызывающее накопление меди в печени (болезнь Вильсона)
- Заболевание, вызывающее накопление железа в печени (гемахроматоз)
- Заболевание, вызывающее накопление жирных веществ в печени (болезнь Гоше)
- Заполненные жидкостью карманы в печени (кисты печени)
- Доброкачественные опухоли печени, включая гемангиому и аденому
- Непроходимость желчного пузыря или желчных протоков
- Токсический гепатит
Рак
- Рак, который начинается в другой части тела и распространяется на печень
- Лейкемия
- Рак печени
- Лимфома
Проблемы с сердцем и кровеносными сосудами
- Закупорка вен, дренирующих печень (синдром Бадда-Киари)
- Сердечная недостаточность
- Воспаление тканей, окружающих сердце (перикардит)
Факторы риска
Вероятность увеличения печени выше при ее заболевании.Факторы, которые могут увеличить риск проблем с печенью, включают:
- Чрезмерное употребление алкоголя. Употребление большого количества алкоголя может повредить вашу печень.
Большие дозы лекарств, витаминов или пищевых добавок. Прием витаминов, добавок, безрецептурных или рецептурных лекарств в дозах, превышающих рекомендуемые, может увеличить риск повреждения печени.
Передозировка ацетаминофена — наиболее частая причина острой печеночной недостаточности в США.Помимо того, что он входит в состав OTC, болеутоляющих, таких как Tylenol, он входит в состав более 600 лекарств, как OTC, , так и рецептурных.
Знайте, что содержится в принимаемых вами лекарствах. Читайте этикетки. Ищите «парацетамол», «ацетам» или «АПАП». Посоветуйтесь со своим врачом, если вы не уверены, что это слишком много.
- Травяные добавки. Некоторые добавки, в том числе черный кохош, ма хуанг и валериана, могут увеличить риск повреждения печени.
- Инфекции. Инфекционные заболевания, вирусные, бактериальные или паразитарные, могут увеличить риск повреждения печени.
- Вирусы гепатита. Гепатит A, B и C может вызвать повреждение печени.
- Плохое питание. Избыточный вес увеличивает риск заболевания печени, равно как и употребление нездоровой пищи, например, продуктов с избыточным содержанием жира или сахара.
Профилактика
Чтобы снизить риск заболевания печени, вы можете:
- Соблюдайте здоровую диету. Выберите диету, полную фруктов, овощей и цельнозерновых продуктов.
- Пейте алкоголь в умеренных количествах, если вообще употребляете. Посоветуйтесь со своим врачом, чтобы узнать, какое количество алкоголя вам подходит, если таковое имеется.
- При приеме лекарств, витаминов или пищевых добавок соблюдайте инструкции. Ограничьтесь рекомендованными дозами.
- Ограничьте контакт с химическими веществами. Используйте аэрозольные чистящие средства, инсектициды и другие токсичные химические вещества только в хорошо вентилируемых помещениях.Надевайте перчатки, длинные рукава и маску.
- Поддерживайте нормальный вес. Придерживайтесь сбалансированной диеты и ограничьте употребление продуктов с высоким содержанием сахара и жиров. Если у вас избыточный вес, спросите своего врача или диетолога о том, как лучше всего сбросить вес.
- Бросить курить. Спросите своего врача о стратегиях, которые помогут вам бросить курить.
Добавки следует использовать с осторожностью. Поговорите со своим врачом о рисках и преимуществах травяных добавок, прежде чем принимать их.Некоторые методы альтернативной медицины могут нанести вред вашей печени.
Травы и добавки, которых следует избегать, включают черный кохош, ма хуанг и другие китайские травы, окопник, германдр, чистотел большой, кава, пеннирояль, тюбетейка и валериана.
Диагноз
Ваш врач может начать с ощупывания вашего живота во время физического осмотра, чтобы определить размер, форму и структуру печени. Однако этого может быть недостаточно для диагностики увеличения печени.
Дополнительные процедуры
Если ваш врач подозревает, что у вас увеличена печень, он или она может порекомендовать другие тесты и процедуры, в том числе:
- Анализы крови. Образец крови исследуется для определения уровней ферментов печени и выявления вирусов, которые могут вызвать увеличение печени.
- Визуальные тесты. Визуализирующие тесты включают сканирование CT , УЗИ или MRI .
- Магнитно-резонансная эластография использует звуковые волны для создания визуальной карты (эластограммы) жесткости ткани печени. Этот неинвазивный тест может быть альтернативой биопсии печени.
- Удаление образца ткани печени для исследования (биопсия печени). Биопсия печени часто выполняется с помощью длинной тонкой иглы, которая вводится через кожу в печень. Игла вытягивает сердцевину ткани, которая затем отправляется в лабораторию для исследования.
Лечение
Лечение увеличенной печени включает лечение состояния, которое ее вызывает.
Подготовка к встрече
Скорее всего, вы начнете с посещения лечащего врача. Если ваш врач подозревает, что у вас увеличена печень, он или она может направить вас к соответствующему специалисту после тестирования, чтобы определить причину.
Если у вас заболевание печени, вас могут направить к специалисту по проблемам с печенью (гепатологу).
Вот информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Когда вы записываетесь на прием, спросите, есть ли что-нибудь, что вам нужно сделать заранее, например, поститься перед определенным тестом. Составьте список:
- Ваши симптомы, включая те, которые кажутся не связанными с причиной, по которой вы записались на прием, и когда они начались
- Список всех лекарств, витаминов и добавок , которые вы принимаете, включая дозы
- Вопросы задать своему врачу
Возьмите с собой члена семьи или друга, если это возможно, чтобы помочь вам запомнить предоставленную вам информацию.
При увеличении печени некоторые вопросы, которые следует задать своему врачу, включают:
- Что, вероятно, вызывает мои симптомы?
- Какие тесты мне нужны?
- Может ли мое состояние быть временным или продолжительным?
- Как лучше всего действовать?
- Какие альтернативы основному подходу вы предлагаете?
- У меня другие проблемы со здоровьем. Как мне лучше всего управлять ими вместе?
- Есть ли ограничения, которым я должен следовать?
- Следует ли мне обратиться к специалисту?
- Потребуются ли мне повторные посещения?
- Могу ли я получить брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Последнее обновление: 18 апреля 2020 г.
Как гепатит C повреждает печень
Гепатит C вызывает повреждение печени в основном в виде воспаления, которое затем приводит к рубцеванию или фиброзу.
Гепатит С приводит к гибели клеток печени. Неясно, убивает ли вирус клетки или это реакция иммунной системы на вторжение вируса. В настоящее время считается, что это, вероятно, комбинация того и другого, но наибольший ущерб наносит реакция иммунной системы. Смерть клеток печени запускает отправку воспалительных клеток в пораженный участок. Воспаление приводит к увеличению печени (гепатомегалии) у более чем 60% людей, инфицированных гепатитом С, и может вызывать растяжение фиброэластичной оболочки (капсулы Глиссона), окружающей печень, что может быть причиной боли в области печени.
Воспаление запускает процессы, приводящие к фиброзу. Фиброз — это не заболевание, а состояние, вызванное реакцией организма на повреждение печени. Воспаление вызывает реакцию группы клеток печени, называемых звездчатыми (буквально звездообразными) или жировыми клетками. Когда печень функционирует нормально, звездчатые клетки накапливают жир и витамин А в печени. Они также помогают регулировать кровоток через печень. Но когда печень воспаляется из-за гепатита С, между различными клетками печени возникает реакция.Это заставляет звездчатые клетки обходиться без витамина А, изменяя их функцию.
Зараженные и воспаленные клетки печени испускают химические сигналы, называемые «цитокинами». Они активируют лейкоциты (лейкоциты) извне печени, которые перемещаются в область инфекции. По прибытии они объединяются с клетками Купфера (специализированными лейкоцитами, которые нейтрализуют и удаляют бактерии, вирусы, паразиты и опухолевые клетки из печени) и производят дополнительные химические сигналы. Эти сигналы заставляют звездчатые клетки производить и откладывать волокна коллагена во внеклеточном матриксе, который является областью между клетками.
Коллаген — это волокнистый белок, который играет фундаментальную роль в формировании рубцовой ткани. Использование организмом коллагена в области повреждения — это попытка ограничить распространение инфекции на другие клетки. При разрешении инфекции или травмы коллагеновая матрица, окружающая травму, обычно растворяется. Затем активированные звездчатые клетки отмирают, позволяя ткани вернуться в нормальное состояние.
При хроническом заболевании, таком как гепатит С, коллагеновая матрица растет слишком быстро и не может быть должным образом растворена.Это приводит к образованию рубцовой ткани вокруг клеток. Клетки печени теряют жизненно важный доступ к крови, несущей питательные вещества и кислород, и поэтому умирают. Получается порочный круг, в котором воспаление и фиброгенные клетки стимулируют друг друга, что приводит к усилению фиброза.
Свободные радикалы и фиброз
Другая возможная причина фиброза — поражение свободными радикалами. Свободные радикалы — это химические вещества с высокой реакционной способностью. Они являются побочным продуктом нормальных реакций клетки, таких как выработка энергии и расщепление жиров.Во время этих реакций кислород превращается в супероксид свободных радикалов. Обычно у клеток есть механизмы защиты от опасностей свободных радикалов. Когда их генерируется слишком много или если ими не управлять должным образом, существует опасность, что они вызовут повреждение клеток и тканей.
Свободные радикалы вызывают беспокойство у людей с гепатитом С по ряду причин:
- Хроническое воспаление печени может привести к чрезмерной выработке свободных радикалов в печени.
- Имеются данные о том, что свободные радикалы играют роль в фиброзе печени. Свободные радикалы могут химически изменять жир в организме. Это называется перекисным окислением липидов. Свободные радикалы атакуют клеточную мембрану и могут повредить и в конечном итоге убить клетки. Если это произойдет с клетками печени, это приведет к фиброзу.
Если функция печени уже нарушена и это привело к перегрузке железом, свободные радикалы могут взаимодействовать с железом, вызывая дальнейшее повреждение.
Печень славится своей способностью к регенерации, так почему же регенерация печени не предотвращает повреждение печени при гепатите?
Гепатит С обычно характеризуется дегенерацией печени в виде медленного, но прогрессирующего рубцевания.Печень имеет две реакции на вредные агенты, способные повредить ее клеточную структуру. Либо происходит регенерация с полным восстановлением структуры и функции печени, либо имеется стойкое рубцевание ткани печени, ведущее к повреждению. Когда печень повреждена в результате одного сильного повреждения, регенерация высока, даже если поражена большая площадь. Но если травма повторяется, как в случае заражения гепатитом С, печень не может эффективно справиться. У него нет времени и места для исцеления и восстановления.
Как очистить печень от употребления алкоголя
Печень — это орган, который усваивает алкоголь. Средняя печень может обработать примерно одну небольшую порцию напитка в час. Когда вы много пьете, это создает нагрузку на вашу печень и нарушает процесс ее переработки алкоголя. Алкоголизм может привести к трем основным заболеваниям печени: ожирению печени, гепатиту и циррозу.
Чем раньше человек перестанет пить, тем лучше будет его тело в долгосрочной перспективе.Как только печень претерпевает фиброзные изменения, она не может быть полностью восстановлена.
Краткий обзор статьи :
- Есть несколько вещей, которые вы можете сделать, чтобы исправить повреждение печени от алкоголя, и самое главное — бросить пить.
- Алкогольная жировая болезнь печени возникает из-за того, что лишний жир от употребления алкоголя откладывается внутри клеток печени.
- Алкогольный гепатит возникает в результате регулярного употребления алкоголя и представляет собой воспаление, нарушающее функцию печени.
- Цирроз образуется из-за рубцевания печени и приводит к пожелтению кожи и глаз, отекам и синякам.
- Алкоголь также может повлиять на поджелудочную железу и подвергнуть вас риску рака и диабета.
Как алкоголь влияет на печень?
Известно, что алкоголь вызывает долговременные нарушения и повреждение печени, особенно у тех, кто употребляет алкоголь в течение длительного периода времени или пьёт большие количества. Первоначально алкоголь повреждает печень, накапливая в ней жир.Эта стадия называется алкогольной жировой болезнью печени. Это состояние приводит к алкогольному гепатиту или воспалению и раздражению печени. Это воспаление вызывает необратимое рубцевание печени или цирроз. Хотя накопление жира и воспаление обратимы, рубцы, которые они в конечном итоге вызывают, — нет. Рубцовая печень вызывает непоправимое повреждение печени с долгосрочными последствиями для здоровья, которые могут быть фатальными. Если вы хронически употребляете алкоголь, вам следует предпринять шаги, чтобы узнать, как очистить печень от алкоголя до того, как произойдет ее повреждение.
Что такое алкогольная жирная болезнь печени (AFLD)?
Алкогольная жировая болезнь печени (АЖП) — первая стадия заболевания печени. При AFLD жир откладывается в клетках печени, нанося им вред. Около 20% людей, которые много пьют в течение длительного времени, заболевают AFLD. Существует два типа жировой болезни печени:
- Неалкогольная жировая болезнь печени или НАЖБП: Считается, что из двух состояний НАЖБП не связана с употреблением алкоголя. Однако в настоящее время врачи не знают, что вызывает это состояние.Хотя иногда НАЖБП протекает в легкой форме, у некоторых пациентов она может прогрессировать. Исследования четко не показали, безопасно ли употребление алкоголя в небольших количествах при НАЖБП. Поэтому очень важно поговорить с врачом о ваших конкретных обстоятельствах, чтобы понять, безопасно ли умеренное употребление алкоголя для вас. При НАЖБП следует избегать чрезмерного употребления алкоголя.
- Алкогольная жировая болезнь печени или алкогольный стеатоз: При алкогольной жировой болезни печени клетки печени начинают накапливаться из-за слишком большого количества жира.Употребление алкоголя заставляет ваше тело толстеть, а также не дает организму избавиться от части имеющегося у вас жира. Весь этот лишний жир откладывается в клетках печени, где может нанести вред. Некоторое количество жира может даже переместиться из других частей тела в печень после того, как вы выпьете.
Признаки и симптомы AFLD
К сожалению, у AFLD очень мало симптомов. Основные симптомы AFLD включают:
- Чувство усталости
- Дискомфорт в правом верхнем углу живота
- Желтый цвет кожи или белков глаз
Поскольку симптомов очень мало, врачам может быть сложно поставить диагноз AFLD на ранних стадиях.Заболевание часто обнаруживается, если вам нужно сделать снимки или если у вас есть анализ крови, который снова показывает проблемы с химическими веществами в вашей печени. Иногда врачи не могут обнаружить алкогольную жировую болезнь печени, пока она не перейдет в более опасное состояние, такое как цирроз.
Лечение AFLD
Лечение алкогольной жировой болезни печени в основном зависит от изменения образа жизни. Эти изменения могут включать:
- Полное прекращение употребления алкоголя
- Соблюдение здорового питания
- Похудание при избыточном весе
- Упражнения, которые могут уменьшить количество жира в печени
Прививки, такие как гепатит A, гепатит B, пневмония и ежегодная прививка от гриппа, не излечивают AFLD, но могут помочь предотвратить более серьезные заболевания в дальнейшем.Также важно поговорить со своим врачом, прежде чем принимать какие-либо витамины, травы или добавки. Некоторые продукты могут еще больше повредить вашу печень.
Что такое алкогольный гепатит?
Алкогольный гепатит — это воспаление печени, и регулярное употребление алкоголя может способствовать его развитию. Воспаление нарушает нормальные функции печени и может вызвать несколько неприятных и потенциально смертельных симптомов.
Симптомы и причины алкогольного гепатита
В некоторых случаях острый алкогольный гепатит может не вызывать симптомов, и люди, у которых развивается алкогольный гепатит, могут не знать об этом, пока он не станет более прогрессирующим.Эти симптомы могут включать:
- Путаница из-за накопления токсина аммиака
- Вздутие живота, вызванное недостатком в печени белка, называемого альбумином
- Кровотечение, которое может быть сильным из-за того, что печень не производит достаточного количества белков, необходимых для свертывания крови
- Кровотечение в горле, вызванное ослаблением кровеносных сосудов, возникающее при гепатите
- Пожелтение кожи и белков глаз, также называемое желтухой, возникает, когда печень не может расщепить вещество, называемое билирубином.Желтуха, вызываемая алкогольным гепатитом, сама по себе не опасна. Однако это указывает на то, что, вероятно, присутствуют другие опасные заболевания печени. Людям, страдающим желтухой, следует немедленно обратиться за медицинской помощью.
Ученые не совсем уверены, что именно алкоголь вызывает алкогольный гепатит. Однако большую роль играет злоупотребление алкоголем. Без употребления алкоголя риск развития алкогольного гепатита практически отсутствует. После прекращения употребления алкоголя воспаление от алкогольного гепатита может со временем полностью исчезнуть.
Несколько других факторов риска в сочетании со злоупотреблением алкоголем могут повысить риск развития алкогольного гепатита. Эти факторы риска включают:
- Плохое питание
- Нарушения или болезни иммунной системы
- Вирусные болезни, особенно гепатит В или гепатит С
- Использование тайленола, особенно в течение длительного периода времени
- Возраст старше 55
- Женский пол
- Ожирение
Лечение алкогольного гепатита
Лечение алкогольного гепатита включает прекращение употребления алкоголя и поддержку печени в процессе ее заживления.Прекращение употребления алкоголя — важная часть начального лечения, потому что, пока используется алкоголь, воспаление усиливается. Хорошая новость заключается в том, что со временем воспаление печени может исчезнуть после прекращения употребления алкоголя.
Для остановки или уменьшения воспаления можно использовать лекарства. Основным лекарством, используемым для лечения алкогольного гепатита, являются стероиды. Эти лекарства уменьшают воспаление и подавляют иммунную систему организма. Стероиды также могут помочь сократить время восстановления.
Хотя недоедание играет меньшую роль, иногда было показано, что соблюдение здоровой и питательной диеты при сохранении здорового веса улучшает симптомы алкогольного гепатита.
К сожалению, воспаление может привести к рубцеванию, также называемому алкогольным циррозом печени. Это рубцевание нельзя обратить вспять, и оно будет иметь более постоянные и долгосрочные последствия.
Что такое цирроз?
Когда вы много пьете, особенно в течение длительного времени, здоровая ткань вашей печени заменяется рубцовой тканью. Цирроз — это рубцевание печени. Клетки в пораженных участках не функционируют эффективно или вообще перестают функционировать. Чем больше вы пьете, тем больше образуется рубцовая ткань и тем сильнее прогрессирует цирроз.В конце концов, ваша печень перестает функционировать должным образом. Не каждый человек, злоупотребляющий алкоголем, заболевает циррозом печени. Для тех, кто это сделает, эта болезнь будет иметь серьезные последствия и пожизненные последствия.
Причины и симптомы алкогольного цирроза
Цирроз может вызывать несколько симптомов, которые могут варьироваться от раздражающих до потенциально смертельных. Наиболее серьезные из этих симптомов — пожелтение кожи и глаз, усиление кровотечения и отек.
- Пожелтение кожи и глаз: Усиленное пожелтение кожи и белков глаз (также называемое желтухой) является серьезным симптомом алкогольного цирроза.Желтуха указывает на неисправность печени, ведущую к накоплению токсинов, которые в конечном итоге могут стать смертельными. Тем, кто страдает желтухой, следует обратиться за неотложной медицинской помощью.
- Усиление синяков или кровотечения: Усиление кровотечения происходит из-за того, что печень перестает вырабатывать достаточное количество компонентов, необходимых для свертывания крови. Из-за этого у человека также может появиться синяк легче, чем раньше. Этот побочный эффект опасен: даже незначительный источник кровотечения может вызвать значительную кровопотерю, потому что кровотечение невозможно легко остановить.Если вы заметили усиление кровотечения, как можно скорее обратитесь за медицинской помощью.
- Припухлость живота, ступней, ног или лодыжек: Последним важным симптомом алкогольного цирроза печени является припухлость, особенно в области живота. Этот отек, также называемый асцитом, возникает, когда печень больше не вырабатывает белки, удерживающие воду в венах. Это указывает на то, что печень не функционирует должным образом. Скопление жидкости в брюшной полости может привести к серьезным проблемам со здоровьем.
Другие симптомы могут включать спутанность сознания, слабость и утомляемость, снижение аппетита, потерю веса, атрофию мышц, тошноту и рвоту, боль и болезненность в правом верхнем углу живота, увеличение количества мелких видимых кровеносных сосудов на коже, зуд кожа, выпадение волос или жар.
Развитие алкогольного цирроза — это прогрессирование поражения печени, обычно начинающееся с жировой болезни печени, которая приводит к воспалению и, в конечном итоге, к рубцеванию печени.До 35% алкоголиков заболевают алкогольным гепатитом, что значительно увеличивает риск алкогольного цирроза печени.
Лечение алкогольного цирроза
Рубцы, вызываемые циррозом, обычно необратимы, но будут продолжать ухудшаться по мере употребления большего количества алкоголя. Прекращение употребления алкоголя жизненно важно для остановки прогрессирования алкогольного цирроза печени.
Также важно лечение любых сопутствующих заболеваний, поражающих печень. Такие заболевания, как гепатит или аутоиммунное заболевание, могут усугубить алкогольный цирроз печени.Медицинские работники обычно рекомендуют придерживаться высокобелковой и высококалорийной диеты, а также поддерживать здоровый уровень физических упражнений. Это упражнение поможет оптимизировать оставшуюся функцию печени.
Лечение осложнений, вызванных циррозом, также будет важной частью лечения. Поскольку цирроз нельзя обратить вспять, его последствия необходимо лечить по мере их возникновения.
В конечном счете, единственный способ полностью вылечиться от алкогольного цирроза — это пересадка печени.Хотя пересадка может привести к полному выздоровлению, этот вариант недоступен для большинства людей. Чтобы иметь право на трансплантацию печени при алкогольном циррозе, кандидатам необходимо продемонстрировать значительный период трезвости, чтобы гарантировать, что новая печень не будет подвергаться тем же стрессам, которые изначально вызвали цирроз.
Как вы восстанавливаете печень, поврежденную алкоголем?
Есть несколько вещей, которые вы можете сделать, чтобы обратить вспять действие алкоголя на вашу печень, например:
- Бросьте пить: Если вам сказали, что у вас нездоровая печень, первое и самое важное, что вы можете сделать, — это прекратить употреблять алкоголь.
- Внесите другие изменения в здоровый образ жизни: Это означает отказ от курения и поддержание здорового веса. Наряду с алкоголизмом ожирение является основной причиной заболеваний печени, в то время как сигареты содержат токсины, усугубляющие повреждение печени.
- Следите за тем, что вы вкладываете в свое тело: Когда вы не едите много обработанных пищевых продуктов, сахара и насыщенных жиров, печени не нужно так усердно работать, чтобы фильтровать то, что через нее проходит. Здоровая диета может сделать печень более здоровой.
- Get Your Workout In: Физические упражнения не только помогают избежать ожирения, но и помогают печени и по другим причинам. Регулярные упражнения улучшают иммунную систему и снижают риск рака печени.
- Обратите внимание на лекарства, которые вы принимаете: Даже некоторые лекарства, отпускаемые без рецепта, могут быть вредными для печени при приеме в избытке, например, ацетаминофен.
- Не впускайте ненужные токсины: Избегайте употребления других веществ, таких как запрещенные или злоупотребляемые лекарствами, отпускаемыми по рецепту, может помочь сохранить здоровье печени.Это также означает принятие дополнительных мер предосторожности, таких как использование маски при работе с аэрозольными баллончиками, аэрозольными красками, аэрозольными инсектицидами, аэрозольными фунгицидами и любой другой формой распыляемого химического вещества. Помните, какие химические вещества могут попасть на вашу кожу, и при необходимости надевайте перчатки.
Заболевание печени и панкреатит
Наряду с изучением воздействия алкоголя на печень важно также рассмотреть, как алкоголизм вызывает панкреатит. Есть острый панкреатит и хронический панкреатит.
Поджелудочная железа — это железа позади желудка, отвечающая за высвобождение пищеварительных ферментов и взаимодействующая с печенью для обработки веществ. Воспаленная поджелудочная железа называется панкреатитом.
Острый панкреатит — это внезапно возникающее кратковременное воспаление. Результаты этого состояния значительно варьируются, от легкого дискомфорта до смертельного исхода, но большинство людей выздоравливают. Хронический панкреатит имеет симптомы, похожие на острый, но при этом наблюдается частая боль, потеря веса и возможность развития диабета.
В большинстве случаев алкоголь вызывает острый панкреатит, хотя другие причины могут включать травмы, нарушения обмена веществ или инфекции. Сильное и продолжительное употребление алкоголя составляет около 60-90% случаев хронического панкреатита.
Хронический панкреатит подвергает вас риску других серьезных заболеваний, включая рак и диабет. Прекращение употребления алкоголя значительно увеличивает ваши шансы на выздоровление от панкреатита.
Часто задаваемые вопросы
- Сколько алкоголя вызывает повреждение печени?
Пьянство, как известно, увеличивает уровень химических веществ, которые, по мнению врачей, вызывают алкогольную болезнь печени.Исследования также показали, что чрезмерное употребление алкоголя, особенно если его повторять неоднократно и часто, связано с высоким риском повреждения печени. Врачи считают, что это особенно верно, когда у человека уже есть другие факторы риска заболевания печени, например, ожирение. Циррозом могут быть не только алкоголики. Некоторые люди страдают от поражения печени и цирроза от двух до четырех порций алкоголя в день. Даже небольшое количество алкоголя требует работы печени и может вызвать образование рубцов.
- Почему злоупотребление алкоголем влияет на печень больше, чем на другие части тела?
Печень принимает на себя основную тяжесть повреждений, потому что печень является основным органом, который перерабатывает алкоголь, чтобы вывести его из организма.Исследования показывают, что если вы продолжаете пить с течением времени, алкоголь активирует химические вещества, которые заставляют вашу печень накапливать жир в клетках, а не использовать его, что может быть токсичным изменением. Это накопление жира приводит к воспалению и, в конечном итоге, к рубцеванию печени.
- Сколько времени нужно для заживления печени? Может ли он отремонтировать себя?
Печень может со временем восстанавливаться после алкогольной жировой болезни печени и гепатита. Однако печень не сможет излечиться от рубцов цирроза.Время, необходимое для восстановления печени, зависит от многих факторов, но в первую очередь от употребления алкоголя. На то, чтобы печень сильно пьющего человека восстановилась до почти нормального состояния, могут потребоваться месяцы или даже годы.
- Являются ли женщины или мужчины более подверженными риску развития алкогольной жировой болезни печени (AFLD)?
Женщины более подвержены риску AFLD, чем мужчины, потому что у них меньше ферментов, необходимых для расщепления алкоголя. Меньшее количество ферментов позволяет большему количеству алкоголя попасть в печень и создать рубцовую ткань, которая перерастает в цирроз.
- Какие еще существуют факторы риска развития алкогольной жировой болезни печени (AFLD)?
Увеличение веса увеличивает риск развития алкогольного цирроза печени. Этот фактор может быть более распространенным риском, чем думает большинство людей вначале, поскольку чрезмерное употребление алкоголя обычно приводит к увеличению веса. Основные заболевания, особенно гепатит, также могут повышать риск развития алкогольного цирроза печени.
- Источники
U.С. Национальная медицинская библиотека. «Жировая болезнь печени». MedlinePlus, 19 ноября 2019 г. По состоянию на 21 апреля 2020 г.
Ajmera, Veeral H; Терро, Нора А., Харрисон, Стивен А. «Умеренное употребление алкоголя при неалкогольной жировой болезни печени — хорошо или плохо? Критический обзор ». Hepatology, июнь 2017 г. По состоянию на 21 апреля 2020 г.
Расинени, Каруна; Кейси, Кэрол А. «Молекулярный механизм алкогольной жирной печени». Индийский журнал фармакологии, май-июнь 2012 г. По состоянию на 21 апреля 2020 г.
Вольф, Дэвид К.«Цирроз». Medscape, 30 июля 2018 г. По состоянию на 21 апреля 2020 г.
Американский фонд печени. «Заболевание печени, связанное с алкоголем». 2017. По состоянию на 21 апреля 2020 г.
.
Проклятие, Джон; Дусея, Аджай. «Лечение декомпенсированной алкогольной болезни печени». International Journal of Hepatology, июль 2011 г. По состоянию на 21 апреля 2020 г.
Naveau, Sylvie et al. «Фактор риска алкогольной болезни печени из-за лишнего веса». Hepatology, 1997. По состоянию на 21 апреля 2020 г.
Ventura-Cots Meritxell, Watts, Ariel E, Bataller, Ramon.«Пьянство как фактор риска прогрессирующего алкогольного заболевания печени». PMC, 1 сентября 2018 г. По состоянию на 21 апреля 2020 г.
Гриффит, Кристофер М; Шенкер, Стивен. «Роль диетотерапии при алкогольной болезни печени». Alcohol Research & Health, 2006. По состоянию на 21 апреля 2020 г.
Национальная организация редких заболеваний. «Печеночная энцефалопатия.» 2011. По состоянию на 21 апреля 2020 г.
.
Толей, Даниэль. «Асцит». Руководство Merck, октябрь 2019 г. По состоянию на 21 апреля 2020 г.
Толей, Даниэль. «Желтуха.» Руководство Merck, октябрь 2019 г. По состоянию на 21 апреля 2020 г.
Blonski, W., Siropaides, T, & Reddy, KR. «Коагулопатия при заболевании печени». Текущие варианты лечения в гастроэнтерологии, декабрь 2007 г. По состоянию на 21 апреля 2020 г.
Молоток, Максим; Рудлер, Марика; и Табут, Доминик. «Варикозное кровотечение у пациентов с циррозом». Отчет о гастроэнтерологии, август 2017 г. По состоянию на 21 апреля 2020 г.
Орфанидис, Николас Т. «Алкогольная болезнь печени.”Руководство Merck, июль 2019 г. По состоянию на 21 апреля 2020 г.
Чоудхури, Parimal; Гупта, Прия. «Патофизиология алкогольного панкреатита: обзор». Всемирный журнал гастроэнтерола, 14 декабря 2006 г. По состоянию на 21 апреля 2020 г.
Заявление об отказе от ответственности: The Recovery Village направлена на улучшение качества жизни людей, страдающих от употребления психоактивных веществ или психических расстройств, с помощью фактических материалов о характере поведенческих состояний, вариантах лечения и связанных с ними результатах.Мы публикуем материалы, которые исследуются, цитируются, редактируются и рецензируются лицензированными медицинскими специалистами. Предоставляемая нами информация не предназначена для замены профессиональных медицинских консультаций, диагностики или лечения. Его не следует использовать вместо рекомендаций вашего врача или других квалифицированных медицинских работников.
Можно ли обратить вспять повреждение печени? Вот как отчасти избавиться от вреда
Дэниел Фишел / Thrillist
Твоя бедная, бедная печень. Он подвергается всевозможным злоупотреблениям: специальные уколы за 5 долларов, пакеты с нездоровой пищей, которые вы съедаете после ночного отдыха, и безрецептурные болеутоляющие, которые вы берете на следующий день, чтобы справиться со всем этим.
Чем больше вы мучаете свою печень этими пороками, тем больше вы рискуете развить такие страшные вещи, как рубцы, жировая болезнь печени или даже цирроз.
Хорошая новость о печени заключается в том, что она обладает способностью к регенерации … при определенных обстоятельствах. Итак, если вы слишком долго били этот важный орган (большинство из них!), Вот несколько способов исправить хотя бы часть этого повреждения.
Thrillist TV
Сбросьте несколько фунтов
Повреждение печени не ограничивается людьми, которые слишком много пьют; жир может накапливаться в печени из-за неправильного питания и малоподвижного образа жизни, и неудивительно, что в западном мире наблюдается резкий рост показателей неалкогольной жировой болезни печени.Неалкогольная жировая болезнь печени связана с ожирением, инсулинорезистентностью и сердечными заболеваниями и может привести к циррозу.
Хорошие новости? Это можно вылечить.
«У пациентов с патологическим ожирением, перенесших операцию по снижению веса, цирроз полностью изменился на фоне потери веса», — говорит д-р Соня Олсен, гастроэнтеролог и гепатолог из Медицинского центра Нью-Йоркского университета в Лангоне. Очевидно, что операция по снижению веса — важное решение, которое подходит не всем. Но доктор Олсен говорит, что для получения результатов не требуется такой радикальной процедуры.
«Было доказано, что пациенты, которые могут изменить свою диету и немного похудеть, даже потеряв 10% от общей массы тела, улучшают фиброз печени (раннее рубцевание печени)», — добавляет она. Ни для кого не секрет, что потеря веса приносит значительную пользу для здоровья, особенно для людей с патологическим ожирением, и теперь к этому списку можно добавить «помогает обратить вспять рубцевание печени». (И если вам нужна помощь в похудании, мы вас поможем.)
Возьмите расторопшу
Если вы приступаете к тому, что является самым серьезным нарушением вашей печени — выпивкой, то прием этой добавки, звучащей как хиппи, — хороший план защиты.Считающийся чем-то вроде волшебного эликсира среди сомелье, расторопша — это то, что винные профессионалы клянутся, помогают защитить печень перед тяжелыми приступами питья, и есть некоторые доказательства, подтверждающие это. Национальный институт рака утверждает, что силимарин (активный ингредиент расторопши) «защищает от повреждения клеток и стимулирует восстановление ткани печени».
Силимарин также может действовать как антиоксидант и противовоспалительное средство в клетках печени, говорит доктор Вестин Чайлдс. Он также может помочь усвоить токсичные соединения алкоголя, хотя его настоящая целительная магия происходит, когда вы вообще бросаете пить.Облом.
«Это может помочь излечить процесс после того, как человек бросит пить, но самого по себе недостаточно, чтобы нейтрализовать все эффекты алкоголя», — добавляет он. Имейте в виду, что эти утверждения в основном касаются воздействия алкоголя на печень, а не ожирения печени.
Перестань есть столько переработанного дерьма
Если у вас нет лишнего веса, вы, вероятно, не страдаете жировой болезнью печени, не так ли? Не совсем. Растет число людей, страдающих ожирением печени, даже если они имеют совершенно нормальный вес.Это связано с опасным сочетанием плохой генетики и диеты, богатой обработанными продуктами и сладкими напитками.
«Мы наблюдаем людей, не страдающих избыточным весом, у которых наблюдается отложение жира в печени, вероятно, строго из-за диеты», — говорит д-р Олсен. «Они откладывают жир преимущественно в печени, прежде чем у них появится то, что мы называем периферическим ожирением, или отложением жира в тканях». По сути, ваша печень толстеет раньше, чем ВЫ толстеете.
Если неправильное питание может способствовать ожирению печени, то здоровое питание даст вашей печени передышку и поможет вылечить ее.Ограничьте количество обработанных продуктов, которые вы едите, и вместо этого сосредоточьтесь на свежих продуктах, нежирном мясе и ограничьте потребление жиров и простых углеводов (например, сахара). И, конечно же, улучшенная диета также может помочь людям похудеть, что само по себе может помочь при ожирении печени.
Чаще двигайте ягодицами
Возможно, самый большой ключ к исцелению ожирения печени — это больше физических упражнений. Хотя это также нужно делать в дополнение ко всем другим разумным изменениям образа жизни (лучше питаться, ограничивать потребление алкоголя и т. Д.), тренировки обладают уникальным свойством уменьшать количество углеводов, хранящихся в печени, и убирать часть жира.
«[Упражнения] не только помогут обратить вспять нанесенный вам ущерб, но и помогут удалить жир из печени и устранить своего рода продолжающееся повреждение вашей печени», — говорит д-р Олсен.
И вам не нужно начинать подготовку к марафону или становиться одной из этих надоедливых спортивных крыс; Достаточно постоянно увеличивать частоту сердечных сокращений, несколько дней в неделю.«Если вы мало занимаетесь спортом, то полезно заниматься даже 20 минут три раза в неделю», — говорит д-р Олсен. «Сосредоточьтесь на упражнениях до такой степени, что будет трудно поддерживать разговор. Вам не обязательно ходить в спортзал; вы можете делать это самостоятельно».
Отдохнуть от выпивки
Вы знали, что это произойдет. Частое употребление алкоголя больше всего вредит вашей печени. И это даже не обязательно должно быть 10 напитков на ночь; даже если вы пьете только один раз в неделю, но выпиваете запой (классифицируется как более четырех напитков за один присест), это может привести к циррозу печени.Это может звучать устрашающе, но не должно быть проблемой, если это не обычная привычка.
«Печень обладает замечательной способностью к регенерации», — говорит д-р Олсен. «Если вы позволите своему организму сделать перерыв между повреждениями печени, то есть не пить все время или ограничить количество, которое вы пьете, вы выздоровеете до определенного момента».
Однако, если печень действительно покрыта рубцами, она теряет способность к регенерации. Единственный способ обратить вспять ущерб от рубцов, вызванных алкоголем, — это полностью отказаться от алкоголя.Если этот план атаки просто не подходит для вас, лучше вообще не доводить вашу печень до этой точки.
В среднем она говорит, что два-три напитка пару вечеров в неделю — это безопасное количество, если предположить, что нет других нарушений здоровья печени (генетика, плохое питание и т. Д.). Но если вы чувствуете, что в последнее время довольно сильно напились, тогда лучше дать вашей печени отдохнуть от выпивки и придерживаться только пары напитков в неделю.
Может быть, примите витамин Е, если вы достаточно здоровы (иначе это может вызвать образование тромбов)
Хотя расторопша, вероятно, действует только на алкоголь, существует — это добавка, которая, как было доказано, лечит жировую болезнь печени: витамин Е.Исследование 2015 года показало, что он «значительно улучшает» функцию печени у пациентов с неалкогольной жировой болезнью печени. Проблема в том, что это также связано со сгустками крови, что намного хуже.
«В крупных исследованиях было показано, что использование витамина E увеличивает количество тромбов, поэтому мы определенно не будем говорить, что все должны начинать принимать витамин E, если только врач не изучит анамнез и не осмотрит ваши кровеносные сосуды, не проверит ваши тесты печени, и [дает все ОК] », — говорит д-р Олсен.
Так что не начинайте употреблять витамин Е прямо сейчас, но, возможно, стоит обратиться к врачу, если НАЖБП вызывает у вас серьезную озабоченность.
Хотя идеальным вариантом является, в первую очередь, не наносить вред печени, но трудно представить мир без коктейлей и картофеля фри. И этим угощениям есть место! Просто в меру. В целом д-р Олсен говорит, что то, что хорошо для сердца, полезно и для печени: «умеренное количество алкоголя, увеличьте физическую нагрузку, уменьшите количество жирной пищи.»
К сожалению, нет доступных лекарств для лечения повреждения печени, поэтому вы должны лечить его старомодным способом: с небольшим уходом и некоторыми изменениями в здоровом образе жизни.
Подпишитесь на нашу ежедневную электронную почту Thrillist, и получите лучшее в еде / напитках / развлечениях.
Кристина Штиль — штатный автор журнала Thrillist по вопросам здоровья и фитнеса. Она чувствует себя плохо из-за своей печени. Следите за ней в Twitter @ChristinaStiehl.
Возможно ли обратное Повреждение печени от алкоголизма?
Алкогольная зависимость может иметь серьезные последствия для жизни человека.Это не только влияет на карьеру и отношения человека, но и на практическом уровне может серьезно повлиять на общее состояние здоровья и долголетие. Длительное употребление алкоголя в больших количествах связано с заболеваниями мозга и нервной системы, дефицитом питательных веществ и многим другим. Пожалуй, наиболее известным осложнением длительного употребления алкоголя является заболевание печени. Человек, завершивший программу выздоровления, может продолжить получать научно обоснованные вмешательства, касающиеся питания и важности самопомощи в процессе выздоровления.Однако остается нерешенным вопрос: можно ли обратить вспять повреждение печени от алкоголизма?
Распространенные болезни печени
Тело — это невероятная машина, постоянно работающая над саморегулированием. При воздействии алкоголя, токсина, печень вмешивается, чтобы вымыть излишки, пытаясь защитить организм от повреждений. Со временем этот процесс оказывается утомительным для печени и может привести к повреждению, от незначительного заболевания до постоянного рубцевания. Заболевания печени часто встречаются у людей, страдающих алкоголизмом, и проблема может сохраняться даже после того, как человек бросает пить.Вот некоторые из наиболее распространенных заболеваний печени.
Желтуха
Желтуха, или пожелтение кожи или глаз, является результатом избытка билирубина в организме. В ходе нормального кроветворения организм вырабатывает билирубин, выводимый печенью. Когда печень страдает от употребления алкоголя, она не может выводить билирубин, в результате чего пигментированное вещество накапливается в организме. Люди с желтухой также могут испытывать боль в животе, симптомы гриппа и утомляемость.Присутствие желтухи само по себе не опасно для жизни, но часто указывает на проблему с самой печенью.
Гепатит
Хроническое употребление алкоголя также связано с гепатитом или воспалением печени. Алкогольный гепатит может вызывать тошноту, рвоту и боли в животе. При отсутствии лечения он может прогрессировать до цирроза печени. Алкогольный стеатогепатит — тяжелая форма гепатита, которая может поражать до 20% пьющих людей и может привести к необратимым повреждениям и рубцам.
Алкогольная жирная печень
Одним из наиболее распространенных состояний, поражающих лиц, злоупотребляющих алкоголем, является жирная печень, , от которой страдают около 20% хронических потребителей . Часто он не имеет заметных симптомов, но повреждение все еще происходит в тканях печени.
Алкогольный цирроз печени
Наиболее серьезная форма алкогольной болезни печени — образование рубцовой ткани или цирроз. Эта рубцовая ткань мешает печени правильно выполнять свои функции.Люди с циррозом могут испытывать воспаление печени, приводящее к болям в животе, накоплению жира в клетках печени, покраснению ладоней, укорачиванию и утолщению пальцев и многому другому.
Можно ли обратить вспять повреждение печени от алкоголизма?
Человеческое тело обладает удивительной способностью к самовосстановлению. В то же время существует предел его возможностей. Человеческое тело может обратить вспять повреждения от нескольких типов незначительных повреждений печени; однако в некоторых случаях повреждение может быть необратимым.Если вы можете обратить вспять повреждение печени от алкоголизма, это произойдет на самой ранней стадии зависимости. В случае цирроза, например, вы не можете отменить уже нанесенный ущерб. Рубцевание необратимо, и печень утратила свою прежнюю способность нормально функционировать. Однако здоровый образ жизни может помочь снизить риск дальнейшего повреждения.
В других случаях, например, при жировой болезни печени, можно обратить вспять вред от алкоголя. Печень является единственным регенерирующим органом организма.Фактически, , если вы потеряете 75% своей печени, восстановит до своего прежнего размера. Когда алкогольная болезнь печени (АБП) находится на ранней стадии, возможно вылечить печень и полностью восстановить ее функционирование. Улучшение здоровья печени потребует соблюдения здорового образа жизни и стремления к лучшему самочувствию.
Основы хорошего здоровья печени
Если вы заинтересованы в укреплении здоровья печени и обращении вспять любого ущерба от хронического употребления наркотиков и алкоголя, вы можете предпринять несколько шагов, чтобы активизировать свои усилия.
Бросить пить
Во-первых, и самое главное, прекратите употреблять алкоголь. Если вам трудно бросить пить, обратитесь за помощью. Доказательные вмешательства могут помочь вам на пути к выздоровлению. Полностью отказавшись от алкоголя, вы сделали самый важный шаг в деле заживления и регенерации клеток печени.
Оцените свое другое нездоровое поведение
Алкоголь — не единственное нездоровое поведение, которое может повредить вашу печень. Другие частые причины заболеваний печени включают курение, чрезмерное потребление насыщенных жиров и ожирение.Здоровая диета важна для защиты здоровья вашей печени. Если в вашем рационе много обработанных жиров или сахаров, вы увеличиваете нагрузку на этот орган, поскольку он отфильтровывает вещества, в которых ваш организм не нуждается. Диета, богатая фруктами, овощами, нежирными источниками белка и цельнозерновыми продуктами, поможет вашему организму исцелить печень.
Упражнение еще
Регулярные упражнения средней интенсивности имеют подтвержденную пользу для печени и других органов . Избыточный холестерин является известным фактором риска заболеваний печени, и упражнения имеют уникальное преимущество: они повышают уровень ЛПВП («хорошего») холестерина при одновременном снижении уровня холестерина ЛПНП («плохого»), что укрепляет здоровье печени.Кроме того, упражнения полезны для вашей иммунной системы, что способствует заживлению печени в целом.
Поговорите со своим врачом о своих лекарствах
Некоторые лекарства, такие как ацетаминофен (тайленол), могут быть вредными для печени при приеме в избытке или в течение длительного времени. Поговорите со своим лечащим врачом о лекарствах, которые вы принимаете, и о том, как они могут повлиять на здоровье вашей печени.
Помните о своем риске
Воздействие токсинов, содержащихся в обычных бытовых и промышленных предметах, таких как аэрозоли, инсектициды и химические вещества, также может увеличить риск повреждения печени.Если вы регулярно имеете дело с этими веществами, примите меры предосторожности, например наденьте маску и перчатки. Ограничьте воздействие бытовых токсинов и по возможности выбирайте более безопасные альтернативы.
Пейте много воды
Хроническое обезвоживание — обычная проблема для людей, страдающих алкогольной зависимостью. Организму нужна вода для эффективного выведения токсинов из организма, а алкоголь подавляет выработку антидиуретического гормона, необходимого организму для реабсорбции воды. Обезвоживание также делает кровь более густой, что затрудняет выполнение печенью своих функций и, в свою очередь, усложняет ее работу.
Обильное питье имеет противоположный эффект. Вода способствует разжижению крови и помогает организму усваивать питательные вещества. Ежедневное употребление не менее 64 унций воды может помочь улучшить способность вашего организма фильтровать токсины и лечить себя.
Витамины для здоровья печени
Вам может быть интересно, как естественным и более эффективным способом обратить вспять повреждение печени от алкоголя. Изменения образа жизни являются наиболее важными, но некоторые данные свидетельствуют о том, что определенные витамины могут улучшить здоровье вашей печени.
Витамин A и витамин B-12
Витамин А является антиоксидантом, но он также обладает синергическим действием с железом . Низкий уровень витамина А может повлиять на уровень железа в организме, что, в свою очередь, может привести к анемии. Человек с анемией может иметь проблемы с заживлением из-за нехватки питательных веществ в кровотоке. Тем не менее, людям с заболеваниями печени в анамнезе следует обсудить прием добавок с врачом, поскольку слишком большое их количество может оказать токсическое воздействие на печень, что приведет к рубцеванию.
Люди с расстройствами, связанными с употреблением алкоголя, часто страдают от дефицита питательных веществ, особенно потому, что люди с расстройствами, связанными с употреблением алкоголя, вероятно, употребляют алкогольные напитки в качестве основного источника калорий. Витамин B12 обычно содержится в мясе, яйцах и других источниках белка, таких как орехи. Дефицит B12 — анемия может повлиять на способность вашего организма переносить насыщенную кислородом кровь по всему телу, что приводит к снижению функционирования иммунной системы и замедлению регенерации. Поскольку B12 представляет собой водорастворимый витамин, его можно безопасно принимать в качестве добавки, но под наблюдением врача.
Как долго восстанавливается печень?
Печень — жизненно важный орган, способный к самовосстановлению даже после многих лет пьянства. В случае, если 50-60% клеток печени умирают, то она должна восстановиться в течение 30 дней. Однако важно понимать, что хорошее здоровье печени — это постоянная задача, требующая соблюдения здорового образа жизни.
В некоторых случаях печень не может восстанавливаться самостоятельно. Когда алкогольная болезнь печени прогрессирует до цирроза, это приводит к рубцеванию и необратимому повреждению тканей.Цирротическая ткань печени не может регенерироваться. Однако здоровый образ жизни может помочь свести к минимуму симптомы и улучшить качество жизни в целом.
Самое важное, что вы можете сделать, чтобы защитить свою печень, — это исключить все формы алкоголя. Если вы или ваш близкий человек страдаете алкогольной зависимостью, Family First предлагает научно-обоснованное вмешательство в отношении злоупотребления алкоголем.
Доброкачественные опухоли печени и кистозные заболевания печени
Этот тип болезни представляет собой паразитарное заражение ленточным червем, известным как «echinococcus granulosus».Этот паразит, который обитает в основном у собак, проникает в ваш организм в виде личинок. Это может произойти, когда вы обращаетесь с зараженным животным или едите пищу или пьете воду, загрязненную его фекалиями. Личинки путешествуют по кровотоку и оседают в органах, образуя цисты. Чаще всего поражается печень (там формируется 70% эхинококковых кист), затем легкие, мозг и кости.
Кисты становятся больше и в некоторых случаях образуют массу. Это может занять десятилетия, и не все кисты активны. Растущие кисты могут вызывать повреждение тканей вашего тела либо напрямую, либо влияя на кровоток.Они также могут разорваться или протечь, что может привести к аллергической реакции и шоку (анафилаксии). Если разрыв поражает желчные протоки, может развиться холангит. Если серьезно, то вторичная инфекция может возникнуть в легких. Разорванная киста также приведет к дальнейшему распространению болезни по вашему телу.
Эхинококковые кисты очень редки в Великобритании и с большей вероятностью заразятся за границей, где был контакт с овчарками и другими животными. Эти области чаще встречаются в южной Европе, на Ближнем Востоке, в Австралии, Новой Зеландии и Южной Америке.
Родственный паразит, echinococcus multilocularis, обнаружен в северном полушарии. Он обитает у диких лисиц и передается при контакте с грызунами. Он попадает в организм человека так же, как эхинококк granulocus, но киста больше похожа на раковую опухоль.
Оба паразита могут вызывать тяжелые заболевания печени, но встречаются очень редко. По оценкам, они затрагивают только одного человека из 100 000 в Великобритании. Симптомы могут быть сначала общими, а могут быть неспецифическими. Как правило, они вызваны давлением размером кисты.Возможные симптомы могут включать:
Поскольку паразит медленно растет в вашем теле, его редко диагностируют в детстве или подростковом возрасте, если только ваш мозг не поражен. Диагностика эхинококкоза обычно достигается с помощью анализов крови и визуализационных исследований.
Используются функциональные тесты печени вместе с тестом, в основном в иммунологии для обнаружения присутствия антигенов или антител, известным как иммуноферментный анализ (ELISA). Антигены — это вторгающиеся или чужеродные белки, а антитела — это белки, которые вырабатывает ваше тело для защиты от них.
КТ и УЗИ чаще всего используются для выявления одиночных или множественных кист. МРТ-сканирование может использоваться для получения более подробной информации, чтобы помочь врачам решить, являются ли кисты активными, неактивными или промежуточными (переходными). ERCP может использоваться для выявления кист в желчных протоках.
Лекарства обычно используются в первую очередь при лечении эхинококкоза, чтобы предотвратить любое распространение болезни, хотя во многих случаях по-прежнему требуется хирургическое вмешательство. Препараты первой линии — альбендазол и мебендазол.Эти препараты вводятся перорально и действуют путем всасывания через мембрану кисты, влияя на ее рост. Вам придется принимать эти препараты в течение трех месяцев. Другой препарат, празиквантел, можно назначать в течение 14 дней, и в настоящее время его иногда используют в сочетании с альбендазолом и мебендазолом.
От трети до половины кист, леченных лекарствами, могут уменьшаться в размерах или исчезать. Если требуется хирургическое вмешательство, обычно целью является полное удаление кисты. Это может быть сложно, особенно при вторичной инфекции из кисты, и в некоторых случаях может нести значительный риск смерти.
.

 Данный процесс является временной мерой. Растущие клетки в конечном счете должны оказаться на своем месте. В противном случае увеличенные гепатоциты изнашиваются, что может привести к развитию гепатита;
Данный процесс является временной мерой. Растущие клетки в конечном счете должны оказаться на своем месте. В противном случае увеличенные гепатоциты изнашиваются, что может привести к развитию гепатита;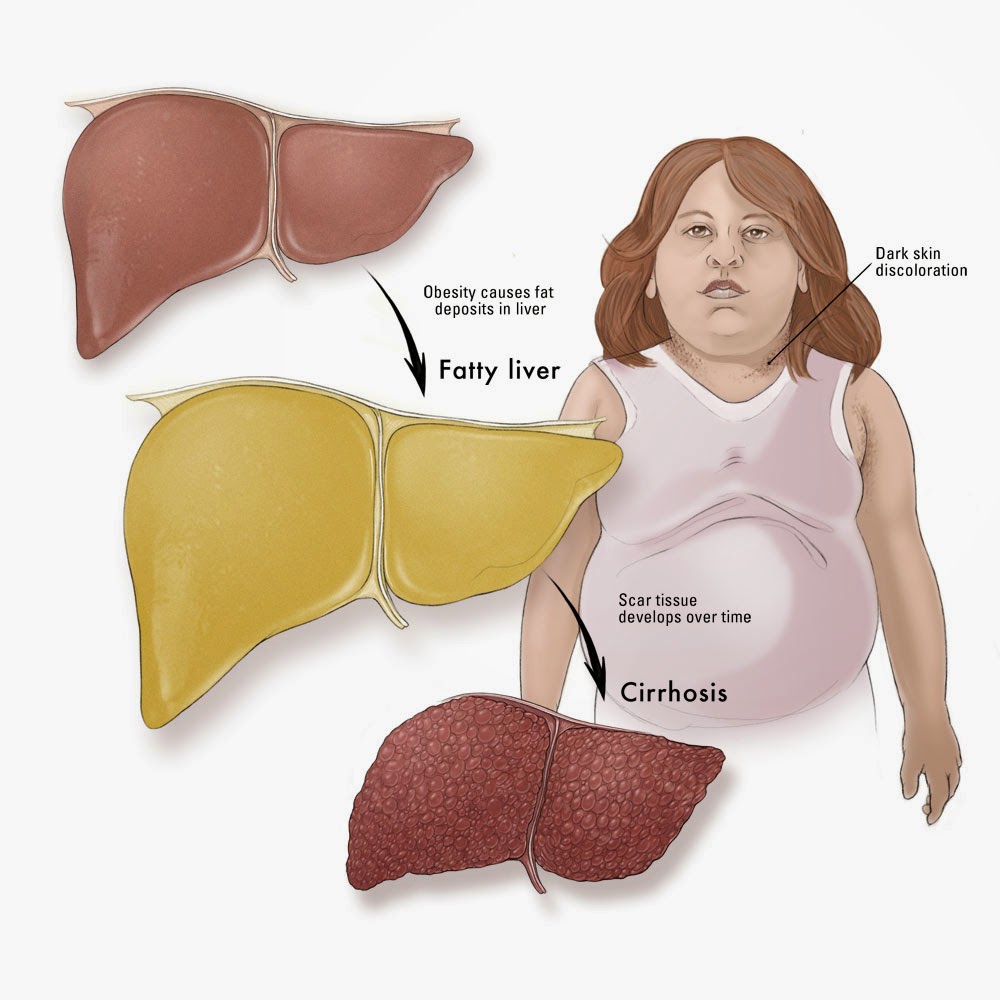

 Если печень не сможет выработать достаточного количества факторов свертывания крови, это будет способствовать продолжительному кровотечению.
Если печень не сможет выработать достаточного количества факторов свертывания крови, это будет способствовать продолжительному кровотечению.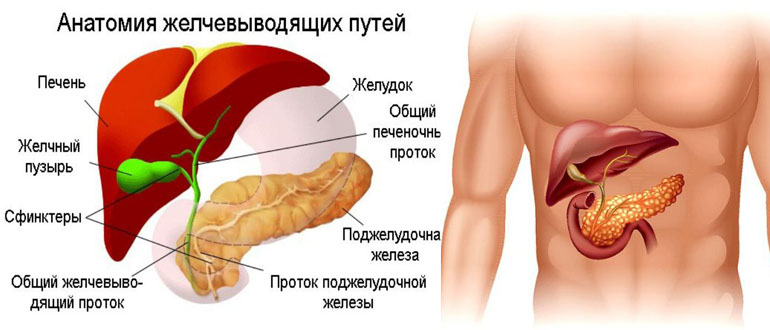
 Хотя эта процедура не является обязательной для диагностики цирроза, с её помощью врачи идентифицируют степень и причину повреждения печени.
Хотя эта процедура не является обязательной для диагностики цирроза, с её помощью врачи идентифицируют степень и причину повреждения печени.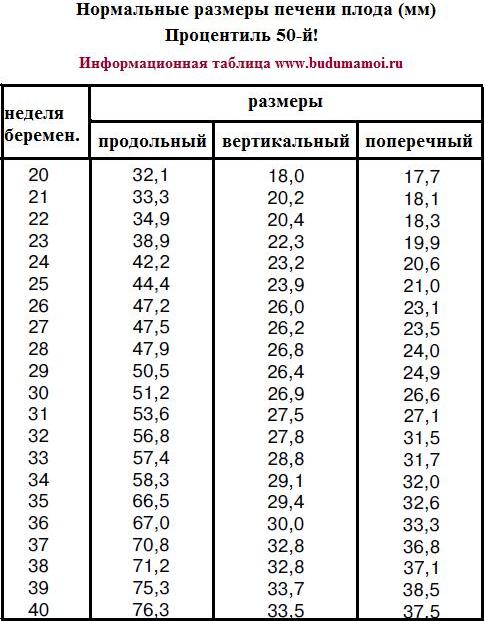
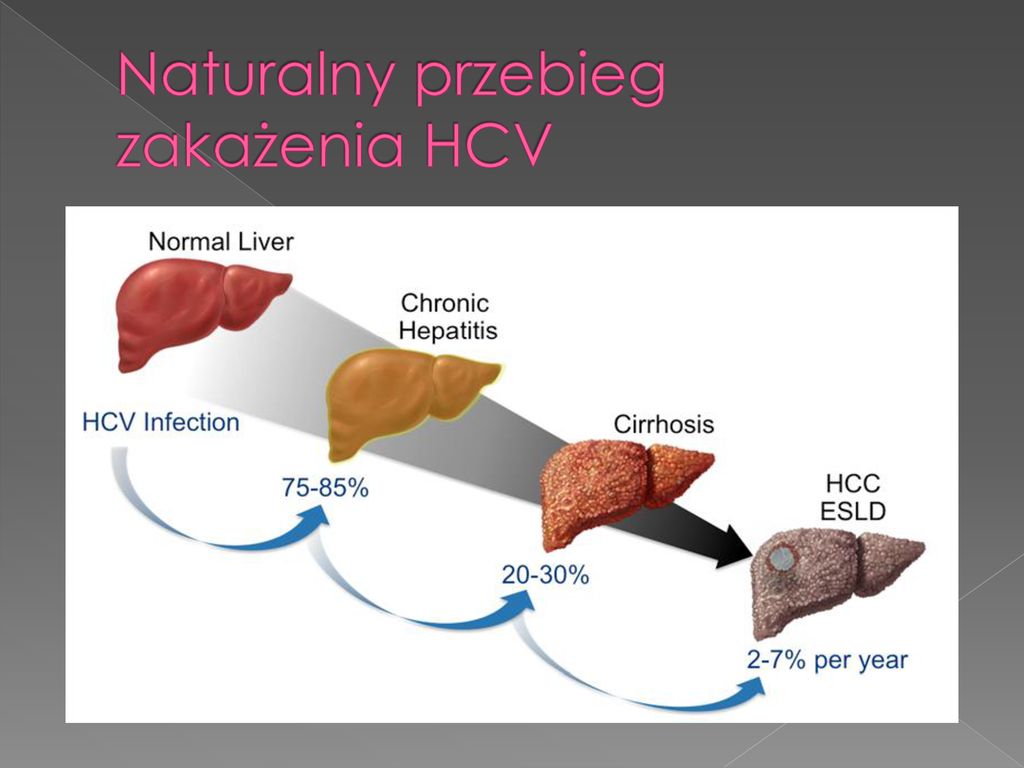 Также врач назначит препараты, которые помогут предотвратить задержку жидкости. В тяжелых случаях могут понадобиться процедуры для выведения жидкости или ослабления артериального давления в печени.
Также врач назначит препараты, которые помогут предотвратить задержку жидкости. В тяжелых случаях могут понадобиться процедуры для выведения жидкости или ослабления артериального давления в печени.