причины, симптомы, диагностика и лечение
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию.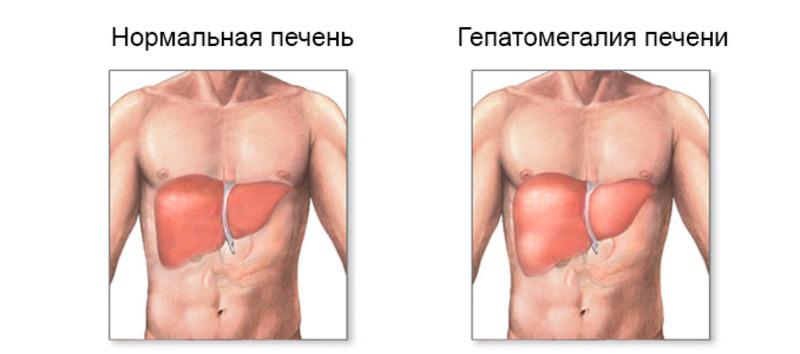 Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию. УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования.
 Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени. - Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
причины, симптомы, диагностика и лечение
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии.
 У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз) - аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию. УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.

- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
причины, симптомы, диагностика и лечение
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии.
 У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз) - аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию. УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.

- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
причины, симптомы, диагностика и лечение
Гепатоспленомегалия – вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Гепатоспленомегалия
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию. УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Основные причины гепатолиенального синдрома у детей Кузбасса; принципы дифференциального диагноза
На правах рукописи
□03465374
ЛУЧШЕВА ЕЛЕНА ВИКТОРОВНА
ОСНОВНЫЕ ПРИЧИНЫ ГЕПАТОЛИЕНАЛЬНОГО СИНДРОМА
У ДЕТЕЙ КУЗБАССА; ПРИНЦИПЫ ДИФФЕРЕНЦИАЛЬНОГО ДИАГНОЗА
14.00.09 — педиатрия
АВТОРЕФЕРАТ диссертация на соискание ученой степени кандидата медицинских наук
Москва — 2009
003465374
Работа выполнена в ГОУ ДПО «Новокузнецкий Государственный институт усовершенствования врачей Федерального агентства по здравоохранению и социальному развитию РФ».
Научный руководитель:
доктор медицинских наук,
профессор Котович Марина Михайловна
Официальные оппоненты:
Член-корреспондент РАМН, доктор медицинских наук,
профессор Румянцев Александр Григорьевич
доктор медицинских наук,
профессор Боковой Александр Григорьевич
Ведущая организация: Научный центр здоровья детей Российской академии медицинских наук.
Защита состоится «_»_2009 года в_часов на заседании
диссертационного совета Д 208.072.02 при Российском государственном медицинском университете по адресу: 117997, Москва, ул. Островитянова, д. 1.
С диссертацией можно ознакомиться в библиотеке ГОУ ВПО РГМУ Росздрава по адресу: 117997, Москва, ул. Островитянова, д. 1.
Автореферат разослан «__»_2009 года
Ученый секретарь
диссертационного совета,
доктор медицинских наук, профессор
Н.П. Котлукова
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы. Увеличение печени и селезенки в детском возрасте встречается достаточно часто, являясь одним из проявлений большой группы заболеваний. В то же время, практические врачи испытывают ряд затруднений при правильной интерпретации размеров органов и выборе диагностической тактики.
Исследования, посвященные гепатолиенальному синдрому (ГЛС), ге-патоспленомегалии в детском возрасте, малочисленны (Назиров М.Р., Глашкина Т.П., Меликова Т.А, 1970; Zuccolotto S.M., Brezolin A.M., 1998; Wolf A. D., Lavine J. E., 2000; Ali N, Anwar M, et al., 2004). Отдельными авторами обсуждаются причины и механизмы увеличения печени и селезенки, при этом нет единого мнения о нормальных размерах органов в зависимости от возраста (Алажилль Д., Одьевр М., 1982.; Мазурин A.B., Воронцов И.М., 1986; Шерлок Ш., Дули Дж., 2002; Wolf A.D., Lavine J.E., 2000). Среди причин как гепато-, так и спленомегалии, выделяют инфекционные болезни (острые и хронические), нарушения обмена веществ, изменения кровотока в системе воротной вены, болезни крови, новообразования, иммуноопосредо-ванные заболевания. К причинам гепатомегалии относят так же холестатиче-ские заболевания и врожденный фиброз печени, спленомегалии — аномалии развития и кисты. (Берман P.E., Воган В.К.,1993; Греф Дж., 1997; Хертл М., 1998; Jan D.Agata, Williams F.Balistreri, 2007).
Как самостоятельная нозологическая форма ГЛС не существует, это синдром, который встречается при многих заболеваниях и является поводом для углубленного клинического обследования. В повседневной практике ГЛС трактуется как клинически определяемое увеличение печени и селезенки. В то же время, гепато — и (или) спленомегалия в период острого заболевания должны расцениваться как относительно кратковременная макрофагаль-ная реакция в рамках «физиологического» ответа на воспаление, что, как правило, не влечет формирования хронической патологии. При перманентном же повреждении разрастание внеклеточного матрикса ведет к необратимому нарушению структуры и функции органа (Нисевич Н.И., 1981; Маянский Д.Н., 1998; Павлов Ч.С., Золотаревский В.Б., Шульпекова Ю.О., 2005). В этих случаях увеличение печени и (или) селезенки длительное время может являться
единственным проявлением заболевания и часто остается нераспознанным. При этом тяжесть хронических заболеваний, зависимость прогноза и исхода от возраста ребенка и сроков начала терапии, диктует необходимость пристального внимания и выяснения причины гепатоспленомегалии у детей.
Проблеме выявления ГЛС, определению основных его причин в различных возрастных группах и выбору целенаправленных диагностических мероприятий посвящено настоящее исследование.
Цель исследования: Улучшение диагностики хронических заболеваний, сопровождающихся у детей гепатолиенальным синдромом, на основании определения его причин и особенностей проявления в различные возрастные периоды.
Задачи исследования:
1. Проанализировать распространенность и качество выявления гепа-томегалии и спленомегалии у детей.
2. Определить возрастную структуру гепатолиенального синдрома.
3. Выявить основные причины гепатолиенального синдрома и представить его нозологическую структуру в различные возрастные периоды.
4. Оценить значение степени увеличения печени и селезенки в формировании клинического диагноза.
5. Изучить клинические и лабораторные симптомы, сопровождающие гепатолиенальный синдром и обозначить их значение в дифференциальном диагнозе.
Научная новизна. Представлена распространенность гепатомегалии и спленомегалии по данным целевого профилактического осмотра детей посещающих образовательные учреждения.
Впервые изучена частота встречаемости гепатолиенального синдрома в зависимости от возраста.
Определена на основании сравнительного исследования нозологическая структура гепатолиенального синдрома в зависимости от возраста ребенка.
Уточнены значение степени увеличения печени и селезенки, а также дополнительных клинических и лабораторных симптомов в формировании диагноза.
Практическая значимость. Наиболее доступным и информативным способом выявления гепатоспленомегалии являются обычные физикальные методы обследования ребенка — пальпация печени и селезенки.
Наибольшая распространенность гепатолиенального синдрома у детей первых трех лет жизни с преобладанием в его структуре инфекционной патологии и новообразований требует от врача первичного звена целенаправленного обследования ребенка с привлечением специалистов.
Проведенное исследование представило нозологическую структуру гепатолиенального синдрома в различных возрастных группах, обозначило основные дополнительные симптомы и степень увеличения печени и селезенки при конкретных заболеваниях. Использование этих результатов позволит сократить продолжительность диагностического этапа и объем исследований при выявлении гепатоспленомегалии, а также уменьшить количество необоснованных госпитализаций и длительность пребывания в стационаре.
Положения, выносимые на защиту:
1. Распространенность гепатоспленомегалии без установленной причины в детском возрасте значительно превышает количество случаев зарегистрированных в статистических формах по данным обращаемости в ам-булаторно-поликлинические учреждения.
2. Гепатолиенальный синдром выявляется у детей первых трех лет жизни чаще, чем в других возрастных группах.
3. В общей структуре гепатолиенального синдрома преобладают хронические инфекционные заболевания и новообразования. Основные причины гепатолиенального синдрома различны в зависимости от возраста.
4. Степень увеличения печени и селезенки в сочетании с дополнительными клиническими и лабораторными симптомами имеет значение в установлении диагноза.
Внедрение результатов диссертации. Результаты исследования внедрены в работу педиатрических отделений МЛПУ Детская клиническая больница №4 и МЛПУ «Зональный перинатальный центр» г. Новокузнецка в качестве пособия при проведении дифференциальной диагностики заболеваний, сопровождающихся гепатолиенальным синдромом, а также представлены врачам педиатрам участковым и врачам педиатрам образовательных учреждений МЛПУ «Зональный перинатальный центр» для ознакомления и использования в практической деятельности.
Личное участие автора. Организовано проведение целевого профилактического осмотра детей в образовательных учреждениях на предмет выявления гепатоспленомегалии. Проведена обработка полученных результатов в сравнении с данными статистической формы «Заболеваемость, форма 025-2/у».
Проведена курация совместно с лечащими врачами стационарных отделений части детей, включенных в исследование. Ретроспективно проанализировано 165 историй болезни и 29 амбулаторных карт. Заполнена 241 формализованная карта на каждого ребенка, включенного в исследование. Выполнен анализ и статистическая обработка полученных результатов.
Апробация работы. Материалы диссертационного исследования доложены на VII Восточно-Сибирской гастроэнтерологической конференции с международным участием, г. Красноярск, 2007; Юбилейном XV Международном Конгрессе детских гастроэнтерологов России и стран СНГ «Актуальные проблемы абдоминальной патологии у детей», г. Москва, 2008; XIII Российской конференции «Гепатология сегодня», г. Москва, 2008; VII Конгрессе детских инфекционистов России «Актуальные вопросы инфекционной патологии и вакцинопрофилактики у детей», г. Москва, 2008.
Публикации. По теме диссертации опубликовано 8 научных работ: 7 — в центральной печати, 1 — в рецензируемом издании.
Объем и структура диссертации. Диссертация написана традиционным способом и состоит из введения, обзора литературы, результатов собственных исследований, обсуждения, выводов, практических рекомендаций. В работе представлено 17 таблиц, 13 рисунков. Указатель литературы содержит 129 отечественных и 80 зарубежный источников.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Общая характеристика детей с гепато- и (или) спленомегалией, включенных в исследование. Дизайн исследования состоял из двух этапов. Задачей первого этапа являлось определение распространенности гепа-тоспленомегалии в детском возрасте. Для этого, врачами педиатрами был проведен целевой профилактический осмотр на предмет выявления гепато-и (или) спленомегалии. Каждому врачу была предложена таблица с указанием нормальных размеров печени и селезенки у детей в зависимости от возраста, обозначенных в пропедевтических руководствах (Нисевич Н.И., 1981; Мазурин А.В., Воронцов И.М., 1986). Осмотрено 5178 детей в возрасте от 1 года до 18 лет, посещающих образовательные учреждения. На момент осмотра дети не имели признаков острого инфекционного или обострения хронического
заболевания. Результаты осмотра сравнили с данными персонифированной базы «Заболеваемость, форма 025-2/у» о числе случаев неуточненной гепато-и (или) сгшеномегалии, зарегистрированных по данным обращаемости в детские поликлиники г. Новокузнецка за период 2003-2007 гг.
Основной задачей второго этапа исследования являлось определение нозологической структуры гепатолиенального синдрома в зависимости от возраста. Учитывая, что при обзоре литературы, единого определения гепатолиенального синдрома мы не встретили, в своей работе под термином «гепатолиенальный синдром» (ГЛС) мы подразумевали клинический и лабораторный симптомокомплекс, обусловленный различными причинами, при воздействии которых возникают стойкие (сохраняющиеся не менее трех месяцев) патофизиологические изменения в печени и селезенке (от клеточного до органного уровня), приводящие к увеличению и (или) изменению консистенции органов, нарушению их функции и имеющие значение в формировании определенных нозологических структур.
За период 2003-2007 гг. проведено одномоментное ретроспективное и продольное проспективное исследование, посвященное изучению причин ГЛС в различных возрастных группах. Общее количество пациентов, включенных в исследование — 241, из них мальчиков — 134, девочек — 107. Критериями включения в исследование являлись: возраст от 1 месяца до 17 лет включительно; увеличение размеров печени и (или) селезенки, определяемое физикальными методами, как сопровождающееся дополнительными симптомами, так и без них; согласие родителей на проведение инвазивных методов обследования ребенка. Критериями исключения были: наличие установленного диагноза, обуславливающего развитие гепатоспленомегалии; наличие острого инфекционного заболевания на моме1гг обследования или в течение трех месяцев в анамнезе; бессимптомная гепато — и (или) спленоме-галия, сохраняющаяся менее трех месяцев.
Набор пациентов осуществлялся по мере выявления гепато- и (или) сгшеномегалии на приеме участкового педиатра, на специализированном амбулаторном приеме, при стационарном обследовании, при ретроспективном анализе историй болезни.
Главным признаком распределения на группы являлся возраст. Возрастные группы были сформированы с учетом возрастной периодизации: дети в возрасте от 1 месяца до год а; 1-3 года; 4-7 лет; 8-11 лет; 12-14 лет; 15-17 лет.
На каждого ребенка заполнялась карта, в которой отмечалось: фамилия, имя, место выявления гепато- и (или) спленомегалии, возраст на момент выявления, размеры печени и селезенки, диагноз при направлении на обследование, основные симптомы, результаты проведенных методов обследования, клинический диагноз.
Методы обследования. Основными методами выявления гепато-и (или) спленомегалии являлись физикальные. Размеры печени считались увеличенными при условии пальпации нижнего края более чем на 3 см из-под края реберной дуги у детей первого года жизни, более 2 см у детей до 6 лет, и ниже уровня реберной дуги у детей старшего возраста по правой среднеключичной линии. Измененной считалась плотная или бугристая консистенция печени. Методом выявления и критерием спленомегалии являлась пальпация селезенки в области левого подреберья. Увеличение органов у всех пациентов подтверждалось ультразвуковым исследованием, полученные данные оценивались соответственно возрасту.
В процессе наблюдения всем пациентам проводилось исследование общего анализа крови, биохимических показателей, отражающих состояние гепатобилиарной системы. Для расшифровки этиологического фактора использовались метод ИФА и ПЦР (TORCH — скрининг, выявление инфекции вирусами гепатитов В и С, инфекции вирусом Эпштейна — Бара). По показаниям проводились специальные биохимические исследования для исключения болезней обмена (уровень церулоплазмина и меди, галактозы, альфа-1-антитрипсина, ТСХ крови и мочи, экскреция гликозаминогликанов), определялся уровень альфа-фетопротеина. В единичных случаях выполнялись молекулярно-генетические исследования. У части больных проводилось исследование иммунологического статуса. Заболевания крови подтверждались цитоморфологическим исследованием клеток периферической крови, определением эритроцигарных индексов и другими специальными методами. В обязательном порядке проводилась костномозговая пункция с оценкой показателей миелограммы. Для идентификации той или иной формы лейкоза выполнялись цитохимический анализ и иммунофенотипирование бластных клеток. КТ и МРТ являлись основными методами в диагностике опухолей, в том числе опухоли печени, с последующим морфологическим исследованием опухолевой ткани. По показаниям выполнялись доплерография и эндоскопические исследования. Пункционная биопсия печени была проведена 28 пациентам. Оценка биоптатов осуществлялась согласно классификации
хронических гепатитов (Лос-Анджелес, 1994) оценивался суммарный балл индекса гистологической активности (ИГА Knodell) и гистологический индекс склероза (ГИС Desmet). В отдельных случаях применялись специальные методы покраски гистологических препаратов (ШИК — реакция, окрашивание Суданом III).
Периодом наблюдения считался срок до установления диагноза (от 7 дней до 5 лег).
Выявленные заболевания были сгруппированы с учетом Международной классификации болезней (1995): инфекционные заболевания, болезни обмена веществ, новообразования, болезни крови, другие болезни печени, соматические заболевания, синдром внепеченочной портальной гипертен-зии, неуточненная гепато- и (или) спленомегалия.
Статистическая обработка данных проводилась с использованием пакета «Биостатистика», который является русифицированной версией программы Primer Biostatistics version 4.03 by Stanton A. Glantz, и имеет лицензию JIP № 065635 от 19.01.1998 г. Основным статистическим методом являлся дисперсионный анализ. Статистическая значимость различий определялась по критерию Фишера, критерию Пирсона (%2), критерию Манна-Уишн (Z-критерий). Во всех процедурах статистического анализа рассчитывался достигнутый уровень значимости (р), при этом различия в сравниваемых группах считались значимыми при р<0,05 и высокозначимыми при р<0,001.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
Распространенность и выявляемость гепатоспленомегалии в детском возрасте. По результатам целевого профилактического осмотра 5 178 детей в образовательных учреждениях, увеличение печени и (или) селезенки было выявлено у 16 человек. При этом, 7 из них имели установленный диагноз, обуславливающий развитие ГЛС, у 9 детей — гепато- и (или) спле-номегали выявлена впервые (табл.1).
Распространенность неуточненной гепато- и (или) спленомегалии по итогам целевого профилактического осмотра составила 1,7 па 1000 осмотренных лиц, что значимо (р<0,001) выше распространенности по данным обращаемости в амбулаторно-поликлинические учреждения — 0,03 на 1000 детей в возрасте от 0 до 17 лет. («Заболеваемость, форма 025-2/у», 2007г., детское население 105 тыс.).
Результаты целевого профилактического осмотра детей в образовательных учреждениях
Возрастная группа Количество осмотренных, (чел.) Всего детей с гепато- и (или) сплепомегалпей, (чел.) В том числе, с установленным диагнозом, (чел.) С неуточненной гепато- и (или) сплепомсгалией, (чел.)
1-3 года 624 2 0 2
4-7 лет 1359 4 о •Э 1
8-11 лет 826 2 0 2
12-14 лет 1 049 4 2 2
15-17 лет 1 320 4 2 2
Итого 5 178 16 7 9
В указанной статистической форме за 5 лет в городе с детским населением более 100 тыс. зарегистрировано всего 5 случаев неуточненной гепато — и (или) спленомегалии, при этом, только из числа детей, включенных в исследование (241) на обследование с предварительным диагнозом «не-уточненная гепато- и (или) спленомегалия» было направлено 14 человек.
По результатам работы, в подавляющем большинстве случаев 192 (79,7%) увеличение печени и селезенки было впервые выявлено в стационаре. Лишь около 15% (36 случаев) от общего количества составил этап поликлиники. У 5 детей (2,1%) гепатомегалия была выявлена родителями, как увеличение живота. 6 (2,5%) случаев составили дети, у которых увеличение органов определили при профилактическом осмотре в образовательных учреждениях, и у 2 подростков гепато- и (или) спленомегалия была выявлена при прохождении медицинской комиссии в военкомате.
Полученные данные свидетельствуют о низкой выявляемое™ и неполной регистрации случаев гепатоспленомегалии на этапе оказания первичной медицинской помощи.
Основные нричины I спатолиенального синдрома в исследуемых возрастных группах. Задачей исследования являлось изучение причин ГЛС в возрастном аспекте. Общее количество пациентов, включенных в исследование, — 241 ребенок в возрасте от 1 месяца до 17 лет.
При распределении пациентов в зависимости от возраста, самыми многочисленными оказались группы детей до года — 66 чел. (27,4%), и с 1 до 3 лет — 62 чел. (25,7%), которые в общей сложности составили 53,!% (128 случаев) от общего количества наблюдений. Равнозначными по численности были группы детей с 4 до 7 — 40 (16,6%) и с 8 до 1! лет — 32 (13,3%), подростки составили 26 (10,8%) случаев. Наименьшее количество случаев отмечалось в группе с 12 до 14 лег — 15 чел. (6,2%) (рис. 1).
Ш до года ~ 66 чел.* □ 1-3 года — 62 чел.* 52 4-7 лет — 40 чел.* 08-11 лет-32 чел.* Ш 12-14 лет — 15 чел.* ® 15-17 лет-26 чел.*
10,8%
13,3%
Рис. I. Возраст детей с ГЛС (п~241).
р<0,05 при сравнении численности детей до сода и 1-3 года с группой 4-7 лет; р<0,001 при сравнении с другими возрастньши группами была выявлена с использованием критерия
Наиболее частой причиной ГЛС (р<0,002) в настоящем исследовании явились инфекционные заболевания 56 случаев (23,2% от общего количества) и новообразования 55 (22,8%) случаев (табл.2).
Болезни крови, представленные в основном гемолитическими анемиями, составили 28 случаев (11,6%), болезни обмена — 17(7,1%). Соматические заболевания, сопровождающиеся ГЛС, другие, редко встречающиеся, болезни печени имели .место в 25 (10,4%) и 24 (10,0%) случаях соответственно. Синдром внепеченочной портальной гипертензии отмечался у 8 пациентов, что составило 3,3%. Причина гепатосштеномегалии осталась не уточненной в 28 случаях (11,6%).
Нозологическая структура ГЛС в различных возрастных группах (п=241)
Группы заболеваний Возрастные группы Всего случаев, (% от общего количества)
до года 1-3 года 4-7 лет 8-11 лет 12-14 лет 15-17 лег
Инфекционные заболевания 23** 8*** 7 6 6 6 56* (23,2%)
Болезни обмена веществ 3** 4»** 3 4 — 3 17* (7,1%)
Другие болезни печени 9** 5*** 4 3 1 2 24* (10,0%)
Новообразования 9** 23*** 9 5 1 8 55* (22,8%)
Болезни крови 9** 9*** 2 4 1 3 28* (11,6%)
Синдром портальной гипертекст — 2*** 5 1 — — 8* (33%)
Соматические болезни 9** 2*** 3 5 4 2 25* (10,4%)
Неуточнепная гепато- и (или) спленомегалия 4** 9*** 7 4 2 2 28* (11,6%)
Всего случаев 66 62 40 32 15 26 241 (100%)
Примечание: *р<0,002 при сравнении количества случаев инфекций и новообразований с другими группами заболеваний; ** р<0,05 при сравнении количества случаев инфекций с другими группами заболеваний у детей до года; *** р<0,05 при сравнении количества случаев новообразований с другими группами заболеваний у детей с года до 3-х лет, была выявлена с использованием критерия
Изучение возрастной и нозологической структуры ГЛС показало, что возраст может являться одним из факторов, определяющих причину ГЛС. Так, у детей первого года жизни наиболее часто ГЛС был обусловлен инфекционными заболеваниями — 23 случая (34,9%). Причем, в структуре инфекционной патологии у детей до года доминировали врожденные инфекции, формирующие ТСЖСН-снндром, тогда как, у детей старше 8 лет — хронические вирусные гепатиты В и С (рис. 2).
25 л
О т—‘ I ‘-1—,—1- ‘ -1-1’•’• ‘ » -1
до года 1-Згода 4-7лет 8-11 лет 12-14лет 15-17 лет
возрастные группы
ЕЗХГВ ЙХГС ИХГВ+С
□ ТОЯСН-синдром Е! паразитарная инвазия 0 инфекция ВЭБ
Рис. 2. Инфекционные заболевания как причина ГЛС в различных возрастных группах (п=5б).
р<0,05 при сравнении количества случаев ТОЯСН-синдрома с другими инфекциями у детей до гада; количества случаев ХГВ+ХГС с другими инфекциями у детей старше 8 лет выявлена с использованием критерия Фишера.
Обращает внимание тот факт, что в возрасте от 1 года до 3-х лет наиболее частой причиной ГЛС явились заболевания, относящиеся к классу новообразования — 23 случая, что составило 37,1% от общего количества в данной возрастной группе (р<0,05). Лейкозы, как причина гепатоспленоме-галии, имели место в каждой возрастной группе. Опухоли печени были диагностированы только у детей раннего возраста, причем 7 из 9 случаев, это злокачественные новообразования (рис. 3).
Нарушения обмена веществ наблюдались во всех группах, за исключением детей от 12 до 14 лет. Причем, в раннем возрасте это были болезни накопления (гликогеноз — 3 случая, липидоз неуточненный — 2, мукополиса-харидоз — 1, галактоземия — 1 случай). Болезнь Вильсона (4 случая) была выявлена у детей старше 7 лет (р<0,05). Другие, редко встречающиеся болезни печени (гепатит неясной этиологии, фетапьный гепатит, дуктопения, врожденный фиброз печени, аномалии развития и кисты, АИГ, ПСХ), ввиду
небольшого количества случаев, как причина ГДС не представляли статистической значимости в зависимости от возраста. Синдром вне-печеночной портальной гипертензии встречался в трех возрастных группах с максимальным количеством случаев в возрасте с 4 до ? лет. Соматическая патология сопровождающаяся ГЛС, у маленьких детей была представлена недостаточностью питания (дистрофии, рахит — 7 случаев из 1 Г), а в старшем возрасте — аутоиммунными заболеваниями (СКВ — 2 случая, РА — 3, НЯК — 2),
возрастные группы
В лейкозы Í г истншштарнмй синдром
Я опухоль печени 0 опухоли друг их орг анов
Рис 3. Новообразовании в различных возрастных группах (п-55).
p< ñ,0S при сравнении количества случаев новообразований в группе 1-3 года с другими возрастными грушами выявлена с использованием критерия ¿
Степень увеличений печен и и селезенки. Одной из задач исследования являлось определение значения степени увеличения органов в формировании клинического диагноза. Четких критериев степени гепато- и солено,мегалии, определяемой при пальпации, нет. Р. Хегглин (1965} обозначил увеличение селезенки при раздичных заболеваниях как легкое, умеренное, значительное и огромное. Данная терминология использовалась нами при оценке степени как сплсномегалии, так и гепатомегалии.
Гепато.чегалия (как изолированная, так и в сочетании со еллеиомега-лией) имела место у 217 пациентов, спленомегалия — у 142. Оценивая степень увеличения органов при различных заболеваниях, выяснено, что большинство из них сопровождались легким (на ¡-2 см. выше возрастной нормы по отношению к краю реберной дуги) или умеренным (2-5 см.) увеличением органов. Значительная (5-К) см.) гепатомегалия чаще была обусловлена ио-
вообразованиями, в частности лейкозами (10 из 15 случаев), причиной же огромной (более 10 см.) гепатомегалии явились опухоли печени и гликоге-нозы (5 и 3 случая соответственно). Значительная спленомегалия (21 случай) чаше имела место при новообразованиях (13 случаев), а также, при гемолитических анемиях (3 случая) и синдроме портальной гипертензии (3 случая). Огромная спленомегалия (4 случая) была обусловлена лейкозом и липидозом иеуточненным (по 2 случая соответственно).
Таким образом, в большинстве случаев имело место легкое или умеренное увеличение органов. Значительная гепато- и (или) спленомегалия, значимо чаще были обусловлены заболеваниями, относящимися к классу новообразований (р<0,05). Причиной огромного увеличения печени в нашем исследовании являлось ее опухолевое поражение, а также болезни обмена. Огромная спленомегалия была обусловлена лейкозом и липидозом неуточненным.
Основные симптомы, сопровождающие гепатолненальный синдром. В 92% случаев увеличение печени и селезенки сопровождалось другими клиническими и лабораторными изменениями. Наиболее часто (более 50% от численности детей в каждой возрастной группе) имели место симптомы интоксикации различной степени выраженности. Симптом цитолиза (повышение аминотрансфераз более 1,5 норм) выявлялся в 23,6-30,4% случаев. Желтуха и отклонения в физическом развитии чаще имели место у детей раннего возраста, в то время как диспептические нарушения — у детей старше 12 лет (р<0,05). Геморрагический синдром и лимфоаденопатия встречались у отдельных пациентов во всех возрастных группах без значимых различий. Другие симптомы (асцит, кожный зуд, гиперспленизм) сопровождали ГЛС достаточно редко и не имели статистической значимости. Увеличение печени и селезенки без дополнительных симптомов имело место в 20 (8,3%) случаях, причем в большинстве из них (12 случаев) причина гепатоспленомегалии осталась неуточненной (р<0,05).
Учитывая, что ГЛС чаще выявлялся у детей первых трех лет жизни, мы проанализировали дополнительные симптомы, формирующие конкретные нозологические формы в данной возрастной группе (табл. 3). Симптомы интоксикации при ХГВ и ХГС, инфекции ВЭБ, болезнях обмена, выражались в виде астенического синдрома (снижение аппетита и двигательной активности, умеренная бледность). У части пациентов с данными диагнозами проявления интоксикации отсутствовали. Симптомы выраженной интоксикации значимо чаще имели место при лейкозах (р<0,05), а также в равной степени с астеническим синдромом, отмечались при опухолях печени, ТСЖСН-сипдроме. Цитолиз чаще выявлялся при гепатитах инфекционной этиологии — ХГВ, ХГС, ТОЯСН-синдроме; желтуха — при ТОЯСН-сицдроме
и гемолитической анемии (р<0,05), Лимфоаденопатия — при инфекции ВЭБ и лейкозах; геморрагический синдром был более характерен для лейкозов (р<0,05). Отклонения в физическом развитии (задержка физического развития, дефицит массы) имели место при всех заболеваниях (за исключением инфекции ВЭБ) без статистически значимых различий (табл. 3)
Таблица 3
Основные симптомы заболеваний, сопровождающихся гепатосплепомегалией у детей первых трех лет жизни
Нозологические формы (число случаев) Астенический с-м Выраженная интоксикация Желтуха Отклонения в физ. развитии Лимфоаденопатия Геморрапш-ческий с-м ч о н ё
TORCH (п=18) 7 (38,9%) 6 (33.3%)* 12 (66,7%)* 10 (55,5%) — — 18 (100%)*
ХГ В и С (п=5) 2 (40,0%) — — 2 (40,0%) — — 4 (80,0%)*
ВЭБ-инфскцня (п=7) 2 (28,6%) 1 (14,3%)* — — 6 (85,7%)* — -
Лейкоз (п=18) 2 (11,1%) 16 (88,9%)* 1 (5,5%)* 3 (16,7%) 12 (66.7%)* 10 (55,6%)* 1 (5,5%)*
Опухоли печени (п=9) 6 (66,7%) 3 (33,3%)* 1 (11,1%)* 2 (22,2%) — — 1 (11,1%)*
Анемии (п=15) 3 (20,0%) 1 (6,7%)* 8 (53,3%)* 1 (6.7%) — 1 (6,7%)* 1 (6,7%)*
Болезни обмена (н=7) 2 (28,6%) — — 2 (28,6%) — — 2 (28,6%)*
Примечание: р<0,05 при сравнении встречаемости симптомов при указанных заболеваниях выявлена с использованием критерия Манна-Уитни (¿-критерий).
Таким образом, учитывая степень выраженности гепатоспленомегалии и основные симптомы при ряде нозологических форм в исследуемой возрастной группе (1 месяц — 3 года), можно выделить их основные клинические проявления, имеющие значение на диагностическом этапе. Ввиду редкости некоторых нозологических форм и небольшого количества наблюдений, не все результаты исследования удалось подтвердить статистически, тем не менее, считаем, что полученные данные можно использовать для дифференциальной диагностики заболеваний, сопровождающихся ГЛС у детей раннего возраста (табл. 4).
Таблица 4
Дифференциальная диагностика при выявлении гспатолиеналыюго синдрома у детей раннего возраста
Степень увеличения печени и (или) селезенки Дополнительные симптомы Наиболее вероятные ситуации Целенаправленное обследование
Интоксикация Цитолиз Желтуха я ь « С О г и ч С1 о -е-£ Анемия Геморрагич. с-м Дефицит массы |
Легкая* или умеренная** гепатоспленомегалия + + + ТСЖСН-синдром Аномалии развития ЖВП Галактоземия ТОЯСН-скрининг. Сканирующие методы. ТСХ крови и мочи. Биопсия печени
Легкая гепатомегалия + ХГВ, ХГС ИФА, ГЩР на ВГВ, ВГС
Умеренная гепатоспленомегалия + — — + — — Инфекция ВЭБ ИФА на ВЭБ
Значительная *** гепатомегалия + — — — + — ± Опухоль печени Концентрация альфа-фетопротеина. Сканируюшие методы. Морфология опухолевой ткани
Значительная гепатоспленомег&чия + + + + Лейкоз Пункция костного мозга. Специальные методы исследования (цитохимические, цитогенетические, молекулярно-генетические)
Спленомегапия от умеренной до значительной • + Анемия гемолитическая Эритроцитометрия. Пункция костного мозга. Специальные методы (проба Кумбса, осмотическая стойкость и резистентность эритроцитов, электрофорез гемоглобина и др.). Цитогенетическое и мо-лекулярно генетическое обследование. Обследование родителей.
Значительная гепатомегалия Гликогеноз. Доброкачественные новообразования печени Гликемнческий профиль. Сканирующие методы. Биопсия печени. Определение ферментных дефектов.
Умеренная спленомегапия — — — — ± — — С-м внепеченочной портальной ги-пертензии УЗИ с доплерографией.
Значительная спленомегапия — — — — ± — — Липндоз Липидограмма. Биопсия печени. Наличие специфических клеток.
Примечание: *легкое увеличение печени и селезенки -на 1-2 см. выше возрастной нормы; ** умеренное — на 2-5 см.; ***значительное — 5-10 и более см. выше возрастной нормы.
В результате выполненной работы выявлены различия показателей распространенности неуточненной гепатоспленомегалии по результатам целевого профилактического осмотра и по данным обращаемости в амбула-торно-поликлинические учреждения, а также максимальная выявляемость ГЛС при стационарном обследовании. Это диктует необходимость более внимательного отношения к пропедевтическим аспектам на этапе оказания первичной медицинской помощи.
Проведенное исследование представило нозологическую структуру ГЛС в возрастном аспекте, обозначило основные дополнительные симптомы и степень увеличения печени и селезенки при конкретных заболеваниях. Использование этих результатов предполагает более целенаправленное обследование ребенка и может быть полезным при проведении дифференциального диагноза гепатоспленомегалии в детском возрасте.
ВЫВОДЫ
1. Распространенность гепатоспленомегалии по данным обращаемости в амбулаторио-поликлинические учреждения (0,03 на 1000) значимо меньше чем по результатам целевого профилактического осмотра (1,7 на 1000).
2. Наиболее часто гепатолиенальный синдром выявляется у детей первых трех лет жизни — 53,1% от общего количества наблюдений.
3. Основными причинами гепатолиенального синдрома являются хронические инфекционные заболевания (23,2%) и новообразования (22,8%), а также болезни крови (11,6%), соматические заболевания (10,4%), другие болезни печени (10%), болезни обмена (7,1%) и синдром внепеченочной портальной гипертензии (3,3%). Неуточненная гепатоспленомегалия составляет 11,6%. Нозологическая структура гепатолиенального синдрома различна в зависимости от возраста.
4. Степень увеличения печени и селезенки имеет диагностическую значимость. Гепатомегалия 5-10 см. и более, чаще обусловлена новообразованиями, в том числе опухолями печени, и болезнями накопления. Причиной значительной спеленомегалии являются онкогематологические заболевания и болезни накопления.
5. Для установления нозологической принадлежности и дифференциальной диагностики ГЛС у детей имеют значение возраст, степень увеличения печени и селезенки, наличие дополнительных клинических и лабораторных симптомов.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1. Различия показателей распространенности нсуточненной гепатос-пленомегалии по данным целевого профилактического осмотра и данным обращаемости в поликлиники, а также максимальная выявляемость ГЛС при стационарном обследовании, диктует необходимость более внимательного отношения к пропедевтическим аспектам на этапе оказания первичной медицинской помощи.
2. Метод пальпации может являться скрининговым для выявления гепа-томегалии и спленомегалии с последующим ультразвуковым исследованием.
3. Наличие у детей гепато- и (или) спленомегалии при осмотре и (или) ультразвуковом исследовании без установленной на момент осмотра причины и дополнительных симптомов, требует наблюдения и амбулаторного обследования. Наличие дополнительных симптомов, а также бессимптомное, сохраняющееся более 3-х месяцев увеличение органов, является поводом для госпитализации ребенка.
4. Особое внимание должно уделяться детям первых трех лет жизни, у которых определяется гепатомегалия или спленомегалия. Преобладание в этой возрастной группе врожденных инфекции и новообразований требует консультации специалистов (инфекционист, онкогематолог, генетик) и целенаправленного обследования с учетом дополнительных симптомов.
5. Изолированная спленомегалия от незначительной до умеренной, требует исключения синдрома внепеченочной портальной гипертензии. При увеличении селезенки более 5 см. необходимо обследование для исключения болезней накопления.
6. Значительная гепатомегалия (более 5см. из-под края реберной дуги) требует исключения болезней накопления (гликогенозы).
СПИСОК РАБОТ, ОПУБЛИКОВАННЫХ ПО ТЕМЕ ДИССЕРТАЦИИ
1. Котович, М.М. К лечению хронического гепатита С у детей / М.М. Ко-тович, Я.Я. Яковлев, Е.В. Лучшева // Материалы VI Восточно-Сибирской гастроэнтерологической конференции с международным участием. — Красноярск, 2006.-С.313-314.
2. Котович, М.М. Хронический гепатит С у детей раннего возраста / М.М. Котович, Я.Я. Яковлев, Е.В. Лучшева // Российский журнал гастроэнтерологии, гепатологии и колонопроктологии. — 2006. — Прилож. №27. — С.46.
3. Котович, М.М. Гепатолиенальный синдром у детей / М.М. Котович, Е.В. Лучшева // Ребенок, врач, лекарство: Сб. науч. трудов. II Междисциплинарный конгресс — 2007. — С.85-87.
4. Лучшева, Е.В. Основные причины гепатолиенального синдрома у детей / Е.В.Лучшева, М.М. Котович, H.A. Карнаухова // Мать и Дитя в Кузбассе. — 2007. -№31.- С.29-31.
5. Котович, М.М. Некоторые аспекты гепатолиенального синдрома у детей / М.М. Котович, Ф.К. Манеров, Е.В. Лучшева // Российский журнал гастроэнтерологии, гепатологии, колонопроктологии. — 2008. — Т. XVIII. -№31.-С.75.
6. Котович, М.М. Основные причины гепатолиенального синдрома у детей / М.М. Котович, Е.В. Лучшева, H.A. Карнаухова // Актуальные проблемы абдоминальной патологии у детей / Материалы юбилейного XV Международного Конгресса детских гастроэнтерологов России и стран СНГ. -2008. — С.376-379.
7. Котович, М.М. Особенности клинического течения и морфологии хронического гепатита С у детей раннего возраста, возможности противовирусной терапии / М.М. Котович, H.A. Карнаухова, Е.В. Лучшева // Актуальные проблемы абдоминальной патологии у детей / Материалы юбилейного XV Международного Конгресса детских гастроэнтерологов России и стран СНГ. — 2008. — С.359-361.
8. Котович, М.М. Гепатоспленомегалия в детском возрасте: от синдрома к диагнозу / М.М. Котович, Е.В. Лучшева, Ф.К. Манеров,[Ю.Е. Малаховский)// Вопросы детской диетологии. — 2009. — Т.VII. — №2. — С.20-24.
СПИСОК СОКРАЩЕНИЙ
ЛИГ — аутоиммунный гепатит
ВЭБ — вирус Эпштейна-Барра
ГЛС — гепатолиенальный синдром
ЖВП — желчевыводящие пути
ИФА — иммуноферментный анализ
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
НЯК — неспецифический язвенный колит
ПЦР — полимеразная цепная реакция
ПСХ — первично склерозирующий холангит
РА — ревматоидный артрит
СКВ — системная красная волчанка
ТСХ — тонкослойная хроматография
ХГВ — хронический гепатит В
ХГС — хронический гепатит С
УЗИ — ультразвуковое исследование
Подписано в печать 04.03.2009 г. Гарнитура Тайме. Бумага ксероксная. Печать на ризографе RZ-300 ЕР. Тираж 100. Заказ №1190.
Отпечатано в типографии ГОУ ДПО «Новокузнецкий государственный институт усовершенствования врачей Росздрава».
654005, г. Новокузнецк, пр. Строителей, 5
причины, симптомы, диагностика, лечение, профилактика
Представляет собой вторичный патологический синдром, который может возникать при различных заболеваниях и характеризуется значительным совместным увеличением в размерах печени и селезенки.
Причины
Гепатоспленомегалия развивается на фоне различных заболеваний гепатобилиарной системы или патологий других органов. Край печени в норме может пальпироваться и у абсолютно здоровых людей, при этом он острый, ровный и эластичный. При данном состоянии характеристики печени изменяются, например, при сердечнососудистых патологиях он становится округлым и рыхлым, при онкологических, наоборот, твердым, бугристым. В норме нижний край селезенки не пальпируется.
Гепатомегалия может возникать при различных патологических состояниях. В большинстве случаев она возникает в результате поражения тканей печени, заболеваниях сердечнососудистой системы. У пациентов с гепатоспленомегалией могут выявлятся различные паразитарные инвазии, инфекционные заболевания, аномалии сосудов печени и портальной системы. Иногда развитие синдрома происходит и при заболеваниях крови и болезнях накопления. У новорожденных детей чаще всего гепатоспленомегалия возникает при гемолитической болезни, а у детей младшего возраста при внутриутробном инфицировании и онкологической патологии.
На начальном этапе может выявляться только увеличение селезенки или только печени. Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока.
Симптомы
Клиническая картина гепатоспленомегалии во многом определяется основным заболеванием, которое вызвало увеличение печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги. При наличии у больного патологии, способной привести к гепатоспленомегалии, он предъявляет характерные для этого заболевания жалобы.
У таких больных, страдающих вирусным гепатитом или онкопатологией, может определяться быстрое увеличение печени. Выряженная болезненность печеночного края при проведении пальпации возникает при различных воспалительных и злокачественным новообразованиям печени, а при хронических заболеваниях болезненность возникает во время обострений либо при присоединении бактериального поражения органа и развитии гнойных осложнений.
Выраженное увеличение селезенки характерно для цирроза печени, тромбоза селезеночной вены. Классическим симптомом тромбоза считается развитие желудочно-кишечного кровотечения на фоне выраженного увеличения селезенки. При варикозном расширении вен пищевода довольно часто выявляется уменьшение размеров селезенки.
Диагностика
Предположить у больного наличие гепатоспленомегалии можно даже при обычном осмотре. При проведении пальпации выявляются увеличенные размеров печени и селезенки. Такой простой метод исследования, как перкуссия, позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
Одним из самых информативных методов является ультразвуковое исследование органов брюшной полости, магниторезонансная томография печени и желчевыводящих путей, которые позволяют не только диагностировать степень увеличения печени и селезенки, но и обнаружить сопутствующую патологию других органов брюшной полости. В сложных диагностических ситуациях рекомендуется проведение пункционной биопсии печени.
Лечение
Лицам, страдающим гепатоспленомегалией показана дезинтоксикационная терапия, которая позволяет устранить из организма больного ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Также для нормализации гепатобилиарной системы больному показан прием желчегонных, спазмолитических и гепатопротекторных средств, которые облегчают состояние больного с данной патологией и улучшают качество его жизни.
Профилактика
Профилактика гепатоспленомегалии заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Основные причины гепатолиенального синдрома у детей Текст научной статьи по специальности «Клиническая медицина»
КРАТКИЕ СООБЩЕНИЯ ■
Е.В. Лучшева, М.М. Котович, Н.А. Карнаухова
Новокузнецкий государственный институт усовершенствования врачей,
г. Новокузнецк
ОСНОВНЫЕ ПРИЧИНЫ ГЕПАТОЛИЕНАЛЬНОГО
СИНДРОМА У ДЕТЕЙ
Увеличение печени и/или селезенки в педиатрической практике встречается довольно часто. Большинство врачей испытывают ряд затруднений при правильной интерпретации размеров и консистенции этих органов, определении показаний для госпитализации и выборе терапевтической тактики. Гепатолиенальный синдром (ГЛС) может быть ранним проявлением серьезных хронических заболеваний, где своевременная постановка диагноза определяет прогноз для здоровья и жизни.
Определение размеров печени и селезенки у детей может быть затруднено из-за анатомо-физиологичес-ких особенностей, поведенческих реакций, а также неоднозначной трактовки вариантов нормы различными авторами [1, 2, 3]. В наших наблюдениях до 15 % детей, направленных с диагнозом гепатомегалия и/или спленомегалия, имели нормальные размеры органов и не нуждались в дальнейшем обследовании.
Причины гепато- и спленомегалии у детей обсуждаются лишь в отдельных публикациях [4]. Гепато-мегалию обуславливают инфекционные болезни, нарушения обмена веществ, венозный застой, болезни крови, холестаз и воспаление желчевыводящих путей, инфильтративное поражение при опухолях и другие причины (врожденный фиброз печени, кисты, травматическое повреждение) [3, 5].
Увеличение селезенки — это всегда реакция на общее заболевание организма или следствие нарушения портальной гемодинамики.
За период с января 2004 г. по январь 2007 г. проведены аналитическое одномоментное ретроспективное и динамическое проспективное исследования с целью изучения нозологических форм ГЛС у детей.
Критериями включения в исследование являлись: увеличение печени и/или селезенки и изменение консистенции органов в течение 3-х и более месяцев, как при наличии дополнительных симптомов (желтуха, кровоточивость, снижение массы тела, лихорадка), так и без них. Критериями исключения были: наличие острого заболевания, обострение (рецидив) установленного хронического процесса.
В исследование включены 124 ребенка в возрасте от одного месяца до 18 лет, из них 63 мальчика и 61 девочка. У этих детей ГЛС был основным поводом для консультативного обследования.
Использовались стандартные клинические исследования, биохимические исследования, отражающие функциональное состояние печени, и инструментальные методы, определяющие размеры и структуру органов и изменения портальной гемодинамики (ультразвуковое исследование, допплерография, фибро-гастроэзофагоскопия). Кроме того, определялись маркеры вирусных инфекций (метод иммуноферментно-го анализа, полимеразной цепной реакции) и применялись специальные методы для расшифровки врожденных нарушений обмена (определение уровня цер-рулоплазмина, галактозы, экскреции гликозаминог-ликанов), по показаниям определялся альфа-фетоп-ротеин, проводились компьютерная томография и морфологическое исследование ткани печени, полученной методом чрескожной биопсии, а также гистологическое исследование новообразований.
Наиболее часто ГЛС имел место у детей раннего возраста (50,8 %), из них 33 ребенка первого года жизни (26,6 %), 30 детей с 1 года до 3 лет (24,2 %). Дети в возрасте с 3 до 7 лет составили 19,4 % (24 ребенка). Возрастные группы с 7 до 12 лет, и с 12 до 15 лет составили по 12,9 % каждая группа (по 16 детей), старше 16 лет было 5 человек (4 %) (рис. 1).
Структура заболеваний, формирующих ГЛС, представлена на рисунке 2. Одной из основных причин ГЛС явилась хроническая (реже затяжная) инфекция — 33,9 % случаев (42 ребенка), наиболее часто имеющая место у детей до 7 лет. До года более 60 % всей инфекционной патологии — это TORCH-синдром, который формируют цитомегаловирусная инфекция, сифилис, токсоплазмоз. С возрастом, как причина ГЛС, нарастает значимость инфекции вирусом гепатита В — от 10 % у детей первого года до 70 % у детей в возрасте 12-15 лет. Единичные случаи вирусного гепатита С в структуре ГЛС представлены во всех возрастных группах, в большей степени в возрасте 7-12 лет.узбассе №4(31) 2007
■ ОСНОВНЫЕ ПРИЧИНЫ ГЕПАТОЛИЕНАЛЬНОГО СИНДРОМА У ДЕТЕЙ
7-12 лет 12,9 %
Рисунок 1
Гепатолиенальный синдром в различных возрастных группах (п = 124)
12-15 лет 12,9 %
15-18 лет
4 %
3-7 лет 19,4 %
До 1 года 26,6 %
1-3 года 24,2 %
Рисунок 2
Структура гепатолиенального синдрома у детей в зависимости от возраста
□ Инфекции
0 Другие болезни печени
□ Врожденные нарушения обмена ЕЭ Онкогематологические
■ Внепеченочная портальная гипертензия
□ Соматическая патология
■ Аномалии развития, кисты
□ Неуточненная гепатоспленомегалия
0% 20% 40% 60% 80% 100%
от общего числа случаев (12 детей). В раннем возрасте имели место единичные случаи галактоземии, неуточненного липидоза и гликогенозы, а у детей старше 7 лет — болезнь Вильсона. Онкогематологические заболевания как причина ГЛС выявлены у 23 детей (18,5 %) до 12 лет. На первом году жизни — это опухоли брюшной полости, в том числе печени, гемолитические анемии. В более старшем возрасте ГЛС был обусловлен лейкозами, гемолитической анемией. Имели место гистиоцитоз Х (2 чел.) и первичные иммунодефицитные состояния (2 чел.). Внепеченочная портальная гипертензия выявлена в 4,8 % случаев (6 детей), возраст преимущественно 3-7 лет.
Соматическая патология в структуре причин ГЛС имела место в 13,7 % случаев (17 детей). У маленьких детей это рахит, синдром мальабсорбции и болезни сердца. С возрастом приобретали значение аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, неспецифический язвенный колит). Единичные случаи аномалий развития и кист выявлены у детей до 7 лет — 2,4 % (3 ребенка). Причину ГЛС не удалось уточнить у 9,8 % (12 детей), преимущественно подростков.
Наибольшая частота выявления ГЛС у детей первых 3 лет жизни и преобладание в его структуре онкологических заболеваний требуют от врачей первичного звена более пристального внимания именно к этой возрастной группе. Необходимы дальнейшие исследования для уточнения причин ГЛС, создания диагностических алгоритмов, определения показаний к госпитализации и инвазивным методам диагностики (биопсия печени).
ЛИТЕРАТУРА:
1. Андронеску, А. Анатомия ребенка /Андронеску А. — Бухарест: «Меридиан», 1970.
2. Баранов, А.А. Детские болезни /Баранов А.А. — М.: «ГЭОТАР-
МЕД», 2004.
3. Берман, Р.Е. Педиатрия: Книга 5: Болезни органов пищеварения и мочевыделительной системы /Берман Р.узбассе
Гепатоспленомегалия: причины, осложнения и лечение
Гепатоспленомегалия — это состояние, которое вызывает отек и увеличение печени и селезенки.
Заболевания, связанные с печенью, часто начинаются с приставки «гепат-» (например, гепатит), а «селезенка» обозначает селезенку. Термин «мегалия» указывает на то, что что-то необычно большое.
Поскольку и селезенка, и печень играют важную роль в организме, очень важно выявить и исправить любые основные причины гепатоспленомегалии.
Гепатоспленомегалию могут вызывать несколько состояний. Примеры включают:
- инфекция, такая как гепатит С, сифилис или сепсис в результате значительной бактериальной инфекции
- хроническое заболевание печени с портальной гипертензией
- раковые заболевания, такие как амилоидоз или саркоидоз
- ВИЧ
- лейкемия
- лимфома
- злокачественная анемия
- акромегалия
- серповидно-клеточная анемия
- системная красная волчанка
- талассемия
- тиреотоксикоз
- травма, такая как автомобильная авария, повлиявшая на селезенку и печень
Увеличение печени также может вызвать увеличение селезенки потому что эти два органа расположены близко друг к другу.
Когда печень увеличивается в размерах, она оказывает дополнительное давление на селезенку. Это давление влияет на приток крови к селезенке, что может вызвать ее набухание и увеличение.
Также селезенка отвечает за фильтрацию бактерий и вирусов. Когда они вызывают проблемы с печенью, они также могут повлиять на селезенку.
Врачи могут легче диагностировать гепатоспленомегалию, если у человека есть некоторые из следующих факторов риска:
- диабет
- высокий холестерин
- употребление алкоголя или зависимость
- история совместного использования игл
- избыточный вес
A Человек с этими факторами риска должен поговорить со своим врачом о том, как он может улучшить здоровье своей печени и снизить риск развития гепатоспленомегалии.
Гепатоспленомегалия возникает, когда печень и селезенка намного больше, чем их типичный размер. Обычно человек не чувствует границ своей печени или селезенки в желудке. Но если у них гепатоспленомегалия, они обычно чувствуют эти органы.
В среднем селезенка взрослого человека весит от 100 до 250 граммов (г). Длина селезенки сверху вниз составляет около 11 сантиметров (см).
Однако, когда у человека увеличена селезенка, она может весить более 400 г и иметь длину более 13 см.Если у человека очень выраженная спленомегалия, селезенка может весить от 500 до 1000 г.
Вес здоровой печени у мужчин составляет от 1,4 до 1,5 кг, а у женщин — от 1,2 до 1,4 кг. Длина печени обычно составляет 16 см или меньше, но увеличенная печень может быть значительно больше.
Когда печень и селезенка увеличены, они не могут функционировать так же хорошо, как обычно. Это может вызвать симптомы, которые могут включать:
- коричневая моча
- испражнения цвета глины
- увеличенный или вздутый живот
- лихорадка
- зуд
- желтуха или пожелтение глаз и кожи
- тошнота
- боль, особенно в верхней правой части желудка
- необъяснимая усталость
- рвота
Симптомы могут варьироваться от легких до тяжелых в зависимости от их первопричины.
Дети тоже могут страдать от гепатоспленомегалии. Некоторые из возможных причин гепатоспленомегалии у детей включают:
- лизосомные болезни накопления, которые представляют собой дисфункции ферментов печени, такие как неспособность обработать глюкоцереброзид
- малярия
- сепсис или тяжелая бактериальная инфекция
- талассемия
Врач будет Начните диагностику гепатоспленомегалии с оценки истории болезни человека и текущих симптомов.
Врач проведет медицинский осмотр, уделяя особое внимание животу на предмет признаков увеличения органов.Они могут прощупать живот на предмет опухолей и проверить, легко ли они прощупывают печень и селезенку.
Врач, скорее всего, назначит много диагностических тестов, чтобы определить наиболее вероятную причину гепатоспленомегалии. Эти тесты включают:
- Анализы крови : Анализы крови на гепатоспленомегалию включают функциональный тест печени, общий анализ крови и тесты на факторы свертывания крови.
- Сканирование изображений : Компьютерная томография (КТ) или УЗИ могут помочь врачу определить, является ли опухоль причиной опухоли опухоль или абсцесс.Визуализирующие обследования также могут показать, насколько велики печень и селезенка.
- Биопсия : Врач может хирургическим путем удалить небольшой кусочек ткани печени, чтобы определить наличие раковых клеток.
Лечение гепатоспленомегалии широко варьируется в зависимости от причины увеличения органа. Лечение основной причины обычно помогает уменьшить размер органов.
Специальные лекарства могут использоваться для лечения многих причин гепатоспленомегалии, включая анемию, ВИЧ, заболевания печени и инфекции.Человеку также может потребоваться внести коррективы в свой рацион.
Если у человека злокачественная опухоль, поражающая печень или селезенку, врач может порекомендовать удалить опухоль и использовать химиотерапию или лучевую терапию, чтобы предотвратить возвращение рака.
В редких случаях врач может порекомендовать хирургическое удаление селезенки и части печени.
Хотя человек может жить без селезенки, он не может жить без своей печени. Людям с тяжелыми и опасными для жизни состояниями, связанными с гепатоспленомегалией, может потребоваться пересадка печени.
Гепатоспленомегалия может быть результатом многих заболеваний, связанных с печенью и селезенкой.
Врачи оценивают симптомы человека и используют диагностические тесты, чтобы определить лучший курс лечения. В редких случаях может потребоваться хирургическое вмешательство и трансплантация.
Гепатоспленомегалия — Новости болезни Гоше
Гепатоспленомегалия — заболевание, при котором увеличиваются и печень, и селезенка, — это ранний и наиболее частый симптом болезни Гоше.Увеличенная селезенка наблюдается более чем у 90% пациентов и часто является первым признаком заболевания. В некоторых случаях размер селезенки может быть в 15 раз больше обычного. Это увеличение обычно вызывает вздутие живота и боль. Увеличение печени наблюдается у 60–80% пациентов с болезнью Гоше.
Причины гепатоспленомегалии
Гепатоспленомегалия возникает, когда клетки Гоше накапливаются в печени и селезенке, что приводит к аномальному увеличению их размера. Клетки Гоше содержат большое количество глюкоцереброзида, сложной липидной молекулы, которая накапливается внутри клеток из-за того, что фермент бета-глюкоцереброзидаза не функционирует должным образом у пациентов с болезнью Гоше.
Клетки Гоше — это преимущественно иммунные клетки, называемые макрофагами, потому что они поглощают и поглощают старые красные и белые кровяные тельца, которые являются источниками большого количества глюкоцереброзида.
Лечение гепатоспленомегалии
Некоторые методы лечения болезни Гоше, помогающие контролировать гепатоспленомегалию, кратко описаны ниже.
Заместительная ферментная терапия
Наиболее эффективным методом лечения, уменьшающим размер печени и селезенки у пациентов с болезнью Гоше, является заместительная ферментная терапия (ФЗТ).Такие методы лечения, одобренные Управлением по контролю за продуктами и лекарствами США (FDA), включают Cerezyme (имиглюцераза), Elelyso (талиглюцераза альфа) и VPRIV (велаглюцераза альфа). При введении пациенту рекомбинантный фермент бета-глюкоцереброзидаза проникает в клетки пациента и метаболизирует глюкоцереброзид. Таким образом, ФЗТ помогает облегчить симптомы заболевания, включая гепатоспленомегалию.
Субстрат-редукционная терапия
Когда заместительная ферментная терапия неэффективна, можно использовать терапию с уменьшением количества субстратов.Эти низкомолекулярные ингибиторы снижают выработку субстрата дефектного фермента, глюкоцереброзида, тем самым облегчая симптомы заболевания, включая гепатоспленомегалию. Утвержденные FDA терапевтические средства для снижения уровня субстратов включают Cerdelga (элиглюстат) и Zavesca (миглустат).
Спленэктомия
До развития ФЗТ основным методом лечения спленомегалии и тяжелого гиперспленизма (гиперактивной селезенки) была спленэктомия или хирургическое удаление селезенки. Однако в настоящее время спленэктомия редко выполняется пациентам с болезнью Гоше, поскольку она может привести к значительному ухудшению состояния других органов.Операция проводится только в том случае, если пациенты имеют тяжелую цитопению (уменьшение количества зрелых клеток крови) из-за спленомегалии и не реагируют на ФЗТ.
Пересадка печени
Трансплантация печени может быть выполнена для лечения пациентов с болезнью Гоше, у которых есть осложнения, вызванные увеличением печени, такие как портальная гипертензия, когда кровоток через воротную вену (кровеносный сосуд, несущий кровь к печени) затруднен из-за массивной инфильтрации Клетки Гоше.
***
Новости болезни Гоше сегодня — это строго новостной и информационный веб-сайт о болезни. Он не предоставляет медицинские консультации, диагностику или лечение. Этот контент не предназначен для замены профессиональных медицинских консультаций, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья. Никогда не игнорируйте профессиональные медицинские советы и не откладывайте их поиск из-за того, что вы прочитали на этом веб-сайте.
Необычная причина гепатоспленомегалии у иммунокомпетентного пациента
35-летний мужчина, не алкоголик, электрик по профессии и житель Дели, поступил с жалобами на дискомфорт в левой верхней части живота, общую слабость, летаргию и одышку при физической нагрузке. последние пять месяцев. Пять месяцев назад в анамнезе было два эпизода носового кровотечения. В анамнезе не было похудания, кашля с отхаркиванием, рецидивирующих инфекций верхних дыхательных путей, рвоты, мелены или других кровотечений.
При осмотре: лихорадка, заметно бледность, безжелтушность, без какой-либо значительной лимфаденопатии, петехий или болезненности грудины. Его селезенка была увеличена на 12 см ниже левого края ребра; это не было нежным. Печень также пальпировалась на 2 см ниже правого реберного края. Асцита не было. Его респираторные и сердечно-сосудистые обследования были нормальными.
Исследования показали концентрацию гемоглобина 67 г / л, общее количество лейкоцитов 1,3 × 10 9 клеток / л (40% нейтрофилов и 60% лимфоцитов), количество тромбоцитов 123 × 10 9 / л и эритроцитов. скорость оседания 60 мм в первый час.Его общий уровень сывороточного белка составлял 86 г / л с изменением соотношения альбумин-глобулин (24 г / л и 62 г / л соответственно). Его почечный профиль, уровни билирубина и аминотранферазы в сыворотке были нормальными. Периферический мазок был отрицательным на малярийных паразитов и не выявил аномальных клеток. УЗИ брюшной полости показало массивную спленомегалию (28 см) и легкую гепатомегалию с нормальным диаметром воротной и селезеночной вены. Эхокардиография не показала вегетации. Иммуноферментный анализ IgG (ELISA) на ВИЧ был отрицательным.Уровни IgG, IgM и IgA в крови также были нормальными. На этом этапе было проведено исследование костного мозга (рис. 1).
Рисунок 1
Костный мозг (окраска по Гимзе × 1500).
ВОПРОСЫ
Что показывает костный мозг?
Какой диагноз и какие дополнительные подтверждающие тесты могут быть выполнены?
Что нетипичного в представлении этого пациента?
Как лечится это состояние?
| Определение (MSHCZE) | Zvětšení jater.Může mít řadu příčin (hepatitida, nádor, městnání krve při srdečním selhávání, ukládání tuku — steatóza aj.). Zvětšená játra lze vyhmatat při vyšetření břicha, jejich zvětšení dobře prokáže ultrazvuk. (Cit. Velký lékařský slovník online, 2013 http://lekarske.slovniky.cz/) |
| Определение (NCI_NCI-GLOSS) | Увеличенная печень. |
| Определение (NCI) | Аномальное увеличение печени. |
| Определение (MSH) | Увеличение печени. |
| Концепции | Признак или симптом ( T184 ) |
| MSH | D006529 |
| ICD9 | 789.1 |
| ICD10 | R16.0 |
| SnomedCT | 207231001, 207233003, 207232008, 158515001, 158513008, 158514002, 80515008 |
| Английский | Гепатомегалия, ГЕПАТОМЕГАЛИЯ, УВЕЛИЧЕНИЕ ПЕЧЕНИ, Увеличение печени, [D] Гепатомегалия (контекстно-зависимая категория), [D] Гепатомегалия БДУ (контекстно-зависимая категория), [D] Увеличение печени (контекстно-зависимая категория), [D] Гепатомегалия, [D] Гепатомегалия БДУ, [D] Увеличение печени, увеличение печени, увеличение печени, увеличение печени, гепатомегалия (физический признак), гепатомегалия, увеличение печени, увеличение печени, Гепатомегалия БДУ, гепатомегалия [заболевание / обнаружение], увеличение печени, Увеличение: печень, большая печень, увеличенная печень, [D] Гепатомегалия БДУ (ситуация), [D] Гепатомегалия (ситуация), [D] Увеличение печени (ситуация), Увеличенная печень, Большая печень, Большая печень (заболевание), увеличение; печень, печень; Увеличение, Увеличение печени |
| Французский | HEPATOMEGALIE, AUGMENTATION DU VOLUME DU FOIE, Hépatomégalie, Hypertrophie du foie, Hypertrophie hépatique |
| Португальский | HEPATOMEGALIA, Aumento de volume do fígado, AUMENTO DE VOLUME DO FIGADO, Fígado Hipertrófico, Hepatomegalia, Fígado Aumentado |
| Испанский | HEPATOMEGALIA, hígado grande, Aumento de tamaño del hígado, [D] гепатомегалия, SAI (категория зависимого контекста), [D] agrandamiento del hígado (категория зависимого контекста), [D] гепатомегалия (категория зависимого контекста) DE TAMANO, [D] гепатомегалия, SAI (situación), [D] hepatomegalia, SAI, [D] agrandamiento del hígado, [D] hepatomegalia, [D] hepatomegalia (situación), [D] agrandamiento del hígado (situación) гепатомегалия (трасторно), гепатомегалия, гепатомегалия, Hígado Agrandado |
| Немецкий | HEPATOMEGALIE, Lebervergroesserung, LEBERVERGROESSERUNG, Hepatomegalie, Lebervergrößerung |
| Голландский | рычагвергротинг, рычаг; вергротирование, вергротирование; рычаг, гепатомегалия, гепатомегалия, рычаг Vergrote |
| Шведский | Leverförstoring |
| Японский | カ ン シ ュ ダ イ, 肝 腫, 肝 腫脹, 肝腫大, 肝 臓 腫大 |
| Чешский | hepatomegalie, Hepatomegalie, Zvětšení jater, zvětšení jater |
| финский | Гепатомегалия |
| Итальянский | Fegato ingrossato, Epatomegalia |
| Русский | ГЕПАТОМЕГАЛИЯ, ГЕПАТОМЕГАЛИЯ |
| Польский | Гепатомегалия, Powiększenie wątroby |
| Венгерский | Májmegnagyobbodás, Hepatomegalia |
| Норвежский | Рычаг Forstørret, Hepatomegali |
ГЕПАТОСПЛЕНОМЕГАЛИЯ — OMedicine
Сообщается, что увеличение печени происходит, когда размер печени более чем на 3 см ниже реберного края или размер печени превышает нормальный для этого возраста.С другой стороны, увеличение селезенки, как сообщается, произошло
, если селезенка просто пальпируется
. Причины этих состояний приведены в таблице ниже
.
Расследования
- Общий анализ крови
- Биопсия печени по показаниям
- Костный мозг при необходимости
- Конкретные тесты будут зависеть от предполагаемой причины, указанной в таблице
Причины гепатоспленомегалии
| Категория причин | Конкретные причины, связанные с гепатомегалией | Конкретные причины, ассоциированные со спленомегалией |
|---|---|---|
| Инфекции |
|
|
| Кровь |
|
|
| Питание | Квашиоркор | Дефицит железа |
| Перегрузка | Сердечная недостаточность | Тромбоз воротной вены |
| Другое |
|
|
Менеджмент
- Убедитесь, что вы определили причину и лечите соответственно
- Допустить
- Если у пациента тяжелая форма анемии — может потребоваться переливание крови
- Если у пациента лихорадка
- Для инвазивных диагностических тестов
Увеличение селезенки и печени у пациента с ревматоидным артритом
Изложение клинического случая
Пациент — 51-летняя женщина с диагнозом ревматоидный артрит (РА), которая соответствовала критериям Американского колледжа ревматологии в 1987 году, заболевание началось за 15 лет до этого. , серопозитивный (ревматоидный фактор [RF] и цитруллинированные антитела к пептиду), эрозивное заболевание, неузловой, у кого в семейном анамнезе была лимфома.Она отрицает злоупотребление психоактивными веществами и употребление токсичного табака или алкоголя. Эта пациентка без ответа проходила лечение лефлуномидом (6 лет), метотрексатом (3 года) и гидроксихлорохином (1 год), в связи с чем она получала 2 месяца лечения этанерцептом, которое было приостановлено из-за кожной реакции. Позже она получала адалимумаб в течение 5 месяцев в 2010 году, после чего не наблюдалась.
В сентябре 2012 г. обратилась с жалобами на утомляемость, потерю 8 кг веса за 4 месяца, одышку III степени и вздутие живота в течение 10 дней.При физикальном обследовании у пациента не было лихорадки (37 ° C), было нормальное АД (артериальное давление 110/80 мм рт. Ст.), Наблюдалась тахикардия (110 ударов в минуту), тахипноэ (28 циклов в минуту), тонкая кожа и бледные слизистые оболочки с множественными синяками. Остальная часть обследования показала наличие систолического мультифокального шума в легких 2/6, бибазальной гиповентиляции и тупости, шаровидного живота с гепатомегалией и спленомегалией, асцита и коллатерального кровообращения, а также болезненной язвы диаметром 5 см на вертеле правого бедра. , и пурпура на ногах ниже колен.Выявлена гипотрофия межкостных мышц, локтевое отклонение, деформация лебединой шеи и артрит пястно-фаланговых суставов третьего правого и четвертого двусторонних пальцев. Клиниметрия показала HAQ: 2375 и DAS28: 7,29 (СОЭ: 142 мм в первый час, 3 опухших сустава, 12 болезненных суставов, оценка активности пациента: 100 мм).
Лабораторные данные показали: гематокрит 25%, гемоглобин 7,6 г / дл, лейкоцитов 1900 клеток / мл, нейтрофилов 1140 клеток / мл, тромбоцитов 82 000 клеток / мл, CRP 17,4 мг / л, скорость оседания эритроцитов 142 мм в первый час, повышенная щелочная фосфатаза (997U / л), РФ (латекс: 1/1280), антитела против цитруллинированного пептида (53.7U / мл) и антиядерные антитела (Hep2): 1/2560. Функция почек, аланинаминотрансфераза (13U / л), аспартатаминотрансфераза (19U / л), антикардиолипиновые антитела, волчаночный антикоагулянт, анти-ДНК (Crithidia), C3 и C4, а также серологические исследования на гистоплазмоз, HBV и HCV были нормальными.
Культуры крови, мочи, стула и костного мозга были отрицательными на общие бактерии, типичные и атипичные микобактерии и грибы. Торакоцентез выявил неосложненный экссудат. Компьютерная томография с контрастированием (оральным и внутривенным) головы, шеи и таза была в норме; сканирование показало наличие бибазального плеврального выпота и брюшной полости (рис.1) показала гомогенную гепатомегалию (230 мм в продольном диаметре) и спленомегалию (200 мм в продольном диаметре). Печеночные сосуды на эко-допплеровском УЗИ показали расширение воротной вены (диаметром 14 мм) без признаков тромбоза. Фиброоптическая эндоскопия верхних отделов желудочно-кишечного тракта исключила наличие варикозного расширения вен пищевода.
Мазок периферической крови показал лейкопению и тромбоцитопению, поэтому была проведена биопсия костного мозга, обнаружившая гиперцеллюлярность с мегакариоцитами, миелоидную гиперплазию и изолированные скопления зрелых лимфоцитов.Пациент начал лечение метилпреднизолоном 50 мг / день перорально в течение 1 месяца с последующим постепенным снижением, метотрексатом 15 мг / неделю, кальцием, витамином D и фолиевой кислотой. Однако, несмотря на иммуносупрессивную терапию, панцитопения сохранялась (гематокрит 28,4%, гемоглобин 9,2 г / дл, лейкоцитов 3200 клеток / мл, тромбоцитов 44 000 клеток / мл), и у пациента отмечалось ухудшение функции печени (аланинаминотрансфераза: 62 ед / л; аспартатаминотрансфераза: 47 ед. / л), что привело к биопсии печени.
На основании результатов было решено лечить пациента преднизоном 10 мг / день, метотрексатом 10 мг / неделю, лефлуномидом 20 мг / день, фолиевой кислотой, кальцием и витамином D с неактивным РА с панцитопенией, но без нейтропении или кровотечений.
Дифференциальный диагноз
Столкнувшись с пациентом с давним диагнозом РА, у которого развивается стойкая панцитопения и гепатоспленомегалия, первым шагом в диагностике должен быть вопрос, связано ли это с сопутствующими состояниями, лечением или вторичностью по отношению к основному заболеванию.
Инфекции
Пациенты с РА имеют повышенный риск инфицирования1. Основными факторами риска их развития являются наличие внесуставных проявлений, сопутствующих заболеваний, пожилой возраст, лейкопения, а также терапия кортикостероидами и биологическими препаратами, среди прочего.2 Наиболее распространенными инфекциями являются верхние дыхательные пути, кожа и мягкие ткани, кости и суставы. 3
Обеспокоенность по поводу риска тяжелых оппортунистических инфекций (гистоплазмоз, туберкулез, лейшманиоз, Pneumocystis carinii) среди пациентов с ревматическими заболеваниями возросла, особенно так как они имеют несколько общих клинических признаков, таких как лихорадка, усталость, боль в груди, плевральный выпот, диффузные легочные инфильтраты, перикардит, миалгия, носовое кровотечение, боль в суставах, артрит, узловатая эритема, диффузные папулы, поражения ротоглотки, гепатоспленомегалия, лимфаденопатия судороги, эндокардит, анемия, лейкопения, тромбоцитопения, повышение ферментов печени и билирубина и увеит.
Иногда гистоплазмоз сначала проявляется поражением внелегочных органов. Эти изолированные поражения обычно считаются проявлением диссеминированного заболевания, несмотря на отсутствие поражения легких. Эта ситуация может имитировать другие заболевания, такие как синдром Фелти, и важно заподозрить это как необычное проявление болезни, когда она возникает4,5 в амбулаторных условиях.
Таким образом, хотя наш пациент прибыл из эндемичного района (побережье Аргентины), гистоплазмоз может имитировать обострение РА или его внесуставное проявление (синдром Фелти: усталость, боль в суставах, артрит, плевральный выпот, гепатоспленомегалия, панцитопения. и нарушение функции печени), серологические исследования, посевы крови, костного мозга и печени были отрицательными на гистоплазмоз и глубокие микозы, что позволяет нам исключить этот диагноз.
Новообразования
РА характеризуется стойкой иммунной стимуляцией, которая может привести к пролиферации поликлональных лимфоцитов, увеличивая потенциал злокачественной трансформации.6 По некоторым данным, риск рака у пациентов с РА в два раза выше по сравнению с населением в целом, с предполагаемый риск развития лимфомы у этих пациентов7 варьируется от 1,5 до 8,7, в то время как относительный риск развития неходжкинской лимфомы при синдроме Фелти ближе всего к 13,8. Препараты против TNF, по-видимому, не увеличивают частоту лимфомы.9 Текущее заболевание в данном случае включает ряд гематологических симптомов (потеря веса, гепатоспленомегалия, лейкопения, анемия, тромбоцитопения), которые заставили нас заподозрить лимфому. Однако отсутствие лимфаденопатии, подтвержденное компьютерной томографией, и отрицательные результаты биопсии костного мозга и печени позволили нам их исключить.
Амилоидоз
Другим редким заболеванием с плохим прогнозом, связанным с давними пациентами с РА, имеющими системные симптомы, гепатомегалию, кардиомиопатию, невропатию, пурпуру и протеинурию, является амилоидоз.
Он характеризуется внеклеточным накоплением аморфного, эозинофильного гиалинового материала.10 Диагноз устанавливается по окрашиванию конго красным слизистой оболочки прямой кишки, брюшного жира и вовлеченных тканей.11 У этого пациента такой аморфный материал не был обнаружен в печени. ткань.
Синдром Фелти
Встречается у
60–70% встречается у женщин в возрасте 50–70 лет и характеризуется триадой РА, стойкой нейтропенией (3
) и никакими другими причинами, объясняющими это, и спленомегалией, с сильной ассоциацией с HLA-DR4 (почти 95% случаев).12–15
Клиницист должен рассматривать этот диагноз как вероятный с учетом времени, прошедшего с начала заболевания (15), и характеристик заболевания (положительный РФ, эрозии), нейтропении и спленомегалии, сопровождающихся потерей веса, пигментными поражениями и язвами ног.
Синдром псевдо-Фелти
Разрастание крупных гранулярных лимфоцитов, также называемое синдромом псевдо-Фелти, является редким системным осложнением (
Примерно у 30-40% пациентов с синдромом Фелти наблюдается увеличение крупных гранулярных лимфоцитов в периферической крови ( лимфоцитоз> 0.5 × 109 / л) (Таблица 1) .12,13,16,17 Это составляет 5–10% циркулирующих мононуклеарных клеток, которые морфологически являются большими (15–18 мкм в диаметре), круглыми или с зазубренным ядром и многочисленными цитоплазма с азурофильными гранулами (рис. 2) .18 Когда это связано с клональной инвазией костного мозга, селезенки или печени, это называется лейкозом крупных гранулярных лимфоцитов. Это злокачественное новообразование низкой степени, которое сопровождается нейтропенией, анемией, тромбоцитопенией и высокой восприимчивостью к инфекции.19 У пациента в этом случае был длительный РА с тяжелым поражением суставов и серьезными последствиями, а также клиническими проявлениями, сходными с синдромом Фелти. , но без лимфоцитоза или больших гранулярных лимфоцитов в мазке периферической крови, поэтому этот диагноз также был отклонен.
Узловая регенеративная гиперплазия печени
Наличие серьезных заболеваний печени у пациентов с РА встречается редко. Когда возникает серьезное заболевание печени, это обычно происходит из-за аутоиммунного системного поражения, которое также ставит под угрозу печень, или коинфекции гепатотропными вирусами, такими как вирусы гепатита B и C, или связанной с лечением гепатотоксичности.20
Узловая регенеративная гиперплазия печени (HNRH) это редкое заболевание, впервые описанное Ранстромом в 1953 г. как «милиарный гепатоцеллюлярный аденоматоз» и имеющее множество синонимов, включая нецирротическую портальную гипертензию, диффузную узловую гиперплазию и узловую трансформацию печени.21 Steiner Coind назвал это узловой регенеративной гиперплазией, общепринятым в настоящее время термином для этого поражения, характеризующегося вторичными узелками печени, гиперплазией гепатоцитов с отсутствием или низким фиброзом и портальной гипертензией. Прогноз в целом хороший, в отличие от портальной гипертензии, вызванной циррозом печени. Их легко спутать, поэтому необходимо выполнить биопсию печени.22
Клинический диагноз ведущего
У нашего пациента были клинические признаки РА, связанные с синдромом Фелти.
Объединив эти данные с ультразвуковой допплерографии сосудов печени, показавшей расширение воротной вены с признаками портальной гипертензии (асцит и периферическая панцитопения, вторичная по отношению к спленомегалии), и исключив другие причины гепатоспленомегалии, мы предположили, что у пациента была HNRH. как аутоиммунное заболевание, вторичное по отношению к основному заболеванию, что делает биопсию печени необходимым диагностическим тестом для подтверждения диагноза.
Гепатомегалия у новорожденных и детей
ЦЕЛИ
После завершения этой статьи читатели должны уметь:
Определить возможные причины одновременной гепатомегалии и
спленомегалия.Перечислите важные диагностические аспекты у пациентов, которые
есть гепатомегалия.Обозначьте наиболее полезный первоначальный рентгенологический тест.
Опишите, какие клинические данные появляются одновременно в
Пациент с гепатомегалией предполагает метаболическую болезнь или болезнь накопления.Перечислите факторы риска инфекционного гепатита.
Введение
Гепатомегалия может быть внутренним
заболевание печени или может быть
представляя физическое обнаружение обобщенного
беспорядок.Ранняя диагностика и
лечение детей с печенью
болезнь важна, потому что специфическая
лечение доступно для некоторых
болезни, которые могут предотвратить болезнь
прогрессирование или печеночная недостаточность.
Наличие пальпируемой печени
не всегда указывает
гепатомегалия. Нормальный размер печени основан на
нормативные значения размаха печени по
перкуссия, степень разгибания
ниже правого берегового края, или
длина вертикальной оси оценена
от методов визуализации. В общем,
край печени больше 3.5 см в
новорожденные и более 2 см в
дети ниже правого берега
маржа предполагает увеличение. Печеночный промежуток
определяется путем измерения
расстояние между верхним краем,
определяется перкуссией, а нижняя
край, определяемый при пальпации, в
среднеключичная линия. Нижний
граница также может быть определена
аускультация. Со стетоскопом
ниже мечевидного отростка
экзаменатор должен осторожно почесать сверху,
начиная с правого нижнего
квадрант и слушайте звук
усиление при прохождении пальца
по краю печени.Печеночный промежуток
увеличивается линейно с массой тела
и возраст для обоих полов и
больше коррелирует с весом, чем с
высота. Нормальный диапазон для печени
размах перкуссией в возрасте 1 недели
составляет от 4,5 до 5 см.

 Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
 У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)