причины, как лечить? — Медицинский центр в Махачкале «Целитель»
Я кандидат медицинских наук, врач-педиатр, главный врач детского стационара «Здоровый малыш» сети медицинских центров «Целитель» в Махачкале. Хочу рассказать об очень актуальной в нашей республике проблеме – это частые ангины у детей.
Причины возникновения болезни
Самый распространённый тип данной патологии в детском возрасте – это бактериальная ангина. Как правило, она вызывается бета гемолитическим стрептококком группы А или стафилококком. На втором месте стоят ангины вирусные. Причиной их возникновения являются такие типы вирусов, как энтеровирус Коксаки, аденовирусы, а также вирусы герпетические. На 3 месте стоят грибковые заболевания. Они вызваны грибами семейства Candida. Провоцирующими факторами в развитии болезни у ребёнка является снижение общего или местного иммунитета.
Симптомы заболевания
Бактериальные ангины чаще всего протекают с выраженной интоксикацией. В общем анализе крови при такой форме болезни наблюдается значительный лейкоцитоз, повышенное СОЭ и высокое содержание нейтрофилов.
Вирусные ангины, или герпангины очень часто встречаются у малышей, особенно в летний период. Клинически они проявляются следующим образом:
- очень выраженной интоксикацией;
- ознобом, лихорадочным состоянием;
- болями в горле.
Характерны также мелкие, красные высыпания на миндалинах, мягком и твёрдом нёбе. Они могут лопаться и спонтанно исчезать в течение 3-5 дней.
Что касается грибковой ангины, то зачастую клиника бывает умеренно-выраженной. Высокая температура отмечается редко, и на миндалинах присутствует характерный творожистый налёт.
Каковы возможны осложнения?
Несвоевременное или неквалифицированное лечение болезни может привести к ряду осложнённых последствий. Среди которых чаще всего встречаются:
Среди которых чаще всего встречаются:
- средний отит;
- флегмона шеи;
- синуситы;
- острый лимфоаденит.
Если говорить об опасных осложнениях, то к ранним относятся: инфекционно-токсический шок, сепсис, менингит, глоточный абсцесс. Они возникают в первые дни заболевания. А в позднем периоде может развиться лимфатическая лихорадка, о которой мы много слышали, как о ревматизме, гайморит, нефрит. Это патологии со стороны жизненно важных органов – сердца, почек. К сожалению, они могут привести к инвалидизации ребёнка и серьёзным осложнениям здоровья малыша.
Поэтому опытные врачи-педиатры детских медицинских центров всегда очень боятся развития осложнений стрептококковой ангины, и в этой ситуации нужно обязательно назначать антибиотики.
Синдром Маршалла у детей
Представьте состояние родителей, у которых ребёнок ежемесячно болеет ангиной. Речь идёт о синдроме Маршалла, которые многие лечили, как обычную ангину. И малыш ежемесячно получал порцию антибиотиков. На самом же деле антивирусные, противобактериальные препараты при этой патологии абсолютно неэффективны. Единственный эффективный метод лечения болезни в этом случае – это применение глюкокортикостероидных препаратов типа Преднизолон или Дексаметазон. Но это не гарантирует, что через месяц у ребёнка опять не появятся симптомы синдрома Маршала. Радикальным методом лечения в таком случае является удаление миндалин.
Когда необходимо удалять миндалины?
Специалисты рекомендуют удаление миндалин у детей в тех случаях, если:
- ваше дитя свыше четырёх и более раз в году болеет ангинами;
- консервативная терапия не помогает;
- отмечаются нарушения со стороны сердца, почек, суставов;
- у ребёнка идёт нарушение носового дыхания, формируется деформация со стороны лицевой части черепа, нарушается хабитус;
- возникают частые отиты;
- болезнь осложняется абсцессом.

Но перед принятием решения о хирургическом удалении миндалин необходима обязательная консультация ЛОР-врача. При развитии осложнений также потребуются консультации нефролога и кардиолога.
Правильная диагностика
Необходимое грамотное обследование лечащим врачом начинается с общего анализа крови и мочи. Нужно также взять мазок из зева на питательную среду. Это исследование проводится в течение нескольких дней. В домашних условиях можно воспользоваться специальным средством «стрептатест». Он продаётся в аптеках, в инструкции очень подробно и доступно написано, как им пользоваться. Результат будет готов в течение 5 минут. Если он окажется положительным, это означает, что необходимо сразу использовать антибиотик.
Следующее исследование для определения наличия вирусов – это исследование методом полимеразной цепной реакции (ПЦР). В настоящее время этот метод считается высокоточным, и в условиях наших клиник «Целитель» вы можете прийти и провести в одном месте все необходимые анализы. На высоком профессиональном уровне наши опытные врачи-лаборанты качественно обследуют вашего ребёнка, и выдадут вам совершенно правильные, достоверные результаты, которые помогут вылечить вашего малыша.
Я желаю вашим детям и вам крепкого здоровья. Для профилактики тех патологий, о которых я рассказала выше, рекомендую закаливать своих детей. Эта процедура позволяет повысить иммунную систему организма, чтобы в свою очередь предотвратить развитие различных хронических очагов, а также возникновение ангины у ребёнка.
Скарлатина. Не все так просто. (Что нужно знать о скарлатине у детей?)
- Главная
- Статьи
- Скарлатина. Не все так просто. (Что нужно знать о скарлатине у детей?)
Как всегда немного теории.
Скарлатина — острое инфекционное заболевание, вызываемое стрептококком группы А, передающееся воздушно-капельным путем, характеризующееся лихорадкой, синдромом интоксикации, острым тонзиллитом (ангиной) с регионарным лимфаденитом, мелкоточечной сыпью.
Периоды заболевания и их симптомы:
- инкубационный период в среднем 2-4 дня (от нескольких часов до 7 дней). То есть никаких симптомов еще нет.
- начальный период – от первых симптомов до появления сыпи (несколько часов – 1-2 сут):
— острое начало с повышения температуры до высоких цифр (38,5-39), вялость, капризы, снижение аппетита, головная боль, иногда тошнота и рвота – интоксикационный синдром;
— ангина, боли в горле при глотании, иногда мелкоточечная энантема (сыпь на слизистых) на мягком небе. Увеличение регионарных лимфоузлов.
- период высыпания – 1-2-ой день болезни
— появление на гиперемированном (ярко-розовом или красном) фоне кожи обильной мелкоточечной сыпи 1-2 мм, близко расположенных друг к другу, на сгибательных поверхностях конечностей, передней и боковых поверхностях шеи, боковых частях груди, на животе, поясничной области, внутренних и задних поверхностях бедер и голеней, в местах естественных сгибов — подмышечных, локтевых, паховых, подколенных; окраска сыпи в первый день яркая, к 3-4-му дню бледнеет до слабо-розовой и исчезает
— кожа сухая, шероховатая,
— язык в 1-й день болезни обложен беловатым налетом, со 2-го по 4-5-й день постепенно очищается и становится ярко красным, с выступающими грибовидными сосочками на очистившейся поверхности (так называемый «малиновый язык»),
— на фоне яркого румянца щек и вишневой или малиновой окраски губ выделяется бледный носогубный треугольник (Симптом Филатова),
— симптомы максимально выражены в 1-й-2-ой день болезни, затем постепенно угасают.
- период реконвалесценции (2-4-ая недели болезни):
— характерно наличие пластинчатого шелушения кожи на пальцах рук и ног, мелкого отрубевидного шелушения на коже шеи, туловища, ушных мочек.
Из всего выше написанного можно сделать вывод, что основными симптомами для скарлатины является: повышение температуры, ангина и сыпь. Вроде все просто, но вот в чем проблема: ангина может быть одним из проявлений других заболеваний, таких как инфекционный мононуклеоз (вызывается чаще всего вирусом Эбштейн-Барр), дифтерии. А с сыпью еще больше вопросов. Большое количество заболеваний сопровождается сыпью: вирусные, бактериальные, токсико-аллергические.
Приведем примеры нескольких заболеваний протекающих с сыпью на коже (экзантемой). Мы не рекомендуем лечить эти заболевания самостоятельно.
- Корь. Высыпание происходит поэтапно (сыпь крупнопятнистая) на четвертый – пятый день с момента начала болезни, причем фон кожи не меняется. Наблюдается пигментация после угасания кожной сыпи. Кроме того, характерно отрубевидного шелушения кожи на лице. Ангина отсутствует.
- Краснуха. При этом заболевании интоксикация выражена достаточно слабо. Часто увеличиваются затылочные лимфатические узлы. Кроме того, наблюдается мелкопятнистая сыпь, которая сгущается на разгибательной поверхности той или иной конечности. Возможны катаральные явления в верхних дыхательных путях. Ангина отсутствует.
- Токсико-аллергическое состояние. Зачастую образуется при приеме антибиотиков, в редких случаях вследствие употребления других медикаментозных препаратов либо пищевых продуктов. При таких состояниях сыпь пятнисто-папулезная, расположена зачастую на разгибательной поверхности конечностей (в основном вокруг суставов). Так же характерны кожный зуд, увеличение лимфатических узлов, отсутствие изменений в ротоглотке.
И как понять какая сыпь у вашего малыша?
Ответ один — ребенок с сыпью должен быть осмотрен врачом, причем в день когда сыпь появилась, для установки диагноза и назначения правильного лечения.
Лечение скарлатины в основном проходит в домашних условиях. Госпитализации подлежат лишь дети с тяжелыми либо среднетяжелыми формами заболевания, которые имеют осложнения или какие-либо серьезные сопутствующие патологии. Иногда некоторых детей приходится госпитализировать, чтобы ограничить контакт со здоровыми детьми.
При лечении в домашних условиях необходимо выделить больному не только отдельную комнату, но и отдельное полотенце, мыло и посуду. Больным скарлатиной показан постельный режим на протяжении пяти – шести дней. Прогулки на свежем воздухе разрешены лишь после выздоровления, причем не раньше десятого дня с момента начала заболевания.
Больные скарлатиной изолируются до полного выздоровления.
Необходимо регулярно проводить дезинфекцию в доме в течение всего периода заболевания:
- тщательное мытье посуды, детских игрушек и предметов ухода при помощи моющих средств,
- частая смена одежды и постельного белья.
Диета должна быть щадящей и состоять преимущественно из молочных и растительных продуктов. На месяц из рациона необходимо исключить все острые и копченые продукты питания, экстрактивных продуктов и блюд (то есть сильно возбуждающих секрецию желудка, раздражающих его слизистую оболочку, усиливающих брожение и гниение в кишечнике), жирную и соленую пищу. Рацион должен быть обогащен витаминами групп А, В, С. Рекомендуется пить побольше жидкости.
Необходимо помнить, что антибактериальная терапия больным скарлатиной назначается исключительно врачом! Врач определит необходимую дозу антибиотика и длительность его приема.
Детей, посещающих детские дошкольные учреждения и первые два класса школы, не болевших скарлатиной и общавшихся с больным скарлатиной на дому, не допускают в детское учреждение в течение 7 суток с момента последнего общения с больным.
Если ребенок лечился в стационаре, его выпишут после выздоровления, но не ранее 10 дней от начала заболевания.
Когда ребенок может идти в сад или школу после болезни? Детей не допускают в дошкольные детские учреждения и первые 2 класса школы в течение 12 дней (при выписке из стационара на 10-ый день) или в течение 22 дней с момента заболевания, если он лечился дома.
Надеемся, что эта информация поможет вам!
Мамонова Екатерина Александровна, врач-педиатр, гастроэнтеролог ДМЦ «ПЛЮС»
Закаливание в домашних условиях
Одна из ведущих мер борьбы с респираторными инфекциями – закаливание, о чём все родители, конечно, слышали и читали не раз. Однако к закаливанию многие относятся с скептически, потому что закалять ребёнка пробовали – и ничего не получалось.
Основные принципы закаливания – это систематичность, постепенность, методичность, сочетание со строгим и точным соблюдением режима дня. Достижимо ли это в домашних условиях? Несомненно! И первое, что должны сделать родители, — пересмотреть домашний быт и уклад, свои привычки, даже стиль взаимоотношений в семье.
Ребёнку необходим спокойный, доброжелательный психологический климат. Какая здесь связь с респираторными инфекциями? Уверяю вас, вполне реальная. Ссоры, перебранки в присутствии ребёнка способствуют возникновению у него невроза, а это существенно снижает защитные возможности детского организма.
Удар по здоровью ребёнка наносят и вредные привычки родителей. Доказано, что дети курящих отцов и матерей болеют бронхолёгочными заболеваниями гораздо чаще, чем дети некурящих. И если взрослые курильщики откажутся от сигарет, это будет благом и для них самих, и для ребёнка.
Очень важен и общий распорядок жизни. К сожалению, во многих семьях, особенно молодых, пренебрегают режимом, а это неизбежно идёт во вред ребёнку.
По нашим наблюдениям, дети, посещающие дошкольные учреждения, чаще всего заболевают после выходных и праздничных дней. И случается это потому, что дома ребёнку не обеспечен режим, кК которому он привык, на который настроился в детском саду: вечером укладывают спать позднее, отменяют дневной сон, прогулку заменяют играми дома, разрешают сколько угодно смотреть телепередачи, перекармливают сладостями. Всё это негативно сказывается на неокрепшем детском организме, разлаживает функции всех его органов и систем, неизбежно ослабляя тем самым их защитные механизмы.
Всё это негативно сказывается на неокрепшем детском организме, разлаживает функции всех его органов и систем, неизбежно ослабляя тем самым их защитные механизмы.
Домашний режим ребенка должен быть продолжением режима в детском учреждении, а если в детский сад малыш не ходит, то дома ему необходим соответствующий возрасту и чётко соблюдаемый распорядок дня. Без этого трудно ожидать успеха от закаливания.
Родители часто задают вопрос: если то, что принято было называть простудой, в действительности является респираторной инфекцией, то можно ли защититься от неё закаливанием? И если это инфекция, то почему всё-таки ребёнок заболевает после того, как простынет, промочит ноги, побудет на сквозняке?
Почему же не все дети болеют одинаково часто? Да потому, что заболевание развивается главным образом тогда, когда защитные силы организма ослаблены. А охлаждение является одним из основных ослабляющих факторов, оно снижает и общий, и местный иммунитет.
Установлено, что слизистая оболочка носа в обычном состоянии малопроницаема для болезнетворных микроорганизмов, но при охлаждении ребёнка её проницаемость увеличивается. Снижаются и защитные функции слизистой всей носоглотки, нижних дыхательных путей. В таких условиях не только «чужие» возбудители, попавшие в организм, но и свои собственные, которые до этого мирно жили в дыхательных путях, могут приобрести агрессивные свойства.
Смысл закаливания в том и состоит, что благодаря тренировке организм начинает реагировать на понижение окружающей температуры целесообразными защитными реакциями – увеличение выработки тепла и уменьшением теплоотдачи.
Закаливание частоболеющего ребёнка требует, конечно, большой осторожности и большего терпения, потому что стойкий эффект достигается, как правило, не сразу.
Важно так же иметь ввиду, что дело не только в закаливающих процедурах, надо буквально круглые сутки создавать ребёнку такие условия, которые способствовали бы тренировке теплорегулирующих механизмов его организма. Надо не сразу, не резко, но перестать кутать ребёнка. Часто болеющим детям свойственно чрезмерная потливость и вы, не раз замечали раздевая своего малыша после прогулки, что ручки у него вроде бы озябли, а спина потная. Влажная кожа очень быстро охлаждается, и вследствие перегрева ребёнок тоже может заболеть.
Надо не сразу, не резко, но перестать кутать ребёнка. Часто болеющим детям свойственно чрезмерная потливость и вы, не раз замечали раздевая своего малыша после прогулки, что ручки у него вроде бы озябли, а спина потная. Влажная кожа очень быстро охлаждается, и вследствие перегрева ребёнок тоже может заболеть.
Старайтесь, чтобы он и в комнате не был одет слишком тепло, не ходил постоянно в шерстяных носках, валенках, войлочных ботинках.
Не бойтесь открытых форточек – прохладный свежий воздух не враг, а друг часто болеющего ребёнка.
Приучите е го правильно умываться, сначала чуть тёплой, а потом и более прохладной водой.
Помните, что день без прогулки – потерянный день! И старайтесь, чтобы ребёнок, особенно летом, как можно больше проводил времени на воздухе.
Из закаливающих процедур для часто болеющего ребёнка больше всего подходят воздушные ванны и контрастное обливание ног. Кроме того, ему необходима специальная дыхательная гимнастика – она улучшает крово-и лимфообращние в лёгких и бронхах, обеспечивает лучшую вентиляцию в лёгких, улучшает функцию дыхания.
В летнее время к закаливающим процедурам можно добавить хождение босиком – сначала совсем не долго и только по тёплому песку или земле, потом по дольше, а затем и по прохладной траве.
Гимнастика и закаливание должны нравиться ребёнку. Постарайтесь, чтобы он воспринял их не как что-то принудительное, неприятное, а занимался бы радостно и весело. И очень хорошо, если родители каждое утро вместе с ребёнком будут выполнять гимнастические упражнения, придав им характер игры.
Правильное физическое воспитание – главный барьер против ОРВИ. Но надо всегда помнить и о мерах защиты от инфекции. Оберегайте ребёнка от контакта с больными. Старайтесь не ездить с ним в городском транспорте, особенно период вспышек этих заболеваний, избегайте людных мест. Если заболел кто-либо из членов семьи, изолируйте его. Даже такая простая мера, как ширма, занавеска у постели больного, более чем вдвое снижает риск заражения окружающих.
Если ребёнок заболеет, важно наладить правильный уход за ним, это способствует не только скорейшему выздоровлению, но и снижает риск нового заболевания.
Примерная схема закаливания детей от 2х до 7и лет.
Температура воздуха в помещении, где находится ребёнок, +200С — +180С.
1. Воздушная ванна – 10-15 минут. Ребёнок двигается, бегает, одетый в трусики, майку с короткими рукавами, тапочки на босу ногу или короткие носочки. 6-7 минут отводится на гимнастические упражнения.
2. Умывание водой температура с +28оС снижается к концу года закаливания летом до +18оС, зимой до +20оС. Дети старше 2х лет моют лицо, шею, руки до локтя, старше 3х – верхнюю часть груди и руки выше локтя. Исходная температура воды для детей старше 3х лет +28 оС, а минимальная летом +16 оС, а зимой +18 оС.
3. Дневной сон летом на свежем воздухе, зимой – в хорошо проветренной комнате при температуре +16 оС — +15 оС.
4. Прогулка 2 раза в день при температуре до -15 оС продолжительностью от 1-1,5 часа до 2х-3х часов.
5. В летнее время солнечные ванны от 5и до 10и минут 2-3 раза в день, пребывание на свежем воздухе в тени не ограничены.
6. Контрастное обливание ног – стоп и нижней 3ей голени водой, температура +38 оС, затем +28 оС и снова +38 оС (перед дневным сном). Летом можно заменить эту процедуру обливанием ног после прогулки с постепенным (каждые 5-7 дней на 1 оС) снижением температуры воды с +28 оС до +18 оС, детям старше 3х лет до +16 оС.
7. Полоскание рта (дети 2х – 4х лет), горло (дети старше 4х лет) кипяченой водой комнатной температуры с добавлением настоя ромашки или шалфея 2 раза в день – утром и вечером. На каждое полоскание используется около 1/3 стакана воды.
Лечим ангину не выходя из дома: проверенные методы
Излечить ангину в домашних условиях можно и нужно, ведь именно такой способ лечения и рекомендуют врачи, если речь не идет об особо запущенных случаях. При этом следует помнить, что ангина – чрезвычайно коварное и опасное заболевание и ждать пока оно уйдет само собой, тем самым откладывая лечение, категорически не рекомендуется, так как ангина может оказывать влияние на весь организм и вызывать более опасные болезни, такие как ревматизм, поражение почек, сердца и множественные поражения суставов.
Кроме того, несвоевременное лечение ангины очень быстро может привести к паратонзилярному абсцессу, одному из видов гнойников, который требует уже стационарного лечения. Ведь не просто так название заболевания произошло от слова «ango», что в переводе с латыни означает «сжимать». Данное заболевание действительно затрудняет дыхание, но, к счастью, к летальным случаям от удушья не приводит, хотя и создает больному массу неудобств.
Диагностика
Для того, чтобы начать эффективное лечение, важно правильно и вовремя диагностировать заболевание. К основным симптомам ангины относятся:
- Повышенная температура тела;
- Боль в горле, особенно при глотании;
- Воспаление миндалин, что выражается в покраснении, увеличении их размера и появление налета;
- Излишняя потливость и общая слабость.
Кроме того, как правило, ангина обычно сопровождается сильной головной болью, отсутствием аппетита и общими симптомами недомогания. Следует заметить, что чаще всего ангиной болеют дети всех возрастов, а также взрослые 30-40 лет. Отмечаются сезонные всплески заболевания, которые приходятся в основном на осенне-весенний период. Но люди, особо подверженные ангине, могут заболеть в любое время года и при любой погоде, например, выпив холодной воды или съев мороженое. Причиной болезни бывает и простое переохлаждение.
Прежде всего, нужно отметить, что самолечение любых заболеваний, а не только ангины может привести к непоправимым последствиям. Поэтому лучше в любом случае обратиться к врачу. Тем более, что специалист, точно назначит правильное лечение как раз в домашних условиях, а вот перестраховаться и убедиться в точности диагноза на основании анамнеза никогда не повредит, ведь иногда бывает недостаточно данных фарингоскопии и врач назначает дополнительные лабораторные исследования, в том числе бактериологические или цитологические. А симптомы ангины могут быть схожи с дифтерией, например, или кори. Такие болезни требуют совсем другого лечения, и вылечить их быстро, а тем в домашних условиях не получится.
Поэтому лучше в любом случае обратиться к врачу. Тем более, что специалист, точно назначит правильное лечение как раз в домашних условиях, а вот перестраховаться и убедиться в точности диагноза на основании анамнеза никогда не повредит, ведь иногда бывает недостаточно данных фарингоскопии и врач назначает дополнительные лабораторные исследования, в том числе бактериологические или цитологические. А симптомы ангины могут быть схожи с дифтерией, например, или кори. Такие болезни требуют совсем другого лечения, и вылечить их быстро, а тем в домашних условиях не получится.
Лечимся без врачебной помощи
Хорошая новость заключается в том, что вылечить ангину можно довольно быстро, особенно, если следовать советам врача и некоторым простым правилам:
- Постельный режим. Это правило касается первых дней заболевания ангиной и его следует соблюдать до того, пока температура тела не придет в норму.
- Особое питание. Для того, чтобы быстро избавиться от заболевания в домашних условиях, очень важно, помимо медикаментозного лечения, придерживаться правильной диеты. Пища должна быть максимально насыщенной витаминами. Отлично подойдут бульоны, молочные продукты и жидкие каши. Будет хорошо, если в рацион включить побольше лука и чеснока, которые отличаются повышенным содержанием фитонцидов – биологически активных веществ подавляющих развитие бактерий. В то же время категорически не рекомендуется принимать грубую и острую пищу. Кроме того, нужно пить как можно больше жидкостей, включая чаи с лимоном, фруктовые соки, теплое молоко с медом, домашние компоты и кисели.
- Полоскания горла. Вылечить ангину максимально быстрыми темпами, безусловно, помогут назначенные врачом процедуры, такие как полоскание горла. Рецептов по составу подходящего для полоскания раствора при ангине существует большое количество, как тех, что продаются в аптеках, так и из народной медицины.
 Если говорить о самых популярных, то следует вспомнить о растворе воды с добавлением соды (чайная ложка на стакан теплой воды). Неплохо добавить в эту смесь и капельку йода. Чем чаще полоскать горло, тем быстрее вылечится ангина.
Если говорить о самых популярных, то следует вспомнить о растворе воды с добавлением соды (чайная ложка на стакан теплой воды). Неплохо добавить в эту смесь и капельку йода. Чем чаще полоскать горло, тем быстрее вылечится ангина. - Ингаляции. Для того, чтобы уменьшить отечность при ангине рекомендуется проводить процедуры ингаляции, что в домашних условиях в максимально сжатые сроки позволяет достичь положительного результата. В качестве вещества, пары которого можно вдыхать, выступают, как медицинские препараты, наподобие хлоргекседина, так и различные лекарственные травы (ромашка, шалфей, календула и др.). Для процедуры используют разные виды ингаляторов, но при отсутствии таковых, вполне допустимо воспользоваться обычными миской и полотенцем. В народной медицине, помимо лекарственных трав, используется пары отварного картофеля, дышать которыми предлагается над той же миской. Но прежде, чем приступать к любым видам ингаляций, следует помнить, что существует целый ряд противопоказаний такой процедуре, среди которых высокая температура и гипертония, например. Поэтому предварительная консультация врача не просто желательна, а и жизненно необходима.
- Люголь. Это, пожалуй, самый популярный способ лечения ангины в домашних условиях в случаях заболевания, как детей, так и взрослых. Раствор люголя продается в аптеках, часто в виде спрея, наносится непосредственно на очаг воспаления. Препарат имеет в своей основе молекулярный йод, который, в свою очередь, является отличным антисептическим средством, губительным для стафилококков и стрептококков, главных возбудителей ангины. Применение раствора люголя во многих случаях позволяет вылечить начальной стадии ангину без каких-то дополнительных процедур или медикаментов. Но этот способ также имеет свои противопоказания и побочные эффекты. Поэтому перед применением рекомендуется консультация специалиста.
- Антибиотики и противовоспалительные средства. Очевидно, что назначение медицинских препаратов целиком и полностью входит в зону ответственности врача.
 Как лечить разные виды ангины, и какие при этом назначать препараты можно с уверенностью сказать только после профессионального осмотра больного и проведения, в случае необходимости, лабораторных исследований. Занятие самолечением с использованием антибиотиков может привести к еще большим проблемам со здоровьем.
Как лечить разные виды ангины, и какие при этом назначать препараты можно с уверенностью сказать только после профессионального осмотра больного и проведения, в случае необходимости, лабораторных исследований. Занятие самолечением с использованием антибиотиков может привести к еще большим проблемам со здоровьем. - Народные средства. С симптомами ангины наверняка сталкивались еще первобытные люди, поэтому за столь продолжительное время борьбы человечества с этим заболеванием было изобретено огромное количество народных рецептов, многие из которых не утратили своей актуальности и сегодня. Среди самых известных можно выделить жевание меда в сотах, принятие внутрь натертого на терке сока репчатого лука (по столовой ложке 2 раза в день). Также, в старину к больному горлу привязывали листья капусты и укутывали затем его шерстяным шарфом. Активно используются соки калины и лимона. Есть и более экзотические способы. Например, считается, что при ангине помогает следующая процедура: Ладонь своей левой руки кладут на затылок, а правую руку прижимают к больному горлу и остаются в таком положении на 15-20 минут. Такую процедуру рекомендуется повторять на протяжении нескольких дней.
- Есть еще совсем экстремальный способ лечения ангины, использовать который в наши дни мало кто рискнет. Состоит он в следующем: столовую ложку керосина нужно разбавить в стакане теплой воды. Затем половину этой смеси предлагается выпить, а второй половиной прополоскать горло. Как бы там ни было, но с врачом проконсультироваться нужно в любом случае, прежде чем испытывать на себе, пусть даже самые эффективные и проверенные, народные средства.
Профилактика
Так как причиной возникновения ангины часто бывает переохлаждение, то в качестве первоочередных профилактических мер рекомендуется закаливание организма и желательно делать это с первых лет жизни ребенка. Кроме того, занятия физической культурой и здоровый образ жизни значительно снижают риск заболевания ангиной. Очень полезными для профилактики могут быть солнечные ванны, постоянные водные процедуры и не стоит забывать о сбалансированном питании, богатом на все группы витаминов.
Очень полезными для профилактики могут быть солнечные ванны, постоянные водные процедуры и не стоит забывать о сбалансированном питании, богатом на все группы витаминов.
Следует помнить, что возникновению ангины способствует чрезмерное употребление алкоголя и табачный дым. Особенно вредными для здоровья подобные вредные привычки могут быть в период непосредственного протекания болезни. И помните, что при первых же симптомах ангины, обязательно обратитесь к врачу, а после уже можно выполнять его рекомендации в домашних условиях.
Герпесный стоматит лечение — БЛОГ детской стоматологии УткинЗуб
Вы наверняка знаете, что больше 90% (а по некоторым данным, и все 98%) населения нашей планеты являются носителя вируса герпеса. Большинство проживают жизнь и не догадываются об этом, у некоторых наличие герпеса проявляется только водянистыми, быстро проходящими, язвочками на губах при простуде.
Но некоторым этот зловредный вирус может принести много неприятностей – генитальный герпес, опоясывающий герпес, постгерпетическая невралгия и герпесный стоматит, который бывает и у детей также. Чаще болеют малыши до 3-х лет, и чаще встречается острый герпетический стоматит у детей. Этот довольно серьезное заболевание, требующее немедленного медицинского вмешательства, так как протекает сложно, сопровождается сильной температурой – до 40°, что для маленьких детей опасно из-за возможных судорог и других осложнений.
Проявление герпесного стоматита
Родителей интересует, как проявляется герпес во рту, как отличить его от других воспалительных заболеваний и как лечить вирусный стоматит. Начинается болезнь катаральным периодом, когда на деснах, внутренней стороне щек и губ появляются ярко-красные пятна, доставляющие ребенку явный дискомфорт, потому что зудят и покалывают. Если старшие дети сразу обращают внимание родителей на эту патологию, то малыши просто становятся раздражительными, плаксивыми, перестают кушать. У детей практически сразу поднимается температура, поэтому часто начало герпесного стоматита принимают за ангину или ОРВИ и упускают момент начала лечения именно стоматита. Через день на месте пятен появляются белесых пузырьки, которые лопаясь, превращаются в язвочки, очень болезненные для малыша. В это же время часто наблюдается увеличение лимфатических узлов, может быть рвота, диспептические явления – диарея, урчание в животе.
У детей практически сразу поднимается температура, поэтому часто начало герпесного стоматита принимают за ангину или ОРВИ и упускают момент начала лечения именно стоматита. Через день на месте пятен появляются белесых пузырьки, которые лопаясь, превращаются в язвочки, очень болезненные для малыша. В это же время часто наблюдается увеличение лимфатических узлов, может быть рвота, диспептические явления – диарея, урчание в животе.
Лечение герпесного стоматита
При остром течении герпесного стоматита практически всегда показана госпитализация ребенка. Если течение болезни легкое, не сопровождается повышением температуры, и другими осложнениями, которые может определить только врач, возможно лечение в домашних условиях. При этом заболевшего ребенка следует максимально изолировать от других членов семьи, чтобы не заразить и их. Если установлен диагноз герпетический стоматит у детей, лечение имеет некоторые особенности, чем при других видах стоматита. Во-первых, это местное лечение – полоскания антисептическими растворами (для предотвращения вторичного инфицирования эрозий) с помощью раствора пимафуцина, отваров шалфея или ромашки. Детям старше 1 года можно обрабатывать ротик прополисом, что дает очень хорошие результаты.
Как быстро вылечить стоматит у ребенка до 1 года – в статье «Лечение стоматита грудничков». В любом случае, будет назначен курс ацикловира (зовиракса) для смазывания десен и языка, старшим детям – можно в виде таблеток, после назначаются кератопластики – вещества, которые активно восстанавливают поврежденную слизистую рта – витамин А, масло облепихи или шиповника, мазь «Винилин». Чтобы малыш мог покушать – перед едой можно смазать болезненные места мазью Бейби Доктор, Калгель и др. по назначению врача. Параллельно назначаются курс витаминов и иммуномодуляторов для повышения иммунитета. Если герпесный стоматит выявлен вовремя и назначено соответствующее лечение – он излечивается полностью (но вирус герпеса остается в организме навсегда).
Ангина, лечение у детей и взрослых антибиотиками в домашних условиях
Под болью в горле маскируются многие вирусные, бактериальные и инфекционные заболевания: тонзиллиты, фарингиты, мононуклеоз, лимфадениты, у детей аденоидиты и стоматиты.
Почему болит горло?
Входными воротами для вирусов и инфекций является слизистая оболочка носовой полости и ротовой. Лимфоидная ткань, которая образует кольцо, состоящую из нескольких лимфоузлов или по другому миндалин, первая на пути встречается с микрофлорой, и является преградой для проникновения вирусов и бактерий в другие органы. Как правило в воспалительный процесс вовлекаются небные миндалины (гланды) у детей глоточные миндалины (аденоиды), реже язычные и гортанные.
Так как воспаление возникает в определенных группах миндалин боль в горле может иметь разный характер. Если боль в горле усиливается, то лучше всего обратиться к специалисту – лор- врачу. Исходя из жалоб пациента, осмотра и сделав ряд анализов, лор- врач без труда поставит правильный диагноз и назначит адекватную терапию, ведь тонзиллит (ангина) , фарингит, стоматит, герпетическая ангина имеют различную этиологию и вызываются разными возбудителями, а следовательно и лечение будет определенным направленным на лечение данной проблемы.
С маленькими детьми несколько сложнее они не могут пожаловаться на боль в горле или заложенность носовой полости, боль в ухе и т.д. Лишь по поведению ребенка мама понимает- что-то не так, возможно малыш заболел, а возможно это проявление аллергии? Многие родители обращаются за помощью к педиатру, тот осмотрев ребенка направляет маму с малышом к детскому лор-врачу или к детскому аллергологу, который сможет поставить правильный диагноз и назначить терапию. Очень часто у детей с «задним» насморком появляется запах изо рта, навязчивый кашель из за стекания соплей из носоглотки в глотку. Если вовремя не начать лечение, острые аденоидиты могут осложниться отитами, которые у детей сопровождаются дикой болью в ушах, голове, потерей аппетита, нарушением сна, болью в животе, беспокойством.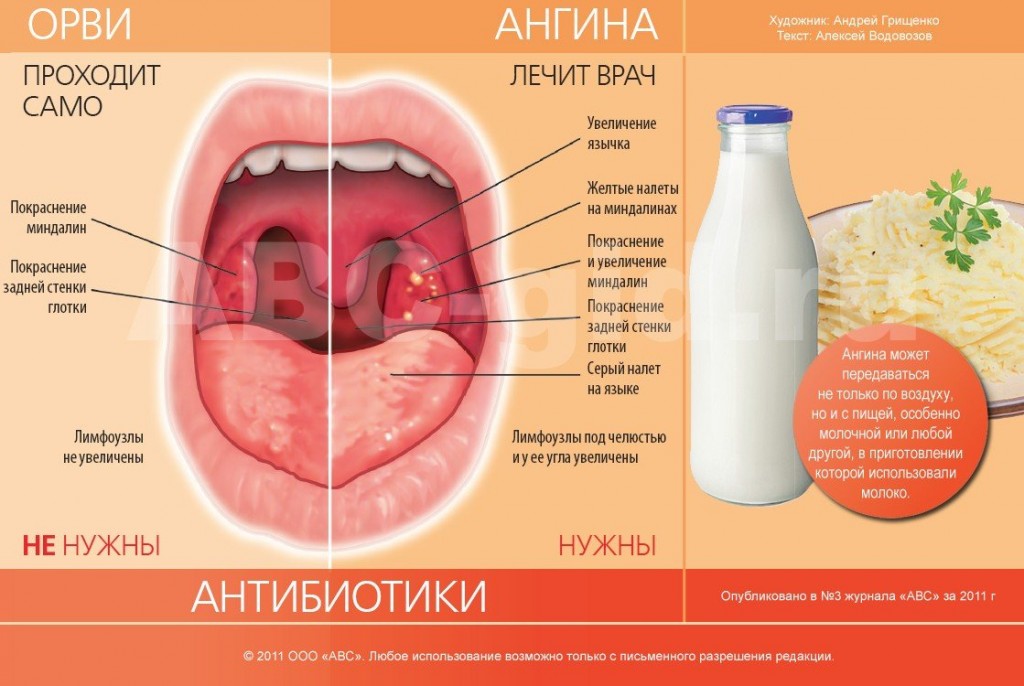
Управление нестабильной стенокардией — симптомы и лечение
Что такое нестабильная стенокардия?
Стенокардия — это боль в груди, возникающая из-за снижения притока крови и кислорода к сердцу. Это может быть симптомом ишемической болезни сердца или атеросклероза, когда холестерин и жиры (бляшки) накапливаются внутри артерий. Стенокардия также может возникать из-за спазма мышц коронарной артерии.
Нестабильная стенокардия усиливает непредсказуемую боль в груди. Встречается реже, чем стабильная стенокардия. Боль при нестабильной стенокардии не имеет закономерностей, может возникать без напряжения и не проходит после отдыха или приема лекарств.Нестабильная стенокардия — это неотложная ситуация.
Что вызывает нестабильную стенокардию?
Сгустки крови, образующие бляшки в артериях, разрываются и закупоривают артерии. Сгустки могут образовываться, частично растворяться и реформироваться. Нестабильная стенокардия может возникнуть всякий раз, когда сгусток блокирует коронарную артерию. Необработанные сгустки могут вырасти достаточно, чтобы полностью заблокировать артерию и вызвать сердечный приступ.
Каковы симптомы нестабильной стенокардии?
Симптомы включают легкий или сильный дискомфорт или боль в груди, ощущаемую как стеснение, тупую боль или тяжесть, которые могут распространяться вниз по рукам (особенно левой руке) или к шее, плечу или челюсти; одышка; тошнота; потливость; или слабость.Симптомы часто возникают в состоянии покоя или при незначительных физических нагрузках и являются серьезными, продолжительными,
и его нельзя предсказать или помочь ни отдыхом, ни лекарствами.
Как диагностируется нестабильная стенокардия?
Медицинский работник изучит историю болезни, проведет обследование, анализы крови для оценки наличия химических веществ в результате повреждения сердечных клеток, электрокардиографии (ЭКГ) и рентгена грудной клетки. Врачи отделения неотложной помощи начинают лечение, быстро выясняя, насколько серьезно поражено сердце. Измеряются частота сердечных сокращений и дыхания, артериальное давление и уровень кислорода в крови.
Измеряются частота сердечных сокращений и дыхания, артериальное давление и уровень кислорода в крови.
Если есть подозрение на закупорку, врач может также осмотреть сердечные артерии с помощью специального рентгеновского исследования (коронарной ангиографии). Специалист по сердечным заболеваниям (кардиолог) проводит тонкую гибкую трубку через артерию в паху или руке к сердечным артериям.
Как лечится нестабильная стенокардия?
Во-первых, врачи отделения неотложной помощи стабилизируют состояние человека. Могут быть назначены обезболивающие, аспирин (предотвращает образование тромбов) и кислород (помогает дышать).Капсула с нитроглицерином, растворяющаяся во рту, расширяет кровеносные сосуды сердца. Могут быть назначены другие препараты для контроля артериального давления и открытия артерий.
Последующее лечение в больнице (и после пребывания в больнице) включает лекарства (например, аспирин, клопидогрель, гепарин) для остановки свертывания крови, лекарства для снижения артериального давления и лекарства (статины) для снижения уровня холестерина и жира в крови.
Другие виды лечения включают операции, называемые баллонной ангиопластикой и стентированием, а также коронарное шунтирование (АКШ).При баллонной ангиопластике закупоренные артерии расширяют крошечным баллоном. В артерии можно ввести металлическую трубку (стент), чтобы они оставались открытыми. При АКШ вены или артерии переносятся и пришиваются (пересаживаются) к закупоренным артериям, чтобы кровоток мог пройти через закупорку.
, что можно и чего нельзя делать при лечении нестабильной стенокардии:
- ОБЯЗАТЕЛЬНО посещайте своего врача регулярно и принимайте все прописанные вам лекарства.
- ДЕЙСТВИТЕЛЬНО худейте и правильно питайтесь.
- НЕОБХОДИМО всегда носить с собой нитроглицерин и при необходимости брать его с собой.
- ДЕЙСТВИТЕЛЬНО выполняйте упражнения только с разрешения вашего лечащего врача.
- ДЕЙСТВИТЕЛЬНО бросаю курить.

- ДЕЙСТВИТЕЛЬНО снижает стресс.
- ДЕЙСТВИТЕЛЬНО знаю, как и когда получить медицинскую помощь из-за риска сердечного приступа.
- НЕ откладывайте получение медицинской помощи при ухудшении симптомов.
- НЕ прекращайте принимать лекарства, не посоветовавшись со своим врачом.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Свяжитесь со следующими источниками:
- Американская кардиологическая ассоциация
Тел .: (800) 242-8721
Веб-сайт: http: // www.americanheart.org - Американский колледж кардиологии
Тел .: (202) 375-6000
Веб-сайт: http://www.acc.org - Национальный институт сердца, легких и крови
Тел .: (301) 592-8573
Веб-сайт: http://www.nhlbi.nih.gov
Стенокардия — информация о выписке | Гора Синай
Амстердам Е.А., Венгер Н.К., Бриндис Р.Г. и др. Руководство AHA / ACC от 2014 г. по ведению пациентов с острыми коронарными синдромами без подъема сегмента ST: отчет Целевой группы Американского колледжа кардиологов / Американской кардиологической ассоциации о практических рекомендациях. Джам Колл Кардиол . 2014; 64 (24): e139-e228. PMID: 25260718 pubmed.ncbi.nlm.nih.gov/25260718/.
Boden WE. Стенокардия и стабильная ишемическая болезнь сердца. В: Goldman L, Schafer AI, ред. Гольдман-Сесил Медицина . 26-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2020: глава 62.
Bonaca MP, Sabatine MS. Подходите к пациенту с болью в груди. В: Zipes DP, Libby P, Bonow RO, Mann DL, Tomaselli GF, Braunwald E, ред. Болезнь сердца Браунвальда: Учебник сердечно-сосудистой медицины .11-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2019: глава 56.
Fihn SD, Blankenship JC, Alexander KP, Bittl JA, et al. 2014 ACC / AHA / AATS / PCNA / SCAI / STS обновленное руководство по диагностике и ведению пациентов со стабильной ишемической болезнью сердца: доклад Целевой группы Американского колледжа кардиологов / Американской кардиологической ассоциации по практическим рекомендациям и Американская ассоциация торакальной хирургии, Ассоциация профилактических сердечно-сосудистых медсестер, Общество сердечно-сосудистой ангиографии и вмешательств и Общество торакальных хирургов. J Торакальная кардиоваскулярная хирургия . 2015; 149 (3): e5-e23. PMID: 25827388 pubmed.ncbi.nlm.nih.gov/25827388/.
J Торакальная кардиоваскулярная хирургия . 2015; 149 (3): e5-e23. PMID: 25827388 pubmed.ncbi.nlm.nih.gov/25827388/.
О’Гара П.Т., Кушнер Ф.Г., Ашейм Д.Д. и др. Руководство ACCF / AHA от 2013 г. по лечению инфаркта миокарда с подъемом сегмента ST: краткое содержание: отчет Фонда Американского колледжа кардиологов / Целевой группы Американской кардиологической ассоциации о практических рекомендациях. Тираж . 2013; 127 (4): e362-e425. PMID: 23247303 pubmed.ncbi.nlm.nih.gov/23247303/.
Последнее обновление: 30.07.2020
Рецензент: Thomas S.Меткус, доктор медицины, доцент кафедры медицины и хирургии, Медицинский факультет Университета Джона Хопкинса, Балтимор, Мэриленд. Также рассмотрено Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конавей, редакционным директором, и A.D.A.M. Редакционная коллегия.
Проблемы с грудью | Michigan Medicine
Есть ли у вас проблема в области груди, например, боль или травма?
Да
Симптомы в области грудной клетки
Сколько вам лет?
Менее 12 лет
Менее 12 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (например, яичникам, семенникам, простате, груди, пенису или влагалищу), которые у вас сейчас в районе, где у вас наблюдаются симптомы.
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам, возможно, придется дважды пройти через этот инструмент сортировки (один раз как «мужской», а второй — как «женский»). Это гарантирует, что инструмент задает вам правильные вопросы.

У вас только проблемы с дыханием без каких-либо других симптомов?
У вас умеренная или сильная боль в животе?
Это не схваткообразная боль, которая возникает при диарее.
Ваш главный симптом — кашель?
Есть ли у вас одышка, не вызванная болью?
Боль может мешать дышать, но это не то же самое, что одышка.
Вы бы охарактеризовали вашу одышку как сильную, среднюю или легкую?
Тяжелая
Сильная одышка
Умеренная
Умеренная одышка
Легкая
Легкая одышка
У вас диагностировали стенокардию?
Изменилась ли ваша стенокардия за последнюю неделю?
Да
Изменение стенокардии за последнюю неделю
Нет
Изменение стенокардии за последнюю неделю
Контролирует ли ваш план лечения стенокардию?
Если план работает, он должен либо устранить симптомы, либо вернуть их к уровню, на котором они были до обострения стенокардии.
Да
План лечения контролирует симптомы
Нет
План лечения контролирует симптомы
За последние несколько месяцев у вас была стенокардия чаще или хуже, чем обычно?
Да
Стенокардия, возникающая чаще или ухудшающаяся
Нет
Стенокардия, возникающая чаще или ухудшающаяся
Были ли у вас какие-либо симптомы, которые, по вашему мнению, могли быть вызваны вашим сердцем?
Они могут включать боль, давление или странное ощущение в груди или в близлежащей области, например, в шее или плече.Другие симптомы могут включать одышку, тошноту или рвоту или головокружение.
Да
Возможные сердечные симптомы
Нет
Возможные сердечные симптомы
Как давно у вас появились эти симптомы?
За последнюю неделю
Сердечные симптомы за последнюю неделю
Более недели назад
Сердечные симптомы более недели назад
Были ли у вас травмы груди за последние 2 недели?
Да
Травма груди в течение последних 2 недель
Нет
Травма груди в течение последних 2 недель
Есть ли кровь в моче?
Это может произойти, если вы получили удар в ребро или бок и повредили почки.
Вы кашляете кровью?
Это означает, что кровь течет из груди или горла. Кровь, которая стекает из носа в горло (например, из-за носового кровотечения), — это не одно и то же.
Сколько крови?
Много ярко-красной крови [2 чайные ложки (10 мл) или более]
Большое количество [2 чайные ложки (10 мл)] ярко-красной крови в мокроте
Полоски ярко-красной крови
Полоски ярко-красной крови в мокроте
Пятнышки или пятна крови
Пятнышки или пятна крови в мокроте
Продолжалось ли это более 2 дней?
Да
Пятнышки или пятна крови в мокроте более 2 дней
Нет
Пятнышки или пятна крови в мокроте более 2 дней
Принимаете ли вы лекарство, влияющее на способность крови к свертыванию?
Сюда могут входить антикоагулянты и нестероидные противовоспалительные препараты (НПВП), такие как аспирин и ибупрофен.Эти лекарства могут вызвать кровотечение и затруднить его остановку.
Да
Принимает лекарства, влияющие на свертываемость крови
Нет
Принимает лекарства, влияющие на свертываемость крови
У вас болят ребра или мышцы груди?
Боль этого типа может усиливаться, когда вы надавливаете на нее, двигаете ею или когда делаете глубокий вдох.
Насколько сильна боль по шкале от 0 до 10, если 0 — это отсутствие боли, а 10 — наихудшая боль, которую вы можете себе представить?
от 8 до 10: сильная боль
сильная боль
от 5 до 7: умеренная боль
умеренная боль
от 1 до 4: легкая боль
легкая боль
Есть ли боль:
Стало хуже?
Боль усиливается
Остались примерно такими же (не лучше и не хуже)?
Боль не изменилась
Стало лучше?
Боль утихает
Знаете ли вы, что вызвало боль, например, сильное чихание или кашель?
Да
Боль от чихания, кашля или другой известной причины
Нет
Боль от чихания, кашля или другой известной причины
Продолжалась ли боль более 2 дней?
Да
Боль более 2 дней
Нет
Боль более 2 дней
Боль в глубине одной ноги?
Внезапная боль в груди, возникающая при глубокой боли или отеке одной ноги, может быть признаком сгустка крови, переместившегося из ноги в легкое.
Как вы думаете, причиной лихорадки является проблема с грудной клеткой?
У вас появилась новая сыпь только на одной стороне груди? Сыпь может быть полосой или полосой.
Да
Новая сыпь только с одной стороны
Нет
Новая сыпь только с одной стороны
Были ли у вас симптомы более недели?
Да
Симптомы со стороны грудной клетки более недели
Нет
Симптомы со стороны грудной клетки более недели
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом, и какой вид ухода вам может понадобиться.К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Ваше общее состояние здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства, такие как разжижители крови (антикоагулянты), лекарства, подавляющие иммунную систему, такие как стероиды или химиотерапия, лечебные травы или добавки, могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма. Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваши привычки в отношении здоровья и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали). Вам может потребоваться помощь раньше.
Боль у взрослых и детей старшего возраста
- Сильная боль (от 8 до 10) : Боль настолько сильна, что вы не можете выдержать ее более нескольких часов, не можете спать и не можете делайте что-нибудь еще, кроме сосредоточения на боли.

- Умеренная боль (от 5 до 7) : Боль достаточно сильная, чтобы нарушить вашу нормальную деятельность и ваш сон, но вы можете терпеть ее часами или днями.Умеренная также может означать боль, которая приходит и уходит, даже если она очень сильная.
- Легкая боль (от 1 до 4) : Вы замечаете боль, но она не настолько сильная, чтобы нарушать ваш сон или деятельность.
Серьезное затруднение дыхания означает:
- Вы вообще не можете говорить.
- Вам нужно очень много работать, чтобы дышать.
- Вам кажется, что вам не хватает воздуха.
- Вы не чувствуете бдительности или не можете ясно мыслить.
Умеренное затруднение дыхания означает:
- Трудно говорить полными предложениями.
- При активности тяжело дышать.
Легкое затруднение дыхания означает:
- Вы чувствуете небольшую одышку, но все еще можете говорить.
- От активности становится трудно дышать.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Взрослые и дети старшего возраста часто имеют несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Ощущение сильного головокружения или головокружения, как будто вы можете потерять сознание.
- Чувство сильной слабости или проблемы со стоянием.
- Отсутствие бдительности или способности ясно мыслить. Вы можете быть сбиты с толку, беспокоиться, бояться или быть не в состоянии отвечать на вопросы.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Младенцы и маленькие дети часто имеют несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Сильная сонливость или трудности с пробуждением.
- Не отвечает, когда к нему прикасаются или говорят.
- Дыхание намного быстрее обычного.

- Действующий запутался. Ребенок может не знать, где он находится.
Симптомы сердечного приступа могут включать:
- Боль или давление в груди или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках.
- Головокружение или внезапная слабость.
- Учащенное или нерегулярное сердцебиение.
Для мужчин и женщин наиболее частым симптомом является боль или давление в груди. Но женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как одышка, тошнота, боль в спине или челюсти.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может потребоваться помощь в ближайшее время . Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшаются, скорее обратитесь за помощью.
Назначить встречу
Судя по вашим ответам, проблема не может быть улучшена без медицинской помощи.
- Запишитесь на прием к врачу в ближайшие 1-2 недели.
- Если возможно, попробуйте лечение в домашних условиях, пока вы ждете приема.
- Если симптомы ухудшатся или у вас возникнут какие-либо проблемы, позвоните своему врачу. Вам может потребоваться помощь раньше.
Обратитесь за медицинской помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.

- Вам не нужно вызывать скорую помощь, кроме случаев:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-нибудь отвезти вас.
- Вы находитесь в районе, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Позвоните по телефону 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить. Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Позвоните 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
После того, как вы позвоните в службу 911, оператор может посоветовать вам разжевать 1 таблетку аспирина для взрослых (325 мг) или от 2 до 4 низких доз (81 мг) аспирина . Ждите скорую. Не пытайтесь водить самостоятельно.
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить.Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Боль в животе, возраст 11 и младше
Проблемы с дыханием, возраст 11 лет и младше
Кашель, возраст 12 лет и старше
Боль в животе, возраст 12 лет и старше
Проблемы с дыханием, возраст 12 лет и старше
Кашель, возраст 11 лет и младше
Боль в груди у детей и подростков
Боль в груди у детей и подростков
Что вызывает боль в груди у детей и подростков?
Многие факторы могут вызвать у ребенка или подростка боль в груди. В большинстве случаев боль в груди у детей и подростков не вызвана проблемами с сердцем.
В большинстве случаев боль в груди у детей и подростков не вызвана проблемами с сердцем.
Наиболее частой причиной боли в груди у детей и подростков является боль в грудной клетке. «Стенка грудной клетки» — это термин, обозначающий структуры, которые окружают и защищают легкие, включая ребра и грудину.
Мы не всегда знаем, что вызывает боль в грудной стенке, но обычно она связана с кратковременной острой болью, которая усиливается при вдохе. Травма ребер, грудины или других костей грудной клетки и спины также может вызвать боль в грудной стенке.В области груди также есть множество мышц и суставов, которые могут быть болезненными, воспаленными или напряженными. Причины могут включать инфекцию или травму, например, в результате занятий спортом или падения.
Типичная боль в грудной стенке не лечится лекарствами, хотя травмы и воспаление грудной стенки могут поддаваться лечению нестероидными противовоспалительными препаратами, такими как ибупрофен. В противном случае лечение боли в груди будет зависеть от основной причины боли.
Иногда простуда (инфекция верхних дыхательных путей) или непрекращающийся кашель могут вызывать болезненные ощущения в области груди.Некоторые дети описывают кислотный рефлюкс («изжогу») как боль в груди. Стресс или беспокойство также могут вызывать чувство боли в груди.
Заболевания сердца, которые могут вызвать боль в груди у ребенка, очень редки. К ним относятся перикардит (воспаление мешка, окружающего сердце), миокардит (вирусная инфекция сердца), аритмии (аномальные учащенные сердечные ритмы) или, очень редко, закупорка или другие проблемы с коронарными артериями (крошечные сосуды). которые переносят насыщенную кислородом кровь к тканям сердца).Другая сердечная причина боли в груди может быть связана с расслоением или разрывом аорты, главной артерии, которая направляет кровь от сердца к телу.
Что мне делать, если у моего ребенка болит грудь?
Понятно, что когда ребенок жалуется на боль в груди, родители беспокоятся, что это проблема с сердцем. У детей маловероятно, что боль в груди вызвана проблемами с сердцем.
У детей маловероятно, что боль в груди вызвана проблемами с сердцем.
Однако не стоит игнорировать боль в груди у ребенка. Запишитесь на прием к терапевту и объясните, что испытывает ваш ребенок.Врач решит, нужны ли дальнейшие анализы.
Если ребенок жалуется на боль в груди, а также у него повышенная температура, потливость или затрудненное дыхание, или у него очень учащенное сердцебиение, он бледен или испытывает сильную боль, похожую на ощущение разрываемости, не ждите — немедленно обратитесь за помощью. Кроме того, если в семейном анамнезе имеется «расслоение аорты», разрыв аорты или синдром Марфана, немедленно требуется экстренное обследование.
Чего мне следует ожидать, если мой ребенок посетит JPUH из-за боли в груди?
Педиатр выслушает сердце вашего ребенка и задаст вопросы об обстоятельствах, которые привели к боли в груди, истории болезни вашего ребенка и истории болезни семьи.Врач прочитает электрокардиограмму (ЭКГ), запись электрической активности сердца вашего ребенка, чтобы определить, может ли проблема с сердцем быть причиной симптомов вашего ребенка.
Врач может провести другие тесты, такие как тест с физической нагрузкой, ЭКГ или рентген грудной клетки, или может отправить вашего ребенка домой с холтеровским монитором, чтобы непрерывно регистрировать сердечный ритм вашего ребенка, когда он занимается своими обычными делами. Однако подавляющее большинство детей не нуждаются в дальнейшем обследовании и, скорее всего, у них будет нормальное сердце.
Острая боль в груди? У вашего ребенка может быть PCS
Синдром прекардиального улова (PCS) — частая причина жалоб на боль в груди у детей и подростков. Это также встречается, хотя и реже, у взрослых. Эпизоды ПКС чаще всего возникают в состоянии покоя, в положении сидя или лежа или при резком изменении позы. PCS проявляется как острая, часто очень сильная боль, которая обычно ощущается в левой части грудной клетки. Эта боль часто усиливается при вдохе или вдыхании.
Пациенты нередко опасаются, что эта острая боль вызвана сердечным приступом, но, к счастью, тип боли, наблюдаемый при PCS, является локализованным и непродолжительным, обычно длится от 30 секунд до 3 минут (хотя иногда боль может длиться до 30 минут). Напротив, боль, связанная с сердечным приступом, является обобщенным типом боли, которая не проходит. Частота эпизодов PCS варьируется от пациента, иногда возникая ежедневно, по несколько эпизодов каждый день или годы между эпизодами.
Хотя точная причина неизвестна, предполагается, что она может быть вызвана защемлением нерва и спазмом межреберных мышечных волокон. Также существует корреляция между PCS и стрессом и тревогой.
Во всех случаях боль проходит быстро и полностью. Хотя глубокий вдох во время приступа ПКС усиливает боль, многие сообщают, что принуждение себя дышать как можно глубже вызовет ощущение лопания или потрескивания небольшого «пузыря» в груди, что приводит к исчезновению боли.Нет никакого известного лечения или лечения PCS. Поскольку боль в большинстве случаев проходит быстро и полностью, обезболивающие не требуются.
Хотя мы не знаем наверняка, насколько распространен PCS, статистика говорит нам, что это наиболее часто встречается у детей и подростков. В своей собственной практике я отмечал более высокий процент женщин, страдающих этим заболеванием, обычно в раннем подростковом возрасте. Следует отметить, что я вижу детей младшего возраста в возрасте от 7 до 10 лет с этим.
Таким образом, PCS — это самоограничивающийся тип боли в груди, который чаще всего возникает в состоянии покоя и обычно не связан с другими симптомами.Если ваш ребенок испытывает боль во время упражнений вместе с учащенным сердцебиением, головокружением и / или обмороком, следует рассмотреть другие сердечные причины, включая кардиомиопатии, аномалии коронарных артерий или нарушения ритма. Симптомы физических упражнений, включая боль в груди, учащенное сердцебиение, головокружение и обмороки, — это красные флажки для кардиологов. Если ваш ребенок испытывает какие-либо из этих симптомов, я бы посоветовал вам обсудить эти жалобы с педиатром вашего ребенка или обратиться за медицинской помощью, поскольку эти симптомы могут быть признаком серьезных сердечных проблем.
Если ваш ребенок испытывает какие-либо из этих симптомов, я бы посоветовал вам обсудить эти жалобы с педиатром вашего ребенка или обратиться за медицинской помощью, поскольку эти симптомы могут быть признаком серьезных сердечных проблем.
Февраль — месяц сердца в Америке. Присоединяйтесь к отделению CDC по профилактике сердечных заболеваний и инсульта и Million Hearts®, чтобы дать молодым людям понять, что они не застрахованы от сердечных заболеваний, но что они могут снизить свой риск — в любом возрасте — путем изменения образа жизни и лечения заболеваний. Для сообщений и ресурсов щелкните здесь .
Стенокардия | Воробей
Симптомы стенокардии включают боль и дискомфорт в груди, которые можно описать как давление, сдавливание, жжение или чувство полноты.
У вас также могут быть боли в руках, шее, челюсти, плече или спине.
Другие симптомы стенокардии включают:
- Головокружение
- Усталость
- Тошнота
- Одышка
- Потоотделение
Эти симптомы должны быть немедленно оценены врачом, который может определить, есть ли у вас стабильная стенокардия или нестабильная стенокардия, которая может быть предвестником сердечного приступа.
Стабильная стенокардия — наиболее частая форма стенокардии.Обычно это происходит, когда вы напрягаетесь и уходит с отдыхом. Например, боль, возникающая при подъеме в гору или в холодную погоду, может быть стенокардией.
Характеристики стабильной стенокардии
- Развивается, когда ваше сердце работает сильнее, например, когда вы тренируетесь или поднимаетесь по лестнице
- Обычно можно предсказать, и боль обычно аналогична предыдущим типам боли в груди, которые у вас были
- Длится недолго, возможно, пять минут или меньше
- Исчезает раньше, если вы отдыхаете или принимаете лекарства от стенокардии
Степень тяжести, продолжительность и тип стенокардии могут различаться. Новые или другие симптомы могут сигнализировать о более опасной форме стенокардии (нестабильная стенокардия) или сердечном приступе.
Новые или другие симптомы могут сигнализировать о более опасной форме стенокардии (нестабильная стенокардия) или сердечном приступе.
Характеристики нестабильной стенокардии (неотложная медицинская помощь)
- Возникает даже в состоянии покоя
- Это изменение вашего обычного рисунка стенокардии
- Неожиданно
- Обычно протекает тяжелее и длится дольше, чем стабильная стенокардия, может быть 30 минут или дольше
- Может не исчезнуть после отдыха или приема лекарств от стенокардии
- Может сигнализировать о сердечном приступе
Есть еще один тип стенокардии, называемый вариантной стенокардией или стенокардией Принцметала.Этот вид стенокардии встречается реже. Это вызвано спазмом артерий сердца, который временно снижает кровоток.
Характеристики вариантной стенокардии (стенокардия Принцметала)
- Обычно возникает в состоянии покоя
- Часто бывает тяжелым
- Может сниматься лекарствами от стенокардии
Стенокардия у женщин
Симптомы стенокардии у женщин могут отличаться от симптомов стенокардии у мужчин. Эти различия могут привести к задержке обращения за лечением.Например, боль в груди является частым симптомом у женщин со стенокардией, но может быть не единственным симптомом или наиболее распространенным симптомом у женщин. У женщин также могут быть такие симптомы, как:
- Тошнота
- Одышка
- Боль в животе
- Дискомфорт в шее, челюсти или спине
- Колющая боль вместо давления в грудной клетке
Когда обращаться к врачу
Если боль в груди длится дольше нескольких минут и не проходит, когда вы отдыхаете или принимаете лекарства от стенокардии, это может быть признаком сердечного приступа.Позвоните в службу 911 или в скорую медицинскую помощь. Организуйте транспортировку. Езжайте в больницу только в крайнем случае.
Если дискомфорт в груди стал для вас новым симптомом, важно обратиться к врачу, чтобы выяснить, что вызывает боль в груди, и получить соответствующее лечение. Если у вас диагностирована стабильная стенокардия, и она ухудшается или меняется, немедленно обратитесь за медицинской помощью.
Причины
Стенокардия возникает из-за снижения притока крови к сердечной мышце. Ваша кровь несет кислород, который необходим вашей сердечной мышце для выживания.Когда ваша сердечная мышца не получает достаточно кислорода, это вызывает состояние, называемое ишемией.
Наиболее частой причиной снижения притока крови к сердечной мышце является ишемическая болезнь сердца (ИБС). Ваши сердечные (коронарные) артерии могут сужаться из-за жировых отложений, называемых бляшками. Это называется атеросклерозом.
В периоды низкой потребности в кислороде — например, когда вы отдыхаете — сердечная мышца все еще может функционировать в условиях пониженного кровотока, не вызывая симптомов стенокардии.Но когда вы увеличиваете потребность в кислороде, например, когда вы тренируетесь, может возникнуть стенокардия.
- Стабильная стенокардия. Стабильная стенокардия обычно возникает из-за физической активности. Когда вы поднимаетесь по лестнице, занимаетесь спортом или ходите, вашему сердцу требуется больше крови, но суженные артерии замедляют кровоток. Помимо физической активности, другие факторы, такие как эмоциональный стресс, низкие температуры, обильная пища и курение, также могут сужать артерии и вызывать стенокардию.
Нестабильная стенокардия. Если жировые отложения (бляшки) при разрыве кровеносного сосуда или образуются тромбы, они могут быстро заблокировать или уменьшить кровоток через суженную артерию. Это может внезапно и резко снизить приток крови к сердечной мышце. Нестабильная стенокардия также может быть вызвана сгустками крови, которые блокируют или частично блокируют кровеносные сосуды вашего сердца.

Нестабильная стенокардия усиливается и не проходит после отдыха или обычных лекарств. Если кровоток не улучшается, ваше сердце испытывает недостаток кислорода и происходит сердечный приступ.Нестабильная стенокардия опасна и требует неотложной помощи.
- Стенокардия Принцметала. Этот тип стенокардии вызван внезапным спазмом в коронарной артерии, который временно сужает артерию. Это сужение снижает приток крови к сердцу, вызывая сильную боль в груди. Стенокардия Принцметала чаще всего возникает в покое, обычно в течение ночи. Атаки, как правило, происходят кластерами. Эмоциональный стресс, курение, лекарства, сужающие кровеносные сосуды (например, некоторые лекарства от мигрени), и употребление запрещенного наркотика кокаина могут вызвать стенокардию Принцметала.
Факторы риска
Следующие факторы риска повышают риск ишемической болезни сердца и стенокардии:
- Употребление табака. Жевательный табак, курение и длительное воздействие пассивного курения повреждают внутренние стенки артерий, в том числе артерий, ведущих к сердцу, позволяя отложениям холестерина собираться и блокировать кровоток.
- Диабет. Диабет увеличивает риск ишемической болезни сердца, которая приводит к стенокардии и сердечным приступам, ускоряя атеросклероз и повышая уровень холестерина.
- Высокое кровяное давление. Со временем высокое кровяное давление повреждает артерии, ускоряя их затвердевание.
- Высокий уровень холестерина или триглицеридов в крови. Холестерин является основной частью отложений, которые могут сужать артерии по всему телу, в том числе те, которые питают ваше сердце. Высокий уровень холестерина липопротеидов низкой плотности (ЛПНП), также известного как «плохой» холестерин, увеличивает риск стенокардии и сердечных приступов. Высокий уровень триглицеридов, типа жира в крови, связанного с вашим рационом, также вреден для здоровья.

- Семейный анамнез сердечных заболеваний. Если член семьи болен ишемической болезнью сердца или перенес сердечный приступ, у вас повышенный риск развития стенокардии.
- Пожилой возраст. Мужчины старше 45 и женщины старше 55 имеют больший риск, чем молодые люди.
- Недостаток упражнений. Малоподвижный образ жизни способствует высокому уровню холестерина, высокому кровяному давлению, диабету 2 типа и ожирению. Однако важно проконсультироваться с врачом перед тем, как начинать программу упражнений.
- Ожирение. Ожирение связано с высоким уровнем холестерина в крови, высоким кровяным давлением и диабетом, которые увеличивают риск стенокардии и сердечных заболеваний. Если у вас избыточный вес, вашему сердцу приходится усерднее работать, чтобы снабжать организм кровью.
- Напряжение. Стресс может увеличить риск стенокардии и сердечных приступов. Слишком сильный стресс, равно как и гнев, также могут поднять ваше кровяное давление. Выбросы гормонов, вырабатываемые во время стресса, могут сузить артерии и усугубить стенокардию.
Осложнения
Боль в груди, возникающая при стенокардии, может вызывать дискомфорт при выполнении некоторых обычных действий, таких как ходьба. Однако наиболее опасным осложнением является сердечный приступ.
Общие признаки и симптомы сердечного приступа включают:
- Давление, ощущение полноты или давящую боль в центре груди, которая длится более нескольких минут
- Боль, распространяющаяся за пределы груди на плечо, руку, спину или даже на зубы и челюсть
- Нарастающие эпизоды боли в груди
- Тошнота и рвота
- Продолжительные боли в верхней части живота
- Одышка
- Потоотделение
- Обморок
- Надвигающееся чувство гибели
Если у вас есть какие-либо из этих симптомов, немедленно обратитесь за неотложной медицинской помощью.
Профилактика
Вы можете помочь предотвратить стенокардию, изменив образ жизни, если у вас уже есть стенокардия. К ним относятся:
- Бросить курить.
- Мониторинг и контроль других состояний здоровья, таких как высокое кровяное давление, высокий уровень холестерина и диабет.
- Правильное питание и поддержание здорового веса.
- Повышение физической активности после одобрения врача.Старайтесь уделять умеренной активности 150 минут в неделю. Кроме того, рекомендуется заниматься силовыми тренировками по 10 минут два раза в неделю и растягиваться три раза в неделю по 5-10 минут каждый раз.
- Снижение уровня стресса.
- Ограничение употребления алкоголя двумя или менее порциями в день для мужчин и одной порцией в день или менее для женщин.
- Делать ежегодную прививку от гриппа, чтобы избежать сердечных осложнений, вызванных вирусом.
Диагностика
Чтобы диагностировать стенокардию, ваш врач сначала проведет физический осмотр и расспросит вас о ваших симптомах.Вас также спросят о любых факторах риска, в том числе о том, есть ли у вас в семье сердечные заболевания.
Ваш врач может назначить несколько тестов, чтобы подтвердить, есть ли у вас стенокардия:
- Электрокардиограмма (ЭКГ или ЭКГ). Каждое биение вашего сердца вызывается электрическим импульсом, генерируемым специальными клетками вашего сердца. Электрокардиограмма регистрирует эти электрические сигналы, когда они проходят через ваше сердце. Ваш врач может найти закономерности среди этих сердечных сокращений, чтобы увидеть, замедлился ли или прервался ли кровоток через ваше сердце, или у вас сердечный приступ.
- Стресс-тест. Иногда стенокардию легче диагностировать, когда сердце работает тяжелее. Во время стресс-теста вы тренируетесь, ходя по беговой дорожке или крутя педали на велотренажере. Ваше артериальное давление и показания ЭКГ контролируются во время тренировки.
 Другие тесты также могут проводиться одновременно с стресс-тестом. Если вы не можете тренироваться, вам могут дать лекарства, которые заставят ваше сердце работать тяжелее, чтобы имитировать упражнения, с последующим визуализационным тестом.
Другие тесты также могут проводиться одновременно с стресс-тестом. Если вы не можете тренироваться, вам могут дать лекарства, которые заставят ваше сердце работать тяжелее, чтобы имитировать упражнения, с последующим визуализационным тестом. - Эхокардиограмма. Эхокардиограмма использует звуковые волны для создания изображений сердца. Ваш врач может использовать эти изображения для определения проблем, связанных со стенокардией, включая повреждение сердечной мышцы из-за плохого кровотока. Во время стресс-теста может быть сделана эхокардиограмма, которая может показать, есть ли в вашем сердце области, в которые не поступает достаточно крови.
Ядерный стресс-тест. Ядерный стресс-тест помогает измерить приток крови к сердечной мышце в состоянии покоя и во время стресса.Это похоже на обычный стресс-тест, но во время ядерного стресс-теста в ваш кровоток вводится радиоактивное вещество.
Это вещество смешивается с вашей кровью и попадает в ваше сердце. Специальный сканер, который обнаруживает радиоактивный материал в вашем сердце, показывает, как это вещество перемещается с кровью в сердечной мышце. На изображениях можно увидеть плохой приток крови к любой части сердца, потому что туда попадает не так много радиоактивного вещества.
- Рентген грудной клетки. Этот тест делает снимки вашего сердца и легких. Это необходимо для поиска других состояний, которые могут объяснить ваши симптомы, и для проверки наличия увеличенного сердца.
- Анализы крови. Некоторые сердечные ферменты медленно просачиваются в кровь, если сердце было повреждено в результате сердечного приступа. Образцы крови можно проверить на наличие этих ферментов.
Коронарная ангиография. Коронарная ангиография использует рентгеновское изображение для исследования внутренней части кровеносных сосудов вашего сердца.Это часть общей группы процедур, известных как катетеризация сердца.

Во время коронарной ангиографии краситель, видимый рентгеновским аппаратом, вводится в кровеносные сосуды вашего сердца. Рентгеновский аппарат быстро делает серию изображений (ангиограмм), позволяя детально изучить внутреннюю часть ваших кровеносных сосудов.
- Компьютерная томография сердца (КТ). При сканировании сердца CT вы лежите на столе внутри устройства в форме пончика.Рентгеновская трубка внутри аппарата вращается вокруг вашего тела и собирает изображения вашего сердца и груди, которые могут показать, сужены ли какие-либо артерии вашего сердца или сердце увеличено.
- Сердечная МРТ . В кардиологическом MRI вы лежите на столе внутри длинного трубчатого аппарата, который создает подробные изображения структуры вашего сердца и его кровеносных сосудов.
Лечение
Существует множество вариантов лечения стенокардии, включая изменение образа жизни, прием лекарств, ангиопластику и стентирование или операцию коронарного шунтирования.Цели лечения — снизить частоту и тяжесть симптомов, а также снизить риск сердечного приступа и смерти.
Однако, если у вас нестабильная стенокардия или боль при стенокардии, которая отличается от обычной, например возникает в состоянии покоя, вам необходимо немедленно обратиться в больницу.
Лекарства
Если сами по себе изменения образа жизни не помогают при стенокардии, возможно, вам придется принимать лекарства. Сюда могут входить:
- Нитраты. Нитраты часто используются для лечения стенокардии. Нитраты расслабляют и расширяют кровеносные сосуды, позволяя большему притоку крови к сердечной мышце. Вы можете принимать нитраты при дискомфорте в груди, связанном со стенокардией, перед тем, как делать что-то, что обычно вызывает стенокардию (например, физическая нагрузка), или в качестве долгосрочной профилактической меры.
 Самая распространенная форма нитрата, используемая для лечения стенокардии, — это таблетки нитроглицерина, которые вы кладете под язык.
Самая распространенная форма нитрата, используемая для лечения стенокардии, — это таблетки нитроглицерина, которые вы кладете под язык. - Аспирин. Аспирин снижает способность крови к свертыванию, облегчая кровоток по суженным сердечным артериям.Предотвращение образования тромбов также может снизить риск сердечного приступа. Но не начинайте принимать аспирин ежедневно, предварительно не посоветовавшись с врачом.
- Препараты, предотвращающие образование тромбов. Некоторые лекарства, такие как клопидогрель (Плавикс), прасугрел (Эффиент) и тикагрелор (Брилинта), могут помочь предотвратить образование тромбов, снижая вероятность слипания тромбоцитов. Одно из этих лекарств может быть рекомендовано, если вы не можете принимать аспирин.
- Бета-блокаторы. Бета-блокаторы работают, блокируя действие гормона адреналина, также известного как адреналин. В результате сердце бьется медленнее и с меньшей силой, что снижает кровяное давление. Бета-блокаторы также помогают расслабиться и открыться кровеносным сосудам для улучшения кровотока, уменьшая или предотвращая стенокардию.
- Статины . Статины — это препараты, используемые для снижения уровня холестерина в крови. Они работают, блокируя вещество, необходимое вашему организму для выработки холестерина. Они также могут помочь вашему организму реабсорбировать холестерин, который накопился в бляшках на стенках артерий, помогая предотвратить дальнейшую закупорку кровеносных сосудов.Статины также оказывают множество других благотворных эффектов на сердечные артерии.
- Блокаторы кальциевых каналов. Блокаторы кальциевых каналов, также называемые антагонистами кальция, расслабляют и расширяют кровеносные сосуды, воздействуя на мышечные клетки в стенках артерий. Это увеличивает кровоток в сердце, уменьшая или предотвращая приступ стенокардии.
- Лекарства для снижения артериального давления.
 Если у вас высокое кровяное давление, диабет, признаки сердечной недостаточности или хроническое заболевание почек, ваш врач, скорее всего, пропишет вам лекарство для снижения кровяного давления.Существует два основных класса препаратов для лечения артериального давления: ингибиторы ангиотензинпревращающего фермента (АПФ) или блокаторы рецепторов ангиотензина II (БРА).
Если у вас высокое кровяное давление, диабет, признаки сердечной недостаточности или хроническое заболевание почек, ваш врач, скорее всего, пропишет вам лекарство для снижения кровяного давления.Существует два основных класса препаратов для лечения артериального давления: ингибиторы ангиотензинпревращающего фермента (АПФ) или блокаторы рецепторов ангиотензина II (БРА). - Ранолазин (Ранекса). Ranexa можно использовать отдельно или с другими лекарствами от стенокардии, такими как блокаторы кальциевых каналов, бета-блокаторы или нитроглицерин.
Медицинские процедуры и хирургия
Изменения образа жизни и лекарства часто используются для лечения стабильной стенокардии. Но медицинские процедуры, такие как ангиопластика, стентирование и аортокоронарное шунтирование, также могут использоваться для лечения стенокардии.
Ангиопластика и стентирование. Во время ангиопластики, также называемой чрескожным коронарным вмешательством (ЧКВ), в суженную артерию вводится крошечный баллончик. Баллон надувается, чтобы расширить артерию, а затем обычно вставляется небольшая проволочная сетка (стент), чтобы артерия оставалась открытой.
Эта процедура улучшает кровоток в сердце, уменьшая или устраняя стенокардию. Ангиопластика и стентирование — хороший вариант лечения, если у вас нестабильная стенокардия или если изменение образа жизни и лекарства не помогают эффективно лечить хроническую стабильную стенокардию.
- Операция по аортокоронарному шунтированию. Во время операции аортокоронарного шунтирования вена или артерия из других частей тела используются для обхода закупоренной или суженной сердечной артерии. Шунтирование увеличивает приток крови к сердцу и уменьшает или устраняет стенокардию. Это вариант лечения как нестабильной стенокардии, так и стабильной стенокардии, не поддающейся лечению другими методами.
- Внешняя контрпульсация (ECP).
 В модели ECP манжеты для измерения кровяного давления надеваются вокруг икры, бедер и таза для увеличения притока крови к сердцу. ECP требует нескольких сеансов лечения. Американский колледж кардиологии, Американская кардиологическая ассоциация и другие кардиологические организации говорят, что ECP может помочь уменьшить симптомы у людей с рефрактерной стенокардией.
В модели ECP манжеты для измерения кровяного давления надеваются вокруг икры, бедер и таза для увеличения притока крови к сердцу. ECP требует нескольких сеансов лечения. Американский колледж кардиологии, Американская кардиологическая ассоциация и другие кардиологические организации говорят, что ECP может помочь уменьшить симптомы у людей с рефрактерной стенокардией.
Образ жизни и домашние средства
Поскольку сердечные заболевания часто являются причиной стенокардии, вы можете уменьшить или предотвратить стенокардию, работая над уменьшением факторов риска сердечных заболеваний. Внесение изменений в образ жизни — самый важный шаг, который вы можете сделать.
- Если вы курите, бросьте курить. Избегайте воздействия пассивного курения.
- Если у вас избыточный вес, поговорите со своим врачом о вариантах похудания.
- Придерживайтесь здоровой диеты с ограниченным количеством насыщенных жиров, большим количеством цельнозерновых и фруктов и овощей.
- Поговорите со своим врачом о том, чтобы начать безопасный план упражнений.
- Поскольку стенокардия часто возникает при физической нагрузке, полезно контролировать себя и делать перерывы для отдыха.
- Лечите заболевания или состояния, которые могут повысить риск развития стенокардии, например диабет, высокое кровяное давление и высокий уровень холестерина в крови.
- Избегайте обильных приемов пищи, из-за которых вы чувствуете себя слишком сытым.
- Избежать стресса легче сказать, чем сделать, но постарайтесь найти способы расслабиться. Поговорите со своим врачом о методах снижения стресса.
- Ограничьте употребление алкоголя двумя напитками или меньше в день для мужчин и одним напитком в день или меньше для женщин.
Подготовка к приему
Если у вас возникла внезапная боль в груди (нестабильная стенокардия), немедленно позвоните в службу 911 или на местный номер службы экстренной помощи.
Если вы думаете, что у вас может быть рецидивная стенокардия, потому что ваши симптомы кратковременны и возникают только во время упражнений, или вы беспокоитесь о риске стенокардии из-за сильного семейного анамнеза, запишитесь на прием к лечащему врачу. Если стенокардия обнаруживается на ранней стадии, ваше лечение может быть более легким и эффективным.
Поскольку встречи могут быть короткими и часто есть что обсудить, неплохо подготовиться к встрече. Вот некоторая информация, которая поможет вам подготовиться к приему и чего ожидать от врача.
Что вы можете сделать
- Имейте в виду любые ограничения, накладываемые предварительной записью. Во время записи на прием обязательно спросите, нужно ли вам что-нибудь сделать заранее, например, ограничить свой рацион. Например, для анализа крови, чтобы проверить уровень холестерина или другие показатели сердечных заболеваний, вам может потребоваться некоторое время поститься.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными со стенокардией.
- Запишите ключевую личную информацию, включая любую семейную историю стенокардии, боли в груди, сердечных заболеваний, инсульта, высокого кровяного давления или диабета, а также любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи.Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Будьте готовы обсудить вашу диету и привычки, связанные с упражнениями. Если вы еще не соблюдаете диету или режим упражнений, будьте готовы поговорить со своим врачом о любых проблемах, с которыми вы можете столкнуться при начале работы.
- Запишите вопросы, чтобы задать своему врачу.
Ваше время с врачом ограничено, поэтому подготовка списка вопросов поможет вам максимально эффективно проводить время вместе.При стенокардии вам нужно задать врачу следующие основные вопросы:
- Какая наиболее вероятная причина моих симптомов?
- Какие тесты мне понадобятся? Как мне подготовиться к этим тестам?
- Какие методы лечения доступны и что вы порекомендуете?
- Какие продукты мне следует есть или избегать?
- Какой уместный уровень физической активности?
- У меня другие проблемы со здоровьем. Как мне вместе лучше всего справиться с этими условиями?
- Как часто мне нужно обращаться к вам по поводу моей стенокардии?
- Есть ли альтернатива лекарству, которое вы мне прописываете?
- Есть ли какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете посещать?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас будет время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда у вас впервые появились симптомы?
- Это боль? Дискомфорт? Герметичность? Давление? Острый? Колющие?
- Где находится боль? В какой-то конкретной области или в более общем плане?
- Боль распространяется на шею и руки? Как и когда началась боль? Кажется, что-то конкретное вызвало боль? Он начинается постепенно и нарастает или начинается внезапно?
- Как долго это длится?
- Что еще хуже? Мероприятия? Дыхание? Движение тела?
- Что заставляет чувствовать себя лучше? Отдых? Глубокий вдох? Сидеть?
- Есть ли у вас другие симптомы боли, например тошнота или головокружение?
- Есть ли у вас проблемы с глотанием?
- У вас часто бывает изжога? (Изжога может имитировать чувство стенокардии.)
Что вы можете сделать за это время
Никогда не рано изменить здоровый образ жизни, например бросить курить, есть здоровую пищу и стать более физически активными. Это основные линии защиты от стенокардии и ее осложнений, включая сердечный приступ и инсульт.
Контент Mayo Clinic Обновлено:
© 1998-2020 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации
Лекарство от боли в груди (стенокардия)
Стенокардия (боль в груди) сигнализирует о ишемической болезни сердца (ИБС). Узнайте о различных методах лечения в отделении кардиологии Национального кардиологического центра Сингапура (NHCS).
Стенокардия: что это такое?
Стенокардия, или просто стенокардия, широко известна как боль в груди.Стенокардия — один из наиболее распространенных симптомов ишемической болезни сердца (болезни сердца), которую иногда трудно отличить от других типов боли в груди, например дискомфорта от несварения желудка.
«Стенокардия (стенокардия) — это тип боли в груди, который обычно описывается как ощущение сдавливания, давления, тяжести или стеснения в груди», — говорит
Д-р Фам Цзян Мин, младший консультант,
Отделение кардиологии,
Национальный кардиологический центр Сингапура (NHCS), член
Группа SingHealth.
Он добавляет: «Если боль ощущается в плечах, руках, шее или спине и сопровождается потливостью, одышкой и тошнотой, вам следует немедленно обратиться за неотложной помощью».
Что вызывает боль в груди при стенокардии?
Стенокардия (стенокардия) возникает из-за снижения притока крови к сердечной мышце. Чаще всего это результат ишемической болезни сердца, когда жировые отложения, называемые бляшками, ограничивают поступление богатой кислородом крови к сердцу.
В периоды низкой потребности в кислороде, например, когда вы отдыхаете, ваше сердце может справиться с уменьшенным потоком крови.Однако, когда потребность в кислороде увеличивается, например, во время физических упражнений, может начаться стенокардия.
Как лечат стенокардию?
Лечение стенокардии (стенокардии) зависит от тяжести состояния. В большинстве случаев, когда пациенты страдают стенокардией легкой степени, сочетание изменения образа жизни и приема лекарств может помочь контролировать симптомы.
Изменения в образе жизни часто включают здоровое питание, снижение уровня холестерина, регулярные физические упражнения, отказ от курения, а также контроль диабета и высокого кровяного давления.Лекарства, используемые для лечения стенокардии, работают либо за счет увеличения количества кислорода, доставляемого сердцу, либо за счет уменьшения потребности сердца в кислороде.
4 общих прописанных лекарства для лечения стенокардии (боли в груди):
1. Нитраты
Нитраты могут предотвратить приступы стенокардии, а также облегчить симптомы стенокардии. Они работают, расслабляя кровеносные сосуды сердца, тем самым увеличивая приток крови и кислорода.
Примерами нитратов являются динитрат изосорбида (таблетки) и тринитрат глицерина, также называемые GTN (сублингвальные таблетки или трансдермальный пластырь).
Возможные побочные эффекты нитратов:
- Покраснение (покраснение кожи)
- Головокружение, обмороки, учащенное сердцебиение
- Головные боли
- Покраснение, зуд или ощущение жжения (в местах наложения пластыря GTN)
Эти побочные эффекты обычно носят временный характер. Для облегчения головной боли можно принять обезболивающее или парацетамол. Если симптомы не исчезнут, обратитесь к врачу.
Читайте дальше, чтобы узнать о более распространенных лекарствах от стенокардии.
Ссылка: R14
.


 Если говорить о самых популярных, то следует вспомнить о растворе воды с добавлением соды (чайная ложка на стакан теплой воды). Неплохо добавить в эту смесь и капельку йода. Чем чаще полоскать горло, тем быстрее вылечится ангина.
Если говорить о самых популярных, то следует вспомнить о растворе воды с добавлением соды (чайная ложка на стакан теплой воды). Неплохо добавить в эту смесь и капельку йода. Чем чаще полоскать горло, тем быстрее вылечится ангина. Как лечить разные виды ангины, и какие при этом назначать препараты можно с уверенностью сказать только после профессионального осмотра больного и проведения, в случае необходимости, лабораторных исследований. Занятие самолечением с использованием антибиотиков может привести к еще большим проблемам со здоровьем.
Как лечить разные виды ангины, и какие при этом назначать препараты можно с уверенностью сказать только после профессионального осмотра больного и проведения, в случае необходимости, лабораторных исследований. Занятие самолечением с использованием антибиотиков может привести к еще большим проблемам со здоровьем.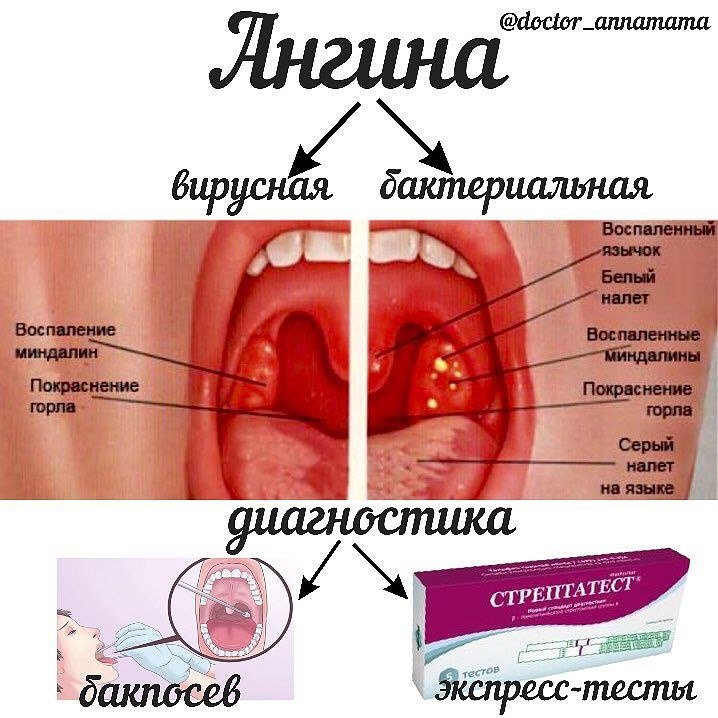





 Другие тесты также могут проводиться одновременно с стресс-тестом. Если вы не можете тренироваться, вам могут дать лекарства, которые заставят ваше сердце работать тяжелее, чтобы имитировать упражнения, с последующим визуализационным тестом.
Другие тесты также могут проводиться одновременно с стресс-тестом. Если вы не можете тренироваться, вам могут дать лекарства, которые заставят ваше сердце работать тяжелее, чтобы имитировать упражнения, с последующим визуализационным тестом.
 Самая распространенная форма нитрата, используемая для лечения стенокардии, — это таблетки нитроглицерина, которые вы кладете под язык.
Самая распространенная форма нитрата, используемая для лечения стенокардии, — это таблетки нитроглицерина, которые вы кладете под язык. Если у вас высокое кровяное давление, диабет, признаки сердечной недостаточности или хроническое заболевание почек, ваш врач, скорее всего, пропишет вам лекарство для снижения кровяного давления.Существует два основных класса препаратов для лечения артериального давления: ингибиторы ангиотензинпревращающего фермента (АПФ) или блокаторы рецепторов ангиотензина II (БРА).
Если у вас высокое кровяное давление, диабет, признаки сердечной недостаточности или хроническое заболевание почек, ваш врач, скорее всего, пропишет вам лекарство для снижения кровяного давления.Существует два основных класса препаратов для лечения артериального давления: ингибиторы ангиотензинпревращающего фермента (АПФ) или блокаторы рецепторов ангиотензина II (БРА). В модели ECP манжеты для измерения кровяного давления надеваются вокруг икры, бедер и таза для увеличения притока крови к сердцу. ECP требует нескольких сеансов лечения. Американский колледж кардиологии, Американская кардиологическая ассоциация и другие кардиологические организации говорят, что ECP может помочь уменьшить симптомы у людей с рефрактерной стенокардией.
В модели ECP манжеты для измерения кровяного давления надеваются вокруг икры, бедер и таза для увеличения притока крови к сердцу. ECP требует нескольких сеансов лечения. Американский колледж кардиологии, Американская кардиологическая ассоциация и другие кардиологические организации говорят, что ECP может помочь уменьшить симптомы у людей с рефрактерной стенокардией.