Как сохранить здоровую печень — Российская газета
Болезней печени насчитывается до полусотни. И все они объединены одним, очень коварным признаком — долго остаются незаметными.
Между тем влияние печени на организм поистине всеобъемлющее.Она принимает участие в процессах пищеварения, обмена веществ и кровообращения. Без нее человек просто не может жить. Поэтому так важно содержать этот орган в добром здравии.
Виноваты излишества
Вот несколько основных причин, неизменно приводящих к болезням печени:
- Избыток в пище вредных веществ (следствие плохой экологии и некачественного питания).
- Жировое перерождение клеток печени у людей, страдающих лишним весом и увлекающихся алкоголем.
- Вирусная инфекция.
- Длительное применение некоторых лекарственных препаратов.
- Наследственная предрасположенность.
- Паразиты. Причем неважно, где они у вас обитают, — в самой печени, в кишечнике или в легких, они все равно пагубно влияют на работу печени.

Опасно то, что болезни печени, как правило, долго себя не проявляют. Зато наблюдаются так называемые непеченочные проявления: слабость, недомогание, боли в суставах, мышцах, высыпания или кровоизлияния на коже, изменения периферической крови (анемия или другие), признаки поражения почек (изменения в анализах мочи). Из-за этого больные часто обращаются к ревматологам, дер матологам, гематологам, нефрологам и специалистам другого профиля.
Что-то вы нервный
Заболевания печени и желчевыводящих путей нередко сопровождаются… нервно-психическими расстройствами. Такая вот неожиданная связь. Дело в том, что частым проявлением интоксикации является неврастения.
Симптомы — немотивированный гнев, несдержанность в эмоциях, двигательная подвижность или наоборот — заторможенность, физическая и психическая утомляемость, обидчивость, мнительность. Больные жалуются на головную боль, ощущение тяжести в голове, головокружение, тяжесть в области сердца, сердцебиение, расстройства в половой сфере.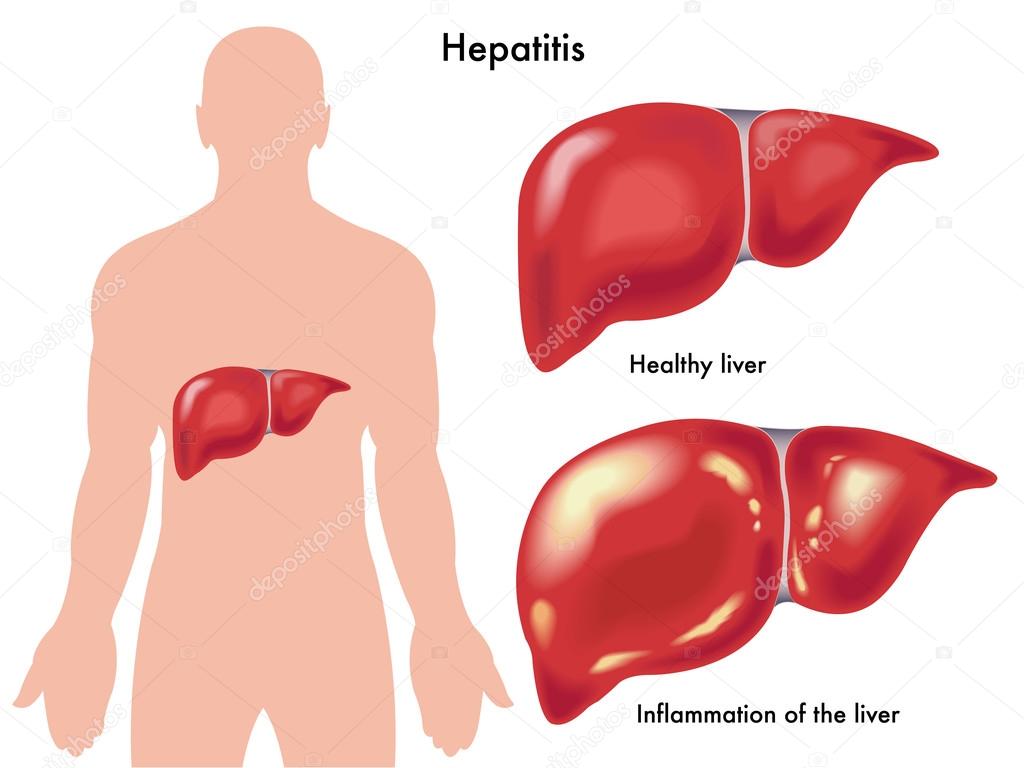 Поэтому если у вас проявились эти признаки, возможно, стоит проверить печень, а не глотать успокоительные.
Поэтому если у вас проявились эти признаки, возможно, стоит проверить печень, а не глотать успокоительные.
Лучшее лекарство — профилактика
Лечение заболеваний печени — задача очень сложная, так как почти при любом из них бывают затронуты многие другие системы и органы. Поэтому лечение требует индивидуального подхода и длительного применения лекарственных препаратов для восстановления всех функций печени. Естественно, только врач поможет в том случае, когда болезнь уже настигла. Тем же, кто пока не страдает печеночными заболеваниями, необходимо знать, какие меры помогут избежать их:
- Исключить из рациона: алкоголь, жирные продукты, жареное и тушеное мясо.
- Ограничить употребление продуктов с большим содержанием крахмала (продукты из белой муки, картофель).
- Не переедать, особенно перед сном.
- Ограничить употребление щавеля, ревеня и шпината (они препятствуют усвоению кальция и железа).
- Употреблять ежедневно, чередуя: молочные продукты, рыбу, яйца.

- Ежедневно съедать 1-2 зубчика чеснока.
- Принимать настой мяты — 2 чайные ложки на стакан кипятка, выпивать за 1 сутки.
- Употреблять в перерывах между приемами пищи не менее 2 л воды (по 2-3 глотка). Вместо воды можно употреблять настои зверобоя, одуванчика, земляники, шалфея, трилистника, бессмертника. При этом травы необходимо комбинировать.
- Выпивать перед сном стакан остуженной кипяченой воды, в которой растворена 1 чайная ложка меда и несколько капель лимонного сока либо лимонной кислоты. Перед приемом напитка 1-2 ч. не есть.
Поможет диета
Диетическое питание помогает уменьшить нагрузку на печень. Доказано, что лечебные диеты дают гораздо больший эффект, чем различные препараты.
Пищу при болезни печени надо принимать часто, но небольшими порциями. Лучше всего дневной рацион разделить на 4-6 приемов. Блюда не должны быть ни горячими, ни слишком холодными.
Продукты, которые «любит» больная печень: мед, грейпфруты, дыня, персики, каша или сок из мякоти тыквы, овсяный отвар, отвар моркови (с ботвой), листьев и ягод калины, шиповника, фруктовые соки, спаржа, баклажаны, морская капуста, свекла, творог.
Внимание
Основные симптомы хронических заболеваний печени:
1 Пожелтение кожи, глазных склер и слизистых наиболее часто наблюдается при остром гепатите (вирусном, токсическом) и при циррозе печени.
2 Кожный зуд, чувство жжения, появление ощущения прохождения электрического тока в позвоночнике или горячих волн по телу.
3 Верный признак сердечного заболевания — увеличение печени в размерах.
4 Увеличение селезенки — это тоже может быть лишь следствие болезни печени.
5 Боль в правом подреберье. Этот симптом проявляется редко, как правило, болевые ощущения обусловлены сопутствующим поражением желчного пузыря, желчных протоков либо располагающихся близко 12-перстной кишки, кишечника.
6 Чувство онемения в мышцах, похолодания кончиков пальцев на кистях и стопах. Эти признаки постепенно появляются по мере углубления заболевания.
7 Изменение формы ногтей на руках и ногах. Их утолщение и потемнение говорит о хронической печеночной интоксикации.
Факты
- Печень — самая крупная железа у человека. Ее вес в среднем составляет 1,2-1,5 килограмма.
- Печень выполняет более 500 различных функций, и ученым пока не удалось воспроизвести ее деятельность искусственным путем. Поэтому удаление этого органа неизбежно приводит к смерти в течение 1-5 дней.
- Печень имеет колоссальный запас прочности и способность восстанавливаться после повреждений. Человек может жить даже после удаления 70% ткани этой железы.
Алкогольная болезнь печени — симптомы, причины, диагностика и лечение в медицинских центрах «К+31
Формы
Алкогольная болезнь печени проявляется всего двумя формами: прогрессирующей и персистирующей. Каждая форма отличается своими особенностями.
Прогрессирующая форма
Протекает в трех стадиях:
- легкой;
- средней;
- тяжёлой.
В этой форме происходит поражение печени, которое почти всегда приводит к циррозу.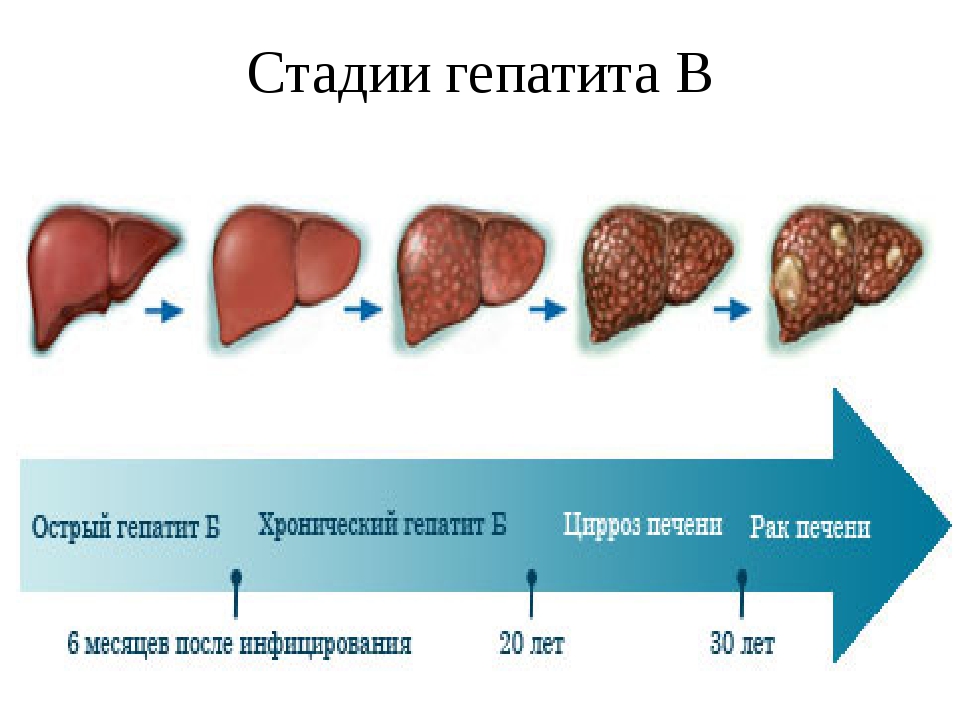 Если своевременно прекратить употребление алкоголя при обнаружении первичной симптоматики, то можно полностью стабилизировать положение. Но не обойтись и без правильного лечения и профилактических мер. Но даже при таком подходе возможны рецидивы и проявление остаточных явлений. После того как обнаружена алкогольная болезнь печени, симптомы и лечение должны определяться врачом, и им же должны производится все восстанавливающие процедуры.
Если своевременно прекратить употребление алкоголя при обнаружении первичной симптоматики, то можно полностью стабилизировать положение. Но не обойтись и без правильного лечения и профилактических мер. Но даже при таком подходе возможны рецидивы и проявление остаточных явлений. После того как обнаружена алкогольная болезнь печени, симптомы и лечение должны определяться врачом, и им же должны производится все восстанавливающие процедуры.
Персистирующая форма
Эту форму заболевания считают стабильной. То есть, если своевременно прекратить употребление спиртной продукции, то можно полностью купировать развитие воспалительных процессов. В противном случае заболевание перерастет в прогрессирующую форму со всеми вытекающими из этого последствиями. Для выявления алкогольного гепатита этой формы необходимо пройти ряд лабораторных исследований, так как оно протекает без ярко выраженной симптоматики.
Причины
Заболевание развивается из-за бесконтрольного употребления алкоголя.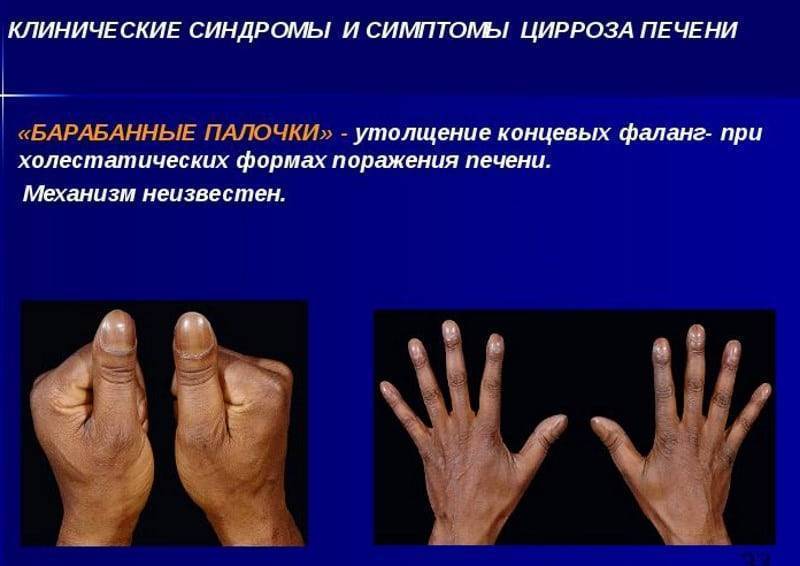 В результате этого в организм попадает этил, содержащийся в спирте. По сути он является ядом для организма человека. Он попадает в желудок и печень, где расщепляется и выводится из организма естественным путем. Но если алкоголь употребляется регулярно, организм не успевает справляться с его переработкой и выведением. Таким образом в печени скапливаются токсические вещества, вызывая различные заболевания.
В результате этого в организм попадает этил, содержащийся в спирте. По сути он является ядом для организма человека. Он попадает в желудок и печень, где расщепляется и выводится из организма естественным путем. Но если алкоголь употребляется регулярно, организм не успевает справляться с его переработкой и выведением. Таким образом в печени скапливаются токсические вещества, вызывая различные заболевания.
Основные причины возникновения болезни печени:
- длительное потребление алкоголя в больших дозах;
- генетическая предрасположенность;
- болезни печени, перенесённые или действующие.
Всё это приводит к возникновению первой стадии алкогольной болезни печени. И если не начать своевременное лечение, она перейдет в другие стадии, справиться с которыми будет сложно.
Стадии алкогольной болезни печени
Всего их три: стеатоз, алкогольный гепатит, цирроз.
Стеатоз печени
Это первая стадия — алкогольная жировая болезнь печени. Она развивается практически у всех людей, чрезмерно употребляющих алкоголь. Если бросить пить, то в течение нескольких недель состояние органа нормализуется без вмешательства врачей. Но если продолжать употребление алкоголя, разовьётся сначала алкогольный гепатит, затем — цирроз органа.
Она развивается практически у всех людей, чрезмерно употребляющих алкоголь. Если бросить пить, то в течение нескольких недель состояние органа нормализуется без вмешательства врачей. Но если продолжать употребление алкоголя, разовьётся сначала алкогольный гепатит, затем — цирроз органа.
Алкогольный гепатит
На этой стадии развивается подострое воспаление печенки. Ей свойственны появление гигантских митохондрий, телец Мэллори, развивается фиброз. Болезнь, протекающая на этой стадии, сопровождается нарушением работы печени, а в конечном счете развивается цирроз. Очень часто возникают осложнения, такие как кровотечения из варикозно расширенных вен. Это симптом того, что болезнь прогрессирует, и требуется немедленно заняться её лечением, обратившись в медицинский центр.
Цирроз печени
Последняя стадия заболевания, которая развивается очень часто у алкозависимых людей. Сопровождается массивными фиброзами, нарушениями основных функций печени. Приводит к развитию портальной гипертензии. Значительно повышается риск развития прочих заболеваний, к примеру, гепатоцеллюлярной карциномы. Как следствие, это приводит к летальному исходу.
Приводит к развитию портальной гипертензии. Значительно повышается риск развития прочих заболеваний, к примеру, гепатоцеллюлярной карциномы. Как следствие, это приводит к летальному исходу.
Диагностика
После выявления симптомов алкогольной болезни печени, следует обратиться в медцентр и пройти полную диагностику. Она начинается со сбора анамнеза для выявления периодичности и количества употребляемого алкоголя. Врач задает наводящие вопросы, на которые надо отвечать максимально правдиво. От этого этапа зависит, какие последующие шаги будут предприняты врачом для диагностики и устранения проблемы.
Затем назначаются анализы крови. При лабораторных исследованиях можно выявить, в каком состоянии находится печень, и какие меры можно предпринять для её нормализации. После этого обязательно назначается ультразвуковое исследование не только печени, но и брюшной полости. Проводится ряд других, дополнительных, исследований:
- МРТ;
- допплерография;
- компьютерная томография;
- радионуклеиновое исследование.

Возможно проведение инструментальных исследований, к которым относится биопсия, изучаются размер и форма печени, а главное — выявляются изменения, происходящие в ней. Именно биопсия дает окончательный ответ о состоянии печени, после чего врачом разрабатывается стратегия лечения.
Лечение алкогольной болезни печени
Если выявлена алкогольная болезнь печени, лечение на ранней стадии может предотвратить её развитие и даже восстановить полноценную работоспособность органа. При переходе болезни на другие стадии, лечение заключается в купировании симптомов и предотвращении прогрессирования заболевания. Обязательно проводятся профилактические мероприятия по предотвращению осложнений.
Самый важный фактор при лечении, ускоряющий весь процесс и гарантирующий полное выздоровление – полный отказ от употребления алкоголя. К тому же это заметно улучшит общее состояние человека и избавит его от алкогольной болезни печени ранней стадии.
Главный метод лечения печени мед. центра заключается в специальной диете и употреблении мультивитаминных комплексов. В случае выраженной анорексии, питание производится специализированным зондом. Важна дезинтоксикация. Для этого проводится медикаментозная терапия с применением растворов пиридоксина и глюкозы. Применяются препараты, способные регенерировать клетки печени для восстановления её функциональности.
центра заключается в специальной диете и употреблении мультивитаминных комплексов. В случае выраженной анорексии, питание производится специализированным зондом. Важна дезинтоксикация. Для этого проводится медикаментозная терапия с применением растворов пиридоксина и глюкозы. Применяются препараты, способные регенерировать клетки печени для восстановления её функциональности.
Лечение включает в себя прием кортикостероидов. Особенно они актуальны при острой или тяжёлой форме алкогольной болезни печени и тогда, когда жизнь больного находится в опасности. Назначается урсодезоксихолевая кислота в качестве гепатопротектора, который способствует урегулированию липидного обмена. Но помимо такого лечения необходимо произвести нормализацию психологического состояния пациента. С этой целью применяется гептрал.
Последний этап лечения – восстановительные процедуры:
- рефлексотерапия;
- физиотерапия
- электрофорез;
- массажная терапия;
- ЛФК.

В крайнем случае применяется хирургическая коррекция, но чаще обходятся без нее. Если заболевание запущено, то потребуется проведение трансплантации печени. Перед началом такой операции употребление алкоголя запрещено в течение 6 месяцев (до её начала). Окончательные результаты заносятся в историю болезни, где цирроз печени, алкогольная этиология также фиксируются.
Не стоит заниматься самолечением. При первых же признаках алкогольной болезни печени надо обратиться в медицинский центр для получения квалифицированной помощи. Это поможет достичь полного выздоровления.
Осложнения
Алкогольная печеночная болезнь приводит к таким осложнениям, как:
- печеночная энцефалопатия;
- кровотечения в ЖКТ;
- почечная недостаточность.
Возможно образование рака печени. Осложнения всегда приводят к тяжёлым последствиям, а без своевременного их устранения возможен летальный исход.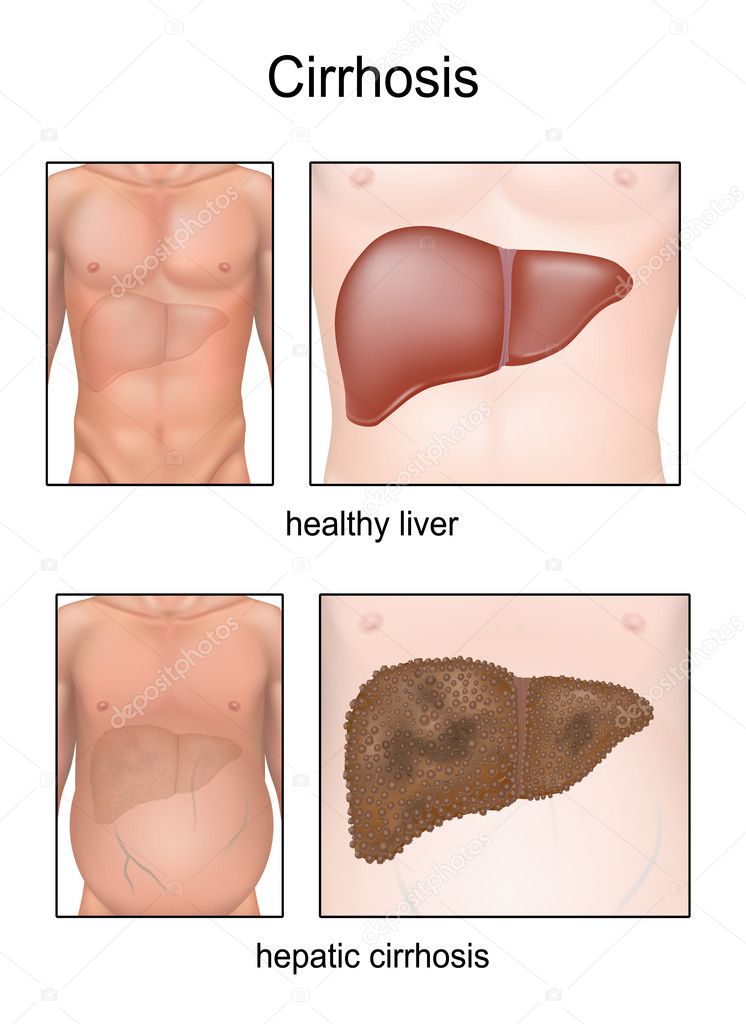 Чтобы их избежать, необходимо соблюдать простые правила профилактики.
Чтобы их избежать, необходимо соблюдать простые правила профилактики.
Профилактика алкогольной болезни печени
Рекомендации лечащего врача нужно соблюдать неукоснительно. Главное правило профилактики – избегать употребления спиртных напитков. Даже если печень уже повреждена, отказ от алкоголя нормализует её состояние. Не стоит забывать, что от алкогольной болезни печени большинство пациентов умирает в течение 5 лет. Поэтому профилактические меры крайне важны.
Профилактика — не только отказ от спиртного. Для предотвращения перехода болезни на другую стадию, требуется её своевременное лечение в медицинском центре. А для этого рекомендуется регулярно проходить диагностику. Ну и самое важное – правильное питание, которое должно разрабатываться опытным диетологом.
Диета при алкогольной болезни печени
Главное при диете – уравновесить обмен веществ и защитить печень от вредных факторов, приводящих к её разрушению. Питание должно включать белки, углеводы. Не стоит злоупотреблять жареной, острой и жирной пищей. Не рекомендуется переедать. Наиболее полезны блюда на пару или свареные. Запечённая и тушеная пища не повредит. Нельзя использовать соль.
Не стоит злоупотреблять жареной, острой и жирной пищей. Не рекомендуется переедать. Наиболее полезны блюда на пару или свареные. Запечённая и тушеная пища не повредит. Нельзя использовать соль.
Эффективное воздействие на печень оказывают следующие овощи и фрукты:
- капуста;
- свекла;
- груши;
- морковь;
- яблоки.
Можно есть мясо, но нежирное: говядина и телятина подойдут отлично. Рыба должна быть нежирной, в вареном виде. Молоко — низкой жирности, творог и сметана — не повредят (в небольших количествах).
Из рациона следует исключить:
- ржаной хлеб;
- бульон;
- консервы;
- чеснок;
- грибы;
- бобовые;
- маринованные овощи;
- сало;
- сардельки;
- маргарин;
- кофе и какао;
- шоколад.
Диету нужно подбирать индивидуально, с диетологом. Поэтому необходимо обратиться в медицинский центр для получения подробных рекомендаций по правильному питанию.
Поэтому необходимо обратиться в медицинский центр для получения подробных рекомендаций по правильному питанию.
Психосоматика печени — как найти причины и вылечиться
08.01.2019 · Pro Психосоматику · Комментарии: 4 ·
Если вам интересна психосоматика печени, то скорее всего у вас уже есть прецеденты, которые свидетельствуют о нарушениях работы этого органа. Некоторые из них даже несовместимы с жизнью. Но если знать, как держать свой эмоциональный фон в определенных рамках, то эти нарушения можно свести к минимуму.
В этой статье мы расскажем на примере нашего психологического опыта: какие эмоции оказывают влияние на печень и как их проработать, чтобы дать организму возможность восстановиться.
Орган участвует в процессе пищеварения, вырабатывает желчь и предназначен для утилизации токсинов.
Если большинство отделов организма сразу же сигнализирует о «неполадках», печень может не беспокоить месяцами. И только потом дает о себе знать.
И только потом дает о себе знать.
На первых порах болезнь печени можно распознать по косвенным симптомам (например, жирный стул). Затем она проявляет себя через боль и тяжесть в правом боку.
Так же явными симптомами являются:
- постоянные изжоги,
- горький привкус
- тошнота.
Работа органа тесно связана с нервной системой, поэтому при его нарушениях, человек практически всегда становится раздражительным.
Переходим к причинам, следствиям и лечению.
Какие причины у психосоматики болезней печени
Если рассмотреть 6 базовых эмоций, которые проявляют себя в теле (это горе, вина, стыд, тревожность, гнев и страх), то этот орган, как правило, реагирует на гнев.
У таких клиентов обычно присутствует злость на близких, которую они выражают словесно или молча (испытывают скрытый гнев, обижаются).
Яркий пример из семейной жизни.
Вы можете испытывать потребность в любви, но вместе с тем — быть несчастливыми в отношениях.
Вы уверены, что вторая половина «должна вести» себя по-другому. Но ваши ожидания от жизни не соответствуют реальности.
Поначалу такие клиенты испытывают обиду по отношению к близкому. А затем она перетекает в настоящий гнев.
Все чаще проявляется раздражительность. При этом на людях вы можете быть совершенно другим человеком: производить впечатление доброго и заботливого. Дело в том, что эти окружающие вас практически не раздражают. А вот близкие (чаще муж) — еще как! Так выражается гнев.
Такому клиенту кажется, что вторая половина специально провоцирует. У него обнажается большое количество «спусковых крючков», в ответ на которые и происходит раздражение.
Со временем начинает появляться вспыльчивость (на всех окружающих). Что является следствием нарастающего гнева.
Так же на проблемы с печенью оказывает влияние зависть.
Особенно, в эпоху социальных сетей. Когда кажется, что у других есть то, чего вам не хватает и очень хочется:
- любовь,
- достаток и материальные блага,
- красивая жизнь.

Отметим, что самодостаточные и повзрослевшие люди могут вполне комфортно чувствовать себя и в одиночестве. Они не испытывают зависти к другим и не надеются, что их проблемы решат окружающие.
Поэтому гневливыми часто оказываются те, кого родители недолюбили в детские годы. Так же незрелости свойственны обиды.
Кстати, многие психологи приходят к выводу, что заболеваниям печени больше подвержены те, кто скрывает свой гнев и не проявляет его.
У человека может быть недостаток денег и любви, но все переживания при этом он направляет внутрь себя. Так идет непринятие ситуации и непринятие себя (нашу статью о том, как принять саму себя, обязательно прочитайте здесь).
Какие органы дают сбой, если уже задействована печень
Психосоматика печени прочно связана с желчным пузырем, органом, который так же участвует в процессе пищеварения. В нем накапливается желчь, которая поступает из печени для высвобождения ее в кишечник.
Желчный пузырь на метафизическом плане регулирует гнев для отстаивания своих территориальных границ. Поэтому, когда происходит постоянное вторжение на вашу «территорию», вы раздражаетесь и стремитесь защитить ее. Или же вам приходится смириться под натиском. Тогда гнев снова начинает накапливаться. Психосоматика в этом случае действует уже не только на печень, но и на желчный пузырь.
Для того, чтобы этого не происходило, важно работать со своими границами.
Так же печень связана еще с одним органом — с поджелудочной железой. На метафизическом плане первая отвечает за будущее, а вторая — за настоящее.
Особенно, их связь становится заметной при резких переменах в жизни. Когда трудно адаптироваться к новой обстановке и тревожно смотреть в будущее. Принять настоящее пока не получается. Поджелудочная перегружается. В этом случае человек не успевает адаптироваться к новой реальности.
Неуверенность в завтрашнем дне связана с неуверенностью в себе, обидами на себя, виной и стыдом.
Поэтому органы ЖКТ тесно связаны, и нарушение работы в одном может повлечь за собой целую цепочку неприятных симптомов. Там, где болезни печени, там со временем и желчный пузырь, и поджелудочная железа.
Часто у таких клиентов обнаруживается ГЭРБ (гастроэзофагеальная рефлюксная болезнь) — это постоянные отрыжки и изжоги на фоне заброса содержимого желудка в пищевод (что довольно неприятно).
Почему психологические причины влияют на печень
Разные специалисты описывают эти взаимосвязи по-разному.
Знаменитые авторы Луиза Хей и Лиз Бурбо описывают психосоматику с метафизической точки зрения. Они говорят, что печень является резервуаром для накопления подавленного гнева.
Если человек не справляется с гневом, накапливает его, пытается скрыть и показаться спокойным, то эмоция аккумулируется в этом органе. «Горечь и печаль одолевают человека».
Если человек не умеет разряжать накопившееся раздражение (например, снимать стресс при помощи спорта), то гнев найдет разрядку в заболеваниях печени.
Психотерапевты объясняют влияние более научным путем.
При постоянном гневе (особенно, подавленном) организм вырабатывает гормоны норадреналин и кортизол.
Наше тело — это мини-завод по производству различных химических веществ. И каждое из них влияет на все органы. Происходит сужение сосудов, увеличивается давление крови на их стенки, учащается сердцебиение, происходит большое влияние и на печень (если состояние продолжительное).
Вообще, злость — это эмоция, которая мобилизует весь организм. В этот момент под воздействием выбрасываемых веществ совершенно непроизвольно стискиваются зубы, сжимаются кулаки, у кого-то начинают дрожать ноги. Это объясняется прочной связкой психики и тела.
Психосоматика цирроза печени
В запущенных случаях сильная злость способна вызвать цирроз и другие опасные заболевания. Так же возможно образование кисты. Но в корне всех этих проявления лежит общая для больной печени эмоция гнева.
Причины цирроза связаны с тем, что человеку очень трудно принимать внутри себя какую-то ситуацию, разрешить ее. Она отравляет орган ядовитыми эмоциями.
Нередко это бывает нелюбовь к себе, в частности, к своему телу, сложность с его принятием. То есть, гнев, направленный внутрь себя.
Как следствие, на это реагирует печень ухудшением своих функций, происходит отравление продуктами жизнедеятельности.
Человек становится еще более гневливым, что порождает замкнутый круг, и психологические причины становится возможно разрешить только с помощью психолога.
Гепатит в психосоматике
Говоря о печени, мы не можем обойти стороной это проявление.
Гепатит — это заболевание воспалительного характера. Протекает как остро, так и хронически.
В последнее время распространяется намного быстрее, чем в предыдущие годы. Характеризуется увеличением размеров органа, тяжестью в правом боку, появляются такие симптомы, как отрыжка, нарушение стула, проблемы с усвоением жиров, тошнота, метеоризм.
Главными причинами являются тот же гнев и склонность к самобичеванию.
Самобичевание возникает там, где не получается достигнуть желаемых результатов. Где «очень хочется, но пока не выходит». Так, человек может быть амбициозным, но ввиду страхов (или стечения обстоятельств), действовать с минимальной отдачей. Амбиции не буду реализовываться. Может возникнуть зависть к тем, кто уже имеет то, что этот человек очень хочет.
Он перестает жить в гармонии с тем, что имеет и начинает винить себя.
У таких клиентов обычно возникают перекосы между желанием брать и отдавать. Они забывают, что результаты появляются тогда, когда интересна сама деятельность, когда хочется поделиться чем-то хорошим (итогом своей работы). Вместо этого они концентрируются только на финансовой выгоде.
Их принцип — «добиться цели любой ценой». Здесь в голову и начинают закрадываться разные «грязные мысли», которые засоряют организм на метафизическом уровне. Потому что нарушается баланс между брать и отдавать.
Когда все желания начинаются с «Я хочу взять», то это приводит к ожиданиям от других и от себя, раздражению на них и на себя. События начинают восприниматься «неправильными», потому что не соответствуют ожиданиям… И пошло — поехало.
Гепатит психосоматика описывает именно так.
Каков человек, подверженный болезням печени
Чаще всего это человек с низкой самооценкой, не принимающий себя и не проявляющий к себе любви.
Часто он довольно эмоциональный от природы, но в силу воспитания привыкший подавлять «нежелательные» эмоции. Потому что для него очень важно отношение к нему со стороны окружающих.
Склонен к самокопанию, чувству вины и стыда. Не разрешающий себе проявление гневливости.
Часто эти люди маскируют внешним спокойствием внутреннее несогласие с реальностью, гневливость и зависть.
Они носят маску хорошего человека, но внутри занимаются самоедством. Могут терпеть, когда задевают их чувства, потому что имеют страх обидеть другого (хотя себя в обиду дают).
Таким образом, получается человек, не принимающий себя, не умеющий в полной мере отстаивать свои границы (из-за низкой самооценки) и зависящий от мнения окружающих, а не от своего собственного.
Кстати, зависть влияет на появление боли в печени и у детей. Часто родители приводят в пример своему ребенку других, более успешных в учебе или спорте. Или, напротив, загружают сына или дочку по полной программе: учеба, спорт, кружки, соревнования.
И эти дети начинают испытывать скрытую зависть к тем, кто просто наслаждается счастливой порой детства.
Поэтому работать нужно:
- с принятием себя,
- принятием ситуации,
- любовью к себе и повышением самооценки,
- выстраиванием границ.
На самом деле, это универсальный рецепт, который помогает с корректировкой таких эмоций, как вина, стыд, страх и других.
Первые звоночки, которые говорят о том, что эмоции уже необходимо корректировать
Это осуждение.
Осуждать можно и себя, и других:
- «Мне уже столько лет, а так ничего и не добился…»
- «Да конечно, им легко, у них вон какие возможности».
Это уже говорит о накапливающемся раздражении, которое может перерасти в привычку.
Поэтому от осуждения стоит отказаться вообще. В том числе, от обесценивания других. Часто оно свидетельствует о зависти. «Да мне это и не нужно… Будь у меня столько денег, я бы никогда это не купил».
К подавленному гневу часто примешивается обида.
Если вы чувствуете, что обидчивы с детства и долго прощаете, то с этим необходимо разбираться, чтобы весь ЖКТ работал как часы.
Как лечится психосоматика печени
По нашей практике для корректировки эмоции достаточно делать следующее.
- Говорите о том, что вам не нравится, сразу же в форме «Я-сообщений» (без обвинений).
Многие люди стремятся показаться хорошими, поэтому им «неудобно» проявлять свой гнев.
Так возникает неразрешимая дилемма: с одной стороны эмоцию выражать необходимо (иначе она обратится внутрь себя), а с другой — обществом это не принято. Особенно, трудно сдерживаться людям эмоциональным, например, холерикам по темпераменту.
Рецепт здесь простой. Вспыльчивость — это кратковременная реакция по высвобождению гнева. Она не несет такого разрушающего воздействия, как затаенный гнев. Поэтому с точки зрения здоровья, лучше давать волю вспыльчивости когда это необходимо, когда что-то не нравится.
Просто говорить об этом следует в специальной форме: «Мне не нравится, когда…» или «Я чувствую себя…» Такие предложения не будут ранить собеседника, но в то же время он сможет понять, что «задел» вас и сможет исправиться.
2. Проработайте причины своей вспыльчивости.
Любая негативная реакция имеет свои причины — психологические триггеры — за которые вас могут задеть (в результате чего проявляются эмоциональные вспышки).
Работать нужно именно с ними до тех пор, пока провокации на вас больше не будут оказывать влияния. Следовательно, и гнева не возникнет. Это высокий уровень саморазвития, и он необходим для снижения раздражительности.
С этой целью заведите специальный дневник по работе со своими эмоциями.
В первую очередь, напишите в дневнике ответы на вопрос «Почему я себя не принимаю» (огромное количество раздражения идет именно отсюда. Одно только недовольство своим внешним видом чего стоит). Принимающий себя спокоен и уверен.
Во вторую очередь, выпишите ситуации, которые мгновенно выводят вас из себя. (Например, «когда со мной сюсюкаются — я злюсь» или «когда со мной ведут себя высокомерно»).
Чтобы такого триггера не возникало, нужно осознать эту ситуацию и допустить, что она возможна. (Просто пока внутри себя вы эту ситуацию не принимаете. Отчасти от того, что какое-то качество не принимаете в себе).
Такое упражнение некоторые называют «Список недопущений». Если у вас нет таких недопущений, то вас ничего не возмущает. Ни кричащие дети, ни навязчивые продавцы, ни наглое поведение второй половины. Вы просто к этому готовы.
В третью очередь, иногда нас раздражает несогласие с чужой точкой зрения.
Чтобы такого не происходило используйте простейшую технику «Плюсы и минусы». Если с вами спорят (или вы осуждаете человека за то, какой он «неправильный»), подумайте о том, что и ваша, и его точка зрения имеет как плюсы, так и минусы.
Так голова сразу становится «холоднее», а разговор — конструктивнее.
3. Разглядеть свои страхи и детские психотравмы.
При глубокой психологической работе мы с клиентами всегда приходим в детско-родительские отношения. Низкая самооценка, нелюбовь к себе — что угодно — это следствие нашего детского опыта. Гнев здесь так же играет огромную роль, и эта роль — защитника.
Мы защищаемся им, используем для адаптации. Но гневливый — не уверен, не спокоен. Потому что внутри него живет страх. Страх неодобрения, чужой оценки, отвержения, униженности, наказания… Это самый глубокий корень в психологической работе. Психотравмы, полученные в детстве. Даже если работать только с ними, вы станете намного увереннее и спокойнее автоматически. А защитник будет нужен все реже и реже.
Вывод по работе над собой.
Через эту работу со временем вы сможете искоренить большинство психологических крючков, на которые реагировала ваша эмоция. Следовательно, гнев подавлять вы не будете, потому что его просто не будет. Не будет и выработки гормонов, которые при постоянном воздействии носят разрушающий характер.
Со временем вы каждый день сможете задавать себе наводящие вопросы, которые помогут вам корректировать свое отношение к себе и к жизни в лучшую сторону. Представьте, какой объем работы получится сделать за год!
В вашем дневнике и будет проводиться настоящая работа над собой.
Как говорит Луиза Хей: «Исцеление начинается с уважения и одобрения себя». Очень мудрое изречение! Уважение себя, работа с причинами, действие из желания отдавать — и ваша психосоматика печени пойдет на убыль.
Как справиться с психосоматикой быстрее
Посмотрите видео от нашего психолога с опытом более 20 лет Ольги Копыловой. В нем она рассказывает, как формируется психосоматика:
Важны два момента: попасть в точную причину и правильно подобрать психологические техники. Если разбить всю работу по этапам, то целесообразнее идти таким путем:
- определить исходную ситуацию,
- конкретизировать корневую эмоцию (гнев, вина, стыд, горе — у каждого свое),
- подобрать подходящие психологические техники,
- проконтролировать правильность их выполнения,
- скорректировать эмоцию (выработать новые реакции на провокации).
Причем первый шаг по поиску причины вы можете сделать уже сегодня. Для этого пройдите наш тест:
Пример: можно долго читать про запор — что это ментальные блоки, нелюбовь к себе. Но в 95% случаев он появляется в состоянии выбора, в подвешенном состоянии. Если у вас при этом есть базовое недоверие и тревожность, запор перерастает в хронический и обостряется в период выбора.
Следовательно, ситуации с выбором никогда не закончатся, но отношение к ним можно изменить психотерапевтическими способами.
Что делает большинство?
Изучают теорию, но улучшения не добиваются.
Дело в том, что самостоятельная работа со своим бессознательным требует большой подготовки.
Нужен ли специалист?
С ним просто будет быстрее. Самостоятельно справиться можно, но получается у единиц и за длительное время.
В нашей практике сроки варьировались от 1 консультации до года. Довольно распространенные случаи — это:
Узнать о работе вместе с нами можно здесь. Как видите, психосоматика печени вполне поддается корректировке. Здоровья вам и психологического комфорта.
Заболевания печени и беременность
00:00
Оксана Михайловна Драпкина, исполнительный директор Интернет Сессии, секретарь межведомственного совета по терапии РАМН:
— Сейчас очень интересная интригующая тема «Беременность и патология печени. Владимир Николаевич Кузьмин.
Кузьмин Владимир Николаевич, доктор медицинских наук, профессор:
— Я думаю, что здесь очень много интересного. Самое главное, на мой взгляд, в том, что эта ситуация заслуживает внимания абсолютно всех специалистов.
Я очень рад, что мы всегда работаем в тесной связи со специалистами. Не только акушерами-гинеколагами, но и гастроэнтерологами, инфекционистами, терапевтами. Патология печени у беременных – это ситуация, которая не всегда возникает во время беременности. Иногда это возникает и до беременности. Конечно, нам приходится иметь дело с такими пациентками.
Нужно сказать, что на сегодняшний день рост заболеваний печени довольно увеличен как в целом в популяции, так и у беременных женщин. Беременность только отягощает заболевания печени. Или, наоборот, уже имеющиеся заболевания печени отягощают течение беременности.
Срывом адаптации является развитие тяжелых акушерских осложнений. В первую очередь, гестоза, который является на сегодняшний день основной причиной материнской смертности.
Изменения заболеваний печени при беременности. Основные, которые заслуживают внимания и на которых я бы хотел остановиться – это обусловленные самой беременностью. Внутрипеченочный холестаз, острый жировой гепатоз беременности. Также не связанный с беременностью вирусный гепатит.
Хотя перечень самих заболеваний, с которыми нам приходится иметь дело, довольно широк.
По распространенности (в американской ассоциации и в нашей) первое место среди беременности занимают вирусные гепатиты. На втором месте стоит холестаз беременных как довольно частая акушерская патология и патология печени во время беременности.
В комплекс полноценного обследования, мероприятий беременных женщин, которые, к сожалению, не всегда проходят в течение всей беременности, входит то, что надо довольно широко обследоваться на маркеры вирусного гепатита В и С. Узкий подход, который имеет место только когда мы обследуем на гепатит В (HBs антигены). Гепатит С – это только антитела гепатита С. Происходит то, что мы не до конца имеем полноценную картину заболеваний печени у беременных женщин.
Конечно, это биохимические исследования. Ультразвуковое исследование плода, плаценты и печени.
03:03
Что касается вирусного гепатита, то основное заражение новорожденного происходит все-таки во время родов – при прохождении плода по родовым путям. Возможность внутриутробного заражения составляет где-то 5-10%. Но у пациенток, у которых присутствует еще HBeAg (антиген инфекционности, заразности), или у пациенток, которые перенесли острый вирусный гепатит В (особенно во втором или третьем триместре беременности), увеличивается риск заражения гепатитом В у новорожденного.
Что касается передачи риска гепатита С от матери к ребенку, то он варьирует в районе 5%. Но хочется подчеркнуть, что пациентки, которые дополнительно имеют ВИЧ-инфекцию и какие-то дополнительные факторы, могут увеличивать риск передачи гепатита С до 15 – 25%.
Осложнения в родах у женщин с вирусным гепатитом. Излитие околоплодных вод, слабость родовой деятельности, плацентарная недостаточность и довольно грозное осложнение как кровотечение в родах.
Основная тактика, которую я хотел бы подчеркнуть. Ведение беременности хронического гепатита С – это все-таки наличие или отсутствие РНК гепатита С, а не наличие как такового антитела гепатита С.
Ни в коем случае не требуется показаний для прерывания беременности. Это ситуация для пролонгирования беременности с назначением терапии и решения вопроса о способе родоразрешения, с обследованием новорожденных в течение 18-ти месяцев после родов, в первую очередь, на РНК гепатита С.
Что касается грудного вскармливания. Здесь тоже мне хочется подчеркнуть, что при отсутствии РНК гепатита С полностью разрешено грудное вскармливание. Могут быть какие-то ограничения по грудному вскармливанию при наличии РНК гепатита С при условии дополнительных факторов инфицирования, таких как трещины сосков и так далее. Но в целом, мы как клиника, специализирующая на патологии печени на базе 1-ой инфекционной клинической больницы, за грудное вскармливание.
Что касается гепатита В, то тактика беременных обусловлена именно не наличием HBs антигена, который обследуется в женской консультации, а все-таки наличием или отсутствием НBe антигена и наличием ДНК гепатита В. В этом случае дополнительным фактором является введение, возможно, специфического иммуноглобулина в первые 2 часа после родов. Также проведение вакцинации по схеме через месяц – два и в один год жизни ревакцинация для получения довольно широкой защиты ребенка от гепатита В.
05:58
Что касается другого состояния. Внутрипеченочный холестаз беременных. Здесь хочется подчеркнуть, что имеется рецидивирующий характер при повторных беременностях. Когда такая пациентка поступает с той или иной клиникой, то нужно лишний раз спросить, не было ли такой ситуации с предыдущей беременностью.
Еще генетическое заболевание, которое детерминировано и передается в основном по материнской линии. Холестатическая реакция на продуцируемые эстрогены во время беременности возникает у данной пациентки. Начавшись, клиника увеличивается ближе к родам и полностью исчезает после родов.
При этой ситуации мы имеем довольно большие проценты исходов прерывания беременности в поздних сроках, преждевременные роды, синдром стресса плода. Возможна внутриутробная гибель плода. Это влечет за собой определенный алгоритм ведения таких пациентов.
Кожный зуд – основное проявление при холестатическом гепатозе. Желтуха иногда у беременных не развивается. Иногда это вносит дисбаланс при постановке диагноза. Мне очень обидно, когда начинаю переводить такую беременную женщину из одного родовспомогательного учреждения в другое. Хотя это акушерская патология. Она заслуживает внимания в любом родильном доме.
Хочется подчеркнуть, что даже при выраженном кожном зуде, иногда даже желтухе печень обычно не реагирует. Самое главное, что общее состояние женщины не страдает. Отсутствует интоксикация, диспепсический, болевой, абдоминальный синдром. Это характерно для холестатического гепатоза беременных.
Есть изменения в лабораторных показателях холестатического гепатоза. Помимо повышения возможного уровня ферментов, билирубина и повышения холестерина, здесь есть еще один нюанс, который я хотел бы подчеркнуть. Это снижение протромбина. При холестатическом гепатозе возможно развитие кровотечения в родах, послеродовом периоде.
Холестатический гепатоз представляет собой простой холестаз, поэтому эта ситуация вполне доброкачественная (если так можно условно сказать) для женщины после родов.
08:34
При изменениях кожного покрова, при выраженном холестазе беременных, кожном зуде можно применять препараты, в первую очередь, урсодезоксихоливой кислоты. Препарат «Урсосан» . Мы их применяем в течение всей беременности, ближе к родам. За счет этого идет снижение проявления и улучшение состояния такой пациентки.
Основными препаратами в связи с возможностью именно сохранить или уменьшить клинику, являются препараты урсодезоксихолиевой кислоты. Лечение фето-плацетарной недостаточности как стабилизации состояния плода. Возможно введение витамина К за 3 дня до родов с целью профилактики кровотечения или раннего послеродового периода.
Прогноз при холестатическом гепатозе благоприятный для такой пациентки. Но нужно иметь в виду, что увеличивается частота как преждевременных родов, так и риска развития послеродовых кровотечений.
Наиболее тяжелая ситуация связана с острым жировым гепатозом как тяжелым осложнением беременности. Оно, может быть, редко встречается, но в последнее время мы видим довольно частую причину осложнений вплоть до материнской летальности у таких пациенток.
Особенностью является то, что происходит жировое перерождение печени, которое является системной патологией. Эта диффузная жировая дистрофия гепатоцитов происходит не только в печени. Такая же дистрофия происходит и в почках. Мы имеем и почечную и печеночную недостаточность у таких пациентов. Эта ситуация, к сожалению, не имеет обратного регресса, поэтому все действия акушер-гинеколога в этой ситуации должны быть более экстренными и эффективными.
В основном, острый жировой гепатоз развивается во второй половине (ближе к 30-ти неделям беременности и позже). Особенностью является то, что он никогда не начинается ни с желтухи, ни с каких-то особенностей, с которых мы можем заподозрить, что это патология печени. В основном, это тошнота, рвота, боли в животе, то есть та ситуация, которая зачастую не фигурируется для врачей как какая-то патология печени.
К нам в клинику часто привозят таких пациенток с подозрениями на пищевую токсикоинфекцию, на холецестит, вирусный гепатит, но никто не подозревает жировой гепатоз.
11:12
В связи с тем изменением, которое происходит в печени, развивается печеночная и почечная недостаточность. Но самое главное – нарушение системы свертывания крови. Развивается ДВС-синдром. Возможны различные кровотечения. Эта тяжелая ситуация, в частности, сочетается с гестозом.
Для жирового гепатоза существуют 3 стадии. Дожелтушная, которую мы наиболее часто видим. Желтушная стадия, когда пациентка уже не имеет окрашивания кожных покровов. В этой ситуации уже довольно тяжелое осложнение для печени. Заключительная терминальная, которая, к сожалению, характеризуется полным поражением печени.
Лабораторные признаки, которые мне хочется подчеркнуть. Наряду с повышением билирубина и ферментов (они не такие уж высокие) мы хотим обратить внимание, что повышается лейкоцитоз, воспалительная тромбоцитопения. Снижение тромбоцитов, фибриногенов, то есть изменение системы свертывания крови.
В этой ситуации должны заподозрить жировой гепатоз у беременных женщин. В этом случае никакого лечения не должно быть. Только одно – срочное родоразрешение после возможной краткой подготовки. Пролонгирования беременности в этой ситуации нет. Женщину нужно родоразрешать в любом сроке, если поставлен такой диагноз.
Краткосрочная подготовка может включать в себя именно парентеральное введение альбумина, свежезамороженной плазмы. В общем-то, довольно хороший результат. Компенсация нарушенной функции печени. Введение препаратов, которые улучшают состояние функции печени.
В конце хотел бы подчеркнуть, что особенности, когда нам приходится проводить дифференциальную диагностику между жировым гепатозом и холециститом, например, где есть признаки печеночной недостаточности, нарушение свертываемости крови, характерны для жирового гепатоза. При дифференциальной диагностике с гепатитом, когда при жировом гепатозе есть лейкоцитоз, тромбоцитопения. Наоборот, активность трансаминаз при вирусном гепатите. При дифференциальной диагностике холестатистического гепатоза – когда есть наличие зуда – это холестатический гепатоз. Тяжесть его состояния характерна для жирового гепатоза и не характерна для холестатического гепатоза.
В конце я хотел бы подчеркнуть, что развитие патологических состояний в печени всегда происходит нестандартно. Дифференциальная диагностика происходит в условиях дефицита времени.
Абсолютно неправильная пагубная тактика, когда переводят такую пациентку из одного учреждения в другое. Это часто ухудшает ситуацию. Решительных действий и больших усилий требуют именно не инфекционные заболевания у беременных, особенно заболевания печени в третьем триместре беременности.
Благодарю за внимание.
Что может повлиять на работу вашей печени
Печень является самым большим и главным фильтром в организме человека. Выделяют некоторые факторы, которые непосредственно влияют на ее работу и жизнедеятельность организма в целом:
- Нарушение диеты. Для качественного переваривания жиров необходима желчь, которая вырабатывается клетками печени. При повышенном поступлении жиров в организм, на этот орган усиливается нагрузка, нарушается его работа, что может привести к жировому перерождению.
- Употребление алкоголя. При повышенном содержании алкоголя в крови вырабатывается его метаболит — ацетальдегид, который отличается высокой токсичностью. Они значительно повреждают клетки сердца, печени, стенки сосудов.
- Неконтролируемый прием медикаментов. В печени происходит биотрансформация медикаментов, то есть перевод их в форму для более безопасного выведения из организма. При неправильном использовании препаратов, их токсические эффекты более выражены, что негативно влияет на работу печеночных клеток.
- Паразиты. В тканях печени содержится большое количество питательных веществ, поэтому она является органом-мишенью. Некоторые возбудители гельминтоза, могут вызывать цирроз печени, абсцессы.
- Токсины. Часто при работе на вредном производстве (химическая промышленность, лаборатории, научно-исследовательский центры) в организм попадает множество токсических веществ. В печени происходит их детоксикация, многие соединения накапливаются в ней.
Также на работу печени влияет нарушение пищевого рациона, режима дня, курение и наркомания.
Врач-консультант ГУ МНИИ им Габричевского Копанев Ю.А., говорит о том, что для нормальной работы печени необходимо поступление в организм достаточного количества витаминов. С их помощью можно:
- Укрепить иммунную систему.
- Поддерживать гомеостаз печеночных клеток.
- Ускорить восстановление печени, повысить ее защитные функции.
- Наладить процессы обмена веществ.
Многие витамины поступающие извне в организм, в большом количестве накапливаются в печени и выполняют свои функции. Если же возникает белковая недостаточность, нарушается усвоение этих питательных веществ с развитием гиповитаминоза. При нарушении обменной функции печени возникает нарушение всасывания жирорастворимых витаминов. Это чревато снижением защитных функций печени, нарушением выработки ферментов, патологией пищеварения, развитием интоксикации.
Также для нормального функционирования печени и ее ферментов, необходимо достаточное поступление в организм микроэлементов, в первую очередь цинка и селена. При их недостатке заболевания печени протекают тяжело, защитные функции менее выражены.
На современном фармацевтическом рынке существует большое количество лекарственных средств обладающих высокой гепатотоксичностью. Профессор института профессионального образования МГМУ им Сеченова Буеверов говорит, что лекарственное поражение печени возникает у одного больного из десяти тысяч. Возможно развитие таких неблагоприятных последствий:
- Аллергическая токсичность. Может возникнуть при генетической предрасположенности к накоплению в организме продуктов распада лекарственных веществ и развитию аллергии на них.
- Передозировка препаратами. При использовании неправильной дозы лекарства, возникает токсическое поражение клеток печени с нарушением их работоспособности.
- Аллергия на лекарства. Возникает при повторном использовании неподходящих для организма лекарств. Формируется патологическая иммунная реакция с нарушением функций печени.
Наиболее токсичными для этого органа средствами являются:
- Нестероидные противовоспалительные средства (парацетамол).
- Антибактериальные препараты.
- Противоопухолевые, противотуберкулезные.
- Пищевые добавки и фитотерапия.
- Анаболические гормоны.
Поэтому важно использовать все лекарственные средства только по назначению лечащего врача. Признаки поражения печени могут длительное время себя никак не проявлять. Но если возникают такие симптомы как — боли в правом подреберье, изменение цвета кожи, изменение привкуса во рту, важно обратиться за медицинской помощью и обследованием. Важно ежегодно проходить плановые профилактические осмотры, сдавать необходимые анализы, использовать витамины для печени.
Витамины А ретинола. Значительное количество данного вещества снижается при развитии цирроза, гепатита. Возникает повышенная ломкость ногтей, нарушение зрения, шелушение кожи, снижается активность обменных процессов. Также в тяжелых случаях может сформироваться бельмо на глазу.
- Продукты содержащие витамин А. Данное вещество содержится в печени морских рыб, моркови, красном мясе, рыбьем жире. Также, при недостатке витамина А, важно его получать дополнительно, в качестве лекарственного средства. Но нельзя использовать его самостоятельно, только по предписанию врача. Потому как при гипервитаминозе, возможно развитие шелушения, выпадение волос. Избыток данного витамина также откладывается в печени, тем самым нарушая ее функцию.
Витамины группы B. Тиамин (В1) принимает участие в жировом, углеводном обмене, стимулирует работу гепатоцитов. Рибофлавин (В2) стимулирует выработку и накопление гликогена, желчи, участвует в процессах пищеварения и восстановления печени при ее поражении. Никотиновая кислота (В3) повышает защитную функцию клеток печени, играет важную роль в процессах энергетического обмена. Холин (В4) является стимулятором работы кишечника, нейтрализует токсины, при его недостатке развивается жировая дистрофия. Пиридоксин (В6) участвует в обмене белков и жиров, поддержке печени и ее ферментов. Инозит (В8) укрепляет стенки клеток, способствует хорошему оттоку желчи. Цианокобаламин (В12) поддерживает кроветворение.
- Продукты содержащие витамин В. Эти вещества содержатся в постном мясе, яйцах, свежей зелени, молочных продуктах. Поэтому при соблюдении сбалансированной диеты, необходимость в дополнительных поступлениях этих витаминов нет.
Витамины E токоферола. Это вещество является антиоксидантом, поэтому тормозит процессы старения, повышает иммунный ответ, поддерживает стабильность работы и целостность гепатоцитов при заболеваниях печени. Также при его недостатке развивается дистрофия печени, нарушается переработка липидов.
- Продукты содержащие витамин Е. Необходимая доза данного вещества содержится в красной рыбе, различных орехах, зеленых овощах и фруктах. Большое количество этого вещества можно обнаружить в различных маслах растительного происхождения.
Витамины С аскорбиновая кислота. Также является антиоксидантом, связывает и устраняет свободные радикалы. Он нормализует холестериновый обмен, тем самым снижая признаки жирового перерождения печени. Препятствует разрушению печеночных клеток свободными радикалами, повышает защитные функции печени.
- Продукты содержащие витамин С. Много этого вещества содержится в цитрусовых, шиповнике, рябине, землянике, шпинате. Гипервитаминоза витамина С практически никогда не происходит, потому как излишки этого вещества выводятся из организма с мочей.
Витамины N липоевая кислота. Это соединение значительно усиливает работу печени, повышает ее защитные свойства, нормализует метаболизм веществ и микроэлементов. Широко используется при наличии воспалительных процессов, для профилактики заболеваний печени.
- Продукты содержащие витамин N. Липоевая кислота содержится в говядине, мясных субпродуктах, шпинате, белокочанной капусте. Также данное вещество можно приобрести отдельно как лекарственное средство.
Каждый из витаминов выполняет ряд своих функций, в общем поддерживая гомеостаз в организме человека.
Для нормальной работы организма в целом важно придерживаться принципов здорового образа жизни. Желательно нормализовать свой пищевой и питьевой рацион, заниматься спортом дозируя физические нагрузки, отказаться от курения, употребления алкоголя.
0 отзывов
Комплекс для поддержания нормальной функции вашей печени
0 грн
1 148 грн
Нет на складе
Есть в наличии
Нет на складе
Ресурс 10
В корзину
При болезнях гепатобилиарной системы важно использовать не только лекарственные средства, но и дополнительные пищевые добавки. Используя витамины для восстановления печени Orthomol Cholin Plus можно добиться таких результатов:
- Нормализация белкового обмена веществ в печени.
- Улучшение работы желчных и печеночных ферментов.
- Укрепление структуры гепатоцитов.
Также, с помощью комплекса Orthomol Cholin Plus можно улучшить течение болезни печени, и профилактировать развитие других патологий. Качественно восстановить работу ферментов, наладить выработку желчи, улучшить метаболизм. С его помощью можно укрепить иммунные защитные силы организма, нормализовать артериальное давление. Регулярное и правильное использование этого витаминного средства улучшить общее самочувствие, наладит физиологические процессы в организме.
Заболевания печени и печеночная дисфункция у больных с сердечной недостаточностью
Авторы:
С.М. Ткач
Статья в формате PDF
Тесная связь между сердечной и печеночной дисфункциями изучается врачами разных специальностей на протяжении более чем двух столетий. Тем не менее сложность и особенности этой ассоциации и сейчас вызывают активный интерес ученых, а результаты относительно немногочисленных исследований нередко очень противоречивы, что может объясняться несколькими причинами.
Например, этиология сердечной недостаточности (СН) со временем изменилась. Если раньше СН главным образом была связана с ревматической клапанной болезнью, то сейчас в основном с ишемической кардиомиопатией. Кроме того, исходы СН резко улучшились вследствие эффективности фармакотерапии и широкого проведения трансплантации сердца. Поэтому кардиальный цирроз печени (ЦП), который ранее рассматривался как парадигма ассоциации печени и СН, в настоящее время встречается редко [20].
В связи с тем что СН является системным хроническим заболеванием, при ее наличии поражается множество органов, включая печень и почки. Особенности сосудистой системы печени и ее высокая метаболическая активность делают ее высоко уязвимой к нарушениям системной гемодинамики и инициируют многие молекулярные и гемодинамические изменения.
Печеночная дисфункция (ПД) часто встречается у пациентов с СН (по данным разных авторов, в 15-65% случаев) и тесно коррелирует с гемодинамическими параметрами [19, 26].
В настоящее время систематизацию сочетанной патологии сердца и печени проводят в зависимости от первичной локализации патологического процесса (табл. 1) [17].
В данном обзоре мы сфокусируемся на основной патологии печени, обусловленной заболеваниями сердечно-сосудистой системы, в первую очередь на застойной гепатопатии (ЗГ) и кардиогенном ишемическом гепатите, а также патологии сердца, сформировавшейся на фоне заболеваний печени (цирротическая кардиомиопатия).
Застойная кардиальная гепатопатия
ЗГ («застойная печень») включает в себя спектр клинических, биохимических, гистологических и гемодинамических нарушений, связанных с хроническим повреждением печени вследствие правожелудочковой/правопредсердной СН или любой другой причины повышения центрального венозного давления, включая бивентрикулярную СН вследствие ишемической болезни сердца или кардиомиопатии, тяжелую легочную гипертензию или легочное сердце, констриктивный перикардит, а также вальвулопатии, такие как митральный стеноз и трикуспидальная регургитация [14, 15]. Это состояние было впервые подробно описано выдающимся гепатологом Шейлой Шерлок в 1951 году [23].
Основными механизмами формирования ЗГ являются переполнение кровью центральных вен и центральной части печеночных долек, развитие в них локальной гипоксии, приводящей к возникновению дистрофических и атрофических изменений, а впоследствии – к некрозу гепатоцитов, синтезу коллагена и развитию фиброза. При этом давление в воротной вене не превышает давления в нижней и верхней полых венах, вследствие чего портокавальные анастомозы развиваются крайне редко [11, 25]. Тяжесть и характеристики повреждения печени зависят от вовлеченных сосудов, выраженности венозного застоя и снижения перфузии. Первое описание «мускатной печени» было сделано Kiernan и Mallory, которые показали центральный застой и очаговый некроз печени, связанные с нарушенной циркуляцией крови в печени [9].
Клинические проявления ЗГ зависят от скорости нарастания СН: если венозный застой в печени развивается быстро, то в клинике будут доминировать жалобы на острые боли в правом подреберье, связанные с растяжением капсулы печени, нередко симулирующие острую хирургическую патологию. Если СН развивается медленно, в течение нескольких месяцев или лет, то ее проявления будут доминировать и маскировать симптоматику ЗГ. Последний вариант встречается значительно чаще, поэтому в подавляющем большинстве случаев ЗГ протекает малосимптомно или асимптомно [11]. В таких случаях пациенты предъявляют жалобы на одышку, ортопноэ и кардиалгии, практически не обращая внимания на тяжесть в правом подреберье и изменение цвета кожных покровов, поскольку желтуха и болевой синдром малоинтенсивны. Объективные признаки ЗГ (увеличенная, плотная и болезненная при пальпации печень с твердым и гладким краем) определяются на фоне расширения яремных вен, появления гепатоюгулярного рефлюкса и симптомов СН.
Отличительной чертой ЗГ является то, что выраженность ее симптоматики варьирует в зависимости от состояния центральной гемодинамики и эффективности лечения основной причины СН. Адекватная терапия СН приводит к быстрому уменьшению размеров печени и нивелированию клинических признаков ЗГ [2]. Еще одна характерная особенность ЗГ состоит в отсутствии признаков портальной гипертензии (варикозное расширение вен пищевода и желудка, «caput medusaе») и так называемых малых признаков цирроза (пальмарная эритема, телеангиэктазии, «лакированный» язык) [25]. При тяжелом или рефрактерном течении СН явления ЗГ прогрессируют, и постепенно развивается кардиальный ЦП, сопровождающийся появлением асцита и спленомегалии. Печень становится плотной, ее край – острым, а размеры остаются постоянными и не зависят от эффективности лечения СН [26].
В большинстве случаев при легкой СН уровни сывороточных трансаминаз (АлАт, АсАт) и билирубина не превышают нормальных показателей, однако при тяжелой СН активность маркеров цитолитического и холестатического синдромов, а также уровень билирубина обычно возрастают. Примерно у 30% пациентов с ЗГ уровень трансаминаз превышает норму в 2-3 раза [6]. Значительное снижение фракции выброса (ФВ) обычно сопровождается существенным повышением уровня сывороточных трансаминаз вследствие вторичной ишемии печени [25]. У части больных отмечается холестатический компонент, отражающийся в повышении уровня γ-глютамилтрансферазы (ГГТ) и щелочной фосфатазы, являющихся независимыми факторами венозного застоя и снижения перфузии.
В частности, повышение уровня ГГТ не только ассоциируется с более тяжелым классом СН, более низкой ФВ и повышением уровня натрийуретического гормона В-типа, но и является независимым предиктором смерти и трансплантации сердца [19]. Гипербилирубинемия для ЗГ не характерна, однако при тяжелой СН может отмечаться небольшое повышение уровня общего и непрямого билирубина, что рассматривается как неблагоприятный прогностический признак [24]. При развитии кардиального цирроза появляется диспротеинемия (снижение концентрации общего белка и альбумина, повышение уровня α2— и γ-глобулинов), в 75% случаев увеличивается протромбиновое время. Характерными признаками асцита, развивающегося вследствие ЗГ и кардиального цирроза, являются высокое содержание белка в асцитической жидкости (>2,5 г/дл) и увеличение значения сывороточно-асцитического градиента альбумина (>1,1 г/дл) [6]. У многих больных, особенно с тяжелой СН, повышается уровень мочевой кислоты, что в настоящее время рассматривается как маркер воспаления, метаболических расстройств, оксидативного стресса, эндотелиальной дисфункции и, возможно, миокардиального повреждения. Гиперурикемия может быть следствием снижения ренальной перфузии и экскреции уратов, она хорошо коррелирует с более высоким давлением в легочной артерии и правом желудочке, а также с клиническими признаками застойной СН [3].
Для подтверждения диагноза ЗГ необходимо исключение других причин повреждения печени, в частности исключение наличия вирусного гепатита В и С при помощи иммуноферментного анализа или полимеразной цепной реакции, а также алкогольной болезни печени, неалкогольной жировой болезни печени / неалкогольного стеатогепатита и медикаментозного повреждения печени. Следует помнить, что многие медикаменты, применяющиеся для лечения кардиоваскулярной патологии, метаболизируются в печени и могут неблагоприятно воздействовать на нее (табл. 2).
Всем больным проводят эхокардиографию и ультразвуковое исследование с допплерографией сосудов печени, при котором хорошо выявляется венозный застой (расширенные печеночные вены, сливающиеся в расширенную нижнюю полую вену), как правило, при отсутствии портальной гипертензии (диаметр портальной вены <13 мм), а также отек стенки желчного пузыря (при развитии кардиального цирроза). Кроме того, допплерография сосудов печени позволяет исключить альтернативные диагнозы, такие как синдром Бадда-Киари.
В тяжелых диагностических случаях для верификации ЗГ проводят лапароскопию, при которой визуализируется увеличенная печень с закругленным краем и утолщенной капсулой, а поверхность печени имеет характерный вид «мускатного ореха» с наличием темно-красных и коричнево-желтых участков [26].
Рутинная биопсия печени не показана, в основном она проводится у кандидатов на трансплантацию сердца при наличии асцита для исключения ЦП. Гистологически ЗГ характеризуется венозным застоем в области синусоид, полнокровием центральных отделов дольки, расширением пространств Диссе, атрофией и некрозом центрилобулярной зоны. Характерным признаком ЗГ является отсутствие патологических изменений на периферии дольки, поскольку венозный застой не достигает этой зоны, а приток артериальной крови из печеночной артерии защищает гепатоциты от повреждения и приводит к их гипертрофии. Также характерной особенностью ЗГ является обратимость венозного полнокровия, а иногда и фиброза при условии адекватного лечения СН [25, 26].
Краеугольным камнем лечения ЗГ является эффективное этиотропное и патогенетическое лечение сопутствующей кардиоваскулярной патологии и легочно-сердечной недостаточности, что сопровождается быстрой регрессией клинических и биохимических проявлений ЗГ, что было впервые описано Jolliffe и соавт. еще в начале 1930-х годов [12]. При назначении ингибиторов АПФ, являющихся препаратами первой линии лечения СН, следует помнить, что они почти все (за исключением лизиноприла), подвергаются метаболизации в печени, а при наличии ЗГ и ПД могут иметь место замедленная трансформация пролекарства в активное вещество и инактивация активного препарата, что требует частого мониторирования дозировки. Это также касается и ингибиторов рецепторов ангиотензина II, за исключением валсартана и ирбесартана, а также большинства неселективных и селективных β-адреноблокаторов [5, 18]. Петлевые диуретики (фуросемид, торасемид) в большинстве случаев эффективно уменьшают венозный застой в печени, способствуя уменьшению и исчезновению асцита и желтухи. Тем не менее эти препараты при ЗГ надо применять с осторожностью во избежание дегидратации, гипотензии и ишемии печени, включая некроз 3-й зоны печеночной дольки. При необходимости применения дигоксина его также нужно назначать осторожно и в низкой дозе, поскольку у больных с ЗГ вероятность проявления его токсических эффектов усиливается.
Антикоагулянты также следует применять крайне осторожно, поскольку у больных с ЗГ повышено протромбиновое время и нередко отмечается повышенная чувствительность к варфарину. При необходимости назначения амиодарона, несмотря на то что он подвергается интенсивной печеночной метаболизации, снижение дозы, как правило, не требуется. Статины сами по себе могут вызывать гипертрансаминаземию, однако они противопоказаны только при повышении уровня АсАт и АлАт более чем в 3 раза [6, 20].
В рефрактерных случаях применяют лапароцентез, однако следует помнить, что он сопровождается потерей белка и способен ухудшить нутритивный статус больных СН, который и без того нарушен. Проведение трансюгулярного внутрипеченочного шунтирования или перитонеально-сосудистого шунтирования у таких больных противопоказано, поскольку всегда приводит к утяжелению класса СН [6].
Пациенты, рефрактерные к медикаментозному лечению, являются кандидатами на трансплантацию сердца или имплантацию вспомогательного устройства в левый желудочек (ЛЖ) [8, 21].
Назначение гепатопротекторов больным ЗГ может быть целесообразным только при выраженном цитолитическом синдроме и развитии кардиального ЦП [20].
Сама по себе ЗГ крайне редко прогрессирует в классическую печеночную недостаточность и является непосредственной причиной смерти. В подавляющем большинстве случаев летальный исход наступает вследствие основной кардиоваскулярной патологии.
В ряде случаев у больных ЗГ может быть целесообразным назначение гепатопротекторов [20].
Гепатопротекторы, влияющие на структуру и функцию клеток гепатоцитов, являются основой патогенетической терапии при патологии печени. Действие гепатопротекторов направлено на восстановление гомеостаза в печени, повышение ее устойчивости к действию патогенных факторов, нормализацию функциональной активности и стимуляцию в печени процессов регенерации. На фармацевтическом рынке в настоящее время присутствует большое количество средств, представляемых как гепатопротекторы, и бытует мнение, что любое из них априори эффективно и безопасно. На самом деле клиническая эффективность многих известных и давно применяющихся гепатопротекторов не доказана. Более того, некоторые из них являются потенциально вредными и способны оказывать гепатотоксический эффект. Особенно это касается гепатопротекторов растительного происхождения и многочисленных широко рекламируемых пищевых добавок.
В отношении многих гепатопротекторов проведены лишь единичные рандомизированные клинические исследования (либо их нет вовсе), причем в этих исследованиях обнаружено отсутствие или слабое влияние таких препаратов на важные параметры (исчезновение виремии, гистологическая картина и выживаемость), несмотря на некоторое снижение активности ферментов печени и улучшение субъективных показателей. Доказанной в различной степени эффективностью обладают такие гепатопротекторы, как урсодезоксихолевая кислота (УДХК), эссенциальные фосфолипиды, препараты аминокислот (адеметионин, орнитина аспартат). Препараты силимарина следует рассматривать как гепатопротекторы с предполагаемой, но недоказанной эффективностью, которые могут применяться при определенных состояниях. Другие растительные гепатопротекторы пока нельзя рекомендовать для широкого применения при хронических заболеваниях печени, поскольку их эффективность не доказана и требует дальнейшего изучения в тщательно спланированных рандомизированных исследованиях.
В терапии заболеваний печени из препаратов, имеющих доказательную базу эффективности и безопасности, большое значение имеет УДХК – гидрофильная нетоксичная третичная желчная кислота, образующаяся под действием бактериальных ферментов из 7-кето-литохолевой кислоты, которая поступает в печень из тонкой кишки.
Механизмы действия УДХК многообразны и пока окончательно не изучены. Накопленные на сегодняшний день экспериментальные и клинические данные свидетельствуют о том, что УДХК оказывает гепатопротекторный, антихолестатический, иммуномодулирующий, гипохолестеринемический, литолитический и антиапоптический эффекты. УДХК применяют при острых и хронических гепатитах различной этиологии, неалкогольном стеатогепатите, первичном билиарном циррозе, гепатопатии беременных, заболеваниях печени, сопровождающихся или вызванных холестазом.
С учетом темы, которая рассматривается в этой статье, интересны данные, свидетельствующие о положительном влиянии УДХК на соотношение сывороточных маркеров фиброгенеза и фибролиза. Так, в исследовании Holoman (2000) на фоне применения УДХК снижалась сывороточная концентрация N-терминального пептида коллагена 3 типа и матриксных металлопротеиназ и одновременно повышался уровень их тканевых ингибиторов. Длительный прием УДХК в дозе 12-15 мг/кг/сут на протяжении 6-12 мес сопровождался достоверным улучшением гистологической картины и биохимических печеночных показателей.
Таким образом, решение о выборе гепатопротектора следует принимать, основываясь на тех же принципах, что и при подборе кардиологических препаратов, то есть на принципах доказательной медицины.
Кардиогенный ишемический гепатит
Кардиогенный ишемический гепатит (КАГ), или «шоковая печень», – гипоксическое повреждение печени, развивающееся при неадекватной ее перфузии и приводящее к некрозу гепатоцитов центрилобулярной зоны [4, 7, 22]. Формирование КАГ возможно только при сочетании нескольких патологических факторов (значительная гипоперфузия, нарушение функционирования сосудистых коллатералей, неспособность печени увеличить потребление кислорода), поскольку особенности кровоснабжения печени изначально препятствуют развитию ее ишемического повреждения. Комбинация указанных факторов имеет место при острой СН, преимущественно правожелудочковой, индуцированной острым инфарктом миокарда, острыми нарушениями ритма, тромбоэмболией легочной артерии, острым легочным сердцем, а также при кровопотере, расслаивающей аневризме аорты, синдроме длительного сдавливания, септическом или ожоговом шоке, тепловом ударе, отравлении углекислым газом и др. Частота развития КАГ у реанимационных больных колеблется от 11 до 22%. В 70% случаев основной причиной КАГ является кардиоваскулярная патология, в 30% – острая дыхательная недостаточность, сепсис и другие более редкие состояния [10].
Диагноз КАГ базируется на трех основных критериях: 1) быстром развитии патологии печени на фоне типичных проявлений кардиогенного или циркуляторного шока; 2) значительном (>20 норм), но быстро обратимом повышении уровня сывороточных трансаминаз; 3) отсутствии других возможных причин повреждения печени [10]. Клинически КАГ манифестирует появлением выраженной одышки, боли в правом подреберье, увеличением печени в размерах. В редких случаях могут отмечаться желтуха, олигурия, признаки печеночной энцефалопатии, вплоть до печеночной комы. Характерные изменения функциональных проб печени появляются через 12-24 ч после острого сердечно-сосудистого события и проявляются резким (в 20 раз и более) повышением уровней АсАт, АлАт и лактатдегидрогеназы, реже – гипербилирубинемией и коагулопатией (удлинение протромбинового времени, снижение уровня фибриногена, тромбоцитопения). При устранении действия провоцирующего фактора показатели возвращаются к норме в течение 5-10 дней [4].
Основной стратегией лечения КАГ является восстановление адекватной перфузии печени путем проведения противошоковых мероприятий, обязательного введения средств, обладающих положительным инотропным эффектом, таких как дофамин. При развитии печеночной энцефалопатии применяют L-аргинин, L-орнитин-L-аспартат, антибиотики. Прогноз при КАГ определяется кардиоваскулярным статусом пациента, поскольку смертность при этом заболевании обусловливается основным заболеванием [4].
Цирротическая кардиомиопатия
Под термином «цирротическая кардиомиопатия» (ЦК) принято понимать снижение сократительной функции сердца, которая отмечается у части больных с ЦП [1]. Первоначальные исследования в начале 1950-х годов зафиксировали существование при циррозе гипердинамического типа гемодинамики, что проявляется в увеличении сердечного выброса и снижении системного сосудистого сопротивления. H.J. Kowalski первым сообщил, что пациенты с циррозом Лаэннека имели аномальную сердечно-сосудистую функцию и удлинение интервала QT [13]. Ранние гистологические исследования продемонстрировали гипертрофию миокарда и его ультраструктурные изменения, включая отек кардиомиоцитов, фиброз, экссудацию, ядерную вакуолизацию и необычную пигментацию.
Размер левого предсердия и ЛЖ у пациентов с ЦП нормальный или несколько увеличен, что связано с гемодинамической дисфункцией [16]. Многие пациенты с ЦП отмечают одышку, задержку жидкости и ограничение физической активности.
Основными механизмами развития ЦК являются хронический алкоголизм и гипердинамический тип гемодинамики. Вследствие злоупотребления алкоголем ухудшается синтез сократительных белков и формирование связи сердечных белков с токсичным ацетальдегидом, что способствует ухудшению сердечной функции. При гипердинамическом типе гемодинамики сердце постоянно перегружено из-за повышенных сердечного выброса и объема циркулирующей крови, что также приводит к нарушению его сократительной функции. Другими потенциальными механизмами ухудшения сердечной функции при ЦП являются повышенная продукция таких кардиодепрессивных субстанций, как эндотоксины, эндотелины, цитокины и желчные кислоты, а также нарушение регуляторной функции β-рецепторов, функционирования мембранных калиевых и кальциевых каналов, активация каннабиоидной системы [1, 16].
Физические упражнения, фармакологический стресс и терапевтические мероприятия способны повлиять на изменение давления в полостях сердца. В частности, у больных ЦП конечно-диастолическое давление увеличивается, а ФВ во время физической нагрузки падает, что указывает на аномальный желудочковый ответ на повышение желудочкового давления наполнения. Аэробные физические нагрузки и максимальная частота сердечных сокращений у большинства пациентов с циррозом должны быть меньшими по сравнению с таковыми у пациентов без цирроза. Аномальная диастолическая функция ЛЖ, вызванная снижением его релаксации, отражается в нарушении наполнения желудочков. Трансмитральный кровоток изменяется, при этом повышается вклад предсердий в позднюю фазу наполнения ЛЖ. Патофизиологической основой диастолической дисфункции при ЦП является повышенная жесткость стенки миокарда, скорее всего, из-за сочетания небольшой гипертрофии миокарда, фиброза и субэндотелиального отека [16].
Основным электрокардиографическим изменением при ЦП является удлинение интервала QT, скорректированного по частоте сердечных сокращений, что отмечается примерно у каждого второго пациента с ЦП и не зависит от его этиологии [1]. У больных алкогольным ЦП удлинение интервала QT связано с повышением риска внезапной сердечной смерти. Удлинение интервала QT при циррозе также ассоциируется с наличием кардиальной автономной дисфункции, в первую очередь со снижением барорецепторной чувствительности, и частично обратимо после трансплантации печени [16].
Специфического лечения ЛЖ-дисфункции, связанной с ЦП, в настоящее время не существует. Поэтому терапия проводится по общим правилам путем ограничения соли, приема диуретиков и снижения постнагрузки. Назначение сердечных гликозидов не способствует существенному улучшению сократительной функции сердца при ЦК, в связи с чем они не рассматриваются как значимые препараты для ее лечения. Следует проявлять особую осторожность во время и после стрессовых событий, в первую очередь хирургических операций, включая трансюгулярное внутрипеченочное шунтирование и трансплантацию печени. Влияние удлиненного интервала QT на смертность больных ЦП является предметом будущих исследований. Принципиально новые методы лечения ЦК, такие как антицитокиновая терапия, также представляют большой интерес [16].
В заключение отметим, что вопросы, обсуждаемые в данной статье, имеют важное клинические значение как для гастроэнтерологов, так и для кардиологов. В частности, гастроэнтерологи, консультирующие больных с «необъяснимым» повышением трансаминаз или так называемыми идиопатическими ЦП, всегда должны помнить о потенциальной роли СН, даже латентно протекающей, и назначать соответствующее кардиологическое обследование. В свою очередь, кардиологи, наблюдающие пациентов с СН, у которых имеется сопутствующая ПД, должны рассматривать последних как группу повышенного риска и лечить более агрессивно. Надеемся, что дальнейшие исследования и более активное выявление ПД при СН поможет улучшить общее понимание патологического процесса, а также результаты лечения и клинические исходы при этом заболевании.
Литература
1. Al.-Hamoudi W., Lee S.S. Cirrhotic cardiomyopathy. Ann. Hepatol. 2006; 5: 132-9.
2. Allen L., Felker G., Pocock S., et al. Liver function abnormalities and outcome in patients with chronic heart failure: data from the Candesartan in Heart Failure: Assessment of Reduction in Mortality and Morbidity(CHARM) program. Eur. J. Heart Failure, 2009; 11 (2): 170-177. doi: 10.1093/eurjhf/hfn031.
3. Amin A., Vakilian F., Maleki M. Serum uric acid levels correlate with filling pressures in systolic heart failure. Congest Heart Fail. 2011; 17: 80-4.
4. Birrer R., Takuda Y., Takara T. Hypoxic hepatopathy: pathophysiology and prognosis. Intern. Med. 2007; 46 (14): 1063-1070. doi: 10.2169/internalmedicine.46.0059.
5. Bhardwaj S.S., Chalasani N.P. Hepatotoxicity of cardiovascular and antidiabetic medications. In: Drug-Induced Liver Disease. 2nd edn. New York, London: Informa Health Care, 2007: 593-631.
6. Cogger V.C., Fraser R., Le Couteur D.G., et al. Liver dysfunction and heart failure. Am. J. Cardiol. 2003; 91: 1399.
7. Denis C., De Kerguennec C., Bernuau J., et al. Acute hypoxic hepatitis (‘liver shock’): still a frequently overlooked cardiological diagnosis. Eur. J. Heart Fail. 2004; 6: 561-5.
8. Dichtl W., Vogel W., Dunst K., et al. Cardiac hepatopathy before and after heart transplantation. Transpl. Int. 2005; 18 (6): 697-702. doi: 10.1111/j.1432-2277.2005.00122.x.
9. Friedman L.S. Congestive Hepathopathy. 2010. Version 17.2. http://www.uptodate.com/css/ amages/ui-icones (accessed Jul 2010).
10. Fuhrmann V., Jager B., Zubkova A., Drolz A. Hypoxic hepatitis – epidemiology, pathophysiology, and clinical management. Wien Klin. Wochenschr. 2010; 122 (5-6): 129-139. doi: 10.1007/s00508-010-1357-6.
11. Giallourakis C., Rosenberg P., Friedman L. The liver in heart failure. Clin. Liver Dis. 2002; 6 (4): 947-967.
12. Jolliffe N. Liver function in congestive heart failure. J. Clin. Invest. 1930; 8 (3): 419-434. doi: 10.1172/JCI100272.
13. Kowalski H.J., Abelmann W.H. The cardiac output at rest in Laennnecs cirrhosis. J. Clin. Invest. 1953; 32: 1025e33.
14. Megalla S., Holtzman D., Aronow W.S., et al. Prediction of cardiac hepatopathy in patients with right heart failure. Med. Sci Monit. 2011; 17 (10): 537-541.
15. Moller S., Dumcke C., Krag A. The heart and the liver. Expert Rev. Gastroenterol & hepatol. 2009; 3 (1): 51-64. doi:10.1586/17474124.3.1.51.
16. Mоller S., Henriksen J.H. Cirrhotic cardiomyopathy. J. Hepatol. 2010; 53: 179-90.
17. Naschitz J., Slobodin G., Lewis R., et al. Heart diseases affecting the liver and liver diseases affecting the heart. Am. Heart J. 2000; 140 (1): 111-120. doi: 10.1067/mhj.2000.107177.
18. Pfeffer M., Swedberg K., Granger C., et al. Effects of candesartan on mortality and morbidity in patients with chronic heart failure: the CHARM-Overall programme. Lancet, 2003; 362 (9386): 759-766. doi: 10.1016/S0140-6736(03)14282-1.
19. Poelzl G., Eberl C., Achrainer H., et al. Prevalence and prognostic significance of elevated-glutamyltransferase in chronic heart failure. Circ. Heart Fail. 2009; 2: 294-302.
20. Ren X., Oei H.H., Pearlman J.D. Cardiac Cirrhosis and Congestive Hepatopathy Treatment and Management. http://emedicine.medscape.com/article/151792-overview (accessed 20 Aug 2010).
21. Russell S., Rogers J., Milano C., et al. Renal and hepatic function improve in advanced heart failure patients during continuous flow support with HeartMate II left ventricular assist device. Circulation, 2009; 120 (23): 2352-2357. doi: 10.1161.
22. Saner F.H., Heuer M., Meyer M., et al. When the heart kills the liver: acute liver failure in congestive heart failure. Eur. J. Med. Res. 2009; 14 (12): 541-546. doi: 10.1186/2047-783X‑14-12-541.
23. Sherlock S. The liver in heart failure: relation of anatomical, functional, and circulatory changes. Br. Heart J. 1951; 13: 273-293.
24. Shinagava H., Inomata T., Koitabashi T., et al. Increased serum bilirubin levels coincident with heart failure decompensation indicate the need for intravenous inotropic agents. Int. Heart J. 2007; 48: 195-204.
25. Van Deursen V., Damman K., Hillege H., et al. Abnormal liver function in relation to hemodynamic profile in heart failure patients. J. Card. Fail. 2010; 16 (1): 84-90. doi: 10.1016/j.cardfail.2009.08.002.
26. Wong F., Greenbloom S., Blendis L. The liver in heart failure. In: Friedman L., Keeffe E. Handbook of Liver Disease. 2nd ed. Churchill Livingstone, 2004.
Журнал «Серцева недостатність та коморбідні стани» № 3, грудень 2017 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
12.09.2021
Кардіологія
Застосування пероральних антикоагулянтів в окремих когортах пацієнтів із фібриляцією передсердь: рекомендації EHRA 2021
Пероральні антикоагулянти, які не належать до групи антагоністів вітаміну К (non-vitamin K antagonist oral anticoagulant, ПОАК), у всьому світі рекомендовані хворим на фібриляцію передсердь (ФП) як найкращий вибір антикоагулянтів для запобігання інсульту (Hindricks G. et al., 2021; January C. T. et al., 2019; Andrade J. G. et al., 2018; Chiang C. E. et al., 2017)….
12.09.2021
Кардіологія
Порушення серцевого ритму в практиці сімейного лікаря та лікаря-терапевта. Коли, кого і як лікувати?
Пацієнти, котрі мають порушення серцевого ритму (ПСР), посідають особливе місце в практиці як сімейного лікаря, так і лікарів-терапевтів, а також кардіологів: по-перше, останнім часом спостерігається суттєве збільшення кількості таких хворих, по-друге, обрання оптимальної стратегії лікування цього контингенту – нелегка справа. Не лише аритмія, а й використання антиаритмічних препаратів (ААП) може спричинити небезпечні наслідки.
З доповіддю, присвяченою клініці, діагностиці ПСР і сучасним підходам до лікування, 3 червня в рамках науково-практичної конференції «Роль сімейного лікаря в діагностиці та лікуванні розповсюджених захворювань серцево-судинної системи» виступила професор кафедри пропедевтики внутрішньої медицини Вінницького національного медичного університету ім. М. І. Пирогова, доктор медичних наук Леся Вікторівна Распутіна….
08.09.2021
Кардіологія
Антитромбоцитарна терапія: балансування заради життя
У червні 2021 року за підтримки компанії «Санофі» було організовано онлайн-зустріч експертів як платформу для обговорення питань щодо обґрунтованого підходу до вибору антитромбоцитарної терапії (АТТ). У межах заходу були розглянуті тонкощі застосування АТТ при гострих коронарних синдромах (ГКС), індивідуалізація терапії клопідогрелем у пацієнтів із ГКС і при реваскуляризації міокарда, теоретичні та практичні аспекти деескалації АТТ, сучасні шкали оцінки ризику й пошук компромісу між ішемічним та геморагічним ризиком….
15.08.2021
Кардіологія
Терапія та сімейна медицина
ПОАК у пацієнтів із фібриляцією передсердь і супутньою хронічною хворобою нирок або печінки: рекомендації EHRA 2021
Згідно із сучасними рекомендаціями, оральні антикоагулянти, котрі не є антагоністами вітаміну K (non-vitamin K antagonist oral anticoagulant, ПОАК), розглядають як антикоагулянти першої лінії для запобігання інсульту в пацієнтів із фібриляцією передсердь (ФП). Порівняно з антагоністами вітаміну K, як-от варфарин, ПОАК (апіксабан, едоксабан, ривароксабан, дабігатран) мають покращене співвідношення ефективності/безпеки та передбачуваний антикоагулянтний ефект без необхідності регулярного моніторингу коагуляції….
«Цирроз печени – симптомы, причины и лечение» – Яндекс.Кью
Возможно кого-то это удивит, но то, какая продолжительность жизни будет у пациента , имеющего новообразование, зависит от решения патологоанатома.
То что патологоанатом, сотрудничая с экспертами в области судебной медицины, разгадывает сложные криминальные задачи, непрерывно анализируя все факторы и показатели, мы уже привыкли. Так как существует немало киносериалов на эту тему.
Этой статьей постараемся еще больше приоткрыть таинственный занавес профессии патологоанатома. Сделаем это с помощью DR. ANDRÁS KISS — профессора Университета Земмельвейса и Директора Института патологии (Patológiai Intézet) Университета Земмельвейса.
По словам Dr. András Kiss точное определение патологии или болезни является основой для назначения эффективного лечения. Патологоанатомы играют такую же важную роль в исцелении пациента, как и лечащие его доктора.
Патологоанатом берет на себя ответственность, ставя свою подпись под результатами проведенной им диагностики, на основе которой выстраивается индивидуальный план лечения.
Особо важна работа патологоанатомов для пациентов с онкозаболеванием.
Эта группа пациентов даже после консультации со своим лечащим врачом, проведения биопсии и других анализов испытывают неуверенность в правильности поставленного им диагноза.
Это нормально и отнюдь не говорит о недоверии к лечащему онкологу.
В таких случаях необходим свежий взгляд на ситуацию, называемый в медицинских кругах — «ВТОРОЕ МНЕНИЕ» (от англ. second opinion).
Второе мнение – это повторное исследование биопсийного или операционного материала независимым медицинским экспертом, которое позволяет подтвердить, опровергнуть или внести клинически значимые изменения в первоначальный диагноз.
В диагностически сложных случаях в целях формулировки заключения могут привлекаться врачи иных медицинских организаций, в том числе с применением телемедицинских технологий (ссылка на Приказ ниже).
За вторым мнением обращаются к медицинским экспертам своих стран, и очень часто к экспертам Израиля, Германии. Второе мнение можно получить у экспертов Венгрии, большинство которых получили подобный опыт в Германии и других странах.
По словам DR. ANDRÁS KISS Институт патологии Университета Земмельвейса проводит гистологические, цитологические исследования, работает в области молекулярной патологии.
Уровень проводимых работ, позволяет Институту патологии, выступать в качестве ЭКСПЕРТОВ “ВТОРОГО МНЕНИЯ” при проведении:
повторного гистологического исследования,
цитологического исследования,
иммуногистохимического исследования
и получении официального заключения.
Процедура “Второе мнение” от Института патологии Университета Земмельвейса позволяет пациенту и его близким проверить поставленный диагноз и, если что, скорректировать индивидуальный план лечения на основе данных повторного обследования.
Если речь идет об удалении какого-либо органа или привлечения дорогостоящих препаратов, то могут привлечь экспертов для получения третьего и четвертого мнения.
Профессор DR. ANDRÁS KISS обращает внимание, что за последние полвека все большее распространение получили гистологические и цитологические исследования, а за последние пятнадцать-двадцать лет — иммуногистохимия и молекулярная патология.
Так, ИММУНОГИСТОХИМИЯ исследует связи между антителами и антигенами, которые необходимы для функционирования иммунной системы, для обнаружения заболеваний и белков, которые указывают на их состояние.
При помощи иммуногистохимии можно не только сказать, присутствуют ли в образце опухолевые клетки (доброкачественные или злокачественные), но и получить информацию о статусе развития новообразования.
В МОЛЕКУЛЯРНОЙ ГЕНЕТИКЕ, где также работают патологоанатомы, тестирование образцов тканей позволяет идентифицировать генетические аномалии, которые могут повысить возможность использования для лечения онкобольного таргетной терапии (щадящей по сравнению с химиотерапией).
Таким образом, патологоанатом работает с хирургами, онкологами, терапевтами, иммунологами, представителями практически всех областей медицины, которым он предоставляет диагностическую информацию.
На сегодняшний день есть патологоанатомы, которые, никогда не сталкиваются с вскрытием, а занимаются только гистологией, цитологическими исследованиями или молекулярной патологией, ПОМОГАЯ людям ВЫЖИТЬ.
Работа патологоанатома на сегодняшний день развивается за счет цифровых технологий. Цифровое сканирование образцов, передача и обработка данных стали достаточно быстрыми, что сокращает для пациента период ожидания лечения.
А это немаловажно для выздоровления или установления стойкой ремиссии.
Например, рутинная задача с подсчетом клеток (меченных антителом), которые делятся в образце, при помощи компьютера решается быстрее и точнее, тем самым уменьшая влияние субъективного фактора.
По словам DR. ANDRÁS KISS Институт патологии Университета Земмельвейса не только проводит гистологические, цитологические исследования, работает в области молекулярной патологии, но и активно участвует в нескольких исследовательских проектах, направленных на РАЗВИТИЕ ЦИФРОВОЙ ПАТОЛОГИИ.
А это говорит о высоком уровне Институт патологии, которому можно доверить проведение “Второго мнения”
И в заключение, нужно отметить, если гистологическое исследование провели неправильно или неверно расшифровали цифровые данные другого обследования, лечение может оказаться неподходящим.
Это значит, что оно может быть неэффективным или чрезмерно агрессивным.
Во втором случае это приводит к массе побочных эффектов, оказывающих губительное воздействие на организм.
Советуем всем пациентам с диагнозом онкологического заболевания по возможности воспользоваться услугой «Второе мнение», поскольку уже были случаи, когда данная услуга спасала людей от ненужных в данном случае крайне небезразличных для здоровья курсов химиотерапии.
Источник информации: Innoteka
Ссылка на статью о значении работы патологоанатомов, написанную при участии Dr. András Kiss:
https://www.innoteka.hu/cikk/a_patologus_dontesein_a_beteg_eletkilatasai_mulhatnak.1969.html
__________
Приказ Минздрава РФ от 24.03.2016 N 179н «О правилах проведения патолого-анатомических исследований» в редакции от 25.03.2019 N 158н
Типы проблем с печенью и их причины
Ваша печень выполняет множество функций, которые помогают поддерживать ваше здоровье. Он превращает питательные вещества в химические вещества, в которых нуждается ваше тело. Он отфильтровывает яды. Это помогает превращать пищу в энергию. Поэтому, когда ваша печень плохо работает, это может повлиять на все ваше тело.
Различные факторы могут вызвать серьезные заболевания печени. Вы захотите узнать о главных причинах.
Инфекции
Иногда проблема заключается в том, что у вас инфекция, которая воспаляет печень.Вирусный гепатит является наиболее частой причиной, в том числе:
- Гепатит А. Большинство людей заражаются им в результате еды или питья чего-то, испорченного фекалиями. У вас может не быть никаких симптомов. Обычно она проходит сама по себе в течение 6 месяцев без какого-либо долгосрочного вреда.
- Гепатит В . Вы получаете это от кого-то другого, например, в результате незащищенного секса или употребления наркотиков с помощью общих игл. Если он длится дольше 6 месяцев, у вас повышается вероятность заболеть раком печени или другими заболеваниями.
- Гепатит C возникает из инфицированной крови, которая попадает в вашу кровь. Вы можете заразиться этим, если принимаете наркотики с помощью общих игл или в связи с ВИЧ. Если вы медицинский работник, вы можете получить его от инфицированной иглы, которая случайно уколола вас. Симптомы могут не проявляться в течение многих лет. По не совсем понятным причинам бэби-бумеры подвержены риску заражения гепатитом С и должны пройти обследование на него.
Проблемы иммунной системы
Ваша иммунная система борется с захватчиками, включая бактерии и вирусы.Но это может пойти не так и атаковать одну или несколько частей вашего тела, например, печень.
- Аутоиммунный гепатит воспаляет вашу печень. Это может привести к другим заболеваниям и даже к печеночной недостаточности. Он поражает девочек и женщин чаще, чем мальчиков или мужчин.
- Первичный билиарный холангит поражает крошечные трубочки в печени, называемые желчными протоками. Они несут желчь — химическое вещество, которое помогает переваривать пищу. Когда протоки повреждены, желчь скапливается в печени и оставляет на ней рубцы.Женщины страдают от этого чаще, чем мужчины.
- Первичный склерозирующий холангит оставляет рубцы на желчных протоках и в конечном итоге может их заблокировать. Желчь накапливается в печени, что затрудняет ее работу. Это может привести к раку печени, и когда-нибудь вам может потребоваться пересадка печени. Мужчины чаще, чем женщины, заболевают им.
Рак и опухоли
Если рак обнаруживается в вашей печени, скорее всего, это связано с тем, что он распространился из другой части вашего тела, например из легких, толстой кишки или груди.Но некоторые виды рака могут начаться в печени.
- Рак печени чаще поражает женщин, чем мужчин, а афроамериканцев — чаще, чем белых. Ваш врач может назвать это гепатоцеллюлярной карциномой. Это более вероятно, если у вас гепатит или вы слишком много пьете.
- Рак желчного протока поражает трубки, идущие от печени к тонкому кишечнику, по которым переносится желчь — жидкость, которая помогает вам переваривать пищу. Этот вид рака в основном поражает людей старше 50 лет, но встречается редко.
- Аденома из клеток печени — опухоль, не имеющая рака. Это редкость, но женщины, которые принимают противозачаточные таблетки в течение длительного времени, более склонны к ее развитию, чем другие люди. Есть небольшая вероятность, что опухоль в конечном итоге перерастет в рак.
Состояния, которые вы унаследуете
Некоторые наследственные заболевания печени возникают только в том случае, если они передаются вашей семье.
- Гемохроматоз заставляет ваше тело накапливать слишком много железа из пищи.Дополнительное железо накапливается в печени, сердце или других органах. Это может привести к опасным для жизни состояниям, таким как болезни печени, болезни сердца или диабет.
- Гипероксалурия возникает, когда в моче слишком много химического вещества, называемого оксалатом. В этом состоянии ваша печень производит слишком мало оксалатов из-за генетической мутации. Это может вызвать камни в почках и почечную недостаточность. Если ваши почки действительно откажут, это может вызвать оксалоз , когда оксалат накапливается в других органах и вызывает больше проблем.
- Болезнь Вильсона заставляет медь накапливаться в печени и других органах. Первые симптомы обычно проявляются в возрасте от 6 до 35 лет, чаще всего в подростковом возрасте. Это не только влияет на вашу печень, но может вызвать нервные и психические проблемы.
- Дефицит антитрипсина альфа-1 связан с химическим веществом, которое помогает вашим легким сопротивляться инфекциям. Твоя печень делает это. Но когда ваша печень неправильно подбирает рецепт, неисправное химическое вещество может накапливаться и вызывать заболевание печени.
Другие причины заболеваний печени
- Злоупотребление алкоголем может привести к циррозу. То же самое может случиться с неалкогольной жировой болезнью печени и длительными случаями гепатита В и С.
- Передозировка лекарствами. Прием слишком большого количества парацетамола или других лекарств может нанести вред вашей печени. Убедитесь, что вы следуете инструкциям по дозировке на этикетке, и имейте в виду, что ацетаминофен может входить в состав нескольких лекарств, которые вы принимаете.
- Неалкогольная жировая болезнь печени (НАЖБП) — это когда в печени накопилось слишком много жира.Избыточный жир может вызвать воспаление печени. Один из типов НАЖБП — неалкогольный стеатогепатит (НАСГ). Это означает, что у вас воспаление и повреждение клеток в печени, а также жир. Это может вызвать рубцевание печени и привести к другим заболеваниям, например циррозу.
К тяжелым осложнениям заболеваний печени относятся:
- Острая печеночная недостаточность. Это происходит, когда у вас нет хронического заболевания печени, но ваша печень перестает работать в течение очень короткого времени — дней или недель. Это может произойти из-за передозировки парацетамолом, инфекций или приема лекарств, отпускаемых по рецепту.
- Цирроз — это образование рубцов в печени. Чем больше шрамов заменяет здоровые части вашей печени, тем тяжелее ей выполнять свою работу. Со временем это может перестать работать так, как должно.
Заболевание печени: Типы
Информация для пациентов
Этот веб-сайт содержит информацию для пациентов, которым может потребоваться хирургическое лечение заболевания печени. Эта информация предназначена для того, чтобы помочь вам решить, может ли вам помочь лечение в хирургическом отделении клиники Кливленда.Если да, свяжитесь с нами для записи на прием.
Печень — самый сложный орган организма, выполняющий множество важных задач, связанных с преобразованием пищи в энергию (метаболизм).
Углеводы, жиры и белки из пищи транспортируются в печень от органов пищеварения через воротную вену. Питательные вещества проходят в более мелкие ветви воротной вены и просачиваются через стенки кровеносных сосудов в клетки печени. Клетки представляют собой крошечные производственные площадки, где эти материалы используются для создания основных строительных блоков тела, таких как желчь, холестерин, иммунные факторы, белки плазмы и альбумин.
Через специализированную систему фильтрации печень выполняет важную задачу по удалению токсинов и примесей (таких как алкоголь, наркотики и консерванты) из крови. Печень также является важным местом для преобразования пищи в энергию и хранения ее в виде гликогена. Жирорастворимые витамины, такие как D и E, также хранятся в печени.
При развитии заболевания печени снижается способность печени выполнять свои метаболические функции, функции детоксикации и накопления. Когда эти важные процессы не работают должным образом, поражается все тело.
Термины, которые помогут вам понять болезнь печени
Асцит — скопление жидкости в брюшной полости.
Эндоскопия — нехирургическая процедура, при которой тонкий освещенный эндоскоп с прикрепленной камерой вводится в горло для помощи в диагностике или лечении.
Желтуха — пожелтение кожи и белков глаз.
Опухоль — аномальный рост клеток, который может быть доброкачественным (незлокачественным) или злокачественным (злокачественным).
Варикоз — аномально расширенные и удлиненные вены.
Шунт — соединение двух вен для снижения давления и остановки кровотечения из варикозно расширенных вен.
Общие болезни печени
Выявлено более 100 видов заболеваний печени. Их общая черта в том, что все они вызывают повреждение печени, которое нарушает ее способность нормально функционировать.
Раннее заболевание печени может иметь минимальные симптомы или вообще не иметь симптомов и часто передается как грипп.По мере прогрессирования заболевания печени появляются характерные признаки.
Эти признаки могут включать желтый оттенок кожи и белков глаз (желтуха) и коричневатую мочу. При циррозе печени на поздних стадиях живот растягивается жидкостью (асцит), а разрыв кровеносных сосудов в желудке и пищеводе вызывает кровотечение. У человека может быть рвота кровью или черный стул.
Если у вас есть дополнительные вопросы, посетите нашу страницу с часто задаваемыми вопросами.
По всем вопросам обращайтесь по телефону:
Телефон: 216.444.7000 или по бесплатному телефону 1.800.223.2273, доб. 47000
Факс: 216.444.4242
Почтовый адрес:
Центр общей хирургии HPB, стол A-80
Cleveland Clinic Foundation
9500 Euclid Ave.
Cleveland, OH 44195
Назначения пациентов находятся по адресу:
Общая хирургия, стол A-80
Cleveland Clinic Foundation
9500 Euclid Ave.
Cleveland, OH 44195
Дополнительные ресурсы
Хронические заболевания печени вызывают молекулярные изменения в мозге — ScienceDaily
Печень играет жизненно важную роль в качестве фильтра в организме человека.Но что происходит, когда он выходит из строя? Исследователи из университетов Женевы (UNIGE) и Лозанны (UNIL), Университетского больничного центра Во (CHUV), Центра биомедицинской визуализации (CIBM), Федеральной политехнической школы Лозанны (EPFL) и университетских больниц Женевы (HUG). ), Швейцария, объединились для проведения подробного анализа печеночной энцефалопатии, типа повреждения мозга, вызванного хроническим заболеванием печени. Ученые впервые смогли наблюдать на мышиной модели, что дисфункция печени вызывает церебральные молекулярные нарушения в течение двух недель, хотя никаких физических симптомов не наблюдается.Кроме того, речь идет о нескольких молекулах, в том числе о двух, ранее неизвестных. Результаты исследования, о которых вы можете прочитать в журнале Journal of Hepatology , могут помочь обнаружить повреждение мозга, связанное с заболеваниями печени, с помощью анализа мозга до того, как состояние здоровья человека ухудшится.
Когда печень поражена, как в случае с циррозом, ряд веществ больше не фильтруется, что может вызвать психологические, моторные и нейрокогнитивные расстройства у взрослых.Это заболевание, называемое печеночной энцефалопатией, может проявляться широким спектром симптомов, включая кому. Известно, что одним из действующих лиц печеночной энцефалопатии является аммоний. Как поясняет Валери Маклин, профессор кафедры педиатрии, гинекологии и акушерства медицинского факультета UNIGE и университетских больниц Женевы (HUG): «Аммоний — это вещество, вырабатываемое при расщеплении белков, некоторые из которых направляются в мозг, где он превращается в глютамин, используемый для производства нейромедиаторов, в то время как другая часть фильтруется печенью и выводится с мочой.«Однако, если печень нарушает работу, это вызывает избыточное количество аммония в головном мозге и, следовательно, выработку глютамина, что может вызвать отек мозга и, в некоторых случаях, печеночную энцефалопатию. Есть еще два неизвестных фактора: существуют ли другие молекулярные факторы. отвечает за печеночную энцефалопатию? Сколько времени нужно, чтобы мозг пострадал от нарушения функции печени?
Удар намного раньше, чем предполагалось
Пытаясь ответить на эти вопросы, исследователи в течение восьми недель наблюдали за крысами с хроническим заболеванием печени.«Мы отслеживали каждое животное индивидуально, помещая его в МРТ с сильным магнитным полем (9,4 Тл) каждые две недели, чтобы мы могли проводить спектроскопию высокого разрешения (MRS). Это означало, что мы могли очень точно наблюдать молекулярные изменения с самого начала поражения печени. болезнь «, — говорит д-р Кристина Кудалбу, научный сотрудник и руководитель отдела МРТ 9.4T Центра биомедицинской визуализации EPFL. «И мы открыли доселе невиданные наблюдения!»
Ученые обнаружили, что молекулярные изменения влияют на мозг уже на второй неделе заболевания печени.И все же у крыс минимальные симптомы болезни. «Основываясь на более ранних исследованиях, мы думали, что потребуется около шести недель, чтобы увидеть воздействие, то есть в начале ухудшения здоровья животного», — говорит д-р Кудалбу.
Внешние признаки болезни появляются между четвертой и восьмой неделей: желтуха, недоедание или вода в животе. «С этого момента мы заметили, что помимо избытка аммония в головном мозге, падает концентрация двух других молекул: витамина С, антиоксиданта и креатина, который выполняет множество функций, включая функции, связанные с энергией, — говорит Оливье Брайссан, профессор кафедры клинической химии CHUV и факультета биологии и медицины Лозаннского университета (UNIL).Это первый раз, когда наглядно продемонстрирована роль этих двух новых действующих лиц в развитии болезни. «Они появляются во второй фазе после повышения уровня аммония в крови», — говорит профессор Брайссан.
Следует ли анализировать мозг для выявления заболеваний печени?
Результаты показывают, что сканирование мозга с помощью MRS может выявить неврологические проявления хронического заболевания печени задолго до появления первых симптомов. Но исследователи также стремятся узнать, можно ли защитить мозг от этого типа ухудшения или, по крайней мере, уменьшить ущерб, компенсируя нехватку креатина и витамина С с помощью добавок или пробиотиков.«Мы также проводим аналогичные наблюдения на людях, чтобы увидеть, похоже ли повреждение мозга на такое у крыс», — заключает профессор Маклин.
История Источник:
Материалы предоставлены Université de Genève . Примечание. Содержимое можно редактировать по стилю и длине.
Цирроз печени — British Liver Trust
Ежедневные стратегии выживания
В целом, лучше всего стремиться к как можно более близкой к нормальной жизни.Однако есть некоторые моменты, о которых следует помнить, чтобы чувствовать себя максимально здоровым.
Позаботьтесь о себе, обеспечив достаточно отдыха и физических упражнений.
При пониженном иммунитете соблюдайте разумные меры гигиены.
Всегда обсуждайте со своим врачом использование безрецептурных препаратов, так как важно избегать некоторых из них, особенно болеутоляющих, таких как аспирин и ибупрофен, если у вас цирроз печени.
Постарайтесь ограничить риск простудных и других инфекционных заболеваний.
Поговорите со своим врачом о вакцинации от гриппа в зимние месяцы.
Перед поездкой за границу поговорите со своим врачом о том, следует ли вам делать какие-либо прививки.
Присоединяйтесь к группе поддержки для получения дополнительной информации и личной поддержки.
Проявляйте активный интерес к своему здоровью.
Соберите столько информации, сколько вам нужно, по телефонным линиям помощи благотворительным организациям и их вспомогательным веб-сайтам.
Если вы обнаружите, что впадаете в депрессию, обсудите это со своим врачом, который обсудит способы ее преодоления. При необходимости некоторые лекарства могут помочь вам справиться. Помните, что функция печени может улучшиться, если вы позаботитесь о себе и начнете лечение на ранней стадии. Однако вы должны убедиться, что медицинские работники знают, что у вас цирроз, прежде чем назначать вам какое-либо лечение или лекарства.
Диета
Важно хорошо питаться и включать в свой рацион сбалансированную пищу, включая витамины, минералы и кальций.Скорее всего, вам понадобится дополнительная энергия и белок.
Цирроз влияет на вашу способность накапливать гликоген, углевод, который дает вам кратковременную энергию. Это означает, что ваше тело должно использовать собственную мышечную ткань для обеспечения энергией между приемами пищи, а это может привести к истощению и слабости мышц.
Если вы страдаете таким же заболеванием, перекус между приемами пищи — это способ пополнить запасы калорий и белка. Еще один хороший метод — есть три или четыре небольших приема пищи в день, а не один прием пищи, богатой белками или углеводами.
Вам могут помочь сытные напитки. Это могут быть домашние молочные коктейли или коммерческие продукты, такие как Build Up, Complan, Recovery и Nournish. Их можно приобрести у большинства химиков. Рекомендуется сначала проконсультироваться с врачом или диетологом, чтобы убедиться, что они подходят вам.
Старайтесь избегать соленой пищи или добавления соли в то, что вы едите, чтобы контролировать задержку жидкости.
Алкоголь и цирроз печени
Почти каждый, кто употребляет слишком много алкоголя, страдает некоторым повреждением печени, но это не обязательно перерастает в цирроз.У девяти из десяти людей, которые злоупотребляют алкоголем, разовьется ожирение печени, причем каждый десятый разовьется до цирроза.
В целом, чем больше вы пьете, тем выше вероятность развития гепатита или цирроза, связанного с алкоголем. Плохая диета может усугубить проблему.
Все виды алкогольных напитков могут вызвать заболевание печени. Если у вас цирроз печени — независимо от того, вызван он алкоголем или нет — вам вообще не следует употреблять алкоголь.
Цирроз и хроническая печеночная недостаточность: Часть I.Диагностика и оценка
1. Национальный центр статистики здравоохранения. Национальный отчет по статистике естественного движения населения. Хроническая болезнь печени / цирроз. По состоянию на 2 мая 2006 г., по адресу: www.cdc.gov/nchs/fastats/liverdis.htm ….
2. Heidelbaugh JJ,
Шербонды М.
Цирроз и хроническая печеночная недостаточность. Часть II: Осложнения и лечение. Врач Фам .
2006; 74: 765–74, 779.
3. Фридман С., Скиано Т. Цирроз и его последствия. В: Goldman L, Ausiello D, eds.Сесил Учебник медицины. 22-е изд. Филадельфия, Пенсильвания: Saunders, 2004: 936–44.
4. Crawford JM. Печень и желчевыводящие пути. В: Кумар В., Аббас А.К., Фаусто Н., ред. Патологические основы болезни Роббинса и Котрана. 7-е изд. Филадельфия, Пенсильвания: Elsevier Saunders, 2005: 877–938.
5. Заявление о медицинской позиции Американской гастроэнтерологической ассоциации: неалкогольная жировая болезнь печени. Гастроэнтерология .
2002; 123: 1702–4.
6. Объединенная сеть обмена органами.Данные. По состоянию на 2 мая 2006 г., по адресу: www.unos.org/data/.
7. Центры по контролю и профилактике заболеваний. Смерти, связанные с употреблением алкоголя, и потерянные годы потенциальной жизни — США, 2001 г. MMWR Morb Mortal Wkly Rep .
2004; 53: 866–70.
8. Малекзаде Р,
Mohamadnejad M,
Рахшани Н,
Нассери-Могхаддам S,
Мерат С,
Тавангар С.М.,
и другие.
Обратимость цирроза печени при хроническом гепатите В. Клин Гастроэнтерол Гепатол .2004; 2: 344–7.
9. Диль А. Алкогольный и безалкогольный стеатогепатит. Goldman L, Ausiello D, ред. Сесил Учебник медицины. 22-е изд. Филадельфия, Пенсильвания: Saunders, 2004: 935–6.
10. Йи Х. Ф., Лидофский СД. Острая печеночная недостаточность. В: Feldman M, Friedman LS, Sleisenger MH, ред. Заболевания желудочно-кишечного тракта и печени Слейзенгера и Фордтрана: патофизиология, диагностика, лечение. 7-е изд. Филадельфия, Пенсильвания: Saunders, 2002: 1567–74.
11. Cattau EL Jr,
Бенджамин С.Б.,
Knuff TE,
Castell DO.Точность физикального обследования при диагностике подозрения на асцит. ЯМА .
1982; 247: 1164–6.
12. Пировино М,
Линдер Р,
Босс C,
Кочли Л.П.,
Малер Ф.
Кожные паутинные невусы при циррозе печени: микроскопические и гормональные исследования капилляров. Klin Wochenschr .
1988; 66: 298–302.
13. Футч П.Г.,
Салливан Дж. А.,
Гейнс Дж. А.,
Сановский Р.А.
Кожные сосудистые звездочки у пациентов с циррозом: корреляция с кровотечением из варикозно расширенных вен пищевода. Ам Дж. Гастроэнтерол .
1988. 83: 723–6.
14. Дюфур Д.Р.,
Лотт JA,
Нольте ФС,
Гретч Д.Р.,
Кофф РС,
Seeff LB.
Диагностика и мониторинг повреждений печени. I. Тактико-технические характеристики лабораторных испытаний. Clin Chem .
2000; 46: 2027–49.
15. Дюфур Д.Р.,
Лотт JA,
Нольте ФС,
Гретч Д.Р.,
Кофф РС,
Seeff LB.
Диагностика и мониторинг повреждений печени. II.Рекомендации по использованию лабораторных тестов при скрининге, диагностике и мониторинге. Clin Chem .
2000; 46: 2050–68.
16. Пилетт С,
Оберти Ф,
Обе C,
Русселе М.С.,
Бедосса П.,
Галуа Y,
и другие.
Неинвазивная диагностика варикозно расширенных вен пищевода при хронических заболеваниях печени. Дж. Гепатол .
1999; 31: 867–73.
17. Скелли М.М.,
Джеймс П.Д.,
Райдер С.Д.
Результаты биопсии печени для исследования аномальных функциональных проб печени при отсутствии диагностической серологии. Дж. Гепатол .
2001; 35: 195–9.
18. Харрисон С.А.,
Бэкон BR.
Связь гемохроматоза с гепатоцеллюлярной карциномой: эпидемиология, естествознание, патофизиология, скрининг, лечение и профилактика. Мед Клин Норт Ам .
2005; 89: 391–409.
19. Neimark E,
Щильский М.Л.,
Шнейдер БЛ.
Болезнь Вильсона и гемохроматоз. Адолеск Мед Клин .
2004; 15: 175–94., Xi.
20. Американский колледж радиологии, Группа экспертов по визуализации желудочно-кишечного тракта.Характеристика поражения печени. Рестон, Вирджиния: Американский колледж радиологии, 2002.
21. Симоновский В.
Диагностика цирроза печени с помощью УЗИ поверхности печени высокого разрешения. Br J Радиол .
1999. 72: 29–34.
22. Ломас DJ. Печень. В: Grainger RG, Allison DJ, ред. Диагностическая радиология Грейнджера и Эллисона: Учебник по медицинской визуализации. 4-е изд. Лондон, Англия: Черчилль Ливингстон, 2001: 1247–128.
23. Ито К,
Митчелл Д.Г.,
Ханн Х.В.,
Ким И,
Fujita T,
Окадзаки Х,
и другие.Цирроз, индуцированный вирусами: оценка степени тяжести с помощью МРТ. AJR Ам Дж. Рентгенол .
1999; 173: 591–6.
24. Abdi W,
Миллан JC,
Мези Э.
Вариабельность выборки при чрескожной биопсии печени. Arch Intern Med .
1979; 139: 667–9.
Хроническая болезнь | Причины и симптомы ожирения печени
Жировая болезнь печени означает наличие жировых отложений внутри печени. Эти отложения могут помешать вашей печени эффективно удалять токсины из крови.Люди, которые пьют слишком много алкоголя, также могут иметь жир в печени, но это не то же самое, что жировая болезнь печени.
Типы жировой болезни печени
Врачи делят жировую болезнь печени на два типа. Если у вас есть только жир, но нет повреждений печени, заболевание называется неалкогольной жировой болезнью печени (НАЖБП). Если у вас жир в печени, а также признаки воспаления и повреждения клеток печени, заболевание называется неалкогольным стеатогепатитом (НАСГ).
Примерно от 10 до 20 процентов американцев страдают НАЖБП.Примерно от 2 до 5 процентов страдают НАСГ.
Симптомы жирной болезни печени
Жировую болезнь печени иногда называют тихой болезнью печени, потому что она может протекать без каких-либо симптомов. Большинство людей с НАЖБП живут с жиром в печени без повреждения печени, но у некоторых людей с жиром в печени развивается НАСГ.
Если у вас НАСГ, у вас могут быть симптомы. Но на их развитие могут уйти годы. Если повреждение печени в результате НАСГ приводит к необратимому рубцеванию и затвердеванию печени, это называется циррозом.
Симптомы НАСГ могут включать:
- Сильная усталость
- Слабость
- Похудание
- Пожелтение кожи или глаз
- Паукообразные кровеносные сосуды на коже
- Постоянный зуд
НАСГ, переходящий в цирроз, может вызывать такие симптомы, как задержка жидкости, внутреннее кровотечение, мышечное истощение и спутанность сознания. У людей с циррозом в конечном итоге может развиться печеночная недостаточность, и им потребуется пересадка печени.
Кто подвержен риску жирной болезни печени
Врачи не знают точную причину жировой болезни печени. Но они думают, что ожирение — самая частая причина. За последнее десятилетие ожирение в США удвоилось, и врачи наблюдают неуклонный рост жировой болезни печени. Хотя дети и молодые люди могут заболеть жировой болезнью печени, чаще всего она встречается в среднем возрасте.
К факторам риска относятся:
- Избыточный вес
- Наличие высокого уровня жира в крови, либо триглицеридов, либо ЛПНП («плохой») холестерина
- Страдают диабетом или преддиабетом
- Повышенное артериальное давление
Диагностика
Жировая болезнь печени может протекать без каких-либо симптомов.Обычно это диагностируется, когда у вас сдают обычные анализы крови для проверки вашей печени. Ваш врач может заподозрить жировую болезнь печени при отклонении от нормы результатов анализов, особенно если вы страдаете ожирением. Употребление слишком большого количества алкоголя и наличие инфекции могут привести к отклонениям ваших тестов печени.
Визуализирующие исследования вашей печени могут показать жировые отложения, но единственный способ диагностировать жировую болезнь печени — это биопсия печени. Биопсия печени заключается в введении длинной иглы через кожу в печень. Игла удаляет небольшой кусочек ткани печени, который можно рассмотреть под микроскопом.Вот как ваш врач ставит диагноз:
- Если у вас есть жир, но нет воспаления или повреждения тканей, диагноз — НАЖБП.
- Если у вас жир, воспаление или повреждение печени, диагноз — НАСГ.
- Если у вас есть вид рубцовой ткани в печени, называемый фиброзом, возможно, у вас развивается цирроз.
Лечение жирной болезни печени
Если у вас НАЖБП без каких-либо других медицинских проблем, вам не потребуется никакого специального лечения.Но внесение некоторых изменений в образ жизни может контролировать или обращать вспять накопление жира в печени. Сюда могут входить:
- Похудение
- Снижение уровня холестерина и триглицеридов
- Борьба с диабетом
- Употребление лекарств, например безрецептурных лекарств
- Отказ от алкоголя
Если у вас НАСГ, нет лекарств, которые могли бы обратить вспять накопление жира в печени. В некоторых случаях повреждение печени прекращается или даже прекращается.Но у других болезнь продолжает прогрессировать. Если у вас НАСГ, важно контролировать любые состояния, которые могут способствовать ожирению печени. Лечение и изменение образа жизни могут включать:
- Похудение
- Лекарство для снижения холестерина или триглицеридов
- Лекарство для снижения артериального давления
- Лекарство от диабета
- Ограничение безрецептурных препаратов
- Отказ от алкоголя
- Приём к печеночнику
Некоторые лекарства изучаются как возможные методы лечения НАСГ.К ним относятся антиоксиданты, такие как витамин Е. Ученые также изучают некоторые новые лекарства от диабета от НАСГ, которые можно давать, даже если у вас нет диабета.
Осложнения жировой болезни печени
Основным осложнением жировой болезни печени является прогрессирование НАСГ в цирроз. Цирроз означает постоянное рубцевание и уплотнение печени.
Когда звонить врачу
Если вам поставили диагноз «жировая болезнь печени», сообщите врачу, если у вас есть какие-либо симптомы, указывающие на прогрессирование заболевания.К ним относятся усталость, потеря аппетита, потеря веса, слабость, задержка жидкости или кровотечение.
Жизнь с жировой болезнью печени
Если вы живете с жировой болезнью печени, узнайте как можно больше о своем заболевании и работайте в тесном сотрудничестве со своим медицинским бригадой по поводу вашего ухода. Поскольку многие лекарства могут нанести вред вашей печени, всегда сообщайте своим врачам о любых лекарствах, которые вы принимаете. К ним относятся безрецептурные препараты, пищевые добавки и витамины. Другие способы борьбы с жировой болезнью печени включают поддержание здорового веса, сбалансированное питание, регулярные физические упражнения и отказ от алкоголя.
Защита от болезней печени | Rush System
Каждая сложная машина полагается на мощный фильтр, обеспечивающий ее бесперебойную работу. Ваше тело не исключение. Печень очищает организм от токсинов и удаляет вредные вещества из крови.
Он также производит белки, накапливает гликоген для регулирования уровня сахара в крови и перерабатывает пищу в энергию и питательные вещества. Это второй по величине орган, чрезвычайно устойчивый.
Однако, даже обладая невероятной способностью к самовосстановлению, у печени есть уязвимости.Алкоголь, инфекции, токсины и генетические нарушения могут вызывать повреждение печени, включая воспаление, рубцевание и болезни.
Если заболевание печени не лечить, оно может привести к циррозу, последней стадии хронического заболевания печени, при которой здоровая ткань печени замещается рубцовой тканью. Цирроз обычно развивается в течение многих лет, иногда десятилетий и приводит к печеночной недостаточности. Однако раннее выявление, вмешательство и лекарственная терапия могут предотвратить опасные для жизни повреждения.
Обнаружение проблемы
Одна из проблем, связанных с заболеваниями печени, заключается в том, что они могут оставаться незамеченными в течение многих лет.В то время как у некоторых людей с проблемами печени есть симптомы терминальной стадии заболевания печени, такие как пожелтение кожи или желтуха, у многих других нет симптомов или симптомов, таких как усталость, которые могут указывать на ряд других состояний.
Пациенты обычно направляются к гепатологу (специалисту по печени) после того, как обычный анализ крови выявляет повышенные показатели функции печени.
«Не игнорируйте тесты на повышение уровня ферментов печени, даже если у вас нет никаких симптомов проблем с печенью. Вам необходимо тщательное наблюдение и оценка у гепатолога», — говорит Никундж Шах, доктор медицины, гепатолог из Медицинского центра Университета Раша. .
Алкоголь и болезни печени
Злоупотребление алкоголем — одна из основных причин хронических заболеваний печени и цирроза — и не только для пожилых людей после десятилетий пьянства, как вы могли предположить.
Фактически, исследование BMJ показало, что смертность от цирроза (рубцевания печени) растет среди американцев в возрасте от 25 до 34 лет, и что подавляющее большинство смертей, связанных с циррозом, среди миллениалов в США вызвано злоупотреблением алкоголем. . В исследовании рассматривались данные свидетельств о смерти за период с 1999 по 2016 годы.
По словам ведущего автора исследования, причиной этой тревожной тенденции не является случайное употребление алкоголя. «Чтобы умереть от алкогольного цирроза печени, вы должны выпить такое количество алкоголя, которое намного превосходит то, что вы бы назвали рискованным употреблением алкоголя … Это не тот, кто случайно выпил три порции за ночь, когда ему следовало бы выпить меньше».
Авторы предлагают несколько возможных причин, по которым все больше миллениалов умирают от алхолического цирроза: они пьют напитки, такие как крафтовое пиво и IPA, с более высоким содержанием алкоголя; они делают больше запоя, не понимая потенциальных последствий; и они могут много пить, чтобы бороться со стрессом, включая огромные финансовые долги, которые несут многие люди в возрасте от 20 до 30 лет.
Независимо от того, что стоит за всплеском, лучший совет для взрослых всех возрастов — избегать чрезмерного употребления алкоголя, особенно запоя. Насколько это возможно, придерживайтесь рекомендованного ежедневного напитка для женщин и двух ежедневных напитков для мужчин.
Помимо алкоголя
Распространенное заблуждение состоит в том, что злоупотребление алкоголем является единственной причиной заболеваний печени. «Часто, когда я говорю людям, что у них цирроз печени, они сразу же говорят, что не пьют или никогда не употребляли алкоголь», — говорит Шах.«Но есть много других вещей, которые могут вызвать проблемы с печенью».
Гепатит B, гепатит C, ожирение печени и генетические заболевания, такие как болезнь Вильсона или гемохроматоз, также могут вызывать печеночную недостаточность. Наряду с алкоголем гепатит С, вызывающий отек и воспаление печени, является наиболее частой причиной хронических заболеваний печени.
Гепатит B передается через инфицированную кровь или выделения тела. Это самая частая причина серьезной инфекции печени во всем мире.«К счастью, гепатит В теперь легко лечить очень эффективными пероральными препаратами», — говорит Шейла Эсваран, доктор медицинских наук, гепатолог из Rush. «Это не лекарство, но оно контролирует болезнь и предотвращает цирроз».
Гепатит С, который также передается через кровь и секреты тела, вызывает растущую озабоченность в области общественного здравоохранения, поскольку часто остается незамеченным, постепенно повреждая печень. Фактически, по словам Шаха, из примерно четырех миллионов человек в Соединенных Штатах, которые больны гепатитом С, около трех миллионов из них не знают о нем.
Одной из самых больших групп риска невыявленного гепатита С является бэби-бумеры, взрослые в возрасте от 45 до 65 лет. По данным Центров по контролю за заболеваниями (CDC), каждый 30 бэби-бумер был инфицирован гепатитом С, и большинство из них не знают об этом.
CDC недавно выпустил новое руководство, рекомендующее, чтобы все бэби-бумеры проходили тестирование на гепатит C. По данным CDC, расширенное тестирование, наряду с надлежащим уходом и лечением, могло бы спасти более 120 000 жизней.
Несмотря на то, что существуют лекарства, которые могут вылечить болезнь, исследователи уделяют большое внимание разработке новых лекарств, которые имеют меньше неприятных побочных эффектов, чем те, которые доступны в настоящее время.
«Сейчас оценивается от 12 до 15 новых лекарств для лечения гепатита С», — говорит Шах. «Через три-пять лет, возможно, отпадет необходимость использовать инъекции интерферона — еженедельные инъекции со многими побочными эффектами — как часть лечения».
Часто, когда я говорю людям, что у них цирроз печени, они сразу же говорят, что не пьют или никогда не употребляли алкоголь.Но есть много других вещей, которые могут вызвать проблемы с печенью.
Толстый эффект
Неалкогольная жировая дистрофия печени — еще одна частая причина хронических заболеваний печени и цирроза. «Жирная печень — это когда жир в вашем теле оседает в печени», — говорит Эсваран. «В течение длительного периода времени это накопление может вызвать воспаление печени, которое может вызвать рубцевание и, в конечном итоге, цирроз».
В то время как раньше ожирение печени происходило почти исключительно у алкоголиков, оно становится все более распространенным среди неалкоголиков из-за роста ожирения и диабета в Соединенных Штатах.Жирная печень может в конечном итоге привести к воспалению и повреждению ткани печени.
Некоторые исследования показывают, что ожирение печени также является следствием инсулинорезистентности. Подсчитано, что от 70 до 90 процентов людей, страдающих ожирением или диабетом, страдают ожирением печени. Некоторые люди могут жить с ожирением печени без каких-либо симптомов или осложнений, а у других это может привести к хроническому заболеванию печени и циррозу.
Хотя потеря веса, контроль уровня сахара в крови и снижение холестерина могут помочь улучшить функцию печени и удалить жир из печени, оставшиеся необратимые рубцы необратимы.В настоящее время Шах изучает новые препараты для лечения ожирения печени.
Жирная печень, инфекции печени и другие заболевания печени повышают риск рака печени. Пациенты с риском рака печени в Rush регулярно проходят скрининг. При раннем обнаружении существует множество вариантов лечения.
Пересадка дает второй шанс
Когда повреждение печени переросло в печеночную недостаточность, пересадка часто является единственным вариантом. Перед трансплантацией гепатологи оценивают пациента, чтобы определить, подходит ли он или она для трансплантации печени, а затем наблюдают за этим пациентом до трансплантации.
После трансплантации пациент посещает хирурга-трансплантолога каждую неделю в течение первых шести месяцев. Затем пациент возвращается к гепатологам, которые принимают лекарства и принимают любые рецидивы исходных проблем с печенью.
«Перед трансплантацией некоторые пациенты чувствуют себя несчастными, попадают в больницу и выписываются. Затем, через шесть месяцев после трансплантации, они снова чувствуют себя нормально», — говорит Шах.
В тесном сотрудничестве с лечащими врачами и бригадой трансплантологов гепатологи в Rush оказывают комплексную помощь пациентам в решении проблем с печенью.«У нас прекрасные отношения со всеми, кто работает над улучшением состояния пациента», — говорит Эсваран.
«Наши пациенты могут испытывать надежду, зная, что лечение стало более эффективным и легче переносимым, что приведет к меньшему прогрессированию цирроза и осложнениям, связанным с циррозом. Мы заботимся о пациентах и делаем все возможное, чтобы помочь пациентам чувствую себя лучше.

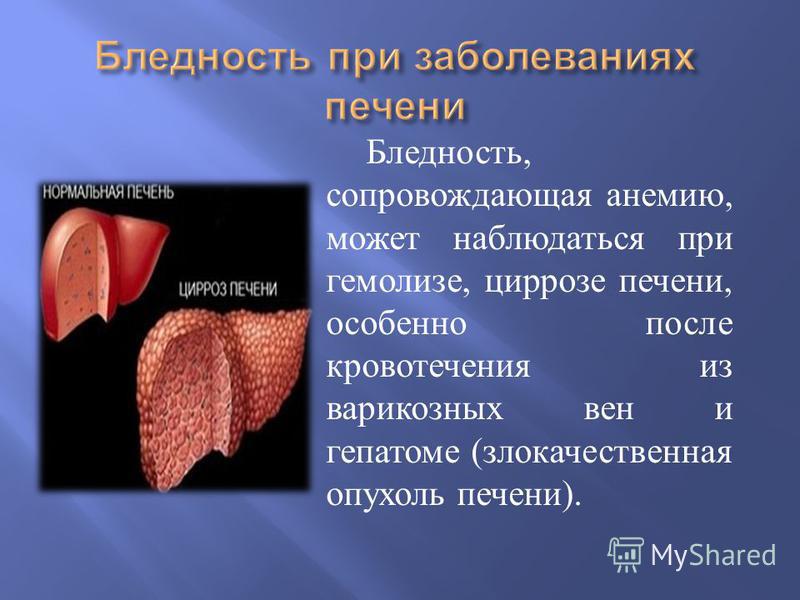
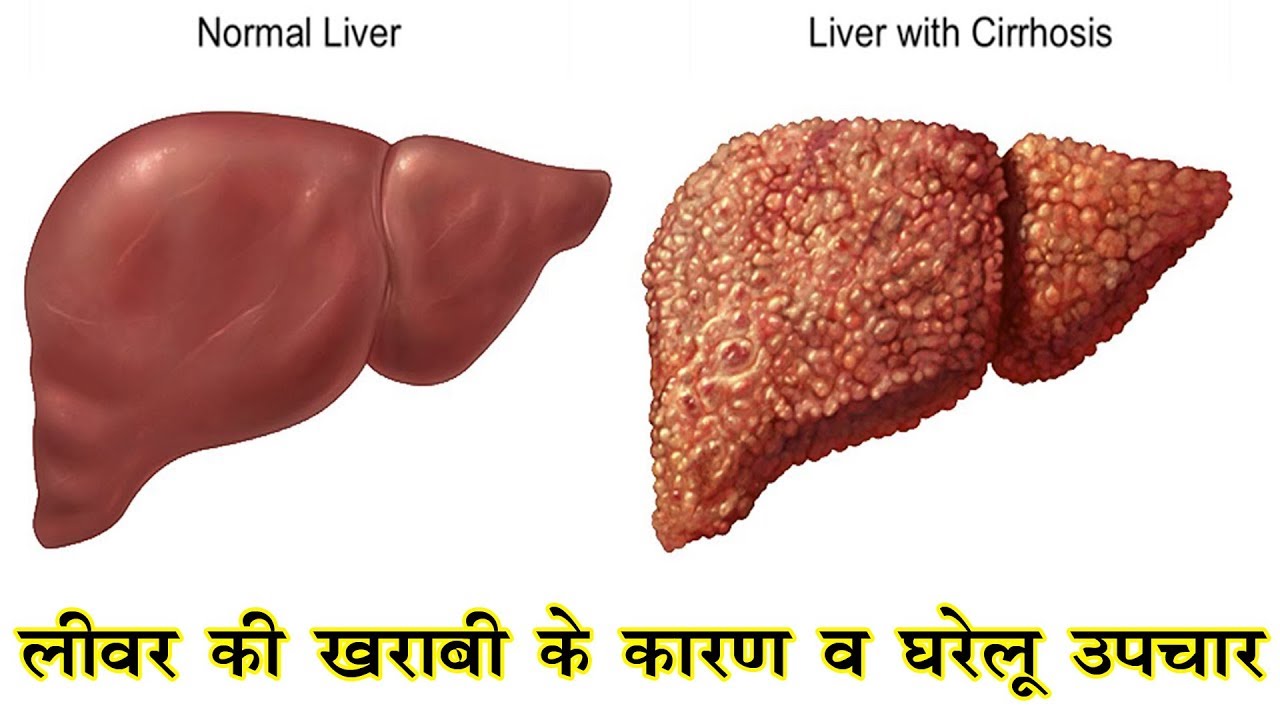
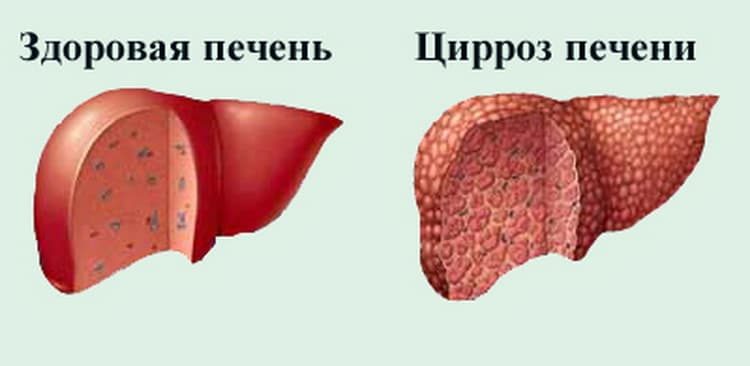
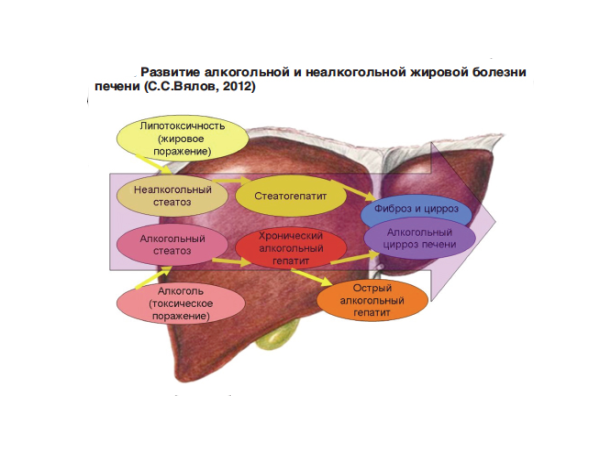 Вы уверены, что вторая половина «должна вести» себя по-другому. Но ваши ожидания от жизни не соответствуют реальности.
Вы уверены, что вторая половина «должна вести» себя по-другому. Но ваши ожидания от жизни не соответствуют реальности.