Почему насморк превращается в отит
Многие родители не считают насморк у ребенка серьезным заболеванием, и зря — он способен привести к отиту. Что включает в себя профилактика отита при насморке? Как правильно сморкаться?
Развитие отита при насморке связано с нарушением проходимости евстахиевой трубы, соединяющей носоглотку с барабанной полостью среднего уха, что в первую очередь обусловлено ее отеком и закупоркой густой носовой слизью.
У детей евстахиева труба широкая и короткая, поэтому микробы легко и быстро преодолевают пусть из носоглотки к среднему уху.
Забросу инфицированной слизи в ухо способствуют заложенность носа и неправильное сморкание.
К развитию отита располагают:
1. пассивной курение, то есть вдыхание табачного дыма;
2. использование пустышки;
3. снижение иммунитета;
4. запущенность насморка;
5. аденоиды.
Что делать, чтобы избежать отита?
- Лечить насморк: использовать сосудосуживающие капли, чтобы улучшить отток слизи через носовые ходы, снизить вероятность ее заброса в евстахиевы трубы и уменьшить их отек.

- Жидкий носовой секрет не представляет опасности в плане развития отита. Чтобы не дать ему загустеть, важно следить за тем, чтобы ребенок употреблял достаточно жидкости, не температурил, чтобы в помещении, где он находится, был чистый, свежий, прохладный и влажный воздух.
- Соблюдать умеренность при сморкании. Ситуация, когда мама зажимает платком нос ребенка и просит его сморкаться «сильнее, еще сильнее» очень часто предшествует развитию отита.
Как помочь ребенку?
Если у ребенка туго заложен нос, перед тем как просить его сморкаться, нужно ему в нос закапать сосудосуживающие капли — они уменьшат отек слизистой и облегчат отхождение слизи.
Как правильно сморкаться?
Чтобы очистить полость носа от слизи, достаточно закрыть одну ноздрю и уверенно и плавно выдохнуть воздух через вторую.
Как научить ребенка сморкаться?
- Поиграйте с ним в игру: попросите дышать интенсивно через нос, «как ежик или паровозик».

- Зажмите одну ноздрю и продолжите эту игру. Повторите вдох и выдох 5–6 раз, затем повторите все с другой половинкой носа.
- Теперь попросите малыша делать вдох через рот, а выдох через обе ноздри носа. Повторите 5–6 раз.
- Продолжите такое дыхание, прикрыв вначале одну, затем другую ноздрю.
Нормализация функции носового дыхания у детей грудного возраста. Новые подходы | #03/10
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. При этом ребенок становится беспокойным. У некоторых детей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, что способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Таким образом, за состоянием дыхания через нос нужно следить начиная с рождения ребенка. Необходимо ежедневно ухаживать за полостью носа младенца — аккуратно при помощи специальных ватных палочек или турундочек вращательными движениями удалять корочки и густую слизь, предварительно закапав 1–2 капли стерильного вазелинового или растительного масла или изотонические растворы, способствующие разжижению слизи и облегчающие ее удаление из носа, усиливающие резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, например, Отривин Бэби капли для орошения — стерильный изотонический раствор натрия хлорида 0,74%, уровень pН которого близок естественной секреторной жидкости слизистой носа. Отривин Бэби применяют интраназально по несколько капель из флакона-капельницы по 2–4 раза в каждый носовой ход ежедневно.
Если у ребенка в носу скопилось большое количество слизи, что бывает после обильного срыгивания, при насморке, можно воспользоваться специальным слизеотсосом или маленьким клизменным баллончиком и аккуратно отсосать содержимое полости носа. Удобным представляется использование Отривин Бэби аспиратора, специально сконструированного так, чтобы воздух не мог проникнуть внутрь носовых ходов и слизь не попадала обратно в нос. Сменные одноразовые насадки аспиратора позволят избежать повторного инфицирования. Кроме того, необходимо помнить о необходимости регулярного осмотра не только педиатром, но и детским оториноларингологом. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, и даже незначительное воспаление слизистой оболочки носа вызывает у детей грудного возраста отек и, как следствие, затруднение дыхания через нос.
Полость носа (cavum nasii) (рис. 1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
Нижняя стенка (дно носовой полости) образована двумя небными отростками верхней челюсти и на небольшом участке кзади — двумя горизонтальными пластинками небной кости (твердое небо), соединенными по средней линии швом. Врожденные нарушения этого шва приводят к различным дефектам (например, незаращение твердого неба). Впереди и посередине в дне носовой полости имеется носонебный канал (canalis incisivus), через который в полость рта проходят одноименные нерв и артерия, анастомозирующая в канале с большой небной артерией. У новорожденных дно полости носа соприкасается с зубными зачатками, которые располагаются в теле верхней челюсти.
У новорожденных дно полости носа соприкасается с зубными зачатками, которые располагаются в теле верхней челюсти.
Верхняя стенка (крыша) полости носа спереди образована носовыми костями, в средних отделах — решетчатой пластинкой (lamina cribrosa) и клетками решетчатой кости (наибольшая часть крыши), задние отделы образованы передней стенкой клиновидной пазухи. Через отверстия решетчатой пластинки проходят нити обонятельного нерва. Следует помнить, что у новорожденного lamina cribrosa представляет собой фиброзное образование, которое окостеневает лишь к трем годам.
Медиальная стенка, или носовая перегородка (septum nasi), состоит из одного переднего хрящевого и заднего костного отделов. Костный отдел образован перпендикулярной пластинкой (lamina perpendicularis) решетчатой кости и сошником (vomer), хрящевой — четырехугольным хрящом, верхний край которого образует переднюю часть спинки носа. В преддверии носа кпереди и книзу от переднего края четырехугольного хряща имеется видимая снаружи кожно-перепончатая подвижная часть перегородки носа (septum mobile). У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
В формировании латеральной (наружной) стенки полости носа принимают участие в передней и средней частях медиальная стенка и лобный отросток верхней челюсти, слезная и носовая кости, медиальная поверхность решетчатой кости, в задней части, образуя края хоаны, — перпендикулярный отросток небной кости и крылонебные отростки клиновидной кости. На наружной (латеральной) стенке располагаются три носовые раковины (conchae nasales): нижняя (concha inferior), средняя (concha media) и верхняя (concha superior). У новорожденного нижняя раковина спускается до дна носа, отмечается относительная узость всех носовых ходов.
На боковой стенке нижнего носового хода на расстоянии 1 см у детей и 1,5 см у взрослых от переднего конца раковины находится выводное отверстие носослезного канала. Это отверстие образуется после рождения; в случае задержки его открытия нарушается отток слезной жидкости, что приводит к кистозному расширению канала и сужению носовых ходов. Задние концы нижних раковин близко подходят к глоточным устьям слуховых (евстахиевых) труб на боковых стенках глотки, вследствие чего при гипертрофии раковин может нарушаться функция слуховых труб и развиваться их заболевание.
Слизистая оболочка полости носа (рис. 2) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа — преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа кверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
Под эпителием находится собственно ткань слизистой оболочки (tunica propria), состоящая из соединительнотканных коллагеновых и эластических волокон. Здесь имеется большое количество бокаловидных клеток, выделяющих слизь, и трубчато-альвеолярных разветвленных желез, продуцирующих серозный или серозно-слизистый секрет, который через выводные протоки выходит на поверхность слизистой оболочки. Несколько ниже этих клеток на базальной мембране расположены базальные клетки, которые являются основой регенерации эпителия после его физиологической и патологической десквамации.
Слизистая оболочка на всем протяжении плотно спаяна с надхрящницей или надкостницей, которая составляет с ней единое целое. В области преимущественно медиального и нижнего отделов нижней раковины, свободного края средней раковины и их задних концов слизистая оболочка утолщена вследствие наличия кавернозной ткани, состоящей из расширенных венозных сосудов, стенки которых богато снабжены гладкой мускулатурой и соединительнотканными волокнами.
Атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух. В полость носа выделяется 0,5–1 л слизи в сутки, которая движется в задних двух третях носовой полости со скоростью 8–10 мм/мин, а в передней трети — 1–2 мм/мин. Каждые 10 мин проходит новый слой слизи, которая содержит бактерицидные вещества, секреторный IgА.
В периоде новорожденности, а также у грудного у ребенка частые срыгивания способствуют раздражению слизистой оболочки носа и носоглотки желудочным содержимым и воспалению — риниту, который проявляется длительным затруднением носового дыхания. Первые 3–5 месяцев жизни, являющихся периодом «физиологического гуморального иммунодефицита» человека, проходят «под прикрытием» пассивно переданных материнских антител против большинства респираторных вирусов. Исключение составляет только респираторно-синтициальная инфекция, по отношению к которой напряженность пассивного иммунитета недостаточна, особенно у недоношенных новорожденных [1].
У детей, страдающих ринитом, перед кормлением грудью необходимо отсосать слизь из каждой половины носа и за 5 мин до кормления закапать в обе половины носа сосудосуживающие капли для младенцев [2, 4], например, Називин 0,01%, для детей до 1 месяца — по 1 капле 2–3 раза в день в течение 3–5 дней, для детей от 1 месяца до 1 года — по 1–2 капле 2–3 раза в день в течение 3–5 дней; Отривин «Увлажняющая формула» (увлажняющий эффект оказывают сорбитол и метилгидроксипропилцеллюлоза, входящие в состав препарата) капли 0,05%, для детей с 1 мес до 6 лет — по 1–2 капли 2–3 раза в день в каждую половину носа [2], возможно использование до 10 дней.
У детей с отягощенным аллергическим анамнезом, страдающих ринитом, сопровождающимся заложенностью носа, зудом, чиханием, ринореей обосновано применение комбинированного препарата Виброцил, обладающего не только сосудосуживающим и антигистаминным, но и дополнительным увлажняющим эффектом. Препарат не нарушает работу реснитчатого эпителия, не вызывает ишемии слизистой оболочки носоглотки, имеет естественный уровень pH, что соответствует основным требованиям физиологичного лечения слизистой оболочки носа и позволяет длительно (до двух недель) использовать препарат.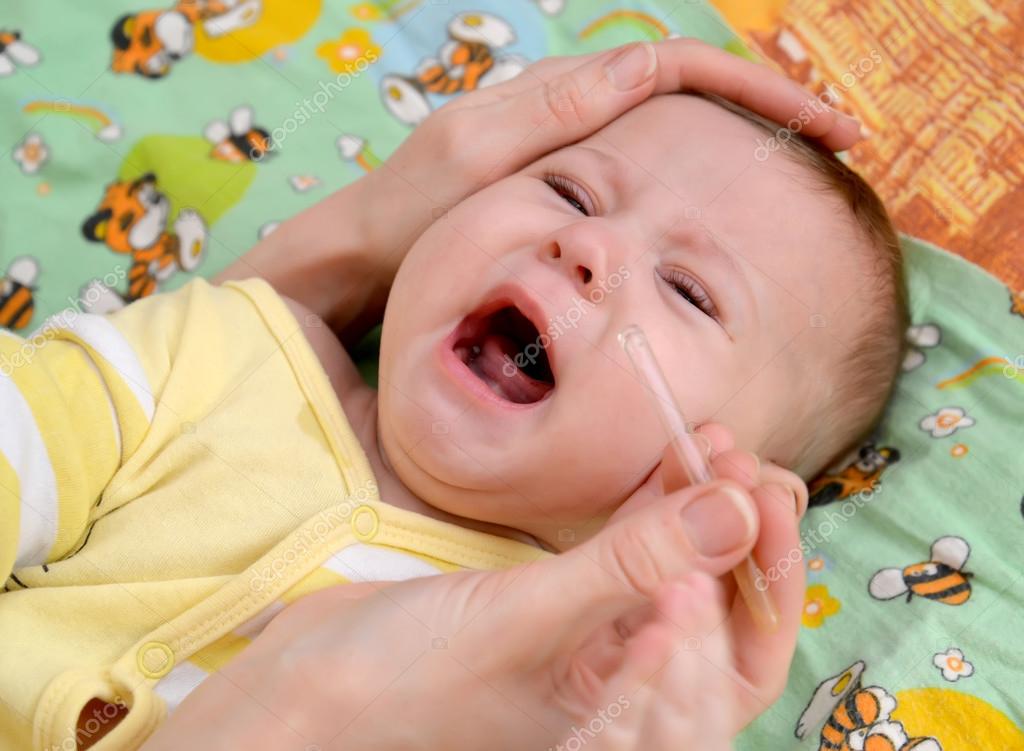 Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Во второй и третьей стадии заболевания применяют 2–3% растворы Протаргола или Колларгола (в зависимости от возраста), обладающие вяжущими и дезинфицирующими свойствами. В детском возрасте воспалительный процесс в слизистой оболочке полости носа чаше, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие.
Воспалительные заболевания околоносовых пазух также не редкость у детей до года. В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису, флегмоне глазницы. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Редкая патология периода новорожденности, приводящая в том числе и к нарушению носового дыхания, — мозговая грыжа, выходящая из полости черепа в полость носа и носоглотку. Известны случаи, когда мозговую грыжу принимали за аденоиды или полипы носа и при попытке их удаления больной погибал [2]. Аденоидные вегетации (увеличенная в размерах носоглоточная миндалина) нарушают нормальное носовое дыхание, а также, являясь рецепторным полем, могут вызывать аллергизацию организма. Кроме того, аденоиды способствуют формированию неправильного прикуса.
Атрезия хоан также приводит к нарушению, а иногда и к полной невозможности носового дыхания. В случае двустороннего полного заращения хоан диагноз устанавливается в первый день жизни ребенка — младенец находится в тяжелом состоянии, совершенно не дышит носом, не может питаться, так как во время кормления наступает асфиксия. Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Таким образом, казалось бы банальное затруднение носового дыхания у детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам и аллергологам.
Литература
Самсыгина Г. А., Богомильский М. Р. Инфекции респираторного тракта у детей раннего возраста. М.: Миклош. 268 с.
Крюков А. И., Архангельская И. И. Острый ринит у детей // Consilium medicum, 2004, т. 6, № 3.
Hochban W., Althoff H., Ziegler A. Nasal decongestion with imidazoline derivatives: acoustic rhinomanometry measurements // Eur. Journal of clinical pharmacology, 1999; 55: 7–12.
Карпова Е. П. Острый ринит у детей // РМЖ, 3 ноября 2006, том 14, № 22, стр. 1637–1641.
О. В. Зайцева, кандидат медицинских наук
ФГУ НКЦ оториноларингологии ФМБА России, ГУ МОНИКИ им. М. Ф. Владимирского, Москва
Контактная информация об авторе для переписки: [email protected]
Аспиратор Canpol babies — для легкого дыхания маленьких носиков
Осенью малыша чаще всего беспокоит насморк. Ребенок становится раздражительным, плохо ест и беспокойно спит. По словам специалистов, насморк – один из самых распространенных симптомов среди детских болезней. Кроме того, насморк появляется не только во время болезней, он может быть и при аллергии. Также затрудненное дыхание может возникнуть, когда засыхает слизь в носу, потому что в помещении жарко. На помощь придет аспиратор Canpol babies предназначен для детей от рождения и до 3 лет. Аспиратор – это устройство, которое помогает освободить дыхательные пути от слизи, особенно в том случае, когда дети еще не могут самостоятельно этого сделать.
Аспиратор для носа силиконовый от Canpol babies предназначен для гигиенического удаления выделений из носа у младенцев и маленьких детей.
Прозрачный контейнер позволяет видеть содержимое, тем самым облегчая тщательную очистку после использования. Форма силиконового наконечника предотвращает слишком глубокому введению аспиратора в носик ребенка. Практическая крышечка защищает наконечник аспиратора от загрязнений.
Аспиратор для носа с двумя насадками. Благодаря специальной форме, аспиратор удаляет слизь из носа младенцев эффективнее. Он имеет 2 насадки: мягкую, которая позволяет безопасно очистить нос ребенка, и твердую, которая защищает от глубокого проникновения вглубь носа.
Аспиратор для носа особенно необходим для детей в возрасте 0-3 лет, которые не могут самостоятельно избавиться от слизи в носике.
Аспиратор удаляет избыток слизи из носа, который может привести к вторичным осложнениям, таким как кашель и ушные инфекции. Форма наконечника аспиратора приспособлена к форме носика, что предотвращает слишком глубокому введению аспиратора. Мягкий силикон снижает риск раздражения и травмирования носика, если ребенок вдруг будет двигать головой.
Аспиратор для носа силиконовый от Canpol babies предназначен для гигиенического удаления выделений из носа у младенцев и маленьких детей.Прозрачный контейнер позволяет видеть содержимое, тем самым облегчая тщательную очистку после использования. Форма силиконового наконечника предотвращает слишком глубокое введение аспиратора в носик ребенка.Практическая крышечка защищает наконечник аспиратора от загрязнений.
Аспиратор назальный Canpol babies предназначен для детей от рождения и до 3 лет, которые еще не умеют самостоятельно очищать носик. Аспиратор позволяет легко и просто устранять избыточные выделения. У него есть неоспоримое преимущество перед другими аксессуарами такого типа — возможность регулировки силы отсоса. Один конец аспиратора находится у мамы во рту, поэтому она может бережно контролировать интенсивность отсоса, что делает процесс безопасным для малыша. Аспиратор имеет двойную защиту от попадания выделений в рот мамы, для большего психологического комфорта можно дополнительно разместить кусочек ваты в пластмассовой части трубки. После использования помойте аспиратор в теплой воде с детским мылом и хорошо прополощите. Аспиратор имеет удобную коробку для гигиенического хранения.
Подчеркнем основные характеристики аспиратора: он абсолютно безопасен и не травматический; может использоваться не только в период болезни, но и в ежедневной гигиене носа для устранения сухих и густых корочек; не повреждает чувствительную слизистую пленку носа малыша.
Как лечить заложенность носа (насморк) у ребенка
Все статьи
Риносинусит — это воспаление слизистой оболочки носа и околоносовых пазух (синусов). Для быстрого снятия симптомов и эффективного лечения риносинусита рекомендуется использовать сосудосуживающее средство нового поколения Риномарис®.
Пожалуй, самой частой жалобой, с которой приходится сталкиваться педиатру, является заложенность носа у ребенка. Причины развития заложенности бывают разными, но в любом случае она существенно ухудшает качество жизни малыша.
Сама по себе заложенность носа не считается болезнью, скорее, это просто симптом. Однако хроническая заложенность носа может сопровождаться головными болями, нарушением сна, слабостью, быстрой утомляемостью и другими неприятными симптомами. Они возникают в результате гипоксии, то есть недостаточного снабжения кислородом головного мозга из-за длительного нарушения нормального носового дыхания.
Из-за чего может возникнуть заложенность носа у ребенка?
Поступая в организм, воздух проходит через полость носа. Благодаря этому он согревается и увлажняется, а организм защищается от неблагоприятных факторов внешней среды. Главную роль в этом процессе играет так называемый «мерцательный эпителий», состоящий из специальных ресничек, который покрывает слизистую оболочку. Реснички постоянно совершают колебательные движения, которые необходимы для выведения носовой слизи, частичек пыли, бактерий и вирусов. Если на слизистой оболочке развивается воспаление, она отекает, затрудняется дыхание и развиваются симптомы заложенности носа.
Традиционно заложенность носа и насморк у ребенка связывают с простудными заболеваниями верхних дыхательных путей. Они развиваются при переохлаждении и проникновении в организм ребенка инфекции. Синусит (воспаление придаточных пазух) в некоторых случаях тоже может спровоцировать насморк и заложенность носа у ребенка. Иногда заложенность носа появляется из-за слишком узких носовых ходов или искривления носовой перегородки. Также причинами могут стать постоянное воздействие неблагоприятных экологических факторов (дыма, пыли, бытовой химии и других), сезонная или круглогодичная аллергия. Иногда заложенность носа появляется как побочный эффект от применения некоторых препаратов.
Риномарис – это инновационное средство для устранения заложенности носа, которое относится к т.н. «новому поколению» препаратов от насморка.
Узнать больше
Как действует морская вода при лечении заложенности носа у детей?
С незапамятных времен морская вода успешно использовалась для того, чтобы лечить хронические заболевания дыхательных путей. К наиболее популярным лечебным процедурам относятся полоскание, орошение, промывание полости рта и носоглотки. Морская вода — уникальное вещество природного происхождения. Она способствует уменьшению вязкости носовой слизи и ее выведению. Это мощное бактерицидное средство, восстанавливающее и защищающее слизистую оболочку носа ребенка, а также поддерживающее ее нормальное состояние. Входящие в состав морской воды минералы и микроэлементы (цинк, селен, хлор, магний, кальций и другие) повышают местный иммунитет.
Как лечить заложенность носа с помощью препарата Риномарис
®
Для лечения заложенности носа у ребенка используются сосудосуживающие средства: спреи и капли. Под их воздействием происходит сужение кровеносных сосудов и уменьшается выработка слизи. Это способствует устранению отека и облегчению носового дыхания. Сосудосуживающим средством нового поколения является спрей Риномарис®, в состав которого входят ксилометазолин и морская вода. Риномарис® помогает снять отек слизистой оболочки полости носа, а также разжижает носовую слизь. В результате слизь быстрее выводится из носа, не происходит застоя, и не создаются условия для роста болезнетворных микроорганизмов. Это предотвращает развитие воспаления и появление нежелательных осложнений — прежде всего гайморита и отита.
5 советов, как правильно лечить насморк у взрослых и детей
Осень часто сопровождается сырой погодой, из-за которой можно быстро подхватить насморк. Его надо лечить 7-10 дней, а если этого не делать, то может возникнуть ряд других заболеваний. Как правильно лечить насморк и как заботиться о здоровье своего носа в осеннюю пору, объясняет фармацевт «Euroaptieka» Зане Мелберга.
Продолжение статьи находится под рекламой
Реклама
Пропариться
Если речь идет об остром насморке, то в самой начальной стадии рекомендуется сходить в баню. Баня не лечит конкретно насморк, но помогает справиться с вирусной инфекцией. В бане мы много потеем, благодаря чему вирусы усиленно выводятся из организме, улучшается кровообращение, на мгновение и нос начинает лучше дышать. Но если в боковых пазухах носа уже образовался гной или появились температура и головная боль, то ни в коем случае нельзя идти в баню, потому что могут возникнуть осложнения. В домашних условиях можно попарить ноги в горячей воде, в которую добавлен порошок горчицы. Затем рекомендуется растереть стопы скипидарной мазью и надеть шерстяные носки, которые обеспечат ногам тепло и улучшат циркуляцию крови.
Не увлекайтесь высмаркиванием носа
Высмаркивая нос, не следовало бы усердствовать, — сначала надо высморкать одну ноздрю, затем другую. Нельзя выпускать воздух слишком сильно и одновременно через обе ноздри. Если высмаркивать нос неправильно, то инфекция переходит в слуховые каналы и приводит к воспалению среднего уха, возможны и другие осложнения.
Хорошим способом очистить носовые пазухи является промывание носа с использованием изотонической морской воды (0,9%). Ее главной задачей является увлажнение слизистой носа и помощь в растворении слизи, от которой не так уж легко освободиться. В свою очередь для того, чтобы снять отек слизистой носа, рекомендуется использовать гипертоническую морскую воду (2,3%). Однако эту процедуру не надо проводить слишком часто, чтобы не смыть необходимую естественную микрофлору носа.
Если насморк у ребенка, который еще не умеет самостоятельно высморкаться или же испытывает затруднения, то рекомендуется приобрести аспиратор или устройство для откачивания секрета из носа, предназначенное для удаления мешающих выделений, чтобы ребенок снова чувствовал себя хорошо. Устройство безопасное, гигиеническое и простое в использовании.
Насморк и сон
Нехватка сна делает организм человека более восприимчивым к болезням, снижая естественные защитные способности организма, поэтому сон играет важную роль для укрепления иммунитета как у детей, так и у взрослых, а также для здоровья в целом. Однако если из-за насморка трудно спать, то для облегчения дыхания во сне рекомендуется приподнять изголовье примерно на 20%. Для облегчения дыхания ночью можно воспользоваться особым пластырем, который крепится к кровати или одежде. В его состав входят эфирные масла эвкалипта, лаванды и мяты, которые освободят нос и облегчат дыхание. Для лучшего сна не забудьте перед сном проветрить спальню — свежий воздух будет способствовать здоровому сну, закалять и укреплять иммунитет.
Выбирайте наиболее подходящие средства
Рекомендуется выбирать от насморка средства растительного происхождения для приема внутрь, которые помогают уменьшить воспаление, содействуют выделению слизи из носовой полости и придаточных пазух носа, способствуя здоровью дыхательных путей и повышая естественные защитные свойства организма. Если нос сильно заложен, то для уменьшения отека можно воспользоваться каплями для носа с ксилометазолином или оксиметазолином.
В аптеках доступны также таблетки и сиропы, химические вещества в составе которых сужают кровеносные сосуды и уменьшают отек слизистой носа, облегчая дыхание через нос, а также уменьшая зуд в носу, чихание, слезотечение и головную боль. Фармацевт отметила, что с применением таких средств следует быть осторожными. Ими нельзя пользоваться в течение длительного времени, и такие средства от насморка в форме сиропов или таблеток не подходят для маленьких детей. Чтобы выбрать наиболее подходящие средства для применения в случае насморка, рекомендуется проконсультироваться с врачом или фармацевтом.
Оцените необходимость посещения врача
С лечением насморка следует быть осторожными, ведь неправильное лечение насморка также может привести к нарушению слоя слизистой оболочки носовой полости, которая не сможет выполнять необходимую защитную функцию. Если болезнь у взрослого человека продолжается дольше 10 дней, а у ребенка больше 3-4 дней — необходимо обратиться к врачу. Также следует поступить и тогда, если появилась давящая боль в области лба, желтые, гнойные выделения и температура. В этом случае лечение насморка дома следует прекратить и отправиться к семейному врачу, который оценит ситуацию и наметит особый курс лечения или направит к лору.
Превентивные меры
Чтобы избежать возможных простуд и насморка, особенно в промозглую осеннюю погоду, необходимо позаботиться о превентивных мерах по укреплению иммунитета. Следует помнить о повседневном употреблении 2-3 литров воды, а также позаботиться о сбалансированном питании, получая как можно больше богатых витаминами фруктов и овощей. Помимо этого, можно принимать пищевые добавки, содержащие стимулирующие иммунную систему вещества, например, экстракты эхинацеи, шиповника, чеснока, бузины, семян грейпфрута.
Для профилактики насморка стоит использовать укрепляющие защитные свойства организма средства, в состав которых входят витамин С и цинк. Рекомендуется также использовать гели, которые следует тонким слоем нанести на слизистую оболочку носа и на кожу под носом. В их состав входит комплекс активных веществ растительного происхождения, обладающих антибактериальным и противовирусным действием, в свою очередь при их использовании в случае насморка, они уменьшат секрецию слизистой и отек носа.
Под воздействием неблагоприятных внешних обстоятельств насморк может обостриться, поэтому необходимо выбирать соответствующую погоде одежду. Организм надо защищать как от холода, так и от перегрева. Надо заботиться, чтобы на ногах была подходящая обувь, и чтобы она не была мокрой. Нельзя забывать и о головном уборе, соответствующем температуре воздуха.
Уход за младенцем в родильном зале
Рождение ребенка — один из самых чудесных моментов в жизни. Мало что можно сравнить с этим событием. Новорожденные малыши обладают удивительными способностями. Тем не менее, они зависят от других в вопросах питания, тепла и комфорта.
С рождением происходят поразительные физические изменения. Когда ребенок рождается, пуповину зажимают и перерезают около пупка. Это положит конец зависимости ребенка от плаценты в отношении кислорода и питания. Когда ребенок делает первый вдох, воздух попадает в легкие.До рождения легкие не используются для обмена кислорода и углекислого газа и нуждаются в меньшем кровоснабжении. Кровообращение плода направляет большую часть кровотока из легких через специальные соединения в сердце и крупные кровеносные сосуды. Когда ребенок начинает дышать воздухом при рождении, изменение давления в легких помогает закрыть связи плода и перенаправить кровоток. Теперь кровь перекачивается в легкие, чтобы помочь обмену кислорода и углекислого газа. У некоторых детей в легких слишком много жидкости.Стимулирование ребенка к слезам с помощью массажа и поглаживания кожи может помочь вывести жидкость вверх, откуда ее можно будет отсосать из носа и рта.
Согревает новорожденного
Новорожденный ребенок мокрый от околоплодных вод и может легко замерзнуть. Сушка ребенка и использование теплых одеял и тепловых ламп могут помочь предотвратить потерю тепла. Часто на голову малыша надевают вязаную шапочку. Прикладывание ребенка кожа к коже к груди или животу также помогает согреть ребенка. Этот ранний контакт кожа к коже также уменьшает плач, улучшает ваше взаимодействие с ребенком и помогает вам успешно кормить грудью.
Немедленная помощь новорожденному
Оценка состояния здоровья новорожденного начинается сразу же. Одна из первых проверок — тест Апгар. Тест Апгар — это система баллов для оценки состояния новорожденного через 1 минуту 5 минут после рождения. Медицинский работник или акушерка и медсестры оценит эти признаки и выставят оценку в баллах:
Оценка от 7 до 10 считается нормальной. Оценка от 4 до 6 может означать, что ребенку необходимы меры по искусственному дыханию (кислород) и тщательное наблюдение.Оценка 3 или ниже означает, что ребенку необходимы искусственное дыхание и спасательные техники.
Осмотр новорожденного в родильном зале
Краткий медицинский осмотр проводится для выявления явных признаков того, что ребенок здоров. Остальные процедуры будут выполнены в течение следующих нескольких минут и часов. Это можно сделать в родильном зале, в детской или в вашей комнате, в зависимости от политики больницы и состояния ребенка. Некоторые из этих процедур включают:
Измерение температуры, частоты сердечных сокращений и частоты дыхания
Измерение веса, длины тела и окружности головы. Эти измерения помогают определить, являются ли вес и размеры ребенка нормальными для данного количества недель беременности. Маленькие дети или младенцы с недостаточным весом и очень крупные дети могут нуждаться в особом внимании и уходе.
Уход за шнуром. Культя пуповины ребенка будет иметь зажим. Он должен быть чистым и сухим.
Ванна. Как только температура ребенка стабилизируется, можно принимать первую ванну.
Уход за глазами. Бактерии в родовых путях могут заразить глаза ребенка. Вашему ребенку будут даны антибиотические или антисептические глазные капли или мазь либо сразу после родов, либо позже в детской, чтобы предотвратить инфекцию глаз.
Следы. Их часто берут и записывают в медицинскую карту.
Перед тем, как ребенок покинет родильную зону, на ребенка и на вас надевают идентификационные браслеты с соответствующими номерами. У младенцев часто бывает 2, на запястье и щиколотке.Их следует проверять каждый раз, когда ребенок выходит или выходит из вашей комнаты.
Уход за новорожденным после родов через естественные родовые пути
Здоровые дети, рожденные естественным путем, обычно могут оставаться с матерью. Во многих больницах немедленное обследование новорожденного включает вес, длину тела и лекарства. Даже первая ванна делается прямо у вас в комнате. Как можно быстрее к вам на руки кладут новорожденного. Часто сразу после рождения ребенка кладут кожа к коже к вам на грудь. Некоторые дети сразу начинают кормить грудью.
В первые час или два после рождения большинство младенцев находятся в фазе бодрствования и бодрствования. Это дает вам и вашему партнеру шанс познакомиться со своим новорожденным. Ребенок часто обращается к знакомому звуку голоса матери. Лучше всего фокус зрения ребенка составляет от 8 до 12 дюймов — ровно на расстоянии от ребенка, которого держат у вас на руках, до вашего лица.
Этот первый час или два после родов также является лучшим временем для начала грудного вскармливания. У младенцев есть врожденная способность начать кормить грудью сразу после рождения.Некоторые лекарства и анестезия, которые вам вводят во время схваток и родов, могут повлиять на сосательную способность ребенка. Но большинство здоровых младенцев могут кормить грудью в эти первые несколько часов. Это первое кормление помогает стимулировать выработку грудного молока. Это также приводит к сокращению матки. Это поможет предотвратить слишком сильное кровотечение.
Уход за новорожденным после кесарева сечения
Если ваш ребенок родился в результате кесарева сечения, велики шансы, что вы сможете бодрствовать до операции. Лишь в редких случаях для родов потребуется общий наркоз.Это означает, что вы не проснулись для рождения. Большинство кесарева сечения сегодня делается под регионарной анестезией, такой как эпидуральная или спинальная. При этом типе анестезии онемение только части тела перед хирургическим вмешательством. Вы бодрствуете и можете слышать и видеть своего ребенка, как только он или она родится.
Младенцы, рожденные в результате кесарева сечения, обычно проверяются медсестрой или медицинским работником сразу после родов. Часто это делают прямо рядом с вами в операционной. Поскольку у детей, рожденных с помощью кесарева сечения, могут возникнуть проблемы с очищением части легочной жидкости и слизи, им часто требуется дополнительное отсасывание из носа, рта и горла.В некоторых случаях им может потребоваться более глубокое отсасывание в дыхательном горле.
После осмотра ребенка медсестра тепло укутывает его и приносит к вам, чтобы увидеть и потрогать. Многие больницы требуют, чтобы дети, рожденные с помощью кесарева сечения, в течение короткого времени находились под присмотром в яслях. Здесь проводятся все обычные процедуры, такие как взвешивание и лекарства. Обычно вашего ребенка могут принести к вам, пока вы находитесь в зоне восстановления после операции.
Многие матери думают, что они не смогут кормить грудью после кесарева сечения.Это неправда. Кормление грудью можно начать в первые часы прямо в палате послеоперационного периода, как и при естественных родах.
Запланируйте, чтобы кто-нибудь оставался с вами во время вашего пребывания в больнице после кесарева сечения. В первые несколько дней у вас будет довольно сильная боль, и вам понадобится помощь с ребенком.
Если у ребенка проблемы после рождения
После рождения все системы организма ребенка должны работать вместе по-новому. Иногда у ребенка возникают проблемы с переходом. Оценка состояния здоровья, такая как тест Апгар, проведенная сразу после рождения, может помочь определить, чувствует ли ребенок себя хорошо или у него есть проблемы.
Если есть признаки плохого самочувствия ребенка, лечение можно провести прямо в родильном зале. Медицинский работник или акушерка и другие члены медицинской бригады работают вместе, чтобы помочь ребенку избавиться от лишней жидкости и начать дышать.
Младенцы, у которых могут быть проблемы при рождении, включают детей, рожденных недоношенными, рожденных с тяжелыми родами или рожденных с врожденным дефектом. К счастью, этим младенцам доступен особый уход. Новорожденных, которым требуется интенсивная медицинская помощь, часто помещают в специальное отделение больницы, которое называется отделением интенсивной терапии новорожденных (NICU).Отделение интенсивной терапии сочетает в себе передовые технологии и обученный медицинский персонал, чтобы оказывать особую помощь самым маленьким пациентам. В отделениях интенсивной терапии также могут быть отделения промежуточного или постоянного ухода за младенцами, которые не так больны, но нуждаются в особом уходе. В некоторых больницах нет отделений интенсивной терапии. Младенцев, возможно, потребуется перевести в другую больницу.
Рождение больного ребенка может вызвать стресс. Мало кто из родителей ожидает, что из-за осложнений беременности их ребенок станет недоношенным или заболеет. Для родителей вполне естественно возникновение множества разных эмоций, когда они пытаются справиться с трудностями больного ребенка.Но обнадеживает то, что современные передовые технологии помогают больным младенцам выздоравливать и возвращаться домой раньше, чем когда-либо прежде. Также полезно знать, что, хотя разлука с ребенком болезненна, это не вредит отношениям между матерью и ребенком.
Уход за младенцами с синдромом аспирации мекония
Джонатан М. Кляйн, MD
Статус экспертной оценки: внутренняя экспертная проверка
Окрашивание околоплодных вод меконием происходит в 11–22% всех родов.Синдром аспирации мекония встречается примерно в 2% таких родов (1). Выделение мекония в околоплодные воды обычно является результатом внутриутробной гипоксии и / или дистресса плода. Если меконий выйдет более чем за 4 часа до родов, кожа ребенка будет окрашена меконием. Пораженный плод будет делать рефлекторные судорожные движения и аспирировать жидкость, окрашенную меконием, в трахео-бронхиальное дерево. После первого вдоха младенец будет откладывать аспирированную жидкость, окрашенную меконием, дальше по бронхиальному дереву и, таким образом, вызвать механическую блокировку альвеол и мелких дыхательных путей, что приведет к обструкции по типу шарового клапана.У ребенка, родившегося с тазовым предлежанием, часто до родов выделяется меконий, даже без дистресса плода.
Лечение в родильном зале
A. Меконий тонкий —
1. Перед родоразрешением плечи акушер должен отсосать рот и носоглотку младенца.
2. У новорожденного с хорошим клиническим состоянием визуализация гортани и интубация не требуются.
3. У новорожденного с депрессией сначала выполните интубацию и отсасывание, затем приступайте к реанимации.
Б. Густой меконий —
1. Перед родоразрешением плечи акушер должен отсосать рот и носоглотку младенца.
2. После отсасывания ротоглотки и носоглотки акушером педиатр должен немедленно отсосать рот и носоглотку ребенка с последующей эндотрахеальной интубацией и отсасыванием любого мекония, находящегося ниже спинного мозга. При отсутствии мекония на уровне голосовых связок интубация может не потребоваться у новорожденного с клинически удовлетворительным состоянием и энергичным плачем, у которого отсутствует меконий на уровне голосовых связок.
3. Визуализируйте шнуры с помощью прямой ларингоскопии и удалите как можно больше мекония из-под шнуров. Не отсасывайте трубку ртом. Используйте адаптер, соединяющий эндотрахеальную трубку непосредственно со стенкой аспирации, с установленным давлением от 40 до 60 Торр. Повторяйте интубацию столько раз, сколько необходимо, чтобы очистить нижние дыхательные пути от мекония, даже если младенец плакал.
4. После отсасывания при необходимости проветрите младенца.
5.Держите ребенка в тепле и сухом, чтобы предотвратить переохлаждение и шунтирование. Продолжайте контролировать сердцебиение и частоту дыхания младенца.
6. После того, как ребенок стабилизируется в течение по крайней мере пяти минут, его желудок можно аспирировать, чтобы удалить как можно больше жидкости, окрашенной меконием.
7. Если это оправдано историей болезни (дистресс плода, депрессивный ребенок и т. Д.), Интубацию следует проводить, даже если меконий не обнаружен на пуповинах.
Лечение в детской
А.Необходимо наблюдать за младенцем и внимательно наблюдать за признаками респираторного дистресс-синдрома, например цианозом, тахипноэ, втягиванием и хрюканьем.
B. Газы и pH артериальной крови следует контролировать на предмет наличия метаболического или респираторного ацидоза.
C. Сделайте рентген грудной клетки, чтобы исключить утечку воздуха (пневмоторакс, пневмомедиастинум или пневмоперикард), вторичную по отношению к захвату воздуха из-за закупорки шарового клапана.
D. Младенца с анамнезом аспирации мекония, у которого развивается респираторный дистресс, необходимо поместить в вытяжной шкаф, чтобы поддерживать сатурацию O2 выше или равную 99%, чтобы предотвратить эпизоды гипоксии и шунтирования.
E. Постуральный дренаж следует выполнять в соответствии с клиническими показаниями.
F. Рассмотрите возможность интубации и отсасывания ниже пуповины в детской, поскольку меконий может быть удален из верхних дыхательных путей даже после того, как ребенок начал спонтанное дыхание.
G. Если младенец испытывает стойкий респираторный дистресс-синдром после получаса жизни, антибиотики следует начинать после первого взятия крови, трахеального аспирата и посевов спинномозговой жидкости. Также необходимо получить мочу для Strep Latex группы B, но не следует отказываться от приема антибиотиков во время ожидания мочи.
H. Наблюдайте за младенцем на предмет легочной гипертензии с признаками шунтирования справа налево (см. Протокол лечения легочной гипертензии).
Номер ссылки
Holtzman R.B., et al. Перинатальное лечение мекониевого окрашивания околоплодных вод. Clin Perinatol, 1989; 16: 825-838.
Отсасывание через эндотрахеальную трубку новорожденных, находящихся на ИВЛ
Введение
Эндотрахеальная интубация предотвращает кашлевой рефлекс и нарушает нормальную мукоцилиарную функцию, тем самым увеличивая выработку секрета в дыхательных путях и снижая способность выводить секрет.
Отсасывание через эндотрахеальную трубку (ЭТТ) необходимо для удаления секрета и поддержания проходимости дыхательных путей, а, следовательно, для оптимизации оксигенации и вентиляции у пациента, находящегося на ИВЛ.
Отсасывание ЭТТ — это обычная процедура, выполняемая интубированным младенцам. Целью отсасывания ЭТТ должно быть максимальное количество удаляемого секрета с минимальными побочными эффектами, связанными с процедурой.
Цель
Цель руководства — изложить принципы ведения младенцев, которым требуется отсасывание ЭТТ, для врачей отделения бабочек Королевской детской больницы.
Определение терминов
- Эндотрахеальная трубка (ЭТТ) : катетер для дыхательных путей, вводимый в трахею (дыхательное горло) через рот или нос при эндотрахеальной интубации. В Butterfly Ward это обычно без наручников.
- Эндотрахеальная интубация : Установка трубки в трахею для поддержания открытых дыхательных путей у пациентов, которые не могут дышать самостоятельно или поддерживать свои дыхательные пути.
- Отсасывание ЭТТ : процесс приложения отрицательного давления к дистальному отделу ЭТТ или трахеи путем введения отсасывающего катетера для удаления избыточных или аномальных выделений
- Oropharygyl Suction : аспирационный катетер через рот для удаления секрета
- Всасывание из носоглотки : Всасывающий катетер вводится через нос для удаления выделений.
- PIP : Пиковое давление на вдохе
- HFOV : Вентиляция с высокочастотными колебаниями
- HFJV : Высокочастотная струйная вентиляция
- Открытое отсасывание : Отсасывание выполняется путем отсоединения ЭТТ пациента от вентиляционного устройства во время процедуры и последующего его повторного подключения в соответствии с процедурой.
- Закрытое отсасывание : Встроенный отсасывающий катетер подключается к вентиляционному контуру, и процедура отсасывания ЭТТ может выполняться без отключения пациента от вентиляционного контура.
- ET CO 2 : Мониторинг углекислого газа в конце выдоха — это уровень углекислого газа в выдыхаемом воздухе, который дает оценку вентиляции
- Чрескожный Co 2 : Измеряет парциальное давление углекислого газа на поверхности кожи, чтобы иметь возможность оценить его, в качестве альтернативы регулярному забору проб артериальной крови.
- Обычные режимы вентиляции : основной режим инвазивной вентиляции, используемый для обеспечения респираторной поддержки новорожденных.
- Режим TTV + : Целевой дыхательный объем — это режим вентиляции, который устанавливается на вентиляторах, используемых на Butterfly, и направлен на снижение риска повреждения легких ребенка.
- Neopuff : реанимационное устройство с тройником, в котором можно установить пиковое давление на вдохе и положительное давление в конце выдоха.
- Оксид азота : Ингаляционный селективный легочный вазодилататор, который используется вместе с ИВЛ для лечения гипоксической дыхательной недостаточности, связанной с легочной гипертензией.
- Набор : Относится к маневрам, которые помогают раскрыть спавшиеся альвеолы.
- Прекращение набора : Относится к коллапсу альвеол, в данном случае после процедуры аспирации.
- СИЗ : Средства индивидуальной защиты. Для процедуры образования аэрозоля, такой как открытое отсасывание, потребуется маска, очки и перчатки.
Оценка
Отсасывание ЭТТ должно основываться на клинической оценке младенца.Вдыхаемый газ нагревается и увлажняется (что снижает количество высыхающих выделений и закупоривает дыхательные пути).
Проведите аускультацию с помощью стетоскопа до и после отсасывания ЭТТ, чтобы оценить необходимость и эффективность процедуры.
Внимательно наблюдайте за младенцем до, во время и после процедуры, чтобы оценить исходный уровень, острые физиологические изменения и восстановление. Параметры для наблюдения:
- Насыщение кислородом
- Частота пульса
- Частота дыхания
- Артериальное давление (где возможно)
- ETT CO 2 или чрескожный CO 2
- Мониторинг респираторной функции (при обычных режимах вентиляции), включая поток, давление , дыхательный объем и минутный объем
Клинические показания для аспирации ЭТТ
- Обесцвечивание
- брадикардия
- Тахикардия
- Отсутствие или уменьшение движения грудной клетки
- Видимые выделения в ЭТТ
- Повышенное ЭТТ CO 2 или чрескожное CO 2
- Раздражительность
- Грубое или приглушенное дыхание
- Повышенная работа дыхания
- Колебания артериального давления
- Недавняя история большого количества густых / вязких выделений
Эффективность аспирации ЭТТ следует оценивать после процедуры, наблюдая:
- Улучшение звуков дыхания
- Удаление секрета
- Повышение насыщения кислородом, чрескожный CO 2 , частота сердечных сокращений, артериальное давление, частота дыхания
- Снижение работы дыхания, улучшение движений грудной клетки
Измерение длины всасывания
Всасывание должно доходить только до конца ЕТТ и никогда не должно превышать 0.5 см за кончик ЭТТ, чтобы предотвратить раздражение и повреждение слизистой оболочки.
Измерение длины до всасывания должно быть предварительно определено в начале смены. Длина определяется по сантиметровым отметкам на ETT; и добавив длину дополнительного пространства адаптера ЕТТ (обычно 1-1,5 см). Если пациент находится на HFOV или HFJV, учитывайте разную длину аспирационных адаптеров.
Оборудование
- Функционирующий настенный аспирационный агрегат с подсоединенной аспирационной трубкой
- Это следует проверять в начале смены каждой медсестринской смены и перед каждой процедурой
- Давление всасывания при -80-100 см вод. Ст. 2 О.Давление всасывания может быть ниже для маленького или нестабильного младенца или выше для удаления густых или вязких выделений. Максимальное давление не должно быть выше -200 см вод. Ст. 2 О. Вероятность необходимости более высокого давления увеличивается при закрытии закрытого клапана меньшего размера.
отсасывающие катетеры
- Neopuff настроены на соответствующие настройки (проверяются в начале смены)
- Отсасывающий катетер для открытого отсоса (соответствующие размеры см. в таблице ниже)
| ETT Размер (мм) | Размер отсасывающего катетера |
| 2.5 | 5 ФГ |
| 3,0-3,5 | 6-7 ФГ |
| 4,0-4,5 | 8 ФГ |
- Отсасывающее устройство для закрытого отсоса (закрытая отсасывающая система Halyard для новорожденных / педиатров) В контур необходимо добавить адаптер ETT. Снимите оригинальный адаптер и установите новый адаптер Fr соответствующего размера, который входит в комплект. Используйте приведенную ниже таблицу, чтобы выбрать правильный размер всасывающего устройства в линию.
и отметьте правильную глубину для введения катетера.
| ET размер трубки | Всасывание Размер катетера | Расстояние / Цвет для просмотра |
| 2,0 | 5 Fr | 18 см (между желтой и зеленой полосами) |
| 2.5 | 6 пт. | 19 см (между фиолетовой и красной полосами |
| 3,0 | 7 Пт | 21,5 (между синими и желтыми полосами) |
| 3,5 | 8 пт. | 23 см (между черными и зелеными полосами) |
| 4.0 | 8 FR | 23 см (между черными и зелеными полосами) |
- Ампула с физиологическим раствором, шприц на 1 мл и тупая игла (если требуется промывание физиологическим раствором)
Управление
Процедура открытой аспирации на Butterfly
- Отрегулируйте настройки вентилятора до исходного уровня предварительного аспирации (если настройки были скорректированы), когда на это указывает стабилизация сатурации кислорода и частоты сердечных сокращений младенца.
- По возможности, для выполнения этой процедуры требуется два врача. Если врач сочтет это безопасным, он / она может провести процедуру без посторонней помощи и в этой ситуации должен предупредить других ближайших сотрудников о том, что происходит отсасывание ЭТТ.
- Объясните родителям, что сейчас произойдет.
- Определите размер отсасывающего катетера.
- Проверить давление всасывания (см. Оборудование).
- Предварительное отключение сигналов тревоги.
- Оба врача проводят гигиену рук и надевают СИЗ (перчатки на обеих руках, маску и очки).
- Защищая ключевые детали, лечащий врач прикрепляет отсасывающий катетер подходящего размера к отсасывающей трубке. Убедитесь, что отсасывающий катетер не касается ничего, что может его загрязнить, например постельное белье.
- Соблюдайте физиологические параметры предварительного всасывания.
- Когда основной врач и ассистент готовы, ассистент отсоединяет ЭТТ от трубки вентилятора на адаптере ЭТТ.
- Основной врач проводит отсасывающий катетер на заданную длину, следя за тем, чтобы катетер прошел только на длину ЭТТ.
- Применяя отрицательное давление, врач-терапевт осторожно вращает отсасывающий катетер, когда он выводится из ЭТТ.
- Отрицательное давление следует применять только тогда, когда отсасывающий катетер выводится из ЭТТ.
- Продолжительность отрицательного давления не должна превышать 6 секунд, чтобы предотвратить гипоксемию
- Повторные проходы катетера не используются, если объем секрета не указывает на другой проход, или если врач не определит необходимость еще одного прохода
- Чтобы предотвратить случайную экстубацию, ассистент осторожно удерживает головку младенца в устойчивом положении и удерживает ЭТТ, пока врач-терапевт отсасывает ЭТТ.
- Ассистент повторно подключает трубку вентилятора к ЭТТ после завершения всасывания ЭТТ и продолжает обеспечивать сдерживание и комфорт младенцу.
- Дайте младенцу отдохнуть перед ротоглоточной и носоглоточной аспирацией. Врач-терапевт отсасывает ротоглотку и носоглотку младенца, позволяя удалить выделения. Для отсасывания ротоглотки можно использовать трубку размера 8 или 10 FG.
- Понаблюдайте за физиологическими параметрами младенца после отсасывания.
- При необходимости используйте небольшое количество стерильной воды для удаления секрета из аспирационной трубки.
- Отключить вакуумное давление. Утилизируйте загрязненный катетер, снимите перчатки и выполните гигиену рук.
- Убедитесь, что младенец находится в удобном и безопасном положении.
- Задокументируйте эффективность и толерантность к отсасыванию в соответствии с технологической схемой в EMR.
- Если младенцу требуется отсасывание ЭТТ, и его можно безопасно выполнить с одним врачом, процедура такая же, как указано выше, однако врачу первичного звена потребуется отсоединить ЭТТ от аппарата ИВЛ и зафиксировать трубку той же рукой.Всасывающий катетер нужно будет ввести в катетер «чистой» рукой. Особое внимание уделяется стабилизации ЭТТ и головы младенца, чтобы ребенок случайно не экстубировал себя.
Процедура для техники закрытого отсасывания на Butterfly
- Отрегулируйте настройки вентилятора в соответствии с исходным уровнем предварительного отсасывания (если настройки были скорректированы), когда на это указывает стабилизация сатурации кислорода и частоты сердечных сокращений младенца.
- Эту процедуру может выполнять один врач.
- Объясните родителям, что сейчас произойдет.
- Определить размер отсасывающего катетера
- Проверить давление отсасывания (см. Оборудование)
- Врач проводит гигиену рук и надевает перчатки.
- Снимите синий колпачок с конца всасывающей системы и подсоедините к настенной всасывающей трубке.
- Разблокируйте устройство, подняв белый регулирующий клапан всасывания и повернув его на 180 градусов.
- При промывании солевым раствором закапайте NaCl 0.9% шприцем на 1 мл через порт для лаважа. Затем закапайте 0,3–0,5 мл воздуха, чтобы промыть 0,9% NaCl в трубку.
- Введите катетер на необходимую глубину, соответствующий цвет будет виден в окошке у порта лаважа (это будет работать, только если ЭТТ не была обрезана). Номера на отсасывающем катетере должны совпадать с соответствующим номером на ETT (см. Таблицу ниже).
- Выполните отсасывание, нажав на клапан управления отсасыванием, и вытащите катетер на полностью выдвинутую длину.
- При необходимости повторите.
- По завершении, чтобы очистить катетер от секрета, нажмите на регулирующий клапан всасывания перед медленной закапыванием NaCl через порт для лаважа. Затем продуйте воздух, чтобы полностью очистить систему от NaCl. Снимите шприц и закройте порт для промывания.
- Убедитесь, что младенец находится в удобном и безопасном положении.
- Задокументируйте эффективность и толерантность к отсасыванию в технологических схемах в EMR.
- Заменяйте закрытую всасывающую систему еженедельно и прикрепляйте предусмотренную наклейку, определяющую следующую замену.
Обратите внимание, что если вы собираетесь обрезать ЭТТ, сделайте это до присоединения закрытой аспирационной системы. Если вам нужно обрезать ЕТТ после установки закрытой системы всасывания, удалите ее, замените оригинальный адаптер и прикрепите neopuff, обрежьте ЕТТ, а затем вставьте закрытую систему всасывания
Открытое и закрытое всасывание
Есть некоторые свидетельства того, что использование закрытый аспирационный метод во время механической вентиляции у новорожденных поможет сократить фазу декомпозиции вентиляции.
Закрытое отсасывание снижает риск заражения патогенами окружающей среды, уменьшает колонизацию вирусов и бактерий в вентиляционном контуре, а также надежно защищает медперсонал и медицинский персонал от воздействия жидкостей организма пациента. Поэтому целесообразно использовать эту технику при уходе за пациентами с инфекционными респираторными заболеваниями.
Осложнения после отсасывания ЭТТ
- Гипоксемия
- Ателектаз
- Брадикардия
- Тахикардия
- Повышение ЭТТ CO 2 и чрескожное снижение CO 2
- Травма слизистой оболочки дыхательных путей
- Смещение ЭТТ
- Пневмоторакс
- Пневмомедиастинум
- Бактеремия
- Пневмония
- Колебания внутричерепного давления и скорости внутричерепного кровотока
:Промывание физиологическим раствором с отсасыванием ETT
Промывание путем закапывания физиологического раствора в ETT непосредственно перед отсасыванием ETT:
- Может помочь в удалении густых вязких выделений путем разжижения петли. выделение и удаление этих выделений
- Вызывает у младенца кашель, который может ослабить и вытеснить выделения
- Может смазывать ЕТТ
- Может иметь пагубное воздействие на ребенка — повреждает слизистую дыхательных путей, действует как инородное тело, не приводит способствует эффективному кашлю, так как голосовая щель остается закрытой у интубированного пациента, способствует колонизации нижних дыхательных путей.
Нормальный физиологический раствор не следует регулярно закапывать перед отсасыванием ЭТТ младенцам.Его следует закапывать только грудным детям с густыми вязкими выделениями. Количество используемого физиологического раствора составляет 0,1-0,2 мл / кг .
Оксигенация до / после отсасывания
Оксигенация до и после отсасывания не должна быть рутинной, но:
- Может снизить частоту гипоксемии и брадикардии, связанных с отсасыванием и ретинопатия недоношенных
Каждого младенца следует оценивать индивидуально на предмет необходимости в этом.Это определяется клиническим состоянием младенца, реакцией на отсасывание ЭТТ и продолжительностью времени, которое требуется младенцу, чтобы восстановиться после отсасывания.
FiO 2 увеличивается на 10-20% по сравнению с исходным уровнем примерно за две минуты до отсасывания и продолжается после завершения отсасывания до тех пор, пока ребенок не вернется к уровню насыщения кислородом перед отсасыванием. Следует позаботиться о том, чтобы FiO 2 младенца снизился до исходного уровня как можно скорее после отсасывания ЭТТ.
Если оксигенация младенца перед всасыванием гипоксична, или если у младенца наблюдается сильная гипоксия и брадикардия из-за всасывания ЭТТ, перед всасыванием ЭТТ можно использовать 100% кислород.Его следует уменьшить как можно скорее после завершения всасывания.
Набор после отсасывания
Каждого младенца следует оценивать индивидуально на предмет необходимости в этом. Это определяется реакцией младенца на отсасывание ЭТТ и продолжительностью времени, которое требуется младенцу, чтобы восстановиться после отсасывания.
Рекрутмент после аспирации , однако, не должен быть стандартным:
- Может уменьшить ателектаз, связанный с аспирацией, и восстановить функциональную остаточную емкость (FRC) после аспирации.Гиперинфляция достигается за счет увеличения дыхательного объема (увеличения PIP)
- Может привести к пневмотораксу из-за плохой или быстро меняющейся альвеолярной податливости
При использовании настроек вентилятора частота PIP увеличивается на 10-20% по сравнению с исходным уровнем примерно в течение двух минут после всасывание завершено или пока младенец не вернется к уровню насыщения кислородом перед всасыванием. Для младенцев, находящихся на ИВЛ в режиме TTV +, может также потребоваться увеличить заданный дыхательный объем на 1 мл / кг, если не происходит изменений доставленного PIP.Следует проявлять осторожность, чтобы обеспечить снижение PIP до исходного уровня как можно скорее после всасывания ЭТТ. Если насыщение кислородом не улучшается в течение двух минут после отсасывания, необходимо обсудить с медицинским персоналом повышение ПДКВ на 1 см вод. Ст.
Предварительное отсасывание при гипервентиляции
Каждого младенца следует оценивать индивидуально на предмет необходимости предварительного отсасывания гипервентиляции. Это определяется реакцией младенца на отсасывание ЭТТ и продолжительностью времени, которое требуется младенцу, чтобы восстановиться после отсасывания.
Гипервентиляция с предварительным отсосом не должна быть рутинной, но:
- Может уменьшить гипоксемию, связанную с отсасыванием, и сократить время стабилизации и восстановления
Используя настройку вентилятора, частота дыхания увеличивается на 5-10 вдохов по сравнению с базовой линией непосредственно перед отсасыванием и продолжается после завершения отсасывания до тех пор, пока ребенок не вернется к уровню насыщения кислородом перед отсасыванием и уровня ЭТТ или чрескожного CO 2 (если отслеживается).Следует позаботиться о том, чтобы скорость снизилась до исходного уровня как можно скорее после отсасывания ЭТТ.
Документация
Документ ясно в EMR:
- ЭТТ отсасывается
- Количество секрета в дыхательных путях
- Цвет секрета в дыхательных путях
- Толерантность к аспирации
- Значимые события
Уход в центре семьи
В обязанности врача, ухаживающего за младенцем, нуждающимся в отсасывании ЭТТ, входит обеспечение понимания родителями причины процедуры, а также возможных осложнений.Родители могут помочь поддержать, содержать и утешить новорожденного, пока медсестра выполняет процедуру.
Особые соображения
Обезболивание / седация
Некоторым младенцам может потребоваться болюсное введение болюса анальгезии или седативного средства перед отсасыванием, если ожидается необходимость, однако неотложное отсасывание не следует откладывать. Необходимость этого вмешательства основана на клинической оценке. Меры по обеспечению комфорта при кормлении, такие как размещение и сдерживание, также следует использовать после процедуры отсасывания.
Открытое всасывание для HFOV и HFJV
Для HFOV и HFJV используйте всасывающий патрубок (закрытый всасывающий патрубок) на конце ETT.
Открытое отсасывание может быть показано младенцам, получающим HFOV и HFJV, поскольку это может привести к более эффективному удалению густого секрета. Необходимость в этом вмешательстве не является рутинной, и при необходимости ее следует заказывать медицинским персоналом. Это процедура для двух человек.
HFVO
Для младенцев, получающих HFOV, среднее давление в дыхательных путях повышается на 2 см вод.Следует позаботиться о том, чтобы как можно скорее после отсасывания ЭТТ среднее давление в дыхательных путях снизилось до исходного уровня.
HFJV
Для младенцев, получающих HFJV, обычная частота вентиляции может быть увеличена на 1-2 вдоха выше исходного уровня непосредственно перед отсасыванием и продолжаться после завершения отсасывания до тех пор, пока ребенок не вернется к предвакуумному насыщению кислородом и чрескожному CO 2 ( если отслеживается) уровень. Следует позаботиться о том, чтобы скорость снизилась до исходного уровня как можно скорее после отсасывания ЭТТ.
При уходе за пациентами с HFJV в идеале струйный вентилятор следует приостановить во время отсасывания, а затем нажать кнопку ввода, когда процедура будет завершена. Этот шаг предотвращает отключение вентилятора во время всасывания с помощью сигналов тревоги струйных вентиляторов. Однако в некоторых случаях это невозможно из-за нестабильности пациента, за которым вы ухаживаете. Нет необходимости отсоединять от вентилятора, так как вы можете всасывать через отверстие трубки вентилятора.Убедитесь, что после процедуры у пациента есть хорошее покачивание грудью и горит лампочка готовности, прежде чем покинуть постель пациента.
Оксид азота
Следует избегать отключения контура вентиляции при терапии iNO, поэтому использование всасывающего порта на линии является наиболее подходящим. Отсасывание ЭТТ должно выполняться быстро, чтобы избежать нарушения рекрутирования легких.
Инфекционный контроль
Используйте асептические методы и средства индивидуальной защиты.Всасывающие катетеры следует выбрасывать после каждого случая всасывания, чтобы снизить риск занесения инфекции.
Безопасность пациентов
По возможности отсасывание ЭТТ выполняется двумя людьми. Основной врач отсасывает ЭТТ, соблюдая меры инфекционного контроля. Ассистент следит за тем, чтобы ребенок оставался защищенным от случайной экстубации, при необходимости регулирует настройки вентилятора и обеспечивает удержание и комфорт для ребенка.
Соответствующие руководящие принципы
Таблица доказательств
Таблица доказательств для аспирации эндотрахеальной трубки у вентилируемых новорожденных
Пожалуйста, не забудьте
прочтите заявление об отказе от ответственности.Разработка этого руководства по сестринскому делу координировалась Эллисон Кендрик, преподавателем клинических медсестер отдела сестринского образования, и одобрена Комитетом по клинической эффективности сестринского дела. Обновлено май 2020 г.
Отсасывание носоглотки — Лечение органов дыхания — Лечение
Что такое назофарингеальное всасывание?
Назофарингеальное отсасывание — это метод, используемый респираторными физиотерапевтами, который включает использование дыхательных путей носа для удаления секрета (мокроты) из верхних дыхательных путей, когда пациент не может сделать это сам.Эта неспособность может быть вызвана:
Вверху: Активный цикл дыхательных упражнений под наблюдением специалиста-терапевта.
Техника включает введение отсасывающего катетера по дыхательным путям носа до тех пор, пока это не вызовет кашель. Это инвазивная процедура, используемая только в обстоятельствах, когда другие методы были опробованы и оказались безуспешными. Если требуется повторное отсасывание, будут вставлены искусственные носовые дыхательные пути, чтобы уменьшить дискомфорт.
Носоглоточное отсасывание часто используется в сочетании с мануальными методами физиотерапии грудной клетки (такими как вибрация) для оптимизации объема получаемой секреции.Иногда для получения образца секрета для анализа используется назофарингеальное отсасывание; однако отсасывание используется только в следующих случаях:
- Известно наличие секретов
- Выделения доступны через катетер
- Выделения вредны для дыхательной функции пациента
- Выделения вызывают у пациента дистресс
- Пациент не может самостоятельно очистить выделения другими способами
Каковы преимущества назофарингеальной аспирации?
Носоглоточный отсос удаляет выделения из дыхательных путей, позволяя пациенту:
- Более эффективная вентиляция
- Снижает риск развития инфекции грудной клетки
Кому будет полезно назофарингеальное отсасывание?
Носоглоточное отсасывание используется только в тех случаях, когда респираторная функция значительно затруднена и другие методы очистки секрета неэффективны.Этот метод используется у людей, которые не могут самостоятельно активно и эффективно очищать выделения, возможно, из-за:
Если вы хотите узнать, может ли респираторная физиотерапия помочь вам лучше контролировать респираторное заболевание, или записаться на прием, свяжитесь с нами сегодня, позвонив на Physio.co.uk по телефону 0330 088 7800 . Вы также можете забронировать запись на прием в режиме онлайн с использованием нашей системы онлайн-бронирования
Промывание носа и взятие мазков
СБОР НАЗОФАРИНГЕАЛЬНЫХ мазков
НЕОБХОДИМЫЕ МАТЕРИАЛЫ:
- Носоглоточный тампон с флокированным наконечником, нейлоновым волокном и алюминиевым стержнем (Lawson # 63252).
- НЕ ИСПОЛЬЗУЙТЕ тампоны с деревянным стержнем или тампоны из альгината кальция.
- M6 Вирусная транспортная среда (Lawson # 64758).
ПРОЦЕДУРА
- Наденьте пару свежих нестерильных смотровых перчаток.
- Осторожно введите тампон в ноздрю прямо назад (не вверх) вдоль дна носового прохода до задней стенки носоглотки. Расстояние от носа до уха позволяет оценить расстояние, на которое следует ввести тампон. Примечание. Не применяйте силу тампона — при обнаружении препятствия попробуйте другую ноздрю.
- Оставьте тампон на 10 секунд.
- Медленно удалите тампон.
- Согните ручку тампона на 1,5–2 дюйма вниз по направлению к кончику тампона. Немедленно поместите тампон в среду M4 Transport. Оставьте тампон в транспортной среде. Тампон должен быть полностью заключен в трубку, проволока не должна выходить за край трубки. Закройте крышку для транспортировки носителя, затяните, чтобы предотвратить утечку во время транспортировки.
- Пометьте образец, поместите в пакет для биологически опасных материалов с заполненной заявкой и отправьте в лабораторию. Транспортировать в тот же день в холодильнике или на льду. Если доставка не ожидается в течение 24 часов, заморозьте при -70 ° C и отправьте на сухом льду.
Совет: Если пациент сидит во время процедуры, пусть он сядет головой к стене, так как пациенты имеют тенденцию отодвигаться во время процедуры.
ПРОМЫВАНИЕ НАЗОФАРИНГЕЛЯ БЕЗ МЕХАНИЧЕСКОГО ВСАСЫВАНИЯ
ЦЕЛЬ: Сбор мерцательных столбчатых респираторных эпителиальных клеток из задней части носоглотки для вирусных тестов
НЕОБХОДИМЫЕ МАТЕРИАЛЫ:
- Средства индивидуальной защиты
- Ткани лица
- Стерильный небактериостатический физиологический раствор (напр.пули)
- Герметичные пакеты для биологических опасностей
- Закрывающийся стерильный контейнер для образцов (например, стерильный стакан для мочи)
- Транспортный контейнер с холодным пакетом (выездные клиники или сторонние клиенты)
- Метод шприца:
- Стерильный одноразовый шприц 3-5 мл
- Стерильный мягкий катетер (например, мягкий французский питательный зонд №8). Базовый размер шприца и длина трубки зависят от возраста и размера пациента.
- Метод с баллончиком: стерильный резиновый баллон с коническим наконечником 1-2 унции
СПОСОБ ЗАБОРА
ПРИМЕЧАНИЕ. Если возможно, используйте для этого метода двух медицинских работников: один будет держать пациента, а другой — взять образец.
- Донские СИЗ. Вытрите излишки слизи с носа пациента салфеткой для лица.
- Заполните шприц 1-4 мл физиологического раствора. Сумма зависит от размера и возраста пациента. Присоедините трубку к наконечнику шприца.
- Немного наклонить голову пациента назад, не считая положения «нюхать». Посоветуйте пожилым пациентам не глотать.
- Закапать физиологический раствор в одну ноздрю, удерживая вторую ноздрю закрытой.
- Осторожно аспирируйте жидкость, извлекая и вращая трубку, чтобы удалить клетки и секреты. ПРИМЕЧАНИЕ: Восстановление должно происходить быстро, иначе закапанная жидкость быстро стечет в глотку.
- Ввести образец в контейнер. Повторите то же самое с другой ноздрей и введите образец в тот же контейнер.
- Пометьте контейнер и поместите в пакет для биологически опасных отходов. Выбросьте шприцы и трубки или груши вместе с биологически опасными отходами.
- Образец из пробирки немедленно отправьте в лабораторию или отправьте на влажный лед.
ПРОМЫВКА НАЗОФАРИНГЕЛЯ С МЕХАНИЧЕСКИМ ВСАСЫВАНИЕМ
ЦЕЛЬ: Сбор мерцательных столбчатых респираторных эпителиальных клеток из задней части носоглотки для вирусных тестов
НЕОБХОДИМЫЕ МАТЕРИАЛЫ:
- Средства индивидуальной защиты
- Ткани лица
- Стерильный небактериостатический физиологический раствор (например,грамм. пули)
- Всасывающий насос или настенный всасывающий
- Отсасывающая ловушка Delee с прикрепленным отсасывающим катетером
- Возраст пациента Размер катетера Давление всасывания
- Преждевременные 6 80-100 мм рт. Ст.
- Для грудных детей 8 80-100 мм рт. Ст.
- Школьный возраст 10100-120 мм рт. Ст.
- Герметичные пакеты для биологических опасностей
- Транспортный контейнер с холодной упаковкой (сторонние клиенты)
СПОСОБ ЗАБОРА
ПРИМЕЧАНИЕ. Если возможно, используйте двух поставщиков медицинских услуг для этого метода: один на держит пациента, а другой — для сбора образца.
- Донские СИЗ. Удалите лишнюю слизь из носа пациента тканью для лица.
- Определите длину отсасывающего катетера, измерив расстояние от кончика носа до наружного отверстия уха. Отметьте большим и указательным пальцами.
- Присоедините ловушку к отсасывающей трубке, оставив обертку на отсасывающем катетере. Отрегулируйте всасывание до соответствующего давления.
- Немного наклонить голову пациента назад, не считая положения «нюхать». Посоветуйте пожилым пациентам не глотать.
- Добавьте 0,5–4 мл физиологического раствора в ноздрю (количество зависит от размера пациента), чтобы разжижить выделения и вытеснять клетки.
- Осторожно введите трубку в ноздрю и заднюю часть глотки, пока большой и указательный пальцы не коснутся носа пациента. ПРИМЕЧАНИЕ. Не используйте другие смазочные материалы, кроме физиологического раствора, для облегчения введения трубки.
- Подайте всасывание при извлечении и вращении трубки. Держите ловушку вертикально, чтобы предотвратить потерю секрета из ловушки. ПРИМЕЧАНИЕ: Катетер должен оставаться в носоглотке не более 10 секунд
- Повторите процедуру для второй ноздри.
- Отсоединить всасывание. Снимите колпачок с трубкой и выбросьте его в биологические отходы.
- Установите новую крышку на ловушку. Пометьте ловушку и поместите в пакет для биологически опасных отходов.
- Образец из пробирки немедленно отправьте в лабораторию или отправьте на влажный лед.
Иллюстрации и инструкции предоставлены BECTON DICKINSON & CO., Cockeysville, MD Ред. 30.03.05
Ведение родильного отделения новорожденного, окрашенного меконием
Автор не нашел письменных описаний интубации и отсасывания новорожденных, окрашенных меконием, до 1960 года. В учебнике по реанимации новорожденных, опубликованном в том же году, 4 Dr L Stanley Джеймс (рис. 1) заявил, что если меконий был аспирирован в трахею, его следует отсосать.Затем он предложил использовать эндотрахеальную трубку в качестве отсасывающего устройства. Д-р Джек Синклер (личное сообщение) утверждает, что, когда он прибыл в качестве ординатора педиатрии в Колумбийскую детскую больницу в Нью-Йорке в 1961 году, и доктор Джеймс, и доктор Вирджиния Апгар обучали и отстаивали интубацию и отсасывание младенцев, окрашенных меконием. Последние даже сняли обучающий фильм об этой процедуре. Д-р Лилиан Блэкмон (личное общение) во время обучения в Колумбийской детской больнице в 1966 году проводила факультатив с доктором Уильямом Тули в Калифорнийском университете в Сан-Франциско (UCSF).В то время врачи UCSF не отсасывали дыхательные пути новорожденных, окрашенных меконием. Д-р Блэкмон впоследствии вернулся в UCSF в 1968 году. Практически в то же время доктор Уильям Сильверман (рис. 2), долгое время возглавлявший отделение неонатологии Колумбийской детской больницы, также переехал на запад и стал главой отделения неонатологии детской больницы Сан-Франциско. Доктор Блэкмон заявляет, что они двое из них начали обучать ординаторов и клиницистов в Сан-Франциско интубации и отсасыванию новорожденных, окрашенных меконием.
Рисунок 1
Доктор Л. Стэнли Джеймс (фотография любезно предоставлена доктором Ричардом Полином).
Рисунок 2
Доктора Лилиан Блэкмон и Уильям Сильверман (фотография любезно предоставлена доктором Блэкмоном).
Доктор Джордж Грегори (рис. 3) и его коллеги 5 получили признание за широкое распространение техники интубации и отсасывания в их основополагающей публикации 1974 года. Эти люди описали свое предполагаемое лечение младенцев, окрашенных меконием, в UCSF в течение 6-месячного периода.Восемьдесят таких младенцев были интубированы и отсосаны трахеи. Кроме того, младенцев впоследствии лечили аэрозольной дистиллированной водой, физиотерапией грудной клетки (СРТ) и постуральным дренажом (позиционная терапия, чередующаяся с поднятой головой и опущенной головой, а также из стороны в сторону). Шестнадцать (20%) младенцев считались «больными», у шести (38%) из дыхательных путей меконий тонкой консистенции отсасывался. Двум из 80 младенцев потребовалась искусственная вентиляция легких, но ни один из них не получал постоянного положительного давления в дыхательных путях.У семи новорожденных развился пневмоторакс и / или пневмомедиастинум. Авторы заявили, что ни один из 35 детей, окрашенных меконием, не лечился таким образом после периода исследования и поступил в отделение интенсивной терапии новорожденных и не нуждался в вентиляции. Авторы также представили данные о 15 младенцах с MAS, переведенных в их отделение после периода исследования. Из 15 младенцев 5 (33%) потребовалась либо искусственная вентиляция легких, либо постоянное положительное давление в дыхательных путях, тогда как у 6 (40%) развился пневмоторакс.На основе своего опыта авторы рекомендовали интратрахеальное отсасывание всем младенцам, рожденным через густые частицы мекония (несмотря на то, что почти 40% их «больных» популяции извлекали только меконий тонкой консистенции). Они также рекомендовали последующую CPT и постуральный дренаж для тех младенцев, у которых из трахеи был извлечен материал, окрашенный меконием, а также для детей с аномальными рентгенограммами грудной клетки.
Рисунок 3
Доктор Джордж А. Грегори (фотография любезно предоставлена доктором Джорджем Грегори).
Хотя Грегори и его коллеги часто называются первыми исследователями, продемонстрировавшими преимущества интубации и отсасывания, Burke-Strickland и Edwards 6 (рис. 4) опубликовали результаты своего проспективного испытания этой техники годом ранее. Последние авторы интубировали и отсосали 84 младенцев, окрашенных меконием, в течение 2-летнего периода и сравнили свои результаты с 17 такими младенцами, которым не проводилась очистка трахеи. В целом 70% интубированных младенцев также подвергались промыванию физиологическим раствором.У неинтубированных младенцев был более продолжительный респираторный дистресс и более длительное пребывание в больнице по сравнению с их интубированными сверстниками. Берк-Стрикленд и Эдвардс рекомендовали интубировать и отсасывать всех младенцев, рожденных в результате MSAF любой консистенции.
Рисунок 4
Доктор Нэнси Эдвардс Доу (фотография любезно предоставлена доктором Доу).
Интересно, что через год после публикации Грегори были опубликованы результаты другого исследования, также проведенного в Сан-Франциско. Ting (рис. 5) и Brady 7 провели ретроспективный обзор результатов у 125 детей, окрашенных меконием, рожденных в течение 3-летнего периода; из этих 28 младенцев интубация не проводилась.Из них у 16 (57%) развился МАС и 7 (25%) умерли. Остальным 97 младенцам была проведена интубация и отсасывание; из них у 27 (28%) развился МАС и 1 (1%) умер. Эти исследователи пришли к выводу, что всех младенцев, рожденных с помощью MSAF любой консистенции, следует интубировать и отсасывать.
Рисунок 5
Доктор Полин Тинг (фотография любезно предоставлена доктором Тингом).
На основании своего анекдотического опыта Carson et al. 8 (рис. 6) предложили другой подход.Они предложили клиницистам визуализировать гипофаринкс и голосовые связки младенцев, окрашенных меконием, после ротоглоточного отсасывания. Эти авторы рекомендовали проводить отсасывание из трахеи только в том случае, если меконий можно было визуализировать в голосовых связках.
Рисунок 6
Доктор Бонита Карсон (фотография любезно предоставлена доктором Карсоном).
После этих публикаций широкое распространение получила практика интубации и отсасывания трахеи у всех младенцев, окрашенных меконием.Такой подход рекомендован во многих учебниках и журналах. Наиболее распространенный метод («метод соломинки») заключался в создании отрицательного давления на стержне интубационной трубки с помощью рта (рис. 7). По сути, эта практика была тем, как педиатры приобретали и улучшали свои навыки интубации. Дегустация мекония стала обрядом посвящения для педиатров. К счастью, большинство врачей в конце концов поняли, что маска для лица может быть помещена между ртом и эндотрахеальной трубкой, и избавились от этого кулинарного удовольствия.В течение десятилетия после вышеупомянутых публикаций частота MAS и смертей, связанных с этим расстройством, по-видимому, значительно снизилась. 9
Рисунок 7
Врач отсасывает эндотрахеальную трубку прямо ртом.
Было установлено, что существует большая разница в величине отрицательного давления, создаваемого разными людьми при прямом отсасывании эндотрахеальной трубки. Более того, инфекционные риски такой практики были очевидны.Некоторые предпочитают вводить стандартный отсасывающий катетер или отсасывающий катетер де Ли непосредственно в гортань. Многие устройства (по крайней мере 20) были коммерчески разработаны как альтернатива методу соломинок. Бент (Рисунок 8) et al. 10 оценили различные методы и пришли к выводу, что один из них неизменно является лучшим.
Рисунок 8
Доктор Ребекка Бент (фотография любезно предоставлена доктором Бентом).
В 1988 году Линдер (рис. 9) и его коллеги 11 сообщили, что выборочный подход может быть более подходящим, чем универсальный.Они провели исследование, в котором явно здоровые младенцы, окрашенные меконием, были квази-рандомизированы либо для интратрахеального отсасывания, либо для выжидательной тактики. Их результаты были подвергнуты сомнению из-за серьезных недостатков дизайна исследования. Хотя некоторые предполагали, что избирательный подход может быть вредным, другие пришли к выводу, что он приводит к хорошим результатам. В конце 1990-х Wiswell et al. 12 (рис. 10) возглавил крупное международное проспективное рандомизированное контролируемое исследование для оценки выборочного подхода.В исследование были включены почти 2100 новорожденных, окрашенных меконием. В течение 10-15 секунд после родов эти дети должны были быть явно энергичными (определялись как имеющие частоту сердечных сокращений> 100 ударов в минуту, имели спонтанное дыхание и разумный тонус). Они были рандомизированы для интубации и отсасывания или для выжидательной тактики. Результаты этого подхода представлены в таблице 1. Оказалось, что очищение трахеи у этой популяции не принесло пользы. После этой публикации Программа реанимации новорожденных (NRP) изменила свои рекомендации и сообщила, что очевидно энергичные младенцы, окрашенные меконием, не нуждаются в интубации и интратрахеальном отсасывании.
Рис. 9
Доктор Нехама Линдер (фотография доступна со следующего веб-сайта: http://www.nacion.com/ln_ee/2007/octubre/16/_Img/1762242_0.jpg).
Рисунок 10
Dr Thomas Wiswell (фотография любезно предоставлена доктором Wiswell).
Таблица 1 Частота MAS среди 2094 явно здоровых новорожденных, окрашенных меконием, рандомизированных для интубации и отсасывания или выжидательной тактики
В будущем необходимо ответить на вопрос, действительно ли у детей с депрессией, окрашенных меконием, интубация дыхательных путей приносит пользу. и всасывается.Поскольку многие клиницисты считают, что большинство случаев MAS связано с in utero и аспирацией MSAF, потенциальную эффективность очистки трахеи необходимо оценить в хорошо проведенном рандомизированном контролируемом исследовании. Еще одна проблема, которую необходимо решить, — это обучение педиатров-ординаторов навыкам интубации. Исторически сложилось так, что большинство ординаторов оттачивали свои навыки во время обучения, интубируя практически всех младенцев, окрашенных меконием. Однако, устранив необходимость интубации большей части последнего населения, многие считают, что пациенты больше не получают и не поддерживают эти навыки.
Отсасывание носоглотки и ротоглотки во время родов
Отсасывание во время родов состоит из использования отсасывающего катетера или шприца с грушей для удаления материала из ротоглотки и носоглотки, окрашенных меконием, после рождения головы ребенка, но до родов . В середине 1970-х годов Carson et al. 8 выполнили ранее упомянутое исследование, первоначальной целью которого было оценить ценность трахеобронхиального солевого лаважа (доктор Карсон, личное сообщение).Они сравнили младенцев, окрашенных меконием, по-разному в течение трех отдельных периодов времени. Младенцы группы 1 ( n = 947) не имели аспирации во время родов, промывания физиологическим раствором и непостоянной интратрахеальной аспирации. Младенцы группы 2 ( n = 381) получали аспирацию во время родов, интубацию и аспирацию трахеи, а также промывание физиологическим раствором. Младенцы группы 3 ( n = 273) получали аспирацию во время родов и избирательную интубацию / аспирацию трахеи (если меконий присутствовал в голосовых связках).Авторы намеревались рандомизировать детей в группе 3, которым требовалась интубация с солевым лаважем или без лаважа. Однако только у 2 из 273 младенцев группы 3 был отмечен меконий в пуповине, и они были пригодны для лаважа. Следовательно, авторы не смогли оценить, было ли полезно промывание физиологическим раствором. Частота MAS в этих популяциях составила 1,9% (группа 1), 1,8% (группа 2) и 0,4% (группа 3). Эти различия составили , а не статистически значимых! Тем не менее, было широко распространено предположение, что более низкая частота MAS у детей группы 3 была связана с отсасыванием во время родов.Эта гипотеза получила признание во всем мире, и почти на три десятилетия она стала стандартом лечения.
Последующие исследования не смогли воспроизвести удивительно низкую заболеваемость МАС в группе Карсон после отсасывания во время родов. Наиболее примечательными были отчеты Фальциглии (рис. 11) и его коллег. Первоначально он выполнил историческую сравнительную оценку. 13 Он оценил результаты младенцев, окрашенных меконием, рожденных в два разных года (1975 и 1983, соответственно).В течение предыдущего года отсасывание во время родов обычно не производилось, в отличие от последнего года, когда оно выполнялось в обычном порядке. Не было разницы в заболеваемости MAS в 1975 году (2,0% от 742) по сравнению с 1983 годом (2,1% от 755). Впоследствии Falciglia et al. 14 выполнили параллельное обсервационное исследование, в ходе которого независимый наблюдатель (неизвестный акушеру) задокументировал, выполняли ли акушеры «раннее» ороназофарингеальное отсасывание, когда голова ребенка находилась в промежности (до родов грудной клетки ребенка) по сравнению с те, которые получили отсасывание «позже» после родов.MAS на самом деле был более распространен в группе, перенесшей «раннее» отсасывание (23/221, 10,4%), по сравнению с теми, кто подвергался «более позднему» отсасыванию (15/227, 6,9%).
Рисунок 11
Доктор Горацио Фальцилья (фотография доступна со следующего веб-сайта: http://www.cincinnatichildrens.org/research/div/neonatology/fs/fac/horacio-falciglia.htm?pres=Hrs).
Чтобы окончательно оценить, была ли эта процедура полезной для новорожденных, Vain (рис. 12) и его коллеги 15 провели международное проспективное рандомизированное контролируемое исследование.Популяция состояла из 2514 детей, рожденных в результате MSAF любой консистенции, гестационного возраста ≥37 недель и вершинного (головного) предлежания. Субъекты были рандомизированы либо для (1) отсасывания из ротоглотки и носоглотки перед доставкой грудной клетки, либо для (2) отсасывания перед родами. Не было обнаружено различий в частоте MAS у младенцев, получавших аспирацию (4,1%) и детей, не получавших аспирацию (3,8%). Более того, не было различий по другим ключевым переменным результатов, включая смертность, потребность в ИВЛ, длительность ИВЛ и продолжительность использования дополнительного кислорода.После этой публикации и NRP, и Американский колледж акушеров и гинекологов (ACOG) изменили свою позицию и больше не рекомендуют ротоглоточное и носоглоточное отсасывание во время родов при наличии MSAF.
Рисунок 12
Доктора Нестора Вайна и Луиса Прудента (фотография любезно предоставлена доктором Вайном).
COVID-19 — руководство по ведению детей, госпитализированных в больницу
Это может быть изменено с появлением новых данных и будет обновляться по мере того, как мы узнаем больше о COVID-19 у детей. Пересмотрена в декабре 2020 года .
Чтобы получать уведомления об обновлениях по электронной почте, войдите в систему и нажмите розовую кнопку в сером поле «Уведомлять меня при обновлении».
Если у вас есть какие-либо вопросы по этому руководству, свяжитесь с нами по адресу [email protected].
Резюме
- Текущий диагноз инфекции SARS-CoV-2 основан на обнаружении вирусной РНК с помощью ПЦР в мазках из носоглотки и / или ротоглотки. Другие образцы и методы обнаружения находятся в стадии изучения.Диагноз предшествующей инфекции ставится по серологическому анализу SARS-CoV-2 IgG в крови.
- Рассмотреть альтернативные диагнозы у нездоровых детей, даже при наличии положительного результата ПЦР SARS-CoV-2
- Назначение антибиотиков должно осуществляться в соответствии с обычной практикой, учитывая риск сепсиса, а также наличие альтернативного диагноза и очага инфекции. искал.
- Дети с заболеваниями легкой и средней степени тяжести обычно не нуждаются в госпитализации или обследованиях, таких как анализы крови и радиология, если не указано иное.
- Дети с тяжелым или критическим заболеванием (то есть нуждающимся в кислородной, респираторной или сердечно-сосудистой поддержке) как минимум должны иметь следующие исследования:
- Посев крови, общий анализ крови, коагуляция, D-димер, U + E, LFT, CRP, тропонин, ферритин, ЛДГ и газы крови
- Образцы (респираторные и кровь) должны быть отправлены на вирусологическое тестирование до начала любого противовирусное или иммуномодулирующее лечение
- Дексаметазон (или эквивалентная доза альтернативного кортикостероида) следует рассматривать для использования у детей старше 5 лет с тяжелым или критическим COVID-19 в соответствии с рекомендацией NICE.
- Ремдесивир следует рассматривать для детей> 12 лет и> 40 кг с COVID-19, которым требуется дополнительный кислород в соответствии с лицензированными показаниями.
- Рассмотреть возможность проведения рентгенологического исследования грудной клетки у детей, которые не следуют ожидаемому клиническому течению, например, тем, кто все еще нуждается в кислороде на третий день госпитализации, детям с обострением гипоксемии или тем, кому требуется респираторная поддержка.
- Следует принять решение об усилении респираторной поддержки до НИВЛ. должно быть сделано старшим членом педиатрической бригады, при необходимости, в ходе обсуждения с бригадой интенсивной терапии и реабилитации.
- Детей, госпитализированных с подозрением на «тяжелую» инфекцию SARS-CoV-2 или PIMS-TS, у которых наблюдаются аномальные результаты свертывания крови / D-димера / фибриногена, следует обсудить с местной гематологической бригадой, в частности, чтобы рассмотреть роль профилактической низкомолекулярной терапии. гепарин.
- Рассмотреть возможность тромбоэмболии легочной артерии (ТЭЛА) у нездорового пациента с внезапным обострением гипоксемии, АД или тахикардии
- Все пациенты, для которых рассматривается вопрос о лечении COVID-19, должны быть обсуждены со специалистом по детским инфекционным заболеваниям или иммунологом и должны быть рассмотрены для входа в испытание RECOVERY.
- По возможности, все пациенты должны получать только исследуемые методы лечения COVID-19 в рамках клинических испытаний, но могут рассматриваться для сострадательного использования в индивидуальном порядке после обсуждения с соответствующими экспертами (например, педиатрические инфекционные заболевания / ревматология / иммунология )
- Исследуемые методы лечения включают азитромицин, плазму выздоравливающих, тоцилизумаб, синтетические нейтрализующие антитела и анакинру.
- Для детей с клиническими данными, соответствующими недавно определенному детскому воспалительному мультисистемному синдрому, временно связанному с SARS-CoV-2 (PIMS-TS), обратитесь к руководству RCPCH.
- Следуйте обычным критериям при выписке, как и при других респираторных или инфекционных заболеваниях. На сегодняшний день не существует руководящих принципов относительно продолжительности последующего наблюдения или рекомендуемых исследований. Как обычно, родителям следует предоставить информацию о том, как и когда обращаться за дополнительным советом, если у детей появляются новые или постоянные симптомы.
Ключевые принципы надлежащего ухода за детьми, госпитализированными в больницу во время пандемии COVID-19
Успокоить : По сравнению со взрослыми, у детей гораздо меньше шансов серьезно заболеть инфекцией.Смертельное заражение встречается редко. Имейте в виду, что дети и родители узнают информацию (и дезинформацию) в основных и социальных сетях, а также от друзей и родственников.
Вовлекайте родителей : Когда родители чувствуют себя бессильными, они могут беспокоиться и чувствовать, что с их ребенком не обращаются должным образом. Важно то, как медицинские работники общаются с семьями.
- Когда родителям приходится оставаться в палате с ребенком на протяжении всего пребывания в больнице, это может быть пугающим и вызывать клаустрофобию.Важно, чтобы они были в курсе, даже в большей степени, чем в обычных обстоятельствах, поскольку их уровень тревожности будет повышен.
- Кроме того, определите способы активного вовлечения родителей — в процедуры инфекционного контроля, развлекая и успокаивая их ребенка, поддерживая правильное питание и задавая вопросы от имени их ребенка.
Средства индивидуальной защиты (СИЗ) для персонала могут вызывать тревогу у детей, поэтому важно, чтобы родители и медицинские работники заранее обсуждали необходимость таких мер и успокаивали детей.Эти важные аспекты ухода лучше всего выполняют родители.
Будьте бдительны : У некоторых детей разовьются осложнения и сопутствующие заболевания. Хотя медицинская литература предполагает, что у большинства детей болезнь проходит без каких-либо осложнений, важно соблюдать местные правила в отношении сепсиса, острого повреждения почек и дыхательной недостаточности.
Работа в команде: Многопрофильная команда должна работать вместе, чтобы обеспечить наилучший результат для ребенка.Во время вирусной пандемии родители и дети хотят, чтобы медицинские работники следовали одним и тем же руководящим принципам практики. Отклонение от плана управления подрывает мнение других профессионалов, а родители и дети заметят различия на практике (пусть даже незначительные). Письменное и устное общение между профессионалами и регулярный осмотр пациентов имеют решающее значение для предотвращения этого.
Сведение к минимуму распространения вируса в больнице имеет решающее значение .Помните о местных и национальных рекомендациях для этого. В наборе данных ISARIC-WHO-CCP 55/651 (8,5%) случаев были внутрибольничными.
Будьте осторожны с информацией и работайте с дезинформацией . Информация быстро распространяется через медицинскую литературу с открытым доступом, социальные сети и основные средства массовой информации — это означает, что широкая общественность может узнавать новую информацию так же быстро, как и медицинские работники. В некотором смысле это может быть очень полезно. Однако эта информация может быть неверной или устаревшей.Медицинскую литературу перед рецензированием следует рассматривать с осторожностью. Решения, не входящие в руководящие принципы, должны приниматься в команде, чтобы достичь консенсуса, при необходимости со специальным вкладом. Были примеры ситуаций, когда неправильная интерпретация или сообщение результатов исследования приводили к путанице или даже вреду, например необоснованные сообщения о рисках для детей, принимающих ибупрофен, а также о плохо проведенных и описанных исследованиях эффективности гидроксихлорохина.
Патология COVID-19
COVID-19 вызвана новым коронавирусом (SARS-CoV-2).Вирус чрезвычайно заразен, особенно при тесном контакте между людьми в помещении. Вирус напрямую заражает клетки через рецепторы ACE2 и TMPRSS2, экспрессируемые во многих органах, включая легкие. Экспрессия рецепторов в дыхательных путях детей ниже, чем в дыхательных путях взрослых, и является одной из гипотез, объясняющих, почему у детей менее серьезные инфекции. Одним из предполагаемых механизмов развития тяжелых случаев заболевания у взрослых является «цитокиновый шторм». Это описывает каскадный процесс, при котором вирус приводит к повышенным уровням цитокинов, которые вызывают прямое повреждение тканей, привлечение нейтрофилов к тканям и другие провоспалительные эффекты.Это повреждение может привести к органной недостаточности, включая синдром острого респираторного дистресса.
Внелегочное поражение и другая органная недостаточность были выявлены у людей с тяжелыми или смертельными заболеваниями. У некоторых пациентов развивается сердечная дисфункция. Это может быть связано с прямым повреждением, вызванным вирусом, или с гипоксическим повреждением у людей с дыхательной недостаточностью. Поражение печени и почечная недостаточность связаны с тяжелой инфекцией.
Клинические и лабораторные особенности у детей
В когорте ISARIC-WHO-CCP наиболее частыми симптомами были лихорадка (70%; 431/617), кашель (39%; 233/599), тошнота / рвота (32 %; 179/564) и одышка (30%; 173/570).В ходе проверки NHS England / RCPCH детей, которые были госпитализированы и дали положительный результат на COVID-19, наиболее частым проявлением была лихорадка (72%). В когорте ISARIC-WHO-CCP были идентифицированы три кластера представленных признаков:
- Респираторный кластер, в котором у детей был дискретный респираторный эпизод кашля, верхних и нижних респираторных симптомов и лихорадки
- Слизисто-кожно-кишечный кластер головная боль, миалгия, желудочно-кишечные симптомы, лимфаденопатия, утомляемость, сыпь и конъюнктивит — и этот кластер в значительной степени отражает симптомы, наблюдаемые у детей с PIMS-TS (см. ниже)
- Более редкий кластер неврологических особенностей — особенно судороги и спутанность сознания
общая картина результатов крови, наблюдаемая у взрослых с тяжелой формой COVID, не проявляется в такой же степени у детей.Изменение вкуса и запаха — общие черты у взрослых с COVID-19, но в литературе о детях мало. Одно многоцентровое исследование оценило дисфункцию обоняния и вкуса у 10 детей и обнаружило, что эти симптомы присутствуют у всех. Наличие этих симптомов должно повысить индекс подозрений на COVID-19 у детей.
Исследования
Диагностика инфекции SARS-CoV-2
Тесты для выявления SARS-CoV-2 могут проводиться у детей с симптомами, которые соответствуют национальным критериям для тестирования, детям, госпитализированным в больницу по выбору или в экстренной ситуации, до хирургического вмешательства процедуры или процедуры образования аэрозоля, как часть скрининга в зонах повышенного риска (например, PICU, центры трансплантации или диализа).Образцы, которые могут быть собраны для обнаружения вируса SARS-CoV-2 (нуклеиновая кислота или антиген), включают мазки из носоглотки / ротоглотки или слюну. В настоящее время на этих образцах проходит валидация ряда тестов для выявления антигена SARS-CoV-2. Тесты в месте оказания медицинской помощи могут играть особую роль перед хирургическими процедурами или процедурами образования аэрозоля. Стандартным методом лечения является тестирование амплификации нуклеиновых кислот (NAAT), чаще всего с использованием анализа полимеразной цепной реакции с обратной транскрипцией (RT-PCR), для обнаружения РНК SARS-CoV-2 из верхних дыхательных путей.
Положительный результат ОТ-ПЦР подтверждает диагноз инфекции SARS-CoV-2. У пациентов может быть обнаруживаемая РНК SARS-CoV-2 в течение нескольких недель после появления симптомов; однако длительное обнаружение вирусной РНК не обязательно указывает на продолжающуюся инфекционность. Одной отрицательной ОТ-ПЦР достаточно, чтобы исключить диагноз COVID-19 у большинства детей, однако при высоком подозрении на COVID-19 (предполагающие симптомы, клинические данные и исследования) может быть проведен дополнительный тест на инфекцию. причины контроля.Обычно рекомендуется повторить этот тест через 24 часа.
Интерпретация неубедительного или неопределенного результата зависит от конкретного проведенного теста амплификации нуклеиновых кислот (NAAT); Клиницист должен посоветоваться с лабораторией-исполнителем о дополнительных исследованиях.
Диагностика предшествующей инфекции SARS-CoV-2
Серологические тесты обнаруживают в крови антитела к SARS-CoV-2 и могут идентифицировать пациентов, у которых ранее была инфекция SARS-CoV-2.Обнаруживаемые антитела могут присутствовать в течение нескольких дней, но обычно они присутствуют через три-четыре недели после появления симптомов, поэтому они не используются для диагностики в острых условиях. Обычно измеряется антитело IgG, а чувствительность и специфичность варьируются в зависимости от того, какой тест используется. Продолжительность обнаружения антител неизвестна.
Другие тесты, включая культивирование вирусов и другие тесты иммунитета к SARS-CoV-2, в настоящее время широко не доступны.
Пробы (респираторные и кровь) следует отправить на вирусологическое тестирование до начала любого противовирусного или иммуномодулирующего лечения, а всех пациентов следует обсудить с бригадой инфекционистов.См. Также руководство по управлению PIMS-TS.
Анализы крови
Ожидается, что у большинства детей не будет симптомов заболевания или они будут иметь заболевание от легкой до средней степени тяжести. Этим детям не требуются дополнительные анализы крови, которые в случае поступления нуждаются только в поддерживающей терапии, помимо тех, которые необходимы для исключения альтернативных диагнозов. Учитывая относительно мягкую симптоматику большинства детей с COVID-19, следует рассмотреть альтернативные диагнозы у нездоровых детей, поступивших по тем же путям, что и до вспышки.
Характерные аномалии крови связаны с тяжелыми исходами COVID у взрослых. В настоящее время неизвестно, применимы ли они к детям, однако у нездоровых детей с возможной тяжелой формой COVID-19 следующие анализы крови могут иметь определенное диагностическое и прогностическое значение: посев крови, полный анализ крови, профиль свертывания крови, D-димер, почечный функция, функция печени, профиль костей, СРБ, СОЭ, ферритин, ЛДГ, тропонин и про-NT-BNP. У детей с респираторной недостаточностью следует контролировать газы крови.
Радиология
Рентген грудной клетки и компьютерная томография могут выявить результаты даже у бессимптомных детей, и их индивидуальная значимость может быть неясной. Их не следует проводить в плановом порядке, даже если детям требуется небольшое количество кислорода при поступлении, и их следует использовать только для ответа на конкретный вопрос. Рассмотрите возможность рентгенологического исследования грудной клетки у детей, клиническое течение которых не следует за ожидаемым прогрессированием заболевания или состояние которых ухудшается, например, тем, кто все еще нуждается в кислороде на третий день госпитализации, детям с ухудшающейся гипоксемией или тем, кому требуется CPAP.Никакие исследования не описали коллапс долей, пневмоторакс или выпот у детей с COVID-19.
Для детей с подтвержденной инфекцией COVID-19, но с минимальными респираторными симптомами или без них, КТ грудной клетки вряд ли поможет. При COVID-19 у взрослых с общим уровнем внутрибольничной смертности 30% в Великобритании понимание лежащей в основе патологии легких может быть полезным для определения прогноза или определения соответствующих стратегий респираторной поддержки. Тем не менее, у большинства детей с COVID-19 болезнь проходит самостоятельно, и болезнь прогрессирует незначительно, и знание изменений на КТ вряд ли поможет в принятии клинических решений.Перенос инфицированных детей на компьютерный томограф излишне подвергает риску других пациентов. Кроме того, детям с подозрением на COVID-19, но отрицательными вирусными тестами, КТ грудной клетки также вряд ли принесет пользу: в одном исследовании почти у 10% детей была положительная ОТ-ПЦР, но отрицательная КТ.
Поддерживающая медицинская помощь
Этот раздел охватывает: прием, жидкости, жаропонижающие средства, респираторную поддержку, антибиотики, бронходилататоры / лечение детей с приступами астмы и коагулопатией, связанной с COVID-19.
Прием
Большинство детей с COVID-19 не нуждаются в приеме. Многие люди с подтвержденным COVID-19 могут лечиться дома в соответствии с рекомендациями Службы общественного здравоохранения Англии. Педиатры должны учитывать клинические проявления ребенка, потребность в поддерживающем уходе, основные медицинские условия и способность лиц, осуществляющих уход, ухаживать за ребенком дома при принятии решения о приеме ребенка с COVID-19, всех детей и младенцев младшего возраста, включая тех, которые клинически чрезвычайно уязвимый следует рассматривать в индивидуальном порядке.
Жидкости
Острое повреждение почек (ОПН) является осложнением вирусных инфекций. Большинству детей с легкими заболеваниями не требуется ограничение жидкости ниже нормальных значений. Ограничение жидкости может быть показано детям с респираторной недостаточностью от умеренной до тяжелой, поскольку это может снизить риск острого респираторного дистресс-синдрома (ОРДС). Имейте в виду, что у детей с лихорадкой и тахипноей может наблюдаться повышенная потеря чувствительности. Фарингит или анорексия могут ограничивать пероральный прием.Следите за балансом жидкости и измеряйте ежедневный вес у тех детей, у которых потребление жидкости вызывает беспокойство. Анализы крови почечного профиля и индикаторные полоски мочи не требуются для всех детей, но их следует измерять, если есть опасения по поводу баланса жидкости. Диуретики обычно не назначаются, но их следует рассматривать у детей с обострением дыхательной недостаточности, требующих CPAP или NIV, особенно если есть доказательства отека легких на рентгенограмме грудной клетки. В таких случаях на раннем этапе привлекайте бригаду интенсивной терапии и транспортную бригаду и обсудите это с бригадой педиатрических инфекционных болезней.
Жаропонижающие
Парацетамол — жаропонижающее средство первой линии. Ибупрофен следует избегать детям с недостаточным потреблением жидкости или с подозрением на ОПП, но это связано с риском повреждения почек, а не с ухудшением COVID-19. RCPCH рекомендовал родителям лечить симптомы лихорадки или боли, связанные с COVID-19, парацетамолом или ибупрофеном.
Респираторная поддержка
У большинства детей, даже с поражением легких, респираторная недостаточность вряд ли разовьется.Детям вначале следует получать кислород через назальную канюлю с низким потоком (LFNC), если они гипоксичны, а не через носовые канюли с высоким потоком (HFNC). В другом месте существует руководство по обоснованию использования HFNC во время пандемии (Национальное руководство по лечению бронхиолита во время COVID-19). Решение об использовании HFNC должно быть принято старшим членом команды. В литературе нет свидетельств о пользе газов крови — это не следует делать рутинно. Их можно использовать у детей, которым требуется усиленная респираторная поддержка.У таких детей газы капиллярной крови (не артериальной или венозной) можно использовать для оценки pH и pCO2. Раннее использование CPAP и неинвазивной вентиляции может предотвратить ухудшение состояния, требующее инвазивной механической вентиляции. Детей со значительным респираторным дистресс-синдромом следует заранее обсудить с группой интенсивной терапии, а стратегии респираторной поддержки должны быть адаптированы для этого ребенка.
Антибиотики
Рассмотрите возможность применения антибиотиков, если
- Они необычно плохо себя чувствуют при поступлении в первый день (особенно жар и / или кислород) или при клиническом ухудшении.Антибиотики следует назначать на основании обычных оснований и клинической оценки. Команды должны убедиться, что они искали очаг инфекции (моча, мазок из зева, посев крови +/- CSF, если необходимо, до начала приема антибиотиков, что является наилучшей практикой).
- Анализы крови указывают на бактериальную инфекцию, например повысился уровень СРБ и нейтрофилов.
- Изменения CXR выявляют легочную картину, например: крупозная пневмония и это соответствует клинической картине.
- Изменения CXR должны быть умеренными у большинства детей.Выбор антибиотика может варьироваться в зависимости от результатов, например: двусторонние изменения могут указывать на атипичную инфекцию, и может быть показан макролид. Однако двусторонние изменения рентгенографии описаны у детей с бессимптомным течением заболевания, поэтому их следует интерпретировать в контексте клинической картины.
- Рассматривается альтернативный или сопутствующий диагноз, не забывайте сепсис, клинические признаки которого могут совпадать.
Бактериальная коинфекция при COVID-19 не встречается.В метаанализе обсервационных исследований, посвященных изучению риска сочетанной бактериальной инфекции у людей с COVID-19, 281/3338 (8,4%) имели зарегистрированную бактериальную инфекцию (на основе 24 исследований, 3338 человек с COVID-19, которые были также оценивается на предмет бактериальной коинфекции в респираторных пробах, крови или неуточненных образцах). В трех педиатрических исследованиях у 8/55 детей (14,5%) была бактериальная коинфекция.
Выбор антибиотика должен основываться на местных правилах. В идеале перед началом приема антибиотиков следует отправить образец дыхания для микробиологического посева.Для детей с сопутствующими заболеваниями, такими как муковисцидоз, выбор антибиотика должен основываться на известной бактериальной колонизации, если таковая имеется. Выбор, продолжительность и способ применения антибиотика следует пересматривать ежедневно в контексте клинического прогрессирования и результатов микробиологии.
Бронходилататоры / лечение детей с приступами астмы
Хрипы не являются распространенной проблемой у детей с COVID-19. Бронходилататоры не следует использовать регулярно, если нет серьезных подозрений на бронхоспазм (хрипы и длительная фаза выдоха).Побочные эффекты бронходилататоров включают провоспалительное действие на альвеолы, ухудшение несоответствия V / Q и тахикардию.
У детей с острым хрипом или приступами астмы своевременное лечение сальбутамолом и системными стероидами (в течение часа после прибытия) может снизить риск госпитализации и дальнейшую потребность в ингаляциях.
Сальбутамол, вводимый через ингалятор с отмеренной дозой (ДИ), столь же эффективен, как и распыление, и с меньшей вероятностью приведет к госпитализации. Недостаточно доказательств, чтобы рекомендовать одновременное применение ипратропия бромида, если сальбутамол вводится через ДИ, и нет доказательств использования внутривенного сульфата магния раньше, чем обычно.Если распыление требуется из-за гипоксии и тахипноэ у ребенка, можно одновременно назначать сальбутамол и ипратропия бромид, но нет никаких доказательств того, что следует назначать более одного такого комбинированного небулайзера.
Правительство Великобритании утверждает, что распыление не является процедурой образования аэрозолей, поэтому следует соблюдать обычные меры предосторожности в отношении образования капель. Тем не менее, хорошей практикой будет избегать распыления, если это вообще возможно, и использовать MDI.
Коагулопатия, связанная с COVID-19
Коагулопатия, связанная с COVID-19, наблюдаемая у взрослых, по-видимому, имеет многофакторный характер, а у взрослых она связана с плохим исходом.Экстраполяция руководств по лечению коагулопатии COVID-19 у взрослых может рассматриваться в индивидуальном порядке.
В данном руководстве BTS представлены рекомендации по лечению потенциальной венозной тромбоэмболии (ВТЭ) или тромбоэмболии легочной артерии (ТЭЛА), которые актуальны для детей и молодых людей:
« PE следует рассматривать при внезапном обострении гипоксемии, крови. возникает давление или тахикардия, или если потребность в кислороде непропорциональна тяжести пневмонии при рентгенографии.Компрессионная ультрасонография должна выполняться при развитии клинических признаков, указывающих на ТГВ. Должен быть особенно высокий индекс подозрения на ВТЭ и низкий порог для исследования / лечения ВТЭ у пациентов с высокой потребностью в кислороде, требующей CPAP или интубации ».
Нет никаких руководств по лечению тромбоза у детей с COVID-19, поэтому рекомендуется раннее обсуждение с детским гематологом, в том числе для интерпретации результатов D-димера и фибриногена и роли профилактического низкомолекулярного гепарина.
Критерии лечения для специфической терапии COVID-19
Все пациенты, для которых рассматривается специфическая терапия COVID-19, должны быть обсуждены со специалистом по детским инфекционным заболеваниям, а также должны быть рассмотрены для участия в исследовании RECOVERY.
Пробы (респираторные и кровь) должны быть отправлены на вирусологическое тестирование до начала лечения, и всех пациентов следует обсудить с микробиологами / инфекционистами.
Лечение с особыми критериями для рассмотрения:
Кортикостероиды (дексаметазон или эквивалентная доза альтернативного кортикостероида) следует рассматривать для применения у детей старше 5 лет с тяжелым или критическим COVID-19 в соответствии с рекомендацией NICE.
Дозировка дексаметазона должна составлять 150 мкг / кг внутривенно или перорально (максимум 6 мг) один раз в день в течение 10 дней или до дня выписки из больницы, если это происходит до истечения 10 дней.
Кортикостероиды также следует рассматривать для детей в возрасте от 44 недель гестации до 5 лет с тяжелым или критическим COVID в индивидуальном порядке после обсуждения с соответствующими специалистами в MDT.
Ремдесивир следует рассматривать для детей> 12 лет и> 40 кг с COVID-19, которым требуется дополнительный кислород в соответствии с лицензированными показаниями.Дозирование должно соответствовать SmPC. Использование Ремдесивира вне контекста лицензированного показания в идеале должно быть в контексте клинического исследования, но может рассматриваться в индивидуальном порядке при обсуждении со специалистами по детским инфекционным заболеваниям.
Таблица 1: Предлагаемые дополнительные общие критерии для рассмотрения специфических методов лечения COVID-19
Общие критерии лечения Легкое и умеренное заболевание
Нет требований к O2-инфекции
Легкая инфекция верхних дыхательных путей
Все группы
Поддерживающая терапия
Тяжелое заболевание
Легкое — умеренное ОРДС **:
- Без вентиляции, требующее FiO2> 40% для поддержания сатурации :
- Индекс оксигенации: 4 ≤ 16
- Индекс насыщения кислородом: 5 ≤ 12.3
Все группы
Группа риска *
Поддерживающая терапия
Рассмотреть дексаметазон, как указано выше.
Рассмотреть Ремдесивир, как указано выше. случай (особенно в группах риска *) при наличии признаков гипервоспаления (повышенный CRP, ферритин, IL6, sCD25)Критическое заболевание
Тяжелое ОРДС **:
- Индекс оксигенации ≥ 16
- Индекс насыщения кислородом: ≥ 12.3
Септический шок
Измененное сознание
Полиорганная недостаточность
Все группы Поддерживающая терапия
Рассмотреть дексаметазон согласно вышеизложенному
Рассмотреть Ремдесивир согласно вышеизложенному
Рассмотреть возможность исследования ВОССТАНОВЛЕНИЯЛечение с помощью иммуномодулирующей терапии рассматривается, если признаки гипервоспаления (повышенный уровень СРБ, ферритин, IL6, sCD25)
* Группа риска: Дети, отнесенные по тяжести основного состояния к клинически чрезвычайно уязвимым группам, должны рассматриваться как группы особого риска. Это следует учитывать при принятии решений о назначении противовирусной или иммуномодулирующей терапии, основанных на риске и пользе.Дополнительную информацию см. В нашем руководстве CEV.
** ARDS в соответствии с критериями PARD: Консенсусная группа по острой травме легких у детей.
Для детей с клиническими признаками, соответствующими детскому воспалительному мультисистемному синдрому, временно связанному с SARS-CoV-2 (PIMS-TS), также обратитесь к руководству, доступному здесь.
Исследовательская терапия
Мы рекомендуем, чтобы все пациенты в Великобритании, насколько это возможно, получали только экспериментальные методы лечения COVID-19 в рамках клинических испытаний.
Критерии противовирусного и иммуномодулирующего лечения
Как подчеркивалось выше, помимо кортикостероидов, в настоящее время имеется ограниченное количество доказательств эффективности противовирусной и иммуномодулирующей терапии COVID19 у взрослых и нет доказательств высокого качества у детей. Поэтому решение о начале конкретного лечения следует принимать с осторожностью в каждом конкретном случае.Мы рекомендуем обсуждение в рамках уже установленных механизмов внутреннего обзора, но также предлагаем обсуждение с внешним специалистом по детским инфекционным заболеваниям до начала противовирусной терапии и / или клиницистом, имеющим опыт использования иммуномодулирующей терапии, если они рассматриваются (иммунология, гематология , трансплантация костного мозга, ревматология).
Противовирусное лечение, вероятно, принесет наибольшую пользу на первой стадии болезни. Иммуномодулирующая терапия может быть показана только при явных доказательствах гипервоспаления или во второй фазе болезни, а доказательства в настоящее время крайне ограничены. Противовирусное лечение и иммуномодулирующее лечение следует ограничить только для использования в больницах и, желательно, в условиях клинических испытаний.
Варианты лечения:
Исследовательские методы лечения детей, которые в настоящее время проходят клинические испытания в Великобритании, включают:
- Синтетические нейтрализующие антитела
- Тоцилизумаб
- Anakinra
- Барацитиниб
Клинические исследования и наблюдение за COVID 19 и педиатрических пациентов
Следующие интервенционные клинические испытания и национальные / международные обсервационные исследования проводятся в Великобритании для набора пациентов в стационар педиатрических больных:
Выписка
У NHS England есть рекомендации по выписке.
В настоящее время нет конкретных указаний относительно того, кто требует последующего наблюдения, но родителям следует посоветовать обратиться к врачу, если у ребенка сохраняются симптомы после выписки. По мере того, как станут доступны результаты продолжительных последующих исследований, можно будет дать более структурированные советы по этому поводу. Хронические симптомы, связанные с инфекцией SARS-CoV-2, описаны у взрослых (Long COVID), но у детей данных нет; исследования ведутся.
Дополнительная информация
Для детей с клиническими признаками, соответствующими недавно определенному детскому воспалительному мультисистемному синдрому, временно связанному с SARS-CoV-2 (PIMS-TS), пожалуйста, также обратитесь к руководству, доступному здесь.
Чтобы получить рекомендации по ведению бронхиолита этой зимой, обратитесь к национальному руководству RCPCH по ведению детей с бронхиолитом во время COVID-19.
Британская ассоциация перинатальной медицины подготовила часто задаваемые вопросы в неонатальных службах во время пандемии.
Национальная служба здравоохранения Англии выпустила общее руководство по клиническому ведению COVID-19. Обратите внимание, что это не относится к педиатрическим пациентам.
NICE подготовил краткое руководство по COVID-19.Это включает руководство по ведению детей и подростков с ослабленным иммунитетом и краткую инструкцию по назначению кортикостероидов в связи с COVID-19, в том числе детям в возрасте 5 лет и старше.
Выражение признательности
Спасибо доктору Лиз Уиттакер, доктору Аласдеру Бэмфорду и доктору Яну Синха за их помощь в разработке этого совета.
Этот документ и предыдущие версии были разработаны участниками педиатрических инфекций (микробиология / инфекционная фармация / инфекционные заболевания), ревматологии, иммунологии, BMT и интенсивной терапии на национальном уровне, чтобы служить руководством для врачей первичного звена, ухаживающих за пациентами с COVID-19.Он основан на руководстве по лечению GOSH и Imperial College Healthcare NHS Trust (ICHT), спасибо этим инфекционным группам за их вклад.
От имени Исполнительного комитета Британского педиатрического респираторного общества: Луиза Флеминг, Джейн Дэвис, Джейеш Бхатт, Энн МакМюррей и Ребекка Терсфилд.
Из детской больницы Alder Hey: Клэр Халфхайд, Сара Мэйелл, Калум Семпл, Дэниел Хокатт, Ребекка Терсфилд, Наян Шетти, Сара Махони, Дэвид Портер, Крис Парри, Фуля Мехта, Марк Дикин, Бимал Мета, СК Чонг, Луиза Они, Кэролайн Б.Джонс, Маркус Аут, Муса Калим, Джемма Сэйнт, Кевин Саузерн, Рэйчел Харвуд, Оми Нараян и Рут Триник.
Из детской больницы Бирмингема: Прасад Нагакумар.
.
Колебания артериального давления
объем


