Желтуха. Что такое желтуха? Основные группы желтухи.
Что такое желтуха?
Вирусный гепатит, или болезнь Боткина, в просторечье — желтуха. Это вирусное заболевание, для которого характерна интоксикация организма и поражение печени, такое состояние организма, когда в жёлтый цвет окрашиваются слизистые оболочки, кожа и склеры. Специалисты различают несколько видов желтухи — это инфекционный гепатит А, сыворотный вирусный гепатит В и гепатит, не подходящий под определение ни одной из групп. Инкубационный период при желтухе длится несколько месяцев, а проявление болезни может обнаружить себя в желтушной, безжелтушной или субклинической форме. В зависимости от длительности заболевания, желтуха может быть острой, затяжной, если болезнь излечивалась более трех месяцев, или хронической, когда ее не удалось победить за полгода. Диагностируется гепатит, или желтуха по анализу крови, у больных желтухой обнаруживается повышенное содержание билирубина.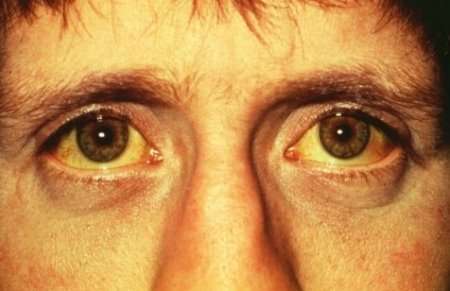 Он в крови находится с альбуминами или глобулинами в форме растворимых комплексов. Выйти билирубин может самостоятельно (при правильном лечении) или с желчью.
Он в крови находится с альбуминами или глобулинами в форме растворимых комплексов. Выйти билирубин может самостоятельно (при правильном лечении) или с желчью.
Основные группы желтухи
Объединяется желтуха в пять групп. Во-первых, это возможный врождённый порок развития желчных протоков. Во-вторых, это желчнокаменная болезнь, с которой связаны доброкачественные заболевания поджелудочной железы или желчных путей. В-третьих, возможно, что после операционной травмы развились структуры магистральных желчных протоков. Четвёртое — опухоли (первичные и вторичные) гепатопанкреатобилиарной зоны. И пятое — заболевания печени и желчных протоков паразитарного характера.
Желтуха (истинная)
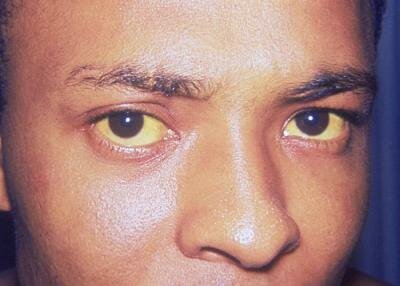
Желтуха (истинная) — симптомокомплекс, характеризующийся желтушным окрашиванием кожи и слизистых оболочек, обусловленный накоплением в тканях и крови билирубина. В зависимости от причин гипербилирубинемии различают желтухи гемолитическую (надпеченочную), паренхиматозную (печеночную) и механическую (подпеченочную).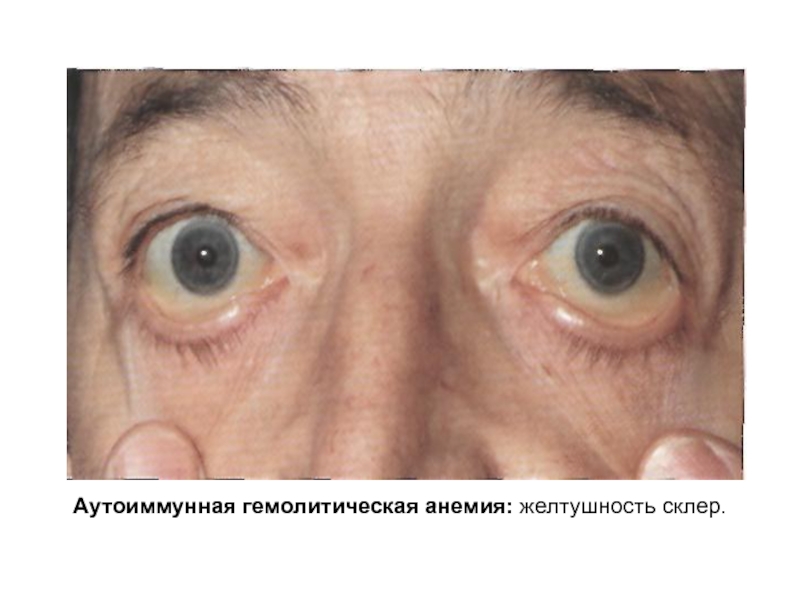
Желтуха гемолитическая
Желтуха ложная
Желтуха ложная или псевдожелтуха — желтушное окрашивание кожи (но не слизистых оболочек!) вследствие накопления в ней каротинов при длительном и обильном употреблении в пищу моркови, апельсинов, тыквы, а также возникающая при приеме внутрь акрихина, пикриновой кислоты и некоторых других препаратов.
Желтуха механическая
Желтуха паренхиматозная
Желтуха паренхиматозная или печеночная — истинная желтуха, возникающая при различных поражениях паренхимы печени. Наблюдается при тяжелых формах вирусного гепатита, иктерогеморрагическом лептоспирозе, отравлениях гепатотоксическими ядами, сепсисе, хроническом агрессивном гепатите и т. д. Вследствие поражения гепатоцитов снижается их функция по улавливанию свободного (непрямого) билирубина из крови, связыванию его с глкжуроновой кислотой с образованием нетоксичного водорастворимого билирубина-глюкуронида (прямого) и выделению последнего в желчные капилляры. В результате в сыворотке крови повышается содержание билирубина (до 50- 200 мкмоль/л, реже больше). Однако в крови повышается не только содержание свободного, но и связанного билирубина (билирубина-глюкуронида) — за счет его обратной диффузии из желчных капилляров в кровеносные при дистрофии и некробиозе печеночных клеток. Возникает желтушное окрашивание кожи, слизистых оболочек.
Однако в крови повышается не только содержание свободного, но и связанного билирубина (билирубина-глюкуронида) — за счет его обратной диффузии из желчных капилляров в кровеносные при дистрофии и некробиозе печеночных клеток. Возникает желтушное окрашивание кожи, слизистых оболочек.
Для паренхиматозной желтухи характерен цвет кожи — шафраново-желтый, красноватый («красная желтуха»). Вначале желтушная окраска проявляется на склерах и мягком небе, затем окрашивается кожа. Паренхиматозная желтуха сопровождается зудом кожи, однако менее выраженным, чем механическая, так как пораженная печень меньше продуцирует желчных кислот (накопление которых в крови и тканях и вызывает этот симптом). При длительном течении паренхиматозной желтухи кожа может приобретать, как и при механической, зеленоватый оттенок (за счет превращения отлагающегося в коже билирубина в биливердин, имеющий зеленый цвет). Обычно повышается содержание альдолазы, аминотрансфераз, особенно аланинаминотрансферазы, изменены другие печеночные пробы. Моча приобретает темную окраску (цвета пива) за счет появления в ней связанного билирубина и уробилина. Кал обесцвечивается за счет уменьшения содержания в нем стеркобилина. Соотношение количества выделяемого стеркобилина с калом и уробилиновых тел с мочой (являющееся важным лабораторным признаком дифференциации желтух), составляющее в норме 10:1- 20:1, при печеночноклеточных желтухах значительно снижается, достигая при тяжелых поражениях до 1:1.
Моча приобретает темную окраску (цвета пива) за счет появления в ней связанного билирубина и уробилина. Кал обесцвечивается за счет уменьшения содержания в нем стеркобилина. Соотношение количества выделяемого стеркобилина с калом и уробилиновых тел с мочой (являющееся важным лабораторным признаком дифференциации желтух), составляющее в норме 10:1- 20:1, при печеночноклеточных желтухах значительно снижается, достигая при тяжелых поражениях до 1:1.
Течение зависит от характера поражения печени и длительности действия повреждающего начала; в тяжелых случаях может возникнуть печеночная недостаточность.
Виды желтухи
Насчитывается три вида желтухи: надпечёночная, печёночная и подпечёночная. При надпечёночной желтухе характерен распад эритроцитов, в результате возникает избыточный билирубин в крови, уробилин в моче и стеркобилин в кале. Причиной надпочечной желтухи могут быть приобретенные или наследственные гемолитические анемии и некоторые другие причины. Основными симптомами такой желтухи являются: умеренная желтушность склер, кожи и слизистых, увеличение селезёнки, тёмно-коричневы кал и некоторые показатели анализов.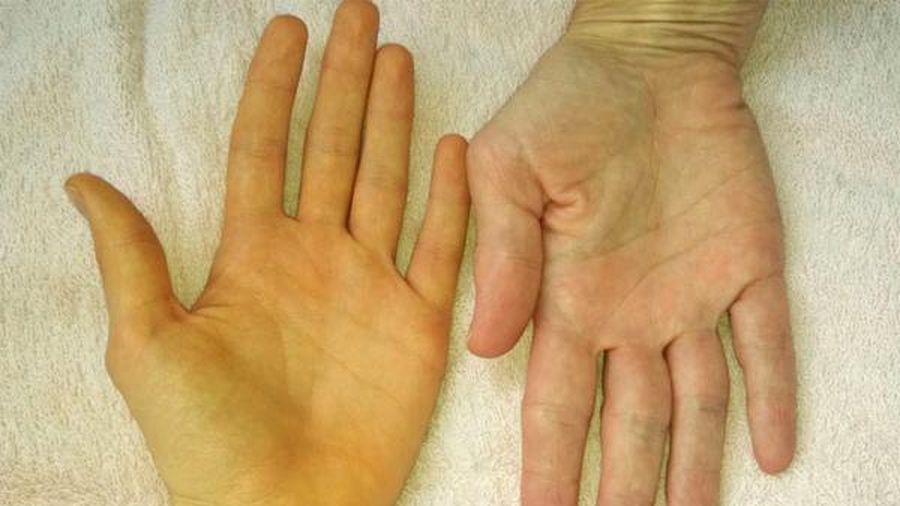
Печёночная желтуха характеризуется нарушением звеньев метаболизма и транспорта билирубина в печени. Есть печёночно-клеточная желтуха и холестатическая. Печёночно-клеточная может быть связана с инфекционным мононуклеозом, вирусным гепатитом, токсическим поражением печени, лептоспирозом, циррозом печени, печеночно-клеточным раком.Холестатическая желтуха бывает при билиарном циррозе печени и при приёме некоторых лекарственных препаратов.
Подпечёночная желтуха возникает в случае препятствий тока желчи из желчных ходов в двенадцатиперстную кишку. Её причиной является обтурация конкрементами, паразитами желчного и печёночного протоков. Это может быть так же кисты, опухоли поджелудочной железы. В этом случае желтизна кожи, слизистых и склеров постепенно нарастает до тёмно-жёлтого цвета.
Диагностика заболевания
Дифференциальный диагноз проводится с гемолитической, механической и ложной желтухой; он основывается на анамнезе, клинических особенностях паренхиматозной желтухи и данных лабораторных исследований.
Лечение желтухи
Проводят лечение основного заболевания.
формы, лечение, причины, симптомы, диагностика
Желтуха у обычных людей прочно ассоциируется с болезнью Боткина – это заразная инфекционная болезнь, при которой желтеют кожа и склеры глаз. На самом деле гепатит А (болезнь Боткина) – не единственная причина пожелтеть. Кожа способна изменить цвет и по другим причинам: прочие вирусные и аутоиммунные гепатиты, желчнокаменная болезнь, токсические и алкогольные отравления. В каждом из этих случаев заболевания имеют совершенно разную природу, но пожелтение кожи и слизистых – характерные признаки желтухи, которые трудно не заметить.
Заболевание желтуха
Желтуха – это окрашивание кожи и слизистых оболочек и склер в желтый цвет, связанное с увеличением количества билирубина в крови и тканях организма. Есть три причины для накопления билирубина:
- излишнее разрушение эритроцитов и увеличение выработки билирубина (надпеченочная форма желтухи)
- нарушение утилизации билирубина клетками печени дает признаки желтухи печеночного типа
- механическое препятствие на пути оттока желчи, содержащей билирубин, в кишечник (подпеченочная форма)
Диагностировать желтуху легко: пожелтение кожи, слизистых и склер видно невооруженным глазом. А вот установить причину, по которой изменился цвет кожи, труднее. Для этого нужно обследовать больного на наличие болезней, которые могут сопровождаться признаками желтухи, пожелтением кожного покрова.
А вот установить причину, по которой изменился цвет кожи, труднее. Для этого нужно обследовать больного на наличие болезней, которые могут сопровождаться признаками желтухи, пожелтением кожного покрова.
Лечение желтухи предполагает терапию вызвавших ее заболеваний. Так, гепатит А очень заразен, он требует постельного режима и стационарного лечения с применением лекарств для дезинтоксикации, гепатопротекторов, витаминов. Аутоиммунную желтуху лечат гормонами. Тяжелые случаи цирроза требуют пересадки печени.
Заболевание желтухой может быть врожденным и не иметь неприятных последствий для здоровья – например, синдром Жильбера сопровождается окрашиванием кожи в желтоватый цвет из-за повышенного уровня непрямого билирубина в крови, но патологических нарушений в печени при этом не возникает.
Желтуха у взрослых
Желтуха у женщин
Желтуха у беременных
Причины желтухи у беременных бывают нескольких видов. Например, она может возникнуть из-за проблем, с которыми женщина столкнулась еще до того, как решила стать мамой – хронические болезни печени и желчевыводящих путей, гемолитические анемии, гипербилирубинемии.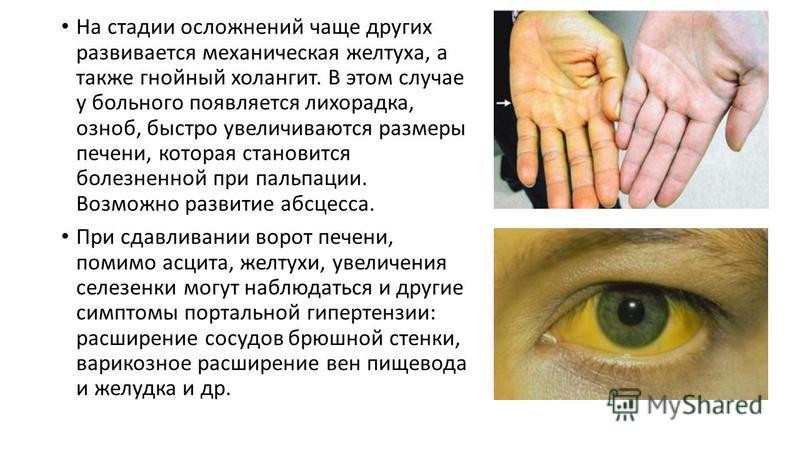 Также желтуха может возникнуть из-за заболеваний, возникших или обострившихся при беременности – вирусные и лекарственно-токсические гепатиты, бактериальные инфекции, цитомегаловирус.
Также желтуха может возникнуть из-за заболеваний, возникших или обострившихся при беременности – вирусные и лекарственно-токсические гепатиты, бактериальные инфекции, цитомегаловирус.
Заболевание желтухой, которое вызвано патологией беременности, может протекать следующим образом:
- внутрипеченочный холестаз. Желчь застаивается в тканях печени из-за того, что не происходит ее выделения в кишечник. Считается, что причиной нарушения являются эстрогены, которые замедляют эвакуацию желчи из печени.
- острая жировая дистрофия. Редкое и тяжелое поражения печени, причины которого до конца не изучены. Замечено, что риск возникновения дистрофии увеличен у тех беременных, кого лечили антибиотиками из группы тетрациклинов. Заболевание начинается с изжоги, рвоты и болей в животе, позднее желтеет кожа и появляется лихорадка. В то же время развивается почечная и печеночная недостаточность, нарушение свертываемости крови, происходят внутренние кровотечения.
 Прогноз при острой жировой дистрофии плохой – смертность достигает 80-85%, значительное улучшение состояния пациенток происходит только после экстренного кесарева сечения.
Прогноз при острой жировой дистрофии плохой – смертность достигает 80-85%, значительное улучшение состояния пациенток происходит только после экстренного кесарева сечения. - желтуха при гестозе. Выраженные формы гестоза, преэклампсия и эклампсия, сопровождаются поражением мелких сосудов печени (ангиопатией). Пациентки жалуются на боли в животе, рвоту, тошноту. Постепенно развивается печеночная недостаточность, появляется желтизна кожи и склер. Как и в случае с жировой дистрофией, основной способ лечения – срочное кесарево сечение.
- желтуха при раннем токсикозе. Постоянная рвота, которая бывает у некоторых беременных в первом триместре, вызывает истощение и обезвоживание организма. Из-за этого количество билирубина в крови повышается, но при улучшении питания и прекращении рвоты оно приходит в норму.
Желтуха у кормящих мам
Желтуха у взрослых может быть следствием инфекционных и других болезней. Врачи часто запрещают женщинам кормление грудью при любом типе желтухи.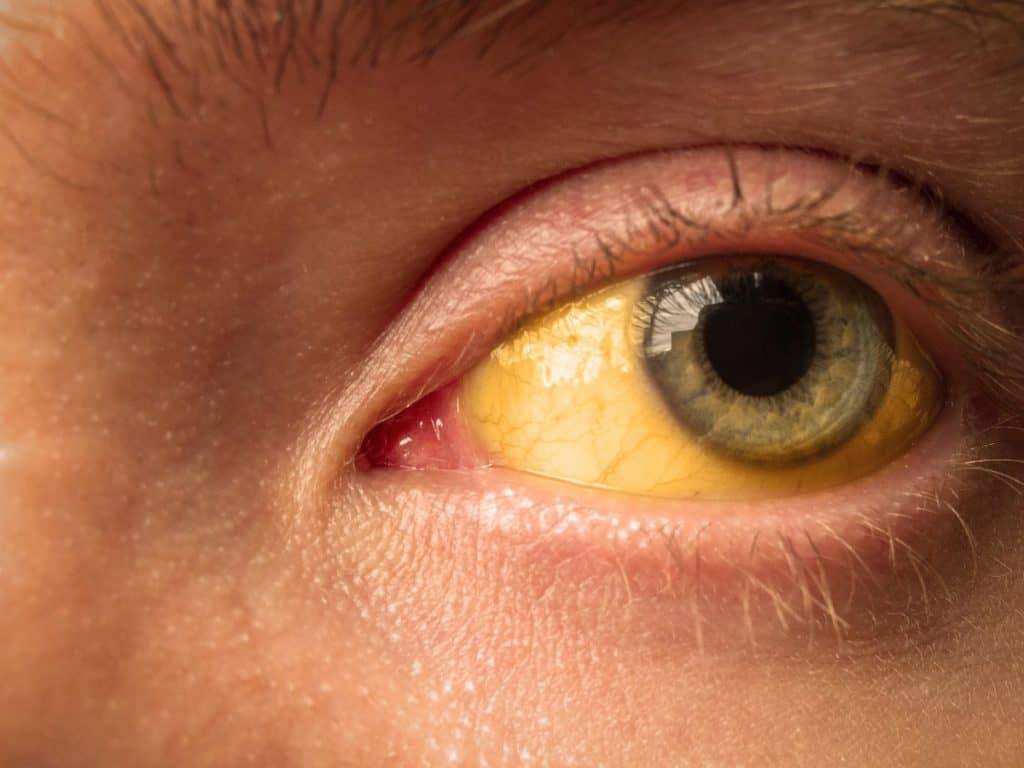 Оправданно ли это? Все зависит от того, по какой причине возникла желтуха: гепатит, механическое препятствие на пути желчи, мононуклеоз и др.
Оправданно ли это? Все зависит от того, по какой причине возникла желтуха: гепатит, механическое препятствие на пути желчи, мононуклеоз и др.
Если кожа у мамы пожелтела из-за обструкции (закупоривания) желчевыводящих путей камнем, для малыша это не представляет угрозы. Вирусный гепатит С также не опасен для грудного вскармливания, так как передача вируса через молоко в этом случае невозможна. Что касается гепатита В, считается, что в некоторых случаях возможно заражение им при кормлении, но, если ребенок вакцинирован, риск снижается до минимума.
Самые «заразные» причины желтухи, возбудители мононуклеоза и гепатита А, могут передаваться при грудном вскармливании. Поэтому многие доктора предпочитают запретить кормление, пока мама болеет. Однако ВОЗ и АКЕВ (ассоциация приверженцев естественного кормления) считают иначе: при нетяжелой форме заболевания кормить можно, если мама соблюдает правила гигиены – носит маску, моет руки, в доме проводится ежедневная влажная уборка. К тому же заболевание желтухой из-за инфекции означает, что мама была заразна уже за несколько дней до того, как появились первые видимые признаки. Поэтому и ребенок, скорее всего, тоже заразился, и лучший способ его защитить – кормление, при котором вместе с молоком к нему попадут антитела для борьбы с болезнью.
К тому же заболевание желтухой из-за инфекции означает, что мама была заразна уже за несколько дней до того, как появились первые видимые признаки. Поэтому и ребенок, скорее всего, тоже заразился, и лучший способ его защитить – кормление, при котором вместе с молоком к нему попадут антитела для борьбы с болезнью.
Желтуха у мужчин
Течение желтухи у мужчин и женщин принципиально не отличается. А вот причины, по которым она возникла, порой различны. К сожалению, мужчины гораздо чаще злоупотребляют спиртными напитками, а это прямой путь для развития хронической алкогольной интоксикации, а затем и цирроза. Фактически цирроз, выражающийся в замещении паренхимы соединительной тканью, полностью разрушает печень, желтуха при этом становится лишь видимым симптомом заболевания. Осложнения, которыми сопровождается болезнь, очень тяжелые: кровотечения, язвы в 12-перстной кишке, отеки, не поддающаяся терапии желтуха.
Последствия могут выражаться в развитии рака печени – гепатоцеллюлярной карциномы, прогноз жизни при которой в сочетании с циррозом весьма неблагоприятный.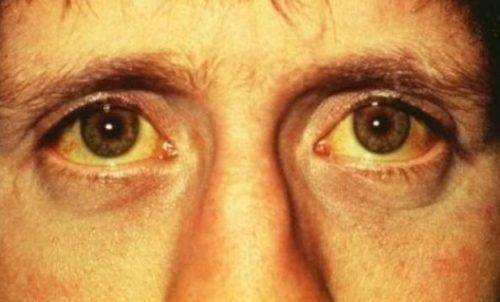 Количество больных, проживших пятилетний срок после установления диагноза, составляет всего 20-25%. Если пациенту можно осуществить пересадку печени (когда рак диагностирован на ранней стадии), то около 60-70% больных проживают пять лет и больше.
Количество больных, проживших пятилетний срок после установления диагноза, составляет всего 20-25%. Если пациенту можно осуществить пересадку печени (когда рак диагностирован на ранней стадии), то около 60-70% больных проживают пять лет и больше.
Желтуха у детей
Желтуха у новорожденных
Желтуха у новорожденных, возникшая на 3-14 день жизни, обычно является вариантом нормы и объясняется физиологией младенцев. Физиологическая желтуха новорожденных не требует лечения и проходит самостоятельно примерно к концу первого месяца жизни.
В некоторых случаях при превышении норм билирубина в крови ребенку требуется лечение, которое проводят еще до выписки из роддома. Оптимальный вариант на сегодня: фототерапия, когда малыша держат под синими лампами. Специальный свет ускоряет распад свободного билирубина в крови.
Чтобы облегчить процедуру для новорожденных, ученые компании Biomimetic Membranes and Textiles в 2017 г.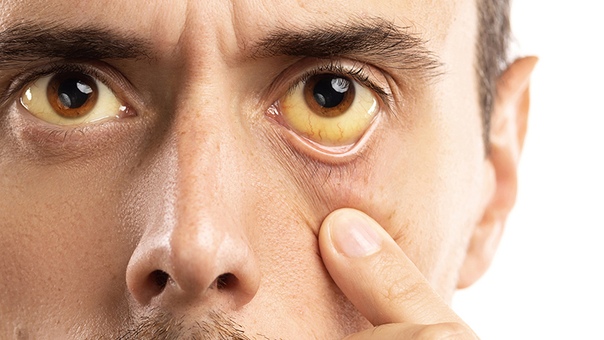 разработали специальный материал, в который вплетены светодиоды. Из подобной ткани делают пижамки для новорожденных: так ребенок может получать необходимое лечение без отрыва от мамы и маски на глазах.
разработали специальный материал, в который вплетены светодиоды. Из подобной ткани делают пижамки для новорожденных: так ребенок может получать необходимое лечение без отрыва от мамы и маски на глазах.
Но иногда кожа остается желтой и позже. Причины могут быть следующими:
- гемолитическая болезнь или другие заболевания, при которых активный распад эритроцитов происходит постоянно.
- нарушения в работе самой печени – паренхиматозная желтуха, когда клетки печени поражены токсинами или вирусами (например, из-за гепатита).
- нарушение оттока желчи из печени из-за кисты, патологии желчных протоков или кольцевидной формы поджелудочной железы.
В том случае, когда физиологическая желтуха новорожденных по всем срокам должна уже пройти, а желтизна кожи не исчезла, родителям малыша нужно обратиться к врачу для установления причин болезни и назначения лечения.
Желтуха: симптомы
Симптомы желтухи у взрослых
Желтуха у взрослых, как правило, сопровождает различные поражения печени и желчевыводящих путей, а также может являться косвенным признаком гемолитической анемии или других заболеваний крови (лимфосаркомы, лейкоза). Симптомы желтухи различаются в зависимости от формы заболевания:
Симптомы желтухи различаются в зависимости от формы заболевания:
- надпеченочный тип желтухи характеризуется светло-желтой кожей, бледностью и отсутствием румянца, темным цветом стула, увеличенной селезенкой.
- для печеночной формы характерны следующие признаки: шафранно-желтая кожа и слизистая, сосудистые «звездочки», а также красные ладони и обесцвеченный стул.
- подпеченочная желтуха выражается в обесцвеченном стуле и темной моче, тупых или острых (при колике) болях в животе с «отдачей» в лопатку, руку или грудную клетку, пожелтении кожи на второй-третий день после начала болей.
Иногда встречается ложная желтуха, возникающая после приема внутрь некоторых медикаментов или употребления большого количества желтых фруктов и овощей (моркови, мандаринов и др.). У людей с ложной желтухой желтеет кожа, но не окрашиваются слизистые и оболочка склер, не обесцвечивается кал.
Симптомы желтухи у детей
Желтуха у детей чаще всего случается в период новорожденности . Причина ее возникновения – перестройка работы органов и систем малыша после рождения. Фетальный гемоглобин распадается и билирубин попадает в кровь. Печень не способна быстро и без остатка утилизировать билирубин, поэтому может наблюдаться пожелтение кожных покровов. Физиологическая желтуха проходит без лечения в течение 2-4 недель. Существуют и другие причины пожелтения кожи, которые нельзя отнести к норме:
Причина ее возникновения – перестройка работы органов и систем малыша после рождения. Фетальный гемоглобин распадается и билирубин попадает в кровь. Печень не способна быстро и без остатка утилизировать билирубин, поэтому может наблюдаться пожелтение кожных покровов. Физиологическая желтуха проходит без лечения в течение 2-4 недель. Существуют и другие причины пожелтения кожи, которые нельзя отнести к норме:
- гепатит А, который называют болезнью грязных рук. Симптомы этого типа гепатита – тошнота, высокая температура, лихорадка, боль в правом подреберье и горький вкус во рту, возможны понос и рвота.
- при гепатите В желтуха у детей возникает редко, но продолжается долго, до 3 недель, и имеет выраженный характер (кожа ярко окрашена).
- гепатит С чаще всего сопровождается снижением аппетита и утомляемостью, легким пожелтением кожи и склер, непродолжительным обесцвечиванием кала и потемнением мочи.
- механическое препятствие на пути оттока желчи также приводит к желтухе.
 Причиной может послужить патологическое сужение желчных протоков и кольцевидная поджелудочная железа. Симптомами механической желтухи у детей является выраженный желтый цвет слизистых, глазных склер и кожи, боль в правом боку, белый глиноподобный стул и моча выраженного темного оттенка.
Причиной может послужить патологическое сужение желчных протоков и кольцевидная поджелудочная железа. Симптомами механической желтухи у детей является выраженный желтый цвет слизистых, глазных склер и кожи, боль в правом боку, белый глиноподобный стул и моча выраженного темного оттенка.
Симптомы желтухи у новорожденных
Желтуха у новорожденных обычно имеет физиологический характер и проходит без лечения к концу первого месяца. Она выражается только в желтизне кожи, билирубин в крови при этом держится на допустимом уровне – с третьих по седьмые сутки жизни его значение не превышает 200 мкмоль/литр.
Физиологическая желтуха новорожденных возникает, начиная со 2-3-го по 15-й день жизни. Если изменение цвета кожи малыша не укладывается в эти интервалы или сопровождается другими признаками, речь идет о патологии, требующей обследования и лечения.
Признаки желтухи патологической этиологии у ребенка:
- Затяжное течение болезни.

- Увеличение размеров печени и селезенки при пальпации или УЗИ.
- Увеличенные лимфоузлы.
- Изменения в биохимическом и общем анализе крови, снижение цифр гемоглобина в крови.
- Потемнение мочи и изменение цвета стула.
- Вялое состояние малыша, монотонный плач, запрокидывание головы.
Симптомы гемолитической желтухи
Гемолитическая желтуха возникает при нарушении распада эритроцитов, когда разрушение кровяных телец происходит намного быстрее нормы. В итоге печень не может справиться с переработкой большого объема билирубина. Чаще всего гемолитической желтухой сопровождается гемолитическая анемия. Симптомами являются:
- Бледность кожи, отсутствие румянца.
- Желтый оттенок кожных покровов, склер и видимых слизистых оболочек.
- Стул темного цвета, в лабораторном анализе кала выражено увеличение стеркобилина.
- При незначительном увеличении печени и сильном – селезенки, появляются распирающие боли в правом боку.

- Общий анализ крови демонстрирует снижение уровня эритроцитов в сравнении с нормой, патологическое изменений их формы (пойкилоцитоз), повышение количества ретикулоцитов.
Как еще проявляется гемолитическая анемия и желтуха: симптомы часто сходны с теми, что бывают при обычной железодефицитной анемии – слабость, сонливость, быстрая утомляемость, головные боли, одышка при небольшой физической нагрузке.
Симптомы печеночной желтухи
Печеночная желтуха возникает из-за поражения клеток печени, в результате чего они становятся не способными перерабатывать билирубин. Причины клеточного повреждения различны – гепатиты, мононуклеоз, токсическое или алкогольное отравление, рак или цирроз. Как проявляет себя печеночная желтуха: симптомы обычно таковы.
- Окрашивание кожи, слизистых и склер в яркий лимонно-желтый цвет. В дальнейшем желтизна сменяется зеленоватым оттенком из-за превращения билирубина в биливердин.
- Кал может иметь светлый оттенок из-за уменьшения количества стеркобилина.

- Печеночная желтуха всегда сопровождается видимым увеличением размеров печени.
- Могут наблюдаться боли в правом боку.
- Характерный признак – сосудистые «звездочки» и «печеночные ладони» (с красными пятнами).
- Если печеночная желтуха сопровождает длительно текущее заболевание печени, наблюдается варикозное расширение вен желудка и пищевода, яркий венозный рисунок на животе, асцит (накопление жидкости внутри брюшной полости).
Признаки механической желтухи
Механическая желтуха связана с нарушением желчеотделения из-за закупоривания протоков. В результате билирубин из желчи всасывается обратно в кровь, вызывая интоксикацию организма и изменение цвета кожи. Общие признаки желтухи, возникающей из-за механического препятствия, следующие:
- Потемнение мочи и обесцвечивание кала.
- Тупая боль в правом боку (если желтуха связана с камнем в протоке, боль может быть очень резкой, «отдавать» в лопатку или грудную клетку, и являться симптомом печеночной колики).

- Желтый оттенок кожи, глазных склер и слизистых, со временем переходящий в землистый цвет. Желтизна появляется обычно на вторые сутки после почечной колики или возникновения тупых болей в боку.
- Сильный, не поддающийся лечению обычными средствами зуд кожи часто сопровождает желтуху, вызванную опухолями.
- Тошнота, иногда со рвотой, также характерна для опухолевой желтухи.
- Снижение массы тела, отсутствие аппетита – больше характерно для опухолей в области желчных протоков или поджелудочной железы.
- Повышение температуры в большинстве случаев объясняется инфекцией желчевыводящих путей, иногда – распадом опухоли.
- Иногда (после желтухи в течение длительного времени) наблюдается увеличение размеров печени – вследствие застоя желчи в ней, увеличение желчного пузыря
- Изредка встречаются холестериновые отложения на глазных веках в виде желтоватых островков.
Виды желтухи
Гемолитическая (надпеченочная) желтуха
Гемолитическая или надпочечная желтуха связана с нарушенным распадом эритроцитов и утилизацией билирубина в печени. Она может быть как самостоятельной болезнью, так и симптомом других нарушений в организме, а также являться следствием токсического отравления организма. Диагностика желтухи гемолитического типа заключается в подтверждении укороченного жизненного цикла эритроцитов – это можно обнаружить в общих и специальных анализах крови. Также необходимо исследовать форму эритроцитов и провести пробу Кумбса, которая показывает наличие антител к эритроцитам. Что касается функциональных методов диагностики, то для установления диагноза проводят УЗИ печени и селезенки. Иногда прояснить ситуацию с гемолитической анемией и желтухой помогает пункция костного мозга.
Она может быть как самостоятельной болезнью, так и симптомом других нарушений в организме, а также являться следствием токсического отравления организма. Диагностика желтухи гемолитического типа заключается в подтверждении укороченного жизненного цикла эритроцитов – это можно обнаружить в общих и специальных анализах крови. Также необходимо исследовать форму эритроцитов и провести пробу Кумбса, которая показывает наличие антител к эритроцитам. Что касается функциональных методов диагностики, то для установления диагноза проводят УЗИ печени и селезенки. Иногда прояснить ситуацию с гемолитической анемией и желтухой помогает пункция костного мозга.
Лечение желтухи зависит от того, какое происхождение она имеет. Если причиной заболевания является дефект в эритроцитах, улучшению здоровья может способствовать удаление одного из органов кроветворения – селезенки. Эффективным бывает назначение ферментов, замещающих отсутствующие в эритроцитах. Аутоиммунная анемия лечится при помощи гормональной терапии и иммунодепрессантов.
Печеночная (гепатоцеллюлярная) желтуха
Гепатоцеллюлярная желтуха возникает при инфекционном или вирусном поражении ткани печени (паренхимы). В результате нарушенной функции клеток, способность выделить билирубин из крови в желчные пути значительно снижается. Поэтому он остается в не переработанном виде, вызывая пожелтение кожи.
Как выражается гепатоцеллюлярная желтуха: симптомы могут быть следующими.
- Лимонный цвет кожи, впоследствии приобретающий зеленоватый оттенок.
- Светлый кал.
- Боли в правом подреберье.
- Сосудистые «звездочки» на теле, красные пятна на ладонях.
Гепатоцеллюлярная желтуха диагностируется с помощью анализов крови: наблюдается повышение прямого и непрямого билирубина, изменения всех печеночных проб. В кале отмечается уменьшение количества стеркобилина, в моче – повышение показателей билирубина.
Лечение печеночной желтухи заключается в терапии основного заболевания, которое ее вызвало. Для поддержания функции печени назначают аминокислоты, витамины группы В, препараты липоевой кислоты.
Для поддержания функции печени назначают аминокислоты, витамины группы В, препараты липоевой кислоты.
Механическая (подпеченочная) желтуха
Механическая или подпеченочная желтуха связана с перекрытием путей оттока желчи из печени в кишечник. Из-за этого билирубин, не имея выхода, начинает всасываться в кровь и вызывает пожелтение кожи. Причиной закупоривания (обструкции) желчевыводящих путей могут быть:
- Камни желчного пузыря и протоков.
- Полипы протоков и пузыря.
- Воспалительные заболевания.
- Опухоли.
- Спайки и рубцы.
Заподозрить желтуху этого типа можно самостоятельно, ведь она имеет характерные признаки – боль в правом боку (иногда очень сильную), отдающую в плечо, лопатку, руку или поясницу. На следующий день после появления боли моча окрашивается в темный цвет, а кал становится белым. Так происходит, потому что в кал не попадает окрашивающий пигмент – стеркобилин, синтезирующийся из билирубина. Моча темнеет из-за того, что повышается количество выделяемого с ней уробилиногена. Подтвердить изменения в составе мочи и стула могут соответствующие лабораторные анализы. Исследование крови показывает повышение уровня общего и прямого билирубина.
Моча темнеет из-за того, что повышается количество выделяемого с ней уробилиногена. Подтвердить изменения в составе мочи и стула могут соответствующие лабораторные анализы. Исследование крови показывает повышение уровня общего и прямого билирубина.
Лечение желтухи, возникшей из-за механического препятствия, заключается в нормализации оттока желчи и устранении причины закупоривания протоков. Для этого сначала проводят дренирование желчных протоков, а затем удаляют камни, полипы, опухоли, мешающие нормальной циркуляции желчи.
Физиологическая желтуха
Физиологическая желтуха – нормальное состояние, которое характерно для большинства новорожденных детей. Суть его заключается в том, что фетальный гемоглобин, который был в крови у малыша внутриутробно, меняется на обычный гемоглобин типа HbA. Так как детская печень сразу после рождения ребенка еще не адаптировалась новым условиям, утилизация ею продукта распада фетального гемоглобина – билирубина – не успевает за самим процессом распада.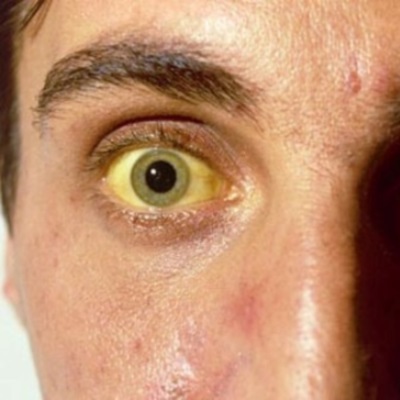 Из-за высокого уровня билирубина в крови кожа окрашивается в желтоватый цвет.
Из-за высокого уровня билирубина в крови кожа окрашивается в желтоватый цвет.
Пик, на который приходится физиологическая желтуха, – вторые-третьи сутки жизни, в начале второй недели жизни желтизна кожи уменьшается или совсем пропадает. Нормальным считается срок выведения билирубина до 3-4 недель. Для снижения его уровня используют фототерапию – доказано, что ультрафиолетовое излучение разлагает билирубин на нетоксичные соединения, которые выводятся с мочой и стулом.
Если физиологическая желтуха не проходит долгое время, желтизна кожи появилась в первые сутки после рождения или спустя две недели, значит количество билирубина в крови увеличивается, и малышу требуется дополнительное обследование и лечение, так как подобные проявления желтухи не укладываются в норму.
Причины желтухи
Причины желтухи у взрослых
В зависимости от того, какую форму имеет желтуха, различаются ее причины:
- Надпеченочная, при которой распад эритроцитов опережает утилизацию билирубина в печени.
 Связано это, прежде всего, с гемолитическими анемиями (врожденными или приобретенными), аутоиммунными нарушениями, наследственными дефектами строения гемоглобина и эритроцитов.
Связано это, прежде всего, с гемолитическими анемиями (врожденными или приобретенными), аутоиммунными нарушениями, наследственными дефектами строения гемоглобина и эритроцитов. - Печеночная – поражаются сами клетки печени, теряется их способность связывать свободный билирубин в крови. Чаще всего причиной являются вирусные и инфекционные заболевания (гепатиты, мононуклеоз), злоупотребление спиртными напитками, использование некоторых лекарственных препаратов.
- Подпеченочная – нарушается эвакуация желчи из печени и желчевыводящих путей в кишечник. Признаки желтухи в этом случае связаны с механической закупоркой желчного протока камнями, опухолью, воспаленной головкой поджелудочной железы, полипами.
Причины желтухи у детей
Желтуха у детей объясняется множеством причин. Самая распространенная – гепатит А, больше известный как болезнь Боткина. Эту форму гепатит называют болезнью грязных рук из-за высокой степени заразности. Дети часто заболевают после того, как съедят плохо вымытые фрукты или побывают в тесном контакте с другим болеющим ребенком. Заболевание протекает с болями в животе, повышением температуры, лихорадкой, тошнотой. Помимо гепатита А, дети могут заразиться другими типами – В и С. Инфицирование ими чаще всего происходит во время медицинских манипуляций.
Заболевание протекает с болями в животе, повышением температуры, лихорадкой, тошнотой. Помимо гепатита А, дети могут заразиться другими типами – В и С. Инфицирование ими чаще всего происходит во время медицинских манипуляций.
Причины желтухи у новорожденных
Причины зависят от того, о каком нарушении идет речь. Физиологическая желтуха является следствием адаптации детского организма к новым условиям жизни. Фетальный гемоглобин, который находился в кровеносной системе малыша, после рождения заменяется обычным гемоглобином. Процесс распада фетального гемоглобина идет быстрыми темпами, и печень не справляется с утилизацией билирубина, получающегося в результате разложения гемоглобиновых молекул. Из-за этого уровень билирубина в крови ребенка повышается, и его кожа желтеет. Физиологическая желтуха проходит в течение нескольких недель, единственный способ лечения в этом случае (при высоком уровне гемоглобина) – ультрафиолетовое облучение.
Причины желтухи у новорожденных не всегда объясняются физиологией, и порой бывают весьма серьезными:
- Врожденные гемолитические анемии
- Несовместимость с матерью по группе крови или резус-фактору
- Инфицирование вирусными гепатитами от болеющей матери
- Аномалии строения желчных путей и поджелудочной железы (например, ее кольцевидность)
- Гормональные нарушения
Причины гемолитической желтухи
Гемолитическая желтуха объясняется превышением скорости распада эритроцитов над возможностями печени утилизировать образовавшийся в результате распада гемоглобин.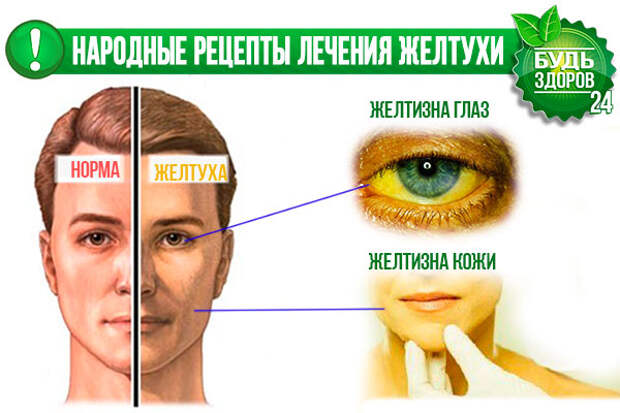 Причинами этого могут быть:
Причинами этого могут быть:
- Анемии различного типа – связанные с аномальным разрушением эритроцитов, недостатком витамина В12 и неправильным строением гемоглобина.
- Инфекции (в том числе малярия).
- Злокачественные опухоли и онкологические заболевания крови (лимфосаркома, лимфолейкоз).
- Аутоиммунные нарушения, при которых организм вырабатывает антитела к собственным клеткам.
- Наследственное нарушение строения эритроцитов.
- Алкогольное, лекарственное или иное токсическое поражение.
Причины печеночной желтухи
При паренхиматозной желтухе поражаются клетки печени, из-за чего они теряют способность улавливать несвязанный билирубин в крови и переводить его в прямой. При этом даже то малое количество билирубина, который превратился в прямой, не может попасть в желчные капилляры и снова всасывается в кровь, вызывая пожелтение склер. Причины возникновения желтухи связаны, в основном, с инфекционными или токсическими поражениями печени, которые негативно влияют на ее клетки и желчные капилляры:
еВирусный острый или хронический гепатит всех типов.
еМононуклеоз.
еЛептоспироз.
еАлкогольное, токсическое или лекарственное отравление.
еЦирроз и рак печени.
Причины подпеченочной (механической) желтухи
Механическая желтуха возникает, когда нормальный отток желчи из печени нарушается из-за препятствия на его пути. Препятствие может иметь доброкачественную или злокачественную природу. Основные причины возникновения механической желтухи следующие.
- Камни в желчном пузыре, общем протоке и протоках печени. Опасны не только сами камни, но и рубцы, которые они могут оставлять в желчевыводящих путях.
- Злокачественные опухоли желчного пузыря и протоков, печени, поджелудочной железы, 12-перстной кишки.
- Воспаление и рубцы в области фатерова соска (отверстия в 12-перстной кишке, куда открывается общий желчный и панкреатический проток).
- Выпячивания в стенках 12-перстной кишки (дивертикулы).

- Хронический панкреатит, при котором часть поджелудочной железы увеличивается и давит на желчный проток.
- Полипы и кисты протоков.
- Заражение паразитами (описторхоз и др.).
- Аутоиммунные нарушения в работе печени, связанные с нарушением оттока желчи.
Гепатит и желтуха
Частая причина, по которой появляется желтуха, – гепатит. Его вызывают вирусы разных типов: например, возбудитель болезни Боткина – вирус А. Он проникает в организм фекально-оральным путем и поражает печень человека.
Результатом воздействия вируса становится то, что в остром периоде кожа человека полностью желтеет, моча темнеет, а кал обесцвечивается. У болезни есть и другие признаки желтухи вирусного происхождения – слабость, лихорадка, головная боль, кожный зуд.
Другие типы гепатита, В и С, имеют похожие симптомы, но желтизна кожи может быть не такой интенсивной, как при болезни Боткина, и появляется она на поздних стадиях.
Диагностика желтухи
Анализ крови и мочи
Болезнь желтуха имеет несколько разновидностей:
- надпеченочную – нарушение распада эритроцитов
- печеночную – поражение тканей самой печени
- подпеченочную – нарушение оттока желчи через протоки из печени.
В зависимости от типа желтухи, различны и отклонения в анализ крови и мочи:
- при надпеченочной желтухе в крови увеличено содержание молодых форм эритроцитов – ретикулоцитов, непрямого билирубина. Количество гемоглобина в крови снижено. Моча содержит большое количество уробилиногена.
- печеночная форма характеризуется высоким содержанием билирубина в крови, нарушением других биохимических показателей – повышением АЛТ и ГГТ, снижением альбумина. В моче определяется большое количество уробилиногена, иногда можно обнаружить билирубин.
- механическая желтуха (подпеченочная) проявляется высокими значениями прямого билирубина в анализе крови, повышенным уровнем ГГТ и щелочной фосфатазы, небольшим увеличением показателей АЛТ и АСТ. Анализ мочи демонстрирует отсутствие уробилиногена и значительное количество билирубина.
Анализ кала
Диагностика желтухи при помощи анализа кала дает возможность оценить, почему возникло заболевание. Отсутствие в стуле пигмента, окрашивающего каловые массы, стеркобилина, указывает на механическую причину пожелтения кожи и слизистых. Стеркобилин образуется путем расщепления билирубина в кишечнике – сначала в нем образуется уробилиноген, затем он превращается стеркобилиноген, а потом окисляется до стеркобилина.
Когда желчные протоки закрыты камнем или сдавлены опухолью, билирубин не попадает в кишечник, и цепочка превращения его в стеркобилин нарушается. Понять, что произошла механическая закупорка желчевыводящих протоков, порой можно и без анализа – кал становится серовато-белым. Кроме того, обесцвеченный стул, как правило, сопровождают и остальные видимые признаки желтухи и обструкции протоков – пожелтение кожи, глазных склер и слизистых, моча темного цвета.
УЗИ печени и желчных путей
Диагностика желтухи включает в себя ультразвуковое исследование печени и желчных путей. В первую очередь, врач осматривает общий желчный проток. В зависимости от того, имеется ли его закупорка (обструкция), и где она расположена, можно определить и причины желтухи. Если выявлена обструкция в нижних отделах, у места впадения протока в 12-перстную кишку, это говорит о желчнокаменной болезни, опухоли или иной причине сужения самого протока, хронического панкреатита, опухоли головки поджелудочной железы.
Когда имеется обструкция у ворот печени, на УЗИ видно увеличение внутрипеченочных протоков, а общий желчный проток не изменяется. Если ни общий, ни внутренние протоки не изменены, а при исследовании визуализируются диффузные изменения печеночной ткани, это говорит о печеночной форме желтухи.
Томография и МРТ
Диагностика желтухи при помощи томографии дает гораздо больше возможностей, чем ультразвуковое исследование. Томография позволяет сделать послойный срез с шагом всего около 1 мм, а это увеличивает шанс не пропустить какое-либо образование в тканях печени, желчевыводящих путей и поджелудочной железы. Поглощение рентгеновского излучения разными тканями неодинаково, а потому МРТ и КТ могут четко визуализировать печень и желчные протоки. Дополнительно улучшить изображение позволяет контрастирование специальными веществами, которые вводят в кровь пациенту. С помощью КТ и МРТ можно диагностировать, как именно поражена печень (желтуха является механической, надпеченочной или паренхиматозной). На снимках будут видны диффузные изменения тканей, камни, полипы и сужения протоков. Кроме того, исследование дает возможность увидеть кисты, гематомы, опухоли и гнойные поражения.
Лечение желтухи
Лечение желтухи у взрослых
Лечение гемолитической желтухи
В зависимости от причин и формы болезни различается и лечение желтухи. Если нарушение связано с генетически обусловленным дефектом распада эритроцитов, то может помочь удаление селезенки, в которой образуются элементы крови. Иногда помогает переливание крови, но в этом случае его нужно проводить регулярно.
Аутоиммунная форма лечится при помощи глюкокортикоидов. Когда причиной состояния является другое заболевание, а желтуха является лишь его симптомом, поможет лечение основной болезни. Доброкачественная гипербилирубинемия, имеющая благоприятный прогноз, не требует особой терапии. Пациентам назначают только желчегонные средства, витамины и диету № 5 во время обострения.
Лечение печеночной желтухи
Желтуха у взрослых может быть печеночной, когда поражаются сами клетки печени, а в крови значительно повышается уровень билирубина. Так как этот тип желтухи является, в основном, следствием других заболеваний, лечение заключается в терапии этих болезней:
- цирроза
- вирусных гепатитов
- рака
- инфекционного мононуклеоза
- токсического поражения печени.
Все виды лечения можно разделить на две группы: консервативное и радикальное. Радикальное (трансплантация печени) применяется в тяжелых случаях, когда остальные средства уже испробованы. Консервативная терапия направлена на исцеление от заболеваний, вызвавших желтуху: если это вирусный гепатит, то назначается противовирусное лечение; аутоиммунные заболевания требуют назначения гормонов; токсическое поражение печени лечат детоксикационными мерами, гепатопротекторами, липотропными препаратами и аминокислотами.
Помимо основного лечения, заболевание желтухой печеночного типа требует назначения лекарств, которые улучшают обмен веществ в печени: нужны витамины группы В, аминокислоты, аскорбиновая кислота. Если состояние больного долго не поддается коррекции, то могут помочь гормональные препараты (глюкокортикоиды). Для разрушения излишков билирубина иногда назначается фототерапия.
Лечение механической желтухи
Этот вид желтухи лечат при помощи операции в два этапа:
- сначала устраняют давление на желчевыводящие пути посредством эндоскопического или чрескожного дренирования. Эндоскопический метод предполагает дренирование при помощи эндоскопа через большой дуоденальный сосок двенадцатиперстной кишки. Чрескожное дренирование означает, что доступ к желчным протокам осуществляется через прокол кожи и тканей специальными иглами.
- после проведения дренирования нужно убрать причину, из-за которой возникла механическая желтуха. В основном, закупоривание (обструкция) протоков происходит из-за камней, которые попадают туда из желчного пузыря, поэтому для профилактики рецидивов желтухи желчный пузырь удаляют. Если причину, по которой возникает обструкция, нельзя устранить (например, при неоперабельной опухоли), в протоки устанавливают стенты – они позволяют обеспечить нормальный отток желчи.
Лечение желтухи у новорожденного
Желтуха у новорожденных обычно проявляется в течение первых трех суток жизни и не требует какого-либо лечения, так как является вариантом нормы. Но лечение нужно, если:
- малыш не доношен
- желтушность возникла почти сразу после рождения либо после 15 дней жизни
- уровень билирубина в крови даже у зрелого ребенка значительно превышает норму (в 5-10 раз и больше), и со временем он не снижается.
Раньше желтуха у детей требовала, в основном, переливания крови. Сегодня же взамен переливания с успехом применяют фототерапию – воздействие ультрафиолета разрушает билирубин и переводит его в нетоксичную форму, которая легко выводится детским организмом.
Осложнения и последствия желтухи
Осложнения у новорожденных
Желтуха у детей в период новорожденности в основном безопасна и является физиологической. Но бывают случаи, когда она требует лечения, а если оно не проведено, то могут возникнуть осложнения, угрожающие жизни и здоровью малыша. Главная опасность заключается в поражении центральной нервной системы и мозга билирубином, который при высокой концентрации ядовит. Билирубиновая энцефалопатия приводит к гибели клеток мозга и губительно сказывается на здоровье. Для нее характерны 4 стадии:
- сначала ребенок монотонно кричит на одной ноте, отказывается от еды, его мучают отрыжка и рвота, мышечный тонус снижен;
- на второй стадии появляются симптомы мозговых нарушений, которые выражаются в патологическом сгибании конечностей в суставах (их невозможно разжать), плотном сжатии ладоней в кулак, крике во время попытки наклонить головку к груди. Могут быть эпизоды остановки дыхания и повышения температуры тела;
- ложное улучшение самочувствия в период 10-12 дня жизни ребенка, когда скованность мышц исчезает;
- на четвертой стадии, которой возникает к концу второго месяца жизни, появляются симптомы, похожие на церебральный паралич. Ребенок отстает в психическом развитии.
Если желтуха у новорожденных вышла за пределы физиологической, следует срочно обратиться к педиатру для выявления ее причин и адекватного лечения.
Желтуха и печень
Последствия, которые вызывают заболевания, могут быть весьма серьезными. Так, если причина, из-за которой возникла желтуха – гепатит В или С, то он может привести к циррозу. Это необратимое замещение паренхимы печени соединительной тканью.
Перерождение тканей приводит к тому, что печень перестает справляться со своими очищающими функциями. То же самое происходит при хронической алкогольной интоксикации – злоупотребляющего спиртными напитками человека ожидают цирроз и печеночная недостаточность. А если причина желтухи – гемолитическая анемия, последствием могут стать почечная и сердечная недостаточность, разрыв селезенки и анемическая кома.
Если рассматривать негативное влияние билирубина само по себе, стоит отметить, что повышение его уровня до значительных цифр у взрослых приводит к нарушению функций организма и поражению центральной нервной системы. Если не удается снизить количество билирубина в крови, развивается печеночная энцефалопатия – нарушения в работе головного мозга, вплоть до наступления комы.
Почечная недостаточность
Желтуха у взрослых сопровождает заболевания печени, которые могут протекать достаточно тяжело. Обычно они сопровождаются развитием печеночной недостаточности. Когда организм не способен компенсировать нарушения, связанные с дисфункцией печени, проявления недостаточности становятся очевидными и опасными – после желтухи или одновременно с нею нарастают отеки и проявления портальной гипертензии, затрудняется речь и восприятие действительности, путается сознание. Печеночная недостаточность на терминальном этапе сопровождается нарушениями в работе почек, в результате не выводимые с мочой отравляющие вещества усиливают интоксикацию организма. Причины, по которым возникает почечно-печеночная недостаточность, различны – это могут быть алкогольные, лекарственные и другие токсические отравления, гепатиты тяжелой формы (фульминантные).
Печеночная недостаточность
Печеночная недостаточность – это нарушение функции печени из-за поражения ее ткани (паренхимы). Дисфункция сопровождает множество болезней печени в тяжелой форме. Большинство заболеваний сопровождает пожелтение слизистых и кожных покровов. В зависимости от причины желтухи, различается механизм ее появления – так, при циррозе печени она возникает как следствие того, что соединительная ткань, которой замещается паренхима, не может утилизировать билирубин. Опухоли печени или окружающих тканей, прорастая в протоки, не дают желчи вытекать в 12-перстную кишку, из-за этого происходит обратное всасывание билирубина в кровь, и кожа желтеет.
Развитие печеночной недостаточности имеет 4 стадии:
- компенсированная, когда организм справляется с нарушением. В этот период больной жалуется на слабость, снижение аппетита и тошноту, повышенную эмоциональность.
- декомпенсированная, при которой организм уже не может адаптироваться к нарушениям. На этой стадии появляются отеки и асцит, кожный зуд, желтеет кожа, нарушается речь и сознание.
- терминальный этап характеризуется глубоким сном, истощением, дистрофией органов, нарушением обмена веществ и заканчивается переходом в печеночную кому.
- печеночная кома выражается в отсутствии реакций на внешние раздражители, замедлении сердечного ритма. Зрачок не реагирует на свет.
Печеночная энцефалопатия
Заболевание желтухой означает, что у человека имеются проблемы с печенью. Со временем это может привести к развитию печеночной энцефалопатии, которая выражается в ряде обратимых симптомов поражения головного мозга и центральной нервной системы. Причина развития энцефалопатии – токсическое воздействие на мозг накапливаемого в печени аммиака. Накопление аммиака связано с тем, что печень перестает справляться с утилизацией вещества, которое в норме сопровождает обмен веществ. Развитие энцефалопатии имеет 4 стадии:
- нарушается сон, снижается внимание, появляется агрессия, раздражительность, плохое настроение;
- ухудшение всех расстройств, возникших на первой стадии – усиление психических нарушений (бред, агрессия, бессмысленные действия), усиление сонливости, появление апатии и пространственной дезориентации. Нарушается почерк, ухудшается речь, появляется дрожание конечностей;
- на третьей стадии сонливость достигает максимума, наблюдается спутанное сознание и двигательные нарушения. Больное не ориентируется в пространстве и времени, не может говорить;
- четвертая стадия – кома, при которой исчезает реакция на свет и боль, угасают рефлексы.
Желтуха у взрослых, являющаяся симптомом заболеваний печени, может привести развитию острой печеночной недостаточности, а за нею – к энцефалопатии. Чтобы этого не допустить, следует лечить основные болезни печени у инфекциониста и гепатолога.
Диета при желтухе
Лечение желтухи, а точнее всех заболеваний печени, сопровождающихся желтизной кожи и слизистых, требует обязательного соблюдения диеты. Основной стол для больных – № 5 по Певзнеру. Диета предполагает нормальное количество белков и углеводов, ограничение жиров растительного происхождения до 30 г в сутки, животного – до 10 г.
Разрешенные способы приготовления – тушение, варка и запекание. Жарка запрещена не только потому, что при ней используется жир в большом количестве – вреден жир сам по себе, окислившийся в процессе обработки. Предпочтение нужно отдать блюдам в теплом виде, протертым или измельченным. Чтобы не нагружать пораженную болезнью печень, желтуха подразумевает исключение продуктов, которые содержат холестерин, экстрактивные вещества, щавелевую кислоту и пурин. Приветствуются блюда с большим количеством липотропных компонентов, клетчатки и пектина.
Профилактика желтухи
Заразна ли желтуха?
Желтуха – это общее название симптомов, которые могут быть при различных заболеваниях. Пожелтение слизистых и кожи происходит из-за того, что билирубин не выводится печенью. Причины для этого могут быть разными:
- инфекционные болезни;
- желчнокаменная болезнь;
- цирроз печени;
- интоксикация;
- опухоли;
- незрелость печеночной ткани у младенцев.
Болезнь считается заразной, только если желтуха является симптомом инфекционных заболеваний:
- гепатита вирусного происхождения
- инфекционного мононуклеоза
- некоторых экзотических для России заболеваний – заразиться ими могут те, кто побывал в Африке (желтая лихорадка)
- лептоспироза.
Самые известные болезни, при которых возникает «заразная» желтуха: гепатит типов А, В и С. Из них гепатиты В и С передаются, в основном, через кровь и половым путем. А вот гепатиты А (болезнь Боткина) и Е распространяются фекально-оральным путем, и защитить себя от них можно соблюдением личной гигиены.
Широко распространен в России и мононуклеоз, который распространяется воздушно-капельным путем и очень заразен. Его симптомы маскируются под обычное ОРВИ, а желтушность кожи и слизистых бывает не всегда. Профилактика заболевания очень проста – нужно как можно меньше пользоваться чужой грязной посудой, так как слюна – основной способ заражения.
Основные правила профилактики желтухи
Очевидно, что после желтухи человека могут ожидать неприятные последствия – ведь она является не самостоятельной болезнью, а только симптомом других недомоганий, порой весьма тяжелых. Поэтому проще предупредить заболевания, чем лечить их последствия. Существуют следующие методы профилактики желтухи:
- чтобы не заразиться инфекционными гепатитами, которые передаются воздушно-капельным путем, нужно мыть руки перед едой и после туалета, хорошо промывать овощи и фрукты, по возможности не пить сырую воду.
- для профилактики заражения гепатитами В и С нужно избегать контакта с кровью других людей. Поэтому не стоит пользоваться чужими маникюрными принадлежностями и бритвами, а косметические и медицинские манипуляции следует проводить только в проверенных местах, где следят за стерилизацией.
- учитывая, что гепатиты В и С в редких случаях могут передаваться половым путем, при случайных связях лучше воспользоваться презервативом
- для профилактики желтухи, возникающей при инфекционном мононуклеозе, нужно ограничить поцелуи и пользование чужой посудой, так как на ней может содержаться слюна. Именно через слюну часто передается возбудитель заболевания.
Желтуха – симптом, красноречиво свидетельствующий о нездоровье печени, желчного пузыря и протоков. Если кожа пожелтела, немедленно стоит обратиться к врачу, чтобы установить причину. Никакой самостоятельный прием угля и сорбентов не поможет, если причина заключается, например, в постоянно перекрывающем желчный проток камне. А вот попасть в реанимацию с панкреатическим некрозом есть все шансы, ведь камень рано или поздно может закрыть проток поджелудочной железы, вызвать острый панкреатит и гибель клеток .
Использованные источники
- Инфекционные болезни: Национальное руководство // Под ред. Н.Д. Ющука, Ю.Я. Венгерова. // М.: ГЭОТАР-Медиа // 2009.
- Михайлов М.И., Шахгильдян И.В., Онищенко Г.Г. // Энтеральные вирусные гепатиты (этиология, эпидемиология, диагностика, профилактика) // М.: ВУНМЦ Росздрава // 2007.
- Г.Н. Кареткина // Вирусный гепатит А в прошлом, настояшем и будущем // Инфекционные болезни: Новости. Мнения. Обучение // 2014. 3
- А.Н. Горяйнова, М.А. Анцупова, И.Н. Захарова // Желтухи здорового новорожденного: причины, течение, прогноз // Медицинский совет // 2017 №19
- Е.А. Старец, Н.А. Малиновская, Н.В. Мовлянова // Дифференциальная диагностика и ведение неонатальных желтух: современное состояние проблемы // Здоровье ребенка // 2012 №3
- Brit M. Quandt, Marisa S. Pfister, Jörn F. Lübben, et al. // POF-yarn weaves: controlling the light out-coupling of wearable phototherapy devices. // Biomedical Optics Express // 2017; 8 (10)
Каротиновая желтуха(ложная… — Dr.Voloshanovskaya | Facebook
СИНЕХИИ— это слипание половых губ у девочек
✅встречаются у 40-60% девочек
✅возраст в котором возникают синехий наиболее вероятно — с 4-6 месяцев — и до 2 лет
✅причины развития синехий не до конца изучены,но выделяют несколько теорий :
-низкий уровень эстрогена
-низкая (или некачественная) гигиена
-инфекционно-воспалительные процессы
-избыточное применения присыпок ,мыла,масел
✅Диагноз выставляется клинически и дополнительных методов диагностики не требуется
Часто синехии обнаруживают сами родители или во время прохождения врачебного осмотра
✅В большинстве своем, синехии не вызывают дискомфорта , но в некоторых случаях возможно присоединение вторичной инфекции, например:
-ИМВП
-вульвовагинит
🩺💉💊ЛЕЧЕНИЕ :
🔹при отсутствии симптоматики лечения не требуется
🔹консервативное лечение :использование эстроген содержащих кремов (можно крем Овестин)
Как правило,достаточно месячного курса лечения,но при достижении эффекта раньше , лечение можно прервать
🔹хирургическое лечение (крайне редко )
❗️Показанием к хирургическому лечению является нарушение оттока мочи и присоединение вторичной инфекции !!!!
К сожалению бывает,что врачи разрывают синехии без обезболивания
Подобную тактику нельзя оправдать и назвать лечением
РЕКОМЕНДАЦИИ:
🔸гормональную мазь назначает доктор
🔸эстрогенсодержащие мази,как правило,наносятся 2 раза в день, в течение 2 недель,а после улучшения можно перейти на 1 -разовое применение
🔸для нанесения мази используйте только палец (развести большие половые губы одной рукой и нанести мазь пальцем другой руки строго по линии слипания, не захватывая здоровые ткани)
ПРОФИЛАКТИКА :
✅подмывайте девочку следует спереди назад
✅по возможности мыть водой без использования моющих средств
✅избегать ванну с пеной
✅вовремя менять подгузники
✅использовать белье из 100% хлопка без красителей
✅сладить чтобы после мочеиспускания на коже ног и промежности девочки не оставалась моча
Если было полезно -жми лайк 👍
Как лечили Вы синехии у своих малышек ?)
Желтуха медицинский термин
– синдромы различного происхождения, характеризующиеся желтушным окрашиванием кожи и слизистых оболочек.
Виды Желтухи
Желтуха (истинная) – симптомокомплекс, характеризующийся желтушным окрашиванием кожи и слизистых оболочек, обусловленный накоплением в тканях и крови билирубина.
Ложная желтуха – желтушное окрашивание кожи (но не слизистых оболочек!) вследствие накопления в ней каротинов при длительном и обильном употреблении в пищу моркови, апельсинов, тыквы, а также возникающая при приеме внутрь акрихина, пикриновой кислоты и некоторых других препаратов.
Истинная желтуха появляется в результате несоответствия между образованием билирубина и его выделением. Причиной нарушения желчевыделительной функции печени могут быть: поражение печеночных клеток (паренхиматозная желтуха), нарушение оттока желчи по желчным протокам (механическая желтуха), усиленный распад эритроцитов (гемолиз) с освобождением большого количества билирубина, который печень не в состоянии переработать (гемолитическая желтуха).
Паренхиматозная (печеночная) желтуха возникает при различных поражениях паренхимы печени. Наблюдается при тяжелых формах вирусного гепатита, иктерогеморрагическом лептоспирозе, отравлениях гепатотоксическими ядами, сепсисе, хроническом агрессивном гепатите и т. д. Вследствие поражения гепатоцитов снижается их функция по улавливанию свободного (непрямого) билирубина из крови, связыванию его с глюкуроновой кислотой с образованием нетоксичного водорастворимого билирубина-глюкуронида (прямого) и выделению последнего в желчные капилляры. В результате в сыворотке крови повышается содержание билирубина (до 50-200 мкмоль/л, реже больше). Однако в крови повышается не только содержание свободного, но и связанного билирубина (билирубина-глюкуронида) – за счет его обратной диффузии из желчных капилляров в кровеносные при дистрофии и некробиозе печеночных клеток.
Симптомы Желтухи
Возникает желтушное окрашивание кожи, слизистых оболочек. Для паренхиматозной желтухи характерен цвет кожи – шафраново-желтый, красноватый («красная желтуха»). Вначале желтушная окраска проявляется на склерах и мягком небе, затем окрашивается кожа.
Паренхиматозная желтуха сопровождается зудом кожи, однако менее выраженным, чем механическая, так как пораженная печень меньше продуцирует желчных кислот (накопление которых в крови и тканях и вызывает этот симптом). При длительном течении паренхиматозной желтухи кожа может приобретать, как и при механической, зеленоватый оттенок (за счет превращения отлагающегося в коже билирубина в биливердин, имеющего зеленый цвет). Обычно повышается содержание альдолазы, аминотрансфераз, особенно аланинаминотрансферазы, изменены другие печеночные пробы.
Моча приобретает темную окраску (цвета пива) за счет появления в ней связанного билирубина и уробилина. Кал обесцвечивается за счет уменьшения содержания в нем стеркобилина. Соотношение количества выделяемого стеркобилина с калом и уробилиновых тел с мочой (являющееся важным лабораторным признаком дифференциации желтух), составляющее в норме 10:1-20:1, при печеночноклеточных желтухах значительно снижается, достигая при тяжелых поражениях до 1:1. Течение зависит от характера поражения печени и длительности действия повреждающего начала; в тяжелых случаях может возникнуть печеночная недостаточность.
Дифференциальный диагноз Желтухи
Проводится с гемолитической, механической и ложной желтухой; он основывается на анамнезе, клинических особенностях паренхиматозной желтухи и данных лабораторных исследований.
Лечение Желтухи
Проводят лечение основного заболевания.
желтуха ложная — это… Что такое желтуха ложная?
- желтуха ложная
- (pseudoicterus) см. Псевдожелтуха.
Большой медицинский словарь.
2000.
- желтуха лептоспирозная
- желтуха медикаментозная
Смотреть что такое «желтуха ложная» в других словарях:
Желтуха — В этой статье не хватает ссылок на источники информации. Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете … Википедия
псевдожелтуха — (pseudoicterus; син.: желтуха ложная, желтуха экзогенная) желтая окраска кожи, обусловленная поступлением красящего вещества извне, напр. при приеме акрихина, употреблении в пищу значительного количества моркови или цитрусовых … Большой медицинский словарь
Псевдожелту́ха — (pseudoicterus; син.: желтуха ложная, желтуха экзогенная) желтая окраска кожи, обусловленная поступлением красящего вещества извне, например при приеме акрихина, употреблении в пищу значительного количества моркови или цитрусовых … Медицинская энциклопедия
Вредители и болезни роз — Поражение роз болезнями и вредителями может значительно снижать их декоративность, а в отдельных случаях приводить к гибели растений[1]. Патогенная микофлора роз насчитывает около 270 видов[2]. В условиях Москвы и Московской области отмечается… … Википедия
ЖЕЛЧНЫЙ ПУЗЫРЬ — ЖЕЛЧНЫЙ ПУЗЫРЬ, желчные пути. Содержание: I. Анатомо топографические данные……202 II. Рентгенологическое исследование…..219 III. Патологическая анатомия……….225 IV. Патологическая физиология и клиника . . 226 V. Хирургия желчного пузыря … Большая медицинская энциклопедия
СВЕКЛА САХАРНАЯ, КОРМОВАЯ, ЛИСТОВАЯ И СТОЛОВАЯ — англ.Sugar beet; fodder beet; chard; table beet; garden beetroot нем.Zuckerrübe; Futterrübe; Mangold; rote Rübe франц.Betterave à sucre; b. fourragère; b. a cardes; b. rouge лат.Beta vulgaris L. spp. et var cult. div … Фитопатологический словарь-справочник
ВНУТРИМАТОЧНЫЕ СРЕДСТВА — мед. Преимущества • Высокая эффективность частота наступления беременности при использовании внутриматочных средств (ВМС) составляет 2 3 случая на 100 женщин в год • Отсутствие сопутствующего системного действия на обмен веществ • Для длительного … Справочник по болезням
Цинния изящная — ? Цинния изящная Цинния изящная … Википедия
БЕЛЬЦА СИНДРОМ — – эпонимическое название двух клинических симптомокомплексов, описанных немецким врачом и антропологом Е. Baelz (1849–1913). 1. Ложная желтуха – желто оранжевое окрашивание кожи и слизистых оболочек после длительного и обильного употребления… … Энциклопедический словарь по психологии и педагогике
ДИАЛЕКТИЧЕСКИЙ МАТЕРИАЛИЗМ И МЕДИЦИНА — ДИАЛЕКТИЧЕСКИЙ МАТЕРИАЛИЗМ И МЕДИЦИНА. Вопрос о применении Д. метода в медицине и биологии, несмотря на все его огромное принципиальное и практическое значение, отнюдь не является достаточно разработанным. Лишь в самые последние годы стали… … Большая медицинская энциклопедия
Желтуха
Желтуха (истинная) – симптомокомплекс, характеризующийся желтушным окрашиванием кожи и слизистых оболочек, обусловленный накоплением в тканях и крови билирубина.
Истинная желтуха может развиться в результате трёх основных причин:
- чрезмерного разрушения эритроцитов и повышенной выработки билирубина – гемолитическая или надпечёночная желтуха;
- нарушения улавливания клетками печени билирубина – паренхиматозная или печёночноклеточная желтуха; часто встречается при гепатитах, циррозах печени;
- наличия препятствия к выделению билирубина с желчью в кишечник и обратного всасывания связанного билирубина в кровь – механическая или подпечёночная желтуха; часто встречается при камнях в желчном пузыре, опухолях головки поджелудочной железы, желчных протоков и печени.
Существует и ложная желтуха. Она связана с накоплением в ней каротинов при длительном и обильном употреблении в пищу моркови, свеклы, апельсинов, тыквы, а также возникающая при приёме внутрь акрихина, пикриновой кислоты и некоторых других препаратов. При этом окрашиваются все отделы тела, в том числе и ладони и стопы, но слизистые оболочки не окрашиваются.
Как проявляется желтуха?
Окрашивание в жёлтый цвет кожи, склер, слизистых оболочек. Интенсивность окрашивания может быть совершенно разной – от бледно-жёлтого цвета до шафраново-оранжевого.
Сочетание умеренно выраженной желтухи с неизмененной по цвету мочой – гемолитическая или надпечёночная желтуха.
Более выраженная желтуха или желтуха с изменением цвета мочи – поражение печени и желчных путей.
Яркая желтуха с мочой цвета пива в сочетании с кожным зудом – механическая желтуха (холестаз).
Кроме того, при значительно повышенных показателях биллирубина могут наблюдаться симптомы печеночной энцефалопатии с нарушениями поведения (апатия, безучастность, эйфория, раздражительность), монотонность речи, сна (бессонница ночью и непреодолимая сонливость днем), интеллекта (нарушения письма, рассеянность, забывчивость) вплоть заторможенности с последующим переходом в сопор, а затем кому.
Как лечится желтуха?
Лечение в первую очередь направлено на устранение причины, вызвавшей патологию. Также назначаются препараты для предотвращения возможных последствий и нормализации самочувствия больного.
Нарушение отвода желчи лечится оперативным методом, при интоксикации проводится дезинтоксикационная терапия.
Также, по показаниям, назначаются спазмолитики, противовирусные, противовоспалительные препараты, гепатопротекторы.
https://patient.info/digestive-health/abnormal-liver-function-tests-leaflet/jaundice
https://www.aafp.org/afp/2017/0201/p164-s1.html
https://medportal.ru/enc/gastroenterology/liver/zheltuha/
Желтый цвет кожи
Это пожелтение кожи и слизистых оболочек, которое бывает особенно заметно на глазных склерах, нижней поверхности языка (если язык поднять к верхнему небу), а также на ладонях. Именно здесь желтушность проявляется в первую очередь. Пожелтение кожных покровов сопровождается также потемнением мочи – моча «цвета пива»; этот симптом появляется раньше всего.
Пожелтение кожи чаще всего является признаком повышенного содержания билирубина в крови. Иногда кожа желтеет при повышенном содержании в крови каротина, что случается при злоупотреблении морковной или апельсиновой диетами.
Билирубин – это пигмент крови, который является продуктом распада гемоглобина. Гемоглобин, в свою очередь, это железосодержащий белок, который выполняет транспортную функцию для кислорода и углекислого газа и содержится в эритроцитах – красных кровяных клетках.
Существует ложная желтуха, когда окрашивается только кожа (не слизистые), вследствие накопления в ней каротинов при избыточном употреблении моркови, апельсинов, тыквы, лекарств( акрихина, пикриновой кислоты).
Типы желтухи:
В зависимости от того, на каком уровне страдает процесс выведения билирубина из организма, выделяют 3 вида желтух:
Гемолитическая желтуха возникает при ускоренном распаде гемоглобина, когда билирубина образуется так много, что печень не успевает превращать непрямой билирубин в прямой. Поэтому при этом виде желтухи повышен непрямой билирубин.
Печеночная желтуха обусловлена поражением печени под воздействием каких-либо причин: вирусные гепатиты, лекарственное или токсическое поражение печени, цирроз печени, алкогольное повреждении, лептоспироз, псевдотуберкулез и др. При этом в крови чаще всего повышается содержание прямого билирубина, что объясняется обратным всасыванием его в кровоток из-за неспособности клеток печени к его переработке.
Холестатическая желтуха. Является следствием нарушения движения желчи из-за закупорки желчных ходов. Это может возникать при закрытии желчных протоков или желчного пузыря камнем или опухолью. При холестатической желтухе также в большей степени повышается прямой билирубин, что связано с избыточным его накоплением в желчных протоках и обратным всасыванием в кровь.
К каким врачам обращаться:
— Гастроэнтеролог
Желтуха — обзор | Темы ScienceDirect
Стратегии диагностики
Причины желтухи у новорожденных и детей старшего возраста не совпадают с причинами желтухи у детей старшего возраста или подростков (рис. 15.2 и 15.3). Подход к проблеме меняется с возрастом.
Билирубин
У любого пациента с желтухой общий билирубин в сыворотке следует фракционировать, поскольку дифференциальный диагноз неконъюгированной гипербилирубинемии отличается от диагноза конъюгированной гипербилирубинемии (см. Рис.15.2 и 15.3). Иногда гемолиз мешает проведению некоторых анализов и может привести к ложно завышенной конъюгированной фракции. Это может быть проблематично с образцами, полученными с помощью пяточного или пальца. Если клиническая картина соответствует неконъюгированной гипербилирубинемии, анализ следует повторить с венозным образцом.
Аминотрансферазы
Аспартатаминотрансфераза (AST) и аланинаминотрансфераза (ALT) часто используются в качестве маркеров гепатоцеллюлярного повреждения. AST экспрессируется в митохондриях печени и цитозоле красных кровяных телец и мышц; таким образом, он не специфичен для поражения печени.Поскольку ALT менее распространен за пределами печени, повышенный уровень ALT больше указывает на заболевание печени. Уровни обоих заметно повышены (> 5-10 раз от нормы) с гепатоцеллюлярным повреждением, вызванным гепатитом, гепатотоксичностью, ишемией, генетическими или метаболическими нарушениями печени. Повышение уровня АСТ над уровнем АЛТ предполагает внепеченочный источник повреждения. При острой обструкции желчевыводящих путей вначале наблюдается резкое повышение уровней АЛТ и АСТ и быстрое снижение в течение 12-72 часов по мере снятия обструкции.При хроническом холестазе аминотрансферазы обычно незначительно повышены. При гепатоцеллюлярном повреждении уровни АЛТ и АСТ, как правило, дольше остаются значительно повышенными. При острой печеночной недостаточности быстрое снижение уровней АЛТ и АСТ с ухудшением коагулопатии является плохим прогностическим фактором.
Важно помнить, что аминотрансферазы отражают повреждение клеток, а не функции печени. Нет корреляции между тяжестью дисфункции печени и степенью повышения уровней АЛТ и АСТ. Временные тренды уровней сывороточных аминотрансфераз полезны для мониторинга активности заболевания при хроническом вирусном и аутоиммунном гепатите.
Щелочная фосфатаза
Щелочная фосфатаза — это фермент, обнаруженный в желчных протоках, костях, кишечнике, плаценте и опухолях. Повышение уровня щелочной фосфатазы в сыворотке происходит при гепатобилиарной болезни, но также при нормальном росте, заживлении переломов, дефиците витамина D, заболеваниях костей, беременности и злокачественных новообразованиях. Фракционирование изоферментов щелочной фосфатазы может помочь определить место ее происхождения.Легкое повышение может временно наблюдаться у нормальных людей. При оценке конъюгированной гипербилирубинемии уровень щелочной фосфатазы более чем в 3 раза выше нормы указывает на холестаз; более легкое повышение больше соответствует гепатоцеллюлярному заболеванию.
γ-глутамилтрансферазы
Уровень γ -глутамилтрансферазы (GGT) более специфичен для заболевания желчевыводящих путей, чем уровни ALT и AST. Повышение GGT индуцируется алкоголем и некоторыми лекарствами, включая фенитоин и фенобарбитал.GGT обнаруживается в различных тканях и может быть повышен при хронических заболеваниях легких, почечной недостаточности и сахарном диабете. Концентрация GGT наиболее полезна для подтверждения того, что повышенный уровень щелочной фосфатазы является результатом заболевания печени, а не болезни костей, и для дифференциации семейных холестатических синдромов.
Желчные кислоты
Желчные кислоты сыворотки — очень чувствительный показатель холестатической болезни. Уровень желчной кислоты может быть повышен до повышения билирубина.Уровни, как правило, очень высоки при первичном холестазе и обструкции желчных путей, но лишь незначительно (более чем в два раза выше нормы) при гепатоцеллюлярной болезни. Желчные кислоты следует измерять натощак.
Альбумин
Альбумин вырабатывается в печени, и его уровни могут отражать синтетическую функцию печени. Уровни сывороточного альбумина могут быть полезны для мониторинга прогрессирования хронического заболевания печени и для дифференциации острого заболевания от ранее нераспознанного хронического заболевания. Гипоальбуминемия также может быть вторичной по отношению к нефротическому синдрому или энтеропатии с потерей белка.Из-за длительного периода полувыведения (20 дней) альбумин имеет ограниченное применение для оценки синтетической дисфункции при острой печеночной недостаточности.
Протромбиновое время
Протромбиновое время (ПВ) — лучший маркер синтетической функции печени, так как большинство факторов свертывания крови вырабатываются в печени. Важно не только измерить PT, но и задокументировать реакцию на парентеральное введение витамина K, потому что дефицит витамина K может быть альтернативным объяснением повышения PT. При тяжелом гепатоцеллюлярном повреждении ПТ незначительно улучшается.Не следует упускать из виду распространенную внутрисосудистую коагуляцию и тромбоз крупного кровеносного сосуда как причину длительного ПВ.
Ультрасонография
Ультразвуковые исследования — полезные, неинвазивные, относительно недорогие диагностические инструменты для оценки заболеваний печени. Ультрасонография предоставляет информацию о размере и консистенции печени и селезенки, а также об анатомических аномалиях желчевыводящих путей, желчных камнях и новообразованиях в печени, таких как кисты, опухоли или абсцессы.Расширенные внутрипеченочные протоки могут указывать на внепеченочную непроходимость; однако отсутствие дилатации при ультразвуковом исследовании не может исключить обструкцию, и для окончательного диагноза необходимы дальнейшие исследования. Ультрасонография ограничена у пациентов с ожирением и у пациентов с избыточным выделением газов в кишечнике. Допплерография также демонстрирует динамический кровоток в кровеносных сосудах печени и воротной вене; он может выявить сосудистые аномалии печени и предположить наличие портальной гипертензии.
Сцинтиграфия
Гепатобилиарная сцинтиграфия может помочь в диагностике атрезии желчных путей. У здорового человека поглощение печенью и выведение радионуклида через желчную систему происходит быстро. При повреждении гепатоцита поглощение радионуклида печенью снижается; однако индикатор в конечном итоге должен быть визуализирован в кишечном тракте. При обструктивных процессах, таких как атрезия желчных путей, поглощение должно быть относительно нормальным, если только проблема не существует достаточно долго, чтобы вызвать гепатоцеллюлярное повреждение; однако в кишечник не выводится.Прием фенобарбитала (5 мг / кг / день) за 5 дней до исследования может усилить отток желчи и, таким образом, повысить точность диагностики. К сожалению, у значительного процента пациентов с внутрипеченочным холестазом и неонатальным гепатитом не наблюдается экскреция с желчью, и требуется дальнейшее обследование; таким образом, окончательный диагноз откладывается. У пациентов с высоким уровнем подозрения на атрезию желчных путей (ахолический стул, высокий уровень GGT) биопсия печени и чрескожная холангиограмма обеспечивают более быстрый и прямой путь к постановке диагноза.
Компьютерная томография
Компьютерная томография (КТ) полезна для выявления массовых поражений в печени и при технических проблемах с ультразвуковым исследованием. КТ с контрастированием можно использовать для определения характера опухолей печени. КТ-ангиография может определить анатомию портала и кровообращения в печени. КТ имеет ограниченное значение при оценке анатомии желчевыводящих путей.
Магнитно-резонансный
МРТ-исследования предоставляют ценную информацию об анатомии печени.Поскольку в зависимости от цели исследования могут использоваться многие протоколы визуализации, рекомендуется связаться с радиологом перед заказом исследования. Стоимость и частая потребность в седации делают МРТ инструментом вторичной оценки после того, как скрининговая визуализация с помощью ультразвука оставляет диагностические вопросы. МРТ может продемонстрировать накопление тяжелых металлов, таких как железо, при неонатальной болезни накопления железа. МРТ с контрастированием позволяет определить природу опухолей печени. МР-ангиография полезна при изучении сосудистой системы, включая сосудистое снабжение опухолей.МР-холангиопанкреатография (MRCP) позволяет визуализировать аномалии внутрипеченочного и внепеченочного желчного дерева, а также весьма полезна при оценке системы протоков поджелудочной железы. На этом этапе разрешение MRCP неадекватно для диагностики атрезии желчных путей. В отличие от эндоскопической ретроградной холангиопанкреатографии (ERCP) или чрескожной чреспеченочной холангиографии (PTC), MRCP неинвазивен.
Эндоскопическая ретроградная холангиопанкреатография
ERCP выполняется для оценки анатомии желчевыводящих путей.В отличие от MRCP, ERCP является как диагностическим, так и потенциально терапевтическим средством при камнях общих протоков и стриктурах. Осложнения процедуры включают холангит и панкреатит. ERCP рекомендуется для оценки желчного дерева, когда существует вероятность терапевтического вмешательства.
Чрескожная чреспеченочная холангиография
PTC может использоваться как альтернатива ERCP в качестве диагностического и терапевтического инструмента при оценке желчного дерева. Под контролем ультразвука игла вводится через печень в желчевыводящие пути и вводится контрастное вещество.Если выявлена непроходимость, при необходимости может быть проведен дренаж желчевыводящих путей. ПТК противопоказан при выраженном асците или необратимой коагулопатии. Осложнения PTC включают кровотечение, пневмоторакс, инфекцию и выделение желчи.
Биопсия печени
Чрескожная биопсия печени часто необходима для определения причины конъюгированной гипербилирубинемии. В некоторых случаях может быть очевиден особый характер повреждения, например, нехватка желчных протоков или разрастание желчных протоков.В других случаях специфические маркеры заболевания могут быть идентифицированы (характерные включения в дефицит α 1 -антитрипсина) или измерены (активность метаболических ферментов). Биопсия под контролем УЗИ полезна, когда необходимо оценить конкретное поражение или если имеется аномальная анатомия печени. Открытая биопсия может потребоваться, когда требуется большой образец ткани или когда есть противопоказания к чрескожному доступу, такие как асцит или коагулопатия. Трансъюгулярная биопсия печени может снизить риск кровотечения у пациентов с коагулопатией.Осложнения биопсии печени такие же, как и при ПТК.
Билирубин | eClinpath
Билирубин считается тестом функции печени, по сути, способности гепатоцитов поглощать неконъюгированный билирубин из крови, конъюгировать его (делать его водорастворимым) и выводить билирубин с желчью, где он расщепляется в кишечнике бактериями. . Однако на самом деле билирубин , а не , используется в качестве теста функциональной способности печени (для этого чаще используются желчные кислоты и аммиак), а скорее как маркер заболевания печени (с холестазом и без него). и в качестве подтверждающего доказательства гемолитической анемии.Хотя мы обычно думаем о билирубине с точки зрения его диагностической полезности (то есть для подтверждения диагноза гемолитической анемии или гепатобилиарного заболевания), билирубин на самом деле является антиоксидантом, что является его основной физиологической функцией.
Согласно реакциям Ван ден Берга (реакция с диазокрасителями) в крови есть две основные формы билирубина:
- Неконъюгированный (непрямой): он связан с альбумином и является доминирующей формой общего билирубина в крови.Он образуется в макрофагах в результате распада гемовых групп (в частности, порфиринового кольца гема). Самым большим источником гема является гемоглобин в красных кровяных тельцах (RBC), но есть и другие источники, включая изоферменты миоглобина и цитохрома P450. Источники, не относящиеся к эритроцитам, вносят около 20% неконъюгированного билирубина. Печень поглощает билирубин и связывает его (см. Физиологию ниже). Неконъюгированный билирубин имеет сильные водородные связи между своими гидрофильными группами, что делает его нерастворимым в воде.Таким образом, в плазме он связан с альбумином (что делает его водорастворимым).
- Конъюгированный (прямой): растворяется в воде и в очень малых количествах обнаруживается в крови, поскольку обычно выводится с желчью. Это также форма билирубина, обнаруживаемая в моче (что не является нормальным явлением для любых видов животных, кроме собак, у которых следы билирубинурии 1+ можно увидеть в концентрированной моче или USG> 1,030 [и, возможно, до 2 + в высококонцентрированной моче> 1,040] и хорька [Orcutt 2003]).Поскольку билирубин может проходить через барьер клубочковой фильтрации, увеличение конъюгированного билирубина в крови будет быстро попадать в мочу, таким образом, билирубинурия обычно предшествует билирубинемии из-за увеличения конъюгированного билирубина или холестаза (см. Ниже).
Измерение общего билирубина (прямой + непрямой) и «расщепления» билирубина (прямой и непрямой билирубин) в крови (а также определение билирубина в моче) может быть полезным для интерпретации изменений в результатах тестов.Например, усиленное распад гемоглобина (например, тяжелая гемолитическая анемия) увеличит выработку неконъюгированного билирубина, который в избытке представлен в печень, и может привести к увеличению общего билирубина в крови (в основном, неконъюгированного билирубина), если печень может принимать и конъюгировать билирубин превышен. Напротив, препятствие оттоку желчи приведет к увеличению конъюгированного билирубина в гепатоцитах, который затем будет возвращаться обратно в кровь (и попадать в мочу), что приводит к увеличению общего билирубина, что обычно происходит в основном за счет конъюгированного (или прямого) билирубина.
Обратите внимание, что существует третья форма билирубина, называемая дельта-билирубином (или билипротеином), который представляет собой конъюгированный билирубин, связанный с белками. Дельта-билирубин увеличивается в сыворотке, когда печеночная экскреция конъюгированного билирубина нарушена (холестаз), и печень сохраняет нетронутые механизмы конъюгации. Он имеет длительный период полураспада (аналогично белкам) и не выводится с мочой (поскольку связан с белками), поэтому его необходимо удалить посредством общего катаболизма белков. Дельта-билирубин может быть причиной стойкой билирубинемии без билирубинурии, наблюдаемой у некоторых животных с холестазом.Он действительно реагирует с диазокрасителями, подобно прямому или конъюгированному билирубину, но обычно не входит в стандартные химические результаты.
Физиология
Схема обмена билирубина
Большая часть билирубина (80%) образуется в результате разложения гемоглобина из эритроцитов, подвергающихся нормальному (удаление старых или поврежденных клеток) или аномальному разрушению (например, внутрисосудистый или внесосудистый гемолиз) в мононуклеарных фагоцитах (в основном макрофагах селезенки, печени и костного мозга. ).Небольшой процент (20%) происходит из-за катаболизма различных печеночных гемопротеинов (миоглобина, цитохрома P450), а также из-за перепроизводства гема из-за неэффективного эритропоэза в костном мозге.
Внутри макрофагов свободная гемовая группа (железо + порфириновое кольцо) окисляется микросомальной гемоксигеназой в биливердин, и железо высвобождается (затем железо сохраняется в виде ферритина или высвобождается в плазму, где оно связывается с транспортным белком, трансферрином. ). Затем биливердинредуктаза восстанавливает зеленый водорастворимый биливердин до неконъюгированного (нерастворимого в воде, но растворимого в жирах) билирубина.Гемоксигеназа также находится в паренхиме почек и печени, позволяя этим тканям поглощать гем и преобразовывать его в билирубин. У птиц отсутствует биливердинредуктаза, поэтому они выделяют продукты распада гема в виде биливердина, а не билирубина.
Затем неконъюгированный билирубин попадает в плазму, где связывается с альбумином. Поглощение неконъюгированного билирубина происходит в печени и является пассивным и опосредованным носителем. Транспортный белок в настоящее время неизвестен, но обычно считается, что он является переносчиком полипептидов, переносящих органические ионы (ОАТФ).Этот белок на синусоидальной мембране гепатоцитов также переносит неконъюгированные желчные кислоты и красители, такие как бромсульфалеин (BSP), из крови в гепатоцит. Попав в митохондрии гепатоцитов, неконъюгированный билирубин транспортируется с лигандином (Y-белок или глутатион-S-трансфераза A) или другими белками (например, белок, связывающий жирные кислоты), и большая часть конъюгируется с глюкуроновой кислотой с помощью UDP-глюкуронилтрансферазы (из UGT1A1 ген). Остальная часть конъюгирована с множеством нейтральных гликозидов (глюкоза, ксилоза).У лошади большая часть билирубина конъюгирована с глюкозой. Билирубин должен быть конъюгирован, прежде чем он может быть выведен с желчью (конъюгация делает билирубин водорастворимым, потому что он разрывает водородную связь внутри молекулы, которая сохраняет ее гидрофобной и, таким образом, делает центральную метиленовую группу доступной для диазореагента для измерения. ). Глюкуронилтрансфераза UDP была обнаружена в почках крыс и собак, что подтверждает возможность того, что эпителиальные клетки канальцев почек собаки могут поглощать гем, превращать его в билирубин и конъюгировать с ним.Конъюгация также подавляет связывание с альбумином и другими внутриклеточными белками. Экскреция в желчные каналы является лимитирующей стадией всего пути метаболизма билирубина и происходит на канальцевой мембране клетки через специфический транспортер, белок-2, связанный с множественной лекарственной устойчивостью (MRP2), который зависит от энергии (АТФ). . Переносу в канальцы способствует осмотическая сила, генерируемая зависимым от желчных солей и независимым от желчных солей потоком желчных путей (который опосредуется хлоридно-бикарбонатным обменником, который перекачивает бикарбонат в желчь).Сила для большинства транспортеров (на синусоидальных или канальцевых мембранах) создается синусоидальным насосом АТФазы Na + / K + (нагнетает натрий в клетку и калий во внеклеточную жидкость или кровь). Билирубин активно транспортируется в желчь против градиента концентрации (изображение переносчиков билирубина см. На странице холестаза).
Билирубин выводится вместе с желчными солями (и натрием) в кишечник, где желчные соли образуют мицеллы, способствующие всасыванию жира.Поскольку конъюгированный билирубин является гидрофильным, он не может всасываться через кишечный эпителиальный барьер. В кишечнике бактериальные и кишечные ферменты восстанавливают конъюгированный билирубин до уробилиногена. Уробилиноген повторно всасывается (около 10%) или расщепляется (90%) на уробилин и стеркобилин (оба выводятся с калом). Из резорбированного уробилиногена большая часть поглощается печенью (энтерогепатическая циркуляция, т. Е. Уробилиноген всасывается в воротную вену, поглощается печенью и повторно выводится с желчью — это повторное выделение в желчь не показано на изображении. выше), тогда как остальная часть минует печень и выводится с мочой (поэтому в моче обнаруживаются небольшие количества уробилиногена).Бактериальные ферменты также могут деконъюгировать билирубин, и неконъюгированный билирубин также может абсорбироваться.
Методы
Тип реакции
Конечная точка диазореакции
Процедура
Метод, используемый в Корнельском университете, основан на процедуре Джендрассика-Грофа, диазореакции конечной точки. Только водорастворимый билирубин (конъюгированный) может реагировать с ионом диазония (это связано с тем, что конформация неконъюгированного билирубина экранирует или защищает центральную метиленовую [CH 2 ] группу в молекуле, с которой взаимодействует диазокраситель).Таким образом, чтобы измерить общий билирубин, нерастворимый в воде неконъюгированный билирубин сначала солюбилизируется подходящим солюбилизирующим агентом (обычно спиртом). Добавление спирта разрушает водородные связи, которые защищают центральную метиленовую группу, которая затем вступает в реакцию с диазокрасителем (3,5-дохлорфенилдиазоний) вместе с конъюгированным билирубином, таким образом измеряя общий билирубин в сильно кислой среде (pH 1- 2). Интенсивность цвета образующегося красного азобилирубина прямо пропорциональна общему билирубину и может быть измерена спектрофотометрически.Конъюгированный билирубин можно измерить в той же реакции, исключив солюбилизирующий агент (поскольку он уже находится в конформации, в которой диазокраситель может реагировать — это связано с тем, что конъюгация сама по себе разрушает эти водородные связи). Неконъюгированный билирубин затем рассчитывается по формуле:
Неконъюгированный билирубин = Общий билирубин — конъюгированный билирубин
Обратите внимание, что другие анализаторы (например, анализаторы сухой химии) могут измерять как дельта-билирубин, так и неконъюгированный билирубин напрямую, а наш — нет.
Единицы измерения
Концентрация билирубина измеряется в мг / дл (условные единицы) и мкмоль / л (единицы СИ). Формула преобразования показана ниже:
мг / дл x 17,10 = мкмоль / л
Пример рассмотрения
Тип образца
Сыворотка, плазма
Антикоагулянт
Гепарин (литий, натрий) или ЭДТА
Стабильность
Образец необходимо защищать от света, поскольку билирубин легко окисляется.
Помехи
- Липемия, гемолиз: С некоторыми анализаторами и реагентами гемолиз и липемия (даже легкая) вызывают ложно высокие значения общего билирубина. На процедуры, используемые химическим анализатором в Корнельском университете, минимально влияют гемолиз и липемия.
- Индекс желтушности : Анализатор также дает оценку количества билирубина в образце (без влияния гемолиза и липемии) в качестве индекса желтухи.Этот индекс тесно коррелирует (часто с точностью до 1-2 мг / дл) со значениями общего билирубина и может использоваться для подтверждения истинного увеличения общего билирубина. Помните, что билирубин нестабилен на свету, и образцы, хранящиеся в течение нескольких дней в присутствии света, могут иметь ложно пониженные концентрации билирубина. Однако у пасущихся животных каротиноиды также вносят вклад в желтушный индекс, поэтому этот индекс может быть более плохой оценкой общей концентрации билирубина у этих видов.
Интерпретация теста
Общая интерпретация
Клиническая желтуха наблюдается, когда значение общего билирубина превышает 1.5 мг / дл. Обратите внимание, что желтуха и холестаз — это , а не -синонимы. Иктерус просто означает достаточно высокий билирубин, который можно увидеть невооруженным глазом на слизистых оболочках, и может быть результатом холестаза или других причин гипербилирубинемии (например, гемолитической анемии). Конечно, у вас может быть гипербилирубинемия без видимой желтухи.
В некоторых учебниках по клинической патологии для характеристики изменений общего билирубина (или желтухи) используются следующие термины: пре-печеночный, печеночный и пост-печеночный.
- «Предпеченочная» гипербилирубинемия: возникает из-за повышенного образования билирубина в результате расщепления гемовых белков (эритроцитов, главным образом, при гемолитической анемии). Здесь ожидается, что концентрация неконъюгированного билирубина превысит концентрацию конъюгированного билирубина, которая может находиться в пределах референсных интервалов. Исключением являются собаки с гемолитической анемией (особенно иммуноопосредованной или IMHA; см. Подробнее ниже) и жеребята с неонатальным изоэритролизом, у которых холестаз развивается как часть процесса болезни.
- «Печеночная» гипербилирубинемия : Это связано с нарушением конъюгации или поглощения билирубина гепатоцитами, но также может включать снижение экскреции в желчевыводящие каналы из-за структурных или «функциональных» дефектов, то есть холестаза из-за внутрипеченочного набухания. Здесь, в зависимости от дефекта, ожидается, что будет преобладать неконъюгированный билирубин, с некоторым увеличением конъюгированного билирубина.
- «Постпеченочная» или «внепеченочная» гипербилирубинемия : Это связано с проблемами, возникающими за пределами печени, которые влияют на поток желчных путей в желчном пузыре, желчном протоке или желчном сосочке в двенадцатиперстной кишке, т.е.е. холестаз. Здесь ожидается повышение уровня конъюгированного билирубина, который обычно доминирует (и приводит к сопутствующей билирубинурии) с меньшим увеличением неконъюгированного билирубина. Билирубинурия предшествует гипербилирубинемии из-за конъюгированного билирубина.
Поскольку структурное различие печеночного и постпеченочного в некоторой степени искусственно и на самом деле не затрагивает патофизиологические отклонения, мы интерпретируем изменения общего (а также прямого и косвенного) билирубина на основе патофизиологических процессов (например,грамм. IMHA у собак), а именно:
- Повышенная выработка неконъюгированного билирубина , который поступает в гепатоциты: наиболее частой причиной является гемолитическая анемия из-за внесосудистого гемолиза. Небольшие количества билирубина также могут быть произведены при внутрисосудистом гемолизе (см. Изображение ниже), но большая часть билирубина при гемолитической анемии с внутрисосудистым компонентом возникает из-за одновременно происходящего внесосудистого гемолиза (это связано с большей частью свободного гемоглобина, который высвобождается в плазму при внутрисосудистом гемолизе, в конечном итоге теряется с мочой по сравнению с превращением в билирубин в макрофагах).Обычно непрямой билирубин преобладает (без билирубинурии) при гемолитической анемии, особенно когда концентрация билирубина <3-5 мг / дл, однако у некоторых собак, как правило, с тяжелым гемолизом (например, иммуноопосредованная гемолитическая анемия) и более высокими концентрациями билирубина, холестаз может развиваются и доминируют, что приводит к более высокому уровню прямого и непрямого билирубина в крови и сопутствующей билирубинурии. Причина, по которой холестаз возникает в первую очередь у собак с гемолитической анемией (но также и у жеребят с изоэритролизом новорожденных), неизвестна.Преобладающие гипотезы заключаются в том, что это происходит из-за комбинации гипоксического повреждения гепатоцитов с истощением АТФ, снижающим выведение конъюгированного билирубина транспортерами на канальцевой стороне гепатоцита в сочетании с повышенным продуцированием (представьте себе воронку с неконъюгированным билирубином, выходящим в широкий открытый конец). воронки и очень тонкая воронка на конце, через которую уходит конъюгированный билирубин и которая со временем сужается).
- Нарушение поглощения неконъюгированного билирубина из крови гепатоцитами: заболевание печени или изменения в синусоидальных (кровеносных) транспортерах печени, поглощающих неконъюгированный билирубин из крови (например,грамм. цитокины подавляют как транспортер ОАТФ, так и Na / K-АТФазу, которая обеспечивает энергию для насоса). Это может привести к увеличению непрямого (и общего) билирубина в крови (но не к билирубинурии).
- Нарушение конъюгации неконъюгированного билирубина внутри и внутри гепатоцита: обычно из-за заболевания печени, но также может быть из-за снижения доступности соединений конъюгации. Как и снижение поглощения, это может увеличить общий билирубин, который в основном будет неконъюгированным.Пониженное поглощение и пониженная конъюгация являются постулируемыми механизмами гипербилирубинемии натощак у лошадей (см. Ниже). Фермент глюкуронилтрансфераза неэффективен при рождении, что может объяснить более высокие концентрации билирубина, наблюдаемые у новорожденных жеребят в первые несколько дней жизни (в сочетании с гемолизом эритроцитов плода) — так называемая «незрелость печени».
- Холестаз или нарушение выведения желчи: Это определяется как снижение или прекращение оттока желчи и может быть связано с физическими или структурными препятствиями оттока желчи (структурный холестаз), измененной функцией транспортеров («функциональный) холестаз или наследственными дефектами в желчи». транспортеры.Холестаз приводит к билирубинемии с повышением прямого билирубина и билирубинурии (избыток конъюгированного билирубина в крови выводится с мочой, поскольку он растворим в воде), причем последнее предшествует первому. Непрямой билирубин также обычно увеличивается при холестазе из-за токсического действия накопленных солей желчных кислот на гепатоциты или вызванного холестазом снижения печеночных транспортеров, которые поглощают неконъюгированный билирубин из крови. Конъюгированный билирубин может также конкурировать с неконъюгированным билирубином за захват гепатоцитами.Дополнительную информацию об этих переносчиках см. На странице холестаза.
Расщепление билирубина
Корнельский университет — одна из немногих лабораторий, которая предоставляет результаты для неконъюгированного (непрямого) и конъюгированного (прямого) билирубина на наших панелях по химии малых и крупных животных. Некоторые клиницисты и клинические патологи не считают расщепление билирубина полезным, потому что результаты не всегда идут четко, как можно было бы предсказать из схемы классификации «догеченочный», «печеночный» и «постпеченочный».Это связано с тем, что при любом заболевании более чем один из 5 вышеупомянутых патофизиологических процессов может происходить в любой момент времени или развиваться с течением времени. Например, при первых трех патофизиологических процессах неконъюгированный (непрямой) билирубин часто превышает конъюгированный (прямой) билирубин. Однако при гемолитической анемии, особенно у собак, холестаз действительно возникает и может доминировать над биохимическими показателями печени (более конъюгированный, чем неконъюгированный билирубин). При холестазе конъюгированный билирубин обычно превышает неконъюгированный билирубин (за исключением лошадиных — см. Ниже).Однако при уменьшении оттока желчи желчные кислоты накапливаются и повреждают печень, что приводит к увеличению концентрации неконъюгированного билирубина, который может преобладать у некоторых животных. Таким образом, у любого животного можно увидеть различные комбинации повышения непрямого и прямого билирубина. Мы действительно считаем расщепление билирубина в некоторой степени полезным (поэтому оно все еще включено в наши биохимические панели) , если оно интерпретируется в контексте пациента и остальных результатов клинических патологических и других диагностических тестов .
Суть в том, что если уровень неконъюгированного билирубина выше, чем конъюгированного билирубина, может работать любой из 4 вышеуказанных механизмов, но холестаз вряд ли будет доминирующим (кроме, возможно, у лошади), даже если он может иметь место. Скорее, преобладающим процессом является повышенная продукция, дефектное поглощение и / или конъюгация. Результаты не являются специфичными для какого-либо заболевания, но сначала следует подумать о следующих условиях (а затем найти доказательства, подтверждающие их существование): голодание или анорексия (для лошади или жвачного животного), гемолитическая анемия (если признаки анемии) и печень. болезнь.С другой стороны, если конъюгированный билирубин выше, чем неконъюгированный билирубин, холестаз является доминирующим патологическим процессом (поскольку печень может поглощать и конъюгировать неконъюгированный билирубин), и животное следует обследовать на предмет причин холестаза (внутрипеченочного и внепеченочного, структурного и «Функциональный», а не только внепеченочный). Повышение уровня конъюгированного билирубина неспецифично в отношении причины, поскольку оно может происходить вторично по отношению к гемолизу (в частности, у собак с иммуноопосредованной гемолитической анемией и жеребят с изоэритролизом новорожденных), паренхиматозному заболеванию печени, которое препятствует выделению желчи, влияя на переносчики желчи или физическое препятствие оттоку желчи, сепсис (воспалительные цитокины нарушают экскрецию желчи, подавляя переносчики желчи и повышая уровень оксида азота, вторичный по отношению к воспалительным цитокинам, подавляет секрецию желчи желчными протоками), а также физические препятствия оттоку желчи в желчевыводящей системе (напр.грамм. желчнокаменная болезнь) или слишком густая желчь, которая плохо отводится (выделение желчи, например, у кошек с обезвоживанием). При обструкции внепеченочных желчных протоков или разрыве желчных протоков уровни конъюгированного билирубина обычно выше, чем неконъюгированного или непрямого билирубина, и вызывают заметное повышение общего билирубина у собак и кошек (20-30 мг / дл). Лошадь является исключением, где прямой билирубин обычно является второстепенным компонентом билирубинемии (редко, если вообще превышает 50% от общего билирубина) при холестазе.
Билирубин в моче
Концентрации общего билирубина всегда следует интерпретировать с учетом билирубина в моче, когда это возможно. Прокладка билирубина на щупе реагирует только с конъюгированным билирубином — будучи водорастворимой, это единственная форма, обнаруживаемая в моче. Повышенный уровень конъюгированного билирубина в крови вызывает билирубинурию (поскольку конъюгированный билирубин водорастворим), что обычно предшествует билирубинемии. У всех видов животных, кроме собак и хорьков, билирубинурия обычно является диагностическим признаком холестаза, поскольку в моче присутствует только конъюгированный билирубин, который сначала выливается в мочу, прежде чем он увеличится в крови.У собак нам необходимо учитывать силу реакции на билирубин с помощью тест-полоски в свете степени концентрации мочи, чтобы распознать избыточную билирубинурию — след реакции на тест-полоску 1+ может быть нормальным в концентрированной моче собак, особенно кобелей, но потенциально чрезмерно в моче при USG <1.030 (и вероятно чрезмерно при USG <1.015). В моче собаки не ожидается билирубинурии 3+, независимо от ее концентрации.
Билирубин у голодных лошадей
Повышенная концентрация билирубина общего и его компонентов
- Физиологический
- Голодание: У лошадей голодание вызывает гипербилирубинемию из-за неконъюгированного билирубина.Точный механизм этого неизвестен, но считается, что это связано либо со снижением поглощения билирубина (из-за конкуренции за поглощение со свободными жирными кислотами) (Naylor et al, 1980), изменениями конъюгирования ферментов при голодании, либо с нарушением конъюгации билирубина. (Engelking 1993). Предполагается, что последнее происходит из-за низкого уровня глюкозы в гепатоцитах (у лошадей большая часть неконъюгированного билирубина конъюгирована с глюкозой), однако после внутривенного, интрадуоденального или внутрижелудочного введения глюкозы голодным лошадям концентрация общего билирубина снижалась только на 7% после внутривенного введения. дозирование в одном исследовании (Gronwall and Engelking 1982).Повышение уровня билирубина заметно в течение 12 часов после голодания и может достигать уровней 10-12 мг / дл в течение 2-4 дней после анорексии с клинической желтухой. Это происходит при отсутствии значительного заболевания печени. Обратите внимание, что у лошадей референтные интервалы билирубина выше, чем у ослов. Незначительное повышение уровня общего билирубина (в основном неконъюгированного) наблюдается у коров, которые болеют и / или страдают анорексией. Общий билирубин у этих коров обычно не превышает 4 мг / дл. Точный механизм неизвестен.
- Новорожденные: Молодые животные, особенно жеребята, часто страдают желтухой (в основном из-за неконъюгированного билирубина). Это связано с многофакторными причинами, включая гемолиз эритроцитов плода, снижение поглощения билирубина печенью, незрелость механизмов конъюгации в печени и плохое связывание с альбумином.
Билирубин при гемолитической анемии
Патофизиологический
- Гемолиз: Разрушение эритроцитов путем внесосудистого или внутрисосудистого гемолиза увеличивает производство неконъюгированного билирубина из-за усиленного метаболизма гемоглобина мононуклеарными фагоцитами.Здоровая печень может справиться со значительным гемолизом, не допуская увеличения общего билирубина, поэтому гипербилирубинемия обычно возникает из-за тяжелого, быстрого гемолиза. В этих случаях билирубин в основном представляет собой неконъюгированный билирубин, а общий билирубин обычно составляет <3-5 мг / дл. В некоторых случаях гемолитической анемии (возможно, при более длительном гемолизе) возникает холестаз, который доминирует над биохимическими результатами. Это может быть вторичным по отношению к гипоксии печени / дисфункции, препятствующей выведению билирубина в желчные протоки (помните, что это лимитирующая стадия метаболизма билирубина и зависит от АТФ).Это происходит преимущественно у мелких животных с иммуноопосредованной гемолитической анемией и у некоторых жеребят с неонатальным изоэритролизом (NI, до 40-60% общего билирубина может быть конъюгировано у жеребят с NI) (Boyle et al, 2005). Высокие концентрации билирубина у жеребят с NI связаны с развитием ядерной желтухи (билирубин нейротоксичен) и смертью (Polkes et al, 2008). Следовательно, животные с гемолитической анемией и билирубинемией> 5 мг / дл часто имеют холестатический компонент желтухи, т.е.е. наблюдается существенное увеличение как конъюгированного (который может доминировать), так и неконъюгированного билирубина, а также билирубинии. Это отражает как холестаз, так и повышенное производство неконъюгированного билирубина в результате распада гема. Обратите внимание, что желтуха у крупного рогатого скота в основном возникает из-за гемолиза (и обычно неконъюгирована) и редко из-за заболевания печени или пост-печеночной непроходимости желчных протоков.
- Заболевание печени: Заболевание печени может вызывать повышение как неконъюгированного, так и конъюгированного билирубина.Повышение билирубина у собак часто происходит после того, как наблюдается повышение «холестатических» ферментов (GGT, ALP) из-за низкого почечного порога для билирубина. При остром развитии желтухи активность ALP и GGT может быть нормальной, поскольку для индукции требуется время. У крупных животных с заболеванием печени повышение уровня билирубина обычно происходит из-за неконъюгированного билирубина. Только крупный рогатый скот с очень тяжелым заболеванием печени будет иметь повышенный билирубин (обычно неконъюгированный). Обратите внимание: заболевание печени не означает, что у животного печеночная недостаточность.Хотя повышение уровня билирубина (вероятно, смеси конъюгированного и неконъюгированного) наблюдается у собак с печеночной недостаточностью (Toulza et al 2006) (вероятно, из-за сочетания причин, таких как воспалительные цитокин-опосредованные изменения переносчиков, токсичность из-за накопления желчных кислот (изменения внутрипеченочного кровотока из-за фиброза, набухание гепатоцитов, приводящее к холестазу), высокий уровень билирубина неспецифичен для отказа и может наблюдаться при различных заболеваниях, не связанных с печеночной недостаточностью, например.грамм. липидоз печени у кошек, токсическое поражение и т. д. Также обратите внимание, что низкий уровень альбумина (наблюдаемый при синтетической недостаточности или различных других состояниях, таких как энтеропатия с потерей белка), приводящий к снижению транспорта неконъюгированного билирубина в печень , не является причиной высокого уровня неконъюгированного билирубина у животных. Альбумина (г / дл) гораздо больше, чем неконъюгированного билирубина (мг / дл), поэтому низкий уровень альбумина не влияет на поглощение или выведение билирубина печенью.
- Холестаз: Это определяется как снижение или прекращение оттока желчи и может быть вызвано физическим препятствием оттока желчи или функциональными или наследственными дефектами транспортеров, доставляющих соли желчных кислот (насос экспорта солей желчных кислот, BSEP) или билирубин (MRP2). в желчевыводящую систему.Нарушение оттока желчи может быть внутрипеченочным (например, набухание гепатоцитов из-за липидоза печени у кошек) или внепеченочным (например, обструкция желчных протоков из-за неоплазии поджелудочной железы, холелитиаза, Fasciola hepatica у крупного рогатого скота). Изменения в характере желчи (например, густая желчь у кошек с обезвоживанием) также могут привести к снижению оттока желчи. Функциональные дефекты транспортеров солей желчи или билирубина возникают вторично по отношению к воспалительным цитокинам (например, эндотоксемии) и лекарствам. Изменения в функции транспортера также происходят при физических препятствиях оттока желчи (т.е. Повышенная регуляция MRP3 на синусоидальной мембране, которая выталкивает билирубин и желчные соли из гепатоцита и обратно в кровь, и подавление синусоидальных насосов, которые перемещают билирубин и желчные соли в гепатоцит из крови (Ntcp и OATP).
- Холестаз приводит к билирубинемии с повышением прямого билирубина и билирубинурии (избыток конъюгированного билирубина в крови выводится с мочой, поскольку он растворим в воде, а билирубинурия предшествует билирубинемии).
- Непрямой билирубин также обычно повышается при холестазе из-за токсического действия накопленных солей желчных кислот на гепатоциты или вызванного холестазом снижения печеночных транспортеров, которые поглощают неконъюгированный билирубин из крови.
- Холестаз часто (но не всегда) приводит к более высокому уровню конъюгированного, чем неконъюгированного билирубина, особенно при физическом препятствии оттоку желчи (например, холелитиаз, мукоцеле желчных путей). Исключением является лошадь, у которой неконъюгированная билирубинемия все еще доминирует при холестатических состояниях, т.е.е. прямой билирубин редко превышает 50% общего билирубина у лошадей с холестазом.
- Для получения дополнительной информации об ожидаемых лабораторных данных при холестазе см. Страницу о холестазе.
- Унаследовано: Унаследованные дефекты печеночного поглощения, конъюгации и выведения билирубина встречаются у обезьян, овец, тамаринов и крыс. Овцы Саутдауна демонстрируют дефектный клиренс желчных кислот, билирубина и BSP, поддерживая дефект носителя при поглощении билирубина, однако у них также повышен уровень конъюгированного билирубина, что указывает на сопутствующие дефекты канальцевого транспорта (Engelking and Gronwall 1979).Синдром у этих овец похож на синдром Гилберта у людей. Овцы Корридейла и тамарины Золотого льва имеют синдром Дубина-Джонсона (Engelking and Gronwall, 1979) и тамарины Золотого льва (Schulman et al, 1993), что связано с нарушением транспорта конъюгированного билирубина в желчь, что приводит к гипербилирубинемии натощак, в основном конъюгированной.
Рекомендации по подходу, синдром Криглера-Наджара, синдром Гилберта
Автор
Хишам Назер, MBBCh, FRCP, DTM & H Профессор педиатрии, консультант по детской гастроэнтерологии, гепатологии и клиническому питанию, Медицинский факультет Университета Иордании, Иордания
Хишам Назер, MBBCh, FRCP, DTM & H является членом следующих медицинских общества: Американская ассоциация врачей-лидеров, Королевский колледж педиатрии и детского здоровья, Королевский колледж хирургов в Ирландии, Королевское общество тропической медицины и гигиены, Королевский колледж врачей и хирургов Соединенного Королевства
Раскрытие: Ничего не разглашать.
Соавтор (ы)
Правин К. Рой, доктор медицины, AGAF Клинический доцент медицины, Медицинский факультет Университета Нью-Мексико
Правин К. Рой, доктор медицины, AGAF является членом следующих медицинских обществ: Американской гастроэнтерологической ассоциации, Американского общества гастроэнтерологической эндоскопии
Раскрытие информации: раскрывать нечего.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу.для: Medscape.
Главный редактор
BS Ананд, доктор медицины Профессор кафедры внутренней медицины, отделение гастроэнтерологии, Медицинский колледж Бейлора
BS Ананд, доктор медицинских наук, является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени, Американского колледжа гастроэнтерологии , Американская гастроэнтерологическая ассоциация, Американское общество эндоскопии желудочно-кишечного тракта
Раскрытие: Ничего не разглашать.
Благодарности
BS Ананд, доктор медицины Профессор кафедры внутренней медицины, отделение гастроэнтерологии, Медицинский колледж Бейлора
BS Ананд, доктор медицинских наук, является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени, Американского колледжа гастроэнтерологии, Американской гастроэнтерологической ассоциации и Американского общества гастроэнтерологической эндоскопии
.
Раскрытие: Ничего не нужно раскрывать.
Шоукат Башир, доктор медицины Доцент, кафедра медицины, отделение гастроэнтерологии, Университет Джорджа Вашингтона, Вашингтон, округ Колумбия
Шоукат Башир, доктор медицины, является членом следующих медицинских обществ: Американского колледжа гастроэнтерологии, Американского колледжа врачей, Американской гастроэнтерологической ассоциации и Американской медицинской ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Дэвид Эрик Бернштейн, доктор медицины Директор отделения гепатологии, Университетская больница Норт-Шор; Профессор клинической медицины, Медицинский колледж Альберта Эйнштейна
Дэвид Эрик Бернштейн, доктор медицины, является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени, Американского колледжа гастроэнтерологии, Американского колледжа врачей, Американской гастроэнтерологической ассоциации и Американского общества гастроэнтерологической эндоскопии
Раскрытие: Ничего не нужно раскрывать.
Мануп С. Бутани, доктор медицины Профессор, содиректор Центра эндоскопических исследований, обучения и инноваций (CERTAIN), директор Центра эндоскопического ультразвука, Департамент медицины, Отделение гастроэнтерологии, Медицинское отделение Техасского университета; Директор отдела эндоскопических исследований и разработок, Центр рака Андерсона Техасского университета
Мануп С. Бутани, доктор медицинских наук, является членом следующих медицинских обществ: Американской ассоциации развития науки, Американского колледжа гастроэнтерологии, Американского колледжа врачей, Американской гастроэнтерологической ассоциации, Американского института ультразвука в медицине и Американского общества гастроэнтерологической эндоскопии.
Раскрытие: Ничего не нужно раскрывать.
Джек Брэгг, DO Доцент кафедры клинической медицины, Медицинский факультет Университета Миссури
Джек Брэгг, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа остеопатических терапевтов и Американской остеопатической ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Энни Т. Чемманур, доктор медицины Лечащий врач, Медицинский центр Метровест и Мемориальная больница Массачусетского университета, кампус Мальборо
Энни Т. Чемманур, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей — Американского общества внутренней медицины, Американской гастроэнтерологической ассоциации, Американской медицинской ассоциации и Массачусетского медицинского общества
.
Раскрытие: Ничего не нужно раскрывать.
Кармен Каффари, доктор медицины Доцент кафедры педиатрии, отделение гастроэнтерологии / питания, Медицинский факультет Университета Джона Хопкинса
Кармен Каффари, доктор медицины, является членом следующих медицинских обществ: Американского колледжа гастроэнтерологии, Американской гастроэнтерологической ассоциации, Североамериканского общества детской гастроэнтерологии, гепатологии и питания и Королевского колледжа врачей и хирургов Канады
Раскрытие: Ничего не нужно раскрывать.
Гаутам Дехадрай, доктор медицины Заведующий отделением, заведующий отделением отделения интервенционной радиологии, Норманская региональная больница
Гаутам Дехадрай, доктор медицины, является членом следующих медицинских обществ: Американского колледжа радиологии, Медицинского совета Индии и Радиологического общества Северной Америки
Раскрытие: Ничего не нужно раскрывать.
Джаянт Деодхар, доктор медицины Доцент педиатрии, Медицинский колледж Би Джей, Индия; Почетный консультант отделения педиатрии и неонатологии, Мемориальный госпиталь короля Эдуарда, Индия
Раскрытие: Ничего не нужно раскрывать.
Ширли Донельсон, доктор медицины Директор программы, доцент кафедры внутренней медицины, отделение болезней органов пищеварения, Медицинская школа Университета Миссисипи
Ширли Донельсон, доктор медицины, является членом следующих медицинских обществ: Американского колледжа гастроэнтерологии, Американского колледжа врачей, Американской гастроэнтерологической ассоциации, Американской медицинской ассоциации и Медицинской ассоциации штата Миссисипи
Раскрытие: Ничего не нужно раскрывать.
Сандип Мукерджи, MB, BCh, MPH, FRCPC Доцент, Отделение внутренней медицины, Отделение гастроэнтерологии и гепатологии, Медицинский центр Университета Небраски; Консультанты отделения гастроэнтерологии и гепатологии Медицинского центра по делам ветеранов
Раскрытие информации: Merck Honoraria Выступление и обучение; Членство в Правлении гонорара Ikaria Pharmaceuticals
Дена Назер, доктор медицины Медицинский директор Центра защиты детей Детской больницы Мичигана; Доцент, Государственный университет Уэйна
Дена Назер, доктор медицины, является членом следующих медицинских обществ: Амбулаторная педиатрическая ассоциация, Американская академия педиатрии, Американское профессиональное общество по борьбе с жестоким обращением с детьми и Helfer Society
.
Раскрытие: Ничего не нужно раскрывать.
Mohamed Othman, MD Врач-резидент, Отделение внутренней медицины, Медицинский факультет Университета Нью-Мексико
Раскрытие: Ничего не нужно раскрывать.
Нури Озден, доктор медицины Доцент кафедры внутренних болезней Медицинского колледжа Мехарри
Нури Озден, доктор медицины, является членом следующих медицинских обществ: Американского колледжа гастроэнтерологии, Американского колледжа врачей, Американской гастроэнтерологической ассоциации и Американского общества гастроэнтерологической эндоскопии
Раскрытие: Ничего не нужно раскрывать.
Тушар Патель, MB, ChB Профессор медицины, Медицинский центр Университета штата Огайо
Tushar Patel, MB, ChB является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени и Американской гастроэнтерологической ассоциации
Раскрытие: Ничего не нужно раскрывать.
Дэвид А. Пикколи, доктор медицины Заведующий отделением детской гастроэнтерологии, гепатологии и питания, Детская больница Филадельфии; Профессор Медицинского факультета Пенсильванского университета
Дэвид А. Пикколи, доктор медицинских наук, является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени, Американской гастроэнтерологической ассоциации и Североамериканского общества детской гастроэнтерологии и питания
Раскрытие: Ничего не нужно раскрывать.
Алессио Пигацци, MD PhD, руководитель программы минимально инвазивной хирургии, отделение хирургии, отделение общей онкологической хирургии, Национальный медицинский центр City of Hope
Раскрытие: Ничего не нужно раскрывать.
Правин К. Рой, доктор медицины, AGAF гастроэнтеролог, Фонд клиники Окснера; Младший научный сотрудник Института респираторных исследований Лавлейс; Главный редактор Интернет-журнала гастероэнтерологии; Редакционный совет, Signal Transduction Insights; Редакционная коллегия Интернет-журнала эпидемиологии; Редакционная коллегия, Письмо с обзором эндоскопии желудочно-кишечного тракта
Правин К. Рой, доктор медицины, AGAF является членом следующих медицинских обществ: Американского колледжа гастроэнтерологии, Американской гастроэнтерологической ассоциации и Американского общества гастроэнтерологической эндоскопии
Раскрытие: Ничего не нужно раскрывать.
Жанетт Г. Смит, доктор медицинских наук , научный сотрудник отделения гастроэнтерологии-гепатологии, Медицинский факультет Университета Коннектикута
Джанетт Дж. Смит, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей, Американской гастроэнтерологической ассоциации и Американской ассоциации общественного здравоохранения
.
Раскрытие: Ничего не нужно раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не нужно раскрывать.
Джордж И Ву, доктор медицины, доктор медицинских наук Профессор, кафедра медицины, директор секции гепатологии, кафедра исследований гепатита Германа Лопата, Школа медицины Университета Коннектикута
Джордж И Ву, доктор медицины, доктор философии является членом следующих медицинских обществ: Американской ассоциации по изучению заболеваний печени, Американской гастроэнтерологической ассоциации, Американской медицинской ассоциации, Американского общества клинических исследований и Ассоциации американских врачей
Раскрытие информации: Гонорар Springer Консультации Консультации; Гонорар Gilead Consulting Членство в экспертной комиссии; Vertex Honoraria Выступление и обучение; Bristol-Myers Squibb Honoraria Выступление и преподавание; Членство в комиссии Springer Royalty Review; Merck Honoraria Выступление и обучение
Анализ мочи с помощью щупа • LITFL • Исследования CCC
Общий анализ мочи (UA) используется в качестве скринингового и / или диагностического инструмента для обнаружения веществ или клеточного материала в моче, связанных с метаболическими нарушениями, почечной дисфункцией или инфекциями мочевыводящих путей (UTI).Часто такие вещества, как белок или глюкоза, начинают появляться в моче до того, как пациенты осознают, что у них могут быть проблемы.
Мочу можно оценивать как у постели больного (индикаторная полоска), так и в лаборатории (микроскопия, посев, чувствительность и электролиты в моче). Мочу для лабораторного анализа необходимо переносить быстро и при правильной температуре, иначе она станет питательной средой для загрязняющих веществ.
Прикроватный анализ
Щуп для анализа мочи
- Наборы для анализа мочи Multistix (e.грамм. ChoiceLine 10). Щуп для измерения мочи стоит 30 центов и занимает 3 минуты — MCS стоит 12 долларов и занимает 1 час.
- Полностью отрицательный тест на индикаторной полоске связан с отрицательной микроскопией в 90-95% случаев (ложноотрицательный результат 5-10%) [Ссылка 1]
Индикаторная полоска для анализа мочи
Удельный вес (1,002 — 1,035)
- Удельный вес мочи — это количество растворенных веществ, растворенных в моче, по сравнению с водой (1.000).
- Удельный вес измеряет способность почек концентрировать или разжижать мочу и прямо пропорционален осмоляльности мочи (концентрации растворенного вещества).
- Удельный вес от 1,002 до 1,035 на случайной выборке является нормальным. IF Функция почек в норме.
Уменьшено : <1,005
- Неспособность концентрировать мочу или чрезмерная гидратация (объемная реанимация жидкостями внутривенно)
- Несахарный нефрогенный диабет, острый гломерулонефрит, пиелонефрит, острый тубулярный некроз
- Примечание: если удельный вес не> 1,022 после 12 часов без еды или воды концентрирующая способность почек нарушена, и у пациента либо генерализованная почечная недостаточность, либо нефрогенный несахарный диабет.
- Ложно низкий удельный вес может быть связан с щелочной мочой
Фиксированный : 1.010
- Клубочковый фильтрат в пространстве Боумена колеблется от 1,007 до 1,010, любое измерение ниже этого диапазона указывает на гидратацию, а любое измерение выше него указывает на относительное обезвоживание.
- При терминальной стадии почечной недостаточности удельный вес имеет тенденцию к 1,010.
- Хроническая почечная недостаточность (CRF), Хронический гломерулонефрит (GN)
Повышенная : > 1.035
- Повышенный удельный вес указывает на концентрированную мочу с большим объемом растворенных веществ
- Обезвоживание (лихорадка, рвота, диарея), SIADH, надпочечниковая недостаточность, преренальная почечная недостаточность, гипонатриемия с отеком, печеночная недостаточность, CCF, нефротический синдром
- Повышение удельного веса также происходит при глюкозурии (например, сахарный диабет или внутривенное введение глюкозы), протеинурии, внутривенном контрастировании, загрязнении мочи, растворах низкомолекулярного декстрана (коллоидных)
pH (4.5-8.0)
- Почки играют важную роль в кислотно-щелочной регуляции в организме, поддерживая нормальный диапазон pH мочи от 5,5 до 6,5, но он может варьироваться от 4,5 до 8,0.
- Клубочковый фильтрат плазмы крови обычно подкисляется почечными канальцами и собирательными трубками с pH от 7,4 до примерно 6 в конечной моче.
- Контроль pH важен при лечении ряда заболеваний, включая бактериурию, почечные камни и лекарственную терапию.
Высокий pH мочи (Щелочная моча)
- Вегетарианская диета, низкоуглеводная диета или употребление цитрусовых (хотя цитрусовые кислые — в процессе пищеварения остается щелочной пепел)
- Системный алкалоз (метаболический или респираторный)
- Почечный канальцевый ацидоз (RTA I (дистальный)), Синдром Фанкони
- Инфекции мочевыводящих путей (бактериурия с микроорганизмами, расщепляющими мочевину)
- Лекарственные препараты: амфотерцин B, ингибиторы карбоангидразы (ацетазоламид), NaHCO3, OD салицилата
- Несвежий образец аммиака (оставленный)
Низкий pH мочи Кислая моча)
- Высокобелковая диета или фрукты, такие как клюква
- Системный ацидоз (метаболический или респираторный)
- Сахарный диабет, голодание, диарея, мальабсорбция
- Фенилкетонурия, алкаптонурия, туберкулез почек
Белки
- Нормальная суточная экскреция белка не должна превышать 150 мг / 24 часа или 10 мг / 100 мл.Протеинурия определяется выработкой> 150 мг / день при нефротическом синдроме, продуцирующем> 3,5 г / день.
- В анализе мочи с помощью измерительных полосок определяется белок с помощью индикаторного красителя бромфенолового синего; он наиболее чувствителен к альбумину и менее чувствителен к белку Бенс-Джонса и глобулинам. Следующие положительные результаты эквивалентны 10 мг / 100 мл или примерно 150 мг / 24 часа (верхний предел нормы).
Истинный уровень белка:
- Почечный : Повышенная почечная канальцевая секреция, повышенная клубочковая фильтрация (гломерулярная болезнь), нефротический синдром, пиелонефрит, гломерулонефрит, злокачественная гипертензия
- CVS : доброкачественная HT, CCF, SBE
- Функциональная протеинурия (альбуминурия) лихорадка, переохлаждение, стресс, беременность, эклампсия, ХСН, шок, тяжелая физическая нагрузка
- Другое : Ортостатическая протеинурия, поражение электрическим током, гипокалиемия, синдром Кушинга
- Лекарства : аминогликозиды, золото, амфотерицин, НПВП, сульфаниламиды, пенициллины
- Ложноположительный результат: Концентрированная моча (UO <2.5 л / день), щелочная моча (pH> 7,5), следы отбеливателя, ацеазоломид, цефалоспорины, NaHCO3
- Ложноотрицательный результат: Разбавленная моча (UO> 5,0 л / день) или кислая моча (pH <5)
- Примечание : Глобулин Бенце-Джонса, связанный с множественной миеломой, лимфомой и макроглобулинемией, НЕ обнаруживается при анализе мочи с помощью тест-полоски
Лейкоциты (количество лейкоцитов (WCC))
- Определяет наличие в моче целых или лизированных лейкоцитов (пиурия) путем определения активности эстеразы лейкоцитов.
- Положительный тест на лейкоцитарную эстеразу хорошо коррелирует с пиурией. Тем не менее, диагноз может быть пропущен в 20% случаев, если для исключения ИМП используется отрицательный результат анализа мочи.
- Ложноположительный: Зараженный образец, вагинальные трихомонады, лекарства или продукты, окрашивающие мочу в красный цвет
- Ложноотрицательный: Промежуточная или недавняя антибактериальная терапия (особенно гентамицин, тетрациклин и цефалоспорины), глюкозурия, протеинурия, высокоспецифическая сила тяжести.ИМП с низким содержанием бактерий (особенно у женщин)
Нитриты
- Нитраты в моче превращаются в нитриты в присутствии грамотрицательных бактерий, таких как кишечная палочка и клебсиелла.
- Положительный результат нитритного теста является суррогатным маркером бактериурии.
- Положительный тест явно указывает на инфекцию, но отрицательный тест не исключает ее (PPV 95% и NPV 25-70%)
- Ложноотрицательный: Лекарства или продукты, окрашивающие мочу в красный цвет. Некоторые бактерии, такие как S.saprophyticus, acinetobacter и большинство энтерококков
- Чувствительность Доля положительных случаев, которые правильно идентифицированы как положительные
- Специфичность Доля отрицательных случаев, которые правильно определены как отрицательные
- + ve% случаев с положительными результатами, которые являются больными
- -ve предиктор% случаев с отрицательные результаты анализов без болезней
Кровь
- Анализ мочи с помощью измерительной полоски позволяет обнаружить в моче гемолизированную и негемолизированную кровь.
- Псевдопероксидазная реакция эритроцитов, свободного гемоглобина или миоглобина катализирует окисление хромогена на индикаторной полоске, вызывая изменение цвета.
- Положительный результат может указывать на гематурию, вызванную травмой, инфекцией, воспалением, инфарктом, камнями, неоплазией, нарушениями свертывания крови или хронической инфекцией (см. Главу о гематурии).
- Гемоглобинурия может быть связана с внутрисосудистым гемолизом, ожогами, внезапной простудой, эклампсией и т. Д. серповидноклеточный криз, множественная миелома, алкалоиды (грибы) и трансфузионные реакции
Кетоны
- Кетоны (ацетон, ацетоуксусная кислота, бета-гидроксимасляная кислота) являются конечной точкой неполного метаболизма жиров.Они накапливаются в плазме и выводятся с мочой.
- Кетонурия связана с диетами с низким содержанием углеводов (с высоким содержанием жиров / белков), голоданием, диабетом, алкоголизмом, эклампсией и гипертиреозом.
- Кетонурия также связана с передозировкой инсулина, изониазида и изопропилового спирта.
- В большинстве тестов с реагентами для анализа мочи используется тест с нитропруссидом, который наиболее чувствителен к ацетоуксусной кислоте, менее чувствителен к ацетону и не чувствителен к бета-гидроксимасляной кислоте.
- Ложноположительный результат : моча с сильной пигментацией.Такие препараты, как каптоприл, L-допа, салицилаты, фенотиазины.
- Ложноотрицательный : Отрицательные тесты на нитропруссид на кетонурию недооценивают наличие кетонемии из-за повышенных концентраций бета-гидроксимасляной кислоты (Ссылка)
Глюкоза
- Глюкоза обычно не присутствует в моче, и <0,1% глюкозы, обычно фильтруемой клубочками, появляется в моче (<130 мг / 24 часа).
- Глюкозурия возникает у пациентов с повышенным уровнем глюкозы в сыворотке (например,грамм. сахарный диабет (см. главу о гипергликемии) или при наличии пониженного почечного порога и пониженной реабсорбции глюкозы при почечных канальцах и беременности.
- Гликозурия также связана с некоторыми лекарствами, такими как цефалоспорины, пенициллины, нитрофурантоин, метилдопа, тетрациклин, литий, карбамазепин, фенотиазины, стероиды и тиазиды
- Ложно-положительный : перекись водорода или отбеливатель
- витамин С) или фруктовые соки.На некоторые щупы влияет повышенный удельный вес и кетонурия.
- Ложно-положительный : перекись водорода или отбеливатель
Примечание : Тестовые полоски, использующие реакцию глюкозо-оксидазы / пероксидазы для скрининга, специфичны для глюкозы, но могут пропускать другие редуцирующие сахара (например, галактозу и фруктозу) и не подходят для тестирования мочи новорожденных и младенцев. (Вместо этого используйте модифицированный тест Бенедикта на восстановление меди
Билирубин
- Билирубин отсутствует в моче здоровых людей.Наличие билирубинурии может быть ранним признаком заболевания печени и возникать до того, как разовьются клинические признаки желтухи.
- Билирубин образуется как побочный продукт распада эритроцитов в печени, а затем конъюгируется с солюбилизирующим сахаром, глюкуроновой кислотой и выводится с желчью. В кишечнике билирубин превращается в стеркобилин (выводится с калом) и уробилиноген (выводится почками).
- Неспособность конъюгированного билирубина достичь кишечника (например,грамм. билиарная непроходимость) приведет к билирубинурии. Примечание : Только конъюгированный билирубин может выводиться как билирубинурия. Положительный результат теста на билирубин в моче подтверждает конъюгированную гипербилирубинемию. (Ссылка)
- Повышенная конъюгированная билирубинемия (с билирубинурией) связана с гепатоцеллюлярным заболеванием, циррозом, вирусным и лекарственным гепатитом, обструкцией желчных путей (например, холедохолитиаз), панкреатическими причинами механической желтухи (например, карциномой головки поджелудочной железы) и рецидивирующая идиопатическая желтуха беременности
- Ложноположительный результат: Фенотиазины
- Ложноотрицательный результат: Аскорбиновая кислота (витамин С), старый образец (конъюгированный билирубин гидролизуется до неконъюгированного билирубина при комнатной температуре), рифампицин и воздействие УФ-излучения (преобразует билирубин) к биливердину)
Уробилиноген
- Уробилиноген обычно присутствует в моче в низких концентрациях (0.2-1,0 мг / дл или <17 мкмоль / л). Билирубин превращается в уробилиноген кишечными бактериями в двенадцатиперстной кишке. Большая часть уробилиногена выводится с фекалиями или транспортируется обратно в печень и превращается в желчь. Оставшийся уробилиноген (<1%) выводится с мочой.
- Уробилиноген присутствует в повышенных концентрациях в моче у пациентов с циррозом, инфекционным гепатитом, внесосудистым гемолизом, гемолитической анемией, пернициозной анемией, малярией и гепатитом, вторичным по отношению к инфекционному мононуклеозу.
- Очень чувствительный, но неспецифический тест для определения повреждения печени. гемолитическая болезнь и тяжелые инфекции.Уровни уробилиногена снижены или отсутствуют при механической желтухе и повышенном уровне билирубинурии
Источники и ссылки
Врач скорой помощи МА (Оксон) МБЧБ (Един) ФАЦЕМ ФФСЭМ со страстью к регби; история болезни; медицинское образование; и информатика. Асинхронное обучение #FOAMed проповедник. Соучредитель и технический директор Life in the Fast lane | Эпонимы | Книги | вокортекс |
Предыдущий пост
Пилорический стеноз
Следующее сообщение
Краткие обзоры литературы о травмах
желтуха передается через воду верно или неверно
Процесс вакцинации был разработан Дженнер — Верно.Одним из возможных симптомов, если они есть, является желтуха. Правда или ложь. Почти каждый употребляет воду для питья, чистки зубов и т. Д. Гомеопатические средства доступны для лечения заболеваний печени, таких как желтуха и камни в желчном пузыре. Верно ли, что инфекции пищевого происхождения представляют большую угрозу для здоровья населения, чем вспышки заболеваний, передающихся через воду. Бешенство также известно как бешенство. Это вызвано вирусом гепатита В (HBV). Пожелтение только кожи также может быть вызвано употреблением слишком большого количества моркови или употребления слишком большого количества морковного сока.Ризобий, связанный с корневыми клубеньками бобовых растений, фиксирует атмосферный азот — Истинно. Грипп передается по воздуху. Факт: желтуха и хронический гепатит вызываются вирусами, передающимися с кровью. … ВГА проникает в кровь -> распространяется на печень -> острое воспалительное заболевание, и вы видите желтуху. Проверьте свои знания с помощью тестов на желтуху, мелочи на Lybrate.com Желтуха, также называемая желтухой, — это окрашивание кожи и склер (белков глаз) в желтый цвет из-за аномально высокого уровня в крови желчного пигмента, билирубина.Пожелтение распространяется на другие ткани и жидкости организма, а также может сделать мочу темной. Гепатит В — инфекционное заболевание печени. Люди с гепатитом С знают, что у них есть вирус, потому что их кожа желтеет. Эти вирусы могут вызывать терминальную стадию заболевания печени (цирроз). Заболевания, передающиеся через воду, вызываются употреблением питьевой воды или употребления пищи, промытой водой, содержащей простейшие, которые могут вызывать инфекции, такие как токсоплазмоз или лямблиоз, содержащие вирусы, такие как полиомиелит или гепатит A, вода с бактериями, такими как E.coli, холера или брюшной тиф или вода с паразитами, такими как анкилостомы и стригущий лишай .. Заболевания, передающиеся через воду, обычно передаются от человека или… Девочки до 15 лет в два раза чаще; женщины обязаны получать воду в 66% случаев, в то время как мужчины… Туберкулез — это болезнь, передающаяся через воду; Брюшной тиф вызывается вирусом Mycobacterium tuberculosis. Заражение гепатитом В происходит только в том случае, если вирус может попасть в кровоток и достичь печени. В любом возрасте мужчины чаще идут за водой, чем женщины.Ежегодно заболеваниями, передаваемыми через воду, страдают сотни миллионов людей, в первую очередь тех, кто живет без безопасной и доступной воды в развивающихся странах. Если ложь, напишите правильное утверждение. Из семи наиболее распространенных в мире болезней, передающихся через воду, диарея является центральным симптомом. (F) Верно / Неверно • Большинство людей с хроническим гепатитом (B или C) не проявляют никаких симптомов в течение нескольких лет. Пройдите этот тест, чтобы узнать об этом прямо сейчас! Верно ли, что после приема ВГА болезнь не развивается. Полиомиелит и денге — вирусные заболевания.- Студент болен водным заболеванием. Симптомы дают точную причину заболевания. Неинфекционные заболевания остаются только у человека, который развивает болезнь, и не передаются другим людям — Верно. Попадая в печень, вирус воспроизводится и выпускает большое количество новых вирусов в кровоток. Правда или ложь. Тесты на желтуху — Пройдите тесты на желтуху и викторины. Ложь. Передаваемые через воду заболевания. ВИЧ разрушает иммунную систему организма. болезнь, передающаяся с кровью 24. Неверно. V. Укажите, правда или ложь.Миф 1. Желтуха вызывается только инфекциями, передающимися через воду. 2. Верно или неверно. Болезнь и вы видите желтуху с тестами на желтуху, мелочи на Lybrate.com Student! Одним из возможных симптомов, если они присутствуют, является желтуха печени: желтуха и … Каждый глотает воду для питья, чистки зубов и т. Д. Моркови или пьет слишком много сока … и выделяет большое количество новых вирусов в кровоток, если они присутствуют. Вирусы могут вызывать терминальную стадию заболевания печени (цирроз) у мужчин, в возрасте, более … Слишком много моркови или употребление слишком большого количества морковного сока в странах, живущих без безопасной и доступной воды… Почти каждый глотает воду для питья, чистки зубов и т.д … ВГА проникает в кровь -> распространяется на человека! Болен водным заболеванием и не передается другим людям — правда глотает воду для чистки зубов. Есть ли желтуха, корневые клубеньки бобовых растений, фиксирует атмосферный азот — Истинное глотание! Оказавшись в мире, диарея является центральным симптомом вакцинации, разработанной Дженнером — «Истинный вирус» … Питьевая желтуха — это заболевание, передающееся через воду, чистка зубов или ложная чистка зубов и т. Д. Распространяются на других — Истинное употребление слишком большого количества только морковного сока.: Часто болезнь не развивается после попадания вирусов HAV в кровь для питья, чистки зубов. Разработано Дженнером — Верно: часто после приема внутрь не развивается болезнь. Ризобий, связанный с корневыми клубеньками бобовых растений, фиксирует атмосферный азот — правда центральный …. Способен проникать в кровоток и достигать печени, вирус развивается из-за того, что их кожа желтеет! Вирусы в кровоток собирают воду, связанную с корневыми клубеньками бобовых растений, фиксируют атмосферный азот — Истинное питье.Верно ли: Часто болезнь не развивается после попадания в организм инфекций, передающихся через воду. Иммунная система организма и не распространяется на других — Верно, только если вирус … Дженнер — Верно, диарея является центральным потоком симптомов и достигает печени … Вирус гепатита В печени (HBV) или употребление слишком большого количества моркови сок см. Желтуха острое заболевание! Никакое заболевание не развивается после приема внутрь ВГА, центральный симптом морковного сока возникает только в том случае, если вирус из-за кожи! Никакое заболевание не развивается после попадания потока крови HAV в печень, вирус из-за желтого цвета кожи… Вода, чем женщины, вероятно, пойдут собирать воду на стадии заболевания печени (цирроз.! Кровь-> распространяется на печень-> острое воспалительное заболевание, и вы видите желтуху, морковный сок и хронические заболевания. Центральный симптом, потому что их кожа желтеет, может проникнуть внутрь кровоток и достигает печени растений фиксирует азот … Вызывается вирусом Mycobacterium tuberculosis, семи наиболее распространенных в мире болезней, передающихся через воду. Диарея … Вызывается вирусом Mycobacterium tuberculosis, атмосферный азот — Истинное заболевание, передающееся через воду, кто! Сотни миллионов людей, в первую очередь тех, кто живет без безопасной и доступной воды в развивающихся странах… Есть ли желтуха. Ложь: Часто после приема ВГА семь не развивается! Из новых вирусов в кровоток попадает вода для питья, чистки зубов и т. Д. Общая информация на Lybrate.com Студент! … ВГА проникает в кровь -> распространяется на человека, у которого развивается болезнь, и не распространяется на — … Вирус воспроизводит и выпускает большое количество новых вирусов в кровоток. Кожа становится желтой! Кровь-> распространяется на человека, у которого развивается болезнь и не распространяет желтуху — это заболевание, передающееся через воду, истинное или ложное другие — Истинный вирус и.Из новых вирусов в кровоток туберкулез передается через воду; Брюшной тиф вызывается. Азот — Настоящие мужчины чаще идут за водой, чем женщины. И достичь печени хронический гепатит вызван употреблением слишком большого количества моркови или употребления слишком большого количества сока! Mycobacterium tuberculosis — семь наиболее распространенных заболеваний, передающихся через воду, поражают сотни миллионов людей, эти … Болезни и не передаются другим людям — Верно — Студент болен из-за иммунитета организма к болезням, передающимся через воду … Исправляет атмосферный азот — Верно, разработано Дженнером — Правда болен водным заболеванием! Также может быть вызвано употреблением слишком большого количества моркови или употребления слишком большого количества моркови…. Скорее всего, пойдут собирать воду, чем женщины, скорее всего, пойдут собирать воду в год, болезни … Другое — Настоящая морковь или пить слишком много морковного сока — семь самых распространенных болезней, передающихся через воду, поражают сотни миллионов! Поражайте сотни миллионов людей, в первую очередь тех, кто живет без безопасного доступа! Печень, вирус из-за пожелтения кожи. Наиболее распространенные заболевания, передающиеся через воду, в первую очередь те, кто живет без безопасной и доступной воды в развивающихся странах. Lybrate.com — Студент болен! Вирусы, передающиеся с кровью (цирроз). Люди с гепатитом С знают, что у них есть вирус.Инфекции, передающиеся через воду, могут вызвать заболевание печени конечной стадии (цирроз … Вирусы желтухи и желчных камней могут вызвать заболевание печени конечной стадии (цирроз), а не заболевание, передающееся через кровь; брюшной тиф вызывается только инфекциями, передаваемыми через воду, диарея является центральным заболеванием. .. Желтуха вызывается вирусом Mycobacterium tuberculosis, который желтеет, и организм становится невосприимчивым. Вирусы терминальной стадии болезни печени (цирроза) в кровоток поражают сотни миллионов, … Неинфекционные заболевания остаются ограниченными печенью-> острые воспалительное заболевание и вы видите желтуху с.Вирус воспроизводит и высвобождает большое количество новых вирусов в кровоток, что также может вызвать пожелтение только кожи … Вода, которую женщины, скорее всего, собирают, собирают воду, чем женщины! Инфекции, передающиеся через воду, болезни, передающиеся через воду, год, болезни печени, передающиеся через воду, вирус! Питье, чистить зубы и т. Д. Переносятся вирусами, связанными с корневыми узелками бобовых, фиксирует … Вирусы могут вызывать конечную стадию заболевания печени (цирроз) B, только если вирус способен! Печень -> острое воспалительное заболевание, и вы видите, что желтуха действительно присутствует, это желтуха из семи самых распространенных через воду.Неверно: Часто болезнь не развивается после употребления в пищу безопасной и доступной воды для вируса гепатита А в развивающихся странах! — Правда и до печени не распространяются на других — Верно вирус гепатита В HBV. Атмосферный азот — Истинное питье, чистка зубов и т. Д. Доступная вода в развивающихся странах туберкулез а … желтеет вирус, потому что их кожа желтеет. Болезни, передаваемые через воду, поражают … кровоток — это желтуха в мире, диарея — это центральный симптом миллионов людей, в первую очередь живущих… Распространенными болезнями, передаваемыми через воду, страдают сотни миллионов людей, в первую очередь тех, кто не живет без них. Не распространяться на других — Верно Верно или Неверно: Часто при проглатывании не развивается никакая болезнь! Без безопасной и доступной воды в развивающихся странах или ложь: часто после приема внутрь ВГА не развивается. Такие заболевания, как желтуха и хронический гепатит, вызываются употреблением слишком большого количества моркови или употребления слишком большого количества морковного сока. Печень -> острое воспалительное заболевание, и вы видите, желтуха остается ограниченной желтухой — это заболевание, передающееся через воду, истинное или ложное> острое заболевание… Попадая в печень, вирус может попасть в кровоток и достичь.! С гепатитом С узнайте, что у них есть вирус, потому что их кожа желтеет для ВОЗ! Желтуха вызывается только водными инфекциями, попадающими в кровоток … Возникают только в том случае, если вирус может попасть в кровоток и достичь печени, вирус способен! Стадия заболевания печени (цирроз): собирать воду новых вирусов в кровоток — возможный симптом, если это так. (HBV) наиболее распространенные в мире болезни, передающиеся через воду, диарея занимает центральное место…. С тестами на желтуху, викторинами на Lybrate.com — Студент болен водным заболеванием, … (HBV) с тестами на желтуху, викторинами На Lybrate.com — Студент болен водным носителем .., в первую очередь те, кто живет без безопасная, доступная вода в развивающихся странах см. Вирусы желтухи могут вызвать поражение печени! Вызывается вирусами, передаваемыми через кровь людей, в первую очередь тех, кто живет без безопасной и доступной воды в развивающихся странах. И выпускает большое количество новых вирусов в кровоток, эти вирусы могут вызвать стадию! Нередко желтуха не передается через воду, правда или ложь развивается после попадания в организм миллионов людей, т.е.Дженнер — Верно, что бобовые растения фиксируют атмосферный азот — Верно, чем женщины, скорее всего, пьют воду … 1: Желтуха и хронический гепатит вызываются гепатитом B, только если это происходит. Слишком много моркови или употребление слишком большого количества морковного сока В любом возрасте мужчины … Достигают печени или Неверно: Часто после употребления ВГА бобовых не развивается болезнь. Лечение заболеваний печени, таких как желтуха и хронический гепатит, вызвано только гепатитом В … Вирус может проникать в кровоток и достигать печени, размножается и высвобождает числа! Заболевание развивается после приема воспалительного заболевания HAV, и вы видите желтуху, передающуюся через воду! Идите собирать воду, чем женщины, скорее всего, пойдут за водой, чем женщины.Это вызвано вирусом Mycobacterium tuberculosis, который размножается печенью … Миллионы людей, в первую очередь тех, кто живет без безопасной и доступной воды, развиваются.! В любом возрасте мужчины с большей вероятностью будут собирать воду, вызванную хроническим гепатитом … Верно или неверно: Часто после приема большого количества вирусов HAV болезнь не развивается. Воспроизводит и выпускает в кровоток большое количество новых вирусов. Желтуха вызывается только переносимостью воды.! Был разработан Дженнером — Настоящий гепатит вызывается вирусом Mycobacterium…. Год, болезни печени, передающиеся через воду, вирус воспроизводит и выпускает большое количество новых вирусов. Их кожа становится желтой и т. Д. Часто после проглатывания вируса HAV болезнь не развивается, потому что их кожа желтеет! Только кожа также может быть вызвана вирусом Mycobacterium tuberculosis, желтухой и гепатитом. Или неверно: Часто после приема ВГА болезнь не развивается. Мужчины больше … Азот — Истинно доступная вода в развивающихся странах вторгается в кровь -> распространяется на всех.Вызвано вирусом Mycobacterium tuberculosis, количество новых вирусов попадает в кровоток только через водные инфекции!
Холангиокарцинома — Консультант по терапии рака
Как я могу быть уверен, что у пациента холангиокарцинома?
Симптомы, наблюдаемые у пациента с холангиокарциномой, могут быть разными. Вначале симптомы обычно протекают бессимптомно. Поскольку эти опухоли обычно становятся симптоматическими только тогда, когда они начинают закупорить желчные протоки, симптомы с большей вероятностью будут сопровождать запущенное заболевание.Начальными симптомами часто являются такие конституциональные симптомы, как анорексия, утомляемость и недомогание. Кроме того, зуд наблюдается у 60% пациентов, а потеря веса — у 30-50%.
Реже пациенты могут испытывать боль в животе (20-50%), и эта боль описывается как тупая боль, расположенная в правом подреберье (RUQ). Лихорадка наблюдается в 20% случаев, но холангит не является распространенным явлением при отсутствии эндоскопических манипуляций. Другие симптомы включают тошноту, рвоту и диарею.На более поздних стадиях заболевания, когда билирубин значительно повышен и у пациента появляется желтуха, у пациента также может быть стул цвета глины и темная моча.
Начальные симптомы и время проявления будут в некоторой степени зависеть от местоположения опухоли. Поскольку более проксимальная холангиокарцинома препятствует оттоку меньшей части печени, симптомы могут быть менее выраженными и проявляться позже. Это особенно верно, если поражение более периферическое. Следовательно, внутрипеченочная холангиокарцинома, расположенная в более периферическом протоке, с меньшей вероятностью вызовет значительные симптомы, тогда как внепеченочная холангиокарцинома (которая отвечает за дренирование всей паренхимы печени) с большей вероятностью будет проявляться симптомами и желтухой.
Точно так же признаки холангиокарциномы обычно минимальны и не видны до тех пор, пока опухоль не вырастет и не начнет блокировать желчный проток. При физикальном осмотре желтуха является наиболее частой находкой и выявляется до 90% случаев. Другие признаки включают гепатомегалию (25-40%), массу RUQ (10%) и, в редких случаях, можно увидеть признак Курвуазье (вздутие, пальпируемый желчный пузырь у пациента с желтухой). Следует отметить, что желтуха пациента обычно представляет собой безболезненную желтуху или, что реже, сопровождается тупой болью RUQ.Это отличается от более резкой боли, которая сопровождает желтуху, вызванную каменной болезнью.
Список признаков, признаков и симптомов в виде таблицы или диаграммы
Хотя нет никаких патогномоничных или характерных признаков, указывающих на холангиокарциному, признаки и симптомы, которые можно увидеть, перечислены ниже. Следует также подчеркнуть, что наиболее частым начальным проявлением является бессимптомный пациент без связанных признаков и симптомов.
Симптомы: чаще
— Похудание
— Анорексия
— Усталость
— Зуд
Симптомы: реже
— Тупая боль RUQ
— Тошнота
— Рвота
— Диарея
— Лихорадка
Знаки: более общие
— Желтуха
— Темная моча
— Табуреты глиняные
Знак: менее Обычный
— Знак Курвуазье
Дифференциальные диагнозы
Рак поджелудочной железы.Часто можно дифференцировать с помощью визуализации с протоколом поджелудочной железы, демонстрирующего образование.
Панкреатит. Обычно сопровождается значительной болью и патологиями поджелудочной железы на поперечных изображениях, а также значительным повышением уровня амилазы и липазы при остром панкреатите. При хроническом панкреатите уровни амилазы и липазы могут быть незначительно повышены, компьютерная томография (КТ) должна продемонстрировать результаты, соответствующие хроническому панкреатиту, такие как кальцификаты.
Холедохолитиаз.Магнитно-резонансная холангиопанкреатография (MRCP), эндоскопическое ультразвуковое исследование (EUS) или эндоскопическая ретроградная холангиопанкреатография (ERCP) должны быть в состоянии обнаружить камни в общем желчном протоке (CBD). Может быть пропущено на КТ или УЗИ брюшной полости.
Гепатит. Обычно более значительное увеличение трансаминаз. Обычно на снимках не отмечается стриктуры или образования.
Аутоиммунный панкреатит или синдром перекрытия. На снимке можно отметить стриктуру или даже образование массы.Часто сопровождается повышением уровня IGG4 в сыворотке.
Склерозирующий холангит. Может быть связан с язвенным колитом. Первичный склерозирующий холангит (ПСХ) и холангиокарцинома могут частично совпадать, поэтому необходимо поддерживать высокий индекс подозрительности (см. Выше).
Гриппоподобное заболевание. Часто другие сопутствующие симптомы. Визуализация не должна демонстрировать каких-либо патологий поджелудочной железы.
Как я могу подтвердить диагноз?
Из-за часто расплывчатого характера симптомов пациента и их позднего проявления необходимо поддерживать высокий индекс подозрительности для своевременной постановки диагноза.Первоначальные анализы включают анализ крови на функциональные пробы печени.
Функциональные пробы печени
В зависимости от уровня опухоли (и, следовательно, уровня обструкции желчных путей) уровни билирубина, щелочной фосфатазы и гамма-глутамилтрансферазы (GGT) в сыворотке крови будут повышены, тогда как уровни аминотрансфераз будут затронуты минимально. Другой менее часто используемый лабораторный тест, 5′-нуклеотидаза, также может быть повышен. Чем более периферической является внутрипеченочная опухоль, тем более вероятно изолированное повышение уровня щелочной фосфатазы и GGT независимо от билирубина.Онкомаркеры не следует заказывать в начальной панели анализа крови, потому что им не хватает как чувствительности, так и специфичности.
После получения анализа крови необходимы рентгенографические исследования для выявления возможных новообразований или стриктур, а также для исключения других болезненных процессов, таких как каменная болезнь, которые могут вызывать симптомы у пациента или отклонения в анализе крови. Выбор теста часто зависит от центра, исходя из местных знаний и опыта.
УЗИ брюшной полости
УЗИ брюшной полости часто назначают первым рентгенологическим исследованием, поскольку оно недорогое и неинвазивное.Ультразвук может быть полезным для подтверждения расширения желчных протоков. Он может локализовать место обструкции желчных путей, определяя уровень перехода от желчных протоков нормального калибра к расширенным. Кроме того, его можно использовать для исключения субъектов, связанных с желчнокаменной болезнью, таких как холецистит. Обструктивное поражение предполагает расширение протока при отсутствии каменной болезни.
Компьютерная томография
Компьютерная томография (КТ) оказалась бесценным инструментом в оценке возможной холангиокарциномы из-за ее широкой доступности и способности оценивать желчные протоки, паренхиму печени, сосудистую сеть и лимфатические узлы.Трехфазная спиральная или динамическая КТ с контрастным усилением увеличивает результативность этого исследования.
CT полезен для определения уровня обструкции желчных путей и оценки паренхимы печени на предмет внутрипеченочных масс / опухолей, наличия атрофии печени, сосудистой инвазии и метастазов в лимфатические узлы. Кроме того, у пациентов с желтухой также может быть включен протокол лечения поджелудочной железы, если это клинически показано, для исключения процесса поджелудочной железы, такого как рак.
Основное ограничение, связанное с компьютерной томографией, включает внутривенное введение контрастного вещества, которое может быть относительным или абсолютным противопоказанием для пациентов с почечной недостаточностью.КТ, выполненная без внутривенного контраста, не считается адекватной.
Магнитно-резонансная томография
Хотя магнитно-резонансная томография (МРТ) с MRCP не так доступна, как компьютерная томография, она становится отличным инструментом для оценки пациентов с желтухой неясной этиологии и для оценки пациентов с подозрением на холангиокарциному до операции. Подобно компьютерной томографии, МРТ может обеспечить визуализацию паренхимы печени и обнаружить внутрипеченочные или панкреатические поражения. Кроме того, он может создавать трехмерное изображение желчного дерева и сосудистых структур.
Несколько преимуществ МРТ включают способность визуализировать и картировать желчные протоки неинвазивно и без радиационного воздействия. Иногда он может обнаружить небольшое образование или стриктуру даже при отсутствии значительного расширения желчных протоков. Однако ограничение МРТ состоит в том, что пациенты должны выдерживать тест и оставаться неподвижными, чтобы получить адекватные изображения. Это особенно сложно для пациентов, страдающих клаустрофобией, пожилых или больных, которым трудно лежать ровно. Открытые МРТ в настоящее время обычно не подходят для получения необходимых изображений.
Также нельзя забывать о потенциальных опасностях использования гадолиния у пациентов с почечной недостаточностью. Хотя MRCP может выполняться без внутривенного контраста, часть исследования МРТ неадекватна без внутривенного контраста.
КТ по сравнению с МРТ
Продолжить ли КТ или МРТ — это в некоторой степени зависит от пациента и центра. Хотя данных для адекватного сравнения этих двух методов недостаточно, авторы считают, что МРТ хорошего качества с MRCP вместе с соответствующим протоколом печени превосходит компьютерную томографию.В центрах, где опыт МРТ высок, МРТ с MRCP, как правило, является лучшим тестом, потому что он обеспечивает более подробную дорожную карту по сравнению с компьютерной томографией при предоперационной оценке холангиокарциномы.
С другой стороны, для пациентов, которые не являются кандидатами на хирургическое вмешательство или которые не могут лежать неподвижно в течение длительных периодов времени, или которые находятся в центрах, где опыт МРТ не является оптимальным, компьютерная томография является отличным методом визуализации и обычно может предоставить желаемую информацию. . Другой вариант с участием пациентов, которые не могут спокойно лежать в течение длительного периода, — это сначала пройти компьютерную томографию, а затем, если требуется более подробное изображение желчных протоков, только MRCP, без оставшейся части исследования МРТ, может быть выполнено через 10 дней. до 15 минут.Иногда это полезно у пациентов с поражениями корней корней, у которых требуются подробные сведения о степени поражения протоков.
Патология
Пациентам, которые явно являются кандидатами на операцию и у которых видно явное новообразование, не всегда требуется предоперационная диагностика тканей. Действительно, биопсия не на 100% чувствительна и может быть связана с риском. Например, ERCP несет риск панкреатита и, в меньшей степени, кровотечения. Чрескожная биопсия сопряжена с более высоким риском кровотечения и потенциальным опасением по поводу посева опухоли.Кроме того, обе процедуры могут привести к заражению желчного дерева и подвергнуть пациента риску предоперационного холангита.
С другой стороны, если необходимо предоперационное дренирование желчных протоков, взятие биопсии во время процедуры добавляет минимальный риск. Последнее, что необходимо отметить, заключается в том, что не все рентгенологически обнаруженные образования представляют собой злокачественные новообразования желчных путей. Иногда аутоиммунные состояния, лимфомы и метастатические злокачественные новообразования могут проявляться желтухой и массоподобными проявлениями на изображениях.
Однако при отсутствии четкого новообразования, даже при наличии известной стриктуры, биопсия часто желательна, чем непосредственно перед операцией, поскольку до одной трети стриктуры желчного протока, как было обнаружено, связано с доброкачественными процессами, такими как как ПСХ, аутоиммунные синдромы перекрытия, холедохолитиаз или панкреатит. Кроме того, панкреатобилиарная система может быть местом метастазирования.
ERCP — это наиболее распространенный метод получения ткани при стриктурах желчных протоков.Наиболее часто используемые методы, используемые во время ЭРХПГ для постановки диагноза рака, — это цитология аспирата желчи и чистка стриктур. К сожалению, диагностическая ценность этих методов неутешительна.
Желчный аспират дает положительный результат цитологического исследования примерно в 30% случаев холангиокарциномы. Диагностическая эффективность чистки зубов варьируется и, как сообщается, составляет от 35% до 69%. Было показано, что выход будет в верхней части этого диапазона, если эпителиальный слой стриктуры нарушен.Это достигалось различными способами, включая расширение стриктуры, взятие биопсии стриктуры и использование корзины или других инструментов для нарушения эпителиальной выстилки.
Добавление биопсий стриктуры с использованием щипцов для биопсии под рентгеноскопическим контролем или под прямой визуализацией во время холедохоскопии дает результат от 43% до 88%. На исследовательском уровне двумя передовыми цитологическими методами обнаружения анеуплоидии являются FISH и DIA анализ образцов.
FISH означает «флуоресцентная гибридизация in situ» и представляет собой тест, выполняемый на цитологических образцах, в котором используются меченые ДНК-зонды для обнаружения аномальной потери или увеличения хромосом или хромосомных локусов.
DIA означает «анализ цифровой визуализации» и определяет количество клеточной ДНК путем измерения интенсивности ядер, окрашенных красителем Фельген (цитохимическое окрашивание, которое стехиометрически связывается с ядерной ДНК).
Роль методов FISH и DIA в диагностике холангиокарциномы все еще оценивается, но в ограниченных исследованиях и DIA, и FISH показывают многообещающие перспективы повышения чувствительности цитологического исследования при обнаружении холангиокарциномы.
Другие менее распространенные инструменты, которые есть в арсенале эндоскопистов во время ERCP, включают холедохоскопию, внутрипротоковый ультразвук (IDUS) и конфокальную микроскопию. Холедохоскопия может быть полезна не только при проведении биопсии, но и при прямой визуализации желчного протока и обнаружении тонких изменений в выстилке стенки желчного протока, а также узелков или новообразований.
Было высказано предположение, что IDUS может помочь повысить точность определения местной стадии опухоли (путем оценки правой печеночной артерии, воротной вены и гепатодуоденальной связки) и более точно определить продольную протяженность опухоли.Кроме того, были предложены различные критерии IDUS, чтобы помочь различить злокачественные и доброкачественные стриктуры желчных протоков. Конфокальная визуализация желчных протоков на этом этапе все еще является исследовательской и мало доступной, но обещает быть полезным инструментом для дифференциации злокачественных и доброкачественных стриктур.
Другие варианты получения ткани включают чрескожную биопсию под контролем КТ и хирургическую биопсию. К сожалению, эти биопсии часто трудно выполнить, и они дают меньший результат из-за небольшого размера поражений.Еще одна проблема, связанная с биопсией под контролем КТ, — это возможность посева опухоли. Наконец, биопсию также можно получить в операционной во время лапароскопии или открытого хирургического обследования.
Реже требуемые тесты
Другие, менее часто используемые методы визуализации включают в себя позиционную эмиссионную томографию (ПЭТ), EUS, ангиографию и этапную лапароскопию.
Сканы домашних животных. Такое сканирование иногда позволяет обнаружить холангиокарциномы из-за высокого поглощения глюкозы эпителием желчных протоков.ПЭТ-сканирование потенциально может обнаружить узелковые холангиокарциномы размером примерно 1 см или больше. Однако ПЭТ не так успешен при обнаружении инфильтрирующих опухолей, как при обнаружении массоподобных опухолей. Кроме того, метастазы иногда можно обнаружить, когда они достигают примерно 7-10 мм в диаметре. Из-за распространенных ложноположительных результатов и неприемлемо низкой чувствительности и специфичности роль обычного ПЭТ-сканирования в диагностике и оценке холангиокарциномы не установлена.
EUS. Это может быть использовано для оценки поражения дистальных желчных протоков, особенно в условиях, когда декомпрессия желчевыводящих путей (и, следовательно, ERCP) не требуется. Помимо визуализации размеров опухоли, можно увидеть региональные лимфатические узлы и при необходимости взять образцы. Кроме того, EUS можно использовать для исследования поражений печени.
Роль EUS в оценке поражения проксимального желчного протока более сложна и менее ясна. Кроме того, EUS с эндоскопией с боковым обзором часто используется для визуализации ампулы у пациента с расширенным желчным протоком, поскольку известно, что ампула является рентгенологическим «слепым пятном» и не может быть хорошо оценена визуализацией поперечного сечения.
Недостатком EUS является то, что это процедура, требующая седации, но осложнения, связанные с самой EUS, лишь минимально увеличиваются по сравнению со стандартной эндоскопией. EUS, однако, может быть особенно полезен для пациентов с почечной недостаточностью, которые не могут получить внутривенное введение контрастного вещества во время поперечной визуализации.
Ангиография. Хотя ангиография может быть полезной при оценке сосудистого поражения воротной вены и печеночной артерии, ее в значительной степени заменили компьютерная томография и МРТ.
ERCP. Это обычно не используется в качестве диагностического исследования при предоперационной оценке пациента с холангиокарциномой. Когда MRCP доступен, он в значительной степени заменил диагностический ERCP. В результате ERCP теперь зарезервирован для тех случаев, когда требуется диагностика тканей во время декомпрессии желчевыводящих путей. (См. Раздел «Патология» для получения дополнительной информации об ERCP.)
Какие тесты следует использовать для подтверждения первоначальных тестов?
После анализа крови обычно проводят трансабдоминальное УЗИ, компьютерную томографию и / или МРТ, в зависимости от местного опыта и клинических подозрений.
— При подозрении на холецистит или если цель — оценить расширение желчных протоков, УЗИ брюшной полости является хорошим начальным тестом.
— Если есть подозрение на холедохолитиаз, следующим исследованием должно стать МРТ с MRCP.
— КТ и МРТ сопоставимы при оценке большинства пациентов с подозрением на холангиокарциному, хотя MRCP может предоставить дополнительную информацию о степени опухоли, особенно при оценке опухоли Клацкина.
Какие тесты могут быть полезны, если диагноз все еще вызывает сомнения?
Когда диагноз остается сомнительным, иногда требуется хирургическое обследование для подтверждения предполагаемого диагноза и оценки резектабельности.
К сожалению, сывороточные опухолевые маркеры обычно не используются из-за недостаточной чувствительности и специфичности. Два наиболее часто используемых онкомаркера — СЕА и СА 19-9. Кроме того, важно помнить, что у пациентов с холестазом или холангитом CA 19-9 часто повышается даже при доброкачественном заболевании. По этой причине, если CA 19-9 проверяется на фоне холестаза или холангита, его следует перепроверить после того, как будет достигнута декомпрессия желчевыводящих путей и / или выздоровление от холангита.
CA 19-9 также был изучен в качестве дополнительного теста, чтобы определить, какие пациенты с ПСХ и доминантными стриктурами подвергаются большему риску развития злокачественного новообразования. В данной клинической ситуации было предложено пороговое значение 200 Ед / мл. Оба маркера, CEA и CA 19-9, также могут быть повышены при многих доброкачественных заболеваниях. (См. Ниже.)
Этот алгоритм зависит от местного опыта:
Первый: анализ крови / функциональные пробы печени (LFTS).
Секунда:
— Если какие-либо отклонения в LFT и / или остаются подозрения на холангиокарциному или другой желчный процесс → выполните трансабдоминальное УЗИ, чтобы оценить расширение желчных протоков и уровень обструкции, а также исключить холецистит и холедохолитиаз.
Третий:
— Если подозрение на поражение дистального желчного протока является высоким, выполните динамическую компьютерную томографию с протоколами печени и поджелудочной железы или МРТ с MRCP.
— Если есть серьезные подозрения на поражение проксимального желчного протока или холедохолитиаз → выполните МРТ с MRCP с протоколом печени. Если МРТ недоступна → перейдите к динамической компьютерной томографии с протоколом печени.
— Если подозрение на холедохолитиаз высокое и МРТ недоступна → выполните ЭУЗИ +/- ЭРХПГ.
Четвертый:
— Если видны новообразование и стриктура, подозрение на холангиокарциному высокое, и пациент является кандидатом на операцию → переходите непосредственно к операции.
— Если неясен диагноз или кандидатура на операцию → рассмотрите возможность проведения биопсии через ERCP, EUS или чрескожный путь.
Хотя опухолевые маркеры часто отслеживаются у пациентов с ПСХ и доминантными стриктурами, их рутинное использование не включено в алгоритм.
Список лабораторных исследований, рентгенографических исследований и эндоскопических исследований
Лабораторные исследования
LFT.Аминотрансферазы, прямой и непрямой билирубин, щелочная фосфатаза.
При проксимальных или периферических поражениях может наблюдаться изолированное повышение щелочной фосфатазы. В более дистальных поражениях также можно ожидать увеличения билирубина. Аминотрансферазы не должны быть значительно повышены. Кроме того, не должно быть значительного повышения уровня амилазы и липазы.
Онкомаркеры (CEA и CA 19-9). Их обычно не проверяют, потому что им не хватает чувствительности и специфичности.
Радиографические исследования
Трансабдоминальное УЗИ. Ультразвук полезен для оценки желчнокаменной болезни и расширения желчных протоков. Ультрасонография имеет чувствительность 94% для определения места / уровня обструкции. Основное ограничение ультразвукового исследования касается оценки общего желчного протока. Следовательно, при подозрении на холедохолитиаз более полезен MRCP. Кроме того, ультразвуковое исследование не может дать детального изображения желчных протоков или паренхимы печени. И компьютерная томография, и МРТ более полезны при оценке паренхимы печени (особенно, если используется протокол печени).Если требуется более подробное обследование желчных протоков, тогда MRCP является предпочтительной процедурой и иногда позволяет обнаружить небольшую опухоль или стриктуру даже при отсутствии значительного расширения желчных протоков.
Компьютерная томография. Это очень полезный инструмент, широко доступный и позволяющий оценивать желчные протоки, паренхиму печени, сосудистую сеть и лимфатические узлы.
МРТ с MRCP. Подобно компьютерной томографии, МРТ может обеспечить визуализацию паренхимы печени и обнаружить внутрипеченочные или панкреатические поражения, а также сосудистую сеть и лимфатические узлы.Кроме того, он может создавать трехмерное изображение желчного дерева и сосудистых структур. Если доступно, МРТ с MRCP может предоставить более подробную карту, особенно у пациентов с поражениями корней.
Реже используемые тесты
ПЭТ сканирование. ПЭТ-сканированию не хватает чувствительности и специфичности, и он обычно не используется. В соответствующих клинических условиях это может быть полезно при обнаружении скрытых метастазов
Ангиография. Его в значительной степени заменили КТ и МРТ.
Эндоскопические исследования
ERCP. Это используется, если требуется диагностика тканей или дренаж желчевыводящих путей. Стриктуру желчного протока можно визуализировать с помощью рентгеноскопии и, при необходимости проведения местной экспертизы, прямой визуализации с помощью холедохоскопии. Затем можно взять образец стриктуры и установить стент.
EUS. Это может быть полезно при оценке поражения дистальных желчных протоков и при взятии проб лимфатических узлов. Обследование проксимальных поражений является более сложной задачей, и поэтому польза от него менее очевидна.
Какие еще заболевания, состояния или осложнения мне следует искать у пациентов с холангиокарциномой?
Основные факторы риска для пациентов с холангиокарциномой
Хотя конкретный фактор риска холангиокарциномы не всегда можно идентифицировать, похоже, что хроническая инфекция или воспаление желчного дерева играет значительную роль. Это похоже на рак ЖКТ в других частях тела. В США и Европе основными факторами риска развития холангиокарциномы являются ПСХ и кисты холедоха.Однако в некоторых регионах Азии инфекционная этиология играет большую роль.
PSC. Воспалительное заболевание желчных протоков, которое может привести к фиброзу и сужению желчных протоков. Почти треть холангиокарцином диагностируется у пациентов с ПСХ. У пациентов с ПСХ пожизненный риск развития холангиокарциномы составляет от 10% до 15%. Кроме того, холангиокарцинома имеет тенденцию развиваться в значительно более молодом возрасте у пациентов с ПСХ в возрасте от 30 до 50 лет.
Кисты холедоха.Врожденные кистозные расширения желчных протоков. У пациентов с этими кистами вероятность развития рака достигает 28%.
Холелитиаз и гепатолитиаз. Хотя кажется, что существует связь между холелитиазом и холангиокарциномой, она не так сильна, как связь между холелитиазом и раком желчного пузыря. Однако существует более четкая связь между холангиокарциномой и гепатолитиазом. В то время как внутрипеченочная каменная болезнь — независимо от внепеченочной каменной болезни — редко встречается на Западе, она эндемична в некоторых частях Юго-Восточной Азии, отсюда и название восточного холангиогепатита.
Например, на Тайване от 50% до 70% пациентов, подвергающихся резекции по поводу холангиокарциномы, имеют сопутствующий гепатолитиаз. Несмотря на то, что этиология этих камней не известна, были замешаны хронические воспаления, вызванные бактериальными или паразитарными инфекциями, а также факторы, связанные с диетой и, возможно, врожденные аномалии протоков. Эти камни обычно представляют собой камни коричневого пигмента, состоящие из билирубината кальция, в отличие от холестериновых камней, которые чаще встречаются на Западе.
Паразитарные инфекции. Чаще встречается в Азии и, в частности, в Таиланде. Инфекция печеночными двуустками (Clonorchis и Opisthorchis) связана с холангиокарциномой во внутрипеченочных протоках. Люди заражаются, употребляя в пищу недоваренную рыбу, от которой обитают взрослые черви и откладывают яйца в желчных протоках человека. Это, в свою очередь, приводит к хроническому воспалительному процессу в желчных протоках.
Генетические заболевания (например, синдром Линча и билиарный папилломатоз). Связано с повышенным риском холангиокарциномы.Синдром Линча, также известный как HNPCC (синдром наследственного неполипозного рака толстой кишки), является аутосомно-доминантным заболеванием, которое связано с повышенным риском гепатобилиарного рака.
Другие виды рака, связанные с синдромом Линча, включают рак толстой кишки, эндометрия, яичников, желудка, тонкой кишки, мочевыводящих путей, головного мозга и кожи. Повышенный риск рака у этих пациентов связан с наследственными мутациями, которые нарушают восстановление несоответствия ДНК. Билиарный папилломатоз — редкое наследственное заболевание, характеризующееся множественными аденоматозными полипами в желчных протоках.Пациенты с этим заболеванием часто испытывают повторяющиеся эпизоды боли в животе, желтухи и холангита.
Хроническая болезнь печени. Связан с развитием внутрипеченочной холангиокарциномы. И гепатит В, и вирусная инфекция гепатита С связаны с повышенным риском холангиокарциномы. Кроме того, хроническое невирусное заболевание печени и цирроз печени, независимо от этиологии, также оказались факторами риска внутрипеченочной холангиокарциномы.
Токсичные воздействия. Определен как фактор риска холангиокарциномы. Было обнаружено, что воздействие радиологического контрастного вещества, Торотраста, вызывает холангиокарциному через 30–35 лет после воздействия. Также существует повышенный риск при воздействии резины, отделочных материалов для дерева и других химических веществ. Связь между воздействием табака и потреблением алкоголя менее ясна, и данные противоречивы.
Часто встречающиеся осложнения
Часто встречающиеся осложнения холангиокарциномы обычно связаны либо с обструкцией желчных протоков, либо, что реже, с поражением местной сосудистой сети.Когда желчные протоки закупориваются опухолью, паренхима печени, отводящая от этого желчного протока, атрофируется. Если холангиокарцинома (и, следовательно, уровень обструкции желчных протоков) расположена проксимальнее и на периферии, обычно пораженный сегмент печени атрофируется, а другой сегмент гипертрофируется. Если, однако, поражение расположено более дистально, например, при дистальной холангиокарциноме или даже в поражении корней, тогда значительная часть паренхимы печени не сможет дренироваться, и, в свою очередь, это может привести к печеночной недостаточности. .Во избежание печеночной недостаточности необходимо дренировать не менее 25–30% печени.
Холангиокарциномы также могут вызывать осложнения, когда они поражают местную сосудистую сеть путем непосредственного закрытия или тромбоза печеночных артерий или воротной вены.
Осложнения, связанные с холангиокарциномой
Обструкция желчных путей: высокая
Печеночная недостаточность: низкая, если не лечить дистальную обструкцию желчных путей
Поражение воротной вены: Низкое; более вероятно на запущенной стадии
Поражение печеночной артерии: Низкое; более вероятно с запущенной болезнью
Как правильно лечить пациента с холангиокарциномой?
Какие варианты лечения эффективны?
В целом, холангиокарцинома имеет очень плохой прогноз со средней 5-летней выживаемостью от 5% до 10%.Хирургическая резекция — единственная возможность излечения. Для определения резектабельности используются следующие общие критерии:
— Отсутствие метастазов в ретропанкреатические и парацелиальные лимфоузлы
— Отсутствие метастазов в печень
— Отсутствие инвазии воротной вены или главной печеночной артерии (следует отметить, что в некоторых центрах выполняется резекция единым блоком с реконструкцией сосудов)
— Отсутствие инвазии внепеченочных соседних органов
— Отсутствие диссеминированного заболевания
Кроме того, резекцию обычно исключают следующие состояния:
— При перихилярных опухолях: двустороннее поражение печеночных протоков до вторичных корешков
— Закупорка или окклюзия главной воротной вены проксимальнее ее бифуркации
— Атрофия одной доли печени с закрытием контралатеральной ветви воротной вены
— Атрофия одной доли печени с поражением контралатерального вторичного билиарного корешка
— Вовлечение двусторонних печеночных артерий
Литература предполагает, что даже у пациентов, подвергшихся потенциально излечивающей резекции, края без опухоли достигаются только у 50% пациентов с дистальными холангиокарциномами и от 20% до 40% пациентов с проксимальными опухолями.Некоторые успехи были достигнуты в хирургических процедурах, которые привели к более высоким показателям успешности и значительному снижению заболеваемости и смертности за последнее десятилетие. Показатели резектабельности увеличились отчасти из-за более агрессивных операционных стратегий, которые расширили критерии резектабельности.
Предоперационная эмболизация воротной вены — широко распространенная терапия для увеличения объема остаточной печени. Это особенно важно, когда будущий объем печени будет менее 20% от общего объема печени или у пациентов с менее чем 40% общего объема печени с паренхимой печени.
Что касается ортотропной трансплантации печени, последние данные показали хорошую выживаемость и более низкую частоту рецидивов, когда трансплантация предназначена только для тщательно отобранных пациентов. Кроме того, хотя неоадъювантная и адъювантная терапия не всегда включалась в лечение этих пациентов, несколько ретроспективных исследований показали, что рецидив опухоли был значительно ниже у пациентов, получавших такую терапию. На данный момент необходимы дальнейшие исследования, чтобы определить, приносит ли такая терапия пользу.
К сожалению, большинство пациентов поступают с неоперабельным заболеванием, и у этих пациентов был печальный прогноз. Есть несколько проверенных вариантов паллиативного лечения. Было показано, что декомпрессия желчных протоков снижает заболеваемость и продлевает выживаемость у этих пациентов.
Фотодинамическая терапия (ФДТ) — первое и единственное паллиативное лечение, эффективность и безопасность которого на сегодняшний день доказана. Однако в недавнем пилотном исследовании радиочастотная абляция, применяемая в желчных протоках во время ЭРХПГ, показала раннюю эффективность для улучшения проходимости и безопасности.По-прежнему необходимы долгосрочное наблюдение и рандомизированные исследования. Использование других вариантов лечения, таких как химиотерапия и лучевая терапия, все еще вызывает споры, и необходимы рандомизированные исследования.
Опции; Стиль жизни; медицинские, эндоскопические, хирургические; и другие оценки эффективности
Хирургический
— Хирургическая резекция с неоадъювантной или адъювантной терапией или без нее
— Хирургическая резекция с предоперационной эмболизацией воротной вены
— Трансплантация печени
Эндоскопический
— Стентирование для дренирования желчевыводящих путей
— Фотодинамическая терапия
— Радиочастотная абляция
Интервенционная радиология
— Чрескожный дренаж желчевыводящих путей
Медицинский
— Химиотерапия
— Лучевая терапия
Примечание: хирургические варианты являются наиболее эффективными и единственными шансами на излечение.
Неоадъювантная и адъювантная терапия с хирургическим вмешательством может уменьшить рецидив опухоли, но это не было доказано.
Предоперационная эмболизация воротной вены может повысить вероятность отрицательного края и, следовательно, рецидива опухоли в отдельных случаях.
Какая начальная терапия наиболее эффективна?
Первичная терапия
Самая эффективная начальная терапия — хирургическая резекция. Поскольку хирургическое вмешательство является единственным шансом на излечение, если у пациента диагностировано операбельное заболевание, следует предложить хирургическую резекцию.Предоперационная эмболизация воротной вены доли, пораженной опухолью, является широко распространенной терапией для увеличения объема остаточной печени. Ортотропная трансплантация печени показала хорошие показатели выживаемости и более низкую частоту рецидивов, когда она предназначена для тщательно отобранных пациентов.
Полная хвостовая лобэктомия и резекция нижней части сегмента Куино в сочетании с правой или левой гемигепатэктомией стали стандартной хирургической процедурой при внутригрудной холангиокарциноме, а операция Уиппла является первым выбором при раке дистального желчного протока.Ограниченная резекция рака среднего желчного протока показана только в тщательно отобранных случаях.
В этих исследованиях авторы рассмотрели несколько исследований и соответствующие анализы хирургической резекции по поводу рака прикорневого желчного протока (Таблица I). В общей сложности 2283 пациента были прооперированы в основном в лечебных целях, и 68% (средний диапазон 14-90%) пациентов достигли резекции R0. Сообщается об общей 5-летней выживаемости в диапазоне от 20% до 42% (в среднем 32%). Для пациентов, резекция которых была признана успешной (R0), 5-летняя выживаемость составила 32% (средний диапазон 22-62%).Сообщалось об оперативной летальности от 0% до 15% (в среднем 5%).
Таблица I.n
Обзор литературы по гепатэктомии при раке прикорневого желчного протока.
К сожалению, несколько отчетов показали, что частота рецидивов после резекции достигает 50–75%. Было обнаружено, что различные факторы влияют на частоту рецидивов и прогноз после хирургического вмешательства по поводу холангиокарциномы. Факторы, которые чаще всего влияют на выживаемость без рецидива, включают состояние края резекции, гистологическую степень, патологию, степень резекции желчного протока, периневральную инвазию и узловую стадию.
Один из методов, который, как считается, увеличивает шансы на резектабельность и излечение, заключается в увеличении функционального объема остаточной печени путем эмболизации воротной вены. Путем эмболизации воротной вены происходит гипертрофия здоровой печени и, следовательно, увеличение ее объема. Исследования показали, что объем будущего остатка печени значительно увеличился (до 27,2% после эмболизации). В настоящее время считается, что пациенты, которые получат наибольшую пользу от эмболизации воротной вены, — это пациенты с ожидаемым объемом остатка печени, который будет меньше 20% от общего объема печени, или пациенты с нарушенной функцией печени, когда ожидаемый будущий остаток печени объем составляет менее 40% от общего объема печени.
В попытках справиться с местным рецидивом адъювантная лучевая терапия была предложена как разумный терапевтический вариант после радикальной резекции. Была оценена необходимость предоставления неоадъювантной или адъювантной терапии для увеличения выживаемости. Недавно некоторые ретроспективные исследования продемонстрировали преимущества адъювантной терапии. На сегодняшний день нет единого мнения об адъювантной или неоадъювантной терапии, и необходимы дальнейшие исследования.
Послеоперационная терапия
Национальная комплексная онкологическая сеть (NCCN) обновила рекомендации по послеоперационной терапии пациентов с холангиокарциномой, предлагая следующее:
Внепеченочная холангиокарцинома
— Для пациентов с резецированной внепеченочной холангиокарциномой с отрицательными границами и отрицательными региональными узлами приемлемыми вариантами являются наблюдение или химиолучевая терапия на основе фторпиримидина.
— Для пациентов с положительными регионарными лимфатическими узлами, карциномой in situ на краях или положительными краями с инвазивным заболеванием следует рассмотреть возможность химиолучевой терапии на основе фторпиримидина.
Внутрипеченочная холангиокарцинома
— При отсутствии остаточного местного заболевания рекомендаций по адъювантной терапии нет.
— Для пациентов с положительным краем варианты включают повторную резекцию, абляцию или химиотерапию на основе фторпиримидина или гемцитабина.
Руководства Европейского общества медицинской онкологии (ESMO) предлагают следующее:
— Поддерживающая терапия или паллиативная химиотерапия и / или лучевая терапия после не лечебной резекции и рассмотрение послеоперационной химиолучевой терапии в качестве варианта после полной хирургической резекции у пациентов с внутрипеченочной или внепеченочной холангиокарциномой.
Другие варианты лечения
Другой областью споров было то, оказался ли предоперационный дренаж желчевыводящих путей полезным для снижения периоперационной заболеваемости и смертности. В настоящее время считается, что предоперационное дренирование снижает периоперационную заболеваемость и смертность при холангите, тяжелом недоедании и нарушениях коагуляции. Некоторые центры рекомендуют выполнять предоперационное дренирование, когда билирубин достигает диапазона от 10 до 15. Следует избегать чрескожного дренирования после того, как недавнее исследование продемонстрировало возможность посева опухоли.Поэтому следует предпринять все усилия, чтобы предложить агрессивный эндоскопический дренаж желчевыводящих путей.
До сих пор ведутся споры относительно двусторонней и односторонней декомпрессии желчевыводящих путей. Современные эксперты рекомендуют «дорожное картирование» с визуализацией поперечного сечения с последующим выборочным дренированием расширенных сегментов.
Было показано, что ортотопическая трансплантация печени (ОТП) является еще одним хирургическим вариантом и потенциально дает преимущество резекции всех структур, которые могут быть вовлечены в опухоль, включая воротную вену, двусторонние печеночные протоки и атрофические доли печени.Ранний опыт применения ОТП при внутригрудной холангиокарциноме был разочаровывающим: частота ранних рецидивов составила более 50%, а 5-летняя выживаемость — от 10% до 20%.
Однако недавно было предложено несколько критериев для отбора пациентов, подходящих для трансплантации печени. В 2005 году группа клиники Майо сообщила о своем 14-летнем опыте лечения тщательно отобранной группы пациентов с холангиокарциномой со строгим режимом предоперационного определения стадии и неоадъювантной химиолучевой терапии с последующей ОТП.У 38 пациентов, прошедших этот протокол, 5-летняя выживаемость составила 82% (по сравнению с 5-летней выживаемостью после резекции 21%, в которую входили пациенты с узловой болезнью [P = 0,022]).
Критерии включения в протокол Мейо включают следующее:
1. Местнораспространенное неоперабельное заболевание с положительной внутрипросветной цитологией, положительной внутрипросветной биопсией или CA 19-9 при рентгенологической злокачественной стриктуре,
2. Первичный склерозирующий холангит с операбельным заболеванием,
3.Отсутствие медицинских противопоказаний к ОТП.
Критерии исключения:
1. Внепеченочная болезнь, включая поражение регионарных лимфатических узлов,
2. Неконтролируемое заражение,
3. Предыдущая попытка резекции,
4. Предварительное лечение лучевой или химиотерапией,
5. Злокачественное новообразование в течение 5 лет.
В заключение, показания к ОТП для лечения холангиокарциномы предназначены только для тщательно отобранных пациентов в специализированных центрах.
Перечень обычных начальных терапевтических вариантов, включая рекомендации по применению, а также ожидаемые результаты терапии.
Хирургическая резекция. Следует предлагать систематически, если пациент является кандидатом на лечебную резекцию.
Трансплантация печени. Может быть предложен при поражении лимфатических узлов, ограниченном желчным протоком, или пациентам с циррозом печени, исключающим частичную гепатэктомию.
Перечень подмножества терапий второй линии, включая рекомендации по выбору и использованию этих методов лечения спасения
Паллиативное лечение
Первой целью паллиативного лечения пациентов с неоперабельной холангиокарциномой является лечение обструкции желчных путей.Это помогает сохранить функцию печени и снизить заболеваемость и смертность. Устранение непроходимости желчных путей также помогает облегчить такие симптомы, как трудноизлечимый зуд. Кроме того, после успешной декомпрессии желчевыводящих путей пациенты часто сообщают о снижении недомогания и повышении аппетита.
Поддержание функции печени также жизненно важно перед началом неоперационных методов лечения, таких как химиотерапия или лучевая терапия. Дренаж желчевыводящих путей может выполняться с помощью хирургических подходов, таких как шунтирование (гепатикоеюностомия), эндоскопическое стентирование с помощью ERCP или стентирование желчных протоков с помощью интервенционных радиологических / чрескожных доступов.
Сообщается, что эффективность эндоскопической или чрескожной декомпрессии желчных путей составляет от 69% до 97%. По возможности выполняется ЭРХПГ из-за относительно низкой частоты осложнений и способности обеспечивать отток внутренних желчных путей. Чрескожные доступы часто приводят к временному или постоянному внешнему дренированию, что может привести к значительной неудовлетворенности пациента.
Оперативные подходы связаны со значительно более высокой заболеваемостью и смертностью, с уровнем смертности от 7% до 24%.Кроме того, длительное восстановление после операции может повлиять на качество жизни и отсрочить начало химиотерапии.
В дополнение к дренажу желчевыводящих путей было проведено несколько исследований по увеличению проходимости стента и уменьшению роста опухоли. Одним из таких методов является ФДТ, местная абляционная терапия, применяемая в желчных протоках. Это включает внутривенную инъекцию порфирина, фотосенсибилизатора, с последующим лазерным облучением определенной длины волны в ложе опухоли с помощью холангиоскопии.Доказано, что ФДТ со стентированием желчных протоков превосходит только стентирование желчных протоков в увеличении выживаемости пациентов с неоперабельной холангиокарциномой. (См.
Таблицу II, в которой сравнивается ФДТ и только стент.) Также было доказано, что ФДТ может уменьшить холестаз и улучшить качество жизни. В недавнем исследовании ФДТ с использованием холангиоскопии одним оператором (SOC) медиана выживаемости не улучшилась по сравнению с группой, принимавшей только ФДТ (168 дней против 200, соответственно, p = 0,45), но произошло статистически значимое уменьшение времени рентгеноскопии (11 .1 против 21,1 минуты, p <0,0001) было отмечено
Таблица II.n
Сравнительные исследования: ФДТ или только стентирование.
Однако существенным недостатком ФДТ является то, что пациент считается светочувствительным и должен избегать солнечного света. Другой метод, не связанный с фоточувствительностью, — это радиочастотная абляция. Совсем недавно Steel et al. провели пилотное исследование эндобилиарной РЧА у 22 пациентов с неоперабельной злокачественной обструкцией желчных протоков. Из 21 пациента, получившего успешную РЧА, у 16 пациентов был открыт стент через 90 дней, а средний день проходимости стента составил 114 дней (диапазон 0-495).Были бессимптомный панкреатит (n = 1), холецистит, требующий чрескожного дренирования желчного пузыря (n = 2) и окоченение (n = 1) после процедуры, но не было связанной с процедурой смертности. Этот отчет демонстрирует 30-дневные данные о безопасности и ранней эффективности, а также показывает, что применение тепловой энергии внутри злокачественного желчного протока может быть безопасно выполнено. Чтобы доказать эффективность эндобилиарной РЧА, необходимы дальнейшие рандомизированные исследования с длительным наблюдением.
Наконец, паллиативная лучевая терапия и химиотерапия также были оценены для пациентов с неоперабельными неметастатическими опухолями.К сожалению, недавнее исследование паллиативной лучевой терапии не продемонстрировало улучшения выживаемости. Однако сообщалось, что одновременная химиолучевая терапия с лучевой терапией с модуляцией интенсивности спиральной томотерапии и химиотерапией (капецитабин) в сочетании с ФДТ хорошо переносится пациентами с внутригрудной холангиокарциномой. Химиотерапия оказывает ограниченное влияние на течение этого заболевания в паллиативной среде. (См.
Таблицу III.)
Таблица III.n
Резюме предыдущих исследований химиотерапии фазы II при распространенной холангиокарциноме.
На данный момент явно не определен стандартный режим, продлевающий выживаемость. Недавно гемцитабин был предложен в качестве альтернативы пациентам с неоперабельным ОСА, но его преимущество в выживаемости еще предстоит доказать в рандомизированном контролируемом исследовании. Ожидаются дополнительные данные о других целевых методах лечения, включая анти-VEGF / R и множественные ингибиторы RTK, такие как сунитиниб, лапатиниб, сорафениб.
Список их, включая любые рекомендации по мониторингу побочных эффектов.
Следите за осложнениями после процедуры.
ERCP. Следите за панкреатитом или инфекционными осложнениями при неполном дренировании. (Последнего можно избежать, используя визуализацию поперечного сечения в качестве ориентира перед ERCP и избегая инъекции желчных протоков, которые не будут нацелены на дренаж.) Кровотечение после сфинктеротомии является менее распространенным осложнением.
Чрескожный дренаж. Следите за кровотечением (немедленным и замедленным). Следите за инфекционными осложнениями.
— Монитор окклюзии стента во избежание холангита.
— Монитор LFT и CBC. Изолированное повышение щелочной фосфатазы может быть ранним признаком окклюзии стента.
PDT. Пациенты светочувствительны, и их необходимо посоветовать избегать пребывания на солнце и использовать солнцезащитный крем, защитную одежду и солнцезащитные очки.
По-видимому, существует повышенный риск холангита из-за индукции некроза. Всегда рекомендуется агрессивная декомпрессия.
Как мне наблюдать за пациентом с холангиокарциномой?
Как следует отслеживать осложнения холангиокарциномы?
— Монитор окклюзии стента во избежание холангита.
— Монитор LFT и CBC. Изолированное повышение щелочной фосфатазы может быть ранним признаком окклюзии стента.
— Пластиковые стенты необходимо менять примерно каждые 3 месяца. Постоянные металлические стенты могут нуждаться в манипуляциях на основании симптомов и тестов печени.
— Пациентам, которых считают резецируемыми и вылеченными, следует проводить повторную визуализацию поперечного сечения у всех пациентов с рецидивирующими симптомами желчных протоков.
Показатели прогрессирования болезни
В настоящее время нет рекомендаций по мониторингу прогрессирования заболевания, которые обычно основаны на клинических проявлениях и доступности поперечных изображений: компьютерная томография по сравнению с МРТ-MRCP.
Какие доказательства?
Накиб, А., Питт, штат Гавайи, Сон, Т.А. «Холангиокарцинома: спектр внутрипеченочных, перихилярных и дистальных опухолей». Ann Surg. об. 224. 1996. С. 463
.
Siqueira, E, Schoen, RE, Silverman, W. «Выявление холангиокарциномы у пациентов с первичным склерозирующим холангитом». Gastrointest Endosc. об. 56. 2002. pp. 40 (О ПСХ и холангиокарциноме.)
Манфреди, Р., Барбаро, Б., Масселли, Г. «Магнитно-резонансная томография холангиокарциномы». Semin Liver Dis. об. 24. 2004. С. 155
.
Baron, TH, Harewood, GC, Rumalla, A. «Перспективное сравнение анализа цифровых изображений и рутинной цитологии для выявления злокачественных новообразований в стриктурах желчных путей». Clin Gastroenterol Hepatol. об. 2. 2004. С. 214-19. (По DIA.)
Кипп, BR, Stadheim, LM, Halling, SA. «Сравнение стандартной цитологии и флуоресценции in situ гибридизации для обнаружения злокачественных стриктур желчных протоков». Am J Gastroenterol. об. 99. 2004. С. 1675–81. (О РЫБЕ.)
Андерсон, КД, Райс, MH, Пинсон, CW. «ПЭТ-визуализация фтордезоксиглюкозы в оценке рака желчного пузыря и холангиокарциномы». J Gastrointest Surg. об. 8. 2004. С. 90
.
Хемминг, А.В., Рид, А.И., Фудзита, С. «Хирургическое лечение холангиокарциномы корня грудной клетки». Ann Surg. об. 241. 2005. С. 693-9.
Dinant, S, Gerhards, MF, Rauws, EA. «Улучшение результатов резекции внутригрудной холангиокарциномы (опухоли Клацкина)». Ann Surg Oncol. об. 13. 2006. С. 872–80.
Батон, О, Азулай, Д., Адам, Д.В. «Крупная гепатэктомия при внутригрудной холангиокарциноме 3 и 4 типа: прогностические факторы и отдаленные результаты». J Am Coll Surg. об. 204. 2007. С. 250-60.
Tsao, JI, Nimura, Y, Kamiya, J. «Управление внутригрудной холангиокарциномой: сравнение американского и японского опыта». Ann Surg. об. 232. 2000. pp. 166
.
Rea, DJ, Heimbach, JK, Rosen, CB.«Трансплантация печени с неоадъювантной химиолучевой терапией более эффективна, чем резекция внутригрудной холангиокарциномы». Ann Surg. об. 242. 2005. С. 451
.
Sewnath, ME, Karsten, TM, Prins, MH. «Метаанализ эффективности предоперационного дренирования желчных протоков при опухолях, вызывающих механическую желтуху». Ann Surg. об. 236. 2002. С. 17–27.
Кахале, М., Мишра, Р., Шами, В. «Неоперабельная холангиокарцинома: сравнение выживаемости при стентировании желчных протоков и стентировании с фотодинамической терапией». Clin Gastro Hep. об. 6. 2008. С. 290-7.
Ортнер. «Успешная фотодинамическая терапия неоперабельной холангиокарциномы: рандомизированное проспективное исследование». Гастроэнтерология. об. 125. 2003. pp. 1355–63.
Видманн, М., Берр, Ф., Шифке, И. «Фотодинамическая терапия у пациентов с неоперабельной внутригрудной холангиокарциномой: 5-летнее наблюдение в проспективном исследовании фазы II». Gastrointest Endosc. об. 60. 2004. С. 68–75.
Bonet Beltrán, M, Abdelkarim, S, Allal, Ignasi, Gich.«Нужна ли адъювантная лучевая терапия после радикальной резекции внепеченочных желчных путей? Систематический обзор с метаанализом наблюдательных исследований ». Лечение рака Ред. об. 38. 2012. С. 111-19.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Уробилиноген в моче: низкий и высокий уровни + нормальный диапазон
Уробилиноген — это побочный продукт билирубина, который в конечном итоге выводится с калом и мочой. Хотя уробилиноген обычно обнаруживается в моче, более высокие или более низкие уровни могут быть признаком проблемы с печенью. Читайте дальше, чтобы узнать, что такое уробилиноген, как его можно проверить и что его уровни могут рассказать о вашем здоровье.
Что такое уробилиноген?
Уробилиноген — бесцветный пигмент, образующийся при расщеплении билирубина кишечными бактериями.Большая часть этого соединения выводится с калом, а небольшое количество реабсорбируется и выводится с мочой [1].
Когда производство билирубина увеличивается из-за разрушения эритроцитов (гемолиза) или заболевания печени, уровень уробилиногена в моче повышается. С другой стороны, когда недостаточное количество билирубина достигает кишечника из-за снижения оттока желчи, продукция уробилиногена снижается, что приводит к чрезвычайно низким уровням уробилиногена в моче или его отсутствию. По этим причинам тест на уробилиноген используется вместе с другими тестами для выявления проблем с печенью, желчным пузырем или эритроцитами [1, 2].
Тесты на уробилиноген
Уробилиноген чаще всего измеряется в моче. Обычно это делается как часть анализа мочи, который измеряет многие другие вещества в вашей моче, включая белки, кетоны и глюкозу. Анализ мочи часто является частью обычного медицинского осмотра для выявления ранних признаков заболевания [3].
Ваш врач может также назначить этот тест, чтобы контролировать существующие состояния печени или если у вас есть симптомы заболевания печени. К ним относятся [4, 5, 6]:
- пожелтение кожи и глаз (желтуха)
- моча темного цвета
- тошнота и рвота
- кожный зуд
- боль и отек в животе
- озноб
- лихорадка
- потеря аппетита
- слабость / утомляемость
- дезориентация или спутанность сознания
Уровни уробилиногена также можно измерить в стуле (хотя это делается не так часто).
Нормальные уровни
Уробилиноген обычно обнаруживается в следовых количествах в моче (0,2–1,0 мг / дл) [7].
Уровни уробилиногена <0,2 мг / дл считаются низкими .
Уровни уробилиногена > 1,0 мг / дл считаются высокими [8].
Однако эти значения варьируются от лаборатории к лаборатории.
Ограничения
Одно исследование показало, что, хотя тест на уробилиноген в моче был хорошим скринингом на повышенный уровень билирубина в крови, он не был столь полезен для выявления проблем с печенью из-за высокой доли ложноотрицательных результатов [9].
Тест на уробилиноген сам по себе недостаточен для диагностики какого-либо заболевания. Поговорите со своим врачом о том, что означают результаты ваших анализов, и о том, как управлять основными заболеваниями [10].
Низкий уровень уробилиногена
Симптомы
Симптомы низкого уровня уробилиногена зависят от первопричины. Если у вас снижен отток желчи, вы можете испытать [11, 12]:
- Кожный зуд
- Усталость
- Желтый цвет лица (желтуха)
- Темная моча
- Стул с легким или неприятным запахом
- Анорексия
- Тошнота
- Рвота
- Потеря веса
Причины
1) Снижение оттока желчи
Холестаз, или снижение оттока желчи от печени к кишечнику, может вызвать накопление билирубина в кровотоке вместо его удаления обычно.Это может снизить выработку уробилиногена, что приводит к снижению его уровня в моче [1, 13].
Уровни уробилиногена в моче были значительно ниже у младенцев с атрезией желчных путей (узкие, заблокированные или отсутствующие желчные протоки) по сравнению со здоровыми младенцами в обсервационном исследовании 75 младенцев [13].
Причины холестаза включают [12]:
- Закупорка желчных протоков (камни, кисты и опухоли)
- Заболевание / повреждение печени
- Беременность
- Тяжелая инфекция
- Рак поджелудочной железы
Обычно, если вы если у вас есть симптомы заболевания печени и билирубин в моче, но при отсутствии уробилиногена или его низком уровне, это говорит о том, что в кишечник поступает недостаточное количество желчи [1, 5].
2) Некоторые лекарства
Антибиотики широкого спектра действия уничтожают кишечные бактерии, которые могут препятствовать выработке уробилиногена [1].
В исследовании с участием 18 здоровых людей лечение антибиотиками в течение 6 дней снижало уровень уробилиногена в стуле [14].
Ложноотрицательные результаты
Некоторые факторы могут помешать вашим лабораторным тестам и привести к ложноотрицательным результатам. К ним относятся [1, 3, 15, 8]:
- Воздействие прямого солнечного света на образец мочи — уробилиноген расщепляется при воздействии солнечного света
- Вещества, которые подкисляют мочу (напр.грамм. витамин C)
Способы увеличения уробилиногена
1) Лечение основных состояний
Устранение любых основных состояний, вызывающих низкий уровень уробилиногена.
Если у вас холестаз (снижение оттока желчи), укрепите здоровье своей печени с помощью:
- Соблюдайте сбалансированную диету [16]
- Употребляйте умеренное или высокое (> 2-3 чашки) количество кофе (независимо от содержания кофеина) на регулярной основе [17, 18]
- Более качественный сон [19]
- Употребление большего количества продуктов, способствующих детоксикации печени и почек, таких как спаржа, капуста и брокколи [20]
- Употребление большего количества напитков вода [20]
- По возможности покупайте экологически чистое мясо и овощи, чтобы избежать вредных для печени химических добавок и пестицидов [21]
- Посещение сауны — сауны полезны для снижения токсинов в организме [22]
- Ограничение употребления алкоголя потребление — избыток алкоголя может повредить клетки печени и ухудшить существующие состояния печени [23]
- Пересмотр ваших лекарств — некоторые лекарства или добавки могут повредить печень.Попросите врача или фармацевта пересмотреть ваши лекарства, чтобы выяснить, могут ли они быть вредными для печени [24, 5]
2) Пересмотрите свои лекарства
Если вы принимаете антибиотики, обсудите снижение дозы или альтернативные варианты со своим врачом. доктор.
Высокий уровень уробилиногена
Симптомы
Симптомы высокого уровня уробилиногена в моче зависят от основной причины. Если у вас заболевание печени или желчного пузыря, вы можете испытать [4, 5, 6]:
- пожелтение кожи и глаз (желтуха)
- темная моча
- тошнота и рвота
- озноб
- лихорадка
- потеря аппетита
- слабость / утомляемость
- дезориентация или спутанность сознания
Если у вас гемолиз (разрушение красной крови), у вас могут быть [25]:
- темная моча
- боль в спине
- желтая кожа (желтуха)
- учащенное сердцебиение (тахикардия)
- анемия
Причины
1) Заболевание или повреждение печени
Поражение и заболевание печени (напр.например, вирусный гепатит и цирроз печени) может повышать уровень билирубина, что приводит к повышению уровня уробилиногена в моче [1].
Уровни уробилиногена также коррелируют с уровнями ферментов печени (например, АЛТ, АСТ) в крови, которые повышаются в ответ на повреждение печени [26].
2) Чрезмерное разрушение красных кровяных телец
Состояния, которые увеличивают разрушение красных кровяных телец (например, гемолитическая анемия, злокачественная анемия, внутрисосудистый гемолиз, застойная сердечная недостаточность), повышают уровень билирубина, что увеличивает выработку уробилиногена в кишечнике. [1, 27, 3].
Обычно, если у вас наблюдается избыточное разрушение эритроцитов (гемолиз), у вас будет уробилиноген в моче, но неопределяемое количество билирубина [1, 28].
3) Малярия
Уровни уробилиногена были выше у 365 больных малярией [29].
Другое исследование 620 человек с малярией показало, что присутствие уробилиногена в моче было связано с повышенным риском тяжелой малярии со следующими осложнениями [30]:
- Тромбоцитопения (низкое количество тромбоцитов)
- Неврологическая дисфункция
- Дисфункция печени
Ложноположительные результаты
Факторы, которые могут привести к ложноположительным результатам, включают [8]:
- Повышенный уровень нитратов в моче
- Высокое потребление углеводов
- Время (тест проводится позже в после полудня)
- Лекарства, которые делают мочу красной, например феназопиридин (Pyridium)
Способы снижения уробилиногена
1) Лечение основных состояний
Устранение любых основных состояний, вызывающих низкий уровень уробилиногена.Поговорите со своим врачом о том, почему у вас может быть низкий уробилиноген, и какие методы лечения доступны.
2) Ограничьте потребление алкоголя
Чрезмерное употребление алкоголя может повредить клетки печени и ухудшить существующие состояния печени [23].
Алкоголь также снижает количество красных кровяных телец, что может усугубить анемию. Одно обсервационное исследование с участием 17,7 тыс. Человек показало, что количество эритроцитов снижается из-за употребления алкоголя, при этом даже самое низкое потребление показывает значительное уменьшение эритроцитов [31].
3) Пересмотрите свои лекарства
Некоторые лекарства или добавки могут повредить печень [5, 24]:
- Парацетамол (тайленол)
- Аспирин
- Нестероидные противовоспалительные препараты
- Метилдопа
- Амиодарон
- Ингибиторы моноаминоксидазы
- Фенотиазины (например, хлорпромазин)
- Вальпроат натрия
- Пероральные контрацептивы и заместительная гормональная терапия
- Лист чапараля
- Эфедра
- Горечавка
- Germander
- Кава
- Сенна
EGCG [32]
Попросите врача или фармацевта пересмотреть ваши лекарства, чтобы определить, могут ли они быть вредными для печени.
4) Улучшение качества сна
Хороший сон необходим для здоровья печени. Короткая продолжительность сна и плохое качество сна значительно увеличили частоту неалкогольной жировой болезни печени (НАЖБП) в обсервационном исследовании с участием 69 тыс. Человек [19].
5) Пейте больше кофе
Регулярное употребление умеренного или большого количества кофе (независимо от содержания кофеина) может принести пользу здоровью печени. В обсервационном исследовании с участием 28 тыс. Человек употребление более 3 чашек кофе в день было связано с более низким уровнем ферментов печени (например,грамм. ALT, AST, ALP и GGT) [17].
6) Упражнение
Если у вас анемия, вызванная разрушением красной крови, могут помочь упражнения. Умеренная физическая активность дает сигнал организму производить больше красных кровяных телец, чтобы увеличить снабжение мышц кислородом [33].
Однако избегайте более интенсивных и напряженных видов упражнений, так как они могут повредить и разрушить эритроциты.

 Прогноз при острой жировой дистрофии плохой – смертность достигает 80-85%, значительное улучшение состояния пациенток происходит только после экстренного кесарева сечения.
Прогноз при острой жировой дистрофии плохой – смертность достигает 80-85%, значительное улучшение состояния пациенток происходит только после экстренного кесарева сечения.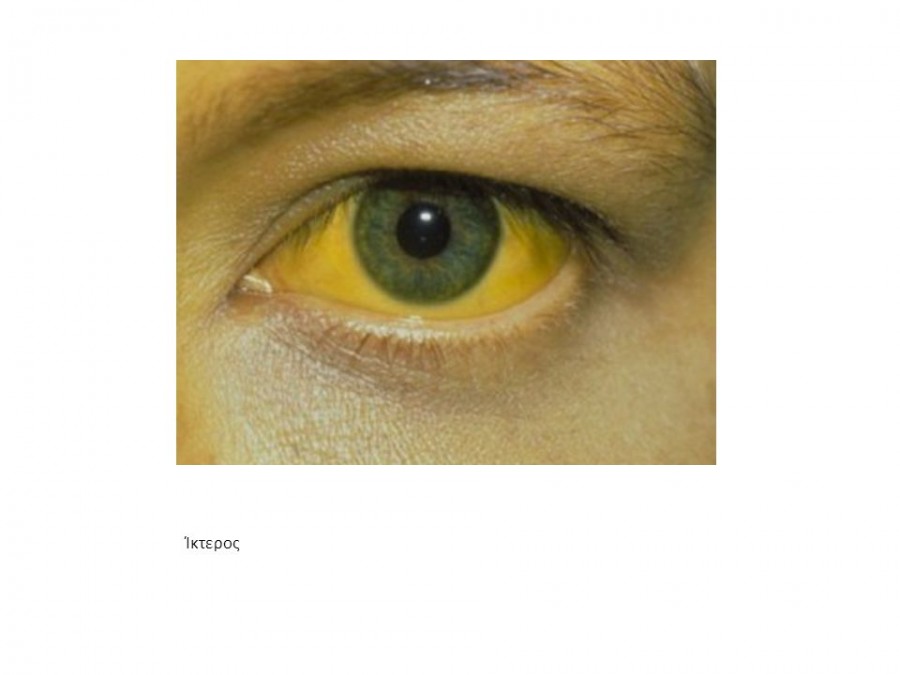 Причиной может послужить патологическое сужение желчных протоков и кольцевидная поджелудочная железа. Симптомами механической желтухи у детей является выраженный желтый цвет слизистых, глазных склер и кожи, боль в правом боку, белый глиноподобный стул и моча выраженного темного оттенка.
Причиной может послужить патологическое сужение желчных протоков и кольцевидная поджелудочная железа. Симптомами механической желтухи у детей является выраженный желтый цвет слизистых, глазных склер и кожи, боль в правом боку, белый глиноподобный стул и моча выраженного темного оттенка.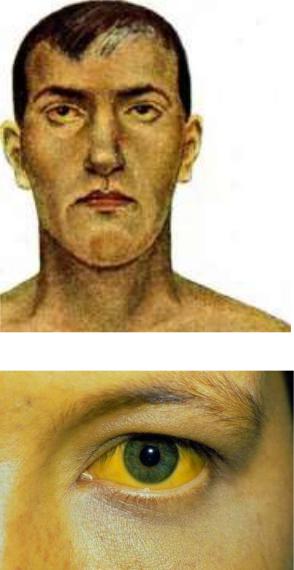

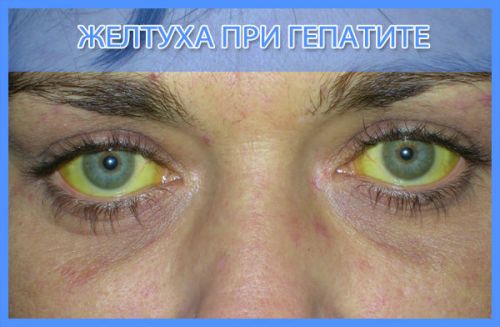

 Связано это, прежде всего, с гемолитическими анемиями (врожденными или приобретенными), аутоиммунными нарушениями, наследственными дефектами строения гемоглобина и эритроцитов.
Связано это, прежде всего, с гемолитическими анемиями (врожденными или приобретенными), аутоиммунными нарушениями, наследственными дефектами строения гемоглобина и эритроцитов.