Классификация доброкачественных опухолей легкого
Существует много гистологических классификаций доброкачественных опухолей легких (Плетнев С.Д., 1969; Перельман М.И. и др., 1981; Hochberg L., Schacter B., 1955; Arrigoni М. et al., 1970; Kaiser L.R., Bavaria J.E., 1995), а также международные классификации опухолей легких (ВОЗ, 1981, 1999).
По гистологической структуре опухоли в целом разделены на 5 групп:
1. Эпителиальные (папиллома, аденома).
2. Мезодермальные (фиброма, липома, лейомиома, хондрома, сосудистые, зернисто-клеточная миобластома, лимфангиома).
3. Нейроэктодермальные (невриома, нейрофиброма).
4. Дизэмбриогенетические [гамартома, тератома, светлоклеточная («сахарная») опухоль].
5. Другие (гистиоцитома, ксантома, амилоидная опухоль, мезотелиома, ангиофолликулярная лимфома, слизистоассоциированная лимфоидная опухоль, параганглиома, или хомодектома).
До 80-х годов во многие классификации были включены явно злокачественные опухоли — аденома карциноидноготипа (карциноиды), мукоэпидермоидного типа (мукоэпидермоидный рак) и цилиндроматозного типа (цилиндрома), которые, по материалам самих авторов, озлокачествлялись в значительном проценте наблюдений.
Включением этих вариантов аденом в группу доброкачественных опухолей и объясняется их большой удельный вес (табл. 2.2): от 36 до 44,4%.
Таблица 2.2. Частота гистологических типов доброкачественных опухолей легких
* Плетнев С.Д. Доброкачественные опухоли легких. — М., 1969.
** Перельман М.И. и соавт. Доброкачественные опухоли легких. — М., 1981.
*** Arrigoni M.G. et al. Benign tumors of the lung: a ten-year surgical experience // J. Thorac.
Cardiovasc. Surg. — 1970.
**** Кавернозная геманглиома — 6. склерозирующая геманглиома — 5, гемангиоэндотелио-ма — 3, гемангиоперицитома — 2.
Среди истинно доброкачественных опухолей легких аденомы бронха составляют лишь 0,8-4,8%. В классификации L.R. Kaiser, J.E. Bavaria (1995), приведенной в руководстве «Thoracic Surgery», «аденома бронха» отсутствует.
Центральные и периферические доброкачественные опухоли легких, поданным литературы, встречаются почти одинаково часто.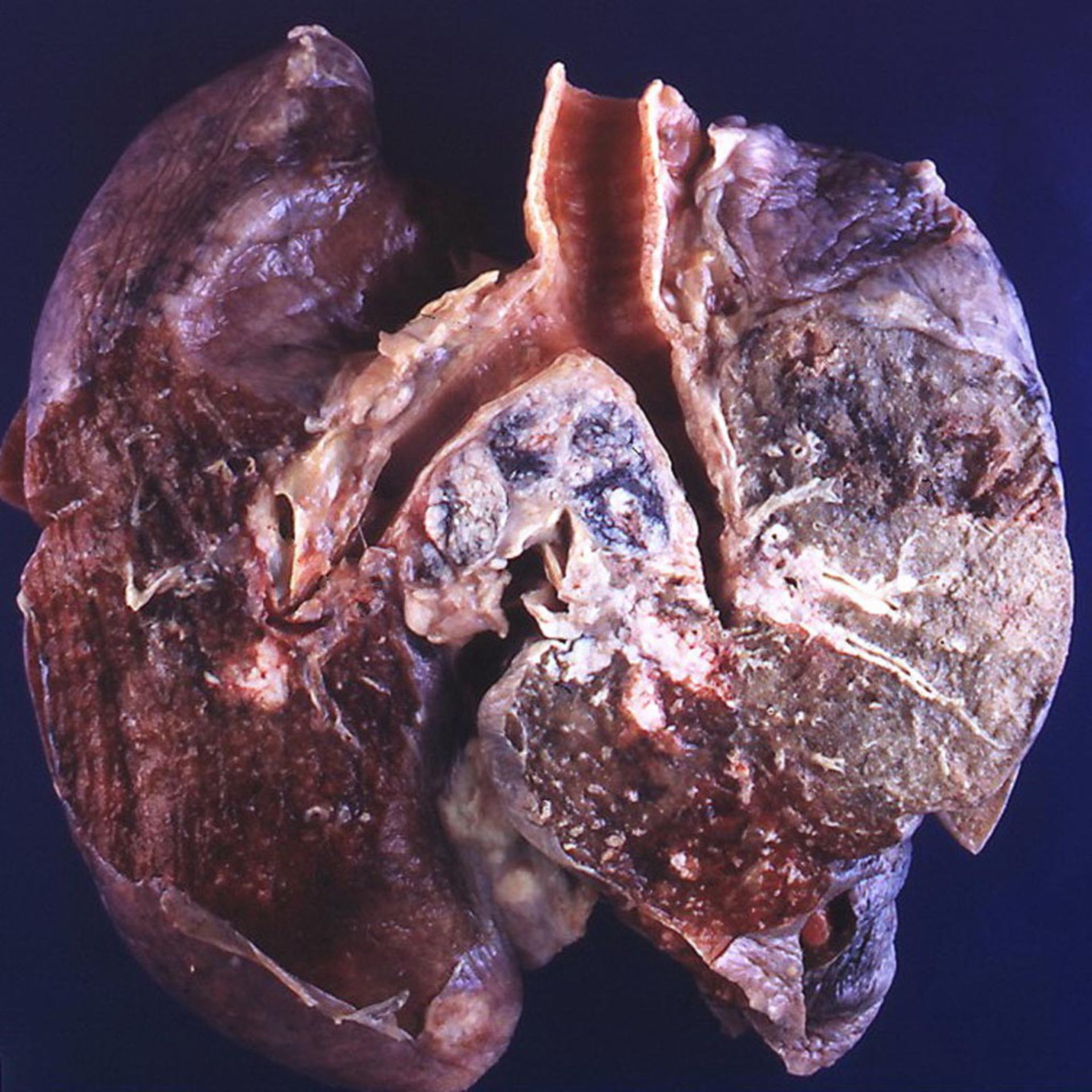 Центральные опухоли в отличие от рака легкого чаше (85%) развиваются в долевых и главных бронхах, основным гистологическим типом (до 65%) является аденома. Из периферических опухолей чаще (до 70%) наблюдаются гамартомы.
Центральные опухоли в отличие от рака легкого чаше (85%) развиваются в долевых и главных бронхах, основным гистологическим типом (до 65%) является аденома. Из периферических опухолей чаще (до 70%) наблюдаются гамартомы.
По нашим данным, частота выявления центральных доброкачественных опухолей легких составила 29,3%. В последние годы (1968-1998) аденомы карциноидного, аденомы разные, в среднем 2-3 см. Периферические аденомы достигают 10 см в диаметре, имеют выраженную соединительнотканную капсулу, плотноэластической консистенции, на разрезе поверхность их зернистая, желтовато-серого цвета.
Папиллома
Папиллома — обычно центральная доброкачественная опухоль.
Плоскоклеточная папиллома представлена сосочковыми разрастаниями фиброзной ткани, покрытыми многослойным плоским эпителием, иногда содержащим примесь слизепродуцирующих клеток. Признаки дисплазии и тенденция к рецидивированию наблюдаются редко.
Переходно-клеточная папиллома — опухоль сосочкового строения, развивающаяся из респираторного эпителия. Иногда обнаруживают участки выстилки из кубического, цилиндрического и даже мерцательного эпителия, а также плоского и слизесекретирующего. После резекции могут отмечаться рецидивы, наблюдаются случаи малигнизации опухоли.
Иногда обнаруживают участки выстилки из кубического, цилиндрического и даже мерцательного эпителия, а также плоского и слизесекретирующего. После резекции могут отмечаться рецидивы, наблюдаются случаи малигнизации опухоли.
Гамартома
Гамартома — наиболее часто выявляемая доброкачественная периферическая опухоль. Эндобронхиальные гамартомы наблюдаются редко (1-12%). Периферическая гамартома чаще локализуется в передних сегментах легких.
Нередки единичные гамартомы в одном или обоих легких. Гамартому рассматривают как результат нарушения развития в эмбриональном периоде. Форма опухоли обычно округлая, поверхность мелкобугристая или гладкая, консистенция плотная или плотноэластическая. Опухоль четко отграничена от окружающей легочной ткани, не имеет капсулы.
На разрезе сероватого или серовато-желтоватого цвета с часто определяемыми известковыми включениями. Микроскопически опухоль представлена гиалиновым (реже эластическим) хрящом атипичной структуры, окруженным прослойкой жировой и соединительной ткани (рис.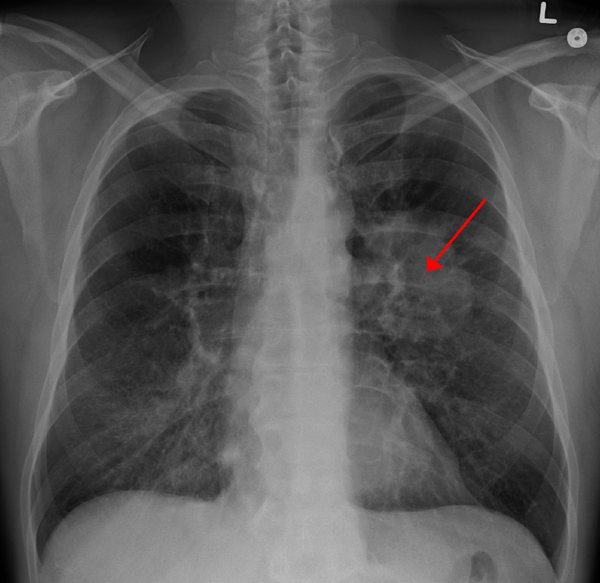 2.41).
2.41).
Рис. 2.41. Хондрогамартома легкого. Окраска гематоксилином и эозином. х 200.
Часто выявляют участки обызвествления или окостенения. В опухоли иногда обнаруживают гладкие мышечные волокна, скопления лимфоидных клеток. По признаку преобладания ткани выделяют хондроматозную (хондрогамартома, хондрома), липоматозную, лейомиоматозную и фиброматозную формы. Гамартомы не озлокачествляются.
Тератомы
Тератомы — образования дизэмбрионального происхождения, могут иметь вид дермоидных кист или клеточных тератом с элементами различных зародышевых листков. Опухоли имеют округлую форму, бугристую поверхность, плотноэластическую консистенцию, диаметр их варьирует от 5 до 20 см.
Стенка кисты состоит из соединительной ткани, выстланной изнутри однослойным или многослойным эпителием. Киста состоит из отдельных полостей с жидким содержимым желтого или коричневого цвета. В полостях обнаруживают зубы, волосы, хрящи, кость, сальные и потовые железы, иногда органоидные образования, кожу.
Нет достаточных оснований, как это было принято раньше, относить к доброкачественным опухолям псевдоопухоли — образования неопухолевой природы округлой формы.
Макроскопически они представляют собой узел округлой форе мы, иногда с бугристой поверхностью, достаточно хорошо отграниченный от легочной ткани, плотной и/или студенистой консистенции. Микроскопическая картина свидетельствует о воспалительно-грануляционном пролиферативном происхождении образования.
Основу такой гранулемы составляют фибробласты и гистиоциты, среди которых встречаются плазматические клетки, лимфоциты, эозинофилы. В центре встречаются очаги фиброза, некроза, кровоизлияния, отложения пигмента.
Одной из форм псевдоопухоли легкого является плазмоцитома — воспалительно-грануляционное пролиферативное образование. К доброкачественным опухолям не следует также относить артериовенозную аневризму — врожденное дизонтогенетическое заболевание легких.
Мышечные опухоли наблюдаются в 1-2% случаев. Они состоят из поперечнополосатых мышечных волокон (рабдомиомы) или гладких волокон (лейомиомы). Рабдомиомы легких наблюдаются крайне редко.
Они состоят из поперечнополосатых мышечных волокон (рабдомиомы) или гладких волокон (лейомиомы). Рабдомиомы легких наблюдаются крайне редко.
Легиолейомиома
Легиолейомиома — относительно часто выявляемая мягкотканная мышечная опухоль, локализующаяся в бронхах и легких. Опухоль развивается из гладких мышечных волокон бронхиальной стенки или кровеносных сосудов — бронхиальных артерий.
Лейомиома имеет мягкую консистенцию, заключена в хорошо выраженную капсулу. Центральные опухоли имеют вид полипа на ножке или широком основании, реже растут перибронхиально. Периферические лейомиомы могут проявляться в виде множественных узлов.
На разрезе лейомиома имеет розовый цвет, зернистость и спиралеобразную волокнистость. Микроскопически определяют пучки гладких волокон, переплетающихся между собой, иногда обнаруживают псевдожелезистые структуры и кисты, выстланные эпителием (рис. 2.42). Кровеносных сосудов мало.
В клетках лейомиомы иногда наблюдается зернистость цитоплазмы — так называемая зернисто-клеточная лейомиома, или опухоль Абрикосова.
Рис. 2.42. Клеточная ангиолейомиома легкого. Окраска гематоксилином и эозином. х 200.
В литературе имеются сообщения более чем о 100 случаях лейомиом легких, которые могут иметь большой размер. Описаны единичные случаи озлокачествления лейомиомы. В настоящее время признана первичность лейомиосаркомы легкого.
В последние годы появился противоположный обоснованный взгляд на происхождение этих опухолей. Согласно новой гипотезе, лейомиома легких является метастазом аналогичной опухоли матки (Mackay В. et al., 1991).
Микроскопически в так называемых доброкачественных метастатических лейомиомах легкого минимальное количество митозов и/или очагов некроза, что соответствует сведениям в миомах матки. Распространение идет гематогенным путем.
Сосудистые опухоли легких встречаются в 3-4% наблюдений. К ним относят гемангиоэндотелиому, гемангиопери питому, капиллярную гемангиому и склерозирующую гемангиому.
Все они преимущественно периферические, имеют округлую форму, плотную консистенцию, выраженную соединительнотканную капсулу, могут быть одиночными и множественными. Опухоли могут быть очень большими — до 20х15х10 см. На разрезе поверхность опухоли имеет бледно-розовый или красный цвет.
Опухоли могут быть очень большими — до 20х15х10 см. На разрезе поверхность опухоли имеет бледно-розовый или красный цвет.
Капиллярная гемангиома
Капиллярная гемангиома по гистогенезу представляет собой дизонтогенетическое образование, однако клинико-рентгенологическая и морфологическая картина соответствует таковой доброкачественной опухоли.
Микроскопически опухоль имеет вид скопления новообразованных капилляров. Часть из них имеет расширенные просветы, проходимые для крови, и похожа на очень мелкие вены, часть находится в спавшемся состоянии и представлена протоплазматическими тяжами из эндотелиальных клеток без просвета между ними.
Внутреннюю поверхность капилляров выстилают эндотелиальные клетки, расположенные в один или несколько рядов. Строма опухоли состоит из соединительной ткани, чаще гиалинизированной. Местами паренхима опухоли представляет собой диффузные скопления тяжей и эндотелия, причем эндотелиальные клетки обычно выстилают внутреннюю поверхность сосуда в один ряд. Капиллярная гемангиома может медленно увеличиваться или, будучи дизонтогенетическим образованием, оставаться стабильной.
Капиллярная гемангиома может медленно увеличиваться или, будучи дизонтогенетическим образованием, оставаться стабильной.
Гемангиоэндотелиома наблюдается чрезвычайно редко, чаще бывает одиночной и располагается глубоко в легочной ткани. Микроскопически состоит в основном из слоев эндотелиальных клеток, выстилающих просвет сосуда изнутри (рис. 2.43).
Рис. 2.43. Гемангиоэндотелиома легкого. Окраска гематоксилином и эозином. х 200.
Между этими клетками обнаруживают соединительнотканные волокна и гигантские многоядерные клетки. Опухолевые клетки образуют пучки (скопления) или группы, из которых формируются тяжи или канальцы с послойно расположенными 2-3 рядами клеток, суживающих или полностью закрывающих просвет сосудов.
В этих случаях сосудистое происхождение опухоли устанавливают только путем обнаружения сосудистых мембран после импрегнации гистологических срезов серебром.
Гемангиоперицитома
Гемангиоперицитома встречается несколько чаще гемангиоэндотелиомы, чаще располагается субплеврально./iStock_76754411_XXLARGE-5764b4603df78ca6e42d08ff.jpg)
В связи с большим количеством сосудов ее иногда называют гломусной опухолью, или гломусангиомой. Диаметр опухоли от 2 до 15 см.
Опухоль развивается из перицитов — веретенообразных клеток с длинными отростками, находящихся в стенке капилляров. Диагностика сложна, поскольку опухоль содержит перициты, имеющие сходство с соединительнотканными, мышечными и нервными клетками, встречающимися при сосудистой нейрофиброме, фиброзном полипе, лейомиоме и даже некоторых саркомах. Основное отличие — в наличии капиллярных перицитов.
Микроскопически гемангиоперицитома состоит из новообразованных капилляров, выстланных однослойным эпителием и окруженных большими скоплениями перицитов, расположенных в виде пучков, рядов или наподобие палисада.
Клетки опухоли овальные или слегка вытянутые с почти бесструктурными ядрами и едва различимым узким пояском протоплазмы. От сосуда клетки отделены незначительной прослойкой соединительной ткани.
Окраска срезов на ретикулярные волокна позволяет выявить мембраны капилляров и радиально расположенные опухолевые клетки в нежной ретикулярной сеточке. Импрегнация ретикулярных волокон серебром позволяет отличить гемангиоперицитому от гемангиоэндотелиомы. В гемангиоперицитоме опухолевые клетки расположены вне просвета сосудов, а в гемангиоэндотелиомах — внутри сосудистой стенки.
Импрегнация ретикулярных волокон серебром позволяет отличить гемангиоперицитому от гемангиоэндотелиомы. В гемангиоперицитоме опухолевые клетки расположены вне просвета сосудов, а в гемангиоэндотелиомах — внутри сосудистой стенки.
Гемангиоперицитомы и гемангиоэндотелиомы могут озлокачествляться, а после удаления — рецидивировать и метастазировать.
Склерозирующая гемангиома
Склерозирующая гемангиома проявляется в виде солитарного, периферического, хорошо отграниченного узла, частично кальцинированного.
По материалам К. Sugio и соавт. (1992), эта опухоль заняла второе место среди 45 доброкачественных опухолей, выявленных в общей когорте из 919 оперированных больных: у 10 (22,2%) была склерозирующая гемангиома и у 22 (48,9%) — гамартома. Диаметр опухоли от 1,3 до 8 см.
Гистологические находки (рис. 2.44) различны, и многие элементы (солидные, папиллярные, сосудистые и склеротические) могут быть обнаружены при других новообразованиях.
Рис. 2.44. Склерозирующая гемангиома. Окраска гематоксилином и эозином. х 400.
2.44. Склерозирующая гемангиома. Окраска гематоксилином и эозином. х 400.
S.A. Yousem (1992) считает, что бывает злокачественный вариант склерозирующей гемангиомы в случае многоузлового образования, поскольку одноузловая форма всегда является доброкачественной опухолью.
Неврогенные опухоли выявляют у 2% всех больных с доброкачественными опухолями легких. В литературе опубликовано более 100 наблюдений таких опухолей. Они развиваются из клеток шванновской оболочки (невриномы, шванномы, леммоцитомы, нейрофибромы. неврилеммомы), из элементов симпатической нервной системы (ганглионевромы, симпатикобластомы), из нехромаффинных параганглиев (хемодектомы, феохромоцитомы).
Внутрилегочная локализация наблюдается гораздо чаше, центральные опухоли с эндобронхиальной локализацией — редкость. Наиболее часто встречаются невриномы и нейрофибромы, реже — хемодектомы (рис. 2.45) и др.
Рис. 2.45. Хемодектома легкого. Окраска гематоксилином и эозином. х 200.
Макроскопически они представляют собой округлые плотные узлы различных размеров с выраженной капсулой, на разрезе имеют серовато-желтый цвет, иногда студневидны с очагами расстройства кровообращения и кистами. Эти опухоли растут медленно.
Эти опухоли растут медленно.
Микроскопическая картина невриномы чаще схожа с таковой мягкой фибромы, местами отмечается параллельное расположение ядер, близкое к полисадообразным структурам.
Отмечается сходство спиралей с тельцами Фатера-Пачини или Гольджи-Маццони, т.е. имеются образования структур, подобных Рецепторным окончаниям (но без аксона в них). Иногда наблюдаются коллагенизация аргирофильных волокон и пучки коллагеновых волокон.
По суммарным материалам литературы, злокачественное превращение нейрофибромы наблюдается у 16,6% больных.
Фиброма
Фиброма — сравнительно часто встречающаяся опухоль: ее диагностируют у 1-8% больных с доброкачественными опухолями легких. В литературе имеются сведения о 121 наблюдении фибром легких. Они бывают периферической и, реже, центральной клинико-анатомической формы.
Эндобронхиальная форма представляет собой полиповидное образование размером 1-2 см, с шероховатой или гладкой поверхностью. Внутрипаренхиматозная опухоль имеет вид опухолевого узла округлой или овальной формы с бугристой поверхностью плотноэластической консистенции.
Бугристость иногда резко выражена, и создается впечатление, что опухоль состоит из 2-3 и более узлов. Фибромы могут достигать гигантских размеров и занимать почти половину грудной полости. Они могут локализоваться в обоих легких и быть множественными. На разрезе ткань опухоли сероватого цвета. Отмечаются участки различной плотности, очаги оссификации и кистозные полости.
Микроскопически фиброма представлена пучками коллагеновых волокон, между которыми залегают вытянутые соединительнотканные клетки — фиброциты и фибробласты. Иногда могут быть обнаружены расширенные до полостей кровеносные или лимфатические сосуды, воспалительные элементы (лимфоциты и эозинофильные клетки), миксоматозные изменения, кристаллы Шарко-Лейдена, комочки гемосидерина (рис. 2.46).
Рис. 2.46. Фиброма легкого. Окраска гематоксилином и эозином. х 400.
В зависимости от соотношения между количеством волокон и клеточных элементов различают плотные и мягкие фибромы. Нередко опухоли имеют строение смешанных опухолей — сочетание соединительнотканных элементов с жировой (фибролипома), эпителиальной (фиброаденома), мышечной (фибролейомиома) тканью, с тяжами кровеносных сосудов (ангиофиброма, фиброэндотелиома). В литературе нет убедительных данных о возможности озлокачествления фибром легких.
В литературе нет убедительных данных о возможности озлокачествления фибром легких.
Липома
Липома — редкая форма доброкачественной опухоли легкого, развивающаяся преимущественно в крупных бронхах. Липома часто имеет выраженную ножку, иногда форма опухоли напоминает песочные часы.
Внутрипаренхиматозная липома имеет вид опухолевого узла округлой или дольчатой формы с выраженной капсулой мягкоэластической консистенции. На разрезе поверхность опухоли напоминает жировую клетчатку, лимонно-желтого цвета, дольчатого строения. Мы нашли в литературе около 100 липом легких.
При микроскопическом исследовании липома состоит из зрелых жировых клеток неодинаковой величины, прослойки нежной соединительной стромы разделяют опухоль на островки жировой ткани различной величины, что обусловливает дольчатое строение (рис. 2.47). Каждая долька имеет приводящий и отводящий сосуды. Иногда в опухоли могут встречаться слизистые железы и лимфоидные инфильтраты.
Рис. 2.47. Липома легкого. Окраска гематоксилином и эозином. х 400.
2.47. Липома легкого. Окраска гематоксилином и эозином. х 400.
Ксантома
Ксантома — сборная группа соединительнотканных и, реже, эпителиальных опухолей, клетки которых содержат холестеринэстеры, нейтральные жиры, железосодержащий пигмент и обычно имеют желтовато-бурый цвет. Описания ксантом легких единичны.
Опухоль обычно округлой формы, мягкой консистенции, с фиброзной капсулой.
Микроскопически характеризуется наличием гистиоцитов, заполненных жиром, других воспалительных клеток и коллагенновых волокон. Ядра клеток крупные, вытянутые, с мелкими глыбками хроматина. Встречаются гигантские клетки с Центрально расположенным ядром. В строме иногда имеется небольшое количество сосудов мелкого калибра, окруженных сетью коллагеновых волокон.
К редко выявляемым доброкачественным опухолям относятся также мезотелиома (рис. 2.48), плазмоклеточная гранулема (гистиоцитома), амилоидная опухоль, светлоклеточная («сахарная») опухоль, ангиофолликулярная лимфома и др.
Рис. 2.48. Фиброзная мезотелиома легкого. Окраска гематоксилином и эозином. х 200.
Доброкачественные опухоли легких сопровождаются вторичными изменениями легочной ткани. При центральных опухолях развиваются эмфизема, бронхит, бронхоэктазы, абсцедирующая пневмония, пневмофиброз, оказывающие влияние на выбор хирургической тактики.
Трахтенберг А.Х., Чиссов В.И.
Опубликовал Константин Моканов
Рак лёгкого — это… Что такое Рак лёгкого?
Рак лёгкого (бронхогенный рак, бронхогенная карцинома) — злокачественное новообразование лёгкого, происходящее из эпителиальной ткани бронхов различного калибра. В зависимости от места появления подразделяется на центральный, периферический и массивный (смешанный).
Эпидемиология
Рак лёгких является серьезной медицинской и социальной проблемой, в развитых странах он является наиболее часто встречающейся злокачественной опухолью и является наиболее распространенной причиной смерти от онкологической патологии. Согласно данным международного агентства по изучению рака, ежегодно в мире регистируется около 1 миллиона новых случаев рака лёгких, и 60 % онкологических больных погибает в результате данного заболевания. [1]
Согласно данным международного агентства по изучению рака, ежегодно в мире регистируется около 1 миллиона новых случаев рака лёгких, и 60 % онкологических больных погибает в результате данного заболевания. [1]
В России рак лёгких также занимает 1 место среди онкологических заболеваний и его доля в данной патологии составляет 12 %, в 15 % случаев у погибших онкобольных был выставлен диагноз рак лёгкого. Мужчины болеют раком лёгких значительно чаще, каждая 4-я злокачественная опухоль у мужчин является раком лёгких, у женщин же — только каждая 12-я. По данным 2000 года рак лёгкого стал причиной смерти 32 % мужчин, и 7,2 % женщин, у которых были обнаружены какие-либо злокачественные новообразования.[1]
Этиология
К основным причинам любого рака относят канцерогены (например, табачного дыма), ионизирующее излучение и вирусную инфекцию. Их воздействие вызывает кумулятивные изменения ДНК в выстилающей ткани бронхов лёгких (бронхиальном эпителии). Чем больше тканей повреждено, тем выше риск развития рака.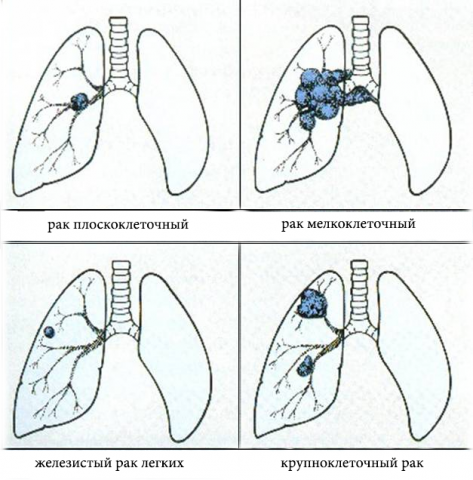 [2]
[2]
Курение табака
Курение табака на сегодняшний день — основная причина рака лёгкого.[3] Сигаретный дым содержит более 60 известных канцерогенов,[4] в том числе радиоизотопы радона, нитрозамин и бензопирен. Кроме того, полагают, что никотин подавляет иммунную систему, что способствует озлокачествлению тканей.[5] В развитых странах почти 90 % случаев смертельного рака лёгких вызваны курением.[6] Среди курящих мужчин, пожизненный риск развития рака лёгких составляет 17,2 %, среди курящих женщин — 11,6 %. Этот риск значительно ниже у некурящих: 1,3 % у мужчин и 1,4 % у женщин.[7]
Женщины, которые курят и получают гормональную терапию, имеют гораздо более высокий риск смерти от рака лёгкого. В исследовании, проведённом Члебовски и др. в 2009 году, было показано, что женщины, принимающие гормоны, имеют на 60 % выше вероятность смерти от рака лёгких, чем женщины, принимающие плацебо. Среди женщин, которые курили (бывшие и нынешние курильщицы), 3,4 % из них, кто принимал гормоны умерло от рака лёгких по сравнению с 2,3 % женщин, принимавших плацебо. [8]
[8]
Со стажем курения табака увеличивается вероятность развития рака лёгкого у человека. Если человек прекращает курить, эта вероятность неуклонно уменьшается, так как повреждённые лёгкие восстанавливаются, и загрязняющие частицы постепенно удаляются.[9] Кроме того, есть свидетельства, что рак лёгких у никогда не куривших имеет лучший прогноз, чем у курильщиков,[10] и поэтому пациенты, которые курят на момент установления диагноза, имеют меньшую выживаемость, чем те, которые давно бросили курить.[11]
Пассивное курение (вдыхание дыма табака от другого курильщика) — причина рака лёгких у некурильщиков. Исследования в США,[12] Европе,[13] Великобритании[14] и Австралии[15] показали значительное увеличение относительного риска среди тех, кто подвергается пассивному курению. Последние исследования показали, что выдыхаемый курильщиком дым более опасен, чем вдыхание его прямо из сигареты.[16] 10-15 % больных раком лёгких никогда не курили.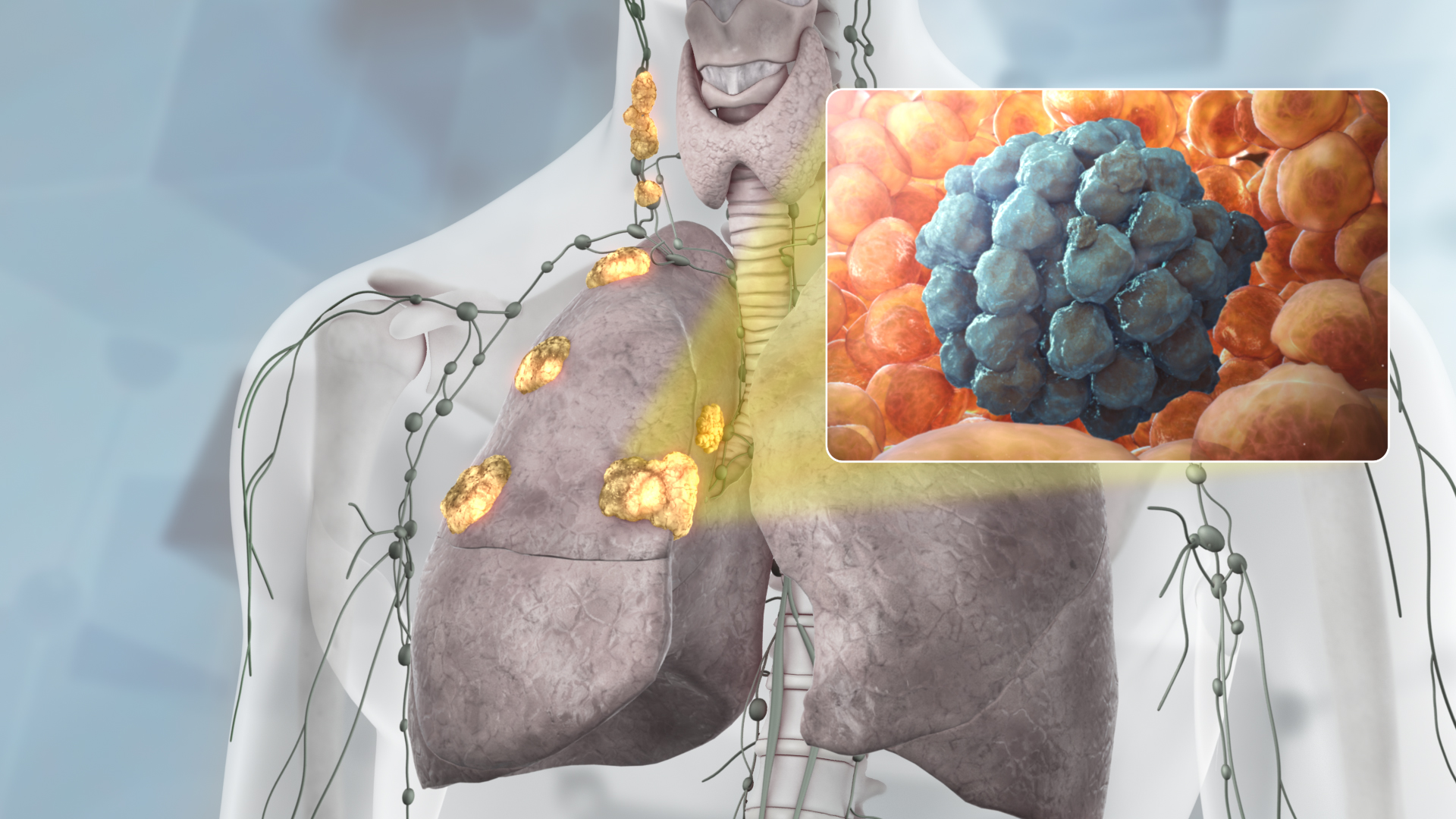 [17]
[17]
Радон
Радон — газ без цвета и запаха, образуемый при распаде радиоактивного радия, который в свою очередь является продуктом распада урана, обнаруживаемого в коре Земли. Радиоактивные продукты распада ионизируют генетический материал, вызывая мутации, которые иногда приводят к возникновению злокачественных опухолей. Воздействие радона — вторая причина рака лёгкого в общей популяции, после курения[18] с увеличением риска от 8 % до 16 % на каждые 100 Бк/м³ увеличения концентрации радона.[19] Уровень концентрации радонового газа зависит от местности и состава основных пород почв и камней. Например, в зонах, таких как Корнуолл в Великобритании (где имеются запасы гранита), радон — большая проблема, и здания должны быть хорошо вентилируемыми для создания низкой концентрации радона.
Асбестоз
Асбест может вызывать различные лёгочные заболевания, включая рак лёгких. Существует взаимоусиливающий эффект курения табака и асбестоза в возникновении рака лёгкого[20]. Асбестоз также может вызывать рак плевры, называемый мезотелиома (который следует дифференцировать от рака лёгкого).
Асбестоз также может вызывать рак плевры, называемый мезотелиома (который следует дифференцировать от рака лёгкого).
Вирусы
Вирусы известны способностью вызывать рак лёгких у животных,[21][22] и последние данные свидетельствуют о способности его вызывать у человека. К таким вирусам относят вирус папилломы человека[23], JC вирус[24], обезьяний вирус 40 (SV40), BK вирус и цитомегаловирус[25]. Эти вирусы могут влиять на клеточный цикл и подавлять апоптоз, способствуя неконтролируемому делению клеток.
Пылевые частицы
Исследования Американского общества рака выявили прямую связь воздействия пылевых частиц с раком лёгких. Например, если концентрация пыли в воздухе увеличивается только на 1 %, риск развития рака лёгких возрастает на 14 %[26], [27]. Кроме того, установлено, что важен размер частиц пыли, так как ультрадисперсные частицы способны проникать в глубокие слои лёгких.[28]
Классификация рака лёгкого по стадиям
Согласно отечественной классификации, рак лёгкого подразделяется на следующие стадии:
- I стадия — опухоль до 3 см в наибольшем измерении, расположена в одном сегменте лёгкого или в пределах сегментарного бронха.
 Метастазов нет.
Метастазов нет. - II стадия — опухоль до 6 см в наибольшем измерении, расположена в одном сегменте лёгкого или в пределах сегментарного бронха. Наблюдаются единичные метастазы в пульмональных и бронхопульмональных лимфатических узлах.
- III стадия — опухоль больше 6 см с переходом на соседнюю долю лёгкого или прорастанием соседнего бронха или главного бронха. Метастазы обнаруживаются в бифуркационных, трахеобронхиальных, паратрахеальных лимфатических узлах.
- IV стадия — опухоль выходит за пределы лёгкого с распространением на соседние органы и обширными местными и отдалёнными метастазами, присоединяется раковый плеврит.
Согласно TNМ-классификации, опухоли определяют:
T — первичная опухоль:
- Тх — недостаточно данных для оценки первичной опухоли либо опухолевые клетки обнаружены только в мокроте или промывных водах бронхов, но не выявлена бронхоскопией и/или другими методами
- Т0 — первичная опухоль не определяется
- Тis — неинвазивный рак (carcinoma in situ)
- Tl — опухоль до 3 см в наибольшем измерении, окружённая лёгочной тканью или висцеральной плеврой без прорастания проксимальнее долевого бронха при бронхоскопии (главный бронх не поражён)
- Т2 — опухоль более 3 см в наибольшем измерении или опухоль любого размера, прорастающая висцеральную плевру, или сопровождающаяся ателектазом, или обструктивной пневмонией, распространяющаяся на корень лёгкого, но не захватывающая всё лёгкое; По данным бронхоскопии, проксимальный край опухоли располагается не менее 2 см от карины.

- ТЗ — опухоль любого размера, переходящая на грудную стенку (в том числе опухоль верхней борозды), диафрагму, медиастинальную плевру, перикард; опухоль, не доходящая до карины менее чем на 2 см, но без вовлечения карины, или опухоль с сопутствующим ателектазом или обструктивной пневмонией всего лёгкого.
- Т4 — опухоль любого размера непосредственно переходящая на средостение, сердце, крупные сосуды, трахею, пищевод, тела позвонков, карину (отдельные опухолевые узлы в той же доле или опухоль со злокачественным плевральным выпотом)
N — регионарные лимфатические узлы
- Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов
- N0 — нет признаков метастатического поражения регионарных лимфатических узлов
- N1 — имеется поражение перибронхиальных и/или лимфатических узлов корня лёгкого на стороне поражения, включая непосредственное распространение опухоли на лимфатические узлы.

- N2 — имеется поражение лимфатических узлов средостения на стороне поражения или бифуркационных лимфатических узлов.
- N3 — поражение лимфатических узлов средостения или корня лёгкого на противоположной стороне: прескаленных или надключичных узлов на стороне поражения или на противоположной стороне
М — отдаленные метастазы
- Мх — недостаточно данных для определения отдалённых метастазов
- М0 — нет признаков отдалённых метастазов
- M1 — имеются признаки отдалённых метастазов, включая отдельные опухолевые узлы в другой доле
G — гистопатологическая градация
- Gx — степень дифференцировки клеток не может быть оценена
- G1 — высокая степень дифференцировки
- G2 — умеренная степень дифференцировки
- G3 — низкодифференцированная опухоль
- G4 — недифференцированная опухоль
Гистологическая классификация рака лёгкого
| Гистологический тип | Частота (в %) |
|---|---|
| Крупноклеточный рак лёгкого | 80. 4 4 |
| Мелкоклеточный рак лёгкого | 16.8 |
| Карциноид[30] | 0.8 |
| Саркома[31] | 0.1 |
| Неуточнённая злокачественная опухоль лёгкого | 1.9 |
Согласно гистологической классификации рак лёгкого подразделяется на следующие виды:
I. Плоскоклеточный (эпидермоидный) рак
- а) высокодифференцированный
- б) умеренно дифференцированный
- в) малодифференцированный
Мелкоклеточная карцинома лёгкого.
II. Мелкоклеточный рак
- а) овсяноклеточный, веретёноклеточный
- б) плеоморфный
III. Аденокарцинома
- а) высокодифференцированная
- б) умеренно-дифференцированная
- в) малодифференцированная
- г) бронхоальвеолярная
IV. Крупноклеточный рак
- а) гигантоклеточный
- б) светлоклеточный
V. Смешанный рак
- плоскоклеточный и аденокарцинома
- аденокарцинома и мелкоклеточный и т.
 д.
д.
Гистологическая характеристика рака лёгкого достаточно условна, поскольку клиническое течение может сильно различаться даже для опухолей с одинаковой структурой. Медленнее всего растёт дифференцированный плоскоклеточный рак; для недифференцированного рака характерно быстрое течение с обширным метастазированием. Мелкоклеточный рак лёгкого принадлежит к числу самых злокачественных опухолей. Он отличается коротким анамнезом, скрытым и быстрым протеканием, ранним метастазированием, плохим прогнозом.
Метастазирование
Рак лёгкого метастазирует тремя путями: лимфогенным, гематогенным и имплантационным.
Наиболее характерен первый путь — в расположенные рядом пульмональные, бронхопульмональные, бифуркационные, трахеобронхиальные, паратрахеальные, околопищеводные (параэзофагеальные) лимфатические узлы. На первом этапе лимфогенного метастазирования поражаются лёгочные лимфатические узлы у места деления долевого бронха на сегментарные. Далее процесс распространяется на бронхопульмональные лимфоузлы вдоль долевых бронхов.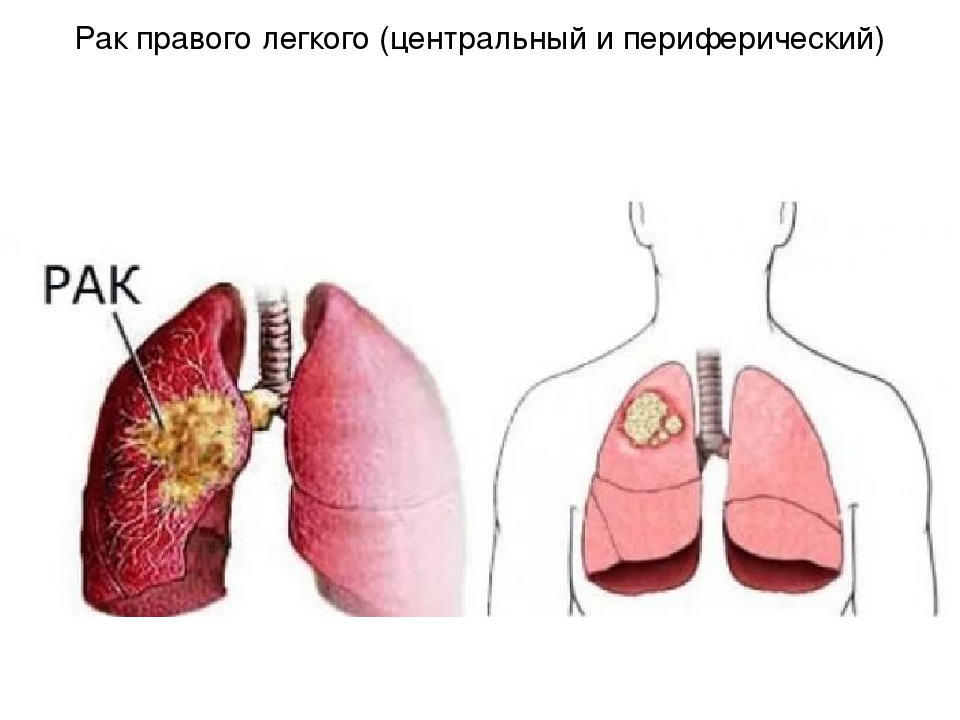 На третьем этапе метастазы возникают в корневых лимфоузлах вдоль главного бронха и сосудов корня лёгкого, верхних и нижних трахеобронхиальных лимфоузлах и лимфоузлах у нижней стенки непарной вены. На четвёртом этапе в процесс вовлекаются паратрахеальные, ретрокавальные, предаортокаротидные, перикардиальные, параэзофагеальные лимфоузлы. На пятом — над/подключичные лимфатические узлы.
На третьем этапе метастазы возникают в корневых лимфоузлах вдоль главного бронха и сосудов корня лёгкого, верхних и нижних трахеобронхиальных лимфоузлах и лимфоузлах у нижней стенки непарной вены. На четвёртом этапе в процесс вовлекаются паратрахеальные, ретрокавальные, предаортокаротидные, перикардиальные, параэзофагеальные лимфоузлы. На пятом — над/подключичные лимфатические узлы.
Гематогенное метастазирование присоединяется при прорастании опухолью кровеносных сосудов — в печень, лёгкие, почки, кость, головной мозг и надпочечники.
При прорастании плевры возможен перенос опухолевых клеток по плевре.
Клиническая картина
Клинические проявления рака лёгкого существенно зависят от локализации первичного опухолевого узла.
Центральный рак лёгкого. Опухоль, происходящая из слизистой оболочки крупного бронха, проявляет себя довольно рано. При своём росте она раздражает слизистую оболочку бронха, вызывает нарушение бронхиальной проходимости и вентиляции сегмента, доли или всего лёгкого в виде гиповентиляции и ателектаза. В дальнейшем прорастая нервные стволы и плевру, опухоль вызывает болевой синдром и нарушение иннервации соответствующего нерва (диафрагмального, возвратного или блуждающего), а также картину вовлечения плевры в опухолевый процесс. Присоединяющееся местное метастазирование приводит к появлению вторичных симптомов со стороны пораженных органов и систем.
В дальнейшем прорастая нервные стволы и плевру, опухоль вызывает болевой синдром и нарушение иннервации соответствующего нерва (диафрагмального, возвратного или блуждающего), а также картину вовлечения плевры в опухолевый процесс. Присоединяющееся местное метастазирование приводит к появлению вторичных симптомов со стороны пораженных органов и систем.
Когда опухоль прорастает в бронх, появляется кашель, вначале сухой, затем со светлой мокротой, иногда с примесью крови. Возникает гиповентиляция сегмента лёгкого и затем его ателектаз. Мокрота становится гнойной, что сопровождается повышением температуры тела, общим недомоганием, одышкой. Присоединяется раковая пневмония, которая сравнительно легко излечивается, но часто рецидивирует. К раковой пневмонии может присоединиться раковый плеврит, сопровождающийся болевым синдромом.
Если опухоль прорастает блуждающий нерв, присоединяется осиплость ввиду паралича голосовых мышц. Поражение диафрагмального нерва вызывает паралич диафрагмы. Прорастание перикарда проявляется болями в области сердца.
Прорастание перикарда проявляется болями в области сердца.
Поражение опухолью или её метастазами верхней полой вены вызывает нарушение оттока крови и лимфы из верхней половины туловища, верхних конечностей, головы и шеи. Лицо больного становится одутловатым, с цианотичным оттенком, набухают вены на шее, руках, грудной клетке.
Периферический рак лёгкого. Периферическая опухоль в начальной стадии протекает бессимптомно ввиду отсутствия болевых окончаний в лёгочной ткани. В дальнейшем опухолевый узел увеличивается, прорастает бронхи, плевру и соседние органы; впоследствии в центре опухоли могут возникнуть распад и кровотечение.
При раке лёгкого могут наблюдаться следующие местные симптомы: кашель, выделение крови с мокротой, осиплость голоса, синдром сдавливания опухолью верхней полой вены и смещения средостения, симптомы прорастания опухолью соседних органов. Особенно характерной клинической картиной, в связи с локализацией, проявляется рак верхушки лёгкого с синдромом Панкоста.
При раковом плеврите присоединяется синдром сдавливания лёгкого экссудатом.
К общим симптомам относятся общее ухудшение состояния организма, характерное для развития злокачественных опухолей: интоксикация, одышка, слабость, потеря веса, повышение температуры тела. Для рака лёгкого добавляются также нарушение обмена кальция, дерматит и деформация пальцев по типу «барабанных палочек».
В запущенных стадиях присоединяются симптомы метастатического поражения жизненно важных органов, а также присоединяющиеся к опухолевому росту процессы распада опухоли и лёгочной ткани, бронхиальной непроходимости, ателектазы, тяжёлые лёгочные кровотечения.
Диагностика
Клиническое обследование
При клиническом обследовании определяют внешнюю симптоматику развития рака лёгкого:
- Первичные ранние симптомы (кашель, кровохарканье, одышка и боль в груди)
- Вторичные, более поздние симптомы, обусловленные осложнениями при развитии опухоли (воспалительные процессы, прорастание соседних органов, метастазы)
- Общие симптомы, характерные для влияния злокачественных опухолей на организм (общая слабость, утомляемость, снижение работоспособности и т.
 д.)
д.)
Рентгенологическая диагностика
Рентгенологическое исследование является одним из основных методов диагностики опухолей лёгкого и позволяет своевременно обнаружить его у 80 % больных. В качестве скринингового метода используется флюорография, которая обычно проводится во время профилактических медосмотров. При выявлении изменений (солитарный лёгочный узел, ателектаз и т.д.) на флюорограмме или при наличии клинических показаний применяют рентгенографию в двух проекциях и компьютерную томографию. Кроме того, компьютерная томография является наиболее информативным методом диагностики метастазов в других органах.
Бронхоскопия
Бронхоскопия позволяет визуально исследовать трахею, главные, долевые, сегментарные, субсегментарные бронхи и, в некоторых случаях, бронхи 6-го, 7-го и более порядков. При этом можно непосредственно увидеть опухоль и осуществить её биопсию. Бронхоскопия считается обязательной при подозрении на рак лёгкого.
Трансторакальная биопсия
Трансторакальная пункционная биопсия применяется при невозможности проведения других методов (бронхоскопия, катетеризация бронхов, анализ мокроты). Показаниями к её проведению являются:
Показаниями к её проведению являются:
- округлое образование в любой зоне лёгкого
- подозрение на метастаз в лёгком опухоли с другой локализацией
- множественные внутрилёгочные шаровидные тени
При трансторакальной пункции проводят прокол грудной клетки, отбирают пробу непосредственно из опухоли и исследуют клетки под микроскопом. Такой метод диагностики позволяет подтвердить диагноз у значительного числа больных (62-87 % случаев в зависимости от локализации опухоли). Наиболее частым осложнением (до 50%) данной процедуры является закрытый пневмоторакс, требующий дренирования плевральной полости.
Ультразвуковая диагностика
Ультразвуковое исследование является эффективным методом выявления врастания злокачественной опухоли в структуры стенки, масштабного затемнения лёгочной ткани (из-за её уплотнения, плеврального выпота и др.), а через ткань безвоздушного лёгкого получается увидеть непосредственно опухолевый узел.
Такая диагностика является безопасной, простой и сравнительно недорогой.+carcinoma.png) Она позволяет определить опухолевое поражение органов средостения: верхней полой вены, перикарда и камер сердца, правой и левой лёгочных артерий, лёгочных вен, аорты, пищевода, левого предсердия, а также степень применимости хирургического лечения опухоли.
Она позволяет определить опухолевое поражение органов средостения: верхней полой вены, перикарда и камер сердца, правой и левой лёгочных артерий, лёгочных вен, аорты, пищевода, левого предсердия, а также степень применимости хирургического лечения опухоли.
Оценка мутационного статуса рецептора эпидермального фактора роста (EGFR)
Доказано[кем?], что в случае метастатического немелкоклеточного рака лёгкого, при выявлении мутации EGFR, эффективность таргетной терапии на основе ингибиторов EGFR существенно возрастает. До назначения препаратов (гефитиниб, эрлотиниб) проводится молекулярно-генетическая диагностика с целью выявления мутации рецептора. В 2012-2013 годах в России действует Программа молекулярно-генетической диагностики российского Общества онкологов-химиотерапевтов, в рамках которой тесты на мутацию выполняются всем пациентам бесплатно.[32]
Лечение
Хирургическое лечение
Хирургическое вмешательство подразделяется на:
При радикальной операции удалению подвергается весь опухолевый комплекс: первичный очаг, регионарные лимфатические узлы, клетчатка с путями метастазирования. К условно-радикальной операции добавляют лучевую и лекарственную терапию. Следует учитывать также и то, что часть первичной опухолевой ткани и метастазы иногда не могут быть хирургически удалены ввиду угрозы кровотечения или процессов распада в ателектазе.
К условно-радикальной операции добавляют лучевую и лекарственную терапию. Следует учитывать также и то, что часть первичной опухолевой ткани и метастазы иногда не могут быть хирургически удалены ввиду угрозы кровотечения или процессов распада в ателектазе.
Противопоказаниями к радикальной операции являются:
- нерезектабельность — распространение опухоли на соседние ткани и органы, при котором технически невозможно радикально удалить опухоль.
- нецелесообразность ввиду наличия отдалённых метастазов.
- недостаточность функций сердечно-сосудистой и дыхательной систем
- декомпенсированные заболевания внутренних органов
Хирургическому удалению опухоли часто сопутствует широкое удаление корневых, трахеобронхиальных лимфоузлов, клетчатки и лимфоузлов средостения, резекция грудной стенки, перикарда, диафрагмы, бифуркации трахеи, предсердия, магистральных сосудов (аорты, верхней полой вены), мышечной стенки пищевода и других тканей, проросших опухолью.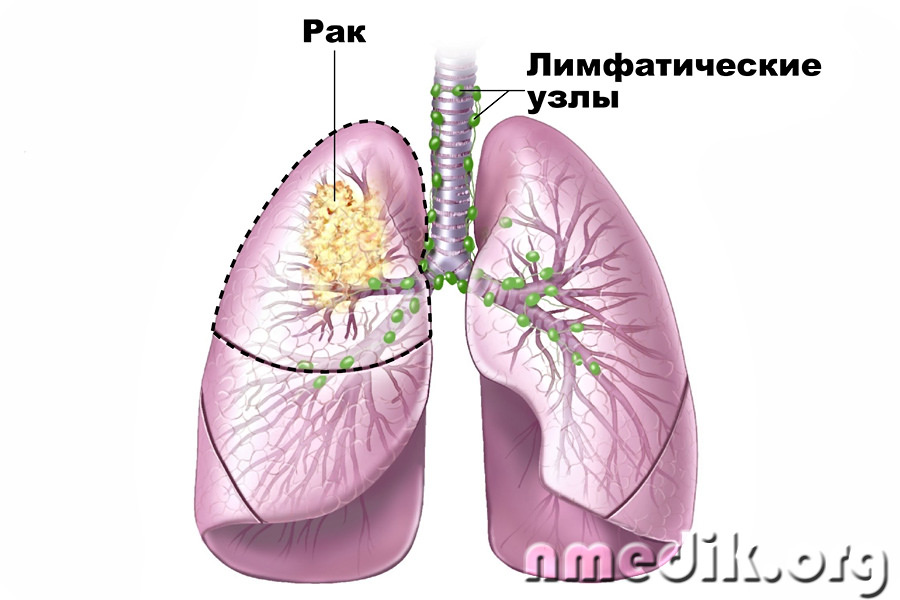
Лучевая терапия
Лучевое лечение рака лёгкого проводится при его неоперабельных формах, в случае отказа больного от оперативного лечения, при наличии серьёзных противопоказаний к оперативному вмешательству, а также в индукционном режиме, позволяющем уменьшить объём операции. Наибольший эффект наблюдается при лучевом воздействии на плоскоклеточные и недифференцированные формы рака лёгкого.
Лучевое вмешательство применяется как для радикального, так и паллиативного лечения. При радикальном лучевом лечении облучению подвергают как саму опухоль, так и зоны регионального метастазирования, то есть корень лёгкого, средостение, надключичные зоны общей дозой 60-70 Гр.
Химиотерапия
При немелкоклеточном раке лёгкого химиотерапия проводится при наличии противопоказаний к хирургическому и лучевому лечению. При этом назначаются следующие препараты: доксорубицин, цисплатин, винкристин, этопозид, циклофосфамид, метотрексат, блеомицин, нитрозилмочевина, винорелбин, паклитаксел, доцетаксел, гемцетабин и др. , применяемые курсами с интервалами в 3-4 недели (до 6 курсов).
, применяемые курсами с интервалами в 3-4 недели (до 6 курсов).
Частичное уменьшение размеров первичной опухоли и метастазов наблюдается не у всех больных, полное исчезновение злокачественного новообразования происходит редко. Химиотерапия неэффективна при отдалённых метастазах в печени, костях, головном мозге.
Паллиативное лечение
Паллиативное лечение рака лёгкого применяется в том случае, когда возможности противоопухолевого лечения ограничены или исчерпаны. Такое лечение направлено на улучшение качества жизни неизлечимых больных и включает в себя:
- обезболивание
- психологическую помощь
- детоксикацию
- паллиативное хирургическое вмешательство (трахеостомия, гастростомия, энтеростомия, нефростомия и т. д.)
Паллиативная помощь при раке лёгкого применяется для борьбы с одышкой, кашлем, кровохарканьем, болевыми ощущениями. Проводится лечение присоединяющеся к опухолевому процессу пневмонии и пневмонита, возникающего при лучевой и химиотерапии.
Методы паллиативного лечения во многом индивидуальны и зависят от состояния больного.
Прогноз
В случае нелеченного рака лёгкого погибает 87% больных в течение 2 лет с момента установления диагноза. При использовании хирургического метода можно достичь 30%-й выживаемости больных в течение 5 лет. Раннее обнаружение опухоли позволяет повысить шансы на излечение: на стадии T1N0M0 она достигает 80 %. Совместное проведение хирургического, лучевого и медикаментозного лечения позволяет поднять 5-летнюю выживаемость ещё на 40 %. Наличие метастазов значительно ухудшает прогноз.
Примечания
- ↑ 1 2 В.А. Нидюлин Б.В. Эрдниева ОБ ЭПИДЕМИОЛОГИИ РАКА ЛЕГКИХ (рус.) // Медицинский вестник Башкортостана : обзорная статья. — Башкирский государственный медицинский университет, 2009. — Т. 4. — № 1. — С. 66-71. — ISSN 1999-6209.
- ↑ Vaporciyan AA Cancer Medicine.
 — B C Decker, 2000. — P. 1227–1292. — ISBN 1-55009-113-1
— B C Decker, 2000. — P. 1227–1292. — ISBN 1-55009-113-1 - ↑ Biesalski, HK; Bueno de Mesquita B, Chesson A et al. (1998). «European Consensus Statement on Lung Cancer: risk factors and prevention. Lung Cancer Panel». CA Cancer J Clin 48 (3): 167–176; discussion 164–166. DOI:10.3322/canjclin.48.3.167. PMID 9594919.
- ↑ Hecht, S (October 2003). «Tobacco carcinogens, their biomarkers and tobacco-induced cancer». Nature Reviews. Cancer (Nature Publishing Group) 3 (10): 733–744. DOI:10.1038/nrc1190. PMID 14570033.
- ↑ Sopori, M (May 2002). «Effects of cigarette smoke on the immune system». Nature Reviews. Immunology 2 (5): 372–7. DOI:10.1038/nri803. PMID 12033743.
- ↑ Peto R Mortality from smoking in developed countries 1950–2000: Indirect estimates from National Vital Statistics. — Oxford University Press, 2006. — ISBN 0-19-262535-7
- ↑ Villeneuve, PJ; Mao Y (November 1994).
 «Lifetime probability of developing lung cancer, by smoking status, Canada». Canadian Journal of Public Health 85 (6): 385–388. PMID 7895211.
«Lifetime probability of developing lung cancer, by smoking status, Canada». Canadian Journal of Public Health 85 (6): 385–388. PMID 7895211. - ↑ Chlebowski RT et al (2009). «Non-small cell lung cancer and estrogen plus progestin use in postmenopausal women in the Women’s Health Initiative randomized clinical trial». Journal of Clinical Oncology 27 (155).
- ↑ US Department of Health and Human Services The Health Benefits of Smoking Cessation: a Report of the Surgeon General (PDF) vi, 130, 148, 152, 155, 164, 166. Centers for Disease Control (CDC), Office on Smoking and Health. (30 сентября 1990). Проверено 18 ноября 2007.
- ↑ Nordquist, LT; Simon GR, Cantor A et al. (August 2004). «Improved survival in never-smokers vs current smokers with primary adenocarcinoma of the lung». Chest (American College of Chest Physicians) 126 (2): 347–351. DOI:10.1378/chest.
 126.2.347. PMID 15302716.
126.2.347. PMID 15302716. - ↑ Tammemagi, CM; Neslund-Dudas C, Simoff M, Kvale P (January 2004). «Smoking and lung cancer survival: the role of comorbidity and treatment». Chest (American College of Chest Physicians) 125 (1): 27–37. DOI:10.1378/chest.125.1.27. PMID 14718417.
- ↑ (December 1986) «1986 Surgeon General’s report: the health consequences of involuntary smoking». MMWR. Morbidity and mortality weekly report (CDC) 35 (50): 769–70. PMID 3097495. Проверено 2007-08-10.
* National Research Council Environmental tobacco smoke: measuring exposures and assessing health effects. — National Academy Press, 1986. — ISBN 0-309-07456-8
* EPA (1992). «Respiratory health effects of passive smoking: lung cancer and other disorders» (EPA). Проверено 2007-08-10.
* California Environmental Protection Agency (1997). «Health effects of exposure to environmental tobacco smoke». Tobacco Control 6 (4): 346–353. DOI:10.1136/tc.6.4.346. PMID 9583639.
Tobacco Control 6 (4): 346–353. DOI:10.1136/tc.6.4.346. PMID 9583639.
* CDC (December 2001). «State-specific prevalence of current cigarette smoking among adults, and policies and attitudes about secondhand smoke—United States, 2000». Morbidity and Mortality Weekly Report (CDC) 50 (49): 1101–1106. PMID 11794619.
* Alberg, AJ; Samet JM (January 2003). «Epidemiology of lung cancer». Chest (American College of Chest Physicians) 123 (S1): 21S–49S. DOI:10.1378/chest.123.1_suppl.21S. PMID 12527563. - ↑ Boffetta, P; Agudo A, Ahrens W et al. (October 1998). «Multicenter case-control study of exposure to environmental tobacco smoke and lung cancer in Europe» ((недоступная ссылка)). Journal of the National Cancer Institute (Oxford University Press) 90 (19): 1440–1450. DOI:10.1093/jnci/90.19.1440. PMID 9776409.
- ↑ Report of the Scientific Committee on Tobacco and Health.
 Department of Health (March 1998). Архивировано из первоисточника 17 апреля 2012. Проверено 9 июля 2007.
Department of Health (March 1998). Архивировано из первоисточника 17 апреля 2012. Проверено 9 июля 2007.
* Hackshaw, AK (June 1998). «Lung cancer and passive smoking». Statistical Methods in Medical Research 7 (2): 119–136. DOI:10.1191/096228098675091404. PMID 9654638. - ↑ National Health and Medical Research Council (April 1994). «The health effects and regulation of passive smoking» (Australian Government Publishing Service). Проверено 2007-08-10.
- ↑ Schick, S; Glantz S (December 2005). «Philip Morris toxicological experiments with fresh sidestream smoke: more toxic than mainstream smoke». Tobacco Control 14 (6): 396–404. DOI:10.1136/tc.2005.011288. PMID 16319363.
- ↑ Thun, M.J., S.J. Henley, D Burns, et al., Lung cancer death rates in lifelong nonsmokers. J. Natl Cancer Inst, 2006. 98: p.691.
- ↑ Catelinois O, Rogel A, Laurier D, et al. (September 2006). «Lung cancer attributable to indoor radon exposure in france: impact of the risk models and uncertainty analysis». Environ. Health Perspect. 114 (9): 1361–6. DOI:10.1289/ehp.9070. PMID 16966089.
- ↑ Schmid K, Kuwert T, Drexler H (March 2010). «Radon in indoor spaces: an underestimated risk factor for lung cancer in environmental medicine». Dtsch Arztebl Int 107 (11): 181–6. DOI:10.3238/arztebl.2010.0181. PMID 20386676.
- ↑ O’Reilly, KM; Mclaughlin AM, Beckett WS, Sime PJ (March 2007). «Asbestos-related lung disease». American Family Physician 75 (5): 683–688. PMID 17375514.
- ↑ Leroux, C; Girard N, Cottin V et al. (March-April 2007). «Jaagsiekte Sheep Retrovirus (JSRV): from virus to lung cancer in sheep». Veterinary Research 38 (2): 211–228. DOI:10.1051/vetres:2006060. PMID 17257570.
- ↑ Palmarini, M; Fan H (November 2001). «Retrovirus-induced ovine pulmonary adenocarcinoma, an animal model for lung cancer». Journal of the National Cancer Institute (Oxford University Press) 93 (21): 1603–1614. DOI:10.1093/jnci/93.21.1603. PMID 11698564.
- ↑ Cheng, YW; Chiou HL, Sheu GT et al. (1 April 2001). «The association of human papillomavirus 16/18 infection with lung cancer among nonsmoking Taiwanese women». Cancer Research (American Association for Cancer Research) 61 (7): 2799–2803. PMID 11306446.
- ↑ Zheng, H; Aziz HA, Nakanishi Y et al. (May 2007). «Oncogenic role of JC virus in lung cancer». Journal of Pathology 212 (3): 306–315. DOI:10.1002/path.2188. PMID 17534844.
- ↑ Giuliani, L; Jaxmar T, Casadio C et al. (September 2007). «Detection of oncogenic viruses (SV40, BKV, JCV, HCMV, HPV) and p53 codon 72 polymorphism in lung carcinoma». Lung Cancer 57 (3): 273–281. DOI:10.1016/j.lungcan.2007.02.019. PMID 17400331.
- ↑ Pope, CA 3rd; Burnett RT, Thun MJ, Calle EE, Krewski D, Ito K, Thurston GD (2002). «Lung cancer, cardiopulmonary mortality, and long-term exposure to fine particulate air pollution.». Journal of the American Medical Association 287 (9): 1132–1141. DOI:10.1001/jama.287.9.1132. PMID 11879110.
- ↑ Krewski D, Burnett R, Jerrett M, Pope CA, Rainham D, Calle E, Thurston G, Thun M (2005 Jul 9-23). «Mortality and long-term exposure to ambient air pollution: ongoing analyses based on the American Cancer Society cohort». J Toxicol Environ Health A 68 (13-14): 1093–109. DOI:10.1080/15287390590935941. PMID 16024490.
- ↑ Valavanidis A, Fiotakis K, Vlachogianni T (2008 Oct-Dec). «Airborne particulate matter and human health: toxicological assessment and importance of size and composition of particles for oxidative damage and carcinogenic mechanisms». J Environ Sci Health C Environ Carcinog Ecotoxicol Rev. 26 (4): 339–62. DOI:10.1080/10590500802494538. PMID 19034792.
- ↑ Travis, WD; Travis LB, Devesa SS (January 1995). «Lung cancer». Cancer 75 (Suppl. 1): 191–202. DOI:10.1002/1097-0142(19950101)75:1+<191::AID-CNCR2820751307>3.0.CO;2-Y. PMID 8000996.
- ↑ Morandi, U; Casali C, Rossi G (2006). «Bronchial typical carcinoid tumors». Seminars in Thoracic and Cardiovascular Surgery 18 (3): 191–198. DOI:10.1053/j.semtcvs.2006.08.005. PMID 17185178.
- ↑ Etienne-Mastroianni, B; Falchero L, Chalabreysse L et al. (December 2002). «Primary sarcomas of the lung: a clinicopathologic study of 12 cases». Lung Cancer 38 (3): 283–289. DOI:10.1016/S0169-5002(02)00303-3. PMID 12445750.
- ↑ Сайт общества онкологов-химиотерапевтов
Литература
- Ганцев Ш. К. Онкология: Учебник для студентов медицинских вузов. — М.: ООО «Медицинское информационное агентство», 2006. — 488 с. — 5 000 экз. — ISBN 5-89481-418-9
- Трахтенберг А. Х., Чиссов В. И. Клиническая онкопульмонология. — М.: ГЭОТАР МЕДИЦИНА, 2000. — 600 с. — 1 500 экз. — ISBN 5-9231-0017-7
- Онкология / В. И. Чиссов, С. Л. Дарьялова. — М.: ГЭОТАР МЕДИЦИНА, 2007. — 560 с. — 3 000 экз. — ISBN 978-5-9704-0454-6
Ссылки
Рак легких: признаки
Источник злокачественных клеток рака легких – только эпителий, выстилающий поверхность бронхов. То есть любой узел, расположенный в легочной ткани, «прикреплен» к бронху. В легочной ткани нет чувствительных рецепторов, поэтому заболевание долго не вызывает боли или других неприятных симптомов. Иногда его признаки маскируются другой легочной патологией, и тогда опухоль так и остается недиагностированной.
Доклинический период имеет очень мало признаков и может длиться годами. Появившиеся в дальнейшем клинические симптомы могут быть очень разнообразными, затрудняющими диагностику.
Надеюсь, что информация, приведенная в нашей статье, поможет вам вовремя заподозрить эту серьезную патологию и своевременно обратиться к врачу.
Основные симптомы
При центральном раке новообразование расположено возле бронха с большим диаметром. При росте оно раздражает его стенки, а затем сдавливает и нарушает проведение воздуха. В результате страдает снабжение кислородом частей легкого.
Ателектаз легкого
Нарушение прохождения воздуха по дыхательным путям ведет к спадению (ателектазу) участка легочной ткани, а это может вызвать смещение средостения – тканей, лежащих между этими органами.
При увеличении узел прорастает плевру, и тогда появляются первые симптомы – боли. Если страдают крупные нервные стволы (диафрагмальный, возвратный, блуждающий), нарушаются функции внутренних органов. В этот же период появляются отдаленные метастазы.
Периферический очаг может долго расти бессимптомно. Когда опухоль достигает большого размера, по течению она напоминает центральный рак. В центре новообразования может появиться распад ткани и кровотечение из поврежденных сосудов.
При атипичных формах рака первые признаки вызваны появлением отдаленных метастазов.
Общие и местные признаки
Симптомы рака легких, вызванные непосредственным давлением опухоли на окружающие ткани:
Общие признаки рака легких связаны с отравлением организма продуктами жизнедеятельности и распада раковых клеток:
- слабость;
- чувство нехватки воздуха;
- небольшое повышение температуры;
- иногда – незначительное снижение веса.
При своевременном лечении аппетит у больных улучшается, и они восстанавливают свой привычный вес или даже немного поправляются. Это не должно служить причиной отказа от диагноза злокачественной опухоли.
При новообразовании легких развивается паранеопластический синдром. Он сопровождается признаками изменения кальциевого обмена в костной ткани. Другие симптомы, сопутствующие опухоли – кожная сыпь, раздражение и воспаление кожи (дерматит), утолщение ногтевых фаланг пальцев.
Метастазы чаще поражают печень, кости и головной мозг. Клинические признаки зависят от органа. Это может быть, например, внезапный перелом или нарушение сознания.
Осложнения рака легких:
- кровотечение;
- ателектаз легкого;
- нарушение бронхиальной проходимости;
- распад легочной ткани.
Клинические варианты
Формы этого злокачественного новообразования описаны в нашей статье.
Эндобронхиальная опухоль
Образование растет внутрь бронха, раздражая его внутреннюю оболочку. Первый симптом – сухой кашель. Постепенно присоединяется небольшое количество светлой мокроты. При повреждении капилляров в ней появляются тонкие прожилки крови.
Если через бронх перестает проходить воздух, нижележащий отдел легкого спадается. Появляются соттветствующие симптомы: гнойная мокрота, лихорадка, слабость, одышка. Возникает обтурационное воспаление, то есть раковый пневмонит.
Часто эти признаки возникают на фоне сезонной простудной инфекции осенью или весной. При неэффективности обычного лечения пациента направляют на рентгенографию легких, где и выявляют заболевание.
Иногда в таких случаях раковый пневмонит принимают за обычную пневмонию. После курса антибиотиков и других средств больному становится лучше, что служит причиной диагностической ошибки. Чтобы этого избежать, нужно, как минимум делать контрольный рентгеновский снимок, а при сомнениях в диагнозе выполнять бронхоскопию.
При появлении ракового пневмонита может возникнуть плеврит. Обычно при пункции на ранней стадии злокачественных клеток в выпоте нет.
Растущая опухоль сдавливает и повреждает соседние структуры. При сдавлении возвратного нерва появляется осиплый голос (чаще при левосторонней локализации опухоли). Повреждение блуждающего нерва вызывает симптомы ослабления симпатической нервной активации, что сопровождается учащенным пульсом, метеоризмом и жидким стулом. Прорастание диафрагмального нерва ведет к ее параличу и усилению одышки. Если же поражается перикард, возникает такой признак, как боль в груди, с которой больного госпитализируют в кардиологическое отделение.
Синдром верхней полой вены
Симптомы рака легких нередко связаны с поражением верхней полой вены. При ее сдавлении страдает отток венозной крови и лимфы от головы, рук и верхней части корпуса. Симптомы: лицо пациента приобретает одутловатый синюшный вид, у него видны набухшие вены на шее. Больной не может лечь, и спит полусидя.
Признаки сдавления верхней полой вены наблюдается и при других тяжелых заболеваниях:
- опухоль органов средостения;
- лимфогранулематоз;
- неходжкинская лимфома;
- тромбоз полой вены.
Если рак прорастает в плевру и распространяется по ней, в плевральном выпоте находят злокачественные клетки.
Перибронхиальная опухоль
Симптомы рака легких при этой форме появляются позднее. Образование проникает внутрь бронха только небольшой своей частью, а остальная масса новообразования лежит снаружи. Бронх сдавливается медленнее. Однако первый симптом – кашель – появляется довольно быстро. Он сухой, сильный, особенно при поражении лимфоузлов и сдавлении бронхиального дерева.
Перибронхиально-разветвленный вариант проявляется признаками продолжительной пневмонии. При бронхоскопии ее обнаружить сложно, потому что в бронхиальный просвет выступает только самая незначительная часть новообразования. С этим связаны трудности диагностики.
Рак Пенкоста
Этот вид опухоли поражает верхний сегмент органа и прорастает верхушку плевры, верхние ребра и нервные сплетения, проходящие между ними. При этом возникает боль, имитирующая признаки плексита или периартрита, по поводу чего больные безуспешно лечатся у невролога. Постепенно вовлекается симпатический нервный ствол, что сопровождается типичными симптомами: опущением верхнего века, сужением зрачка и западением глазного яблока на больной стороне. Страдают и нервы корпуса: появляются такие признаки, как потливость половины тела, расширение сосудов, покраснение кожи.
Шаровидная опухоль
Круглое новообразование долго не вызывает никаких жалоб и выявляется случайно. Опухоль расположена далеко от центральных бронхов, поэтому существенного затруднения дыхания она не вызывает. Лишь при подробном расспросе можно выявить такие симптомы, как утомляемость при нагрузке и нередкое небольшое повышение температуры.
По мере роста очага он приближается к крупным бронхам и вызывает признаки центрального рака. Если же опухоль растет в сторону плевры, то после ее поражения возникает боль и воспаление. Вокруг опухолевой массы появляются признаки пневмонии. После терапии антибиотиками больному становится лучше, но на рентгене сохраняется тень с лучистым контуром. Поэтому после любой пневмонии важно повторное рентгенологическое исследование.
В центре круглой опухоли начинается распад ткани, которая выходит через бронхи с влажным кашлем. От кисты или абсцесса такая опухоль отличается неоднородностью стенки.
Пневмониеподобная форма
В одной из долей легкого возникает один или несколько небольших злокачественных очагов, которые сливаются между собой с образованием уплотнения – инфильтрата. Больного беспокоит сухой кашель. Постепенно появляется небольшое количество мокроты, которая затем становится жидкой, обильной, пенистой. Присоединяется бактериальная инфекция, появляются признаки пневмонии: лихорадка, боль в груди, одышка, кашель. Не исключена двусторонняя локализация опухоли.
Атипичные формы
Эти варианты опухоли легких проявляются лишь после своего метастазирования и образования отдаленных опухолевых очагов. До этого момента человек чувствует себя хорошо и не подозревает о болезни легких.
Медиастинальная форма характеризуется развитием опухолевых отсевов в лимфоузлах средостения. Они увеличиваются и сдавливают сосуды средостения. Появляются такие признаки: затрудняется отток венозной крови и лимфатической жидкости из верхней части тела. Лицо приобретает синюшную окраску, одутловатость. Вены на руках и шее хорошо видны, напряжены.
Костный вариант проявляется сначала болью в разрушенном метастазом участке кости, а затем возникает патологический перелом.
Симптомы мозговой формы связаны с повышением давления внутри черепа и нарушением общемозговых функций. Больные жалуются на постоянную головную боль, тошноту, рвоту, не приносящую облегчения.
В редких случаях симптомы атипичной опухоли имитируют признаки болезни сердца, желудка, печени.
Недифференцированный рак
Гораздо более опасны недифференцированные формы рака легкого:
- мелкоклеточный;
- светлоклеточный;
- овсяноклеточный;
- крупноклеточный;
- полиморфно-клеточный.
Такие клетки очень быстро делятся, опухоль растет и метастазирует в короткие сроки. Метастазы по кровеносным сосудам попадают в череп и вещество мозга. При мелкоклеточном раке пациенты живут не дольше 10 месяцев.
В других случаях, даже если рак легких не лечить, длительность жизни 3 – 4% пациентов достигает 5 лет. По крайней мере 92% из них проживают минимум 2 года.
Рак легких имеет разнообразные симптомы и нередко маскируется под признаки других болезней легких. Поэтому так важен здоровый образ жизни, регулярное проведение флюорографии и своевременное качественное диспансерное наблюдения у терапевта.
Видео по теме
Об особенных симптомах рака легких рассказано в популярной передаче:
как выглядят различные виды опухолей
Компьютерная томография (КТ) выявляет анатомические изменения в легких и окружающих их тканях. Этот вид диагностики является одним из наиболее часто используемых способов обследования.
КТ представляет собой рентгеновскую процедуру, во время которой используется компьютер для создания трехмерных поперечных изображений. В отличие от рентгена, компьютерная томография обеспечивает подробные изображения костей, органов и тканей. При подозрении на развитие онкологического заболевания врачи проводят диагностику рака легких на КТ.
Симптомы и признаки болезни
Наиболее распространенными симптомами заболевания являются:
- кашель, который не проходит или ухудшается;
- кашель с кровью или мокротой цвета ржавчины;
- боль в груди, которая ухудшается при глубоком дыхании, кашле или смехе;
- охриплость;
- потеря веса и аппетита;
- нарушение дыхания;
- чувство усталости или слабости;
- частые или длительные бронхит и пневмония.
Некоторые раковые заболевания органов дыхания могут вызывать синдромы, которые представляют собой группы специфических симптомов.
Как на КТ выглядит рак легких
КТ является основным методом визуализации болезни, на основе которого определяется дальнейшее лечение. При проведении исследования используют также МСКТ (многослойную компьютерную томографию). Первичная опухоль дает широкий спектр изображений. Немелкоклеточный рак может располагаться в центре, вторгаясь в средостенные структуры, или на периферии, распространяясь на стенку грудной клетки.
Края опухоли могут быть гладкими, разделенными на доли или неравномерными и игольчатыми. Новообразование может быть равномерным и плотным или иметь некроз и кавитацию. Центрально расположенные и кавитирующие опухоли, скорее всего, имеют плоскую гистологию. Иногда опухоль напоминает инфекционную патологию и рассматривается как область уплотнения или является светонепроницаемой. Такой вид чаще встречается при аденокарциноме и ее подтипах.
Когда болезнь случайно обнаруживается у пациента с симптомами, опухоль часто визуализируется как одиночный легочный узел, который может иметь различные изображения. Наиболее точную картину получают, используя ПЭТ КТ при раке легких.
Очаги в легких на КТ при опухоли, виды рака и его встречаемость
Данная патология может быть вызвана рядом заболеваний органов дыхания. Обнаруженные во время обследования очаги являются локальными участками, отличающимися сниженной прозрачностью легочной ткани. К ним относят затемнения или уплотнения, размер которых может варьироваться. Они выявляются при проведении диагностики, когда рентгеновские лучи проникают в тело.
Аденокарцинома
Аденокарцинома является подтипом немелкоклеточного вида заболевания (НМРЛ). Этот раковый узел развивается в небольших дыхательных путях, таких как бронхиолы, и располагается больше по внешним краям органа.
Аденокарцинома составляет 40% всех раковых заболеваний органов дыхания, чаще встречается у женщин и имеет тенденцию расти медленнее, чем другие подобные патологии. Большинство случаев новообразований в легких у людей, которые никогда не курили, – это аденокарциномы.
Плоско-клеточная карцинома
Плоскоклеточный рак – это один из видов НМРЛ. Его также называют эпидермоидной карциномой. Этот тип начинается в плоскоклеточных клетках – тонких плоских клетках, которые выглядят как рыбные чешуйки при рассмотрении под микроскопом.
Плоскоклеточные опухоли – по локализации это центральные опухоли, которые встречаются в одном из основных дыхательных путей (левом или правом бронхе). Если опухоль растет до больших размеров, КТ может обнаружить полость в органах дыхания. Полость представляет собой заполненное газом или жидкостью пространство в опухолевой массе или узелок и является классическим признаком плоскоклеточного рака. Плоскоклеточная аденокарцинома может распространяться на несколько участков, включая мозг, позвоночник и другие кости, надпочечники и печень.
Около 30% всех раковых заболеваний классифицируется как плоскоклеточный рак. Это в большей степени связано с курением, чем другие типы немелкоклеточного рака. Другими факторами риска развития злокачественного узла являются возраст, семейный анамнез и воздействие пассивного курения, минеральной и металлической пыли, асбеста или радона.
Крупноклеточный рак легких
При визуализации выглядит этот рак легкого на КТ не как аденокарцинома или плоскоклеточный тип рака. Крупноклеточные раковые заболевания отличаются от мелкоклеточных более крупными размерами клеток.
В прошлом около 10% всех раковых заболеваний легких классифицировались как крупноклеточный рак. Однако по мере использования более точных способов диагностики этот показатель уменьшился. Этот тип онкологического заболевания легких можно найти в любой части легких, хотя он чаще встречается на периферии. Большинство случаев крупноклеточного рака обнаруживается у мужчин.
Мелкоклеточный рак легкого
Этот тип является одним из основных видов онкологического заболевания. Мелкие клетки рака легкого выглядят на КТ плоскими и меньшими по размеру в отличие от нормальных здоровых структур.
Мелкоклеточный рак начинается в бронхах в центре грудной клетки, хотя примерно в 5% случаев он встречается на периферии легких и является типом нейроэндокринной опухоли.
Это заболевание составляет около 15% всех злокачественных опухолей, чаще всего встречается у курильщиков.
Метастазы в легких на КТ
Метастазы – это узловые образования в легочной ткани. При расшифровке КТ они определяются по следующим признакам:
- Гематогенные метастазы характеризуются ровными краями, четкими контурами и однородной структурой. При отеке легочной паренхимы края узла приобретают расплывчатость. Располагаются на периферии.
- Лимфогенные метастазы являются множественными мелкими очагами, которые располагаются в междольковых перегородках, в плевральных листках, связаны с поражением лимфатических узлов.
- Контактные метастазы – это мягкотканное объемное образование, единичные формирования, прорастающие из сопредельного органа: пищевода, трахеи, гортани.
Сколько по времени может развиваться опухоль в легочной ткани
Появление симптомов после возникновения заболевания у больных раком легких возможно в период от одного месяца до нескольких лет. Продолжительность развития болезни может быть разной. В некоторых случаях летальный исход наступает в течение нескольких месяцев с момента появления опухоли. Некоторые больные живут без проявления симптомов в течение многих лет. Срок может зависеть от размера опухоли.
Профилактика болезни
Основу профилактики заболевания составляет здоровый образ жизни. Для предотвращения заболевания следует соблюдать следующие условия:
- отказ от курения;
- обезжиренная диета с высоким содержанием клетчатки;
- избегание применения канцерогенов;
- отказ от пассивного курения.
Большую пользу для профилактики опухоли легких приносят также физические упражнения.
Что такое карциноидные опухоли легких?
Карциноидные опухоли легких (также известные как карциноиды легких ) являются разновидностью рака легких. Рак начинается, когда клетки начинают бесконтрольно расти. Клетки практически в любой части тела могут стать раком и распространиться на другие области. (Чтобы узнать больше о том, как рак возникает и распространяется, см. Что такое рак?)
Карциноидные опухоли легких встречаются редко и, как правило, растут медленнее, чем другие виды рака легких.
Откуда начинаются карциноидные опухоли легких
Карциноидные опухоли легких возникают в нейроэндокринных клетках, особом виде клеток, обнаруживаемых в легких.Нейроэндокринные клетки также обнаруживаются в других частях тела, но только раковые образования, которые образуются из нейроэндокринных клеток в легких, называются карциноидными опухолями легких.
Нейроэндокринная система
Нейроэндокринные клетки в чем-то похожи на нервные клетки, а в другом — на эндокринные клетки, вырабатывающие гормоны. Они вырабатывают гормоны, такие как адреналин и подобные вещества. Клетки в этой системе не образуют настоящих органов. Вместо этого они разбросаны по всему телу в таких органах, как легкие, желудок и кишечник.
Нейроэндокринные клетки в легких могут выполнять несколько различных функций. Они могут:
- Помогите контролировать поток воздуха и кровоток в легких
- Помогает контролировать рост других типов клеток легких
- Определяет уровни кислорода и углекислого газа в воздухе, которым мы дышим, а затем отправляет химические сообщения, чтобы помочь легким приспособиться к этим изменениям. (У людей, живущих на больших высотах, больше нейроэндокринных клеток легких, вероятно, потому, что в воздухе, которым они дышат, меньше кислорода.)
Легкие
Карциноидные опухоли легких начинаются в легких — 2 губчатых органа в груди. Их основные функции — поглощать кислород и избавляться от углекислого газа.
Правое легкое состоит из 3 частей, называемых долей . Левое легкое имеет 2 доли. Он меньше, потому что сердце занимает место на той стороне тела.
Когда вы вдыхаете, воздух входит через рот и нос и попадает в легкие через трахею (дыхательное горло).Трахея делится на трубки, называемые бронхов, (единичный, бронх, ), , , которые входят в легкие и разделяются на более мелкие ветви, называемые бронхиолами. В конце бронхиол находятся крошечные воздушные мешочки, известные как альвеолы . Через альвеолы проходит множество крошечных кровеносных сосудов. Они поглощают кислород из вдыхаемого воздуха в кровоток и выводят углекислый газ (продукт жизнедеятельности организма) в альвеолы, где он выводится из организма при выдохе.
Легкие окружает тонкая оболочка, называемая плеврой. . Плевра защищает ваши легкие и помогает им скользить вперед и назад, когда они расширяются и сжимаются во время дыхания. Пространство внутри грудной клетки, в котором находятся легкие, называется плевральной полостью (или плевральной полостью ) .
Под легкими тонкая куполообразная мышца, называемая диафрагмой , отделяет грудную клетку от брюшной полости. Когда вы дышите, диафрагма движется вверх и вниз, заставляя воздух входить и выходить из легких.
Карциноидные опухоли иногда классифицируют по месту их образования в легких. Местоположение опухоли важно, потому что оно может повлиять на то, какие симптомы есть у пациента и как лечить опухоль.
- Центральные карциноиды образуются в стенках крупных дыхательных путей (бронхов) около центра легких. Большинство карциноидных опухолей легких являются центральными карциноидами, и почти все они являются типичными карциноидами. (См. Типы карциноидных опухолей легких ниже.)
- Периферические карциноиды развиваются в более мелких дыхательных путях (бронхиолах) по направлению к внешним краям легких.Большинство периферических карциноидов являются типичными карциноидами. (См. Ниже.)
Типы карциноидных опухолей легких
Карциноидные опухоли легких — это тип нейроэндокринной опухоли. Нейроэндокринные опухоли чаще встречаются в пищеварительной системе (см. Карциноидные опухоли желудочно-кишечного тракта и Рак поджелудочной железы), но на втором месте по распространенности находятся легкие.
Существует 2 типа карциноидных опухолей легких:
- Типичные карциноиды имеют тенденцию к медленному росту и редко распространяются за пределы легких.Примерно 9 из 10 карциноидов легких являются типичными карциноидами. Они также не связаны с курением.
- Атипичные карциноиды растут немного быстрее и с большей вероятностью распространяются на другие органы. У них больше клеток, которые делятся и больше похожи на быстрорастущую опухоль. Они встречаются гораздо реже, чем типичные карциноиды, и чаще встречаются у курящих.
Помимо карциноидных опухолей легких, существуют другие типы нейроэндокринных опухолей, которые начинаются в легких: мелкоклеточный рак легкого и крупноклеточная нейроэндокринная карцинома, которая является разновидностью немелкоклеточного рака легкого.Эти виды рака легких лечат по-разному, поэтому важно точно знать, какой у вас тип.
лекарственных растений и других живых организмов с противоопухолевым потенциалом против рака легкого
Рак легкого — это заболевание с высокими показателями заболеваемости и смертности. В результате это часто связано со значительными страданиями и общим снижением качества жизни. Травяные лекарства признаны привлекательным методом лечения рака легких с небольшими побочными эффектами и являются основным источником новых лекарств.Целью этой работы был обзор лекарственных растений и других живых организмов с противоопухолевым потенциалом против рака легких. Анализы проводились на животных и людях, и наиболее часто используемой экспериментальной моделью была карцинома легких Льюиса. Китай, Япония, Южная Корея и Эфиопия были странами, в которых было опубликовано больше всего исследований видов с противоопухолевой активностью. Из 38 оцененных растений 27 проявили противоопухолевую активность. Кроме того, шесть других живых организмов были названы за противоопухолевую активность против рака легких.Обсуждаются механизмы действия, комбинация с химиотерапевтическими препаратами и новые технологии для повышения активности и снижения токсичности лечения. Этот обзор основан на базе данных NAPRALERT, Web of Science и Chemical Abstracts. Эта работа показывает, что натуральные продукты из растений по-прежнему являются богатым источником лекарственных трав или биологически активных соединений против рака.
1. Введение
Рак — это совокупность гетерогенных генетических заболеваний, объединенных общими изменениями во множестве клеточных сигнальных путей [1].Были предложены различные признаки раковых клеток. Уклонение от запрограммированной гибели клеток или апоптоза было признано одним из основных изменений, определяющих злокачественный рост [2]. Кроме того, другие особенности включают самодостаточность в передаче сигналов роста, дерегуляцию клеточной энергетики, устойчивый ангиогенез, уклонение от иммунного обнаружения, а также тканевую инвазию и метастазирование [1–3]. Кроме того, были описаны две характеристики рака, которые способствуют приобретению этих признаков: нестабильность генома и воспаление, способствующее мутации [2].Скоординированные процессы, такие как пролиферация, дифференцировка и апоптоз клеток, модифицируются, производя измененные клеточные фенотипы с этими специфическими характеристиками [1, 2].
По данным Всемирной организации здравоохранения (ВОЗ), рак представляет собой неинфекционное заболевание, на долю которого приходится 63% смертей во всем мире, где он считается второй причиной смерти в западных странах [4, 5]. На заболеваемость сильно влияют демографические аспекты, такие как старение населения, пищевые привычки и, в частности, факторы окружающей среды, такие как воздействие ультравиола
Симптомы, лечение, ожидаемая продолжительность жизни и многое другое
Обзор
Опухоль Панкоста — это опухоль Панкоста. редкая форма рака легких.Этот тип опухоли располагается в самом верху (верхушке) правого или левого легкого. По мере роста опухоль ее расположение позволяет ей поражать окружающие нервы, мышцы, лимфатические узлы, соединительную ткань, верхние ребра и верхние позвонки. Это вызывает сильную боль в плече и руке.
Диагностика опухоли Панкоста часто откладывается, поскольку опухоль не проявляет классических симптомов рака легких, таких как кашель.
Опухоли Панкоста также известны как опухоли верхней борозды. Их особый набор симптомов называется синдромом Панкоста.Средний возраст людей с дебютом опухоли составляет около 60 лет. Мужчины болеют чаще, чем женщины.
Этот рак назван в честь Генри К. Панкоста, радиолога из Филадельфии, который впервые описал опухоли в 1924 и 1932 годах.
Подтипы раковых клеток опухолей Панкоста следующие:
- плоскоклеточный рак
- аденокарциномы
- крупноклеточные карциномы
- мелкоклеточные карциномы
Острая боль в плече — наиболее частый симптом опухоли Панкоста на ранних стадиях.Другие симптомы зависят от областей, в которые опухоль проникает вокруг грудного отверстия (грудного входа).
По мере роста опухоли боль в плече становится все более сильной и изнурительной. Он может распространяться в сторону подмышечной впадины (подмышечной впадины), лопатки и кости, соединяющей плечо с рукой (лопатки).
Более чем в двух третях случаев опухоли Панкоста опухоль поражает задний и средний отдел грудной клетки. Боль может распространяться:
- вниз по руке на той стороне тела, которая следует за локтевым нервом (нерв, который проходит по стороне руки к мизинцу, останавливаясь на запястье)
- в шею
- в сторону локтевого нерва верхние ребра
- к нервной сети, которая достигает ребер, спинного мозга и подмышек
Другие симптомы включают:
В целом эти симптомы известны как синдром Панкоста.
У 14-50 процентов людей с опухолями Панкоста рак поражает нервы, которые доходят до лица. Это называется синдромом Клода-Бернара-Хорнера или просто синдромом Хорнера. На стороне поражения у вас могут быть:
- опущенное веко (блефароптоз)
- неспособность нормально потоотделить (ангидроз)
- покраснение
- смещение глазного яблока (энофтальм)
Сильная боль при опухоли Панкоста и постоянный.Обычно он не реагирует на обычные безрецептурные болеутоляющие. Боль остается, когда вы сидите, стоите или лежите.
Причины опухоли Панкоста аналогичны причинам других видов рака легких. К ним относятся:
- курение
- воздействие вторичного дыма
- длительное воздействие тяжелых металлов, химикатов или выхлопных газов дизельного топлива
- длительное воздействие асбеста или высоких уровней радона
В редких случаях Панкост Симптоматический синдром может иметь другие причины, например, другие виды рака, бактериальные или грибковые инфекции, туберкулез (ТБ) и другие заболевания.
Диагностика опухоли Панкоста является сложной задачей и часто откладывается, поскольку ее симптомы аналогичны симптомам заболеваний костей и суставов. Кроме того, опухоли Панкоста встречаются редко и могут быть незнакомы врачам. Опухоли Панкоста составляют от 3 до 5 процентов всех случаев рака легких.
Ваш врач спросит вас о ваших симптомах, когда они появились и изменились ли они с течением времени. Они проведут медицинский осмотр и назначат анализы для поиска опухоли и любого распространения рака. Если опухоль обнаружена, ваш врач может назначить дополнительные тесты, чтобы определить стадию опухоли.
Тесты могут включать:
- Рентгеновские снимки. Иногда опухоль бывает трудно обнаружить на рентгеновском снимке из-за ее расположения.
- Компьютерная томография. Его более высокое разрешение позволяет определить распространение опухоли на близлежащие области.
- МРТ. Этот визуализирующий тест может показать распространение опухоли и предоставить рекомендации для операции.
- Медиастиноскопия. Трубка, вставленная через шею, позволяет врачу взять образец лимфатических узлов.
- Биопсия. Удаление ткани опухоли для исследования считается необходимым для подтверждения стадии опухоли и назначения терапии.
- Видеоассистированная торакоскопия (ВАТС). Эта минимально инвазивная операция позволяет получить доступ к ткани для анализа.
- Мини-торакотомия. В этой процедуре используются небольшие разрезы, также для доступа к ткани для анализа.
- Другие сканы. Они могут понадобиться для проверки распространения рака на кости, мозг и другие части тела.
Хотя раньше опухоли Панкоста считались смертельными, сегодня они поддаются лечению, но еще не излечимы.
Лечение опухоли Панкоста зависит от того, как рано она диагностирована, насколько далеко она распространилась, пораженные области и общее состояние вашего здоровья.
Стадия
Опухоль Панкоста «стадируется» таким же образом, как и другие виды рака легких, с использованием римских цифр от I до IV и подтипов A или B, чтобы указать, насколько далеко продвинулось заболевание. Постановка — это руководство для конкретного лечения, которое вы получите.
Кроме того, опухоли Панкоста дополнительно классифицируются буквами и цифрами от 1 до 4, которые указывают степень тяжести:
- T обозначает размер и распространение опухоли.
- N описывает поражение лимфатических узлов.
- M указывает, были ли поражены удаленные участки (метастазы).
Большинство опухолей Панкоста классифицируются как Т3 или Т4 из-за их расположения. Опухоли классифицируются как Т3, если они поражают грудную стенку или симпатические нервы.Это опухоли Т4, если они проникают в другие структуры, такие как позвонки или плечевые нервы.
Даже самые ранние обнаруженные опухоли Панкоста относятся как минимум к IIB, опять же из-за их местоположения.
Лечение
Лечение опухолей Панкоста разнообразно и включает сочетание химиотерапии, лучевой терапии и хирургического вмешательства.
Опухоли Панкоста с метастазами за пределы грудной клетки не могут быть кандидатами на операцию.
Химиотерапия и лучевая терапия — это первые шаги перед операцией.Затем опухоль повторно оценивается с помощью другой компьютерной томографии или другого визуализирующего теста. В идеале операция проводится через три-шесть недель после химиотерапии и облучения, до того, как рубцы могут помешать операции.
В некоторых планах лечения после операции может следовать дополнительная лучевая терапия для уничтожения оставшихся раковых клеток.
Целью хирургического вмешательства является полное удаление ракового материала из структур, в которые он проник. Это не всегда возможно, и болезнь может повториться.Небольшое исследование, проведенное в Мэриленде, показало, что болезнь рецидивировала у 50 процентов участников, перенесших операцию по удалению опухоли Панкоста.
Технический прогресс в хирургических методах позволил проводить операции на опухолях Панкоста T4, но перспективы хуже, чем при других стадиях заболевания.
Обезболивание
Обезболивание при опухолях Панкоста сегодня включает контролируемое употребление опиоидов, прописанных врачом. Однако это сопровождается нежелательными побочными эффектами.Некоторые исследователи выступают за возврат к доопиоидным мерам, которые эффективны без побочных эффектов.
Радиация также может использоваться для облегчения боли, когда операция невозможна.
Сильная боль при опухолях Панкоста может быть уменьшена с помощью хирургической процедуры, которая отключает проводящие боль нервы в спинном мозге. Это называется хордотомией под контролем КТ, при которой для руководства хирурга используется компьютерная томография.
В одном исследовании 98 процентов пациентов с опухолью Панкоста сообщили о значительном уменьшении боли после этой процедуры.Хордотомия даже на последних неделях жизни может облегчить боль.
Другие возможные вмешательства для облегчения боли при опухоли Панкоста включают:
- декомпрессионную ламинэктомию (операция по уменьшению давления на спинномозговые нервы)
- фенольная блокада (введение фенола для блокировки нервов)
- трансдермальная стимуляция (с использованием постоянного электрического тока низкого уровня) на головном мозге)
- блокада звездчатого ганглия (введение анестетика в нервы шеи)
Показатели выживаемости после химиотерапии, лучевой терапии и хирургического вмешательства различаются.В отчете Кливлендской клиники отмечается, что общая двухлетняя выживаемость после операции составляет от 55 до 70 процентов. Пятилетняя выживаемость после операций, полностью удалявших исходную опухоль Панкоста, составляла от 54 до 77 процентов.
Многие годы опухоли Панкоста считались неизлечимыми. Из-за расположения опухоли считалось, что операция невозможна.
В последние десятилетия перспективы для людей с опухолями Панкоста значительно улучшились. Новые хирургические методы позволили оперировать опухоли, которые ранее считались неоперабельными.Теперь стандартное лечение, включающее химиотерапию, лучевую терапию и хирургическое вмешательство, увеличило выживаемость.
Раннее обнаружение опухоли Панкоста важно для определения успеха лечения. Немедленно обратитесь к врачу, если у вас есть симптомы, и примите профилактические меры, например бросьте курить, если вы курите.
Нейроэндокринная опухоль легкого: симптомы и признаки
НА ЭТОЙ СТРАНИЦЕ: Вы узнаете больше об изменениях тела и других вещах, которые могут сигнализировать о проблеме, которая может потребовать медицинской помощи.Используйте меню для просмотра других страниц.
СЕТЬ легких на ранних стадиях часто не вызывает никаких симптомов. Этот тип опухоли обычно обнаруживает хирург во время несвязанной операции или при визуализации другого заболевания. Люди с НЭО в легких могут испытывать следующие симптомы или признаки. Также описаны признаки и симптомы карциноидного синдрома и карциноидного криза, которые являются состояниями, которые может вызвать НЭО легких. Однако причиной симптома может быть другое заболевание, не являющееся НЭО в легких.
Если вас беспокоят какие-либо изменения, которые вы испытываете, поговорите со своим врачом. В дополнение к другим вопросам врач спросит, как долго и как часто вы испытываете этот симптом (ы). Это поможет выяснить причину проблемы, которая называется диагностикой.
Симптомы легкого NET
Есть 2 способа, которыми НЭО в легких может вызывать симптомы. Опухоль может блокировать дыхательные пути, вызывая кашель или одышку. Или гормоны, выделяемые опухолью, могут вызвать карциноидный синдром (см. Ниже).СЕТЬ легких с гораздо меньшей вероятностью вызывает карциноидный синдром, чем НЭО желудочно-кишечного тракта.
Люди с НЭО в легких могут испытывать следующие симптомы или признаки:
Кашель с кровянистой мокротой или мокротой или без нее
Свистящее дыхание
Постобструктивная пневмония, когда опухоль, блокирующая большой проход воздуха, вызывает инфекцию
Боль в груди
Карциноидный синдром
Карциноидный синдром
Карциноидный синдром является классическим примером функционального НЭО и чаще всего встречается у людей с НЭО тонкого кишечника.При карциноидном синдроме серотонин вырабатывается опухолью и может вызывать симптомы. Серотонин наиболее легко и надежно измеряется в моче, когда он превращается в 5-гидроксииндолуксусную кислоту (5-HIAA), и это измеряется при 24-часовом сборе мочи. Не у всех людей с НЭО развивается карциноидный синдром.
Люди с карциноидным синдромом могут испытывать 1 или несколько из следующих симптомов или признаков. Важно отметить, что одних этих симптомов недостаточно для диагностики карциноидного синдрома.Для постановки диагноза также необходимы анализы крови или мочи для определения подозреваемых гормонов.
Покраснение лица, то есть покраснение и ощущение тепла на лице
потеет
Диарея
Одышка
Свистящее дыхание или симптомы, подобные астме
Слабость
Учащенное сердцебиение
Шумы в сердце
Повышенное артериальное давление и значительные колебания артериального давления
Карциноидная болезнь сердца, которая представляет собой рубцевание сердечных клапанов
Карциноидный синдром может повредить сердце, поэтому важно уменьшить его симптомы.Стресс, физические нагрузки и употребление алкоголя могут усугубить эти симптомы. Некоторые продукты также могут вызывать симптомы карциноидного синдрома, в том числе продукты с высоким содержанием:
Амины, такие как выдержанные сыры, дрожжевые экстракты, тофу, квашеная капуста, копченая рыба и мясо
Серотонин, такой как грецкие орехи, орехи пекан, бананы, бананы и помидоры
Карциноидный кризис
Карциноидный криз — это термин, используемый, когда пациенты испытывают серьезные внезапные симптомы карциноидного синдрома, обычно во время сильного стресса, такого как хирургическое вмешательство.Карциноидный криз в первую очередь включает серьезные колебания артериального давления и частоты сердечных сокращений. Карциноидный криз — наиболее серьезное и опасное для жизни осложнение карциноидного синдрома. Карциноидный криз можно предотвратить и успешно вылечить с помощью октреотида (сандостатина), лекарства, которое помогает контролировать выработку гормонов, или ланреотида (соматулин-депо).
Лечение симптомов карциноидного синдрома
Если диагностирована НЭО в легких, облегчение симптомов остается важной частью медицинской помощи и лечения.Это может называться паллиативной или поддерживающей терапией. Часто его начинают сразу после постановки диагноза и продолжают на протяжении всего лечения.
Ниже приводится информация о том, как можно управлять некоторыми симптомами НЭО легких. Обязательно регулярно обсуждайте со своим лечащим врачом симптомы, которые вы испытываете, включая любые новые симптомы или изменение симптомов.
Промывка лица. Избегайте стрессов. Спросите своего врача о конкретных веществах и продуктах, включая алкоголь, которые могут вызвать покраснение лица, связанное с карциноидным синдромом, чтобы вы могли их избежать.
Хрипы. В зависимости от того, что вызывает хрипы, могут помочь бронходилататоры. Бронходилататор — это лекарство, которое расслабляет мышцы легких и облегчает дыхание.
Диарея. У людей с NET может быть много причин диареи. Если ваша диарея вызвана карциноидным синдромом, могут помочь аналоги соматостатина и телотристат этил (Ксермело). Спросите своего врача о конкретных рекомендациях.
Проблемы с сердцем. Немедленно сообщите своему врачу, если вы считаете, что у вас проблемы с сердцем, поскольку карциноидный синдром может повредить сердечные клапаны.
Узнайте больше об управлении распространенными симптомами рака и побочными эффектами лечения.
Следующий раздел в этом руководстве — Диагностика . В нем объясняется, какие тесты могут потребоваться, чтобы узнать больше о причине симптомов. Используйте меню, чтобы выбрать другой раздел для чтения в этом руководстве.
бактерий способствуют развитию опухоли легких, исследование предполагает
Кредит: CC0 Public Domain
Раковые биологи Массачусетского технологического института открыли новый механизм, который опухоли легких используют для собственного выживания: эти опухоли изменяют бактериальные популяции в легких, провоцируя иммунную систему на создание воспалительной среды, которая, в свою очередь, помогает опухолевым клеткам процветать.
У мышей, генетически запрограммированных на развитие рака легких, у мышей, выращенных в среде, свободной от бактерий, развивались опухоли гораздо меньшего размера, чем у мышей, выращенных в нормальных условиях, как выяснили исследователи. Кроме того, исследователи смогли значительно уменьшить количество и размер опухолей легких, лечив мышей антибиотиками или блокируя иммунные клетки, стимулируемые бактериями.
Полученные данные предлагают несколько возможных стратегий для разработки новых методов лечения рака легких, говорят исследователи.
«Это исследование напрямую связывает бактериальную нагрузку в легких с развитием рака легких и открывает множество потенциальных возможностей для предотвращения и лечения рака легких», — говорит Тайлер Джекс, директор Института интегративных исследований рака Массачусетского технологического института при Массачусетском технологическом институте и старший автор статьи.
Chengcheng Jin, постдок Института Коха, является ведущим автором исследования, которое публикуется в январе.31 онлайн-издание Cell .
Соединение бактерий и рака
Рак легких, основная причина смертей, связанных с раком, убивает более 1 миллиона человек во всем мире в год. До 70 процентов больных раком легких также страдают от осложнений, вызванных бактериальными инфекциями легких. В этом исследовании команда Массачусетского технологического института хотела выяснить, существует ли какая-либо связь между бактериальными популяциями, обнаруженными в легких, и развитием опухолей легких.
Чтобы изучить эту потенциальную связь, исследователи изучили генно-инженерных мышей, которые экспрессируют онкоген Kras и не имеют гена-супрессора опухоли p53.У этих мышей обычно в течение нескольких недель развивается тип рака легких, называемый аденокарциномой.
У мышей (и людей) обычно в легких растет много безвредных бактерий. Однако команда Массачусетского технологического института обнаружила, что у мышей, у которых развились опухоли легких, популяции бактерий в легких резко изменились. Общая популяция значительно выросла, но количество различных видов бактерий уменьшилось. Исследователи не уверены, как именно рак легких вызывает эти изменения, но они подозревают, что одна из возможных причин заключается в том, что опухоли могут препятствовать прохождению дыхательных путей и препятствовать удалению бактерий из легких.
Это увеличение популяции бактерий вызвало размножение иммунных клеток, называемых гамма-дельта-Т-клетками, и начало секретирования воспалительных молекул, называемых цитокинами. Эти молекулы, особенно IL-17 и IL-22, создают среду для роста и выживания опухолевых клеток. Они также стимулируют активацию нейтрофилов, другого типа иммунных клеток, которые выделяют провоспалительные химические вещества, дополнительно улучшая благоприятную среду для опухолей.
«Вы можете думать об этом как о петле прямой связи, которая образует порочный круг, способствующий дальнейшему росту опухоли», — говорит Джин. «Развивающиеся опухоли захватывают существующие иммунные клетки в легких, используя их в своих интересах с помощью механизма, который зависит от местных бактерий».
Однако у мышей, родившихся и выросших в среде, свободной от микробов, этой иммунной реакции не было, и опухоли, которые развились у мышей, были намного меньше.
Блокировка роста опухоли
Исследователи обнаружили, что когда мышей лечили антибиотиками через две или семь недель после того, как опухоли начали расти, опухоли уменьшились примерно на 50 процентов.Опухоли также уменьшались, если исследователи давали мышам препараты, которые блокируют гамма-дельта Т-клетки или IL-17.
Исследователи полагают, что такие препараты стоит испытать на людях, потому что при анализе опухолей легких человека они обнаружили измененные бактериальные сигналы, аналогичные тем, которые наблюдаются у мышей, у которых развился рак. Образцы опухоли легкого человека также имели необычно высокое количество гамма-дельта Т-клеток.
«Если мы сможем придумать способы избирательного блокирования бактерий, вызывающих все эти эффекты, или если мы сможем заблокировать цитокины, которые активируют гамма-дельта Т-клетки или нейтрализовать их патогенные факторы, расположенные ниже по течению, все это может быть потенциально новыми способами. для лечения рака легких », — говорит Джин.
Многие такие лекарства уже существуют, и исследователи тестируют некоторые из них на своей мышиной модели в надежде в конечном итоге испытать их на людях. Исследователи также работают над определением, какие штаммы бактерий повышены в опухолях легких, чтобы они могли попытаться найти антибиотики, которые избирательно убивали бы эти бактерии.
Исследователи выявили механизм, который способствует росту раковых клеток.
Информация журнала:
Ячейка
Предоставлено
Массачусетский Технологический Институт
Ссылка :
Исследование предполагает, что бактерии способствуют развитию опухоли легких (31 января 2019 г.)
получено 21 ноября 2020
из https: // medicalxpress.ru / новости / 2019-01-бактерии-легкие-опухоль.html
Этот документ защищен авторским правом. За исключением честных сделок с целью частного изучения или исследования, никакие
часть может быть воспроизведена без письменного разрешения. Контент предоставляется только в информационных целях.
Срок
| Определение
| ||
Срок
| Определение | ||
Срок
| Определение | ||
Срок
| Определение | ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Определение
| ||
Срок
| Posted in Разное | ||

 Метастазов нет.
Метастазов нет.

 д.
д. д.)
д.) — B C Decker, 2000. — P. 1227–1292. — ISBN 1-55009-113-1
— B C Decker, 2000. — P. 1227–1292. — ISBN 1-55009-113-1 «Lifetime probability of developing lung cancer, by smoking status, Canada». Canadian Journal of Public Health 85 (6): 385–388. PMID 7895211.
«Lifetime probability of developing lung cancer, by smoking status, Canada». Canadian Journal of Public Health 85 (6): 385–388. PMID 7895211. 126.2.347. PMID 15302716.
126.2.347. PMID 15302716. Tobacco Control 6 (4): 346–353. DOI:10.1136/tc.6.4.346. PMID 9583639.
Tobacco Control 6 (4): 346–353. DOI:10.1136/tc.6.4.346. PMID 9583639.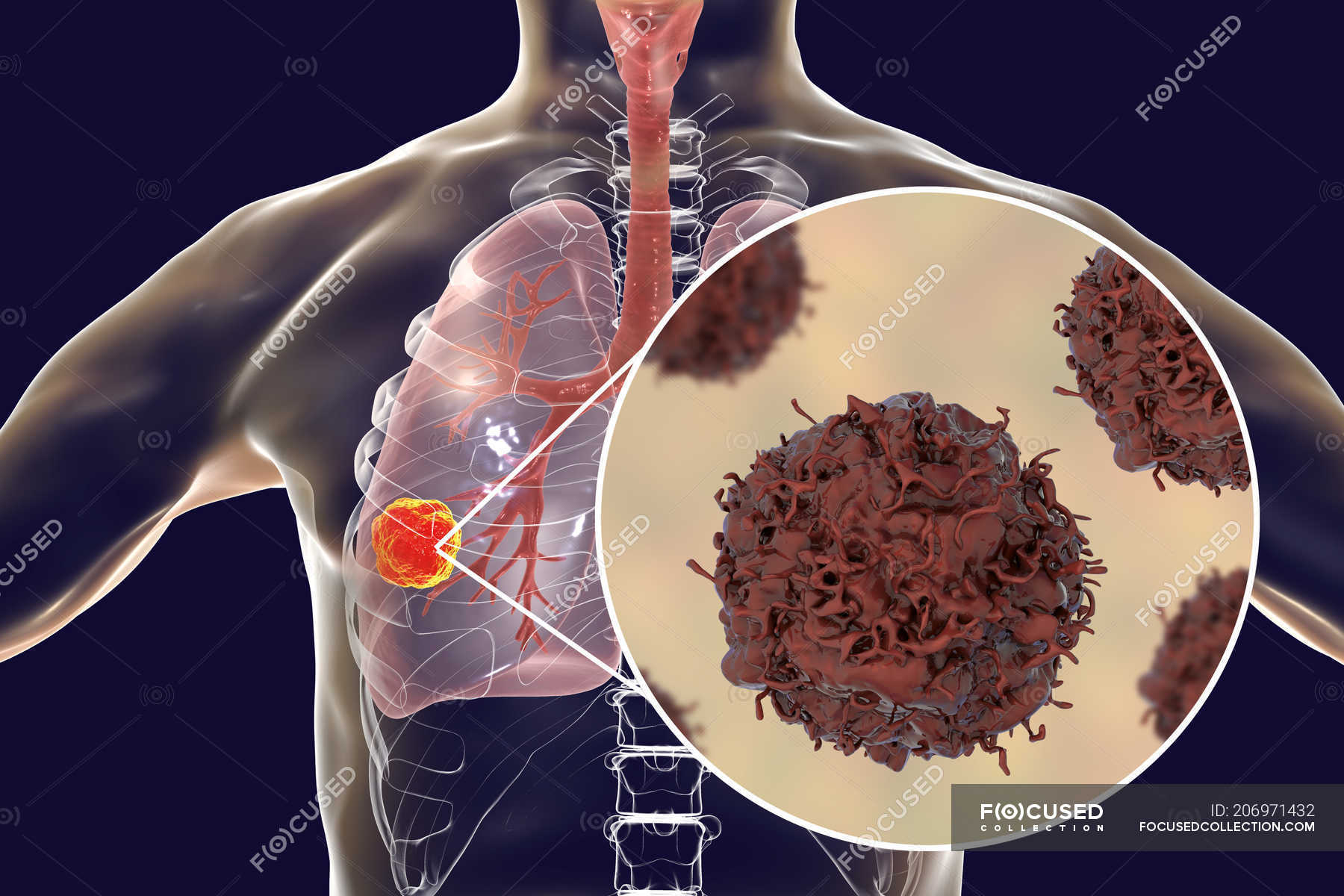 Department of Health (March 1998). Архивировано из первоисточника 17 апреля 2012. Проверено 9 июля 2007.
Department of Health (March 1998). Архивировано из первоисточника 17 апреля 2012. Проверено 9 июля 2007.