Коронавирусная пневмония. Моя история. Матвей, 45 лет.
О том, как развивалась болезнь, что пришлось пережить и что помогло выздороветь, рассказывает Матвей, 45 лет, проходивший лечение в апреле 2020 года с диагнозом двусторонняя полисегментарная пневмония, covid+.
Сейчас я дома. Выписался 14 апреля. Провел в больнице 2 недели. Чувствую сейчас замечательно! В последние дни в стационаре температуры не было. Выписан с положительной динамикой по результатам КТ, так говорят врачи. Перестал принимать лекарства еще в больнице.
Когда приехал домой, вызвал врача из поликлиники. Врач послушала легкие, осталась довольна. Сейчас я на самоизоляции.
С ЧЕГО ВСЕ НАЧАЛОСЬ
В тот день по возвращении домой с работы я почувствовал сильный озноб — видимо, поднималась температура. О том, как проявляется коронавирус, я знал. Я тут же сказал обо всем семье, изолировался — условия позволяли, я жил на даче. И до того дня, когда меня госпитализировали, я ни с кем не контактировал, это спасло всю мою семью.
В первую ночь был жуткий озноб, температура небольшая 37,2оС, но ощущения были — прямо колотило. Ничего не помогало. На след день 37,4оС с утра, такая температура держалась весь день и следующие трое суток. Я уже понимал, что это не обычное ОРВИ и искал возможность сделать тест на коронавирус — не получилось.
Все это время я был дома, температуру (не слишком высокую) периодически сбивал, но чувствовал себя все хуже и хуже. Когда я понял, что тест на дому седлать не получится, я вызвал скорую помощь. Врач обследовал меня, выписал мне антибиотик и жаропонижающее.
Где-то на 5-6 день у меня появился кашель, боль в грудной клетке при вдохе — не мог глубоко вдохнуть. Температура поднялась до 38,5оС. Тогда я принял решение сделать КТ самостоятельно, в ближайшей клинике. КТ показала признаки двустороннего поражения легких, характерные для вирусной пневмонии и стало ясно, что надо госпитализироваться.
Приехав в Москву, я вызывал СМП, которая отвезла меня в ГКБ № 52. На руках у меня был результат КТ, поэтому в приемном отделении я провел немного времени. Взяли анализы, провели дообследование, заполнили меддокументацию. Готовое КТ на руках — это очень сокращает пребывание в приемном отделении. Сейчас, насколько я знаю, можно сделать это амбулаторно, в поликлинике. Многие поликлиники принимают пациентов с признаками ОРВИ, проводят КТ, и если видят изменения в легких, тут же госпитализируют.
На руках у меня был результат КТ, поэтому в приемном отделении я провел немного времени. Взяли анализы, провели дообследование, заполнили меддокументацию. Готовое КТ на руках — это очень сокращает пребывание в приемном отделении. Сейчас, насколько я знаю, можно сделать это амбулаторно, в поликлинике. Многие поликлиники принимают пациентов с признаками ОРВИ, проводят КТ, и если видят изменения в легких, тут же госпитализируют.
ГДЕ Я МОГ ЗАРАЗИТЬСЯ
За границей я не был в этом году. Надо отметить, что все мои друзья, которые приезжали из-за границы, носили маски, чтобы не заразить окружающих, понимая, что могут быть источником инфекции, сами того не зная.
Когда стали появляться сведения о том, что люди заболевают этой инфекцией, я понял, что надо принимать личные меры — ограничил контакты, поинтересовался у знакомых — не заболел ли кто. Да, я продолжал ходит в спортзал, пока тот не закрылся, но был уверен, что риск тут небольшой, так как старался соблюдать дистанцию, не пересекался с другими посетителями.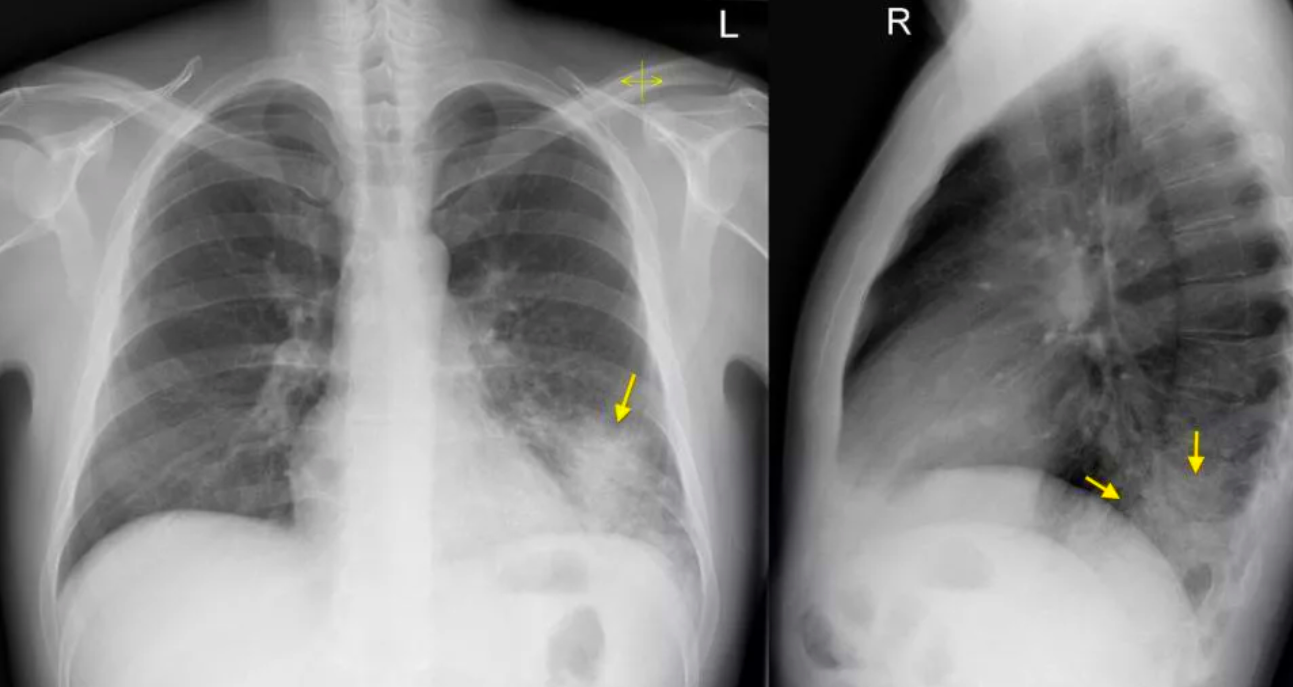
Посещал магазин 2-3 раза. Маску не носил, признаю. Был уверен, что маску нужно носить больным, чтобы не заражать окружающих.
Кстати: Когда я ездил в машине с водителем, я был в маске и он был в маске — до сих пор он не заболел. Важно: если вы подозреваете, что можете быть носителем инфекции, лучше себя от других отгородить. Когда я почувствовал неладное, я тут же изолировался от семьи — никто не заболел ни тогда, ни сейчас. Хорошо, когда есть возможность дистанцироваться — это может спасти жизнь ваших близких. Очень важно соблюдать правила личной гигиены — носить маску в общественных местах, мыть руки тщательно. Это работает, поверьте.
В БОЛЬНИЦЕ
Признаюсь, я думал о том, чтобы лечиться в платном стационаре. Но когда я оказался в 52-й больнице и с первой минуты был окружен заботой замечательных врачей и медсестричек, я понял, что жить здесь вряд ли останусь, но лечиться хочу именно здесь.
Меня разместили в многоместной палате, пациентов в ней было всего двое, я и врач скорой медицинской помощи. Пришел врач, осмотрел нас с соседом, сделал назначения. Температура в тот момент была около 39оС, мне поставили капельницу, назначили лекарства. Состояние было как у Высоцкого в песне — укололся и забылся.
Пришел врач, осмотрел нас с соседом, сделал назначения. Температура в тот момент была около 39оС, мне поставили капельницу, назначили лекарства. Состояние было как у Высоцкого в песне — укололся и забылся.
Заведующая отделением (мы с ней не были тогда знакомы) сказала, что по результатам КТ подозревают у меня коронавирусную инфекцию, попросила не выходить в коридор, не контактировать с другими пациентами. Я понимал, что это важно — мы были максимально изолированы, насколько позволяли условия стационара.
На следующий день, как оказалось, с учетом всех моих данных, мне сообщили о том, что врачи хотят назначить мне метод лечения, который прежде использовался у ревматологических пациентов, но по опыту лечения коронавирусной инфекции в других странах, он может быть эффективен при тяжелых поражениях легких, чтобы остановить процесс. Я должен был дать согласие, и я его дал. Я прекрасно понимал, что на войне все средства хороши, если речь идет о спасении жизни. Состоялся врачебный консилиум, который принял решение о назначении мне этого вида лечения, после чего мне поставили капельницу на полтора часа.
КАК Я ВЫЗДОРАВЛИВАЛ
На следующий день Т 39,9оС превратилась в 37,4оС, самочувствие улучшилось значительно. Мои ощущения — в организме шла жесточайшая война, и вдруг она закончилась. До этого дня мне было крайне трудно дышать, облегчение чувствовал только когда пользовался кислородной маской, а тут вдруг сатурация (насыщение крови кислородом) поднялась до 95%.
Дышал кислородом весь следующий день (к слову, каждая койка имеет доступ к кислороду). Внутреннее напряжение постепенно исчезало, я прямо чувствовал, как наступает облегчение. Сатурация достигла 97%. По рекомендации врача дышал кислородом, лежа на животе по 30 мин дважды в день — сатурация достигла 98–99%. Через пару дней температура упала до 36.8оС, стал значительно лучше чувствовать; мне сделали вторую КТ, через 2 дня третью, и вот как раз по ней и стало видно, что есть положительная динамика. Анализы были нормальные и мне отменили все лекарства.
ТЕПЕРЬ ВСЕ ПОЗАДИ
И вот 14 апреля я был выписан для продолжения лечения в домашних условиях. Продолжаю режим самоизоляции, но сейчас все происходит гораздо спокойнее, менее тревожно — никто из моего окружения не заболел, и я думаю, что не заболеет. Все соблюдали режим самоизоляции, жили на даче, ни с кем не общались.
Продолжаю режим самоизоляции, но сейчас все происходит гораздо спокойнее, менее тревожно — никто из моего окружения не заболел, и я думаю, что не заболеет. Все соблюдали режим самоизоляции, жили на даче, ни с кем не общались.
Я очень благодарен 52-й больнице, очень. Настоящие профессионалы, замечательные врачи. Самоотверженно работают без выходных. Относятся к больным как к родным. Обязательно встречусь с ними со всеми, как только будет возможность, скорее бы кончился карантин.
Пресс-служба тут задала мне вопрос — узнаю ли я потом своих спасителей без масок?
Помните, фильм такой был во времена нашей молодости —«Ты мне, я тебе»? Куравлев был банщиком, известным в узких кругах, парил высокопоставленных особ. Попасть к нему можно было только по великому блату. И вот как-то случайно, в поезде встречает его бывший клиент:
— Иван Сергеевич, ты ли это?
— Что-то не узнаю, повернись-ка спиной… Сыроежкин??
— Он самый!
Так вот когда мы встретимся в мирное время, стоит только заглянуть в их прекрасные глаза, я узнаю их с вероятностью 99,9%, можете быть уверены.
* Авторский текст публикуется с согласия пациента.
симптомы, причины появления, диагностика, лечение
Пневмония – острое заболевание легких инфекционной этиологии с поражением альвеол. К этой группе заболеваний относится множество патологий, у каждой из которых свой возбудитель, патогенез, клиническая картина и, соответственно, своя терапия.
Пневмония является одной из самых распространенных болезней в мире: ежегодно ей болеют до полумиллиарда человек, 1,5% случаев заканчиваются летальным исходом. Кроме того, часто пневмония может давать осложнения на другие органы и их системы, например, воспалительные поражения оболочек сердца или мозга.
Существует классификация пневмонии, основанная на локализации и протяженности процесса. Она включает в себя следующие виды:
1. Односторонняя – поражено одно легкое;
2. Двухстороняя – соответственно, поражены оба легких.
Также при указании этих видов пневмонии в диагнозе необходимо отметить их протяженность, обозначив номера пораженных сегментов.
Прикорневая пневмония – вид пневмонии, при которой в процесс вовлекаются структуры корня легкого: бронх, артерия, вена. Чаще бывает правосторонним, так как правый бронх короче и шире левого, соответственно, бактериям легче внедриться в его слизистую. Однако, из-за тех же анатомических особенностей левосторонняя прикорневая пневмония протекает несколько тяжелее по причине нарушения дренажа левого главного бронха.
Бронхопневмония – острый воспалительный процесс, преимущественно односторонний, локализующийся в стенках бронхиол. Страдают данным заболеванием, в основном, дети до года и люди пожилого возраста. Наиболее типичными возбудителями бронхопневмонии являются золотистый стафилококк, гемофильная палочка и различные анаэробы.
Госпитальная пневмония (она же внутрибольничная) – пневмония, которая развилась через 48-72 часа после поступления пациента в стационар. Таким образом, для того, чтобы считаться госпитальной, возбудитель должен проникнуть в легкие уже в стационаре. Является одним из самых распространенных внутрибольничных заболеваний (до 20%). Чаще всего возникает у пациентов с ИВЛ, больных иммунодефицитами, а также после полостных операций на груди и животе. Есть множество факторов риска, которые могут привести к развитию данного вида пневмонии:
Является одним из самых распространенных внутрибольничных заболеваний (до 20%). Чаще всего возникает у пациентов с ИВЛ, больных иммунодефицитами, а также после полостных операций на груди и животе. Есть множество факторов риска, которые могут привести к развитию данного вида пневмонии:
1. Длительность госпитализации.
2. Бесконтрольное применение антибактериальных препаратов.
3. Общая тяжесть состояния пациента.
4. Гиподинамия.
5. Пожилой возраст.
6. Хронические заболевания легких.
7. Несанированные очаги инфекции в организме.
8. Иммуносупрессия.
Способствовать развитию внутрибольничной пневмонии могут и некоторые медицинские манипуляции, например, интубация трахеи, трахеостомия или бронхоскопия. Внутрибольничная пневмония считается одной из наиболее опасных, так как госпитальные штаммы бактерий устойчивы к большинству антибиотиков. Особое значение в структуре заболеваемости имеет синегнойная палочка.
Долевая пневмония – самый распространенный вид пневмонии. При нем поражается одна или несколько долей одного легкого, довольно часто в процесс вовлекаются прилегающие участки плевры. Возбудителем чаще всего являются пневмококки, попадающие в легкие преимущественно бронхогенно. Для данной патологии характерна четкая стадийность: гиперемия -> красная гепатизация -> серая гепатизация -> стадия разрешения.
При нем поражается одна или несколько долей одного легкого, довольно часто в процесс вовлекаются прилегающие участки плевры. Возбудителем чаще всего являются пневмококки, попадающие в легкие преимущественно бронхогенно. Для данной патологии характерна четкая стадийность: гиперемия -> красная гепатизация -> серая гепатизация -> стадия разрешения.
Крупозная пневмония – характерной особенностью данного вида является накопление экссудата в альвеолах с дальнейшим уплотнением легочной ткани. Могут поражаться как целые доли, так и отдельные сегменты. Следует отличать от очаговой пневмонии, при которой поражаются дольки – составная часть долей.
Симптомы
Симптоматика пневмоний достаточно характерна и, при должном опыте, ее тяжело с чем-то перепутать. Для удобства симптомы можно сгруппировать в следующие синдромы:
- Синдром интоксикации. Связан с выделением продуктов жизнедеятельности бактерий. Сюда можно отнести общую слабость, боли в голове и мышцах неясного происхождения, учащенное дыхание, тахикардия, бледность, потерю аппетита.

- Синдром общевоспалительных изменений. К нему относятся жар, лихорадка, повышение уровней воспалительных маркеров в БАК – С-реактивный белок, фибриноген, a2-глобулин. Также характерно увеличение уровня лейкоцитов и ускорение СОЭ.
- Синдром воспаления непосредственно паренхимы легких. Кашель(часто с мокротой), притупление перкуторного звука, усиление голосового дрожания, аускультативно – влажные хрипы в проекции поражения. Также наблюдаются рентгенологические изменения – очаги инфильтрации, которые могут иметь самые разнообразные форму, размер и локализацию. До выявления возбудителя именно рентгенологическая картина определяет тактику лечения.
- Синдром поражения других органов и систем. Так, к примеру, пневмония может вызывать тяжелую сердечно-сосудистую недостаточность. Также в процесс могут вовлекаться почки, пищеварительный тракт, нервная система.
Возможно развитие атипичной пневмонии, при которой симптомы стерты либо отсутствуют. В таком случае определяющим исследованием будет являться рентгенография или компьютерная томография.
Первые признаки
Первые признаки пневмонии достаточно неспецифичны, вследствие чего заболевание легко можно спутать с гриппом или даже банальной простудой. В любом случае сразу необходимо задуматься о возможной пневмонии. Первые симптомы будут отличаться в зависимости от этиологии заболевания. Так, при бактериальной пневмонии ведущими признаками будут лихорадка, обильное потоотделение, боли в груди, густая зеленовато-ржавая мокрота. Вирусная пневмония отличается сухим кашлем, одышкой и сильной общей слабостью. Крайне похожа на них микоплазменная пневмония, но ее начало протекает более стерто.
Хоть пневмония и является достаточно тяжелым заболеванием, в наше время она вполне успешно поддается лечению. В настоящий момент самым эффективным способом лечения является этиотропная терапия – для бактериальных пневмоний таковой являются антибиотики. И все же, несмотря на изученность заболевания, обратиться к врачу и начать лечение необходимо как можно раньше, во избежание возможных осложнений.
Получить консультацию
врача-терапевта
Мы столкнулись с развитием абсолютно бессимптомных форм пневмонии — Российская газета
Медицинская тема с утра до вечера. Всюду. И лавина советов «знатоков» — как лечить коронавирус, чем лечить, где лечить… В тень ушли проблемы инфарктов и инсультов, опухолей и диабета. Главенствует пневмония. Не коронавирус страшен. Страшна порожденная им пневмония. А как на самом деле? Об этом обозреватель «РГ» беседует с главным пульмонологом Минздрава РФ, членом-корреспондентом РАН Сергеем Авдеевым.
Сергей Николаевич, вы главный пульмонолог России, заведующий кафедрой пульмонологии Сеченовского медицинского университета, автор фундаментальных трудов по легочным проблемам. Чем нынешняя пневмония, порожденная коронавирусом, отличается от известной нам обычной пневмонии?
Сергей Авдеев: Нынешняя атипичная пневмония, она же вирусная пневмония, действительно отличается от внебольничной пневмонии, с которой мы имели дело раньше.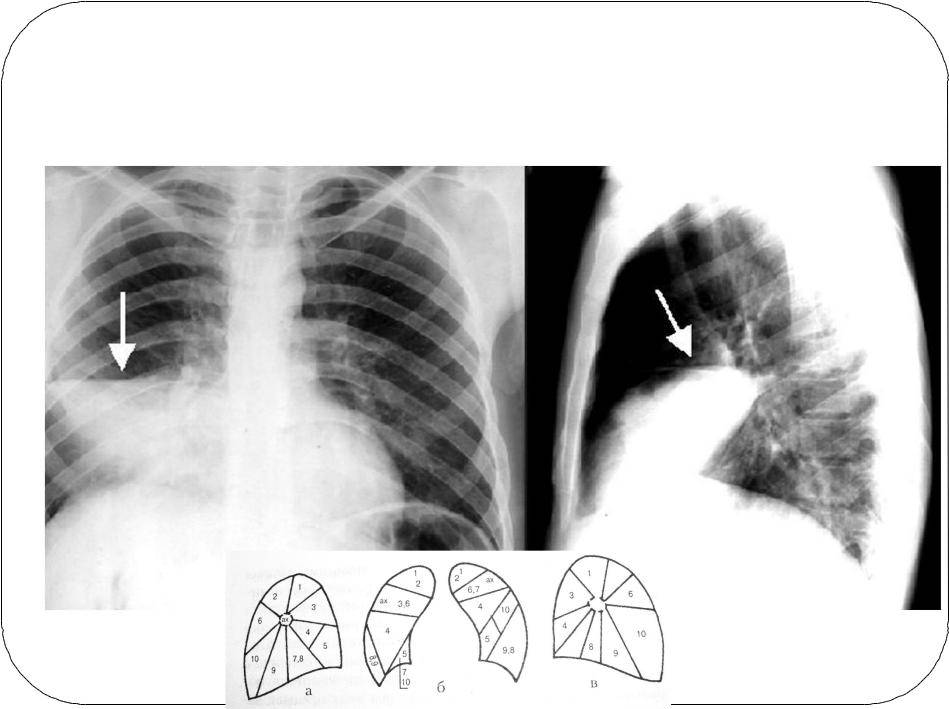 Хотя вирусные пневмонии известны нам достаточно давно. Вспомните пандемию гриппа h2N1. Но пневмония, связанная с новым коронавирусом, протекает необычно. Это связано с тем, что у пациентов с COVID-19 мы наблюдаем самые разные степени повреждения легких с абсолютно разными клиническими проявлениями. Например, появились пациенты, у которых подтвержден новый коронавирус лабораторными тестами.
Хотя вирусные пневмонии известны нам достаточно давно. Вспомните пандемию гриппа h2N1. Но пневмония, связанная с новым коронавирусом, протекает необычно. Это связано с тем, что у пациентов с COVID-19 мы наблюдаем самые разные степени повреждения легких с абсолютно разными клиническими проявлениями. Например, появились пациенты, у которых подтвержден новый коронавирус лабораторными тестами.
Но у которых нет абсолютно никаких жалоб, симптомов и признаков болезни. Нет ни лихорадки, ни кашля, ни одышки. При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии. Приведу в пример историю с круизным лайнером «Diamond Princess». Как вы помните, на борту этого судна была высокая заболеваемость коронавирусной инфекцией. Некоторые пациенты проходили обследование с помощью компьютерной томографии легких. Обнаружилось, что у 73% больных с лабораторно подтвержденной коронавирусной инфекцией не было абсолютно никаких симптомов. Среди этих же бессимптомных пациентов на компьютерной томографии легких были изменения, говорящие о наличии пневмонии. Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний.
Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний.
На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек
Основная причина госпитализации у большинства наших больных — как раз развитие вирусной пневмонии. У пациентов, госпитализированных в стационар, мы практически в 95-100% случаев видим изменения, соответствующие пневмонии. Изменения разные, в том числе и очень тяжелые. Одна из особенностей вирусной пневмонии — быстрое прогрессирование, вплоть до развития острого респираторного дистресс-синдрома. Это тяжелое состояние, характеризующееся острой дыхательной недостаточностью, требующее перевода пациентов на респираторную поддержку. В том числе и на искусственную вентиляцию легких. Примерно 10% больных от госпитализированных нуждаются в такой процедуре.
Нужны ли особые методы диагностики при ведении пациентов с вирусной пневмонией?
Сергей Авдеев: Да, безусловно. Сегодня большой акцент делается на компьютерной томографии легких. Этот метод относится к имидж-диагностике, как и рентгенография. Но компьютерная томография — более точная и специфичная методика выявления изменений в ткани легких по сравнению с обычной рентгенографией. Большинству пациентов с COVID-19 как раз и требуется такая методика. Компьютерную томографию я бы поставил сегодня на первое место среди всех имеющихся методов для подтверждения диагноза. По своей чувствительности она даже превосходит лабораторную диагностику для подтверждения вирусной инфекции. Чувствительность компьютерной томографии превышает 90%.
Сегодня большой акцент делается на компьютерной томографии легких. Этот метод относится к имидж-диагностике, как и рентгенография. Но компьютерная томография — более точная и специфичная методика выявления изменений в ткани легких по сравнению с обычной рентгенографией. Большинству пациентов с COVID-19 как раз и требуется такая методика. Компьютерную томографию я бы поставил сегодня на первое место среди всех имеющихся методов для подтверждения диагноза. По своей чувствительности она даже превосходит лабораторную диагностику для подтверждения вирусной инфекции. Чувствительность компьютерной томографии превышает 90%.
В то же время у 2-30% больных COVID-19 возможны отрицательные результаты лабораторной диагностики. Это связано не с качеством реагентов или тестов. Просто существуют определенные условия, которые накладывают отпечаток на результаты. Это время возникновения инфекции, место забора биологического материала, качество забора и так далее. И получается, что с помощью компьютерной томографии сам случай коронавирусной инфекции иногда виден раньше, чем при использовании лабораторных тестов.
Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
Сергей Авдеев: Да, отличия существенные. При COVID-19 практически всегда пневмония двусторонняя, расположена по периферии легких (под плевральной оболочкой). На начальных этапах она имеет вид, как говорят рентгенологи, «матового стекла». При прогрессировании изменения становятся более плотными и распространенными. А затем происходит фаза обратного развития — уменьшение размера и плотности легочных инфильтратов.
Как лечите новую пневмонию?
Сергей Авдеев: В основном мы применяем лекарственную терапию, направленную на борьбу с вирусной инфекцией. К сожалению, мы столкнулись с ситуацией, когда настоящих антивирусных препаратов, специально созданных против этого коронавируса, у нас, по сути, и нет. Основаниями для назначения существующих лекарств являются доклинические исследования. А также небольшие работы, изучавшие эти препараты у пациентов с похожими коронавирусными инфекциями (SARS — тяжелый острый респираторный синдром, появившийся в Китае в 2002-2003 гг. , и MERS — ближневосточный респираторный синдром, зафиксированный в Саудовской Аравии в 2012 г.). То есть настоящей доказательной базы пока нет.
, и MERS — ближневосточный респираторный синдром, зафиксированный в Саудовской Аравии в 2012 г.). То есть настоящей доказательной базы пока нет.
Спектр лекарственных препаратов, которые назначаются при коронавирусе, включает в себя те, которые раньше использовались для терапии ревматических заболеваний, ВИЧ-инфекции, рассеянного склероза. Мы их используем у наиболее тяжелых пациентов. В ряде случаев мы видим определенную эффективность данных препаратов. Хотя трудно говорить о том, что эта лекарственная терапия эффективна для всех без исключения больных. И конечно, сейчас во многих странах проводятся десятки исследований, направленных на поиск эффективного лекарства.
Другая важная часть лечения — поддерживающая терапия, и особенно респираторная поддержка. Я имею в виду кислородотерапию, инвазивную вентиляцию легких, искусственную вентиляцию легких. Это те мероприятия, которые проводятся, когда у пациента есть проблемы с обеспечением кислородом органов и тканей. Основная причина дыхательной недостаточности — та же самая пневмония. Чем больше область поражения, тем больше риск развития гипоксемии — недостатка кислорода.
Чем больше область поражения, тем больше риск развития гипоксемии — недостатка кислорода.
Само по себе наличие вирусной инфекции обуславливает абсолютно особые условия подхода с точки зрения медицинского персонала…
Сергей Авдеев: Вы, наверное, сами видели, что все врачи и медсестры одеты в средства индивидуальной защиты: маски, респираторы, очки, перчатки, бахилы, комбинезоны. К сожалению, в этом обмундировании врачи, медсестры, младший медицинский персонал вынуждены работать часами, практически на протяжении целого рабочего дня. Мягко говоря, это весьма и весьма сложно. Работа медиков в современных условиях может вызывать только восхищение!
Сергей Николаевич, всегда ли нужно пациентов с коронавирусной инфекцией лечить в больнице? Дома можно?
Сергей Авдеев: Так как у большинства заболевших инфекция протекает в легкой форме, то можно сказать, что большинству госпитализация не требуется. В стационар направляют самых тяжелых.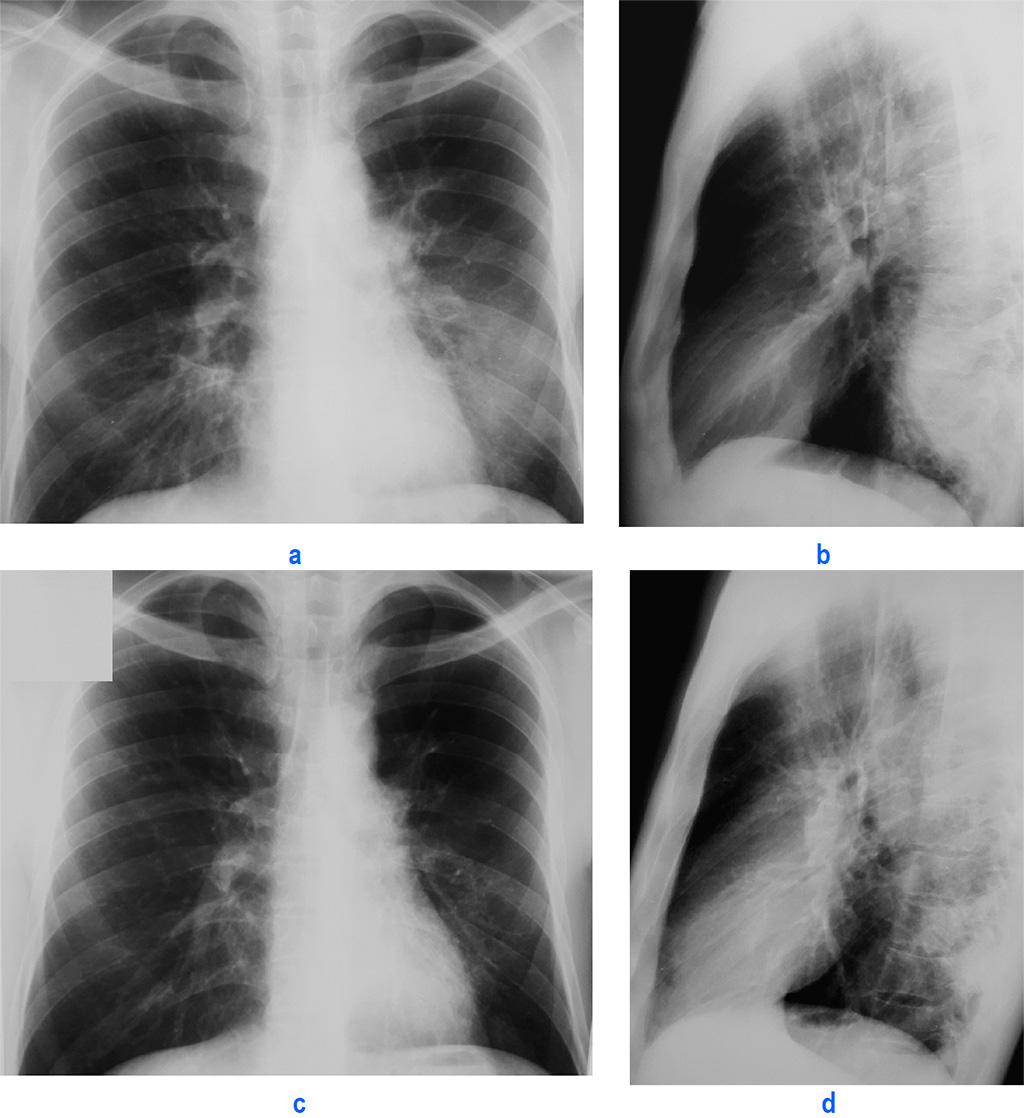 Сегодня у врачей есть очень четкие критерии, сигнализирующие о тяжести болезни: одышка, снижение показателей кислорода и другие.
Сегодня у врачей есть очень четкие критерии, сигнализирующие о тяжести болезни: одышка, снижение показателей кислорода и другие.
А споры о пользе или, напротив, о вреде сигареты, рюмки водки? Они уберегут от заражения или ухудшат ситуацию? Имеет ли значение для новой вирусной инфекции курение и прием алкоголя?
Сергей Авдеев: Безусловно! По данным опыта китайских врачей, среди курящих перевод в реанимацию выше на 30-40%. Возможно, именно курение и объясняет тот факт, что пока среди заболевших большинство — мужчины. Что касается алкоголя, здесь все проще: чрезмерное увлечение приводит к ослаблению естественных факторов защиты, которые необходимы для противостояния вирусным инфекциям.
Эпидемия рано или поздно закончится. Какие могут быть последствия после перенесенной коронавирусной инфекции?
Евгений Авдеев: Последствия зависят от тяжести перенесенного заболевания. Если речь идет о тяжелой пневмонии, могут быть остаточные явления в виде локального фиброза. Сегодня тема фиброза легких поднимается часто. Но говоря о таковых доказательствах, о подтвержденных данных, их сегодня не так много. Мы, конечно, понимаем, что последствия тяжелой пневмонии или острого респираторного дистресс-синдрома могут привести к остаточным явлениям в легких. Коронавирусная пневмония здесь не является исключением. Но пока срок наблюдения за выздоровевшими пациентами небольшой. И преждевременно делать выводы о том, какая доля пациентов будет иметь фиброз, какой тяжести, какие будут применяться препараты, я не решусь. Должно пройти определенное время.
Сегодня тема фиброза легких поднимается часто. Но говоря о таковых доказательствах, о подтвержденных данных, их сегодня не так много. Мы, конечно, понимаем, что последствия тяжелой пневмонии или острого респираторного дистресс-синдрома могут привести к остаточным явлениям в легких. Коронавирусная пневмония здесь не является исключением. Но пока срок наблюдения за выздоровевшими пациентами небольшой. И преждевременно делать выводы о том, какая доля пациентов будет иметь фиброз, какой тяжести, какие будут применяться препараты, я не решусь. Должно пройти определенное время.
Как «корона» отразилась на вашей работе? Изменится ли что-то после того, как мы справимся с коронавирусной инфекцией?
Сергей Авдеев: Если сказать, что у нас много работы, — не сказать ничего! Мы на передовой борьбы с новой вирусной инфекцией. В моей клинике сейчас на лечении 300 пациентов с COVID-19! Практически у всех — вирусная пневмония. Многие нуждаются в терапии кислородом, неинвазивной вентиляции легких и искусственной вентиляции легких. На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
По поводу изменений… Надеюсь, они будут. Особенно учитывая все те позитивные изменения, которые происходят сегодня. Приходит, наконец, понимание, что медицина — это не область услуг, а стратегически важная область, нуждающаяся в развитии и финансировании.
Отношение к врачам изменилось в очень положительную сторону. Труд врача становится уважаемым, медики начинают получать то, что заслуживают. На моей памяти врачи практически впервые ощущают всестороннюю поддержку нашего общества!
Приходит, наконец, понимание, что медицина — это не область услуг, а стратегически важная область, нуждающаяся в развитии и финансировании
Заметьте, как много внимания сегодня уделяется специальностям, про которые многие обыватели даже не слышали. Пульмонолог — врач, который занимается лечением болезней легких. Эта область обычно не была на слуху. Хотя мы все понимаем, что болезни органов дыхания достаточно распространенные, взять те же бронхит или бронхиальную астму. Но парадокс заключался в том, что в стационарах было невыгодно иметь отделения пульмонологии. Потому что оплата за пульмонологический случай не очень высока. Выгоднее иметь отделения хирургического профиля, которые зарабатывают больше денег. И специалистов в области пульмонологии осталось немного. Будем надеяться, что сложившаяся ситуация даст импульс к развитию нашей специальности. То же самое можно сказать и про реаниматологию, инфекционные болезни, вирусологию, многие другие. Как оказалось, второстепенных врачебных специальностей не бывает…
Хотя мы все понимаем, что болезни органов дыхания достаточно распространенные, взять те же бронхит или бронхиальную астму. Но парадокс заключался в том, что в стационарах было невыгодно иметь отделения пульмонологии. Потому что оплата за пульмонологический случай не очень высока. Выгоднее иметь отделения хирургического профиля, которые зарабатывают больше денег. И специалистов в области пульмонологии осталось немного. Будем надеяться, что сложившаяся ситуация даст импульс к развитию нашей специальности. То же самое можно сказать и про реаниматологию, инфекционные болезни, вирусологию, многие другие. Как оказалось, второстепенных врачебных специальностей не бывает…
Фото: Пресс-служба Сеченовского университета
Визитная карточка
Член-корреспондент РАН Сергей Николаевич Авдеев родился в 1968 году в Иркутской области. С красным дипломом окончил Второй Московский Медицинский Университет. Более 20 лет проработал в НИИ пульмонологии. Основные научные интересы: острая и хроническая дыхательная недостаточность, неинвазивная респираторная поддержка, тяжелые респираторные заболевания (включая ХОБЛ и легочные фиброзы).
Жена Сергея Николаевича — врач. Сын — студент медицинского университета.
Пневмония у детей: симптомы, лечение, профилактика
Четверг,
13
Декабря
2018
Воспаление легких (пневмония) – тяжелое инфекционное заболевание, которому подвержены люди всех возрастов. И дети не являются исключением. В последнее время наблюдается увеличение количества острых инфекционных заболеваний органов дыхания, и воспаление легких является самым опасным из них. Поэтому родители должны понимать, что это такое – пневмония, как распознать эту болезнь, и что делать в случае ее появления у ребенка.
Описание
Опасность болезни связана с той важной ролью, которую играют легкие в организме человека. Ведь легкие выполняют функцию доставки кислорода в ткани организма и, следовательно, поражение столь важного органа может иметь тяжелые последствия.
В легкие поступает кислород из верхних дыхательных путей во время вдоха. В специальных пузырьках легких – альвеолах происходит процесс обогащения крови кислородом. Одновременно из крови в альвеолы поступает углекислый газ, который выбрасывается наружу при выдохе. Внутренняя поверхность легких имеет слизистую оболочку, назначение которой — защищать легкие от негативных внешних воздействий.
Каждое легкое состоит из 10 сегментов, которые сгруппированы в доли – в правом легком их три, в левом – два. При воспалении легких инфекционный процесс поражает внутренние структуры легких, что значительно затрудняет процесс дыхания и газообмена. А это может отражаться и на других органах, прежде всего, на сердце.
Газообмен отнюдь не исчерпывает функции легких в организме. Также они участвуют в следующих процессах:
- регулирование температуры тела,
- фильтрация вредных веществ ,
- регулирование количества жидкостей и солей,
- очищение крови,
- выведение токсинов,
- синтез и нейтрализация белков и жиров.

При инфекционных заболеваниях желудочно-кишечного тракта, отравлениях, травмах и ожогах во много раз возрастает нагрузка на легкие, и они могут не справляться с выведением токсинов из организма. Это может спровоцировать инфекционный процесс в легких.
Разновидности воспаления легких
В отличие от других заболеваний органов дыхания доля случаев, имеющих чисто вирусную этиологию, невелика. Примерно в 80% случаев речь идет о поражении легких различными штаммами бактерий. В детском возрасте основная масса заболеваний пневмонией связана с тремя типами бактерий – пневмококком, микоплазмой и легочной хламидией. Однако и бактерии других видов также могут стать источником заболевания.
В их число входят стафилококки, стрептококки, клебсиеллы, гемофильная палочка, кишечная палочка, синегнойная палочка, микобактерии туберкулеза и некоторые другие. Гораздо реже легкие страдают от воздействия патогенных грибков, еще реже могут наблюдаться пневмонии, вызванные гельминтами.
По возрастным группам возбудители также распределяются неравномерно. Пневмония у грудных детей и у детей дошкольного возраста чаще всего вызвана пневмококками. В младшем школьном возрасте дети чаще подвержены микоплазменной пневмонии. Подростки чаще всего болеют пневмонией, вызываемой хламидиями.
По размерам и форме области воспаления пневмония делится на:
- очаговую,
- сегментарную,
- сливную,
- крупозную,
- левостороннюю,
- правостороннюю.
При очаговой пневмонии существуют лишь отдельные очаги воспаления размером около 1 см, а при сливной эти очаги сливаются вместе. При сегментарной пневмонии поражается один из сегментов легких. При крупозном типе воспаления легких патологическим процессом охватывается вся доля.
При бронхопневмонии затрагиваются не только ткань легких, но и слизистая оболочка бронхов. Обычно бронхопневмония является следствием бронхитов.
Реже встречается чисто вирусная пневмония. Возбудителями данной формы болезни могут являться вирусы гриппа, парагриппа, аденовирусы. Двусторонняя пневмония чаще всего вызывается пневмококками и гемофильной палочкой. Атипичная пневмония у ребенка чаще всего вызывается микоплазмами и хламидиями. Этот вид пневмонии может длиться дольше, и тяжело поддается лечению антибиотиками.
Больничная пневмония чаще всего вызывается стафилококками, синегнойной палочкой и клебсиеллой.
Особенности воспаления легких в детском возрасте
Левосторонняя пневмония у ребенка чаще всего протекает тяжелее, чем правосторонняя. Это обусловлено тем, что легкие имеют ассиметричное строение, и с левой стороны дыхательные пути уже, чем с правой. Это обстоятельство затрудняет выведение слизи и способствует укоренению инфекции.
Хорошо известно, что дети подвержены пневмонии чаще, чем взрослые. У этого факта есть несколько причин. Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Также у грудных детей обычно осуществляется дыхание при помощи движений диафрагмы, на которые влияет состояние желудочно-кишечного тракта. Нарушение его работы, выражающееся, например, во вздутии живота, немедленно отражается на легких – в них возникают застойные явления, приводящие к повышению количества болезнетворных микроорганизмов. У грудных детей также относительно слабая дыхательная мускулатура, которая не позволяет им эффективно откашливать мокроту.
Симптомы пневмонии у ребенка
Как проявляется пневмония? Симптомы пневмонии у детей разного возраста несколько отличаются. Однако стоит отметить, что при всех видах пневмонии отмечается такой симптом, как дыхательная недостаточность. Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Как еще можно определить дыхательную недостаточность? Существует и ряд других признаков, свидетельствующих о ней, например, посинение кожных поверхностей, прежде всего, в области носогубного треугольника. Иногда может наблюдаться бледность кожных покровов.
Во-вторых, при воспалении легких существует и другой характерный признак – высокая температура. Уровень гипертермии при пневмонии обычно значительно выше, чем при прочих респираторных заболеваниях и может достигать +39-40ºС. Однако этот симптом может наблюдаться не при всех видах пневмонии. Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Признаки пневмонии у ребенка включают и другие респираторные симптомы. Прежде всего, это кашель. Как правило, он может наблюдаться в том случае, если инфекцией затронуты не только легкие, но и бронхи, что чаще всего и бывает на практике, а также в том случае, если пневмония является осложнением ОРЗ. Кашель может быть разнообразным, но как правило, он не совсем сухой, а связан с отхождением мокроты. Или же в первые дни заболевания появляется сухой кашель, а затем он переходит в кашель с отхаркиванием мокроты. Многообразием проявлений отличается двусторонняя крупозная пневмония. У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
При развитии пневмонии у ребенка симптомы будут включать признаки интоксикации – головные боли, тошнота, головокружение. При некоторых видах пневмонии у детей симптоматика может включать боли в груди, иногда в области подреберья.
Симптомы пневмонии у грудного ребенка могут быть не столь сильно выражены, как у детей старшего возраста. Часто симптомы пневмонии у грудных детей включают лишь субфебрильную температуру и кашель (в некоторых случаях может и отсутствовать). Поэтому распознавание недуга в возрасте до года затруднено. Следует обращать внимание на косвенные симптомы – низкий тонус мышц, вялость, отказ от груди, беспокойство, частые срыгивания.
Причины возникновения
По причинам возникновения пневмония делится на первичную и вторичную. К первичным пневмониям относятся случаи заболевания, которые возникают непосредственно от заражения болезнетворными микроорганизмами.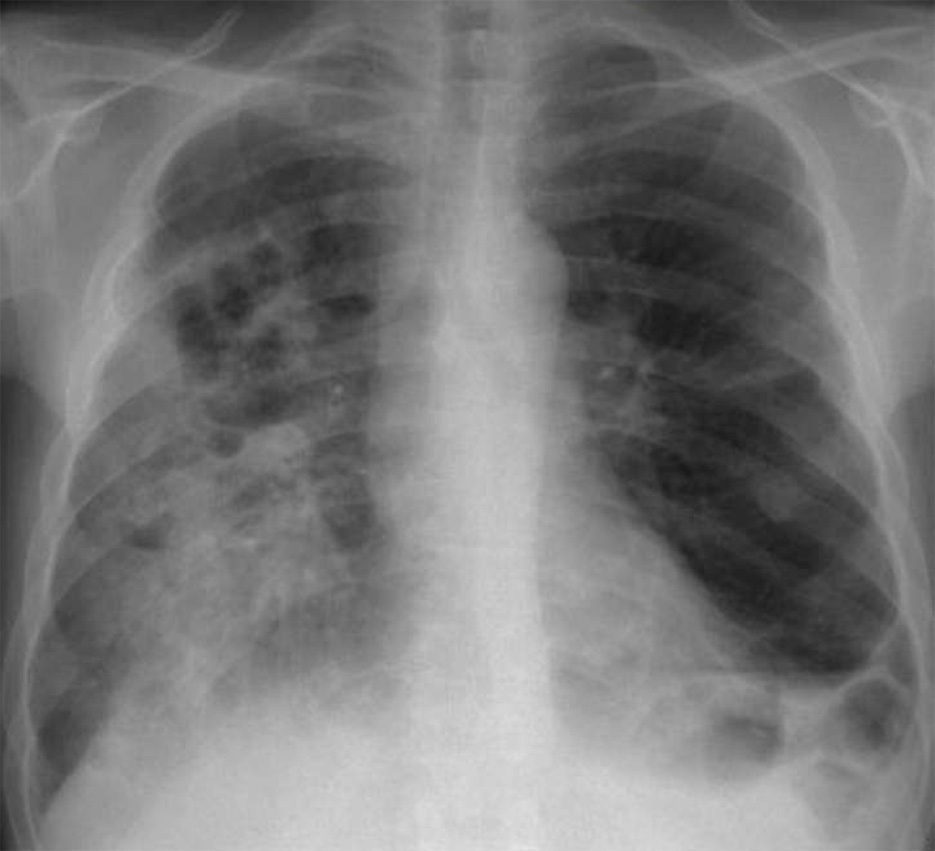 К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
В большинстве случаев речь идет о вторичных заболеваниях. Надо отметить, что вирусные респираторные заболевания очень часто провоцируют возникновение пневмоний и подготавливают для них почву тем, что они ослабляют иммунитет и понижают защитные свойства бактерицидной мокроты, образующейся в легких.
Довольно редко пневмония переносится от человека к человеку воздушно-капельным путем. Как правило, возбудители заболевания уже обитают в организме, задолго до его начала, и просто ждут своего часа, чтобы начать свое наступление на легкие. Спусковым крючком, способным спровоцировать активизацию патогенной микрофлоры, может быть инфекционное заболевание верхних дыхательных путей, грипп, ослабление иммунитета, например, в результате переохлаждения организма.
В особую группу случаев заболеваний пневмонией входят так называемые госпитальные инфекции. Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Таким образом, пневмонию могут вызвать и застойные явления в легких, связанные с долгим постельным режимом. У маленьких детей застой в легких может вызываться и кишечными инфекционными заболеваниями, при которых появляется вздутие живота и нарушается нормальная вентиляция легких. Также возникновению пневмонии может способствовать частое срыгивание пищи ребенком, при котором рвотные массы с содержащимися в них кишечными патогенными микроорганизмами могут частично попадать в легкие.
Если пневмония возникает у новорожденных, то этому могут быть две основные причины – либо ребенок заразился непосредственно в роддоме, либо был инфицирован уже в утробе матери.
Прочие факторы, способствующие заболеванию:
- стрессы,
- авитаминозы,
- неправильное питание,
- пассивное курение окружающих.

Диагностика
У ребенка острая пневмония может диагностироваться лишь врачом. При первых признаках пневмонии у ребенка следует вызвать терапевта. Опытный врач может определить очаг воспаления при помощи прослушивания шумов и хрипов в легких и простукивания грудной клетки. Также для распознавания болезни используются и прочие диагностические признаки: дыхательная недостаточность, характер гипертермии, поражение верхних дыхательных путей.
Однако для того, чтобы однозначно поставить диагноз и определить местоположение очага заболевания в большинстве случаев требуется рентгенография. На рентгеновском снимке прекрасно видны степень поражения легких и область распространения патологического процесса. Именно этот признак является наиболее важным при диагностике.
Тем не менее, рентген далеко не всегда позволяет определить возбудителя заболевания. А ведь от этой информации во многом зависит стратегия лечения. Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Прогноз
В большинстве случаев пневмонии у детей, при условии своевременного обращения к врачу прогноз благоприятный. Серьезную опасность для жизни представляют пневмонии у новорожденных и грудных детей, особенно у недоношенных. Также опасны своими тяжелыми осложнениями пневмонии, вызванные стафилококками и стрептококками, а также синегнойной палочкой. В большинстве случаев при правильном лечении вероятность осложнений невелика.
В большинстве случаев при правильном лечении вероятность осложнений невелика.
Осложнения
Воспаление легких у ребенка в возрасте 2 года может принимать тяжелые формы и перекидываться на другие органы.
Среди наиболее распространенных осложнений стоит назвать абсцесс легкого, деструкцию легочной ткани, плеврит, попадание воздуха в область плевры.
Осложнения при пневмонии у детей, оказывающие влияние на другие органы:
- сердечная недостаточность,
- сепсис и септический шок,
- менингит,
- миокардит,
- эндокардит,
- перикардит,
- нарушение свертываемости крови.
Лечение
Лечение острой пневмонии у ребенка может проводиться как в стационаре, так и в домашних условиях. Выбор того или иного варианта делается врачом, исходя из таких факторов:
- возраст ребенка,
- состояние больного,
- предполагаемый тип заболевания,
- возможность родителей обеспечить должный уход за ребенком,
- наличие курящих в семье.

Если не вылечить острую пневмонию, то она может перейти в хроническую, длящуюся до полугода.
Лечение бактериальной пневмонии у ребенка осуществляется в основном при помощи антибиотиков. Разумеется, во время первого осмотра у врача зачастую нет возможности точно установить тип возбудителя. Поэтому сначала назначаются антибиотики общего действия или же выбирается антибиотик на основе приблизительных предположений. Впоследствии, по мере того, как будут накапливаться диагностические данные, это назначение может быть либо отменено, либо подтверждено. Эффективность антибиотика оценивается в первые дни после назначения, обычно спустя 2-3 дня. Как понять, подействовал ли препарат? Если на фоне его приема происходят улучшения состояния пациента – снижение температуры, ослабление симптомов, свидетельствующих о легочной недостаточности, то медикаментозная терапия данным препаратом продолжается. Если же улучшений не наступает, то используется другой препарат.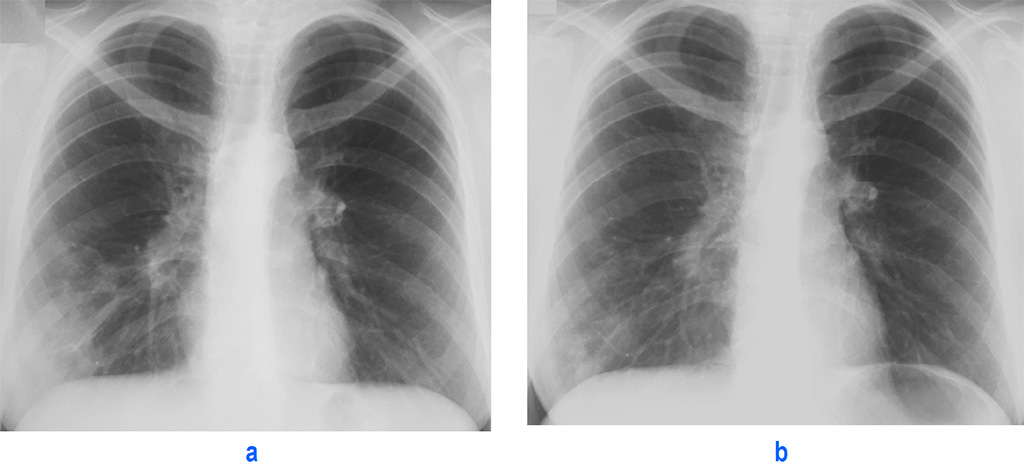 К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
Далеко не всякий антибактериальный препарат может использоваться при лечении пневмонии у детей. Среди препаратов, эффективных при пневмонии и разрешенных в педиатрической практике, наибольшее распространение получили антибиотики группы цефалоспоринов и макролидов. Однако возможен и выбор других препаратов – пенициллинов, сульфаниламидов, амоксициллинов. Реже используются фторхинолоны и тетрациклины, лишь в случае тяжелых осложнений и неэффективности других средств. Стоит учитывать и возраст ребенка, например, в 3 года могут подойти одни препараты, а в 1 год – уже нет.
Выбор препарата – непростое дело, и он должен осуществляться не наобум, людьми, не обладающими сведениями о свойствах антибиотиков, а квалифицированным специалистом, обладающим большим практическим опытом и способным учесть все факторы, такие как противопоказания, эффективность и побочные действия препарата, а также состояние больного, его возраст, особенности заболевания. В противном случае применение антибиотиков может только навредить.
В противном случае применение антибиотиков может только навредить.
Если у ребенка пневмония, то, как правило, назначается пероральный прием антибиотиков. Однако в случае тяжелого протекания болезни, или же в том случае, если прием антибиотиков вызывает у ребенка тошноту или рвоту, назначается парентеральное введение препаратов.
Следует строго соблюдать указанную врачом дозировку препаратов. Нерегулярный прием может свести на нет весь терапевтический эффект лекарств, из-за того, что в крови не будет достаточной концентрации вещества. Также, если у больного появились признаки улучшения, не стоит бросать прием препарата, необходимо довести курс лечения до конца.
Среди негативных факторов, связанных с приемом антибиотиков, следует выделить то обстоятельство, что они негативно воздействуют на полезную микрофлору организма, прежде всего, кишечную. Поэтому параллельно с приемом антибиотиков следует принимать и препараты-пробиотики.
Стоит ли использовать жаропонижающие и противовоспалительные средства при пневмонии у ребенка? Это делать в отдельных случаях можно, но только с разрешения врача. Сбивать температуру при помощи жаропонижающих при воспалении легких не рекомендуется по той причине, что гипертермия является защитной реакцией организма и призвана мобилизовать все его силы на борьбу с инфекцией. Разумеется, многое зависит от того, насколько высоки значения температуры. Если она превышает +39ºС, то такой перегрев организма может негативно сказываться на состоянии больного. У маленьких детей высокая температура может даже приводить к судорогам. В подобных случаях стоит давать ребенку жаропонижающее уже при достижении градусником отметки в +37, 5ºС. В противном случае, если ребенок хорошо переносит температуру, и у него нет каких-то сопутствующих заболеваний, при которых высокая температура может быть опасна, то температуру лучше не снижать искусственно. В качестве жаропонижающих препаратов чаще всего используются парацетамол и прочие нестероидные препараты.
Необходимо также давать больному как можно больше питья. При пневмонии у ребенка организм теряет много жидкости – это связано, прежде всего, с обильным выделением пота. Кроме того, обильное питье позволяет скорее выводить токсины из организма. Однако при признаках отека легких прием жидкости ограничивается.
Как правило, пневмония у ребенка сочетается с образованием слизи в бронхах и кашлем, при котором эта слизь выводится из дыхательной системы. Поэтому важной категорией средств являются препараты для облегчения кашля. Они делятся на три основные группы – муколитические, отхаркивающие и бронхорасширяющие. Муколитические средства понижают вязкость бронхиальной слизи, а отхаркивающие средства облегчают ее вывод. Среди отхаркивающих и муколитических препаратов чаще всего используют бромгексин, амброгексал, ацетилцистеин. Среди бронхорасширяющих препаратов, предназначенных для снятия бронхоспазмов, чаще всего используется эуфиллин.
Противокашлевые препараты, подавляющие активность кашлевого центра, противопоказаны, поскольку они приводят к застою мокроты в легких.
Можно ли применять народные средства?
Стоит ли использовать средства народной медицины при пневмонии, выявленной у ребенка, и могут ли они заменить антибиотики? Как известно, многие родители настороженно относятся к антибиотикам. И эта обеспокоенность понятна – ведь антибиотики могут иметь побочные эффекты, например, дисбактериоз и способны вызывать аллергические реакции. Поэтому они стараются заменить антибиотики при лечении инфекционных заболеваний какими-то альтернативными средствами. Стоит прямо сказать, что подобный подход в случае бактериальной пневмонии – это безответственное легкомыслие.
Пневмония у ребенка – это не ангина, которая проходит за семь дней в случае лечения, и за неделю в случае отсутствия лечения. Это тяжелая и представляющая опасность для жизни болезнь, которая не имеет других эффективных способов лечения, кроме приема антибиотиков. Связано это с тем, что очаг воспаления находится очень глубоко, порой в нижней части легких, и никакие полоскания горла настоями трав и даже ингаляции не смогут на него воздействовать. Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Дополнительные меры при лечении
В качестве вспомогательных мер могут назначаться массаж и физиопроцедуры. Их проводят при пневмонии, когда у ребенка началась снижаться температура.
Само собой разумеется, что при лечении в домашних условиях больной должен соблюдать постельный режим. Воздух в комнате, где он находится, не должен быть ни слишком теплым, ни слишком холодным. Оптимальной является температура в 19-20 градусов. Также следует следить за достаточной влажностью воздуха, поскольку сухой воздух раздражает слизистые оболочки дыхательных путей. Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
В стационарных условиях при тяжелом состоянии проводится оксигенотерапия (искуственная вентиляция легких).
Восстановительный период
При правильном соблюдении всех предписаний врача полное выздоровление может произойти за 10-14 дней. Однако даже после выздоровления ребенок, посещающий школу, на несколько месяцев (от 1,5 до 3) должен быть освобожден от занятий физкультурой и физических нагрузок Следует избегать эмоционального и физического переутомления детей, переболевших пневмонией. Их ставят на диспансерный учет на период до полутора лет. В этот время могут назначаться дополнительные анализы и рентгеновские исследования. В период реабилитации рекомендуется использовать дыхательную гимнастику.
В период реабилитации рекомендуется использовать дыхательную гимнастику.
После выздоровления могут в течение некоторого времени наблюдаться остаточные симптомы болезни, например, сухой кашель, связанный с недостаточным восстановлением слизистой оболочки. Для скорейшего восстановления функциональности легких рекомендуется санаторно-курортное лечение, вдыхание морского воздуха.
Профилактика
Пневмония у ребенка в большинстве случаев – это болезнь пониженного иммунитета. Поэтому профилактика заболевания у детей включает мероприятия по повышению иммунитета – закаливание, правильный распорядок дня, физическая активность, полноценное питание, прием витаминных комплексов. Вместе с этим следует следить за тем, чтобы ребенок не получал бы переохлаждений, за чистотой и достаточной влажностью воздуха в квартире. И, разумеется, необходимо вовремя лечить респираторные заболевания, которые могут стать непосредственной причиной пневмонии – ОРВИ, фарингиты, ларингиты, тонзиллиты, и в первую очередь, бронхиты.
Важной мерой профилактики является вакцинация детей. Универсальных прививок от пневмонии на данный момент не существует, однако можно сделать прививки от некоторых возбудителей пневмонии, например, пневмококка и гемофильной палочки. Прививки против пневмококковой инфекции ведены в Национальный календарь профилактических прививок и являются обязательными, проводятся детям до 1 года двукратно с интервалом 2 месяца, прививки против гемофильной инфекции проводятся детям из группы риска трехкратно одновременно с вакцинацией против дифтерии, коклюша и столбняка в 3, 4,5 и 6 месяцев и однократной ревакцинацией на втором году жизни.
Коронавирусная инфекция COVID-19: взгляд рентгенолога
Согласно отчетам всемирной организации здравоохранения от 16 февраля, в мире зарегистрировано 51 857 подтвержденных случаев заболевания COVID-19.
Китайские ученые проанализировали 63 компьютерные томограммы легких у пациентов с подтвержденной коронавирусной инфекцией. Свои выводы они опубликовали 6 февраля в журнале European Radiology. На основании этих материалов Центр диагностики и телемедицины подготовил список типичных симптомов заболевания на КТ легких.
Свои выводы они опубликовали 6 февраля в журнале European Radiology. На основании этих материалов Центр диагностики и телемедицины подготовил список типичных симптомов заболевания на КТ легких.
Несмотря на то, что COVID-19 проявляет себя так же, как и любая вирусная пневмония, у нее есть ряд особенностей:
Поражение легких при COVID-19 проявляется КТ-паттерном острой интерстициальной пневмонии в виде преимущественно одновременного появления полисегментарных, различной протяженности уплотнений легочной ткани по типу матового стекла с/без интер- и интралобулярным утолщением септ «crazy paving sign» (a, b), уплотнений легочной ткани по типу консолидации (с).
Ранние признаки вирусного поражения нижних дыхательных путей многообразны и неспецифичны: единичные уплотнения по типу матового стекла (a, b), пятнистые/очаговые уплотнения по типу матового стекла (c, d), участки консолидации легочной ткани (e, f), субплевральные линейные (полосовидные) уплотнения (g), округлые уплотнения (h).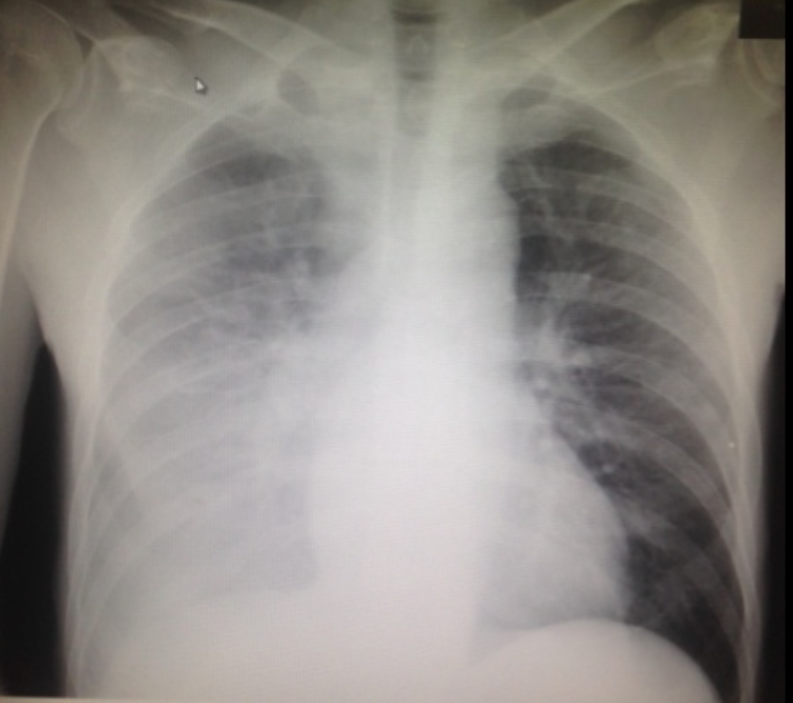
На ранних стадиях заболевания возможно поражение только одной доли, но, как правило, распространенность патологических изменений носит двусторонний полисегментарный характер.
Большое клиническое значение при COVID-19 имеют контрольные КТ — исследования в течение 3-14 дней. Прогрессирование заболевания характеризуется на КТ достаточно быстрым повышением плотности и увеличением площади патологических изменений вплоть до диффузного альвеолярного повреждения (симптом «белых легких»).
При благоприятном течении пневмонии отмечается постепенное рассасывание инфильтрации, но сохраняется уплотнение легочного интерстиция. В исходе пневмонии COVID-19 формируется различной степени и протяженности поствоспалительный интерстициальный фиброз.
Оригинальную статью можно прочесть по ссылке.
Лечение прикорневой пневмонии у взрослых
Прикорневая пневмония представляет собой тяжелое инфекционное заболевание легких воспалительного характера. В зависимости от места локализации выделяют правостороннюю и левостороннюю пневмонию, а с учетом распространения инфекции – очаговую и сегментарную. Патология вызвана бактериальными инфекциями – стрептококками и пневмококками, которые паразитируют на слизистых дыхательных путях постоянно, а при активном размножении и на фоне ослабленного иммунитета становятся причиной воспалительного процесса.
В зависимости от места локализации выделяют правостороннюю и левостороннюю пневмонию, а с учетом распространения инфекции – очаговую и сегментарную. Патология вызвана бактериальными инфекциями – стрептококками и пневмококками, которые паразитируют на слизистых дыхательных путях постоянно, а при активном размножении и на фоне ослабленного иммунитета становятся причиной воспалительного процесса.
В терапевтическом отделении клиники Елены Малышевой вы можете пройти диагностику и лечение прикорневой пневмонии. Опытные специалисты проведут обследование, что позволит выбрать эффективные методы оказания помощи каждому пациенту с учетом индивидуальных особенностей течения заболевания.
Симптомы прикорневой пневмонии
Симптоматика прикорневой пневмонии у взрослых имеет такие ярко выраженные признаки:
- одышка и кашель;
- высокая температура до 40 градусов;
- головная боль и слабость;
- бессонница;
- повышенная потливость;
- боли в грудной клетке в области локализации воспаления.

Следует понимать, что важно оперативно начинать лечение при проявлении симптомов прикорневой пневмонии, чтобы не допустить распространения воспалительных процессов в легких, а также развития миокардита, эндокардита, сердечно-сосудистой недостаточности.
Диагностирование
Для постановки точного диагноза проводятся такие методы диагностики заболевания:
- Выстукивание грудной клетки и прослушивание легких. Это позволяет определить локализацию патологии.
- Анализ крови. Повышенный уровень СОЭ и лейкоцитов свидетельствует о развитии прикорневой пневмонии.
- Рентгенография. Позволяет оценить состояние легких. Это дает возможность выявить не только воспалительный процесс, но и исключить опухолевые заболевания.
- Исследование мокроты. Обычно берут туберкулиновые пробы, позволяющие выявить болезнетворные бактерии и исключить туберкулез.
- Томография. Назначается при подозрениях на появление опухолей (рака бронхов).

Как лечится прикорневая пневмония
Лечение прикорневой пневмонии у взрослых осуществляется методами медикаментозной терапии, направленной на:
- угнетание роста бактерий;
- дезинтоксикацию организма;
- стимуляцию отхождения мокроты;
- устранение симптомов одышки;
- поддержание сердечной деятельности;
- повышение иммунитета.
На период лечения пациентам показан постельный режим, подбор специального питания. В зависимости от состояния организма может также быть назначена иммуномоделирующая терапия.
Преимущества лечения в клинике Елены Малышевой
Решив лечить прикорневую пневмонию в клинике Елены Малышевой, вы можете быть уверены, что тут:
- Точная постановка диагноза. Для этого у нас есть все необходимое оборудование.
- Назначение эффективного лечения. Прием ведут опытные дипломированные терапевты.
- Комфортные условия. Осмотр проводится в специально оборудованном кабинете.
 При необходимости вы будете размещены в уютной палате, где сможете пройти стационарное лечение.
При необходимости вы будете размещены в уютной палате, где сможете пройти стационарное лечение. - Индивидуальный подход. Все назначения осуществляются с учетом индивидуальных особенностей организма, клинической картины воспалительного процесса, ранее перенесенных заболеваний, имеющихся противопоказаний.
Мы заботимся о здоровье каждого пациента, поэтому лечение прикорневой пневмонии у взрослых проводится нее на основе симптомов, а только после осмотра терапевта и полной диагностики. Записаться на прием к врачу вы можете прямо сейчас по телефону (3412) 52-50-50.
Главный пульмонолог Минздрава: Пневмония, связанная с новым коронавирусом, протекает необычно
Ростовская область, 24 апреля 2020. DON24.RU. Отличительная черта COVID-19 – бессимптомное развитие пневмонии, считает главный пульмонолог Минздрава РФ, член-корреспондент РАН Сергей Авдеев. Интервью с врачом опубликовала «Российская газета».
«Нынешняя атипичная пневмония.
.. отличается от внебольничной пневмонии, с которой мы имели дело раньше… Например, появились пациенты, у которых новый коронавирус подтвержден лабораторными тестами, но у которых нет абсолютно никаких жалоб, симптомов и признаков болезни. Нет ни лихорадки, ни кашля, ни одышки. При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии… Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний», – приводит источник слова пульмонолога.
По словам пульмонолога, заболевшие новым коронавирусом при нормальном самочувствии могут оставаться дома, но при ухудшении обязательно должны быть госпитализированы – их состояние может очень быстро ухудшиться «вплоть до развития острого респираторного дистресс-синдрома».
Авдеев считает, что в настоящее время точнее всего диагностирует новый коронавирус компьютерная томография легких. Результаты лабораторного теста могут зависеть от многих обстоятельств: срока заражения, времени и места взятия мазка. Тесты, уверен врач, могут дать от 2% до 30% ложноотрицательных результатов.
Тесты, уверен врач, могут дать от 2% до 30% ложноотрицательных результатов.
«Компьютерную томографию я бы поставил сегодня на первое место среди всех имеющихся методов для подтверждения диагноза. По своей чувствительности она даже превосходит лабораторную диагностику для подтверждения вирусной инфекции. Чувствительность компьютерной томографии превышает 90%», – передает издание слова эксперта.
При этом уже по результатам томографии врач увидит отличия пневмонии, вызванной новым коронавирусом, от известной ранее. При COVID-19 чаще всего болезнь поражает сразу два легких, начинается с периферии и на начальном этапе имеет вид, как говорят рентгенологи, «матового стекла». Затем изменения становятся плотнее и распространяются на другие участки органа. После этого при выздоровлении начинается фаза обратного развития – пораженные участки уменьшаются в размере.
Курильщикам и страдающим от алкогольной зависимости опасность грозит больше, чем людям без вредных привычек. По данным врачей из Китая, курящие попадают в реанимацию на 30–40% чаще остальных пациентов. А частое употребление алкоголя подрывает защитные силы организма, которые нужны для борьбы с инфекцией.
По данным врачей из Китая, курящие попадают в реанимацию на 30–40% чаще остальных пациентов. А частое употребление алкоголя подрывает защитные силы организма, которые нужны для борьбы с инфекцией.
О последствиях пандемии врач делать прогноза не стал, он уверен, что оценить, как именно перенесенное заболевание скажется на здоровье людей, можно только через время.
Но отметил: «…последствия тяжелой пневмонии или острого респираторного дистресс-синдрома могут привести к остаточным явлениям в легких. Коронавирусная пневмония здесь не является исключением».
Также Сергей Авдеев подчеркнул, что в обществе отношение к врачам уже начало изменяться в положительную сторону, и выразил надежду, что работа медиков будет оценена по заслугам.
Плевральный выпот: история вопроса, анатомия, этиология
Диас-Гусман Э., Двейк Р.А. Диагностика и лечение плеврального выпота: практический подход. Компр Тер . 2007 Зима. 33 (4): 237-46. [Медлайн].
Компр Тер . 2007 Зима. 33 (4): 237-46. [Медлайн].
Ноппен М. Нормальный объем и клеточное содержание плевральной жидкости. Curr Opin Pulm Med . 2001 июл.7 (4): 180-2. [Медлайн].
Sahn SA. Дифференциальный диагноз плеврального выпота. Вест Дж. Мед .1982 Август 137 (2): 99-108. [Медлайн]. [Полный текст].
Sahn SA. Плевральные выпоты внесосудистого происхождения. Clin Chest Med . 2006 июн. 27 (2): 285-308. [Медлайн].
Легкий RW. Недиагностированный плевральный выпот. Clin Chest Med . 2006 июн. 27 (2): 309-19. [Медлайн].
Кулотта Р., Тейлор Д. Заболевания плевры. Али Дж., Саммер В. Р., Левицкий М. Г., ред. Легочная патофизиология .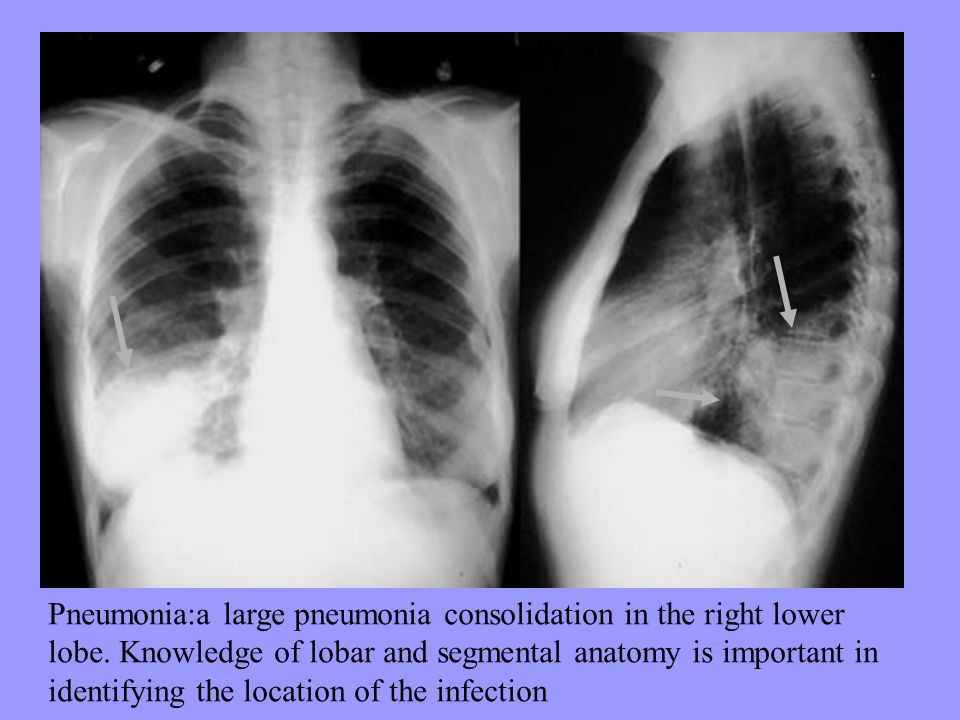 2-е изд. Нью-Йорк: Lange Medical Books / McGraw-Hill; 2005. 194–212.
2-е изд. Нью-Йорк: Lange Medical Books / McGraw-Hill; 2005. 194–212.
Askegard-Giesmann JR, Caniano DA, Kenney BD. Редкие, но серьезные осложнения при установке центральной линии. Семин Педиатр Хирург . 2009 Май. 18 (2): 73-83. [Медлайн].
Гарсия-Видаль С., Карратала Дж. Ранняя и поздняя неудача лечения внебольничной пневмонии. Semin Respir Crit Care Med . 2009 Апрель 30 (2): 154-60. [Медлайн].
Heffner JE.Диагностика и лечение злокачественных плевральных выпотов. Респирология . 2008 13 января (1): 5-20. [Медлайн].
Bouros D, Pneumatikos I, Tzouvelekis A. Поражение плевры при системных аутоиммунных заболеваниях. Дыхание . 2008. 75 (4): 361-71. [Медлайн].
Beers SL, Abramo TJ.Плевральный выпот. Скорая педиатрическая помощь . 2007 май. 23 (5): 330-4; викторина 335-8. [Медлайн].
Yinon Y, Kelly E, Ryan G. Плевральные выпоты плода. Best Practices Clin Obstet Gynaecol . 2008 22 февраля (1): 77-96. [Медлайн].
Берроуз С.М., Мэтьюз В.С., Кольт Х.Г. Прогнозирование выживаемости у пациентов с рецидивирующими симптоматическими злокачественными плевральными выпотами: оценка прогностической ценности физиологических, морфологических показателей и показателей качества жизни степени заболевания. Сундук . 2000, январь, 117 (1): 73-8. [Медлайн].
Мериджи Ф. Злокачественный плевральный выпот: предстоит еще долгий путь. Rev Последние клинические испытания . 2018 3 декабря [Medline].
Rev Последние клинические испытания . 2018 3 декабря [Medline].
Мусани А.И. Варианты лечения злокачественного плеврального выпота. Curr Opin Pulm Med . 2009 июл.15 (4): 380-7. [Медлайн].
[Руководство] Робертс М.Э., Невилл Э., Беррисфорд Р.Г., Антунес Дж., Али, штат Нью-Джерси, Группа рекомендаций по заболеваниям плевры BTS.Лечение злокачественного плеврального выпота: Рекомендации Британского торакального общества по заболеваниям плевры, 2010 г. Thorax . 2010 авг. 65 Дополнение 2: ii32-40. [Медлайн].
Khaleeq G, Musani AI. Новые парадигмы в лечении злокачественных плевральных выпотов. Респир Мед . 2008 июл.102 (7): 939-48. [Медлайн].
Фрударакис МЭ. Диагностическое обследование плеврального выпота. Дыхание . 2008. 75 (1): 4-13. [Медлайн].
2008. 75 (1): 4-13. [Медлайн].
Wong CL, Holroyd-Leduc J, Straus SE. У этого пациента плевральный выпот? JAMA . 2009 21 января. 301 (3): 309-17. [Медлайн].
Калантри С., Джоши Р., Лоханде Т., Сингх А., Морган М., Колфорд Дж. М. младший и др. Точность и надежность физических признаков в диагностике плеврального выпота. Респир Мед . 2007 Март 101 (3): 431-8. [Медлайн].
Сарая Т, Лайт RW, Такидзава Х, Гото Х.Черный плевральный выпот. Am J Med . 2013 июл. 126 (7): 641.e1-6. [Медлайн].
Light RW, Macgregor MI, Luchsinger PC, Ball WC Jr. Плевральные выпоты: диагностическое разделение транссудатов и экссудатов. Энн Интерн Мед. . 1972 г., октябрь 77 (4): 507-13. [Медлайн].
Легкий RW. Использование натрийуретического пептида N-терминального про-головного мозга плевральной жидкости и натрийуретического пептида головного мозга для диагностики плеврального выпота из-за застойной сердечной недостаточности. Сундук . 2009 сентябрь 136 (3): 656-8. [Медлайн].
Ромеро-Кандейра С., Фернандес С., Мартин С., Санчес-Пайя Дж., Эрнандес Л. Влияние диуретиков на концентрацию белков и других компонентов плевральных транссудатов у пациентов с сердечной недостаточностью. Am J Med . 2001 15 июня. 110 (9): 681-6. [Медлайн].
Burgess LJ. Биохимический анализ плевральных, перитонеальных и перикардиальных выпотов. Клин Чим Акта . 2004 г., май. 343 (1-2): 61-84. [Медлайн].
Клин Чим Акта . 2004 г., май. 343 (1-2): 61-84. [Медлайн].
Колдитц М., Халанк М., Шиманк С.С., Шмайссер А., Хоффкен Г. Высокая диагностическая точность NT-proBNP для сердечного происхождения плевральных выпотов. евро Респир J . 2006 июл.28 (1): 144-50. [Медлайн].
Porcel JM, Martinez-Alonso M, Cao G, Bielsa S, Sopena A, Esquerda A.Биомаркеры сердечной недостаточности в плевральной жидкости. Сундук . 2009 Сентябрь 136 (3): 671-7. [Медлайн].
Wilcox ME, Chong CA, Stanbrook MB, Tricco AC, Wong C, Straus SE. Есть ли у этого пациента экссудативный плевральный выпот? Систематический обзор рациональной клинической экспертизы. JAMA . 2014 18 июня. 311 (23): 2422-31. [Медлайн].
Мензис С.М., Рахман Н.М., Райтсон Дж. М. и др. Бактериальный посев крови из плевральной жидкости при плевральной инфекции. Грудь . 2011 Август 66 (8): 658-62. [Медлайн].
М. и др. Бактериальный посев крови из плевральной жидкости при плевральной инфекции. Грудь . 2011 Август 66 (8): 658-62. [Медлайн].
Abouzgheib W, Bartter T, Dagher H, Pratter M, Klump W. Проспективное исследование объема плевральной жидкости, необходимое для точной диагностики злокачественного плеврального выпота. Сундук . 2009 апр. 135 (4): 999-1001. [Медлайн].
Свидерек Дж., Моркос С., Донтиредди В. и др. Проспективное исследование для определения объема плевральной жидкости, необходимой для диагностики злокачественного новообразования. Сундук .2010 январь 137 (1): 68-73. [Медлайн].
Сакураба М., Масуда К., Хебисава А., Сагара Ю., Комацу Х. Уровень аденозиндезаминазы (АДА) плеврального выпота и скрытый туберкулезный плеврит. Ann Thorac Cardiovasc Surg . 2009 15 октября (5): 294-6. [Медлайн].
[Медлайн].
Гурунг П., Голдблатт М., Хаггинс Дж. Т. и др. Анализ плевральной жидкости, рентгенографические, сонографические и эхокардиографические характеристики гидроторакса печени. Сундук . 2011 27 января.[Медлайн].
Patel PA, Ernst FR, Gunnarsson CL. Под контролем УЗИ сокращаются осложнения и затраты, связанные с процедурами плевроцентеза. J Clin Ультразвук . 2012 март-апрель. 40 (3): 135-41. [Медлайн].
Mercaldi CJ, Lanes SF. Ультразвуковое наблюдение снижает количество осложнений и снижает стоимость лечения пациентов, перенесших плевроцентез и парацентез. Сундук . 2013 г. 1. 143 (2): 532-8. [Медлайн].
Дункан Д.Р., Моргенталер Т.И., Рю Дж.Х., Дэниэлс К.Э. Снижение ятрогенного риска при плевроцентезе: внедрение передовой практики посредством практического обучения в среде с нулевым риском. Сундук . 2009 Май. 135 (5): 1315-20. [Медлайн].
Сундук . 2009 Май. 135 (5): 1315-20. [Медлайн].
Феллер-Копман Д. Лечебный торакоцентез: роль ультразвукового исследования и плевральной манометрии. Curr Opin Pulm Med . 2007 июл.13 (4): 312-8. [Медлайн].
Зарогулидис К., Зарогулидис П., Дарвиче К. и др.Злокачественный плевральный выпот и алгоритм лечения. Дж. Торак Дис . 2013 Сентябрь 5, Приложение 4: S413-9. [Медлайн]. [Полный текст].
Метинтас М, Ак Г, Дундар Э и др. Медицинская торакоскопия против биопсии плевральной иглой по Абрамсу под контролем КТ для диагностики пациентов с плевральным выпотом: рандомизированное контролируемое исследование. Сундук . 2010 июн.137 (6): 1362-8. [Медлайн].
Goligher EC, Leis JA, Fowler RA, et al. Полезность и безопасность дренирования плевральных выпотов у пациентов с искусственной вентиляцией легких: систематический обзор и метаанализ. Crit Care . 2011 2 февраля. 15 (1): R46. [Медлайн].
Crit Care . 2011 2 февраля. 15 (1): R46. [Медлайн].
Shebl E, Paul M. Парапневмония, плевральные выпоты и эмпиема грудной клетки. 2018, январь [Medline]. [Полный текст].
Colice GL, Curtis A, Deslauriers J, et al. Медикаментозное и хирургическое лечение парапневмонических выпотов: научно обоснованное руководство. Сундук . 2000 Октябрь 118 (4): 1158-71. [Медлайн].
Efthymiou CA, Masudi T, Thorpe JA, Papagiannopoulos K.Злокачественный плевральный выпот при защемлении легкого. Пятилетний опыт использования туннельных катетеров PleurX. Торакальная хирургия Interact Cardiovasc . 2009 Декабрь 9 (6): 961-4. [Медлайн].
Fysh ET, Waterer GW, Kendall P, Bremner P, Dina S, Geelhoed E, et al. Постоянные плевральные катетеры сокращают количество дней пребывания в стационаре по сравнению с плевродезом при злокачественном плевральном выпоте. Сундук . 2012 8 марта [Medline].
Сундук . 2012 8 марта [Medline].
Феллер-Копман Д., Паркер М.Дж., Шварцштейн Р.М.Оценка плеврального давления при оценке плеврального выпота. Сундук . 2009 январь 135 (1): 201-9. [Медлайн].
Cafarotti S, Dall’Armi V, Cusumano G, et al. Дренирование грудной клетки с проводным направлением малого диаметра: безопасность, переносимость и эффективность при пневмотораксе, злокачественных выпотах и эмпиеме плевры. J Thorac Cardiovasc Surg . 2011 Март 141 (3): 683-7. [Медлайн].
Safiyeh M, Huang D. Новые стратегии лечения сложных плевральных выпотов. Crit Care . 2012 22 мая. 16 (3): 312. [Медлайн].
West SD, Davies RJ, Lee YC. Плевродез при злокачественных плевральных выпотах: текущие разногласия и вариации в практике.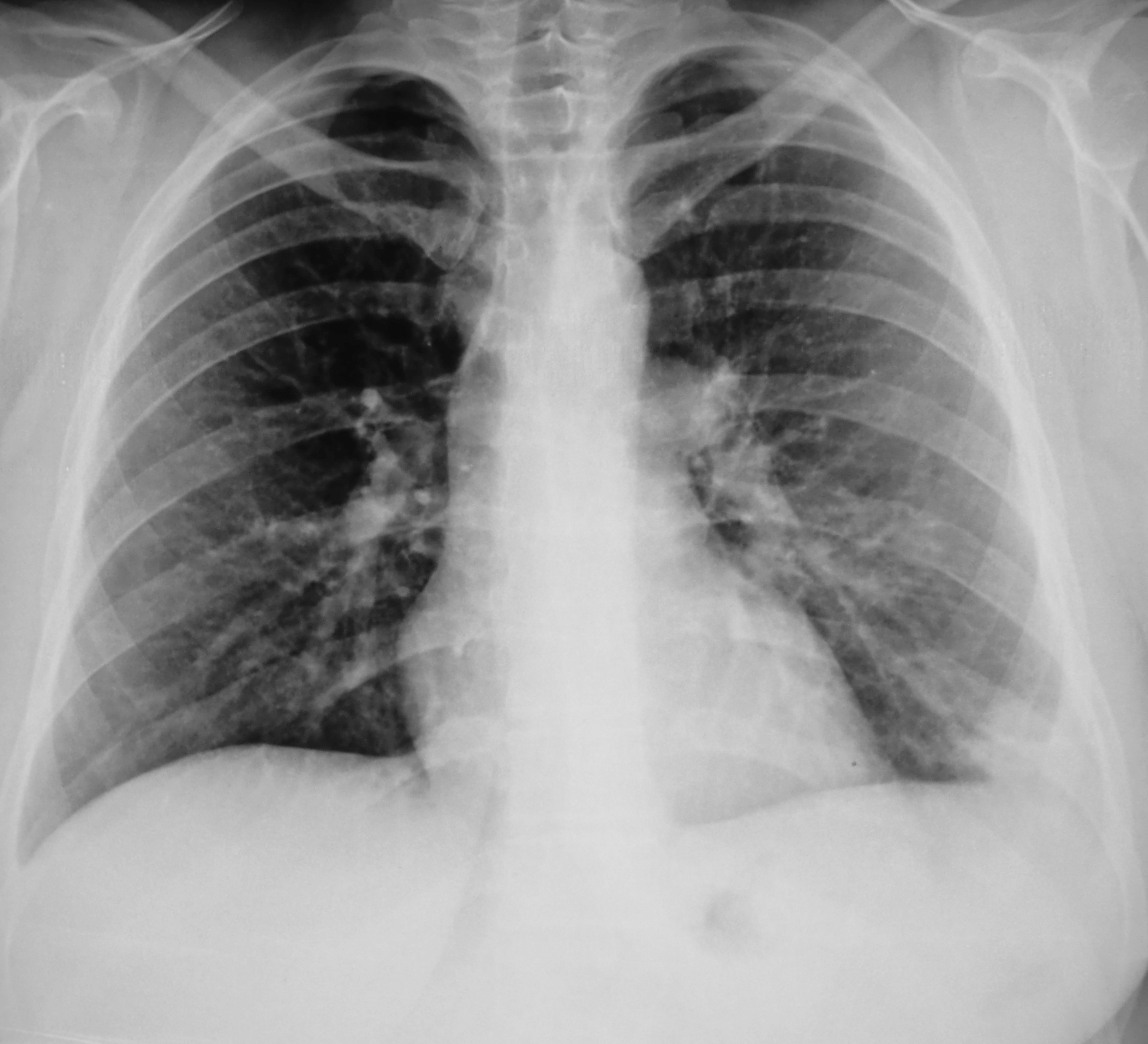 Curr Opin Pulm Med . 2004 июл.10 (4): 305-10. [Медлайн].
Curr Opin Pulm Med . 2004 июл.10 (4): 305-10. [Медлайн].
Шоу П., Агарвал Р. Плевродез при злокачественных плевральных выпотах. Кокрановская база данных Syst Rev . 2004. CD002916. [Медлайн].
Родригес-Панадеро Ф, Ромеро-Ромеро Б.Лечение злокачественных плевральных выпотов. Curr Opin Pulm Med . 2011 июл.17 (4): 269-73. [Медлайн].
Putnam JB Jr, Walsh GL, Swisher SG и др. Амбулаторное лечение злокачественного плеврального выпота с помощью постоянного постоянного плеврального катетера. Энн Торак Хирург . 2000 Февраль 69 (2): 369-75. [Медлайн].
Тан С., Седракян А., Браун Дж., Свифт С., Треже Т. Доказательства эффективности лечения злокачественного плеврального выпота: систематический обзор. евро J Cardiothorac Surg . 2006 май. 29 (5): 829-38. [Медлайн].
2006 май. 29 (5): 829-38. [Медлайн].
Dresler CM, Olak J, Herndon JE 2nd, et al. Фаза III межгрупповое исследование содержания талька в сравнении со склерозом тальковой суспензии при злокачественном плевральном выпоте. Сундук . 2005 Март 127 (3): 909-15. [Медлайн].
Van Meter ME, McKee KY, Kohlwes RJ. Эффективность и безопасность туннельных плевральных катетеров у взрослых со злокачественными плевральными выпотами: систематический обзор. J Gen Intern Med .2011 26 января (1): 70-6. [Медлайн]. [Полный текст].
Дэвис Х.Э., Мишра Е.К., Кахан BC и др. Эффект постоянного плеврального катетера по сравнению с плевродезом через дренажную трубку и тальком для облегчения одышки у пациентов со злокачественным плевральным выпотом: рандомизированное контролируемое исследование TIME2. JAMA .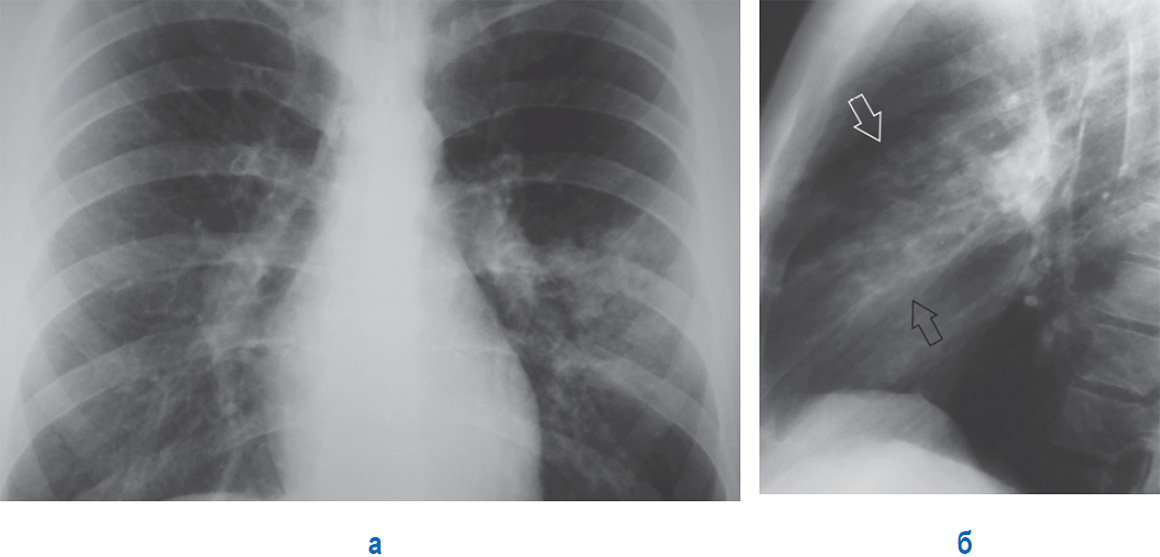 2012 13 июня. 307 (22): 2383-9. [Медлайн].
2012 13 июня. 307 (22): 2383-9. [Медлайн].
Puri V, Pyrdeck TL, Crabtree TD и др. Лечение злокачественного плеврального выпота: анализ экономической эффективности. Энн Торак Хирург . 2012 августа 94 (2): 374-9; обсуждение 379-80. [Медлайн]. [Полный текст].
Редди С., Эрнст А., Лэмб С., Феллер-Копман Д. Быстрый плевродез при злокачественных плевральных выпотах: пилотное исследование. Сундук . 2011 июн. 139 (6): 1419-23. [Медлайн].
Freeman RK, Ascioti AJ, Mahidhara RS. Соответствующее предрасположенность сравнение плевродеза или туннельного плеврального катетера у пациентов, которым проводится диагностическая торакоскопия по поводу злокачественных новообразований. Энн Торак Хирург . 2013 июл.96 (1): 259-63: обсуждение 263-4. [Медлайн].
[Рекомендации] Симофф М.Дж., Лалли Б., Слэйд М.Г., Голдберг В.Г., Ли П., Мишо Г.К. и др. Управление симптомами у пациентов с раком легких: Диагностика и лечение рака легких, 3-е изд: Руководящие принципы клинической практики Американского колледжа грудных врачей, основанные на фактических данных. Сундук . 2013 май. 143 (5 доп.): E455S-97S. [Медлайн].
Парапневмонические плевральные выпоты и эмпиема грудной клетки: предпосылки, патофизиология, этиология
Sahn SA. Диагностика и лечение парапневмонических выпотов и эмпиемы. Clin Infect Dis . 2007 декабрь 1. 45 (11): 1480-6. [Медлайн].
45 (11): 1480-6. [Медлайн].
Ахмед Р.А., Марри Т.Дж., Хуанг Дж.К. Эмпиема грудной клетки у пациентов с внебольничной пневмонией. Am J Med .2006 Октябрь, 119 (10): 877-83. [Медлайн].
Цанг К.Ю., Леунг В.С., Чан В.Л., Лин А.В., Чу СМ. Осложненный парапневмонический выпот и грудная эмпиема: микробиология и предикторы неблагоприятных исходов. Гонконгская медицина J . 2007 июн.13 (3): 178-86. [Медлайн].
Jerng JS, Hsueh PR, Teng LJ, Lee LN, Yang PC, Luh KT. Эмпиема грудной клетки и абсцесс легкого, вызванные стрептококками viridans. Am J Respir Crit Care Med . 1997 Ноябрь 156 (5): 1508-14.[Медлайн].
Бартлетт Дж. Г., Горбач С. Л., Тадепалли Н., Файнджолд С. М.. Бактериология эмпиемы. Ланцет . 2 марта 1974 г. 1 (7853): 338-40. [Медлайн].
1 (7853): 338-40. [Медлайн].
Чалмерс Дж. Д., Синганаягам А., Мюррей М. П., Скали С., Фавзи А., Хилл А. Т. Факторы риска осложненного парапневмонического выпота и эмпиемы при обращении в больницу с внебольничной пневмонией. Грудь . 2009 Июль 64 (7): 592-7. [Медлайн].
Grijalva CG, Zhu Y, Pekka Nuorti J, Griffin MR.Возникновение парапневмонической эмпиемы в США. Грудь . 2011 Август 66 (8): 663-8. [Медлайн].
[Рекомендации] Colice GL, Curtis A, Deslauriers J, et al. Медикаментозное и хирургическое лечение парапневмонических выпотов: научно обоснованное руководство. Сундук . 2000 Октябрь 118 (4): 1158-71. [Медлайн].
Porcel JM, Bielsa S, Esquerda A, Ruiz-González A, Falguera M. С-реактивный белок плевральной жидкости способствует диагностике и оценке степени тяжести парапневмонических выпотов. Eur J Intern Med . 2012 июл.23 (5): 447-50. [Медлайн].
Eur J Intern Med . 2012 июл.23 (5): 447-50. [Медлайн].
Bielsa S, Валенсия H, Руис-Гонсалес A, Эскерда A, Porcel JM. С-реактивный белок сыворотки в качестве вспомогательного средства для выявления сложных парапневмонических выпотов. Легкое . 2014 августа 192 (4): 577-81. [Медлайн].
Zou MX, Zhou RR, Wu WJ, Zhang NJ, Liu WE, Fan XG. Использование прокальцитонина плевральной жидкости и С-реактивного белка в диагностике парапневмонических плевральных выпотов: системный обзор и метаанализ. Am J Emerg Med . 2012 30 ноября (9): 1907-14. [Медлайн].
He C, Wang B, Li D, Xu H, Shen Y. Эффективность прокальцитонина в диагностике парапневмонических плевральных выпотов: клиническое исследование и метаанализ. Медицина (Балтимор) . 2017 Август 96 (33): e7829. [Медлайн].
Ашитани Дж., Мукаэ Х., Наказато М., Танигучи Х., Огава К., Коно С. и др. Повышенный уровень дефензинов в плевральной жидкости у пациентов с эмпиемой. Сундук . 1998 г., 113 (3): 788-94. [Медлайн].
Gümüs A, Ozkaya S, Ozyurt S, Cınarka H, Kirbas A, Sahin U, et al. Новый биомаркер в диагностике парапневмонического выпота: липокалин, связанный с желатиназой нейтрофилов. Многопрофильный Респир Мед .2014. 9 (1): 49. [Медлайн].
Oikonomidi S, Kostikas K, Kalomenidis I, Tsilioni I, Daenas C, Gourgoulianis KI, et al. Уровни матриксных металлопротеиназ в дифференцировке парапневмонических плевральных выпотов.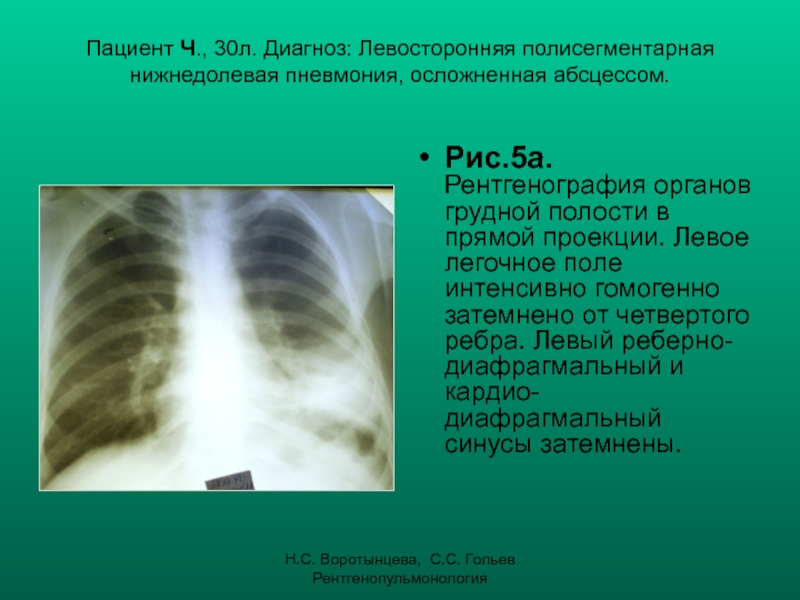 Дыхание . 2010. 80 (4): 285-91. [Медлайн].
Дыхание . 2010. 80 (4): 285-91. [Медлайн].
Алегре Дж., Джуфреса Дж., Сегура Р., Феррер А., Армаданс Л., Алеман С. и др. Миелопероксидаза плевральной жидкости при осложненных и неосложненных парапневмонических плевральных выпотах. евро Респир J . 2002, 19 февраля (2): 320-5. [Медлайн].
Озсу С., Абул Й., Ментезе А., Бектас Х., Узун А., Озлу Т. и др. Пентраксин-3: новый биомаркер, позволяющий отличить парапневмонию от других экссудативных выпотов. Респирология . 2013 май. 18 (4): 657-62. [Медлайн].
Yeo CD, Kim JW, Cho MR, Kang JY, Kim SJ, Kim YK и др. Пентраксин-3 в плевральной жидкости для дифференциальной диагностики плевральных выпотов. Tuberc Respir Dis (Сеул) .2013 декабрь 75 (6): 244-9. [Медлайн].
[Рекомендации] Манделл Л. А., Вундеринк Р.Г., Анзуэто А. и др. Общество инфекционных болезней Америки / Американское торакальное общество согласовали руководящие принципы ведения внебольничной пневмонии у взрослых. Clin Infect Dis . 2007 г. 1. 44 Приложение 2: S27-72. [Медлайн].
А., Вундеринк Р.Г., Анзуэто А. и др. Общество инфекционных болезней Америки / Американское торакальное общество согласовали руководящие принципы ведения внебольничной пневмонии у взрослых. Clin Infect Dis . 2007 г. 1. 44 Приложение 2: S27-72. [Медлайн].
[Руководство] Американское общество инфекционных болезней / Американское торакальное общество. Рекомендации по ведению взрослых с госпитальной, вентиляторной и медицинской пневмонией. Am J Respir Crit Care Med . 2005 15 февраля. 171 (4): 388-416. [Медлайн].
Дэвис С.В., Лок С., Дэвис Р.Дж. Системная фибринолитическая активность внутриплевральной стрептокиназы. Am J Respir Crit Care Med . 1998, январь, 157 (1): 328-30. [Медлайн].
Дэвис Р.Дж., Трэйл З.С., Глисон Ф.В. Рандомизированное контролируемое исследование внутриплевральной стрептокиназы при внебольничной плевральной инфекции. Грудь . 1997 Май. 52 (5): 416-21.[Медлайн].
Грудь . 1997 Май. 52 (5): 416-21.[Медлайн].
Bouros D, Schiza S, Tzanakis N, Chalkiadakis G, Drositis J, Siafakas N. Интраплевральная урокиназа по сравнению с физиологическим раствором при лечении сложных парапневмонических выпотов и эмпиемы. Рандомизированное двойное слепое исследование. Am J Respir Crit Care Med . 1999, январь, 159 (1): 37-42. [Медлайн].
Диакон А.Х., Терон Дж., Шурманс М.М., Ван де Валь Б.В., Боллигер Коннектикут. Интраплевральная стрептокиназа при эмпиеме и осложненных парапневмонических выпотах. Am J Respir Crit Care Med . 2004 г. 1. 170 (1): 49-53. [Медлайн].
Maskell NA, Davies CW, Nunn AJ, Hedley EL, Gleeson FV, Miller R.U.K. Контролируемое испытание внутриплевральной стрептокиназы для плевральной инфекции. N Engl J Med . 2005 г. 3 марта. 352 (9): 865-74. [Медлайн].
[Медлайн].
Tokuda Y, Matsushima D, Stein GH, Miyagi S. Внутриплевральные фибринолитики при эмпиеме и осложненных парапневмонических выпотах: метаанализ. Сундук . 2006 Март 129 (3): 783-90. [Медлайн].
Фрударакис М.Э., Куляцис Г., Стейропулос П. и др. Рекомбинантный тканевый активатор плазминогена в лечении плевральных инфекций у взрослых. Респир Мед . 2008 декабрь 102 (12): 1694-700. [Медлайн].
Левинсон GM, Пеннингтон DW. Внутриплевральные фибринолитики в сочетании с дренированием плевральной трубки под визуальным контролем при плевральной инфекции. Mayo Clin Proc . 2007 апр.82 (4): 407-13. [Медлайн].
Кэмерон Р., Дэвис HR. Внутриплевральная фибринолитическая терапия по сравнению с консервативным лечением парапневмонических выпотов и эмпиемы у взрослых. Кокрановская база данных Syst Rev . 2008 16 апреля. CD002312. [Медлайн].
Кокрановская база данных Syst Rev . 2008 16 апреля. CD002312. [Медлайн].
Рахман Н.М., Маскелл Н.А., Вест А. и др. Внутриплевральное использование тканевого активатора плазминогена и ДНКазы при плевральной инфекции. N Engl J Med . 11 августа 2011 г. 365 (6): 518-26. [Медлайн].
Джанда С., Свистон Дж. Внутриплевральная фибринолитическая терапия для лечения парапневмонических выпотов и эмпием у взрослых: систематический обзор и метаанализ. Сундук . 2012 Август 142 (2): 401-11. [Медлайн].
Abu-Daff S, Maziak DE, Alshehab D, et al. Интраплевральная фибринолитическая терапия (IPFT) при локализованном плевральном выпоте — анализ предикторов неэффективности терапии и кровотечения: когортное исследование. BMJ Открыть . 2013.3 (2): [Medline]. [Полный текст].
Хоуп У. В., Болтон У. Д., Стивенсон Дж. Полезность и сроки хирургического вмешательства при парапневмонической эмпиеме в эпоху видеоассистированной торакоскопии. Am Surg .2005 июн.71 (6): 512-4. [Медлайн].
Casali C, Storelli ES, Di Prima E, Morandi U. Отдаленные функциональные результаты после хирургического лечения парапневмонической эмпиемы грудной клетки. Торакальная хирургия Interact Cardiovasc . 2009 июл.9 (1): 74-8. [Медлайн].
Potaris K, Mihos P, Gakidis I., Chatziantoniou C. Видеоторакоскопическое и открытое хирургическое лечение эмпиемы грудной клетки. Инфекция хирургии (Larchmt) . 2007 октября 8 (5): 511-7. [Медлайн].
Инфекция хирургии (Larchmt) . 2007 октября 8 (5): 511-7. [Медлайн].
Чан Д.Т., Сихое А.Д., Чан С. и др. Хирургическое лечение эмпиемы грудной клетки: «Лучше ли торакальная хирургия с помощью видеосъемки, чем торакотомия?». Энн Торак Хирург . 2007 июл.84 (1): 225-31. [Медлайн].
Wang ZT, Wang LM, Li S, Jian H. Введение электронного эндоскопа в торакальную дренажную трубку — это новый метод лечения и диагностики заболеваний плевры. Эндоскопическая хирургия . 2009 г., 23 (7): 1671-3. [Медлайн].
Сент-Питер С.Д., Цао К., Харрисон С. и др. Торакоскопическая декортикация в сравнении с трубочной торакостомией с фибринолизом при эмпиеме у детей: проспективное рандомизированное исследование. J Педиатр Хирург . 2009 январь, 44 (1): 106-11; обсуждение 111. [Medline].
Хеффнер Дж. Э., Браун Л. К., Барбьери С., ДеЛео Дж. М..Химический анализ плевральной жидкости при парапневмонических выпотах. Метаанализ. Am J Respir Crit Care Med . 1995 Июнь 151 (6): 1700-8. [Медлайн].
Узнайте о пневмонии | Американская ассоциация легких
Пневмония — это распространенная легочная инфекция, вызываемая бактериями, вирусами или грибками. Он часто передается через кашель, чихание, прикосновение или даже дыхание, и те, у кого нет симптомов, также могут распространять болезнь.
Что такое пневмония?
Пневмония — это инфекция легких, которая может быть вызвана бактериями, вирусами или грибками.Инфекция вызывает воспаление воздушных мешков (альвеол) легких и их заполнение жидкостью или гноем. Это может затруднить попадание вдыхаемого кислорода в кровоток. Симптомы пневмонии могут варьироваться от легких до тяжелых и включают кашель, жар, озноб и затрудненное дыхание.
Это может затруднить попадание вдыхаемого кислорода в кровоток. Симптомы пневмонии могут варьироваться от легких до тяжелых и включают кашель, жар, озноб и затрудненное дыхание.
На степень серьезности пневмонии влияют многие факторы, например, тип микроба, вызывающего легочную инфекцию, возраст человека и его общее состояние здоровья. К группе наибольшего риска относятся младенцы и маленькие дети, взрослые в возрасте 65 лет и старше, а также люди, имеющие другие проблемы со здоровьем.
Пневмония — основная причина госпитализации как детей, так и взрослых. В большинстве случаев можно успешно вылечить, хотя для полного выздоровления могут потребоваться недели. Десятки тысяч людей в США ежегодно умирают от пневмонии, большинство из них — взрослые старше 65 лет.
Что вызывает пневмонию?
Пневмония может быть вызвана множеством бактерий, вирусов и грибков в воздухе, которым мы дышим. Выявление причины пневмонии может быть важным шагом на пути к правильному лечению.
Узнайте больше о причинах пневмонии.
Каковы факторы риска?
Каждый может заболеть пневмонией, но многие факторы могут увеличить ваши шансы заболеть или получить более тяжелое заболевание. Один из самых важных факторов — ваш возраст. Люди в возрасте 65 лет и старше подвергаются повышенному риску, потому что их иммунная система с годами становится все менее способной бороться с инфекцией. Младенцы и дети в возрасте двух лет и младше также подвергаются повышенному риску, поскольку их иммунная система еще не полностью развита.
Другие факторы риска можно разделить на три основные категории: состояния здоровья, поведение, связанное со здоровьем, и окружающая среда.
Медицинские условия
- Хронические заболевания легких, такие как ХОБЛ, бронхоэктазы или кистозный фиброз, которые делают легкие более уязвимыми.
- Другие серьезные хронические заболевания, такие как болезни сердца, диабет и серповидноклеточная анемия.

- Ослабленная иммунная система из-за ВИЧ / СПИДа, трансплантации органов, химиотерапии или длительного приема стероидов.
- Затрудненное глотание из-за инсульта, деменции, болезни Паркинсона или других неврологических состояний, которые могут привести к всасыванию пищи, рвоты или слюны в легкие, которые затем инфицируются.
- Недавняя респираторная вирусная инфекция — простуда, ларингит, грипп и т. Д.
- Госпитализация, особенно в отделениях интенсивной терапии и при использовании аппарата ИВЛ для дыхания.
Поведение, связанное со здоровьем
- Курение сигарет, которое повреждает легкие.
- Злоупотребление наркотиками и алкоголем, повышающие риск аспирационной пневмонии.
Окружающая среда
- Воздействие определенных химических веществ, загрязнителей или токсичных паров, включая пассивное курение.
Новое лечение спасает жеребенка от респираторной инфекции
Ветеринары в Ветеринарном центре здоровья MU диагностировали у Мэгги, двухнедельной кобылки окраски, двустороннюю плевропневмонию, тяжелую инфекцию, которая редко встречается у жеребят.
В две недели Мэгги казалась счастливой и здоровой.Затем жеребенок внезапно начал с трудом дышать, у него появились выделения из носа, поднялась температура и он стал вялым. Ее тренер, Оуэн Паркер из Оук-Гроув, штат Миссури, отвел ее к своему ветеринару, который направил кобылку с краской в Ветеринарный центр здоровья MU для диагностики и лечения.
Мэгги, которая тренируется, чтобы стать выставочной лошадью, прибыла в СКЗ посреди ночи. Ветеринары быстро провели медицинский осмотр, стандартные анализы крови и ультразвуковое исследование грудной клетки. По результатам был поставлен диагноз двусторонняя плевропневмония.В редких случаях у жеребят тяжелая инфекция в первую очередь поражает плевральную полость, поверхность легких, внутреннюю часть грудной стенки и пространство между ними. Обычно небольшое количество жидкости в этом пространстве помогает смягчить движение легких к грудной стенке. Однако инфекция Мэгги вызвала воспаление, которое спровоцировало накопление чрезмерного количества жидкости, что помешало ее легким полностью расшириться и привело к затруднению дыхания.
Первоначальное лечение включало откачку жидкости из грудной клетки, прием антибиотиков и попытки определить причину.По словам доктора Филипа Джонсона, профессора внутренней медицины в Колледже ветеринарной медицины Университета штата Калифорния, который лечил Мэгги, важно установить причину, чтобы убедиться, что инфекция не заразна, и выбрать лучшие антибиотики.
В ее грудной жидкости ветеринары обнаружили чрезмерное количество фибрина, густого воспалительного белка, который мешает их способности отводить жидкость и обеспечивать Мэгги облегчение. В конечном итоге белок образует фиброзное или шрамоподобное соединение между поверхностью легких и грудной стенкой, что навсегда нарушило бы дыхание Мэгги.
Для борьбы с фибрином ветеринары попробовали новое лечение. Они вводили тканевый активатор плазминогена (TPA), «разрушитель тромбов», используемый в медицине для лечения инсультов. При введении в грудную полость он может помочь растворить фибрин.
«Более традиционным лечением является дренаж грудной жидкости наряду с противомикробными препаратами, но накопление фибрина, если оно значительно, может как снизить эффективность лечения, так и сделать пациента неспособным к нормальной жизни с точки зрения дыхания», — сказал Джонсон.
Слева: рентгенологический вид груди Мэгги до лечения. Дорсо-каудальные поля легких кажутся нормальными (желтая звезда). Избыток жидкости в брюшной части грудной клетки был очевиден (под стрелками). Справа: рентгенограмма груди жеребенка после лечения. Избыточная жидкость в брюшной части грудной клетки больше не проявляется, а поля легких кажутся чистыми.
Слева: Ультрасонографическое изображение левой плевральной полости, полученное после дренирования жидкости. Обратите внимание на толстый слой фибрина (желтые двойные стрелки), выстилающий грудную стенку, и еще один толстый слой фибрина (синие двойные стрелки), покрывающий поверхность легких (белая двойная стрелка изображает стенку груди жеребенка).Остаточная плевральная жидкость присутствует между двумя слоями фибрина. Справа: Ультрасонографическое изображение вентральной границы левого легкого жеребенка после лечения (стрелки), показывающее отсутствие чрезмерного количества плевральной жидкости и расслоение прилипшего фибрина.
У Мэгги быстро улучшилось состояние с помощью TPA, и фибрин, и избыточная плевральная жидкость исчезли в течение нескольких дней.
Левая часть груди Мэгги дренирована, процесс называется плевроцентез. В команду, ухаживающую за Мэгги, входили доктора.Филип Джонсон, Алисия Фоули и Джейми Циммерман; техник Джейн Эббен; и студентка ветеринара Николь Фриман.
Тесты Мэгги выявили два патогена, которые, вероятно, способствовали развитию пневмонии, Streptococcus pneumoniae и гаммагерпесвирус. Хотя ее ветеринары не могли быть полностью уверены, они предположили, что гамма-герпесвирус мог быть «первой атакой», вызвавшей повреждение и подавившей иммунную систему жеребенка, сказал Джонсон. Они считают, что за ним последовал Streptococcus pneumoniae.Вероятно, она заразилась болезнетворными микроорганизмами от других лошадей из своего окружения.
«Молодые жеребята не развили полностью эффективную иммунную систему», — сказал Джонсон. «В этом возрасте они сталкиваются с множеством потенциальных респираторных вирусных и бактериальных микропатогенов из смешанного поголовья лошадей».
Мэгги снова в норме. Паркер сказал, что ему очень понравился ее уход в СКЗ, где он лечил нескольких лошадей. Он сказал, что у него большой опыт общения не только с ветеринарами, но и с персоналом.
«Нашим первым выбором всегда является Университет Миссури», — сказал Паркер. «Персонал не такой, как во многих других местах. Вы чувствуете себя там человеком ».
|
Плевропульмональная бластома | Справочная статья по радиологии
Плевропульмональные бластомы — это редкое, варьирующе агрессивное первичное внутригрудное злокачественное новообразование у детей. В 25% случаев образование может быть внелегочным с прикреплением к париетальной плевре. Они классифицируются как саркоматоидные карциномы легких.
Плевропульмональная бластома встречается в детском возрасте, чаще всего в первые годы жизни (90% в возрасте от 0 до 2 лет).
Ассоциации
Плевропульмональные бластомы связаны с врожденными пороками развития легочных дыхательных путей 4-го типа (CPAM). Однако вполне вероятно, что любое сосуществование связано с лежащей в основе генетической предрасположенностью, а не с изначальным убеждением, что CPAM подвергается злокачественной трансформации.
Плевропульмональная бластома в 33% случаев связана с семейной опухолью ППБ и синдромом дисплазии. Многие из этих пациентов имеют мутацию гена DICER1 . В 10% случаев пациенты с PPB могут также иметь мультилокулярную кистозную нефрому и, очень редко, опухоль Вильмса 7-9 .
Плевропульмональная бластома считается формой легочной бластомы. Он включает как мезенхимальные, так и эпителиальные компоненты, напоминающие легкое плода. Двустороннее возникновение крайне редко 14 .
Классификация
Эта классификация представляет собой континуум от менее злокачественного к наиболее злокачественному поражению:
- кистозный: тип 1 (пренатальный и возраст 10 месяцев), 14%
- смешанный: тип 2 (средний возраст 34 месяца), 48%
- твердые: тип 3 (средний возраст 44 месяца), 38%
Плевропульмональные бластомы 1 типа невозможно отличить радиологически от CPAM 1 и 4 типов. Таким образом, он должен быть включен в дифференциальный диагноз, особенно если у пациента известен другой тип бластомы, так как 25% плевропульмональных бластом появляются в семьях с историей бластом.
Таким образом, он должен быть включен в дифференциальный диагноз, особенно если у пациента известен другой тип бластомы, так как 25% плевропульмональных бластом появляются в семьях с историей бластом.
Плевропульмональные бластомы обычно правосторонние, располагаются на плевральной основе, без инвазии грудной стенки или кальцификатов. Иногда это может проявляться пневмотораксом. PPB типов 2 и 3 связаны с метастазами в ЦНС и кости.
Генетика
В плевропульмональных бластомах иногда обнаруживаются:
- Мутация TP53
- Накопление белков p53 и MDM2
Плевропульмональные бластомы на поздних рентгенологических исследованиях часто проявляются в виде одностороннего белого цвета легкого на простой пленке со смещением средостения в противоположную сторону.Обычно нет соседних эрозий или кальцинатов ребер.
Ультразвук
Плохая методика визуализации для этого диагноза, результаты неспецифичны и могут показывать большую область консолидации без сонографических воздушных бронхограмм 3 .
CT
Плевропульмональная бластома обычно рассматривается как большая масса в грудной клетке со смешанной солидно-кистозной гетерогенной низкой аттенюацией, плевральным выпотом (не доминантная аномалия), контралатеральным смещением средостения и отсутствием инвазии грудной стенки 3,4 .
- тип 1: поражения проявляются как одиночная киста или мультикистозное поражение (часто заполненное воздухом)
- тип 2: поражения показывают заполненные воздухом или жидкостью полости с возможными уровнями воздух-жидкость вместе с твердыми внутренними узелками
- тип 3: новообразования представляют собой твердые поражения, которые показывают низкое затухание при КТ и однородное или гетерогенное усиление
PET-CT
Плевролегочная бластома 3 типа демонстрирует повышенное поглощение 18F-фтордезоксиглюкозы (FDG) на PET-CT 13
Лечение и прогноз
Плевролегочные бластомы 1 типа имеют хороший прогноз. Полная хирургическая резекция часто является методом выбора, как и при CPAM. Опухоли размером более 5 см, как и плевролегочные бластомы 1 и 2 типа, имеют худший прогноз 2 .
Полная хирургическая резекция часто является методом выбора, как и при CPAM. Опухоли размером более 5 см, как и плевролегочные бластомы 1 и 2 типа, имеют худший прогноз 2 .
Дифференциальный диагноз плевропульмональной бластомы 1 типа включает другие кистозные поражения:
Дифференциальный диагноз плевролегочной бластомы 2 и 3 типа, особенно когда они являются местно агрессивными, включает более распространенные опухоли 13 :
Пневмоторакс — Физиопедия
Определение
Левый пневмоторакс.Этот рентгеновский снимок используется на сайте cliniccases.org, чтобы проиллюстрировать вымышленную историю болезни напряженного пневмоторакса. Обратите внимание на большую, хорошо разграниченную область, лишенную отметин легких, отклонение трахеи и движение сердца от пораженной стороны.
Пневмоторакс можно определить как воздух в плевральной полости [1] . Это происходит, когда есть нарушение поверхности легкого или стенки грудной клетки, которое позволяет воздуху проникать в плевральную полость и, как следствие, вызывает коллапс легкого.
Типы пневмоторакса
Существуют различные причины пневмоторакса, и каждый пневмоторакс классифицируется в соответствии с его причиной [2] [3] .
Пневмоторакс первичный
Также упоминается как спонтанный пневмоторакс или первичный спонтанный пневмоторакс.
Для него характерно отсутствие ясной причины или известной патологии легких.
Могут быть сопутствующие факторы, такие как сигаретный дым, семейный анамнез, разрыв буллы (небольшие воздушные мешочки в легочной ткани), но они не вызывают пневмоторакс как таковой.
Вторичный пневмоторакс
Также упоминается как несамопроизвольный или осложненный пневмоторакс.Это происходит в результате основной патологии легких, такой как ХОБЛ, астма, туберкулез, кистозный фиброз или коклюш.
Напряжение или отсутствие напряжения
Пневмоторакс можно далее классифицировать как пневмоторакс напряжения или пневмоторакс без напряжения. [4]
Напряженный пневмоторакс вызывается чрезмерным давлением вокруг легкого из-за разрыва поверхности легкого, который пропускает воздух в плевральную полость во время вдоха, но не позволяет воздуху выходить во время выдоха. Прорыв действует как односторонний клапан. Это приводит к коллапсу легких.
Прорыв действует как односторонний клапан. Это приводит к коллапсу легких.
Удаление воздуха через хирургический разрез путем введения подводного дренажа в плевральную полость. Это избыточное давление также может препятствовать эффективной работе сердца, что может привести к шоку. Пневмоторакс без напряжения не считается тяжелым, поскольку не происходит постоянного скопления воздуха и, следовательно, нет повышенного давления на органы и грудную клетку.
Травма
Другими причинами пневмоторакса могут быть травмы или неправильная медицинская помощь.
Травматический пневмоторакс возникает в результате травмы легких. Вот некоторые из причин: ножевое ранение, огнестрельное ранение, травма в результате автомобильной аварии или любая другая травма легких. [4]
Пневмоторакс, который развивается в результате медицинской процедуры или неправильной медицинской помощи, то есть случайного прокола легкого во время операции, называется ятрогенным пневмотораксом. [4]
[4]
Причины и факторы риска
Причина первичного спонтанного пневмоторакса неизвестна (идиопатическая), но установленные факторы риска включают [2] [5] :
- Пол
- Курение (каннабис или табак) и,
- Семейный анамнез пневмоторакса.
Вторичный спонтанный пневмоторакс возникает при различных заболеваниях легких. Наиболее распространенным является хроническая обструктивная болезнь легких (ХОБЛ), на которую приходится примерно 70% случаев [5] . Известные заболевания легких, которые могут значительно увеличить риск пневмоторакса:
Другие травмирующие факторы также могут привести к пневмотораксу и, в конечном итоге, к коллапсу легкого [4] :
- Травма или травма в области грудной клетки: пулевые или колотые ранения, переломы ребер или удар тупым предметом могут вызвать коллапс легких.
- Определенные медицинские процедуры: к ним относятся процедуры, при которых легкое может быть случайно проколото (аспирация иглой для слива жидкости из легкого, биопсия или введение большого внутривенного катетера в шейную вену).

- Действия, при которых наблюдается резкое изменение давления воздуха: полет на самолете или глубоководное погружение может привести к коллапсу легкого
Признаки и симптомы
- Внезапное начало боли в груди — резкая боль, усиливающаяся при вдохе [6]
- Одышка — одышка
- Тахикардия — учащение пульса
- Тахипноэ — учащение дыхания
- Сухой кашель
- Усталость
- Признаки респираторного дистресс-синдрома — раздувание носа, беспокойство, использование дополнительных мышц
- Гипотония
- Подкожная эмфизема
Эпидемиология
Первичный спонтанный пневмоторакс чаще всего возникает у людей в возрасте от 18 до 40 лет, а вторичный спонтанный пневмоторакс чаще возникает после 60 лет.Распространенность пневмоторакса у новорожденных является потенциально серьезной проблемой и встречается примерно в 1-2% всех рождений. [2]
Общая частота обращений по поводу пневмоторакса (первичного и вторичного в сочетании) в GPRD составляла 24,0 / 100 000 ежегодно для мужчин и 9,8 / 100 000 ежегодно для женщин. Общая частота госпитализаций по поводу пневмоторакса в качестве первичного диагноза составила 16,7 на 100 000 в год и 5,8 на 100 000 в год для мужчин и женщин, соответственно. Смертность составила 1.26 на миллион в год для мужчин и 0,62 на миллион в год для женщин. [2]
Общая частота госпитализаций по поводу пневмоторакса в качестве первичного диагноза составила 16,7 на 100 000 в год и 5,8 на 100 000 в год для мужчин и женщин, соответственно. Смертность составила 1.26 на миллион в год для мужчин и 0,62 на миллион в год для женщин. [2]
Патология
Плевральная полость — это область между грудной стенкой и легкими. Если воздух попадает в плевральную полость снаружи (открытый пневмоторакс) или из легких (закрытый пневмоторакс), легкое коллапсирует, и человеку становится трудно дышать. Ткань может образовывать односторонний клапан, который позволяет воздуху входить в плевральную полость, но не выходит наружу, избыточное давление может расти с каждым вдохом (напряженный пневмоторакс).Это приводит к сильной одышке, отклонению сердца и сдавливанию полой вены, что приводит к шоку. [6]
Существует потеря внутриплеврального отрицательного давления, которая может привести к коллапсу легкого. Из-за этого происходит снижение жизненной емкости легких, а также снижение PaO2, что является основным последствием пневмоторакса. Снижение PaO2 является результатом различных факторов, например, низкого соотношения вентиляции и перфузии, анатомических шунтов и альвеолярной гиповентиляции. У большинства пациентов, страдающих пневмотораксом, также наблюдается повышение альвеолярно-артериального давления кислорода. [6]
Снижение PaO2 является результатом различных факторов, например, низкого соотношения вентиляции и перфузии, анатомических шунтов и альвеолярной гиповентиляции. У большинства пациентов, страдающих пневмотораксом, также наблюдается повышение альвеолярно-артериального давления кислорода. [6]
[7]
Диагностика
Сначала необходимо провести полное медицинское и физическое обследование.
Аускультация
При осмотре грудной клетки с помощью стетоскопа можно заметить, что звуки дыхания в области пораженного легкого либо уменьшаются, либо отсутствуют, что может указывать на то, что легкое не раздувается в этой конкретной области [8] .
Имеется гиперрезонанс (более высокие звуки, чем обычно) с перкуссией грудной стенки, что указывает на диагноз пневмоторакса.
Изображения
Рентген грудной клетки будет использован для подтверждения диагноза пневмоторакса. [9] При рентгенографии грудной клетки в положении лежа на спине диагностическим признаком является глубокая борозда, которая характеризуется низким боковым реберно-диафрагмальным углом на пораженной стороне [8] . Кроме того, наличие воздуха за пределами нормальных дыхательных путей легких и движение или смещение органов от утечки воздуха в грудной полости могут указывать на наличие пневмоторакса.
[9] При рентгенографии грудной клетки в положении лежа на спине диагностическим признаком является глубокая борозда, которая характеризуется низким боковым реберно-диафрагмальным углом на пораженной стороне [8] . Кроме того, наличие воздуха за пределами нормальных дыхательных путей легких и движение или смещение органов от утечки воздуха в грудной полости могут указывать на наличие пневмоторакса.
Ультразвуковое сканирование также может помочь в диагностике [9] .
Диаграмма, показывающая новорожденного с правым напряженным пневмотораксом. Обратите внимание на отклонение трахеи влево.
Прогноз
До 50% пациентов, страдающих пневмотораксом, будут иметь другой или рецидивирующий пневмоторакс. Однако после успешного лечения не возникает отдаленных осложнений.
Медико-хирургический менеджмент
Пневмоторакс — это неотложная медицинская помощь, которую необходимо немедленно устранить после постановки диагноза [10] . Основная цель — уменьшить давление на легкое и дать ему возможность расшириться.Жизненно важно попытаться предотвратить рецидив пневмоторакса.
Основная цель — уменьшить давление на легкое и дать ему возможность расшириться.Жизненно важно попытаться предотвратить рецидив пневмоторакса.
Лечение можно определить по выраженности симптомов и показателей:
- Острое заболевание — одышка, тахикардия, снижение содержания O2,
- Наличие основного заболевания легких, такого как ХОБЛ
- примерный размер пневмоторакса на рентгенограмме
- в некоторых случаях — по личному предпочтению вовлеченного лица.
Лечение
Существует множество вариантов лечения спонтанного пневмоторакса.Было показано, что вмешательство дает результаты, аналогичные консервативному лечению пневмоторакса, включая меньшее количество дней, проведенных в больнице [11] [12] :
- Консервативное лечение с наблюдением до естественного всасывания воздуха в организме
- Простое стремление [13]
- Установка плевральной дренажной трубки — Простая установка плевральной дренажной трубки имеет очень высокий уровень рецидивов (около 65%) у пациентов с ЛАМ.

- Установка клапана Геймлиха (HV) — легкий односторонний клапан, разработанный для амбулаторного лечения пневмоторакса (с межреберным катетером) [12]
- Плевродез через дренажную трубку — процедура, которая уничтожает плевральную полость для предотвращения пневмоторакса в будущем [14] .
- Механический (с использованием физического истирания)
- Химический (с использованием талька, доксициклина, блеомицина или других агентов). Хотя химический плевродез через дренажную трубку может быть успешным, это может привести к неполному плевродезу из-за неравномерного распределения химического вещества.
- Хирургия — Хирургическое лечение с использованием видеоторакоскопии (VATS) является предпочтительным подходом. [13]
[15]
Лечение рецидивирующего пневмоторакса
Для пациентов с рецидивирующим пневмотораксом после хирургического вмешательства существует несколько вариантов [16] . Пациентам с полным или почти полным коллапсом легких рекомендуется повторное хирургическое вмешательство.
Пациентам с полным или почти полным коллапсом легких рекомендуется повторное хирургическое вмешательство.
Опции включают:
- Повторный механический плевродез, если неясно, проводился ли соответствующий механический плевродез изначально
- Плеврэктомия, при которой фактически удаляется плевра, покрывающая ребра.
- Химический плевродез, при котором лекарственное средство или другое средство используется для создания воспалительной реакции, которая приводит к плевродезу. Тальк является наиболее часто используемым средством из-за его эффективности.Исторически тальковый плевродез считался противопоказанием к трансплантации легких в будущем из-за сильной воспалительной реакции, которая очень затрудняла операцию. [13]
- Пересадка легкого
Физиотерапевтическое лечение
Показания к физиотерапии
- Коллапс легкого [17]
- Задержка мокроты [18]
- Несоответствие вентиляции / перфузии (V / Q) [19]
- Повышенная работа дыхания
- Нарушения газов в крови
- Послеоперационный уход ITU [19]
Цели физиотерапии
- Для улучшения вентиляции и повышения уровня PaO2
2.Для помощи в удалении мокроты [18]
3. Для уменьшения работы дыхания
- Расположение корпуса
- Контроль дыхания
- Техники релаксации
- Использование дополнительных мышц
4. Повышение переносимости упражнений
- Ранняя мобилизация и позиционирование
- Градуированная программа упражнений
- Дыхательные упражнения
Оценка результатов физиотерапии включает
- Частота дыхания
- Насыщение O2
- Газы артериальной крови
- Дополнительные требования к O2
- Аускультация
- Рентген грудной клетки
- Статус мобильности
Ссылки
- ↑ Medicinenet.com. (2009). »Пневмоторакс». Получено 6 апреля 2009 г. с http; // medicinenet.com/pneumothorax/page2.htm Oxford Concise Medical Dictionary (2002). «Пневмоторакс». (6-е изд.) Оксфорд: Oxford University Press, стр. 544.
- ↑ 2,0 2,1 2,2 2,3 Гупта Д., Ханселл А., Николс Т. и др. Эпидемиология пневмоторакса в Англии. Торакс 2000; 55: 666-671.
- ↑ Bascom, R. (2009). »Пневмоторакс». eMedicine. Получено 22 февраля 2009 г. с сайта http: // emedicine.medscape.com/article/424547-overview
- ↑ 4,0 4,1 4,2 4,3 BAUMANN, M.H. и NOPPEN, M. Pneumothorax. Respirology, 2004. 9: 157-164.
- ↑ 5,0 5,1 Бинтклифф О., Маскелл Н. Спонтанный пневмоторакс. BMJ 2014; 348: g2928
- ↑ 6,0 6,1 6,2 Робертс, Д. Дж. И др. Клиническая презентация пациентов с напряженным пневмотораксом, Annals of Surgery: июнь 2015 г. — том 261 — выпуск 6 — стр. 1068-1078
- ↑ Medicosis Perfectionalis.Пневмоторакс | Физиология легких | Легочная медицина. Доступно по адресу: https://www.youtube.com/watch?v=ZYMcyyNMYrQ&feature=youtu.be [последний доступ 03.09.2019]
- ↑ 8,0 8,1 Ренкин Дж. Дж., Томас А. Н., Флюхтер Д. Диагностика пневмоторакса у взрослых в критическом состоянии. Последипломный медицинский журнал 2000; 76: 399-404.
- ↑ 9,0 9,1 Ву Дин, Юэхун Шэнь, Цзяньсинь Ян, Сяоцзюнь Хэ, Мао Чжан, Диагностика пневмоторакса с помощью рентгенографии и УЗИ: метаанализ, грудная клетка, том 140, выпуск 4, 2011, страницы 859-866 ,
- ↑ Zarogoulidis P, Kioumis I, Pitsiou G, Porpodis K, Lampaki S, Papaiwannou A, Katsikogiannis N, Zaric B, Branislav P, Secen N, Dryllis G, Machairiotis N, Rapti A, Zarogoulidis K.Пневмоторакс: от определения до диагностики и лечения. J Thorac Dis. 2014 Октябрь; 6 (Дополнение 4): S372-6.
- ↑ Simon G.A et al. Консервативное и интервенционное лечение спонтанного пневмоторакса. N Engl J Med 2020; 382: 405-415
- ↑ 12,0 12,1 Brims FJH, Maskell NA. Амбулаторное лечение в лечении пневмоторакса: систематический обзор литературы. Торакс 2013; 68: 664-669.
- ↑ 13,0 13,1 13,2 Дж-М.Tschopp, R. Rami-Porta, M. Noppen, P. Astoul. Лечение спонтанного пневмоторакса: современное состояние. Европейский респираторный журнал, сентябрь 2006 г., 28 (3) 637-650
- ↑ Халид Ф. Алмуза и др. Лечение пневмоторакса при лимфангиолейомиоматозе: влияние на рецидивы и осложнения трансплантации легких, Chest, 2006, том 129, выпуск 5, страницы 1274-1281,
- ↑ FlippedEM. Лечение напряженного пневмоторакса. Доступно по адресу: https://www.youtube.com/watch?v=ubBYHfVGzJg [последний доступ: 23.09.14]
- ↑ Weill D, Benden C, Corris PA, Dark JH, Davis RD, Keshavjee S. et al.Согласованный документ для отбора кандидатов на трансплантацию легких: 2014 г. — обновленная информация от Совета по трансплантации легких Международного общества трансплантации сердца и легких. Журнал трансплантации сердца и легких. 2015 Янв; 34 (1): 1-15.
- ↑ Прайор, Дж. А. и Прасад, С. А. (2006). «Физиотерапия респираторных и сердечных заболеваний». (3-е изд.). Нью-Йорк: Черчилль Ливингстон. стр. 389
- ↑ 18,0 18,1 Селсби Д.С. Физиотерапия грудной клетки.BMJ. 1989 4 марта; 298 (6673): 541-2.
- ↑ 19,0 19,1 С. Торре, А. Сильва, Физиотерапевтическое вмешательство после хирургического лечения пневмоторакса — тематическое исследование, Европейский журнал общественного здравоохранения, апрель 2019 г., том 29, приложение к выпуску_1,
Ретроспективно выявленная легочная патология ранней пневмонии, вызванной COVID-19, у двух пациентов с раком легкого
От сотрудников почты ASCO
25 марта 2020 г.
Международная группа клиницистов и исследователей впервые описала патологию нового коронавируса, или COVID-19.Их результаты были опубликованы Тианом и др. В журнале Journal of Thoracic Oncology .
Старший автор статьи, Шу-Юань Сяо, доктор медицины , из Чикагского медицинского университета в Чикаго, объединился с небольшой группой врачей из больницы Чжуннань Уханьского университета в Ухане, Китай.
Фото: Getty
В статье описаны два пациента, которые недавно перенесли лобэктомию легкого по поводу аденокарциномы, и ретроспективно было установлено, что на момент операции у них был COVID-19.Патологическое исследование показало, что, помимо опухолей, в легких обоих пациентов наблюдались отек, белковый экссудат, очаговая реактивная гиперплазия пневмоцитов с очаговой воспалительной клеточной инфильтрацией и многоядерные гигантские клетки. Фибробластические пробки отмечены в воздушном пространстве.
«Это первое исследование, описывающее патологию заболевания, вызванного … пневмонией COVID-19, поскольку до сих пор не проводилось вскрытие или биопсия. Из-за этого редкого совпадения это было бы единственным описанием патологии ранней фазы болезни.«Поскольку у обоих пациентов не было симптомов пневмонии во время операции, эти изменения, вероятно, представляют собой раннюю фазу патологии легких при пневмонии COVID-19», — сказал доктор Сяо.
Два ящика
Первым пациентом была 84-летняя пациентка, поступившая для оценки лечения опухоли размером 1,5 см в правой средней доле легкого. Опухоль была обнаружена при компьютерной томографии грудной клетки в больнице. В анамнезе у нее 30 лет была гипертония, а также диабет 2 типа.Несмотря на комплексное лечение, вспомогательную оксигенацию и другую поддерживающую терапию, состояние пациентки ухудшилось, и она умерла. Последующая клиническая информация подтвердила, что она контактировала с другим пациентом в той же комнате, который впоследствии был инфицирован новым коронавирусом 2019 года.
Второй случай произошел с 73-летним пациентом мужского пола, который поступил на плановую операцию по поводу рака легкого, который проявился в виде небольшого образования в правой нижней доле легкого. В анамнезе у него была артериальная гипертензия в течение 20 лет, которую лечили должным образом.Через девять дней после операции на легких у него поднялась температура с сухим кашлем, стеснением в груди и болями в мышцах. Тест на нуклеиновую кислоту на COVID-19 оказался положительным. Постепенно он поправился и был выписан через 20 дней лечения в инфекционное отделение.
Общий сценарий
Согласно исследованию, эти два случая также типичны для общего сценария на более ранней стадии вспышки COVID-19, во время которой значительное число медицинских работников заразились в больницах Ухани, а пациенты в одной больничной палате были инфицированы. перекрестно инфицированы, поскольку они подвергались воздействию неизвестных источников инфекции.Наличие ранних поражений легких за несколько дней до появления у пациентов симптомов соответствует длительному инкубационному периоду (обычно от 3 до 14 дней) COVID-19.
По словам доктора Сяо, длительный инкубационный период затруднил предотвращение передачи инфекции в первые дни этой вспышки, поскольку многие медицинские работники в Ухане заразились, когда принимали пациентов без достаточной защиты. На сегодняшний день более 15 врачей в Ухане умерли от COVID-19.
«Мы считаем, что необходимо сообщать о результатах рутинной гистопатологии для лучшего понимания механизма, с помощью которого [COVID-19] вызывает повреждение легких у десятков и тысяч пациентов в Ухане и во всем мире», — сказал д-р.







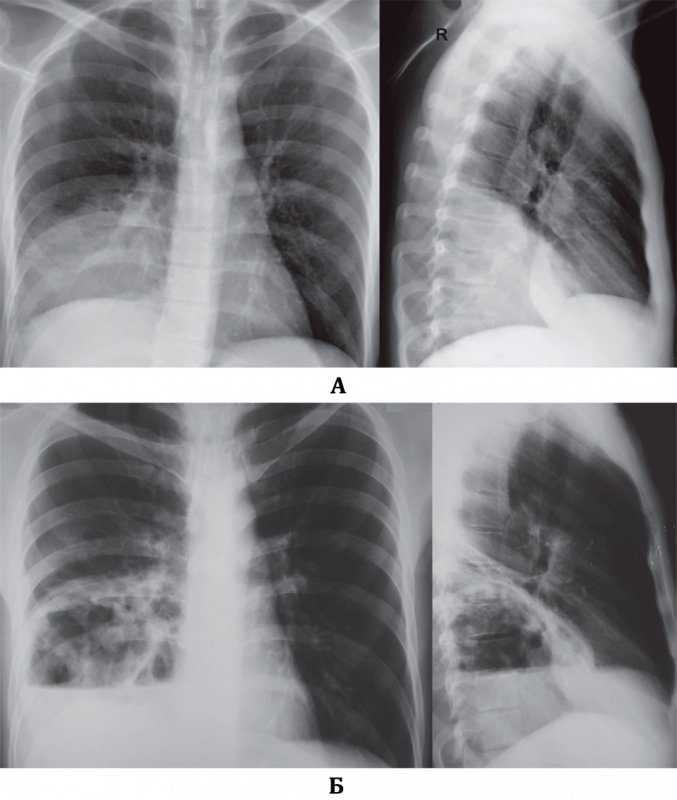 При необходимости вы будете размещены в уютной палате, где сможете пройти стационарное лечение.
При необходимости вы будете размещены в уютной палате, где сможете пройти стационарное лечение. .. отличается от внебольничной пневмонии, с которой мы имели дело раньше… Например, появились пациенты, у которых новый коронавирус подтвержден лабораторными тестами, но у которых нет абсолютно никаких жалоб, симптомов и признаков болезни. Нет ни лихорадки, ни кашля, ни одышки. При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии… Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний», – приводит источник слова пульмонолога.
.. отличается от внебольничной пневмонии, с которой мы имели дело раньше… Например, появились пациенты, у которых новый коронавирус подтвержден лабораторными тестами, но у которых нет абсолютно никаких жалоб, симптомов и признаков болезни. Нет ни лихорадки, ни кашля, ни одышки. При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии… Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний», – приводит источник слова пульмонолога.


