Лечение пневмонии у взрослых в Минске
Эффективное лечение пневмонии у взрослых является актуальным вопросом для всего мира. Несвоевременно начатая терапия воспаления лёгких приводит к летальному исходу очень быстро, несмотря на наличие широкого спектра препаратов, приводит и взрослых (увы, многие симптомы пневмонии воспринимают в качестве сигналов гриппа, отсюда и вытекает несвоевременность обращения в клинику). Успешный же прогноз и минимизация осложнений после перенесения заболевания возможны при лечении пневмонии в стационаре.
Лечение пневмонии у взрослых в 5-й клинической больнице г. Минска
В Минске большой опыт борьбы с пневмонией принадлежит врачам пульмонологического отделения 5-й клинической больницы.
Способ лечения пациента выбирается на основании результатов, которые получены на основании проведения комплекса диагностических мероприятий и выявлении причины болезни:
- вирусов,
- пневмококков,
- синегнойной палочки,
- недавнего операционного вмешательства
- иммуносупрессии,
- влияния на лёгкие внешних раздражителей (например, химических веществ).
Лечение в стационаре: не просто борьба с инфекцией и вирусами
Пневмония инфекционного и бактериального происхождения является самой распространённой у пациентов. Но лечение пневмонии в стационаре при этом не ограничивается одной лишь противобактериальной, противовирусной терапией. Борьба с пневмонией — это гораздо более сложный процесс, чем просто борьба с инфекцией, вирусами.
Врачи клиники назначают лечение, которое помогает восстановить поврежденную в ходе развития болезни функцию мукоцилиарной системы. Также терапия направлена на коррекцию нарушений протеазно-ингибиторной системы.
Если пневмония является затяжной, врачи также борются с синдромом внутрисосудистой гиперкоагуляции крови. Иногда пациентам назначается искусственная вентиляция лёгких.
Лечение в 5-й клинической больнице могут пройти как граждане Беларуси (бесплатно), так и пациенты из других стран. При доступных расценках на лечение в пульмонологическом отделении пациентам гарантирован высокий уровень оказания медицинских услуг. В больнице работает современная клинико-диагностическая лаборатория, установлена современная аппаратура для проведения бронхоскопии, рентгенодиагностики, обследования функции лёгких. Гарантирован индивидуальный подбор медикаментозных препаратов. Доступны различные виды физиотерапии, лечебный массаж. Кроме того, в клинике есть возможность пройти рефлексотерапию, которая, как доказано на практике, при лечении пневмоний обеспечивает отличный эффект.
При доступных расценках на лечение в пульмонологическом отделении пациентам гарантирован высокий уровень оказания медицинских услуг. В больнице работает современная клинико-диагностическая лаборатория, установлена современная аппаратура для проведения бронхоскопии, рентгенодиагностики, обследования функции лёгких. Гарантирован индивидуальный подбор медикаментозных препаратов. Доступны различные виды физиотерапии, лечебный массаж. Кроме того, в клинике есть возможность пройти рефлексотерапию, которая, как доказано на практике, при лечении пневмоний обеспечивает отличный эффект.
Пневмония — (клиники Di Центр)
Пневмония (воспаление легких)
Понятие пневмония объединяет целую группу заболеваний, которые проявляются воспалительным процессом в легких. Вызывают этот процесс микробы (пневмококки, стафилококки, синегнойная палочка, легионелла и другие), вирусы (гриппа, парагриппа, аденовирусы), грибки, простейшие. Возможно также развитие воспаления при вдыхании паров ядовитых веществ, газов и других опасных химических соединений.
Чаще всего развитие пневмонии связано с ослаблением защитных сил организма. Это может быть связано с переохлаждением, вирусным заболеванием, приемом лекарственных препаратов, снижающих иммунитет.
Большему риску заболеть пневмонией подвергаются:
-
пожилые люди; -
люди, имеющие сопутствующие заболевания: хронические болезни легких, сахарный диабет, паркинсонизм, алкоголизм, сердечно-сосудистые заболевания и др.; -
больные, недавно перенесшие хирургические операции; -
люди с врожденными нарушениями бронхолегочной системы, ослабленным иммунитетом.
Медицина сейчас располагает прекрасными диагностическими методами и мощным арсеналом антибиотиков, но несмотря на это смертность при пневмонии достигает 1−9%, что обеспечивает ей четвертое место среди причин смерти после сердечно-сосудистых и онкологических заболеваний и травм с отравлениями. Такой высокий процент обусловлен в основном несвоевременным обращением за медицинской помощью и развитием пневмонии на фоне других тяжелых болезней.
Такой высокий процент обусловлен в основном несвоевременным обращением за медицинской помощью и развитием пневмонии на фоне других тяжелых болезней.
Симтомы и признаки пневмонии
Диагноз «воспаление легких», как и много лет назад, ставит терапевт или пульмонолог, который терпеливо простукивает и прослушивает легкие. Обязательным является рентгенография органов грудной клетки, возможно дополнительно потребуется проведение бронхоскопии. Хрипы, выслушиваемые в легких и характерное затемнение на рентгенограмме — достоверные признаки воспаления легких.
Наиболее характерные признаки пневмонии:
-
внезапное повышение температуры с ознобом; -
кашель с влажной мокротой; -
чувство нехватки воздуха в спокойном состоянии; -
боль в грудной клетке при глубоком дыхании или кашле;
Отыскать истинного виновника пневмонии в каждом конкретном случае помогут микробиологи, выявляющие возбудителя из так называемого биологического материала мокроты, смыва из бронхов, полученного при бронхоскопии).
Лечение пневмонии
Часто пневмония требует лечения в условиях больницы, так что ни в коем случае не сопротивляйтесь госпитализации, назначенной врачом. Это поможет избежать опасных осложнений (плеврита, нагноения легкого, острой дыхательной недостаточности, инфекционно-токсического шока и других).
Лечение пневмонии всегда комплексное. Оно включает антибиотики (в тяжелых случаях их вводят в виде капельниц), противовоспалительные и отхаркивающие препараты, ингаляции.
Наряду с лекарствами важную роль играет физиотерапия (прогревание легких, магнитотерапия, электрофорез рассасывающих средств), массаж грудной клетки, дыхательная гимнастика.
Лечить осложненную пневмонию труднее. Если у вас плеврит или гнойный процесс, запасайтесь терпением и добросовестно выполняйте все лечебные предписания — эти заболевания в отсутствие лечения представляют угрозу для жизни.
Лучший способ полностью восстановить здоровье после воспаления легких — отдохнуть в санатории пульмонологического профиля. Такие санатории, как правило, расположены в лесной зоне, в низкогорье или на морском побережье.
Лечение пневмонии (воспаление легких) | Семейная клиника «Амеда»
Пневмония – это полиэтиологическое заболевание, которое проявляется воспалительными процессами в легких. Вовремя начатое лечение пневмонии – залог высоких шансов на выздоровление пациента. Воспаление легких могут вызвать микробы (пневмо- и стафилококки, синегнойная палочка, легионелла и др.), вирусы (грипп, аденовирус, парагрипп), грибки и простейшие. Пневмония может также развиться при вдыхании паров ядовитых газов и других опасных веществ. В большинстве случаев возникновение пневмонии связано с ослаблением иммунитета, которое вызывается переохлаждением, вирусными заболеваниями, а также приемом лекарств, понижающих иммунитет. Лечение воспаления легких поможет избавиться от заболевания, вне зависимости от того, что именно привело к его развитию.
В группе риска находятся также:
- люди преклонного возраста;
- те, кто имеет сопутствующие заболевания: сахарный диабет, хронические болезни легких, алкоголизм, паркинсонизм, сердечно-сосудистые болезни и др.;
- пациенты, недавно перенесшие хирургическое вмешательство;
- люди с врожденным нарушением бронхолегочной системы;
- люди, принимающие препараты, которые снижают иммунитет.
Симптомы пневмонии
Главные признаки воспаления легких:
- резкое повышение температуры тела с ознобом;
- кашель с влажной мокротой;
- ощущение нехватки кислорода;
- боли в груди при глубоком вдохе или кашле.

Лечение пневмонии поможет избавить от кашля, боли и других симптомов заболевания.
Диагностика пневмонии
Если есть подозрения на воспаление легких, нужно посетить врача-терапевта или пульмонолога. Врач выслушивает жалобы пациента, а также простукивает и прослушивает легкие. Необходимо также сделать рентгенографию грудной клетки. Кроме того, может потребоваться проведение бронхоскопии. Хрипы в легких и характерное затемнение на рентгенснимке — достоверные признаки пневмонии. Выявить возбудителя пневмонии помогут микробиологи – из биологического материала (мокроты или смыва из бронхов, взятого при бронхоскопии). Обнаружение возбудителя заболевания сделает более эффективным лечение пневмонии. Главное – не затягивать с лечением, а начать его как можно раньше.
Лечение пневмонии
Зачастую лечение пневмонии проводят в условиях стационара – не стоит сопротивляться, если врач назначает госпитализацию. Это поможет избежать развития опасных осложнений (плеврита, острой дыхательной недостаточности, инфекционно-токсического шока, нагноения легкого и др.) Лечение воспаления легких – комплексное. Сюда входят антибиотики, отхаркивающие и противовоспалительные средства, а также ингаляции. Важную роль играют также физиотерапевтические процедуры (магнитотерапия, электрофорез), а также массаж грудной клетки и дыхательная гимнастика. Если развились осложнения, лечение пневмонии сильно затрудняется. Когда возник плеврит или гнойный процесс, необходимо терпеливо и добросовестно выполнять все предписания врача – ведь если их не лечить, такие патологии представляют угрозу для жизни пациента.
Лучшие врачи-терапевты и семейные врачи клиники «Амеда» обеспечат правильное лечение пневмонии и сделают все возможное, чтобы предотвратить развитие осложнений.
Внимание Пневмония! – ГУЗ «Тульская областная клиническая больница № 2 им.
 Л.Н. Толстого»
Л.Н. Толстого»
ВНИМАНИЕ ПНЕВМОНИЯ!
Пневмония – инфекционное поражение легких, при котором альвеолы воспаляются и заполняются жидкостью, что приводит к нарушению обмена кислорода и углекислого газа в легких и к дыхательной недостаточности.
Внебольничная пневмония — это острое заболевание, возникшее вне стационара или диагностированное в первые 2 суток от момента госпитализации. Внебольничная пневмония является достаточно распространенным заболеванием в нашей стране. За последние 2 года наблюдается рост количества заболеваний. Риск заражения данным заболеванием возрастает после перенесенных вирусных заболеваний, таких как грипп или простуда. В тяжелых случаях пневмония может привести к летальному исходу.
Что представляет собой внебольничная пневмония
Основная группа микроорганизмов, способных вызвать внебольничные пневмонии: пневмококк, гемофильная палочка, клебсиелла, хламидия, микоплазма, легионелла, респираторные вирусы.
Некоторые возбудители имеют свои особенности в плане источников заражения или течения заболевания. Заболевания легких, которые ими вызываются, называют пневмониями с атипичным возбудителем (не стоит путать с «атипичной пневмонией»). Эти возбудители — хламидия, микоплазма, легионелла.
Источником инфекции является больной человек с признаками инфекции дыхательных путей, а также люди с бессимптомным течением инфекции, без клинических симптомов заболевания.
Основной путь передачи – воздушно-капельный (при чихании, кашле, разговоре, дыхании). Источником заражения при хламидийной пневмонии может быть птица (попугаи, куры, утки). Легионелла может «проживать» в кондиционерах при неправильном уходе за ними. Микоплазмоз дыхательных путей – инфекционное заболевание, вызывающееся микробом, распространяющимся в коллективах при тесном контакте с больным человеком.
Симптомы заболевания
В типичных случаях острая пневмония сходна с проявлениями ОРЗ: повышение температуры тела, озноб, кашель, который сначала может быть сухим, а потом — влажным с отделением мокроты, одышка с ощущением затруднения при дыхании, боли в грудной клетке. Больного также могут беспокоить общие симптомы, особенно при тяжелых случаях: резкая слабость, отсутствие аппетита. В последние годы из-за особенностей самих микроорганизмов, а также из-за бесконтрольного применения антибиотиков, например, при острых вирусных респираторных заболеваниях, многие бактерии приобретают устойчивость к ряду антибиотиков, поэтому лечение должно назначаться только врачом. При пневмонии, вызванной «атипичным возбудителем» может отсутствовать лихорадка, общее состояние может быть нетяжелым, но проявления легочной недостаточности – одышка, усиление сердцебиения, слабость, снижение аппетита должны насторожить, в первую очередь родителей.
Больного также могут беспокоить общие симптомы, особенно при тяжелых случаях: резкая слабость, отсутствие аппетита. В последние годы из-за особенностей самих микроорганизмов, а также из-за бесконтрольного применения антибиотиков, например, при острых вирусных респираторных заболеваниях, многие бактерии приобретают устойчивость к ряду антибиотиков, поэтому лечение должно назначаться только врачом. При пневмонии, вызванной «атипичным возбудителем» может отсутствовать лихорадка, общее состояние может быть нетяжелым, но проявления легочной недостаточности – одышка, усиление сердцебиения, слабость, снижение аппетита должны насторожить, в первую очередь родителей.
Основные рекомендации по профилактике пневмонии
Здесь очень важную роль играет предупреждение респираторных вирусных инфекций. Поскольку пневмония часто является осложнением после перенесенного гриппа, необходимо своевременно, до подъема заболеваемости, позаботиться о том, чтобы всем членам семьи сделать прививки против гриппа.
1. В период подъема заболеваемости гриппом и ОРВИ рекомендуется избегать контакта с больными людьми, использовать маски для защиты органов дыхания и воздерживаться от посещения мест с большим скоплением людей.
2. Стараться как можно чаще мыть руки с мылом, особенно после кашля или чихания, регулярно промывать носовые ходы.
3. Во время кашля или чихания необходимо прикрывать рот и нос бумажной салфеткой, а при ее отсутствии, прикрывать нос и рот не руками, а локтем или плечом.
4. При обнаружении признаков заболевания, чтобы не допустить распространения инфекции, оставайтесь дома сами и ни в коем случае не отправляйте ребенка в детский сад или школу. Вызовите врача на дом и строго соблюдайте рекомендации по лечению заболевания.
5. Не забывайте в холодное время года одеваться по погоде, избегать переохлаждений и сквозняков.
6. Соблюдайте режим проветривания и ежедневной влажной уборки помещений.
7. Если у вас дома или в учреждении, где ваш ребенок пребывает длительное время, есть кондиционер, необходимо следить за его чистотой.
8. Если Вы заболели ОРЗ необходимо до конца лечения оставаться дома, не переохлаждаться. В случае длительного сохранения температуры или появления боли в грудной клетке, особенно с одной стороны, неоюходимо срочно обратиться к врачу и провести обследование
Соблюдение этих правил поможет вам и вашим близким избежать заболевания внебольничной пневмонией.
Если вы хотите оградить от болезни своего ребенка, следите за своим здоровьем, ведь зачастую родители являются источником инфекции для ребенка, особенно при тех заболеваниях, которые передаются
при тесном контакте.
При первых признаках респираторного заболевания необходимо незамедлительно обратиться к врачу.
Качественные профилактические меры против пневмонии помогут вам оставаться абсолютно здоровыми в любую погоду.
Будьте здоровы!
В Москве не будут разделять стационары для коронавируса и пневмонии :: Общество :: РБК
Врачи решили объединить стационары для лечения коронавируса и пневмонии в единую систему и изменить маршрутизацию пациентов. В Минздраве ранее сообщили, что 30% тестов для выявления COVID-19 могут дать ложный результат
Фото: Ведяшкин Сергей / АГН «Москва»
Главные врачи московских клиник, которые вошли в состав клинического комитета по борьбе с коронавирусом, предложили не разделять стационары для лечения COVID-19 и пневмонии. Об этом говорится в сообщении оперативного штаба по контролю и мониторингу ситуации с коронавирусом в столице.
Об этом говорится в сообщении оперативного штаба по контролю и мониторингу ситуации с коронавирусом в столице.
Комитет был создан 8 апреля. Одним из первых предложений медиков стало включение больниц для лечения коронавирусной инфекции и пневмонии в единую систему. Как отметили в штабе, большинство случаев пневмонии сейчас вызваны новым коронавирусом. Там также привели слова главного врача больницы в Коммунарке Дениса Проценко, который считает, что сейчас в первую очередь нужно оценивать клиническую картину и не ждать результата тестов для выявления COVID-19, точность которых составляет 70–80%.
Пандемия коронавируса. Самое актуальное на 2 апреля
Ранее о том, что около 30% существующих ПЦР-тестов для выявления коронавирусной инфекции COVID-19 могут дать ложный результат, заявил главный внештатный пульмонолог Минздрава Сергей Авдеев. Он рассказал о лабораторном исследовании, в котором участвовали 1,4 тыс. пациентов. У 300 из них лабораторный тест на коронавирус дал отрицательный результат, но последующая компьютерная томография легких показала изменения, характерные для новой коронавирусной инфекции. Авдеев пояснил, что чувствительность методов КТ выше, чем методов ПЦР-диагностики, и наиболее точным способом диагностики больных COVID-19 служит именно компьютерная томография.
В связи с этим комитет предложил изменить маршрутизацию пациентов: если при помещении в стационар у них еще нет результатов теста, но были выявлены КТ-признаки пневмонии COVID-19, то таких пациентов госпитализируют в стационар и ведут как больных с коронавирусной инфекцией. Департамент здравоохранения уже подписал соответствующий приказ, сообщил глава ведомства Алексей Хрипун.
Пульмонология в Новосибирске – цены в клинике ДКБ
Кашель, одышка, чувство нехватки воздуха – одни из первых симптомов бронхолёгочной патологии, влияющей на качество и продолжительность жизни. Если у Вас есть подобные симптомы – то приходите к нам! На базе терапевтического отделения ДКБ одновременно могут получать лечение и обследоваться пациенты с любой пульмонологической патологией, в том числе и коморбидными состояниями.
Если у Вас есть подобные симптомы – то приходите к нам! На базе терапевтического отделения ДКБ одновременно могут получать лечение и обследоваться пациенты с любой пульмонологической патологией, в том числе и коморбидными состояниями.
В задачи пульмонологической службы ДКБ входят:
1. Своевременная диагностика и лечение пациентов с заболеваниями органов дыхания.
2. Оценка эффективности методов лечения и корректировка в лечении заболеваний органов дыхания.
3. Последующее амбулаторное ведение пациента в диагностическом центре ДКБ пульмонологом с целью коррекции лечения и снижения частоты обострений.
4. Реабилитация пациентов с бронхолёгочной патологией (физиолечение, спелеотерапия, кислородотерапия, обучение дыхательной гимнастике).
В стационарном отделении работают 4 опытных врача, из них 2 врача-пульмонолога, кандидата медицинских наук, и 2 ведущих терапевта ДКБ высшей квалификационной категории с многолетним опытом ведения коморбидных состояний бронхолёгочной патологии. В диагностическом центре ДКБ осуществляется постоянный приём и наблюдение у врачей-пульмонологов.
Диагностическая база позволяет выявлять различные сложные заболевания, отделение курируется профессорами кафедры ФУВ НГМУ. При необходимости проводятся консилиумы со специалистами других отделений ДКБ, с привлечением сотрудников кафедры, а также лучших специалистов города.
Отделение работает совместно с высококвалифицированными физиотерапевтами ДКБ, которые помогают в реабилитации пациентов с заболеваниями органов дыхания.
Основными направлениями работы пульмонологической службы являются:
1. Диагностика и лечение как внебольничной пневмонии, так и госпитальной пневмонии.
2. Интенсивная терапия обострений бронхиальной астмы, ХОБЛ и осложнений этих заболеваний.
3. Ранняя диагностика и профилактика ТЭЛА, совместное ведение пациентов с сосудистыми хирургами в условиях ДКБ.
4. Ранняя диагностика бронхиальной астмы, ХОБЛ, подбор базисной терапии и ведение пациентов амбулаторно.
5. Своевременная диагностика диссеминированных заболеваний лёгких, лечение и подбор поддерживающей терапии.
Вас приятно удивит внимание, забота и, конечно, профессионализм среднего медицинского персонала, широкий выбор палат комфортного пребывания, качественное и полноценное питание.
Подробную информацию можно получить по т. 229-22-86, 229-29-05
Что нужно знать о пневмониях
Что нужно знать о пневмониях
Несмотря на все успехи борьбы с бактериальными и вирусными инфекциями, воспаление легких (или пневмония) по-прежнему входит в десятку главных причин смерти людей во всем мире. О том, как предотвратить заболевание, как себя вести, если оно все же развилось, чтобы избежать последствий, пойдет речь в данной статье.
Пневмонию вызывают бактерии, вирусы или грибы. При этом развивается воспаление, в результате которого легкие наполняются жидкостью или гноем, что затрудняет вентиляцию и газообмен. Заболевание проявляется повышением температуры, жаром, ознобом, затруднением дыхания, кашлем и другими симптомами. Поскольку возбудитель передается воздушно-капельным путем, заразиться может каждый в любое время года. Более подвержены развитию пневмонии люди с ослабленным иммунитетом, сахарным диабетом, астмой, хронической обструктивной болезнью легких (ХОБЛ). Курение, алкоголизм также повышают риск развития заболевания.
Диагностика пневмонии проводится врачом на основании жалоб, специфических клинических признаков и результатов рентгена грудной клетки. После подтверждения диагноза назначается лечение. В зависимости от тяжести состояния врач определяет возможность лечения в стационаре или на дому.
На сегодняшний день самый частый возбудитель воспаления легких, устойчив, плохо поддается лечению многими антибиотиками. Поэтому внимательно относитесь к своему здоровью: не занимайтесь самолечением, не назначайте сами себе антибиотики. Неправильное лечение приводит к тому, что в серьезной ситуации, когда антибактериальная терапия жизненно необходима, лекарства уже не помогают.
Поэтому внимательно относитесь к своему здоровью: не занимайтесь самолечением, не назначайте сами себе антибиотики. Неправильное лечение приводит к тому, что в серьезной ситуации, когда антибактериальная терапия жизненно необходима, лекарства уже не помогают.
Что делать если появились симптомы и врач подтвердил диагноз пневмония? Выполнять все рекомендации по лечению, и создать условия для быстрого и полного восстановления. В комнате должен быть постоянный приток свежего воздуха, либо частое проветривание помещения — не менее 4 раз в день. Оптимальная температура в комнате – 20–22°С, чтобы у больного не было перегрева и сильного потоотделения. Из-за того, что человек при пневмонии часто потеет, его нужно протирать 3–4 раза в день. Иногда чаще. Одежду заболевшему пневмонией нужно менять 3-4 раза в сутки. При одышке больной должен лежать на высоких подушках с приподнятым головным концом. Самый тяжелый период болезни — первые 4-5 дней, когда необходим постельный режим. В это время нужно (лежа или полулежа) делать дыхательную гимнастику:
• вдох – руки поднять; выдох – руки опустить – 4 раза не более;
• вдох – выдох левой ноздрей 4 раза, вдох – выдох правой ноздрей 4 раза, вдох левой – выдох правой, вдох правой – выдох левой — 4 раза.
В первые дни болезни насильно кормить больного не стоит; из-за интоксикации аппетита у него нет. Необходимо ограничить углеводы и белки. Больной должен пить не менее 2, 5 л в сутки – теплую жидкость, если нет сердечной недостаточности. Питье чередуется — чай с лимоном – отвар шиповника – простая вода, подкисленная лимоном –компот – минеральная вода без газа – морс из черной смородины. Кофе запрещен в любом виде. А вот некрепкий зеленый и черный чай приветствуются. Питание дробное – 6-7 раз в сутки. Пища измельченная, полужидкая, отваренная или на пару. Еда должна быть комнатной температуры. Запрещены маринады, копчености, соленья. Необходимы слизистые супы и каши, нежирный процеженный куриный бульон, отварная протертая рыба, протертое белое мясо. Рекомендуется увеличить объем продуктов, богатых кальцием (творог, кефир, сметана). Такая диета помогает усилить противовоспалительный эффект лекарств.
Рекомендуется увеличить объем продуктов, богатых кальцием (творог, кефир, сметана). Такая диета помогает усилить противовоспалительный эффект лекарств.
Когда выздоровление не за горами можно выходить на улицу 2 раза в день по 10–15 мин. В обязательном порядке делают посильные физические упражнения – и комплекс дыхательных упражнений. Они улучшают крово- и лимфоток в легких, предотвращают образование спаек, ускоряют рассасывание экссудата, укрепляют легкие и сердце. А еще в этот период уже можно — и нужно – начинать петь или надувать воздушные шары по 15–20 мин. в день. В последующем прогулки на улице увеличивают до 20–30 мин. 2 раза в день. В питании – упор на пищу калорийную, с достаточным количеством белка, углеводов, витаминов, но легко усваиваемую. Количество питья можно уменьшить до 1,5 л, чтобы снизить нагрузку на сердце.
Воспаление легких считается одним из наиболее коварных заболеваний дыхательной системы. О первом шаге выздоровления от пневмонии можно говорить лишь спустя месяц. Но остаточные явления пневмонии врачи отмечают у больных и через 3 месяца, и через 6 месяцев, и даже спустя год. Правильное лечение и последующая реабилитация в домашних условиях помогают быстрому и полному восстановлению организма, а также снижают риск развития осложнений и необратимых последствий.
Пневмония, связанная со здравоохранением (нозокомиальная пневмония) | Michigan Medicine
Обзор темы
Что такое пневмония, связанная со здравоохранением?
Пневмония, связанная с оказанием медицинской помощи (нозокомиальная пневмония) — это пневмония, которая возникает, когда вы находитесь в больнице или доме престарелых. Эксперты обычно считают это более серьезным заболеванием, чем пневмония, которую люди получают в повседневной жизни (пневмония, связанная с населением). Это связано с тем, что человек с пневмонией, связанной с оказанием медицинской помощи, может уже иметь серьезное заболевание.Пневмония, связанная со здоровьем, также часто вызывается бактериями, более устойчивыми к антибиотикам. Таким образом, пневмонию, связанную со здоровьем, может быть труднее лечить.
Таким образом, пневмонию, связанную со здоровьем, может быть труднее лечить.
Вероятность заболевания пневмонией, связанной с оказанием медицинской помощи, выше, если вы:
Каковы симптомы и как это диагностируется?
Симптомы пневмонии, связанной с оказанием медицинской помощи, включают:
- Кашель с выделением слизи (также называемой мокротой) из легких. Слизь может быть ржавой, зеленой или с оттенком крови.
- Лихорадка, озноб и потливость, которые могут быть менее распространены у пожилых людей.
- Быстрое, часто поверхностное дыхание и ощущение одышки.
- Боль в грудной стенке, которая часто усиливается от кашля или вдоха.
- Учащенное сердцебиение.
- Чувство сильной усталости или слабости.
Очень важно быстро диагностировать заболевание. Если ваш врач считает, что у вас пневмония, связанная с оказанием медицинской помощи, вам сделают рентген грудной клетки.Ваш врач исследует образец вашей слизи и крови.
Как лечится пневмония, связанная с оказанием медицинской помощи?
Врачи применяют антибиотики для лечения пневмонии, связанной с оказанием медицинской помощи. Ваш врач, вероятно, сразу же пропишет вам антибиотик, который убивает множество различных бактерий (широкого спектра). Если он или она сможет определить тип бактерий, вызывающих инфекцию, ваш антибиотик может быть изменен, чтобы нацелить его.
Кредиты
Текущий по состоянию на:
26 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
E.Грегори Томпсон, врач-терапевт,
Адам Хусни, врач, семейная медицина,
Р. Стивен Таррат, доктор медицины, MPVM, FACP, FCCP, пульмонология, реаниматология, медицинская токсикология
По состоянию на 26 октября 2020 г.
Автор:
Здоровый персонал
Медицинское заключение: E. Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Р. Стивен Таррат, доктор медицины, MPVM, FACP, FCCP — пульмонология, реаниматология, медицинская токсикология
Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Р. Стивен Таррат, доктор медицины, MPVM, FACP, FCCP — пульмонология, реаниматология, медицинская токсикология
Антимикробная терапия при госпитальной пневмонии
US Pharm. 2016; 41; (7): HS11-HS15.
РЕФЕРАТ: Госпитальная пневмония (HAP) — это часто встречающаяся инфекция в стационарных условиях. Проблемы, связанные с надлежащим лечением HAP, включают несвоевременную диагностику, несоответствующее эмпирическое лечение, наличие патогенов с множественной лекарственной устойчивостью и появление устойчивости к противомикробным препаратам. Медицинские работники играют ключевую роль в раннем выявлении HAP и начале соответствующей противомикробной терапии, стремясь успешно лечить пациентов, минимизировать неблагоприятные исходы и сдерживать быстрое повышение устойчивости к антибиотикам.Являясь жизненно важными членами междисциплинарных медицинских бригад, включая программы управления антимикробными препаратами, фармацевты могут помочь в успешном ведении HAP и улучшить результаты лечения пациентов.
H Больничная пневмония (HAP) является ведущей причиной смерти среди пациентов с внутрибольничными инфекциями. 1-3 Несмотря на то, что HAP не подлежит регистрации, имеющиеся данные показывают, что частота его возникновения составляет от 5 до 10 случаев на 1000 госпитализаций, при этом заболеваемость увеличивается в 6-20 раз при искусственной вентиляции легких. пациенты. 2 Несмотря на успехи в профилактике и лечении инфекций, HAP остается важной проблемой для госпитализированных пациентов. Хотя большинство случаев HAP происходит за пределами отделений интенсивной терапии (ОИТ), самый высокий риск наблюдается среди пациентов, которым в отделениях интенсивной терапии проводится искусственная вентиляция легких. 4
Руководящие принципы Американского торакального общества / Общества инфекционных болезней Америки (ATS / IDSA) 2005 г. определяют пневмонию у госпитализированных пациентов и пациентов с хроническим контактом с системами здравоохранения. HAP определяется как пневмония, которая возникает через 48 часов или более после поступления в больницу и не инкубируется на момент госпитализации. Пневмония, связанная с искусственной вентиляцией легких (ВАП) относится к пневмонии, которая развивается через 48–72 часа после интубации трахеи. Пневмония, связанная со здравоохранением (HCAP) включает любого пациента, который был госпитализирован в больницу неотложной помощи на 2 или более дней в течение 90 дней после заражения, или проживал в доме престарелых или учреждении длительного ухода, недавно получал внутривенное лечение антибиотиками. , химиотерапия или уход за раной в течение 30 дней после текущей инфекции, или посещение больницы или клиники гемодиализа. 1 Эти классификации используются для стратификации риска, определения потребности в госпитализации и выбора стратегии лечения. 5 Различия в этиологии, тяжести и демографических характеристиках заболевания делают признание категории важным.
определяют пневмонию у госпитализированных пациентов и пациентов с хроническим контактом с системами здравоохранения. HAP определяется как пневмония, которая возникает через 48 часов или более после поступления в больницу и не инкубируется на момент госпитализации. Пневмония, связанная с искусственной вентиляцией легких (ВАП) относится к пневмонии, которая развивается через 48–72 часа после интубации трахеи. Пневмония, связанная со здравоохранением (HCAP) включает любого пациента, который был госпитализирован в больницу неотложной помощи на 2 или более дней в течение 90 дней после заражения, или проживал в доме престарелых или учреждении длительного ухода, недавно получал внутривенное лечение антибиотиками. , химиотерапия или уход за раной в течение 30 дней после текущей инфекции, или посещение больницы или клиники гемодиализа. 1 Эти классификации используются для стратификации риска, определения потребности в госпитализации и выбора стратегии лечения. 5 Различия в этиологии, тяжести и демографических характеристиках заболевания делают признание категории важным.
Одна из проблем, с которой врачи часто сталкиваются при надлежащем ведении пациентов с внутрибольничными инфекциями, — это быстрое повышение устойчивости к противомикробным препаратам. Всемирная организация здравоохранения определила устойчивость к антибиотикам как одну из трех самых серьезных угроз для здоровья человека. 6 Рост устойчивости к противомикробным препаратам сделал неэффективными некоторые из наиболее часто используемых противоинфекционных средств. От медицинских работников более чем когда-либо требуется разумный выбор антибиотиков при ведении пациентов с инфекциями. Хотя развитие лекарственной устойчивости является естественным явлением, ненадлежащее использование противомикробных препаратов, неадекватные санитарные условия и плохие методы профилактики инфекций и борьбы с ними способствуют появлению и способствуют дальнейшему распространению устойчивых к лекарственным средствам патогенов. 7
7
Почти все инфекционные организмы способны развивать множественную лекарственную устойчивость с повышенной заболеваемостью и смертностью. Организмы, которые обладают устойчивостью in vitro к более чем одному классу антимикробных агентов, называются организмами с множественной лекарственной устойчивостью (МДРО). 8 При подозрении на HAP крайне важно определить факторы риска заражения МДРО. Определенные факторы хозяина и окружающей среды делают пациента более восприимчивым к МДРО (, таблица 1, ). 1 Кроме того, время начала пневмонии является важной эпидемиологической переменной и фактором риска для конкретных патогенов. HAP с ранним началом определяется как пневмония, возникающая в течение первых 4 дней госпитализации, а HAP с поздним началом определяется как пневмония, возникающая после 5 или более дней госпитализации. Раннее начало HAP обычно имеет лучший прогноз и, скорее всего, вызвано чувствительными к антибиотикам бактериями. Позднее начало HAP с большей вероятностью будет вызвано MDRO и связано с увеличением заболеваемости и смертности пациентов. 1
Микробиология
HAP вызывается широким спектром бактериальных патогенов. HAP может быть полимикробным и редко вызывается вирусными или грибковыми патогенами у иммунокомпетентных хозяев. Общие патогены включают аэробные грамотрицательные бациллы, такие как Pseudomonas aeruginosa , Escherichia coli , Klebsiella pneumoniae и Acinetobacter spp. 1,9,10 Инфекции, вызываемые грамположительными кокками, такими как Staphylococcus aureus , особенно метициллин-резистентным S aureus (MRSA), быстро появляются в Соединенных Штатах. 1,11 Пневмония, вызванная S aureus , чаще встречается у пациентов с сахарным диабетом, травмами головы и госпитализированных в отделения интенсивной терапии. 1,9 Инфекции, связанные с грибками или вирусами, чаще встречаются у пациентов с ослабленным иммунитетом. 9
9
Факторы риска и стратегии профилактики
Факторы риска развития HAP могут быть разделены на изменяемые и немодифицируемые состояния, а также могут быть связаны с характеристиками пациента (например,g., мужской пол, пожилой возраст, ранее существовавшее заболевание легких или множественная системная недостаточность органов) или к лечению (например, интубации или использованию кислотосупрессивной терапии). 1 Изменяемые факторы риска HAP являются целями для улучшения лечения и профилактики инфекции в больничных условиях. 1 Было показано, что интубация увеличивает риск развития пневмонии у госпитализированных пациентов. При механической вентиляции важно держать изголовье кровати поднятым на 30–45 °, поскольку положение лежа на спине предрасполагает пациента к аспирации и развитию пневмонии. 12 Лекарственные препараты, повышающие pH желудочного сока, такие как антагонисты гистамина 2 типа (H 2 ) и ингибиторы протонной помпы, были определены как независимые факторы риска ГП, приобретенного в ОИТ. 13 Таким образом, если показана профилактика стрессовых язв, необходимо взвесить риски и преимущества каждой схемы, прежде чем назначать кислотосупрессивную терапию с антагонистами H 2 и ингибиторами протонной помпы.
Эффективные стратегии профилактики включают строгий инфекционный контроль с соответствующей гигиеной рук, использование четко обозначенных мер предосторожности при изоляции, использование микробиологического надзора со своевременным доступом к данным о структуре микробной резистентности и раннее удаление инвазивных устройств. 1
Антимикробная терапия и особые соображения
Клиническая стратегия подчеркивает своевременную и надлежащую эмпирическую антимикробную терапию для пациентов с подозрением на ГП. 1 Имеются убедительные доказательства того, что отсрочка начала соответствующей антибактериальной терапии у пациентов с HAP связана с повышенной смертностью. 1 Выбор начальной антибиотикотерапии основан на факторах риска для конкретных патогенов, измененных знанием местных моделей устойчивости к антибиотикам и распространенности организмов. 1 Затем терапию модифицируют на основании клинического ответа на 2 и 3 дни эмпирической схемы антибиотикотерапии и результатов посева секретов из нижних дыхательных путей. 1 Ключевым решением при начальной эмпирической антимикробной терапии является наличие у пациента факторов риска МДРО и время начала (раннее или позднее) ГП (, рис. 1, ). 1
1 Выбор начальной антибиотикотерапии основан на факторах риска для конкретных патогенов, измененных знанием местных моделей устойчивости к антибиотикам и распространенности организмов. 1 Затем терапию модифицируют на основании клинического ответа на 2 и 3 дни эмпирической схемы антибиотикотерапии и результатов посева секретов из нижних дыхательных путей. 1 Ключевым решением при начальной эмпирической антимикробной терапии является наличие у пациента факторов риска МДРО и время начала (раннее или позднее) ГП (, рис. 1, ). 1
Первоначальная эмпирическая антибактериальная терапия для пациентов с ранним началом HAP и неизвестными факторами риска MDRO изложена в таблице 2 . Кроме того, начальная эмпирическая терапия для пациентов с поздним началом HAP или факторами риска для MDRO изложена в таблице 3 . У пациентов с факторами риска МДРО, особенно с MRSA, ванкомицин или линезолид являются подходящим препаратом первого выбора. Телаванцин является подходящей альтернативой, если ванкомицин или линезолид нельзя использовать из-за его активности против грамположительных патогенов HAP (MRSA, промежуточный ванкомицин S aureus и устойчивый к пенициллину Streptococcus pneumoniae ). 14,15 Режим приема телаванцина один раз в день имеет преимущество перед ванкомцином и линезолидом; Однако следует соблюдать осторожность у пациентов с почечной недостаточностью. Другие агенты, такие как цефтаролин, даптомицин, хинупристин-далфопристин и тигециклин, обычно не рекомендуются для лечения HAP, вызванного MRSA.
Инфекции, вызванные грамотрицательными МДРО, представляют собой серьезную проблему для медицинских работников из-за плохого прогноза и высокой смертности. 16 Комбинированная терапия при подозрении на грамотрицательный ГП является обычной практикой. В частности, при подозрении на P aeruginosa , комбинированная терапия использовалась как средство повышения вероятности того, что организм будет восприимчив к одному из агентов в комбинации, для достижения синергетического эффекта и предотвращения появления резистентности во время терапии. . Однако было показано, что клиническая неудача и повышенный риск нефротоксичности чаще встречаются при использовании комбинированной терапии без дополнительных преимуществ предотвращения устойчивости к противомикробным препаратам.По возможности следует рассмотреть возможность монотерапии бета-лактамными агентами широкого спектра действия, а комбинированную терапию следует назначать пациентам, когда польза превышает риск. Определенным группам пациентов и обстоятельствам, например пациентам с тяжелым сепсисом и пациентам, поступившим в ОИТ, может принести пользу использование комбинированной эмпирической терапии. 16-18
. Однако было показано, что клиническая неудача и повышенный риск нефротоксичности чаще встречаются при использовании комбинированной терапии без дополнительных преимуществ предотвращения устойчивости к противомикробным препаратам.По возможности следует рассмотреть возможность монотерапии бета-лактамными агентами широкого спектра действия, а комбинированную терапию следует назначать пациентам, когда польза превышает риск. Определенным группам пациентов и обстоятельствам, например пациентам с тяжелым сепсисом и пациентам, поступившим в ОИТ, может принести пользу использование комбинированной эмпирической терапии. 16-18
У пациентов, которые получают первоначально подходящую схему лечения антибиотиками, следует предпринять усилия по сокращению продолжительности терапии с традиционных 14 до 21 дня до периодов от 7 до 8 дней. 19 При наличии МДРО может потребоваться более длительное лечение.
Вакцинация
Две пневмококковые вакцины одобрены для использования в США: пневмококковая конъюгированная вакцина (PCV13 [Prevnar 13]) и 23-валентная пневмококковая полисахаридная вакцина (PPSV23 [Pneumovax 23]). Консультативный комитет по практике иммунизации (ACIP) рекомендует всем иммунокомпетентным взрослым > 65 лет получить дозу PCV13, а затем дозу PPSV23 как минимум через год.Взрослые от 19 лет и старше с иммунодефицитными состояниями (ВИЧ-инфекция, лейкемия, лимфома, болезнь Ходжкина, множественная миелома, генерализованное злокачественное новообразование, хроническая почечная недостаточность или нефротический синдром), функциональной или анатомической аспленией (включая серповидно-клеточную анемию), спинномозговой жидкостью ( CSF) или кохлеарные имплантаты должны получить дозу PCV13, а затем дозу PPSV23 через восемь недель. Взрослые > 19 лет, у которых есть иммунодефицитные состояния, функциональная или анатомическая аспления, или которые получают иммуносупрессивную химиотерапию, включающую высокие дозы кортикостероидов, или перенесли трансплантацию органа или костного мозга, должны получить вторую дозу PPSV23 через 5 лет после первой дозы.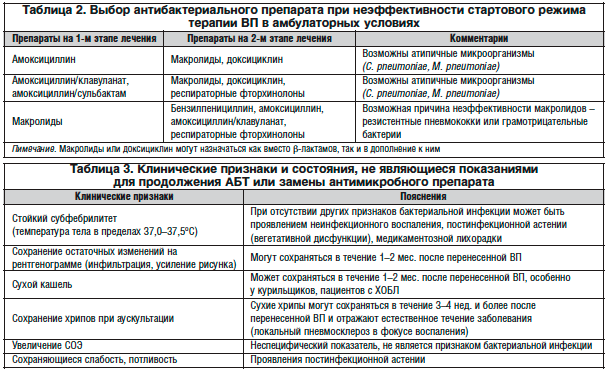 PPSV23 рекомендуется только лицам в возрасте от 19 до 64 лет с хроническими сердечными или легочными заболеваниями, хроническим заболеванием печени, алкоголизмом или диабетом, а также тем, кто курит сигареты или живет в особых условиях (например, в домах престарелых, учреждениях длительного ухода). Лица, получившие дозу PPSV23 до 65 лет, должны получить одну последнюю дозу в возрасте 65 лет, если с момента первой дозы PPSV23 прошло не менее 5 лет. 20,21
PPSV23 рекомендуется только лицам в возрасте от 19 до 64 лет с хроническими сердечными или легочными заболеваниями, хроническим заболеванием печени, алкоголизмом или диабетом, а также тем, кто курит сигареты или живет в особых условиях (например, в домах престарелых, учреждениях длительного ухода). Лица, получившие дозу PPSV23 до 65 лет, должны получить одну последнюю дозу в возрасте 65 лет, если с момента первой дозы PPSV23 прошло не менее 5 лет. 20,21
Роль фармацевтов
Считается, что клинические фармацевты, имеющие подготовку в области инфекционных заболеваний (ID), обладают опытом для определения возможностей вмешательства и разумного выбора противомикробной терапии.Программы управления противомикробными препаратами (ASP) были продвинуты для улучшения надлежащего использования противомикробных препаратов, при этом несколько правительственных и регулирующих агентств приняли мандаты и рекомендации по внедрению ASP. 22,23 В идеале эффективный ASP должен включать в себя врача-терапевта, больничного эпидемиолога и клинического фармацевта с обучением в области ID. Обязанности фармацевта ID в ASP включают выявление пациентов, получающих несоответствующие дозы, и выявление пациентов с высоким риском антимикробной токсичности. 22 Фармацевты имеют уникальные возможности порекомендовать подходящую дозировку и выбор антибиотиков на основе фармакодинамических и фармакокинетических свойств. Например, фармацевт может оптимизировать противомикробный эффект бета-лактамных агентов, рекомендуя режим расширенной инфузии как средство сдерживания появления устойчивости к антибиотикам и потенциально обеспечивающий фармакоэкономический эффект. Из-за зависящей от времени активности бета-лактамных агентов длительная продолжительность инфузии увеличивает время, в течение которого концентрация свободного лекарственного средства остается выше минимальной ингибирующей концентрации (МИК) организма. 24,25
Кроме того, фармацевты более искусны в выявлении потенциальных токсических эффектов, связанных с лекарствами, а также в реализации соответствующих планов мониторинга для минимизации риска побочных эффектов. Фторхинолоны, например, были тщательно изучены на предмет их потенциального риска вызвать удлинение интервала QT и повреждение сухожилий, мышц, суставов, нервов и центральной нервной системы. Эти побочные эффекты могут привести к отключению и стать постоянными. Следовательно, фторхинолоны следует назначать пациентам, у которых нет альтернативных вариантов лечения. 26,27
Фторхинолоны, например, были тщательно изучены на предмет их потенциального риска вызвать удлинение интервала QT и повреждение сухожилий, мышц, суставов, нервов и центральной нервной системы. Эти побочные эффекты могут привести к отключению и стать постоянными. Следовательно, фторхинолоны следует назначать пациентам, у которых нет альтернативных вариантов лечения. 26,27
Фармацевты играют важную роль в разработке экономически эффективных схем приема лекарств, ориентированных на пациента. В исследовании, проведенном Gross et al., Рекомендации ASP, данные клиническим фармацевтом, обученным ID, сравнивались с рекомендациями ASP, предоставленными медицинскими стипендиатами ID. Семьдесят шесть процентов рекомендаций, данных фармацевтами, были признаны подходящими, тогда как только 44% рекомендаций, данных стипендиатами ID, были оценены рецензентом как подходящие; клиническое и микробиологическое излечение было достигнуто в 49% случаев по рекомендации фармацевта, но только в 35% случаев по рекомендации коллеги ID. 28 К сожалению, не хватает специально обученных фармацевтов, чтобы предоставлять услуги ASP во всех медицинских учреждениях, которым были бы полезны эти программы. 23 Кроме того, предлагаемые стандарты для фармацевтов, практикующих ID-фармакотерапию, могут оказаться непрактичными в условиях ограниченных ресурсов. 23 По мере того, как все больше фармацевтов рассматривают возможность специализированного постдокторского обучения в области ID, растущая роль высококвалифицированных фармацевтов позволила больницам предоставлять услуги ASP, предоставила возможности для дальнейшего расширения этой роли и обеспечения увеличения положительных результатов для пациентов.
Заключение
HAP — серьезная проблема общественного здравоохранения, которая приводит к увеличению продолжительности пребывания в больнице, увеличению затрат на здравоохранение и повышению показателей заболеваемости и смертности. Это усугубляется вызывающим тревогу увеличением количества патогенов МЛУ. Оперативная диагностика и начало соответствующей эмпирической терапии для всех пациентов с подозрением на ГП, а также модификация фармакотерапии на основе клинического ответа на 2 и 3 дни и результатов посева секретов из нижних дыхательных путей имеют решающее значение для успешного лечения. ГАП.Как поставщики медицинских услуг, фармацевты имеют уникальные возможности выступать за профилактику заболеваний посредством пропаганды и проведения вакцинации. Фармацевты играют жизненно важную роль в сдерживании возникновения устойчивости к антибиотикам путем правильного выбора, дозирования и мониторинга режимов приема антибиотиков. Возрастающая роль фармацевтов в ASP позволяет больницам оптимизировать уход за пациентами и добиваться улучшенных результатов, таких как сокращение продолжительности пребывания в больнице, связанных с больницей затрат и смертности.
Оперативная диагностика и начало соответствующей эмпирической терапии для всех пациентов с подозрением на ГП, а также модификация фармакотерапии на основе клинического ответа на 2 и 3 дни и результатов посева секретов из нижних дыхательных путей имеют решающее значение для успешного лечения. ГАП.Как поставщики медицинских услуг, фармацевты имеют уникальные возможности выступать за профилактику заболеваний посредством пропаганды и проведения вакцинации. Фармацевты играют жизненно важную роль в сдерживании возникновения устойчивости к антибиотикам путем правильного выбора, дозирования и мониторинга режимов приема антибиотиков. Возрастающая роль фармацевтов в ASP позволяет больницам оптимизировать уход за пациентами и добиваться улучшенных результатов, таких как сокращение продолжительности пребывания в больнице, связанных с больницей затрат и смертности.
ССЫЛКИ
1. Американское торакальное общество, Американское общество инфекционных болезней. Рекомендации по ведению взрослых с больничной пневмонией, пневмонией, связанной с аппаратом искусственной вентиляции легких, и пневмонией, связанной с оказанием медицинской помощи. Am J Respir Crit Care Med . 2005; 171 (4): 388-416.
2. Барбье Ф., Андермон А., Вольф М., Буадма Л. Госпитальная пневмония и искусственная вентиляция легких: последние достижения в эпидемиологии и лечении. Curr Opin Pulm Med . 2013; 19 (3): 216-228.
3. Крейвен Д.Е., Палладино Р., Маккуиллен Д.П. Пневмония, связанная с оказанием медицинской помощи, у взрослых: принципы управления для улучшения результатов. Инфекция Dis Clin North Am . 2004; 18 (4): 939-962.
4. Мелсен В.Г., Роверс М.М., Гроенволд Р.Х. и др. Приписываемая смертность от пневмонии, связанной с вентилятором: метаанализ данных отдельных пациентов из рандомизированных профилактических исследований. Ланцет Инфекция Дис . 2013; 13 (8): 665-671.
5. Шорр А.Ф., Оуэнс Р.К.Качественная помощь при пневмонии: отличие внебольничной пневмонии от пневмонии, связанной с оказанием медицинской помощи. Am J Health-Syst Pharm . 2009; 66 (12 приложение 4): S8-S14.
Am J Health-Syst Pharm . 2009; 66 (12 приложение 4): S8-S14.
6. Инициатива 10 × 20: выполнение глобального обязательства по разработке 10 новых антибактериальных препаратов к 2020 году. Clin Infect Dis . 2010; 50 (8): 1081-1083.
7. Танвар Дж., Дас С., Фатима З., Хамид С. Множественная лекарственная устойчивость: возникающий кризис. Междисциплинарный специалист по инфекциям . 2014; (2014): Идентификатор статьи: 541340.
8.Магиоракос А.П., Сринивасан А., Кэри Р.Б. и др. Бактерии с множественной лекарственной устойчивостью, широкой лекарственной устойчивостью и устойчивостью к пандемиям: предложение международного эксперта по временным стандартным определениям приобретенной устойчивости. Клиническая микробиологическая инфекция . 2012; 18 (3): 268-281.
9. Джонс RN. Микробная этиология внутрибольничной бактериальной пневмонии и вентилятор-ассоциированной бактериальной пневмонии. Клин Инфекция Дис . 2010; 51 Приложение 1: S81-S87.
10. Peahota M, Shah BM, El-Beyrouty C., Schafer JJ.Пневмония, связанная со здравоохранением: кто действительно подвержен риску патогенов с множественной лекарственной устойчивостью? Am J Health-Syst Pharm. 2015; 72 (21): 1897-1904.
11. Рубинштейн Э., Коллеф М.Х., Натвани Д. Пневмония, вызванная метициллином –, резистентная Staphylococcus aureus . Клин Инфекция Дис . 2008; 46 (S5): S378-S385.
12. Coffin SE, Klompas M, Classen D, et al. Стратегии профилактики вентилятор-ассоциированной пневмонии в больницах неотложной помощи. Инфекционный контроль Hosp Epidemiol .2008; 29 Приложение 1: S31-S40.
13. Herzig SJ, Howell MD, Ngo LH, Marcantonio ER. Использование кислотоподавляющих препаратов и риск внутрибольничной пневмонии. ЯМА . 2009; 301 (20): 2120-2128.
14. Sandrock CE, Shorr AF. Роль телаванцина при госпитальной пневмонии и вентилятор-ассоциированной пневмонии. Клин Инфекция Дис . 2015; 61 Приложение 2: S79-S86.
15. Лю С., Байер А., Косгроув С. Е. и др. Руководство по клинической практике Американского общества инфекционистов по лечению метициллин-устойчивых инфекций Staphylococcus aureus у взрослых и детей. Клин Инфекция Дис . 2011; 52 (3): e18-e55.
16. Tamma PD, Cosgrove SE, Maragakis LL. Комбинированная терапия для лечения инфекций грамотрицательными бактериями. Clin Microbiol Ред. . 2012; 25 (3): 450-470.
17. Джонсон SJ, Эрнст EJ, Moores KG. Нужен ли двойной охват грамотрицательных организмов? Am J Health Syst Pharm . 2011; 68 (2): 119-124.
18. Boyd N, Nailor MD. Комбинированная антибактериальная терапия для эмпирического и окончательного лечения грамотрицательных инфекций: выводы Общества фармацевтов по инфекционным заболеваниям. Фармакотерапия . 2011; 31 (11): 1073-1084.
19. File, Jr. TM. Рекомендации по лечению госпитальной – приобретенной и связанной с ИВЛ – пневмонии: обзор последних международных руководств. Клин Инфекция Дис . 2010; 51 (S1): S42-S47.
20. Кобаяши М., Беннетт Н.М., Гирке Р. и др. Интервалы между вакцинами против PCV13 и PPSV23: рекомендации Консультативного комитета по практике иммунизации (ACIP). Артикул: MMWR Morb Mortal Wkly Rep .2015; 64 (34): 944-947.
21. Ким Д. К., Бриджес CB, Гарриман К. Х. Консультативный комитет по практике иммунизации (ACIP), Рабочая группа ACIP по иммунизации взрослых. Консультативный комитет по практике иммунизации рекомендовал график иммунизации для взрослых в возрасте 19 лет и старше — США, 2016 г. Am J Transplant . 2016; 16 (6): 1930-1932.
22. Yu K, Rho J, Morcos M, et al. Оценка квалифицированных фармацевтов-инфекционистов в группах по контролю над противомикробными препаратами. Am J Health Syst Pharm .2014; 71 (12): 1019-1028.
23. Каррено Дж. Дж., Кенни Р. М., Блум М. и др. Оценка фармацевтов широкого профиля, оказывающих услуги по надзору за противомикробными препаратами. Am J Health Syst Pharm . 2015; 72 (15): 1298-1303.
2015; 72 (15): 1298-1303.
24. MacVane SH, Kuti JL, Nicolau DP. Продление инфузии-лактама: обзор обоснования и доказательств, а также руководство по применению. Int J Антимикробные агенты . 2014; 43 (2): 105-113.
25. Роман К., Солх Т., Дамер К.М. Кому следует назначать расширенную инфузионную бета-лактамную терапию? ЯАПА .2016; 29 (3): 25-26.
26. Биделл М.Р., Лодиз Т.П. Тендинопатия, ассоциированная с фторхинолоном: представляет ли левофлоксацин наибольший риск? Фармакотерапия . 3 мая 2016 года. E-Pub впереди печати.
27. Арабят Р.М., Райш Д.В., Маккой Д.М., Беннетт К.Л. Разрыв сухожилия, связанный с фторхинолоном: сводка отчетов в системе регистрации нежелательных явлений Управления по санитарному надзору за качеством пищевых продуктов и медикаментов. Мнение Эксперта Лекарства Saf . 2015; 14 (11): 1653-1660.
28. Гросс Р., Морган А.С., Кинки Д.Э. и др. Влияние больничной программы лечения антимикробными препаратами на клинические и экономические результаты. Клин Инфекция Дис . 2001; 33 (3): 289-295.
29. File TM Jr. Лечение внутрибольничной, вентиляторной и медицинской пневмонии у взрослых. В: UpToDate, Post TW (Ed). UpToDate, Уолтем, Массачусетс. По состоянию на 8 июня 2016 г.
Чтобы прокомментировать эту статью, свяжитесь с [email protected].
Тенденции и результаты лечения пневмонии, связанной с оказанием медицинской помощи
Бактериальная пневмония остается важной причиной заболеваемости и смертности в Соединенных Штатах и занимает 8 -е место среди ведущих причин смерти с 55 227 смертельными случаями среди взрослых ежегодно. 1 В 2005 году Американское торакальное общество (ATS) и Американское общество инфекционных заболеваний (IDSA) совместно обновили рекомендации по лечению внутрибольничной пневмонии (HAP), пневмонии, связанной с аппаратом искусственной вентиляции легких, и пневмонии, связанной с оказанием медицинской помощи (HCAP). 2 В этом широком документе описывается научно обоснованный подход к диагностическому тестированию и лечению антибиотиками, основанный на эпидемиологии и факторах риска этих состояний. В руководстве указаны следующие критерии для HCAP: госпитализация в течение последних 90 дней, проживание в учреждении квалифицированного сестринского ухода (SNF), домашняя инфузионная терапия, гемодиализ, домашний уход за ранами, члены семьи с микроорганизмами с множественной лекарственной устойчивостью (MDRO) и иммунодепрессивные заболевания или лекарства, исходя из предположения, что эти пациенты с большей вероятностью могут быть носителями МДРО и, следовательно, должны получать эмпирическое лечение антибиотиками широкого спектра действия.Предыдущие исследования показали, что пациенты с HCAP имеют более тяжелое заболевание, с большей вероятностью будут иметь MDRO, с большей вероятностью получат неадекватное лечение и имеют более высокий риск смерти, чем пациенты с внебольничной пневмонией (CAP). 3,4
2 В этом широком документе описывается научно обоснованный подход к диагностическому тестированию и лечению антибиотиками, основанный на эпидемиологии и факторах риска этих состояний. В руководстве указаны следующие критерии для HCAP: госпитализация в течение последних 90 дней, проживание в учреждении квалифицированного сестринского ухода (SNF), домашняя инфузионная терапия, гемодиализ, домашний уход за ранами, члены семьи с микроорганизмами с множественной лекарственной устойчивостью (MDRO) и иммунодепрессивные заболевания или лекарства, исходя из предположения, что эти пациенты с большей вероятностью могут быть носителями МДРО и, следовательно, должны получать эмпирическое лечение антибиотиками широкого спектра действия.Предыдущие исследования показали, что пациенты с HCAP имеют более тяжелое заболевание, с большей вероятностью будут иметь MDRO, с большей вероятностью получат неадекватное лечение и имеют более высокий риск смерти, чем пациенты с внебольничной пневмонией (CAP). 3,4
Эти рекомендации являются противоречивыми, особенно в отношении рекомендаций по эмпирическому лечению двумя антибиотиками, нацеленными на виды Pseudomonas , заслуживают ли пациенты с HCAP более широкого охвата спектра, чем пациенты с ВП, и существуют ли критерии для определения HCAP позволяет предсказать, у каких пациентов есть МДРО.Впоследствии было высказано предположение, что HCAP больше связан с CAP, чем с HAP, и недавнее обновление руководства удалило рекомендации по лечению HCAP и вместо этого поместит HCAP в рекомендации для CAP. 5 Мы стремились изучить степень принятия врачами рекомендаций ATS и IDSA с течением времени и привело ли это к изменению результатов среди пациентов, которые соответствовали критериям HCAP.
МЕТОДЫ
Условия и пациенты
Мы идентифицировали пациентов, выписанных в период с 1 июля 2007 г. по 30 ноября 2011 г. из 488 больниц США, которые участвовали в базе данных Premier (Premier Inc. , Шарлотта, Северная Каролина), стационарной базы данных, разработанной для измерения качества и использования медицинских услуг. База данных часто используется для медицинских исследований и была описана ранее. 6 Больницы-участники есть во всех регионах США и, как правило, соответствуют больницам США. Эта база данных содержит множество элементов данных, в том числе социально-демографическую информацию, Международную классификацию болезней , коды диагнозов и процедур 9-го пересмотра-клинической модификации (МКБ-9-CM), информацию о больницах и врачах, источнике госпитализации и статусе выписки.Он также включает в себя журнал с датой всех выставленных счетов и услуг, включая диагностические тесты, лекарства и другие виды лечения. Поскольку данные не содержат идентифицирующей информации, институциональный наблюдательный совет нашего медицинского центра решил, что это исследование не является исследованием на людях.
, Шарлотта, Северная Каролина), стационарной базы данных, разработанной для измерения качества и использования медицинских услуг. База данных часто используется для медицинских исследований и была описана ранее. 6 Больницы-участники есть во всех регионах США и, как правило, соответствуют больницам США. Эта база данных содержит множество элементов данных, в том числе социально-демографическую информацию, Международную классификацию болезней , коды диагнозов и процедур 9-го пересмотра-клинической модификации (МКБ-9-CM), информацию о больницах и врачах, источнике госпитализации и статусе выписки.Он также включает в себя журнал с датой всех выставленных счетов и услуг, включая диагностические тесты, лекарства и другие виды лечения. Поскольку данные не содержат идентифицирующей информации, институциональный наблюдательный совет нашего медицинского центра решил, что это исследование не является исследованием на людях.
Мы включили всех пациентов в возрасте ≥18 лет с основным диагнозом пневмония или с вторичным диагнозом пневмония в сочетании с основным диагнозом дыхательной недостаточности, острого респираторного дистресс-синдрома, остановки дыхания, сепсиса или гриппа.Пациенты были исключены, если они были переведены в другое учреждение неотложной помощи или из него, имели продолжительность пребывания 1 день или меньше, имели муковисцидоз, не делали рентгенограмму грудной клетки или не получали антибиотики в течение 48 часов после госпитализации.
Для каждого пациента мы извлекали возраст, пол, основной диагноз, сопутствующие заболевания и специальность лечащего врача. Сопутствующие заболевания были идентифицированы по вторичным диагностическим кодам МКБ-9-CM и группам, относящимся к диагнозу, с использованием программного обеспечения для оценки сопутствующих заболеваний в рамках Проекта затрат и использования здравоохранения, версия 3.1, основанный на работе Elixhauser (Агентство медицинских исследований и качества, Роквилл, Мэриленд). 7 Чтобы гарантировать, что пациенты имели HCAP, нам требовалось наличие ≥1 критерия HCAP, включая госпитализацию за последние 90 дней, гемодиализ, госпитализацию из SNF или подавление иммунитета (которое было получено из вторичного диагноза для нейтропения, гематологические злокачественные новообразования, трансплантация органов, вирус приобретенного иммунодефицита или прием иммунодепрессантов или кортикостероидов [эквивалент ≥20 мг / день преднизона]).
7 Чтобы гарантировать, что пациенты имели HCAP, нам требовалось наличие ≥1 критерия HCAP, включая госпитализацию за последние 90 дней, гемодиализ, госпитализацию из SNF или подавление иммунитета (которое было получено из вторичного диагноза для нейтропения, гематологические злокачественные новообразования, трансплантация органов, вирус приобретенного иммунодефицита или прием иммунодепрессантов или кортикостероидов [эквивалент ≥20 мг / день преднизона]).
Определения согласованной и дискордантной антибиотикотерапии
Руководства ATS и IDSA рекомендовали следующие комбинации антибиотиков для лечения HCAP: антипсевдомонадный цефалоспорин или карбапенем или ингибитор бета-лактам / лактамазы, плюс антипсевдомоналкозид или хинолон 53 антибиотик, обладающий активностью по сравнению с устойчивым к метициллину Staphylococcus aureus (MRSA), таким как ванкомицин или линезолид. Основываясь на этих рекомендациях, мы определили получение полностью согласованных с рекомендациями антибиотиков как 2 рекомендованных антибиотика для видов Pseudomonas плюс 1 для MRSA, вводимых на второй день госпитализации.Частично согласованные с рекомендациями антибиотики были определены как 1 рекомендованный антибиотик для видов Pseudomonas плюс 1 для MRSA на второй день госпитализации. Антибиотики, не согласующиеся с рекомендациями, были определены как все другие комбинации.
Статистический анализ
Описательная статистика характеристик пациентов представлена как частота, пропорции для категориальных факторов и медиана с межквартильным размахом (IQR) для непрерывных переменных для всей когорты и по группам лечения, определяемых как полностью или частично согласованные с рекомендациями антибиотики терапия или дискордантная терапия.Больничные показатели лечения, полностью соответствующего рекомендациям, представлены в целом и по характеристикам больниц. Связь характеристик больницы с частотой терапии, полностью соответствующей рекомендациям, оценивалась с помощью однофакторного дисперсионного анализа.%201/96-1.jpg)
Для оценки тенденций в больницах в отношении связи между использованием терапии, соответствующей рекомендациям, и смертностью, прогрессированием до дыхательной недостаточности, измеренным по позднему началу инвазивной искусственной вентиляции легких (3-й день или позже), и продолжительностью пребывания выживших, мы разделили 4.5-летний период обучения в 9 интервалов по 6 месяцев каждый; В этом анализе были исследованы 292 больницы, представившие данные за все 9 временных точек. Основываясь на распределении продолжительности пребывания в первый период времени, мы создали индикаторную переменную для продленной продолжительности пребывания с продолжительностью пребывания на уровне 75-го процентиля или выше, определяемом как продленное. Затем для каждой больницы с каждым 6-месячным интервалом мы вычисляли стандартизированные по риску уровни лечения, согласованные с руководящими принципами (RS-лечение), и стандартизованные по риску показатели исходов в больнице, аналогично методам, используемым центрами Medicare и Medicaid Services для публичной отчетности. . 8 Для каждой больницы на каждом временном интервале мы оценили прогнозируемую частоту лечения в соответствии с рекомендациями как сумму прогнозируемых вероятностей лечения в соответствии с рекомендациями на основе факторов пациента и случайного пересечения для больницы, в которую они были госпитализированы. Затем мы рассчитали ожидаемую частоту лечения в соответствии с рекомендациями как сумму ожидаемых вероятностей лечения, полученного только с учетом факторов пациента. Затем рассчитывали RS-лечение как отношение прогнозируемой частоты к ожидаемой, умноженное на общую нескорректированную среднюю частоту лечения для всех пациентов. 9 Мы повторили ту же стратегию моделирования для расчета показателей стандартизированных по риску исходов (RS-исходов) для каждой больницы по всем временным точкам. Все модели были скорректированы с учетом демографических характеристик пациентов и сопутствующих заболеваний. Подобные модели, использующие административные данные, имеют умеренную дискриминацию по смертности. 10
Подобные модели, использующие административные данные, имеют умеренную дискриминацию по смертности. 10
Затем мы аппроксимируем линейные модели со смешанными эффектами со случайным интервалом в больнице и крутизной во времени для показателей RS-лечения и исходов соответственно. На основе этих моделей мы оценили средний наклон для RS-лечения и RS-результата с течением времени.Кроме того, мы оценили наклон или тенденцию во времени для каждой больницы для лечения и для исхода и оценили корреляцию между тенденциями лечения и исходов.
Все анализы были выполнены с использованием системы статистического анализа версии 9.4 (SAS Institute Inc., Кэри, Северная Каролина) и версии 13 STATA (StataCorp, LLC, Колледж-Стейшен, Техас).
РЕЗУЛЬТАТЫ
Из 1601 064 пациентов с диагнозом пневмония в нашем наборе данных 436 483 пациента соответствовали нашим критериям включения, из них 149 963 (34.4%) соответствовали по крайней мере 1 критерию HCAP и были включены в нашу когорту исследования (дополнительный рисунок). Среди исследуемой когорты средний возраст составлял 73 года (IQR, 61–83), 51,4% пациентов составляли женщины, 69,6% пациентов были белыми, и большинство пациентов (76,2%) были охвачены программой Medicare. Категории HCAP включали госпитализацию за последние 90 дней (63,1%), гемодиализ (12,8%), госпитализацию из SNF (23,6%) и иммуносупрессию (28,9%). Четверть пациентов лечились в отделении интенсивной терапии (ОИТ) ко второму дню госпитализации.Наиболее частыми сопутствующими заболеваниями были артериальная гипертензия (65,1%), хроническая обструктивная болезнь легких (47,3%), анемия (40,9%), диабет (36,6%) и застойная сердечная недостаточность (35,7%). Пневмония была основным диагнозом у 61,9% пациентов, а сепсис был основным диагнозом у 29,3% пациентов. Не скорректированная средняя продолжительность пребывания составила 6 дней, средняя стоимость составила 10 049 долларов, а внутрибольничная летальность составила 11,1%. Пациенты, которые получали полностью или частично антибиотики, соответствующие рекомендациям, были в среднем моложе и имели более высокий балл комбинированной коморбидности, и они с большей вероятностью были госпитализированы в отделение интенсивной терапии и получали вазопрессоры и искусственную вентиляцию легких. У них также была более высокая нескорректированная смертность, более длительная продолжительность пребывания в больнице и более высокие затраты (см. Дополнительную информацию в таблице 1). В таблице показаны антибиотики, принимаемые пациентами. В целом 19,6% пациентов получали лечение в полном соответствии с рекомендациями, 21,7% получали лечение частично в соответствии с рекомендациями, а остальные 58,9% получали антибиотики, не соответствующие рекомендациям. Среди пациентов, не соответствующих рекомендациям, 81,5% лечились в соответствии с рекомендациями CAP. Затем мы изучили, в какой степени антибиотики, соответствующие рекомендациям, были прописаны на уровне больниц.На Рисунке 1 показано распределение госпитальных показателей применения хотя бы частично согласованной с рекомендациями терапии. Ставки варьируются от 0% до 87,1%, при среднем значении 36,4%. Характеристики больничного уровня, связанные с более высоким уровнем применения антибиотиков, по крайней мере частично, соответствующих руководству, включали больший размер, расположение в городе и наличие учебного заведения (дополнительная таблица 2). В целом, соблюдение врачами рекомендованной в руководстве эмпирической антибиотикотерапии медленно увеличивалось в течение 4-летнего периода исследования без каких-либо признаков плато (рис. 2, верхняя строка).Затем мы изучили результаты, связанные с назначением антибиотиков, соответствующих рекомендациям, на уровне больниц. Среди 488 больниц было 292 больницы, по которым у нас были данные за весь период исследования, включая 121 600 пациентов. Среди этих пациентов 49 445 (40,7%) получали антибиотики, соответствующие рекомендациям, а 72 155 (59,3%) получали антибиотики, не соответствующие рекомендациям. В среднем уровень соответствия рекомендациям увеличивался на 2,2% за 6-месячный интервал, а смертность снизилась на 0.24% за интервал. После корректировки на демографические характеристики пациентов и сопутствующие заболевания на уровне больниц, не было выявлено значительной корреляции между увеличением числа согласованных назначений антибиотиков и больничной смертностью (корреляция Пирсона = -0,064; P = 0,28), прогрессированием до дыхательной недостаточности (т.
У них также была более высокая нескорректированная смертность, более длительная продолжительность пребывания в больнице и более высокие затраты (см. Дополнительную информацию в таблице 1). В таблице показаны антибиотики, принимаемые пациентами. В целом 19,6% пациентов получали лечение в полном соответствии с рекомендациями, 21,7% получали лечение частично в соответствии с рекомендациями, а остальные 58,9% получали антибиотики, не соответствующие рекомендациям. Среди пациентов, не соответствующих рекомендациям, 81,5% лечились в соответствии с рекомендациями CAP. Затем мы изучили, в какой степени антибиотики, соответствующие рекомендациям, были прописаны на уровне больниц.На Рисунке 1 показано распределение госпитальных показателей применения хотя бы частично согласованной с рекомендациями терапии. Ставки варьируются от 0% до 87,1%, при среднем значении 36,4%. Характеристики больничного уровня, связанные с более высоким уровнем применения антибиотиков, по крайней мере частично, соответствующих руководству, включали больший размер, расположение в городе и наличие учебного заведения (дополнительная таблица 2). В целом, соблюдение врачами рекомендованной в руководстве эмпирической антибиотикотерапии медленно увеличивалось в течение 4-летнего периода исследования без каких-либо признаков плато (рис. 2, верхняя строка).Затем мы изучили результаты, связанные с назначением антибиотиков, соответствующих рекомендациям, на уровне больниц. Среди 488 больниц было 292 больницы, по которым у нас были данные за весь период исследования, включая 121 600 пациентов. Среди этих пациентов 49 445 (40,7%) получали антибиотики, соответствующие рекомендациям, а 72 155 (59,3%) получали антибиотики, не соответствующие рекомендациям. В среднем уровень соответствия рекомендациям увеличивался на 2,2% за 6-месячный интервал, а смертность снизилась на 0.24% за интервал. После корректировки на демографические характеристики пациентов и сопутствующие заболевания на уровне больниц, не было выявлено значительной корреляции между увеличением числа согласованных назначений антибиотиков и больничной смертностью (корреляция Пирсона = -0,064; P = 0,28), прогрессированием до дыхательной недостаточности (т. Е. Поздним началом лечения). периодической принудительной вентиляции; корреляция Пирсона = 0,084; P = 0,15) или увеличенная продолжительность пребывания среди выживших (корреляция Пирсона = 0,10; P = 0.08; Фигура 2).
Е. Поздним началом лечения). периодической принудительной вентиляции; корреляция Пирсона = 0,084; P = 0,15) или увеличенная продолжительность пребывания среди выживших (корреляция Пирсона = 0,10; P = 0.08; Фигура 2).
ОБСУЖДЕНИЕ
В этом большом ретроспективном когортном исследовании мы обнаружили существенный разрыв между эмпирическими антибиотиками, рекомендованными руководящими принципами ATS и IDSA, и эмпирическими антибиотиками, которые фактически получали пациенты. В течение периода исследования мы наблюдали повышенное соблюдение рекомендаций, несмотря на растущее количество доказательств того, что факторы риска HCAP не позволяют адекватно предсказать, какие пациенты подвержены риску заражения MDRO. 11 Мы использовали это изменение в поведении при назначении антибиотиков с течением времени, чтобы определить, было ли клиническое влияние на исходы пациентов, и обнаружили, что на уровне больницы не было улучшений в смертности, увеличении продолжительности пребывания или прогрессировании дыхательной недостаточности, несмотря на удвоение использования антибиотиков, соответствующих рекомендациям.
По крайней мере, в двух других крупных исследованиях оценивалась связь между терапией, соответствующей рекомендациям, и исходами при HCAP. 12,13 Оба обнаружили, что терапия, соответствующая рекомендациям, была связана с увеличением смертности, несмотря на соответствие склонности. Оба были проведены на уровне отдельных пациентов с использованием административных данных, и на результаты, вероятно, повлияли неизмеримые клинические искажающие факторы, при этом более тяжелые пациенты с большей вероятностью будут получать терапию, соответствующую рекомендациям. Наше внимание к результатам на уровне больницы позволяет избежать этой ошибки отбора, поскольку не ожидается, что общая тяжесть заболевания пациентов в любой отдельно взятой больнице изменится в течение периода исследования, в то время как использование врачами рекомендаций по назначению антибиотиков со временем будет увеличиваться. .Определение корреляции между повышением приверженности рекомендациям и изменениями в результатах лечения пациентов может предложить лучшую оценку влияния соблюдения рекомендаций. В этом отношении наши результаты аналогичны результатам, достигнутым 1 совместным проектом по повышению качества, который был направлен на повышение эффективности согласованной терапии в отделениях интенсивной терапии. Несмотря на увеличение соответствия рекомендациям с 33% до 47% пациентов, они не обнаружили изменений в общей смертности. 14
Наше исследование имело несколько ограничений.У нас не было доступа к микробиологическим данным, поэтому мы не смогли определить, у каких пациентов была инфекция MDRO, или определить соответствие антибиотика и патогена. Однако лечащие врачи в нашей исследуемой популяции предположительно не имели доступа к этим данным во время лечения либо потому, что период времени, который мы исследовали, составлял первые 48 часов после госпитализации, интервал, в течение которого инкубируются культуры и пациенты находятся в процессе инкубации. лечится эмпирически. Кроме того, могли быть пациенты с HCAP, которых нам не удалось идентифицировать, например пациенты, которые были госпитализированы в течение последних 90 дней в больницу, которая не отправляет данные в Premier.Однако маловероятно, что назначение для таких пациентов должно систематически отличаться от того, что мы наблюдали. Несмотря на то, что база данных использует данные из 488 больниц по всей стране, возможно, что практика может отличаться в учреждениях, которые не включены в базу данных Premier, например, в больницах Управления по делам ветеранов. Точно так же у нас не было результатов рентгена грудной клетки; следовательно, в наборе данных могут быть пациенты, у которых не было пневмонии. Однако мы попытались преодолеть это, включив только тех пациентов с основным диагнозом пневмонии или сепсиса, с диагнозом вторичной пневмонии, рентгенологическим исследованием грудной клетки и назначением антибиотиков в течение первых 48 часов после поступления.
Вероятно, существует несколько причин, по которым так мало пациентов с HCAP в нашем исследовании получали антибиотики, соответствующие рекомендациям. Отсутствие знаний о рекомендациях ATS и IDSA могло повлиять на врачей в нашей исследуемой группе. Эль-Солх и др. 15 опросили врачей о рекомендациях ATS-IDSA через 4 года после публикации и обнаружили, что только 45% были знакомы с этим документом. Мы обнаружили, что количество назначений антибиотиков, хотя бы частично соответствующих рекомендациям, неуклонно росло с течением времени, подтверждая идею о том, что новизна рекомендаций составляет 1 барьер.Кроме того, предыдущие исследования показали, что многие врачи могут не соглашаться с рекомендациями или не следовать им, и только 20% врачей указали, что рекомендации оказывают большое влияние на принятие ими клинических решений, 16 и большинство не выбирают рекомендации HCAP — согласованные антибиотики при тестировании. 17 В качестве альтернативы, врачи могут не следовать рекомендациям из-за убеждения, что критерии HCAP неадекватно указывают на пациентов, которые относятся к группе риска по MDRO. Предыдущие исследования продемонстрировали относительную неспособность факторов риска HCAP предсказать пациентов, у которых есть MDRO 18 , и предполагают, что более эффективные инструменты, такие как системы клинической оценки, включают не только традиционные факторы риска HCAP, но и предшествующее воздействие антибиотиков, данные предыдущих культур. и совокупная оценка как внутренних, так и внешних факторов могут более точно предсказать МДРО и привести к более разумному использованию противомикробных препаратов широкого спектра действия. 19-25 Действительно, эти коллективные результаты побудили авторов недавно обновленных руководств исключить HCAP как клиническую сущность из руководств по лечению пневмонии, приобретаемой в больнице или аппарату искусственной вентиляции легких, и поместить ее вместо этого в предстоящие обновленные рекомендации по ведению КОЛПАЧОК. 5 Из этих 3 объяснений отсутствие знакомства лучше всего соответствует нашему наблюдению, что терапия, согласующаяся с рекомендациями, неуклонно увеличивалась с течением времени без каких-либо доказательств достижения плато. По иронии судьбы, по мере достижения консенсуса в отношении того, что HCAP является плохим маркером МДО, рутинное эмпирическое лечение ванкомицином и пиперациллин-тазобактамом («ванко и зосин») стало рутинным во многих больницах.Необходимы дополнительные исследования, чтобы узнать, стабилизировалась ли эта тенденция или обратилась вспять.
ВЫВОДЫ
В заключение, врачи из нашей большой репрезентативной на национальном уровне выборки лечили большинство пациентов с ВП так, как если бы у них была ВП. Хотя с течением времени наблюдалось увеличение количества назначений терапии, соответствующей рекомендациям, это увеличение не было связано с улучшением результатов. Это исследование поддерживает растущий консенсус в отношении того, что критерии HCAP не позволяют точно предсказать, каким пациентам полезны антибиотики широкого спектра действия при пневмонии, и большинство пациентов хорошо переносят антибиотики, нацеленные на распространенные внебольничные организмы.
Раскрытие информации
Эта работа была поддержана грантом № R01HS018723 Агентства по исследованиям и качеству в области здравоохранения. Доктор Лагу также поддерживается Национальным институтом сердца, легких и крови Национальных институтов здравоохранения под номером K01HL114745. Доктор Линденауэр поддерживается грантом K24HL132008 Национального института сердца, легких и крови. Финансирующее агентство не принимало участия в сборе данных, анализе или подготовке рукописи для этого исследования. Доктора Хесслер и Ротберг имели полный доступ ко всем данным в исследовании и несли ответственность за целостность данных и точность анализа данных.Доктора Хесслер, Лагу, Линденауэр, Скист, Зильберберг, Хиггинс и Ротберг разработали исследование, проанализировали и интерпретировали данные. Доктор Линденауэр получил данные. Д-р Пекоу и г-жа Прия провели статистический анализ. Доктор Хесслер составил рукопись. Все авторы критически рассмотрели рукопись на предмет точности и целостности. Все авторы подтверждают отсутствие потенциальных конфликтов интересов. Предварительные результаты этого исследования были представлены в устной и постерной форме на IDWeek в 2012 и 2013 годах.
Пневмония, связанная со здравоохранением — Консультант по терапии рака
Бактериальная пневмония, приобретенная в больницах и в медицинских учреждениях
I. Что нужно знать каждому врачу.
Внутрибольничная бактериальная пневмония (HAP) относится к пневмониям, возникающим после того, как пациент был госпитализирован в течение 48 часов или более, и клинически не подозревалось, что это присутствует при поступлении. Диагноз HAP подразумевает, что пациент подвержен риску появления микроорганизмов, более устойчивых к антибиотикам, обычно назначаемым при внебольничной бактериальной пневмонии (CAP).Однако подавляющее большинство случаев HAP происходит у пациентов, получающих искусственную вентиляцию легких. Такие случаи, более подходящие для обозначения вентилятор-ассоциированной пневмонии (ВАП), рассматриваются в другом месте.
Бактериальная пневмония, связанная со здравоохранением (HCAP), представляет собой большинство случаев в этой категории, и эта терминология признает тот факт, что многие пациенты, которые заболевают пневмонией вне больницы, подвергаются риску заражения более вирулентными микроорганизмами, традиционно относящимися к HAP и VAP.
В частности, пациенты с HAP / HCAP подвержены риску появления лекарственно-устойчивых или мультирезистентных организмов (MDRO), таких как метициллин-устойчивый золотистый стафилококк (MRSA), pseudomonas aeruginosa, грамотрицательные палочки, которые продуцируют бета-лактамазы расширенного спектра (ESBL). ) и другие грамотрицательные стержни (см. Таблицу I). Конечно, обычный спектр патогенов, вызывающих ВП, может быть патогенами и у пациентов с факторами риска ВП.
Таблица I.
Организмы, ассоциированные с HAP / HCAP
Для практических целей и HAP, и HCAP будут рассмотрены в этой главе вместе, поскольку их диагностика и лечение по существу одинаковы.Когда существуют важные различия в клиническом подходе, они будут четко указаны.
II. Диагностическое подтверждение: Вы уверены, что у вашего пациента бактериальная пневмония, приобретенная в больнице, или бактериальная пневмония, связанная с медицинским обслуживанием?
Как и в случае других форм пневмонии, для диагностики HAP / HCAP требуется документальное подтверждение нового или прогрессирующего легочного инфильтрата, а также клиническое подозрение на инфекцию. Лихорадка, гнойная мокрота, лейкоцитоз или лейкопения — частые признаки инфекции.
Кроме того, для пациентов, которые не заболели пневмонией во время госпитализации, необходимо документально подтвердить наличие факторов риска HCAP (факторы риска см. В IIb).
A. История, часть I: Распознавание образов:
Ключевые симптомы HAP / HCAP включают:
1. Одышка
2. Кашель
3. Мокрота гнойная
4. Лихорадка / озноб / озноб
5. Плевритная боль в груди
Ключевые признаки HAP / HCAP включают:
1.Лихорадка
2. Тахипноэ
3. Тахикардия
4. Очаговые легочные хрипы
5. Лейкоцитоз
6. Новая или прогрессирующая инфильтрация легких
B. История, часть 2: Распространенность:
Как отмечалось выше, HAP чаще всего встречается у пациентов, находящихся на ИВЛ; до 90% HAP в отделениях интенсивной терапии (ICU) возникает во время искусственной вентиляции легких (VAP). HAP вне отделения интенсивной терапии чаще всего ассоциируется с пациентами с риском аспирационной пневмонии, такими как пациенты с измененными сенсориями из-за острого делирия, хронической дисфагии или периоперационной анестезии и других седативных средств.
Исходные критерии для HCAP следующие:
1. Госпитализирован на 2 или более дней в течение последних 90 дней
2. Проживание в доме престарелых или учреждении длительного ухода
3. Хронический диализ в течение последних 30 дней
4. Инфузионная терапия в домашних условиях (включая антибиотики)
5. Домашний уход за ранами
6. Член семьи с известным MDRO
Недавно были разработаны следующие критерии, которые считаются более специфичными для HCAP.Они считаются «специфическими критериями пневмонии»:
Госпитализирован на 2 или более дней в течение последних 90 дней
Использование антибиотиков в течение предыдущих 90 дней
Не амбулаторный статус
Подача через трубку
Состояние с ослабленным иммунитетом
Использование средств, подавляющих кислотность желудочного сока
Другие факторы, повышающие риск заражения пациента с пневмонией устойчивым патогеном, включают:
1.Иммуносупрессия
2. Недавняя антибактериальная терапия (в течение 90 дней)
3. Текущая госпитализация продолжительностью не менее 5 дней
4. Высокая частота резистентных патогенов в сообществе или в больничном отделении
C. История, часть 3: Конкурирующие диагнозы, которые могут имитировать HAP и HCAP.
Другие диагнозы, которые могут имитировать HAP / HCAP, включают вирусную пневмонию, внебольничную пневмонию, грибковую пневмонию, химический аспирационный пневмонит или интерстициальный пневмонит.На момент обращения к врачу бывает сложно определить этиологию пневмонии, поэтому первоначальная эмпирическая антибактериальная терапия должна быть нацелена на факторы риска пациента. К тем, у кого есть риск HCAP, следует относиться соответствующим образом; Пациенты с тяжелой иммуносупрессией должны при необходимости получать терапию для защиты от грибковых организмов.
D. Результаты физикального осмотра.
Как правило, при физикальном осмотре у пациентов отмечается температура выше 100 ° F / 38 ° C, тахипноэ, тахикардия и очаговые хрипы.У пожилых пациентов может быть атипичное предлежание и часто делирий с новым началом. Лихорадка может отсутствовать у пожилых людей и пациентов с ослабленным иммунитетом.
E. Какие диагностические тесты следует провести?
Хотя эти результаты присутствуют у многих пациентов с HAP / HCAP, в целом не существует надежной совокупности клинических данных, позволяющих предсказать наличие пневмонии с достаточной точностью, чтобы исключить подтверждающую рентгенографическую визуализацию.
1. Какие лабораторные исследования (если таковые имеются) следует назначить для установления диагноза? Как следует интерпретировать результаты?
Первоначальные лабораторные исследования должны включать общий анализ крови (CBC), посев крови и образец мокроты для окрашивания по Граму и посев.Каждому, кто производит мокроту, следует отправить образец для облегчения деэскалации антибиотиков, хотя результат невысок. Дополнительные исследования, которые могут быть полезны, включают сывороточный креатинин, электролиты, функциональные пробы печени и газы артериальной крови (ABG).
При наличии могут быть полезны более продвинутые диагностические тесты, такие как полимеразная цепная реакция (ПЦР) респираторных образцов и анализ мочи на антигены пневмококка и легионеллы. В периоды распространенности гриппа целесообразно быстрое тестирование на грипп, а также подтверждающее тестирование ПЦР.Наконец, может оказаться полезным использование прокальцитонина в сыворотке крови, если таковой имеется. Полезность вышеуказанных тестов подробно обсуждается ниже.
Общий анализ крови
Лейкоцитоз или лейкопения свидетельствуют о бактериальной этиологии пневмонии. Гематокрит ниже 30% является предиктором повышенной смертности на основании индекса тяжести пневмонии. См. Обсуждение ниже в IIa.
Посев крови
Хотя результат остается относительно низким, пациентам с тяжелой пневмонией полезны посевы крови для повышения вероятности выявления возбудителя.Всем пациентам, идущим в отделение интенсивной терапии, необходимо сделать посев крови. Учитывая повышенную вероятность того, что микроорганизмы с множественной лекарственной устойчивостью являются возбудителями HAP / HCAP, их следует серьезно рассмотреть. Если заказано, посев крови должен быть получен до введения антибиотика. Однако значительные задержки доставки антибиотиков неуместны, и введение антибиотиков не следует без необходимости откладывать в погоне за культурами.
Окраска и посев на грамм мокроты
Хотя часто бывает трудно получить образцы мокроты у пациентов, не находящихся на ИВЛ, следует по возможности попытаться собрать мокроту, чтобы помочь в выборе режима антибиотикотерапии.
Креатинин сыворотки
Полезно для помощи в правильном дозировании антибиотиков при почечной недостаточности.
Электролиты
На основании индекса тяжести пневмонии (PSI) азот мочевины крови (BUN) более 30, глюкоза более 250 и натрий менее 130 являются независимыми предикторами повышенной смертности.
Функциональные пробы печени
Полезно для выявления пациентов с нарушением функции печени, у которых может потребоваться корректировка дозы антибиотиков.Кроме того, уровни сывороточного альбумина используются для расчета показателя SMART-COP (см. IIIa), инструмента стратификации риска, используемого для прогнозирования тяжести заболевания.
Газы артериальной крови (ГКК)
Полезно для выявления гипоксической и гиперкарбической дыхательной недостаточности, что помогает определить уровень лечения и потребность в респираторной поддержке. PH артериальной крови менее 7,35 и pO2 менее 60 являются независимыми предикторами смертности на основе PSI.
Тестирование на грипп
Важно для выявления пациентов, которым может помочь противовирусная терапия, а также для обеспечения адекватных мер предосторожности при изоляции.
Исследование методом полимеразной цепной реакции мокроты
Ограничено в клинических лабораториях, но может быть полезным для более быстрой этиологической диагностики, чем посевы, особенно для вирусов. Проблемы с этим тестом включают возможность ложноположительных результатов из-за загрязнения образцов через ротоглотку и верхние дыхательные пути.
Анализ мочи на антигены
В отношении легионеллы антиген определяет только серогруппу 1, которая составляет 80% внебольничной легионеллы.Специфичность и чувствительность пневмококка у пациентов без бактериемии ограничены. В сочетании с тем фактом, что результаты чувствительности к антибиотикам недоступны для положительных тестов, посев крови остается лучшим тестом для выявления пневмококка.
Прокальцитонин
Уровни прокальцитонина в сыворотке ниже 0,25 мкг / л указывают на отсутствие бактериальной инфекции и могут быть полезны при принятии решения о прекращении приема антибиотиков. Быстрые тесты на прокальцитонин имеют ограниченную доступность в большинстве США.С. лаборатории; больше всего опыта с этим анализом в Европе.
2. Какие визуализационные исследования (если таковые имеются) следует назначить для установления диагноза? Как следует интерпретировать результаты?
Получение рентгеновских снимков грудной клетки наилучшего качества, возможное для данной клинической ситуации, является обязательным. В идеале получаются задне-передние и боковые снимки.
Наличие нового или прогрессирующего легочного инфильтрата и клинического синдрома, соответствующего инфекции, помогает подтвердить диагноз.В случаях, когда клиническое подозрение на пневмонию велико, но первоначальные рентгенограммы не примечательны, для повышения чувствительности можно использовать неконтрастную компьютерную томографию (КТ). В качестве альтернативы можно начать лечение пневмонии и повторить рентгенограммы через 48 часов; в одном исследовании у 55% пациентов с клиническим подозрением на пневмонию и отрицательным исходным рентгенографическим обзором при повторной визуализации был обнаружен инфильтрат.
Если предполагается плевральный выпот, снимки пролежней, УЗИ или компьютерная томография грудной клетки важны для оценки практических соображений, связанных с дренированием.
F. Чрезмерно используемые или «потраченные впустую» диагностические тесты, связанные с этим диагнозом.
В случаях, когда диагноз ясен при поступлении, а состояние пациента стабильно или улучшается, рутинные контрольные рентгенограммы в стационарных условиях приносят минимальную пользу. Точно так же расширенная визуализация, такая как КТ грудной клетки, не меняет лечения, когда диагноз ясен с помощью рентгенографии.
III. Управление по умолчанию.
A. Немедленное управление.
Первоначальное ведение пациента с HAP / HCAP должно быть таким же, как и у других пациентов с пневмонией.В частности, меры поддерживающей терапии для улучшения оксигенации и обеспечения стабильности гемодинамики должны оставаться первоначальным приоритетом. Получение посевов крови и мокроты перед введением антибиотиков желательно, но не следует существенно откладывать проведение соответствующей начальной эмпирической антибиотикотерапии для достижения этой цели.
Вмешательство, которое, скорее всего, снизит стационарную и долгосрочную смертность, — это своевременное назначение соответствующей эмпирической антибиотикотерапии.Для пациентов с риском HAP / HCAP антибиотики должны охватывать микроорганизмы, присутствующие у пациентов с CAP, а также MRSA и pseudomonas aeruginosa.
Ниже приводится список соответствующих начальных эмпирических схем антибиотикотерапии:
или
или
плюс
или
плюс
Введение антибиотиков как можно скорее после постановки диагноза имеет решающее значение; исследования показывают, что значительные задержки в назначении соответствующей антибактериальной терапии коррелируют с увеличением смертности.Доказательства этого наиболее убедительны у пациентов с сепсисом. Следует предпринять усилия для получения культур, но антибиотики следует начинать в течение 6 часов после презентации. Первую дозу антибиотиков по возможности следует вводить в отделении неотложной помощи или в клинике.
Текущая литература предполагает, что рекомендации, возможно, были чрезмерными, рекомендуя антибактериальную терапию широкого спектра действия для всех пациентов с факторами риска HCAP, независимо от тяжести заболевания. Остается неясным, какие риски являются лучшими предикторами МДРО, но, безусловно, пациенты с септическим шоком или тяжелой пневмонией или пациенты с несколькими факторами риска HCAP являются наиболее подходящими кандидатами для терапии широкого спектра.Стабильные пациенты только с одним фактором риска могут получить более адекватное лечение от ВП. Рекомендации по терапии широкого спектра действия предназначены только для стационарных пациентов; амбулаторные пациенты с факторами риска HCAP автоматически не нуждаются в парентеральной терапии или госпитализации.
Появляется все больше доказательств того, что использование краткосрочной кортикостероидной терапии сокращает время до достижения клинической стабильности и продолжительность пребывания госпитализированных пациентов с пневмонией. Влияние на смертность окончательно не продемонстрировано.Режим преднизона 50 мг в день в течение 7 дней оказался эффективным, и его следует рассматривать у пациентов без противопоказаний.
Определение соответствующего уровня помощи также является важным шагом в начальном ведении пациентов с HAP / HCAP. Ранняя госпитализация пациентов с сепсисом и / или дыхательной недостаточностью в отделение интенсивной терапии (ОИТ) имеет решающее значение. Хотя в литературе было предложено несколько моделей прогнозирования риска, наиболее широко признанными являются индекс тяжести пневмонии (PSI) и шкала CURB-65.Каждый из них полезен для прогнозирования смертности от пневмонии.
Хотя эти модели прогнозирования риска были разработаны до описания HCAP как концепции, ни одна из них не исключала пациентов с факторами риска HCAP в своих производных моделях. Таким образом, они, вероятно, останутся значимыми предикторами тяжести заболевания.
PSI — это инструмент клинического прогнозирования, который включает балльную систему, основанную на наличии факторов, коррелирующих с повышенной смертностью; более высокие баллы коррелируют с увеличением 30-дневной смертности.PSI классифицирует пациентов по 5 различным классам риска. Любой пациент моложе 50 лет, без онкологических заболеваний, застойной сердечной недостаточности, цереброваскулярных заболеваний, заболеваний почек или печени, с нормальным психическим статусом и нормальными жизненно важными показателями, относится к категории самого низкого риска. Чтобы определить риск для всех остальных пациентов, необходимо использовать более сложную балльную систему. См. Подробности в Таблице II.
Таблица II.
Расчет балла PSI
Как видно из таблицы II, пациенты с пневмонией I-III класса PSI имеют низкий риск смертности, и исследования показали, что амбулаторное ведение больных безопасно и целесообразно, за исключением других причин, которые требуют госпитализации.Пациенты с заболеванием класса IV-V должны быть госпитализированы с учетом более высокого уровня помощи (отделение понижающей терапии или ОИТ) для пациентов с классом V. Из таблицы также видно, что PSI является довольно громоздким инструментом, который ограничивает его полезность на месте ухода. Веб-калькуляторы PSI и приложения для смартфонов действительно существуют, чтобы облегчить его использование. Однако были предприняты поиски более простых инструментов оценки риска.
Наиболее широко известный из простых инструментов — CURB-65, аббревиатура от системы подсчета очков, которая также позволяет прогнозировать 30-дневную смертность.Каждая буква обозначает фактор риска (C = спутанность сознания, U = уремия [BUN> 20], R = респирация> 30, B = артериальное давление <90/60, 65 = возраст> или = 65), и каждый из них имеет одинаковый вес. в 1 балл. Смертность увеличивается с более высокими баллами, а именно: 0 баллов = 0,7%, 1 балл = 2,1%, 2 балла = 9,2%, 3 балла = 14,5%, 4 балла = 40%, 5 баллов = 57%. Некоторые предлагают госпитализацию в ОИТ пациентов с оценкой по шкале CURB-65 выше 3.
Из сравнения двух рейтинговых шкал очевидно, что PSI более чувствителен для идентификации пациентов с низким риском, а CURB-65 лучше для идентификации пациентов с высоким риском.Следовательно, использование того или другого может зависеть от клинического сценария. Конечно, никакой инструмент стратификации риска не должен заменять клиническую оценку.
В дополнение к инструментам прогнозирования смертности, оценка SMART-COP (систолическое АД, многодольная пневмония грудной клетки при рентгенографии грудной клетки, альбумин, частота дыхания, тахикардия, спутанность сознания, уровень кислорода, артериальный pH) является методом выявления пациентов, которым, вероятно, потребуется интенсивная интенсивная терапия. забота. Оценка ≥3 дает чувствительность 92% для прогнозирования потребности в вазопрессорах или инвазивной вентиляции.Электронные калькуляторы SMART-COP доступны для облегчения его использования.
B. Советы по медицинскому осмотру для руководства.
Разрешение лихорадки, улучшение оксигенации и улучшение аномальных результатов при аускультации грудной клетки — это физические данные, указывающие на улучшение. У пациентов с делирием также должно улучшиться психическое состояние.
C. Лабораторные тесты для мониторинга реакции и корректировок в управлении.
Наиболее важными лабораторными тестами для мониторинга являются микробиологические исследования, так как лечение следует сузить, если состояние пациента клинически улучшается, а посевы не показывают доказательств МДРО.Лечение следует скорректировать, если посевы также положительны, с назначением антибактериальной терапии для соответствия выявленным организмам.
Как отмечалось выше, измерение уровня прокальцитонина в сыворотке, если оно доступно с отчетом о результатах в тот же день, может быть очень полезным для определения продолжительности антибактериальной терапии. Несколько исследований поддерживают прекращение антибактериальной терапии у пациентов, у которых уровень прокальцитонина упал ниже 0,25 мкг / мл, если состояние пациента в других отношениях улучшается. Хотя пациенты с HCAP специально не включались в такие исследования, эта практика была проверена на пациентах в отделении интенсивной терапии, поэтому клинически разумно предположить, что ее можно экстраполировать.Однако рекомендации по использованию прокальцитонина еще не получили широкого распространения в клинической практике.
Д. Долгосрочное управление.
Как отмечалось выше, лечение антибиотиками следует корректировать в соответствии с результатами посева. У пациентов без признаков МДРО, состояние которых клинически улучшается, следует строго рассмотреть возможность сужения приема антибиотиков в соответствии с рекомендациями по лечению ВП. Пациентам с положительными культурами также следует сузить терапию, чтобы соответствовать результатам.В частности, у большинства пациентов нет необходимости продолжать двойное покрытие от псевдомонадной пневмонии, если выявлена чувствительность.
Из-за растущей озабоченности по поводу выбора микроорганизмов, устойчивых к антибиотикам, продолжительные курсы лечения антибиотиками в большинстве случаев не подходят. Мета-анализ показал, что у пациентов, получающих лечение внебольничной пневмонией от легкой до умеренной степени тяжести, не было преимущества в клиническом излечении или выживаемости у пациентов, получавших схемы лечения антибиотиками более 7 дней. Опять же, не было никаких конкретных исследований предмета, специфичного для HCAP, но пациенты, которые клинически улучшаются, должны лечиться аналогичным образом при отсутствии противоречивых данных.
У пациентов с ВАП исследование с участием более 400 пациентов не выявило разницы в смертности, рецидивах пневмонии или времени до клинического излечения при сравнении 8-дневного и 15-дневного приема антибиотиков. В подгруппе пациентов с псевдомонадой, получавших краткосрочный курс лечения, частота рецидивов пневмонии была выше, но без ухудшения показателей смертности, продолжительности ИВЛ или продолжительности пребывания в ОИТ.
Следовательно, за исключением подгруппы пациентов с подтвержденной инфекцией pseudomonas, врачи должны избегать длительных курсов антибиотиков (> 7 дней) для пациентов с пневмонией, состояние которых клинически улучшается.
IV. Лечение сопутствующих заболеваний
A. Почечная недостаточность.
Антибиотики должны быть соответствующим образом скорректированы при почечной недостаточности, с особым вниманием к мониторингу минимальных уровней при использовании аминогликозидов и ванкомицина. Доза ванкомицина обычно нацелена на 15-20 мкг / мл у пациентов с пневмонией. Таким пациентам может быть уместна консультация с больничными фармацевтами.
Во избежание перегрузки объемом необходимо уделить особое внимание управлению жидкостью.
B. Печеночная недостаточность.
Без изменений в стандартном управлении.
C. Систолическая и диастолическая сердечная недостаточность
Во избежание перегрузки объемом необходимо уделять особое внимание введению жидкости.
D. Заболевание коронарной артерии или заболевание периферических сосудов
Без изменений в стандартном управлении.
E. Диабет или другие эндокринные проблемы
Как и при других инфекциях, в острой фазе пневмонии контролировать гликемию часто бывает труднее.Часто необходимо дополнительное введение инсулина или увеличение общей дозы инсулина во время госпитализации.
Респираторные фторхинолоны, в основном гатифлоксацин, связаны как с гипо-, так и с гипергликемией. В результате гатифлоксацин больше не продается в США и Канаде. Левофлоксацин был связан в меньшей степени, поэтому пациенты с диабетом, принимающие это лекарство, должны тщательно контролировать уровень сахара в крови. Следует искать альтернативные варианты для диабетиков, у которых наблюдается ухудшение гликемического контроля при приеме левофлоксацина.
F. Злокачественность
Пациенты с раком легких могут иметь повышенный риск бронхиальной обструкции и постобструктивной пневмонии. Могут быть целесообразными антибиотики для защиты от анаэробных организмов и консультации с интервенционными пульмонологами для рассмотрения возможности стентирования закупоренных дыхательных путей для улучшения разрешения пневмонии.
G. Иммуносупрессия (ВИЧ, хронические стероиды и т. Д.).
Пациенты с иммуносупрессией считаются подверженными риску МДРО и должны лечиться в соответствии с рекомендациями HCAP.Конечно, следует учитывать небактериальные причины синдромов пневмонии у таких пациентов, включая микобактерии, пневмоцистоз, инвазивный аспергиллез, цитомегаловирус и другие.
H. Первичная болезнь легких (ХОБЛ, астма, ILD)
Оксигенация часто нарушается на исходном уровне при первичном заболевании легких, поэтому более тщательный мониторинг оксигенации и состояния вентиляции у таких пациентов имеет решающее значение. Следует рассмотреть возможность более раннего использования неинвазивной искусственной вентиляции легких, такой как biPAP, у пациентов с признаками ранней респираторной недостаточности.Точно так же важно более агрессивное лечение основного заболевания для максимального улучшения функции легких.
I. Проблемы с желудочно-кишечным трактом или питанием
Если есть опасения по поводу желудочно-кишечной мальабсорбции, может потребоваться отсрочка перехода на пероральные антибиотики. Как указано выше, в большинстве случаев длительное лечение антимикробными препаратами дает мало преимуществ большинству пациентов, когда они достигают клинической стабильности.
J. Проблемы гематологии или коагуляции
Пациенты с коагулопатией могут иметь повышенный риск кровохарканья на фоне острой бактериальной пневмонии.Следует применять соответствующие меры для мониторинга и лечения кровохарканья, если оно происходит, включая временное устранение коагулопатии.
K. Деменция или психическое заболевание / лечение
Пациенты с деменцией и нарушением психики подвержены повышенному риску дисфагии и аспирационной пневмонии. У таких пациентов с острой пневмонией может быть целесообразным исследование функции глотания, если оно изменит окончательные решения о том, как решать долгосрочные проблемы с питанием.У пациентов с терминальной стадией деменции, у которых зонды для энтерального питания не подходят, лучшим вариантом могут быть изменения в диете и меры предосторожности при аспирации.
Эти пациенты также подвержены повышенному риску развития делирия на фоне инфекции; у некоторых пациентов это первый признак пневмонии.
Использование как обычных, так и антипсихотических средств для лечения психоза, связанного с деменцией, противопоказано в соответствии с рекомендациями FDA, выпущенными в 2005 году, из-за повышенной смертности, которая в основном была связана с сердечными приступами и пневмонией.Несколько исследований показывают, что среди пожилых людей, активно принимающих нейролептики, значительно повышается риск смертельных и нефатальных пневмоний. При приеме этих препаратов следует проявлять осторожность, хотя явно лучших вариантов лечения острого делирия в этой популяции не существует.
V. Переход на обслуживание
A. Рекомендации по выходу из системы во время госпитализации.
Выход из системы должен включать информацию об исходном и текущем состоянии оксигенации пациента, включая риск удержания CO 2 .Следует упомянуть предложения по переходу на неинвазивную вентиляцию, основанные на клинических параметрах.
Следует указать статус посева крови и мокроты и текущую схему лечения антибиотиками. Это поможет лечащему врачу принять решение о расширении или сужении покрытия на основе клинических изменений.
B. Ожидаемая продолжительность пребывания.
Согласно оценкам Национального исследования выписки из больниц, средняя продолжительность госпитализации пациентов с пневмонией составляет 5 дней.Для пациентов с HAP и HCAP, у которых были получены посевы из дыхательных путей и / или крови и введены антибиотики широкого спектра действия, скорее всего, потребуется 48-72 часа, прежде чем будут получены результаты, которые позволят сузить прием антибиотиков до перорального режима для облегчения выписки. . Нет данных, подтверждающих продолжающееся стационарное наблюдение за клинически стабильными пациентами с пневмонией после перехода с внутривенного введения на пероральные антибиотики.
C. Когда пациент готов к выписке.
Большинство исследований определяют клиническую стабильность пациентов с пневмонией следующим образом:
Температура ниже 100 ° F
Частота дыхания менее 24 вдохов в минуту
ЧСС менее 100 ударов в минуту
Систолическое артериальное давление 90 мм рт. Ст. Или выше
Насыщение кислородом более 90%
Исходный психический статус
Переносимость перорального приема
Показатели повторной госпитализации и побочных эффектов самые низкие в группе пациентов, которые до выписки соответствовали всем вышеперечисленным критериям.
Следует рассмотреть возможность перехода на пероральные антибиотики до или в день выписки, хотя иногда более целесообразно амбулаторное парентеральное лечение антибиотиками.
D. Организация последующего наблюдения в клинике
1. Когда и с кем следует организовать наблюдение в клинике.
Для большинства пациентов с HAP / HCAP целесообразно наблюдение у лечащего врача в конце курса антибиотиков. Пациентам с сопутствующими заболеваниями, такими как основное заболевание легких или подавление иммунитета, может потребоваться наблюдение у пульмонолога или инфекциониста в течение 1-2 недель после выписки.
2. Какие анализы следует провести перед выпиской, чтобы лучше всего получить возможность первого посещения клиники.
Нет
3. Какие анализы следует заказать амбулаторно до или в день посещения клиники.
Клиническое улучшение — самый важный ранний параметр, который необходимо контролировать. Если результаты каких-либо лабораторий (например, количество лейкоцитов, креатинин, глюкоза) оставались особенно ненормальными при выписке, требуется повторная оценка. Последующие рентгенограммы грудной клетки для подтверждения удаления инфильтратов должны быть выполнены, но не раньше, чем через 4-6 недель после клинического улучшения.
E. Соображения по размещению.
У пациента с выявленным МДРО, которому требуется расширенное парентеральное введение антибиотиков вне больницы, необходимо как можно раньше провести установку PICC-линии или другого центрального венозного катетера, чтобы облегчить переход на SNF. Пациенты со значительным ухудшением состояния в результате длительной госпитализации или тяжелой инфекции должны пройти функциональную оценку физиотерапевтом и / или эрготерапевтом, чтобы помочь принять решение об амбулаторной безопасности и размещении SNF.Необходимость в продолжающейся логопедической терапии у пациентов с дисфагией и аспирационной пневмонией должна побуждать к установке зонда для энтерального питания соответствующим кандидатам до выписки.
F. Прогноз и консультирование пациентов.
Госпитализация с пневмонией пациентов в возрасте 65 лет и старше является предиктором повышенной стационарной и долгосрочной смертности. Вероятность стационарной смертности с поправкой на риск составляет 1,5 по сравнению с пациентами, госпитализированными по поводу других распространенных стационарных состояний, и 1.4 для общей смертности, наблюдаемой в течение 5 лет и более. Обратите внимание, что эти цифры основаны на исследованиях CAP; аналогичные номера недоступны для HAP / HCAP. По неясным причинам пневмония кажется суррогатным маркером неблагоприятных исходов у пожилых людей; однако эта информация обычно бесполезна при консультировании пациентов, так как есть несколько конкретных шагов, которые можно предпринять для вмешательства.
Исследования HCAP неизменно показывают уровень краткосрочной смертности примерно вдвое выше, чем CAP. Хотя оценки существующих исследований сильно различаются из-за неоднородного отбора пациентов, средний оценочный уровень 30-дневной смертности достигает 30%.Текущие данные свидетельствуют о том, что сопутствующие заболевания и тяжесть заболевания являются наиболее значительными факторами смертности.
VI. Меры безопасности и качества пациентов
A. Стандарты и документация по основным показателям.
Хотя Объединенная комиссия (TJC) в настоящее время исключает случаи HAP и HCAP из данных основных мер, полезно рассмотреть индикаторы для CAP, поскольку клинические преимущества, вероятно, одинаковы в обеих популяциях. Следует отметить, что многие из исходных показателей качества CAP были исключены.Текущие публично объявленные меры, связанные с возмещением расходов в больнице через Программу закупок на основе стоимости больниц CMS, включают соответствующий первоначальный выбор антибиотиков, 30-дневный уровень смертности и 30-дневный уровень повторной госпитализации.
Хотя следующие процессы больше не привязаны к публичной отчетности, они остаются хорошей практикой для всех стационарных пациентов, особенно больных пневмонией:
Обеспечение пневмококковой вакцины подходящим пациентам перед выпиской.
Предоставление вакцинации против гриппа подходящим пациентам во время сезона гриппа.
Консультации по отказу от курения для курильщиков.
B. Соответствующая профилактика и другие меры по предотвращению повторной госпитализации.
Пациенты, госпитализированные с пневмонией, имеют повышенный риск тромбоза глубоких вен (ТГВ), и при отсутствии каких-либо противопоказаний следует проводить соответствующую профилактику.
Показатели вакцинации пожилых людей остаются неоптимальными; по оценкам, уровень вакцинации против пневмококка составляет 60%.Хотя метаанализ, проведенный Кокрановским обзором, не выявил явного снижения общей смертности или пневмонии от 23-валентной пневмококковой вакцины (PPSV23, широко известной как Pneumovax), она оказалась эффективной в снижении инвазивных пневмококковых заболеваний (бактериемии, менингита и суставов). болезнь) (OR 0,26, CI 0,15-0,46). С момента разработки 13-валентной пневмококковой конъюгированной вакцины (PCV13 или Prevnar 13) испытания вакцинации продемонстрировали значительное снижение как пневмонии, так и инвазивной пневмококковой инфекции.Учитывая, что в сообществе существует много упущенных возможностей, вакцинация должна быть предложена перед выпиской всем подходящим пациентам.
ACIP рекомендует плановую вакцинацию как PCV13, так и PPSV23 всем взрослым ≥ 65 лет. CDC также рекомендует PCV13 у молодых людей с иммунодефицитными состояниями, функциональной или анатомической аспленией, утечкой спинномозговой жидкости или кохлеарным имплантатом в дополнение к PPSV 23. Пациенты <65 лет с дополнительными факторами риска, указанными в таблице III, также должны получать PPSV23.У иммунокомпетентных взрослых ≥ 65 лет сначала назначают PCV13, а затем PPSV 23 ≥ 1 год спустя.
Таблица III.
Показания к PPSV23 у пациентов <65
Доказано, что ежегодная вакцинация против гриппа снижает количество госпитализаций, а также смертность от пневмонии среди пожилых людей. Как и в случае пневмококка, показатели намного ниже целевых, которые в 2009 г. оценивались в 65% среди пожилых людей. Перед выпиской пациентам, отвечающим критериям, следует предложить вакцинацию. Текущие рекомендации CDC гласят, что все люди в возрасте 6 месяцев и старше должны проходить ежегодную вакцинацию против гриппа.
VII. Какие доказательства?
Am J Resp Crit Care Med .. vol. 171. 2005. С. 388-416. (Окончательные рекомендации по подходу к уходу за пациентами с HCAP, на данный момент несколько устарели, пересмотр ожидается в 2016 г.)
Ротберг, МБ ,. «Ассоциация антимикробной терапии на основе рекомендаций и результатов лечения пневмонии, связанной с оказанием медицинской помощи». J Антимикробная химиотерапия .. vol. 70. 2015. С. 1573-9.
Уэбб, Б.Дж. ,. «Прогнозирование риска возникновения лекарственно-устойчивых организмов при пневмонии: выход за рамки модели HCAP.». Respir Med .. vol. 109. 2015. С. 1-10. (Вышеупомянутые и многие предшествующие им исследования в медицинской литературе предполагают, что критерии HCAP недостаточно специфичны для определения подгруппы пациентов, получающих пользу от терапии антибиотиками широкого спектра действия, предложенной в руководствах.)
Fine, JM ,. «Правило прогноза для выявления пациентов с внебольничной пневмонией из группы низкого риска». NEJM. об. 336. 2007. С. 243-50.
Чарльз, П.Г., Вулф, Р., Уитби, М., Файн, М.Дж., Фуллер, Эй-Джей, Стирлинг, Р.«SMART-COP: инструмент для прогнозирования потребности в интенсивной респираторной или вазопрессорной поддержке при внебольничной пневмонии». Clin Infect Dis. об. 47. 2008. С. 375-84.
Лим, WS ,. «Определение степени тяжести внебольничной пневмонии при поступлении в больницу: международное исследование и валидация». Торакс. об. 58. 2003. pp. 377 (В трех вышеупомянутых исследованиях рассматриваются различные инструменты стратификации риска, упомянутые в этой статье.)
Шиндо, Ю.«Факторы риска лекарственно-устойчивых патогенов при внебольничной пневмонии и пневмонии, приобретенной в результате оказания медицинской помощи». . об. 188. 2013. С. 985-95.
Блюм, C ,. Ланцет. об. 385. 2015. С. 1511-8. (Один из нескольких метаанализов 2015 года, демонстрирующих пользу кортикостероидов в отношении исходов пневмонии.)
Моберли, С. «Вакцины для профилактики пневмококковой инфекции у взрослых». Кокрановская база данных систематических обзоров .. 2013 ,.
Томчик, S, Беннет, Нью-Мексико, Стокер, C, Гирке, R, Мур, MR, Уитни, CG ,.«Использование вакцины PCV-13 и PPSV-23 среди взрослых в возрасте 65 лет и старше: рекомендации ACIP». MMWR .. об. 63. 2014. С. 822-5.
Grijalva, CG. «Связь между госпитализацией с внебольничной лабораторно подтвержденной гриппозной пневмонией и предшествующей вакцинацией против гриппа». JAMA .. vol. 314. 2015. С. 1488-97. (В трех вышеприведенных статьях представлены данные о текущих стратегиях вакцинации от пневмококковой инфекции и гриппа.)
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине».Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Helicobacter pylori [38] |
|
| ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Legionella pneumophila |
| 938 943 | jejuni |
| ||||||||||||
Pseudomonas aeruginosa [41] [42] |
| |||||||||||||||
| Burkholderia cepacia | 9007 9007 966 938 | 966 938 9007 9007 9007 9007 9007 9007 9007 9007 9007 вода | ||||||||||||||
| Vibrio vulnificus [46] |
| |||||||||||||||
| Vibrio parahaemolyticus [47] | [47] 909 | |||||||||||||||
Fusobacteriaceae [48] |
| |||||||||||||||
Bacteroides (например, Bacteroides fragilis) |
| |||||||||||||||
Bartonella henselae [50] |
| |||||||||||||||
Bartonella quintana [51] |
Helicobacter pylori [38] 614 9009 |
| ||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Legionella pneumophila |
| 938 943 | jejuni |
| |||||||||||||
Pseudomonas aeruginosa [41] [42] |
| ||||||||||||||||
| Burkholderia cepacia | 9007 9007 966 938 | 966 938 9007 9007 9007 9007 9007 9007 9007 9007 9007 вода | |||||||||||||||
| Vibrio vulnificus [46] |
| ||||||||||||||||
| Vibrio parahaemolyticus [47] | [47] 909 | ||||||||||||||||
Fusobacteriaceae [48] |
| ||||||||||||||||
Bacteroides (например, Bacteroides fragilis) |
| ||||||||||||||||
Bartonella henselae [50] |
| ||||||||||||||||
Bartonella quintana [51] |
|
Общая бактериология — AMBOSS
Резюме
Бактерии составляют область одноклеточных прокариот, которые (в отличие от эукариотического домена.g., животные и растения), не имеют ядра. Их можно классифицировать как патогены или комменсалы. Микроскопия (с окрашиванием) и посев — наиболее важные методы идентификации бактерий. Таблицу бактерий с наибольшей клинической значимостью см. В «Обзоре бактерий».
Встречаемость у людей
Комменсалы человеческого тела
[1] [2]
Комменсалы — это микроорганизмы (например, бактерии, грибки), живущие на человеке или внутри него, которые не причиняют вред хозяину при нормальных обстоятельствах и могут даже быть полезным (например,g., подавляя рост патогенов или помогая пищеварению)
- Резидентная флора: постоянно присутствующие микроорганизмы
- Временная флора: временно присутствующие микроорганизмы (например, E. coli или S. aureus на руках)
Патогены
[1] [2]
Среди огромного разнообразия бактерий лишь очень немногие считаются патогенными. и вызывают заболевание у людей. Их можно разделить на:
- Факультативные возбудители
- Облигатные патогены
- Могут реплицироваться только внутри клеток хозяина и, следовательно, должны кого-то заразить, чтобы выжить: e.g., Salmonella, Treponema pallidum, Mycobacterium tuberculosis
- При проглатывании достаточного количества бактерий (например, оральных или зараженных пищевых продуктов) заболевание также возникает у иммунокомпетентных людей.
Нарушение иммунитета (например, из-за СПИДа, трансплантации органов), нарушение баланса резидентной флоры (например, из-за антибиотиков) или распространение резидентной флоры на стерильные участки (например, кишечная палочка желудочно-кишечного тракта, попадающая в уретру) может способствовать чрезмерному размножению и / или распространению организмов, вызывающих инфекцию.
Бактериальная структура
См. «Прокариоты против эукариот».
Отличительные характеристики
Форма
- Бациллы: палочковидные бактерии
- Кокки: сферические бактерии, которые под микроскопом имеют различное расположение и классифицируются соответственно
- Коккобациллы: очень короткие палочки, почти напоминающие кокки
- Спирохеты
Окрашивание по Граму
- Описание: стандартный микробиологический лабораторный метод, используемый для дифференциации бактерий на основе структуры их клеточной стенки.
- Метод
- Нанесение кристаллического фиолетового на предварительно закрепленный нагреванием мазок бактериальной культуры
- Добавление йода для улавливания красителя
- Промывка красителя ацетоном или этанолом
- Контрастное пятно с сафранином (или в некоторых случаях карбол-фуксином)
- Результатов
- Грамположительные бактерии имеют толстую клеточную стенку пептидогликана, которая удерживает кристаллический фиолетовый цвет → от фиолетового до синего.
- Грамотрицательные бактерии имеют тонкую клеточную стенку пептидогликана, которая не улавливает кристаллический фиолетовый, но сохраняет контрастное окрашивание (например,г., сафранин) → розовый внешний вид
- Атипичные бактерии — это бактерии, которые плохо окрашиваются по Граму (остаются бесцветными и поэтому часто считаются грамотрицательными). Причины включают:
- Отсутствие клеточной стенки (например, Mycoplasma, Ureaplasma)
- Атипичный состав клеточной стенки (например, высокий процент липидов у микобактерий, недостаток пептидогликана у хламидий, недостаток липополисахаридов у трепонемы)
- Очень тонкая клеточная стенка (например, Leptospira)
- Бактерии внутриклеточные (например, Leptospira).g., Chlamydia, Legionella, Rickettsia, Bartonella, Ehrlichia, Anaplasma)
- Атипичные бактерии — это бактерии, которые плохо окрашиваются по Граму (остаются бесцветными и поэтому часто считаются грамотрицательными). Причины включают:
Кислотостойкое окрашивание
«Эти атипичные микробы обычно не имеют цвета, потому что у этих микробов нет клеточной стенки. Истощенные (тонкие) и остаются внутри: «Трепонема, анаплазма, микобактерии, уреаплазма, лептоспира, хламидиоз, боррелия, микоплазма, бартонелла, эрлихия и риккетсия плохо окрашивают по Граму.
Капсула
- Описание: полисахаридная структура, расположенная вне клеточных мембран определенных бактерий
- Функция
- Антифагоцит, препятствуя опсонизации
- Облегчает прилипание к поверхностям
- Обеспечивает защиту от свободных радикалов и тяжелых металлов
- Наиболее важные инкапсулированные бактерии
- Клиническая значимость
Внутриклеточные бактерии
Выживаемость в насыщенной кислородом среде
Уровень кислорода используется для различения следующего:
- Микроаэрофильные бактерии: растут при уровне кислорода ниже атмосферного (например,g., Helicobacter pylori)
- Анаэробные бактерии
- Облигатный анаэроб: растет только при отсутствии кислорода (например, Clostridium, Actinomyces israelii, Bacteroides, Fusobacterium)
- Встречается во флоре кишечника (патоген в других местах)
- Восприимчив к окислительному повреждению из-за отсутствия ферментов, которые могут выводить токсины кислородные радикалы (например, каталаза, супероксиддисмутаза
- ) Часто вызывают неприятный запах (из-за короткоцепочечных жирных кислот) и газов (CO 2 и H 2 ) в тканях
- Трудно культивировать
- Факультативный анаэроб: может использовать кислород для выработки АТФ, но может переключиться на анаэробный метаболизм (например,ж., ферментация) при необходимости (например, стафилококки, стрептококки и грамотрицательные бактерии в кишечнике)
- Облигатный анаэроб: растет только при отсутствии кислорода (например, Clostridium, Actinomyces israelii, Bacteroides, Fusobacterium)
- Аэробные бактерии
«Грязные анаэробы не могут дышать»: Fusobacterium, Actinomyces israelii, Clostridium и Bacteroides являются облигатно анаэробными.
Гемолиз служит для дифференциации стрептококков на основе различных типов деградации гемоглобина
- Альфа-гемолиз
- Бета-гемолиз
- Гамма-гемолиз: нет индукции гемолиза (агар вокруг колоний остается без изменений)
- Другое: рост на желчно-эскулиновом агаре, а также на 6.5% NaCl присутствует только у стрептококков группы D (энтерококков).
Ферментативное тестирование
- Индоловый тест: диагностический тест для дифференциации различных членов семейства Enterobacteriaceae
Тестирование устойчивости
- Выполняется с антибиотиками для получения антибиотикограммы: микробиологический тест, который оценивает чувствительность бактериального патогена к различным антибиотикам.
- Сообщает о чувствительности патогена как «восприимчивый», «промежуточный» или «устойчивый» (например,g., энтерококки устойчивы к цефалоспоринам).
- Используются в качестве руководства при выборе антибактериальной терапии.
Рост в культуре (бактериальная культура)
- Описание
- Для размножения бактерий для микробиологического анализа у пациента берут образец ткани или жидкости и культивируют на питательной среде.
- Различные свойства, наблюдаемые в культуре, позволяют идентифицировать разные типы бактерий.
- Вещества в СМИ (например,g., компоненты крови для роста Haemophilus influenzae)
- Температура окружающей среды (например, холодовое обогащение для Yersinia)
- Типы питательных сред
- Питательные среды для обогащения: обеспечивают оптимальные условия для общего роста бактерий
- Селективная питательная среда
- Используется для выращивания только избранных бактерий и, таким образом, для выделения определенных патогенов.
- Содержат вещества (например, антибиотики), предотвращающие рост других организмов
- Пример: агар Тайера-Мартина
- Индикаторная среда (дифференциальная среда)
- Содержат индикаторные вещества, которые меняют цвет при контакте с продуктами метаболизма определенных организмов
- Пример: агар МакКонки
| Наиболее распространенные бактериальные культуры | |||
|---|---|---|---|
| Тип культуры | Состав | Выделенный возбудитель | Морфология колонии |
| Агар Тайера-Мартина |
| ||
| Агар МакКонки | |||
| Small Bordet-909 круглые блестящие колонии с серебристо-ртутным оттенком | |||
| среда Регана-Лоу |
| ||
| Шоколадный агар 909 |
| ||
| Агар Итона |
| ||
| |||
| Среда Леффлера |
|
| |
| Агар с метиленовым синим эозином |
|
| |
| |||
| |||
| |||
| Löwenstein агар |
| ||
| Агар Миддлбрука |
| ||
Ферменты
Некоторые бактерии производят ферменты или соединения, которые помогают выживанию в определенных условиях или позволяют колонизировать определенные системы органов.
- Каталаза: фермент, который заметно расщепляет перекись водорода на воду и кислород, предотвращая ее расщепление на микробиоцидные вещества (например, ROS) с помощью миелопероксидазы
- Каталаза-положительные организмы включают: стафилококки, E. coli, Nocardia, Serratia, Listeria, Pseudomonas, Burkholderia cepacia, H.pylori, Bordetella pertussis, Candida, Aspergillus
- Рецидивирующие инфекции каталазоположительными организмами часто встречаются у лиц с хронической гранулематозной болезнью (из-за дефицита НАДФН-оксидазы).
- Коагулаза: фермент, превращающий фибриноген в фибрин
- Оксидаза (цитохром с оксидаза): фермент, катализирующий передачу атомов водорода в кислород с образованием воды или перекиси водорода
- Уреаза: фермент, который гидролизует мочевину до аммиака и двуокиси углерода, повышающий pH.
- Пенициллин-связывающие белки (PBP): участвуют в синтезе клеточной стенки
«ТАКИЕ ПУНКИ!» — С.epidermidis, Ureaplasma, Cryptococcus, H. pylori, Proteus, Nocardia, Klebsiella и S. Saprophyticus являются уреазопозитивными организмами.
«Кошке требуется место, чтобы отрывать комочки волос»: Candida, Nocardia, Pseudomonas, Listeria, Candida, Escherichia coli, Staphylococci, Serratia, Burkholderia cepacia и Helicobacter pylori являются каталазоположительными организмами.
Пигменты, продуцируемые бактериями
Чтобы помнить, что синегнойная палочка производит зеленый пигмент, подумайте о цвете морщинки (е).
Чтобы помнить, что Serratia Marcescens производит красный пигмент, подумайте: «раскаленный маринад Serloin (вырезка)».
Чтобы помнить, что Actinomyces israelli производит желтые гранулы, подумайте о «желтых песках Израиля».
Чтобы помнить, что Staphylococcus aureus производит золотисто-желтый пигмент, вспомните слово «aurum», означающее золото на латыни.
Молекулярная биология и серология
- Молекулярно-биологические методы используются (например, ПЦР, FISH) для патогенов, которые трудно культивировать.
- Косвенные серологические методы обычно используются при длительных инфекциях.
- Бактериальные токсины можно обнаружить в экспериментах на животных.
Бактериальная генетика
Бактериальные структуры ДНК
- Плазмиды: бактериальные нехромосомные фрагменты ДНК, которые реплицируются независимо от хромосомной репликации
- Интегроны: бактериальная нехромосомная ДНК, которая не может реплицироваться независимо (эти последовательности интегрируются в хромосомную бактериальную ДНК через интегразу)
- Островки патогенности: группа генов, связанных с факторами вирулентности, такими как адгезины и токсины (содержат гены транспозазы и интегразы)
Генетическая изменчивость бактерий
Генетическая изменчивость бактерий объясняется внутриклеточными и межклеточными механизмами.Репликация бактерий происходит исключительно за счет бинарного деления (деления клеток).
Внутриклеточные механизмы
- Высокая частота мутаций
- Обмен более крупными сегментами генов между бактериями, имеющими сходную последовательность генов, посредством гомологичной рекомбинации
Межклеточные механизмы
- Бактериальная трансформация
- Поглощение свободных сегментов голой бактериальной ДНК (высвобожденной в результате бактериального лизиса) из окружающей среды через клеточную мембрану (только компетентные бактерии) → сочетание нового материала ДНК с уже существующей бактериальной ДНК → деградация неиспользованной ДНК → экспрессия новые гены → процесс трансформации
- Бактерии, которые могут подвергаться трансформации, включают:
- Дезоксирибонуклеазы расщепляют свободную ДНК и предотвращают трансформацию.
- Бактериальная конъюгация: перенос плазмид (генетического материала) посредством мостиковой связи между двумя бактериями
- Фактор фертильности (фактор F): бактериальная плазмида, которая обеспечивает передачу генетического материала между бактериями.
- F + бактерий (доноры) имеют фактор F, который содержит гены половых пилусов (для прикрепления к клетке-реципиенту).
- F — (реципиенты) не имеют фактора F
- F + бактерии соединяются с бактериями F — через половые пилусы → одиночная цепь плазмидной ДНК (без хромосомной ДНК) переносится из F + бактерий к F — бактерий (мостик спаривания)
- Результат: 2 F + бактерий
- Конъюгация, опосредованная клетками Hfr
- Клетки Hfr (клетки высокочастотной рекомбинации): бактерии с конъюгативной плазмидой (например,g., фактор F) интегрированы в их хромосомную ДНК
- Бактерии Hfr соединяются с бактериями F — через половые пилусы → перенос и репликация материала ДНК на бактерии F — реципиента (переносятся только ведущая часть плазмиды и некоторые смежные гены) → бактерии F — имеют новые гены
- Результат: рекомбинантная клетка F — с новым генетическим материалом и бактериями HFr
- Фактор фертильности (фактор F): бактериальная плазмида, которая обеспечивает передачу генетического материала между бактериями.
- Бактериальная трансдукция
- Процесс переноса генов между бактериями через бактериофаги
- Бактериофаги — это вирусы, поражающие только бактерии.
- Инфекция приводит либо к образованию нового вируса с разрушением бактерии (литический фаг), либо к интеграции ДНК фага в бактериальный геном (профаг).
- Интеграция фаговой ДНК может привести к приобретению факторов патогенности.
- Обобщенная трансдукция
- Специализированная трансдукция (через иссечение)
- Процесс переноса генов между бактериями через бактериофаги
- Бактериальная транспозиция: обмен генетической информацией через транспозоны внутри генома или между геномами различных бактерий.
SHIN: Streptococcus pneumonia, Haemophilus Influenzae и Neisseria способны к бактериальной трансформации.
«ОНА УМЕРЛА ИЗ-ЗА токсина»: токсин SHiga, токсин дифтерии, токсин ботулина, эритрогенный токсин и токсин холеры передаются посредством бактериальной трансдукции.
Механизм бактериальной инфекции и болезни
Общие механизмы
Бактерии используют различные механизмы для колонизации, вторжения и заражения хозяина, чтобы выжить (факторы вирулентности). У некоторых видов эти механизмы могут привести к болезни. Вирулентность — это мера тяжести заболевания, вызванного патогеном.Рассчитывается путем деления количества людей, которые серьезно заболели или умерли в результате инфекции, на общее количество людей, заразившихся этим заболеванием.
| Обзор наиболее распространенных факторов вирулентности | |||||||
|---|---|---|---|---|---|---|---|
| Механизм | Факторы вирулентности | Функция | |||||
| Колонизация |
|
| |||||
| Избегание иммунной системы | 6 | Бактериальное питание |
| ||||
| Антигенная вариация |
| ||||||
| Внутриклеточная выживаемость | 9 | 9 Система секреции 9 | |||||
| Воспалительная реакция | |||||||
Бактериальные токсины
Бактериальные токсины также являются факторами вирулентности и играют роль:
- Бактериальная инвазия
- Повреждение клеток
- Подавление клеточных процессов
- Стимуляция иммунной системы
| Обзор наиболее распространенных бактериальных токсинов | ||||
|---|---|---|---|---|
| Эндотоксин | Экзотоксин | |||
| Тип бактерий |
|
| ||
| Биохимическая структура |
|
| ||