Ксероз: чрезмерная сухость кожи — Institut Català del Peu
Ксероз это дерматологическая аномалия, по причине которой кожа достаточно не увлажняется, обычно такое заболевание называется “сухая кожа”. Это отсутствие гидратации, как правило, из-за старения (старческая сухость кожи) или заболеваний, таких как диабет.
Здоровые люди с сухой кожей, могут испытывать дискомфорт, и эстетическое состояние не влечет за собой более серьезные осложнения здоровья. Ксероз обладает следующими характерными признаками: шероховатостью и сухостью кожи, шелушением, неэластичностью пораженных участков, которые склонны к образованию трещин.
Есть три основных фактора для надлежащего регулирования гидратации кожи:
1. Наличие аминокислот, мочевины и лактата в поверхностных слоях кожи.
2. Липиды уменьшают потери воды за счет испарения.
3. Каналы аквапорины, которые транспортируют воду из более глубоких слоев кожи к поверхностным.
Ксероз может быть в острой или хронической форме, в зависимости от симптомов:
1. Герметичность: уменьшается эластичность кожи, вызывает меньшую гибкость и потерю объема.
Герметичность: уменьшается эластичность кожи, вызывает меньшую гибкость и потерю объема.
2. Шелушение кожи: верхний слой кожи становится сухим и негибким.
3. Шероховатость: нехватка воды приводит к гибели клеток в поверхностных слоях, в результате чего кожа утолщается, за счет слоя мертвых клеток.
4. Зуд: реакция на дискомфорт от герметичности кожи.
5. Флокуляция кожи: отслаивание сухих чешуек кожи. Может представиться в виде мелкого порошка.
6. Чувствительность: сухая кожа способствует проникновению на поверхность кожи раздражителей и химических веществ.
Факторы, которые способствуют появлению сухости кожи, могут быть внутренние и внешние. Внешние факторы включают влажность, чрезмерная очистка или суровые чистящие средства, которые разрушают естественный барьер кожи и солнечного света (ультрафиолетовых лучей испарения воды с поверхности кожи). Внутренние факторы включают диету, обезвоживание кожи, лечение различных заболеваний, таких как, заболевания щитовидной железы, псориаз и атопический дерматит.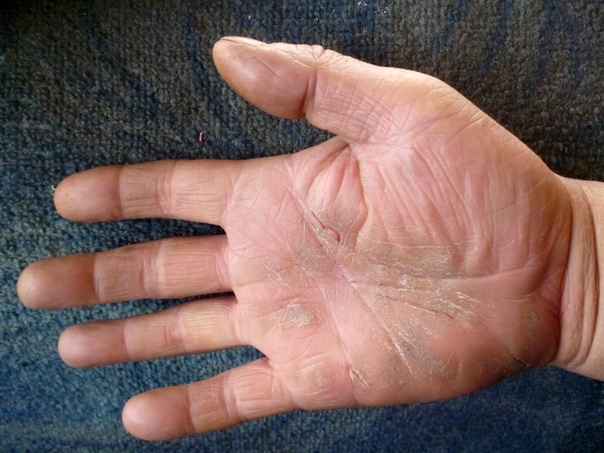
Для эффективного лечения сухости кожи оцениваются все факторы, препятствующие нормальному функционированию кожи. В большинстве случаев это отсутствие мочевины, липидов и природных факторов увлажнения, применение различных моющих средств, все эти факторы будут иметь важное значение для восстановления гидратации кожи. Основными способом лечения сухости кожи является применение кератолитических, гигроскопических, окклюзионных веществ и веществ, которые имитируют слой жирных кислот на поверхности кожи.
Для здоровья кожи, важно избегать воздействия сухого и горячего воздуха, чрезмерно горячей воды при личной гигиене, использовать одежду из натурального волокна (желательно шелка или хлопка) и пить достаточное количество воды.
Сухая кожа на ногах
Причины сухой кожи на ногах
Проблемы сухости кожи на ногах наиболее часто проявляются в осенне-зимний период. Именно в этот период года большинство женщин уделяет особое внимание уходу за кожей, отдавая предпочтение рукам и лицу. Однако забывать о ногах также не стоит, ведь неправильный или отсутствующий уход за ними может привести к довольно серьезным проблемам – заболеваниям кожи, ухудшением кровотока в них и так далее.
Однако забывать о ногах также не стоит, ведь неправильный или отсутствующий уход за ними может привести к довольно серьезным проблемам – заболеваниям кожи, ухудшением кровотока в них и так далее.
Основной причиной очень сухой кожи ног является недостаток нужного ей количества влаги. Первыми же признаками того, что кожа на ногах получает слишком мало влаги, является ее шелушение, втянутость, появление трещинок и зуд.
При этом необходимо отметить, что недостаток воды в эпидермисе на ногах может быть обусловлен несколькими причинами, среди которых:
- Нарушение циркуляции крови. Если кровообращение в организме нарушено, то и ткани будут получать слишком малое количество влаги и питания.
- Ношение тесной одежды, которая препятствует нормальному кровотоку в коже ног, что может привести не только к ее сухости, но и варикозному расширению вен.
- Ношение синтетической одежды, которая не дает возможности коже дышать, что также оказывает влияние на ее водный баланс.

- Неправильно подобранные средства по уходу за ногами, содержащие большое количество щелочей.
- Недостаток витаминов в организме, особенно витаминов А, Е и В.
- Возрастные изменения.
Появились признаки сухой кожи на ногах: что делать
Если вы стали замечать наличие у себя описанных выше признаков сухости кожи, то не стоит откладывать решение этой проблемы в долгий ящик, поскольку без должного ухода она только усугубиться.
Для обеспечения кожи необходимым ей питанием и количеством влаги следует подобрать правильный комплекс мероприятий по уходу за ногами. При этом доверить подбор средств и процедур желательно профессионалам.
Опытные косметологи и дерматологи медицинского центра ИмиджЛаб владеют наиболее прогрессивными и эффективными методами борьбы с сухой кожей на ногах и осуществляют индивидуальный подход к каждому клиенту, что позволяет избавляться от проблемы любой степени сложности в минимальные сроки.
Основными же методами борьбы с очень сухой кожей на ногах являются:
- Разнообразные увлажняющие косметические средства, в том числе маски;
- Диета, основанная на употреблении продуктов, насыщенных жирными кислотами, витаминами А, Е и другими полезными веществами;
- Аппаратное лечение, например, аппаратный педикюр в случае сухой кожи стоп.

Экзема и сухая кожа на ногах
Основной причиной сухой кожи на пятках и стопах на сегодняшний день является такое довольно распространенное заболевание, как суха экзема (экзематозный дерматит). Такому заболеванию подвержены как женщины, так и мужчины, причем, экзема склонна к медленному течению с периодическими обострениями, которые чаще всего возникают в холодное время года.
Экзема нуждается в максимально оперативной диагностики и лечении, поэтому появление первых признаков сухости кожи на стопах стоит обратиться к специалисту, чтобы вовремя предупредить развитие болезни и не дать перерасти ей в хроническую форму.
Таким образом, сухая кожа на ногах не должна восприниматься в качестве несущественной косметологической проблемы, с которой можно справиться самостоятельно, так как отсутствие профессионального подхода может привести к довольно значительным проблемам не только с самой кожей, но и здоровьем в целом.
Статьи :: Сухая кожа рук: причины, восстановление, профилактика
Знаете ли вы, что нежная, ровная, бархатистая кожа рук дольше сохраняет молодость. Ее гладкость и мягкость свидетельствуют о достаточном увлажнении и питании. Кроме того, что сухая кожа быстрее стареет, она еще доставляет массу хлопот – появляются шелушения, трещинки, воспаления, покраснения. Как избежать столь неприятных последствий? Что делать, если кожа уже стала сухой и стянутой?
Ее гладкость и мягкость свидетельствуют о достаточном увлажнении и питании. Кроме того, что сухая кожа быстрее стареет, она еще доставляет массу хлопот – появляются шелушения, трещинки, воспаления, покраснения. Как избежать столь неприятных последствий? Что делать, если кожа уже стала сухой и стянутой?
Определяем причины проблемы
Кожа рук постоянно подвергается воздействию неблагоприятных факторов. На ее состояние, например, может повлиять сухой воздух в помещении, контакты с бытовой химией (особенно той, что содержит в составе агрессивные сульфатные компоненты), неподходящей уходовой косметикой (нежелательную реакцию может спровоцировать даже обычный гель для душа или мыло). Также вы можете заметить, что кожа начинает шелушиться после мытья рук в горячей воде. Еще одна распространенная причина сухости кожи – авитаминоз. Особенно заметно это в холодное время года (поздней осенью, зимой, ранней весной), когда в рационе становится меньше богатых витаминами свежих овощей, фруктов, зелени.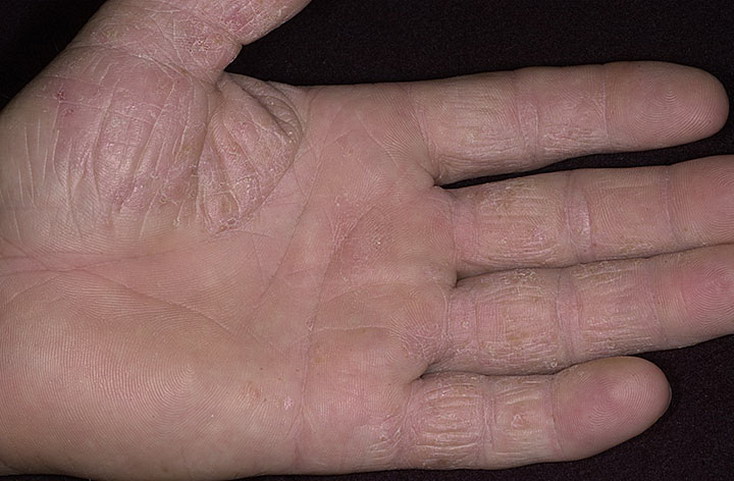
Если дело приобретает серьезные масштабы и не удается избавиться от сухости кожи проверенными методами (о них читайте далее), стоит обратиться к врачу. Возможно, проблема гораздо серьезней. Иногда сухость кожи рук вызывают аллергические реакции, грибковые заболевания, сахарный диабет, заболевание органов желудочно-кишечного тракта, железодефицитная анемия. Если это ваш случай, то без комплексного лечения не обойтись.
Прощаемся с шелушениями, трещинками и покраснениями
На первом этапе восстановления кожи рук вам на выручку придет специализированная уходовая косметика. Чем сильнее повреждена кожа, тем более питательными должны быть используемые средства. Они помогут избавиться от ощущения дискомфорта, окажут «первую помощь» ручкам. Эффективные средства, обогащенные мощными питательными компонентами, предлагает российский бренд «Венец Сибири». В коллекции представлено несколько продуктов, предназначенных для ухода за кожей рук: масло-крем, крем-маска, крем-коктейль.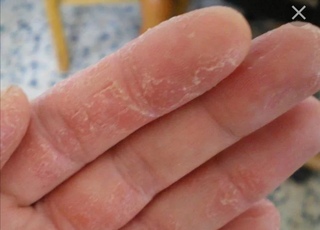
Пользоваться уходовой косметикой нужно регулярно. Старайтесь наносить любимый крем каждый раз после контакта с водой и перед выходом на улицу (нанесите средство заранее, чтобы оно успело хорошо впитаться). И не забудьте обработать руки кремом перед сном.
Важно! Некоторые считают, что кремы для рук нужны только тем, у кого сухая кожа. Однако это не так! Ухаживать за кожей рук следует постоянно и всем, независимо от состояния кожи. Только так вы сможете сохранить ее молодость и красоту.
Следующая действенная мера заключается в том, чтобы увеличить количество потребляемых витаминов. Отличный способ – начать принимать витаминные комплексы.
Смягчить сухую кожу рук помогут и домашние ванночки с добавлением оливкового масла. Для приготовления восстанавливающего состава смешайте столовую ложку масла с двумя литрами теплой прокипяченной воды. Удобнее будет использовать для ванночек небольшой таз. Опустите руки в масляную воду и подержите около 30 минут. Затем тщательно помойте руки и вытрите насухо полотенцем.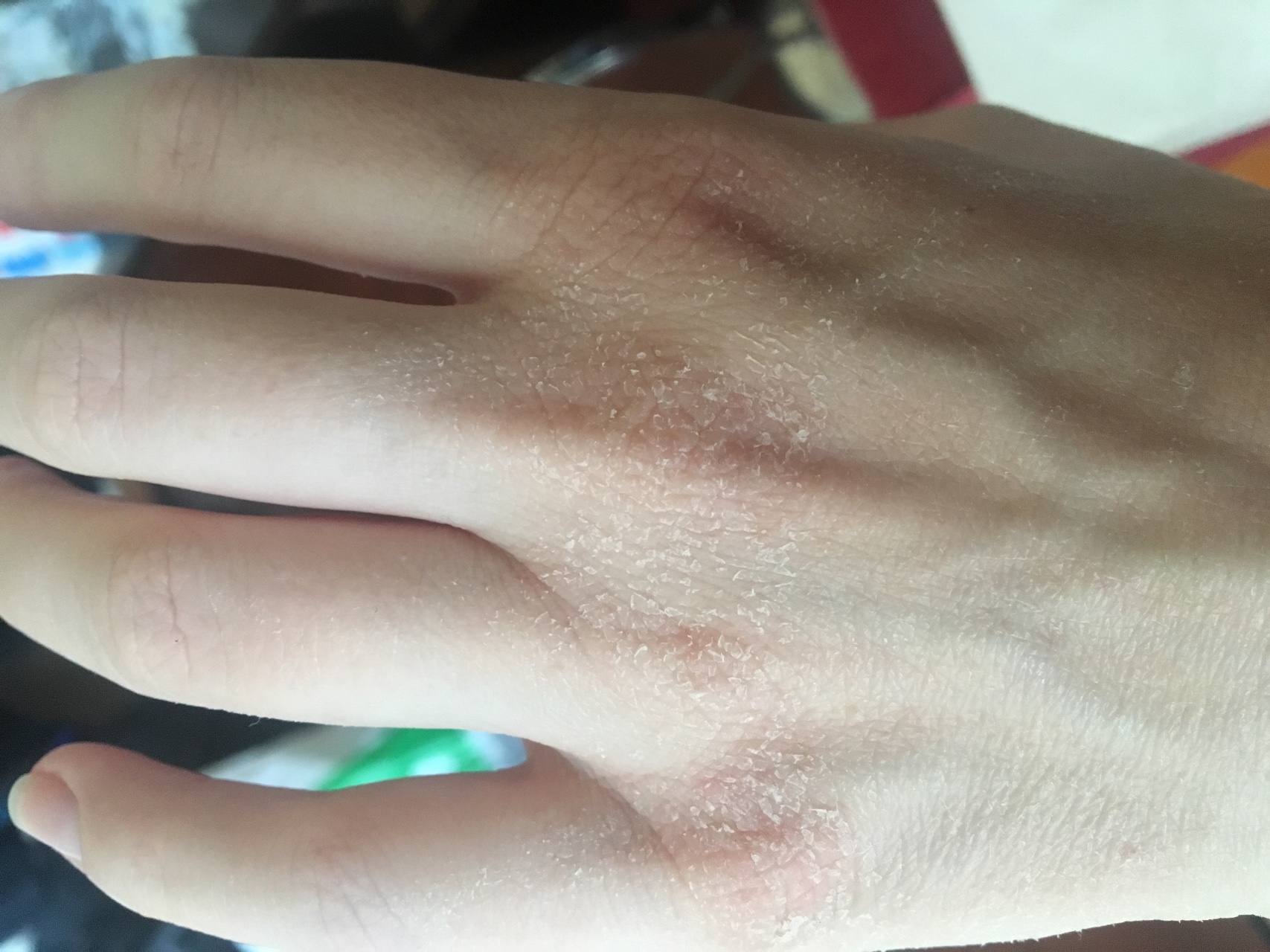 Нанесите крем.
Нанесите крем.
Защитные меры
- Не забывайте очищать кожу от ороговевшего слоя. Пользуйтесь скрабами или пилингами пару раз в неделю.
- Мойте посуду и делайте уборку по дому в защитных перчатках.
- Мокрые руки тщательно сушите с помощью полотенца или бумажных салфеток. Но не растирайте кожу, а удаляйте капли промакивающими движениями.
- Берегите руки от мороза, ветра, прямых солнечных лучей.
- Если ваша кожа склонна к сухости, перед выходом на улицу наносите солнцезащитный крем.
Ксероз кожи. Решение проблемы наружными средствами | Сирмайс Н.С., Цыкин А.А., Кузнецова Ю.К.
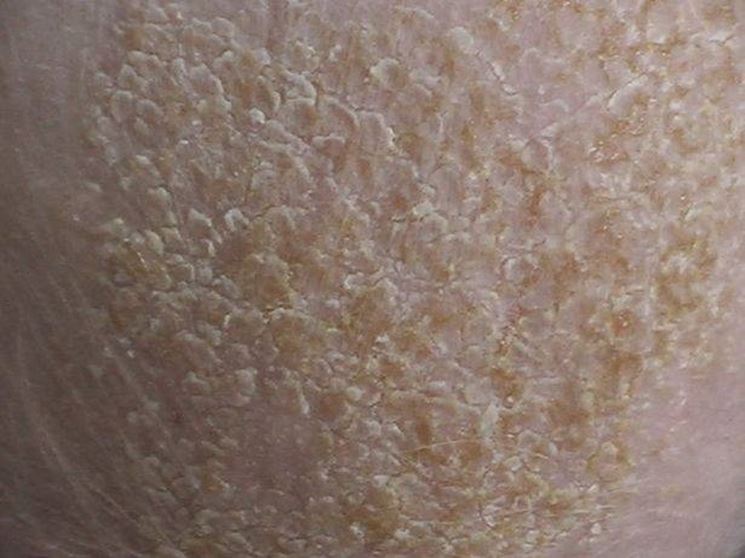
Ксероз кожи – это состояние, при котором наблюдается чрезмерная сухость кожи вследствие изменения ее гидролипидной мантии. Она может приводить к возникновению трещин, зуда и даже, в некоторых случаях, – к присоединению кожных инфекций.
Ксероз обусловлен нарушением сало- и потоотделения, дефицитом аминокислот, содержащихся в роговом слое кожи, дегидратацией. Наиболее часто ксероз проявляется на коже стоп в связи с изначально небольшим количеством сальных желез, замедленным обменом клеток эпителия и выраженным нарушением защитных функций кожи.
Наиболее часто ксероз проявляется на коже стоп в связи с изначально небольшим количеством сальных желез, замедленным обменом клеток эпителия и выраженным нарушением защитных функций кожи.
Главной причиной сухости является недостаток влаги в роговом слое кожи, при длительно протекающем процессе появляются шелушение, ощущение стянутости, раздражение, микротрещины и зуд.
Сухость возникает вследствие недостаточного ухода, нарушения кровообращения, чему способствуют конституциональные особенности, ношение тесной одежды и колготок, узкой обуви, недостаточное поступление влаги, и в т. ч. за счет защелачивания кожи гигиеническими средствами и применения жестких абразивных средств. Проблема с сухостью чаще всего проявляется в осенне-зимний период в связи с тем, что с наступлением холодов ноги постоянно находятся в контакте с более теплыми и грубыми шерстяными тканями и синтетикой, а это мешает достаточному проникновению воздуха; помимо этого сказывается сезонный авитаминоз.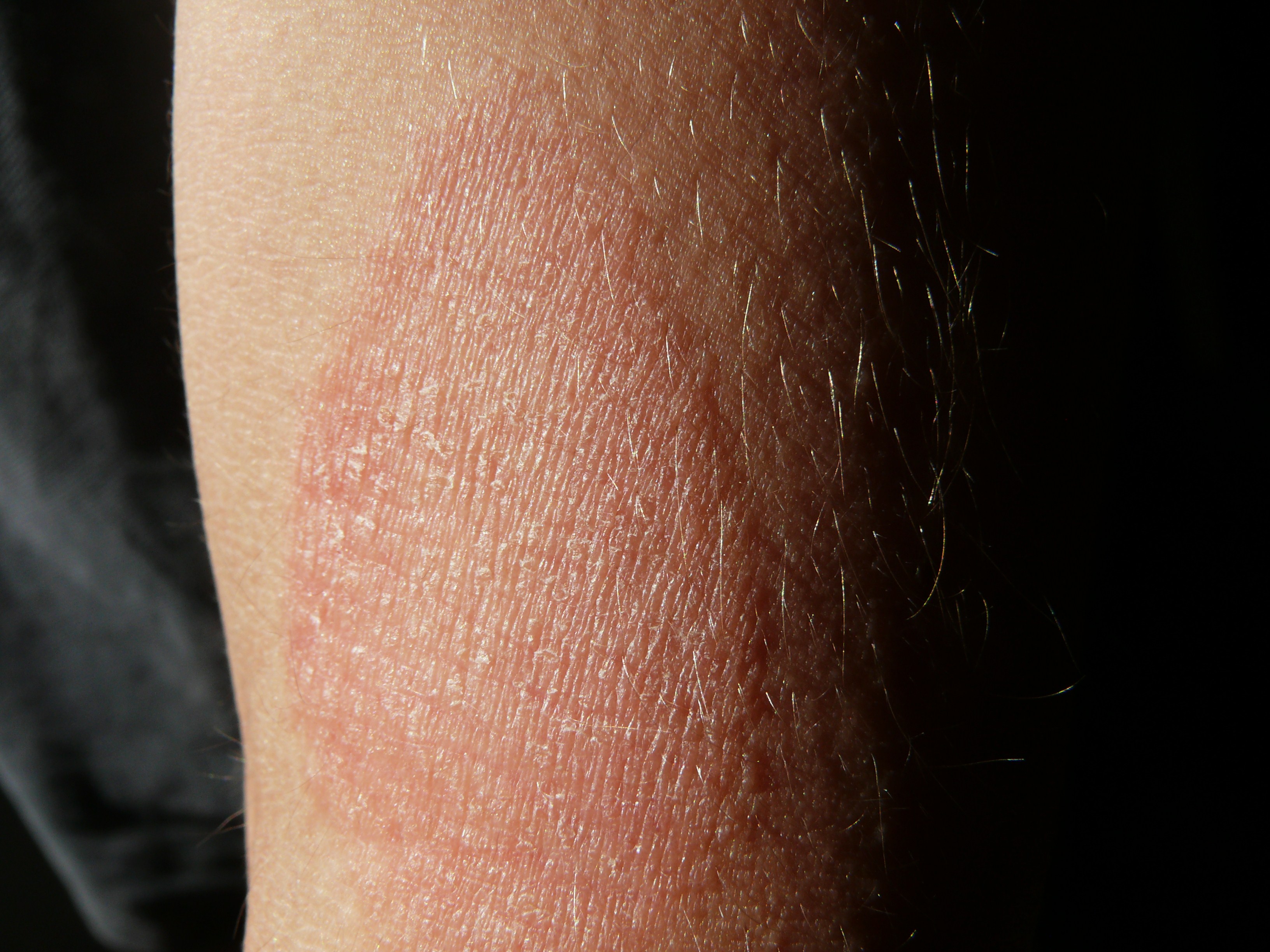 В то же время проблемы могут возникнуть и летом, что связано с длительным пребыванием на солнце, хождением босиком. При правильном и регулярном уходе достигается эстетически приятный внешний вид. Основные причины развития ксероза кожи и варианты их коррекции представлены в таблице 1.
В то же время проблемы могут возникнуть и летом, что связано с длительным пребыванием на солнце, хождением босиком. При правильном и регулярном уходе достигается эстетически приятный внешний вид. Основные причины развития ксероза кожи и варианты их коррекции представлены в таблице 1.
Основными патогенетическими механизмами повышения сухости кожи являются:
1) снижение барьерной функции из-за несостоятельности липидов рогового слоя, нарушение их строения и расположения, которые вызывают дефекты в межклеточных липидных пластах, что приводит к увеличению трансэпидермальной потери влаги;
2) уменьшение способности к удержанию влаги из-за недостатка гигроскопических веществ внутри корнеоцитов, так называемого натурального увлажняющего фактора (NMF), который состоит из свободных аминокислот и их производных, молочной кислоты, мочевины и других компонентов, создающих гидролипидную мантию кожи [5];
3) нарушение транспорта влаги из дермы в эпидермис и роговой слой.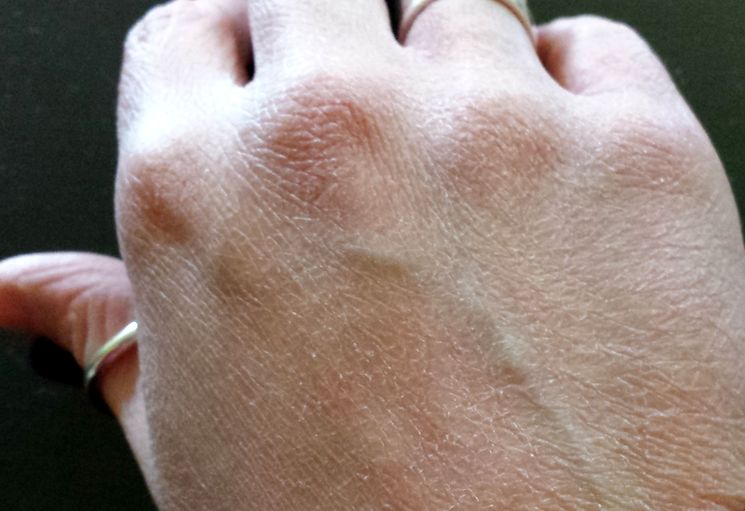
Все это приводит к дегидратации эпидермиса и развитию клинической картины ксероза [1–3].
В группу хронических дерматозов, сопровождающихся сухостью, гиперкератозами и шелушением, входит большое количество заболеваний кожи. Это и такие распространенные болезни, как псориаз, экзема, атопический дерматит с лихенификацией, сквамозно-гиперкератотические формы микозов, так и редкие нозологические формы — ихтиозы, кератодермии и др. Ксероз характерен также при возрастных изменениях или может быть вызван и сопутствующими соматическими патологиями — заболеваниями щитовидной железы, сахарным диабетом (СД), авитаминозом, нарушениями обмена веществ.
Процесс развития обезвоживания на клеточном уровне представлен на рисунке 1, а стадии клинических проявлений при развитии ксероза кожи с возможными методами коррекции — на рисунке 2. При этом надо отметить, что данные фазы прослеживаются для всех проявлений сухости кожи, как при хронических дерматозах, так и при соматических заболеваниях.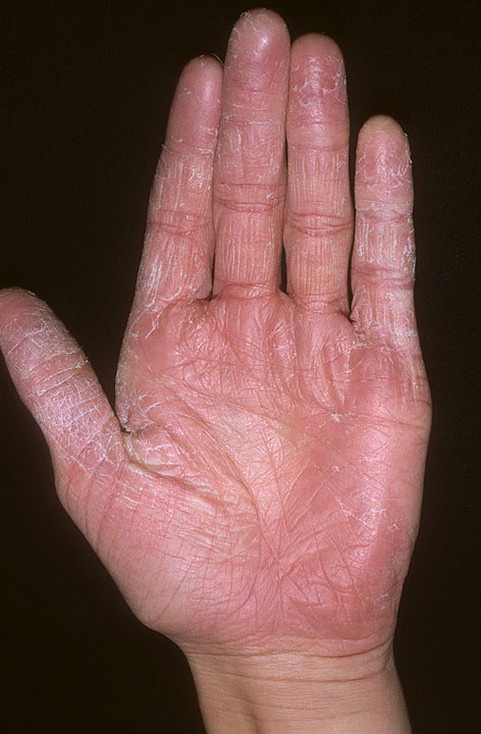
Ксероз кожи стоп при СД — один из провоцирующих факторов синдрома диабетической стопы. Статистические данные показывают, что появление признаков диабетической стопы связано со стадией декомпенсации у лиц, страдающих СД 2-го типа; проявляется у 90% больных [4]. Данное состояние возникает по причине ангио- и нейропатии стоп, т. е. разрушения нервов и сосудов, при этом ухудшается питание тканей, их защитная функция снижается, а это приводит к трофическим изменениям и тем самым повышает риск развития гангрены или образования язв даже при минимальных травмах. У таких пациентов появляются жалобы на неприятные ощущения в ногах, колющие и жгучие боли при нахождении ног в покое, в ночное время, а также на выраженную болезненность при ходьбе. Со временем заметно снижается чувствительность стоп, цвет кожи нижних конечностей меняется — становится бледным или с легкой коричневатой пигментацией, в это же время появляются сухость, шелушение кожи, трещины, микровезикулы с серозным содержимым, а также утолщение рогового слоя кожи стоп.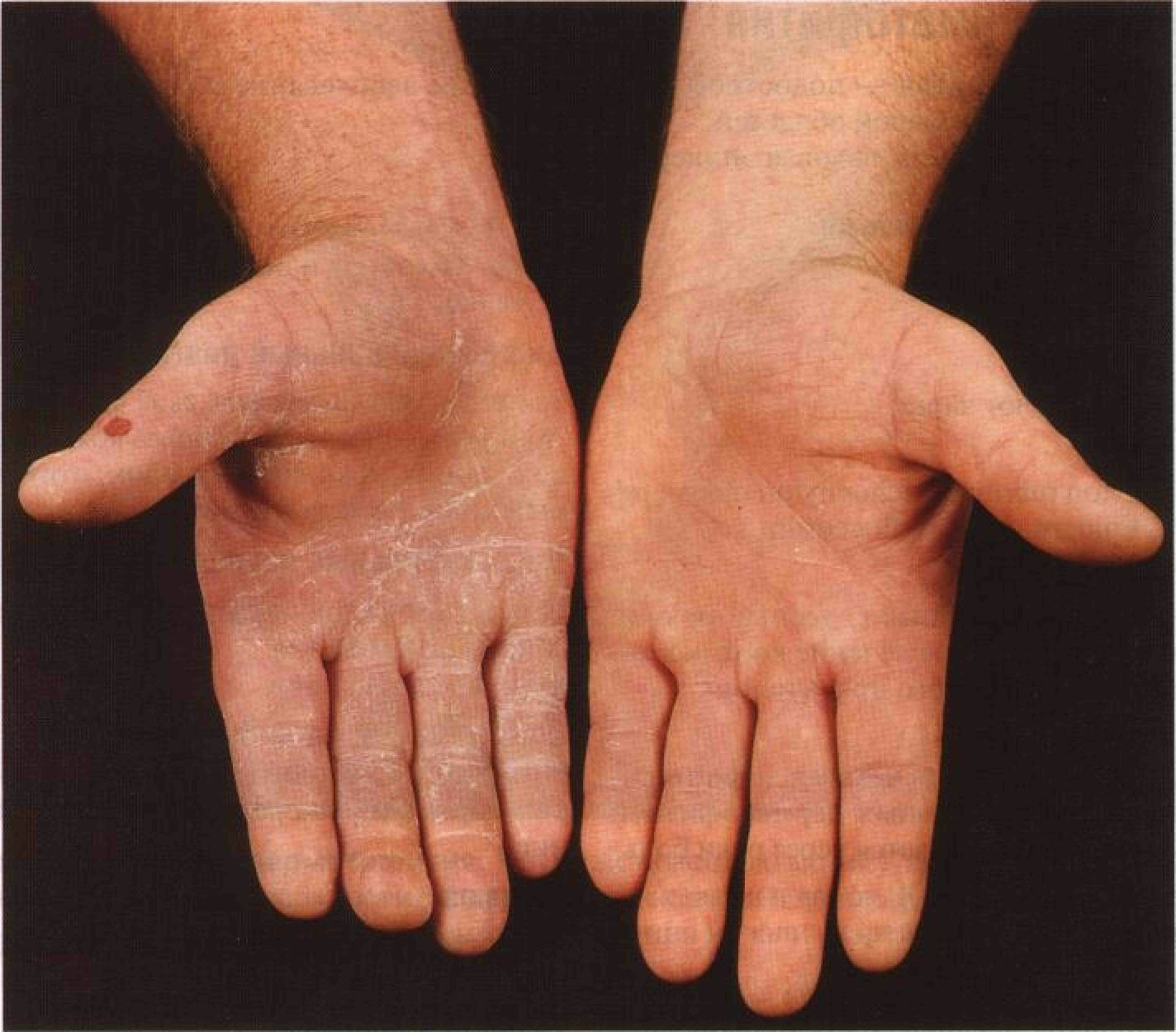 Все это показывает, что ксероз кожи при СД как за счет общей дегидратации, так и вегетативной диабетической нейропатии с нарушением иннервации и регуляции потовых желез является не только косметической проблемой, но и одним из звеньев развития синдрома диабетической стопы.
Все это показывает, что ксероз кожи при СД как за счет общей дегидратации, так и вегетативной диабетической нейропатии с нарушением иннервации и регуляции потовых желез является не только косметической проблемой, но и одним из звеньев развития синдрома диабетической стопы.
Сухость кожи в той или иной степени встречается у 85% пациентов на приеме. Поэтому практикующие врачи сталкиваются с такими больными ежедневно, порой они составляют большую часть взрослого дерматологического приема. Достижения фармакологии, в частности комбинированные противовоспалительные средства с отшелушивающими компонентами, позволили существенно улучшить качество жизни больных, а их доступность и разнообразие в аптечных сетях позволяют делать выбор и экспериментировать с методами терапии. С течением времени возникли новые вопросы в лечении дерматозов, сопровождающихся гиперкератозами, а именно — длительность использования комбинированных и моностероидов, противорецидивная и профилактическая терапия, уход при гиперкератотических состояниях и шелушении, коррекция которых изначально затруднена по причине генетической «поломки» или вследствие сопутствующих заболеваний.
В настоящее время происходит переоценка значимости космецевтики в терапии и уходе за кожей больных с ксерозом, хроническими дерматозами, СД. Существует ряд современных линий медицинской косметики по уходу за кожей при гиперкератозах, которые хорошо зарекомендовали себя, широко доступны для повседневного применения и зачастую обладают выраженным смягчающим, отшелушивающим и увлажняющим действием. С базовыми лекарственными препаратами, чаще всего на основе топических стероидов, связаны большие ожидания в плане их антипролиферативного, разрешающего, противозудного, противовоспалительного, антибактериального и заживляющего действия. Но такие свойства с сохранением смягчения, увлажнения и отшелушивающего эффекта присущи и классическим дерматропным компонентам с метаболическим, гидратирующим и смягчающим действием: мочевине, различным кислотам, пантенолу, комплексам масел, алкалоидов и флавоноидов.
Для успешной борьбы с сухостью ног в первую очередь необходимо выяснить причину ее появления. Диагностика сухости кожи сходится к исключению грибковой инфекции, различных эндокринопатий, кожных заболеваний, к выявлению причин, вызвавших ксероз. Если причиной является какое-либо заболевание, то необходимо сначала его вылечить или скорректировать состояние, а потом уже бороться с проявлениями. В некоторых случаях при выраженной воспалительной реакции требуется назначение глюкокортикостероидных или комбинированных кремов с параллельным применением средств ухода. Но порой применение увлажняющих средств, обладающих выраженной эффективностью при сухости различного генеза, высокими органолептическими свойствами, высоким профилем безопасности и хорошей переносимостью, приводит к необходимому результату. При этом клинически было доказано, что противовоспалительные препараты в комбинации со смягчающими средствами более эффективны, чем монотерапия глюкокортикостероидами. Таким образом, одной из основных задач при нарушении барьерной функции кожи является защита и увлажнение. Примерами средств, эффективно решающих данные задачи, являются бальзамы для ног Бальзамед и Бальзамед интенсив (Эспарма ГмбХ, Германия), которые рекомендуются для ежедневного ухода за сухой и чувствительной кожей стоп, склонной к покраснению, раздражению, образованию натертостей и мозолей, особенно у больных СД.
Диагностика сухости кожи сходится к исключению грибковой инфекции, различных эндокринопатий, кожных заболеваний, к выявлению причин, вызвавших ксероз. Если причиной является какое-либо заболевание, то необходимо сначала его вылечить или скорректировать состояние, а потом уже бороться с проявлениями. В некоторых случаях при выраженной воспалительной реакции требуется назначение глюкокортикостероидных или комбинированных кремов с параллельным применением средств ухода. Но порой применение увлажняющих средств, обладающих выраженной эффективностью при сухости различного генеза, высокими органолептическими свойствами, высоким профилем безопасности и хорошей переносимостью, приводит к необходимому результату. При этом клинически было доказано, что противовоспалительные препараты в комбинации со смягчающими средствами более эффективны, чем монотерапия глюкокортикостероидами. Таким образом, одной из основных задач при нарушении барьерной функции кожи является защита и увлажнение. Примерами средств, эффективно решающих данные задачи, являются бальзамы для ног Бальзамед и Бальзамед интенсив (Эспарма ГмбХ, Германия), которые рекомендуются для ежедневного ухода за сухой и чувствительной кожей стоп, склонной к покраснению, раздражению, образованию натертостей и мозолей, особенно у больных СД.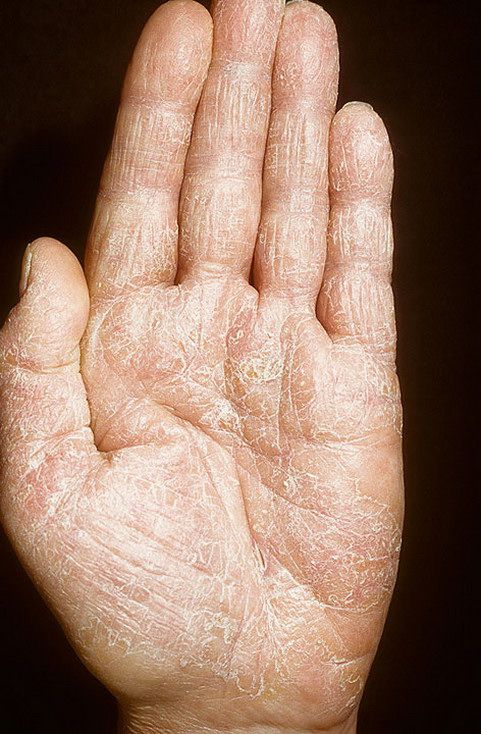
Бальзамы Бальзамед обеспечивают коже стоп достаточное увлажнение и питание, предотвращают образование натертостей и мозолей, появление шелушения, покраснения и раздражения на коже стоп. Бальзамы Бальзамед содержат сбалансированный состав жизненно важных витаминов, увлажняющих компонентов и смягчающих растительных масел.
В состав бальзамов Бальзамед и Бальзамед интенсив входят следующие компоненты:
Витамин A, который защищает от чрезмерного ороговения и повышает сопротивляемость кожи инфекциям, защищает ее от образования микротрещин, замедляет процесс старения, улучшает ее эластичность и общее состояние.
Витамин E (токоферола ацетат) — антиоксидант, связывает свободные радикалы, защищает клетки кожи от метаболических повреждений, вызванных нарушением обмена веществ, а также от внешних воздействий окружающей среды, способствует уменьшению кожного зуда.
Витамин F повышает эластичность кожи, регулирует содержание влаги, способствует быстрому заживлению микротрещин.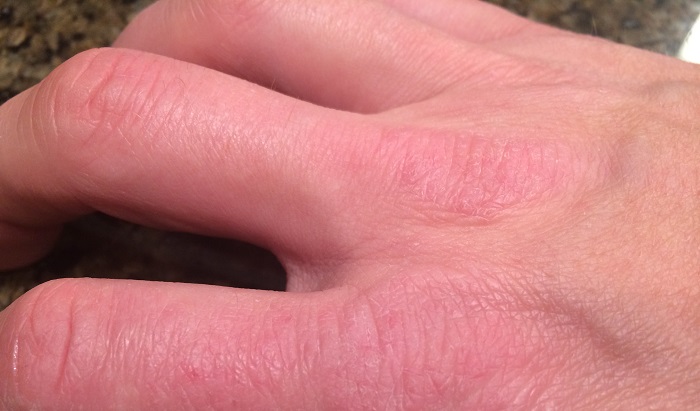
Провитамин B5 (пантенол) ускоряет заживление мелких ран, поддерживает водный баланс и сопротивляемость кожи внешним воздействиям окружающей среды, стимулирует регенерацию кожи, слизистых оболочек, нормализует клеточный метаболизм, ускоряет митоз и увеличивает прочность коллагеновых волокон, оказывает регенерирующее и противовоспалительное действие.
Молочная кислота способствует отшелушиванию и увлажнению, более быстрому обновлению клеток.
Мочевина увеличивает поглощение воды ороговевшими участками кожи, способствует активному увлажнению сухой кожи и повышает ее проницаемость для витаминов, а также защищает от внешних воздействий окружающей среды; легко проникает в глубокие слои эпидермиса и служит проводником для других активных компонентов; обладает кератолитическим, ранозаживляющим и бактериостатическим действием.
Масла авокадо и жожоба содержат витамины, А, В, D, Е и К, смягчают, увлажняют и питают кожу, обладают защитным действием, восстанавливают эластичность кожи, предупреждают ее преждевременное старение.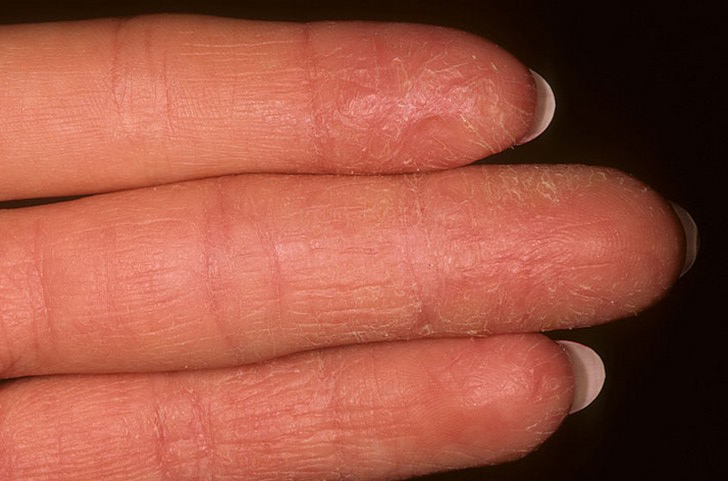
Стеарат цинка, входящий в состав Бальзамед интенсив, стабилизирует кожу стоп, способствует заживлению.
Таким образом, компоненты, входящие в состав бальзамов Бальзамед и Бальзамед интенсив, обладают выраженным противовоспалительным, противозудным, отшелушивающим и антимикробным действием, способствуют восстановлению пораженных кожных покровов, повышают регенеративные и барьерные функции кожи, предотвращают ощущение сухости и раздражения, снимают зуд, способствуют увлажнению и восстановлению пораженных участков эпидермиса. Данные препараты могут применяться как в комплексной терапии с противовоспалительными глюкокортикостероидными препаратами, так и самостоятельно, как средство ежедневного ухода за кожей.
Для того чтобы добиться максимального положительного результата, рекомендуется ежедневное нанесение бальзама для ног на влажную кожу стоп, особенно на участки, подвергающиеся давлению и трению, втирая легкими массирующими движениями.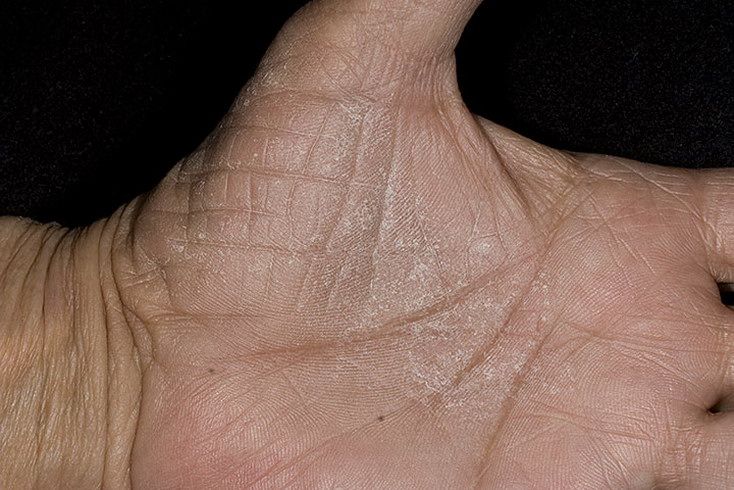
Регулярный уход за кожей стоп с использованием Бальзамеда предотвратит появление шелушения, покраснения и раздражения на стопах, образование натоптышей и мозолей, придаст эластичность и упругость коже, предупредит преждевременное старение.
Ксероз кожи носит, как правило, циклический характер с периодами ухудшения, особенно в осенне-зимний период, и поэтому бальзамы для ног Бальзамед и Бальзамед интенсив являются основными звеньями как лечебного, так и профилактического ухода за кожей стоп и позволяют полностью справиться с проблемой сухости кожи, в т. ч. и при таких серьезных сопутствующих заболеваниях, как СД.
.
Сухость кожи: современные решения в дерматологической практике
Резюме. В статье показаны эффективность и безопасность использования Хил крема (Heel Cream) производства компании «Nabros Pharma» в комплексном лечении при дерматокосметологических состояниях, сопровождающихся сухостью кожи и гиперкератозом, для устранения избыточного ороговения и шелушения эпидермиса.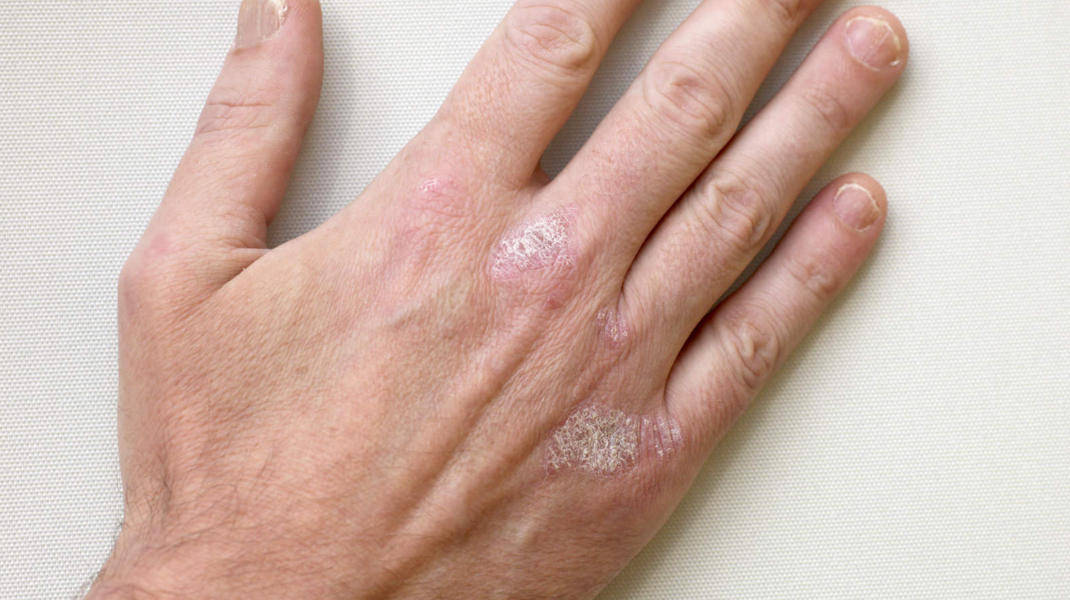
Введение
При нормальном течении физиологических процессов в коже ороговение и шелушение эпидермиса происходят незаметно по типу мягкой кератинизации, но симптомы сухости кожи отмечают практически у всех людей под воздействием экзогенных факторов (неблагоприятные экологические условия, низкое качество воды, широкое применение моющих гигиенических средств с высоким щелочным содержанием, метеофакторы) (Калюжная Л.Д., 2003; Галкіна С.О., 2006).
Значительное утолщение рогового слоя эпидермиса или задержка отторжения роговых клеток приводят к развитию кератозов (различные формы ихтиоза, волосяной лишай, фолликулярный гиперкератоз, наследственные ладонно-подошвенные кератодермии), а также заболеваниям, которые сопровождаются кератозом (псориаз, сквамозно- гиперкератическая форма дерматофитии, некоторые формы экземы, сенильная кератодермия кожи) (Калюжная Л.Д., 2003; Галкіна С.О., 2006; Ноздрин В.И. и соавт., 2008).
Кератозы, а также заболевания, сопровождающиеся кератозом, относятся к распространенной группе кожной патологии. Они характеризуются избыточным ороговением отдельных частей или всей поверхности кожи. Имеют генетическую или наследственную предрасположенность и часто отмечаются в практике врача-дерматолога. Данные нозологии проявляются эстетическими и косметологическими недостатками, причиняют психологический дискомфорт, приводят к социальной дезадаптации (Галкіна С.О., 2006).
Они характеризуются избыточным ороговением отдельных частей или всей поверхности кожи. Имеют генетическую или наследственную предрасположенность и часто отмечаются в практике врача-дерматолога. Данные нозологии проявляются эстетическими и косметологическими недостатками, причиняют психологический дискомфорт, приводят к социальной дезадаптации (Галкіна С.О., 2006).
В косметологической практике наиболее распространенной проблемой у лиц в возрасте старше 40 лет является ксероз кожи. Ксероз обусловливается постепенным снижением выработки в организме стероидных гормонов, в частности эстрогенов и андрогенов, приводя к снижению скорости деления клеток базального слоя эпидермиса (Галкіна С.О., 2006).
Для ксероза, а также заболеваний, сопровождающихся кератозом, характерно нарушение и изменение соотношения основных классов липидов эпидермиса. Вследствие этого нарушается мембраностабилизирующая функция, имеющая непосредственное отношение к функционированию кератиноцитов и процессам гиперпролиферации эпидермиса, что приводит к гиперкератозу, слущиванию, изменению рельефа кожи. Субъективно гиперкератоз проявляется ощущением стянутости, сухости, болью при возникновении трещин, которые возникают в основном на коже верхних и нижних конечностей. Чаще поражаются стопы, лодыжки и предплечья (Бутов Ю.С. и др., 2001; Кешилева Р.К., Рахматов А.Б., 2010).
Субъективно гиперкератоз проявляется ощущением стянутости, сухости, болью при возникновении трещин, которые возникают в основном на коже верхних и нижних конечностей. Чаще поражаются стопы, лодыжки и предплечья (Бутов Ю.С. и др., 2001; Кешилева Р.К., Рахматов А.Б., 2010).
В период обострения заболеваний кожи, которые сопровождаются ороговением и шелушением эпидермиса, выявляют снижение содержания мочевины в крови, что позволяет судить о ее значительной роли в патогенезе данных заболеваний. Снижение содержания мочевины приводит к снижению резистентности организма, и, следовательно, более тяжелому течению заболевания.
При выборе метода лечения пациентов с заболеваниями кожи, сопровождающимися ороговением и шелушением эпидермиса, важно учитывать особенности патогенеза и клинической картины. Препаратами выбора в терапии данных заболеваний являются средства для наружного применения с кератолитическим эффектом (Галкіна С.О., 2006; Барбинов В.В. и соавт., 2009).
Мочевина относится к безопасным кератолитическим средствам.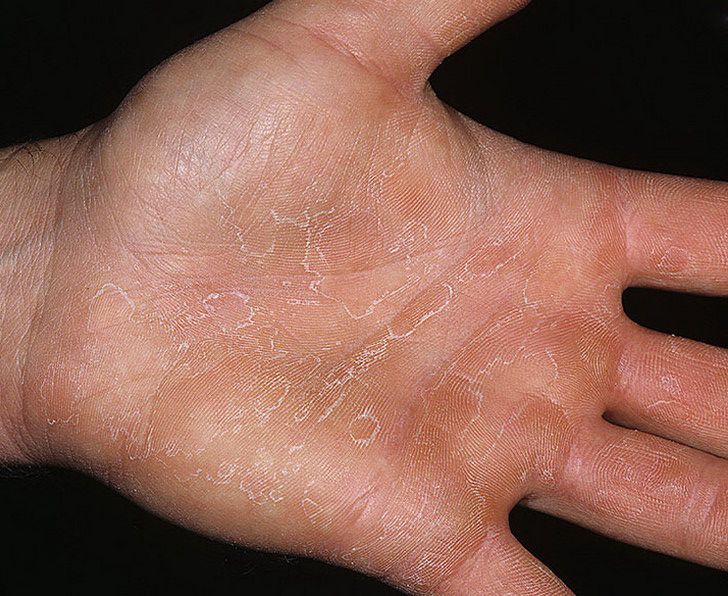 В медицине ее применяют в составе различных лекарственных форм, предназначенных для внутривенного и наружного применения, в дерматологической практике — в форме мазей (5–40%). Фармакотерапевтические эффекты препаратов мочевины связаны с гидратацией рогового слоя кожи, обновлением гидролипидной пленки кожи. Мочевина оказывает кератолитическое, кератопластическое, противовоспалительное, а также бактериостатическое действие относительно Staphylococcus aureus. Мочевина имеет низкую молекулярную массу, поэтому служит своеобразным проводником других веществ через кожу. Преимуществом препаратов местного действия, в состав которых входит мочевина, является в первую очередь отсутствие токсического влияния, а также побочных осложнений со стороны кожи, таких как гипертрихоз, вторичная атрофия, нарушение пигментации. Позитивным моментом можно также считать отсутствие фактора сенсибилизации к мочевине. Принимая во внимание химический состав мочевины, ее можно назвать натуральным средством, то есть максимально приближенным по своим свойствам к мочевине организма человека.
В медицине ее применяют в составе различных лекарственных форм, предназначенных для внутривенного и наружного применения, в дерматологической практике — в форме мазей (5–40%). Фармакотерапевтические эффекты препаратов мочевины связаны с гидратацией рогового слоя кожи, обновлением гидролипидной пленки кожи. Мочевина оказывает кератолитическое, кератопластическое, противовоспалительное, а также бактериостатическое действие относительно Staphylococcus aureus. Мочевина имеет низкую молекулярную массу, поэтому служит своеобразным проводником других веществ через кожу. Преимуществом препаратов местного действия, в состав которых входит мочевина, является в первую очередь отсутствие токсического влияния, а также побочных осложнений со стороны кожи, таких как гипертрихоз, вторичная атрофия, нарушение пигментации. Позитивным моментом можно также считать отсутствие фактора сенсибилизации к мочевине. Принимая во внимание химический состав мочевины, ее можно назвать натуральным средством, то есть максимально приближенным по своим свойствам к мочевине организма человека.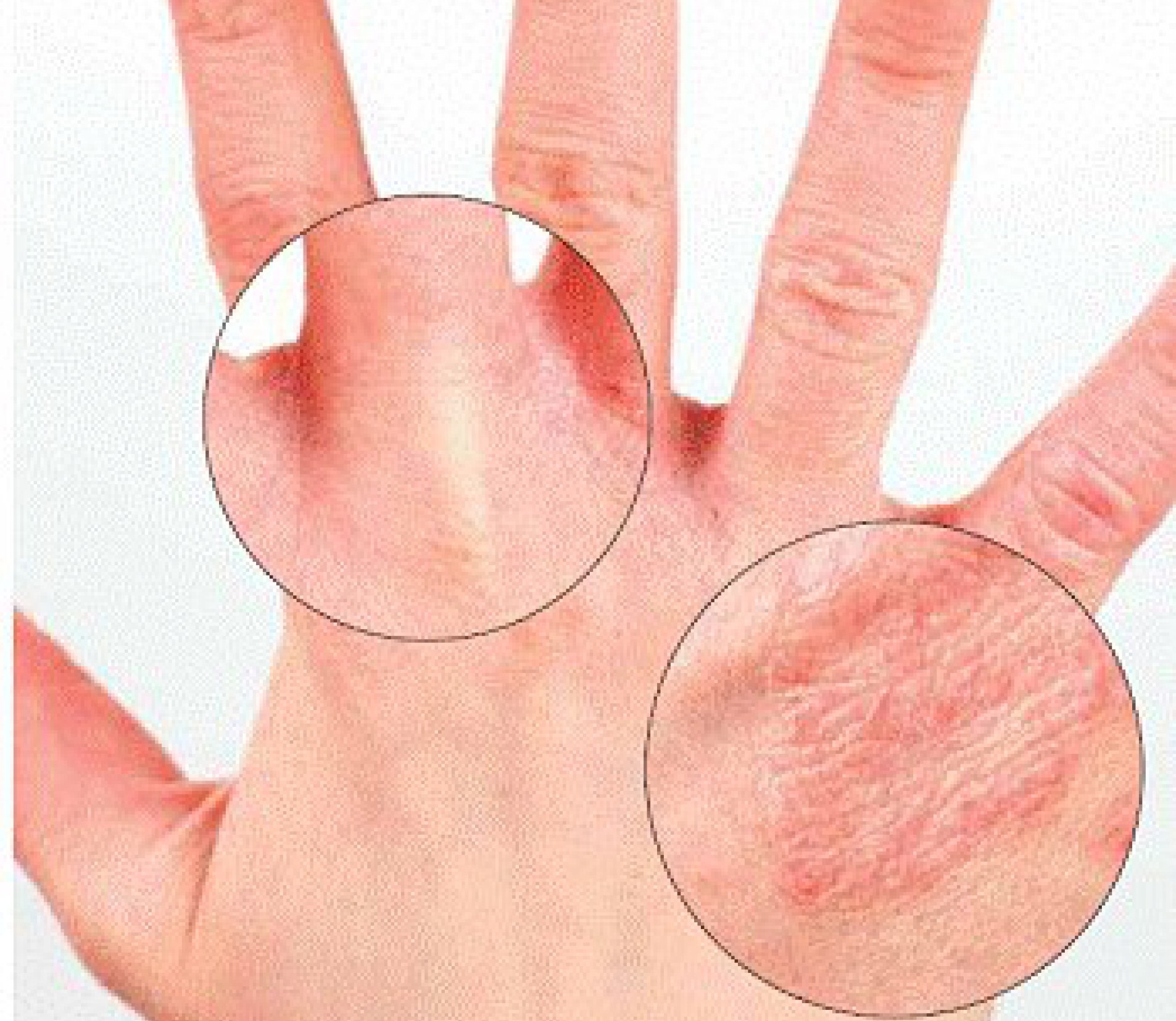 Это дает возможность широко применять в дерматокосметологической практике препараты, в состав которых входит мочевина, с целью коррекции различных заболеваний кожи, сопровождающихся ороговением и шелушением эпидермиса (Ademola J. et al., 2002; Галкіна С.О., 2006; Ноздрин В.И. и соавт., 2008; Барбинов В.В. и соавт., 2009).
Это дает возможность широко применять в дерматокосметологической практике препараты, в состав которых входит мочевина, с целью коррекции различных заболеваний кожи, сопровождающихся ороговением и шелушением эпидермиса (Ademola J. et al., 2002; Галкіна С.О., 2006; Ноздрин В.И. и соавт., 2008; Барбинов В.В. и соавт., 2009).
В состав косметического средства Хил крем (Heel Cream) фирмы «Nabros Pharma» входят мочевина в концентрации 25% и фосфолипиды — 2%.
Целью нашего исследования было изучить эффективность использования Хил крема в комплексном лечении заболеваний, сопровождающихся гиперкератозом, для устранения избыточного ороговения и шелушения эпидермиса.
Объект и методы исследования
Под нашим наблюдением находилось 14 больных: с ограниченными очаговыми формами псориаза — 5 (2 с псориазом в прогрессивной, 3 — в стационарной стадии заболевания, из них 1 — с псориазом ладоней и подошв), с ксерозом кожи — 5 (3 — с поражением локтей и коленей, 2 — с поражением стоп и лодыжек).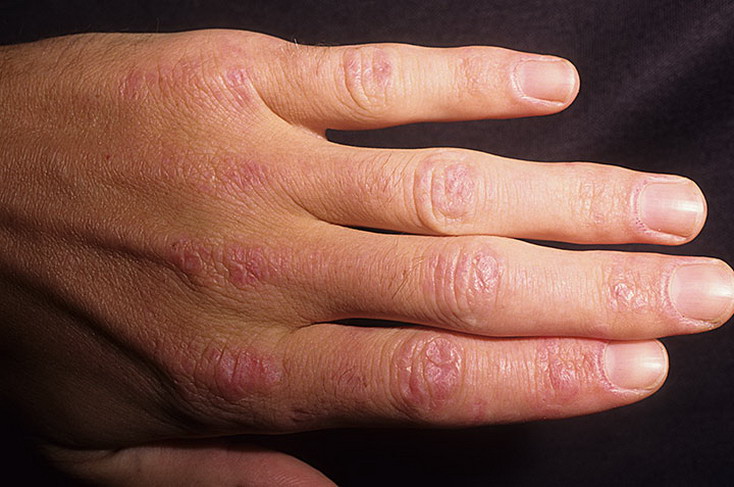 Хроническая экзема ладоней выявлена у 4 пациентов.
Хроническая экзема ладоней выявлена у 4 пациентов.
Основными жалобами всех больных были ощущение сухости кожи, шелушение, наличие корок, трещин с разной степенью выраженности боли.
В клинической картине в каждом из случаев отмечена симметричность локализации очагов поражения, как правило, на верхних и нижних конечностях, реже на туловище. Основные клинические проявления заболевания — гиперемия, папулы, корочки, чешуйки, шелушение, отек, трещины. При локализации поражения на ладонях и подошвах у пациентов выявлены выраженное ороговение эпидермиса, трещины, корочки. Больные указывали на частые рецидивы и продолжительное течение заболевания (от 5 мес до 5 лет). Сопутствующие патологии не оценивали.
Всем пациентам диагноз был установлен на основании клинической картины, без лабораторного подтверждения.
Основное лечение назначали и проводили в соответствии с дерматологическими протоколами лечения кожных болезней. В дополнение к комплексной терапии каждой патологии использовали Хил крем для устранения сухости кожи, шелушения и избыточного ороговения. Хил крем наносили на пораженные участки кожи мягкими массажными движениями, слегка втирая, 2 раза в сутки. После использования крема рекомендовали одеть на 2–3 ч хлопчатобумажные носки, перчатки, одежду.
Хил крем наносили на пораженные участки кожи мягкими массажными движениями, слегка втирая, 2 раза в сутки. После использования крема рекомендовали одеть на 2–3 ч хлопчатобумажные носки, перчатки, одежду.
Курс лечения составил 14 дней. Эффективность Хил крема оценивали по динамике разрешения объективных и субъективных ощущений на 1, 5, 10 и 14-е сутки как:
- высокую — при достижении клинической ремиссии заболевания к окончанию курса лечения, снижении объективных и субъективных показателей более чем на 75% по сравнению с исходными, возможном уменьшении площади поражения;
- умеренную — при значительной (более 50%) положительной динамике клинических проявлений, уменьшении субъективных жалоб к окончанию курса лечения, возможном уменьшении площади поражения;
- отсутствие эффекта — при отсутствии положительной динамики, уменьшении клинических проявлений заболевания и субъективных жалоб пациента менее чем на 50% или ухудшении объективных и субъективных признаков.

Результаты и их обсуждение
Пациенты отмечали комфорт при нанесении Хил крема на кожу и его быстрое впитывание.
К моменту окончания лечения выраженность субъективных ощущений достоверно отличалась от исходного уровня до лечения. Степень выраженности объективных критериев на 5-й и особенно 10-й день лечения свидетельствовала об активном разрешении патологического процесса. Так, к 5-му дню комплексной терапии с использованием Хил крема пациенты отмечали значительное уменьшение выраженности ощущения сухости кожи, отечности и шелушения. На 10-й день практически отошли корки, исчезла болезненность в результате заживления трещин. На момент окончания лечения больные отмечали значительное уменьшение ороговения эпидермиса в местах поражения.
Высокая терапевтическая эффективность выявлена у 90% пациентов. Отсутствия положительной динамики заболевания или ухудшения состояния в процессе лечения не отмечено.
Переносимость Хил крема оценена как хорошая в течение всего периода его применения на основании субъективных показателей и объективных данных, полученных в процессе лечения.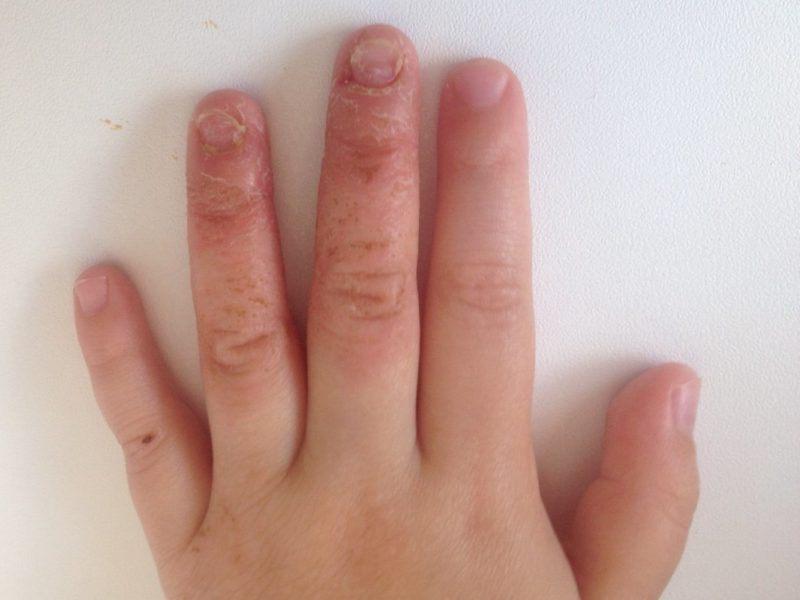 Ухудшения общего состояния не отмечено ни у одного больного. Аллергические и местные раздражающие реакции не зарегистрированы.
Ухудшения общего состояния не отмечено ни у одного больного. Аллергические и местные раздражающие реакции не зарегистрированы.
Выводы
Хил крем компании «Nabros Pharma»:
- эффективен и безопасен при длительном местном применении как при хронических заболеваниях кожи, так и дерматокосметологических состояниях, сопровождающихся сухостью кожи;
- нормализует состояние кожи, не оказывая при этом раздражающего действия;
- благодаря быстрому всасыванию и обеспечению достаточной концентрации мочевины в коже проявляет быстрый эффект;
- может быть использован амбулаторно, без нарушения обычного режима жизни пациента;
- не требует обязательного смывания;
- можно применять с другими дерматологическими препаратами в различных схемах лечения заболеваний, сопровождающихся кератозом;
- удобен и комфортен в применении (режим применения — 2 раза в сутки).
Хил крем — актуальное и перспективное решение в современной дерматокосметологической практике. Крем имеет ряд преимуществ перед другими кератолитическими средствами и пополняет арсенал практикующего врача благодаря доступности и безопасности местного действия.
Крем имеет ряд преимуществ перед другими кератолитическими средствами и пополняет арсенал практикующего врача благодаря доступности и безопасности местного действия.
Список использованной литературы
- Барбинов В.В., Грашин Р.А., Ольшамовская А.О. (2009) Новые возможности комбинированной наружной терапии при атопическом дерматите. Рос. журн. кожн. венер. бол., 6: 30–32.
- Бутов Ю.С., Хрусталева Е.А., Федорова Е.Г. и др. (2001) Комплексное лечение некоторых дерматозов с использованием новых отечественных фосфолипидных препаратов. Рос. журн. кожн. венер. бол., 5: 19–22.
- Галкіна С.О. (2006) Нові можливості використання вітчизняних препаратів зовнішнього застосування у дерматокосметології. Мистецтво лікування, 9: 49–51.
- Калюжная Л.Д. (2003) К систематике кератозов. Укр. журн. дерматол., венерол., косметол., 1: 29–31.
- Кешилева Р.К., Рахматов А.Б. (2010) Характер липидно-фосфолипидных нарушений у больных псориазом.
 Укр. журн. дерматол., венерол., косметол., 2: 51–56.
Укр. журн. дерматол., венерол., косметол., 2: 51–56. - Ноздрин В.И., Белоусова Т.А., Лаврик О.А. и др. (2008) Морфологические изменения кожи у экспериментальных животных под. воздействием мочевины. Рос. журн. кожн. венер. бол., 3: 63–68.
- Ademola J., Frazier C., Kim S.J. et al. (2002) Clinical evaluation of 40% urea and 12% ammonium lactate in the treatment of xerosis. Am. J. Clin. Dermatol., 3(3): 217–222.
М.С. Третьяков
Резюме. У статті показано ефективність та безпечність використання Хіл крему (Heel Cream) виробництва компанії «Nabros Pharma» у комплексному лікуванні при дерматокосметологічних станах, які супроводжуються сухістю шкіри і гіперкератозом, для усунення надлишкового зроговіння та лущення епідермісу.
Ключові слова: Хіл крем, гіперкератоз, лущення епідермісу, ксероз шкіри, надлишкове зроговіння, сухість шкіри.
М.S.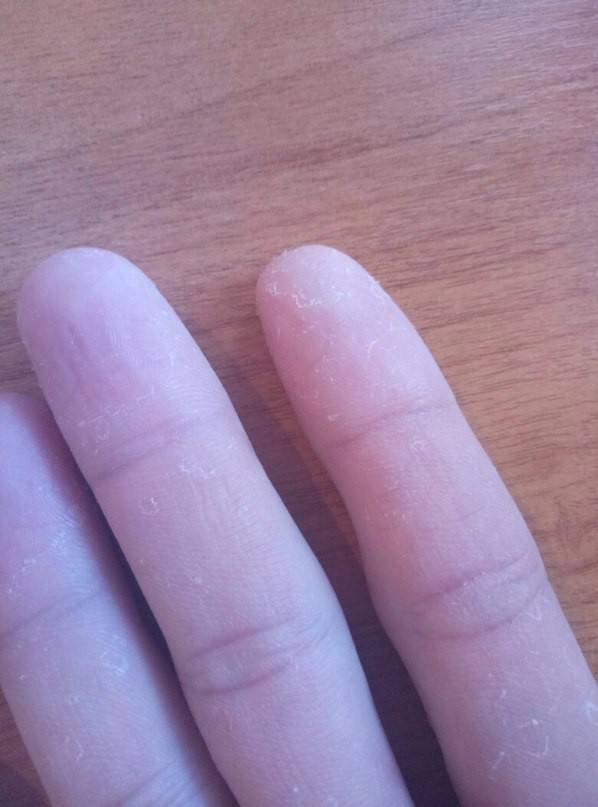 Tretyakov
Tretyakov
Summary. The article represents the effectiveness and safety of the Heel Cream produced by «Nabros Pharma» in treatment of dermatocosmetological states associated with hyperkeratosis, for elimination of the excessive keratinization and desquamation of the epidermis.
Key words: Heel Cream, hyperkeratosis, desquamation of the epidermis, xerosis, excessive keratinization, dryness of the skin.
Адрес для переписки:
Третьяков Максим Сергеевич
21050, Винница, ул. 1-го Мая, 21
Винницкий областной клинический кожно-венерологический диспансер
Медицинский центр Аксон
Дисгидроз представляет собой поражение кожи преимущественно кистей и стоп, симптомы которого напоминает экзему и сопровождается образованием внутриэпидермальных прозрачных пузырьков. Ранее считалось, что заболевание связано с закупоркой протоков потовых желез.
Причины
Основные причины, по которым возникает дисгидроз рук – дисбаланс нервной системы на фоне нервных стрессов, волнений, психологических травм, страхов (при низкой стрессоустойчивости), а также умственных, нервных и эмоциональных перегрузок, умственного переутомления. Механизм развития заболевания состоит в нарушении иннервации потовых желез кожи со стороны вегетативной нервной системы. Наиболее часто такое нарушение иннервации происходит в области рук, что приводит к диагнозу «дисгидроз кистей рук».
Механизм развития заболевания состоит в нарушении иннервации потовых желез кожи со стороны вегетативной нервной системы. Наиболее часто такое нарушение иннервации происходит в области рук, что приводит к диагнозу «дисгидроз кистей рук».
Помимо расстройства нервной системы, дисгидроз (включая дисгидроз кистей рук) может быть связан с ухудшением функций органов желудочно-кишечного тракта, эндокринными нарушениями, пониженным иммунитетом, а также воздействием отравляющих химических веществ.
В некоторых случаях дисгидроз возникает как побочный эффект применения антибиотиков и других лекарственных препаратов. Дисгидроз кистей рук может возникнуть также в форме аллергического заболевания (пищевая аллергия).
Зачастую дисгидроз кистей возникает у людей, страдающих гипергидрозом, так как относится к той же группе заболеваний, связанных с дисбалансом симпатической и парасимпатической нервных систем Фактором, способствующим развитию дисгидроза, может послужить неправильное питание.
Симптомы
Дисгидроз проявляется появлением на боковых поверхностях пальцев рук, ладонях, подошвах, иногда на обратной стороне кистей, пальцев рук и стоп многочисленных пузырьков, которые располагаются глубоко в кожном слое. Они наполнены жидкостью и напоминают своим видом прозрачные, плотные на ощупь зернышки. Эти пузырьки могут меняться в размерах от булавочной головки до горошины. При их появлении больного может беспокоить зуд и жжение. При этом пораженные места краснеют и отекают.
Они наполнены жидкостью и напоминают своим видом прозрачные, плотные на ощупь зернышки. Эти пузырьки могут меняться в размерах от булавочной головки до горошины. При их появлении больного может беспокоить зуд и жжение. При этом пораженные места краснеют и отекают.
Пузырьки часто сливаются друг с другом, их содержимое рассасывается, они становятся плоскими и исчезают, оставляя после себя желтоватые корочки. В противном случае отек постепенно увеличивается, а скопления пузырьков сливаются в пузыри различной величины.
Если человек, страдающий данным недугом, расчесывает пораженные участки кожи, они могут воспалиться. Тогда содержимое пузырьков мутнеет и приобретает желтый оттенок. На коже появляются гнойнички. В жаркую погоду такие высыпания могут покрывать всю поверхность тела. При этом воспаляются лимфатические узлы и могут присоединиться другие воспалительные заболевания (например, панариций).
Если климат сухой, могут возникнуть проявления сухого пластинчатого дисгидроза. В этом случае заболевание протекает в более легкой форме и отличается отсутствием пузырьков. У больных наблюдается поверхностное шелушение кожи без зуда и жжения.
У больных наблюдается поверхностное шелушение кожи без зуда и жжения.
Течение дисгидроза довольно длительное – от нескольких дней до 2-3 недель. Весной и летом нередко заболевание возобновляется.
Лечение
Как самостоятельное заболевание, при дисгидроз лечат комплексно, применяя наружную терапию и прием лекарственных средств. При взаимосвязи высыпаний с дизгидрозной экземой и микозами, проводят лечение этих заболеваний с назначением противогрибковых, десенсибилизирующих средств У больных с затяжным рецидивирующим течением дисгидроза используют препараты фосфора, железа и проводят аутогемотерапию.
На пораженных экземой участках проводят горячие или контрастные ванночки с перманганатом калия (марганцовкой), отваром дубовой коры, травы зверобоя, при этом крышечки пузырьков прокалывают.
Поскольку дисгидроз и дисгидротическая экзема могут быть вторичными признаками других заболеваний, диагностику и лечение лучше проводить у дерматолога.
Психосоматика кожи
В этой статье мы расскажем о кожных заболеваниях, возникающих на фоне стрессовых факторов.
Кожа — это крупнейший многофункциональный орган, который связан со всеми другими органами и системами нашего организма. Площадь кожи составляет почти два квадратных метра, она покрывает все, что мы носим в себе, являясь нашей защитой и барьером от внешних воздействий. Кожа обладает множеством важных для нашего организма функций: защищает нас от воздействий физических, механических и инфекционных агентов, участвует в процессе дыхания, терморегуляции, выполняет эндокринную, иммунную функции, принимает участие в обменных и многих других процессах, а также выполняет рецепторную функцию, являясь одним из наиболее чувствительных органов.
Благодаря чувствительным рецепторам, которые покрывают всю поверхность кожи, она получает всевозможные данные из окружающей среды и передает всю информацию в центральную нервную систему. Кожа первая чувствует холод, жар, давление, боль и подает нам сигналы в виде изменения своего состояния.
В развитие заболеваний кожи важную роль играют стрессовые факторы, которые приводят к развитию психовегетативных нарушений. При этом хронические дерматозы с часто рецидивирующим течением, такие как экзема, псориаз, атопический дерматит сами являются выраженным психотравмирующим фактором и приводят не только к снижению качества жизни пациентов, но и к социальной дезадаптации. Лечение этих дерматозов требует комплексного подхода, помимо использования традиционных дерматологических препаратов и методов лечения необходимо проводить коррекцию стресса и психовегетативных нарушений.
При этом хронические дерматозы с часто рецидивирующим течением, такие как экзема, псориаз, атопический дерматит сами являются выраженным психотравмирующим фактором и приводят не только к снижению качества жизни пациентов, но и к социальной дезадаптации. Лечение этих дерматозов требует комплексного подхода, помимо использования традиционных дерматологических препаратов и методов лечения необходимо проводить коррекцию стресса и психовегетативных нарушений.
Ежедневные стрессы могут также обострять такое заболевание как акне. Из-за стресса усиливается выработка ареналина в крови, сосуды кожи сужаются, что негативно воздействует на питание одного из слоев кожи- эпидермиса. Также при воздействии стресса на организм нарушается работа сальных желез, на коже возникают отличные условия для размножения микробов и возникновения воспалительных элементов.
Стрессы, тревожность, депрессивные состояния снижают иммунные функции кожи, что в свою очередь приводит к ослаблению защитных свойств кожи, что может приводить к присоединению и быстрому размножению патогенных микроорганизмов на коже( пиоккоков, патогенных грибов).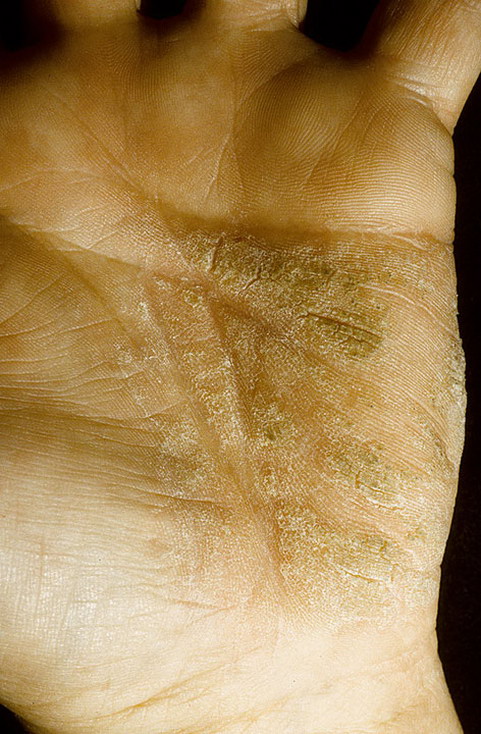
Кожа — это наша защита, барьер между внешним миром и внутренними органами, а значит и душевным состоянием человека. Давайте научимся любить себя, слушать свой организм, обращать внимание на сигналы, которые он нам подает. Ведь кожа-это зеркало нашего организма, на котором можно наблюдать наши страхи, печали и радости.
Синдром шелушения кожи — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Ричард Г., Рингпфейл Ф. Ихтиозы, эритрокератодермия и родственные заболевания. Глава 57. В: Bolognia, Schaffer & Cerroni (ред.). Дерматология. 4-е изд., Elsevier Limited; 2017.
СТАТЬИ ИЗ ЖУРНАЛА
Bolling MC, Jan SZ, Pasmooij AMG, Lemmink HH, Franke LH, Yenamandra VK, Sinke RJ, van den Akker PC, Jonkman MF. Синдром генерализованного ихтиотического шелушения кожи, вызванный мутациями FLG2.J Invest Dermat. 2018 августа 138 (8): 1881-1884. PubMed PMID: 29505760
Имеет C. Расстройства шелушения кожи: парадигма шелушения кожи.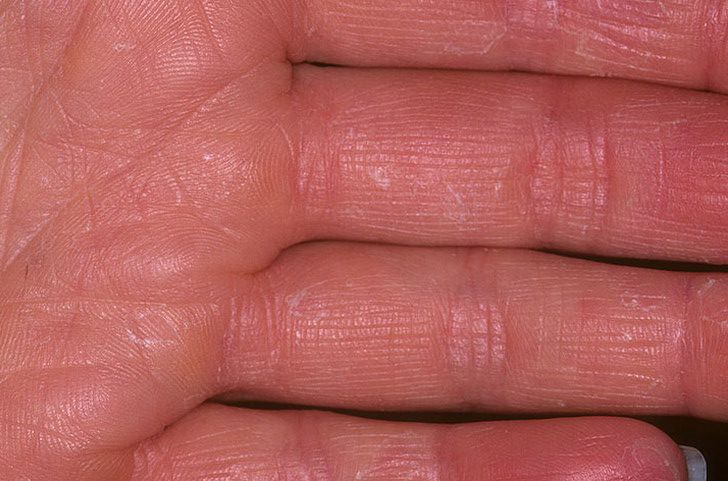 J Invest Dermatol. 2018 август; 138 (8): 1689-1691. PubMed PMID: 30032785
J Invest Dermatol. 2018 август; 138 (8): 1689-1691. PubMed PMID: 30032785
Mohamad J, Sarig O, Godsel LM, Peled A, Malchin N, Bochner R, Vodo D, Rabinowitz T, Pavlovsky M, Taiber S, Fried M, Eskin-Schwartz M, Assi S, Shomron N, Uitto J, Koetsier JL, Bergman R, Green KJ, Sprecher E. Дефицит филаггрина 2 приводит к аномальной межклеточной адгезии в мозговых слоях клеток и вызывает синдром шелушения кожи типа A.J Invest Dermat. 2018 август 138 (8): 1736-1743. PubMed PMID: 29758285
Тайбер С., Самуэлов Л., Мохамад Дж., Барак Е.С., Сариг О., Шалев С.А., Лестрингант Г., Спречер Е. Синдром SAM характеризуется обширной фенотипической гетерогенностью. Exp Dermatology. 2018 27 июля (7): 787-790. PubMed PMID: 29604126
Альфарес А., Аль-Хенайзан С., Аль-Мутаири Ф. Синдром шелушения кожи, связанный с новым вариантом гена FLG2. Am J Med Genet. Часть A. 2017 декабрь 173 (12): 3201-3204. PubMed PMID: 28884927
Алхалифа А., Чиаверини С., Дель Джудис П., Супсрисунджай К., Хсу С.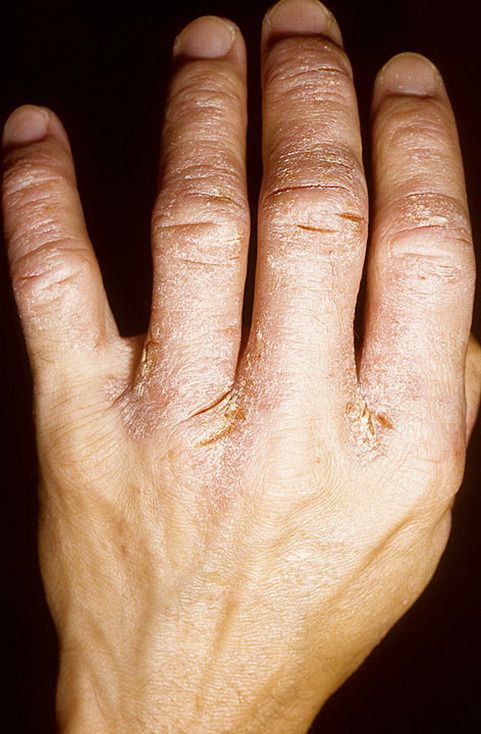 К., Лю Л., Чарльзуорт А., МакГрат Дж. А., Лакур Дж. П..Синдром PLACK, возникший в результате новой гомозиготной вставочной мутации в CAST. J Dermatol Sci. 2017 ноябрь 88 (2): 256-258. PubMed PMID: 28851602
К., Лю Л., Чарльзуорт А., МакГрат Дж. А., Лакур Дж. П..Синдром PLACK, возникший в результате новой гомозиготной вставочной мутации в CAST. J Dermatol Sci. 2017 ноябрь 88 (2): 256-258. PubMed PMID: 28851602
Choe SJ, Kim BK, Lee S, Bak H, Lee JW, Ahn SK. Случай позднего синдрома шелушения кожи, вероятно, вызванного раздражением. Ann Dermatol. 2017 Февраль; 29 (1): 119-120. DOI: 10.5021 / ad.2017.29.1.119. Epub 2017 г. 3 февраля. PubMed PMID: 28223764; PubMed Central PMCID: PMC5318512
Fiete D, Mi Y, Beranek M, Baenziger NL, Baenziger JU. Гликан-специфическая сульфотрансфераза (R77W) GalNAc-4-ST1, предположительно ответственная за синдром шелушения кожи, имеет нормальные свойства, согласующиеся с простым полиморфизмом последовательности.Гликобиология. 2017 05 01 27 (5): 450-456. PubMed PMID: 28204496
Pigors M, Sarig O, Heinz L, Plagnol V, Fischer J, Mohamad J, Malchin N, Rajpopat S, Kharfi M, Lestringant GG, Sprecher E, Kelsell DP, Blaydon DC. Мутации с потерей функции в SERPINB8, связанные с эксфолиативным ихтиозом с нарушением механической стабильности межклеточных сращений. Am J Hum Genet. 2016 4 августа 99 (2): 430-436. PubMed PMID: 27476651
Am J Hum Genet. 2016 4 августа 99 (2): 430-436. PubMed PMID: 27476651
Teye K, Suga Y, Numata S, Soejima M, Ishii N, Krol RP, Ohata C, Matsuda M, Honma M, Ishida-Yamamoto A, Hamada T., Koda Y, Hashimoto T.У японских пациентов с шелушащимися кожными заболеваниями распространена делеция основателя гена корнеодесмозина: выявлено 2 новых случая. J Dermatol Sci. 2016 Май; 82 (2): 134-7. DOI: 10.1016 / j.jdermsci.2016.01.012. Epub 2016 29 января. Рефератов нет. PMID: 26867961
Haber RM и Rose TH. Идентификация мутации CAST в когорте, ранее ошибочно диагностированной как имеющая аутосомно-рецессивную конгенизированную пахионихию. Джама дерматология. 2015 декабрь 01 151 (12): 1393-1394. PubMed PMID: 26650665
Has C, Jakob T, He Y, Kiritsi D, Hausser I, Bruckner-Tuderman L.Потеря десмоглеина 1 связана с ладонно-подошвенной кератодермией, дерматитом и множественной аллергией. Brit J Dermatol. 2015, январь 172 (1): 257-61.PubMed PMID: 25041099
Lin Z, Zhao J, Nitoiu D, Scott CA, Plagnol V, Smith FJ, Wilson NJ, Cole C, Schwartz ME, McLean WH, Wang H, Feng C, Duo L, Zhou EY, Ren Y, Dai L, Chen Y, Zhang J, Xu X, O’Toole EA, Kelsell DP, Yang Y. Мутации потери функции в CAST вызывают шелушение кожи, лейконихию, акральный точечный кератоз, хейлит и подушечки суставов. Am J Hum Genet.2015 5 марта 96 (3): 440-7. PubMed PMID: 25683118
Мутации потери функции в CAST вызывают шелушение кожи, лейконихию, акральный точечный кератоз, хейлит и подушечки суставов. Am J Hum Genet.2015 5 марта 96 (3): 440-7. PubMed PMID: 25683118
Muttardi K, Nitoiu D, Kelsell DP, O’Toole EA, Batta K. Синдром акрального шелушения кожи, связанный с новой мутацией гена CSTA. Clin Exp Dermatol. 2016 июнь; 41 (4): 394-8. DOI: 10.1111 / ced.12777. Epub 2015, 18 декабря. PubMed PMID: 26684698
Крунич А.Л., Стоун К.Л., Симпсон М.А., МакГрат Дж. Синдром акрального шелушения кожи, возникший в результате гомозиготной нонсенс-мутации в гене CSTA, кодирующем цистатин А. Pediatr Dermatol. 2013 сентябрь-октябрь; 30 (5): e87-8.DOI: 10.1111 / pde.12092. Epub 2013 28 марта. PubMed PMID: 23534700
Самуэлов Л., Сариг О., Хармон Р.М., Рапапорт Д., Исида-Ямамото А., Исаков О., Кетсиер Дж. Л., Гат А., Голдберг И., Бергман Р., Шпигель Р., Эйтан О., Геллер S, Peleg S, Shomron N, Goh CS, Wilson NJ, Smith FJ, Pohler E, Simpson MA, McLean WH, Irvine AD, Horowitz M, McGrath JA, Green KJ, Sprecher E. Дефицит десмоглейна 1 приводит к тяжелому дерматиту, множественному аллергия и метаболическое истощение. Нат Жене. 2013 Октябрь 45 (10): 1244-8. PubMed PMID: 23974871
Дефицит десмоглейна 1 приводит к тяжелому дерматиту, множественному аллергия и метаболическое истощение. Нат Жене. 2013 Октябрь 45 (10): 1244-8. PubMed PMID: 23974871
Кабрал Р.М., Курбан М., Ваджид М., Шимомура Ю., Петухова Л., Кристиано А.М.Секвенирование всего экзома у одного пробанда выявляет мутацию в гене CHST8 при аутосомно-рецессивном кожном синдроме шелушения. Геномика. 2012 Апрель; 99 (4): 202-8.
Чанг Й.Й., ван дер Фельден Дж., Ван дер Виер Дж., Крамер Д., Диркс Г. Ф., ван Гил М., Коэнраадс П. Дж., Зеувен П. Л., Йонкман М. Ф. Отшелушивающий кератолиз (сухой ламеллезный дисгидроз): самостоятельное отшелушивающее действие. Br J Dermatol. 2012 ноябрь; 167 (5): 1076-84.
Telem DF, Israel S, Sarig O, Sprecher E. Синдром воспалительного шелушения кожи вызвал новую мутацию в CDSN.Arch Dermatol Res. 2012 Апрель; 304 (3): 251-5.
van der Velden JJ, Jonkman MF, McLean WH, Hamm H, Steijlen PM, van Steensel MA, van Geel M. Повторяющаяся мутация в гене TGM5 у европейских пациентов с синдромом акрального шелушения кожи.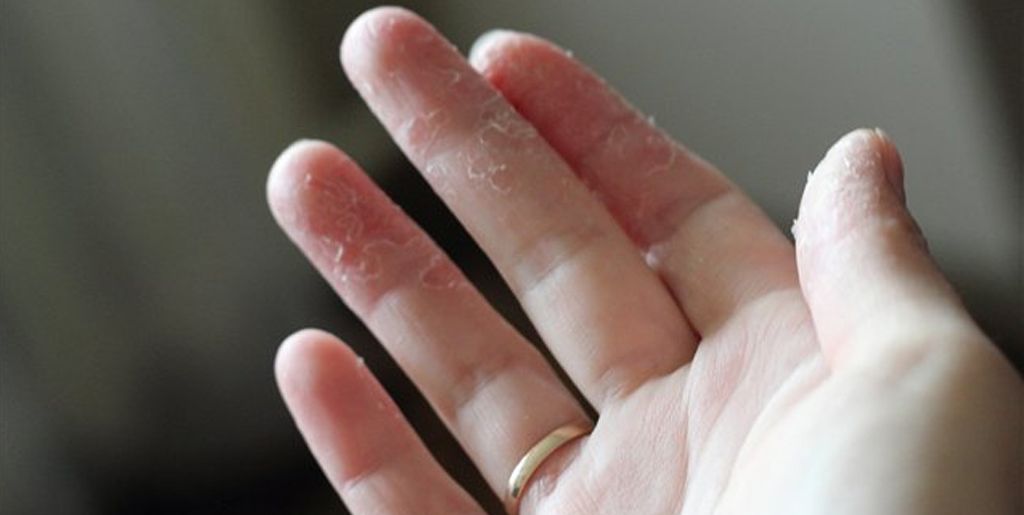 J Dermatol Sci. 2012 Янв; 65 (1): 74-6.
J Dermatol Sci. 2012 Янв; 65 (1): 74-6.
Блейдон, округ Колумбия, Нитою Д., Экл К.М., Кабрал Р.М., Бланд П., Хауссер И., ван Хил Д.А., Раджпопат С., Фишер Дж., Оджи В., Звулунов А., Траупе Х., Хеннис ХК, Келселл Д.П. Мутации в CSTA, кодирующем цистатин А, лежат в основе эксфолиативного ихтиоза и раскрывают роль этого ингибитора протеазы в адгезии между клетками.Am J Hum Genet. 2011 октябрь 07 89 (4): 564-71. PubMed PMID: 21944047
Израильский С., Замир Х., Сариг О., Бергман Р., Спречер Э. Синдром воспалительного шелушения кожи, вызванный мутацией в CDSN, кодирующем корнеодесмозин. J Invest Dermatol. 2011 Март; 131 (3): 779-81.
Kiritsi D, Cosgarea I, Franzke CW, Schumann H, Oji V, Kohlhase J, Bruckner-Tuderman L., Has C. Синдром акрального шелушения кожи с мутациями гена TGM5 может напоминать простой буллезный эпидермолиз у молодых людей. J Invest Dermatol.2010 Jun; 130 (6): 1741-6. Аюб М., Басит С., Джелани М., Ур Рехман Ф., Икбал М., Ясинзай М., Ахмад В. Гомозиготная бессмысленная мутация гена десмоколлина-3 (DSC3) человека лежит в основе наследственности.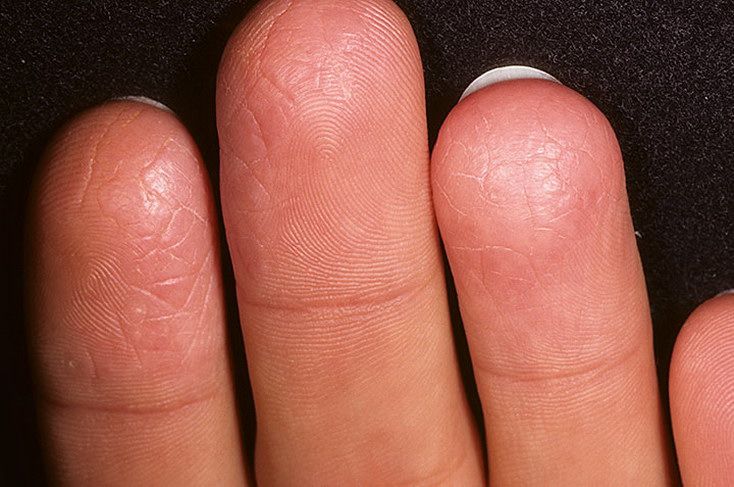 гипотрихоз и рецидивирующие кожные пузырьки. Am J Hum Genet. 2009 Октябрь 85 (4): 515-20. PubMed PMID: 19765682
гипотрихоз и рецидивирующие кожные пузырьки. Am J Hum Genet. 2009 Октябрь 85 (4): 515-20. PubMed PMID: 19765682
Кэссиди А.Дж., ван Стенсель МАМ, Стейлен П.М. и др. Гомозиготная миссенс-мутация в TGM5 отменяет активность эпидермальной трансглутаминазы 5 и вызывает синдром акрального шелушения кожи. Am J Hum Genet. 2005; 77: 909-17.
Гейер А.С., Ратайчак П., Поль-Родригес М. и др. Синдром Нетертона с обширным шелушением кожи и неспособностью к развитию из-за гомозиготной мутации сдвига рамки считывания в SPINK. Дерматология (Базель, Швейцария). 2005 210 (4): 308-14. PubMed PMID: 15942217
Леви-Ниссенбаум Э, Бец Р.С., Фридман М., Саймон М., Лахат Х, Бахан Т., Гольдман Б., Бигум А, Пиерик М., Хиллмер А.М., Йонка Н., Торибио Дж., Круз Р., Девальд Дж., Cichon S, Kubisch C, Guerrin M, Serre G, Nothen MM, Pras E. Простой гипотрихоз кожи головы связан с бессмысленными мутациями в CDSN, кодирующем корнеодесмозин.Нат Жене. 2003: 34 (2): 151–153.
Сарди М., Фэй А. Карпати С.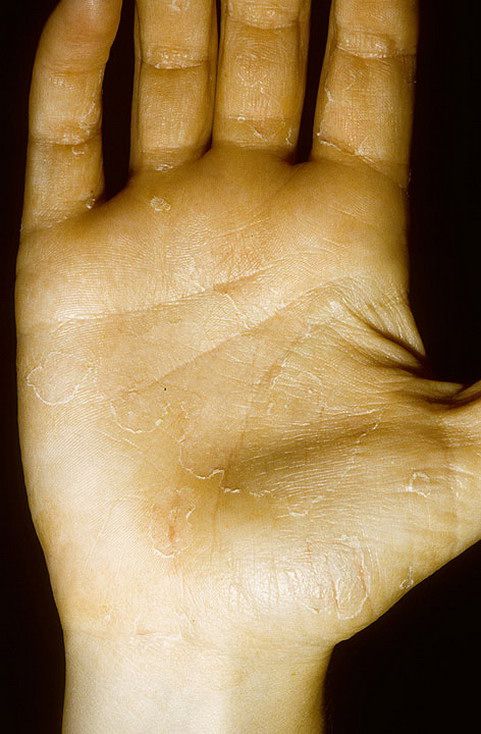 и др. Синдром Комеля-Нетертона и синдром шелушения кожи типа B: перекрывающиеся синдромы или единое целое. Int J Dermatol. 2002; 41: 264-68.
и др. Синдром Комеля-Нетертона и синдром шелушения кожи типа B: перекрывающиеся синдромы или единое целое. Int J Dermatol. 2002; 41: 264-68.
ИНТЕРНЕТ
МакКусик В.А., изд. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Синдром шелушения кожи-2 (PSS2). Регистрационный номер; 609796: Дата последнего редактирования; 04.11.2014. http://omim.org/entry/609796. По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM).Университет Джона Хопкинса. Синдром шелушения кожи-1 (PSS1). Регистрационный номер; 270300: Дата последнего редактирования; 10.08.2018 http://omim.org/entry/270300 По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Синдром шелушения кожи-3 (PSS3). Номер записи; 616265: Дата последнего редактирования 17.03.2015. http://omim.org/entry/616265. По состоянию на 29 декабря 2019 г.
McKusick VA, ed.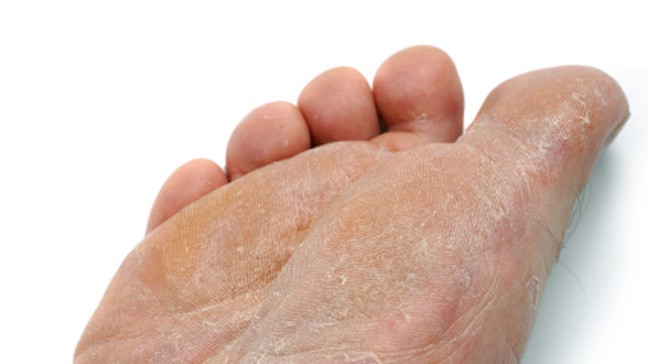 Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса.Синдром шелушения кожи-4 (PSS4). Номер записи; 607936: Дата последнего редактирования 10.08.2018. http://omim.org/entry/607936. По состоянию на 29 декабря 2019 г.
Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса.Синдром шелушения кожи-4 (PSS4). Номер записи; 607936: Дата последнего редактирования 10.08.2018. http://omim.org/entry/607936. По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Синдром шелушения кожи-6 (PSS6). Номер записи: 618084 Дата последнего редактирования 13.08.2018. http://omim.org/entry/618084. По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Синдром шелушения кожи-5 (PSS5) Номер записи: 617115 Дата последнего редактирования 13.09.2016.http://omim.org/entry/617115. По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Отшелушивающая кожа в сочетании с лейконихией, точечным кератозом акрального отдела, хейлитом и подушечками суставов (PLACK).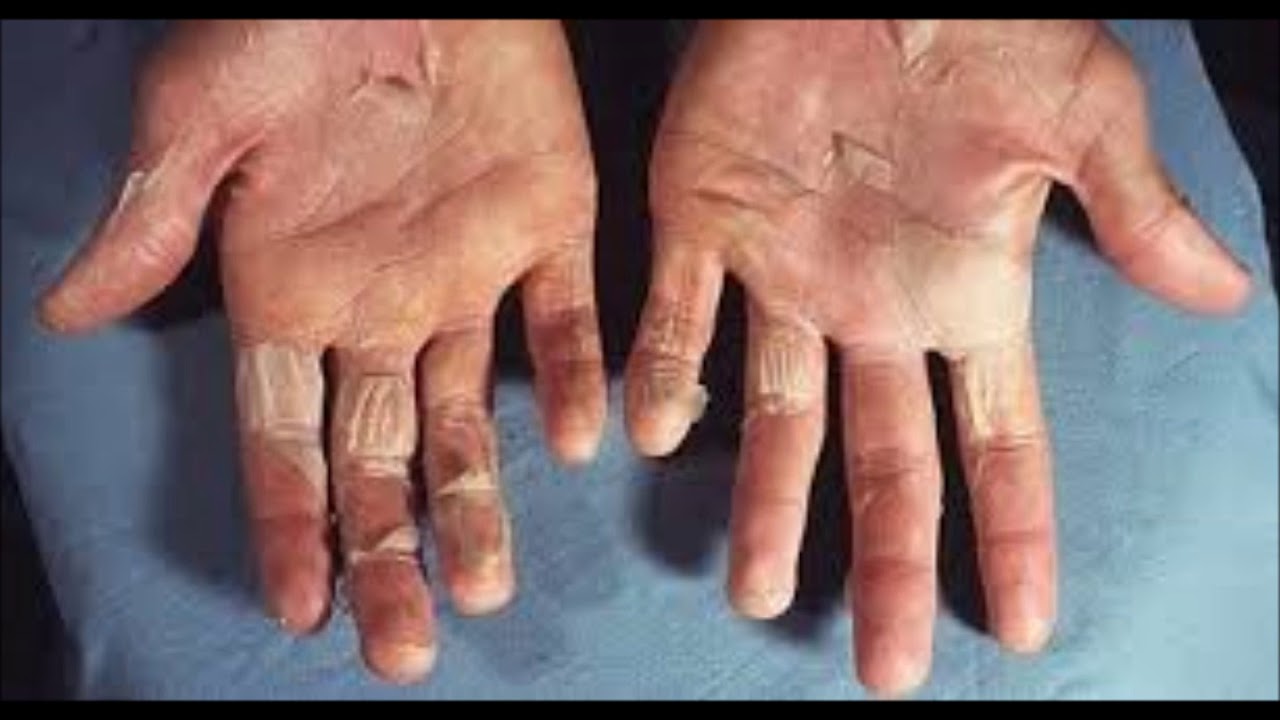 Номер записи: 616295 Дата последнего редактирования 22.05.2015. http://omim.org/entry/616295. По состоянию на 29 декабря 2019 г.
Номер записи: 616295 Дата последнего редактирования 22.05.2015. http://omim.org/entry/616295. По состоянию на 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Врожденная эритродермия, связанная с ладонно-подошвенной кератодермией, гипотрихозом и гипер-IgE.Номер записи: 615508 Дата последнего редактирования 22.11.2016 http://omim.org/entry/615508 Проверено 29 декабря 2019 г.
McKusick VA, ed. Интернет-Менделирующее наследование в человеке (OMIM). Университет Джона Хопкинса. Синдром Нетертона. Номер записи: 256500 Дата последнего редактирования 22.11.2016 http://omim.org/entry/256500 По состоянию на 29 декабря 2019 г.
Peeling Skin
Обзор
Что такое шелушение кожи?
Отслаивание кожи или шелушение — распространенное состояние, при котором внешний слой кожи (эпидермис) теряется.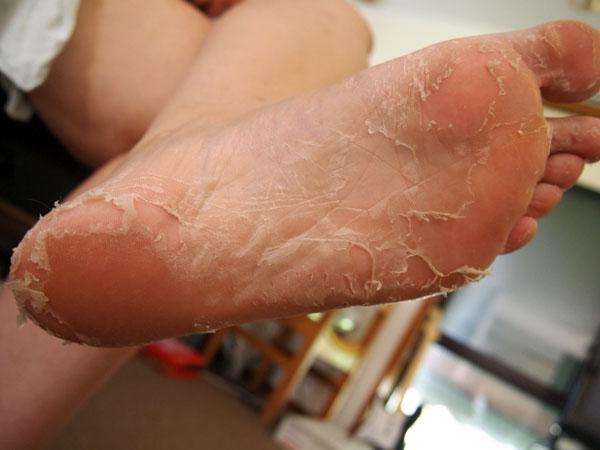 Это связано с исцелением от повреждений кожи внутренними или внешними причинами, такими как ожоги или воздействие раздражителей окружающей среды, таких как солнце или ветер. Отслоение кожи также может сопровождать внутренние расстройства или заболевания, например, стадию заживления сыпи.
Это связано с исцелением от повреждений кожи внутренними или внешними причинами, такими как ожоги или воздействие раздражителей окружающей среды, таких как солнце или ветер. Отслоение кожи также может сопровождать внутренние расстройства или заболевания, например, стадию заживления сыпи.
Поверхностная потеря клеток кожи — это нормальный продолжающийся процесс, так как организм постоянно производит новые клетки кожи и удаляет стареющие клетки из внешнего слоя. Эта потеря клеток кожи обычно не является ни заметной, ни необычной.Заметное шелушение может появиться на небольшом участке кожи или по всему телу, в зависимости от причины повреждения кожи.
Глубокое повреждение кожи может вызвать появление волдырей, болезненность или оставить после себя язвы и раздражение кожи. Этот тип повреждения кожи также может быть вызван внешними событиями, такими как ожог, или внутренними причинами, такими как реакция на лекарства или аутоиммунное заболевание. Болезненные кожные заболевания, как правило, являются серьезными или опасными для жизни, если их не лечить вовремя.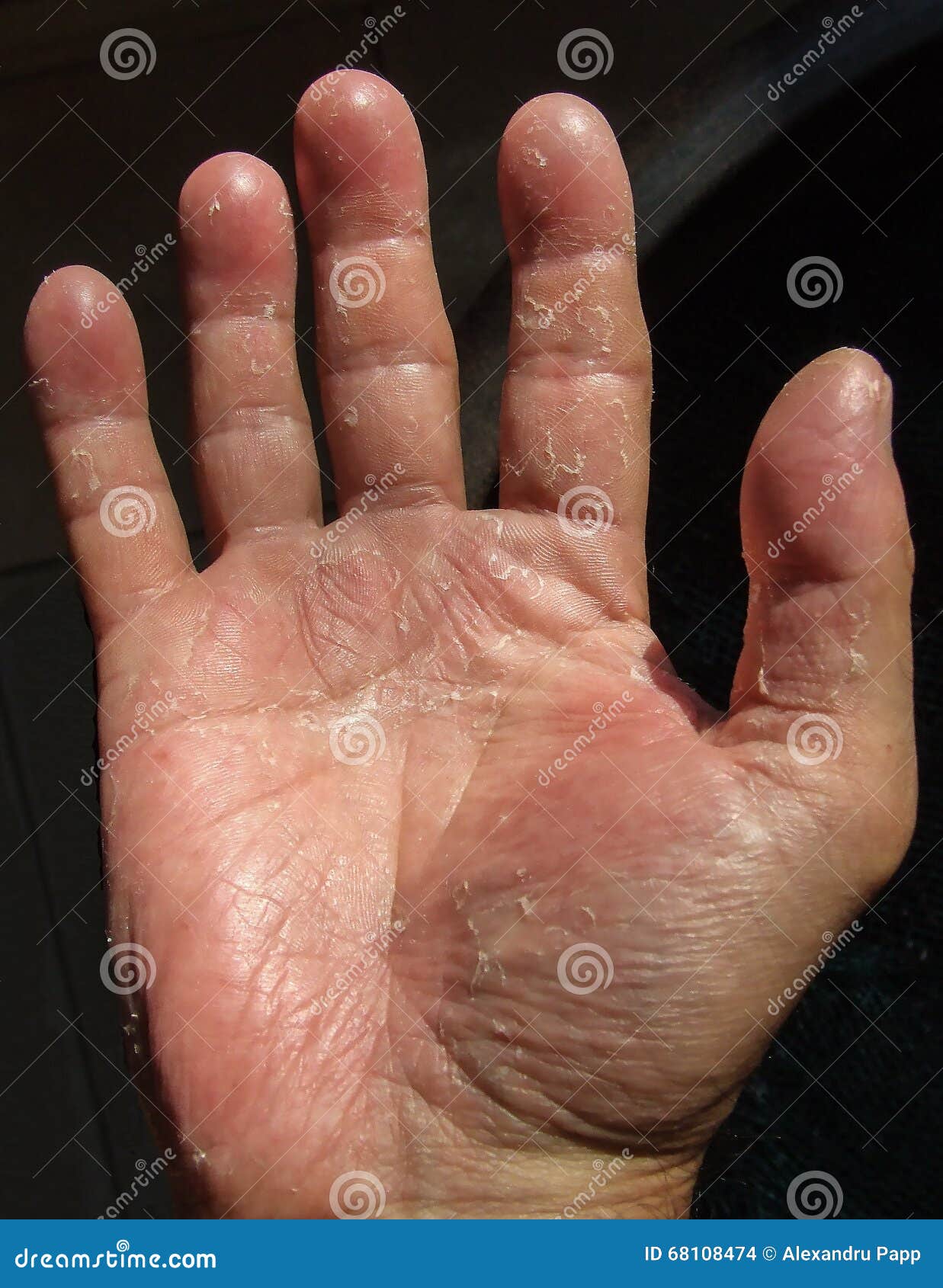
Каковы симптомы шелушения кожи?
Симптомы шелушения кожи могут различаться в зависимости от основного состояния или расстройства, вызывающего потерю кожи.
Симптомы могут включать:
- Сухость кожи
- Зуд
- Раздражение
- Покраснение
- Тонкая шкала
Возможные причины
Что вызывает шелушение кожи?
Многие состояния, расстройства или заболевания могут вызвать шелушение кожи во время фазы заживления травмы.Сразу после воздействия любого из перечисленных ниже заболеваний или при подозрении на какое-либо из перечисленных заболеваний вас должен осмотреть врач. Примеры кожных повреждений могут включать:
Исцеление от прямого повреждения кожи
- Термические ожоги , когда повреждение кожи может произойти в результате воздействия горячей жидкости или поверхности или контакта с огнем
- Химические ожоги когда повреждение кожи может произойти в результате прямого контакта химического вещества с кожей.
 Бытовые чистящие средства и косметические товары или химические вещества, используемые на рабочем месте, могут вызвать ожоги.
Бытовые чистящие средства и косметические товары или химические вещества, используемые на рабочем месте, могут вызвать ожоги. - Раздражение кожи из-за истирания или трения обувью или одеждой
- Солнечный ожог — самый распространенный вид ожога. Это вызвано длительным воздействием УФ-излучения от солнца или искусственных источников (например, соляриев).
Косметические процедуры или процедуры
- Средства для лечения акне , содержащие ретинол / ретиноиды или пероксид бензоила
- Химический пилинг или использование кремов для лица, содержащих ретинол, обычно используемых для лечения рубцов или морщин
Состояние здоровья или побочные эффекты лечения (требуется оценка и диагностика вашим врачом)
- Атопический дерматит (экзема) может вызывать покраснение и шелушение кожи
- Отек (отек кожи) обычно возникает в результате серьезного заболевания (например, сердечной недостаточности или сгустка крови), но при уменьшении отека кожа отслаивается
- Радиация в качестве лечения рака может вызвать шелушение кожи, но все же требует оценки
- Реакции на химиотерапию должен оценивать ваш врач
- Контактный дерматит может быть вызван воздействием аллергена (например, духов) или раздражителей, таких как длительное воздействие воды
- Любая причина длительного покраснения кожи , такая как побочная реакция на лекарство, может вызвать шелушение кожи и требует лечения
Инфекционные болезни
Многие вирусные или бактериальные инфекции могут вызывать шелушение кожи.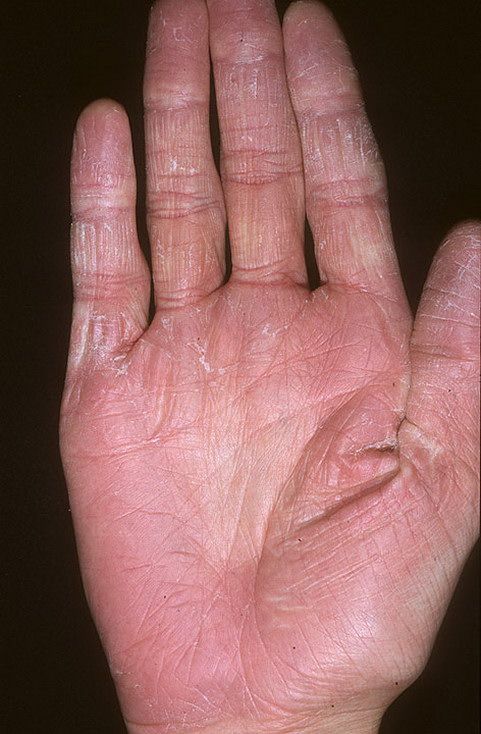 Приведенные ниже примеры всегда серьезны и требуют лечения:
Приведенные ниже примеры всегда серьезны и требуют лечения:
Генетические или воспалительные заболевания, также требующие обследования
- Болезнь Кавасаки — редкое и серьезное воспалительное заболевание, которое обычно возникает у детей. Это разновидность васкулита, при которой кровеносные сосуды воспаляются по всему телу. Другие симптомы включают жар, поражение глаз и рта, а также увеличение лимфатических узлов.
- Синдром шелушения кожи — редкое генетическое заболевание, которое может присутствовать на всем теле или только на руках и ногах.Это состояние обычно присутствует при рождении, но может начаться позже в детстве.
Уход и лечение
Как диагностируется шелушение кожи?
Ваш врач или другой медицинский работник проведет медицинский осмотр.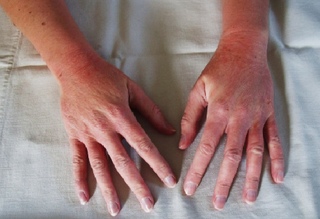 Он или она задаст вопросы о:
Он или она задаст вопросы о:
- Ваша история болезни, включая любые болезни и методы лечения, а также лекарства или пищевые добавки, которые вы принимаете
- Как долго ваша кожа шелушится, насколько обширно шелушение и происходит ли оно в определенной области или по всему телу
- Если вы подверглись воздействию каких-либо новых веществ, продуктов питания или потенциальных аллергенов
Другие анализы могут потребоваться, если врач подозревает, что у вас есть инфекция или другое основное заболевание.
Как лечится шелушение кожи?
Лечение будет зависеть от основного состояния. Пилинг, который следует за повреждением кожи, — естественный процесс. Важно дать коже зажить и никогда не пытаться удалить или очистить кожу. Во-первых, ваш врач определит, является ли причина инфекцией или основным заболеванием, и проведет соответствующее лечение. Лекарства для местного применения, отпускаемые по рецепту или без рецепта, такие как густые кремы и мази, такие как вазелин (вазелин®), лучше лосьонов и могут облегчить такие симптомы, как сухость, зуд или покраснение.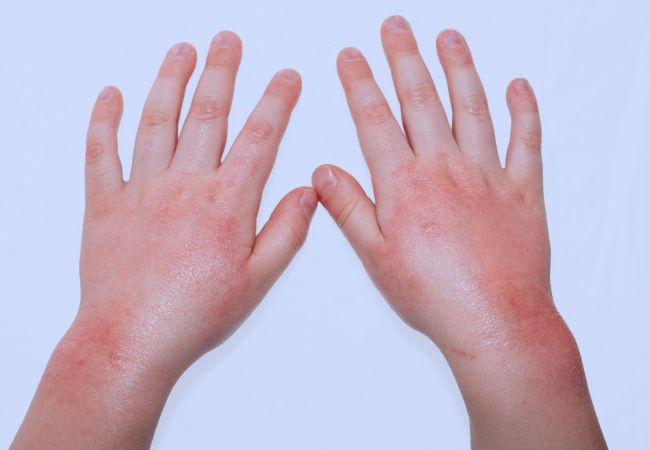
Вы можете лечить небольшие ожоги кожи (первой степени) в домашних условиях, если вы:
- Охладите область ожога , погрузив ее в прохладную воду или наложив холодный компресс на срок до 10 минут.
- Наносите вазелин (не антибиотики) на ожог 2 или 3 раза в день.
- Закройте ожог стерильной антипригарной повязкой.
- Избегайте воздействия солнечных лучей даже после заживления кожи, надев защитную одежду при выходе на улицу и водостойкий солнцезащитный крем широкого спектра действия.
Каковы осложнения шелушения кожи?
Осложнения могут различаться в зависимости от основной причины или состояния. Некоторые из основных проблем могут включать:
- Бактериальные инфекции
- Обезвоживание при поражении значительного количества кожи
Когда звонить доктору
Когда следует обращаться за медицинской помощью при шелушении кожи?
В некоторых случаях причина шелушения кожи может быть серьезной или даже опасной для жизни. Немедленно обратитесь за медицинской помощью, если у вас возникли:
Немедленно обратитесь за медицинской помощью, если у вас возникли:
- Лихорадка или озноб
- Кожная боль или отек
- Замешательство, дезориентация или потеря сознания
- Одышка, хрипы или затрудненное дыхание
- Боль в суставах
- Крапивница, сыпь или волдыри, включая волдыри во рту, глазах или гениталиях
- Головная боль
- Тошнота, диарея или рвота
- Увеличение лимфатических узлов
- Гриппоподобные симптомы
- Изменение зрения или сухость глаз
- Любой сильный ожог, особенно если это ребенок, пожилой или другой больной
Ладонь
Кожные складки при атопической экземе
Что бы мы ни думали о чтении ладоней, тщательный осмотр ладоней во время операции может пролить свет на ряд диагнозов.Как и у этого пациента с атопической экземой, складки на коже ладоней на обеих руках более глубокие и выраженные, чем обычно (гиперлинейность).
Ряд исследований показал, что эти изменения чаще встречаются у пациентов с атопической экземой, чем у контрольных пациентов с сухой кожей. Эти признаки могут также встречаться у пациентов с вульгарным ихтиозом.
Дерматит рук
Пациенты с атопической экземой имеют генетическую основу дерматита рук, но есть повышенный риск для пациентов, которые часто погружают руки в воду или контактируют с раздражающими веществами.У некоторых может быть аллергия на вещества, с которыми они контактируют, в то время как у других, как у этого пациента, возникают обострения во время стресса.
Пациенту следует посоветовать носить перчатки с хлопковой подкладкой при контакте с водой или раздражителями, часто наносить смягчающие средства и использовать местные кортикостероиды для уменьшения воспаления.
Tinea manuum
Tinea manuum часто ошибочно диагностируется как дерматит, но, как и в этом случае, обычно односторонний. Пациент замечает постепенное появление сухой, зудящей, шелушащейся кожи на ладони и «пудровую начинку» в складках кожи.Иногда образуются волдыри. Соскобы кожи для микроскопии и посева должны подтвердить диагноз грибковой инфекции.
Пациент замечает постепенное появление сухой, зудящей, шелушащейся кожи на ладони и «пудровую начинку» в складках кожи.Иногда образуются волдыри. Соскобы кожи для микроскопии и посева должны подтвердить диагноз грибковой инфекции.
У пациентов могут быть другие пораженные участки.
Противогрибковые препараты для местного применения, такие как эконазол или тербинафин, обычно излечивают заболевание, но в широко распространенных случаях или при поражении ногтей может потребоваться пероральное противогрибковое средство.
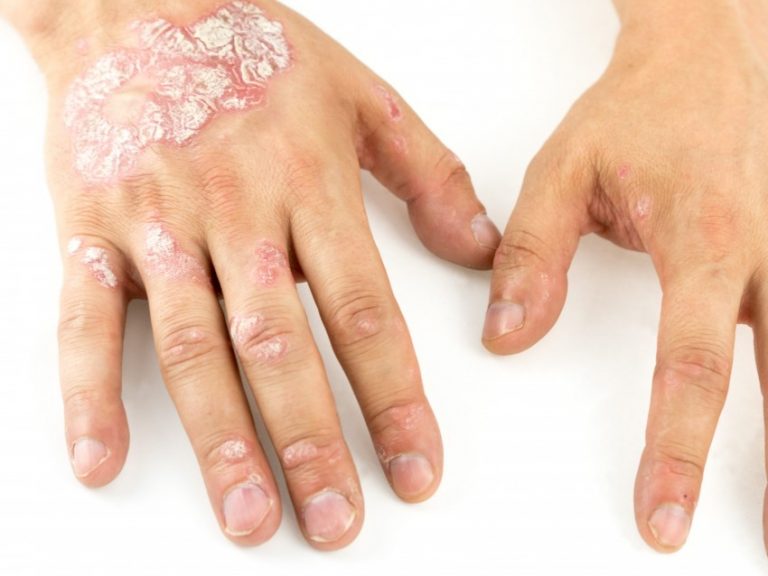
Псориаз ладоней
Псориаз ладоней также можно ошибочно принять за дерматит или спутать с кератодермией.Видны четко обозначенные толстые красные чешуйчатые пятна, часто с глубокими болезненными трещинами. При осмотре обычно обнаруживаются другие признаки, такие как бляшки на разгибающих поверхностях локтей и коленей, изменения кожи головы или ногтей.
Частые смягчающие средства могут помочь смягчить кожу и снизить риск образования трещин вместе с кератолитическим средством, таким как крем с салициловой кислотой или мочевиной. Также можно использовать местные стероиды, препараты каменноугольной смолы, кальципотриол, ацитретин, метотрексат или PUVA.
Также можно использовать местные стероиды, препараты каменноугольной смолы, кальципотриол, ацитретин, метотрексат или PUVA.
Пустулезный псориаз ладоней
У некоторых пациентов появляются скопления стерильных волдырей, а также утолщенные чешуйчатые участки кожи на руках.Ноги также часто страдают аналогичным образом. Заболевание может сохраняться годами, вызывая значительный дискомфорт и снижая качество жизни пациента.
Этот конкретный тип пустулезного псориаза чаще встречается у нынешних или бывших курильщиков, и пациентам следует рекомендовать бросить курить.
Лечение пустулезного ладонного псориаза такое же, как и при простом ладонном псориазе.
Ладонная кератодермия
Ладонная кератодермия проявляется утолщением гиперкератоза и часто желтоватым изменением цвета кожи ладоней и подошв стоп.Это может вызвать дискомфорт или повлиять на ловкость рук.
Состояние может быть генетически унаследованным или связано с воспалительными заболеваниями кожи, инфекциями, лекарствами, микседемой или злокачественными новообразованиями.
Лечение включает в себя обильное использование смягчающих средств, кератолитиков, местных ретиноидов, кальципотриола или системных ретиноидов, таких как ацетретин.
Болезнь рук, ящура и рта
У этого ребенка появилась сыпь на обеих руках в виде овальных желтоватых пузырьков, окруженных эритемой.Последние несколько дней она немного поблекла и перестала есть. При осмотре у нее была похожая сыпь на ногах и несколько небольших язв во рту.
Мать заверили, что болезнь рук, ящура не имеет ничего общего с болезнью животного и исчезнет спонтанно в течение нескольких дней.
Заболевание вызвано вирусом Коксаки A16, инкубационное время составляет от трех до пяти дней и является очень заразным.
Многоформная эритема
Многоформная эритема (ЭМ) часто развивается в виде сыпи на ладонях.Эти красноватые кольцевидные поражения имеют слегка приподнятую центральную область, типичную для целевых поражений.
Иногда образуются волдыри, которые при серьезном и широком распространении указывают на более серьезный синдром Стивенса-Джонсона.
Сыпь бессимптомная или слегка зудящая. Состояние обычно проходит самопроизвольно в течение нескольких недель. При необходимости для облегчения симптомов могут помочь пероральные антигистаминные препараты или местные кортикостероиды. EM возникает из-за реакции на инфекцию или лекарство.
ПОСМОТРЕТЬ ОНЛАЙН-ЦЕНТР ПСОРИАЗНЫХ РЕСУРСОВ
12 причин, по которым ваши пальцы могут шелушиться — SkinKraft
У Вас начались проблемы с кожей зимой? Сухость, покраснение, зуд и шелушение кожи на кончиках пальцев могут вызывать раздражение и болезненные ощущения.Однако шелушение кожи возле ногтей не редкость. У ряда людей это происходит из-за различных внешних и внутренних факторов.
Прочтите, чтобы узнать о различных причинах шелушения кончиков пальцев.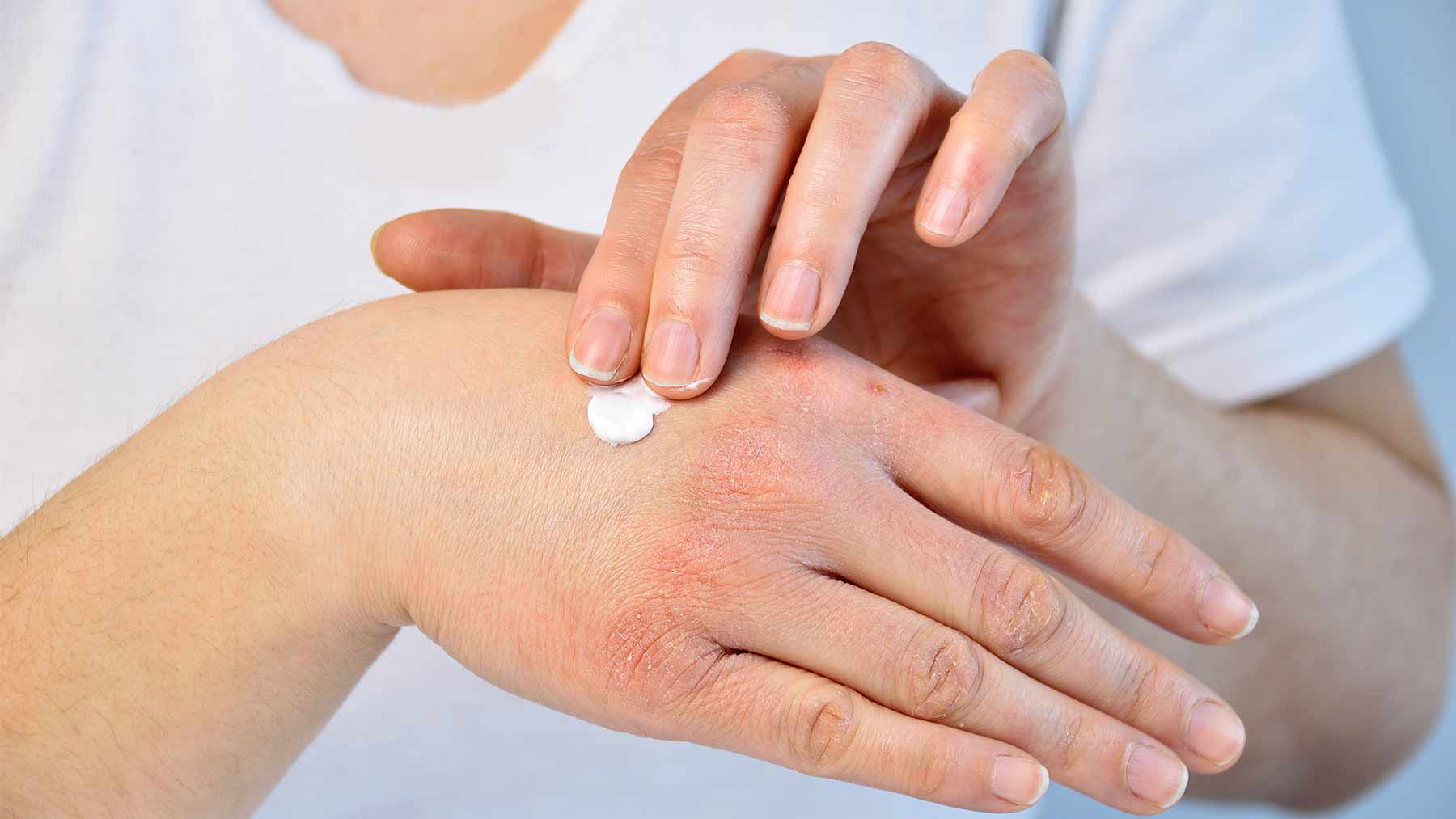 Узнайте о методах лечения и профилактических мерах, которые успокоят вашу кожу и принесут облегчение.
Узнайте о методах лечения и профилактических мерах, которые успокоят вашу кожу и принесут облегчение.
Особенности:
12 причин шелушения кожи вокруг пальцев
Если вы заметили шелушение кожи вокруг кончиков пальцев, обычно это результат сухой кожи.Этому может способствовать ряд внешних или внутренних факторов. 12 основных факторов, вызывающих шелушение кончиков пальцев:
1. Окружающая среда
Изменения окружающей среды и погоды часто могут вызвать сухость кожи. Холодные и сухие зимы приносят с собой проблемы с сухой кожей, в том числе шелушение кончиков пальцев. Чрезмерное пребывание на солнце также может привести к солнечным ожогам, которые могут вызвать шелушение кончиков пальцев. Потоотделение в летний сезон также может быть причиной.
Что вы можете с этим сделать?
Если причиной шелушения кожи является зимний сезон, подумайте о приобретении увлажнителя воздуха.Может помочь жирный крем для очень сухой или чувствительной кожи.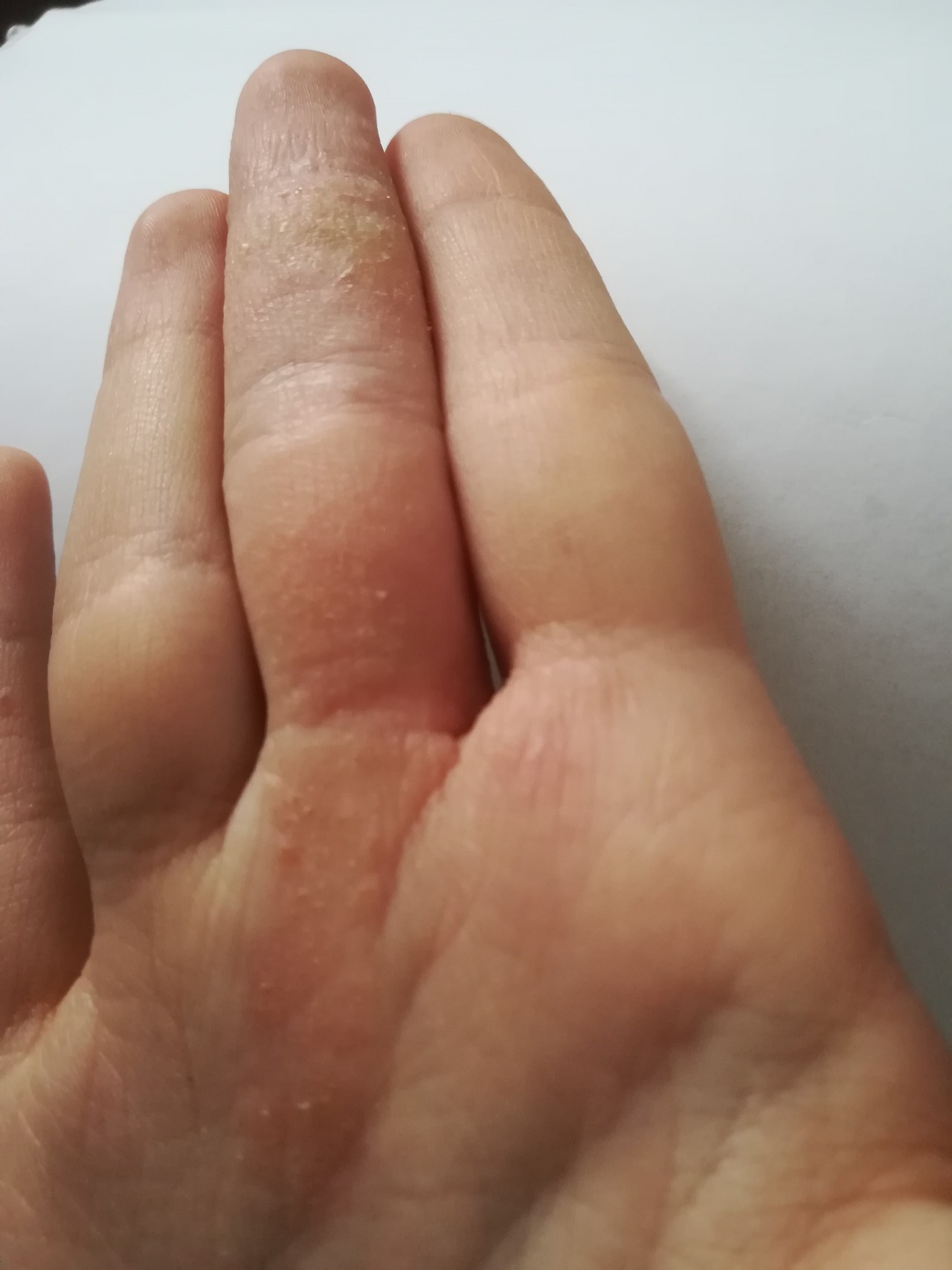 Избегайте длительных ванн в горячей воде и носите одежду, которая не облегает ваше тело.
Избегайте длительных ванн в горячей воде и носите одежду, которая не облегает ваше тело.
2. Использование химических продуктов
Содержащиеся в продуктах агрессивные химические вещества могут повредить кожу и вызвать ее шелушение. Мытье рук с использованием агрессивных химикатов часто является основным виновником раздражения и шелушения кожи. Если ваша кожа уже высохла, эти химические вещества могут вызвать зуд и раздражение. Жесткое мыло и химические вещества также могут повредить липидный барьер вашей кожи, что приведет к раздражению и шелушению кожи.
Что вы можете с этим сделать?
Убедитесь, что вы понимаете свой тип кожи, прежде чем покупать какие-либо средства по уходу за кожей. Также избегайте использования продуктов с ароматизаторами, изотиазоинонами, кокамидопропилбетаином или консервантами. Вы также можете провести патч-тест, чтобы проверить, реагирует ли ваша кожа на какие-либо продукты. Приобретите средство для мытья рук, подходящее для вашего типа кожи.
3. Часто мыть руки
Хотя это может показаться противоречивым, частое мытье рук может удалить с кожи эфирные масла и влагу.Липидный барьер вашей кожи сохраняет ее смазку и защищает верхний слой кожи от агрессивных факторов окружающей среды. Поврежденный барьер вызывает сухость, раздражение и может привести к шелушению кончиков пальцев.
Используя горячую воду для мытья рук, можно также удалить эфирные масла и необходимую влагу. Ваша кожа может стать сухой, зудящей и со временем отслоиться.
Что вы можете с этим сделать?
Хотя вы должны часто мыть руки, учитывая нынешнюю пандемию, носите с собой увлажняющий крем.Применяйте его регулярно, чтобы руки не чувствовали сухости и зуда, а кончики пальцев не шелушились. Не мойте руки горячей водой.
4. Аллергические реакции
Аллергия на определенные материалы, с которыми соприкасается рука, также может вызвать шелушение кончиков пальцев. Едкие химические вещества и украшения из материалов, которые не подходят вашей коже, могут вызывать зуд. Со временем ваша кожа может отслоиться. Чрезмерное использование латексных перчаток также может вызвать раздражение кожи и привести к шелушению кончиков пальцев.
Со временем ваша кожа может отслоиться. Чрезмерное использование латексных перчаток также может вызвать раздражение кожи и привести к шелушению кончиков пальцев.
Что вы можете с этим сделать?
Избегайте использования недорогих украшений, которые не подходят вашему типу кожи. Также уменьшите использование латексных перчаток, если у вашей кожи на них аллергия. Важно понимать свою аллергию, чтобы знать причину шелушения кожи.
5. Сосание пальца
Это обычная привычка у младенцев и детей ясельного возраста, которая может привести к шелушению кончиков пальцев. Слюна контактирует с пальцами и может обезвоживать кожу, вызывая это состояние.Хотя это обычно наблюдается у младенцев, некоторые взрослые также могут жевать кончики пальцев в условиях стресса, вызывая шелушение кожи.
Что вы можете с этим сделать?
Если вы заметили, что ваш ребенок сосет палец до такой степени, что это затрагивает его кожу и вызывает шелушение, поговорите со своим врачом.
6. Витаминный дисбаланс
Будь то недостаток или избыток витаминов, оба состояния могут вызвать шелушение кожи вокруг кончиков пальцев.
Витамин B-3 (ниацин), который естественным образом содержится в вашем теле, а также получен из определенных продуктов, необходим для хорошего здоровья кожи [1]. Ниацин гарантирует, что ваши клетки правильно выполняют свои функции. Он способствует увлажнению кожи и помогает улучшить барьерные функции кожи. Недостаток этого витамина может привести к шелушению кожи.
Дефицит витамина B7 (биотина) также может способствовать шелушению кожи в области кончиков пальцев. Этот недостаток встречается редко и может привести к дерматиту, потемнению кожи и выпадению волос.
С другой стороны, слишком много витамина А может вызвать раздражение кожи, вызвать зуд и шелушение на кончиках пальцев.
Что вы можете с этим сделать?
Поскольку ниацин не накапливается в организме, вам необходимо потреблять продукты, богатые им. Его следует принимать в правильном количестве, в зависимости от вашего возраста и пола [2]. Таким образом, в то время как младенцам в возрасте от 0 до 6 месяцев требуется до 2 мг в день, беременным женщинам требуется до 18 мг в день.
Его следует принимать в правильном количестве, в зависимости от вашего возраста и пола [2]. Таким образом, в то время как младенцам в возрасте от 0 до 6 месяцев требуется до 2 мг в день, беременным женщинам требуется до 18 мг в день.
Детям требуется от 6 до 12 мг в день в зависимости от их возраста, в то время как мужчинам и женщинам старше 14 лет требуется 16 и 14 мг в день соответственно.Если вы не уверены, проконсультируйтесь с врачом, прежде чем принимать добавки с витамином B.
Дефицит ниацина также может быть причиной пеллагры, состояния кожи, которое приводит к воспалению и шелушению кожи [3].
Диета, богатая витамином B3, будет включать: | Диета, богатая биотином, будет включать: |
|
|
7.
 Экзема рук
Экзема рук
Экзема — это тип дерматита, вызывающий сухость, зуд и воспаление кожи. Это довольно часто встречается и на кончиках пальцев [4]. Экзема связана с условиями окружающей среды и генами. Некоторые химические вещества также могут вызвать вспышки. Если у кого-то из членов вашей семьи экзема, скорее всего, она у вас тоже.
Несколько триггеров, которые могут вызывать чувствительность вашей кожи, включая мыло, моющие средства, пыль, пыльцу, некоторые соки, шерсть домашних животных и перхоть. У вас также может быть аллергия на некоторые продукты.
Что вы можете с этим сделать?
Избегайте использования продуктов, содержащих слишком много химикатов. Не мойте руки очень горячей водой. Кроме того, часто увлажняйте руки. Поговорите со своим врачом, если вы заметили покраснение, зуд или болезненность.
8. Псориаз
Это аутоиммунное заболевание кожи вызывает появление красных выступающих участков кожи. Это также может способствовать шелушению кожи и кончиков пальцев. Считается, что причиной псориаза является стресс.Однако другие факторы, которые могут вызвать кожную реакцию, включают вакцины, солнечный ожог и царапины.
Считается, что причиной псориаза является стресс.Однако другие факторы, которые могут вызвать кожную реакцию, включают вакцины, солнечный ожог и царапины.
Что вы можете с этим сделать?
Поговорите со своим врачом, если кто-либо еще в вашей семье болеет псориазом. Если вам уже поставили такой же диагноз, обязательно продолжите лечение и нанесите лекарство местного действия на участки, где вы заметили шелушение.
9. Эксфолиативный кератолиз
Это кожное заболевание обычно возникает летом [5]. Кожа становится сухой, красной и, в конечном итоге, шелушится.Это кожное заболевание вызвано расщеплением кератина, белка, жизненно важного для здоровья кожи. Поскольку кератин придает коже прочность и эластичность, его распад может ухудшить эти свойства, что приведет к потере кожи. Однако неизвестно, почему это приводит к постоянному шелушению кожи.
Что вы можете с этим сделать?
Может помочь увлажняющий крем. Вы также можете поговорить со своим дерматологом о подходящем лечении.
Вы также можете поговорить со своим дерматологом о подходящем лечении.
10. Болезнь Кавасаки
Заболевание обычно возникает у детей младше 5 лет.Он вызывает воспаление кровеносных сосудов, что может способствовать развитию сердечных заболеваний у маленьких детей. Он разделен на три этапа. Первый характеризуется высокой температурой, которая сохраняется в течение нескольких дней. Со временем кожа ребенка может отслоиться. Также могут наблюдаться покраснение и воспаление кожи [6].
Что вы можете с этим сделать?
Поговорите со своим врачом, если вы подозреваете, что у вашего ребенка болезнь Кавасаки.
Как лечить шелушение кожи на кончиках пальцев?
Сочетание натуральных средств и лекарств, отпускаемых по рецепту, поможет вам справиться с шелушением кожи на кончиках пальцев.
Природные средства правовой защиты
Увлажняющие и увлажняющие агенты успокаивают, уменьшают, а также устраняют сухость кожи. К ним относятся.
К ним относятся.
1. Мед
Мед — натуральный увлажнитель [7]. Он притягивает влагу из окружающей среды на поверхность вашей кожи. Это может помочь вам исправить шелушение на кончиках пальцев. Чтобы использовать это, нанесите несколько капель меда на пораженный участок ватным тампоном. Оставьте на 30 минут и аккуратно смойте холодной водой.Для достижения наилучших результатов повторяйте процесс трижды в день.
2. Вазелин
Вазелин помогает удерживать влагу на коже. Нанесите его на кожу вокруг ногтей, чтобы сделать их мягче. Однако, поскольку это может сделать вашу кожу жирной, не забывайте мыть руки перед тем, как заняться чем-либо.
3. Эфирные масла
Используйте эфирное масло, чтобы увлажнить кончики пальцев и шелушащуюся кожу вокруг ногтей. Это также оставит от них отличный запах! Увлажняйте кожу и кончики пальцев, используя масло жожоба, кунжутное масло, масло мирры или лаванды.
Для этого смешайте несколько капель эфирного масла с маслом-носителем и нагрейте до теплой температуры. Нанесите на кончики пальцев и оставьте примерно на полчаса. Смыть холодной водой
Нанесите на кончики пальцев и оставьте примерно на полчаса. Смыть холодной водой
Примечание:
Обязательно разбавляйте эфирное масло маслом-носителем, чтобы предотвратить раздражение кожи.
4. Горячий воск
Обработка горячим воском также успокаивает шелушащуюся кожу. Сюда входит использование различных кремов и масел, которые успокаивают вашу кожу и предотвращают ее раздражение.
Лекарства, отпускаемые по рецепту
Если шелушение кончиков пальцев не уменьшается, несмотря на натуральные средства, ваш врач может назначить некоторые лекарства местного и системного действия, которые успокаивают вашу кожу. Обычно это делают, если у вас кожное заболевание, такое как экзема или псориаз.
1. Мази или лосьоны
Ваш врач может назначить жирный крем или мазь для уменьшения сухости и удержания влаги. Некоторые из них также обладают противовоспалительными свойствами, облегчающими боль. Если вы заметили кровотечение, ваш врач может также назначить крем с антибиотиком для предотвращения инфекции.
Если вы заметили кровотечение, ваш врач может также назначить крем с антибиотиком для предотвращения инфекции.
2. Антибиотики
Ваш врач может назначить вам антибиотики, если шелушение кончиков пальцев связано с бактериальными инфекциями.
3. Антигистаминные препараты
Если причиной является аллерген, ваш врач может назначить антигистаминные препараты. Они работают за счет снижения производства гистаминов [8], химических веществ, вырабатываемых иммунной системой.
Определенные продукты питания или продукты могут вызывать реакции иммунной системы, вырабатывающие эти химические вещества.Это приводит к покраснению, боли, воспалению или шелушению. Антигистаминные препараты обычно назначают при кожном заболевании, таком как экзема [9].
Ваш врач может прописать антигистаминные препараты первого или второго поколения, такие как Аллегра (фексофенадин), Бенадрил (дифенгидрамин) и т. Д.
Примечание:
Антигистаминные препараты также могут вызывать побочные эффекты, такие как низкое АД и сухость во рту.
Как предотвратить шелушение кончиков пальцев?
1. Защитите их от холода и сухой погоды
В холодную погоду кутикула может высохнуть.Возьмите за правило регулярно наносить увлажняющий крем и, если возможно, носить с собой небольшую бутылочку, куда бы вы ни пошли. Если вам посчастливилось жить в очень холодную погоду, наденьте перчатки, когда будете выходить.
2. Не принимайте ванну с горячей водой
Горячая вода может сушить кожу. Постоянное мытье рук уже играет довольно важную роль в сушке кончиков пальцев. Кроме того, использование горячей воды может способствовать нарушению кожного барьера. Избегайте очень горячего душа. Может помочь теплая вода и промокание рук насухо, а не протирание их грубым полотенцем.
3. Избегайте использования агрессивных химикатов
Используйте увлажняющие средства и не используйте мыло и средства для мытья рук, которые сушат. Они сушат кожу и вызывают шелушение кутикулы. Выберите увлажняющий продукт, подходящий вашему типу кожи.
4. Ешьте здоровую пищу
Продукты, богатые витаминами B3 и B7, следует принимать регулярно в случае дефицита [10]. Ешьте продукты, богатые другими витаминами и минералами, например зелень, фрукты и другие подобные продукты.Также не забывайте пить больше воды, чтобы избежать обезвоживания. Это поможет улучшить кровообращение.
5. Нанесите местные смягчающие средства
Смягчающие средства для местного применения увлажняют и интенсивно увлажняют кожу. Они избавляют кожу от зуда, сухости и предотвращают шелушение [11].
Каковы осложнения необработанного пилинга кончиков пальцев?
Если кожа вокруг ногтей шелушится, возможно, вам следует обратиться к врачу. Чтобы понять первопричину, необходимо заключение эксперта и тщательная оценка.Если не лечить, на вашей коже может развиться инфекция.
Если кожа под эпидермисом обнажена, она может стать питательной средой для бактерий и способствовать развитию инфекций. В случае кожных заболеваний необходимо отметить другие симптомы и посетить врача, чтобы избежать осложнений.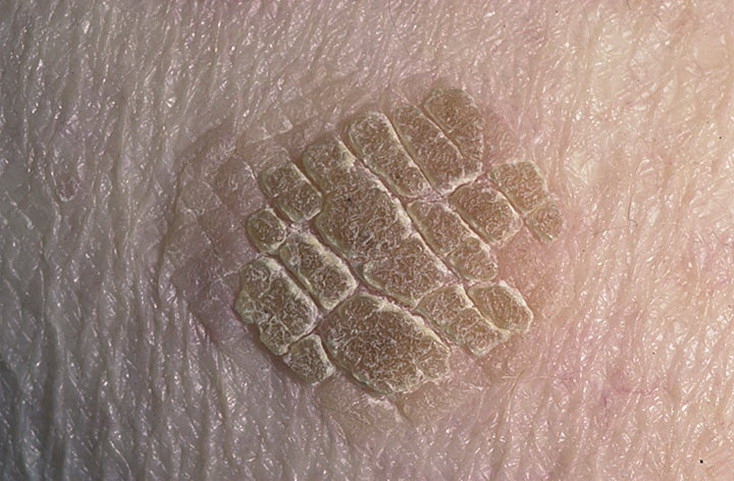
Устранение основной причины шелушения кожи важно для предотвращения дальнейших осложнений в случае инфекции.
Завершение
Пилинг кончиков пальцев — не редкость.Однако причины состояния могут отличаться в зависимости от различных внешних и внутренних факторов. Важно поддерживать кожу увлажненной с помощью продуктов, которые подходят вашему типу кожи. Также может помочь принятие мер предосторожности, например отказ от ванн с горячей водой. Перед устранением симптома, возможно, придется устранить внутренние факторы, такие как дефицит определенных витаминов.
Начните с познания своей кожи
Pompholyx (дисгидротическая экзема) — NHS
Помфоликс (дисгидротическая экзема) — это тип экземы, при котором на пальцах, ладонях и иногда на подошвах ног появляются крошечные волдыри.
Он может поражать людей любого возраста, но чаще всего встречается у взрослых до 40 лет.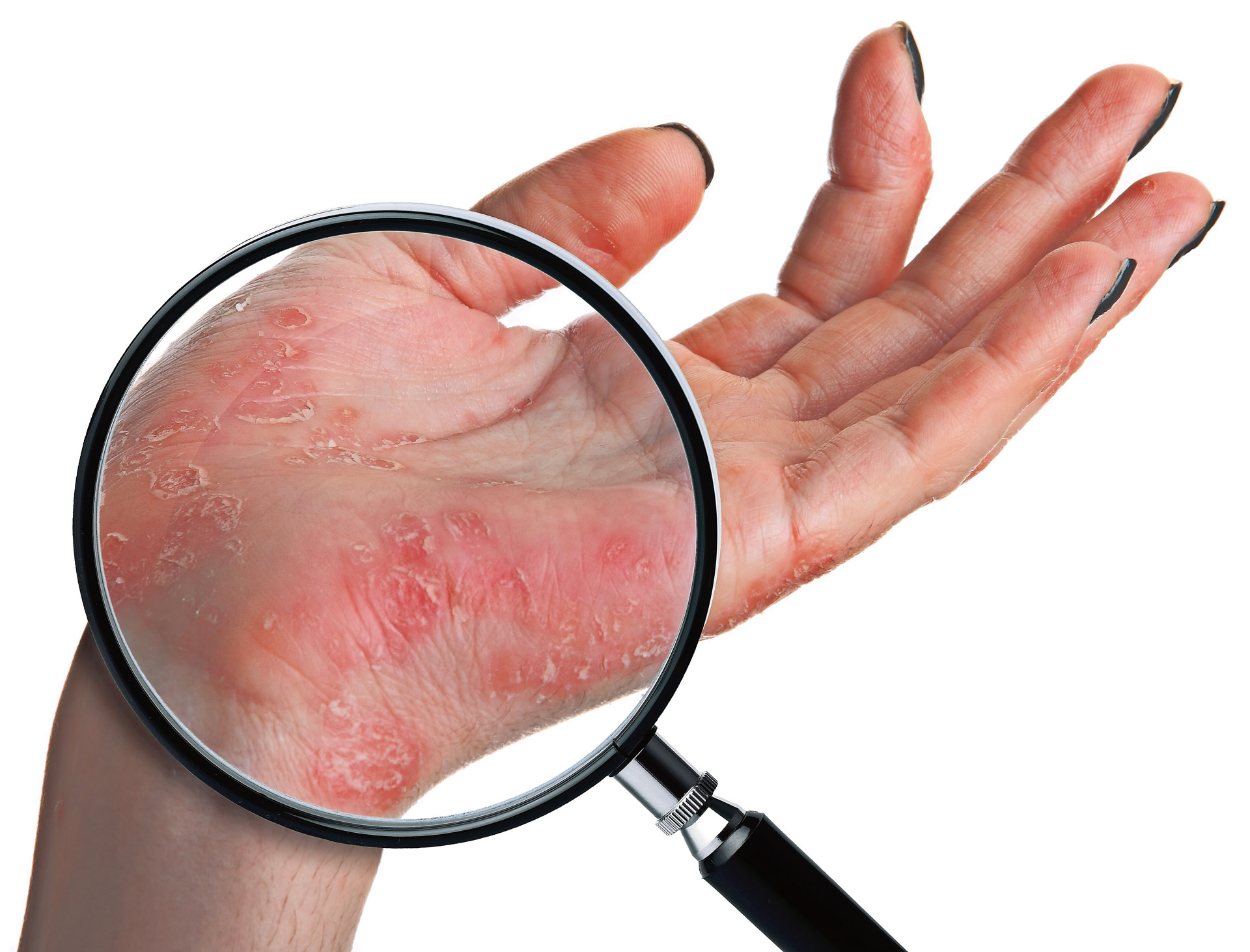
Иногда помфоликс можно спутать с похожими состояниями.
Обратитесь к терапевту, если у вас есть волдыри на коже.
Информация:
Консультации по коронавирусу
Получите консультацию по коронавирусу и экземе от Национального общества экземы
Симптомы помфоликса
Помфоликс обычно начинается с сильного зуда и жжения кожи на руках и пальцах.
Затем на ладонях и боковых сторонах пальцев (а иногда и на подошвах ног) появляются крошечные зудящие волдыри, из которых может выделяться жидкость.
Кредит:
Скотт Камазин / Alamy Stock Photo
https://www.alamy.com/stock-photo-dyshidrotic-eczema-on-the-hand-of-a-34-year-old-female-13537124.html?pv=1&stamp=2&imageid=24D74AAB-D380 -46DB-A6CF-BAB39E34C50F & p = 9949 & n = 0 & Ориентация = 0 & pn = 1 & searchtype = 0 & IsFromSearch = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultguru% 26resultview% 3ds % 26qt_raw% 3dAE1FMN% 26lic% 3d3% 26mr% 3d0% 26pr% 3d0% 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite% 3d% 26cutout% 3d% 26tbar% 3d1% 26et % 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d195878% 26a% 3d% 26cdidrt% 3d% 26cds % 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry% 3d% 26editorial% 3d1% 26nu% 3d% 26t % 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1% 26flip% 3d0% 26pl% 3d
В тяжелых случаях волдыри могут быть довольно большими и распространяться на тыльную сторону рук, ступней и конечностей.
Иногда кожа может инфицироваться. Признаки инфекции могут включать в себя очень болезненные волдыри, из которых выделяется гной или покрываются золотой коркой.
Волдыри обычно заживают в течение нескольких недель. Кожа имеет тенденцию становиться сухой, трескаться или шелушиться по мере заживления.
Что вызывает помфоликс?
Точно неясно, что вызывает помфоликс, но он может быть вызван или усугублен:
- грибковой инфекцией кожи — это может быть на руках или на удалении от волдырей (например, между пальцами ног) и потребуется лечение
- реакция на что-то, что коснулось вашей кожи — например, определенные металлы (особенно никель), моющие средства, бытовая химия, мыло, шампунь, косметические продукты или духи
- стресс
- потливость — помфоликс чаще встречается весной и летом, в более теплом климате и у людей с повышенной потливостью (гипергидроз)
Как долго это длится?
Во многих случаях помфоликс проходит сам по себе в течение нескольких недель.Приведенные ниже методы лечения могут помочь облегчить ваши симптомы.
Иногда помфоликс может возникнуть только один раз и никогда не вернуться, но часто он возникает и проходит в течение нескольких месяцев или лет. Любой из упомянутых выше триггеров может снова вызвать вспышку.
Иногда помфоликс бывает более длительным и трудно поддается лечению.
Что можно сделать для облегчения помфоликса
Вам следует избегать контакта с чем-либо, что может вызвать раздражение вашей кожи, включая мыло, шампуни и другие бытовые химические вещества.
Используйте смягчающее средство вместо мыла и надевайте перчатки с хлопковой подкладкой, если есть риск контакта с другими потенциально раздражающими веществами, например, при мытье волос или выполнении работы по дому.
Не лопнуть волдыри. Пусть исцеляются сами. Если они особенно большие, ваш терапевт может их осушить.
Лечение помфоликса по GP
Основные методы лечения, которые ваш терапевт может порекомендовать для лечения симптомов помфоликса, аналогичны тем, которые используются при лечении атопической экземы, в том числе:
- смягчающих средств (увлажняющих средств) — используйте их постоянно и вместо мыла, чтобы предотвратить высыхание кожи
- стероидный крем — уменьшает воспаление и раздражение и помогает коже заживать.
Ваш терапевт, вероятно, пропишет сильный стероидный крем для использования в течение короткого периода времени, чтобы минимизировать риск побочных эффектов стероидов.
Вам могут посоветовать на ночь надевать хлопчатобумажные перчатки, чтобы крем впитался в кожу.
Вы также можете попробовать:
- замачивать руки в разбавленном растворе перманганата калия (1:10 000) на 10-15 минут один или два раза в день на срок до 5 дней. спать, если зуд не дает уснуть по ночам
Эти препараты можно приобрести в аптеке без рецепта. Ваш фармацевт может посоветовать, подходят ли они вам и как их использовать.
Антибиотики могут быть назначены, если ваша кожа инфицирована.
Специализированные процедуры
Если ваш помфоликс продолжает возвращаться или серьезный и не улучшается с помощью вышеуказанных процедур, ваш терапевт может направить вас к специалисту по лечению кожных заболеваний (дерматологу).
Дерматолог может порекомендовать 1 из следующих методов лечения:
- фототерапия — контролируемое воздействие ультрафиолетового (УФ) света
- стероидные таблетки или очень сильный стероидный крем
- кремы или мази с иммунодепрессантами, такие как пимекролимус или такролимус
- таблетки с иммунодепрессантами или капсулы, такие как циклоспорин или азатиоприн
- алитретиноиновые капсулы — лекарство, которое помогает облегчить тяжелую экзему, поражающую руки, когда другие методы лечения не помогли
Аналогичные кожные заболевания
Состояния, которые могут быть похожи на помфоликс, включают:
- буллезное импетиго — инфекционное заболевание кожи, которое в основном поражает детей и вызывает язвы и волдыри
- Буллезный пемфигоид — пузырчатое состояние кожи, которое имеет тенденцию поражать пожилых людей
- контактный дерматит — тип экземы, вызванный контактом кожи с веществом, вызывающим раздражение или аллергическую реакцию
- Болезнь рук, ящура — вирусная инфекция, которая поражает главным образом детей раннего возраста и может вызывать образование небольших волдырей на пальцах рук. и ладони
- герпетический белый (белый палец) скопление гноя (абсцесс) на конце пальца, из-за которого он может внезапно стать красным, опухшим, болезненным и покрытым волдырями
- Пустулезный псориаз — необычный тип псориаз, при котором на коже появляются пузыри, наполненные гноем
Последняя проверка страницы: 18 июня 2018 г.
Срок следующей проверки: 18 июня 2021 г.
8 причин шелушения кожи — и как справиться
Из всех возможных странных кожных симптомов, которые могут возникнуть, шелушение кожи может быть одним из самых неприятных и неприятных.Так что же на самом деле вызывает это шелушение? А какие существуют процедуры пилинга кожи?
«Когда верхний слой кожи отслаивается или отслаивается, это обычно является результатом какого-либо типа воспаления под кожей или чего-то, с чем кожа контактировала», — Иша Тирнан, доктор медицины, дерматолог из Tufts Medical. Центр, говорит СЕБЕ. В частности, частыми причинами шелушения кожи являются аллергия или повышенная чувствительность, а также хронические заболевания, такие как экзема или псориаз.
Тем не менее, шелушение кожи может быть одним из нескольких тревожных симптомов инфекций или опасных для жизни заболеваний, хотя эти случаи встречаются гораздо реже.
Другими словами, существует широкий спектр состояний, которые потенциально могут вызвать шелушение кожи лица и тела. Чтобы эффективно справиться с шелушением кожи, нужно всего лишь выяснить, кто виноват. Вот что вам нужно знать о некоторых из наиболее распространенных причин шелушения и шелушения кожи, от того, как их идентифицировать, до того, как их лечить.
1. Загар
Любой, кто пришел с пляжа домой с огненно-красными плечами, знает, что период шелушения не за горами. После начальных стадий солнечного ожога, когда кожа становится красной, нежной и иногда горячей на ощупь, происходит шелушение, потому что кожа пытается восстановить свой верхний слой, Эрин Бох, доктор медицины, доктор философии, профессор дерматологии в Тулейнском университете, сообщает SELF.
«Эти обгоревшие на солнце клетки [кожи] в основном умирают, и тогда барьер разрушается», — объясняет она.«Клетки обычно« склеиваются »вместе, но эти мертвые или умирающие клетки начинают терять, так сказать, свой« клей »». И когда эти поврежденные клетки кожи «отклеиваются», вы начинаете замечать шелушение.
В более легких случаях прохладные компрессы, мягкие и успокаивающие средства защиты кожи, такие как алоэ вера, и обезболивающие могут помочь уменьшить дискомфорт от солнечного ожога, говорит доктор Тирнан.
Но если ваш солнечный ожог более серьезный, то есть имеет более глубокий оттенок красного и гораздо более болезненный, вполне вероятно, что нижние уровни вашей кожи также поражены и воспаляются.Доктор Бох говорит, что в этих случаях ваша кожа, вероятно, покроет волдыри, прежде чем она отслоится, добавив, что первым шагом к лечению сильного солнечного ожога должен стать прием противовоспалительного обезболивающего, такого как ибупрофен, в течение 24 часов после ожога.
Ваш дерматолог также может назначить стероид для местного применения, чтобы облегчить воспаление в первые несколько дней. Независимо от того, является ли ваш солнечный ожог умеренным или интенсивным, не выбирайте его .
2. Сухая кожа
Кожа некоторых людей естественным образом склонна к сухости.Но реальность такова, что «сухая кожа может случиться с кем угодно», — говорит доктор Тирнан, предостерегая от среды с низкой влажностью (например, в квартире, нагретой принудительным воздухом), грубого мыла и обжигающего горячего душа. Независимо от того, является ли ваша кожа более сухой или нет, эти факторы могут легко лишить кожу ее естественной влажности, что, как объясняет доктор Бох, приводит к повреждению кожного барьера.
«Когда кожа повреждена, этот барьер, который защищает все от плохого и пропускает такие вещи, как вода и другие питательные вещества, нарушается», -Бох говорит. «В результате разрушения организм теряет воду в окружающую среду, а затем становится более сухим». Это вызывает такие симптомы, как чувство стянутости кожи, зуд, трещины на коже и склонность к шелушению и шелушению кожи.
Таким образом, лечение сухой кожи сводится к попыткам восстановить кожный барьер и восстановить ее влажность. Во-первых, доктор Тирнан рекомендует использовать густой увлажняющий крем на основе крема везде, где у вас сухая кожа (например, руки или лицо), и использовать его после каждого мытья этой части тела.«В противном случае вы просто лишите руки его натуральных масел, что приведет к раздражению, небольшим трещинам на коже и воспалению», — говорит она.
Синдром шелушения кожи — Консультант по дерматологии
Синдром шелушения кожи
Вы уверены в диагнозе?
Синдром шелушения кожи (PSS) относится к редкой группе гетерогенных аутосомно-рецессивных заболеваний, которые проявляются как поверхностное шелушение кожи без шелушения слизистой оболочки. Были охарактеризованы три типа PSS на основе пораженных участков кожи, наличия системных проявлений и различных генетических мутаций.Во-первых, PSS можно классифицировать по площади пораженной кожи. Acral PSS ограничен руками и ногами, тогда как общий PSS приводит к широко распространенному шелушению. Обобщенный PSS дополнительно подразделяется на подкатегории по отсутствию или наличию воспаления и включает генерализованный невоспалительный PSS (PSS типа A) и генерализованный воспалительный PSS (PSS типа B).
На что следует обратить внимание в истории
Acral PSS: Симптомы акрального PSS (APSS) возникают вскоре после рождения или в детстве; симптомы сохраняются на всю жизнь пациента.У пациентов наблюдается спонтанное или постоянное шелушение кожи на руках и ногах, а иногда и на нижних конечностях. Пациенты могут жаловаться на эритему, зуд или жжение в обнаженной обнаженной области. Анамнез не имеет значения для системных проявлений или атопии. Пилинг может быть вызван механической травмой, влажностью, жарой, потоотделением и воздействием воды.
Генерализованное невоспалительное состояние / PSS типа A: Начало PSS типа A также проявляется вскоре после рождения или в раннем детстве.Пациенты имеют бессимптомное широко распространенное белое шелушение кожи, которое наиболее заметно на верхних и нижних конечностях и менее заметно на руках и ногах. Пациенты могут периодически испытывать зуд, но не проявляют никаких признаков атопии, лихорадки, системных проявлений или аномалий ногтей, волос или слизистой оболочки. Хрупкая кожа легко удаляется водой, ветром, пылью, песком и трением.
Генерализованное воспалительное заболевание / PSS типа B: Также называется болезнью шелушения кожи, проявляется вскоре после рождения или в раннем детстве спонтанным, пятнистым шелушением кожи с эритемой и зудом.Изучение истории болезни пациента выявит атопию, которая может проявляться пищевой аллергией, сильным зудом, астмой, ангионевротическим отеком и крапивницей. У пораженных пациентов может наблюдаться задержка развития и рецидивирующие вторичные инфекции (особенно Staphylococcus aureus).
Характерные результаты медицинского осмотра
Acral PSS: Пациенты обращаются со спонтанным или непрерывным поверхностным шелушением и волдырями на ладонной и тыльной поверхностях рук и ног. Заживление происходит спонтанно, без рубцов или атрофии, но на обнаженной области может быть эритема.
Генерализованное невоспалительное заболевание / тип A PSS: Этот подтип характеризуется генерализованным безболезненным белым шелушением кожи, которое легко и безболезненно удаляется. На оголенной области нет эритемы или признаков воспаления. Пилинг более заметен на неакральных областях. Утолщение кожи на ладонях и подошвах ног иногда может быть ассоциированной находкой.
Генерализованное воспалительное заболевание / PSS типа B: у пациентов наблюдается очаговое и обширное шелушение кожи с эритемой и зудом.Признаки вторичных поверхностных кожных инфекций и системной атопии являются обычными.
Ожидаемые результаты диагностических исследований
Acral PSS: Пациенты с акральным PSS не имеют связанных лабораторных отклонений. Гистопатологическое исследование кожи показывает трещину на стыке между роговым слоем и зернистым слоем. Также может присутствовать компактный ортокератоз.
Невоспалительный / PSS типа A: Обычные лабораторные анализы, включая сывороточный IgE и полный анализ крови, являются нормальными для PSS типа A.ПСС типа А гистологически характеризуется гиперкератозом, истончением зернистого слоя и отделением рогового слоя от гранулезного слоя или внутрикорнеальным расщеплением. При электронной микроскопии наблюдали внутриклеточное расщепление цитоплазмы в нижнем роговом слое, а также аномальные крибриформные гранулы кератогиалина, которые указывают на нарушение ороговения.
Воспалительный / PSS типа B: Лабораторные тесты обычно показывают доказательства атопии, включая эозинофилию и повышенный уровень IgE.Другими диагностическими отклонениями, которые появляются спорадически в отчетах о случаях, были аномальные уровни триптофана, аминоацидурия, повышенный уровень меди в сыворотке, повышенный церулоплазмин, повышенная способность связывать железо и железо, а также аномальный эпидермальный метаболизм ретиноидов. Гистологические изменения PSS типа B показывают акантоз и гипергранулез. Роговой слой покрыт гиперкератозом и паракератозом, а также отделен от зернистого слоя. Наблюдается регулярное удлинение гребней и расширение капилляров.В отличие от акрального PSS и PSS типа A в верхней части дермы присутствует легкий воспалительный инфильтрат. Электронная микроскопия показывает внутриклеточное и межклеточное расщепление корнеоцитов. Он также показывает внутриклеточное расщепление гранулоцитов с отеком внутри и вокруг остистых клеток.
Подтверждение диагноза
Acral PSS: APSS чаще всего ошибочно диагностируется как локализованный простой буллезный эпидермолиз. Эти два фактора можно различить при биопсии, поскольку расщепление располагается между роговицей и зернистым слоем эпидермиса при APSS и располагается в базальном слое эпидермиса при локализованном симплексе буллезного эпидермолиза.Другие дифференциальные диагнозы, которые клинически проявляются аналогичным образом, включают кератолитическую зимнюю эритему, эксфолиативный ихтиоз, дерматофитоз, псориаз, аллергический контактный дерматит и дисгидротическую экзему. Эти сущности можно отличить от APSS по анамнезу, физическому осмотру и гистопатологическому анализу биоптатов кожи (см. «Ожидаемые результаты диагностических исследований» выше).
Диагноз APSS подтверждается идентификацией причинных мутаций в гене TGM5 с использованием анализа мутаций ДНК, полученной из лейкоцитов.Скрининг на TGM5 показан пациентам европейского происхождения, у которых есть подозрение на наличие простого буллезного эпидермолиза, но у которых нет мутаций в связанных генах кератина. Для поставщиков медицинских услуг места проведения лабораторных испытаний можно найти в Реестре генетического тестирования (GTR) через Национальный совет по биотехнологической информации (NCBI).
Генерализованное невоспалительное состояние / PSS типа A: PSS типа A проявляется поверхностным шелушением кожи вскоре после рождения или в раннем детстве.Дифференциальный диагноз включает стафилококковый синдром ошпаренной кожи, буллезный эпидермолиз, подкорнеальный пустулезный дерматоз, поверхностный эпидермолитический ихтиоз (более мягкий фенотип эпидермолитического ихтиоза) и другие формы ПСС. PSS типа A можно отличить от этих заболеваний по анамнезу, физическому осмотру и гистопатологическому анализу биоптатов кожи (см. Ожидаемые результаты диагностических исследований). Для подтверждения диагноза показан молекулярный анализ на мутации в гене CHST8. Для поставщиков медицинских услуг сайты лабораторных исследований можно найти в GTR через NCBI.
Воспалительный / PSS типа B: PSS типа B характеризуется поверхностным пятнистым шелушением всей кожи с эритродермией и зудом в обнаженных областях. Это связано с атопическими проявлениями. Дифференциальный диагноз включает синдром гипер-IgE, атопический дерматит и синдром Нетертона. Существует значительное фенотипическое совпадение PSS типа B с другими атопическими заболеваниями, особенно с синдромом Нетертона, хотя анамнез, клинические данные и ультраструктурный или гистопатологический анализ биоптатов кожи могут помочь в постановке диагноза.Диагноз PSS типа B может быть подтвержден с помощью иммуногистохимии, показывающей отсутствие корнеодесмозина в эпидермисе, или мутационного анализа потери функций в гене CDSN. Для поставщиков медицинских услуг сайты лабораторных исследований можно найти в GTR через NCBI.
Кто подвержен риску развития этого заболевания?
Три идентифицированные формы синдрома шелушения кожи являются редкими аутосомно-рецессивными заболеваниями. ПСС, как и другие аутосомно-рецессивные заболевания, чаще встречается у потомков кровного родства.Нет мужского или женского преобладания. APSS показывает преобладание в европейских популяциях, что предположительно связано с эффектом основателя. Исследования показывают, что APSS часто неправильно диагностируется или недооценивается и встречается чаще, чем считалось ранее.
Что является причиной болезни?
Этиология
Acral PSS: APSS чаще всего возникает из-за мутации в TGM5, который кодирует трансглутаминазу 5. TGM5 — это фермент, обнаруженный в зернистых клетках, который перекрестно связывает структурные белки во время терминальной дифференцировки эпидермиса с образованием рогового слоя.Рецессивная мутация в гене CSTA также была идентифицирована в нескольких случаях, когда мутация TGM5 отсутствует. CSTA кодирует цистатин, ингибитор сериновой протеазы, который экспрессируется по всей дерме. Тот же ген вовлечен в эксфолиативный ихтиоз.
Генерализованный невоспалительный PSS типа A: PSS типа A возникает из-за мутации в гене CHST8, который кодирует трансмембранную N-ацетилгалактозамин-4-O-сульфотрансферазу Гольджи (GalNAc4ST1). Этот фермент экспрессируется по всему эпидермису и, как полагают, участвует в сульфатировании различных субстратов в эпидермисе.
Генерализованное воспаление / PSS типа B: PSS типа B возникает из-за мутации в гене корнеодесмозина (CDSN). Корнеодесмозин представляет собой адгезивный гликопротеин, расположенный во внеклеточной части десмосомы и корнеодесмосом на переходе от зернистого слоя к роговому слою, а также во внутренней корневой оболочке волосяных фолликулов.
Патогенез
Acral PSS: трансглутаминаза 5 имеет решающее значение для нормальной дифференцировки эпидермиса. Этот фермент локализован между зернистым слоем и роговым слоем в эпидермисе и вводит изопептидные связи ƴ-глутамил-ƹ-лизина между структурными белками ороговевшей оболочки клетки.Сшивание структурных белков между этими двумя слоями стабилизирует их прикрепление, а потеря этого фермента приводит к нестабильности. Эта нестабильность эпидермиса является причиной поверхностного шелушения акральных поверхностей, которое наблюдается при APSS.
Генерализованный невоспалительный PSS типа A: Меньше известно о CHST8, гене, кодирующем трансмембранную N-ацетилгалактозамин-4-O-сульфотрансферазу (GalNAc4-ST1). Этот синдром вызван гомозиготной миссенс-мутацией в гене CHST8, приводящей к замене аминокислот в белке.Данные показывают, что такая замена приводит к снижению экспрессии, усилению деградации и изменению общего состояния гликозилирования GalNAc4-ST1, сульфотрансферазы (переносит серные группы на биологические молекулы).
Было показано, что сульфатные группы гликозаминогликанов и олигосахаридов играют решающую роль в придании высокоспецифической функции молекулам посредством передачи сигналов, межклеточного взаимодействия и эмбрионального развития по всему телу. Также была оценена важность сульфатации различных веществ в эпидермисе.Например, сульфат холестерина играет решающую роль в слипании и десквамации рогового слоя эпидермиса. У нормальных субъектов значительное количество белка GalNAc4-ST1 экспрессируется в верхних остистых, зернистых и ороговевших слоях. Сниженное количество этого белка экспрессируется у пациентов с PSS типа А.
Эти находки привели к гипотезе о том, что GalNAc4-ST1 отвечает за нормальную сплоченность эпидермиса в верхних эпидермальных слоях, а потеря функции приводит к клиническому фенотипу повышенной и постоянной десквамации рогового слоя.
Генерализованное воспалительное заболевание / ПСС типа B: Мутация в CDSN приводит к потере корнеодесмозина, адгезионного гликопротеина, который способствует образованию корнеодесмосом. Корнеодесмозин отвечает за межклеточную адгезию в верхней части дермы, и его деградация важна для нормального шелушения. Отсутствие корнеодесмозина приводит к нарушению межклеточной адгезии в верхней части дермы, что приводит к десквамации рогового слоя. Это нарушение межклеточной адгезии, обнаруженное с помощью электронной микроскопии в роговом и зернистом слоях, позволяет увеличить проникновение реагентов в эпидермис.
Проникновение аллергенов в эпидермис считается новой причиной атопического заболевания с развитием реакций гиперчувствительности на проникающие аллергены. Местная воспалительная реакция на аллергены в верхней части дермы гистологически описывается воспалительным инфильтратом в верхней части дермы, отеком вокруг остистых клеток и расширением капилляров. Клинически проявляется эритемой и зудом из-за высвобождения гистамина и других медиаторов воспаления.Считается, что повышенное проникновение аллергенов является причиной предрасположенности к развитию аллергических реакций гиперчувствительности, таких как пищевая аллергия и астма. Связанные с этим реакции гиперчувствительности объясняют диагностические данные эозинофилии и повышенного уровня сывороточного IgE.
Повышенная экспрессия калликреина в эпидермисе и сыворотке крови связана с ангионевротическим отеком и крапивницей, которые развиваются у пациентов с этим заболеванием. Некоторые исследования показали, что повышенные уровни калликреина и гистамина также частично способствуют увеличению оборота и десквамации рогового слоя, обнаруживаемых при этом заболевании.
Системные последствия и осложнения
Acral PSS: Acral PSS в основном протекает бессимптомно, и шелушение кожи не приводит к атрофии или рубцеванию этой области. Пациенты могут жаловаться на кожный зуд в оголенной области. При расчесывании этих участков могут возникнуть травмы, вторичные инфекции и рубцы.
Генерализованный невоспалительный / тип A PSS: акральный PSS в основном протекает бессимптомно, и шелушение кожи не приводит к атрофии или рубцеванию этой области. Пациенты могут жаловаться на кожный зуд в оголенной области.При расчесывании этих участков могут возникнуть травмы, вторичные инфекции и рубцы.
Генерализованный воспалительный PSS / тип B: Осложнения PSS типа B включают задержку развития, атопию (астма, пищевая аллергия, крапивница, ангионевротический отек) и вторичные инфекции, которые чаще всего возникают из-за Staphylococcus aureus. Также имеется сообщение об одном случае пациента с ПСС типа B с рецидивирующими инфекциями и IgA-нефропатией.
Лечение
Acral PSS: Специального лечения APSS не существует, и текущее лечение направлено на облегчение симптомов.Пациентов следует проинформировать о том, как расчесывание может привести к образованию рубцов и вторичным осложнениям. Их также следует обучать тому, как избегать усугубляющих факторов, таких как механические травмы, влажность, тепло, потоотделение и воздействие воды. Было доказано, что ежедневное местное нанесение смягчающих средств на пораженные участки является полезным. Абсорбирующие порошки или алюминиевый антиперспирант эффективно контролируют потоотделение, что в некоторых случаях является усугубляющим фактором.
Генерализованное невоспалительное заболевание / PSS типа A: Специального лечения PSS типа A не существует.Пациентов следует проинформировать о том, как расчесывание может привести к образованию рубцов и вторичным осложнениям. Их также следует научить избегать вещей, которые усугубляют шелушение, таких как вода, ветер, пыль, песок и трение. Было доказано, что ежедневное местное нанесение смягчающих средств на пораженные участки является полезным. Абсорбирующие порошки или алюминиевый антиперспирант эффективно контролируют потоотделение, которое может усугубить это заболевание.
Генерализованное воспалительное заболевание / PSS типа B: Многие методы лечения были опробованы для лечения PSS типа B с ограниченным успехом.Метотрексат для перорального и местного применения, пероральные и местные стероиды, системный изотретиноин, смола и фототерапия UVB были признаны неэффективными. Смягчающие средства для местного применения могут облегчить симптомы.
Некоторые исследователи предположили, что антигистаминные препараты и ингибиторы калликреина могут быть полезными при этом заболевании. Калликреин и гистамин активируются в эпидермисе у пациентов с PSS типа B, и исследования показывают, что эти молекулы нарушают функцию эпидермального барьера, что приводит к увеличению обновления и десквамации рогового слоя у этих пациентов.
Гистамин участвует в воспалительном аспекте этого заболевания, и ингибиторы калликреина также могут быть полезны пациентам с ПСС типа B, у которых развивается ангионевротический отек. Хотя существует теория, что антигистаминные препараты и ингибиторы калликреина могут быть новым средством лечения ПСС типа B, не было никаких клинических испытаний, подтверждающих это, из-за редкости заболевания. При развитии вторичных кожных инфекций рекомендуется терапия антибиотиками, покрывающими золотистый стафилококк.
Оптимальный терапевтический подход
Оптимальный терапевтический подход к APSS и PSS типа A включает избегание обостряющих факторов, таких как вода, потоотделение, влажность, тепло и трение.Абсорбирующие порошки или алюминиевые антиперспиранты эффективны в борьбе с потоотделением, которое, как известно, усугубляет это заболевание. Некоторые смягчающие средства могут принести облегчение после купания.
Лечение типа B или генерализованного воспалительного PSS менее прямолинейно, и текущие исследования предполагают использование антигистаминных препаратов и ингибиторов калликреина, хотя эти теории не были доказаны. Рекомендуется избегать расчесов и других обострений заболеваний. Местные смягчающие средства могут быть полезны для облегчения симптомов, а при развитии кожных инфекций рекомендуется терапия антибиотиками.
Ведение пациентов
Пациенты находятся под постоянным наблюдением дерматолога, который может наблюдать за обострениями болезни, обеспечивать оптимальное терапевтическое облегчение и проверять вторичные осложнения этих заболеваний.
Необычные клинические сценарии, которые следует учитывать при ведении пациентов
Необходима агрессивная клиническая осведомленность, поскольку PSS обычно ошибочно диагностируется. APSS и PSS типа A обычно ошибочно диагностируются в литературе как буллезный эпидермолиз (БЭ), заболевание кожи с образованием пузырей, возникающее в результате дефекта закрепления между эпидермисом и дермой.Если у пациента, у которого ранее был диагностирован БЭ, наблюдается постоянное поверхностное шелушение, гистологические свойства расщепления между роговым слоем и зернистым слоем и / или отсутствие связанных генов десмина, может быть оправдан скрининг на мутации PSS.
Существует также значительное совпадение клинических проявлений и патогенеза генерализованного воспалительного ПСС и синдрома Нетертона. Генетический дефект синдрома Нетертона заключается в гене Spink5, который кодирует LEKT1, ингибитор сериновой протеиназы.Потеря этого ингибитора сериновой протеиназы приводит к повышению активности эпидермальных сериновых протеаз, включая некоторые калликреины. Эти сериновые протеазы ответственны за распад десмосом за счет преждевременного протеолиза корнеодесмосом, что приводит к нестабильности эпидермиса. Это похоже на PSS типа B, в котором дефектом является отсутствие корнеодесмозина, неотъемлемой части корнеодесмосом. Это патогенное совпадение объясняет, почему аспекты фенотипа синдрома Нетертона аналогичны PSS типа B, включая шелушение кожи, эритродермию, вторичные кожные инфекции и атопические проявления.
Клинически их можно отличить по непрерывному шелушению кожи при PSS типа B с отсутствием обоюдоострых чешуек и инвагинированным трихорексисом (бамбуковый волос), клиническим проявлением, обнаруживаемым при синдроме Нетертона.

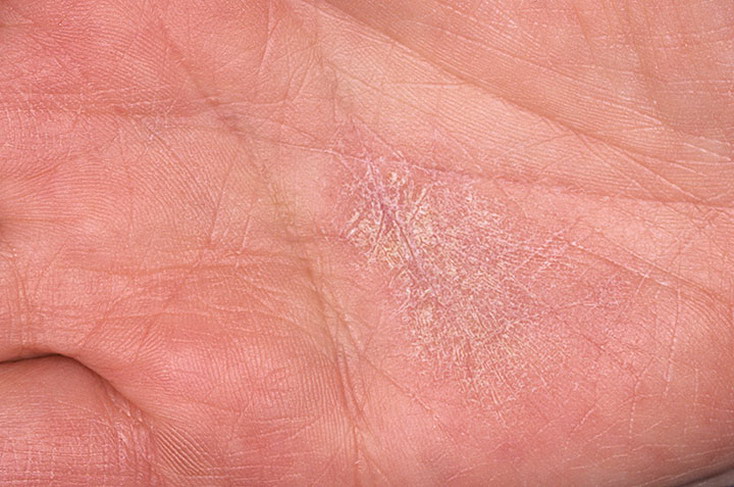


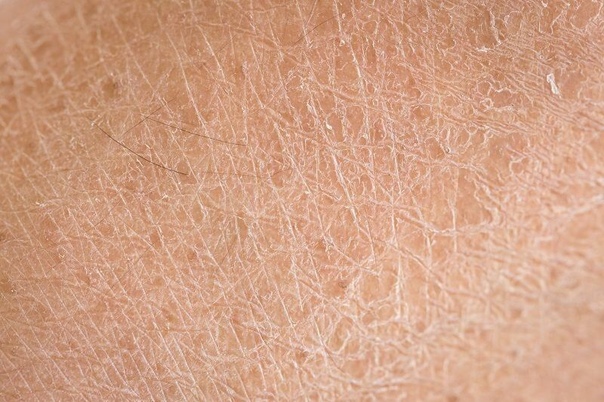 Укр. журн. дерматол., венерол., косметол., 2: 51–56.
Укр. журн. дерматол., венерол., косметол., 2: 51–56.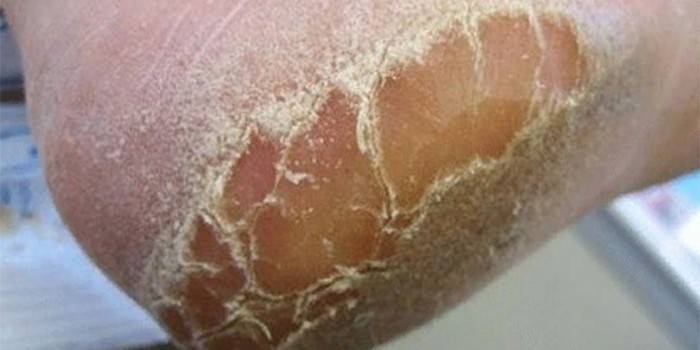 Бытовые чистящие средства и косметические товары или химические вещества, используемые на рабочем месте, могут вызвать ожоги.
Бытовые чистящие средства и косметические товары или химические вещества, используемые на рабочем месте, могут вызвать ожоги.