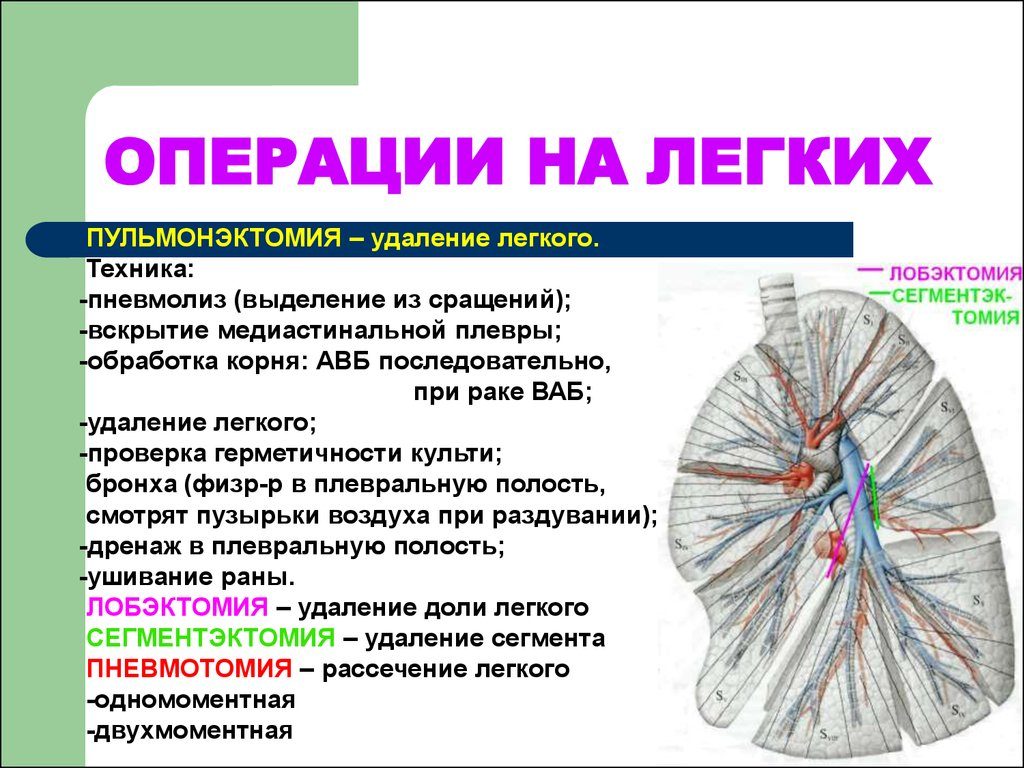
Послеоперационная лучевая терапия при немелкоклеточном раке легких
Вопрос обзора
Действительно ли пациенты с немелкоклеточным раком легких живут дольше, если после операции проходят лучевую терапию?
Актуальность
Немелкоклеточный рак легких является наиболее распространенным типом рака легких. Если опухоль на ранней стадии, то есть она не слишком большая и не распространилась на другие части тела, врачи обычно удаляют ее хирургическим путем. Лучевая терапия (лечение с помощью рентгеновского излучения) иногда проводится после операции с целью уничтожения оставшихся раковых клеток.
В 1998 году мы провели систематический обзор и мета-анализ данных отдельных участников, рассмотрев клинические испытания, посвященные этому виду лечения — послеоперационной лучевой терапии (ПОЛТ). В этом обзоре представлена информация, полученная от всех пациентов, которые принимали участие в подобных испытаниях. В этих клинических испытаниях сравнивали данные о судьбе пациентов с немелкоклеточным раком легких, которые прошли после операции лучевую терапию, и тех пациентов, которые не прошли лучевую терапию после операции. Результаты были впервые опубликованы в журнале The Lancet в 1998 году.
Результаты были впервые опубликованы в журнале The Lancet в 1998 году.
С тех пор, как этот обзор был завершен, было проведено много клинических испытаний. Чтобы гарантировать, что имеющиеся доказательства отвечают самым последним требованиям, мы провели новый систематический обзор и мета-анализ данных отдельных участников. Они включают все клинические испытания, как старые, так и новые. Что касается обзора 1998 года, его целью было выяснить, действительно ли лучевая терапия после операции (1) помогает пациентам жить дольше, (2) исключает повторное появление раковой опухоли (рецидив) и (3) не дает раку распространиться на другие части тела (метастазы).
Эти обновленные результаты были впервые опубликованы в Lung Cnacer в 2013 году.
Характеристика исследований
Мы провели поиск соответствующих клинических испытаний по 8 июля 2016 года. В этих исследованиях были представлены имеющиеся данные клинических испытаний со всего мира — 11 клинических испытаний с участием 2343 пациентов. Клинические испытания были проведены в период с 1966 по 1998 год.
Клинические испытания были проведены в период с 1966 по 1998 год.
Основные результаты
Результаты показали, что меньше людей, которые прошли лечение ПОЛТ, жили два года после операции (53 из каждых 100 пациентов), по сравнению с теми, кто не прошел ПОЛТ после операции (58 из каждых 100 пациентов). Исследователи сообщили об отсутствии различий в эффектах ПОЛТ в зависимости от типов пациентов, включенных в клинические испытания.
Исследователи собирали информацию о качестве жизни во время клинических испытаний не регулярно, и не было вероятности, что какая-либо польза от ПОЛТ компенсировала бы наблюдаемый ущерб в отношении выживаемости.
Лучевая терапия, которую проводят после успешного удаления опухоли хирургическим путем, не является полезной для пациентов с немелкоклеточным раком легких и не должна применяться в качестве стандартного лечения; однако, продолжаются исследования, посвященные новым видам лучевой терапии для пациентов с высоким риском рецидива.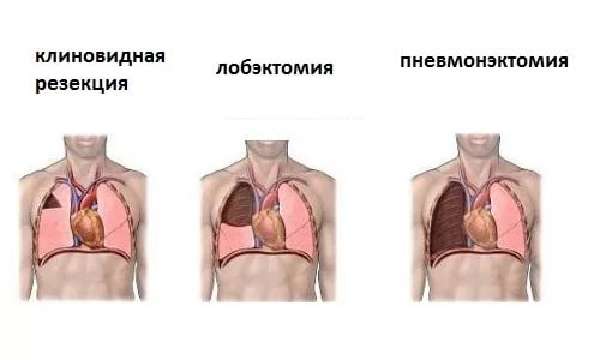
Качество доказательств
В этих систематических обзорах и мета-анализах используются данные отдельных участников, что считается золотым стандартом для этого типа обзора. Мы включили все подходящие клинические испытания, какие только возможно, независимо от того, на каком языке они были опубликованы, и были ли они опубликованы вообще. Этот мета-анализ включил в себя 88% всех участников подходящих клинических испытаний.
Исследования были хорошо разработаны и проведены, и были непосредственно обращены к вопросу обзора, а эффекты были согласующимися во всех клинических испытаниях. Влияние каких-либо данных, не включенных в наши анализы, незначительно.
Салим Нидаль: «Лучевая терапия может сохранить не только орган, но и его функции»
Главный внештатный специалист по радиотерапии Департамента здравоохранения города Москвы, врач-онколог, радиотерапевт, член Европейского общества медицинской онкологии (ESMO), член Американского общества клинической онкологии(ASMO), член Американского общества терапевтической радиологии и онкологии (ASTRO), член Иорданско-Палестинской медицинской ассоциации, член Израильского клинической онкологии и лучевой терапии (ISCORT) Салим Нидаль рассказал о том, почему лучевая терапия незаменима в онкологии.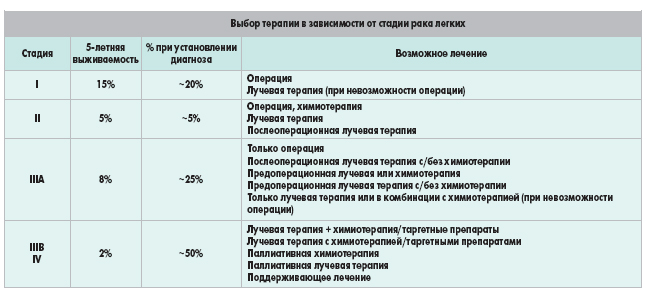
– Каковы основные способы лечения в онкологии?
– В лечении онкологических заболеваний
применяются три основных метода:
хирургия, лучевая терапия и химиотерапия.
Раньше на первом месте по значимости
было оперативное вмешательство,
затем шла химиотерапия и только потом
лучевая терапия. Но за последние 20 лет
благодаря техническим достижениям радиотерапия
в онкологии вышла на качественно
новый уровень. Она может быть
использована в 95 % случаев развития
всех видов злокачественных новообразований.
В рамках территориальной программы
ОМС в городе Москве лучевую
терапию проводят при всех онкологических
заболеваниях, кроме лейкемии.
Из 100 онкологических пациентов порядка
60 получают химиотерапию. Лучевая
терапия, по современным данным, требуется
80 % пациентов на каком-то этапе
как самостоятельный метод лечения или в
сочетании с химиотерапией и хирургией.
При многих онкологических заболеваниях
лучевая терапия незаменима. Например,
при раке шейки матки – одном из самых
распространенных женских онкологических
заболеваний, особенно среди молодых
женщин.
Отметим, что при определенных локализациях
и стадиях заболевания лучевая
терапия может являться альтернативой
оперативному лечению. Например, при
некоторых видах рака легкого, когда операция
невозможна. При ранних стадиях
рака легкого лучевая терапия может замещать
оперативное лечение на 100 %.
Раньше опухоли головы и шеи традиционно
лечили оперативным путем. К примеру,
при опухоли гортани третьей стадии
хирурги полностью удаляли орган. После
подобной операции человек, как правило,
оставался с трахеостомой. Это сильно ухудшало
качество жизни. Применение современных
методов радиотерапии позволяет
избежать оперативного вмешательства и
вылечиться с минимальными побочными
эффектами. Лучевая терапия может сохранить
Лучевая терапия может сохранить
не только орган, но и его функции.
Неоадъювантную (предоперационную)
лучевую терапию применяют для уменьшения
размера опухоли или с целью проведения
органосохраняющего лечения.
К примеру, лучевая терапия перед операцией
при раке прямой кишки повышает
шансы на сохранение функции органа до
40 %. Многие исследования показывают,
что у 20–30 % пациентов, которым проводилась
лучевая терапия до операции, не
остается злокачественных клеток. Лучевая
терапия может полностью избавить
пациента от опухоли, уничтожая оставшиеся
раковые клетки, что снижает риск
рецидива заболевания после оперативного
лечения. Доказано, что, увеличивая
локальный контроль, мы увеличиваем
выживаемость. Обычно первый сеанс лучевой
терапии проводится на 3–6-й неделе
после операции в зависимости от того,
сколько времени требуется для восстановления
пациента.
Современные технологии радиотерапии
с модуляцией интенсивности пучка излучения
и визуальным контролем точности
облучения, доступные нашим пациентам,
позволяют воздействовать на злокачественные
новообразования с точностью до
миллиметра. Доза излучения направляется
Доза излучения направляется
избирательно в опухоль, не затрагивая здоровые
ткани. Поэтому побочные эффекты
от лучевой терапии минимальные. Иногда
их и вовсе нет.
Лучевую терапию применяют и для того,
чтобы улучшить качество жизни пациента
с неизлечимой болезнью. Например, чтобы
уменьшить давление опухоли на спинной
мозг или крупные сосуды или восстановить
функцию глотания. Облучая злокачественные
образования в районе спинного
мозга или позвоночника, мы можем сохранить
пациенту способность двигаться.
В
таких случаях лучевая терапия дает шанс
на более длительную жизнь и уменьшает
болевой синдром.
Сейчас можно облучить одновременно
до 6 метастазов, тем самым сохранив пациенту
время жизни. Мы не можем говорить
о том, что человек полностью выздоровеет,
но мы контролируем его состояние. После
лучевой терапии такой пациент может
прожить 2–3 года.
– Из каких этапов состоит лучевая терапия?
– Лучевая терапия состоит из четырех крайне
важных для эффективности лечения
этапов: консультация врача, КТ симуляция,
планирование лечения, сеанс лучевой
терапии. Перед началом лечения необходима
Перед началом лечения необходима
консультация онколога-радиолога
(его также называют лучевым или радиотерапевтом).
Основываясь на конкретном
случае, онколог-радиолог порекомендует
определенный вид лучевой терапии, обсудит
с пациентом необходимость сочетания
с другими методами лечения, определит
конкретные цели терапии и предупредит о
возможных побочных эффектах.
– Что такое стереотаксическая радиохирургия?
– Стереотаксическая радиохирургия – это
высокоточная методика облучения, при
которой происходит деструкция новообразования
(обычно не превышающего 4 см в
диаметре) под воздействием высоких доз
излучения с минимальным воздействием
на окружающие здоровые ткани. Облучение
проводится за 1–5 сеансов.
Существует два вида стереотаксической
радиохирургии: стереотаксическая радиохирургия
при опухолях головного мозга
(SRS) и экстракраниальная стереотаксическая
радиотерапия (SBRT).
– В каких случаях применяется радиохирургическое
лечение?
– Оно применяется при расположении
новообразования в малодоступных для
хирургического лечения местах, в случае,
когда новообразования расположены
близко к жизненно важным органам
и структурам, при опухолях, меняющих
свое положение в зависимости от дыхания,
SRS и SBRT представляют собой
альтернативную терапию для больных,
которым по каким-либо причинам противопоказано
хирургическое лечение, для
выполнения радиохирургического лечения
требуется проведение трехмерной
и/или четырехмерной КТ симуляции для
точного определения локализации, конфигурации
и размера новообразования и
применение устройства для иммобилизации
пациента с целью идентичного воспроизведения
позиции пациента при радиотерапии,
прецизионность (точность)
терапии обеспечивается за счет точного
воспроизведения укладки больного с помощью
фиксирующих устройств и оптического
контроля локализации опухоли в
течение всего сеанса радиотерапии.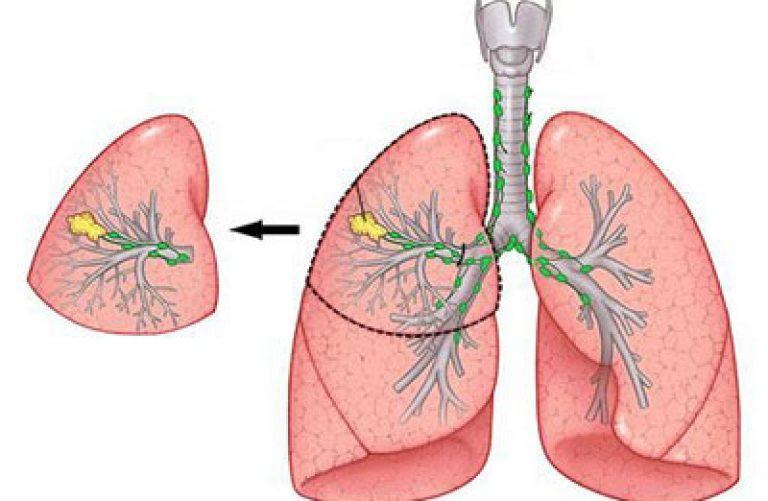
С 2018 года стереотаксическое радиохирургическое
лечение с применением
технологии 4D ViMAT IGRT вошло в Территориальную
программу обязательного
медицинского страхования для жителей
города Москвы
Метастазы – Лечение и диагностика в Киеве – Симптомы
Раковые клетки метастазируют гематогенным путем — через кровь
Метастазы (от греческого metástasis, перемещение) – это распространение опухолевых клеток из места возникновения (первичной опухоли) в другие отделы и органы организма пациента. Основных путей распространения метастазов два: по сосудам лимфатической системы (лимфогенное метастазирование) и по сосудам кровеносной системы (гематогенное метастазирование).
Метастазы — ни что иное, как раковые клетки, оторвавшиеся от первичной опухоли и начавшее свое “путешествие” по сосудам. Обычно опухоли дают метастазы на поздних стадиях, поэтому чрезвычайно важно определить, является ли выявленная опухоль первичной, либо следует внимательно изучить организм в поисках источника метастазирования.
Лечение метастазов
Метастазы рака, как и само заболевание, требуют лечения. Для этого применяются следующие методы:
Метод лечения метастазов, исходя из особенностей каждого заболевания, определяется консилиумом специалистов.
Среди методов терапии метастазов особого внимания заслуживает КиберНож. Это метод бескровной дистанционной радиохирургии признан “золотым стандартом” лечения и применяется в большинстве случаем распространенности онкологического процесса:
«Лечение метастазов рака на КиберНоже является неинвазивным, нетоксичным и безопасным воздействием на организм, которое дает возможность организму пациента восстановиться и набраться сил перед следующим этапом лечения опухолевого процесса», — Ирина Дионисьева, врач-радиолог высшей категории, более 25 лет в медицине.
КиберНож не предусматривает хирургического вмешательства, как при традиционном оперативном лечении метастазов. Радиохирургическая система осуществляет доставку высоких доз ионизирующего излучения точно в объем опухолевых клеток, позволяя за один-два сеанса удалить не только единичные но и множественные новообразования.
Механизмы злокачественного роста
Развитие рака начинается в тот момент, когда воспроизводится клетка с поврежденными генами. Впоследствии раковые клетки осуществляют неконтролируемое деление (ненормальный митоз), что приводит к быстрому увеличению скопления клеток, которое может быть обнаружено при обследовании пациента во время профилактического онкоскрининга. Совокупность раковых клеток в месте начала опухолевого процесса и является первичной опухолью. Дальнейший рост опухоли может приводить к ее прорастанию в окружающие ткани и органы. Такие прорастания принято называть локальными метастазами.
При продолжении опухолевого процесса наблюдается отрыв отдельных клеток с дальнейшим их распространением по кровотоку и лимфотоку, ввиду чего, при определенных условиях (сниженном общем или местном иммунитете), происходит развитие метастатических опухолей. У пациентов с хорошей сопротивляемостью организма занос опухолевых клеток в другие органы не приводит к развитию метастатического поражения.
Идентифицировать недифференцированные клетки при подозрении на наличие опухоли помогают методы биохимических и цитогенетических исследований.
Передвижение метастазов
Попадают опухолевые клетки в сосуды лимфатической и/или кровеносной систем после того, как целостность сосудов в их месте соприкосновения с опухолью нарушается.
Механизмы метастазирования опухолей
Если опухолевой клетке, циркулирующей в крови или лимфе, удается прикрепиться к стенке сосуда либо к органу, через который проходит сосуд, она проникает за пределы своего “транспортного коридора” и продолжает неконтролируемое размножение.
Таким образом формируется еще одна опухоль (вторичная, или метастатическая), которая может быть выявлена в процессе клинической диагностики. При детальном рассмотрении, тип клеток этой новой опухоли (метастаза) совпадает с типом клеток первичной опухоли. Таким образом, клетки метастаза по структуре и метаболизму, в большинстве случаев, соответствуют клеткам первичной опухоли. В некоторых случаях это помогает сделать лечение рака более эффективным — выявление неспецифичного для данной локализации типа опухоли служит сигналом для дальнейшего поиска первичного опухолевого очага.
Таким образом, клетки метастаза по структуре и метаболизму, в большинстве случаев, соответствуют клеткам первичной опухоли. В некоторых случаях это помогает сделать лечение рака более эффективным — выявление неспецифичного для данной локализации типа опухоли служит сигналом для дальнейшего поиска первичного опухолевого очага.
К примеру, рак молочной железы чаще всего метастазирует в легкие. Поэтому при обнаружении в легких опухоли, состоящей из аномальных клеток молочной железы, онколог обязан предпринять действия по обнаружению первичной опухоли.
Метастазирование — основной (но не единственный) признак злокачественности опухоли. Однако способность метастазировать у различных видов рака — различна. Например, из двух опухолей кожи меланома — крайне агрессивно метастазирует, а случаи метастазирования базалиомы (базальноклеточный рак кожи) — чрезвычайно редки.
Рецидивы и метастазы злокачественной опухоли — тяжелое осложнение, более опасное для жизни больного, чем первичная опухоль. Раннее выявление этих осложнений и специализированное лечение являются основным направлением борьбы за продолжительность жизни онкологических больных.
Раннее выявление этих осложнений и специализированное лечение являются основным направлением борьбы за продолжительность жизни онкологических больных.
Особенности рецидивирования и метастазирования опухолей
Разнообразные клинические наблюдения и результаты статистических исследований доказали, что на частоту и особенности возникновения рецидивов и метастазирования, которые определяют прогноз болезни, влияют следующие факторы:
- Стадия опухоли на момент начала специализированного лечения
Теоретически, у пациентов, получивших радикальное лечение (хирургия или радиохирургия) на ПЕРВОЙ стадии заболевания, опухолевые клетки не проникли за пределы опухоли в сосуды лимфатической или кровеносной системы. А значит, нет причин ожидать метастазов или рецидива опухоли.
Метастазы в кожу, первичная опухоль — аденокарцинома желудка
Однако точной информации о том, не проникли ли единичные клетки в кровоток/лимфоток, в полном ли объеме была иссечена опухоль, в полный ли объем опухолевого поражения была осуществлена доставка радиохирургической дозы ионизирующего излучения от КиберНожа или Гамма Ножа, — нет.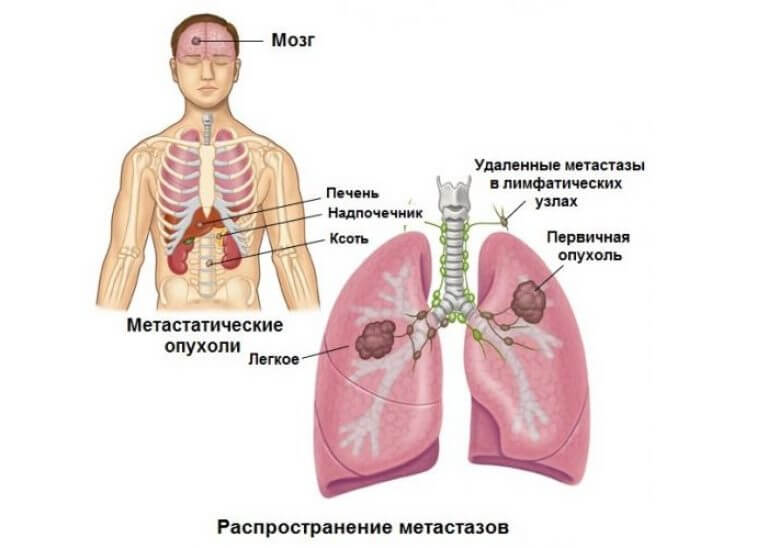
Поэтому пациенты, получившие лечение на первой стадии рака подлежат обязательным осмотрам.
- Локализация опухоли
Современные методы лечения позволяют достичь эффективности лечения, например, (кроме меланомы), в 70-80 %. Этот же показатель у пациентов на первой стадии немеланомных раков кожи достигает 100%. При этом расположение (локализация) первичной опухоли оказывает влияние на только на частоту метастазирования, но и на те “цели”, в которые она “отправляет” метастазы.
Примеры метастазирования:
-
рак анального отдела прямой кишки — в паховые лимфатические узлы;
-
опухоли средне- и верхнеампулярных отделов кишечника — вверх по брыжейке и в лимфоузлы тазовой клетчатки;
-
рак простаты — в костную систему (таз, крестец, позвоночник).
Из-за особенностей анатомического строения каждого из органов даже размещение опухоли в определенной части является фактором влияния на прогноз распространения. К примеру, при развитии опухоли молочной железы во внутреннем квадранте прогноз может быть хуже, чем при локализации в наружном квадранте и т. д.
К примеру, при развитии опухоли молочной железы во внутреннем квадранте прогноз может быть хуже, чем при локализации в наружном квадранте и т. д.
- Форма опухолевого роста и гистологического строения опухоли
Поверхностные формы рака кожи растут медленно, многие годы не метастазируя. Опухоли инфильтративного типа растут быстро и рано дают метастазы. Неблагоприятные результаты лечения больных раком легкого отмечены при низкодифференцированных формах рака. Чрезвычайно активно метастазирует меланома. Экзофитные опухоли желудочно-кишечного тракта (полипообразный, грибовидный) менее злокачественны, чем инфильтративные формы рака этого же органа.
- Характер и объем радикального лечения
Прямое влияние на вероятность и характер метастазирования оказывает то, каким образом пациент получил лечение первичной опухоли. Современная онкология многократно доказала, что наибольшего эффекта (в том числе снизить частоту рецидивов и метастазирования) удается добиться при проведении сочетанного лечения, при котором используется комбинация методов: хирургии, радиохирургии (КиберНож, Гамма Нож), химиотерапии, таргетного лечения и др.
- Возраст пациентов
Рост опухоли и метастазирование у более молодых людей, в сравнении с более пожилыми пациентами, протекает аналогично другим биологическим процессам — быстрее и интенсивнее.
Пути метастазирования
Основных путей метастазирования (путей распространения опухолевых клеток от первичной опухоли в другие части организма) — два.
Типичные пути метастазирования опухолей
Лимфогенный путь — перенос клеток опухоли, проросшей сквозь стенку лимфатического сосуда, с током лимфы в регионарные (близлежащие) лимфоузлы или отдаленные лимфоузлы.
Наиболее часто метастазируют лимфогенным путем такие опухоли как:
Гематогенный путь метастазирования — перенос опухолевых клеток от первичной опухоли с кровотоком. Мишенью таких метастазов становятся легкие, печень и кости. Наиболее часто гематогенным путем метастазируют следующие виды опухолей:
- злокачественные опухоли лимфатической и кроветворной ткани,
- саркома,
- гипернефрома,
- хорионэпителиома.

При этом наиболее часто регистрируемые опухоли (рак легких и бронхов, рак молочной железы, рак щитовидной железы, рак яичников) с одинаковой интенсивностью распространяют метастазы как гематогенным, так и лимфогенным путем.
Также одним из проявлений метастазирования опухолей брюшной полости (рак желудка) и полости малого таза (рак яичника) является диссеминация процесса по брюшине в виде мелких «пылевых» метастазов с развитием асцита — геморрагического выпота.
Рак брюшины — наличие раковых клеток, рассеянных метастазами по брюшине. На фото можно увидеть тонкую кишку, покрытую блестящей брюшиной с несколькими небольшими розовыми имплантациями раковых клеток (обозначены синей стрелкой)
Наиболее предсказуемым является лимфогенное метастазирование, которое является и наиболее изученным, регионарные метастазы в лимфоузлы являются одним из основных объектов диагностики в каждом из случаев. Это позволяет выявлять метастазы в лимфоузлы раньше, а лечить — эффективнее.
Это позволяет выявлять метастазы в лимфоузлы раньше, а лечить — эффективнее.
Лимфогенные метастазы
Основной “мишенью” метастазирования является область шеи, вернее, лимфоузлы шеи, через которые проходит лимфоток как от верхней части организма (голова, органы грудной полости, верхние конечности), так и от структур и органов нижней половины тела человека (органов брюшной полости, туловища, нижних конечностей).
Типичные пути метастазирования
Ввиду особенностей топографии лимфатической системы, наиболее частыми “маршрутами” лимфогенного метастазирования являются следующие:
- рак нижней губы, передних отделов языка и полости рта, верхней челюсти метастазирует, прежде всего, в подбородочные и подчелюстные лимфатические узлы;
- опухоли задних отделов языка, дна полости рта, глотки, гортани, щитовидной железы — в лимфатические узлы по ходу сосудисто-нервного пучка шеи;
- рак легких и рак молочной железы метастазирует в надключичную область, в лимфоузлы, расположенные снаружи от грудинно-ключично-сосцевидной мышцы.

Грибовидный метастаз рака легких в кожу плеча
- рак органов брюшной полости метастазирует в надключичную область, в лимфатические узлы, расположенные внутрь от грудино-ключично-сосцевидной мышцы, между и позади ее ножек
- метастазы рака желудка распространяются настолько показательно, что метастазы в каждую из мишеней имеют свою классификацию в зависимости от “мишени”: метастазы в лимфоузлы левую надключичную область (метастазы Вирхова, вирховские узлы), в лимфоузлы тазовой области (метастазы Шницлера, шницлеровские узлы), лимфоузлы подмышечной области (метастазы Айриша), метастаз в яичники (метастаз Крукенберга), в пупок (метастаз сестры Марии Джозеф)
Рак правого яичника (1) с метастазами в брюшной полости: метастазы в кишечнике (2), метастазы диафрагмы (3) и сальника (4)
Второе место по частоте сосредоточения лимфоузлов, в которые направляются метастазы, — подмышечная область. Их исследование требуется при наличии у пациента рака молочной железы, рака кожи туловища и верхних конечностей (в том числе, меланомы).
Метастазы в лимфоузлы паховой области дают злокачественные опухоли наружных половых органов, нижних конечностей, крестцово-ягодичной области.
Гематогенные метастазы
В отличие от лимфогенных, гематогенные метастазы чаще бывают множественными и располагаются на значительном удалении от первичной опухоли. Наиболее частые источники гематогенных метастазов в легких — злокачественные опухоли яичника, рак молочной железы, рак почек, остеосаркомы и саркомы мягких тканей. В печень часто метастазируют рак желудка и поджелудочной железы, рак прямой кишки, рак легкого, рак почек.
Признаки (симптомы) метастазов:
Для метастазов в различные “мишени” существуют характерные признаки, по которым врач или сам пациент могут определить наличие процесса метастазирования:
- лимфоузлы: лимфаденопатия;
- легкие : кашель, кровохарканье и одышка;
- печень: гепатомегалия (увеличение печени), тошнота и желтуха;
- кости: боль в костях, переломы пострадавших костей;
- головной мозг: неврологические симптомы, такие симптомы как головные боли, припадки и головокружение возникают позже.

И наоборот, метастазами в отдельные “органы-мишени” характеризуются группы локализаций, в которых с высокой вероятностью развивается первичная опухоль:
- сдавливание гортанного нерва (хриплая речь, шепот, изменение голоса) может свидетельствовать о первичной опухоли пищевода, щитовидной железы, легкого;
- боли в позвоночнике, костях таза и трубчатых костях — могут быть признаками метастазов рака молочной железы, щитовидной железы, простаты, рака легкого.
Рецидив опухоли
При наблюдении пациентов, получивших лечение по поводу злокачественного новообразования, следует обращать внимание не только на развитие возможных метастазов, но и на рецидив заболевания — возобновление роста из клеток опухоли, оставшихся после хирургического лечения или после лучевого лечения. Рецидив может начаться из одиночной опухолевой клетки. Как правило, рецидивы возникают после проведения радикального лечения, при котором применялись устаревшие технологии лучевого лечения (например, лучевая терапия без визуализации расположения опухолей и зон различных подводимых доз), хирургического вмешательства, выполненного в сокращенном объеме из-за особенностей расположения опухоли либо состояния пациента.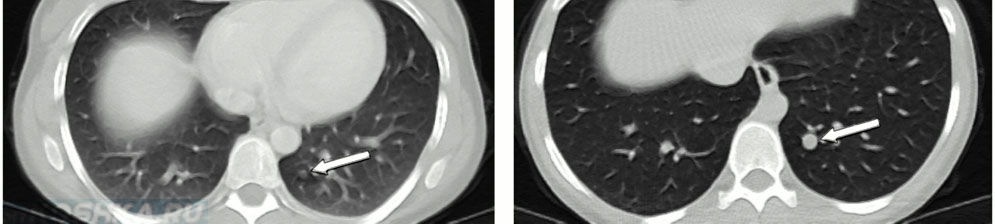 Однако случаи, когда рецидив опухоли происходит из нескольких первичных очагов, расположенных в разных отделах одного органа (первичная множественность) — также встречаются.
Однако случаи, когда рецидив опухоли происходит из нескольких первичных очагов, расположенных в разных отделах одного органа (первичная множественность) — также встречаются.
Одной из задач наблюдения после проведенного лечения и является выявление вероятного рецидива. Именно поэтому пациентам категорически не рекомендуется игнорировать назначенные визиты в медицинский центр. Методы определения вероятного рецидива аналогичны тем, что используются при постановке первичного диагноза.
Однако задача по своевременному выявлению рецидивов опухоли должна решаться не только лечащим врачом. Как правило, первым замечает ранее перенесенные симптомы сам пациент. К сожалению, психологический аспект, заключающийся в непринятии пациентов вероятности повторения заболевания и связанного с этим лечения, приводит к несвоевременному обращению к онкологу.
Важную роль в ранней диагностике возможного рецидива опухолевого заболевания имеет внимание членов семьи, друзей и родственников пациента, получившего радикальное лечение. Такие симптомы, как слабость, увеличение лимфоузлов, местная болезненность, психические нарушения, депрессия и т.д. являются сигналом к внеплановому визиту к онкологу и проведению соответствующего обследования. Тем более, что многие опухоли и их метастазы имеют ряд характерных симптомов, например, отечность верхних конечностей у пациентки после лечения рака груди может быть связан не только с рубцеванием тканей подмышечной области после проведенной операции, но и симптомов роста метастазов в подмышечных лимфоузлах, лимфостаз в нижних конечностях у пациентки после радикального лечения рака шейки матки также может свидетельствовать о рецидиве заболевания или наличии метастазов.
Такие симптомы, как слабость, увеличение лимфоузлов, местная болезненность, психические нарушения, депрессия и т.д. являются сигналом к внеплановому визиту к онкологу и проведению соответствующего обследования. Тем более, что многие опухоли и их метастазы имеют ряд характерных симптомов, например, отечность верхних конечностей у пациентки после лечения рака груди может быть связан не только с рубцеванием тканей подмышечной области после проведенной операции, но и симптомов роста метастазов в подмышечных лимфоузлах, лимфостаз в нижних конечностях у пациентки после радикального лечения рака шейки матки также может свидетельствовать о рецидиве заболевания или наличии метастазов.
Реабилитация пациентов после лечения метастазов и рецидивов
Реабилитация пациента после лечения злокачественных опухолей — важная составляющая комплексной онкологической помощи. Правильная разработка и реализация плана по физиологической и психологической реабилитации — эта задача должна решаться одновременно с окончанием этапа лечения и началом наблюдения на предмет выявления возможных рецидивов или метастазов.
Что нужно знать об опухолях головного мозга
На вопросы по нейроонкологии отвечает Юрий Пестряков, заведующий отделением нейрохирургии краевой клинической больницы
Изображение отсутствует
— Юрий Яковлевич, можно ли просчитать риски возникновения опухоли головного мозга?
— Достоверно доказанные риски образования опухоли мозга – возраст старше 45 лет и наследственный фактор — наличие объемных процессов в мозге у прямых предков или родственников в одном поколении.
Достоверным риском возникновения опухоли является так же установленный контакт с канцерогенами и радиацией.
А вот курение и алкоголь не являются доказанными рисками для развития нейроонкологии.
— Какие виды опухолей бывают?
— Среди всей онкологии опухоли мозга занимают порядка 1,5-2%, их классификация очень сложная, она насчитывает более 100 пунктов. Объемные процессы можно разделить на несколько больших групп.
Во-первых, это опухоли, растущие непосредственно из клеток мозгового вещества. Они могут быть разной степени злокачественности.
Вторая группа – опухоли, которые растут из оболочек мозга. Они тоже могут быть разной степени злокачественности, но большинство, все-таки, доброкачественные.
Третья группа — опухоли, растущие из гипофиза. Клинически они проявляются по-разному. Течение заболевания зависит от того, в какой зоне гипофиза растет опухоль, выработка каких гормонов нарушена.
Случаются опухоли, растущие из черепно-мозговых нервов.
Бывают эмбриональные опухоли мозга. Преимущественно они диагностируются у детей и очень часто злокачественны, потому что состоят из малодифференцированных клеток.
Еще один большой раздел – метастазы, занесенные в головной мозг извне. Например, метастазирует рак легкого, молочной железы, почек, щитовидной железы, желудка и других органов.
— Как отличаются опухоли мозга с точки зрения опасности для жизни?
— По степени злокачественности. То есть, по скорости роста опухоли и, как следствие, по скорости наступления фатальных последствий для человека.
Имеет значение расположение опухоли. Есть «немые» зоны мозга, в которых опухоль может вырасти до больших размеров и никак себя не проявлять. А бывает наоборот: опухоль маленькая, но развивается в области, отвечающей за жизненно важные функции.
— Есть ли у опухоли мозга симптомы?
— Первый и главный – головная боль. Происхождение ее понятно: в черепе добавляется объем, повышается внутричерепное давление.
Боль может быть разная: утром, вечером, у кого-то связана со стрессом, у кого-то – нет. Но если головная боль появилась у здорового человека – это первый предиктор какого-то заболевания центральной нервной системы, и нужно срочно обратиться к врачу.
Еще один важный симптом – судороги, которые впервые появляются у здорового человека.
Если вдруг пропадают слух, обоняние или зрение, это также может быть связано с воздействием опухоли.
Итак общемозговые симптомы таковы: головная боль, реже — судороги.
— Как диагностируются опухоли мозга?
— Есть два информативных и сегодня весьма доступных метода – компьютерная томография и МРТ.
К слову, именно из-за распространенности томографов выросла выявляемость опухолей мозга. Раньше был один томограф на весь город, сейчас они на каждом углу. Люди порой идут сразу на компьютерную томографию, а уже с результатами – к врачу. Запущенных больных сегодня не так уж много.
Благодаря диагностике, растет количество операций — еще 17 лет назад, когда я только начинал работать в краевой больнице, мы делали 80-90 операций в год, а сейчас — более 300.
Но, по моим наблюдениям, онкологии все же стало больше.
— Как лечат опухоли мозга?
— Главный принцип остается неизменным: опухоль надо удалять.
Онкология онкологии рознь. Есть доброкачественные и злокачественные опухоли. Примеры вторых мы видим на социально защищенных людях – Дмитрии Хворостовском, Жанне Фриске, Михаиле Задорнове. У всех наших звезд была глиобластома, и сроки жизни с этим диагнозом очень коротки.
Ранее до 80% людей с глиобластомойне доживали до полугода. Сегодня часть пациентов живет более двух лет, и это победа. Причем победа не отдельно взятого хирурга, а всей команды, в том числе, пациента, ведь он должен иметь волю к жизни, бороться, терпеть и ждать, потому что на операции все не заканчивается – потом предстоит химиотерапия.
В Красноярске нейрохирургическая помощь доступна, есть все возможности для химиотерапии. У нас нет только радиохургии – это гамма-нож и кибер-нож – когда клетки опухоли с помощью нейронавигации уничтожаются целенаправленно и не страдает весь мозг.
У гамма-ножа есть противопоказания, он не всем подходит, поэтому клиник радиохирургии в мире немного.
Уровень нейрохирургии в краевой больнице достаточно высок, есть необходимое оснащение для выполнения самых сложных операций, государство обеспечивает оказание бесплатной нейрохирургической помощи, в то время как за границей стоимость нейрохирургических операций достигает десятков тысяч долларов.
— Расскажите подробнее о глиобластоме. Можно ли от нее вылечиться?
— Глиобластома – злокачественная малодифференцированная опухоль, поражающая практически весь мозг. Ее невозможно радикально удалить.
Результат лечения во многом зависит от ткани, из которой состоит опухоль. Чем больше клетки опухоли родственны окружающим тканям, тем лучше прогноз, и наоборот. Глиобластома – опухоль из «примитивных», «зародышевых», недифференцированных клеток, которые стремительно размножаются. Прогноз очень плохой.
Таких пациентов мы оперировали по 4-5 раз, но опухоль возвращалась.
Но у меня в практике есть особый, уникальный случай – больной глиобластомой живет после операции больше 10 лет. Пациент был вовремя прооперирован, получил послеоперационное лечение. Я его часто вижу, опухоль не рецидивирует. Но говорить, что он полностью вылечился, все равно нельзя – опухоль может и через 10, и через 15 лет вернуться.
Ветеринарная онкология / Ветеринарная клиника АСВЕТ Одинцово
Владельцам об онкологии животных
Основным условием эффективности лечения любого заболевания является ранняя диагностика, но особенно следует подчеркнуть важность этого положения в онкологии. В поздней стадии излечение злокачественной опухоли — редкое исключение.
В поздней стадии излечение злокачественной опухоли — редкое исключение.
Среди причин общей смертности у собак и кошек, опухолевые заболевания уверенно удерживают второе место. 1-ое и 2-ое занимают опухоли кожи и молочных желез соответственно. Учитывая большую частоту выявления онкологических болезней у домашних животных, онкологическую настороженность следует проявлять и врачам, и владельцам животных.
Когда владелец животного спрашивает у врача, что вызвало рак у его питомца, чаще всего, его вопрос абстрактный. Он не имеет намерения узнать, что такое гистоны, метилирование ДНК и канцерогенез 3 стадии. На самом деле владелец подразумевает: почему мое животное заболело; вы можете его вылечить; каков прогноз в отношении каждого метода лечения?
Наша задача заключается в том, чтобы сделать эту тайну понятной.
Почему мое животное заболело?
Нормальные (здоровые) клетки обладают саморегуляцией. Ненормальные (больные клетки) активируют ген-супрессор р53, который задерживает клеточное деление до тех пор, пока нарушения не будут исправлены. Если коррекции не произошло, р53 вызывает запрограммированную гибель клеток — апоптоз.
Если коррекции не произошло, р53 вызывает запрограммированную гибель клеток — апоптоз.
Раковые клетки несут мутации и ошибки в генах, в том числе и в гене р53. Они избегают апоптоза и таким образом, приобретают «бессмертие». После перерождения для нерегулируемых быстро делящихся раковых клеток характерно и постепенное изменение генотипа.
Генетические сбои могут быть спонтанными или могут быть вызваны вирусами, химическими веществами, паразитами, радиоактивным излучением, возникать под воздействием световых лучей, в результате нарушения эндокринных/метаболических процессов и др. механизмов.
Итак, опухоль — это группа клеток, характеризующаяся непрерывным ростом и размножением, не контролируемым организмом. «Бессмертие», постоянное деление и нарушение регуляции генов предоставляют раковым клеткам преимущества, которые доброкачественные клетки не имеют.
Доброкачественные опухоли, в отличие от злокачественных, не проникают за пределы тканей, в которых они начали развиваться, или в другие части организма. В большинстве случаев, прогноз при доброкачественных опухолях благоприятен. Однако они могут иметь тяжелые последствия, если, например, сдавливают жизненно важные структуры, такие, как кровеносные сосуды и нервы.
В большинстве случаев, прогноз при доброкачественных опухолях благоприятен. Однако они могут иметь тяжелые последствия, если, например, сдавливают жизненно важные структуры, такие, как кровеносные сосуды и нервы.
Злокачественные опухоли характеризуются местным прорастанием в окружающие ткани, высокой скоростью роста, поэтому они возникают вновь (рецидивируют) после хирургического удаления. Раковые клетки способны метастазировать. Метастазирование — это процесс распространения опухолевых клеток через межклеточные пространства в кровеносное русло и лимфу, дающий возможность возникновения новых очагов опухолевого роста в различных частях тела.
В зависимости от времени появления и места развития, различают ранние и поздние, регионарные и отдаленные метастазы. Чем раньше появляются метастазы, тем злокачественнее опухоль. Отдаленные метастазы (не регионарные лимфоузлы, органы) являются фактором неблагоприятного прогноза.
Важно отметить, что опухоли, которые развились как доброкачественные, могут со временем приобретать злокачественный характер. Также, выделяется определенная группа заболеваний, которые имеют высокий риск перехода в злокачественную опухоль: хронический гастрит, длительно не заживающие язвы слизистых оболочек и кожи, железистое перерождение эндометрия матки, аденофиброзная мастопатия, сопровождающиеся резкой пролиферацией эпителия и др.
Также, выделяется определенная группа заболеваний, которые имеют высокий риск перехода в злокачественную опухоль: хронический гастрит, длительно не заживающие язвы слизистых оболочек и кожи, железистое перерождение эндометрия матки, аденофиброзная мастопатия, сопровождающиеся резкой пролиферацией эпителия и др.
Онкологическая настороженность владельца
К сожалению, зачастую животные с онкологическими заболеваниями поступают к врачам-онкологам при достаточно запущенных стадиях процесса. Это сказывается на выборе лечения животного, прогнозе, а также качестве жизни пациента. Для ранней диагностики и полного излечения важно внимательное и ответственное отношение к животному самих владельцев, знание основных признаков возможной злокачественности ряда заболеваний. Среди подавляющего большинства владельцев бытует мнение, что рак бывает только у пожилых старых животных. Такой стереотип снижает онкологическую настороженность, приводит к позднему обращению к врачу с уже неизлечимой стадией болезни.
Например, опухоли молочной железы собак занимают 25 % от всех опухолевых заболеваний у собак и стоят на втором месте по частоте встречаемости после опухолей кожи у самок. Пик заболевания приходится на возрастную группу 7 — 10 лет. Почти 50 % случаев у собак заболевание носит злокачественный характер и в 25 % случаев имеет неблагоприятный прогноз. Факторами развития данной патологии являются гормональные нарушения (отсутствие родов, частые ложные щенности, медикаментозное подавление лактации, кистозные перерождения в яичниках). Один из важных критериев прогноза жизни при раке молочной железы это размер опухоли. При величине опухоли молочных желёз более 3 см у кошек и более 5 см у собак ставят третью (из возможных четырёх) стадию процесса и рекомендуют животному не только хирургическую операцию, но ещё и химиотерапию. При четвертой стадии заболевания, даже при проводимой терапии, средняя продолжительность жизни составляет от 1-го до 2-х месяцев.
У кошек рак молочной железы отличается крайне агрессивным течением, высокой степенью злокачественности и плохим прогнозом.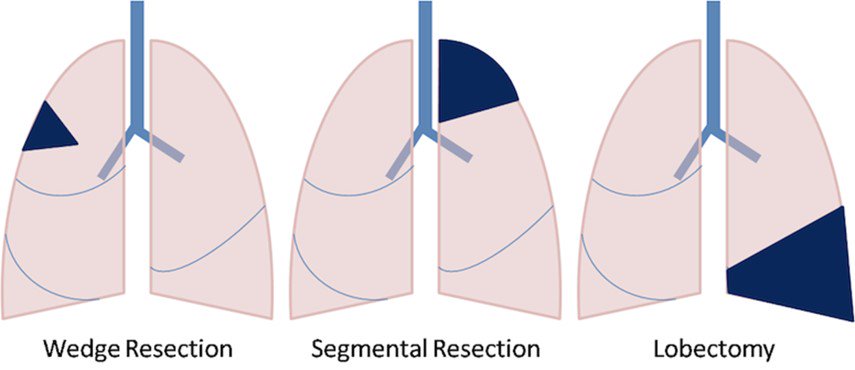 Только в 10 – 14 % случаев в молочной железе кошек можно встретить доброкачественные процессы, в то время, как злокачественные опухоли диагностируются в 86 – 90 %. Заболеванию подвержены преимущественно животные в возрасте от 10 – 12 лет, однако есть наблюдения заболевания кошек и в молодом возрасте. Опухоли молочных желез легко диагностируются самим владельцами. Но, к сожалению, часто обращение в клинику происходит уже тогда, когда опухоль разрастается до значительных размеров, и это начало беспокоить кошку или собаку.
Только в 10 – 14 % случаев в молочной железе кошек можно встретить доброкачественные процессы, в то время, как злокачественные опухоли диагностируются в 86 – 90 %. Заболеванию подвержены преимущественно животные в возрасте от 10 – 12 лет, однако есть наблюдения заболевания кошек и в молодом возрасте. Опухоли молочных желез легко диагностируются самим владельцами. Но, к сожалению, часто обращение в клинику происходит уже тогда, когда опухоль разрастается до значительных размеров, и это начало беспокоить кошку или собаку.
Симптомы у больных онкологией разнообразны, они зависят, прежде всего, от локализации новообразования.
Рак кожи — наиболее распространенный вид рака у собак и кошек. Обнаружить образования можно во время купания и поглаживания Вашего питомца. Опухоли кожи и мягких тканей выглядят как утолщение на коже или под ней. Очень часто они не беспокоят животных, и владельцы обнаруживают их случайно. Некоторые опухоли кожи внешне похожи на обычный дерматит, и порой только отсутствие эффекта от лечения может натолкнуть на мысли исследования на онкологию. Если опухоль имеет нечеткие границы, неподвижна относительно подлежащих тканей, характеризуется быстрым ростом, прорастает кожные покровы (наличие изъязвлений) — это свидетельствует о злокачественном процессе и животному необходима консультация врача.
Если опухоль имеет нечеткие границы, неподвижна относительно подлежащих тканей, характеризуется быстрым ростом, прорастает кожные покровы (наличие изъязвлений) — это свидетельствует о злокачественном процессе и животному необходима консультация врача.
На наличие опухоли в ротовой полости у животного указывает усиленное слюнотечение, неприятный запах изо рта, нарушение глотания, потеря веса или ухудшение аппетита, а также увеличение и уплотнение нижнечелюстных и окологлоточных лимфоузлов, выявляемое при пальпации, потеря интереса к жевательным игрушкам, расчесывание рта лапами.
Признаки наличия опухоли в носовой полости — экзофтальм (выпячивание глазного яблока), асимметрия морды, чихание, хронические, не поддающиеся лечению, выделения из носа и глазных щелей, кровотечения, хрипы.
На скелетно-мышечные опухоли приходится 3,5 — 5% всех опухолей собак и кошек. Большинство из них — это новообразования костей, которые подразделяются на: первичные (остеосаркома, хондросаркома, фибросаркома) и метастатические.
Первичные костные опухоли преимущественно злокачественные (98% от общего числа) и по частоте встречаемости в 5 раз превосходят метастатические.
Остеосаркома или остеогенная саркома — это наиболее распространенная первичная злокачественная опухоль костей у собак и кошек. При остеогенной саркоме в основном поражаются конечности. Боль локализуется в месте опухоли, может появляться припухлость, разлитой отек. При этом, может нарушиться подвижность сустава, возникнуть патологический перелом конечности в области новообразования. Опухоли костей встречаются у собак в возрасте 6-7 лет, хотя, как считают, они возникают и раньше. Медленно развиваясь, иногда многие годы, ничем себя не проявляют. Первыми клиническими признаками опухоли, если она развивается в костях конечности, является хромота, явное нежелание собаки вставать со своего места, особенно после залеживания. Толчком к развитию остеосаркомы у животных крупных пород может стать перенесенная травма, хотя на сегодняшний день не ясно, так ли это на самом деле. Но высказываются предположения, что повреждения могут спровоцировать заболевание. Считается, что злокачественные опухоли кости — это болезни гигантских и крупных пород. Среди пациентов регистрируют сенбернаров, доберманов-пинчеров, ирландских сеттеров, датских догов, немецких овчарок, золотых ретриверов. И тем не менее, по мнению специалистов, размеры животного являются более весомым фактором появления остеосаркомы, нежели принадлежность к определенной породе.
Но высказываются предположения, что повреждения могут спровоцировать заболевание. Считается, что злокачественные опухоли кости — это болезни гигантских и крупных пород. Среди пациентов регистрируют сенбернаров, доберманов-пинчеров, ирландских сеттеров, датских догов, немецких овчарок, золотых ретриверов. И тем не менее, по мнению специалистов, размеры животного являются более весомым фактором появления остеосаркомы, нежели принадлежность к определенной породе.
Опухоли семенников составляют 15% от всех опухолей, возникающих у самцов. Средний возраст животных 7 лет. Образования легко обнаружить при осмотре и ощупывании мошонки. В большинстве случаев опухоли возникают в одном семеннике, причем около трети их поражают не опустившийся семенник. В таком случае опухоль располагается в паховом канале или в брюшной полости.
Опухоли преддверия влагалища — мочеполового канала, заканчивающегося наружным отверстием, — это преимущественно саркомы. Начальные стадии их развития протекают бессимптомно. Однако многие собаки в это время становятся беспокойными, часто мочатся. Позже, из половой щели начинает выделяться кровянистая слизь. Иногда она бывает кирпично-красной или напоминает мясные помои. Поэтому частое облизывание наружных половых органов может быть признаком развития опухоли у собаки. При сильном ее увеличении происходит выпячивание промежности. Опухоль стенки влагалища (чаще — доброкачественная лейомиома) встречается преимущественно у самок старше 5 лет. В отличие от саркомы, она представляет собой гладкий мышечный четко очерченный узел и не проявляет кровоточивости, благодаря чему, можно различить эти два заболевания. В случаях, когда новообразование растет в сторону окружающих влагалище тканей, его можно прощупать через промежность собаки. Клиническими симптомами будут являться затруднение акта мочеиспускания, реже -дефекации.
Однако многие собаки в это время становятся беспокойными, часто мочатся. Позже, из половой щели начинает выделяться кровянистая слизь. Иногда она бывает кирпично-красной или напоминает мясные помои. Поэтому частое облизывание наружных половых органов может быть признаком развития опухоли у собаки. При сильном ее увеличении происходит выпячивание промежности. Опухоль стенки влагалища (чаще — доброкачественная лейомиома) встречается преимущественно у самок старше 5 лет. В отличие от саркомы, она представляет собой гладкий мышечный четко очерченный узел и не проявляет кровоточивости, благодаря чему, можно различить эти два заболевания. В случаях, когда новообразование растет в сторону окружающих влагалище тканей, его можно прощупать через промежность собаки. Клиническими симптомами будут являться затруднение акта мочеиспускания, реже -дефекации.
Выделения из препуция — кожной складки, прикрывающей пенис собаки, тоже должны настораживать владельца, особенно, если они усиливаются и становятся гнойными, грязно-коричневыми, с неприятным запахом (что происходит при распаде опухоли).
Опухоли внутренних органов у собак трудны для диагностики ввиду отсутствия каких-либо специфических признаков и клинических проявлений, которые могли бы указывать на опухолевое поражение того или иного органа. Даже когда опухоль достигает значительной величины и происходят изменения в деятельности организма, то и тогда симптоматика имеет весьма общий характер, не позволяющий заподозрить опухолевый процесс. К числу таких общих явлений, наблюдающихся, например, при опухолях печени и селезенки, можно отнести асцит (скопление жидкости в брюшной полости), бледность слизистых оболочек (как внешнее проявление анемии), слабость, отказ от пищи, жажду. Опухоли яичника в клиническом отношении могут проявляться в нарушении течки, удлинении фазы эструса с постоянными кровянистыми выделениями. При опухолях мочевого пузыря и почек могут отмечаться гематурия (кровь в моче), дизурические явления (нарушение мочеиспускания), слабость, адинамия. При опухолях желудка развиваются явления, связанные прежде всего с непроходимостью (рвота съеденным, истощение, слабость). Опухоли внутренних органов приводят к снижению их функции, что будет проявляться своими симптомами. Желтушность кожи и слизистых оболочек, снижение веса, проблемы с пищеварением могут появляться при онкологии печени. Опухоль на кишечнике может приводить к симптомам непроходимости – прежде всего частая, продолжительная рвота , нарушения стула (видимая кровь в стуле, изменение цвета, регулярности, затруднение акта дефекации).Поводом для немедленного обращения к врачу являются также кашель, одышка, нарушение координации движений, синкопы (кратковременные обмороки), непереносимость физических нагрузок.
Опухоли внутренних органов приводят к снижению их функции, что будет проявляться своими симптомами. Желтушность кожи и слизистых оболочек, снижение веса, проблемы с пищеварением могут появляться при онкологии печени. Опухоль на кишечнике может приводить к симптомам непроходимости – прежде всего частая, продолжительная рвота , нарушения стула (видимая кровь в стуле, изменение цвета, регулярности, затруднение акта дефекации).Поводом для немедленного обращения к врачу являются также кашель, одышка, нарушение координации движений, синкопы (кратковременные обмороки), непереносимость физических нагрузок.
Биохимические продукты опухолей на поздних стадиях часто вызывают недомогание и анорексию (отказ от корма). В то же время, другие вещества, могут опосредовать химические сигналы, имитирующие заживление раны, и в обманутом истощенном организме будут происходить катаболические процессы для предоставления опухоли белков и питательных веществ. Поэтому наиболее распространенным состоянием при раке является недоедание и кахексия (истощение).
Это далеко не полный список тревожных симптомов, которые могут проявляться как отдельно, так и сочетаться, требующих немедленного обследования и постановки диагноза.
Диагноз необходим для прогноза и правильного лечения
Диагностика начинается со сбора анамнеза. Врач попросит Вас оценить динамику роста опухоли, длительность и последовательность симптомов. Возраст и порода, пол, вид животного тоже учитываются.
Далее, для правильного лечения необходимо ответить на два основных вопроса:
1.Что это такое (включая диагностику и степень злокачественности)?
2.Распространяется ли опухоль (местно, регионарно, системно)?
Ответы на эти вопросы будут получены посредством диагностики и определения стадии новообразования.
Определение стадии — важно для установления степени поражения. Оно основывается на исследовании опухоли, местных и регионарных лимфатических узлов и отдаленных областей, таких как легкие. Области для исследования выбираются с учетом известных биологических характеристик опухоли.
Для определения типа опухоли и ее стадии проводится:
Минимальный спектр диагностики:
1. Тонкоигольная аспирационная биопсия -это цитологичекое исследование (на клеточном уровне). Процедура быстрая. Используется, чтобы дать первоначальную оценку опухоли и диагностировать либо воспаление, либо неоплазию. Когда результатов только одного цитологического исследования недостаточно, проводят биопсию (исследование на тканевом уровне).
2. Толстоигольная биопсия. Этот вид биопсии позволяет получить несколько больший по размеру участок ткани. Для ее проведения используется толстая игла, оснащенная режущим устройством. Преимущество данного вида биопсии заключается в том, что больший по размеру участок ткани для гистологического исследования позволяет точнее выставить диагноз.
3. Инцизионная биопсия. Этот метод биопсии заключается в проведении иссечения небольшого кусочка ткани опухоли. Он уже больше похож на оперативное вмешательство. Данный вид биопсии проводится под местной анестезией.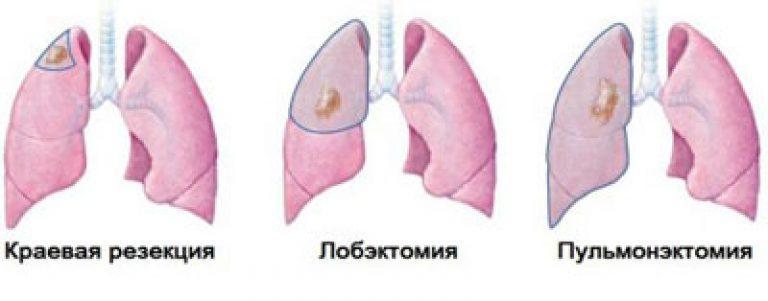 Зачастую инцизионная биопсия проводится в случае, когда результатов аспирационной биопсии недостаточно.
Зачастую инцизионная биопсия проводится в случае, когда результатов аспирационной биопсии недостаточно.
Исследование ткани с использованием биопсии позволяет подтвердить результат цитологии и является «принятым стандартом диагностики» для оценки полноты удаления и определения стадии злокачественности опухоли, что помогает сделать прогноз.
Однако, повреждение опухоли может привести к тому, что раковые клетки могут быть превнесены в раневой канал, поэтому место прокола или разреза должно быть расположено таким образом, чтобы при иссечении оно также было удалено.
Наиболее частой формой биопсии у животных является полное удаление опухоли с последующим гистологическим исследованием.
4. Рентгенография грудной клетки и ультразвуковое исследование брюшной полости для исключения факта метастазирования опухоли.
5. Гематологические исследования (анализы крови). Если расположение опухоли остается неизвестным или требуется дополнительная доказательная информация применяются:
6. Эндоскопические методы исследования,
7. Магнитно-резонансная томография, компьютерная томография.
8. Лабораторные методы включают морфологическое исследование крови, костного мозга.
Если есть наличие жидкости в грудной и брюшной полостях — они тоже подвергаются цитологическому исследованию.
Если рак подтвержден
Прежде всего, необходимо постараться не впадать в отчаяние и не рассматривать рак как «последнее» заболевание нашего времени, прочно связанное со страданием. Ветеринарная онкология интенсивно развивается. Накопленные знания практикующих врачей в этой области позволят либо вылечить животное полностью, либо существенно продлить его жизнь, снизив интенсивность заболевания, т.е. улучшить состояние животного за счет снижения темпов развития болезни и продления хорошего качества жизни.
Варианты лечения
Цель всех вариантов лечения рака — торможение деления опухолевых клеток и необратимое их разрушение, то есть подавление возможного возобновления заболевания.
Методы локального (местного) воздействия: хирургия, лучевая терапия, криодеструкция, гипертермия и др.
Методы системного воздействия: химиотерапия, иммуномодулирующая терапия.
Хирургическая операция является наиболее распространенным методом лечения рака у домашних животных и может быть очень эффективным средством, если рак локализован и удаляется достаточное количество ткани. Диагностика в сочетании с исчерпывающим определением стадии позволяет принять решение о необходимости проведения только операции или одновременного использования дополнительной терапии
Химиотерапия чаще всего используется для лечения системного, а не местного рака, она также может быть использована при введении в полость или внутрь поврежденной ткани(интерстициально). Химиотерапия показана, когда известно, что опухоль к ней чувствительна, также при неизвестном или повышенном риске развития системного рака.
Каждый из методов имеет свои преимущества и недостатки. В зависимости от локализации опухоли и ее чувствительности к выбранному методу лечения, один вариант лечения будет эффективнее другого. Иногда для достижения цели необходимо совмещение нескольких видов лечения, так называемая комбинированная терапия.
Цели лечения
После того, как владелец проинформирован о диагнозе, стадии, вариантах лечения и ответе на лечение, владелец и ветеринарный врач выбирают цель лечения.
Цели лечения: излечение, продление и улучшение качества жизни, временное облегчение симптомов и наблюдение.
Терапия, направленная на излечение, имеет цель полностью избавить от болезни. Это радикальное лечение с обеспечением максимального уровня избавления от рака наряду с сохранением нормальных тканей, что подразумевает использование таких нехирургических методов лечения, как химиотерапия и облучение областей, которые могут содержать жизнеспособные раковые клетки. Излечение всегда является оптимальной целью, но не всегда возможно из-за поставленного диагноза/стадии болезни, резервов организма и финансовых возможностей владельца или границ риска.
Снижение интенсивности заболевания — это лечение, направленное на снижение темпов развития рака, продление высокого качества жизни.
Облегчение — это лечение, направленное на минимизацию страданий животного и возможное продление жизни с сохранением ее хорошего качества, однако завершающим этапом является эвтаназия.
Наблюдение- постоянное целенаправленное обследование, которое необходимо, чтобы изменить или установить другую цель лечения. Во время наблюдения животное может получать, а может и не получать лечение. Всем животным, получившим лечение, необходимо регулярное медицинское наблюдение с учетом изменений в течение болезни.
Онкологическая настороженность – залог успешного лечения рака
Обнаружив у Вашего питомца опухоль, не стоит рассчитывать, что она исчезнет сама по себе. Не теряйте такое драгоценное для Вас и для врачей время. На поздних стадиях диагностика злокачественности опухоли не вызывает трудностей, но лечение намного сложнее. Чаще всего, именно по этой причине мы не в состоянии помочь нашим пациентам, и они по-прежнему умирают от рака.
Помните, что полное излечение возможно только при своевременном обращении и ранней диагностике опухолей.
В нашей клинике ведет прием специализированный ветеринарный онколог Швыдкина Елена Николаевна.
Прием онколога ведется по записи.
что это такое, препараты, методики
Рак – самая коварная болезнь в мире с ежегодной миллионной смертностью.
Онкологические заболевания – это целая группа патологий, которые характеризуются образованием раковых клеток, уничтожающих иммунную систему и полностью разрушающих организм. Онкоболезни – одни из самых коварных в мире: ежегодно они уносят жизни миллионов людей разного пола и возраста. Именно поэтому вся мировая медицинская общественность работает над решением вопросов по разработке схем эффективного лечения рака. Ученые всего мира ведут непрерывную научную деятельность, в ходе которой создаются новые препараты и разрабатываются действенные методики лечения рака, одна из которых — химиотерапия при раке.
На данный момент одним из самых надежных методов лечения онкологических заболеваний является химиотерапия, которая подбирается индивидуально, в зависимости от характеристик конкретной опухоли и состояния здоровья пациента. Под понятием «химиотерапия при раке» в медицине понимается применение цитостатических препаратов, которые проникают в клетки злокачественной опухоли и разрушают их структуры.
С появлением цитостатических препаратов в онкологической медицине случился настоящий прорыв: курсы химиотерапии при раке помогают существенно замедлить скорость деления патогенных клеток и минимизировать рост опухолей. На начальных стадиях химиотерапия совместно с оперативным вмешательством может помочь полностью уничтожить очаг патологии, а если болезнь находится в запущенном состоянии, цитостатики способны замедлить развитие болезни и максимально продлить жизнь пациенту.
О том, насколько эффективна химиотерапия при раке следует судить по конкретному виду онкологии: существуют виды злокачественных опухолей, которые лечатся исключительно цитостатическими препаратами и их комбинацией. Уже много лет в онкологической медицине химиотерапия считается одним из самых действенных и результативных методов лечения рака.
Адъювантная и неоадъювантная химиотерапия при онкологии
Отвечая на вопрос: «Какая бывает химиотерапия при раке?» – следует рассмотреть ее основные виды, которые используются в мировой онкологической практике для предотвращения развития рака.
Онкологи-химиотерапевты выделяют следующие виды химиотерапевтического лечения:
- адъювантная химиотерапия;
- неоадъювантная химиотерапия;
- лечебная химиотерапия.
Каждый вид химиотерапии имеет свои цели и задачи, поэтому подбор лечения осуществляется, исходя из каждого конкретного клинического случая. Так, адъювантная химиотерапия при раке рекомендована пациентам в зависимости от морфологии опухоли и стадии заболевания, у которых было проведено оперативное вмешательство с целью удаления новообразований. Задача у такой терапии заключается в снижении риска прогрессирования болезни- появления новых метастазов, а также в предотвращении рецидивов заболевания.
Таким образом, очевидно, что дает химиотерапия при онкологии в этом случае: снижение риска повторного развития патологии, которого так боятся, как сами пациенты, так и онкологи, в арсенале которых не всегда имеются действенные методики лечения еще более опасного и скоротечного рецидивирующего рака.
Кроме этого, пациентам часто назначается неоадъювантная химиотерапия при раке, которая проводится перед хирургическим лечением опухоли. Цель проведения такой «химии» состоит в том, чтобы уменьшить размер неоперабельной опухоли или, например, выполнить, органосохранную операцию, а также выявить чувствительность онкоклеток к медикаментам, которые будут использоваться в послеоперационном периоде.
Кроме этого, существует также лечебная химиотерапия, которая назначается в качестве поддерживающей терапии больным на распространенных стадиях онкологического процесса. В данном случае влияние химиотерапии на организм сводится к тому, чтобы замедлить распространение опухоли и максимально повысить качество жизни пациентов, страдающих от онкологии.
В онкологической практике часто используются комбинированные схемы лечения, в процессе составления которых, химиотерапевты совмещают вышеуказанные виды химиотерапии при раке с целью повышения результативности лечения. Так, до операции часто назначается неоадъювантная химиотерапия, а после – адъювантная химиотерапия.
Ответ на вопрос о том, помогает ли химиотерапия при раке на 4 стадии, достаточно сложный, но большинство специалистов уверены, что отсутствие поддерживающего лечения может привести к появлению сильного болевого синдрома, возникновению осложнений, связанных с распространением опухоли на соседние ткани и органы и преждевременной смерти пациента.
Страхи перед проведением химиотерапии при раке
Многие пациенты онкологических диспансеров боятся лечения цитостатиками, ведь побочные после химиотерапии могут быть достаточно тяжелыми:
- повышение температуры тела;
- тошнота, рвота;
- выпадение и потеря волос;
- озноб и мышечные боли;
- слабость и головокружение;
- расстройства ЖКТ;
- потеря аппетита;
- подавленность, панические атаки;
- повышенная сонливость.
Интенсивная химиотерапия при раке – это серьезная нагрузка на сердечно-сосудистую и кровеносную системы. Однако бояться серьезных побочных эффектов не стоит: химиотерапевт назначает поддерживающее лечение, которое помогает максимально быстро восстановиться после курса лечения цитостатиками.
Перед тем, как проходить химиотерапию в стационаре, пациентам назначается перечень обследований с обязательной сдачей развернутого анализа крови и биохимии. Химиотерапия негативно влияет на формулу крови, поэтому в процессе проведения курсов лечения цитостатическими препаратами пациенты неоднократно проверяют состояние крови и сердечной мышцы (анализы, ЭКГ).
Опытный химиотерапевт параллельно с назначением химиолечения, рекомендует препараты для поддержания организма, которые сокращают количество и частоту проявления побочных эффектов.
Помните, химиотерапия – это один из ведущих методов исцеления от онкологических заболеваний во всем мире!
Продолжительность жизни большинства пациентов, которые отказываются от лечения, редко превышает 1 год.
Химиотерапевтическое лечение рака в стационаре: как проводится курс химиотерапии
Итак, эффективна ли химиотерапия при раке, и каким будет прогноз для пациентов, успешно прошедших курс цитостатического лечения? Любой онколог скажет, что химиотерапия уничтожает большую часть опухолевых клеток (а в некоторых видах онкологии способствует полному излечению!), улучшает общее самочувствие пациента и продлевает ему жизнь!
Перед тем, как положить пациента в стационар, лечащий врач подробно объясняет ему, как проходит курс химиотерапии при раке, а также дает рекомендации относительно питания, образа жизни и др. Здесь все будет зависеть от вида опухоли и выбранной схемы химиотерапии.
Пациенты, которые могут самостоятельно передвигаться, лежат в дневном стационаре, а «тяжелые» пациенты пребывают в отделении в течение всего курса химиотерапии. Врачи стационара предоставляют пациентам необходимую помощь при химиотерапии, а также оказывают моральную поддержку в борьбе с онкологическим заболеванием.
Задаваясь вопросом о том, как долго делают химиотерапию при онкологии, важно понимать, что каждый конкретный клинический случай индивидуален. При первичной онкологии курсы лечения цитостатиками будут короче и менее интенсивными, чем при рецидивирующем раке.
К примеру, химиотерапевт может назначить пациенту 4 курса химиотерапии, которые необходимо повторять с перерывом в 21 день. Однако, если у больного плохие показатели крови, врач не допустит его к следующей «химии». Поэтому сказать точно, как часто делают химиотерапию при онкологии и насколько дней растянется этот процесс, очень сложно. Как правило, если показатели анализов неудовлетворительны, то интервал между процедурами сдвигается на несколько дней до их восстановления.
Цитостатические препараты вводят внутривенно. Параллельно с ними врач назначает поддерживающие препараты с целью профилактики тошноты и рвоты, головокружения и прочих побочных эффектов. О том, сколько раз делают химиотерапию при раке, пациенту сообщает лечащий врач, однако, точную цифру тоже назвать сразу не получится – она определяется по результатам МРТ и КТ исследований. Лечение цикличное и при хорошей переносимости его могут продлить, но в большинстве случаев назначается 6 курсов химиотерапии.
Результаты химиотерапии: что могут современные цитостатики
Чтобы узнать, помогает ли химиотерапия при раке, достаточно сравнить результаты исследований пациента до и после лечения. В большинстве случаев после химиотерапии опухоль значительно уменьшается в размерах или даже совсем исчезает. Даже если онкологию не удается вылечить полностью, на фоне лечения цитостатиками она может просто «замереть» и долгие годы совершенно не беспокоить пациента.
Результаты лечения во многом будут зависеть от того, как соблюдаются интервалы между курсами, также от вовремя сделанного обследования, т. к. при прогрессировании заболевания необходимо менять схему лечения. Даже в случаях полной безнадежности, эффективность химиотерапии при онкологии достаточно высока: эти препараты повышают качество жизни и максимально ее продлевают.
При выявлении онкологии на первых стадиях, есть очень высокие шансы на полное выздоровление при помощи химиотерапии. При химотерапии крайне важно определить, какой курс химиотерапии, сколько курсов, какие интервалы лечения, какая продолжительность лечения, ведь незавершенное лечение может способствовать стремительному росту раковых клеток, которые невозможно контролировать.
Независимо от того, сколько дней химиотерапия при раке и каков был изначальный прогноз болезни, пациенты получают возможность полного или частичного исцеления, снижения болевого синдрома, а самое главное – надежду на выздоровление. Не пренебрегайте советами онкологов и строго следуйте разработанной схеме лечения, и тогда вы получите максимум шансов на исцеление, а также на долгую и полноценную жизнь!
Я болела туберкулёзом — Wonderzine
Два с половиной года назад у меня была упорядоченная жизнь, которая мне очень нравилась: я недавно сменила работу и занималась организацией международных групповых поездок. Я постоянно была в командировках: Португалия, Грузия, Армения, Перу, Испания. Правда, у такого режима были свои минусы: постоянный стресс, недосып и смена часовых поясов. Ещё у меня только-только начинались отношения с человеком, в которого я влюбилась.
Во время зимних праздников я решила поехать на каникулы в детский лагерь вожатой. Для этого нужно было оформить медицинскую книжку, а вместе с ней пройти медосмотр и флюорографию. Через два дня мне позвонили и сказали, что у меня пятно в лёгких, так что документ мне не выдадут. Я не слишком доверяла этому медцентру и решила, что у них был плохой аппарат. Честно говоря, я так и забыла бы об этой истории, если бы не мама, которая постоянно напоминала: «Сходи проверься, мало ли что. Пятно в лёгких — это очень плохо». Я отказывалась, но мама не отступала. Только в начале марта я всё-таки отправилась на обследование. Из клиники мне позвонили со словами: «У вас пятно в лёгких». И началось.
В клинике врачи отправили меня на обследование в Центральный НИИ туберкулёза, где мне сделали пробу Манту — за два дня из миллиметровой точки она разрослась в пятно во всю руку. Я снова приехала в больницу, но от прежнего спокойствия не осталось и следа. Компьютерная томография показала степень тяжести предполагаемого заболевания: из всех форм туберкулёза у меня оказалась самая безопасная — туберкулома. Если совсем просто, то работает это так: когда в организме появляется инфекция, иммунитет ослабевает. Пока инфекция развивается, организм «берёт себя в руки» и собирает бактерии в капсулу внутри лёгкого. По сути, эта капсула и есть туберкулома. При такой форме действительно невозможно никого заразить, но по разным причинам инфекция может активироваться, и человек становится опасен для себя и окружающих. Теоретически есть люди, которые живут с такой капсулой и даже ничего о ней не знают — либо знают, но надеются, что ничего не произойдёт.
Учитывая форму заболевания, меня отпустили домой на пару дней, чтобы собрать вещи. Фраза врача звучала так: «Через два дня ты ложишься в туберкулёзный диспансер, но на какое время, никто не знает». Тогда же я впервые задала вопрос: «Как я вообще могла заболеть туберкулёзом?» Доктор сказал, что причину установить почти невозможно, если не знать наверняка, что был контакт с инфицированным человеком. Дремлющая форма заболевания есть у каждого четвертого в мире.
В тот день я приехала в больницу вместе с мамой: начала рыдать в кабинете, как только узнала о диагнозе, и продолжила дома — все два дня, что я собирала вещи, я не могла сдержать слёз. Написала начальнику: «Прости, я сегодня не приду на работу». Проснувшись на следующий день, я решила расстаться со своим молодым человеком: к тому моменту мы встречались чуть меньше двух месяцев и я решила, что эти проблемы ему не нужны. Когда мы увиделись, я рассказала ему о диагнозе, о том, что не знаю, как долго пролежу в больнице и смогу ли вылечиться вообще. Он ответил, что это не повод расходиться, и мы решили сохранить отношения. Все выходные я собирала вещи — мне, по сути, предстоял переезд. Я рассказала обо всём на работе, начав с фразы: «Кажется, я увольняюсь». К счастью, мне пошли навстречу. Начальник попросил не брать больничный, сказал, чтобы я лечилась столько, сколько потребуется, и возвращалась, когда буду готова. Мне даже продолжали начислять небольшую часть зарплаты во время отсутствия.
Можете ли вы жить с одним легким? Выживание и мировоззрение
Можно иметь только одно легкое и при этом функционировать относительно нормально.
Хотя легкие являются жизненно важными органами в организме, некоторые состояния могут привести к потере функции легких или необходимости их удаления.
Тем не менее, каждый человек будет индивидуальным, и в каждом случае есть свои особенности, в зависимости от функции легких человека и любых других проблем, с которыми они сталкиваются.
Продолжайте читать, чтобы узнать больше.
Легкие — это ключевые органы человеческого тела, отвечающие за доставку кислорода в организм и помогающие избавляться от отработанных газов при каждом выдохе.
Хотя идеально иметь оба легких, можно жить и функционировать без одного легкого. Одно легкое по-прежнему позволит человеку жить относительно нормальной жизнью.
Однако наличие одного легкого может ограничивать физические возможности человека, например способность выполнять упражнения. Тем не менее, многие спортсмены, которые теряют способность использовать одно легкое, все еще могут тренироваться и продолжать заниматься спортом.
Организм приспосабливается к этому изменению несколькими способами. Например, оставшееся легкое немного расширится, чтобы занять пространство, оставленное отсутствующим легким. Со временем организм также научится восполнять потерю кислорода.
Однако у человека не будет полной емкости легких, как это было с двумя легкими, и ему, вероятно, придется научиться замедляться и адаптироваться к этим изменениям.
Хотя большинство людей ожидают, что у них будет постоянное дыхание или неспособность функционировать без одного легкого, обычно этого не происходит.Человеку, возможно, придется научиться до некоторой степени замедлять свои нормальные функции, но он должен уметь вести относительно нормальную жизнь с одним легким.
Хотя можно жить без легких, здесь есть несколько рисков.
В исследовании, опубликованном в журнале Journal of Cancer , отмечается, что пневмонэктомия или операция по удалению одного из легких — операция с высоким риском, которая может привести к осложнениям и даже смерти.
Возможные осложнения, связанные с пневмонэктомией, включают:
Анестетик после операции также несет в себе определенные риски.
Фактический процесс пневмэктомии включает в себя надрез сбоку тела для удаления пораженного легкого.
Пространство, оставшееся после удаления легкого, заполнится воздухом. Во время выздоровления человек может чувствовать временную боль в животе или давление, поскольку этот воздух перемещается и ассимилируется в организме. Со временем другое легкое немного расширится, чтобы занять часть этого пространства. Оставшееся пространство естественным образом заполнится жидкостью.
После успешной операции человеку еще нужно время, чтобы выздороветь.Полное выздоровление без осложнений может занять недели или даже месяцы.
Во время выздоровления и даже после него человеку нужно будет осознавать свои ограничения и, возможно, придется значительно снизить уровень своей активности.
Некоторые вещи могут вызвать у человека сильное дыхание и могут подвергнуть его риску снижения кровотока или обморока. Даже повседневные действия, такие как вставание с постели по утрам, вставание из положения лежа или подъем по лестнице, могут вызывать у человека сильное запыхание.
Дополнительные факторы также будут влиять на риск человека. Например, их общее состояние здоровья до операции, их возраст и любые другие состояния здоровья могут повлиять на их индивидуальные риски.
Людям, которые курили в анамнезе или имели другие легочные заболевания, ограничивающие их функцию, необходимо соблюдать особую осторожность. Во время выздоровления им может потребоваться дополнительная помощь, и им следует тесно сотрудничать с врачом, чтобы понять свои риски.
Ряд проблем может привести к необходимости пневмэктомии, в том числе:
Хотя инфекции были основной причиной удаления легких в прошлом, сейчас это встречается гораздо реже.Тем не менее, при тяжелых инфекциях, которые вызывают обширные повреждения или очень трудно поддаются лечению, удаление легких по-прежнему может быть лучшим способом действий.
Для здорового человека удаление легкого не должно вызывать серьезных ограничений. Каждому человеку придется изучить свои собственные ограничения в каждой ситуации, так как никакие два случая не будут абсолютно одинаковыми.
Человеку с другими проблемами, которые влияют на легкие или затрудняют дыхание, может оказаться труднее жить с одним легким.
Осложнения, вызванные заболеванием легких или курением в анамнезе, могут повысить вероятность того, что человек испытывает такие симптомы, как одышка или затрудненное дыхание.
Тем не менее, индивидуальные взгляды могут сильно различаться. Хотя людям не следует ожидать восстановления нормальной функции легких после удаления легкого, в большинстве случаев они все еще могут работать относительно нормально.
Процедура удаления легкого обычно является лишь частью лечения человека.Их приверженность другим схемам лечения также повлияет на их общее мнение.
Такие виды лечения, как легочная реабилитация, являются важными факторами выздоровления человека и общей функции легких. Врач также порекомендует пациенту выполнять дыхательную гимнастику дома.
Всегда работайте с врачом во время процесса выздоровления, чтобы обсудить возможные методы лечения, поскольку эти методы лечения могут быть важными шагами к выздоровлению.
Можно жить с одним легким. Однако способность человека заниматься спортом, скорее всего, снизится.
Операция по удалению легкого — серьезная процедура, при которой удаляется часть или все легкое.
Людям с сопутствующими заболеваниями, поражающими легкие, возможно, потребуется уделять больше внимания своим индивидуальным рискам.
Сама операция сопряжена с определенным риском, как и процесс выздоровления. Индивидуальное мировоззрение человека может сильно различаться в зависимости от ряда факторов, но наличие одного легкого не должно уменьшать продолжительность жизни человека.
Любой, кому может потребоваться удаление легкого, заранее поговорит с врачом, чтобы обсудить все возможности операции и жизнь после процедуры.
Процедуры восстановления и легочная реабилитация могут помочь укрепить оставшееся легкое и помочь людям постепенно улучшить их функцию легких.
Можете ли вы жить с одним легким? Выживание и мировоззрение
Можно иметь только одно легкое и при этом функционировать относительно нормально.
Хотя легкие являются жизненно важными органами в организме, некоторые состояния могут привести к потере функции легких или необходимости их удаления.
Тем не менее, каждый человек будет индивидуальным, и в каждом случае есть свои особенности, в зависимости от функции легких человека и любых других проблем, с которыми они сталкиваются.
Продолжайте читать, чтобы узнать больше.
Легкие — это ключевые органы человеческого тела, отвечающие за доставку кислорода в организм и помогающие избавляться от отработанных газов при каждом выдохе.
Хотя идеально иметь оба легких, можно жить и функционировать без одного легкого. Одно легкое по-прежнему позволит человеку жить относительно нормальной жизнью.
Однако наличие одного легкого может ограничивать физические возможности человека, например способность выполнять упражнения. Тем не менее, многие спортсмены, которые теряют способность использовать одно легкое, все еще могут тренироваться и продолжать заниматься спортом.
Организм приспосабливается к этому изменению несколькими способами. Например, оставшееся легкое немного расширится, чтобы занять пространство, оставленное отсутствующим легким. Со временем организм также научится восполнять потерю кислорода.
Однако у человека не будет полной емкости легких, как это было с двумя легкими, и ему, вероятно, придется научиться замедляться и адаптироваться к этим изменениям.
Хотя большинство людей ожидают, что у них будет постоянное дыхание или неспособность функционировать без одного легкого, обычно этого не происходит.Человеку, возможно, придется научиться до некоторой степени замедлять свои нормальные функции, но он должен уметь вести относительно нормальную жизнь с одним легким.
Хотя можно жить без легких, здесь есть несколько рисков.
В исследовании, опубликованном в журнале Journal of Cancer , отмечается, что пневмонэктомия или операция по удалению одного из легких — операция с высоким риском, которая может привести к осложнениям и даже смерти.
Возможные осложнения, связанные с пневмонэктомией, включают:
Анестетик после операции также несет в себе определенные риски.
Фактический процесс пневмэктомии включает в себя надрез сбоку тела для удаления пораженного легкого.
Пространство, оставшееся после удаления легкого, заполнится воздухом. Во время выздоровления человек может чувствовать временную боль в животе или давление, поскольку этот воздух перемещается и ассимилируется в организме. Со временем другое легкое немного расширится, чтобы занять часть этого пространства. Оставшееся пространство естественным образом заполнится жидкостью.
После успешной операции человеку еще нужно время, чтобы выздороветь.Полное выздоровление без осложнений может занять недели или даже месяцы.
Во время выздоровления и даже после него человеку нужно будет осознавать свои ограничения и, возможно, придется значительно снизить уровень своей активности.
Некоторые вещи могут вызвать у человека сильное дыхание и могут подвергнуть его риску снижения кровотока или обморока. Даже повседневные действия, такие как вставание с постели по утрам, вставание из положения лежа или подъем по лестнице, могут вызывать у человека сильное запыхание.
Дополнительные факторы также будут влиять на риск человека. Например, их общее состояние здоровья до операции, их возраст и любые другие состояния здоровья могут повлиять на их индивидуальные риски.
Людям, которые курили в анамнезе или имели другие легочные заболевания, ограничивающие их функцию, необходимо соблюдать особую осторожность. Во время выздоровления им может потребоваться дополнительная помощь, и им следует тесно сотрудничать с врачом, чтобы понять свои риски.
Ряд проблем может привести к необходимости пневмэктомии, в том числе:
Хотя инфекции были основной причиной удаления легких в прошлом, сейчас это встречается гораздо реже.Тем не менее, при тяжелых инфекциях, которые вызывают обширные повреждения или очень трудно поддаются лечению, удаление легких по-прежнему может быть лучшим способом действий.
Для здорового человека удаление легкого не должно вызывать серьезных ограничений. Каждому человеку придется изучить свои собственные ограничения в каждой ситуации, так как никакие два случая не будут абсолютно одинаковыми.
Человеку с другими проблемами, которые влияют на легкие или затрудняют дыхание, может оказаться труднее жить с одним легким.
Осложнения, вызванные заболеванием легких или курением в анамнезе, могут повысить вероятность того, что человек испытывает такие симптомы, как одышка или затрудненное дыхание.
Тем не менее, индивидуальные взгляды могут сильно различаться. Хотя людям не следует ожидать восстановления нормальной функции легких после удаления легкого, в большинстве случаев они все еще могут работать относительно нормально.
Процедура удаления легкого обычно является лишь частью лечения человека.Их приверженность другим схемам лечения также повлияет на их общее мнение.
Такие виды лечения, как легочная реабилитация, являются важными факторами выздоровления человека и общей функции легких. Врач также порекомендует пациенту выполнять дыхательную гимнастику дома.
Всегда работайте с врачом во время процесса выздоровления, чтобы обсудить возможные методы лечения, поскольку эти методы лечения могут быть важными шагами к выздоровлению.
Можно жить с одним легким. Однако способность человека заниматься спортом, скорее всего, снизится.
Операция по удалению легкого — серьезная процедура, при которой удаляется часть или все легкое.
Людям с сопутствующими заболеваниями, поражающими легкие, возможно, потребуется уделять больше внимания своим индивидуальным рискам.
Сама операция сопряжена с определенным риском, как и процесс выздоровления. Индивидуальное мировоззрение человека может сильно различаться в зависимости от ряда факторов, но наличие одного легкого не должно уменьшать продолжительность жизни человека.
Любой, кому может потребоваться удаление легкого, заранее поговорит с врачом, чтобы обсудить все возможности операции и жизнь после процедуры.
Процедуры восстановления и легочная реабилитация могут помочь укрепить оставшееся легкое и помочь людям постепенно улучшить их функцию легких.
Можете ли вы жить с одним легким? Выживание и мировоззрение
Можно иметь только одно легкое и при этом функционировать относительно нормально.
Хотя легкие являются жизненно важными органами в организме, некоторые состояния могут привести к потере функции легких или необходимости их удаления.
Тем не менее, каждый человек будет индивидуальным, и в каждом случае есть свои особенности, в зависимости от функции легких человека и любых других проблем, с которыми они сталкиваются.
Продолжайте читать, чтобы узнать больше.
Легкие — это ключевые органы человеческого тела, отвечающие за доставку кислорода в организм и помогающие избавляться от отработанных газов при каждом выдохе.
Хотя идеально иметь оба легких, можно жить и функционировать без одного легкого. Одно легкое по-прежнему позволит человеку жить относительно нормальной жизнью.
Однако наличие одного легкого может ограничивать физические возможности человека, например способность выполнять упражнения. Тем не менее, многие спортсмены, которые теряют способность использовать одно легкое, все еще могут тренироваться и продолжать заниматься спортом.
Организм приспосабливается к этому изменению несколькими способами. Например, оставшееся легкое немного расширится, чтобы занять пространство, оставленное отсутствующим легким. Со временем организм также научится восполнять потерю кислорода.
Однако у человека не будет полной емкости легких, как это было с двумя легкими, и ему, вероятно, придется научиться замедляться и адаптироваться к этим изменениям.
Хотя большинство людей ожидают, что у них будет постоянное дыхание или неспособность функционировать без одного легкого, обычно этого не происходит.Человеку, возможно, придется научиться до некоторой степени замедлять свои нормальные функции, но он должен уметь вести относительно нормальную жизнь с одним легким.
Хотя можно жить без легких, здесь есть несколько рисков.
В исследовании, опубликованном в журнале Journal of Cancer , отмечается, что пневмонэктомия или операция по удалению одного из легких — операция с высоким риском, которая может привести к осложнениям и даже смерти.
Возможные осложнения, связанные с пневмонэктомией, включают:
Анестетик после операции также несет в себе определенные риски.
Фактический процесс пневмэктомии включает в себя надрез сбоку тела для удаления пораженного легкого.
Пространство, оставшееся после удаления легкого, заполнится воздухом. Во время выздоровления человек может чувствовать временную боль в животе или давление, поскольку этот воздух перемещается и ассимилируется в организме. Со временем другое легкое немного расширится, чтобы занять часть этого пространства. Оставшееся пространство естественным образом заполнится жидкостью.
После успешной операции человеку еще нужно время, чтобы выздороветь.Полное выздоровление без осложнений может занять недели или даже месяцы.
Во время выздоровления и даже после него человеку нужно будет осознавать свои ограничения и, возможно, придется значительно снизить уровень своей активности.
Некоторые вещи могут вызвать у человека сильное дыхание и могут подвергнуть его риску снижения кровотока или обморока. Даже повседневные действия, такие как вставание с постели по утрам, вставание из положения лежа или подъем по лестнице, могут вызывать у человека сильное запыхание.
Дополнительные факторы также будут влиять на риск человека. Например, их общее состояние здоровья до операции, их возраст и любые другие состояния здоровья могут повлиять на их индивидуальные риски.
Людям, которые курили в анамнезе или имели другие легочные заболевания, ограничивающие их функцию, необходимо соблюдать особую осторожность. Во время выздоровления им может потребоваться дополнительная помощь, и им следует тесно сотрудничать с врачом, чтобы понять свои риски.
Ряд проблем может привести к необходимости пневмэктомии, в том числе:
Хотя инфекции были основной причиной удаления легких в прошлом, сейчас это встречается гораздо реже.Тем не менее, при тяжелых инфекциях, которые вызывают обширные повреждения или очень трудно поддаются лечению, удаление легких по-прежнему может быть лучшим способом действий.
Для здорового человека удаление легкого не должно вызывать серьезных ограничений. Каждому человеку придется изучить свои собственные ограничения в каждой ситуации, так как никакие два случая не будут абсолютно одинаковыми.
Человеку с другими проблемами, которые влияют на легкие или затрудняют дыхание, может оказаться труднее жить с одним легким.
Осложнения, вызванные заболеванием легких или курением в анамнезе, могут повысить вероятность того, что человек испытывает такие симптомы, как одышка или затрудненное дыхание.
Тем не менее, индивидуальные взгляды могут сильно различаться. Хотя людям не следует ожидать восстановления нормальной функции легких после удаления легкого, в большинстве случаев они все еще могут работать относительно нормально.
Процедура удаления легкого обычно является лишь частью лечения человека.Их приверженность другим схемам лечения также повлияет на их общее мнение.
Такие виды лечения, как легочная реабилитация, являются важными факторами выздоровления человека и общей функции легких. Врач также порекомендует пациенту выполнять дыхательную гимнастику дома.
Всегда работайте с врачом во время процесса выздоровления, чтобы обсудить возможные методы лечения, поскольку эти методы лечения могут быть важными шагами к выздоровлению.
Можно жить с одним легким. Однако способность человека заниматься спортом, скорее всего, снизится.
Операция по удалению легкого — серьезная процедура, при которой удаляется часть или все легкое.
Людям с сопутствующими заболеваниями, поражающими легкие, возможно, потребуется уделять больше внимания своим индивидуальным рискам.
Сама операция сопряжена с определенным риском, как и процесс выздоровления. Индивидуальное мировоззрение человека может сильно различаться в зависимости от ряда факторов, но наличие одного легкого не должно уменьшать продолжительность жизни человека.
Любой, кому может потребоваться удаление легкого, заранее поговорит с врачом, чтобы обсудить все возможности операции и жизнь после процедуры.
Процедуры восстановления и легочная реабилитация могут помочь укрепить оставшееся легкое и помочь людям постепенно улучшить их функцию легких.
Можете ли вы жить с одним легким? Выживание и мировоззрение
Можно иметь только одно легкое и при этом функционировать относительно нормально.
Хотя легкие являются жизненно важными органами в организме, некоторые состояния могут привести к потере функции легких или необходимости их удаления.
Тем не менее, каждый человек будет индивидуальным, и в каждом случае есть свои особенности, в зависимости от функции легких человека и любых других проблем, с которыми они сталкиваются.
Продолжайте читать, чтобы узнать больше.
Легкие — это ключевые органы человеческого тела, отвечающие за доставку кислорода в организм и помогающие избавляться от отработанных газов при каждом выдохе.
Хотя идеально иметь оба легких, можно жить и функционировать без одного легкого. Одно легкое по-прежнему позволит человеку жить относительно нормальной жизнью.
Однако наличие одного легкого может ограничивать физические возможности человека, например способность выполнять упражнения. Тем не менее, многие спортсмены, которые теряют способность использовать одно легкое, все еще могут тренироваться и продолжать заниматься спортом.
Организм приспосабливается к этому изменению несколькими способами. Например, оставшееся легкое немного расширится, чтобы занять пространство, оставленное отсутствующим легким. Со временем организм также научится восполнять потерю кислорода.
Однако у человека не будет полной емкости легких, как это было с двумя легкими, и ему, вероятно, придется научиться замедляться и адаптироваться к этим изменениям.
Хотя большинство людей ожидают, что у них будет постоянное дыхание или неспособность функционировать без одного легкого, обычно этого не происходит.Человеку, возможно, придется научиться до некоторой степени замедлять свои нормальные функции, но он должен уметь вести относительно нормальную жизнь с одним легким.
Хотя можно жить без легких, здесь есть несколько рисков.
В исследовании, опубликованном в журнале Journal of Cancer , отмечается, что пневмонэктомия или операция по удалению одного из легких — операция с высоким риском, которая может привести к осложнениям и даже смерти.
Возможные осложнения, связанные с пневмонэктомией, включают:
Анестетик после операции также несет в себе определенные риски.
Фактический процесс пневмэктомии включает в себя надрез сбоку тела для удаления пораженного легкого.
Пространство, оставшееся после удаления легкого, заполнится воздухом. Во время выздоровления человек может чувствовать временную боль в животе или давление, поскольку этот воздух перемещается и ассимилируется в организме. Со временем другое легкое немного расширится, чтобы занять часть этого пространства. Оставшееся пространство естественным образом заполнится жидкостью.
После успешной операции человеку еще нужно время, чтобы выздороветь.Полное выздоровление без осложнений может занять недели или даже месяцы.
Во время выздоровления и даже после него человеку нужно будет осознавать свои ограничения и, возможно, придется значительно снизить уровень своей активности.
Некоторые вещи могут вызвать у человека сильное дыхание и могут подвергнуть его риску снижения кровотока или обморока. Даже повседневные действия, такие как вставание с постели по утрам, вставание из положения лежа или подъем по лестнице, могут вызывать у человека сильное запыхание.
Дополнительные факторы также будут влиять на риск человека. Например, их общее состояние здоровья до операции, их возраст и любые другие состояния здоровья могут повлиять на их индивидуальные риски.
Людям, которые курили в анамнезе или имели другие легочные заболевания, ограничивающие их функцию, необходимо соблюдать особую осторожность. Во время выздоровления им может потребоваться дополнительная помощь, и им следует тесно сотрудничать с врачом, чтобы понять свои риски.
Ряд проблем может привести к необходимости пневмэктомии, в том числе:
Хотя инфекции были основной причиной удаления легких в прошлом, сейчас это встречается гораздо реже.Тем не менее, при тяжелых инфекциях, которые вызывают обширные повреждения или очень трудно поддаются лечению, удаление легких по-прежнему может быть лучшим способом действий.
Для здорового человека удаление легкого не должно вызывать серьезных ограничений. Каждому человеку придется изучить свои собственные ограничения в каждой ситуации, так как никакие два случая не будут абсолютно одинаковыми.
Человеку с другими проблемами, которые влияют на легкие или затрудняют дыхание, может оказаться труднее жить с одним легким.
Осложнения, вызванные заболеванием легких или курением в анамнезе, могут повысить вероятность того, что человек испытывает такие симптомы, как одышка или затрудненное дыхание.
Тем не менее, индивидуальные взгляды могут сильно различаться. Хотя людям не следует ожидать восстановления нормальной функции легких после удаления легкого, в большинстве случаев они все еще могут работать относительно нормально.
Процедура удаления легкого обычно является лишь частью лечения человека.Их приверженность другим схемам лечения также повлияет на их общее мнение.
Такие виды лечения, как легочная реабилитация, являются важными факторами выздоровления человека и общей функции легких. Врач также порекомендует пациенту выполнять дыхательную гимнастику дома.
Всегда работайте с врачом во время процесса выздоровления, чтобы обсудить возможные методы лечения, поскольку эти методы лечения могут быть важными шагами к выздоровлению.
Можно жить с одним легким. Однако способность человека заниматься спортом, скорее всего, снизится.
Операция по удалению легкого — серьезная процедура, при которой удаляется часть или все легкое.
Людям с сопутствующими заболеваниями, поражающими легкие, возможно, потребуется уделять больше внимания своим индивидуальным рискам.
Сама операция сопряжена с определенным риском, как и процесс выздоровления. Индивидуальное мировоззрение человека может сильно различаться в зависимости от ряда факторов, но наличие одного легкого не должно уменьшать продолжительность жизни человека.
Любой, кому может потребоваться удаление легкого, заранее поговорит с врачом, чтобы обсудить все возможности операции и жизнь после процедуры.
Процедуры восстановления и легочная реабилитация могут помочь укрепить оставшееся легкое и помочь людям постепенно улучшить их функцию легких.
Жизнь с одним легким: чего ожидать
Согласно Johns Hopkins Medicine, рак легких является наиболее частой причиной хирургического удаления легкого — пневмонэктомии. Удаление легкого также может быть рекомендовано в некоторых случаях травматического повреждения легких, туберкулеза, тяжелой инфекции или заболевания легких.Чтобы научиться жить с одним легким, нужно время и терпение. Понимание того, чего ожидать после удаления легкого, может помочь вам справиться с предстоящими проблемами.
Удаление легкого — это серьезная операция, которая сильно влияет на функционирование организма. После операции по удалению легкого их объем уменьшается вдвое. Со временем ваше оставшееся легкое компенсирует большую часть этой уменьшенной емкости. Однако сразу после операции вы, вероятно, почувствуете боль, одышку и сильную усталость.
Большинство пациентов после пневмонэктомии проводят в больнице около недели. Обычно первую ночь проводят в отделении интенсивной терапии (ОИТ). Когда вы будете стабильны и сможете дышать без помощи машины, вы перейдете в обычную медицинскую часть. Медсестры при необходимости будут вводить обезболивающие и следить за вашими жизненно важными показателями, включая уровень кислорода.
При удалении легкого жидкость накапливается в грудной полости, которая раньше удерживала удаленное легкое. Обычно в первые дни после операции в груди движется жидкость.(Со временем это чувство ослабевает по мере заживления тела.)
Полное заживление и выздоровление могут занять месяцы. Ваш врач посоветует вам ограничить подъем тяжестей и физическую активность в первые недели после операции. Скорее всего, поначалу вы очень легко устанете, так как ваше тело не будет получать столько кислорода с каждым вдохом, как когда у вас было два легких. Одышка, особенно при физической активности, является нормальным явлением при восстановлении после удаления легких. Остановка того, что вы делаете, и преднамеренные несколько медленных глубоких вдохов могут успокоить вас и облегчить одышку.
Со временем вы научитесь настраивать темп и адаптировать свою деятельность. Реабилитация после операции на легких, включая физиотерапию грудной клетки и респираторную терапию, поможет вам восстановить силы, получить максимальную отдачу от каждого вдоха, эффективно кашлять и многое другое. При необходимости терапевты также назначат дополнительный кислород. Поговорите со своей бригадой о типах терапии, которую они рекомендуют после удаления легкого.
Возможные осложнения жизни с одним легким
Большинство людей чувствуют себя хорошо после удаления легкого.Тем не менее, возможны осложнения, которые могут включать:
Если вы испытываете необычную боль в груди, учащенное сердцебиение или ненормально замедленное сердцебиение, либо у вас появляется лихорадка, новый кашель или затрудненное дыхание, обратитесь к своему врачу. Своевременная диагностика и лечение, если необходимо, могут предотвратить повреждение оставшегося легкого.
Ожидаемая продолжительность жизни в одном легком
Трудно оценить, сколько вы проживете после удаления легких, поскольку продолжительность жизни зависит от вашего возраста и общего состояния здоровья.Во многих случаях удаление легких действительно может увеличить продолжительность вашей жизни и улучшить ее качество. Например, если у вас рак легких, удаление легкого может быть вашим лучшим шансом продлить жизнь. Если у вас есть заболевание легких, отличное от рака, то насколько хорошо ваши оставшиеся легкие повлияют на вашу продолжительность жизни. Следование своему плану лечения и прием всех лекарств в соответствии с указаниями помогут защитить ваши легкие и респираторную систему.
Ваша жизнь после удаления легкого, вероятно, будет немного отличаться от жизни до операции.Возможно, вам придется больше спать и двигаться медленнее. Вы можете обнаружить, что не можете работать в своем саду так долго, как раньше. Возможно, вам придется изменить свой подход к физической активности, в том числе к сексуальной близости.
Если вы не можете приспособиться к жизни с одним легким, сообщите об этом своему врачу. Медицинское лечение, в том числе ингаляционные препараты, может помочь вам легче дышать. Если у вас возникли эмоциональные проблемы, ваш поставщик может знать о группах поддержки. Разговор с другими людьми, которые научились жить с одним легким, может помочь вам справиться.
Можете ли вы жить с одним легким?
Рак или другие проблемы со здоровьем могут побудить вас и вашего врача решить удалить одно из ваших легких. В большинстве случаев одно здоровое легкое должно быть способно доставлять достаточно кислорода и удалять достаточно углекислого газа, чтобы ваше тело оставалось здоровым.
Врачи называют операцию по удалению легкого пневмонэктомией.
После того, как вы оправитесь от операции, вы сможете жить вполне нормальной жизнью с одним легким. Вы по-прежнему сможете без проблем выполнять обычные повседневные задачи.Операция не вызывает никаких проблем с оставшимся легким.
Тем не менее, объем ваших легких будет вдвое меньше, чем был, поэтому вы можете заметить, что вам легче дышать, особенно когда вы тренируетесь. У вас также больше шансов получить боль, усталость, проблемы с сердцем и некоторые другие проблемы со здоровьем. И если у вас есть заболевание, которое влияет на ваше оставшееся легкое, например эмфизему или хронический бронхит, вам, вероятно, будет труднее, чем раньше, перевести дыхание. Вам нужно будет поговорить со своим врачом о любых симптомах, которые вы заметите, и о методах лечения, которые помогут вам легче дышать.
Зачем может понадобиться удаление легкого
Рак легкого — самая частая причина. Обычно рак начинается в легких, но это также может произойти, когда опухоль распространяется туда из другой части тела.
Не всем больным раком легких требуется удаление легкого. Это может быть вариант для людей с опухолями, которые особенно велики или растут около центра легкого.
Другие проблемы со здоровьем, которые могут потребовать лечения с помощью пневмонэктомии, включают:
Что происходит во время пневмонэктомии?
Вы получите лекарство, которое полностью усыпит вас перед операцией.
Хирург разрезает ту сторону груди, которая ближе всего к легкому, которую нужно удалить. Они схлопнут ваше легкое, закроют более крупные кровеносные сосуды вокруг него, перережут главный бронх как можно ближе к трахею и удалят легкое. Затем они закроют то, что осталось от разрезанного бронха, и убедитесь, что из него не выходит воздух.
При «экстраплевральной» пневмонэктомии хирург удалит также слизистую оболочку грудной стенки (называемую плеврой) вместе с частями других близлежащих тканей и залатает их прочными, стерильными искусственными материалами.
Что происходит после пневмонэктомии?
Обычно вам нужно оставаться в больнице в течение недели или двух после операции, чтобы ваша медицинская бригада могла следить за вашим пульсом, дыханием и артериальным давлением и проверять вас на наличие инфекции.
Хотя вы можете болеть, у вас не должно быть серьезных болей. Сообщите своему врачу, если почувствуете что-либо, особенно если оно возникнет внезапно.
Вы можете работать с обученным специалистом, называемым респираторным терапевтом, чтобы научиться специальным дыхательным упражнениям, которые вам нужно будет делать несколько раз в день.Это поможет вам укрепить дыхание и удалить жидкость, которая скапливается в результате операции.
Вам понадобится кто-нибудь, кто отвезет вас из больницы и поможет вам по дому в первые несколько дней. Сначала расслабьтесь — никакой тяжелой работы. Вы быстрее устанете, но ваша сила и выносливость должны вернуться в течение следующих нескольких недель или месяцев.
Позвоните своему врачу, если вы заметили что-либо, похожее на инфекцию, или если у вас жар, кашель, отек или усиливающаяся боль.Позвоните в службу 911, если у вас есть боль в груди, боль при дыхании, одышка или другие проблемы с дыханием.
Пациенты, перенесшие лобэктомию по поводу этого заболевания, живут дольше — ScienceDaily
Пациенты с раком легких на ранней стадии живут дольше, когда им делают лобэктомию — наиболее распространенный тип операции при болезни — а не менее обширную операцию или лучевую терапию лечения, согласно исследованию, опубликованному сегодня в Интернете в The Annals of Thoracic Surgery .
«Наши данные показывают, что чем более агрессивно мы лечим рак легких на ранней стадии, тем лучше результат», — сказал ведущий автор исследования Алекс Брайант, бакалавр медицины из Медицинской школы Калифорнийского университета в Сан-Диего.«Это исследование является одним из наиболее эффективных и подробных анализов на сегодняшний день и предполагает, что лобэктомия по-прежнему является предпочтительным методом лечения этого заболевания для большинства пациентов».
Используя Информацию и вычислительную инфраструктуру по делам ветеранов (VINCI), Брайант, Джеймс Д. Мерфи, доктор медицинских наук, и его коллеги определили пациентов, у которых в период с 2006 по 2015 годы был диагностирован немелкоклеточный рак легкого (НМРЛ) на ранней стадии и которые проходили лечение с хирургическим вмешательством или радиацией. Всего было включено 4069 пациентов: 73% (2986) подверглись лобэктомии, 16% (634) получили субдолевую резекцию и 11% (449) получили стереотаксическую лучевую терапию тела (SBRT).Лобэктомия — это удаление всей доли легкого; сублобарная резекция — менее обширная операция, включающая клиновидные и сегментарные резекции; SBRT доставляет очень высокие дозы радиации за короткий период времени (обычно 1-2 недели), точно нацеливаясь на опухоль.
Исследователи описали VINCI как «чрезвычайно богатый источник информации о здоровье», из которого они смогли собрать подробные данные, касающиеся большой общенациональной группы ветеранов. База данных включает данные о пациентах, относящиеся к предоперационной легочной функции, истории курения и стадии опухоли.По словам доктора Брайанта, подобные факторы часто недоступны и не рассматривались последовательно в предыдущих исследованиях, что отличает это исследование от других.
В своем анализе исследователи обнаружили, что 5-летняя частота смерти от рака была самой низкой в группе лобэктомии — 23%, в группе субдолевых — 32% и у пациентов с SBRT — 45%. SBRT также был связан с повышенным риском смерти от рака на 45% по сравнению с лобэктомией.
Хирургия, однако, не обходилась без рисков.Исследование показало, что обе хирургические группы имели более высокую немедленную смертность по сравнению с лучевой терапией из-за операционных рисков. 30-дневная летальность составила 1,9% для лобэктомии, 1,7% для субдолевой резекции и 0,5% для SBRT. Но с течением времени и с более длительным периодом наблюдения хирургические группы продемонстрировали превосходство над SBRT, с долгосрочным выживанием в пользу хирургии, особенно лобэктомии, над радиацией. 5-летняя общая выживаемость пациентов с лобэктомией составила 70%, за ней следовала группа субдолевой резекции — 56% и SBRT — 44%.
«Наши данные показывают, что более высокие операционные риски хирургического вмешательства более чем компенсируются улучшением выживаемости в месяцы и годы после лечения, особенно при лобэктомии», — сказал д-р Брайант.
Увеличение использования SBRT
Исследование также показало, что использование SBRT увеличивалось на протяжении всего периода исследования, составляя 2% от всех процедур в 2006 году и 19% в 2015 году. Доктор Брайант объяснил, что для пациентов, которые слишком больны, чтобы переносить серьезную операцию, например лобэктомию, SBRT имеет смысл и становится все более распространенным вариантом.По его словам, менее обширные операции, такие как субдолевые резекции, также остаются возможными, но сохраняются опасения по поводу более высокого риска рецидивов опухоли. В результате лобэктомия остается стандартным методом лечения рака легких на ранних стадиях у пациентов, которые могут перенести серьезную хирургическую процедуру.
«Общественность должна знать, что рак легких — даже если он обнаружен на очень ранней стадии — является серьезным диагнозом и заслуживает агрессивного лечения», — сказал д-р Брайант.
Рак легких является основной причиной смерти от рака, при этом от рака легких умирает больше людей, чем от рака толстой кишки, груди и простаты вместе взятых.По данным Американского онкологического общества (ACS), НМРЛ является наиболее распространенным типом рака легких, на него приходится от 80% до 85% всех диагнозов рака легких. По оценкам ACS, в этом году у более 222 500 американцев будет диагностирован рак легких, и более 155 000 больных раком легких умрут. Около 14% всех новых случаев рака приходится на рак легких.
История Источник:
Материалы предоставлены Elsevier .