причины, симптомы, диагностика и лечение
Цистоцеле — это опущение мочевого пузыря во влагалище вследствие несостоятельности тазовой диафрагмы. Проявляется ощущением инородного тела в вагине, задержками мочеиспускания, недержанием мочи, диспареунией, болями внизу живота и в пояснице. Диагностируется с помощью влагалищного осмотра, УЗИ уретры и мочевого пузыря, комплексного уродинамического, видеоуродинамического исследований. Консервативное лечение цистоцеле включает тренировку тазовых мышц, заместительную гормонотерапию, установку влагалищного пессария. В ходе хирургической коррекции выполняют переднюю кольпорафию, вагинопексию с установкой или без установки синтетического протеза, слинговые операции.
Общие сведения
Цистоцеле (протрузия, опущение, выпадение мочевого пузыря) — наиболее частый вид генитального пролапса, выявляющийся у 34% женщин с синдромом тазовой дисценции. Практически всегда сочетается с уретероцеле.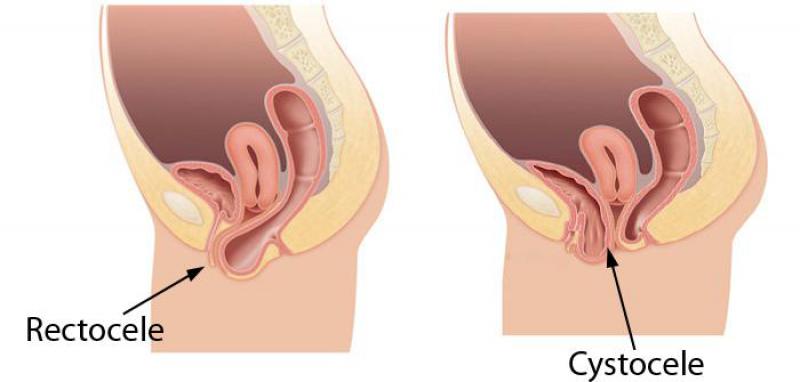 Термин «цистоцеле» для описания грыжи передней стенки вагины впервые использовался в 1600-х годах. Заболеваемость увеличивается с возрастом, достигая 55-60% в постменопаузе.
Термин «цистоцеле» для описания грыжи передней стенки вагины впервые использовался в 1600-х годах. Заболеваемость увеличивается с возрастом, достигая 55-60% в постменопаузе.
Несмотря на успехи профилактической медицины, постоянное уменьшение родового травматизма, сокращение занятости женщин на тяжелых производствах, частота цистоцеле в популяции остается высокой и продолжает возрастать, что связано с увеличением средней продолжительности жизни. Актуальность своевременной диагностики и адекватного лечения выпадения мочевого пузыря обусловлена значительным ухудшением качества жизни, а в тяжелых случаях и инвалидизацией пациенток.
Цистоцеле
Причины цистоцеле
Пролапс мочевого пузыря является одним из проявлений синдрома несостоятельности тазового дна и развивается под действием тех же факторов, что и выпадение других органов (прямой кишки, матки, влагалища). Непосредственной причиной цистоцеле становится ослабление и образование грыжеподобных дефектов мышечно-связочно-фасциального аппарата, поддерживающего мочевой пузырь, в первую очередь – лонно-шеечной пузырной фасции. Специалисты в сфере современной урологии и урогинекологии выделяют ряд предрасполагающих факторов, повышающих риск тазовой дисценции:
Специалисты в сфере современной урологии и урогинекологии выделяют ряд предрасполагающих факторов, повышающих риск тазовой дисценции:
- Частые роды. Вероятность возникновения цистоцеле возрастает после каждого последующего естественного родоразрешения. По результатам наблюдений, у женщин, рожавших 4 раза и более, риск мочепузырного пролапса в 3,3 раза больше, чем при однократных родах. В группу повышенного риска входят пациентки, которые выносили крупный плод, перенесли стремительные роды, разрывы влагалища и промежности, родовспомогательные акушерские операции.
- Дисгормональные состояния. Ослаблению мышечно-фасциальных структур способствует эстрогенная недостаточность, с чем связано учащение случаев цистоцеле в период перименопаузы и после оофорэктомии. Вероятность пролапса мочевого пузыря увеличивается с 6,6% у 20-29-летних женщин до 55,6% у 50-59-летних. Зависимость между распространенностью патологии и уровнем эстрогенов подтверждается снижением заболеваемости при назначении заместительной гормонотерапии.

- Наследственная дисплазия соединительной ткани. Частота семейной формы цистоцеле достигает 30%. Ослаблению тазовой диафрагмы способствуют как генетические аномалии (синдром Марфана, болезнь Элерса-Данлоса), так и недифференцированные формы коллагенопатий, проявляющиеся грыжами другой локализации, ювенильным остеохондрозом позвоночника, варикозной болезнью, геморроем, миопией, плоскостопием и другими расстройствами.
- Повышение внутрибрюшного давления. Грыжевому выпячиванию мочевого пузыря в полость влагалища способствуют тяжелые физические нагрузки и заболевания, при которых повышается давление в брюшной полости. Цистоцеле чаще возникает у женщин, страдающих стойкими запорами, бронхиальной астмой. Риск уровезикальной протрузии возрастает при наличии асцита, ожирении, объемных новообразованиях брюшной полости (субсерозных миомах, кистах яичников).
Патогенез
Основой возникновения и прогрессирования цистоцеле является несоответствие прочности тазовой диафрагмы давлению, которое она испытывает.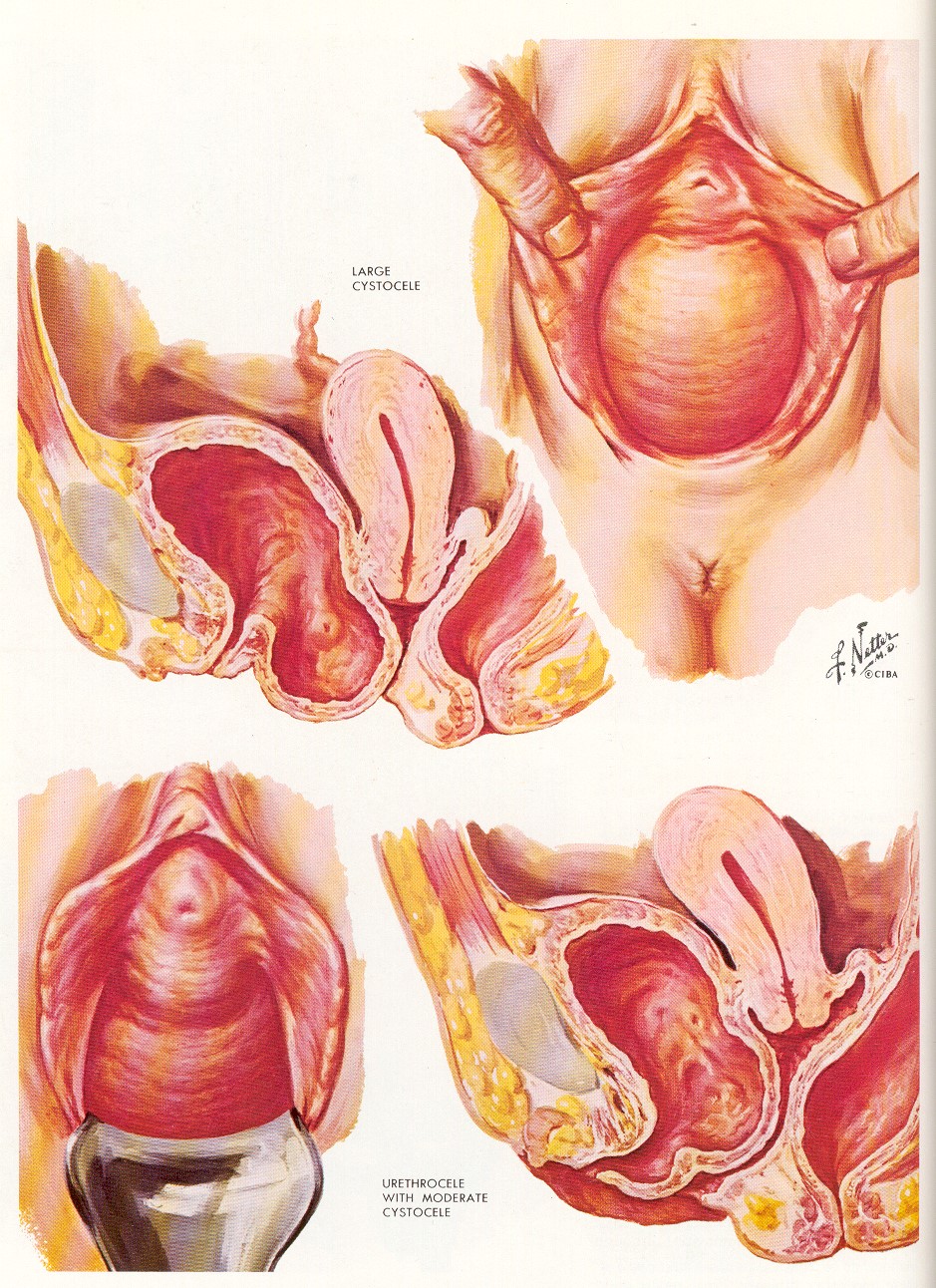 После длительной ишемии передней вагинальной стенки во время родов, при разрывах мышечно-фасциальных и связочных структур, наследственной слабости соединительнотканных волокон, гипоэстрогенном снижении общего тонуса мышц промежности и расслаблении связок ухудшается функциональная состоятельность связочного аппарата, удерживающего мочеполовые органы.
После длительной ишемии передней вагинальной стенки во время родов, при разрывах мышечно-фасциальных и связочных структур, наследственной слабости соединительнотканных волокон, гипоэстрогенном снижении общего тонуса мышц промежности и расслаблении связок ухудшается функциональная состоятельность связочного аппарата, удерживающего мочеполовые органы.
В результате при повышении внутрибрюшного давления мочевой пузырь выдавливается через дефект тазового дна в вагину, при этом опускается передняя влагалищная стенка. Нарушение оттока мочи приводит к увеличению ее остаточного количества и росту внутрипузырного давления. В результате формируется порочный круг, поддерживающий дальнейшее увеличение объема грыжевого выпячивания.
Классификация
Систематизация клинических форм цистоцеле основана на степени опущения органа. На сегодняшний день предложено два варианта классификации тяжести мочепузырной протрузии. Международными гинекологическими и урогинекологическими ассоциациями рекомендована стандартизированная систематизация пролапса гениталий POP-Q, в соответствии с которой оценивается длина влагалища и анатомическая позиция маркерной точки Ba на его передней стенке по отношению к плоскости гимена. Отечественные врачи-урологи и гинекологи чаще используют упрощенный клинический вариант определения форм цистоцеле, позволяющий подобрать оптимальную тактику лечения:
Отечественные врачи-урологи и гинекологи чаще используют упрощенный клинический вариант определения форм цистоцеле, позволяющий подобрать оптимальную тактику лечения:
- Протрузия I степени. При легком пролапсе мочевой пузырь опускается до средней части вагины и определяется при гинекологическом осмотре с натуживанием. В большинстве случаев для коррекции нарушения достаточно использовать консервативные немедикаментозные и медикаментозные методы.
- Протрузия II степени. У пациенток с умеренным выпадением мочевого пузыря грыжевое выпячивание обнаруживается в нижней половине влагалища и может достигать его входа. Выявляется при гинекологическом осмотре без натуживания. Более эффективно хирургическое лечение, хотя допустим и консервативный подход.
- Протрузия III степени. Мочевой пузырь выходит за пределы половой щели. Пролапс сохраняется при физическом покое. На фоне цистоцеле часто развиваются осложнения со стороны мочеполовых органов.
 Консервативное устранение дефекта тазового дна невозможно, рекомендована реконструктивная пластика.
Консервативное устранение дефекта тазового дна невозможно, рекомендована реконструктивная пластика.
Симптомы цистоцеле
При небольшом пролапсе клиническая симптоматика отсутствует. По мере увеличения грыжевого выпячивания мочепузырная протрузия начинает проявляться ощущениями давления, присутствия во влагалище инородного тела, которые усиливаются во время мочеиспускания, дефекации, при покашливании, поднятии тяжестей. По мере прогрессирования заболевания струя мочи ослабляется вплоть до острой задержки, из-за увеличения объема остаточной мочи возникает чувство переполненного мочевого пузыря, императивные позывы к мочеиспусканию.
Ощущение крупного инородного предмета в половых путях сохраняется постоянно. У 30% пациенток из-за болезненности во время полового акта нарушается сексуальная функция. При тяжелом цистоцеле наблюдается недержание мочи в стрессовых ситуациях. Отмечается тяжесть, чувство сдавливания, тупые ноющие боли в нижней части живота, пояснице, которые могут иррадиировать в паховую область.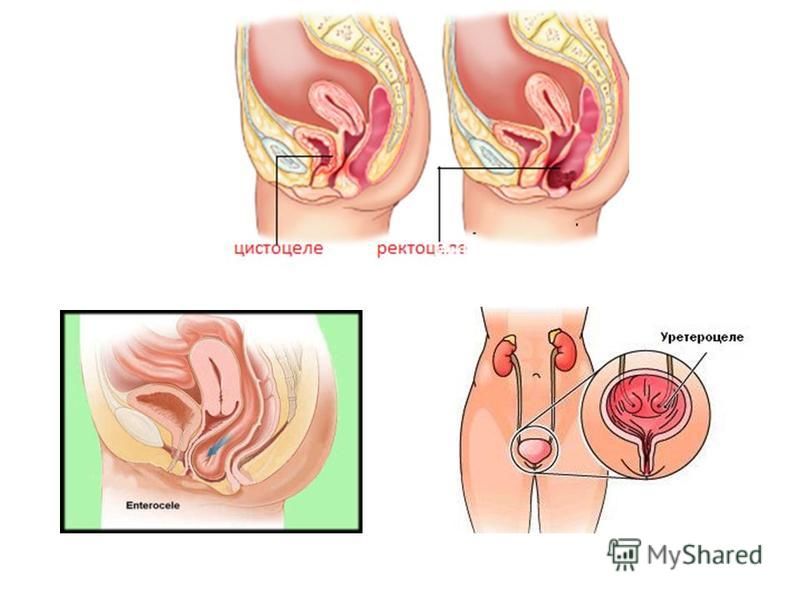
Осложнения
Увеличение количества остаточной мочи способствует развитию или обострению цистита, образованию камней в полости мочевого пузыря. Длительное обструктивное нарушение естественного мочевыделения повышает риск формирования инфекционного пиелонефрита, гидроуретеронефроза, мочекаменной болезни, которые в последующем могут усугубиться хронической почечной недостаточностью. Из-за существенного ухудшения качества жизни у женщин с цистоцеле чаще возникают субдепрессивные состояния и астено-невротические расстройства (замкнутость, плаксивость, раздражительность, быстрая утомляемость).
Диагностика
При постановке диагноза цистоцеле используют данные физикального осмотра и инструментальных исследований, позволяющие верифицировать пролабирование во влагалище именно мочевого пузыря. Для выбора оптимального способа лечения рекомендуется оценить целостность лобково-шеечной фасции. Наиболее информативными в диагностическом плане являются:
- Осмотр на кресле.
 Влагалищное исследование рекомендуется проводить в литотомическом положении с введением по задней вагинальной стенке одностворчатого зеркала. Пролабированный мочевой пузырь обычно обнаруживается по передней стенке в виде мягкого вправимого опухолевидного образования, которое увеличивается в объеме и уплотняется при натуживании пациентки.
Влагалищное исследование рекомендуется проводить в литотомическом положении с введением по задней вагинальной стенке одностворчатого зеркала. Пролабированный мочевой пузырь обычно обнаруживается по передней стенке в виде мягкого вправимого опухолевидного образования, которое увеличивается в объеме и уплотняется при натуживании пациентки. - Эхография. Признаками цистоцеле по данным УЗИ мочевого пузыря являются смещение задней мочепузырной стенки ниже уровня лобка в состоянии покоя и при натуживании (покашливании), ее деформация в виде остроугольного треугольника. Гипермобильность и дислокация мочеиспускательного канала, определяемая при УЗИ уретры, свидетельствует о центральном дефекте шеечно-лобковой фасции.
- Комплексное уродинамическое исследование (КУДИ). Проведение урофлоуметрии, цистометрии наполнения, цистометрии напряжения позволяет выявить нарушение замыкательной функции уретровезикального сфинктера и снижение сократительной способности детрузора.
 Дополнение КУДИ видеоуродинамическим исследованием дает возможность утончить данные по результатам выведения контраста.
Дополнение КУДИ видеоуродинамическим исследованием дает возможность утончить данные по результатам выведения контраста. - Эндоскопическая диагностика. Выполнение цистоскопии, как правило, затруднено. При эндоскопическом исследовании обычно удается визуализировать лишь пришеечные участки мочевого пузыря и уходящую вниз продольную складчатость на его задней стенке. Осмотр устьев мочеточников становится возможным после интравагинального введения ватного или марлевого тампонов, при этом дно в виде холма вдается в полость пузыря.
- Рентгенодиагностика. Цистография при диагностике цистоцеле используется преимущественно в качестве вспомогательного метода
Цистоцеле дифференцируют с другими видами генитального пролапса (опущением матки и влагалища, ректоцеле, энтероцеле), дивертикулом уретры, парауретральной кистой, скинеитом, бартолинитом, выворотом матки, выпадением миоматозного узла, раком шейки матки. По назначению уролога, гинеколога или урогинеколога пациентку консультирует проктолог, гастроэнтеролог, хирург, онколог.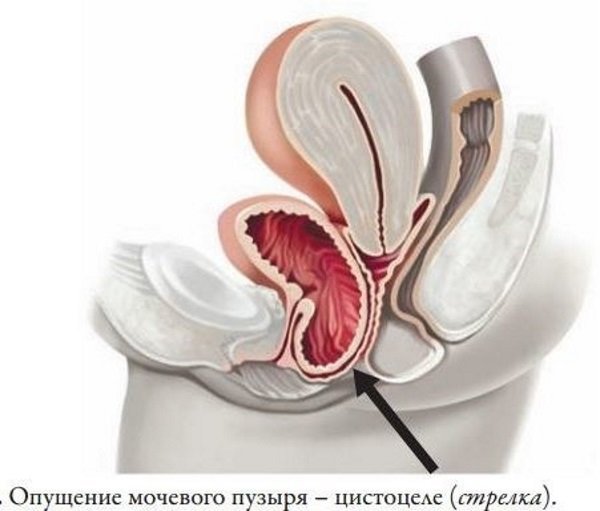
Лечение цистоцеле
Консервативное лечение
На начальных этапах формирования пролапса основной терапевтической задачей является коррекция мочепузырной протрузии. При выраженном опущении для нормализации функции мочевого пузыря, смежных органов требуется восстановить анатомическую целостность диафрагмы таза. Пациенткам с легкой и средней степенями цистоцеле рекомендованы коррекция образа жизни с исключением тяжелых физических нагрузок, лечение сопутствующей патологии, способствующей формированию генитальных грыж, этиопатогенетическая и симптоматическая консервативная терапия уретровезикального пролапса:
- Укрепление мышц тазового дна. При снижении мускульного тонуса после родов, на фоне инволютивной или послеоперационной гипоэстрогении эффективно выполнение упражнений Кегеля или комплекса ЛФК по Атабекову. Тренировки менее результативны при наличии анатомических дефектов тканей, хотя и в этом случае удается уменьшить выраженность протрузии и нарушений мочеиспускания.

- Заместительная гормонотерапия. Женщинам с симптомами цистоцеле, возникшими на фоне климакса или посткастрационного синдрома, рекомендовано назначение эстрогенсодержащих или фитоэстрогенных препаратов. Гормональная терапия позволяет повысить тонус тазовой мускулатуры и укрепить связки, уменьшив пролапс и связанные с ним расстройства.
- Установка пессария. Введение во влагалище специального поддерживающего устройства предотвращает дальнейшее опущение стенок и обеспечивает механическую фиксацию выпавшего мочевого пузыря. Метод считается паллиативным и рекомендован женщинам, которые отказываются от хирургического лечения или не могут быть прооперированы по состоянию здоровья.
- Физиотерапия. В комплексном консервативном лечении цистоцеле также применяют физиотерапевтические методики (лазеротерапию, электромиостимуляцию).
Хирургическое лечение
При неэффективности терапевтических подходов пациенткам с тяжелым или осложненным цистоцеле показано выполнение реконструктивных операций. Выбор вида хирургического вмешательства зависит от состояния шеечно-лонной фасции.
Выбор вида хирургического вмешательства зависит от состояния шеечно-лонной фасции.
При отсутствии анатомического дефекта в фасциальной ткани наилучшие результаты наблюдаются после проведения вагинопексии, передней кольпорафии. Если нарушена целостность фасции, соединяющей мочевой пузырь с лонным сочленением, устанавливаются синтетические сетчатые протезы. Для устранения недержания мочи пластику дополняют малоинвазивными слинговыми (петлевыми) вмешательствами — TVT, TVT-O.
Прогноз и профилактика
Применение консервативных методов терапии при отсутствии грубых анатомических дефектов тазового дна позволяет существенно улучшить качество жизни пациентки, отложить проведение операции. Эффективность хирургического лечения при передней кольпорафии составляет от 45 до 91%, положительные результаты при вагинопексии наблюдаются у 95-97% прооперированных женщин.
Для профилактики цистоцеле в послеродовом и перименопаузальном периоде рекомендовано укреплять мышцы тазового дна с помощью упражнений Кегеля, физиотерапевтических процедур, соблюдать диету для предотвращения запоров, ограничивать подъем тяжестей грузами не более 3 кг.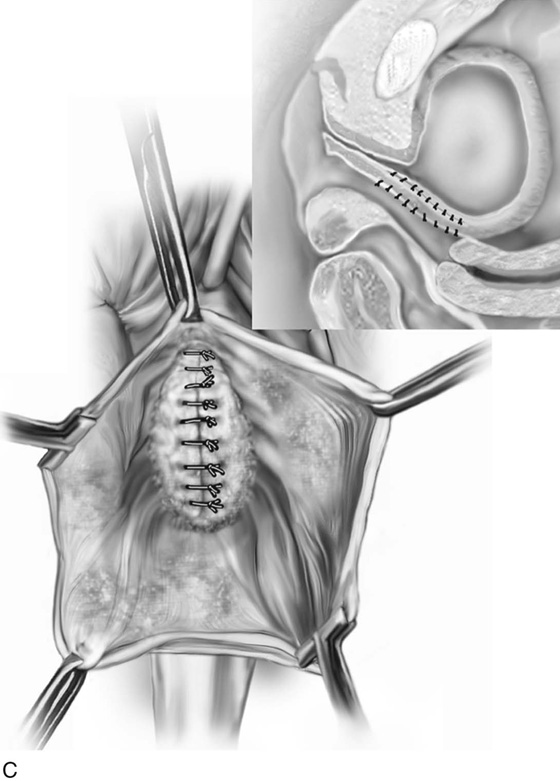 При наличии экстрагенитальной патологии, способной спровоцировать мочепузырный пролапс, требуется своевременная адекватная терапия основного заболевания. Важную роль в предупреждении цистоцеле играет снижение акушерского травматизма за счет бережного ведения родов, анатомическое восстановление целостности родовых путей после разрывов, нитевая подтяжка влагалища при ослаблении тазовой диафрагмы.
При наличии экстрагенитальной патологии, способной спровоцировать мочепузырный пролапс, требуется своевременная адекватная терапия основного заболевания. Важную роль в предупреждении цистоцеле играет снижение акушерского травматизма за счет бережного ведения родов, анатомическое восстановление целостности родовых путей после разрывов, нитевая подтяжка влагалища при ослаблении тазовой диафрагмы.
Диагноз, который ставят почти каждой второй женщине. Ректоцеле и цистоцеле
Чаще женщины со стеснением описывают жалобы врачу — гинекологу, рассказывая о недержании мочи, частом или, наоборот, о затруднённом мочеиспускании, постоянных тянуще — ноющих болях внизу живота, о запорах, о том, что для того, чтобы оправиться, «нужно помогать руками : надавить на ягодичную область, заднюю стенку влагалища или промежность», на чувство неполного опорожнения кишечника после стула, недержание газов, ощущение образования, инородного тела («шишки») во влагалище или в промежности, боль в области анального канала, снижение полового влечения (половой контакт не в радость ни мужчине, ни женщине)…Может быть не все перечисленные жалобы есть у Вас, но наличие даже одной — веский повод отправиться к гинекологу, который должен исключить или подтвердить диагноз опущения стенок влагалища с возможным вовлечением мочевого пузыря и/или прямой кишки.
Проще говоря, речь идёт о влагалищной грыже (ректоцеле и цистоцеле), то есть патологическом выпячивании мочевого пузыря и/или прямой кишки во влагалище, возникшее в результате либо повышения внутрибрюшного давления (тяжёлые роды, роды крупным плодом, упорный кашель, подъём тяжестей, ожирение, гинекологические болезни — крупная миома и т.д.), либо в связи с повреждением мышечно — связочного аппарата (длительные запоры, ослабление связочного аппарата у женщин в связи с менопаузальным снижением выработки женских гормонов — эстрогенов и т.д.) да и наследственность, кстати, тоже не отменяется (системные дисплазии — недостаточность соединительной ткани). Появлению заболевания также способствует малоподвижный образ жизни, неправильное питание.
Собрав всю иcторию болезни, выяснив причину появления недуга, Вас осмотрит гинеколог с целью определения степени пролапса (опущения) тазовых органов и имеющихся осложнений (свищи, геморрой, анальные трещины, язвы на стенках влагалища и т.д. ). Возможно Вас направят на консультацию к смежным специалистам: хирургу, проктологу, неврологу.
). Возможно Вас направят на консультацию к смежным специалистам: хирургу, проктологу, неврологу.
В Клинике «Движение» уже более 20 — лет успешно производится хирургическая коррекция при этой патологии. Операции производятся как под местной, так и под общей анестезией (многое зависит от степени опущения тазовых органов, от возраста пациентки, от сопутствующих заболеваний и др.). Подход к каждой пациентке индивидуальный! Суть операции сводится к устранению выпячиваний, укреплению ректовагинальной перегородки, дна мочевого пузыря, иногда применяются специальные сетчатые импланты. Операции производятся влагалищным доступом, что позволяет добиваться отсутствия косметических дефектов, ведь все разрезы и швы — во влагалище. Подобные операции позволяют уже через 2 — 3 недели женщинам вести активный образ жизни.
При данном недуге крайне важно не запускать процесс, ведь с каждым годом мы с Вами, к сожалению, не молодеем…и то ли сделать операцию в 45 или в 75 лет? Помогите себе тогда, когда это ещё нужно и тем более НЕ ПОЗДНО!
Ректоцеле. Приговор или просто чёрная полоса? — 11 ответов на Babyblog
Приговор или просто чёрная полоса? — 11 ответов на Babyblog
Девочки, очень интересен ваш опыт. Может кто-то сталкивался с такой проблемой? Уже совершенно нет сил, пишу этот пост отчасти, чтобы выговориться и в надежде что кто-то поделится хоть каким-то опытом (положительным или нет). Подробности ниже
После родов, столкнулась с запорами, которые то проходили то опять начинались заново, ничего особо не помогало, ни свечки ни слабительные, короче страдала и на стенку лезла, в туалет ходить было тяжело и больно. Ну где-то пару месяцев так и жила, недельку нормально, неделю ужасно. А в один прекрасных день пока я гуляла с малышом почувствовала что мне при ходьбе что-то мешает там. Я бегом к гинекологу, она говорит что есть небольшое опущение стенок и сказала гимнастику делать и все. Что за полгода должно измениться в лучшую сторону. Ну ок, я настроилась на положительный результат, начиталась как там потом узко становится и отлично, закупилась шариками и вперёд! Но запоры гадкие не прекращались и довели меня до трещин. Конечно я обратилась к проктологу, который собственно и поставил диагноз ректоцеле. Я особо не придала значения этому слову и только дома почитав что это такое поняла, откуда у меня дискомфорт при ходьбе.
Конечно я обратилась к проктологу, который собственно и поставил диагноз ректоцеле. Я особо не придала значения этому слову и только дома почитав что это такое поняла, откуда у меня дискомфорт при ходьбе.
Короче сил уже нет. Ребёнку скоро восемь месяцев а у меня до сих пор осталась одна трещина, которая как только заживает трескается через несколько дней. Самое ужасное,что я только сейчас понимаю, что довела себя до этого сама, у ребёнка была аллергия и я сидела на диете, видимо слишком жесткой для меня и моё тело не вынесло такой резкой смены рациона. Если бы это случилось сразу после родов, это одно, а мои роды были волшебными, я всем кричала о том как мне понравилось рожать, я в роддоме уже грезила о том, как рожаю второго третьего пятого и десятого! Но после я полгода находилась в таком унылом стостоянии, я удивляюсь как муж мой все это терпел, хотя я знаю, что он сам уже был на грани. Сейчас вроде все устаканилось, ничего не болит (тьфу тьфу), но моё тело уже как будто не моё. Мне постоянно все мешает, стенка задняя видна, гимнастика не помогает, ничего поднимать нельзя (а ребёнок уже такие складочки отъел, неподъёмный), пресс качать нельзя, попу нельзя, я стала плоская как доска, я всегда была худенькая, но на гв похудела ещё больше.
Мне постоянно все мешает, стенка задняя видна, гимнастика не помогает, ничего поднимать нельзя (а ребёнок уже такие складочки отъел, неподъёмный), пресс качать нельзя, попу нельзя, я стала плоская как доска, я всегда была худенькая, но на гв похудела ещё больше.
Короче такой депрессняк от этого, я уже не могу. Мне 25 лет всего, я хочу ещё детей, поэтому не знаю на счёт пластики. Эта чёрная полоса длится с рождёния малыша, у меня к своему телу такое отвращение, чувствую себя поломанной и это ощущение со временем не проходит. Хочу с мужем сексом нормально заниматься, а как только ребёнок засыпает и выдаётся возможность, я сливаюсь. Муж терпит, но все это до поры до времени. Я конечно надеюсь на то, что когда закончу гв и малыш подрастёт, появится хоть немного времени я займусь собой, но даже если что-то улучшится неужели меня ждёт все тоже самое после вторых родов? А если лучше не станет, значит потом будет только хуже? А через 10 лет? А еще позже? Видимо самый ужасный мой враг это мои мысли.
Как восстановиться после операции по цистоцеле
Передне-апикальный пролапс
Коррекция цистоцеле – это влагалищная операция, направленная на восстановление нормального положения передней стенки влагалища.
В той ситуации, когда цистоцеле возникает без сопутствующего опущения матки (у молодых женщин), я применяю переднюю кольпоррафию. Передняя кольпоррафия – это устранение избыточной ткани передней стенки влагалища и укрепление пубо-цервикальной фасции (см. анатомия, малый таз) с помощью специальных швов. Операция временно избавляет пациентку от опущения передней стенки влагалища. Я сказал «временно», потому что такая операция имеет низкую эффективность (около 60%). Почти каждая вторая пациентка вернется с рецидивом цистоцеле через 5 – 10 или более лет. Но для молодых пациенток с изолированным (без опущения матки) цистоцеле, передняя кольпоррафия является методом выбора.
На амбулаторном этапе (до госпитализации) пациентка должна пройти стандартное обследование, которое включает анализы крови, мочи, УЗИ органов малого таза, ЭКГ, рентген грудной клетки, мазок из влагалища и осмотр терапевта. При наличии сопутствующих заболеваний, которые могут повлиять на операцию и послеоперационный период (сахарный диабет, ишемическая болезнь сердца, варикозное расширение вен нижних конечностей и т.п.) необходимо пройти дополнительные обследования и/или консультацию других специалистов.
При наличии сопутствующих заболеваний, которые могут повлиять на операцию и послеоперационный период (сахарный диабет, ишемическая болезнь сердца, варикозное расширение вен нижних конечностей и т.п.) необходимо пройти дополнительные обследования и/или консультацию других специалистов.
Что необходимо взять с собой в больницу: паспорт, полис ОМС, анализы, халат (или костюм из хлопчатобумажной ткани), тапочки, ночную рубашку, прокладки (2-3 капельки), гигиенические принадлежности, чулки для профилактики варикозного расширения вен нижних конечностей (1 степени компрессии). Пациентка госпитализируется в день запланированной операции.
Накануне дома необходимо:
- Подготовить прямую кишку.
Это можно сделать двумя способами:- Фортанс или Левакол
Это порошок из которых изготавливается раствор. Нужно выпить около 3 литров такого раствора (в зависимости от веса). - очистительная клизма 2 литра
- Фортанс или Левакол
- Побрить промежность и лобок.
В день операции с утра ничего не пить и не есть. Перед операцией пациентку осматривает анестезиолог.
Перед операцией пациентку осматривает анестезиолог.
Точный список анализов и обследований вы можете скачать в формате PDF.
Переднее кольпоррафия: до вечера дня операции пациентка находится в горизонтальном положении. Пить можно через 2 часа после операции. Есть можно на ужин. Моча отводится по мочевому катетеру. Вечером мочевой катетер и тампон из влагалища удаляются, разрешается ходить, сидеть. На следующий день после операции пациентка выписывается домой. Специальной диеты нет.
Рекомендуется соблюдать физический покой в течение двух недель после операции.
Половая жизнь ограничивается в течение 1-го месяца.
Если недуг удается выявить на ранней стадии, в большинстве случаев можно избежать хирургии. Пациентке назначается медикаментозная терапия, основанная на препаратах, содержащих эстроген – именно недостаток этого гормона приводит к снижению эластичности тканей. Дополнительно рекомендуется выполнять комплекс специальных упражнений, направленных на укрепление мышц влагалища и тазового дна. Женщине может быть показано использовать пессарий – кольцо из медицинского силикона, поддерживающего мышцы влагалища.
Пациентке назначается медикаментозная терапия, основанная на препаратах, содержащих эстроген – именно недостаток этого гормона приводит к снижению эластичности тканей. Дополнительно рекомендуется выполнять комплекс специальных упражнений, направленных на укрепление мышц влагалища и тазового дна. Женщине может быть показано использовать пессарий – кольцо из медицинского силикона, поддерживающего мышцы влагалища.
Если же пациентка при проявлении первых симптомов недуга не обратилась к специалисту, возможны необратимые изменения, которые можно устранить исключительно путем операции. Чаще всего речь идет о пластике цистоцеле – в этом случае передняя стенка влагалища усиливается при помощи специальной синтетической сетки.
Чаще недуг диагностируется у рожавших женщин старше 50 лет. В некоторых случаях выпячивание мочевого пузыря в полость влагалища обнаруживают и у более молодых пациентов, что является следствием травм при родах или аномалиях развития органов малого таза.
Симптомы цистоцеле
Даже на ранней стадии болезни есть некоторые признаки, указывающие на ее развитие. К ним можно отнести незначительное непроизвольное выделение мочи при смехе или кашле. Чаще всего речь идет о временном опущении мочевого пузыря – через определенный период времени орган самостоятельно поднимается и все симптомы исчезают. На этом этапе не всегда можно выявить патологию при осмотре у гинеколога, более подробную клиническую картину позволяет увидеть УЗИ органов малого таза.
К ним можно отнести незначительное непроизвольное выделение мочи при смехе или кашле. Чаще всего речь идет о временном опущении мочевого пузыря – через определенный период времени орган самостоятельно поднимается и все симптомы исчезают. На этом этапе не всегда можно выявить патологию при осмотре у гинеколога, более подробную клиническую картину позволяет увидеть УЗИ органов малого таза.
Периодическое опускание мочевого пузыря провоцирует все большее растяжение мышц влагалища, и через некоторое время его нижняя часть постоянно находится в полости влагалища. В этом случае женщина страдает от частичного недержания мочи, частых позывов к мочеиспусканию, затрудненного мочеиспускания, ощущения тяжести внизу живота. Также при ходьбе или сидении появляется ощущение, что внутри расположен шарик, который приносит дискомфорт. По сути этот шарик, который чувствует внутри себя женщина, не дивертикул, а опустившаяся передняя стенка влагалища, провисающая под давлением полового органа.
На этой стадии эффективное лечение заключается в обязательном хирургическом вмешательстве.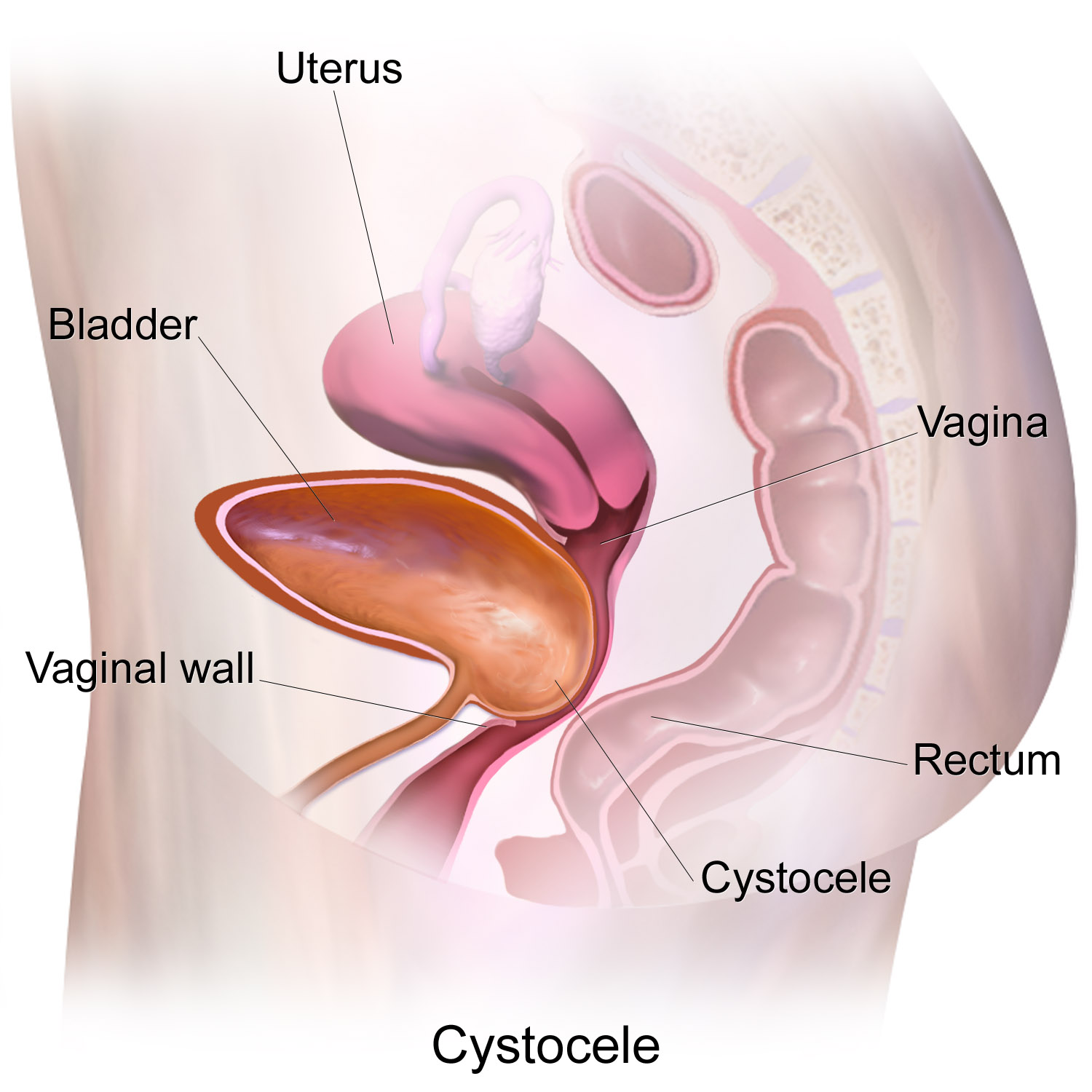 Женщина испытывает достаточно сильные боли, мочеиспускание затрудняется или становится невозможным без механического вправления мочевого пузыря.
Женщина испытывает достаточно сильные боли, мочеиспускание затрудняется или становится невозможным без механического вправления мочевого пузыря.
Основные причины развития болезни
Другие причины развития цистоцеле:
- Климакс. Менопауза сопровождается изменением гормонального фона, и острый дефицит эстрогенов негативно отражается на эластичности всех тканей и мышц.
- Хронические запоры – женщине приходится постоянно тужиться, что может стать причиной выпадения как прямой кишки, так и влагалища. В этом случае геморрой и цистоцеле чаще всего развиваются параллельно.
- Сложные роды, во время которых были повреждения и разрывы стенок влагалища.
- Операции на органах малого таза могут привести к таким негативным последствиям, как критическое снижение эластичности тазового дна.
- Наследственная предрасположенность – дисплазия соединительной ткани, которая и лежит в основе болезни, может передаться по женской линии.
Пациенткам, которые находятся в группе риска, следует обязательно посещать гинеколога не реже, чем один раз в 6 месяцев. А при выявлении первых симптомов цистоцеле не следует ожидать, что проблема исчезнет самостоятельно – только своевременное лечение поможет избежать хирургии.
А при выявлении первых симптомов цистоцеле не следует ожидать, что проблема исчезнет самостоятельно – только своевременное лечение поможет избежать хирургии.
Лечение цистоцеле
Консервативная терапия эффективна исключительно на ранней стадии заболевания. Если же стенки влагалища растянуты до такой степени, что мочевой пузырь проваливается внутрь или выпячивается наружу, необходима операция. Цель хирургического вмешательства – не только достижение правильного анатомического расположения органов малого таза, но и закрепление результата путем создания прочных мышечных фасций. Самый эффективный способ укрепления мышц влагалища – установка биоинертных протезов.
На стадии подготовки к хирургии женщина должна сдать общий клинический анализ крови, анализ мочи, мазки из влагалища на наличие половых инфекций и бактериальных поражений. Кроме того, если речь не идет об экстренном вмешательстве, процедура назначается на дату, не совпадающую с менструацией.
Операция проводится под местным или общим наркозом.
Технически это очень сложная процедура, требующая наличия определенных навыков и знаний. Успех лечения цистоцеле напрямую зависит от квалификации хирурга.
Восстановительный период
Сразу после операции пациентка переводится в общую палату. В операционной ей устанавливается мочевыводящий катетер, а во влагалище вводится тампон с заживляющей мазью, обладающей дезинфицирующим эффектом.
В первые 4 суток после операции пациентке прописан постельный режим. На пятые сутки разрешается вставать и немного ходить, сидеть запрещено,так как в этой позе оказывается сильное давление на стенки влагалища. Если пациентка страдает от сильных болей в этот период, врач может назначить анальгетики.
Полное восстановление займет порядка 2 месяцев – на протяжении этого периода запрещено вести половую жизнь, плавать в бассейне или открытом водоеме. Важно следить за своим питанием, не допускать развития запоров. Физические нагрузки противопоказаны.
Цистоцеле у женщин – это опущение мочевика и передней стенки влагалища, вызванное слабостью мышц тазового дна. Смещение органов приводит к задержке мочеиспускания, ощущению инородного тела в вагине, болезненности живота. Для диагностики цистоцеле проводится визуальный осмотр половых органов, УЗИ мочевого пузыря, уродинамическое исследование. В зависимости от причины опущения тазовых органов, лечение проводят консервативными или хирургическими методами.
Что такое цистоцеле у женщин
Цистоцеле – урологическая болезнь, которая относится к одному из типов пролапса тазовых органов (ПТО). В 66% случаев сочетается с уретероцеле – сужением и выпячиванием внутрипузырной части мочеточника. Выявляется у 34% пациенток с опущением тазового дна. Грыжа мочевого пузыря у женщин обнаруживается преимущественно в климактерическом периоде – после 48-50 лет.
Пролапс мочевого пузыря – следствие ослабления мышц и связок малого таза. Выпячивание лонно-шеечной пузырной фасции приводит к опущению мочевика и передней стенки влагалища.
Ожирение, многократные роды, поднятие тяжестей и пожилой возраст – факторы, которые увеличивают риск цистоцеле в 3.5 раза.
В урологии выделяют несколько факторов, провоцирующих дисфункцию мочевой системы и ПТО у женщин:
- Патологии соединительной ткани. Генетически обусловленное цистоцеле обнаруживается у 30% пациенток. Ослабление и растягивание мышц, которые поддерживают мочевой пузырь, происходит на фоне врожденных и наследственных патологий – синдрома Элерса-Данлоса и Марфана. В зону риска входят женщины, которые страдают плоскостопием, остеохондрозом, миопией, инфекционными болезнями мочевой системы.
- Частые беременности. Вероятность смещения мочевого пузыря возрастает после каждого родоразрешения. Согласно статистике, цистоцеле в 4 раза чаще выявляется у женщин, которые рожали более 3-4 раз, чем у рожавших однократно.
 ПТО подвержены пациентки, которые выносили двойню, перенесли родовспомогательную операцию.
ПТО подвержены пациентки, которые выносили двойню, перенесли родовспомогательную операцию. - Гормональный дисбаланс. Снижение тонуса мышечно-фасциального аппарата провоцирует нехватка гормона эстрогена. Поэтому цистоцеле в 60% случаев диагностируется у женщин во время менопаузы. В группу риска попадают лица с синдромом истощения яичников, а также перенесшие оофорэктомию – удаление половых желез.
- Рост внутрибрюшного давления. Пролапс мочевого пузыря вызывают болезни, сопровождающиеся увеличением давления в брюшине. Поэтому цистоцеле подвержены женщины с запорами, брюшной водянкой, кистами яичников и бронхиальной астмой.
Несоответствие прочности мышц тазового дна испытываемым нагрузкам – ключевая причина выпадения мочевика и непроходимости мочевых путей.
Уменьшение тонуса мышц промежности сопровождается смещением и деформацией органов мочевой системы. Впоследствии пузырь продавливается сквозь дефект в мышечно-связочном аппарате в полость вагины.
Стадии болезни
В урологии используют 2 классификации тяжести ПТО у женщин.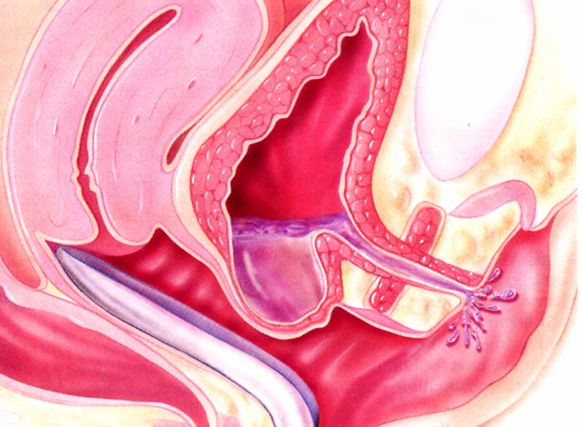 Генитальный пролапс систематизируют с учетом:
Генитальный пролапс систематизируют с учетом:
- степени смещения мочевика относительно анатомического ложа;
- деформации верхней стенки влагалища и дна мочевого пузыря.
В отечественной урологии чаще применяется упрощенная классификация цистоцеле и степени выпячивания и деформации пузыря:
- 1 степень. Пузырь выпячивается до средней части влагалища. Цистоцеле диагностируется при гинекологическом осмотре с натуживанием. При лечении ограничиваются медикаментозной терапией, ЛФК.
- 2 степень. Мочевой вдавливается в нижнюю половину вагины. Пролапс 2 степени легко обнаруживаются при осмотре даже без натуживания. В 40% случаев применяется консервативная терапия. Но чтобы исключить рецидивы цистоцеле, рекомендуется оперативное вмешательство.
- 3 степень. Из-за сильного смещения мочевик выходит за границы половой щели, то есть его видно снаружи. Цистоцеле сохраняется даже в состоянии покоя, что обусловлено сильным расслаблением тазовых мышц и связок.
 Для восстановления функций мочевой системы прибегают к реконструктивной пластике.
Для восстановления функций мочевой системы прибегают к реконструктивной пластике.
Своевременная диагностика цистоцеле избавляет от необходимости хирургического лечения. Но если выпячивание пузыря сопровождается деформацией мочевых путей, проводят хирургическое лечение.
Симптомы пролапса
Цистоцеле 1 степени не проявляется внешними симптомами. Опущение мочевика обнаруживается случайно при плановом осмотре. По мере увеличения выпячивания возникает дискомфорт в области паха.
Основные симптомы цистоцеле:
- дискомфорт в вагине;
- болезненность в тазу при дефекации;
- слабая струя при мочеиспускании;
- сухость влагалища.
В случае сильного опущения пузыря мочевые протоки деформируются, что становится причиной острой задержки мочи. Пациентки жалуются на боль в надлобковой зоне, которая иногда распространяется на пах. У женщин с 3 степенью ПТО повышается внутрипузырное давление, из-за чего возникает недержание мочи.
Чем опасно нелеченое цистоцеле
Если женская тазовая диафрагма ослабевает, мочевик смещается относительно анатомического ложа. Это ведет к деформации мочевых путей и нарушению мочеиспускания. Запоздалое лечение цистоцеле опасно:
- рецидивами цистита или уретрита;
- камнеобразованием в мочевых путях и пузыре;
- хроническим пиелонефритом;
- гидроуретеронефрозом;
- уролитиазом;
- гематурией;
- железодефицитной анемией.
Сопутствующие цистоцеле заболевания приводят к хронической недостаточности почек. Она плохо поддается терапии, ведет к интоксикации азотистыми веществами и летальному исходу.
Методы диагностики
Диагноз устанавливается на основании визуального и инструментального осмотра половых органов. В ходе обследования врач устанавливает факт опущения в вагину именно мочевика.
Из-за деформации мочевых путей цистоскопия в 71% случаев затруднена. В ходе эндоскопического обследования удается визуализировать только пришеечную зону мочевика.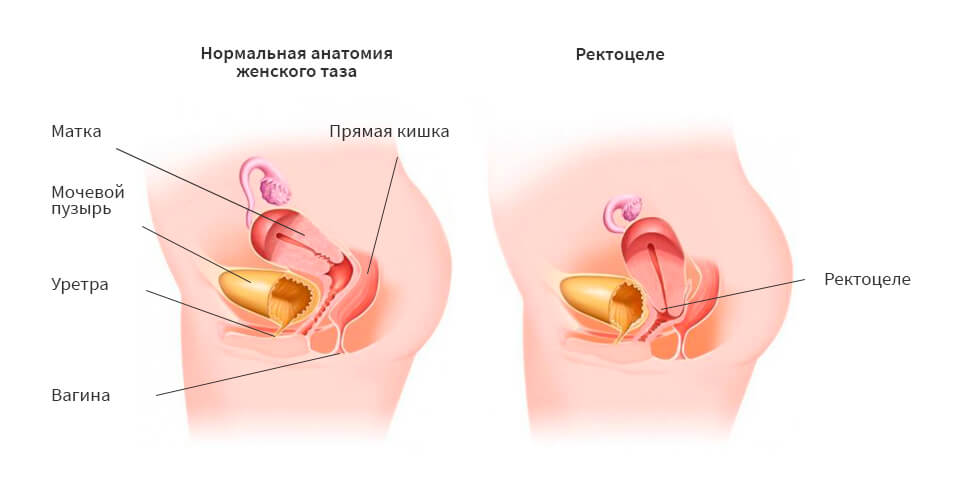
Чтобы исключить другие гинекологические и урологические болезни, женщинам назначаются:
- Осмотр на гинекологическом кресле. На выпячивание мочевика указывает опухолевидное образование на передней стенке вагины. При натуживании оно уплотняется.
- Ультразвуковое исследование. При цистоцеле задняя мочепузырная стенка располагается ниже лобка. При напряжении мышц и покашливании мочевик приобретает форму треугольника. Избыточная подвижность уретры сигнализирует об ослаблении шеечно-лобковой фасции.
- Уродинамическое исследование. Под контролем видеокамеры определяется форма и работоспособность наполненного пузыря. На цистоцеле указывает гипотонус детрузора – мышечной прослойки органа.
По результатам диагностики цистоцеле отличают от рака шейки матки, цистита, дивертикул мочеиспускательного канала, выворота матки. В случае опущения других тазовых органов пациентку консультируют гастроэнтеролог или проктолог.
Как лечить ПТО
Ключевая задача терапии цистоцеле – коррекция мочепузырного выпячивания. При легкой степени пролапса мочевого пузыря рекомендовано консервативное лечение.
При легкой степени пролапса мочевого пузыря рекомендовано консервативное лечение.
ПТО с осложнениями – острой задержкой мочи, уролитиазом – лечится операцией.
Операция при цистоцеле выполняется для возвращения мочевика в анатомически правильное положение. Место доступа к органу зависит от степени его опущения. В 70% случаев в качестве операционного поля выбирается передняя стенка брюшины.
Методы хирургического лечения:
- сакровагинопексия – имплантация в вагину каркасной сетки, укрепляющей стенки органа;
- передняя кольпорафия – удаление влагалищного лоскута с дальнейшей пластикой пузырно-влагалищной фасции.
В случае повреждения целостности мышц и фасций устанавливаются сетчатые протезы. При недержании мочи рекомендовано петлевое вмешательство, в ходе которого под уретрой размещаются синтетические петли.
Восстановление после цистоцеле 3 степени занимает 1-2 недели. Чтобы уменьшить нагрузку на мочевую систему, соблюдают щадящую диету.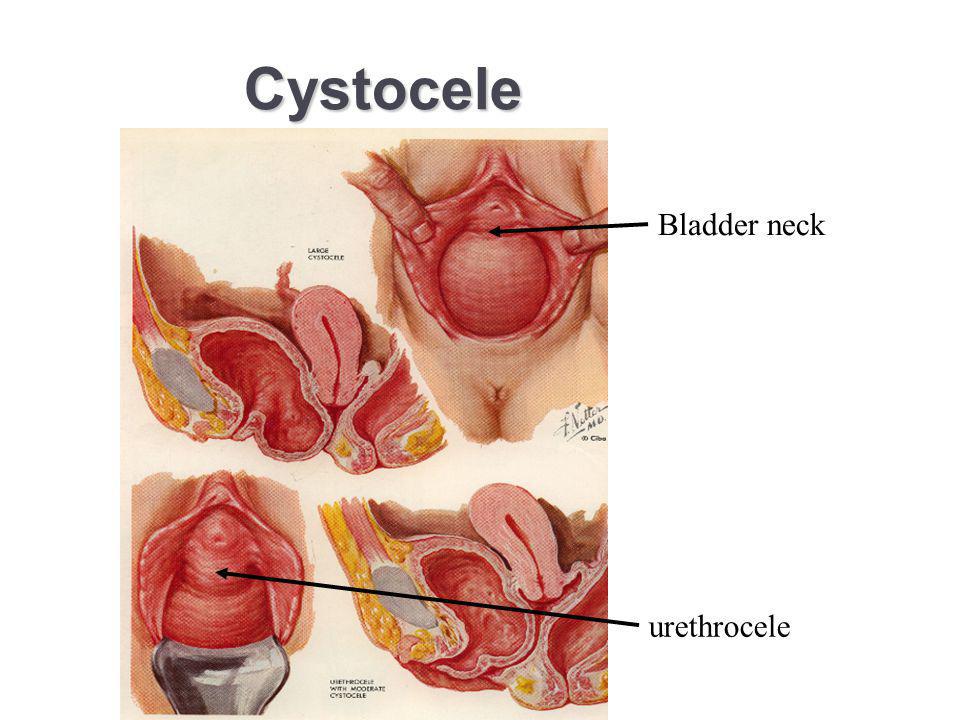 Исключают жирные продукты, специи и пряности. В первые 5-7 суток женщины принимают антибиотики, чтобы предупредить инфекционное воспаление прооперированных органов.
Исключают жирные продукты, специи и пряности. В первые 5-7 суток женщины принимают антибиотики, чтобы предупредить инфекционное воспаление прооперированных органов.
Безоперационное лечение показано при 1 и 2 степени цистоцеле. Для повышения тонуса мышц тазового дна применяются:
- гормональная терапия;
- ЛФК;
- физиотерапевтические процедуры.
Но если консервативная терапия не помогает, выполняют реконструктивные операции.
Если цистоцеле вызвано климаксом, назначают заместительную гормонотерапию. Для поднятия в организме уровня эстрогена, увеличения тонуса мускулатуры используются фитоэстрогены или таблетки с синтетическими заменителями половых гормонов:
- Эстрадиол;
- Климадинон;
- Ременс;
- Тефэстрол;
- Климафем;
- Премарин;
- Пресомен;
- Микрофоллин.
Длительное лечение повышает прочность мышечно-связочного аппарата. За счет этого уменьшается выраженность пролапса мочевого пузыря и вероятность осложнений.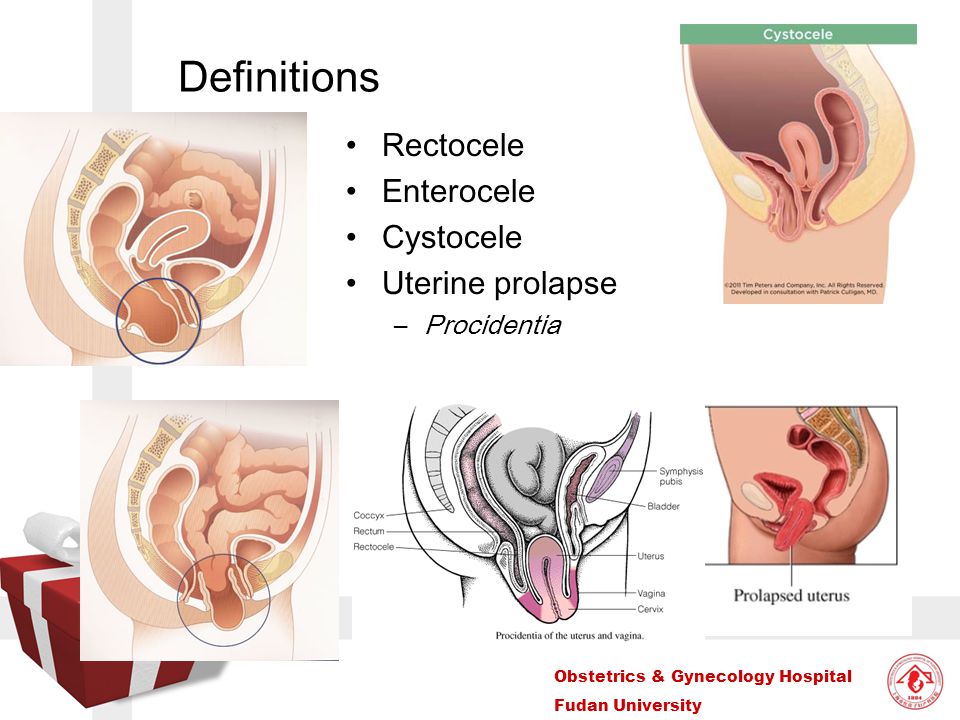
Упражнения Кегеля – эффективный способ тренировки мышц таза и предупреждения других форм ПТО. Чтобы вернуть мочевой пузырь в пределы анатомического ложа, нужно уделять тренировкам минимум 15-20 минут в день.
- Удержание. В положении стоя резко сокращают мышцы таза на 15 секунд, после чего медленно расслабляют. С каждым подходом увеличивают время экспозиции на 5-10 секунд.
- Волны. Поочередно сокращают мышцы вагины и ануса. В такой же последовательности расслабляют мускулатуру. Выполняют упражнение 15-20 раз подряд.
- Лифт. Очень медленно начинают сжимать тазовые мышцы. При ощущении жжения расслабляются.
Не рекомендуется прибегать к ЛФК при обострении геморроя, геморрагического цистита.
Бандаж представляет собой трикотажные трусы с эластичными вставками, которые выполняют 3 функции:
- удерживают вагину и пузырь в естественном положении;
- улучшают кровообращение в тазовых органах;
- препятствуют еще большей деформации мочевых протоков и вагины.

Рекомендуется использовать бандаж в комплексе с гимнастикой. Время ношения эластичных трусов составляет не более 6-7 часов в день.
Средства альтернативной медицины не устраняют ПТО, но облегчают симптоматику:
- Чай из айвы. 1 часть сушеных фруктов заливают 10 частями воды. Кипятят на паровой бане 30 минут. Выпивают по 200 мл трижды в день.
- Ванны с дурманом. 20 г сырья проваривают в 5 л воды 15 минут. Добавляют в теплую сидячую ванну, которую принимают по 25 минут каждый день.
- Настойка астрагала. Измельченные корни растения заливают водкой в соотношении 1:10. Настаивают в стеклянной таре 10 дней. Употребляют по 5 мл за 30 минут до еды четыре раза в день.
Прием народных средств внутрь сопряжен с риском аллергических эффектов. Поэтому перед началом лечения нужно советоваться с урологом.
Прогноз лечения и риски рецидивов
Консервативное лечение улучшает качество жизни при цистоцеле. Но при несоблюдении профилактических мероприятий рецидивы возникают в 85% случаев. Результативность хирургического лечения зависит от применяемой методики:
Результативность хирургического лечения зависит от применяемой методики:
- сакровагинопексия – 95-97%;
- передняя кольпорафия – 50-90%.
При высоком риске мочепузырного пролапса нежелательно поднимать тяжести массой более 3-3.5 кг.
Как жить с опущением мочевого пузыря
Пациенты с ПТО подвержены болезням мочевой системы – циститу, уретриту, задержке мочи, пиелонефриту и т.д. Чтобы уменьшить вероятность осложнений, следует:
- выполнять упражнения Кегеля;
- вести активный образ жизни;
- избегать подъема тяжестей;
- соблюдать щадящую диету.
Урологи рекомендуют пить воду при цистоцеле правильно – небольшими порциями до 2.5 л в сутки. В качестве питья рекомендованы щелочные минеральные воды. Соблюдение питьевого режима предупреждает запоры и осложнения.
Женщины с 1 и 2 степенью цистоцеле живут полноценной жизнью. Но при планировании беременности нужно предварительное лечение. Увеличение внутрибрюшного давления при вынашивании плода опасно еще большим смещением пузыря, деформацией родовых путей и осложненными родами.
Увеличение внутрибрюшного давления при вынашивании плода опасно еще большим смещением пузыря, деформацией родовых путей и осложненными родами.
Меры по предотвращению цистоцеле
Чтобы предотвратить опущение пузыря и сопутствующие болезни мочевой системы, следует:
- контролировать массу тела;
- избегать гиподинамии;
- тренировать мышцы таза;
- лечить болезни мочеполовой сферы;
- правильно питаться;
- посещать гинеколога и уролога 1 раз в год.
Течение цистоцеле усугубляют частые беременности, осложненные родовые процессы. Во избежание негативных последствий, рекомендована ранняя постановка пациенток на учет в женской консультации. Своевременная терапия предотвращает осложнения для плода и матери.
Здравствуйте. 23 дня назад мне сделали операцию. Диагноз: тотальный тазовый пролапс 3ст. Ректоцеле и цистоцеле 3ст. Операция: трансвагинальная сакроспинальная фиксация купола влагалища, передняя и задняя пластика тазового дна местными тканями.
После операции сложились сложности. И хотела бы проконсультироваться. насколько это нормально после такой операции.
На 4-й день после операции мне сняли мочевой катетер и я со слезами ходила в туалет. Я не могла напрячь живот и выдавить мочу. Было сильно больно. Выдавливала по чуть чуть. И с перерывами и болезненно. Была 38 температура. Только один день. Мне делали капельницы, пила Монурал, фитолизин. стало немного легче. Через неделю после операции меня выписали домой. Каждый день колола обезболивающее. Болил низ живота.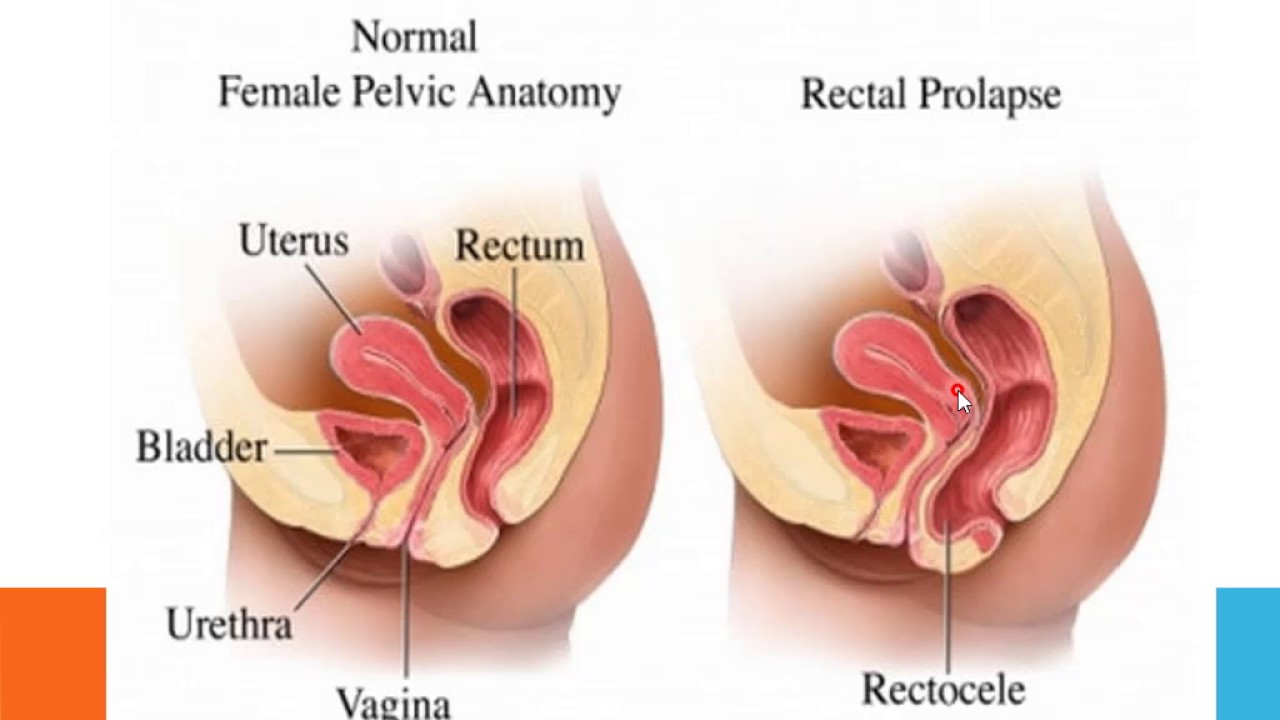 в туалет трудно мочиться было ходить.
в туалет трудно мочиться было ходить.
Спустя неделю меня вернули в больницу. Начали делать капельницы. Физио. Стало немного легче. Но по прежнему без обезболивающих не обходилась.
Выписали домой. Почти 2 часа добиралась домой. Стало плохо. почти до потери сознания. Сидеть очень больно было. Болел и живот и прямая кишка.
На след.день приступ сильной боли снова повторился. Позвонили лечащему врачу, он сказал чтоб поделали капельницы с папаверином и прокололи 5 дней диклофенак.
На сегодняшний день ситуация такая: мочиться хожу еще с болями (но не сильными). Больше проблематично начать мочиться. Несколько секунд надо напрячься, прежде чем пойдет моча.
Когда сажусь ровно, ощущение будто на чем то сижу. чувствуеться давление на прямую кишку и низ живота. болезненно сидеть. И я не знаю, после такой операции есть ли вообще ограничения по сидению. в смысле когда после операции можно полноценно садиться. Врач говорит что можно сидеть. но мне это больно и дискомфортно.
Боли внизу живота последние 2 дня уменьшились. я уже обрадовалась, что пошла на поправку.
я уже обрадовалась, что пошла на поправку.
Но вчера из дома вышла буквал но на час. 15 мин езды на машине. никаких нагрузок. но вернувшись домой начались сильные боли внизу живота. сукровица более активно начала выделяться. и опять пришлось колоть обезболивающее.
Я очень расстроена и не пойму. нормально ли такое затянувшееся состояние. Я не могу дома ни готовить. ни убрать. у меня двое маленьких детей. нормально ли что так долго сохраняються болевые ощущения? Нормально ли то, что при небольшой нагрузке (походить, посидеть) у меня усиливаеться боль?
Я делала узи мочевого пузыря. говорят всё хорошо.
Делала узи по гинекологии. тоже самое.
Врач разводит руками. мол непонятные боли.
Какое обследование можно пройти, чтоб понять в чем дело? Или так и должно быть?
Спасибо. что выслушали. надеюсь получить квалифицированный совет. Заранее благодарю.
youtube.com/embed/Dpd0NVH9WWM?feature=player_detailpage» frameborder=»0″ allowfullscreen=»»/>
Опущение передней стенки влагалища (цистоцеле – при опущении мочевого пузыря). Данное состояние развивается вследствие повреждения пубоцервикальной фасции, которая словно гамак поддерживает мочевой пузырь. В случае ее ослабления последний начинает опускаться вниз и давить на переднюю стенку влагалища. Цистоцеле – наиболее часто встречающийся тип пролапса тазовых органов (ПТО) у женщин.
Цистоцеле
СИМПТОМЫ ЦИСТОЦЕЛЕ (ОПУЩЕНИЯ ПЕРЕДНЕЙ СТЕНКИ ВЛАГАЛИЩА)
Это особенно характерно для начальной стадии заболевания (1- 2 стадии) и происходит из-за того, что у таких пациентов частично сохранен, как поддерживающий аппарат, так и тонус тазового дна. При небольших нагрузках или в покое этот дефект просто уходит внутрь и появляется вновь лишь в конце дня, либо при выраженной физической нагрузке (кашле, натуживании и т.д.). При прогрессировании опущения передней стенки влагалища могут появляться специфичные проявления характерные для цистоцеле:
- слабый напор струи мочи
- мочеиспускание в несколько этапов
- чувство неполного опорожнения мочевого пузыря (вплоть до полного отсутствия самостоятельного мочеиспускания)
- необходимость вправления опущения для начала мочеиспускания
- учащенное мочеиспускание (в том числе необходимость вставать ночью)
- резкие позывы на мочеиспускание.

Изолированное опущение передней стенки влагалища встречается достаточно редко, зачастую оно сопровождается опущением матки (апикальным пролапсом) и/или опущением задней стенки (ректоцеле).
ПРИЧИНЫ И ФАКТОРЫ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ЦИСТОЦЕЛЕ
Тазовое дно состоит из мышц и связочно-фасциального аппарата, в норме данные структуры обеспечивают необходимую поддержку для органов малого таза. Со временем может произойти повреждение связочно-фасциального аппарата в результате родов, длительно повышения внутрибрюшного давления и др., что приводит к патологическому опущению стенок влагалища. Ниже перечислены факторы способствующие развитию цистоцеле.
ДИАГНОСТИКА ЦИСТОЦЕЛЕ
Для постановки диагноза «цистоцеле» необходимо выполнение влагалищного исследования.
Влагалищное исследование направлено прежде всего на выявление типа опущения стенок влагалища, ведь визуальная картина при Цистоцеле, Ректоцеле опущение матки (Утероцеле) может быть схожей.
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ ЦИСТОЦЕЛЕ
Тактика лечения зависит от стадии опущения стенок влагалища.
Как правило, при 1-2 стадиях опущения, без наличия специфических симптомов рекомендуется наблюдаться и соблюдать оградительный режим.
В последнее время стали появляться различные методики воздействия лазером на стенки влагалища. По мнению фирм – производителей аппаратуры и косметологических клиник, подобный подход способен привести к уменьшению степени опущения за счет рубцевания тканей. Научно-обоснованных доказательств для этой методики нет. Даже если она и работает, ее применение возможно только на очень ранних стадиях заболевания, когда, как правило, лечение вообще не требуется
ОПЕРАЦИИ ПРИ ЦИСТОЦЕЛЕ
Применение синтетических материалов допустимо только у пациенток с III и IV стадиями пролапса тазовых органов.
Цистоцеле — симптомы, диагностика, лечение
Определение
Цистоцеле
Цистоцеле (цисто — мочевой пузырь, целе – грыжа) – это опущение передней стенки влагалища. Так как передняя стенка влагалища и мочевой пузырь – соседи, то опущение передней стенки влагалища и опущение мочевого пузыря – это одно и то же. Это самый частый диагноз у пациенток с опущением органов малого таза.
Так как передняя стенка влагалища и мочевой пузырь – соседи, то опущение передней стенки влагалища и опущение мочевого пузыря – это одно и то же. Это самый частый диагноз у пациенток с опущением органов малого таза.
Цистоцеле чаще всего возникает вторично, то есть опущение матки является причиной цистоцеле. У пациенток после 40 лет цистоцеле без опущения матки встречается очень редко. Изолированное цистоцеле чаще всего встречается у молодых женщин от 20 до 40 лет. Это одна из главных проблем диагностики и лечения этой патологии.
Самая частая ошибка врача – это недооценка опущения матки. Гинеколог видит выпячивание передней стенки влагалища и делает операцию, направленную на коррекцию ее опущения и не уделяет внимания опущению матки. После операции в ближайшее время возникает рецидив.
Симптомы
- Выпячивание передней стенки влагалища за пределы половой щели. Это самый частый симптом. Женщины жалуются на появление выпуклости, которая иногда (во время или после физической нагрузки, под вечер) или всегда находится за пределами половой щели.

- Ощущение инородного тела во влагалище
- Тянущие боли, чувство давления, тяжести в области малого таза (в нижних отделах живота)
- Дискомфорт при половой жизни
- Учащенное мочеиспускание >10 раз в день.
- Ночное мочеиспускание >1 раза
- Затрудненное мочеиспускание (трудно начать мочиться, необходимость натуживания, вялая струя, чувство неполного опорожнения мочевого пузыря, необходимость вправить пальцами переднюю стенку влагалища для того, чтобы помочиться)
- Частые, сильные (неудержимые) позывы к мочеиспуканию
- Рецидивирующий цистит
Лечение
Хирургическое.
Данному заболеванию соответствуют:
- Операции
- Анатомия
Ректоцеле прямой кишки: что за болезнь
Среди многочисленных заболеваний прямой кишки особый статус отведен ректоцеле прямой кишки, проявляющемуся патологическим выпячиванием в область влагалища передней стенки прямокишечного отдела. Подобный недуг встречается исключительно у женской половины. В таких случаях требуется особое лечение.
Подобный недуг встречается исключительно у женской половины. В таких случаях требуется особое лечение.
Содержание статьи
Причины заболевания
Возникновение ректоцеле можно объяснить истончением ректовагинальной перегородки. Болезнь активно развивается и если не принять необходимых терапевтических мер, то повышается риск появления осложнений. Кроме того, опущение передней стеночки кишечного отдела возможно по следующим причинам:
- из-за того, что мышечные ткани, отвечающие за поддержание заднего прохода, расходятся;
- вследствие патологических изменений, локализующихся в ректовагинальной перегородке и анальном сфинктере;
- в результате врожденных нарушений мышечно-связочного аппарата, ответственного за поддержку органов тазовой области;
- если функционирование кишечника осуществляется с нарушениями;
- из-за ослабленных мышц тазовой области вследствие травмирования;
- в результате патологий половых органов у женщин.

Внешние факторы также могут выступать причинами, провоцирующими неприятное заболевание. Гинекологами подтвержден тот факт, что ректоцеле может развиться в том случае, если у женщины были тяжелые роды, родовые травмы, в результате применения щипцов при родоразрешении. Подобный недуг может быть спровоцирован наличием хронических запоров, а также чрезмерным натуживанием во время дефекации.
Симптоматика ректоцеле
Узнать о неприятном заболевании можно по ряду факторов, а именно:
- если стул затруднен;
- возникают учащенные позывы к дефекации;
- при ощущении того, что испражнение произошло не полностью;
- при кашле или чихании отмечается недержание мочи;
- при половом акте ощущаются боли в прямой кишке.
Представительницы слабого пола, столкнувшиеся с подобным недугом, отмечают обычно более одного из описанных выше признаков заболевания. Основной – выбухание стенки прямокишечного отдела, при этом женщина не может избавиться от чувства присутствия во влагалище постороннего тела.
Стадии заболевания
В зависимости от того, насколько выражены симптомы, различают три степени недуга:
- 1 степень характеризуется отсутствием каких-либо признаков, а патологию можно выявить, осуществляя пальпацию прямокишечного отдела, в результате прощупывается незначительный карман;
- для 2 степени характерно появление выраженного кармана, который, к тому же, достигает преддверия влагалища. У пациента появляются жалобы на затрудненный стул и неполное опорожнение кишечника в результате дефекации.
- при 3 степени задняя стенка влагалища выпадает за границы половой щели. Эта стадия характеризуется развитием осложнений.
Лечение ректоцеле
Консервативное лечение
На начальной стадии предполагается консервативное лечение, в рамках которого проводятся следующие мероприятия:
- назначается диета, пациент должен употреблять большое количество клетчатки и выпивать в день от 6 до 8 стаканов воды;
- слабительные медикаменты осмотического действия;
- прокинетики помогают каловым массам продвигаться по кишечным отделам;
- зубиотики применяются, чтобы нормализовать микрофлору кишечника.

Оперативное вмешательство
В том случае, если консервативное лечение результатов не дало, ничего не остается, как проводить операцию, в результате которой происходит удаление той части прямокишечного отдела, которая выпирала. Операция проводится одним из нескольких способов. При значительном выбухании и достижении преддверия влагалища, без хирургического вмешательства не обойтись.
При проведении операции доступ может быть осуществлен не только через влагалище или промежность, но также через прямую кишку или брюшную полость. Какую выбрать анестезию – общую или перидуральную – решает пациент. Не исключено применение и эндоскопического лечения, при котором производится устанавливание сетчатого имплантата. Столкнуться с осложнениями после таких операций невозможно, так как сетчатые имплантаты выполнены из инертных материалов и не способны вызвать аллергии.
Важно! Если пациентке операция противопоказана, то ей может быть прописано ношение пессария. Это сооружение представлено своеобразным пластиковым или резиновым кольцом, которое препятствует выпячиванию органов тазовой области.
Восстановительные упражнения
Чтобы избавиться от ректоцеле, может быть назначена восстановительная гимнастика. Каждое упражнение имеет своей целью подтянуть мышечно-связочный аппарат, поддерживающий органы малого таза. Таким образом осуществляется создание необходимых условий, способствующих предотвращению дальнейшего прогрессирования заболевания.
Если появилось малейшее подозрение на развитие такой неприятной патологии, как ректоцеле, то необходимо, не затягивая, обратиться за консультацией к проктологу. Важно помнить, что своевременное обращение за медицинской помощью поможет избежать развития серьезных осложнений.
Врач сайта: Антон палазников
Врач-гастроэнтеролог, терапевт
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
ENTEROCELE, RECTOCELE ИЛИ ОБА? —
ДОМ
ОКОЛО
- POP AWARENESS МЕСЯЦ
- Шепот нашего основателя
- МИССИЯ И ЦЕЛИ
- ЛИДЕРСТВО
- МЕЖДУНАРОДНАЯ ЭНЕРГЕТИКА
- КОГДА ПРОГРАММА
- Шерри Палм
- ПРЕМИЯ ВЫБОР УЧРЕДИТЕЛЯ
- НАГРАДЫ
POP INFO
- Выпадение тазовых органов: тихая эпидемия 3
- ВОПРОСНИК ПО ФАКТОРАМ РИСКА
- ШЕРРИ ЛАДОНИ ПРОЛАПСНЫЕ СТАТЬИ
- ПРОЛАПС Тазового органа: ПОМОЩЬ И НАДЕЖДА
- НАСКОЛЬКО РАСПРОСТРАНЕНИЕ ПРОЛАПСА ОРГАНА ТАЗА?
- БЫСТРЫЙ ЛИСТ ПО СИМПТОМАМ И ПРИЧИНАМ ПОПА
- КАКОЙ ПОП У МЕНЯ ЕСТЬ?
- ВЛАГИНАЛЬНОЕ ОМОЛОЖЕНИЕ
- ГОЛОС ПАЦИЕНТА
- ПОП-ВОПРОСЫ, ЧТОБЫ ЗАДАТЬ ВАШЕМУ ВРАЧУ
- СЕТКА ВОПРОСОВ, ЧТО ЗАДАВАЙТЕ ВАШЕМУ ВРАЧУ
- УПРАЖНЕНИЯ И ФИТНЕС С ПОП
- ЖЕНСКИЕ МЫШЦЫ ТАЗОВОГО ПОЛА
- EDS-JOINT ГИПЕРМОБИЛЬНОСТЬ
- ПРЕДМЕТЫ, КОТОРЫЕ НЕОБХОДИМО ИМЕТЬ ДО ПОП-ХИРУРГИИ
- ПОДГОТОВЬТЕ ДОМ ПЕРЕД ХИРУРГИЕЙ
- ПЕССАРНАЯ ИНФОРМАЦИЯ
- ЧТО ТАКОЕ КОСМЕТИЧЕСКАЯ ГИНЕКОЛОГИЯ?
- Фекальное недержание / ABL
- Недержание
- КОЛЬПОКЛЕИЗ
- ОБНОВЛЕНИЯ MESH
- СХЕМА АБДОМИНАЛЬНОГО ОТДЕЛЕНИЯ
- ДИАГНОСТИЧЕСКИЕ ИСПЫТАНИЯ
- ТОЛЬКО ДЛЯ МУЖЧИН
- СЕКСУАЛЬНОЕ НЕПРАВИЛЬНОЕ ПОВЕДЕНИЕ ВО ВРЕМЯ ЭКЗАМЕНА
- СТАТЬИ
- Устранит ли вагинопластика недержание мочи?
ФОРУМ
ПОП-ВИДЕО
ПОДКАСТЫ
КОНТАКТЫ
СТАТЬИ SHERRIE PALM
ПОДДЕРЖКА ЗАЯВКИ
- СДЕЛАТЬ ПОЖЕРТВОВАНИЕ
- ПРИНИМАЙТЕ СБОРНИК
- ПЛАНИРУЕМЫЕ РАЗДАЧИ
- AMAZONSMILE
АПОП-МАГАЗИН
ПРАКТИК ЛОКАТОР
Меню
В чем разница между хирургией цистоцеле и ректоцеле?
Цистоцеле возникает, когда барьер между влагалищем и мочевым пузырем, известный как стенка влагалища, разрывается или сильно ослабляется во время родов.В результате мочевой пузырь выпячивается во влагалище. Точно так же ректоцеле возникает, когда прямая кишка выступает во влагалище из-за разрыва или ослабления барьера между прямой кишкой и влагалищем, который также является частью стенки влагалища. Хирургия цистоцеле и ректоцеле, как правило, проводится одинаково, с основным различием между ними в том, что операция на цицетоцеле направлена на предотвращение выпячивания мочевого пузыря во влагалище, в то время как операция на ректоцеле направлена на предотвращение выпадения прямой кишки во влагалище.Это означает, что они выполняются на разных участках стенки влагалища.
Все виды хирургических вмешательств, включая цистоцеле и ректоцеле, сопряжены с такими рисками, как инфекция и кровотечение.
Основной тип хирургии цистоцеле и ректоцеле известен как кольпорафия.Есть два типа операций по поводу кольпорафии: передняя и задняя. Хирургия противоэтериальной кольпорафии направлена на укрепление передней части стенки влагалища, которая отделяет влагалище от мочевого пузыря, а операция по задней кольпорафии направлена на укрепление задней части стенки влагалища, которая отделяет влагалище от прямой кишки. Укрепление стенки влагалища предотвращает цистоцеле и ректоцеле, предотвращая выпячивание во влагалище мочевого пузыря и прямой кишки соответственно.
Пластика ректоцеле — это хирургическая процедура, проводимая для исправления выпадения прямой кишки.
Для укрепления стенки влагалища во время кольпорафии используются два распространенных метода. В некоторых случаях врачи обнаруживают разрыв или слабое место стенки влагалища. Затем они складывают кожу влагалища над дефектом и зашивают ее обратно. Хирурги также могут прикрепить прочный кусок сетки к стенке влагалища, а не складывать его обратно на себя.Оба метода служат для укрепления стенки влагалища и стабилизации мочевого пузыря или прямой кишки, что предотвращает их дальнейшее выпячивание.
Цистоцеле может возникнуть, когда стенка влагалища разорвана или сильно ослаблена во время родов.
Кольпорафия имеет несколько осложнений. Во-первых, есть риск повреждения других органов в области малого таза, например, матки. Также всегда есть шанс, что выпуклость не исправится и будет повторяться. Наконец, как и при любом хирургическом вмешательстве, всегда существует риск инфицирования, осложнений после анестезии и кровотечения.
Хирургия цистоцеле проводится между влагалищем и мочевым пузырем.
В целом операция по удалению цистоцеле и ректоцеле проходит успешно. Пациенты обычно госпитализируются на два-три дня, а катетер остается на месте от двух до шести дней. Катетер обычно остается на месте дольше у пациентов, перенесших операцию на цистоцеле. По возвращении домой пациенты должны отдыхать в течение первых нескольких дней, им не рекомендуется поднимать предметы весом более 10 фунтов или заниматься половым актом.
Любой тип хирургии сопряжен с некоторыми рисками, отчасти из-за возможных осложнений, связанных с анестезией.Катетер будет оставаться на месте от двух до шести дней после операции по поводу цистоцеле и ректоцеле.
Пациентам рекомендуется не вступать в половые отношения в течение первых нескольких дней после операции по поводу цистоцеле и ректоцеле.
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление 13 февраля 2020 г.
Что такое ректоцеле?
У женщин влагалище отделено от прямой кишки твердой стенкой из жесткой фиброзной ткани, называемой фасцией. Иногда участок этой стенки становится слабым, и часть прямой кишки выпячивается во влагалище. Эта выпуклость называется ректоцеле.
Проблема обычно развивается после повреждения стенки во время естественных родов.Выпуклость может возникнуть после родов через естественные родовые пути, но симптомы могут появиться только в более зрелом возрасте. Ректоцеле чаще встречается у пожилых женщин, вступивших в менопаузу.
Некоторые состояния могут повышать риск развития ректоцеле, включая хронический запор, хронический кашель, повторяющиеся подъемы тяжестей или любую деятельность, которая со временем оказывает давление на тазовое дно.
Поскольку небольшие ректоцеле часто не вызывают каких-либо симптомов, специалистам в области здравоохранения сложно точно определить, как часто они возникают.Только 20% или 80% взрослых женщин могут быть затронуты, но ректоцеле чаще всего встречается у пожилых женщин, у которых было несколько родов через естественные родовые пути. В одном недавнем исследовании 125 женщин в США, у которых была ректоцеле, типичной пациентке было около 60 лет, она переживала менопаузу и перенесла 2 или 3 вагинальных родов. Женщина с ректоцеле также может иметь родственные состояния, в том числе цистоцеле (аномальное выпячивание мочевого пузыря из-за слабости в передней стенке влагалища) и выпадение матки (аномальное провисание матки во влагалище из-за потери тазовой полости). поддержка).
Симптомы
Небольшое ректоцеле может не вызывать никаких симптомов, особенно если оно выпячивается во влагалище менее чем на 2 сантиметра (менее 1 дюйма). Однако большие ректоцеле могут вызывать множество ректальных и вагинальных жалоб, в том числе:
- Выпуклость ткани, выступающая через отверстие влагалища
- Запор
- Затруднение при дефекации
- Боль или дискомфорт во время полового акта
- Ощущение, что прямая кишка не опорожнилась полностью после дефекации
- Ощущение ректального давления
- Ректальная боль
- Затруднение при контроле отхождения стула или газов из прямой кишки
- Боль в пояснице, облегчающаяся в положении лежа.У многих женщин эта боль в спине может усиливаться в течение дня и усиливаться к вечеру.
В некоторых случаях пациенту необходимо использовать метод, называемый ручной эвакуацией или дигитацией, чтобы помочь опорожнить прямую кишку. В этом методе пациент нажимает пальцами на ректоцеле во время дефекации, чтобы помочь дефекации.
Диагноз
Ваш врач спросит о том, сколько раз у вас были роды через естественные родовые пути, и о любых проблемах, например, о влагалищных слезах, которые могли возникнуть при родах.Изучив ваши ректальные и вагинальные симптомы, ваш врач также может спросить о любых проблемах с мочеиспусканием, которые предполагают, что у вас может быть цистоцеле, а также ректоцеле.
В большинстве случаев ваш врач может подтвердить, что у вас ректоцеле, выполнив гинекологическое и ректальное обследование. Когда ваш врач осматривает вас, он или она может попросить вас напрячься или надавить, как если бы вы пытались испражняться. Этот растягивающий маневр должен вызвать выпуклость ректоцеле и позволить врачу увидеть размер и расположение ректоцеле во влагалище.В некоторых медицинских центрах могут проводиться визуализирующие обследования прямой кишки, чтобы определить размер и расположение ректоцеле.
Ожидаемая продолжительность
Ректоцеле — это хроническое заболевание, которое не проходит само по себе. Это может оставаться незначительной проблемой или со временем стать более серьезной и проблемной.
Профилактика
Во время родов некоторые врачи разрезают кожу между влагалищем и прямой кишкой, чтобы увеличить отверстие. Эта процедура называется эпизиотомией.Еще в 1980-х годах многие врачи считали, что выполнение плановой эпизиотомии во время родов через естественные родовые пути поможет предотвратить развитие ректоцеле у женщины в более позднем возрасте. Теперь, однако, есть некоторые свидетельства того, что ректоцеле может развиться почти после излеченной эпизиотомии. Эпизиотомия больше не проводится при каждом вагинальном родоразрешении, и многие врачи и акушерки делают все возможное, чтобы не проводить эту процедуру без крайней необходимости. Врачи обычно обсуждают риски и преимущества этой процедуры со своими беременными пациентками за несколько недель до родов.
Некоторые эксперты в области здравоохранения считают, что упражнения Кегеля могут помочь предотвратить ректоцеле или облегчить некоторые из его симптомов. Упражнения Кегеля — это упражнения по укреплению мышц, которые помогают подтянуть ткани вокруг влагалища, но не доказано, что они предотвращают ректоцеле.
Лечение
Если вас беспокоят симптомы ректоцеле, ваш врач, скорее всего, сделает операцию по устранению слабости в фасции между прямой кишкой и влагалищем.Это восстановление может быть выполнено путем закрепления области швами или может включать более сложные методы, такие как размещение сетчатого пластыря для укрепления и поддержки стенки между прямой кишкой и влагалищем. Если у вас также есть цистоцеле или выпадение матки, то операция по исправлению этих состояний обычно может быть сделана одновременно с восстановлением ректоцеле.
В качестве альтернативы доступно нехирургическое лечение, называемое вагинальным пессарием.Пессарий — это устройство в форме кольца, блока или заглушки, которое вводится во влагалище для поддержки выпуклых тканей. Используются несколько типов пессариев, некоторые из которых можно снимать и чистить ежедневно, другие могут потребовать посещения врача для периодического удаления и очистки. Ваш врач решит, какой тип пессария лучше всего подходит для вас, и убедится, что он подходит правильно.
Когда обращаться к специалисту
Незамедлительно обратитесь к врачу, если вы обнаружите аномальную выпуклость на стенке влагалища или если у вас внезапно возникнет сильное ректальное давление, боль или кровотечение.
Обратитесь к врачу, чтобы записаться на прием, если вы страдаете хроническим запором, болью или дискомфортом во время полового акта или любыми трудностями при дефекации.
Прогноз
Незамедлительно обратитесь к врачу, если вы обнаружите аномальную выпуклость на стенке влагалища или если у вас внезапно возникнет сильное ректальное давление, боль или кровотечение.
Обратитесь к врачу, чтобы записаться на прием, если вы страдаете хроническим запором, болью или дискомфортом во время полового акта или любыми трудностями при дефекации.
Внешние ресурсы
Американский колледж акушеров и гинекологов
http://www.acog.org/
Американский колледж хирургов (ACS)
http://www.facs.org/
http://www.facs.org/
Американское общество урогинекологов (AUGS)
http://www.augs.org
Общество гинекологических хирургов (SGS)
http: // sgsonline.org
Дополнительная информация
Всегда консультируйтесь со своим лечащим врачом, чтобы информация, отображаемая на этой странице, соответствовала вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Типы, симптомы, причины и диагностика
Ректоцеле — это разновидность пролапса тазовых органов. Это происходит, когда опорные связки и мышцы тазового дна слабеют. Другие названия ректоцеле — пролапс задней стенки влагалища или проктоцеле.
Роды, возраст и ряд других факторов могут привести к ослаблению обычно жесткой, фиброзной листовой перегородки между прямой кишкой и влагалищем.
Выпуклость может выступать в виде грыжи в заднюю часть влагалища во время напряжения, например, при дефекации.
Ректоцеле может вызвать запор и дискомфорт, но если оно небольшое, то симптомы могут отсутствовать.
Большинство людей могут лечить ректоцеле в домашних условиях, но в тяжелых случаях может потребоваться операция.
Поделиться на Pinterest Ректоцеле возникает, когда ослабевает тазовое дно.Это может привести к запору.
Ректоцеле — это один из типов пролапса тазовых органов. У женщины прямая кишка выпячивается в заднюю стенку влагалища.
Другие типы выпадения:
- Выпадение передней стенки влагалища или цистоцеле, при котором мочевой пузырь выпячивается в переднюю стенку влагалища
- Выпадение матки, когда матка провисает во влагалище
- Выпадение свода, при верхняя часть (свод) влагалища выпячивается вниз после гистерэктомии
Выпадение таза может различаться по степени тяжести.Некоторые люди могут одновременно испытывать различные типы выпадения, например, опущение передней и задней стенки влагалища.
Небольшое ректоцеле может протекать бессимптомно.
По данным Американского общества хирургов толстой и прямой кишки, медицинские работники, проводящие обычные медицинские осмотры, обнаруживают, что ректоцеле присутствует примерно у 40 процентов женщин, хотя они могут этого не замечать.
В легких случаях ректоцеле человек может ощущать давление во влагалище или чувствовать, что его кишечник не полностью опорожнен после посещения туалета.
В умеренных случаях попытка эвакуации может вытолкнуть стул в ректоцеле, а не через задний проход.
Во время эвакуации может возникнуть боль и дискомфорт. Более высока вероятность запора и боли во время полового акта.
Некоторые говорят, что в тазу «что-то выпадает» или падает.
В тяжелых случаях может наблюдаться недержание кала, а иногда выпуклость может выпадать через рот (отверстие) влагалища или через задний проход.
Ректоцеле обычно возникает во время беременности и родов, но риск также увеличивается с возрастом, и другие факторы могут играть роль.
Основная причина — ослабление опорных структур таза и ректовагинальной перегородки, слоя ткани, отделяющей влагалище от прямой кишки.
Беременность и роды
Поделиться на PinterestБеременность и роды являются основными факторами развития ректоцеле.
Это более вероятно в результате родов, если ребенок был большим (весом более 9 фунтов), если роды были продолжительными, или если было многоплодие, например, двойня.
Чем больше у женщины родов через естественные родовые пути, тем больше у нее шансов заболеть ректоцеле.
Риск ниже при кесаревом сечении, но ректоцеле все же может произойти.
Пожилой возраст
К 50 годам около половины всех женщин имеют некоторые симптомы пролапса тазовых органов, а к 80 годам более 1 из каждых 10 перенесут операцию по поводу пролапса.
Если ректоцеле небольшое, человек может этого не заметить. Если он большой, они могут заметить, что ткань выступает через отверстие влагалища.Может возникнуть некоторый дискомфорт, давление и, в некоторых случаях, боль.
Другие факторы
У тех, кто никогда не рожал, также может развиться ректоцеле.
Факторы риска:
- снижение уровня эстрогенов в период менопаузы, что делает ткани таза менее эластичными
- гистерэктомия или другие операции на органах малого таза
- хронический запор
- длительный кашель, например, при хроническом бронхите
- сексуальное насилие в детстве
- ожирение или избыточный вес
- регулярное поднятие тяжелых предметов
Может быть косвенная связь с геморроем.Если человек с другими факторами риска также страдает хроническим запором, например, принудительное опорожнение кишечника может повысить внутрибрюшное давление во время натуживания. Это могло вызвать ректоцеле.
Если человек перенес несколько гинекологических или ректальных операций, это также может ослабить тазовое дно и привести к ректоцеле.
У мужчин ректоцеле может развиться в результате простатэктомии, то есть удаления предстательной железы в качестве лечения рака простаты.
Женщины чаще, чем мужчины, страдают ректоцеле.
Врач обычно ставит диагноз после осмотра влагалища и прямой кишки. Затем визуализирующее исследование может определить размер ректоцеле.
Рассказ человека о том, как ректоцеле влияет на его жизнь, может помочь оценить степень пролапса.
Если врач обнаружит что-то необычное во время медицинского осмотра, он может порекомендовать визуализационный тест, такой как МРТ или рентген, чтобы проверить возможные причины проблемы.
Дефекограмма — это особый вид рентгеновского исследования, которое помогает врачу определить размер ректоцеле и степень эвакуации пациента.
В зависимости от степени тяжести ректоцеле врач может порекомендовать домашние средства, лекарства или, в некоторых случаях, операцию.
Домашние средства
Следующие советы могут помочь предотвратить развитие ректоцеле и, если ректоцеле уже присутствует, остановить ухудшение симптомов.
- Упражнения для тазового дна, такие как упражнения Кегеля, могут укрепить мышцы тазового дна.
- Обильное питье и употребление продуктов с высоким содержанием клетчатки может уменьшить запор.
- Избегание любого типа подъема тяжестей также может предотвратить ухудшение симптомов.
- Лечение продолжительного кашля может снизить нагрузку на мышцы тазового дна.
- Похудение может быть рекомендовано, если человек страдает ожирением или избыточным весом.
Длительное натуживание при дефекации может усугубить проблему. Избежать запора может помочь предотвратить это.
Лекарства
Врач может прописать:
- Размягчители стула для облегчения запора
- Заместительная гормональная терапия (ЗГТ) для использования после менопаузы.
- вагинальный пессарий — пластиковый или резиновый круглый диск, вводимый во влагалище — для поддержки выступающих тканей
Хирургия
Вмешательства при различных видах пролапса тазовых органов включают: кольпопексия
Хирург может удалить растянутую или поврежденную ткань. Иногда они могут использовать сетку для укрепления стенки между влагалищем и прямой кишкой.
Техника может варьироваться от открытой операции до малоинвазивной процедуры. В некоторых случаях хирург восстанавливает поврежденную ткань, обычно через разрез во влагалище.
Гинеколог обсудит варианты с пациентом, и выбор, вероятно, будет зависеть от степени пролапса и ситуации пациента, включая возраст, общее состояние здоровья и хотят ли они иметь еще детей.
Ряд действий может снизить вероятность развития ректоцеле или усугубить его.
После родов : Каждый, кто недавно родил, должен регулярно выполнять рекомендованные упражнения Кегеля.
Хронический кашель : Всем, кто страдает постоянным кашлем, инфекциями грудной клетки и другими проблемами легких, следует обратиться за медицинской помощью. Курение табака повышает вероятность заболеваний легких, и этого следует избегать.
Здоровая масса тела : Поддержание здоровой массы тела может снизить риск. Здоровое питание и питье большого количества воды могут помочь избежать запоров.В случае запора людям следует избегать длительного напряжения при попытках опорожнения кишечника.
Всем, у кого уже есть пролапс, следует избегать таких занятий, как поднятие тяжестей, так как они могут ухудшить состояние.
PPT — Презентация PowerPoint «Управление генитальным пролапсом» | бесплатно для просмотра
PowerShow.com — это ведущий веб-сайт для обмена презентациями и слайд-шоу. Независимо от того, является ли ваше приложение бизнесом, практическими рекомендациями, образованием, медициной, школой, церковью, продажами, маркетингом, онлайн-обучением или просто для развлечения, PowerShow.com — отличный ресурс. И, что лучше всего, большинство его интересных функций бесплатны и просты в использовании.
Вы можете использовать PowerShow.com, чтобы найти и загрузить примеры онлайн-презентаций PowerPoint ppt практически на любую тему, которую вы можете себе представить, чтобы вы могли узнать, как улучшить свои собственные слайды и
презентации бесплатно. Или используйте его, чтобы найти и загрузить высококачественные презентации PowerPoint ppt с практическими рекомендациями и иллюстрированными или анимированными слайдами, которые научат вас делать что-то новое, также бесплатно. Или используйте его для загрузки собственных слайдов PowerPoint, чтобы вы могли поделиться ими со своими учителями, классом, студентами, руководителями, сотрудниками, клиентами, потенциальными инвесторами или всем миром.Или используйте его для создания действительно крутых слайд-шоу из фотографий — с двухмерными и трехмерными переходами, анимацией и музыкой на ваш выбор — которыми вы можете поделиться с друзьями в Facebook или в кругах Google+. Это тоже бесплатно!
За небольшую плату вы можете получить лучшую в отрасли конфиденциальность в Интернете или публично продвигать свои презентации и слайд-шоу с высокими рейтингами. Но в остальном это бесплатно. Мы даже преобразуем ваши презентации и слайд-шоу в универсальный формат Flash со всей их оригинальной мультимедийной красотой, включая анимацию, эффекты перехода 2D и 3D, встроенную музыку или другой звук или даже видео, встроенное в слайды.Все бесплатно. Большинство презентаций и слайд-шоу на PowerShow.com можно бесплатно просматривать, многие даже можно бесплатно загрузить. (Вы можете выбрать, разрешить ли людям загружать ваши оригинальные презентации PowerPoint и слайд-шоу из фотографий за плату или бесплатно или вовсе.) Посетите PowerShow.com сегодня — БЕСПЛАТНО. Здесь действительно каждый найдет что-то для себя!
презентации бесплатно. Или используйте его, чтобы найти и загрузить высококачественные презентации PowerPoint ppt с практическими рекомендациями и иллюстрированными или анимированными слайдами, которые научат вас делать что-то новое, также бесплатно.Или используйте его для загрузки собственных слайдов PowerPoint, чтобы вы могли поделиться ими со своими учителями, классом, студентами, руководителями, сотрудниками, клиентами, потенциальными инвесторами или всем миром. Или используйте его для создания действительно крутых слайд-шоу из фотографий — с двухмерными и трехмерными переходами, анимацией и музыкой на ваш выбор — которыми вы можете поделиться с друзьями в Facebook или в кругах Google+. Это тоже бесплатно!
За небольшую плату вы можете получить лучшую в отрасли конфиденциальность в Интернете или публично продвигать свои презентации и слайд-шоу с высокими рейтингами.Но в остальном это бесплатно. Мы даже преобразуем ваши презентации и слайд-шоу в универсальный формат Flash со всей их оригинальной мультимедийной красотой, включая анимацию, эффекты перехода 2D и 3D, встроенную музыку или другой звук или даже видео, встроенное в слайды.

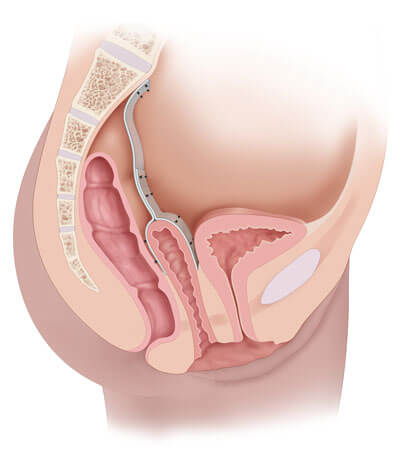
 Консервативное устранение дефекта тазового дна невозможно, рекомендована реконструктивная пластика.
Консервативное устранение дефекта тазового дна невозможно, рекомендована реконструктивная пластика.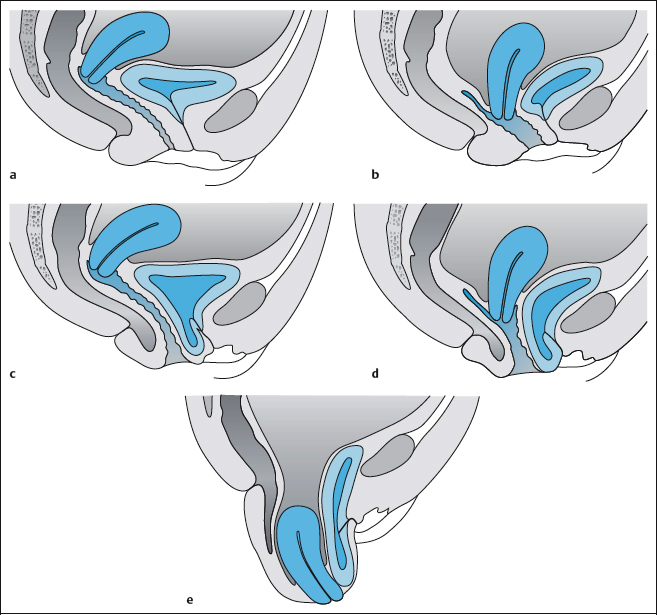 Влагалищное исследование рекомендуется проводить в литотомическом положении с введением по задней вагинальной стенке одностворчатого зеркала. Пролабированный мочевой пузырь обычно обнаруживается по передней стенке в виде мягкого вправимого опухолевидного образования, которое увеличивается в объеме и уплотняется при натуживании пациентки.
Влагалищное исследование рекомендуется проводить в литотомическом положении с введением по задней вагинальной стенке одностворчатого зеркала. Пролабированный мочевой пузырь обычно обнаруживается по передней стенке в виде мягкого вправимого опухолевидного образования, которое увеличивается в объеме и уплотняется при натуживании пациентки. Дополнение КУДИ видеоуродинамическим исследованием дает возможность утончить данные по результатам выведения контраста.
Дополнение КУДИ видеоуродинамическим исследованием дает возможность утончить данные по результатам выведения контраста.
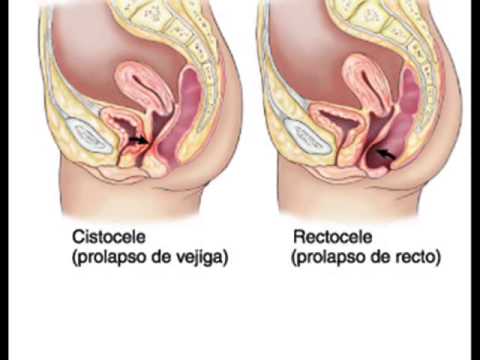 Приговор или просто чёрная полоса? — 11 ответов на Babyblog
Приговор или просто чёрная полоса? — 11 ответов на Babyblog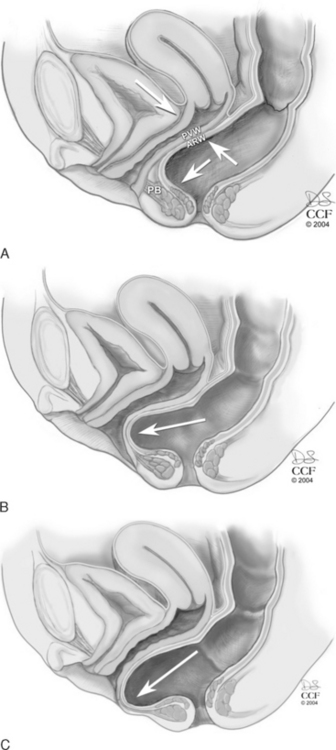 Технически это очень сложная процедура, требующая наличия определенных навыков и знаний. Успех лечения цистоцеле напрямую зависит от квалификации хирурга.
Технически это очень сложная процедура, требующая наличия определенных навыков и знаний. Успех лечения цистоцеле напрямую зависит от квалификации хирурга.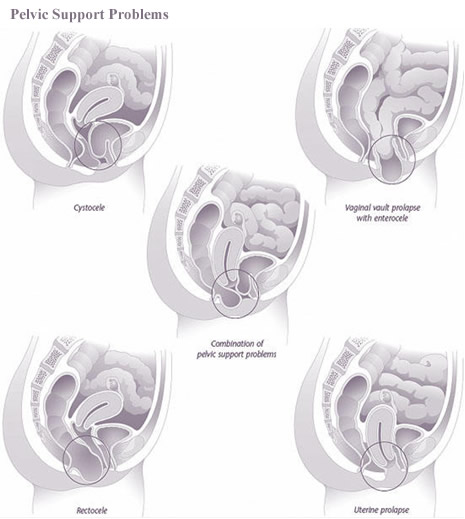 ПТО подвержены пациентки, которые выносили двойню, перенесли родовспомогательную операцию.
ПТО подвержены пациентки, которые выносили двойню, перенесли родовспомогательную операцию. Для восстановления функций мочевой системы прибегают к реконструктивной пластике.
Для восстановления функций мочевой системы прибегают к реконструктивной пластике.




