Белорусский государственный медицинский университет
1.
РЕГИОНАРНЫЕ ЛИМФАТИЧЕСКИЕ УЗЛЫ
, nodi lymphatici regionales.
2.
ГОЛОВА И ШЕЯ
, caput et collum.
3.
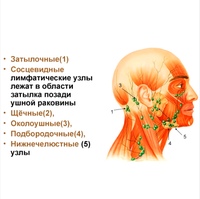
Затылочные лимфатические узлы
, nodi lymphatici occipitales. Лежат по краю трапециевидной мышцы. Собирают лимфу от затылочной области, а их выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. А.
4.
Сосцевидные лимфатические узлы
, nodi lymphatici mastoidei [[retroauriculares]]. Лежат на сосцевидном отростке. В них оттекает лимфа от задней поверхности ушной раковины, прилежащей к ней кожи головы и задней стенки наружного слухового прохода. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А.
5.
Поверхностные околоушные лимфатические узлы
, nodi lymphatici parotidei superficiales. Расположены спереди козелка над околоушной фасцией. Их приносящие сосуды начинаются в коже височной области и передней поверхности ушной раковины. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А.
6.
Глубокие околоушные лимфатические узлы
, nodi lymphatici parotidei profundi. Находятся под околоушной фасцией. Собирают лимфу от барабанной полости, наружного слухового прохода, лобно-височной области, верхнего и нижнего века, корня носа, а также от слизистой оболочки заднего отдела нижней стенки носовой полости и носоглотки. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А.
7.
Предушные лимфатические узлы
, nodi lymphatici prаeаuricularеs. Расположены спереди от ушной раковины. Рис. А.
8.
Нижнеушные лимфатические узлы
, nodi lymphatici infraauriculares. Находятся под ушной раковиной. Рис. А.
9.
Внутрижелезистые лимфатические узлы
, nodi lymphatici intraglandulares. Лежат в толще околоушной железы. Рис. А.
10.
Лицевые лимфатические узлы
, nodi lymphatici faciales.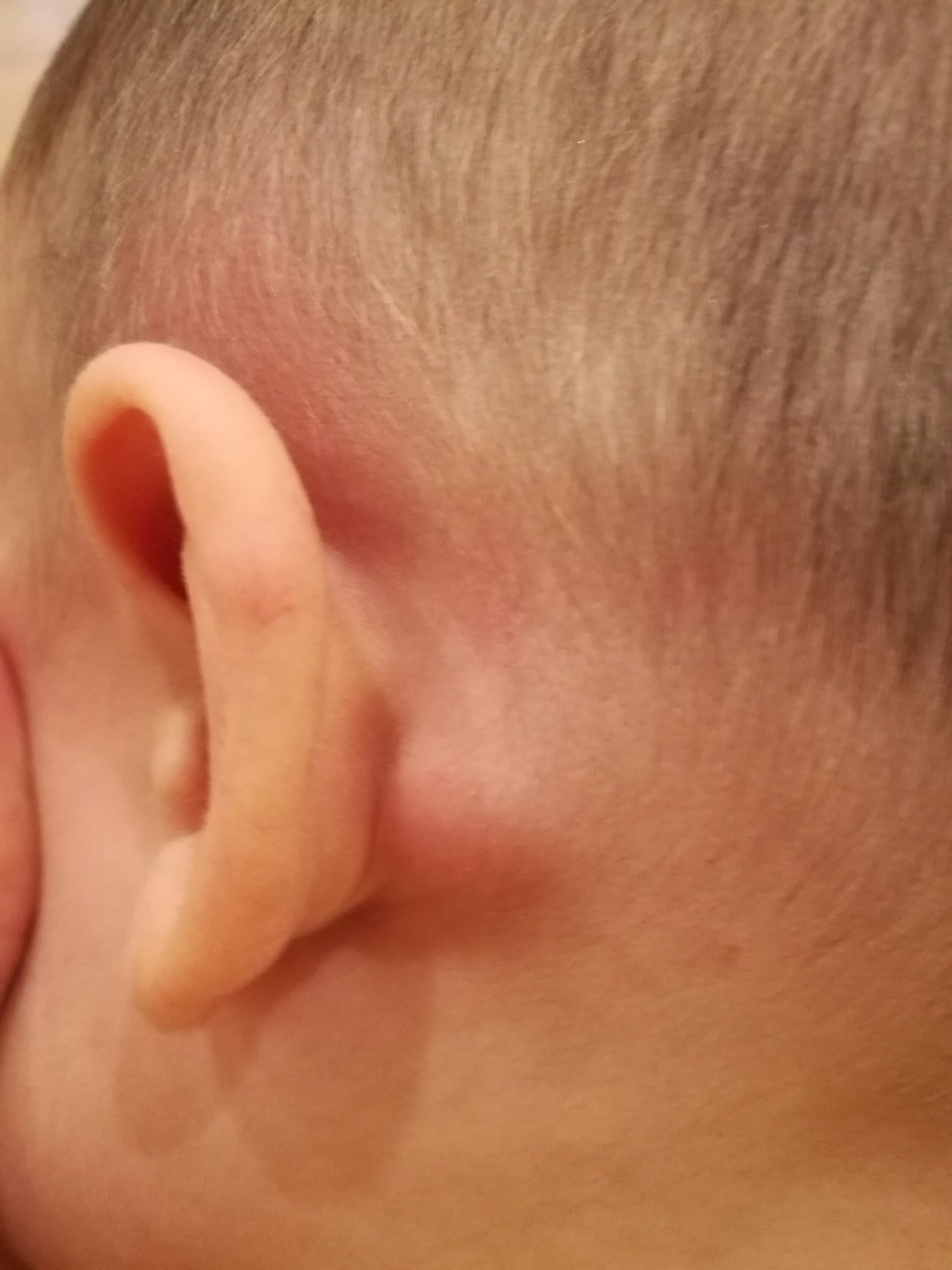 Их место расположения вариабельно. Собирают лимфу от верхнего и нижнего века, наружного носа и кожи остальных областей лица, а также слизистой оболочки щеки. Их выносящие сосуды сопровождают а. facialis и заканчиваются в поднижнечелюстных лимфоузлах.
Их место расположения вариабельно. Собирают лимфу от верхнего и нижнего века, наружного носа и кожи остальных областей лица, а также слизистой оболочки щеки. Их выносящие сосуды сопровождают а. facialis и заканчиваются в поднижнечелюстных лимфоузлах.
11. [
Щечный узел
, nodus buccinatorius]. Расположен на поверхности щечной мышцы. Рис. А.
12. [
Носогубной узел
, nodus nasolabialis]. Лежит под носогубной бороздой. Рис. А.
13. [
Маларный узел
, nodus malaris]. Лежит в подкожной клетчатке щеки.
14. [
Нижнечелюстной узел
, nodus mandibularis]. Расположен в подкожной клетчатке на уровне нижней челюсти. Рис. А.
14а.
Язычные лимфатические узлы
, nodi lymphatici linguales. Лежит на m.hyoglossus. Собирают лимфу от нижней поверхности, латерального края и медиальной части передних 2/3 спинки языка.
15.
Подподбородочные лимфатические узлы
, nodi lymphatici submentales. Локализуются между передними брюшками двубрюшных мышц. Собирают лимфу от средней части нижней губы, дна полости рта, верхушки языка. Выносящие сосуды заканчиваются в глубоких шейных и поднижнечелюстных лимфатических узлах. Рис. Б.
16.
Поднижнечелюстные лимфатические узлы
, nodi lymphatici submandibulares. Расположены между нижней челюстью и поднижнечелюстной железой. Собирают лимфу от внутреннего угла глаза, щеки, боковой поверхности носа, всей верхней губы и боковых частей нижней губы, десен, латеральной части передних 2/3 спинки языка,а также к ним подходят выносящие сосуды подподбородочных и лицевых лимфоузлов. Выносящие сосуды поднижнечелюстных узлов заканчиваются в глубоких шейных узлах. Рис. Б.
17.
Передние шейные лимфатические узлы
, nodi lymphatici cervicales anteriores.
18.
Поверхностные (передние яремные) лимфатические узлы
, nodi lymphatici superficiales (jugulares anteriores). Расположены по ходу передней яремной вены. Собирают лимфу от кожи передней области шеи. Выносящие сосуды заканчиваются в глубоких шейных узлах обеих сторон. Рис. А.
Собирают лимфу от кожи передней области шеи. Выносящие сосуды заканчиваются в глубоких шейных узлах обеих сторон. Рис. А.
19.
Глубокие лимфатические узлы
, nodi lymphatici profundi. Расположены в передней области шеи.
19а.
Подподъязычные лимфатические узлы
, nodi lymphatici infrahyoidei. Расположены ниже подъязычной кости по средней линии. Собирают лимфу от преддверия гортани, грушевидных карманов и близлежащих частей глотки. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. Б.
20.
Предгортанные лимфатические узлы
, nodilymphatici prаelaryngeales. Расположены на перстнещитовидной связке и собирают лимфу от нижней половины гортани. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б.
21.
Щитовидные лимфатические узлы
, nodi lymphatici thyroidei. Располагаются в области щитовидной железы. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б.
22.
Предтрахеальные лимфатические узлы
, nodi lymphatici pretracheales. Расположены спереди от трахеи. Собирают лимфу от трахеи и гортани. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б.
23.
Паратрахеальные лимфатические узлы
, nodi lymphatici paratracheales. Находятся рядом с трахеей. (См. 22). Рис. Б.
23а.
Позадиглоточные лимфатические узлы
, nodi lymphatici retropharingeales. Расположены спереди дуги атланта. См. 258.13.
УЗИ лимфатических узлов | GVM Care&Research
Лимфатические узлы являются своего рода барьерами для бактерий, вирусов, грибков и злокачественных клеток. Задерживаясь в области лимфатических коллекторов, эти патологические агенты провоцируют увеличение последних. Благодаря такому механизму, во время ультразвукового исследования лимфатических узлов можно диагностировать проявления серьезного инфекционного или онкологического процесса. Из-за этого УЗИ лимфатических узлов широко используется во многих областях медицины.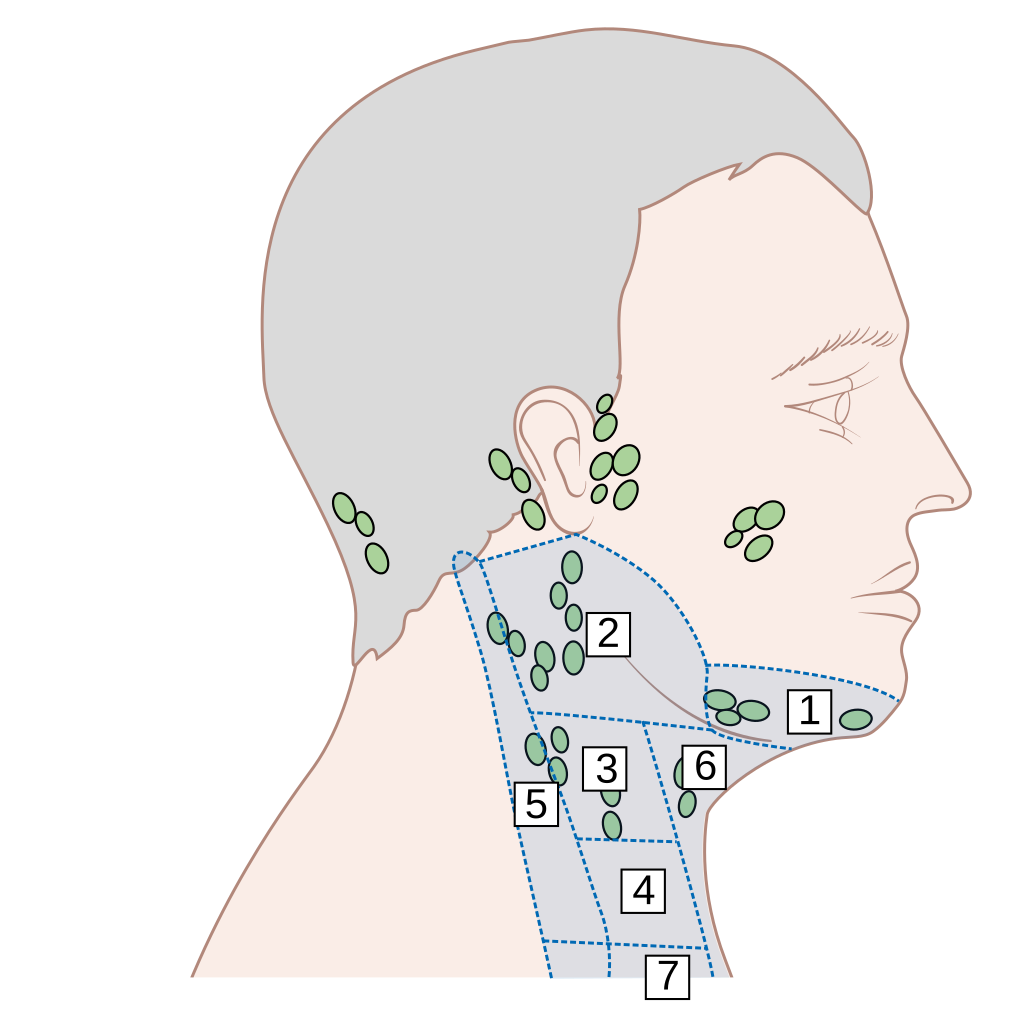
Группы лимфатических узлов, исследуемые при УЗИ
Лимфатические узлы присутствуют на каждом участке человеческого тела, где они выполняют свою барьерную функцию. Из-за специфичности поражения, а также через определенное анатомическое расположение, ультразвуковому исследованию доступны только некоторые группы лимфатических узлов:
- Переднешейные и заднешейные, что располагаются соответственно по переднему и заднему краю кивательный мышцы.
- Затылочные, которые находятся на задней поверхности шеи, примерно на линии роста волос.
- Ушные, располагающиеся непосредственно позади ушной раковины.
- Подчелюстные и подбородочные. Данные две группы лимфоузлов можно выявить под основой нижней челюсти.
- Подмышечные, локализация которых соответствует их названию.
- Паховые, которые пальпируются в области паховой складки, ближе к внутренней поверхности бедра.
- Подколенные, располагающиеся в боковых отделах подколенной ямки.
- Брюшные, забрюшинные и грудные. Они находятся в соответствующих полостях тела и доступны визуализации только частично.
Параметры, определяемые на УЗИ лимфоузлов
Ультразвуковое исследование лимфатических узлов уступает в информативности другим видам данной диагностики. При нем нельзя точно определить, какое именно заболевание привело к патологическим изменениям лимфатической системы. Данный вид УЗИ дает возможность выявить изменения лимфатических узлов, которые при определенной клинической картине, могут свидетельствовать о наличии того или иного заболевания. Во время этой процедуры определяются такие параметры:
- Размеры лимфатических узлов. Чаще всего исследуют эти анатомические структуры на предмет их увеличения.
- Симметричность патологических изменений.
- Расположение лимфатических узлов один относительно другого и их отношение к окружающим тканям.

- Структура и форма лимфоузлов.
Показания и диагностируемые заболевания
Показаниями к проведению ультразвукового исследования лимфатических узлов служат определенные заболевания. В случае выявления на УЗИ патологических изменений лимфоузлов, эти же заболевания могут быть выставлены в качестве заключения. Процедуру чаще всего назначают при таких процессах:
- Злокачественные образования различных органов и тканей.
- Гнойничковые воспалительные процессы кожи и подкожной клетчатки.
- Различные виды лимфом.
- Лимфосаркомы.
- Болезнь Сезари.
- Актиномикоз.
- Сифилис.
- Лепра.
- Туберкулез.
Зона обследования лимфатических узлов зависит от места локализации первичного патологического процесса, например, опухоли или гнойника. При системных заболеваниях, исследуют все основные группы лимфоузлов, начиная с шейных.
Подготовка и проведение
Проведение ультразвукового исследования лимфатических узлов не требует специальной подготовки. Сама диагностика проводится по общепринятой методике. При подозрении на инфекционный процесс во время выполнения процедуры пациенту рекомендуется пребывать в медицинской маске.
Осторожно, педикулёз!
Удивительно, но домашние вши сопровождают человека на протяжении нескольких тысячелетий! В мире известно около 300 видов вшей. В фауне России насчитывается лишь более 30 видов. Современная медицина победила многие заболевания, а проблема заражения людей вшами до сих пор остается актуальной.
По данным ВОЗ педикулезом ежегодно заболевают миллионы человек во всем мире. Педикулез или вшивость — это заболевание кожи, которое вызывают человеческие вши — насекомые размером до 6 мм. Различают головных, лобковых и платяных вшей, паразитирующих на теле или одежде человека и питающихся его кровью. Вши легко прокалывают кожный покров, а их слюна содержит особый секрет, препятствующий свертываемости крови и вызывающий нестерпимый зуд.
Вши легко прокалывают кожный покров, а их слюна содержит особый секрет, препятствующий свертываемости крови и вызывающий нестерпимый зуд.
Не стоит паниковать, прочитайте этот материал и узнайте, как избавиться от вшей.
Как происходит заражение?
Основная причина заражения вшами – это передача от человека, у которого есть вши, здоровому человеку при непосредственном контакте и через предметы личного обихода: вещи личной гигиены (полотенца, расчески, щетки для волос), головные уборы и аксессуары (шляпы, головные платки, заколки, украшения для волос).
Особенности жизнедеятельности вшей
Вши — насекомые кровососущие, они, как и многие другие паразиты, удивительно быстро размножаются. Попадая на кожу головы, самки вши откладывают яйца, закрепляя их на волосках. Уже через 10 дней из гнид появляются новые насекомые: через пару недель они также достигнут половой зрелости, а значит, начнут сами откладывать яйца. Каждая особь вши живет около 40 дней. В течение этого времени она успевает отложить до 400 яиц.
В среднем, вши живут на хозяине 1-2 месяца.
Головной педикулез
— Локализация вшей и гнид на волосистой части головы, чаще в височной и затылочной областях.
— Склеивание волос серозно-гнойным экссудатом при распространенном процессе и появление так называемого колтуна.
— Возможно поражение бровей и ресниц, а также гладкой кожи ушных раковин, заушных областей и шеи.
Платяной педикулез
— Вши обнаруживаются в местах соприкосновения складок и швов белья и одежды, реже, при распространенном процессе — на коже туловища.
— Типичны огрубение кожи, меланодермия, «кожа бродяг» как результат механического раздражения человеком при расчесывании, укусов насекомых, токсического действия их слюны, «цветения» синяков и расчесов.
Лобковый педикулез
— Вши обнаруживаются в волосах лобка, нижней части живота. Могут переползать на волосы аксилярных областей, бороды и усов, бровей и ресниц.
— Появляются характерные голубоватые пятна вокруг волос.
— Возможно развитие блефарита, реже — конъюнктивита.
Симптомы педикулеза:
— зуд, сопровождающийся появлением расчесов и кровянистых корочек. Чувствительность к зуду у разных людей индивидуальная;
— раздражительность, нередко бессонница;
— обнаружение вшей на голове, лобке, теле («теплые вши») и одежде, а также на волосах гнид, численность которых наиболее значительна;
— появление эритемы и папул («папулезная крапивница») на местах кровососания вшей;
— дерматит и экзема кожи при длительном течении педикулеза;
— вторичная пиодермия как следствие проникновения флоры через повреждения кожи при расчесах;
— регионарный лимфаденит (воспаление лимфоузлов).
Осложнения
— бактериальные инфекции, т.к. кожа головы раздражена и расцарапана, что делает ее уязвимой для инфекций;
— возможные эпидемии в школах и детских садах;
— при неблагоприятных социальных условиях могут возникать эпидемии сыпного тифа и некоторых других тяжелых заболеваний.
Лечение и профилактика педикулеза
Лечение педикулеза проводится в зависимости от вида вшей. Но в любом случае оно должно включать в себя комплекс мер по уничтожению и взрослых особей, и яиц. Внимательному осмотру должно подвергаться ближайшее окружение больного: семья, группа в детском саду, одноклассники.
Для того чтобы избежать заражения педикулезом, важно помнить о личной гигиене:
— не пользоваться чужой расческой и не делиться своей;
— не обмениваться головным убором;
— не пользоваться чужим бельем и одеждой.
В случае заражения избавиться от вшей можно, воспользовавшись специальными лосьонами и шампунями, приобретенными в аптеке. Однако в любом случае они оказывают воздействие только на взрослую особь вши – ни один препарат не может полностью уничтожить яйца. Проведя химическую обработку, необходимо вручную выбрать каждую гниду. Лишь частый гребень с лазерной насечкой в данном случае может помочь, так как яйца крепятся к волосу клейким веществом, затрудняющим отделение. От лобковых вшей можно избавиться, обрив волосы в области лобка и в подмышечных впадинах, а вот при платяном педикулезе наряду с санитарной обработкой тела необходима одновременная дезинсекция жилых помещений, одежды и постельного белья.
Соблюдайте меры профилактики и будьте здоровы!
ВСЯ ИНФОРМАЦИЯ О ВИЧ/СПИД – Управа муниципального района «Барятинский район»
ВСЯ ИНФОРМАЦИЯ О ВИЧ/СПИД
Что такое ВИЧ-инфекция?
ВИЧ-инфекция – болезнь, вызванная вирусом иммунодефицита человека (ВИЧ).
Это антропонозное* инфекционное хроническое (т.е. пожизненное) заболевание, характеризующееся специфическим поражением иммунной** системы организма, приводящим к медленному ее разрушению до формирования синдрома приобретенного иммунодефицита (т.е. СПИДа – это последняя стадия ВИЧ-инфекции).
ВИЧ-инфекция сопровождается развитием оппортунистических заболеваний*** и вторичных злокачественных новообразований (т.е. опухолей).
Антропонозное* – передается только от человека к человеку.
Иммунная система** – защитная система организма.
Оппортунистические заболевания*** – это инфекции, вызванные возбудителями, которые находятся в организме человека, могут быть смертельно опасны для больных с резко сниженным иммунитетом, например, при ВИЧ-инфекции. Эти возбудители не опасны при нормальном иммунитете.
СПИД – синдром приобретенного иммунодефицита, является последней стадией ВИЧ-инфекции, это состояние, развивающееся на фоне ВИЧ-инфекции и характеризующееся появлением одного или нескольких заболеваний, отнесенных к СПИД-индикаторным (например, ряд опухолей или оппортунистических заболеваний).
Механизмы и факторы передачи ВИЧ
- Любые виды половых контактов (как гомо-, так и гетеросексуальные) – незащищенные (т.е. без презерватива), случайные и беспорядочные половые связи.
- Контакт слизистой или раневой поверхности с инфицированной кровью.
- Вертикальный путь передачи ВИЧ (инфицирование ребенка от ВИЧ-инфицированной матери: во время беременности, в родах и при грудном вскармливании).
- Немедицинские инвазивные процедуры: нанесение татуировок, маникюр и педикюр нестерильным инструментарием.
- Приготовление и внутривенное введение наркотиков (использование шприцев, игл, другого инъекционного оборудования и материалов).
- Переливание ВИЧ-инфицированной крови или ее компонентов.
- Пересадка инфицированных ВИЧ органов и тканей.
- Использование донорской спермы или донорского грудного молока от ВИЧ-инфицированных доноров.
- Через медицинский инструментарий для парентеральных вмешательств, эндоскопических процедур, через иные изделия медицинского назначения, контаминированные (т.е. зараженные) ВИЧ и не подвергшиеся обработке в соответствии с требованиями нормативных документов.
- Употребление любых наркотиков (в том числе таблетки, спайсы, «соли») приводит к изменению поведения человека – совершаются необдуманные поступки, возможны случайные половые контакты и, как следствие, – заражение ВИЧ/СПИД половым путем.
Как защитить себя от ВИЧ/СПИД:
- Храните верность своему половому партнеру.
- Избегайте случайных и беспорядочных половых связей.
- При каждом половом контакте используйте презерватив.
- Скажите «нет!» наркотикам.
Внутривенное введение наркотика – один из способов заражения ВИЧ/СПИД, употребление наркотика иным путем (спайс, соль, таблетки и др.) или алкоголя способствует неадекватному восприятию действительности, растормаживает поведение, снижает самоконтроль, что нередко приводит к случайным половым связям и заражению ВИЧ уже половым путем.
- Используйте только индивидуальные бритвенные и маникюрные принадлежности, зубные щетки.
- Ежегодно проходите обследование на инфекции, передающиеся половым путем, ВИЧ-инфекцию, вирусные гепатиты В и С, особенно перед вступлением в брак и планируемым рождением ребенка.
- При появлении первых признаков нездоровья (сыпь на коже, выделения из половых органов, повышение температуры, увеличение лимфоузлов и др.) проконсультируйтесь с терапевтом, урологом, дерматовенерологом.
- Женщины, посещайте гинеколога ежегодно!
ВИЧ/СПИД НЕ ПЕРЕДАЕТСЯ:
Клиническое течение ВИЧ-инфекции без применения антиретровирусной терапии
1. Инкубационный период
Инкубационный (скрытый) период при ВИЧ-инфекции – это период от момента заражения до ответа организма на внедрение вируса (появление клинической симптоматики или выработки антител* к вирусу) составляет, как правило, 2–3 недели, но может затягиваться до 3–8 месяцев, иногда до 12 месяцев.
В данном периоде у инфицированного в крови антитела к ВИЧ не обнаруживаются, в связи с чем, возрастает риск передачи от него инфекции, в том числе во внутрибольничных очагах и при переливании крови и ее компонентов.
Антитела*- белковые соединения плазмы крови, препятствующие размножению микроорганизмов и нейтрализующие выделяемые ими токсические вещества.
2. Острая ВИЧ-инфекция.
У 30–50% инфицированных появляются симптомы острой ВИЧ-инфекции, которая сопровождается различными проявлениями: лихорадка, лимфаденопатия*, эритематозно-макулопапулезная сыпь на лице, туловище, иногда на конечностях, миалгии или артралгии**, диарея (понос), головная боль, тошнота и рвота, увеличение печени и селезенки, неврологические симптомы.
Все эти симптомы проявляются на фоне высокой вирусной нагрузки (т.е. когда много вируса-ВИЧ в крови) в разных сочетаниях и имеют разную степень выраженности.
В редких случаях уже на этой стадии могут развиваться тяжелые вторичные заболевания (см. ниже), приводящие к гибели пациентов.
В данном периоде возрастает частота обращаемости ВИЧ-инфицированных в медицинские организации; риск передачи ВИЧ-инфекции – очень высокий в связи с большим количеством вируса в крови.
Лимфаденопатия* – увеличенные лимфоузлы при ВИЧ/СПИД, чаще 2- 3 группы: на шее, надключичные и подмышечные лимфоузлы, лимфаденопатия держится обычно при ВИЧ-инфекции более 3-х месяцев.
Миалгии и артралгии** – мышечные и суставные боли.
3. Субклиническая стадия ВИЧ-инфекции.
Продолжительность субклинической стадии в среднем составляет 5–7 лет (от 1 до 8 лет, иногда более, это зависит от исходного уровня здоровья человека до заражения ВИЧ-инфекцией и от того, какой образ жизни он ведет), клинические проявления, кроме лимфаденопатии, обычно отсутствуют.
В этой стадии при отсутствии ярких проявлений заболевания ВИЧ-инфицированный длительно является источником заражения для окружающих.
Во время субклинического периода продолжается размножение ВИЧ в организме человека и снижается количество CD4 лимфоцитов* в крови, развивается иммунодефицит (снижение защитных сил организма).
CD4 клетки* – это вид лимфоцитов крови (белых кровяных телец). Они являются важной частью иммунной системы – первыми атакуют разных возбудителей болезней.
Именно эти клетки распознают ВИЧ, проникший в организм человека, ВИЧ размножается в клетках крови CD4, уничтожая их, человек становится беззащитен для многих инфекций (состояние тяжелого иммунодефицита).
4. Стадия вторичных заболеваний.
На фоне нарастающего иммунодефицита появляются вторичные заболевания (инфекционные и онкологические), человек страдает от инфекций вирусной, бактериальной, грибковой природы. Эти вторичные заболевания сначала протекают довольно благоприятно и купируются обычными терапевтическими средствами. Первоначально – это преимущественно поражения кожи и слизистых, затем появляются органные и генерализованные (страдают разные органы) поражения, приводящие к смерти пациента (например, пневмонии).
Первоначально – это преимущественно поражения кожи и слизистых, затем появляются органные и генерализованные (страдают разные органы) поражения, приводящие к смерти пациента (например, пневмонии).
Почему так важно человеку знать, инфицирован он
вирусом иммунодефицита или нет?
Чем раньше установлен диагноз «ВИЧ-инфекция», тем более
своевременно можно предотвратить дальнейшее
распространение этого социально-опасного заболевания и
начать проведение противовирусной (антиретровирусной)
терапии (см. ниже).
Антиретровирусная терапия (АРТ) – это этиотропная терапия ВИЧ-инфекции.
Этиотропная терапия – значит направленная на причину заболевания, на сам вирус иммунодефицита человека (ВИЧ).
На современном этапе АРТ не позволяет полностью элиминировать ВИЧ из организма больного (т.е. не может уничтожить вирус), но останавливает размножение вируса, что приводит к восстановлению иммунитета человека, предотвращению развития и регрессу вторичных заболеваний, сохранению или восстановлению трудоспособности пациента и предотвращению его гибели, улучшается качество жизни ВИЧ-инфицированного.
Эффективная противовирусная (антиретровирусная = АРТ) терапия одновременно является и профилактической мерой, снижающей опасность пациента как источника инфекции, уменьшает риск передачи заболевания другим лицам!
АРТ предотвращает передачу ВИЧ от беременной женщины к плоду и позволяет родить здоровых детей ВИЧ-инфицированным родителям!
Как узнать, есть ВИЧ в организме или нет?
Порядок освидетельствования (обследования) на ВИЧ-инфекцию
- Определить, есть ВИЧ в организме или нет, можно, только если сдать анализ крови на ВИЧ-инфекцию!
- Лабораторная диагностика ВИЧ-инфекции основана на выявлении антител к ВИЧ/СПИД и вирусных антигенов (ИФА – иммуноферментный анализ и ПЦР – полимеразная цепная реакция).

- Освидетельствование на ВИЧ-инфекцию (т.е. анализ крови на ВИЧ/СПИД) проводится добровольно, за исключением случаев, когда такое освидетельствование является обязательным, например, для работников лабораторий, СПИД-центров, военнослужащих и т.д. (СП 3.1.5. 2826-10).
- По желанию освидетельствуемого лица добровольное тестирование на ВИЧ может быть анонимным, то есть, не нужен паспорт (ФИО освидетельствуемого не указываются).
- Освидетельствование на ВИЧ-инфекцию (в том числе и анонимное) осуществляется в медицинских учреждениях всех форм собственности с письменного информированного согласия пациента в условиях строгой конфиденциальности, а в случае обследования несовершеннолетних в возрасте до 14 лет – с согласия его законного представителя.
- Освидетельствование проводится с обязательным дотестовым консультированием (включает основные положения, касающиеся обследования на ВИЧ, определение индивидуальных факторов риска инфицирования) и послетестовым консультированием (сообщается результат тестирования, даются рекомендации по дальнейшей тактике тестирования, предоставляется информация о путях передачи ВИЧ и способах защиты от заражения ВИЧ, о видах помощи, доступных для инфицированного ВИЧ). Консультирование проводит медицинский работник.
- Результаты исследования по телефону никогда не сообщаются!
- Выдача официального документа о наличии или об отсутствии ВИЧ-инфекции у освидетельствуемого лица осуществляется только учреждениями государственной системы здравоохранения.
ВИЧ-статус – что это?
Это реакция у людей на лабораторные тесты к вирусу иммунодефицита (ВИЧ).
Определить свой ВИЧ-статус (т.е. узнать – есть ВИЧ в организме или нет) очень просто – сдать анализ крови на ВИЧ. Кровь забирается из вены, независимо от приема пищи, стерильным одноразовым инструментарием, в соответствии с законодательством РФ строго конфиденциально, добровольно, возможно анонимно и бесплатно с обязательным дотестовым консультированием врачом. В рамках консультирования врач объясняет суть анализа на ВИЧ, отвечает на вопросы гражданина. Длительность всей процедуры – 3-5 минут.
В рамках консультирования врач объясняет суть анализа на ВИЧ, отвечает на вопросы гражданина. Длительность всей процедуры – 3-5 минут.
ВИЧ-Статус может быть отрицательным и положительным.
У одного человека есть вирус иммунодефицита в организме – это положительный ВИЧ-статус, у другого – отсутствует, следовательно, это – отрицательный ВИЧ-статус.
При установлении ВИЧ-отрицательного статуса рекомендуется повторять обследование с периодичностью – не менее 1 раза в год, а при наличии факторов риска – даже чаще.
Если выявляется ВИЧ-положительный статус, человек обязательно должен приехать в СПИД-центр, чтобы получить консультацию врача и пройти дообследование.
Диагноз ВИЧ-инфекции, установленный на основании комплекса эпидемиологических данных, результатов клинического обследования и лабораторных исследований, сообщается пациенту врачом СПИД-центра, пациент письменно уведомляется о выявлении ВИЧ-инфекции, дальнейшую тактику ведения пациента определяет врач СПИД-центра.
В случае выявления ВИЧ у несовершеннолетних в возрасте до 18 лет уведомляются их родители или законные представители.
Если у человека выявлена ВИЧ-инфекция…
С каждым пациентом при выявлении ВИЧ-инфекции работает бригада специалистов СПИД-центра.
Врачи-эпидемиологи выясняют, где и при каких обстоятельствах могло произойти заражение, выявляют всех контактных лиц, обследуют их.
Психологи помогают человеку пережить этот сложный момент, так как узнать об инфицировании ВИЧ-инфекции – крайне стрессовая ситуация и человеческие реакции бывают разные; в СПИД-центре работает «равный консультант», т.е. человек, у которого ВИЧ-инфекция, он помогает принять этот диагноз другим, объясняет, как дальше с этим жить.
Каждого вновь выявленного ВИЧ-инфицированного консультирует юрист. Пациенту объясняются его права и ответственность, в том числе уголовная, например при постановке другого лица в угрозу заражения ВИЧ-инфекцией.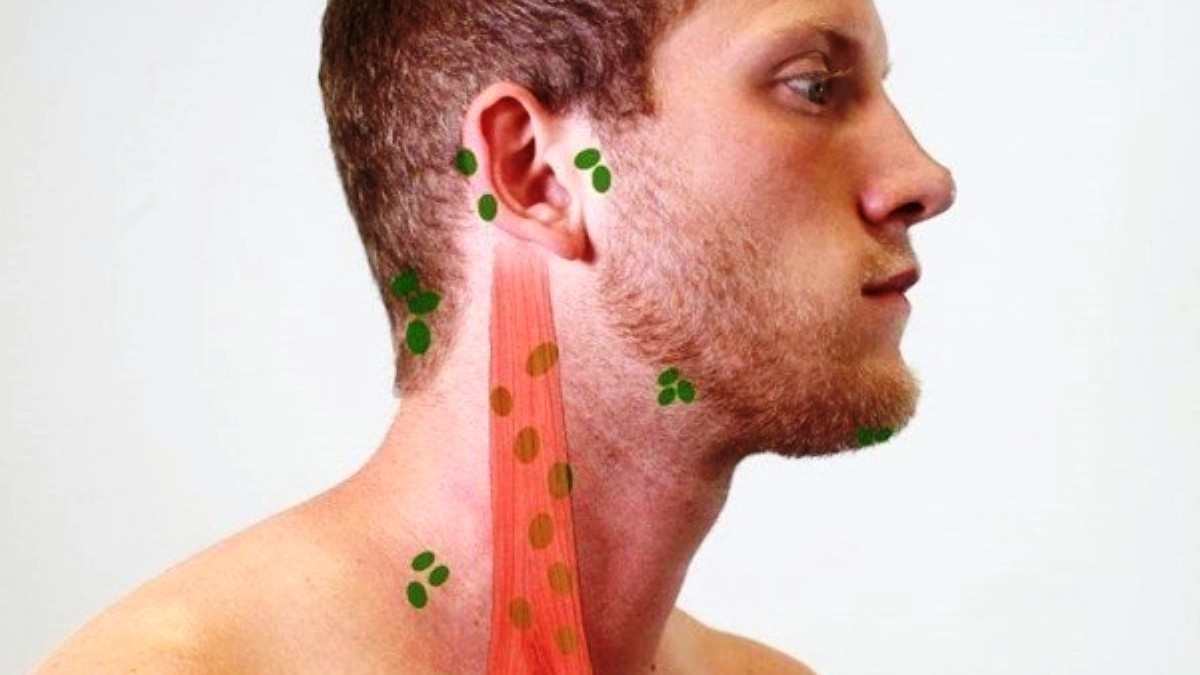
ВИЧ-инфицированные имеют право на труд, как любые другие граждане РФ, в соответствии с Конституцией.
В СПИД-центре осуществляется добровольная пожизненная диспансеризация ВИЧ-инфицированных.
Каждый пациент наблюдается врачом-инфекционистом, регулярно, не менее 2-х раз в год и по показаниям обследуется, в том числе исследуется вирусная нагрузка (т.е. сколько вируса иммунодефицита – ВИЧ – в крови), состояние иммунитета, обязательно проводится обследование на туберкулез (это заболевание очень часто сопровождает ВИЧ-инфекцию), у женщин – гинеколог. Все это – бесплатно в соответствии с законодательством РФ.
Так же, если необходимо, ВИЧ-инфицированные получают бесплатное противовирусное лечение под наблюдением своего врача-инфекциониста, проводится контроль за эффективностью лечения (анализы).
Все больше женщин репродуктивного возраста вовлекается в эпидемию ВИЧ, все больше рождается детей у ВИЧ-инфицированных родителей.
При выявлении ВИЧ у беременной, она наблюдается у гинеколога не только женской консультации, но и СПИД-центра, получая бесплатно специальные препараты для профилактики передачи ВИЧ ее ребенку, затем женщина в родах так же получает профилактические препараты, потом их дают новорожденным. Только так можно защитить ребенка от ВИЧ-инфекции.
Для исключения внутриутробного заражения ВИЧ-инфекцией каждого новорожденного обследуют на ВИЧ (полимеразная цепная реакция, ПЦР-исследование) в первые 72 часа после родов.
Новорожденный должен находиться на искусственном вскармливании, так как через грудное молоко происходит заражение ВИЧ.
В течение 1,5 лет детей наблюдает педиатр СПИД-центра, если все хорошо, ребенок здоров, то его снимают с учета.
Из более 500 детей, появившихся на свет в нашей области у ВИЧ-инфицированных матерей, только 4% инфицированы ВИЧ.
Как произошло заражение детей от матерей с ВИЧ?
- необоснованные отказы матерей от проведения профилактического лечения
- беременные не принимали уже выданные врачом лекарственные препараты…
- некоторые будущие мамы отрицали наличие у себя ВИЧ-инфекции и тоже не принимали лекарственные препараты
- отдельные беременные поздно встали на диспансерный учет к гинекологу в консультацию, следовательно, несвоевременно узнали, что инфицированы ВИЧ
- некоторые беременные вообще не наблюдались в женских консультациях…
Что делать, чтобы заражение ребенка не произошло?
- обследование пары (муж и жена) на ВИЧ/СПИД перед планируемым зачатием,
- ранняя явка беременной в женскую консультацию, постановка на диспансерный учет к гинекологу и обследование на ВИЧ (проводится всем беременным дважды – в первом и третьем триместре),
- обследование на ВИЧ полового партнера беременной,
- при выявлении ВИЧ у беременной – ее диспансерное наблюдение в СПИД-центре гинекологом и проведение полного курса химиопрофилактики передачи ВИЧ/СПИД от матери ребенку,
- отказ от кормления грудью новорожденного (возможно только искусственное вскармливание!).

Очень важно обследоваться на ВИЧ парам, решившим вступить в брак и тем, кто планирует рождение ребенка (будущим мама и папам), а во время беременности – следовать рекомендациям врача!
Контактная информация по вопросам, касающимся ВИЧ-инфекции, вирусных гепатитов В и С, других инфекционных заболеваний:
Федеральный научно-методический Центр по профилактике и борьбе со СПИД
- Москва, 105275, Семеновский пассаж, 8-я Соколиной Горы ул., д. 15,
- адрес сайта: http://www.hivrussia.org;
- тел.: 8(495) 366-05-18, 365-30-09
- телефон горячей линии: 8 (495) 366-62-38
Нормативно-правовые акты по ВИЧ/СПИД
- Закон РФ от 30.03.95 № 38-ФЗ «О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции)»;
- Закон РФ от 30.03.1999г. № 52-ФЗ «О санитарно-эпидемиологическом благополучии населения»;
- Постановление Правительства РФ от 01.12.04 № 715 «Об утверждении перечня социально значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих»;
- Постановление Главного государственного санитарного врача Российской Федерации Онищенко Г.Г от 11.01.2011 № 1 Санитарно-эпидемиологические правила СП 3.1.5.2826-10 «Профилактика ВИЧ-инфекции»;
- Закон Калужской области от 08.12.2005 № 309 «О мерах социальной поддержке медицинских и фармацевтических работников организаций здравоохранения, находящихся в ведении Калужской области».
- Постановление Губернатора Калужской области от 29.12.2008 № 387 «Об основных направлениях деятельности по противодействию распространению ВИЧ-инфекции на территории Калужской области».
- Постановление Губернатора Калужской области от 12.08.2009 № 261 «О поддержке подростково-молодежного волонтерского движения по профилактике наркомании и ВИЧ/СПИДа на территории Калужской области».
- Приказ Министерства здравоохранения Калужской области от 28.
 08.2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области».
08.2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области». - Методические рекомендации «До- и послетестовое консультирование как профилактика передачи ВИЧ-инфекции» МР 3.1.5.0076/1-13, утвержденными Главным государственным санитарным врачом РФ 20.08.2013г.
ВИЧ/СПИД. Ситуация в мире, в стране и в Калужской области.
ЭПИДЕМИОЛОГИЧЕСКАЯ СИТУАЦИЯ В МИРЕ, в России и в Калужской области.
УЗИ лимфоузлов в Минке, УЗИ лимфатических узлов шеи
Лимфоузлы — важная составляющая лимфатической системы. Их функция состоит в отделении опасных для организма болезнетворных и чужеродных агентов, таких как раковые клетки, враждебные микроорганизмы или другие инфекции из тока лимфы. Лимфоузлы дают возможность избежать транспортировки опасных компонентов по всем тканям и органам, участвуют в формировании иммунитета, в белковом, жировом и углеводном обменах. В диагностических целях лимфоузлы обычно обследуются с помощью УЗИ.
Цены на УЗИ лимфоузлов
Показания к исследованию
Чаще всего можно заметить увеличение лимфатических узлов на шее. Воспаленные узлы указывают на то, что активизировалась иммунная защита организма. В нормальном состоянии лимфоузлы визуально незаметны и почти не прощупываются. На воспаление могут указывать следующие факторы:
- лимфатические узлы увеличились в размерах;
- лимфоузлы болезненны при пальпации;
- появились боли в груди, шее или животе.
Наличие таких симптомов — веская причина обратиться к специалисту. Врач назначит необходимые обследования и направит Вас сделать УЗИ лимфоузлов.
Зоны исследования
Лимфоузлы объединяют по группам в зависимости от их расположения:
- грудные, забрюшинные, брюшные;
- подколенные;
- паховые;
- шейные;
- подмышечные;
- затылочные и ушные;
- подчелюстные.
Иногда при необходимости комплексного исследования назначают УЗИ периферических лимфоузлов. Так называют те лимфатические узлы, которые располагаются близко к поверхности (в паху, в шейной области, на локтях и в подмышках). В зависимости от того, что показывает диагностика, возможно более глубинное обследование определенных органов и тканей, чтобы назначить нужное лечение.
Так называют те лимфатические узлы, которые располагаются близко к поверхности (в паху, в шейной области, на локтях и в подмышках). В зависимости от того, что показывает диагностика, возможно более глубинное обследование определенных органов и тканей, чтобы назначить нужное лечение.
УЗИ лимфоузлов шеи назначают при:
- подозрении на доброкачественные либо злокачественные новообразования органов шеи: мягких тканей, глотки, гортани, ротовой полости, а также щитовидной железы;
- хронических воспалительных процессах ротовой полости и органов шеи;
- инфекционных заболеваниях;
Узи подмышечных лимфоузлов назначают при:
- изменении их размера и формы;
- повышенной температуре тела;
- подозрении на онкологические заболевания;
УЗИ подчелюстных лимфатических узлов назначают при:
- заболеваниях органов шеи и ротовой полости;
- накануне стоматологического протезирования, в том числе перед установкой имплантов;
УЗИ паховых лимфатических узлов назначают, если есть подозрение на:
- инфекции, передающиеся половым путем;
- онкологическую патологию, в том числе метастазы опухолей;
- воспалительные заболевания органов малого таза, кожи промежности и бедра;
УЗИ забрюшинных лимфатических узлов назначают при:
- неясных болях в брюшной полости;
- жаре и ознобе;
- поиске раковой опухоли или метастазов.
Как проходит исследование
Процедура абсолютно безболезненна и безопасна даже для ребенка. Датчики, обработанные специальным гелем, прикладывают к коже в проекции исследуемых лимфоузлов. На экран выводится изображение, которые расшифровывает врач УЗД. В ходе процедуры оцениваются форма и размеры лимфатических узлов, их структура, нарушения кровоснабжения, степень эхо-плотности ткани, расположение относительно друг друга.
Подготовка к УЗИ и длительность процедуры
Предварительная подготовка не нужна. Исключение — УЗИ лимфоузлов брюшной полости. За 2-3 дня до обследования пациенту рекомендуется легкая диета. Ужин перед процедурой должен быть легкий.
Обследование занимает от 10 минут до получаса в зависимости от зоны и сложности диагностики.
Стоимость УЗИ лимфатических узлов
| УЗИ периферических лимфоузлов ( + цветной и энергетический допплер + дуплексное сканирование сосудов) | от 25,30 BYN |
Преимущества медицинского центра «МедКлиник»
- обследование на аппарате премиум класса Aloka Prosound Alpha 7, позволяющем использовать цветную допплерографию для визуализации структурных изменений и оценки кровотока, а также исследования структуры лимфатических узлов.
- врачи УЗД высшей категории;
- скорость обработки результатов;
- отсутствие очередей;
- предварительная запись на удобное время;
- режим работы пн -пт с 9.00 до 21.00, в сб с 9.00 до 16.00.
При необходимости провести результативное и точное УЗИ лимфатических узлов в Минске обращайтесь в медицинский центр «МедКлиник». Высококвалифицированные специалисты помогут своевременно и быстро провести диагностику в комфортных условиях без ожидания в очередях. Стоимость процедуры зависит от исследуемой области.
Плоскоклеточный рак кожи: симптомы, лечение
Плоскоклеточный рак кожи (ПРК) – второй по частоте рак кожи после базалиомы. Хотя ПРК редко несет угрозу жизни, большинство опухолей располагаются на коже и шее, где хирургическое лечение запущенных стадий может привести к плохим косметическим результатам.
Симптомы плоскоклеточного рака кожи
Классические проявления ПРК – небольшая язва с подрытыми краями, часто покрытая налетом, располагающаяся на участках кожи, подверженных солнечному излучению. Типичные поверхностные изменения могут также включать шелушение, изъязвление, корки, кожный рог (твердый вертикальный вырост кожи). Реже ПРК характеризуется розовым узелком кожи без поверхностных изменений.
Реже ПРК характеризуется розовым узелком кожи без поверхностных изменений.
Часто появлению ПКР предшествует актинический кератоз. Это предраковое изменение представляет собой небольшие шелушащиеся образования, часто на воспаленном фоне. У пациентов с множественным актиническим кератозом имеется 6-10% риск появления рака кожи.
Следует обращать внимание на размер и место образования, что очень важно для прогноза и лечения. Например, опухоль более 2 см, находящаяся на ушной раковине или губе, имеет более высокий риск метастазирования. Кроме того, размер и локализация опухоли определяет косметические и функциональные последствия хирургического лечения. Опухоли, расположенные около критических мест, таких как периорбитальная область, может потребовать привлечения пластического хирурга уже в самом начале лечения.
Стадии плоскоклеточного рака кожи
Частота местных метастазов составляет 2-6%. Метастазирование из ПКР лба, висков, век, щек и уха происходит в лимфоузлы около слюнных желез, из губ и периоральной области – в подподбородочные и поднижнечелюстные (верхние шейные) лимфоузлы.
Конъюнктивальный ПКР
Особую форму данной опухоли представляет ПКР конъюнктивы глаза, проявляющийся как хронический, односторонний, ограниченный участок покраснения или диффузного конъюнктивита. Также он может быть в виде образования на внутреннем углу глаза в спайке между веками или как образование с махровой красной или плоской белой поверхностью.
Диагностика
Для диагностики, как и в случае любой другой кожной опухоли, должна быть проведена биопсия. Вид биопсии зависит от размера образования. Для большинства опухолей это возможно сделать амбулаторно под местной анестезией.
Профилактика и лечение плоскоклеточного рака кожи
Профилактика – важный аспект лечения ПКР. Поскольку основной причиной появления данного заболевания является ультрафиолетовое излучение, то и профилактические меры связаны с именно ним. Помимо снижения воздействия солнечного света, необходимо лечение предраковых заболеваний.
Помимо снижения воздействия солнечного света, необходимо лечение предраковых заболеваний.
ПКР туловища и конечностей с низким риском может быть вылечен с помощью хирургического удаления. В случае распространения меланомы применяют дополнительные методы лечения: лучевую терапию, химиотерапию и иммунотерапию.
Бетехтин Михаил Сергеевич, врач-дерматовенеролог, онколог, косметолог, к.м.н.
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ В КОМПЛЕКСНОЙ ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ У БОЛЬНЫХ С РЕЦИДИВОМ РАКА ГОРТАНИ
Частота рецидивирования рака гортани (РГ) остается на высоком уровне, несмотря на использование современных диагностических методов и проведение адекватных лечебных мероприятий. В течение 1 года после лечения первичного РГрегистрируютболее 50% случаев рецидивирования процесса, 2 лет — 25%[1, 2]. Регионарноеметастазировани епри РГотмечаютчаще (60%), чем рецидив в ложе первичной опухоли (32%). Данные литературы [1, 2, 6] свидетельствуют о высокой частоте регионарного метастазирования (до 42%) убольных, которым проведено хирургическое лечение в виде резекции гортани. Нередко метастазы в лимфатических узлах шеи, не выявляемые намомент клинического осмотра, диагностируют пригистологическом исследовании материала после хирургического лечения. 3летняя выживаемость больных с РГ, пролеченных по радикальной программе, не превышает 60%, 5летняя составляет 36–45% [1, 5, 6, 8].
Проблема ранней диагностики рецидива заболе
вания не решена и остается актуальной. В настоящее время в диагностике как первичного РГ, так и его рецидива и регионарных метастазов используют широкий спектр диагностических методов: рентгенотомографию, компьютерную томографию (КТ), магнитнорезонансную томографию (МРТ), спиральную рентгенокомпьютерную томографию гортани, ультразвуковое сканирование, ультразвуковую допплерографию, инфракрасную термографию, радиоизотопную сцинтиграфию. Эффективность этих методов не одинакова: так при КТ распознаются лишь регионарные метастазы размером больше 2 см. КТ у больных с РГ, получавших рентгенотерапию, часто малоинформативна иззалучевых повреждений, особенно в течение первых 3 мес после облучения. Лучевая терапия влияет и на информативность радиоизотопной сцинтиграфии; при использовании этого метода отмечают накопление радиофармпрепаратов в слюнных железах, что приводит к недостоверным (ложноположительным) результатам исследования; метод не дает информации о размерах лимфатических узлов, их консистенции, а также о реакции магистральных сосудов (утолще
КТ у больных с РГ, получавших рентгенотерапию, часто малоинформативна иззалучевых повреждений, особенно в течение первых 3 мес после облучения. Лучевая терапия влияет и на информативность радиоизотопной сцинтиграфии; при использовании этого метода отмечают накопление радиофармпрепаратов в слюнных железах, что приводит к недостоверным (ложноположительным) результатам исследования; метод не дает информации о размерах лимфатических узлов, их консистенции, а также о реакции магистральных сосудов (утолще
ние стенки и снижение просвета сосуда), поэтому его используют только для первичной ориетировочной диагностики регионарных метастазов [1].
Среди методов диагностики регионарных метастазов РГ особое место занимает ультразвуковое исследование (УЗИ), эхография. Лучевые повреждения тканей после рентгентерапии не влияют на информативность УЗИ. Главное преимущество метода заключается в доступности и эффективности; УЗИ может выявить метастазы размером меньше 2 см, которые необходимо дифференцировать от шейного лимфаденита с перифокальным воспалением, сопровождающим РГ [1, 4, 8].
УЗИ в комплексной диагностике рецидива РГ
имеет ограниченные возможности определения границ инвазии в ложе первичной опухоли, позволяет только заподозрить наличие рецидивной опухоли в гортани (воздушная полость) и ориентировочно судить о ее форме и размерах [4, 8]. В дифференцировке различных лимфаденопатий шеи УЗИ высоко информативно. К доброкачественным лимфаденопатиям относят реактивные и воспалительные состояния (при вирусных, бактериальных, грибковых, микоплазменных, хламидийных, спирохетных инфекциях, паразитарных инвазиях, после травмы) или доброкачественные опухоли шеи [1, 4, 8]. Злокачественные лимфаденопатии — это проявления гемобластозов и метастазы опухолей. В клинической практике необходимо учитывать диагностические трудности определения образований на шее. Лимфаденопатию могут имитировать асимметрия больших слюнных желез, щитовидной железы, щитовидного хряща и рожков подъязычной кости; измененный тонус мышц шеи; деформация мягких тканей шеи после комбинированного лечения РГ; поперечные отростки шейных позвонков. Точность УЗИдиагностики поражений шеи различна: при боковых кистах шеи — 45–50% [4, 8, 12], заболеваниях слюнных желез — 27–40% [4], лимфаденопатиях шеи — 56–86% [8]. Тем не менее УЗИ позволяет визуализировать все образования не шее [1]; в 86% случаев возможно отдифференцировать лимфаденопатии от других образований. Определяющими критериями оценки эхограмм лимфатических узлов являются: размеры, контуры, форма и эхоструктура [1, 4, 12].
Точность УЗИдиагностики поражений шеи различна: при боковых кистах шеи — 45–50% [4, 8, 12], заболеваниях слюнных желез — 27–40% [4], лимфаденопатиях шеи — 56–86% [8]. Тем не менее УЗИ позволяет визуализировать все образования не шее [1]; в 86% случаев возможно отдифференцировать лимфаденопатии от других образований. Определяющими критериями оценки эхограмм лимфатических узлов являются: размеры, контуры, форма и эхоструктура [1, 4, 12].
Известно, что РГ Т 3–4 стадии и его рецидивы сопровождаются выраженным симптомокомплексом смешанной интоксикации организма [3, 5]. Исходя из этого, для динамического наблюдения пациентов с РГ после лечения целесообразно проведение комплексного мониторинга. Цель работы — определение эффективности такого мониторинга, включающего УЗИ шеи и определение биохимических показателей, отражающих уровень интоксикации организма в сыворотке крови и слюне.
В течение 5 лет произведено обследование 65 больных (1я группа) в безрецидивный период с целью выявления начальных признаков рецидивирования процесса. Возраст обследуемых колебался от 45 до 70 лет, все пациенты мужского пола. Все больные получили химиолучевое лечение по поводу рака срединного отдела гортани, результат которого — полная регрессия первичной опухоли. Начиная с 4го месяца после лечения, каждому пациенту проводили УЗИ шеи и клиниколабораторное исследование показателей интоксикации. Комбинированную диагностику проводили 1 раз в 2 мес.
УЗИ проводили на аппарате « в аксиальной проекции (плоскости) при горизонтальном положении больного на спине. Зона обследования — от линии нижней челюсти, зачелюстных ямок вниз до ключиц, включая все треугольники шеи.
Использовали известный комплекс эхографических характеристик для дифференциальной диагностики лимфаденопатий (таблица). Помимо изучения состояния лимфатического аппарата уделяли особое внимание дополнительному диагностическому ориентиру: деформации магистральных сосудов в виде увеличения или сужения просвета сосуда на 1–4 мм. Оценка этого параметра позволила планировать объем хирургического вмешательства с учетом прорастания метастатической опухоли в адвентицию сонной артерии. Так, например, сужение просвета сонной артерии более чем на 3–4 мм подтверждало глубокое прорастание в адвентицию сосуда: хирургическое вмешательство заключалось при этом в резекции пораженного участка сонной артерии с наложением анастамоза. Оценка эффективности УЗИ в диагностике лимфаденопатии проводилась с определением чувствительности, специфичности и точности метода. Эти критерии вычисляли по общепринятым формулам.
Оценка этого параметра позволила планировать объем хирургического вмешательства с учетом прорастания метастатической опухоли в адвентицию сонной артерии. Так, например, сужение просвета сонной артерии более чем на 3–4 мм подтверждало глубокое прорастание в адвентицию сосуда: хирургическое вмешательство заключалось при этом в резекции пораженного участка сонной артерии с наложением анастамоза. Оценка эффективности УЗИ в диагностике лимфаденопатии проводилась с определением чувствительности, специфичности и точности метода. Эти критерии вычисляли по общепринятым формулам.
Второй компонент мониторинга — изучение активности эндогенного церулоплазмина (ЦП), основного антиоксиданта в слюне и сыворотке крови; активности ферментов печени в сыворотке крови: аргиназы (показатель детоксикационной функции печени) и орнитиндекарбоксилазы (показатель белковосинтетической функции печени) [3, 5, 11]. Изучение этих показателей рекомендовано при оценке дезинтоксикации функции печени и токсического состояния организма. Они являются индикатором активности опухолевого процесса, в том числе и у больных с РГ [3]. Нарушения активности названных ферментов в сыворотке крови должны настораживать клиницистов, указывая на необходимости более тщательного УЗИ органов шеи во время динамического наблюдения.
Таблица
Комплекс эхографических характеристик для дифференциальной диагностики лимфаденопатий
| Характеристика | Критерии | |
| доброкачественности | злокачественности | |
| Лимфоузлы минимальный размер объем отношение размеров (продольный/ поперечный) форма контуры структура эхогенность | до 8 мм до 500 мм3 свыше 1,7
удлиненная, овоидная сглажены, четкие гомогенная гиперэхогенность | свыше 8 мм свыше 500 мм3 менее 1,7
округлая, неправильная не четкие гетерогенная гипоэхогенность |
| Сосуды | интактные | компрессия, деформа- ция, прорастание |
| Состояние паренхимы | равномерное утолщение | очаговое утолщение |
Результаты исследований показали возможность высокой выявляемости регионарных метастазов на ранних стадиях. Основные УЗИдиагностические признаки (критерии) метастазов: увеличение размера, изменение формы, контура и неоднородность эхоструктуры узла. Лимфатические узлы при воспалительных процессах имели овальную форму. Метастазы размером < 20 мм имели округлую форму с четкими контурами и не деформировали прилежащие мягкие ткани. Метастазы > 20 мм и конгломераты лимфатических узлов визуализировались на эхограммах в виде опухоли с нечеткими контурами, неправильной формы, с гетерогенной структурой, сдавливающей магистральные сосуды шеи и прилегающие ткани.
Основные УЗИдиагностические признаки (критерии) метастазов: увеличение размера, изменение формы, контура и неоднородность эхоструктуры узла. Лимфатические узлы при воспалительных процессах имели овальную форму. Метастазы размером < 20 мм имели округлую форму с четкими контурами и не деформировали прилежащие мягкие ткани. Метастазы > 20 мм и конгломераты лимфатических узлов визуализировались на эхограммах в виде опухоли с нечеткими контурами, неправильной формы, с гетерогенной структурой, сдавливающей магистральные сосуды шеи и прилегающие ткани.
У 24 (36,9%) больных через 5,5 мес после лечения при втором УЗИ выявлено увеличение лимфатических узлов глубокой яремной цепи на стороне поражения (клинически не определялись). Характерные эхографические ориентиры: минимальный размер обычно 6–8 мм (критерий доброкачественности, см. таблицу), однако округлой или неправильной формы (критерий злокачественности). Показатели интоксикации (активность ЦП в слюне и сыворотке) в 1,5–1,6 раза выше таковых у практически здоровых лиц, а показатели аргиназы и орнитиндекарбоксилазы снижены в 1,6 раза. Такой комплекс характеристик указывал на наличие метастаза. Этим пациентам проводили футлярнофасциальную лимфаденэктомию. Гистологическое исследование подтвердило наличие рецидива заболевания в виде регионарного метастазирования РГ. Мониторинг в течение последующих 3 лет показал отсутствие повторного рецидива, показатели активности белковых ферментов приблизились к таковым у здоровых лиц.Во 2й группе больных ( = 31, 47,7%) через 11 мес при проведении УЗИ диагностировано увеличение лимфатических узлов шеи с обеих сторон и рецидив РГ в ложе первичной опухоли. Увеличение лимфатических узлов уже с абсолютными признаками злокачественности: размер узлов 10–20 мм, неправильной, округлой формы, эхоструктура узлов неоднородна, отмечено наличие деформации магистральных сосудов у 12 больных; показатели интоксикации выражены (активность ЦП повышена в 1,6–2,3 раза, аргиназы и орнитиндекарбоксилазы достоверно снижены, р = 0,05). Хирургическому лечению подверглись 12 больных, 19 отказались от хирургического лечения и получили химиолучевую терапию повторно.
Хирургическому лечению подверглись 12 больных, 19 отказались от хирургического лечения и получили химиолучевую терапию повторно.
По данным исследования чувствительность УЗИ составила 86,2, специфичность — 80,0, точность — 84,6%, что соответствует аналогичным данным других авторов (соответственно 74,1–86,7; 80,0–87,0;
85,3%) [1, 7].
ВЫВОДЫ
- Использование комплексного обследования повышает точность диагностики, позволяет выявлять клинически не определяемые лимфатические узлы в области шеи у больных, которым проводили лечение по поводу РГ, и таким образом способствует ранней диагностике прогрессирования заболевания.
- На основании использования комплекса диагностических критериев, точность диагностики лимфаденопатий шеи у пациентов с РГ составила 84,6%, наличие деформации магистральных сосудов и окружающих мягких тканей позволило определить объем хирургического вмешательства.
- Диагностический комплекс (УЗИ + определение показателей интоксикации) целесообразно ис
пользовать в процессе динамического наблюдения
больных, леченных по поводу РГ.
Базарнова МА, Гетте ЗП и др. Руководство по клинической лабораторной диагностике. 2е изд, перераб и доп. К: Высшая школа 1990. 319 с.
Гребенюк Ю. Метод динамічного ультразвукового дослідження запальних ускладнень шийного відділу стравоходу при сторонніх тілах Ліки України 2004; (5): 121–4.
Євчев ФД. Діагностичне і прогностичне значення виявлення пухлинних мікрометастазів у лімфатичних вузлах шиї та щитоподібної залози у хворих на рак гортані. Одес мед журн 2004; (3): 53–4.
Лукач ЭВ. Проблемы и перспективы современной лоронкологии в Украине. Онкология 2000; 2 (1–2): 51–3.
Матякин ЕГ. Диагностика, лечение и профилактика метастазов в регионарные лимфоузлы шеи при раке гортани. Журн ушных, носовых и горловых болезней 1987; (1): 9–13.
Матякин ЕГ, Ольховская ИГ. Зависимость выживаемости больных раком гортани от некоторых клинических и морфологических признаков, характеризующих регионарные метастазы.
 Вест отоларингологии 1989; (5): 57–9.
Вест отоларингологии 1989; (5): 57–9.Митьков ВВ, Медведев МВ. Клиническое руководство по ультразвуковой диагностике. 1997: 271–4.
Пачес АИ. Опухоли головы и шеи. М: Медицина, 1983. 416 с.
Atanasi RI, Stea D, Mateescu MA,
et al. Drct vdc
f crup txdt p[rprt. M C Bch 1998;
189: 127–35.
Esser D, Merk H, Basse HI. D hchufd r t — grph dr Dffrt — dg v Tur d H. HNO Rrx 1998$ (1): 33–8.
ЛИТЕРАТУРА
Абизов РА. Онколарингологія. Лекції. К: Книга плюс, 2001. 276 с.
Акопян РГ, Романова ТП. Метастазирование рака гортани после резекции гортани. Вестн отоларингологии 1991; (3): 46–51.
8 основных причин образования шишки перед ухом
Узнайте, откуда взялась шишка на щеке.
Значок Facebook. Значок со ссылкой на значок. Значок «Интерес». Значок в виде кармана.
Последнее обновление: 2 марта 2021 г.
Значок Facebook. Ссылка на значок. Значок «Интерес». Значок в виде кармана.
Что такое шишка перед ухом?
Область перед вашим ухом находится рядом со сложными структурами, которые помогают во всем, от ощущений на лице до приема пищи. Из-за этого здесь многое может вызвать шишку.
Например, лимфатические узлы, которые являются частью иммунной системы, расположены в области головы и шеи, в том числе на стороне лица перед ухом. Они могут опухать, когда вы боретесь с инфекцией.
Разрастание мышц, мягких тканей и нервов перед ухом, а также воспаление может вызвать образование твердых шишек.
Шишка перед ухом может вызывать болезненные ощущения. Если у вас есть шишка, важно ее осмотреть. Новые шишки на любом участке тела могут быть признаком доброкачественной опухоли или рака.
Лечение варьируется от безрецептурных болеутоляющих до хирургического удаления, лучевой терапии и химиотерапии в зависимости от причины опухоли.
Что вызывает шишку перед ухом?
Начните чат с помощником Buoy AI, чтобы узнать, от чего у вас шишка перед ухом.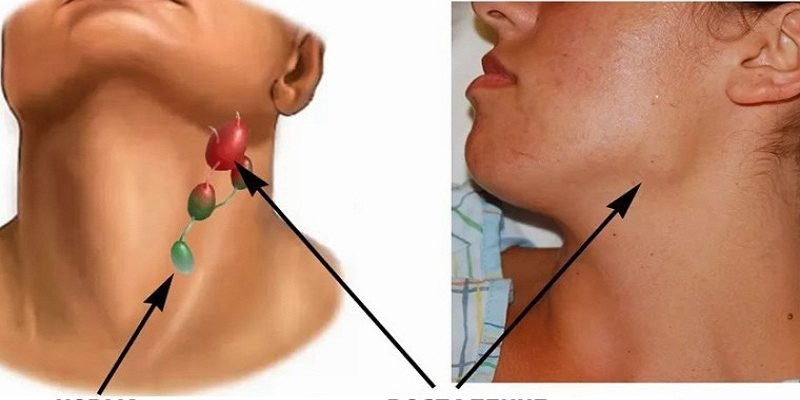
Бесплатно, конфиденциально и безопасно, чтобы вы могли поправиться наилучшим образом. Узнайте о нашей технологии.
1. Увеличенный лимфатический узел
Если шишка в ухе представляет собой опухший лимфатический узел, сам лимфатический узел не инфицирован.Он опух из-за инфекции где-то в ухе или во рту. Лимфатические узлы перед ухом дренируют эту область тела. — Д-р. Лорен Леви
Симптомы
- Шишка размером от мрамора до мяча для гольфа под кожей
- Подвижная
- Болезненная
В лимфатических узлах находятся клетки организма, которые борются с инфекцией. Когда у вас инфекция, лимфатические узлы увеличиваются, потому что они работают сверхурочно.
Лимфатические узлы перед ухом называются преаурикулярными лимфатическими узлами.Когда есть инфекция наружной части уха, рта (из-за зубной инфекции) или слюнной железы, эти лимфатические узлы могут увеличиваться в размерах и становиться болезненными.
Они также могут опухать, если у вас грипп или мононуклеоз. Хорошая новость заключается в том, что когда инфекция ушла, эти лимфатические узлы приходят в норму, а шишка исчезает.
В редких случаях увеличение лимфатического узла в этой области может быть признаком рака крови (например, лимфомы или лейкемии) или рака головы и шеи (например, плоскоклеточного рака горла или рта).
Обратитесь к врачу, если ваш лимфатический узел не рассосется в течение 1-2 недель или опухоль прикреплена к окружающим тканям (неподвижна) и не вызывает болезненных ощущений.
2. Прыщ
Симптомы
- Маленькая розовая или красная шишка
- Белый гной, желто-белый кератин (белая точка) или черный кератин (черная точка) в центре
- Может быть боль
Прыщи еще называют комедоны, пятна, прыщи, прыщи или прыщи. Это небольшие карманы на коже, заполненные омертвевшими клетками кожи, бактериями, маслом и лейкоцитами (причиной гноя).Обычно они возникают в период полового созревания, но и у взрослых могут появиться прыщи.
Есть много разных видов прыщиков. Черные точки (открытые комедоны) — это небольшие бугорки с черным центром, вызванные воздействием воздуха на кератин (верхний слой кожи). В случае белых угрей (закрытых комедонов), которые представляют собой небольшие белые бугорки, кератин не подвергается воздействию воздуха.
Кистообразные прыщи — это болезненные, красные, раздражающие бугорки на коже. Они образуются при сильном воспалении кожи.Гной образуется из лейкоцитов, находящихся в сальной (сальной) железе.
В зависимости от типа прыщей существует множество способов лечения прыщей. Вы можете попробовать сочетание местных безрецептурных лекарств и очищающих средств от прыщей. Или вы можете обратиться к дерматологу, который может назначить комбинацию кремов и средств для промывания прыщей, а иногда и пероральные лекарства.
Избегайте продуктов с высоким содержанием сахара или простых крахмалов. Ежедневно умывайте лицо мягкими некомедогенными средствами, которые с меньшей вероятностью засорят сальные железы.Также обратите внимание на некомедогенный макияж.
3. Киста кожи
Симптомы
- Шишка цвета кожи или красного цвета
- Шишка от мрамора до мяча для гольфа
- Центральное отверстие
- Изтекающий гной или белый сыроподобный материал (кератин)
Киста представляет собой небольшой мешочек или комок, заполненный жидкостью, воздухом, жиром или другим материалом. Наиболее распространенная киста — это киста эпидермального включения. Они варьируются от размера мрамора до мяча для гольфа. В кисте может быть центральное отверстие, через которое выделяется кератин (гной) — материал, похожий на белый сыр, — когда она инфицирована.
Кисты не заразны и обычно безболезненны, но могут инфицироваться или воспаляться. Затем они становятся красными, нежными и становятся теплыми на ощупь. Часто они очень болезненны, и из кисты может вытекать гной. В редких случаях при заражении у вас может подняться температура.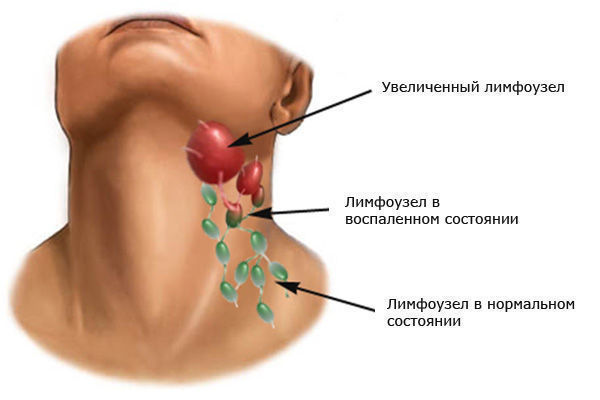
Если киста не видна или вас не беспокоит, лечение не требуется. Если вам не нравится, как выглядит киста или она достаточно велика, чтобы мешать движению, ваш врач может удалить ее во время простой офисной процедуры, называемой иссечением.
Если киста инфицирована, врач может ее разрезать и осушить. Нужны антибиотики. Ваш врач может также ввести стероиды (Кеналог) в инфицированную кисту, чтобы успокоить воспаление и уменьшить боль.
4. Липома
Симптомы
- Цвет кожи, шишка размером с мрамор под кожей
- Обычно безболезненная
Липома — это «жировая опухоль» — доброкачественное разрастание жира между мышцами и кожей. . Липомы обычно безболезненны, если только они не становятся очень большими и не раздражают нерв.Врачи не знают, почему они возникают, но часто они живут семьями.
Липома обычно не требует лечения. Но если он беспокоит вас, растет или вызывает боль, ваш врач может удалить его хирургическим путем или липосакцией.
5. Кожный абсцесс
Симптомы
- Красная, заполненная гноем шишка, от ½ до 2 см в диаметре
- Боль
Абсцесс кожи — это большой гнойный карман, который образовался непосредственно под кожей. Обычно бактерии (золотистый стафилококк) проникают в кожу через небольшой порез или царапину, а затем размножаются.Удаление прыща также может привести к появлению бактерий. Организм борется с инфекцией с помощью белых кровяных телец, которые убивают некоторые бактерии, а также образуют гной в оставшейся полости.
Небольшой абсцесс может зажить самостоятельно. Но вашему врачу может потребоваться осушить абсцесс, чтобы удалить гной. Это поможет облегчить боль. Вероятно, они пропишут антибиотик.
Если абсцесс не лечить, он может разрастаться, и бактерии могут распространяться через кровоток, что опасно.Лихорадка, ломота в теле и озноб — признаки распространения инфекции.
6. Себорейный кератоз
Симптомы
- Кожный, коричневый или черный, неровный рост
- Более значительный рост со временем
- Может кровоточить при травме (например, при бритье)
- Может чесаться при воспалении
Себорейный кератоз — это незлокачественные новообразования, которые обычно возникают на голове, шее и спине.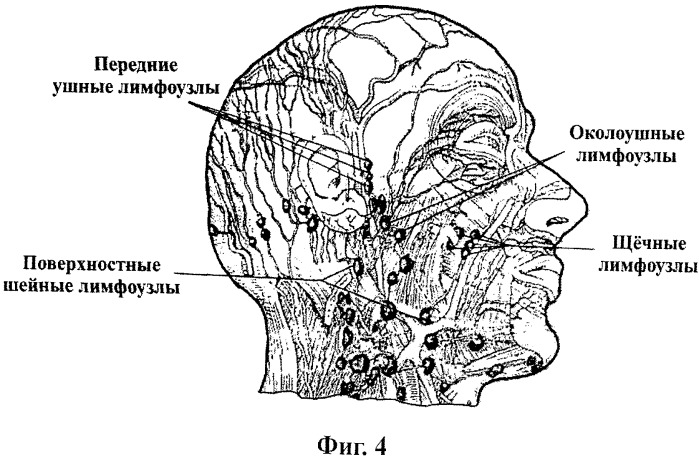 Это шишки телесного, коричневого или черного цвета, грубые и похожие на бородавки.Они могут возникать группами и часто появляются у людей старше 40 лет.
Это шишки телесного, коричневого или черного цвета, грубые и похожие на бородавки.Они могут возникать группами и часто появляются у людей старше 40 лет.
Себорейный кератоз со временем может расти, но не распространяется по всему телу. Обычно они безболезненны, но могут кровоточить или раздражаться при травмах или порезах. Они также могут воспаляться и чесаться.
Никакого лечения не требуется. Однако, когда шишки беспокоят вас, чешутся или кровоточат, ваш дерматолог может заморозить их жидким азотом (криотерапия) или сбрить их и сжечь основу, чтобы они с меньшей вероятностью вернулись.
7. Актинический кератоз
Симптомы
- Розовая шишка с вышележащей чешуей, похожей на наждачную бумагу
- Отсутствие боли
Актинический кератоз — это предраковые бугорки, вызванные хроническим солнечным повреждением. Это розовые шершавые шишки, которые часто встречаются группами. Они безболезненны, но после бритья могут кровоточить. При отсутствии лечения они могут превратиться в рак кожи (плоскоклеточный рак).
Ваш дерматолог может заморозить поражение жидким азотом (криотерапия) или нанести крем для местной химиотерапии, который избавляет от поражений.Если вам поставили диагноз актинический кератоз, вы должны ежедневно наносить солнцезащитный крем на лицо, чтобы предотвратить образование новых поражений. Когда их много, нужно регулярно проверять кожу.
8. Рак кожи
Люди часто думают, что все опухшие шишки перед ухом — это рак. Это , а не правда. Рак, вероятно, является одной из наименее распространенных причин. Бугорки перед ухом, скорее всего, являются незлокачественными новообразованиями, такими как кисты или лимфатические узлы, в результате инфекции или вирусного синдрома.- Д-р. Леви
Симптомы
- Блестящая шишка, которая легко кровоточит без какой-либо травмы
- Болезненная красная чешуя
- Язва, которая не заживает
- Быстрый рост поражения
Базально-клеточная карцинома и плоскоклеточная карцинома являются двумя наиболее распространенными виды рака кожи. Они могут образовываться в области перед ухом из-за пребывания на солнце.
Они могут образовываться в области перед ухом из-за пребывания на солнце.
Рак кожи не лечится сам по себе. Они могут выглядеть как перламутровая / блестящая папула, которая легко кровоточит, или как красная чешуйчатая шишка, которая кровоточит.Шишка со временем нарастает. Он также может выглядеть как порез или незаживающая язва. Эта область может быть болезненной.
Вам следует обратиться к дерматологу, если вы подозреваете, что у вас рак кожи. Ваш дерматолог осмотрит поражение и возьмет биопсию, которая включает в себя онемение области и отрезание небольшого кусочка, который отправляется в лабораторию для анализа.
Хорошая новость заключается в том, что эти виды рака кожи хорошо поддаются лечению и излечимы при раннем выявлении, согласно данным Фонда рака кожи. Лечение включает в себя операцию по удалению очага поражения.
Если вам поставили диагноз «рак кожи», наносите солнцезащитный крем на лицо каждый день. Обращайтесь к дерматологу для проверки кожи не реже двух раз в год.
Другие возможные причины
Основным признаком эпидемического паротита, который в наши дни очень редок благодаря вакцине, является болезненная припухлость перед ухом, поскольку вирус поражает околоушную железу. — Д-р. Levy
Образование шишки перед ухом также может быть вызвано рядом состояний, хотя они либо редки, либо шишка перед ухом обычно не самый заметный симптом.К ним относятся:
- Бородавки
- Туберкулез
- Лимфома
- Меланома
- Свинка
- Паротит
- Укусы насекомых
- Дискоидная красная волчанка
- Саркоид
- Лихорадка
- Озноб
- Путаница
- Снижение аппетита
- Сильная боль, мешающая спать
- Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Адвил, Мотрин), для облегчения боли от опухоли.
- Теплые компрессы, если из шишки сочится гной
- Разрез и дренирование (разрезание шишки) — это лечение воспаленной кисты.
- Операция предназначена для удаления доброкачественных (липомы, кисты) и злокачественных (рак) новообразований перед ухом и на других участках тела.
Боль в наружном ухе чаще всего может быть вызвана условиями окружающей среды, такими как воздействие воды или экстремально холодная погода, которые могут привести к обморожению наружного уха. Другие причины боли в ушах включают раздражение от навязчивых предметов, таких как ватные палочки или пальцы.
Инфекция вашего слухового прохода называется наружным отитом или ухом пловца. Узнайте о симптомах боли в ушном канале и о том, почему болит внутренняя часть уха.
Отек уха может быть вызван инфекцией наружного или внутреннего уха или кожной инфекцией, такой как целлюлит. Другие причины опухшей мочки уха могут возникать из-за раздражения от аллергии или травмы от травмы или пирсинга.

Выделения из уха — это жидкость, которая находится в ухе и может иметь множество различных характеристик.В то время как бело-желтая ушная сера является ожидаемым и здоровым выделением из уха, аномальный цвет выделений может быть вызван ушной инфекцией, поражающей слуховой проход, или разрывом барабанной перепонки.
- Физикальное обследование, прощупывание пальцами узлов в пораженной области, чтобы проверить их размер, а также твердость, нежность или тепло
- Лабораторные анализы, в том числе анализы крови для выявления предполагаемых основных заболеваний
- Визуализирующие обследования, включая рентген, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) или ультразвуковое исследование
- Биопсия для удаления срезов лимфатической ткани или целого лимфатического узла для исследования под микроскопом
- Сильная боль в месте биопсии
- Набухание
- Лихорадка / озноб
- Выделение или кровотечение из места биопсии
- Органы. Тимус, костный мозг и селезенка являются основными органами лимфатической системы. Это части системы, которые производят Т-клетки и В-клетки иммунной системы.
- Лимфатические узлы (железы). Эти кусочки ткани улавливают бактерии, вирусы и другие инородные вещества по мере прохождения лимфы по телу.У вас сотни узлов размером с боб по всему телу. Вероятно, вам больше всего знакомы те, которые находятся на горле, за ушами и под челюстью. Вот почему ваш врач прощупывает эту область, когда вы жалуетесь на боль в горле или боль в ухе. Стоматолог может ощутить пальпацию в этой области, если у вас болит зуб. Эти врачи ищут признаки инфекции.
- Лимфа. Лимфа — это жидкость, которая омывает все ваши клетки. Лимфатические капилляры собирают эту жидкость и распространяют ее по телу.В процессе циркуляции он может переносить бактерии и перемещать их к узлам, которые разрушаются клетками крови.
- Температура выше 104 градусов по Фаренгейту
- Затрудненное дыхание
- Проблемы с глотанием
- Ночные поты
- Внезапная потеря веса
- Покраснение кожи над увеличенными лимфатическими узлами
- Большие опухшие узлы, очень болезненные, жесткие на ощупь и не уменьшающиеся в размере
- Кожа вокруг увеличенных лимфатических узлов может стать красной или пурпурной. Вы можете почувствовать легкую боль там, где нежные бугорки находятся под поверхностью.
- Если у вас боль в горле, сопровождающая увеличение лимфатических узлов, ваш ЛОР-врач в Вест-Эшли может диагностировать инфекцию верхних дыхательных путей. У вас также могут быть насморк, кашель, жар и головные боли.
- При увеличении лимфатических узлов может наблюдаться снижение аппетита и недостаток энергии.
- Наиболее частыми причинами увеличения лимфатических узлов являются бактериальные, грибковые и вирусные инфекции.
- Если у вас есть кожные инфекции, такие как целлюлит или импетиго, риск увеличения лимфатических узлов выше.
- Аутоиммунные заболевания, такие как волчанка, ревматоидный артрит и другие, повышают риск увеличения лимфатических узлов.
- Иногда увеличение лимфатических узлов является признаком рака, называемого лимфомой.Лейкемия и рак крови также могут вызывать увеличение лимфатических узлов.
- Известно, что несколько различных лекарств вызывают увеличение лимфатических узлов, включая пенициллин, цефалоспорины, сулиндак, сульфаниламиды, примидон и другие. Если вы принимаете какие-либо лекарства, сообщите об этом своему ЛОР-врачу.

- Железы по обе стороны шеи, под челюстью или за ушами обычно опухают при простуде или боли в горле.
 Железы также могут опухать после травмы, такой как порез или укус, рядом с железой или когда опухоль или инфекция возникают во рту, голове или шее.
Железы также могут опухать после травмы, такой как порез или укус, рядом с железой или когда опухоль или инфекция возникают во рту, голове или шее. - Подмышечные лимфатические узлы (подмышечные лимфатические узлы) могут увеличиваться в результате травмы или инфекции руки или кисти. Редкой причиной отека подмышек может быть рак груди или лимфома.
- Лимфатические узлы в паху (бедренные или паховые лимфатические узлы) могут увеличиваться в результате травмы или инфекции стопы, ноги, паха или половых органов. В редких случаях опухоль в этой области может быть вызвана раком яичка, лимфомой или меланомой.
- Железы над ключицей (надключичные лимфатические узлы) могут опухать из-за инфекции или опухоли в областях легких, груди, шеи или живота.
- вирусным заболеванием, например корью, краснухой, ветряной оспой (ветряной оспой) или эпидемическим паротитом.
- Мононуклеоз (вирус Эпштейна-Барра), вызывающий лихорадку, боль в горле и усталость, или цитомегаловирус (ЦМВ), вирусная инфекция, которая вызывает симптомы, сходные с симптомами мононуклеоза.
- Бактериальное заболевание, такое как стрептококковая ангина (вызываемая бактерией стрептококка) или болезнь Лайма (бактериальная инфекция, распространяемая определенными типами клещей).
- Побочные эффекты фенитоина (дилантина), лекарства, применяемого для предотвращения судорог.
- Побочные эффекты вакцинации против кори, паротита и краснухи.

00 Опухоль слюнной железы Причины образования шишек перед ухом могут быть разными, поэтому вам следует обратиться к врачу, если в течение 1-2 недель не станет лучше. Вам также следует обратиться к врачу, если опухоль быстро растет, вызывая боль, кровотечение, сочится гной, или если она твердая и неподвижная (плотно прилегает к окружающей коже).

Стоит ли мне обращаться в скорую помощь по поводу шишки перед ухом?
Вам следует обратиться в отделение неотложной помощи, если у вас есть какие-либо из этих признаков более серьезной проблемы:
Лечение
Многие комки уйдут сами по себе. Если опухоль представляет собой новообразование, такое как киста, липома или рак кожи, ваш врач обсудит с вами варианты лечения.
Уход на дому
Другие варианты лечения
Поделитесь своей историей
Отправить историю
Запрос успешно отправлен
Произошла ошибка, попробуйте еще раз
Была ли эта статья полезной?
Прочтите следующий
Слайд 1 из 4
Архивы опухших лимфатических узлов — Лучший врач по лечению горла и носа (ЛОР) NYC
Если вы заметили опухший лимфатический узел в голове или шее, вам следует подумать о консультации со специалистом по ЛОР (ухо, нос и горло). Расстройства). Доктор Майкл Бернетт — один из ведущих лор-врачей Нью-Йорка, он может помочь вам определить причину вашего опухшего лимфатического узла и назначить лечение.
ЛОР-врач по поводу опухших лимфатических узлов
Лимфатические узлы в области головы и шеи есть у каждого человека, и они являются важной частью иммунной системы организма. Лимфатические узлы — это небольшие образования в форме бобов, которые задерживают бактерии, вирусы и другие вредные вещества, вторгшиеся в ваш организм. Они содержат клетки и другие компоненты иммунной системы, необходимые для борьбы с инфекцией.
Когда ваш врач внимательно осматривает вас, он или она может прощупать лимфатические узлы по всему телу, и это нормально.Однако у некоторых людей увеличиваются или увеличиваются лимфатические узлы, что может быть следствием различных заболеваний. Увеличение лимфатических узлов может быть вызвано серьезной инфекцией, а иногда увеличение лимфатических узлов может быть первым признаком рака.
Медицинский термин для увеличения лимфатических узлов — лимфаденопатия. Ваши симптомы могут варьироваться от безболезненной шишки на шее до нежной массы, связанной с признаками инфекции, например, лихорадкой. Лимфатические узлы могут увеличиваться в результате общего заболевания, например простуды, тонзиллита или инфицированного зуба.Однако вам следует обратиться к ведущему ЛОР-врачу Нью-Йорка, если ваши узлы опухли или увеличились более двух недель без какой-либо очевидной причины. Если увеличенные узлы кажутся твердыми или продолжают расти, и если они остаются болезненными, не стесняйтесь обратиться за профессиональной консультацией через две недели, потому что у вас могут быть серьезные проблемы со здоровьем. Доктор Майкл Бернетт, уважаемый ЛОР-врач из Нью-Йорка, может помочь вам с диагностикой и лечением ваших увеличенных лимфатических узлов.
Если увеличенные узлы кажутся твердыми или продолжают расти, и если они остаются болезненными, не стесняйтесь обратиться за профессиональной консультацией через две недели, потому что у вас могут быть серьезные проблемы со здоровьем. Доктор Майкл Бернетт, уважаемый ЛОР-врач из Нью-Йорка, может помочь вам с диагностикой и лечением ваших увеличенных лимфатических узлов.
Вам также следует обратиться за медицинской помощью, если ваши лимфатические узлы увеличиваются и у вас наблюдается необъяснимая потеря веса или ночная потливость.Не откладывайте консультацию с врачом, если у вас жар. Когда вы посетите доктора Майкла Бернетта в ведущей ЛОР-клинике Нью-Йорка, он вместе с вами изучит вашу историю болезни перед тщательным обследованием. В нашей клинике мы можем получить анализы крови, которые помогут с диагностикой, и мы можем заказать компьютерную томографию или МРТ, чтобы определить тип роста, который у вас развился. Наконец, мы можем выполнить тонкоигольную аспирационную биопсию в офисе, и если у вас есть серьезная проблема, требующая открытой биопсии, доктор Майкл Бернетт обладает опытом и навыками для выполнения этой процедуры.После постановки диагноза ваша проблема будет лечиться в соответствии с основной причиной вашей лимфаденопатии.
Если вы испытываете необычный отек или увеличение лимфатических узлов, позвоните сегодня по телефону
212-867-4813 , чтобы записаться на консультацию к доктору Майклу Бернетту, ведущему врачу ЛОР в Нью-Йорке.
рака, который распространяется на лимфатические узлы | Знаки, процедуры
Лимфатическая система организма помогает бороться с болезнями и инфекциями.Лимфатические узлы, также называемые лимфатическими узлами, являются ключевой частью этой сети сосудов, тканей и органов. Лимфатические узлы — это небольшие органы в форме бобов, которые производят и хранят клетки крови, фильтруют отходы и вредные микробы из тканей организма и несут иммунные клетки, которые борются с инфекциями.
Сотни лимфатических узлов разбросаны группами по всему телу, с большими скоплениями желез в шее, подмышках, животе и паху. Лимфатическая система является частью иммунной системы организма, вырабатывающей лейкоциты — В-лимфоциты (В-клетки) или Т-лимфоциты (Т-клетки), которые борются с инфекцией.Лимфатическая система также включает миндалины, селезенку и тимус.
Лимфатическая система является частью системы кровообращения. Лимфатические сосуды похожи на вены сердечно-сосудистой системы. Вместо крови лимфатические сосуды несут прозрачную водянистую жидкость, называемую лимфой (произносится как лимф). Эта лимфатическая жидкость доставляет кислород и другие питательные вещества к тканевым клеткам и выводит из них продукты жизнедеятельности. Каждый лимфатический узел фильтрует лимфатическую жидкость, стекающую из сосудов, которые к нему ведут.
Лимфатическая жидкость, фильтруемая лимфатическими узлами, независимо от того, где они расположены, перемещается в грудную клетку, где собирается в большой сосуд, который стекает в кровеносный сосуд рядом с сердцем. Оттуда отфильтрованная жидкость вместе с солями и белками попадает в кровоток. Каждая группа лимфатических узлов фильтрует определенный участок тела.
Увеличение лимфатических узлов: что они означают?
Увеличение лимфатических узлов или лимфатических узлов — это симптом многих болезней — от простуды до некоторых форм рака — и признак того, что с телом что-то не так.Набухание или увеличение, называемое лимфаденопатией, возникает в лимфатических узлах, когда они фильтруют клетки, пораженные каким-либо заболеванием, таким как инфекция, травма или рак. Наиболее частая причина увеличения лимфатических узлов — инфекция, особенно вирусная, например, простуда. Гораздо реже увеличенные лимфатические узлы становятся симптомом более серьезного заболевания, например рака.
Лимфатические узлы могут увеличиваться в одной конкретной области в зависимости от заболевания. Обычно это происходит в области шеи, подмышек или паха.Реже наблюдается увеличение лимфатических узлов в нескольких регионах одновременно. Это состояние может быть вызвано инфекциями, такими как ангина или мононуклеоз, реакцией на определенные лекарства, расстройством иммунной системы, таким как ревматоидный артрит, и такими формами рака, как лимфома и лейкемия.
Обычно это происходит в области шеи, подмышек или паха.Реже наблюдается увеличение лимфатических узлов в нескольких регионах одновременно. Это состояние может быть вызвано инфекциями, такими как ангина или мононуклеоз, реакцией на определенные лекарства, расстройством иммунной системы, таким как ревматоидный артрит, и такими формами рака, как лимфома и лейкемия.
Когда опухоль лимфатических узлов сохраняется и сопровождается другими симптомами, такими как лихорадка или ночная потливость, или когда явной инфекции нет, возможно, пришло время обратиться за медицинской помощью или обследованием к врачу.
При прикосновении к пораженному участку опухшие лимфатические узлы могут казаться мягкими и круглыми, как комки размером с горошину, арахис или виноград. Если они болезненны при прикосновении, это может быть признаком воспаления. Поскольку лимфатические узлы расположены параллельно, например, на обеих сторонах шеи, вы можете прощупать лимфатические узлы с обеих сторон, чтобы увидеть, нормального ли они размера с одной стороны и увеличены ли они с другой, что может быть признаком инфекционное заболевание.
При постановке диагноза врачам важно учитывать другие симптомы или факторы.Увеличение лимфатических узлов возле уха может указывать, например, на ушную инфекцию. Увеличение лимфатических узлов в области шеи возле ключицы в сочетании с болью в горле и кашлем может быть признаком инфекции верхних дыхательных путей. Если несколько областей лимфатических узлов увеличены, это может указывать на заболевание всего тела, требующее немедленного внимания.
Помимо изучения вашей истории болезни, врачи могут использовать некоторые из следующих методов для диагностики причины увеличения лимфатических узлов:
Рак лимфатических узлов
В редких случаях опухоль лимфатических узлов может быть связана с раком. Некоторые виды рака начинаются в лимфатических узлах. Неходжкинская лимфома и лимфома Ходжкина являются типами рака лимфатической системы, как и острый лимфолейкоз.
Некоторые виды рака начинаются в лимфатических узлах. Неходжкинская лимфома и лимфома Ходжкина являются типами рака лимфатической системы, как и острый лимфолейкоз.
Чаще рак может появиться в лимфатических узлах в виде метастазов, распространяющихся из других частей тела. Некоторые раковые клетки отрываются от опухоли и метастазируют в другом месте. Эти раковые клетки могут путешествовать по кровотоку и достигать других органов или проходить через лимфатическую систему и достигать лимфатических узлов. Однако, по данным Американского онкологического общества (ACS), большинство раковых клеток, проходящих через кровоток или лимфатическую систему, умрут или погибнут, прежде чем у них появится шанс метастазировать.
Когда рак присутствует в лимфатическом узле, биопсия помогает определить, какой это рак, когда удаленная ткань или узел исследуется под микроскопом. Раковые клетки будут выглядеть как раковые клетки опухоли, из которой они возникли, поэтому клетки рака груди в лимфатической системе по-прежнему будут выглядеть как рак груди.
Лимфатические узлы и стадия рака
Онкологи используют стадию рака для определения степени рака в организме.Лимфатические узлы играют важную роль в одной из наиболее часто используемых систем стадирования, называемой TNM. Система TNM основана на размере опухоли (T), степени ее распространения на близлежащие лимфатические узлы (N) и наличии метастазов (M). Каждой букве присвоено числовое значение на основании клинических наблюдений.
Если рак не обнаружен в лимфатических узлах рядом с опухолью, N присваивается значение 0. Если в ближайших или удаленных узлах обнаружен рак, N присваивается число, которое увеличивается в зависимости от количества пораженных узлов, размера и степень рака, насколько велики узлы и где они расположены.Числа для каждого инициала складываются. Чем выше сумма, тем более запущен рак. Чем ниже оценка TNM, тем легче будет вылечить.
Лечение рака лимфатических узлов
Лечение рака лимфатических узлов зависит от размера и расположения опухоли, а также от метастазов рака в другие части тела.
Хирургия может использоваться для лечения некоторых форм метастатического рака, распространившегося на лимфатические узлы.Другие варианты лечения рака лимфатических узлов могут включать химиотерапию, лучевую терапию, трансплантацию стволовых клеток, иммунотерапию или таргетную терапию.
Существует более высокий риск рецидива рака после операции, когда рак распространился на лимфатические узлы. В этих случаях после операции может быть рекомендована химиотерапия или лучевая терапия.
Удаление лимфатических узлов во время онкологической хирургии «маловероятно» ослабит иммунную систему пациента, поскольку она «большая и сложная и расположена по всему телу», — говорится в сообщении ACS.Удаление лимфатического узла может привести к тому, что пораженная часть тела не сможет отвести лимфатическую жидкость, что может привести к образованию резервной жидкости (лимфедема) и может стать постоянной проблемой. Чем больше удалено лимфатических узлов, тем больше вероятность возникновения лимфедемы.
Биопсия лимфатического узла — Для получения дополнительной информации позвоните в ЛОР и пазуху Форт-Уэрта
Что такое биопсия лимфатического узла?
Биопсия лимфатического узла — это медицинская процедура, которая выполняется для выявления или проверки конкретных заболеваний, инфекций и / или нарушений, которые могут присутствовать в организме.Во время биопсии лимфатического узла наш ЛОР-хирург из Форт-Уэрта удаляет и исследует весь или часть лимфатического узла. Лимфатическая система важна для борьбы с болезнями или инфекциями и поддержания здоровья ушей, носа и горла.
Лимфатические узлы разбросаны по всему телу. Они являются частью иммунной системы организма. Эти узлы помогают бороться с инфекцией, производя особые лейкоциты. Они также работают, улавливая бактерии, вирусы и раковые клетки. Обычно лимфатические узлы нельзя прощупать, если они не набухли.Инфекция, обычно вирусная, является наиболее частой причиной отека лимфатических узлов. Другие причины включают бактериальную инфекцию и рак.
Другие причины включают бактериальную инфекцию и рак.
Увеличенные лимфатические узлы обычно не требуют лечения; тем не менее, ваш ЛОР специалист может захотеть проверить любые увеличенные лимфатические узлы, чтобы убедиться, что не возникает других проблем. Если рассматриваемые лимфатические узлы остаются увеличенными или растут, ваш врач может порекомендовать биопсию лимфатического узла. Биопсия также может быть выполнена, если аномальные узлы появляются на МРТ или компьютерной томографии.
Как выполняется биопсия лимфатического узла?
Биопсия лимфатического узла обычно выполняется в амбулаторных условиях и может проводиться в хирургическом центре, больнице или кабинете врача, в зависимости от того, какой тип биопсии требуется. Лимфатический узел может быть частично или полностью удален (лимфаденэктомия), или может быть взят образец жидкости, клеток или ткани из лимфатического узла. В любом случае узел или образец будут отправлены в лабораторию патологии для тестирования.
Типы биопсий лимфатических узлов включают:
Аспирация тонкой иглой (FNA): Тонкая игла с полой трубкой вводится в лимфатический узел для удаления жидкости и клеток образца для тестирования.Аспирация тонкой иглой обычно выполняется в течение 10-15 минут, а время простоя пациента практически отсутствует.
Биопсия стержневой иглой : Эта биопсия похожа на тонкоигольную аспирацию, за исключением того, что используется игла большего размера. Благодаря большему полому центру небольшой блок ткани может быть удален для тестирования, что позволяет собрать больше информации, чем с жидкостью или клетками. Обычно используется местная анестезия, и процедура длится примерно 15-30 минут.
Открытая биопсия : Ваш ЛОР-хирург делает небольшой разрез, чтобы удалить часть или весь лимфатический узел.Процедура чаще всего выполняется под местной анестезией, применяемой к месту биопсии, но общая анестезия также может использоваться в тех случаях, когда пациенту желательно, чтобы он спал. Открытая биопсия обычно занимает менее часа, после чего хирург закроет это место швами и наложит повязку. Для заживления разреза требуется примерно 10-14 дней, в течение которых следует избегать физических нагрузок.
Открытая биопсия обычно занимает менее часа, после чего хирург закроет это место швами и наложит повязку. Для заживления разреза требуется примерно 10-14 дней, в течение которых следует избегать физических нагрузок.
После биопсии лимфатического узла
После биопсии окружающая область может быть болезненной в течение нескольких дней, и у вас могут появиться синяки.Безрецептурные обезболивающие (такие как ибупрофен и ацетаминофен) в большинстве случаев контролируют / уменьшают дискомфорт. Следите за тем, чтобы место биопсии было чистым и сухим, чтобы предотвратить такие осложнения, как инфекция.
Позвоните своему ЛОР-врачу, если у вас есть:
Когда я получу результаты биопсии лимфатического узла?
Результаты биопсии обычно доступны в течение 5-7 дней после процедуры, хотя при менее инвазивных биопсиях результаты могут быть намного быстрее.В некоторых случаях результаты аспирации тонкой иглой могут быть получены в течение дня, в то время как на некоторые результаты биопсии может потребоваться 7-10 дней из-за выполняемого тестирования. В любом случае вам не следует беспокоиться только потому, что результаты вашего теста заняли больше времени, чем ожидалось, так как время ожидания не влияет на результаты. Если у вас есть вопросы относительно биопсии лимфатических узлов, обращайтесь в наш офис.
Если вы хотите записаться на прием к одному из наших врачей в Fort Worth ENT & Sinus, заполните онлайн-заявку на прием или позвоните по телефону 817-332-8848.
См. Отоларинголог по поводу опухших лимфатических узлов
Вы когда-нибудь чувствовали твердый комок сбоку в горле? Эти комки могут появиться, если у вас есть инфекция в горле или ушах. Даже инфицированный зуб может вызвать появление этих твердых комков сбоку от горла. Твердый узел, который вы чувствуете, — это опухший лимфатический узел (также называемый железой).
Лимфатическая система и иммунный ответ
Лимфатическая система имеет решающее значение для борьбы с болезнями.Это ключ к естественному иммунному ответу вашего организма на микробы и других злых захватчиков. Ваша лимфатическая система состоит из лимфатических органов, сети сосудов и лимфы, которая циркулирует по телу.
Почему опухают лимфатические узлы
В лимфатических узлах вы впервые узнаете проблему с лимфатической системой. Вы можете почувствовать опухоль в подмышечной впадине или узел в области шеи. В большинстве случаев это признак того, что ваш организм борется с инфекцией. Сложнее всего определить источник инфекции. Это может быть что угодно, от инфицированного зуба до заболевания, передающегося половым путем, или даже волчанки.Обычно отек спадает при лечении инфекции.
Когда обращаться к ЛОР
Увеличенные лимфатические узлы (или железы), возможно, потребуется лечить у ЛОР-специалиста. Хронический отек лимфатических узлов может быть признаком серьезной проблемы. Благодаря своей высокоспециализированной подготовке, ЛОР — врач, который определит, есть ли у вас какие-либо из этих симптомов:
Ваш ЛОР-врач лечит не только ваши уши, нос и горло; они лечат и вашу лимфатическую систему.
ЛОР-врач Вест Эшли | Причины увеличения лимфатических узлов
ЛОР-врач Вест Эшли | Когда вы чувствуете шишку на шее, под подбородком или руками, в паху, за ушами или в животе, это может быть увеличение лимфатических узлов. Лимфатическая система работает с вашей иммунной системой, чтобы бороться с инфекциями, отфильтровывая токсины и отходы. Ваши лимфатические узлы также производят лейкоциты, а увеличенные увеличенные лимфатические узлы часто являются признаком того, что ваше тело борется с болезнью.Если ваши лимфатические узлы увеличены, вам необходимо обратиться к ЛОР-врачу в Вест-Эшли, но есть несколько вещей, которые вы должны знать о опухших лимфатических узлах перед визитом.
Увеличение лимфатических узлов чаще всего является причиной инфекции верхних дыхательных путей, и вам могут потребоваться лекарства от ЛОР-врача в Вест-Эшли, чтобы облегчить ваши симптомы.Позвоните в National Allergy & ENT сегодня по телефону 843-285-6578, чтобы записаться на прием.
Увеличение лимфатических узлов | PeaceHealth
Обзор темы
Что такое лимфатические узлы?
Лимфатические узлы — это маленькие бобовидные железы по всему телу. Они являются частью лимфатической системы, которая переносит жидкость (лимфатическую жидкость), питательные вещества и отходы между тканями тела и кровотоком.
Лимфатическая система — важная часть иммунной системы, системы защиты организма от болезней.Лимфатические узлы фильтруют лимфатическую жидкость по мере ее прохождения, задерживая бактерии, вирусы и другие инородные вещества, которые затем разрушаются специальными лейкоцитами, называемыми лимфоцитами.
Лимфатические узлы могут обнаруживаться поодиночке или группами. И они могут быть размером с булавочную головку или величиной с оливку. Группы лимфатических узлов можно прощупать в области шеи, паха и подмышек. Лимфатические узлы обычно не чувствительны и не болезненны. Большинство лимфатических узлов в теле не прощупываются.
Что вызывает увеличение лимфатических узлов?
Лимфатические узлы часто увеличиваются в одном месте, когда в лимфатическом узле или рядом с ним развивается такая проблема, как травма, инфекция или опухоль.Какие лимфатические узлы опухшие, могут помочь определить проблему.
Распространенные места увеличения лимфатических узлов включают шею, пах и подмышки.
Что означает увеличение лимфатических узлов в двух или более частях тела?
Когда лимфатические узлы увеличиваются в двух или более частях тела, это называется генерализованной лимфаденопатией. Это может быть вызвано:




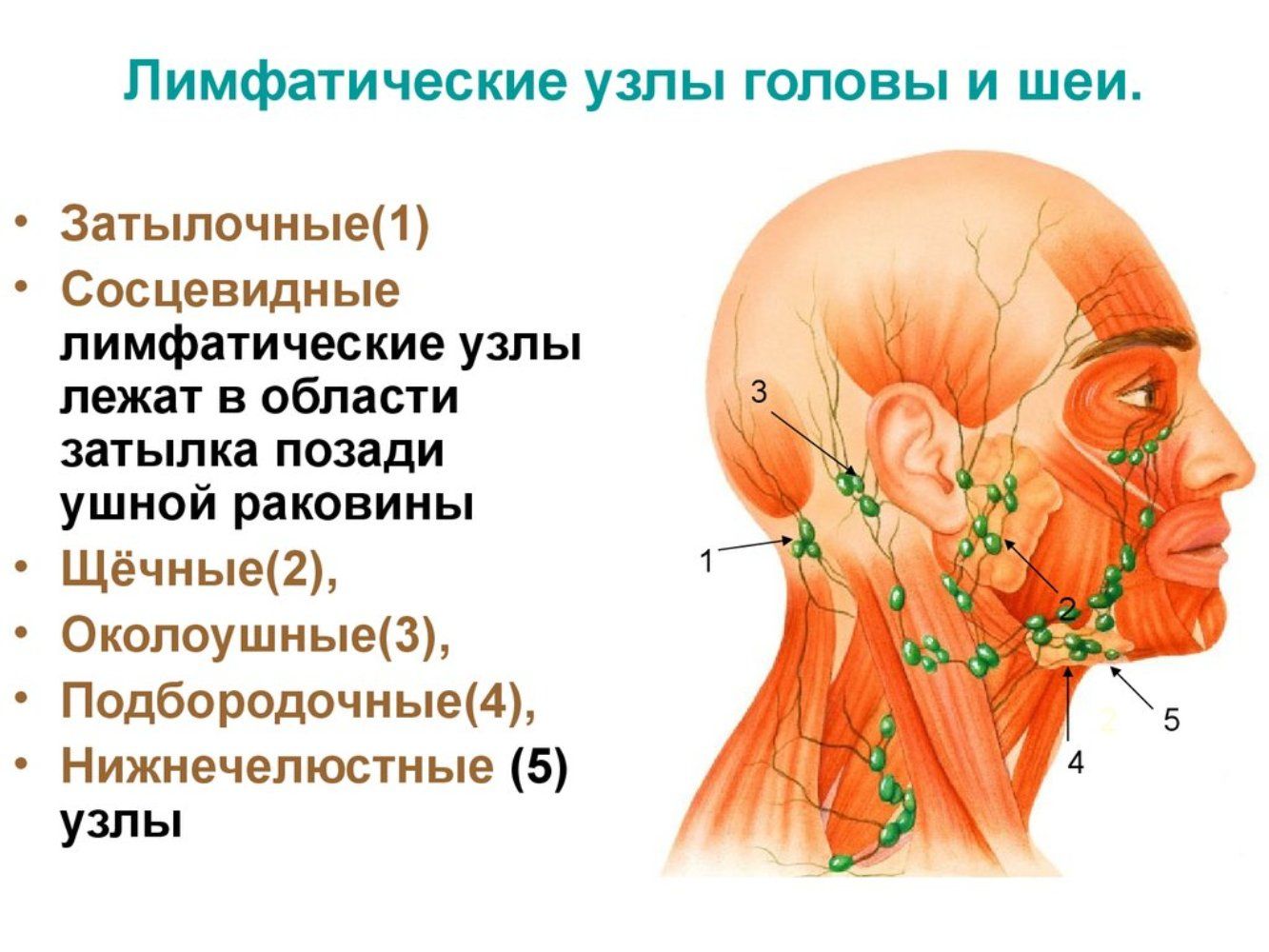 08.2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области».
08.2009 № 641 «О порядке проведения освидетельствования на ВИЧ-инфекцию в Калужской области». Вест отоларингологии 1989; (5): 57–9.
Вест отоларингологии 1989; (5): 57–9.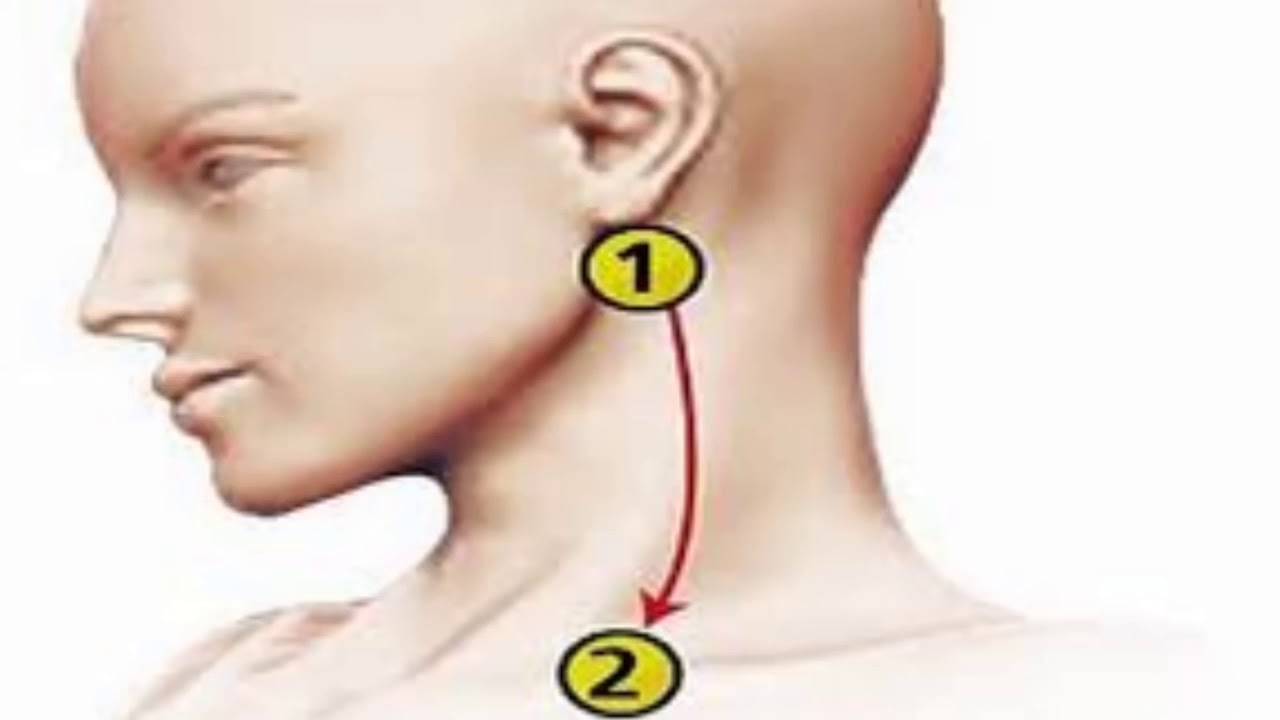
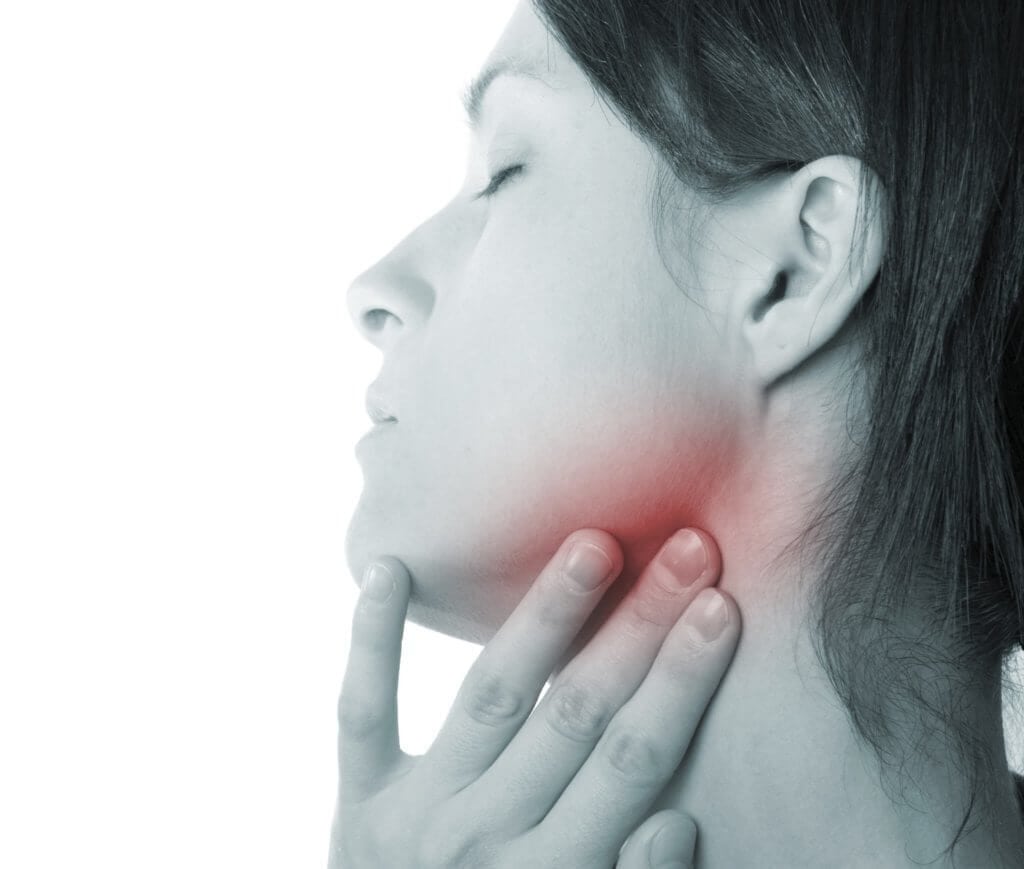
 Железы также могут опухать после травмы, такой как порез или укус, рядом с железой или когда опухоль или инфекция возникают во рту, голове или шее.
Железы также могут опухать после травмы, такой как порез или укус, рядом с железой или когда опухоль или инфекция возникают во рту, голове или шее.